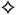Вагинальный кандидоз (ВК) — распространенное заболевание, которое развивается у 70—75% женщин по крайней мере однажды в течение репродуктивного периода (по данным исследований под руководством Жерома Собеля, опубликованных в 1998 г, США). У 40—50% пациенток наблюдаются повторные случаи заболевания, а примерно 5% страдают от рецидивирующей инфекции (данные исследования 2004 г. на базе Колледжа медицины им.Альберта Энштейна, Бронкс, США).
Этиология ВК
Candida spp., возбудители вагинального кандидоза, — это условно-патогенные грибы, которые являются наиболее распространенной причиной грибковых инфекций у человека. Род Candida насчитывает около двадцати видов. Как правило, ВК ассоциируется с каким‑то одним видом Candida, но существует вероятность (2—5%) одновременного инфицирования двумя и более видами.
В России, США, Австралии и Европе у женщин с ВК чаще всего выявляется Candida albicans (76—89%). За ним следует C. glabrata (7—16%). Процент не-albicans Candida колеблется от 11 до 24%. Некоторые исследования показали тенденцию к увеличению частоты не-albicans кандидозов, однако недавняя работа ученых из США с участием девяноста тысяч образцов опровергла это утверждение: соотношение видов Candida, вызывающих ВК, с 2003 по 2007 год практически не изменялось.
Этиологически различные кандидозы клинически весьма схожи, однако нетипичные возбудители характеризуются устойчивостью к азоловым антимикотикам. Более других к азоловыми противогрибковым препаратам резистентны C. glabrata и C. krusei.
Досье КС
Марина Поздеева
провизор первой категории и заведующая аптекой. Автор многочисленных работ по фармакологии и фармакотерапии, город Днепропетровск.
Эти данные подчеркивают важность определения вида Candida spp. у женщин с высоким риском развития не-Сandida аlbicans-ассоциированного ВК с целью подбора эффективной терапии заболевания.
Факторы риска
У многих здоровых женщин ВК развивается спорадически. Тем не менее существуют факторы риска возникновения кандидоза. Среди поведенческих факторов это частые половые контакты и оральный секс, а также использование спермицидов.
Тесная одежда и нижнее белье обычно не провоцируют заболевания. Однако среди женщин с рецидивирующим ВК (РВК) ношение тесных колготок и ежедневных прокладок положительно ассоциировано с рецидивом.
К биологическим факторам риска ВК относятся:
- применение антибиотиков;
- неконтролируемый сахарный диабет;
- генетическая предрасположенность;
- высокий уровень половых гормонов;
- прием оральных контрацептивов, содержащих высокие дозы эстрогена;
- беременность.
Антибактериальные препараты способствуют снижению количества лакто- и бифидобактерий, сдвигу pH во влагалище и росту Candida spp.
Тетрациклины, цефалоспорины и ампициллин чаще других антибиотиков широкого спектра действия провоцируют развитие кандидоза.
Беременность — один из наиболее распространенных предрасполагающих факторов. Согласно исследованиям, у трети беременных развивается ВК. Высокий уровень половых гормонов способствует увеличению содержания гликогена во влагалище, который в свою очередь обеспечивает постоянный источник углерода, необходимый для роста грибов.
Кроме того, повышенная кислотность вагинальной флоры беременных может подавлять рост других микроорганизмов, которые естественным образом ингибируют Candida. Хотя начальное прикрепление клеток гриба происходит при более высоких значениях pH (6–7), кислая среда благоприятствует развитию мицелия.
В патогенезе вагинального кандидоза (ВК) выделяют две основные фазы: фазу адгезии, то есть прикрепления клеток гриба к эпителиальным клеткам, и мицелиальную фазу. Мицелиальная фаза начинается с момента проникновения Candida spp. в эпителиоциты. Растущий псевдомицелий грибов проникает в глубокие слои цервикального и вагинального эпителия.
Cаndida способны пенетрировать клетки, не нарушая целостности своей маннопротеиновой оболочки (это фибриллярное покрытие клеточной стенки гриба, участвующего в адгезионных процессах). В итоге Cаndida противостоит факторам защиты и выживает в макроорганизме.
Группы риска инфицирования не-albicans видами Candida включают:
- женщин с рецидивирующим ВК;
- ВИЧ-инфицированных женщин;
- женщин в возрасте старше 50 лет;
- женщин с неконтролируемым сахарным диабетом.
Во всех вышеперечисленных группах наиболее распространенным видом является С. glabrata.
Процент случаев заболевания не-albicans Сandida-ассоциированной инфекцией увеличивается с возрастом женщин.
Особенности РВК
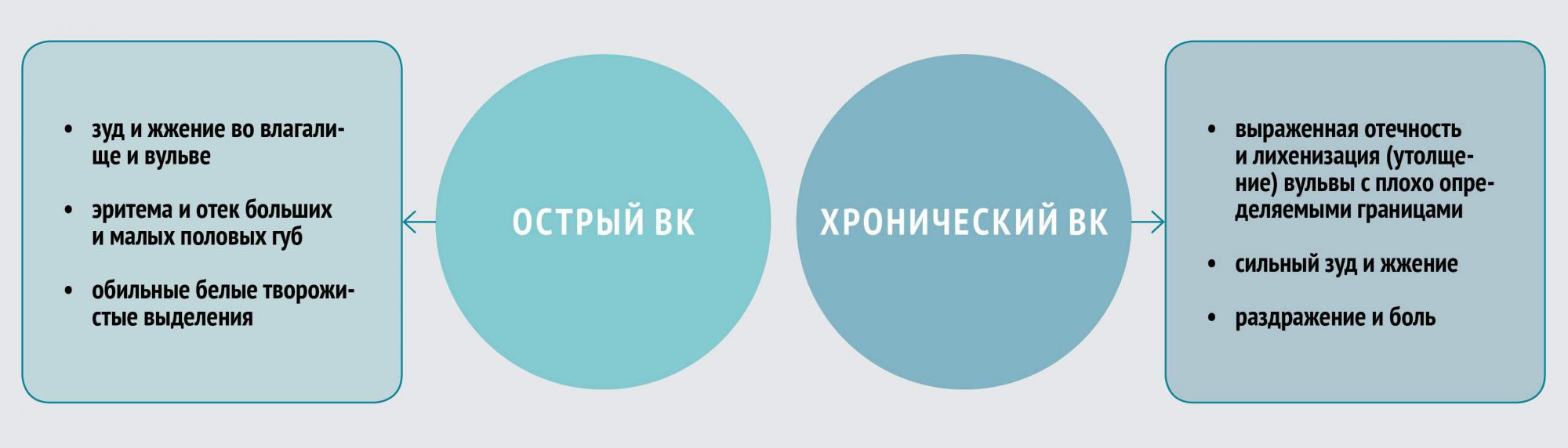
Большинство женщин с ВК быстро реагируют на терапию, однако в некоторых случаях может развиться рецидивирующая форма, которая характеризуется четырьмя и более эпизодами инфекции в год. Предрасполагающие факторы:
- неконтролируемый сахарный диабет;
- прием иммунодепрессантов;
- отклонения в местном вагинальном иммунитете слизистых оболочек;
- генетическая предрасположенность.
Исследования доказали, что у пациенток с РВК регистрируется более высокая частота специфических генных полиморфизмов по сравнению с контрольной группой. Кроме того, у этих пациенток обнаруживаются определенные антигены системы Льюис в крови.
Периодический ВК может быть также связан со снижением в естественных условиях концентрации манноз-связывающего лектина. Последний, связываясь с сахарами на поверхности клетки Candida, запускает путь активации системы комплемента и приводит к гибели гриба с помощью комплемент-опосредованного фагоцитоза.
При данном заболевании также фиксируется повышенная концентрация интерлейкина-4, что тормозит местные защитные механизмы.
Система антигенов Льюис зависит от группы генов, которые экспрессируются в железистом эпителии. Антигены Льюис, в отличие от эритроцитарных антигенов, являются компонентами экзокринных эпителиальных выделений, в том числе и влагалищных.
Роль полового пути передачи остается недоказанной. Тем не менее большинство исследований говорит о необходимости лечения половых партнеров. Так, эксперимент доктора Горовитц, Великобритания, продемонстрировал наличие видов Candida в эякуляте мужчин, партнерши которых страдали РВК.
Однако тот же Горовитц провел еще одно исследование, где изучались результаты терапии у 54 женщин, разделенных на две группы. Партнеров из первой группы подвергали противогрибковой терапии, а из второй — нет. Существенных различий в скорости наступления рецидива у женщин этих групп обнаружено не было.
Рецидивы могут быть вызваны и другими видами Candida, которые не являются в равной степени чувствительными к терапии препаратами первой линии.
Клиника ВК
Клинические симптомы ВК неспецифичны и могут быть связаны с другими вагинальными заболеваниями, в том числе бактериальным вагинозом, трихомониазом, хламидиозом, гонореей. Отличительной чертой симптоматики являются зуд и жжение. В некоторых случаях возможно развитие диспареунии (болезненности при половом акте) и дизурии.
Исследования in vivo показали, что противогрибковые препараты имидазола (миконазол и клотримазол) менее эффективны в лечении не-albicans видов Candida. Так, C. tropicalis и C. glabrata в 10 раз менее чувствительны к миконазолу, чем C. albicans.
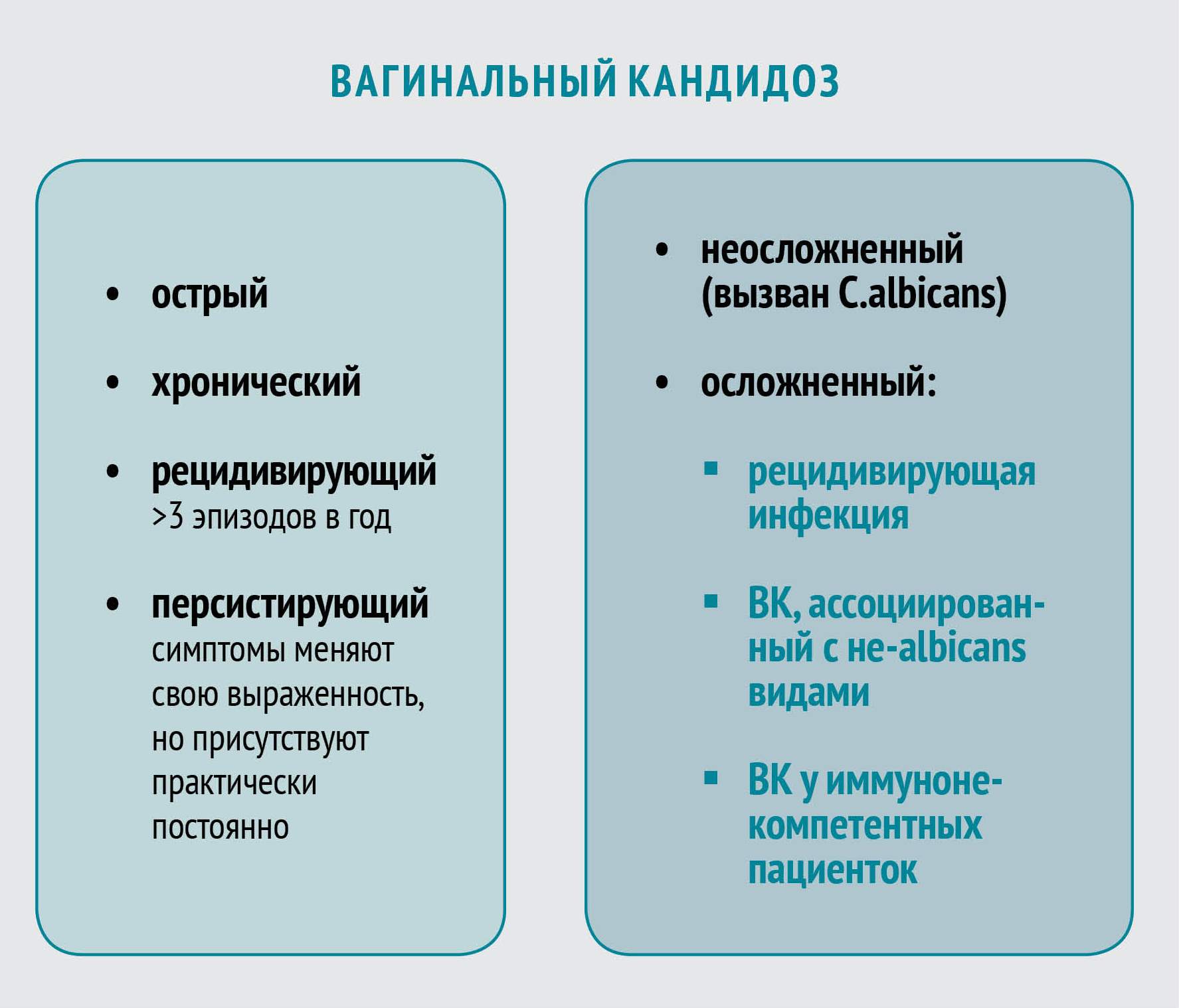
Лечение неосложненного ВК
Неосложненный ВК вызывается штаммами C. albicans, большинство из которых демонстрируют чувствительность к азоловым противогрибковым препаратам. Лечение неосложненного заболевания приводит к положительному результату в 90% случаев даже при назначении однократной дозы пероральных или короткого курса местных антимикотиков. На выбор можно использовать несколько топических азоловых препаратов с приблизительно одинаковой эффективностью.
Эмпирическое назначение антимикотиков при этой форме заболевания совершенно оправданно. Более того, зачастую выбор лечения основывается на индивидуальных предпочтениях пациентки.
Клеточная стенка Candida представляет собой комплексный гликопротеин, который зависит от постоянного синтеза эргостерола. Соединения азола, которые являются действующими веществами азоловых противогрибковых препаратов, блокируют выработку эргостерола, позволяя топическим антимикотикам оказывать эффект в 80—90% случаев.
Азоловые препараты, которые подразделяются на производные имидазола и триазола, являются самой многочисленной и эффективной группой противогрибковых средств. К азоловым антимикотикам относятся как системные препараты (кетоконазол, флуконазол, итраконазол), так и местные (бифоназол, клотримазол, изоконазол, эконазол и другие).
В сравнительных испытаниях 10—14‑дневных курсов терапии азолами и нистатином была выявлена преимущественная эффективность первых (80—95 % микологического излечения по сравнению с 70—80 % в группе нистатина). Кроме того, азолы доказали эффективность даже при лечении короткими курсами.
Терапия ВК у беременных женщин предусматривает применение местных противогрибковых препаратов. К числу безопасных топических антимикотиков относятся миконазол и клотримазол, рекомендуемый курс лечения — семь дней. Кроме того, при беременности назначают полиеновый антибиотик натамицин. Стандартная схема противогрибковой терапии местными формами натамицина рассчитана на применение в течение трех дней. При необходимости курс может быть увеличен вдвое.
Лечение осложненного РВК
Оптимальный курс лечения осложненного ВК до сих пор точно не определен. Некоторые исследования показали эффективность противогрибковой супрессивной терапии в течение нескольких месяцев.
Препаратом выбора при РВК является пероральный флуконазол. При тяжелом рецидивирующем ВК флуконазол применяют по схеме 150 мг (три дозы) каждые 72 часа в течение девяти дней, после чего лечение продолжают по 150 мг в неделю на протяжении длительного времени. Такой режим противогрибковой терапии значительно снижает вероятность рецидивов по сравнению с тремя дозами флуконазола без поддерживающего лечения.
Долгосрочная супрессивная терапия пероральным флуконазолом отличается удобством и хорошей переносимостью по сравнению с другими антимикотиками. Как показали исследования, эффективность супрессивной схемы лечения РВК достигает 90%. Вопреки ожиданиям, у больных, длительно принимающих флуконазол, не подтвердилось развитие резистентности к C.albicans или суперинфекции не-albicans видами. Тем не менее пациенткам с упорной инфекцией рекомендуется проводить идентификацию возбудителя.
В качестве препаратов для супрессивной терапии могут применяться иные пероральные средства, которые доказали эффективность в лечении РВК. В качестве альтернативных схем лечения назначают:
- кетоконазол по 100 мг в сутки (из‑за гепатотоксичности перорального кетоконазола предпочтение обычно отдают другим препаратам);
- итраконазол по 200 мг два раза в день в течение одного дня каждого месяца;
- клотримазол вагинальные свечи.

Женщинам, предпочитающим местное лечение, клотримазол рекомендуется в дозировке 500 мг в неделю или 200 мг дважды в неделю. Также допустимо применение других местных противогрибковых препаратов, при этом практически не имеет значения, какое действующее вещество используется.
У пациенток с РВК, которым не проводится поддерживающая терапия, вероятность рецидива в течение шести месяцев после успешного лечения очередного эпизода заболевания составляет 70%. Риск рецидива у женщин, принимающих антимикотики в качестве супрессивного лечения, составляет 40—50% в течение одного года после прекращения приема препаратов.
Лечение РВК, вызванного не-albicans видами Candida
Не-albicans виды весьма умеренно отвечают на терапию азоловыми антимикотиками. Поэтому схему лечения в таких случаях подбирают индивидуально, основываясь на степени тяжести заболевания и реакции на препараты.
В течение многих десятилетий для лечения РВК местно использовалась борная кислота. Однако препараты борной кислоты могут всасываться через слизистую оболочку влагалища в кровь и оказывать токсическое действие. Во избежание всасывания вагинальные средства на основе борной кислоты выпускают в желатиновых капсулах. Рекомендуемая схема лечения — одна капсула 600 мг в сутки в течение двух недель.
Готовой лекарственной формы в России нет, но капсулы могут готовить в аптеках ex tempore. Согласно исследованиям, лечение вагинальными капсулами с борной кислотой эффективно в 70% случаев РВК, ассоциированного с C. glabrata.
Альтернативой токсичной борной кислоте являются суппозитории с амфотерицином В. Антибиотик проникает через клеточную мембрану гриба и, связываясь с эргостеролом, разрушает клеточную стенку. Курс лечения составляет 50 мг на ночь per os в течение двух недель. Такая схема терапии успешна у 70% пациенток, страдающих заболеванием, вызванным не-albicans видами, не поддающимися азоловой терапии, особенно C. glabrata.
Активность по отношению к не-albicans видам Candida доказали и местные препараты для вагинального применения, содержащие 17% флуцитозина. Клетки гриба поглощают флуцитозин, после чего он дезаминируется и превращается в 5‑фторурацил, который встраивается в ДНК Candida вместо урацила. В результате нарушается синтез белка и клетка погибает. Возможна также комбинация 17% крема флуцитозина и 3% крема амфотерицина В. Средняя продолжительность лечения флуцитозином должна быть не меньше двух недель. Особенность препарата — его высокая стоимость.
Альтернативные методы лечения РВК
В некоторых случаях пациентки прибегают к применению пробиотиков, большинство из которых содержат лактобактерии. Предполагается, что лактобактерии способны ингибировать или уменьшать рост Candida во влагалище. Однако единого мнения специалистов по этому поводу пока нет. Действительно, часть клинических исследований подтверждает эффективность пробиотиков при ВК. В то же время другие эксперименты полностью опровергают эти данные.
Так, недавно было опубликовано рандомизированное исследование с участием двух групп женщин с РВК. Пациенткам первой группы в схему лечения включали вагинальные пробиотики, а участницы второй подвергались монотерапии итраконазолом. Исследование показало, что исход терапии в течение месяца был одинаково положительным в двух группах.
Учитывая безопасность применения пробиотиков, право включения этих препаратов в схему лечения РВК имеет и врач, и пациентка.
Список использованных материалов
- Jacqueline M. Achkar, Bettina C. Fries: Candida Infections of the Genitourinary Tract
- www.ncbi.nlm.nih.gov/pmc/articles/PMC2 863 365/?tool=pubmed
- Omnia M Samra-Latif, MD: Vulvovaginitis
- emedicine.medscape.com/article/2 188 931‑overview
- Мari E. et al.: Diagnosis of Vaginitis, Northwestern University Medical School, Chicago, Illinois
- www.aafp.org/afp/2000/0901/p1095.html
- Ilkit M., Guzel AB.: The epidemiology, pathogenesis, and diagnosis of vulvovaginal candidosis: a mycological perspective
- www.bvsalud.org/portal/resource/en/mdl-21 599 498
- Серов В. Н.: Проблема вульвовагинального кандидоза в гинекологической практике, ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В. И. Кулакова» Минздрава России
- www.medi.ru/doc/a0 230 212.htm
Общая характеристика
Бесцветный прозрачный раствор.
Борной кислоты6 г12 г
Воды для инъекцийдо 200 млдо 400 мл
Антисептики и дезинфицирующие препараты. Борная кислота и препараты на ее основе.
Код ATX: D08AD.
Фармакологические свойства
Фармакодинамика
Коагулирует белки (в т. ч. ферментные) микробной клетки, нарушает проницаемость клеточной оболочки. Обладает раздражающим действием на слизистые оболочки, грануляционные ткани. У детей раннего возраста особенно хорошо проникает через кожу и слизистые оболочки (описаны смертельные исходы при случайном приеме внутрь или нанесении на поврежденную кожу). При повторном поступлении в организм ребенка (после грудного кормления при обработке борной кислотой молочной железы) могут развиться нарушения функции почек, метаболический ацидоз, гипотония.
Фармакокинетика
Абсорбируется через поврежденную кожу, раневую поверхность, слизистые оболочки, при приеме внутрь. Проникает во многие органы и ткани и может в них накапливаться. Выводится медленно (при повторных введениях кумулирует). Около 50 % выделяется с мочой за 12 ч, остаток – в течение 5–7 дней. Борная кислота, раствор для наружного применения 30 мг/мл задерживает рост и развитие бактерий. Всасываясь, вызывает системные токсические эффекты.
Дерматит, пиодермия, мокнущая экзема, опрелости, наружный отит.
Применяют наружно. Продолжительность применения не должна превышать 3 дней. При дерматите, пиодермии, экземе пораженные участки кожи обрабатывают с помощью салфетки, предварительно смоченной лекарственным средством, 2–3 раза в сутки.
На ограниченные мокнущие участки лекарственное средство применяется в виде примочек в течение 1–2 часов.
При наружном отите в наружный слуховой проход вводят смоченные раствором турунды или закапывают по 3–5 капель 2–3 раза в день.
Лекарственное средство после вскрытия упаковки должно использоваться незамедлительно.
Острая и хроническая интоксикация в виде тошноты, рвоты, диареи, кожные высыпания, десквамация эпителия, головные боли, спутанность сознания, олигоурия и, в редких случаях, шоковое состояние.
Повышенная чувствительность к борной кислоте, нарушение функции почек, хронический мезотимпанит с нормальной или мало измененной слизистой оболочкой, травматические перфорации барабанной перепонки; период беременности и кормящим для обработки молочных желез, детский возраст.
Применение у детей
Противопоказано.
Передозировка может развиваться при случайном приеме внутрь борной кислоты, которая хорошо всасывается через желудочно-кишечный тракт, и посредством ингаляции.
Острая передозировка может сопровождаться рвотой сине-зелеными рвотными массами, диареей, падением артериального давления, ярко-красной кожной сыпью. Другие симптомы могут включать судороги, лихорадку, десквамацию эпителия, анурию, мышечные подергивания, кому. Возможен летальный исход на протяжении 5–7 дней.
Борная кислота проявляет высокую токсичность при случайной передозировке у младенцев и детей.
Лечение: промывание желудка (под контролем эндоскопии, необходимо исключить наличие кровотечения), инфузионная терапия, симптоматическое лечение, гемо- и перитонеальный диализ.
Хроническая передозировка борной кислоты у млекопитающих приводит к нарушению кроветворения, обменных процессов, репродуктивной функции (признаки токсичности включают поражение семенных канальцев, атрофию эпителия, снижение количества сперматозоидов и массы яичек), снижению уровня тестостерона в крови. Борная кислота проявляет свойства репродуктивной токсичности, приводит к нарушению фертильности и внутриутробного развития. Имеются сообщения о нейротоксичности. Влияние на развитие мозга (увеличение боковых желудочков, уменьшение массы мозга) наблюдалось у крыс при дозах выше тех, которые вызывают нарушение формирования скелета и других пороков развития.
При длительном применении лекарственного средства на больших по площади участках кожи могут возникать симптомы хронической интоксикации: отек тканей, истощение, стоматит, экзема, нарушение менструального цикла, анемия, алопеция.
Применение лекарственного средства следует немедленно прекратить, лечение – симптоматическое.
Ограничен к применению в случае обширных повреждений поверхности тела. На время лечения кормящие матери должны прекратить грудное вскармливание. Не рекомендуется промывать полости – с их слизистой может всасываться (описаны смертельные случаи).
Не следует наносить раствор на поврежденную поверхность кожи. Рекомендуется хранить в недоступном для детей месте.
Беременность и лактация
Наружное применение борной кислоты, раствора для наружного применения 30 мг/мл противопоказано для беременных и кормящих грудью женщин.
Нет данных.
Условия хранения и срок годности
В защищенном от света месте при температуре от 15 °C до 25 °C. Не охлаждать.
Срок годности 2 года. Не использовать по истечении срока годности.
По рецепту врача. Для стационаров.
Для потребителей: бутылки стеклянные по 200 или 400 мл в упаковке № 1 вместе с инструкцией по медицинскому применению. Бутылки по 200 или 400 мл вместе с инструкцией по медицинскому применению помещают в пачку из картона для потребительской тары. Пачки помещают в ящики картонные с перегородками или решетками из картона гофрированного.
Для стационаров: 24 бутылки по 200 мл и 12 бутылок по 400 мл упаковывают в пленку полиэтиленовую и вместе с 1–2 инструкциями по медицинскому применению помещают в ящики картонные или бутылки по 200 мл в упаковке № 20, № 40 и 400 мл в упаковке № 12, № 24 вместе с 1–2 инструкциями по медицинскому применению помещают в ящики картонные с перегородками или решетками из картона гофрированного.
Производитель, страна
Произведено ОАО «Несвижский завод медицинских препаратов»;
222603, пос. Альба, ул. Заводская, 1;
Несвижский район, Минская область;
Республика Беларусь.
Борная кислота (Boric acid) инструкция по применению
📜 Инструкция по применению Борная кислота
💊 Состав препарата Борная кислота
✅ Применение препарата Борная кислота
📅 Условия хранения Борная кислота
⏳ Срок годности Борная кислота
Описание лекарственного препарата
Борная кислота
(Boric acid)
Основано на официально утвержденной инструкции по применению препарата и подготовлено для электронного издания справочника Видаль 2011 года, дата обновления: 2019.09.23
Владелец регистрационного удостоверения:
Код ATX:
D08AD
(Борная кислота и ее препараты)
Лекарственная форма
| Борная кислота |
Р-р д/местного прим. спиртовой 3%: фл. 10 мл, 15 мл, 25 мл или 40 мл рег. №: ЛП-000414 |
Форма выпуска, упаковка и состав
препарата Борная кислота
40 мл — флаконы (1) — пачки картонные.
40 мл — флаконы (100) — коробки картонные.
40 мл — флаконы (200) — коробки картонные.
40 мл — флаконы (400) — коробки картонные.
40 мл — флаконы (600) — коробки картонные.
10 мл — флакон-капельницы (1) — пачки картонные.
10 мл — флакон-капельницы (100) — коробки картонные.
10 мл — флакон-капельницы (200) — коробки картонные.
10 мл — флакон-капельницы (400) — коробки картонные.
10 мл — флакон-капельницы (600) — коробки картонные.
15 мл — флакон-капельницы (1) — пачки картонные.
15 мл — флакон-капельницы (100) — коробки картонные.
15 мл — флакон-капельницы (200) — коробки картонные.
15 мл — флакон-капельницы (400) — коробки картонные.
15 мл — флакон-капельницы (600) — коробки картонные.
25 мл — флакон-капельницы (1) — пачки картонные.
25 мл — флакон-капельницы (100) — коробки картонные.
25 мл — флакон-капельницы (200) — коробки картонные.
25 мл — флакон-капельницы (400) — коробки картонные.
25 мл — флакон-капельницы (600) — коробки картонные.
Фармакологическое действие
Антисептическое средство; коагулирует белки (в т.ч. ферменты) микробной клетки, нарушает проницаемость клеточной стенки.
Фармакокинетика
Хорошо проникает через кожу и слизистые оболочки; медленно выводится и может накапливаться в органах и тканях. Выводится почками — 50% (в течение 12 ч), остальное количество в течение 5-7 дней.
Показания препарата
Борная кислота
Отит наружный (острый и хронический) без повреждения барабанной перепонки.
Режим дозирования
Местно. При остром и хроническом отите по 3-5 капель наносят на турунду и вводят в наружный слуховой проход 2-3 раза в день. Курс лечения не должен превышать 3-5 дней.
Побочное действие
Местные реакции: зуд, жжение, гиперемия кожи наружного слухового прохода.
Аллергические реакции.
Противопоказания к применению
Гиперчувствительность, хроническая почечная недостаточность, перфорация барабанной перепонки; беременность, период лактации, детский возраст.
Применение при беременности и кормлении грудью
Противопоказан: беременность, период лактации.
Применение у детей
Противопоказан в детском возрасте.
Особые указания
Избегать попадания на слизистые оболочки.
Передозировка
Симптомы острой интоксикации (при случайном приеме внутрь): тошнота, рвота, диарея, гастралгия, нарушение функций сердечно-сосудистой системы, стимуляция или угнетение центральной нервной системы, гиперпирексия, эритематозные высыпания с последующей десквамацией (возможен летальный исход в течение 5-7 дней), нарушение функции почек и печени (в т.ч. желтуха), циркуляторный коллапс, шок, в т.ч. с летальным исходом.
Лечение: симптоматическое. Переливание крови, гемо- и перитонеальный диализ.
Условия хранения препарата Борная кислота
В защищенном от света месте при температуре от 15 до 25°С. В недоступном для детей месте.
Срок годности препарата Борная кислота
Срок годности. 3 года. Не применять по истечении срока годности.
Условия реализации
Препарат разрешен к применению в качестве средства безрецептурного отпуска.
Если вы хотите разместить ссылку на описание этого препарата — используйте данный код
Аналоги препарата
Борная кислота
(ФОРМУЛА-ФР, Россия)
Борная кислота
(Фармацевтическая фабрика Санкт-Петербурга, Россия)
Борная кислота
(АРМАВИРСКАЯ МЕЖРАЙОННАЯ АПТЕЧНАЯ БАЗА, Россия)
Борная кислота
(ИВАНОВСКАЯ ФАРМАЦЕВТИЧЕСКАЯ ФАБРИКА, Россия)
Борная кислота
(ЙОДНЫЕ ТЕХНОЛОГИИ И МАРКЕТИНГ, Россия)
Борная кислота
(АПТЕКА ФАРМИКОН, Россия)
Борная кислота
(ОБНОВЛЕНИЕ ПФК, Россия)
Борная кислота
(ТАТХИМФАРМПРЕПАРАТЫ, Россия)
Борная кислота
(Фармацевтическая фабрика ФГУП Астрахань, Россия)
Борная кислота
(ТУЛЬСКАЯ ФАРМАЦЕВТИЧЕСКАЯ ФАБРИКА, Россия)
Все аналоги
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
- острый (свежий, спорадический) кандидоз (протекает не более 2 мес);
- хронический, в том числе: а) рецидивирующий (не менее 4 эпизодов в год); б) персистирующий (симптомы заболевания сохраняются постоянно, несколько уменьшаясь после лечения).
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
В зарубежной литературе нередко употребляют термины «осложненный» и «вторичный» вульвовагинальный кандидоз. К осложненному относят как хронические формы, так и нетипичную этиологию, выраженные клинические проявления, течение на фоне тяжелых предрасполагающих состояний (сахарный диабет, рак, болезни крови, иммунодефицит, в том числе ВИЧ-инфекция), т. е. случаи, плохо поддающиеся терапии.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
- для подтверждения диагноза при отрицательном результате микроскопии и наличии типичной клиники;
- для видовой идентификации при подозрении на нетипичную этиологию;
- для определения чувствительности к антимикотикам (обычно вместе с видовой идентификацией).
Выделение более 1•104 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандиданосительство), лечение при этом не назначается (10–25% населения являются транзиторными носителями Candida в полости рта, 65–80% — в кишечнике, 17% — в детрите гастродуоденальных язв). Однако при наличии предрасполагающих (провоцирующих) факторов (например, антибиотико-, химио-, лучевая, стероидная и др. иммуносупрессивная терапия) часто проводят профилактическое (превентивное) лечение. Широко применяемым профилактическим препаратом служит нистатин. Однако он эффективен для профилактики кандидоза только в просвете кишечника. Системная абсорбция его не более 3–5%, поэтому он не способен воздействовать на грибы, находящиеся не в просвете кишечника. Для профилактики урогенитального кандидоза предпочтение отдается местным формам антимикотиков (вагинальным таблеткам и свечам, растворам и мазям). В профилактике кандидоза у лиц, страдающих тяжелыми заболеваниями, которые рассматриваются в качестве предрасполагающих факторов (сахарный диабет), реально эффективными могут быть только системные азольные препараты и амфотерицин.
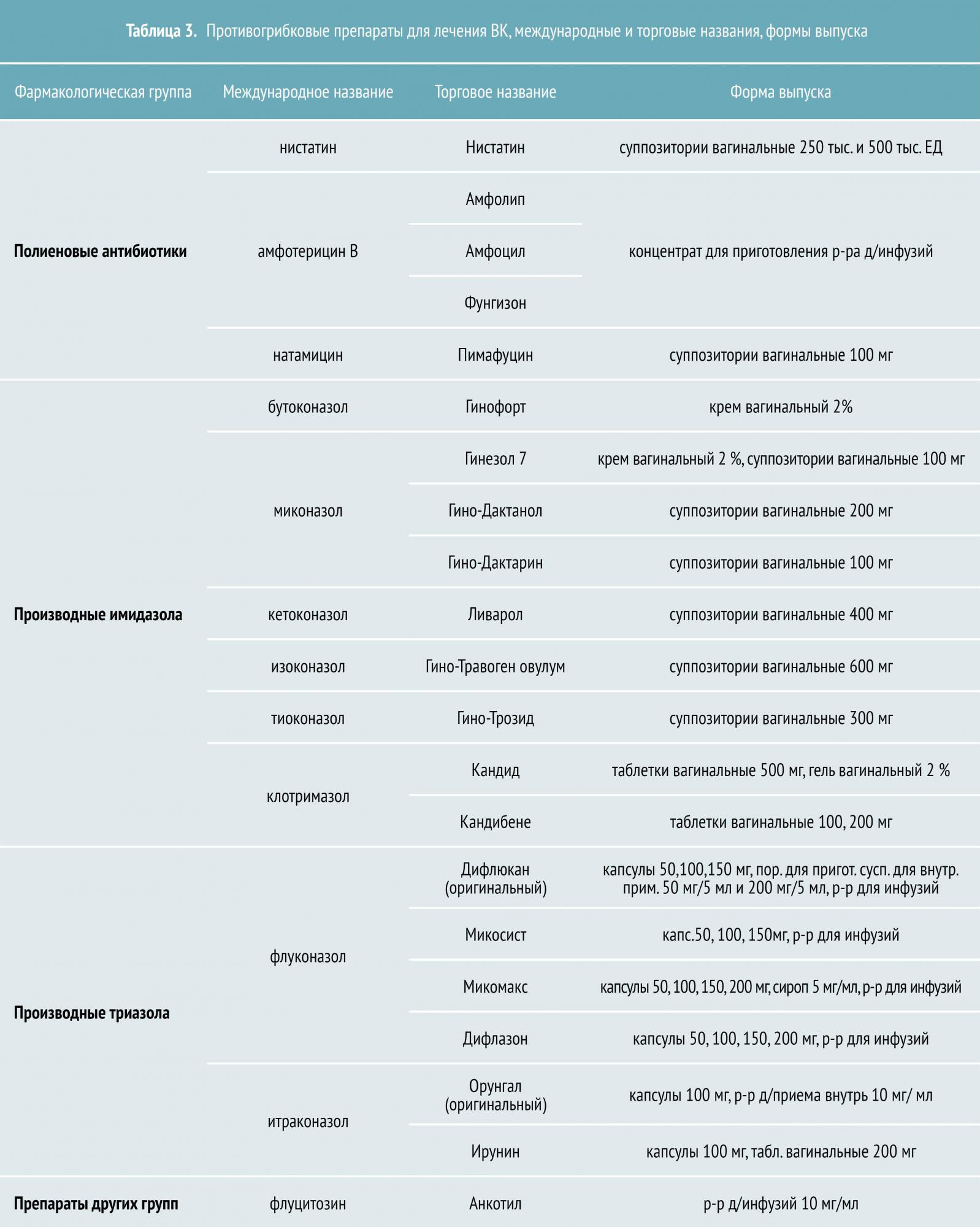
Противокандидозные препараты включают:
- полиены — нистатин, леворин, амфотерицин;
- имидазолы — кетоконазол, клотримазол, миконазол, бифоназол, изоконазол;
- триазолы — флуконазол, итраконазол;
- прочие — флуцитозин, нитрофунгин, декамин, препараты йода и др.
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
- травокорт — изоконазола нитрат + дифторкортолона-21-валерат;
- клион-Д — миконазол + метронидазол;
- макмирор комплекс 500 — нистатин + нифурател;
- полижинакс — нистатин + неомицин + полимиксин;
- тержинан — нистатин + неомицина сульфат + тернидазол + преднизолон.
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
- растворы соды, борной кислоты, тетрабората натрия, марганцовокислого калия (для спринцеваний и тампонов), анилиновых красителей (для смазывания в зеркалах);
- суппозитории — повидон-йодин (бетадин, вокадин, йодоксид) — на ночь;
- вагинальные капсулы — борная кислота 600 мг/сут;
- кортикостероидные кремы (I и II класса).
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
Препараты флуконазола являются «золотым стандартом» в лечении больных кандидозом. Для терапии данной патологии также применяются итраконазол и кетоконазол.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
Лечение хронического рецидивирующего вульвовагинального кандидоза
- Начальный курс: микофлюкан (флуконазол) по 50 мг ежедневно в течение 14 дней или по 150 мг 1 раз в 3 дня в течение 2 нед (всего на курс 14 таблеток по 50 мг или 5 таблеток по 150 мг).
- Профилактический курс: микофлюкан (флуконазол) по 150 мг 1 раз в неделю в течение 3–4 мес.
Лечение персистирующего вульвовагинального кандидоза
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
- Инструкция по применению Борная кислота
- Состав препарата Борная кислота
- Показания препарата Борная кислота
- Условия хранения препарата Борная кислота
- Срок годности препарата Борная кислота
Форма выпуска, состав и упаковка
порошок д/наруж. прим. 2 г: пак.
Рег. №: 08/03/1247 от 31.03.2008 — Аннулированное
Порошок для наружного применения в виде бесцветных, блестящих, слегка жирных наощупь чешуек или мелкого кристаллического порошка, без запаха; водный раствор имеет слабокислую реакцию.
| 1 пак. | |
| борная кислота | 2 г |
Пакеты.
порошок д/наруж. прим. 10 г: пак.
Рег. №: 09/12/1247 от 16.12.2009 — Аннулированное
Порошок для наружного применения в виде бесцветных, блестящих, слегка жирных наощупь чешуек или мелкого кристаллического порошка, без запаха; водный раствор имеет слабокислую реакцию.
| 1 пак. | |
| борная кислота | 10 г |
Пакеты.
порошок д/наруж. прим. 20 г: пак.
Рег. №: 08/03/1247 от 31.03.2008 — Аннулированное
Порошок для наружного применения в виде бесцветных, блестящих, слегка жирных наощупь чешуек или мелкого кристаллического порошка, без запаха; водный раствор имеет слабокислую реакцию.
| 1 пак. | |
| борная кислота | 20 г |
Пакеты.
Описание лекарственного препарата БОРНАЯ КИСЛОТА порошок создано в 2010 году на основании инструкции, размещенной на официальном сайте Минздрава РБ. Дата обновления: 11.05.2011 г.
Фармакологическое действие
Кислота борная обладает антисептической и фунгистатической активностью. Коагулирует белки (в том числе ферментные) микробной клетки, нарушает проницаемость клеточной оболочки. 5% водный раствор ингибирует процессы фаюцитоза. 2-4% раствор задерживает рост и развитие бактерий. Оказывает слабое раздражающее действие на грануляционные ткани.
Абсорбируется через поврежденную кожу, раневую поверхность, слизистые оболочки в пищеварительном тракте (при случайном приеме внутрь). Особенно хорошо проникает через кожу и слизистые оболочки у детей раннего возраста. При повторном поступлении в организм ребенка могут развиться нарушения функции почек, метаболический ацидоз, артериальная гипотензия.
Борная кислота может накапливаться в органах и тканях организма. Выводится медленно (при повторном поступлении кумулирует).
Реклама
Режим дозирования
Назначают при заболеваниях кожи (мокнущей экземе, дерматитах, пиодермии, опрелостях) 3% водный раствор для примочек. Растворить 2 г порошка в 65-70 мл горячей кипяченой воды (1/2 чайной ложки порошка растворить в 80-90 мл горячей кипяченой воды), раствор остудить до комнатной температуры и использовать для примочек.
Противопоказания к применению
Повышенная чувствительность к препарату, нарушение функции почек, период беременности, детский возраст, обработка молочных желез перед кормлением ребенка.
Особые указания
Меры предосторожности.
Не следует наносить препараты борной кислоты на обширные поверхности тела, а также использовать для промывания полостей. Не используют препараты борной кислоты при острых воспалительных заболеваниях участков кожи, покрытых волосами.
Передозировка
При наружном применении передозировки до настоящего времени не отмечалось.

Все аналоги
Аналоги препарата
БОРНАЯ КИСЛОТА (Несвижский завод медицинских препаратов, ОАО, Республика Беларусь)
БОРНАЯ МАЗЬ (Борисовский завод медицинских препаратов, ОАО, Республика Беларусь)
БОРНАЯ КИСЛОТА (БЕЛМЕДПРЕПАРАТЫ, РУП, Республика Беларусь)
БОРНАЯ КИСЛОТА (Борисовский завод медицинских препаратов, ОАО, Республика Беларусь)
БОРНАЯ КИСЛОТА (ФАРМАЦЕВТИЧЕСКАЯ ФАБРИКА г.ЖИТОМИР, ДКП, ООО, Украина)
Аналоги КФУ
МИРРОСЕПТ (ФАРМЛЭНД, СП ООО, Республика Беларусь)
МИРАМИСТИН (БЕЛМЕДПРЕПАРАТЫ, РУП, Республика Беларусь)
ЦИТЕАЛ (PIERRE FABRE MEDICAMENT, Франция)
БЕТАДИН® (EGIS Pharmaceuticals, PLC, Венгрия)
ЙОДИСКИН (ИНКРАСЛАВ, Унитарное Предприятие, Республика Беларусь)
ЭТАНОЛ (БОБРУЙСКИЙ ЗАВОД БИОТЕХНОЛОГИЙ, ОАО, )
ЭТАНОЛ АНТИСЕПТИЧЕСКИЙ (БЕЛАСЕПТИКА, ЗАО, Республика Беларусь)
МЕДИЦИНСКИЙ АНТИСЕПТИЧЕСКИЙ РАСТВОР (ФЕРЕЙН, СОАО, Республика Беларусь)
ЭТАНОЛ-БОРИМЕД (Борисовский завод медицинских препаратов, ОАО, Республика Беларусь)
БОРНАЯ КИСЛОТА (БЕЛМЕДПРЕПАРАТЫ, РУП, Республика Беларусь)