Европейское руководство по лечению дерматологических болезней. Третье издание
Кацамбас А.Д., Лотти Т.М.
Перевод с английского
Издательство Медпресс, 2014 год
Переплет, 736 стр.
ISBN: 5-00030-079-4
Использованные при создании настоящего руководства энциклопедический алфавитный принцип и классическая последовательность изложения материала существенно повышают его справочность. Большую ценность представляют данные об этиологии и патогенезе различных форм патологии кожи, рекомендации по их распознаванию, дифференциальной диагностике и лечению, в том числе с использованием альтернативных методов, основанные на обобщенном опыте ведущих европейских дерматологов.
Книга предназначена для специалистов-дерматологов, врачей других специальностей, семейных врачей и студентов старших курсов медицинских вузов.
См. оглавление и фрагменты
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Зорина В.В.
1
Камышникова И.О
1
1 ГБОУ ВПО КубГМУ Минздрава России
В последние годы среди жителей Краснодара и Краснодарского края значительно увеличилось количество больных обращающихся по поводу красного плоского лишая в полости рта. Обследовано 682 пациента в возрасте 50 – 85 лет. В результате обследования установлено, что красный плоский лишай диагностирован у 10,8% больных. Рассматривается лечение красного плоского лишая и его результаты в зависимости от сопутствующей соматической патологии и состояния полости рта. Использование патогенетической терапии в лечении красного плоского лишая позволяет устранить воспалительные процессы быстро и эффективно.
фармацевтические аспекты
лечение
красный плоский лишай
1.Анисимова И.В. Клиника, диагностика и лечение заболеваний слизистой оболочки рта и губ:учебное пособие / И.В.Анисимова, В.Б. Недосеко, Л.М. Ломиашвили. – М.: Медицинская книга, 2008. – 194 с.
2. Барер Г.Б. Рациональная фармакотерапия в стоматологии / Е.Н. Зорян, В.С. Агапов, В.В. Афанасьев и др. // Руководство для практикующих врачей. — М.: Литтерра, 2006. – 568 с.
3. Зорина В.В. Красный плоский лишай: варианты лечения // Дентал Юг. – Краснодар, 2008. — №7(56). — С. 20-21.
4. Камышникова И.О., Зорина В.В. Актуальность вопросов диагностики и лечения глоссалгии в клинике терапевтической стоматологии // КНМВ. – Краснодар, 2013. –№6(141). – С.108-110.
5. Рабинович И.М. Клинико-лабораторное обоснование комплексной терапии красного плоского лишая слизистой оболочки полости рта / И.М. Рабинович, И.В. Безрукова, В.В. Хазанова, Е.А. Земская, Н.А. Дмитриева // Стоматология. – 1997. – №4(76). – С. 12-17.
6. Рабинович О.Ф. Применение иммунокорригирующего препарата «Ликопид» в комплексном лечении плоского лишая слизистой оболочки полости рта / О.Ф. Рабинович, И.М. Рабинович, Б.В. Пинегин // Институт стоматологии. – 2001. – №3(12). – С. 29-30.
7. Терапевтическая стоматология: учебник/ под ред. Г.М. Барера. – М.: ГЭОТАР-Медиа, 2005. – 288 с.
8. Томас П. Хэбиф. Кожные болезни. Диагностика и лечение. – М.: «МЕДпресс – информ», 2008. – 672 с.
9. Цветкова Л.А. Заболевания слизистой оболочки рта и губ: Учебное пособие / Л.А. Цветкова, С.Д. Арутюнов, Л.В. Петрова, Ю.Н. Перламутров. – М.: МЕДпресс-информ, 2006. – 208 с.
10. Rebora A. Плоский лишай. Европейское руководство по лечению дерматологических болезней // Под редакцией А.Д. Кацамбаса, Т.М. Лотти. – М.: «МЕДпресс-информ», 2008. – С. 371-374.
Красный плоский лишай (КПЛ) – хроническое заболевание кожи и слизистых оболочек, этиология которого до настоящего времени остается неясной. Изолированное поражение слизистой оболочки полости рта (СОПР) КПЛ по данным различных авторов колеблется от 13,5 до 77%, а клиническая картина имеет существенные отличия от проявления его на коже. Поиск причины возникновения КПЛ вызывает затруднения, т.к. практически всегда заболевание возникает на фоне соматической патологии (заболевания желудочно-кишечного тракта, печени, сахарный диабет) [1, 5, 9]. Местные факторы в полости рта (гальваноз, кандидоз, несанированная полость рта) могут быть, как причиной КПЛ, так и отягощать течение уже возникшего заболевания. В связи с неясной этиологией и особенностями проявления КПЛ в полости рта, многообразием предлагаемых лекарственных препаратов необходим серьезный подход к выбору и назначению того или иного препарата с учетом индивидуальных особенностей пациента [2].
Из этого вытекает актуальность выбора показаний к назначению лекарственных препаратов с учетом различных форм КПЛ и сопутствующей соматической патологии.
Цель данного исследования: оценить эффективность предлагаемых схем лечения КПЛ.
Задачи:
· выяснить процент обращений по поводу КПЛ;
· выяснить наличие соматической патологии;
· оценить состояние полости рта;
· провести сравнительный анализ эффективности лечения КПЛ.
Материалы и методы исследования
За период времени 2010 – 2013 годы нами проконсультировано 682 пациента с заболеваниями слизистой оболочки полости рта. КПЛ диагностирован у 74 больных, что составляет 10,8%. Явления гальванизма отмечены у 97 пациентов (14,2%). Возраст пациентов колебался от 50 до 85 лет. Значительно чаще КПЛ диагностирован у женщин – 65, у мужчин – 9 (рис. 1,2).
Всем пациентам проводилось тщательное обследование. Уточнялись жалобы и анамнез заболевания, собирались сведения о сопутствующих заболеваниях, объективное обследование включало осмотр полости рта (зубов, зубных рядов, прикуса, слизистой полости рта). Проводилась оценка полноценности зубных протезов и пломб, определялись микротоки (ЭДС) в полости рта с помощью мультиметра (MASTECHMY-65). При необходимости пациентам проводились лабораторные методы исследования – клинический анализ кров, биохимический анализ крови на содержание глюкозы, исследование ЖКТ.
После постановки диагноза всем пациентам назначалось адекватное лечение в зависимости от состояния соматического и стоматологического статуса.
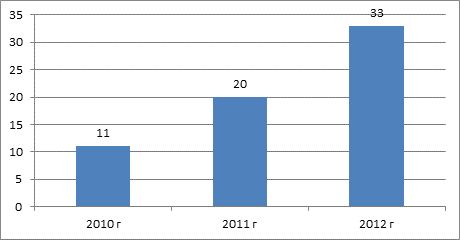
Рис. 1. Частота обращений по поводу красного плоского лишая
Результаты исследования
и их обсуждение
У всех больных без исключения обнаружена та или иная соматическая патология: гастрит, гепатит, панкреатит, гипертоническая болезнь, сахарный диабет. Синдром Гриншпана диагностирован у 6 больных. Всего у трех больных выявлены проявления КПЛ на коже рук, волосистой части головы, ногтях. Достаточно часто отмечено неблагополучие в полости рта: заболевания пародонта, зубные отложения, кариес зубов, явления гальваноза. Наиболее упорное течение, плохо поддающееся лечению, отмечено у больных с эрозивно-язвенной формой КПЛ, синдромом Гриншпана, на фоне гальванизма.[4] Лечение пациентов с типичной формой КПЛ и экссудативно-гиперемической, как правило, не вызывает трудностей. Эрозивно-язвенная форма КПЛ трудно поддается лечению, требует более длительного времени и часто рецидивирует.
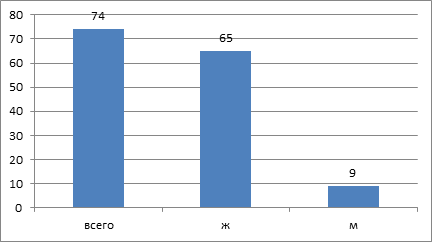
Рис. 2. Частота обращений по поводу красного плоского лишая в зависимости от пола
При составлении плана лечения типичной формы КПЛ учитывалось, что заболевание имеет аутоиммунную природу с нарушением локальных иммунных механизмов, всегда присутствует психоэмоциональный фактор, гистологически – эпителий кератинизирован, в сосочковом слое – диффузный лимфоцитарный инфильтрат, отечность базальной мембраны [6,8,10]. Местное лечение проводилось по общепринятой схеме: санация полости рта; обезболивающие средства – холисал, камистад; эпителизирующие – аевит, тыквеол, масло шиповника, солкосерил. Хороший эффект для ускорения эпителизации, уменьшения сухости и жжения во рту дает назначения ротовых ванночек с льняным маслом, маслом расторопши. Выбор нами данного метода обуславливается их антиоксидантными и улучшающими микроциркуляцию эффектами, а также отсутствием запаха, вкуса, цвета (в отличие от аекола). Масло расторопши оказывает ранозаживляющее, противоязвенное, обезболивающее, органопротекторное, противорадиационное и общеукрепляющее действие. В связи с этим, мы рекомендовали нашим пациентам применение внутрь по 10 капсул 3 раза в день во время еды в течение месяца (при отсутствии противопоказаний).
При назначении антигистаминных препаратов предпочтение отдавали следующим: кларитин, зиртек, эриус в связи с отсутствием седативного и снотворного эффекта.
Для снятия психоэмоционального напряжения назначали Ново-Пассит по 1 таблетке 3 раза в день, глицин по 1 таблетке сублингвально 2 раза в сутки, экстракт пустырника или валерианы по 1 таблетке 2 раза в день. Транквилизаторы и антидепрессанты при необходимости назначал невропатолог.
Среди большого арсенала поливитаминных комплексов отдавали предпочтение «Алфавит» в связи с тем обстоятельством, что в нем учитывается принцип совместимости отдельных витаминов и указанием процента суточной дозы. Особо необходимые витамины при лечении КПЛ (витамины А, В, никотиновая кислота) в данном комплексе присутствуют и составляют 100% суточной дозировки.
Из современных иммуномодулирующих препаратов наибольший интерес вызывает ликопид в связи с непродолжительностью применения – сублингвально по 1 таблетке (1 мг) в течение 7 – 14 дней. Основанием для выбора данного иммунокорректора является широкая фармакологическая активность (иммунорегулирующая, противовоспалительная и стимулирующая процессы регенерации), а также удобством в применении (курс лечения 7 – 14 дней, мягкое действие, таблетированная форма препарата). Назначение имудона не давало ощутимых результатов. Возможно это связано с нерегулярным выполнением рекомендаций (6 – 8 таблеток в течение 20 дней).
В результате комплексного лечения больных КПЛ улучшалось общее самочувствие, уменьшались неприятные ощущения, исчезали участки гиперкератоза или значительно уменьшались. Как правило, этого комплекса было достаточно для получения хорошего эффекта. Однако, в некоторых случаях приходилось назначать дополнительно другие препараты. В связи с тем, что одной из причин возникновения КПЛ может быть грибковая флора [1,3] при недостаточной эффективности проводимого лечения мы назначали гризеофульвин (во время еды по 1 таблетке 0,125 4 раза в день в течение 2 – 4 недель). Гризеофульвин оказывает фунгистатическое действие на разные виды дерматофитов и считается одним из основных средств при лечении больных дерматомикозами. Следует помнить, что применение препарата противопоказано при болезнях кроветворения, печени, почек, злокачественных новообразованиях, беременности. Уже на второй – третий день после приема препарата наступало улучшение, к концу первого курса лечения исчезали очаги гиперкератоза. Таким образом, можно рекомендовать назначение гризеофульвина при отсутствии выраженного эффекта терапии КПЛ по общепринятым схемам. Назначение других препаратов (делагил, плаквенил, глюкокортикоиды) при лечении типичной формы КПЛ, как правило, не требовалось.
Лечение экссудативно-гиперемической и эрозивно-язвенной формы КПЛ вызывает определенные трудности. В план лечения таких пациентов включали дополнительные методы и средства, как для местного, так и для общего лечения. С целью исключения инфицирования назначали 0,01% раствор мирамистина для полоскания полости рта. Эрозированные поверхности обрабатывали ферментами (трипсин, химотрипсин), с последующей аппликацией кератопластических препаратов или инъекцией под очаг поражения. Очень хороший эффект дают инъекции 1% раствора никотиновой кислоты, хонсурида. Никотиновая кислота, участвуя в окислительно-восстановительных процессах, способствует заживлению ран и язв, оказывает сосудорасширяющее действие, способствует общему оздоровлению. Хонсурид (действующее вещество – хондроитинсерная кислота) – является высокомолекулярным мукополисахаридом, участвует в построении основного вещества соединительной ткани, тем самым способствуя ускорению эпителизации эрозий и язв.
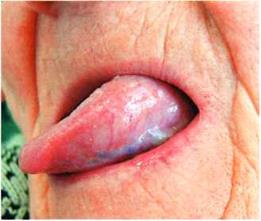
В план общего лечения пациентов с эрозивно-язвенной формой КПЛ включали дополнительно плаквенил, преднизолон. Плаквенил оказывает тормозящее действие на синтез нуклеиновых кислот, на активность некоторых ферментов, на иммунологические процессы [2]. По типу действия сходен с делагилом, хингамином, однако, основным преимуществом его является лучшая переносимость. Плаквенил назначали по 1 таблетке 2 раза в день в течение 2 недель. Как показали наши наблюдения, препарат хорошо переносился, достаточно эффективен, за данный период полностью исчезали симптомы воспаления, наступала эпителизация эрозий. Добавление преднизолона в дозе 10 – 20 мг в течение 10 дней значительно улучшало эффект лечения. Преднизолон активно действует на углеводный и белковый обмены, оказывает противовоспалительное, десенсибилизирующее, антиаллергическое действие. В большинстве случаев за этот период времени эрозивно-язвенная форма КПЛ трансформировалась в экссудативно-гиперемическую, а далее в типичную. При назначении преднизолона следует помнить о побочных эффектах препарата, возможных противопоказаниях, следить за картиной крови, артериальным давлением, содержанием глюкозы в крови и состоянием психики. Если процесс излечения затягивался, мы назначали гризеофульвин, что улучшало эффект лечения (рис. 3,4).
а б
Рис.3. Состояние слизистой языка до (а) и после лечения (б)
Следует отметить, что в случае возникновения КПЛ на фоне гальваноза, рано или поздно наступает рецидив заболевания, если не устранить причину. Нами отмечены также рецидивы заболевания в случае возникновения стрессовых ситуаций, обострения общесоматической патологии, погрешностей в питании.
Заключение
Другие формы КПЛ – буллезная, гиперкератотическая и атипичная встречаются крайне редко и нами за период наблюдения не выявлены.
Проведенное исследование показывает, что в последние годы отмечается тенденция к увеличению пациентов с КПЛ (10,8%), особенно на фоне гальваноза (14,2%).
Полученные результаты подтверждают тот факт, что КПЛ не существует изолированно, а протекает на фоне соматической патологии, что следует учитывать при составлении плана лечения пациентов с КПЛ. В связи с чем, необходим индивидуальный подход в выборе схемы лечения КПЛ с учетом фармакологического действия препарата, побочных эффектов, ответной реакции организма на назначаемое лечение.
Библиографическая ссылка
Зорина В.В., Камышникова И.О ФАРМАКОЛОГИЧЕСКИЕ АСПЕКТЫ ЛЕЧЕНИЯ КРАСНОГО ПЛОСКОГО ЛИШАЯ // Международный журнал прикладных и фундаментальных исследований. – 2014. – № 2.
– С. 84-88;
URL: https://applied-research.ru/ru/article/view?id=4700 (дата обращения: 21.05.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Красный волосяной лишай Девержи (син.: болезнь Девержи; pityriasis rubra pilaris; lichen ruber acuminatus) — гетерогенное хроническое воспалительное заболевание кожи, которое подразделяется как на наследственные формы, передающиеся аутосомно-доминантно, так и на спорадические, приобретенные. Хотя принято считать, что название и описание принадлежит Альфонсу Девержи, о первом случае сообщил в 1828 г. Клаудиус Таррал. Он отмечал изолированные чешуйчатые высыпания, пронизанные в центре волосом, при пальпации которых на поверхности кожи прощупывается очень плотная шероховатость [1–6].
Болезнь Девержи (БД) — редкое заболевание, составляющее 0,03% всех болезней кожи. Этиология и патогенез дерматоза до сих пор до конца не изучены, мнения современных авторов расходятся. Теория наследственной предрасположенности занимает главенствующую роль, хотя существуют и другие теории [3, 5]. Иммуноморфологическое исследование клеток воспалительного инфильтрата у больных БД характеризовалось повышенным количеством клеток с экспрессией маркеров, принимающих участие в развитии воспалительной иммунной реакции по механизму гиперчувствительности замедленного типа. Это позволяет отнести заболевание к хроническим дерматозам, характеризующимся гиперпролиферацией кератиноцитов, опосредованной Т-клетками [7]. По данным К. Н. Суворовой и соавт. (1996), начало заболевания может отмечаться во всех возрастных периодах от 5 до 72 лет. Течение заболевания хроническое, иногда десятилетиями, сезонности не отмечается [8].
В 1980 г. Гриффитс описал 5 клинических форм заболевания, которыми достаточно долго пользовались врачи:
- Классический взрослый тип заболевания.
- Атипичный взрослый тип.
- Классический ювенильный тип.
- Ограниченный ювенильный тип.
- Атипичный ювенильный тип.
Однако в современной дерматологии принято считать, что классический взрослый тип и классический ювенильный типы заболевания имеют идентичные клинические проявления и различаются только возрастом пациентов. По этой причине в настоящее время классификация БД включает три клинические формы:
- Классический тип.
- Ограниченный ювенильный тип.
- Тип, связанный с ВИЧ-инфекцией [6].


Клиническая диагностика заболевания основывается на характерных признаках:
- остифолликулярные папулы, формирующие симптом «терки»;
- перифолликулярная эритема, со склонностью к слиянию;
- наличие «островков здоровой кожи» на фоне эритродермии;
- кирпично-красная окраска кожного покрова;
- ладонно-подошвенный гиперкератоз;
- изменения ногтей;
- симптом Бенье.
Однако довольно часто высыпания при БД напоминают псориазиформные элементы, а наличие диффузной эритродермии придает схожесть дерматоза с псориазом и токсикодермией. Псориаз и БД объединяют не только сходство клинических проявлений, но и механизмы развития воспалительного процесса. Результаты гистологического и иммуноморфологического исследования, проведенного О. Р. Катуниной (2005), свидетельствуют об общем патогенетическом пути развития воспалительного процесса в коже при псориазе и БД. В обоих случаях происходит активация антигенпредставляющих клеток, гиперпролиферация кератиноцитов, которые, приобретая черты иммуноцитов, способствуют поддержанию патологического процесса [7].
Диагностика
Нами проведены клинические наблюдения за 23 больными красным волосяным лишаем Девержи. Клинический диагноз у каждого обследуемого был подтвержден гистологическими исследованиями биоптата кожи. 15 (65,2%) пациентам первоначально установлен диагноз «псориаз», 6 (26%) больных лечились по поводу токсикодермии и только у 2 (8,8%) из них был предположительно выставлен диагноз «красный волосяной лишай Девержи». Ввиду такого большого количества ошибок диагностики, нами проведен анализ основных дифференциально-диагностических признаков БД.
В первую очередь наше внимание было обращено на хорошее самочувствие у всех больных с БД, сохраняющееся даже при диффузном поражении кожного покрова, в отличие от пациентов с токсикодермией или с псориатической эритродермией, у которых превалируют жалобы на продромальные явления, субфебрилитет и слабость. Субъективные ощущения пациентов с БД в основном обращены на изменение кожи, чувства стянутости и сухости, что противоречит наблюдениям зарубежных авторов, которые указывают, что примерно 20% пациентов испытывают зуд или жжение [6]. При дифференциальной диагностике БД следует обращать внимание на патогномоничный симптом «островки здоровой кожи». Данный признак фиксировался у всех наблюдаемых пациентов. Симптом легко отличить от участков здоровой кожи при псориатической эритродермии, если иметь в виду, что характерные островки здоровой кожи при БД не превышают 1,5 см в диаметре, имеют четкие округлые границы и расположены на фоне диффузной эритродермии. Устанавливая диагноз БД, следует помнить, что это остиофолликулярный дерматоз и первичным элементом является папула, пронизанная в центре волосом. Однако нельзя забывать о фолликулярной форме псориаза, когда у больного псориазом мы также можем наблюдать остиофолликулярные папулы розового цвета, пронизанные в центре волосом. В таком случае отличить эти заболевания бывает довольно сложно, если не обращать внимание на типичные псориатические бляшки в характерных местах локализации: волосистая часть головы, разгибательные поверхности конечностей. Динамическое наблюдение за больным позволит установить правильный диагноз. При псориазе папулы всегда имеют склонность к периферическому росту и слиянию за счет инфильтрации дермы, в отличие от БД, при которой диффузная эритродермия образуется за счет эритемосквамозного процесса. Отсутствие инфильтрации и лихенификации, обильного крупно-пластинчатого шелушения, характерных для псориаза, еще раз говорит в пользу диагноза БД.
Следующим очень важным симптомом БД является характерная окраска кожи — кирпично-красная или морковная, описанная многочисленными авторами [3–10]. Нами отмечено, что морковный оттенок кожи имели 7 пациентов (30,4%), а у остальных наблюдалась кирпично-красная окраска (n = 16; 69,6%). Однако ладонно-подошвенный гиперкератоз, развившийся у 19 (82,6%) из наблюдаемых нами больных, во всех случаях давал желтовато-морковную окраску кожи.
Хотя поражение ногтевых пластинок среди обследованных больных диагностировалось только у 18 (78,2%) пациентов, хочется отметить, что выраженность данного признака, скорее всего, зависит от давности заболевания, поскольку скорость роста ногтевой пластинки значительно медленнее, чем развитие патологического процесса. Это предположение подтвердили наши наблюдения: у больных, имеющих поражение ногтевой пластинки, длительность заболевания составила от 4 до 10 месяцев. Изменение ногтевой пластинки характеризовалось подногтевым гиперкератозом, изменением цвета, продольной и поперечной исчерченностью. Однако онихолизис, характерный для псориаза, не отмечен ни у одного пациента.
Как уже упоминалось выше, у большинства наблюдаемых нами пациентов с БД (n = 21; 91,2%) первоначально правильный диагноз не был установлен. Пациенты получали гипосенсибилизирующие и антигистаминные препараты, а более половины из них (n = 15; 65,2%) — пролонгированные стероиды, но, несмотря на интенсивную терапию, положительной динамики в лечении не отмечалось. Данный факт еще раз подтверждает, что БД резистентна к обычной терапии. Резюмируя вышесказанное, можно выделить основные дифференциально-диагностические признаки, позволяющие отличить красный волосяной лишай от псориаза:
- хорошее общее состояние больных БД сохраняется даже при диффузном поражении кожного покрова, в отличие от псориаза;
- характерным признаком является наличие островков здоровой кожи;
- первичным элементом является остиофолликулярная папула;
- кирпично-красная или морковная окраска кожи;
- отсутствие инфильтрации, лихенификации и обильного крупно-пластинчатого шелушения, свойственных псориазу;
- онихолизис, характерный для псориаза, наблюдается очень редко;
- ладонно-подошвенный гиперкератоз без инфильтрации, дающий желтовато-морковный оттенок кожи;
- торпидность к гипосенсебилизирующей, антигистаминной и гормональной терапии.
Лечение
В настоящее время препаратами, воздействующими на процессы кератинизации, являются ретиноиды. Впервые в 1930 г. Moore синтезировал ретинол из каротиноидов и начал изучать его действие на организм. Сегодня доказано, что витамин А участвует в регуляции и пролиферации многих типов клеток с момента эмбриональной закладки и в течение всей жизни. Наиболее эффективным среди всех синтетических ретиноидов в лечении БД является Неотигазон в дозе 0,5–0,7 мг/кг/сутки [4–6, 10].
Неотигазон (ацитретин 10 мг, 25 мг) обладает выраженной липофильностью и легко проникает в ткани. Нужно учитывать, что из-за индивидуальных различий всасывания и скорости метаболизма ацитретина дозу нужно подбирать индивидуально. Начальная суточная доза составляет 25 или 30 мг в сутки в течение 2–4 недель. Капсулы лучше принимать один раз в сутки вечером во время еды или с молоком. Как правило, терапевтический эффект достигается при суточной дозе 30 мг. В некоторых случаях бывает необходимо увеличить дозу до максимальной, равной 75 мг/сутки. Однако не следует рассчитывать на быстрый клинический эффект от проводимой терапии при лечении БД, особенно у взрослых. Наше мнение совпадает с мнением зарубежных авторов, которые считают, что симптоматическое улучшение при БД наступает в течение 1 месяца, но значительное улучшение и, может быть, разрешение процесса возможно в течение 4–6 месяцев, а по некоторым данным средняя продолжительность терапии составляет около 4 лет [6]. Наши наблюдения за пациентами с БД установили средний срок терапии 9 месяцев (рис. 4).
Учитывая возможность развития тяжелых побочных явлений, при длительном лечении следует тщательно сопоставить возможный риск с ожидаемым терапевтическим эффектом. Противопоказаниями к применению Неотигазона являются гиперчувствительность к препарату (ацитретину или наполнителям) или к другим ретиноидам; тяжелая печеночная и почечная недостаточность; выраженная хроническая гиперлипидемия, хронический алкоголизм; желчнокаменная болезнь, хронический панкреатит; заболевания центральной нервной системы, сопровождающиеся повышением внутричерепного давления. А. А. Кубанова и соавт. (2005) указывают на противопоказания к назначению ретиноидов при наличии в анамнезе эпителиомы (в том числе семейной), чешуйчато-клеточной или базально-клеточной карциномы [10]. Неотигазон обладает сильным тератогенным действием. Риск рождения ребенка с пороками развития особенно высок, если Неотигазон принимают до или во время беременности, вне зависимости от дозы и продолжительности терапии. В литературе указываются различные временные промежутки между окончанием приема ретиноидов и беременностью, необходимые для исключения риска возникновения тератогенного эффекта. По данным различных авторов этот период составляет от 6 месяцев до 2 лет [10].
Липофильные свойства препарата позволяют предположить, что он в значительных количествах попадает в грудное молоко. По этой причине Неотигазон нельзя назначать кормящим матерям. Побочные реакции отмечаются у большинства больных, принимающих Неотигазон, обычно они исчезают после уменьшения дозы или отмены препарата. Следует обратить внимание, что в начале лечения наблюдается усиление симптомов заболевания. Проведенный нами анализ терапии Неотигазоном больных БД показал, что самыми частыми побочными явлениями являются: сухость губ (n = 23; 100%), хейлит и трещины в уголках рта (n = 23; 100%); сухость и шелушение кожи (n = 23; 100%); сухость слизистых оболочек (n = 23; 100%); выпадение волос (n = 12; 52%); чувство жажды и сухости во рту (n = 5; 21,7%); реже наблюдаются непереносимость контактных линз (n = 3; 13%); конъюнктивит (n = 2; 8,6%), стоматит (n = 2; 8,6%), носовые кровотечения (n = 1; 4,3%), ринит (n = 1; 4,3%); нарушение вкусовых ощущений (n = 1; 4,3%). Эти побочные явления, как правило, обратимы и проходят после отмены Неотигазона. При появлении сильных головных болей, тошноты, рвоты и нарушения зрения препарат нужно немедленно отменить, а больного направить к невропатологу. Врач обязан контролировать функцию печени до начала лечения Неотигазоном, каждые 1–2 недели в течение первого месяца после начала лечения, а затем — через каждые 3 месяца во время приема поддерживающей дозы. Во время лечения большими дозами Неотигазона возможно обратимое повышение уровня триглицеридов и холестерина сыворотки, особенно у больных из группы высокого риска (с нарушениями липидного обмена, сахарным диабетом, ожирением, алкоголизмом). Если функция печени не нормализуется, препарат необходимо отменить. В этом случае рекомендуется продолжать контролировать функцию печени на протяжении еще 3 месяцев.
У пациентов с сахарным диабетом ретиноиды могут улучшить или ухудшить толерантность к глюкозе, поэтому на ранних этапах лечения концентрацию глюкозы в крови следует проверять чаще обычного.
Из-за риска развития гипервитаминоза А следует избегать одновременного применения витамина А и других ретиноидов. Поскольку как Неотигазон, так и тетрациклины могут вызывать повышение внутричерепного давления, их одновременное применение противопоказано. При комбинированном применении метотрексата и Неотигазона возникает риск развития гепатита, поэтому назначение одновременно этих двух препаратов также противопоказано.
Для уменьшения токсического влияния Неотигазона на организм назначают адъювантную терапию: гепатопротекторы, липотропные средства и желудочные ферменты, витамины группы В, никотиновую и пантотеновую кислоты. Для снижения риска возникновения гиперлипидемии, во время лечения следует избегать пищи, богатой жирами.
Согласно мнению различных авторов, альтернативными методами лечения могут быть Преднизолон (15–20 мг/сут), Дипроспан (2,0 в/м один раз в 10 дней № 3) и цитостатики: Проспидин (по 50–100 мг в/м ежедневно на курс 2,0–3,0 г) или Метотрексат (15 мг в/м один раз в 7 дней) [6, 11].
Наружное лечение во время приема ретиноидов принципиального значения не имеет, однако существенно улучшает общее состояние больного и повышает качество его жизни. Используются как классические мази и кремы, так и современные средства по уходу за сухой кожей различных фирм производителей. Для ликвидации массивных роговых наслоений назначаются мази с 2–5% салициловой кислотой, 10% мочевиной, 1–20% яблочной кислотой.
Кроме того, для лечения пациентов с БД применяется физиотерапия. В основном используются различные ванны: сульфидные продолжительностью 6–10 мин через день, на курс 12–15 ванн; радоновые ванны положительностью 10–20 мин через день; в домашних условиях возможно применять крахмальные ванны: 300–500 г картофельного крахмала разводят в 2–5 л холодной воды и затем вливают в ванну температурой 36–37 °С, длительность процедуры 15–20 мин через день, курс составляет 15–20 процедур. У детей продолжительность процедуры не должна превышать 15 минут, курс составляет 8–12 ванн.
До сих пор не решен вопрос о целесообразности применения ультрафиолетового облучения (УФО) у таких пациентов, мнения современных авторов противоречивы и требуют дальнейшего изучения [6, 12]. Согласно нашим наблюдениям у всех обследованных пациентов УФО или инсоляция провоцировали обострение процесса.
Благодаря достижениям отечественной и зарубежной науки в последние годы произошли существенные сдвиги в понимании клинико-генетического полиморфизма наследственной кожной патологии, значительно продвинулись познания в области патоморфологии и иммуноморфологии, что расширило возможности точной диагностики БД. Применение синтетических ретиноидов дало возможность повысить эффективность терапии этой категории больных. Однако лечение БД является длительным и всегда сопровождается развитием ряда побочных эффектов, что приводит к ограничению возможностей назначения препарата пожилым людям и пациентам с отягощенным анамнезом.
Литература
- Беренбейн Б. А., Студницин А. А. и др. Дифференциальная диагностика кожных болезней. М.: Медицина, 1989. 672 с.
- Елькин В. Д., Митрюковский Л. С. Избранная дерматология. Редкие дерматозы и дерматологические синдромы. Справочник по диагностике и лечению дерматозов. Пермь, 2000. 699 с.
- Мордовцев В. Н. Наследственные болезни и пороки развития кожи. М.: Наука, 2004. 174 с.
- Каламкарян А. А., Кубанова А. А., Акимов В. Г., Арифов С. С. Красный волосяной лишай Девержи // Вестник дерматологии и венерологии. 1990, № 6. С. 20–23.
- Кубанова А. А., Акимов В. Г. Дифференциальная диагностика и лечение кожных болезней: Атлас-справочник. М.: ООО «Медицинское информационное агентство», 2009. 304 с.
- Европейское руководство по лечению дерматологических заболеваний / Под ред. А. Д. Кацамбаса, Т. М. Лотти. М.: МЕДпресс-информ, 2008. 736 с.
- Катунина О. Р. Сравнительная иммуноморфологическая характеристика клеток воспалительного инфильтрата, участвующих в реакции гиперчувствительности замедленного типа у больных псориазом и болезнью Девержи. Автореф. дисс. канд. мед. наук. М., 2005. 20 с.
- Суворова К. Н., Куклин В. Т., Руковишникова В. М. Детская дерматовенерология. Казань, 1996. 441 с.
- Кубанова А. А., Арифов С. С. Особенности клинического течения отрубевидного красного волосяного лишая Девержи // Вестник дерматологии и венерологии. 1990, № 7. С. 59–61.
- Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем: Рук. для практикующих врачей под ред. Кубановой А. А., Кисиной В. И. М.: Литера, 2005. 882 с.
- Holliday A. C., Megan N. M., Berlingeri-Ramos A. Methotrexate: Role of Treatment in Skin Disease. // Skin Therapy Letter. 2013;18 (3).
- Osorio F., Magina S. Phototherapy and Photopheresis // Expert Rev Dermatol. 2011;6 (6): 613–623.
А. А. Кубанов*, доктор медицинских наук, профессор
Ю. А. Галлямова**, 1, доктор медицинских наук, профессор
* ФГБУ ГНЦДК МЗ РФ, Москва
** ГБОУ ДПО РМАПО МЗ РФ, Москва
1 Контактная информация: derma2006@yandex.ru
Abstract. Diagnostics of Devergie pityriasis rubra pilaris criteria and approaches to treatment are presented in the article. Application of synthetical retinoids allows increasing effectiveness of therapy of such patients. But treatment of Devergie disease require long time and is followed by development of several side effects that cause limitations for prescription of medicine to elderly people and to patients with compromised history.
3 000 баллов
Очередное издание Европейского руководства по лечению дерматологических болезней, созданное под редакцией крупных авторитетов EADV: грека А. Катсамбаса и итальянца Т. Лотти, составлено из глав — трудов большого коллектива известных европейских авторов по широкому спектру патологии кожи.
Из аннотации: Использованные при создании настоящего руководства энциклопедический алфавитный принцип и классическая последовательность изложения материала существенно повышают его справочность. Большую ценность представляют данные об этиологии и патогенезе различных форм патологии кожи, рекомендации по их распознаванию, дифференциальной диагностике и лечению, в том числе с использованием альтернативных методов, основанные на обобщенном опыте ведущих европейских дерматологов.
Оригинальное руководство было выпущено издательством Springer, в России перевод книги проф. В.П. Адаскевичем выпущен издательством «МЕД пресс-информ», к 2014 г. успело выйти 3 российских издания. Книга содержит 736 страниц, в ней 63 иллюстрации и 157 таблиц. Нашему сайту издание предоставлено компанией «Нижфарм» по инициативе профессора А.В. Таганова.
Price: 3 000 баллов
Дата публикации 3 мая 2023Обновлено 3 мая 2023
Определение болезни. Причины заболевания
Нейродермит (Neurodermatitis) — это хроническое воспалительное заболевание кожи, зачастую связанное со стрессом. Болезнь проявляется зудом, следами от расчёсов, утолщением, покраснением и шелушением участков кожи.
Нейродермит не заразен, но зуд может быть очень сильным и снижать качество жизни, приводя к нарушениям сна и проблемам в интимной сфере [4][5][24].
В зарубежной литературе можно встретить синонимы: простой хронический лишай, ограниченный нейродерматит и лишай Видаля [1]. В европейской школе нейродермит объединяют с атопическим дерматитом [2]. В отечественной литературе эти заболевания разделяют.
Автором концепции нейродермитов был французский дерматолог Луи Брок, он же классифицировал их на две формы: локализованную и распространённую. Термин «распространённый нейродермит» долгое время использовался как синоним атопического дерматита у взрослых, тогда как у детей его называли «атопическим дерматитом раннего детского возраста». Сейчас правильнее называть его «простым хроническим лишаём», так как нарушение работы нервной системы хоть и основная, но не единственная причина этого состояния.
Распространённость
Нейродермит — это распространённое хроническое заболевание кожи, поражающее до 12 % населения. Чаще всего болезнь возникает в среднем и пожилом возрасте, достигая пика в 30–50 лет, вероятно из-за повышенного стресса в этот период жизни. У женщин нейродермит встречается в два раза чаще, чем у мужчин [3].
Причины нейродермита
Зачастую заболевание развивается на фоне стресса. При психоэмоциональном перенапряжении человек чувствует зуд и начинает бесконтрольно расчёсывать кожу. Расчёсы вызывают ещё больший зуд, и возникает повторяющийся цикл «зуд — расчёсы — зуд». Образующиеся при этом очаги усиливают стресс, и процесс распространяется на ещё бо́льшие участки кожи.
Некоторые исследования указывают на взаимосвязь нейродермита с депрессией, тревогой и другими психологическими расстройствами [6]. Триггером также может стать нарушение кожи при других дерматозах, например при ксерозе (сухости кожи), псориазе, атопии, чесотке и др. [7] К провоцирующим факторам можно отнести и тесную одежду [24].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы нейродермита
Первым и основным симптомом заболевания является зуд. Для нейродермита характерны единичные или множественные очаги поражений, чаще в легкодоступных местах — на коже и волосистой части головы, задней и боковых поверхностях шеи, голенях, лодыжках, разгибательной поверхности предплечий, особенно в области запястья, а также на вульве, лобке или мошонке [9].
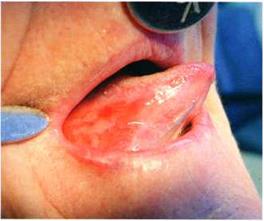
В результате многократного расчёсывания в поражённой области возникают очаги лихенификации — утолщённые участки с усиленным кожным рисунком, размер которых может варьироваться от 3 до 10 см и более. Цвет очагов — от жёлтого до тёмно-красно-коричневого в центре и более тёмного и насыщенного по краям.
На поверхности лихенифицированного участка кожи возникают гнойнички — полости, заполненные желтовато-зелёным содержимым. Далее на их месте образуются жёлто-коричневые корки. Из-за постоянного зуда и расчёсов ногти у пациентов становятся блестящими — так называемые «полированные ногти».
Больные обычно раздражительны и плаксивы. Зачастую у них присутствует дефицит массы тела, понижено давление, характерна слабость в теле и повышенная утомляемость [10].
Патогенез нейродермита
Кожа выполняет ряд важных функций: иммунную, защитную, секреторную, рецепторную, дыхательную, терморегуляторную и обменную.
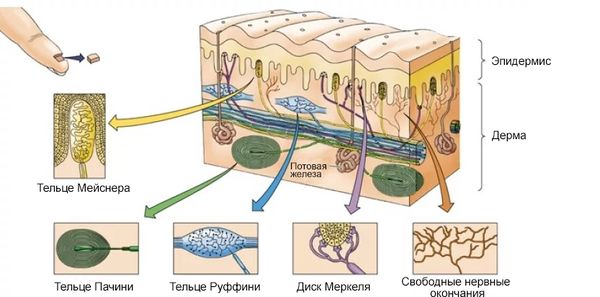
Остановимся подробнее на рецепторной функции. Существует болевая, тактильная и температурная кожная чувствительность. За восприятие различных ощущений ответственны рецепторы кожи, которые можно разделить на два основных типа:
- несвободные нервные окончания: тельца Мейснера — функции осязания; колбы Краузе — чувство холода; тельца Руффини — ощущение тепла; тельца Пачини — положение тела в пространстве, ощущение давления и вибрации; диск Меркеля — улавливание прикосновений;
- свободные нервные окончания: ноцицепторы, расположенные в верхнем слое кожи, — ощущения боли, зуда и жжения.
Таким образом, кожа непрерывно реагирует на различные раздражения, поступающие из окружающей среды, а также взаимодействует с центральной и вегетативной нервной системой.
Большое значение в развитии нейродермита имеют нарушения в работе центральной нервной системы (ЦНС), вегетативной нервной системы (преобладание тонуса симпатической нервной системы) и эндокринные расстройства (нарушения гипоталамо-гипофизарно-надпочечниковой системы). Предполагается, что ведущую роль в патогенезе этого заболевания имеют нервно-эндокринные нарушения.
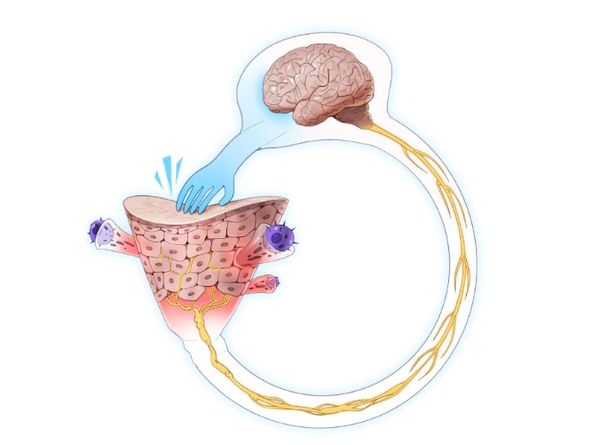
Так, основным симптомом нейродермита является зуд, который возникает из-за активации нервных волокон, расположенных в эпидермисе. Эти волокна оканчиваются в спинном мозге и далее передают импульсы таламусу, гипоталамусу и коре головного мозга. Важную роль при зуде играют многие периферические и центральные медиаторы — биологически активные вещества, с помощью которых между нейронами передаётся электрохимический импульс. Медиаторы действуют либо напрямую на свободные нервные окончания и кератиноциты (клетки кожи), либо опосредовано. Примечательно, что кератиноциты выделяют множество нейрональных медиаторов и рецепторов, и все они вовлечены в ощущение зуда [12].
При расчёсывании повреждается кожа, что приводит к высвобождению медиаторов зуда — цитокинов, протеаз и антимикробного пептида, которые активируют иммунные клетки и стимулируют сенсорные нейроны и каналы зуда (TRPV3 и GPCR) [16]. Сигнал зуда при этом передаётся в головной мозг, вызывая чесательный рефлекс, а нервы высвобождают нейропептиды, усиливающие воспаление (так называемое нейрогенное воспаление). Такие изменения повышают чувствительность кожи — она становится ещё более уязвимой для внешних и внутренних факторов. Этот механизм приводит к порочному кругу «зуд — расчёсы — зуд» [13].
Классификация и стадии развития нейродермита
Нейродермит подразделяют на локализованный (ограниченный) и генерализованный (диффузный), а также на первичный и вторичный.
При первичной форме кожа до развития болезни чистая, без патологических высыпаний. Вторичный нейродермит возникает на фоне других зудящих дерматозов, например хронической экземы, себорейного дерматита, красного плоского лишая, псориаза или чесотки.
Ограниченный нейродермит чаще появляется на фоне психоэмоциональных переживаний. Очаги поражения при этом располагаются на чётко ограниченных легкодоступных участках. В типичных случаях в очаге выделяют три зоны: центральную (утолщение кожи), среднюю (множество мелких блестящих узелков) и периферическую (усиленная пигментация кожи).
Диффузная форма может возникнуть на фоне интоксикаций, хронической инфекции и нарушения работы внутренних органов (печени, желудка и почек), что запускает аллергические реакции. Ряд авторов считают диффузную форму аналогом атопического дерматита, особенно если это заболевание выявлено и у близких родственников [10].
Осложнения нейродермита
При регулярных расчёсах нарушается целостность кожи и появляются ссадины. Из-за этого может присоединиться вторичная инфекция, чаще бактериальная, вызывающая гнойно-воспалительные заболевания.
Длительное поражение кожи также может влиять на пролиферацию и дифференцировку кератиноцитов, т. е. нарушать процессы размножения и специализации клеток кожи [8][14]. Это может привести к развитию в очагах поражения плоскоклеточного рака, но такие случаи редки.
Диагностика нейродермита
Для постановки диагноза врач тщательно собирает анамнез (историю болезни): спрашивает, какие симптомы беспокоят, чем болел пациент, как лечился, страдает ли аллергией.
На приёме нужно рассказать о факторах, которые могли спровоцировать развитие заболевания (например, о недавно перенесённом стрессе), а также о возможных сопутствующих патологиях, которые осложняют течение нейродермита. Если есть документы о сопутствующих заболеваниях, можно предоставить их врачу напрямую или через специальное приложение.
При заболевании может наблюдаться низкий уровень глюкозы, уменьшение выработки желудочного сока и надпочечниковая недостаточность [10].
Чтобы исключить первичные воспалительные дерматозы и оценить объём повреждения, доктор проведёт полное дерматологическое обследование. Оно включает визуальный осмотр кожи, пальпацию (ощупывание) очагов поражения, также могут проводиться специальные кожные пробы, микроскопическое исследование соскобов с кожи для исключения грибковой патологии и дерматоскопия очагов (метод, при котором врач с помощью специального устройства изучает поверхность кожи более детально).
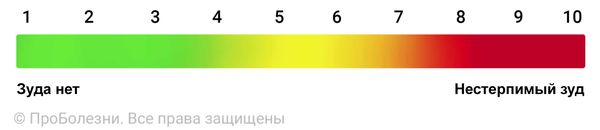
Интенсивность зуда можно оценить с помощью субъективной визуально-аналоговой шкалы.
Биопсия (взятие кусочка кожи для проведения исследования) поможет отличить нейродермит от других состояний со схожими симптомами: гипертрофического красного плоского лишая, псориазиподобных высыпаний, контактного дерматита, плоскоклеточного рака и грибовидного микоза.
При исследовании тканей в лаборатории выявляют характерные признаки — гиперкератотическую бляшку с очагами паракератоза (нарушением ороговения), выраженный слой зернистых клеток, удлинённую и неравномерно утолщённую эпидермальную сеть, акантоз (увеличение числа шиповатых клеток эпидермиса, приводящее к утолщению) и др.
Электронная микроскопия показывает коллагеновые волокна, прикреплённые к базальной пластинке и над ней [3].
Дифференциальная диагностика
Нейродермит следует отличать:
- от атопического дерматита;
- хронической экземы;
- псориаза;
- гипертрофического красного плоского лишая;
- узловатого пруриго Гайда;
- дерматофитии;
- кожной Т-клеточной лимфомы;
- застойного дерматита.
Чтобы отличить нейродермит от аллергии, врач может назначить обследование на сывороточные аллерген-специфические антитела: пищевые, бытовые, пыльцевые, эпидермальные, к лекарственным препаратам и укусам насекомых [17].
Лечение нейродермита
Лечение пациентов с подтверждённым диагнозом начинается с устранения провоцирующих факторов и возможных раздражителей. Нужно перестать носить тесную одежду, уменьшить потоотделение, подстригать ногти, использовать подсушивающие и спиртосодержащие средства для кожи.
Состояние, как правило, улучшается при отдыхе и релаксации. В большинстве случаев растирание и расчёсывание представляют собой рефлекторную, неосознанную привычку. Понимание механизма «зуд — расчёсы — зуд» и его связи с заболеванием может помочь справиться с этой привычкой.
Также при нейродермите важно восстановить барьерный слой кожи. Для этого применяются смягчающие увлажняющие средства (эмоленты), в состав которых входят холестерин, церамиды, свободные жирные кислоты, глицерол, гиалуроновая кислота, небольшой процент мочевины и салициловой кислоты в качестве отшелушивающего вещества. Кроме того, облегчить состояние поможет прохладный компресс или лёд [25].
Медикаментозное лечение разделяется на местное и системное. В каждом случае врач подбирает терапию индивидуально.
К местной терапии относятся:
- Кремы и мази с противозудными средствами: Ментолом, Анестезином, Димедролом, Фенистилом. Они хорошо облегчают зуд и обладают меньшими побочными эффектами по сравнению с другими средствами.
- Топические глюкокортикостероиды (тГКС) [15][23]. В зависимости от расположения и вида очага поражения назначают препараты разной активности. Например, если поражена кожа передней поверхности голени или области затылка, то стоит выбрать тГКС со средней или высокой активностью (Бетаметазон, Клобетазол). Препараты этой группы быстро уменьшают воспаление и зуд, но при длительном и некорректном использовании могут возникнуть побочные эффекты: фолликулит, гипертрихоз, гипопигментация, атрофия кожи, телеангиэктазии (сосудистые звёздочки) и стрии (растяжки).
- Наружные ингибиторы кальциневрина (Такролимус и Пимекролимус). Эти нестероидные противовоспалительные средства позволяют избежать побочных эффектов, которые возникают при длительном использовании тГКС. Наружные ингибиторы кальциневрина следует применять в чувствительных зонах, например в области гениталий [16][19].
- Окклюзионные повязки. Накладывают на короткий промежуток, чтобы усилить проникновение местных препаратов. Метод также даёт дополнительные преимущества — пациент не может расчёсывать кожу и начинает избавляться от этой пагубной привычки.
К системной терапии относятся:
- Антигистаминные препараты. Эти лекарства блокируют рецепторы гистамина (медиатора зуда) на поверхности клеток сосудистого эндотелия. В первую очередь назначают антигистаминные препараты II поколения (Цетиризин, Лоратадин, Фексофенадин). При необходимости, если седативный эффект может принести пользу, применяют антигистаминные средства I поколения (Диметинден, Хлоропирамин, Дифенгидрамин) [15].
- Транквилизаторы (Гидроксизин). Эффективны в лечение зуда, обладают седативным и противотревожным действием.
- Системные глюкокортикостероидные препараты (Преднизолон). Применяют при тяжёлых формах нейродермита, плохо поддающихся наружному лечению.
- Генно-инженерные биологические препараты (Дупилумаб). Назначают при среднетяжёлом и тяжёлом атопическом дерматите [20][21][22].
Если зуд возник из-за нарушения психоэмоционального состояния, то требуется консультация невролога, психиатра и психолога с дальнейшим назначением психотропных препаратов.
В тяжёлых случаях при распространённых зудящих высыпаниях эффективны физиотерапевтические методы: фототерапия с УФ-А и/или УФ-В облучением, фотохимиотерапия.
Прогноз. Профилактика
Заболевание протекает длительно, с периодами относительной ремиссии. Без лечения симптомы могут распространиться на другие участки тела, после чего лекарства будут слабее действовать.
Чтобы очаги поражения быстрее заживали, а новые не появлялись, следует:
- увлажнять кожу специальными липидо-восполняющими средствами;
- принимать прохладный душ;
- вытирать кожу лёгкими, промакивающими движениями;
- коротко стричь ногти;
- контролировать психоэмоциональное состояние, избегать стресса;
- носить свободную одежду, на ночь надевать носки или перчатки [24];
- к коже должна прилегать свободная хлопчатобумажная ткань;
- отказаться от курения;
- быть физически активным;
- следить за режимом сна, проветривать помещение;
- правильно питаться.


![Нейродермит [26] Нейродермит [26]](https://probolezny.ru/media/bolezny/nyayrodermit/nyayrodermit-26_s.jpeg)
![Очаги лихенификации [27] Очаги лихенификации [27]](https://probolezny.ru/media/bolezny/nyayrodermit/ochagi-lihenifikacii-27_s.jpeg)