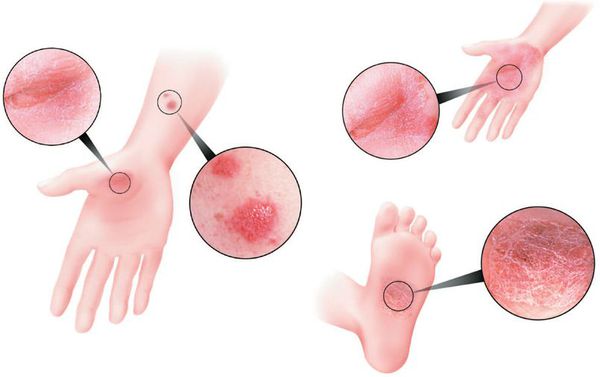
О целебных свойствах чистотела знали еще древнегреческие врачеватели, которые называли его «небесным даром». На Руси данное растение также широко применялось в народной медицине для лечения различных кожных болезней. Чаще всего использовали ярко желтый сок стеблей, хотя в лечебных целях можно использовать и другие части растения. В традиционной медицине применяют сухой экстракт чистотела в виде мази Плантазан Б.
СодержаниеРаскрыть
- Принцип действия препарата
- Показания и противопоказания
- Особенности применения
- Где купить?
- Аналоги препарата
- Отзывы
Принцип действия препарата
Основной действующий компонент линимента – Chelidoniummajus – порошок, приготовленный из различных частей растения. Благодаря уникальному природному составу, даже в сухом виде экстракт чистотела способен активно воздействовать на организм человека. Стебли и корни растения богаты алкалоидами, сапонинами, флавоноидами, эфирными маслами, органическими кислотами.
В качестве вспомогательных компонентов применяют:
- ланолин – активно питает кожные покровы;
- вазелин – смягчает жгучее действие активного компонента;
- 25 % карболовую кислоту – активный антисептик прижигающего действия, который быстро впитывается и активно действует на грибки и бактерии.
Наружно этот линимент используют с целью снятия воспаления, устранения патогенных микроорганизмов, активизации процессов регенерации.
Показания и противопоказания
Показаниями к применению данного средства могут такие дерматологические заболевания, как:
- дерматит;
- трофические раны;
- диатез;
- псориаз;
- экзема;
- туберкулез кожи;
- красная волчанка;
- рак кожи (в составе комплексной терапии).
Стоит отметить, что данную мазь также можно применять в косметологии для осветления веснушек и пигментных пятен. Некоторым пациентам удалось вывести небольшие бородавки на теле, применяя только мазь Плантазан Б.
Противопоказаний к применению данного линимента нет, за исключением индивидуальной непереносимости компонентов мази. Несмотря на универсальность данного средства, перед началом использования необходимо проконсультироваться с лечащим врачом.
Особенности применения
Инструкция по применению Плантазан Б гласит, что средство можно наносить на очищенную кожу тела 2–3 раза в день, тонким слоем. Учитывая то, что чистотел – достаточно ядовитое растение, наносить средство нужно исключительно на пораженный участок кожи. Линимент имеет специфический аромат, поэтому наносить его нужно во время пребывания дома. Длительность лечения зависит от степени тяжести патологического процесса, но в среднем оно длится 10–14 дней.
Несмотря на хороший терапевтический эффект данного линимента, для лечения серьезных заболеваний необходимо сочетать его с другими препаратами системного воздействия. При наружном применении Плантазан Б «работает» только местно, а для полного излечения необходимо воздействовать на очаг и с внешней, и с внутренней стороны.
Где купить?
Мазь Плантазан Б продается в аптеке и стоит копейки. Другой вопрос, что не во всех аптеках данное средство есть. При отсутствии мази на аптечных прилавках можно приготовить ее самим, тем более что все составляющие можно также приобрести в аптечной сети.
Для приготовления мази необходимо взять в равной пропорции (10 г) экстракт чистотела, ланолин и вазелин. При отсутствии ланолина его можно заменить барсучьим жиром или домашним свиным смальцем. На это количество мази понадобится 10 капель 0,25 % карболовой кислоты, больше известной как фенол. Все ингредиенты тщательно перемешивают и хранят в стеклянной баночке вдали от солнечных лучей.
Аналоги препарата
Точных аналогов данного лекарственного средства нет, но есть в продаже линименты, в состав которых входит экстракт чистотела. Так, одноименная мазь «Чистотел» или Чистотел мазь активная -2 может использоваться для решения кожных проблем, точно так же, как и Плантазан Б. Стоит отметить, что в состав этих линиментов входит спиртовой экстракт растения.
Применять сок чистотела в природном виде не рекомендуется, так как он во много раз агрессивнее действует на кожный покров, чем мазь с его экстрактом. Особую бдительность необходимо проявить, используя средство на лице или других чувствительных частях тела. Перед использованием лекарственного средства важно проконсультироваться с лечащим врачом, дабы не вызвать химический ожог тканей.
Отзывы
Отзывы пациентов и самих врачей подтверждают, что данное лекарственное средство имеет легкое противовоспалительное, регенерирующее и питательное действие. Эффективность препарата возрастает в несколько раз, если параллельно принимаются лекарства системного воздействия, влияющие непосредственно на причину болезни.
Ольга, 47 лет, Красноярск
С 25 лет страдаю экзематозными высыпаниями на коже рук после контакта с бытовой химией. Перепробовала кучу средств, но ни одно так не помогло, как мазь Плантазан Б. Стоит копейки, а результат заметен через 5–7 дней после начала применения. Одно время не могла найти средство в аптеке, пыталась готовить самостоятельно, но эффект уже был не тот.
Тарас, 52 года, Нижний Новгород
Больше 15 лет страдаю псориазом. Во время обострений не знал, чем спасаться. Посоветовали мазь Плантазан Б. Найти в аптеке трудно, но я заказывал, и мне ее изготовляли по рецепту. Эффект заметен, но гораздо активнее проходят высыпания при использовании мази и таблетированных препаратов. Пользуюсь ею 5 лет, в принципе, доволен, ведь этот препарат имеет доступную цену.
действующие вещества: 1 г крема содержит клотримазола 10 мг, беклометазона дипропионата 0,25 мг Вспомогательные вещества: парафин белый мягкий, масло минеральное, воск неионный эмульгированный, спирт бензиловый, метилпарабен (Е 218), пропилпарабен (Е 216), бутилгидрокситолуол (Е 321), пропиленгликоль, натрия фосфат безводный, натрия фосфат дигидрат, вода очищенная.
Противогрибковые препараты для местного применения. Комбинации.
Код АТС D01А С20.
Клинические характеристики.
Грибковые инфекции кожи, особенно, если они сопровождаются острыми экзематозными проявлениями: дерматомикозы различных частей тела эпидермофитии стоп; дерматозы, осложненные вторичной инфекцией.
Повышенная чувствительность к компонентам препарата.
Кожные формы туберкулеза, ветряная оспа, простой герпес, корь, вакцинации, сифилитические кожные высыпания.
Распространен бляшечная псориаз, варикозное расширение вен, периоральный дерматит, розовые угри, другие бактериальные инфекции кожи без надлежащей антибактериальной терапии.
Применяют наружно 2-3 раза в сутки. Перед применением необходимо промыть и подсушить пораженные участки. После этого втирать крем. Не рекомендуется применять крем с окклюзионными повязками.
Курс лечения определяет врач в зависимости от типа инфекции и степени поражения. Обычно продолжительность лечения дерматозов составляет 3-4 недели. Не применять более 4 недель без консультации врача.
При повышенной чувствительности к компонентам препарата могут наблюдаться местные аллергические реакции: покраснение кожи, ощущение жжения и покалывания в месте нанесения крема. При возникновении побочных реакций препарат необходимо отменить.
Аллергические реакции (обморок, артериальная гипотензия, одышка) дискомфорт / боль, сыпь, ощущение жара, раздражение кожи, сухость кожи, шелушение, фолликулит, гипертрихоз, угреподобные высыпания, экссудация, пузырьки, отслойка эпидермиса, отек, зуд, крапивница, нарушение пигментации, гипопигментация, периоральный дерматит, аллергический контактный дерматит , мацерация кожи, телеангиэктазии, атрофия кожи, стрии, потница, выпадение волос.
Реакции, связанные с системным действием беклометазона гипергликемия, глюкозурия, угнетение гипофизарно-надпочечниковой функции, катаракта, синдром Кушинга, гирсутизм, артериальная гипертензия, отек, образование язв в желудке.
Острая передозировка при местном применении препарата маловероятно и не может привести к последствиям, представлять угрозу для жизни. Однако местное применение на больших участках кожи с использованием окклюзионных повязок может привести к системной абсорбции беклометазона. Кроме того, при применении с окклюзионными повязками могут появиться высыпания на коже, фолликулит и пиодермия.
При длительном или чрезмерном применении возможно угнетение гипофизарно-надпочечниковой функции с развитием вторичной надпочечниковой недостаточности и появлением симптомов гиперкортицизма, в том числе болезни Кушинга.
Лечение. Назначают соответствующую симптоматическую терапию. Симптомы острого гиперкортицизма обычно обратимы. Если необходимо, проводят коррекцию электролитного баланса. В случае хронической токсического действия рекомендуется постепенная отмена ГКС.
Несмотря на то, что данные о негативном влиянии ГКС и клотримазола (при местном применении) на плод и ребенка при применении в период беременности и кормления грудью отсутствуют, безопасность их применения для этой категории больных не определена.
Опыта применения препарата у детей нет.
Препарат применяют только в дерматологической практике.
После исчезновения экзематозным симптомов лечение может быть продолжено с применением монопрепаратов клотримазола для наружного применения.
В случае развития раздражения на коже прекратить применение препарата. Следует избегать контакта с лицом, глазами, слизистыми оболочками, мышками, перианальной и генитальной участками. Системная абсорбция беклометазона дипропионата может существенно возрастать при применении препарата на больших участках кожи или при применении окклюзионных повязок. Поэтому необходимо избегать применения препарата на открытых ранах или поврежденных участках кожи, не применяют окклюзионные повязки.
Любые побочные явления, возникающие при применении системных ГКС, включая угнетение функции коры надпочечников, могут отмечаться и при местном применении ГКС.
Фармакологические. Кандид-Б — комбинированный противогрибковый препарат с противовоспалительным действием для наружного применения. Фармакологическое действие препарата обусловлено свойствами клотримазола и беклометазона дипропионата, входящих в его состав. Клотримазол — противогрибковое средство широкого спектра действия из группы производных имидазола. К клотримазолу чувствительны дерматофиты, дрожжевые грибы (рода Candida, Torulopsis glabarata, Rhodotorula), плесневые грибы, а также возбудители Pityriasis versicolor (разноцветного лишая) и эритразмы. Эффект клотримазола связан с нарушением синтеза эргостерина, входящего в состав клеточной мембраны грибов, в результате чего изменяются структура и свойства мембран, наблюдается лизис клеток.
Беклометазона дипропионат — синтетический аналог гормонов коры надпочечников — оказывает противовоспалительное, противоаллергическое, антиэкссудативное и противозудное действие.
Фармакокинетика. Специальные исследования фармакокинетики препарата не проводились.
Основные физико-химические свойства: мягкий крем белого цвета.
Хранить в защищенном от света месте при температуре не выше 25 ° С.
Хранить в недоступном для детей месте.
По 15 г крема в тубах, по 1 тубе в картонной упаковке.
Гленмарк Фармасьютикалз Лтд.
Псориаз (чешуйчатый лишай) — хроническое, весьма
распространенное заболевание кожи, известное с давних времен.
Распространенность его в различных странах колеблется от 0,1 до 3%.
Однако эти цифры отражают лишь удельный вес псориаза у больных с
другими дерматозами или частоту его встречаемости у пациентов с
внутренними болезнями. Поскольку болезнь часто носит локализованный и
неактивный характер, больные обычно не обращаются за помощью в
медицинские учреждения, а следовательно, нигде не регистрируются.
Причина болезни остается неясной. Несмотря на огромное количество
предлагаемых гипотез, ни одна не является общепризнанной. Четко
установлена лишь роль генетических факторов — семейный показатель
больных в несколько раз превышает популяционный. Есть указания на связь
псориаза с антигенами HLA-cистемы — В13, В15, В16, В17, В27, В39, Dw11,
DRW6, DR7, A1. Имеются данные о возможной патогенетической значимости
генетических маркеров Lewis, MN, Ss, Duffy, Hp.
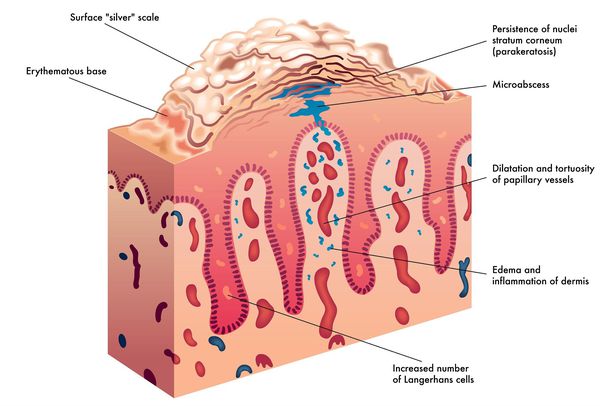
Основным патогенетическим звеном, вызывающим появление кожных
высыпаний, являются повышенная митотическая активность и ускоренная
пролиферация клеток эпидермиса, приводящая к тому, что клетки нижних
слоев «выталкивают» вышележащие клетки, не дав им ороговеть. Этот
процесс носит название паракератоза и сопровождается обильным
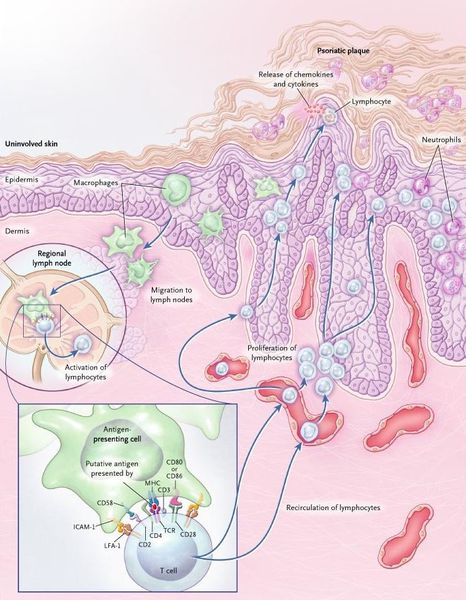
шелушением. Большое значение в развитии псориатических поражений в коже
играют местные иммунопатологические процессы, связанные с
взаимодействием различных цитокинов — фактора некроза опухоли,
интерферонов, интерлейкинов, а также лимфоцитов различных субпопуляций.
Пусковым моментом возникновения болезни часто является сильный
стресс — этот фактор присутствует в анамнезе большинства больных. К
другим триггерным факторам можно отнести травмы кожи, применение
медикаментов, злоупотребление алкоголем, инфекции.
Многочисленные нарушения в эпидермисе, дерме и во всех системах
организма тесно связаны и не могут по отдельности объяснить механизм
развития болезни.
Общепринятой классификации псориаза нет. Традиционно наряду с
обычным (вульгарным) псориазом выделяют эритродермическую,
артропатическую, пустулезную, экссудативную, каплевидную,
ладонно-подошвенную формы.
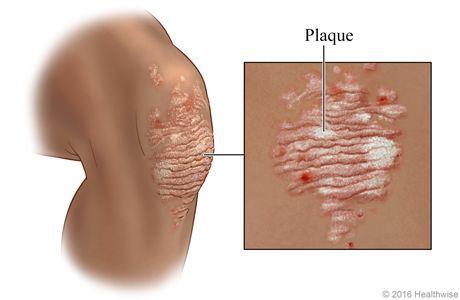
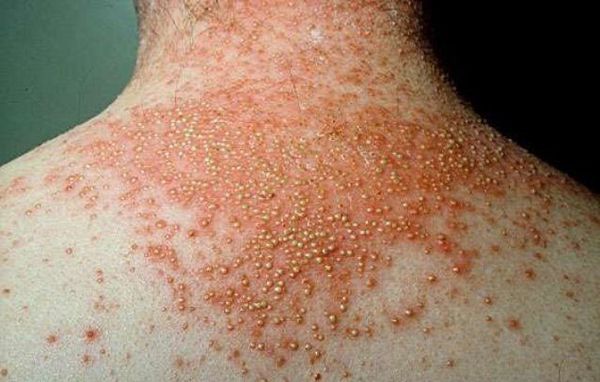
Обычный псориаз клинически проявляется образованием плоских папул,
четко отграниченных от здоровой кожи. Папулы розовато-красного цвета,
покрыты рыхлыми серебристо-белыми чешуйками. С диагностической точки
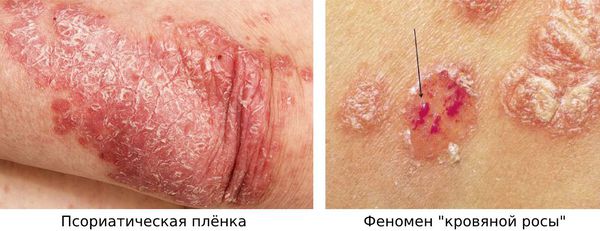
зрения интересна группа признаков, возникающих при поскабливании папул
и называемых псориатической триадой. Сначала появляется феномен
«стеаринового пятна», характеризующийся усилением шелушения при
поскабливании, что придает поверхности папул сходство с каплей
стеарина. После удаления чешуек наблюдается феномен «терминальной
пленки», проявляющийся в виде влажной блестящей поверхности элементов.
Вслед за этим при дальнейшем поскабливании отмечается феномен «кровяной
росы» — в виде точечных, несливающихся капелек крови.
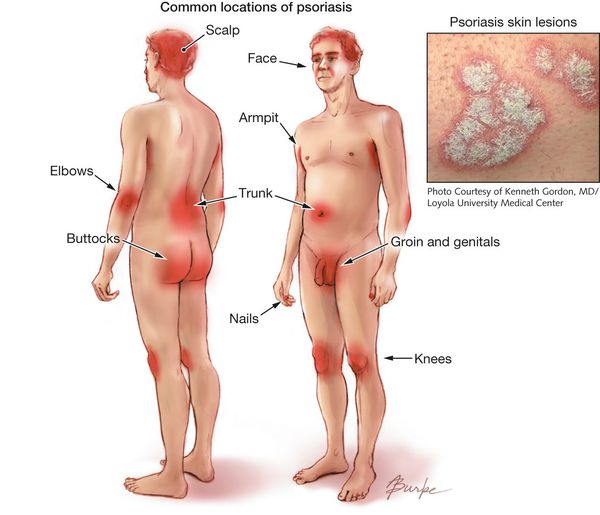
Высыпания могут располагаться на любом участке кожного покрова, но
преимущественно локализуются на коже коленных и локтевых суставов и
волосистой части головы, с поражения которой очень часто заболевание
начинается. Для псориатических папул характерна склонность к
периферическому росту и слиянию в бляшки различных размеров и
очертаний. Бляшки могут быть изолированными, небольшими или крупными,
занимающими обширные участки кожных покровов.
При экссудативном псориазе меняется характер шелушения — чешуйки
становятся желтовато-сероватыми, склеиваются с образованием корочек,
плотно прилегающих к коже. Сами высыпания более яркие и отечные, чем
при обычном псориазе.
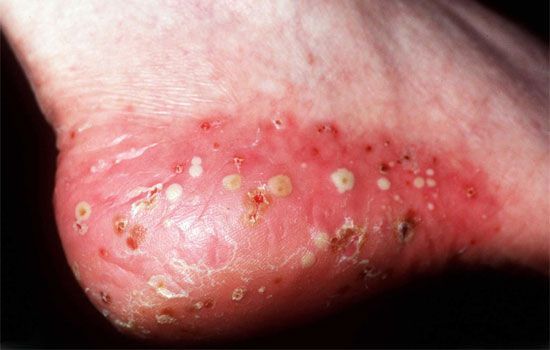
Псориаз ладоней и подошв может наблюдаться в виде изолированного
поражения или сочетаться с поражениями других локализаций. Проявляется
он в виде типичных папуло-бляшечных элементов, а также
гиперкератотических, мозолеподобных очагов с болезненными трещинами или
пустулезных высыпаний.
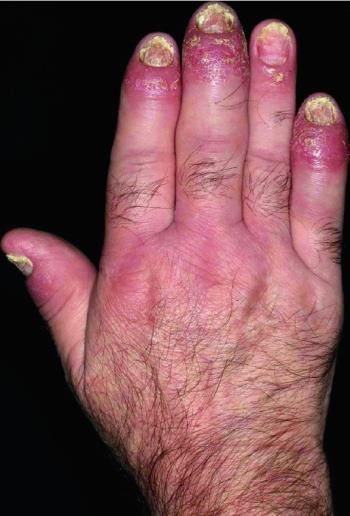
Практически всегда при псориазе поражаются ногтевые пластинки.
Наиболее патогномоничным считается появление на ногтевых пластинках
точечных вдавлений, придающих ногтевой пластинке сходство с наперстком.
Также могут отмечаться разрыхление ногтей, ломкость краев, изменение
окраски, поперечные и продольные борозды, деформации, утолщение,
подногтевой гиперкератоз.
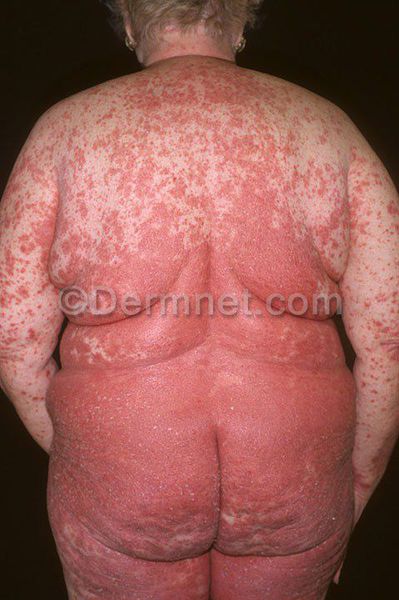
Псориатическая эритродермия является одной из наиболее тяжелых форм
псориаза. Она может развиваться за счет постепенного прогрессирования
псориатического процесса и слияния бляшек, но чаще возникает под
влиянием нерационального лечения. При эритродермии вся кожа приобретает
ярко-красный цвет, становится отечной, инфильтрированной, отмечается
обильное шелушение. Больных беспокоит сильный зуд, ухудшается общее
состояние.
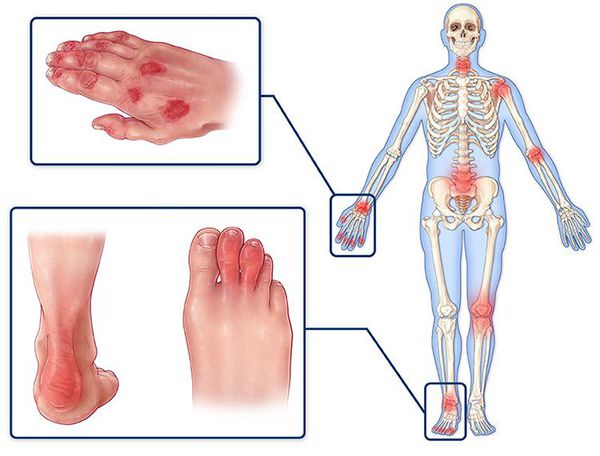
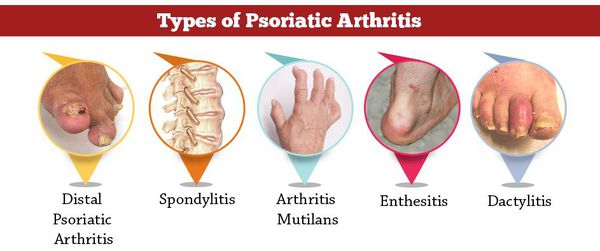
Рентгенологически различные изменения костно-суставного аппарата
наблюдаются у большинства больных без клинических признаков поражения
суставов. К таким изменениям относят околосуставной остеопороз, сужение
суставных щелей, остеофиты, кистозные просветления костной ткани.
Диапазон клинических проявлений может варьировать от незначительных
артралгий до развития инвалидизирующего анкилозирующего артроза.
Клинически обнаруживаются припухлость суставов, покраснение кожи в зоне
пораженных суставов, болезненность, ограничение подвижности, деформации
суставов, анкилозы, мутиляции.
Пустулезный псориаз проявляется в виде генерализованных или
ограниченных высыпаний, локализованных преимущественно на коже ладоней
и подошв. Хотя ведущим симптомом этой формы псориаза считается
возникновение на коже пустул, считающихся в дерматологии проявлением
гнойничковой инфекции, содержимое этих пузырьков обычно стерильно.
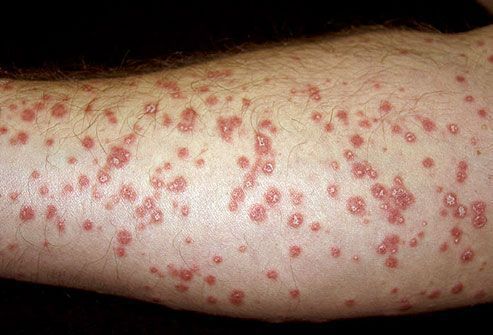
Каплевидный псориаз чаще развивается у детей и сопровождается
внезапным высыпанием рассеянных по всему кожному покрову мелких
папулезных элементов.
Псориаз наблюдается примерно с одинаковой частотой у мужчин и
женщин. У большинства пациентов заболевание начинает развиваться до 30
лет. У многих больных отмечается связь обострений с временем года: чаще
заболевание обостряется в холодный период (зимняя форма), гораздо реже
— летом (летняя форма). В дальнейшем эта зависимость может меняться.
В течении псориаза различают 3 стадии: прогрессирующую, стационарную
и регрессирующую. Для прогрессирующей стадии характерны рост по
периферии и появление новых высыпаний, особенно на местах прежних
высыпаний (изоморфная реакция Кебнера). В регрессирующей стадии
наблюдается уменьшение либо исчезновение инфильтрации по окружности или
в центре бляшек.
Вульгарный псориаз дифференцируют от парапсориаза, вторичного
сифилиса, красного плоского лишая, дискоидной красной волчанки,
себорейной экземы. Сложности возникают при дифференциальной диагностике
ладонно-подошвенного и артропатического псориаза.
При вульгарном псориазе прогноз для жизни благоприятный. При
эритродермии, артропатическом и генерализованном пустулезном псориазе
возможны инвалидизация и даже летальный исход из-за истощения и
развития тяжелых инфекций.
Неопределенным прогноз остается в отношении продолжительности
заболевания, длительности ремиссии и обострений. Высыпания могут
существовать длительно, многие годы, но чаще обострения чередуются с
периодами улучшения и клинического выздоровления. У значительной части
больных, в особенности не подвергавшихся интенсивному системному
лечению, возможны многолетние, самопроизвольные периоды клинического
выздоровления.
Нерациональное лечение, самолечение, обращение к «целителям»
ухудшают течение болезни, приводят к обострению и распространению
кожных высыпаний. Именно поэтому основная цель данной статьи — дать
краткую характеристику современным методам лечения этой болезни.
Сегодня существует огромное количество методов лечения псориаза, в
терапии этого заболевания используются тысячи различных препаратов.
Ноэто лишь означает, что ни один из методов не дает гарантированного
эффекта и не позволяет вылечить болезнь окончательно. Более того,
вопрос об излечении и не ставится — современная терапия в состоянии
лишь свести к минимуму кожные проявления, не затрагивая многих
неизвестных на сегодня патогенетических факторов.
Лечение псориаза проводится с учетом формы, стадии, степени
распространенности высыпаний, общего состояния организма. Как правило,
лечение комплексное, предусматривающее сочетание наружных и системных
препаратов.
Большое значение при лечении имеют мотивация пациента, семейные
обстоятельства, социальное положение, образ жизни, злоупотребление
алкоголем.
Способы лечения можно разделить на следующие направления: наружная
терапия, системная терапия, физиотерапия, климатотерапия,
нетрадиционные и народные методы.
Наружная терапия
Терапия препаратами наружного действия имеет при псориазе важнейшее
значение. В легких случаях лечение начинают с местных мероприятий и ими
ограничиваются. Как правило, препараты для местного применения реже
оказывают какие-либо побочные действия, но по эффективности уступают
системной терапии.
В прогрессирующей стадии наружное лечение проводят с большой
осторожностью, чтобы не вызвать ухудшения состояния кожи. Чем
интенсивнее воспаление, тем меньшей должна быть концентрация мазей.
Обычно на этой стадии при лечении псориаза ограничиваются кремом
«Унна», 0,5–2% салициловой мазью, травяными ваннами.
На стационарной и регрессирующей стадии показаны более активные
препараты — 5–10% нафталановая мазь, 2–10% мазь АСД, 2–5% салициловая
мазь, 2–5% серно-дегтярная мазь, а также многие другие способы терапии.
В современных условиях при выборе способа терапии или конкретного
препарата врач должен руководствоваться официальными протоколами и
формулярами, разработанными руководящими органами здравоохранения. В
Федеральном руководстве по использованию лекарственных средств (выпуск
IV) для местного лечения больных псориазом предлагаются стероидные
лекарственные средства, салициловая мазь, препараты дегтя и
кальципотриол.
Исходя из «Методических материалов по диагностике и лечению наиболее
распространенных инфекций, передаваемых половым путем, и заболеваний
кожи», разработанных ЦНИКВИ в 2001 г., в качестве наружной терапии
используют 1–2% салициловую мазь, мази с содержанием дегтя 5–10%,
нафталана 5–10%, витамина Д3, а также кортикостероидные мази
(бетаметазон с салициловой кислотой, мометазон) и аэрозоль цинка
пиритионата. В «Протоколах ведения больных», разработанных учеными
ЦНИКВИ в 2003 г., рекомендуются те же препараты.
Остановимся в основном на указанных в руководствах препаратах.
Гидратитрующие средства. Смягчают шелушащуюся поверхность
псориатических элементов, уменьшают стягивание кожи, улучшают
эластичность. Используют кремы на основе ланолина с витаминами, крем
«Унна». По данным литературы, даже после такого легкого воздействия
клинические эффекты (снижение зуда, эритемы и шелушения) достигаются у
трети больных.
Препараты салициловой кислоты. Обычно используют мази с
концентрацией от 0,5 до 5% салициловой кислоты. Она обладает
антисептическим, противовоспалительным, кератопластическим и
кератолитическим действием, может применяться в комбинации с дегтем и
кортикостероидами. Салициловая мазь размягчает шелушащиеся слои
псориатических элементов, а также усиливает действие местных стероидов
путем усиления их всасывания, поэтому часто используется в комбинации с
ними. Сама салициловая кислота легко проникает в кожу и затем в кровь.
Поэтому ее не применяют на обширных поверхностях и в концентрации
больше 2%, а у детей даже 2-процентную мазь накладывают только на
ограниченных участках кожи. Непереносимость встречается редко, однако
салициловая кислота может вызывать в качестве побочного эффекта
усиление воспаления кожи.
Дегтярные препараты. Применяются издавна в виде 5–15% мазей и
паст, часто в сочетании с другими местными препаратами. В России
используются мази с древесным дегтем (обычно березовым), в некоторых
зарубежных странах — с каменноугольным. Последний более активен, но,
как считают наши ученые, обладает канцерогенными свойствами, хотя
многочисленные публикации и зарубежный опыт не подтверждают этого.
Деготь превосходит салициловую кислоту по активности, обладает
противовоспалительными, кератопластическими и антиэксфолиативными
свойствами. Его применение при псориазе обусловлено, кроме того,
влиянием на клеточную пролиферацию. Применение дегтярных препаратов
ограничено из-за неприятного запаха, их нельзя накладывать на лицо.
Комбинации дегтя с цинком или салициловой кислотой не обладают
значительными преимуществами перед монокомпонентными препаратами дегтя.
Способность дегтя повышать фоточувствительность используется для
комбинированной терапии в сочетании с ультрафиолетовым облучением. Не
следует применять препараты дегтя длительно и в повышенной
концентрации, так как это может привести к всасыванию и системному
действию (поражение почек, общая интоксикация, паралич). При назначении
препаратов дегтя следует учитывать его фотосенсибилизирующее действие и
риск ухудшения функции почек у лиц с нефрологическими болезнями.
Для мытья головы используют шампуни с дегтем (фридерм-тар, Т/гель).
Нефть нафталанская. Смесь углеводородов и смол, содержит серу,
фенол, магний и много других веществ. Препараты нафталанской нефти
обладают противовоспалительными, рассасывающими, противозудными,
антисептическими, отшелушивающими и репарационными свойствами. Для
лечения псориаза применяются 10–30% нафталановые мази и пасты. Часто
нафталанская нефть используется в комбинации с серой, ихтиолом, борной
кислотой, цинковой пастой.
Местная терапия ретиноидами. Первый эффективный местно
применяемый ретиноид, разрешенный к употреблению как средство для
лечения псориаза, — тазаротен. В России этот препарат пока не
зарегистрирован. Он представляет собой желе на водной основе и
выпускается в концентрации 0,05 и 0,1%. По эффективности он сравним с
сильнодействующими ГКС. Из побочных эффектов отмечаются зуд и
раздражение кожи. Одним из преимуществ этого препарата является более
продолжительная по сравнению с ГКС ремиссия. Так, по данным J. Koo,
через 3 мес после лечения рецидив наблюдали только у 185 больных (после
флуоцинонида — у 55%). В работе A. Marchetti показаны
фармакоэкономические преимущества тазаротена в виде 0,1% геля в
сравнении с мазью флуоцинонида (местный ГКС) и кальципотриена
(разновидность витамина Д3 для местного использования).
Гидрантроны. В первой половине XX в. применялись мази со смесью
естественных дериватов антрацена — хризаробином, который получали из
стволов бразильского дерева Vonacopua araroba семейства бобовых.
В настоящее время в Европе и США используются синтетические гидроксиантроны — дитранол, антралин, цигнолин, антраробин.
Дитранол — аналог естественного хризаробина, оказывает
цитотоксическое и цитостатическое действие, приводит к снижению
активности окислительных и гликолитических процессов в эпидермисе. В
результате уменьшаются количество митозов в эпидермисе, а также
гиперкератоз и паракератоз. К сожалению, дитранол обладает выраженным
местно-раздражающим действием, и при попадании на здоровую кожу могут
возникать ожоги. С другой стороны, дитранол очень эффективен и не
вызывает системных побочных эффектов. Несколько лет назад в Европе
появились препараты, которые высвобождают дитранол только при
температуре кожи человека (миканол). В результате ослабляется
окрашивание кожи. Сегодня дитранол применяют в достаточно высоких
концентрациях (>1%), нанося его на 5–30 минут. Этот способ не
уступает по эффективности применению препарата в низких концентрациях
на ночь. По данным литературы, средняя ремиссия при лечении дитранолом
составляет 4 – 6 мес.
Российские специалисты редко используют препараты этой группы, в
России они не производятся и за рубежом не закупаются. Ранее
предлагались несколько препаратов этой группы — цигнодерм, дитрастик,
псоракс. Они выпускаются в виде стержня, наподобие губной помады.
Добавление парафина позволяет наносить препараты точно на область
поражения, что особенно удобно при лечении ограниченных, застарелых
очагов.
К препаратам этой группы можно отнести антралин, который применяется
в европейских и американских лечебных центрах. Препарат тормозит синтез
ДНК ядра и митохондрий, угнетает метаболизм в тканях, что приводит к
снижению пролиферации. При использовании сильно окрашивает
контактируемые поверхности, может вызывать раздражения и ожоги.
Производные иприта.
К ним относятся псориазин и антипсориатикум. В их состав входят
вещества кожно-нарывного действия — иприт и трихлорэтиламин. Лечение
этими препаратами проводят с большой осторожностью, применяя сначала
мази с небольшой концентрацией на небольшие очаги поражения 1 раз в
день. Затем при хорошей переносимости концентрацию, площадь и кратность
при использовании увеличивают. Лечение осуществляют под тщательным
врачебным контролем, проводя еженедельные тесты крови и мочи. Сейчас
данные препараты практически не применяются, однако они весьма
эффективны в стационарной стадии болезни.
Цинка пиритионат. Активное вещество, выпускаемое в виде
аэрозолей, кремов и шампуней под торговым названием «Скин-кап».
Обладает противомикробным, противогрибковым, а также
антипролиферативным действием — подавляет патологический рост клеток
эпидермиса, находящихся в состоянии гиперпролиферации. Последнее
свойство определяет эффективность препарата при псориазе. Препарат
снимает воспаление, уменьшает инфильтрацию и шелушение псориатических
элементов. Лечение проводят в среднем в течение месяца. Для терапии
больных с поражениями волосистой части головы используют аэрозоль и
шампунь, при поражениях кожи — аэрозоль и крем. Препарат наносят 2 раза
в сутки, шампунь применяют 3 раза в неделю. В России начиная с 1995 г.
проводилось изучение клинической эффективности и переносимости всех
лекарственных форм цинка пиритионата. По заключению ведущих
дерматологических центров — ЦНИКВИ, РГМУ, ММА, ВМА — эффективность
препарата при лечении больных псориазом достигает 85–90%. Исходя из
данных, опубликованных в периодической печати ведущими специалистами
этих и других центров, клинического излечения удается добиться к концу
3–4 нед лечения. Эффект развивается постепенно, но очень важно, что
результаты лечения очевидны уже к концу первой недели с момента начала
применения препарата — резко снижается зуд, устраняется шелушение,
бледнеет эритема. Такое быстрое достижение клинического эффекта
приводит, соответственно, к быстрому улучшению качества жизни
пациентов. Препарат хорошо переносится. Разрешен для применения с 3-
летнего возраста.
Мази с витамином Д3. С 1987 г. при местном лечении используется синтетический препарат витамина Д3
— кальципотриол. Многочисленными экспериментальными исследованиями
показано, что кальципотриол вызывает торможение пролиферации
кератиноцитов, ускоряет их морфологическую дифференциацию, воздействует
на факторы иммунной системы кожи, регулирующие пролиферацию клеток,
обладает противовоспалительными свойствами. На российском рынке
представлены 3 препарата данной группы от различных производителей.
Препараты наносят на пораженные участки кожи 1-2 раза в сутки.
Эффективность мазей с Д3 примерно соответствует эффекту
кортикостероидных мазей I, II классов, а по данным J. Koo — даже III
класса. При применении этих мазей выраженный клинический эффект
наступает у большинства больных (до 95%). Однако для достижения
хорошего эффекта может понадобиться достаточно много времени (от 1 мес
до 1 г.), а площадь поражения не должна превышать 40%. И. В. Хамаганова
сообщает о положительном опыте применения кальципотриола у детей.
Препарат наносили 2 раза в день, выраженный эффект наблюдался к концу
четвертой недели лечения. Побочных эффектов не выявлено. О таких же
результатах лечения при использовании кальципотриола у взрослых
сообщает В. А. Самсонов.
Иногда при использовании кальципотриола могут наблюдаться
раздражение кожи, дерматит, фотосенсибилизация, обострение
псориатического процесса, гиперкальциемия. Однако кальципотриол не
вызывает побочных эффектов, характерных для стероидов, и иногда дает
более стойкий эффект, чем мази с ГКС. Хотя, по данным того же J. Koo,
рецидивы возникают у более 50% больных, при этом средняя
продолжительность ремиссии не превышает 1,5 мес.
Более выраженных эффектов достигают при сочетанном применении
кальципотриола с любыми формами фототерапии, а также с системной
терапией.
Кортикостероидные препараты. Применяются в медицинской практике
в качестве наружных средств с 1952 г., когда Sulzberger впервые показал
эффективность наружного применения стероидов. На сегодняшний день на
российском фармацевтическом рынке зарегистрированы около 50
глюкокортикостероидных средств для наружного применения. Это,
несомненно, затрудняет выбор врача, который должен иметь информацию обо
всех препаратах. Специальное анкетирование, проведенное Н. Г.
Кочергиным среди дерматологов, показало, что при выборе средств для
наружной терапии врачи исходят из следующих данных: активности кожного
процесса, локализации высыпаний, возраста больного, эффективности
рекламы и стоимости препарата в аптеке. К наиболее часто назначаемым
при псориазе ГКС, по данным того же опроса, относятся комбинированные
препараты (флуметазона пивалат с салициловой кислотой), мометазона
фуроат или бетаметазона дипропионат.
Терапевтический эффект наружных ГКС обусловлен целым рядом потенциально благоприятных эффектов:
- противовоспалительным действием (сужением сосудов, разрешением воспалительного инфильтрата);
- эпидермостатическим (антигиперпластическим влиянием на клетки эпидермиса);
- антиаллергическим;
- местным аналгезирующим действием (устранением зуда, жжением, болезненностью, чувством стягивания).
Изменение структуры ГКС отражалось на их свойствах, активности. Так
появилась достаточно обширная группа препаратов, различающихся по
своему химическому строению и активности. Гидрокортизона ацетат сегодня
при псориазе практически не применяется, его используют в клинических
исследованиях для сравнения со вновь получаемыми препаратами. Например,
считается, что если активность гидрокортизона принять за единицу, то
активность триамцинолона ацетонида составит 21 единицу, а бетаметазона
— 24 единицы. Из препаратов второго класса при псориазе чаще
используется флуметазона пивалат в комбинации с салициловой кислотой, а
наиболее современными являются нефторированные ГКС. В связи с
минимальным риском возникновения побочных явлений мази и кремы с
аклометазоном разрешены для применения на чувствительных участках
(лицо, кожные складки), лечения детей и пожилых людей, при нанесении на
обширные участки кожи.
Среди препаратов третьего класса можно выделить группу фторированных
ГКС — флуоцинолона ацетонид, триамцинолона ацетонид, бетаметазона
валерат и дипропионат. Фармакоэкономический анализ применения этих
препаратов (правда, не при псориазе), заключающийся в изучении
соотношения «цена/безопасность/эффективность», по данным В. А.
Аковбяна, выявил благоприятные показатели у бетаметазона валерата —
быстрое развитие терапевтического эффекта, более низкая стоимость курса
лечения.
При лечении псориаза начинать следует с более легких препаратов —
гидрокортизона, преднизолона, аклометазона, а при повторных обострениях
и неэффективности используемых препаратов давать более сильные. Однако
среди американских дерматологов популярна следующая тактика: вначале
применяется сильный ГКС для достижения быстрого эффекта, а потом
пациента переводят на умеренный или слабый препарат для проведения
поддерживающей терапии. В любом случае сильные препараты используют
короткими курсами и лишь на ограниченные участки, так как при их
назначении чаще развиваются побочные эффекты.
Помимо указанной классификации, препараты подразделяют на
фторированные, дифторированные и нефторированные средства разных
поколений. Нефторированные ГКС первого поколения (гидрокортизона
ацетат) по сравнению с фторированными, как правило, менее эффективны,
но более безопасны в отношении побочных реакций. Сейчас проблема низкой
эффективности нефторированных ГКС уже решена — созданы нефторированные
препараты четвертого поколения, сравнимые по силе с фторированными, а
по безопасности — с гидрокортизона ацетатом. Это, в частности,
гидрокортизона бутират, мометазона фуроат, метилпреднизолона ацепонат.
Проблема усиления действия препарата решается не путем галогенизации, а
благодаря этерификации. Кроме усиления действия это позволяет
использовать этерифицированные препараты 1 раз в сутки. К примеру,
гидрокортизона бутират имеет следующие фармакодинамические свойства:
торможение миграции лейкоцитов и лимфоцитов в область воспаления,
угнетение протеолитической активности тканевых кининов, задержка роста
фибробластов, предупреждение развития соединительной ткани в очаге
воспаления. Именно нефторированные ГКС четвертого поколения являются
сегодня предпочтительными для местного применения при псориазе.
Стандартные побочные эффекты при применении местных стероидов — это
развитие атрофии кожи, гипертрихоза, телеангиэктазий, гнойничковых
инфекций, системное действие с влиянием на
гипоталамо-гипофизарно-надпочечниковую систему. В современных
нефторированных препаратах, упомянутых выше, эти побочные эффекты
сведены к минимуму.
Фармацевтические компании стараются разнообразить спектр
лекарственных форм и выпускают ГКС в виде мазей, кремов, лосьонов.
Жирная мазь, создавая пленку на поверхности очага поражения, вызывает
более эффективное рассасывание инфильтрации, чем другие лекарственные
формы. Крем лучше купирует островоспалительные явления, увлажняет,
охлаждает кожу. Безжировая основа лосьона обеспечивает его легкое
распределение по поверхности волосистой части головы без склеивания
волос.
По литературным данным, при использовании, например, мометазона в
течение 3 нед положительного терапевтического эффекта (уменьшения
количества высыпаний на 60–80%) удается добиться почти у 80% больных.
По данным В. Ю. Уджуху, наиболее выгодного соотношения
«эффективность/безопасность» можно достичь при использовании
гидрокортизона бутирата. Выраженный клинический эффект при применении
этого препарата сочетается с хорошей переносимостью — ни у одного из
прошедших курс лечения больных авторы не наблюдали побочных реакций,
даже при нанесении на лицо. При длительном использовании других ГКС
приходилось останавливать лечение из-за развития побочных эффектов. По
данным B. Bianchi и Н. Г. Кочергина, сравнение результатов клинического
применения мометазона фуората и метилпреднизолона ацепоната показало
одинаковую эффективность этих лекарственных средств при наружном
применении. Ряд авторов (Е. Р. Аравийская, Е. В. Соколовский)
предлагают этапную кортикостероидную терапию псориаза. Рекомендуется
начинать наружную терапию с комбинированных препаратов, содержащих ГКС
(например, бетаметазон и салициловую кислоту). Средняя
продолжительность такого лечения — около 3 нед. В дальнейшем происходит
переход на чистый ГКС, желательно третьего класса (например,
гидрокортизона бутират или мометазона фуроат).
Больных привлекают простота использования стероидных препаратов,
возможность достаточно быстро снять клиническую симптоматику
заболевания, доступность, отсутствие запаха. Кроме того, эти
лекарственные средства не оставляют жирных пятен на одежде. Однако их
применение должно быть кратковременным, во избежание ухудшения течения
болезни. При длительном применении стероидных мазей развивается
привыкание. Резкая отмена кортикостероидов может вызвать обострение
кожного процесса. В литературе указывается разная длительность ремиссии
после местного лечения кортикостероидами. Большинство работ
свидетельствует о непродолжительной ремиссии — от 1 до 6 мес.
Исследования R. Seville установили, что ГКС в комбинации с другими
методами (в частности, с дитранолом) повышают эффективность лечения, но
уменьшают длительность ремиссии. Пациентам нужно рекомендовать как
можно дольше обходиться без применения кортикостероидных мазей. Во
многих зарубежных источниках мази, содержащие глюкокортикостероидные
гормоны, рекомендуют предпочтительно использовать на ограниченных
открытых участках поверхности кожи — лицо, руки. Однако следует помнить
об опасности развития на лице стероидного периорального дерматита или
розацеа, особенно при применении фторированных ГКС.
При псориазе наиболее эффективны комбинации стероидных гормонов
(чаще всего бетаметазона) с салициловой кислотой. Салициловая кислота
благодаря своему кератолитическому и противомикробному действию
дополняет дерматотропную активность стероидов.
На волосистую часть головы удобно наносить комбинированные лосьоны с
кортикостероидами и салициловой кислотой. По данным отечественных
авторов (Г. И. Суколин, В. А. Молочков, Н. С. Потекаев), эффективность
комбинированных препаратов достигает 80 — 100%, при этом очищение кожи
происходит очень быстро —в течение 3 нед.
Подводя итоги, следует сказать, что на практике врачу всегда
необходимо решать, использовать ли только наружные методы лечения или
назначать их в сочетании с какой-либо системной терапией в целях
повышения эффективности лечения и удлинения ремиссии.
Ю. Н. Перламутров, доктор медицинских наук, профессор
А. М. Соловьев, кандидат медицинских наук
МГМСУ, Москва
Обзор эффективных мазей от псориаза: какая самая безопасная
27 апреля 2020
Регулярная обработка мазью – один из обязательных методов лечения псориаза на руках, ногах, лице и других частях тела. Жирная текстура таких наружных средств позволяет активным компонентам долго сохраняться на коже, что делает их более эффективными, чем кремы и гели.
В список мазей от псориаза входят два основных вида средств:
- Гормональные. Могут принести неплохие результаты, но имеют множество побочных эффектов.
- Негормональные. Менее эффективны, но более безопасны в сравнении с гормональными.
Гормональные мази от псориаза
В качестве активных компонентов гормональных мазей выступают глюкокортикостероиды – гормоны, способные подавлять активность иммунной системы и уменьшать воспаление. Чаще всего в таких мазях присутствуют следующие компоненты:
- Гидрокортизон: Латикорт, Оксикорт, Гидрокортизон.
- Триамцинолон: Триакорт, Фторокорт.
- Бетаметазон: Белодерм, Акридерм, Целестодерм.
- Клобетазол: Пауэркорт, Кловейт.
- Метилпреднизолон: Камфодерм, Адвантан.
Единственным плюсом гормональных мазей считают быстрое появление результатов. Минусов же гораздо больше, и к ним относятся:
- привыкание со временем;
- наличие синдрома отмены;
- серьезные побочные эффекты;
- невозможность применения длительными курсами;
- влияние на гормональный фон;
- риск рецидивов после отмены препарата.
Дерматологи не рекомендуют применение гормональных мазей при поражении более 20% кожного покрова. Также не стоит наносить их на участки чувствительной кожи: в области шеи, складок кожи, лица, места опрелостей. Без назначения врача такие препараты использовать нельзя, даже если они продаются без рецептов. Из-за бесконтрольного применения может нарушиться работа надпочечников, что поведет за собой серьезные проблемы и заболевания.
Негормональные мази от псориаза
В меру эффективными и одновременно недорогими мазями от псориаза считают негормональные средства. К их преимуществам в сравнении с гормональными можно отнести:
- относительная безопасность;
- отсутствие привыкания;
- более низкая стоимость;
- возможность длительного применения без вреда для здоровья;
- отсутствие серьезных побочных эффектов;
- сохранение гормонального фона;
- отсутствие нагрузки на печень и почки;
Но даже при всех плюсах назвать негормональные мази от псориаза действительно эффективными нельзя. В отличие от гормональных, они оказывают гораздо более слабое действие. Их эффект проявляется не так быстро, поэтому их назначают только при легких проявлениях псориаза. Еще их считают более безопасными для лечения псориаза у детей.
Негормональные мази устраняют шелушение, отечность, зуд, снимают воспаление и раздражение. Кроме того, несмотря на более безопасный состав, применение таких средств не исключает развитие аллергической реакции, если у человека есть непереносимость того или иного компонента.
В зависимости от оказываемого действие все негормональные мази делятся на несколько категорий:
- Другие: ихтиоловая, картолиновая, солидоловая, дегтярная, нафталановая. Обладают противовоспалительным и антисептическим действием. Но нужно учитывать, что такие мази не рекомендованы при прогрессирующей стадии псориаза и при больших очагах поражения. Дегтярная мазь противопоказана при фототерапии, поскольку она обладает фотосенсибилизирующим эффектом.
- Фитопрепараты. Сюда относятся средства на основе шалфея, чистотела, алоэ, девясила и других растительных компонентов. Считаются наиболее безопасными из всех негормональных мазей. Но растительная основа может вызывать аллергические реакции.
- Кератолитики: цинковая, салициловая, цинково-салициловая. Их основное свойство – отшелушивание омертвевших клеток, которые при псориазе не успевают отторгаться. Кератолитики могут вызывать усиление воспалительных реакций, ощущение жжения и усиление пигментации окружающей здоровой кожи.
В качестве вспомогательных негормональных средств при псориазе используют увлажняющие мази. Но они лишь помогают устранить ощущение сухости и стянутости кожи.
Особенности негормональных мазей
Салициловая мази от псориаза – одна из самых недорогих, но нужно учитывать, что ее действия при таком серьезном заболевании часто недостаточно. Они показывают хорошие отшелушивающий, смягчающий и антисептический эффекты, но, как и у других негормональных мазей, они проявляются не менее чем через 2 недели, а иногда и позже.
То же можно сказать про применение мази на основе солидола от псориаза. Кроме того, это очень специфические средства, которые имеют резкий запах. Он может оставаться на мебели и одежде, и его очень трудно отстирать.
Среди перечисленных мазей нет тех, относительно применения которых проводились бы клинические испытания. Это говорит, что их эффективность подтверждается лишь опытом некоторых пользователей. Клинические же испытания проводились только относительно таких препаратов:
- как Пимекролимус (крем Элидел);
- Кальципотриол (Дайвонекс);
- Пиритион цинка (Цинокап).
Это говорит о том, что их применение действительно может принести пользу. Но у Пимекролимуса при бесконтрольном использовании есть риск присоединения инфекции, а Кальципотриол нельзя применять при поражении более 30% поверхности кожи, поскольку это может привести к гиперкальциемии.
Единственным максимально безопасным средством остается пиритион цинка. Таким образом, отвечая на вопрос, какая мазь лучше от псориаза, можно сказать, что Цинокап. Но это не отменяет того, что ее эффект все равно слабее, чем у гормональных средств.
Какую же мазь выбрать
Решать, какой мазью лечить псориаз, должен только профессиональный дерматолог. Его задача – выбрать самый безопасный и одновременно эффективный препарат. В клинике «ПсорМак» уже более 25 лет практикуют лечение мазью против псориаза, изготавливаемой по авторской рецептуре. В составе нет гормональных компонентов, что обеспечивает средству следующие преимущества:
- возможность применения детьми и беременными;
- отсутствие синдрома отмены и привыкания;
- мягкое воздействие без провокации рецидивов;
- отсутствие противопоказаний.
Но наши специалисты понимают, что даже самая эффективная мазь для лечения псориаза должна подходить пациенту. Поэтому перед назначением мы обязательно проводим полную диагностику.

Кроме того, в лечении псориаза важен комплексный подход. В связи с этим наши дерматологи разрабатывают для пациента индивидуальную диету, а при необходимости дают направление на иглорефлексотерапию и психотерапию. Если вы хотите добиться длительного рецидива и перестать ежедневно бороться с неприятными симптомами, запишитесь на консультацию в «ПсорМак», и мы подберем для вас индивидуальную схему лечения.
27 апреля 2020
Автор статьи: врач-дерматолог Мак Владимир Федорович
1 г мази содержит:
активные ингредиенты: клобетазола пропионат 0,5 мг;
вспомогательные вещества: парафин жидкий, вазелин белый.
Однородная, гомогенная мазь белого цвета без запаха.
Кортикостероиды для наружного применения в дерматологии. Кортикостероиды очень высокоактивные (группа IV).
Код ATX: D07AD01
Фармакодинамические свойства
Клобетазола пропионат обладает противовоспалительным, противозудным и сосудосуживающим действием.
В основе противовоспалительного действия глюкокортикоидов лежат различные механизмы, направленные на подавление продукции различных факторов, участвующих в воспалении. Уменьшается выделение вазоактивных веществ и хемоатрактантов, секреция липаз и протеаз, перемещение лейкоцитов из сосудов в очаги воспаления, удержание лейкоцитов в очагах воспаления и фиброз. За счет индукции липокортинов глюкокортикоиды ингибируют опосредуемое фосфолипазой А2 высвобождение арахидоновой кислоты, подавляя тем самым выработку ее производных, высокоактивных медиаторов воспаления (простагландинов и лейкотриенов). Глюкокортикоиды подавляют синтез и секрецию цитокинов (ИЛ-1, ИЛ-6, ФНОα и др.) – сигнальных молекул, обеспечивающих взаимодействие моноцитов, макрофагов, Т- и В-лимфоцитов в иммунном ответе. Глюкокортикоиды подавляют синтез белков острой фазы воспаления, включая компонент комплемента С3.
При нанесении на поверхность кожи, клобетазол пропионат оказывает быстрое и сильное действие в очаге воспаления, уменьшая выраженность объективных симптомов (эритема, отек, лихенификация) и субъективных ощущений (зуд, раздражение, боль). Клобетазола пропионат относится к высокоактивным глюкокортикоидам для местного применения.
Фармакокинетические свойства
Степень проникновения клобетазола пропионата через кожу отличается у разных пациентов и может повышаться при наложении сдавливающих повязок, наличии воспалительного процесса или повреждении поверхности эпителия.
Среднее значение плазменной концентрации клобетазола пропионата (0,63 нг/мл) достигалось через 8 часов после повторного нанесения (через 13 часов после первого нанесения) 30 г 0,05% мази на неповрежденную кожу здоровых добровольцев. У пациентов, страдающих псориазом и экземой, средняя плазменная концентрация была в среднем выше и составляла 2,3 нг/мл через 3 часа после нанесения 0,05% мази в количестве 25 г. Клобетазола пропионат обладает меньшей способностью связываться с белками по сравнению с гидрокортизоном, но большим периодом полувыведения.
После частичной чрезкожной абсорбции клобетазола пропионат подвергается метаболизму преимущественно в печени и затем экскретируется почками.
Клобетазол представляет собой кортикостероидное соединение для наружного применения с очень высокой активностью, предназначенное для взрослых, пожилых пациентов и детей старше 1 года, для коротких курсов лечения только более устойчивых воспалительных и сопровождающихся зудом проявлений стероидчувствительных дерматозов, плохо поддающихся лечению менее активными кортикостероидами:
— Псориаз (за исключением распространенной бляшечной формы);
— Не подающийся лечению дерматоз;
— Хроническая экзема (рефрактерные формы);
— Красный плоский лишай;
— Дискоидная красная волчанка;
— Другие кожные заболевания, при неэффективности менее активных кортикостероидов.
Способ применения: наружно.
Мазь особенно подходит при сухих, лихеноидных или чешуйчатых поражениях.
Взрослые, пожилые пациенты и дети старше 1 года
Наносят умеренное количество препарата тонким слоем на поражённые участки и осторожно втирают. Применять один-два раза в день до наступления улучшения (в некоторых случаях положительный эффект достигается всего за несколько дней), после чего снизить частоту применения либо заменить клобетазол на менее сильный препарат.
После каждой аппликации перед применением эмолента следует соблюдать промежуток времени, необходимый для впитывания мази в кожу.
При обострениях можно проводить повторные короткие курсы лечения с применением клобетазола пропионата. Если заболевание не поддается лечению, особенно в случае гиперкератозов, то при необходимости можно усилить противовоспалительное действие клобетазола путем наложения на ночь на пораженный участок окклюзионной повязки с помощью ПЭ пленки. Для получения хороших результатов при таких поражениях обычно проводится однократное наложение герметичной повязки на ночь. В дальнейшем улучшение можно поддерживать нанесением препарата без повязки.
При ухудшении или отсутствии улучшений в течение 2-4 недель требуется уточнение диагноза и пересмотр проводимой терапии.
Лечение нельзя проводить более 4 недель. Если необходимо длительное лечение, то следует выбрать менее сильный препарат.
Максимальная недельная доза не должна превышать 50 г в неделю.
Для контроля обострений могут быть использованы повторные короткие курсы клобетазола пропионата.
Резкое прекращение применения клобетазола может вызвать возобновление симптомов предшествующих дерматозов.
При достижении положительного результата лечение клобетазолом следует отменять постепенно, рекомендовано продолжить применение эмолентов в качестве поддерживающей терапии.
Дерматозы, не поддающиеся лечению: пациенты с частыми рецидивами
После эффективного излечения обострения в результате длительного курса лечения топическим кортикостероидом можно рассмотреть целесообразность назначения интермиттирующей схемы применения (один раз в сутки, два раза в неделю, без окклюзионной повязки), которая продемонстрировала свою эффективность в снижении частоты рецидивов. Препарат следует продолжать наносить на все ранее пораженные участки кожи или известные участки потенциального рецидива. Эта схема должна сочетаться с обычным ежедневным применением смягчающих средств. При длительном лечении необходима регулярная оценка состояния пациента и соотношения пользы и риска.
Педиатрическая популяция
Клобетазол противопоказан детям в возрасте до одного года.
У детей вероятность развития локальных и системных побочных эффектов вследствие применения топических кортикостероидов выше, чем у взрослых, и требует более коротких курсов лечения и применения менее сильных средств. При применении клобетазола пропионата следует наносить минимально возможное количество средства, обеспечивающее терапевтический эффект.
Длительность лечения детей
Если имеется такая возможность, курсы лечения не должны превышать пять дней, и должны еженедельно пересматриваться.
Не должны использоваться окклюзионные повязки.
Кожа лица
Если имеется такая возможность, курсы лечения не должны превышать пять дней, и не должны использоваться окклюзионные повязки.
Пожилые пациенты
Клинические исследования не выявили различия в реакциях у пожилых и молодых пациентов. Снижение функции печени или почек, чаще встречающееся у пожилых пациентов, может замедлить элиминацию препарата в случае системной абсорбции. Поэтому минимальное количество должно использоваться на короткое время для достижения желаемого клинического эффекта. Поэтому для достижения желаемого клинического результата следует применять минимальную эффективную дозу препарата на протяжении минимально возможного периода времени.
Нарушение функции почек/печени
В случае системной абсорбции препарата (при нанесении на обширные поверхности кожи в течение продолжительного периода) его метаболизм и выведение могут замедляться, приводя к повышенному риску развития системной токсичности. Следовательно, он должен применяться у таких пациентов в минимальном количестве и на протяжении как можно более короткого периода, при этом обеспечивая достижение необходимого клинического эффекта.
— гиперчувствительность к активному веществу или к любому из вспомогательных компонентов препарата;
— угри розовые и юношеские;
— периоральный дерматит;
— перианальный и генитальный зуд;
— первичные вирусные инфекции кожи (например, простой герпес, ветряная оспа);
— первичные бактериальные инфекции кожи;
— первичные кожные поражения грибковой этиологии (например, кандидоз);
— детский возраст до 1 года;
— беременность и кормление грудью;
— зуд без признаков воспаления.
Клобетазол следует применять с осторожностью у пациентов с местной гиперчувствительностью к другим кортикостероидам или к какому-либо из вспомогательных веществ, входящих в состав препарата, в анамнезе. Местные реакции гиперчувствительности (см. раздел «Побочное действие») могут иметь сходство с симптомами протекающего заболевания.
У некоторых лиц в результате повышенной системной абсорбции глюкокортикостероидов для наружного применения могут возникать проявления гиперкортицизма (синдрома Кушинга) и обратимое угнетение гипоталамо-гипофизарно-надпочечниковой системы, ведущее к глюкокортикостероидной недостаточности. Если наблюдается любое из вышеуказанного, следует отменить препарат, постепенно уменьшая частоту его нанесения, или заменить его менее активным кортикостероидом. Внезапное прекращение лечения может привести к развитию глюкокортикостероидной недостаточности (смотреть раздел «Побочное действие»),
К факторам риска усиления системных эффектов относятся следующие:
— Активность и лекарственная форма кортикостероидов для наружного применения.
— Продолжительность применения.
— Нанесение препарата на обширные участки кожи.
— Применение на закрытых участках кожи: в интертригинозных зонах или под окклюзионные повязки (пеленки и подгузники могут играть роль окклюзионной повязки).
— Повышенная гидратация рогового слоя кожи.
— Использование на областях с тонкой кожей, таких как лицо.
— Нанесение на поврежденную кожу или при других состояниях, которые могут сопровождаться нарушением целостности кожного барьера.
— По сравнению со взрослыми у детей может отмечаться больший процент абсорбции кортикостероидов для наружного применения, в связи с чем данная категория пациентов более подвержена риску развития системных побочных эффектов. Это обусловлено тем, что дети имеют незрелый кожный барьер и большее значение отношения площади поверхности тела к массе тела по сравнению с взрослыми.
Применение у детей
При лечении детей до 12 лет следует избегать там, где это возможно, назначения кортикостероидов для наружного применения в течение продолжительного времени, т.к. при этом могут угнетаться функции надпочечников. У детей чаще могут развиваться атрофические изменения кожи при применении местных кортикостероидов.
В случае необходимости применения клобетазола пропионата у детей рекомендуется ограничение длительности лечения несколькими днями и наблюдение у врача не реже 1 раза в неделю.
Длительность применения у детей
Курс применения следует ограничить, по возможности, пятью днями с наблюдением у врача 1 раз в неделю.
Не следует использовать окклюзионные повязки.
Риск развития инфекции при окклюзии
Теплые влажные условия в складках кожи или создаваемые при наложении окклюзионной повязки способствуют возникновению бактериальной инфекции, поэтому перед наложением новой повязки следует обязательно тщательно очистить кожу.
Влияние на эндокринную систему
Клобетазола пропионат является высоко активным топическим кортикостероидом, который, как было установлено, при применении в таких малых дозах, как 2 г в неделю, угнетает гипоталамо-гипофизарно-надпочечниковую систему. Системная абсорбция топических кортикостероидов может вызывать обратимое угнетение гипоталамо-гипофизарно-надпочечниковой системы с возможным развитием клинической глюкокортикостероидной недостаточности. Это может произойти во время лечения или после отмены топического кортикостероида. Вследствие возможной системной абсорбции, применение топических кортикостероидов требует регулярного осмотра и оценки состояния пациентов на предмет угнетения гипоталамо-гипофизарно-надпочечниковой системы. В исследовании с участием 12 пациентов в возрасте от 18 лет и старше с псориазом или атопическим дерматитом, у которых площадь поражения поверхности тела составляла не менее 30% (BSA) подавление функции надпочечников было выявлено у 3 из 12 пациентов (25%) после 1 недели лечения.
Применение при псориазе
При лечении псориаза кортикостероидами для наружного применения следует соблюдать осторожность, так как в некоторых случаях сообщалось о возобновлении симптомов заболевания, развитии устойчивости к препарату, развитии генерализованной пустулезной формы псориаза и локальной или системной токсичности вследствие нарушения барьерной функции кожи. Поэтому при применении препарата при псориазе особенно важно тщательное наблюдение за пациентом.
Сопутствующая инфекция
При присоединении вторичной инфекции при лечении очагов воспаления следует проводить соответствующую антибактериальную терапию. При любых признаках генерализации инфекции необходимо прекратить наружное применение кортикостероидов и провести соответствующее лечение антибактериальными препаратами.
Хронические язвы голеней
Наружные глюкокортикостероидные средства иногда используются для лечения дерматита вокруг хронических язв голеней. Однако такое применение может сопровождаться повышенной частотой возникновения местных реакций гиперчувствительности и повышенным риском развития местных инфекций.
Нанесение на кожу лица
Нанесение на кожу лица нежелательно, т.к. данная область более подвержена развитию атрофических изменений. В случае нанесения на кожу лица лечение следует ограничить только 5 днями.
Нанесение на веки
При нанесении мази на веки необходимо следить за тем, чтобы препарат не попал в глаза, потому что повторное воздействие мази может вызвать катаракту и глаукому. При попадании клобетазола в глаза следует промыть глаза большим количеством воды.
Ограничения по применению
Клобетазол не рекомендуется наносить в области паха и подмышечных впадин.
При применении кортикостероидов системного и местного действия могут возникать нарушения зрения. Если возникают такие симптомы как нечеткость зрения или другие нарушения со стороны зрения, пациенту следует пройти обследование офтальмолога для оценки возможных причин нарушения зрения, которые могут включать катаракту, глаукому или такое редкое заболевание как центральная серозная хориоретинопатия, о чем сообщалось после применения кортикостероидов системного и местного действия.
Было установлено, что одновременное применение препаратов, способных ингибировать изофермент CYP3A4 (например, ритонавира и итраконазола), угнетает метаболизм кортикостероидов, приводя к повышению их системной экспозиции. Степень клинической значимости данного взаимодействия зависит от дозы и способа применения кортикостероидов и активности ингибитора изофермента CYP3A4.
Беременность
Контролируемые исследования по применению клобетазола пропионата во время беременности не проводились. Местное нанесение кортикостероидов беременным самкам вызывало нарушения развития плода, включая расщелину неба и задержку внутриутробного развития. Хотя не было установлено взаимосвязи между данными, полученными в исследованиях на животных, и возможными последствиями применения у женщин, назначение клобетазола во время беременности не рекомендуется.
Лактация
Неизвестно, приводит ли местное нанесение кортикостероидов к системной абсорбции в количестве, создающем определяемые количества в грудном молоке. Поскольку многие лекарственные средства экскретируются в грудное молоко, не рекомендуется применение препарата у кормящих женщин. Безопасность применения клобетазола пропионата в период кормления грудью не доказана.
Специальные клинические исследования по оценке влияния не проводились. Не было выявлено и не ожидается неблагоприятного воздействия клобетазола пропионата на способность к вождению автотранспорта.
Нежелательные явления, представленные ниже, перечислены в зависимости от анатомофизиологической классификации и частоты встречаемости.
Частота встречаемости определяется следующим образом: очень часто (≥1/10), часто (≥1/100 и <1/10), нечасто (≥1/1,000 и <1/100), редко (≥1/10,000 и <1/1,000) и очень редко (<1/10,000), включая отдельные случаи.
Инфекционные и паразитарные заболевания
Очень редко: оппортунистические инфекции (инфекции, вызываемы условно- патогенными организмами).
Со стороны иммунной системы
Очень редко: гиперчувствительность, генерализованная сыпь.
Со стороны эндокринной системы
Очень редко: угнетение гипоталамо-гипофизарно-надпочечниковой системы.
Признаки кушингоида (лунообразное лицо, ожирение по центральному типу), задержка прибавки массы тела и/или задержка роста у детей, остеопороз, глаукома, гипергликемия и/или глюкозурия, катаракта, гипертония, повышение массы тела или ожирение, снижение уровня эндогенного кортизола, алопеция, ломкость волос.
Со стороны кожи и подкожных тканей
Часто: зуд, чувство жжения или болезненность кожи.
Нечасто: местная атрофия кожи*, стрии*, телеангиэктазии*.
Очень редко: истончение*, морщинистость кожи, сухость кожи*, изменение пигментации*, гипертрихоз, усугубление симптомов заболевания, аллергический контактный дерматит, пустулезный псориаз, эритема, сыпь, крапивница.
Общие расстройства и нарушения в месте нанесения
Очень редко: раздражение и/или болезненность в месте нанесения.
Со стороны органа зрения
Частота неизвестна: нечеткость зрения.
* Кожные проявления вторичны по отношению к местным и/или системным эффектам угнетения гипоталамо-гипофизарно-надпочечниковой системы.
При появлении перечисленных побочных реакций, а также реакций, не указанных в инструкции, пациенту рекомендуется обратиться к своему лечащему врачу.
Острая передозировка не описана, однако при длительном нанесении клобетазола пропионата в избыточном количестве на кожу могут развиваться системные реакции, характерные для кортикостероидов (см. раздел «Меры предосторожности»). В этой ситуации следует производить постепенную отмену препарата под наблюдением врача.
Фармацевтические несовместимости
Не известны.
3 года.
Не использовать после истечения срока годности, указанного на упаковке.
Хранить при температуре не выше 25°C.
Хранить в недоступном для детей месте.
Отпускают по рецепту врача.
25 г мази для наружного применения в алюминиевой тубе, туба упакована в картонную коробку вместе с листком-вкладышем.
Информация о производителе
ВПК, Палестина для Фармакар Инт. Ко./Германо-Палестинское Совместное предприятие Палестина, Иерусалим, п/о, а/я 51621.
Представительство компании «Фармакар ПЛС» в Республике Беларусь:
г.Минск, 220020 а/я 7.
e-mail: pharmacare@pharmacare.by
Сайт: pharmacare.by
Эта статья завершает наш спецпроект по псориазу. Теперь, когда мы уже знакомы с особенностями развития этой патологии, пришло время разобраться с ее лечением. Поиски лекарства для полной и безоговорочной победы над этой болезнью пока не увенчались успехом, но привели к появлению множества терапевтических подходов, позволяющих держать ее в узде. Познакомимся с преимуществами и недостатками основных способов лечения псориаза и попытаемся разобраться, как они работают.
Псориаз
Спецпроект посвящен генетическому кожному заболеванию, от которого страдает около 1% россиян. В статьях спецпроекта мы стараемся подробно, достоверно и интересно осветить это заболевание со всех возможных сторон. В этом нам помогают наши рецензенты: специалист по псориазу, кандидат биологических наук Алёна Золотаренко и врач-дерматовенеролог, кандидат медицинских наук Михаил Бетехтин.
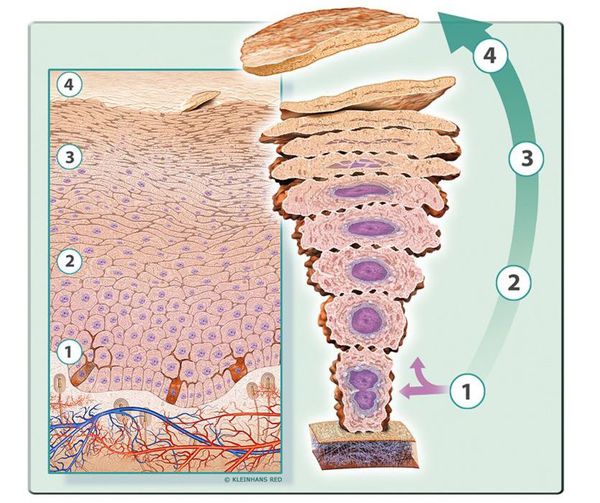
Предыдущие статьи нашего цикла о псориазе («Псориаз: на войне с собственной кожей» [1], «Псориаз: Т-хелперы, цитокины и молекулярные шрамы» [2], «Генетика псориаза: иммунитет, барьерная функция кожи и GWAS» [3], «Эпигенетика псориаза: молекулярные отметины судьбы» [4]) очень подробно объяснили, насколько сложна этиология этого заболевания: она связана и с особенностями генома, и с эпигенетическими модификациями, и с провоцирующими факторами внешней среды. Вычленить из этого коктейля конкретные причины заболевания еще не удалось, поэтому и его лечение до сих пор не этиотропное (позволяющее повлиять на причину болезни), а патогенетическое — направленное на то или иное звено патогенеза псориаза. К сожалению, о полном излечении пока речи нет, но современные терапевтические подходы позволяют приостановить развитие заболевания и достичь ремиссии.
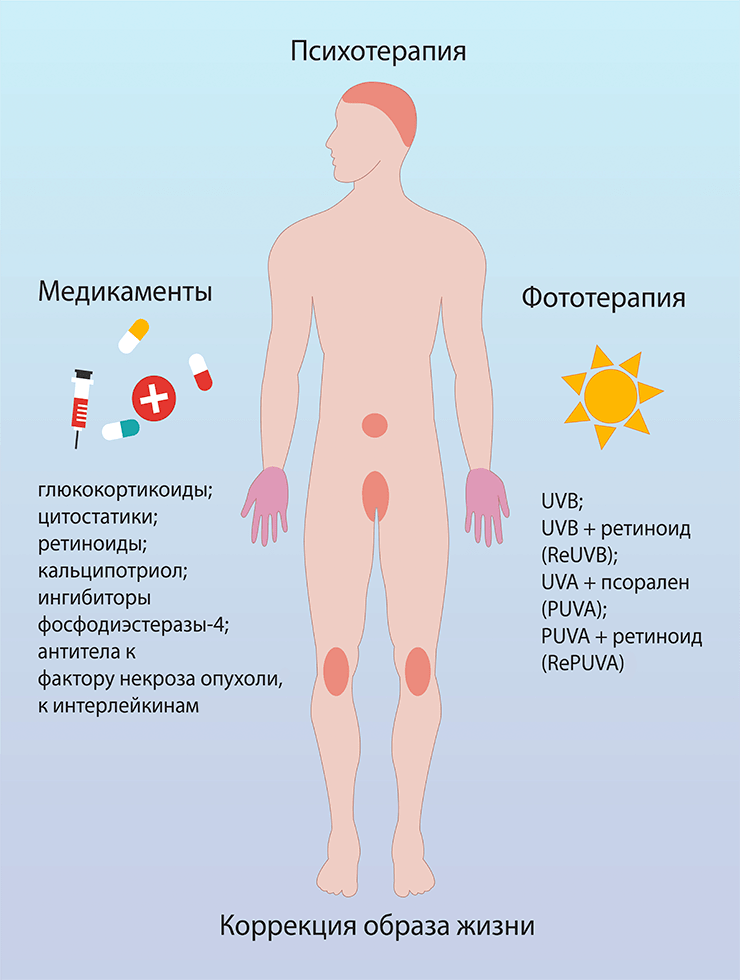
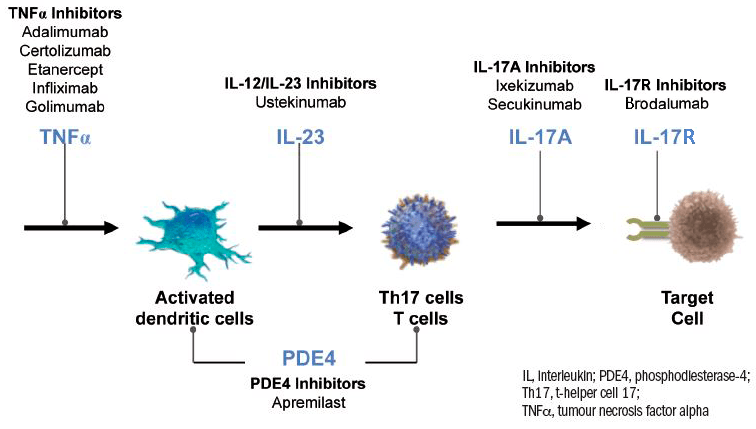
Чаще всего псориаз контролируют с помощью следующих подходов (рис. 1):
- лекарственной терапии (глюкокортикоиды, аналоги витаминов D и А, цитостатики, антитела к цитокинам, ингибиторы провоспалительных ферментов);
- фототерапии (УФ-лучи самостоятельно или в сочетании с молекулами, повышающими их эффективность).
Рисунок 1. Лечение псориаза
Глюкокортикоиды
Гормоны из группы глюкокортикостероидов входят в число антипсориатических препаратов первой линии, то есть тех, с которых лечение начинают. Эти гормоны сокращенно называют глюкокортикоидами, кортикостероидами или даже просто стероидами, хотя последнее не совсем корректно. Название этой группы гормонов отражает их принадлежность к стероидам — веществам, главной и системообразующей молекулой которых является циклопентанопергидрофенантрен. Знаменитые «стероиды» бодибилдеров тоже содержат эту молекулу. К глюкокортикоидам относят лишь те стероиды, что способны повышать уровень глюкозы в крови. Термин же «кортикостероиды» очерчивает круг стероидов, происходящих исключительно из коркового слоя, или кортекса, надпочечников.
Природные гормоны из надпочечников животных — кортизон и гидрокортизон (кортизол) — были выделены еще в первой половине XX века. Благодаря широкому спектру действия на разные процессы в организме (общий обмен веществ, водно-электролитный обмен и др.) их применяли для лечения различных заболеваний. Затем появилась возможность усовершенствовать их путем химического синтеза — чтобы они действовали сильнее и прицельнее. Так появились:
- преднизолон, в четыре раза превосходящий кортизол по глюкокортикоидной (влияющей на обмен глюкозы) активности;
- флудрокортизон, превосходящий кортизол не только по глюкокортикоидной, но и по минералокортикоидной активности;
- бетаметазон, в 25 раз превосходящий кортизол по глюкокортикоидной активности и не влияющий на водно-солевой обмен; структура вещества позволяет применять его местно на коже и слизистых.
Хотя эти гормоны давно известны, ученые лишь приоткрыли завесу тайны над молекулярными основами их действия. Известно, что они проникают внутрь клетки и соединяются со специальными внутриклеточными глюкокортикоидными рецепторами. Комплекс гормон—рецептор транспортируется в ядро, где взаимодействует с участками ДНК GRE (glucocorticoid response elements) в промоторах ряда генов, регулируя таким образом их активность. Стероиды, в частности, контролируют экспрессию генов таких факторов транскрипции, как активаторный белок 1 (AP-1) и ядерный фактор каппа-би (NF-kB). А они, в свою очередь, регулируют работу генов цитокинов, молекул адгезии, протеиназ и других веществ, участвующих в иммунном ответе и воспалении [5].
Глюкокортикоиды — мощные иммуносупрессоры и регуляторы воспаления. На иммунную систему они действуют неизбирательно, вмешиваясь в работу чуть ли не всех ее звеньев. В частности, они влияют на дифференцировку и/или функции макрофагов, нейтрофилов, моноцитов, Т- и В-лимфоцитов. При псориазе глюкокортикоиды оказывают противовоспалительное действие за счет угнетения синтеза простагландинов, лейкотриенов и цитокинов, уменьшения проницаемости кровеносных сосудов для клеток и жидкости, снижения хемотаксиса иммунокомпетентных клеток и их активности, а также подавления активности фибробластов.
Для лечения псориаза кортикостероиды назначают как наружно (мази, кремы, лосьоны, крело — что-то среднее между кремом и лосьоном), так и внутрь (таблетки, растворы и суспензии для инъекций); выбор препарата и его лекарственной формы зависит от стадии и степени тяжести заболевания. Из-за побочных действий этих препаратов их назначение внутрь стараются отложить настолько, насколько это возможно.
Парацельс, известный врач эпохи Ренессанса, утверждал, что лекарство и яд различает лишь доза. Справедливо это и для глюкокортикоидов: при длительном и/или неадекватном их применении повышается риск побочных эффектов. В связи с тем, что эти гормоны влияют на все виды обмена — углеводный, белковый, жировой и минеральный, — злоупотребление ими серьезно нарушает множество процессов в организме. Например, они стимулируют глюконеогенез (образование глюкозы из неуглеводных веществ) в печени, увеличивают концентрацию глюкозы в крови, что может вести к «стероидному» сахарному диабету. По симптомам он схож с сахарным диабетом II типа: постепенное развитие мышечной слабости и зуда кожи, нарушение зрения, изменения нервов и сосудов. Влияние на белковый обмен характеризуется угнетением синтеза и ускорением распада белков, что особенно выражено в коже, мышцах и костях и ведет к атрофии кожи и мышц, замедлению заживления ран. Влияние на обмен жиров заключается в расщеплении жира в тканях конечностей и его накоплении в туловище и лице: формируется так называемое лунообразное лицо.
Однако перечисленные нежелательные эффекты проявляются при применении глюкокортикоидов внутрь. Их нанесение на небольшие участки кожи позволяет избежать системных реакций, хотя и не делает местное применение абсолютно безопасным. Чаще всего при длительном наружном использовании сильных глюкокортикоидов могут наблюдаться телеангиэктазии (расширенные мелкие сосуды), атрофия (истончение) кожи, стероидное акне (прыщи на лице и теле), стрии (растяжки кожи) и кожные инфекции. Если переусердствовать с нанесением сильных гормональных мазей на большие участки кожи, то можно получить и системные побочные эффекты [6].
При всех несомненных преимуществах глюкокортикоидов перед другими лекарствами по части эффективности и доступности, их можно сравнить с дубиной, которой мы лупим по иммунной системе и обмену веществ. Ниже мы обсудим лекарства, более тонко регулирующие иммунные механизмы.
Производные витаминов
Витамины А и D, включая их синтетические варианты, способны подавлять проявления псориаза. Эти вещества связываются с ядерными рецепторами (и по совместительству транскрипционными факторами) RARγ/RXR и VDR/RXR, активируя экспрессию ряда генов, ответственных за дифференцировку и пролиферацию клеток. Один из таких генов кодирует особый цитокин — тимический стромальный лимфопоэтин (TSLP, thymic stromal lymphopoietin), который заставляет антигенпредставляющие дендритные клетки воспитывать Th2- и регуляторные (Treg) клетки в ущерб Th1-клеткам. Мы помним из статьи [2], что для псориаза характерна повышенная активность Th1 и Th17 при сниженной активности Th2 и Treg. Соответственно, предполагалось, что А/D-витаминные средства, активируя синтез TSLP в кератиноцитах и других клетках, могут корректировать этот дисбаланс и уменьшать Th1/Th17-опосредованное аутоиммунное воспаление. Но всё оказалось сложнее: TSLP модулирует иммунные реакции по-разному в зависимости от условий. Гомеостатическую и, вероятно, терапевтическую роли играет короткая изоформа TSLP, в то время как длинная образуется в патологических условиях, включая псориатические бляшки. Активный синтез TSLP с последующим «иммунным перекосом» в сторону Th2-звена провоцирует аллергическое воспаление, характерное для атопического дерматита и астмы. А в воспалительной среде, характерной для псориаза, TSLP (по косвенным данным, длинная форма) с помощью CD40L запускает патологическую IL-23/IL-17-сигнализацию [7], [8]. Поэтому в лечении можно было бы использовать ингибиторы длинной формы TSLP и стимуляторы синтеза короткой (либо ее саму).
Роль TSLP в патогенезе и терапии псориаза еще предстоит уточнить, но в то же время очевидно, что антипсориатические эффекты витаминов A и D обусловлены изменением транскрипции многих других генов — регуляторов дифференцировки и пролиферации клеток [1]. (Здесь я должен принести извинения читателю за весьма скудное понимание исследователями как причин, так и механизмов действия лекарств от некоторых кожных болезней.)
Ретиноиды
К ретиноидам в широком смысле слова причисляют витамин А (ретинол) и его биологически активные производные. Но в медицине так принято называть группу синтетических производных витамина А, служащих для лечения определенных болезней, а не восполнения витаминодефицита. Кожные заболевания с их помощью успешно лечат уже более 40 лет.
Чаще других для лечения псориаза используют ацитретин — ретиноид второго поколения. Как и любой другой препарат этой группы, он подавляет избыточный клеточный рост и кератинизацию — главные характеристики псориатической кожи.
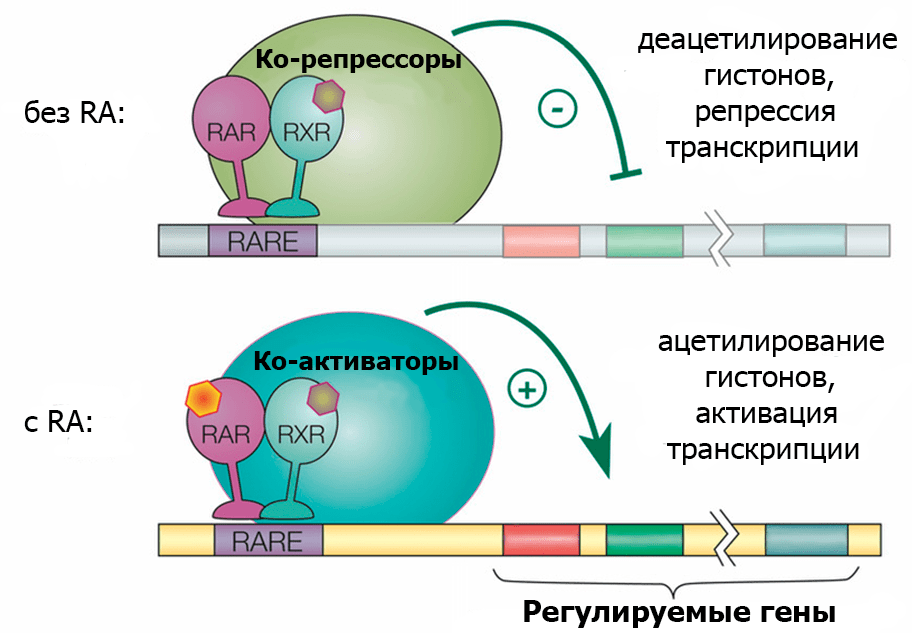
Точный механизм действия ацитретина неизвестен. Судя по всему, ацитретин связывается с рецепторами ретиноевой кислоты — активного метаболита витамина А, образующегося в кератиноцитах, — и запускает характерную для нее сигнализацию [9]. Как это происходит, и почему влияет на течение псориаза, показано на рисунке 2.
Рисунок 2. Принцип работы ретиноидных рецепторов (на примере связывания ретиноевой кислоты). За восприятие ретиноидных сигналов в клетке отвечают ядерные рецепторы семейства RAR (retinoic acid receptors, RARα–γ). RAR образует пару с другой рецепторной молекулой, RXR (retinoid X receptors, RXRα–γ), и этот комплекс взаимодействует с особыми нуклеотидными последовательностями — RARE (RA response elements) — в регуляторных областях ряда генов. Это взаимодействие модулирует активность многих генов, контролирующих рост, деление и дифференцировку клеток. Несвязанная с ретиноевой кислотой (RA) или другим лигандом пара RAR—RXR, взаимодействуя с RARE, чаще всего подавляет экспрессию близлежащих генов, потому что привлекает ко-репрессоры: они конденсируют хроматин так, что считывание наследственной информации в этом участке становится невозможным. Если же с RAR связана RA, то к такому RARE устремляются активаторы экспрессии генов, «расслабляющие» хроматин для посадки компонентов транскрипционной машины. Ретиноидная сигнализация нормализует структуру эпидермиса путем стимуляции клеточной дифференцировки и эксфолиации.
Хотя ацитретин демонстрирует высокую эффективность при псориазе, заранее сложно сказать, как долго пациенту нужно будет принимать препарат и насколько стойкую ремиссию он даст. Прием ацитретина может сопровождаться нежелательными реакциями, порой непереносимыми: фоточувствительностью, истончением и шелушением кожи по всему телу, хрупкостью ногтей, болями в костях и мышцах, тошнотой и др. Препарат противопоказан при нарушениях работы почек и печени, а из-за тератогенного эффекта — и при беременности. Более того, планировать беременность или становиться донором крови можно не менее чем через три года после завершения терапии. Из-за всех этих ограничений вопрос о назначении системных ретиноидов и их преимуществах перед другими лечебными подходами решается строго индивидуально [10].
Кальципотриол (кальципотриен)
Под таким мудреным названием скрывается синтетический аналог витамина D, а именно — его активной формы, кальцитриола. Эффективность кальципотриола была случайно обнаружена при лечении больных остеопорозом, которые также страдали и от псориаза [11]. Точный механизм действия препарата при псориазе не установлен. Известно, что благодаря своему химическому строению кальципотриол взаимодействует с рецепторами витамина D (VDR), но, в отличие от последнего, на обмен кальция влияет незначительно. Рецептор витамина D представлен в различных клетках, включая лимфоциты и кератиноциты; он относится к семейству стероидных рецепторов и работает чаще в виде гетеродимера с уже знакомым нам RXR. Одна часть VDR взаимодействует с лигандом, другая — с участками VDRE (vitamin D response elements) в промоторах регулируемых генов [12]. Далее события развиваются по аналогичному с ретиноидной регуляцией сценарию. Некоторые мутации VDR связаны с предрасположенностью к псориазу, да и дефицит VDR-сигнализации любой природы может иметь патогенетическое значение при этом заболевании.
При местном использовании кальципотриола у мышей и людей выявили дозозависимое повышение секреции кератиноцитами иммуномодулятора TSLP, причем у людей — его короткой формы (у мышей она не синтезируется) [8], [13].
Вообще, эффекты витамина D множественны, связаны не только с TSLP-сигнализацией и не до конца объяснены. При псориазе же важнее всего то, что в терапевтических дозах он:
- смещает баланс Th1+Th17/Th2-влияний в пользу последних, подавляя синтез Th1/Th17- и ряда других провоспалительных цитокинов, в числе которых IL-2, IFN-γ, TNF, IL-17, IL1β. В то же время активнее размножаются и вырабатывают цитокины клетки Th2, повышается уровень противовоспалительного IL-10, который подавляет активность Th1 и дендритных клеток;
- способствует дифференцировке и иммуносупрессивной активности регуляторных Т-клеток. Витамин D здесь может действовать через посредников — дендритные клетки;
- ограничивает избыточную пролиферацию Т-клеток и кератиноцитов, провоцируя их дифференцировку и апоптоз, а также снижает избыточную продукцию псориазина, которая нарушает дифференцировку кератиноцитов [14], [15];
- предохраняет от вторичных инфекций, стимулируя макрофагальный фагоцитоз [16].
При использовании мази, крема или раствора кальципотриола лечебный эффект появляется в течение двух недель. Существуют препараты, содержащие и кальципотриол, и глюкокортикоид: такая комбинация действует сильнее. Несмотря на все положительные стороны кальципотриола, его не стόит наносить на обширные участки пораженной кожи (более 30%), так как через нее в кровь может проникнуть избыточное количество лекарства, а это грозит повышением содержания кальция в крови и отложением его солей в почках [17].
Цитостатические препараты
Или просто цитостатики. Это противоопухолевые препараты, нарушающие процессы роста и размножения клеток, особенно быстро делящихся. Очевидно, что чаще всего их применяют для уничтожения злокачественных опухолей. Но поскольку при псориазе кератиноциты, подстегиваемые большим количеством иммунных клеток и цитокинов, делятся как угорелые, для его лечения тоже предложили использовать цитостатики, а точнее — метотрексат, циклоспорин и такролимус. Последние два препарата к этой группе относят не всегда, так как они всё же больше влияют на функции, чем на деление чувствительных клеток. Зато все три препарата можно назвать иммуносупрессорами.
Метотрексат относится к группе антиметаболитов — молекул, которые похожи по химической структуре на вещества, родные для нашего организма, и потому могут занять их место в биохимических процессах и привести к нарушению клеточных функций. Это всё равно что заменить одно из автомобильных колес колесом того же диаметра, но от велосипеда: вроде, всё то же, но далеко не уедешь.
Метотрексат активен в отношении быстро пролиферирующих клеток (в том числе клеток кожи), находящихся в S-фазе клеточного цикла (рис. 3). Но с этим связано и его губительное действие на костный мозг, слизистые оболочки желудочно-кишечного тракта и мочевыводящих путей [6], [18]. Универсальный механизм его работы таков. Для синтеза ДНК организму необходима тетрагидрофолиевая кислота, которая образуется с помощью фермента дигидрофолатредуктазы. Метотрексат блокирует работу этого фермента, притворяясь его субстратом, дигидрофолатом. Кроме того, он ингибирует и другие ферменты, необходимые для синтеза нуклеотидов. В результате подавляются синтез и репарация ДНК, нарушается митоз. Описаны и более специфические механизмы влияния метотрексата на активность лимфоцитов [19].
Деликатнее работает иммуносупрессор циклоспорин. Более 40 лет назад его выделили из почвенных грибков и чуть позже дали на вооружение врачам, которые начали его применять для лечения псориаза. Циклоспорин избирательно блокирует фосфатазную активность кальциневрина в фазах G0 или G1 клеточного цикла T-лимфоцитов. Этот фермент активирует (дефосфорилирует) транскрипционные факторы NFAT, необходимые для синтеза IL-2, IFN-γ и других цитокинов — факторов роста и созревания Т-лимфоцитов [20]. Циклоспорин также мешает экспрессии генов IL-3, IL-4, IL-5, гранулоцитарно-макрофагального колониестимулирующего фактора и TNF. Говоря проще, этот препарат борется с воспалением, обусловленным активацией Т-клеток. Но важно отметить, что он не блокирует синтез цитокинов лимфоцитами раз и навсегда. При снижении его концентрации всё возвращается на круги своя. Более того, в отличие от метотрексата, циклоспорин не подавляет гемопоэз, а в отличие от глюкокортикоидов, не парализует сразу большинство иммунных процессов. Тем не менее его иммуносупрессивного действия хватает для повышения у пациентов риска развития инфекций, паразитарных инвазий и опухолей (особенно лимфом и злокачественных новообразований кожи).
Рисунок 3. Клеточный цикл. M — митоз (деление клетки); S — синтетическая фаза (репликация ДНК); G1 и G2 (Gap 1/2) — пре- и постсинтетическая фазы; G0 — выход из клеточного цикла (временный/постоянный). Красные прямоугольники — контрольные точки (checkpoints) клеточного цикла.
Другой ингибитор кальциневрина — такролимус — можно применять местно. Этот макролид, производимый стрептомицетами, подавляет активность Т-лимфоцитов так же, как и циклоспорин. Помимо этого такролимус тормозит высвобождение медиаторов воспаления из эозинофилов, базофилов и тучных клеток (тканевых базофилов). Клетки Лангерганса под его влиянием меньше экспрессируют FcεRI (высокоаффинный поверхностный рецептор иммуноглобулина Е), что подавляет их активность и презентацию антигенов Т-лимфоцитам. Такролимус — хорошая альтернатива местным глюкокортикоидам, поскольку он не нарушает синтез коллагена и не вызывает атрофии кожи. К побочным эффектам препарата можно отнести повышение вероятности возникновения кожных инфекций, зуд, отеки и фоточувствительность. Однозначных данных о повышении риска злокачественных новообразований кожи на фоне применения такролимуса пока нет [21], [22].
Ингибиторы фактора некроза опухоли
Фактор некроза опухоли альфа (TNF-α, или просто TNF) считают главным инициатором воспаления. В пораженной псориазом коже TNF секретируют Т-клетки и дендритные клетки. Он стимулирует синтез провоспалительных цитокинов IL-1, IL-2, IL-6, IL-8 и IFN-γ, вызывает экспрессию молекул адгезии на стенках кровеносных сосудов, способствуя привлечению иммуноцитов из кровяного русла в кожу, стимулирует производство кератиноцитами других медиаторов воспаления, активирует макрофаги, дендритные и Т-клетки.
Для ингибирования TNF применяют моноклональные антитела (инфликсимаб, адалимумаб) и гибридные белки (этанерцепт) [5], [23].
Моноклональные антитела — антитела, произведенные одним клоном клеток, берущим свое начало от одной плазматической клетки. Соединяясь с белком или другим антигеном, к которому они имеют сродство, антитела мешают ему выполнять свои функции. Лекарства из этой группы носят очень странные названия, оканчивающиеся на «-маб» (monoclonal antibody). А буквы перед «-маб» позволяют понять происхождение этих молекул: «-омабы» — полностью мышиные, «-ксимабы» — химерные, «-зумабы» — гуманизированные, «-умабы» — полностью человеческие антитела . Моноклональные антитела к TNF (рис. 4) влияют на иммунные реакции, которые изменяют уровень молекул адгезии, ответственных за миграцию лейкоцитов к очагам воспаления. Инфликсимаб вводится внутривенно, адалимумаб — подкожно.
Для препаратов, зарегистрированных после июня 2017 года, этот принцип упразднили, потому что с развитием биотехнологии появилось много комбинированных вариантов антител и возникла проблема выбора более подходящего названия [45]. — Ред.
Среди новых (применительно к обыкновенному псориазу) молекул можно выделить цертолизумаб пэгол. Это гуманизированный ПЭГилированный Fab-фрагмент антитела к TNF. Связывание с ПЭГ снижает иммуногенность, улучшает распределение в пораженных тканях и продляет жизнь молекулы в кровяном русле, а отсутствие Fc-фрагмента человеческого IgG1 меняет ее профиль цитотоксичности и затрудняет проникновение через плаценту, что может дать цертолизумабу преимущество перед одногруппниками в лечении беременных [24]. В фазе III клинических исследований препарат в дозировке 200 мг не уступил по эффективности этанерцепту, а в дозировке 400 мг — превзошел его, причем без ухудшения переносимости [25].
Гибридный белок этанерцепт действует немного иначе — как ловушка для TNF. Дело в том, что существуют два типа рецепторов TNF: рецепторы на лейкоцитах, соединение TNF с которыми запускает иммунный ответ, и растворимые рецепторы, циркулирующие в кровяном русле, которые оттягивают на себя TNF и тем самым уменьшают иммунный ответ. Как раз под последние и «подделывается» этанерцепт (рис. 4), но, благодаря Fc-фрагменту человеческого IgG1, он может дольше находиться в кровяном русле и дольше оставаться эффективным.
Рисунок 4. Примеры блокаторов TNF. Инфликсимаб — химерное (мышино-человеческое) моноклональное антитело к TNF. Адалимумаб — полностью человеческое моноклональное антитело. Этанерцепт — гибрид, состоящий из двух растворимых рецепторов TNF (p75) и Fc-фрагмента человеческого IgG1. Fab — антигенсвязывающий фрагмент антитела.
Одним из молекулярных механизмов терапевтического действия TNF-ингибиторов может быть перестройка эпигенетических процессов. Например, в ходе лечения этанерцептом или адалимумабом в крови частично корректируются метильные профили ДНК, меняется продукция десятков типов микроРНК [4].
Поскольку TNF участвует во множестве биологических процессов, подавление его сигнализации не может быть безобидным. Ингибиторы TNF иммуногенны (их эффективность со временем падает из-за выработки антител к ним), противопоказаны в случае тяжелых инфекций (например, туберкулеза) и могут провоцировать частые инфекции кожи и слизистых, хотя по этому пункту ученые ведут споры, ежегодно публикуя обширные статистические работы как в поддержку [26], так и в опровержение этого [27].
Ингибиторы интерлейкинов
Ингибиторы интерлейкинов фактически действуют так же, как и ингибиторы TNF, и тоже представляют собой моноклональные антитела, но связываются они уже с интерлейкинами. Поскольку популяция клеток Тh17 играет ключевую роль в возникновении псориаза, а цитокин IL-17 специфичен для иммуноопосредованных воспалительных заболеваний (псориаза, болезни Крона, ревматоидного артрита и др.), моноклональные антитела к IL-17 бьют по цели точнее, чем ингибиторы TNF. С IL-17А взаимодействуют секукинумаб и иксекизумаб, а с рецептором IL-17 — бродалумаб.
Моноклональные антитела к субъединицам IL-12 и/или IL-23 тоже эффективно подавляют деятельность Тh17 и Тh1. В эту группу препаратов входят широко известный устекинумаб и относительно недавно одобренная к применению в США и Евросоюзе молекула гуселькумаб [28].
Поскольку ингибиторов интерлейкинов появляется всё больше, приходится регулярно сравнивать их эффективность. Так, одно из исследований 2018 года выстроило препараты по мере снижения эффективности в таком порядке: иксекизумаб и бродалумаб → секукинумаб → устекинумаб [29]. Однако препараты могут проявлять разную эффективность при разных исходных данных, таких как возраст, форма и тяжесть псориаза, сопутствующие болезни и др. А эти исследования им только предстоит пройти.
Моноклональные антитела к интерлейкинам произвели революцию в лечении псориаза, но, к сожалению, эти лекарства отличает очень высокая цена. Поэтому, несмотря на высокую эффективность в клинических исследованиях, они пока остаются малодоступными для широкого круга больных. Нежелательные реакции при применении этой группы препаратов и ингибиторов TNF схожи [27], [30].
Исследователи не ограничились существующим набором молекул и продолжают поиск более эффективных и при этом не менее безопасных. Или не менее эффективных, но более безопасных и/или экономически выгодных. Недавно завершилась фаза 2b клинических исследований новой гуманизированной молекулы — бимекизумаба [31]. Она блокирует сразу две разновидности интерлейкина-17 — IL-17A и IL-17F. Если сравнивать с традиционной блокировкой IL-17A, такая двойная нейтрализация сильнее подавляет экспрессию провоспалительных генов и миграцию иммунных клеток. К 2020 году должна завершиться III фаза клинических исследований бимекизумаба, с бóльшим числом участников, продленным сроком лечения и секукинумабом в качестве контрольного препарата.
Ингибиторы фосфодиэстеразы-4
Фосфодиэстераза-4 (PDE4) — это основная фосфодиэстераза, регулирующая обмен циклического аденозинмонофосфата (цАМФ) в иммунных клетках. Высокая концентрация цАМФ в клетках приводит к депонированию кальция, направлению активности ферментов и цитокиновой сигнализации в сторону подавления воспаления: выработка TNF, IL-23, IL-17 снижается, а IL-10 — повышается. PDE4 разрушает цАМФ, чем стимулирует воспаление, а потому служит одной из терапевтических мишеней при псориазе.
Показано, что апремиласт ингибирует PDE4, что в конечном счете ведет к ослаблению воспалительной реакции. Преимуществом апремиласта считают то, что он подавляет воспаление на более раннем этапе, чем моноклональные антитела к TNF (инфликсимаб, адалимумаб), IL-12/23 (устекинумаб) или IL-17A (секукинумаб, иксекизумаб) [32].
Из нежелательных реакций при приеме апремиласта чаще всего фиксируют расстройства пищеварения и инфекции дыхательных путей [33]. Эффективность апремиласта оценивают лишь к концу первого полугодия лечения, что в сочетании с его высокой стоимостью и доступностью более дешевых противопсориатических препаратов говорит не в пользу его назначения.
Сводная схема таргетированных терапевтических воздействий на основные звенья патогенеза псориаза приведена на рисунке 5. Если говорить о сравнительной эффективности ингибиторов TNF, интерлейкинов и PDE4, то крупное исследование 2018 года показало, что с помощью ингибиторов интерлейкинов или инфликсимаба можно избавиться от псориатических бляшек быстрее, чем с помощью этанерцепта, адалимумаба или апремиласта. Инфликсимаб проигрывает ингибиторам интерлейкинов по двум параметрам: его нужно вводить внутривенно, и на фоне его применения чаще развиваются инфекционные заболевания [29].
Рисунок 5. Патогенетическая терапия псориаза. Объяснения даны в тексте.
Фототерапия
В борьбе с псориазом часто задействуют и физические факторы, а именно — ультрафиолетовое (УФ) излучение. Облучение пораженных участков кожи УФ определенной длины волны (UVА, UVB) называют фототерапией. UVB-терапия может быть широкополосной (280–320 нм) и узкополосной средневолновой (NB-UVB, 311 нм). Второму варианту практически идентична UVB-терапия, проводимая эксимерным лазером (308 нм). Эта группа методов не требует применения каких-либо специальных медикаментов и не противопоказана даже детям.
UVА-терапию чаще используют в виде модификации PUVA — облучения длинноволновым УФ (320–400 нм) с применением фотосенсибилизаторов из группы псораленов. Фотосенсибилизаторы — это вещества, повышающие чувствительность клеток к воздействию УФ. Они могут применяться перорально или наружно, в том числе в виде псораленовых ванн. Из-за повышенной (относительно UVB-терапии) канцерогенности к PUVA прибегают при тяжелых формах псориаза, его прогрессии и в случае неэффективности других средств.
Фототерапия может действовать на течение псориаза несколькими способами, которые обычно делят на четыре категории: индукция апоптоза, изменение цитокиновой сигнализации, иммуносупрессия, прочие механизмы (см. врезку) [34]. Однако эти эффекты во многом взаимосвязаны и взаимообусловлены.
Выбор лечебного подхода
Любой лечебный подход преследует три главных цели: уменьшение баллов PASI (индекса охвата и тяжести псориаза), повышение качества жизни и максимальная продолжительность ремиссии. Достичь этих целей можно только под руководством грамотного врача, который обязан учитывать многообразие эффектов лечебного агента, особенности его метаболизма [3] и возможное взаимодействие с другими лекарственными средствами.
В лечении псориаза, как и большинства заболеваний, всё очень и очень индивидуально. То, что работает у одного, другому может абсолютно не подойти. Тем не менее врачи разработали общую стратегию ведения пациентов с псориазом (рис. 7).
Рисунок 7. Стандартный алгоритм ведения пациента с подтвержденным диагнозом «псориаз»
Выбор того или иного лечебного подхода определяется степенью тяжести псориаза. А объективным критерием тяжести псориаза, принятым в большинстве стран мира, служит PASI. При значении индекса до 10 псориаз считается легким, от 10 до 20 — средней тяжести, более 20 — тяжелым. У большинства пациентов PASI не превышает 10, и в таких случаях ограничиваются наружным лечением. Превышение 10 баллов служит показанием для назначения метотрексата, циклоспорина и ацитретина [40]. В некоторых случаях целесообразно комбинировать метотрексат или ацитретин с фототерапией (UVВ, PUVA), что позволяет одновременно снизить дозировку препаратов, частоту побочных эффектов и канцерогенный потенциал фототерапии [41], [42]. В случае неэффективности, непереносимости побочных эффектов или при противопоказаниях к применению перечисленных подходов прибегают к биологическим препаратам (моноклональным антителам).
Вносить свою лепту в тяжесть болезни и длительность ремиссии могут и вспомогательные, немедикаментозные подходы. Обычно врачи рекомендуют снижение уровня стресса, соблюдение диеты, климатотерапию (курорты с сероводородными, кремнистыми и радоновыми водами) и применение увлажняющих средств.
Заключение
Даже если просто просмотреть заголовки в этой статье, станет ясно: разнообразие видов терапии псориаза настолько велико, что позволяет более-менее индивидуализировать лечение. Но ни один из существующих подходов не лишен недостатков, порой весьма серьезных.
Псориаз — одна из самых распространенных кожных болезней, которая до сих пор окружена множеством загадок и сильно влияет на жизнь больных. Поэтому пациенты с этим диагнозом больше, чем многие другие страдающие хроническими воспалительными заболеваниями, могут рассчитывать на изобретение той самой «волшебной таблетки» (а скорее, нескольких), которая наконец заставит забыть о недуге навсегда. В последние годы новая информация о патогенезе, генетике и эпигенетике псориаза появляется особенно быстро. Это позволяет постепенно переходить от неизбирательной «тяжелой артиллерии» к специфичным средствам, бьющим по конкретным звеньям патогенеза. Каждый год в мире синтезируются новые молекулы, но лишь единицы из них, пройдя длинный путь проверок безопасности и эффективности, достигают организма больного. При этом каждый новый одобренный препарат хоть в чём-то превосходит старые, приближая нас к моменту, когда псориаз станет очередной побежденной болезнью в истории медицины.
- Псориаз: на войне с собственной кожей;
- Псориаз: Т-хелперы, цитокины и молекулярные шрамы;
- Генетика псориаза: иммунитет, барьерная функция кожи и GWAS;
- Эпигенетика псориаза: молекулярные отметины судьбы;
- Karow T. Allgemeine und Spezielle Pharmakologie und Toxikologie. Verlag: Dr. med. Thomas Karow, 2012. — 1275 p.;
- Кубанова А.А., Кисина В.И., Блатун Л.А., Вавилов А.М. и др. Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем: Рук. для практикующих врачей / под общ. ред. Кубановой А.А., Кисиной В.И. М.: «ЛитТерра», 2005. — 890 с.;
- Elisabetta Volpe, Lucia Pattarini, Carolina Martinez-Cingolani, Stephan Meller, Marie-Helene Donnadieu, et. al.. (2014). Thymic stromal lymphopoietin links keratinocytes and dendritic cell–derived IL-23 in patients with psoriasis. Journal of Allergy and Clinical Immunology. 134, 373-381.e4;
- Katerina Tsilingiri, Giulia Fornasa, Maria Rescigno. (2017). Thymic Stromal Lymphopoietin: To Cut a Long Story Short. Cellular and Molecular Gastroenterology and Hepatology. 3, 174-182;
- Ferdinand Marlétaz, Linda Z. Holland, Vincent Laudet, Michael Schubert. (2006). Retinoic acid signaling and the evolution of chordates. Int. J. Biol. Sci.. 38-47;
- United States pharmacopeia dispensing information. Drug information for the health care professional. 24th ed. V. 1.plus updates. Thomson/Micromedex. Greenwood Village, CO, 2004. — p. 21;
- Morimoto S. and Kumahara Y. (1985). A patient with psoriasis cured by 1-α-hydroxyvitamin D3. Med. J. Osaka Univ. 35 (3–4), 51–54;
- Igor Orlov, Natacha Rochel, Dino Moras, Bruno P Klaholz. (2012). Structure of the full human RXR/VDR nuclear receptor heterodimer complex with its DR3 target DNA. The EMBO Journal. 31, 291-300;
- M. Li, P. Hener, Z. Zhang, S. Kato, D. Metzger, P. Chambon. (2006). Topical vitamin D3 and low-calcemic analogs induce thymic stromal lymphopoietin in mouse keratinocytes and trigger an atopic dermatitis. Proceedings of the National Academy of Sciences. 103, 11736-11741;
- Ananya Datta-Mitra, Suravi Raychaudhuri, Anupam Mitra. (2014). Immunomodulatory mechanisms of action of calcitriol in psoriasis. Indian J Dermatol. 59, 116;
- A Ekman, J Vegfors, C Eding, C Enerbäck. (2017). Overexpression of Psoriasin (S100A7) Contributes to Dysregulated Differentiation in Psoriasis. Acta Derm Venerol. 97, 441-448;
- Luigi Barrea, Maria Cristina Savanelli, Carolina Di Somma, Maddalena Napolitano, Matteo Megna, et. al.. (2017). Vitamin D and its role in psoriasis: An overview of the dermatologist and nutritionist. Rev Endocr Metab Disord. 18, 195-205;
- Дерматовенерология. Клинические рекомендации / под ред. Кубановой А.А. М.: «ДЭКС-Пресс», 2010. — 428 с.;
- Биохимия: Учеб. для вузов / под ред. Северина Е.С. М.: «ГЭОТАР-Медиа», 2003. — 779 с.;
- J. A. M. Wessels, T. W. J. Huizinga, H.-J. Guchelaar. (2007). Recent insights in the pharmacological actions of methotrexate in the treatment of rheumatoid arthritis. Rheumatology. 47, 249-255;
- Satoshi Matsuda, Shigeo Koyasu. (2000). Mechanisms of action of cyclosporine. Immunopharmacology. 47, 119-125;
- T.C. Lucka, D. Pathirana, A. Sammain, F. Bachmann, S. Rosumeck, et. al.. (2012). Efficacy of systemic therapies for moderate-to-severe psoriasis: a systematic review and meta-analysis of long-term treatment. Journal of the European Academy of Dermatology and Venereology. 26, 1331-1344;
- Alan Menter, Neil J. Korman, Craig A. Elmets, Steven R. Feldman, Joel M. Gelfand, et. al.. (2009). Guidelines of care for the management of psoriasis and psoriatic arthritis. Journal of the American Academy of Dermatology. 61, 451-485;
- Róbert Kui, Brigitta Gál, Magdolna Gaál, Mária Kiss, Lajos Kemény, Rolland Gyulai. (2016). Presence of antidrug antibodies correlates inversely with the plasma tumor necrosis factor (TNF)-α level and the efficacy of TNF-inhibitor therapy in psoriasis. J Dermatol. 43, 1018-1023;
- Enrique Soriano, Maria Laura Acosta Felquer, Javier Rosa. (2016). An evidence-based review of certolizumab pegol in the treatment of active psoriatic arthritis: place in therapy. OARRR. 37;
- Mark Lebwohl, Andrew Blauvelt, Carle Paul, Howard Sofen, Jolanta Węgłowska, et. al.. (2018). Certolizumab pegol for the treatment of chronic plaque psoriasis: Results through 48 weeks of a phase 3, multicenter, randomized, double-blind, etanercept- and placebo-controlled study (CIMPACT). Journal of the American Academy of Dermatology. 79, 266-276.e5;
- Allison S. Dobry, Charles P. Quesenberry, G. Thomas Ray, Jamie L. Geier, Maryam M. Asgari. (2017). Serious infections among a large cohort of subjects with systemically treated psoriasis. Journal of the American Academy of Dermatology. 77, 838-844;
- André Vicente Esteves de Carvalho, Rodrigo Pereira Duquia, Bernardo Lessa Horta, Renan Rangel Bonamigo. (2017). Efficacy of Immunobiologic and Small Molecule Inhibitor Drugs for Psoriasis: A Systematic Review and Meta-Analysis of Randomized Clinical Trials. Drugs R D. 17, 29-51;
- Kristian Reich, April W. Armstrong, Peter Foley, Michael Song, Yasmine Wasfi, et. al.. (2017). Efficacy and safety of guselkumab, an anti-interleukin-23 monoclonal antibody, compared with adalimumab for the treatment of patients with moderate to severe psoriasis with randomized withdrawal and retreatment: Results from the phase III, double-blind, placebo- and active comparator–controlled VOYAGE 2 trial. Journal of the American Academy of Dermatology. 76, 418-431;
- Anne M. Loos, Shanshan Liu, Celia Segel, Daniel A. Ollendorf, Steven D. Pearson, Jeffrey A. Linder. (2018). Comparative effectiveness of targeted immunomodulators for the treatment of moderate-to-severe plaque psoriasis: A systematic review and network meta-analysis. Journal of the American Academy of Dermatology. 79, 135-144.e7;
- Agnieszka Wasilewska, Marta Winiarska, Małgorzata Olszewska, Lidia Rudnicka. (2016). Interleukin-17 inhibitors. A new era in treatment of psoriasis and other skin diseases. pdia. 4, 247-252;
- Kim A. Papp, Joseph F. Merola, Alice B. Gottlieb, Christopher E.M. Griffiths, Nancy Cross, et. al.. (2018). Dual neutralization of both interleukin 17A and interleukin 17F with bimekizumab in patients with psoriasis: Results from BE ABLE 1, a 12-week randomized, double-blinded, placebo-controlled phase 2b trial. Journal of the American Academy of Dermatology. 79, 277-286.e10;
- Stacy L. Haber, Sarah Hamilton, Mark Bank, Shi Yun Leong, Evelyn Pierce. (2016). Apremilast. Ann Pharmacother. 50, 282-290;
- Kim Papp, Jennifer C Cather, Les Rosoph, Howard Sofen, Richard G Langley, et. al.. (2012). Efficacy of apremilast in the treatment of moderate to severe psoriasis: a randomised controlled trial. The Lancet. 380, 738-746;
- Tami Wong, Leon Hsu, Wilson Liao. (2013). Phototherapy in Psoriasis: A Review of Mechanisms of Action. J Cutan Med Surg. 17, 6-12;
- S. Haupt. (2003). Apoptosis — the p53 network. Journal of Cell Science. 116, 4077-4085;
- Terrence C. Keaney, Robert S. Kirsner. (2010). New Insights into the Mechanism of Narrow-Band UVB Therapy for Psoriasis. Journal of Investigative Dermatology. 130, 2534;
- Chih-Hung Lee, Shi-Bei Wu, Chien-Hui Hong, Hsin-Su Yu, Yau-Huei Wei. (2013). Molecular Mechanisms of UV-Induced Apoptosis and Its Effects on Skin Residential Cells: The Implication in UV-Based Phototherapy. IJMS. 14, 6414-6435;
- Olga María Palomino. (2015). Current knowledge in Polypodium leucotomos effect on skin protection. Arch Dermatol Res. 307, 199-209;
- Chih-Hung Lee, Shi-Bei Wu, Chien-Hui Hong, Hsin-Su Yu, Yau-Huei Wei. (2013). Molecular Mechanisms of UV-Induced Apoptosis and Its Effects on Skin Residential Cells: The Implication in UV-Based Phototherapy. IJMS. 14, 6414-6435;
- U. Mrowietz, E.M.G.J. de Jong, K. Kragballe, R. Langley, A. Nast, et. al.. (2014). A consensus report on appropriate treatment optimization and transitioning in the management of moderate-to-severe plaque psoriasis. J Eur Acad Dermatol Venereol. 28, 438-453;
- John Koo, Mio Nakamura. (2017). Combing Phototherapy with Acitretin: Re-PUVA and Re-UVB. Clinical Cases in Phototherapy. 113-118;
- Heba M. Mashaly, Marwa F. Hussein, Shaimaa Hamdy, Olfat Shaker. (2017). Evaluation of carcinogenic risk of PUVA versus Re-PUVA in psoriatic patients. Journal of the Egyptian Womenʼs Dermatologic Society. 14, 106-110;
- Jacquelyn J. Bower, Leah D. Vance, Matthew Psioda, Stephanie L. Smith-Roe, Dennis A. Simpson, et. al.. (2017). Patterns of cell cycle checkpoint deregulation associated with intrinsic molecular subtypes of human breast cancer cells. npj Breast Cancer. 3;
- Cristina Russo, Riccardo Polosa. (2005). TNF-α as a promising therapeutic target in chronic asthma: a lesson from rheumatoid arthritis. Clin. Sci.. 109, 135-142;
- Paul W. H. I. Parren, Paul J. Carter, Andreas Plückthun. (2017). Changes to International Nonproprietary Names for antibody therapeutics 2017 and beyond: of mice, men and more. mAbs. 9, 898-906.
При язвенном колите и болезни Крона поражается не только желудочно-кишечный тракт. То же воспаление, которое вызывает заболевание в кишечнике, проявляется по всему телу, включая кожу.
Согласно исследованиям, до 15 % людей с воспалительными заболеваниями кишечника также имеют кожные заболевания. Основной метод защиты от этих проблем с кожей – контролировать язвенный колит с помощью диеты и применения лекарств по назначению проктолога.
Рассмотрим кожные заболевания, которые наиболее часто развиваются при ВЗК.
Узловатая эритема
Узловатая эритема – это сыпь, состоящая из болезненных выпуклостей – узлов, бугров или шишек. Образуется вследствие воспалительного поражения сосудов. Это наиболее распространенная проблема кожи, связанная с воспалительным заболеванием кишечника (ВЗК) вызванная реакцией иммунной системы на кишечные бактерии.
В период обострения язвенного колита на нижних конечностях (чаще голенях) появляются красноватые комочки, которые иногда выглядят как синяки.
Варианты лечения включают:
- обезболивающие НПВП (Ибупрофен, Напроксен внутрь);
- стероиды (например, Метипред внутрь или преднизолон в виде инъекций);
- противоаллергические средства;
- местные аппликации (например, с димексидом, ихтиолом или с димексидом и гепарином);
- местное применение мазей с ГКС (Белогент, Белодерм, Акридерм);
- холодные компрессы и поднятие ног для уменьшения отека и облегчения боли.
Симптомы обычно проходят в течение шести недель, но могут вернуться при обострении основного заболевания.
Гангренозная пиодермия
Это следующая по распространенности проблема кожи у людей с ВЗК и самая серьезная. Относится к нейтрофильным дерматозам, развивается по невыясненной причине, но ассоциируется в первую очередь с язвенным колитом и болезнью Крона. Развитие гангренозной пиодермии не связано с периодом обострения ВЗК.
Начинается с небольшой красной шишки (пустула или пузырек), обычно на ногах (локализация 70%) и животе, которая течение нескольких часов или дней перерастает в большую открытую болезненную язву с синей или фиолетовой каймой. Бугорков или волдырей и соответственно язв может быть несколько. Содержимое язвы сукровичное, при присоединении вторичной бактериальной инфекции – гнойное. Это классическая форма гангренозной пиодермии.
Редкая перистомальная форма ГП развивается у больных с ЯК или БК после илеостомии или колостомии вследствие раздражения кожи каловыми массами при несоблюдении правил гигиены за стомой или аллергической реакции на материалы повязок.
Общее самочувствие человека практически не страдает, язвы могут не изменяться в течение нескольких недель, но могут и объединяться, расширяться. При этом на периферических участках развивается частичная эпителизация с образованием атрофических рубцов, часто пигментированных.
Лечение гангренозной пиодермии обязательно сочетается с терапией основного заболевания и включает:
- применение ГКС (например, преднизолон 2 мг на кг массы тела в сутки);
- применение моноклональных ингибиторов фактора некроза опухоли (например, Инфликсимаб);
- прием иммунодепрессантов (циклоспорин, метотрексат, азатиоприн);
- местную терапию (особенно положительна при моноочаговой ГП), выбор средств различен, могут быть аппликации на язвы или внутриочаговое введение ГКС, циклоспорина, препаратов такролимуса.
Афтозный стоматит
При афтозном стоматите образуются язвы, на слизистой оболочке рта или на языке. Чаще всего развиваются непосредственно перед обострением и в период обострения ВЗК, но могут быть и следствием побочного эффекта лекарств от ЯК или болезни Крона. Беспокоят жжение, парестезия, болезненость во рту, которые усиливаются во время еды, особенно кислой, горячей и острой.
У людей с язвенным колитом язвы часто бывают больше сантиметра в диаметре и держатся более 2 недель.
Лечение афтозного стоматита местное и включает:
- обезболивание с помощью спрея Лидокаин 10%;
- полоскание полости рта (Хлоргексидин, Мирамистин, Фурацилин);
- аппликации, Метрогил дента, Холисал, токоферола ацетат 30% масляный раствор после снятия воспаления для эпителизации ран.
Псориаз
Псориаз – неинфекционное кожное заболевание, вызванное проблемами с иммунной системой, характеризующееся появлением красных пятен или бляшек, покрытых скоплением омертвевших клеток.
Результаты проведенных исследований показали, что существуют некоторые генетические связи между генами, вызывающими ВЗК, и теми, которые вызывают псориаз. Например, у 10% людей с язвенным колитом обнаружены родственники первой линии с псориазом, что более чем в три раза больше по-сравнению с обычными (3%). Для полного понимания этих связей необходимы дополнительные эксперименты.
Псориазом страдают многие с язвенным колитом или другими ВЗК, то есть он может быть не только самостоятельным иммуноопосредованным заболеванием, но и проявлением воспаления кишечника.
Для лечения псориаза вначале назначают местное применение мазей, растворов (гормональных – Дайвобет, дипросалик, гомеопатических – Псориатен, метаболитов витамина D3 – Дайвонекс). Затем простое ультрафиолетовое облучение кожи (фототерапия или УФ-Б) или с применением фотосенсибилизаторов (фотохимиотерапия или УФ-А) и только после этого системные препараты.
В качестве новых препаратов используют моноклональные антитела, например – адалимумаб, который назначается как при псориазе, так и при ВЗК.
Синдром Свита
Это еще одно редкое кожное осложнение, связанное с язвенным колитом. Относится к нейтрофильным дерматозам, развивается остро, сопровождается лихорадкой и сыпью, состоящей из множества нежных красных или голубовато-красных папул, пятен. Обычно они развиваются на руках, ногах, лице или шее. Форма бляшек неправильная, но контуры четкие, на ощупь они плотные, болезненные при надавливании. Иногда кожные симптомы также сопровождаются артритом и воспалением глаз.
Синдром Свита обычно лечится кортикостероидами, поскольку отмечается быстрое улучшение состояния с началом их приема. Чаще всего назначают преднизолон 40-60 мг в день с постепенным уменьшением дозы в течение 2-3 недель.
Вегетирующая пиодермия
Это редкое заболевание, которым страдают люди с язвенным колитом. Исследователи считают, что, как и многие проблемы с кожей, связанные с ВЗК, она вызвана проблемами с иммунной системой (снижение имунитета и фагоцитоза).
Вегетирующая пиодермия приводит к появлению волдырей или пятен в паху или под мышками, которые темнеют по мере заживления.
Стандартного лечения не существует, но ключевым моментом является лечение самого ВЗК.
Витилиго
Витилиго – это заболевание кожи, при котором в отдельных участках разрушается пигмент меланин. Витилиго приводит к образованию белых пятен в любом месте тела.
Ученые считают, что витилиго вызвано иммунным расстройством. Примерно 20% людей с этой патологией также имеют другое иммунное расстройство, такое как язвенный колит.
Эффективных методов лечения витилиго не разработано. Применяют антиоксиданты, иммуномодуляторы, дозированное облучение ультрафиолетом (лазер, узкополосный УФ, ПУВА). Они позволяют только незначительно уменьшить косметический дефект и предположительно предупредить появление новых очагов, белые пятна (депигментация) сохраняется в течение жизни.
Лейкоцитокластический васкулит
Лейкоцитокластический васкулит (гиперчувствительный васкулит) возникает, когда мелкие кровеносные сосуды под кожей воспаляются и отмирают. Воспалительная реакция приводит к развитию пурпурных пятен на коже ног или лодыжек, называемых пурпурой. Очаги, как правило, небольшие с умеренной болезненностью и зудом, но если развиваются пузыри – боль усиливается.
Это состояние развивается при обострении язвенного колита, в стадии ремиссии ВЗК – проходит. В дополнение к препаратам для лечения воспаления кишечника, назначают антигистаминные средства для уменьшения зуда и обезболивающие препараты.
Крапивница
Крапивница – кожный дерматит – характеризуется появлением сильно зудящих волдырей красного цвета в любой части тела. Хроническая крапивница у страдающих ВЗК развивается в результате аллергической реакции на лекарственные препараты.
Смена препаратов и антигистаминные средства приносят хорошие результаты. В тяжелых не реагирующих на противоаллергические средства случаях применяют иммунодепрессанты, ГКС, моноклональные антитела против иммуноглобулина Е (Омализумаб).
Профилактика заболеваний кожи при ВЗК
Чаще всего проблемы с кожей развиваются в период обострения язвенного колита или болезни Крона. Чтобы предупредить их развитие, рекомендуется:
- Обращение к проктологу в период обострения ВЗК. Это необходимо, чтобы назначить препараты для купирования и предупреждения осложнений, в том числе с кожей;
- Прием кортикостероидов для уменьшения воспаления (только по назначению);
- Сбалансированная диета с достаточным содержанием БЖУ, витаминов и микроэлементов;
- Поддержание пораженной кожи в чистоте для снижения риска вторичного бактериального заражения;
- Покрытие пораженного участка стерильными бинтами или дышащими стерильными повязками;
- Прием безрецептурных обезболивающих средств.
В целом, при соблюдении рекомендаций проктолога по поводу основного заболевания (диета+медикаменты+здоровый образ жизни) поражения кожи можно предупредить и быстро вылечить.
При развитии поражений кожи, схожих с описанными выше заболеваниями (но список не полный, это наиболее распространенные) у человека без диагностированного ВЗК, рекомендуется консультация проктолога и обследование, поскольку они могут быть признаками и проявлениями воспалительного аутоиммунного процесса в кишечнике.
Кубылинский А.А.
ГБОУ ВПО «Российский научно-исследовательский медицинский университет им. Н.И. Пирогова», Москва, 117997, Российская Федерация
Тихомиров А.А.
Российский государственный медицинский университет, Российская детская клиническая больница, Москва
Уджуху В.Ю.
ГОУ ВПО Первый московский государственный медицинский университет им. И.М. Сеченова Министерства здравоохранения и социального развития Российской Федерации
Шарова Н.М.
Российский государственный медицинский университет, Москва
Новые высокоэффективные препараты в лечении псориаза
Авторы:
Короткий Н.Г., Кубылинский А.А., Тихомиров А.А., Уджуху В.Ю., Шарова Н.М.
Как цитировать:
Короткий Н.Г., Кубылинский А.А., Тихомиров А.А., Уджуху В.Ю., Шарова Н.М. Новые высокоэффективные препараты в лечении псориаза. Клиническая дерматология и венерология.
2014;12(3):77‑81.
Korotkiĭ NG, Kubylinskiĭ AA, Tikhomirov AA, Udzhukhu VIu, Sharova NM. New highly effective drugs in treatment of psoriasis. Klinicheskaya Dermatologiya i Venerologiya. 2014;12(3):77‑81. (In Russ.)

На сегодняшний день псориаз считают одним из самых распространенных хронических дерматозов. По разным данным [1], этим заболеванием страдает от 0,2 до 8% населения земного шара.
Начало заболевания неодинаково у разных больных. Провоцирующими факторами могут быть травмы кожи, стресс, применение некоторых медикаментов, злоупотребление алкоголем, инфекционные заболевания (особенно вызванные стрептококком и вирусами) и др. [2, 3].
Мужчины и женщины страдают псориазом одинаково часто, но у девушек, как правило, псориаз возникает в более раннем возрасте: так, первые признаки заболевания появляются у девушек в возрасте 16-20 лет, а у мужчин — в 18-32 года [4]. Высокая вероятность манифестации псориатического процесса сохраняется и в возрасте от 40 до 50 лет [5]. Городское население заболевает значительно чаще сельского, что, по всей видимости, связано с неблагоприятной экологической ситуацией, ускоренным темпом жизни, различными стрессовыми ситуациями и прочими негативными психоэмоциональными факторами [6]. Чаще в начале заболевания высыпаний немного, они характеризуются мономорфной сыпью в виде папулезных элементов диаметром от 1-3 мм до 2-3 см и более, розового цвета, покрытых серебристо-белыми чешуйками. Как правило, на этом этапе степень тяжести и распространенность псориатического процесса оценивается как легкая (PASI≤10). Эффлоресценции длительное время могут сохраняться на одних и тех же местах, особенно на волосистой части головы и в области крупных суставов. На этом этапе, как правило, терапия псориаза не вызывает больших затруднений, и пациенту вполне достаточно назначения соответствующей диеты, проведения общеукрепляющих мероприятий и наружной терапии [7].
При псориазе легкой степени наиболее часто применяют смягчающие и увлажняющие средства, сочетая их с другими активными местными средствами. Кератолитические препараты уменьшают выраженность гиперкератоза и смягчают псориатические чешуйки, что в свою очередь способствует их удалению. Как и смягчающие средства, кератолитические также принято сочетать с другими препаратами. Различные лекарственные формы глюкокортикостероидов (ГКС) наиболее часто используют для лечения псориаза, однако их системная абсорбция приводит к возникновению ряда серьезных побочных эффектов.
Применение ретиноидов в течение 12 нед показывает хорошую клиническую эффективность, причем она может быть повышена при совместном использовании с ГКС.
В процессе развития заболевания, при увеличении числа элементов, их периферическом росте папулы сливаются и образуют бляшки разнообразных размеров и очертаний. В этот момент псориатические поражения характеризует высокая степень распространенности, выраженность эритемы и инфильтрации, что утяжеляет состояние больного. Как правило, степень тяжести и распространенности псориатического процесса (PASI) оценивается как средняя (10≤PASI≤30) или как тяжелая (30≤PASI≤72). Излюбленная локализация псориаза — разгибательные поверхности конечностей, особенно в области локтевых и коленных суставов. Высыпания могут поражать кожу туловища; часто поражается волосистая часть головы.
Лечение псориаза — сложная терапевтическая задача [8]. В соответствии с патогенетическими процессами терапия псориаза направлена на устранение воспаления, подавление пролиферации эпителиоцитов, нормализацию их дифференцировки. Во многих случаях терапевтические мероприятия могут быть успешными, так как имеется ряд методов терапевтического воздействия при этом дерматозе, но, к сожалению, все эти мероприятия дают лишь временный эффект [9]. Фармакотерапия и фототерапия могут очистить пораженные участки кожи и облегчить неприятные симптомы, однако ремиссия обычно кратковременна и в течение года у большинства пациентов наблюдается рецидив заболевания.
Для лечения псориатического процесса средней и тяжелой степеней назначают системную терапию: фототерапию, применение аналогов витамина А и различные варианты иммуносупрессии.
Фототерапия блокирует репликацию ДНК, понижая пролиферацию клеток кожи; этот метод достаточно эффективен, однако сопряжен с риском развития рака кожи, по причине чего его назначают больным старше 50 лет с интенсивным инвалидизирующим псориазом.
Аналоги витамина А главным образом назначают для лечения тяжелых и редких форм псориаза. Эти препараты обладают противовоспалительными свойствами, снижающими пролиферацию клеток кожи. Однако и их применение ассоциируется с тяжелыми нежелательными явлениями, в том числе такими, как повреждение печени и эмбриональные дефекты.
Псориаз — заболевание мультифакториальное. Несомненно, большую роль в его патогенезе играют изменения иммунной системы либо генетически обусловленные, либо приобретенные под влиянием внешних и внутренних факторов.
Нарушения иммунной системы выявляют как на клеточном, так и на гуморальном уровнях и заключаются они в активации иммунологических реакций, сопровождаясь изменениями содержания иммуноглобулинов основных классов, циркулирующих иммунных комплексов, пула лимфоцитов в периферической крови, В- и Т-популяций и субпопуляций лимфоцитов, клеток-киллеров, фагоцитарной активности сегментоядерных лейкоцитов. Для нормализации этих процессов используют различные препараты, относящиеся к группе иммуносупрессантов.
Метотрексат — аналог фолиевой кислоты, ингибитор синтеза ДНК обладает способностью останавливать деление клеток. Обычно метотрексат назначают для лечения очень тяжелых форм псориаза, не поддающихся лечению другими средствами, однако его применение сопряжено с подавлением всех делящихся ростков и ассоциируется с поражением печени.
Иммуносупрессоры, такие как циклоспорин, оказывают селективное действие на Т-клетки. Циклоспорин обычно используют в терапии тяжелого чешуйчатого псориаза, но и его применение ограничено лишь лечением больных с резистентной формой псориаза из-за нежелательных явлений, таких как почечная недостаточность, парестезии и гирсутизм.
Широкое применение для лечения псориаза в последние годы получили препараты генной инженерии — моноклональные антитела (МАТ). Названия препаратов, созданных на основе МАТ, отражают их структуру и основные свойства. Так, препараты с окончанием «-цепт» блокируют цитокины и, соответственно, предотвращают кооперацию клеток; препараты с окончанием «-ксимаб» содержат животные МАТ и, связываясь с фактором некроза опухоли α, блокируют его; с окончанием «-мумаб» — только человеческие (гуманизированные) МАТ с аналогичным механизмом действия.
МАТ в терапии псориаза характеризует высокая эффективность. За счет проявления антицитокиновой активности они воздействуют целенаправленно на звенья патологического процесса, в итоге заметно улучшается качество жизни больных, а также достигается длительный период ремиссии этого заболевания [10].
Назначение таких препаратов при их высокой клинической эффективности сопряжено с рядом противопоказаний и с появлением нежелательных реакций в виде тошноты, головной боли, снижения артериального давления. Были описаны случаи развития определенных аутоиммунных заболеваний, а также обострения инфекционных процессов на фоне их длительного применения. На сегодняшний день назначение МАТ остается терапией «избранных», так как широкое использование этих препаратов сдерживается их значительной курсовой стоимостью [11].
Высокая клиническая эффективность препаратов, позволяющих воздействовать на иммунологические механизмы развития псориаза, на сегодняшний день не вызывает сомнений, но остается актуальной проблема разработки новых иммунотропных средств, применение которых наряду с высокой эффективностью будет характеризоваться низким уровнем нежелательных явлений и доступностью для широкого использования в повседневной медицинской практике.
Современное становление российской фармацевтической отрасли в рамках стратегии развития фармацевтической промышленности Российской Федерации (РФ) на период до 2020 г. позволило вывести на рынок ряд высокотехнологичных отечественных фармакологических препаратов, характеризующихся высоким профилем эффективности и безопасности. Следует отметить и их низкую себестоимость, что позволяет значительно снизить курсовую стоимость лечения по сравнению с зарубежными препаратами.
Результатом многолетней напряженной работы стал первый представитель нового поколения синтетических пептидных иммунодепрессантов — Тимодепрессин. Тимодепрессин разработан коллективом исследователей ООО «Фарма Био» в содружестве с Медицинским радиологическим научным центром РАМН (Обнинск) и Институтом иммунологии МЗ РФ (Москва). Препарат разрешен Фармкомитетом Министерства здравоохранения РФ к медицинскому применению в 2000 г. (регистрационное удостоверение номер: Р №000022/01-2000; Р №000022/02-2000; Р №000022/03-2000; Р №000022/04-2000). Тимодепрессин — синтетический дипептид, состоящий из D-аминокислотных остатков глютаминовой кислоты и триптофана.
Тимодепрессин (γ -D-глутамил-D-триптофана динатриевая соль) — индивидуальное химическое соединение пептидной природы, полученное методом химического синтеза в результате структурно-функциональных исследований биологически активных низкомолекулярных пептидов. Выпускается препарат в виде 0,1% раствора для инъекций в ампулах по 1 мл (по 5 ампул в упаковке), а также в виде назального спрея во флаконах по 5 мл (0,5 мг).
Состоящий из неприродных D-аминокислот, соединенных γ -пептидной связью, Тимодепрессин представляет собой новый класс синтетических пептидных препаратов, селективно блокирующих процессы пролиферации клеток-предшественников иммунитета. Специфические свойства препарата Тимодепрессин позволяют избирательно подавлять функциональную активность иммунокомпетентных клеток, тормозить развитие аутоиммунных процессов, не затрагивая клетки других органов и тканей, сводя при этом к минимуму риск возникновения побочных эффектов. Тимодепрессин можно применять как в виде монотерапии, так и в комплексном лечении больных при различных заболеваниях. Препарат разрешен для лечения и профилактики аутоиммунных болезней различного генеза: аутоиммунных первичных и вторичных цитопений, гипопластических анемий, ревматоидного артрита, псориаза; в качестве цитопротекторной терапии для защиты и сохранения стволовых клеток, для предотвращения гранулоцитопении, при цитостатических химиотерапевтических воздействиях.
Вводят препарат Тимодепрессин внутримышечно и интраназально. На начальном этапе лечения препарат назначают системно; курс лечения и режимы дозирования подбирают индивидуально в зависимости от динамики клинических проявлений. Разовая доза составляет 1 мл 0,1% раствора, максимальная разовая доза — 2 мл 0,1% раствора. Препарат вводят ежедневно однократно.
Тимодепрессин применяют у взрослых и детей с двухлетнего возраста, используют как в монотерапии, так и в комплексном лечении и профилактике псориаза: препарат вводят внутримышечно по 1-2 мл раствора ежедневно в течение 7-10 дней, затем 2 дня перерыв, далее цикл повторяют. В зависимости от клинической ситуации можно проводить от 3 до 5 циклов.
Интраназально Тимодепрессин назначают преимущественно в качестве поддерживающей терапии и для профилактики рецидивов, а также при лечении детей. Препарат вводят по 1-2 дозы (0,5 мг) спрея назального в каждый носовой ход ежедневно в течение 7-10 дней, курс лечения может быть продолжен после 2-дневного перерыва.
Пациентам с генерализованной псориатической эритродермией Тимодепрессин вводят внутримышечно по 2 мл раствора ежедневно в течение 14 дней, затем интраназально с одновременным добавлением ГКС в средних дозах.
Сравнительный анализ результатов в рамках отделений, курируемых профессорско-преподавательским составом кафедры дерматовенерологии педиатрического факультета ГБУ ВПО Российского научно-исследовательского медицинского университета им. Н.И. Пирогова, в период с 2000 по 2013 г. продемонстрировал высокую клиническую эффективность включения препарата Тимодепрессин в схемы лечения больных псориазом. Причем выраженность терапевтического действия препарата Тимодепрессин не определялась особенностями клинического варианта псориаза — благоприятные результаты после проведенного лечения с примерно одинаковой частотой прослеживались при различных формах псориаза, что приводило к значительному улучшению качества жизни больных. В отдельных случаях по силе терапевтического ответа и динамике регресса псориатического процесса Тимодепрессин превосходил рутинные методики лечения псориаза. Применение препарата Тимодепрессин не сопровождалось развитием побочных эффектов, присущих известным иммунодепрессантам; кроме того, он удобен в применении как в стационаре, так и в амбулаторной практике.
Дата публикации 30 июля 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Псориаз — это хроническое заболевание, поражающее кожу, иногда ногти, суставы и внутренние органы. Проявляется зудом и появлением розово-красных высыпаний — папул, которые могут сливаться в более крупные бляшки [1]. Такие папулы возвышаются над поверхностью кожи. Они покрыты серебристыми чешуйками, которые легко отслаиваются при шелушении.
Довольно часто болезнь сочетается с импотенцией, ускоренным семяизвержением и синдромом Рейтера [2]. При обширной форме псориаза может возникнуть псориатический артрит.
Факторы риска
Причины возникновения псориаза пока до конца не выявлены. К факторам риска развития болезни относят:
- микробный фактор — различные виды грибка, микоплазмы;
- нервно-психическую травму, стресс;
- эндокринные заболевания — сахарный диабет, болезни щитовидной железы;
- очаги хронической инфекции, особенно стрептококковой;
- иммунодефицитные состояния;
- нарушения липидного и белкового обмена;
- травмы кожи и суставов.
Передаётся ли псориаз
Псориаз не заразен. Многие исследователи обращают внимание на семейный характер псориаза и признают его генетическую природу. Причём по наследству передаётся не сама болезнь, а предрасположенность к ней.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы псориаза
Первые симптомы псориаза: высыпания на коже в виде ярко-розовых бляшек с шелушащейся поверхностью. Бляшки единичные, возвышаются над уровнем здоровой кожи, располагаются на локтевых сгибах и в подколенных впадинах.
Чаще псориатические бляшки возникают на коже колен, локтей, груди, живота, спины и волосистой части головы, но при прогрессировании заболевания они могут появиться в любых других, самых неожиданных местах покрова.
Вначале папулы небольшие — 3-5 мм, цвет ярко-розовый. Постепенно увеличиваясь в размерах, они покрываются серебристыми чешуйками и сливаются в более крупные образования, именуемые бляшками [4].
Свежие элементы папул, как правило, яркого цвета, вплоть до красного, «старые» — более блёклые. На начальной стадии псориаза края папулы не шелушатся. Они представляют собой гиперемическую кайму — венчик роста [10].
Отличительным признаком псориаза является триада Ауспитца. Эту триаду можно наблюдать при поскабливании поверхности папулы острым предметом. Она включает в себя три феномена:
- феномен стеаринового пятна — наслоение большого количества серебристо-белых чешуек, которые легко отделяются при поскабливании;
- симптом псориатической плёнки — экссудированная поверхность, выполненная шиповатым слоем, которая открывается после отслаивания нижних слоёв роговых пластинок;
- феномен «кровяной росы» — обнажение поверхностных капилляров в виде мелких кровяных точек после отслойки псориатической плёнки [6].
Признаки псориаза разных типов
Клинические разновидности псориаза:
- Пятнистый псориаз — представлен бледно-розовыми слабо инфильтрированными пятнами. Напоминает токсидермию.
- Раздражённый псориаз — возникает в связи с воздействием на кожу агрессивных факторов внешней среды (солнечного света, холода, жары) и лекарственных препаратов раздражающего действия. Окрас бляшки становится более интенсивным, она увеличивается в размере, сильнее возвышается над поверхностью кожи, по краям формируется пояс в виде покраснения.
- Себорейный псориаз — часто развивается у больных себореей. Клиническая картина очень похожа на себорейную экзему.
- Экссудативный псориаз — встречается довольно часто. Возникает в связи с избыточным выделением воспалительной жидкости — экссудата. Он пропитывает скопления чешуек, превращая их в чешуе-корки.
- Псориаз ладоней и подошв — представлен либо обычными бляшками и папулами, либо гиперкератозными образованиями, похожими на мозоли и омозолелости.
- Фолликулярный псориаз — редко встречающаяся форма болезни. Высыпания состоят из милиарных узелков белого цвета с воронкообразным вдавлением в центре.
- Псориаз слизистых оболочек — редко встречающаяся форма заболевания. Возникает на слизистой оболочке рта и мочевого пузыря. Проявляется в виде участков серо-белого цвета с красной каймой [10].
Периодичность псориатических проявлений
Для псориаза характерна цикличность обострений. Наиболее часто они происходят осенью и весной.
Патогенез псориаза
Дерматоз — это воспалительный процесс, связанный с работой иммунных Т-клеток. Вследствие такого воспаления ускоряется разрастание кератиноцитов — основных клеток эпидермиса [15].
Псориаз, как разновидность дерматоза, является хроническим воспалительным заболеванием. Оно протекает с участием микробных возбудителей, которые могут связываться с поверхностью кожи.
Всё, что происходит в коже под воздействием возбудителя, — классическая воспалительная реакция по принципу RTCDF:
- Rubor — покраснение;
- Tumor — бугор, отёк;
- Calor — жар, повышенная температура;
- Dolor — боль;
- Functia laesa — нарушение функций.
Покраснение и утолщение кожных покровов в местах поражения, зуд, повышенная кератинизация с последующим образованием чешуек — всё это проявления воспалительного процесса, защитная реакция организма, направленная на борьбу с микробным возбудителем. Без своевременной помощи извне организм часто терпит поражение.
Некоторые учёные придерживаются теории генетической предрасположенности к нарушению процесса деления клеток. При таком нарушении происходит усиленное отмирание и ороговение клеток с их последующим разрастанием и появлением большого числа не полностью ороговевших эпителиоцитов. Но эта теория нисколько не противоречит вышеизложенной микробной.
Классификация и стадии развития псориаза
Общепринятой классификации псориаза нет.
Традиционно выделяют четыре типа болезни:
- вульгарный псориаз — себорейный, фолликулярный, бородавчатый, экссудативный, буллёзный, псориаз ладоней и подошв, псориаз слизистых;
- пустулёзный псориаз;
- псориатическая эритродермия;
- псориатический артрит [2].
По МКБ-10 выделяют:
- L40.0 Псориаз обыкновенный (монетовидный и бляшечный псориаз);
- L40.1 Генерализованный пустулёзный псориаз (импетиго герпетиформное, болезнь Цумбуша);
- L40.2 Акродерматит стойкий;
- L40.3 Пустулёз ладонный и подошвенный;
- L40.4 Псориаз каплевидный;
- L40.5 Псориаз артропатический;
- L40.8 Другой псориаз;
- L40.9 Псориаз неуточнённый [21].
Осложнения псориаза
Без своевременного и грамотного лечения псориаз начинает негативно влиять на жизненно важные органы и системы: суставы, сердце, почки и нервную систему. Эти состояния могут привести к инвалидности и даже стать причиной смерти.
Что такое псориатический артрит
Псориатический артрит является наиболее тяжёлой формой псориаза, так как он нередко становится причиной инвалидности [16].
С этим осложнением врачи сталкиваются чаще всего. Оно возникает в результате воспалительных изменений в суставах.
Больше всего страдают суставы кистей, запястий, ступней и коленей. Со временем болезнь может перейти на тазобедренные, плечевые суставы и суставы позвоночника. При дальнейшем прогрессировании вблизи поражённых суставов начинают болеть мышцы. Пациенты жалуются на скованность движений, особенно в утренние часы. Температура тела у этих людей часто повышена в течение всего дня [14].
Клиническая картина псориатического артрита развивается по типу обычного артрита: вначале возникают болевые ощущения, затем отёчность, скованность и ограничение подвижности. Характерный симптом этого осложнения — палец-сосиска. Он появляется из-за поражения всех межфаланговых поверхностей.
Другие осложнения псориаза
Чуть реже встречается псориатическая эритродермия. Это состояние возникает при полном поражении кожи. Пациентов беспокоит зуд и жжение, обильное шелушение отмерших тканей, сильная реакция кожи на смену температуры.
Следующим по частоте возникновения является пустулёзный псориаз. Это осложнение связано с присоединением вторичной инфекции — стафилококков и стрептококков. Клинически пустулёзный псориаз сопровождается появлением пустул — гнойничков размером с гречневое зерно. Пустулы возникают в разных местах. Они возвышаются над поверхностью кожи, отличаются быстрым ростом и тенденцией к слиянию. К имеющимся симптомам присоединяется высокая температура и признаки серьёзной интоксикации.
Поражения внутренних органов при псориазе сейчас встречаются крайне редко. Как правило, им подвержены люди, ведущие асоциальный образ жизни. Чаще поражается мочеполовая система: почки, слизистая мочевого пузыря и мочеиспускательного канала. Это приводит к развитию пиелонефрита, гломерулонефрита, цистита и уретрита.
Со стороны сердца псориаз может вызвать поражение митральных клапанов, воспаление сердечной мышцы и наружной оболочки сердца — миокардит и перикардит. При поражении нервной системы пациенты жалуются на ощущение ползания мурашек, повышенную раздражительность или депрессию, постоянную усталость, сонливость и апатию [13].
Диагностика псориаза
Когда следует обратиться к врачу
К врачу необходимо обратиться при первых симптомах псориаза: появлении на коже ярко-розовых бляшек с шелушащейся поверхностью.
Подготовка к посещению врача
За три дня до посещения врача следует перестать наносить на кожу лечебные мази. Другая специальная подготовка не требуется.
Псориаз — настолько узнаваемое заболевание, что диагностировать его по внешним признакам не составит труда. Часто диагноз пациентам можно ставить, что называется, «с порога». При необходимости врач делает соскоб с поверхности кожи для обнаружения триады Ауспитца.
Кандидат медицинских наук О. В. Терлецким вместе с соавторами предложил схему диагностики, разработанную на основе данных Американской ревматологической ассоциации. Она включает в себя следующие обследования:
- общий анализ крови (с тромбоцитами);
- общий анализ мочи;
- биохимический анализ крови;
- острофазные реакции организма — С-реактивный белок и ревматоидный фактор;
- иммуноглобулины — IgА, IgG, IgМ, IgЕ)
- реакция связывания комплемента с гонококковым и хламидийным антигеном;
- реакции Райта и Хеддельсона;
- коагулограмма — оценка свёртывания крови;
- анализ крови на боррелиоз и токсоплазмоз (по показаниям);
- анализ крови на HLA [1].
Однако существует множество болезней, протекающих под маской псориаза. В связи с этим возникает необходимость проведения дифференциальной диагностики, в частности между папулёзным сифилидом, синдромом Рейтера, нейродермитом, розовым лишаем, системной красной волчанкой и себорейной экземой [7]. Для этой цели используют:
- биопсию — отщипывание кусочка кожи с последующим гистологическим исследованием;
- лабораторную диагностику — часто применяется для отличия псориаза от папулёзного сифилида;
- исследования крови на другие скрытые инфекции для более качественного подбора антибиотиков.
Инструментальные методы диагностики преимущественно используются при осложнённых формах псориаза, связанных с поражением суставов и внутренних органов. К ним относятся: рентген суставов, УЗИ сердца, почек и мочевого пузыря [2].
Лечение псориаза
Существует ли эффективное лечение псориаза
Несмотря на то, что псориаз является упорно рецидивирующим заболеванием, от него можно полностью избавиться при условии своевременного обращения к врачу-дерматологу, который сможет выявить истинные причины псориаза. За последнее десятилетие появилось много препаратов системного и местного действия, направленных на устранение причины и подавление механизма развития болезни. Очень хорошо зарекомендовали себя препараты, взаимодействующие между собой при помощи химических сигналов (цитокинов). Они устраняют повышенную пролиферацию креатиноцитов кожи [9].
Фототерапия
Коллективом кафедры дерматовенерологии МАПО СПб в 1994 году был внедрён метод лечения псориаза с применением УФО крови — фотомодификации крови ультрафиолетом.
О способности солнечного света благотворно влиять на кожу при многочисленных болезнях, в том числе и псориазе, было известно с незапамятных времён. В начале ХХ века группа немецких учёных предположила: поскольку ультрафиолет оказывает лечебный эффект, воздействуя на открытую кожу, то этот эффект, вероятно, будет возникать и при воздействии ультрафиолета на кровь. Ведь это тоже своего рода ткань. Это предположение подтвердил первый сеанс воздействия УФО на кровь, который провели в Германии в 1924 году.
Лечебный эффект ультрафиолетовых лучей на кровь связан с глубокими структурными изменениями на молекулярно-атомном уровне, которые улавливаются иммунокомпетентными органами — печенью, селезёнкой, костным мозгом и лимфоидной тканью. Эти изменения расцениваются органами как сигнал тревоги, в связи с чем они вырабатывают в десятки раз больше иммунных комплексов. Ультрафиолет в этом случае является своеобразным «кнутом», который принуждает организм резко повысить защитные силы для борьбы с болезнью.
Также стоит отметить РТ-эффект — размуровывающую терапию ультрафиолета. Этот метод лечения важен, учитывая хронический характер псориаза, сопряжённого с многочисленными осложнениями внутренних органов, вызванных разнообразными микробными возбудителями. Чем дольше микробы находятся в организме, тем шире становится их ареал обитания. Эти микроскопические существа через кровь и лимфоток захватывают всё новые и новые анатомические области. Попадая в ткани, они стремятся как можно глубже проникнуть в межклеточные пространства. Там они формируют микроколонии, защищённые остатками отмерших, разрушенных клеток и лейкоцитарным валом. Благодаря этому микроорганизмы могут годами находиться вне зоны досягаемости для антибиотиков. Недостаток питательных веществ они легко компенсируют, входя в состояние анабиоза — нечто среднее между жизнью и смертью.
Разрушить микробные «убежища» помогает способность ультрафиолетовых лучей. Они создают благоприятные условия для проникновения антибиотиков и других препаратов, воздействующих на причину псориаза [8].
Накожное применение ультрафиолета также актуально. Наиболее известным методом лечения, использующий этот принцип, является ПУВА-терапия. Хотя он менее эффективен, чем УФО крови. Лечебный эффект длится недолго, рецидив может наступить спустя две недели после окончания лечения.
Медикаментозное лечение
Из медикаментозных средств хорошо зарекомендовали себя:
- производные витамина А (Неотигазон, Тигасон), снижающие скорость созревания кератиноцитов и нормализующие дифференциацию клеток;
- иммунодепресанты (Циклоспорин А), снижающие активность Т-лимфоцитов, способствующих усиленному делению клеток эпидермиса;
- препараты для лечения злокачественных опухолей (Метотрексат), тормозящие размножение и рост нетипичных клеток кожи [16].
Какие мази и кремы эффективны в лечении псориаза
Облегчить состояние больного помогут мази и кремы с противовоспалительными компонентами: Дермовейт, Псорилом, Акридерм, Целестодерм.
Как лечить псориаз волосистой части головы
При лечении псориаза волосистой части головы мази не эффективны. В дополнение к медикаментозным методам и лечению ультрафиолетом можно применять специальный шампунь, например Низорал.
Как лечить псориаз на локтях и руках
Псориаз на локтях и руках лечат теми же методами, что и на остальных частях тела. Особенность течения псориаза в этой области состоит в том, что кожа рук подвержена физическим, механическим и химическим воздействиям, что считается отягчающими факторами течения болезни.
Эффективно ли лечение псориаза моноклональными антителами
Лечение псориаза моноклональными антителами очень эффективно. Препараты на основе моноклональных антител — это полученные в лаборатории антитела, аналогичные вырабатываемым иммунными клетками человека. Моноклональные антитела избирательно воздействуют на мишени, ответственные за развитие болезни. Для лечения псориаза применяют инфликсимаб, адалимумаб, устекинумаб.
Как распознать и лечить псориаз у детей
У детей псориаз часто протекает более бурно и маскируется под другие заболевания (экзему, рожу, герпес), что затрудняет диагностику. Методы терапии аналогичны лечению взрослых: фототерапия, медикаментозное и местное лечение.
Какие ванны принимать при псориазе
Уменьшить воспаление и зуд помогут ванны с добавками алоэ (лат. Aloe vera) [22].
Как лечить псориаз по Пегано
Метод Пегано для лечения псориаза предполагает очищение кишечника, диету и фиточаи. Эффективность этого метода клиническими исследованиями не доказана.
Роль питания в лечении
Питание сильно влияет на течение псориаза. При лечении нужно исключить спиртное, солёное, острое, маринованное, орехи, цитрусовые, мёд, шоколад и копчёности.
В каких санаториях показан отдых для лечения псориаза
При псориазе санаторно-курортное лечение предпочтительно проходить на море в регионе с тёплым сухим климатом и большим количеством солнечных дней. Наиболее подходят для этого курорты Крыма.
Народные способы
Некоторые народные средства помогут уменьшить зуд и шелушение кожи у пациентов с псориазом лёгкой и средней степени тяжести. К таким методам относятся:
- крем с экстрактом алоэ (лат. Aloe vera);
- рыбий жир, наносимый на кожу с покрытием повязкой на шесть часов в день в течение четырёх недель;
- крем с экстрактом орегонского винограда (лат. Mahonia aquifolium) [22].
Прогноз. Профилактика
Псориаз — это не приговор. Если пациент своевременно обратился за квалифицированной помощью к специалисту, который сможет установить реальные причины заболевания и назначит эффективное лечение, то болезнь будет побеждена.
Простая форма псориаза проявляется только дефектом кожи. Поэтому особых условий для работы пациенту не требуется. Исключение составляет работа на химическом предприятии: в этом случае прибывание на рабочем месте придётся исключить.
Стоит помнить, что при псориазе могут возникнуть осложнения. Чаще всего развивается псориатический артрит. Его тяжёлые формы могут ограничить выполнение обязанностей на производстве, а в дальнейшем привести к полной инвалидизации.
Профилактика псориаза — неотъемлемая часть терапевтических мероприятий по устранению одного из наиболее серьёзных кожных заболеваний. После выздоровления пациенту необходимо полностью пересмотреть свой образ жизни, исключить вредные привычки, уделить внимание лечению хронических заболеваний других органов, скорректировать питание, включить в ежедневный распорядок прогулки на свежем воздухе и занятия спортом.
Берут ли с псориазом в армию
Тяжёлые формы псориаза являются достаточным основанием для признания призывника непригодным для службы в армии, лёгкие формы — ограниченно годным.