Состав
Деготь, карбонат кальция, очищенная сера, нафталанная мазь, зеленое мыло, вода.
Форма выпуска
Мазь для наружного использования: однородная масса бурого цвета цвет и специфическим запахом в тубе и картонной упаковке 40 г.
Фармакологическое действие
Противогрибковое, противомикробное и противопаразитарное.
Фармакодинамика и фармакокинетика
Фармакодинамика
Препарат с комбинированным действием. Обладает противовоспалительным, антисептическим, противопаразитарным и противогрибковым действием. Воздействие Нафталанской нефти на кожу проявляется рассасывающим, смягчающим, дезинфицирующим и слабо выраженным обезболивающим действием.
Сера в процессе взаимодействия с веществами органического происхождения образует комплексные соединения, обладающие противопаразитарным и противомикробными действие Деготь повышает снабжение тканей кровью, улучшает процесс регенерации эпидермиса и процесс его ороговения, обладает дезинфицирующими свойствами.
Фармакокинетика
Поскольку адсорбция активно действующих компонентов препарата в системный кровоток незначительна, фармакокинетика препарата не описана.
Показания к применению
В комплексном лечении трихофитии, трофических язв, чесотки, пролежней, хронической экземы, псориаза.
Противопоказания
Высокая чувствительность к препарату, обострения экземы, ХПН.
Побочные действия
При длительном использовании возможно развитие дерматита, местных аллергических реакций,- артропатии.
Мазь Вилькинсона, инструкция по применению (Способ и дозировка)
Наносят мазь на участки пораженной кожи 2 раза в день на протяжении 14 суток. При трихофитии – длительность применения увеличивается до 21 дня. Применение мази Вилькинсона при чесотке — мазь наносят на кожу всего тела и тщательно втирают, исключая лицо и кожу волосистой части головы в течение 3 дней один раз в сутки.
Передозировка
Нет данных.
Взаимодействие
Выраженных клинических признаков взаимодействия препарата с другими ЛС не выявлено.
Условия продажи
Безрецептурная продажа.
Условия хранения
При температуре до 25°C.
Срок годности
24 месяца.
Аналоги мази Вилькинсона
Совпадения по коду АТХ 4-го уровня:
Структурных аналогов нет. Аналоги, относящимися к той же фармакологической группе: Бензилбензоат, Спрегаль, Бенсокрил, Чемеричная вода.
Отзывы о мази Вилькинсона
Из-за отсутствия готовой лекарственной формы в аптеках отзывов о препарате немного, но практически все положительные. «… Отличный препарат, мне хорошо помог при чесотке».
Цена на мазь Вилькинсона, где купить
В готовой форме купить мазь Вилькинсона в аптеках Москвы затруднительно, вам могут предложить групповые аналоги препарата. Однако, в ряде аптек (при наличии рецепта) вам могут ее приготовить на заказ.
Мазь Вилькинсона
Латинское название: Unguentum Wilkinsoni
Код ATX: P03AX
Действующее вещество: деготь (Pix liquida) + cера (Sulfur) + нефть нафталанская (Naphthalan Petroleum)
Производитель: Пятигорская фармфабрика (Россия); ООО «Леда» (Украина)
Актуализация описания и фото: 08.11.2021
Мазь Вилькинсона – комбинированное средство для наружного применения с противовоспалительным, антисептическим, противогрибковым, противопаразитарным действием.
Форма выпуска и состав
Лекарственная форма – мазь для наружного применения (по 10, 20, 30, 50 и 100 г в тубах или банках).
Содержание действующих веществ в 100 г мази:
- Деготь – 15 г;
- Сера очищенная – 15 г;
- Мазь нафталанная – 30 г.
Вспомогательные компоненты: кальция карбонат, мыло зеленое, вода.
Фармакологические свойства
Фармакодинамика
Мазь Вилькинсона – препарат комбинированного состава, оказывающий противовоспалительное, антисептическое, противопаразитарное и противогрибковое действие, что обусловлено эффектами его действующих веществ.
Свойства отдельных компонентов мази:
- Деготь: улучшает снабжение тканей кровью и процессы регенерации эпидермиса, усиливает процессы ороговения, обладает дезинфицирующим эффектом, вызывает рефлекторные реакции;
- Сера: взаимодействует с органическими веществами, образуя соединения с противомикробным и противопаразитарным действием;
- Нафталанская нефть: оказывает рассасывающее, смягчающее, дезинфицирующее и слабо выраженное обезболивающее действие.
Фармакокинетика
Фармакокинетические параметры препарата не описаны. Абсорбция действующих веществ мази в системный кровоток незначительна.
Показания к применению
- Чесотка, трихофития;
- Трофическая язва, раны, пролежни.
Противопоказания
- Хроническая почечная недостаточность;
- Экзема в период обострения;
- Чувствительность к компонентам препарата.
Мазь Вилькинсона, инструкция по применению: способ и дозировка
Мазь применяют наружно, втирая в кожу проблемных участков тела.
Рекомендованный режим терапии:
- Пролежни, трофическая язва, раны – 2 раза в сутки на протяжении 10-12 дней;
- Трихофития – 2 раза в сутки, курс лечения – 21 день;
- Чесотка – 1 раз в сутки втирают в кожу всего тела, кроме лица и волосистой части головы, в течение 3 дней.
Побочные действия
Согласно инструкции по применению, Мазь Вилькинсона может вызывать побочные эффекты в виде дерматита, при длительной терапии – аллергические реакции, артропатию.
Передозировка
Информация отсутствует.
Особые указания
После процедуры втирания в кожу необходимо тщательно вымыть руки с мылом.
Лекарственное взаимодействие
Клинически значимого взаимодействия с другими лекарственными средствами не установлено.
Аналоги
Аналогами Мази Вилькинсона являются: Бензилбензоат, Спрегаль, Бенсокрил, Чемеричная вода.
Сроки и условия хранения
Хранить в недоступном для детей, сухом и прохладном месте.
Срок годности – 2 года.
Условия отпуска из аптек
Отпускается без рецепта.
Отзывы о Мази Вилькинсона
Препарат отсутствует в свободной продаже, поэтому отзывы о Мази Вилькинсона немногочисленны, но преимущественно положительные: средство эффективно при его применении по показаниям.
Цена на Мазь Вилькинсона в аптеках
На данный момент препарат отсутствует в аптеках, поэтому цена Мази Вилькинсона неизвестна. Стоимость некоторых аналогов: аэрозоль Спрегаль – 800–1425 руб. за флакон объемом 152 г, Чемеричная вода – 21–55 руб. за флакон объемом 100 мл.
Об авторе
Валентин Ильин Об авторе
Образование:
Диплом по специальности «Фармация», Образовательная организация дополнительного профессионального образования «Международная академия экспертизы и оценки»
Диплом по специальности «Фармацевтическая технология», ООО «Национальный центр медицинского образования» совместно с Федеральным государственным бюджетным учреждением дополнительного профессионального образования «Всероссийским учебно-научно-медицинским центром по непрерывному фармацевтическому и медицинскому образованию»
Подробнее об авторе
Информация о препарате является обобщенной, предоставляется в ознакомительных целях и не заменяет официальную инструкцию. Самолечение опасно для здоровья!
Знаете ли вы, что:
Согласно мнению многих ученых, витаминные комплексы практически бесполезны для человека.
Как выявить Ковид при первых симптомах простуды
Весна – период обострения простудных и вирусных заболеваний. Насморк, температура, кашель – знакомы каждому. Эти симптомы могут скрывать за собой не только прос…
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Стригущий лишай или микроспория – это кожное заболевание вызванное грибком рода Microsporum. Поражает волосы, кожу, изредка ногти и ресницы. Грибки, которые вызывают болезнь, называют дерматофитами (любящими кожу).
Чаще всего участки лишая находятся на коже головы под волосами. Образуются округлые очаги, где все волосы обламываются на высоте 5-8 мм над уровнем кожи. Они бывают довольно крупные, размером с ладонь. Волосы кажутся состриженными на одном уровне. Такая особенность и дала название болезни.
На теле стригущий лишай имеет вид овальных красноватых пятен, окруженных приподнятым валиком. В середине можно заметить шелушение кожи. Иногда больные ощущают зуд в месте поражения.
У детей стригущий лишай – это самое распространенное кожное заболевание. Это связано с тем, что малыши часто играют с животными. Кожа детей очень нежная, а волосы более тонкие и не защищены органическими кислотами. Наибольшее количество случаев стригущего лишая бывает в конце лета и в начале осени. Часто вспышки этой болезни припадают на летние школьные каникулы.
Взрослые люди тоже восприимчивы к грибку. Стригущий лишай занимает второе место после грибковых болезней стоп. Но с возрастом в волосах образуется много органических кислот, которые сдерживают размножение гриба. Болеют чаще женщины, особенно молодые. Интересно, что люди с рыжим цветом волос практически не болеют стригущим лишаем.
Причины стригущего лишая
Стригущий лишай вызывается грибом рода Микроспорум, отсюда и второе название болезни – микроспория. Свое имя гриб получил из-за способности образовывать огромное количество микроскопических спор. Самые распространенные виды возбудителя на территории России: Microsporum canis и Trichophyton tonsurans.
Существуют зоонозные виды грибков, которые живут в основном на животных. Но они могут вызвать стригущий лишай и у человека. В этом случае болезнь протекает легче и реже переходит в хроническую форму. Другие грибки считаются только «человеческими» — антропонозными и вызывают более тяжелые случаи.
От кого можно заразиться?
Заражение может произойти от больных людей и животных. Чаще всего носителями стригущего лишая являются бродячие коты и собаки. Особенно часто болеют щенки и котята. У них болезнь проходит легче, чем у людей и участки лишая могут быть незаметны.
Источником заражения может быть больной человек. Заразиться можно при общении с ним или при совместном использовании полотенец, расчесок, маникюрных ножниц, головных уборов, постельного белья и мочалок. Вероятность заболеть резко повышается, если на коже есть потертости, царапины или у человека ослаблен иммунитет.
Как происходит заражение?

Когда гриб попадает на кожу, он проникает внутрь клеток и начинает размножаться. Если вблизи есть волосяные луковицы, то грибки прорастают внутри них и заполняют все пространство волосяного фолликула. Потом они поднимаются вверх по волосу. Споры грибка скапливаются между чешуйками волоса и разрушают его. В результате волос обламывается под собственным весом недалеко от кожи. Грибок создает вокруг остатков волоса белый чехол, который заметен невооруженным глазом.
Симптомы и признаки стригущего лишая
С момента заражения до первых признаков болезни может пройти от 5 дней до полутора месяцев. В большинстве случаев около недели. Срок зависит от иммунитета человека и разновидности гриба. Симптомы болезни зависят от того, на какой участок кожи попали грибки.
Микроспории разделяют на:
- Микроспорию гладкой кожи (не затронуты жесткие и пушковые волосы)
- Микроспорию волосистой части головы
На коже появляется небольшое красное пятно. Кожа в этом месте может чесаться, но в большинстве случаев человек ничего не чувствует. Постепенно пятно увеличивается в размере. По его краю появляется красный бордюр, состоящий из мелких прыщиков. Вокруг пятна могут появиться новые очаги болезни.
Если стригущий лишай возник в волосистой части головы, то на этом участке волосы становятся тусклыми, теряют объем и эластичность. Они не выпрямляются, если их прижать к коже. Со временем гриб вызывает разрушение структуры волос, и они обламываются.
Каждый организм по-своему реагирует на возбудителя. В связи с этим выделяют разные формы стригущего лишая:
- Абортивная форма – бледные участки лишая без четких границ. Симптомы выражены слабо.
- Эритематозно-отечная форма – возникает у детей и молодых женщин. Отличается сильными воспалениями на месте пятен лишая и аллергическими реакциями. Поверхность лишая слабо шелушится.
- Папулезно-сквамозная форма – бывает на груди и лице. Лишай сильно возвышается над поверхностью кожи, кожа становится бугристой. Лишай густо покрыт чешуйками кожи, сильно зудит.
- Глубокая форма – подкожные узлы диаметром до 3 см. Возникает на голенях у женщин.
- Поражение подошв и ладоней – лишай образует сухие бляшки, покрытые толстым слоем ороговевших клеток. Имеет вид мозолей.
- Нагноительно-инфильтративная – самая тяжелая. Бляшка лишая сильно отекает, становится плотной, из пор кожи выделяется гной.
- Микроспорийный онихомикоз (лишай ногтя) – с краю ногтя появляется тусклое пятно. Ногтевая пластинка становится мягкой, хрупкой и постепенно разрушается.
Как выглядит стригущий лишай, фото?
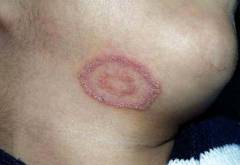
Постепенно центр пятна становится менее отечным и опускается. Кожа становится розовой и покрывается мелкими чешуйками.
Лишай окружен ярко-красным валиком, который возвышается над кожей. Он состоит из мелких везикул. Кожа под ними красная и отечная.
Пятно имеет форму неровного круга. Часто в его центре возникает новое кольцо лишая. Это явление получило название «кольцо в кольце» и является характерным признаком этой болезни.
Кожа вокруг лишая не измененная, но часто вокруг могут возникать более мелкие очаги болезни.
Стригущий лишай появляется на открытых и закрытых участках кожи. Особенно часто возникает на лице, шее, коже плеч и предплечий.
Стригущий лишай на голове – как выглядит?
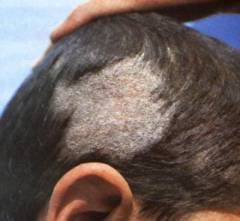
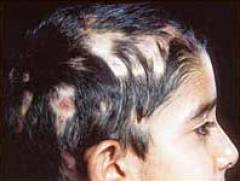
Когда заражение произошло зоонозным (животным) грибком, то очаги довольно крупные, до 10 см в диаметре. Их может быть 2-3. Пораженные участки окружены красной каймой. Внутри волосы обломаны на одной высоте 4-8 мм. Кожа покрыта белым налетом, похожим на муку.
В том случае, если заражение произошло разновидностью грибка, который является паразитом человека, то на голове образуется множество мелких очагов лишая. Волосы на них сильно редеют. Кожа в этом месте покрыта толстым слоем налета и чешуйками кожи, начинает обильно шелушится.
Стригущий лишай на теле – как выглядит?
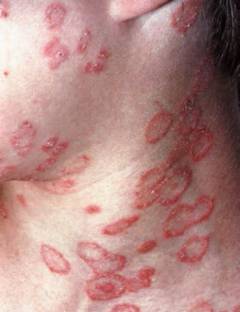
Из-за большого количества дерматофитов, по краю образуется более яркая кайма, покрытая пузырьками и чешуйками. Эти признаки свидетельствуют про то, что грибы здесь особенно активны. Бывает, что эти микроорганизмы повторно начинают размножаться в центре кольца, когда в коже восстанавливаются запасы кератина. Тогда возникает характерный признак «кольцо в кольце».
С центра бляшки-грибки постепенно уходят. Поэтому кожа здесь выглядит более здоровой.
В отличие от большинства сыпей, стригущий лишай распространяется медленно. Часто он поражает только отдельный участок кожи.
При несоблюдении правил личной гигиены или при неправильном лечении к грибкам присоединяются бактерии. Они легко проникают в пораженную кожу и вызывают ее нагноение. Такие осложнения часто бывают у людей с ослабленным иммунитетом.
Стригущий лишай у детей – каковы особенности?
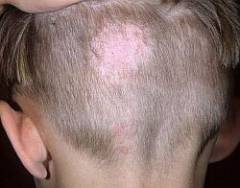
Однако из-за того, что дети более склонны к аллергии, у них может возникнуть эритематозно-отечная форма стригущего лишая. При этом ребенок становится беспокойным и капризным из-за сильного зуда и жжения, у него нарушается сон. Малыш ощущает слабость, у него повышается температура. Воспаляются лимфатические узлы, они увеличиваются и становятся болезненными на ощупь.
Очаги болезни ярко-красного цвета, сильно отечные с крупными пузырьками. Они имеют мокнущую поверхность. Это жидкая часть крови просачивается через тонкие стенки кровеносных сосудов. Иногда происходит нагноение этих участков кожи. Такие случаи хуже поддаются лечению, и врач обязательно порекомендует положить ребенка в больницу.
Как проходит стригущий лишай?
Признаком стихания болезни является очищение лишая от пузырьков и корочек. Если лечение подобрано правильно, то кайма по краям участка становится более светлой. Она избавляется от прыщиков, узелков и выглядит гладкой. Поверхность наружной каймы выравниваются с уровнем окружающей кожи. Поначалу цвет кожи на этом участке нежно розовый. Но со временем восстанавливается количество пигмента-меланина и кожа приобретает нормальный оттенок.
У некоторых людей, после перенесенного стригущего лишая, возникают остаточные явления в виде рубцов. Это связано с особой активностью иммунных клеток, которые вызвали разрастание соединительной ткани на месте бляшки. Иногда больные жалуются на стойкое облысение, которое долго не проходит после болезни. Но в большинстве случаев волосы отрастают.
После выздоровления человек еще три месяца находится под наблюдением. За это время он 3 раза сдает анализы на наличие грибка. Также с помощью лампы Вуда врач определит, не появилось ли новых очагов болезни.
Профилактика стригущего лишая
Для того, чтобы не допустить заражения стоить знать основные внешние признаки этого недуга у людей и животных.
Как выглядят животные больные стригущим лишаем?
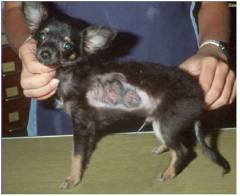
Прогрессирующая стадия. Сыпь перерастает в более крупные очаги, которые покрываются коркой – начинается этап линьки и облысения. На этой стадии четко заметны пораженные лишаем участки кожи. Животные страдают от зуда. Поведение становится беспокойным и агрессивным.
Активная стадия – на пораженных участках полностью отсутствует шерсть. Очаги покрыты кожными чешуйками, маслянистого вида. Животное имеет явно болезненный вид, беспокойное поведение.

Часто стригущий лишай у животных протекает в скрытой форме. Например, у кошек он может вызвать только укорочение усов. Поэтому не стоит разрешать детям играть с бродячими животными.
Если вы заметили признаки лишая у домашнего животного, то немедленно обратитесь к ветеринару. В его распоряжении целый арсенал средств для борьбы с этой болезнью.
На протяжении 2 месяцев после контакта необходимо внимательно осматривать кожу и волосы. В случае выявления признаков микроспории – немедленно обратиться к дерматологу.
Как выглядит человек больной стригущим лишаем?
Любые красные пятна на коже человека с четкими границами могут оказаться лишаем. Особенно если на поверхности очага болезни заметны небольшие пузырьки. Настораживать должны округлые очаги на голове, лишенные волос. Они могут быть разного размера: от 0,5 см до 10 см. В остальном внешний вид человека не изменен.
Меры гигиены при контакте с больным
Если вы сами или ваш ребенок трогали больное животное или общались с больным человеком, то необходимо срочно принять меры.
- Несколько раз вымойте руки мылом с противогрибковыми свойствами. Самое простое средство, которое есть практически в каждом магазине – это коричное хозяйственное мыло, а лучше мыло с березовым дегтем.
- Вымойте таким мылом все тело. Вдруг частички кожи больного попали под одежду. Не стоит при этом пользоваться жесткой мочалкой. Она оставляет на коже микроцарапины, в которые легко проникает грибок.
- Современным средством с мощным противогрибковым эффектом является Цитеал. Разведите его в небольшой емкости в пять раз. У вас получится пенящаяся жидкость, которую можно использовать для мытья рук и всего тела.
- Для мытья головы необходимо использовать противогрибковый шампунь. Например, Низорал. Вы также можете пользоваться им в качестве геля для душа.
- Чем раньше вы смоете с кожи частички, содержащие грибок, тем меньше шансов заразиться.
- Противогрибковым эффектом обладают лавандовое масло, масло чайного дерева и скипидар. Их можно использовать для обработки небольших участков кожи.
- Через пять дней после контакта, желательно обратиться к дерматологу. Он обследует тело с помощью лампы Вуда. Если вы все-таки заразились, то болезнь удастся выявить на ранних этапах. Это поможет быстро вылечить ее дома и не попасть в больницу.
Гигиенические меры при лечении стригущего лишая

Белье больного стирают отдельно. Предварительно его желательно замачивать в растворе дезсредств. После чего стирают или перекипячивают, а потом несколько раз проглаживают горячим утюгом.
В комнате больного и в местах общего пользования должна ежедневно производиться влажная уборка. Все предметы, которыми он пользуется, должны замачиваться в дезинфекционном препарате, который убивает грибки.
Уборка в квартире должна производиться с дезинфицирующими средствами безопасными для применения в домашних условиях: Альпинол, Макси-Дез, Аламинол Плюс.
На период болезни необходимо убрать все ковры, мягкие игрушки и вещи, которые тяжело поддаются чистке. Мягкую мебель лучше покрыть целлофаном.
Личная гигиена больного стригущим лишаем
При возникновении стригущего лишая на голове больной должен носить косынку или трикотажную шапочку, которая плотно прилегает к голове и покрывает все волосы. Если пораженные участки расположены на теле, то необходимо носить белье из натуральных тканей. Его обязательно нужно ежедневно менять.
Если врач не порекомендовал другие меры, то необходимо ежедневно принимать душ, используя вместо геля для душа противогрибковые шампуни: Низорал, Кетозорал, Кето плюс. Эффективно борется с грибками и не дает сыпи распространиться по телу Цитеал. Его можно разводить водой в пропорции 1:10 или использовать в неразведенном виде на ограниченных участках. Иногда врач советует не мочить лишай. Тогда ранки рекомендуют накрывать целлофановой пленкой, пока больной будет принимать душ.
Лечение стригущего лишая
Как эффективно вылечить стригущий лишай?
Стригущий лишай требует лечения у дерматолога или инфекциониста. При попытках избавиться от него самостоятельно, болезнь может перейти в хроническую форму. Тогда лишай будет периодически давать о себе знать, поражая новые участки кожи. Однако бывают случаи, когда болезнь проходит самостоятельно. Это случается у мальчиков-подростков в период полового созревания. У них изменяется состав кожного сала. В нем появляется ундициленовая кислота, которая губительно действует на грибки.
Для того, чтобы назначить правильное лечение, врач должен уточнить диагноз. Ведь разные виды лишая лечатся по-своему. Поэтому доктор осматривает поражение с помощью специальной лампы Вуда. При этом кожа и волосы, пораженные грибками рода Микроспорум, светятся изумрудно-зеленым светом. Также с больного участка берут соскоб для исследования в лаборатории. Материал осматривают под микроскопом, делают посев на питательные среды. Если через три дня появились колонии пушистого Микроспорума, то у больного действительно стригущий лишай.
В случае обнаружение на теле только одного очага болезни и при этом человек чувствует себя нормально, достаточно будет местного лечения. Это возможно если лишай возник на гладкой коже, где нет пушковых или жестких волос. При такой форме болезни назначают йод и противогрибковые мази.
Если на теле обнаружено несколько бляшек, то лечение проводят в больнице. Назначают противогрибковые препараты в таблетках и местное лечение в виде кремов, мазей, растворов.
Мази от стригущего лишая
Мази относят к средствам наружного лечения стригущего лишая. От кремов и гелей они отличаются более густой консистенцией. Мази долго остаются на коже и глубоко в нее проникают. Поэтому оказывают более сильное действие, чем другие средства.
Часто мази комбинируют с настойкой йода. Он подсушивает лишай, убивает грибки и бактерии, которые могут вызвать нагноение. Утром лишай смазывают йодом, а вечером на его поверхность наносят мазь.
- Серная мазь10-20% . Сера убивает грибки и другие микроорганизмы, подсушивает прыщики и ускоряет заживление. Наносят на участки лишая 1 раз в день.
- Салициловая мазь. Борется с грибками и снимает воспаление. Участки намазывают мазью и покрывают сверху стерильной салфеткой. Не использовать на коже лица!
- Серно-дегтярная мазь. Наносят на сам лишай и участки вокруг него. Осторожно втирают в кожу. Активные вещества дезинфицируют и убивают грибки. Если участок лишая отечный, то мазь накладывают под повязку.
- Ламизил. Крем останавливает рост грибков и уничтожает их. Улучшение наступает на 5 день. Курс лечения 5-6 недель.
- Микоспор мазь. Разрушает клетки грибов. Наносят тонким слоем и втирают в кожу. Курс лечения 4-6 недель.
Если есть необходимость очистить кожу перед нанесением мази, то лучше делать это не водой, а дезинфицирующими растворами: фурацилином, риванолом, калия перманганатом.
Кремы с содержанием гормонов используют только по назначению врача. Хотя они и снимают зуд и покраснение в очагах болезни, но одновременно и создают благоприятные условия для размножения грибов.
Гели против стригущего лишая

- Экзифин 1%. Наносится на пораженные участки 1-2 раза в день и легко втирается в кожу. Длительность лечения не менее 3-4 недель.
- Микогель-КМП. Действует не только на грибки, но и на бактерии. Разрушает клеточную стенку микроорганизмов, вызывая их гибель. Наносят тонким слоем 2 раза в день, не втирают. Курс 3-4 недели.
Для того, чтобы противогрибковые препараты лучше впитывались в кожу, необходимо очистить ее от верхнего ороговевшего слоя эпидермиса. Для этого используют молочно-салицилово-резорциновый коллодий. Верхний слой кожи размягчается, после чего его снимают тупым скальпелем. В том случае, если лишай поразил волосы, то их обязательно удаляют стерильным пинцетом. Потом этот участок дезинфицируют препаратами йода. Если этого не сделать, то гриб, оставшийся в волосах, вызовет повторное заболевание.
Растворы для лечения стригущего лишая
Растворы применяют на волосистой части головы, так как они не пачкают волосы и хорошо проникают в кожу. На гладкой коже или участках покрытых пушковыми волосами растворы используют перед нанесением мази.
- Йодицирин. Препарат на основе йода и глицерина. Способствует быстрому заживлению и отслоению чешуек. Не окрашивает кожу. Салфетку, намоченную препаратом, прикладывают к пораженному месту на 20 минут.
- Вокадин. В его основе содержится йод. Убивает грибки и оказывает бактерицидный эффект. Применять 4-6 недель.
- Нитрофунгин. Эффективный противогрибковый препарат. Наносят с помощью ватного тампона на пораженные участки 2-3 раза в день до полного исчезновения симптомов.
Если грибок проник в пушковые или жесткие волосы, то необходимо комплексное лечение. Поэтому параллельно с растворами принимают противогрибковые препараты в таблетках.
Таблетки для лечения стригущего лишая
Противогрибковые препараты в таблетках или капсулах назначают, когда на коже есть несколько участков лишая или поражены волосы на теле или на голове. Эти средства уничтожают грибки во всех органах. Они могут ускорить процесс лечения и предупредить повторное появление болезни.
- Орунгал. Противогрибковый препарат. Останавливает рост гриба-дерматофита и разрушает его оболочку. Принимают по 100мг 1 раз в сутки на протяжении 15 дней.
- Гризеофульвин. Останавливает размножение грибов. Принимают 8 таблеток в сутки во время еды с чайной ложкой растительного масла. Таблетки пьют до первого отрицательного анализа, потом дозу уменьшают.
- Ламизил. Вызывает гибель гриба. Принимают 1-2 раза в день на протяжении 6 недель.
Необходимо помнить, что эти препараты, хоть и являются очень эффективными, но имеют ряд побочных эффектов и противопоказаний. Поэтому назначить их может только врач, исходя из сопутствующих заболеваний.
Эффективность лечения проверяют люминесцентной лампой. Волосы и частицы кожи, покрытые спорами гриба, имеют характерное свечение. С помощью этой же лампой осматривают членов семьи и домашних животных больного, чтобы выявить болезнь на ранних этапах.
Диета при стригущем лишае
Питание больных должно быть полноценным и поддерживать иммунитет. Поэтому в рационе должно быть много свежих овощей и фруктов, которые пополнят запасы витаминов. Мясные блюда и молочные продукты пополнят запасы белка. Особенно полезны будут кисломолочные напитки, которые нормализуют микрофлору и снижают вероятность появления аллергии.
Отказаться стоит от острых блюд, продуктов богатых пищевыми добавками, ароматизаторами и красителями.
Как лечить стригущий лишай у детей?
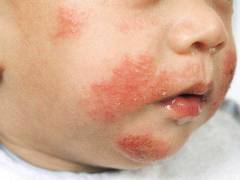
Если грибок пророс в пушковых волосах, то перед лечением от них необходимо избавиться. Для этого используют коллодийную пленку. В ее составе резорцин, коллодий, салициловая и молочная кислота. Средство наносят на 3 дня. После этого волоски безболезненно удаляются.
В случае возникновения стригущего лишая на голове ребенка — местными средствами не обойтись. Придется принимать противогрибковые препараты внутрь. Чаще всего используется Гризеофульвин – противогрибковый антибиотик. Малышам до 3 лет его назначают в виде суспензии. Детям постарше препарат дают в форме таблеток. Их принимают 4 раза в день вместе с чайной ложкой растительного масла. Часто параллельно назначают средства для защиты печени: Карсил, Гепарсил, Галстена.
Если у ребенка есть проблемы с печенью, почками, периферическими нервами или язвенная болезнь, то Гризеофульвин принемать нельзя! В этом случае его заменяют на Ламизил в таблетках. Он имеет незначительное количество противопоказаний и редко вызывает побочные эффекты. Дозировка для детей зависит от массы тела.
Для мытья головы используют противогрибковые шампуни: Низорал, Себозол, Дермазол. Для устранения зуда назначают противоаллергические препараты: Кларитин, Зиртек.
Для укрепления иммунитета необходим прием витаминов группы В и С.
Как лечить стригущий лишай на голове?
Если стригущий лишай возник на голове, то мазей будет недостаточно – придется пить таблетки. Иначе грибковую инфекцию из волосяных фолликулов не выгнать. Наиболее часто назначается протвогрибковый антибиотик Гризеофульвин. Если необходимо более щадящее лечение, то врач выписывает Ламизил. Он действует мягче.
Гриб Микроспорум очень трудно удалить из волос, поэтому на пораженном участке волосы сбривают не реже, чем раз в неделю. Иногда для удаления волос вместе с луковицами используют 5% гризеофульвиновый пластырь или 4% эпилиновый. Его накладывают на 10-20 дней, и потом волосы легко удаляются из луковиц. После лечения на их месте вырастают новые.
Схема местного лечения:
- Голову моют каждый день противогрибковым шампунем: Низорал, Фридерм-тар, Бетадин.
- Очаг лишая один раз в день, после мытья, смазывают йодом.
- Два раза в день (утром и вечером) на лишай наносят противогрибковые мази или крема: Микосептин, Клотримазол, Ламизил, Фунгур, Микогель.
- Иногда вместо мази врач назначает растворы убивающие грибки: Нитрофунгин.
Какие существуют народные методы лечения стригущего лишая?
Народная медицина предлагает нам альтернативные методы борьбы с микроспорией. Давайте рассмотрим самые эффективные рецепты лечения стригущего лишая.
| Средство | Способ приготовления | Курс лечения | Эффективность действия |
| Лекарство из прополиса | Необходимо взять 50 гр. прополиса и 200 гр. спирта. Смешать компоненты в стеклянной посуде, настаивать 7-9 дней. | Полученной настойкой смачивают ватные тампоны и обрабатывают, пораженные лишаем участки. Повторять 4 раза в день. Длительность курса – 10-12 дней. |
Как правило, через 3 дня есть заметный эффект. Полное выздоровление наступает через 7-10 дней. |
| Куриное яйцо | Из сырого куриного яйца извлекается желток и белок. На стенках скорлупы остается пленочка, под которой находиться жидкость. Эта жидкость и применяется при лечении. | Ранки смачиваются подскорлупной жидкостью трижды в день на протяжении 6 дней. | Считается одним из самых простых и эффективных народных методов лечения стригущего лишая. Полностью восстанавливается кожный и волосяной покров. |
| Изюм | Взять щепотку черного изюма без косточек и залить крутым кипятком. Дать ягодам разбухнуть. | Распаренный изюм размять и втирать в лишаи дважды в день. Курс лечения продолжать до полного выздоровления. Для усиления эффекта рекомендуется во время курса пить отвар из изюма. |
Черный изюм содержит активные природные вещества, которые способны эффективно бороться с грибами-паразитами. Эффект заметен уже через 3-5 дней. Этот метод был известен еще в Древней Персии и Индии. |
| Клюквенный сок | Взять 500 гр. свежей клюквы, и перетереть через мелкое ситечко. Полученную массу процедить через марлю. | Клюквенным соком смачиваются ватные тампоны, которыми протираются раны. Определенных ограничений в количестве процедур нет. |
В зависимости от частоты выполнения процедур, результат наступает через 3-5 дней. Данный метод считался самым эффективным у северных народов Европы. |
| Сок подорожника | Взять листья свежего подорожника (собираются в мае-июне), измельчить в блендере и выжать через марлю сок. Добавить в него березовой золы и спирта, из расчета: на стакан сока подорожника – 1 ст.л. золы, 1 ч.л. спирта. | Втирать полученную смесь 5 раз в день на протяжении недели. | Лечебные свойства подорожника станут заметными, буквально на следующий день. Полное выздоровление наступает через 5-7 дней. |
| Отвар из ромашки (для борьбы с лишаем на голове) |
20 гр. сухого соцветия ромашки залить 300 гр. крутого кипятка. Дать настояться 30-40 мин. | Ежедневно втирается в кожу головы. Через час смывается теплой проточной водой. Длительность курса – 7-10 дней. |
Эффективный способ лечения очагов лишая на голове. Способствует быстрому восстановлению волосяного покрова. |
| Настойка из сирени и акации | Свежие соцветия сирени и акации заливают в стеклянной таре спиртом и яблочным уксусом, из расчета: 100 гр. цветов, 300 гр. медицинского спирта 10 гр. яблочного уксуса. Дать настояться в темном месте 5-7 дней, после чего -процедить. |
Ежедневно протирать средством лишай через каждые 8-10 ч. Длительность курса – 5 дней. |
Обладает мощным лечащим эффектом. Но стоит помнить, что при частом использовании возможна аллергическая реакция на коже. В таком случае необходимо отменить лечение. |
| Мазь из свеклы | Среднюю столовую свеклу проварить в течение 40-50 мин, почистить и потереть на мелкую терку. К полученной кашице добавить такое же количество меда (желательно гречневого). Смесь поставить в холодильник на 1 сутки. |
Намазывать лишай мазью трижды в день на протяжении недели. | Снимает зуд, освежает кожу. Эффект действия становиться ощутимым через 2-3 дня. Этот способ рекомендуется для пораженных лишаем участков кожи лица. |
| Компресс из тыквы | Взять мякоть тыквы и натереть на средней терке. Выдавить через марлю сок. Из оставшейся мякоти делают марлевые компрессы. | Приготовленный компресс прикладывают к пораженным участкам и фиксируют повязкой. Компресс меняется через каждые 10-12 ч. Длительность курса – до полного выздоровления. |
Лечебные компоненты тыквы помогают избавиться от зуда, оказывают тонизирующее действие на кожу. Первые результаты заметны через 24-30 ч. |
Стоит помнить, что народные методы лечения стригущего лишая, ни в коем случае нельзя воспринимать, как панацею. Перед курсом лечения натуральными средствами не забудьте проконсультироваться у профессионального дерматолога.
Какие мази можно использовать в лечении стригущего лишая?
| Средство | Принцип действия | Способ применения | Эффективность препарата |
| Серно-салициловая мазь | Смесь серы и салициловой кислоты. Сера обладает мощным антибактериальным действием. Салициловая кислота останавливает воспалительные процессы и оказывает заживляющие действие. |
Порция мази размером с горошину втирается в каждый пораженный участок 2-3 раза в день. При обработке очагов на голове, мазь наноситься за 4 часа до мытья. |
Первые улучшения будут заметны через 2-3 дня. Рекомендуется применять на начальных стадиях микроспории. Нельзя применять для лечения лишая на лице. |
| Серно-дегтярная мазь | Березовый деготь оказывает дезинфицирующее действие, снижает зуд и благоприятно влияет на восстановительные процессы кожного и волосяного покровов. | Мазью обрабатываются пораженные места трижды в день, на протяжении двух недель. Для усиления эффекта рекомендуется перед тем, как наносить мазь за 2-3 часа обрабатывать кожу вокруг ран раствором йода. |
Рекомендуется применять для всех участков тела, кроме лица. Особенно эффективна эта мазь для кожи головы. |
| Микосептин | Трехфазная мазь с содержанием ундециленовой кислоты и цинка. Ундециленовая кислота — блокирует рост грибков и других микроорганизмов. Цинк снижает раздражение и зуд, ускоряет процессы заживления кожи. |
Наносится на воспаленную кожу и раны 1-2 раза в день на протяжении 5-7 недель. Для исключения рецидивов рекомендуется применять мазь после исчезновения очагов 1 раз через день на протяжении 2 недель. |
Положительный результат заметен через 5 дней. Обладает отличными восстановительными свойствами, позволяет избежать рецидивов. |
| Микозорал |
Основу данной мази составляет кетоконазол. Это вещество синтетического происхождения, обладает высокоэффективным восстановительным действием. Блокирует рост грибов за счет изменения жиров в оболочке микроорганизмов. | Обрабатывается очаг воспаления и участки кожи вокруг него 1 раз в день (желательно перед сном). Длительность курса – 14-20 дней. |
Обладает быстрым заживляющим эффектом. Улучшение самочувствия наступает через 2-5 дней, даже при явном отсутствии вешних признаков. Практически не вызывает аллергических реакций. |
| Мазь Вилькинсона | Мазь комплексного действия. В ее состав входят натуральные вещества: мыло зеленое, березовый деготь, нафталанская нефть и сера. Обладает уникальными антисептическими, противовоспалительными свойствами. Эффективно останавливает размножение грибков. Стимулирует восстановительные процессы кожного покрова, улучшает циркуляцию крови. |
Наносится 2-3 раза в день на участки лишая. Курс лечения – 3 недели. | Считается средством с высоким эффектом воздействия. Зуд проходит после 2-3 дней применения. Кожа начинает восстанавливаться через 5-7 дней. Полное выздоровление наступает по окончанию курса лечения. |
| Клотримазол | Мазь широкого спектра применения на основе производных имидазола. Обладает противовоспалительным и антигрибковым действием. Применяется при разного рода грибковых заболеваниях кожи. Хорошо проникает в верхние слои кожного покрова. Быстро и эффективно борется с бактериями и грибками. |
Втирается тонким слоем в пораженные лишаем места дважды в день. Курс лечения не должен превышать 30 дней. |
Препарат быстрого действия. Эффект заметен уже через 3 дня. Но для окончательного выздоровления необходимо применять мазь не менее 10 дней, но не более 30. Если после этого срока эффект не наступает – необходимо сменить метод лечения. |
Для быстрого и окончательного выздоровления применения мазей от стригущего лишая не всегда будет достаточно. Поэтому рекомендуется пройти комплексное лечение.
Стригущий лишай – инфекционное заболевание, которое требует длительного лечения. Предупредить развитие болезни можно, если тщательно соблюдать правила гигиены и избегать общения с больными людьми и животными.
Симптомы микроспории
Причины микроспории
Лечение микроспории
Микроспория у детей и беременных
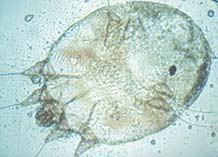
Чесотка — заразное паразитарное заболевание кожи, вызываемое чесоточным клещом Sarcoptes scabiei, сопровождающееся зудом, усиливающимся в вечернее и ночное время, и папулезно-везикулезными высыпаниями.
В настоящее время чесотка остается одним из самых распространенных паразитарных дерматозов и в нашей стране.
Увеличение числа больных чесоткой обычно сопровождает войны, стихийные бедствия, социальные потрясения, что обусловлено миграцией населения, экономическим спадом, ухудшением социально-бытовых условий.
Как говорилось выше, возбудителем чесотки является чесоточный клещ — Sarcoptes scabiei. Этот вид относится к семейству Sarcoptidae, группе Acaridiae, подотряду Sarcoptiphormes, отряду акариформных клещей Acariphormes. Представители рода Sarcoptes в настоящее время известны как паразиты более 40 видов животных-хозяев, принадлежащих к 17 семействам 7 отрядов млекопитающих.
Морфологический облик чесоточных клещей семейства Sarcoptidae чрезвычайно своеобразен и обусловлен глубокими приспособлениями к внутрикожному паразитизму. Cтроение чесоточного зудня, как и большинства клещей, характеризуется строгим постоянством микроструктур наружного скелета, что связано с их микроскопическими размерами.
Самка чесоточного клеща внешне напоминает черепаху. Ее размер 0,25–0,35 мм. Приспособления к внутрикожному паразитизму представлены множественными щетинками, треугольными выростами кутикулы на спинной поверхности, шипами на всех лапках, служащими упорами при прогрызании хода, хелицерами грызущего типа, длинными упругими щетинками на лапках задних пар ног, для выдерживания направления хода только вперед. Приспособления для эктопаразитизма — липкие пневматические присоски на передних ногах, восковидные щетинки на теле и конечностях, создающие вокруг клеща обширную механорецепторную сферу и позволяющие ориентироваться на ощупь без глаз. Скорость движения самки в ходе составляет 0,5–2,5 мм/сут, а на поверхности кожи 2–3 см/мин. Для чесоточных клещей характерен половой диморфизм. Основная функция самцов — оплодотворение. Они значительно меньше по размеру — 0,15–0,2 мм, имеют плотные щетинки на теле для защиты от механического воздействия и присоски также на IV паре ног для прикрепления к самке при спаривании. Соотношение самок и самцов у чесоточных клещей составляет 2:1.
Жизненный цикл чесоточного клеща отчетливо делится на две части: кратковременную накожную и длительную внутрикожную. Внутрикожная представлена двумя топически разобщенными периодами: репродуктивными и метаморфическим. Репродуктивный осуществляется самкой в прогрызаемом ею чесоточном ходе, где она откладывает яйца. Вылупляющиеся личинки выходят из ходов на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, расселяются на ней и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадию прото- и телеонимфы образуются новые особи (самки и самцы). Самки и самцы нового поколения выходят на поверхность кожи, где происходит их спаривание. Дочерние самки мигрируют на кисти, запястья, стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца. В редких случаях внедрение самок возможно в других участках кожного покрова (ягодицы, аксиллярные области, живот и др.) за счет механического прижатия. Клинически это соответствует скабиозной лимфоплазии кожи. Только самки и личинки являются инвазионными стадиями и участвуют в заражении. При комнатной температуре и относительной влажности не менее 60% самок сохраняют подвижность 1–6 суток. Даже при 100% влажности самки в среднем выдерживают до 3 суток, личинки — до 2 суток.
Для чесоточных клещей характерен строгий суточный ритм активности. Днем самка находится в состоянии покоя. Вечером и в первую половину ночи она прогрызает одно или два яйцевых колена под углом к основному направлению хода, в каждом из которых откладывает по яйцу. Перед откладкой яйца она углубляет дно хода, а в крыше проделывает выходное отверстие для личинок. Вторую половину ночи самка грызет ход по прямой, интенсивно питаясь, днем — останавливается и замирает. Суточная программа выполняется всеми самками синхронно. В результате чесоточный ход на коже больного имеет извитую форму и состоит из отрезков хода, называемых суточным элементом хода. Задняя часть хода постепенно отшелушивается, и при клиническом осмотре больного он единовременно состоит из 4–7 суточных элементов и имеет постоянную длину 5–7 мм. В течение жизни самка проходит в эпидермисе 3–6 см, выявленный суточный ритм активности имеет большое практическое значение. Он объясняет усиление зуда вечером, преобладание прямого пути заражения при контакте в постели в вечернее и ночное время, эффективность назначения противочесоточных препаратов на ночь.
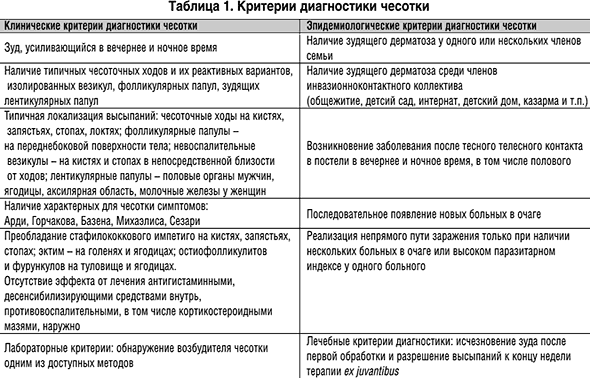
Клиническая картина
Клиника чесотки обусловлена особенностями возбудителя и реакцией организма хозяина на его внедрение.
Инкубационный период при чесотке имеет разную продолжительность и зависит от того, попала на кожу взрослая самка или личинка. В первом случае он предельно короток, а во втором составляет 2 недели. Зуд, как основной симптом чесотки, появляется в сроки, которые колеблются от 14 дней до 6 недель при первичной инфекции и могут быть предельно коротким, ограничиваясь несколькими днями при реинфекции. Также показано, что реинфекция в то же время может происходить более трудно у уже сенсибилизированных лиц, а количество обнаруживаемых чесоточных клещей у таких пациентов часто оказывается минимальным [7, 9].
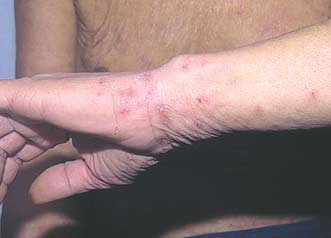
Типичная форма чесотки характеризуются наличием кожного зуда, проявляющегося в наибольшей степени вечером и во время сна. Однако зуд может быть и постоянным. Он может локализоваться на отдельных участках кожи или распространяться по всему телу, за исключением кожи лица и волосистой части головы. Чрезвычайно важным признаком является наличие зуда у членов семьи или коллектива.
При обследовании выявляются специфические высыпания. Основными клиническими симптомами чесотки являются чесоточные ходы, полиморфные высыпания вне ходов, характерные места высыпаний, а также симптомы, названные в честь авторов Арди (наличие пустул и гнойных корочек на логтях и в их окружности), Горчакова (наличие там же кровянистых корочек), Михаэлиса (наличие кровянистых корочек и импетигинозных высыпаний в межъягодичной складке с переходом на крестец), Сезари (обнаружение чесоточных ходов в виде легкого возвышения при пальпации).
Характерными местами локализации высыпаний является преимущественно сгибательная поверхность суставов (лучезапястных и локтевых), а также переднебоковая поверхность живота, поясницы, ягодицы, область гениталий, при этом они отсутствуют на верхней половине спины. Чесоточные ходы и высыпания хорошо выражены в межпальцевых и подкрыльцовых складках, на околососковых кружках груди женщин, в области пупка. Высыпания представлены парными папулами и везикулами, чесоточными ходами, экзематозными псевдовезикулами (жемчужные везикулы) на коже боковых поверхностей пальцев и ладонях; скабиозными язвами, с корочками на поверхности; а также скабиозными узелками.
Атипичные формы чесотки, нередко встречающиеся в последние годы, нам кажется целесообразным классифицировать и представить следующим образом:
- чесотка без поражения кожного покрова;
- уртикарная чесотка;
- чесотка на фоне кортикостероидной терапии;
- узелковая (с постскабиозными узелками) чесотка;
- экзематизированная чесотка;
- чесотка, осложненная пиодермией;
- норвежская чесотка;
- грудничковая и детская чесотка.
Первые две формы обусловлены преимущественно аллергическими реакциями.
Чесотка без поражения кожного покрова может представлять собой начинающие формы заболевания у людей, соблюдающих нормы гигиены тела, но чаще проявляется как аллергическая реакция на антигены клеща в период заболевания или после его лечения. Эта форма заболевания чаще выявляется при активном осмотре лиц, бывших в контакте с больным чесоткой.
Уртикарная чесотка представлена мелкими волдырями, обусловленными сенсибилизацией как к клещам, так и к продуктам их жизнедеятельности. Они возникают чаще на передней поверхности туловища, бедрах, ягодицах и предплечьях.
Чесотка на фоне местной кортикостероидной терапии, называемая также скрытой чесоткой, в результате подавления иммунных реакций кожи ведет к потере специфических симптомов чесотки. Заболевание приобретает папулосквамозный, папуловезикулезный, а иногда даже гиперкератотический характер высыпаний.
Узелковая чесотка (скабиозная лимфоплазия) характеризуется появлением зудящих узелков красного, розового или коричневого цвета. На поверхности новых узелков можно обнаружить чесоточные ходы. Характерная локализация: половой член, мошонка, подкрыльцовые и межъягодичная складки, околососковые кружки. Узелки обычно немногочисленны. Иногда они являются единственным диагностическим признаком чесотки [2, 4].
Экзематизированная чесотка возникает, как правило, у людей с аллергической предрасположенностью. На местах расчесов могут появляться очаги лихенификации. Однако на первый план обычно выступают экзематозные поражения и диагноз чесотки не всегда может быть заподозрен. Высыпания проявляются на кистях, в подмышечных впадинах, голенях, кистях. В запущенных случаях высыпания могут приобретать диссеминированный характер, вплоть до развития эритродермии.
У лиц со сниженной сопротивляемостью организма к экзематизированным поражениям на местах расчесов может присоединяться вторичная бактериальная инфекция в виде импетиго или эктим, могут возникать стафилококковые фолликулиты, фурункулы и абсцессы.
Норвежская чесотка (крустозная, корковая) в начальных стадиях представлена как обычная чесотка или маскируется под атопический дерматит, псориаз, себорейный дерматит. Характерны ороговение, образование чешуек или толстых корок. При выраженном иммунодефиците процесс может носить генерализованный характер, при неврологических заболеваниях — проявляться ограниченной областью нарушения чувствительности.
Грудничковая и детская чесотка характеризуется высыпаниями, напоминающими крапивницу или детскую почесуху в виде большого количества расчесанных и покрытых корочкой волдырей с преимущественной локализацией в промежности на мошонке, в подкрыльцовых складках. Характерные чесоточные ходы можно обнаружить на подошвах.
Диагностика
Диагностика чесотки, помимо клинических данных, основывается на микроскопическом подтверждении диагноза. Однако эта процедура требует значительного навыка, опытного микробиолога и при некоторых клинических формах невыполнима. Минимальные клинические проявления чесотки также затрудняют получение достаточного биологического материала для исследования. Методика имеет преимущества в специализированных учреждениях. Существует несколько методик лабораторной диагностики чесотки: извлечение клеща иглой, метод тонких срезов, соскобы, щелочное препарирование кожи.
Лечение
Для лечения чесотки ранее предлагались различные препараты серы, бензилбензоата, перуанский бальзам и др. В последние годы стали применяться новые средства, такие как Спрегаль, кротамитон, линдан, малатион, перметрин, Приодерм, Тетмосол, тиобендазол, назначаемые в виде мазей, кремов, растворов, шампуней, эмульсий и аэрозолей. Основными требованиями, предъявляемыми к противочесоточным средствам, являются быстрота и надежность терапевтического эффекта, отсутствие раздражающего действия на кожу и противопоказаний к назначению, простота приготовления и применения, стабильность в процессе длительного хранения, доступность для массового использования, гигиеничность и невысокая стоимость [8, 9]. Кроме того, различные формы чесотки, такие как постскабиозная, экзематизированная или уртикарная, требуют присоединения патогенетической терапии.
Общие принципы: втирание в кожу противочесоточных препаратов, особенно тщательно в места излюбленной локализации клеща. После каждого вынужденного мытья рук необходимо вновь обработать их противочесоточным средством. При наличии осложнений (в первую очередь гнойничковых поражений кожи) производят не втирание, а смазывание. Перед началом обработки целесообразно принять горячий душ или ванну, пользуясь мочалкой и мылом для механического удаления клещей с поверхности кожи, а также для разрыхления поверхностного слоя эпидермиса, что упрощает проникновение антискабиозных препаратов. При наличии явлений вторичной пиодермии водные процедуры противопоказаны. Независимо от способа терапии противочесоточным препаратом обрабатывается весь кожный покров. Следует избегать попадания препарата в глаза и на слизистые оболочки. Дозировка акарицидного средства должна быть не слишком большой, одновременно не следует применять другие кожные препараты. Пациенту следует давать четкие и ясные рекомендации.
Средства, применяемые для лечения чесотки:
1. Препараты, содержащие серу
Давно применяются для лечения чесотки. Примерами подобных средств могут служить: 10–33% серная мазь, 10% серный вазелин, способ Демьяновича, мазь Вилькинсона, 5–10% полисульфидный линимент, Сульфодекортем, мазь Хельмерика, паста Милиана.
В настоящее время применение подобных препаратов ограничено, так как лечебный эффект некоторых из них поставлен под сомнение. Кроме того, они обладают рядом нежелательных свойств: лекарства имеют неприятный запах, пачкают одежду и белье, оказывают неблагоприятное воздействие на кожные покровы (дерматит, экзематизация).
Серная мазь — для лечения взрослых применяют 33% концентрацию, для лечения детей 10–15%. Мазь втирают ежедневно, лучше на ночь, в течение 5–7 дней на весь кожный покров. На 6-й или 8-й день больной моется, меняет нательное и постельное белье.
Сульфодекортем — препарат, содержащий 10% серу осажденную и гидрокортизона ацетат. Применяется после мытья в течение 5–7 дней. Повторное мытье и смена белья производятся после окончания курса лечения.
Метод Демьяновича широко применялся в нашей стране. Он основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии тиосульфата натрия и соляной кислоты.
Последовательно втирают в кожу туловища и конечностей 60% раствор тиосульфата натрия (раствор № 1) и 6% раствор концентрированной хлористоводородной кислоты (раствор № 2), для детей концентрация составляет 40% (№ 1) и 4% (№ 2). Применяют растворы в течение 3 дней. Раствор № 1 перед употреблением слегка подогревают и втирают руками в кожу в определенной последовательности: начиная с одновременного втирания препарата в кожу обеих кистей, затем конечностей, потом кожу туловища (грудь, живот, спина, ягодичная область, половые органы) и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Втирание в каждую область длится 2 минуты, вся процедура должна занимать не менее 10 минут. Второе втирание производится тем же раствором аналогично первому. После 10-минутного перерыва преступают к втиранию раствора № 2 в той же последовательности, по 1 минуте на каждую область по 3–4 раза с 5-минутными перерывами для обсыхания. По окончании втирания и после обсыхания кожи больной надевает чистое белье и не моется в течение 3 дней, но в кисти рук повторно втирает после каждого мытья. Через 3 дня больной моется и вновь меняет белье.
Раствор № 1
Rp.: Natrii thiosulfatis 120,0
Aq. Destil. 80,0
М.D.S. втереть в кожу
Раствор № 2
Rp.: Ac.hidrochlorici puri 12,0
Aq. Destil. 200,0
M.D.S. втереть в кожу
На сегодняшний день использование этого препарата ограничено из-за все сокращающегося числа аптек, в которых есть производственные отделы. Кроме того, этот способ весьма трудоемок и сопровождается выделением неприятного запаха серы и сернистого ангидрида.
2. Перуанский бальзам
Этот бальзам изготавливается из экстракта одного из растений семейства бобовых (Miroxylon Periferum). Одним из действующих начал является циннамеин, содержащий бензилбензоат, который, видимо, и придает антипаразитарное действие препарату. К побочным действиям относят местные аллергические реакции, экзему. При нанесении препарата на большую площадь поверхности тела возможны резорбтивные эффекты с явлениями почечной интоксикации.
3. Препараты бензилбензоата
Бензилбензоат. Применяется в виде 20% водно-мыльной суспензии, детям до 3 лет назначают 10% суспензию. Суспензию втирают в кожу всего тела, кроме головы, а детям до 3 лет и в кожу лица. Втирание производят в определенной последовательности (см. метод Демьяновича). На курс требуется две обработки с интервалом в 3 дня для воздействия на подвижные формы клеща и личинки. Смену белья производят дважды после каждой обработки. Затраты препарата составляют 100 мл на обработку и 200 мл на курс. Лечение бензилбензоатом противопоказано беременным и в период лактации. Наибольшую эффективность имеет свежеприготовленный препарат. При хранении бензилбензоат теряет эффективность, этим объясняются неудачи при его использовании.
Возможно также применение бензилбензоата в виде 10–20% мази. При этом расход препарата составляет 30–40 г на одно втирание и 60–80 г на курс.
Аскабиол — препарат, содержащий равное количество бензилбензоата, твердого мыла и этилового спирта.
Бензосептол — препарат, содержащий равное количество бензилбензоата, мягкого мыла и изопропилового спирта.
Новоскабиол — препарат, содержащий бензилбензоат — 30,0, метилэстер — 1,0, парафиновое масло — 69,0.
Нбин — препарат, содержащий бензилбензоат — 68 частей, твин-80–14 частей, анестезин — 12 частей, ДДТ (инсектицид — трихлорметилди (п-хлорфенил)метан)) — 6 частей.
4. Линдан или гаммабензолгексахлоран
Этот хлорорганический инсектицид применяется в виде 1% лосьона, который наносят однократно на всю поверхность тела и оставляют на 6 ч, затем смывают. В условиях жаркого климата возможно использование линдана в форме порошка. Препарат также можно использовать в виде крема, шампуня и мази. Препарат не используется в период беременности и лактации, в младенческом возрасте, а также у больных с экземой и атопическим дерматитом, так как может вызывать экзацербацию (лат. exacerbo — раздражать, отягощать) процесса.
5. Кротамитон (Юракс)
Применяется в виде 10% крема, лосьона или мази. Действующее вещество кротамитон помимо акарицидного действия обладает способностью ослаблять зуд, что очень важно для больных чесоткой. Применяют препарат после мытья 2 раза в день с суточным интервалом или четырехкратно через 12 часов в течение 2 суток. Препарат интересен тем, что не вызывает побочных явлений, может использоваться для лечения детей, беременных и больных с аллергодерматозами. В то же время его эффективность не является абсолютной.
6. Препараты перметрина
Механизм действия основан на нарушении проницаемости для катионов мембран нервных клеток насекомых, что оказывает акарицидное действие. Действует на взрослые особи личинки и яйца.
Медифокс представляет собой 5% концентрат синтетического пиретройда перметрина в спирте и касторовом масле. Выпускается в ампулах по 2 мл, стеклянных флаконах по 24 мл, полимерных емкостях от 0,1 до 5,0 л. Применяется наружно в виде свежеприготовленной 0,4% эмульсии. Для этого 8 мл 5% раствора фабричной фасовки следует добавить к 100 мл воды. Втирание производится один раз в день на ночь в течение 3 дней. Срок годности рабочей эмульсии 8 ч.
Ниттифор — раствор для наружного применения во флаконе вместимостью 60 мл, содержит перметрин и цитилперидиния бромид.
Втирание препарата проводится 1 раз в день на ночь в течение 3 дней. На четвертый день остатки препарата смывают холодной водой и производят смену постельного и нательного белья.
7. Группа пиретрина
Аэрозоль Спрегаль (эсдепаллетрин) — синтетический пиретрин (нейротоксин для мелких членистоногих паразитов), усиленный пиперонила бутоксидом (ингибитор ферментов, способствующий удалению пиретрина у паразита), используется в качестве действующего начала аэрозольного противочесоточного средства Спрегаль. Специально разработанный для него эксципиент (вспомогательное вещество) позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы с последующим уничтожением самки клеща и ее яиц.
Тем не менее, при применении Спрегаля иногда требуется некоторая осторожность, например, при наличии большого количества экскориаций, т. к. в данном случае возможно некоторое усиление кожного зуда и появление дерматита у больных, имеющих индивидуальную непереносимость одного из компонентов.
Вопрос о выборе препарата для лечения чесотки является основным для практикующего специалиста.
Выбор метода терапевтического воздействия при атипичных формах чесотки основывается на современных знаниях ее иммунопатогенеза. Присоединение к базисной этиотропной терапии дифференцированной патогенетической терапии повышает эффективность лечения этих торпидных к лечению форм чесотки.
В качестве особой проблемы терапии чесотки можно выделить сильный зуд, не исчезающий после лечения. Причины такого явления могут быть разнообразными:
- аллергия к примененному лечебному препарату, особенно у мнительных больных, которые используют его слишком часто;
- состояние физиологической гиперчувствительности, которая проявляется в том, что в течение 8–10 дней после обработки сильный зуд не исчезает;
- неправильно поставленный диагноз;
- неправильное лечение или вторичная инвазия;
- проблемы психиатрического порядка: акарофобия (боязнь чесотки) или мания паразитоза.
Таким образом, неисчезающий зуд может быть обусловлен различными причинами и нуждается в врачебном контроле, пациент не должен заниматься самолечением.
Профилактика чесотки
Важнейшим звеном в профилактике чесотки является ранняя диагностика и активное выявление больных. Они осуществляются при профилактических осмотрах декретированных групп пациентов. Очень важно установление очагов чесотки и работа по их ликвидации. Выявление и одновременное лечение всех контактных лиц. Своевременная и тщательная дезинфекция одежды, нательного и постельного белья. Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 месяцев. Белье кипятят, платья и другую одежду (при невозможности обработки в дезкамере) тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня. Проводит влажную уборку 5% раствором хлорамина. Этим же раствором обрабатывают мягкую мебель. С целью дезинфекции эпидемиологического очага рекомендовано аэрозольное средство А-ПАР, позволяющее проводить качественную дезинфекцию в домашних условиях.
А-ПАР представляет собой противочесоточный препарат, эксципиент которого, безопасный для человека, позволяет дезинфицировать одежду и постельные принадлежности, не оставляя пятен на одежде и, кроме того, предназначен для обработки мебели, твердых поверхностей, дверных ручек, детских игрушек, обуви.
Заключительная дезинфекция проводится после окончания лечения, в детских коллективах дважды: после выявления больного в группе и по окончании лечения. В крупных, длительно существующих, интенсивно действующих коллективах целесообразно проводить заключительную обработку помещений с применением препаратов Медифокс (0,2% водная эмульсия), Медифокс-супер (0,2% водная эмульсия), Цифокс (0,5% водная эмульсия).
Литература
- Гебра Ф. Руководство к изучению болезней кожи: пер. с нем. Под ред. А. А. Полотебного. СПб: О. И. Бакст, 1876. Т. 1.
- Дарье Ж. Основы дерматологии: пер. с франц. Под ред. А. А. Сахновской. М.–Л.: Гос. изд-во, 1930.
- Демьянович М. П. Чесотка. М.: Медгиз, 1947.
- Короткий Н. Г. Современная наружная терапия дерматозов. Тверь: Губернская медицина, 2001.
- Савчак В., Галникіна С. Практична дерматологія. К.: Укрмедкнига, 1998. С. 14–22.
- Самцов А. В. Заразные дерматозы и венерические болезни (современные методы лечения). СПб: Специальная литература, 1997. С. 30–33.
- Сергеев Ю. В. Современные клинико-иммунологические особенности чесотки и новые подходы к ее диагностике и терапии // Иммунопатология, аллергология, инфектология. 2000, № 4, с. 102–107.
- Соколова Т. В., Федоровская Р. Ф., Ланге А. Б. Чесотка. М.: Медицина, 1989.
- Соколова Т. В., Лопатина Ю. В. Паразитарные дерматозы: чесотка и клещевой дерматит. М.: Бином, 2003.
- Федоров С. М., Селисский Т. Д. Чесотка. В кн.: Кожные болезни. М.: Медицина, 1998. С. 164–172.
- Беляб П., Жан-Пастор М. Ж. Чесотка. SCAT. 1996, Marseille. Р. 22–26.
- Ackerman B. Histopathology of human scabies. Ed. Lippincott Compagny, 1997, Philadelphia. Р. 88–95.
- Saurat J. A. Risques systemiques des medicaments topiques chez l’enfant // Sem. Hop. Paris. 1982, 58, 26–27, 1643–1649.
- Shacter B. Tretment of scabies and pediculosis with linden preparation: an evalution // J. Am. Acad. Dermatol. 1981, 5, 517–527.
- Van Neste D. Immuno — allergological aspects of scabies: a comparative study of spontaneous blastogenesis in the dermal infiltrates of common and hyperkeratotic scabies? Allergic contact dermatitis and irritant dermatitis // Arh. Dermatol. Res. 1982, 274, 159–167.
И. В. Верхогляд, доктор медицинских наук, доцент
И. Я. Пинсон, доктор медицинских наук
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва
Контактная информация об авторах для переписки: derma2006@yandex.ru
Кожные заболевания требуют основательного подхода в их лечении. Лучше всего первоочередно обращать внимание на препараты с преимущественно растительным составом, где безопасные для здоровья компоненты будут в большем процентном соотношении.
Одним из эффективных лекарственных средств для наружного применения является мазь Вилькинсона. Состав полностью сбалансирован — каждый из входящих компонентов взаимодействует друг с другом, оказывая максимально положительный эффект.
В составе препарата деготь, прошедшая многоступенчатую очистку сера, карбонат кальция, мазь нафталанная и зеленое мыло.
Описание лекарства
Лекарственное средство с достаточно специфическим (дегтярным) запахом, серо-бурого цвета, расфасовано в тубы по сорок грамм. Обладает мощным противогрибковым воздействием, оказывает противомикробный эффект.
Доказано высокое воздействие препарата на паразитов, поэтому мазь входит в категорию противопаразитарных. Лекарство для наружного применения обладает комбинированным воздействием на кожные покровы.
Входящая в состав нафталанная мазь на основе нефти оказывает следующий эффект:
- смягчает кожные покровы;
- рассасывает образовавшиеся высыпания;
- обладает дезинфицирующим воздействием;
- характеризуется стабильным обезболивающим эффектом.
В мази Вилькинсона от чесотки содержится сера, которая при взаимодействии с органическими веществами, которые также входят в состав, создает комплексные соединения, которые при воздействии на кожные покровы оказывают противопаразитарный и противомикробный эффект.
Дегтярная составляющая позволяет улучшить кровообращение на поврежденных участках кожи, ускорить регенерационные процессы, а также увеличить отшелушивание.
Особенности состава
Нафталановая нефть
Основное действие этого компонента — разжижение крови и увеличение ее текучести, особенно в периферических зонах воздействия препарата. Благодаря ангиопротекторному воздействию, активный компонент предупреждает образование тромбов в кровеносных сосудах. Входящие в состав нафталановой мази углеводороды улучшают обменно-восстановительные процессы в клетках кожи.
Нафталан способствует смягчению ороговевшего верхнего слоя эпидермиса с его быстрым, безболезненным, без кровоточивости отторжением. При размягчении происходит более быстрое проникновение активных компонентов в подкожную клетчатку. Нефть оказывает следующее воздействие:
- смягчает кожные покровы;
- оказывает дезинфицирующий эффект;
- мягко обезболивает.
Деготь
Благодаря входящим в состав дегтя активным природным компонентам происходит незначительное раздражающее воздействие, которое способствует:
- улучшению макроциркуляционных процессов в верхних слоях дермы;
- увеличению кровоснабжения мелких сосудов;
- стимулированию регенерационных процессов в тканях.
Особенность природного дегтя в его антисептических (обеззараживающих) свойствах.
Сера
Данное соединение при попадании на кожные покровы образует две составляющих: пентатионовую кислоту и сульфидные соединения, которые в «тандеме» оказывают мощное антимикробное воздействие. Еще одна особенность серы — ее противопаразитарный эффект.
Применение мази Вилькинсона эффективно снимает основные симптомы патологических процессов кожи: зуд, жжение, болезненные ощущения.
Показания к применению
Средство эффективно в лечении чесотки, а также демодекозов. Можно применять для терапии лобкового педикулеза.
Хороший результат демонстрирует препарат при лечении ожоговых поражений кожи, язв трофического характера, а также пролежней и раневых поверхностей.
Мазь Вилькинсона обладает ярко выраженным эффектом в комплексной терапии псориаза, себорейного дерматита, экземных поражений кожи и т.д.
Рекомендовано применение мази Вилькинсона по инструкции, где указана дозировка препарата и курс лечения. Лекарственное средство используется для лечения заболевания кожи аутоиммунного типа, а также патологических процессов, развивающихся на фоне грибкового поражения кожи.
Противопоказания
Препарат за счет комбинированного состава с множеством активных действующих компонентов не рекомендовано применять в следующих случаях:
- почечной недостаточности независимо от формы выраженности;
- индивидуальной непереносимости любого из входящих в состав компонента;
- обострениях экземы;
- обострениях эритродермии;
- повышенной чувствительности.
Инструкция по применению
В инструкции к мази Вилькинсона сказано: лекарство можно использовать в лечении кожных заболеваний только наружно! Не допускается попадание препарата на слизистые оболочки глаз и ротовой полости.
Лечение псориаза и других кожных патологий без признаков мокнутия
Небольшое количество лекарственного средства наносится на пораженные участки кожи (открытые зоны, исключая область головы). Для достижения максимального эффекта допускается легкое втирание препарата в кожу.
Лечение открытых ран, пролежней и ожоговых поражений кожи
Для достижения максимальной результативности терапии мазью пропитывают стерильную марлевую повязку либо бинт и наносят в качестве аппликаций на повреждения кожи.
Курс лечения будет полностью зависеть от типа заболевания:
| Тип заболевания | Кратность приема | Продолжительность лечения |
| чесотка | однократно в сутки | три дня |
| лишай | два раза в сутки | не менее 21 дня |
| ожоги | однократно в течение суток (аппликации) | не более двух недель |
| раны, трофические язвы | однократно в день в форме аппликаций | не более двух недель |
| псориатические бляшки | дважды в день | две недели |
| себорейный дерматит на открытых участках тела | дважды в сутки (утром и вечером) | две недели |
Применение мази Вилькинсона во время беременности и кормления грудью
Никаких побочных эффектов от применения препарата в период вынашивания ребенка не выявлено. Активные компоненты воздействуют поверхностно, не проникая в системный кровоток, а также через плацентарный барьер. Также допускается применение во время грудного вскармливания — составляющие мази не попадают в грудное молоко.
Применение в педиатрии
Противопоказаний к использованию лекарственного средства для лечения чесотки у детей не выявлено. Допускается (после согласования схемы терапевтического лечения) применение мази Вилькинсона у детей.
Побочные эффекты
При продолжительном применении мази возможно появление повышенной сухости кожных покровов, раздражение и незначительное покраснение в месте нанесения.
В редких случаях может наблюдаться отечность эпидермиса и ощущение жжения.
При индивидуальной непереносимости либо аллергической реакции на входящие в состав компоненты развивается бронхоспазм, отек носоглотки — при появлении данной симптоматики лекарственное средство следует немедленно прекратить использовать.
Интересно знать
Если чесотка протекает тяжело и на коже образуется чрезмерно обильное количество высыпаний следует применять мазь Вилькинсона по инструкции под окклюзионную повязку, которую накладывают на наиболее большие очаговые поражения.
Что следует знать о действии препарата?
Входящая в состав сера может спровоцировать появление незначительного жжения — данный симптом не требует отмены препарата. Жжение обычно проходит через 10-15 минут после нанесения мази на кожу.
При нанесении средства под повязку может наблюдаться временное обострение основной симптоматики.
Мазь Вилькинсона от чесотки
Входящие в состав мази компоненты — полностью природного происхождения. В основе их действия — противовоспалительный, обеззараживающий, противозудный и что не менее важно в лечении чесотки — противомикробный эффект.
Средство помогает эффективно устранять основную симптоматику заболевания и способствует быстрому восстановлению за счет активных компонентов поврежденных чесоточными клещами кожных покровов.
За счет отсутствия в составе кортикостероидов, а также химически опасных для жизненно важных органов и систем компонентов препарат можно использовать длительное время.
Интересно знать
Так как в составе полностью отсутствуют гормоны, препарат не вызывает привыкания даже при длительном его применении в лечении кожных заболеваний. Компоненты, которые содержатся в мази — растительного происхождения. Не требуется плавная отмена лекарственного средства.
Сколько стоит Вилькинсона. О стоимости лекарства
Мазь, где в составе будет монокомпонент в продаже практически невозможно найти. Скорее всего фармацевт предложит комбинированное лекарственное средство либо при наличии рецепта — некоторые аптеки самостоятельно готовят мазь Вилькинсона, цену на которую озвучивают по факту. Поэтому однозначно озвучить стоимость мази невозможно в связи с отсутствием ее структурного моносостава.
Краткий обзор аналогов
Фармацевтика не выпускает лекарственные средства, состав которых полностью идентичен мази Вилькинсона. Аналоги могут содержать схожие по комбинации компоненты, к примеру, нафталановую нефть. Среди самых популярных аналогов мази Вилькинсона являются — Мазь Нафталанная, Дермо-нафт, Нафтодерм и другие.
Отзывы о лекарственном препарате
Екатерина Попова:
Покупала мазь Вилькинсона для устранения симптомов дерматита. По эффективности очень достойный был результат. Хорошо снимался зуд и происходило отторжение ороговевшей кожи.
Заживали высыпания тоже достаточно быстро, на месте бляшек кожа быстро приобретала здоровый цвет. При первых нанесениях немного жгло, но не критично и не болезненно.
Учитывая невысокую стоимость и входящие в состав растительные компоненты — очень хорошее средство для устранения именно симптоматики. Применяла мазь в комплексе с другими препаратами.
Марина Невская:
Мазь Вилькинсона применяю неоднократно — страдаю сезонными дерматитами. Лекарство также хорошо помогает справляться с симптомами псориаза — болеет моя мама, поэтому часто пробуем новые средства при обострениях.
Радует натуральный состав мази и отсутствие побочных эффектов. Зуд проходит уже после первого применения. Хорошо отторгаются чешуйки, нет раздражения и других неприятных симптомов от применения.
Важно, что мазь негормональная, поэтому никакого риска для здоровья. Дерматит проходит за неделю, что для меня очень важно. Кожа быстро восстанавливается после болезни.
Загрузка…
Виновником чесотки является зудень или клещ – это внутрикожный паразит, который может передаваться только от больного к здоровому человеку. По форме тела он напоминает микроскопическую черепаху с 4 парами конечностей, его размеры сопоставимы с тонким игольным ушком, причем самки зудня вдвое крупнее самцов.
О причинах
Мужские особи погибают в поверхностных слоях эпидермиса сразу после совокупления, а оплодотворенные самки прогрызают в глубине кожных покровов многочисленные горизонтальные ходы длиной до 2-4 см, внутри которых откладывают свои яйца. Потом они выползают наружу, перемещаются дальше по телу и роют все новые туннели.
Обнаружение характерных чесоточных ходов на коже считается основным диагностическим признаком болезни.
Наибольшую активность чесоточные клещи проявляют вечером и ночью, именно в это время человек испытывает нестерпимый зуд, чешется и является наиболее заразным.
За месяц своей жизни одна самка успевает произвести до пяти десятков яиц, из которых через несколько дней после кладки появляются личинки, они тоже могут проделывать ходы в верхних слоях кожи, а примерно через пару недель из них формируются половозрелые особи. Если вовремя не диагностировать чесотку, то клещ может паразитировать на теле человека годами.
О способах заражения
За пределами кожи хозяина у зудня нет условий для существования, он погибает в теплой и сухой атмосфере всего за одни сутки. Однако в складках одежды из меха и кожи, а также в домашней книжной пыли клещ может выживать в течение недели. Как происходит заражение человека чесоткой чаще всего:
- при непосредственном общении с больным в семье или использовании общих предметов (полотенца, мочалки, постель);
- при половых сношениях;
- через рукопожатия на улице, на работе и т.д.;
- при посещении общественных бань, бассейнов, саун, отелей, парикмахерских;
- на примерках одежды из натуральных тканей, кожи и меха, особенно в период массовых распродаж.
Так же будет интересно: Классификация кровяных паразитов
О механизме развития болезни
Инкубационный период при чесотке может продолжаться от 1-2 дней до месяца. Его длительность зависит от массивности инвазии (чем больше клещей попало на тело человека, тем короче время инкубации), а также от реакции организма на внедрение паразита.
Первичная чесотка начинается обычно не ранее, чем через неделю после заражения, повторные случаи имеют короткий инкубационный период (несколько часов). Это связано с тем, что для появления симптомов чесотки необходимо развитие аллергической сенсибилизации организма на клещей.
Неделя – это минимальный срок, в течение которого паразит осваивается в коже хозяина, а защитные силы организма начинают ответную иммунную реакцию в виде аллергических проявлений на коже (сыпь, зуд).
Иммунитета после перенесенной чесотки нет, хотя повторные случаи встречаются редко, и у больных при этом удается определить меньшее количество чесоточного клеща на поверхности кожных покровов.
Подобные аллергические реакции у людей могут появляться на домашнюю пыль и бытовых клещей, питающихся отмершими клетками эпидермиса человека. При этом выраженность клиники напрямую зависит от состояния иммунной системы.
У детей чесотка протекает тяжелее в связи с бурным аллергическим ответом организма на внедрение внутрикожного паразита, а симптомы обычно требуют дифференциальной диагностики с другими патологиями.
О клинике
Распознать чесотку очень важно на ранней стадии, чтобы избежать дальнейшего распространения болезни среди большого количества людей. Характерные следующие симптомы:
- Мучительный зуд кожи во время сна человека, что связано с особенностями суточной активности клеща. Появление этого признака вскоре после заражения возможно только при повторных инвазиях, при первичной чесотке зуд начинается через 1-2 или более недель. Нарастание интенсивности этого признака происходит по мере развития болезни.
- Сыпь в виде парных точек на теле появляется примерно через 7-10 дней от начала кожного зуда и занимает типичные места локализации – это межпальцевые промежутки на руках и кожа живота. В последнее время все чаще выявляются другие участки поражения клещом, а именно:
- подколенные и локтевые ямки;
- запястья;
- паховые складки, ягодицы, кожа на половых органах;
- область подмышек;
- кожа по бокам туловища;
- соски молочных желез у женщин.
Так же будет интересно: Течение токсокароза у подростков и детей
Чесоточные ходы имеют вид прямых или слегка извитых линий, возвышающихся над уровнем кожи. Длина их в среднем 1,5-2 см, в конце находится папула (бугорок), иногда везикула (пузырек с жидким содержимым) разного размера. Из-за расчесов на коже могут присутствовать эрозии, корочки, при чесотке возможно присоединение вторичной кокковой инфекции и развитие стрептодермии.
У взрослых людей клещ не живет на голове, лице и шее. Напротив, у маленьких детей при чесотке обычно поражается весь кожный покров, причем в межпальцевых промежутках сыпь бывает реже остальных частей тела.
По внешним проявлениям у детей сыпь напоминает крапивницу, чесоточные ходы появляются лишь на поздних стадиях в виде мелких царапин.
Об особенностях диагностики
У взрослых людей диагноз чесотки редко вызывает затруднения, особенно когда в процесс вовлекаются межпальцевые промежутки на кистях рук.
Иная локализация, а также нетипичные варианты течения могут привести к сомнениям, в таких случаях помогает взятие соскоба с подозрительных участков кожи и обнаружение паразита под микроскопом. Если есть подозрение на чесотку в домашних условиях можно провести йодную пробу.
Для этого жидкость наносят на кожу по месту расположения сыпи. Чесоточные ходы окрасятся и будут видны как горизонтальные темно-коричневые линии.
Какие варианты течения чесотки могут затруднить диагностику:
- Осложненная форма – развивается при инфицировании расчесов, при этом появляются гнойничковые элементы по типу стрепто- или стафилодермии.
- Чесотка без типичных ходов – бывает при заражении личинками, не достигшими взрослой стадии. Вместо ходов на коже пузырьковая сыпь, которая держится примерно 2 недели, потом появляются характерные парные элементы.
- Чесотка чистюлей – из-за частых купаний сыпь представлена лишь единичными ходами, а зуд по ночам достаточно сильный.
- Узелковый вариант – характерны небольшие уплотнения круглой формы со следами от чесоточных ходов, они располагаются в основном в паху, под мышками, на ягодицах и бедрах.
- Норвежский тип чесотки – редкое заболевание, при котором чесоточные ходы, содержащие миллионы особей клещей, располагаются в несколько уровней, часто образуются струпья на кожных покровах, а зуда практически нет. Эта тяжелейшая форма чесотки встречается у людей с дефицитом иммунитета, полинейропатией и наследственной предрасположенностью.
О методах лечения
В типичных неосложненных случаях выявление характерных для чесотки признаков и лечение в домашних условиях не составит особого труда. Однако назначением препаратов должен заниматься врач.
Во избежание неправильной диагностики и затягивания патологического процесса не стоит практиковать самолечение. Люди могут ошибочно принимать чесотку за аллергический дерматит, назначать себе кортикостероидные мази (например, Тридерм или Акридерм), которые хорошо купируют зуд на время, но они стирают типичные симптомы болезни.
Такие средства можно применять только по рекомендации врача совместно с акарицидными препаратами от клеща.
Так же будет интересно: Препараты, которые воздействуют на лобковых вшей
Традиционное лечение
Основным принципом лечения при чесотке является втирание в кожу специальных жирных мазей или лосьонов, которые закупоривают просвет дыхательных органов клеща и лишают его возможности дышать и питаться. Для этого используют следующие средства:
- 33% серная мазь – наносится на больные и здоровые участки кожи в течение 5-7 дней, в это время нельзя мыться и менять белье, мазь обладает специфическим резким запахом и может оставлять следы на одежде;
- Бензилбензоат мазь – достаточно двух обработок кожи на 2 и 4 день лечения;
- Перметриновая мазь (крем) – избавляет от чесотки за две обработки;
- Спрегаль – современный безопасный аэрозоль без запаха, вылечивает за одно применение, в тяжелых случаях требуется повторное нанесение через неделю.
Нетрадиционное лечение
Народные методы обычно требуют длительного применения, за один раз избавиться от чесотки не получится. Первая помощь в домашних условиях – это хозяйственное или дегтярное мыло, которым надо намылиться, выдержать час, потом смыть теплой водой. Смысл в том, что клещей отпугивает специфический запах этих средств. Можно использовать следующие рецепты:
- сок чистотела с вазелином в соотношении 1:4;
- скипидар со сливочным маслом в пропорции 1:2 наносят на кожу на 2-3 часа, потом смывают;
- эфирные масла лаванды, мелиссы и герани смешивают по 4 капельки, добавляют в полстакана воды, взбалтывают и обрабатывают пораженные участки кожи до 4 раз в день.
Независимо от используемого метода терапии для эффективного избавления от заразы надо придерживаться следующих правил:
- до начала применения препаратов от чесотки и сразу после него надо искупаться под душем и сменить все белье;
- лечебные средства наносят на тело голыми руками перед сном и выдерживают время согласно инструкции или рекомендации врача;
- все вещи стирают при высокой температуре в стиральной машине и обязательно проглаживают утюгом, зимой можно вынести на мороз на 5-6 часов;
- крупную верхнюю одежду упаковывают в полиэтиленовый пакет и выдерживают 4 — 5 дней.
Любые подозрительные симптомы, в частности зуд кожных покровов – это повод для обращения к врачу-терапевту или дерматологу. С целью профилактики чесотки надо соблюдать элементарные правила гигиены, быть разборчивым в своих связях, не пользоваться чужими вещами и одеждой.
Чесотка признаки и лечение в домашних условиях — эффективный курс!
О чесотке знают многие: одни болели ею, другие просто что-то слышали. Причиной этой болезни является чесоточный клещ, от которого, как оказывается, достаточно легко избавиться, используя народные методы лечения.
Описание и симптоматика
Чесотка проявляется в виде красных или розовых прыщиков на кожном покрове и сильного зуда.
Человек, страдающий этим заболеванием, все время расчесывает прыщики, из-за чего те лишь увеличиваются. А при внимательном осмотре места, где они появились, между прыщиками можно обнаружить белые или серые линии, которые называются чесоточными ходами.
Эти ходы возникают в наиболее чувствительных областях кожи – на животе, руках, в районе паха, на внутренней стороне сустава и т. д. Как правило, характерный зуд усиливается ночью – именно в это время активизируются клещи.
Самки и «молодые» самцы живут на человеческом теле и поедают эпидермис. Как только они подрастают, самки оплодотворяются самцами, откладывают на коже яйца и умирают.
С этой целью самки проделывают небольшие «тоннели» в кожном покрове (те самые чесоточные ходы), где и откладывают свои яйца.
Продолжительность их жизни составляет в среднем 4-6 недель, ежедневно они откладывают по нескольку яиц с новыми особями, появляющимися на свет спустя 4-5 дней. Когда клещи подрастают, то спариваются, а самки опять проделывают в коже новые ходы.
Обратите внимание! В начале лечения заболевания нужно убедиться, что речь на самом деле идет о чесотке. Дело в том, что сильный зуд может быть вызван и другими болезнями кожи.
Виды чесотки и их проявления
Первые признаки – маленькие прыщики – возникают, как правило, после посещения бассейна, сауны или тренажерного зала. Объясняется это тем, что в таких местах не может быть речи о стерильной чистоте. Есть несколько видов чесотки, ознакомимся с их симптомами.
Таблица. Разновидности чесотки, их признаки
 Обычная чесотка Обычная чесотка |
У больного наблюдаются чесоточные ходы, небольшие прыщики (пузырьки), все это сопровождается сильным зудом. Этот вид недуга наблюдается в 95 процентах всех случаев. |
 Псевдочесотка Псевдочесотка |
Существуют клещи, паразитирующие на домашних питомцах. Попадая на человеческую кожу, они провоцируют зуд, но в эпидермис не проникают, а значит, не делают ходов. |
 Норвежская чесотка Норвежская чесотка |
Редкое заболевание, от которого страдают преимущественно люди со слабой иммунной системой. Особенностью такой чесотки является то, что зуд довольно долго может не появляться, а вместо пузырьков образуются маленькие желтые язвы, эрозии и коричневые корочки (под последними располагаются «тоннели»). Интересный факт: при этом заболевании на 1 см² кожного покрова может находиться свыше двухсот чесоточных клещей. |
 «Чесотка чистоплотных» «Чесотка чистоплотных» |
Протекает без выраженных признаков, т. к. у больного не появляется аллергия. Он принимает душ и меняет белье по нескольку раз в сутки, тем самым «смазывая» проявления недуга. |
Как лечить чесотку
Начинать лечение следует со смены белья (как постельного, так и нательного) и влажной уборки в доме. Что характерно, белье следует не просто постирать, а прокипятить, затем – после просушки –прогладить горячим утюгом с обеих сторон.
Уборка, глажка и отпаривание бель.
Те вещи, которые стирать нельзя, просто гладятся утюгом через увлажненную ткань, предварительно настроив устройство на предельно допустимый температурный режим.
Второй этап – это горячая ванна.
В условиях комнатной температуры паразит живет не дольше двух недель, в то время как в горячей воде (свыше 60°С) – всего один час. Более того, если охладить клеща до нулевой температуры, а затем кинуть в кипяток, то он погибнет мгновенно.
Поэтому после уборки и стирки нужно принять горячую ванну (температура воды должна быть больше 50°С, но не превышать 70°С). Если пробыть в такой воде около часа, но можно избавиться как от острого зуда, так и от членистоногих, вызывающих его.
Чесоточный клещ
Для дальнейшего лечения используются наружные средства, причем больной в обязательном порядке должен соблюдать нормы гигиены.
Способы лечения
Все средства, которые используются при лечении чесотки, можно условно разделить на четыре группы:
- бальзамические препараты;
- средства, изготовленные из серы;
- препараты, которые уничтожают кожных паразитов;
- народные средства.
Больной должен понимать, что без лечения чесотка никуда не денется.
Да, зуд может временно исчезать, но потом он снова даст о себе знать, беспокоя больного через несколько месяцев или даже лет, если тот не будет лечиться.
А чтобы вылечиться, нужно просто истребить отложенные клещами яйца, что можно с легкостью сделать при помощи местной терапии. Что касается общего лечения, то в нем необходимости нет.
Бензилбензоат от чесотки
Наиболее эффективными препаратами являются мазь Вилькинсона (содержит деготь) и серная мазь. Они равномерно наносятся на все тело, причем особое внимание следует уделять описанным выше «любимым» местам клещей. Процедура проводится перед сном, курс длится пять дней. Затем больной моется, а все его белье меняется.
Мазь Вилькинсона
Обратите внимание! Применение этих мазей противопоказано больным с повышенной чувствительностью кожи!
Приготовление лечебных мазей
Мази для лечения описываемого заболевания можно приготовить и своими силами. Рецепты приготовления приведены ниже.
Серная мазь
Это средство продается во всех аптеках, но при желании его можно приготовить собственноручно.
Ингредиенты:
- 1 ст. л. перетертого хозяйственного мыла;
- 1 ч. л. дегтя;
- 1 ст. л. топленого сала;
- 2 ч. л. серы.
Все это тщательным образом перемешивается и наносится на чистую и, что более важно, сухую кожу на протяжении трех-пяти дней.
Мазь из сливок и чистотела
Высушенное растение измельчается и перемешивается со сливками (их жирность должна быть максимально высокой) в пропорции 1:2. Средство настаивается в холодильнике на протяжении ночи, после чего наносится перед сном на все тело. Еще мазь можно наносить на кусок марли, после чего прикладывать к самым «проблемным» местам – так постель не будет пачкаться.
Средство из пороха и сметаны
Охотничий порох смешивается со сметаной, соблюдается пропорция 1:3. Далее мазь укутывается в одеяло и ставится на пару часов в теплое место. В течение этого времени ее нужно перемешивать через каждые двадцать минут.
Наносится на пораженные участки тела, при этом здоровая кожа чем-то прикрывается. Как только мазь впитается, кожа обмывается теплой водой.
Другие средства
Масло лаванды тоже поможет справиться с клещами. Его нужно капать на пораженные участки по две капли. Смывать не нужно, т. к. если оно высокого качества (без примесей), то испарится бесследно и быстро.
Обратите внимание! Все средства от чесотки заставляют клещей покидать чесоточные ходы. А из-за специфического запаха этих средств они не могут находиться на коже. Поэтому не нужно допускать, чтобы болезнь вернулась – все вещи следует стерилизовать.
Не менее эффективным считается и обыкновенное свиное сало – при чесотке его разогревают и смешивают с предварительно измельченным корнем девясила.
Свиное сало Девясил (корни, 50гр.)
Ингредиенты хорошенько перемешиваются, доводятся до кипения и провариваются на слабом огне 15 минут. Затем смесь процеживается, в нее добавляют 2 ст. ложки дегтя. Ингредиенты еще раз перемешиваются, а готовое средство наносится на кожу трижды в день до полного исчезновения клещей. Для смывания состава используется теплая вода.
Другое хорошее средство готовят следующим образом. Хозяйственное мыло натирается и ставится на огонь до тех пор, пока не растает.
Параллельно выдавливают головку чеснока и натирают луковицу. Когда мыло растает, в него добавляют остальные компоненты и варят десять минут. Готовое средство выливается в формочку и ставится в прохладное место. Наносится на пораженную кожу дважды в день.
Обратите внимание! Данный способ применим и к беременным женщинам, но лишь к тем, кто не страдает от аллергии на компоненты.
Следующий интересный способ заключается в использовании томатов и растительного масла. Берется 1 кг помидоров и обжаривается на 500 мл масла. Тем маслом, которое осталось после обжаривания, кожа обрабатывается трижды в день. Что же касается помидоров, то их можно применить в приготовлении какого-то блюда.
Помимо того, есть и другие эффективные средства, которые можно приготовить по приведенным ниже рецептам.
- Конский щавель отваривается, а полученным отваром обрабатывается кожа.
- Хлебный квас солится, после чего нагревается (температура должна быть такой, чтобы в него можно было окунуть руки). Руки удерживаются в квасе максимально возможное время, кроме того, с его помощью можно обрабатывать другие пораженные участки. Вытирать квас не нужно – он должен сам высохнуть. Процедура выполняется по нескольку раз в день.
- Эссенция лаванды наносится на кожу, человек ходит так два дня, а затем принимает ванну. Все это повторяется до тех пор, пока не исчезнет чесотка.
- 2 ст. ложки сливочного масла смешиваются с 1 ложкой скипидара. Готовую смесь используют для компрессов или же обрабатывают ею кожу. Важно, чтобы средство находилось на коже не дольше двух часов.
- Неплохо зарекомендовала себя и трава дымянка. 25 г травы заливают 150 мл водки, емкость чем-то накрывается и ставится в темное место на семь дней. Кожа может обрабатываться как этим настоем, так и свежим соком растения. Также пораженные участки можно обрабатывать березовым дегтем, после чего средство тщательно смывается теплой водой.
- Сок чистотела смешивается с вазелином в пропорции 1:4. Готовая мазь наносится на кожу.
Отметим, что вне зависимости от используемого народного средства больной должен придерживаться определенных правил.
- Так, перед процедурой необходимо принять душ, но в процессе лечения этого делать нельзя.
- Постельное белье стерилизуется как перед лечением, так и после него. Все вещи нужно прокипятить и погладить так, как было описано выше. Еще желательно обработать горячим утюгом швы всей мягкой мебели в доме.
- Если человек чувствует, что уже здоров, ему все равно следует посетить дерматолога, чтобы убедиться в этом.
И еще одно: ни в коем случае нельзя откладывать лечение этого заболевания!
Симптомы, признаки и лечение чесотки
Что нужно знать о заболевании
Чесотка по-разному называлась уже во времена Древнего мира. Древние греки называли все дерматологические заболевания как «псора». В Древнем Риме чесотка называлась «скабиес».
Только в 19 веке было точно и достоверно описано паразитическое происхождение чесотки у человека и установлено, что его вызывает клещ.
Также было доказано, что для болезни характерна скачкообразность и повышение частоты заболеваемости в период военных действий, стихийных бедствий.
Заболевание имеет сезонный характер. Наиболее благоприятное время проявления болезни – осенне-зимний период. Такая сезонность объясняется отличиями биологического цикла клеща. Он наиболее плодовит в холодное время года.
В то же время осенью и зимой люди в значительной степени подвергаются скученности, что способствует лучшей выживаемости клеща.
В регионах, где нет четкой сезонности времен года, случаи заболевания отмечаются равномерно в течение всего года.
Чесотка является важной медико-социальной проблемой.
Причины
Это инфекционное заболевание вызывается чесоточным зуднем (клещом). Источник чесотки – заболевший пациент и все его вещи. Причина возникновения болезни состоит в тесном и длительном контакте с больным человеком.
Непосредственный путь попадания бактерии в организм человека осуществляется в результате пребывания в постели. Человек может инфицироваться через индивидуальные вещи (например, мочалки, спальные принадлежности, белье и др).
Важно! В мокрой среде клещ может сохранять свою работоспособность в течение до 5 дней.
Чесотка может обретать черты эпидемического заболевания. В развитых регионах возможны спорадические вспышки патологии. Возбудитель циркулирует в:
- интернатах;
- солдатских казармах;
- общежитиях;
- детских домах;
- больницах;
- пенитенциарных учреждениях;
- асоциальной среде.
Не существует эпидемиологической опасности в группах детских дошкольных учреждений, средних и высших учебных заведениях, трудовых коллективах (чесотка у детей). В развитых странах частота заболеваемости чесоткой незначительна: на 100 тысяч населения заболевают всего лишь 300 – 350 чел. Чрезвычайно много случаев инфицирования чесоткой встречается среди жителей развивающихся стран.
Чесотка заразна на любой стадии развития патологического процесса. Заразиться чесоткой от другого человека можно оплодотворенными клещами женского пола. Клиническая картина патологии определяется специфическим иммунным ответом организма на возбудителя чесотки. Инкубационный период патологии – около месяца.
Механизм развития зуда связан с аллергической реакцией на продукты жизнедеятельности чесоточного клеща у человека.
Расчесы на коже из-за зуда после укусов клеща часто приводят к вторичному инфицированию , что способствует развитию выраженных гнойничковых процессов.
При заражении норвежской формой болезни у пациентов развивается выраженный гиперкератоз. При этом пациенты часто не ощущают зуда из-за специфической активности иммунной системы.
Характерные признаки заболевания
Чесотка всегда сопровождается очень сильным зудом, который имеет склонность значительно усиливаться в вечернее время суток. При инфицировании расчесов появляется папуловезикулярная сыпь.
Сыпь как раз и является первым признаком патологии.
Иногда люди, обнаружив у себя высыпания, пытаются «определить» болезнь, исходя из различной информации, найденной, в частности, в Интернете на основании описания симптомов и фото, как выглядит чесотка.
Иногда человек может отнести появление сыпи с особенностями профессиональной деятельности и не обращаться при этом к врачу при наличии характерных жалоб.
Сыпь в начальной стадии появляется в таких местах:
- на пальцах рук и межпальцевых промежутках;
- на ладонях;
- в участкелучезапястных суставов;
- в паху у мужчин и в паху у женщин, на лобке, половом члене, мошонке;
- на стопах;
- на руках и ногтях;
- на молочных железах у женщин;
- на локтях;
- на сгибательных складках;
- на ногах;
- в области ягодиц, бедрах и подколенных зонах;
- на спине, животе, груди;
У детей до полугодичного возраста чесотка, как правило, выглядит похожей на крапивницу. Кожа у грудничка при этом такая, как после ожога крапивой. У ребенка до трехлетнего возраста очень редко болеют междупальцевые участки. Характерно распространение зудящих участков на все тело, в том числе на лицо, уши и на волосистую часть головы. Такого никогда не бывает у взрослых.
Заболевание может развиваться при беременности, так как иммунная система женщины резко изменяется. Боли при этой болезни не обнаруживается. Иногда появляются струпья на коже, прыщи и папуловезикулярная сыпь.
Формы и разновидности чесотки
Существует несколько клинических видов заболевания. Все они имеют характерные группы симптомов в зависимости от классификации.
- Типичная форма характеризуется наличием зуда, сыпи и чесоточных ходов. Последний характеризуется извитостью, имеет несколько отрезков. Каждый отрезок – это элемент хода клеща в течение суток. Общая длина хода не превышает 8 мм. Выглядят такие ходы как царапины – прямые или зигзагообразные. Бывают на пальцах и между ними, суставных сгибах, а у мужчин – на головке пениса и крайней плоти.
- Осложненная форма бывает примерно у половины больных. Наиболее часто встречающееся осложнение – дерматит или пиодермия. При пиодермии покровы кожи поражаются гнойничковыми элементами, вызванными стафилококком или стрептококком, а также другими разновидностями микроорганизмов.
- Чесотка-инкогнито или болезнь чистоплотных появляется в том случае, если человек регулярно соблюдает гигиенические процедуры, а его иммунная система не страдает. У таких людей появляются только незначительные высыпания и очень сильный зуд в вечернее время.
- Нодулярная чесотка, или постскабиозная лимфоплазия проявляется в виде узелков округлой формы. Они могут иметь красный или розоватый оттенок. Обнаруживается на мошонке, пахово-подвздошных складках, пенисе, внутренней части бедер и ягодиц, околососковых кружках. Иногда такие узелки являются характерным признаком чесотки. Иногда нодулярная чесотка развивается у пациентов с крайне выраженной реактивностью иммунной системы.
- Норвежская форма – наиболее редко встречающаяся форма патологии. Впервые была описана у пациентов с признаками лепры. Из-за иммунодефицита такой человек практически не страдает зудом. Такое ощущение может наблюдаться из-за полинейропатии, сирингомиелии (образовании спинномозговых полостей). Характерный признак норвежской чесотки – это огрубение и утолщение кожи. Ногти могут утолщаться, напоминать поражение кожи при онихомикозе.
- Псевдочесотка (псевдосаркоптоз) вызывается чесоточными клещами собак и других животных. Другим лицам такое заболевание не передается. Ее первые признаки могут возникать даже после нескольких часов от заражения. Кошачья чесотка у человека может протекать с разными атипичными симптомами.
Другие разновидности заболевания:
- узелковая чесотка (характеризуется появлением узелков на коже);
- нервная чесотка (неврологическая);
- половая (распространяется главным образом через половые контакты);
- запущенная;
- хроническая;
- старческая;
- атипичная (чесотка без зуда);
- зерновая.
Для диагностики разных видов чесотки может быть достаточным просто зафиксировать ходы, характерные для чесотки. Но они бывают не у каждого пациента, поэтому отличить чесотку от аллергии бывает очень трудно.
Намного легче обнаружить такие патологические образования при окрашивании кожи спиртовой настойкой йода. Так они становятся заметными в виде полосок коричневого оттенка.
Другой точный способ диагностики, подтверждающий ее развитие – соскоб на чесоточного клеща с кожи с применением концентрированного (40%) раствора молочной кислоты. Она хорошо разрыхляет поверхностные слои кожи и не раздражает кожные покровы. Для выполнения процедуры капля раствора молочной кислоты наносится на пораженную заболеванием кожу. Через пять минут такой эпидермис соскабливается.
В дальнейшем обследование для постановки диагноза сводится к микроскопии с выявлением очагов патологии. Анализы крови не требуются.
Способы лечения чесотки
В настоящее время существует большое количество препаратов для лечения такого дерматологического инфекционного заболевания. Первая помощь при чесотке сводится к обработке кожи. Наиболее известные и часто применяемые противочесоточные препараты такие.
- Бензилбензоат (мазь и эмульсия в разных концентрациях) – эффективное средство от чесотки. Одного флакона (а это 150 мл) хватает на 3 процедуры обработки кожи, и этого бывает вполне достаточно для обработки кожи при неосложненных формах патологии. Для лечения чесотки бензибензоат надо наносить после мытья руками на все тело. Отметим, что мыться при чесотке надо обязательно.
- Перметрин – лекарство в виде лосьона, крема, мази или спрея стоит дороже, но для того, чтобы вылечить чесотку и ее последствия, требуется меньшее количество процедур. Выбор концентрации средства проводится с учетом медицинских показаний к приему.
- Спрегаль – это импортный препарат в виде спрея, который применяется за три обработки. Очень удобен в использовании не имеет запаха. При обработке кожи запрещено вдыхать аэрозоль, поэтому им надо пользоваться очень осторожно.
- Способ Демьяновича эффективен, но требует для обработки кожи примерно одного часа. Для процедуры применяют эмульсию гипосульфит натрия в концентрации 60 % и соляную кислоту (концентрации 6%).
- Взрослым и детям ежедневно на протяжении недели втирается серная мазь.
- Греческий бальзам от чесотки содержит экстракт ели, смолы сосны, пыльцу, деготь, прополис и ладан.
- В качестве вспомогательного лечения применяется Клотримазол. Его очень боится чесоточный клещ.
Важно! Зуд после лечения проходит в среднем за неделю.
В качестве лечения в домашних условиях можно применять такие проверенные народные способы и методы:
- нанесение на пораженные участки тела смеси из столовой ложки скипидара и двух столовых ложек сливочного масла (очень эффективный рецепт);
- обработка кожи соком чистотела с вазелином;
- обработка пораженных мест растворами йода, соды, марганцовки;
- нанесение на кожу дегтя из березы (его надо смыть через 3 часа);
- смазывание кожи желтыми цветками пижмы.
Лечение народными средствами должно дополнять медикаментозную терапию. Перед тем, как применять народные чесоточные порошки, необходимо проконсультироваться с врачом.
Основные правила лечения чесотки такие:
- необходимо лечиться всем больным из одного очага;
- мазь от чесотки у человека надо втирать в кожу руками, делать эту процедуру после душа;
- ногти перед нанесением лекарства на кожу надо подстричь;
- дезинфицировать белье и одежду;
- обработке подлежат и все ткани, которые могут соприкасаться с телом.
Важно! Норвежская чесотка лечится только в условиях стационара.
Для недопущения развития чесотки очень важно следовать таким советам по профилактике и борьбе с чесоткой:
- регулярная влажная обработка помещений;
- дезинфекция кожи препаратами против рассматриваемого заболевания при подозрении на развитие патологического процесса;
- систематическая смена белья;
- лицам, контактировавшим с больными, нужно делать однократную профилактическую обработку кожи.
Карантин при выявлении чесотки не накладывается. В детском коллективе проводятся профилактические осмотры с 10-дневным интервалом.
Самая эффективная мазь от чесотки 9 препаратов 2019 рейтинг
Главная причина развития чесотки – заражение чесоточным клещом.
Он распространяется при контактировании с зараженным, при пользовании его одеждой и обувью, предметами в общественных местах, например перилах лестницы и дверными ручками.
Симптомы заболевания (сыпь и зуд) доставляют много физических и эстетических проблем. При типичной и некоторых других формах появляются чесоточные ходы – здесь клещ откладывает яйца.
Врачи рекомендуют использование медикаментозных препаратов в лечении чесотки, в частности именно мази. Их легко и удобно использовать, они часто бывают доступными в цене и очень эффективны.
Мази от чесотки на фото 7 штук с описанием
Вместе с медикаментозными средствами часто пользуются народными средствами, направленными на снижение проявления симптомов. Но использование лишь рецептов домашней медицины недопустимо, в любом случае помощь специалиста необходима. Если заболевание не будет вылечено вовремя, оно переходит в хроническую форму.
Причины чесотки
Как уже говорилось выше, чесотка распространяется при прямом контакте. Мы часто контактируем с людьми с помощью рукопожатий, стоим в метро, в автобусах, магазинах и других местах со скоплениями людей, где риск заразиться чесоткой очень высок.
Заражение может произойти даже если используете вещи, одежду и обувь зараженного человека, так как в открытой среде чесоточные клещи способны прожить до 48 часов. Источником заболевания также могут стать его личинки, но в этом случае развивается не типичная или другие формы, сопровождающиеся образованием чесоточных ходов, а чесотка без ходов, вызывающая затруднения при диагностировании.
Чтобы избежать заражения, нельзя давать использовать свои предметы личной гигиены, одежду, обувь, постельное бельем другим людям и использовать чужие.
Есть ряд факторов, при котором заражение чесоткой происходит вероятнее и быстрее:
- Антисанитария, несоблюдение индивидуальной гигиены.
- Сон ночью в одной кровати с зараженным. Ночью клещ становится активным и его передача наиболее вероятна.
- Беспорядочные половые связи ведут к повышению риска передачи чесоточного клеща.
Симптомы чесотки
Симптоматика отличаются в зависимости от вида чесотки, но главные два – зуд и сыпь, образование чесоточных ходов. Последний симптом может не развиться, если заражение произошло от личинки клеща.
Симптомы выражаются из-за аллергии на химические вещества, выделяемые клещами при укусах.
- Сыпь проявляется в виде красных пятен. Зудень предпочитает «селиться» на нежной коже, то есть межпальцевом пространстве, груди, ягодицах, паховой зоне. Без своевременного лечения возможно развитие хронической формы, которая характеризуется образованием папул с жидкостью.
- Днем зуд обычно не проявляется, но зато становится невыносимым ночью, так как зудень паразитирует именно в вечернее время дня. Осторожными надо быть при расчесывании, особенно детям, т.к. образование микротравм при сдирании кожи может привести к попаданию в них бактерии с дальнейшим инфицированием.
- Симптомом в некоторых случаях становятся чесоточные ходы. Они представляют собой тонкие белые полосы на коже, слегка возвышающиеся над ней. Длина их обычно составляет не более одного сантиметра, на конце видно черную точку – тело самого клеща. Их не видно при чесотке без ходов, это осложняет диагностирование, так как ходы обычно точно указывают на заболевание чесоткой.
Данные три симптома относятся к типичной чесотке, но существует ее атипичная форма, видов которой бывает много. Она может характеризоваться отсутствием ходов или зуда, образованием корок, отсутствием симптомов вовсе, незаметными покраснениями на животе и др.
Лечение чесотки с помощью мазей
Лечить данное заболевание надо только под надзором врача, в комплексном виде и медикаментозными средствами. Болеют чесоткой как взрослые, так и дети, но к ним и беременным нужен особый подход, так как если чесоткой заразился грудной ребенок, это может принести ему много дискомфорта.
Перед назначением препаратов врач проводит диагностику, чтобы установить болезнь и ее вид. При сложностях с диагностированием проводится анализ кожи – биопсия (соскоб участка кожи и осмотр под микроскопом), взятие клеща иглой и его осмотр для определения вида. После этого врач назначает названия мазей против чесотки у человека.
Чесотка легко лечится медикаментозными средствами. Самыми популярными видами препаратов являются мази и аэрозоли. Многие из них уничтожают всех клещей за одно применение, но могут иметь побочные эффекты и быть запрещенными для беременных и детей. Более мягкие средства при первом применении уничтожают взрослых особей, при повторном – их личинки.
Мыться во время применения (около 12 часов) запрещается. Мазь наносится на все тело, кроме лица и волосяного покрова.
Список самых эффективных мазей от чесотки у человека:
- Цинковая мазь
- Перметриновая мазь
- Бензилбензоат
- Серная мазь
- Мазь Вишневского
- Кротамитон
- Медифокс
- Перметрин
- Спрегаль
Если вам интересно узнать, сколько стоит мазь от чесотки, уточняйте в аптеках.
Домашнюю медицину используют обычно для облегчения симптомов и снижения последствий болезни, применять народные средства в качестве самостоятельного препарата для излечения от болезни не рекомендуется. Мази стоят дешево, но имеют высокую эффективность и отсутствия рецидива.
Важно полностью излечить больного и профилактироваться всем людям в его обществе, так как риск заражения высок. В целях профилактики лучшим выбором будет аэрозоль, например, Спрегаль.
Лечение чесотки с помощью цинковой мази
Цинковая мазь имеет мягким воздействие в лечении чесотки и высокой эффективностью в снятии зуда, она подходит и женскому, и мужскому полу.
Ей отдают предпочтение в лечении многих кожных болезней благодаря эффективности в снижении симптомов, отсутствии аллергенов, отсутствию сильного воздействия на чувствительную кожу и повреждения на ней.
Кроме этого, мазь без запаха, что является большим плюсом для мазей от чесотки для человека, и низкой ценой. Она способна защитить кожу от попадания инфекции, входящий в ее состав оксид цинка обладает ранозаживляющими и противовоспалительными свойствами.
Цинковая мазь доступна по цене, ее можно найти в любой аптеке, разрешена для пациентов любого возраста, так как кроме зуда, она справляется с расчесами и ранками, что полезно для детей, которые неосознанно расчесывают кожу.
Лечение чесотки с помощью перметриновой мази
Главный ингредиент в составе перметриновой мази – перметрин.
Основное свойство этой мазь – воздействие на чесоточных клещей убийственными для них химическими веществами. Если уничтожить только взрослые особы, то болезнь не вылечится, но данная болезнь справляется и с яйцами клещей. Его рекомендуют использовать детям с 6 месяцев, одного применения зачастую хватает для полного излечения, причем эффект мази держится еще очень долго.
При этом надо учитывать побочные действия перметриновой мази. Ее применение сопровождается усилением зуда, она может вызвать аллергию и отеки, поэтому его нельзя использовать беременным и грудным детям.
Лечение чесотки с помощью Бензилбензоата
Ее преимущества в том, что она не имеет запаха и мгновенно впитывается в кожу, но оставляя следов. Она эффективна в уничтожении чесоточных клещей при нескольких использований, ее разрешено использовать людям любых возрастов, кроме беременных и кормящих грудью.
- При первом применении происходит уничтожение только взрослых особей клеща, поэтому надо повторять процедуру в таком количестве, которое укажет лечащий врач.
- Бензилбензоат имеет ряд побочных действий, поэтому любая аллергическая реакция, например усиление зуда, требует обращения к лечащему врачу.
- Данная мазь от чесотки продается в любой аптеке и стоит очень дешево, отпускается без рецепта.
Лечение чесотки с помощью Серной мази
Сера составляет треть всей мази. Это средство заслуженно признано лучшим, часто хватает одного применения для уничтожения всех клещей, но его главными минусами являются запах и окрашивание одежды.
У мази существуют побочные эффекты, что вызывает аллергию, она запрещена беременным, кормящим грудью и детям до шести лет. Мазь обладает сильным действием, поэтому в качестве профилактического средства ее не используют. Доступна в любой аптеке по низкой цене.
Лечение чесотки с помощью Мази Вишневского
Главный ингредиент мази – березовый деготь, который используют в народной медицине для лечения кожных заболеваний. Мазь используют для снижения воспалений, устранения зуда, в качестве ранозаживляющего средства.
Мазь можно купить в свободном доступе.
Лечение чесотки с помощью препарата Кротамитон
Направлена на уничтожение клещей. Обладает противозудным эффектом, но имеет побочные действий, поэтому в целях безопасности ее не рекомендуется использовать детям и беременным.
Мазь без запаха, не оставляет следов. Доступна в аптеках, но имеет довольно высокую цену.
Лечение чесотки с помощью препарата Медифокс
В форме крема берут Медифокс 5%. Его используют как самостоятельное средство для уничтожения клеща, наносят, как и остальные мази, на все тело кроме головы.
Требует повторного применения для уничтожения личиной клещей. Имеет низкую стоимость.
Лечение чесотки с помощью препарата Спрегаль
Спрегаль – это аэрозольное средство, используется для профилактики и лечения чесотки у большого коллектива ввиду удобства и быстроты использования. Подходит всем, включая детей с двух месяцев.
Профилактика чесотки
Соблюдая простые правила, можно защитить себя и свою семью от заражения чесоткой:
- Проводить самостоятельную обработку всей семьи аэрозольными противоклещевыми средствами, например, Спрегалем. Им удобно и очень быстро пользоваться.
- Главное правило – соблюдать личную гигиену. Если вы не будете брать чужие личные вещи, одежду, то защититесь от заражения.
- К пункту о личной гигиене относится частая смена постельного и нижнего белья, их регулярная стирка, санобработка.
- Дезинфекция в доме также снизит риск заражения чесоткой.
Несмотря на немалое количество лекарственных средств чесотка иногда трудно поддается лечению. Как быть в таких случаях?
Все применяемые для лечения чесотки препараты воздействуют только на метаморфическую стадию развития клещей и не действуют на эмбриональную, продолжающуюся не более 4 суток. Повторная обработка кожи на четвертый день обеспечивает санацию, так как уничтожает вылупившиеся из яиц личинки. Таким образом, ни один из используемых в настоящее время в России препаратов не должен применяться однократно.
Чесотка — нередкое в практике дерматолога заболевание, иногда осложняющее другие кожные болезни и не всегда простое для диагностики. В последние годы в Москве отмечается устойчиво высокая заболеваемость чесоткой. В летние и осенние месяцы практически во время каждого приема встречаются случаи чесотки. Основанием для постановки диагноза являются клиническая картина и результаты микроскопического исследования взятого из очагов материала, полученного путем соскоба. В большинстве случаев поставить диагноз нетрудно, за исключением нетипичных проявлений чесотки, а также сочетания с ней различных хронических кожных заболеваний. В настоящей работе мы не будем останавливаться на клинических проявлениях чесотки — они хорошо известны. Отметим только, что у людей чистоплотных, ежедневно принимающих душ с мылом или гелем для душа и часто моющих руки, высыпания бывают скудными, типичные чесоточные ходы на кистях редки, а распространение высыпаний происходит очень медленно. В аптечной сети имеется немало средств для лечения чесотки, и все же большинство больных (79,5%) обращалось в наш Научный дерматологический центр «Ретиноиды» за помощью в связи с неэффективностью проведенного ранее лечения. Вот эта ситуация и побудила нас проанализировать, почему же так трудно вылечить чесотку.
Прежде всего, поговорим о выборе метода лечения. В аптеках России для лечения чесотки имеются отечественные препараты — эмульсия бензилбензоата 20% (АО “Ретиноиды”), растворы по Демьяновичу (60% раствор гипосульфита натрия и 6% раствор соляной кислоты), простая серная мазь (33%), концентрат Медифокс, содержащий 5% перметрина («Фокс и Ко») и мазь Вилькинсона («Пермфармация») (содержит жидкий деготь, кальция карбонат, очищенную серу, мазь нафталанную, зеленое мыло и воду) и зарубежные — аэрозоль “Спрегаль” (“Лаб.СКАТ”, Франция) и мазь бензилбензоата 20% (Латвия, Эстония).
Из отечественных препаратов, на наш взгляд, самым эффективным средством является 20% эмульсия бензилбензоата. Она легко наносится на кожу, не пачкает постельное белье и одежду, легко удаляется при мытье. Малозначимым недостатком препарата можно считать не резкий специфический запах.
Мазь бензилбензоата 20% не менее эффективна, чем эмульсия, и может быть препаратом выбора. Мазь, содержащая 10% бензилбензоата, также имеется в аптеках. Эта концентрация недостаточна для лечения взрослых больных, но удобна для применения у детей.
Лечение растворами по Демьяновичу (рецептурная форма) путем последовательного втирания 60% раствора гипосульфита натрия (раствор №1), а затем 6% раствора соляной кислоты (раствор №2) также достаточно эффективно (вся обработка длится около часа). Обработку кожи проводят в теплом помещении, которое затем проветривают. Раствор №1 перед употреблением слегка подогревают и руками тщательно втирают в кожу, начиная с кистей, левой и правой рук, затем туловища, левой и правой ног, включая пальцы стоп и подошвы. Втирание в каждую область длится 2-3 минуты, вся процедура занимает около 10-15 минут. Затем делают перерыв до высыхания кожи и появления на ней кристалликов и производят вторую обработку. После 10-минутного перерыва приступают к втиранию раствора № 2, которое осуществляют в той же последовательности, по 1 мин. в каждую область, всего 3-4 раза с промежутками для обсыхания примерно по 5 мин. На следующий день процедуру повторяют. Через 3 дня принимают душ. Раствор натрия гипосульфита имеет запах серы, а после обработки остается неприятное ощущение. Необходимость 3 дня не мыться также снижает потребительские свойства препарата.
Серная и серно-дегтярная мази — испытанные временем эффективные средства. Их недостатком является вазелиновая основа, не впитывающаяся, неприятная на ощупь, придающая коже неопрятный вид. При чесотке назначают втирание серной или серно-дегтярной мази на весь кожный покров в течение 5-7 дней. Это нарушает потоотделение, обе мази пачкают белье, имеют резкий запах. Эти недостатки часто не устраивают больных. Нам кажется целесообразным применять серную мазь с целью ”долечивания” на отдельные участки кожи, особенно при скабиозной лимфоплазии, опыт лечения которой говорит, что хороший эффект оказывает комбинация серной мази со слабыми кортикостероидными мазями (утром — 1% гидрокортизоновая мазь, вечером — 33% серная мазь) в течение 7-10 дней. Те же недостатки свойственны и мази Вилькинсона.
Опыта работы с препаратом Медифокс у нас нет.
Среди зарубежных препаратов наиболее эффективным и наименее токсичным признан 5% крем с перметрином. Французский препарат Спрегаль, выпускаемый в форме аэрозоля, удобен в применении, не имеет неприятного запаха; к недостаткам относятся возможность проникновения через кожу в кровь, развития аллергических реакций, связанных с попаданием аэрозоля в дыхательные пути, большой расход препарата и его высокая стоимость. Для лечения чесотки рекомендуется однократная обработка. Наш опыт показывает, что одной обработки оказывается недостаточно, и бывают рецидивы. Эсдепаллетрин — основное действующее вещество Спрегаля, относится к группе нейротоксических и вряд ли может воздействовать на яйца клеща. Нам кажется, более целесообразным повторить обработку на 4-й день, чтобы воздействовать на метаморфические стадии клещей. Повторная обработка кожи на четвертый день обеспечивает санацию кожи, так как уничтожает вылупившиеся из яиц личинки.
Таким образом, ни один из используемых в настоящее время в России препаратов не должен применяться однократно. Литературные данные подтверждают наше мнение — среди обследованных после лечения 5% перметриновым кремом 195 больных после однократной обработки оказались здоровыми только 46,7% (Yonkosky D., Ladia L., Gackenheimer L., Schultz M.W. Scabies in nursing homes: An eradication program with permethrin 5% cream / J. Am. Acad. Dermatol., 1990, v.23, n.6, part 1, p.1133-1136). Все имеющиеся в продаже средства против чесотки эффективны при правильном применении. Выбор метода лечения обуславливается опытом врача, наличием препарата в аптечной сети, его стоимостью, простотой применения и другими потребительскими свойствами.
Итак, если все препараты достаточно эффективны, почему же порою так трудно вылечить чесотку? Наиболее частой ошибкой в лечении является избыточное применение противопаразитарных средств, с последующим развитием постскабиозного дерматита. Обычно бывает так: больной закончил лечение, а зуд продолжает его беспокоить, и не все высыпания прошли. Вывод, который делает больной — препарат оказался недостаточно эффективным, а возбудители заболевания — более устойчивы. Обычные в этой ситуации действия — повторение курса лечения или смена препарата. Иногда такую ошибку допускают и недостаточно опытные врачи. На самом деле, сохранение зуда после лечения является реакцией организма на убитого клеща и не требует дополнительного лечения. После повторного курса лечения зуд часто становится интенсивнее, и появляются новые высыпания. Это уже не чесотка, это контактный аллергический дерматит. Термином “постскабиозный дерматит” мы обозначаем воспалительные изменения кожи, возникшие после проведения лечения по поводу чесотки либо по общепринятым схемам, либо избыточное. На наш взгляд, этот дерматит имеет некоторые особенности по сравнению с другими контактными дерматитами. Поражается преимущественно кожа туловища (особенно места давления и трения одеждой) и проксимальных отделов конечностей. На фоне эритемы с нечеткими границами имеются мелкие, едва заметные трещины и эрозии по ходу кожных линий, а также мелкопластинчатое шелушение. По периферии очагов иногда заметно небольшое количество узелковых элементов. Кроме того, если больной обратился через короткое время после развития дерматита, то на коже имеются остаточные проявления чесотки в виде папул, эрозий, экскориаций и корочек.
Как правило, дерматит у наблюдавшихся в нашем Центре больных (121 человек) возникал после избыточного применения препаратов по рекомендации врача или по собственной инициативе пациента. Наиболее частые рекомендации врачей — применять препараты ежедневно в течение нескольких дней или повторить курс лечения при продолжающемся зуде и наличии высыпаний, или сменить препарат в той же ситуации. Так, по 2 курса лечения эмульсией бензилбензоата 20% провели 9 больных, неделя ежедневного смазывания назначена 2 больным, 20 дней подряд — 1 больному, 5 курсов провел 1 больной, 10 курсов — еще 1, несколько месяцев подряд лечились 2 пациента. Несмотря на развитие дерматита проявления чесотки под воздействием лекарственных средств обычно быстро регрессировали. Одновременно дерматит и чесотка наблюдались нами после нанесения препарата Спрегаль: в одном случае однократного, еще в одном — многократного. У обоих больных при микроскопии соскоба кожи обнаружены чесоточные клещи.
После первого нанесения противопаразитарных средств дерматит не отмечался ни у одного больного, несмотря на то, что многие из них испытывали чувство жжения непосредственно после нанесения. По-видимому, большее значение имеет кратность применения. Дерматит в отдельных случаях возникал и у лиц, получавших обычный курс лечения бензилбензоатом по 4-дневной схеме. Это может быть связано с повышенной чувствительностью кожи некоторых больных к бензилбензоату. Дерматиты в 5 случаях развивались у лиц, имевших аллергодерматозы. Их наличие можно расценивать как фактор риска.
Лечение постскабиозного дерматита проводилось антигистаминными и седативными средствами, препаратами кальция, при распространенных высыпаниях наружно применялись цинковая болтушка и паста, при локализованных и при резко выраженной сухости кожи — слабые кортикостероидные мази (гидрокортизоновая 1%, синафлан). На корочки и экскориации наносили Фукорцин. При вторичном инфицировании применяли Фукорцин (Фукасептол) и мазь Гиоксизон.
Другой причиной неэффективности лечения является скабиозная лимфоплазия или узелковая чесотка. Скабиозная лимфоплазия клинически характеризуется наличием интенсивно зудящих узловатых элементов на коже размерами до 1 см, плотноватых на ощупь, багрово-синюшного цвета, округлой формы, часто покрытых кровянистой корочкой. В основе патогенеза скабиозной лимфоплазии лежат иммуно-аллергические реакции с гиперплазией лимфоидной ткани. Такие элементы отмечалась нами у 29 больных (25 мужчин и 4 женщины). Локализация узловатых элементов: мошонка — 16, пахово-мошоночные складки — 12, половой член — 11, внутренняя поверхность бедер — 7, ягодицы — 6, паховые складки — 6, подмышечная область — 3, низ живота — 2, область вокруг ануса — 2, область пупка — 1, места давления и трения одеждой — 1 больной. Одновременно лимфоплазия и постскабиозный дерматит отмечались у 5 больных. Лимфоплазия чаще наблюдалась при длительном течении заболевания и при избыточном лечении — применение одного курса лечения эмульсией бензилбензоата 20% 4-7 дней подряд — у 7 больных, в том числе 2 раза в день — у одного больного, применение 2 курсов эмульсии бензилбензоата 20% по 4 дня подряд — у 1 больного, применение 5 курсов эмульсии бензилбензоата 20% — у 2. 12 больных применяли для лечения 2 препарата последовательно, например, 1 курс эмульсии бензилбензоата 20%, затем 2 курса мази Саркоптол; 10 дней применения эмульсии бензилбензоата 20%, затем серной мази — 10 дней; 1 курс применения Эмульсии бензилбензоата 20%, затем аэрозоль Спрегаль.
В случаях скабиозной лимфоплазии проводилось лечение комбинацией кортикостероидной мази (обычно гидрокортизоновой 1%), наносимой на кожу утром, и серной мази, применяемой вечером. Дополнительно иногда назначали прижигания жидким азотом отдельных элементов 1-2 раза в неделю и антигистаминные препараты. Несмотря на проводимое лечение, скабиозная лимфоплазия иногда сохранялась довольно долго — месяц и более.
Мы придаем большое значение периоду наблюдения за больным, считая целесообразным осматривать его в случае постановки диагноза чесотки на 7-й день после начала лечения, а затем каждые 7-10 дней до полного разрешения высыпаний. Относительно периодичности наблюдения за больными наше мнение несколько расходится с авторами Методических рекомендаций (Чесотка. Методические рекомендации для врачей // ЦКВИ МЗ СССР.- М.,1992), в которых рекомендуется осматривать больного сразу после лечения и через 2 недели, и с Т.В.Соколовой, рекомендующей осматривать больного только через 2 недели после первого обращения (Соколова Т.В. Инкубационный период и диагностика чесотки. Вестн. дерматол. 1992, 2, стр. 9-12), хотя с точки зрения биологии чесоточного клеща это и оправдано. На наш взгляд первый осмотр целесообразно делать через неделю, поскольку 4 дней недостаточно для полного разрешения высыпаний даже при успешно проведенной терапии. Кроме того, если у больного развивается постскабиозный дерматит, то через неделю несложно отдифференцировать его от остаточных проявлений чесотки. И, наконец, этот осмотр необходим в психологическом отношении — на этом этапе важно разъяснить больному суть происходящих изменений, подбодрить его, указать на хороший эффект лечения и предотвратить повторное применение противопаразитарных средств с целью “закрепления эффекта” или “долечивания”. Следующий осмотр, если нет осложнений, назначается через 10-14 дней для установления излеченности или реинвазии. При развитии скабиозной лимфоплазии целесообразно осматривать больного каждую неделю до полного разрешения высыпаний.
Эффективность лечения в значительной мере обусловлена одновременным лечением больного и контактных лиц. Чесотка — эктопаразитарное заболевание, вызываемое клещом Sarcoptes scabiei hominis. Это заболевание характерно только для человека и не передается людям от домашних животных. Передача возбудителей происходит преимущественно в ночное время, когда клещи активны. Наиболее частым источником заражения были половые партнеры, другие члены семьи, соседи по комнате в общежитии. Нередко заражение происходило во время командировки, пребывания на отдыхе, у родственников. Иногда заболевание возникало после приезда гостей, в 3 случаях — после пребывания в больнице, в 2 — в родильных домах. В связи с этим очень важно по возможности выявить источник заражения, опрашивая больного не только о наличии заболевания у ближайших родственников, но и учесть все вышеуказанные обстоятельства. Лечение лучше проводить у всех заболевших одновременно, чтобы избежать реинфекции. Инкубационный период может практически отсутствовать при заражении взрослыми самками клеща, и достигать 2 недель при заражении личинками. Всем находящимся в тесном контакте с больным здоровым лицам рекомендуется провести однодневное профилактическое лечение любым из препаратов.
В заключение, хотелось бы отметить важность дезинфекционных мероприятий. Их отсутствие нередко ведет к повторному заражению чесоткой. Эти мероприятия несложны для выполнения. Постельные принадлежности, полотенца, мочалки, белье обеззараживаются путем кипячения в течение 5-10 минут в растворе соды или стирального порошка, а при стирке в автоматической стиральной машине достаточно включить самый длинный режим стирки при максимальной температуре. Одеяла и подушки, а также верхнюю одежду обеззараживают путем вывешивания на открытом воздухе в течение 5 дней. Игрушки, вещи, не подлежащие стирке, обувь можно временно исключить из пользования на 5 дней, поместив в полиэтиленовый пакет. Матрацы и мягкую мебель можно обработать любым аэрозольным препаратом, предназначенным для уничтожения ползающих насекомых.
проф.В.И. Альбанова
ММА имени И.М. Сеченова
Чесотка является самым распространенным паразитарным заболеванием кожи. Однако в России высокие цифры официальной статистики по заболеваемости населения чесоткой не отражают реального состояния проблемы, поскольку при обращении больных к специалистам общелечебной сети, частнопрактикующим врачам, а также при самолечении, имеются случаи недоучета пациентов, страдающих этим недугом. Диагностические ошибки (как следствие недостаточного уровня лабораторной диагностики), нежелание в ряде случаев проводить противоэпидемические мероприятия в очагах чесотки, приводят к тому, что врачи прибегают к разного рода ухищрениям – ставят диагноз «аллергический дерматит», «крапивница», «укусы насекомых», а лечение проводят противочесоточными препаратами [1].
Росту заболеваемости чесоткой способствуют такие привычные социальные явления наших дней, как миграция населения, множество беженцев, несоблюдение личной гигиены определенной частью населения, раннее начало половой жизни и другие. Социальные факторы усугубляют такие особенности чесотки, как контагиозность инкубационного периода и более частая встречаемость атипичных форм заболевания [2].
Этиология
Чесотка (или, исходя из видового названия возбудителя, scabies) вызывается чесоточным клещом Sarcoptes scabiei. В ветеринарии подобные заболевания называются саркоптозом – по родовому названию возбудителя. По аналогии, патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, называется псевдосаркоптозом.
Чесоточный клещ
Высыпания при чесотке в области запястий
Чесоточные ходы в межпальцевом промежутке
Чесоточный зудень относится к постоянным (облигатным) паразитам, характерной чертой которых является передача только от человека к человеку. Тип паразитизма определяет особенности клиники и эпидемиологии заболевания, тактики диагностики и лечения. Большую часть жизни клещи проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои [1,3].
Жизненный цикл клеща представлен двумя периодами: репродуктивным и метаморфическим. Репродуктивный цикл клеща следующий: яйцо, имеющее овальную форму, откладывается самкой в чесоточном ходе, в котором затем вылупляются личинки. Чесоточный ход может сохраняться до 1,5 месяцев и служить источником заражения. Метаморфический период определяется появлением личинки, которая через ход проникает в кожные покровы и после линьки превращается в протонимфу, затем в телеонимфу, которая, в свою очередь, становится взрослой особью в папулах, везикулах, на кожных покровах.
Эпидемиология
Инвазионными стадиями развития чесоточного клеща являются только молодые самки и личинки. Именно в этих стадиях клещ может переходить с хозяина на другого человека и некоторое время существовать во внешней среде. При этом длительность его жизни при комнатной температуре 22°С и 35% влажности составляет около 4 дней. При температуре 60°С клещи погибают в течение 1 ч, а при кипячении и температуре ниже 0°С – практически сразу. Причем домовая пыль, деревянные поверхности, а также натуральные ткани являются наиболее благоприятными средами обитания S.scabiei вне хозяина. Пары сернистого ангидрида убивают чесоточного клеща за 2–3 мин. Следует также отметить, что яйца клещей более устойчивы к различным акарицидным средствам [2,4].
Заражение чесоткой в 95% происходит при передаче клеща от больного человека здоровому (причем в половине случаев – при половом контакте) или опосредованно (через предметы, которыми пользовался больной). Достаточная редкость непрямого пути заражения объясняется довольно слабой жизнестойкостью клеща во внешней среде, чаще возбудитель передается при общем пользовании постельными принадлежностями, мочалками, игрушками, письменными принадлежностями. Заражение может также произойти в душевых, банях, гостиницах, поездах и других общественных местах при условии нарушения санитарного режима [5].
Клиника
Инкубационный период при чесотке в случае заражения самками практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, при заражении личинками он составляет около 2 недель, что соответствует времени метаморфоза клещей [5].
Зуд, усиливающийся в вечернее время, является первым и основным субъективным симптомом болезни, а также фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания. Она зависит от численности паразита и индивидуальных особенностей организма. К последним относятся: состояние нервной системы (степень раздражения нервных окончаний паразитом при движении) и сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода).
Распределение чесоточных ходов по кожному покрову не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Участки кожи (кисти, запястья и стопы), где располагаются чесоточные ходы, имеют пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса. Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками [5,6].
Следует отметить, что высыпания у грудных детей часто захватывают такие участки кожного покрова, которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони. Причем иногда явления чесотки на лице и голове «замаскированы» картиной острой мокнущей экземы, торпидной к терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, так как на коже спины, ягодиц и лица имеется большое количество расчесанных и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти больного [1].
У школьников осложнения пиогенного характера часто маскируют чесотку под клиническую картину детской почесухи, острой экземы или пиодермии [1].
Диагностика
Диагностическим клиническим критерием постановки диагноза является наличие чесоточных ходов, папул, везикул. Наиболее типичные поражения в виде ходов, серозных корок, папул, везикул появляются в области кистей, локтевых суставов, животе, ягодицах, молочных железах, бедрах. Также встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются, как аллергодерматоз.
Клиническая картина чесотки представляет собой не только вышеописанные высыпания – возможно появление эрозий, гемморагических корок, экскориаций, эритематозно–инфильтративных пятен. При осложнении кожных изменений вторичной инфекцией возникают импетигинозные элементы, пустулы, гнойные корки. Осложнением заболевания является образование постскабиозной лимфоплазии, как реактивной гиперплазии лимфоидной ткани.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку [6].
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс– диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов (табл. 1) [2,3,6,7,10].
Лечение
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В любом случае перед началом терапии целесообразно принять горячий душ, пользуясь мочалкой и мылом, с целью механического удаления с поверхности кожи клещей, секрета сальных желез, а также для разрыхления поверхностного слоя эпидермиса, что, в свою очередь, облегчает проникновение противоскабиозных препаратов. Однако водные процедуры противопоказаны при наличии явлений вторичной пиодермии.
Бензилбензоат, эмульсия (20% – для взрослых, 10% – для детей). Для ее приготовления в 780 мл теплой кипяченой воды растворяют 20 г зеленого мыла (при его отсутствии – хозяйственного мыла или шампуня) и добавляют 200 мл бензилбензоата. Суспензию хранят в темном месте при комнатной температуре не более 7 дней с момента приготовления. Больной или медработник, проводящий втирания, перед началом лечения моет руки теплой водой с мылом. Эмульсию перед употреблением тщательно взбалтывают, а затем втирают руками во весь кожный покров, кроме головы, лица и шеи. Начинают с одновременного втирания препарата в кожу обеих кистей, затем втирают в левую и правую верхние конечности, потом в кожу туловища (грудь, живот, спина, ягодицы, половые органы), и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Ежедневно проводят два последовательных втирания в течение 10 мин с 10–минутным перерывом (для обсыхания кожи) 2 дня подряд. После обработки меняют нательное и постельное белье. После каждого мытья руки дополнительно обрабатывают. На третий день больной должен вымыться и вновь поменять белье [8].
Для лечения детей до 3 лет применяют 10% раствор, который готовят путем разбавления 20% суспензии равным объемом кипяченой воды. Детям препарат рекомендуется слегка втирать в кожу волосистой части головы и лица, но так, чтобы он не попал в глаза, что вызывает сильное жжение (для этого можно после процедуры надеть ребенку варежки).
При распространенных или осложненных формах заболевания, когда в процессе лечения врач отмечает появление свежих высыпаний на коже, а больной жалуется на продолжающийся зуд в вечернее и ночное время, рекомендуется удлинить курс лечения до трех дней или назначить повторный двухдневный курс через три дня после окончания первого.
Бензилбензоат, входящий в состав водно–мыльной суспензии, обладает не только антипаразитарным действием, хорошо проникает в кожу, но и имеет мягкий анестезирующий эффект. Он успешно применяется для ускоренного лечения, что особенно важно при неблагоприятной эпидемической обстановке. Недостатком данного препарата является сильное местное раздражающее действие, что может вызвать болезненность при нанесении его на кожу [2,8].
Обработка по методу Демьяновича, которую проводят двумя растворами: №1 (60% раствор тиосульфата натрия) и №2 (6% раствор хлористоводородной кислоты), ранее часто применялась в дерматологической практике. Данный метод рекомендуется при нераспространенной чесотке, в других случаях его лучше комбинировать с последующим трехдневным втиранием серной мази. Метод основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии гипосульфита натрия и соляной кислоты. Среди недостатков можно отметить: трудоемкость, низкую эффективность при применении в амбулаторных условиях, а также часто возникающие медикаментозные дерматиты [2].
Мази, содержащие серу или деготь (мазь Вилькинсона, 20–30 % серная мазь), втирают в течение 10 мин в кожу всего тела, за исключением лица и волосистой части головы. Особенно энергично надо втирать мазь в местах излюбленной локализации высыпаний (кисти, запястья, локти, живот). Втирания производят пять дней подряд (лучше на ночь). Через день после последнего втирания мази моются с мылом, меняют нательное и постельное белье, верхнюю одежду. В области с более нежной кожей (половые органы, околососковая область, пахово–бедренные и другие складки) во избежание раздражения мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератолитическим действием, что обеспечивает лучший доступ препарата к возбудителю. При осложнении пиодермией следует в первую очередь купировать эти явления с помощью антибиотиков, сульфаниламидов или дезинфицирующих мазей. В случае резко выраженной экзематизации назначают антигистаминные препараты и кортикостероиды местно. Среди недостатков данного способа лечения выделяют: длительность применения, неприятный запах, загрязнение белья, частое развитие осложнений. Эти мази обычно не назначают лицам с нежной кожей (особенно детям), а также больным с экземой [9].
Лосьон линдана 1% наносят однократно на всю поверхность кожи и оставляют на 6 часов, затем смывают. Наиболее удобен линдан в виде порошка в условиях жаркого климата (15,0–20,0 г порошка втирают в кожу 2–3 раза в день, через сутки принимают душ и меняют белье). Препарат может быть использован также в виде 1% крема, шампуня или 1–2% мази. Обычно достаточно однократной обработки человека с экспозицией в 12–24 часа для полного излечения. Линдан обладает высокой эффективностью и низкой себестоимостью, но в связи с достаточной токсичностью его применение категорически запрещено у детей (особенно до 2 лет), беременных, больных с множественными расчесами, больных, страдающих экземой, атопическим дерматитом, так как он может вызвать обострение заболеваний. Токсичность линдана связана с его способностью проникать через гематоэнцефалический барьер и накапливаться во всех жировых тканях, преимущественно в белом веществе мозга, сохраняясь там в течение 2 недель, что может служить причиной необратимых умственных расстройств, вплоть до эпилептических припадков и шизофрении. Описаны также случаи апластической анемии после лечения данным препаратом [8].
В последнее время, в связи с длительным его применением, появились случаи так называемой линдан–устойчивой чесотки, когда даже многократная обработка этим препаратом в течение продолжительного времени не приводит к выздоровлению.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья 2 раза в день с суточным интервалом или 4 раза с интервалом 12 часов в течение 2 суток. Препарат характеризуется низким уровнем скабицидной активности и, следовательно, необходимостью ежедневных обработок в течение нескольких (до пяти) дней. В литературе описаны как тяжелые побочные эффекты, так и случаи резистентности клещей к препарату.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излечившихся составляет 89–98%. Препарат оставляют на 8–12 часов (на ночь), после чего следует вымыться с мылом и надеть чистое белье. Процедуру можно повторить в период от 7 до 10 дней, если остается живой возбудитель.
Раствор эсдепалетрина и пиперонила бутоксида наносят в вечернее время (18–19 часов) на кожные покровы пациента от шейной области до подошв (сначала на кожу туловища, затем конечностей). В первую очередь обрабатывают зараженного, а потом и других членов семьи. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы. Через 12 часов после экспозиции препарата необходимо тщательно вымыться. Препарат применяется во всех возрастных группах и не имеет противопоказаний. При необходимости возможно повторное использование препарата через 10–12 дней после первичной обработки. Эффективность данного средства составляет 80–91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8–10 дней.
Перед применением препарата необходимо вылечить проявления вторичного инфицирования (импетиго) или экзематизации. При лечении детей и новорожденных во время распыления препарата необходимо закрыть им рот и нос салфеткой, а в случае смены пеленок – обработать заново всю зону ягодиц.
Ивермектин является ветеринарным препаратом, относится к группе полусинтетических макроциклических лактонов, получаемых из почвенного актиномицета Streptomyces avermiсtilis. Механизм действия основан на усилении тормозных ГАМК–ергических процессов в нервной системе паразитов, что приводит к их обездвиживанию и гибели. Как противогельминтный препарат, применяется при некоторых филяриатозах и стронгилоидозе. Кроме того, используется для лечения чесотки. Детям до 5 лет прием препарата противопоказан. Ивермектин в настоящее время в России не зарегистрирован [7,10].
Успех лечения чесотки зависит не только от грамотного применения скабицидных средств у больного и окружающих его лиц, но и от проведения санитарной обработки вещей, одежды и помещений.
Для обработки помещения, а также белья и одежды, не подлежащих кипячению, применяется высокоэффективное средство, которое представляет собой сочетание эсдепалетрина и бутоксида пиперонила в аэрозольной упаковке. Входящий в состав препарата эсдепалетрин – пиретроид, воздействует непосредственно на нервную систему насекомого. При соединении с липидным основанием мембран нервных клеток насекомых нарушается катионная проводимость. Действие пиретроидов усиливается бутоксидом пиперонила. Средство высокоэффективно при лечении различных видов педикулеза, чесотки, при заражении случайными видами паразитов (блохами, клопами).
Белье больных, подлежащее кипячению, кипятят, тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня.
Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 мес [9].
Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет правильное применение препарата. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6–8 часов сна достаточно для гибели активных стадий чесоточного клеща. На местах с более нежной кожей следует ограничивать интенсивность втирания, а во избежание возникновения дерматита проводить их по направлению роста пушковых волос.
Для предупреждения лекарственного дерматита и фиксации зуда (по механизму условного рефлекса) рекомендуется с первых дней противочесоточного лечения назначать гипосенсибилизирующие и антигистаминные средства.
Литература:
1. Иванов О.Л. Кожные и венерические болезни: Справочник.– М.: Медицина, 1997, с. 237–240.
2. Корсунская И.М., Тамразова О.Б. Современные подходы к лечению чесотки. // Сonsilium medicum. – 2003. – т.5. – №3. – с. 148–149.
3. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка. Методические рекомендации для врачей. М., 1992.
4. Скрипкин Ю.К. Кожные и венерические болезни, руководство. М., Медицина, 1995, с. 456 – 483.
5. Скрипкин Ю.К., Федоров С.М., Селисский Г.Д. // Вестн. дерматол., 1997, с. 22 – 25.
6. Павлов С.Т. Кожные и венерические болезни, справочник. Медицина, 1969, с.142 – 153.
7. Соколова Т.В., Федоровская Р.Ф., Ланге А.Б. Чесотка. М.: Медицина, 1989.
8. Соколова Т.В. Чесотка и крысиный клещевой дерматит. Новое в этиологии, эпидемиологии, клинике, диагностике и лечении // Дисс. д–ра мед. наук в форме науч. доклада. М., 1992.
9. Соколова Т.В. Чесотка. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике (лекция). // Рос. журн. кожн. и вен. болезней, N 1, 2001, с. 27–39.
10. Фицпатрик Т, Джонсон Р, Вулф М, Сюрмонд Д. Дерматология. Атлас–справочник. М.: Практика, 1999, с. 850–856.