Менингококковая инфекция у детей
Версия: Клинические рекомендации РФ 2023 (Россия)
Категории МКБ:
Менингококковая инфекция (A39), Носительство возбудителей других уточненных бактериальных болезней (Z22.3)
Разделы медицины:
Инфекционные болезни у детей, Педиатрия
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Международная общественная организация «Евро-Азиатское общество поинфекционным болезням»
- Межрегиональная общественная организация «Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области»
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Клинические рекомендации
Менингококковая инфекция у детей
Год утверждения (частота пересмотра): 2023
Возрастная категория: Дети
Пересмотр не позднее: 2025
Дата размещения: 03.03.2023
ID: 58
Определение заболевания или состояния (группы заболеваний или состояний)
Менингококковая инфекция – антропонозное заболевание, передающееся воздушно-капельным путем и протекающее в виде бактерионосительства, назофарингита, менингококкемии и гнойного менингита, реже — с поражением других органов и систем [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
По МКБ-10 МИ входит в рубрику «Некоторые инфекционные и паразитарные болезни», класс А; носительство менингококка — в рубрику «Факторы, влияющие на состояние здоровья населения и обращения в учреждения здравоохранения», класс Z:
А39.0 – Менингококковый менингит (G01);
А39.1–Синдром Уотерхауза-Фридериксена (менингококковый геморрагический адреналит, менингококковый адреналовый синдром) (E35.1);
А39.2 – Острая менингококкемия;
А39.3 – Хроническая менингококкемия;
А39.4 – Менингококкемия неуточненная (менингококковая бактериемия);
А39.5 – Менингококковая болезнь сердца (менингококковый кардит – У52.0), эндокардит (У39.0), миокардит (У41.0), перикардит (У32.0);
А39.8 – Другие менингококковые инфекции (менингококковый артрит (М01.0), конъюнктивит (Н13.1), энцефалит (G05/0), неврит зрительного нерва (Н48.1), постменингококковый артрит (М03.0);
А39.9 – Менингококковая инфекция неуточненная (менингококковая болезнь);
Z22.3 – Носительство возбудителей менингококковой инфекции.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Менингококковая инфекция представлена разнообразными клиническими формами – от локализованных (назофарингита и менингококконосительства) до генерализованных, при молниеносном течении которых летальный исход может наступить через несколько часов от появления первых симптомов. [1,2,4,16,20,21,22, 23].
Клиническая классификация менингококковой инфекции.
В Российской Федерации в настоящее время принята классификация менингококковой инфекции В.И.Покровского, по которой выделяются локализованные, генерализованные и редкие формы инфекции [1].
1. Локализованные формы:
а) менингококконосительство;
б) острый назофарингит.
2. Генерализованные формы:
а) менингококкемия: типичная, молниеносная, хроническая;
б) менингит;
в) менингоэнцефалит;
г) смешанная (менингит и менингококкемия).
а) менингококковый эндокардит;
б) менингококковый артрит (синовит), полиартрит;
в) менингококковая пневмония;
г) менингококковый иридоциклит.
В большинстве зарубежных стран детальные клинические классификации МИ не используются; выделяют неинвазивные формы, соответствующие по классификации В.И.Покровского локализованным и инвазивные, соответствующие, генерализованным.
Этиология и патогенез
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология. Возбудители менингококковой инфекции (МИ) — менингококки (Neisseria meningitidis), грамотрицательные бактерии, относятся к диплококкам, принадлежат семейству Neisseriaceae, роду Neisseria и являются строгими аэробами. В соответствии с особенностями строения полисахаридной капсулы менингококки подразделяют на серогруппы: A, B, C, X, Y, Z, W-135, 29-Е, K, H, L, I. Шесть серогрупп являются патогенными для человека : A, B, C, W, Y, X.[1,2,3,4]
Патогенез. Входные ворота для менингококка – слизистые оболочки носо- и ротоглотки.
Менингококк попадает на слизистую носоглотки капельным путем (назофарингеальная стадия), где происходит его размножение. Благодаря наличию местного гуморального иммунитета происходит быстрая гибель возбудителя без развития каких-либо клинических проявлений; в ряде случаев менингококк может вегетировать, не причиняя вреда хозяину, формируя менингококконосительство.
В 10-15% случаев при снижении резистентности организма, дефиците секреторного IgА внедрение менингококка приводит к воспалению слизистой оболочки носоглотки, вызывая развитие менингококкового назофарингита.
Группы риска по развитию генерализованных форм менингококковой инфекции (ГМИ) составляют дети раннего возраста, подростки, призывники, лица проживающие в условиях скученности (общежития, кампусы и т.п.), имеющие иммунодефицитные состояния (первичные и вторичные), лица, перенесшие кохлеарную имплантацию, открытую черепно-мозговую травму, имеющие ликворею.
Менингококк может преодолевать гематоэнцефалический барьер и вызывать поражение мозговых оболочек и вещества мозга с развитием клинической картины гнойного менингита или менингоэнцефалита. Не исключается возможность проникновения возбудителя в оболочки мозга через решетчатую кость по лимфатическим путям и периневрально, однако это происходит в случае дефекта костей черепа или при черепно-мозговой травме.
Генерализация процесса сопровождается, наряду с бактериемией, выраженной эндотоксинемией. Ведущую роль в патогенезе тяжелых форм менингококковой инфекции играет системная воспалительная реакция (ССВР) организма, развивающаяся в ответ на бактериемию и токсинемию. В результате возникают гемодинамические нарушения, вплоть до развития септического шока, диссеминированного внутрисосудистого свертывания крови и глубоких метаболических расстройств, приводящих к тяжелому, нередко необратимому, поражению жизненно важных органов. Воспаление в мозговых оболочках, при преодолении менингококком гематоэнцефалического барьера, эндотоксенемия, гемодинамические и метаболические нарушения приводят к росту внутричерепного давления, возникновению отека головного мозга, при нарастании которого, возможно развитие дислокации церебральных структур с летальным исходом при сдавлении жизненно важных центров [2,5,6,7,8,9,10,11,12].
Эпидемиология
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Заболеваемость МИ в Российской Федерации имеет многолетнюю тенденцию к снижению, однако с 2016 отмечался подъем как общей заболеваемости (0,75 на 100 тыс. населения), так и ГМИ (1,81 на 100 тысяч детей до 14 лет) к концу 2019 года. Резкое снижение заболеваемости отмечалось в 2020-2021 г (.0,22 на 100 тыс. населения), что было связано с противоэпидемическими мероприятиями, направленными на борьбу с новой коронавирусной инфекцией. При рекордно низких показателях в 2021 году, в отдельных регионах уровни заболеваемости МИ превышают среднероссийский в 2–9 раз ( г. Москва (1,14 на 100 тыс. населения), Чукотский АО (2,0), Брянская (0,84), Астраханская (0,7), Пензенская (0,62), Новгородская области (0,5)) [13]
Доминирование той или иной серогруппы N.meningitidis разнится в различных регионах Российской Федерации. [3,14,15,16,17,18,19]. Согласно данным, представленным в Государственном докладе «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2021 году» серогрупповая характеристика инвазивных штаммов представлена в 27% Neisseria meningitidis серогруппы А, в 19% штаммами — С, в 13% – В (13 %), в 7% — W, в единичных случаях — Y. У детей до 5 лет чаще выделяли серогруппу С, у лиц 20–24 лет – серогруппу А. В 33 % этиологически подтвержденных случаев ГМИ серогрупповую характеристику определить не удалось [ 13].
Источник заболевания:
- менингококконосители,
- больные назофарингитом
- воздушно-капельный, контактно-бытовой.
Входные ворота: слизистая верхних дыхательных путей.
Инкубационный период составляет 2-10 дней (чаще 2-3 дня).
Структура заболеваемости:
- Менингококконосительство – 40%-43%, во время эпидемий – 70%-100%.
- Менингококковый назофарингит – 3%-5%.
- Менингококцемия – 36%-43%.
- Менингит – 10%-25%.
- Смешанная форма – 47%-55%.
МИ присуща определенная сезонность с пиком в зимне-весенний период (как правило, совпадает с эпидемическим подъемом ОРВИ, гриппа) и периодичность между отдельными подъемами эпидемической заболеваемости с интервалом в 28-30 лет [1,2,5,16,18].
Клиническая картина
Cимптомы, течение
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Клиническая картина назофарингита не специфична, точный диагноз устанавливается только при наличии бактериологического подтверждения (Приложение А3.2).
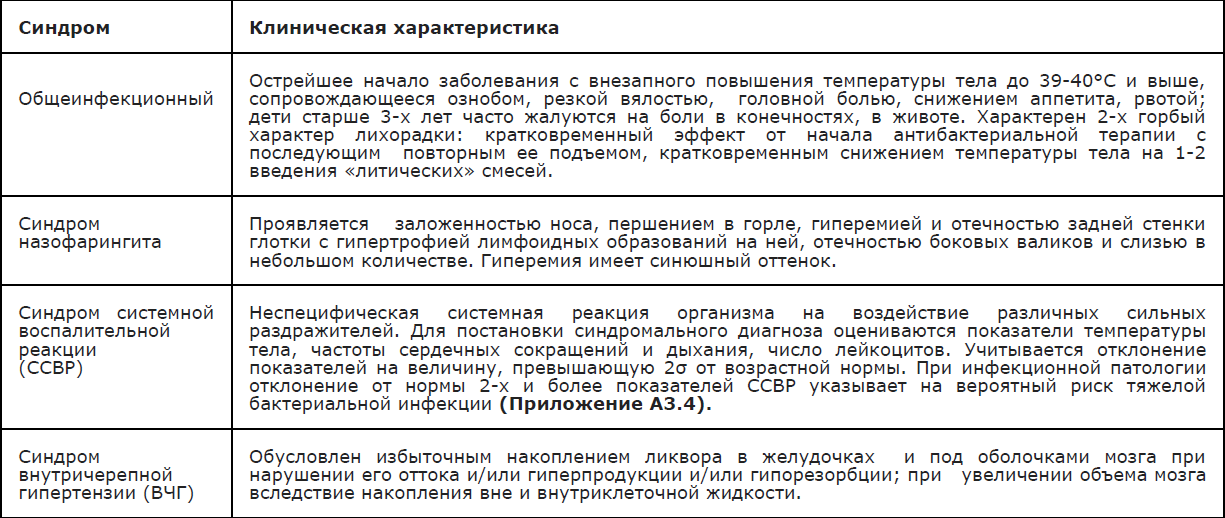
Клиническая картина ГМИ определяется ведущим патологическим синдромом; в «классическом» варианте» характерно острейшее начало с внезапно возникающей вялости на фоне подъема температуры тела до фебрильных цифр. До появления характерной для ГМИ (менингококкемия, смешанные формы) геморрагической звездчатой сыпи заподозрить менингококковую природу заболевания (вне очага МИ) практически невозможно. Основные синдромы, встречающиеся при различных формах ГМИ у детей представлены в Приложении А3.2.
Тяжесть ГМИ определяется высокой частотой развития жизнеугрожающих осложнений, таких как септический шок, синдром диссеминированного внутрисосудистого свертывания, острая почечная недостаточность, отек головного мозга (Приложение А 3.3) [1,3,21,22,23,24,25,26,27,28]
Комментарии: Лихорадка при ГМИ может иметь 2-х волновый характер. После первого подъема температуры, который удается сбить препаратами группы «анилиды» (N02BE- (парацетамол**) и/или нестероидными противовоспалительными и противоревматическими препаратами (производные пропионовой кислоты (ибупрофен**) наблюдается период относительного благополучия, который может продолжаться до нескольких часов. Через некоторый промежуток времени, который может составлять несколько часов, отмечается повторное повышение температуры тела, плохо снижающейся после приема ибупрофена** и/ либо парацетамола**).
Термин «звездчатая», применяемый к сыпи при ГМИ, связан не столько с формой элементов, сколько с характером их распространения на теле: разбросаны как «звезды на небе»
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Общие подходы к диагностике.
Диагностика МИ производится путем сбора анамнеза, детального уточнения жалоб, клинического осмотра, дополнительных (лабораторных и инструментальных) методов обследования и направлена на определение клинической формы, тяжести состояния, выявления осложнений и показаний к лечению, а также на выявление в анамнезе факторов, которые препятствуют немедленному началу лечения или требующие коррекции лечения.
2.1 Жалобы и анамнез
МИ может протекать в различных формах с сочетанием тех или иных синдромов (Приложение А3.2). Угрозу представляют генерализованные формы, в связи с высоким риском развития жизнеугрожающих осложнений (Приложение А3.3 –А3.9).
-
Рекомендуется всем больным с подозрением на менингококковую инфекцию проводить сбор анамнеза и жалоб («Сбор анамнеза и жалоб при инфекционном заболевании») [4,13,29].
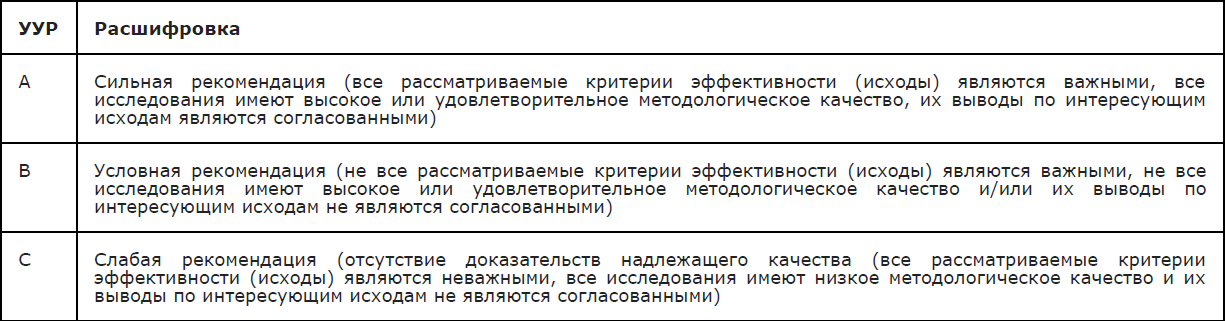
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: Уточняются возможные контакты в семье, в ближнем окружении заболевшего, факты пребывания либо тесный контакт с лицами, посещавшими регионы с высоким уровнем заболеваемости МИ (страны «менингитного пояса» Субэкваториальной Африки; Саудовская Аравия).
-
Рекомендуется акцентировать внимание на жалобах, свидетельствующих о высоком риске развития ГМИ, к которым относится: сочетание острейшего начала заболевания с появлением стойкой фебрильной лихорадки в сочетании с геморрагической сыпью, мышечными, суставными, абдоминальными болями, головной болью, рвотой, снижением диуреза [1,4,24,25,26,30,31].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарий: Для ГМИ характерен резкий подъем температуры до высоких цифр (38,5-40оС и выше); часто отмечается двух-горбый характер температурный кривой – на первый подъем температуры отмечается кратковременный эффект на применяемые нестероидные противовоспалительные препараты (производными пропионовой кислоты (ибупрофен**) либо препараты группы «анилиды» (парацетамол**)), при повторном подъеме температуры (через 2-6 часов) введение средств с жаропонижающим действием (ибупрофен** либо парацетамол**) эффекта не оказывает. Подобный характер температурной кривой наблюдается не только при ГМИ, но и при других тяжелых инфекциях протекающих с синдромом сепсиса, при вирусных и бактериальных нейроинфекциях (энцефалит, менингит).
При наличии сыпи рекомендовано уточнять время появления первых элементов, их характер, локализацию, динамику изменений. Патогномоничным для ГМИ является наличие геморрагической сыпи, однако, в большинстве случаев, появлению геморрагических элементов предшествует розеолезная или розеолезно-папулезная сыпь (т.н.rash-сыпь), элементы которой могут располагаться на различных участках тела и часто расцениваются как аллергические проявления. Появление распространенной геморрагической сыпи без предшествующей rash-сыпи через несколько часов от дебюта заболевания, как правило, свидетельствуют о крайней степени тяжести заболевания.
Жалобы на абдоминальные боли и боли в конечностях на фоне фебрильной лихорадки относятся к «красным флагам» генерализованных бактериальных инфекций, протекающих с синдромом сепсиса и являются характерными жалобами при ГМИ у детей школьного возраста и взрослых, зачастую являясь предвестниками развития септического шока (генез их связывают с нарастающей тканевой гипоперфузией и тробмозом сосудов различного калибра на фоне прогрессирования ДВС-синдрома).
Наличие головной боли и рвоты при ГМИ чаще наблюдается при наличии менингита, однако может выявляться и при отсутствии воспалительных изменений в ЦСЖ.
2.2 Физикальное обследование
- Рекомендуется всем детям и подросткам с подозрением на МИ проведение визуального исследования («Визуальное исследование при инфекционном заболевании») [4, 24,25,26]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарий: наличие ГМИ должно предполагаться при сочетании геморрагической сыпи, не исчезающей при надавливании, возникшей на фоне лихорадки. Наиболее типична геморрагическая сыпь в виде неправильной формы элементов, плотных на ощупь, выступающих над уровнем кожи. Количество элементов сыпи самое различное — от единичных, до покрывающих сплошь всю поверхность тела. Чаще всего сыпь локализуется на ягодицах, задней поверхности бедер и голеней; реже — на лице, веках и склерах, и обычно при тяжелых формах болезни. Розеолезные и розеолезно-папулезные элементы предшествующей rach-сыпи (наблюдающиеся в 50-80% случаев ГМИ) быстро исчезают, не оставляя никаких следов в течение 1-2 суток с момента появления
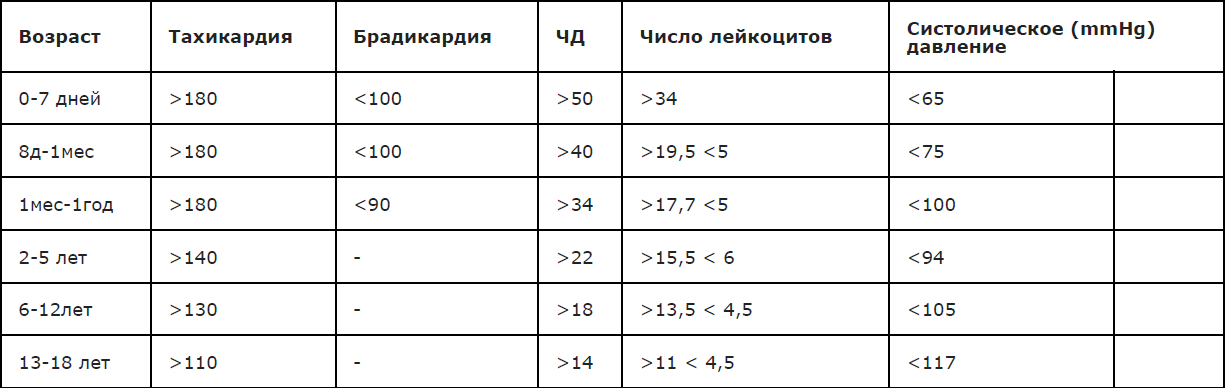
Сочетание лихорадки и геморрагической сыпи наблюдается не только при ГМИ; определенную помощь в оценке тяжести состояния пациента представляет наличие/отсутствие клинических признаков системной воспалительной реакции (ССВР) с определением частоты и качеством пульса, дыхания, уровня артериального давления, (Приложение А3.4 ). Выявление 2-х и более признаков ССВР ассоциировано с высоким риском наличия тяжелой бактериальной (в т.ч.менингококковой) инфекции. Пороговые диагностические значения ССВР в зависимости от возраста представлены в Приложении А3.5
-
Рекомендуется у детей и подростков с подозрением на ГМИ для оценки тяжести состояния оценивать: уровень сознания, температуру и окраску кожных покровов, время капиллярного наполнения, параметры артериального давления, частоту и характер дыхания, диурез, наличие менингеальных симптомов, очаговой неврологической симптоматики [4, 24,25,26,27,30].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5).
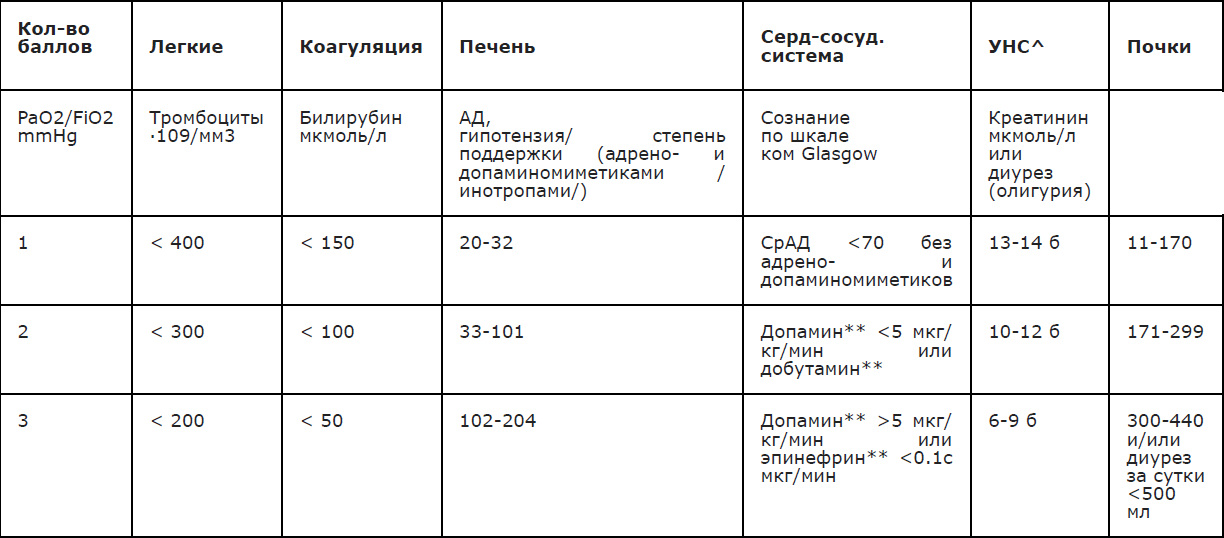
Комментарий: Степень нарушения сознания оценивается по шкале комы Глазго, где 15 баллов соответствует ясному сознанию, уровень 3 бала и менее – запредельной коме (Приложения Г3, Г4). В дебюте ГМИ может наблюдаться возбуждение, с последующим угнетением от сомноленции до глубокой комы.
Наличие патологических видов дыхания выявляется при крайней тяжести течения ГМИ в случаях развития дислокационного синдрома на фоне ОГМ либо в терминальной стадии заболевания, осложненного рефрактерным септическим шоком.
Признаками нарушения микроциркуляции является бледность, синюшность, мраморный рисунок кожных покровов, гипотермия дистальных отделов конечностей.
Для объективизации состояния гемодинамики целесообразно использовать шоковый индекс Альговера (норма: ЧСС/АД с= 0,54)
В первые часы от начала заболевания менингеальные симптомы могут быть отрицательные даже при смешанных формах и изолированном ММ, максимальная выраженность менингеальных симптомов отмечается на 2-3 сутки. Для младенцев характерна диссоциация менингеальных симптомов; для первого года жизни наиболее информативными симптомами являются – стойкое выбухание и усиленная пульсация большого родничка и ригидность затылочных мышц.
2.3 Лабораторные диагностические исследования
-
Рекомендуется всем больным с подозрением на ГМИ провести общий (клинический) анализ крови развернутый [4, 21,24,31,32].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: Является обязательным, но не специфичным для диагностики ГМИ исследованием: выявление в дифференцированном подсчете лейкоцитов (лейкоцитарная формула) лейкопении или лейкоцитоза, выходящих за возрастные референсные значения и сопровождающихся нейтрофильным сдвигом, указывает на высокую вероятность бактериальной природы заболевания. В случаях отсутствия бактериологического подтверждения ГМИ при наличии «типичной» клинической картины заболевания (острейшее начало, лихорадка, геморрагическая сыпь), воспалительные изменения в клиническом анализе крови могут быть одним из оснований для постановки клинического диагноза.
-
Рекомендуется всем больным с подозрением на ГМИ проведение развернутого биохимического обследования: анализ крови биохимический общетерапевтический [4, 21,24,26, 30,31,32, 33].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Изменение биохимических показателей крови позволяет диагностировать органную дисфункцию, оценить степень поражения и эффективность проводимой терапии.
-
Рекомендуется всем больным с подозрением на ГМИ исследование кислотно-основного состояния и газов крови [4, 21,24,26, 30,31,32, 33].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: исследование необходимо для оценки дыхательной недостаточности, степени тканевой гипоперфузии
-
Рекомендуется всем пациентам с подозрением на ГМИ определение уровней С-реактивного белка и прокальцитонина в крови [4,24,25,30,34,35, 36].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Выявление в крови повышения С-реактивного белка >2 стандартных отклонений от нормы и прокальцитонина >2 нг/мл указывает на наличие бактериальной инфекции. В острый период ГМИ показатели СРБ и ПКТ, как правило в десятки раз превышают норму. Для оценки эффективности проводимой антибактериальной терапии большей специфичностью обладает ПКТ – нормализация его показателей может быть .основанием для окончания антибактериальной терапии. Повышенный уровень СРБ у некоторых пациентов может сохраняться и при нормализации показателей ПКТ, что может быть связано с местными воспалительными реакциями не бактериальной природы, с наличием системных аутоиммунных процессов.
-
Рекомендуется исследование показателей гемостаза всем пациентам с подозрением на ГМИ с определением длительности кровотечения, времени свертываемости крови, коагулограммы (ориентировочное исследование системы гемостаза) [4,24,25,26, 30, 31].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5)
Комментарии: Для диагностики ДВС-синдрома. Параметры гемостаза меняются соответственно стадиям ДВС-синдрома, исследование системы гемостаза необходимо для оценки эффективности проводимой терапии и ее коррекции.
-
Рекомендуется Микроскопическое исследование цереброспинальной жидкости, подсчет клеток в счетной камере (определение цитоза) и биохимическое исследование с определением уровня белка, глюкозы, натрия, хлоридов и лактата в спинномозговой жидкости всем пациентам с подозрением на смешанную форму ГМИ или ММ [1,4,20,24,32,36].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Проведение спинномозговой пункции (СП) возможно только при отсутствии противопоказаний (Приложение А3.10), при их наличии исследование проводится после стабилизации состояния больного. Учитывая отсутствие специфических менингеальных проявлений у детей раннего возраста, исследование ЦСЖ показано всем пациентам первого года жизни с ГМИ. Оцениваются качественные характеристики ЦСЖ — цвет, прозрачность и количественные — плеоцитоз с определением клеточного состава, уровни белка, глюкозы, натрия, хлоридов. Для ММ, как и других бактериальных менингитов, характерно наличие нейтрофильного плеоцитоза, повышение уровня белка, снижение уровня глюкозы. В первые часы заболевания и при проведении СП на поздних сроках, плеоцитоз может быть смешанным. При необходимости проведения дифференциальной диагностики между бактериальной и вирусной природой менингита целесообразно исследовать уровень лактата в ЦСЖ, повышение которого, характерно для БГМ, однако диагностическая ценность данного исследования резко снижается уже после первого введения антибиотика.
-
Рекомендуется всем пациентом с подозрением на ГМИ, вне зависимости от формы заболевания, микробиологическое (культуральное) исследование слизи с задней стенки глотки, со слизистой носа на менингококк (Neisseria meningitidis) [1,4,20,24,29,32].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5).
Комментарий: Микробиологическое (культуральное) исследование слизи с задней стенки глотки на менингококк (Neisseria meningitidis) позволяет верифицировать этиологический диагноз назофарингита и установить носительство N.meningitidis. Для генерализованных форм ГМИ, при отсутствии обнаружения N.meningitidis в стерильных жидкостях (кровь/ликвор/синовиальная жидкость), обнаружение менингококка на слизистых носоглотки не может являться основанием для точной верификации этиологического диагноза, однако является важным фактором для выбора АБТ, которая должна способствовать как лечению системного заболевания, так и эрадикации менингококка со слизистых носоглотки.
-
Рекомендуется всем больным с подозрением на ГМИ микробиологическое (культуральное) исследование крови на стерильность [1,4,20,24,29,32].
Уровень убедительности рекомендаций В (уровень достоверности доказательств –5).
Комментарии: Микробиологическое (культуральное) исследование крови и ЦСЖ на стерильность с выделением и идентификацией культуры менингококка служит «золотым стандартом» для этиологической верификации заболевания. Забор образцов крови должен осуществляться максимально быстро от момента поступления пациента в стационар, до начала АБТ. Исследование крови особенно важно в ситуациях, когда есть противопоказания к проведению спинномозговой пункции. Отсутствие роста возбудителя не исключает менингококковой этиологии заболевания, особенно в случаях, когда забору биологического материала предшествует введение АБТ
-
Рекомендуется всем больным с подозрением на смешанную форму ГМИ или ММ микробиологическое (культуральное) исследование (посев) цереброспинальной жидкости [4,20,24,29,33].
Уровень убедительности рекомендаций В (уровень достоверности доказательств –3).
Комментарии: Выделение из крови и ЦСЖ культуральным методом бактериальных возбудителей позволяет не только верифицировать этиологию заболевания, но и оценивать чувствительность патогена к антибактериальным препаратам.
-
Рекомендуется молекулярно-биологическое исследование крови на менингококк (Neisseria meningitidis) с определением ДНК менингококка (Neisseria meningitidis) в крови методом ПЦР [4,20,24,30, 32,33,36]
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5).
Комментарии: Амплификация нуклеиновых кислот возбудителей бактериальных нейроинфекций осуществляется путем определения ДНК менингококка (Neisseria meningitidis) в условно стерильных жидкостях ( кровь. ЦСЖ) методом ПЦР. Выявление фрагментов ДНК менингококка методом ПЦР в стерильных жидкостях достаточно для установления этиологии заболевания.
-
Рекомендуется молекулярно-биологическое исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) с определением ДНК менингококка (Neisseria meningitidis) и спинномозговой жидкости методом ПЦР [4,20,24,32,37-40]
Уровень убедительности рекомендаций А (уровень достоверности доказательств- 1)
Комментарий: Для проведения дифференциальной диагностики с другими гнойными бактериальными менингитами, а также серозными менингитами (вирусными, грибковыми) рекомендуется выполнение мультиплексного ПЦР тестирования ликвора в экспресс- режиме с возможностью одномоментной идентификации широкого спектра патогенов. Разработаны и доступны для использования панели для «синдромальной диагностики» внебольничных нейроинфекций методом мультиплексной ПЦР в экспресс режиме за 60 минут, которые предназначены для одновременной идентификации 14 возбудителей, наиболее часто вызывающих внебольничные менингиты и/ энцефалиты: Neisseria meningitidis, Streptococcus pneumoniae, Haemophilus influenzae, Listeria monocytogenes, Streptococcus agalactiae, Escherichia coli K1, Вирус простого герпеса 1-го и 2 типа, Вирус герпеса человека 6-го типа, Энтеровирус, Цитомегаловирус, Варицелла-Зостер вирус, Парэховирус человека и Cryptococcus neoformans/gattii. (Совокупная чувствительность — 94,2%, совокупная специфичность — 99,8%). Выявление фрагментов ДНК менингококка методом ПЦР в стерильных жидкостях достаточно для установления этиологии заболевания.
-
Рекомендуется проведение реакции агглютинации латекса (РАЛ) в ЦСЖ для определения антигенов N.meningitidis в качестве вспомогательного метода экспресс-диагностики ГМИ. [20,24,32,36].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: Используемые на практике тест-системы для РАЛ в диагностике бактериальных нейроинфекций позволяют выявлять антигены менингококков А, B,C,Y/W135, пневмококков, гемофильной палочки. Обнаружение АГ бактериальных возбудителей в ЦСЖ при наличии клинической картины ГМИ либо БГМ позволяет с большой долей вероятности верифицировать этиологию заболевания. Возможны ложно-положительные и ложно-отрицательные результаты, поэтому, помимо РАЛ необходимо учитывать результаты культуральных и молекулярных методов. В случаях расхождения данных РАЛ с результатами ПЦР либо посевов, для верификации этиологического диагноза предпочтение отдается последним.
-
Рекомендуется микроскопическое исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) — исследование нативного мазка ЦСЖ, окрашенного по Граму, в качестве вспомогательного ориентировочного метода этиологической диагностики [20,24,32,36].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5)
Комментарии: Обнаружение характерных Грам-отрицательных диплококков в мазке служит ориентировочной оценкой и может быть основанием для начала специфической терапии, однако без дополнительных бактериологических исследований, только на основании микроскопии верификация МИ не проводится.
-
Рекомендуется считать достоверным диагнозом МИ случаи типичных клинических проявлений локализованной, либо генерализованной формы МИ в сочетании с выделением культуры менингококка при микробиологическом культуральном исследовании (бактериологическом посеве) стерильных жидкостей (крови, ликвора, синовиальной жидкости), либо при обнаружении ДНК (ПЦР) или антигена (РАЛ) менингококка в крови или ЦСЖ. [20,32,36].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5).
Комментарий: Высев менингококка в микробиологическом (культуральном) исследовании слизи с задней стенки глотки на менингококк (Neisseria meningitidis) учитывается для диагностики локализованных форм МИ (носительство, назофарингит), но не является основанием для этиологического подтверждения диагноза ГМИ при отрицательных результатах посевов, РАЛ , ПЦР ЦСЖ и крови.
-
Рекомендуется считать вероятным диагнозом ГМИ случаи заболевания с характерными для ГМИ клинико-лабораторными проявлениями при отрицательных результатах бактериологического обследования. [20,32,36,37].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: При отрицательных результатах этиологического обследования, диагноз менингококкемии или смешанной формы ГМИ может быть установлен клинически при наличии характерных клинико-лабораторных проявлений (острое/острейшее начало, проявления ССВР, геморрагическая сыпь, воспалительные изменения в гемограммах, повышение уровня СРБ и ПКТ> 2 нг/мл) [1,4,21,23,32,36].
-
Рекомендуется учитывать, что диагноз менингококкового менингита может быть установлен только по результатам исследования ЦСЖ [43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарий: Достоверный диагноз менингококкового менингита правомочен только в случаях выявления плеоцитоза (нейтрофильного или смешанного, в зависимости от сроков проведения исследования) в сочетании с выделением культуры и/или ДНК или антигена менингококка в ЦСЖ или крови.
Невысокий плеоцитоз при наличии в ЦСЖ бактерий (высев, ПЦР), встречается у недоношенных детей и у пациентов с иммунодефицитными состояниями.
2.4 Инструментальные диагностические исследования
Методы инструментальной диагностики позволяют объективизировать тяжесть состояния больного с ГМИ, выявлять специфические и неспецифические осложнения.
-
Рекомендуется регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных (ЭКГ) и эхокардиографии (Эхо-КГ) всем пациентам с ГМИ для выявления поражений сердца [1,4,11,26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: Оценка параметров ЭКГ и ЭхоКГ позволяет выявить признаки поражения сердца (миокарда, проводящей системы), характерные для ГМИ. Кроме того, показатели сократительной способности миокарда и сердечного выброса учитываются при оценке степени выраженности СШ и используются для коррекции проводимой терапии.
-
Рекомендуется проведение рентгенограммы органов грудной клетки всем пациентам с ГМИ, с подозрением на пневмонию, пациентам ОРИТ, требующим обеспечения центрального сосудистого доступа, для контроля стояния центрального сосудистого катетера. [26,28,31,36,44, 54]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: Используется при проведении дифференциальной диагностики с воспалительными заболеваниями легких (пневмония), а также для контроля постановки центрального сосудистого катетера.
-
Рекомендуется проведение ультразвукового исследования головного мозга всем детям с подозрением на БГМ [45-46].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Используется для оценки состояния церебральных структур, степени выраженности отека головного мозга (сужение ликворных пространств), признаков смещения срединных структур головного мозга, наличие косвенных признаков бактериального менингита, выявление интракраниальных осложнений бактериального менингита; наиболее информативно проведение у детей до 1 года при открытом большом родничке.
-
Рекомендуется проведение ультразвукового исследования органов брюшной полости, почек и надпочечников у пациентов с ГМИ [30,31, 47].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
Комментарии: Используется для оценки состояния внутренних органов, наличия жидкости в брюшной полости, выявления кровоизлияний в надпочечники.
-
Рекомендуется проведение ультразвукового исследования головного мозга, ультразвуковой допплерографии транскраниальной артерий методом мониторирования пациентам со смешанными формами МИ и ММ, ультразвуковой допплерографии сосудов (артерий и вен) нижних конечностей при клинических признаках нарушений кровотока [30, 46,49,50] ,
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: Позволяет оценить нарушения церебрального кровотока на фоне отека головного мозга, оценить нарушения кровотока по периферическим сосудам вследствие падения АД при CШ и ДВС-синдроме.
-
Рекомендуется проведение ультразвукового исследования глазного яблока для оценки ширины зрительного нерва пациентам с ГМИ при подозрении на менингит [4, 45].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: Утолщение зрительного нерва с оболочками наблюдается при ВЧГ; при прогрессировании которой визуализируется нарастание толщины нерва и стушеванность его очертаний, что совпадает с офтальмологическими признаками ОГМ. Мониторинг толщины зрительного нерва в динамике заболевания позволяет оценивать эффективность терапии, направленной на нормализацию внутричерепного давления и купирование ОГМ.
-
Рекомендуется проведение офтальмоскопии при подозрении на БГМ перед проведением спинномозговой пункции. [51,52]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Визуально-инструментальное исследование глазного дна при офтальмоскопии позволяет выявить косвенные признаки ВЧГ и ОГМ. Данные офтальмоскопии должны учитываться при определении показаний/ противопоказаний к проведению спинномозговой пункции. Отсутствие изменений на глазном дне не исключает наличия ОГМ: при стремительном его развитии клинические проявления опережают появление характерной офтальмоскопической картины отека.
-
Рекомендуется проведение электроэнцефалографии у пациентов с ГМИ, в случаях, сопровождающихся развитием ОГМ, судорог, энцефалопатии [4,36].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: По оценке выраженности нарушений биоэлектрической активности головного мозга можно косвенно оценить признаки отека головного мозга; локальные изменения биоэлектрической активности указывают на очаговые нарушения в головном мозге, что может быть связано с локальными интракраниальными осложнениями ГМИ (энцефалитом, инсультом); выявление паттернов эпилептиформной активности позволяет назначать/корректировать противосудорожную терапию.
-
Рекомендуется проведение исследования акустических стволовых вызванных потенциалов (АСВП) у пациентов с ММ для раннего выявления повреждения слуховых анализаторов [4,36].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: Исследование проводимости по структурам слухового анализатора позволяет выявить на ранних сроках повреждение слухового анализатора, которое может развиться на фоне ГМИ и ММ, а также оценить состояние стволовых структур головного мозга.
-
Рекомендуется проведение электронейромиограммы пациентам с ГМИ, длительно (более 5 суток) находившимся на ИВЛ для выявления признаков полинейропатии критических состояний, при отсутствии у них самостоятельного эффективного дыхания после стабилизации состояния по основному заболеванию, либо при наличии двигательных нарушений после отлучения от аппарата ИВЛ [53].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
Комментарии: Риск развития полинейропатии критических состояний (ПНПКС) существует у всех больных с сепсисом/ длительно сохраняющимися проявлениями ССВР, находящимися на ИВЛ более 5-7 суток. Нарушения со стороны периферической нервной системы при ПНПКС могут быть причиной затруднений отлучения больного от аппарата ИВЛ.
-
Рекомендуется проведение компьютерной томографии или магнитно-резонансной томографии головного мозга больным с ГМИ при выявлении очаговой неврологической симптоматики, не наблюдавшейся до начала заболевания, в случаях затяжного течения менингита с отсутствием санации ЦСЖ на фоне эффективной in vitro антибактериальной терапии [4,45].
Уровень убедительности рекомендаций C (уровень достоверности доказательств -5).
Комментарии: КТ и МРТ относятся к экспертным методам визуализации, однако следует учитывать, что проведение данных исследований возможно только больным со стабильной гемодинамикой. При наличии очаговой неврологической симптоматики данные методы позволяют оценить состояние различных интракраниальных структур, выявить зоны поражения вещества мозга, оценить их размер и расположение, диагностировать наличие конкретного осложнения. Для исключения вторичной природы БГМ (посттравматической, при заболеваниях ЛОР-органов) методом выбора является КТ. Относительным преимуществом КТ является быстрота исследования, возможность проведения больным, находящимся на ИВЛ, без применения специальной немагнитной аппаратуры. МРТ позволяет проводить более детальную оценку состояния ткани мозга и церебральных сосудов, однако требует использования специальной аппаратуры и значительно продолжительнее по времени.
2.5 Иные диагностические исследования
Дифференциальная диагностика.
-
Рекомендуется при наличии экзантемы проводить дифференциальную диагностику ГМИ с заболеваниями, для которых характерно наличие геморрагической и пятнисто-папулезной сыпи (Приложение А3.11) [1,4,24,26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств -5).
Комментарий: Проводится дифференциальный диагноз с инфекционными и неинфекционными заболеваниями, для которых характерно наличие геморрагической сыпи.
-
Рекомендуется при наличии плеоцитоза в ЦСЖ проводить дифференциальный диагноз с менингитами иной этиологии и неинфекционными заболеваниями, протекающими с изменением ЦСЖ [1,4,24,26] .
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: Проводится дифференциальный диагноз менингитами различной этиологии, неинфекционными заболеваниями, сопровождающимися наличием плеоцитоза.
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Консервативное лечение
Средства этиотропной терапии при лечении локализованных форм МИ (назофарингит, носительство менингококка).
-
Рекомендуется в качестве этиотропных препаратов при лечении локализованных форм МИ использование антибактериальных препаратов системного действия (J01) [4, 54, 55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарии: при лечении локализованных форм МИ используют средне-терапевтические дозы антибиотиков, активных в отношении N.meningitidis, наиболее часто: антибиотики — пенициллины широкого спектра действия – ампициллин**, амоксициллин** (J01СА); комбинации пенициллинов, включая комбинации с ингибиторами беталактамаз (J01СR) в формах для приема внутрь. В большинстве случаев применяется ампициллин** (детям с массой тела до 20 кг — 12.5-25 мг/кг/сутки; более 20 кг – 250-500 мг каждые 6 часов.
Этиотропная терапия при лечении генерализованных форм МИ.
-
Рекомендуется при проведении этиотропной терапии ГМИ использовать только парентеральный путь введения препаратов [1,4,26,30,36,54].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарии: При ГМИ, протекающий без СШ, допустимо внутримышечное введение препаратов; при развитии СШ – только внутривенное (внутрикостное) введение, т.к. в условиях тканевой гипоперфузии внутримышечное введение препаратов не позволяет достичь системных эффектов проводимой терапии.
-
Рекомендуется использовать максимальные (для возраста) дозы антибактериальных препаратов системного действия для лечения детей и подростков с ГМИ при подозрении/подтверждении у них гнойного менингита с учетом проницаемости препарата через гематоэнцефалический барьер [1,4,26,30,60].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарии: Системное назначение высоких доз антибиотиков необходимо для обеспечения их терапевтических концентраций в интратекальном пространстве.
-
Рекомендуется введение антибактериальных препаратов системного действия на догоспитальном этапе только в случаях, веских подозрений на менингококковую инфекцию (наличие соответствующей клиники в сочетании с геморрагической сыпью), при обеспечении сосудистого доступа [4, 61].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарий: АБП должны вводиться только при наличии сосудистого доступа и налаженной инфузионной терапии, учитывая высокий риск развития гемодинамических нарушений (вплоть до СШ) в ответ на резкое повышение уровня эндотоксина при распаде менингококков под воздействием антибиотиков (антибактериальных препаратов системного действия), обладающих бактерицидным эффектом.
При отсутствии геморрагической сыпи, в случаях, предполагаемого БГМ, введение антибактериальных препаратов рекомендуется только при невозможности быстрой (до 90 мин) госпитализации пациента. При возможности быстрой транспортировки пациента в стационар, до начала эмпирической терапии, целесообразно провести забор материала для бактериологического исследования (кровь, ЦСЖ, мазки со слизистых носоглотки).
-
Рекомендуется в качестве этиотропных препаратов при лечении ГМИ использовать цефалоспорины III поколения (J01DD), карбапенемы (J01DH) (меропенем**) пенициллины, чувствительные к беталактамазам, комбинации пенициллинов, включая комбинации с ингибиторами беталактамаз [1,4,24,30,55].
Уровень убедительности рекомендаций В (уровень достоверности доказательств–2)
Комментарий: Менингококк сохраняет высокую чувствительность к пенициллинам (Бета-лактамным антибактериальным препаратам: пенициллинам), однако существуют данные о наличии штаммов с промежуточной устойчивостью к данной группе препаратов. На практике, в настоящее время «Бета-лактамные антибактериальные препараты: пенициллины» редко используются в качестве средств эмпирической терапии ГМИ, учитывая, что схожая клиника может наблюдаться и при тяжелых бактериальных инфекциях иной этиологии (гемофильной, пневмококковой и пр.).
В настоящее время цефалоспорины 3-го поколения являются препаратами первого выбора и стартовой эмпирической терапии и для ГМИ, и для бактериальных гнойных менингитов у взрослых и детей старше 1 мес. При назначении цефтриаксона** необходимо учитывать недопустимость его применения с растворами, содержащими кальций [53].
Меропенем** не является препаратом первой линии при ГМИ, назначается в случаях развития вторичных бактериальных осложнений у пациентов ОРИТ (с учетом чувствительности, выделенных возбудителей; препарат выбора для эмпирического назначения при выраженной нейтропении). Следует учитывать, что меропенем** снижает концентрацию вальпроатов в крови, что может приводить к рецидиву судорог у пациентов, получающих базовую терапию препаратами вальпроевой кислоты** [53].
-
Рекомендуется в качестве этиотропного препарата при лечении ГМИ у детей старше 3-х лет жизни использование хлорамфеникола [1,4,24,30, 60].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарий: Препарат назначается только в случаях документированных тяжелых аллергических реакций на препараты группы «бета-лактамные антибактериальные препараты: пенициллины)». Противопоказан у детей раннего возраста (до 3-х лет), при лейкопении. Обладает выраженной гематотоксичностью. У недоношенных и детей первого месяца жизни может развиваться кардиоваскулярный синдром «серый синдром» (голубовато-серый цвет кожи, пониженная температура тела, неритмичное дыхание, отсутствие реакций, сердечно-сосудистая недостаточность — летальность достигает 40%) [48].
Средства патогенетической терапии.
-
Рекомендуется в качестве патогенетической терапии применение препарата – «иммуноглобулин человека нормальный [IgG + IgM + IgA]** для внутривенного введения (АТХ J06BA02) [4,24,30,31,36, 99].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–4)
Комментарии: Назначается с целью иммунокоррекции, учитывая значение в патогенезе развития вторичного иммунодефицита. Особенно показан при наличии в дебюте заболевания лейкопении. Применение иммуноглобулина человека нормального [IgG + IgM + IgA]** для внутривенного введения у детей с сепсисом и СШ, в первые трое суток от начала заболевания уменьшает число осложнений.
-
Не рекомендуется применение глюкокортикоидов у детей с установленной менингококковой этиологией менингита [62-68].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–1)
Комментарии: Применение глюкокортикоидов (дексаметазона**) при бактериальных гнойных менингитах у детей не влияет на уровень летальности, однако снижает частоту развития сенсоневральной тугоухости при менингитах, вызванных гемофильной палочкой, при условии их введения до начала антибактериальной терапии. Положительных эффектов от назначения глюкокортикоидов при ММ не выявлено.
-
Рекомендуется использование глюкокортикоидов (гидрокортизона**) в качестве заместительной терапии у детей с ГМИ, осложненной развитием септического шока, резистентного к терапии адренергическими и дофаминергическими средствами [4,67,68].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарии: При развитии шока, резистентного к терапии адренергическими и дофаминергическими средствами (при развитии острой надпочечниковой недостаточности), применяется глюкокортикоид — гидрокортизон**: детям младше 6 лет — 1-2 мг/кг∙сут внутривенно болюсно или в виде постоянной инфузии. При развитии синдрома Уотерхауза-Фридериксена доза препаратов подбирается индивидуально.
Применение глюкокортикоидов с профилактической целью у детей с ГМИ без признаков СШ не показано.
-
Рекомендуется детям и подросткам с ГМИ проведение инфузионной терапии с использованием растворов для внутривенного введения (растворы, влияющие на водно-электролитный баланс- В05ВВ), препаратов плазмы крови и плазмозамещающих препаратов для поддержания/восполнения адекватного объема циркулирующей крови, КЩР, коррекции метаболических нарушений [4,24,25,30,31,69].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5)
Комментарии: Инфузионная терапия проводится больным с ГМИ. Объем и состав инфузионной терапии определяется ведущим клиническим синдромом, с учетом показателей лабораторного (КОС, уровень глюкозы) и функционального обследования (ЭКГ, ЭХО-КГ, ЦВД) мониторирования. В составе инфузионной терапии используют 0,9% раствор натрия хлорида**, раствор декстрозы**, растворы, влияющие на водно-электролитный баланс (В05ВВ): Калия хлорид + Натрия ацетат + Натрия хлорид**, натрия хлорида раствор сложный (Калия хлорид + Кальция хлорид +Натрия хлорид)**; кровезаменители и препараты плазмы крови (В05АА) [54,57, 60, 69].
-
Рекомендуется при развитии ОГМ использование растворов с осмодиуретическим действием [4,24,25,30,31,77].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5)
Комментарий: При отсутствии гипернатриемии, ОПН применяют маннитол**(В05ВС) под контролем ЦВД.
-
Рекомендуется при развитии СШ, рефрактерного к жидкостной нагрузке, использование препаратов группы кардиотонических средств, кроме сердечных гликозидов [4,24,25,30,31, 32, 70-76].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5).
Комментарии: септический шок – критическое состояние; в зависимости от клинической ситуации применяются адренергические и дофаминергические средства (C01CA) в различных сочетаниях, дозы подбираются индивидуально.
-
Рекомендуется в состав патогенетической терапии детям с ГМИ включать препараты, обладающие комплексным действием, в том числе антиоксидантным, антигипоксическим, метаболическим, нейропротективным, ноотропным [4,24].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5)
Комментарий: Применяются препараты, разрешенные в педиатрической практике, с учетом периода заболевания.
Средства симптоматической терапии.
-
Рекомендуется применение нестероидных противовоспалительных и противоревматических препаратов (НПВП) при лихорадке выше 38,5оС, при наличии болевого синдрома [4,24,25,31,54].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5).
Комментарии: В педиатрической практике допустимо применение производного пропионовой кислоты (ибупрофена**) и препарата группы анилидов (парацетамол**) в возрастных дозировках [57,58].
-
Рекомендуется при наличии судорожного синдрома применение противоэпилептических препаратов [78,79].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарии: Стартовая терапия с догоспитального этапа проводится с использованием производных бензадиазепинов N05BA (диазепам**), на госпитальном этапе в зависимости от длительности и характера приступов используют различные противоэпилептические препараты (N03A), наиболее часто используются препараты вальпроевой кислоты** (N03AG01), барбитураты и их производные -N03AA) [57,58].
3.2. Хирургическое лечение
-
Рекомендуется применение методов экстракорпоральной гемокоррекции при ГМИ, сопровождающейся СШ, развитием синдрома Уотерхаузе-Фридериксена [4, 80, 81].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–3).
Комментарии: Применяются различные методы продленной почечно-заместительной терапии; методом выбора при СШ у детей является продленная вено-венозная гемодиафильтрация. Включение метода полимиксиновой адсорбции в схему экстракорпоральной терапии способствует адсорбции на колонке липополисахарида, являющегося триггером в патогенезе ГМИ.
-
Рекомендуется проведение хирургической обработки у пациентов с массивным поражением кожи и мягких тканей. [4,82].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5).
Комментарии: Хирургические методы применяются при необходимости некрэктомии, дренирования гнойных очагов (в случаях вторичного инфицирования мягких тканей); при развитии глубоких некрозов, мумификации дистальных отделов конечностей.
-
Рекомендуется госпитализация пациента в отделение реанимации и интенсивной терапии, перевод на ИВЛ при наличии рефрактерного СШ и/или церебральной недостаточности (менее 9 баллов по шкале ком Глазго), некупируемом судорожном статусе [30,78, 79].
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5).
Комментарии: При необходимости проведения агрессивной жидкостной терапии перевод на ИВЛ обусловлен угрозой развития отека легких, при признаках церебральных нарушений в целях церебропротекции. как метод, способствующий купированию ВЧГ.
-
Рекомендуется проведение ультрафиолетового облучение кожи при наличии обширных некрозов [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5).
Комментарий: Профилактика бактериальных осложнений, стимуляция репаративных процессов.
-
Рекомендуется детям с локализованными формами МИ проведение КУФ зева и носа, лазеротерапия [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5).
Комментарий: Для ускорения элиминации возбудителя.
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
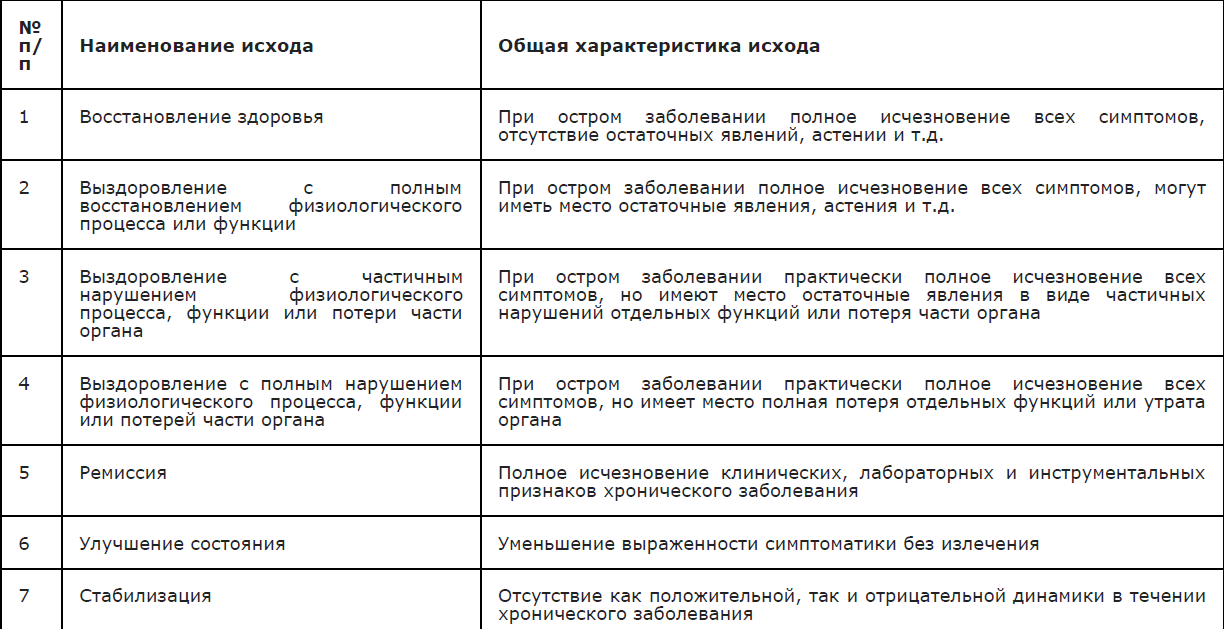
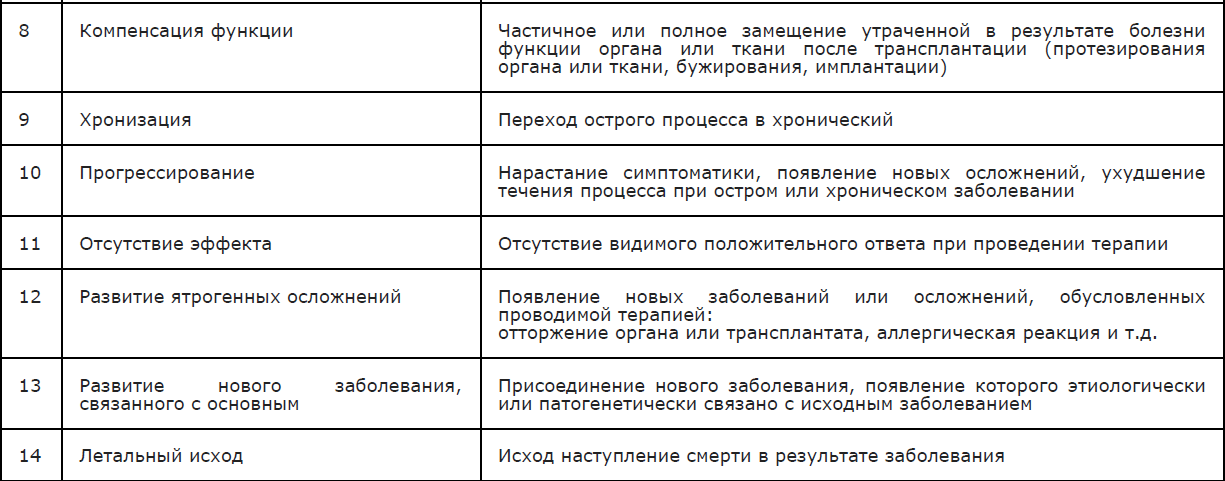
Возможные исходы ГМИ и их характеристика (Таблица 2).
Таблица 2 . Возможные исходы и их характеристика
Медицинская реабилитация
4. Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Основные принципы реабилитации:
Реабилитационные мероприятия при ГМИ должны начинаться с острого периода заболевания и продолжаться в периоде реконвалесценции; необходимо соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации.
Медицинская реабилитация осуществляется в медицинских организациях государственной системы здравоохранения или их соответствующих структурных подразделениях медицинских организаций, включая центры восстановительной медицины и реабилитации, а также санаторно-курортное лечение по профилю.
Госпитализация
6. Организация оказания медицинской помощи
Выбор условий оказания медицинской помощи (амбулаторно/стационарно), методы и объем терапии МИ определяются клинической формой заболевания, степенью тяжести, наличием осложнений.
Показаниями для госпитализации в медицинскую организацию при МИ являются:
— подозрение на генерализованную форму МИ;
— необходимость изоляции пациента с локализованной формой по эпидемиологическим показаниям;
— указанием на серьезные аллергические реакции на антибиотики анамнезе .
В амбулаторных условиях рекомендуется лечение больных с локализованными формами МИ (менингококковый назофарингит, носительство менингококка).
Комментарий: Противопоказанием к амбулаторному лечению является необходимость изоляции пациента по эпидемиологическим показаниям (при наличии в квартире детей дошкольного возраста, для воспитанников домов ребенка, психо-неврологических интернатов и пр.).
- Рекомендуется при подозрении на ГМИ экстренная госпитализация пациента в стационар, имеющий в структуре отделения/палаты реанимации и интенсивной терапии, где может быть оказана специализированная помощь [1,4,24,30].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5).
Комментарии: Учитывая высокий риск быстрого возникновения жизнеугрожающих состояний при ГМИ, госпитализация должна осуществляться в ОРИТ (или палаты интенсивной терапии) для интенсивного наблюдения и осуществления неотложных/реанимационных мероприятий до стабилизации состояния.
Показания к выписке пациента из медицинской организации
1) Клиническое выздоровление
2) Нормализация лабораторных показателей
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Профилактические мероприятия при МИ подразделяются на неспецифические и специфические.
5.1. Неспецифическая профилактика
Неспецифическая профилактика проводится согласно СанПиН 3.3686-21. «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» Профилактические мероприятия в очаге направлены на активное выявление и изоляцию больных до полного у них исчезновения симптомов.
После госпитализации больного с ГМИ или с подозрением на нее наложение карантина в очаге сроком на 10 дней.
Проводится осмотр врача-отоларинголога лиц, находившихся в тесном контакте с заболевшим с целью выявления больных острым назофарингитом.
Назначается бактериологическое обследование, выявленных острым назофарингитом больных до назначения им соответствующего лечения.
- Рекомендуется проведение экстренной химиопрофилактики лицам, находившимся в тесном контакте с больным МИ с использованием антибактериальных препаратов системного действия (J01) [29,54-59, 83-86].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5)
Комментарии: согласно СП3.1.3542-18 «Профилактика менингококковой инфекции» для профилактики МИ применяется рифампицин** ( старше 12 месяцев по 10 мг/кг, до 1 года — по 5 мг/кг, через каждые 12 часов в течение 2 дней); цефтриаксон** 125 мг в/м, однократно [83, 84].
5.2. Специфическая профилактика менингококковой инфекции
- Рекомендуется в межэпидемический период проведение вакцинации в плановом порядке лиц из групп высокого риска инфицирования, а также по эпидемическим показаниям — лиц, контактировавших с больным в очагах ГМИ [29, 87-96].
Уровень убедительности рекомендаций C (уровень достоверности доказательств–5).
Комментарии: Группы риска по развитию ГМИ, подлежащие вакцинации в межэпидемический период:
• лица, подлежащие призыву на военную службу;
• лица, отъезжающие в эндемичные по менингококковой инфекции районы (например, паломники, военнослужащие, туристы, спортсмены, геологи, биологи);
• медицинские работники структурных подразделений, оказывающих специализированную медицинскую помощь по профилю «инфекционные болезни»;
• медицинские работники и сотрудники лабораторий, работающих с живой культурой менингококка;
• воспитанники и персонал учреждений стационарного социального обслуживания с круглосуточным пребыванием (дома ребенка, детские дома, интернаты);
• лица, проживающие в общежитиях;
• лица, принимающие участие в массовых международных спортивных и культурных мероприятиях;
• дети до 5 лет включительно (в связи с высокой заболеваемостью в данной возрастной группе);
• подростки в возрасте 13 — 17 лет (в связи с повышенным уровнем носительства возбудителя в данной возрастной группе);
• лица старше 60 лет;
• лица с первичными и вторичными иммунодефицитными состояниями, в том числе ВИЧ-инфицированных;
• лица, перенесшие кохлеарную имплантацию;
• лица с ликвореей.
— В очаге лицам, общавшимся с больным ГФМИ, проводится экстренная специфическая профилактика актуальной вакциной (в соответствии с серогруппой менингококка, выделенного из ликвора и (или) крови больного ГФМИ). В случае отсутствия возможности проведения определения серогруппы менингококка, экстренную иммунопрофилактику проводят без ее установления многокомпонентными вакцинами. Иммунизация контактных лиц проводится в соответствии с инструкцией по применению вакцины. Проведение химиопрофилактики не является противопоказанием для иммунизации.
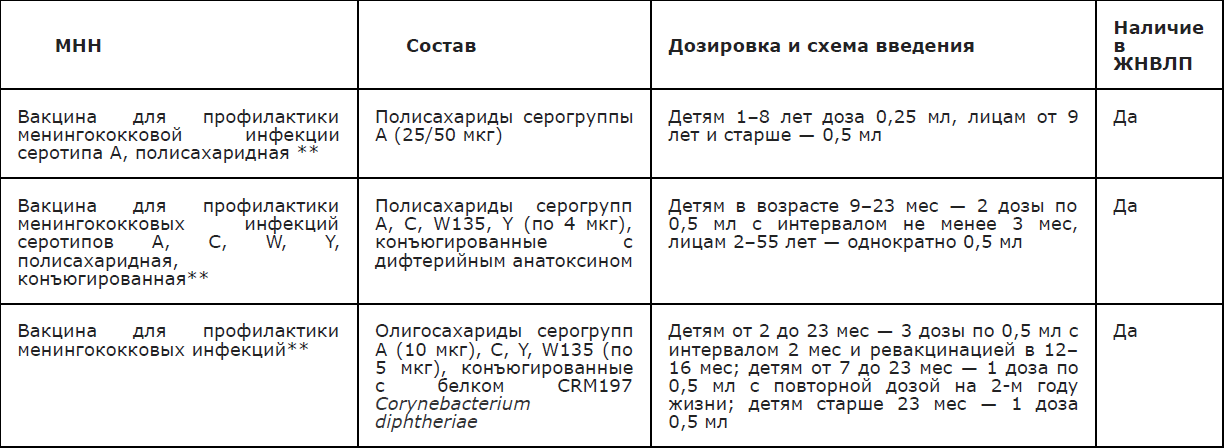
- Рекомендуется в период эпидемического подъема заболеваемости МИ в очагах ГФМИ, лицам, общавшимся с больным, проведение экстренной иммунопрофилактики многокомпонентными вакцинами (Приложения А4.1, А4.2) [29,86, 89 — 92].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5).
Комментарии: Предвестниками осложнения эпидемиологической ситуации являются:
• увеличение заболеваемости ГФМИ в 2 раза по сравнению с предыдущим годом;
• увеличение доли детей старшего возраста, подростков и лиц в возрасте 18 — 25 лет в общей возрастной структуре, заболевших в 2 раза;
• выраженный (в 2 и более раз) рост случаев заболеваний в дошкольных образовательных, общеобразовательных организациях, среди студентов первых курсов профессиональных образовательных организаций и образовательных организаций высшего образования (например, среди приезжих студентов, проживающих в общежитиях);
• появление очагов с двумя и более случаями заболеваний ГФМИ;
• постепенное изменение серогрупповой характеристики штаммов менингококка, выделенных из ликвора и (или) крови больных ГФМИ и формирование многопрофильного по серогрупповой характеристике пейзажа штаммов менингококка с одновременным увеличением показателей заболеваемости.
- Рекомендуется проведение профилактической вакцинации по эпидемическим показаниям: детям от 1 года до 8 лет включительно; студентам первых курсов средних и высших учебных заведений (прежде всего в коллективах, укомплектованных учащимися из разных регионов страны и зарубежных стран) [90, 91, 92].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–4).
Комментарии: При продолжающемся росте заболеваемости менингококковой инфекцией число прививаемых лиц по эпидемическим показаниям должно быть расширено:
за счет учащихся 3–11-х классов; взрослого населения при обращении для проведения иммунизации против менингококковой инфекции в лечебно-профилактические организации.
Противопоказаниями к проведению вакцинации менингококковыми вакцинами являются:
• выраженные, тяжелые системные реакции на предыдущее введение вакцины (анафилактические реакции);
• гиперчувствительность к любому компоненту вакцины;
• острые инфекционные заболевания или обострение хронического процесса.
Вакцинацию можно проводить через 1–2 недели по достижении ремиссии или выздоровления от острого инфекционного заболевания.
1.За лицами, перенесшими локализованные формы менингококковой инфекции, диспансерное наблюдение не устанавливается.
2.За больными, перенесшими тяжелую форму менингококкемии сроки диспансерного наблюдения и перечень необходимых обследований и осмотров специалистов зависит от ведущих патологических синдромов в остром периоде заболевания.
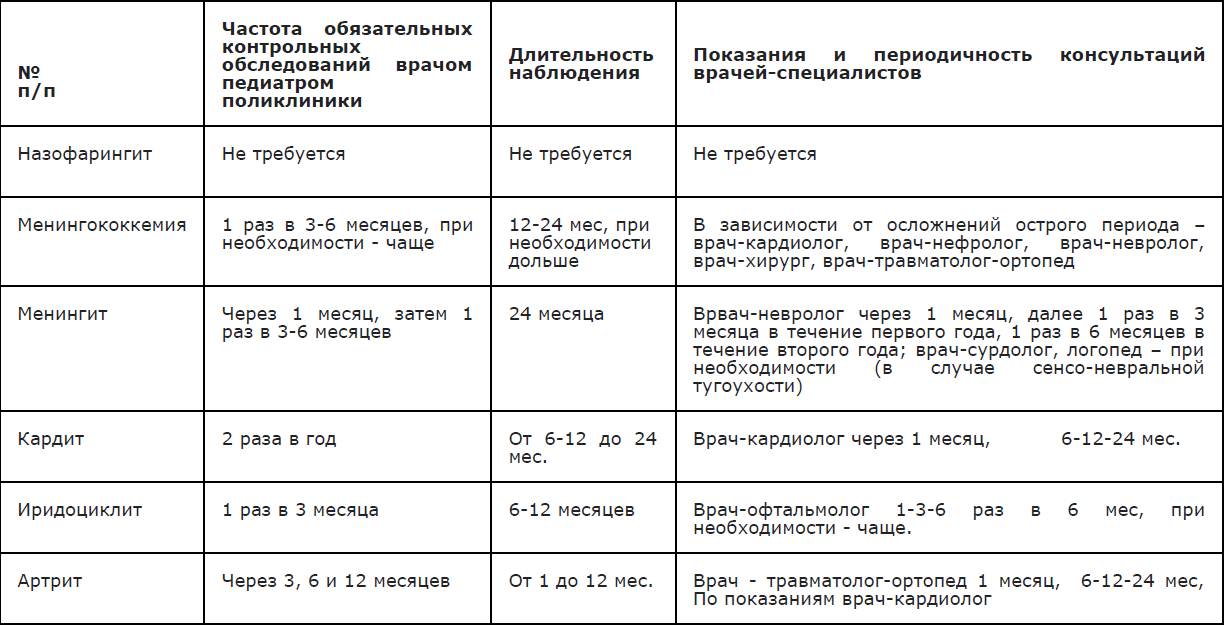
- Рекомендуется осуществлять диспансерное наблюдение за детьми, перенесшими менингококковую инфекцию с менингитом и/или менингоэнцефалитом, у невропатолога детской поликлиники в течение 2-х лет [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств–5).
Комментарии: Сроки диспансерного наблюдения после выписки из стационара: через 1 месяц, далее 1 раз в 3 месяца в течение первого года, 1 раз в 6 месяцев в дальнейшем, при необходимости частота осмотров увеличивается.
Таблица1. Порядок диспансерного наблюдения реконвалесцентов ГМИ
Информация
Источники и литература
-
Клинические рекомендации Межрегиональной общественной организации «Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области»
- 1. Покровский В.И., Фаворова Л.А., Костюкова Н.Н. Менингококковая инфекция. – М., 1996.
2. Brandtzaeg P., van Deuren M. Classification and pathogenesis of meningococcal infections. Methods Mol Biol. 2012; 799:21-35.
3. Королева И.С.. Белошицкий Г.В., Королева М.А. Менингококковая инфекция и бактериальные гнойные менингиты в Российской Федерации: десятилетнее эпидемиологическое наблюдение// Эпидем и ифекц.болезни.Актуальн.вопросы.-2013.-№2.-с.15-20.
4. Скрипченко Н.В., Вильниц А.А. Менингококковая инфекция у детей/Руководство для врачей./ СПб.-ТактикСтудио.-2015.-840с.
5. Miller F., Lécuyer H., Join-Lambert O. et al. Neisseria meningitidis colonization of the brain endothelium and cerebrospinal fluid invasion, Cellular Microbiology 15(4), 2013; 512–519.
6. Pathan N., Faust S.N., Levin M. Pathophysiology of meningococcal meningitis and septicaemia. Arch Dis Child. 2003; 88(7):601-7.
7. Brouwer MC, Read RC, van de Beek D. Host genetics and outcome in meningococcal disease: a systematic review and meta-analysis. Lancet Infect Dis. 2010;10:262–274.in variants. PLoS One. 2012;7:e49295.
8. Hodeib S, Herberg JA, Levin M, Sancho-Shimizu V. Human genetics of meningococcal infections. //Hum Genet. 2020 Jun;139(6-7):961-980. doi: 10.1007/s00439-020-02128-4.
9. Rodenburg GD, Fransen F, Bogaert D, et al. Prevalence and clinical course in invasive infections with meningococcal endotoxin variants. PLoS One. 2012;7(11):e49295.
10. Hellerud BC, Olstad OK, Nielsen EW, et al. Massive Organ Inflammation in Experimental and in Clinical Meningococcal Septic Shock. Shock. 2015;44(5):458-469.
11. Antonucci E, Fiaccadori E, Donadello K, Taccone FS, Franchi F, Scolletta S. Myocardial depression in sepsis: from pathogenesis to clinical manifestations and treatment. J Crit Care. 2014;29:500–511.
12. Hellum M, Ovstebo R, Brusletto BS, Berg JP, Brandtzaeg P, Henriksson CE. Microparticle associated tissue factor activity correlates with plasma levels of bacterial lipopolysaccharides in meningococcal septic shock. Thromb Res. 2014;133:507–514.
13. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2021 году: Государственный доклад. М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2022. 340 с
14. Лобзин Ю.В., Скрипченко Н.В., Вильниц А.А. и др. Гнойные менингиты у детей в мегаполисе: клинико-эпидемиологические аспекты за период 1990-2017 гг. //Инфекционные болезни, 2019.-N 1.-С.12-19.
15. Нагибина М.В., Венгеров Ю.Я., Матосова С.В. и др. Генерализованная форма форма менингококковой инфекции, вызванная N. meningitidis серогруппы W, на территории г. Москвы в 2011-2016 гг. // Инфекционные болезни. Новости. Лечение. Обучение, 2018.-N 1.-С.100-105
16. Лобзин Ю.В., Иванова М.В., Скрипченко Н.В. и др. Современные клинико-эпидемиологические особенности течения генерализованной менингококковой инфекции и новые возможности терапии // Инфекционные болезни. Новости. Лечение. Обучение., 2018.-N 1.-С.69-77.
17. Лобзин Ю.В.,Скрипченко Н.В., Маркова и др. Семейные случаи менингококковой инфекции, вызванной Neisseria meningitidis серогруппы W //Педиатрия .- 2019.-N 1.-С.242-245
18. van Kessel F., van den Ende C., Oordt-Speets A.M. et al.Outbreaks of meningococcal/ meningitis in non-African countries over the last 50 years: a systematic review//J Glob Health. 2019 Jun; 9(1): 010411. doi: 10.7189/jogh.09.010411.
19. Krone M, Gray S, Abad R. et al. Increase of invasive meningococcal serogroup W disease in Europe, 2013 to 2017.// Euro Surveill. 2019 24(14):1800245.
20. Christensen H., May M., Bowen L., Hickman M., Trotter C.L. Meningococcal carriage by age: a systematic review and meta-analysis. Lancet Infect Dis. Dec 2010; 10(12):853-61.
21. Вильниц А.А., Скрипченко Н.В., Карев В.Е. и др. Особенности течения бактериальных гнойных менингитов с летальным исходом ретроспективный анализ 125 случаев заболевания у детей // Инфекционные болезни, 2017.-2017.-С19-24
22. B. Wang et al. Case fatality rates of invasive meningococcal disease by serogroup and age: A systematic review and meta-analysis/ Vaccine 37 (2019) 2768–2782
23. M. Troendle, D. Willis / Fulminant bacterial meningitis due to Neisseria meningitidis with no pleocytosis on lumbar puncture American Journal of Emergency Medicine 35 (2017) 198.e1–198.e2
24. Bacterial meningitis and meningococcal septicaemia. Management of bacterial meningitis and meningococcal septicaemia in children and young people younger then 16 years in primary and secondary care. NICE.-Clinical guideline no102.-2010/-45p.
25. Guidelines for the Early Clinical and Public Health Management of Bacterial Meningitis (including Meningococcal Disease) Report of the Scientific Advisory Committee of HPSC, 2012
26. Pelton S, Sadarangani M, Glennie L, Levin M. Clinical aspects of meningococcal disease. In: Feavers IPA, Sadarangani M, editors. Handbook of meningococcal disease management. New York: Springer; 2016
27. Stein-Zamir C, Shoob H, Sokolov I, Kunbar A, Abramson N, et al. The clinical features and longterm sequelae of invasive meningococcal disease in children. Pediatr Infect Dis J. 2014;33(7):777–9
28. Feldman C, Anderson R. Meningococcal pneumonia: a review. //Pneumonia (Nathan). 2019 25;11:3.
29. Санитарно-эпидемиологические правила СП 3.1.3542-18 «Профилактика менингококковой инфекции» 19.01.2019
30. Dellinger R.P., Levy M.M., Rhodes A., et al Surviving Sepsis Campaign Guidelines Committee including the Pediatric Subgroup. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock: 2012 // Crit. Care Med. 2013. Vol. 41(2). P. 580– 637.
31. Kneyber MCJ. Hematologic Emergencies in the PICU. Pediatric Critical Care Medicine. 2014 May 28:287–96. doi: 10.1007/978-1-4471-6416-6_20. PMCID: PMC7122033.
32. Александрович Ю.С., Пшениснов К.В. Современные принципы диагностики и интенсивной терапии септического шока у детей// Росс.вестник детской хирургии, анестезиологии и реанимации, 2011.-№3.-С.31-35.
33. Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов: Методические указания. –МУК 4.2.1887-04.
Annals of Intensive Care 2013, 3:12 doi:10.1186/2110-5820-3-12.
35. De Jong A. van Oers, J.A. et al. Efficacy and safety of procalcitonin guidance in reducing the duration of antibiotic treatment in critically ill patients: a randomised, controlled, open-label trial// The Lancet Infectious Diseases. — 2016. — №7. – P. 1-9
36. Charles P.E, Ladoire S., Aho S.Serum procalcitonin elevation in critically ill patients at the onset 128 of bacteremia caused by either Gram negative or Gram positive bacteria.//BMC Infect Dis. 2008; 8:38.
37. Tansarli GS, Chapin KC. Diagnostic test accuracy of the BioFire FilmArray®meningitis/encephalitis panel: a systematic review and meta-analysis. Clin Microbiol Infect 2020;26:281-90. doi: 10.1016/j.cmi.2019.11.016
38. Trujillo-Gómez J, Tsokani S, Arango-Ferreira C et al. Biofire FilmArray Meningitis/Encephalitis panel for the aetiological diagnosis of central nervous system infections: A systematic review and diagnostic test accuracy meta-analysis. EClinicalMedicine. 2022 Feb 14;44:101275. doi: 10.1016/j.eclinm.2022.101275. PMID: 35198914; PMCID: PMC8851290.
39. Posnakoglou L et al. Impact of cerebrospinal fluid syndromic testing in the management of children with suspected central nervous system infection. Eur J Clin Microbiol Infect Dis. 2020 Dec;39(12):2379-2386. doi: 10.1007/s10096-020-03986-6.
40. Cailleaux M, Pilmis B, Mizrahi A et al. Impact of a multiplex PCR assay (FilmArray®) on the management of patients with suspected central nervous system infections. Eur J Clin Microbiol Infect Dis. 2020 Feb;39(2):293-297. doi: 10.1007/s10096-019-03724-7.
- 1. Покровский В.И., Фаворова Л.А., Костюкова Н.Н. Менингококковая инфекция. – М., 1996.
Информация
АБТ – антибактериальная терапия
АСВП – акустические стволовые вызванные потенциалы
БГМ – бактериальные гнойные менингиты
ВВИГ – внутривенные иммуноглобулины
ВОЗ – Всемирная организация здравоохранения
ВСК – время свертывания крови
ВЧГ – внутричерепная гипертензия
ГМИ – генерализованная менингококковая инфекция
ДВС-с-м – синдром диссеминированного внутрисосудистого свертывания
ДН – дыхательная недостаточность
ДК – длительность кровотечения
ЖНВЛП — жизненно необходимые и важнейшие лекарственные препараты
ИТ – инфузионная терапия
КТ – компьютерная томография
МИ – менингококковая инфекция
ММ – менингококковый менингит
МРТ – магнитно-резонансная томография
НСГ – нейросонография
ОГМ – отек головного мозга
ОССН – острая сердечно-сосудистая недостаточность
ОЦК – объем циркулирующей крови
ПКТ – прокальцитонин
ПЦР – полимеразная цепная реакция
РЛА – реакция агглютинации латекса
СРБ – С –реактивный белок
СДВ – субдуральный выпот
СНСАДГ – синдром неадекватной секреции антидиуретического гормона
СНТ – сенсоневральная тугоухость
СПОН – синдром полиорганной недостаточности
СП- спинномозговая пункция
ССВР – синдром системной воспалительной реакции
СШ – септический шок
ТКДГ – транскраниальная допплерография
ЧД – частота дыхания
ШИ – шоковый индекс
ЧСС – частота сердечных сокращений
ФП – физиологическая потребность
ЦСЖ- цереброспинальная жидкость
ЦНС – центральная нервная система
ЦС – цефалоспорины
ЭКГ – электрокардиограмма
ЭЭГ – электроэнцефалограмма
PELOD – Pediatric Logistic Organ Dysfunction (логистическая система оценки органной дисфункции в педиатрии)
SOFA – Sequential Organ Failure Assessment (динамическая оценка органной недостаточности)
** – лекарственный препарат, входящий в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2020 год (Распоряжение Правительства РФ от 12.10.2019 № 2406-р)
Алгоритм — набор инструкций, описывающих порядок действий исполнителя для достижения некоторого результата.
Визуализация — метод и процесс создания визуальных представлений внутренних структур тела для клинического анализа и медицинского вмешательства, а также визуального представления функций некоторых органов или тканей.
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Заболеваемость — медико-статистический показатель, определяющий число заболеваний, впервые зарегистрированных за календарный год среди населения, проживающего на какой-то конкретной территории. Является одним из критериев оценки здоровья населения.
Качество медицинской помощи – совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации оказания медицинской помощи детям – нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации.
Клиническая ситуация – случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Основное заболевание – заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти.
Тяжесть заболевания или состояния – критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Факторы риска — любые предрасполагающие факторы, увеличивающие вероятность возникновения или ухудшения болезни.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Лобзин Ю.В., Заслуженный деятель науки Российской Федерации, доктор медицинских наук профессор, академик РАН, Президент Федерального государственного бюджетного учреждения «Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства» (ДНКЦИБ), заведующий кафедрой инфекционных болезней СЗГМУ им. И.И. Мечникова, Президент Евро-Азиатского общества по инфекционным болезням, заместитель Председателя национального научного общества инфекционистов, Председатель правления Ассоциации врачей-инфекционистов Санкт-Петербурга и Ленинградской области
2. Скрипченко Н.В., Заслуженный деятель науки Российской Федерации, доктор медицинских наук профессор, заместитель директора по научной работе ФГБУ ДНКЦИБ ФМБА России, заведующая кафедрой инфекционных заболеваний у детей Факультета последипломного и дополнительного профессионального образования Санкт-Петербургского Государственного Педиатрического Медицинского Университета, член национального научного общества инфекционистов, член Правления Всероссийской ассоциации неврологов, член Правления Санкт-Петербургского отделения Союза педиатров России
3. Харит С.М., доктор медицинских наук, профессор, ведущий научный сотрудник, руководитель отдела профилактики инфекционных заболеваний ФГБУ ДНКЦИБ ФМБА России, профессор кафедры инфекционных заболеваний у детей Факультета последипломного и дополнительного профессионального образования Санкт-Петербургского Государственного Педиатрического Медицинского Университета, член национального научного общества инфекционистов
4. Вильниц А.А., доктор медицинских наук, заведующая научно-исследовательским отделом интенсивной терапии неотложных состояний, старший научный сотрудник отдела нейроинфекций и органической патологии нервной системы ФГБУ ДНКЦИБ ФМБА России, доцент кафедры инфекционных заболеваний у детей Факультета последипломного и дополнительного профессионального образования Санкт-Петербургского Государственного Педиатрического Медицинского Университета, член национального научного общества инфекционистов
5. Горелик Е.Ю., кандидат медицинских наук, старший научный сотрудник, и.о. руководителя отдела нейроинфекций и органической патологии нервной системы ФГБУ ДНКЦИБ ФМБА России, член национального научного общества инфекционистов
Разработчики клинических рекомендаций подтверждают отсутствие финансовой поддержки/конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
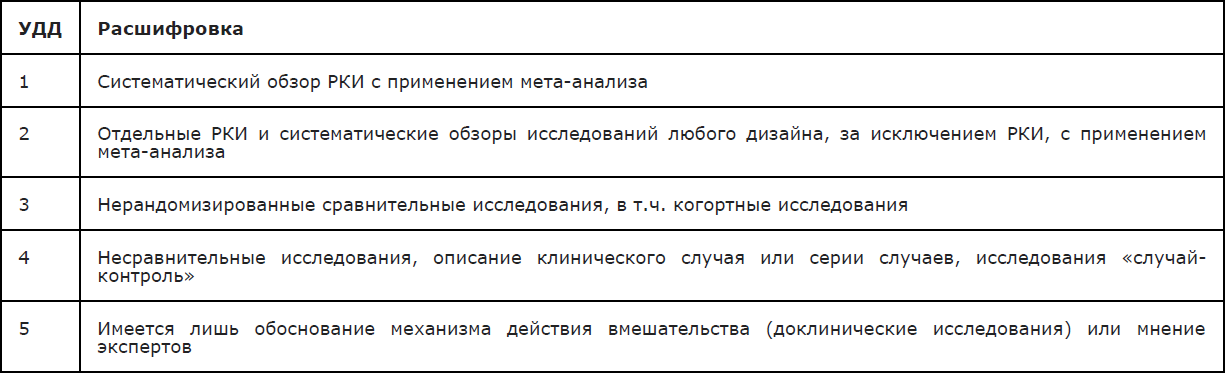
Методология
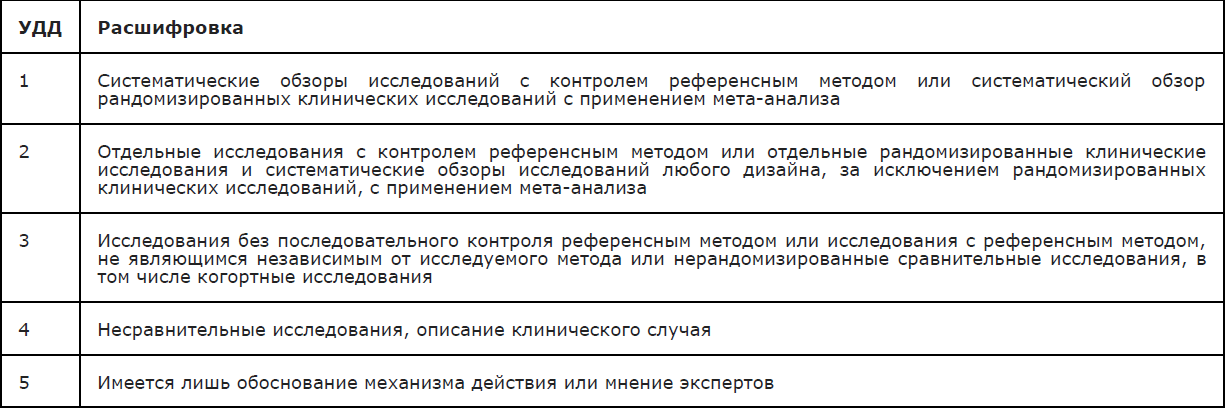
Методы, использованные для сбора/селекции доказательств: поиск в электронных базах данных.
Целевая аудитория данных клинических рекомендаций:
1. врач-анестезиолог-реаниматолог;
2. врач здравпункта;
3. врач-инфекционист;
4. врач-невролог;
5. врач общей практики (семейный врач);
6. врач-педиатр;
7. врач-педиатр городской (районный);
8. врач-педиатр участковый;
9. врач по медицинской профилактике;
10. врач по медицинской реабилитации;
11. врач приемного отделения;
12. врач-терапевт подростковый;
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года,а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Приложение А3.1 Нормативные документы
1 Федеральный закон от 21.11.2011 N 323-ФЗ (ред. от 02.07.2021) «Об основах охраны здоровья граждан в Российской Федерации»(Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724) (с изм. и доп., вступ. в силу с 01.10.2021) (https://roszdravnadzor.gov.ru/documents/100)
2 Приказ Минздравсоцразвития России от 5 мая 2012г. № 521н (ред. от 21.02.2020) “Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями”, зарегистрирован в Минюсте РФ 10 июля 2012г., регистрационный №24867; (https://docs.cntd.ru/document/902348291)
4 Приказ Минздрава России от 16.05.2019г. №302н (ред. от 19.11.2020) «Об утверждении порядка прохождения диспансерного наблюдения в том числе в период обучения и воспитания в образовательных организациях»; (Зарегистрировано в Минюсте России 07.06.2019 N 54887) (https://docs.cntd.ru/document/554715762) ;
5 Международная классификация болезней, травм и состояний, влияющих на здоровье (МКБ – 10) (https://mkb-10.com/);
6 Постановление Главного государственного санитарного врача РФ от 28.01.2021 N 4
7 «Об утверждении санитарных правил и норм СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» (вместе с «СанПиН 3.3686-21. Санитарные правила и нормы «Санитарно-эпидемиологические требования по профилактике инфекционных болезней»») (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
8 Приложение N 1 к распоряжению Правительства Российской Федерации от 12.10.2019 г. (в ред. распоряжений Правительства РФ от 12.10.2020 N 2626-р, от 23.11.2020 N 3073-р) «Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения» (https://roszdravnadzor.gov.ru/spec/drugs/documents/64966)
Приложение А3.3 Осложнения менингококковой инфекции
Приложение А3.4 Критерии диагностики синдрома системной воспалительной реакции (ССВР) АССР/SCCM (1992), IPSSC, 2005г
Приложение А3.5 Возраст-специфические пороговые диагностические значения ССВР
Приложение А 3.6 Опорно-диагностические признаки при клинической диагностике септического шока
Септический шок должен быть заподозрен, если у больного присутствуют следующие симптомы:
· Гипо или гипертермия (температура <36 или>38,5оС)
· Тахипноэ
· Нарушение ментального статуса (необычная вялость, безразличие, сонливость, сопор, кома или возбуждение, раздражительность с оценкой сознания по шкале ком Глазго для детей)
· Снижение диуреза менее 1 мл/кг/мин
· Признаки нарушения микроциркуляции (изменение цвета и температуры кожных покровов, время капиллярного наполнения)
Приложение А3.7 Клинические признаки «холодного» и «теплого» шоков.
Примечание: * Капиллярное наполнение у детей исследуют путем надавливания на кожу в области центральной части грудины в течение 5 секунд с последующей оценкой времен реперфузии, которая в норме составляет 2-3 секунды.
Приложение А3.8 Опорно-диагностические признаки при клинической диагностике отека головного мозга
· Нарушение сознания (менее 9-10 баллов ШКГ) или его колебания
· Ненормальная двигательная реакция на раздражение
· Патологическая поза
· Нарушение реакции зрачков на свет
· Диспноэ
· Сочетание артериальной гипертензии, брадикардии, диспноэ (триада Кушинга)
· Судорожный статус
· Очаговая неврологическая симптоматика
Приложение А3.9 Стадии развития эпилептического статуса
Примечание: Дифференциальный диагноз судорожного ЭС проводится с ознобом при сепсисе, миоклоническими гиперкинезами, генерализованной дистонией и псевдоЭС.
Приложение А3.10 Противопоказания для проведения спинномозговой пункции
· нарушение уровня сознания (ШКГ менее 9 баллов) или флюктуирующее сознание
· относительная брадикардия и гипертензия,
· очаговая неврологическая симптоматика,
· судороги
· нестабильная гемодинамика,
· неадекватная реакция зрачков на свет, синдром «кукольных глаз»,
· септический шок,
· прогрессирующая геморрагическая сыпь,
· нарушения гемостаза,
· уровень тромбоцитов менее 100 х109/л,
· проводимая антикоагулянтная терапия,
· локальная инфекция кожи и мягких тканей в зоне проведения люмбальной пункции,
· дыхательная недостаточность
Транспортировка/госпитализация больно с нарастающей внутричерепной гипертензией (ВЧГ)/ОГМ в связи с возможностью развития жизнеугрожающих состояний должна осуществляться только бригадой РКЦ при условии проведения ИВЛ.
Приложение А.3.11 Дифференциальная диагностика менингококцемии с другими заболеваниями, протекающими с кожными высыпаниями
Приложение А3.12. Средства специфической профилактики менингококковой инфекции. Вакцины для профилактики менингококковой инфекции, зарегистрированные в Российской Федерации
Приложение А3.13. Сравнительная характеристика полисахаридных и конъюгированных вакцин
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Менингококковая инфекция — это острое инфекционное заболевание, вызываемое различными видами менингококка. Характеризуется многообразием клинических проявлений: от назофарингита (воспаление слизистой оболочки носа и зева) и бактерионосительства до распространенных, тяжело протекающих в форме менингококкемии (наличие менингококковой инфекции в крови), менингита и менингоэнцефалита (воспаление оболочек головного мозга).
Возбудителем менингококковой инфекции является грамположительный диплококк Neisseria meningitides. Менингококковой инфекцией заражаются и болеют только люди. Наиболее распространена инфекция среди детей: до 80% от числа всех больных. Подвержены заболеванию дети любого возраста, особенно часто инфекция поражает детей на первом году жизни.
Источником инфекции может быть только больной человек или бактерионоситель. Менингококковая инфекция распространяется воздушно-капельным путем через зараженные капельки слизи, выделяемые из носоглотки и верхних дыхательных путей. Часто дети раннего возраста заражаются от родителей, близких родственников, которые являются либо носителями, либо больными локализованной формой инфекции.
Инкубационный период может длиться от 2 до 10 дней, обычно он короткий: равен 2-3 дням. Локализованные формы диагностируются только при бактериологическом исследовании. Наибольшую опасность представляют генерализованные формы: менингококковый сепсис (менингококцемия), менингит (воспаление оболочек мозга); менингоэнцефалит (воспаление и оболочек, и вещества мозга); часто имеет место сочетание проявлений сепсиса и менингита. Бессимптомное менингококконосительство – самая частая форма заболевания (развивается у 99,5% всех инфицированных). Чаще отмечается у взрослых. Состояние не проявляется никакими признаками, и человек не знает о своем инфицировании.
Менингококковый назофарингит развивается у 80% заболевших менингококковой инфекцией. Проявляется обычными для воспалительного процесса в носоглотке симптомами: острое начало, першение в горле, заложенность носа, сухой кашель, головная боль. Может повышаться температура в пределах 37,5°С. Общее состояние и самочувствие ребенка страдают мало. При осмотре выявляется покраснение в зеве и отечность слизистой, иногда покраснение конъюнктив, скудное слизисто-гнойное отделяемое из носа. Чаще это состояние расценивается как проявление острого респираторного заболевания. Правильный диагноз ставится только в очаге инфекции при обследовании контактных лиц. Длительность заболевания от 2 до 7 дней; заканчивается выздоровлением. Но в ряде случаев эта форма предшествует последующему развитию генерализованной формы инфекции.
Менингококцемия развивается остро, внезапно. Ее проявления нарастают очень быстро. Родители могут указать точное время начала болезни, а не только дату. Резко с ознобом повышается температура (до 40°С), которая плохо снижается на прием препаратов, обладающих жаропонижающим действием (ибупрофен** и парацетамол**). Отмечается повторяющаяся рвота и выраженная головная боль, жажда. Но основным и наиболее характерным признаком менингококкового сепсиса является сыпь. Проявляется она уже в первые сутки болезни, реже на вторые. Чаще она локализуется на бедрах, голенях, внизу живота, на ягодицах. Распространяется сыпь быстро, буквально «растет на глазах». Появление высыпаний на лице свидетельствует о тяжести процесса. Это неблагоприятный прогностический признак. Размер сыпи может быть разным: от мелкоточечных кровоизлияний до крупных неправильной («звездчатой») формы элементов багрово-синюшного цвета. Сыпь является кровоизлиянием в кожу, она не исчезает при надавливании, располагается на бледном фоне кожных покровов. Мелкоточечные высыпания держатся 3-4 дня, пигментируются и исчезают. В центре крупных элементов сыпи может развиваться некроз (омертвение) ткани. Некротическая поверхность покрывается коркой, после ее отхождения образуются язвы, которые рубцуются очень медленно (до 3 недель и более). Некроз может возникнуть и на кончике носа, фалангах пальцев, ушных раковинах с развитием сухой гангрены. Клинические симптомы при менингококцемии могут нарастать очень бурно, особенно при молниеносном варианте течения заболевания. Кровоизлияние в конъюнктивы или склеры глаз может появиться даже раньше, чем сыпь на коже. Возможно возникновение и других проявлений геморрагического синдрома: кровотечения (носовое, желудочное, почечное) и кровоизлияния в различных органах. Вследствие нарушения кровоснабжения и обменных процессов за счет токсикоза, при менингококцемии у детей имеются симптомы поражения почек, сердечно-сосудистой системы, легких, глаз, печени, суставов. Поражение суставов характеризуется возникновением боли в крупных суставах и отечности их, ограничением объема движений. В случае кровоизлияния в надпочечники развивается острая надпочечниковая недостаточность за счет дефицита гормонов, которая может послужить причиной смертельного исхода. Такое осложнение также, как и острая почечная недостаточность, возможно при молниеносной форме менингококцемии (сверхостром сепсисе). При отсутствии квалифицированной помощи, смерть может наступить даже за несколько часов.
Гнойный менингококковый менингит также характеризуется острым началом. Появляется резкая разлитая головная боль, маленькие дети реагируют на нее появлением беспокойства, пронзительным плачем. Температура с ознобом может повышаться до 40°С и не снижается после принятия ребенком препаратов с жаропонижающим действием (ибупрофен**, парацетамол**). Головная боль усиливается в ответ на любой раздражитель: громкий звук, свет, даже на прикосновение: у маленьких детей это проявляется в виде симптома «отталкивания материнских рук». Усиление головной боли отмечается при малейшем движении, при повороте головы. Аппетит отсутствует. Многократно повторяющаяся рвота не приносит облегчения. Она не связана с приемом пищи. Может появиться и понос, особенно в раннем возрасте. Ребенок бледный, вялый, пульс учащен, кровяное давление снижено. Мышечный тонус повышен. Характерна поза ребенка в постели: лежа на боку, «свернувшись калачиком», с притянутыми к животу ногами и запрокинутой назад головой. У маленьких детей отмечается выбухание, напряжение и пульсация большого родничка. Иногда появляется расхождение швов между костями черепа. При обезвоживании маленького ребенка за счет рвоты и жидкого стула родничок западает. При распространении процесса на вещество мозга развивается менингоэнцефалит, что проявляется такими симптомами, как нарушение сознания, психические расстройства, двигательное возбуждение и судороги. При осмотре врач выявляет очаговую симптоматику: парезы (или параличи), патологические изменения со стороны черепно-мозговых нервов (глазодвигательные расстройства, снижение слуха и зрения). В тяжелых случаях при возникновении отека мозга возможно нарушение глотания, речи, сердечной деятельности и дыхания.
При смешанной форме могут преобладать как клинические проявления менингита, так и симптомы менингококцемии. В процессе течения генерализованной формы заболевания могут развиваться и редкие формы: поражение суставов, сердца, сетчатки глаз и легких. Но если менингококк попадает с воздухом сразу в легкие, то менингококковая пневмония может развиваться и первично.
Все больные с менингококковой инфекцией или с подозрением на нее в обязательном порядке немедленно госпитализируются в специализированном отделении. Терапия тяжелых форм происходит в реанимационном отделении или палатах интенсивной терапии. В домашних условиях возможно лечение только носителей менингококка и больных менингококковым назофарингитом (при отсутствии в семье других детей в дошкольном возрасте).
В профилактике менингококковой инфекции большое значение имеет изоляция больного ребенка и бактерионосителя.
За контактными детьми обязательно проводится клиническое наблюдение, при этом осматриваются носоглотка, кожные покровы, измеряется температура тела в течение 10 дней. Также всем контактным независимо от возраста и состояния здоровья проводится химиопрофилактика антибактериальными препаратами.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шкала для оценки органной недостаточности, связанной с сепсисом
Название на русском языке: Шкала для оценки органной недостаточности, связанной с сепсисом
Оригинальное название (если есть): Sequential Organ Failure Assessment Scale (SOFА)
Источник (официальный сайт разработчиков, публикация с валидацией): Vincent JL et al Use of the SOFA score to assess the incidence of organ dysfunction/failure in intensive care units: results of a multicenter, prospective study. Working group on «sepsis-related problems» of the European Society of Intensive Care Medicine. Crit Care Med. 1998 Nov;26(11):1793-800. doi: 10.1097/00003246-199811000-00016. PMID: 9824069.
Тип(подчеркнуть): шкала оценки
Назначение: оценка органной недостаточности, риска смертности и сепсиса у пациентов в отделении интенсивной терапии и реанимации.
Примечание: УНС^ — угнетение нервной системы
Интерпретация: Минимальное значение SOFA = 0; Максимальное значение SOFA = 24; Чем больше баллов у отдельного органа (системы), тем более выражена его дисфункция. Чем больше общее число баллов, тем выше степень полиорганной недостаточности
Оценка возможности гибели пациента = 1ч (1+ exp [7,64 — 0,30хPELOD])
Приложение Г2. Формализованная оценочная система органной дисфункции в педиатрии
Название на русском языке: Формализованная оценочная система органной дисфункции в педиатрии
Оригинальное название (если есть): Pediatric Logistic Organ Dysfunction score
Источник (официальный сайт разработчиков, публикация с валидацией): Leteurtre, S , Martinot, A, Duhamel, A. (2006). Validation of the paediatric logistic organ dysfunction (PELOD) score: Prospective, observational, multicentre study. The Lancet. 367. 902-902. 10.1016/S0140-6736(06)68379-7.
Назначение: Логистическая система оценки органной дисфукции в педиатрии с оценкой риска гибели пациента
Ключ (интерпретация): Оценка возможности гибели пациента = 1ч (1+ exp [7,64 — 0,30хPELOD])
Приложение Г3. Клиническая шкала оценки уровня сознания у больных старше 4-х лет
Название на русском языке: Шкала комы Глазго
Оригинальное название (если есть): the Glasgow Coma Scale, GCS —
Назначение: шкала для оценки глубины комы у взрослых и детей старше 4-х лет; состоит из трёх тестов, оценивающих реакцию открывания глаз, речевые и двигательные реакции. За каждый тест начисляется определённое количество баллов.
Содержание (шаблон):
Ключ (интерпретация):
Приложение Г4. Модифицированная шкала комы Глазго для оценки уровня сознания младенцев и детей
Название на русском языке: Модифицированная шкала комы Глазго для оценки уровня сознания младенцев и детей
Оригинальное название (если есть): Modified Glasgow Coma Scale for Infants and Children
Источник (официальный сайт разработчиков, публикация с валидацией): Morray JP, Tyler DC, Jones TK, Stuntz JT, Lemire RJ. Coma scale for use in brain-injured children. Crit Care Med. 1984 12(12):1018-20.
Назначение: шкала для оценки глубины комы у детей до 4-х лет жизни
Содержание (шаблон)
Ключ (интерпретация):

Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Обсуждаются вопросы, посвященные эпидемиологии, этиопатогенезу и клиническим формам такого грозного заболевания, как менингит. Представлены современные подходы к диагностике и лечению различных вариантов менингококковой инфекции. Освещены мероприятия по организации эпидемиологического надзора, профилактике и противоэпидемическим действиям, направленным на раннее выявление больных и прерывание путей передачи генерализованной формы менингококковой инфекции.
Определение
Менингококковая инфекция (МИ) – антропонозное инфекционное заболевание, протекающее в виде назофарингита, менингококцемии и гнойного менингита, реже – с поражением других органов и систем. Основной формой МИ является носительство. У части зараженных лиц размножение бактерий в носоглотке приводит к местным воспалительным реакциям (назофарингиту – НФ), у другой части наблюдаются генерализованные формы МИ (ГФМИ). При этом возбудитель гематогенно проникает в различные органы, чаще всего – в центральную нервную систему, вызывая поражение мозговых оболочек (менингококковый менингит – ММ) и реже – мозговой ткани (энцефалит). Встречаются общетоксические формы, которые сопровождаются поражением многих тканей (включая токсическое поражение надпочечников) и циркуляцией менингококка в крови (менингококцемией).
Имеется стандартное определение случаев МИ, согласно утвержденным санитарно-эпидемиологическим правилам (СП 3.1.2.2512-09 – “Профилактика менингококковой инфекции”):
• Предполагаемый стандартный случай острого менингита выявляют на догоспитальном уровне. Основные критерии: неожиданный подъем температуры до 38–39 ˚C, нестерпимая головная боль, напряженность (ригидность) шейных мышц, изменение сознания и другие проявления. У детей до одного года подъем температуры сопровождается выбуханием родничка.
• Вероятный стандартный случай острого бактериального менингита выявляют, как правило, непосредственно после госпитализации, при этом учитывают один или несколько из вышеперечисленных критериев, а также мутный ликвор, лейкоцитоз более 100 клеток в мм3 с преобладанием нейтрофилов (60–100 %), лейкоцитоз в диапазоне 10–100 клеток в мм3 с преобладанием нейтрофилов (60–100 %) со значительным повышением уровня белка (0,66–16,0 г/л) и снижением показателей глюкозы.
• Возможный стандартный случай ГФМИ (ММ и/или менингококцемия) включает один или несколько из вышеперечисленных критериев, а также выявление грамотрицательных диплококков в ликворе и/или крови, наличие специфических геморрагических высыпаний на коже, эпидемиологическое указание на повторный случай из очага или неблагополучная обстановка по МИ в регионе.
• Подтвержденный стандартный случай ГФМИ (ММ и/или менингококцемия) включает один или несколько из вышеперечисленных критериев, а также выявление группоспецифического антигена к менингококку в ликворе и/или крови, обнаружение роста культуры менингококков при посеве ликвора и/или крови с определением серогруппы.
Рост культуры менингококков из носоглотки и других нестерильных областей организма не является подтверждением диагноза ГФМИ.
Краткие исторические сведения
Менингит был известен в глубокой древности. Впервые клиника менингита была описана античными врачами Аретеем и Павлом Эгинским, однако первое описание эпидемического цереброспинального менингита как самостоятельной болезни дал в 1805 г. Viesseux во время вспышки этой болезни в Женеве. Затем в многочисленных работах освещались эпидемии, вспыхивавшие в различных частях Европы и в Северной Америке (1806–1830). Впервые эпидемический менингит в России отмечен в Калужской губернии в 1863 г. и в Москве в 1886-м. Примерно в те же годы болезнь описана в Азии, Африке и Австралии. Окончательное выделение эпидемического цереброспинального менингита как самостоятельной болезни было сделано после открытия A. Weichselbaum (1887) возбудителя – грамотрицательного диплококка, локализующегося в клетках спинномозговой жидкости, названного им Diplococcus intracellularis meningitidis. В конце прошлого столетия описана менингококцемия как особая форма МИ, а в начале нашего столетия – менингококковый НФ.
В 1965 г. XIX Всемирная ассамблея здравоохранения в восьмом пересмотре Международной классификации болезней ввела новое название болезни – “менингококковая инфекция”, исключив “эпидемический цереброспинальный менингит”. МИ встречается на всех континентах. Революционную роль в лечении больных менингитом сыграли сульфаниламидные препараты и антибиотики, применение которых резко снизило летальность при генерализованных формах заболевания.
Этиология
Возбудитель МИ – Neisseria meningitides, принадлежит к семейству Neisseriaсеае рода Neisseria. Менингококки имеют сложную антигенную структуру. В настоящее время известны следующие их серогруппы: А, В, С, D, H, I, K, L, X, Y, Z, W135. Не все менингококки равноценны по патогенности, наиболее опасны т. н. эпидемические – А, В, С, все остальные группы возбудителей могутвызывать заболевания, но чаще всего в виде редких спорадических случаев. Однако в последние годы отмечены вспышки и эпидемии, обусловленные возбудителями этих серогрупп. Внутри отдельных групп (В, С, Y) имеются типовые различия. К настоящему времени известно более 20 серотипов менингококка, из них типы 2, 4, 15 и 16 оценены как маркеры вирулентности. Определение серогрупповой и серотиповой принадлежности возбудителя, выделяемого от больных и носителей, имеет важное эпидемиологическое значение. Основным фактором агрессии возбудителя является липополисахаридный комплекс (эндотоксин). Имеются косвенные данные о возможности изменения вирулентности возбудителей. Так, в СССР в годы благополучия (1950–1960) от редких больных выделялись менингококки группы А, а затем тот же менингококк вызывал эпидемию. Типовая дифференциация менингококков В, С, Y и некоторых других групп также указывает на возможность различия вирулентности штаммов. Для генетического типирования применяют мультилокусное секвенирование–типирование. Каждому исследованному изоляту присваивается определенный генетический “штрих-код”, называемый “аллельным профилем”, или, что то же самое, “сиквенс-типом”. Имеется постоянно пополняющаяся международная база данных выделенных штаммов, их места и времени изоляции, а также во многих случаях их серосубтипов и серотипов, определенных генетическими и/или серологическими методами.
Менингококк мало устойчив к воздействию факторов внешней среды, вне организма быстро погибает при высыхании, охлаждении ниже 22 ˚С, при 55 ˚С погибает через 5 минут. Под действием 0,01 %-ного раствора хлорамина, 1 %-ного раствора фенола и 0,1 %-ного раствора перекиси водорода инактивируется через 2–3 минуты. Требователен к условиям культивирования – оптимальной для него является температура 36,5–37 ˚С.
Различают три группы источников инфекции:
• больные ГФМИ (менингококкемия, менингит, менингоэнцефалит, смешанная форма) составляют около 1–2 % от общего числа инфицированных лиц;
• больные острым менингококковым НФ (10–20 % от общего числа инфицированных лиц);
• “здоровые” носители – лица без клинических проявлений, выявляются только при бактериологическом обследовании; длительность носительства менингококка в среднем составляет 2–3 недели, у 2–3 % лиц оно может продолжаться до 6 и более недель. Широкая распространенность бактерионосительства в человеческой популяции поддерживает непрерывность эпидемического
процесса.
Имеются данные об опасности больных в конце инкубации. Больной ГФМИ заразен в течение всей болезни: считается, что возбудитель в носоглотке сохраняется до трех недель (максимум). Больные НФ оказываются опасными для окружающих примерно до трех недель. В настоящее время в крупных городах на 1 больного ГФМИ приходится 45–50 тыс. носителей в год. Носительство играет решающую эпидемическую роль. Большинство случаев заражений, в т. ч. ведущих к ГФМИ, является результатом заражения от носителей (однако отнюдь не все носители представляют одинаковую опасность). У большинства носителей (примерно 70 %) вегетация менингококка в носоглотке кратковременна (повторные анализы через 7–10 дней отрицательны) и не сопровождается обильным размножением (выявляются единичные – максимум 10–20 колоний при посеве мазка). Такие носители либо не дают последующих заражений, либо из-за малого количества выделяемого возбудителя могут вызывать такое же кратковременное носительство. Остальные носители выделяют культуру какое-то время, но большая часть из них освобождается от менингококка через 3–6 месяцев. Лишь около 5 % носителей выделяют культуру более 6 месяцев, причем некоторые из них – в течение нескольких лет. У таких людей заселенность носоглотки значительна (при посевах одного мазка обнаруживают свыше 30 колоний – нередко чистой культуры). Если учесть, что длительное и массивное носительство характерно в основном для эпидемических штаммов (А, В, С), понятна их ведущая роль в распространении МИ, в частности ГФМИ. Именно за счет таких резидентных “злостных” носителей в закрытых организованных коллективах формируются длительно существующие очаги, когда в течение нескольких лет периодически возникают ГФМИ с интервалами времени, существенно превышающими инкубационный период, причем чаще всего по нескольку случаев сразу.
Механизм передачи МИ – аэрозольный. Возбудитель передается с капельками слизи при кашле, чихании, разговоре. Вследствие нестойкости менингококка во внешней среде и его локализации на слизистой оболочке задней стенки носоглотки он передается только при достаточно тесном и длительном общении. В отличие от других инфекций дыхательных путей распространение эпидемии МИ на различные территории происходит медленно.
Клиническая картина
В соответствии с общепринятой клинической классификацией МИ выделяют следующие ее формы:
1. Первично-локализованные:
• менингококковыделительство;
• острый НФ;
• пневмония.
2. Гематогенно-генерализованные:
• менингококцемия (типичная;
молниеносная; хроническая);
• менингит;
• менингоэнцефалит;
• смешанная форма (менингококцемия + менингит);
• редкие формы (эндокардит, артрит, иридоциклит).
Выделителей менингококка обычно обнаруживают при массовом обследовании в очаге менингококковой инфекции, а также случайно при взятии мазков со слизистой оболочки носоглотки. Клинически выявить носителей невозможно из-за отсутствия каких-либо симптомов.
Острый НФ. Среди всех клинических форм МИ наиболее часто встречают острый НФ. Инкубационный период варьируется в пределах 1–10 дней, но чаще составляет 3–5 суток. Клиническая расшифровка менингококкового НФ чрезвычайно затруднена из-за сходства симптоматики с НФ другой этиологии. Обычно заболевание начинается достаточно остро: больные жалуются на кашель, першение и боли в горле, заложенность носа и насморк со слизисто-гнойным отделяемым. Катаральные явления сопровождают головная боль и повышение температуры тела от субфебрильных до высоких значений. В некоторых случаях возможны боли в суставах.
Лицо больного обычно бледное, при осмотре выявляют гиперемию миндалин, мягкого неба и дужек. Достаточно характерны гиперемия и зернистость задней стенки глотки, покрытой слизисто-гнойным отделяемым. В некоторых случаях пальпируются несколько увеличенные и болезненные подчелюстные лимфатические узлы. Характерна тахикардия. Заболевание продолжается не более 1–3 дней, хотя иногда гиперплазия фолликулов может сохраняться 1–2 недели. В подавляющем большинстве случаев заболевание заканчивается полным выздоровлением. Однако следует обратить внимание на то, что иногда эта форма может приобретать достаточно тяжелое течение с развитием выраженного синдрома интоксикации: резкой головной болью, выраженной температурной реакцией, кратковременной менингеальной симптоматикой и мимолетными геморрагическими высыпаниями на коже.
Менингококковая пневмония. Менингококковая пневмония встречается крайне редко; она может быть очаговой или долевой – обычно с тяжелым течением. Этиологическая диагностика возможна только при обнаружении возбудителя в мокроте.
Менингококцемия (менингококковый сепсис). В большинстве случаев менингококцемия отличается тяжелым течением. Она развивается после предшествовавшего НФ, иногда – на фоне полного здоровья. Острое начало заболевания проявляется ознобом и повышением температуры тела, за несколько часов достигающей 40– 41 ˚С, головной болью, неукротимой рвотой, болями в мышцах спины и конечностей.
При осмотре больного отмечают бледность лица с цианотичным оттенком, одышку, тахикардию. Наблюдается склонность к значительному снижению артериального давления; могут возникать явления коллапса. Очень рано развивается олигурия или анурия, в моче повышается количество белка, лейкоцитов и эритроцитов, кроме того, появляются цилиндры. В крови нарастают уровни креатинина и мочевины.
Опорным клиническим признаком, наводящим на мысль о менингококцемии, является экзантема. Она обычно появляется в первые сутки заболевания (в течение 5–15 часов от начала болезни), реже высыпания образуются на вторые сутки. Сыпь чаще располагается на ягодицах, нижних конечностях, в подмышечных впадинах, на верхних веках и имеет тенденцию к слиянию. Типичные геморрагические элементы различной величины имеют неправильные очертания звездчатого характера, плотные на ощупь. Чем больше выражены бактериемия и интоксикация, тем многочисленнее и крупнее элементы сыпи. В этих случаях экзантема может принять генерализованный характер, расположившись на любом участке тела; крупные элементы сыпи подвергаются некрозу. При их обратном развитии могут образовываться язвенно-некротические поверхности на ушных раковинах, кончике носа, дистальных отделах конечностей. Геморрагический синдром при менингококцемии проявляется кровоизлияниями на конъюнктивах, склерах и слизистой оболочке ротоглотки. При более тяжелом течении развиваются носовые, желудочные, почечные и маточные кровотечения.
Уже на ранних сроках болезни могут появиться признаки поражения суставов; при этом в первые дни заболевания обычно возникают поражения мелких суставов кисти, а на второй неделе болезни – крупных суставов. Суставная жидкость иметь серозногнойный характер, но выделить из нее возбудителя, как правило, не удается. В более тяжелых и запущенных случаях экссудат носит гнойный характер, в нем обнаруживают менингококки. Отличительной чертой менингококцемии, которая позволяет проводить клиническую дифференциальную диагностику с другими септическими состояниями, является отсутствие гепатолиенального синдрома. Тяжелым проявлением менингококцемии, нередко с летальным исходом, является молниеносная форма, которая характеризуется развитием инфекционно-токсического шока уже в первые часы заболевания.
Хроническое течение менингококцемии наблюдают редко. Характерны длительная интермиттирующая лихорадка, полиморфные высыпания на коже, артриты и полиартриты, развитие гепатолиенального синдрома.
Менингококковый менингит. ММ, так же как и менингококцемия, чаще развивается после клинических проявлений назофарингита. Заболевание начинается остро с подъема температуры тела до высоких значений и развития общемозговых симптомов – резкой мучительной головной боли, часто неукротимой рвоты без тошноты, не связанной с приемом пищи. У больного наблюдается возбуждение, эйфория, в части случаев уже в первые часы заболевания наступает расстройство сознания. Характерна гиперемия лица, нередки герпетические высыпания на губах. Отмечают гиперестезию (тактильную, слуховую и зрительную), возможны мышечные судороги. Выражены тахикардия, артериальная гипотензия, задержка мочеотделения.
В тяжелых случаях больной принимает характерную вынужденную позу. Он лежит на боку с запрокинутой головой и притянутыми к животу ногами, согнутыми в тазобедренных и коленных суставах (положение “взведенного курка”). Эту симптоматику, довольно часто встречавшуюся до эры антибиотикотерапии, в настоящее время наблюдают лишь в запущенных случаях. Рано, уже в первые сутки болезни, появляются тоническое напряжение мышц и мышечные контрактуры – ригидность затылочных мышц и длинных мышц спины, симптомы Кернига, Брудзинского и др. Для детей грудного возраста указанные менингеальные симптомы нетипичны; можно наблюдать лишь выбухание и напряжение большого родничка, а также симптомы подвешивания и “треножника”. Отмечают повышение сухожильных рефлексов, расширение рефлексогенных зон. Нередко менингеальные симптомы сочетаются с признаками поражения черепных нервов.
Наиболее тяжелое течение ММ наблюдают при молниеносном варианте с набуханием и отеком головного мозга, а также при синдромах церебральной гипотензии и эпендиматита (вентрикулита). При молниеносном течении менингита уже с первых часов заболевания можно наблюдать развитие отека и набухания головного мозга с возможным вклинением головного мозга в большое затылочное отверстие.
У детей младшего возраста ММ может сопровождаться синдромом церебральной гипотензии. У взрослых это состояние в очень редких случаях бывает результатом усиленной дегидратации или возникает при проведении лечебных мероприятий. Уже с самого начала заболевания наблюдают быстрое нарастание признаков токсикоза и эксикоза, ступора, усиление рвоты, судорог. Наблюдают снижение рефлексов, мышечную гипотонию. У детей до года можно обнаружить западение большого родничка. Трудности диагностики в этих случаях связаны с тем, что при развитии синдрома церебральной гипотензии, как правило, менингеальная симптоматика не выражена. При люмбальной пункции давление ликвора резко снижено, он вытекает редкими каплями и имеет гнойный характер.
При распространении воспалительного процесса на эпендиму может возникать синдром эпендиматита. Клинически он проявляется неукротимой рвотой, мышечными судорогами и тотальной ригидностью мышц. Больные принимают вынужденную позу с вытянутыми ногами, перекрещенными в стопах, и вытянутыми сжатыми в кулаки руками. Наблюдают расстройства психики, сонливость. Температура тела чаще нормальная. При прогрессировании эпендиматита развиваются кахексия и гидроцефалия. Больные чаще погибают на фоне расстройств дыхания и сердечно-сосудистой деятельности.
Менингококковый менингоэнцефалит. Понятие “менингококковый менингит” весьма условно, поскольку вследствие тесной анатомической связи между оболочками и веществом мозга воспалительный процесс часто переходит на мозговую ткань. При менингоэнцефалите в клинической картине заболевания обычно отмечают быстрое нарастание психических нарушений, сонливость, развитие стойких параличей и парезов. Менингеальная симптоматика при этом может выражаться довольно слабо. Определяют характерные для поражения вещества мозга патологические рефлексы –Бабинского, Оппенгейма, Россолимо, Гордона и др.
К генерализованным формам относится и смешанная форма (менингококцемия + менингит). Клинически она характеризуется сочетанием симптоматики этих двух состояний.
Наиболее тяжелое и опасное осложнение, развивающееся при ГФМИ, – инфекционно-токсический шок. Иногда отмечаются синдром острого отека и набухания мозга, острая почечная недостаточность. Течение заболевания могут осложнять острая сердечно-сосудистая недостаточность; острая надпочечниковая недостаточность (синдром Уотерхауса–Фридерихсена).
Прогноз определяется клинической формой болезни и своевременностью оказания квалифицированной медицинской помощи.
Диагностика и дифференциальная диагностика
Используют бактериологический (с выделением и идентификацией возбудителя) и серологический (c выявлением специфических антигенов в жидкостях организма – ликворе, крови и др., или антител в сыворотке крови) методы.
Среди всех клинических форм МИ наиболее часто встречают острый НФ. Клиническая расшифровка менингококкового НФ чрезвычайно затруднена из-за сходства симптоматики с НФ другой этиологии. Изменения гемограммы при НФ незначительны. В этих случаях дифференциальная диагностика невозможна без бактериологического обследования. Вместе с тем при ГФМИ с большим постоянством наблюдают высокий лейкоцитоз; нейтрофилию с большим количеством юных форм; увеличение СОЭ. Менингококковый НФ подтверждают высевом и идентификацией менингококка из полости носа и ротоглотки. При генерализованных формах делают посевы крови и спинномозговой жидкости на питательные среды, содержащие человеческий белок. Возможна прямая микроскопия спинномозговой жидкости с обнаружением в ней внутриклеточно расположенных диплококков.
При менингеальном синдроме основным исследованием с целью дифференциальной диагностики становится спинномозговая пункция, проводимая с согласия больного или его родственников. В случаях менингококкового (гнойного) менингита спин-номозговая жидкость мутная, цитоз достигает нескольких тысяч в 1 мкл со значительным преобладанием клеток нейтрофильного ряда. Определяют высокое содержание белка, положительные осадочные пробы, сниженное количество глюкозы. В ряде случаев в пробирке с жидкостью образуется грубая пленка на поверхности жидкости или дне пробирки.
Методы иммунологической диагностики (выявление антигенов менингококков с помощью иммуноферментного анализа, реакции латекс-агглютинации и антител к ним с помощью реакции непрямой гемагглютинации – РНГА) имеют вспомогательное значение, их применяют для определения серотипа возбудителя.
Лечение
При НФ, подтвержденных высевом менингококка со слизистой оболочки ротоглотки, назначают левомицетин или рифампицин перорально в средних терапевтических дозах в течение 4–5 суток, а также полоскание горла дезинфицирующими растворами. При повторном выделении возбудителя рекомендуют кварцевание (тубускварц).
Больные ГФМИ подлежат госпитализации вследствие тяжести состояния и быстроты прогрессирования симптоматики. На догоспитальном этапе больным ММ рекомендовано ввести первую дозу антибиотика, анальгетики и фуросемид внутривенно или внутримышечно (в случае отсутствия признаков дегидратации и частой рвоты). Наиболее эффективным антибактериальным средством при ММ остается бензилпенициллин. Для преодоления гематоэнцефалического барьера и создания достаточной концентрации антибиотика в спинномозговой жидкости назначают массивные суточные дозы из расчета 200000–400000 ЕД/кг при 6-кратном внутримышечном введении. Внутривенно антибиотик вводят каждые 2 часа, при этом его суточная доза должна быть увеличена на треть.
Эффективными этиотропными препаратами признаны ампициллин в суточной дозе 200–400 мг/кг и цефалоспорины III поколения (цефтриаксон, цефтриаксим) в максимальных дозах. Эти антибиотики рекомендуют использовать при неясной этиологии менингита.
Одновременно с этиотропным проводят интенсивное патогенетическое лечение в виде внутривенных инфузий: глюкозы; кристаллоидных полиионных, а также макромолекулярных коллоидных растворов.
В случае осложнения МИ инфекционно-токсическим шоком лечение больного проводят в отделении реанимации.
Восприимчивость и иммунитет
В последние годы появились данные о некоторых генетических различиях восприимчивости. При МИ вырабатывается иммунитет, напряженность и продолжительность которого пока не определены. С возрастом из-за многократных предшествующих встреч с возбудителем иммунитет более напряжен, в связи с чем при свежем инфицировании иммунологическая реакция весьма значительна (бустер-эффект). При МИ необходимо различать защиту от ГФМИ и местный иммунитет. Опыт показывает, что от ГФМИ при частых заражениях, которые сопровождаются носительством, защита вырабатывается надежная, а местный иммунитет тканей носоглотки оказывается нестойким, поэтому и возможны случаи повторного, многократного носительства. Важнейшее значение имеет то, что в популяции встречаются лица, которые, имея иммунитет против генерализации инфекционного процесса, практически не в состоянии выработать местную невосприимчивость. Из таких людей формируются “злостные” резидентные носители. Факторами риска являются наличие в коллективе “злостного” носителя, формирование эпидемического штамма возбудителя, возраст. Заражению способствуют скученность; длительное общение, особенно в спальных помещениях; нарушения режима температуры, проветривания и влажности.
Проявления эпидемического процесса
По расчетам ВОЗ, ежегодно в мире регистрируется более 300 тыс. случаев ММ с 30 тыс. летальных исходов (во время эпидемий эти цифры значительно возрастают). Заболеваемость МИ в большинстве стран умеренных широт невысока и колеблется от ничтожных цифр (0,01–0,02 на 100 тыс.) до 8–12 на 100 тыс. в годы эпидемического неблагополучия. Однако с учетом тяжести ГФМИ, частой инвалидизации после перенесения болезни (глухота, умственная неполноценность и др.), высокой летальности (при цереброспинальном менингите она иногда достигает 10–20 %, при энцефалите – 90 %) даже эта невысокая заболеваемость представляет серьезную медицинскую и социальную проблему. С другой стороны, в тропической зоне африканского континента МИ вызывает очень высокую годовую заболеваемость, достигающую 300–500–700 на 100 тыс. населения. Указанное своеобразное распределение заболеваемости МИ принципиально отличает ее от других воздушно-капельных инфекций. Но нужно отметить, что в любых местах (широтах) может возникать локальная высокая заболеваемость.
Многолетняя динамика при МИ характеризуется большими циклами (20–30 лет и больше). Возрастная структура заболеваемости при этом существенно не меняется: при подъеме возрастают показатели заболеваемости во всех возрастных группах. Циклические подъемы заболеваемости происходят достаточно синхронно на больших территориях – в разных странах и даже континентах, причем часто за счет менингококков разных групп. Так, последний подъем конца 1960-х – начала 1970-х гг. был вызван в СССР и странах Восточной Европы менингококком группы А, в Западной и частично Центральной Европе – менингококком группы В. Поражение в самом начале циклического подъема заболеваемости детей до года и приезжих в организованных коллективах и только затем остальной части населения свидетельствует о первоначальной еще недостаточной вирулентности менингококка, которая затем возрастает.
Сезонность при МИ достаточно характерная – максимальный уровень заболеваемости достигается в январе–мае, хотя подъем начинается в осенние месяцы. Как и при других воздушно-капельных инфекциях, в годы неблагополучия сезонный подъем выражен резче.
Характерно, что сначала в циклический подъем вовлекается население нескольких крупных и крупнейших городов страны, вслед за тем (иногда через 1–2 года) поражается население других административных центров, причем, судя по последней волне, чем выше широты, тем позже происходит вовлечение в эпидемический процесс и интенсивность его меньше. Затем города, особенно крупные, становятся своеобразным “эпицентром” распространения заболеваемости на окружающей территории – сначала в пригородах, затем в отдаленных небольших городах и рабочих поселках, связанных коммуникациями с центральным городом. Жители сел вовлекаются в эпидемический процесс редко.
Максимальные уровни заболеваемости ГФМИ регистрируют у детей до года; с возрастом заболеваемость постепенно снижается. Возрастное распределение носительства имеет противоположную по сравнению с возрастной структурой заболеваемости тенденцию. Дети 3–6 лет (организованные и неорганизованные) болеют с равной частотой, а дети раннего возраста – чаще неорганизованные.
Эпидемиологический надзор
Целью эпидемиологического надзора за МИ является предупреждение смертельных исходов и снижение показателей заболеваемости в группах риска на основе оценки тенденций развития эпидемического процесса. Эпидемиологический надзор проводится по следующим направлениям:
• наблюдение за заболеваемостью;
• наблюдение за циркуляцией менингококков среди населения;
• наблюдение за иммунологической характеристикой населения.
Целью оперативного эпидемиологического анализа является оценка текущей обстановки по МИ, что позволяет выявить начало эпидемического неблагополучия с целью организации своевременных профилактических и противоэпидемических мероприятий.
Предвестниками эпидемического подъема заболеваемости МИ в рамках оперативного анализа являются следующие признаки:
• двукратное и более повышение числа случаев заболеваний ГФМИ за один из месяцев текущего года по сравнению с аналогичным месяцем предыдущего года;
• удвоение и более числа случаев ГФМИ от одной до следующей недели за 3-недельный период;
• выявление роста числа случаев ГФМИ среди детей до года и последующее значительное возрастание числа случаев среди подростков (14–17 лет) и лиц молодого возраста (18–19 лет);
• появление очагов с множественными (более одного) случаями заболеваний ГФМИ;
• выделение из ликвора и/или крови больных ГФМИ монопрофильных по серогрупповой характеристике менингококков на фоне значительного повышения показателей заболеваемости.
Наблюдение за циркуляцией менингококков среди населения заключается в изучении уровня носительства в “индикаторных” группах молодежи, объединенных совместным обучением или работой. Обследования проводят дважды в год (в начале осени – 100–150 человек и в начале зимы –
100–150) для выявления роста общего уровня носительства и определения доли эпидемических штаммов. Данные ежегодных исследований сравнивают между собой. Необычно высокий рост уровня носительства в начале зимы по сравнению с началом осени с одновременным увеличением доли менингококков эпидемически значимых серогрупп может быть признаком подъема заболеваемости.
Для оценки иммунологических сдвигов среди населения проводят определение среднегеометрических титров антител в РНГА к менингококкам эпидемических серогрупп (A и C) в сыворотках крови у взрослых. Одновременно исследуют не менее 100 проб крови, полученных дважды в год (начало осени – 50 проб и начало зимы – 50 проб). Исследования проводят ежегодно и сравнивают полученные данные. Необычно высокое возрастание титров антител в начале зимы по сравнению с началом осени указывает на активизацию циркуляции менингококков среди населения и возможность возникновения эпидемического подъема заболеваемости в ближайшем будущем.
На основе оценки обстановки принимаются перспективные и текущие управленческие решения в отношении проведения тех или иных противоэпидемических мероприятий.
Профилактические мероприятия
Вопрос о вакцинации решается пока непросто. В ряде стран, в т. ч. в России, создана вакцина против менингококков групп А и С, которая содержит очищенный поверхностный групповой полисахарид. Вакцина проверялась в сложных эпидемических ситуациях и дала хорошие результаты. Полисахаридные менингококковые вакцины групп А и С иммуногенны в основном у лиц старше 2 лет и дают защиту минимум на 3 года; их эпидемиологическая эффективность достигает 85–95 %. Принципиальным недостатком полисахаридных менингококковых вакцин является неспособность вызывать развитие Т-зависимого иммунного ответа, с чем связана низкая эффективность таких вакцин у детей в возрасте до 1,5–2 лет и неспособность индуцировать длительную иммунологическую память. Конъюгация полисахаридов с белковой молекулой-носителем позволяет преодолевать эти препятствия. Менингококковая вакцина типа В малоиммуногенна; к тому же она способна вызывать неврологические осложнения, поскольку имеет общие антигенные детерминанты с мозговой тканью человека. Производители вакцин в настоящее время разрабатывают поливалентные менингококковые конъюгированные вакцины, содержащие капсулярные полисахариды серогрупп А, С, Y и W135.
С учетом общей невысокой заболеваемости с редкими подъемами вводить в стране плановые прививки нецелесообразно, они проводятся только по эпидемическим показаниям. Вакцинация требуется для лиц, собирающихся посетить эндемичные регионы мира: Непал, Кению, Саудовскую Аравию, страны “менингитного пояса” Африки (от Мавритании на западе до Эфиопии на востоке). Профилактическую вакцинацию по эпидемическим показаниям проводят при угрозе эпидемического подъема, а именно при увеличении заболеваемости менингококком превалирующей серогруппы в два и более раз по сравнению с предыдущим годом по решению главного государственного санитарного врача Российской Федерации, главных государственных санитарных врачей субъектов Российской Федерации.
Вакцинации полисахаридной вакциной подлежат:
• дети от года до 8 лет включительно;
• студенты первых курсов средних и высших учебных заведений, прежде всего в коллективах, укомплектованных учащимися из разных регионов страны и зарубежных государств.
При продолжающемся росте заболеваемости МИ число прививаемых лиц по эпидемическим показаниям должно быть расширено за счет следующих групп населения:
• учащихся с 3-го по 11-й класс;
• взрослого населения при обращении в лечебно-профилактические организации для проведения иммунизации против МИ.
Противоэпидемические мероприятия
Мероприятия, направленные на раннее выявление больных. Выявление больных ГФМИ проводится в соответствии со стандартным определением случая МИ. Выписку больного ГФМИ из стационара проводят после клинического выздоровления. Выявление больных менингококковым НФ осуществляется при проведении противоэпидемических мероприятий в очагах ГФМИ. Реконвалесцентов ГФМИ или менингококкового НФ допускают в дошкольные образовательные организации, школы, школы-интернаты, детские оздоровительные организации, стационары, средние и высшие учебные заведения после однократного бактериологического обследования с отрицательным результатом, проведенного не ранее чем через 5 дней после законченного курса лечения. При сохранении носительства менингококка проводится санация одним из антибиотиков.
За лицами, имевшими тесный контакт с больным ГФМИ, устанавливают медицинское наблюдение в течение 10 дней с ежедневной термометрией, осмотром носоглотки и кожных покровов. К таким лицам относятся родственники, проживающие в одной квартире с заболевшим, близкие друзья (общение с которыми постоянно), воспитанники и персонал группы детской организации, соседи по квартире и комнате общежития.
В первые 24 часа все контактные лица осматриваются врачом-отоларингологом с целью выявления больных острым НФ. Выявленные больные острым НФ подлежат бактериологическому обследованию до назначения им соответствующего лечения.
Обследование на носительство показано в очагах, где заболеваемость формируется за счет резидентных, “злостных” носителей. Но бактериологическое обследование при этом должно быть целенаправленным: материал забирается только от лиц, постоянно работающих в коллективе (постоянного состава), а не от вновь влившейся молодежи. Изолируются только носители эпидемического штамма. Санация показана в отношении людей, у которых культура выделяется неоднократно.
Мероприятия, направленные на прерывание путей передачи. Изоляции (госпитализации) подлежат:
• больные с подозрением на ГФМИ;
• больные острым НФ при наличии в ближайшем окружении детей в возрасте до 3 лет.
В очаге ГФМИ после госпитализации больного или лица с подозрением на наличие этого заболевания заключительную дезинфекцию не проводят. Микроб очень нестойкий, кроме того, опасная с точки зрения развития ГФМИ доза может быть получена только в результате тесного непосредственного общения с источником инфекции. В помещениях проводятся ежедневная влажная уборка, частое проветрива-ние, максимальное разуплотнение в спальных помещениях.
Мероприятия, направленные на восприимчивый организм. В очаге ГФМИ всем лицам без воспалительных изменений в носоглотке проводится химиопрофилактика одним из антибиотиков.
Возникновение в межэпидемический период очагов с вторичными заболеваниями ГФМИ в течение одного месяца является настораживающим признаком возможного подъема заболеваемости. В таких очагах с установленной серогруппой менингококка, сформировавшей очаг, проводят экстренную вакцинацию менингококковой вакциной, в составе которой присутствует антиген, соответствующий серогруппе, выявленной у больных.
Вакцинации подлежат следующие группы детей старше 1–2 лет, подростков и взрослых:
• в детской дошкольной образовательной организации, доме ребенка, детском доме, школе, школе-интернате, семье, квартире – все лица, общавшиеся с больным;
• студенты первого курса средних и высших учебных заведений того факультета, на котором возникло заболевание, а также студенты старшего курса высшего и среднего учебного заведения, общавшиеся с больным в группе и/или комнате общежития;
• лица, общавшиеся с больным в общежитиях, при возникновении заболевания в коллективах, укомплектованных иностранными гражданами.
Наличие у вакцинируемого человека НФ без температурной реакции не является противопоказанием к вакцинации. В период эпидемического подъема в очагах ГФМИ экстренную вакцинацию проводят без установления серогруппы возбудителя, карантин не устанавливают, бактериологическое обследование не проводят.
1. Инфекционные болезни (национальное руководство) / Под редакцией Н.Д. Ющук,Ю.Я. Венгеров. М. 2009. С. 461–75.
2. Краева Л.А. Микробиологическая диагностика менингококковой инфекции и гнойных бактериальных менингитов //Инфекция и иммунитет 2011. № 11. С. 51–8.
3. Платонов А.Е., Королева И.С., Миронов К.О. Эпидемиология менингококковой инфекции в России и мире на современном этапе. Бюллетень “Вакцинация” 2004. № 1. С. 5–9.
4. Санитарно-эпидемиологические правила СП 3.1.2.2512–09 “Профилактика менингококковой инфекции”.
Общие сведения
Менингококковая инфекция в настоящее время встречается сравнительно нечасто. Это болезнь, которая имеет антропонозный характер и передается от человека к человеку воздушно-капельным путем. Клинические проявления при развитии инфекции особо разнообразны: это может быть и исключительно носительство менингококка, и тяжелый менингококковый сепсис, который протекает молниеносно.
Распространенность менингококковой инфекции
Возбудитель заболевания — грамотрицательный диплококк Neisseria meningitidis, который проявляет высокую чувствительность к внешним факторам. Вне человеческого организма он погибает уже через 30 минут. На сегодняшний день ученые выделяют 13 серотипов возбудителя.
Как правило, менингококковая инфекция в цивилизованных странах встречается редко: всего на 100 тысяч населения фиксируется от 1 до 3 случаев заболевания. При этом чаще всего диагностируется менингококковая инфекция у детей (примерно 80% от общего количества случаев заболеваемости). Чаще всего симптомы заболевания фиксируются у детей до трехлетнего возраста. Особенно восприимчивы к воздействию возбудителя дети в возрасте до одного года. Именно поэтому столь важна профилактика болезни. А при малейших подозрениях на ее развитие необходимо оперативное обращение к врачу, чтобы своевременная диагностика и адекватное лечение были предприняты вовремя.
Увеличение количества заболевших, которое характеризует так называемые эпидемиологические подъемы, фиксируется в мире каждые 10-20 лет. Несмотря на то, что недуг поражает людей на протяжении года, отмечается определенная склонность к сезонности заболевания.
Заразиться заболеванием можно от носителя бактерий либо больного человека. Ввиду того, что недуг передается воздушно-капельным путем, особую опасность для окружающих представляют больные, у которых отмечаются катаральные проявления. Дети могут инфицироваться в детских коллективах при тесных контактах, так как возможно заражение и от внешне здорового человека.
Наиболее часто летальный исход при развитии болезни фиксируется у детей первого года жизни. Дело в том, что у детей этой возрастной категории, как правило, развивается сверхострый менингококковый сепсис, последствием которого является инфекционно-токсический шок. Иногда инфекция также провоцирует развитие тяжелого гнойного менингита, который осложняется отеком головного мозга.
Симптомы менингококковой инфекции
Для менингококцемии характерно резкое начало: скачок температуры тела, которая возрастает 38-39°С, сильные болевые ощущения в суставах и мышах, озноб, рвота, головные боли. Характерный симптом данного состояния — геморрагическая сыпь. Как правило, она появляется в первые сутки болезни или в начале вторых суток.
При особо тяжелых формах заболевания такая сыпь развивается у человека буквально в первые часы после начала болезни. Специалисты считают этот признак неблагоприятным с точки зрения прогноза развития недуга. Сыпь изначально появляется небольшими пятнами светло-розового цвета на конечностях и туловище человека. Иногда ошибочно такую сыпь принимают за проявления аллергии. Чуть позже на месте пятен развиваются геморрагии, которые имеют неправильные контуры и, образуясь на бледной коже, схожи с начертанием звездного неба. Такая сыпь подражает в основном нижнюю часть и боковые зоны туловища больного, проявляется она также на бедрах. Чуть позже сыпь становится более темной, в центре геморрагий образуются некрозы. Постепенно элементы сыпи укрупняются, сливаются и поражают большие участки тела. В данном случае это преимущественно конечности, пальцы ног и рук. Иногда прогрессирует некроз, следствием которого становится сухая гангрена носа, ушных раковин, фаланг пальцев. Если сыпь появляется на веках, лице, ушных раковинах, то прогноз аналогично неблагоприятный. При данном состоянии у больного могут проявляться кровоизлияния в слизистую оболочку глаз. Если болезнь протекает тяжело, возможны кровотечения — маточные, носовые, почечные, желудочно-кишечные.
В процессе ухудшения состояния у человека может развиваться разная степень инфекционно-токсического шока.
При гнойном менингите симптомы болезни сразу проявляются остро. Температура тела больного достигает отметки 39-40°С, иногда выше. В основном пациент жалуется на очень сильную головную боль, которая распространяется ко лбу и затылку. Боль резко усиливается, становится совершенно нестерпимой. Человек страдает от приступов рвоты, при этом тошноты он не ощущает. Если больной принимает препараты-анальгетики, то они дают только очень слабый эффект на короткое время. В таком состоянии у пациента проявляется гиперакузия, гиперестезия, светобоязнь.
Если гнойный менингит проявляется у маленького ребенка, то он, в отличие от пребывания в других болезненных состояниях, не хочет идти на руки к маме, а остается в постели, принимая замершую позу, так как головная боль становится сильнее при любом движении. Наиболее удобна в данном состоянии поза на боку, при этом колени приведены к животу, а голова запрокинута.
У грудного ребенка при гнойном менингите напрягается родничок, хотя при очень частой рвоте он может западать внутрь. В первые часы после начала заболевания ребенок возбужден, позже он становится заторможенным и вялым. Малыш может терять сознание, страдать от периодически проявляющихся судорог.
При развитии генерализованных форм менингококковой инфекции иногда проявление основных симптомов сопровождает развитие признаков артрита и полиартрита. Суставы, как правило, поражаются на одной стороне тела. В основном происходит поражение мелких суставов, реже страдают крупные.
Реже менингококковая инфекция проявляется в форме эндокардита, панофтальмита, иридоциклита, перикардита, пневмонии.
Диагностика
Уже на этапе первой помощи врачи могут идентифицировать симптомы болезни и оперативно направить больного в стационар.
Необходимо учитывать, что для установления диагноза при менингококковой инфекции ребенка у врача есть очень мало времени. Если в первые часы болезни специфические симптомы еще даже не проявляются, то уже спустя 24 часа болезнь угрожает жизни пациента.
Подозрение на данную болезнь у врача общей практики могут возникнуть, если у ребенка отмечаются так называемые опорные признаки: острое начало болезни, лихорадка, геморрагическая сыпь.
Если имеются такие подозрения, то больному необходимо оперативно провести специфическое лабораторное исследование. В данном случае проводят как бактериологические, так и серологические исследования. При бактериологических анализах используется спинномозговая жидкость, слизь из носоглотки больного, кровь.
Чтобы диагностировать менингит, проводится люмбальная пункция.
При менингококцемии важно дифференцировать сыпь от аллергической реакции. При менингококковой инфекции сыпь изменчива, исчезает за короткий период времени. Продромальная сыпь напоминает также сыпь при кори. Однако коревая сыпь возникает только через 4-5 дней после того, как у больного отмечалось начало катарального периода.
При инфекционном мононуклеозе сыпь также напоминает корь. Но перед началом болезни у больного отмечаются симптомы ангины, у него увеличиваются лимфоузлы. Сыпь при скарлатине имеет четкие отличия с сыпью при менингококцемии, но и в данном случае проявляется геморрагический компонент. Сыпь при скарлатине поражает сгибательные поверхности конечностей, в основном она развивается в местах естественных складок.
При геморрагических васкулитах сыпь у ребенка проявляется на коже ягодиц, голеностопных суставов симметрично, чаще всего она развивается после перенесенного острого респираторного заболевания.
Лечение
Очень важно, чтобы лечение начиналось сразу же после установления диагноза. Схема терапии зависит от того, насколько тяжело течение болезни, а также от наличия осложнений.
Изначально помощь больному обязательно оказывает тот врач, который диагностировал менингококковую инфекцию, либо у него весть подозрения на ее развитие. Больному сразу вводится внутривенно левомицетина сукцинат и преднизолон. Если же у пациента есть признаки инфекционно-токсического шока, то для терапии используются большие дозы кортикостероидов.
Больных с генерализованными формами менингококковой инфекции срочно госпитализируют в инфекционное отделение больницы. Если состояние больного тяжелое, то проводится его госпитализация в реанимационное отделение. В амбулаторных условиях можно лечить только локализированные формы заболевания.
При назофарингите, менингококконосительстве также проводится антибактериальная терапия.

Кроме того, важно обеспечить больному обильное и частое питье, прием комплекса витаминов. Важно вводить витамины, принадлежащие к группе В, аскорбиновую кислоту, Кокарбоксилазу. В процессе лечения применятся также оксигенотерапия.
Согласно наблюдениям медиков, при выписке из больницы большинство пациентов еще нельзя назвать полностью здоровыми, следовательно, восстанавливаются не все нарушенные в процессе болезни функции. Те дети, у которых был диагностирован гнойный менингит, после выписки еще на протяжении нескольких лет должны регулярно посещать врача-невролога. Чаще всего после менингококковой инфекции у детей наблюдается церебрастенический синдром, для которого характерен высокий уровень утомляемости, расстройства аппетита и сна, низкая успеваемость. Если ребенок маленький, он может демонстрировать эмоциональную неустойчивость, рассеянность и даже признаки агрессивности. Ребенку с таким синдромом нужно обеспечить облегченный режим дня, полноценный отдых, ограничить контакт с телевизором и оргтехникой, практиковать более продолжительный сон, ежедневные прогулки. В период восстановления после болезни могут назначаться ноотропные средства, прием поливитаминов, сосудистые препараты.
Следует отметить, что при признаках менингококка нельзя ни в коем случае лечиться дома без вызова врача. С помощью народных методов можно только в первое время попробовать облегчить общее состояние человека. Больному нужен полный покой, полумрак в комнате. Конечности обкладывают мокрыми холодными тряпками, холод можно приложить к голове. Рекомендуется много пить. Если у ребенка проявляются судороги, то до приезда врача можно обернуть его в простыню, смоченную в растворе соли и уксуса, которые растворяются в теплой воде. Простыня хорошо отжимается, и ребенок укутывается в нее на полчаса. Сверху его нужно укутать теплыми одеялами.
Доктора
Лекарства
Профилактика
Основной профилактической мерой, способствующей защите от инфекции, которую провоцирует менингококк, является прививка от данного заболевания. Если ребенок ранее получил вакцину, то это дает гарантию, что даже при заражении у него не будут развиваться тяжелые последствия. Вакцинацию проводят в том случае, если в детских коллективах существует угроза эпидемической вспышки болезни. Иммунитет после прививки развивается с пятого по четырнадцатый день. Повторно вакцинацию проводят спустя 3 года.
Другими общими мерами профилактики является повышение защитных сил организма общедоступными методами, здоровый и активный образ жизни, своевременное лечение инфекционных болезней.
Осложнения
Тяжесть течении болезни, а также выздоровление напрямую зависит от того, была ли обеспечена своевременная диагностика и правильный подход к лечению. Если больного привозят на лечение в стационар только через сутки после появления первых признаков болезни, то такое обращение считается поздним. Следовательно, резко возрастает вероятность проявления осложнений, а также риск неблагоприятного исхода. Но если лечение было начато вовремя и проведено правильно, то больной полностью выздоравливает.
В качестве осложнений недуга может проявиться поражение слуховых нервов, что впоследствии становится причиной тугоухости. У грудных малышей часто проявляются осложнения, которые имеют бактериальный характер. Это гидроцефалия, вентрикулит, субарахноидальная эмпиема, парезы, абсцесс головного мозга, параличи. Если при менингококцемии некрозы не заживают слишком долго, возможно их вторичное инфицирование.
Список источников
- Королева И.С., Белошицкий Г.В. Менингококко-вая инфекция и гнойные бактериальные менингиты. — М.: Изд-во «Медицинское информационное агентство», 2007;
- Богадельников И.В. Дифференциальный диагноз инфекционных болезней у детей. — Симферополь, 2007;
- Дифференциальная диагностика инфекционных болезней / [Казанцев А.П., Зубик Т.М., Иванов К.С., Казанцев В.А.]. — М.: МИА, 1999;
- Извекова И.Я., Арбекова В.П. Менингококковая инфекция // Учебное пособие. — Новосибирск. — 2005;
- Таточенко В.К. Иммунопрофилактика-2004. — М. — 2004;
- Сорокина М.Н., Иванова В.В., Скрипченко Н.В. Бактериальные менингиты у детей. М.: Медицина; 2003.