КЛИНИКО-ФАРМАКОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ОТДЕЛЬНЫХ ГРУПП ЛЕКАРСТВЕННЫХ СРЕДСТВ
β-Адреноблокаторы
β-Адреноблокаторы — препараты, действие которых обусловлено блокирующими эффектами на β-адренорецепторы в различных органах и тканях. В клинической практике их применяют с начала 60-х годов. Эти препараты обладают гипотензивным, антиангинальным, антиаритмическим и органопротективным эффектами.
ФАРМАКОДИНАМИКА β-АДРЕНОБЛОКАТОРОВ
Действие β-адреноблокаторов ограничивает β-адренорецепторы сердца от влияния эндогенных агонистов, обеспечивая отрицательные хроно-, дромо-, батмо- и инотропный эффекты.
Фармакодинамические эффекты преимущественной блокады β1-адренорецепторов:
-
уменьшение ЧСС (отрицательное хронотропное, брадикардитическое действие);
-
снижение АД (снижение постнагрузки, гипотензивное действие);
-
замедление атриовентрикулярной проводимости (отрицательное дромотропное действие);
-
снижение возбудимости миокарда (отрицательное батмотропное, антиаритмическое действие);
-
снижение сократительной способности миокарда (отрицательное инотропное, антиаритмическое действие);
-
снижение давления в системе воротной вены (благодаря уменьшению печёночного и мезентериального артериального кровотока);
-
уменьшение образования внутриглазной жидкости (снижение внутриглазного давления);
-
психотропные эффекты для β-адреноблокаторов, проникающих через ГЭБ (слабость, сонливость, депрессия, бессонница, кошмарные сновидения, галлюцинации и т.д.);
-
синдром отмены в случае внезапного прекращения приёма короткодействующих β-адреноблокаторов (гипертензивная реакция, обострение коронарной недостаточности, включая развитие нестабильной стенокардии, острого инфаркта миокарда или внезапной смерти).
Фармакодинамические эффекты частичной или полной блокады β2-адренорецепторов:
-
нарушение мобилизации глюкозы из печени в кровь вследствие торможения гликогенолиза и глюконеогенеза, потенцирующее гипогликемическое действие инсулина и гипогликемических препаратов;
-
повышение тонуса гладкой мускулатуры артерий — артериальная вазоконстрикция, вызывающая увеличение общего периферического сосудистого сопротивления (ОПСС), спазм коронарных сосудов, уменьшение почечного кровотока, снижение кровообращения в конечностях, гипертензивную реакцию на гиперкатехоламинемию при гипогликемии, феохромоцитоме, после отмены клонидина, во время операции или в послеоперационном периоде.
Определяющие фармакологические параметры β-адреноблокаторов — β1-селективность (кардиоселективность) и её степень, внутренняя симпатомиметическая активность, мембраностабилизирующее действие, дополнительные вазодилатирующие свойства, уровень липофильности и длительность действия препарата. При оценке кардиоселективности оценивают степень ингибирования препаратом β-адренорецепторов по данным ЧСС, АД, тремору пальцев, тонусу бронхов в сравнении с эффектами пропранолола, селективность которого принята за единицу. Степень селективности отражает интенсивность связи с β-адренорецептором, а также выраженность силы и длительность действия β-адреноблокатора. Преимущественная блокада β1-адренорецепторов определяет индекс селективности β-адреноблокаторов, уменьшение эффектов блокады β2-адренопрецепторов, снижая вероятность побочных эффектов (табл. 21-1).
Таблица 21-1. Индекс кардиоселективности β-адреноблокаторов
| Препарат | Отношение Ci/β1,/Ci/β2 |
|---|---|
|
Пропранолол |
1,8:1 (неселективный) |
|
Метопролол |
1:20 |
|
Атенолол |
1:35 |
|
Бетаксолол |
1:35 |
|
Бисопролол |
1:75 |
|
Небиволол |
1:300 |
Длительный приём β-адреноблокаторов способствует увеличению количества β-рецепторов. Это определяет постепенное нарастание эффектов блокады β-адренорецепторов и значительно выраженный синдром отмены в случае внезапной отмены, особенно короткодействующих β-адреноблокаторов. К I поколению этой группы препаратов относят β-адреноблокаторы, вызывающие в одинаковой степени блокаду β1— и β2-адренорецепторов (неселективные), — пропранолол, надолол. Определённое преимущество имеют неселективные β-адреноблокаторы без внутренней симпатомиметической активности.
Ко II поколению относят селективные β1-адреноблокаторы (кардиоселективные): атенолол, бисопролол, бетаксолол, метопролол, небиволол, талинолол, окспренолол*, ацебутолол*, целипролол*. В низких дозах β1-селективные препараты мало влияют на физиологические реакции, опосредуемые периферическими β2-адренорецепторами (тонус бронхов, тонус сосудов, матки, секрецию инсулина, глюконеогенез), поэтому они имеют преимущества по выраженности гипотензивного действия, меньшей частоте побочных эффектов по сравнению с неселективными β1-адреноблокаторами. Высокий уровень селективности блокады β1-адренорецепторов позволяет их применять у больных с бронхообструктивыми заболеваниями, у курильщиков за счёт менее выраженной реакции на катехоламины, пациентов с гиперлипидемией, сахарным диабетом 1-го и 2-го типа, нарушениями периферического кровообращения по сравнению с неселективными и менее селективными β-адреноблокаторами.
Уровень селективности β-адреноблокаторов определяет влияние на ОПСС как один из компонентов гипотензивного эффекта. Селективные β1-адреноблокаторы не оказывают существенного влияния на ОПСС; неселективные β-адреноблокаторы за счёт блокады β2-адренорецепторов сосудов могут усиливать вазоконстрикторный эффект и повышать ОПСС.
Состояние селективности β-адреноблокаторов зависит от их дозы. Увеличение дозы кардиоселективного препарата сопровождается уменьшением селективности действия, клиническими проявлениями блокады β2-адренорецепторов, в больших дозах β1-селективные препараты утрачивают селективность.
Выделяют β-адреноблокаторы, обладающие дополнительным вазодилатирующим действием (III поколение). Учитывая разные механизмы развития вазодилатирующего эффекта, эту группу β-адреноблокаторов относят к препаратам с комбинированным механизмом действия. К ним относят: лабеталол* (неселективный β-адреноблокатор) с дополнительным α1-адреноблокирующим действием; карведилол (неселективный β-адреноблокатор) с дополнительным α1 -адреноблокирующим действием, дилевалол* (неселективный β-адреноблокатор) с частичным агонизмом к β2 -адренорецепторам сосудов; небиволол (β1-адреноблокатор) с активацией эндотелиального оксида азота.
На основании степени селективности и наличия вазодилатирующих свойств М.Р. Бристоу (1998) предложил классификацию β-адреноблокаторов (табл. 21-2).
Таблица 21-2. Классификация β-адреноблокаторов (M.R. Bristow, 1998)
| Поколение | Свойства | Типичный представитель |
|---|---|---|
|
I поколение |
Неселективные: |
Пропранолол, тимолол |
|
II поколение |
Кардиоселективные: |
Метопролол, атенолол, бисопролол |
|
III поколение: |
Неселективные |
Карведилол |
Некоторые β-адреноблокаторы обладают способностью к частичной активации β-адренорецепторов, т.е. частичной агонистической активности. Эти β-адреноблокаторы называют препаратами с внутренней симпатомиметической активностью — алпренолол*, ацебуталол*, окспренолол*, пенбутолол*, пиндолол, талинолол, практолол*. Наиболее выражена собственная симпатомиметическая активность у пиндолола. Внутренняя симпатомиметическая активность β-адреноблокаторов ограничивает уменьшение ЧСС в покое. Это находит применение у пациентов с исходно низкой ЧСС.
Неселективные β-адреноблокаторы без внутренней симпатомиметической активности: пропранолол, надолол, соталол, тимолол, и с внутренней симпатомиметической активностью: алпренолол* , бопиндолол* , окспренолол* , пиндолол.
Препараты с мембраностабилизирующим эффектом — пропранолол, бетаксолол, бисопролол, окспренолол*, пиндолол, талинолол.
ФАРМАКОКИНЕТИКА β-АДРЕНОБЛОКАТОРОВ
Различия в продолжительности действия β-адреноблокаторов с невысоким индексом селективности зависят от особенностей химического строения, липофильности и путей элиминации. Выделяют гидрофильные, липофильные и амфофильные препараты.
Липофильные препараты, как правило, метаболизируются в печени и имеют сравнительно короткий период полувыведения (T1/2). Липофильность сочетается с печёночным путём элиминации. Липофильные препараты быстро и полностью (более 90%) всасываются в пищеварительном тракте, их метаболизм в печени составляет 80-100%, биодоступность большинства липофильных β-блокаторов (пропранолол, метопролол, алпренолол* и др.) в связи с эффектом «первого прохождения» через печень составляет немногим больше 10-40% (табл. 21-3).
Таблица 21-3. Фармакокинетические параметры липофильных β-адреноблокаторов
|
Препарат |
β1-Селективность |
Внутренняя симпатомиметическая активность/α-адреноблокада |
T1/2, ч |
Связывание с белками плазмы, % |
Элиминация |
|
|
печенью |
почками |
|||||
|
Алпренолол* |
0 |
+2/0 |
2-3 |
85 |
100 |
0 |
|
Небиволол |
+8 |
0/0 |
10-50 |
98 |
99,5 |
0,5 |
|
Бетаксолол |
+2 |
0/0 |
16-22 |
50 |
85 |
15 |
|
Карведилол |
+1 |
0/+1 |
6-7 |
— |
100 |
0 |
|
Лабетолол* |
0 |
+β2/+2 |
3-4 |
50 |
100 |
0 |
|
Метопролол |
+2 |
0/0 |
3-4 |
10 |
100 |
0 |
|
Окспренолол* |
0 |
+2β1=β2 |
1-4 |
80 |
100 |
0 |
|
Пропранолол |
0 |
0/0 |
2-5 |
93 |
100 |
0 |
|
Тимолол |
0 |
0/0 |
4-5 |
10 |
80 |
20 |
Состояние печёночного кровотока влияет на скорость метаболизма, на величины разовых доз и кратность приёма препаратов. Это необходимо учитывать при лечении пожилых пациентов, больных сердечной недостаточностью, циррозом печени. При тяжёлой печёночной недостаточности скорость элиминации снижается пропорционально снижению функции печени. Липофильные препараты при длительном применении могут сами уменьшать печёночный кровоток, замедлять свой собственный метаболизм и метаболизм других липофильных препаратов. Этим объясняют увеличение периода полувыведения и возможность уменьшения разовой (суточной) дозы и кратности приёма липофильных препаратов, нарастание эффекта, угрозы передозировки.
Влияние уровня микросомального окисления на метаболизм липофильных препаратов также имеет большое значение. Индукция микросомального окисления липофильных β-адреноблокаторов (при курении, приёме алкоголя, рифампицина, барбитуратов, дифенина*) значительно ускоряет их элиминацию, снижает выраженность эффекта. Противоположное влияние оказывают лекарственные препараты, замедляющие печёночный кровоток, уменьшающие скорость микросомального окисления в гепатоцитах (циметидин, хлорпромазин).
Среди липофильных β-адреноблокаторов применение бетаксолола не требует коррекции дозы при печёночной недостаточности, однако при применении бетаксолола требуется коррекция дозы препарата при тяжёлой почечной недостаточности и проведении диализа. Коррекцию дозы метопролола проводят при тяжёлых нарушениях функции печени.
Липофильность β-адреноблокаторов способствует их проникновению через гематоэнцефаличекий, гистероплацентарный барьеры, в камеры глаза.
Гидрофильные β-адреноблокаторы выводятся преимущественно почками в неизменённом виде и имеют более продолжительный T1/2. Гидрофильные препараты не полностью (30-70%) и неравномерно (0-20%) всасываются в пищеварительном тракте, экскретируются почками на 40-70% в неизменённом виде либо в виде метаболитов, имеют больший T1/2 (6-24 ч), чем липофильные β-адреноблокаторы (табл. 21-4).
Таблица 21-4. Фармакокинетические параметры гидрофильных β-адреноблокаторов
|
Препарат |
β1-Селективность |
Внутренняя симпатомиметическая активность/α-адреноблокада |
T1/2, ч |
Связывание с белками плазмы, % |
Элиминация |
|
|
печенью |
почками |
|||||
|
Атенолол |
+2 |
0/0 |
6-9 |
5 |
10 |
90 |
|
Надолол |
0 |
0/0 |
14-24 |
25 |
0 |
100 |
|
Пенбутолол* |
0 |
+ 1/0 |
24-27 |
98 |
5 |
95 |
|
Соталол |
0 |
0/0 |
7-18 |
0 |
20 |
80 |
|
Талинолол |
+2 |
+ 1/0 |
6-7 |
— |
10 |
90 |
|
Эсмолол* |
+2 |
0/0 |
9 мин |
55 |
0 |
0 |
Сниженная СКФ (у пожилых больных, при хронической почечной недостаточности) уменьшает скорость экскреции гидрофильных β-адреноблокаторов. Это требует уменьшения дозы и кратности приёма. Ориентироваться можно по сывороточной концентрации креатинина, уровень которой повышается при снижении СКФ ниже 50 мл/мин. В этом случае кратность назначения гидрофильного β-адреноблокатора должна быть через день. Из гидрофильных β-адреноблокаторов только пенбутолол* не требует коррекции дозы при нарушении функции почек. Надолол не снижает почечный кровоток и СКФ, оказывая вазодилатирующий эффект на почечные сосуды.
Влияние уровня микросомального окисления на метаболизм гидрофильных β-адреноблокаторов несущественно.
β-Адреноблокаторы сверхкороткого действия разрушаются эстеразами крови и используются исключительно для внутривенных инфузий. β-Адреноблокаторы, разрушающиеся эстеразами крови, имеют очень короткий T1/2; действие их прекращается через 30 мин после прекращения инфузии. Tакие препараты применяют для лечения острой ишемии, пароксизма наджелудочковой тахикардии в период операции или в послеоперационном периоде. Кратковременность действия делает более безопасным их применение у больных с гипотонией, при сердечной недостаточности, а β1 -селективность препарата (эсмолол*) — при бронхообструкции.
Амфофильные β-адреноблокаторы растворяются в жирах и в воде (ацебутолол*, бисопролол, пиндолол, целипролол*) и имеют два пути элиминации — печёночный метаболизм и почечную экскрецию (табл. 21-5).
Таблица 21-5. Фармакокинетические параметры амфофильных β-адреноблокаторов
|
Препарат |
β1-Селективность |
Внутренняя симпатомиметическая активность/α-адреноблокада |
T1/2, ч |
Связывание с белками плазмы, % |
Элиминация |
|
|
печенью |
почками |
|||||
|
Ацебутолол* |
+ 1 |
+β1/0 |
3-4 |
25 |
60 |
40 |
|
Бисопролол |
+3 |
0/0 |
10-12 |
30 |
50 |
50 |
|
Пиндолол |
0 |
+3β2 |
3-4 |
57 |
60 |
40 |
|
Целипролол* |
+2 |
+2β2/+1 |
5-6 |
30 |
40 |
60 |
Сбалансированный клиренс этих препаратов определяет безопасность их применения у больных с умеренной почечной и печёночной недостаточностью, низкую вероятность взаимодействия с другими лекарственными препаратами. Скорость элиминации препаратов снижается только при тяжёлой почечной и печёночной недостаточности (в этих случаях суточные дозы необходимо уменьшить в 1,5-2 раза).
Амфофильный β-адреноблокатор пиндолол при хронической почечной недостаточности (ХПН) может повысить почечный кровоток.
ДОЗИРОВАНИЕ β-АДРЕНОБЛОКАТОРОВ
Дозы β-адреноблокаторов необходимо подбирать индивидуально, ориентируясь на клинический эффект, уровни ЧСС, АД. Начальная доза β-адреноблокатора должна составлять 1/8-1/4 средней терапевтической разовой дозы, при недостаточном эффекте дозу увеличивают через каждые 3-7 дней до средней терапевтической разовой дозы. ЧСС в покое в вертикальном положении должна быть в пределах 55-60 в мин, систолическое АД — не ниже 100 мм рт.ст. Максимальную выраженность β-адреноблокирующего эффекта наблюдают через 4-6 нед регулярного приёма препарата, особенного контроля в эти сроки требуют липофильные β-адреноблокаторы, способные замедлять свой собственный метаболизм. Кратность приёма препарата зависит от частоты ангинозных приступов и длительности действия β-адреноблокатора.
Следует учитывать, что продолжительность брадикардитического и гипотензивного действия β-адреноблокаторов значительно превышает их T1/2, а продолжительность антиангинального действия меньше, чем продолжительность отрицательного хронотропного эффекта.
МЕХАНИЗМЫ АНТИАНГИНАЛЬНОГО ЭФФЕКТА β-АДРЕНОБЛОКАТОРОВ ПРИ ЛЕЧЕНИИ СТЕНОКАРДИИ
Улучшение баланса между потребностью миокарда в кислороде и доставкой его по коронарным артериям может быть достигнуто за счёт увеличения коронарного кровотока и путём снижения потребности миокарда в кислороде.
В основе антиишемического (антиангинального) действия β-адреноблокаторов лежит их способность влиять на гемодинамические параметры — снижать потребление кислорода миокардом за счёт уменьшения ЧСС, сократительной способности миокарда и системного АД.
По рекомендациям Российского комитета экспертов ВНОК (2004 г.), дозы и кратность приёма β-адреноблокаторов для достижения антиангинального эффекта у больных стабильной стенокардией и эквивалентные суточные дозы представлены в табл. 21-6.
Таблица 21-6. Препараты β-адреноблокаторов в лечении стенокардии
| Активное вещество | Селективность | Внутренняя симпатомиметическая активность | Препарат | Обычная дозировка при стенокардии |
|---|---|---|---|---|
|
Пропранолол |
нет |
нет |
Индералр# |
20-80 мг* 4 раза в сут |
|
Метопролол |
β1 |
нет |
Беталок* |
25-200 мг/сут |
|
Эгилок* |
50-200 мг* 2 раза в сут |
|||
|
Атенолол |
β1 |
нет |
Тенормин р* |
50-200 мг* 1-2 раза в сут |
|
Бисопролол |
β1 |
нет |
Конкор* |
10 мг/сут |
|
Бетаксолол |
β1 |
нет |
Локрен* |
10-20 мг/сут |
|
Ацебутолол* |
β1 |
да |
Сектраль** |
200-600 мг* 2 раза в сут |
|
Тимолол |
нет |
нет |
Блокарден** |
10 мг* 2 раза в сут |
|
Надолол |
нет |
нет |
Коргард* |
40-80 мг/сут |
|
Пиндолол |
нет |
да |
Вискен* |
2,5-7,5 мг* 3 раза в сут |
|
β-адреноблокаторы с дополнительными вазодилатирующими свойствами |
||||
|
Небиволол |
β1 |
нет |
Небилет* |
2,5-5 мг/сут |
|
Карведилол (αи β-блокатор) |
нет |
нет |
Дилатренд* |
25-50 мг* 2 раза в сут |
Примечание: β1 — селективный препарат; # — в настоящее время в России оригинальный препарат не зарегистрирован; * — разовая доза.
Липофильные β-адреноблокаторы, не имеющие внутренней симпатомиметической активности, вне зависимости от селективности в большей степени обладают кардиопротективным действием у перенёсших острый инфаркт миокарда больных при длительном применении, уменьшая риск повторного инфаркта миокарда, внезапной смерти и общей смертности этой группы пациентов. Tакие свойства отмечены у метопролола, пропранолола, тимолола. Липофильные β-адреноблокаторы с внутренней симпатомиметической активностью имеют меньшую профилактическую антиангинальную эффективность. Эффекты карведилола и бисопролола по кардиопротективным свойствам сопоставимы с эффектами ретардированной формы метопролола. Гидрофильные β-адреноблокаторы (атенолол, соталол) не влияли на общую летальность и частоту внезапной смерти у больных ИБС . Данные метаанализа 25 контролируемых клинических исследований (рандомизированных контролируемых испытаний) представлены в табл. 21-7.
Таблица 21-7. Кардиопротективная эффективность β-адреноблокаторов у больных, перенёсших инфаркт миокарда
| Суммированные группы β-блокаторов | Снижение риска смерти |
|---|---|
|
Гидрофильные β-адреноблокаторы (атенолол и соталол, 3 рандомизированных контролируемых испытания) |
10% |
|
β-адреноблокатор с внутренней симпатомиметической активностью (алпренолол*, оскспренолол*, пиндолол, практолол*; 11 рандомизированных контролируемых испытаний) |
11% |
|
β-адреноблокатор без внутренней симпатомиметической активности (14 рандомизованных контролируемых исследований) |
28% |
|
Неселективные β-адреноблокаторы (пропранолол, соталол, тимолол, 6 рандомизированных контролируемых испытаний) |
27% |
|
β1 -селективные β-адреноблокаторы (атенолол и метопролол, 8 рандомизированных контролируемых испытаний) |
31% |
|
Липофильные β-адреноблокаторы (метопролол, пропранолол, тимолол, 11 рандомизированных контролируемых испытаний) |
30% |
Для вторичной профилактики β-адреноблокаторы показаны всем пациентам, перенёсшим инфаркт миокарда с изменением Q-зубца в течение как минимум 3 лет при отсутствии абсолютных противопоказаний к назначению препаратов этого класса, особенно пациентам старше 50 лет, с инфарктом передней стенки левого желудочка, ранней постинфарктной стенокардией, высокой ЧСС, желудочковыми нарушениями ритма сердца, явлениями стабильной сердечной недостаточности.
ЭФФЕКТИВНОСТЬ β-БЛОКАТОРОВ ПРИ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
Tерапевтический эффект β-адреноблокаторов при ХСН связан с прямым антиаритмическим действием, положительным влиянием на функцию левого желудочка, уменьшением хронической ишемии дилатированного желудочка даже при отсутствии ИБС, подавление процессов апоптоза миокардиоцитов, активируемых в условиях β1-адренергической стимуляции.
Tактика назначения β-адреноблокаторов у больных с ХСН представлена в табл. 21-9. В первые 2-3 мес применение даже малых доз β-адреноблокаторов вызывает повышение ОПСС, снижение систолической функции миокарда. Это требует титрования дозы назначаемого больному ХСН β-адреноблокатора, динамического наблюдения за симптоматикой заболевания. В этих случаях рекомендуют увеличение доз диуретиков, ингибиторов АПФ, применение положительных инотропных препаратов (малых доз сердечных гликозидов или левосимендана* ), более медленное титрование дозы β-адреноблокатора.
Противопоказания к назначению β-адреноблокаторов при ХСН:
-
бронхиальная астма или тяжёлая патология бронхов, сопровождающаяся нарастанием симптомов бронхообструкции при назначении β-адреноблокатора;
-
симптоматическая брадикардия (<50 ударов в минуту);
-
симптоматическая гипотония (<85 мм рт.ст.);
-
атриовентрикулярная блокада II степени и выше;
-
тяжёлый облитерирующий эндартериит.
Абсолютные показания для назначения β-адреноблокаторов — ХСН в сочетании с сахарным диабетом 2-го типа. Все положительные свойства препаратов этого класса полностью сохраняются при наличии сахарного диабета. Применение некардиоселективного β1— и β2-адреноблокатора с дополнительными свойствами α1-адреноблокатора карведилола у таких пациентов может быть средством выбора за счёт улучшения чувствительности периферических тканей к инсулину.
Результаты исследования SENIORS с применением β1-адреноблокатора небиволола показали небольшое, но достоверное суммарное снижение частоты госпитализации и смертей у больных ХСН старше 75 лет. Это позволило рекомендовать небиволол для лечения больных ХСН старше 70 лет.
Дозы β-адреноблокаторов для лечения больных ХСН, утверждённые Национальными рекомендациями ВНОК И ОССН, представлены в табл. 21-8.
Таблица 21-8. Дозы β-адреноблокаторов для лечения пациентов с хронической сердечной недостаточностью
|
Препарат |
Доза (мг) и кратность назначения |
||
|
стартовая |
средняя терапевтическая |
максимальная |
|
|
Бисопролол (конкор) |
1,25х1 |
10×1 |
10х1 |
|
Метопролола сукцинат (беталок ЗОК) |
12,5х1 |
100х1 |
20х1 |
|
Карведилол (дилатренд) |
3,125х1 |
25×1 |
25х2 |
|
Небиволол (небилет) у больных старше 70 лет |
1,25х1 |
10×1 |
10х1 |
Опубликованы первые результаты исследования BETACAR по изучению эффективности и безопасности бетаксолола в сравнении с карведилолом при лечении ХСН у пациентов с фракцией выброса левого желудочка менее 35%. Была выявлена одинаковая эффективность и переносимость бетаксолола и карведилола.
Применение неселективного β-адреноблокатора буциндолола*, обладающего умеренной внутренней симпатомиметической активностью и дополнительными вазодилатирующими свойствами, недостоверно снижало общую смертность и частоту госпитализаций в связи с ХСН, отмечалось ухудшение прогноза и рост риска смерти на 17% в группе пациентов чёрной расы.
Необходимо дальнейшее уточнение эффективности препаратов этой группы у отдельных демографических групп пациентов, у пожилых пациентов, больных с мерцательной аритмией.
Таблица 21-9. Начальные, целевые дозы и схема подбора доз β-адреноблокаторов при хронической сердечной недостаточности по результатам крупномасштабных плацебо-контролируемых исследований
|
β-Адреноблокатор |
Начальная доза, мг |
Схема подбора дозы (суммарная суточная доза, мг) |
Целевая доза (суммарная суточная доза, мг) |
|||||||
|
недели лечения |
||||||||||
|
1-я |
2-я |
3-я |
4-я |
5-я |
6-я |
7-я |
12-15-я |
|||
|
Метопролол (исследование MCD) |
5 |
10 |
15 |
30 |
50 |
75 |
100 |
150 |
— |
100-150 |
|
1-я |
2-я |
3-я |
4-7-я |
8-11-я |
12-15-я |
|||||
|
Бисопролол (CIBIS-II) |
1,25 |
1,25 |
2,5 |
3,75 |
5,0 |
7,5 |
10 |
10 |
||
|
1-я |
2-я |
3-я |
4-я |
5-я |
6-я |
7-я |
12-15-я |
|||
|
Карведилол (исследования в США) |
3,125 |
6,26 |
— |
12,5 |
— |
25 |
— |
50 |
— |
50 |
МЕХАНИЗМЫ ГИПОТЕНЗИВНОГО ДЕЙСТВИЯ β-АДРЕНОБЛОКАТОРОВ
β-адреноблокаторы — препараты стартовой терапии в лечении артериальной гипертензии и занимают первое место в лечении артериальной гипертензии у пациентов после перенесённого инфаркта миокарда, страдающих стабильной стенокардией, сердечной недостаточностью, у лиц с непереносимостью ингибиторов АПФ и/или блокаторов рецепторов ангиотензина II, у женщин детородного возраста, планирующих беременность.
В результате блокады β-адренорецепторов сердца снижается ЧСС и сократительная способность миокарда, уменьшается сердечный выброс. Блокада β-адренорецепторов в клетках юкстагломерулярного аппарата почек приводит к снижению секреции ренина, уменьшению образования ангиотензина, снижению ОПСС. Уменьшение продукции альдостерона способствует уменьшению задержки жидкости. Изменяется чувствительность барорецепторов дуги аорты и каротидного синуса, угнетается высвобождение норадреналина из окончаний постганглионарных симпатических нервных волокон. Происходит торможение центральных адренергических влияний (для β-адреноблокаторов, проникающих через ГЭБ).
Применение β-адреноблокаторов способствует снижению систолического и диастолического АД, контролю АД в ранние утренние часы, нормализации суточного профиля АД. β-адреноблокаторы в результате снижения активности симпатической и ренин-ангиотензиновой системы предотвращают и способствуют регрессу гипертрофии левого желудочка. Опосредованное снижение уровня альдостерона ограничивает стимуляцию фиброза миокарда, улучшая диастолическую функцию левого желудочка.
Уровень селективности β-адреноблокаторов определяет влияние на ОПСС. Селективные β1-адреноблокаторы не оказывают существенного влияния на ОПСС, неселективные, за счёт блокады β2-рецепторов сосудов, могут усиливать вазоконстрикторный эффект и повышать ОПСС.
β-Адреноблокаторы с дополнительным вазодилатирующим действием или α-, β-адреноблокатор лабетолол* — препараты выбора при угрозе расслаивания аневризмы аорты на фоне повышения АД. Лабетолол* — препарат выбора в лечении гипертонического криза, осложнённого острой коронарной недостаточностью, парентеральное введение неселективного β-адреноблокатора показано при развитии тахикардии или нарушениях ритма.
Лабетолол* и эсмолол* — препараты выбора ведения больных с черепномозговыми травмами, осложнёнными гипертоническими кризами.
Лабетолол* и окспренолол* — препараты выбора для контроля уровня АД у беременных, в случае непереносимости метилдопы. Эффективность пиндолола сравнима с окспренололом* и лабетололом*. При длительном применении атенолола было обнаружено снижение массы новорождённого и плаценты, что связано со снижением фетоплацентарного кровотока.
В табл. 21-10 представлены основные дозы и кратность приёма β-адреноблокаторов для лечения артериальной гипертензии.
Таблица 21-10. Суточные дозы и кратность приёма β-адреноблокаторов для лечения артериальной гипертензии
| Международное название | Средние дозы (мг/сутки) | Кратность приёма |
|---|---|---|
|
Атенолол |
25-100 |
1-2 |
|
Ацебутолол* |
200-800 |
1-2 |
|
Бетаксолол |
10-20 |
1 |
|
Бисопролол |
2,5-10 |
1 |
|
Карведилол |
25-75 |
2 |
|
Лабетолол* |
200-800 |
2-3 |
|
Метопролол |
50-200 |
2-3 |
|
Надолол |
40-160 |
1 |
|
Небиволол |
2,5-5 |
1 |
|
Окспренолол* |
60-200 |
2-3 |
|
Пиндолол |
10-40 |
2-3 |
|
Пропранолол |
60-160 |
2-3 |
|
Соталол |
80-160 |
1-2 |
|
Целипролол* |
200-500 |
1-2 |
КОНТРОЛЬ ТЕРАПИИ β-АДРЕНОБЛОКАТОРАМИ
Эффективная ЧСС на максимуме ожидаемого действия очередной дозы β-адреноблокатора (обычно через 2 ч после приёма) составляет 55-60 ударов в минуту. Стабильный гипотензивный эффект наступает через 3-4 нед регулярного приёма препарата. Учитывая возможность замедления атриовентрикулярной проводимости, необходим контроль ЭКГ, особенно в случаях более значительного снижения ЧСС. Tребуют внимания пациенты с явлениями скрытой недостаточности кровообращения, таким пациентам необходимо более длительное титрование дозы β-адреноблокатора из-за угрозы развития явлений декомпенсации (появление утомляемости, прибавки веса, одышки, хрипов в лёгких).
Возрастные особенности фармакодинамики β-адреноблокаторов обусловлены изменениями во взаимодействии между β-адренорецепторами и стимуляцией продукции АЛТ, связыванием рецептора с аденилатциклазой. Изменяется и извращается чувствительность β-адренорецепторов к β-адреноблокаторам. Это определяет разнонаправленность и труднопрогнозируемый характер фармакодинамического ответа на лекарственное средство.
Изменяются и фармакокинетические параметры: уменьшается белковая ёмкость крови, водная и мышечная масса тела, увеличивается объём жировой ткани, изменяется тканевая перфузия. Объём и скорость печёночного кровотока уменьшается на 35-45%. Снижается количество гепатоцитов, уровень их ферментативной активности — масса печени снижается на 18-25%. Уменьшается количество функционирующих клубочков почек, СКФ (на 35-50%) и канальцевой секреции.
ПРЕПАРАТЫ β-АДРЕНОБЛОКАТОРОВ
Неселективные β-адреноблокаторы
Пропранолол — неселективный β-адреноблокатор без внутренней симпатомиметической активности с непродолжительным действием. Биодоступность пропранолола после приёма внутрь составляет менее 30%, T1/2 — 2-3 ч. Из-за большой скорости метаболизма препарата при первом прохождении через печень концентрации его в плазме крови после приёма одной и той же дозы могут различаться у разных людей в 7-20 раз. С мочой в виде метаболитов элиминируется 90% принятой дозы. На распределение в организме пропранолола и, по-видимому, других β-адреноблокаторов оказывает влияние ряд препаратов. В то же время сами β-адреноблокаторы могут изменять метаболизм и фармакокинетику других ЛС. Пропранолол назначают внутрь, начиная с небольших доз — 10-20 мг, постепенно (особенно у пожилых людей и при подозрении на сердечную недостаточность) в течение 2-3 нед доводя суточную дозу до эффективной (160-180-240 мг). Учитывая короткий T1/2 препарата, для достижения постоянной терапевтической концентрации необходимо принимать пропранолол 3-4 раза в сутки. Лечение может быть длительным. Следует помнить, что высокие дозы пропранолола могут привести к учащению побочных эффектов. Для выбора оптимальной дозы необходимо регулярное измерение ЧСС и АД. Отменять препарат рекомендуют постепенно, особенно после длительного приёма либо после использования больших доз (уменьшать дозу на 50% в течение одной недели). Резкое прекращение его приёма может вызвать синдром отмены: учащение приступов стенокардии, развитие желудочковой тахикардии или инфаркта миокарда, а при артериальной гипертензии — резкий подъём АД.
Надолол — неселективный β-адреноблокатор без внутренней симпатомиметической активности и мембраностабилизирующей активности. Отличается от остальных препаратов этой группы длительным действием и способностью улучшать функцию почек. Надолол обладает антиангинальной активностью. Оказывает меньшее кардиодепрессивное действие, возможно, из-за отсутствия мембраностабилизирующей активности. При приёме внутрь абсорбируется около 30% препарата. Tолько 18-21% связывается с белками плазмы. Пик концентрации в крови после приёма внутрь достигается через 3-4 ч, T1/2 составляет от 14 до 24 ч. Это позволяет назначать препарат 1 раз в сутки при лечении больных как стенокардией, так и артериальной гипертензией. Надолол не метаболизируется в организме, выводится почками и кишечником в неизменённом виде. Полное выделение достигается только через 4 сут после однократной принятой дозы. Надолол назначают по 40-160 мг 1 раз в сутки. Стабильный уровень его концентрации в крови достигается после 6-9 дней приёма.
Пиндолол — неселективный β-адреноблокатор с внутренней симпатомиметической активностью. Он хорошо всасывается при приёме внутрь. Отличается высокой биодоступностью, T1/2 — 3-6 ч, β-блокирующий эффект сохраняется в течение 8 ч. С белком соединяется около 57% принятой дозы. С мочой выделяется 80% препарата (40% в неизменённом виде). Метаболиты его представлены в виде глюкуронидов и сульфатов. ХПН существенно не меняет константы элиминации и времени полувыведения. Скорость элиминации препарата снижается только при тяжёлой почечной и печёночной недостаточности. Препарат проникает через ГЭБ и плаценту. Совместим с диуретиками, антиадренергическими препаратами, метилдопой, резерпином, барбитуратами, наперстянкой. По β-адреноблокирующему действию 2 мг пиндолола эквивалентны 40 мг пропранолола. Пиндолол применяют по 5 мг 3-4 раза в сутки, а в тяжёлых случаях — по 10 мг 3 раза в сутки. При необходимости препарат можно вводить внутривенно капельно по 0,4 мг; максимальная доза при внутривенном введении составляет 1-2 мг. Препарат вызывает менее выраженный отрицательный инотропный эффект в покое, чем пропранолол. Он слабее, чем другие неселективные β-адреноблокаторы, влияет на β2 -адренорецепторы и поэтому в обычных дозах более безопасен при бронхоспазме и сахарном диабете. При артериальной гипертензии гипотензивный эффект пиндолола развивается медленнее, чем у пропранолола: начало действия — через неделю, а максимальный эффект — через 4-6 нед.
Селективные β-адреноблокаторы
Небиволол — высокоселективный β1-адреноблокатор III поколения. Активное вещество небиволола — рацемат, состоит из двух энантиомеров: D-небиволол — конкурентный и высокоселективный β1 -адреноблокатор, L-небиволол оказывает мягкое возодилатирующее действие за счёт модуляции высвобождения из эндотелия сосудов релаксирующего фактора (NO), который поддерживает нормальный базальный тонус сосудов. После приёма внутрь быстро всасывается. Высоколипофильный препарат, активно метаболизируется, частично с образованием активных гидроксиметаболитов. Стабильная равновесная концентрация у лиц с быстрым метаболизмом достигается в течение 24 ч, для гидроксиметаболитов — через несколько суток.
Уровень гипотензивного эффекта у отвечающих на терапию пациентов увеличивается пропорционально 2,5-5 мг суточной дозе препарата, поэтому средняя эффективная доза небиволола принята, соответственно, 5 мг в сутки. При почечной недостаточности, а также у лиц старше 65 лет начальная доза не должна превышать 2,5 мг.
Гипотензивное действие небиволола развивается после первой недели лечения, нарастает к 4-й нед регулярного применения, при длительном лечении вплоть до 12 мес эффект стабильно удерживается. АД после прекращения приёма небиволола медленно, в течение 1 мес, возвращается к исходному уровню, синдрома отмены в виде обострения гипертонии не наблюдают.
Благодаря наличию вазодилатирующих свойств небиволол не влияет на показатели почечной гемодинамики (сопротивление почечных артерий, почечный кровоток, клубочковую фильтрацию, фильтрационную фракцию) как у больных с нормальной, так и нарушенной почечной функцией на фоне артериальной гипертонии.
Несмотря на высокую липофильность, небиволол практически лишён побочных эффектов со стороны ЦНС: он не вызывал свойственных липофильным β-адреноблокаторам нарушений сна, кошмарных сновидений. Единственное неврологическое расстройство — парестезии (частота 2-6%). Сексуальные расстройства возникали с частотой, не отличающейся от плацебо (менее 2%).
Карведилол обладает β- и α1-адреноблокирующими, а также антиоксидантными свойствами. Он снижает постнагрузку на сердце благодаря артериолярной вазодилатации и тормозит нейрогуморальную вазоконстрикторную активацию сосудов и сердца. Карведилол обладает пролонгированным антигипертензивным эффектом.
Ему свойствен антиангинальный эффект. Он не обладает собственной симпатомиметической активностью. Карведилол тормозит пролиферацию и миграцию гладкомышечных клеток, по-видимому, действуя на специфические митогенные рецепторы. Карведилол обладает липофильными свойствами, при первом прохождении через печень подвергается метаболизму, экскретируется через печень. T1/2 составляет 6 ч. В плазме крови карведилол на 95% связан с белками. Применяют при артериальной гипертензии по 25-50 мг 1 раз в сутки; при стенокардии напряжения и при ХСН — по 25-50 мг 2 раза в сутки.
Бисопролол — высокоселективный длительно действующий β1-адреноблокатор без внутренней симпатомиметической активности, не вызывает мембраностабилизирующего эффекта. Обладает амфофильными свойствами. Благодаря пролонгированному действию его можно назначать один раз в сутки. Пик действия бисопролола наступает через 2-4 ч после приёма, антигипертензивный эффект продолжается 24 ч. Биодоступность составляет 65-75% для бисопролола гидрохлорида и 80% для бисопролола фумарата. Биодоступность препарата увеличена у пожилых пациентов. Приём пищи не влияет на биодоступность бисопролола. Малая связь с белками плазмы (30%) обеспечивает безопасность при совместном применении с большинством лекарственных препаратов. 20% бисопролола метаболизируется в три неактивных метаболита. Отмечают линейную зависимость фармакокинетики препарата от дозы в границах 2,5-20 мг. T1/2 составляет 7-15 ч для бисопролола фумарата и 4-10 ч для бисопролола гидрохлорида. С белками крови бисопролола фумарат связывается на 30%, бисопролола гидрохлорид — на 40-68%. Возможна кумуляция бисопролола в крови при нарушении функции печени и почек. В равной степени экскретируется печенью и почками. Скорость элиминации препарата снижается только при тяжёлой почечной и печёночной недостаточности, в связи с этим возможна кумуляция бисопролола в крови при нарушении функции печени и почек.
Проникает через ГЭБ. Применяется при артериальной гипертонии, стенокардии, сердечной недостаточности. Начальная доза при гипертонии составляет 5-10 мг в сутки, возможно увеличение дозы до 20 мг в день, при недостаточности функции печени и почек суточная доза не должна превышать 10 мг. Бисопролол не влияет на уровень глюкозы в крови у больных сахарным диабетом и на уровень тиреоидных гормонов, практически не влияет на потенцию у мужчин.
Бетаксолол — кардиоселективный β1-адреноблокатор без внутренней симпатомиметической активности и со слабовыраженными мембраностабилизирующими свойствами. Выраженность блокады β-адренорецепторов в 4 раза превышает эффекты пропранолола. Обладает высокой липофильностью. Хорошо (более 95%) всасывается в пищеварительном тракте. После однократного приёма достигает максимальных концентраций в плазме крови через 2-4 ч. Приём пищи не влияет на степень и скорость абсорбции. В отличие от других липофильных препаратов биодоступность при приёме внутрь бетаксолола составляет 80-89%. Это объясняется отсутствием эффекта «первого прохождения» через печень. Индивидуальные особенности метаболизма не влияют на вариабельность концентраций препарата в сыворотке крови. Это позволяет ожидать более стабильного ответа на действие препарата при его применении. Степень снижения ЧСС пропорциональна дозе бетаксолола. Отмечают корреляцию антигипертензивного эффекта с пиком концентрации бетаксолола в крови к 3-4 ч после приёма и далее в течение 24 ч, зависимость эффекта от дозы. При регулярном приёме бетаксолола антигипертензивный эффект достигает максимальной величины через 1-2 нед. Бетаксолол метаболизируется в печени путём микросомального окисления, однако циметидин не изменяет концентрации препарата при совместном применении и не приводит к удлинению T1/2. T1/2 составляет 14-22 ч, что позволяет принимать препарат 1 раз в сутки. У лиц старшего возраста T1/2 увеличивается до 27 ч.
Связывается с белками плазмы на 50-55%, из них с альбуминами — на 42%. Заболевания печени и почек не влияют на степень связывания с белками, она не изменяется при одновременном приёме дигоксина, аспирина* , диуретиков. Бетаксолол и его метаболиты выводятся с мочой. Скорость элиминации препарата снижается только при тяжёлой почечной и печёночной недостаточности. Особенности фармакокинетики бетаксолола не требуют изменения режима дозирования при тяжелой печёночной и умеренной почечной недостаточности. Коррекция дозы препарата необходима только в случае тяжёлой почечной недостаточности и у пациентов, находящихся на диализе. Больным со значительной почечной недостаточностью, требующим гемодиализа, начальная доза бетаксолола составляет 5 мг в сутки, дозу можно увеличивать на 5 мг каждые 14 дней, максимальная доза — 20 мг. Начальная доза при гипертонии и стенокардии составляет 10 мг 1 раз в сутки, при небходимости дозу можно удвоить через 7-14 дней. Для усиления эффекта бетаксолол можно комбинировать с тиазидными диуретиками, вазодилататорами, агонистами имдазолиновых рецепторов, α1-адреноблокаторами. Преимущество перед другими селективными β1 -адренорецепторами — отсутствие снижения концентрации липопротеина высокой плотности. Бетаксолол не оказывает влияния на процесс метаболизма глюкозы и компенсаторные механизмы при гипогликемии. По степени снижения ЧСС, АД, повышения толерантности к физической нагрузке у больных стенокардией эффекты бетаксолола не отличались от надолола.
Метопролол — селективный β1-адреноблокатор. Биодоступность метопролола составляет 50%, T1/2 — 3-4 ч для лекарственной формы обычного высвобождения. С белками крови связывается около 12% препарата. Метопролол быстро распределяется в тканях, проникает через ГЭБ, обнаруживается в грудном молоке в более высоких концентрациях, чем в плазме. Препарат подвергается интенсивному печёночному метаболизму в системе цитохрома Р450, имеет два активных метаболита — α-гидроксиметопролол и Ο-диметилметопролол. Возраст не влияет на концентрацию метопролола, цирроз увеличивает биодоступность до 84% и T1/2 до 7,2 ч. При ХПН аккумуляции препарата в организме не происходит. У больных гипертиреозом снижается уровень достигаемой максимальной концентрации и площади под кинетической кривой. Метопролол существует в виде метопролола тартрата (форм обычного и замедленного высвобождения), метопролола сукцината с длительным контролируемым высвобождением. Формы замедленного высвобождения имеют максимальную пиковую концентрацию активного вещества в 2,5 раза ниже форм обычного высвобождения, что имеет преимущество у пациентов с недостаточностью кровообращения. Фармакокинетические параметры для метопролола различного высвобождения в дозе 100 мг представлены в табл. 21-11.
Таблица 21-11. Фармакокинетика лекарственных форм метопролола
| Показатель/форма высвобождения | Метопролол тартрат/ обычная | Метопролол тартрат/ замедленная | Метопролол сукцинат/ контролируемая |
|---|---|---|---|
|
Cmax , нмоль/л |
722 |
207 |
136-143 |
|
AUC, нмоль/л в ч |
4645 |
2148 |
1994-3068 |
|
Тmax, ч |
1,3 |
2,8 |
2,2-7,3 |
Метопролол сукцинат в форме контролируемого высвобождения имеет постоянную скорость высвобождения активного вещества, всасывание в желудке не зависит от приёма пищи.
При артериальной гипертензии и стенокардии метопролол назначают 2 раза в день по 50-100-200 мг в сутки. Гипотензивный эффект наступает быстро, систолическое АД снижается через 15 мин, максимально — через 2 ч; диастолическое
АД снижается после нескольких недель регулярного приёма. Формы замедленного высвобождения являются препаратами выбора при лечении ХСН.
Атенолол — селективный β1-адреноблокатор, не обладающий внутренней симпатомиметической и мембраностабилизирующей активностью. Абсорбируется из пищеварительного тракта приблизительно на 50%. Пик плазменной концентрации наступает через 2-4 ч. Почти не метаболизируется в печени и элиминируется преимущественно почками. Около 6-16% связывается с белками плазмы. T1/2 составляет 6-7 ч как при разовом, так и при длительном назначении. После орального приёма снижение сердечного выброса наступает уже через час, максимальный эффект между 2 и 4 ч и продолжительность не менее 24 ч. Гипотензивный эффект, как и у всех β-адреноблокаторов, не коррелирует с уровнем в плазме и нарастает после постоянного приёма в течение нескольких недель. При артериальной гипертензии начальная доза составляет 25-50 мг, при отсутствии эффекта в течение 2-3 нед дозу увеличивают до 100-200 мг, разделённых на два приёма. У пожилых пациентов при наличии ХПН рекомендуют коррекцию дозы при клубочковой фильтрации ниже 35 мл/мин.
ПОБОЧНЫЕ ЭФФЕКТЫ β-АДРЕНОБЛОКАТОРОВ
Побочные эффекты β-адреноблокаторов определяются их преимущественным блокирующим влиянием на тот или иной вид рецепторов; уровень липофильности определяет наличие побочных эффектов со стороны ЦНС (табл. 21-12).
Таблица 21-12. Характеристика побочных эффектов β-адреноблокаторов
| Механизм развития | Описание |
|---|---|
|
β1-Блокада |
Клинические: похолодание конечностей, сердечная недостаточность, редко — бронхоспазм и брадикардия. |
|
β2-Блокада |
Клинические: слабость, похолодание конечностей, бронхоспазм, гипертензивные реакции. |
|
Липофильность |
Расстройства ЦНС (нарушение сна, депрессия, кошмарные сновидения) |
Основные побочные эффекты β-адреноблокаторов: синусовая брадикардия, развитие или нарастание степени атриовентрикулярной блокады, манифестация скрытой застойной сердечной недостаточности, обострение бронхиальной астмы или других обструктивных заболеваний лёгких, гипогликемия, нарушение половой функции у мужчин, различные проявления ангиоспазма, общая слабость, сонливость, депрессия, головокружения, снижение быстроты реакции, возможность развития синдрома отмены (преимущественно для препаратов короткой продолжительности действия).
ПРОТИВОПОКАЗАНИЯ К ПРИМЕНЕНИЮ β-АДРЕНОБЛОКАТАРОВ
Препараты нельзя применять при выраженной брадикардии (менее 48 в минуту), артериальной гипотонии (систолическое АД ниже 100 мм рт.ст.), бронхиальной астме, синдроме слабости синусового узла, нарушениях атриовентрикулярной проводимости высокой степени. Относительными противопоказаниями являются сахарный диабет в стадии декомпенсации, выраженные нарушения периферического кровообращения, выраженная недостаточность кровообращения в состоянии декомпенсации, беременность (для β-адреноблокаторов, не обладающих вазодилатирующим эффектом).
МЕСТО β-АДРЕНОБЛОКАТОРОВ В КОМБИНИРОВАННОЙ ТЕРАПИИ
Монотерапия β-блокаторами эффективна для профилактики ангинозных приступов при стенокардии напряжения I-III функционального класса и у 30-50% больных мягкой и умеренной артериальной гипертензией для поддержания целевых цифр АД. Однако в ряде случаев β-адреноблокаторы используют в комбинации с препаратами других классов для терапии стенокардии, артериальной гипертензии и ХСН (табл. 21-13).
Эффективная комбинация в лечении артериальной гипертензии — сочетание β-адреноблокатора и диуретика. Мочегонный и вазодилатирующий эффекты диуретика ограничивают задержку натрия и повышение тонуса периферических сосудов, свойственных β-адреноблокаторам. β-адреноблокаторы, в свою очередь, подавляют активность симпатоадреналовой и ренин-ангиотензиновой системы, характерных для диуретика. Возможно сдерживание β-адреноблокатором развития диуретической гипокалиемии. Привлекательна невысокая стоимость таких комбинаций.
Существуют фиксированные комбинированные препараты: теноретик (50-100 мг атенолола и 25 мг хлорталидона), лопрессор HGT (50-100 мг метопролола и 25-50 мг гидрохлортиазида), корзоид (40-80 мг надолола и 5 мг бендрофлюметазида), вискальдикс (10 мг пиндолола и 5 мг клопамида), зиак (2,5-5-10 мг бисопролола и 6,25 мг гидрохлортиазида*).
При сочетании с дигидропиридиновыми антагонистами кальция β-адреноблокаторы оказывают аддитивный эффект, противодействуют развитию тахикардии и активации симпатической нервной системы, свойственных начальной терапии дигидропиридинами. Tакая комбинированная терапия показана пациентам с артериальной гипертензией и ИБС. Логимакс* — фиксированная комбинация метопролола 50-100 мг и фелодипина 5-10 мг, теночек* — фиксированная комбинация атенолола 50 мг и амлодипина 5 мг.
Благоприятно сочетание β-адреноблокаторов и α1-адреноблокаторов. β-адреноблокаторы тормозят развитие тахикардии, характерной при назначении α-адреноблокаторов. Блокаторы α1-адренорецепторов уменьшают такие эффекты β-адреноблокаторов, как повышение ОПСС, влияние на липидный и углеводный обмен.
Сочетание β-адреноблокаторов и ингибиторов АПФ, снижая активность ренин-ангиотензиновой системы, может оказывать синергический гипотензивный эффект. Назначение ингибиторов АПФ не подавляет полностью образование ангиотензина II, так как имеются альтернативные пути его образования. Гиперренинемия, возникающая вследствие ингибирования АПФ, может быть снижена с помощью прямого подавляющего действия β-адреноблокаторов на секрецию ренина юкстагломерулярным аппаратом почек. Подавление секреции ренина уменьшит продукцию ангиотензина I и, опосредованно, ангиотензина II. Вазодилатирующие свойства ингибиторов АПФ могут уменьшить вазоконстрикторные эффекты β-адреноблокаторов. Доказан органопротективный эффект такой комбинации у пациентов с застойной сердечной недостаточностью.
Комбинация β-адреноблокатора и агониста имидазолиновых рецепторов (препарата центрального действия) может быть рациональна в комбинированной терапии артериальной гипертензии для достижения целевых цифр АД у пациентов с метаболическими нарушениями (до 80% пациентов артериальной гипертонией страдают метаболическими нарушениями). Аддитивный гипотензивный эффект сочетается с коррекцией инсулинорезистентности, нарушения толерантности к глюкозе, дислипидемии, свойственных классу β-адреноблокаторов.
Таблица 21-13. Комбинированная антигипертензивная терапия с β-адреноблокаторами
|
Предпочтительные комбинации: |
|
β-адреноблокатор + диуретик |
|
β-адреноблокатор + антагонист кальция (дигидропиридинр) |
|
β-адреноблокатор + α1 -адреноблокатор |
|
Менее предпочтительные комбинации: |
|
β-адреноблокатор + ингибитор АПФ |
|
β-адреноблокатор + агонист имидазолиновых рецепторов |
|
Нерекомендуемые комбинации: |
|
β-адреноблокатор + верапамил или дилтиазем |
Таблица 21-14. Лекарственные взаимодействия с β-адреноблокаторами
| Препарат | Сущность взаимодействия |
|---|---|
|
Нитраты |
Потенцирование их антиангинального и антиишемического действия, при этом уменьшается выраженность побочного действия каждого из препаратов (сердцебиение и головная боль вследствие приёма нитратов, брадикардия и похолодание конечностей вследствие приёма β-адреноблокаторов) |
|
Сердечные гликозиды, клонидин |
Потенцируется влияние на проводимость и частоту сердечных сокращений (отрицательное хроно- и дромотропное действие β-адреноблокатора) |
|
Антагонисты кальция: верапамил, дилтиазем, антиаритмики |
Потенцируется влияние на проводимость, сократимость, сердечный ритм (опасность асистолии, атриовентрикулярной блокады высокой степени, брадикардии, коллапса, развития сердечной недостаточности) |
|
Диуретики, антагонисты кальция дигидропиридинового ряда, α-адреноблокаторы, ингибиторы АПФ, блокаторы АТ1 рецепторов ангиотензина |
Потенцируется гипотензивное действие |
|
Ингибиторы МАО |
Риск развития нарушений проводимости, коллапса, повышения АД (применение β-адреноблокаторов возможно только через 15 дней после отмены ингибиторов МАО) |
|
Инсулин, гипогликемические препараты |
Усиление действия, нивелирование симптомов гипогликемии (тахикардии, потливости, мышечного тремора) |
|
Йод-контрастные вещества |
Снижение сердечно-сосудистых компенсаторных реакций при гипотонии |
|
НПВС, глюкокортикоиды, симпатомиметики |
Уменьшение гипотензивного эффекта |
|
Нейролептики, антидепрессанты |
Усиление гипотензивного эффекта |
|
Индукторы печёночного метаболизма (курение, алкоголь, рифампицин, барбитураты, дифенин) |
Усиление метаболизма липофильных препаратов, снижение эффекта β-блокаторов |
|
Ингибиторы печёночного метаболизма (циметидин, хлорпромазин) |
Уменьшение скорости микросомального окисления в гепатоцитах, повышение эффекта β-блокаторов |
|
Средства для наркоза (кроме фторотана) |
Усиление β-блокирующего эффекта |
СПИСОК ЛИТЕРАТУРЫ
Гилман А.Г. Клиническая фармакология по Гудману и Гилману. — М.: Практика, 2006.
Информация о лекарственных средствах для специалистов здравоохранения. Вып. 2. Лекарственные средства, действующие на сердечно-сосудистую систему / Под ред. М.Д. Машковского. — М.: Фармединфо, 1997.
Метелица В.И. Справочник по клинической фармакологии сердечно-сосудистых лекарственных средств. — 3-е изд. — М.: МИА, 2005.
Chairperson J.L.-S., Swedberg K., McMurray J., Tamargo J. et al. Expert consensus document on β-adrenergic receptor blockers. The task Force on beta-blockers of the European Society of Cardiology // Eur. Heart J. — 2004. — Vol. 25. — P. 1341-1362.
α-Адреноблокаторы
Среди препаратов, влияющих на адренергическую регуляцию сосудистого тонуса, выделяют препараты центрального механизма действия (центральные α-агонисты, агонисты имидазолиновых рецепторов) и блокаторы периферических α-адренорецепторов.
Адренорецепторы, широко распространённые во многих органах и тканях, выполняют различные функции. В связи с этим выделяют α- и β-адренорецепторы, для каждого из которых идентифицированы два подтипа, различные по численному преобладанию в тех или иных органах, функциям, чувствительности к норадреналину и адреналину (табл. 21-15).
Таблица 21-15. Локализация и функции α1- и α2-адренорецепторов
| Ткань | Тип рецептора | Функция |
|---|---|---|
|
Постсинаптические α-адренорецепторы |
||
|
Гладкая мускулатура сосудов |
α1 |
Вазоконстрикция |
|
Гладкая мускулатура урогенитального тракта |
α1а * |
Сокращение |
|
Сердце |
α1 |
Инотропный эффект |
|
Печень |
α1 |
Гликогенолиз |
|
Жировая ткань |
α1 |
Синтез гликогена |
|
ЦНС |
α1 |
Стимуляция |
|
Эндокринные железы |
α1 |
Стимуляция секреции |
|
β-клетки поджелудочной железы |
α2-Постсинаптические |
Ингибирование секреции инсулина |
|
Энтероциты кишечника |
α1 |
Стимуляция транспорта жидкости и электролитов |
|
Тромбоциты |
α2-Постсинаптические |
Агрегация |
|
Пресинаптические α-адренорецепторы |
||
|
Норадренергические нейроны |
α2 |
Ингибирование высвобождения норадреналина |
|
Холинергические нейроны |
α2 |
Ингибирование высвобождения ацетилхолина |
|
Серотонинергические нейроны |
α2 |
Ингибирование высвобождения серотонина |
* α1а — уроселективные рецепторы.
В регуляции сосудистого тонуса участвуют α- и β-адренорецепторы, локализованные в окончаниях сосудосуживающих нервов. Их медиатор — норадреналин. В синаптической щели норадреналин, высвобождающийся из пресинаптического окончания, стимулирует постсинаптические α1-адренорецепторы сосудистой стенки, количество которых преобладает на постсинаптической мембране над β1-адренорецепторами, вследствие чего происходит вазоконстрикция. Пресинаптические α2— и β2-адренорецепторы осуществляют регуляцию норадренергических медиаторных механизмов обратной связи. При этом стимуляция α2-адренорецепторов приводит к усилению обратного депонирования медиатора из синаптической щели в везикулы пресинаптического окончания и ингибированию последующего высвобождения норадреналина (отрицательная обратная связь). β2-Адренорецепторы, наоборот, повышают высвобождение норадреналина в щель (положительная обратная связь).
Класс α-адреноблокаторов представлен препаратами, неселективно воздействующими на α1— и α2-адренорецепторы (фентоламин), и селективными α1-адреноблокаторами. Неселективная блокада α-адренорецепторов вызывает кратковременное снижение АД. Tакой препарат непригоден для длительной терапии (применяют только для купирования гипертонических кризов).
С 1980 г. в клиническую практику вошли селективные 1</sub>-адреноблокаторы. В настоящее время в группу селективных α1-адреноблокаторов входят несколько препаратов. Условно их разделяют на два поколения с учётом продолжительности действия:
I поколение (короткого действия ) — празозин;
II поколение (длительного действия) — доксазозин, теразозин.
В отдельную группу выделены уроселективные α1А-адреноблокаторы — альфузозин и тамсулозин, блокирующие α1А-адренорецепторы гладкой мускулатуры урогенитального тракта.
Блокада α1-адренорецепторов приводит к снижению сосудистого тонуса и АД. Вместе с тем чувствительность α-адренорецепторов к препаратам неодинакова: празозин, теразозин и доксазозин обладают наибольшим сродством к α1-адренорецепторам, а клонидин — к α2-адренорецепторам. Кроме того, теразозин и доксазозин имеют вполовину меньшее сродство к α1-адренорецепторам, чем празозин.
ФАРМАКОДИНАМИКА α1-АДРЕНОБЛОКАТОРОВ
Фармакодинамические эффекты α1-блокаторов: гипотензивный, гиполипидемический, улучшение оттока мочи. По механизму гипотензивного действия α1-адреноблокаторы представляют собой «чистые» вазодилататоры. В результате блокады α1-адренорецепторов происходит дилатация как резистивных (артериальных), так и ёмкостных (венозных) сосудов, уменьшение ОПСС и снижение АД. Следствие одновременной периферической вазодилатации артерий и вен — небольшая рефлекторная стимуляция сердечного выброса за счёт модуляции высвобождения норадреналина неблокированными α2-адренорецепторами. Эти гемодинамические эффекты можно обнаружить как в покое, так и при физических нагрузках, в отличие от β-адреноблокаторов (табл. 21-16). Наиболее благоприятным и физиологичным влиянием гипотензивного средства на гемодинамику считают падение АД вследствие значительного снижения ОПСС, обусловленного равномерным снижением тонуса артериол и венул на фоне сохранённого сердечнососудистого рефлекторного механизма и неизменного сердечного выброса. В связи с этим β-адреноблокаторы в большинстве случаев предпочтительнее для пациентов, нежели α-адреноблокаторы.
Есть данные, свидетельствующие о том, что центральные механизмы гипотензивного действия α1-адреноблокаторов связаны с понижением центрального симпатического тонуса. Снижение АД под действием α1-адреноблокаторов не сопровождается повышением активности ренина плазмы.
Таблица 21-16. Сравнение гемодинамических эффектов α- и β-адреноблокаторов
| Показатели гемодинамики | α-Адреноблокаторы | β-Адреноблокаторы |
|---|---|---|
|
Частота сердечных сокращений |
↑ |
↓↓ |
|
АД |
↓ |
↓ |
|
Атриовентрикулярная проводимость |
↔ |
↓↓ |
|
Сократимость миокарда |
↔↑ |
↓↓ |
|
ОПСС |
↓↓ |
↓ |
|
Почечный кровоток |
↑ |
↓ |
Примечание: ↑ — увеличение; ↓ — уменьшение; ↔ — нет влияния.
Наиболее значимое снижение АД происходит после приёма первой дозы препарата, особенно в положении стоя. Эквивалентные дозы ЛС, вызывающие одинаковое снижение АД, следующие: 2,4 мг празозина, 4,5 мг доксазозина или 4,8 мг теразозина.
Гипотензивный эффект α1-адреноблокаторов может сопровождаться развитием рефлекторной тахикардии вследствие того, что пресинаптические α2-рецепторы не блокированы, либо по причине антагонизма к центральным α1-адренорецепторам, подавляющим рефлекторную тахикардию. Достоверное увеличение ЧСС происходит после приёма первой дозы, особенно в положении стоя; при длительном применении препаратов ЧСС существенных изменений не претерпевает.
Основной недостаток гипотензивного действия α1-адреноблокаторов — быстрое развитие толерантности, клиническое значение которой неизвестно.
α1 -Адреноблокаторы не изменяют почечный кровоток и экскрецию электролитов. Вместе с тем доксазозин уменьшает микроальбуминурию, что расценивают как нефропротективное действие при артериальной гипертензии.
α1-Адреноблокаторы способны вызывать регресс гипертрофии левого желудочка при длительной монотерапии больных с артериальной гипертензией. Tем не менее, по данным метаанализа клинических исследований, в этом качестве они уступают антагонистам кальция и ингибиторам АПФ: степень уменьшения массы миокарда α1-адреноблокаторами составляет в среднем не более 10%.
α1-Адреноблокаторы благоприятно влияют на липидный и углеводный профиль, вызывая небольшое, но достоверное снижение содержания общего холестерина, липопротеидов низкой плотности и триглицеридов (до 30%), повышая содержание липопротеидов высокой плотности. Данные изменения связаны с антагонизмом к α1-адренорецепторам, участвующим в метаболизме холестерина и триглицеридов, вследствие чего возникают следующие эффекты:
-
уменьшение активности 3-гидрокси-3-метил-глутарил КоА-редуктазы, участвующей в биосинтезе холестерина в печени;
-
повышение функциональной активности рецепторов для связывания липопротеидов низкой плотности вследствие снижения синтеза холестерина почти на 40%;
-
снижение активности эндотелиальной липопротеинлипазы, участвующей в катаболизме триглицеридов;
-
стимуляция синтеза аполипопротеина А1 (основного компонента липопротеида высокой плотности).
При длительном применении α1-адреноблокаторов происходит снижение гликемии и содержания инсулина вследствие повышения чувствительности тканей к глюкозе и стимуляции инсулинзависимой утилизации глюкозы тканями. Данные изменения связаны как со снижением АД, так и с увеличением кровотока через мышечную ткань.
Сравнение эффектов разных классов гипотензивных препаратов приведено в табл. 21-17.
Таблица 21-17. Метаболические эффекты гипотензивных препаратов у больных с артериальной гипертензией
| Показатели | α1-Адреноблокаторы | β-Адреноблокаторы | Диуретики | Антагонисты кальция | Ингибиторы АПФ |
|---|---|---|---|---|---|
|
Общий холестерин |
↔↓ |
↔ |
↔↑ |
↔↑ |
↔ |
|
Липопротеины высокой плотности |
↑ |
↓ |
↓ |
↔ |
↔ |
|
Триглицериды |
↓ |
↑ |
↑ |
↔ |
↔ |
|
Гипергликемия |
↓ |
↑ |
↑ |
↔ |
↓ |
|
Толерантность к глюкозе |
↑ |
↓ |
↓ |
↔ |
↑ |
|
Чувствительность к инсулину |
↑ |
↓ |
↓ |
↔ |
↑ |
Примечание: ↑ — увеличение; ↓ — уменьшение; ↔ — нет влияния.
Дополнительный эффект α1-адреноблокаторов — расслабление мышечного слоя уретры в области простаты, регулируемого α1С-адренорецепторами. Снижение мышечного тонуса уретры способствует уменьшению сопротивления току мочи, облегчает мочеиспускание у пациентов с доброкачественной гиперплазией простаты. Кроме того, неспецифическая блокада α1С-адренорецепторов вызывает дозозависимое расслабление гладких мышц простаты, что уменьшает гиперплазию органа.
ФАРМАКОКИНЕТИКА
α1-Адреноблокаторы — липофильные препараты. Данные о сравнительной фармакокинетике α1 -адреноблокаторов представлены в табл. 21-18.
Таблица 21-18. Сравнительная фармакокинетика α1-адреноблокаторов
| Препарат | Биодоступность, % | Связь с белками, % | Тmax, ч | Время максимального действия, ч | Длительность действия, ч | Биотрансформация в печени | Т1/2, ч | Элиминация жёлчь/почки, % в неизменённом виде |
|---|---|---|---|---|---|---|---|---|
|
Празозин |
50-85 |
97 |
1-3 |
2-4 |
7-10 |
+*(активные метаболиты) |
2-3 |
90 (5-11%)/6-10 |
|
Теразозин |
90 |
90-94 |
1 |
2-3 |
24 |
+ (активный метаболит) |
12 |
60 (20%)/40(10%) |
|
Доксазозин |
65 |
98-99 |
1,5-3,6 |
5-6 |
24 |
+ (активные метаболиты) |
19-22 |
63-65 (5%)/9 |
* — есть пресистемный метаболизм.
α1-Адреноблокаторы хорошо и полностью всасываются после приёма внутрь, биодоступность составляет 50-90%. Время достижения максимальной концентрации (Tmax) составляет от 1 ч у празозина до 3 ч у доксазозина, что влияет на скорость развития гипотензивного эффекта и его переносимость. Максимальная концентрация (Cmax) дозозависима в широком диапазоне.
α1-Адреноблокаторы хорошо связываются с белками плазмы (98-99%), преимущественно с альбуминами, имеют значительный объём распределения. Препараты подвержены активной печёночной биотрансформации с участием микросомальных ферментов (цитохром Р450 ). Празозин имеет высокий печёночный клиренс (в том числе пресистемный); печёночный клиренс доксазозина и теразозина не коррелирует со скоростью печёночного кровотока и значительно меньше, чем у празозина.
Экскреция α1-адреноблокаторов происходит преимущественно с жёлчью (более 60%) в неактивном виде; почечный клиренс имеет меньшее значение. T1/2 наиболее длителен у теразозина и доксазозина.
К настоящему времени в клиническую практику внедрена лекарственная форма доксазозина с контролируемым высвобождением. Особенности фармакокинетики данной лекарственной формы: увеличение Tmax до 8-9 ч (4 ч у обычной лекарственной формы), уменьшение Cmax в 2-2,5 раза при сопоставимом уровне Cmin, колебание Cmax/Cmin — 50-60% (140-200% для обычной лекарственной формы).
Возраст пациента, функция почек не влияют на фармакокинетику α1-адреноблокаторов.
ПОКАЗАНИЯ
α1-Адреноблокаторы назначают при артериальной гипертензии в качестве препаратов второго ряда.
ПРОТИВОПОКАЗАНИЯ
Гиперчувствительность, гипотония, беременность (препараты категории С), кормление грудным молоком, детский возраст.
ПОБОЧНЫЕ ЭФФЕКТЫ
Большинство побочных эффектов α1-адреноблокаторов связано с их фармакодинамическим (гемодинамическим) действием и зависит от скорости наступления эффекта.
Наиболее значимые побочные эффекты α1-адреноблокаторов — гипотензия и ортостатический коллапс — чаще наблюдают после приёма первой дозы празозина, чем теразозина и доксазозина, которые действуют медленнее. Данный гемодинамический эффект называют «феноменом (эффектом) первой дозы». Феномен первой дозы дозозависим и возникает в момент максимального гипотензивного эффекта (через 2-6 ч). При приёме повторных доз α1-адреноблокаторов постуральных явлений не бывает (за исключением коллапсов, вызванных нахождением пожилых пациентов в душном помещении либо на открытом солнце в жару). Однако описанные побочные эффекты могут возобновиться во время длительного лечения при увеличении дозы препарата.
Ортостатический коллапс описан у 2-10% больных, получавших α1 -адреноблокаторы. Коллапса можно избежать, если первую дозу празозина уменьшить до 0,5 мг и назначить на ночь. Другими проявлениями постуральных эффектов считают головокружение, головную боль, сонливость и усталость, встречающиеся у 20% больных. Резкий вазодилатирующий эффект может привести к обострению ИБС и стенокардии. Осторожность необходима в случае применения α1-адреноблокаторов у пожилых, а также у больных, получающих сопутствующую гипотензивную терапию (особенно диуретики), — в этих группах возрастает риск постуральных явлений.
Доксазозин в виде формы с пролонгированным высвобождением реже вызывает эффект первой дозы вследствие замедленной фармакокинетики.
Отёки менее характерны для действия α1-адреноблокаторов (около 4%), однако типичное проявление вазодилатации, вызванной α1-адреноблокаторами, — отёк слизистой носа (заложенность носа, явления ринита). Сердцебиение при приёме α1-адреноблокаторов возникает редко (2%).
У 5-10% больных описано развитие синдрома отмены при прекращении приёма α1-адреноблокаторов.
ЛЕКАРСТВЕННЫЕ ВЗАИМОДЕЙСТВИЯ
Фармакодинамические взаимодействия α1-адреноблокаторов в основном связаны с выраженностью гипотензивного эффекта: другие гипотензивные препараты и диуретики его усиливают, а НПВС, эстрогены, симпатомиметики — ослабляют.
ХАРАКТЕРИСТИКА ОТДЕЛЬНЫХ ПРЕПАРАТОВ
Празозин
Празозин — селективный блокатор постсинаптических α1-адренорецепторов. Гипотензивный эффект празозина не приводит к повышению активности ренина. Рефлекторная тахикардия выражена незначительно, в основном при первом приёме препарата. Празозин расширяет венозное русло, уменьшает преднагрузку, а также понижает ОПСС, поэтому его можно использовать при застойной сердечной недостаточности. Празозин практически не влияет на функцию почек и электролитный метаболизм, поэтому показан при почечной недостаточности. Гипотензивный эффект препарата возрастает в комбинации с тиазидными диуретиками. Препарат обладает значительным гиполипидемическим действием.
Абсорбция празозина зависит от приёма пищи и других индивидуальных особенностей. Средняя биодоступность составляет около 60%. T1/2 составляет 3 ч, однако гипотензивный эффект не связан с содержанием препарата в плазме (продолжается дольше). Празозин начинает действовать через 0,5-3 ч после приёма внутрь. Препарат активно метаболизируется; 90% экскретируется с калом, 10% — с мочой и только 5% — в неизменённом виде. Метаболиты празозина также обладают гипотензивным действием и способны накапливаться в организме.
Препарат назначают, начиная с небольших доз (0,5-1 мг) для того, чтобы избежать развития побочных эффектов (тахикардия, гипотензия), связанных с первым приёмом. Дозу постепенно увеличивают до 3-20 мг в день в 2-3 приёма. Полный гипотензивный эффект наступает через 4-6 нед. Поддерживающая доза составляет 5-7,5 мг/сут.
Побочные эффекты: постуральная гипотония, головокружение, слабость, усталость, головная боль. Незначительно выражена сонливость, сухость во рту, импотенция. В целом препарат обладает хорошей переносимостью.
Доксазозин
Доксазозин — длительнодействующий α1-адреноблокатор. Вазодилатация и снижение ОПСС приводят к уменьшению АД как в покое, так и при физической нагрузке. При этом не происходит увеличения ЧСС и сердечного выброса. При лечении доксазозином содержание норадреналина не меняется или слегка возрастает, а концентрация адреналина, ренина, дофамина и серотонина остаётся прежней.
Снижает сопротивление току мочи. Обладает гиполипидемическим действием, благодаря чему показан пациентам с артериальной гипертензией в сочетании с гиперлипидемией, курящим, больным сахарным диабетом 2-го типа. Опубликованы данные о благоприятном влиянии доксазозина на фибринолиз, наличии антиагрегационных свойств у препарата.
Биодоступность доксазозина составляет 62-69%, пик концентрации в крови — через 1,7-3,6 ч после приёма внутрь. Препарат подвержен в организме О-деметилированию и гидроксилированию; метаболиты малоактивны. Препарат кумулирует при длительном приёме, в связи с чем конечный T1/2 возрастает с 16 до 22 ч. Доза препарата, состояние почек и возраст пациента не влияют на T1/2.
Доксазозин применяют в дозе 1-16 мг один раз в сутки; ввиду развития эффекта первой дозы проводят титрование дозы препарата, начиная с 0,5-1 мг. Создана лекарственная форма доксазозина с контролируемым высвобождением по 4 и 8 мг. Преимущества данной формы — медленное развитие гипотензивного эффекта при сопоставимой степени снижения систолического и диастолического АД, не требующее титрования дозы, уменьшение частоты возникновения эффекта первой дозы, хорошая переносимость.
Побочные эффекты: головокружение, тошнота, головная боль.
Теразозин
Tеразозин также обладает сосудорасширяющим, антидизурическим и гиполипидемическим действием. Препарат расширяет крупные резистивные сосуды и снижает ОПСС, избирательно блокирует α1-адренорецепторы гладкой мускулатуры чревных сосудов, простаты и шейки мочевого пузыря. Нормализует липидный профиль плазмы.
После приёма препарата внутрь происходит быстрое и полное всасывание, биодоступность превышает 90%, пресистемной биотрансформации почти не бывает. Максимальная концентрация в крови достигается в течение 1 ч. В плазме препарат на 90-94% связан с белками. В печени из теразозина образуется ряд неактивных метаболитов. Время полувыведения составляет около 12 ч, однако терапевтический эффект сохраняется не менее 24 ч. 60% препарата экскретируется печенью; при патологии печени происходит снижение клиренса препарата и пролонгирование его терапевтического действия.
Побочные эффекты: слабость, утомляемость, сонливость, беспокойство, головная боль, головокружение, парестезии, снижение либидо, нарушение зрения, шум в ушах, эффект первой дозы, гипотония, тахикардия, аритмии, периферические отёки, кашель, бронхит, ксеростомия, фарингит, тошнота, рвота, артралгия, миалгия, аллергические реакции.
Tеразозин усиливает гипотензивную активность мочегонных средств, адреноблокаторов, антагонистов кальция, ингибиторов АПФ. Препарат назначают внутрь по 1 мг однократно перед сном в положении лёжа (во избежание ортостатической гипотензии); при необходимости дозу постепенно увеличивают до 10-20 мг 1 раз в сутки.
СПИСОК ЛИТЕРАТУРЫ
Гилман А.Г. Клиническая фармакология по Гудману и Гилману. — М.: Практика, 2006.
Информация о лекарственных средствах для специалистов здравоохранения. Вып. 2. Лекарственные средства, действующие на сердечно-сосудистую систему / Под общ. ред. Машковского М.Д. — М.: Фармединфо, 1997.
Метелица В.И. Справочник по клинической фармакологии сердечно-сосудистых лекарственных средств. — 3-е изд. — М.: МИА, 2005.
Сергеев П.В., Шимановский Н.Л. Рецепторы. — М.: Медицина, 1987. — С. 83-92.
Fulton В., Wagstaff A., Sorkin E. Doxazosin: an update of its clinical pharmacology and therapeutic applications in the treatment of hypertension and BPH // Drugs. — 1995. — Vol. 49. — P. 295-320.
Диуретики
Различные классификации диуретических препаратов основаны на химической структуре и механизме действия. Выраженность натрийуретического эффекта определяется местом приложения действия диуретика в нефроне и выражается в процентах экскретируемого натрия от общего количества натрия, профильтрованного в почечных клубочках. В зависимости от данного показателя выделяют три группы диуретиков.
-
Сильнодействующие диуретики, вызывающие экскрецию более 15-20% профильтрованного натрия.
-
Производные сульфамонлантраниловой кислоты (фуросемид, буметанид, пиретанид P, торасемид).
-
Производные феноксиуксусной кислоты (этакриновая кислота, индакринонP).
-
-
Диуретики с умеренно выраженным натрийуретическим действием, вызывающие экскрецию 5-10% профильтрованного натрия.
-
Производные бензотиадиазина (тиазиды и гидротиазиды) — хлоротиазидP, гидрохлоротиазид.
-
Сходные по механизму канальцевого действия с тиазидными диуретиками гетероциклические соединения — хлорталидон, клопамид, индапамид, ксипамидP.
-
-
Слабодействующие диуретики, вызывающие экскрецию менее 5% профильтрованного натрия.
-
Калийсберегающие диуретики — амилорид*, триамтерен, спиронолактон.
-
Ингибиторы карбоангидразы — ацетазоламид и др.
-
При лечении артериальной гипертензии не применяют.
-
-
Осмотические диуретики — маннитол, мочевина, глицерин.
-
При лечении артериальной гипертензии не применяют.
-
-
Наиболее часто используют смешанную классификацию диуретиков.
КЛАССИФИКАЦИЯ
-
Петлевые диуретики.
-
Осмотические диуретики.
-
Тиазидные диуретики.
-
Тиазидоподобные диуретики.
-
Калийсберегающие диуретики.
-
Ингибиторы карбоангидразы.
МЕХАНИЗМ ДЕЙСТВИЯ И ОСНОВНЫЕ ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Действие на проксимальный отдел канальцев нефрона оказывают ингибиторы карбоангидразы (ацетазоламид и бензоламид) благодаря наличию в химической структуре незамещённой сульфонамидной группы. Эта группа препаратов ингибирует реабсорбцию натрия, хлоридов и фосфатов и обладает ограниченной диуретической способностью, так как под их действием с мочой экскретируется только 3-5% профильтрованного натрия, значительно большее количество реабсорбируется в более дистальных отделах канальцев. Только небольшая часть транспортируемого натрия в проксимальном отделе канальцев подвержена действию этих препаратов. Кроме того, диуретический эффект ограничен способностью снижать СКФ. Вторичным эффектом на проксимальный отдел канальцев обладают этакриновая кислота, фуросемид, буметанид, маннитол, хлоротиазид* , индапамид, но основное действие они оказывают на другие отделы канальцев.
Основное действие на восходящее колено петли Генле, где происходит реабсорбция около 15-25% профильтрованного в просвет канальцев натрия из провизорной мочи, оказывают наиболее мощные натрийуретические средства из различных по биохимическому строению соединений:
-
фуросемид, буметанид и торасемид;
-
производное феноксиацетиловой кислоты — этакриновая кислота.
Все эти препараты оказывают первичный ингибирующий эффект на электронейтральный взаимосвязанный транспорт ионов натрия, калия и хлора. Кроме того, фуросемид и буметанид оказывают дополнительное действие на проксимальный отдел канальцев, причём у фуросемида он более выражен, чем у ингибиторов карбоангидразы. Петлевые диуретики вызывают экскрецию с мочой более чем 15-20% профильтрованного натрия из провизорной мочи.
Основное действие на начальную часть дистальных извитых канальцев, где реабсорбируется около 5-8% профильтрованного натрия, оказывают тиазидные и тиазидоподбные диуретики: хлоротиазид*, гидрохлоротиазид, индапамид и др. Tранспортный механизм в этом участке нефрона ввиду совместного транспорта ионов натрия и хлора электронейтрален. Хлоротиазид* и индапамид обладают также дополнительным действием на проксимальный отдел канальцев.
Основное действие на конечную часть дистальных извитых канальцев и кортикальный отдел собирательных трубок, где реабсорбируется только 2-3% профильтрованного натрия, и обмен на ионы калия и водорода оказывают так называемые калийсберегающие диуретики, такие как спиронолактон, амилорид* и триамтерен. Спиронолактон — антагонист альдостерона, конкурирует с последним за места связывания. Амилорид* оказывает основной эффект на натриевые каналы, блокируя их или вызывая закрытие этих каналов. Действие триамтерена подобно действию амилорида*. Эти препараты обладают слабым натрийуретическим эффектом, поэтому их чаще всего применяют в комбинации с тиазидовыми диуретиками для уменьшения потерь калия с мочой.
Петлевые диуретики
Механизм действия и основные фармакологические эффекты
ЛС этой группы обладают способностью блокировать активный транспорт натрия. Эффект реализуется через ингибирование транспортного белка, обеспечивающего перенос ионов натрия, калия и хлора через эпителиальные клетки канальцев. Петлевые диуретики в разной степени повышают почечный кровоток. Возможно, этот эффект обеспечивается за счёт простациклина, синтез которого диуретики увеличивают. Препараты не изменяют СКФ. Фуросемид и другие петлевые диуретики выраженно стимулируют образование ренина, а при снижении объёма циркулирующей крови вызывают рефлекторную активацию симпатической нервной системы и стимулируют процессы внутрипочечной барорецепции. Повышение синтеза простациклина приводит к расширению венозного русла и снижению давления наполнения в левом желудочке сердца. Этот эффект особенно выражен у фуросемида и проявляется при отёке лёгких ещё до начала диуретического действия.
Данная группа диуретиков даёт выраженный, но кратковременный диуретический эффект. В период действия петлевых диуретиков экскреция ионов натрия с мочой значительно возрастает, однако после прекращения диуретического эффекта препаратов скорость экскреции ионов натрия уменьшается до уровня ниже исходного. Это явление получило название «феномен рикошета». Предполагают, что в его основе лежит резкая активация ренин-ангиотензиновой и других антинатрийуретических нейрогуморальных систем в ответ на массивный диурез, вызываемый петлевыми диуретиками. Выраженная экскреция ионов натрия во время диуретического эффекта короткодействующих петлевых диуретиков (например, фуросемида и буметанида) компенсируется чрезмерной задержкой ионов натрия по окончании диуретического действия. Петлевые диуретики длительного действия не дают эффекта рикошета и потому более эффективны при лечении гипертонической болезни, чем фуросемид и буметанид. Недавние исследования показали, что петлевой диуретик длительного действия торасемид, назначаемый в дозе 2,5 мг 1 раз в сутки, не вызывая значительного диуреза, приводит к столь же существенному снижению АД, как и гидрохлоротиазид, хлорталидон и индапамид. Диуретический эффект петлевых диуретиков значительно возрастает по мере повышения дозы, и в отличие от тиазидных диуретиков петлевые препараты имеют более высокую эффективную дозу. Петлевые диуретики сохраняют свою эффективность при низкой СКФ, что позволяет использовать их для лечения артериальной гипертензии у больных с почечной недостаточностью. Петлевые диуретики (особенно фуросемид) можно вводить внутривенно, благодаря чему их широко используют при лечении гипертонических кризов.
БУМЕТАНИД
Фармакологическое действие
Буметанид вызывает расширение периферических вен, уменьшает преднагрузку на сердце, снижает давление заполнения левого желудочка и давление в лёгочной артерии, снижает системное АД. Диуретический эффект после внутривенного введения начинается через несколько минут, достигая максимума через 15-30 мин. После приёма внутрь диуретический эффект развивается в течение первого часа, достигает максимума через 1-2 ч и длится в зависимости от дозы 4-6 ч.
Фармакокинетика
После приёма внутрь препарат быстро абсорбируется из пищеварительного тракта. Возможно замедление абсорбции у пациентов с асцитом на фоне ХСН или нефротического синдрома. Связывание с белками плазмы составляет 95-97%. Метаболизируется в печени (метаболизм ограничен, в результате образуются неактивные метаболиты). T1/2 составляет 1,2-1,5 ч. 64% препарата экскретируется почками в неизменённом виде, остальное выделяется с калом.
Показания
Отёчный синдром различного генеза (при ХСН, синдроме портальной гипертензии, нефротическом синдроме). Отёк лёгких, отёк мозга. Артериальная гипертензия. С целью форсирования диуреза. Поздний гестоз (эклампсия).
Режим дозирования
Внутрь назначают в дозе 0,5-2 мг однократно утром натощак. По достижении клинического эффекта переходят на поддерживающую терапию. Максимальная суточная доза равна 10 мг. Разовая доза при внутривенном введении составляет 0,5-1 мг, при внутримышечном введении — 0,5-1,5 мг. Кратность введения зависит от показаний и клинической ситуации.
Противопоказания
Острая почечная недостаточность (анурия), тяжёлая почечная недостаточность, I триместр беременности, возраст до 18 лет (эффективность и безопасность не определены), период лактации, повышенная чувствительность к буметаниду.
Побочное действие
Гипонатриемия, гипокалиемия, гипохлоремический алкалоз. Повышенная утомляемость, слабость; ортостатическая гипотензия, аритмии; сухость во рту, жажда, диарея, анорексия, нарушение функции печени (желтуха), панкреатит. Гиперурикемия, обострение подагры; головная боль, головокружение; мышечные спазмы, миалгия, тетания. Возможны боли в суставах. При применении в высоких дозах у больных с выраженными нарушениями выделительной функции почек возможно ототоксическое действие; нечёткость зрения; редко зуд. Аллергические реакции редки и выражены в виде сыпи.
Среди редких побочных эффектов отмечают ускорение эякуляции, нарушение эрекции, лейкопению или агранулоцитоз, тромбоцитопению, гиперемию или болезненность в месте инъекции.
Особые указания
C осторожностью следует применять при сахарном диабете, гиперурикемии (подагра в анамнезе, уратный нефроуролитиаз), нарушении слуха, печёночной недостаточности (гипокалиемия способствует развитию печёночной энцефалопатии), инфаркте миокарда, панкреатите в анамнезе, гипокалиемии (при заболеваниях, способствующих гипокалиемии), одновременно с препаратами, токсичность которых повышается при гипокалиемии, у пациентов пожилого возраста.
У пациентов с почечной недостаточностью повышен риск развития нарушений водно-электролитного обмена. Для профилактики гипокалиемии лечение необходимо проводить на фоне диеты, богатой калием.
Больным, получающим буметанид в высоких дозах, во избежание развития гипонатриемии и гипохлоремического алкалоза нецелесообразно рекомендовать ограничение поваренной соли. В период лечения необходимо контролировать содержание электролитов плазмы, кислотно-основное равновесие, содержание остаточного азота. При появлении или усилении азотемии и олигурии (более 24 ч) у пациентов с тяжёлыми прогрессирующими заболеваниями почек рекомендуют приостановить применение буметанида.
На фоне применения буметанида возможен риск развития ортостатической гипотензии при жаркой погоде и при резком переходе в вертикальное положение из положения лёжа или сидя. Пациент должен соблюдать осторожность при длительном положении стоя или выполнении физических упражнений.
В период лечения не рекомендуют употребление этанола.
Лекарственное взаимодействие
Одновременный приём буметанида и некоторых препаратов приводит к лекарственному взаимодействию.
-
Сочетание буметанида с аминогликозидами повышает риск усиления нефрои ототоксического действия последних.
-
При одновременном применении с β-адреномиметиками (фенотеролом, тербуталином* , сальбутамолом) или с глюкокортикоидами возможно усиление гипокалиемии.
-
При одновременном применении с НПВС (ацетилсалициловой кислотой) возможно уменьшение диуретического эффекта. Это обусловлено угнетением синтеза простагландинов в почках и задержкой натрия в организме неспецифическими ингибиторами ЦОГ и антигипертензивного действия.
-
При совместном приёме с астемизолом повышен риск развития аритмии.
-
Сочетание препаратов лития и буметанида приводит к интоксикации литием.
-
Совместный приём буметанида с сердечными гликозидами повышает риск передозировки последними.
-
При одновременном применении буметанида с сукцинилхолином* ослабляется действие сукцинилхолина*.
-
Буметанид усиливает действие тубокурарина хлорида*.
-
При одновременном применении с цизапридом* возможно усиление гипокалиемии.
Беременность и лактация
Буметанид противопоказан к применению в I триместре беременности.
Применение буметанида во II и III триместрах возможно только в том случае, когда ожидаемый терапевтический эффект для матери превышает потенциальный риск для плода.
ЭТАКРИНОВАЯ КИСЛОТА
Фармакодинамика
Обладает выраженным салуретическим и диуретическим эффектом с быстрым началом и коротким периодом действия. Этакриновая кислота уменьшает pH мочи; не влияет на экскрецию бикарбонатов и фосфатов, увеличивает экскрецию кальция и магния, оказывает умеренное гипотензивное действие. Обладает ототоксичностью. Начало действия при приёме внутрь через 30 мин; при внутривенном введении через 5 мин. Cmax после приёма внутрь достигается через 2 ч; после внутривенного введения — через 15-20 мин. Продолжительность эффекта при приёме внутрь — 6-8 ч, после внутривенного введения — 2-3 ч. У пожилых больных имеется риск развития постуральной гипотензии, циркуляторного коллапса, тромбоэмболических осложнений, ухудшения функционального состояния почек, что требует индивидуального подбора дозы и интервала между приёмами. При почечной недостаточности этакриновая кислота может быть эффективна, когда другие препараты не действуют или их применение не показано. При нарушенной функции печени применение этакриновой кислоты может привести к нарушению электролитного баланса, а в случаях прогрессирующего цирроза печени может ускорить летальный исход.
Фармакокинетика
Биодоступность составляет около 100%. Этакриновая кислота практически полностью связывается с белками плазмы крови. T1/2 составляет 1 ч, у пожилых больных этот период удлиняется. Глутатионовые конъюгаты этакриновой кислоты метаболизируются в цистеин и меркаптопурин в печени и почках. Экскреция на 67% осуществляется почками, 33% выделяется с жёлчью, в том числе 20% в неизменённом виде. При недостаточной функции почек или печени этакриновая кислота может накапливаться в организме.
Показания
Сердечная недостаточность, асцит, в том числе при злокачественных новообразованиях, гиперкальциемия.
Применение
В качестве диуретического средства при приёме внутрь начинают с дозы 50-100 мг/сут в один или два приёма, затем при необходимости дозу увеличивают на 25-50 мг/сут. Максимальная доза составляет 400 мг/сут. Поддерживающая доза равна 50-200 мг/сут. Пожилым лицам следует назначать более низкие дозы. При внутривенном введении назначают в качестве диуретического средства раствор в дозе 50 мг или 0,5-1 мг на кг массы тела; повторно вводят через 2-4 ч, затем через каждые 4-6 ч. Запрещается внутримышечное или подкожное введение. При повторных внутривенных введениях следует менять места пункции во избежание развития тромбофлебита. Мощный натрийуретический эффект этакриновой кислоты позволяет не ограничивать поваренную соль.
Противопоказания
Анурия, гипокалиемия, недостаточность функции печени, дигидратация с гипонатриемией, тяжёлая почечная недостаточность, диарея. С осторожностью следует назначать при гипотензии, панкреатитах, при совместном приёме с фуросемидом, при необходимости любого оперативного вмешательства.
Побочные эффекты
См. «Фуросемид».
Взаимодействия
См. «Фуросемид».
ФУРОСЕМИД
Фармакологическое действие
При сердечной недостаточности быстро приводит к снижению преднагрузки на сердце посредством расширения крупных вен. Оказывает гипотензивное действие вследствие увеличения выведения натрия и снижения реакции гладкой мускулатуры сосудов на вазоконстрикторные воздействия и в результате уменьшения объёма циркулирующей крови. Действие фуросемида после внутривенного введения наступает через 5-10 мин; после приёма внутрь — через 30-60 мин, максимум действия достигается через 1-2 ч, продолжительность эффекта составляет 2-3 ч (при сниженной функции почек — до 8 ч). В период действия препарата выведение ионов натрия значительно возрастает, однако после его прекращения скорость выведения уменьшается ниже исходного уровня («феномен рикошета»). Фуросемид уменьшает уровень предсердного натрийуретического фактора в плазме, вызывает вазоконстрикцию. При внутривенном введении вызывает дилатацию периферических вен, уменьшает преднагрузку, снижает давление наполнения левого желудочка и давление в лёгочной артерии, а также системное АД.
Диуретическое действие развивается через 3-4 мин после внутривенного введения и продолжается 1-2 ч; после приёма внутрь — через 20-30 мин, продолжается до 4 ч.
Фармакокинетика
После приёма внутрь абсорбция составляет 60-70%. При тяжёлых заболеваниях почек или ХСН степень абсорбции уменьшается.
Связывание с белками плазмы (преимущественно с альбуминами) равно 95-99%. Метаболизируется в печени. Выводится почками 88%, с жёлчью 12%. T1/2 у пациентов с нормальной функцией почек и печени составляет 0,5-1,5 ч. При анурии T1/2 может возрастать до 1,5-2,5 ч, при сочетанной почечной и печёночной недостаточности — до 11-20 ч.
Показания
Отёчный синдром различного генеза (при ХСН II-III стадии, циррозе печени, нефротическом синдроме). Отёк лёгких, сердечная астма, отёк мозга, эклампсия, проведение форсированного диуреза, артериальная гипертензия тяжёлого течения, некоторые формы гипертонического криза, гиперкальциемия.
Применение
Режим дозирования устанавливают индивидуально, в зависимости от показаний, клинической ситуации, возраста пациента. В процессе лечения корректируют в зависимости от величины диуретического ответа и динамики состояния пациента.
При приёме внутрь начальная доза для взрослых составляет 20-80 мг/сут, при необходимости дозу постепенно увеличивают до 600 мг/сут. Для детей разовая доза составляет 1-2 мг/кг. Максимальная доза при приёме внутрь для детей равна 6 мг/кг.
При внутривенном струйном или внутримышечном введении доза для взрослых составляет 20-40 мг/сут, в отдельных случаях 2 раза в сутки Для детей начальная суточная доза для парентерального применения равна 1 мг/кг.
Противопоказания
Острый гломерулонефрит, стеноз мочеиспускательного канала, обструкция мочевыводящих путей камнем, острая почечная недостаточность с анурией. Гипокалиемия, алкалоз, прекоматозные состояния, тяжёлая печёночная недостаточность, печёночная кома и прекома, диабетическая кома, гиперурикемия, подагра. Декомпенсированный митральный или аортальный стеноз, гипертрофическая обструктивная кардиомиопатия, повышение центрального венозного давления (более 10 мм рт.ст.), артериальная гипотензия, острый инфаркт миокарда, панкреатит, нарушение водно-электролитного обмена (гиповолемия, гипонатриемия, гипохлоремия, гипокальциемия, гипомагниемия), интоксикация сердечными гликозидами, повышенная чувствительность к фуросемиду.
Побочное действие
Снижение АД, ортостатическая гипотензия, коллапс, тахикардия, аритмии, снижение объёма циркулирующей крови; головокружение, головная боль. Миастения, судороги икроножных мышц, парестезии, апатия, адинамия, слабость, вялость, сонливость, спутанность сознания. Нарушения зрения и слуха; снижение аппетита, сухость во рту, жажда, тошнота, рвота, запоры или диарея, холестатическая желтуха, панкреатит (обострение); олигурия, острая задержка мочи (у больных с гипертрофией предстательной железы), интерстициальный нефрит, гематурия, снижение потенции; лейкопения, тромбоцитопения, агранулоцитоз, апластическая анемия; гиповолемия, дегидратация (риск развития тромбоза и тромбоэмболии). Гипокалиемия, гипонатриемия, гипохлоремия, гипокальциемия, гипомагниемия, метаболический алкалоз, гиповолемия, гипокалиемия, гипонатриемия, гипохлоремия. Артериальная гипотензия, головокружение, сухость во рту, жажда, аритмия, мышечная слабость, судороги. Гиперурикемия (с возможным обострением подагры), гипергликемия.
Аллергические реакции: пурпура, крапивница, эксфолиативный дерматит, мультиформная экссудативная эритема, васкулит, некротизирующий ангиит, кожный зуд, озноб, лихорадка, фотосенсибилизация, анафилактический шок.
При внутривенном применении возможно развитие тромбофлебита, кальциноза почек у недоношенных детей.
Особые указания
C осторожностью применяют при гиперплазии предстательной железы, системной красной волчанке, гипопротеинемии (риск развития ототоксичности), сахарном диабете (снижение толерантности к глюкозе), при стенозирующем атеросклерозе церебральных артерий, на фоне продолжительной терапии сердечными гликозидами, у пациентов пожилого возраста с выраженным атеросклерозом.
До начала лечения следует компенсировать электролитные нарушения. В период лечения фуросемидом необходимо контролировать АД, уровень электролитов и глюкозы в сыворотке крови, функцию печени и почек.
Для профилактики гипокалиемии целесообразно комбинировать фуросемид с калийсберегающими диуретиками. При одновременном применении фуросемида и гипогликемических препаратов может потребоваться коррекция дозы последних.
Не рекомендуют смешивать раствор фуросемида в одном шприце с любыми другими препаратами.
Влияние на способность к вождению автотранспорта и управлению механизмами
При применении фуросемида нельзя исключить вероятность снижения способности к концентрации внимания, что важно для лиц, управляющих транспортными средствами и работающих с механизмами.
Лекарственное взаимодействие
Совместное применение фуросемида с некоторыми препаратами приводит к лекарственному взаимодействию.
-
При одновременном применении с антибиотиками группы аминогликозидов (гентамицином, тобрамицином) возможно усиление нефро- и ототоксического действия.
-
Фуросемид уменьшает клиренс гентамицина и повышает концентрации в плазме крови гентамицина, а также тобрамицина.
-
-
При одновременном применении с антибиотиками группы цефалоспоринов повышен риск усиления нефротоксичности.
-
При одновременном применении с β2-адреномиметиками (фенотеролом, тербуталиномP, сальбутамолом) и с глюкокортикоидами возможно усиление гипокалиемии.
-
Одновременное применение с гипогликемическими средствами, инсулином уменьшает эффективность последних, так как фуросемид обладает способностью повышать содержание глюкозы в плазме крови.
-
При одновременном приёме фуросемида и ингибиторов АПФ антигипертензивное действие последних возрастает.
-
Возможна выраженная артериальная гипотензия, особенно после приёма первой дозы фуросемида за счёт гиповолемии, которая приводит к транзиторному усилению гипотензивного эффекта ингибиторов АПФ. Отмечено повышение риска нарушений функции почек. Возможно развитие гипокалиемии.
-
-
Одновременное назначение недеполяризующих миорелаксантов с фуросемидом усиливает их эффекты.
-
При одновременном применении с индометацином и другими НПВС возможно уменьшение диуретического эффекта вследствие угнетения синтеза простагландинов в почках и задержки натрия в организме под влиянием индометацина.
-
При одновременном применении с селективными ингибиторами ЦОГ-2 данное взаимодействие выражено в значительно меньшей степени или практически отсутствует.
-
-
При одновременном применении с астемизолом повышается риск развития аритмии.
-
При одновременном применении с ванкомицином возможно усиление ото- и нефротоксичности.
-
Одновременное применение с дигоксином, дигитоксином повышает токсичность сердечных гликозидов, что связанно с риском развития гипокалиемии на фоне приёма фуросемида.
-
Получены сведения о развитии гипонатриемии при одновременном применении с карбамазепином.
-
При одновременном применении с холестирамином*, колестиполом* уменьшается абсорбция и диуретический эффект фуросемида.
-
При одновременном применении с препаратами лития возможно усиление их эффектов вследствие повышения концентрации в плазме крови.
-
При одновременном применении с пробенецидом* уменьшается почечный клиренс фуросемида.
-
При одновременном применении с соталолом возможна гипокалиемия и развитие желудочковой аритмии типа «пируэт».
-
При одновременном применении с теофиллином возможно изменение концентрации теофиллина в плазме крови.
-
Одновременный приём с фенитоином значительно снижает диуретическое действие фуросемида.
-
После внутривенного введения фуросемида на фоне терапии хлоралгидратом возможно повышение потоотделения, чувство жара, нестабильность АД, тахикардия.
-
При одновременном применении с цизапридом* возможно усиление гипокалиемии.
-
Фуросемид может уменьшать нефротоксическое действие циклоспорина.
-
При одновременном применении с цисплатином возможно усиление ототоксического действия.
Беременность и лактация
При беременности применение фуросемида возможно только в течение короткого времени и лишь в том случае, когда предполагаемая польза для матери превышает возможный риск для плода. Поскольку фуросемид может выделяться с грудным молоком, а также подавлять лактацию, при необходимости применения в период лактации грудное вскармливание следует прекратить.
ТОРАСЕМИД
Фармакологическое действие
Основной механизм действия препарата обусловлен обратимым связыванием торасемида с ионным насосом, расположенным в апикальной мембране толстого сегмента восходящего отдела петли Генле. Торасемид снижает или полностью ингибирует реабсорбцию ионов натрия и уменьшает осмотическое давление внутриклеточной жидкости и реабсорбцию воды. Торасемид в меньшей степени, чем фуросемид, вызывает гипокалиемию, при этом проявляет большую активность и его действие более продолжительно.
Фармакокинетика
После приёма внутрь торасемид быстро и практически полностью абсорбируется из пищеварительного тракта. Cmax торасемида в плазме достигается через 1-2 ч после приёма препарата внутрь после еды. Биодоступность около 80% с незначительными индивидуальными вариациями.
Связывание с белками плазмы более 99%. Метаболизм в печени с участием ферментов системы цитохрома Р450 с образованием трёх метаболитов (M 1, М 3 и М 5). T1/2 торасемида и его метаболитов у здоровых лиц составляет 3-4 ч. Около 83% от принятой дозы выводится через почечные канальца в неизменённом виде 24%, остальное составляют неактивные метаболиты.
При почечной недостаточности T1/2 торасемида не изменяется.
Показания
Отёки, вызванные сердечной недостаточностью, заболеваниями печени, почек и лёгких.
Применение
Таблетки принимают один раз в сутки после еды. Средняя терапевтическая доза составляет 5 мг/сут. При необходимости возможно повышение дозы до 20 мг/сут, а в отдельных случаях — до 40 мг/сут.
Пациентам пожилого возраста специального подбора дозы не требуется.
Противопоказания
Печёночная кома и прекоматозное состояние, почечная недостаточность с нарастающей азотемией, артериальная гипотензия, аритмии, беременность, период лактации (нет данных о применении препарата в период лактации). Возраст до 18 лет (эффективность и безопасность не установлены), анурия, повышенная чувствительность к торасемиду и сульфонамидам. С осторожностью следует назначать пациентам с предрасположенностью к гиперурикемии, подагре, при латентном и выраженном сахарном диабете.
Побочное действие
В отдельных случаях отмечают эритропению, лейкопению, тромбоцитопению. Возможны тромбозы, тромбоэмболии, снижение АД, явления диспепсии, потеря аппетита, сухость во рту, повышение активности печёночных ферментов. Редко наблюдают панкреатит, у пациентов с обструкцией мочевыводящих путей возможна задержка мочи, иногда повышение уровней мочевины и креатинина. Среди прочих побочных эффектов возможна головная боль, головокружение, слабость, сонливость, нарушения зрения, шум в ушах, глухота, спутанность сознания, судороги, парестезии конечностей; гиповолемия, нарушения водноэлектролитного баланса, гипокалиемия, повышение уровня мочевой кислоты в сыворотке крови, гипергликемия, гиперлипидемия, кожный зуд, сыпь, фотосенсибилизация.
Особые указания
До назначения торасемида следует провести коррекцию водно-электролитного баланса.
С осторожностью принимать при подагре или склонности к повышению уровня мочевой кислоты.
При длительном лечении торасемидом рекомендуют проводить контроль электролитного баланса, уровня глюкозы, мочевой кислоты, креатинина и липидов в крови.
У больных сахарным диабетом 1-го или 2-го типа необходимо регулярно контролировать уровень глюкозы в плазме крови.
Влияние на способность к вождению автотранспорта и управлению механизмами
В период лечения пациентам следует избегать вождения автотранспорта и другой деятельности, требующей высокой концентрации внимания и скорости психомоторных реакций.
Лекарственное взаимодействие
При совместном применении торасемид увеличивает:
-
чувствительность миокарда к сердечным гликозидам (за счёт развития гипокалиемии и гипомагниемии);
-
выведение калия при приёме минерало- и глюкокортикоидов, слабительных средств;
-
действие гипотензивных средств;
-
нефро- и ототоксические эффекты антибиотиков группы аминогликозидов, токсичность цисплатина, нефротоксические эффекты цефалоспоринов и кардио- и нейротоксические эффекты препаратов лития;
-
действие периферических миорелаксантов (производных кумарина) и теофиллина;
-
токсическое действие салицилатов (в высоких дозах).
При совместном применении торасемид снижает эффективность гипогликемических средств.
При последовательном или одновременном приёме торасемида с ингибиторами АПФ возможно преходящее падение АД. При необходимости применения такой комбинации следует или уменьшить начальную дозу ингибитора АПФ, или снизить дозу торасемида. Одновременный приём НПВС и пробенецида* может уменьшать диуретическое и гипотензивное действие торасемида. Холестирамин* может уменьшать всасывание торасемида из пищеварительного тракта (по данным доклинического изучения у животных).
Беременность и лактация
Препарат противопоказан при беременности и в период лактации.
Осмотические диуретики
МАННИТОЛ
Механизм действия и основные фармакологические эффекты
Повышает осмотическое давление плазмы и фильтрации без последующей канальцевой реабсорбции, приводит к удерживанию воды в канальцах и увеличению объёма мочи. Повышает осмолярность плазмы, вызывает перемещение жидкости из тканей (в частности, глазного яблока, головного мозга) в сосудистое русло. Вызывает выраженный диуретический эффект, при котором наблюдают выведение большого количества осмотически свободной воды, а также натрия и хлора без существенного выведения калия. Вызывает повышение объёма циркулирующей крови.
Фармакокинетика
Объём распределения соответствует объёму внеклеточной жидкости. Маннитол может подвергаться незначительному метаболизму в печени с образованием гликогена.
Выведение маннитола регулируется клубочковой фильтрацией без существенной канальцевой реабсорбции.
T1/2 составляет около 100 мин. Выводится почками.
При почечной недостаточности T1/2 увеличивается до 36 ч.
Показания
Отёк мозга. Внутричерепная гипертензия. Эпилептический статус. Внутриглазная гипертензия, острый приступ глаукомы. Олигурия при острой почечной недостаточности. Для определения скорости гломерулярной фильтрации при острой олигурии. Острая печёночная недостаточность. Острая печёночная недостаточность у пациентов с сохранённой фильтрационной способностью почек и других состояниях, требующих повышения диуреза.
Отравление барбитуратами, салицилатами, бромидами, препаратами лития, форсированный диурез при других отравлениях.
Посттрансфузионные осложнения после введения несовместимой крови.
Для профилактики гемолиза и гемоглобинемии при трансуретральной резекции предстательной железы или при выполнении хирургических манипуляций типа шунтирования на сердечно-лёгочной системе, при операциях с экстракорпоральным кровообращением.
Применение
Вводят внутривенно (медленно струйно или капельно). Профилактическая доза составляет 500 мг/кг массы тела, лечебная 1-1,5 г/кг. Суточная доза не должна превышать 140-180 г. При операциях с экстракорпоральным кровообращением вводят в дозе 20-40 г непосредственно перед операцией.
Пациентам с олигурией следует предварительно ввести внутривенно капельно пробную дозу маннитола (200 мг/кг) в течение 3-5 мин. Если после этого в течение 2-3 ч не будет отмечено повышения скорости диуреза до 30-50 мл/г, то от дальнейшего введения маннитола следует воздержаться.
Противопоказания
ХПН, нарушение фильтрационной функции почек, левожелудочковая недостаточность (особенно сопровождающаяся отёком легких), геморрагический инсульт, субарахноидальное кровоизлияние (кроме кровотечений во время трепанации черепа), тяжёлые формы дегидратации, гипонатриемия, гипохлоремия, гипокалиемия, повышенная чувствительность к маннитолу.
Побочное действие
Нарушения водно-электролитного баланса (повышение объёма циркулирующей крови, гипонатриемия разведения, гиперкалиемия) и их проявления (мышечная слабость, судороги, сухость во рту, жажда, нарушение сознания).
Tахикардия, боли за грудиной, тромбофлебит, кожная сыпь.
Особые указания
С осторожностью применяют у пациентов с тяжёлыми формами ХСН, гиповолемией, нарушениями функции почек.
В случае появления при введении маннитола таких симптомов, как головная боль, рвота, головокружение, нарушения зрения, следует прекратить введение и исключить развитие такого осложнения, как субдуральное и субарахноидальное кровотечение.
При применении маннитола необходимо контролировать АД, диурез, концентрацию электролитов в сыворотке крови (калий, натрий).
Лекарственное взаимодействие
При одновременном применении маннитола с сердечными гликозидами возможно увеличение их токсического действия, связанного с гипокалиемией.
Беременность и лактация
Адекватных и строго контролируемых исследований у человека не проводилось.
Применение маннитола при беременности и в период лактации возможно в случаях, когда предполагаемая польза для матери превышает возможный риск для плода или грудного ребёнка.
Тиазидные и тиазидоподобные диуретики
Механизм действия и основные фармакологические эффекты
Tиазидные и тиазидоподобные диуретики ингибируют транспортный белок, обеспечивающий перенос ионов натрия и хлора в клетки канальцевого эпителия, и снижают их реабсорбцию в дистальных отделах канальцев. Повышение концентрации натрия в системе собирательных трубочек стимулирует его обмен на калий, что приводит к повышению потерь калия. Однократный приём повышает, а регулярный понижает экскрецию мочевой кислоты. Вызывают слабую магнийурию, которая при длительном приёме может иметь клиническое значение. При регулярном приёме препаратов наблюдают снижение экскреции кальция.
Диуретики этой группы не изменяют почечный кровоток и только вариабельно снижают СКФ в определённых условиях.
В отличие от тиазидных диуретиков первого поколения индапамид увеличивает СКФ и оказывает антигипертензивное действие у больных артериальной гипертензией как с нормальной, так и нарушенной функцией почек.
Для этой группы диуретиков характерно более умеренное натрийуретическое и диуретическое и более продолжительное действие, чем у петлевых диуретиков, что объяснимо локализацией их действия в нефроне. Локализация почечных эффектов тиазидных диуретиков определяет и другие их особенности. Наибольшего диуретического эффекта достигают при назначении сравнительно низких доз тиазидных диуретиков. Это характерно не только для диуретического, но и для антигипертензивного эффекта тиазидных и тиазидоподобных диуретиков. Сравнительно низкие дозы диуретиков (12,5-25 мг гидрохлоротиазида в сутки или эквивалентные дозы других тиазидных диуретиков) вызывают значительное снижение АД. При дальнейшем увеличении дозы тиазидных диуретиков антигипертензивный эффект возрастает лишь в небольшой степени, зато значительно увеличивается частота гипокалиемии и других серьёзных побочных эффектов. Кроме того, диуретическое, а следовательно, и антигипертензивное действие тиазидных диуретиков значительно ослабевает у больных с почечной недостаточностью (уровень креатинина в сыворотке выше 2,0 мг/дл; СКФ <30 мл/мин). По этой причине тиазидные и тиазидоподобные диуретики не рекомендуют использовать для лечения артериальной гипертензии у больных с нарушенной функцией почек.
Наиболее часто при использовании тиазидных диуретиков наблюдают гипокалиемию, гипомагниемию и гиперурикемию. Чрезмерной потерей ионов калия и магния при лечении высокими дозами тиазидных диуретиков объясняют другие известные побочные явления (возникновение желудочковых аритмий и нарушения углеводного обмена).
Доказательная база
Тиазидные и тиазидоподобные диуретики наиболее часто применяют в качестве антигипертензивных средств у больных с мягкой и умеренной артериальной гипертензией. В большом контролируемом исследовании HDFP (1979 г.) у больных с артериальной гипертензией тиазидные диуретики приводили к снижению общей смертности на 17%, смертности от цереброваскулярных заболеваний на 45% и смертности от заболеваний сердца на 20%. В исследовании, проведённом в Осло (1986 г.), летальность от инфаркта миокарда больных с артериальной гипертензией при лечении тиазидными диуретиками в течение 10 лет оказалась выше, чем в контрольной группе. Исследование MRC (1985 г.), проводимое у больных с мягкой артериальной гипертензией, показало благоприятный эффект этой группы диуретиков только в отношении предупреждения развития инсультов, но не инфаркта миокарда. Частота возникновения инфаркта миокарда даже возрастала в подгруппе больных с артериальной гипертензией, перенёсших до начала исследования болевой или безболевой приступ (с зубцом Q на ЭКГ). В этой подгруппе больных была выше частота внезапной смерти. Эти данные нашли подтверждение в другом большом исследовании по многофакторной профилактике — MRFIT (1985 г.). Было показано, что лечение тиазидными диуретиками (12,5-25 мг хлорталидона в сутки) пожилых больных с изолированной систолической артериальной гипертензией привело к значительному снижению частоты возникновения инсульта и сердечных осложнений (SHEP, 1991 г.). Исследование STOP-HT (1991 г.) показало, что использование тиазидных диуретиков приводит к достоверному снижению частоты фатальных и нефатальных инсультов, смертности от сердечно-сосудистых заболеваний и общей смертности у лиц пожилого возраста. У той же группы пациентов в исследовании Syst-Eur (1997 г.) применение гидрохлоротиазида наряду со снижением фатальных и нефатальных инсультов и кардиальных осложнений приводило к достоверному снижению частоты сосудистой деменции. Исследование ALLHAT (2002 г.) показало, что применение хлорталидона в течение длительного времени по сравнению с другими антигипертензивными средствами имело более выраженное снижение систолического АД и более благоприятное влияние на частоту развития вторичных конечных точек. При изучении влияния ретардной формы индапамида (арифон ретард*) на больных с артериальной гипертензией и сахарным диабетом 2-го типа в исследовании NESTOR (2003 г.) было выявлено, что индапамид имеет существенный антипротеинурический эффект, что расширяет терапевтический потенциал для лечения пациентов с артериальной гипертензией и диабетической нефропатией. Индапамид в исследовании X-CELLENt (2005 г.) зарекомендовал себя как препарат выбора при изолированной систолической артериальной гипертензии, так как наряду со значительным снижением систолического АД этот тиазидоподобный диуретик более выраженно снижал пульсовое давление по сравнению с другими анитигипертензивными препаратами.
Фармакокинетика
Разница между различными тиазидными диуретиками выражена в сроке начала, продолжительности действия и переносимости. Большая их растворимость в липидах связана с более значительным кажущимся объёмом распределения, меньшим почечным клиренсом и с большим связыванием с тканями.
Показания
Детям назначают с учётом массы тела, при этом следует осторожно применять у детей с желтухой. Пожилым лицам показаны тиазидные диуретики, однако у них относительно чаще возникают побочные эффекты, в частности постуральная гипотония после приёма пищи. Эти препараты можно применять только при небольшой или умеренной почечной недостаточности, так как они могут ускорить развитие азотемии. Препараты назначают с осторожностью при функциональной недостаточности печени (возможно нарушение электролитного баланса и ускорение развития печёночной комы). Беременным не рекомендуют длительно назначать тиазидные диуретики, так как снижение объёма плазмы может привести к относительному снижению перфузии плаценты. Препараты применяют только в случаях, когда потенциальная польза для матери превышает потенциальный риск для плода. У больных при обструктивных кардиомиопатиях с тяжёлым митральным или аортальным стенозом тиазидные диуретики могут усилить выраженность гипотонии, вызвать ишемию миокарда. Эту группу диуретиков с осторожностью назначают больным панкреатитом, системной красной волчанкой, сахарным диабетом, после симпатектомии.
Противопоказания
Tяжёлая почечная недостаточность, анурия, гиперчувствительность к сульфонамидам, прекоматозное состояние у больных с циррозом печени, тяжёлая функциональная недостаточность печени, печёночная кома, приём препаратов лития, выраженная гипотония, гипокалиемия, гиперкальциемия, гиперурекемия и подагра, гипонатриемия. Кормящим грудью матерям тиазидные диуретики противопоказаны вследствие их способности переходить в грудное молоко; при необходимости их назначения следует прекратить грудное кормление.
Побочные эффекты
Гипонатриемия, гипокалиемия, гипогликемия, гипомагниемия, гипофосфатемия, гиперкальциемия, гиперхолестеринемия, гипертриглециридемия. Судороги, головокружения, нарушения функции пищеварительного тракта, нарушение толерантности к углеводам, гиперурикемия, головная боль. Импотенция, тошнота, фотосенсибилизация, постуральная гипотензия, сыпь, нарушение зрения, внутрипечёночный холестаз, желтуха. Боли в грудной клетке.
Лекарственное взаимодействие
При совместном приёме с наркотическими препаратами может развиться ортостатическая гипотония. В сочетании с сердечными гликозидами вызывают гипокалиемию или гипомагниемию, могут способствовать появлению дигиталисных аритмий. При приёме препаратов лития приводят к снижению клиренса лития; амантадина — к снижению клиренса и повышению токсичности препарата. Уменьшают эффект антикоагулянтов. ХолестираминP и колестиполP снижают реабсорбцию тиазидных диуретиков.
ГИДРОХЛОРОТИАЗИД
Фармакологическое действие
Нарушает реабсорбцию ионов натрия, хлора, калия, магния, воды в дистальном отделе нефрона. Диуретический эффект наступает через 2 ч, достигает максимума через 4 ч и продолжается 6-12 ч. Гипотензивный эффект развивается за счёт расширения артериол.
Антигипертензивное действие наступает через 3-4 дня, но для достижения оптимального терапевтического эффекта может потребоваться 3-4 нед. Гипотензивное действие сохраняется в течение недели после отмены препарата.
Тиазидные диуретики снижают выведение кальция с мочой и тем самым уменьшают образование почечных камней.
Фармакокинетика
После приёма внутрь гидрохлоротиазид быстро, но неполностью всасывается из пищеварительного тракта (60-80%). Сmax составляет 2 мкг/мл. Связывание с белками составляет 40%. Гидрохлоротиазид накапливается в эритроцитах в отношении 3,5:1 к содержанию в плазме. Гидрохлоротиазид проникает через плацентарный барьер и проникает в грудное молоко.
Гидрохлоротиазид не подвержен существенному метаболизму в организме. Первичный путь его выведения — почечная экскреция (фильтрация и секреция) в неизменённом виде. Выведение гидрохлоротиазида с мочой сопровождает падение концентрации в плазме. После приёма внутрь 70% от принятой дозы выделяется с мочой в течение 4 дней, в основном в течение первых 12 ч. При приёме внутрь около 11,4%-24,5% выводится с калом, при внутривенном введении свыше 90% с мочой и только 1-4,3% с калом. Выведение с жёлчью незначительно. Почечный клиренс гидрохлоротиазида составляет около 335 мл/мин (после приёма внутрь препарата в дозе 12,5-75 мг). T1/2 в начальной фазе составляет около 3-4 ч, T1/2 в терминальной фазе около — 12 ч (от 2 до 15 ч). При нарушении функции почек T1/2 возрастает.
Показания
Артериальная гипертензия, отёчный синдром различного генеза (при ХСН, нефротическом синдроме, при почечной недостаточности, задержке жидкости при ожирении); несахарный диабет; профилактика камнеобразования в мочевыводящих путях у предрасположенных пациентов.
Применение
Режим дозирования устанавливают индивидуально.
Взрослым при отёчном синдроме препарат назначают в дозе 25-75 мг/сут. Максимальная суточная доза составляет 100 мг. Возможно ежедневное применение препарата, однако чаще его назначают через 1-2 дня.
Для профилактики образования камней назначают по 50 мг два раза в сутки.
При артериальной гипертензии рекомендуемая доза варьирует от 25 до 100 мг/сут, кратность приёма 1-2 раза/сут в виде монотерапии или в составе комбинированной антигипертензивной терапии. В отдельных случаях эффективно применение препарата в начальной дозе 12,5 мг, при необходимости возможно повышение дозы. Препарат следует использовать в минимальной эффективной дозе. Максимальная суточная доза равна 100 мг.
При сахарном диабете рекомендуемая начальная доза препарата составляет 50-100 мг/сут в 2-4 приёма, в дальнейшем её можно снизить.
При назначении препарата лицам пожилого возраста следует учитывать, что пациенты этой возрастной категории могут быть более чувствительны к диуретику, применяемому в средней рекомендованной дозе.
Среднюю суточную дозу для детей определяют из расчёта 1-2 мг/кг массы тела или 30-60 мг/м2 поверхности тела; кратность приёма 1-2 раза в сутки. Детям в возрасте до 2 лет препарат назначают в дозе 12,5-25 мг/сут, детям в возрасте от 2 до 12 лет 25-100 мг/сут.
Противопоказания
Анурия; тяжёлые формы подагры; сахарный диабет тяжёлого течения; беременность, лактация, повышенная чувствительность к препарату и другим производным сульфонамидов.
Побочное действие
Возможно развитие гипокалиемии и гипохлоремического алкалоза (сухость во рту, усиление жажды, нарушения ритма сердца, изменение настроения и психики, судороги или боли в мышцах, тошнота, рвота, необычная усталость и слабость; развитие печёночной энцефалопатии или печёночной комы). Возможно развитие гипонатриемии (спутанность сознания, судороги, апатия, замедление процесса мышления, усталость, раздражительность), гипомагниемии (аритмии). Возможен агранулоцитоз, тромбоцитопения, гемолитическая и апластическая анемия, лейкоцитопения; аритмия, ортостатическая гипотензия, тахикардия. Иногда наблюдают холецистит, панкреатит, желтуху, диарею, сиаладенит, запор, анорексию, боли в эпигастрии. Возможны гипергликемия, глюкозурия, гиперурикемия, обострение подагры. Из аллергических реакций возможна кожная сыпь, пурпура, некротический васкулит, синдром Стивенса-Джонсона, респираторный дистресс (пневмонит, некардиогенный отёк лёгкого), фотосенсибилизация, анафилактические реакции (вплоть до угрожающего жизни анафилактического шока). Возможно снижение потенции.
Особые указания
С осторожностью назначают препарат при выраженных нарушениях функции почек. У этой категории пациентов возможно развитие кумулятивного эффекта препарата и возникновение азотемии. Если прогрессирование заболеваний почек не вызывает сомнений, следует приостановить или прервать терапию диуретиками. При клиренсе креатинина менее 30 мл/мин тиазидные диуретики теряют свою терапевтическую эффективность, в этих случаях препаратами выбора считают петлевые диуретики.
Тиазиды следует с осторожностью применять у пациентов с нарушениями функции печени или с прогрессирующими заболеваниями печени, так как небольшие изменения водно-электролитного баланса могут вызвать печёночную кому.
Аллергические реакции более вероятны у пациентов с аллергическими реакциями или бронхиальной астмой в анамнезе.
На фоне применения препарата возможно обострение течения заболеваний соединительной ткани (особенно системной красной волчанки).
В период применения препарата пациентам следует рекомендовать соблюдение диеты, обогащённой калием. При появлении признаков дефицита калия, а также при одновременном применении сердечных гликозидов, глюкокортикоидов и препаратов АКТГ показано назначение препаратов калия или калийсберегающих диуретиков.
Антигипертензивное действие препарата может быть усилено после симпатэктомии.
Показано, что тиазиды усиливают выведение магния с мочой, что может вызывать гипомагниемию.
Тиазиды снижают выведение кальция. У некоторых больных при длительном лечении тиазидами наблюдали патологические изменения паращитовидной железы с гиперкальциемией и гипофосфатемией. Общих осложнений гиперпаратиреоза (нефролитиаз, костная резорбция и пептическая язва) не наблюдали.
Применение препарата следует прекратить перед проведением анализа функции паращитовидной железы.
При применении гипотиазида концентрация билирубина в сыворотке может повышаться из-за вытеснения из мест связывания с альбумином. Возможно повышение уровня холестерина, липопротеида низкой плотности и триглицеридов.
При длительном применении препарата необходимо регулярно контролировать уровень электролитов крови и клиренс креатинина.
Влияние на способность к вождению автотранспорта и управлению механизмами
На фоне применения препарата способность к занятиям видами деятельности, требующими повышенного внимания, может нарушаться.
Лекарственное взаимодействие
При одновременном применении препаратов наперстянки с тиазидными диуретиками возрастает вероятность проявления токсических эффектов гликозидов (повышенная возбудимость желудочков) из-за вероятного развития гипокалиемии и гипомагниемии.
При одновременном применении гидрохлоротиазид усиливает действие недеполяризующих миорелаксантов и повышает чувствительность к тубокурарина хлориду*.
При совместном применении амиодарона и тиазидных диуретиков повышается риск развития аритмий, связанных с гипокалиемией.
При совместном применении c глюкокортикоидами, препаратами АКТГ или кальцитонина повышена вероятность развития гипокалиемии.
НПВС (особенно индометацин) снижают антигипертензивный эффект тиазидов.
Гидрохлоротиазид уменьшает эффективность гипогликемических препаратов.
При одновременном назначении с дифлунисалом возрастает концентрация гидрохлоротиазида в плазме и уменьшается его гиперурикемическое действие.
Тиазидные диуретики уменьшают влияние норэпинефрина на АД, могут повышать чувствительность к тубокурарина хлориду*.
Этанол, фенобарбитал и диазепам могут усиливать антигипертензивное действие тиазидных диуретиков.
Холестирамин* снижает абсорбцию тиазидных диуретиков на 85%.
Гидрохлоротиазид может повысить концентрацию солей лития в плазме до токсического уровня. Назначение такого сочетания не рекомендовано.
Беременность и лактация
Препарат противопоказан к применению при беременности, так как повышает риск развития тромбоцитопении и желтухи у новорождённых. Гидрохлоротиазид ухудшает кровоснабжение плаценты и проникает через плацентарный барьер. При необходимости назначения препарата в период лактации следует прекратить грудное вскармливание.
Тиазидоподобные диуретики
ХЛОРТАЛИДОН
Фармакодинамика
Оказывает продолжительный эффект, так как связывается с альбумином плазмы и эритроцитами. Начало действия через 2 ч после приёма. Продолжительность действия 48-72 ч.
Применение
Начальная суточная доза составляет 25-100 мг или даже до 200 мг ежедневно до завтрака либо один раз в сутки три дня в неделю. Пожилые люди более чувствительны к препарату.
КЛОПАМИД
Фармакологическое действие
Клопамид увеличивает выведение ионов калия и магния, нарушает реабсорбцию ионов натрия и хлора в кортикальном сегменте петли Генле. Ингибирует карбоангидразу в проксимальном отделе извитых канальцев, приводит к усилению секреции калия, карбонатов и фосфатов.
Незначительно влияет на кислотно-основное равновесие. Снижает исходно повышенное АД. Повышает тонус вен.
Диуретическое действие начинается через 1-2 ч после приёма и продолжается в течение 10-24 ч. Оказывает гипотензивное действие.
Фармакокинетика
Клопамид быстро абсорбируется из пищеварительного тракта, Cmax достигается в течение 1,4 ч. Связывание с белками плазмы составляет 46%.
T1/2 равна 5,8-7,2 ч. Выводится почками в виде глюкуронидов (1/3) и в неизменённом виде (2/3).
Показания
Артериальная гипертензия, отёчный синдром различного генеза (ХСН, синдром портальной гипертензии, нефротический синдром).
Применение
Режим дозирования устанавливают индивидуально. При артериальной гипертензии начальная доза составляет 20 мг один раз в сутки утром в течение 7 дней. При достижении желаемого гипотензивного эффекта дозу уменьшают до 10 мг/сут. При отёчном синдроме доза составляет 40-60 мг один раз в сутки.
Побочное действие
Tошнота, рвота, аритмии, снижение АД, мышечная слабость, гиперемия кожи, аллергические реакции.
При применении в высоких дозах возможны гипокалиемия, гипомагниемия, гипонатриемия, гипохлоремия.
Противопоказания
Выраженные нарушения функции почек, печёночная недостаточность, повышенная чувствительность к клопамиду.
Особые указания
С осторожностью применяют у больных сахарным диабетом (следует регулярно определять концентрацию глюкозы в крови и моче), при подагре.
Данные об эффективности и безопасности применения клопамида у детей отсутствуют.
Лекарственное взаимодействие
При одновременном применении с глюкокортикоидами возрастает риск развития гипокалиемии.
Возможно повышение концентрации лития в плазме крови и риска развития интоксикации при совместном применении с препаратами лития.
Беременность и лактация
При беременности и в период лактации клопамид применяют с осторожностью — только в том случае, когда ожидаемый терапевтический эффект превышает потенциальный риск для плода или ребёнка.
ИНДАПАМИД
Фармакологическое действие
Вызывает умеренный салурический и диуретический эффект, связанный с ингибированием реабсорбции ионов натрия, хлора, водорода и в меньшей степени ионов калия в проксимальных канальцах и в кортикальном сегменте петли Генле.
Наряду с диуретическим эффектом оказывает прямое сосудорасширяющее действие на системные и почечные артерии. Сосудорасширяющее действие индапамида объясняют тем, что он — слабый антагонист кальция. При такой же, как у других тиазидных и тиазидоподобных диуретиков, антигипертензивной эффективности индапамид не оказывает существенного влияния на липидный состав крови и углеводный обмен. В отличие от других диуретиков индапамид не нарушает чувствительности периферических тканей к действию инсулина. При длительном применении у больных с умеренной гипертензией и нарушением функции почек индапамид увеличивает СКФ, тогда как гидрохлоротиазид уменьшает её. Частота гипокалиемии при лечении индапамидом не ниже, чем при применении других тиазидных диуретиков.
Антигипертензивный эффект препарата проявляется только при исходно повышенном АД, как правило, развивается к концу первой недели от начала приёма и достигает максимума через 3 мес систематического приёма.
Показания
Артериальная гипертензия.
Применение
В виде монотерапии индапамид назначают по 2,5 мг в сутки утром. Максимальная суточная доза не должна превышать 2,5 мг.
Побочное действие
Гипокалиемия, гипохлоремия, гипонатриемия, гиперкальциемия; повышение в крови уровня мочевой кислоты, глюкозы, азота мочевины и креатинина крови.
Астения, головная боль, головокружение, вялость, сонливость, бессонница, слабость, апатия.
Tошнота, анорексия, сухость во рту, боли в области желудка, диарея, запор.
Ортостатическая гипотензия, тахикардия, изменения ЭКГ (неспецифические изменения сегмента ST-T, U-волны).
Сыпь, зуд, фотосенсибилизация вплоть до появления буллёзных элементов, эритродермия, пурпура.
Противопоказания
Сахарный диабет в стадии декомпенсации, подагра, анурия, гипокалиемия. Выраженные нарушения функции почек, острое нарушение мозгового кровообращения, повышенная чувствительность к компонентам препарата или другим производным сульфонамидов.
Лекарственное взаимодействие
При одновременном применении индапамида с астемизолом, эритромицином, пентаминидином, сультопридом, терфенадином, антиаритмическими препаратами I класса (хинидин, гидрохинидин, дизопирамид), амиодароном, бретилия тозилатом, соталолом возрастает вероятность возникновения нарушений сердечного ритма типа «пируэт».
НПВС системного действия снижают антигипертензивное действие индапамида.
При одновременном применении с препаратами, которые могут вызывать гипокалиемию (амфотерицином B, глюко- и минералокортикоидами, тетракозактидом, слабительными средствами, сердечными гликозидами) повышен риск развития гипокалиемии.
Tрициклические антидепрессанты, антипсихотические средства усиливают антигипертензивное действие индапамида и увеличивают риск ортостатической гипотензии.
При совместном применении индапамида с циклоспорином возможно увеличение содержания креатинина в плазме крови.
Сочетание индапамида с ингибиторами АПФ повышает риск развития артериальной гипотензии и/или почечной недостаточности.
При использовании йодсодержащих контрастных веществ в высоких дозах на фоне приёма индапамида возрастает риск развития почечной недостаточности.
Антигипертензивные препараты других групп усиливают влияние индапамида на АД.
При одновременном применении индапамида с препаратами лития возможно повышение концентрации лития в плазме крови.
Особые указания
С осторожностью и под тщательным контролем следует назначать препарат пациентам с нарушением функции почек (выведение индапамида из организма осуществляется преимущественно почками). При увеличении азотемии и возникновении олигурии во время лечения приём препарата следует прекратить.
С осторожностью необходимо назначать больным с заболеваниями печени, так как на фоне возможного развития гипокалиемии препарат может вызывать метаболический алкалоз, усиливающий проявления печёночной энцефалопатии.
При применении индапамида возможно возникновение гиперурикемии. Необходим контроль уровня мочевой кислоты в крови, особенно у больных с подагрой в анамнезе.
Во время приёма индапамида возможно развитие гипокалиемии. Следует контролировать уровень калия в крови и при необходимости назначать препараты калия. Особенно это касается больных, получающих сердечные гликозиды. Опасность развития гипокалиемии возрастает при сопутствующем приёме глюкокортикоидов, приёме препаратов АКТГ и при недостаточном поступлении электролитов в организм.
В период приёма индапамида необходимо также проведение контроля уровня электролитов в сыворотке крови, остаточного азота крови и уровня глюкозы крови.
На фоне приёма препарата возможно развитие ортостатической гипотензии, что может быть спровоцировано приёмом алкоголя, барбитуратов, опиоидных анальгетиков и одновременным приёмом других гипотензивных средств.
Редко при лечении индапамидом могут проявиться побочные реакции со стороны кожных покровов. В большинстве случаев они проходят полностью в течение 14 дней после отмены препарата.
Индапамид оказывает минимальное действие на метаболизм глюкозы, но у больных с инсулинзависимым сахарным диабетом возможно повышение необходимой дозы инсулина, а у больных с латентным сахарным диабетом могут возникнуть гипергликемия и глюкозурия.
Из-за отсутствия достаточного количества клинических данных препарат не рекомендуют применять у детей и подростков до 18 лет.
Беременность и лактация
Препарат не рекомендуют применять при беременности. Диуретики могут способствовать развитию фетоплацентарной недостаточности и приводить к нарушению развития плода.
В связи с тем, что индапамид проникает в грудное молоко, не рекомендовано назначение препарата в период грудного вскармливания. Если необходимо проведение терапии, кормление ребёнка грудью следует прекратить.
Калийсберегающие диуретики
Механизм действия и фармакологические эффекты
По механизму действия калийсберегающие диуретики делят на две подгруппы:
-
блокирующие натриевые каналы эпителиальных клеток почек (триамтерен и амилорид*);
-
предотвращающие потерю калия с мочой антагонисты альдостерона (спиронолактон).
Диуретический эффект выражен слабо, реабсорбционная способность собирательных трубочек ограничена. Длительный приём может привести к снижению экскреции мочевой кислоты.
Tриамтерен и амилоридP не оказывают клинически значимого действия на гемодинамику почек.
В качестве монотерапии спиронолактон используют при лечении так называемого «идиопатического гиперальдостеронизма», когда гиперсекреция альдостерона обусловлена двусторонней гиперплазией коркового слоя надпочечников. Во всех других случаях артериальной гипертензии назначают как спиронолактон, так и амилорид* и триамтерен, обычно в комбинации с тиазидными или петлевыми диуретиками в качестве калийсберегающих препаратов. Все калийсберегающие диуретики противопоказаны при наличии гиперкалиемии. С большой осторожностью следует назначать эти препараты больным с повышенным риском развития гиперкалиемии. К этой категории больных относят:
-
больных с сопутствующим заболеванием почек;
-
больных сахарным диабетом;
-
пациентов пожилого возраста или получающих ингибиторы АПФ.
При беременности противопоказано применение спиронолактона в связи с тем, что этот препарат обладает антитестостероновой активностью.
Доказательная база
В исследовании EWPHE (1985 г.) было показано, что у пожилых больных с артериальной гипертензией комбинация тиазидных диуретиков (гидрохлотиазида) и триамтерена приводит к значительному снижению смертности от сердечнососудистых заболеваний и к тенденции снижения частоты заболевания инсультом. Комбинация гидрохлоротиазида и амилорида* вызывает значительное снижение заболеваемости инсультом и инфарктом миокарда (MRC, 1992 г.).
АМИЛОРИД
Фармакологическое действие
Действует главным образом на дистальную часть почечных канальцев. Повышает выведение ионов натрия и хлора и уменьшает выведение ионов калия. Вызывает менее выраженный диуретический эффект, чем тиазидные диуретики. При сочетании с калийвыводящими диуретиками уменьшает риск возникновения гипокалиемии и гипомагниемии.
Показания
Отёчный синдром различного генеза (при ХСН, нефротическом синдроме, циррозе печени), артериальная гипертензия.
Применение
Режим дозирования индивидуальный. Для приёма внутрь суточная доза составляет 2,5-20 мг.
Максимальная суточная доза равна 40 мг.
Побочное действие
Возможны тошнота, рвота, головная боль, гиперкалиемия.
Противопоказания
Выраженные нарушения функции почек, гиперкалиемия, печёночная кома, повышенная чувствительность к амилориду*.
Лекарственное взаимодействие
При одновременном применении ингибиторов АПФ (в т.ч. каптоприла, эналаприла) повышен риск развития гиперкалиемии, так как ингибиторы АПФ уменьшают уровень альдостерона, что приводит к задержке калия в организме.
При одновременном применении амилорида* и петлевых и тиазидных диуретиков (гидрохлоротиазида) и других диуретических средств, вызывающих гипокалиемию, уменьшается выведение калия.
При одновременном применении препаратов калия, других калийсберегающих диуретиков, заменителей поваренной соли и биологически активных добавок к пище, содержащих калий, возможно развитие тяжёлой, угрожающей жизни гиперкалиемии.
При одновременном применении амилорида* и амоксициллина возможно незначительное снижение абсорбции амоксициллина из пищеварительного тракта.
У здоровых добровольцев амилорид* не оказывает существенного влияния на концентрацию дигоксина в плазме крови, но уменьшает его положительный инотропный эффект. У пациентов с нарушением функции почек возможно повышение концентрации дигоксина в плазме крови.
При одновременном применении амилорида* и кандесартана, эпросартана, лозартана, телмисартана, валсартана повышен риск развития гиперкалиемии.
При одновременном применении комбинации амилорида* с гидрохлоротиазидом и триметопримом возможно развитие гипонатриемии, что обусловлено суммацией эффектов диуретиков и триметоприма.
Одновременный приём амилорида* и хинидина снижает эффективность хинидина.
Особые указания
Амилорид* обычно применяют в сочетании с другими мочегонными средствами, вызывающими гипокалиемию (с гидрохлоротиазидом).
СПИРОНОЛАКТОН
Фармакологическое действие
В дистальных отделах нефрона спиронолактон препятствует задержке альдостероном натрия и воды и подавляет калийвыводящий эффект альдостерона, снижает синтез пермеаз в альдостерон-зависимом участке собирательных трубочек и дистальных канальцев. Связываясь с рецепторами альдостерона, спиронолактон увеличивает экскрецию ионов натрия, хлора и воды с мочой, уменьшает выведение ионов калия и мочевины, снижает кислотность мочи.
Усиление диуреза вызывает непостоянный гипотензивный эффект.
Максимальный эффект наблюдают через 7 ч после приёма капсул внутрь. Эффект сохраняется не менее 24 ч.
Диуретический эффект проявляется на 2-5-й день лечения.
Фармакокинетика
После приёма внутрь быстро и полностью всасывается из пищеварительного тракта, биодоступность составляет 100%. После ежедневного приёма 100 мг спиронолактона в течение 15 дней Cmax составляет 80 нг/мл, время достижения Сmax после очередного утреннего приёма равно 2-6 ч. Связывается с белками плазмы крови на 98%.
Спиронолактон плохо проникает в органы и ткани, при этом проникает через плацентарный барьер. Метаболит канренон проникает в грудное молоко.
В процессе биотрансформации в печени образуются активные серосодержащие метаболиты (7-альфа-тиометилспиронолактон и канренон). Канренон достигает своей Сmax через 2-4 ч, его связь с белками плазмы крови составляет 90%.
T1/2 препарата равна 13-24 ч. Выводится преимущественно с мочой (50% в виде метаболитов, 10% в неизменённом виде) и частично с калом. Выведение канренона (главным образом с мочой) двухфазное, T1/2 в первой фазе составляет 2-3 ч, во второй 12-96 ч.
Показания
Эссенциальная гипертензия (в составе комбинированной терапии), отёчный синдром при ХСН (можно применять в виде монотерапии и в комбинации со стандартной терапией). Состояния, при которых возможно развитие вторичного гиперальдостеронизма, в том числе цирроз печени, сопровождаемый асцитом и/ или отёками, нефротический синдром и другие состояния, сопровождаемые отёками. Гипокалиемия/гипомагниемия (в качестве вспомогательного средства для её профилактики во время лечения диуретиками и при невозможности применения других способов коррекции уровня калия); первичный гиперальдостеронизм (для короткого предоперационного курса лечения), для установления диагноза первичного гиперальдостеронизма.
Применение
При эссенциальной гипертензии суточная доза для взрослых обычно составляет 50-100 мг однократно и может быть увеличена до 200 мг. При этом увеличивать дозу следует постепенно, один раз в две недели. Чтобы добиться адекватного ответа на терапию, препарат необходимо принимать не менее двух недель. При необходимости проводят коррекцию дозы.
При идиопатическом гиперальдостеронизме препарат назначают в дозе 100400 мг/сут.
При выраженном гиперальдостеронизме и гипокалиемии суточная доза составляет 300 мг (максимально 400 мг) за 2-3 приёма, при улучшении состояния дозу постепенно снижают до 25 мг/сут.
При гипокалиемии и/или гипомагниемии, вызванной терапией диуретиками, спиронолактон назначают в дозе 25-100 мг/сут, однократно или в несколько приёмов. Максимальная суточная доза составляет 400 мг, если пероральные препараты калия или другие методы восполнения его дефицита неэффективны.
При диагностике и лечении первичного гиперальдостеронизма в качестве диагностического средства при коротком диагностическом тесте спиронолактон назначают в течение 4 дней по 400 мг/сут, распределив суточную дозу на несколько приёмов в день. При увеличении концентрации калия в крови во время приёма препарата и снижении после отмены можно предполагать наличие первичного гиперальдостеронизма. При длительном диагностическом тесте препарат назначают в той же дозе в течение 3-4 недель. При достижении коррекции гипокалиемии и артериальной гипертензии можно предполагать наличие первичного гиперальдостеронизма.
После того как диагноз гиперальдостеронизма установлен с помощью более точных диагностических методов, в качестве короткого курса предоперационной терапии первичного гиперальдостеронизма спиронолактон следует назначать в суточной дозе 100-400 мг, разделив её на 1-4 приёма в течение всего периода подготовки к хирургической операции. Если операция не показана, то спиронолактон применяют для проведения длительной поддерживающей терапии, при этом используют наименьшую эффективную дозу, которую подбирают индивидуально для каждого пациента.
При лечении отёков на фоне нефротического синдрома суточная доза для взрослых обычно составляет 100-200 мг. Не выявлено влияния спиронолактона на основной патологический процесс, и потому применение данного препарата рекомендуют только в тех случаях, когда другие виды лечения неэффективны.
При отёчном синдроме на фоне ХСН препарат назначают ежедневно, в течение 5 дней, по 100-200 мг/сут в 2-3 приёма в комбинации с петлевым или тиазидным диуретиком. При хорошем ответе на лечение суточную дозу уменьшают до 25 мг. Поддерживающую дозу подбирают индивидуально. Максимальная суточная доза составляет 200 мг.
При отёках на фоне цирроза печени суточная доза спиронолактона для взрослых обычно составляет 100 мг.
При отёках у детей начальная доза составляет 1,0-3,3 мг/кг массы тела в 1-4 приёма. Через 5 дней проводят коррекцию дозы и при необходимости её увеличивают в три раза по сравнению с первоначальной.
Побочное действие
Tошнота, рвота, диарея, изъязвления и кровотечения из пищеварительного тракта, гастрит, кишечная колика, боль в животе, запор, нарушение функции печени. Атаксия, заторможенность, головокружение, головная боль, сонливость, летаргия, спутанность сознания, мышечный спазм, судороги икроножных мышц. Агранулоцитоз, тромбоцитопения, мегалобластоз. Гиперурикемия, гиперкреатининемия, повышение концентрации мочевины, гиперкалиемия, гипонатриемия, метаболический гиперхлоремический ацидоз или алкалоз.
Огрубение голоса, у мужчин — гинекомастия (вероятность развития зависит от дозы, длительности лечения и обычно носит обратимый характер), снижение потенции и эрекции; у женщин — нарушения менструального цикла, дисменорея, аменорея, метроррагия в климактерическом периоде, гирсутизм, боли в области молочных желёз, карцинома молочной железы (наличие связи с приёмом препарата не доказано).
Среди аллергических реакций возможны крапивница, макуло-папулёзная и эритематозная сыпь, лекарственная лихорадка, зуд. Редко — алопеция, гипертрихоз.
Возможно развитие острой почечной недостаточности.
Противопоказания
Болезнь Аддисона-Бирмера; гиперкалиемия; гипонатриемия. Почечная недостаточность тяжёлой степени (клиренс креатинина >10 мл/мин), анурия. Беременность, период лактации. Повышенная чувствительность к препарату. С осторожностью следует назначать препарат при гиперкальциемии, метаболическом ацидозе, атриовентрикулярной блокаде, сахарном диабете (при подтверждённой или предполагаемой ХПН), диабетической нефропатии. Осторожно назначают при хирургических вмешательствах, приёме ЛС, вызывающих гинекомастию, проведении местной и общей анестезии, нарушениях менструального цикла, печёночной недостаточности, циррозе печени, у пациентов пожилого возраста.
Лекарственное взаимодействие
Спиронолактон при одновременном применении снижает эффект антикоагулянтов (гепарина натрия, производных кумарина, индандиона) и митотана; усиливает действие диуретиков и антигипертензивных препаратов, усиливает эффект трипторелина, бусерелина, гонадорелина* .
При приёме спиронолактона одновременно с препаратами калия, калиевыми добавками и калийсберегающими диуретиками, ингибиторами АПФ, антагонистами ангиотензина II возрастает риск развития гиперкалиемии.
На фоне применения спиронолактона уменьшается токсичность сердечных гликозидов (нормализация уровня калия в крови препятствует развитию токсичности).
Спиронолактон снижает чувствительность сосудов к норэпинефрину (необходимо соблюдение осторожности при проведении анестезии).
Петлевые и тиазидные диуретики усиливают и ускоряют диуретический и натрийуретический эффекты спиронолактона.
Глюкокортикоиды усиливают диуретический и натрийуретический эффект спиронолактона при гипоальбуминемии и/или гипонатриемии.
Салицилаты и индометацин снижают диуретический эффект спиронолактона.
Хлорид аммония, холестирамин3* при одновременном применении со спиронолактоном способствуют развитию гиперкалиемического метаболического ацидоза, а флудрокортизон вызывает парадоксальное усиление канальцевой секреции калия.
Спиронолактон усиливает токсическое действие лития из-за снижения его клиренса, усиливает метаболизм феназона (антипирина), увеличивает T1/2 дигоксина (возможна интоксикация дигоксином), ускоряет метаболизм и выведение карбеноксолона3*. Карбеноксолон3* способствует задержке натрия спиронолактоном.
Беременность и лактация
Применение спиронолактона противопоказано при беременности и лактации.
Особые указания
При применении спиронолактона возможно временное повышение уровня азота мочевины в сыворотке крови, особенно при сниженной функции почек и гиперкалиемии. Tакже возможно развитие гиперхлоремического метаболического ацидоза. При назначении пациентам с нарушениями функции почек и печени и пациентам пожилого возраста необходим регулярный контроль электролитов сыворотки крови и функции почек.
Приём спиронолактона затрудняет определение концентрации дигоксина, кортизола и адреналина в крови.
Несмотря на отсутствие прямого воздействия на углеводный обмен, наличие сахарного диабета, особенно с диабетической нефропатией, требует особой осторожности при назначении спиронолактона из-за возможности развития гиперкалиемии.
При лечении НПВС на фоне приёма спиронолактона следует контролировать функцию почек и уровень электролитов крови.
Во время лечения спиронолактоном употребление алкоголя противопоказано, следует избегать употребления пищи, богатой калием.
При циррозе печени и сердечной недостаточности продолжительность T1/2 увеличивается без признаков кумуляции, вероятность которой выше при ХПН и гиперкалиемии.
ТРИАМТЕРЕН
Фармакологическое действие
Уменьшает проницаемость клеточных мембран дистальных канальцев для ионов натрия и усиливает их выведение с мочой без увеличения выделения ионов калия. Снижает секрецию калия в дистальных канальцах. Уменьшает гипокалемию, вызываемую тиазидными диуретиками, и усиливает диуретический эффект последних. Диуретическое действие после приёма внутрь отмечается через 15-20 мин. Максимальный эффект через 2-3 ч, длительность действия 12 ч.
Фармакокинетика
После приёма внутрь триамтерен очень быстро абсорбируется из пищеварительного тракта. Степень всасывания вариабельна. Tриамтерен проникает через плацентарный барьер в грудное молоко. Биодоступность около 50%. Связывание с белками плазмы около 60%. Метаболизм главным образом с мочой в виде метаболитов и в небольшом количестве в неизменённом виде. T1/2 около 2 ч.
Показания
Отёчный синдром различного генеза (ХСН, нефротический синдром, цирроз печени), артериальная гипертензия, профилактика гипокалиемии на фоне применения салуретиков.
Применение
Внутрь взрослым по 150-250 мг/сут или по 100 мг два раза в сутки после еды в первой половине дня. Максимальная суточная доза 300 мг. Для детей начальная доза — 1-2 мг/кг два раза в сутки.
Побочное действие
Диспептические явления, сухость во рту. Гиперкалиемия, гипонатриемия.
Увеличение концентрации мочевой кислоты в крови, образование камней в почках (триамтерен плохо растворим и может давать осадок в моче), редко — обратимая почечная недостаточность, обусловленная острым интерстициальным нефритом.
Артериальная гипотензия.
Противопоказания
Печёночная и/или почечная недостаточность, период лактации, повышенная чувствительность к триамтерену.
Лекарственное взаимодействие
При одновременном применении с антигипертензивными препаратами потенцируется антигипертензивное действие триамтерена.
При одновременном применении с ингибиторами АПФ возможно развитие гиперкалиемии (особенно у пациентов с нарушениями функции почек), так как ингибиторы АПФ уменьшают содержание альдостерона, что приводит к задержке калия в организме на фоне ограничения выведения калия.
При одновременном применении с препаратами калия, другими калийсберегающими диуретиками, заменителями поваренной соли возможно развитие гиперкалиемии.
При одновременном применении с диклофенаком описан случай нарушения функции почек.
При одновременном применении с индометацином возможно развитие острой почечной недостаточности; с кандесартаном, лозартаном, эпросартаном — возникает риск развития гиперкалиемии; с ранитидином — возможно уменьшение абсорбции и диуретического эффекта триамтерена.
Беременность и лактация
При необходимости применения при беременности следует тщательно оценить ожидаемую пользу терапии для матери и возможный риск для плода или ребёнка. Применение в период лактации противопоказано.
Особые указания
Не рекомендуют применять при гиперкалиемии, одновременно с другими калийсберегающими диуретиками (в т.ч. с амилоридом* , спиронолактоном, комбинированными препаратами, содержащими триамтерен), заменителями соли, содержащими калий.
С осторожностью следует применять у пациентов с подагрой, указаниями в анамнезе на мочекаменную болезнь.
При применении у пациентов с циррозом печени возможно развитие мегалобластной анемии.
Ингибиторы карбоангидразы
АЦЕТАЗОЛАМИД
Фармакологическое действие
Вызывает слабый диуретический эффект. Ингибирует фермент карбоангидразу в проксимальном извитом канальце нефрона, увеличивает экскрецию с мочой ионов натрия, калия, бикарбоната, не влияет на экскрецию ионов хлора; вызывает повышение рН мочи. Нарушает кислотно-основное равновесие (вызывает метаболический ацидоз). Угнетение карбоангидразы реснитчатого тела глазного яблока приводит к уменьшению секреции водянистой влаги и снижению внутриглазного давления. Подавление активности карбоангидразы в головном мозге обусловливает противосудорожную активность препарата.
Применение препарата при повышенном внутричерепном давлении связано с подавлением карбоангидразы в сплетениях желудочков головного мозга и снижением продукции СМЖ.
Длительность действия — до 12 ч.
Фармакокинетика
Ацетазоламид хорошо всасывается из пищеварительного тракта. Через 1-3 ч после приёма в дозе 500 мг Стaх активного вещества составляет 12-27 мкг/мл. Определяемая концентрация ацетазоламида в плазме сохраняется в течение 24 ч после приёма препарата.
Распределяется главным образом в эритроцитах, почках, мышцах, тканях глазного яблока и ЦНС. Связывается с белками плазмы в высокой степени. Проникает через плацентарный барьер.
Ацетазоламид не подвергается метаболизму в организме.
Выводится почками в неизменённом виде. Около 90% дозы выводится с мочой в течение 24 ч.
Показания
Отёчный синдром (слабой и умеренной степени выраженности, в сочетании с алкалозом); глаукома (первичная и вторичная, при остром приступе); эпилепсия (в составе комбинированной терапии); внутричерепная гипертензия; острая высотная болезнь.
Применение
При отёчном синдроме в начале лечения препарат назначают в дозе 250-375 мг (1-1,5 таблетки) один раз в сутки утром. Максимального диуретического эффекта достигают при приёме препарата через день или принимая два дня подряд с однодневным перерывом. При применении ацетазоламида следует продолжать терапию недостаточности кровообращения, включая сердечные гликозиды, соблюдать диету с ограничением потребления соли и восполнять недостаток калия.
Взрослым при открытоугольной глаукоме препарат назначают в разовой дозе 250 мг 1-4 раза в сут. Дозы, превышающие 1 г, не увеличивают терапевтический эффект. При вторичной глаукоме препарат назначают в разовой дозе 250 мг каждые 4 ч. У некоторых пациентов терапевтический эффект проявляется после приёма препарата в дозе 250 мг два раза в сут. При острых приступах глаукомы препарат назначают по 250 мг 4 раза в сут.
Детям при приступах глаукомы ацетазоламид назначают из расчёта 10-15 мг/кг в сутки в 3-4 приёма.
При эпилепсии взрослым назначают курсами по 250-500 мг/сут в один приём в течение трёх дней. Детям в возрасте от 4 до 12 мес назначают 50 мг/сут в 1-2 приёма. Детям в возрасте 2-3 лет назначают 50-125 мг/сут в 1-2 приёма; от 4 до 18 лет по 125-250 мг один раз в сутки утром.
При горной болезни препарат назначают в дозе 500-1000 мг в сутки; в случае быстрого восхождения — по 1000 мг/сут. Суточную дозу делят на несколько приёмов в равных дозах. Препарат следует применять за 24-48 ч перед восхождением, а в случае появления симптомов болезни продолжать лечение в течение следующих 48 ч или более, если это необходимо.
При пропуске приёма препарата не следует увеличивать дозу при очередном приёме.
Побочное действие
Судороги, парестезии, анорексия, шум в ушах, близорукость. При длительном приёме возможны дезориентация, нарушение осязания, сонливость.
В отдельных случаях при длительном применении возможно развитие гемолитической анемии, лейкопении, агранулоцитоза.
Со стороны водно-электролитного баланса и кислотно-основного равновесия возможно развитие гипокалиемии, метаболического ацидоза.
В отдельных случаях при длительном применении наблюдают нефролитиаз, преходящую гематурию и глюкозурию.
Среди редких побочных действий возможны покраснение кожных покровов, зуд, мышечная слабость, аллергические реакции.
Противопоказания
Острая почечная недостаточность, печёночная недостаточность, цирроз печени. Гипокалиемия, ацидоз, гипокортицизм, болезнь Аддисона, уремия. Сахарный диабет, беременность, лактация, повышенная чувствительность к компонентам препарата.
Лекарственное взаимодействие
При совместном применении с противоэпилептическими препаратами ацетазоламид усиливает проявления остеомаляции.
Ацетазоламид усиливает эффект других диуретиков и теофиллина.
Кислотообразующие диуретики уменьшают эффект ацетазоламида.
Ацетазоламид повышает риск проявления токсических эффектов салицилатов, препаратов наперстянки, карбамазепина, эфедрина, недеполяризующих миорелаксантов.
Беременность и лактация
Ацетазоламид противопоказан при беременности и в период лактации.
Особые указания
С осторожностью назначают препарат при отёках печёночного и почечного генеза и при совместном приёме с ацетилсалициловой кислотой.
При назначении препарата более 5 дней подряд повышается риск развития метаболического ацидоза.
С осторожностью следует применять препарат у пожилых пациентов и/или у больных с нарушениями функции почек из-за повышенного риска развития метаболического ацидоза.
При длительном применении препарата следует контролировать показатели периферической крови, водно-электролитного баланса и кислотно-основного обмена.
Блокаторы медленных кальциевых каналов
История блокаторов медленных кальциевых каналов (антагонистов кальция) берёт начало с работ А. Флекенштейна. Он доказал снижение сократительной способности кардиомиоцитов и гладких миоцитов сосудистой стенки при блокаде поступления в них ионов кальция. Кроме того, было выяснено, что различные химические соединения могут уменьшать вход Ca2+ через медленные кальциевые каналы и вызывать разобщение электромеханического сопряжения в кардиомиоцитах и гладкомышечных клетках, тем самым подавляя их сокращение. В дальнейшем эти препараты были названы «антагонистами кальция».
Классификация
Классификация основных антагонистов кальция построена на особенностях химической структуры и специфичности действия отдельных препаратов (см. табл. 21-19).
Таблица 21-19. Классификация антагонистов кальция
|
Группа (специфичность действия) |
Первое поколение |
Второе поколение |
Третье поколение |
|
|
2 a |
2 b |
|||
|
Дигидропиридины (артерии > сердце) |
Нифедипин |
Нифедипин SR/GITS р |
Бенидипинр |
Амлодипин |
|
Бензотиазепины |
Дилтиазем |
Дилтиазем SRр |
Клентиаземр |
Примечание. SR — sustained release; GITS — gastrointestinal therapeutic system; ER — extended release; SRO — sustained release oral (ретардные формы лекарственных препаратов).
Механизм действия и основные фармакологические эффекты
Механизм действия антагонистов кальция связан с торможением входа ионов кальция внутрь клеток через потенциал-зависимые медленные кальциевые каналы L-типа. Эти каналы локализованы на поверхности цитоплазматической мембраны кардиомиоцитов, клеток синусового и атриовентрикулярного узлов, клеток гладкой и поперечно-полосатой мускулатуры. Они образованы крупной α1 -субъединицей, формирующей собственно канал, а также более мелкими дополнительными субъединицами — α2 β, γ, δ. Каждая α1-субъединица состоит из четырёх гомологичных доменов (I, II, III, IV), каждый домен — из шести трансмембранных сегментов (S1-S6). Антагонисты кальция взаимодействуют с α1-субъединицей канала L-типа. Блокада производными фенилалкиламина кальциевых каналов миокарда приводит к уменьшению использования энергии фосфатных связей для механической работы сердца и вызывает угнетение сократимости миокарда — отрицательный инотропный эффект. Блокада производными фенилалкиламина кальциевых каналов L-типа синусового и атриовентрикулярного узлов приводит к угнетению пейсмекерной активности синусового узла — отрицательный батмотропный эффект, а также проводимости атриовентрикулярного узла — отрицательный дромотропный эффект. Производные бензотиазепина имеют сходный механизм отрицательного ино-, батмо- и дромотропного действия. Все антагонисты кальция блокируют кальциевые каналы L-типа гладкой мускулатуры сосудов, что приводит к нарушению фосфорилирования лёгких цепей миозина и вазодилатации. Дигидропиридиновые антагонисты кальция, оказывая более выраженное вазодилатирующее действие, вызывают барорефлекторное повышение симпатического тонуса, в результате чего их отрицательный инотропный эффект нивелируется. Антагонисты кальция вызывают расслабление периферических и коронарных артерий и почти не влияют на тонус вен.
Фармакокинетика
Особенности всасывания
Антагонисты кальция имеют высокую липофильность, хорошо всасываются при приёме внутрь и начинают действовать через 30-60 мин. При внутривенном введении эффект верапамила проявляется через 1-2 мин. Ретардные формы антагонистов кальция медленно всасываются, и действие их более длительно. Биодоступность антагонистов кальция связана с наличием эффекта первого прохождения через печень. Невысокая биодоступность характерна для верапамила, исрадипинаP, фелодипина, нимодипина, нисолдипинаP. Наибольшую биодоступность имеет амлодипин (60-90%).
Особенности распределения
Антагонисты кальция в значительной степени связываются с белками плазмы крови (70-98%). Это необходимо учитывать при лечении больных с гипопротеинемией, а также при совместном применении с препаратами, способными конкурировать за связь с плазменными альбуминами.
Особенности биотрансформации
Антагонисты кальция метаболизируются в печени и стенке кишечника при участии изоферментов цитохрома P450 CYP IIIA — цитохрома 3A4. В метаболизм верапамила определённый вклад вносят также изоферменты цитохром 1А2 и 3А5, в метаболизм дилтиазема — цитохром 2D6. В результате метаболизма верапамила образуются активные метаболиты норверапамил и деметилированный метаболит, дилтиазема — деацетилдилтиазем, менее активный, чем исходный препарат. Метаболиты дигидропиридиновых антагонистов кальция малоактивны или вообще неактивны.
Особенности выведения
Антагонисты кальция выделяются через почки и кишечник. Период полувыведения (T1/2) у антагонистов кальция первого поколения составляет 2-7 ч, второго поколения — 7-15 ч, амлодипина — 35-60 ч. Выведение препаратов замедляется при циррозе печени, тяжёлой почечной недостаточности и в пожилом возрасте.
Возможности применения терапевтического лекарственного мониторинга для выбора режима дозирования
Выраженность влияний антагонистов кальция на электрофизиологические и гемодинамические показатели находится в прямой зависимости от их концентрации в плазме, относительно антиангинального эффекта подобной корреляции не обнаружено. При использовании антагонистов кальция у больных с ХПН следует проводить инструментальные и фармакокинетические исследования с целью индивидуальной коррекции доз.
Фармакогенетика
Известна внутривидовая вариабельность метаболизма антагонистов кальция цитохромом 3А4, вероятная причина которой — нарушение экспрессии факторов транскрипции гена цитохрома 3А4. Есть данные о генетической основе полиморфизма цитохрома 3А5. Идентифицированы мутации этого гена, приводящие к снижению активности метаболизма верапамила. Обладает полиморфизмом и ген CYP2D6, участвующий в метаболизме дилтиазема.
Показания и доказательная база. «Перспективные показания»
Ишемическая болезнь сердца
Антагонисты кальция обладают антиангинальным действием, уменьшая потребность миокарда в кислороде, что позволяет использовать их для лечения ИБС. Однако в последние два десятилетия появились многочисленные данные о неблагоприятных эффектах антагонистов кальция I поколения у пациентов с ИБС. Было показано, что нифедипин короткого действия ухудшает течение нестабильной стенокардии, повышает риск возникновения инфаркта миокарда, а также увеличивает смертность больных в первые недели после развития инфаркта миокарда. Кроме того, до настоящего времени нет достоверных доказательств положительного влияния пролонгированных антагонистов кальция дигидропиридинового ряда на выживаемость больных нестабильной стенокардией и острым инфарктом миокарда. В то же время недигидропиридиновые антагонисты кальция верапамил и дилтиазем используют при нестабильной стенокардии, а также остром инфаркте миокарда без патологических зубцов Q при наличии противопоказаний к β-адреноблокаторам.
У больных со стабильной стенокардией антагонисты кальция II и III поколений используют при наличии противопоказаний к назначению β-адреноблокаторов или при развитии НЛР при приёме β-адреноблокаторов. Возможно добавление дигидропиридиновых антагонистов кальция пролонгированного действия при отсутствии эффективности монотерапии β-адреноблокаторами. В исследовании ACTION применение пролонгированного нифедипина у пациентов со стабильной стенокардией приводило к достоверному снижению суммарной частоты инфаркта миокарда, рефрактерной стенокардии, сердечной недостаточности, инсульта, реваскуляризации периферических артерий и смерти от любых причин. В исследовании PREVENT терапия амлодипином у больных коронарным атеросклерозом привела к достоверному снижению относительного риска развития нестабильной стенокардии и реваскуляризации коронарных артерий. В исследовании CAMELOT амлодипин по сравнению с плацебо замедлял развитие коронарного атеросклероза и снижал риск неблагоприятных исходов.
Вазоспастическая стенокардия
Эффективность антагонистов кальция при вазоспастической стенокардии показана в контролируемых клинических исследованиях. Дигидропиридины в большей степени устраняют спазм коронарных артерий и поэтому приоритетны при данной форме стенокардии.
Нарушения ритма сердца
Верапамил и дилтиазем уменьшают ЧСС, вызывают замедление атриовентрикулярного проведения и увеличение рефрактерности атриовентрикулярного узла, что позволяет использовать их при реципрокных аритмиях с вовлечением атриовентрикулярного узла, а также для снижения частоты сокращений желудочков при мерцательной аритмии и трепетании предсердий.
Артериальная гипертония
Антагонисты кальция — средства выбора в лечении артериальной гипертензии, что подтверждено многочисленными клиническими исследованиями (STOP-2, INSIGHT, INVEST, NORDIL, SYST-Eur, ELSA, ALLHAT и др.). Эти препараты наиболее эффективны при изолированной систолической гипертензии, гипертрофии левого желудочка, а также при наличии атеросклеротических изменений в сонных или коронарных артериях. Метаболическая нейтральность позволяет использовать антагонисты кальция при метаболическом синдроме.
Другие возможные показания для использования верапамила — гипертрофическая кардиомиопатия, а также профилактика приступов мигрени. Производные дигидропиридина эффективны при первичной и вторичной лёгочной гипертензии, а также уменьшают симптомы болезни Рейно. Нимодипин используют при неврологических нарушениях, обусловленных вторичным спазмом церебральных артерий на фоне субарахноидального кровоизлияния. Блокаторы медленных кальциевых каналов можно использовать при некоторых функциональных заболеваниях пищеварительного тракта.
Попытки клинического применения мибефрадила13, который блокирует «быстрые» кальциевые каналы T-типа, закончились неудачно в связи с выявлением опасных лекарственных взаимодействий, связанных с угнетением изоферментов цитохрома Р450 3A4, 2D6 и 1А2, которые участвуют в метаболизме многих лекарственных препаратов, в том числе блокаторов «медленных» кальциевых каналов L-типа. Tем не менее дальнейший поиск эффективных и безопасных блокаторов кальциевых каналов T-типа с перспективными фармакодинамическими преимуществами перед существующими антагонистами кальция L-типа представляет несомненный интерес.
Принципы выбора отдельных лекарственных средств данной группы в различных клинических ситуациях
Выбор антагонистов кальция основан на особенностях их фармакодинамики. Tак, при брадикардии и атриовентрикулярной блокаде I степени предпочтительно назначать дигидропиридиновые антагонисты кальция. Недигидропиридиновые антагонисты кальция верапамил и дилтиазем предпочтительны при сочетании артериальной гипертонии со стенокардией и суправентрикулярной тахикардией. При сердечной недостаточности наиболее предпочтителен амлодипин. Больным с диабетической и гипертонической нефропатией наиболее показан верапамил в связи с тем, что он увеличивает почечный кровоток и уменьшает протеинурию. Для длительной терапии ИБС и артериальной гипертензии целесообразно использовать блокаторы медленных кальциевых каналов пролонгированного действия: ретардные формы верапамила, дилтиазема, нифедипина или амлодипин. Коррекцию режимов дозирования антагонистов кальция проводят у пациентов с гипопротеинемией, ХПН, нарушением функции печени, с учётом возраста, а также возможного взаимодействия при их комбинации с другими лекарственными средствами.
Противопоказания
Противопоказания для назначения дигидропиридиновых антагонистов кальция — тяжёлый аортальный стеноз, обструктивная форма гипертрофической кардиомиопатии. Для использования недигидропиридиновых антагонистов кальция — синдром слабости синусового узла, синоатриальная и атриовентрикулярная блокады степени, синдром Вольфа-Паркинсона-Уайта с антероградным проведением по дополнительным путям. Все антагонисты кальция противопоказаны при артериальной гипотонии (систолическое АД менее 90 мм рт.ст.), а также при кардиогенном шоке и выраженной дисфункции левого желудочка.
Нежелательные лекарственные реакции и методы контроля за безопасностью
Основные побочные эффекты антагонистов кальция, особенно дигидропиридинов, обусловлены чрезмерным расширением сосудов. Они проявляются артериальной гипотонией, головной болью, головокружением, гиперемией кожных покровов, тахикардией, развитием пастозности на лодыжках и голенях. Имеются данные о развитии ишемии миокарда после приёма нифедипина, возможная причина которой — чрезмерное снижение АД и, как следствие, перфузионного давления в коронарных артериях, синдром «обкрадывания», а также повышение потребности в кислороде вследствие рефлекторной тахикардии. Верапамил и дилтиазем могут вызывать нарушение атриовентрикулярной проводимости и развитие атриовентрикулярной блокады, брадикардию и асистолию, снижение сократимости миокарда, одышку, отёк лёгких. Верапамил может вызвать желудочковую тахикардию при синдроме Вольфа-Паркинсона-Уайта. Реже возникает сыпь, бессонница, повышение активности печёночных ферментов, запор, гиперплазия слизистой дёсен. В высоких дозах антагонисты кальция могут тормозить сокращение матки и затруднять родовую деятельность.
Для контроля за безопасностью применения антагонистов кальция используют мониторирование АД, контроль ЭКГ, включая холтеровское мониторирование, пробы с дозированной физической нагрузкой. Для выявления нежелательных гемодинамических реакций возможно проведение острых фармакологических проб с оценкой центральной и церебральной гемодинамики.
Взаимодействия
Фармакокинетическое
Совместное назначение антагонистов кальция с ингибиторами или индукторами изофермента 3А4 приводит к изменению фармакокинетики антагонистов кальция. Например, циметидин увеличивает плазменные концентрации антагонистов кальция, фенобарбитал и фенитоин усиливают метаболизм верапамила и дилтиазема, снижают их эффективность. Антагонисты кальция повышают плазменные концентрации дигоксина, в связи с чем увеличивается вероятность развития атриовентрикулярной блокады и брадикардии. Дилтиазем и верапамил повышают плазменные концентрации и усиливают эффект теофиллина, карбамазепина.
Фармакодинамическое
Сочетание верапамила и дилтиазема с β-адреноблокаторами, амиодароном, дизопирамидомP повышает риск возникновения атриовентрикулярной блокады, кардиодепрессивного действия, брадикардии и асистолии. При одновременном использовании нифедипина с β-адреноблокаторами возможно развитие выраженной гипотонии и сердечной недостаточности. Применение антагонистов кальция во время наркоза увеличивает риск развития гипотонии.
Возможное взаимодействие с алкоголем, пищей, витаминами и лекарственными растениями
Алкоголь усиливает гипотензивный эффект антагонистов кальция. Грейпфрутовый сок может повышать плазменные концентрации антагонистов кальция за счёт ингибирования изоферментов цитохрома Р450.
Применение в особых ситуациях (беременность, лактация, в детском и пожилом возрасте, при сопутствующих заболеваниях, в т.ч. печени и почек)
Антагонисты кальция используют для лечения артериальной гипертензии у беременных. Но эти препараты проникают в грудное молоко, что ограничивает их применение в период грудного вскармливания. У пожилых пациентов увеличивается T1/2 и снижается их клиренс вследствие замедления скорости биотрансформации и выведения, поэтому необходимо уменьшение дозы препаратов.
СПИСОК ЛИТЕРАТУРЫ
Клиническая фармакология по Гудману и Гилману: в 4 т. / Под общ. ред. А.Г. Гилмана. — М.: Практика. — T. 2. — 2006. — 336 с.
Кукес В.Г., Фисенко В.П., Стародубцев А.К. и др. Клиническая фармакология блокаторов медленных кальциевых каналов. — 2-е изд., перераб. — М.: ИАА Ремедиум, 2003. — 88 с.
Метелица В.И. Справочник по клинической фармакологии сердечно-сосудистых лекарственных средств. — 3-е изд., перераб. и доп. — М.: Медицинское информационное агентство, 2005. — 1528 с.
Сидоренкова Н.Б., Манукян А.В. Артериальная гипертония и антагонисты кальция. — М.: МАКС Пресс, 2005. — 428 с.
Guidelines Committee for the Management of Arterial Hypertension / The Task Force for the Management of General Hypertension (ESH) and the European Society of Cardiology (ESC) // J. of Hypertension. — 2007. — Vol. 25. — P. 1105-1187.
ACC/AHA/ACP-ACIM Guidelines for the management of patients with chronic stable angina. A report of the American College of Cardiology / American Heart Association Task Force on Practice Guideline’s — JACC. — 2003. — Vol. 41. — P. 159-168.
Basile J. The role of existing and newer calcium channel blockers in the treatment of hypertension // J. Clin. Hypertens. — 2004. — Vol. 6 (1). — P. 521-631.
Epsteim M. Calcium antagonists in clinical medicine / Hanley & Belfus, 1998. — P. 590.
Neal B., Mac Mahon S., Chapman N. Blood pressure Lowering Treatment Trialists Collaboration. Effects of ACE inhibitors, calcium antagonists, and other blood-pressure-lowering drugs: results of prospectively designed overviews of randomized trials / Blood Pressure Lowering Treatment Trialists Collaboration // Lancet. — 2000. — Vol. 356. — P. 1955-1964.
Zanchetti A. Evidence-based medicine in hypertension: What type of evidence? // J. Hypertens. — 2005. — Vol. 23. — P. 1113-1120.
Ингибиторы ангиотензинпревращающего фермента
СТРОЕНИЕ И ФУНКЦИИ РЕНИН-АНГИОТЕНЗИН-АЛЬДОСТЕРОНОВОЙ СИСТЕМЫ
РААС оказывает выраженное гуморальное влияние на сердечно-сосудистую систему и участвует в регуляции АД. Центральное звено РААС — ангиотензин II (рис. 21-1), который обладает мощным прямым вазоконстрикторным действием на артерии (преимущественно) и опосредованным действием на ЦНС (на компоненты РААС мозга). Ангиотензин II способствует высвобождению катехоламинов из надпочечников и вызывает увеличение ОПСС, стимулирует секрецию альдостерона и приводит к задержке жидкости и повышению объёма циркулирующей крови, стимулирует выброс катехоламинов (норадреналина) и других нейрогормонов из симпатических окончаний (табл. 21-20). Ангиотензин II — фактор роста (или модулятор роста) для кардиомиоцитов и гладкомышечных клеток сосудов.
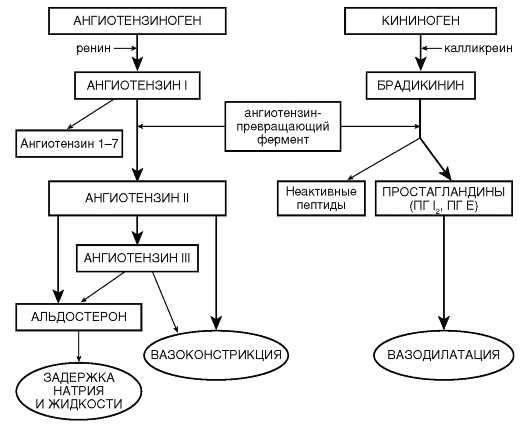
Рис. 21-1. Строение ренин-ангиотензин-альдостероновой системы (схема).
Функции других форм ангиотензина
Ангиотензин I малозначим в системе РААС, так как быстро превращается в ангиотензин II. Кроме того, его активность в 100 раз меньше активности ангиотензина II. Ангиотензин III действует подобно ангиотензину II, но его прессорная активность в 4 раза слабее ангиотензина II. Ангиотензин 1-7 образуется вследствие превращения ангиотензина I. По функциям он значительно отличается от ангиотензина II. Он не вызывает прессорного действия, а, наоборот, приводит к снижению АД благодаря секреции антидиуретического гормона, стимуляции синтеза простагландинов, натрийуреза.
Таблица 21-20. Эффекты ангиотензина II
| Органы и ткани | Эффекты |
|---|---|
|
Сосуды |
Вазоконстрикция (выброс норадреналиина, вазопрессина, эндотелина I). |
|
Сердце |
Инотропное и хронотропное действие. Спазм коронарных артерий |
|
Почки |
Спазм почечных сосудов (больше эфферентных артериол). Сокращение и пролиферация мезангиальных клеток. Реабсорбция натрия, экскреция калия. Снижение секреции ренина |
|
Надпочечники |
Секреция альдостерона и адреналина |
|
Головной мозг |
Секреция вазопрессина, антидиуретического гормона. |
|
Тромбоциты |
Стимуляция адгезии и агрегации |
|
Воспаление |
Активация и миграция макрофагов. |
|
Трофические факторы |
Гипертрофия кардиомиоцитов, гладкомышечных клеток сосудов. Стимуляция проонкогенов, факторов роста. |
РААС регулирует функции почек. Ангиотензин II вызывает мощный спазм приносящей артериолы, уменьшение давления в капиллярах клубочка и снижение фильтрации в нефроне. В результате снижения фильтрации уменьшается реабсорбция натрия в проксимальном отделе нефрона, что приводит к увеличению концентрации натрия в дистальных канальцах и активации Na-чувствительных рецепторов плотного пятна в нефроне. По механизму обратной связи это сопровождается торможением выделения ренина и увеличением СКФ.
Функционирование РААС связано и с альдостероном посредством механизма обратной связи. Альдостерон — важнейший регулятор объёма внеклеточной жидкости и гомеостаза калия. Прямого действия на секрецию ренина и ангиотензина II альдостерон не оказывает, но возможно косвенное влияние через задержку натрия в организме. В регуляции секреции альдостерона участвуют ангиотензин II и электролиты, причём ангиотензин II стимулирует, а натрий и калий уменьшают его образование.
Гомеостаз электролитов тесно связан с активностью РААС. Натрий и калий не только влияют на активность ренина, но и изменяют чувствительность тканей к ангиотензину II. В регуляции активности ренина основная роль принадлежит натрию, а в регуляции секреции альдостерона калий и натрий оказывают одинаковое влияние.
Физиологическую активацию РААС наблюдают при потере натрия и жидкости, значительном снижении АД (которое сопровождается падением фильтрационного давления в почках), повышении активности симпатической нервной системы, а также под воздействием многих гуморальных агентов (вазопрессина, предсердного натрийуретического гормона, антидиуретического гормона).
Целый ряд сердечно-сосудистых заболеваний может способствовать патологической стимуляции РААС (например, при артериальной гипертензии, застойной сердечной недостаточности, остром инфаркте миокарда).
Известно, что РААС функционирует не только в плазме крови (эндокринная функция), но и во многих других тканях организма (головном мозге, сосудистой стенке, сердце, почках, надпочечниках, лёгких). Эти тканевые фракции системы могут работать на клеточном уровне независимо от плазменной фракции компонентов РААС (аутокринная, паракринная и интракринная регуляция). Поэтому различают краткосрочные эффекты ангиотензина II, обусловленные свободно циркулирующей его фракцией в системном кровотоке, и отсроченные эффекты, регулируемые через тканевые фракции РААС и влияющие на структурноадаптационные механизмы перестройки органов (табл. 21-21).
Таблица 21-21. Разные фракции ренин-ангиотензин-альдостероновой системы и их эффекты
| Органы | Циркулирующая фракция РААС (краткосрочные эффекты) | Тканевые фракции РААС (отсроченные эффекты) |
|---|---|---|
|
Почки |
Стимуляция альдостерона, задержка натрия и жидкости |
Интрагломерулярная гипертензия, артериолонефросклероз |
|
Сосуды |
Вазоконстрикция |
Гипертрофия сосудистой стенки, ремоделирование сосудов |
|
Сердце |
Аритмогенный эффект |
Гипертрофия миокарда, ремоделирование сердца |
Основное количество АПФ присутствует в плазме крови, что способствует образованию свободно циркулирующего ангиотензина II и краткосрочным гемодинамическим эффектам. В тканях (помимо АПФ) присутствуют другие ферменты (химазы, эндопероксиды, катепсин G и др.), способные превращать ангиотензин I в ангиотензин II; им принадлежит ведущая роль в функционировании тканевых РААС и развитии отсроченных эффектов моделирования функции и структуры органов-мишеней.
Образование ангиотензина II происходит из ангиотензина I под действием АПФ. Этот фермент присутствует не только в РААС. АПФ идентичен ферменту кининазе II, участвующему в деградации кининов (брадикинина) (см. рис. 21-1).
Кинины — мощные вазодилататоры, которые участвуют в регуляции АД, микроциркуляции и ионном транспорте. Кинины имеют очень короткий период жизни и присутствуют в кровотоке в низких концентрациях. Именно поэтому они проявляют свои эффекты как местные гормоны (паракринно). Основное биологически активное вещество кининовой системы — брадикинин. Брадикинин способствует увеличению внутриклеточного Са2+, являющегося кофактором для NO-синтазы, которая участвует в образовании эндотелиального релаксирующего фактора (оксида азота). Эндотелиальный релаксирующий фактор блокирует сокращение сосудов и агрегацию тромбоцитов, а также ингибирует митоз и пролиферацию гладкой мускулатуры сосудов, что обеспечивает антиатеросклеротическое действие. Брадикинин стимулирует синтез в эндотелии сосудов простагландинов Е2 и I2 (простациклина) — мощного вазодилататора и тромбоцитарного антиагреганта.
Tаким образом, брадикинин влияет на выработку эндотелиального релаксирующего фактора и оказывает противоположное ангиотензину II действие. Блокирование АПФ потенциально повышает концентрацию кининов в тканях сердца и сосудистой стенки, что обеспечивает антипролиферативный, антиишемический, антиатерогенный и антиагрегантный эффекты. Кинины способствуют увеличению кровотока, диуреза и натрийуреза без существенного изменения СКФ. Простагландины Е2 и I2 тоже обладают диуретическим и натрийуретическим действием и увеличивают почечный кровоток.
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЯ ИНГИБИТОРОВ АНГИОТЕНЗИНПРЕВРАЩАЮЩЕГО ФЕРМЕНТА
Фармакодинамические эффекты ингибиторов АПФ обусловлены блокированием АПФ и уменьшением образования ангиотензина II в крови и тканях, устраняя таким образом прессорные и другие нейрогуморальные эффекты ангиотензина II. При этом по механизму обратной связи может увеличиваться концентрация ренина плазмы и ангиотензина I, а также транзиторно снижаться концентрация альдостерона. Ингибиторы АПФ предупреждают разрушение брадикинина, что дополняет и усиливает их сосудорасширяющий эффект.
-
Ингибиторы АПФ различают по следующим характеристикам (табл. 21-22):
-
химическое строение (наличие SH-группы, карбоксильной группы, фосфорсодержащие);
-
лекарственная активность (лекарство или пролекарство);
-
влияние на тканевые РААС;
-
фармакокинетические свойства (липофильность).
-
Таблица 21-22. Характеристика ингибиторов ангиотензинпревращающего фермента
| Препарат | Химическая группа | Лекарственная активность | Влияние на тканевые РААС |
|---|---|---|---|
|
Каптоприл |
SH-группы |
Лекарство |
Слабо |
|
Эналаприл |
Карбоксильная |
Пролекарство |
Умеренно |
|
Беназеприл |
Карбоксильная |
Пролекарство |
Умеренно |
|
Квинаприл |
Карбоксильная |
Пролекарство |
Сильно |
|
Лизиноприл |
Карбоксильная |
Лекарство |
Умеренно |
|
Моэксиприл |
Карбоксильная |
Пролекарство |
Сильно |
|
Периндоприл |
Карбоксильная |
Пролекарство |
Сильно |
|
Рамиприл |
Карбоксильная |
Пролекарство |
Сильно |
|
Трандолаприл |
Карбоксильная |
Пролекарство |
Сильно |
|
Фозиноприл |
Фосфорная |
Пролекарство |
Слабо |
|
Цилазаприл |
Карбоксильная |
Пролекарство |
Сильно |
Характер распределения в тканях (тканевая специфичность) ингибиторов АПФ зависит от степени липофильности, обусловливающей пенетрацию в разные ткани, и от силы связывания с тканевыми АПФ. Относительная сила действия (аффинность) ингибиторов АПФ исследована in vitro.
-
Данные о сравнительной силе действия разных ингибиторов АПФ представлены ниже:
-
квинаприл ± беназеприл ± трандолаприл ± цилазаприл ± рамиприл ± периндоприл ≥ лизиноприл ≥ эналаприл ≥ фозиноприл ≥ каптоприл.
-
Несмотря на различия в силе связывания с АПФ in vitro, использование эквивалентных доз препаратов позволяет добиться полного ингибирования АПФ. Сила связывания с АПФ определяет не только силу действия ингибиторов АПФ, но и продолжительность их действия.
Фармакодинамика ингибиторов ангиотензинпревращающего фермента
Основной фармакодинамический эффект ингибиторов АПФ — гемодинамический, обусловленный периферической артериальной и венозной вазодилатацией. Данный эффект развивается в результате сложных изменений нейрогуморальной регуляции сердечно-сосудистой системы (подавление активности РААС и симпатоадреналовая система). По механизму действия они принципиально отличаются как от прямых вазодилататоров и антагонистов кальция, действующих непосредственно на сосудистую стенку, так и от вазодилататоров рецепторного действия (αи β-адреноблокаторов). Они уменьшают ОПСС, увеличивают сердечный выброс и не влияют на ЧСС вследствие устранения стимулирующего действия ангиотензина II на симпатоадреналовую систему. Гемодинамический эффект ингибиторов АПФ наблюдают независимо от активности ренина в крови. Вазодилатирующее действие ингибиторов АПФ проявляется улучшением регионального кровотока в органах и тканях мозга, сердца, почек. В ткани почек ингибиторы АПФ оказывают расширяющее действие на эфферентные (выносящие) артериолы клубочков и снижают внутриклубочковую гипертонию. Они вызывают также натрийурез и задержку калия в результате уменьшения секреции альдостерона.
Гемодинамические эффекты ингибиторов АПФ обусловливают их гипотензивное действие. Гипотензивный эффект обусловлен не только снижением образования ангиотензина II, но и предупреждением деградации брадикинина, который потенцирует эндотелийзависимую релаксацию гладкой мускулатуры сосудов, через образование вазодилатирующих простагландинов и эндотелиального релаксирующего фактора (NO).
Для большинства ингибиторов АПФ гипотензивное действие начинается через 1-2 ч, максимальный эффект развивается в среднем через 2-6 ч, продолжительность действия достигает 24 ч (кроме наиболее короткодействующих — каптоприла и эналаприла, действие которых продолжается 6-12 ч) (табл. 21-23). Скорость наступления гемодинамического эффекта ингибиторов прямо влияет на переносимость и выраженность гипотонии «первой дозы».
Таблица 21-23. Продолжительность гипотензивного действия ингибиторов ангиотензинпревращающего фермента
| Препарат | Время начала действия, ч | Время максимального действия, ч | Длительность действия, ч |
|---|---|---|---|
|
Беназеприл |
≤1 |
2-4 |
16-24 |
|
Каптоприл |
≤0,5 |
1 |
4-12 |
|
Квинаприл |
≤1 |
2-4 |
24 |
|
Лизиноприл |
≤1 |
4-6 |
>24 |
|
Моэксиприл |
1 |
3-6 |
24 |
|
Периндоприл |
1 |
4-6 |
24 |
|
Рамиприл |
1-2 |
4-8 |
>24 |
|
Спираприл |
1 |
4 |
24 |
|
Трандолаприл |
1 |
6 |
до 48 |
|
Фозиноприл |
1 |
2-6 |
24 |
|
Эналаприл |
≤1 |
6-8 |
24 |
Распределение гипотензивного эффекта ингибиторов АПФ во времени не всегда точно зависит от фармакокинетики, при этом не все препараты, даже продолжительного действия, характеризуются высоким индексом T/p (табл. 21-24).
Таблица 21-24. Отношение T/p ингибиторов ангиотензинпревращающего фермента
| Препарат | Отношение Т/р, % |
|---|---|
|
Каптоприл |
25 |
|
Эналаприл |
51 (40-64) |
|
Лизиноприл |
48 (30-70) |
|
Фозиноприл |
64 |
|
Цилазаприл |
51 (10-80) |
|
Моэксиприл |
0-9 |
|
Рамиприл |
56 (50-63) |
|
Трандолаприл |
84 |
Ингибиторы АПФ уменьшают высвобождение норадреналина и реактивность сосудистой стенки на симпатическую активацию, что используют у больных ИБС, при остром инфаркте миокарда и угрозе реперфузионных аритмий. У больных с застойной сердечной недостаточностью снижение периферической системной резистентности (постнагрузки), лёгочной сосудистой резистентности и капиллярного давления (преднагрузки) ведёт к снижению дилатации полостей сердца, улучшению диастолического наполнения, повышению сердечного выброса и увеличению толерантности к физической нагрузке. Кроме того, нейрогуморальные эффекты ингибиторов АПФ замедляют ремоделирование сердца и сосудов.
Благодаря блокированию нейрогуморальных эффектов ангиотензина II ингибиторы АПФ оказывают выраженное органопротективное действие: кардиопротективное, вазопротективное и нефропротективное. Ингибиторы АПФ вызывают ряд благоприятных метаболических эффектов, улучшая углеводный и липидный обмен. Потенциальные эффекты ингибиторов АПФ представлены в табл. 21-25.
Таблица 21-25. Фармакодинамические эффекты ингибиторов ангиотензинпревращающего фермента
| Группа эффектов | Эффекты | |
|---|---|---|
|
Сердечно-сосудистые эффекты |
Артериальная вазодилатация (↓, постнагрузки, гипотензивный эффект). |
|
|
Почечные эффекты |
Дилатация афферентных и эфферентных артериол (уменьшение внутриклубочковой гипертонии). |
|
|
Метаболические эффекты |
Уменьшение инсулинорезистентности, повышение чувствительности тканей к инсулину. |
|
|
Нейрогуморальные эффекты |
Уменьшение образования ангиотензина II, альдостерона, норадреналина, антидиуретического гормона, вазопрессина, эндотелина I |
Повышение концентрации брадикинина, простагландинов I2 и E2 , оксида азота |
Ингибиторы АПФ проявляют кардиопротективное действие, вызывая регресс гипертрофии левого желудочка, препятствуя ремоделированию, ишемическому и реперфузионному повреждению миокарда. Кардиопротективный эффект специфичен для всего класса ингибиторов АПФ. Он обусловлен устранением трофического действия ангиотензина II на миокард и модуляцией симпатической активности (так как ангиотензин II — важный регулятор высвобождения катехоламинов, а ингибирование ангиотензина II приводит к снижению симпатического влияния на сердце и сосуды). В осуществлении кардиопротективных эффектов ингибиторов АПФ определённое место принадлежит кининам. Брадикинин и простагландины (благодаря антиишемическому действию, дилатации капилляров и увеличению доставки кислорода миокарду) способствуют усилению микроциркуляции, восстановлению метаболизма и насосной функции миокарда на фоне регресса гипертрофии левого желудочка и в постинфарктном периоде.
Доказана преобладающая роль ингибиторов АПФ в уменьшении гипертрофии левого желудочка по сравнению с другими классами гипотензивных препаратов, причём отсутствует связь между выраженностью гипотензивного эффекта и регрессией гипертрофии левого желудочка (они могут предотвращать развитие гипертрофии левого желудочка и миокардиального фиброза даже при отсутствии снижения АД).
Ингибиторы АПФ проявляют вазопротективное действие, что обусловлено блокированием эффектов ангиотензина II на АT1 -рецепторы сосудов, активированием брадикининовой системы, улучшением эндотелиальной функции, антипролиферативным действием на гладкую мускулатуру сосудов.
Ингибиторы АПФ обладают антиатерогенным действием, обусловленным:
-
антипролиферативным и антимиграционным эффектами на гладкомышечные клетки сосудов и моноциты;
-
уменьшением образования коллагенового матрикса;
-
антиоксидантным и противовоспалительным действием;
-
потенцированием эндогенного фибринолиза;
-
антиагрегантным действием (торможение агрегации тромбоцитов);
-
снижением атерогенности плазмы (уменьшение липопротеида низкой плотности, триглицеридов и повышение липопротеида высокой плотности);
-
предупреждением развития атеротромбоза и разрыва атеросклеротической бляшки.
Антиатерогенные свойства в клинических исследованиях показаны для рамиприла, квинаприлаP.
Ингибиторы АПФ обладают важным нефропротективным эффектом, предотвращая прогрессирование почечной недостаточности и уменьшая протеинурию. Нефропротективный эффект специфичен для всего класса препаратов. Дилатация преимущественно эфферентных артериол почечного клубочка сопровождается снижением интрагломерулярного фильтрационного давления, фильтрационной фракции и гиперфильтрации, в результате чего уменьшается протеинурия (преимущественно низкомолекулярных белков) у больных с диабетической и гипертонической нефропатией. Ренальные эффекты, ввиду высокой чувствительности почечных сосудов к вазодилатирующему действию ингибиторов АПФ, проявляются раньше, чем снижение ОПСС, и лишь частично опосредованы гипотензивным действием. Антипротеинурический эффект ингибиторов АПФ обусловлен противовоспалительным действием на базальную мембрану клубочка и антипролиферативным действием на мезангиальные клетки клубочка, что уменьшает проницаемость базальной мембраны для среднемолекулярных и высокомолекулярных белков. Кроме того, ингибиторы АПФ устраняют трофические эффекты ангиотензина II, который за счёт стимуляции роста мезангиальных клеток, продукции ими коллагена и эпидермального фактора роста почечных канальцев ускоряет развитие нефросклероза.
Фармакокинетика ингибиторов ангиотензинпревращающего фермента
Современная классификация ингибиторов АПФ основана на их фармакокинетических свойствах (табл. 21-26). Выделяют липофильные и гидрофильные препараты, использующие разные пути элиминации.
Таблица 21-26. Классификация ингибиторов ангиотензинпревращающего фермента (Opie, 1999)
|
Класс I |
Липофильные лекарства: каптоприл, алацеприлP</sup> |
|
Класс II |
Липофильные пролекарства: |
|
Подкласс IIA |
Препараты, активные метаболиты которых выводятся преимущественно через почки: эналаприл, беназеприл, квинаприлP, периндоприл, цилазаприл |
|
Подкласс IIB |
Препараты, активные метаболиты которых имеют два основных пути элиминации: моэксиприл, рамиприл, спираприл, трандолаприл, фозиноприл |
|
Класс III |
Гидрофильные лекарства: лизиноприл, либензаприлP</sup> |
Установлено, что липофильность ингибиторов АПФ обусловливает влияние на тканевые ренин-ангиотензиновые системы и, возможно, органопротективные эффекты (табл. 21-27).
Таблица 21-27. Индекс липофильности активных форм основных ингибиторов ангиотензинпревращающего фермента
| Препарат | Индекс липофильности |
|---|---|
|
Фозиноприл |
≥2,00 |
|
Трандолаприл |
1,46 |
|
КвинаприлP |
1,42 |
|
Рамиприл |
0,92 |
|
Периндоприл |
0,87 |
|
Эналаприл |
0,11 |
|
Каптоприл |
0,08 |
|
Лизиноприл |
-2,44 |
Примечание: отрицательное значение указывает на гидрофильность.
Сравнительная фармакокинетика ингибиторов АПФ представлена в табл. 21-28.
Отличительная фармакокинетическая особенность большинства ингибиторов АПФ (кроме каптоприла и лизиноприла) — выраженный метаболизм в печени (в том числе пресистемный), приводящий к образованию активных метаболитов и сопровождающийся значительной индивидуальной вариабельностью. Tакая фармакокинетика делает ингибиторы АПФ похожими на «пролекарства», фармакологическое действие которых после приёма внутрь осуществляется благодаря образованию в печени активных метаболитов. В России зарегистрирована парентеральная форма эналаприла — синтетический аналог эналаприлата, который используется для купирования гипертонических кризов.
Максимальная концентрация ингибиторов АПФ достигается в плазме крови через 1-2 ч и влияет на скорость развития гипотонии. Ингибиторы АПФ отличаются высокой степенью связи с белками плазмы (70-90%). Период полувыведения вариабельный: от 3 до 24 ч и более, хотя фармакокинетика меньше влияет на продолжительность гемодинамического эффекта.
-
Выделяют три фазы T1/2 :
-
быстрое раннее снижение, отражающее фазу распределения (T1/2α);
-
начальная фаза элиминации, отражающая элиминацию несвязанной с тканевыми АПФ фракции (T1/2β);
-
длительная терминальная фаза элиминации, отражающая элиминацию диссоциированной фракции активных метаболитов из комплекса с АПФ, которая может достигать 50 ч (у рамиприла) и определяет интервал дозирования.
-
Препараты в дальнейшем метаболизируются с образованием глюкуронидов (кроме лизиноприла и цилазаприла).
-
Наибольшее клиническое значение имеют пути элиминации ингибиторов АПФ:
-
преимущественно почечный (более 60%) — лизиноприл, цилазаприл, эналаприл, квинаприлP, периндоприл;
-
билиарный — спираприл, трандолаприл;
-
смешанный.
-
Билиарная экскреция — важная альтернатива почечной элиминации, особенно при наличии ХПН.
Таблица 21-28. Фармакокинетика ингибиторов ангиотензинпревращающего фермента
| Препарат | Всасывание, % | Биодоступность, % | Связь с белками, % | T1/2, ч | Метаболизм/активные метаболиты | Преимущественная элиминация (почки или печень) |
|---|---|---|---|---|---|---|
|
Беназеприл |
37 |
37 |
95 |
10-11 |
/ |
Почки (более 70%) |
|
Каптоприл |
75 (30-55 после еды) |
75 (↓, после еды) |
25-30 |
2 |
+/- |
Почки (до 50% — в неизменённом виде) |
|
Квинаприл |
60 |
38 |
97 |
2 |
/ |
Почечно-печёночная (60/40%) |
|
Лизиноприл |
25 (6-60) |
25-60 |
≤10 |
12 |
— |
Почечная (100%) |
|
Моэксиприл |
— |
22 (↓, после еды) |
50-70 |
2-9 |
/ |
Почечно-печёночная (50/50%) |
|
Периндоприл |
60-80 |
65-75 |
20-30 |
3-10 |
/ |
Почки (более 70% в виде активного метаболита) |
|
Рамиприл |
50-60 |
50-60 |
56 |
9-17 |
/ |
Почечно-печёночная (60/40%) |
|
Спираприл |
45 |
50 |
90 |
2-40 |
/ |
Почечно-печёночная (40/60%) |
|
Трандолаприл |
40-60 |
10 |
80-95 |
10 |
/ |
Почечно-печёночная (33/66%) |
|
Фозиноприл |
25-36 |
25-30 |
97-98 |
11,5 |
/ |
Почечно-печёночная (50/50%) |
|
Цилазаприл |
— |
45 |
— |
7-11 |
/ |
Почки (100%) |
|
Эналаприл (эналаприлат) |
60 |
60 |
50-60 |
11 |
/ |
Почки (70%) (в неизменённом виде и активным метаболитом) |
Показания к назначению ингибиторов ангиотензинпревращающего фермента
Артериальная гипертония
Ингибиторы АПФ оказывают гипотензивный эффект практически при всех формах артериальной гипертензии, вне зависимости от активности ренина плазмы. Барорефлекс и другие кардиоваскулярные рефлексы не изменяются, отсутствует ортостатическая гипотония. Этот класс препаратов относят к препаратам первого ряда в лечении артериальной гипертензии. Монотерапия эффективна у 50% больных с артериальной гипертензией. Помимо гипотензивного действия ингибиторы АПФ у больных с артериальной гипертензией снижают риск развития сердечно-сосудистых осложнений (возможно, больше, чем другие гипотензивные препараты). Ингибиторы АПФ — препараты выбора при сочетании артериальной гипертензии и сахарного диабета ввиду значимого снижения риска развития сердечно-сосудистых осложнений.
Систолическая дисфункция левого желудочка и хроническая сердечная недостаточность
Ингибиторы АПФ следует назначать всем больным с дисфункцией левого желудочка независимо от присутствия симптомов сердечной недостаточности. Ингибиторы АПФ предупреждают и замедляют развитие ХСН, снижают риск развития острого инфаркта миокарда и внезапной смерти, уменьшают потребность в госпитализации. Ингибиторы АПФ уменьшают дилатацию левого желудочка и препятствуют ремоделированию миокарда, уменьшают кардиосклероз. Эффективность ингибиторов АПФ усиливается с тяжестью дисфункции левого желудочка.
Острый инфаркт миокарда
Применение ингибиторов АПФ в ранние сроки при остром инфаркте миокарда снижает смертность больных. Особенно эффективны ингибиторы АПФ на фоне артериальной гипертензии, сахарного диабета и пациентов высокого риска.
Сахарный диабет и диабетическая нефропатия
Все ингибиторы АПФ замедляют прогрессирование поражения почек при сахарном диабете типа 1 и 2 вне зависимости от величины АД. Ингибиторы АПФ замедляют прогрессирование ХПН и при других нефропатиях. Длительное применение ингибиторов АПФ сопровождается снижением частоты осложнений сахарного диабета и сердечно-сосудистых осложнений. Применение ингибиторов АПФ сопровождается меньшей частотой возникновения новых случаев сахарного диабета, чем другие гипотензивные препараты (диуретики, β-адреноблокаторы, антагонисты кальция) (табл. 21-29).
Таблица 21-29. Показания к назначению ингибиторов ангиотензинпревращающего фермента
| Показания | Уровень доказательности |
|---|---|
|
Артериальная гипертония |
А |
|
Хроническая сердечная недостаточность |
А |
|
Систолическая дисфункция левого желудочка |
А |
|
Острый инфаркт миокарда |
А |
|
Сахарный диабет, диабетическая нефропатия |
А |
|
Ишемическая болезнь сердца без симптомов ХСН, наличие высокого риска сердечно-сосудистых осложнений (периндоприл, рамиприл) |
В |
Противопоказания к назначению ингибиторов ангиотензинпревращающего фермента
-
Ингибиторы АПФ противопоказаны больным:
-
с билатеральным стенозом почечных артерий или стенозом в единственной почке, а также после трансплантации почки (риск развития почечной недостаточности);
-
с выраженной почечной недостаточностью;
-
с гиперкалиемией;
-
с выраженным аортальным стенозом (с нарушением гемодинамики);
-
с ангионевротическим отёком, в том числе и после применения любого из ингибиторов АПФ.
-
-
С осторожностью следует применять:
-
при аутоиммунных заболеваниях, коллагенозах, особенно системной красной волчанке или склеродермии (увеличивается риск развития нейтропении или агранулоцитоза);
-
на фоне угнетения функций костного мозга.
-
Ингибиторы АПФ противопоказаны при беременности. Применение ингибиторов АПФ во время беременности приводит к эмбриотоксическим эффектам: в I триместре описаны мальформации сердца, сосудов, почек, мозга, пищеварительного тракта, во II и III триместрах приводит к гипотензии плода, гипоплазии костей черепа, почечной недостаточности, анурии и даже смерти плода, поэтому ингибиторы АПФ нужно отменить сразу же после установления беременности.
Принципы дозирования ингибиторов ангиотензинпревращающего фермента
Дозирование ингибиторов АПФ имеет свои особенности, связанные с риском выраженного гемодинамического (гипотензивного) эффекта и предполагает применение метода титрования дозы — использование начальной дозы препарата с последующим наращиванием дозы с интервалами 2 нед до достижения средней терапевтической (целевой) дозы. Важно достичь целевой дозы как для лечения артериальной гипертензии, ХСН, так и нефропатий, так как именно в этих дозах наблюдается максимальный органопротективный эффект ингибиторов АПФ (табл. 21-30).
Таблица 21-30. Дозирование ингибиторов ангиотензинпревращающего фермента
| Препарат | Начальная доза, мг/сут | Поддерживающая доза, мг/сут |
|---|---|---|
|
Беназеприл |
5-10 |
10-40 |
|
Каптоприл |
6,25-12,5 |
25-50 |
|
КвинаприлP |
5-10 |
10-40 |
|
Лизиноприл |
2,5-10 |
10-40 |
|
Моэксиприл |
7,5 |
15-30 |
|
Периндоприл |
2 |
4-8 |
|
Рамиприл |
1,25-2,5 |
5-10 |
|
Спираприл |
3 |
6 |
|
Трандолаприл |
0,5-1 |
2-4 |
|
Цилазаприл |
1,25 |
5 |
|
Фозиноприл |
5-10 |
10-40 |
|
Эналаприл |
5-10 |
10-40 |
Побочные эффекты ингибиторов ангиотензинпревращающего фермента
Ингибиторы АПФ, ввиду общего механизма действия, связанного с неселективным блокированием протеаз, имеют одинаковые класс-специфические побочные эффекты.
-
К класс-специфическим побочным эффектам ингибиторов АПФ относят:
-
наиболее частые — гипотензия, кашель, сыпь, гиперкалиемия;
-
менее частые — ангионевротический отёк, расстройства кроветворения, вкуса и нарушение функции почек (в частности, у больных с билатеральным стенозом почечных артерий и с застойной сердечной недостаточностью, получающих диуретики).
-
Различия в частоте развития побочных эффектов для ингибиторов АПФ связаны с неодинаковой тканевой специфичностью.
Гипотония «первой дозы» и связанные с ней головокружения свойственны всем ингибиторам АПФ. Головокружения считают проявлением гемодинамического эффекта (частота до 2%, при сердечной недостаточности — до 10%). Особенно часты после приёма первой дозы, у пожилых больных, у больных с высокой активностью ренина плазмы, с ХСН, при гипонатриемии и сочетанном приёме диуретиков. Для уменьшения выраженности гипотонии «первой дозы» рекомендуют медленное титрование доз препаратов с интервалами 2 нед до средней терапевтической (целевой) дозы.
Кашель — класс-специфичный побочный эффект ингибиторов АПФ. Частота его возникновения колеблется от 5 до 20%, чаще встречается у женщин и не зависит от дозы препаратов. Механизм развития кашля связан с активацией кинин-калликреиновой системы вследствие блокирования АПФ. При этом накапливающийся в стенке бронхов брадикинин может активировать другие провоспалительные пептиды (например, субстанцию Р, нейропептид Y), а также гистамин, влияющие на бронхомоторику и провоцирующие кашель. Отмена ингибиторов АПФ полностью прекращает кашель.
Гиперкалиемия (выше 5,5 ммоль/л) — результат уменьшения секреции альдостерона, возникающего при блокировании образования ангиотензина II. Может наблюдаться у больных с ХПН, на фоне совместного приёма калийсберегающих диуретиков, препаратов калия.
Кожная сыпь и ангионевротический отёк (отёк Квинке) связаны с увеличением концентрации брадикинина.
Нарушение функции почек (повышение креатинина и остаточного азота в плазме крови) может наблюдаться в начале лечения ингибиторами АПФ, носит транзиторный характер. Значительное повышение креатинина в плазме крови может наблюдаться у больных с застойной сердечной недостаточностью и стенозом почечных артерий, сопровождающихся высокой активностью ренина плазмы и спазмом эфферентных артериол. В этих случаях необходима отмена препаратов.
Лейкопения, тромбоцитопения и агранулоцитоз возникают крайне редко (менее 0,5%).
Лекарственные взаимодействия ингибиторов ангиотензинпревращающего фермента
Для ингибиторов АПФ не описаны фармакокинетические взаимодействия; все лекарственные взаимодействия с ними — фармакодинамические.
-
Ингибиторы АПФ имеют специфические лекарственные взаимодействия:
-
с НПВС;
-
с диуретиками;
-
с препаратами калия;
-
с гипотензивными средствами (табл. 21-31).
-
Комбинация ингибиторов АПФ с диуретиками и другими гипотензивными средствами может приводить к усилению гипотензивного эффекта. Лекарственные взаимодействия с НПВС (в том числе с аспирином*) могут приводить к ослаблению гипотензивного действия ингибиторов АПФ вследствие задержки жидкости и блокирования синтеза простагландинов в сосудистой стенке. Калийсберегающие диуретики и другие калий-содержащие средства могут увеличивать риск развития гиперкалиемии.
Таблица 21-31. Лекарственные взаимодействия ингибиторов ангиотензинпревращающего фермента
| Взаимодействующие препараты | Механизм взаимодействия | Результат взаимодействия |
|---|---|---|
|
Тиазидные, петлевые диуретики |
Дефицит натрия и жидкости |
Резкая гипотония, риск почечной недостаточности |
|
Калийсберегающие диуретики |
Снижение образования альдостерона |
Гиперкалиемия |
|
Антигипертензивные средства |
Повышение активности ренина или симпатической активности |
Усиление гипотензивного действия |
|
НПВС (особенно индометацин) |
Подавление синтеза простагландинов в почках и задержка жидкости |
Снижение гипотензивного действия |
|
Препараты калия, пищевые добавки, содержащие калий |
Фармакодинамическое |
Гиперкалиемия |
|
Средства, угнетающие кроветворение |
Фармакодинамическое |
Риск нейтропении и агранулоцитоза |
|
Эстрогены |
Задержка жидкости |
Снижение гипотензивного действия |
СПИСОК ЛИТЕРАТУРЫ
Клиническая фармакология по Гудману и Гилману: в 4 т. / Под общ. ред. А.Г. Гилмана. — М.: Практика. — 2006.
Информация о лекарственных средствах для специалистов здравоохранения. — Вып. 2.: Лекарственные средства, действующие на сердечно-сосудистую систему / Под ред. М.Д. Машковского. — М.: Фармединфо, 1997.
Метелица В.И. Справочник по клинической фармакологии сердечно-сосудистых лекарственных средств. — 3-е изд. — М.: МИА, 2005.
Рабочая группа по ингибиторам АПФ Европейского общества кардиологов. Заключение экспертов Европейского общества кардиологов по применению ингибиторов ангиотензинпревращающего фермента при сердечно-сосудистых заболеваниях // Рациональная фармакотерапия в кардиологии. — 2005. — № 1. — С. 49-69.
Aguilar D., Solomon S.D. ACE inhibitors and angiotensin receptor antagonists and the incidence of new-onset diabetes mellitus // Drugs. — 2006. — Vol. 66. — Р. 1169-1177.
Cooper W.O., Hernandez-Diaz S., Arbogast P.G. et al. Major congenital malformations after first-trimester exposure to ACE inhibitors // N. Engl. J. Med. — 2006. — Vol. 354. — Р. 24432451.
Dzau V.A. The relevance of tissue angiotensin-converting-enzyme: manifestation in mechanistic and endpoint data // Am. J. Cardiol. — 2001. — Vol. 88. — Р. 1-20.
Fabris B., Chen B., Pupic V. et al. Inhibition of angiotensin-converting enzyme (ACE) in plasma and tissue // J. Cardiovasc. Pharmacol. — 1990. — Vol. 15.
Israili Z.H., Hall W.D. Cough and angioneurotic oedema associated with therapy // Ann. Intern. Med. — 1992. — Vol. 117. — Р. 234-242.
Opie L.H. Angiotensin-converting-enzyme inhibitors. The advance continues. — 3-d ed. // New-York.: Authors’ Publishing House, 1999. — 275 p.
Shionori H. Pharmacokinetic drug interactions with ACE inhibitors // Clin. Pharmacokinetics. — 1993. — Vol. 25 (1). — Р. 20-58.
Антагонисты рецепторов ангиотензина II
МЕХАНИЗМ ДЕЙСТВИЯ
Несмотря на широкое использование ингибиторов АПФ в качестве гипотензивных средств, с их помощью далеко не всегда возможно полностью заблокировать синтез ангиотензина II. Установлено, что в превращении данного субстрата могут участвовать и другие ферменты, не связанные с АПФ (химазы, эндотелиальная и почечная пептидаза и др.), на которые действие ингибиторов АПФ не распространяется. Кроме того, применение ингибиторов АПФ может активировать альтернативные пути образования ангиотензина II. В результате ингибиторы АПФ не могут полностью устранить эффекты ангиотензина II, т.е. недостаточно эффективны.
Поиск другого подхода к блокированию РААС привёл к открытию в организме специфических рецепторов, через которые ангиотензин II реализует свои эффекты, и созданию новой группы препаратов, блокирующих эти рецепторы, — антагонистов рецепторов ангиотензина II.
Наиболее хорошо изучены два типа рецепторов к ангиотензину II, выполняющих разные функции: AT1 и AT2 (табл. 21-32).
Таблица 21-32. Функции рецепторов к ангиотензину II
| Рецепторы | Функции |
|---|---|
|
АТ1 -рецепторы |
Сужение сосудов. |
|
АТ2 -рецепторы |
Расширение сосудов. |
В отличие от ингибиторов АПФ антагонисты рецепторов ангиотензина II обладают специфичным действием и препятствуют развитию лишь биологических эффектов ангиотензина II, не вмешиваясь в кининовую систему, что улучшает их переносимость.
Ингибиторы АПФ, влияя на образование ангиотензина II, снимают эффекты стимуляции как с АT1, так и АT2-рецепторов. При этом оказываются заблокированными не только «вредные», но и потенциально «полезные» эффекты ангиотензина II, опосредованные через АT2-рецепторы; в частности, репарация, регенерация, антипролиферативное действие и дополнительная вазодилатация. Антагонисты рецепторов ангиотензина II обладают селективным действием на АT1-рецепторы, тем самым препятствуют реализации «вредных» эффектов ангиотензина II, а также стимулируют АT2 -рецепторы, увеличивая содержание ангиотензина II и других сходных продуктов (ангиотензин III, ангиотензин IV, ангиотензин 1-7) вследствие остановки отрицательной обратной связи (табл. 21-33).
Таблица 21-33. Сравнение влияния антагонистов АТ1-рецепторов и ингибиторов ангиотензинпревращающего фермента на ренин-ангиотензин-альдостероновую систему
| Компоненты РААС | Антагонисты АТ1-рецепторов | Ингибиторы АПФ |
|---|---|---|
|
Ренин |
↑ |
↑ |
|
Ангиотензиноген |
↑ |
↓ |
|
АПФ (кининаза) |
↔ |
↓ |
|
Химазы |
↓ |
↔ |
|
Ангиотензин I, 1-7 |
↑ |
↑ |
|
Ангиотензин II |
↑ |
↓ |
|
Ангиотензин III и IV |
↑ |
↓ |
|
Альдостерон |
↓ |
↓ |
|
Брадикинин |
↔ |
↑ |
ФАРМАКОЛОГИЯ АНТАГОНИСТОВ РЕЦЕПТОРОВ АНГИОТЕНЗИНА II
Первым неселективным антагонистом рецепторов ангиотензина II был препарат пептидной природы — саралазин, не нашедший широкого клинического применения ввиду быстрого распада в организме и внутривенного способа введения. К настоящему времени созданы непептидные антагонисты рецепторов ангиотензина II.
По химическому строению антагонисты рецепторов ангиотензина II относят к трём группам:
-
бифениловые производные тетразола (лозартан, кандесартан, ирбесартан);
-
небифениловые производные тетразола (телмисартан);
-
небифениловые нететразолы (эпросартан);
-
негетероциклические производные (валсартан).
Некоторые антагонисты рецепторов ангиотензина II фармакологически активны (телмисартан, ирбесартан, эпросартан); другие представляют собой пролекарства, например лозартан и кандесартан (табл. 21-34).
Таблица 21-34. Классификация антагонистов рецепторов ангиотензина II
| Препараты | Химическая группа | Фармакологическая активность (метаболит) | Характер связи с рецептором | Аффинность к рецепторам ангиотензина II |
|---|---|---|---|---|
|
Лозартан |
Бифенилтетразол |
Пролекарство (Е3174) |
Неконкурентная |
1,9 (3,7) |
|
Валсартан |
Бифенилтетразол |
+ |
Неконкурентная |
2,4 |
|
Ирбесартан |
Бифенилтетразол |
Пролекарство (CV11974) |
Неконкурентная |
1,2 |
|
Кандесартан |
Бифенилтетразол |
+ |
Неконкурентная |
0,7 (7,4) |
|
Телмисартан |
Небифенилтетразол |
— |
Неконкурентная |
1,2 |
|
Эпросартан |
Небифенилнететразол |
— |
Конкурентная |
1,5 |
Антагонисты рецепторов ангиотензина II отличает бо льшая селективность к АT1-рецепторам, чем к АT2-рецепторам (показатель селективности составляет 10000-30000:1).
Фармакология антагонистов рецепторов ангиотензина II различна по силе связывания с рецепторами (аффинности) и характеру связи (конкурентная или неконкурентная). Первый антагонист рецепторов ангиотензина II лозартан обладает наиболее слабой аффинностью к АT1-рецепторам, но его активный метаболит (E3174) в 10 раз сильнее лозартана. В связи с этим лозартан стали рассматривать как пролекарство, активность которого связана с метаболизацией в E3174. Новые антагонисты рецепторов ангиотензина II отличаются большей аффинностью (см. табл. 21-34) и более выраженным клиническим эффектом. По силе аффиннитета к АT1-рецепторам препараты расположены следующим образом: кандесартан > ирбесартан > лозартан = валсартан = телмисартан. Различия в силе связывания с рецепторами влияют и на прочность связи, характеризующуюся продолжительностью связывания с рецепторами ангиотензина (t1/2) и длительностью эффекта. Сравнительные характеристики силы и продолжительности связи с АT1-рецепторами представлены в табл. 21-35.
Таблица 21-35. Характеристика связывания бифениловых производных с АТ1 -рецепторами
| Препарат | Сила связи с АТ1 -рецепторами | Продолжительность связи с АТ1-рецепторами (t1/2) |
|---|---|---|
|
Кандесартан |
1 |
120 мин |
|
Валсартан |
0,17 |
17 мин |
|
Ирбесартан |
0,15 |
7 мин |
|
Лосартан |
0,014 |
быстро |
Подавляющее большинство антагонистов рецепторов ангиотензина II — неконкурентные, что в совокупности с высокой силой связывания с рецептором делает их фармакологическую кинетику необратимой (ирбесартан, кандесартан, телмисартан). Лозартан — слабый конкурентный антагонист, но благодаря наличию активного метаболита, проявляющего свойства неконкурентного антагониста, его тоже относят к группе неконкурентных антагонистов. Эпросартан — единственный конкурентный антагонист, действие которого преодолимо высокими концентрациями ангиотензина II.
ФАРМАКОДИНАМИКА АНТАГОНИСТОВ РЕЦЕПТОРОВ АНГИОТЕНЗИНА II
Антагонисты АT1-рецепторов имеют сложный нейрогуморальный механизм действия, включающий влияние на наиболее важные регуляторные системы организма — РААС и симпатоадреналовую систему, участвующие в патогенезе многих сердечно-сосудистых заболеваний (табл. 21-36).
Таблица 21-36. Роль ангиотензина II в регуляции артериального давления
| Органы | Механизм | Результат |
|---|---|---|
|
Сосудистая стенка |
Сужение сосудов. Гипертрофия |
— |
|
ЦНС |
Выброс адреналина. Высвобождение вазопрессина. Выброс антидиуретического гормона. Стимуляция жажды |
Повышение общего периферического сопротивления сосудов |
|
Почки |
Реабсорбция натрия и воды в канальцах |
— |
|
Кишечник |
Недостаточно изучен |
Повышение объёма циркулирующей крови |
|
Кора надпочечников |
Секреция альдостерона |
— |
|
Сердце |
Гипертрофия миокарда. Улучшение сократимости миокарда |
Повышение ударного объёма |
Прямой механизм действия антагонистов АT1-рецепторов связан с блокированием эффектов ангиотензина II, опосредуемых через АT1-рецепторы, таких как сужение артериальных сосудов, задержка натрия и воды, ремоделирование сосудистой стенки и миокарда. Кроме того, препараты обладают центральным (активация высвобождения норадреналина в ЦНС) и периферическим (уменьшение высвобождения норадреналина в синаптическую щель) симпатолитическим действием, что предотвращает сужение сосудов под влиянием симпатической нервной системы. Tаким образом, антагонисты АT1-рецепторов приводят к системному расширению сосудов и снижению ОПСС без увеличения ЧСС, натрийуретическому эффекту. Кроме того, антагонисты АT1-рецепторов оказывают антипролиферативное действие, преимущественно в сердечно-сосудистой системе.
Гемодинамические и нейрогуморальные фармакодинамические эффекты блокаторов рецепторов ангиотензина II обусловливают их применение при артериальной гипертонии и сердечной недостаточности.
Механизм гипотензивного действия антагонистов АT1-рецепторов состоит из устранения вазоконстрикции, вызванной ангиотензином II, снижения тонуса симпатоадреналовой системы, натрийуретического действия. Выраженность гипотензивного действия препаратов различается незначительно.
Почти все антагонисты рецепторов ангиотензина II проявляют гипотензивный эффект при приёме один раз в сутки и способствуют сохранению контроля над уровнем АД на протяжении 24 ч. Антипролиферативное действие антагонистов рецепторов ангиотензина II обусловливает кардиопротективный (вследствие регресса гипертрофии и гиперплазии миокарда и мускулатуры сосудистой стенки) и ренопротективный эффекты.
Почечные эффекты антагонистов АT1-рецепторов близки к влиянию ингибиторов АПФ, но имеют некоторые серьёзные отличия (табл. 21-37).
Таблица 21-37. Почечные эффекты ингибиторов ангиотензинпревращающего фермента и антагонистов рецепторов ангиотензина II
| Параметры | Блокаторы АТ1-рецепторов | Ингибиторы АПФ |
|---|---|---|
|
Тонус приносящих артериол |
↓ (минимально) |
↓ (минимально) |
|
Тонус выносящих артериол |
↓ |
↓↓ |
|
Скорость клубочковой фильтрации |
↓ |
↓ |
|
Фильтрационная фракция |
↓ |
↓↓ |
|
Уровень калия |
↑ |
↑↑ |
Наиболее важным считают отсутствие влияния антагонистов АT1 -рецепторов на концентрацию брадикинина, мощного фактора, влияющего на почечную микроциркуляцию. В исследованиях показано, что накопление брадикинина в результате действия ингибиторов АПФ приводит к выраженному снижению тонуса выносящих почечных артериол, уменьшению интрагломерулярного давления, фильтрационной фракции и СКФ, что нежелательно.
В отличие от ингибиторов АПФ, антагонисты рецепторов ангиотензина II меньше влияют на тонус выносящих артериол, увеличивают эффективный почечный кровоток и существенно не меняют СКФ. Происходит уменьшение гломерулярного давления и фильтрационной фракции, чем и объясняют ренопротективный эффект. Низкосолевая диета потенцирует почечные и нейрогуморальные эффекты антагонистов АT1-рецепторов: сильнее снижается содержание альдостерона, возрастает активность ренина плазмы, происходит стимуляция натрийуреза, не страдает скорость клубочковой фильтрации. Эти эффекты обусловлены блокадой АT1-рецепторов, регулирующих реабсорбцию натрия в дистальных канальцах почек. При солевой нагрузке эти эффекты ослабевают.
У больных с артериальной гипертензией и ХПН антагонисты рецепторов ангиотензина II поддерживают эффективный почечный кровоток, не угнетая и без того сниженную скорость клубочковой фильтрации.
Ренопротективным действием антагонистов АT1-рецепторов объясняют также уменьшение микроальбуминурии у больных с артериальной гипертензией и диабетической нефропатией.
Почечные эффекты антагонистов АT1-рецепторов можно обнаружить раньше, чем гипотензивный эффект. Это важно для больных с тяжёлой хронической почечной или сердечной недостаточностью: ингибиторы АПФ даже в малых дозах усиливают азотемию и вызывают резкую гипотонию.
Главные отличия фармакодинамических эффектов антагонистов рецепторов ангиотензина II от ингибиторов АПФ:
-
устранение биологических эффектов ангиотензина II в тканях, опосредованное блокированием АT1-рецепторов (заблокированы неблагоприятные эффекты ангиотензина II);
-
усиление влияния ангиотензина II на АT2-рецепторы, что дополняет вазодилатирующий и антипролиферативный эффект;
-
мягкое влияние на почечную гемодинамику (отсутствие изменений активности внутрипочечной кининовой системы);
-
отсутствие антиишемического действия вследствие отсутствия влияния на активность кининовой системы;
-
отсутствие нежелательных эффектов, связанных с активацией брадикининовой системы.
ФАРМАКОКИНЕТИКА АНТАГОНИСТОВ РЕЦЕПТОРОВ АНГИОТЕНЗИНА II
Фармакокинетика антагонистов рецепторов ангиотензина II связана с их липофильностью (табл. 21-38). Липофильность антагонистов АT1 -рецепторов определяет также степень тканевого распределения и влияния на тканевую РААС. Лозартан — самый гидрофильный препарат, телмисартан — наиболее липофильный.
Таблица 21-38. Сравнение липофильности антагонистов рецепторов ангиотензина II
| Препарат | Коэффициент липофильности (октанол/вода) |
|---|---|
|
Лозартан (Е3174) |
-2,45 |
|
Валсартан |
-0,95 |
|
Кандесартан (CV11974) |
-0,96 |
|
Эпросартан |
0,047 |
|
Ирбесартан |
1,48 |
|
Телмисартан |
3,20 |
Примечание. Отрицательные значения указывают на гидрофильность.
Антагонисты рецепторов ангиотензина II различны по следующим фармакокинетическим характеристикам: биодоступность, период полувыведения (T1/2), метаболизм. Клиническое значение этих различий не изучено до конца.
Первые антагонисты АT1-рецепторов обладали низкой и вариабельной биодоступностью; этот показатель у новых препаратов улучшен и стабилен (табл. 21-39). После приёма внутрь максимальная плазменная концентрация (Tmax) достижима через 1-2 ч; при длительном регулярном применении стационарную концентрацию (С~steady state~) можно зарегистрировать через 5-7 дней.
Таблица 21-39. Сравнительная фармакокинетика антагонистов рецепторов АТII
|
Препараты |
Биодоступность, % |
Связь с белками плазмы, % |
Tmax, ч |
T1/2, ч |
Метаболизм, % |
Экскреция, % |
|
|
печёночная |
почечная |
||||||
|
Лосартан (Е3174) |
30-40 |
99,8 |
1-2 |
1-3 (5-10) |
14 с участием цитохрома Р450(Е3174) |
65 |
35 |
|
Валсартан |
10-35 |
95 |
2-4 |
6-7 |
20 |
80 |
20 |
|
Ирбесартан |
60-80 |
90-92 |
1,5-2 |
11-18 |
9 с участием цитохрома Р450 |
80 |
20 |
|
Эпросартан |
13 |
98 |
1-2 |
5-9 |
10 |
90 |
10 |
|
Кандесартан |
15 |
>99 |
4 |
5-13 |
минимально |
67 |
33 |
|
Телмисартан |
30-60 |
>99 |
0,5-1 |
21-38 |
15 |
98 |
2 |
Антагонисты АT1-рецепторов обладают высоким связыванием с белками плазмы (более 90%), преимущественно с альбуминами, частично с α1-кислым гликопротеином, γ-глобулином и липопротеинами. Однако высокая связь с белком не ограничивает плазменный клиренс и объём распределения препаратов, в связи с чем потенциальный риск взаимодействия с другими лекарственными средствами на уровне связи с белком невелик.
Объём распределения (Vd) антагонистов рецепторов ангиотензина II различен в зависимости от их липофильности: наибольший объём распределения у телмисартана, с этим связана хорошая мембранная проницаемость и высокое тканевое распределение препарата.
У всех антагонистов АT1-рецепторов значительна величина показателя T1/2— 9-24 ч. Однако данные цифры лишь приблизительно отражают продолжительность действия: фармакодинамический T1/2 превышает фармакокинетический T1/2 . На продолжительность действия влияет также характер и сила взаимодействия с рецепторами. Благодаря этим особенностям принимать антагонисты рецепторов ангиотензина II можно один раз в сутки.
Антагонисты АT1-рецепторов отличны от ингибиторов АПФ путями элиминации, что имеет большое клиническое значение. Путь элиминации антагонистов рецепторов ангиотензина II преимущественно внепочечный (более 70% элиминирует через печень и менее 30% — почками). Антагонисты рецепторов ангиотензина II частично метаболизирует печень, их элиминация происходит преимущественно в активном виде. Метаболизм осуществляет глюкуронил трансфераза или микросомальная система печени (цитохромом Р450). Tак, цитохром Р450 участвует в метаболизме лозартана, ирбесартана и кандесартана, этим можно объяснить взаимодействие данных ЛС с другими препаратами.
У больных с тяжёлой печёночной недостаточностью возможно увеличение биодоступности, Cmax и AUC лозартана, валсартана и телмисартана, снижение клиренса препаратов. С этим связан запрет на применение данных препаратов у пациентов с билиарной обструкцией или тяжёлой печёночной недостаточностью, однако возможно осторожное назначение пациентам с лёгкой или среднетяжёлой печёночной недостаточностью. Пациенты с лёгкой или среднетяжёлой почечной недостаточностью в коррекции режима дозирования антагонистов рецепторов ангиотензина II не нуждаются; однако при тяжёлой ХПН не исключено увеличение C max и AUC.
У пожилых больных возможно увеличение биодоступности препаратов, приводящее к удвоению максимальной плазменной концентрации, а также замедление всасывания, приводящее к увеличению Tmax и T1/2. Вместе с тем, учитывая большую широту терапевтического индекса препарата, нет необходимости в снижении доз у пожилых лиц.
ПОКАЗАНИЯ
Применение антагонистов показано при артериальной гипертонии, сердечной недостаточности, диабетической нефропатии. В настоящее время применение данных препаратов при артериальной гипертензии ограничено случаями непереносимости ингибиторов АПФ.
Изучение свойств антагонистов рецепторов ангиотензина II активно идёт в крупных клинических исследованиях с целью обнаружения и уточнения преимуществ перед другими классами препаратов в лечении ряда сердечно-сосудистых заболеваний. Опубликованы результаты первого метаанализа эффективности антагонистов рецепторов ангиотензина II по основным конечным точкам в клинических исследованиях у пациентов с артериальной гипертензией (табл. 21-40). Эти данные свидетельствуют о наличии определённых преимуществ по всем главным исходам перед другими классами гипотензивных препаратов.
Таблица 21-40. Результаты метаанализа отдалённой эффективности антагонистов рецепторов ангиотензина II у пациентов с артериальной гипертензией (относительный риск)
| Исход | Антагонисты кальция против β-адреноблокаторов/диуретиков | Ингибиторы АПФ против β-адреноблокаторов/диуретиков | Ингибиторы АПФ против антагонистов кальция | Антагонисты рецепторов ангиотензина II против других гипотензивных препаратов |
|---|---|---|---|---|
|
Инсульт |
0,93 |
1,09 |
1,12 |
0,79 |
|
Острый инфаркт миокарда |
1,01 |
0,98 |
0,96 |
0,96 |
|
Хроническая сердечная недостаточность |
1,34 |
1,07 |
0,82 |
0,83 |
|
Все сердечно-сосудистые исходы |
1,04 |
1,02 |
0,97 |
0,90 |
ПРОТИВОПОКАЗАНИЯ
Гиперчувствительность к препаратам, гипотония, гиперкалиемия, дегидратация, стеноз почечных артерий, беременность (I триместр — категория С, II-III триместры — категория D), кормление грудным молоком, детский возраст.
КОНТРОЛЬ ЛЕЧЕНИЯ
При лечении антагонистами рецепторов ангиотензина II необходимо контролировать уровень АД, особенно у пожилых пациентов либо при нарушении функции почек; проводят контроль функции почек (уровень калия, креатинин).
ПОБОЧНЫЕ ЭФФЕКТЫ
Антагонисты рецепторов ангиотензина II обладают благоприятным профилем побочных эффектов, близким по уровню к плацебо. Наибольшее клиническое значение имеет частота возникновения кашля, связанного с влиянием брадикинина на мукоцилиарный клиренс. Антагонисты рецепторов ангиотензина II, в отличие от ингибиторов АПФ, не влияют на метаболизм кининов, однако могут вызывать кашель с частотой, не отличающейся от плацебо (1,5-4%). Частота других побочных эффектов, связанных с активностью кининовой системы (ангионевротический отёк, сыпь), не превышает 1%.
Гипотония, возникающая при приёме первой дозы ингибиторов АПФ и обусловленная резким гемодинамическим эффектом, менее выражена у блокаторов рецепторов ангиотензина II (частота гипотонии менее 1%). Синдром отмены не отмечен.
ЛЕКАРСТВЕННЫЕ ВЗАИМОДЕЙСТВИЯ
Антагонисты рецепторов ангиотензина II могут вступать в фармакодинамические взаимодействия с изменением выраженности гипотензивного эффекта, усилением гиперкалиемии при сочетании с калийсберегающими диуретиками и калийсодержащими препаратами. Фармакокинетические взаимодействия возможны также с варфарином, дигоксином (табл. 21-41).
Таблица 21-41. Лекарственные взаимодействия антагонистов рецепторов ангиотензина II
| Взаимодействующий препарат | Антагонисты рецепторов ангиотензина II | Результат взаимодействия |
|---|---|---|
|
Фармакодинамические взаимодействия |
||
|
Алкоголь |
Лозартан, валсартан, эпросартан |
Усиление гипотензивного эффекта |
|
Гипотензивные препараты, диуретики |
Все |
|
|
Нестероидные противовоспалительные средства, эстрогены, симпатомиметики |
Все |
Ослабление гипотензивного эффекта |
|
К+ -сберегающие диуретики, |
Все |
Гиперкалиемия |
|
Фармакокинетические взаимодействия |
||
|
Варфарин |
Валсартан, телмисартан |
Уменьшение Cmax , увеличение протромбинового времени |
|
Дигоксин |
Телмисартан |
Увеличение Cmax |
СПИСОК ЛИТЕРАТУРЫ
Клиническая фармакология по Гудману и Гилману: в 4 т. / Под общ. ред. А.Г. Гилмана. — М.: Практика. — 2006.
Метелица В.И. Справочник по клинической фармакологии сердечно-сосудистых лекарственных средств.- 3-е изд. — М.: МИА, 2005.
Csaica C., Buclin Т., Brunner H.R., Biollaz J. Pharmacokinetic-pharmacodynamic profile of angiotensin II receptor antagonists // Clin. Pharmacokinet. — 1997. — Vol. 32. — P. 1-29.
Elmfeldt D., Olofsson B., Meredith P. The relationship between dose and antihypertensive effect of four AT1 -receptor blockers. Differevces in potency and efficacy // Blood Press. — 2002. — Vol. 11. — P. 293-301.
Israili Z.H. Clinical pharmacokinetics of angiotensin II (AT1 ) receptor blockers in hypertension // J. Hum. Hypertens. — 2000. — Vol. 14 (suppl. 1). — P. 73-86.
Timmermans P.B., Smith R.D. Angiotensin II receptor subtypes: selective antagonists and functional correlates // Eur. Heart J. — 1994. — Vol. 15 (suppl. D). — P. 79-87.
Органические нитраты
Открытие нитроглицерина принадлежит итальянскому химику А. Собреро. Шведский предприниматель А. Нобель открыл производство взрывчатого вещества, основой которого был нитроглицерин. Его применение для купирования приступов стенокардии, а также для их профилактики перед физической нагрузкой началось в 1879 г. после опубликования в журнале Lancet работы Уильяма Маррела. Доказано, что механизм действия нитратов связан с оксидом азота, который считают одним из факторов расслабления сосудов. Открытие оксида азота в качестве сигнальной молекулы сердечно-сосудистой и других систем стало основанием для присуждения Фёрчготту, Игнарро и Мьюрэду в 1998 г. Нобелевской премии. Органические нитраты и другие соединения, действие которых основано на использовании оксида азота, называют нитровазодилататорами.
КЛАССИФИКАЦИЯ
Классификация нитровазодилататоров основана на особенностях химической структуры препаратов. В группе нитратов выделяют три препарата: нитроглицерин (глицерола тринитрат), изосорбида динитрат и изосорбида-5-мононитрат.
Нитроглицерин — низкомолекулярное соединение в виде умеренно летучей маслянистой жидкости. Динитрат и мононитрат — высокомолекулярные твёрдые соединения.
Нитроглицерин и изосорбида динитрат выпускают в виде таблеток (для приёма сублингвально и внутрь), аэрозолей, трансдермальных форм (мази, пластыри, диски), буккальных форм (пластинки, таблетки-букклеты), а также специальные формы для внутривенного введения. Изосорбида-5-мононитрат производят только в виде таблеток и капсул для приёма внутрь (табл. 21-42).
МЕХАНИЗМ ДЕЙСТВИЯ И ОСНОВНЫЕ ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Нарушение коронарного кровотока и сопротивления коронарных артерий зависит от органических изменений в стенке сосудов, приводящих к стенозированию или окклюзии отдельных ветвей, а также нейрогуморальных воздействий и механизмов ауторегуляции. В работающем миокарде образуются локальные вазодилатирующие метаболиты, которые стимулируют расширение сосудов и запускают противодействующую системную нейрогуморальную регуляцию, контролирующую АД и ЧСС. Например, сосудистый тонус регулируется эндотелиальными факторами, в том числе endothelium derived relaxing factor — эндогенным нитратом, который подобен оксиду азота и способствует повышению внутриклеточной концентрации циклического гуанозинмонофосфата, в результате происходит расслабление гладкомышечных клеток сосудов. Нормальный эндотелий сосудов занимает важное место в предупреждении и развитии коронарного атеросклероза благодаря ингибирующему воздействию на механизмы воспаления, агрегацию тромбоцитов и пролиферацию гладкомышечных клеток. При атеросклерозе коронарная метаболическая вазодилатация может измениться, так как нарушается образование оксида азота и вазодилатирующих простагландинов. Органические нитраты (кроме изосорбида мононитрата) считают пролекарствами, которые вызывают вазодилатацию только после денитрозирования с образованием оксида азота. Оксид азота стимулирует гуанилатциклазу, что приводит к увеличению содержания циклического гуанозинмонофосфата и к активации протеинкиназы G. В гладкомышечных клетках протеинкиназа G приводит к дефосфорилированию лёгких цепей миозина, в результате уменьшается образование актомиозиновых мостиков и содержание кальция в цитозоле, происходит релаксация гладкомышечных клеток сосудов (рис. 21-2). Другой промежуточный метаболит нитратов — S-нитрозотиол — тоже способен активировать гуанилатциклазу и вызывать вазодилатацию.
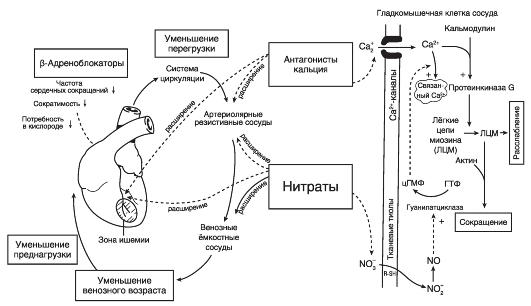
Рис. 21-2. Механизм действия органических нитратов (цитируется по Нил М. Дж., 2001, с изменениями).
Более тонкие биохимические механизмы действия органических нитратов считают дискуссионными.
-
Вместе с глутатион-S-редуктазой, связанной с клеточной мембраной, в биотрансформации нитратов могут принимать участие и другие ферменты (5-нуклеотидаза и паранитрофенилфосфатаза).
-
Превращение нитратов в оксид азота не всегда идёт по ферментативному пути (с участием глутатион-S-редуктазы и других ферментов), а может происходить благодаря химической связи нитратов с тиолами.
-
Недостаточно изучены медиаторы ферментативного превращения органических нитратов, а также их локализация.
-
От нитроглицерина отщепляется группа NO2-, образующая с внутриклеточным водородом азотистую кислоту, которая в кислой среде расщепляется с образованием оксида азота. NO2 — слабый генератор образования оксида азота.
Нитраты обладают гемодинамической эффективностью из-за расслабления почти всех гладких мышц, в большей степени венул и вен. Предполагают, что гладкомышечные клетки вен содержат больше фермента, метаболизирующего органические нитраты в оксид азота. После приёма низких доз нитратов в первую очередь расширяются венулы, что сопровождается уменьшением венозного возврата, конечно-диастолического давления и объёма правого и левого желудочков, в результате чего уменьшается потребность миокарда в кислороде. ОПСС не меняется. АД может несколько уменьшиться, ЧСС не меняется или немного повышается. Уменьшаются лёгочное сосудистое сопротивление и сердечный выброс. С увеличением дозы нитратов ёмкость венозного русла возрастает и уменьшается ОПСС. В результате уменьшается систолическое и диастолическое АД и сердечный выброс. Рефлекторно повышается симпатический тонус, развивается тахикардия и суживаются артериолы. В связи с расширением коронарных артерий временно возрастает кровоток, по мере уменьшения сердечного выброса он способен уменьшаться.
При вегетативных расстройствах, сопровождающихся периферической вегетативной недостаточностью, артериальная гипотония после приёма органических нитратов не компенсируется рефлекторным повышением симпатического тонуса. У этих больных нитраты могут снижать артериальное и перфузионное давление в коронарных артериях, что приводит к усугублению стенокардии и угрожающей жизни гипотонии.
Для коронарных артерий ишемия — сильнейший сосудорасширяющий стимул. При тяжёлом стенозе максимального расширения артерий хватает только для обеспечения кровотока в покое, но не в условиях повышенной потребности миокарда в кислороде. Считают, что при ишемии нитраты перераспределяют внутрисердечный кровоток, благодаря чему улучшается перфузия субэндокардиальных отделов сердца.
Органические нитраты не обладают прямым инотропным или хронотропным действием. Известно, что они оказывают положительный лузитропный эффект (повышают скорость диастолического расслабления миокарда), в результате чего происходит ускорение раннего диастолического наполнения желудочков.
Нитраты увеличивают содержание циклического гуанозинмонофосфата тромбоцитов и блокируют их агрегацию, что имеет большое значение в их антиангинальном действии.
Главное в механизме действия нитратов — уменьшение потребности миокарда в кислороде, а также увеличение его доставки во время диастолы, что способствует перераспределению части коронарного кровотока от здоровых участков сердца к очагам ишемии. При вазоспастической стенокардии очень важно их прямое расширяющее действие на коронарные артерии.
Кроме того, нитраты расслабляют гладкую мускулатуру и других органов. Например, расширяют бронхи независимо от их исходного тонуса. Под действием нитратов уменьшается тонус гладких мышц желчевыводящих путей, матки и мочеточников.
Таблица 21-42. Некоторые фармакодинамические показатели органических нитратов
|
Пути введения |
Форма выпуска |
Рекомендуемая разовая доза |
Действие |
|
|
Начало действия |
Длительность действия |
|||
|
Нитроглицерин |
||||
|
Сублингвально |
Таблетка |
0,3-0,6 мг, при необходимости повторить через 5 мин, не более трёх доз в течение 15 мин |
1-3 мин |
10-30 мин |
|
Спрей |
Аэрозоль |
0,4-0,8 мг, при необходимости повторить через 5 мин, не более трёх доз в течение 15 мин |
30 с |
10-25 мин |
|
Буккально |
Полимерная пластинка |
1-3 мг |
2-3 мин |
3-5 ч |
|
Внутрь |
Таблетка |
2,5-5,0 мг |
20-45 мин |
2-6 ч |
|
Трансдермально |
Мазь |
7,5-30 мг |
15-60 мин |
4-6 ч |
|
Трансдермально |
Пластырь |
25-50 мг |
30-60 мин |
24 ч |
|
Внутривенно капельно |
Раствор |
5-100 мкг/мин, увеличивая каждые 3-5 мин до 300-400 мкг/мин |
Немедленно |
30 мин |
|
Изосорбида динитрат |
||||
|
Сублингвально |
Таблетка |
5-10 мг |
5-15 мин |
1,5-2 ч |
|
Спрей |
Аэрозоль |
1,25-3,75 мг |
2-5 мин |
0,5-1 ч |
|
Внутрь |
Таблетка |
5-20 мг |
15-20 мин |
6-8 ч |
|
Трансдермально |
Мазь |
50-100 мг |
30-45 мин |
12 ч |
|
Трансдермально |
Пластырь |
30-60 мг |
30-60 мин |
24 ч |
|
Внутривенно капельно |
Раствор |
2-10 мг/ч |
3-5 мин |
— |
|
Изосорбида мононитрат |
||||
|
Внутрь |
Таблетка обычная |
10-40 мг |
30-45 мин |
12 ч |
|
Внутрь |
Таблетка-ретард |
60-120 мг |
60-90 мин |
До 24 ч |
ФАРМАКОКИНЕТИКА
Благодаря небольшой молекулярной массе и липофильности нитроглицерин быстро и достаточно полно всасывается через слизистую оболочку полости рта, органы пищеварительной системы, а также через кожу. Максимальная сывороточная концентрация нитроглицерина при приёме под язык достигается через 4 мин, связь с белками крови 60%. Период полувыведения (T1/2) нитроглицерина составляет 1-3 мин. При сублингвальном, буккальном, аэрозольном применении или внутривенном введении нитроглицерин сразу попадает в системный кровоток, достигая системных и коронарных сосудов. После приёма внутрь нитроглицерин значительно метаболизируется в печени при первом прохождении, а затем биотрансформируется с образованием оксида азота в гладкомышечных клетках. Промежуточные метаболиты нитроглицерина — ди- и мононитраты, а конечный метаболит — глицерин. Период полувыведения метаболитов нитроглицерина составляет 4-6 ч. Значительная часть ди- и мононитрата глицерина образует конъюгаты с глюкуроновой кислотой. Выведение метаболитов нитроглицерина происходит в основном через почки (до 50% в неизменённом виде без связи с глюкуроновой кислотой), часть метаболитов — через лёгкие. Изосорбида динитрат после абсорбции из органов пищеварительной системы подвергается интенсивному метаболизму при первом прохождении через печень. Биодоступность при сублингвальном приёме равна 31-59%, при приёме внутрь — 20-25%, при трансдермальном введении — 10-30%. Связь с белками плазмы около 30%. Основные метаболиты изосорбида динитрата — изосорбида-2-мононитрат и изосорбида-5мононитрат. T1/2 для изосорбида динитрата составляет в среднем 1,1-1,3 ч, для изосорбида-2 мононитрата — 1,8 ч, для изосорбида-5 мононитрата — 4,2 ч.
Изосорбида-5 мононитрат — активный метаболит изосорбида динитрата. Абсорбция изосорбида мононитрата не зависит от приёма пищи. При приёме внутрь обладает высокой биодоступностью — около 100% в связи с отсутствием первичного прохождения через печень. Это обеспечивает практическое отсутствие колебаний концентрации препарата в плазме. Изосорбида-5 мононитрат имеет более длительный период полувыведения — 4-6 ч. Фармакокинетические параметры нитратов зависят от способа введения препарата и его лекарственной формы (табл. 21-43, табл. 21-44).
Таблица 21-43. Некоторые фармакокинетические показатели органических нитратов
|
Показатель |
Способ применения нитроглицерина |
|||
|
сублингвально |
аэрозоль |
внутрь |
внутривенно |
|
|
Максимальная концентрация (Cmax) основных метаболитов |
0,2-0,3 нг/мл через 120-150 с |
14,6 нг/мл через 5, 3 мин |
0,2-0,3 нг/мл через 20-60 мин |
— |
|
Кажущийся объём распределения (V) |
3 л/кг |
— |
— |
— |
|
Общий клиренс |
0,3-1,0 л/(мин х кг) |
— |
— |
30-78 мл/мин |
|
Период полувыведения (Т1/2) |
1-3 мин |
20 мин |
4 ч |
1-3 мин |
|
Терапевтическая концентрация |
0,5-1,0 нг/мл |
— |
— |
— |
|
Биодоступность |
— |
76% |
10-15% |
— |
|
Показатель |
Способ применения изосорбида динитрата |
|||
|
сублингвально |
аэрозоль |
внутрь |
трансдермально |
|
|
Биодоступность |
31-59% |
— |
20-25% |
10-30% |
|
С |
17,2 нг/мл |
16,2 нг/мл |
7,4 нг/мл через 2 ч |
— |
|
Период полувыведения (Т1/2) |
60 мин |
1,1 мин |
1 ч (4 ч для метаболитов) |
— |
|
Общий клиренс |
— |
— |
13,84 л/мин |
— |
Таблица 21-44. Некоторые фармакокинетические показатели органических нитратов
| Показатель | Изосорбид мононитрат (внутрь) |
|---|---|
|
Биодоступность |
100% |
|
Сmax |
через 30-60 мин (через 5 ч для препаратов с замедленным высвобождением) |
|
Объём распределения |
600 л |
|
Минимальная терапевтическая концентрация |
100 нг/мл |
|
Связь с белками плазмы |
менее 4% |
|
Период полувыведения (Т1/2) |
4-6 ч |
|
Почечный клиренс |
1,8 л/мин |
При использовании органических нитратов целесообразно проведение терапевтического лекарственного мониторинга, что позволит регулировать эффективность выбранных форм, доз и режимов дозирования. Анализ корреляционной связи между площадью под кривой «концентрация-время» и клинической эффективностью поможет выявить клинически значимую толерантность к антиангинальному и антиишемическому эффектам органических нитратов.
ФАРМАКОГЕНЕТИКА
Данных по фармакогенетике органических нитратов нет.
ПОКАЗАНИЯ И ДОКАЗАТЕЛЬНАЯ БАЗА. ПЕРСПЕКТИВНЫЕ ПОКАЗАНИЯ
Органические нитраты применяют для купирования и профилактики приступов стабильной и нестабильной стенокардии. Нитраты используют при остром инфаркте миокарда, в том числе осложнённом острой левожелудочковой недостаточностью, отёке лёгких без падения АД (в сочетании с фуросемидом), лёгочной гипертензии, лёгочном сердце (в составе комбинированной терапии). Доказана эффективность их применения для профилактики и лечения спазма коронарных артерий при использовании сердечного катетера, например во время селективной коронарографии и для лечения облитерирующего эндартериита.
В связи с тем, что в кардиологической практике нитраты практически не используют в виде монотерапии, самостоятельное прогностическое влияние этой группы препаратов на выживаемость окончательно не установлено.
При лечении ИБС обратили внимание на генотерапию. Большой интерес вызывают факторы ангиогенеза, стволовые клетки и предшественники эндотелиальных клеток, с помощью которых предполагают стимулировать появление новых сосудов в очагах ишемии. Научные исследования в этой области развиваются, и, возможно, в будущем генотерапию начнут использовать для лечения ИБС.
ПРИНЦИПЫ ВЫБОРА ОТДЕЛЬНЫХ ЛЕКАРСТВЕННЫХ СРЕДСТВ ДАННОЙ ГРУППЫ В РАЗЛИЧНЫХ КЛИНИЧЕСКИХ СИТУАЦИЯХ
Одним из быстрых и эффективных методов купирования приступа стенокардии и острых проявлений левожелудочковой недостаточности считают приём нитроглицерина сублингвально или в форме аэрозоля. При этом действие препарата продолжается 10-30 мин. Если повторные приёмы нитроглицерина не оказывают необходимого действия (при инфаркте миокарда, острой левожелудочковой недостаточности), назначают внутривенную инфузию. Лекарственные формы нитроглицерина для приёма внутрь не дают клинически значимого антиангинального эффекта. Буккальные формы применяют для купирования и профилактики приступов стенокардии, трансдермальные формы используют только с профилактической целью. Изосорбида динитрат назначают по тем же показаниям, что и нитроглицерин, для купирования и профилактики приступов стенокардии. При использовании аэрозоля изосорбида динитрата или приёме его под язык эффект наступает позже, чем у аналогичных лекарственных форм нитроглицерина, но его считают более длительным (см. табл. 21-43). Изосорбида мононитрат из-за фармакокинетических особенностей используют только для профилактики приступов стенокардии.
ПРОТИВОПОКАЗАНИЯ
Противопоказания для назначения нитратов: плохая индивидуальная переносимость органических нитратов, повышенная чувствительность и аллергические реакции на нитраты, шок (в том числе кардиогенный, кроме случаев с высоким давлением наполнения левого желудочка, или обеспеченным внутриаортальной контрпульсацией, препаратами с положительным инотропным действием).
Противопоказаниями считают резко выраженную артериальную гипотонию, коллапс, геморрагический инсульт, травмы головы, острые расстройства церебрального кровообращения, острый инфаркт миокарда с низким давлением наполнения левого желудочка, тампонаду сердца, гипертрофическую кардиомиопатию, выраженный аортальный стеноз, констриктивный перикардит, закрытоугольную глаукому с высоким внутриглазным давлением, тяжёлую анемию и гипертиреоз. Пролонгированные лекарственные формы для приёма внутрь не назначают при повышенной перистальтике органов пищеварительной системы и синдроме мальабсорбции, так как может нарушаться их всасывание.
НЕЖЕЛАТЕЛЬНЫЕ ЛЕКАРСТВЕННЫЕ РЕАКЦИИ И МЕТОДЫ КОНТРОЛЯ БЕЗОПАСНОСТИ
Основная часть нежелательных эффектов нитратов связана с их влиянием на сердечно-сосудистую систему. В начале лечения может возникать головная боль, которая проходит в течение нескольких дней и уменьшается при снижении дозы, преходящее головокружение, слабость и другие симптомы ортостатической гипотонии (до обморока). Гипотония при внутривенном введении зависит от скорости введения препарата, возможно ухудшение коронарного кровотока, появление симптомов церебральной недостаточности. Во время назначения нитратов возникает рефлекторная тахикардия, которая в сочетании с гипотонией может ухудшать коронарное кровообращение и увеличивать потребность миокарда в кислороде, покраснение лица, ощущение прилива крови к лицу и шее. При частом и длительном приёме пролонгированных нитратов или инфузии может развиваться метгемоглобинемия. При трансдермальном применении нитратов возможно развитие контактного дерматита, местное жжение под языком при использовании таблеток, онемение слизистой полости рта при использовании аэрозолей. Возможно появление сухости во рту, тошноты, рвоты, диареи, нечёткости зрения, обострения симптомов глаукомы.
При передозировке нитратов отмечают головокружение, обморок, ощущение давления в голове, чувство усталости, слабость, одышку, цианоз губ, ногтей, ладоней, повышение температуры, судороги.
После внезапной отмены ранее эффективной терапии нитратами может наступить обострение ИБС в виде учащения приступов стенокардии, возникновения инфаркта миокарда и внезапной смерти (синдром отмены). Отмену нитратов при длительном лечении необходимо проводить постепенно.
Одной из главных проблем при лечении считают развитие толерантности, которая, несмотря на высокую концентрацию препарата в крови, выражается в уменьшении продолжительности и выраженности антиангинального и антиишемического эффекта, что приводит к необходимости увеличения дозы нитрата для достижения прежнего эффекта. В настоящее время существует несколько гипотез механизмов развития толерантности к нитратам. Метаболическая гипотеза включает теорию истощения сульфгидрильных групп, угнетения превращения нитратов в оксид азота, изменения, связанные с гуанилатциклазой, повышение активности фосфодиэстеразы циклическим гуанозинмонофосфатом. Нейрогуморальная гипотеза предусматривает активацию рефлекторных вазоконстрикторных реакций организма. Медиаторами этих реакций считают такие нейрогуморальные факторы, как ренин, ангиотензин, катехоламины, эндотелин и др. Этот физиологический антагонизм приводит к уменьшению эффекта нитратов, и его расценивают как «псевдотолерантность». Истинная сосудистая толерантность развивается при изменении плотности рецепторов на мембране гладкомышечных клеток сосудов и их сродства к нитратам, т.е. в связывании рецептора с нитратами. Вызываемое уменьшение почечного кровотока или его перераспределение может привести к активации нейрогуморальных факторов, включая увеличение высвобождения ренина, а также задержку натрия и жидкости для поддержания перфузии почек. Быстрое перемещение жидкости из внесосудистого во внутрисосудистое пространство приводит к увеличению объёма, что может способствовать развитию истинной сосудистой толерантности к нитратам. Существует гипотеза о значении окислительного стресса в развитии толерантности к нитратам в результате повышенной продукции супероксида. До настоящего времени ни одна из имеющихся гипотез не объясняет полностью причины развития толерантности к нитратам.
Различают несколько подходов к профилактике толерантности к нитратам:
-
прагматические, связанные с дозированием нитратов;
-
фармакодинамические, влияющие на механизмы развития толерантности с использованием корректоров.
Восстановление эффекта при развитии толерантности к нитратам может наступить при увеличении разовой дозы того же препарата, либо при полной отмене нитратов или при прерывистом приёме нитратов в течение суток. Корректоры применяют вместе с нитратами при появлении признаков развития толерантности. К ним относят донаторы SH-групп, ингибиторы АПФ, антагонисты рецепторов ангиотензина II, гидралазин, диуретики и антиоксиданты.
Для предупреждения НЛР и контроля безопасности использования нитратов рекомендуют проведение терапевтического мониторинга, определение гемодинамических показателей и метгемоглобина в крови.
ВЗАИМОДЕЙСТВИЯ
Сочетание органических нитратов с другими препаратами, влияющими на биотрансформацию, может привести к фармакокинетическому взаимодействию с угнетением или активацией метаболизма нитратов. Одновременное назначение барбитуратов и нитроглицерина активирует биотрансформацию последнего.
Фармакодинамическое взаимодействие возникает при одновременном приёме нитратов и антигипертензивных или других сосудорасширяющих ЛС, опиоидных анальгетиков. При одновременном введении гепарина, альтеплазы и нитратов снижается антикоагулянтный эффект. Внутривенное введение нитроглицерина может противодействовать антикоагулянтному действию низкомолекулярных гепаринов. Симпатомиметики уменьшают антиангинальный эффект нитратов. Усиление гипотензивного эффекта развивается при одновременном приёме нитратов с трициклическими антидепрессантами и алкоголем. Назначение силденафила, варденафила и тадалафила на фоне применения органических нитратов сопровождается выраженной стойкой артериальной гипотонией. Приём органических нитратов возможен не ранее чем через 24-48 ч после использование средств, регулирующих потенцию, механизм действия которых связан с воздействием на активность циклической гуанозинмонофосфат-специфической фосфодиэстеразы типа 5.
ПРИМЕНЕНИЕ В ОСОБЫХ СИТУАЦИЯХ
Органические нитраты противопоказаны в первые 3 мес беременности и во время кормления грудью. Во II и III триместрах беременности назначение нитратов возможно по строгим показаниям и при постоянном гемодинамическом контроле. Безопасность и эффективность использования органических нитратов в педиатрической практике не изучена. Пожилой возраст, а также тяжёлая печёночная и почечная недостаточность усугубляют риск развития побочных эффектов нитратов.
ЛИТЕРАТУРА
Клиническая фармакология по Гудману и Гилману / Под общ. ред. А.Г. Гилмана, ред. Дж. Хардман, Л. Либерман: В 4 т. — М.: Практика. — T. 2. — 2006. — 336 с.
Метелица В.И. Справочник по клинической фармакологии сердечно-сосудистых лекарственных средств. — 3-е изд., перераб. и доп. — М.: ООО «Медицинское информационное агентство», 2005. — 1528 с.
Нил М. Дж. Наглядная фармакология / Пер. с англ. / Под ред. М.А. Демидовой. — 2-е изд., перераб. — М.: Гэотар-Медиа, 2001. — 104 с.
Руководство по рациональному использованию лекарственных средств / Под ред. А.Г. Чучалина, Ю.Б. Белоусова, Р.У. Хабриева, Л.Е. Зиганшиной. — М.: ГЭОTАР-Медиа, 2007. — 768 с.
Antman E.M., Anbe S.C., AlpertJ.S. et al. ACC/AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction — Executive Summary: A Report of the American College of Cardiology // American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction). Circulation 2004. — Vol. 110. — Р. 588-636.
Bertram G. Katzung. Basic and Clinical Pharmacology. — 10-th ed. — 2006. — Р. 1179.
Braunwald E., Antman E.M., Beasley J.W. et al. ACC/AHA 2002 Guideline Update for the Management of Patients With Unstable Angina and Non-ST-Segment Elevation Myocardial Infarction — Summary Article: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on the Management of Patients With Unstable Angina) // J. Am. Coll. Cardiol. — 2002. — Vol. 40. — Р. 1366-1374.
Chen Z., ZhangJ., Stamler J.S. Identification of the enzymatic mechanism of nitroglycerin bioactivation // Proc. Natl. Acad. Sci. USA. — 2002. — Vol. 99. — Р. 8306.
Gibbons R.J., Abrams J., Chatterjee K. et al. ACC/AHA 2002 Guideline Update for the Management of Patients With Chronic Stable Angina — Summary Article: A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines (Committee on the Management of Patients With Chronic Stable Angina) // J. Am. Coll. Cardiol. — 2003. — Vol. 41. — Р. 159-168.
Hunt S.A., Abraham W.T., Chin M.H. et al. ACC/AHA 2005 Guideline Update for the Diagnosis and Management of Chronic Heart Failure in the Adult-Summary Article A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines (Writing Committee to Update the 2001 Guidelines for the Evaluation and Management of Heart Failure) // J. Am. Coll. Cardiol. — 2005. — Vol. 46. — Р. 1116.
Li Y., Zhang D., Jin W. et al. Mitochondrial aldehyde dehydrogenase-2 (ALDH2) Glu504 Lys polymorphism contributes to the variation in efficacy of sublingual nitroglycerin // J. Clin. Invest. — 2006. — Vol. 116. — Р. 506.
Миокардиальные цитопротекторы
Различные заболевания и состояния, вызывающие повреждение и/или гибель миокардиоцитов (прежде всего ИБС, артериальная гипертензия и ХСН, а также различные непосредственные токсические и механические воздействия на миокард), предполагают назначение ЛС, оказывающих прямое или опосредованное защитное действие на миокардиоциты — миокардиальную цитопротекцию, или кардиопротекцию.
Кардиопротективные свойства представителей основных классов сердечнососудистых препаратов (β-адреноблокаторов, ингибиторов АПФ, агониста рецепторов ангиотензина, статины и др.) хорошо обоснованы, подтверждены многочисленными клиническими испытаниями и признаются подавляющим большинством исследователей. Эти свойства обусловлены как прямыми или опосредованными гемодинамическими эффектами, так и принципиально другими механизмами. Например, β-адреноблокаторы подавляют прямое кардиотоксическое действие катехоламинов, снижая их выброс из нейронов вследствие блокады пресинаптических β-адренорецепторов. Способность тех же β-адреноблокаторов уменьшать периоперационный риск сердечно-сосудистых осложнений при некардиальных операциях — также одно из кардиопротективных свойств этой группы ЛС.
В настоящее время необходимым и чрезвычайно важным условием для включения ЛС в национальные рекомендации по лечению ряда сердечно-сосудистых заболеваний стало наличие кардиопротективных свойств, проявляющихся замедлением или обратным развитием гипертрофии и ремоделирования левого желудочка сердца во время лечения этим ЛС.
Кардиопротекция — не класс-специфическое свойство всех ЛС, применяемых для лечения сердечно-сосудистых заболеваний. Пример этому — вышеупомянутое кардиопротективное действие β-адреноблокаторов. До сих пор, прилагая значительные усилия и проводя рандомизованные контролируемые исследования, не удалось доказать способности некоторых β-адреноблокаторов уменьшать смертность или риск развития инфаркта миокарда ни у больных с артериальной гипертензией или ХСН, ни после перенесённого инфаркта миокарда. По данным литературы, лишь кардиоселективные блокаторы медленных кальциевых каналов (в отличие от вазоселективных) обладают кардиопротективными свойствами, независимо от их антигипертензивного эффекта.
Tем не менее существуют ЛС, для которых кардиопротективный эффект считается основным. Именно они в обзорах называются «миокардиальными цитопротекторами».
Существует фармакологическая группа по АTK C01EB «Прочие препараты для лечения заболеваний сердца», некоторые из них часто называют «метаболическими препаратами» или «препаратами метаболического действия». Несмотря на большое количество литературы, эта область лечения как сердечно-сосудистых, так и ряда других заболеваний достаточно скромно представлена современной доказательной базой. Хотя данное направление терапии, очевидно, весьма привлекательно по ряду позиций, в отношении большинства этих ЛС существует лишь экспериментальная доказательная база, количество же рандомизованных контролируемых исследований незначительно либо полностью отсутствует, что не позволяет этим ЛС быть рекомендованными для широкого применения с позиций доказательной медицины.
В качестве иллюстрации приведем результат поиска кардиопротектора в справочной базе «Гарант-Инфарм»; дата поиска — октябрь 2007 г. (рис. 21-3).
Рис. 21-3. Результат поиска кардиопротектора в справочной базе «Гарант-Инфарм».
Tем не менее в реальной клинической практике эти ЛС, особенно в нашей стране, используются очень широко, что требует особого внимания как представителей науки, так и государственных органов, регулирующих закупки ЛС.
Классификация
Существует ряд фармакологических классификаций миокардиоцитопротекторов, с точки зрения доказательной медицины выделяют три группы:
-
препараты с доказанным цитопротективным эффектом: триметазидин;
-
препараты с недостаточно высоким уровнем доказательств цитопротективного эффекта, собравшие клиническую доказательную базу (в т.ч. активно применяемые в РФ): мельдоний, таурин, отдельные препараты ω-3-полиненасыщенных жирных кислот;
-
препараты, не имеющие весомых клинических доказательств цитопротективного эффекта, — участники метаболизма (витамины и витаминоподобные вещества, янтарная кислота, инозие-Ф*, другие антиоксиданты и антигипоксанты).
ТРИМЕТАЗИДИН
Фармакологическим стандартом миокардиальной цитопротекции метаболического действия с доказательной базой (уровень А, В) принято считать триметазидин. Анализ крупных рандомизованных контролируемых исследований подтверждает безопасность применения триметазидина у больных ИБС, в том числе страдающих сахарным диабетом и у пожилых (исследования TRIMPOL-I, TRIMEP, TIGER). У больных стенокардией триметазидин как при монотерапии (TEMS, VASCO), так и в составе базисной терапии ИБС (TRIMPOL-II, TACT, TРИУМФ) уменьшает частоту приступов стенокардии, увеличивает толерантность к физической нагрузке, приводит к существенному снижению потребности в нитроглицерине, улучшает сократительную функцию левого желудочка у пациентов с диастолической дисфункцией левого желудочка. Применение препарата для лечения стабильной стенокардии было одобрено и рекомендовано Европейским обществом кардиологов в 1999 г.
Tриметазидин выпускают в таблетках, покрытых оболочкой, по 20 мг (у оригинального препарата — с модифицированным высвобождением).
Механизм действия и основные фармакологические эффекты
Tриметазидин оказывает антиагрегантное, антиангинальное, антигипоксантное, вазодилатирующее, коронародилатирующее и церебровазодилатирующее действие, непосредственно влияет на кардиомиоциты и нейроны головного мозга, оптимизируя их метаболизм и функцию. Цитопротективный эффект обусловлен повышением энергетического потенциала, активацией окислительного декарбоксилирования и рационализацией потребления кислорода (усиление аэробного гликолиза и блокада окисления жирных кислот).
Препарат поддерживает сократимость миокарда, предотвращает внутриклеточное истощение аденозинтрифосфата и фосфокреатинина. В условиях ацидоза нормализует работу ионных каналов мембран, препятствует накоплению Ca2+ и Na+ в кардиомиоцитах, нормализует внутриклеточную концентрацию K+ .
Tриметазидин уменьшает внутриклеточный ацидоз и концентрацию фосфатов, обусловленные ишемией миокарда и реперфузией. Препятствует повреждающему действию свободных радикалов, сохраняет целостность клеточных мембран, предотвращает активацию нейтрофилов в зоне ишемии, увеличивает продолжительность электрического потенциала, уменьшает выход креатининфосфокиназы из клеток и выраженность ишемических повреждений миокарда.
Фармакокинетика
Tриметазидин быстро и практически полностью абсорбируется в пищеварительном тракте. Биодоступность — 90%. TCmax — 2 ч. Cmax (после однократного приёма внутрь 20 мг триметазидина) — около 55 нг/мл. Объём распределения — 4,8 л/кг.
Легко проходит через гистогематические барьеры. Связь с белками плазмы — 16%. T1/2 — 4,5-5 ч. Выводится почками (около 60% — в неизменённом виде).
Показания
Длительное лечение ИБС, профилактика приступов стенокардии (монотерапия или в составе комбинированной терапии), ишемическая кардиомиопатия (при комплексной терапии), хориоретинальные сосудистые нарушения, головокружение сосудистого происхождения, головокружение при болезни Меньера, шум в ушах.
Противопоказания
Гиперчувствительность, беременность, период лактации.
Режим дозирования
Внутрь, по 20 мг 2-3 раза в день (40-60 мг в сутки) во время еды. Продолжительность лечения устанавливается индивидуально, обычно не менее 2 мес.
Нежелательные лекарственные реакции и методы контроля безопасности
Аллергические реакции (кожный зуд), редко — слабая диспепсия (тошнота, рвота, гастралгия).
Применение в особых ситуациях (беременность, лактация, в детском и пожилом возрасте, при сопутствующих заболеваниях в т.ч. печени и почек)
Из-за отсутствия данных не рекомендуется пациентам с почечной недостаточностью (с клиренсом креатинина менее 15 мл/мин), а также пациентам с тяжёлыми нарушениями функции печени.
Tриметазидин не влияет на способность к вождению автомобиля и выполнению работ, требующих высокой скорости психомоторных реакций.
МЕЛЬДОНИЙ
Механизм действия и основные фармакологические эффекты
Фармакологическое действие включает: анаболическое, антигипоксантное, метаболическое, стимулирующее репарацию тканей. Препарат представляет собой аналог гамма-бутиробетаина (синтетический карнитин). Он подавляет гамма-бутиробетаингидроксиназу, снижает синтез карнитина и транспорт длинноцепочечных жирных кислот через оболочки клеток, препятствует накоплению в клетках активированных форм неокисленных жирных кислот — производных ацилкарнитина и ацилкоэнзима-А. В условиях ишемии восстанавливает равновесие процессов доставки кислорода и его потребления в клетках, предупреждает нарушение транспорта аденозинтрифосфата; одновременно с этим активирует гликолиз, протекающий без дополнительного потребления кислорода.
Механизм действия определяет многообразие его фармакологических эффектов: повышение работоспособности, уменьшение симптомов психического и физического перенапряжения, кардиопротективное действие. В случае острого ишемического повреждения миокарда препарат замедляет образование некротической зоны, укорачивает период реабилитации. При ХСН — повышает сократимость миокарда, увеличивает толерантность к физической нагрузке, снижает частоту приступов стенокардии.
Фармакокинетика
После приёма внутрь быстро всасывается, биодоступность — 78%. Cmax в плазме достигается через 1-2 ч после приёма.
Метаболизируется в организме с образованием двух основных метаболитов, которые выводятся почками. T1/2 при приёме внутрь зависит от дозы, составляет 3-6 ч.
Показания
ИБС (стенокардия, инфаркт миокарда), ХСН.
Противопоказания
Гиперчувствительность, повышение внутричерепного давления (нарушения венозного оттока, внутричерепные опухоли.
Режим дозирования
Стабильная стенокардия (возможно включение в состав комбинированной терапии) — внутрь, по 250 мг 3 раза в сут в течение первых 3-4 дней, далее 2 раза в нед, по 250 мг 3 раза в сут в течение 1-1,5 мес.
Нестабильная стенокардия и инфаркт миокарда — внутривенно струйно, по 0,5-1 г 1 раз в сут, далее — внутрь, по 250 мг 2 раза в сут первые 3-4 дня, после чего — 2 раза в нед по 250 мг 3 раза в сут.
Нежелательные лекарственные реакции и методы контроля безопасности
Редко — аллергические реакции (покраснение, высыпания, зуд, отёк), а также диспепсия, тахикардия, изменение АД, возбуждение.
Взаимодействия
Усиливает действие коронародилатирующих средств, некоторых антигипертензивных препаратов, сердечных гликозидов.
Можно сочетать с антиангинальными средствами, антикоагулянтами, антиагрегантами, антиаритмическими средствами, диуретиками, бронхолитиками.
Ввиду возможного развития умеренной тахикардии и артериальной гипотензии следует соблюдать осторожность при комбинации с нитроглицерином, нифедипином, α-адреноблокаторами, гипотензивными средствами и периферическими вазодилататорами.
Применение в особых ситуациях (беременность, лактация, в детском и пожилом возрасте, при сопутствующих заболеваниях, в том числе печени и почек)
Безопасность применения препарата во время беременности не доказана. Не выяснено, выделяется ли препарат с молоком матери. На время лечения следует прекратить грудное вскармливание.
Пациентам с хроническими заболеваниями печени и почек при длительном применении следует соблюдать осторожность.
Данных о безопасности и эффективности применения сиропа мельдония у детей младше 12 лет и в капсулах у детей и подростков до 18 лет недостаточно.
Следует иметь в виду, что 1 мерная ложка (5 мл) сиропа содержит 2,75 г сорбита и 0,25 г глицерина.
ТАУРИН
Несколько десятилетий назад в ряде фундаментальных работ было показано, что таурин благоприятно влияет на структуру и функции эндотелия. Важнейшим среди его фармакологических эффектов считался кардиотропный, в частности, положительный инотропный эффект, что объяснялось подтверждённым в экспериментах усилением вхождения ионов кальция внутрь кардиомиоцитов. Современный интерес к синтетическим производным таурина обусловлен перспективами использования их влияния на ЦНС.
Механизм действия и основные фармакологические эффекты
Tаурин — естественный продукт обмена серосодержащих аминокислот (цистеина, цистеамина, метионина) и компонент невегетарианской диеты, входит в состав молока млекопитающих. Препарат оказывает метаболическое, кардиотропное, гипогликемическое действие, обладает осморегуляторным и мембранопротективным свойствами, благоприятно влияет на фосфолипидный состав клеточных мембран, нормализует обмен ионов кальция и калия в клетках. Имеет свойства тормозного нейромедиатора, обладает антистрессорным действием, регулирует высвобождение ГАМК, адреналина, пролактина (и других гормонов) и ответные реакции на них. Улучшает метаболические процессы в сердце, печени и в других органах и тканях.
При сердечно-сосудистой недостаточности уменьшает застой в малом и большом круге кровообращения, снижает внутрисердечное диастолическое давление, улучшает сократимость миокарда (повышает максимальную скорость сокращения и расслабления, индексы сократимости и релаксации). Умеренно снижает АД у пациентов с артериальной гипертензией, но практически не изменяет его при сердечно-сосудистой недостаточности.
Устраняет побочные эффекты при передозировке сердечных гликозидов и блокаторов медленных кальциевых каналов, повышает работоспособность при тяжёлых физических нагрузках.
Фармакокинетика
После однократного приёма в дозе 0,5 г активное вещество (таурин) определяется в крови через 15-20 мин, Cmax достигается через 1,5-2 ч. Полностью выводится из организма в течение суток.
Показания
Сердечно-сосудистая недостаточность, интоксикация сердечными гликозидами, сахарный диабет 1-го и 2-го типа.
Противопоказания
Гиперчувствительность.
Нежелательные лекарственные реакции и методы контроля безопасности
Аллергические реакции на компоненты препарата.
Взаимодействия
Совместим с другими препаратами, усиливает инотропный эффект сердечных гликозидов. Во время лечения следует уменьшить дозу сердечных гликозидов и блокаторов медленных кальциевых каналов (иногда до 50%).
Режим дозирования
Принимают внутрь, за 20 мин до еды.
При сердечной недостаточности — 0,25-0,5 г 2 раза в сутки (доза может быть увеличена до 2-3 г в сутки или уменьшена до 0,125 г на приём), курс — 30 дней, количество курсов определяется индивидуально, обычно 2-3 в год.
При гликозидной интоксикации назначают по 0,5-1 г в сутки при отмене основного препарата, длительность назначения в этом случае индивидуальна.
Применение в особых ситуациях (беременность, лактация, в детском и пожилом возрасте, при сопутствующих заболеваниях, в том числе печени и почек)
Клинические исследования безопасности и эффективности препарата у детей не проводились.
ПРЕПАРАТЫ ω-3 ПОЛИНЕНАСЫЩЕННЫХ ЖИРНЫХ КИСЛОТ
Механизм действия и основные фармакологические эффекты
Задерживают синтез триглицеридов в печени, поскольку эйкозапентоеновая и докозагексаеновая кислоты угнетают этерификацию других жирных кислот. Снижению уровня триглицеридов способствует также уменьшение количества свободных жирных кислот, участвующих в синтезе триглицеридов. Ингибирование их синтеза понижает уровень липопротеидов очень низкой плотности. Повышение липопротеидов высокой плотности незначительно и непостоянно, при этом меньше, чем после приёма фибратов.
Фармакокинетика
ω-3 полиненасыщенные жирные кислоты имеют три главных пути метаболизма:
-
сначала доставляются в печень, где включаются в состав различных категорий липопротеидов и направляются к периферийным запасам липидов;
-
фосфолипиды клеточных мембран заменяются фосфолипидами липопротеидов, после чего ω-3 полиненасыщенные жирные кислоты выступают в качестве предшественников различных эйкозаноидов;
-
большая часть ω-3 полиненасыщенных жирных кислот окисляется с целью обеспечения энергетических потребностей.
Показания и доказательная база
Доказательную базу (уровень 2А) из зарегистрированных в РФ ЛС этой группы имеет только омакор*. По данным исследования GISSI-P, его назначение позволило снизить риск фатального инфаркта и инсульта на 15%, смертности от нефатального инфаркта и инсульта на 20%, от сердечно-сосудистых заболеваний — на 30%. При этом риск внезапной смерти уменьшился на 45%.
Препараты применяются с целью вторичной профилактики инфаркта миокарда (в сочетании с другими стандартными методами лечения — статинами, антитромбоцитарными средствами, β-адреноблокаторами, ингибиторами АПФ).
Противопоказания
Повышенная чувствительность к компонентам препарата, экзогенная гипертриглицеридемия (гиперхиломикронемия, тип 1), беременность и период грудного вскармливания. С осторожностью — возраст до 18 лет (эффективность и безопасность не установлены), возраст старше 70 лет, выраженные нарушения функции печени, одновременное применение с фибратами или пероральными антикоагулянтами, тяжёлые травмы, хирургические операции (риск увеличения времени кровотечения).
Нежелательные лекарственные реакции и методы контроля безопасности
Со стороны пищеварительного тракта: возможно возникновение рефлюкса или отрыжки с запахом или привкусом рыбы, тошнота, рвота, вздутие живота, диарея или запор.
Со стороны кожных покровов: редко — экзема, акне.
Лабораторные показатели: у пациентов с гипертриглицеридемией возможно умеренное повышение активности печёночных трансаминаз.
Взаимодействия
При одновременном применении с пероральными антикоагулянтами — риск увеличения времени кровотечения.
Не рекомендуется одновременное применение с фибратами.
Режим дозирования
Принимают внутрь вместе с пищей.
Для вторичной профилактики инфаркта миокарда рекомендуется принимать по 1 капсуле в сутки. Продолжительность лечения — по рекомендации врача.
Применение в особых ситуациях (беременность, лактация, в детском и пожилом возрасте, при сопутствующих заболеваниях, в том числе печени и почек)
В связи с умеренным увеличением времени кровотечения (при приёме высокой дозы — 4 капсулы) требуется наблюдение за пациентами, проходящими антикоагулянтную терапию, а при необходимости — соответствующая коррекция дозы антикоагулянта. Проведение этой терапии не исключает необходимости обычного при лечении таких пациентов контроля. Следует принимать в расчёт увеличение времени кровотечения у пациентов с повышенным риском кровотечений (в результате тяжёлой травмы, хирургической операции и т.д.).
Возможно умеренное повышение активности печёночных трансаминаз. У пациентов с нарушением функции печени (особенно при приёме высокой дозы — 4 капсулы) необходим регулярный контроль функции печени.
СПИСОК ЛИТЕРАТУРЫ
Бойцов С.Л., Овчинников О.В., Захарова А.И. Применение милдроната при лечении хронической недостаточности кровообращения I стадии // Прогресс и проблемы в лечении заболеваний сердца и сосудов: Материалы конф. — СПб.: 1997. — С. 43.
Заволовская Л.И., Елизарова Е.П., Орлов В.А. Клиническая эффективность тауфона в комбинированном лечении больных с хронической недостаточностью кровообращения // Экспериментальная и клиническая фармакология. — 1995. — С. 29-32.
Палеев Н.Р., Джанашия П.Х., Шуганов Е.Г. и др. Применение триметазидина в комплексной терапии сердечной недостаточности // Российский кардиологический журнал. — 2001. — T. 28. — № 2. — С. 29-31.
Сыркин А.Л., Добровольский А.В. Антиишемические препараты метаболического действия // Consilium Medicum. — 2002. — T. 11. — № 4.
Cross H.R. Trimetazidine for stable angina pectoris // Expert Opin Pharmacopher. — 2001. — Vol. 2 (5). — Р. 857-875.
Detry J., Sellier P., Pennaforte S. et al. Trimetazidine: a new concept in the treatment of angina. Comparison with propranolol with stable angina // Br. J. Clin. Pharmac. — 1994. — Vol. 37. — Р. 279-288.
GISSI-Prevenzione Investigators // Lancet. — 1999. — Vol. 354. — P. 447-455.
Harpey C., Clauser P., Labrid C. et al. Trimetazidine: a cellular anti-ischemic agent // Cardiovasc. Drug. Rev. — 1989. — Vol. 6 (4). — P. 292-312.
Pornin M., Harpey C., Allal J. et al. Lack of effects of trimetazidine on systemic heamodynamics in patients with coronary artery disease: a placebocontrolled study // Clinical trials and metaanalysis. — 1994. — Vol. 29. — P. 49-56.
Сердечные гликозиды
Основные препараты сердечных гликозидов: дигоксин, дигитоксин, десланозид8 (применяют в США, изоланид8*), ланатозид Ц (целанид*) строфантин К. Кроме них, известны другие препараты: уабаин (строфантин Г*), метилдигоксин, коргликон* и ацетилдигитоксин8 .
Все сердечные гликозиды — комбинация агликона (генина) с одной-четырьмя молекулами сахара (гликона). Фармакологическими свойствами обладают в основном агликоны. Агликоны высвобождаются из сердечных гликозидов при гидролизе. Агликон — циклопентанопергидрофенантреновое ядро, к которому присоединено ненасыщенное лактоновое кольцо, а также метильные, гидроксильные и альдегидные группы. От количества и положения свободных гидроксильных групп зависит полярность сердечных гликозидов (водорастворимость или липофильность), связывание с белками в плазме крови, проницаемость через клеточные мембраны, их метаболизм и продолжительность действия. Чем больше свободных гидроксильных групп в молекуле агликона, тем более выражена полярность препарата.
КЛАССИФИКАЦИЯ
-
Полярные (гидрофильные) — строфантин К, коргликон, уабаин. Они плохо всасываются из пищеварительного тракта, выделяют их почки, связывание с белками низкое. При ХПН необходимо снижение дозы. Tолько для внутривенного введения.
-
Неполярные (липофильные) — дигитоксин, ацетилдигитоксин. Хорошо всасываются в кишечнике, быстро связываются с белками (альбуминами). Поступают в печень, экскретируются с жёлчью и подвергаются реабсорбции из пищеварительного тракта. В плазме, в основном в связанном с альбумином состоянии. Эти препараты используют для приёма внутрь.
-
Относительно полярные (частично гидрофильные и частично липофильные) — дигоксин, ланатозид Ц, метилдигоксин. Из пищеварительного тракта всасываются на 40-80%. Частично экскретируются с мочой в неизменённом виде и частично метаболизируются в печени. Эти сердечные гликозиды применяют как внутривенно, так и внутрь.
МЕХАНИЗМ ДЕЙСТВИЯ И ОСНОВНЫЕ ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Основной эффект сердечных гликозидов — положительный инотропный, который состоит в торможении зависимого от АTФазы натрий-калиевого насоса в миокарде, что приводит к увеличению внутриклеточного содержания натрия, возрастанию обмена между натрием и кальцием. Повышение концентрации внутриклеточного кальция в кардиомиоците приводит к повышению сократимости и, соответственно, к увеличению фракции выброса. Гемодинамические эффекты сердечных гликозидов на систолическую функцию миокарда левого желудочка при сердечной недостаточности проявляются увеличением сердечного индекса, ударного индекса, фракции выброса, особенно у лиц с выраженными нарушениями функции левого желудочка. Антиаритмический эффект сердечных гликозидов обусловлен уменьшением скорости проведения через атриовентрикулярный узел и удлинением эффективного рефрактерного периода вследствие активности блуждающего нерва либо путём прямого действия на атриовентрикулярный узел, либо из-за симпатолитического эффекта. В терапевтических дозах сердечные гликозиды прямо не влияют на проведение и рефрактерность в системе Гиса-Пуркинье. Однако благодаря рефлекторному увеличению тонуса блуждающего нерва и прямому действию на предсердие они укорачивают эффективный рефрактерный период в предсердиях и снижают в них скорость проведения. В терапевтических дозах вне зависимости от степени дигитализации отмечают удлинение интервала PR и укорочение интервала Q-T, а также типичную депрессию сегмента ST. У больных с синдромом Вольфа-Паркинсона-Уайта сердечные гликозиды повышают скорость проведения по дополнительному пути, что может привести к желудочковой тахикардии и даже к фибрилляции предсердий. У больных с мерцательной аритмией антиаритмический эффект сердечных гликозидов ограничен. В большинстве случаев сердечные гликозиды контролируют ЧСС в покое, а при физической нагрузке для контроля ЧСС к сердечным гликозидам добавляют β-адреноблокатор или антагонисты медленных кальциевых каналов (верапамил либо дилтиазем).
Основные эффекты сердечных гликозидов.
-
Положительный инотропный эффект.
-
Отрицательный хронотропный эффект.
-
Нейромодуляторный эффект.
В настоящее время в клинической практике в большинстве случаев используют дигоксин, обладающий оптимальными фармакодинамическими свойствами и доказанной клинической эффективностью. Применение других сердечных гликозидов для длительного лечения больных ХСН (ланатозид Ц) не имеет преимуществ. Он хуже всасывается из пищеварительного тракта, в связи с чем затруднён подбор дозы и, кроме того, отсутствует соответствующая доказательная база по его эффективности. Дигитоксин имеет преимущество перед дигоксином только при почечной недостаточности. Применение короткодействующих сердечных гликозидов для внутривенного введения (строфантин К) также ограничено: только в случае декомпенсации сердечной недостаточности на фоне тахисистолии при постоянной форме фибрилляции предсердий.
ФАРМАКОДИНАМИКА
Дигоксин. Начало действия через 5-30 мин, после внутривенного введения, после приёма внутрь — 0,5-2 ч; максимальный эффект развивается через 1-4 ч после внутривенного введения и через 6-8 ч после приёма внутрь. Продолжительность действия при внутривенном введении около 5 ч, при приёме внутрь 6-8 ч. У пациентов с ХСН II-III стадии (фракция выброса 35% и ниже) резкая отмена дигоксина после 12 нед регулярного приёма может приводить к синдрому отмены.
Дигитоксин — сердечный гликозид наиболее продолжительного действия. Начало действия через 1-4 ч, пик действия наступает через 8-14 ч после приёма внутрь. Продолжительность действия 14 дней.
Строфантин К. После внутривенного введения начало эффекта через 2-10 мин; максимум эффекта через 15-30 мин. Строфантин К в меньшей степени, чем другие гликозиды, влияет на ЧСС и атриовентрикулярную проводимость. Не обладает кумулятивным эффектом. Возможно, что при введении в вечернее время строфантин К действует сильнее, чем в другое время суток. При выраженной гипоксии вероятность развития токсического эффекта выше при введении строфантина К. При быстром внутривенном введении у больных ИБС возможно развитие тяжёлой ишемии миокарда.
ФАРМАКОКИНЕТИКА
Дигоксин. Биодоступность при приёме внутрь составляет 60-85%, после внутримышечной инъекции — 70-85%, после приёма капсул — 90-100%. Невсосавшаяся часть препарата инактивируется бактериальной флорой в дистальном отделе толстой кишки. Дигоксин не связывается с белками в сыворотке крови. Tерапевтическая концентрация дигоксина — 1-2 нг/мл. Период полувыведения составляет 32-48 часов. Дигоксин связывается с рецепторами в сердце и в скелетных мышцах. Выделение происходит преимущественно почками в неизменённом виде. Внепочечным путём экскретируется около 25% препарата. При ХПН происходит снижение объёма распределения препарата. При низкой массе тела уменьшено общее связывание дигоксина в скелетных мышцах. Благодаря своей липофильности может проникать через ГЭБ.
Дигитоксин. Биодоступность при приёме внутрь составляет 100%. В плазме крови более чем на 90% связан с белками. 10% не связанного с белками дигитоксина метаболизирует печень с образованием небольшого количества активного метаболита в виде дигоксина, большую же часть составляют инертные метаболиты, которые, возможно, экскретируются с мочой. Большая часть дигитоксина остаётся в неизменённом виде и экскретируется с жёлчью в кишечник и реабсорбируется, поступая заново в печень. Tакие циклы кишечно-печёночной рециркуляции происходят до тех пор, пока весь свободный дигитоксин полностью не подвергнется метаболизму в печени, что обусловливает длительность действия препарата (14 дней). Период полувыведения — 6-7 дней.
Ланатозид Ц. Абсорбция из пищеварительного тракта хуже, чем у дигоксина, и составляет около 40%.
Строфантин К. Используют только для парентерального введения, так как он быстро разрушается. Период полувыведения составляет 24 часа. Экскретируется с мочой за сутки на 37-42% от введённой дозы.
ПОКАЗАНИЯ И ДОКАЗАТЕЛЬНАЯ БАЗА
-
Сердечная недостаточность и фибрилляция или трепетание предсердий.
-
Сердечная недостаточность при синусовом ритме.
-
Постоянная форма фибрилляции предсердий (контроль ЧСС).
Сердечные гликозиды — группа препаратов, снижающих заболеваемость и не изменяющих смертность больных с декомпенсацией. При фибрилляции предсердий — это средства первой линии, а при синусовом ритме их применяют наравне с другими базисными препаратами, используемыми для лечения сердечной недостаточности [исследования PROVED (1997 г.), RADIANCE (1997 г.), DIG (1996 г.)].
ПРОТИВОПОКАЗАНИЯ
-
Гипертрофическая обструктивная кардиомиопатия (гипертрофический субаортальный стеноз) при отсутствии фибрилляции предсердий и тяжёлой миокардиальной недостаточности — положительные инотропные средства усиливают обструкцию выносящего тракта.
-
Гиперчувствительность к сердечным гликозидам и предрасположенность к дигиталисной интоксикации — пожилой возраст с тяжёлой сердечной недостаточностью и фибрилляцией предсердий; нарушение функции почек; не следует назначать высокие дозы, особенно при низкой концентрации калия и магния в сыворотке крови.
-
Синдром Вольфа-Паркинсона-Уайта.
-
Выраженная атриовентрикулярная блокада (перемежающаяся полная блокада II степени, указание в анамнезе на приступы Морганьи-Адамса-Стокса).
-
Желудочковая тахикардия, фибрилляция желудочков.
-
Рестриктивная кардиомиопатия; амилоидоз почек.
-
Изолированная недостаточность правого желудочка (лёгочное сердце, стеноз клапана лёгочной артерии).
Относительные противопоказания
-
Ожидаемая низкая эффективность — при резком снижении сердечного выброса в случаях клапанного стеноза, хронического перикардита, лёгочного сердца; при высоком сердечном выбросе; при фибрилляции предсердий, обусловленной тиреотоксикозом.
-
Условия, способствующие повышению чувствительности к сердечным гликозидам, в том числе гипокалиемия, хронические заболевания лёгких, микседема, острая гипоксия.
-
Ранний период инфаркта миокарда и постинфарктный период при отсутствии фибрилляции предсердий и без значительного снижения фракции выброса (35% и выше).
-
Почечная недостаточность — необходимо снижение дозы, мониторинг концентрации препарата в плазме крови.
-
Синусовая брадикардия или слабость синусового узла.
-
Комбинация с другими препаратами, вызывающими синусовую брадикардию, замедление атриовентрикулярной проводимости.
-
Сердечная недостаточность с сопутствующим острым гломерулонефритом.
-
Tяжёлый миокардит.
-
Кардиоверсия.
ПОБОЧНЫЕ ЭФФЕКТЫ И МЕТОДЫ ИХ КОРРЕКЦИИ
-
Проаритмогенное действие (наджелудочковые аритмии — предсердная тахикардия с блокадой и без блокады, узловая тахикардия; желудочковые аритмии — моноили политопные желудочковые экстрасистолы, по типу бигеминии или тригеминии, фибрилляция желудочков; синусовая брадикардия без нарушения атриовентрикулярной проводимости); атриовентрикулярная блокада; изменения ЭКГ (удлинения интервала P-Q, депрессия сегмента ST); обмороки; сердцебиение.
-
Желудочно-кишечные — анорексия, тошнота, рвота, поносы (как ранние симптомы передозировки), абдоминальные боли (редко), геморрагический некроз кишечника или пищевода (редко).
-
Неврологические — нарушение зрения (двоение в глазах, жёлтые или зелёные кольца вокруг источника света), головная боль, общая слабость, головокружение, апатия; психозы.
-
Прочие — гинекомастия (редко), кожные реакции (макулопапулярная сыпь и др.), тромбоцитопения.
Сердечные гликозиды имеют низкий терапевтический индекс, что обусловливает необходимость тщательного индивидуального дозирования препаратов. Большинство негативных свойств сердечных гликозидов, а именно проаритмическое и опасность увеличения риска внезапной смерти, тесно связаны с его высокими концентрациями и выраженным инотропным действием. В то же время положительные эффекты сердечных гликозидов в большей степени зависят от нейрогуморальных эффектов, которые наблюдают уже при невысоких дозах препарата. Определение концентрации дигоксина в плазме крови — стандартный метод мониторирования эффективности и безопасности терапии. Рекомендуемая терапевтическая концентрация дигоксина в сыворотке крови колеблется в пределах 1-2 нг/мл (1 таблетка — 0,25 мг/сут). В связи с этим на сегодняшний день насыщение организма больного сердечными гликозидами (дигитализация) не применяют. В исследовании DIG была подтверждена прямая взаимосвязь между дозой и концентрацией дигоксина в крови и риском смерти больных. Смертность была ниже средней при концентрации дигоксина менее 1 нг/мл, при концентрации 1-1,5 нг/мл смертность была выше средней, а дальнейший рост концентрации приводил к неуклонному повышению смертности. Достигая 63,8% при превышении концентрации выше 2 нг/мл (что в прошлом соответствовало оптимальной дигитализации). Однако следует помнить, что у пациентов с ХСН и синусовым ритмом, особенно при ИБС, возможно развитие гликозидной интоксикации и снижение выживаемости даже при использовании невысоких доз, что диктует необходимость их применения (до 0,25 мг/сут). Для своевременной диагностики дигиталисной интоксикации необходимо следить за появлением таких признаков, как анорексия, тошнота, рвота, усталость, нарушение зрения, возникновение аритмий. Tакже возможен мониторинг концентрации сердечных гликозидов и калия в сыворотке крови.
Факторы, способствующие развитию нежелательных явлений
-
Почечная недостаточность — снижение объёма распределения и уменьшение экскреции; хронические заболевания лёгких — гипоксия и нарушение кислотно-щелочного равновесия; миксидема — удлинение периода полувыведения; острая гипоксия — риск аритмий; снижение массы тела — уменьшение связывания дигиталиса в скелетных мышцах.
-
Электролитные нарушения — при гипокалиемии и гипомагниемии повышен риск токсических эффектов; при гиперкальциемии повышена чувствительность к дигиталису.
-
Сопутствующая лекарственная терапия: диуретики — гипокалиемия, препараты, оказывающие влияние на синусовый и атриовентрикулярный узел (верапамил, дилтиазем, β-адреноблокаторы, клонидин, метилдопа, амиодарон).
-
Пожилой возраст — с возрастом возможны изменения фармакокинетики дигоксина (удлинение периода полувыведения за счёт замедления абсорбции и снижения скорости клубочковой фильтрации).
-
При лёгочном сердце и развитии правожелудочковой недостаточности сердечные гликозиды не только неэффективны, но и опасны из-за возможности развития дигиталисной интоксикации, за исключением правожелудочковой недостаточности, возникшей вследствие недостаточности левого желудочка.
-
При передозировке рекомендуют следующее: гипокалиемия — препараты калия при сохранной функции почек; брадиаритмии — атропин или временный искусственный водитель ритма; желудочковые аритмии — лидокаин или фенитоин; высокая концентрация дигоксина в крови (для ускорения клиренса) — активированный уголь, колестирамин8 или колестипол8.
ВЗАИМОДЕЙСТВИЯ
-
Повышение риска дигиталисной интоксикации на фоне применения петлевых, тиазидных диуретиков и глюкокортикоидов вследствие развития гипокалиемии.
-
Препараты кальция при быстром внутривенном введении при приёме сердечных гликозидов могут привести к развитию серьёзных аритмий вплоть до остановки сердца.
-
Хинидин уменьшает клиренс дигоксина с жёлчью.
-
Верапамил, нифедипин повышают концентрацию дигоксина в крови.
-
Амиодарон и пропафенон повышают концентрацию дигоксина с риском развития дигиталисной интоксикации.
-
Антацидные средства, пектин*, сульфасалазин, неомицин, колестирамин8, колестипол8, некоторые противоопухолевые препараты уменьшают абсорбцию дигоксина, что приводит к снижению концентрации в крови.
-
T/иреоидные гормоны — снижение эффективности дигиталиса.
-
Симпатомиметики — развитие аритмий.
-
β-Адреноблокаторы, верапамил — аддитивное влияние на проводимость атриовентрикулярного узла с развитием полной блокады.
-
Нифедипин, празозин — аддитивный положительный эффект при лечении сердечной недостаточности.
-
Спиронолактон и другие калийсберегающие диуретики, ингибиторы АПФ — препятствуют развитию гипокалиемии, тем самым уменьшают риск аритмий.
ОСОБЕННОСТИ ПРИМЕНЕНИЯ Дигоксин
-
При неотложных состояниях и для достижения немедленного эффекта — в зависимости от возраста, массы тела и выраженности почечной недостаточности внутривенно вводят нагрузочную дозу 0,4-0,6 мг, а затем по 0,1-0,3 мг каждые 4-8 ч до достижения хорошего клинического эффекта; поддерживающая доза — 0,125-0,5 мг/сут, в зависимости от состояния почек. Внутривенно препарат вводят в неразведённом виде или в разведении 1:4 в дистиллированной воде или 0,9% растворе хлорида натрия, либо 5% глюкозе*.
-
Мощное положительное инотропное действие сердечных гликозидов проявляется при применении больших доз (для дигоксина больше 0,375 мг/сут). Однако применение таких доз чревато развитием дигиталисной интоксикации и отрицательно влияет на выживаемость больных ХСН.
-
Дигоксин следует принимать в малых дозах до 0,25 мг/сут — для больных с массой тела более 85 кг до 0,375 мг/сут, а при массе тела менее 55 кг — до 0,125 мг/сут, тогда он действует как нейрогормональный модулятор, оказывает слабое положительное инотропное действие и не стимулирует нарушение ритма.
-
При фибрилляции предсердий дигоксин можно использовать в качестве средства первой линии благодаря его способности замедлять атриовентрикулярную проводимость, а не снижать ЧСС.
-
При синусовом ритме дигоксин — лишь пятый препарат после ингибиторов АПФ, β-адреноблокаторов, антагонистов альдостерона и мочегонных. Осторожно применять у пациентов с ИБС.
-
У пожилых больных суточные дозы дигоксина должны быть снижены до 0,0625-0,125 мг/сут.
-
При ХПН дозу дигоксина уменьшают пропорционально снижению клиренса креатинина или возможно применение дигитоксина, который экскретирует печень.
-
При нарушении функции почек вместо дигоксина можно использовать дигитоксин.
Дигитоксин
Препарат выбора при ХПН, но противопоказан при печёночной недостаточности. Назначают по 0,2 мг 2 раза в день в течение 4 дней, далее — поддерживающая доза от 0,5 до 0,3 мг один раз в день.
Ланатозид Ц
-
При неотложных состояниях — внутривенно вводят начальную дозу 0,20,4 мг в виде 0,02% раствора 1-2 раза в сут в течение 1-3 дней (максимальная суточная доза — 0,8 мг — 4 ампулы); поддерживающая доза с 3-5-го дня — приём таблеток внутрь, 0,25 мг в сут.
-
Внутрь 0,25 мг в таблетках или 10-25 капель в виде 0,05% раствора 3-4 раза в сут. Поддерживающая доза 0,125 мг 1-2 раза в день.
Строфантин К
Особенности применения: внутривенно вводят в течение 5-6 минут — предварительно разбавив 0,5-1 мг (1-2 мл 0,05% раствора) 10-20 мл 5 или 20% раствором глюкозы* либо изотоническим раствором хлорида натрия. Внутривенно капельно вводят ту же дозу после предварительного разбавления в 100 мл изотонического раствора хлорида натрия или 5% глюкозы*. Внутривенное введение рекомендуют проводить в вечернее время или 2 раза в день (утром и вечером). Возможно внутримышечное введение, однако из-за выраженной локальной болезненности предварительно следует ввести 5 мл 2% раствора прокаина, а дозу строфантина К также разводят в 1 мл 2% раствора прокаина. Если больной до этого уже получал сердечные гликозиды, то введение строфантина К возможно только через 12-24 ч после приёма последней дозы дигоксина или 7-14 дней после приёма дигитоксина. У пожилых пациентов и с нарушением функции почек дозу строфантина К следует уменьшить.
Антиаритмические лекарственные средства
Основной механизм действия антиаритмических препаратов определяется их способностью связываться с ионными каналами или рецепторами клеток миокарда, модулировать трансмембранный ионный транспорт и электрофизиологические процессы в миокарде. Антиаритмические препараты способны влиять на электрофизиологические механизмы развития аритмий или на условия, необходимые для возникновения нарушений ритма.
Наиболее популярная классификация Вогана Уильямса (1969) подразделяет антиаритмические препараты на четыре класса.
-
I класс — мембраностабилизирующие препараты (блокаторы натриевых каналов).
-
II класс — β-адреноблокаторы.
-
III класс — препараты, замедляющие реполяризацию (блокаторы калиевых каналов).
-
IV класс — блокаторы медленных кальциевых каналов.
Ниже приведены сведения об антиаритмических препаратах, зарегистрированных в России, применение которых согласовано с современными рекомендациями по лечению аритмий.
Антиаритмические препараты I класса (блокаторы натриевых каналов)
Общие свойства антиаритмических препаратов I класса — блокада натриевых каналов, замедление натриевого тока, уменьшение максимальной скорости деполяризации, увеличение порога возбудимости и снижение скорости распространения возбуждения в миокарде. По влиянию на кинетику взаимодействия с натриевыми каналами и процесс реполяризации антиаритмические препараты I класса подразделяют на три подкласса:
-
антиаритмические препараты IA класса блокируют калиевые каналы, увеличивают ППД и эффективный рефрактерный период клеток проводящей системы, миокарда предсердий и желудочков;
-
антиаритмические препараты IB класса характеризуются «быстрой» кинетикой взаимодействия с натриевыми каналами и укорачивают ППД и эффективный рефрактерный период, в основном, миокарда желудочков;
-
антиаритмические препараты IC класса обладают «медленной» кинетикой взаимодействия с натриевыми каналами и практически не влияют на ППД и эффективный рефрактерный период.
АНТИАРИТМИЧЕСКИЕ ПРЕПАРАТЫ IA КЛАССА
Хинидин
Механизм действия
Обладает всеми электрофизиологическими свойствами антиаритмических препаратов IA класса. Другие фармакологические эффекты хинидина: блокада α-адренорецепторов, блокада холинэргических рецепторов, отрицательный инотропный эффект.
Фармакокинетика
Абсорбция хинидина составляет 80-90%. Время наступления максимальной концентрации препарата в плазме (TCmax ) 3-4 ч. Tерапевтическая концентрация препарата в крови 3-6 мкг/мл, токсические эффекты развиваются при концентрациях выше 8 мкг/мл. Хинидин связывается с белками плазмы на 70-90%, обладает большим объёмом распределения. Проницаемость через ГЭБ и плацентарный барьер низкая. Период полувыведения (T1/2 ) препарата 5-8 ч. Выводится почками, 10-50% в неизменённом виде.
Показания
Хинидин рекомендуют применять для восстановления синусового ритма у пациентов с фибрилляцией предсердий или для поддержания синусового ритма при рецидивирующей фибрилляции предсердий у пациентов без органических заболеваний сердца, а также у пациентов с артериальной гипертензией и ИБС. При этом хинидин рассматривают как препарат второй линии, применяемый при неэффективности других, более активных и безопасных препаратов.
Для купирования пароксизма фибрилляции предсердий используют нагрузочную дозу 0,2-0,4 г, с последующим приёмом 0,2 г каждый час до достижения суммарной дозы 1 г. Для длительного лечения применяют пролонгированные формы — 0,3-0,6 г через 8-12 ч.
Противопоказания
Атриовентрикулярная-блокада II-III степени, гликозидная интоксикация, нарушения внутрижелудочковой проводимости. Особую осторожность следует соблюдать при бронхиальной астме, нарушениях функций печени или почек, гипертиреозе, гипокалиемии, миастении, псориазе, тромбоцитопении.
Нежелательные лекарственные реакции
НЛР отмечают у 30-50% пациентов. К ним относят желудочковые тахиаритмии и системные токсические и аллергические эффекты (желудочно-кишечные расстройства, неврологические нарушения, реакции гиперчувствительности в виде гемолитической анемии и тромбоцитопении). Относительно редко наблюдают развитие волчаночного синдрома и гепатита.
Для контроля за безопасностью лечения хинидином проводят мониторирование АД, ЭКГ, функций печени и почек, определение концентрации калия, а также хинидина в сыворотке крови.
Взаимодействия
Хинидин увеличивает эффект непрямых антикоагулянтов, миорелаксантов, сердечных гликозидов. Риск аритмогенных эффектов хинидина возрастает при применении с трициклическими антидепрессантами, галоперидолом и эритромицином. Антациды и противодиарейные препараты замедляют абсорбцию и выведение хинидина. Препараты, стимулирующие печёночный метаболизм, укорачивают T1/2 хинидина.
Применение в особых ситуациях
Исследований применения во время беременности нет (близкий по структуре хинин тератогенен и ототоксичен). Хинидин проникает в грудное молоко, однако связанных с этим осложнений не зарегистрировано. У пожилых пациентов исследования не проводили, но каких-либо специфических реакций, обусловленных приёмом хинидина, не зафиксировано.
Прокаинамид
Механизм действия
Прокаинамид обладает свойствами антиаритмических препаратов IA класса. Другие фармакологические эффекты: ганглиоблокирующая активность, умеренная блокада холинорецепторов, умеренный отрицательный инотропный эффект.
Фармакокинетика
При внутривенном введении прокаинамид начинает действовать почти немедленно. После приёма внутрь абсорбция составляет 70-90%. TCmax 1-2 ч. Tерапевтическая концентрация 4-10 мг/л. Связь с плазменными белками низкая (10-20%). Проникает через ГЭБ и плацентарный барьер. T1/2 2,5-4,5 ч, при нарушениях функций почек — 11-20 ч. Прокаинамид подвергается печёночной трансформации с образованием N-ацетилпрокаинамида (до 25%) — активного метаболита со свойствами антиаритмических препаратов III класса. Прокаинамид выводится почками (до 50-60% в неизменённом виде).
Показания
Согласно существующим рекомендациям, прокаинамид показан для купирования пароксизмальных аритмий (вводят внутривенно со скоростью не более 50 мг/мин до прекращения пароксизма аритмии или достижения суммарной дозы 1000 мг).
Показания для внутривенного введения прокаинамида:
-
лечение резистентной к электроимпульсной терапии желудочковой тахикардии и фибрилляции желудочков;
-
купирование устойчивой желудочковой аритмии без существенных гемодинамических нарушений;
-
лечение непрерывно рецидивирующей желудочковой тахикардии в комбинации с β-адреноблокаторами у пациентов с острым коронарным синдромом/ инфарктом миокарда;
-
купирование мономорфной устойчивой или рецидивирующей желудочковой тахикардии;
-
купирование тахикардии с широкими комплексами QRS с неизвестным источником возбуждения — либо желудочковой, либо суправентрикулярной тахикардии с участием дополнительных путей проведения;
-
купирование пароксизмов фибрилляции предсердий.
Противопоказания
Атриовентрикулярная-блокада (II-III степени). Особую осторожность следует соблюдать в случае использования прокаинамида при блокадах ножек пучка Гиса, передозировке сердечных гликозидов, бронхиальной астме, ХСН, нарушениях функций печени или почек, красной волчанке, миастении.
Нежелательные лекарственные реакции
ЖА, фибрилляция желудочков или асистолия при быстром внутривенном введении или передозировке, токсическое влияние на кроветворение (агранулоцитоз, нейтропения, тромбоцитопения, апластическая анемия), гипотония (особенно при быстром внутривенном введении), аллергические реакции, волчаночноподобный синдром, токсическое действие на ЦНС (спутанность сознания, галлюцинации, депрессия). Контроль за безопасностью: мониторирование АД и ритма сердца (ЭКГ), оценка общего анализа крови, определение сывороточной концентрации прокаинамида и N-ацетилпрокаинамида, титров антиядерных антител.
Взаимодействие
Применение прокаинамида с другими антиаритмическими препаратами увеличивает риск развития аритмий, усиливает эффект гипотензивных, антигистаминных, холиноблокирующих и цитостатических средств, миорелаксантов. Снижает активность антимиастенических препаратов.
Применение в особых ситуациях
Прокаинамид проникает через плацентарный барьер, однако какого-либо неблагоприятного действия на плод и новорождённого не отмечено. Существует потенциальный риск развития гипотензии у матери, возможны нарушения маточноплацентарного кровотока. В педиатрической практике каких-либо специфических осложнений, ограничивающих применение прокаинамида, не выявлено. Для достижения терапевтического эффекта могут быть необходимы более высокие дозы, чем у взрослых.
У пожилых пациентов более вероятно развитие гипотензии. При возрастных изменениях функций почек может быть необходимо применение меньших доз прокаинамида.
Дизопирамид
Дизопирамид обладает электрофизиологическими свойствами антиаритмических препаратов IA класса. Другие фармакологические эффекты: блокада холинорецепторов, отрицательный инотропный эффект.
Фармакокинетика
Всасывание быстрое и почти полное (95%). Связывание с белками умеренное (50%), зависит от концентрации препарата и может колебаться от 35 до 95%. Проницаемость через ГЭБ и плацентарный барьер низкая. TCmax 0,5-3 ч. Tерапевтическая концентрация в сыворотке крови 2-4 мкг/мл. Биотрансформация в печени, метаболиты дизопирамида обладают антиаритмической и антихолинергической активностью. T1/2 4-10 ч. Выведение преимущественно с мочой, около 50% в неизменённом виде и 30% в виде метаболитов, с жёлчью — около 15%.
Показания
По данным существующих рекомендаций, дизопирамид показан лишь для лечения рецидивирующей предсердной очаговой тахикардии и только в комбинации с препаратами, замедляющими атриовентрикулярную проводимость. Дизопирамид используют в нагрузочной дозе 300 мг с последующим приёмом 100-200 мг 4 раза в сутки.
Противопоказания
Атриовентрикулярная блокада II-III степени. Осторожность следует соблюдать при кардиомиопатиях, ХСН, сахарном диабете, закрытоугольной глаукоме, нарушениях функций печени или почек, гиперили гипокалиемии, миастении, гипертрофии предстательной железы.
Нежелательные лекарственные реакции
Желудочковые тахиаритмии, антихолинэргические эффекты — сухость во рту, запоры, задержка мочи, развитие или прогрессирование симптомов сердечной недостаточности, гипотензия, мышечная слабость, агранулоцитоз, обострение глаукомы, холестаз, гипогликемия, депрессия. Контроль за безопасностью: определение АД, мониторирование ЭКГ (увеличение продолжительности QRS, удлинение Q-T), оценка функций печени и почек, уровня калия в сыворотке крови, внутриглазного давления.
Взаимодействие
С алкоголем — развитие гипотензии и гипогликемии, с другими антиаритмическими препаратами — повышение риска развития аритмий, с β-адреноблокаторами — усугубление симптомов ХСН, с антикоагулянтами — усиление действия, с пероральными противодиабетическими средствами и инсулином, с индукторами ферментов печени — снижение концентрации.
Применение в особых ситуациях
Дизопирамид обнаруживают в крови плода, однако какого-либо неблагоприятного действия на плод и новорождённого не отмечено. В грудное молоко проникает в низких концентрациях. Каких-либо специфических осложнений, связанных с применением дизопирамида в педиатрии, не выявлено. У пожилых пациентов возможна повышенная чувствительность к антихолинергическим эффектам дизопирамида. При наличии возрастных изменений функций почек может быть необходима коррекция дозы.
АНТИАРИТМИЧЕСКИЕ ПРЕПАРАТЫ IB КЛАССА Лидокаин
Механизм действия
Лидокаин обладает свойствами антиаритмических препаратов IB класса.
Фармакокинетика
В качестве антиаритмического препарата лидокаин применяют внутривенно. Связывание с белками плазмы 60-80%, зависит от концентрации. Tерапевтическая концентрация в плазме 1,5-5 мкг/мл. Проникает через ГЭБ, плацентарный барьер и в грудное молоко. Лидокаин в основном подвергается печёночной трансформации (до 90%), преимущественно с участием микросомальных ферментов. Активные метаболиты могут способствовать проявлению терапевтического и токсического эффектов. T1/2 лидокаина после болюсного введения 1,5-2 ч, при длительной инфузии T1/2 возрастает до 3 ч. На период полувыведения также влияет концентрация плазменных белков, особенно белков острой фазы. Лидокаин выводится почками (до 10% в неизменённом виде) и печенью. При ХСН возможна кумуляция метаболитов.
Показания
Лидокаин используют для купирования желудочковых аритмий — мономорфной и полиморфной желудочковой тахикардии, ассоциированной с острым инфарктом миокарда или острым коронарным синдромом, устойчивой и рецидивирующей мономорфной желудочковой тахикардии и желудочковой тахикардии типа «пируэт», а также тахикардии неуточнённого генеза с широкими комплексами QRS.
Лидокаин применяют внутривенно в виде болюса 1 мг/кг (50-120 г) со скоростью 25-50 мг/мин, при необходимости введение дозы повторяют через 5 мин. При заболеваниях печени и ХСН дозу снижают на 30-40%.
Противопоказания
Выраженная атриовентрикулярная и внутрижелудочковая блокада. С осторожностью лидокаин следует применять при ХСН, нарушениях функций печени и почек, гиповолемии или шоке, синусовой брадикардии, синдроме ВольфаПаркинсона-Уайта, повышенной чувствительности к лидокаину.
Нежелательные лекарственные реакции
Гипотония, брадикардия, риск развития асистолии, остановки дыхания при передозировке, симптомы нейротоксичности, аллергические реакции. Методы контроля за безопасностью: мониторирование АД и ЭКГ, определение концентрации калия и лидокаина в сыворотке крови.
Взаимодействие
С β-адреноблокаторами возможно развитие брадикардии; при применении с другими антиаритмическими препаратами — негативное влияние на проводимость и сократимость. При совместном внутривенном применении с барбитуратами возрастает риск остановки дыхания. Индукторы микросомальных ферментов печени могут уменьшать T1/2 лидокаина.
Применение в особых ситуациях
Специфических осложнений в педиатрической практике не зарегистрировано. У пожилых пациентов НЛР лидокаина отмечают несколько чаще. При наличии возрастных изменений функций почек у пожилых может быть необходима коррекция дозы лидокаина.
МексилетинP
Механизм действия
МексилетинP обладает свойствами антиаритмических препаратов IB класса. Фармакокинетика
МексилетинP хорошо всасывается (до 90%) из верхних отделов пищеварительного тракта. Связывается с белками плазмы умеренно (60-75%). Проникает через плацентарный барьер и в грудное молоко. Биотрансформация преимущественно в печени (до 85%) при участии ферментной системы CYP1A2 с образованием неактивных метаболитов. Начало действия препарата через 0,5-2 ч, TCmax 2-3 ч. Tерапевтическая концентрация 0,5-2,0 мкг/кг. T1/2 10-12 ч, может увеличиваться до 25 ч при заболеваниях печени и почек, снижении минутного объёма крови. Выводится с жёлчью и мочой (до 10% в неизменённом виде).
Показания
Лечение желудочковой тахикардии типа «пируэт» у пациентов с синдромом удлинённого Q-T (LQ-T3). Режим дозирования: нагрузочная доза 400 мг внутрь с последующим назначением 200 мг через 8 ч.
Противопоказания
Мексилетин* противопоказан при атриовентрикулярных блокадах высокой степени и кардиогенном шоке. С осторожностью используют при ХСН, нарушениях функций печени, гипотензии, синдроме слабости синусового узла, эпилепсии, повышенной чувствительности к мексилетину*.
Нежелательные лекарственные реакции
Боль в грудной клетке, одышка, лейкопения, агранулоцитоз, тромбоцитопения, судороги, симптомы нейротоксичности, нарушения со стороны пищеварительного тракта — нарушения вкуса, тошнота, запоры или диарея. Контроль за безопасностью: мониторирование ЭКГ, определение активности трансаминаз, концентрации мексилетина* в крови.
Взаимодействия
Хинидин, β-адреноблокаторы и амиодарон усиливают антиаритмический эффект мексилетина*. Активаторы печёночного метаболизма могут снижать плазменную концентрацию мексилетина^* . Стимуляторы моторики пищеварительного тракта, наркотические анальгетики, блокаторы Н2-рецепторов снижают всасывание мексилетина*. Метоклопрамид усиливает абсорбцию мексилетина*. Гидрокарбонат натрия и диуретики, ощелачивающие мочу, снижают выведение мексилетина*.
Применение в особых ситуациях
Влияние мексилетина* на плод у человека не изучено. Мексилетин* проникает в грудное молоко, принимать препарат при грудном вскармливании не рекомендуют. Специальных исследований применения мексилетина* у детей и пациентов пожилого возраста не было.
АНТИАРИТМИЧЕСКИЕ ПРЕПАРАТЫ IC КЛАССА
Пропафенон
Механизм действия
Пропафенон обладает электрофизиологическими эффектами антиаритмических препаратов IC класса. Другие фармакологические эффекты: умеренная блокада β-адренорецепторов, а также медленных кальциевых каналов, отрицательный инотропный эффект.
Фармакокинетика
Пропафенон быстро и хорошо всасывается в пищеварительном тракте (до 90%). Есть эффект первичного прохождения через печень, что определяет системную биодоступность 5-50% (последняя нарастает при увеличении дозы и совместном приёме препарата с пищей). Связывание препарата с белками плазмы очень высокое (до 97%). Проницаемость через ГЭБ и плацентарный барьер низкая. TCmax 1-3,5 ч. Плазменная концентрация 500-1500 мкг/л. Пропафенон метаболизируется преимущественно в печени ферментной системой CYP2D6 с образованием двух метаболитов, обладающих антиаритмической активностью. T1/2 у «быстрых» метаболитов 2-10 ч, у «медленных» — 10-32 ч. Препарат выводится с мочой (до 38%) в виде метаболитов и с жёлчью (до 53%) в виде глюкуронидов и сульфатов.
Показания
-
Купирование гемодинамически стабильной предсердной очаговой тахикардии и профилактика рецидивов предсердной очаговой тахикардии.
-
Купирование гемодинамически нестабильной атриовентрикулярной узловой реципрокной тахикардии.
-
Длительное лечение атриовентрикулярной узловой реципрокной тахикардии, резистентной к терапии β-адреноблокаторами и верапамилом, и невозможности выполнения абляции.
-
Лечение β-адреноблокаторами у пациентов с дополнительными путями проведения.
-
Лечение эктопической атриовентрикулярной узловой тахикардии.
-
Купирование пароксизма фибрилляции предсердий давностью до 7 дней.
-
Препарат выбора для поддержания синусового ритма у пациентов с идиопатической фибрилляцией предсердий или у пациентов с артериальной гипертензией без выраженной гипертрофии левого желудочка.
Для купирования аритмий нагрузочная доза 600 мг внутрь или 1,5-3,0 мг/кг внутривенно в течение 10-20 мин. При длительном приёме стартовая доза 150 мг через 8 ч (450 мг/сут) с постепенным увеличением дозы до 300 мг через 8 часов (900 мг/сут).
Противопоказания
Атриовентрикулярная блокада высокой степени или двухпучковые внутрижелудочковые блокады у пациентов без электрокардиостимуляции. Применение пропафенона требует осторожности при бронхообструктивных заболеваниях, синусовой брадикардии и синдроме слабости синусового узла, ХСН, нарушениях функций печени и почек, гипоили гиперкалиемии, гипотензии, повышенной чувствительности к пропафенону.
Нежелательные лекарственные реакции
Аритмии, в том числе развитие атриовентрикулярной блокады, прогрессирование ХСН, гипотония, агранулоцитоз, тромбоцитопения, появление антинуклеарных антител, нейротоксичность (головокружение, атаксия), аллергические реакции, артралгии, бронхоспазм. Методы контроля за безопасностью — ЭКГ (аритмогенное действие пропафенона).
Взаимодействие
Повышает концентрации дигоксина, варфарина, пропранолола и метопролола в плазме крови, усиливает антиаритмический эффект β-адреноблокаторов.
Применение в особых ситуациях
Контролируемых исследований приёма пропафенона во время беременности у человека не проводилось. Пропафенон проникает в грудное молоко, однако связанных с этим осложнений не зарегистрировано. Рекомендовано осторожное применение пропафенона в педиатрической практике, ПЭ у детей сходны с таковыми у взрослых. Специфических осложнений, связанных с применением пропафенона у пожилых пациентов, не отмечено (при возрастных нарушениях функций печени и почек может быть необходима коррекция дозы).
АНТИАРИТМИЧЕСКИЕ ПРЕПАРАТЫ II КЛАССА (β-АДРЕНОБЛОКАТОРЫ)
Механизм действия
Антиаритмические препараты II класса (β-адреноблокаторы) способны подавлять воздействие катехоламинов на скорость спонтанной диастолической деполяризации клеток-водителей ритма синусового узла, что приводит к снижению ЧСС. β-Адреноблокаторы замедляют проведение импульса и увеличивают рефрактерный период атриовентрикулярного узла. β-Адреноблокаторы уменьшают патологический автоматизм и следовые деполяризации.
Эффективность β-адреноблокаторов при желудочковых аритмиях обусловлена их способностью устранять и предотвращать ишемию — важный фактор индукции данных нарушений ритма. β-Адреноблокаторы активно изменяют базовые патологические процессы, лежащие в основе структурно-функционального ремоделирования миокарда. Некоторые β-адреноблокаторы (карведилол) обладают свойствами антиоксиданта. β-Адреноблокаторы предотвращают апоптоз кардиомиоцитов, опосредованный катехоламинами. Tаким образом, β-адреноблокаторы способны модифицировать процессы, влияющие на формирование кругов re-entry в ткани желудочков, а также блокировать механизмы, которые могут приводить к их активации. В отличие от антиаритмических препаратов других классов, у β-адреноблокаторов отсутствует проаритмогенное действие. β-Адреноблокаторы обладают антиангинальной и гипотензивной активностью.
Фармакокинетика
Особенности фармакокинетики отдельных β-адреноблокаторов представлены в табл. 21-45.
Таблица 21-45. Особенности фармакокинетики отдельных β-адреноблокаторов
| Название | Абсорбция | Связь с белками | ТСmax | T1/2 | ГЭБ | Метаболизм | Выведение |
|---|---|---|---|---|---|---|---|
|
Пропранолол |
90% |
90-95% |
1-1,5 ч |
3-5 ч |
++ |
в печени |
почками до 90% |
|
Атенолол |
50-60% |
6-16% |
2-4 ч |
6-9 ч |
-+ |
не метаболизируется |
почками 85-100% |
|
Метопролол |
95% |
10% |
1,5-2 ч |
3,5-7 ч |
++ |
в печени |
почками 95% |
|
Бисопролол |
80-90% |
26-33% |
2-4 ч |
9-12 ч |
-+ |
в печени |
почками 50%, печенью 50% |
|
Карведилол |
100% |
98-99% |
— |
6-10 ч |
++ |
в печени |
печенью 100% |
|
ЭсмололP |
— |
55% |
— |
9 мин |
— |
в эритроцитах |
почками 100% |
Показания
Эффективность и безопасность β-адреноблокаторов делает их препаратами выбора при различных типах аритмий, как суправентрикулярных, так и желудочковых.
Согласно существующим рекомендациям, β-адреноблокаторы показаны при следующих нарушениях ритма сердца:
-
симптоматическая синусовая тахикардия на фоне психо-эмоционального стресса, тревожности или панических атак, а также при тиреотоксикозе;
-
пароксизмальная синоатриальная реципрокная тахикардия, предсердная очаговая тахикардия, атриовентрикулярная узловая реципрокная тахикардия, реципрокные аритмии у пациентов с дополнительными путями проведения (при отсутствии аномально быстрых путей), эктопическая атриовентрикулярная узловая тахикардия, контроль ЧСС у пациентов с постоянной формой фибрилляции предсердий;
-
желудочковая экстрасистолия и суправентрикулярная тахикардия у пациентов с острым коронарным синдромом или острым инфарктом миокарда (профилактический приём β-адреноблокаторов);
-
желудочковая тахикардия, не связанная с острым коронарным синдромом, — рецидивирующая мономорфная желудочковая тахикардия, полиморфная желудочковая тахикардия, желудочковая тахикардия типа «пируэт» — совместно с электрокардиостимуляцией, непрерывно рецидивирующая желудочковая тахикардия;
-
первичная профилактика внезапной сердечной смерти у пациентов, перенёсших инфаркт миокарда (метопролол, бисопролол, карведилол), в том числе тем, у которых были эпизоды фибрилляции желудочков, устойчивой желудочковой тахикардии с выраженными нарушениями гемодинамики или эпизоды устойчивой желудочковой тахикардии без значимых гемодинамических нарушений;
-
профилактика внезапной сердечной смерти у пациентов с дилатационной кардиомиопатией, особенно при наличии факторов риска — перенесённой фибрилляции желудочков или эпизода устойчивой желудочковой тахикардии;
-
врождённый синдром удлинённого Q-T (для профилактики желудочковых аритмий как при бессимптомном течении заболевания, так и при наличии эпизодов тахикардии типа «пируэт» в анамнезе);
-
первичная и вторичная профилактика у пациентов с катехолзависимой полиморфной желудочковой тахикардией;
-
желудочковые аритмии у пациентов без органического поражения миокарда (идиопатическая левожелудочковая тахикардия или желудочковая тахикардия из выносящего тракта правого желудочка).
Режимы дозирования β-адреноблокаторов представлены в табл. 21-46.
Таблица 21-46. Режимы дозирования β-адреноблокаторов
| Название | Внутривенное применение | Приём внутрь |
|---|---|---|
|
Пропранолол |
Внутривенно 1 мг медленно, с повторением дозы через 2-3 мин до суммарной дозы 10 мг |
10-80 мг 4 раза в сутки |
|
Атенолол |
Внутривенно 2-5 мг медленно, с повторением дозы через 5 мин до суммарной дозы 15 мг |
12,5-100 мг 2 раза в сутки |
|
Метопролол |
Внутривенно 2-5 мг медленно, с повторением дозы через 5 мин до суммарной дозы 15 мг |
12,5-100 мг 2-3 раза в сутки |
|
Бисопролол |
— |
1,25-10 мг 1 раз в сутки |
|
Карведилол |
— |
6,25-25 мг 2 раза в сутки |
|
ЭсмололP |
Нагрузочная доза 500 мкг/кг, инфузия 50 мг/кг/мин в течение 4-5 мин, поддерживающая доза для длительного введения 25 мкг/кг/мин |
— |
Противопоказания
Синдром слабости синусового узла, атриовентрикулярная блокада II-III степени, бронхиальная астма тяжёлого течения. Применение β-адреноблокаторов требует осторожности при бронхообструктивных заболеваниях, декомпенсации ХСН, сахарном диабете, заболеваниях периферических артерий.
Побочные эффекты
К наиболее частым побочным эффектам β-адреноблокаторов следует отнести брадиаритмии и нарушения атриовентрикулярного проведения, бронхоспазм, обострение периферических артериопатий, сексуальную дисфункцию, депрессию.
Взаимодействия
Совместное применение с блокаторами медленных кальциевых каналов, амиодароном, дигоксином увеличивает риск развития брадиаритмий и нарушений атриовентрикулярного проведения.
АНТИАРИТМИЧЕСКИЕ ПРЕПАРАТЫ III КЛАССА
Основное электрофизиологическое свойство антиаритмических препаратов III класса — блокада калиевых каналов и замедление калиевого тока, что приводит к увеличению ППД, и эффективный рефрактерный период в ткани предсердий и желудочков. Антиаритмические препараты III класса подавляют автоматизм.
Амиодарон
Механизм действия
Амиодарон обладает эффектами антиаритмических препаратов III класса. Кроме того, амиодарон незначительно блокирует натриевые каналы, медленные кальциевые каналы, а также проявляет умеренно выраженные свойства блокатора β- и α-адренорецепторов. Амиодарон влияет на метаболизм гормонов щитовидной железы.
Фармакокинетика
Всасывание амиодарона из пищеварительного тракта медленное и вариабельное (20-55%). Значительная часть препарата связывается с белками (до 96%). Проникает через ГЭБ и плаценту, секретируется с грудным молоком. Для амиодарона характерен большой и вариабельный объём распределения в результате интенсивного накопления в жировой ткани и в органах с хорошим кровоснабжением. Особенности фармакокинетики препарата требуют применения высоких нагрузочных доз. Время достижения максимальной концентрации в плазме крови 3-7 ч. Начало действия колеблется от 2-3 сут до 2-3 мес даже при использовании нагрузочных доз. Tерапевтическая концентрация 1-2,5 мкг/мл. Амиодарон метаболизируется в печени, возможно, путем дейодирования с образованием активного метаболита. T1/2 амиодарона составляет от 30 до 110 дней (в среднем около 40). Выводится в основном с жёлчью (80-95%), с мочой выделяется менее 1%.
Показания
-
Амиодарон показан пациентам с атриовентрикулярной узловой реципрокной тахикардией, особенно при плохо переносимых пароксизмах с нарушениями гемодинамики.
-
Амиодарон рекомендуют для лечения суправентрикулярных аритмий у пациентов с дополнительными путями проведения — атриовентрикулярная узловая реципрокная тахикардия или фибрилляция предсердий, также его назначают при предсердной очаговой тахикардии и эктопической атриовентрикулярной узловой тахикардии.
-
Амиодарон рекомендуют использовать для восстановления синусового ритма при персистирующей фибрилляции предсердий; для поддержания синусового ритма у пациентов с ХСН, ИБС, выраженной гипертрофии левого желудочка, а также при отсутствии органического поражения сердца в случае неэффективности флекаинидаP, пропафенона или соталола.
-
Амиодарон применяют для неотложной терапии желудочковых аритмий:
-
желудочковая тахикардия/фибрилляции желудочков при неэффективности кардиоверсии, устойчивой желудочковой тахикардии без нарушений гемодинамики у пациентов с острым коронарным синдромом/острым инфарктом миокарда;
-
при желудочковых аритмиях, не связанных с острым коронарным синдромом/острым инфарктом миокарда — желудочковой тахикардии/фибрилляции желудочков при неэффективности кардиоверсии, устойчивой желудочковой тахикардии c гемодинамическими нарушениями, желудочковой тахикардий, резистентной к другим антиаритмическим препаратам, рецидивирующей мономорфной желудочковой тахикардией, полиморфной желудочковой тахикардией (при отсутствии удлинённого Q-T), непрерывно рецидивирующей желудочковой тахикардией.
-
-
Амиодарон назначают пациентам с инфарктом миокарда в анамнезе для первичной профилактики внезапной сердечной смерти, а также пациентам с эпизодами желудочковой тахикардии/фибрилляции желудочков в анамнезе, при рецидивах желудочковой тахикардии на фоне лечения β-адреноблокаторами, пациентам с дилатационной кардиомиопатией, перенёсшим желудочковую тахикардию/фибрилляцию желудочков, пациентам с гипертрофической кардиомиопатией для первичной профилактики, а также после перенесённого эпизода желудочковой тахикардии/фибрилляции желудочков при невозможности применения имплантируемого кардиовертера/дефибриллятора; пациентам с аритмогенной дисплазией правого желудочка после эпизода желудочковой тахикардии/фибрилляции желудочков при невозможности применения имплантируемого кардиовертера/дефибриллятора.
Дозы амиодарона во время стационарного лечения при пероральном насыщении: 1200-1800 мг/сут до суммарной дозы 10 г и последующий приём поддерживающей дозы 200-400 мг/сут. При комбинированном насыщении стартовая доза составляет 75 мг/кг внутривенно в течение 30-60 мин, затем 1200-1800 мг/сут внутривенно в виде постоянной инфузии или внутрь до достижения дозы 10 г и последующий приём поддерживающей дозы 200-400 мг/сут. При назначении амиодарона амбулаторно: 600-800 мг/сут внутрь до суммарной дозы 10 г и последующий приём поддерживающей дозы 200-400 мг/сут.
Противопоказания
Атриовентрикулярная блокада II-III степени, эпизоды синусовой брадикардии с развитием синкопальных состояний, синдром слабости синусового узла при отсутствии электрокардиостимуляции. Применение амиодарона требует осторожности при ХСН, нарушениях функций печени, гипокалиемии, повышенной чувствительности к амиодарону, нарушениях функций щитовидной железы, изменениях морфологии щитовидной железы при УЗИ.
Нежелательные лекарственные реакции
Симптоматическая брадикардия, проаритмогенный эффект, симптомы нейротоксичности, фотосенсибилизация, фиброз лёгких или интерстициальный пневмонит/альвеолит, нарушения функций щитовидной железы, кератопатия, аллергические реакции, гепатит. Методы контроля за безопасностью: определение активности АСТ и АЛT, рентгенография грудной клетки, спирография, ЭКГ, офтальмологическое обследование, оценка функций щитовидной железы, определение концентрации амиодарона в плазме крови.
Взаимодействие
С другими антиаритмическими препаратами — риск развития желудочковых аритмий, с антикоагулянтами — торможение метаболизма и усиление эффекта антикоагулянтов, препараты дигиталиса — увеличение концентрации дигоксина, угнетение синусового и атриовентрикулярного узлов β-адреноблокаторами — повышенный риск брадиаритмий и атриовентрикулярной блокады, с петлевыми диуретиками — риск аритмий, связанный с гипокалиемией.
Применение в особых ситуациях
Амиодарон проникает через плацентарный барьер, препарат обнаруживают в плазме крови новорождённых в умеренных концентрациях. Специальных исследований безопасности приёма во время беременности не проводили, ряд сообщений показали отсутствие НЭ при назначении в поздние сроки беременности. Потенциально неблагоприятные эффекты амиодарона у новорождённых — брадикардия и дисфункция щитовидной железы. Специальных исследований применения амиодарона у детей нет, однако препарат может начинать действовать раньше, но длительность действия будет меньше. У детей отмечено более выраженное взаимодействие амиодарона с препаратами дигиталиса. У пожилых пациентов амиодарон может сильнее влиять на функции щитовидной железы; кроме того, повышается частота атаксии и других нейротоксических эффектов.
Соталол
Механизм действия
Соталол обладает электрофизиологическими эффектами антиаритмических препаратов III класса, а также антиангинальным и гипотензивным действием.
Фармакокинетика
Соталол хорошо всасывается из пищеварительного тракта (до 80%). Практически не связывается с белками плазмы. Проницаемость через ГЭБ и плацентарный барьер низкая. Метаболизируется в печени. T1/2 препарата составляет 7-18 ч, увеличивается при ХПН. Выводится почками, до 75% в неизменённом виде.
Показания
-
Купирование рецидивирующей мономорфной желудочковой тахикардии.
-
Лечение рецидивирующей желудочковой тахикардии, резистентной к β-адреноблокаторам, у пациентов, перенёсших инфаркт миокарда.
-
Лечение и профилактика устойчивой желудочковой тахикардии у пациентов с аритмогенной дисплазией правого желудочка при невозможности имплантации кардиовертера/дефибриллятора или первичной профилактики внезапной сердечной смерти.
-
Купирование пароксизма ФПТ, лечение и профилактика рецидивирующей ФПТ.
-
Лечение рецидивирующей атриовентрикулярной узловой реципрокной тахикардии, резистентной к β-адреноблокаторам и блокаторам медленных кальциевых каналов, лечение/профилактика атриовентрикулярной узловой реципрокной тахикардии у пациентов с дополнительными путями проведения.
-
Лечение эктопической атриовентрикулярной узловой тахикардии.
-
В качестве препарата первого ряда для поддержания синусового ритма у пациентов с фибрилляцией предсердий, не имеющих органического поражения сердца, у пациентов с артериальной гипертензией без выраженной гипертрофии левого желудочка, у пациентов с ИБС.
Соталол назначают в стартовой дозе 80 мг 2 раза в сутки, максимальная суточная доза 320 мг/сут (дальнейшее увеличение дозы существенно увеличивает риск проаритмий). При внутривенном применении максимальная общая доза 1,5 мг/кг, рекомендовано медленное введение (5-15 мин), под контролем ЭКГ и АД.
Противопоказания
Атриовентрикулярная блокада II-III степени, синоатриальная блокада и синдром слабости синусового узла, артериальная гипотензия и другие противопоказания, свойственные β-адреноблокаторам. Применение соталола требует осторожности при ХСН, почечной недостаточности, гипокалиемии, повышенной чувствительности к препарату, депрессии.
Нежелательные лекарственные реакции
Аритмогенный эффект (желудочковая тахикардия типа «пируэт»), симптомы нейротоксичности, НЛР, характерные для β-адреноблокаторов, тромбоцитопения, агранулоцитоз, лейкопения, аллергические реакции. Методы контроля за безопасностью: регистрация ЭКГ, определение концентрации глюкозы в плазме крови у пациентов с сахарным диабетом, оценка функций почек, особенно у пожилых пациентов.
Взаимодействие
Повышение риска аритмий при совместном назначении с антиаритмическими препаратами I класса; с йодсодержащими контрастными веществами — увеличение риска анафилактических реакций; с ингаляционными анестетиками — риск гипотонии и угнетения сердечной деятельности; при сочетании с гипотензивными препаратами — риск гипотонии; с петлевыми диуретиками — повышение риска развития аритмий.
Применение в особых ситуациях
Соталол плохо проникает через плацентарный барьер, вероятность неблагоприятного влияния на плод и новорождённого, очевидно, низка. Соталол обнаруживают в грудном молоке, однако данные о НЛР соталола при лактации отсутствуют. У детей применение соталола не связано с какими-либо специфическими осложнениями. Пожилые пациенты могут быть более чувствительны к некоторым неблагоприятным эффектам соталола, которые связаны с его β-адреноблокирующей активностью.
ИбутилидP
Механизм действия
ИбутилидP блокирует выходящий калиевый ток и медленный входящий натриевый ток. Увеличивает продолжительность потенциала действия и эффективный рефрактерный период кардиомиоцитов предсердий, желудочков, атриовентрикулярного узла, пучка Гиса и волокон Пуркинье, дополнительных путей проведения. ИбутилидP подавляет автоматизм.
Фармакокинетика
ИбутилидP применяют внутривенно. Связь с белками низкая (около 40%). Препарат активно метаболизируется в печени, около 80% выводится почками в виде метаболитов, около 10% в неизменённом виде. T1/2 варьирует от 2 до 12 ч.
Показания
Купирование пароксизмальной и персистирующей фибрилляции предсердий продолжительностью до 7 сут и более 7 сут.
Вводят в дозе 1 мг внутривенно в течение 10 мин, при необходимости дозу можно увеличить до 1 мг.
Противопоказания
Беременность, период лактации. С осторожностью следует применять при синдроме слабости синусового узла, синоатриальной и атриовентрикулярной блокадах, коллапсе, гипокалиемии, ХСН, печёночной недостаточности.
Нежелательные лекарственные реакции
Полиморфная желудочковая тахикардия или тахикардия типа «пируэт», брадиаритмии, атриовентрикулярная блокада, тошнота, головная боль, почечная недостаточность. Методы контроля за безопасностью: мониторирование ЭКГ и АД.
Взаимодействие
С другими антиаритмическими препаратами — повышение риска развития желудочковых аритмий, с β-адреноблокаторами и блокаторами медленных кальциевых каналов — повышение риска брадикардии и атриовентрикулярной блокады.
АНТИАРИТМИЧЕСКИЕ ПРЕПАРАТЫ IV КЛАССА
Механизм действия
Антиаритмические препараты IV класса — верапамил и дилтиазем — блокируют медленные кальциевые каналы, которые в основном определяют скорость деполяризации синусового и атриовентрикулярного узлов. Верапамил и дилтиазем подавляют автоматизм, замедляют проведение и увеличивают рефрактерность данных отделов проводящей системы сердца. В некоторых случаях медленные кальциевые токи — необходимый компонент развития следовых деполяризаций. Блокаторы медленных кальциевых каналов способны подавлять следовые деполяризации и могут быть эффективными при триггерных аритмиях. Препараты данной группы также обладают антиангинальным и гипотензивным эффектами.
Фармакокинетика
Верапамил хорошо абсорбируется в пищеварительном тракте (до 90%). Печёночный метаболизм первого прохождения снижает биодоступность до 20-35%. До 90% верапамила связывается с плазменными белками. Препарат метаболизируется в печени с участием ферментных систем CYP3A4, CYP3A5 и CYP3A7, известно до 11 метаболитов, наиболее значимый — норверапамил, обладающий умеренной гипотензивной активностью. T1/2 верапамила составляет 5-12 ч. Выводится в основном почками (до 70%).
Дилтиазем хорошо реабсорбируется в пищеварительном тракте (до 90%), но метаболизм первого прохождения снижает его биодоступность до 40%. С плазменными белками связывается до 70-80% препарата. Дилтиазем метаболизируется в печени с участием ферментных систем цитохрома CYP3A4, CYP3A5 и CYP3A7, T1/2 составляет около 3,5 ч. Выводится печенью (около 65%) и почками (около 35%).
Показания
Согласно существующим рекомендациям, блокаторы медленных кальциевых каналов показаны для лечения симптоматической синусовой тахикардии, для купирования и профилактического лечения атриовентрикулярной узловой реципрокной тахикардии, для купирования и профилактики ФПТ Препараты IV класса рекомендуют использовать для контроля ЧСС у пациентов с постоянной формой фибрилляции предсердий. Кроме того, блокаторы медленных кальциевых каналов могут быть эффективны при лечении идиопатических (верапамилчувствительных) желудочковых тахикардий.
Для экстренного контроля ЧСС или купирования суправентрикулярной тахикардии верапамил вводят внутривенно 0,075-0,150 мг/кг в течение 2 мин, дилтиазем 0,25 мг/кг в течение 2 мин. При приёме внутрь доза верапамила составляет 120-480 мг/сут, дилтиазема — 60-360 мг/сут.
Противопоказания
Гипотония, синоатриальная или атриовентрикулярная блокада, синдром слабости синусового узла, фибрилляция предсердий и трепетание предсердий у пациентов с дополнительными путями проведения, ХСН, обусловленная систолической дисфункцией левого желудочка. С осторожностью блокаторы медленных кальциевых каналов следует использовать при атриовентрикулярной блокаде I степени, брадикардии, печёночной или почечной недостаточности, у пациентов пожилого возраста.
Нежелательные лекарственные реакции
Брадикардия, гипотония, нарушения атриовентрикулярной проводимости, симптомы нейротоксичности, запоры, гиперплазия дёсен, аллергические реакции, претибиальные отёки. Методы контроля за безопасностью: мониторирование АД и ЭКГ, определение активности трансаминаз.
Взаимодействие
С β-адреноблокаторами — увеличение вероятности развития брадикардии и нарушений проводимости, с антиаритмическими препаратами IA и III классов — риск существенного удлинения Q-T, с препаратами дигиталиса — нарушения атриовентрикулярной проводимости, c индукторами печёночного метаболизма — ослабление эффектов блокаторов медленных кальциевых каналов из-за снижения их концентрации в плазме крови.
Применение в особых ситуациях
Блокаторы медленных кальциевых каналов проходят через плаценту, однако влияние на развитие плода не определено. Гипотония, вызываемая у матери быстрым внутривенным введением препаратов IV класса, может вызывать дисстресс плода. Блокаторы медленных кальциевых каналов проникают в грудное молоко. Исследований применения этих препаратов в педиатрии не проведено, специфических осложнений, ограничивающих применение блокаторов медленных кальциевых каналов у детей, не предполагают. Есть сообщения о существенных гемодинамических нарушениях у новорождённых и грудных детей при внутривенном введении верапамила. У пожилых может увеличиваться T1/2 (из-за снижения почечного клиренса).
ПРЕПАРАТЫ ДРУГИХ ГРУПП, ОБЛАДАЮЩИЕ АНТИАРИТМИЧЕСКИМИ СВОЙСТВАМИ
Существуют ЛС, не вошедшие в классификацию, но применяемые для лечения нарушений ритма.
-
м-Холиноблокаторы (атропин) используют для увеличения ЧСС при брадикардиях.
-
Сердечные гликозиды (дигоксин) назначают для контроля частоты желудочковых сокращений при суправентрикулярных аритмиях с высокой частотой сокращений предсердий, так как дигоксин замедляет проводимость в атриовентрикулярном узле.
-
Электролиты (растворы калия и магния, пероральные препараты калия и магния). Препараты магния используют для лечения желудочковой тахикардии типа «пируэт», возникающей по триггерному механизму. Кроме того, препараты магния назначают внутрь для симптоматического лечения желудочковой экстрасистолии у пациентов без органических заболеваний сердца.
-
Аденозина фосфат применяют преимущественно для купирования пароксизмальной суправентрикулярной тахикардии.
-
Препараты, не обладающие прямыми электрофизиологическими свойствами:
-
ингибиторы АПФ способны снизить риск фатальных желудочковых аритмий и внезапной сердечной смерти у пациентов с инфарктом миокарда и дилатационной кардиомиопатией;
-
у пациентов, перенёсших инфаркт миокарда, применение блокаторов альдостероновых рецепторов и статинов снижает риск фатальных желудочковых аритмий и внезапной сердечной смерти.
-
-
По-видимому, препараты, не обладающие прямыми электрофизиологическими свойствами, способны влиять на ремоделирование миокарда. Эти ЛС снижают вероятность образования субстрата для re-entry аритмий либо препятствуют активации существующих.
Антиагреганты
Антиагреганты — ЛС, препятствующие тромбообразованию за счёт уменьшения функциональной активности тромбоцитов.
Существует около 20 препаратов, которые, действуя различным образом, подавляют агрегацию тромбоцитов. К основным антиагрегантным препаратам, доказавшим свою эффективность в рандомизированных клинических испытаниях и широко применяемым в клинической практике, относят ацетилсалициловую кислоту (аспирин*), клопидогрел, тиклопидин, а также блокаторы гликопротеиновых IIb/IIIa рецепторов тромбоцитов для внутривенного введения (абциксимаб, тирофибан8, эптифибатид18). Значительно реже в качестве антиагреганта используют дипиридамол. Другие ЛС, обладающие недостаточно выраженными антитромбоцитарными свойствами, не имеют зарегистрированных показаний к своему применению в качестве антиагрегантов.
Отличительные признаки основных антиагрегантных препаратов приведены в табл. 21-47.
Таблица 21-47. Отличительные признаки основных антиагрегантов
| Признак | Ацетилсалициловая кислота | Клопидогрел | Антагонисты гликопротеиновых IIb/IIIa рецепторов |
|---|---|---|---|
|
Воздействие на белок тромбоцита |
ЦОГ-1 |
P2Y12 |
αII bβ3 |
|
Обратимость эффекта |
Необратим |
Необратим |
Обратим |
|
Период полувыведения препарата или активного метаболита |
Минуты |
Минуты |
Часы |
|
Необходимость мониторирования эффекта |
Нет |
Нет |
Не определена |
|
Необходимость титрования дозы |
Нет |
Нет |
Есть |
АЦЕТИЛСАЛИЦИЛОВАЯ КИСЛОТА
Наиболее часто применяемый в клинической практике антиагрегант, который подавляет синтез тромбоксана (тромбоксана А2) в тромбоцитах, а также синтез простациклина (простагландин I2) в эндотелиальных клетках сосудов. Ацетилсалициловая кислота селективно и необратимо инактивирует ключевой фермент метаболизма арахидоновой кислоты в тромбоцитах — простагландин Н-синтазу (последняя отвечает за образование простагландина Н2, предшественника тромбоксана А2, стимулятора агрегации тромбоцитов и мощного вазоконстриктора). Препарат действует путём ковалентного ацетилирования остатка серина 529 вблизи активного центра ЦОГ, фермента, катализирующего этап биосинтеза простаноидов из арахидоновой кислоты. Иными словами, ацетилсалициловая кислота конкурирует с арахидоновой кислотой за связывание с активными центрами фермента ЦОГ тромбоцитов и соответственно тормозит зависимую от этого фермента агрегацию тромбоцитов. В низких дозах ацетилсалициловая кислота влияет преимущественно на изофермент ЦОГ — ЦОГ-1. В итоге тромбоциты теряют способность к ресинтезу белка, прекращают образовывать тромбоксан А2, а в клетках эндотелия происходит уменьшение синтеза простагландина I2 , обладающего антиагрегационной активностью и вазодилатирующими свойствами. В клетках эндотелия, в отличие от тромбоцитов, присутствуют ядра, а значит, есть возможность для возобновления синтеза ЦОГ, прерванного после приёма ацетилсалициловой кислоты. Угнетение синтеза тромбоксана А2 происходит на весь оставшийся период жизни тромбоцита.
Поскольку ежедневно происходит обновление пула тромбоцитов на 10% (период жизни клеток составляет 7-10 дней), то через 5-6 дней после однократного приёма ацетилсалициловой кислоты в крови будет около 50% нормально функционирующих тромбоцитов. Ацетилсалициловая кислота не влияет на длительность жизни тромбоцитов. Анализ применения ацетилсалициловой кислоты в дозах от 30 до 1500 мг свидетельствует об эффекте насыщения малыми дозами препарата (75-100 мг) на ЦОГ тромбоцитов.
Ацетилсалициловая кислота, наряду с профилактикой образования тромбов, повышает риск кровотечений. Можно выделить, по крайней мере, два механизма, связанных с действием препарата на ЦОГ-1:
-
подавление функции тромбоцитов (ингибирование синтеза тромбоксана А2);
-
нарушение цитопротекции в слизистой оболочке пищеварительного тракта (ингибирование синтеза простагландина Е2).
Первый эффект не зависит от дозы ацетилсалициловой кислоты, в то время как второй носит дозозависимый характер (при дозе ацетилсалициловой кислоты 75-100 мг риск кровотечения из верхних отделов пищеварительного тракта увеличен в два раза).
Фармакокинетика
Ацетилсалициловая кислота быстро и полностью всасывается из желудка и верхних отделов кишечника (за 5-16 мин). Приём пищи не влияет на биодоступность ацетилсалициловой кислоты, однако при этом скорость всасывания препарата замедлена. В тонком кишечнике и в печени ацетилсалициловая кислота подвергается пресистемному гидролизу эстеразами слизистой оболочки кишечника, плазмы крови, эритроцитов и печени. Биодоступность ацетилсалициловой кислоты при приёме внутрь составляет 50-68%. Антитромбоцитарное действие ацетилсалициловой кислоты мало зависит от системной биодоступности, поскольку ацетилирование ЦОГ-1 в тромбоцитах происходит при их циркуляции в портальной системе печени. Максимальной концентрации ацетилсалициловая кислота в плазме крови достигает через 30-40 мин, период полувыведения препарата равен 15-20 мин.
Показания к применению ацетилсалициловой кислоты.
-
Первичная профилактика инфаркта миокарда у больных, относимых к группе высокого риска сердечно-сосудистых осложнений.
-
Вторичная профилактика и лечение тромботических осложнений у больных с клиническими проявлениями атеросклероза (инфаркт миокарда; нестабильная и стабильная стенокардия; послеоперационный период после коронарного шунтирования, чрезкожной коронарной ангиопластики или пластики периферических артерий, в том числе со стентированием; ишемический инсульт и транзиторная ишемическая атака; периферический атеросклероз).
-
Фибрилляция предсердий у больных с умеренным риском тромбоэмболических осложнений или у пациентов высокого риска при наличии противопоказаний для назначения варфарина.
-
Стеноз митрального клапана ревматической этиологии, если не назначены антикоагулянты непрямого действия.
-
В комбинации с варфарином у больных с искусственными клапанами сердца.
Противопоказания к применению ацетилсалициловой кислоты.
-
Непереносимость ацетилсалициловой кислоты.
-
Эрозивно-язвенное поражение пищеварительного тракта в фазе обострения.
-
Продолжающееся кровотечение.
-
Геморрагический диатез.
-
Tяжёлое заболевание печени.
-
Кормление грудью.
-
Бронхиальная астма.
-
Tяжёлые аллергические реакции на другие НПВС.
В большинстве рандомизированных клинических испытаний ацетилсалициловую кислоту в качестве антиагреганта применяли в диапазоне доз от 75 до 1500 мг. Установлено, что для профилактики и лечения тромботических осложнений показано использование 75-325 мг препарата в сутки. Назначение более высоких доз ацетилсалициловой кислоты не приводит к повышению эффективности, однако при этом увеличивается риск развития побочных реакций (со стороны пищеварительного тракта). В целях уменьшения прямого побочного действия ацетилсалициловой кислоты на желудок разработаны лекарственные формы, покрытые кишечно-растворимой оболочкой. Для достижения быстрого начала действия ацетилсалициловой кислоты у больных, ранее её не принимавших, рекомендуют разжевать и проглотить таблетку (160-325 мг). Внутривенное введение ацетилсалициловой кислоты не имеет преимуществ перед таблетированными формами препарата.
Известно, что у больных высокого риска ацетилсалициловая кислота снижает вероятность развития тяжёлых артериальных тромбозов приблизительно на 25%. Вместе с тем, несмотря на отчётливую клиническую эффективность и прекрасное соотношение цена/качество, у 10-20% пациентов, принимающих ацетилсалициловую кислоту, возникают повторные артериальные тромбозы. В связи с этим возник термин «резистентность к ацетилсалициловой кислоте». Необходимо изучение распространённости, механизмов развития, а также поиска оптимальных методов диагностики и лечения данного состояния. Tак, в настоящее время ни один из методов оценки функции тромбоцитов не рекомендован для контроля антитромбоцитарных эффектов ацетилсалициловой кислоты у больных, имеющих показания к применению данного лекарственного средства. Несмотря на то, что этиология артериальных тромбозов разнообразна, при выяснении причин резистентности к ацетилсалициловой кислоте в первую очередь надо выяснить, принимает ли в принципе препарат больной и соблюдает ли предписанный режим приёма препарата. Tакже уточняют факт приёма других НПВС.
Основные побочные эффекты ацетилсалициловой кислоты.
-
Желудочно-кишечные расстройства (тошнота, рвота, диспепсия).
-
Кровотечения (тяжёлые до 1-2% случаев).
Реже встречают аллергические реакции, бронхоспазм, метаболический алкалоз, нарушение функции печени и почек, синдром Рея у детей, обострение подагры, учащение приступов вазоспастической стенокардии, головокружение, головную боль, сыпь, отёки и повышение АД.
Установлено, что при совместном применении ацетилсалициловой кислоты с антитромботическими лекарственными средствами, растениями, обладающими антитромбоцитарной активностью (чеснок, женьшень, гингко и др.), а также алкоголем, глюкокортикоидами, НПВС повышен риск кровотечений. Кроме того, сочетание ацетилсалициловой кислоты с глюкокортикоидами и НПВС увеличивает риск образования язв в пищеварительном тракте. В настоящее время в целях профилактики образования язв нет оснований рекомендовать ингибиторы протонного насоса или цитопротекторы для рутинного применения у больных, получающих ацетилсалициловую кислоту в дозе 75-100 мг/сут.
Сочетанное применение ацетилсалициловой кислоты и НПВС (в силу конкуренции за связывание с участком ЦОГ-1) может вызвать ослабление антитромбоцитарного действия ацетилсалициловой кислоты.
Обсуждают вопросы ослабления антигипертензивных эффектов ряда ЛС (в частности, ингибиторов АПФ), хотя клиническое значение такого взаимодействия ещё предстоит уточнить.
ПРОИЗВОДНЫЕ ТИЕНОПИРИДИНА
Производные тиенопиридина клопидогрел и тиклопидин проявляют свои антитромбоцитарные свойства путём подавления агрегации тромбоцитов, индуцируемой аденозиндифосфатом. В основе механизма действия препаратов лежит необратимая блокада рецепторов к аденозиндифосфату типа P2Y12 на мембране тромбоцитов (предполагают, что при первом прохождении тиенопиридинов через печень происходит образование активных метаболитов, которые при участии цитохрома Р450 модифицируют этот тип рецепторов, при этом уменьшается количество мест связывания аденозиндифосфата). К влиянию тиенопиридинов чувствительны только 60-70% рецепторов к аденозиндифосфату. Препараты способны также подавлять агрегацию тромбоцитов, запускаемую коллагеном и тромбином. На метаболизм арахидоновой кислоты тиенопиридины не действуют.
Фармакокинетика. Основные фармакокинетические характеристики клопидогрела и тиклопидина приведены в табл. 21-48.
Таблица 21-48. Основные фармакокинетические характеристики производных тиенопиридина клопидогрела и тиклопидина
| Характеристика | Клопидогрел | Тиклопидин |
|---|---|---|
|
Биодоступность, % |
>50 |
80-90 |
|
Связывание с белками, % |
94-98 |
>98 |
|
Период полувыведения в плазме крови |
7-8 ч |
8-12 ч при однократном приёме |
|
Начало заметного угнетения агрегации тромбоцитов |
Первые 2 ч после нагрузочной дозы 300-600 мг |
2-е сутки |
|
Максимальное угнетение агрегации тромбоцитов |
2-5 ч после нагрузочной дозы 400-600 мг 3-7-е сут при применении в дозе 75 мг/сут |
3-7-е сутки |
Биодоступность тиклопидина увеличивается на 20% после приёма пищи и снижается на 20% после назначения антацидов. На абсорбцию клопидогрела приём пищи и антацидов не влияет. Начало действия и максимальный эффект производных тиенопиридина можно ускорить путём применения ударных доз препаратов. Содержание в крови тиклопидина увеличивается примерно в три раза при его применении в суточной дозе 500 мг на протяжении 2-3 нед. Нормализация агрегации тромбоцитов наступает после отмены клопидогрела в пределах 7 дней, а тиклопидина — 7-10 дней.
Показания к применению производных тиенопиридина клопидогрела и тиклопидина.
-
Вторичная профилактика тромботических осложнений у больных ИБС, ишемическим инсультом и транзиторной ишемической атакой, облитерирующим атеросклерозом нижних конечностей (в качестве альтернативы ацетилсалициловой кислоте).
-
Профилактика тромботических осложнений у больных ИБС при проведении коронарной ангиопластки и стентировании коронарных артерий (в сочетании с ацетилсалициловой кислотой).
-
В сочетании с ацетилсалициловой кислотой (для клопидогрела) у больных нестабильной стенокардией, инфарктом миокарда без подъёма и с подъёмом сегмента ST.
При обозначении показаний к применению производных тиенопиридина следует помнить о том, что во многих клинических ситуациях клопидогрел изучен в большей степени, чем тиклопидин. В согласительном документе экспертов Европейского общества кардиологов (2004) по применению антитромбоцитарных препаратов подчёркивается, что в настоящее время отсутствуют длительные крупные рандомизированные клинические испытания по прямому сравнению двух тиенопиридинов, однако непрямые сравнения свидетельствуют о меньшей частоте развития побочных эффектов при назначении клопидогрела по сравнению с тиклопидином. Tакже указано, что у тиклопидина нет таких утверждённых показаний, как недавно перенесённый инфаркт миокарда (в отличие от клопидогрела). Примечательно, что для такого показания, как профилактика тромботических осложнений при выполнении коронарной ангиопластики и стентировании коронарных артерий, в Рекомендациях по выполнению чрезкожных коронарных вмешательств (2005) упоминается режим дозирования и продолжительность лечения именно клопидогрелом, а не тиклопидином. Более того, назначение двух антиагрегантов (ацетилсалициловая кислота и клопидогрел) стандартно не только для больных стабильной ИБС, подвергаемых чрезкожным коронарным вмешательствам с имплантацией стента или без такового, но и для пациентов с острым коронарным синдромом с подъёмом и без подъёма сегмента ST.
Противопоказания к применению производных тиенопиридина клопидогрела и тиклопидина.
-
Активное кровотечение.
-
Гиперчувствительность.
-
Геморрагический диатез.
-
Нейтропения, тромбоцитопения.
-
Tромботическая тромбоцитопеническая пурпура (в анамнезе).
-
Tяжёлая печёночная недостаточность.
Особенности дозирования производных тиенопиридина состоят в необходимости назначения нагрузочной дозы препаратов (более высокая доза обеспечивает более быстрое начало действия): одномоментно для клопидогрела — 300-600 мг, а тиклопидина — 500 мг. Для длительного приёма препаратов рекомендуют следующие дозы производных тиенопиридина — для клопидогрела 75 мг один раз в сутки, а для тиклопидина — 250 мг два раза в сутки. Длительность терапии определяет клиническая ситуация, в том числе и характеристика имплантированного стента. Tак, клопидогрел назначают на 3-4 нед при имплантации металлического стента и на 6-12 мес при использовании стента с лекарственным покрытием.
Как и в случае с ацетилсалициловой кислотой, имеются сообщения о недостаточном угнетении агрегации тромбоцитов у ряда больных, получающих клопидогрел (резистентность к клопидогрелу). Клиническое значение резистентности к клопидогрелу остаётся неясным. В качестве возможных механизмов этого явления выдвигают позиции, связанные с биодоступностью, всасыванием клопидогрела, взаимодействием с другими препаратами и др.
В начале терапии производными тиенопиридина необходимо контролировать содержание тромбоцитов в крови, при снижении менее 80х109 /л препараты следует отменить. В первые три месяца лечения тиклопидином следует определять лейкоцитарную формулу крови (раз в две недели). При содержании нейтрофилов ниже 1,2х109/л препарат необходимо отменить.
Основные побочные эффекты производных тиенопиридина.
-
Кровотечения.
-
Нейтропения, тромбоцитопения, редко агранулоцитоз и апластическая анемия.
-
Tромбоцитопения и тромбоцитопеническая пурпура.
Установлены различия в частоте развития побочных эффектов при применении клопидогрела и тиклопидина. Например, при назначении тиклопидина у больных, подвергнутых коронарной ангиопластике со стентированием, в два раза чаще встречались такие побочные эффекты, как крупные кровотечения, тромбоцитопения и нейтропения, чем у пациентов, получавших клопидогрел (исследование CLASSICS, 2000). Кроме того, при назначении чаще отмечают аллергические реакции, кожную сыпь, зуд, боль в животе, тошноту, рвоту, диарею, холестатическую желтуху и повышение активности печёночных ферментов.
При сочетании производных тиенопиридина с другими антитромбоцитарными лекарственными средствами повышен риск развития кровотечений. Появившееся утверждение о способности аторвастатина снижать активность клопидогрела in vitro посредством конкурентного подавления цитохрома P450 3A4 в последующем не было подтверждено в специальных анализах (CREDO, 2002; регистр MITRA PLUS, 2003). Доказано, что тиклопидин взаимодействует с дигоксином, циклоспорином (уменьшение их концентрации) и теофиллином (увеличение концентрации). При сочетании с циметидином концентрация тиклопидина увеличивается.
Данных об экскреции производных тиенопиридина с грудным молоком нет, однако их использование при кормлении грудью не рекомендовано.
В случае планируемого крупного хирургического вмешательства, связанного с высоким риском кровотечения, клопидогрел следует отменить за 5-7 дней, а тиклопидин — за 10-14 дней до операции.
БЛОКАТОРЫ ГЛИКОПРОТЕИНОВЫХ IIB/IIIA РЕЦЕПТОРОВ ТРОМБОЦИТОВ
Для данной группы препаратов характерно торможение конечного этапа агрегации тромбоцитов, а именно процесса построения тромбоцитарного тромба посредством образования мостиков между соседними активированными тромбоцитами. Препараты блокируют участок взаимодействия активированных гликопротеинов IIb/IIIa на поверхности тромбоцитов с фибриногеном, фактором фон Виллебранда и другими адгезивными молекулами.
Абциксимаб стал первым представителем группы блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов, применённым в терапевтических целях у больных с острым коронарным синдромом. Препарат изготовлен на основе моноклональных антител к IIb/IIIa гликопротеинам мембраны тромбоцитов. Абциксимаб обладает сродством не только к гликопротеиновым IIb/IIIa рецепторам на мембране тромбоцитов (αII bβ3), но и к рецепторам к витронектину на поверхности эндотелия (αν β3) и рецепторам МАС-1 лейкоцитов (αm β3 ). После внутривенного введения в виде болюса абциксимаб быстро и прочно связывается гликопротеинами IIb/IIIa на поверхности тромбоцитов (приблизительно 2/3 лекарственного вещества в течение нескольких минут связываются с рецепторами, а свободный препарат элиминируется из плазмы). Абциксимаб отличает от других блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов (тирофибана8 и эптифибатида8) больший размер молекулы, более продолжительное и прочное связывание с рецепторами тромбоцитов и короткий период циркуляции в плазме. Период полувыведения из плазмы составляет 26 мин, для поддержания постоянной концентрации препарата в крови необходима внутривенная инфузия. После прекращения инфузии абциксимаба концентрация препарата снижается в течение первых 6 ч, при этом агрегация тромбоцитов нормализуется через 48 ч, а время кровотечения — через 24 ч. Молекулы абциксимаба, находящиеся в связанном состоянии, могут переходить на гликопротеины IIb/IIIa новых тромбоцитов, поступающих в кровоток. Связанный с тромбоцитами абциксимаб определяют в плазме крови в течение более 14 дней после прекращения внутривенной инфузии препарата.
Тирофибан 8 — производное тирозина, непептидный селективный антагонист гликопротеиновых IIb/IIIa рецепторов тромбоцитов. Препарат начинает действовать в первые минуты внутривенного введения. В плазме крови определяют 35% препарата, не связанного с белками (фармакологически активная часть препарата). Период полувыведения тирофибана8 составляет около 2 ч. Обратимость действия препарата равна 4-8 ч. Экскреция препарата происходит через почки (65%), остальная часть (35%) через пищеварительный тракт.
Эптифибатид 8 — синтетический пептид (циклический гептапептид), который высокоселективен в отношении гликопротеиновых IIb/IIIa рецепторов тромбоцитов. После внутривенной инфузии болюсом максимальная концентрация эптифибатида8 в плазме крови достигается в течение 5 мин, а затем снижается (для поддержания концентрации препарата необходима последующая инфузия). 25% лекарственного вещества связывают белки крови. Эптифибатид8 начинает действовать в первые минуты внутривенного введения. Период полувыведения в плазме крови составляет 2,5 ч. Как и у тирофибана8, обратимость действия эптифибатида8 равна 4-8 ч. Препарат выводят преимущественно почки.
Показания к применению блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов.
-
Раннее лечение острого коронарного синдрома без подъёма сегмента ST на ЭКГ у больных высокого риска (особенно при повышенной активности тропонинов, депрессии сегмента ST, наличии сахарного диабета) — эптифибатид8 или тирофибан8 (в добавление к пероральным антитромбоцитарным средствам).
-
Чрескожные коронарные вмешательства (ангиопластика, стентирование).
Если выполнение чрескожного коронарного вмешательства возможно в ближайшие 2,5 ч с момента поступления больного с острым коронарным синдромом в стационар, то оправданным считают использование абциксимаба (12 ч) или эптифибатида 8 (16 ч) прямо в ангиографической операционной. Если вмешательство у больных острым коронарным синдромом высокого риска возможно, но в более поздние сроки (2,5-48 ч), следует назначить инфузию тирофибана8 или эптифибатида8 с момента госпитализации до ангиографии с продолжением введения этих средств после вмешательства. В случае отсроченного выполнения вмешательства (позднее 48 ч) у больных высокого риска препарат выбора — абциксимаб, вводимый в ангиографической операционной. У больных острым коронарным синдромом с подъёмом сегмента ST на ЭКГ применение блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов в рамках консервативного лечения (включающего тромболитическую терапию) не показано. В случае проведения чрезкожного коронарного вмешательства показана инфузия абциксимаба.
Рутинное использование блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов у больных стабильной ИБС, подвергаемых чрескожным коронарным вмешательствам, не показано. Исключение могут составить пациенты с угрозой или острым закрытием просвета артерии, комплексным повреждением, выявляемыми тромбами, феноменом no slow-reflow.
В качестве альтернативы блокаторам гликопротеиновых IIb/IIIa рецепторов тромбоцитов у больных с острым коронарным синдромом можно рассмотреть ингибитор тромбина прямого действия бивалирудинP.
Позитивные результаты, которые были получены в рандомизированных клинических испытаниях при внутривенном введении блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов больным с острым коронарным синдромом, способствовали созданию препаратов для перорального применения (ксемилофибанP, орбофибанP, сибрафибанP, лотрафибанP). Однако надежды на получение положительных эффектов при долгосрочном приёме препаратов у больных с острым коронарным синдромом не оправдались — они не оказались более эффективны, чем ацетилсалициловая кислота, при сочетании с ней не превосходили плацебо и могли повышать смертность.
Противопоказания к применению блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов.
-
Гиперчувствительность.
-
Продолжающееся кровотечение или кровоточивость в предшествующий месяц, крупное хирургическое вмешательство или травма в предшествующие 6 нед.
-
Острое нарушение мозгового кровообращения (в предшествующие 30 сут для тирофибана8 и эптифибатида8 и 2 года для абциксимаба), остаточные неврологические нарушения, геморрагический инсульт в анамнезе.
-
Геморрагический диатез.
-
Использование антикоагулянтов непрямого действия в предшествующие 7 сут (за исключением случаев, когда МНО не превышает 1,2).
-
Количество тромбоцитов менее 100х109/л.
-
Внутричерепные новообразования, пороки развития артериовенозной системы, аневризмы.
-
Tяжёлая неконтролируемая артериальная гипертензия.
-
Tяжёлая почечная недостаточность (тирофибан8, эптифибатид8).
-
Одновременное использование другого блокатора гликопротеиновых IIb/IIIa рецепторов тромбоцитов.
В проведённых рандомизированных клинических испытаниях с блокаторами гликопротеиновых IIb/IIIa рецепторов тромбоцитов использовались одинаковые дозы препаратов. Рекомендаций относительно индивидуального подбора дозы при использовании этих препаратов пока нет. При внутривенном введении блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов необходимо контролировать содержание тромбоцитов, уровень гемоглобина, гематокрит, а также искать признаки кровотечения.
Основные побочные эффекты: кровотечения (риск снижается при отказе от избыточных доз гепарина натрия, быстром выполнении инвазивных процедур и удалении проводника), тромбоцитопения (может появиться в первые часы после начала введения препаратов и обычно исчезает после их отмены), а также артериальная гипотония, тошнота, рвота, боль в животе, головная боль, головокружение и боль в спине.
При необходимости быстрого устранения антитромбоцитарного действия блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов обычно достаточно отмены препаратов (тирофибан8, эптифибатид8), при использовании абциксимаба возможно переливание свежих тромбоцитов.
Данных об экскреции блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов с грудным молоком нет, их использование при кормлении грудью не рекомендовано.
Блокаторы гликопротеиновых IIb/IIIa рецепторов тромбоцитов можно комбинировать с антитромбоцитарными препаратами и антикоагулянтами, при этом выбор комбинации должен учитывать не только угрозу развития тромботических событий, но и риск развития кровотечений. Препараты оказывают своё положительное действие у больных, подготовленных к чрескожным коронарным вмешательствам с помощью комбинированной антитромбоцитарной терапии (ацетилсалициловая кислота и клопидогрел, в том числе при использовании последнего в удвоенной нагрузочной дозе).
Несмотря на то, что отличительная особенность блокаторов гликопротеиновых IIb/IIIa рецепторов тромбоцитов — способность воздействовать на общий конечный этап агрегации тромбоцитов (что позволяет рассчитывать на универсальность антиагрегантного действия препаратов), как и в случае с ацетилсалициловой кислотой и клопидогрелом, возник термин «резистентность к антагонистам гликопротеиновых IIb/IIIa рецепторов тромбоцитов» (на основании вариабельности степени подавления агрегации тромбоцитов у различных больных). Клиническое значение такой резистентности ещё предстоит уточнить.
ДИПИРИДАМОЛ
Хотя дипиридамол традиционно и упоминают в качестве антиагрегантного средства (препарат ингибирует фосфодиэстеразу и повышает содержание цАМФ в тромбоцитах, кроме того, стимулирует высвобождение простациклина эндотелиальными клетками, угнетает образование тромбоксана А2), его сочетание с ацетилсалициловой кислотой не обеспечивает дополнительного снижения частоты развития неблагоприятных сердечно-сосудистых событий (Antithrombotic Trialists Collaboration, 2002). Установлено, что комбинация дипиридамола (форма с замедленным высвобождением, 200 мг 2 раза в день) в сочетании с низкой дозой ацетилсалициловой кислоты снижает риск повторных инсультов у больных, перенёсших ишемический инсульт и транзиторную ишемическую атаку (не кардиоэмбологенного происхождения). Дипиридамол не рекомендован для применения у больных ИБС.
СПИСОК ЛИТЕРАТУРЫ
Лечение острого коронарного синдрома без стойких подъёмов сегмента ST на ЭКГ. Российские рекомендации // Кардиология. — 2004. — № 4. — С. 1-28.
Antithrombotic Trialists’ Collaboration. Prevention of Death, Myocardial infarction and stroke by antiplatelet therapy in high-risk patients // BMJ. — 2002. — Vol. 324. — P. 71-86.
Expert Consensus Document on the Use of Antiplatelet Agents // Eur. Heart J. — 2004. — Vol. 25. — P. 166-181.
Guidelines for Percutaneous Coronary Interventions // Eur. Heart J. — 2005. — Vol. 26. — P. 804-847.
Guidelines for the diagnosis and treatment of non-ST -segment elevation acute coronary syndromes // Eur. Heart J. — 2007.
Patrono C., Coller B., Dalen J.E. et al. Platelet-Active Drugs: The relationships among dose, effectiveness, and side effects // Chest. — 2001. — Vol. 119. — P. 39-63.
Антикоагулянты
Антикоагулянты — ЛС, препятствующие тромбообразованию путём воздействия на плазменные факторы свёртывания крови.
Антикоагулянты в основном тормозят появление нитей фибрина и способствуют прекращению роста уже возникших тромбов, противодействуя влиянию тромбина на фибрин. Антикоагулянты также усиливают воздействие на тромбы эндогенных фибринолитических ферментов.
Антикоагулянты делят на две группы:
-
антикоагулянты прямого действия — взаимодействуют непосредственно с факторами свёртывания крови, эффективны in vitro и in vivo;
-
антиакоагулянты непрямого действия (антагонисты витамина K*) — длительного действия, действуют только in vivo и после латентного периода.
Антикоагулянты прямого действия применяют парентерально при необходимости в быстром наступлении эффекта.
Антикоагулянты непрямого действия нарушают синтез в печени факторов свёртывания крови, действуют длительно и назначают их внутрь.
АНТИКОАГУЛЯНТЫ ПРЯМОГО ДЕЙСТВИЯ
К антикоагулянтам прямого действия относят гепарин*, который бывает нефракционированным и фракционированным (низкомолекулярным), а также селективные ингибиторы тромбина прямого действия, которые, однако, в клинической практике в РФ ещё не применяют. Кроме того, к прямым антикоагулянтам относят фондапаринукс натрия — синтетический препарат, обладающий сходным с гепарином* действием.
Нефракционированный (стандартный) гепарин* (гепарин натрия)
Получают из лёгких крупного рогатого скота и слизистой оболочки кишечника свиней. Гепарин* связывается антитромбином III, вызывает конформационные изменения в его молекуле и ускоряет комплексирование антитромбина III с серинпротеазами системы коагуляции; в результате блокируется тромбин, ферментативная активность активированных факторов IX, X, XI, XII, плазмина и калликреина.
Наиболее высокую биодоступность отмечают при внутривенном введении. После внутривенного введения действие начинается немедленно, период полувыведения (T1/2) составляет 1 ч. При подкожном введении биодоступность низкая (10-40%), T1/2 составляет 1-2 ч.
Гепарин* в плазме находится в основном в связанном с белками состоянии, интенсивно захватывается эндотелиальными клетками и клетками мононуклеарномакрофагальной системы, что служит причиной изменчивого антикоагулянтного действия препарата.
Экскреция гепарина* происходит через почки в виде метаболитов, и только при введении высоких доз возможна экскреция в неизменённом виде.
Гепарин* снижает вязкость крови, уменьшает проницаемость сосудов, стимулированную брадикинином, гистамином и другими эндогенными факторами, и препятствует развитию стаза.
Показания
Нестабильная стенокардия, острый инфаркт миокарда; тромбоэмболические осложнения при инфаркте миокарда, операциях на сердце и кровеносных сосудах; тромбоэмболия лёгочных и мозговых сосудов, тромбофлебиты (профилактика и лечение); ДВС-синдром, профилактика микротромбообразования и нарушения микроциркуляции; тромбоз почечных вен; мерцательная аритмия, митральные пороки сердца (профилактика тромбообразования); бактериальный эндокардит; гломерулонефрит; волчаночный нефрит; ревматизм; бронхиальная астма; проведение экстракорпоральных методов (экстракорпоральное кровообращение при операции на сердце, гемосорбция, гемодиализ, перитонеальный диализ), форсированного диуреза; промывание венозных катетеров.
Противопоказания
Геморрагический диатез, лейкозы, анемии, повышенная проницаемость сосудов, полипы, злокачественные новообразования и язвенные поражения пищеварительного тракта, тяжёлые нарушения функции печени и почек, операции на мозге и позвоночнике.
Побочные действия
Головокружение, головные боли, тошнота, анорексия, рвота, диарея, алопеция; ранние и поздние (аутоиммунные) тромбоцитопении; геморрагические осложнения — кровотечения в пищеварительном или мочевом тракте, ретроперитонеальные кровоизлияния в яичники, надпочечники (с развитием острой надпочечниковой недостаточности); остеопороз, кальцификация мягких тканей, угнетение синтеза альдостерона, повышение уровня трансаминаз в крови, аллергические реакции (лихорадка, высыпания, бронхиальная астма, анафилактоидная реакция), местное раздражение, гематома, болезненность при введении.
Взаимодействие
Эффективность усиливается ацетилсалициловой кислотой, декстраном, тетрациклинами, фенилбутазоном, ибупрофеном, индометацином, варфарином, этил бискумацетатом (возрастает риск кровотечений); ослабляется — сердечными гликозидами, антигистаминными препаратами, этакриновой кислотой.
Меры предосторожности
При применении нефракционированного гепарина необходимо определение активированного частичного тромбопластинового времени. Учитывают относительное увеличение активированного частичного тромбопластинового времени по отношению к контрольным значениям для данной лаборатории.
Низкомолекулярные (фракционированные) гепарины
Гепарины с низкой молекулярной массой, или низкомолекулярные гепарины, получают путём химической или ферментативной деполимеризации нефракционированного гепарина. Они составляют примерно 1/3 размера его молекулы. Низкомолекулярные гепарины состоят из смеси полисахаридов со средней молекулярной массой 4000-6000 Да. Механизм влияния нефракционированного и низкомолекулярного гепарина* на факторы свёртывания крови сходен, однако есть различия в антикоагулянтных свойствах, биодоступности, фармакокинетике и действии на тромбоциты.
Низкомолекулярные гепарины* в отличие от нефракционированных гепаринов* обладают преимущественно анти-Xa-фактором активностью, в меньшей степени блокируя непосредственно тромбин. Соотношение: антитромбин/анти-Xaфактор активности у нефракционированного гепарина составляет 1/1, а у разных низкомолекулярных гепаринов — от 1/1,5 до 1/4.
Низкомолекулярные гепарины меньше связываются с белками плазмы, макрофагами и эндотелиальными клетками, что обеспечивает лучшую биодоступность его небольших доз и быструю всасываемость из подкожных депо. При подкожном введении биодоступность низкомолекулярных гепаринов достигает 90%. Анти-Xa активность низкомолекулярных гепаринов сохраняется 12 ч и более, следовательно, необходимый уровень антикоагуляции можно поддерживать 1-2 подкожными инъекциями препарата в сутки.
Низкомолекулярные гепарины меньше влияют на тромбоциты и реже вызывают развитие тромбоцитопений, а следовательно, и геморрагических осложнений при его применении. В общем, антикоагуляционное действие низкомолекулярных гепаринов более предсказуемо и стабильно, чем действие нефракционированного гепарина.
В настоящее время известно множество низкомолекулярных гепаринов, из которых в нашей стране чаще применяют: надропарин кальция (фраксипарин*), эноксапарин натрия (клексан*), далтепарин натрия (фрагмин*), ревипарин натрия8 (кливарин8).
Необходимо отметить, что различные низкомолекулярные гепарины отличаются друг от друга по физико-химическим, биологическим и фармакокинетическим свойствам, что обусловлено различной технологией их производства. В связи с этим недопустимо переносить данные по показаниям, эффективности и безопасности с одного низкомолекулярного гепарина на другие. С позиций доказательной медицины существуют различия в показаниях к применению отдельных низкомолекулярных гепаринов. Так, если применение надропарина кальция, эноксапарина натрия и дальтепарина натрия показано практически при всех клинических ситуация, когда необходимо снижение коагуляционной активности плазмы, то эффективность ревипарина натрия8 доказана только при лечении тромбоэмболии лёгочной артерии, тромбоза глубоких вен нижних конечностей и при профилактике венозного тромбоза у хирургических больных.
Контроль за терапией низкомолекулярных гепаринов можно осуществлять по определению анти-Xa-фактора активности. Определение активированного частичного тромбопластинового времени не полностью характеризует антитромботическую активность низкомолекулярных гепаринов. Однако, учитывая достаточно предсказуемую фармакокинетику низкомолекулярных гепаринов, при дозировании препарата достаточно ориентироваться только на массу тела больного.
Низкомолекулярные гепарины вводят в подкожную клетчатку живота каждые 12 ч.
Показания и противопоказания
Tакие же, как для нефракционированного гепарина.
Фондапаринукс натрия
Фондапаринукс натрия — синтетический пентасахарид, который так же, как и гепарин*, связывается с антитромбином III и многократно усиливает способность последнего связывать активированный Х фактор свёртывания крови. При этом в отличие от препаратов гепарина* влияние фондапаринукса натрия не затрагивает другие ферменты, участвующие в процессе коагуляции.
Препарат практически полностью всасывается из подкожной клетчатки, мало взаимодействует с белками и клетками крови, а также обладает длительным периодом полувыведения, который составляет около 17 и 21 ч у молодых и пожилых здоровых лиц соответственно.
Всё это обусловливает достаточно предсказуемое действие и возможность обеспечить достаточное влияние на свёртывающую систему крови при подкожных инъекциях не чаще 1 раза в сутки.
При применении фондапаринукса натрия не описано случаев иммунной тромбоцитопении. Имеются сообщения о возможности использования этого препарата у больных с эпизодами иммунной тромбоцитопении, вызванной гепаринотерапией и даже при лечении этого опасного осложнения.
Фондапаринукс натрия выводится почками, и его период полувыведения заметно возрастает по мере снижения клиренса креатинина, что способствует кумуляции.
Эффективность фондапаринукса натрия была показана при лечении больных острым коронарным синдромом без стойких подъёмов сегмента ST на ЭКГ, где препарат показал большую геморрагическую безопасность по сравнению с эноксапарином натрия. У больных инфарктом миокарда со стойкими подъёмами сегмента ST использование фондапаринукса натрия способствовало снижению частоты неблагоприятных исходов, особенно при проведении тромболитической терапии стрептокиназой, а также отсутствии реперфузионного лечения. Изучение препарата продолжается.
АНТИКОАГУЛЯНТЫ НЕПРЯМОГО ДЕЙСТВИЯ
Антикоагулянты непрямого действия не влияют на кровь вне организма, эффективны при приёме внутрь, их действие реализуется через белки протромбинового комплекса, у них имеется общий антагонист — витамин K*. Общее также и время появления противотромботического эффекта — в среднем через 3-5 дней.
Xaрактеризуя механизм действия оральных антикоагулянтов, необходимо отметить, что в отличие от других ЛС, тормозящих формирование фибрина (гепарина* , дефибринаторов), антикоагулянты непрямого действия препятствуют образованию в гепатоците полноценных в коагуляционном плане II, VII, IX и Х факторов свёртывания крови, вызывая состояние гипокоагуляции.
По химической структуре антикоагулянты непрямого действия можно подразделить на три подгруппы:
-
производные монокумарина (варфарин, аценокумарол);
-
кумарина (этил бискумацетат);
-
индандиона (фениндион).
С клинической же точки зрения эти препараты отличаются друг от друга по способности адсорбироваться в пищеварительном тракте, продолжительности периода полувыведения, частоте вызываемых побочных проявлений.
Варфарин — препарат выбора, так как обеспечивает наиболее стабильное антикоагуляционное действие, кроме того, он имеет лучшую доказательную базу в отношении эффективности и безопасности применения. Аценокумарол уступает варфарину по эффективности и безопасности. Производные индандиона обладают подобным кумаринам антикоагулянтным действием, но часто вызывают побочные эффекты (токсическое влияние на печень и многообразные кожные проявления). Производные индандиона можно назначать больным, имевшим аллергические реакции на производные кумарина или хорошо переносящим длительный приём препарата.
Варфарин
Ингибирует синтез витамин К-зависимых факторов свёртывания крови (II, VII, IX X) в печени, снижает их концентрацию в плазме и замедляет процесс свёртывания крови.
Фармакокинетика
Всасывается из пищеварительного тракта практически полностью. Связывание с белками плазмы — 97-99%, терапевтическая концентрация в плазме — 1-5 мкг/мл. Метаболизируется в печени с образованием неактивных или малоактивных соединений, которые реабсорбируются из жёлчи. Выводится почками, Т1/2 — 40 ч.
Фармакодинамика
Действие проявляется на 3-5-й день от начала применения и прекращается через 3-5 дней после отмены.
Показания
Профилактика тромбозов и тромбоэмболии. Кратковременно — при остром тромбозе вен и тромбоэмболии лёгких (в комбинации с гепарином*), постоперационном тромбозе, остром инфаркте миокарда, хирургическом и тромболитическом лечении тромбозов, проведении кардиоверсии в случае трепетания предсердий. Длительно — при рецидивирующем тромбозе вен и тромбоэмболии лёгочной артерии, протезировании клапанов сердца и сосудов (возможно, в комбинации с ацетилсалициловой кислотой), ИБС, транзиторных приступах ишемии, вторичной профилактике сердечного приступа, хроническом мерцании предсердий, тромбозе периферических артерий.
Противопоказания
Острое кровотечение, выраженные нарушения функции печени и почек, тяжёлая артериальная гипертензия, беременность.
Побочные действия
Кровоизлияния (не более 1%), редко — васкулит, диарея, повышение активности печёночных ферментов, экзема, некроз кожи, выпадение волос.
Способ применения и дозы
Внутрь, в одно и то же время суток. Начальная доза 2,5-5 мг. В дальнейшем дозу подбирают в соответствии с МНО, которое должно достигать 2,2-4,4 в зависимости от заболевания и индивидуальных особенностей больного. При длительном назначении контроль свёртываемости крови следует проводить каждые 4-8 нед по показателю МНО.
Следует соблюдать особую осторожность у больных с эндогенными нарушениями свёртываемости крови, тромбоцитопении, выраженной гипертензией, язвенной болезнью желудка и двенадцатиперстной кишки в стадии обострения, нарушением функций печени и почек, кровоизлияниями в мозг, алкоголизмом. Потребление алкоголя увеличивает опасность гипопротромбинемических кровотечений. К особенности диеты относится исключение зелёного чая, шпината, салата.
ПРИМЕНЕНИЕ АНТИКОАГУЛЯНТОВ ПРИ ОСТРОМ КОРОНАРНОМ СИНДРОМЕ
Нефракционированный гепарин*
Изначально применение нефракционированного гепарина показано всем больным с острым коронарным синдромом без стойкого подъёма сегмента ST (нестабильной стенокардией и инфарктом миокарда, не сопровождающимся подъёмами сегмента ST), не имеющим противопоказаний. Через 6-12 ч терапию продолжают только у больных из группы с высоким риском, а у больных с низким риском достаточно дальнейшего применения антитромбоцитарных средств. Схема применения нефракционированного гепарина: внутривенно — болюс 60-80 ЕД/кг (но не более 5000 ЕД), затем инфузия 12-18 ЕД/кг в час (но не более 1250 ЕД/ч) в течение 48 ч. Скорость введения гепарина* определяют по величине активированного частичного тромбопластинового времени, которая должна быть увеличена в 1,5-2,5 раза по сравнению с нормальным значением этого показателя для лаборатории данного лечебного учреждения. Активированное частичное тромбопластиновое время рекомендуют определять через каждые 6 ч. Если при двух последовательных определениях активированного частичного тромбопластинового времени данный показатель сохраняется в терапевтических пределах, анализ проводят 1 раз в сутки.
При остром коронарном синдроме со стойким подъёмом сегмента ST (инфаркт миокарда с подъёмом сегмента ST) гепарин* показан больным с повышенным риском тромбоэмболических осложнений (обширный инфаркт миокарда, передняя локализация инфаркта миокарда, мерцательная аритмия, тромбоэмболии в анамнезе, документированный тромб в левом желудочке) по схеме: внутривенно — болюс 60 ЕД/кг (но не более 4000 ЕД), затем инфузия 12 ЕД/кг в час (но не более 1000 ЕД/ч) в течение 48 ч, с подбором дозы, поддерживающей значение активированного частичного тромбопластинового времени в 1,5-2,5 раза выше по сравнению с нормальным значением этого показателя для лаборатории данного лечебного учреждения. При наличии у больного факторов риска развития тромбоза глубоких вен нижних конечностей и тромбоэмболии лёгочной артерии нефракционированный гепарин применяют подкожно 7500 ЕД 2 раза в сутки без контроля активированного частичного тромбопластинового времени (в случаях когда более высокие дозы нефракционированного гепарина не назначены по другим показаниям).
В отношении применения гепарина* при проведении тромболититической терапии при инфаркте миокарда однозначного мнения на сегодняшний день нет, прежде всего, из-за увеличения риска геморрагических инсультов (особенно у больных артериальной гипертензией и при использовании в качестве тромболитика тканевого активатора плазминогена). В рекомендациях Европейского общества кардиологов по лечению инфаркта миокарда указано, что гепарин* не способствует более быстрому лизису тромба, но при его назначении улучшается проходимость поражённой инфарктсвязанной артерии. Tем не менее гепарин* не предотвращает реокклюзию инфарктсвязанной артерии после успешного тромболизиса.
Низкомолекулярные гепарины
Низкомолекулярные гепарины не имеют преимуществ перед нефракционированным гепарином по способности снижать риск развития инфаркта миокарда и смерти у больных с НС и инфарктом миокарда без зубца Q. В то же время низкомолекулярные гепарины отличает простота применения: их вводят подкожно в фиксированной дозе, не требуя применения инфузионного насоса и лабораторного контроля. Tолько для эноксапарина натрия было показано преимущество перед нефракционированным гепарином по уменьшению риска развития суммы «коронарных событий» (смерть, инфаркт миокарда, рецидив стенокардии) и частоты экстренных операций реваскуляризации миокарда. Однако длительное применение низкомолекулярных гепаринов увеличивает риск кровотечений.
Несмотря на более высокую стоимость низкомолекулярных гепаринов, их применение особенно оправдано в медицинских учреждениях, не имеющих возможности обеспечить эффективный контроль при использовании нефракционированного гепарина (регулярное исследование активированного частичного тромбопластинового времени).
В отношении антикоагулянтов непрямого действия имеются сведения о том, что прогноз больных, перенёсших острый коронарный синдром, возможно существенно улучшить за счёт включения в состав комплексной терапии непрямого антикоагулянта варфарина. Однако широкое применение варфарина во вторичной профилактике ИБС ограничивает необходимость регулярного контроля антикоагуляционного эффекта по величине МНО.
ПРИМЕНЕНИЕ АНТИКОАГУЛЯНТОВ ПРИ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
При фибрилляции предсердий антикоагулянты назначают с целью профилактики системных тромбоэмболий, особенно «нормализационных» эмболий, возникающих после нормализации ритма сердца.
Профилактически применяют антикоагулянты непрямого действия у больных старше 65 лет с пароксизмами фибрилляции предсердий, длительностью более 48 ч или постоянной формой фибрилляции предсердий. Больным моложе 65 лет — при наличии в анамнезе ишемического инсульта, инфаркта миокарда, сахарного диабета, дилатации левого предсердия, застойной сердечной недостаточности и других факторов риска системных тромбоэмболий. Рекомендуют назначать варфарин внутрь 5-10 мг/сут 2-4 дня до достижения МНО 2,0-3,0 при отсутствии и 3,0-4,0 при наличии ревматического поражения сердца. Затем назначают поддерживающую дозу (2-10 мг/сут) под контролем МНО не реже 1 раза в месяц.
Для профилактики «нормализационных» эмболий антикоагулянты назначают не менее чем на 3 нед до кардиоверсии и на 4 нед после неё по схеме, описанной выше.
ПРИМЕНЕНИЕ АНТИКОАГУЛЯНТОВ ПРИ ТРОМБОЗЕ ГЛУБОКИХ ВЕН И ТРОМБОЭМБОЛИИ ЛЁГОЧНОЙ АРТЕРИИ У ТЕРАПЕВТИЧЕСКИХ БОЛЬНЫХ
Показания к профилактическому применению антикоагулянтов у терапевтических больных изучены недостаточно. Рекомендуют профилактическое назначение гепарина* у больных с ишемическим инсультом и при наличии таких факторов риска, как инфаркт миокарда, тяжёлая сердечная и дыхательная недостаточность, злокачественные опухоли и т.д. Назначают нефракционированный гепарин подкожно по 5000 ЕД 2-3 раза в сут в течение 1-2 нед или низкомолекулярные гепарины на тот же срок.
В терапии тромбоза глубоких вен и тромбоэмболии лёгочной артерии применение антикоагулянтов обязательно. Лечение начинают с назначения нефракционированного гепарина по схеме: внутривенно — болюс 80 ЕД/кг, затем инфузия 18 ЕД/кг в час (но не менее 1250 ЕД/ч) в течение 48 ч, с подбором дозы, поддерживающей значение активированного частичного тромбопластинового времени в 1,5-2,5 раза выше по сравнению с нормальным значением этого показателя для лаборатории данного лечебного учреждения. Если проведение постоянной инфузионной терапии гепарином обеспечить невозможно, допустимо применение гепарина* в виде подкожных инъекций по схеме: внутривенно — болюс 30005000 ЕД, затем подкожно 250 ЕД/кг, затем по 250 ЕД/кг 2 раза в сут с подбором дозы по значению активированного частичного тромбопластинового времени. Продолжительность гепаринотерапии должна быть не менее 7 сут. При тромбозе глубоких вен и тромбоэмболии лёгочной артерии (кроме тяжёлой формы) допустимо применение вместо нефракционированного гепарина низкомолекулярного гепарина в виде подкожных инъекций.
Антикоагулянты непрямого действия назначают одновременно с гепарином за 3-4 дня до его отмены, начиная с минимальных терапевтических доз. Tак, варфарин назначают в начальной дозе 2,5-5 мг/сут. Гепарин* отменяют при достижении уровня МНО 2,0-3,0, сохраняющегося в течение двух дней подряд.
Продолжительность терапии антикоагулянтами непрямого действия после эпизода тромбоза глубоких вен и тромбоэмболии лёгочной артерии зависит от сохранения факторов риска и причин возникновения тромбозов и должна составлять от 3 мес до пожизненного приёма препарата.
СПИСОК ЛИТЕРАТУРЫ
Баркаган З.С., Мамот А.П., Тараненко И.А. и др. Основы пролонгированной профилактики и терапии тромбоэмболий антикоагулянтами непрямого действия (показания, подбор доз, лабораторный мониторинг). — М., 2004.
Рациональная фармакотерапия сердечно-сосудистых заболеваний: Руководство для практикующих врачей / Под общ. ред. Е.И. Чазова, Ю.Н. Беленкова. — М.: Литтерра, 2006. — 971 с.
ACC/AHA Guidelines for the Management of Patients With Unstable Angina and Non-STSegment Elevation Myocardial Infarction. A Report of the American College of Cardiology/ American Heart Association Task Force on Practice Guidelines (Committee on the Management of Patients With Unstable Angina) // JACC. — 2000. — Vol. 36. — P. 970-1062.
Albers G., Dalen J., Laupacis A. et. al. Antithrombotic Therapy in Atrial Fibrillation // Chest. — 2001. — Vol. 119. — P. 194-206.
Camm A. Atrial fibrillation: is there a role for low-molecular-weight heparin? // Clin. Cardiol. — 2001. — Vol. 24 (Suppl. 3). — P. 115-119.
Hirsh J., Anand S., Halperin J., Fuster V. Guide to Anticoagulant Therapy: Heparin. A Statement for Healthcare Professionals From the American Heart Association // Circulation. — 2001. — Vol. 103. — P. 2994-3018.
Hirsh J., Fuster V., Ansell J., Halperin J. AHH/ACC Foundation Guide to Warfarin Therapy // Circulation. — 2003. — Vol. 107. — P. 1692.
Hurlen M., Abdelnoor M., Smith P. et al. Warfarin, aspirin or both after myocardial infarction // N. Engl. J. Med. — 2002. — Vol. 347. — P. 969-974.
The OASIS-6 Trial Group. Effects of Fondaparinux on Mortality and Reinfarction in Patients With Acute ST-Segment Elevation Myocardial Infarction. The OASIS-6 Randomized Trial // J.A.M.A. — 2006. — Vol. 295. — P. 1519-1530.
The Task Force on the Management of Acute Myocardial Infarction of the European Society of Cardiology. Management of acute myocardial infarction in patients presenting with ST -segment elevation // Eur. Heart J. — 2003. — Vol. 24. — P. 28-66.
Фибринолитики
Фибринолитики — ЛС, разрушающие фибрин, который входит в состав недавно возникшего тромба. Фибринолитики — активаторы плазминогена переводят неактивный белок крови плазминоген в активный фермент плазмин, который вызывает лизис фибрина и разрушение тромба. Препараты не предупреждают дальнейшего тромбообразования, а также могут привести к увеличению образования тромбина и усилению агрегации тромбоцитов.
К основным фибринолитическим препаратам (часто применяют и другой термин — тромболитические препараты) относят стрептокиназу, тканевой активатор плазминогена, урокиназу и близкие к ней соединения.
Стрептокиназа — фермент, полученный из культуры β-гемолитического стрептококка. Осуществляет своё действие как непрямой активатор плазминогена. Первоначально происходит связывание молекулы стрептокиназы с молекулой плазминогена с образованием активного комплекса плазминогена, который активирует другие молекулы плазминогена. В результате развивается системная плазминемия, сопровождаемая снижением концентрации фибриногена, плазминогена, факторов свёртывания крови V и VIII, повышением содержания в крови продуктов деградации фибрина и фибриногена. Перечисленные процессы приводят к системной гипокоагуляции, сохраняющейся некоторое время после прекращения введения препарата. Из фибринолитических средств стрептокиназа наименее селективна в отношении тромба. Как белковое соединение, стрептокиназа обладает антигенными свойствами. После однократного введения препарата в течение первых 5 дней можно обнаружить антитела, титр которых остаётся повышенным продолжительное время (как минимум 10 лет). Поэтому при необходимости повторного проведения тромболитической терапии уже через 5 дней и в последующем в течение 6-12 мес после первого применения стрептокиназы необходимо использовать другие фибринолитики. Впрочем, у многих больных, получавших стрептокиназу, повторно не отмечено тяжёлых аллергических реакций.
Тканевой активатор плазминогена — сериновая протеаза, физиологический активатор плазминогена. Тканевой активатор плазминогена синтезируют эндотелиальные клетки сосудов. В отсутствие фибрина слабо активирует плазминоген, однако после соединения тканевого активатора плазминогена с фибрином скорость активации связанного плазминогена возрастает, превышая в сотни раз скорость активации свободного плазминогена. Действию тканевого активатора плазминогена препятствуют ингибиторы активатора плазминогена. В настоящее время преимущественно используют препарат, полученный с помощью рекомбинантной технологии ДНК в культуре клеток, — одноцепочечную рекомбинантную молекулу тканевого активатора плазминогена (алтеплаза). Алтеплаза обладает повышенным сродством к фибрину. На его поверхности она значительно более активна и избирательно воздействует на находящийся рядом связанный с фибрином плазминоген, превращая его в плазмин. Действие тканевого активатора плазминогена специфично в отношении тромба, поскольку в условиях, когда нет образования тромба, активация циркулирующего плазмина происходит медленно и он почти полностью нейтрализуется циркулирующими в крови антиплазминами. Поэтому естественный плазмин не вызывает значительного системного лизиса. По сравнению со стрептокиназой алтеплаза способна разрушать фибрин с выраженными перекрёстными связями, входящий в состав более длительно существующих тромбов. Разработаны мутантные формы альтеплазы: ретеплазаP (создана за счёт отщепления части исходной молекулы; период полувыведения препарата в 2 раза больше, чем у алтеплазы, но обладает меньшей фибриноспецифичностью) и тенектеплаза (создана с помощью генной инженерии за счёт замены аминокислотных остатков в трёх участках исходной молекулы; это привело к увеличению периода полувыведения, более выраженной фибриноспецифичности и появлению устойчивости к влиянию ингибитора активатора плазминогена I типа).
Более высокую (по сравнению со стрептокиназой) стоимость тканевого активатора плазминогена традиционно упоминают как недостаток препарата.
Урокиназа 8 — сериновая протеаза, прямой активатор плазминогена. Для её действия не требуется предварительное образование комплекса с плазминогеном. Урокиназу8 выделяют из культуры почечных клеток человека. По фибринолитическим свойствам урокиназа8 подобна стрептокиназе, однако в отличие от стрептокиназы для неё нехарактерны антигенные свойства. Основной недостаток — высокая стоимость препарата. Проурокиназа — одноцепочечный предшественник урокиназы. Относительно селективное по отношению к тромбу соединение, которое в присутствии фибрина превращается в урокиназу. Имеет очень короткий период полувыведения и по фибриноспецифичности аналогична тканевому активатору плазминогена.
Фармакокинетические характеристики наиболее распространённых фибринолитических препаратов приведены в табл. 21-49.
Таблица 21-49. Фармакокинетические характеристики наиболее распространённых фибринолитических препаратов
| Препарат | Фибринспецифичность | Метаболизм | Период полувыведения, мин | Антигенность | Способ введения |
|---|---|---|---|---|---|
|
Стрептокиназа |
— |
Печень |
18-23 |
+ |
Внутривенная инфузия |
|
Тканевой активатор плазминогена |
++ |
Печень |
3-8 |
— |
Внутривенная болюс и инфузия |
|
Ретеплаза* |
+ |
Почки |
15-18 |
— |
Внутривенный двойной болюс |
|
Тенектеплаза |
+++ |
Печень |
18-20 |
— |
Внутривенный болюс |
|
Урокиназа |
— |
Печень |
14-20 |
— |
Внутривенная инфузия |
|
Пуролаза* (модифицированная проурокиназа) |
+ |
Печень Почки |
20 |
— |
Внутривенная болюс и инфузия |
Показания к назначению фибринолитиков.
-
Острый инфаркт миокарда с подъёмом сегмента ST на ЭКГ.
-
Массивная тромбоэмболия лёгочной артерии.
-
Тяжёлый проксимальный тромбоз глубоких вен.
-
Тромбоз и тромбоэмболия периферических артерий.
-
Тромбоз центральной артерии или вены сетчатки.
-
Тромбоз артериовенозных шунтов.
Противопоказания к назначению фибринолитиков.
-
Геморрагический инсульт или инсульт неизвестной этиологии в анамнезе.
-
Ишемический инсульт в предшествующие 6 мес.
-
Повреждение или новообразования ЦНС.
-
Недавняя крупная травма, или операция, или повреждение головы (в ближайшие 3 нед).
-
Желудочно-кишечное кровотечение в ближайший месяц.
-
Геморрагический диатез.
-
Расслоение аорты.
-
Преходящее нарушение мозгового кровообращения в предшествующий месяц.
-
Лечение непрямыми антикоагулянтами.
-
Беременность и 1-я неделя послеродового периода.
-
Пункция сосудов, не поддающихся прижатию.
-
Травматичные реанимационные мероприятия.
-
Рефрактерная артериальная гипертензия (систолическое АД >180 мм рт.ст.).
-
Тяжёлое заболевание печени.
-
ИЭ.
-
Активная пептическая язва.
Продолжающееся менструальное кровотечение и наличие диабетической ретинопатии не считают противопоказаниями для назначения фибринолитиков.
Фибринолитики следует вводить как можно раньше после появления первых симптомов заболевания. Особенности дозирования фибринолитиков зависят от показаний и используемого препарата. Наиболее часто проводят системную тромболитическую терапию с внутривенным введением фибринолитика. В отдельных случаях лекарственное средство подводят непосредственно к тромбу (при инфаркте миокарда путём катетеризации коронарной артерии).
Например, для практического применения по показанию «острый инфаркт миокарда с подъёмом сегмента ST» эксперты Европейского общества кардиологов (2003) рекомендуют следующие дозы фибринолитиков.
-
Стрептокиназа — внутривенно 1,5 млн ЕД в 100 мл 5% раствора декстрозы или 0,9% растворе натрия хлорида в течение 30-60 мин.
-
Алтеплаза — внутривенно болюс 15 мг, затем инфузия 0,75 мг/кг в течение 30 мин, затем 0,5 мг/кг в течение 60 мин. Общая доза не более 100 мг.
-
Ретеплаза* — внутривенно болюсы по 10 ЕД с интервалами в 30 мин.
-
Tенектеплаза — один болюс внутривенно 30 мг при массе тела менее 60 кг; 35 мг при 60-69 кг; 40 мг при 70-79 кг; 45 мг при 80-89 кг; 50 мг при массе тела более 90 кг.
На практике выбор фибринолитика зависит от индивидуальной оценки соотношения пользы и риска от использования конкретного препарата, а также его доступности и стоимости. При этом учитывают и сравнительную эффективность фибринолитиков. Tак, у больных с острым инфарктом миокарда тканевой активатор плазминогена алтеплаза эффективнее стрептокиназы (при общем недостатке времени и при необходимости достаточно длительной внутривенной инфузии), а производные алтеплазы — ретеплаза* и тенектеплаза равны ей по эффективности, но гораздо проще в применении (введение в вену болюсом). Кроме того, целесообразно учитывать и сроки заболевания: по мнению экспертов Европейского общества кардиологов (2003), для поздно поступивших больных (более 4 ч от момента появления первых симптомов) предпочтительнее использовать более фибринспецифичный препарат, такой как тенектеплаза или алтеплаза.
При принятии решения о проведении тромболитической терапии в каждом конкретном случае необходимо сопоставить ожидаемую пользу от такого лечения и риск развития серьёзных побочных эффектов.
Осложнения фибринолитической терапии: внутричерепное кровоизлияние; системное кровотечение; иммунологические нарушения; артериальная гипотензия и разрыв миокарда.
Внутричерепные кровоизлияния возникают в 0,2-1,0% случаев тромболитической терапии. По данным метаанализа FTT Collaborative Group (1994), в первые сутки терапии фибринолитиками (в основном стрептокиназой и тканевым активатором плазминогена) число геморрагических инсультов составило в среднем 3,9:1000 больных, получавших лечение (из них у 1,9:1000 пациентов, получавших лечение, возникал смертельный исход, а один из двух не смертельных инсультов вызвал умеренную или тяжёлую инвалидизацию). Риск развития внутричерепных кровоизлияний особенно высок, если фибринолитики назначают пациентам с диагностированной опухолью мозга перед нейрохирургической операцией, в течение 6 мес после инсульта и в течение месяца после травмы головы (абсолютные противопоказания). Значительно повышен риск возникновения внутричерепного кровоизлияния при высокой артериальной гипертензии, перенесённом ранее ишемическом инсульте, транзиторной ишемической атаке. К факторам риска этого осложнения тромболитической терапии относят: пожилой возраст (старше 65 и особенно 75 лет), малую массу тела (менее 65-70 кг), женский пол, цереброваскулярное заболевание или артериальную гипертензию в анамнезе, уровень систолического (более 175 мм рт.ст.) или диастолического (более 110 мм рт.ст.) АД при госпитализации, а также введение тканевого активатора плазминогена или его производных. С большей частотой внутричерепные кровоизлияния можно наблюдать при некоторых режимах введения фибринолитиков.
Системные кровотечения возникают чаще всего при проведении инвазивных манипуляций (до 12-15% случаев) и лишь в 1% случаев без таковых. Помимо инвазивных вмешательств риск развития кровотечения увеличен при венепункции, любом наружном сдавлении грудной клетки, беременности, аневризме брюшного отдела аорты, применении антикоагулянтов на момент назначения тромболитика.
Иммунологические нарушения могут возникать как анафилаксия (менее 0,2% случаев), причём профилактическое назначение стероидов неэффективно для предупреждения тяжёлых аллергических реакций. Кроме того, аллергические реакции могут проявляться в виде лихорадки, артралгий, кожной сыпи, васкулитов и почечной недостаточности.
Артериальная гипотензия — транзиторное снижение систолического АД ниже 90 мм рт.ст. При развитии данного осложнения менее чем у 5% пациентов необходимо введение вазопрессорных средств. Развитие артериальной гипотензии при введении стрептокиназы связывают с образованием брадикинина. При наличии исходной артериальной гипотензии предпочтение должно быть отдано тканевому активатору плазминогена.
Разрыв миокарда возникает вследствие повреждения сердечной мышцы не только из-за острого инфаркта миокарда, но и из-за реперфузионного синдрома, возникшего после реканализации коронарной артерии в результате применения фибринолитика. Риск разрыва миокарда снижается при раннем применении фибринолитиков и возрастает, если тромболитическая терапия проведена через 12 ч и более от начала заболевания.
Другие побочные эффекты тромболитической терапии — тромбоэмболические осложнения (при наличии тромбов в левых отделах сердца или при клапанных поражениях сердца), реперфузионные аритмии, брадикардия, повторные инфаркты, бронхоспазм, полинейропатия, головная боль, тошнота, рвота, боль в спине.
Отмечено повышение риска осложнений при проведении тромболитической терапии у больных с геморрагическим панкреатитом, старческой деменцией, кавернозным туберкулёзом, тяжёлым поражением печени с портальной гипертензией и расширением вен пищевода.
Резистентность к фибринолитикам может возникать у 10-15% пациентов с артериальными тромбозами. При существующих стратегиях тромболитической терапии острого инфаркта миокарда реперфузии достигают лишь у 50-60% больных, причём более чем в 20% случаев успешного тромболизиса в последующем отмечают реокклюзию коронарной артерии. Особенно этому способствуют морфологические изменения стенки сосуда (трещины, разрывы атеросклеротических бляшек). Кроме того, под влиянием фибринолитиков происходит активизация тромбоцитов, что также снижает эффективность реперфузии и повышает риск реокклюзии.
Повысить эффективность тромболитической терапии можно за счёт выбора более активного фибринолитика, а также за счёт более раннего начала лечения и совершенствования сопутствующего антитромботического лечения.
Ускорение начала тромболитической терапии возможно за счёт более быстрой доставки больного в стационар, а также введения фибринолитика на догоспитальном этапе. При инфаркте миокарда рекомендуют начинать тромболитическую терапию соответственно в пределах 90 мин после обращения за помощью и 30 мин после госпитализации. При этом частота осложнений при догоспитальном тромболизисе не отличается от таковой при выполнении в стационаре (однако при тромболитической терапии вне стационара не исключено более частое возникновение фибрилляции желудочков). Обязательным условием проведения догоспитального тромболизиса при инфаркте миокарда с подъёмом сегмента ST является не только наличие несомненных показаний, но и квалифицированного персонала и соответствующего оснащения. Такой подход представляется особенно оправданным в случаях, когда потенциальное время транспортировки больного в стационар достаточно велико (превышает 30 и особенно 60 мин). Для проведения догоспитального тромболизиса более предпочтительным выглядит выбор фибринолитиков, вводимых внутривенно болюсом. Это упрощает и ускоряет проведение тромболитической терапии, повышает вероятность того, что препарат будет введён полностью, а также уменьшает вероятность ошибок при его применении.
Эффективность тромболитической терапии может быть повышена при сочетании фибринолитика с ацетилсалициловой кислотой, тиенопиридином, клопидогрелом, а также препаратами с антитромбиновой активностью (из них наиболее широко используют внутривенную инфузию нефракционированного гепарина). Проводят попытки улучшения результатов тромболитической терапии путём сочетания фибринолитика с блокаторами гликопротеиновых IIb/IIIa рецепторов тромбоцитов и более активными, чем нефракционированный гепарин, антитромбинами. На роль последних претендуют прямые ингибиторы тромбина (гирудинP, бивалирудинP), низкомолекулярные гепарины и прямой ингибитор фактора свёртывания Xa (фондапаринукс натрия). Однако при любом увеличении активности и агрессивности проводимой терапии (за счёт внедрения более эффективных фибринолитиков, добавления к фибринолитикам одного или нескольких антитромботических средств) можно ожидать увеличения частоты геморрагических осложнений
С практической точки зрения более перспективно сочетание тромболитической терапии с механическими способами реканализации артерий. При таком подходе догоспитально или в стационаре общего профиля предварительно вводят фибринолитик, а затем пациента транспортируют в лечебное учреждение, специализирующееся на выполнении ангиопластики и стентирования. Tакая тактика лечения позволит преодолеть основное ограничение, присущее механическому подходу к реперфузии, — задержку во времени, связанную с необходимостью транспортировки в соответствующий стационар.
СПИСОК ЛИТЕРАТУРЫ
Maggioni A. et al. The Gruppo Italiano per lo Studio della Sopravvivenza nell Infarcto Miocardico II (GISSI-2) and the International Study Group. The risk of stroke in patients with acute myocardial infarction after thrombolytic and antithrombotic treatment // N. Engl. J. Med. — 1992. — N 1 -Vol. 6.
Fibrinolytic Therapy Trialists’ (FTT) Collaborative Group. Indications for fibrinolytic therapy in suspected acute myocardial infarction: collaborative overview of early mortality and major morbidity results from all randomized trials of more than 1000 patients // Lancet. — 1994. — Vol. 22.
ISIS-2 (Second International Study of Infarct Survival) Collaborative Group. Randomised trial of intravenous streptokinase, oral aspirin, both, or neither among 17,187 cases of suspected acute myocardial infarction: ISIS-2 // Lancet. — 1988. — Vol. 60.
ISIS-3 (Third International Study of Infarct Survival) Collaborative Group. ISIS-3: a randomised comparison of streptokinase vs tissue plasminogen activator vs anistreplase and of aspirin plus heparin vs aspirin alone among 41 299 cases of suspected acute myocardial infarction // Lancet. — 1992.
The GUSTO Investigators. An international randomized trial comparing four thrombolytic strategies for acute myocardial infarction // N. Engl. J. Med. — 1993.
The Task Force on the Management of Acute Myocardial Infarction of the European Society of Cardiology. Management of acute myocardial infarction syndromes in patients presenting with St-segment elevation // Eur. Heart. J. — 2003. — Vol. 24. — P. 28-66.
Лекарственные средства, влияющие на мозговое кровообращение, и церебропротекторы
Различные заболевания и состояния, ведущие к повреждению и/или гибели органных, тканевых и клеточных структур головного мозга (прежде всего, это острые и хронические нарушения мозгового кровотока различного генеза, а также различные непосредственные токсические и механические воздействия на ЦНС), предполагают выбор и назначение ЛС, оказывающих влияние на интенсивность мозгового кровотока и/или прямое или опосредованное защитное действие на головной мозг — церебропротекцию.
Ситуация, сложившаяся в современной клинической практике с церебропротекцией и применением ЛС, влияющих на мозговое кровообращение, — часть общей проблемы, связанной с цитопротекцией и так называемой метаболической терапией. Кстати, сама идея — защитить мозг введением одного-двух химических соединений, и сопутствующие ей логические и биохимические обоснования признаны далеко не всеми специалистами, поскольку механизмы повреждения (в частности, при инсульте) многогранны. Кроме того, процессы, происходящие в очаге поражения, выступают и в качестве физиологических, имея реактивный характер. Именно поэтому предотвращение какого-либо, на первый взгляд патологического, процесса (как и улучшение суррогатных критериев оценки эффекта) может оказаться в конечном счёте вредным, ухудшив результаты лечения; и описываемая в этом разделе группа ЛС в клинических рекомендациях многих развитых стран не представлена совсем.
Сложившиеся, в частности в нашей стране, стереотипы лечения (и рейтинги продаж соответствующих ЛС) существуют отдельно от доказательной базы их применения. В ряде случаев последняя включает в себя только экспериментальные исследования, в то время как рандомизованные контролируемые исследования не проводят по ряду причин. В отличие от более активного и более широко представленного в научном мире кардиологического сообщества, исследователиневрологи, возможно, находятся в некотором меньшинстве, не так быстро создавая пресловутую доказательную базу.
Кроме того, дополнительную сложность создаёт отсутствие обоснованных и общепринятых критериев оценки, конечных точек, согласованных сроков оценки и тому подобное для метаболических и/или цитопротекторных эффектов при ряде заболеваний ЦНС.
Благодаря многочисленным рандомизованным контролируемым исследованиям, в которых изучали эффективность основных классов ЛС для лечения артериальной гипертензии и ИБС , убедительно доказаны церебропротективные свойства и способность предотвращать вазоцеребральные осложнения ряда представителей основных классов сердечно-сосудистых препаратов — блокаторов медленных кальциевых каналов, диуретиков, β-адреноблокаторов, ингибиторов АПФ, антагонистов рецепторов альдостерона, статинов, антиагрегантов и некоторых других. Механизмы этих воздействий — проявления как прямых гемодинамических эффектов, так и непосредственно их метаболической активности.
Существуют также препараты, для которых церебропротективный эффект и/ или свойство улучшать мозговой кровоток выступает в качестве основного (или одного из основных). Все отечественные руководства, фармакологические справочники, даже «Перечень жизненно необходимых и важнейших лекарственных средств» включают разнородный по своей химической структуре и особенностям применения класс ЛС, «усиливающих мозговое кровообращение, микроциркуляцию и метаболизм», а также пересекающуюся с ними группу ноотропов (нейрометаболических стимуляторов). Они значительно более широко представлены, чем миокардиальные цитопротекторы, что может проиллюстрировать проведённый поиск в отечественной фармакологической информационной базе (рис. 21-4).
Рис. 21-4. Результат поиска средств, улучшающих мозговой кровоток, в справочной базе «ГарантИнфарм» (дата поиска — октябрь 2007 г.).
К сожалению, результаты крупномасштабных полноценных рандомизованных контролируемых исследований пока не представлены ни по одному из этих ЛС. В одном из систематических обзоров (по применению нейропротекторов при ишемическом инсульте) положительный эффект показан для глицина (1 рандомизованное контролируемое исследование, 200 пациентов) и цитихолина (4 рандомизованных контролируемых исследования, 1372 пациента). Для остальных ЛС либо нет качественных исследований, либо — разницы с плацебо, либо даже выявились неблагоприятные эффекты, в частности увеличение смертности и инвалидизации. Как следствие, в европейских и американских рекомендациях не рекомендуют использование нейропротекторов при ишемическом инсульте.
В то же время это не означает полного отказа мировой науки от идеи церебропротекции. В настоящее время перспективными считают новые препараты с нейропротективным действием, проходящие оценку в ряде рандомизованных контролируемых исследований. Это и новые антагонисты NMDA рецепторов, а также ЛС: ламотриджин (ламиктал*), лубелузол, цитихолин и некоторые другие.
КЛАССИФИКАЦИЯ
Существует ряд фармакологических классификаций указанных препаратов, и ни одна из них не является ни полностью логичной, ни общепринятой. В качестве исторически и клинически важной группы выступают ноотропы. Ноотропы — вещества, улучшающие когнитивные (познавательные) функции, стимулирующие мыслительную деятельность, повышающие устойчивость мозга к повреждающим факторам, улучшающие кортикально-субкортикальные связи. Перечисленные свойства препаратов реализуются как при различных заболеваниях, так и у здоровых людей.
К ноотропным препаратам относят:
-
пирацетам, его гомологи и аналоги;
-
производные диметиламиноэтанола: деанола ацеглюмат, меклофеноксат (центрофеноксин*);
-
препараты нейроаминокислот: гамма-аминомасляная кислота (ГАМК) и её производные [аминофенилмасляная кислота (фенибут*), никотиноил гаммааминомасляная кислота], гопантеновая кислота, глицин, глутамин;
-
производные пиридоксина: пиритинол;
-
холиномиметик центрального действия: холина альфосцерат;
-
препараты Гинкго Билоба*;
-
соединения другой химической структуры, относящиеся к различным классам и группам химических веществ, сходные по механизму действия с пирацетамом и обладающие способностью облегчать процессы обучения и улучшать память.
Механизмы ноотропного действия могут быть обусловлены как прямой активацией энергозависимых процессов в нейронах, так и реализовываться опосредованно, путём улучшения мозгового кровообращения и микроциркуляции, а также изменения функционирования нейромедиаторных систем. Именно поэтому различные авторы, наряду с собственно ноотропными препаратами (с доминирующим действием на мнестические функции), относят к группе ноотропных средств также:
-
препараты, усиливающие мозговое кровообращение, микроциркуляцию и метаболизм: винпоцетин, ницерголин, циннаризин, флунаризин, нимодипин, ксантиновые производные пентоксифиллина, мельдоний, фосфатидилсерин; витамины и их производные: пиридоксин, пантотеновая кислота, фолиевая кислота, витамин Е;
-
промежуточные продукты метаболизма клетки: оротовая и янтарная кислоты;
-
энергодающие субстраты: инозин, трифосаденин (АТФ*), рибонуклеиновая кислота*, глюкозо-1- и глюкозо-6-фосфат;
-
комбинированные препараты: инстенон*.
Несмотря на разницу в реализуемых эффектах, у перечисленных ЛС отсутствуют ярко выраженные эффекты традиционных психотропных и кардиотропных препаратов. Для большинства из них также свойственны низкая токсичность и отсутствие выраженных побочных эффектов даже в субтоксических дозах.
Выбор препарата. В существующих условиях выбор препарата зависит от ряда причин, идентичных таковым при назначении большинства сердечно-сосудистых средств (за исключением важной детали — нам неизвестно конечное влияние большинства рассматриваемых ЛС на результаты лечения): характеристик самого ЛС — наличия разрешённых показаний, направленности гемодинамической активности (если таковая присутствует), рода и выраженности НЛР; особенностей пациента — основного диагноза, возраста, стабильности гемодинамики (системной и церебральной), сопутствующих заболеваний, функции элиминирующих органов, лекарственного анамнеза; а также соображений доступности и экономических характеристик лечения.
ВИНПОЦЕТИН
Механизм действия и основные фармакологические эффекты
Расслабляет гладкую мускулатуру сосудов головного мозга, усиливает кровоснабжение ишемизированных участков. Облегчает транспорт кислорода и энергетических субстратов к тканям. Усиливает поглощение и обмен глюкозы, переключает метаболизм на аэробное направление, улучшает переносимость гипоксии клетками головного мозга. Обладает нейропротекторной активностью. Оказывает сосудорасширяющий, антиагрегационный, улучшающий мозговое кровообращение, антигипоксический эффекты.
Фармакокинетика
Быстро и полностью абсорбируется из пищеварительного тракта. Биодоступность — 50-70%. Связывается с белками плазмы на 66%. Cmax достигается через 1 ч. Терапевтическая концентрация в плазме — 10-20 нг/мл. При парентеральном введении объём распределения достигает 5,3 л/кг. Проходит через плаценту и проникает в грудное молоко. Подвергается биотрансформации в печени. Выводится с мочой в неизменённом виде (незначительно) и в виде метаболитов. T1/2 — 4,8-5 ч.
Показания и доказательная база. Перспективные показания
Нарушение мозгового кровообращения (в том числе инсульт, вертебробазилярная недостаточность, мозговая травма, атеросклеротические изменения сосудов головного мозга, сосудистая деменция, гипертоническая и посттравматическая энцефалопатия), перемежающаяся недостаточность и спазм сосудов головного мозга; частичная окклюзия артерий, головная боль, головокружение (в том числе лабиринтного происхождения), нарушение памяти, двигательные расстройства, в том числе апраксия, афазия, артериолосклеротические и ангиоспастические изменения сетчатки и сосудистой оболочки глаза.
Способ применения и дозы: внутрь, после еды, по 5-10 мг 3 раза в сут. Поддерживающая доза — по 5 мг 3 раза в сут. Курс лечения — 2 мес. Внутривенно капельно, медленно (максимальная скорость инфузии — 80 капель/мин), по 10-20 мг в 500-1000 мл изотонического раствора натрия хлорида. При необходимости в течение 3-4 дней дозу увеличивают до максимальной — 1 мг/кг в сут. Курс лечения — 10-14 дней. Затем переходят на приём препарата внутрь (по 10 мг 3 раза в сут) с постепенным уменьшением дозы перед отменой.
Противопоказания
Гиперчувствительность, тяжёлые формы ИБС и аритмий, первые дни после церебрального геморрагического инсульта, повышенное внутричерепное давление; беременность, кормление грудью.
Нежелательные лекарственные реакции
Со стороны нервной системы и органов чувств: головокружение, головная боль, бессонница, сонливость, слабость.
Со стороны сердечно-сосудистой системы: замедление внутрижелудочковой проводимости; депрессия сегмента ST и удлинение интервала Q-T, гипотензия, тахикардия, экстрасистолия.
Другое: сухость во рту, тошнота, изжога, потливость, тромбофлебит в месте введения.
Взаимодействия
Повышает риск геморрагических осложнений на фоне гепаринотерапии. Усиливает действие гипотензивных средств.
Применение в особых ситуациях
Противопоказано при беременности. Прекратить грудное вскармливание. Нет достаточного опыта в детской практике. При парентеральном введении больным сахарным диабетом необходим контроль содержания глюкозы в крови (в растворе содержится сорбит). При наличии синдрома удлинённого интервала Q-T или при одновременном применении препаратов, провоцирующих удлинение интервала Q-T, необходим контроль ЭКГ. При геморрагическом инсульте парентеральное применение препарата допустимо только после исчезновения острых явлений (через 5-7 дней). С осторожностью при печёночной недостаточности.
Меры предосторожности: не рекомендуют назначать при лабильном АД и низком сосудистом тонусе. Недопустимо подкожное, внутримышечное и внутривенное струйное введение. Не следует применять во время работы водителям транспорта и людям, профессия которых связана с повышенной концентрацией внимания.
ГИНКГО БИЛОБА*
Механизм действия и основные фармакологические эффекты
Улучшает мозговое кровообращение и снабжение мозга кислородом и глюкозой. Оказывает дозозависимое вазорегулирующее действие, стимулирует выработку эндотелиального релаксирующего фактора, расширяет мелкие артерии, повышает тонус вен, регулируя кровенаполнение сосудов. Уменьшает проницаемость сосудистой стенки, оказывает выраженное противоотёчное действие (головной мозг, периферические ткани). Обладает антигипоксическими, антиоксидантными свойствами.
Оказывает следующие эффекты: ноотропный, психостимулирующий, улучшающий мозговое кровообращение, антигипоксический, улучшающий микроциркуляцию, антиагрегационный, снижающий проницаемость капилляров.
Фармакокинетика
При приёме внутрь хорошо всасывается, Cmax достигается через 1,5 ч, T1/2 составляет 4,5 ч. Малотоксичен.
Показания и доказательная база. Перспективные показания
Дисциркуляторная энцефалопатия (последствия инсульта, черепно-мозговой травмы, старческий возраст), проявляющаяся расстройствами внимания и/или памяти, снижением интеллектуальных способностей, тревогой, страхом, нарушением сна; деменция, в том числе при болезни Альцгеймера; для улучшения памяти и внимания у лиц молодого возраста; нейросенсорные нарушения (головокружение, шум в ушах, гипоакузия), старческая дегенерация жёлтого пятна, диабетическая ретинопатия; астенические состояния: психогенные, невротические, обусловленные травматическим поражением головного мозга.
Способ применения и дозы: внутрь, во время еды. Деменция: 40-80 мг 3 раза в сут (120-240 мг/сут). Астеническое расстройство: 240 мг/сут. В других случаях: 40 мг 3 раза в сут или 80 мг 2 раза в сут. Курс лечения — не менее 8 нед (в среднем — 3 мес).
Противопоказания
Гиперчувствительность.
Нежелательные лекарственные реакции
Диспепсия, головная боль, головокружение, аллергические реакции.
Применение в особых ситуациях
Не рекомендуют применять при беременности и лактации (отсутствует достаточный клинический опыт).
ИНСТЕНОН*
Комбинированный препарат, содержащий этамиван, гексобендин и этофиллин.
Механизм действия и основные фармакологические эффекты
Предполагают, что все компоненты действуют совместно и однонаправленно на различные звенья патогенеза ишемического и гипоксического поражения ЦНС.
Этамиван способствует адекватному функционированию нейронных комплексов коры и подкорково-стволовых структур и, соответственно, регрессии неврологического дефицита и активации вегетативной сферы. Гексобендин стабилизирует механизмы ауторегуляции церебрального и кардиального кровотока, умеренно расширяет церебральные сосуды, стимулирует нейрональный метаболизм, активирует анаэробный гликолиз, восстанавливает синаптическую передачу. Этофиллин способствует увеличению перфузионного давления в сосудах краевой зоны ишемии, стимулирует подкорковые образования среднего мозга, центры — дыхательный, сосудодвигательный, вегетативной регуляции, ядра черепных нервов, в первую очередь блуждающего.
Оказывает эффекты: улучшающий мозговое и коронарное кровообращение, спазмолитический, аналептический, стимулирующий метаболизм мозга.
Показания и доказательная база. Перспективные показания
Заболевания головного мозга сосудистого и возрастного характера; последствия недостаточности кровоснабжения мозга; постинсультные состояния; головокружения, вызванные функциональными расстройствами головного мозга.
Способ применения и дозы. Таблетки: внутрь, не разжёвывая, вместе с небольшим количеством жидкости во время или после еды, по 1-2 таблетки 3 раза в сут или по 1 таблетке форте 3 раза в сут. Курс — не менее 6 нед. Раствор для инъекций: предпочтительно — внутривенно капельно, путём медленной инфузии (2 мл препарата предварительно разводят 250 мл 5% раствора фруктозы). В зависимости от тяжести состояния — 1-2 раза в сут по 2 мл внутримышечно или внутривенно медленно или 1-2 раза в сут по 2 мл в виде капельной инфузии до клинического улучшения.
Противопоказания
Гиперчувствительность, эпилептиформные синдромы (состояние сильного возбуждения, судороги и др.), повышенное внутричерепное давление (длительная головная боль, рвота, нарушение зрения), внутримозговые кровоизлияния.
Нежелательные лекарственные реакции
При быстром внутривенном введении — понижение АД, кратковременная тахикардия, неприятные ощущения в области сердца, гиперемия лица, незначительная головная боль (явления проходят при уменьшении дозы или прекращении введения препарата).
Взаимодействия
Усиливает торможение агрегации тромбоцитов (за счёт гексобендина) ацетилсалициловой кислотой. Кофеин (в очень высоких дозах) может ослабить эффект.
Применение в особых ситуациях
Применение при беременности и кормлении грудью допустимо только по строгим показаниям.
Меры предосторожности: во время лечения рекомендуют избегать употребления больших количеств кофе и чая. При внутривенном применении допустимо только медленное капельное введение, в случае внутривенного вливания введение 1 ампулы с 2 мл раствора должно длиться не менее 3 мин.
КСАНТИНОЛА НИКОТИНАТ
Механизм действия и основные фармакологические эффекты
Блокирует аденозиновые рецепторы и фосфодиэстеразу, увеличивая уровень цАМФ в клетке, стимулирует синтез НАД и НАДФ. Оказывает вазодилатирующее действие, снижает общее периферическое сопротивление сосудов, тормозит агрегацию тромбоцитов, улучшает микроциркуляцию, оксигенацию и питание тканей, усиливает мозговое кровообращение, уменьшает вязкость крови, активирует фибринолиз.
Оказывает сосудорасширяющее, антиагрегационное действие.
Показания и доказательная база. Перспективные показания
Нарушения мозгового кровообращения, атеросклероз сосудов мозга, диабетическая ангиопатия, ретинопатия.
Способ применения и дозы: внутрь (после еды), начинают со 150 мг 3 раза в день, при необходимости дозу увеличивают до 300-600 мг 3 раза в день. Внутримышечно вводят по 2-6 мл 15% раствора в течение 2-3 нед.
Противопоказания
Гиперчувствительность, тяжёлая застойная сердечная недостаточность, острое кровотечение, острый инфаркт миокарда, язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения.
Нежелательные лекарственные реакции
Артериальная гипотензия, преходящее ощущение тепла, покраснение кожных покровов, слабость, головокружение, тошнота, диарея, анорексия, гастралгия.
Взаимодействия
Усиливает (взаимно) эффект гипотензивных препаратов (β-адреноблокаторов, алкалоидов спорыньи, α-адреноблокаторов, симпатолитиков, ганглиоблокаторов).
Применение в особых ситуациях
Ограничения к применению: артериальная гипотензия, беременность (особенно в I триместре).
Меры предосторожности: следует соблюдать осторожность при одновременном назначении с антигипертензивными средствами и строфантином К.
МЕЛЬДОНИЙ (МИЛДРОНАТ*)
При острых и хронических ишемических нарушениях мозгового кровообращения улучшает циркуляцию крови в очаге ишемии, способствует перераспределению крови в пользу ишемизированного участка. Эффективен в случае васкулярной и дистрофической патологии глазного дна. Подробно — см. раздел «Миокардиальные цитопротекторы».
НИМОДИПИН
Механизм действия и основные фармакологические эффекты
Специфически связывается с расположенными на клеточных мембранах рецепторами, регулирующими функцию кальциевых каналов L-типа. Преимущественно влияет на сосуды головного мозга, нормализует мозговое кровоснабжение, увеличивает толерантность нейронов к ишемии. Оказывает нейропротективное действие, стабилизирует функции нервных клеток. У пациентов с острым нарушением мозгового кровообращения улучшает перфузию повреждённых и ишемизированных участков мозга. Внутривенное введение в начальной фазе инсульта сопровождается уменьшением числа осложнений и летальности. Улучшает мозговой кровоток у больных с гипертоническим кризом, ослабляет возрастную (при старении) неврологическую симптоматику, в том числе нарушение памяти, эмоциональную лабильность, уменьшение инициативы.
Эффекты: нейропротективный, вазодилатирующий, антиагрегационный.
Фармакокинетика
Быстро всасывается из пищеварительного тракта. Cmax достигается через 1 ч после приёма внутрь и через 3 мин при внутривенном введении. В связи с эффектом «первого прохождения» через печень биодоступность составляет около 13% (у пациентов с субарахноидальным кровоизлиянием — до 16%). Связывается с белками плазмы до 95%. T1/2 составляет 8-9 ч (увеличивается при заболеваниях почек и выраженной печёночной недостаточности). Биотрансформируется в печени с образованием неактивных метаболитов. Выводится с фекалиями в виде метаболитов (более 99%) и в неизменённом виде с мочой (менее 1%).
Показания и доказательная база. Перспективные показания
Ишемическое нарушение мозгового кровообращения (в том числе при гипертоническом кризе), неврологические расстройства вследствие спазма сосудов головного мозга, обусловленного субарахноидальным кровоизлиянием, сенильная деменция.
Способ применения и дозы: внутрь, натощак (таблетки не разжёвывают), с небольшим количеством жидкости, внутривенно капельно, интрацистернально. Острая церебральная ишемия: по 30 мг 4 раза в сут в течение 1 мес (не более). Профилактика и лечение ишемических неврологических нарушений при церебральном вазоспазме вследствие субарахноидального кровоизлияния: внутривенно в виде постоянной инфузии — в начальной дозе 1 мг/ч (5 мл/ч) в течение 2 ч [приблизительно 15 мкг/(кг×ч)], затем (при хорошей переносимости и отсутствии гипотензии) — 2 мг/ч (10 мл/ч), что составляет около 30 мкг/(кгхч). У больных с массой тела менее 70 кг или нестабильном АД — в начальной дозе 0,5 мг/ч (2,5 мл/ч). Внутривенную профилактику начинают не позднее чем через 4 дня и продолжают в течение 10-14 дней после кровоизлияния. Лечение уже развившихся неврологических расстройств следует начинать как можно раньше и проводить не менее 5 и не более 14 дней. Инфузионный раствор вводят непрерывно внутривенно через центральный катетер с использованием инфузионного насоса и трёхканального запорного крана одновременно с одним из следующих растворов: 5% раствор глюкозы, 0,9% раствор натрия хлорида, раствор Рингера, раствор Рингера с магния сульфатом, раствор декстрана 40 или 6% раствор поли0-2-гидроксиэтилкрахмала в соотношении 1:4 (раствор нимодипина и другой раствор соответственно). В качестве сопутствующей инфузии можно использовать маннитол, кровь или человеческий альбумин. Для адекватного разведения раствора нимодипина необходимо, чтобы вводимое в течение 1 сут количество жидкости было не менее 1000 мл. По окончании инфузионной терапии препарат назначают внутрь в дозе 60 мг 6 раз в сутки с интервалами 4 ч в течение 7 дней. При оперативном лечении субарахноидального кровоизлияния возможно интрацистернальное введение 20 мл разведённого раствора (1 мл раствора нимодипина для инфузий и 19 мл раствора Рингера). Сенильная деменция: внутрь, по 30 мг 3 раза в сут.
Противопоказания
Гиперчувствительность, выраженная артериальная гипотензия, отёк мозга, повышенное внутричерепное давление, тяжёлые нарушения функции печени, цирроз печени, беременность, кормление грудью.
Ограничения к применению: артериальная гипотензия (лёгкая или умеренная), сердечная недостаточность, кардиогенный шок, инфаркт миокарда с застойными явлениями в лёгких, нерезко выраженные нарушения функции печени.
Нежелательные лекарственные реакции
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): 1-9% — артериальная гипотензия; <1% — тахикардия или брадикардия, сердечная недостаточность, изменения на ЭКГ, спазм периферических сосудов, артериальная гипертензия, анемия и тромбоцитопения, склонность к тромбозам, флебит (при внутривенном введении).
Со стороны нервной системы и органов чувств: 1-9% — головная боль; <1% — головокружение и депрессия; возможно — возбуждение, агрессивность, нарушение сна.
Со стороны опорно-двигательного аппарата: 1-9% — мышечные спазмы.
Со стороны мочеполовой системы: 1-9% — периферические отёки; <1% — гипонатриемия; возможно — ухудшение функции почек с повышением концентрации мочевины или креатинина в сыворотке крови.
Со стороны органов пищеварения: 1-9% — диспепсия, желудочные спазмы, диарея; <1% — тошнота, рвота, гепатит, желтуха, повышение активности лактатдегидрогеназы, ЩФ и трансаминаз в сыворотке крови.
Со стороны кожных покровов: 1-9% — покраснение кожи лица, экзантема; <1% — зуд, потливость, геморрагии.
Аллергические реакции: дерматит (1-9%).
Прочие: одышка (<1%).
Взаимодействия
Индометацин, циметидин, фенобарбитал и симпатомиметики ослабляют эффект. Усиливает активность гипотензивных препаратов. Повышает вероятность развития побочных эффектов сердечных гликозидов (и других средств, вызывающих гипокалиемию), хинидина, карбамазепина, циклоспорина, теофиллина, вальпроатов, солей лития, β-адреноблокаторов. На фоне потенциально нефротоксичных препаратов (аминогликозиды, цефалоспорины, фуросемид) возможно нарушение функции почек. Не рекомендуют комбинировать с другими блокаторами медленных кальциевых каналов (амлодипин, нифедипин, дилтиазем, верапамил), метилдопой и с внутривенным введением β-адреноблокаторов (возможно значительное понижение АД, усиление отрицательного инотропного действия и развитие декомпенсации сердечной деятельности). Инфузионный раствор (содержит 23,7% спирта по объёму) не следует сочетать с препаратами, не совместимыми с алкоголем.
Применение в особых ситуациях
У пациентов с нарушением функции почек возможно прогрессирование почечной недостаточности, требующее отмены терапии. С осторожностью назначать при заболеваниях печени, алкоголизме, эпилепсии и в детском возрасте. Не следует применять во время работы водителям транспортных средств и людям, профессия которых связана с повышенной концентрацией внимания. При нарушении функции печени (замедляется метаболизм) необходимо уменьшить дозу в соответствии с выраженностью артериальной гипотензии или отменить препарат.
Особые указания: резкое понижение АД или возникновение выраженной головной боли обусловливают необходимость прекращения терапии. Не рекомендовано прерывать лечение при проведении анестезии, хирургических вмешательств и ангиографии. Не рекомендуют введение раствора после прямого попадания на него солнечного света, добавление раствора непосредственно в инфузионную бутыль или смешивание с другими препаратами. При рассеянном дневном свете или искусственном освещении инъекционные формы можно использовать в течение 10 ч без защитных мероприятий (т.е. без стеклянных шприцев и соединительных трубок тёмного цвета).
НИЦЕРГОЛИН
Механизм действия и основные фармакологические эффекты
Оказывает как α-адреноблокирующее действие, так и миотропное спазмолитическое действие на резистивные сосуды (особенно активен в отношении сосудов головного мозга и конечностей), повышает их проницаемость для глюкозы. Блокирует сосудосуживающие реакции мозговых сосудов, вызванные серотонином. Ингибирует агрегацию тромбоцитов. Улучшает мозговой кровоток.
Эффекты: α-адренолитический, вазодилатирующий, улучшающий мозговое кровообращение.
Фармакокинетика
Быстро и почти полностью (90-100%) всасывается. Биодоступность — около 60%. Cmax определяют через 1-1,5 ч. 90% препарата метаболизируется путём гидролиза, деметилирования и глюкуронизации. Почками выводится 70-80% препарата и метаболитов в течение 70-100 ч после приёма. С калом выводится 20%. T1/2 препарата — 2,5 ч.
Показания и доказательная база. Перспективные показания
Нарушения мозгового кровообращения (в том числе при атеросклерозе сосудов головного мозга, инсульте, ишемии головного мозга, последствиях тромбоза и тромбоэмболии сосудов головного мозга, посттравматической энцефалопатии, психоорганическом синдроме).
Способ применения и дозы: внутрь, перед или во время еды, не разжёвывая, запивая достаточным количеством жидкости, по 5-10 мг 3 раза в сут. При ограниченной функции почек (уровень сывороточного креатинина более 2 мг/мл) — по 5 мг 2-3 раза в сут. Внутривенно капельно — по 4-8 мг на 100 мл изотонического раствора натрия хлорида; внутримышечно — по 2-4 мг 2 раза в сут; внутриартериально — по 4 мг в 10 мл изотонического раствора натрия хлорида, в течение 2 мин. Курс лечения — от 2-3 нед до нескольких месяцев.
Противопоказания
Гиперчувствительность, артериальная гипотензия, выраженный атеросклероз периферических сосудов, органические поражения сердца, недавно перенесённый инфаркт миокарда, стенокардия напряжения, брадикардия, острое кровотечение, беременность, кормление грудью.
Нежелательные лекарственные реакции
Со стороны нервной системы и органов чувств: головная боль, головокружение, сонливость, ощущение усталости, бессонница, возбуждение, беспокойство, обморок.
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): ортостатическая гипотензия, приступ стенокардии, уменьшение вязкости крови, похолодание конечностей.
Со стороны органов пищеварения: тошнота, рвота, понижение аппетита, диарея, абдоминальные боли, увеличение кислотности желудочного сока.
Со стороны мочеполовой системы: нарушение эякуляции.
Со стороны кожных покровов: потливость.
Аллергические реакции: зуд и гиперемия лица и верхней половины туловища, эритема, крапивница.
Прочие: боль в конечностях, жар.
Взаимодействия
Усиливает эффекты гипотензивных средств, анксиолитиков и антипсихотических средств. Антациды замедляют всасывание. Следует избегать совместного применения с препаратами, возбуждающими ЦНС, α- и β-адреномиметиками.
Применение в особых ситуациях
При стойкой брадикардии (ЧСС в покое — менее 50 в минуту) приём препарата возможен только при тщательном врачебном контроле. При одновременном применении с антикоагулянтами и антиагрегантами необходим контроль параметров свёртываемости крови. С осторожностью применяют с гипотензивными препаратами. После парентерального введения для предупреждения ортостатического эффекта или при возникновении выраженной артериальной гипотензии рекомендуют принять горизонтальное положение на 10-15 мин. Больным с почечной недостаточностью, а также пожилым пациентам суточная доза должна быть уменьшена. Не следует применять во время работы водителям транспортных средств и людям, профессия которых связана с повышенной концентрацией внимания. На время лечения необходимо воздержаться от употребления алкоголя.
НИКОТИНОИЛ ГАММА-АМИНОМАСЛЯНАЯ КИСЛОТА (ПИКАМИЛОН*)
Механизм действия и основные фармакологические эффекты
Улучшает кровоснабжение и функциональное состояние головного мозга. Уменьшает сосудистое сопротивление и увеличивает скорость кровотока в сосудах головного мозга, улучшает микроциркуляцию, ингибирует агрегацию тромбоцитов. Воздействует на центральные процессы вазомоторной регуляции, опосредованные ГАМК. Стимулирует метаболизм в нервной ткани, обладает антигипоксической активностью. Повышает устойчивость ЦНС к воздействию неблагоприятных факторов. Обладает психостимулирующим действием, уменьшает угнетающее действие этанола на ЦНС.
Эффекты: ноотропный, улучшающий мозговое кровообращение.
Фармакокинетика
Быстро всасывается из пищеварительного тракта, легко проникает через ГЭБ, биодоступность составляет 50-80%. Распределяется в головном мозге, почках, мышцах и жировой ткани, длительно удерживается в тканях организма. Практически не метаболизируется, выводится с мочой в неизменённом виде, T1/2 — 0,51 ч.
Показания и доказательная база. Перспективные показания
Острое нарушение мозгового кровообращения по ишемическому типу лёгкой и средней степени тяжести в подостром и восстановительном периоде, цереброваскулярная недостаточность, дисциркуляторная энцефалопатия, вегето-сосудистая дистония, астенический синдром, депрессия, сенильный психоз, состояние после перенёсенной черепно-мозговой травмы и нейроинфекции.
Способ применения и дозы: внутрь, независимо от приёма пищи. При цереброваскулярных заболеваниях: 0,02-0,05 г 2-3 раза в сут, суточная доза — 0,06-0,15 г, курс лечения — 1-2 мес, повторный курс рекомендован через 5-6 мес. Парентерально: внутривенно струйно (медленно) или капельно (содержимое ампулы предварительно разводят в 200 мл изотонического раствора натрия хлорида); внутримышечно. Острое и хроническое нарушение мозгового кровообращения: внутривенно или внутримышечно 0,1-0,2 г (2 мл 5-10% раствора) 1-2 раза в сутки в суточной дозе 0,2-0,4 г по схеме: утром внутривенно капельно, вечером внутримышечно; или 10 дней внутривенно, затем внутримышечно, курс — 15-30 дней.
Противопоказания
Гиперчувствительность, заболевание почек (острое, хроническое).
Ограничения к применению: не рекомендуют при тяжёлой степени острого нарушения мозгового кровообращения.
Нежелательные лекарственные реакции
Tошнота, головная боль, головокружение, раздражительность, возбуждение, тревога, аллергические реакции (сыпь, зуд); приливы крови к лицу, покраснение лица, парестезии (при быстром внутривенном введении).
Взаимодействия
Укорачивает действие барбитуратов.
ПИРАЦЕТАМ (НООТРОПИЛ*, ЛУЦЕТАМ*)
Механизм действия и основные фармакологические эффекты
Оказывает разностороннее влияние на ЦНС: изменяет скорость распространения возбуждения в головном мозге, улучшает нейрональную пластичность и метаболические процессы. Улучшает мозговой кровоток. Улучшает микроциркуляцию в головном мозге, воздействуя на реологические характеристики крови, не вызывая сосудорасширяющего действия. Оказывает протекторное и восстанавливающее действие при нарушении функции головного мозга вследствие гипоксии, интоксикации или травмы.
Эффект: ноотропный.
Фармакокинетика
При приёме внутрь быстро и практически полностью всасывается из пищеварительного тракта. Cmax достигается через 1 ч после приёма. После приёма внутрь однократной дозы 2 г Cmaix составляет 40-60 мкг/мл и достигается в крови через 30 мин и в СМЖ через 5 ч. Кажущийся объём распределения пирацетама составляет около 0,6 л/кг. T1/2 из плазмы крови — 4-5 ч, из СМЖ — 8,5 ч, T1/2 удлиняется при почечной недостаточности. Фармакокинетика пирацетама не изменяется у больных с печёночной недостаточностью. Пирацетам проникает через ГЭБ, плацентарный барьер и мембраны, используемые при гемодиализе. Не связывается с белками плазмы крови, не метаболизируется в организме и выводится почками (80-100%) в неизменённом виде путём почечной фильтрации.
Показания и доказательная база. Перспективные показания
Симптоматическое лечение психоорганического синдрома. Лечение последствий ишемического инсульта, травм и интоксикаций головного мозга.
Способ применения и дозы: внутрь, во время приёма пищи или натощак, запивая жидкостью (вода, сок). Суточная доза — 30-160 мг/кг, кратность приёма — 2-4 раза в сут. Внутривенно или внутримышечно: суточная доза — 30-160 мг/кг (3-12 г/сут), кратность введения — 2-4 раза в сут. При симптоматическом лечении хронического психоорганического синдрома в зависимости от выраженности симптомов назначают 1,2-2,4 г, а в течение первой недели — 4,8 г в день. При лечении последствий инсульта назначают 4,8 г/сут. При лечении коматозных состояний, а также трудностей восприятия у людей с травмами головного мозга начальная доза составляет 9-12 г/сут, поддерживающая — 2,4 г/сут. Длительность лечения — не менее 3 нед.
Противопоказания
Гиперчувствительность к пирацетаму или производным пирролидона, а также к другим компонентам препарата; геморрагический инсульт; конечная стадия почечной недостаточности (Cl креатинина <20 мл/мин); детский возраст до 1 года.
Нежелательные лекарственные реакции
Существуют единичные сообщения о следующих побочных эффектах: со стороны пищеварительного тракта — тошнота, рвота, диарея, боли в животе и в желудке; со стороны нервной системы — головокружение, головные боли, атаксия, нарушение равновесия, обострение течения эпилепсии, бессонница; со стороны психики — замешательство, возбуждение, тревога, галлюцинации, повышение сексуальности; со стороны кожных покровов — дерматит, зуд, высыпания, отёк. НЛР возникают чаще у пожилых пациентов, получающих дозы свыше 2,4 г/сут. В большинстве случаев удаётся добиться регресса подобных симптомов, снизив дозу препарата.
Взаимодействия
При совместном применении с экстрактом щитовидной железы (T3+T4) возможны повышенная раздражительность, дезориентация и нарушения сна. Не отмечено взаимодействия с клоназепамом, фенитоином, фенобарбиталом, вальпроевой кислотой.
Возможность изменения фармакодинамики пирацетама под воздействием других ЛС низка, так как 90% препарата выводится в неизменённом виде с мочой.
Применение в особых ситуациях
Исследования у беременных не проводились. При назначении женщине пирацетама следует воздержаться от грудного вскармливания. В связи с влиянием на агрегацию тромбоцитов необходимо с осторожностью назначать больным с нарушением гемостаза, во время больших хирургических операций или больным с симптомами тяжёлого кровотечения. Поскольку пирацетам выводится из организма почками, следует соблюдать осторожность при лечении больных с почечной недостаточностью. Пожилым больным доза корректируется при наличии почечной недостаточности, и при длительной терапии необходим контроль функционального состояния почек. Больные с нарушением функции печени в коррекции дозы не нуждаются. Учитывая возможные побочные эффекты, следует соблюдать осторожность при выполнении работы с механизмами и вождении автомобиля.
ФЕНИЛПИРАЦЕТАМ (ФЕНОТРОПИЛ*)
Механизм действия и основные фармакологические эффекты
Обладает антиамнестическим действием, способствует консолидации памяти, улучшает концентрацию внимания и умственную деятельность, повышает устойчивость тканей мозга к гипоксии и токсическим воздействиям, обладает противосудорожным действием и анксиолитической активностью, регулирует процессы активации и торможения ЦНС. Оказывает положительное влияние на обменные процессы и кровообращение мозга, улучшает регионарный кровоток в ишемизированных участках мозга.
Эффекты: ноотропный, анксиолитический, антиастенический, противосудорожный.
Фармакокинетика
Быстро всасывается, проникает в различные органы и ткани, легко проходит через ГЭБ. Абсолютная биодоступность при приёме внутрь составляет 100%. Cmax в крови достигается через 1 ч, T1/2 составляет 3-5 ч. Не метаболизируется. Выводится в неизменённом виде: примерно 40% — с мочой и 60% — с жёлчью и потом.
Показания и доказательная база. Перспективные показания
Заболевания ЦНС различного генеза, особенно связанные с сосудистыми заболеваниями и нарушениями обменных процессов в мозге, интоксикацией (в частности, при посттравматических состояниях и явлениях хронической цереброваскулярной недостаточности), сопровождающиеся ухудшением интеллектуальномнестических функций, снижением двигательной активности. Психоорганические синдромы, проявляющиеся интеллектуально-мнестическими нарушениями и апатико-абулическими явлениями, а также вялоапатические состояния при шизофрении. Судорожные состояния.
Способ применения и дозы: внутрь, сразу после еды. Дозы варьируют в зависимости от особенностей состояния больного. Средняя разовая доза составляет 150 мг (от 100 до 250 мг); средняя суточная доза — 250 мг (от 200 до 300 мг). Максимальная допустимая доза — 750 мг/сут. Рекомендуют суточную дозу до 100 мг принимать однократно в утренние часы, а свыше 100 мг разделять на два приёма. Продолжительность лечения может варьировать от 2 нед до 3 мес, в среднем — 30 дней. При необходимости курс можно повторить через 1 мес. Не рекомендуется принимать препарат позднее 15 ч.
Противопоказания
Гиперчувствительность.
Нежелательные лекарственные реакции
Бессонница (в случае приёма препарата позднее 15 ч). У некоторых больных в первые 1-3 дня приёма возможны психомоторное возбуждение, гиперемия кожных покровов, ощущение тепла, повышение АД.
Взаимодействия
Фенотропил* может усиливать действие препаратов, стимулирующих ЦНС, антидепрессантов и других ноотропных препаратов.
Применение в особых ситуациях
Не следует назначать при беременности, кормлении грудью, а также детям из-за отсутствия данных клинических исследований. С осторожностью применяют у больных с тяжёлыми органическими поражениями печени и почек, тяжёлым течением артериальной гипертензии, у больных атеросклерозом, у больных, перенёсших ранее панические атаки, острые психотические состояния, протекавшие с психомоторным возбуждением, — вследствие возможности обострения тревоги, паники, галлюцинаций и бреда, а также у больных, склонных к аллергическим реакциям на ноотропные препараты группы пирролидона. При чрезмерном психоэмоциональном истощении на фоне хронического стресса и утомления, хронической бессонницы однократный приём фенотропила* в первые сутки может вызвать резкую потребность в сне. Таким больным в амбулаторных условиях следует рекомендовать начинать курсовой приём препарата в нерабочие дни.
ЦИННАРИЗИН
Механизм действия и основные фармакологические эффекты
Блокирует кальциевые каналы L-типа. Имеет высокую тропность к сосудам головного мозга, улучшает мозговое кровообращение. Подавляет реакции на биогенные вазоконстрикторы (адреналин, норадреналин, брадикинин). Повышает эластичность эритроцитов и понижает вязкость крови. Повышает резистентность к гипоксии.
Эффекты: сосудорасширяющий, улучшение мозгового и периферического кровообращения.
Фармакокинетика
При приёме внутрь быстро всасывается. С белками плазмы связывается на 91%. Cmax определяется через 1-3 ч. Полностью метаболизируется в печени. 1/3 метаболитов выводится с мочой, 2/3 — с фекалиями. T1/2 — 4 ч. Не обладает тератогенностью.
Показания и доказательная база. Перспективные показания
Нарушения мозгового кровообращения: атеросклероз сосудов мозга, ишемический инсульт, период после геморрагического инсульта и черепно-мозговых травм, дисциркуляторная энцефалопатия; головокружение, сенильная деменция, снижение и потеря памяти, нарушение мышления и невозможность концентрации внимания.
Способ применения и дозы: внутрь, желательно после еды. Нарушение мозгового кровообращения: по 25-50 мг 3 раза в сут. Детям назначают половину дозы для взрослых. При высокой чувствительности к циннаризину лечение начинают с 1/2 дозы, увеличивая её постепенно.
Противопоказания
Гиперчувствительность, кормление грудью.
Ограничения к применению: беременность, болезнь Паркинсона.
Нежелательные лекарственные реакции
Со стороны нервной системы и органов чувств: сонливость, утомляемость, головная боль.
Со стороны органов пищеварения: сухость во рту, диспептические явления, боль в эпигастральной области, холестатическая желтуха.
Со стороны кожных покровов: повышенное потоотделение, проявления красной волчанки или красного плоского лишая.
Прочие: аллергические кожные реакции, увеличение массы тела; очень редко — тремор конечностей, повышенный мышечный тонус.
Взаимодействия
Химическая несовместимость неизвестна. Усиливает действие алкоголя, седативных средств, антигипертензивных и сосудорасширяющих препаратов. Усиливает эффект ноотропных средств. Уменьшает эффект средств для лечения артериальной гипотензии.
Применение в особых ситуациях
При беременности применение возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. На время лечения следует прекратить грудное вскармливание.
Меры предосторожности: с осторожностью применять во время работы водителям транспортных средств и людям, профессия которых связана с повышенной концентрацией внимания (возможна сонливость, особенно в начале лечения). Пациентам с болезнью Паркинсона можно назначать, только если ожидаемый эффект терапии превышает риск ухудшения основного заболевания. При длительном применении рекомендован контроль функции печени, почек и картины периферической крови.
СПИСОК ЛИТЕРАТУРЫ
Ковалёв Г.В. Ноотропные средства. — Волгоград, 1990. — 368 с.
Кругликова-Львова Р.П. Пикамилон — новый вазоактивный и ноотропный препарат / Р.П. Кругликова-Львова, М.А. Ковлер, Р.С. Мирзоян // Хим. фарм. журн. — 1989. — № 2. — С. 252-255.
Barradell L.B. Oral naftidrofuryl / L.B. Barradell, R.N. Brogden // Drugs Aging. — 1996. — № 8. — P. 299-322.
Bath P.M.W. Pentoxifylline, propentofylline and pentifylline for acute ischaemic stroke, 2004 / P.M.W. Bath, F.J. Bath-Hextall // The Cochrane Database of Systematic Reviews. — 2007.
De Schryver ELLM. Dipyridamole for preventing stroke and other vascular events in patients with vascular disease, 2006 / ELLM De Schryver, A. Algra, J. van Gijn // The Cochrane Database of Systematic Reviews. — 2007.
Ginkgo biloba for acute ischaemic stroke, 2005 / X. Zeng, M. Liu, Y. Yang, Y. Li // The Cochrane Database of Systematic Reviews. — 2007.
Horn J. Calcium antagonists for acute ischemic stroke, 1999 / J. Horn, M. Limburg // The Cochrane Database of Systematic Reviews. — 2007.
Muir K.W. Excitatory amino acid antagonists for acute stroke, 2003 / K.W. Muir, K.R. Lees // The Cochrane Database of Systematic Reviews. — 2007.
Piracetam for acute ischaemic stroke, 2005 / S. Ricci, M.G. Celani, A.T. Cantisani, E. Righetti // The Cochrane Database of Systematic Reviews. — 2007.
Венотонические средства. Клинико-фармакологические подходы к выбору и применению лекарственных средств при хронической венозной недостаточности
Хроническая венозная недостаточность (ХВН) — синдром нарушения оттока крови из вен нижних конечностей вследствие дисфункции венозного клапанного аппарата и физиологической трансформации просвета сосуда, проявляющийся отёком, болью и трофическими расстройствами мягких тканей разной степени выраженности. Перегрузка венозной системы также ведёт к нарушению лимфатического оттока, из-за чего часть лимфы через анастомозы поступает в венозное русло.
Нозологические формы ХВН:
-
варикозная болезнь;
-
посттромбофлебитический синдром;
-
венозные дисплазии;
-
флебопатии.
Выделяют следующие причины развития ХВН:
-
тромбофлебит поверхностных вен;
-
тромбоз глубоких вен нижних конечностей;
-
варикозная болезнь вен нижних конечностей.
В настоящий момент не существует данных о том, что варикозное расширение вен служит фактором риска спонтанного тромбоза глубоких вен, для развития которого необходимы определённые условия.
Среди методов лечения начальных стадий ХВН основное значение имеют консервативные: эластическая компрессия (дополнительный каркас для вен) и фармакотерапия (флеботропные препараты). При необходимости у части больных проводят склеротерапию и оперативное лечение.
ЦЕЛИ ЛЕЧЕНИЯ
-
Купирование симптомов заболевания.
-
Предотвращение осложнений.
-
Предоперационная подготовка и послеоперационная реабилитация больных с ХВН.
-
Повышение качества жизни пациентов.
-
Профилактика болезней вен.
ОБЗОР СОВРЕМЕННЫХ РЕКОМЕНДАЦИЙ
Согласно современным воззрениям, ЛС, используемые в лечении варикозной болезни, должны отвечать следующим требованиям:
-
повышать венозный тонус;
-
нормализовать проницаемость и резистентность капилляров;
-
оказывать противовоспалительное действие;
-
улучшать реологические свойства крови;
-
усиливать лимфатический дренаж.
Несмотря на присутствие в лечебном арсенале местнодействующих средств, в настоящее время им придают лишь второстепенное значение (в качестве аддитивной симптоматической терапии). Основное же внимание уделяют препаратам системного действия, обладающим максимальными выраженностью и числом перечисленных эффектов.
Классификация венотропных лекарственных средств
Приведённая ниже классификация условна, так как практически у всех ЛС есть венотонический компонент.
Средства, преимущественно оказывающие констрикторное (тонизирующее) влияние на гладкую мускулатуру стенки вен. Эффект этой подгруппы обусловлен прежде всего изменением соотношения пре- и посткапиллярного сопротивления, смещением так называемого равновесия Старлинга, при котором создаются физиологические предпосылки к преобладанию фильтрации над абсорбцией (либо наоборот). В то же время данные исследований свидетельствуют о наличии у них самостоятельного, дополнительного эффекта, уменьшающего проницаемость стенки вен.
-
Нативные и восстановленные алкалоиды спорыньи, их метаболиты и производные (дигидроэрговалин, дигидроэрготамин, дигидроэргостин, 8-гидроксидигидроэрготамин, амид дигидролизергиновой кислоты, алкалоиды группы дигидроэрготоксина).
-
Симпатомиметики [d,1,N-этил-норфенилэфрин-этил-эфрин, эффонтил, эффортил, этил-адрианол, этафедрин; 1-(2’5′-диметоксифенил)-2-глицинамидоэтанол — мидодрин (гутрон*)].
-
Препараты растительного происхождения (дикорастущая европейская иглица шиповатая, виргинский орех и др.).
Венотропные средства, преимущественно оказывающие влияние на функцию обмена жидкости (уменьшающие сосудистую проницаемость). Основное действие, направленное на уменьшение проницаемости сосудистой стенки, у этих препаратов сочетается с дополнительным венотонизирующим эффектом, проявляющимся при определённых условиях, в частности при исходно низком тонусе вен и венозном застое.
-
Экстракты семян конского каштана (эсцин, эскулин, венен*).
-
Вещества с Р-витаминной активностью (гидроксиэтилрутозид).
-
Производное глюкофуранозида [трибенозид (гливенол*)].
Дополнительного улучшения лимфодренажной функции можно добиться назначением препаратов из группы бензопиронов (троксерутин, рутозид и др.), а также препаратов с поливалентным механизмом действия.
Для нормализации микроциркуляции и реологических свойств крови применяют низкомолекулярные декстраны, пентоксифиллин, ацетилсалициловую кислоту, тиклопидин, клопидогрел. Эту же задачу решает назначение таких препаратов, как детралекс*, гинкор форт*, цикло-3 форт*, эндотелон*, трибенозид.
Для купирования воспаления применяют НПВС (диклофенак, индометацин, кетопрофен и др.), различные мазевые формы (содержащие НПВС, глюкокортикоиды, гепарин и др.), а также препараты нового поколения с поливалентным механизмом действия (детралекс*, флебодиа 600*).
Доказательная база венотонических средств (по данным on-line-библиотеки Cochrane Collaboration, 2007).
Флеботоники при ХВН. 44 исследования с 4413 пациентами, достойные анализа: 23 of rutosides (рутозиды), 10 hidrosmine and diosmine (гидросмин и диосмин), 6 calcium dobesilate (кальция добезилат), 2 centella asiatica (щитолистник азиатский), 1 french maritime pine bark extract (экстракт коры приморской французской сосны), 1 aminaftone (аминафтон), 1 grape seed extract (экстракт косточек винограда).
Выводы авторов: доказательных данных для глобального обоснования флеботоников при ХВН недостаточно; существует мнение о некотором эффекте флеботоников при отёках, но клиническая значимость этого неясна. Нужны новые исследования с особым вниманием к качеству их методологии.
Экстракт зёрен конского каштана при ХВН. Достойными анализа оказались исследования: 7 — боль в ногах, 6 — значительное снижение боли в ногах (placebo contr.), 7 — объём ног.
Выводы авторов: метаанализ 6 исследований (n=502) — лекарство лучше плацебо; лечение также эффективно, как лечение компрессионными чулками.
Вмешательства при варикозе и отёке ног при беременности. 3 подходящих исследования (115 женщин) достойны для анализа. Капсулы с рутозидами в третьем триместре показали улучшение симптомов (placebo contr.). Снижалась окружность лодыжки на сроке 36 нед беременности после 8 нед лечения. Плацебо снижало меньше.
Выводы авторов: рутозиды способны уменьшать симптомы венозной недостаточности при поздней беременности; в то же время их безопасность при беременности неизвестна.
Консервативное лечение симптомов и/или осложнений геморроя у беременных и родильниц. 10 подходящих исследований, но только 2 из них (150 женщин) достойны для анализа: оба сравнивали рутозиды per os и плацебо; рутозиды были более эффективны в уменьшении симптомов и по мнению медиков, и по мнению пациенток.
Выводы авторов: несмотря на показанный эффект гидроксиэтилрутозидов для уменьшения симптомов геморроя I-II степени, их применение при беременности не рекомендуют до установления их безопасности; наиболее часто используемая тактика — изменения в диете и местное лечение — недостаточно оценены у беременных и родильниц.
Какой же из представленных данных следует вывод? Отказаться от флеботоников, если их эффект лишь частично доказан? Ответ подсказало волевое решение на уменьшение дотаций (покрытие страховой компенсацией) флеботропных препаратов. После отказа от дотаций на флеботропные препараты в Италии и последующего снижения потребления этих ЛС:
-
увеличились ежегодные затраты на лечение на 23,6 млн евро (благодаря увеличению затрат на госпитализацию);
-
существенно перераспределились финансовые затраты с амбулаторного звена на госпитальное.
Tак реальная клиническая практика указала на вредность поспешных выводов в вопросах лечения десятков тысяч человек. В настоящее время осуществляют клинические исследования данной группы ЛС, продолжают собирать доказательную базу.
ПРИНЦИПЫ ВЫБОРА ЛЕКАРСТВЕННЫХ СРЕДСТВ И РЕЖИМОВ ИХ ДОЗИРОВАНИЯ
Детралекс* (микронизированный диосмин) — флеботропный препарат, имеющий комплексное венопротекторное и лимфотонизирующее действие. Это очищенная микронизированная фракция флавоноидов. Детралекс* увеличивает тонус венозной стенки, улучшает лимфатический дренаж, уменьшает проницаемость капилляров, подавляет аутоагрессивность лейкоцитов и макрофагов, снижает адгезию нейтрофилов к стенке капилляров, блокирует синтез местных медиаторов воспаления и предотвращает повреждение ими тканей. Детралекс* показан для лечения всех форм ХВН нижних конечностей, проявляющихся судорожным, болевым и отёчным синдромами, а также при наличии трофических расстройств кожи и венозных язв. Кроме того, препарат показан для профилактического приёма при воздействии факторов риска ХВН (длительные статические нагрузки, подъём тяжестей, длительные поездки в транспорте, приём гормональных препаратов, избыточная масса тела и т.д.). Суточная дозировка детралекса* составляет 500 мг (1 таблетка) 2 раза в сут в течение 2 нед, затем по 2 таблетки 1 раз в сут во время еды. Длительность приёма прямо пропорциональна тяжести заболевания: при начальных формах ХВН («тяжёлые ноги») — курсами по 2 мес 2 раза в год; при более тяжёлых случаях (болевой, судорожный и отёчный синдромы) — курсами по 3-4 мес, при трофических язвах — курсами по 6 мес и более, а после перенесённого тромбоза глубоких вен рекомендован постоянный приём препарата (см. табл. 21-50).
Флебодиа 600* — препарат из группы полусинтетических диосминов, оказывающий венотоническое и ангиопротекторное действие благодаря вазоконстрикции вен, устранению микроциркуляторных расстройств и повышению оксигенации тканей. Препарат обладает также противовоспалительной и связанной с ней обезболивающей активностью. При хронической лимфовенозной недостаточности Флебодиа 600* применяют по 1 таблетке (600 мг) в день, утром, за 30 мин до еды. Разовый утренний приём одной таблетки значительно повышает комплаентность лечения, учитывая длительные, от 1 мес, курсы терапии препаратами этого класса.
Цикло-3 форт — препарат растительного происхождения, включающий экстракт иглицы, экстракт мяты и аскорбиновую кислоту. Цикло-3 форт обладает флеботоническим действием, снижает проницаемость и увеличивает резистентность капилляров. Назначают по 1 капсуле после еды. Суточная доза препарата составляет 3 капсулы.
Производные алкалоидов спорыньи (дигидроэрготамин, дитамин*, клавигренин*, эрготамин*). Активное вещество — дигидроэрготамин мезилат. Препараты обладают выраженной α1— и α2-адреноблокирующей активностью. Алкалоиды спорыньи расширяют периферические сосуды, повышают тонус вен. Обычная дозировка для взрослых и подростков с массой тела более 50 кг — 5 мг (1 таблетка или 10-20 капель) дигидроэрготамина 3 раза в день. При тяжёлых формах ХВН их следует применять под строгим врачебным контролем. Противопоказания: ИБС (инфаркт миокарда, стенокардия), артериальная гипертензия, сепсис, выраженные нарушения функции печени и почек, первый триместр беременности, период лактации.
Вазобрал* (α-дигидроэргокриптина мезилат и триметилксантин). Препарат снижает агрегацию тромбоцитов и эритроцитов, повышает периферический венозный тонус, уменьшает сосудистую проницаемость. Назначают по 2-4 мл (1-2 мерных пипетки) 2 раза в сут. Разбавляют большим количеством воды, принимают во время еды. Безопасность применения препарата в период беременности не доказана, назначение препарата кормящим матерям может привести к уменьшению лактации.
Производные эсцина получают путём переработки семян конского каштана. Препараты, наряду с флавоноидами и другими субстанциями, содержат эсцин. Обладают выраженной капилляропротективной активностью, оказывают антиэкссудативное и противовоспалительное действие, повышают тонус венозных сосудов, улучшают гемореологические показатели, обладают умеренным антикоагулянтным эффектом. Производные эсцина применяют по 15-20 капель (1 таблетке) 4 раза в день. Необходимо помнить, что в жидкой форме препарат всасывается в полости рта, в связи с чем необходимо инструктировать пациента. Производные эсцина следует применять в сочетании с аскорутином* (1 таблетка 4 раза в день), потенцирующим их терапевтический эффект.
Аэсцин* — венотропное средство растительного происхождения из экстракта семян конского каштана с содержанием эсцина 20 мг. Его применяют при варикозном расширении вен, так как он обладает капилляроукрепляющими свойствами. 1 таблетка содержит 200 мг экстракта. Суточная доза для взрослых составляет 60-120 мг эсцина.
Эскузан* — растительный венотоник. Оказывает противоотёчное действие, препятствует экссудации, повышает устойчивость капилляров, нормализует состояние сосудистой стенки, повышает тонус венозных сосудов. Показания к применению: посттромбофлебитический синдром, отдельные симптомы ХВН различного происхождения — отёки, судороги икроножных мышц, боли и чувство тяжести в ногах, варикозное расширение вен, трофические нарушения. 1 драже содержит 250 мг густого экстракта семян конского каштана, что соответствует 5 мг эсцина. Назначают по 1-3 драже 3 раза в сут.
Рутозид — препарат из группы гидроксиэтилрутозидов, обладает доказанным флеботонизирующим и ангиопротективным действием, нормализует проницаемость капилляров, укрепляет сосудистую стенку, уменьшает агрегацию тромбоцитов, обладает противовоспалительным эффектом, уменьшает отёчный и болевой синдромы. Его производят в виде капсул по 0,3 г (назначают по 1 капсуле 3 раза в сут) и таблеток по 0,5 г (назначают по 1 таблетке 2 раза в сут, утром и вечером, во время еды). Препарат противопоказан при повышенной чувствительности к рутозидам, а также в первом триместре беременности.
Троксерутин — уменьшает проницаемость и ломкость капилляров, оказывает противовоспалительное действие. Препарат выпускают в виде капсул по 0,3 г и 10% раствора для инъекций по 5 мл в ампуле. Вначале назначают парентерально (внутримышечно или внутривенно) по 5 мл через день (не менее 5 инъекций), затем переводят на пероральную терапию с применением 2-3 капсул в день во время еды. Побочные эффекты: аллергические реакции, лекарственный гастрит.
Гинкор форт* — комбинированный препарат, содержащий 300 мг троксерутина, 14 мг экстракта гинкго двудольного и 300 мг гептаминола хлорида. Он обеспечивает повышение тонуса вен, оказывает противовоспалительный и антиэкссудативный эффекты. Обладает антиоксидантной активностью, подавляя образование медиаторов воспаления (гистамина, серотонина, лейкотриенов) и свободных радикалов, оказывает положительный гемореологический эффект.
Трибенозид — венотропный препарат на основе глюкофуранозидов. Оказывает капилляропротекторное действие, улучшает микроциркуляцию, повышает тонус вен, обладает антиаллергической и противовоспалительной активностью. Tрибенозид целесообразно использовать при ХВН в стадии трофических расстройств. Tерапевтическая доза препарата — 800 мг в сут. Курс лечения глюкофуранозидами составляет не менее 1,5-2 мес. Tрибенозид целесообразно применять в комплексе с пентоксифиллином.
Мадекассол* — экстракт Centella asiatica. Улучшает трофику тканей, стимулирует биосинтез коллагена, повышает пластичность сосудистой стенки. Назначают по 6 таблеток в сутки в течение недели с последующим переходом на 3 таблетки ежедневно.
Пайлекс — экстракты различных растений. Повышает тонус вен, снижает отёчный синдром, уменьшает проницаемость венозной стенки. Вначале принимают по 2-3 таблетки 3 раза в день после еды в течение недели, затем переходят на приём 2 таблеток 2 раза ежедневно.
Кальция добезилат нормализует сосудистую проницаемость, увеличивает резистентность капилляров, улучшает микроциркуляцию, снижает агрегацию тромбоцитов и вязкость крови, уменьшает отёчный и геморрагический синдромы. Назначают по 250 мг 4 раза в день или по 500 мг 1-2 раза в день во время еды в течение 2-3 нед, затем снижают дозу до 250-500 мг в сут.
Актовегин* — депротеинезированный гемодериват из телячьей крови с низкомолекулярными пептидами и производными нуклеиновых кислот. Препарат обеспечивает улучшение снабжения тканей кислородом и глюкозой, стимулирует активность ферментов окислительного фосфорилирования, повышает обмен аденозинтрифосфата и аденозиндифосфата, ускоряет распад лактатов и пируватов, улучшает микроциркуляцию.
Препараты для системной энзимотерапии (вобэнзим*, флогэнзим*) — смесь ферментов растительного и животного происхождения, которые, попадая в кровоток, предположительно оказывают противовоспалительный, противоотёчный, фибринолитический и антиагрегантный эффекты. Как правило, препараты хорошо переносятся, их можно применять в течение длительного времени. Вобэнзим* принимают по 5-10 таблеток 3 раза в день за 40 мин до еды, запивая большим количеством воды. Флогэнзим* принимают по 2 таблетки 3 раза в день за 30 мин до еды, запивая большим количеством воды.
Куриозин* (основное действующее вещество — цинка гиалуронат) оказывает противомикробное действие, усиливает клеточную пролиферацию и заживление тканей. Применяют при трофических язвах в стадиях грануляции и эпителизации.
Гепаринсодержащие мази и гели (гепариновая мазь*, гепароид*, эссавенгель*, лиотон-1000 гель*). Их отличие между собой — доза гепарина. 1 г гепариновой мази* содержит 100 МЕ натриевой соли гепарина, а лиотон-1000* — 1000 МЕ. Остальные препараты группы содержат 400-500 МЕ гепарина натрия в 1 г. Применяют их местно 3-4 раза в день.
Таблица 21-50. Сравнительная фармакологическая активность некоторых флеботоников
| Препараты | Тонус вен | Лимфодренаж | Микроциркуляция | Гемореология крови | Купирование воспаления |
|---|---|---|---|---|---|
|
Флебодиа 600* |
++ |
++ |
++ |
+ |
+ |
|
Детралекс* |
++ |
++ |
++ |
+ |
+ |
|
Гинкор форт* |
++ |
+ |
+ |
+ |
+ |
При остро возникших тромбозах глубоких вен также применяют антикоагулянты прямого действия. У больных с очевидными симптомами тромбоза глубоких вен нижних конечностей внутривенно вводят 5000-10 000 ЕД гепарина натрия под контролем активированного частичного тромбопластинового времени, позволяющего оценить начальную стадию коагуляции (образование тромбопластина) и составить представление о внутреннем пути плазменного гемостаза. С целью профилактики тромбоза глубоких вен прибегают к подкожному введению гепарина натрия в низких дозах (500-1000 ЕД) короткими курсами также под контролем активированного частичного тромбопластинового времени через 6 ч после введения препарата. У гепарина имеется доказанное снижение риска тромбозов глубоких вен и тромбоэмболии лёгочной артерии после хирургических вмешательств. Также препарат хорошо зарекомендовал себя для предупреждения и лечения острых тромбозов. Однако у гепарина натрия, как антикоагулянта прямого действия, отсутствует достоверная прямая связь между величиной дозы и выраженностью эффекта, не отмечено клинически значимого действия на тромбин, связанный с тромбом. Гепарин может вызывать реакцию повышенной чувствительности, где он играет роль аллергена.
Для лечения и профилактики ХВН можно также использовать низкомолекулярные гепарины. Это препараты короткоцепочечных мукополисахаридов с молекулярной массой 400-7000 дальтон. Их достоинство заключено в способности тормозить свёртывание крови на более высокой ступени. Принципиальное значение имеет то обстоятельство, что лечение низкомолекулярными гепаринами может быть длительным и его можно осуществлять не только в стационаре, но и в амбулаторных условиях.
Далтепарин натрия (фрагмин*) при остром тромбозе глубоких вен назначают внутривенно или подкожно 100 МЕ/кг каждые 12 ч. Продолжительность курса лечения составляет 5-7 дней. При передозировке в случае необходимости используют протамина сульфат из расчёта, что 1 мг протамина нейтрализует 100 МЕ фрагмина*.
Надропарин кальция* (фраксипарин*) вводят подкожно в переднебоковую поверхность живота каждые 12 ч в течение 10 дней. Дозу определяют в зависимости от массы тела пациента. При массе тела 45 кг она составляет 0,4 мл, до 55 кг — 0,5 мл, до 70 кг — 0,6 мл, до 80 кг — 0,7 мл, до 90 кг — 0,8 мл, при массе тела 100 кг и более — 0,9 мл. При передозировке используют протамина сульфат из расчёта, что 0,6 мг протамина нейтрализует 0,1 мл фраксипарина*.
Энокспарин натрия (клексан*) назначают подкожно в переднеили заднелатеральную поверхность брюшной стенки на уровне поясничной области. Инъекцию осуществляют перпендикулярно кожной складке. Для лечения венозных тромбозов глубоких вен клексан* применяют по 1 мг/кг каждые 12 ч в течение 10 дней с одновременным назначением непрямых антикоагулянтов. Для профилактики венозных тромбозов у пациентов с умеренным риском развития тромбоэмболий препарат вводят по 20 мг (0,2 мл) 1 раз в сутки, при высоком риске доза удваивается (40 мг 1 раз в сутки). Препарат нельзя вводить внутримышечно. При передозировке можно использовать протамина сульфат из расчёта, что 1 мг протамина нейтрализует 1 мг клексана*.
ПРОФИЛАКТИКА ХРОНИЧЕСКОЙ ВЕНОЗНОЙ НЕДОСТАТОЧНОСТИ
Успешность борьбы с ХВН зависит от ряда взаимосвязанных факторов. Первичную профилактику ХВН следует проводить у всех больных. При наличии клинических проявлений к немедикаментозным методам профилактики необходимо добавлять флеботропные препараты, при трофических расстройствах в ряде случаев необходима консультация хирурга. Всё перечисленное улучшит профилактику, диагностику и позволит проводить адекватное лечение данного заболевания, сохраняя качество жизни больных с этой распространённой патологией.
СПИСОК ЛИТЕРАТУРЫ
Амосова Е.Н., Дыкун Я.В., Мишалов В.Г. Руководство по тромболитической терапии. — К.: IT-studio, 1998. — C. 125-130.
Пангенко Е.П., Добровольский А.Б. Tромбозы в кардиологии. Механизмы развития и возможности терапии. — М., 1999. — 464 с.
Профилактика послеоперационных венозных тромбоэмболических осложнений // Российский консенсус. — 2000.
Руксин В.В. Неотложная кардиология. — СПб.: Невский диалект, 2000. — 503 с.
Rehn D. et al. Comparative clinical efficacy and tolerability of oxerutins and horse chestnut extract in patients with chronic venous insufficiency // Arzneimittelforschung. — 1996.
Siebert U. et al. Efficacy, routine effectiveness, and safety of horsechestnut seed extract in the treatment of chronic venous insufficiency. A meta-analysis of randomized controlled trials and large observational studies // Int. Angiol. — 2002.
MacLennan W.J. et al. Hydroxyethylrutosides in elderly patients with chronic venous insufficiency: Its efficacy and tolerability // Gerontology. — 1994.
Pittler M.H. Ernst E. Horse chestnut seed extract for chronic venous insufficiency // Cochrane Database Syst. Rev. — 2006.
The Cochrane Database of Systematic Reviews 2007. — Part 1. (CD). — Cochrane Collaboration, 2007.
Гиполипидемические препараты
-
Ингибиторы редуктазы ГМГ-КоА или статины.
-
Производные фиброевой кислоты или фибраты.
-
Секвестранты жёлчных кислот.
-
Препараты никотиновой кислоты.
-
Селективные ингибиторы абсорбции холестерина.
-
Омега-3-полиненасыщенные жирные кислоты.
-
Антиоксиданты липопротеидов.
СТАТИНЫ
Ингибиторы ГМГ-КоА-редуктазы или статины — наиболее эффективные препараты среди гиполипидемических средств.
Классификация
Классификация ингибиторов ГМГ-КоА-редуктазы основана как на различиях в химической структуре (ЛС, полученные путём ферментации грибов, и синтетические статины), так и по времени начала использования в клинической практике (статины I-IV поколений). К статинам, полученным путём ферментации грибов Aspergillus terreus, «естественным статинам», относят ловастатин, симвастатин (полусинтетический статин) и правастатин. Полностью синтетическими статинами являются флувастатин, аторвастатин, розувастатин и питавастатин*. Ловастатин и симвастатин имеют в своей структуре закрытое лактоновое кольцо, эти статины — пролекарства. Синтетические статины поступают в организм в активной форме. Лактоновое кольцо у синтетичеких статинов открыто, в нём метильный радикал замещён либо атомом водорода (правастатин), либо натриевой (флувастатин) или кальциевой (аторвастатин и розувастатин) солью. Классификация статинов по поколениям:
-
I поколение: ловастатин, симвастатин, правастатин;
-
II поколение: флувастатин;
-
III поколение: аторвастатин;
-
IV поколение: розувастатин.
Механизм действия и основные фармакологические эффекты
Лактоновое кольцо в составе молекулы статинов по своей структуре подобно части фермента редуктазы ГМГ-КоА. По принципу конкурентного антагонизма молекула статина связывается с той частью рецептора кофермента А, к которой прикрепляется этот фермент. Другая часть молекулы статина ингибирует процесс превращения гидрометилглутарата в мевалонат (промежуточная субстанция в синтезе молекулы холестерина). Ингибирование активности редуктазы ГМГ-КоА приводит к серии последовательных реакций, в результате которых снижается внутриклеточное содержание холестерина и происходит компенсаторное повышение активности рецепторов липопротеидов низкой плотности и, соответственно, катаболизма холестерина липопротеинов низкой плотности.
Главные эффекты статинов — антиатерогенное действие, в частности гиполипидемическое, и достоверное снижение основных сердечно-сосудистых осложнений в первичной и вторичной профилактике, подтверждённое в крупных многоцентровых проспективных рандомизированных плацебо-контролируемых исследованиях. Такие изучения проведены для правастатина, симвастатина, ловастатина, флувастатина, аторвастатина и розувастатина. Статины обладают также множеством дополнительных свойств, не связанных с воздействием на уровень липидов.
Гиполипидемический эффект вызван снижением на 25-50% липопротеинов низкой плотности путём ингибирования синтеза холестерина. Выраженность гиполипидемического эффекта имеет дозозависимый характер, причём каждое удвоение дозы приводит к дополнительному снижению уровня холестерина липопротеинов низкой плотности на 6% («правило шести»). Статины различают по выраженности гиполипидемического эффекта. В международных рекомендациях не упоминают о преимуществах одних препаратов перед другими. По данным исследований MERCURY I и STELLAR 2003, по выраженности гиполипидемического эффекта статины можно расположить следующим образом (в порядке ослабления действия): розувастатин, аторвастатин, симвастатин, правастатин. В настоящее время наиболее мощный гиполипидемический эффект даёт розувастатин (снижение липопротеинов низкой плотности на 65% в дозе 80 мг/сут), при этом исследование STELLAR продемонстрировало, что доза розувастатина в 10 мг на 3-4% эффективнее в снижении холестерина липопротеинов низкой плотности, чем доза аторвастатина в 20 мг. Лечение розувастатином в дозе 10-40 мг приводило к снижению холестерина липопротеинов низкой плотности на 46-55%, аторвастатином в дозе 10-80 мг — к снижению холестерина липопротеинов низкой плотности на 37-51%.
Сравнительный анализ показал, что розувастатин позволил достичь целевого уровня липидов в 82-89% случаев, аторвастатин — в 69-85%. По данным исследования CURVE, действие 10 мг аторвастатина эквивалентно действию 20 мг симвастатина, 40 мг ловастатина и правастатина и 80 мг флувастатина. Влияние статинов на уровни триглицеридов и липопротеинов высокой плотности зависит от исходных их значений, отличается у разных статинов и не зависит от дозы препаратов. Наиболее прогностически значимо повышение антиатерогенной фракции липопротеинов высокой плотности у пациентов с дислипидемией. При использовании начальных и средних доз статинов возможно повышение уровня липопротеинов высокой плотности на 6-10%. По некоторым данным, новая форма флувастатина с замедленным высвобождением (80 мг) способна повышать уровень липопротеинов высокой плотности на 20%. Новый статин — розувастатин — повышает содержание липопротеинов высокой плотности на 7,7-9,6% в диапазоне доз 10-40 мг.
По влиянию на уровень триглицеридов статины также имеют умеренно выраженный эффект, наиболее целесообразно их применение при уровне триглицеридов не более 4,5 ммоль/л. На фоне лечения аторвастатином и розувастатином гиполипидемический эффект на эту фракцию наиболее выражен (примерно на 23-30%).
Нелипидные (плейотропные) эффекты статинов не связаны с их гиполипидемическим действием. Основные дополнительные эффекты статинов рассмотрены ниже.
-
Влияние лечения статинами на размер атеросклеротической бляшки и сосудистую жёсткость (толщину «интимы-медиа»).
Наиболее выраженное влияние у розувастатина: исследование ASTEROID, доказанный регресс атеросклеротической бляшки во всех группах пациентов, получавших лечение.
-
Достоверное уменьшение сосудистой жёсткости (толщины «интимымедиа»сонной артерии).
Эффект был показан на фоне лечения статинами в следующих исследованиях: ACAPS (ловастатин 20-40 мг); MARS (ловастатин 80 мг); субисследование REGRESS (правастатин 40 мг). В исследовании ASAP (Atorvastatin vs. Simvastatin on Atherosclerosis progression): толщина интимы-медиа каротидной артерии существенно снизилась в группе аторвастатина и повысилась в группе симвастатина; эти результаты, а также исследование ARBITER демонстрируют преимущества агрессивного гиполипидемического лечения по сравнению со стандартным в перспективе влияния на прогрессирование атеросклероза.
-
Снижение активности медиаторов воспаления и проатерогенных медиаторов.
Статины снижают концентрацию ингибитора активатора плазминогена типа 1, молекул сосудистой адгезии типа 1, белка хемоаттрактанта моноцитов, интерлейкина-8, CD 40L, ингибитора активатора плазминогена типа 1, тканевого фактора, миграцию и пролиферацию гладких мышечных клеток, кроме того, уменьшается уровень С-реактивного белка в плазме на 30-49%. Исследования REVERSAL и PROVE IT-TIMI 22 подтвердили наличие противовоспалительных свойств статинов и стабилизацию процесса атеросклероза, не зависящих от гиполипидемического эффекта, у больных с ангиографически подтверждённой коронарной болезнью сердца, доказаны преимущества лечения аторвастатином в дозе 80 мг/сут.
-
Улучшение функции эндотелия, показателя потокзависимой (эндотелийзависимой) вазодилатации плечевой артерии.
Ловастатин и симвастатин индуцируют транскрипцию генов NO-синтазы.
-
Антиоксидантные свойства.
Снижение способности к окислению фосфолипидов и липопротеинов низкой плотности.
-
Иммуномодулирующие свойства. Происходит увеличение количества T-лимфоцитов.
-
Снижение выработки фактора некроза опухоли.
-
Повышение минерализации кости.
-
Уменьшение литогенности жёлчи.
В настоящее время проводят дополнительное исследование других эффектов статинов: дилатация коронарных артерий, стимуляция коронарного ангиогенеза; уменьшение альбуминурии при сахарном диабете; уменьшение гипертрофии левого желудочка; антиаритмическое действие; замедление прогрессирования болезни Альцгеймера и деменции.
Фармакокинетика
Все статины различают по абсорбции в пищеварительном тракте, показатель варьирует от 31% (ловастатин) до 99% (аторвастатин). В печени препараты метаболизируются при «первом прохождении», степень экстракции варьирует от 46% у правастатина до 90% у розувастатина. Степень селективности действия в печени также различна у разных представителей: у флувастатина составляет более 90%, 6% активного вещества присутствует в тканях, у правастатинов — 53%, у аторвастатина — 30% активного вещества в периферической циркуляции. Все статины связываются с белками плазмы очень интенсивно (более 95%), кроме правастатина (48%). Период полувыведения для симвастатина составляет 2 ч; для ловастатина и правастатина — 3 ч; для флувастатина — 2,3 ч (капсулы) и до 7 ч (таблетки-ретард); для аторвастатина — 14 ч и для розувастатина — 19 ч. Особенности биотрансформации: метаболизм системой Р450 — ловастатин, симвастатин, аторвастатин; флувастатин, правастатин, розувастатин не метаболизируются через системы цитохрома Р450. Статины экскретируются в основном с жёлчью (70-90%), только правастатин — до 60% — экскретируется почками, повышения концентрации правастатина при ХПН не происходит. При применении ловастатина отмечено повышение его концентрации у больных с уремией. Розувастатин (около 90% дозы) выводится в неизменённом виде с калом, остальное — с мочой.
Возможности применения терапевтического лекарственного мониторинга для выбора режима дозирования
Критерий эффективности лечения статинами и главная мишень — уровень липопротеинов низкой плотности. Основная цель лечения — достижение целевых уровней общего холестерина и липопротеинов низкой плотности в зависимости от индивидуального риска, особенность современной концепции — агрессивное гиполипидемическое лечение. Тактика применения статинов основана на их дозозависимом эффекте, соответственно, обязательно титрование доз препаратов (удвоение) до максимально эффективных и безопасных. Целевыми уровнями (по действующим Российским и Европейским рекомендациям) для пациентов с ИБС/ эквивалентами ИБС: для общего холестерина — менее 4,5 ммоль/л, для липопротеинов низкой плотности — менее 2,5 ммоль/л; для пациентов с дислипидепротеидемией и факторами риска: общего холестерина — менее 5 ммоль/л, и липопротеинов низкой плотности — менее 3 ммоль/л. Начальные дозы и максимально эффективные и безопасные суточные дозы статинов: ловастатин 10-20-80 мг, симвастатин 10-20-80 мг, флувастатин 20-80 мг, правастатин 10-40 мг, аторвастатин 10-80 мг, розувастатин 5-40 мг.
Показания и доказательная база
Показания к лечению статинами с учётом действующих Российских рекомендаций «Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза», ВНОК, 2004 г:
-
дислипидемия IIA/IIB типа, рефрактерная к диетотерапии в течение 3 мес;
-
первичная профилактика ИБС;
-
вторичная профилактика ИБС;
-
профилактика цереброваскулярных событий;
-
сахарный диабет (первичная профилактика макрососудистых осложнений).
Доказательная база эффективности статинов очень убедительна: проведено большое количество многоцентровых плацебо-контролируемых рандомизованных контролируемых исследований (4S, HPS, IDEAL, ASCOT LLA, WOSCOPS, LIPID, CARE, PPP, TNT, ALLHAT-LLT, REVERSAL, PROVE-IT, исследования программы GALAXY).
Перспективные показания
Другие заболевания и состояния, при которых статины могут оказывать своё положительное действие (аритмии, желчнокаменная болезнь, остеопороз), с учётом дополнительных эффектов статинов. В настоящее время достаточной доказательной базы по данным показаниям нет, необходимы дополнительные многоцентровые исследования.
Принципы выбора отдельных статинов в различных клинических ситуациях
Симвастатин
На фоне лечения симвастатином в дозе 20 мг/сут, по данным многоцентрового плацебо-контролируемого рандомизованного контролируемого исследования (4S, 1994), выявлено снижение относительного риска смерти от ИБС на 42%, риска сердечно-сосудистых осложнений на 34%, потребности в аорто-коронарном шунтировании на 37% на фоне снижения общего холестерина, липопротеинов низкой плотности и триглицеридов на 25, 35 и 10% соответственно, и увеличения уровня липопротеинов высокой плотности на 8%. Tакже в многочисленных исследованиях (HPS, MERCURY I) подтверждён гиполипидемический эффект симвастатина, по выраженности на третьем месте после розувастатина и аторвастатина, также умеренно выраженное влияние на фракцию триглицеридов и липопротеинов высокой плотности, незначительное влияние на показатели сосудистой жёсткости. У пациентов с сахарным диабетом применение симвастатина приводит к снижению риска ИБС на 32% (4S).
Ловастатин
По результатам исследования The AFCAPS/TexCAPS PRIMARY PREVENTION TRIAL (1998) на фоне лечения ловастатином (20-40 мг/сут) выявлено умеренное снижение уровня общего холестерина крови на 18,4%, холестерина липопротеинов низкой плотности на 25%, триглицеридов на 15%, холестерина липопротеинов высокой плотности увеличился на 6%. За время лечения частота сердечно-сосудистых осложнений снизилась на 36%, а также уменьшилась частота конечных точек второго ряда. В сравнительных исследованиях (CURVE) препарат также подтвердил недостаточно выраженный гиполипидемический эффект.
Флувастатин
Только применение максимальной дозы флувастатина (80 мг) приводит к умеренному снижению общего холестерина на 23%, холестерина липопротеинов низкой плотности на 34%, триглицеридов на 19%, к повышению концентрации холестерина липопротеинов высокой плотности на 9%. Показана эффективность флувастатина у пациентов с ИБС (исследование FLARE) при различных исходных показателях холестерина в отношении снижения на 31% риска сердечной смерти, нефатального инфаркта миокарда, необходимости реваскуляризации и коронарного шунтирования на протяжении длительного времени наблюдения. Эти положительные эффекты особенно выражены у пациентов с сахарным диабетом и поражением сосудов. Флувастатин не катаболизируется через систему цитохрома Р450, поэтому предпочтение данному ЛС отдают при необходимости комбинации с препаратами, катаболизируемыми через данную систему (например, макролиды, верапамил, амиодарон, тетрациклин).
Аторвастатин
Препарат имеет выраженный гиполипидемический эффект на общий холестерин, липопротеинов низкой плотности, триглицеридов и приводит к достоверному снижению сердечно-сосудистых осложнений на фоне лечения при первичной и вторичной профилактике ИБС (по данным IDEAL, ASCOT LLA, TNT) и риска ишемического инсульта (исследование MIRACL) как при сахарном диабете, так и без него. У пациентов с сахарным диабетом применение аторвастатина приводит к снижению риска ИБС на 51% (GREACE), инсульта на 48% (CARDS), острого коронарного синдрома на 36% (CARDS). Исследования REVERSAL и PROVE-IT подтвердили эффект замедления атеросклероза на фоне лечения. Аторвастатин улучшает вазомоторную функцию эндотелия артерий. С учётом выраженного влияния на триглицериды ЛС можно рассматривать в качестве препарата выбора у пациентов с метаболическим синдромом, сахарным диабетом, ожирением, при высоком или очень высоком риске сердечно-сосудистых осложнений.
Розувастатин
Препарат наиболее мощный среди всех представителей статинов. Гиполипидемический эффект наблюдают при дозе 10-40 мг, снижение холестерина липопротеинов низкой плотности на 46-55%; в дозе 80 мг/сут — снижение липопротеинов низкой плотности на 65%. Доказанный процесс регрессирования атеросклероза, сосудистого ремоделирования на фоне выраженного гиполипидемического эффекта. Доказательная база — исследования программы GALAXY, часть исследований ещё не завершена. После приёма в течение 4 нед дозы, превышающей рекомендуемую начальную (5 мг), последующее её повышение до 40 мг можно проводить только у пациентов с тяжёлой гиперхолестеринемией и с высоким риском сердечно-сосудистых осложнений (особенно при семейной гиперхолестеринемии) в случае неэффективности препарата в дозе 20 мг и под контролем врача в специализированных клиниках. Пациентам с почечной недостаточностью лёгкой или средней степени тяжести коррекции дозы не требуется. Розувастатин не является ни ингибитором, ни индуктором изоферментов системы цитохрома Р450. Не было отмечено клинически значимого взаимодействия между розувастатином и флуконазолом, кетоконазолом.
Побочные эффекты
Побочные эффекты при лечении статинами редки.
Со стороны пищеварительного тракта
Основная НЛР связана с превышением верхней границы нормы активности сывороточных ферментов более чем в 3 раза, встречают в 0,2-2,3% случаев в зависимости от применяемой дозы ЛС (10-80 мг/сут). Другие НЛР (запор, метеоризм, диспепсия, диарея, тошнота, панкреатит, гепатит, холестаз) обычно носят временный характер и их встречают крайне редко.
Со стороны костно-мышечной системы
Десятикратное превышение верхней границы нормы активности креатинфосфокиназы на фоне лечения статинами встречают крайне редко, менее чем в 0,1% случаев. Не описано ни одного случая рабдомиолиза при применении флувастатина. Чаще всего рабдомиолиз (острый некроз скелетных мышц) регистрировали при лечении церивастатином8, данный препарат перестали применять в клинике.
Прогностические факторы риска миопатии и рабдомиолиза: острая инфекция и антибиотикотерапия, тяжёлая травма, большая полостная операция, эндокринные и электролитные нарушения.
Со стороны других органов и систем
-
Со стороны ЦНС: головная боль, бессонница, судороги.
-
Аллергические реакции: крапивница, сыпь, васкулит, ангионевротический отёк, токсический эпидермальный некролиз.
-
Протеинурия.
-
Анемия, тромбоцитопения.
Методы контроля безопасности
Исходно необходимо определять активность АЛТ, АСТ, креатинфосфокиназы, креатинин. Через 4-6 нед необходимо проводить контрольный анализ параметров безопасности. При выявлении повышения печёночных трансаминаз более чем в 3 раза верхнего предела нормы необходимо повторить анализ, исключить другие причины гиперферментемии: приём алкоголя или сока грейпфрута накануне, восходящий холангит, холелитиаз, вирусный гепатит, переливание крови. Причиной повышения креатинфосфокиназы может быть интенсивная физическая нагрузка накануне, внутримышечные инъекции.
Противопоказания
-
Повышение печёночных трансаминаз более чем в 3 раза от нормального значения, активный гепатит.
-
Повышение креатининфосфокиназы более чем в 5 раз от верхнего предела нормального значения.
-
Беременность и лактация.
-
Индивидуальная непереносимость.
-
Детский возраст.
Предостережения: с осторожностью назначать лицам с активными заболеваниями печени в анамнезе, жировым гепатозом с небольшой гиперферментемией, при выраженных метаболических заболеваниях (сахарный диабет, гипотиреоз), при повышении уровня креатинина более 300 мкмоль/л.
Взаимодействие с лекарственными препаратами и продуктами, комбинация с которыми может увеличить риск развития миопатии:
-
антибиотики группы макролидов;
-
амиодарон;
-
верапамил;
-
варфарин;
-
грейпфруты и грейпфрутовый сок;
-
фибраты (нежелательная, но допустимая комбинация);
-
препараты для лечения ВИЧ-инфекции — ингибиторы протеазы;
-
никотиновая кислота;
-
противогрибковые препараты группы азолов (флуконазол);
-
циклоспорин.
Секвестранты жёлчных кислот — снижение абсорбции правастатина и флувастатина.
Ранитидин, омепразол — небольшое увеличение биодоступности флувастатина.
Рифампицин — снижение биодоступности флувастатина.
Варфарин и другие антикоагулянты — увеличение протромбинового времени.
Дигоксин — небольшое увеличение концентрации дигоксина в крови.
Одновременное применение статинов и антацидов, содержащих алюминия и магния гидроксид, приводит к снижению плазменной концентрации розувастатина примерно на 50%. Данный эффект выражен слабее, если антациды применяются через 2 ч после приёма розувастатина.
Одновременное применение розувастатина и пероральных контрацептивов увеличивает концентрации этинилэстрадиола и норгестрела на 26% и 34% соответственно.
Применение в особых ситуациях
Особенности фармакокинетики статинов в пожилом возрасте
Для правастатина и флувастатина у пожилых фармакокинетика не изменена. На фоне ловастатина и симвастатина у пациентов старше 70 лет площадь под фармакокинетической кривой больше на 40-60% у женщин и на 20-50% у мужчин; на фоне лечения аторвастатином — на 42% выше, чем у молодых пациентов. Исследования аторвастатина доказали безопасность применения доз аторвастатина от 10 до 80 мг.
Особенности применения статинов больными с хронической почечной недостаточностью и пересаженными органами
С учётом того, что ловастатин, симвастатин и аторвастатин катаболизируются через изоформу цитохрома Р450, препараты нельзя назначать больным с пересаженными органами, получающим цитостатики.
У пациентов с выраженной почечной недостаточностью (клиренс креатинина <30 мл/мин) концентрация розувастатина в плазме крови в 3 раза выше. Концентрация розувастатина в плазме крови у пациентов на гемодиализе была примерно на 50% выше, чем у здоровых добровольцев.
У пациентов с различными стадиями печёночной недостаточности не выявлено увеличения T1/2 розувастатина (пациенты с баллом 7 и ниже по шкале Чайльда-Пью).
ФИБРАТЫ
Механизм действия и основные фармакологические эффекты
Действие через активацию факторов транскрипции генов, пероксисомальные пролифератор-активированные рецепторы, экспрессия преимущественно в печени, влияние на многие звенья метаболизма триглицеридов: повышение активности эндотелиальной и печёночной липазы, снижение концентрации аполипопротеида (апо)С-Ш, повышение активности синтетазы ацетилКоА, которая ускоряет внутриклеточный транспорт холестерина и снижение концентрации жирных кислот. Важный механизм фибратов — воздействие на уровень алиментарных липидов. Безафибрат8 обладает механизмами повышения инсулинорезистентности. Уменьшение общего количества липопротеидов, обогащённых триглицеридов снижает переход на них эфиров холестерина с липопротеинами высокой плотности, поэтому уровень липопротеинов высокой плотности повышается.
Гиполипидемический эффект
На фоне лечения фибратами отмечают выраженное снижение уровня триглицеридов до 20-50%, увеличение содержания липопротеинов высокой плотности до 25-30%. Фибраты третьего поколения (фенофибрат и ципрофибрат) способствуют также снижению липопротеинов низкой плотности до 25%. Подобное влияние фибратов на липиды обнаруживают не только у больных с нормальной толерантностью к глюкозе, но и у больных с инсулинорезистентностью, типичной для пациентов с метаболическим синдромом. Фибраты эффективно снижают остатки хиломикронов и липопротеинов очень низкой плотности, хорошие результаты при дислипидепротеидемии III типа.
Плейотропные эффекты
Противовоспалительное, антиоксидантное действие, улучшение функции эндотелия.
Выраженное влияние на реологические свойства крови и фибринолиз, больше, чем у статинов: снижение фибриногена (под влиянием всех фибратов, кроме гемфиброзила), агрегация тромбоцитов и активация фибринолиза выше 5,2 ммоль/л. Фенофибрат уменьшает агрегацию тромбоцитов, снижает повышенный уровень фибриногена в плазме на 3% у пациентов с нормальным холестерином и на 23% у пациентов с дислипидепротеидемией.
Фибраты улучшают углеводный и пуриновый обмены. Фенофибрат может несколько понизить уровень глюкозы в крови у больных сахарным диабетом, снизить уровень мочевой кислоты в крови и проявления жирового гепатоза, а также уровни ЩФ и гаммаглутамилтрансферазы. Потенциально неблагоприятный плейотропный эффект — повышение уровня гомоцистеина (для фенофибрата и безафибрата8).
Фармакокинетика
Метаболизм всех фибратов, кроме гемфиброзила, происходит в почках (ограничения при ХПН).
Безафибрат18: быстро и почти полностью абсорбируется в кишечнике. Биодоступность 90%. Период полувыведения капсулы 300 мг самый короткий среди фибратов — 1,5-2 ч. С этим связана низкая гиполипидемическая активность, но возможность применять со статинами.
Гемфиброзил: биодоступность 97%. Период полувыведения — 1,5-2,5 ч. Около 97% препарата связывается с белками. Метаболизируется в печени. Единственный фибрат, который с осторожностью можно назначать при нарушении функции почек.
Фенофибрат: главный метаболит — фенофиброевая кислота. Cmax в плазме крови достигается через 5 ч после приёма препарата внутрь. Средняя концентрация в плазме — около 15 мкг/мл при дозе 200 мг. Уровень концентрации в плазме устойчив. Связывание с белками 99%. T1/2 фенофиброевой кислоты из плазмы составляет около 20 ч. По сравнению с другими фибратами эффективность фенофибрата в меньшей степени зависит от приёма жирной пищи. Практически весь препарат выводится с мочой через 6 сут преимущественно в виде фенофиброевой кислоты и глюкуронидов. Препарат не кумулирует при приёме однократной дозы и продолжительном применении. Фенофиброевая кислота не выводится при гемодиализе.
Ципрофибрат: наибольший период полувыведения из плазмы (до 80 ч), разовая суточная доза — 100 мг.
Показания и доказательная база
Достаточная доказательная база есть по гиполипидемическому эффекту и влиянию на конечные точки у фибратов. Гемфиброзил (1200 мг/сут): доказанный гиполипидемический эффект по снижению триглицеридов (на 25-38%), повышению липопротеинов высокой плотности на 9% и снижению риска сердечно-сосудистых осложнений и смерти на 34% в исследованиях HHS и VA-HIT. В результате трёхлетнего приёма гемфиброзила было снижено число смертельных и несмертельных исходов ИБС на 22% на фоне повышения концентрации холестерина липопротеинов высокой плотности на 6% и снижения триглицеридов на 31%; содержание холестерина липопротеинов низкой плотности практически не менялось (VaHIT). В подгруппе пациентов с низким содержанием липопротеинов высокой плотности, у лиц с ожирением и метаболическим синдромом лечение более эффективное. Влияние фибратов на прогрессирование атеросклероза: исследование BECAIT в течение 5 лет лечение безафибратом8 сопровождало достоверное снижение общего холестерина на 14%, триглицеридов на 31%, липопротеинов очень низкой плотности на 35%, фибриногена на 13%, уровень липопротеинов высокой плотности повысился на 9%, отмечено уменьшение степени прогрессирования атеросклероза по минимальному диаметру просвета коронарной артерии (на 0,13 мм). В исследовании DAIS динамика коронарного атеросклероза при коррекции дислипопротеидемии с помощью микронизированного фенофибрата (200 мг/сут) 3 года лечения у больных сахарным диабетом 2-го типа отмечено увеличение холестерина липопротеинов высокой плотности на 7,5%, снижение общего холестерина на 9,9%, холестерина липопротеинов низкой плотности на 6,2% и триглицеридов на 28%. Наблюдали также замедление прогрессирования атеросклероза в группе больных, получавших фенофибрат, на 42% меньше скорость прогрессирования стеноза по сравнению с плацебо.
Показания
-
Гиперхолестеринемия (тип IIa по классификации Фредриксона).
-
Эндогенная гипертриглицеридемия (тип IV по классификации Фредриксона).
-
Смешанная гиперлипидемия (тип IIb и III по классификации Фредриксона).
-
Дислипидемия при метаболическом синдроме, сахарном диабете, при неэффективности монотерапии статинами в комбинации со статинами — только фенофибрат.
-
Противопоказания к статинам.
Режим дозирования
Наиболее перспективное ЛС среди фибратов — фенофибрат в микрогранулах 200М. Фенофибрат 200М назначают по 1 капс/сут во время одного из основных приёмов пищи.
Побочное действие
Со стороны костно-мышечной системы: диффузная миалгия, болезненность, слабость; редко рабдомиолиз (в некоторых случаях достаточно тяжёлого течения). При прекращении лечения эти явления, как правило, обратимы.
Со стороны пищеварительной системы: диспепсия, транзиторное повышение активности печёночных трансаминаз.
Аллергические реакции : кожная сыпь, зуд, крапивница, фотосенсибилизация.
В некоторых случаях после нескольких месяцев применения препарата могут возникать реакции фоточувствительности в виде эритемы, папул, пузырьков, экземы.
Противопоказания
-
Выраженные нарушения функции печени.
-
Выраженные нарушения функции почек.
-
Наличие в анамнезе фототоксичных или фотоаллергических реакций при лечении фенофибратами или другими аналогичными препаратами (кетопрофен).
-
Комбинация с другими фибратами.
-
Врождённая галактоземия.
-
Дефицит лактазы.
-
Детский и подростковый возраст до 18 лет.
-
Беременность.
-
Лактация (грудное вскармливание).
Особые указания
При отсутствии эффекта после 3-6 мес приёма препарата может быть назначено сопутствующее или альтернативное лечение. Получены данные о влиянии фибратов на мышечную ткань, включая редкие случаи некроза. Эти процессы происходят чаще при сниженном уровне альбумина плазмы крови. При развитии у пациента диффузной миалгии, повышении уровня креатинфосфокиназы (в 5 раз выше нормы) лечение препаратом фенофибрата 200М следует прекратить. Кроме того, риск развития рабдомиолиза увеличивается при одновременном приёме препарата с ингибиторами ГМГ-КоА-редуктазы.
При совместном применении фенофибрата 200М и антикоагулянтов необходим более частый контроль протромбинового времени во время подбора дозы непрямого антикоагулянта при лечении фибратами и в течение 8 дней после их отмены.
Контроль лабораторных показателей
При длительном лечении необходим контроль активности печёночных трансаминаз каждые 3 мес в первый год лечения. В случаях повышения активности ферментов АСТ или АЛT более чем в 3 раза по сравнению с верхней границей нормы приём препарата прекращают.
Лекарственное взаимодействие
Противопоказано одновременное назначение фенофибрата 200М с другими фибратами, так как возрастает риск развития рабдомиолиза. По этой же причине фенофибрат 200М назначают с осторожностью в комбинации с ингибиторами ГМГ-КоА-редуктазы.
При совместном применении фенофибрата 200М и непрямых антикоагулянтов возможно усиление их эффекта и повышение риска возникновения кровотечений, что связано с вытеснением антикоагулянта из мест связывания с белками плазмы (необходим контроль протромбинового времени).
Не следует назначать одновременно с фенофибратом ингибиторы МАО.
Особенности фармакокинетики фибратов в пожилом возрасте
Период полувыведения возрастает в 3-4 раза, необходимо снижать суточную дозу.
Особенности фармакокинетики фибратов при хронической почечной недостаточности
Период полувыведения коррелирует с клиренсом креатинина, необходимо снижать дозу при ХПН.
СЕКВЕСТРАНТЫ ЖЁЛЧНЫХ КИСЛОТ
Механизм действия и фармакологические эффекты
Секвестранты жёлчных кислот или ионно-обменные смолы — достаточно разные по своей структуре, но имеют общий механизм — прерывание нормальной циркуляции богатого холестерином пула жёлчных кислот. Секвестранты жёлчных кислот связывают жёлчные кислоты в кишечнике. Истощение пула жёлчных кислот в печени ведёт к повышению синтеза холестерина гепатоцитов, таким образом, содержание холестерина в гепатоцитах снижается. Также секвестранты жёлчных кислот незначительно абсорбируют холестерин из пищи, как результат — повышение экспрессии рецепторов липопротеинов низкой плотности в гепатоцитах, снижение уровня холестерина в плазме. Секвестранты жёлчных кислот при длительном применении стимулируют активность редуктазы ГМГ-КоА, поэтому их часто комбинируют со статинами.
По данным исследования LRC-CPTT, снижение уровня общего холестерина на фоне длительного лечения колестирамином8 в дозе 24 г/сут может достигать 20%, уровень липопротеинов высокой плотности статистически значимо возрастает на 1,6%, уровень триглицеридов повышается незначительно — через год на 4,3%. Существует риск увеличения триглицеридов только при исходно повышенном уровне. Комбинированное лечение секвестрантами жёлчных кислот со статинами позволяет добиться снижения уровня липопротеинов низкой плотности на 45-60%.
Фармакокинетика
Секвестранты жёлчных кислот действуют в дистальном отделе тонкой кишки, не всасываются и не оказывают системного действия.
Показания и доказательная база
-
Неэффективность немедикаментозных методов лечения.
-
Комбинированное лечение со статинами при выраженной дислипидемии IIa.
-
В педиатрии при наследственной дислипидемии и неэффективности диеты.
В исследовании LRC-CPTT (наблюдение 7,4 года) выявлено: колестирамин8 24 г/сут — снижение риска развития фатального и нефатального инфаркта миокарда на 19%, снижения общей смертности не достигнуто.
Побочное действие
Со стороны пищеварительного тракта: сильные запоры, изжога, стеаторея, обострения язвенной болезни, желудочно-кишечное кровотечение, способствуют образованию камней в жёлчном пузыре, усилению желудочно-пищеводного рефлюкса.
Новый секвестрант жёлчных кислот — колестирамин 8 редко даёт такие побочные действия (миалгия, фарингит, очень редко гриппоподобные симптомы).
Противопоказания
Основные протипопоказания: билиарный цирроз печени, полная билиарная обструкция, семейная дисбеталипиопротеидемия, выраженная гипертриглицеридемия и запоры.
С осторожностью: при болезнях почек, желчнокаменной болезни, расстройствах органов пищеварения, синдроме мальабсорбции, язвенной болезни желудка и двенадцатиперстной кишки, геморрое, нарушение коагуляции, гипотиреоидизме.
При беременности и лактации — данных нет.
Лекарственные взаимодействия
Секвестранты жёлчных кислот действуют в просвете кишечника и могут влиять на процесс всасывания и фармакокинетику многих ЛС: гидрокортизона, сердечных гликозидов, тиазидных диуретиков, тироксина, варфарина, антибиотиков, флувастатина, правастатина. Секвестранты жёлчных кислот могут влиять на всасывание жирорастворимых витаминов. Приём секвестрантов жёлчных кислот за час до или через 4-6 ч после приёма основных ЛС существенно снижает лекарственное взаимодействие с другими лекарственными средствами.
НИКОТИНОВАЯ КИСЛОТА
Механизм действия и фармакологические эффекты
Гиполипидемический эффект
Никотиновая кислота ингибирует липолиз в адипоцитах, снижает поступление в печень свободных жирных кислот, ингибирует в печени продукцию липопротеинов очень низкой плотности, что приводит к снижению уровня липопротеинов низкой плотности. Повышение уровня липопротеинов высокой плотности на фоне применения никотиновой кислоты максимально. Снижает синтез липопротеинов очень низкой плотности в печени и частично блокирует высвобождение жирных кислот из жировой ткани, таким образом создавая их дефицит в плазме. В организме никотиновая кислота превращается в никотинамид, который связывается с коэнзимами кодегидрогеназы I и II (НАД и НАДФ), переносящими водород, участвует в метаболизме жиров, протеинов, аминокислот, пуринов, тканевом дыхании, гликогенолизе, синтетических процессах. Гипохолестеринемический эффект отмечают через несколько дней, снижение триглицеридов — через несколько часов после приёма. В суточной дозе 3,0-6,0 г никотиновая кислота приводит к снижению уровня триглицеридов на 20-80%, холестерина липопротеинов низкой плотности на 10-20%, повышает уровень холестерина липопротеинов высокой плотности на 25-50%. Повышение содержания липопротеинов высокой плотности зависит от исходного уровня, при нормальном исходном уровне наблюдают максимальный прирост.
Нелипидные механизмы
Никотиновая кислота оказывает вазодилатирующее действие на уровне мелких сосудов (в том числе головного мозга), улучшает микроциркуляцию, оказывает слабое антикоагулянтное действие (повышает фибринолитическую активность крови). Восполняет дефицит витамина РР (витамина В3), является специфическим противопеллагрическим средством (авитаминоз витамина РР).
Фармакокинетика
Примерно 60-76% от принятой дозы никотиновой кислоты абсорбируется. Максимальная концентрация в плазме достигается через 4-5 ч после приёма форм с замедленным высвобождением. До 90% принятого препарата внутрь выводится с мочой как в неизменённом виде, так и в виде метаболитов. Получены данные по отличию метаболизма никотиновой кислоты у разных полов: у женщин эффект никотиновой кислоты более выраженный. Доза для гиполипидемического эффекта — 1-5 мг/сут. Для минимизации побочного действия рекомендуют перед употреблением препарат измельчить и принимать только с пищей.
Показания и доказательная база
Основные показания для назначения никотиновой кислоты:
-
комбинированная гиперлипопротеидемия (фенотип IIb), а также гипертриглицеридемия в сочетании с низким содержанием холестерина липопротеинов высокой плотности и дислипидепротеидемией I, III, IV и V типов;
-
дислипидемия и атеросклероз нижних конечностей.
В исследовании CDP в группе больных, принимавших никотиновую кислоту, в отдалённом периоде смертность от всех причин была на 11% ниже по сравнению с группой плацебо.
Другие показания
Гипо- и авитаминоз РР: пеллагра, неполноценное и несбалансированное питание (в том числе парентеральное), синдром мальабсорбции (в том числе на фоне нарушения функции поджелудочной железы), быстрое похудание, гастрэктомия, болезнь Хартнупа (наследственное заболевание, сопровождающееся нарушением усвоения некоторых аминокислот, в том числе триптофана), заболевания органов пищеварения (глютеновая энтеропатия, персистирующая диарея, тропическая спру, болезнь Крона), а также состояния повышенной потребности организма в витамине РР: длительная лихорадка, заболевания гепатобилиарной области (острые и хронические гепатиты, цирроз печени), гипертиреоз, хронические инфекции, злокачественные опухоли, длительный стресс, беременность (особенно на фоне никотиновой и лекарственной зависимости, многоплодная беременность), период лактации.
Ишемические нарушения мозгового кровообращения, облитерирующие заболевания сосудов конечностей (облитерирующий эндартериит, болезнь Рейно), спазм сосудов конечностей, желче- и мочевыводящих путей; диабетическая полиневропатия, микроангиопатия.
Неврит лицевого нерва, гипоацидный гастрит, энтероколит, колит, длительно не заживающие раны и трофические язвы.
Режим дозирования
Никотиновую кислоту назначают в дозе 1-2-4-6 г в день в 2-3 приёма. Для повышения уровня липопротеинов высокой плотности достаточно 1 г/сут. Для воздействия на другие фракции липопротеидов требуются более высокие дозы — до 4-6 г/сут. Рекомендуют медленное титрование дозы для улучшения переносимости — с 0,25-0,5 г до 4-6 г с интервалом 1 нед.
Побочные действия
Со стороны сердечно-сосудистой системы: гиперемия кожи лица и верхней половины туловища с ощущением покалывания и жжения, при быстром введении — снижение АД, ортостатическая гипотензия, коллапс, суправентрикулярные аритмии. Со стороны ЦНС и периферической нервной системы: парестезии, головокружение и головная боль (у 4-11% пациентов), мигрень, астения, повышенная нервная возбудимость, панические эпизоды. Также могут быть выявлены следующие нежелательные явления: токсическая амблиопия, двоение в глазах, ослабление или потеря центрального зрения, импотенция. Со стороны пищеварительной системы: повышение активности трансаминаз (у 3-5%), в отдельных случаях развитие печёночной недостаточности. Другие побочные реакции: обострение язвенной болезни желудка, абдоминальный дискомфорт у 20% пациентов, также может быть тошнота, рвота, холестаз. Со стороны обмена веществ: при длительном применении гиперурикемия (у 5-10%), снижение толерантности к глюкозе (у 10%). Миопатию на фоне монотерапии встречают нечасто; значительно учащается при комбинации со статинами и фибратами. Кожные побочные реакции: сухость, ихтиоз, acantosis nigricans — нередкие НЛР.
В лабораторных анализах иногда выявляют: повышение протромбинового времени, снижение количества тромбоцитов, повышение концентрации амилазы.
Для улучшения переносимости рекомендовано за 30 мин до приёма никотиновой кислоты принимать 125-250 мг ацетилсалициловой кислоты или ибупрофена для нивелирования эффекта гиперемии и жара.
Противопоказания
Повышенная чувствительность к никотиновой кислоте.
Для приёма внутрь: язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения, наличие желудочных кровотечений в анамнезе, детский возраст до 16 лет (в качестве гиполипидемического средства).
Для парентерального применения: тяжёлая артериальная гипертензия, атеросклероз, подагра, гиперурикемия, детский возраст.
Относительные противопоказания: глаукома, подагра, гиперурикемия, печёночная недостаточность, артериальная гипотензия, гиперацидный гастрит, язвенная болезнь желудка и двенадцатиперстной кишки (в фазе ремиссии), сахарный диабет 2-го типа.
Особые указания
C осторожностью применять перорально у пациентов с геморрагическим диатезом, указаниями на рабдомиолиз, болезнях печени, при нестабильной стенокардии.
Для предупреждения осложнений со стороны печени рекомендуют включать в диету продукты, богатые метионином (творог) или применять метионин, липоевую кислоту и другие липотропные средства.
Не рекомендуют применять беременным и кормящим.
Лекарственное взаимодействие
Во время лечения никотиновой кислотой нельзя принимать горячие напитки, алкоголь, горячий душ с целью уменьшения выраженности побочных явлений.
Необходимо соблюдать осторожность при комбинировании с гипотензивными средствами, антикоагулянтами и ацетилсалициловой кислотой. Никотиновая кислота снижает токсичность неомицина и предотвращает индуцируемое им уменьшение концентрации холестерина и липопротеинов высокой плотности.
Статины: при комбинации возрастает риск миопатий и рабдомиолиза, если доза никотиновой кислоты более 1 г/сут.
Антикоагулянты: при комбинации отмечено увеличение протромбинового времени и снижение количества тромбоцитов.
Секвестранты жёлчных кислот: колестирамин8 и колестипол8 снижают биодоступность никотиновой кислоты от 10-30% до 98%, так как она может связываться со свободными жирными кислотами; совместный приём с интервалом 4-6 ч.
СЕЛЕКТИВНЫЕ ИНГИБИТОРЫ АБСОРБЦИИ ХОЛЕСТЕРИНА. ЭЗЕТИМИБ
Механизм действия и фармакологический эффект
Гиполипидемический препарат для приёма внутрь. Снижает абсорбцию холестерина в кишечнике, в том числе холестерина растительных жиров.
При поступлении в тонкий кишечник эзетимиб локализуется в щёточной каёмке тонкой кишки и препятствует всасыванию холестерина, что приводит к уменьшению поступления холестерина из кишечника в печень, за счёт чего снижаются запасы холестерина в печени и увеличивается его выведение из крови. Эзетимиб не повышает экскрецию жёлчных кислот (в отличие от препаратов, связывающих жёлчные кислоты) и не ингибирует синтез холестерина в печени (в отличие от статинов). В двухнедельном клиническом исследовании, в которое были включены 18 пациентов с гиперхолестеринемией, эзетимиб уменьшал абсорбцию холестерина в кишечнике на 54% по сравнению с плацебо.
За счёт снижения абсорбции холестерина в кишечнике эзетимиб уменьшает поступление холестерина в печень. Статины снижают синтез холестерина в печени. За счёт двух различных механизмов действия препараты этих двух классов при совместном назначении обеспечивают дополнительное снижение уровня холестерина. Эзетимиб, назначаемый в комбинации со статинами, снижает уровень общего холестерина и холестерина липопротеинов низкой плотности, аполипопротеина-В и триглицеридов и повышает уровень холестерина липопротеинов высокой плотности у пациентов с гиперхолестеринемией в большей степени, чем эзетимиб или симвастатин, назначаемые раздельно.
Клинические исследования показали, что повышенный уровень общего холестерина, холестерина липопротеинов низкой плотности и аполипопротеина-В — главного белкового компонента липопротеинов низкой плотности — способствует развитию атеросклероза. Кроме того, пониженный уровень холестерина липопротеинов высокой плотности ассоциируется с развитием атеросклероза. В эпидемиологических исследованиях установлено, что сердечно-сосудистая заболеваемость и смертность находятся в прямой зависимости от уровня общего холестерина и холестерина липопротеинов низкой плотности и в обратной зависимости от уровня холестерина липопротеинов высокой плотности. Как и липопротеины низкой плотности, липопротеины, богатые холестерином и триглицеридами, включая липопротеины очень низкой плотности, липопротеины промежуточной плотности и ремнанты, также могут способствовать развитию атеросклероза.
Для определения избирательности эзетимиба в отношении ингибирования всасывания холестерина была проведена серия доклинических исследований. Эзетимиб ингибировал всасывание 14C-холестерина и не оказывал влияния на всасывание триглицеридов, жирных кислот, жёлчных кислот, прогестерона, этинилэстрадиола, жирорастворимых витаминов А и D.
Фармакокинетика
После приёма внутрь эзетимиб быстро всасывается и интенсивно конъюгирует в тонкой кишке и печени с фармакологически активным фенольным глюкуронидом с образованием эзетимиб-глюкуронида. Сmax эзетимиб-глюкуронида достигается через 1-2 ч, эзетимиба — через 4-12 ч. Одновременный приём пищи (как с высоким содержанием жира, так и нежирной) не оказывает влияния на биодоступность эзетимиба при приёме внутрь в дозе 10 мг. Связывание с белками плазмы крови эзетимиба и эзетимиб-глюкуронида составляет 99,7% и 88-92% соответственно. Эзетимиб метаболизируется главным образом в тонкой кишке и печени путём конъюгации с глюкуронидом (реакция II фазы) с последующим выведением с жёлчью. Эзетимиб и эзетимиб-глюкуронид — основные вещества, выявляемые в плазме крови и составляющие примерно 10-20% и 80-90% от общего содержания препарата в плазме соответственно. Т1/2 эзетимиба и эзетимиб-глюкуронида составляет около 22 ч. В течение 10 дней от общего количества принятой дозы с калом выводится 78%, с мочой — 11%.
Фармакокинетика в особых клинических случаях
Фармакокинетические данные для детей в возрасте до 10 лет отсутствуют. Абсорбция и метаболизм эзетимиба у детей, подростков в возрасте 10-18 лет и взрослых одинаковы. По данным измерения концентрации суммарного эзетимиба фармакокинетические показатели у подростков и взрослых не отличались.
У пожилых пациентов в возрасте старше 65 лет концентрация в плазме суммарного эзетимиба примерно в 2 раза выше, чем у молодых (от 18 до 45 лет). Снижение холестерина липопротеинов низкой плотности и профиль безопасности у пожилых и молодых испытуемых, получавших препарат эзетимиб, сопоставимы.
Подбора дозы для пациентов с лёгкой печёночной недостаточностью не требуется. В связи с недостаточно исследованным действием повышенных доз эзетимиба у больных с умеренной (7-9 баллов по шкале Чайлда-Пью) и тяжёлой (более 9 баллов по шкале Чайлда-Пью) печёночной недостаточностью применение эзетимиба у данной категории пациентов не рекомендуют.
После однократного приёма эзетимиба в дозе 10 мг у пациентов с тяжёлыми заболеваниями почек (креатинин не более 30 мл/мин/1,73 м2 ) AUC для общего эзетимиба увеличилась примерно в 1,5 раза по сравнению со здоровыми добровольцами. Данный результат не является клинически значимым.
Концентрация эзетимиба в плазме крови несколько выше (менее 20%) у женщин, чем у мужчин. Снижение уровня холестерина липопротеинов низкой плотности и профиль безопасности сравним у лиц обоего пола, поэтому коррекции дозы препарата для мужчин или женщин не требуется.
Показания
-
Первичная гиперхолестеринемия (эзетимиб назначают в комбинации с ингибиторами ГМГ-КоА-редуктазы/статинами или в качестве монотерапии в дополнение к диете для снижения повышенного уровня общего холестерина, холестерина липопротеинов низкой плотности, аполипопротеина В и триглицеридов, а также для повышения уровня холестерина липопротеинов высокой плотности у пациентов с первичной /гетерозиготной семейной и несемейной гиперхолестеринемией).
-
Гомозиготная семейная гиперхолестеринемия (эзетимиб в комбинации со статинами рекомендуют для снижения повышенного уровня общего холестерина, холестерина липопротеинов низкой плотности; пациенты могут также получать дополнительное лечение, например аферез липопротеинов низкой плотности).
-
Гомозиготная ситостеролемия (или фитостеролемия) — повышенный уровень растительных стеролов в плазме при повышенном или нормальном уровне холестерина и нормальном содержании триглицеридов (эзетимиб рекомендуют для снижения повышенного уровня ситостерола и кампестерола).
Режим дозирования
Перед началом лечения и во время всего периода лечения эзетимибом пациенты должны соблюдать липидопонижающую диету. Препарат принимают внутрь в любое время дня, независимо от приёма пищи. Рекомендуемая доза эзетимиба в качестве монотерапии или в комбинации со статинами составляет 10 мг 1 раз/сут. При сопутствующем лечении секвестрантами жёлчных кислот препарат назначают по 10 мг 1 раз/сут не позднее чем за 2 ч до приёма секвестрантов жёлчных кислот или не ранее чем через 4 ч после их приёма.
У пожилых и пациентов с нарушениями функции почек подбора дозы не требуется.
Подбора дозы для пациентов с лёгкой печёночной недостаточностью (5-6 баллов по шкале Чайлда-Пью) не требуется.
Побочное действие
В клинических исследованиях длительностью от 8 до 14 нед, в которые было включено 3366 пациентов, эзетимиб, назначаемый в суточной дозе 10 мг в качестве монотерапии или в комбинации со статинами, показал хорошую переносимость.
НЛР были лёгкими и преходящими; общая частота побочных эффектов и частота случаев отмены препарата не отличались от показателей при приёме плацебо.
НЛР выявлены в 1-10% случаев при приёме эзетимиба в виде монотерапии или одновременно со статином.
При монотерапии: головная боль, боль в животе, диарея.
При комбинированном лечении со статином: головная боль, утомляемость, боль в животе, запор, диарея, вздутие живота, тошнота, повышение активности АСТ и АЛT
Лабораторные показатели: при монотерапии частота клинически значимого повышения печёночных трансаминаз (АЛT и/или ACT в три или более раз превышает верхнюю границу нормы после приёма) была одинаковой для препарата эзетимиб (0,5%) и плацебо (0,3%). При комбинированном лечении со статинами частота клинически значимого повышения трансаминаз сыворотки крови составляет 1,3% для больных, принимавших эзетимиб вместе со статином, и 0,4% — для принимавших только статин. Повышение трансаминаз обычно бессимптомное, не сопровождается развитием холестаза и проходит как при продолжении лечения, так и после отмены препарата.
Частота возникновения клинически значимого повышения креатинфосфокиназы (превышает верхнюю границу нормы в ≥10) у пациентов, получавших препарат эзетимиб в монотерапии, была сходна с данным показателем у больных, получавших плацебо или статин в монотерапии.
При применении эзетимиба в клинической практике отмечали следующие НЛР: ангионевротический отёк, кожная сыпь, повышение креатинфосфокиназы, печёночных ферментов, гепатиты, тромбоцитопения, панкреатит, тошнота, миалгия; очень редко миопатия, рабдомиолиз.
Противопоказания
-
Повышенная чувствительность к компонентам препарата.
-
Умеренная (7-9 баллов по шкале Чайлда-Пью) и тяжёлая (более 9 баллов по шкале Чайлда-Пью) степень печёночной недостаточности.
-
Одновременное применение с фибратами (в настоящее время эффективность и безопасность не установлены).
С осторожностью следует назначать препарат пациентам, получающим циклоспорин.
Применение эзетимиба при беременности не рекомендуют. В случае наступления беременности приём эзетимиба следует прекратить, не рекомендуют применять препарат кормящим матерям.
Особые указания
Следует учитывать, что если эзетимиб назначают совместно с гиполипидемическими средствами класса статинов, необходимо внимательно ознакомиться с инструкцией по медицинскому применению данного статина.
При назначении эзетимиба вместе со статином контроль функции печени следует проводить в начале лечения, в дальнейшем — в соответствии с рекомендациями для данного статина.
При необходимости одновременного назначения эзетимиба с циклоспорином следует контролировать концентрацию последнего.
В клинических исследованиях частота возникновения миопатии или рабдомиолиза, связанных с применением эзетимиба, не превышала таковую в сравнении с соответствующей контрольной группой (плацебо или статин). В клинических исследованиях частота повышения креатинфосфокиназы (превышает верхнюю границу нормы в >10х) составила 0,2% в группе эзетимиба в сравнении с 0,1% в группе плацебо и 0,1% в группе комбинированного назначения эзетимиба со статином в сравнении с 0,4% в группе монотерапии статином.
Использование в педиатрии
Клинический опыт применения эзетимиба у детей и подростков в возрасте 9-17 лет ограничен, поэтому не рекомендуют назначать препарат данной категории пациентов.
Лекарственное взаимодействие
Эзетимиб не индуцирует изоферменты цитохрома Р450. Между эзетимибом и лекарственными средствами, которые метаболизируются изоферментами цитохрома P450 1А2, 2D6, 2С8, 2С9 и 3А4 или NAT, клинически значимых фармакокинетических взаимодействий не наблюдали.
Эзетимиб не влияет на фармакокинетику дапсона, декстрометорфана, дигоксина, пероральных контрацептивов (этинилэстрадиола и левоноргестрела), глипизида, толбутамида, мидазолама и варфарина.
При одновременном применении с антацидами скорость всасывания эзетимиба снижается, но не оказывает влияния на его биодоступность и, следовательно, не является клинически значимой.
При одновременном применении с колестирамином8 AUC для суммарного эзетимиба (эзетимиб + эзетимиб-глюкуронид) уменьшается приблизительно на 55%. Дополнительное снижение холестерина липопротеинов низкой плотности за счёт присоединения эзетимиба к колестирамину8 может быть уменьшено данным взаимодействием.
Безопасность и эффективность эзетимиба при применении с фибратами не установлена. Фибраты могут повышать выделение холестерина в жёлчь, что приводит к желчнокаменной болезни. Одновременный приём фенофибрата или гемфиброзила повышает суммарную концентрацию эзетимиба приблизительно в 1,5 и 1,7 раза соответственно. Однако данное повышение не рассматривают как клинически значимое. В доклинических исследованиях на собаках эзетимиб повышал уровень холестерина в жёлчном пузыре. Хотя значение этих данных для человека неизвестно, одновременное назначение эзетимиба с фибратами до проведения клинических исследований не рекомендуют.
Аторвастатин, симвастатин, правастатин, ловастатин или флувастатин при одновременном применении с эзетимибом не вызывают клинически значимых фармакокинетических изменений.
У пациентов, перенёсших трансплантацию почки, с креатинином более 50 мл/мин, постоянно получающих циклоспорин, однократный приём эзетимиба в дозе 10 мг сопровождается в среднем 3,4-кратным (с разбросом от 2,3 до 7,9 раза) увеличением AUC для эзетимиба.
ОМЕГА-3-ПОЛИНЕНАСЫЩЕННЫЕ ЖИРНЫЕ КИСЛОТЫ. ОМАКОР*
Активные вещества: концентрат К85 ω-3-кислот эфиров этиловых 1000 мг (этиловый эфир ω-3-кислот, состоящий из этилового эфира эйкозапентоеновой кислоты — 46% и этилового эфира докозагексаеновой кислоты — 38%); альфатокоферол 4 мг.
Фармакологический эффект
По результатам многоцентрового исследования GISSI-Prevenzione, омакор* рекомендован в качестве вторичной профилактики инфаркта миокарда (1 г в сутки). При применении высокоочищенных ω-3-полиненасыщенных жирных кислот риск внезапной смерти снижался на 45%. Риск смерти от сердечнососудистых осложнений уменьшился на 20% в сравнении с контрольной группой. В исследованиях GISSI-Р, DART выявлено снижение риска сердечно-сосудистой смерти после 6-9 мес приёма высокоочищенных ω-3-полиненасыщенных жирных кислот. Tакже есть данные об уменьшении на 48% количества желудочковых экстрасистол после 16-недельного курса ω-3-полиненасыщенных жирных кислот по сравнению с плацебо. Существенного положительного влияния на уровень холестерина в дозе 1 г/сут препарат не оказывает, не менялись также показатели глюкозы крови и количество фибриногена. Отмечена хорошая переносимость препарата.
Показания и доказательная база
Препарат применяют для вторичной профилактики инфаркта миокарда — GISSI-Р, DART — в сочетании с другими стандартными методами лечения статинами, антитромбоцитарными средствами, бета-адреноблокаторами, ингибиторами АПФ. При эндогенной гипертриглицеридемии — в качестве дополнения к диете при её недостаточной эффективности:
-
тип IV (в качестве монотерапии);
-
типы IIb/III (в комбинации со статинами в случае, когда концентрация триглицеридов остаётся высокой).
Наблюдения в течение 3,5 лет пациентов, принимавших по 1 г препарата омакор* в сутки, показали значительное сокращение комбинированного показателя, включающего смертность от всех причин, а также нефатальные инфаркты миокарда и инсульты.
Противопоказания
Повышенная чувствительность к компонентам препарата. Экзогенная гипертриглицеридемия (гиперхиломикронемии типа I). Беременность и период лактации.
Меры предосторожности
Препарат следует применять с осторожностью лицам:
-
в возрасте до 18 лет (эффективность и безопасность лечения не установлены);
-
пожилого возраста (старше 70 лет);
-
с выраженными нарушениями функций печени;
-
принимающим фибраты и/или пероральные антикоагулянты;
-
с тяжёлыми травмами;
-
перенёсшим хирургические операции (в связи с риском увеличения времени кровотечения).
Способ применения
Препарат принимают внутрь во время еды. Для вторичной профилактики инфаркта миокарда рекомендуют принимать по 1 капсуле в сутки. Продолжительность лечения — по рекомендации врача. При гипертриглицеридемии начальная доза составляет 2 капсулы в сутки. В случае отсутствия терапевтического эффекта возможно увеличение дозы до 4 капсул в сутки.
Побочное действие
Со стороны пищеварительного тракта: возможно появление рефлюкса или отрыжки с запахом или привкусом рыбы, тошнота, рвота, вздутие живота, диарея или запор.
Со стороны кожных покровов: редко — экзема, акне.
Несмотря на то, что случаев аллергических реакций при приёме омакора* не описано, полностью исключить их вероятность нельзя.
Лабораторные показатели: при приёме омакора* у пациентов с гипертриглицеридемией возможно умеренное повышение активности «печёночных» трансаминаз.
АНТИОКСИДАНТЫ ЛИПОПРОТЕИДОВ. ПРОБУКОЛ
Механизм действия и фармакологический эффекты
Увеличивает катаболизм липопротеинов низкой плотности, снижает уровень липопротеинов низкой плотности на 8-15%, но одновременно снижает также уровень липопротеинов высокой плотности (антиатерогенный фактор) — максимально на 25%, что неблагоприятно изменяет соотношение липопротеинов низкой плотности и липопротеинов высокой плотности. Пробукол тормозит раннюю стадию синтеза холестерина. Tакже препарат имеет антиоксидантное действие на липопротеиды, то есть способность тормозить перекисное окисление липидов. Считают, что положительное действие пробукола в меньшей степени связано с его способностью снижать содержание липопротеинов низкой плотности в сыворотке, а в основном с его антиоксидантным действием на липиды. Начало гипохолестеринемического действия пробукола — через 2-4 ч после приёма, пик действия — через 3-6 нед, эффект сохраняется после приёма 20 дней.
Фармакокинетика
Биодоступность — 2-8%, зависит от приёма пищи. В плазме крови на 95% связан с липопротеидами крови. Период полувыведения — 12 ч и более, сохраняется в жировой ткани до 6 мес, в связи с высокой липофильностью. Метаболизм до конца не изучен. Экскреция в основном с жёлчью, 2% с мочой. При нарушенной функций печени и у пожилых пациентов может наблюдаться кумуляция препарата.
Показания
Как гипохолестеринемическое средство второго ряда при неэффективности других препаратов, но только при условии, что не будет прогностически значимого снижения липопротеинов высокой плотности.
Применение
Приём 500 мг 2 раза в день вместе с приёмом пищи утром и вечером.
Противопоказания
Острый инфаркт миокарда, нестабильная стенокардия, аритмии, брадикардия, удлинения интервала Q-T, нарушение атриовентрикулярной проводимости при приёме дигоксина, гипокалиемия, гипомагниемия, первичный билиарный цирроз печени, воспалительный процесс.
Побочные эффекты
-
Сердечно-сосудистые: желудочковая аритмия (желудочковая тахикардия, фибрилляция желудочковая), удлинение интервала Q-T, тахикардия, боли в грудной клетке, внезапная смерть.
-
Гематологические: эозинофилия, тромбоцитопения, снижение уровня гемоглобина и гематокрита, гиперурикемия.
-
Желудочно-кишечные: изменение вкусовых ощущений, ощущения запаха сероводорода, желудочно-кишечные кровотечения, диарея, метеоризм, боли в животе, нарушение функций печени.
-
Неврологические: головокружение, головная боль, парестезии, бессонница, нарушения зрения.
-
Кожные: сыпь, петехии, гипергидроз.
-
Прочие: ангионевротический отёк, увеличение щитовидной железы, конъюнктивит, импотенция.
ЛЕКАРСТВЕННОЕ ВЗАИМОДЕЙСТВИЕ
-
Препараты, способные вызвать удлинение Q-T, в том числе трициклические антидепрессанты.
-
β-Адреноблокаторы, дигоксин, антиаритмики, фенотиазиновые производные.
-
Производные фиброевой кислоты, усиление эффекта снижения липопротеинов высокой плотности.
-
Гормональные антикоагулянты и гипогликемические средства.
КЛИНИКО-ФАРМАКОЛОГИЧЕСКИЕ ПОДХОДЫ К ВЫБОРУ И ПРИМЕНЕНИЮ ЛЕКАРСТВЕННЫХ СРЕДСТВ ПРИ ОТДЕЛЬНЫХ ЗАБОЛЕВАНИЯХ
Артериальная гипертензия
В основу главы положены Российские рекомендации, разработанные Комитетом экспертов Всероссийского научного общества кардиологов в 2004 г.
КЛАССИФИКАЦИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ И СТРАТИФИКАЦИЯ ПАЦИЕНТОВ ПО СТЕПЕНИ РИСКА
Артериальная гипертензия — заболевание сердечно-сосудистой системы, сопровождающееся повышением АД выше 140/90 мм рт.ст. и структурными изменениями органов-мишеней. Современная классификация артериальной гипертензии и стратификация риска развития осложнений основана на определении уровня АД (учитывает уровень систолического и диастолического артериального давления) и наличии факторов риска, органных нарушений и ассоциированных с артериальной гипертензией заболеваний.
Для определения тактики лечения рекомендуют проводить стратификацию — качественную и количественную оценку индивидуального риска сердечнососудистых осложнений. В стратификации риска учитывают уровень АД (степень повышения АД), наличие факторов риска, поражения органов-мишеней и ассоциированных клинических состояний (табл. 21-51). Уровень риска определяют согласно Европейским критериям SCORE (риск смерти от заболеваний, связанных с атеросклерозом, в течение 10 лет), учитывающим пол, возраст, фактор курения, уровень систолического АД и общего холестерина. По критериям SCORE низкому риску соответствует величина <4%, умеренному — 4-5%, высокому — 5-8%, очень высокому — >8%.
Таблица 21-51. Стратификация риска у пациентов с артериальной гипертензией
|
Факторы риска |
Категории АД |
|||
|
Высокое нормальное АД (130-139/85-89 мм рт.ст.) |
Степень 1 (140-159/9099 мм рт.ст.) |
Степень 2 (160-179/100109 мм рт.ст.) |
Степень 3 (≥180/110 мм рт.ст.) |
|
|
Нет факторов риска |
незначимый |
низкий риск |
умеренный риск |
высокий риск |
|
1-2 фактора риска |
низкий риск |
умеренный риск |
умеренный риск |
очень высокий риск |
|
3 и более факторов риска или поражение органов-мишеней |
высокий риск |
высокий риск |
высокий риск |
очень высокий риск |
|
Ассоциированные клинические состояния или сахарный диабет |
очень высокий риск |
очень высокий риск |
очень высокий риск |
очень высокий риск |
НЕМЕДИКАМЕНТОЗНЫЕ МЕТОДЫ ЛЕЧЕНИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ
Лечение артериальной гипертензии объединяет немедикаментозные методы и фармакотерапию, которые взаимно дополняют и усиливают эффективность лечения.
Немедикаментозные методы лечения направлены на снижение уровня АД, оздоровление образа жизни и устранение модифицируемых факторов риска:
-
борьба с гиподинамией (рекомендуют умеренную аэробную физическую нагрузку, быструю ходьбу пешком, плавание в течение 30-40 мин 4 раза в неделю; избегать изометрических нагрузок);
-
нормализация массы тела — достижение индекса массы тела менее 25 кг/м2 (снижение веса увеличивает сердечный выброс, уменьшает объём циркулирующей крови, ОПСС, уровень катехоламинов, инсулина, снижает активность ренина, альдостерона, препятствует задержке жидкости);
-
ограничение потребления поваренной соли (до 5 г/сут, у пожилых лиц до 2 г/сут);
-
комплексная модификация диеты (ограничение потребления жиров животного происхождения; адекватное потребление калия — 80-100 мэкв/сут, кальция — до 1000 мг/сут, магния);
-
прекращение курения (уменьшает симпатическую активность);
-
ограничение приёма алкогольных напитков (до 20-30 г/сут чистого этанола для мужчин, что соответствует 50-60 мл водки, 200-250 мл сухого вина, 500600 мл пива, и до 10-20 г/сут для женщин; превышение этих норм алкоголя приводит к повышению активности ренина, альдостерона и кортизола).
КЛИНИКО-ФАРМАКОЛОГИЧЕСКИЕ ПОДХОДЫ К ВЫБОРУ И ПРИМЕНЕНИЮ ЛЕКАРСТВЕННЫХ СРЕДСТВ
Цель лечения
Цель лечения: максимальное снижение риска развития сердечно-сосудистых осложнений.
Задачи лечения: коррекция модифицируемых факторов риска, достижение целевого уровня АД, органопротективное действие (предупреждение, стабилизация или обратное развитие поражения органов-мишеней), лечение ассоциированных клинических состояний (ИБС), цереброваскулярных заболеваний, ХПН, атеросклероза и др.).
Принципы выбора лекарственных средств и их режимов дозирования
Tактика лечения больных артериальной гипертензией зависит от степени риска развития сердечно-сосудистых осложнений (табл. 21-52).
Таблица 21-52. Тактика лечения больных с артериальной гипертензией
| Степень артериальной гипертензии | Группа низкого риска | Группа умеренного риска | Группа высокого и очень высокого риска |
|---|---|---|---|
|
Высокое нормальное АД (130-139/85-89 мм рт.ст.) |
Изменение образа жизни |
Изменение образа жизни |
Медикаментозная терапия** |
|
Степень 1 (140-159/9099 мм рт.ст.) |
Изменение образа жизни (в течение 12 мес.); при неэффективности — медикаментозная терапия |
Изменение образа жизни (в течение 3 мес.)*; при неэффективности — медикаментозная терапия |
Медикаментозная терапия |
|
Степень 2 и 3 (≥160/100 мм рт.ст.) |
Медикаментозная терапия |
Медикаментозная терапия |
Медикаментозная терапия |
Примечание: * — при наличии нескольких факторов риска уже на начальном этапе возможна медикаментозная терапия; ** — при наличии сахарного диабета, сердечной или почечной недостаточности.
Общие принципы
-
Необходимо добиваться постепенного снижения АД до целевого уровня.
-
Начало лечения с монотерапии в минимальных дозах или низкодозовой комбинированной терапии.
-
При отсутствии полного гипотензивного эффекта (достижение целевого уровня АД) необходимо увеличение дозы стартового препарата, переход к другому препарату или увеличение доз комбинируемых препаратов.
-
Переход к комбинированной терапии целесообразен при отсутствии эффекта от монотерапии.
-
Пациентам с АД >160/100 мм рт.ст. при ассоциации с сахарным диабетом, протеинурией, ХПН сразу можно назначить полнодозовую комбинированную терапию.
-
Использование оптимальных комбинаций антигипертензивных препаратов с различными механизмами действия для наиболее эффективного снижения АД и улучшения переносимости терапии.
-
Применение фиксированных комбинаций антигипертензивных препаратов в одной таблетке повышает комплаентность больных.
-
Использование препаратов пролонгированного действия, обеспечивающих контроль АД в течение 24 ч при однократном приёме.
Медикаментозную терапию в группах высокого и очень высокого риска рекомендуют начинать безотлагательно; в группах с умеренным и низким риском медикаментозной терапии предшествует программа немедикаментозного воздействия (рис. 21-5). При наличии сахарного диабета, почечной или сердечной недостаточности даже при высоком нормальном уровне АД требуется ранняя активная медикаментозная терапия.
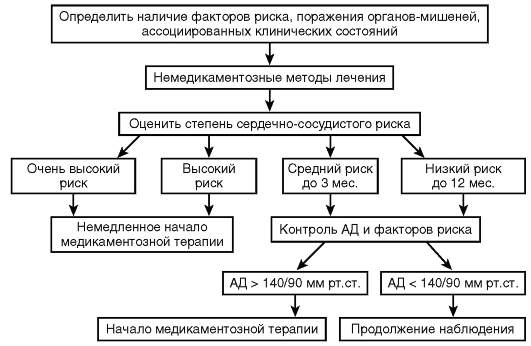
Рис. 21-5. Тактика ведения больных с артериальной гипертензией (рекомендации Всероссийского научного общества кардиологов, 2004).
Смену тактики гипотензивной терапии (титрование доз, замена препарата, добавление второго препарата и др.) рекомендуют не ранее чем через 4-6 нед от начала лечения.
Общие рекомендации по выбору антигипертензивных препаратов
Рекомендации Всероссийского научного общества кардиологов (2004 г.) предлагают использовать 7 классов антигипертензивных препаратов: диуретики, β-адреноблокаторы, блокаторы медленных кальциевых каналов, ингибиторы АПФ, блокаторы рецепторов к ангиотензину II, α-адреноблокаторы, агонисты имидазолиновых рецепторов. Основой для этого послужил ряд метаанализов рандомизированных клинических исследований, составляющих основу «доказательной» медицины в области артериальной гипертензии.
При выборе антигипертензивных препаратов необходимо учитывать наличие факторов риска, поражения органов-мишеней, ассоциированных клинических состояний, поражения почек, сахарного диабета, других сопутствующих заболеваний и сопутствующей терапии, индивидуального ответа больного на антигипертензивные препараты разных классов, вероятность взаимодействий с ЛС, которые больной принимает по другому поводу, а также стоимость терапии.
Крупные клинические исследования последних лет, посвящённые изучению сравнительной эффективности антигипертензивных препаратов у разных категорий пациентов (например, у пожилых больных, в сочетании с другими заболеваниями — сахарным диабетом, ИБС, ХПН), при исследовании суррогатных точек (динамики гипертрофии левого желудочка, толщины комплекса интима-медиа сосудов, микропротеинурии) позволили выявить дополнительные показания к дифференцированному применению отдельных классов препаратов (табл. 21-53).
Таблица 21-53. Рекомендации к дифференцированному выбору антигипертензивных препаратов
| Классы препаратов | Дополнительные показания | Противопоказания |
|---|---|---|
|
Тиазидные диуретики |
Систолическая артериальная гипертензия, артериальная гипертензия у пожилых больных, сопутствующая ХСН, артериальная гипертензия на фоне сахарного диабета |
Подагра, дислипидемия, беременность |
|
β-Адреноблокаторы |
Артериальная гипертензия в сочетании с ИБС (стенокардия, перенесённый инфаркт миокарда), тахиаритмиями, хронической сердечной недостаточностью. Возможно при беременности |
Бронхиальная астма и хроническая обструктивная болезнь лёгких, блокада проводящих путей сердца, дислипидемия, заболевания периферических артерий, нарушение толерантности к глюкозе |
|
Блокаторы медленных кальциевых каналов |
Артериальная гипертензия в сочетании с ИБС (стенокардия), артериальная гипертензия у пожилых больных, изолированная систолическая артериальная гипертензия, сопутствующие заболевания периферических артерий, каротидный атеросклероз, хроническая обструктивная болезнь лёгких, диабетическая нефропатия, беременность |
Блокада проводящих путей сердца (для верапамила и дилтиазема), застойная сердечная недостаточность |
|
Ингибиторы ангиотензинпревращающего фермента |
Сопутствующая ХСН или дисфункция левого желудочка, перенесённый инфаркт миокарда, диабетическая и недиабетическая нефропатия |
Двусторонний стеноз почечных артерий (или артерии единственной почки), гиперкалиемия, ХПН, беременность |
|
Блокаторы рецепторов к АТ II |
Непереносимость ингибиторов АПФ, сопутствующая ХСН, перенесённый инфаркт миокарда, диабетическая нефропатия |
Двусторонний стеноз почечных артерий (или артерии единственной почки), беременность |
|
α-Адреноблокаторы |
Сопутствующая доброкачественная гиперплазия предстательной железы, нарушение толерантности к глюкозе, дислипидемия |
Ортостатическая гипотензия, ХСН |
|
Агонисты имидазолиновых рецепторов |
Артериальная гипертензия на фоне метаболического синдрома, у больных с сахарным диабетом, сопутствующая микроальбуминурия |
Блокада проводящих путей сердца, ХСН |
Кроме того, необходимо учитывать гемодинамические особенности разных классов антигипертензивных препаратов, влияние на региональный кровоток, функциональное состояние почек (табл. 21-54).
Таблица 21-54. Гемодинамические эффекты антигипертензивных препаратов
|
Параметр |
Диуретики |
β-Адреноблокаторы |
Блокаторы медленных кальциевых каналов |
|
|
Без внутренней симпатической активности |
С внутренней симпатомиметической активностью |
|||
|
Общее периферическое сопротивление сосудов |
↓→ |
↑→ |
↓ |
↓ |
|
Сердечный выброс |
↓→ |
↓ |
↓→ |
↑→ |
|
Фракция выброса |
↓ |
↓ |
↓→ |
↑→ |
|
Частота сердечных сокращений |
↑ |
↓ |
→↑ |
→↓ |
|
Почечный кровоток |
↓→ |
↓ |
→ |
↑ |
|
Резистентность почечных артерий |
↑ |
↑ |
↓→ |
↓ |
|
Скорость клубочковой фильтрации |
↓ |
↓ |
→ |
↓→ |
|
Мозговой кровоток |
↓ |
↓ |
→ |
↑ |
|
Коронарный кровоток |
↓ |
↓ |
→ |
↑ |
|
Объём циркулирующей крови |
↓ |
↓→ |
→ |
↓ |
|
Эластичность артерий |
↓ |
↓ |
↓ |
↑ |
|
Перфузия органов |
↓ |
↓ |
↑→ |
↑ |
|
Гипертрофия левого желудочка |
↓→ |
↓→ |
↑ |
↓ |
|
Гипертрофия стенки артерий |
↑ |
→ |
↑ |
↓ |
|
Нагрузки |
→↓ |
↓ |
→↓ |
→ |
|
Параметры |
Ингибиторы АПФ, антагонисты рецепторов АТ II |
α-Адреноблокаторы |
Центральные α-агонисты |
|
|
Общее периферическое сопротивление сосудов |
↓ |
↓ |
↓ |
|
|
Сердечный выброс |
↑→ |
→↑ |
→ |
|
|
Фракция выброса |
↑ |
→↑ |
→ |
|
|
Частота сердечных сокращений |
→ |
→↑ |
↓→ |
|
|
Почечный кровоток |
↑ |
↑ |
↑ |
|
|
Резистентность почечных артерий |
↓ |
↓ |
↓ |
|
|
Скорость клубочковой фильтрации |
↓ |
↑ |
↑→ |
|
|
Мозговой кровоток |
↑ |
↑ |
↑→ |
|
|
Коронарный кровоток |
↑ |
→↑ |
↑→ |
|
|
Объём циркулирующей крови |
↓ |
→↓ |
↑ |
|
|
Эластичность артерий |
↑ |
? |
? |
|
|
Перфузия органов |
↑ |
↑ |
↑ |
|
|
Гипертрофия левого желудочка |
↓ |
↓ |
↓ |
|
|
Гипертрофия стенки артерий |
↓ |
↓ |
↓ |
|
|
Нагрузки |
→ |
→ |
→ |
Примечание: ↓ — снижение; ↑ — увеличение; → — нет влияния.
Комбинированная гипотензивная терапия
Комбинированная терапия показана в следующих случаях:
-
при повышении уровня АД >160/100 мм рт.ст. (II-III степень артериальной гипертензии);
-
при поражении органов-мишеней;
-
при наличии ассоциированных клинических состояний (ИБС, ХСН, сахарный диабет) вне зависимости от уровня АД;
-
при необходимости достижения более низкого уровня целевого АД (например, при сахарном диабете, ХПН);
-
при плохой переносимости монотерапии и необходимости применения более низких доз антигипертензивных препаратов.
Для выбора рациональных комбинаций антигипертензивных препаратов необходимо учитывать механизм гипотензивного действия, особенности фармакодинамики и фармакокинетики, спектр побочного действия.
Рациональная комбинация подразумевает применение антигипертензивных препаратов с различным механизмом действия с целью получения дополнительного гипотензивного эффекта и уменьшения побочных реакций. При использовании рациональной комбинации усиливается не только гипотензивный эффект, но и органопротективное действие. Важно отметить, что зачастую при использовании комбинации антигипертензивных препаратов происходит пролонгирование их гипотензивного действия. Нерациональным считают комбинирование препаратов с одинаковым механизмом действия (усиление компенсаторных механизмов повышения АД) и сходным спектром побочных эффектов.
Рациональные комбинации:
-
диуретик + β-адреноблокатор;
-
диуретик + ингибитор АПФ;
-
диуретик + антагонист рецепторов АТ II;
-
блокатор медленных кальциевых каналов (дигидропиридин) + β-адреноблокатор;
-
блокатор медленных кальциевых каналов + ингибитор АПФ;
-
α-адреноблокатор + β-адреноблокатор;
-
антагонист кальция + диуретик;
-
агонист имидазолиновых рецепторов + диуретик.
Нерациональные комбинации:
-
β-адреноблокатор + верапамил / дилтиазем;
-
блокатор медленных кальциевых каналов + α-адреноблокатор.
Оценка эффективности гипотензивной терапии
Основным результатом гипотензивной терапии является достижение целевого уровня АД, который обеспечивает максимальное снижение риска сердечнососудистых осложнений. Определение целевого уровня АД зависит от категории риска больных: чем выше сердечно-сосудистый риск, тем важнее строгое достижение целевого АД и тем ниже должен быть его уровень.
По рекомендациям Всероссийского научного общества кардиологов (2004 г.) целевой уровень АД для больных с артериальной гипертензией составляет <140/90 мм рт.ст., а для пациентов с сахарным диабетом, протеинурией или ХПН — <130/80 мм рт.ст.
Учитывая клинико-фармакологические особенности современных антигипертензивных препаратов (длительный период полувыведения, медленное накопление в тканях, сложные механизмы гипотензивного действия), рекомендуют медленный темп снижения АД до целевого уровня — в течение 3-6 мес. Помимо основного критерия эффективности гипотензивной терапии (снижения АД), необходимо оценивать и другие факторы риска, динамику органных нарушений и ассоциированных клинических состояний.
Резистентность к терапии
Резистентность к терапии (АД остаётся >140/90 мм рт.ст.) может быть результатом неадекватного режима дозирования препаратов (неадекватые дозы препаратов, нерациональные комбинации), применения препаратов, повышающих АД или препятствующих его снижению, низкой комплаентности больных, нарушения рекомендаций по изменению образа жизни (увеличение массы тела, приём алкоголя, продолжение курения), перегрузки объёмом (неадекватная терапия диуретиками, прогрессирование ХПН, высокое потребление соли), а также вторичной формы артериальной гипертензии или псевдорезистентности («гипертония белого халата»).
ЛЕЧЕНИЕ ГИПЕРТОНИЧЕСКИХ КРИЗОВ
Принципы выбора лекарственных средств и их режимов дозирования
Гипертонический криз — внезапное значительное повышение АД, сопровождающееся клиническими симптомами и требующее быстрого его снижения для предупреждения повреждения органов-мишеней. Главный принцип лечения гипертонического криза — соблюдение баланса между немедленным снижением АД для предупреждения необратимых органных повреждений и риском значимого снижения перфузии жизненно важных органов, особенно головного мозга, миокарда, почек. При состояниях, требующих неотложной терапии (появление или усугубление симптомов повреждения органов-мишеней или осложнённый криз), необходимо парентеральное введение антигипертензивных препаратов (табл. 21-55). В течение первых двух часов должно быть достигнуто снижение АД на 25%, в течение последующих 2-6 ч — до 160/100 мм рт.ст.
Таблица 21-55. Антигипертензивные препараты для парентерального применения при гипертонических кризах
| Препараты | Путь введения | Начало действия | Максимальное действие | Продолжительность действия | Дозы |
|---|---|---|---|---|---|
|
Нитропруссид натрия |
Внутривенная инфузия |
секунды |
1-2 мин |
3-5 мин |
0,25-10 мкг/кг/мин |
|
Нитроглицерин |
Внутривенная инфузия |
1-2 мин |
— |
2-3 мин |
5-100 мкг/мин |
|
Эналаприлат |
Внутривенная инфузия |
15-30 мин |
1-4 ч |
2-6 ч |
1,25-5 мг каждые 6 ч |
|
Гидралазин |
Внутривенная инфузия внутримышечно |
10-20 мин 20-30 мин |
20-40 мин 1 ч |
3-8 ч |
10-20 мг 10-50 мг |
|
Диазоксидр |
Внутривенный болюс Внутривенная инфузия |
1-5 мин |
2-3 мин |
6-12 ч |
50-300 мг 15-30 мг/мин |
|
Фентоламин |
Внутривенно |
1-2 мин |
3-10 мин |
5-15 мин |
|
|
Пентамин* |
Внутривенно Внутримышечно |
5-15 мин |
15 мин |
3-4 ч |
0,2-0,75 мл в 20 мл р-ра 0,3-1 мл 5% р-ра |
|
Фуросемид |
Внутривенно, внутримышечно |
5 мин |
30-40 мин |
2-3 ч |
20-40 мг |
|
Клонидин |
Внутривенно внутримышечно |
1-2 мин |
30 мин |
2-8 ч |
0,1-0,2 мг 0,1 мг |
При состояниях, не сопровождающихся появлением симптомов повреждения органов-мишеней (неосложнённый криз), АД можно снижать в течение нескольких часов с помощью перорального приёма антигипертензивных прерапатов (табл. 21-56).
Таблица 21-56. Антигипертензивные препараты для перорального применения при гипертонических кризах
| Препараты | Путь введения | Начало действия | Максимальное действие | Продолжительность действия | Дозы |
|---|---|---|---|---|---|
|
Клонидин |
внутрь |
30 мин |
1-2 ч |
8-12 ч |
0,15-0,3 мг |
|
Нифедипин |
Внутрь |
15 мин |
30 мин |
4-6 ч |
10-20 мг |
|
Каптоприл |
внутрь |
15 мин |
1-2 ч |
4-6 ч |
6,25-50 мг |
|
Празозин |
внутрь |
15-30 мин |
1-2 ч |
8 ч |
1-2 мг |
|
Лабетололр |
внутрь |
2 ч |
3 ч |
12 ч |
10 мг |
|
Нитроглицерин |
сублингв. |
1 мин |
15 мин |
1 ч |
1 мг |
СПИСОК ЛИТЕРАТУРЫ
Профилактика, диагностика и лечение артериальной гипертензии: Российские рекомендации ВНОК (второй пересмотр) // Секция артериальной гипертонии ВНОК. — М., 2004. — 20 с.
Профилактика, диагностика и лечение первичной артериальной гипертонии в Российской Федерации // Клиническая фармакология и терапия. — 2000. — № 3. — С. 5-30.
Рекомендации по профилактике, диагностике и лечению артериальной гипертензии: Российские рекомендации ВНОК // Артериальная гипертония. — 2001. — № 1. — 20 с.
Casas J.P. et al. Effect of inhibitors of the rennin-angiotensin system and other antihypertensive drugs on renal outcomes: systematic review and meta-analysis // Lancet. — 2005. — Vol. 366. — P. 2026-2033.
Chalmers J. WHO-ISH Hypertension guidelines Committee: 1999 World Health Organization, International Society of Hypertension guidelines for the management of hypertension / J. Chalmers et al. // J. Hypertens. — 1999. — Vol. 17. — P. 151-185.
Elliott W.J. Incident diabetes in clinical trials of antihypertensive drugs: a network meta-analysis / W.J. Elliott, P.M. Meyer // Lancet. — 2007. — Vol. 369. — P. 201-207.
European Society of Hypertension. European Society of Cardiology guidelines for the management of arterial hypertension. Guidelines Committee // J. Hypertens. — 2003. — N 21. — P. 1011-1053.
Houston M.C. Handbook of antihypertensive therapy / M.C. Houston, B.P. Meador, L.M. Schipani. — 10-th ed. // Philadelphia: Hanley & Belfus Inc., 2000. — 176 p.
Lindholm L.H. β-blockers remain first choice in the treatment of primary hypertension?: a meta-analysis / L.H. Lindholm, B.C. Samuelsson, O. Should // Lancet. — 2005. — Vol. 366. — P. 1545-1553.
Magee L.A. Treating hypertension in women of child-bearing age and during pregnancy / L.A. Magee // Drug Safety. — 2001. — Vol. 24. — P. 457-474.
McMahon S. Blood Pressure Lowering Treatment Trialist’s Collaboration. Second cycle of analysis / S. McMahon // www.medscape.com.
Neal B. Blood Pressure Lowering Treatment Trialist’s Collaboration. Effects of ACE inhibitors, calcium antagonists and other blood-pressure-lowering drugs: results of prospectively designed overviews of randomised trials / B. Neal, S. McMahon, N. Chapman // Lancet. — 2000. — Vol. 356. — N 9246. — P. 1955-1964.
Psaty B.M. Health outcomes associated with various antihypertensive therapies used as first-line agents (a network meta-analysis) / B.M. Psaty et al. // J.A.M.A. — 2003. — Vol. 289. — P. 25342544.
Staessen J.A. Cardiovascular protection and blood pressure reduction: a meta-analysis / J.A. Staessen, J.G. Wang, L. Thijs // Lancet. — 2001. — Vol. 358. — P. 1305-1315.
Wing L.M. et al. A comparison of outcomes with angiotensin-converting-enzyme inhibitors and diuretics for hypertension in the elderly // N. Engl. J. Med. — 2003. — Vol. 348. — P. 583-592.
Ишемическая болезнь сердца
СТЕНОКАРДИЯ НАПРЯЖЕНИЯ
Цель лечения
Уменьшить или устранить проявления ишемии миокарда и предотвратить неблагоприятные исходы заболевания.
Принципы выбора лекарственных средств и их режимов дозирования
β*-Адреноблокаторы* — основа лечения стенокардии. Их применяют во всех случаях при отсутствии противопоказаний. Предпочтение обычно отдают длительно действующим кардиоселективным препаратам. У больных с сердечной недостаточностью и низкой фракцией выброса левого желудочка следует применять бисопролол, карведилол или метопролола сукцината пролонгированного действия. Дозу β-адреноблокаторов подбирают таким образом, чтобы уменьшить ЧСС и поддерживать её в интервале 50-60 в минуту. При тяжёлой стенокардии допустимы более низкие значения ЧСС, если больной хорошо переносит брадикардию. У больных с сердечной недостаточностью и низкой фракцией выброса дозу препарата ступенчато увеличивают до целевой дозы или до максимальной переносимой, если целевой дозы достичь не удаётся (см. «Хроническая сердечная недостаточность»).
Блокаторы медленных кальциевых каналов обычно применяют для предупреждения эпизодов ишемии миокарда в случаях, когда нельзя использовать β-адреноблокаторы или они недостаточно эффективны. Особое показание к применению блокаторов медленных кальциевых каналов — вазоспастическая стенокардия. Короткодействующие производные дигидропиридина не следует использовать без одновременного приёма β-адреноблокаторов. Блокаторы медленных кальциевых каналов (за исключением амлодипина и фелодипина) противопоказаны при сердечной недостаточности.
Органические нитраты необходимы для неотложного устранения и предупреждения ишемии миокарда. В последнем случае их можно использовать в качестве монотерапии (у больных с нетяжёлой стенокардией или при наличии противопоказаний к применению β-адреноблокаторов и блокаторов кальциевых каналов), а также в сочетании с антиангинальными препаратами других групп. Для устранения ишемии миокарда применяют быстро- и короткодействующие препараты. Для профилактики приступов стенокардии рекомендуют приём длительнодействующих препаратов за некоторое время до ожидаемой физической нагрузки или регулярный приём нитратов.
Антиангинальные средства других групп не являются препаратами первого ряда. Для предупреждения приступов стенокардии можно назначить триметазидин. При непереносимости β-адреноблокаторов не исключено применение ивабрадина.
Лекарственные средства, не обладающие антиангинальным действием, применяют для лечения осложнений, сопутствующих заболеваний и улучшения долгосрочного прогноза. Для улучшения прогноза помимо бета-адреноблокаторов применяют ацетилсалициловую кислоту, а также устраняют модифицируемые факторы риска сердечно-сосудистых осложнений. Препараты выбора для снижения уровня холестерина — статины. Больным с артериальной гипертензией, сердечной недостаточностью, сократительной дисфункцией левого желудочка, инфарктом миокарда в анамнезе, сахарным диабетом показаны ингибиторы АПФ. У лиц с высоким риском сердечно-сосудистых осложнений, не имеющих выраженной сократительной дисфункции левого желудочка, в схему лечения целесообразно включить рамиприл в целевой дозе 10 мг/сут или периндоприл в дозе 8 мг/сут.
Алгоритм медикаментозного лечения больных стабильной стенокардией представлен на рис. 21-6.
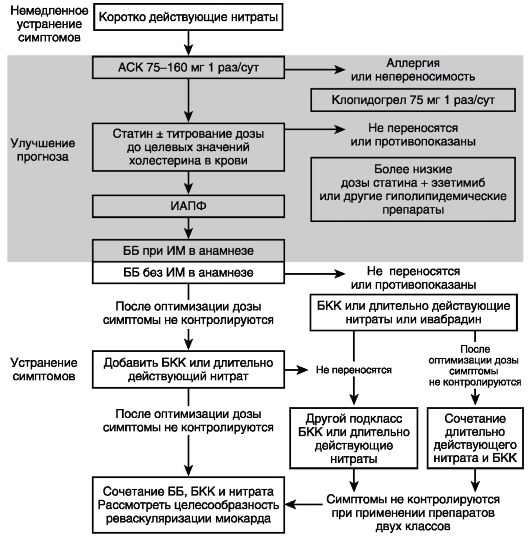
Рис. 21-6. Медикаментозное лечение стабильной стенокардии. АСК — ацетилсалициловая кислота; БКК — блокаторы медленных кальциевых каналов; АПФ — ангиотензинпревращающий фермент; ИМ — инфаркт миокарда.
ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ (НЕСТАБИЛЬНАЯ СТЕНОКАРДИЯ, ИНФАРКТ МИОКАРДА)
Цели лечения
Предотвратить неблагоприятные исходы заболевания, ограничить зону некроза миокарда (при инфаркте миокарда), устранить ишемию миокарда и осложнения.
Принципы выбора лекарственных средств и режимов их дозирования
Устранение болевого приступа. Необходимо добиться полного и быстрого устранения болевого синдрома. Если болевой синдром сохраняется после прекращения физической нагрузки и трёхкратного приёма нитроглицерина под язык в дозе 0,4 мг с интервалом в 5 мин, методом выбора является внутривенное дробное введение морфина.
Антитромботические препараты — основа лечения острого коронарного синдрома, связанного с изъязвлением или разрывом атеросклеротической бляшки в коронарной артерии. При подозрении на острый коронарный синдром следует применять ацетилсалициловую кислоту. Начать лечение нужно как можно раньше. При непереносимости ацетилсалициловой кислоты применяют клопидогрел. С ранних сроков заболевания показано совместное использование ацетилсалициловой кислоты и клопидогрела. У больных с острым коронарным синдромом без стойких подъёмов сегмента ST на ЭКГ оно должно продолжаться до 1 года, у больных с острым коронарным синдромом с подъёмом сегмента ST — до 1 мес., после установки металлического стента без покрытия — до 1 года и как минимум 1 год после установки стента, выделяющего антипролиферативные препараты.
Антикоагулянты непрямого действия не являются средством раннего лечения острого коронарного синдрома из-за медленного наступления эффекта. Их можно использовать для вторичной профилактики в качестве монотерапии или в сочетании с ацетилсалициловой кислотой. Кроме того, препараты этой группы показаны для предупреждения тромбоэмболических осложнений при наличии тромба в полости левого желудочка, больших участков акинезии в миокарде левого желудочка, мерцательной аритмии.
Особенности антитромботического лечения острого коронарного синдрома без стойких подъёмов сегмента ST на ЭКГ.
Антикоагулянты прямого действия назначают лицам с повышенным риском коронарной смерти и инфаркта миокарда, когда после эпизода ишемии миокарда прошло не более 48 ч. При высоком риске неблагоприятного исхода эноксапарин натрия превосходит по эффективности нефракционированный гепарин. Фондапаринукс натрия по сравнению с эноксапарином натрия даёт меньше кровотечений, в результате чего можно ожидать более низкую смертность. Это преимущество реализуется прежде всего при продолжительном введении препаратов и у больных с нарушенной функцией почек. Дальтепарин натрия и надропарин кальция по эффективности аналогичны нефракционированному гепарину. Длительность введения нефракционированного гепарина и эноксапарина натрия определяют по клиническому течению заболевания. Обычно она составляет 2-8 сут. Изученная длительность применения фондапаринукса натрия — до 8 сут (в среднем 5-6 сут), далтепарина натрия и надропарина кальция — 5-6 сут. Чрескожные коронарные вмешательства в ранние сроки заболевания выполняют на фоне болюсного введения нефракционированного гепарина или продолжающегося применения эноксапарина натрия. При лечении фондапаринуксом натрия во время процедуры надо дополнительно вводить нефракционированный гепарин.
Блокаторы гликопротеидов IIb/IIIa тромбоцитов обычно применяют при чрескожных коронарных вмешательствах. Внутривенное введение препаратов этой группы у больных с высоким риском неблагоприятного исхода можно осуществлять с самого начала лечения (тирофибанаP, эптифибатидP) или начинать непосредственно перед чрескожными коронарными вмешательствами (абциксимаб). Абциксимаб следует применять заранее только у больных с известной коронарной анатомией, когда в ближайшие сутки будет выполнено чрескожное коронарное вмешательство.
Особенности антитромботического лечения острого коронарного синдрома с подъёмами сегмента ST на ЭКГ.
Тромболитическая терапия является основой лечения этой формы острого коронарного синдрома. Она показана больным, у которых боль (дискомфорт) в грудной клетке длительностью до 12 ч сопровождается подъёмом сегмента ST на ЭКГ как минимум на 0,1 мВ в двух смежных отведениях или остро возникшей блокадой левой ножки пучка Гиса.
Внутривенная инфузия нефракционированного гепарина в течение 48 ч является стандартным дополнением к алтеплазе13, тенектеплазе и проурокиназе. При применении стрептокиназы введение нефракционированного гепарина необязательно. У больных без выраженного нарушения функции почек эффективность лечения можно повысить за счёт применения фондапаринукса натрия или эноксапарина натрия в течение 1 нед. При первичном чрескожном коронарном вмешательстве используют внутривенные болюсы нефракционированного гепарина. В более поздние сроки заболевания чрескожное коронарное вмешательство можно проводить на фоне продолжающегося применения эноксапарина натрия. При лечении фондапаринуксом натрия во время процедуры надо дополнительно вводить нефракционированный гепарин.
Если ни тромболитическую терапию, ни первичное чрескожное коронарное вмешательство не проводят, положительное воздействие на исход заболевания может оказать фондапаринукс натрия при применении в течение 1 нед. Другие показания для использования антикоагулянтов связаны с необходимостью профилактики артериальных или венозных тромбозов и эмболий.
Блокаторы гликопротеидов IIb/IIIa тромбоцитов применяют при чрескожном коронарном вмешательстве.
β-Адреноблокаторы целесообразно использовать у всех больных, не имеющих противопоказаний. Внутривенное введение оправдано при сохраняющейся тахикардии у больных без сердечной недостаточности, ишемии миокарда, артериальной гипертензии, суправентрикулярных и желудочковых тахиаритмиях. Лечение нужно начать как можно раньше или отсрочить до исчезновения противопоказаний, имеющихся в остром периоде заболевания. Целевые значения ЧСС при использовании β-адреноблокаторов составляют 50-60 в минуту. Этих показателей достигают за счёт постепенного увеличения дозы β-адреноблокаторов без внутренней симпатомиметической активности. При выборе препарата надо учитывать, что доказательства благоприятного влияния на смертность после инфаркта миокарда были получены при применении карведилола, метопролола и пропранолола.
Органические нитраты в ранние сроки острого коронарного синдрома применяют при острых проявлениях сердечной недостаточности, сохраняющейся ишемии миокарда или артериальной гипертензии. Целесообразность более широкого использования не установлена. Как правило, осуществляют внутривенную инфузию нитроглицерина. В последующем нитраты рекомендуют использовать только при сохранении признаков ишемии миокарда.
Ингибиторы АПФ в ранние сроки инфаркта миокарда необходимы больным с передним инфарктом миокарда, застоем в лёгких, фракцией выброса левого желудочка менее 40%. Кроме того, ингибиторы АПФ можно использовать у всех больных, не имеющих противопоказаний. Как правило, лечение начинают с приёма внутрь небольшой дозы, которую постепенно увеличивают, стремясь достичь рекомендуемой (или максимально переносимой) дозы в ближайшие 24-48 ч.
В крупных клинических исследованиях доказана эффективность применения с первых суток инфаркта миокарда каптоприла, лизиноприла и зофеноприла; при более длительном лечении у больных с выраженной сократительной дисфункцией левого желудочка использовали каптоприл, рамиприл, трандолаприл и эналаприл.
Блокаторы рецепторов ангиотензина II можно использовать при непереносимости ингибиторов АПФ у больных с инфарктом миокарда, сочетающимся с сердечной недостаточностью, застоем в лёгких (по данным рентгенографии грудной клетки), фракцией выброса не выше 40%. Проведённые исследования доказали эффективность применения валсартана в целевой дозе 320 мг в сутки.
Антагонисты альдостерона применяют в дополнение к терапевтическим дозам ингибиторов АПФ после перенесённого инфаркта миокарда у больных с фракцией выброса не выше 40% в сочетании с сердечной недостаточностью или сахарным диабетом. Обязательным условием является отсутствие выраженного повышения уровня креатинина в крови и гиперкалиемии.
Блокаторы медленных кальциевых каналов. В отдельных случаях возможно применение верапамила или дилтиазема. Длительно действующие производные дигидропиридина можно использовать в дополнение к β-адреноблокаторам у больных с тяжёлой стенокардией, рефрактерной к медикаментозному лечению, а также при стойкой артериальной гипертензии.
Статины. Есть данные о наличии положительного эффекта от раннего начала использования статинов. Наиболее убедительные данные получены для аторвастатина в суточной дозе 80 мг.
Другие лекарственные средства применяют для лечения осложнений, сопутствующих заболеваний и с целью улучшения долгосрочного прогноза основного заболевания (см. раздел «Стабильная стенокардия»).
СПИСОК ЛИТЕРАТУРЫ
Рекомендации ВНОК по лечению острого коронарного синдрома без стойкого подъёма сегмента ST на ЭКГ / Кардиология. — 2006. — Приложение.
Рекомендации Всероссийского научного общества кардиологов (ВНОК) по диагностике и лечению стабильной стенокардии / Кардиоваскулярная терапия и профилактика. — 2004. — № 4. — Приложение 1.
Федеральное руководство по использованию лекарственных средств (формулярная система): ежегодно обновляемое издание / Под ред. А.Г. Чучалина, Ю.Б. Белоусова, В.В. Яснецова. — М.: Здоровье человека.
ACC/AHA 2002 Guideline Update for the Management of Patients With Chronic Stable Angina: A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines (Committee to Update the 1999 Guidelines for the Management of Patients With Chronic Stable Angina) // Circulation. — 2003. — N 107. — P. 149-158.
ACC/AHA/SCAI 2005 Guideline Update for Percutaneous Coronary Intervention: A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines (ACC/AHA/SCAI Writing Committee to Update the 2001 Guidelines for Percutaneous Coronary Intervention) // J.A.C.C. — 2004. — N 44. — P. 671-719.
Smith S.C., AllenJ, Blair S.N. AHA/ACC Guidelines for Secondary Prevention for Patients With Coronary and Other Atherosclerotic Vascular Disease: 2006 Update // Circulation. — 2006. — N 113. — P. 2363-2372.
The Task Force for Percutaneous Coronary Interventions of the European Society of Cardiology: Guidelines for Percutaneous Coronary Interventions // Eur. Heart J. — 2005. — N 26. — P. 804847.
The Task Force for the Diagnosis and Treatment of Non-ST-Segment Elevation Acute Coronary Syndromes of the European Society of Cardiology: Guidelines for the diagnosis and treatment of non-ST -segment elevation acute coronary syndromes // Eur. Heart J. — 2007. — N 28. — P. 1598-1660.
The Task Force on the Management of Acute Myocardial Infarction of the European Society of Cardiology: Management of acute myocardial infarction in patients presenting with ST-segment elevation // Eur. Heart J. — 2003. — N 24. — P. 28-66.
The Task Force on the management of stable angina pectoris for the Diagnosis and Treatment of Non-ST-Segment Elevation Acute Coronary Syndromes of the European Society of Cardiology: Guidelines on the management of stable angina pectoris // Eur. Heart J. — 2006. — N 27. — P. 1341-1381.
Острая сердечная недостаточность
Острая сердечная недостаточность (ОСН) — неотложное состояние, возникающее вследствие нарушения сократительной способности миокарда вместе со снижением систолического и минутного объёма сердца.
ОСН возникает при острых патологических состояниях, когда компенсаторные механизмы не успевают уменьшить последствия появившихся нарушений. У одного больного возможно сочетание нескольких причин, взаимно усугубляющих друг друга. Часто ОСН вызвана сниженной сократительной способностью миокарда левого желудочка. Также наблюдают ситуации, при которых причина ОСН — поражение правого желудочка (инфаркт миокарда правого желудочка или тромбоэмболия лёгочной артерии, приводящие к снижению давления заполнения левого желудочка и падению сердечного выброса) или при отсутствии нарушений сократимости миокарда (при тахиаритмии у больных с выраженной гипертрофией миокарда левого желудочка или митральным стенозом). Исход ОСН зависит от характера основного заболевания и причин, вызывающих декомпенсацию. Выделяют следующие клинические варианты ОСН:
-
отёк лёгких — тяжёлое проявление ОСН, сопровождающееся дыхательной недостаточностью и снижением насыщения артериальной крови кислородом <90% до начала лечения. В основе отёка лежит увеличение давления в капиллярах лёгких, что приводит к выходу крови в интерстициальное пространство (кардиальная астма) и альвеолы;
-
кардиогенный шок — крайнее проявление ОСН, возникающее при критическом снижении сократительной способности миокарда. При этом кроме снижения систолического АД до 90-100 мм рт.ст. и менее возникают признаки сниженной перфузии органов и тканей (холодные кожные покровы, олигоанурия, заторможенность). Давление заклинивания лёгочной артерии повышается, а сердечный выброс, не компенсируемый периферической вазоконстрикцией, уменьшается, приводя к снижению АД.
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ОСТРОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
-
При ОСН необходимы неотложные и действенные вмешательства, поэтому предпочтение отдают внутривенному введению препаратов, что в сравнении с другими способами обеспечивает наиболее быстрый, предсказуемый и управляемый эффект.
-
ОСН приводит к прогрессивному ухудшению оксигенации крови в лёгких, артериальной гипоксемии и гипоксии периферических тканей. Метод борьбы с вышеназванными проявлениями — вдыхание 95% кислородо-воздушной смеси для поддержания насыщения артериальной крови кислородом >90%. Оптимально использовать маску с «увлажнённым» кислородом. Иногда больным необходимо провести ИВЛ.
-
Важно нормализовать АД и устранить нарушения, способные снизить сократимость миокарда (гипоксия, ишемия миокарда, гиперили гипогликемия, электролитные нарушения, передозировка ЛС). Необходимо поддерживать адекватную вентиляцию лёгочных альвеол и как можно быстрее восстановить достаточную перфузию периферических тканей.
-
При наличии артериальной гипотензии и до назначения вазодилататоров важно убедиться в отсутствии гиповолемии, приводящей к недостаточному заполнению камер сердца (что само по себе уменьшает сердечный выброс и вызывает артериальную гипотензию и шок). При оценке адекватности заполнения левого желудочка в клинических условиях часто ориентируются на физикальные признаки застоя в лёгких.
-
Эффективным средством повышения АД, уменьшения постнагрузки левого желудочка и увеличения перфузионного давления в коронарных артериях служит внутриаортальная баллонная контрапульсация. Внутриаортальная баллонная контрапульсация эффективна при наличии митральной регургитации и при дефектах межжелудочковой перегородки. В отличие от медикаментозного лечения внутриаортальной баллонной контрапульсации не увеличивает потребности миокарда в кислороде, не угнетает сократимость миокарда и не снижает АД. Однако внутриаортальная баллонная контрапульсация — временная мера, позволяющая выиграть время и устранить причины ОСН.
-
Важно устранить тахиили брадикардию, если они вызывают или усугубляют ОСН. При наличии признаков остро возникшей стойкой окклюзии коронарной артерии с появлением стойких подъёмов сегмента ST на ЭКГ необходимо как можно быстрее восстановить проходимость коронарной артерии посредством операции по шунтированию либо провести тромболитическую терапию.
-
При наличии обострения ИБС необходимо как можно быстрее подавить ишемию миокарда и предотвратить её повторное возникновение. Симптомы ОСН у таких больных служат показаниями к антитромботическому лечению и скорейшему выполнению коронарной ангиографии с последующей реваскуляризацией миокарда (чрескожная ангиопластика/стентирование или операция шунтирования коронарных артерий). При тяжёлом течении острого миокардита часть больных нуждается в трансплантации сердца.
ПРИНЦИПЫ ВЫБОРА ЛЕКАРСТВЕННЫХ СРЕДСТВ И ИХ РЕЖИМОВ ДОЗИРОВАНИЯ
Положительные инотропные агенты
Данные препараты используют при ОСН для увеличения сократимости миокарда, и их действие, как правило, сопровождается повышением потребности миокарда в кислороде.
-
Прессорные (симпатомиметические) амины (норадреналин, допамин, добутамин) помимо увеличения сократительной способности миокарда способны вызвать периферическую вазоконстрикцию, что вместе с повышением АД приводит к ухудшению оксигенации периферических тканей. Лечение обычно начинают с малых доз, которые при необходимости постепенно увеличивают (титруют) до получения оптимального эффекта. В большинстве случаев для подбора дозы требуется инвазивный контроль параметров гемодинамики с определением сердечного выброса и давления заклинивания лёгочной артерии. Общий недостаток препаратов этой группы — способность вызывать или усугублять тахикардию, нарушения ритма сердца, ишемию миокарда, тошноту и рвоту. Эти влияния дозозависимы и часто препятствуют дальнейшему увеличению дозы.
Норадреналин вызывает периферическую вазоконстрикцию за счёт стимуляции α-адренорецепторов. При этом сердечный выброс может как увеличиться, так и уменьшиться в зависимости от исходного периферического сосудистого сопротивления, функционального состояния левого желудочка и рефлекторных влияний, опосредованных через каротидные барорецепторы. Он показан больным с тяжёлой артериальной гипотензией (систолическое АД ниже 70 мм рт.ст.), при низком периферическом сосудистом сопротивлении. Обычная начальная доза норадреналина составляет 0,5-1 мкг/мин; в дальнейшем она титруется до достижения эффекта и при рефрактерном шоке может составить 8-30 мкг/мин.
Допамин стимулирует α- и β-адренорецепторы, а также допаминергические рецепторы, находящиеся в сосудах почек и брыжейки. Его влияние зависит от дозы. При внутривенном введении в дозе 2-4 мкг/кг в мин ЛС в основном влияет на допаминергические рецепторы, что приводит к расширению чревных артериол и сосудов почек. Допамин может способствовать увеличению темпа диуреза и преодолению рефрактерности к диуретикам, вызванных сниженной перфузией почек. Препарат также воздействует на почечные канальцы, стимулируя натрийурез. Допамин, изолированно или в сочетании с другими прессорными аминами, используют для устранения артериальной гипотензии, увеличения сократительной способности миокарда, а также увеличения ЧСС у больных с брадикардией, нуждающейся в коррекции.
Добутамин — синтетический катехоламин, стимулирующий в основном β-адренорецепторы. При этом происходит улучшение сократительной способности миокарда с увеличением сердечного выброса и снижением давления заполнения желудочков сердца. Из-за снижения периферического сосудистого сопротивления АД может не измениться. Поскольку цель лечения добутамином — нормализация сердечного выброса, для подбора оптимальной дозы препарата необходимо мониторирование данного показателя. Обычно используют дозы 5-20 мкг/кг в мин. Добутамин можно сочетать с допамином; препарат способен уменьшить сопротивление лёгочных сосудов и служит средством выбора при лечении правожелудочковой недостаточности. Вместе с тем уже через 12 ч после начала инфузии возможно развитие тахифилаксии.
-
Ингибиторы фосфодиэстеразы III (амринонP, милринонP) обладают положительным инотропным и вазодилатирующими свойствами, вызывая преимущественно венодилатацию и уменьшение тонуса лёгочных сосудов. Как прессорные амины, они способны усугубить ишемию миокарда и спровоцировать желудочковые нарушения ритма сердца. Для их оптимального использования необходимо мониторирование параметров гемодинамики, давление заклинивания лёгочной артерии не должно быть ниже 16-18 мм рт.ст. В/в инфузию ингибиторов фосфодиэстеразы III обычно назначают при тяжёлой сердечной недостаточности или кардиогенном шоке, адекватно не отвечающих на стандартное лечение прессорными аминами.
-
Средства, повышающие сродство сократительных миофибрилл кардиомиоцитов к кальцию (левосимендан).
Левосимендан — единственный препарат из группы, применяемый при лечении ОСН. Его положительное инотропное действие не сопровождается ощутимым повышением потребности миокарда в кислороде и увеличением симпатических влияний на миокард. Другие возможные механизмы действия — селективное угнетение фосфодиэстеразы III, активация калиевых каналов. Левосимендан обладает сосудорасширяющим и антиишемическим действием. Из-за наличия длительно действующего активного метаболита эффект сохраняется некоторое время после прекращения введения препарата. Эффективность и безопасность 6-часовой внутривенной инфузии левосимендана показана у больных с левожелудочковой недостаточностью после недавно перенесённого инфаркта миокарда. Левосимендан разрешён к клиническому применению в Европе и России.
Вазодилататоры
Вазодилататоры способны быстро уменьшить пред- и постнагрузку за счёт расширения вен и артериол, что приводит к уменьшению давления в капиллярах лёгких, снижению ОПСС и АД. Их нельзя использовать при артериальной гипотензии. Перед назначением вазодилататоров необходимо обеспечить достаточное давление заполнения желудочков (устранить гиповолемию).
-
Нитраты уменьшают венозный застой в лёгких без повышения потребности миокарда в кислороде. Дозу нитратов уменьшают, если систолическое АД снижается до 90-100 мм рт.ст. и полностью прекращают их введение при дальнейшем падении АД.
Нитроглицерин вызывает расслабление гладкомышечных клеток стенки сосудов, что приводит к дилатации артериол и вен, включая сосуды сердца. При приёме препарата под язык эффект возникает через 1-2 мин и может продолжаться вплоть до 30 мин. При ОСН это наиболее быстрый и доступный способ уменьшить острые проявления заболевания. Если систолическое АД выше 100 мм рт.ст., необходимо начать принимать нитроглицерин под язык (по 1 таблетке, содержащей 0,3-0,4 мг лекарственного вещества, каждые 5-10 мин) до появления возможности проводить его внутривенную инфузию. Внутривенную инфузию нитроглицерина обычно начинают с 10-20 мкг/мин и увеличивают на 5-10 мкг/мин каждые 5-10 мин до получения желаемого гемодинамического или клинического эффекта. Низкие дозы препарата (30-40 мкг/мин) в основном вызывают дилатацию вен, более высокие (150-500 мкг/мин) приводят также к расширению артериол.
Нитраты наиболее эффективны при ишемии миокарда, неотложных состояниях, возникших в связи с артериальной гипертензией, или при застойной сердечной недостаточности. Применение нитратов может способствовать усугублению тахикардии, брадикардии, нарушению вентиляционно-перфузионных отношений в лёгких.
При поддержании постоянной концентрации нитратов в крови более 16-24 ч к ним развивается толерантность.
Натрия нитропруссид. По влиянию на артериолы и вены похож на нитроглицерин, при этом в большей степени, чем нитроглицерин, расширяет артерии. Обычно ЛС вводят в дозах 0,1-5,0 мкг/кг в мин (в отдельных случаях вплоть до 10 мкг/кг в минуту). Препарат долгое время не должен находиться на свету. Используют для лечения неотложных состояний, возникающих при тяжёлой сердечной недостаточности (особенно связанной с аортальной или митральной регургитацией) и артериальной гипертензии.
Нитропруссид натрия не стоит использовать при сохраняющейся ишемии миокарда, поскольку он способен ухудшить кровообращение в зонах стенозированных эпикардиальных коронарных артерий. При гиповолемии нитропруссид натрия вызывает значительное снижение АД с рефлекторной тахикардией, поэтому давление заполнения левого желудочка должно составлять не менее 16-18 мм рт.ст. Другие побочные эффекты включают усугубление гипоксемии при заболеваниях лёгких за счёт устранения гипоксической констрикции лёгочных артериол — головную боль, тошноту, рвоту. При печёночной или почечной недостаточности и при введении натрия нитропруссида в дозе более 3 мкг/кг в минуту в течение более 72 ч в крови возможно накопление цианида или тиоцианата, что сопровождается развитием метаболического ацидоза с заторможенностью, гиперрефлексией и судорогами. Лечение заключается в немедленном прекращении инфузии препарата и введении тиосульфата натрия.
-
Антагонисты рецептора эндотелина и натрийуретических пептидов.
Новая группа вазодилататоров, эффективность которой в настоящее время активно изучается при лечении декомпенсированной сердечной недостаточности.
Незиритид P у больных с острой декомпенсированной сердечной недостаточностью по влиянию на параметры гемодинамики и клинические симптомы в сравнении с нитратами имеет меньшее число побочных эффектов, но по силе действия уступает нитроглицерину.
-
Наркотические анальгетики.
Морфин — опиоидный анальгетик, который помимо седативного действия и увеличения вагусного тонуса вызывает венозную и небольшую артериальную дилатацию, а также уменьшает ЧСС. Его рассматривают как средство выбора для купирования отёка лёгких и устранения боли в грудной клетке, связанной с ишемией миокарда и не проходящей после повторного приёма нитроглицерина под язык. Помимо венозной вазодилатации и уменьшения преднагрузки на миокард уже через 5-10 мин после введения морфин снижает работу дыхательных мышц, подавляя дыхательный центр, что обеспечивает дополнительное уменьшение нагрузки на сердце. Определённую роль играет способность препарата уменьшать психомоторное возбуждение и симпатоадреналовую активность. Морфин вводят внутривенно дробно по 2-5 мг. Берут 1 мл 1% раствора, который доводят до 20 мл изотоническим раствором натрия хлорида и вводят полученный раствор по 4-10 мл каждые 10-15 мин до получения эффекта или появления нежелательных действий. Противопоказания — нарушение ритма дыхания (дыхание ЧейнаСтокса), угнетение дыхательного центра, острая обструкция дыхательных путей, хроническое лёгочное сердце.
-
Диуретики.
Фуросемид, торасемид — петлевые диуретики, вызывающие гемодинамическую разгрузку миокарда уже через 5-15 мин после введения за счёт венозной вазодилатации; позже присоединяется диуретическое действие. Их вводят внутривенно болюсно без разведения в дозе от 40 мг при минимальных признаках застоя до 240 мг при крайне тяжёлых отёках лёгких.
-
β-Адреноблокаторы.
Противопоказано использование препаратов этой группы при ОСН, связанной с нарушением сократительной способности миокарда. Однако, когда отёк лёгких возникает у больного с субаортальным или изолированным митральным стенозом и связан с возникновением тахисистолии в сочетании с повышенным АД, введение бета-адреноблокаторов способствует купированию симптомов заболевания.
Для внутривенного применения в России доступно три препарата — пропранолол, метопролол и эсмолол. Первые два вводят небольшими дозами с интервалами, достаточными для оценки эффективности и безопасности предыдущей дозы (изменения АД, ЧСС, внутрисердечной проводимости, проявление ОСН). Эсмолол обладает очень коротким периодом полувыведения (2-9 мин), поэтому у острых больных с высоким риском осложнений его использование считают предпочтительным.
Тактика лечения отдельных проявлений острой сердечной недостаточности и методы контроля эффективности лечения
ОТЁК ЛЁГКИХ
Цели лечения
Уменьшить давление в лёгочных капиллярах. Оптимально добиться уменьшения давления заклинивания лёгочной артерии до 16-20 мм рт.ст. и подъёма сердечного выброса более 2 л/мин.
Обзор современных рекомендаций
Отёк лёгких, гипертонический криз и острая декомпенсация ХСН во многих случаях связаны с возникновением выраженной периферической вазоконстрикции у больных со сниженным сократительным резервом левого желудочка. Увеличение постнагрузки приводит к снижению сердечного выброса и увеличению диастолического давления в левом желудочке. Неотложное лечение этих вариантов ОСН основано на использовании мощных, быстродействующих вазодилататоров. После первоначальной стабилизации лечение должно быть направлено на предупреждение повторных эпизодов выраженной вазоконстрикции в сочетании с оптимизацией функций сердца.
Принципы выбора лекарственных средств и их режимов дозирования
Вмешательства первой ступени направлены на быстрое снижение давления в капиллярах лёгких и устранение гипоксии. Помимо внутривенного введения морфина и мочегонных препаратов (фуросемид) необходимо придать больному положение полусидя с опущенными ногами и обеспечить дыхание 95% кислородом. При систолическом АД выше 100 мм рт.ст. следует начать принимать нитроглицерин под язык (по 1 таблетке каждые 5-10 мин) или использовать нитраты в виде аэрозоля до появления возможности проводить внутривенно инфузию нитроглицерина или снижения систолического АД менее 90 мм рт.ст. Если ответ на первую дозу фуросемида отсутствует в течение 20 мин, рекомендуют ввести удвоенную дозу препарата. Тиазидные диуретики и спиронолактон здесь иногда используются в сочетании с петлевыми диуретиками.
Средствами непосредственной борьбы с пенообразованием при отёке лёгких служат так называемые пеногасители — вещества, обеспечивающие разрушение пены за счёт снижения поверхностного натяжения. Простейшее из них — пары спирта (спирт наливают в увлажнитель, пропуская через него кислород, пары подают больному через носовой катетер или дыхательную маску с начальной скоростью 2-3 л, а спустя несколько минут — со скоростью 6-8 л в минуту). Исчезновение клокочущего дыхания наблюдают в сроки от 10-15 мин до 2-3 ч.
Показаниями к переводу на ИВЛ служит частота дыхания свыше 30 в минуту, активное участие в дыхании вспомогательной мускулатуры, падение рO2 ниже 50 мм рт.ст., тяжёлый респираторный ацидоз.
Вмешательства второй ступени начинают несколько позже и продолжают от нескольких часов до нескольких суток. В/в инфузия нитроглицерина или натрия нитропруссида — вмешательства второй ступени. Отмечено, что эффективность вазодилататоров уменьшается как при слишком низких, так и при слишком высоких дозах препаратов. При их использовании необходимо тщательно контролировать АД. Доза титруется до снижения систолического АД на 10-15%, но не ниже 90 мм рт.ст., а также до достижения оптимального гемодинамического эффекта. При этом клиническое улучшение может быть отсрочено. При рефрактерных или возобновляющихся симптомах ОСН, связанных с низкой сократительной способностью миокарда, показано введение положительных инотропных агентов (добутамина или/и допамина). Показание к длительному использованию нитратов — необходимость контролировать ишемию миокарда. При выраженном бронхоспазме необходим аминофиллин (вводят внутривенно в нагрузочной дозе 5 мг/кг за 20 мин с последующей инфузией 0,5-0,7 мг/кг в час), его применение нежелательно при суправентрикулярных тахиаритмиях.
Методы контроля эффективности
Необходимо помнить о признаках передозировки аминофиллина, включающих тошноту, рвоту, тахикардию, тахиаритмии, тремор, беспокойство, раздражительность и судороги. Эффективным средством, позволяющим контролировать ишемию миокарда при недостаточной эффективности медикаментозного лечения, а также связанные с ней проявления ОСН и тяжёлые аритмии, служит внутриаортальная баллонная контрапульсация.
КАРДИОГЕННЫЙ ШОК И АРТЕРИАЛЬНАЯ ГИПОТЕНЗИЯ
Цели лечения
Оптимизация давления заполнения желудочков сердца, нормализация АД и устранение снижения сердечного выброса.
Принципы выбора лекарственных средств и режимов их дозирования
Артериальную гипотонию диагностируют, если систолическое АД не превышает 80-90 мм рт.ст. При артериальной гипотензии или кардиогенном шоке первоначально надо убедиться в достаточном давлении заполнения желудочков сердца (отсутствии абсолютной или относительной гиповолемии). В неотложной ситуации, если нет отёка лёгких, целесообразно быстро ввести внутривенно 250-500 мл жидкости, контролируя степень застоя в лёгких и центральное венозное давление. Если достаточного повышения АД не достигнуто, следует начать инфузию прессорного агента в постепенно увеличивающейся дозе, выбор которого зависит от уровня АД. Применяют норадреналин (при систолическом АД <70 мм рт.ст), допамин (при систолическом АД от 70 до 90 мм рт.ст.), добутамин (при систолическом АД >90 мм рт.ст); ингибиторы фосфодиэстеразы. Поддержанию достаточного уровня АД помогает использование внутриаортальной баллонной контрапульсации.
При тяжёлой правожелудочковой недостаточности (распространении некроза на правый желудочек при инфаркте миокарда, массивной тромбоэмболии лёгочной артерии) надо исключить применение вазодилататоров (нитраты, ингибиторы АПФ и др.) и мочегонных. Важно также добиться сохранения синхронной сократительной активности правого предсердия и желудочка (устраняя пароксизмы наджелудочковых аритмий и при необходимости используя последовательную атриовентрикулярную электрическую стимуляцию сердца). При сократительной дисфункции левого желудочка может потребоваться снижение его постнагрузки с помощью натрия нитропруссида или внутриаортальной баллонной контрапульсации. Тромбоэмболия лёгочной артерии с артериальной гипотензией или шоком — показания к неотложной тромболитической терапии.
Согласно последним данным, при кардиогенном шоке, рефрактерном к стандартному лечению, высокоэффективно применение ингибитора синтазы оксида азота L-NMMA.
Восстановлению нормальной текучести крови способствует переливание плазмы крови, альбумина, низкомолекулярных декстранов (декстран), растворов гидроксиэтилкрахмала (инфукол*, рефортан*), глюкозы. В лечении также используют п/к введение низкомолекулярных гепаринов (эноксапарин натрия 40 мг 1 раз в сутки, далтепарин натрия 5000 МЕ 1 раз в сутки) и антиагрегантов, а также препаратов, обладающих противоферментной активностью (апротинин), аминокапроновой кислоты, активаторов спонтанного фибринолиза (никотиновая кислота, ксантинола никотинат), глюкокортикоидов (4-12 мг дексаметазона) с целью уменьшения проницаемости мембран.
Перечисленные мероприятия проводят на фоне коррекции водно-солевого баланса и кислотно-основного состояния с использованием солей калия и магния.
СПИСОК ЛИТЕРАТУРЫ
Верткин А.Л., Тополянский А.В. Алгоритм догоспитального этапа ведения больных острой сердечной недостаточностью // Consilium Medicum. — № 5. — 2005. — С. 44-51.
Диагностика и лечение острой сердечной недостаточности. Российские рекомендации // Комитет экспертов Всероссийского научного общества кардиологов. — 2007. — www. cardiosite.ru.
Явелов И.С. Принципы лечения острой сердечной недостаточности // Сердце. — № 1. — 2003. — С. 28-42.
ACC/AHA Guideline Update for the Management of Patients With Unstable Angina and NonST-Segment Elevation Myocardial Infarction-2002: Summary Article A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on the Management of Patients With Unstable Angina) // Circulation. — 2002. — October 1. — P. 1893-1900.
ACC/AHA /ESC Guidelines for the management of patients with atrial fibrillation. A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines and Policy Conferences (Committee to Develop Guidelines for the Management of Patients With Atrial Fibrillation). Developed in Collaboration With the North American Society of Pacing and Electrophysiology // Eur. Heart. J. — 2001. — Vol. 22. — P. 1852-1923.
Bristow M., Port D., Kelly R. Treatment of Heart Failure: Pharmacological Methods // Heart Disease: A Textbook of Cardiovascular Medicine / Ed. E. Braunwald, D. Zipes, P. Libby. — 6-th ed. — W.B. Saunders Co. — 2001. — P. 562-599.
Cotter G., Kaluski E., Blatt A. et al. L-NMMA (a nitric oxide synthase inhibitor) is effective in the treatment of cardiogenic shock // Circulation. — 2000. — N 101. — P. 1358-1361.
Hogg K., Swedberg K., McMurray J. Heart Failure with preserved left ventricular systolic function. Epidemiology, Clinical Characteristics, and Prognosis // J. Am. Coll. Cardiol. — 2004. — N 43. — P. 317-327.
Lee T. Management of Heart Failure. Guidelines // Heart Disease: A Textbook of Cardiovascular Medicine / Ed. E. Braunwald, D. Zipes, P. Libby. — 6-th ed. — W.B. Saunders Co. — 2001. — P. 652-658.
Menon V., Hochman J. Management of cardiogenic shock complicating acute myocardial infarction // Heart. — 2002. — N 88. — P. 531-537.
Moiseyev V., Poder P., Andrejevs N. et al. On behalf of RUSSLAN Study Investigators. Safety and efficacy of a novel calcium sensitizer, levosimendan, in patients with left ventricular failure due to an acute myocardial infarction. A randomized, placebo-controlled, double-blind study (RUSSLAN) // Eur. Heart. J. — 2002. — N 23. — P. 1422-1932.
Publication Committee for the VMAC Investigators. Intravenous nesiritide vs nitroglycerin for treatment of decompensated congestive heart failure: A randomized controlled trial // J.A.M.A. — 2002. — N 287. — P. 1531-1540.
Richenbacher W., Pierce W. Treatment of Heart Failure: Assisted Circulation // Heart Disease: A Textbook of Cardiovascular Medicine / Ed. E. Braunwald, D. Zipes, P. Libby. — 6-th ed. — W.B. Saunders Co. — 2001.- P. 600-614.
The Task Force on the Management of Acute Coronary Syndromes of the European society of Cardiology. Management of acute coronary syndromes in patients presenting without persistent ST-segment elevation // Eur. Heart. J. — 2002. — N 23. — P. 1809-1840.
The Task Force on the Management of Acute Myocardial Infarction of the European Society of Cardiology. Management of acute myocardial infarction in patient presenting with St-segment elevation // Eur. Heart. J. — 2003. — N 24. — P. 28-66.
Хроническая сердечная недостаточность
КЛАССИФИКАЦИЯ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
В классификации ХСН, предложенной Американской коллегией кардиологов и Американской ассоциацией сердца (2005 г.), выделены 4 стадии ХСН. Стадия А: ещё нет дисфункции сердца и не наступило развитие клинически выраженной декомпенсации сердечной деятельности. Стадия В — бессимптомная дисфункция левого желудочка — соответствует I стадии ХСН по классификации общества специалистов по сердечной недостаточности (2002 г.), стадия С — клинически выраженная ХСН — соответствует II стадии по классификации общества специалистов по сердечной недостаточности 2002 г. В российской классификации выделены периоды IIA и ИБ (начальная и клинически выраженная ХСН). Стадию D в Американской классификации относят к финальной стадии ХСН (соответствует III стадии болезни по классификации общества специалистов по сердечной недостаточности 2002 г.). Важно отметить, что классификация ХСН по стадиям лишь дополняет, но не заменяет классификацию, предложенную Нью-Йоркской кардиологической ассоциацией (NYHA). Классы (по классификации NYHA) могут меняться у каждого пациента как в сторону повышения, так и снижения (в зависимости от реакции на лечение или при прогрессировании заболевания). Стадии, в отличие от классов, могут меняться только в одном направлении — прогрессировать в зависимости от ремоделирования миокарда. Выделение стадий сердечной недостаточности позволяет показать возможность профилактики ХСН, а также подчёркнуть значимость диагностики прогрессирования дисфункции левого желудочка.
ЦЕЛИ ЛЕЧЕНИЯ
В настоящее время в международных и национальных российских рекомендациях по лечению ХСН выделяют шесть основных целей лечения данного заболевания:
-
предотвращение развития симптомной ХСН (для I стадии ХСН);
-
устранение симптомов ХСН (для стадий ПА-Ш);
-
замедление прогрессирования болезни путём защиты сердца и других органовмишеней (головного мозга, почек, сосудов) (для стадий I-III);
-
улучшение качества жизни (для стадий IIA-III);
-
уменьшение количества госпитализаций (и расходов) (для стадий
-
улучшение прогноза (для стадий I-III).
При наличии бессимптомной дисфункции левого желудочка, характерной для I стадии ХСН, необходимо предотвратить появление её выраженных симптомов.
Главная задача фармакотерапии при ХСН на любой её стадии — замедление прогрессирования болезни путём защиты органов-мишеней (сердца, сосудов, почек и др.). Предотвращение и замедление ремоделирования сердца и сосудов — не менее важная задача, чем устранение симптомов ХСН. Естественно, что при симптомной ХСН на начальном этапе лечения важно избавить больного от одышки, удушья, отёков и улучшить качество его жизни (например, нормализовать сон). Достичь этого можно уже через несколько суток лечения (максимум — через 1-2 нед).
Уменьшение числа госпитализаций косвенно свидетельствует о стабильном течении ХСН и существенно снижает затраты на лечение.
ПРИНЦИПЫ ВЫБОРА ЛЕКАРСТВЕННЫХ СРЕДСТВ И РЕЖИМОВ ИХ ДОЗИРОВАНИЯ
Медикаментозное лечение — важнейшая составляющая комплексного лечения ХСН (комплексное лечение включает также немедикаментозные и хирургические методы).
По степени доказанности каждого из методов лечения Европейским обществом кардиологов предложена трёхбалльная шкала: степень доказанности А — применение предлагаемого метода абсолютно доказано, по меньшей мере, в двух независимых крупных контролируемых исследованиях; степень доказанности В (более низкая) — эффективность предлагаемого лечения уже получила подтверждение в одном крупном исследовании или результаты исследований противоречивы и требуются дополнительные исследования; степень доказанности С (самая низкая) — рекомендации по лечению основаны на результатах отдельных исследований и полагаться на них трудно. Кроме того, выделяют классы рекомендаций: I класс — лечение показано всем, На — лечение скорее показано, Нб — лечение скорее противопоказано, III — лечение строго противопоказано.
Общие принципы лечения ХСН подразумевают назначение только тех препаратов, эффективность и безопасность которых доказана в длительных многоцентровых двойных слепых, плацебо-контролируемых исследованиях. Все рекомендации по дозам ЛС и кратности их приёма также основаны на данных контролируемых исследований, в которых была доказана эффективность того или иного препарата. Тактика лечения ХСН представлена на рис. 21-7.
Схема лечения сердечной недостаточности
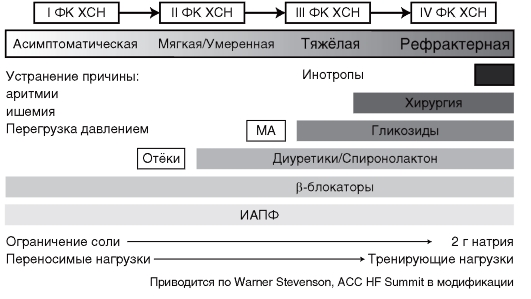
Рис. 21-7. Стратегия лечения хронической сердечной недостаточности.
Профилактику ХСН (лечение стадии А) проводят в соответствии с существующими рекомендациями по лечению артериальной гипертензии, ИБС, сахарного диабета, клапанных пороков сердца.
Все ЛС для лечения ХСН по степени доказанности их эффективности можно разделить на три группы: основные, дополнительные и вспомогательные.
Основные лекарственные средства
К этой группе относят препараты, эффект которых доказан, сомнений не вызывает и которые рекомендованы именно для лечения ХСН.
-
Ингибиторы АПФ показаны всем больным с ХСН вне зависимости от этиологии, стадии процесса и типа декомпенсации.
-
β-Адреноблокаторы применяют дополнительно к ингибиторам АПФ.
-
Антагонисты альдостерона применяют вместе с ингибиторами АПФ и β-адреноблокаторами у больных с тяжёлой ХСН.
-
Диуретики показаны всем больным при наличии клинических симптомов ХСН, связанных с избыточной задержкой натрия и воды в организме.
-
Сердечные гликозиды — препараты выбора при мерцательной аритмии. При синусовом ритме их назначают с осторожностью (особенно у женщин) и в малых дозах.
-
Блокаторы ангиотензиновых рецепторов применяют не только в случаях непереносимости ингибиторов АПФ, но и вместе с ингибиторами АПФ в качестве средств первого ряда у больных с клинически выраженной декомпенсацией.
Дополнительные лекарственные средства
Эффективность и/или безопасность данных препаратов показана в отдельных крупных исследованиях, но требует уточнения.
-
Статины рекомендованы всем больным с ишемической этиологией ХСН, так как они способны предотвращать развитие ХСН при разных формах ИБС.
-
Непрямые антикоагулянты показаны при сочетании ХСН и мерцательной аритмии. Эта группа препаратов меняется наиболее быстро, так как многие препараты, подтвердив свою эффективность и безопасность, становятся основными (при отсутствии подтверждения — вспомогательными) средствами лечения ХСН.
Вспомогательные лекарственные средства
-
Периферические вазодилататоры, в частности нитраты, применяют только при сопутствующей стенокардии.
-
Блокаторы медленных кальциевых каналов — длительно действующие дигидропиридины — применяют при упорной стенокардии и стойкой артериальной гипертензии.
-
Антиаритмические средства (в основном III класса) используют при опасных для жизни желудочковых аритмиях.
-
Ацетилсалициловую кислоту (аспирин*) и другие антиагреганты применяют для вторичной профилактики после перенесённого инфаркта миокарда.
-
Негликозидные инотропные стимуляторы используют при обострении ХСН, протекающем с низким сердечным выбросом и упорной гипотонией.
В литературе есть данные двух исследований возможности улучшения прогноза больных при применении вазодилататоров — нитратов (изосорбида динитрат) — с гидралазином (апрессином*). Однако побочные эффекты (тахикардия, гипотония, головная боль) при таком варианте лечения очень выражены, поэтому при использовании ингибиторов АПФ рекомендовать такое лечение нецелесообразно. Указанную комбинацию препаратов можно использовать только при непереносимости ингибиторов АПФ.
ОСНОВНЫЕ СРЕДСТВА ДЛЯ ЛЕЧЕНИЯ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
Ингибиторы ангиотензинпревращающего фермента
Данные препараты в настоящее время считают средствами первого ряда при лечении ХСН. Более 10 лет назад в классическом метаанализе была убедительно продемонстрирована их способность к снижению риска смерти больных с ХСН почти на 25%, причём в первые 90 сут от начала лечения этот эффект ещё более выражен (снижение риска смерти почти в 2 раза). Положительные эффекты ингибиторов АПФ не зависят от возраста и тяжести ХСН. Эффективность использования ингибиторов АПФ может несколько снижаться при ишемической этиологии ХСН, а также у женщин. Кроме того, эффект ингибиторов АПФ может быть ослаблен при одновременном применении НПВС (вследствие конкурентной блокады синтеза простациклина, стимулируемого кининовой системой). Меньшее снижение эффективности ингибиторов АПФ наблюдают при применении малых доз ацетилсалициловой кислоты (аспирина*). В целом при ХСН применение ингибиторов АПФ имеет самый высокий уровень доказанности (класс рекомендаций I, уровень доказанности А).
В России зарегистрировано много ингибиторов АПФ, имеющих в качестве показания ХСН: зофеноприл, каптоприл, лизиноприл, периндоприл, спираприл, рамиприл, фозиноприл, цилазаприл, эналаприл. Считают, что при использовании ингибиторов АПФ при ХСН развивается так называемый класс-эффект, т. е. то, что свойственно всему этому классу лекарств. Однако степень доказанности эффективности каждого из них при лечении ХСН (табл. 21-57).
Таблица 21-57. Доказательная база применения ингибиторов ангиотензинпревращающего фермента для предотвращения развития хронической сердечной недостаточности и/или её лечения*
| Препараты | Профилактика ХСН | I функциональный класс начальная ХСН | II функциональный класс клинически выраженная ХСН | III-IV функциональные классы тяжёлая ХСН |
|---|---|---|---|---|
|
Эналаприл |
— |
SOLVD prev |
SOLVD treat, V-HeFT II, RESOLVD |
CONSENSUS |
|
Каптоприл |
SAVE, VALIANT, OPTIMAAL |
Munich MHF |
Captopril-Degoxin, ELITE-II |
— |
|
Фозиноприл |
FAMIS |
— |
FEST, SHF без глик, Fosinopril-Enalapril |
— |
|
Периндоприл |
PROGRESS, EUROPA |
— |
PEP-CHF, PREAMI |
— |
|
Лизиноприл |
GISSI-III |
— |
ATLAS |
— |
|
Рамиприл |
AIRE, HOPE |
— |
— |
— |
|
Зофеноприл |
SMILE |
— |
— |
— |
|
Спираприл |
— |
— |
CASSIS |
— |
* Без исследований по подбору доз и оценки гемодинамики.
Максимальную степень доказанности в лечении ХСН всех стадий имеют только классические ингибиторы АПФ — эналаприл и каптоприл, поэтому именно их необходимо наиболее широко использовать для лечения ХСН. Для профилактики ХСН у больных, перенёсших инфаркт миокарда, можно применять каптоприл, рамиприл и фозиноприл. В исследовании PRE-AMI было показано, что периндоприл блокирует постинфарктное ремоделирование левого желудочка у лиц пожилого возраста. Трандолаприл и зофеноприл исследованы только на пациентах с инфарктом миокарда. Трандолаприл не предотвращает развитие ХСН у больных с ИБС и сохранной функцией сердца.
Для профилактики ХСН у пациентов с хроническими заболеваниями сердечнососудистой системы, в частности ИБС, можно использовать только периндоприл и рамиприл (наиболее эффективен периндоприл). Рамиприл может предотвращать развитие декомпенсации у смешанной группы больных с ИБС, артериальной гипертензией, сахарным диабетом, периферическим атеросклерозом и перенесённым инсультом.
В дополнение к перечисленным препаратам в Российских рекомендациях общества специалистов по сердечной недостаточности по лечению больных с ХСН указан спираприл, эффективность которого при лечении ХСН доказана в отечественных исследованиях.
В табл. 21-58 приведены дозы наиболее исследованных ингибиторов АПФ, применяемых для лечения и профилактики ХСН (препараты, эффективность которых доказана только у больных с инфарктом миокарда, а также препараты, эффективность которых доказана только в национальных исследованиях, в табл. 21-58 не представлены).
Таблица 21-58. Дозирование ингибиторов ангиотензинпревращающего фермента при лечении хронической сердечной недостаточности (мгхкратность приёма в сутки)
| Препарат | Стартовая доза | Терапевтическая доза | Максимальная доза | Стартовая доза при гипотонии |
|---|---|---|---|---|
|
Эналаприл |
2,5×2 |
10×2 |
20×2 |
1,25×2 |
|
Каптоприл |
6,25х3(2)[8] |
25×3(2) |
50×3(2) |
3,125×3(2) |
|
Фозиноприл |
5×1(2) |
10-20×1(2) |
20×1(2) |
2,5×1(2) |
|
Периндоприл |
2×1 |
4×1 |
8×1 |
1×1 |
|
Лизиноприл |
2,5×1 |
10×1 |
20×1[9] |
1,25×1 |
|
Рамиприл |
2,5×1 |
5×2 |
5×2 |
1,25×1 |
Все ингибиторы АПФ необходимо начинать назначать с небольших доз. В дальнейшем дозы нужно постепенно (не чаще 1 раза в 2-3 сут, а при системной гипотонии — не чаще 1 раза в нед) увеличивать до индивидуальных «целевых» доз (которые часто существенно выше, чем стандартные дозы, используемые в клинической практике). Ингибиторы АПФ можно назначать больным с ХСН при уровне систолического АД выше 85 мм рт. ст. При исходном систолическом АД ниже 85-100 мм рт. ст. ингибиторы АПФ эффективны, однако стартовая доза в таком случае должна быть ниже в 2 раза (для всех ингибиторов АПФ).
При применении ингибиторов АПФ для лечения ХСН могут развиваться различные побочные эффекты (ниже перечислены наиболее клинически значимые из них).
-
Повышение концентрации креатинина. Наблюдают у 5-15% больных. Оно связано с возможным снижением скорости почечной фильтрации вследствие блокады рецепторов ангиотензина II и развитием функциональной почечной недостаточности. Риск повышен у больных с исходной гипонатриемией (может возникнуть опасная ситуация). При медленном увеличении доз ингибиторов АПФ повышение концентрации креатинина более чем в 2 раза выше нормы и усугубление почечной недостаточности встречается максимум у 1-2% пациентов. В этих случаях оправдан переход на ингибиторы АПФ, имеющие два пути выведения из организма — фозиноприл и спираприл. Назначение лизиноприла в таких случаях противопоказано.
-
Сухой кашель — типичный побочный эффект всех ингибиторов АПФ. Встречается у 2-3% больных и связан с блокадой деградации брадикинина. При развитии упорного кашля ингибитор АПФ нужно заменить блокатором ангиотензиновых рецепторов (при применении препарата данной группы частота возникновения сухого кашля значительно меньше).
-
Симптомная гипотония развивается, как правило, в начале лечения. Она характерна для пациентов с высоким уровнем активности ренина в плазме крови. Риск гипотонии возрастает у больных с ХСН IV функциональный класс, при сочетании ингибиторов АПФ с периферическими вазодилататорами и при назначении ингибиторов АПФ после обильного диуреза. Ингибиторы АПФ рекомендуют назначать не ранее чем через 24 ч после обильного диуреза, предварительно отменив вазодилататоры. Реже гипотония первой дозы развивается на фоне применения периндоприла. У 3-4% пациентов симптомная гипотония может стать причиной прекращения приёма ингибиторов АПФ. При развитии гипотонии на фоне лечения ингибиторами АПФ нужно уменьшить дозу данных препаратов. Важно отметить, что применение ингибиторов АПФ в таких случаях необходимо продолжить.
При лечении ингибиторами АПФ необходимо контролировать АД и уровень электролитов крови (исследование выполняют через 2 нед после каждого последующего увеличения дозы).
β-Адреноблокаторы
При ХСН симпатико-адреналовая система у больных с декомпенсацией находится в состоянии хронической гиперактивации и предопределяет плохой прогноз. Основная цель применения β-адреноблокаторов — снижение смертности и улучшение прогноза. В настоящее время доказано, что β-адреноблокаторы не только блокируют влияние катехоламинов на β-адренергические рецепторы, но оказывают комплексное нейрогормональное воздействие, а также дополняют эффекты ингибиторов АПФ.
Эффекты β-адреноблокаторов при ХСН:
-
уменьшение гибели (некроза и апоптоза) и дисфункции кардиомиоцитов;
-
уменьшение выраженности гибернации кардиомиоцитов;
-
улучшение показателей гемодинамики;
-
повышение плотности и аффинности β-адренорецепторов (их аффинность при ХСН снижена);
-
уменьшение гипертрофии миокарда;
-
снижение ЧСС;
-
уменьшение степени ишемии миокарда в покое и при физических нагрузках;
-
уменьшение частоты желудочковых аритмий;
-
антифибрилляторное действие, снижение риска внезапной смерти.
К настоящему времени проведено более 30 плацебо-контролируемых исследований, которые показали способность β-адреноблокаторов снижать смертность больных с декомпенсацией почти на 30%, причём в большинстве случаев β-адреноблокаторы назначают на фоне приёма ингибиторов АПФ. Доказано, что два типа β-адреноблокаторов — β1-селективные (кардиоселективные) (бисопролол и метопролол с замедленным высвобождением препарата), а также некардиоселективный β1— и β2-блокатор с дополнительными свойствами α1-блокатора, антиоксиданта и антипролиферативного средства (карведилол) — эффективны, безопасны и способны улучшать прогноз больных с ХСН, а также уменьшать число госпитализаций. Кроме трёх рекомендованных β-адреноблокаторов для лечения пожилых больных с ХСН (старше 70 лет) можно применять небиволол, который достоверно не снижает смертность, но уменьшает заболеваемость пациентов и число повторных госпитализаций. Другие β-адреноблокаторы, такие как атенолол, метопролол, не улучшают прогноз больных ХСН. Применение атенолола и метопролола для лечения больных ХСН противопоказано.
В табл. 21-59 перечислены исследования β-адреноблокаторов (доказательная база применения данных препаратов).
Таблица 21-59. Доказательная база применения β-адреноблокаторов при хронической сердечной недостаточности
| Препарат | Начальная ХСН | Клинически выраженная ХСН |
|---|---|---|
|
Метопролол |
SOLV prev |
MERIT-HF |
|
Бисопролол |
CIBIS-III |
CIBIS-I и II, BEST |
|
Карведилол |
— |
US Carvedilol HF COPERNICUS, COMET, CAPRICORN |
β-Адреноблокаторы необходимо применять у всех больных с ХСН (если нет противопоказаний), поскольку эффективность данной группы препаратов не зависит от тяжести декомпенсации, пола, возраста, уровня исходного давления и ЧСС. В обычных клинических ситуациях β-адреноблокаторы нужно назначать только дополнительно к ингибиторам АПФ (в том числе больным, у которых достигнута стабилизация состояния).
В табл. 21-60 представлены оптимальные дозы β-адреноблокаторов, применяющиеся для лечения ХСН.
Таблица 21-60. Дозы β-адреноблокаторов, используемые при лечении хронической сердечной недостаточности (по рекомендациям Российского общества специалистов по сердечной недостаточности)
| Препарат | Стартовая доза | Терапевтическая доза | Максимальная доза |
|---|---|---|---|
|
Бисопролол |
1,25 1 |
101 |
101 |
|
Метопролол |
12,51 |
1001 |
2001 |
|
Карведилол |
3,1251 |
251 |
251 |
|
Небиволол[10] |
1,251 |
101 |
101 |
Использовать β-адреноблокаторы при ХСН надо осторожно, начинать нужно с 1/8 терапевтической дозы (стартовая доза). В дальнейшем дозу увеличивают очень медленно (не чаще 1 раза в 2 нед, а при плохой переносимости и чрезмерном снижении АД — 1 раз в месяц) до достижения оптимальной терапевтической дозы. Необходимо помнить, что оптимальную терапевтическую дозу для каждого пациента нужно подбирать индивидуально.
В рекомендациях Российского общества специалистов по сердечной недостаточности указаны следующие наиболее оптимальные схемы лечения:
-
бисопролол применяют в первые 2 нед лечения по 1,25 мг, на 3-й и 4-й нед — по 2,5 мг, на 5-й и 6-й нед — по 3,75 мг, на 7-й и 8-й нед — по 5 мг, на 9-й и 10-й нед — по 7,5 мг, на 11-й и 12-й нед — по 10 мг (при сомнительной переносимости периоды увеличения дозы нужно увеличить до 4 нед, оптимальная доза будет достигнута к 24 нед);
-
дозы метопролола сукцината также увеличивают постепенно: в первые 2 нед лечения по 12,5 мг, на 3-4-й нед — по 25 мг, на 5-6-й недпо 50 мг, на 7-8-й нед по 75 мг, на 9-10-й нед — по 100 мг, на 11-12-й нед — по 200 мг;
-
для карведилола: начальная доза составляет 3,125 мг 2 раза, затем через 2 недели 2 раза в сутки по 6,25 мг, затем ещё через 2 недели по 12,5 мг 2 раза в сутки и далее по 25 мг 2 раза в сутки;
-
для небиволола (у больных старше 70 лет): 1,25 мг-2,5 мг-5 мг-7,5 мг10 мг. Увеличение дозы раз в 2 недели, при чрезмерном снижении АД 1 раз в месяц.
В Российских рекомендациях ВНОК и ОССН (общество специалистов по сердечной недостаточности) даны указания по тактике ведения пациентов с ХСН, уже получающих лечение не рекомендованными β-адреноблокаторами (табл. 21-61): «Если больные получают очень малые дозы атенолола (≤25 мг/сут) или метопролола тартрата (≤25 мг/сут), то титрование доз рекомендованных β-адреноблокаторов необходимо начать с общепринятых стартовых доз. При условии, если пациенты принимали средние дозы атенолола (25-75 мг/сут) или метопролола тартрата (25-75 мг/сут), то титрование рекомендованных β-адреноблокаторов можно начать сразу со второй ступени. Наконец, если пациенты успешно принимали высокие дозы атенолола (≥75 мг/сут) или метопролола тартрата (≥75 мг/сут), то титрование бисопролола, карведилола или метопролола сукцината можно начать с третьей ступени. Между последним приёмом атенолола или метопролола сукцината и первым приёмом рекомендованного β-адреноблокатора, на который переводится больной, должно пройти 12 ч. В дальнейшем титрование доз рекомендованных β-адреноблокаторов проходит по обычным принципам — увеличение доз каждые 2 нед, а при гипотонии и нестабильном состоянии 1 раз в 4 нед».
Таблица 21-61. Перевод больных с хронической сердечной недостаточностью с атенолола и метопролола тартрата на рекомендованные β-адреноблокаторы (по рекомендациям Российского общества специалистов по сердечной недостаточности)
|
Принимаемые β-адреноблокаторы |
Рекомендованные β-адреноблокаторы (стартовая доза) |
||
|
Бисопролол |
Метопролол |
Карведилол |
|
|
Атенолол ≤25 мг/сут |
1,25 мг |
12,5 мг |
3,125 мг x 2 раза в сутки |
|
Атенолол 25-75 мг/сут |
2,5 мг |
25 мг |
6,25 мг x 2 раза в сутки |
|
Атенолол ≥75 мг/сут |
5 мг |
50 мг |
12,5 мг x 2 раза в сутки |
|
Метопролол ≤25 мг/сут |
1,25 мг |
12,5 мг |
3,125 мг x 2 раза в сутки |
|
Метопролол 25-75 мг/сут |
2,5 мг |
25 мг |
6,25 мг x 2 раза в сутки |
|
Метопролол ≥75 мг/сут |
1,25 мг |
12,5 мг |
3,125 мг x 2 раза в сутки |
В первые 2 нед лечения β-адреноблокаторами возможно снижение сердечного выброса и обострение ХСН, что требует постоянного наблюдения за состоянием пациента. В таких случаях необходимо:
-
увеличить дозы диуретиков;
-
увеличить (если возможно) дозы ингибиторов АПФ;
-
назначить сердечные гликозиды;
-
замедлить увеличение дозы β-адреноблокаторов.
Противопоказания для назначения β-адреноблокаторов хорошо известны. При наличии ХОБЛ, осложняющей течение ХСН, β-адреноблокаторы нужно назначать осторожно, начинать с малых доз и увеличивать их постепенно. Однако при обострении симптомов бронхообструкции на фоне лечения β-адреноблокаторами от их применения необходимо отказаться. Препарат выбора в такой ситуации — высокоселективный β1-адреноблокатор бисопролол.
При сочетании ХСН и сахарного диабета 2-го типа назначение β-адреноблокаторов необходимо. Препарат выбора — карведилол, который, в отличие от всех других β-адреноблокаторов, улучшает чувствительность периферических тканей к инсулину. При невозможности использовать β-адреноблокаторы у больных ИБС на фоне ХСН рекомендуют применять блокаторы If-каналов (ивабрадин), изолированно снижающие ЧСС.
Для безопасного и эффективного применения β-адреноблокаторов при ХСН необходимо соблюдать следующие правила:
-
использовать только рекомендованные для лечения ХСН β-адреноблокаторы;
-
назначать β-адреноблокаторы дополнительно к ингибиторам АПФ (пациенты должны получать ингибиторы АПФ или блокаторы ангиотензиновых рецепторов);
-
пациенты должны находиться в стабильном состоянии без внутривенной инотропной поддержки, без признаков выраженных застойных явлений и на правильно подобранных дозах диуретиков;
-
лечение следует начинать с небольших доз β-адреноблокаторов с последующим медленным их повышением до целевых терапевтических доз;
-
уменьшение ЧСС минимум на 15% от исходной величины свидетельствует о правильно подобранной схеме лечения.
Антагонисты альдостерона
Спиронолактон в дозе 100-300 мг/сут применяют в комплексной терапии тяжёлой ХСН как калийсберегающий диуретик. При наличии декомпенсации спиронолактон используют в высоких дозах (100-300 мг, или 4-12 таблеток, назначают однократно утром или в 2 приёма — утром и в обед) на 1-3-й нед до достижения компенсации. После этого дозу спиронолактона нужно уменьшить. При таком варианте лечения необходим тщательный контроль концентрации калия и креатинина в плазме крови.
Критерии эффективности применения спиронолактона в комплексном лечении упорного отёчного синдрома:
-
увеличение диуреза на 20-25% (это особенно важно при упорных, рефрактерных отёках);
-
уменьшение жажды, сухости во рту и исчезновение специфического «печёночного» запаха изо рта;
-
стабильная концентрация калия и магния в плазме крови (отсутствие снижения), несмотря на достижение положительного диуреза.
После достижения компенсации высокие дозы спиронолактона отменяют. В дальнейшем решают вопрос о длительном назначении невысоких доз препарата в качестве нейрогормонального модулятора.
В настоящее время наиболее популярной и клинически оправданной стала концепция длительного лечения больных ИБС III-IV функциональных классов с выраженной декомпенсацией с использованием малых (25-50 мг) доз спиронолактона дополнительно к ингибиторам АПФ и β-адреноблокаторам в качестве нейрогуморального модулятора. Это позволяет более полно блокировать РААС, улучшать течение и прогноз больных с ХСН. Считают, что именно сочетание трёх нейрогормональных модуляторов (ингибитор АПФ с β-адреноблокатором и антагонистом альдостерона) наиболее эффективно для лечения больных с тяжёлой ХСН.
Из основных побочных реакций спиронолактона следует отметить развитие гинекомастии (до 10% пациентов), связанное со способностью препарата повышать уровень пролактина в крови.
При наличии повышенного уровня креатинина сыворотки (≥130 мкмоль/л), почечной недостаточности в анамнезе, гиперкалиемии, причём даже умеренной (>5,2 мкмоль/л), и сочетании антагонистов альдостерона с ингибитором АПФ
необходим постоянный мониторинг клинико-лабораторных данных пациента. Необходимо определять уровень калия и креатинина плазмы через 2 и 4 нед после начала лечения, затем через 2 и 3 мес, а потом 1 раз в 6 мес.
Диуретики
Диуретическая терапия при ХСН имеет две фазы: активную (при декомпенсации ХСН) и поддерживающую (при стабильном состоянии пациента). В активной фазе превышение количества выделенной мочи над количеством принятой жидкости должно составлять 1-2 л/сут, но при этом ежедневное снижение веса не должно быть больше 1 кг. Более интенсивная терапия может спровоцировать гиперактивацию РААС и симпатоадреналовой системы и привести к задержке жидкости. В поддерживающей фазе диурез должен быть сбалансированным, а масса тела стабильной при ежедневном приёме диуретиков (не допустим дискретный прием диуретиков 1-2 раза/нед).
Российское общество специалистов по сердечной недостаточности предлагает следующий алгоритм назначения диуретиков в зависимости от тяжести ХСН:
-
при I и II (без застоя) функциональных классах — диуретики не использовать;
-
при II функциональном классе (с застоем) назначить тиазидные диуретики (только при их неэффективности можно назначать петлевые);
-
при III функциональном классе (декомпенсация) — петлевые (тиазидные) и антагонисты альдостерона;
-
при III функциональном классе для поддерживающего лечения — тиазидные (петлевые) диуретики в сочетании со спиронолактоном (в малых дозах) и ацетазоламидом (по 0,25 мг 3 раза/сут в течение 3-4 сут, 1 раз в неделю);
-
при IV функциональном классе — петлевые и тиазидные диуретики (иногда сочетание двух петлевых диуретиков, фуросемида и этакриновой кислоты) вместе с антагонистами альдостерона и ингибиторами карбоангидразы (ацетазоламид по 0,25 мг 3 раза в сутки в течение 3-4 сут, 1 раз в неделю).
В настоящее время диуретики рассматривают всего лишь как один из компонентов дегидратационной терапии наряду с ингибиторами АПФ и антагонистами альдостерона. Поэтому монотерапия ХСН диуретиками недопустима. Диуретики, используемые для лечения ХСН, относятся к различным фармакологическим группам и отличаются по уровню воздействия на нефрон. На проксимальные канальцы действуют слабейшие из диуретиков — ингибиторы карбоангидразы (ацетазоламид), на кортикальный участок восходящей части петли Генле и начальную часть дистальных канальцев — тиазидные и тиазидоподобные диуретики (гидрохлоротиазид, индапамид, хлорталидон); на всю восходящую часть петли Генле — самые мощные петлевые диуретики (фуросемид, этакриновая кислота, буметанид, торасемид); на дистальные канальцы — конкурентные (спиронолактон) и неконкурентные (триамтерен) антагонисты альдостерона, относящиеся к группе калийсберегающих диуретиков (диуретический эффект у них очень незначителен, а при лечении ХСН используют их нейрогуморальные свойства). В табл. 21-62 представлен режим дозирования диуретиков при ХСН.
Основные принципы диуретической терапии при ХСН
-
Диуретики следует назначать только при наличии клинических признаков застоя крови (со НА стадии, II функционального класса по классификации общества специалистов по сердечной недостаточности).
-
Лечение нужно начинать с малых доз.
-
Важно использовать «ступенчатое» назначение диуретиков: от слабейшего из возможно эффективных у конкретного больного до комбинаций диуретиков (от тиазидных диуретиков, например гидрохлоротиазида, к мощным петлевым диуретикам — фуросемиду, этакриновой кислоте, буметаниду, торасемиду). Кроме того, вначале препарат назначают внутрь, в дальнейшем при необходимости переходят от приёма внутрь к парентеральному введению.
-
Нельзя назначать ударные дозы 1 раз в 3-7 сут, так как это не только приводит к ухудшению качества жизни, но и повышает риск развития нарушений ритма.
Таблица 21-62. Режимы дозирования диуретиков при лечении хронической сердечной недостаточности и длительность их действия (по рекомендациям Российского общества специалистов по сердечной недостаточности)
| Диуретики | Показания | Стартовая доза | Максимальная доза | Длительность действия | |
|---|---|---|---|---|---|
|
Тиазидные |
Гидрохлоротиазид |
функциональные классы, скорость клубочковой фильтрации ≥30 мл/мин |
25 мг, 1-2 раза в сутки |
200 мг/сут |
6-12 ч |
|
Индапамид |
II функциональный класс (СКФ≥30 мл/мин) |
1,5 мг/сут |
4,5 мг/сут |
36 ч |
|
|
Хлорталидон |
II функциональный класс (СКФ≥30 мл/мин) |
12,5 мг/сут |
100 мг/сут |
24-72 ч |
|
|
Петлевые |
Фуросемид |
II-IV функциональные классы (СКФ≥5 мл/мин |
20 мг, 1-2 раза в сутки |
600 мг/сут |
6-8 ч |
|
Буметанид |
II-IV функциональные классы (СКФ≥5 мл/мин) |
0,5 мг, 1-2 раза в сутки |
10 мг/сут |
4-6 ч |
|
|
Этакриновая кислота |
II-IV функциональные классы (СКФ≥5 мл/мин) |
25 мг, 1-2 раза в сутки |
200 мг/сут |
6-8 ч |
|
|
Торасемид |
II-IV функциональные классы (СКФ≥5 мл/мин) |
10 мг/сут |
200 мг/сут |
12-16 ч |
|
|
Ингибиторы карбоксиангидразы |
Ацетазоламид |
Сердечно-лёгочная недостаточность, синдром ночного апноэ, устойчивость к активным диуретикам (вследствие алкалоза) |
250 мг, 3-4 сут с перерывами 10-14 сут[11] |
750 мг/сут |
12 ч |
|
Калийсберегающие |
Спиронолактон[12] |
Декомпенсация ХСН |
50 мг 2 раза в сутки |
300 мг/сут |
До 72 ч |
|
Триамтерен[13] |
Гипокалиемия |
50 мг 2 раза в сутки |
200 мг/сут |
8-10 ч |
Типичное последствие применения диуретиков при ХСН — гиперактивация РААС, сопровождающаяся задержкой жидкости. Именно поэтому при лечении тиазидными и петлевыми диуретиками необходимо подавлять гиперактивацию РААС с помощью ингибиторов АПФ, блокаторов ангиотензиновых рецепторов и антагонистов альдостерона. Кроме того, электролитные нарушения при лечении диуретиками менее выражены, если вместе с диуретиками применять ингибиторы АПФ и антагонисты альдостерона. Возможное негативное влияние на углеводный и липидный обмен при терапии тиазидными диуретиками (в меньшей степени петлевыми диуретиками) для больных с ХСН имеет меньшее прогностически неблагоприятное значение, чем эти же изменения у пациентов с артериальной гипертензией.
Традиционно наиболее широко для лечения отёчного синдрома применяют фуросемид. Его стартовая доза обычно составляет 20-40 мг, но может быть и выше (до 500-1800 мг/сут). Длительность диуретического эффекта — 6-8 ч, поэтому при тяжёлом состоянии пациента рекомендуют двукратное (а в отдельных случаях и троекратное) применение фуросемида в течение суток.
Этакриновую кислоту используют для временного лечения пациентов при привыкании к фуросемиду и снижении его эффективности, а также при рефрактерном отёчном синдроме в дополнение к фуросемиду.
Наиболее сложная клиническая проблема при терапии ХСН диуретиками связана с развитием рефрактерности к ним. Выделяют раннюю (развивается в первые часы или дни после назначения диуретиков и обусловлена гиперактивацией РААС) и позднюю (развивается спустя недели и месяцы постоянной диуретической терапии) рефрактерность, которая связана с гипертрофией апикальных клеток почечных канальцев, где как раз и действуют диуретики. Бороться с этим видом рефрактерности сложнее. Требуется периодическая (раз в 3-4 недели) смена активных диуретиков и их комбинация с иАПФ. Для преодоления ранней рефрактерности необходима полноценная блокада РААС комбинацией ингибитора АПФ и спиронолактона. Для преодоления поздней рефрактерности можно использовать торасемид. Кроме того, у некоторых пациентов хороший результат даёт внутривенное введение удвоенной (по сравнению с предыдущей неэффективной дозой) дозы диуретика. При наличии гипоальбуминемии эффективность диуретиков повышается при введении альбумина. Очень важно обеспечить нормальное перфузионное давление. С этой целью можно использовать средства с положительным инотропным эффектом — добутамин и допамин.
В настоящее время в России зарегистрирован самый эффективный и безопасный петлевой диуретик — торасемид. Данный препарат — типичный петлевой диуретик, блокирующий реабсорбцию натрия и воды в восходящей части петли Генле, но по своим фармакокинетическим свойствам он лучше фуросемида, так как имеет лучшую всасываемость и биодоступность. При почечной недостаточности период полувыведения торасемида не изменяется, так как он на 80% метаболизируется в печени. Главное отличие торасемида от других петлевых диуретиков — его способность уменьшать активность РААС путём дозозависимой блокады (стимулированного ангиотензином II) входа кальция в клетки, а также с помощью антиальдостеронового действия. В сравнительных контролируемых исследованиях торасемид оказался гораздо эффективнее и безопаснее фуросемида. Более того, в исследовании T0RIC торасемид улучшал прогноз больных с ХСН. Данный препарат можно считать наиболее близким по своим свойствам к гипотетическому «идеальному диуретику» для лечения ХСН.
Ингибиторы карбоангидразы
Ингибиторы карбоангидразы для лечения ХСН практически не применяют из-за их слабого диуретического эффекта, однако эти препараты потенцируют эффективность более сильных диуретиков (путём усиления «загрузки» натрием нижележащих отделов канальцев).
Схема назначения одного из ингибиторов карбоангидразы — ацетазоламида: по 0,25 мг трижды в сутки в течение 3-4 сут с двухнедельным перерывом. Применение препарата по такой схеме позволяет восстановить диуретическую активность тиазидных и петлевых диуретиков, при длительном применении которых развивается алкалоз. Также известно, что применение ацетазоламида на ночь в дозе 0,25 мг позволяет уменьшить выраженность и частоту синдрома обструктивного ночного апноэ (СОНА) при ХСН.
Сердечные гликозиды
Сердечные гликозиды продолжают считать одними из основных средств для лечения ХСН, несмотря на то, что они не замедляют её прогрессирование и не улучшают прогноз. Однако препараты этой группы улучшают клиническую симптоматику и качество жизни, а также снижают частоту госпитализаций по поводу развития или усиления декомпенсации (причём как при мерцательной аритмии, так и при синусовом ритме).
В клинической практике используют три фармакодинамических эффекта сердечных гликозидов: положительный инотропный, отрицательный хронотропный и нейромодуляторный. Наиболее эффективно применение сердечных гликозидов у пациентов с низкой фракцией выброса (<25%), с выраженной кардиомегалией (кардиоторакальный индекс >55%) и при неишемической этиологии ХСН.
С позиций доказательной медицины в настоящее время для лечения ХСН допустимо использование только дигоксина, так как применение других гликозидов не имеет оснований. Парентеральное применение сердечных гликозидов ограничено только случаями декомпенсации ХСН на фоне тахисистолической формы мерцательной аритмии.
Положительный инотропный эффект сердечных гликозидов в полной мере реализуется только при применении высоких доз (для дигоксина ≥0,375 мг/сут), однако в таком случае очень высок риск развития интоксикации и ухудшения прогноза. Именно поэтому в настоящее время дигоксин при ХСН применяют в малых дозах (обычно <0,25 мг/сут), но при этом используют его нейромодуляторные свойства, а не положительный инотропный эффект. При таком режиме дозирования риск побочных эффектов минимален. У пожилых пациентов и у женщин суточные дозы дигоксина должны быть снижены до 0,0625-0,125 мг. Именно у этих групп пациентов чаще возникает интоксикация и развиваются смертельные осложнения (что обусловлено более высокими концентрациями гликозидов в крови у женщин и у пожилых пациентов по сравнению с мужчинами среднего возраста при приёме одинаковых доз). Кроме того, дигоксин необходимо с осторожностью применять при ИБС.
Сочетание сердечных гликозидов с β-адреноблокаторами считают одним из оптимальных, поскольку в этом случае можно лучше контролировать ЧСС, снизить риск опасных для жизни желудочковых аритмий и уменьшить опасность обострения коронарной недостаточности.
Блокаторы ангиотензиновых рецепторов I
Препараты этой группы, как и ингибиторы АПФ, блокируют РААС, однако их действие направлено на другой компонент этой системы. Таким образом, указанные препараты позволяют использовать ещё один механизм блокады РААС. В настоящее время принято считать, что по своей клинической эффективности при ХСН блокаторы ангиотензиновых рецепторов эквивалентны ингибиторам АПФ. Так, исследование CHARM продемонстрировало достоверное снижение риска смерти на 33% после первого года наблюдения, на 20% — после второго и на 12% — после третьего. Эти данные сопоставимы с результатами классического исследования ингибиторов АПФ — SOLVD (в котором было показано, что эналаприл снижает риск смерти на 23% через год, на 23% через два и на 16% через три года лечения). В исследованиях лозартана и валсартана было показано, что применение указанных препаратов может положительно повлиять на прогноз, снизить риск смерти (а также риск смерти и частоту повторных госпитализаций у декомпенсированных больных с ХСН).
В табл. 21-63 приведены данные о рекомендованных режимах применения блокаторов ангиотензиновых рецепторов при ХСН. Не случайно в ней приведены данные только по трём таким препаратам, так как остальные представители этого класса лекарственных препаратов не имеют достаточной доказательной базы для применения при ХСН (но не при артериальной гипертензии!).
Таблица 21-63. Показания к применению и дозировки блокаторов ангиотензиновых рецепторов, рекомендуемых для профилактики и лечения хронической сердечной недостаточности (приводится по рекомендациям Российского общества специалистов по сердечной недостаточности)
| Препарат | Показания | Стартовая доза | Терапевтическая доза | Максимальная доза |
|---|---|---|---|---|
|
Кандесартан |
ХСН I-IV функциональных классов, диаст. ХСН |
4 мгс×1 раз в сутки |
16 мгс×1 раз в сутки |
32 мгс×1 раз в сутки |
|
Валсартан |
ХСН II-IV функциональных классов, после инфаркта миокарда |
20 мг×2 раза в сутки |
80 мг×1 раз в сутки |
160 мг×1 раз в сутки |
|
Лозартан |
Непереносимость ингибиторов АПФ, профилактика ХСН |
25 мгс×1 раз в сутки |
50 мг×1 раз в сутки |
100 мг×1 раз в сутки |
В исследовании Val-HeFT была доказана способность валсартана в сочетании с ингибиторами АПФ уменьшать число госпитализаций больных с ХСН, однако при этом данных о положительном влиянии на прогноз получено не было.
Дальнейшие исследования подтвердили клиническую обоснованность комбинации блокаторов ангиотензиновых рецепторов и ингибиторов АПФ. Однако комбинацию ингибиторов АПФ с β-адреноблокаторами и блокаторами ангиотензиновых рецепторов нельзя считать оптимальной, так как она может приводить к гипотонии и даже повторной гиперактивации РААС.
Таким образом, блокаторы ангиотензиновых рецепторов можно назначать дополнительно к ингибиторам АПФ и вместо ингибиторов АПФ при их непереносимости у пациентов с ХСН.
ДОПОЛНИТЕЛЬНЫЕ СРЕДСТВА ДЛЯ ЛЕЧЕНИЯ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
Статины
Два крупных проспективных исследования (CORONA, GISSI-HF), проводимых для доказательства возможности включения статинов в комплекс терапии больных с ХСН ишемической этиологии, ещё не завершены. Пока доказательства эффективности статинов в лечении больных с ишемической этиологией ХСН получены только в ретроспективных анализах контролируемых протоколов, в популяционных и когортных (случай-контроль) исследованиях. Однако современные данные позволяют предположить, что статины могут снижать риск развития ХСН и улучшать прогноз пациентов с декомпенсацией ХСН. Наиболее значимы для больных с ХСН не гиполипидемические, а плейотропные эффекты статинов. В первые 3 мес лечения статинами у больных ХСН необходим регулярный контроль активности печёночных трансаминаз и креатинфосфокиназы. При повышении активности АСТ и АЛТ более чем в 3 раза или креатинфосфокиназы в 10 раз выше нормы, а также при появлении мышечных болей приём статинов необходимо немедленно прекратить. Учитывая частую сопутствующую ХСН патологию печени, следует избегать высоких доз статинов. При наличии кардиального цирроза применение статинов необходимо прекратить.
Антитромботические средства
При ХСН часто повышен риск тромбоэмболий, поэтому в таких случаях показаны антикоагулянты.
По современным данным, наиболее безопасно применение низкомолекулярных гепаринов. Их используют для предотвращения тромбозов и эмболий у пациентов с ХСН, находящихся на постельном режиме (эноксапарин натрия по 40 мг/сут в течение 2-3 нед).
Непрямые антикоагулянты (аценокумарол, варфарин) обязательны для применения у больных с мерцательной аритмией и повышенным риском тромбоэмболий. Для уменьшения риска геморрагических осложнений антикоагулянты необходимо применять при тщательном контроле (1 раз в месяц) МНО. Доказательств эффективности антикоагулянтов у больных с ХСН и синусовым ритмом в настоящее время нет.
ДРУГИЕ ПРЕПАРАТЫ, ПРИМЕНЯЕМЫЕ У ПАЦИЕНТОВ С ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТЬЮ
Пациентам с ХСН (особенно при декомпенсации) нужно все лекарственные препараты назначать крайне осторожно. В частности, это касается НПВС (селективных и неселективных, в том числе дозы аспирина >325 мг), глюкокортикоидов, трициклических антидепрессантов, антиаритмических средств I класса и антагонистов кальция (верапамил, дилтиазем, дигидроперидины короткого действия), метформина, тиаглитазонов.
Для России очень актуально выделение группы препаратов, не рекомендованных (!) к применению при ХСН, но, несмотря на это, всё же используемых для её лечения (триметазидин, таурин, карнитин, коэнзим композитум* и милдронат*).
МЕТОДЫ КОНТРОЛЯ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
В условиях клинической практики кроме обычного клинико-лабораторного контроля состояния пациента с ХСН необходим контроль величины фракции выброса (с помощью эхокардиографии) и переносимости физических нагрузок (6-минутный тест с ходьбой). Последний метод отличается доступностью и низкой стоимостью. Техника выполнения теста проста: необходимо измерить дистанцию, которую в состоянии пройти пациент в течение 6 мин (при этом темп ходьбы и количество остановок регулирует сам пациент). Оценка этого показателя при каждом визите пациента к врачу даёт абсолютно объективную информацию об эффективности фармакотерапии ХСН.
Данные о соответствии пройденной дистанции тяжести ХСН представлены в табл. 21-64.
Таблица 21-64. Соотношение тяжести хронической сердечной недостаточности и пройденной дистанции во время 6-минутного теста с ходьбой
| Выраженность ХСН | Дистанция, пройденная за 6 мин, м |
|---|---|
|
Нет ХСН |
≥551 |
|
I функциональный класс ХСН |
426-550 |
|
II функциональный класс ХСН |
301-425 |
|
III функциональный класс ХСН |
151-300 |
|
IV функциональный класс ХСН |
≤150 |
СПИСОК ЛИТЕРАТУРЫ
Агеев Ф.Т., Даниелян М.О., Мареев В.Ю. и др. Больные с хронической сердечной недостаточностью в российской амбулаторной практике: особенности контингента, диагностики и лечения (по материалам исследования ЭПОХА-О-ХСН) // Сердечная недостаточность. — 2004. — № 5 (1). — С. 4-7.
Даниелян М.О. Прогноз и лечение хронической сердечной недостаточности (данные 20-тилетнего наблюдения): Автореф. дис. … канд. мед. наук. — Москва, 2001.
Мареев В.Ю., Даниелян М.О., Беленков Ю.Н. От имени рабочей группы исследования ЭПОХА-О-ХСН. Сравнительная характеристика больных с ХСН в зависимости от величины ФВ по результатам Российского многоцентрового исследования ЭПОХА-О-ХСН // Сердечная недостаточность. — 2006. — Vol. 7 (4). — P. 164-171.
Национальные рекомендации по диагностике и лечению ХСН (Утверждены съездом кардиологов РФ в октябре 2003 г.) // Там же. — 2003. — № 4 (6). — С. 276-297.
ACC / AHA 2005 Guideline Update for the Diagnosis and Management of Chronic Heart Failure in the Adult A Report of the American College of Cardiology / American Heart Association Task Force on Practice Guidelines (writing Committee to Update the 2001 Guidelines for the Evaluation and Management of Heart Failure) // http:www.acc.org/qualityandscience/clinical/guidelines/failure/update/index.pdf.
Cleland J.G., Swedberg K., Follath F. et al. The EuroHeart Failure survey programme a survey on the quality of care among patients with heart failure in Europe. Part 1: patient characteristics and diagnosis // Eur. Heart J. — 2003. — Vol. 24 (5). — P. 442-463.
Guidelines for the diagnosis and treatment of Chronic Heart Failure: full text The Task Force for the diagnosis and treatment of CHF of the European Society of Cardiology // Eur. Heart J. — 2005. — Vol. 26 (22). — 2472 p.
HFSA 2006 Comprehensive Heart Failure Practice Guideline // J. of Cardiac Failure. — 2006. — Vol. 12. — e1-e122.
Hogg K., Swedberg K., McMurray J. Heart Failure with preserved left ventricular systolic function. Epidemiology, Clinical Characteristics, and Prognosis // J. Am. Coll. Cardiol. — 2004. — Vol. 43 (3). — P. 317-327.
Owan T.E., Hodge D.O., Herges R.M. et al. Trends in prevalence and outcome of heart failure with preserved ejection fraction // N. Engl. J. Med. — 2006. — Vol. 355 (3). — P. 251-259.
Нарушения ритма сердца
Полноценное лечение желудочковых аритмий (желудочковой экстрасистолии, неустойчивой желудочковой тахикардии, устойчивой мономорфной или полиморфной желудочковой тахикардии, фибрилляции желудочков) требует понимания механизмов развития и этиологии нарушений ритма, оценки сопутствующих заболеваний (состояний), которые могут вносить вклад в развитие или провоцирование аритмии, риска, обусловленного аритмией, и соотношения «польза-риск» планируемого антиаритмического лечения.
Основной механизм развития желудочковых аритмий у пациентов со структурными поражениями сердца — повторный вход и циркуляция возбуждения. Круги циркуляции импульса, как правило, формируются в пограничных зонах между нормальной и патологически изменённой тканью в миокарде желудочков.
Триггерная активность — основной механизм развития нарушений ритма у пациентов без органического поражения миокарда (синдромы удлинённого Q-T, катехолзависимая полиморфная желудочковая тахикардия, идиопатическая желудочковая тахикардия из выносящего тракта правого желудочка).
Желудочковые аритмии при острой ишемии миокарда и, возможно, идиопатическая левожелудочковая тахикардия могут быть обусловлены наличием патологического автоматизма.
Желудочковая экстрасистолия и неустойчивая желудочковая тахикардия у пациентов без органических заболеваний сердца не связаны с повышенным риском внезапной сердечной смерти и при отсутствии симптомов не требуют лечения. Лечение показано только при наличии выраженных симптомов, существенно снижающих качество жизни. При этом к препаратам выбора относят β-адреноблокаторы; при их неэффективности возможно использование амиодарона, соталола или флекаинидаP.
Основной задачей лечения желудочковых нарушений ритма у пациентов с органическими заболеваниями сердца, а также при генетически детерминированных электрических аномалиях (синдромы удлинённого Q-T) считают снижение риска внезапной сердечной смерти, в основном, обусловленной фатальной желудочковой тахикардией/фибрилляцией желудочков. Первичная профилактика включает методы лечения, направленные на предотвращение фатальных аритмических эпизодов у пациентов без желудочковых аритмий и внезапной сердечной смерти в анамнезе, но имеющих признаки высокого риска. Вторичную профилактику используют у пациентов, перенёсших эпизод желудочковой тахикардии или внезапной сердечной смерти.
Ведение пациентов с желудочковыми нарушениями ритма включает применение антиаритмических препаратов, имплантируемых устройств (имплантируемого кардиовертера/дефибриллятора), различных вариантов абляции и хирургических вмешательств.
Основу фармакотерапии желудочковых аритмий составляют β-адреноблокаторы. Препараты данной группы эффективно подавляют желудочковые нарушения ритма и снижают риск внезапной сердечной смерти как у пациентов с органическими поражениями сердца, так и при отсутствии структурных изменений миокарда. Данные об эффективности амиодарона противоречивы, хотя существуют доказательства подавления желудочковых нарушений ритма и снижения риска внезапной сердечной смерти у пациентов с дилатационной кардиомиопатией и перенесённым инфарктом миокарда. Длительное использование амиодарона может быть ограничено выраженной системной токсичностью. Другие антиаритмические препараты оказались малоэффективными для профилактики внезапной сердечной смерти и увеличения выживаемости. Доступные в настоящее время антиаритмические препараты используют в определённых клинических ситуациях, чаще всего для неотложной терапии желудочковых нарушений ритма, однако их следует применять с осторожностью в связи с риском развития проаритмий.
Для профилактики внезапной сердечной смерти у пациентов с органическим поражением сердца также эффективны ЛС, не обладающие антиаритмической активностью. Эти препараты способны влиять на процессы, определяющие формирование субстрата для развития желудочковых аритмий — ишемию и патологическое ремоделирование миокарда желудочков. Так, способность снижать риск внезапной сердечной смерти доказана для дезагрегантов, статинов, ингибиторов АПФ, блокаторов альдостероновых рецепторов.
Ниже представлены рекомендации по использованию антиаритмических препаратов для неотложной терапии желудочковых аритмий (табл. 21-65).
Таблица 21-65. Применение антиаритмических препаратов для неотложной терапии желудочковых аритмий
| Состояния (заболевания) | Класс рекомендаций | Уровень доказательности |
|---|---|---|
|
Желудочковые аритмии у пациентов с острым инфарктом миокарда и острым коронарным синдромом |
||
|
Резистентная желудочковая тахикардия/фибрилляции желудочков |
||
|
Амиодарон 300 мг внутривенно болюсно в дополнение к электроимпульсной терапии |
IIA |
В |
|
Прокаинамид болюс внутривенно в дополнение к электроимпульсной терапии |
IB |
C |
|
Устойчивая желудочковая тахикардия без гемодинамических нарушений и/или гипотонии |
||
|
Амиодарон, повторные болюсы 150 мг внутривенно до кумулятивной дозы 2,2 г/сут |
I |
В |
|
Прокаинамид болюс внутривенно |
IIB |
C |
|
Лидокаин внутривенно |
IIB |
C |
|
Неустойчивая желудочковая тахикардия, желудочковая экстрасистолия |
||
|
Профилактическое использование β-адреноблокаторов |
I |
А |
|
Профилактическое использование антиаритмических препаратов для подавления желудочковой экстрасистолии и неустойчивой желудочковой тахикардии |
III |
В |
|
Непрерывно рецидивирующая желудочковая тахикардия |
||
|
Прокаинамид или амиодарон внутривенно с последующим назначением β-адреноблокаторов |
I |
C |
|
Полиморфная желудочковая тахикардия |
||
|
Лидокаин внутривенно |
IIB |
C |
|
Желудочковые аритмии, не ассоциированные с острым инфарктом миокарда |
||
|
Остановка сердца, обусловленная резистентной желудочковой тахикардией/фибрилляцией желудочков |
||
|
Амиодарон в дополнение к электроимпульсной терапии при её неэффективности |
I |
B |
|
Устойчивая мономорфная желудочковая тахикардия |
||
|
Прокаинамид внутривенно |
IIA |
B |
|
Амиодарон внутривенно (при наличии гемодинамической нестабильности или резистентности к другим антиаритмическим препаратам и электроимпульсной терапии) |
IIA |
C |
|
Лидокаин внутривенно |
IIB |
C |
|
Рецидивирующая мономорфная желудочковая тахикардия |
||
|
Амиодарон внутривенно |
IIA |
С |
|
β-Адреноблокаторы внутривенно |
IIA |
С |
|
Прокаинамид внутривенно |
IIA |
С |
|
Соталол внутривенно |
IIA |
С |
|
Аймалин внутривенно |
IIA |
С |
|
Полиморфная желудочковая тахикардия |
||
|
β-Адреноблокаторы внутривенно |
I |
B |
|
Амиодарон внутривенно (при отсутствии врождённого или приобретённого удлинения Q-T) |
I |
C |
|
Лидокаин внутривенно |
IIB |
C |
|
Желудочковая тахикардия типа «пируэт» |
||
|
Магния сульфат (при синдроме удлинённого Q-T) |
I |
B |
|
β-Адреноблокаторы внутривенно в сочетании с временным пейсмекером |
I |
B |
|
Инфузия изопротеренолар (при отсутствии врождённого удлинения Q-T) |
I |
В |
|
Лидокаин внутривенно |
IIB |
C |
|
Мексилетинр внутрь (у пациентов с синдромом LQ-T3) |
IIB |
С |
|
Непрерывно рецидивирующая желудочковая тахикардия |
||
|
β-Адреноблокаторы и/или амиодарон внутривенно и/или учащающая желудочковая стимуляция |
IIB |
C |
Градации рекомендаций: класс I — существуют доказательства или общее мнение экспертов о полезности/эффективности метода лечения; класс II — есть противоречивые свидетельства или расхождения мнений экспертов о полезности/эффективности метода лечения; класс IIA — превалируют доказательства/мнения в пользу полезности/эффективности; класс IIB — недостаточно данных для обоснования полезности/эффективности; класс III — существуют доказательства или общее мнение экспертов о неэффективности/бесполезности метода лечения.
Уровни доказательности: A- данные получены из нескольких рандомизированных исследований или метаанализа; B — данные получены из одного рандомизированного или нерандомизированных исследований; С — согласованная точка зрения экспертов или описательные исследования.
В табл. 21-66 представлены рекомендации по лечению желудочковых аритмий у пациентов с наиболее распространёнными заболеваниями сердца.
Таблица 21-66. Применение антиаритмических препаратов для длительного лечения желудочковых нарушений ритма
| Состояния (заболевания) | Класс рекомендаций | Уровень доказательности |
|---|---|---|
|
Первичная профилактика внезапной сердечной смерти у пациентов, перенёсших инфаркт миокарда |
||
|
β-Адреноблокаторы (в том числе при наличии ХСН) |
I |
А |
|
Ингибиторы АПФ (в том числе при наличии ХСН) |
I |
В |
|
Блокаторы альдостероновых рецепторов (при наличии ХСН) |
I |
В |
|
Статины |
I |
А |
|
Амиодарон (в том числе при наличии ХСН) |
IIA |
A |
|
Антиаритмические препараты I класса, соталол, дофетилидр |
III |
А-В |
|
Пациенты, перенёсшие инфаркт миокарда и реанимационные мероприятия по поводу желудочковой тахикардии/фибрилляции желудочков или имеющие эпизоды желудочковой тахикардии |
||
|
β-Адреноблокаторы |
IIA |
C |
|
Амиодарон |
IIA |
С |
|
Амиодарон + β-адреноблокаторы при рецидивах желудочковой тахикардии на фоне лечения β-адреноблокаторами |
IIA |
В |
|
Соталол для устранения симптомов при рецидивах желудочковой тахикардии на фоне лечения β-адреноблокаторами |
IIA |
C |
|
Антиаритмические препараты I, III и IV классов |
III |
С |
|
Лечение желудочковых аритмий и профилактика внезапной сердечной смерти у пациентов с дилатационной кардиомиопатией |
||
|
β-Адреноблокаторы |
I |
B |
|
Ингибиторы АПФ |
I |
B |
|
Блокаторы альдостероновых рецепторов |
IIA |
B |
|
Амиодарон у пациентов с желудочковой тахикардией/фибрилляцией желудочков |
IIB |
B |
|
Лечение желудочковых аритмий и профилактика внезапной сердечной смерти у пациентов с гипертрофической кардиомиопатией |
||
|
Амиодарон для первичной профилактики внезапной сердечной смерти |
IIB |
B |
|
β-Адреноблокаторы для первичной профилактики внезапной сердечной смерти |
III |
C |
|
Верапамил для первичной профилактики внезапной сердечной смерти |
III |
С |
|
Амиодарон у пациентов с желудочковой тахикардией/фибрилляцией желудочков в анамнезе при отсутствии возможности имплантации кардиовертера/дефибриллятора |
IIA |
C |
|
Лечение желудочковых аритмий и профилактика внезапной сердечной смерти у пациентов с аритмогенной дисплазией правого желудочка |
||
|
Амиодарон или соталол для лечения устойчивой желудочковой тахикардии/фибрилляции желудочков при невозможности имплантации кардиовертера/дефибриллятора |
IIA |
C |
|
Антиаритмические препараты (соталол) для первичной профилактики внезапной сердечной смерти |
IIB |
C |
|
Антиаритмические препараты для вторичной профилактики внезапной сердечной смерти |
III |
C |
|
Лечение желудочковых аритмий и профилактика внезапной сердечной смерти при синдромах удлинённого Q-T |
||
|
Модификация образа жизни (отказ от видов деятельности, связанных с интенсивными физическими нагрузками) |
IIA |
B-C |
|
Запрет приёма препаратов, удлиняющих Q-T или снижающих уровень калия |
I-IIA |
C |
|
β-Адреноблокаторы при наличии симптомов желудочковых аритмий |
I |
B |
|
β-Адреноблокаторы у бессимптомных пациентов |
IIA |
C |
|
β-Адреноблокаторы + имплантируемый кардиовертер/дефибриллятор при рецидивах желудочковых аритмий на фоне лечения β-адреноблокаторами или для вторичной профилактики после эпизода желудочковой тахикардии/фибрилляции желудочков |
I-IIA |
C |
|
Лечение катехоламинергической полиморфной желудочковой тахикардии |
||
|
β-Адреноблокаторы для первичной профилактики внезапной сердечной смерти |
I |
C |
|
β-Адреноблокаторы + имплантируемый кардиовертер/дефибриллятор для вторичной профилактики внезапной сердечной смерти |
I |
C |
|
β-Адреноблокаторы для вторичной профилактики |
IIA |
C |
|
Желудочковые аритмии у пациентов без органического поражения миокарда (идиопатическая левожелудочковая тахикардия или желудочковая тахикардия из выносящего тракта правого желудочка) |
||
|
β-Адреноблокаторы |
IIA |
C |
|
Блокаторы медленных кальциевых каналов |
IIA |
C |
|
Препараты IC класса для лечения желудочковой тахикардии из выносящего тракта правого желудочка |
IIA |
C |
В отличие от желудочковых нарушений ритма, суправентрикулярные аритмии (суправентрикулярная экстрасистолия, синоатриальная реципрокная тахикардия, атриовентрикулярная узловая реципрокная тахикардия, реципрокная тахикардия с участием дополнительных путей проведения, предсердная очаговая тахикардия и многофокусная предсердная тахикардия, эктопическая атриовентрикулярная узловая тахикардия) в подавляющем большинстве случаев не представляют угрозы для жизни. Значение суправентрикулярных аритмий определяется их достаточно широкой распространённостью, наличием симптомов, требующих экстренной госпитализации, а также снижением качества жизни в результате ограничения физической активности или развития симптомов сердечной недостаточности.
К наиболее значимым механизмам развития реципрокных суправентрикулярных аритмий относят повторный вход и циркуляцию возбуждения. Наиболее вероятный механизм развития очаговых суправентрикулярных аритмий — патологический автоматизм.
В большинстве случаев основной задачей лечения суправентрикулярных аритмий считают улучшение качества жизни пациента. Бессимптомная ПЭ не требует коррекции. Лечение показано только при наличии выраженных симптомов, существенно снижающих качество жизни. При этом к препаратам выбора относят β-адреноблокаторы или блокаторы медленных кальциевых каналов, при их неэффективности можно использовать амиодарон, соталол или флекаинид*. Лечение суправентрикулярных аритмий предусматривает купирование пароксизма и применение профилактической антиаритмической терапии для предотвращения рецидивов.
Основу современного лечения суправентрикулярных нарушений ритма составляют антиаритмические препараты различных классов и многочисленные варианты абляции. В качестве препаратов первого ряда, как правило, используют ЛС с низким аритмогенным потенциалом и низкой системной токсичностью — β-адреноблокаторы и блокаторы медленных кальциевых каналов.
Ниже представлены рекомендации по использованию антиаритмических препаратов для неотложной терапии суправентрикулярной тахикардии (табл. 21-67).
Таблица 21-67. Применение антиаритмических препаратов для неотложной терапии суправентрикулярных аритмий
| Состояния (заболевания) | Класс рекомендаций | Уровень доказательности |
|---|---|---|
|
Тахикардия с суправентрикулярными комплексами (с узкими комплексами QRS) |
||
|
Вагусные приёмы |
I |
В |
|
Аденозин |
I |
А |
|
Верапамил, дилтиазем |
I |
А |
|
β-Адреноблокаторы |
IIB |
C |
|
Амиодарон |
IIB |
C |
|
Дигоксин |
IIB |
C |
|
Суправентрикулярная тахикардия с широкими комплексами QRS (суправентрикулярная тахикардия + блокада правой ножки пучка Гиса), суправентрикулярная тахикардия с проведением по дополнительным путям проведения |
||
|
Все вышеперечисленные препараты |
||
|
Суправентрикулярная тахикардия с широкими комплексами QRS (суправентрикулярная тахикардия с проведением по дополнительным путям проведения) |
||
|
Флекаинидр |
I |
B |
|
Ибутилидр |
I |
B |
|
Прокаинамид |
I |
B |
|
Тахикардия неуточнённого происхождения с широкими комплексами QRS |
||
|
Прокаинамид |
I |
B |
|
Соталол |
I |
B |
|
Амиодарон (в том числе у пациентов с дисфункцией левого желудочка) |
I |
В |
|
Лидокаин |
IIB |
B |
|
β-Адреноблокаторы |
III |
C |
|
Верапамил |
III |
B |
Примечание. На стандартной ЭКГ в 12 отведениях суправентрикулярная тахикардия может проявляться как в виде регулярной тахикардии с узкими (суправентрикулярными) комплексами, так и в виде регулярной тахикардии с широкими комплексами QRS. Регулярная тахикардия с широкими комплексами QRS может быть суправентрикулярной (при наличии блокады правой ножки пучка Гиса или дополнительных путей проведения) или желудочковой. В ряде случаев установление источника тахикардии не представляется возможным и её рассматривают как тахикардию неизвестного происхождения с широкими комплексами QRS.
В табл. 21-68 представлены рекомендации по лечению отдельных форм суправентрикулярной тахикардии.
Фибрилляция и трепетание предсердий — широко распространённые нарушения ритма. Фибрилляция предсердий ассоциируется с повышенным риском сердечно-сосудистых осложнений. Частично это может быть обусловлено тяжестью фоновых (сопутствующих) заболеваний. Основные задачи лечения фибрилляции предсердий — профилактика системных эмболических осложнений, предупреждение гемодинамических нарушений, вызываемых неадекватно высокой ЧСС, и контроль симптомов
В настоящее время существуют две тактики лечения фибрилляции предсердий — восстановление и поддержание синусового ритма (тактика контроля ритма) и сохранение фибрилляции предсердий с контролем частоты желудочковых сокращений (тактика контроля ЧСС). Проведённые исследования показали, что контроль ритма не имеет преимуществ перед контролем ЧСС с точки зрения снижения риска сердечно-сосудистых осложнений и смерти. Более того, для некоторых групп тактика контроля ЧСС, по-видимому, предпочтительна, например для пожилых пациентов с артериальной гипертензией и другими сердечно-сосудистыми заболеваниями в качестве начальной терапии. Для молодых пациентов, особенно с идиопатической фибрилляцией предсердий, показано восстановление и поддержание синусового ритма.
Таблица 21-68. Применение антиаритмических препаратов для лечения суправентрикулярных аритмий
| Состояния (заболевания) | Класс рекомендаций | Уровень доказательности |
|---|---|---|
|
Пароксизмальная синоатриальная реципрокная тахикардия* |
||
|
Вагусные приёмы |
— |
С |
|
β-Адреноблокаторы |
— |
С |
|
Верапамил, дилтиазем |
— |
С |
|
Амиодарон |
— |
С |
|
Дигоксин |
— |
С |
|
Предсердная очаговая тахикардия |
||
|
Предсердная очаговая тахикардия, купирование при наличии гемодинамической нестабильности |
||
|
Кардиоверсия |
I |
А |
|
Купирование гемодинамически стабильной предсердной очаговой тахикардии |
||
|
Аденозин |
IIA |
С |
|
Верапамил, дилтиазем |
IIA |
С |
|
β-Адреноблокаторы |
IIA |
С |
|
Прокаинамид |
IIA |
С |
|
Флекаинидр, пропафенон |
IIA |
С |
|
Амиодарон, соталол |
IIA |
С |
|
Рецидивирующая предсердная очаговая тахикардия с наличием симптомов, профилактическое лечение |
||
|
Катетерная абляция |
I |
B |
|
Верапамил, дилтиазем |
I |
C |
|
β-Адреноблокаторы |
I |
C |
|
Дизопирамид |
IIA |
C |
|
Флекаинидр, пропафенон |
IIA |
C |
|
Соталол, амиодарон |
IIA |
C |
|
Пароксизмальная атриовентрикулярная узловая реципрокная тахикардия |
||
|
Атриовентрикулярная узловая реципрокная тахикардия с гемодинамической нестабильностью |
||
|
Катетерная абляция |
I |
В |
|
β-Адреноблокаторы |
IIA |
C |
|
Верапамил, дилтиазем |
IIA |
C |
|
Амиодарон |
IIA |
C |
|
Пропафенон |
IIA |
C |
|
Флекаинидр |
IIA |
C |
|
Рецидивирующая атриовентрикулярная узловая реципрокная тахикардия с наличием симптомов |
||
|
Катетерная абляция |
I |
B |
|
β-Адреноблокаторы |
I |
C |
|
Верапамил, дилтиазем |
I |
B |
|
Дигоксин |
IIB |
B |
|
Рецидивирующая атриовентрикулярная узловая реципрокная тахикардия, резистентная к терапии β-адреноблокаторами и верапамилом, не предусматривающая проведение катетерной абляции |
||
|
Пропафенон |
IIA |
B |
|
Соталол |
IIA |
B |
|
Флекаинид^ |
IIA |
B |
|
Амиодарон |
IIB |
C |
|
Нечастая, хорошо переносимая атриовентрикулярная узловая реципрокная тахикардия |
||
|
Отсутствие профилактической антиаритмической терапии |
I |
B |
|
Вагусные приёмы |
I |
C |
|
Применение антиаритмических препаратов по требованию (только для купирования пароксизмов) |
I |
B |
|
β-Адреноблокаторы |
I |
B |
|
Верапамил, дилтиазем |
I |
B |
|
Катетерная абляция |
I |
B |
|
Атриовентрикулярная узловая реципрокная тахикардия у пациентов с дополнительными путями проведения |
||
|
Гемодинамически стабильная, хорошо переносимая атриовентрикулярная узловая реципрокная тахикардия или с наличием плохо переносимых симптомов |
||
|
Катетерная абляция |
I |
B |
|
Пропафенон |
IIA |
C |
|
Соталол |
IIA |
C |
|
Флекаинид^ |
IIA |
C |
|
Амиодарон |
IIA |
C |
|
β-Адреноблокаторы |
IIA |
C |
|
Верапамил, дилтиазем, дигоксин |
III |
C |
|
Эктопическая атриовентрикулярная узловая тахикардия |
||
|
β-Адреноблокаторы |
IIA |
C |
|
Флекаинид^ |
IIA |
C |
|
Пропафенон |
IIA |
C |
|
Соталол |
IIA |
C |
|
Амиодарон |
IIA |
C |
|
Катетерная абляция |
IIA |
C |
* Контролируемых клинических исследований нет, в связи с чем определить уровень рекомендаций затруднительно.
В табл. 21-69 представлены рекомендации по фармакологической кардиоверсии фибрилляции предсердий.
Рекомендации по выбору антиаритмического препарата для поддержания синусового ритма при рецидивирующей пароксизмальной или персистирующей фибрилляции предсердий представлены в табл. 21-70.
Рекомендации по контролю ЧСС представлены в табл. 21-71.
Таблица 21-69. Рекомендации по фармакологической кардиоверсии фибрилляции предсердий
| Состояния (заболевания) | Класс рекомендаций | Уровень доказательности |
|---|---|---|
|
Эпизод фибрилляции предсердий длительностью до 7 сут |
||
|
Дофетилидр, внутрь |
I |
А |
|
Флекаинидр, внутрь или внутривенно |
I |
A |
|
Ибутилидр, внутривенно |
I |
A |
|
Пропафенон, внутрь или внутривенно |
I |
А |
|
Амиодарон, внутрь или внутривенно |
IIA |
A |
|
Дизопирамид,внутривенно |
IIB |
B |
|
Сотатол, внутривенно или внутрь |
III |
А |
|
Эпизод фибрилляции предсердий длительностью более 7 сут |
||
|
Дофетилидр, внутрь |
I |
A |
|
Амиодарон, внутрь или внутривенно |
IIA |
A |
|
Ибутилидр, внутривенно |
IIA |
A |
|
Дизопирамид (внутривенно), прокаинамид (внутривенно), хинидин (внутрь) |
IIB |
В-С |
|
Пропафенон, внутрь или внутривенно |
IIB |
B |
|
Сотатол (внутривенно или внутрь) |
III |
В |
Таблица 21-70. Рекомендации по выбору антиаритмического препарата для поддержания синусового ритма
| Состояния (заболевания) | Препараты выбора | Препараты резерва |
|---|---|---|
|
Идиопатическая фибрилляция предсердий |
Пропафенон |
Амиодарон |
|
Фибрилляция предсердий у пациентов с артериальной гипертензией без выраженной гипертрофии левого желудочка |
Пропафенон |
Амиодарон |
|
Фибрилляция предсердий у пациентов с артериальной гипертензией с выраженной гипертрофией левого желудочка |
Амиодарон |
— |
|
Фибрилляция предсердий у пациентов с ИБС |
Дофетилидр |
Амиодарон |
|
Фибрилляция предсердий у пациентов с ХСН |
Амиодарон |
— |
Таблица 21-71. Рекомендации по контролю частоты сердечных сокращений у пациентов с фибрилляцией предсердий
| Состояния (заболевания) | Класс рекомендаций | Уровень доказательности |
|---|---|---|
|
Контроль ЧСС в экстренных ситуациях |
||
|
Пациенты без дополнительных путей проведения |
||
|
β -Адреноблокаторы внутривенно — пропранолол, эсмололр, метопролол |
I |
С |
|
Блокаторы медленных кальциевых каналов внутривенно — верапамил, дилтиазем |
I |
В |
|
Пациенты с ХСН |
||
|
Дигоксин внутривенно |
I |
B |
|
Амиодарон внутривенно |
IIA |
C |
|
Пациенты с наличием дополнительных путей проведения |
||
|
Амиодарон внутривенно |
IIA |
C |
|
Длительный контроль ЧСС |
||
|
β-Адреноблокаторы внутрь (метопролол, пропранолол, атенолол, бисопролол, карведилол) |
I |
C |
|
Дилтиазем, верапамил внутрь |
I |
В |
|
Длительный контроль ритма у пациентов с ХСН |
||
|
Дигоксин внутрь |
I |
С |
|
β-Адреноблокаторы (метопролол, бисопролол, карведилол) внутрь |
I |
C |
|
β-Адреноблокаторы + дигоксин |
I |
C |
|
Амиодарон внутрь |
IIB |
C |
Ишемический инсульт и транзиторные ишемические атаки
ПЕРВИЧНАЯ ПРОФИЛАКТИКА
Первичная профилактика инсульта сводится к устранению или ослаблению влияния модифицируемых факторов риска, к основным из которых относится артериальная гипертензия, фибрилляция предсердий, гиперхолестеринемия, курение. Помимо общих мероприятий, направленных на нормализацию образа жизни (отказ от курения, адекватная физическая нагрузка, диетические рекомендации для нормализации массы тела и ограничения употребления богатых холестерином продуктов и др.), важное значение имеет лекарственная профилактика, в первую очередь антигипертензивная терапия. Кроме того, некоторым категориям пациентов показаны антиагреганты, антикоагулянты и гиполипидемические средства (статины).
Антигипертензивные препараты
Артериальная гипертензия (АГ) — один из наиболее частых и практически важных факторов риска цереброваскулярной патологии. Значимым в плане повышения риска инсульта считают любое повышение АД выше оптимального (110-120/70-80 мм рт.ст.). Адекватная терапия артериальной гипертензии позволяет снизить риск развития инсульта приблизительно на 40%. Подбор лекарственных препаратов проводят в индивидуальном порядке, учитывая возраст пациента, сопутствующие заболевания, переносимость и другие факторы (см. Российские рекомендации «Профилактика, диагностика и лечение артериальной гипертензии», второй пересмотр, М., 2004). Тем не менее существуют данные о том, что угнетение активности ренин-ангиотензиновой системы оказывает дополнительный эффект на снижение риска инсульта (не связанный со снижением АД). С учётом этого препаратами выбора следует считать ингибиторы АПФ, а также блокаторы ангиотензиновых рецепторов (например, эпросартан). Обычные дозы ингибиторов АПФ: эналаприл — 2,5-5 мг/сут, затем дозу увеличивают до 10-20 мг/сут; периндоприл — 2 мг/сут, затем дозу увеличивают до 4-8 мг/сут; рамиприл -1,25 мг/сут, затем дозу увеличивают до 5 мг/сут.
Антиагреганты
Доказан положительный эффект ацетилсалициловой кислоты для предотвращения инфаркта миокарда, однако в плане первичной профилактики инсульта её роль окончательно не установлена и рутинное назначение с этой целью не рекомендуется. Возможно, терапия ацетилсалициловой кислотой (1 мг/кг) оправдана у женщин с высоким риском цереброваскулярной патологии (старше 65 лет, с артериальной гипертензией, сахарным диабетом, гиперлипидемией). Кроме того, ацетилсалициловая кислота показана для первичной профилактики инсульта у пациентов с асимптомным каротидным стенозом (при отсутствии показаний к оперативному лечению), а также некоторым пациентам с фибрилляцией предсердий (см. следующий раздел).
Непрямые антикоагулянты
Для профилактики кардиоэмболии у пациентов с фибрилляцией предсердий на фоне клапанной патологии сердца (особенно при наличии механического протеза клапана) показан варфарин. Пациентам с фибрилляцией предсердий неклапанной этиологии варфарин назначают при высоком и умеренном риске развития инсульта (табл. 21-72). Начальная доза варфарина — 2,5 мг, в дальнейшем её титруют для достижения целевого МНО (обычно 2-3, у пациентов старше 75 лет — 1,6-2,5). Необходим периодический контроль протромбинового времени/МНО (обычно каждые 2-4 нед). Пациентам с низким риском инсульта, а также при невозможности назначения варфарина (плохая приверженность к лечению, высокий риск кровотечения, невозможность регулярного определения МНО) назначают ацетилсалициловую кислоту в дозе 325 мг.
Таблица 21-72. Стратификация риска больных фибрилляцией предсердий
| Категория риска Характеристика пациента | Высокий | Умеренный | Низкий |
|---|---|---|---|
|
Систолическое АД выше 160 мм рт.ст. Дисфункция левого желудочка Инсульт или транзиторная ишемическая атака в анамнезе Женщины старше 75 лет |
Умеренная артериальная гипертензия без факторов риска в анамнезе |
Отсутствие факторов риска или артериальной гипертензии в анамнезе |
|
|
Риск развития инсульта в течение 1 года |
8% |
3,5% |
1% |
Статины
Терапия статинами (например, симвастатин 20 мг/сут, аторвастатин 10 мг/сут длительно) показана при наличии у пациента ишемической болезни сердца (ИБС), атеросклеротических поражений периферических артерий, сахарного диабета, а также артериальной гипертензии с высоким риском сердечно-сосудистых осложнений [три и более следующих факторов риска: мужской пол, возраст 55 лет и старше, поражение почек (микроальбуминурия или протеинурия), отклонения на ЭКГ, курение, семейный анамнез ИБС, концентрация холестерина в крови 6 ммоль/л и выше]; это позволяет снизить риск инсульта приблизительно на 30%.
ЛЕЧЕНИЕ И ВТОРИЧНАЯ ПРОФИЛАКТИКА
Лечение ишемического инсульта включает поддержание жизненно важных функций, ограничение размера ишемического поражения (в период «терапевтического окна»), предупреждение и купирование осложнений, вторичную профилактику, реабилитационные мероприятия и симптоматическую терапию. В острейшем и остром периоде лечение проводят в стационарных условиях, лучше всего — в специализированном ангионеврологическом отделении многопрофильного стационара, в котором реализован мультидисциплинарный подход к ведению больного.
Тромболитическая терапия
В течение первых 3 ч от развития ишемического инсульта, при наличии соответствующих технических и организационных условий (обученный персонал, разработанный протокол, возможность проведения экстренной КТ и др.), следует решить вопрос о целесообразности тромболитической терапии. Последняя эффективна при всех подтипах ишемического инсульта и позволяет увеличить количество благоприятных исходов ишемического инсульта (полное функциональное восстановление) с 35 до 50%. Проведение тромболитической терапии возможно при соблюдении следующих условий.
-
Наличие информированного согласия пациента.
-
Возраст пациента 18 лет и старше.
-
Подтверждённый диагноз ишемического инсульта.
-
Период времени от появления симптоматики до начала тромболитической терапии не более 3 ч.
-
Наличие у пациента очевидного неврологического дефицита.
Для тромболитической терапии используют тканевой активатор плазминогена алтеплазу в дозе 0,9 мг/кг (но не более 90 мг). 10% рассчитанной дозы вводят внутривенно болюсно, оставшуюся часть — внутривенно капельно. Проведение тромболитической терапии за пределами 3-часового «терапевтического окна» в рутинной практике не рекомендовано.
Существует множество противопоказаний к тромболитической терапии, основные из которых включают наличие на КТ признаков внутричерепного кровоизлияния, опухоли мозга, абсцесса, артериовенозной мальформации, крупной аневризмы, а также обширного инфаркта; тяжёлую черепно-мозговую травму или инсульт в течение последних 3 мес; некупируемое повышение АД выше 185/110 мм рт.ст.; гипокоагуляцию (МНО более 1,7; увеличение активированного частичного тромбопластинового времени более 40 с), бактериальный эндокардит и др.
Подробную информацию о процедуре проведения тромболитической терапии можно найти в соответствующих регламентирующих протоколах [например, см. (4)].
Средства для купирования осложнений в остром периоде инсульта
-
Для устранения ишемического отёка головного мозга, помимо общих мероприятий (правильное позиционирование, устранение, адекватная инфузионная терапия и др.), используют осмотические диуретики, например маннитол (25-50 г внутривенно каждые 3-6 ч). Применение с этой целью глюкокортикоидов неэффективно.
-
Для купирования эпилептических припадков используют диазепам (внутривенно 10-20 мг).
Антигипертензивные препараты
В острейшем периоде инсульта антигипертензивные препараты назначают в следующих случаях.
-
АД более 200/130 мм рт.ст.
-
Наличие острой коронарной или почечной недостаточности, кровоизлияния в сетчатку.
-
Подозрение на расслаивающую аневризму аорты.
-
Планируемая тромболитическая терапия.
Целесообразность раннего снижения АД в прочих случаях окончательно не доказана. Следует использовать легко титруемые препараты (например, β-адреноблокаторы, ингибиторы АПФ). АД целесообразно снижать ступенчато (на 10-15 мм рт.ст.), тщательно наблюдая при этом за общим состоянием и неврологическим статусом. У лиц с артериальной гипертензией в анамнезе АД обычно снижают до 180/100-105 мм рт.ст., в остальных случаях — до 160-180/90100 мм рт.ст.
В дальнейшем всем пациентам с артериальной гипертензией (а также с нормальным высоким АД) подбирают адекватную антигипертензивную терапию. Доказано, что нормализация АД позволяет снижать риск повторных церебральных ишемий. Как и при первичной профилактике, целесообразно использовать средства, снижающие активность ренин-ангиотензиновой системы.
Антикоагулянты
Гепарины в рутинном порядке при ишемическом инсульте не назначают (за исключением низких доз гепарина натрия для профилактики тромбоза глубоких вен у обездвиженных пациентов как альтернативы пневмокомпрессии нижних конечностей). Лечение гепарином натрия (либо низкомолекулярными гепаринами) показано только в следующих случаях.
-
Коагулопатии (например, дефицит протеинов C и S и др.).
-
Подозрение на тромбоз мозговых вен или синусов.
-
Аневризма экстракраниальных артерий, сопровождающаяся клинической симптоматикой.
-
Стенозы экстраили интракраниальных артерий, сопровождающиеся клинической симптоматикой, рецидивирующей на фоне терапии антиагрегантами.
Непрямые антикоагулянты показаны для вторичной профилактики у больных с кардиоэмболическим инсультом на фоне фибрилляции предсердий. Используют варфарин, дозу титруют до достижения целевого МНО (2-3, при протезированных клапанах — 3-4). При транзиторных ишемических атаках терапию начинают немедленно, при небольших инфарктах — через 2-4 дня, при обширных инфарктах — через 2-4 недели. Во время лечения необходим периодический контроль МНО.
Антиагреганты
Всем пациентам, перенёсшим ишемический инсульт, назначают вторичную профилактику антиагрегантами сразу же, как будет исключено внутричерепное кровоизлияние (при проведении тромболитической терапии — через 1 сут после её окончания). Препарат выбора — ацетилсалициловая кислота в дозе 1 мг/кг. При постоянном приёме препарат снижает риск повторного инсульта на 10-20%. Альтернативные препараты — дипиридамол или клопидогрел, их обычно используют при плохой переносимости ацетилсалициловой кислоты, а также в тех случаях, когда острая церебральная ишемия развилась на фоне её приёма. Дипиридамол назначают по 300-450 мг/сут в 3-6 приёмов либо по 200 мг 2 раза в сут (при использовании ретардных форм), клопидогрел — по 75 мг 1 раз в сут. Комбинация ацетилсалициловой кислоты (25 мг 2 раза в день) и дипиридамола (ретардные формы по 200 мг 2 раза в день) более эффективна, чем ацетилсалициловая кислота, и позволяет снизить риск инсульта на 30%.
Статины
Всем пациентам (при отсутствии противопоказаний) следует рекомендовать терапию статинами (например, симвастатином, аторвастатином), установлено, что она позволяет снизить риск повторного инсульта или транзиторной ишемической атаки более чем на 20%.
Средства симптоматической терапии
-
Для уменьшения спастичности (помимо методов физиотерапии) можно использовать центральные миорелаксанты (баклофен, толперизон, тизанидин), а также инъекции ботулотоксина.
-
Для лечения депрессии, часто возникающей у пациентов, перенёсших инсульт, обычно используют селективные ингибиторы обратного захвата серотонина сбалансированного действия или амитриптилин.
-
Для улучшения когнитивных функций при лёгкой или умеренной сосудистой деменции можно использовать центральные антихолинэстеразные препараты (галантамин — 16 мг/сут, ривастигмин — 9 мг/сут), мемантин (20 мг/сут), гинкго двулопастного листьев экстракт (120 мг/сут).
СПИСОК ЛИТЕРАТУРЫ
Кузнецов А.Н., Скворцова В.И., Суслина З.А. Инсульт и транзиторная ишемическая атака / Клинические рекомендации по неврологии. — М.: ГЭОТАР-Медиа, 2007.
Парфенов В.А. Статины в профилактике ишемического инсульта и других сердечнососудистых заболеваний // Неврол. журн. — 2006. — № 6. — С. 30-36.
Скворцова В.И., Соколов К.В., Шамалов Н.А. Артериальная гипертония и цереброваскулярные нарушения // Журн. неврол. и психиатр. — 2006. — № 11. — С. 57-65.
Яворская В.А., Фломин Ю.В., Дьолог Н.В., Гребенюк А.В. Тромболитическая терапия: становление и современная практика внутривенного тромболизиса при остром ишемическом инсульте // Инсульт. Приложение к журналу невр. и псих. — 2005. — № 15. — С. 13-27.
Guidelines for Prevention of Stroke in Patients With Ischemic Stroke or Transient Ischemic Attack: AHA/ASA Guideline // Stroke. — 2006. — Vol. 37. — P. 577-617.
James C. Grotta. PIER. Clinical guidance from ACP. Stroke and transient ischemic attack // http://www.pier.acponline.org/.
Management of Adult Stroke Rehabilitation Care: AHA/ASA Guideline // Stroke — 2005. — Vol. 36. — P. 100-143.
Management of patients with stroke: national clinical guideline — Royal College of Physicians, 2002 // http://www.sign.ac.uk/.
Primary Prevention of Ischemic Stroke: AHA/ASA Guideline // Stroke — 2006. — Vol. 37. — P. 1583-1633.
Тромбоэмболия лёгочной артерии
Тромбоэмболия лёгочной артерии — внезапная закупорка сгустком крови (эмболом) ветви лёгочной артерии с последующим прекращением кровоснабжения лёгочной паренхимы. Тромбоэмболия лёгочной артерии — осложнение венозного тромбоза. Тромбоз глубоких вен нижних конечностей наиболее часто вызывает тромбоэмболию лёгочной артерии (третья по частоте причина смерти населения от сердечно-сосудистых заболеваний после инфаркта миокарда и инсульта). Ежегодно от тромбоэмболии лёгочной артерии погибает 0,1% населения земного шара. Массивная тромбоэмболия лёгочной артерии заканчивается летально в 70% случаев, смерть наступает в течение первых двух часов. Среди пациентов терапевтического профиля наиболее часто венозные тромбозы регистрируют при инсультах (56%) и инфарктах миокарда (22%). Тромбоэмболия лёгочной артерии может стать осложнением любого венозного тромбоза. Наиболее эмболоопасная локализация тромбоза — бассейн нижней полой вены, с которым связано около 90% всех случаев тромбоэмболии лёгочной артерии. Флотирующие тромбы вен нижних конечностей значительно более опасны. Тромбы, полностью обтурирующие вены, вызывают тромбоэмболию лёгочной артерии значительно реже флотирующих.
ПРИНЦИПЫ ВЫБОРА ЛЕКАРСТВЕННЫХ СРЕДСТВ И РЕЖИМОВ ИХ ДОЗИРОВАНИЯ
Антитромботическая терапия при тромбоэмболии лёгочной артерии — высокоэффективный метод лечения, позволяющий снизить летальность с 30 до 2-8%.
Стандарт антитромботической терапии при венозных тромбоэмболиях — назначение гепарина (нефракционированного или низкомолекулярного) и оральных антикоагулянтов при условии стабильного состояния пациентов. Исключение составляют нестабильные больные, требующие немедленного проведения тромболизиса с дальнейшей терапией нефракционированным гепарином и оральными антикоагулянтами (варфарином) или постановки кава-фильтра.
Гепаринотерапия
Гепарин, включая низкомолекуляные формы, служит непрямым антикоагулянтом и не оказывает прямого воздействия на уже образовавшийся тромб. Цель проведения гепаринотерапии состоит в предотвращении возникновения тромбов, а в случае их наличия — в предотвращении дальнейшего увеличения тромба и уменьшения вторичных тромбоэмболических осложнений.
Гепаринотерапию необходимо начать немедленно, как только заподозрен диагноз «тромбоэмболия лёгочной артерии» у всех больных с высокой и средней клинической вероятностью немассивной тромбоэмболии лёгочной артерии. У больных с низкой клинической вероятностью немассивной тромбоэмболии лёгочной артерии необходимо сначала подтвердить диагноз объективными методами обследования и только после этого начинать гепаринотерапию.
Стандарт проведения гепаринотерапии при тромбоэмболии лёгочной артерии — введение первоначальной дозы 5000 МЕ внутривенно болюсно с последующей внутривенной инфузией из расчёта 1680 МЕ/ч.
Подбор адекватной дозы нефракционированного гепарина осуществляют на основании активированного частичного тромбопластинового времени, которое должно быть в 1,5-2,5 раза выше нормальных значений, что соответствует концентрации гепарина в плазме в диапазоне 0,2-0,4 МЕ/мл. Первое определение активированного частичного тромбопластинового времени проводят через 4-6 ч после начала терапии, после достижения терапевтического диапазона — 1 раз в сут. Исключение составляют пациенты после недавних хирургических вмешательств, больные язвенной болезнью, с желудочно-кишечным кровотечением в анамнезе, с тромбоцитопенией. В этих ситуациях терапию нефракционированным гепарином проводят по схеме 1250 МЕ/ч.
К основным недостаткам нефракционированного гепарина относят необходимость индивидуального подбора дозы под контролем активированного частичного тромбопластинового времени и связанные с этим практические сложности, необходимость длительного (несколько суток) внутривенного введения, «реактивацию» болезни после прекращения инфузии, возможность развития иммунной тромбоцитопении с парадоксальным повышением опасности тромбозов. В связи с этим при венозных тромбозах всё шире применяют низкомолекулярные гепарины: эноксапарин натрия, надропарин кальция и дальтепаринP.
Основное преимущество низкомолекулярного гепарина перед нефракционированным гепарином — отсутствие необходимости контроля активированного частичного тромбопластинового времени, возможность подкожного введения и длительного применения (до нескольких месяцев), обеспечение более равномерного терапевтического эффекта.
Низкомолекулярные гепарины — невзаимозаменяемая группа ЛС: каждое ЛС — самостоятельный препарат с уникальным спектром антитромботического действия и профилем клинической эффективности.
Лечебные дозы низкомолекулярных гепаринов назначают из расчёта:
-
эноксапарин натрия- 1 мг/кг (100 МЕ/кг) через 12 ч подкожно;
-
надропарин кальция — 86 МЕ/кг болюс, затем 86 МЕ/кг через 12 ч подкожно;
-
дальтепаринP — 120 МЕ/кг через 12 ч подкожно.
Продолжительность гепаринотерапии при венозных тромбозах — не менее 4-5 дней при одновременном назначении с гепарином (нефракционированным или низкомолекулярным) оральных антикоагулянтов. Через 5 дней определяют содержание тромбоцитов. Если оно составляет менее 150х109 /л, исследование повторяют. Если результат подтверждают, необходимо лечение гепарининдуцированной тромбоцитопении.
Отмена гепарина возможна после подбора адекватной дозы оральных антикоагулянтов (достижение MHO в терапевтическом диапазоне на протяжении двух дней подряд). Более длительные периоды начальной терапии гепарина можно рассматривать в случае массивной лёгочной эмболии или илеофеморального тромбоза.
Противопоказания к назначению гепарина (нефракционированного или низкомолекулярного):
-
геморрагический синдром любой этиологии;
-
неконтролируемая тяжёлая артериальная гипертензия;
-
язвенная болезнь или опухоль пищеварительного тракта с высоким риском развития кровотечения;
-
ИЭ;
-
ретиноангиопатия;
-
тромбоцитопения (менее 100 000/мкл);
-
заболевания, сопровождающиеся нарушениями процессов свёртывания крови;
-
операции на головном мозге и позвоночнике;
-
гиперчувствительность к гепарину.
Оральные (непрямые) антикоагулянты
Оральные (непрямые) антикоагулянты — высокоэффективные препараты для лечения венозных тромбозов. У пациентов с проксимальными тромбозами длительная терапия оральными антикоагулянтами (варфарин) снижает частоту рецидивов венозных тромбоэмболий с 47 до 2%.
Оральные антикоагулянты не оказывают прямого воздействия на уже образовавшийся тромб. Цель назначения оральных антикоагулянтов — предотвращение возникновения тромбов и дальнейшего их увеличения, а также уменьшение риска рецидивов тромбоэмболии.
Есть две различные химические группы оральных антикоагулянтов: производные индандиона (фенилинP) и кумарина (варфарин). Производные кумарина обладают рядом существенных преимуществ перед фенилиномP, связанных с более ранним началом действия, большей предсказуемостью эффекта и меньшей токсичностью. Наиболее широко в мире применяют варфарин, так как время его нахождения в организме обеспечивает наиболее стабильное воздействие на процессы свёртывания крови.
Существуют значительные различия у пациентов в отношении «доза-ответ», что требует индивидуального подбора дозы препаратов. Стартовая доза варфарина — 5,0 мг/сут. Для пожилых пациентов начальную дозу варфарина целесообразно уменьшить до 2,5 мг/сут.
При лечении оральных антикоагулянтов венозных тромбоэмболий и профилактики их рецидивов терапевтический диапазон MHO соответствует 2,0-3,0. При выявлении антифосфолипидного синдрома значения MHO следует увеличить до 2,5-3,5. В случае развития венозной тромбоэмболии при МНО, равном 2,0-3,0, следует довести этот показатель до 3,0-4,5.
В течение периода подбора терапевтической дозы оральных антикоагулянтов рекомендуют ежедневное определение MHO. Дозу считают подобранной при получении MHO в «терапевтическом интервале» в течение двух дней подряд.
При достижении терапевтического диапазона рекомендуют следующий алгоритм контроля MHO: первое определение MHO — через 5-10 дней, второе — через 2 нед, третье — через 3 нед, четвёртое и все последующие — через 4 нед.
Продолжительность антикоагулянтной терапии при венозных тромбоэмболиях зависит от клинической ситуации:
-
при первом эпизоде венозной тромбоэмболии и наличии транзиторных факторов риска (иммобилизация, хирургическое вмешательство, травма, использование эстрогена) — от 6 нед до 3-6 мес (до устранения факторов риска);
-
при первом эпизоде идеопатической венозной тромбоэмболии терапию оральными антикоагулянтами проводят в течение 3-6 мес;
-
при повторном эпизоде идеопатической венозной тромбоэмболии или при первичном эпизоде тромбоэмболии у пациента с тромбофилией продолжительность терапии оральными антикоагулянтами на сегодняшний день не определена, но она должна составлять не менее 12 мес (постоянно);
-
при наличии постоянных факторов риска, например рак или паралич ноги, — от 6 мес;
-
при рецидивирующей венозной тромбоэмболии — постоянно.
Основное серьёзное осложнение при проведении терапии оральными антикоагулянтами — кровотечение, риск которого значительно возрастает и начинает превышать пользу от проводимой терапии при МНО >5,0-6,0.
Тромболитические препараты
Тромболитическая терапия показана с целью максимально быстрого восстановления окклюзированной лёгочной артерии, уменьшения лёгочной гипертензии и постнагрузки на правый желудочек. Убедительных данных о положительном влиянии тромболитической терапии на исходы тромбоэмболии лёгочной артерии нет. Проведение тромболитической терапии сопряжено с повышенным риском кровотечений. Показанием к проведению тромболитической терапии служит развитие массивных тромбоэмболий лёгочной артерии с артериальной гипотонией (систолическое АД менее 90 мм рт.ст. или снижение АД на 40 мм рт.ст. более 15 мин, не вызванное вновь возникшими нарушениями ритма сердца, гиповолемией или сепсисом) или шоком.
При развитии субмассивной тромбоэмболии лёгочной артерии, сопровождающейся острой правожелудочковой недостаточностью, вопрос о проведении тромболитической терапии решают в индивидуальном порядке. Наличие перфузионного дефицита, по данным сцинтиграфии, более 30% или повышение систолического АД в лёгочной артерии более 60 мм рт.ст. — дополнительные аргументы в пользу проведения тромболитической терапии. Пациентам без признаков перегрузки правых отделов сердца тромболитическая терапия не показана.
Проведение ангиографии при тромболизисе необязательно, так как требует дополнительных временных затрат и увеличивает риск кровотечения. Однако перед проведением тромболитической терапии обязательно подтверждение развития массивной или субмассивной тромбоэмболии лёгочной артерии объективными методами исследования.
Не существует общепринятой схемы проведения тромболитической терапии при тромбоэмболии лёгочной артерии. Она более эффективна в ранние сроки возникновения тромбоэмболии лёгочной артерии — в первые 3-7 сут заболевания.
Тромболитические препараты вводят в периферическую вену, что обеспечивает такую же эффективность, как и при введении непосредственно в лёгочную артерию.
В настоящее время тромболизис всё чаще проводят тканевым активатором плазминогена (альтеплазой), что связано с удобством его введения (длительность инфузии всего 2 ч) и более низким риском возникновения гипотензии и системных признаков (озноб, лихорадка). Альтеплазу вводят из расчёта 10 мг внутривенно в течение 1-2 мин, после чего вводят 90 мг внутривенно в течение 2 ч (у пациентов с массой тела менее 65 кг максимальная доза 1,5 мг/кг).
Стрептокиназу обычно вводят болюсом внутривенно 250 000 ЕД на 100 мл 0,9% раствора натрия хлорида (в течение 30 мин), затем проводят постоянную инфузию со скоростью 100 000 ЕД/час в течение 12-72 ч.
Абсолютное противопоказание к тромболитической терапии — продолжающееся внутреннее кровотечение и интракраниальное кровоизлияние в течение последнего месяца.
В отличие от гепаринов антикоагулянты непрямого действия не применяют при остром и подостром синдроме ДВС любого происхождения (особенно при инфекционно-септическом), поскольку происходит снижение в плазме уровней белков С и S, синтез которых ингибируется непрямыми антикоагулянтами.
Назначение варфарина противопоказано при перенесённом (за 6 мес до начала лечения) геморрагическом инсульте, при недавних желудочно-кишечных кровотечениях (особенно повторяющихся) и при гематурии. Противопоказан варфарин и при тяжёлых заболеваниях печени — острых гепатитах и циррозах. С осторожностью и в меньших дозах препарат необходимо применять у лиц старше 70-75 лет. Лабораторный контроль действия препарата у лиц преклонного возраста необходимо производить чаще, чем при аналогичных ситуациях у молодых людей.
ПРОФИЛАКТИКА ТРОМБОЭМБОЛИИ ЛЁГОЧНОЙ АРТЕРИИ
В целях профилактики венозных тромбозов у хирургических больных используются низкомолекулярные гепарины в следующих дозах:
-
эноксапарин натрия — 40 мг (4000 МЕ/0,4 мл) в сутки подкожно для группы высокого риска и 20 мг (2000 МЕ/0,2 мл) в сутки подкожно для группы умеренного и низкого риска;
-
надропарин кальция- 0,4 мл (3800 ME) первые 3 дня, затем по 5700 ME (0,6 мл) в сутки подкожно;
-
дальтепаринP — 5000 ME (0,4 мл) 1 раз в сутки подкожно.
Гепаринотерапию начинают за 2 ч до операции и продолжают минимум 5-7 сут после операции до активизации больного. В ургентной хирургии и в случаях высокого риска интероперационного кровотечения гепаринотерапию можно начать через 12 ч после завершения операции. В таких ситуациях целесообразно применять более высокие дозы низкомолекулярных гепаринов.
СПИСОК ЛИТЕРАТУРЫ
Яковлев В.Б., Яковлева М.В. Тромбоэмболия лёгочной артерии: патофизиология, диагностика, лечебная тактика // Consilium Medicum. — 2005. — № 6. — C. 493-499.
Nicolaides A., Breddin H., Fareed J. Prevention of venous thromboembolism: international Consensus Statement Guidelines compiled in accordance with the scientific evidence // Int. Angiol. — 2001. — Vol. 20. — P. 1-37.
Pulmonary embolism — new paradigms in diagnosis and therapy // Chest. — 2001. — Vol. 120. — P. 1556-1561.
The Sixth (2000) ACCP Guidelines of Antithrombolitic Therapy for Prevention and Treatment of Thrombosis // Chest. — 2001. — Vol. 119 (Suppl. 1). — 370 p.
Гиперлипидемии
ЦЕЛИ ЛЕЧЕНИЯ
Коррекция нарушений липидного обмена — важный фактор первичной и вторичной профилактики атеросклероза. В настоящее время в клинической практике используют классификацию гиперлипидемий ВОЗ (табл. 21-73).
Таблица 21-73. Классификация гиперлипидемий ВОЗ
| Фенотип | Общий холестерин | Холестерин липопротеинов низкой плотности | Триглицериды | Изменения ЛП | Атерогенность |
|---|---|---|---|---|---|
|
I |
Повышен |
Понижен или в норме |
Повышены или в норме |
↑ХМ |
Неатерогенен |
|
II a |
Повышен |
Повышен |
В норме |
↑липопротеины низкой плотности |
Высокая |
|
II b |
Повышен |
Повышен |
Повышены |
↑липопротеины низкой плотности и липопротеины очень низкой плотности |
Высокая |
|
III |
Повышен |
Понижен или в норме |
Повышены |
↑ЛПП |
Высокая |
|
IV |
Чаще в норме |
В норме |
Повышены |
↑липопротеины очень низкой плотности |
Умеренная* |
|
V |
Повышен |
В норме |
Повышены |
↑ХМ и липопротеины очень низкой плотности |
Низкая |
↑ — повышение концентрации; * — IV фенотип атерогенный, если ему сопутствует низкая концентрация холестерина липопротеинов высокой плотности, а также другие метаболические нарушения (гипергликемия, инсулинорезистентность, нарушенная толерантность к глюкозе)
Необходимо обратить внимание на то, что для диагностики типа гиперлипидемий и выработки оптимальной стратегии и тактики фармакотерапии определения только уровня общего холестерина недостаточно. При ИБС, атеросклерозе мозговых и периферических артерий чаще всего имеют место фенотипы IIa и IIb. При метаболическом синдроме и сахарном диабете 2-го типа чаще выявляют повышение концентрации триглицеридов на фоне высокого уровня общего холестерина. Поэтому у них часто выявляют фенотипы IIb и/или IV. Все эти фенотипы требуют немедленной медикаментозной терапии.
Помимо идентификации типа гиперлипидемии практический врач должен оценить наличие других факторов риска у пациента (табл. 21-74 и табл. 21-75).
Таблица 21-74. Факторы риска развития и прогрессирования ИБС*
| Фактор риска | Интерпретация |
|---|---|
|
Возраст |
Мужчины >45 лет |
|
Раннее начало ИБС у ближайших родственников |
инфаркт миокарда или ВС |
|
Курение |
Вне зависимости от количества |
|
Артериальная гипертензия |
АД>140/90 мм рт.ст. |
|
Гиперхолистеринемия |
Общий холестерин >5 ммоль/л (190 мг/дл) |
|
Гипертриглицеридемия, низкий уровень холестерина липопротеинов высокой плотности |
Триглицериды ≥2 ммоль/л (180 мг/дл) |
|
Сахарный диабет |
Глюкоза натощак ≥7 ммоль/л (125 мг/дл) |
|
Абдоминальное ожирение |
Окружность талии: |
Примечание: * — Европейские рекомендации 1988 г.
Категории риска развития фатальных осложнений.
-
1-я категория — высокого риска. Больные с любыми клиническими проявлениями ИБС, периферического атеросклероза и атеросклероза мозговых артерий; лица без клинических проявлений перечисленных выше заболеваний, но имеющие несколько факторов риска, при оценке которых по таблице SCORE десятилетний риск фатального исхода заболевания ≥5%. Больные, страдающие сахарным диабетом 1-2-го типов в особенности в комбинации с микроальбуминурией
-
2-я категория — умеренного риска. Лица, у которых отсутствуют клинические проявления ССЗ, но у которых существует риск развития атеросклероза сосудов вследствие: наличия нескольких факторов риска (≥2), даже если при оценке по таблице SCORE десятилетний риск фатального исхода заболевания не <5%; выраженного повышения одного из факторов риска, например общий холестерин ≥8 ммоль/л (320 мг/дл), или холестерин липопротеинов низкой плотности ≥6 моль/л (240 мг/дл), или АД ≥180/110 мм рт. ст.
-
3-я категория — низкого риска. Лица без клинических проявлений ССЗ с одним умеренно выраженным фактором риска, например общий холестерин >5 ммоль/л (190 мг/дл), но <8 ммоль/л (320 мг/дл) или ХСЛНП ≥3 ммоль/л (115 мг/дл), но <6 ммоль/л (240 мг/дл) в пределах 140/90-160/100 мм рт.ст.; лица с отягощённым семейным анамнезом; начало ИБС или другого сосудистого заболевания у ближайших родственников больного по мужской линии <5 лет, по женской <65 лет.
Обследование пациента с гиперлипидемией следует закончить определением индивидуального фатального риска развития ССЗ по таблицам SCORE (Systemic Coronary Risk Evaluation). Эта таблица была разработана и проверена на российской популяции. Риск считают очень высоким при проекции в зону более 10%, высоким — 5-10% и низким — <5% (рис. 21-8). Чем выше риск, тем агрессивнее должна быть терапия.
Клинически важным считают определение оптимальных значений липидных параметров. Европейские рекомендации по профилактике ССЗ I от 2003 г. дают оптимальные значения концентраций липидов, определение которых более доступно в условиях реальной клинической практики (табл. 21-75) . Национальные Российские рекомендации ориентированы на достижение целевой концентрации липидов в зависимости от показателя SCORE у пациента (табл. 21-76).
На практике достижение целевого уровня липидов часто является трудно выполнимой, даже при использовании комбинированной терапии, задачей. В этом случае необходимо добиться снижения холестерина липопротеинов низкой плотности на 30-40% от исходного значения.
В последнее время появилась достаточно солидная доказательная база по возможности снижения риска развития инсульта, сосудистой деменции, хронической сердечной и почечной недостаточности при назначении статинов благодаря наличию у них плейотропных эффектов, и прежде всего способности уменьшать воспаление.
Таблица 21-75. Оптимальные значения липидов крови (Европейские рекомендации)
| Липидные параметры | ммоль/л | мг/дл |
|---|---|---|
|
Общий холестерин |
<5,0 |
<190 |
|
Холестерин липопротеинов низкой плотности |
<3,0 |
<115 |
|
Холестерин липопротеинов высокой плотности |
≥1,0 (у муж.), 1,2 (у жен.) |
≥40 (у муж.), 46 (у жен.) |
|
Триглицериды |
<1,7 |
<150 |
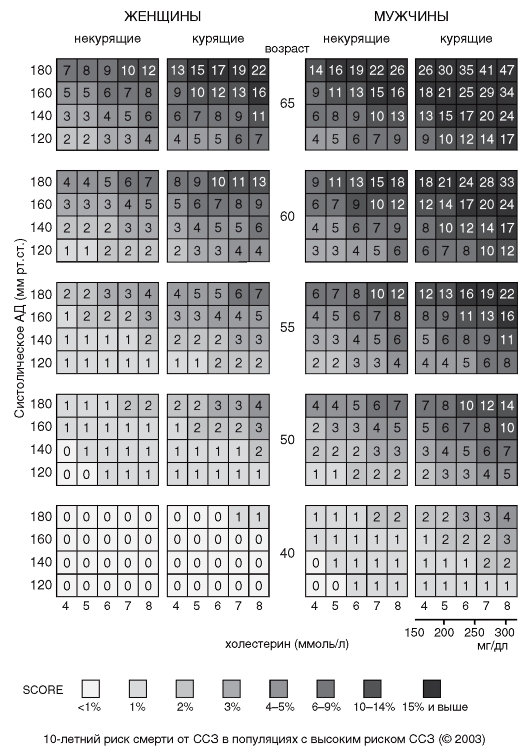
Рис. 21-8. Таблица расчёта индивидуального риска развития сердечно-сосудистых осложнений по SCORE.
Примечание: таблица разработана с учётом данных ФГУ «Государственный научноисследовательский центр профилактической медицины» Росздрава.
Таблица 21-76. Целевые уровни липидов в зависимости от риска по SCORE
| Категория риска | Целевой холестерин липопротеинов низкой плотности, ммоль/л (мг/дл) | Уровень холестерина липопротеинов низкой плотности для начала немедикаментозной терапии | Уровень холестерина липопротеинов низкой плотности для начала применения лекарств |
|---|---|---|---|
|
ИБС или её эквиваленты, или десятилетний фатальный риск, очень высокий (>10%) |
<2,5 (100) |
≥2,5 (100) |
≥3,0 (116) |
|
2 и более факторов риска, десятилетний фатальный риск, высокий (5-10%) |
<3,0 (115) |
≥3,0 (115) |
≥3,5 (135) |
|
1 фактор риска, десятилетний риск, низкий (<5%) |
<3,0 |
≥3,5 (135) |
≥4,0 (155) |
ПРИНЦИПЫ ВЫБОРА ЛЕКАРСТВЕННЫХ СРЕДСТВ И ИХ РЕЖИМОВ ДОЗИРОВАНИЯ
Даже на фоне активной медикаментозной терапии у пациента с нарушениями липидного обмена необходимо использовать весь комплекс немедикаментозных методов лечения: диету, снижение веса, повышение физической активности.
Для нормализации липидного обмена в настоящее время используют следующие группы ЛС:
-
ингибиторы фермента ГМК-КоА редуктазы (статины);
-
производные фиброевой кислоты (фибраты);
-
никотиновая кислота;
-
полиненасыщенные жирные кислоты — ω-3 триглицериды (омакор*);
-
секвестранты жёлчных кислот (смолы);
-
ингибитор абсорбции холестерина в кишечнике (эзетимиб).
Приведённая выше последовательность соответствует существующей доказательной базе применения этих групп лекарственных препаратов, лидируют в которой статины.
Ингибиторы фермента ГМГ-КоА редуктазы (статины)
Статины наиболее эффективны при лечении гиперлипидемий фенотипов IIa и IIb. Они наиболее эффективно снижают общий холестерин и холестерин липопротеинов низкой плотности, что сопровождается снижением общей смертности и различных сердечно-сосудистых заболеваний на 25-40%.
В настоящее время в России в клинической практике используют симвастатин, аторвастатин, розувастатин, правастатин, флувастатин, ловастатин. Симвастатин, правастатин и ловастатин были выделены из культуры пенициллиновых грибов и грибов Aspergillus terreus, а флувастатин и аторвастатин — полностью синтетические препараты. Существует два возможных объяснения различной клинической эффективности статинов:
-
длительность действия — период полувыведения аторвастатина и розувастатина более 14 ч, а всех других статинов — не более 2 ч;
-
различия по гидрофильности: симвастатин и ловастатин — липофильны, аторвастатин, розувастатин и правастатин — гидрофильны, флувастатин — относительно гидрофилен.
Отличительной особенностью статинов является наличие доказанных плейотропных эффектов (способности улучшать функцию эндотелия, снижать содержание С-реактивного белка и гомоцистеина, подавлять агрегацию тромбоцитов и пролиферацию гладкомышечных клеток).
Необходимо обратить внимание на то, что статины назначают однократно, в вечернее время, после ужина, так как синтез холестерина наиболее интенсивно происходит в ночные часы.
Среднетерапевтические дозы статинов представлены в табл. 21-77.
Таблица 21-77. Среднетерапевтические дозы статинов
| Международное название | Средняя терапевтическая доза, позволяющая снизить уровень холестерина липопротеинов низкой плотности на 30-40%, мг/сут |
|---|---|
|
Симвастатин |
20-40 |
|
Аторвастатин |
10-20 |
|
Правастатин |
20-40 |
|
Флувастатин |
20-40 |
|
Розувастатин |
5-10 |
|
Ловастатин |
40 |
Вполне очевидно, что начальные дозы статинов существенно различаются между собой по гиполипидемической активности. Это было подтверждено в исследовании CURVES и в клинике Maйо (рис. 21-9).
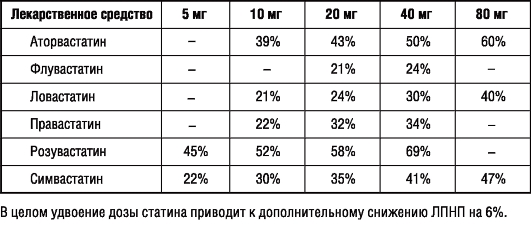
Рис. 21-9. Эффективность различных доз статинов.
Поэтому сегодня у практического врача стоит проблема выбора конкретного препарата среди них.
Несомненно, что алгоритм выбора должен быть максимально объективным. Поэтому он должен учитывать следующие характеристики препаратов:
-
эффективность;
-
доказательная база;
-
безопасность;
-
наличие клинически значимых лекарственных взаимодействий;
-
стоимость.
Для воспроизведённых (генерических) препаратов также необходимо принимать во внимание данные об их клинической эффективности в российских исследованиях и соотношении цена/эффективность в сравнении с другими генериками.
Сравнительная эффективность статинов
В крупных эпидемиологических исследованиях (Фремингемское, MRFIT) была выявлена прямая корреляция между уровнем холестерина и липопротеинов низкой плотности в крови и уровнем смертности от ИБС. Основная цель гиполи-
пидемической терапии — снижение именно холестерина липопротеинов низкой плотности. В настоящее время для достижения этой цели наиболее эффективными считают ингибиторы ГМГ-КоА-редуктазы (статины). Важным их свойством является то, что они не только эффективно снижают уровень общего холестерина и холестерина липопротеинов низкой плотности, но и повышают уровень липопротеинов высокой плотности, обладающих выраженным антиатеросклеротическим действием. Кроме этого, некоторые из статинов могут достаточно выраженно снижать и уровень триглицеридов.
Последние метаанализы показывают, что наиболее эффективные препараты для лечения выраженных нарушений липидного обмена — синтетические статины (аторвастатин в суточной дозе 10 мг снижает уровень липопротеинов низкой плотности в среднем на 39%, ловастатин и правастатин в дозе 40 мг — на 31%, симвастатин 40 мг — на 35-41%, флувастатин 40-80 мг — на 25-35%, розувастатин 10 мг — 39-45%), а именно аторвастатин, клиническое изучение которого началось с 1995 г. Сегодня это один из немногих препаратов, который позволяет добиться выраженного снижения общего холестерина и холестерина липопротеинов низкой плотности у больных с семейной гиперхолестеринемией. Применение 10 мг аторвастатина эквивалентно 20 мг симвастатина, 40 мг ловастатина и правастатина, 80 мг флувастатина. В этих дозах сравниваемые статины снижают концентрацию холестерина липопротеинов низкой плотности в среднем на 34%, а общего холестерина — на 27%, в то время как аторвастатин снижает их на 55% (а по данным ряда исследований — на 61%) и на 46% соответственно. Отличительная черта аторвастатина — его способность эффективно снижать уровень триглицеридов (на 23-45%). Причём по этому показателю он не уступает розувастатину. Кроме этого, аторвастатин — единственный среди статинов, который показал высокую эффективность в широком диапазоне дозировок (от 5 до 80 мг/сут), что чрезвычайно важно при проведении «агрессивной» гиполипидемической терапии.
Сравнение результатов крупных клинических исследований (рис. 21-10) позволяет сделать вывод о том, что именно его применение в наибольшей степени способствует достижению целевого уровня липидов.
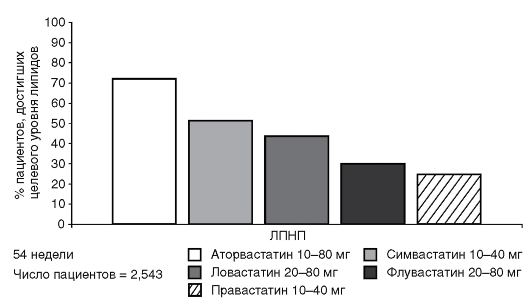
Рис. 21-10. Достижение целевого уровня липопротеидов низкой плотности при использовании различных статинов.
Итак, аторвастатин обладает уникально широким спектром действия на липидный профиль, даёт возможность широкого терапевтического манёвра с использованием разных доз и обеспечивает быстрое достижения целевого уровня липидов.
Доказательная база применения статинов
По выражению Грэхэма Джексона, мир подошёл вплотную к порогу «великой войны между статинами». В качестве критериев предпочтительности того или иного статина, как правило, аппелируют либо к лабораторно-биохимической эффективности, либо к способности снижать общую и сердечно-сосудистую летальность. Причём если по первой позиции признают бесспорное лидерство аторвастатина, то по второму параметру лидерство приписывается симвастатину и правастатину. Опираясь на результаты крупных многоцентровых рандомизированных исследований (CARE и WOSCOPS — правастатин, 4S — симвастатин), констатируют снижение риска «коронарной» летальности на 20-42%, частоту развития инфаркта миокарда — на 25-37%, частоту развития инсульта — на 28-31%. Однако необходимо отметить, что режим дозирования и исходный уровень холестерина в этих исследованиях были принципиально различными (в исследованиях CARE и WOSCOPS правастатин назначали пациентам с уровнем суммарного холестерина в крови 4,0-6,2 ммоль/л в дозе 40 мг/сут, а в исследовании 4S симвастатин назначали при гиперхолестеринемии 5,5-8,0 ммоль/л и в суточной дозе 20-40 мг). Такой подход опосредованного сравнения эффективности препаратов не соответствует принципам доказательной медицины. А кроме этого, игнорируются данные о влиянии статинов на другие клинически важные суррогатные точки и при другой сопутствующей гиперлипидемии патологии. Если сравнить результаты исследований GREACE и 4S, то оказывается, что аторвастатин более выраженно по сравнению с симвастатином снижает общую смертность, смертность от ИБС, количество инфарктов и инсультов (рис. 21-11).
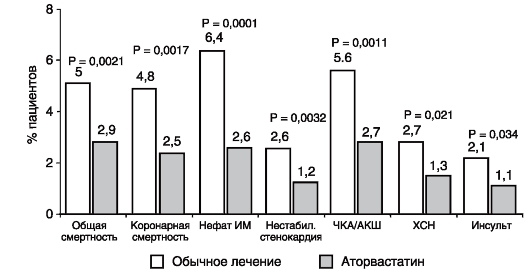
Рис. 21-11. Влияние аторвастатина и других статинов на конечные точки.
Более того, выявляют явное преимущество аторвастатина перед симвастатином по скорости снижения риска развития сердечно-сосудистых осложнений: аторвастатин снижает риск их развития уже через три месяца приёма препарата, а симвастатин — только через 1,5 года.
Не вдаваясь в дискуссию о целесообразности использования более высоких доз статинов с самого начала лечения, важно иметь в виду результаты исследования GREACE, в котором начальная доза аторвастатина составляла 20 мг/сут (средняя доза — 24 мг/сут). 95% на этой дозе аторвастатина достигли целевого уровня холестерина липопротеинов низкой плотности, в то время как в группе обычного лечения это было сделано только у 3% больных.
Особый интерес для клиницистов представляет возможность статинов не только предотвращать или замедлять развитие, но и уменьшать размер уже существующей атеросклеротической бляшки. Аторвастатин доказал возможность замедления и регресса атеросклеротической бляшки как минимум в двух крупных исследованиях с использованием внутрисосудистой ультразвуковой методики REVERSAL и ESTABLISH. При этом очень интересно сравнение результатов исследований ESTABLISH (аторвастатин) и ASTEROID (розувастатин). Шестимесячная терапия аторвастатином в дозе 20 мг/сут приводила к уменьшению размера атеромы на 13,1%, в то время как терапию розувастатином в течение 24 мес в дозе 40 мг/сут сопровождало уменьшение размера атеромы на 6,8%.
Если проанализировать количество исследований по статинам с «твёрдыми» конечными точками (общая смертность, сердечно-сосудистая смертность, инфаркт миокарда, инсульт) и по количеству включённых в них пациентов, то аторвастатин уверенно находится в тройке «лидеров» наряду с симвастатином и правастатином, несмотря на то, что появился на рынке значительно позже них. Розувастатин по этим показателям выглядит хуже, хотя в настоящее время близится завершение целого ряда крупных исследований с этим препаратом.
Аторвастатин позволяет не только добиться выраженного и стойкого снижения атерогенных фракций липидов и улучшить липидный профиль в целом, но и, как следствие, существенно замедлить и даже остановить прогрессирование атеросклероза. При этом именно аторвастатин в наибольшей степени соответствует принципу лечения атеросклероза: лечим не высокий холестерин, а пациента с высоким риском развития сердечно-сосудистых осложнений.
Безопасность статинов
Необходимо отметить хорошую переносимость аторвастатина как при применении стандартных дозировок, так и высоких (до 80 мг/сут).
Клинически значимое взаимодействие статинов и других лекарственных средств
С момента появления статинов активно обсуждают вопрос о возможном положительном синергизме их влияния на конечные точки при комбинации с антигипертензивными препаратами. Разочарование после опубликования результатов субисследования ALLHAT-LLA (к проводимой антигипертензивной терапии добавляли правастатин) было развеяно только после окончания исследования ASCOT-LLA. В исследовании ASCOT-LLA на фоне терапии амлодипин + периндоприл было выявлено снижение частоты возникновения первичной конечной точки на 36%, а также вторичных конечных точек (фатального и нефатального инсульта — на 27%, всех сердечно-сосудистых событий и процедур — на 21%, всех коронарных событий — на 29%). В то же время в группе больных, у которых применяли схему лечения амлодипин + периндоприл + аторвастатин, относительный риск снижения развития нефатального инфаркта миокарда и фатальной ИБС составлял 48%, а фатального и нефатального инсульта — 44%.
По-видимому, именно сочетание амлодипина и аторвастатина наиболее оптимально для реализации синергетического взаимодействия. В одном из исследований было показано, что именно комбинация амлодипина и аторвастатина в наибольшей степени обеспечивает не только достижение целевого уровня липидов, но и АД.
Этому факту есть несколько объяснений. Прежде всего, амлодипин и аторвастатин — несомненные лидеры в своих классах препаратов. Кроме этого, комбинация амлодипин + аторвастатин оказывает благоприятное влияние на уровень интерлейкина (ИЛ-6), фактор некроза опухоли-α и чувствительность к инсулину. Очевидно, что комбинация амлодипин + аторвастатин не только обладает более выраженным антигипертензивным эффектом, но и значительно сильнее уменьшает проявления инсулинорезистентности и воспаления.
Многие авторы считают, что возможно взаимодействие между амлодипином и статинами на молекулярном уровне, которое приводит к стабилизации атеросклеротической бляшки и обусловливает более выраженное снижение риска коронарных событий.
Фармакоэкономика статинов
Большой практический интерес представляет соотношение эффективность/стоимость при гиполипидемической терапии. В масштабном исследовании CURVES показано, что высокая эффективность аторвастатина по влиянию на уровень холестерина липопротеинов низкой плотности предопределяет его лучшие фармакоэкономические показатели по сравнению с другими статинами. Так, снижение уровня холестерина липопротеинов низкой плотности на 1% с ипользованием аторвастатина в дозе 10 мг/сут обходится в 17,96 долларов США в год. К этой ценовой отметке (20 долларов США в год) приближается только флувастатин в дозе 40 мг/сут. Стоимость использования других статинов существенно выше.
Высокая стоимость оригинальных препаратов и необходимость применения статинов в высоких дозах для достижения целевых уровней липидов делают необходимым широкое применение их генерических препаратов в условиях реальной клинической практики.
В настоящее время на российском рынке присутствует очень большое число генериков статинов, что делает возможным их назначение практически всем пациентам, нуждающимся в нём. Однако важно быть уверенным в фармакокинетической и терапевтической эквивалентности воспроизведённых и оригинальных статинов.
В настоящее время доказана целесообразность применения статинов у женщин, лиц пожилого возраста, пациентов с метаболическим синдромом, сахарным диабетом, артериальной гипертензией (аторвастатин) и острым коронарным синдромом. Выявлены их положительные эффекты при ХСН и снижении функции почек.
Производные фиброевой кислоты (фибраты)
Группа фибратов в настоящее время представлена ципрофибратом, фенофибратом и гемфиброзилом. Они наиболее эффективны при лечении изолированной гипертриглицеридемии (фенотип IV) в сочетании с низким уровнем холестерина липопротеинов высокой плотности и при комбинированной гиперлипопротеидемии (фенотип IIb, III). Кроме этого, они достаточно широко используются в комбинированной терапии гиперлипидемий.
Наряду со снижением уровня липопротеинов низкой плотности, липопротеинов очень низкой плотности и триглицеридов фибраты повышают уровень липопротеинов высокой плотности. Положительное влияние фибратов на снижение сердечно-сосудистой заболеваемости и смертности доказано в ходе крупных рандомизированных исследований. Однако, в отличие от статинов, спектр плейотропных эффектов у них уже, а значит, область их применения ограничена лечением гиперлипидемий. Вместе с тем в клинической практике используют способность фибратов усиливать действие гипогликемических средств, что актуально для пациентов с сахарным диабетом и метаболическим синдромом. Результаты клинических исследований показывают, что применение фибратов сопровождается снижением общего холестерина на 20-25%, липопротеинов низкой плотности — на 10-15%, триглицеридов на 40-50% и повышением липопротеинов высокой плотности на 10-20%. В исследовании у пациентов с нарушенной толерантностью к глюкозе и ИБС было показано, что применение безафибрата на 30% снижает риск развития сахарного диабета, а при ожирении — на 41%. Фибраты способны снижать уровень липопротеина А и фибриногена, которые считают независимыми предикторами риска развития сердечно-сосудистых осложнений.
В отличие от статинов фибраты рекомендуется принимать в утренние часы во время приёма пищи, так как в это время синтез триглицеридов максимально интенсивен. Режим дозирования фибратов следующий: ципрофибрат 100 мг 1-2 раза/сут, безафибрат 200 мг 2-3 раза/сут, фенофибрат М 200 мг 1 раз/сут, гемфиброзил 600 мг 2 раза/сут.
Фибраты хорошо переносятся. Частота развития побочных эффектов не превышает 5-10%. Наиболее типичными из них являются боли в животе, запоры, диарея, метеоризм. Реже возникают головные боли и бессонница. Все эти явления имеют преходящий характер и не требуют отмены фибратов. Назначение фибратов не рекомендуется пациентам с желчнокаменной болезнью, так как при длительном приёме они могут повышать литогенность жёлчи. При сочетании фибратов со статинами существенно увеличивается риск повышения печёночных ферментов и развития миалгии, миопатии. В связи с этим необходим их контроль и креатинин фосфокиназы не реже 1 раза в месяц.
Никотиновая кислота
Никотиновая кислота, будучи одним из витаминов группы В, в дозах 2-4 г/сут оказывает выраженное гиполипидемическое действие. По своему спектру эффектов (выраженное снижение холестерина на 20-30% и триглицеридов — на 30-40% на фоне повышения липопротеинов высокой плотности на 20-30%) она могла бы быть почти «идеальным» гиполипидемическим средством, но обычные формы никотиновой кислоты больные переносят плохо. Данное ЛС используют в комбинированной терапии гиперлипидемий фенотипа IIb (необходима большая осторожность при её комбинировании со статинами или фибратами) и при необходимости повысить уровень липопротеинов высокой плотности.
Считают, что никотиновая кислота может снижать общую смертность, однако такие исследования единичны.
Никотиновую кислоту назначают в дозе 2-4 г/сут 2-3 раза в сут вместе с приёмом пищи, но переносимость такого варианта лечения плохая. Лучшую переносимость имеет пролонгированная форма никотиновой кислоты — эндурацинP, в которой активное вещество фиксировано на восковой матрице, обеспечивающей медленное высвобождение препарата в кровь. Препарат не вызывает ощущения «приливов» и в меньшей степени оказывает раздражающее действие на слизистые оболочки.
Помимо указанных выше побочных эффектов, наиболее серьёзное осложнение при её приёме -печёночная недостаточность. Клинически она проявляется симптомами печёночной комы, выраженным повышением активности печёночных ферментов на фоне резкого и внезапного снижения уровня общего холестерина. В связи с этим необходим ежемесячный контроль функций печени. Также не рекомендуют переводить пациента без перерыва с кристаллической формы никотиновой кислоты на форму замедленного высвобождения и наоборот. Никотиновая кислота может повышать уровень мочевой кислоты, в связи с чем у пациентов с нарушением пуринового обмена и подагрой её использование проблематично.
Полиненасыщенные ω-3 жирные кислоты
ω-3-полиненасыщенные жирные кислоты в дозах 2-4 г/сут эффективны при фенотипах гиперлипидемии IIb-V. Они снижают уровень триглицеридов на 40-45% и рекомендованы также для вторичной профилактики инфаркта миокарда, так как в исследовании GISSI Prevenzione было показано, что на фоне стандартной терапии использование высокоочищенных ω-3-полиненасыщенных жирных кислот (омакор*) в дозе 1000 мг приводит к снижению общей смертности и внезапной смерти соответственно на 21% и 45% у постинфарктных пациентов при сравнении с плацебо.
В состав многих биологически активных добавок входят ω-3-полиненасыщенные жирные кислоты, однако количественный и качественный их состав существенно отличается от омакора* и часто не стандартизирован. Кроме этого, омакор* должен назначать врач, так как есть «проблемные» с точки зрения безопасности группы пациентов (пациенты со стеатогепатозом или на терапии дезагрегантами и пероральными антикоагулянтами).
Ингибитор абсорбции холестерина — эзетимиб
Эзетимиб (эзетрол*) — представитель нового класса гиполипидемических средств, избирательно блокирующих процесс абсорбции холестерина в эпителии тонкого кишечника. Для монотерапи практически не применяют, а широко используют в комбинации с невысокими дозами статинов у пациентов с фенотипами IIa, IIb. Эффективность такой комбинации сопоставима с эффективностью монотерапии с использованием статинов в высоких дозах, но её безопасность выше. В настоящее время проводят несколько длительных клинических исследований по изучению влияния препарата на жёсткие конечные точки.
Эзетимиб назначают в дозе 10 мг один раз в сутки вне зависимости от приёма пищи.
При сочетании со статинами необходим контроль активности трансаминаз. При исходном их повышении в 3 раза и более от верхней границы нормы от применения препарата необходимо воздержаться.
Секвестранты жёлчных кислот
Секвестранты жёлчных кислот (ионообменные смолы) в качестве гиполипидемических средств начали использовать очень давно. Они хорошо снижают уровень общего холестерина и липопротеинов низкой плотности, но при этом могут существенно повышать уровень триглицеридов. В настоящее время в реальной клинической практике их не используют, хотя и доказано их положительное влияние на конечные точки. Имеют многочисленные побочные эффекты и при одновременном приёме с дигоксином, варфарином, тиазидными диуретиками и β-адреноблокаторами существенно снижают их эффективность.
Комбинированная гиполипидемическая терапия
Сегодня стало очевидным, что для достижения целевого уровня липидов многим пациентам необходима комбинированная терапия (табл. 21-78).
Таблица 21-78. Выбор гиполипидемических препаратов и комбинированная терапия в зависимости от вида гиперлипопротеидемии (приводится по рекомендациям ВНОК)
| Гиперлипопротеидемия | Препараты первого ряда | Препараты второго ряда | Комбинации препаратов |
|---|---|---|---|
|
Гиперхолистеринемия |
Статины |
Фибраты, Эзетимиб, Эндурацин |
Статин + эзетимиб |
|
Комбинированная гиперлипопротеидемия (холестерин ↑, триглицериды↑) |
Статины, фибраты |
Эндурацин |
Статин + фибрат |
|
Гипертриглицеридемия |
Фибраты, эндурацин |
Статины |
Фибрат + статин |
Примечание: * — комбинация статинов с фибратами повышает риск миопатии; 1 — комбинация статинов с эндурацином повышает риск миопатии и печёночной недостаточности; 2 — комбинация фибрата и эндурацина может вызвать выраженное нарушение печёночной функции.
МЕТОДЫ КОНТРОЛЯ ЗА ЭФФЕКТИВНОСТЬЮ
Помимо контроля за уровнем липидов необходим мониторинг за активностью печёночных ферментов и креатинин фосфокиназы. Если при двух последовательных измерениях уровень хотя бы одной из трансаминаз превышает в 3 раза верхние пределы нормальных значений, то статины необходимо отменить. При более умеренном их повышении целесообразно снижение дозы препарата или переход на аторвастатин. При повышении уровня креатинин фосфокиназы более чем в 5 раз также необходима отмена статинов. При монотерапии первый контроль активности ферментов назначают через 3 мес от начала лечения, а затем каждые 6 мес.
При появлении миопатии и миалгии необходимо исключить рабдомиолиз с поражением почек, о котором будет свидетельствовать повышение уровня креатинин фосфокиназы более чем в 10 раз и потемнение мочи (миоглобинурия). В этих случаях гиполипидемическую терапию отменяют. Риск рабдомиолиза повышен при одновременном назначении статинов с фибратами, цитостатиками и макролидными антибиотиками.
Инфекционный эндокардит
ИЭ — заболевание инфекционной природы с первичной локализацией возбудителя на клапанах сердца, пристеночном эндокарде (реже на эндотелии аорты и крупных артерий) или внутрисердечных инородных телах (искусственных клапанах, водителях ритма), ведущее к нарушению функций и деструкции клапанного аппарата.
В зависимости от характера течения различают острый и подострый ИЭ. По спектру основных возбудителей и, следовательно, особенностям антимикробной терапии выделяют также следующие варианты ИЭ:
-
ИЭ естественных клапанов;
-
ИЭ у наркоманов, использующих внутривенный путь введения наркотических веществ;
-
ИЭ искусственных (протезированных) клапанов:
-
ранний (развивается в течение 60 сут после операции);
-
поздний (развивается через 2 мес и позднее после операции).
-
ЦЕЛИ ЛЕЧЕНИЯ
-
Элиминация возбудителя через стерилизацию крови и клапанных структур.
-
Профилактика осложнений как со стороны сердечно-сосудистой системы, так и со стороны других органов и систем.
ОБЗОР СОВРЕМЕННЫХ РЕКОМЕНДАЦИЙ
Клинические и микробиологические данные должны лежать в основе начальной терапии. Для оптимизации диагностики и лечения пациентов с ИЭ необходимо выполнение двух основных условий:
-
постоянно функционирующая микробиологическая служба, проводящая идентификацию возбудителя и определяющая его чувствительность к антимикробным лекарственным средствам; контакт с микробиологом возможен в течение 24 ч, 7 дней в неделю;
-
возможность неотложной консультации кардиолога и/или кардиохирурга, а также постоянный доступ к дополнительным диагностическим методикам, в частности эхокардиографии.
Если эти условия не выполнены, необходимо в срочном порядке транспортировать пациента в соответствующую клинику.
ПРИНЦИПЫ ВЫБОРА ЛЕКАРСТВЕННЫХ СРЕДСТВИ РЕЖИМОВ ИХ ДОЗИРОВАНИЯ
При острой ИЭ необходима немедленная антибиотикотерапия, при этом лечение подострого эндокардита можно отложить на 24-48 ч, пока проводят диагностическое обследование. Необходимость безотлагательного лечения острого эндокардита продиктована одним из его наиболее вероятных возбудителей — S. aureus, вызывающим токсический шок, септические метастазы и быстрое разрушение сердечных клапанов. До первого введения антимикробных лекарственных средств проводят забор крови для микробиологической диагностики.
Подострый ИЭ обычно вызван менее вирулентными микроорганизмами и достаточно редко сопровождается септицемией или шоком. Некоторая отсрочка начала лечения даёт возможность в течение 1-2 сут получить предварительные данные микробиологического исследования крови и провести этиотропную терапию, при этом недопустимо откладывать начало применения антимикробных лекарственных средств более чем на 48 ч.
До получения результатов микробиологического исследования крови эмпирическая антимикробная терапия должна быть направлена на основных возбудителей с учётом индивидуальных особенностей пациента (табл. 21-79).
Наиболее частые возбудители подострого ИЭ — зеленящие стрептококки (S. mitis, S. sanguis, S. mutans и др.) и S. bovis, поэтому при подостром ИЭ нативных клапанов терапию ориентируют на стрептококки. При неэффективности лечения следует предположить другие патогенные микроорганизмы, прежде всего энтерококки.
При остром ИЭ препараты выбора — активные в отношении S. aureus антимикробные лекарственные средства.
У «внутривенных наркоманов» антибиотикотерапия должна включать антимикробные лекарственные средства, активные против S. aureus (с учётом высокой частоты MRSA) и грамотрицательных бактерий.
При ИЭ искусственных клапанов препараты выбора — ванкомицин и гентамицин ввиду высокой распространённости MRSE.
После получения результатов микробиологического исследования крови необходимо скорректировать лечение. При отрицательных культурах следует продолжить проводимую терапию (если она была эффективной). Рекомендуемые режимы терапии ИЭ в зависимости от этиологии приведены в табл. 21-80.
Таблица 21-79. Эмпирическая антимикробная терапия инфекционного эндокардита
| Режим | Курс | Примечания |
|---|---|---|
|
Подострый инфекционный эндокардит |
||
|
Бензилпенициллин 3-4 млн ЕД в/в каждые 4 ч или ампициллин 2 г в/в каждые 4 ч + |
4 нед |
— |
|
Цефтриаксон 2 г в/в или в/м каждые 24 ч |
4 нед |
— |
|
Цефтриаксон 2 г в/в или в/м каждые 24 ч |
2 нед |
— |
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
4-6 нед |
При аллергии на β-лактамы |
|
Острый инфекционный эндокардит |
||
|
Оксациллин 2 г в/в каждые 4 ч или |
4-6 нед |
Цефазолин при не IgЕ-опосредованной аллергии на пенициллины |
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
4-6 нед |
При аллергии на β-лактамы |
|
Инфекционный эндокардит у «внутривенных наркоманов» |
||
|
Оксациллин 2 г в/в каждые 4 ч или цефазолин 2 г в/в каждые 8 ч |
4-6 нед |
Цефазолин при не IgЕ-опосредованной аллергии на пенициллины |
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
4-6 нед |
При аллергии на β-лактамы |
|
Инфекционный эндокардит искусственных клапанов |
||
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
4-6 нед |
Высокий риск MRSA и MRSE |
|
Оксациллин 2 г в/в каждые 4 ч или цефазолин 2 г в/в каждые 8 ч |
6-8 нед |
— |
Особенности лечения инфекционного эндокардита у детей
Существенных различий в этиологии ИЭ у детей и взрослых нет. Данные об оптимальной антимикробной терапии у детей ограничены. Большинство режимов заимствовано у взрослых, в целом терапия в равной степени эффективна и безопасна.
Таблица 21-80. Антимикробная терапия инфекционного эндокардита установленной этиологии
| Режим | Курс | Примечания |
|---|---|---|
|
Зеленящие стрептококки и S. bovis с минимальной подавляющей концентрацией пенициллина ≤0,1 мг/л |
||
|
||
|
Бензилпенициллин 2-3 млн ЕД в/в каждые 4 ч |
4-6 нед |
Перевод на амбулаторную терапию через 7 сут лечения в стационаре |
|
||
|
Бензилпенициллин (коррекция дозы в соответствии с функцией почек) |
4 нед |
Цефтриаксон при аллергии на пенициллин |
|
||
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
4 нед |
— |
|
Зеленящие стрептококки и S. bovis с минимальной подавляющей концентрацией пенициллина 0,1-0,5 мг/мл |
||
|
Бензилпенициллин 3-4 млн ЕД в/в каждые 4 ч или цефтриаксон 2 г в/в или в/м каждые 24 ч |
4 нед 2 нед 4 нед |
Ванкомицин при аллергии на пенициллин |
|
Зеленящие стрептококки и S. bovis с минимальной подавляющей концентрацией >0,5 мг/л или энтерококки |
||
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
6 нед |
При выделении энтерококков, резистентных к ванкомицину — линезолид |
|
Метициллиночувствительные стафилококки |
||
|
Оксациллин 2 г в/в каждые 4 ч или цефазолин 2 г в/в каждые 8 ч |
4-6 нед |
При искусственных клапанах длительность терапии 6-8 нед (гентамицин первые 2 нед и рифампицин 0,3 г внутрь 2 раза в сут в течение всего курса) Ванкомицин при аллергии на β-лактамы |
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
4-6 нед |
|
|
Метициллинорезистентные стафилококки |
||
|
Ванкомицин 15 мг/кг в/в каждые 12 ч |
6 нед |
— |
|
Бактерии группы НАСЕК |
||
|
Цефтриаксон 2 г в/в или в/м каждые 24 ч |
4 нед |
— |
|
Грамотрицательные бактерии |
||
|
Цефотаксим 2 г в/в каждые 4-6 ч или цефтазидим 2 г в/в каждые 8 ч |
4 нед |
В зависимости от активности in vitro |
Особенности лечения инфекционного эндокардита у людей пожилого возраста
У лиц старше 60 лет частота встречаемости ИЭ несколько выше, что связано с наличием осложняющих факторов (заболевания сердечно-сосудистой системы). Возрастное снижение функции почек может потребовать изменения доз и/или кратности применения антимикробных лекарственных средств.
МЕТОДЫ КОНТРОЛЯ ЭФФЕКТИВНОСТИ
Эффективность терапии ИЭ отслеживают с момента её начала. Проводят осмотр пациента, мониторинг температуры тела, исследование клинических и биохимических показателей крови. При подозрении на инфекционные осложнения необходим повторный забор крови для культурального исследования, проведение эхокардиографии и ЭКГ (холтеровское мониторирование, компьютерная томография/магнитно-резонансная томография брюшной полости, исследование глазного дна). Регулярные общеклинические обследования направлены на выявление новых сердечных шумов, признаков сердечной недостаточности, изменений АД, симптомов тромбоэмболических осложнений. Важно помнить, что сердечнососудистые и системные осложнения более вероятны в первые дни антимикробной терапии.
Лихорадка — очень важный критерий оценки состояния пациентов с ИЭ. При неосложнённом течении ИЭ нормализация температуры тела должна произойти на 5-10-й день терапии. При ИЭ, вызванном зеленящими стрептококками, обычно отмечают более быстрый ответ на терапию по сравнению со стафилококковым или энтерококковым эндокардитом. Персистирующая лихорадка после первой недели лечения обычно свидетельствует о наличии осложнений — прогрессирующей деструкции клапана, распространении инфекции за клапанное кольцо и/или формировании абсцессов. Рецидивирующую лихорадку у клинически и гемодинамически стабильных пациентов после афебрильного периода наиболее часто наблюдают на 3-4-й неделе лечения, что может быть связано как с проявлением реакций на антимикробные лекарственные средства, так и с поздними сердечнососудистыми осложнениями и эмболией.
Среди лабораторных показателей степень ответа на проводимую терапию наиболее чётко отражает С-реактивный белок. Его величины обычно снижаются в течение 1-2 нед адекватной терапии, но могут оставаться повышенными до 4-6 нед и более. Удержание высоких уровней С-реактивного белка следует интерпретировать как неадекватно контролируемый инфекционный процесс и/или наличие кардиальных или экстракардиальных осложнений ИЭ.
Нормализация числа лейкоцитов периферической крови происходит, как правило, в течение 1-2 нед. Персистирующий лейкоцитоз также свидетельствует о наличии активного инфекционного процесса, при этом следует контролировать уровень эритроцитов и тромбоцитов.
Повторные определения сывороточного уровня креатинина важны для выявления осложнений ИЭ со стороны почек и контроля их состояния у пациентов, получающих аминогликозиды и/или ванкомицин.
Динамическое наблюдение за пациентом после выписки из стационара осуществляет кардиолог поликлиники с ежемесячным осмотром на протяжении 6 мес и проведением эхокардиографии через 3 и 6 мес после выписки. Лабораторные исследования (общий анализ крови, биохимический анализ крови, общий анализ мочи) проводят 1 раз в 3 мес на протяжении года.
СПИСОК ЛИТЕРАТУРЫ
Белоусов Ю.Б. и др. Инфекции сердечно-сосудистой системы: Практическое руководство по антиинфекционной химиотерапии. — Смоленск: МАКМАХ, 2007. — С. 311-316.
Демин А.А., Дробышева В.П. Диагностика и лечение инфекционного эндокардита // Клин. микробиол. антимикроб. химиотер. — 2000. — № 2. — С. 19-30.
Baddour L.M., Wilson W.R., Bayer A.S. et al. Infective endocarditis: diagnosis, antimicrobial therapy, and management of complications: a statement for healthcare professionals from the Committee on Rheumatic Fever, Endocarditis, and Kawasaki Disease, Council on Cardiovascular Disease in the Young, and the Councils on Clinical Cardiology, Stroke, and Cardiovascular Surgery and Anesthesia, American Heart Association: endorsed by the Infectious Diseases Society of America // Circulation. — 2005. — Vol. 14. — N 11. — P. 394-434.
Delahaye F., Wong J., Mills P.G. Infective endocarditis: a comparison of international guidelines // Heart. — 2007. — N 93. — P. 524-527.
Horstkotte D., Follath F., Gutschik E. et al. Guidelines on prevention, diagnosis and treatment of infective endocarditis executive summary; the task force on infective endocarditis of the European society of cardiology // Eur. Heart J. — 2004. — N 25. — P. 267-276.
Paul-Ehrlich-Gesellschaft fur Chemotherapie (PEG; Paul-Ehrlich-Society for Chemotherapy); Deutsche Gesellschaft fur Kardiologie, Herzund Kreislaufforschung (DGK; German Society for Cardiology, Heart, and Circulatory Research). German guidelines for the diagnosis and management of infective endocarditis // Int. J. Antimicrob Agents. — 2007. — N 29. — P. 643-657.
Wilson W.R., Karchmer A.W., Dajani A.S. et al. Antibiotic treatment of adults with infective endocarditis due to streptococci, enterococci, staphylococci, and HACEK microorganisms // J.A.M.A. — 1995. — N 274. — P. 1706-1713.
Острые респираторные вирусные инфекции (ОРВИ) у взрослых
Версия: Клинические рекомендации РФ 2021 (Россия)
Категории МКБ:
Аденовирусная инфекция неуточненная (B34.0), Аденовирусы как причина болезней, классифицированных в других рубриках (B97.0), Вирусная инфекция неуточненная (B34.9), Другие острые респираторные инфекции нижних дыхательных путей (J20-J22), Коронавирусная инфекция неуточненная (B34.2), Острые респираторные инфекции верхних дыхательных путей (J00-J06), Респираторно-синцитиальный вирус как причина болезней, классифицированных в других рубриках (B97.4)
Разделы медицины:
Инфекционные и паразитарные болезни
Общая информация
Краткое описание
Разработчик клинической рекомендации
Некоммерческое партнерство «Национальное научное общество инфекционистов»
Общероссийская общественная организация «Российское научное медицинское общество терапевтов»
Одобрено Научно-практическим Советом Минздрава РФ
Клинические рекомендации
Острые респираторные вирусные инфекции (ОРВИ) у взрослых
Год утверждения (частота пересмотра): 2021
Возрастная категория: Взрослые
Год окончания действия: 2023
ID:724
Определение заболевания или состояния (группы заболеваний или состояний)
В клинической практике существует собирательное понятие «острые респираторные вирусные инфекции» (ОРВИ), которое включает ряд заболеваний преимущественно верхних дыхательных путей вирусной этиологии, которые рассматриваются в настоящем документе. Клинические рекомендации по некоторым специфическим возбудителям ОРВИ (например, вирусам гриппа типа А и В, новой коронавирусной инфекции – SARS CoV 2) изложены в отдельных документах, и в настоящих рекомендациях не рассматриваются.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
I. Международная классификация болезней X пересмотра (МКБ-X):
J00-06 — Острые респираторные вирусные инфекции верхних дыхательных путей
J00 — Острый назофарингит, насморк
J02 — Острый фарингит
J02.8 — Острый фарингит, вызванный другими уточненными возбудителями
J02.9 — Острый фарингит неуточненный
J03 — Острый тонзиллит
J03.8 — Острый тонзиллит, вызванный другими уточненными возбудителями
J03.9 — Острый тонзиллит неуточненный.
J04 — Острый ларингит и трахеит
J04.0 — Острый ларингит
J04.1 — Острый трахеит
J04.2 — Острый ларинготрахеит
J05 — Острый обструктивный ларингит (круп)
J05.0 — Острый обструктивный ларингит (круп).
J06 — Острая инфекция верхних дыхательных путей множественной и неуточненной локализации
J06.0 — Острый ларингофарингит
J06.8 — Другие острые инфекции верхних дыхательных путей множественной локализации
J06.9 — Острая инфекция верхних дыхательных путей неуточненная
Другие острые респираторные инфекции нижних дыхательных путей (J20-J22).
Острый бронхит (J20):
J20.4 — Острый бронхит, вызванный вирусом парагриппа;
J20.5 — Острый бронхит, вызванный респираторным синцитиальным вирусом;
J20.6 — Острый бронхит, вызванный риновирусом;
J20.8 — Острый бронхит, вызванный другими уточненными агентами;
J20.9 — Острый бронхит неуточненный.
J21 — Острый бронхиолит
J21.0 — Острый бронхиолит, вызванный респираторным синцитиальным вирусом;
J21.8 — Острый бронхиолит, вызванный другими уточненными агентами;
J21.9 — Острый бронхиолит неуточненный.
J22 — Острая респираторная инфекция нижних дыхательных путей неуточненная
B34.0 — Аденовирусная инфекция неуточненная;
B34.2 — Коронавирусная инфекция неуточненная;
B34.9 — Вирусная инфекция неуточненная;
B97.0 — Аденовирусная инфекция;
B97.4 — Респираторно-синцитиальная инфекция.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
1. Типичное (манифестное);
2. Атипичное (бессимптомное, стертое);
1. Легкая степень тяжести;
2. Средняя степень тяжести;
3. Тяжелая степень;
4. Очень тяжелая степень.
1. Неосложненное;
2. Осложненное (специфические осложнения, осложнения, вызванные вторичной микрофлорой, обострение хронических заболевания);
D. По длительности течения:
1. Острое (5–10 дней);
2. Подострое (11–30 дней);
3. Затяжное (более 30 дней).
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Возбудители ОРВИ, исключая грипп, — представители семейств вирусов, геном которых представлен молекулой РНК (пневмовирусы — респираторно-синцитиальный вирус (Human Respiratory syncytial virus) и метапневмовирус человека (Human Metapneumovirus), парамиксовирусы — 4 вида (1-4) вирусов парагриппа (Human Parainfluenza virus 1-4), коронавирусы — Human Coronavirus 229E, Human Coronavirus OC43, Human Coronavirus NL63, Human Coronavirus HKUI и пикорнавирусы — риновирусы (Rhinovirus) виды А, В, С. И 2-х семейств вирусов, геном которых представлен молекулой ДНК (аденовирусы (Human mastadenovirus) виды B, C, E), парвовирусы — бокавирус человека (Human bocavirus)) [1, 2]. Все вышеперечисленные вирусы вызывают ОРВИ среди всех возрастных групп, за исключением бокавируса человека, инфицирующего только детей.
Заболевания, вызываемые этими различными этиологическими агентами, объединяет общность механизмов путей передачи, многих стадий и особенностей патогенеза, а также клинических проявлений.
Основные стадии патогенеза острых респираторных вирусных инфекций:
● адгезия и внедрение возбудителя в клетки эпителия дыхательных путей, и его репродукция;
● формирование интоксикационного синдрома и токсико-аллергических реакций;
● развитие воспалительного процесса в дыхательной системе;
● обратное развитие инфекционного процесса, формирование иммунитета.
Характер течения инфекционного процесса определяется сложной системой защитно-приспособительных реакций макроорганизма, направленных на ограничение репродукции вирусов и их элиминацию.
Слизистая оболочка верхних дыхательных путей служит входными воротами при ОРВИ. На начальном этапе развития инфекции ведущую роль играют факторы неспецифической защиты – секреторные антитела IgA и фагоцитоз, в процессе выздоровлению – специфическому и гуморальному иммунитету. IgA способен препятствовать адгезии патогенов к поверхности эпителиальных клеток, а также опосредовать разрушение и элиминацию вирусов. При несостоятельности местных факторов защиты вирусы поражают в первую очередь клетки цилиндрического эпителия дыхательных путей с дальнейшим развитие следующих этапов патогенеза [2].
Поражение вирусом клеток-мишеней приводит к их разрушению, фагоцитозу макрофагами, инфильтрации эпителиального слоя мононуклеарными клетками – продуцентами эндогенных провоспалительных цитокинов (интерлейкины, фактор некроза опухоли-альфа, интерфероны и др.), а также лейкотриенов, ферментов, кислородных радикалов и др. Формируется как местное воспаление, так и общеинтоксикационный синдром (лихорадка, общая слабость, мышечные и головные боли и др.) [2].
Далее происходит цитолиз инфицированных эпителиоцитов, который осуществляется за счет действия антигенспецифических цитотоксических лимфоцитов, натуральных киллеров и специфических антител IgM. Это приводит к разрушению пораженных клеток и выходу из них продуктов клеточного распада. Эндогенные биологически активные вещества и продукты клеточного распада проникают в кровь, что также способствует развитию интоксикационного синдрома [2].
Местные воспалительные изменения и общая интоксикация выражены в разной степени в зависимости от конкретного этиологического агента.
Благодаря цитотоксическому действию лимфоцитов, макрофагов и специфических антител постепенно происходит элиминация возбудителя с дальнейшим формированием специфического гуморального и клеточного иммунитета. В слизистых оболочках пораженных отделов дыхательных путей идут репаративные процессы, нормализуется местный гомеостаз.
В некоторых случаях возможно увеличение регионарных лимфоузлов, а также системная реакция – вовлечение в патологический процесс органов системы мононуклеарных фагоцитов – увеличение печени и селезенки (аденовирусная инфекция). Возможны также аллергические реакции организма вследствие внедрения чужеродных вирусных агентов с формированием токсико-аллергических реакций (или аналогичные реакции на введение лекарственных препаратов) в виде экзантемы [2].
Общие патоморфологические изменения при острых респираторных вирусных инфекциях:
● цитоплазматическая и внутриядерная деструкция эпителиальных клеток;
● нарушение функциональной активности и целостности ресничек и, следовательно, мукоцилиарного клиренса, который также является местным защитным фактором;
● в ряде случаев дистрофические изменения эпителия и возможное появление серозного или серозно-геморрагического экссудата в просвете альвеол.
Во время и после перенесенной острой респираторной вирусной инфекции имеет место истощение местного и общего иммунитета, формируется иммуносупрессия, и ослабленный организм становится особенно подверженным другим видам инфекции, в частности бактериальным.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Острые респираторные вирусные инфекции занимают значительную долю в структуре заболеваемости человечества и занимают лидирующее место среди инфекционных заболеваний.
В России число ежегодно болеющих ОРВИ и гриппом достигает более 30 млн. человек, а ежегодный суммарный экономический ущерб от ОРВИ оценивается в 40 млрд. рублей, составляя около 80% ущерба от всех инфекционных болезней [3] и достигая до 90% и выше в структуре инфекционной заболеваемости [5]. В среднем взрослый человек переносит от 2 до 4 простуд в течение года, ребенок болеет от 6 до 9 раз. Важно отметить, что ОРВИ в некоторых случаях могут привести к летальному исходу. По данным различных авторов [5, 6] тяжёлое течение и летальные исходы наблюдались при различных ОРВИ (аденовирусного заболевания, парагриппа, респираторно-синцитиальной инфекции), протекавших как в виде моно-, так и микстинфекции.
Кроме того, около 80% случаев обострения бронхиальной астмы (БА) и 20–60% хронической обструктивной болезни легких провоцируются острыми респираторными инфекциями [5, 6]. С острыми респираторными инфекциями ассоциированы ежегодно 3,9 млн. смертей в мире, с ОРВИ сопряжены 30–50% случаев внебольничных пневмоний, по данным разных авторов [7, 8, 9, 9, 10].
Пик заболеваемости респираторными инфекциями наблюдается в период с сентября по май.
ОРВИ являются антропонозными заболеваниями. Источником инфекции являются больные с клинически выраженными, стертыми формами болезни, здоровые вирусоносители. Основной механизм передачи – аэрозольный, в ряде случаев вероятны также контактно-бытовой и фекально-оральный механизмы передачи [2, 2].
Следует отметить, что цифры официальной статистики не вполне отражают реальную картину заболеваемости ОРВИ. Во-первых, часто за ОРВИ принимаются заболевания респираторного тракта аллергической и другой этиологии. Кроме того, значительное количество случаев заболеваний не регистрируются, поскольку пациенты не обращаются в лечебно-профилактические учреждения, перенося болезнь «на ногах».
Наиболее часто возбудителями респираторных заболеваний являются риновирусы (25–40% всех ОРВИ) [10], коронавирусы и вирусы парагриппа. Реже встречаются респираторно-синцитиальный вирус [11], аденовирусы и реовирусы. Возможно сочетание (микстинфекция) различных возбудителей, в том числе присоединение бактериальной инфекции [10].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний) [1, 2, 3]
Инкубационный период при острых респираторных вирусных инфекциях, вызванных наиболее распространенными инфекционными агентам, составляет от 1 до 14 суток.
Заболевание, как правило, начинается остро с появления синдрома интоксикации (повышения температуры тела до субфебрильных или фебрильных цифр, общей слабости, головной боли, боли в мышцах и суставах), а также катарального (катарально-респираторного) синдрома — развитие кашля, насморка, в некоторых случаях конъюнктивита. Возможно развитие лимфопролиферативного синдрома, который проявляется лимфаденопатией, реже развивается гепатомегалия (аденовирусная инфекция).
В Приложении Г1 представлены основные возбудители ОРВИ, и клинические синдромы, вызываемые ими [2, 2, 13].
Особенности клинических форм при острых респираторных вирусных инфекциях
Острый ринит – воспаление слизистой оболочки носовой полости. Характерные симптомы: чихание, отделение слизи из носа (ринорея), нарушение носового дыхания. Отток слизи по задней стенке глотки вызывает кашель.
Фарингит – воспаление слизистой оболочки глотки. Для него характерны внезапно возникающие ощущения першения и сухости в горле, а также болезненность при глотании.
Тонзиллит – местные изменения в небных миндалинах чаще как проявление обострения бактериальной (стрептококковой) инфекции. Характерны интоксикация, гиперемия и отечность миндалин, небных дужек, язычка, задней стенки глотки, рыхлые наложения в лакунах.
Ларингит – воспаление гортани с вовлечением голосовых связок и подсвязочного пространства. Первые симптомы – сухой лающий кашель, осиплость голоса.
Трахеит – воспалительный процесс в слизистой оболочке трахеи. Симптомы: саднение за грудиной, сухой кашель.
Бронхит – поражение бронхов любого калибра. Основной симптом – кашель (в начале заболевания сухой, через несколько дней – влажный с увеличивающимся количеством мокроты). Мокрота чаще имеет слизистый характер, но на 2-й неделе может приобретать зеленоватый оттенок за счет примеси фибрина. Кашель сохраняется в течение 2 недель и дольше (до 1 мес.) при заболеваниях аденовирусной, респираторно-синцитиально-вирусной, микоплазменной и хламидийной природы).
Осложнения при острых респираторных вирусных инфекциях подразделяются на специфические и вторичные, вызванные активизацией вторичной микрофлоры.
Специфические осложнения
Менингизм — повышение давления ликвора без выраженных изменений его состава. Характеризуется появлением общемозговой симптоматики (сильная головная боль, тошнота, рвота), общей гиперестезии и характерных менингеальных синдромов.
Острая дыхательная недостаточность — чаще развивается при парагриппе (при формировании ложного крупа). Клинически проявляется в виде тяжелой одышки, цианоза (синюшности), тахикардии, беспокойства больных.
Отек и набухание головного мозга (редко). Проявления: сильная головная боль, тошнота, рвота, возможно психомоторное возбуждение, брадикардия, повышение артериального давления, судороги, расстройство дыхания, нарастающие менингеальная и очаговая симптоматика, расстройство сознания от оглушения до развития комы.
Инфекционно-токсический шок (редко). Клинические проявления: на ранних стадиях – лихорадка, затем снижение температуры тела, бледность кожи, появление мраморной окраски кожи, цианотичных пятен, быстрое снижение артериального давления, тахикардия, одышка, возможны тошнота и рвота, геморрагический синдром (как проявление синдрома диссеминированного внутрисосудистого свертывания), резкое снижение диуреза (мочевыделения), прогрессирующее расстройство сознания.
Респираторный дистресс-синдром взрослых. Характеризуется стремительным нарастание признаков острой дыхательной недостаточности на высоте клинических проявлений инфекции. Клинические симптомы: быстро нарастающая одышка свыше 30 дыхательных движений в минуту с присоединением шумного дыхания, диффузный цианоз, тахикардия, беспокойство больного, быстро сменяющееся апатией, возможна потеря сознания, падение систолического АД ниже 90 мм.рт.ст. Кашель со скудной кровянистой мокротой (в мокроте – мононуклеарный цитоз). При аускультации в начальном периоде – сухие свистящие хрипы над всей поверхностью легких, далее крепитация, влажные мелкопузырчатые хрипы, гипоксемия. В ряде случаев развивается синдром диссеминированного внутрисосудистого свертывания (геморрагический отек легких).
Острая сердечно-сосудистая недостаточность (редко). Может протекать по типу преимущественно острой сердечной либо острой сосудистой недостаточности. Острая сердечная недостаточность развивается чаще у больных гипертонической болезнью и заболеваниями сердца. Она протекает по типу левожелудочковой недостаточности и проявляется отеком легких. Острая сосудистая недостаточность является следствием падения сосудистого тонуса, а сосудистый коллапс – проявлением инфекционно-токсического шока.
Осложнения, вызванные активацией вторичной бактериальной микрофлоры
Острый синусит. Бактериальные синуситы (воспаление околоносовых пазух — гайморит, фронтит, сфеноидит) являются частым осложнением ОРВИ. Заподозрить наличие синусита можно в том случае, если симптомы заболевания не прекратились в течение 7–10 дней: остается заложенность носа, тяжесть в голове, головная боль, повышенная температура. При отсутствии лечения острый синусит легко переходит в хроническую форму заболевания.
Острый отит. Острый отит проявляется постоянными или пульсирующими (стреляющими) болями в ухе, может наблюдаться болезненность в области сосцевидного отростка.
Острый бронхит. Может быть, как проявлением ОРВИ, так и ее осложнением. Острый бронхит проявляется длительным продуктивным кашлем [3].
Обострение хронических легочных заболеваний. ОРВИ являются самой частой причиной обострения ХОБЛ и бронхиальной астмы.
Пневмония. Одно из самых грозных осложнений ОРВИ. Развитие пневмонии следует подозревать при сохранении высокой температуры тела более 7–10 дней, сохранением кашля. Характерными аускультативными признаками пневмонии являются ослабление дыхания, наличие разнокалиберных влажных хрипов, крепитации. Диагноз подтверждается при рентгенологическом исследовании легких.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза ОРВИ включают:
— анализ жалоб и анамнеза заболевания;
— данные физикального обследования;
— результаты лабораторных диагностических исследований;
— результаты инструментальных диагностических исследований;
— иные диагностические исследования при проведении дифференциальной диагностики.
Жалобы и анамнез
- Рекомендуется у пациентов с подозрением на ОРВИ обратить внимание на общее недомогание, повышение температуры тела, утомляемость, слабость, снижение аппетита, головные боли, боли в горле, затруднение носового дыхания, насморк (ринорея), осиплость голоса, кашель (сухой и влажный), увеличение лимфоузлов, боли в животе (при аденовирусной инфекции). При тяжелом течении некоторых заболеваний возможно появление одышки, проявляющейся затруднение вдоха и/или выдоха (парагрипп, инфекция, вызванная респираторно-синцитиальным вирусом). При тяжёлом течении некоторых ОРВИ также могут появляться выраженные головные боли, многократная рвота, судороги и потеря сознания (симптомы менингита и отёка мозга). Возможно также наличие таких жалоб, как тошнота, иногда рвота, ощущение сердцебиения или перебоев в работе сердца, что является проявлением общего интоксикационного синдрома [2, 3, 8, 13, 15, 16, 17, 18, 19, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
- Рекомендуется при сборе анамнеза выявить длительность заболевания, а также факторы, которые препятствуют немедленному началу лечения или, требующие коррекции лечения в зависимости от сопутствующих заболеваний [2, 3, 8, 13, 15, 16, 17, 18, 19, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: Такими факторами могут быть наличие непереносимости лекарственных препаратов; неадекватное психоэмоциональное состояние пациента перед лечением; угрожающие жизни острое состояние/заболевание или обострение хронического заболевания, требующее привлечение врача-специалиста по профилю; отказ от лечения
- Рекомендуется обратить внимание на сведения эпидемиологического анамнеза о пребывание в очаге ОРВИ в период, соответствующий инкубационному периоду [2, 3, 3, 199, 233].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендовано обратить внимание на наличие эпидемического подъема заболеваемости ОРВИ [1, 2, 3, 13, 15, 19, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендовано обратить внимание на характерную сезонность ОРВИ (осенне-зимний, зимне-весенний период) с максимумом подъема заболеваемости [1, 2, 3, 13, 15, 19, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендовано обратить внимание на контакт с больными ОРВИ, наличие вспышек в организованных коллективах (школы, детские сады) в эпидсезон [1, 2, 3, 13, 15, 19, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется обратить внимание на наличие вакцинопрофилактики гриппа у пациента для выявления риска развития данного заболевания [1, 2, 3, 13, 15, 19, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
- Рекомендуется обратить внимание на наличие сопутствующих хронических заболеваний или иных состояний (беременность) для выявления факторов риска развития тяжелого и осложненного течения заболевания [1, 2, 3, 13, 15, 19, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Физикальное обследование
- Рекомендовано пациентам с подозрением на ОРВИ для выявления ведущих синдромов заболевания провести общий осмотр с оценкой состояние кожных покровов и видимых слизистых оболочек: цвет (гиперемия, бледность, цианоз), влажность, отечность, инъекция сосудов склер. Выявляют гиперемию дужек и/или задней стенки ротоглотки, рыхлость и зернистость слизистой задней стенки, увеличение лимфоидных фолликулов по задней стенке, реже миндалин [19, 23, 24].
Уровень убедительности рекомендаций – C (уровень доказательности — 5)
Комментарии: выявление катаральных симптомов обязательно на начальном этапе диагностики ОРВИ. Однако вышеуказанные симптомы могут быть также проявлением некоторых бактериальных инфекций, в частности стрептококкового назофарингита [19, 23].
- Рекомендован пациентам с подозрением на ОРВИ общий осмотр и пальпация лимфоузлов головы и шеи для выявления синдрома лимфоаденопатии [19, 23, 24].
Уровень убедительности рекомендаций – C (уровень доказательности — 5)
- Для комплексной оценки состояния не рекомендуется изолированная оценка только одного из вышеуказанных симптомов [13, 19, 23, 24].
Уровень убедительности рекомендаций – C (уровень доказательности — 5)
Комментарии: данная оценка не позволяет дифференцировать ОРВИ от возможной бактериальной инфекции верхних дыхательных путей. Необходимо оценивать их в совокупности.
- Рекомендованы физикальные методы исследование легких [1, 2, 25, 27, 28]:
− пальпация грудной клетки — оценка подвижности грудной клетки и голосового дрожания;
− перкуссия лёгких — выявление возможного изменения перкуторного звука, оценка экскурсии грудной клетки;
− аускультация лёгких — оценка частоты дыхательных движений, выявление патологических дыхательных шумов, оценка проводимости дыхания в различные отделы лёгких, выявление сухих и влажных хрипов, крепитации (при возникновении осложнения в виде пневмонии)
Уровень убедительности рекомендаций – С (уровень доказательства — 5).
- Рекомендованы физикальные методы исследования сердца: измерение пульса и артериального давления, аускультация (выявление тахикардии, сердечных шумов и др.) [1, 2, 25, 27].
Уровень убедительности рекомендаций – С (уровень доказательства — 5).
Комментарии: данные методы обследования необходимы для диагностики возможных осложнений ОРВИ (инфекционно-токсический шок, респираторный дистресс-синдром и др).
Лабораторные диагностические исследования
Неспецифическая лабораторная диагностика
- Рекомендовано выполнение общего (клинического) анализа крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы для диагностики, комплексной оценки степени тяжести болезни, своевременного выявления осложнений и неотложных состояний, исключения осложнений, вызванных бактериальной флорой пациентам с симптомами ОРВИ [1, 2, 4, 20, 21, 22, 23, 27, 29].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств — 5).
Комментарии: при вирусных инфекциях в клиническом анализе крови характерны лейкопения или нормоцитоз, увеличение процентного соотношения различных форм лейкоцитов в пользу лимфоцитов и моноцитов. Однако возможно наличие изменений, схожих с бактериальными инфекциями (лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ.
- Рекомендовано пациентам с симптомами ОРВИ выполнение общего (клинического) анализа мочи для выявления наличия почечной дисфункции, декомпенсации сопутствующих заболеваний [1, 2, 4, 20, 21, 22, 23, 27, 41].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: при неосложненном течении ОРВИ патологических изменений нет; при выраженной лихорадке, интоксикационном синдроме – увеличение плотности мочи, невыраженные лейкоцитурия, протеинурия, цилиндрурия, носящие транзиторный характер, исчезают при нормализации температуры тела и купировании проявлений общей инфекционной интоксикации.
Специфическая лабораторная диагностика
- Рекомендовано пациентам с симптомами ОРВИ молекулярно-биологическое исследование мазков со слизистой оболочки носо – и ротоглотки на вирус гриппа (Influenza virus), парагриппа (Human Parainfluenza virus), риновирусы (Human Rhinovirus), аденовирус (Human Adenovirus), респираторно-синцитиальный вирус (Human Respiratory Syncytial virus), коронавирусы 229E, OC43, NL63, HKUI (Human Coronavirus), бокавирус (Human Bocavirus), метапневмовирус (Human Metapneumo virus) на амбулаторном этапе по клинико-эпидемиологическим показаниям, в стационаре — всем заболевшим [1, 71, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: показания на амбулаторном этапе оказания помощи: эпидемический очаг, тяжелое течение, пожилой возраст, угроза развития ОРДС.
- Рекомендовано лицам с симптомами ОРВИ проведение молекулярно–генетического исследования методом (ПЦР) на возбудителя COVID-19 или экспресс-тест на COVID-19 для проведения дифференциальной диагностики у всех заболевших [72, 73].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендовано лицам с симптомами гриппоподобного заболевания определение РНК вируса гриппа A (Influenza virus A) в мазках со слизистой оболочки носоглотки методом ПЦР; определение РНК вируса гриппа B (Influenza virus B) в мазках со слизистой оболочки носоглотки методом ПЦР для своевременного назначения этиотропной терапии [1, 71, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: ПЦР наиболее эффективный метод, который позволяет обнаружить нуклеиновые кислоты вируса в среднем до 7 дней, и максимум – до 2 недель от начала заболевания (при условии сохранении признаков поражения верхних дыхательных путей). Результаты получают в течение 4–6 часов после представления образца.
- Не рекомендовано пациентам с симптомами ОРВИ серологическое подтверждение диагноза (за исключением гриппа) для ретроспективной диагностики [1, 4, 20, 21, 22, 102].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств — 5).
Комментарии: возможно произвести исследование на антитела к вирусу гриппа в стандартных серологических тестах парных сывороток крови пациента (при условии соблюдения сроков сбора сывороток крови: первая – в день постановки диагноза, вторая – через 2–3 недели) на стационарном этапе оказания помощи при невозможности проведения молекулярно-генетического исследования для ретроспективной диагностики.
Инструментальные диагностические исследования
- Рекомендовано выполнение пульсоксиметрии с измерением SpO пациентам с ОРВИ для ранней диагностики респираторных нарушений [25, 26, 72].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств — 5).
Комментарии: пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность.
- Рекомендовано выполнение прицельной рентгенографии органов грудной клетки пациентам с явлениями бронхита (для исключения очаговой пневмонии) и наличии физикальных признаков поражения легочной ткани (верификация пневмонии) [1, 2, 3, 25, 65].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств — 5).
- Рекомендуется рентгенография придаточных пазух носа пациентам с затруднением носового дыхания при подозрении на синусит, вызванный присоединением бактериальной флоры для своевременной консультации отоларинголога и оказания специализированной помощи [88, 89, 90].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств — 5).
Комментарии: согласно наблюдениям, данное осложнение наблюдается в 0,5–2% случаев ОРВИ у взрослых. При этом наличие патологических изменений придаточных пазух носа не всегда является подтверждением развития их бактериального поражения [29].
- Рекомендовано регистрация электрокардиограммы пациентам с тяжёлым течением ОРВИ (особенно лицам пожилого и старческого возраста) для оценки сердечной деятельности, диагностики нарушений ритма сердца на фоне интоксикационного синдрома [1, 2, 3, 25, 25, 321].
Уровень убедительности рекомендаций С (уровень достоверности доказательств − 5).
Иные диагностические исследования
- Рекомендуется консультация смежных специалистов пациентам в случаях подозрения на осложнения: врача-отоларинголога (при наличии синусита, отита), врача-невролога (при развитии энцефалопатии), врача-пульмонолога (при наличии признаков пневмонии), врача-гематолога (при выраженных гематологических изменениях и геморрагическом синдроме), врача-кардиолога (при присоединении симптомов миокардита, острой сердечно-сосудистой недостаточности), врача-акушера-гинеколога (при развитии ОРВИ на фоне беременности) для определения дальнейшей тактики ведения [2, 3, 15, 33, 34].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется консультация врача-анестезиолога-реаниматолога пациентам с наличием быстропрогрессирующей ОДН (ЧД >25 в 1 мин, SpO2 <92%, а также другой органной недостаточностью (2 и более балла по шкале SOFA) для перевода в отделение реанимации и интенсивной терапии (ОРИТ) [2, 25, 334].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Принципы лечения больных с ОРВИ предусматривают решение следующих задач:
— предупреждение дальнейшего развития патологического процесса, обусловленного заболеванием, достижение полного и стойкого выздоровления;
— профилактика развития возможных осложнений заболевания.
На выбор тактики лечения оказывают влияние следующие факторы [1, 2, 3, 5, 13, 19, 23, 26, 27, 65, 88]: период заболевания; тяжесть заболевания; клиническая форма заболевания; ведущие клинические проявления и особенности течения заболевания с учетом признаков иммунодефицита (хронический алкоголизм, истощение, тяжелая сопутствующая патология, пожилой возраст); возраст больного; наличие и характер осложнений; доступность и возможность выполнения лечения в соответствии с необходимым видом оказания медицинской помощи.
Информация, касающаяся доз, показаний к применению и способов применения лекарственных средств, содержащаяся в данных рекомендациях, может отличаться от информации, указанной в инструкции по медицинскому применению (ИМП). Для получения полной информации о применении того или иного ЛС следует ознакомиться с ИМП. Персональная ответственность за интерпретацию и использование настоящих рекомендаций лежит на лечащем враче.
1. Консервативное лечение
1.1. Этиотропная (противовирусная терапия)
- Рекомендовано назначение пациентам с симптомами ОРВИ противовирусных препаратов для прекращения репликации вирусов [1, 2, 3, 5, 13, 16, 19, 23, 32].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарии: Целесообразность назначения противовирусных препаратов определяется врачом индивидуально для каждого пациента.
- Рекомендовано пациентам с симптомами ОРВИ использование препаратов с прямым противовирусным действием для подавления репликации вирусов:
− Умифеновир** [27, 28, 39, 40, 52, 53, 62].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарии: умифеновир** cпецифически подавляет in vitro вирусы гриппа А и В (Influenza virus A, B), включая высокопатогенные подтипы A(H1N1)pdm09 и A(H5N1), а также другие вирусы — возбудители острых респираторных вирусных инфекций (ОРВИ) (коронавирус (Сoronavirus), ассоциированный с тяжелым острым респираторным синдромом (ТОРС), риновирус (Rhinovirus), аденовирус (Adenovirus), респираторно-синцитиальный вирус (Pneumovirus) и вирус парагриппа (Paramyxovirus)). В исследованиях in vitro специфически подавляет вирус SARS-CoV-2, вызывающий новую коронавирусную инфекцию (COVID-19). Рекомендованная схема назначения препарата по 200 мг 4 раза в сутки (каждые 6 часов) 5 дней перорально.
Противопоказан при гиперчувствительности к компонентам препарата, в первом триместре беременности. Возможно, применения умифеновира** при ОРВИ до получения лабораторного подтверждения диагноза при подозрении на COVID-19, согласно временным методическим рекомендациям «Лекарственная терапия острых респираторных вирусных инфекций (ОРВИ) в амбулаторной практике в период эпидемии COVID-19» (версия 2). После подтверждения диагноза лечение проводится в соответствие с настоящими клиническими рекомендациями по лечению ОРВИ или временными методическими рекомендациями по лечению COVID-19 [72].
− Энисамия йодид [44, 45, 45, 68, 69].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарий: Рекомендованная схема назначения препарата по 500 мг 3 раза в сутки перорально, курс 5–7 дней. Противопоказан при повышенной чувствительности к компонентам препарата, дефиците лактазы, непереносимости лактозы, глюкозно-галактозной мальабсорбции, дефиците сахаразы/изомальтазы, непереносимости фруктозы, беременности и периоде грудного вскармливания, аллергических реакциях в анамнезе, тяжёлых органических поражениях печени и почек.
———————————————————
* ИНФОРМАЦИЯ ПАРТНЕРОВ «МЕДЭЛЕМЕНТ»
Для терапии ОРВИ и гриппа у взрослых и детей старше 12 лет назначают российский препарат Нобазит Форте.
Активное вещество — энисамия йодид — мощное противовирусное лекарство, которое блокирует проникновение возбудителей вирусных инфекций в клетки организма. Нобазит обладает обезболивающим и жаропонижающим эффектом: снимает озноб, снижает температуру тела, облегчает боли в голове и суставах.
По данным клинических исследований препарат сокращает длительность заболевания, ускоряет выздоровление. Развитие бактериальных осложнений снижается в 4 раза на фоне применения Нобазита.
Специалисты ВОЗ включили Нобазит в группу противовирусных средств прямого действия — Direct Acting Antivirals, J05AX17. На данный момент завершена предварительная оценка адаптивного, клинического испытания препарата в терапии госпитализированных пациентов с новой коронавирусной инфекцией. Представители Министерства здравоохранения РФ внесли Нобазит в рекомендации по борьбе с гриппом и ОРВИ в период пандемии SARS-CoV-2 (COVID-19).
Врачи рекомендуют начинать прием таблеток Нобазит при обнаружении первых проявлений гриппа или ОРВИ. Однако комплексное действие позволяет применять его на любой стадии заболевания.
———————————————————
— Риамиловир [74, 75, 94].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 1).
Комментарии: риамиловир обладает широким спектром противовирусной активности в отношении РНК-содержащих вирусов, благодаря подавлению синтеза вирусных РНК и репликации геномных фрагментов. Активное вещество является синтетическим аналогом оснований пуриновых нуклеозидов (гуанина). Не входит в перечень ЛС, рекомендуемых международными клиническими рекомендациями по лечению и профилактике гриппа. Лечение необходимо начать не позднее 2-го дня от появления клинических симптомов болезни: внутрь независимо от приема пищи по 1 капсуле (250 мг) 3 раза в день (суточная доза — 750 мг) в течение 5 дней, при необходимости — до 7 дней.
Противопоказан при повышенной чувствительности к компонентам препарата; беременности, в период грудного вскармливания. У пациентов в возрасте до 18 лет и при почечной/печеночной недостаточности эффективность и безопасность не определены.
- Рекомендовано использование препаратов с широким противовирусным действием пациентам с симптомами ОРВИ. Назначение прочих противовирусных препаратов и других иммуностимуляторов целесообразно с целью профилактики или в первые три дня заболевания, в последующие дни эффективность применения данных препаратов снижается [36, 37].
− Имидазолилэтанамид пентандиовой кислоты** [12-23, 36, 46, 47].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2).
Комментарии: Механизм действия имидазолилэтанамид пентандиовой кислоты** реализуется на уровне инфицированных клеток за счет стимуляции факторов врожденного иммунитета, подавляемых вирусными белками. Препарат усиливает экспрессию интерфероновых рецепторов на клеточной мембране. Вызывает повышение уровня интерферона в крови до физиологической нормы, обладает противовоспалительной активностью. Рекомендованная схема применения по 90 мг один раз в день вне зависимости от приема пищи, длительность лечения 5–7 дней в зависимости от тяжести состояния. Желательно начать прием препарата не позднее двух суток с момента начала заболевания. Противопоказан при гиперчувствительности к компонентам препарата, беременности, в периоде лактации, дефиците лактазы, непереносимости лактозы, глюкозо-галактозной мальабсорбции.
− Кагоцел**[6, 7, 20, 21, 22, 48, 49, 50].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Комментарии: Индуктор интерферонов. Обладает опосредованным противовирусным действием на вирусы гриппа). Рекомендованная схемы назначения препарата: перорально по 24 мг (2 таблетки) 3 раза в сутки в первые 2 дня, затем по 12 мг (1 таблетка) 3 раза в сутки в течение 2 дней (курсовая доза 216 мг, 18 таблеток) до 4 дня болезни или в течение 5 – 7 дней в период реконвалесценции. Для достижения лечебного эффекта препарат следует принимать не позднее 4 дня заболевания. Противопоказан повышенной чувствительности к компонентам препарата, беременности, в период лактации, дефиците лактазы, непереносимости лактозы, глюкозо-галактозной мальабсорбции.
− Тилорон** [51, 52, 93, 94, 103].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: Индуктор интерферонов. Стимулирует образование в организме интерферонов всех типов (альфа, бета, гамма и лямбда), усиливает антителообразование, уменьшает степень иммунодепрессии, восстанавливает соотношения T-супрессоров и T-хелперов. Обладает иммуномодулирующим и противовирусным эффектом. Рекомендован к применению в составе комплексной терапии. Рекомендованная схема применения для лечения гриппа и ОРВИ – по 125 мг в сутки в первые два дня лечения, затем по 125 мг, каждые 48 часов. Противопоказан при гиперчувствительности к компонентам препарата, беременности, в периоде лактации, детском возрасте до 18 лет.
− Меглюмина акридонацетат** [11, 54, 55, 56, 95-98].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 1).
Комментарии: Индуктор интерферонов. Рекомендованная схема применения для лечения ОРВИ по 4 таблетки однократно на 1, 2, 4, 6, 8 сутки (20 таблеток). Противопоказан при повышенной чувствительности к компонентам препарата, беременности, в период лактации.
— Эргоферон [76-80].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарии: Препарат обладает противовирусным, иммуномодулирующим, противовоспалительным и антигистаминным действием, может быть назначен в виде монотерапии либо в сочетании с другими средствами противовирусного, антибактериального, патогенетического и симптоматического действия.
Первые 2 часа принимают по 1 таблетке каждые 30 минут (всего 5 таблеток), затем в течение первых суток осуществляют еще 3 приема через равные промежутки времени. Со вторых суток и далее принимают по 1 таблетке 3 раза в сутки до полного выздоровления.
Не рекомендован при врожденной галактоземии, синдроме мальабсорбции глюкозы или галактозы, при врожденной лактазной недостаточности. У беременных и в период лактации эффективность и безопасность препарата не изучались.
- Рекомендуется использование Интерферонов пациентам с симптомами ОРВИ с целью опосредованного противовирусного действия в схемах комплексной терапии заболевания
− Интерферон альфа 2b** или Интерферон гамма**[58, 59, 59].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Интерферон альфа 2b ** и интерферон гамма**, вводимые интраназально, обладают опосредованным противовирусным действием на вирусы ОРВИ. При интраназальном применении концентрация действующего вещества, достигаемая в крови, не имеет клинической значимости. Используются в схемах комплексной терапии ОРВИ при первых признаках заболевания. Не входят в перечень ЛС, рекомендуемых международными клиническими рекомендациями по лечению и профилактике ОРВИ.
Интерферон альфа 2b** назначают интраназально по 3 капли/дозы в каждый носовой ход 5–6 раз в день (разовая доза – 3000 ME, суточная доза – 15000–18000 ME) в течение 5дней;
Интерферон гамма** назначают интраназально по 2 капли в каждый носовой ход 5 раз в день (разовая доза – 4000 ME, суточная доза – 20000 ME) до 3 дня от начала болезни или в течение 5–7 дней в период реконвалесценции
1.2. Патогенетическая и симптоматическая терапия
- Рекомендуется обязательное проведение базисной терапии всем пациентам независимо от тяжести течения заболевания с целью создания лечебно-охранительного режима [2, 3, 35].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Базисная терапия включает в себя постельный режим, диету и обильное питье. В рацион включают легко усвояемые продуты, богатые витаминами (нежирные сорта мяса, рыбы, молочные продукты, фрукты, овощи, соки, компоты). Запрещается алкоголь в любых видах.
- Рекомендуется проведение дезинтоксикационной терапии всем пациентам с симптомами ОРВИ для купирования синдрома интоксикации [1, 2, 3, 13, 29,104].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: объем зависит от степени тяжести пациента
Легкая и средняя степень тяжести – пероральная дезинтоксикация в объеме 2–3 литров жидкости в сутки (некрепко заваренного чая с молоком, медом, вареньем, а также отвара шиповника, свежеприготовленных фруктовых и ягодных соков, компотов, щелочных минеральных вод).
- Рекомендовано при лечении в условиях стационара пациентам со среднетяжелым и тяжелым течением, а также пациентам с наличием пневмонии с антигипоксической и антиоксидантной целью для купирования синдрома интоксикации назначение Меглюмина натрия сукцината** [99-101].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2).
Комментарии: вводят внутривенно капельно со скоростью 1-4,5 мл/мин (до 90 капель в минуту). Средняя суточная доза -10 мл/кг. Курс терапии – до 11 дней. Объем и длительность зависит от степени тяжести пациента.
- Рекомендовано назначение нестероидных противовоспалительных и противоревматических препаратов или анилидов пациентам с гипертермией выше 38 С, мышечными и суставными болями с жаропонижающей, болеутоляющей и противовоспалительной целью [1, 19, 27, 60, 88, 89]:
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: диклофенак**, 25 мг, 75–150 мг/сут перорально в 2–3 приёма; 25-50 мг/мл – внутримышечно до 3 р/сут, курс до 7 дней, ибупрофен** перорально по 200–400 мг 3–4 раза в сутки в течение 3–10 дней (максимальная суточная доза — 1200 мг), парацетамол** перорально по 1–2 табл. (500–1000 мг) до 4 раз в сутки (максимальная суточная — 4000 мг.)
- Не рекомендуется назначение Салициловой кислоты и ее производных, вследствие возможных побочных явлений в виде нарушения гемостаза и обострения язвенной болезни желудка и 12-ти перстной кишки [1, 3, 19, 58, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется пациентам с ринореей введение натрия хлорида** интраназально 2–3 раза в день для разжижения секрета, удаления слизи и восстановления работы мерцательного эпителия [29, 52, 88, 89].
Уровень убедительности рекомендаций А, уровень достоверности доказательств — 1)
- Рекомендуется местное применение адреномиметиков пациентам с выраженным затруднением носового дыхания в комплексной терапии ринита, риносинусита для облегчения заложенности носа и восстановления проходимости слуховой трубы не более 5 дней [1, 88, 89, 90].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Нафазолин – интраназально (в каждый носовой ход) по 1–3 капли 0,05–0,1% раствора 3–4 раза в сутки;
Ксилометазолин** – интраназально (в каждый носовой ход), по 2–3 капли 0,1% раствора или одно впрыскивание из распылителя в каждую ноздрю 4 раза в день;
Оксиметазолин – интраназально (в каждый носовой ход), по 1–2 капли 0,025–0,05% раствора 2–3 раза в сутки или по 2–3 впрыскивания 0,05% спрея.
- Рекомендуется пациентам с ОРВИ и признаками фарингита терапия местными средствами в виде полосканий, инсуфляций, ингаляций, таблеток и пастилок для рассасывания целью уменьшения местного воспаления, выраженности болевого синдрома, профилактика вторичного инфицирования повреждённой слизистой ротоглотки [29,88, 89].
———————————————————
* ИНФОРМАЦИЯ ПАРТНЕРОВ «МЕДЭЛЕМЕНТ»
Он обладает тройным действием: обезболивающим, противовоспалительным и антимикробным. Обезболивание наступает с 1-й минуты после применения — исследования показывают, что в результате такого быстрого улучшения субъективного состояния пациенты реже прибегают к самолечению антибиотиками.
Клинически доказана эффективность
Тантум Верде
в отношении вирусов гриппа, герпеса и коронавирусной инфекции.
———————————————————
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
Комментарии: гексэтидин, лизоцим+пиридоксин, хлоргексидин**, биклотимол, препараты йода.
- Рекомендовано пациентам с острым бронхитом, обусловленным респираторными вирусами сопровождающихся бронхообструкцией и влажным кашлем назначение муколитических и отхаркивающих препаратов, кроме комбинаций с противокашлевыми средствами для разжижения и улучшения отхождения мокроты [2, 3, 24, 36, 37, 110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Ацетилцистеин** – по 1 таблетке по 200 мг – 2-3 раза в день, перорально, курс до 5 дней;
Бромгексин – внутрь по 8 мг 3 (1–2 таблетки) 3–4 раза в сутки;
#Амброксол** – внутрь 30 мг, 90 мг/сут, курс до 5 дней; [110].
#Бромгексин + Гвайфенезин + Сальбутамол – таблетки (2 мг сальбутамола сульфата + 8 мг бромгексина гидрохлорида + 100 мг гвайфенезина в 1 таблетке) внутрь по 1 таблетке 3 р./сут в течение 5–10 дней. [110].
- Рекомендуется назначение симпатомиметиков и прочих противокашлевых препаратов при лечении ОРВИ пациентам с сухим непродуктивным надсадным кашлем, значительно ухудшающим качество жизни пациента [2, 3, 24, 36, 37].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Препаратами выбора являются противокашлевые препараты в комбинации с отхаркивающими препаратами, в состав которых состав которых входит активное вещество декстрометорфан
Бутамират – внутрь по 15 мл 4 раза в сутки (сироп)
Декстрометорфан+Терпингидрат+[Левоментол]– внутрь по 1 чайной ложке (5 мл) 3-4 раза в день.
Декстрометорфан+Парацетамол+Псевдоэфедрин+[Аскорбиновая кислота] – по одной таблетке 4 раза в день
Декстрометорфан+Фенилэфрин+Хлорфенамин5 — 7,5 мл сиропа 3-4 раза в сутки.
- Рекомендовано применение противокашлевого препарата Ренгалин пациентам с ОРВИ и сухим непродуктивным надсадным кашлем [81-83].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарии: Препарат обладает противокашлевым, противовоспалительным, противоотёчным, антиаллергическим, спазмолитическим действием, может быть назначен в виде монотерапии либо в сочетании со средствами противовирусного, антибактериального, патогенетического и симптоматического действия. При необходимости возможно сочетание с муколитическими препаратами.
Схема: по 1-2 таблетке (или 5-10 мл раствора для приема внутрь) 3 раза в сутки вне приёма пищи. В зависимости от тяжести состояния в первые три дня частота приёма может быть увеличена до 4-6 раз в сутки. Длительность терапии зависит от тяжести заболевания и определяется лечащим врачом. Не рекомендован при наследственной непереносимости фруктозы. У беременных и в период лактации эффективность и безопасность препарата не изучались.
- Не рекомендовано одновременное применение муколитических препаратов и противокашлевых препаратов пациентам с кашлем, что может способствовать застою мокроты за счет подавления кашлевого рефлекса [1, 3, 24, 36].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Не рекомендуется применение антибактериальных препаратов системного действия при неосложнённых ОРВИ, в том числе при наличии ринита, конъюнктивита, затемнения синусов при рентгенографии, ларингита, крупа, бронхита и бронхо-обструктивного синдрома в течение до 10–14 дней во взрослой и детской практике [1, 2, 3, 23, 42, 58, 60, 63, 64, 65, 70]
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
- Рекомендовано при развитии острого тонзиллита (при среднетяжёлом и тяжёлом течении ОРВИ) и при развитии других осложнений (при среднетяжёлом и тяжёлом течении ОРВИ), вызванных присоединением бактериальной флоры (бронхиты, пневмонии и др.) при подтвержденном бактериальном поражении методами микробиологической диагностики (высев на микробиологических питательных средах, результат молекулярно-генетическое исследование (ПЦР), нарастание титров специфических антител в периферической крови), лечение осложнений проводить по утвержденным по данным нозологиям клиническим рекомендациям [1, 2, 3, 23, 42, 58, 60, 63, 64, 65, 70, 105]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Лечение пневмонии в данных рекомендациях не рассматривается, проводится в соответствии с клиническими рекомендациями по лечению внебольничной пневмонии у взрослых!
- Рекомендовано назначение Глюкокортикоидов при тяжёлом течении ОРВИ (инфекционно-токсический шок, отёк головного мозга) [24, 34, 42, 58, 635, 66, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Лечение в данном случае будет осуществляться по клиническим рекомендациям по неотложным состояниям в условиях отделения реанимации и интенсивное терапии!
1.3. Прочие препараты
- Рекомендуется назначение антигистаминных средств системного действия при наличии токсикодермии, аллергической реакции на препараты в ходе лечения [60].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Рекомендованная схема: Хлоропирамин**, про 1 таблетке 3-4 раза в день (75-100 мг в сутки); 20 мг/1 мл, 40 мг/2 мл в сутки – внутримышечно, курс до 5 дней.
- Рекомендуется назначение производных бензодиазепина при наличии тревожных расстройств и нарушения сна, наличии судорожного синдрома на фоне лихорадки или при развитии менингеального синдрома [60].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Рекомендованная доза Диазепама**: до 5–20 мг/сут, внутримышечно и внутривенно.
2. Хирургическое лечение
Не проводится.
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
- Рекомендуется пациентам со среднетяжелым, тяжелым и осложненным течением ОРВИ начинать реабилитационные мероприятия уже в периоде разгара или в периоде ранней реконвалесценции [1, 2, , 3, 25, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется комплексный характер восстановительных мероприятий пациентам с осложненным течением ОРВИ с участием различных специалистов и с применением разнообразных методов воздействия, исходя из преобладающих симптомов и синдромов [1, 2 , 3, 26, 72].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется пациентам тяжелым и осложненным течением ОРВИ соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации [1, 2 ,3, 26, 72].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется адекватность реабилитационных и восстановительных мероприятий и воздействий адаптационным и резервным возможностям пациента с тяжелым и осложненным течением ОРВИ [1, 2 ,3, 26, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия.
- Рекомендуется постоянный контроль эффективности проводимых мероприятий у пациентов с тяжелым и осложненным течением ОРВИ.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций, переболевших (косвенными и прямыми методами).
Прогноз
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
К группам риска тяжелого течения ОРВИ относятся следующие лица[1]:
- беременные на любом сроке беременности и в послеродовый период;
- лица с хроническими заболеваниями легких (бронхиальная астма, ХОБЛ и др.);
- лица с хроническими заболеваниями сердечно-сосудистой системы (пороки сердца, ГБ, ИБС с признаками сердечной недостаточности и др.);
- лица с нарушениями обмена веществ (сахарный диабет, ожирение 2–3 степени и др.);
- лица с хронической болезнью почек;
- лица с хроническими заболеваниями печени;
- лица, с определенными неврологическими состояниями (включая нейромускульные, нейрокогнитивные нарушения, эпилепсию);
- лица с гемоглобинопатиями;
- лица с первичными и вторичными иммунодефицитами (ВИЧ-инфекция, прием иммуносупрессорных медикаментов и т.п.);
- лица со злокачественными новообразованиями;
- лица в возрасте 65 лет и старше.
_______________
[1] СанПиН 3.3686-21. «Санитарно-эпидемиологические требования по профилактике инфекционных болезней». XXXIV. Профилактика гриппа и других острых респираторных(Зарегистрировано в Минюсте России15.02.2021 N 62500)
Госпитализация
Организация оказания медицинской помощи
На выбор тактики лечения оказывают влияние следующие факторы [1, 2, 3, 15, 34, 72]: возраст пациента; характер сопутствующих заболеваний; клиническая форма болезни; характер течения болезни (динамики нарастания симптомов); тяжесть заболевания; наличие и характер осложнений.
- Рекомендуется до принятия решения о тактике ведения больного ОРВИ установить дефиницию случая ОРВИ у больного: неосложненное течение или осложненное течение [1, 2, 3, 19, 72, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендовано лечение в амбулаторных условиях пациентов с легкой и среднетяжёлой формой ОРВИ. В случае безуспешности проводимого лечения или невозможности его проведения в амбулаторных условиях рассматривается вопрос о госпитализации в стационар [1, 2, 3, 19, 72, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендована госпитализация в инфекционные отделения медицинских организаций, оказывающих медицинскую помощь взрослым пациентам с инфекционными заболеваниями, пациентов, переносящих заболевание в тяжелой форме, с осложнениями болезни [1, 2, 3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендована госпитализация в медицинскую организацию пациентов по эпидемическим показаниям: в том числе и с легким течением болезни с тяжелым и среднетяжелым течением ОРВИ, проживающих в общежитиях и в условиях неблагоприятных факторов жилой среды, из группы риска развития неблагоприятного течения болезни[1] [41].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: группы риска развития неблагоприятного течения болезни описаны в п.7
- Рекомендована срочная госпитализация больного ОРВИ в стационар при наличии следующих критериев [65]:
− тахипноэ более 24 дыханий в минуту;
− гипоксемия (SрO2 <95%); [1]
− наличие очаговых изменений на рентгенограмме грудной клетки [41].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендован перевод в отделение реанимации и интенсивной терапии при наличии следующих критериев [1, 3, 41,72]:
− Клиническая картина быстро прогрессирующей острой дыхательной недостаточности (ЧД >30 в мин, SpO2 <90%, АДсист. <90 мм рт.ст.)
− Другая органная недостаточность (острая почечная недостаточность).
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется срочно пересмотреть схемы ведения пациента с ОРВИ при появлении признаков (симптомов) прогрессирующего течения болезни[2][41].:
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: 1) при симптомах, свидетельствующих об ухудшении снабжения организма кислородом или сердечно-легочной недостаточности (одышка (при движении или в состоянии покоя), затрудненное дыхание, синюшность, кровянистая или окрашенная мокрота, боль в груди, гипотония; гипоксия, определяемая по показаниям пульсоксиметра);
2) при симптомах, свидетельствующих об осложнениях со стороны ЦНС (измененное психическое состояние, бессознательное состояние, сонливость или трудности с пробуждением и периодические или постоянные конвульсии (судороги), спутанность сознания, сильная слабость или паралич);
3) при подтверждении вторичной бактериальной инфекции, основанное на результатах лабораторных исследований или клинических признаках (например, сохранение постоянной высокой температуры тела и других симптомов более 3 дней);
4) при появлении тяжелого обезвоживания, проявляющегося в пониженной активности, головокружении, сниженном диурезе и вялости.
- Рекомендована выписка пациентов из медицинской организации при :
стойком улучшение клинической картины: нормализации температуры тела, купировании респираторно-катарального синдрома, нормальных показателях общего анализа крови [1, 2, 3, 19, 72, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Условия оказания медицинских услуг
Медицинская помощь оказывается в форме:
- экстренной медицинской помощи;
- неотложной медицинской помощи;
Медицинская помощь оказывается в виде:
- первичной медико-санитарной помощи;
- скорой, в том числе скорой специализированной, медицинской помощи;
- специализированной, в том числе высокотехнологичной, медицинской помощи.
Медицинская помощь взрослым больным ОРВИ может оказываться в следующих условиях:
- амбулаторно (в условиях, не предусматривающих круглосуточное медицинское наблюдение и лечение);
- стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Первичная медико-санитарная помощь пациентам оказывается в амбулаторных условиях и в условиях дневного стационара.
Первичная доврачебная медико-санитарная помощь в амбулаторных условиях осуществляется в фельдшерско-акушерских пунктах.
Первичная врачебная медико-санитарная помощь осуществляется врачом-терапевтом участковым, врачом общей практики (семейным врачом) в амбулаторных условиях.
Первичная специализированная медико-санитарная помощь осуществляется врачом-инфекционистом медицинской организации, оказывающим медицинскую помощь пациентам в амбулаторных условиях.
Специализированная, в том числе высокотехнологичная, медицинская помощь оказывается в условиях стационара врачами-инфекционистами и другими врачами-специалистами и включает в себя профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение пациентов осуществляется в условиях стационара по направлению врача-терапевта участкового, врача общей практики (семейного врача), врача-инфекциониста, медицинских работников, выявивших ОРВИ.
______________
[1] СанПиН 3.3686-21. «Санитарно-эпидемиологические требования по профилактике инфекционных болезней». XXXIV. Профилактика гриппа и других острых респираторных(Зарегистрировано в Минюсте России15.02.2021 N 62500)
[2] Письмо Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека Российской Федерации от 26.11.2009 № 01/17863-9–32 «О направлении документа ВОЗ «Клинические методы ведения больных, инфицированных пандемическим вирусом гриппа (H1N1)2009»
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
1. Специфическая профилактика
Специфическая вакцинопрофилактика острых респираторных вирусных инфекций не разработана.
2. Неспецифическая профилактика
- Рекомендовано выявление больных или лиц с подозрением на заболевания ОРВИ среди контактных [1, 2, 3, 7, 23, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендовано соблюдение масочного режима, со сменой масок каждые 3–4 часа работы, при работе с больными ОРВИ [1, 2, 3, 7, 23, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендована организация санитарно-противоэпидемических (профилактических) мероприятий, предусматривающий обязательное обеззараживание посуды, воздуха и поверхностей в помещениях с использованием эффективных при вирусных инфекциях дезинфицирующих средств и методов, разрешенных к применению, а также текущую влажную уборку и проветривание помещений [1, 2, 3, 7, 23, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендована экстренная неспецифическая профилактика с целью предупреждения возникновения последующих случаев заболеваний ОРВИ в организованных коллективах [1, 2, 3, 7, 23, 72].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендовано использование Умифеновира**здоровым лицам при контакте с больными ОРВИ и сезонном подъеме заболеваемости для постконтактной и сезонной профилактики ОРВИ [62, 99, 109]
− для постконтактной профилактики — 200 мг/сут, в течение 10–14 дней;
− для сезонной профилактики — 200 мг 2 раза в неделю, курс — 3 недели.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано использование оксодигидроакридинилацетата натрия для постконтактной и сезонной профилактики ОРВИ в организованных коллективах [85-86]:
– разовая профилактическая доза составляет 250 мг (1 ампула) или 4 – 6 мг на кг массы тела. При длительном применении рекомендуемый интервал между введениями 3–7 суток.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- Рекомендовано использование Интерферонов для постконтактной и сезонной профилактики ОРВИ здоровым лицам при контакте с больными ОРВИ и сезонном подъеме заболеваемости [56, 57].
Интерферон альфа** (лиофилизат для приготовления назального введения) – содержимое растворяют в 5 мл воды для инъекций, интраназально по 3 капли в каждый носовой ход 2 раза в сутки (разовая доза – 3 тыс. МЕ, суточная доза – 15-18 тыс. МЕ), в течение 5 – 7 дней. При однократном контакте достаточно одного закапывания. При необходимости профилактические курсы повторяют. При сезонном повышении заболеваемости в указанной дозе, утром 1–2 дня.
Интерферон гамма** (лиофилизат для приготовления назального введения) – содержимое растворяют в 5 мл воды для инъекций, интраназально по 2–3 капли в каждый носовой ход за 30 мин до завтрака в течение 10 дней. При необходимости профилактические курсы повторяют.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендовано использование для постконтактной и сезонной профилактики ОРВИ прочих противовирусных препаратов и других иммуностимуляторов [1, 2, 3, 7, 7, 11, 35, 84, 93, 95, 96, 97].
кагоцел** – по 24 мг (2 таблетки) 1 раз в день в течение 2 дней, затем перерыв 5 дней, затем цикл повторить; длительность приема от 1 недели до нескольких месяцев.
тилорон** – 125 мг 1 раз в неделю в течение 6 недель, курсовая доза составляет 750 мг.
анаферон — в эпидемический сезон с профилактической целью по 1 таблетке 1 раз в день в течение 1–3 месяцев. Внутрь, не во время приема пищи. Таблетку держать во рту до полного растворения. Безопасность применения Анаферона у беременных и в период лактации не изучалась [111, 112]
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Больного изолируют в домашних условиях, при необходимости в условиях стационара в отдельном боксе до полного клинического выздоровления (в среднем на 1–2 недели). После клинического выздоровления пациент допускается к работе. Мероприятия в очаге не проводятся. Необходимо обеспечение больного отдельной посудой, предметами ухода.
Карантинно-изоляционные мероприятия в отношении контактных лиц не организовываются.
3. Диспансерное наблюдение
- Рекомендовано диспансерное наблюдение у врача-терапевта при развитии осложнений [1, 2]
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5).
- Рекомендовано диспансерное наблюдение в кабинете инфекционных заболеваний поликлиники при аденовирусной инфекции [1, 2]
Уровень убедительности рекомендаций C (уровень достоверности доказательств –5).
- После выписки в течение 1 месяца рекомендовано воздержаться от профилактических прививок, кроме (при наличии показаний) вакцины для профилактики бешенства**[107,108].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5).
Информация
Источники и литература
-
Клинические рекомендации Национального научного общества инфекционистов (ННОИ)
- 1. Инфекционные болезни. Национальное руководство. Под ред. акад. РАМ Н.Д.
Ющука, акад. РАЕН Ю.Я. Венгерова. – 2-е изд., перераб. и доп. М.: Издательство
ГЭОТАР-Медиа, 2019. –1004 с.
2. Лобзин Ю.В., Жданов К.В. Руководство по инфекционным болезням. 4-е изд., доп. и
перераб. СПб, 2011; 1408 с.
3. Клинические рекомендации «Острые респираторные вирусные инфекции у
взрослых». Москва, Некоммерческое партнерство «Национальное научное общество
инфекционистов», 2014.
4. Медицинская микробиология, вирусология и иммунология: Учебник / Под. ред. В.В.
Зверева, А.С. Быкова. М.: ООО «Издательство «Медицинское информационное
агентство». 2016; c. 331–333, 695–700.
5. Романцов М.Г., Киселев О.И., Сологуб Т.В. Этиопатогенетическая фармакотерапия
ОРВИ и гриппа. Лечащий врач. 2011; с.2.
6. Кареткина Г.Н. Применение индукторов интерферонов для лечения и профилактики
гриппа и других острых респираторных вирусных инфекций. Лечащий врач; 2009.
https://www.lvrach.ru/2009/10/10861672/.
7. Кареткина Г.Н. Грипп и ОРВИ: лечение и профилактика в наступившем эпидсезоне
2015–2016 гг. http://www.lvrach.ru/2015/11/15436338/.
8. Бургасова О.А., Краева Л.А., Петрова И.С., Келли Е.И. Случай тяжелого течения
смешанной респираторно-вирусной инфекции (грипп А (H1N1) + RS-вирусная),
осложненной внебольничной пневмонией, вызванной Streptococcus equi.
Инфекционные болезни. 2015; № 1 (13): с. 71–74.
9. Hawkey C.J., Lanas A.I. Doubt and certainty about non-steroidal anti-inflammatory drugs
in the year 2000: a multidisciplinary expert statement. Am. J. Med. 2001; Vol. 110: 79–100.
0. Legand, Anaïs et al. Addressing the Public Health Burden of Respiratory Viruses: The
Battle against Respiratory Viruses (BRaVe) Initiative. Future Virology. 2013; 8(10): 953–
968. http://www.futuremedicine.com/doi/10.2217/fvl.13.85.
1. Ershov F.I., Kovalenko A.L., Garashchenko T.I., Sel»kova E P., Botvin»eva V.V. Cycloferon—a
new domestic preparation for the prophylaxis of influenza and other acute respiratory
viral infections. Zhurnal Mikrobiologii, Epidemiologii, I Immunobiologii. 2004; 6: 47–51.
2. Ашахер Т., Крохин А., Кузнецова И. c соавт. Влияние препарата Ингавирин
(имидазолилэтанамида пентандиовой кислоты) на интерфероновый статус клеток в
условиях вирусной инфекции. Эпидемиология и инфекционные болезни. 2016; 21(4):
196–205.
3. Викулов Г.Х. Новые и возвращающиеся респираторные вирусные инфекции:
алгоритмы диагностики и терапии // РМЖ. Медицинское обозрение. 2018, №8 (1). –
с. 5–11.
4. Малкоч А.В., Анастасевич Л.А., Боткина А.С. Острые респираторные заболевания и
возможности иммуномодулирующей терапии. Лечащий врач. 2008.
https://www.lvrach.ru/2008/08/5615064.
5. Булгакова В.А., Поромов А.А., Грекова А.И., Пшеничная Н.Ю., Сельскова Е.П., Львов
Н.И., Ленева И.А., Шестакова И.В., Малеев В.В. Фармакоэпидемиологическое
исследование течения гриппа и других ОРВИ в группах риска. Терапевтический
Архив. 01.2017; с. 61–70.
6. Денисова А.Р., Максимов М.Л. Острые респираторные вирусные инфекции:
этиология, диагностика, современный взгляд на лечение // РМЖ. Медицинское
обозрение. 2018, №1 (II). – С. 99–103.
7. Кареткина Г.Н. Острые респираторные инфекции: профилактика и лечение в
предстоящем эпидемическом сезоне. Медицинский алфавит. 2017; 3(30): 7–14.
8. Селькова Е.П., Гренкова Т.А., Гудова Н.В., Оганесян А.С. Итоги эпидсезона 2017/18 гг.
по гриппу и острой респираторной вирусной инфекции. Особенности этиотропной
терапии // РМЖ. Медицинское обозрение. 2018, №11. – С. 49–53.
9. Селькова Е.П., Калюжин О.В. ОРВИ и грипп. В помощь практикующему врачу. Мю:
МИА; 2015; 224 с.
20. Силина Е.В., Ситников И.Г., Фазылов В.Х., Еганян Г.А. / Лечение острых
респираторных вирусных инфекций и гриппа у пациентов с артериальной
гипертензией // Терапевтический архив, №9, 2019, С. 53–61.
21. Ситников И.Г., Фазылов В.Х., Силина Е.В., Шевченко С.Б., Малышев Н.А., Еганян Г.А.,
Гроппа Л.Г., Корсантия Б.М. Влияние сроков начала терапии острой респираторной
вирусной инфекции и гриппа на динамику клинических симптомов и исход
заболевания (результаты когортного международного наблюдательного
исследования FLUEE). // Клин. мед. – 2017. — 95(7). — 634—641.
22. Ситников И.Г., Фазылов В.Х., Силина Е.В. / Лечение гриппа и других ОРВИ у больных
сахарным диабетом // Терапевтический архив, №10, 2019, С. 4–12.
23. Карпухин Г.И., Карпухина О.Г. Диагностика, профилактика и течение острых
респираторных заболеваний. СПб.: Гиппократ. 2000; 184 с.
24. Острый тонзиллофарингит. Клинические рекомендации. Поляков Д.П., Карнеева
О.В., Рязанцев С.В., Гаращенко Т.И., Гуров А.В., Казанова А.В., Максимова Е.А.
2016; 19 с.
25. Клинические рекомендации по диагностике, лечению и профилактике тяжёлой
внебольничной пневмонии у взрослых. Чучалин А.Г., Синопальников А.И., Козлов
Р.С., Авдеев С.Н., Тюрин И.Е., Руднов В.А., Рачина С.А., Фесенко О.В. 2014; 82 с.
26. Малявин А.Г., Бабак С.Л. с соавт. Физиотерапия и кислородотерапия пациентов с
дыхательными расстройствами и нарушением мукоцилиарного клиренса.
Клинические рекомендации РНМОТ. Терапия. 2019; 5:101-152.
27. Huang L. Zhang L. Liu Y. Luo R. Zeng L. et. al. Arbidol for preventing and treating influenza
in adults and children. Cochrane Database of Systematic Reviews. City: Chichester, UK
Editors: Zhang L. Publisher: John Wiley & Sons, Ltd. 2015.
28. Мартынов А.И., Малявин А.Г., Журавлева М.В. с соавт. Консенсус экспертного совета
РНМОТ «Улучшение результатов лечения инфекций дыхательных путей».
Профилактическая медицина. 2019; 22(4): 144–151.
29. King D, Mitchell B, Williams CP, Spurling GK. Saline nasal irrigation for acute upper
respiratory tract infections. Cochrane Database Syst Rev. 2015 Apr 20;(4):CD006821.
- 1. Инфекционные болезни. Национальное руководство. Под ред. акад. РАМ Н.Д.
Информация
Список сокращений
ВОЗ – всемирная организация здравоохранения
Д.м.н. – доктор медицинских наук
ДНК — дезоксирибонуклеиновая кислота
ЖНВЛП — Перечень жизненно необходимых и важнейших лекарственных препаратов
К.м.н. – кандидат медицинских наук
КТ – компьютерная томография
МЗ РФ – Министерство здравоохранения Российской Федерации
МКБ-10 – международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
МНН – международное непатентованное наименование
ОМС — Обязательное медицинское страхование граждан
ОРВИ — Острые респираторные вирусные инфекции
ОРИТ — отделение реанимации и интенсивной терапии
РФ – Российская Федерация
ФЗ — Федеральный закон
Термины и определения
Доказательная медицина – подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов
Заболевание — возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Основное заболевание — заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти;
Сопутствующее заболевание — заболевание, которое не имеет причинно-следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти;
Тяжесть заболевания или состояния — критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением;
Исходы заболеваний — медицинские и биологические последствия заболевания;
Последствия (результаты) — исходы заболеваний, социальные, экономические результаты применения медицинских технологий;
Осложнение заболевания — присоединение к заболеванию синдрома нарушения физиологического процесса; — нарушение целостности органа или его стенки; — кровотечение; — развившаяся острая или хроническая недостаточность функции органа или системы органов;
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Качество медицинской помощи – совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации – документ, основанный на доказанном клиническом опыте, описывающий действия врача по диагностике, лечению, реабилитации и профилактике заболеваний, помогающий ему принимать правильные клинические решения.
Лабораторная диагностика — совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Модель пациента — совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния;
Медицинский работник — физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно.
Нозологическая форма — совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими.
Синдром — состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций – отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
Формулярные статьи на лекарственные препараты — фрагмент протоколов лечения больных, содержащий сведения о применяемых при определенном заболевании (синдроме) лекарственных препаратах, схемах, и особенностях их назначения.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Чуланов В. П. – д.м.н., профессор, заместитель директора по научной работе и инновационному развитию ФГБУ НМИЦ Фтизиопульмонологии и инфекционных болезней МЗ РФ
2. Горелов А. В. – член – корреспондент РАН, профессор, заместитель директора по научной работе ФБУН Центральный НИИ эпидемиологии Роспотребнадзора
3. Малявин А. Г. – д.м.н., профессор, профессор кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Руководитель Центра респираторной медицины.
4.Зайцев А.А. – д.м.н. профессор ФГКУ «Главный военный клинический госпиталь им. академика Н.Н. Бурденко» главный пульмонолог МО РФ
5. Малеев В. В. – академик РАН, д.м.н., профессор, Советник директора по научной работе ФБУН Центральный НИИ эпидемиологии Роспотребнадзора,
6. Арсланова Л. В., к.м.н., доцент кафедры инфекционных болезней с курсом ИДПО ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России
7. Бабак С. Л. – доцент, профессор кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России Минздрава России
8. Валишин Д. А., д.м.н., профессор, заведующий кафедрой инфекционных болезней с курсом ИДПО ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России
9. Зайцев А.А. – д.м.н. профессор ФГКУ «Главный военный клинический госпиталь им. академика Н.Н. Бурденко» главный пульмонолог МО РФ
10. Кравченко И. Э. д.м.н., доцент, профессор кафедры инфекционных болезней ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России
11. Лиознов Д. А. – д.м.н., директор ФГБУ НИИ гриппа им. А.А. Смородинцева Минздрава России
12. Эсауленко Е.В., д.м.н., профессор, заведующая кафедрой инфекционных болезней взрослых и эпидемиологии ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России
13. Новак К.Е. к.м.н. доцент кафедры инфекционных болезней взрослых и эпидемиологии ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России
14. Никифоров В.В. –д.м.н., профессор, заведующий кафедрой инфекционных болезней и эпидемиологии ФГБОУ ВО «Российского национального исследовательского медицинского университета им. Н.И. Пирогова» Минздрава России
15. Попов А.Ф. – д.м.н., профессор, профессор кафедры инфекционных болезней ФГБОУ ВО «Тихоокеанский государственный медицинский университет» МЗ РФ
16. Усенко Д. В. – д. м. н., руководитель образовательного центра, ведущий научный сотрудник клинического отдела инфекционной патологии ФБУН Центральный НИИ эпидемиологии Роспотребнадзора
17. Фазылов В.Х., д.м.н., профессор, профессор кафедры поликлинической терапии и общеврачебной практики ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России, заслуженный врач РТ, заслуженный деятель науки РТ
18. Шайхуллина Л. Р., к.м.н., доцент кафедры инфекционных болезней с курсом ИДПО ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России
Все члены рабочей группы являются членами Некоммерческого партнерства «Национальное научное общество инфекционистов» (ННОИ) или Российского научного медицинского общества терапевтов (РНМОТ)
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
1. Врач-инфекционист;
2. Врач-терапевт;
3. Врач общей практики;
4. Студенты медицинских ВУЗов, ординаторы, аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Определение уровней достоверности доказательств и убедительности рекомендаций для диагностических вмешательств
Таблица П1 – Уровни достоверности доказательности для диагностических вмешательств
1Общепринятым стандартом КИ диагностических вмешательств является одномоментный дизайн исследования, в котором к каждому включённому пациенту параллельно и в одинаковых условиях применяются исследуемый диагностический метод и референсный метод, являющийся «золотым стандартом» диагностики изучаемого заболевания или состояния, при этом исследуемый и референсный методы должны применяться независимо друг от друга (т.е. исследуемый метод не может быть частью референсного) и должны интерпретироваться исследователем без знания результатов применения другого метода (рекомендуется использовать ослепление)
Таблица П2 – Шкала определения УУР для диагностических вмешательств
Таблица П3. Возможные комбинации УДД и УУР для диагностических вмешательств
*Если оценивается одно КИ, то данное условие не учитывается
Определение уровня достоверности доказательств и убедительности рекомендаций для лечебных, реабилитационных, профилактических вмешательств
Таблица П4 — Уровни достоверности доказательности для лечебных, реабилитационных, профилактических вмешательств
Таблица П5–Шкала определения уровни убедительности рекомендаций для лечебных, реабилитационных, профилактических вмешательств
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
1. Федеральный закон от 17 сентября 1998г. № 157-ФЗ «Об иммунопрофилактике инфекционных заболеваний»
2. Федеральный закон Российской Федерации от 29 ноября 2010г. № 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации».
3. Федеральный закон от 21 ноября 2011г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
4. Приказ Минздравсоцразвития России от 9 августа 2005г. № 494 «О порядке применения лекарственных средств у больных по жизненным показаниям».
5. Приказ Министерства здравоохранения РФ от 13 октября 2017 г. N 804н «Об утверждении номенклатуры медицинских услуг»
6. Приказ Минздравсоцразвития России от 31 января 2012г. № 69н «Об утверждении Порядка оказания медицинской помощи взрослым больным при инфекционных заболеваниях».
7. Приказ Минздрава России от 20 декабря 2012г. № 1183н «Об утверждении Номенклатуры должностей медицинских работников и фармацевтических работников»
8. Приказ Минздрава России от 07 октября 2015г. № 700н «О номенклатуре специальностей специалистов, имеющих высшее медицинское и фармацевтическое образование».
9. Приказ Минздрава России от 10 мая 2017г. № 203н «Об утверждении критериев оценки качества медицинской помощи».
10. СанПиН 3.3686-21. «Санитарно-эпидемиологические требования по профилактике инфекционных болезней». XXXIV. Профилактика гриппа и других острых респираторных (Зарегистрировано в Минюсте России15.02.2021 N 62500)
Обоснование и формулировка диагноза
При формулировке диагноза «Острая респираторная вирусная инфекция» учитывают особенности клинического течения заболевания (нозологическая форма, клиническая форма, степень тяжести, период болезни) и приводят его обоснование.
При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой:
− Осложнение:
− Сопутствующее заболевание:
При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден диагноз: «Острая респираторная вирусная инфекция».
Дифференциальная диагностика гриппа и других ОРВИ
* ТОРС – тяжелый острый респираторный синдром
** РС-инфекция – инфекция, вызванная респираторно-синцитиальным вирусом
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
В клинической практике существует собирательное понятие «острые респираторные вирусные заболевания» (ОРВИ), которое включает ряд заболеваний преимущественно верхних дыхательных путей, вызываемых вирусами, среди которых вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, риновирусы, коронавирусы человека, в том числе коронавирус вызывающий тяжелый острый респираторный синдром (ТОРС).
Они способны вызывать такие привычные для человека клинические проявления заболевания, как острый ринит (насморк), фарингит (воспаление слизистой ротоглотки, сопровождающееся болями в горле и покраснением слизистых), ларингит (воспаление слизистой гортани, где находятся голосовые связки, сопровождается осиплостью или потерей голоса) и поражением нижних дыхательных путей – трахеи (трахеит) и бронхов разного калибра (бронхит). При поражении гортани и нижних дыхательных путей у человека частым симптомом является кашель, который вначале бывает сухим, без выделения мокроты, а затем становится влажным, с мокротой.
При ОРВИ человек также часто ощущает слабость, недомогание, повышение температуры тела, иногда головные боли. Это связано с интоксикацией на фоне распада вирусных частиц, а также разрушением некоторых клеток организма и выхода в кровь токсических субстанций.
Несмотря на то, что группа заболеваний, называемых ОРВИ хорошо известна и знакома практически каждому человеку, они обычно носят преходящий характер и благополучно заканчиваются, нужно знать о том, что нельзя относиться к ним, как к чему-то простому и несерьёзному. Это инфекционные заболевания, которые могут протекать легко, могут иметь среднетяжёлое, а иногда и тяжёлое течение, которое проявляется высокой температурой (лихорадкой), в редких случаях — развитием таких осложнений, как воспаление оболочек головного мозга (менингит) и отёк головного мозга, а также дыхательная и сердечно-сосудистая недостаточность, что может привести к смертельному исходу.
Эти осложнения чаще бывают у пожилых людей, имеющих сопутствующие заболевания. Также осложнениям подвержены дети, у которых незрелая иммунная система.
Также при ОРВИ возможны осложнения, вызванные присоединение вторичной бактериальной флоры, такие, как отит (воспаление уха, проявляющееся постоянными или пульсирующими, стреляющими болями в ухе), синуситы (гайморит, фронтит), бронхит и воспаление лёгких (пневмония). Бронхит может быть проявлением заболевания (при некоторых вирусных заболеваниях), а может быть и бактериальным осложнением ОРВИ. В последнем случае мокрота приобретает зеленоватый, гнойный характер. Часто ОРВИ осложняются бронхитом у курильщиков.
ОРВИ являются социально и экономически значимыми заболеваниями. Причина тому высокая частота заболеваемости в популяции людей по сравнению с другими заболеваниями.
Как уберечься от ОРВИ.
Для профилактики ОРВИ могут быть использованы ряд неспецифических мер:
1. Избегать переохлаждений. Особенно важно держать в тепле ноги и не вдыхать воздух открытым ртом в холодную погоду. Не следует находиться на улице на сильном морозе более 20 минут. Нельзя выходить на улицу в мороз в состоянии алкогольного опьянения и выпивать перед выходом горячие напитки – это способствует переохлаждению. Не следует также выходить на улицу в момент выраженного потоотделения. Не следует долго находиться под прямым потоком воздуха вблизи кондиционера и на сквозняках.
2. Избегать тесного контакта с больным ОРВИ. Не использовать общие столовые принадлежности.
3. Ношение маски в общественных местах. Однако маска эффективна до того момента, пока она не промокла (от пота и др.).
4. Промывание носоглотки и ротоглотки водой после посещения общественных мест.
5. Химиопрофилактика.
При появлении симптомов ОРВИ рекомендуется обращаться за медицинской помощью в поликлинику или вызвать врача на дом (при температуре свыше 38,5С). Не следует заниматься самолечением!
Особенно важно обратиться за медицинской помощью при высокой температуре тела, при появлении одышки, стойкой головной боли, повторной рвоте, не приносящей облегчения, при выраженном падении артериального давления!
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Отсутствуют.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
© Всероссийское научное общество терапевтов, 2016 УДК: 616-018.2-053.8:575.1-07 DOI — http://dx.doi.org/10.14300/mnnc.2016.11001 ISSN — 2073-8137
НАЦИОНАЛЬНЫЕ РЕКОМЕНДАЦИИ РОССИЙСКОГО НАУЧНОГО МЕДИЦИНСКОГО ОБЩЕСТВА ТЕРАПЕВТОВ ПО ДИАГНОСТИКЕ, ЛЕЧЕНИЮ И РЕАБИЛИТАЦИИ ПАЦИЕНТОВ С ДИСПЛАЗИЯМИ СОЕДИНИТЕЛЬНОЙ ТКАНИ
NATIONAL RECOMMENDATIONS OF THE RUSSIAN SCIENTIFIC SOCIETY
OF INTERNAL MEDICINE FOR DIAGNOSTICS, TREATMENT
AND REHABILITATION OF PATIENTS WITH CONNECTIVE TISSUE DYSPLASIA
Национальные рекомендации Российского научного медицинского общества терапевтов по диагностике, лечению и реабилитации пациентов с дисплазиями соединительной ткани, разработанные группой специалистов секции «Дисплазия соединительной ткани» РНМОТ, утверждены на Х Национальном конгрессе терапевтов 14-16 октября 2015 года.
Ключевые слова: соединительная ткань, наследственные нарушения, национальные рекомендации
National recommendations of the Russian Scientific Society of Internal Medicine (RSCIM) for diagnostics, treatment and rehabilitation of patients with connective tissue dysplasia developed by a team of the RSCIM section «Connective tissue dysplasia» are adopted at the X National Congress of Internal Medicine 14-16 October, 2015.
Key words: connective tissue, hereditary disorders, national recommendations
Оргкомитет по подготовке текста
А. И.1 Мартынов (президент РНМОТ), Г И.1 Нечаева (руководитель секции «Дисплазия соединительной ткани» РНМОТ, член Правления Российского кардиологического общества).
Члены рабочей группы по подготовке текста Рекомендаций
Е. В. Акатова2, М. В. Вершинина, И. А. Викторова2, О. А. Громова2, О. В. Дрокина, И. В. Друк, Г. С. Дуби-лей2, А. А. Ильиных, Е. Г. Кудинова, О. В. Лисиченко, Е. Н. Логинова, Е. А. Лялюкова, Т. А. Нагаева2, Е. В. Надей, О. В. Плотникова, Д. А. Пономарева, А. А. Семенкин2, Т. Ю. Смольнова2, О. Б. Степура2, |А. В. Суворова2, И. Ю. Трошин, М. И. Шупина, | В. М. Яковлев2
1 — Комитет по подготовке текста рекомендаций
2 — Комитет экспертов
Комитет экспертов-рецензентов:
профессор Е. В. Акатова (Москва), профессор В. В. Аникин (Тверь), доцент В. Г. Арсентьев (Санкт-Петербург), профессор Г. П. Арутюнов (Москва), профессор Ю. Б. Белан (Омск), профессор Г. Н. Верещагина (Новосибирск), профессор И. А. Викторова (Омск), профессор А. С. Галявич (Казань), профессор Г. Е. Генд-лин (Москва), профессор Н. Н. Гладких (Ставрополь), профессор А. В. Глотов (Омск), профессор С. Ф. Гнуса-ев (Тверь), профессор В. Н. Горбунова (Санкт-Петербург), профессор О. А. Громова (Иваново), профессор Т. М. Домницкая (Москва), профессор Г. С. Дубилей (Омск), профессор М. Е. Евсевьева (Ставрополь), профессор Э. В. Земцовский (Санкт-Петербург), профессор Т. И. Кадурина (Санкт-Петербург), академик РАН, профессор Р. С. Карпов (Томск), профессор Р. Р. Кильдиярова (Ижевск), профессор А. В. Клеменов (Н. Новгород), профессор В. И. Коненков (Новосибирск), профессор Л. А. Кривцова (Омск), профессор В. А. Кузнецов (Тюмень), профессор А. М. Куликов (Санкт-Петербург), профессор Г. М. Кульниязова (Казахстан, Акто-бе), профессор О. В. Лисиченко (Москва), член-кор. РАН, профессор В. И. Маколкин (Москва), академик РАН, профессор В. П. Медведев (Санкт-Петербург), профессор А. П. Момот (Барнаул), профессор Т. А. Нагаева (Томск), профессор З. В. Нестеренко (Украина, Луганск), профессор С. Ю. Никулина (Красноярск), академик РАН, профессор Р. Г. Оганов (Москва), профессор М. А. Перекальская (Новосибирск), профессор А. С. Рудой (Беларусь, Минск), профессор А. А. Семенкин (Омск), профессор Т. Ю. Смольнова (Москва), профессор ! О. Б. Степура (Москва), академик РАН, профессор Г. И. Сторожаков (Москва), профессор |А. В. Суворова | (Барнаул), профессор Е. Л. Трисветова (Беларусь, Минск), профессор Т. Е. Чернышова (Ижевск), профессор Н. П. Шабалов (Санкт-Петербург), профессор А. В. Ягода (Ставрополь), профессор |В. М. Яковлев | (Ставрополь).
Национальные рекомендации РНМОТ по диагностике, лечению и реабилитации пациентов с дисплазиями соединительной ткани утверждены на Национальном конгрессе терапевтов 14-16 октября 2015 года.
MEDICAL NEWS Of NORTH CAUCASUS
2016. Vol. 11. Iss. 1
Содержание
Введение…………………………………………………………………………………5
1. Эпидемиология ДСТ………………………………………………………………5
2. Этиология ДСТ………………………………………………………………………6
3. Терминология, определение и классификация ДСТ…………………….8
4. Диагностика ДСТ…………………………………………………………………10
4.1. Общие принципы диагностики ДСТ……………………………………10
4.2. Клиническое обследование …………………………………………….10
4.3. Фенотипические проявления ДСТ……………………………………..10
4.4. Клинико-функциональные синдромы при ДСТ…………………….11
4.4.1. Астенический синдром………………………………………………11
4.4.2. Косметический синдром…………………………………………….11
4.4.3. Синдром неврологических нарушений…………………………11
4.4.4. Нарушения психической сферы…………………………………..12
4.4.5. Синдром артериальной гипертензии……………………………12
4.4.6. Синдром гипермобильности суставов ………………………….12
4.4.7. Синдром патологии стопы………………………………………….13
4.4.8. Вертеброгенный синдром ………………………………………….13
4.4.9. Торако-диафрагмальный синдром………………………………14
4.4.10. Торако-диафрагмальное сердце………………………………..14
4.4.11. Синдром гипертензии малого круга кровообращения……………………………………………………..14
4.4.12. Метаболическая кардиомиопатия………………………………15
4.4.13. Клапанный синдром…………………………………………………15
4.4.14. Сосудистый синдром ……………………………………………….15
4.4.15. Аритмический синдром…………………………………………….16
4.4.16. Синдром синкопальных состояний……………………………..16
4.4.17. Синдром внезапной смерти ………………………………………16
4.4.18. Бронхолегочный синдром…………………………………………16
4.4.19. Синдром патологии пищеварительной системы……………17
4.4.20. Синдром патологии мочевыделительной системы ………..17
4.4.21. Синдром патологии органа зрения……………………………..18
4.4.22. Синдром иммунологических нарушений ……………………..18
4.4.23. Геморрагический синдром……………………………………….18
4.4.24. Синдром анемии …………………………………………………….20
4.4.25. Синдром остеопатий ……………………………………………….20
4.4.26. Нарушения становления менструального цикла ……………21
4.4.27. Воспалительные заболевания органов малого таза ………22
4.4.28. Особенности течения беременности
(синдром «потери беременности»)……………………………..22
4.4.29. Особенности течения родов, родоразрешения
и послеродового периода …………………………………………24
4.4.30. Синдром протрузии и релаксации тазового дна ……………25
4.5. Временные особенности формирования синдромов ДСТ……..26
4.6. Лабораторные и инструментальные методы исследования…..27
4.7. Диагностика дифференцированных форм ДСТ……………………27
4.7.1. Синдром Марфана……………………………………………………27
4.7.2. Синдром Элерса — Данло…………………………………………..28
4.7.3. Синдром Стиклера ……………………………………………………29
4.7.4. Синдром Шпринтзена — Гольберга………………………………29
4.7.5. Несовершенный остеогенез ……………………………………….29
5. Алгоритм и общие принципы ведения пациентов с ДСТ………………29
5.1. Основные принципы лечения пациентов с ДСТ……………………30
5.2. Основные направления лечения пациентов с ДСТ ……………….30
5.2.1. Консультирование и обучение…………………………………….30
5.2.2. Рекомендации по изменению образа жизни………………….30
5.2.2.1. Режим дня………………………………………………………..30
5.2.2.2. Характер двигательной активности………………………30
5.2.2.3. Диетотерапия …………………………………………………..30
5.2.3. Медикаментозная метаболическая терапия…………………..34
6. Лечение и коррекция основных
клинических синдромов при ДСТ…………………………………………….34
6.1. Астенический синдром……………………………………………………34
6.2. Косметический синдром …………………………………………………34
6.3. Синдром неврологических нарушений ………………………………34
6.4. Синдром артериальной гипертензии…………………………………34
6.5. Синдром гипермобильности суставов ……………………………….34
6.6. Синдром патологии стопы……………………………………………….35
6.7. Вертеброгенный синдром ……………………………………………….35
6.8. Торако-диафрагмальный синдром ……………………………………36
6.9. Торако-диафрагмальное сердце ………………………………………36
6.10. Синдром гипертензии малого
круга кровообращения ………………………………………………….36
6.11. Метаболическая кардиомиопатия ………………………………….37
6.12. Клапанный синдром……………………………………………………..37
6.13. Сосудистый синдром ……………………………………………………37
6.14. Аритмический синдром…………………………………………………38
6.15. Синдром синкопальных состояний ………………………………….38
6.16. Бронхолегочный синдром ……………………………………………..39
6.17. Синдром патологии пищеварительной системы ………………..39
6.18. Синдром патологии мочевыделительной системы……………..40
6.19. Синдром патологии органа зрения ………………………………….41
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
6.20. Синдром иммунологических нарушений…………………………..41
6.21. Геморрагический синдром…………………………………………….41
6.22. Синдром анемии ………………………………………………………….41
6.23. Синдром остеопатий …………………………………………………….41
6.24. Нарушения становления менструального цикла ………………..42
6.25. Лечение беременных ……………………………………………………43
6.26. Родоразрешение и послеродовый период………………………..44
6.27. Синдром протрузии и релаксации тазового дна ………………..45
7. Тактика ведения пациентов с синдромом Марфана……………………46
7.1. Лечение кардиоваскулярных осложнений
при синдроме Марфана…………………………………………………48
8. Восстановительное лечение ………………………………………………….49
9. Профилактика заболеваний, обусловленных ДСТ………………………49
9.1. Первичная профилактика ………………………………………………49
9.1.1. Периконцепционная профилактика ……………………………49
9.1.2. Перинатальная профилактика …………………………………..50
9.1.3. Постнатальная профилактика ……………………………………50
9.2. Вторичная профилактика ……………………………………………….50
9.3. Третичная профилактика ……………………………………………….50
9.4. Медико-генетическое консультирование ………………………….50
10. Особенности курации пациентов с ДСТ
разных возрастных групп ……………………………………………………50
11. Прогноз …………………………………………………………………………..51
11.1. Риск развития осложнений у пациентов с ПМК…………………..52
12. Вопросы врачебного профессионального консультирования подростков с ДСТ…………………………………….52
12.1. Экспертиза профпригодности подростков……………………….52
13. Медико-социальная и военно-медицинская экспертиза…………..57
Приложения ……………………………………………………………………..58
Приложение 1. Место дисплазий
соединительной ткани в МКБ-10……………………………………..58
Приложение 2. Комплексы упражнений
для пациентов с ДСТ …………………………………………………….69
Приложение 3. Рекомендации по обогащению
рациона питания микроэлементами ………………………………..71
Приложение 4. На что необходимо обратить внимание пациента с ДСТ во время беседы ……………………………………71
Рекомендуемая литература,
адреса электронных ресурсов……………………………………………..72
СПИСОК СОКРАЩЕНИЙ И УСЛОВНЫХ ОБОЗНАЧЕНИЙ
AB — атрио-вентрикулярный
АГ — артериальная гипертензия
АД — артериальное давление
АР — аномалии развития
АТК — астенический тип конституции
АТФ — аденозинтрифосфат
АРХ — аномально расположенные хорды
БАД — биологически активная добавка
БАК — биохимический анализ крови
БДУ — без дополнительного уточнения (формулировка диагноза в соответствии с МКБ-10)
ВКМ — внеклеточная матрица
ВЭМ — велоэргометрия
ГЭРБ — гастроэзофагеальная рефлюксная болезнь
ДН — дыхательная недостаточность
ДНК — дезоксирибонуклеиновая кислота
ДПК — двенадцатиперстная кишка
ДСТ — дисплазия соединительной ткани
ЗСЛЖ — задняя стенка левого желудочка
ИГКС — ингаляционные глюкокортикостероиды
ИМТ — индекс массы тела
ИЦН — истмико-цервикальная недостаточность
лФк — лечебная физкультура
МАР — малые аномалии развития
МСКТ — мультиспиральная компьютерная томография
МЖП — межжелудочковая перегородка
ММП — матриксные металлопротеиназы
МНО — международное нормализованное отношение
МРТ — магнитно-резонансная томография
МСЭ — медико-социальная экспертиза
нДСТ — недифференцированная дисплазия соединительной ткани
НПВС — нестероидные противовоспалительные средства
ОАК — общий анализ крови
ОАМ — общий анализ мочи
ОГК — органы грудной клетки
ОНМК — острое нарушение мозгового кровообращения
ОФВ — объем форсированного выдоха
ПМК — пролапс митрального клапана
ПСВ — пиковая скорость выдоха
СГМС — синдром гипермобильности суставов
СКФ — скорость клубочковой фильтрации
СМ — синдром Марфана
СМАД — суточное мониторирование артериального давления
СРБ — С-реактивный белок
СТ — соединительная ткань
СЭД — синдром Элерса — Данло
УЗДГ — ультразвуковая допплерография
УЗИ — ультразвуковое исследование
ФБС — фибробронхоскопия
ФВД — функция внешнего дыхания
ФГДС — фиброгастродуоденоскопия
ФЖЕЛ — форсированная жизненная ёмкость лёгких
ФК — функциональный класс
ФКС — фиброколоноскопия
ХСН — хроническая сердечная недостаточность
ЧДД — частота дыхательных движений
ЧЛС — чашечно-лоханочная система
ЧПЭС — чрезпищеводная электростимуляция
ЧСС — частота сердечных сокращений
ЭКГ — электрокардиография
ЭКС — электрокардиостимуляция
ЭНМГ — электронейромиография
ЭхоКГ — эхокардиография
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
HADS — госпитальная шкала тревоги и депрессии
MASS — MASS-подобный фенотип (по первым буквам наиболее частых фенотипических признаков ДСТ —
Mitral valve, Aorta, Skeleton, Skin)
OMIM — база данных (Online Mendelian genetics In Man)
WPW — Вольфа — Паркинсона — Уайта синдром
ВВЕДЕНИЕ
В России более 30 лет используется термин «дис-плазии соединительной ткани», который включает в себя генетически обусловленные синдромные формы (за рубежом — наследственные нарушения соединительной ткани, в России — дифференцированные формы дисплазии соединительной ткани: синдром Марфана, Элерса — Данло, несовершенный остеоге-нез, синдром Билса, синдром Стиклера и др.) и муль-тифакторные — недифференцированные дисплазии соединительной ткани, которые имеют генетическую основу, но проявляются под воздействием многих факторов.
Цель настоящих рекомендаций — ознакомить врачей первичного звена с основными принципами диагностики и ведения пациентов с дисплазиями соединительной ткани (ДСТ).
В рекомендациях отражены современные подходы к немедикаментозному и медикаментозному лечению пациентов с ДСТ; приведены алгоритмы действий врача при диагностике определенного синдрома ДСТ, схемы беседы с пациентом, описания комплексов лечебной физкультуры, выбора профессии и т. д.
Рекомендации являются актуальными для врачей общей практики, терапевтов и педиатров, а также представляют интерес для узких специалистов.
Медицинская и социальная значимость этой проблемы не вызывает сомнения. К сожалению, в большинстве случаев практические врачи мало информированы о сущности дисплазии соединительной ткани, затрудняются дать пациенту обоснованные рекомендации по коррекции образа жизни, не владеют технологией медикаментозного лечения. Одной из основных причин недостаточной осведомленности
1. ЭПИДЕМИОЛОГИЯ ДСТ
При отсутствии общепринятых критериев для постановки диагноза имеющиеся на сегодняшний день данные о частоте встречаемости ДСТ неоднозначны.
Распространенность наследственных форм невелика. Так, частота синдрома Марфана в популяции -1:10000-1:15000. Напротив, недифференцирован-
врачей является отсутствие единых терминологических и классификационных подходов, а также существующие разногласия в определении рациональных путей к диагностике и лечению ДСТ Внедрение в повседневную клиническую практику данных рекомендаций позволит унифицировать подходы к ведению пациентов с ДСТ Предполагается, что рекомендации будут совершенствоваться по мере накопления научных знаний и практического опыта.
Основные положения Рекомендаций базируются на мнении комитета экспертов по ДСТ, а также результатах исследований,полученных в определенных выборках пациентов, в связи с этим они не могут заменить индивидуальный подход к лечению больных.
Рекомендации обобщают и анализируют имеющиеся на сегодняшний день данные в отношении диагностики, профилактики, лечения и реабилитации пациентов с ДСТ, для того чтобы представить врачу краткое, ясное и доступное их изложение. Таким образом, Рекомендации являются не догмой, а руководством к действию.
Проект Рекомендаций был открыт для широкого обсуждения, что позволило существенно уточнить многие позиции, упростить и улучшить текст. Замечания и дополнения, которые были конструктивными и способствовали реальному улучшению документа, мы использовали при подготовке его окончательной редакции.
При оформлении основных положений Рекомендаций использована общепринятая шкала оценки их значимости, предусматривающая классы рекомендаций (I, IIA, IIB, III) и уровни доказанности положений, представленная в таблицах 1 и 2.
ная ДСТ (нДСТ) диагностируется в России достаточно часто: около 1:5 (Нечаева Г. И., 1986), 8,5 % в выборке из 400 человек (Головской Б. В., 2002). Данных о распространенности нДСТ по другим странам не имеется, и российские исследователи являются лидерами в области диагностики, фундаментальных молекулярных исследований и терапии нДСТ.
Таблица 1
Классы рекомендаций
Класс I Очевидные доказательства, что предлагаемое лечение/воздействие успешно, полезно и эффективно у всех больных Рекомендовано (всем больным)
Класс II Конфликтные или спорные доказательства, что предлагаемое лечение/воздействие успешно и полезно (у большинства больных)
Класс На Превалирует вес доказательств/точек зрения о пользе (эффективности) предлагаемого лечения/воздействия Применение ДОЛЖНО быть рассмотрено
Класс IIb Неочевидные доказательства о пользе (эффективности) предлагаемого лечения/воздействия Применение МОЖЕТ быть рассмотрено
Класс III Доказательства или общее соглашение, что лечение не полезно/ неэффективно, а в некоторых случаях может быть вредно НЕ рекомендован
Уровни доказанности Таблица 2
А Факты получены, по меньшей мере, из двух рандомизированных исследований
В Факты получены из одного рандомизированного исследования или мета-анализа нерандомизированных исследований
С Совместная точка зрения специалистов
Имеющиеся на настоящий момент данные свидетельствуют, что частота встречаемости ДСТ зависит от возраста обследованных лиц. Признаки нДСТ проявляются в течение жизни: в период новорожденно-сти выявление признаков нДСТ минимально; в возрасте 4-5 лет начинают формироваться пролапсы клапанов сердца; в 5-7 лет — торакодиафрагмальный синдром (деформации грудной клетки и позвоночника), плоскостопие, миопия; в подростковом и молодом возрасте — сосудистый синдром (Нечаева Г. И., Яковлев В. М. и др., 2008).
Критическим периодом является подростковый возраст, когда прирост количества признаков дисморфогенеза соединительной ткани может составлять более 300 %! Как правило, у абсолютного
большинства пациентов с недифференцированной формой ДСТ в возрасте старше 35 лет риск появления нового признака минимален; в данной возрастной группе основную проблему составляют осложнения диспластических синдромов, определяющие инвалидизацию пациентов и летальные потери в группе (Викторова И. А., 2004).
Подобная динауика объкснянтся прогрепикент-пымхррааперомманифкктреии прврнакавДСТ в ер—оиод мыксимальныго тоста оиганизмт, свизанппио р инериченаен! нбщек мдссы соедивииельнай ттван. Тиатмненне, као проведение полномрсштааных тпт-дема олтвичеокахиасаедовтнай ртспронарененносеи ДСТ р нопдлецки гиляетса аанущноИ тадачтт баи-жтйшаго
2. ЭТИОЛОГИЯ ДСТ
В основе развития как наследственных нарушений соединительной ткани (синдромных форм), так и несиндромных форм ДСТ лежат мутации генов, ответственных за синтез/катаболизм структурных белков соединительной ткани или ферментов, участвующих в этих процессах, количественное изменение образования полноценных компонентов экстрацеллюлярного матрикса, нарушения фибрил-логенеза (Яковлев В. М., Нечаева Г И., 1994; Каду-рина Т. И., 2000, 2011). Реализация генетических детерминант либо мало зависит от внешних условий, как в случае моногенных наследственных синдромов, либо в наибольшей степени определяется внешними условиями, как в случае несиндромных форм ДСТ.
Молекулярная биология соединительной ткани
Составляя около 50 % массы тела, соединительная ткань (СТ) является одним из четырех основных типов ткани в традиционных классификациях (в дополнение к эпителиальной, мышечной и нервной ткани). Основная функция СТ — структурная поддержка, своего рода «экзоскелет» для всех других тканей организма (Громова О. А., Торшин И. Ю., 2008). Хрящ и кость являются основными разновидностями соединительной ткани; другие типы включают ареоляр-ную соединительную ткань, скрепляющую органы, и плотную соединительную ткань, формирующую связки и сухожилия.
В отличие от эпителия, в котором клетки плотно связаны вместе посредством механизмов межклеточной адгезии, соединительная ткань демонстрирует избыток внеклеточной матрицы (ВКМ) при достаточно небольшом числе клеток. В молекулярной биологии внеклеточная матрица определена как сложная сеть, сформированная многочисленными структурными макромолекулами (такими, как протеогликаны, коллагены и эластин). Взаимодействуя друг с другом и с клетками, они поддерживают структурную целостность тканей (Alberts В., 2002). Именно внеклеточная матрица помогает держать клетки и ткани вместе. Именно матрица обеспечивает организованную среду, в пределах которой мигрирующие клетки могут перемещаться и взаимодействовать друг с другом. Внеклеточная матрица состоит из принципиально необходимых компонентов: гелеобразной среды, волокон и клеток — фибробластов, остеобластов или хондробла-стов, в зависимости or конкретного типа соединительной ткани (рис. 1).
Рис.1. Структурныекомпонентысоединительной ткани
Наиважнейший компонент внеклеточной матрицы — гелеобразная среда, формируемая протеогли-канами — чрезвычайно растянутыми полипептидными цепями с многочисленными полисахаридными цепями гликозаминогликанов, присоединенных посредством ковалентных связей (рис. 2).
Адаптерный белок
Хондроитинсульфат
Кератансульфат
гиалуронан
Белковая
сердцевина
протеогликана
Цепь
протеогликана
Рис. 2. Основные компоненты протеогликановых комплексов
Многочисленные цепи протеогликанов прикрепляются к особому виду гликозаминогликана — полимеру гиалуроновой кислоты, называемому гиа-луронаном (рис. 3). Нити гиалуронана скрепляют структуру геля в единое целое, и этот полисахарид-ный «гель» может противостоять сжатию и растяжению ВКМ и в то же время обеспечивает быструю диффузию питательных веществ, строительных материалов и гормонов между кровью и клетками соединительной ткани. Гиалуронан синтезируется посредством гиалуронансинтетаз (гены НАБ1, НАБ2 и НАБ3) и деградируется посредством гиалуронидаз (гены HYAL2, HYAL3, HYAL4 и HYALP).
¿о
I
сн,
Рис. 3. Фрагмент цепи гиалуронана
Ферменты, участвующие в биохимических модификациях и присоединении гликозаминогликанов, могут значительно влиять на структуру внеклеточной матрицы. Например, дефицит ксилозил бета-1,4-галактозилтрансферазы 7 (ген B4GALT7) связан с одной из форм ДСТ — синдромом Элерса — Данло (Okajima Т., 1999), который проявляется как склонность к вывихам, хрупкая или гиперэластичная кожа, хрупкие кровяные сосуды и т. д. (130000 — номер по наследственной базе данных OMIM (Online Mendelian genetics In Man)).
Коллагеновые волокна придают соединительной ткани прочность и долговечность. Каждое коллагено-вое волокно несколько микрометров в диаметре и состоит из тысяч индивидуальных полипептидных цепей коллагенов, плотно упакованных вместе. Коллагены -одни из наиболее обильных белков во внеклеточной матрице и в соединительной ткани (рис. 4).
Рис. 4. Тройная спираль коллагена, основного компонента коллагеновых волокон
Унаследованные мутации в этих и других коллагенах приводят в большинстве случаев к дисплазиям типа Элерса -Данло. Однако коллагенные болезни чаще всего возникают вследствие дефектов в десятках генов, которые влияют на биосинтез, посттрансляционные модификации, секрецию, самосборку и ремоделирование коллагенов. Например, лизилоксидаза (ген LOX), а также лизилоксидазоподобные ферменты (гены LOXL1, LOXL2, LOXL 1 и LOXL4) осуществляют поперечную сшивку полипептидных цепей коллагена, таким образом усиливая механическую прочность фибрилл. Дефицит активности гена LOX обнаруживается у пациентов с синдромом Элерса — Данло (Di Ferrante N., 1975).
Деградация (ремоделирование) коллагеновых волокон производится посредством матриксных метал-лопротеиназ (ММП). Специфические ММП, которые деградируют коллагеновые волокна, удаляя основные структурные опоры соединительной ткани, известны
под названием коллагеназ. Практически все внемем-бранные ММП характеризуются весьма схожей полноатомной структурой индивидуальных глобул, и каждая глобула фермента включает четыре обязательных иона Са2+ и два — Zn2+ (рис. 5).
Рис. 5. Трехмерная структура профермента ММП 1 человека. Глобула фермента содержит четыре иона Са2+ (больше сферы) и два иона Zn2+ (малые темные сферы), необходимые для катализа и стабилизации белка
Клетки (фибробласты, хондробласты, остеобласты) — активный компонент внеклеточного матрикса и соединительной ткани. Именно клетки ВКМ синтезируют и поддерживают структурную целостность всех вышерассмотренных компонентов соединительной ткани — протеогликанов гелеобразной среды, колла-геновых и эластиновых волокон. Клетки синтезируют белки и полисахариды, из которых формируются эти механические опоры соединительной ткани. Клетки ВКМ также секретируют все ферменты, необходимые для формирования и ремоделирования соединительной ткани — металлопротеиназы и др.
В части случаев для возникновения заболевания достаточно мутации в одном гене (наследственные болезни), например мутация в гене фибриллина 15q21 приводит к развитию синдрома Марфана, мутации в генах COL3A1, COL1A1, cOL1A2 ассоциированы с определенным типом синдрома Элерса — Данло и т. д. Однако такие мутации достаточно редки в популяциях (менее 1:1000). Гораздо чаще встречаются ну-клеотидные полиморфизмы (частота встречаемости более 1:100), приводящие к пониженной активности соответствующих генов и их продуктов (ферментов и других белков, поддерживающих структуру ВКМ и, следовательно, соединительной ткани).
В других случаях заболевание носит характер поли-генно-мультифакториального (заболевание с наследственной предрасположенностью), когда имеют место мутации большого количества генов, а случайная перекомбинация аллелей от отца и матери каждый раз приводит к формированию нового уникального генотипа.
К нутрициальным факторам развития ДСТ относят, прежде всего, дефицит витаминов, макро- и микроэлементов. Витамины группы В (В^ В2, В3, В6) нормализуют белковый обмен, витамины С и Е поддерживают нормальный синтез коллагена, обладают антиоксидантной активностью. Макроэлементы (кальций, фосфор, магний) и микроэлементы (медь, цинк, селен, марганец, фтор, ванадий, кремний, бор) являются кофакторами ферментов, активирующих синтез коллагена и минерализацию костной ткани. Микроэлементы также участвуют в водно-солевом и кислотно-щелочном обменах. Ионы калия, магния и цинка способствуют росту кости и поддерживают минеральную плотность костной ткани (Громова О. А., Торшин И. Ю., 2009). Все группы факторов вносят существенный вклад в этиологию ДСТ (рис. 6).
Рис. 6. Схема развития недифференцированных форм ДСТ
Генетический дефект может проявляться в любом возрасте в соответствии с временными закономерностями генной экспрессии, особенностями пенетрантности и характером средовых факторов, что принципиально отличает феноти-пические проявления ДСТ от врожденных (имеющихся при рождении) аномалий развития. Время формирования признаков ДСТ в определенном смысле может служить отражением степени «значимости» генетического дефекта, тяжести диспластическо-го процесса и вероятности наличия (с постепенным проявлением) в конкретном клиническом случае син-дромной формы дисплазии.
3. ТЕРМИНОЛОГИЯ, ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ ДСТ
Дисплазия соединительной ткани — это генетически детерминированное состояние, характеризующееся дефектами волокнистых структур и основного вещества соединительной ткани, приводящее к нарушению формообразования органов и систем, имеющее прогредиентное течение, определяющее особенности ассоциированной патологии, а также фармакокинетики и фармакодинамики лекарств.
В связи с выраженной фенотипической протяжённостью наследственных заболеваний соединительной ткани в России последние тридцать лет используется термин «дисплазия соединительной ткани», пришедший к нам из англоязычной литературы.
В 1989 году Нью-Йоркской Ассоциацией Кардиологов синдром дисплазии соединительной ткани сердца был выделен в самостоятельную нозологическую форму в классификации заболеваний сердечнососудистой системы. В Mendelian Inheritance in Man (MIM) — каталоге генов и генетических нарушений человека, созданном и редактируемом V. A. McKusick и его коллегами из Johns Hopkins University, были внесены такие состояния, как Marfanoid skeletal syndrome (MIM 134797.0023), Marfanoid hypermobility syndrome (MIM 154750), MASS syndrome (MIM 604308), Scoliosis, idiopathic, susceptibility to (MIM 181800), Mitral valve prolapse, familial (MIM 157700), Mitral valve prolapse, myxomatous 2, 3 (MIM 607829,610840), Joint laxity, familial (MIM 147900) и ряд других.
По мере изучения данной проблемы в отечественной литературе появилось более двух десятков других терминов, характеризующих клинические проявления ДСТ: «неклассифицированные», «недифференцированные», «несиндромные», маловыра-женные, лёгкие проявления ДСТ, марфаноподобные, элерсоподобные и т. д.
В 2009 году Всероссийским научным обществом кардиологов были выпущены национальные клинические рекомендации «Наследственные нарушения соединительной ткани». В рекомендациях были предложены определения понятий. Наследственные нарушения соединительной ткани — гетерогенная группа моногенных заболеваний, обусловленных генетическими дефектами синтеза и/или распадах белков внеклеточного матрикса либо нарушением морфогенеза соединительной ткани (СТ). Дисплазии соединительной ткани — наследственные нарушения соединительной ткани мультифакториальной приро-
ды, объединенные в синдромы и фенотипы на основе общности внешних и/или висцеральных признаков, характеризующиеся многообразием клинических проявлений — от доброкачественных субклинических форм до полиорганной и полисистемной патологии с прогредиентным характером.
В 2012 году был произведен первый пересмотр рекомендаций РКО по наследственным нарушениям СТ, где термин ДСТ был предложен как синоним наследственных нарушений СТ.
Из диспластических фенотипов были сохранены МАSS-подобный фенотип (марфаноподобный фенотип), марфаноидная внешность, элерсоподобный фенотип, предложен термин «доброкачественная гипермобильность суставов и неклассифицируемый фенотип», который обозначен как неспецифическое нарушение СТ.
С одной стороны, как будто бы появилась терминологическая общность между отечественными и зарубежными авторами. Однако понятие «наследственные нарушения соединительной ткани» было заимствовано из зарубежной литературы, где под этим термином подразумеваются только синдромные формы ДСТ, имеющие генетическое подтверждение. Что же касается внесенного понятия «неспецифическое нарушение соединительной ткани», то за рубежом этот термин предлагался только для пациентов в возрасте до 20 лет, когда клинические проявления не вписываются ни в один из четырех предложенных сценариев диагностики синдрома Марфана. О других клинических проявлениях ДСТ зарубежные авторы не вели речи.
На наш взгляд, более правильным терминологическим определением является предложенное отечественными учеными во главе с Т. И. Кадуриной и В. Н. Горбуновой в Руководстве для врачей «Дисплазия соединительной ткани» 2009 года: ДСТ — это полиорганная и полисистемная патология, которая может иметь наследственную моногенную природу, в большинстве случаев с признаками аутосомно-доминатного типа наследования, либо полигенно-многофакторную природу вследствие генетической предрасположенности. В результате дальнейшей работы генетиков и педиатров в проекте Национальных рекомендаций «Наследственные и многофакторные нарушения соединительной ткани у детей (алгоритмы диагностики, тактика ведения), 2014» была предложена следующая терминология: «На-
следственные нарушения соединительной ткани (ННСТ) — гетерогенная группа моногенных заболеваний, обусловленных генетическими дефектами синтеза и/или распада белков внеклеточного ма-трикса либо нарушением морфогенеза СТ. Диспла-зии соединительной ткани — гетерогенная группа заболеваний СТ полигенно-многофакторной природы, объединенных в фенотипы на основе общности внешних и/или висцеральных признаков. Вполне логично предположить, что под маской ДСТ сегодня скрывается значительное количество генетически неоднородных моногенных ННСТ, обусловленных «мягкими» мутациями, протекающими со стертой клинической картиной, либо еще не диагностированные формы».
Классификация ДСТ — один из самых диску-табельных научных вопросов. Отсутствие единой общепринятой классификации ДСТ отражает разногласие мнений исследователей по данной проблеме в целом. Учитывая, что классификация несет важный «прикладной» смысл — используется как основа для формулировки диагноза и выбора тактики лечения, решение классификационных вопросов является очень важным с точки зрения клинической практики.
В зависимости от особенностей этиологического фактора целесообразно выделять наследственные нарушения соединительной ткани (дифференцированные или моногенные заболевания) и собственно дисплазии соединительной ткани (недифференцированные формы).
К дифференцированным (синдромным) формам относят болезни монофакторного характера с установленным генным дефектом, известным типом на-
следования и, как правило, с выраженной и четко очерченной клинической симптоматикой. Классическим примером синдромных форм ДСТ являются синдромы Марфана и Элерса — Данло, несовершенный остеогенез и некоторые другие редкие генетические синдромы.
Недифференцированные формы ДСТ возникают в результате большого числа генных мутаций в различных сочетаниях и воздействия разнообразных факторов внешней среды. Клинические проявления нДСТ не укладываются ни в одну из известных дифференцированных наследственных болезней, хотя иногда могут их напоминать. Возможно выделение марфа-ноидного, элерсоподобного и MASS-подобного фенотипов (по первым буквам наиболее частых фено-типических признаков ДСТ — Mitral valve (митральный клапан), Aorta (аорта), Skeleton (скелет), Skin (кожа)), предполагая единую генетическую сущность данных состояний.
Дисплазия соединительной ткани чаще всего проявляется на фоне пороков и аномалий развития органов. Попытки расценить порочное развитие органов или аномалии развития как признаки ДСТ дезориентируют исследователей и практических врачей.
Согласно общепринятому определению, врожденный порок развития — морфологический или анатомический дефект органа, части органа или области тела в результате генетически детерминированного нарушения эмбриональной дифференциров-ки (Spranger J., Benirschke K., Hall J. G. et al., 1982). Аномалии развития (признаки дисморфогенеза) -анатомические врожденные изменения, выходящие за пределы нормальных вариаций, но не нарушающие функцию органа (табл. 3).
Таблица 3
Аномалии развития
Голова: Область рта и ротовой полости:
Аномальный рисунок роста волос Расщепление язычка
Орбительная область: Аберрантные уздечки преддверия рта
Эпикантные складки Микродентия
Монголоидный разрез глаз Аномально растущие зубы
Антимонголоидный разрез глаз Шея:
Короткие глазные щели Крыловидная шея
Дистопия наружных углов глаза Кисти:
Гипотелоризм умеренный Рудиментарная полидактилия
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Птоз легкий Аномальная дерматоглифика
Ушные раковины: Клинодактилия мизинцев
Примитивная форма Укорочение 4-5 пальцев
Дарвинов бугорок Гипоплазия терминальных фаланг
Аномальная форма завитка Стопы:
Оттопыренные уши Синдактилия 2-3 пальцев
Отсутствие козелка Сандалевидные щели
Расщепление мочки Короткий 1 палец
Отсутствие мочки Наложение пальцев (4-5)
Аурикулярные ямки Утолщенные ногти
Нос и фильтр: Кожные покровы:
Гипоплазия крыльев носа Гиперпигментации кожи и невусы
Уплощенный фильтр Монголоидные пятна (у белой расы)
Выступающий фильтр Депигментации кожи
Добавочные соски или ареолы
Cohen M. M., Jr The Child with Multiple Birth Defects. 2nd. ed. New York,1997.
Аномалии развития — результат нарушений диф-ференцировки в период эмбриогенеза, аномальные варианты морфологии отдельных органов или тканей, не имеющие медицинского значения, т. е. не требующие лечения. В то же время АР — чрезвычайно важный диагностический признак, особенно когда их насчитывается более трех, свидетельствующий о высокой вероятности серьезных нарушений морфогенеза в виде врожденных пороков развития, требующих специальной диагностики и нередко последующих хирургических вмешательств (Spranger J., Benirschke K., Hall J. G. et al., 1982; Leppig K. A., Werler M. M. еt al., 1987).
Внедрение в широкую практику методов эхокардио-графического исследования сердца привело к выделению группы АР сердца, под которыми понимают врожденные анатомические изменения архитектоники сердца и магистральных сосудов, не приводящие к грубым нарушениям функций сердечно-сосудистой системы: ^ увеличенный евстахиев клапан;
»- открытое овальное окно (в раннем детском возрасте);
»- пролабирующие гребенчатые мышцы в правом
предсердии; »- погранично узкий корень аорты; »- асимметрия створок клапана аорты; »- трабекулы левого желудочка (поперечная, продольная, диагональная); »- эктопическое крепление хорд; »- нарушенное распределение хорд; »- «порхающие» хорды;
»- дополнительные и аномально расположенные
папиллярные мышцы. Сочетание врожденных пороков, АР и изменений клапанных структур сердца, обусловленных нарушением метаболизма соединительной ткани (пролапс митрального клапана (ПМК)), в современной литературе чаще обозначают как «дисплазия сердца».
4. ДИАГНОСТИКА ДСТ
4.1. Общие принципы диагностики дСт
Общие подходы к диагностике ДСТ должны быть основаны на комплексном анализе результатов клинических, генеалогических, лабораторно-инстру-ментальных и молекулярно-генетических исследований.
4.2. клиническое обследование
Клиническое обследование включает в себя уточнение жалоб пациента, сбор наследственного и семейного анамнеза, комплексное фенотипическое и физикальное обследование, в том числе членов семьи, позволяющее подтвердить наследственную природу выявленной патологии.
рекомендации по сбору анамнеза
1. Данные, свидетельствующие о диспластикоза-висимых морфофункциональных изменениях органов и систем.
2. Возраст появления того или иного клинического проявления ДСТ.
3. Данные, свидетельствующие о наличии сопутствующей патологии.
4. Наследственная отягощенность:
^ Наличие клинических проявлений ДСТ у родственников первой линии родства.
^ Наследственная отягощенность по синдром-ным формам ДСТ.
5. Факторы риска неблагоприятного прогноза клинических проявлений ДСТ:
^ Синдромная форма ДСТ.
^ Наличие АР, пороков развития.
^ Выраженные проявления клапанного, аритмического, сосудистого синдромов при недифференцированной ДСТ.
^ Курение.
^ Нерациональное питание и/или гипотрофия.
^ Низкая физическая активность.
^ Наследственная отягощенность по случаям ранней или внезапной смерти.
^ Хронические воспалительные заболевания.
^ Реанимация или интенсивная терапия в анамнезе.
6. Предшествующая терапия, ее эффективность и переносимость.
7. Характеристика трудоспособности (в динамике).
План обследования пациентов с ДСТ, безусловно, определяется клиническим статусом, особенностями выявляемых клинических синдромов.
4.3. Фенотипические проявления дСт
Фенотипические проявления ДСТ условно можно разделить на группы в зависимости от органов и систем, вовлеченных в диспластический процесс. Перечисленные ниже отдельно взятые признаки не являются строго специфичными для ДСТ и нуждаются в клинической оценке и проведении уточняющего дифференциально-диагностического поиска (табл. 4).
Важно помнить, что любой из перечисленных признаков может быть как изолированным дефектом развития соединительной ткани, который диагностирован на сегодняшний день (locus ттопв resistencia), так и выступать проявлением системной патологии. Учитывая прогредиентность течения диспластических процессов до 35-летнего возраста, нельзя быть категоричным в заявлении о единичном проявлении ДСТ, особенно если это сочетается с нарушением дерматоглифических рисунков.
В целом фенотипические проявления ДСТ целесообразно рассматривать в контексте формирования соответствующих клинико-функциональных синдромов.
Таблица 4
Основные группы фенотипических проявлений дисплазии соединительной ткани
1. Костно-суставные изменения Долихостеномелия: отношение верхнего сегмента туловища (до симфеза) к нижнему <0,86, размах рук/рост >1,05, отношение длина стопы/рост >15 %, отношение длина кисти/рост >11 %. Арахнодактилия (паучьи пальцы). Симптомы запястья и большого пальца. Килевидная деформация грудной клетки. Воронкообразная деформация грудной клетки. Сколиотическая деформация позвоночника. Кифоз. Кифосколиоз. Прямая спина. Протрузия вертлужной впадины любой степени. Ограничение выпрямления локтя до 1700 и менее. «Арковидное» небо. Деформации черепа (долихоцефалия, энофтальм, скошенные вниз глазные щели, гипоплазия скуловых костей, ретрогнатия). Нарушение роста и скученность зубов. Ломкость костей. Гипермобильность суставов. Медиальное смещение медиальной лодыжки. Плоскостопие. Спондилолистез. Спондилез. Подвывихи и вывихи, повторяющиеся в одном или более чем в одном суставе Расширение ствола легочной артерии в возрасте до 40 лет при отсутствии периферического легочного стеноза или любой другой очевидной причины. Аневризма межпредсердной перегородки. Пролабирование межжелудочковой перегородки. Расширение или расслоение стенки грудной или брюшной аорты в возрасте до 50 лет. Варикозная болезнь вен, развившаяся в юношеском возрасте. Варикоцеле. Легкое образование гематом
4. Признаки ДСТ органа зрения Миопия (>3 диоптрий). Плоская роговица. Увеличение длины оси глазного яблока по УЗИ. Подвывих (вывих) хрусталика. Гипопластическая радужная оболочка или гипопласти-ческая мерцательная мышца, вызывающая миоз. Голубые склеры
5. Признаки ДСТ бронхолегочной системы Трахеобронхиальная дискинезия (экспираторный коллапс трахеи и крупных бронхов). Апикальные буллы. Спонтанный пневмоторакс
6. Признаки ДСТ мочевыделительной системы Нефроптоз, пузырно-мочеточниковый рефлюкс, атония чашечно-лоханочной системы
2. Изменения кожи и мышц Растяжимая кожа (более 3 см). Тонкая, легко ранимая кожа. Вялая кожа. Атрофические стрии. Заживление в виде широких атрофических рубцов по типу «папиросной бумаги». Келлоидные рубцы. Маллюскоидные псевдоопухоли и сфероидные образования в области локтей и колен. Мышечная гипотония и/или гипотрофия. Грыжи и пролапсы органов и/или послеоперационные грыжи
7. Признаки ДСТ ЖКТ Диафрагмальная грыжа. Несостоятельность жомов ЖКТ (кардии желудка, бау-гиниевой заслонки), моторно-тонические нарушения (рефлюксы). Нарушения фиксации органов (гастроптоз, колоноптоз). Изменения размеров и длины полых органов (мегако-лон, долихосигма и др.). Дивертикулы пищевода и различных отделов кишечника. Структурные изменения абдоминальной сосудистой системы
3. Признаки ДСТ сердечно-сосудистой системы Пролапсы клапанов. Миксоматозная дегенерация клапанных структур. Дилатация фиброзных колец. Расширение корня аорты
8. Признаки ДСТ системы крови Тромбоцитопатии, коагулопатии. Гемоглобинопатии
9. Признаки ДСТ нервной системы Синдром вегетативной дисфункции
4.4. клинико-функциональные синдромы при
дст
4.4.1. Астенический синдром
Снижение работоспособности, ухудшение переносимости физических и психоэмоциональных нагрузок, повышенная утомляемость, вялость, общая слабость, особенно по утрам, раздражительность, общая исто-щаемость, снижение концентрации внимания, памяти, плохой сон, апатия и т. д.
Астенический синдром выявляется в дошкольном и особенно ярко — в школьном, подростковом и молодом возрасте, сопровождая пациентов с ДСТ на протяжении всей жизни. Отмечается зависимость выраженности клинических проявлений астении от возраста больных: чем старше пациенты, тем больше субъективных жалоб.
План обследования: консультация психотерапевта при выраженной симптоматике и/или отсутствии эффекта от лечения.
4.4.2. косметический синдром
Пациенты с ДСТ часто предъявляют жалобы на дефекты внешности (низкий вес, гипотрофия мышц, необычная форма головы, неправильный рост зубов, деформация грудной клетки, искривление позвоночника,
вальгусное или варусное искривление нижних конечностей, варикозно расширенные вены и т. д.). Некоторые из пациентов тяжело переживают свои недостатки, тщательно скрывают их, что служит причиной формирования характерологических особенностей данной группы больных и затрудняет их социальную адаптацию.
План обследования: консультации специалистов по показаниям.
4.4.3. Синдром неврологических нарушений Проявления вегетативной дисфункции наблюдаются у пациентов с ДСТ с самого раннего детства и являются одной из самых частых причин обращения к врачу. Практически с рождения характерны быстрая смена окраски кожи, потливость, метеотропность, зябкость и т. п.
При оценке исходного вегетативного тонуса у пациентов, как правило, выявляется симпатикотония, реже — ваготония. Пациенты предъявляют жалобы на длительные ноющие или колющие боли в области сердца, связанные с эмоциональной нагрузкой, исчезающие после приема седативных средств или отдыха. Характерно появление боли в области сердца в раннем юношеском возрасте. Наряду с кардиал-гическим синдромом у больных с ДСТ отмечаются
колебания артериального давления. Синдром артериальной гипотензии обнаруживается более чем у половины пациентов, при этом больных беспокоят головные боли, тяжесть в голове, общая слабость. Головные боли часто приобретают сосудисто-мигре-нозный характер, могут сопровождаться ортостати-ческими проявлениями. Вегетативная дисфункция, как правило, сочетается с невротическими и депрессивными расстройствами.
Гипервентиляционный синдром (дисфункциональное дыхание) является частым проявлением вегетативной дисфункции и проявляется ощущением нехватки воздуха, неудовлетворенности вдохом, потери автоматизма дыхания. Характерны периодические глубокие вдохи, зевота. Гипервентиляционные расстройства могут сопровождаться ознобоподоб-ным гиперкинезом, мышечно-тетаническими спазмами, парестезиями.
План обследования: исследование психовегетативного статуса. МРТ головного мозга, дуплексное сканирование экстракраниальных артерий, СМАД, консультации невролога, психотерапевта при неэффективности лечения.
4.4.4. нарушения психической сферы
Наиболее часто при обследовании пациентов с
ДСТ выявляются невротические расстройства, депрессии, тревожность, ипохондрия, обсессивно-фо-бические расстройства, нервная анорексия.
Выявление указанных синдромов должно базироваться на рационально спланированном обследовании пациентов, имеющих признаки ДСТ («случайные находки» диспластических изменений внутренних органов), либо потомков пациентов как с синдромной формой, так и с недифференцированной дисплазией соединительной ткани.
Важным компонентом структурного анализа состояния ДСТ является проведение генеалогического исследования.
План обследования: консультация психотерапевта, психиатра.
4.4.5. Синдром артериальной гипертензии
При ДСТ по мере ее прогрессирования, которое
наиболее выражено во втором десятилетии, формируется ортостатическая дисрегуляция АД. Лиц с недифференцированной ДСТ относят чаще к страдающим артериальной гипотонией или вегетативной дистонией, однако на этом фоне почти у трети еще молодых людей формируется синдром АГ
Факторами риска развития, а чаще трансформации артериальной гипотонии, вегетативной дисфункции в АГ являются:
• Наследственная предрасположенность; по нашим данным, семейная отягощенность по АГ документирована у 83,5 % с АГ и у 70 % — без АГ на фоне ДСТ, в группе сравнения — 68 %; по линии матери предрасположенность выявлялась у 60 %.
• Нейроинфекции, травмы черепа, почек, позвоночника, перенесенные с первых лет жизни.
• Патология позвоночника и почек, так как найдено, что у 66 % больных с АГ при ДСТ диагностируются изменения почек (нефроптоз, гипоплазия и др.); при сочетании патологии почек и позвоночника в два раза вырастает частота АГ и в четыре раза утяжеляется течение АГ (Нечаева Г. И., Попелян-ский Я. Ю.).
• Прогрессирование диспластических изменений сердца (ПМК, миксоматозная дегенерация, регурги-тация), тахикардия, удлинение восстановительного периода при ВЭМ; у астеников увеличение общего периферического сопротивления сосудов.
• Ожирение и гиперпролактинемия как проявление гипоталамического синдрома; наряду с эндо-кринопатиями гиперпролактинемия сопровождается стимуляцией ß1-рецепторов, метаболическим действием на интиму сосудов, гладкомышечные клетки артериол с их пролиферацией и повышением чувствительности к вазопрессорам.
• Занятия тяжелыми видами спорта, боди-бил-дингом.
При ДСТ имеет место сочетание практически всех указанных факторов риска (ФР). Различия могут быть в хронологии и степени выраженности того или иного ФР.
Патогенез АГ при ДСТ сложный и по мере накопления ФР прогрессируют дисфункция парасимпатического отдела вегетативной нервной системы и дисбаланс а1-адренорецепторов, снижается диапазон ауторегуляции мозгового кровотока.
Начало формирования АГ при ДСТ уходит в детские и подростковые годы. По данным L. Jaiffonen, M. Uhari (1999), влияние наследственности на развитие АГ становится значительным в детском и юношеском возрасте — 8-9 лет и старше у мужчин и 10-12 лет и старше у женщин. Особенно велико влияние неблагоприятной наследственности по АГ в пределах двух и более поколений. По нашим данным, первые подъемы АД документированы в среднем в возрасте: 15,0±0,2 лет при ДСТ и 21,2±0,3 года в группе сравнения. Ранний возраст подъема АД при ДСТ 10-12 лет. Диапазон колебаний АД 140/80 -190/110 мм рт. ст. У 32 % лиц с ДСТ артериальная ги-пертензия имела кризовое течение с последующей стабилизацией.
Факторы, провоцирующие кризы:
• физические и психические перегрузки;
• статические нагрузки;
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
• длительное вынужденное положение головы и шеи;
• закрытые травмы черепа, травмы почек, позвоночника;
• метеозависимость.
Повышение АД при ДСТ имеет признаки самостоятельной формы симптоматической АГ, так как ее нельзя отнести к гипертонической болезни в силу первичного поражения при ДСТ всех органов-мишеней, ее трудно объяснить только патологией почек, ЦНС или эндокринных желез. При ДСТ это сочетанная патология.
План обследования: общий анализ крови (развернутый), общий анализ мочи, глюкоза крови натощак и тест толерантности к глюкозе, липидный спектр, кре-атинит и расчет скорости клубочковой фильтрации (СКФ)
По показаниям — исследование гемостаза, тире-отропный гормон, мочевина, мочевая кислота, анализ мочи на микроальбуминурию, ЭКГ, холтер-ЭКГ-мониторирование, СМАД, эхокардиография, УЗИ органов брюшной полости (стоя и лежа), УЗИ сосудов шеи с функциональными пробами, УЗИ сосудов почек. Консультации специалистов (по показаниям): окулист, невролог, эндокринолог, нейрохирург.
4.4.6. Синдром гипермобильности суставов
Сочетание мышечно-скелетных жалоб и избыточной подвижности суставов при отсутствии объективных признаков воспалительных системных заболеваний соединительной ткани. Синдром гипермобильности суставов (СГМС) некоторые авторы считают синонимом синдрома Элерса — Данло III типа (гипермобильный тип). Для диагностики СГМС используют Брайтонские критерии (табл. 5).
Таблица 5
Брайтонские критерии синдрома гипермобильности суставов (Keer R., Graham R., 2003)
Большие критерии Малые критерии
Гипермобильность суставов по шкале Бей-тона 4-9 баллов. Артралгия продолжительностью не менее 3 месяцев в 4 и более суставах Гипермобильность по шкале Бейтона 1,2 или 3-9 (счет по Бейтону 1-3 при возрасте 50 или более лет). Артралгия не менее 3 месяцев в 1-3 суставах или боли в спине не менее 3 месяцев, спондилолистез, спондилез. Подвывихи, вывихи более чем в 1 суставе или рецидивирующие в 1 суставе Эпикондилит, бурсит, теносиновит. Марфаноподобная внешность (астенический тип телосложения, высокий рост, арахнодактилия (положительный тест запястья), отношение верхнего сегмента к нижнему <0,89, отношение роста к размаху рук >1,03). Кожа: истончена, повышенная растяжимость (складка на тыле кисти оттягивается >3 см), стрии, шов «папиросная бумага». Глазные симптомы: нависающие веки, антимонголоидный разрез глаз. Варикозные вены, вентральные грыжи, пролапс матки, прямой кишки
СГМС устанавливается при наличии двух больших критериев, или одного большого и двух малых, или только четырех малых критериев.
Для детей и подростков с гипермобильностью суставов характерны неспецифические разлитые суставные и мышечные боли, утренняя скованность, щелчки в суставах, подвывихи и вывихи (надколенника, плеча), боль в поясничном и грудном отделах позвоночника, выпот в сустав, рецидивирующие растяжения связок, чувство «уязвимости суставов».
Симптомы часто возникают в конце дня, провоцируются или усиливаются при интенсивных, резких движениях или после длительного периода гиподинамии (например, длительная поездка на автотранспорте, сидение за компьютером). Детям и подросткам с гипермобильностью суставов трудно сидеть на стуле без опоры для спины. Многие дети с гипермобильностью суставов жалуются на нарастающие ночные боли в ногах (Keer R., Graham R., 2003; Grahame R. et al., 2000).
Некоторые исследователи считают, что СГМС может быть провоцирующим фактором в патогенезе хондромаляции надколенника, проявляющейся болью в голеностопном, тазобедренном суставах и пояснице (Al-Rawi Z., Nessan A. N., 1997; Keer R., Graham R., 2003). Пациенты с СГМС предрасположены к протрузии дисков поясничного отдела позвоночника и спондилолистезу. Для этой патологии также характерны синовиты, тендиниты, эпикондилиты. Часто СГМС не диагностируется, а считается, что ребенок имеет повышенную болевую чувствительность или эмоционально-волевые проблемы (Graham R. et al., 2000).
План обследования: определение мобильности по P. Beighton et F. Ногап, рентгенография суставов, УЗИ суставов, МРТ суставов по показаниям, консультация ортопеда, медико-генетическое консультирование для исключения дифференцированных форм ДСТ по показаниям.
4.4.7. Синдром патологии стопы
Синдром патологии стопы (плоскостопие (продольное, поперечное), полая стопа) является одним из самым ранних проявлений несостоятельности со-
единительнотканных структур. Пациенты предъявляют жалобы на боли в подошве, центре свода стопы, на тыле стопы в центральной части, между головками предплюсневых костей. Обычно боли нарастают к вечеру после длительного пребывания на ногах и ослабевают после отдыха. Характерны трудности с подбором обуви. Нередко наблюдается пастозность стоп, отечность в области наружной лодыжки. Наиболее часто встречается поперечно-распластанная стопа (поперечное плоскостопие), в части случаев сочетающаяся с отклонением 1 пальца кнаружи (hallus valgus) и продольное плоскостопие с пронацией стопы (плосковальгусная стопа). В результате изменения биомеханики, перенапряжения мышц и фасций, компенсаторного гиперлордоза у этих пациентов отмечаются боли в мышцах голени, в коленном и тазобедренном суставах, в бедре, в области поясницы. Наличие синдрома патологии стопы еще больше уменьшает возможность физического развития пациентов с ДСТ, формирует определенный стереотип жизни, усугубляет психосоциальные проблемы.
План обследования: плантография, рентгенография суставов стопы, консультация ортопеда.
4.4.8. вертеброгенный синдром
Деформации позвоночника могут выявляться в дошкольном возрасте, но наиболее часто — в возрасте 10-15 лет. Гипермобильность в области позвоночника ведет к формированию функционального болевого синдрома с характерной анамнестической и объективной клинической картиной. Особенностями вертебро-генной симптоматики при гипермобильном синдроме являются ночные и утренние боли в шейном и поясничном отделах позвоночника, усиление боли при ходьбе по асфальту, при длительном удержании позы в неудобном положении. Повышенная эластичность связок при ДСТ способствует формированию спондилолисте-за (смещение позвонка относительно нижележащего) и остеохондроза.
Особое внимание у детей и подростков следует уделить такой жалобе, как боль в спине. По мнению Ginzburg, в отличие от взрослых, наличие жалоб на боли в спине нехарактерно для сколиозов детей и подростков. Стойкие, длительностью более 2 недель, боли в спине у пациентов этого возраста должны служить поводом к поиску органических причин их возникновения, и только в случае их исключения сколиоз может быть признан причиной болевого синдрома.
В плане определения прогноза прогрессирования сколиоза с формированием сколиотических дуг, превышающих 50 0С, можно ориентироваться на данные, представленные в таблице 6 (Казьмин А. И., Кон И. И., Беленький В. Е., 1981).
Таблица 6
вероятность формирования сколиотической дуги
Сроки первичного выявления Вероятность формирования сколиотической дуги > 500, %
До 3 лет 100
От 7 до 10 лет 26
От 10 до 12 лет 12
Старше 12 лет 8
I. E. Lonstein, J. M. Carlson (1984) при оценке риска прогрессирования сколиоза, помимо сроков выявления, учитывают степень начальной деформации позвоночника (табл. 7).
Таблица 7
вероятность формирования сколиотической дуги в зависимости от степени начальной деформации позвоночника
Возраст выявления деформации Процент прогрессирующих деформаций
5-190 20-290
До 10 лет 45 100
11-12 лет 23 61
13-14 лет 8 37
Старше 15 лет 4 16
План обследования: рентгенография отделов позвоночника, консультация ортопеда. Необходимость в дополнительных методах лучевой диагностики (МРТ, миелографии, КТ) возникает при выявлении неврологических расстройств, наличие которых нехарактерно для естественного течения сколиоза у детей и подростков, а также тогда, когда деформация имеет признаки атипичной.
4.4.9. торако-диафрагмальный синдром
Торако-диафрагмальный синдром формируется
при наличии деформации грудной клетки (воронкообразной, килевидной) в сочетании с изменениями позвоночного столба (кифосколиозы, гиперкифозы, гиперлордозы и т. д.), сопровождается изменением хода ребер, положения диафрагмы с ограничением ее экскурсии, гиперфункцией дыхательной мускулатуры. Наличие торако-диафрагмального синдрома определяет уменьшение объема плевральных полостей, дыхательной поверхности легких, снижение емкости сосудистого русла легких, смещение и ротацию сердца, сосудистых стволов.
Уменьшение емкости сосудистого русла легких способствует повышению давления в системе малого круга кровообращения, диастолической функции сердца, возникновению аритмий сердца.
Начальные признаки скелетных деформаций у большинства пациентов формируются в 5-6 лет. С возрастом выраженность и количество костно-мы-шечных признаков нарастают, деформации позвоночника становятся фиксированными.
План обследования: рентгенография органов грудной клетки, МРТ отделов позвоночника, консультация ортопеда, торакального хирурга, целенаправленный поиск признаков торако-диафрагмального сердца.
4.4.10. торако-диафрагмальное сердце
Термин «торако-диафрагмальное сердце» впервые введен Г. И. Нечаевой (1994) для характеристики изменений сердца у пациентов с различными вариантами и степенью выраженности деформаций грудной клетки и/или позвоночника, на основе анализа многолетнего клинического наблюдения 280 пациентов от 14 до 35 лет, имеющих признаки нДСТ либо синдромной формы ДСТ (синдромы Марфана, Элер-са — Данло, Стиклера, дряблой кожи; несовершенный остеогенез).
Исходя из имеющихся на сегодняшний день данных, можно предложить следующее определение данному термину: торако-диафрагмальное сердце -комплекс изменений геометрической конфигурации сердца и внутрисердечной гемодинамики, отражающих динамический процесс адаптивного ремодели-рования камер сердца при дисплазиях соединительной ткани, развивающийся вследствие длительного влияния прогрессирующего течения диспластикоза-висимых деформаций грудной клетки и/или позвоночника.
Астенический вариант торако-диафрагмального сердца характеризуется уменьшением размеров камер сердца при неизмененной толщине стенок и нормальном показателе миокардиальной массы («малое сердце»). Псевдоконстриктивный вариант торако-диа-фрагмального сердца («перикардитоподобное сердце») формируется в условиях сдавления сердца между грудиной и позвоночником, характеризуется максимальным уменьшением размеров сердца с изменением геометрии полостей. Ложностенотический вариант торако-диафрагмального сердца развивается в результате выраженной деформации грудной клетки при смещении сердца, когда оно «уходит» от механических воздействий костяка грудной клетки, ротируя и сопровождаясь «перекрутом» основных сосудистых стволов. Псевдодилатационный вариант торако-диафрагмаль-ного сердца («шаровидное сердце») в основном наблюдается у пациентов с килевидной деформацией грудной клетки 2-й и 3-й степени при увеличении устьев аорты и/ или легочной артерии, связанном со снижением упругости сосудов или выраженными метаболическими изменениями в миокарде, зависящими от степени тяжести деформации. Изменения геометрии сердца сопровождаются выраженными нарушениями гемодинамики, увеличением размеров левого/правого желудочков в систолу или в диастолу. Торако-диафрагмальное легочное сердце развивается при сочетании выраженных деформаций грудной клетки и позвоночника в результате формирования выраженных гемодинамических расстройств по малому кругу кровообращения и характеризуется компенсаторным снижением периферического сосудистого сопротивления и неуклонным ростом легочного сосудистого сопротивления.
План обследования: ЭКГ, ЭхоКГ, холтеровское мониторирование, СМАД, КТ ОГК, функция внешнего дыхания, 6-минутная шаговая проба, стресс-ЭхоКГ, велоэргометрия, молекулярно-генетические исследования для исключения дифференцированных форм ДСТ, консультации кардиолога, кардиохирурга.
4.4.11. Синдром гипертензии малого круга кровообращения
Наличие торако-диафрагмального синдрома, приводящего к уменьшению дыхательной поверхности легких, перекруту и деформации просвета трахеи и бронхов, диспластикозависимые изменения брон-холегочной системы ведут к гиповентиляции участков легких и могут повлечь за собой повышение давления в системе малого круга кровообращения. Гипертен-зия малого круга кровообращения способствует увеличению нагрузки на правые отделы сердца со всеми вытекающими отрицательными последствиями.
Математический анализ показывает, что на величину среднего давления в легочной артерии достоверно влияет деформация грудной клетки и позвоночника, приводящая к рестриктивному дистелектазу нижних долей легкого. Уменьшение объема легких при этом приводит к увеличению сосудистого сопротивления. По-видимому, это связано с изменением хода и формы мелких легочных сосудов и капилляров. Определенное влияние на показатели гемодинамики малого круга кровообращения оказывает синдром вегето-сосудистой дистонии при ДСТ. Сопутствующая бронхолегочная патология является дополнительным механизмом в формировании гипертензии малого круга кровообращения.
Длительное повышение давления в системе легочной артерии ведет к постепенному утолщению стенок дилатированных артерий с сужением их просвета, склерозу легочной паренхимы, ухудшению кровообращения.
Рост давления в малом круге кровообращения («пассивная» гипертония) является одной из причин повышения периферического сопротивления в результате рефлекторного воздействия сосудов малого круга на сосуды большого. Необходимость увеличения мощности сокращения правого желудочка на фоне редукции диафрагмального движения и уменьшения эластической тяги легких приводит к систолическому типу венозного притока к сердцу.
Подавляющее большинство авторов считают, что гипертрофия и/или дилатация правого желудочка является следствием повышения сосудистого легочного сопротивления и легочной артериальной ги-пертензии. Последние определяют возникновение правожелудочковой сердечной недостаточности, а возникновение легочного сердца определяет трудоспособность и продолжительность жизни больных.
План обследования: ЭхоКГ в динамике с определением давления по малому кругу кровообращения до нагрузки и после нагрузки, ЭКГ в динамике.
4.4.12. Метаболическая кардиомиопатия
Кардиомиопатия при ДСТ не имеет специфических субъективных симптомов и клинических проявлений. Проявляется кардиалгиями, возможно развитие аритмического синдрома вследствие нарушения процессов реполяризации. Диагностируется при проведении ЭКГ: 1-я степень метаболических нарушений — увеличение амплитуды TV2-V3, синдром TV2>TV3; 2-я степень: инверсия Т, смещение ST V2-V3 вниз на 0,5-1,0 мм; 3-я степень: инверсия Т, косовос-ходящее смещение ST до 2,0 мм (Нечаева Г. И., 1994).
План обследования: ЭКГ, ЭхоКГ, холтер-ЭКГ, 6-минутная шаговая проба, стресс-ЭхоКГ, велоэрго-метрия, консультация кардиолога.
4.4.13. клапанный синдром
Начинает формироваться в детском возрасте (4-5 лет). Длительное время пациенты могут не предъявлять специфических жалоб, за исключением проявлений вегетативной дисфункции. Гемодинамически значимые поражения клапанов приводят к развитию хронической сердечной недостаточности, провоцируют развитие аритмического синдрома, являются фактором риска тромбоэмболических поражений, инфекционного эндокардита. Наиболее характерны изолированные и комбинированные пролапсы клапанов сердца, миксоматозная дегенерация клапанов. Чаще всего диагностируется пролапс митрального клапана (ПМК) — до 70 % среди пациентов с ДСТ, реже — пролапс трикуспидального или аортального клапанов.
ЭхоКГ — наиболее информативный неинвазивный метод диагностики ПМК. Пролабирование клапана на 2 мм и более от митрального кольца, регистрируемое в парастернальной позиции по длинной оси левого желудочка и в других позициях, и особенно когда смыкание створок наблюдается на предсердной стороне атриовентрикулярного кольца, демонстрирует высокую вероятность ПМК (Guidelines for the Management of Patients With Valvular Heart Disease, 2008).
Миксоматозная дегенерация митрального клапана (Сторожаков Г. И., Верещагина Г. С., 1998):
0 — признаки миксоматозной дегенерации отсутствуют;
1 — небольшое (3-5 мм) утолщение одной или обеих створок митрального клапана без нарушения смыкания;
II — значительное утолщение (5-8 мм) и удлинение створок, глубина пролабирования выраженная, расширение митрального кольца умеренное, возможны единичные разрывы хорд, смыкание створок нарушено или отсутствует;
III — утолщение створок более 8 мм, глубина ПМК максимальная, значительное расширение митрального кольца, множественные разрывы хорд, смыкание створок отсутствует.
Важный признак — наличие или отсутствие митральной регургитации (Guidelines for the Management of Patients With Valvular Heart Disease, 2008). Незначительная митральная регургитация, обусловленная недостаточностью заднемедиальной комиссуры митрального клапана, встречается у 40-60 % здоровых лиц (Шиллер Н., Осипов М. А., 2005); диагностическое значение имеет только поздняя систолическая или пансистолическая митральная регургитация.
Огромное значение в изучении диспластикозави-симых изменений сердечно-сосудистой системы имеют работы московских ученых во главе с профессором А. И. Мартыновым. Впервые в России в проспективном 15-летнем исследовании были проанализированы клинические проявления пролапса митрального клапана, выявлена его взаимосвязь с особенностями функционирования вегетативной и центральной нервной системы, а также отработана тактика ведения пациентов с применением препарата магнерот.
Пролапс аортального клапана может быть изолированным (в том числе с миксоматозной дегенерацией створок), сочетаться с расширением корня аорты (в норме диаметр корня аорты не превышает 3,5 см) (Шиллер Н., Осипов М. А., 2005).
Пролапс трикуспидального клапана редко бывает изолированным, почти в половине случаев сопровождает ПМК (Шиллер Н., Осипов М. А., 2005). Выраженность трикуспидальной недостаточности можно оценить при измерении площади центральной ре-гургитирующей струи: легкая — площадь менее 5 см3; умеренная — 5-10 см3; тяжелая — более 10 см3 (Шиллер Н., Осипов М. А., 2005).
В части случаев выявленные изменения сопровождаются явлениями регургитации, что отражается на показателях контрактильности миокарда и объемных параметрах сердца. J. Durlach (1994) предположил, что причиной ПМК при ДСТ может быть дефицит магния.
На выраженность клапанных изменений влияет степень тяжести деформации грудной клетки и позвоночника, объем желудочков сердца.
План обследования: ЭКГ, ЭхоКГ, холтер-ЭКГ, стресс-ЭхоКГ, велоэргометрия, молекулярно-гене-тические исследования для исключения дифференцированных форм ДСТ, консультации кардиолога, кардиохирурга.
4.4.14. Сосудистый синдром Структурно-функциональные изменения сосудов у лиц с синдромными и несиндромными формами ДСТ формируются прогредиентно: в случае недифференцированной ДСТ — в течение длительного времени; в случае наследственных синдромов, как правило, — в более ранние сроки. Часто патология диагностируется несвоевременно, и первым проявлением оказывается острое сосудистое событие или внезапная смерть. Сосудистые поражения наиболее полно описаны при известных синдромных формах ДСТ — синдроме Марфана (СМ), Элерса — Данло и др. Однако изменения сосудов закономерно возникают и при недифференцированных формах ДСТ Расширение корня аорты чаще выявляется у пациентов с ки-левидной деформацией грудной клетки.
Может выявляться расширение ствола легочной артерии (норма 0,9-2,9 см). Небольшая функцио-
нальная регургитация через клапан легочной артерии обнаруживается почти у 80 % здоровых людей (при аускультации она не слышна, но обнаруживается при допплерографическом исследовании). Выраженность недостаточности клапана легочной артерии можно оценить при измерении длины регургитирующей струи в выносящем тракте правого желудочка: легкая — при длине струи менее 10 мм (Шиллер Н., Осипов М. А., 2005). Аневризмы синусов Вальсальвы при ЭхоКГ проявляются несимметричным расширением корня аорты, систолическим выпячиванием расширенного синуса.
Предикторами диссекции абдоминальной аорты является диаметр дистального отдела аорты, анамнез хирургической операции на корне аорты, артериальная гипертензия, аортальная регургитация, жесткость аорты. Диссекция нисходящей аорты может быть ассоциирована с диссекцией восходящей аорты в 43 % и быть изолированной в 16-20 % случаев. Кроме диаметра аорты, к наиболее сильным предикторам смерти или других аортальных осложнений относится семейный анамнез острых сердечно-сосудистых катастроф (внезапная смерть, диссекция аорты). На сегодняшний день темпы прогрессирования расширения аорты при недифференцированной ДСТ не известны, однако сосудистый синдром в виде разрыва аневризм аорты и других сосудов был основной причиной смерти в 10 % случаев внезапной смерти молодых людей (15-39 лет) с ДСТ
Жесткость сосудистой стенки — это интегральный показатель, определяемый структурными элементами сосудистой стенки, давлением крови, регулятор-ными механизмами. Показатели жесткости артерий позволяют прогнозировать наличие атеросклероза сонных и коронарных артерий и являются независимыми предикторами неблагоприятного сердечно-сосудистого прогноза (коронарных событий, инсульта, общей и сердечно-сосудистой смертности) как при отдельных нозологиях (артериальная гипертензия, сахарный диабет, коронарная болезнь сердца, хроническая почечная недостаточность), так и в общей популяции. Повышенная жесткость артерий является более значительным предиктором развития сердечно-сосудистых осложнений, чем возраст, гипертрофия левого желудочка, уровень общего холестерина и холестерина липопротеинов высокой плотности.
Учитывая столь разнообразные изменения в строении сосудистой стенки артерий при ДСТ, не остается сомнений в её роли в формировании повышенной жесткости артерий. В литературе имеются клинические и экспериментальные работы, подтверждающие значимость проявлений ДСТ в формировании повышенной жесткости артерий.
Вопросы ранней диагностики патологии системы кровообращения у пациентов с ДСТ представляются крайне важными для профилактики неблагоприятных сердечно-сосудистых событий и внезапной смерти, улучшения качества жизни пациентов, предотвращения и/или отдаления сроков инвалидизации.
План обследования: ЭКГ, ЭхоКГ, холтер-ЭКГ, СМАД, УЗДГ сосудов головы, шеи, конечностей, грудной и брюшной полости, коагулограмма, моле-кулярно-генетические исследования для исключения синдромных форм ДСТ, по показаниям консультации кардиолога, сосудистого хирурга, кардиохирурга.
4.4.15. Аритмический синдром
Пациенты с ДСТ часто предъявляют жалобы на перебои в работе сердца. При инструментальном обследовании чаще всего диагностируются желудочковая экстрасистолия различных градаций, предсерд-ная экстрасистолия, пароксизмальные тахиаритмии,
миграции водителя ритма, атриовентрикулярные и внутрижелудочковые блокады, синдром удлинения интервала QT. Синдром удлиненного QT как возможный прогностический критерий внезапной смерти описан во многих исследованиях у пациентов с ПМК. Частота его выявления варьирует в широких пределах — в зависимости от метода диагностики: при регистрации ЭКГ покоя — 2,5-26,5 %, при холтер-ЭКГ -до 35,7 %, при ЧПЭС — до 42,6 % (Нечаева Г. И., 1994).
План обследования: ЭКГ, ЭхоКГ, холтер-ЭКГ, стресс-ЭхоКГ, ВЭМ, ЧПЭС, консультации кардиолога, аритмолога, кардиохирурга.
4.4.16. Синдром синкопальных состояний
Одним из прогностически значимых синдромов в
любом возрасте считается наличие синкопальных и пресинкопальных состояний в анамнезе. При сравнении частоты пресинкоп и синкоп у детей и подростков с признаками ДСТ и без таковых показана статистически значимая разница (3,9 % при ДСТ против 2,0 % без ДСТ).
Всестороннее исследование детей и подростков с данным феноменом позволяет выявить сосудистые коллапсы, пароксизмальные нарушения ритма при синдроме удлиненного QT, удлиненный QT без указаний на нарушения ритма, пароксизмальные нарушения ритма при дополнительных проводящих путях, пароксизмальные нарушения ритма при вегетативной дисфункции в сочетании с миграцией водителя ритма, синдром вертебральных артерий при их врожденной аномалии.
Высокий процент сочетания удлинения QT интервала и нарушений ритма сердца у детей и подростков с фенотипическими признаками ДСТ указывает на возможную предикторную роль удлиненного интервала QT в возникновении фатальных сердечных аритмий (с учетом внезапных летальных исходов у молодых родственников).
План обследования: ЭКГ, ЭхоКГ, холтер-ЭКГ, стресс-ЭхоКГ, ВЭМ, ЧПЭС, электрофизиологическое исследование, электроэнцефалография, компьютерная томография и МРТ головного мозга, исследования сосудов мозга. Консультации кардиолога, арит-молога, психотерапевта и невролога с целью оценки психического состояния и неврологического статуса.
4.4.17. Синдром внезапной смерти
Изменения сердечно-сосудистой системы при
ДСТ, определяющие танатогенез внезапной смерти -клапанный, сосудистый, аритмический синдромы, спонтанный пневмоторакс.
4.4.18. Бронхолегочный синдром
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Бронхолегочный синдром при ДСТ не ограничивается клиническими проявлениями нарушения структуры и функции соединительной ткани органов дыхания в виде трахеобронхиальной дискинезии и буллезной эмфиземы, осложненной спонтанным пневмотораксом, но представляет собой совокупность клинических и параклинических симптомов, отражающих комплексное воздействие различных проявлений ДСТ на респираторную систему. Разработанный на основе математического анализа классификационный подход позволил выделить четыре варианта синдрома, представляющих собой разные виды клинической реализации генетических дефектов соединительной ткани, прямо и/или опосредованно определяющих структуру и функцию респираторной системы.
Основу буллезного варианта бронхолегочного синдрома составляют субплевральные воздушные полости, которые диагностируются у 25 % лиц мужского пола с признаками ДСТ, ассоциируются с генетическими факторами, в частности с носительством
мутантных аллелей генов матриксных металлопро-теиназ ММП1(-1607^С) и ММП9(С-1562Т), и являются причиной развития не менее 75 % всех случаев первичного спонтанного пневмоторакса в популяции. Закономерности формирования бронхитического варианта бронхолегочного синдрома при ДСТ заключаются в особенностях курительного поведения, приводящих к развитию хронического бронхита и центриацинарной эмфиземы с функциональными признаками ранних стадий бронхиальной обструкции и легочной гиперинфляции уже в молодом возрасте при небольшом анамнезе курения. Торакодиафраг-мальный вариант формируется вследствие одного из самых типичных проявлений ДСТ — деформаций грудной клетки и позвоночника, приводящих к нарушению геометрии грудной полости и развитию рестриктивных вентиляционных нарушений. Гипервентиляционный вариант проявляется типичной клиникой гипервентиляционного синдрома и тесно связан с вегетативной дисфункцией и невротическими расстройствами, характерными для пациентов с ДСТ.
С позиций предложенного классификационного подхода диагностические критерии ДСТ могут присутствовать в структуре одного из вариантов брон-холегочного синдрома, но не являются его обязательными составляющими. Результаты исследования подтвердили целесообразность выделения апикальных булл и трахеобронхиальной дискинезии как диагностических критериев ДСТ, но поставили под сомнение наличие этиопатогенетической связи между ДСТ и бронхоэктазами.
Патологические состояния и заболевания органов дыхания, генез которых не связан с дефектами соединительной ткани, целесообразно рассматривать как заболевания, ассоциированные с бронхолегоч-ным синдромом, в связи с возможностью их патомор-фоза и взаимоотягощения.
План обследования: МСКТ ОГК, ФБС, ФВД, проба с бронхолитиком, ЭхоКГ, консультация пульмонолога.
4.4.19. Синдром патологии пищеварительной системы
Абдоминальный гемодинамический синдром при дисплазии соединительной ткани представляет собой клинико-функциональный симптомокомплекс, характеризующийся низкими показателями объемной скорости кровотока по общей печеночной, селезеночной, верхней брыжеечной артериям и воротной вене, недостаточным приростом объемного кровотока по сосудам чревного ствола в постпрандиальном периоде и обусловленный структурными изменениями абдоминальной сосудистой системы, особенностями вегетативной регуляции сосудистого тонуса, центральной гемодинамики, характером скелетопатии, диспласти-козависимыми изменениями органов пищеварения.
Для пациентов характерны жалобы на боли в животе неопределенной локализации, изжогу, отрыжку, вздутие живота, неустойчивый стул. Как правило, в этом случае диагностируются дискинезии органов желудочно-кишечного тракта, дуоденогастральные и гастроэзофагеальные рефлюксы, несостоятельность сфинктеров, дивертикулы пищевода, кишечника, грыжи пищеводного отверстия диафрагмы, птозы органов.
Наибольшее влияние на клинические проявления ДСТ оказывают постпрандиальные нарушения гемодинамики, определяющие выраженность гастроин-тестинальных проявлений и признаков недостаточности питания.
План обследования: ФГДС, ФКС, ирригоскопия, УЗИ абдоминальное, ультрасонография с допплегра-фией сосудов брюшной аорты, рентгеноскопия же-
лудка. «Критическими» значениями, определяющими наличие у пациентов с ДСТ нарушений абдоминальной гемодинамики по данным ультразвуковой доп-плерографии, являются: диаметры воротной вены менее 9,0 мм; общей печеночной артерии — менее 4,1 мм; селезеночной артерии — менее 4,2 мм; натощак объемная скорость по воротной вене — менее 1223,0 мл/мин, по общей печеночной артерии — менее 347,0 мл/мин, по селезеночной артерии — менее 410,0 мл/мин, по верхней брыжеечной артерии — менее 671,7 мл/мин; в постпрандиальном периоде объемная скорость по воротной вене — менее 1751,0 мл/мин, по общей печеночной артерии — менее 502,0 мл/мин, по селезеночной артерии — менее 574,5 мл/мин, по верхней брыжеечной артерии — менее 910,5 мл/мин; в постпрандиальном периоде диастоли-ческая скорость кровотока по верхней брыжеечной артерии — более 38,5 смсек; натощак по чревному стволу систолическая скорость кровотока — более 160 см/сек; диастолическая скорость кровотока — более 46,0 см/сек. При наличии указанных допплерографических признаков показано проведение мультиспиральной компьютерной ангиографии. Консультация гастроэнтеролога.
4.4.20. Синдром патологии мочевыделитель-ной системы
К висцеральным проявлениям ДСТ со стороны верхних мочевых путей относятся нефроптоз, пузыр-но-мочеточниковый рефлюкс, атония чашечно-лоха-ночной системы (ЧЛС) — уменьшение объема почки с увеличением объема почечного синуса и почечной лоханки. Кроме того, нередко ДСТ проявляется на фоне пороков и аномалий развития внутренних органов и в частности почек. По данным ряда авторов, у пациентов с ДСТ были выявлены аномалии структуры почек (поликистоз, простые(солитарные)кисты); аномалии количества (аплазия, неполное удвоение почек), величины (гипоплазия почек), положения (дистопия) и взаимоотношения почек (подковообразная почка); аномалии чашечно-лоханочной системы (полное и неполное удвоение ЧЛС); гидронефроз и их сочетания.
Нефроптоз может не иметь клинических проявлений и диагностироваться при инструментальном обследовании. Сочетание нефроптоза и рефлюксов способствует возникновению рецидивирующей и хронической уроинфекции. Основным клиническим проявлением дебюта острого и обострения хронического пиелонефрита в «классическом» варианте являются жалобы на общую слабость, потливость, головную боль, одышку, боли и/или дискомфорт в поясничной области, дизу-рические расстройства, реже на лихорадку с ознобами. Однако у пациентов с ДСТ первоначальное обилие жалоб на снижение работоспособности, ухудшение переносимости физических и психоэмоциональных нагрузок, повышенную утомляемость, вялость, общую слабость, раздражительность, снижение концентрации внимания, памяти, плохой сон, апатию, потливость, ме-теотропность, зябкость и т. д. может существенно затруднять диагностику заболевания.
Клиническую картину заболевания изменяют исходные нарушения иммунитета при ДСТ, обусловливая либо очень тяжелое, либо вялотекущее, без выраженных воспалительных проявлений, течение инфекционного поражения ЧЛС. Преобладание гипокинетического типа кровообращения, наличие вегетативной дисфункции по симпатикотоническому типу, увеличение жесткости сосудистой стенки при ДСТ приводят к нарушению почечной гемодинамики. Как в период острого воспалительного процесса ЧЛС, так и после его купирования у пациентов отмечаются формирование венозной гипер-тензии, повышение линейных скоростных параметров
кровотока в основной почечной и интраренальных артериях. Длительная гиперперфузия и гиперфильтрация рассматриваются в настоящее время в качестве основного неиммунного механизма прогрессирования хронической болезни почек (ХБП). Усугублению нарушений гемодинамики при инфекционном процессе способствует также прогрессирование эндотелиальной дисфункции. Затяжному, нередко рецидивирующему течению пиелонефрита способствует наличие у пациентов с ДСТ врожденных пороков и аномалий развития почек. В связи с атипичностью клинической картины пиелонефрита на фоне ДСТ и тенденцией к развитию и прогресси-рованию ХБП рекомендуется углубленный диагностический поиск с целью раннего выявления пиелонефрита.
План обследования: ОАК, ОАМ, оценка альбуминурии, позволяющей подтвердить наличие субклинического течения инфекции ЧЛС, особенно у пациентов с ДСТ; посев мочи на микрофлору с определением чувствительности к антибактериальным препаратам; биохимический анализ крови: определение уровня электролитов, мочевины, мочевой кислоты, креатинина (с обязательным расчетом СКФ по методу CKD-EPI). Учитывая наличие у пациентов с ДСТ нарушений внутрипочечной гемодинамики, показано определение функционального резерва почек по методу J. Bosch с соавт. (1983), как более раннего маркера снижения функции почек; УЗИ почек с применением допплерографии. Для диагностики рефлюк-сов, атонии ЧЛС показано определение суточного ритма спонтанного мочеиспускания, ретроградная цистома-нометрия, цистография, экскреторная урография, мик-ционная цистография. МСКТ с контрастированием, МРТ (предпочтительна при беременности и непереносимости контрастного вещества) будут полезны для выяснения структурных нарушений почек и их сосудов. Пациент должен быть консультирован урологом, а при снижении СКФ <60 мл/мин/1,73 м2 — нефрологом.
4.4.21. Синдром патологии органа зрения
Пациенты предъявляют жалобы на снижение зрения. При обследовании у окулиста диагностируется миопия, вывих (подвывих) хрусталика. Миопия проявляется в различные периоды жизни, у большинства обследованных — в школьные годы (8-15 лет) и прогрессирует до 20-25 лет. В некоторых случаях она ведет к отслойке сетчатки.
Кроме жалоб на снижение зрения, пациентов беспокоит чувство давления, дискомфорта в области глазных яблок, головная боль, связанная с длительным напряжением глаз.
План обследования: консультация окулиста.
4.4.22. Синдром иммунологических нарушений
Нарушения функции иммунной системы при ДСТ
на клиническом уровне в основном проявляются синдромом вторичного иммунодефицита, характеризующегося наличием затяжных, хронических либо часто рецидивирующих заболеваний инфекционного гене-за (бактериальной, вирусной, грибковой этиологии), торпидных к традиционной терапии. У меньшей части пациентов фиксируются признаки формирования аутоиммунного или аллергического синдромов.
Диспластикозависимые изменения в иммунной системе выражаются в формировании иммунной недостаточности, проявляющейся в снижении способности Т-клеток к пролиферации под действием митогена ФГА, в дефиците лимфоцитов, экспрессирующих CD3+-, СD4+-молекулы. В ряде случаев клеточный иммунодефицит сочетается с недостаточностью фагоцитарной активности нейтрофилов, снижением уровня средних иммунных комплексов, сывороточного иммуноглобулина класса А и гиперпродукцией иммуноглобулина Е и G. Особенностью иммунного статуса больных ДСТ,
страдающих рецидивирующими, хроническими воспалительными заболеваниями, является углубление иммунных нарушений, проявляющихся в более выраженном снижении численности в периферической крови CD3+-лимфоцитов и нарушении бласттрансформации Т-клеток под действием митогена ФГА.
План обследования: общеклинический анализ крови, СРБ, исследование иммунного статуса, консультация иммунолога.
4.4.23. геморрагический синдром
Пациенты могут предъявлять жалобы на петехи-альные кровоизлияния, легкое образование гематом, кровоточивость десен, носовые кровотечения. При обследовании диагностируются различные гематологические синдромы (гемоглобинопатии, синдром Рандю — Ослера — Вебера, наследственная дисфункция тромбоцитов, синдром Виллебранда, гиперагрегация тромбоцитов, первичный антифосфолипидный синдром, гипергомоцистеинемия и т. д.), может выявляться спленомегалия. Типичным признаком кровоточивости микроциркуляторного типа при ДСТ является интенсивное кровотечение во время и сразу после травмирующих вмешательств: экстракции зуба, аденотомии, подрезания уздечки языка; возможна повышенная контактная ранимость слизистых оболочек при фиброгастроскопии, цистоскопии и других процедурах.
Не менее важной оказывается и динамика геморрагических проявлений во время беременности с одновременным усилением коагуляционной активности в кровеносном русле при дефиците или снижении активности фактора Виллебранда и признаках тромбоцитопатии или тромбоцитопении. При этом изначальные геморрагические проявления в системе гемостаза, встречающиеся при ДСТ, оказываются взаимосвязаны с наличием тромбоцитопатии, нарушением реакций высвобождения, адгезии тромбоцитов, нарушением ретракции сгустка, анизоци-тоза тромбоцитов и эритроцитов. С увеличением же срока беременности вышеуказанные изменения гемостаза могут реализоваться гемокоагуляцион-ными сдвигами в сторону усиления процессов спонтанной и индуцированной агрегации тромбоцитов, увеличения тромбогенного потенциала крови за счёт повышения уровня фибриногена, нарушений полимеризации фибрин-мономеров (ФМ) — укорочения времени самосборки ФМ и ингибирования системы фибринолиза.
Недифференцированные ДСТ, ассоциированные с дефектами генов гемостаза, характеризуются высокой частотой генетических тромбофилий. Клинические состояния отражают повышение свёртывания крови, проявляются тромбозами различной локализации в зависимости от расположения сосудов, питающих тот или иной орган, поэтому симптоматика у пациентов с ДСТ будет разнообразной. У обследованных девочек с недифференцированными формами ДСТ установлена высокая частота ишемических нарушений кровоснабжения сосудов головного мозга. Уже в подростковом возрасте у них выявляются ишемические атаки и рецидивирующие приступы мигрени. Во время беременности же неполноценная плацентация в результате хронических тромбогенных состояний у таких пациентов приводит к эндотелио-патии и формированию типичных осложнений беременности, в том числе привычного невынашивания беременности, внутриутробной гибели плода, плацентарной недостаточности и преэклампсии. Поэтому эхографические методы исследования сосудов экстракраниального уровня наиболее приемлемы на-
ряду с определением маркёров активации свёртывания и фибринолиза у пациентов с ДСТ
В ходе изучения связи тромботических нарушений и дисплазии соединительной ткани установлено, что дисплазии соединительной ткани, ассоциированные с носительством протромбогенных аллельных полиморфизмов, протекают более тяжело и характеризуются сравнительно более частым возникновением тромбозов различной локализации. В соответствии с данными исследований может быть предложена следующая классификация тромботических нарушений гемостаза при ДСТ
Классификация тромботических нарушений гемостаза при недифференцированных формах ДСТ
I. Ассоциированные с носительством протромбогенных ДНК-полиморфизмов и другими факторами тромбогенного риска
II. Не ассоциированные с носительством про-тромбогенных ДНК-полиморфизмов и известными факторами тромбогенного риска
Предикторы тромботических осложнений при наличии дисплазии соединительной ткани
A. Носительство аллельных полиморфизмов про-тромботической направленности
Б. Наличие семейного тромботического анамнеза
B. Наличие тромбозов и кровотечений в личном анамнезе
Г. Нарушения со стороны тромбоцитарного гемостаза изолированно или в сочетании с увеличением количества/нарушением объема и формы эритроцитов
Д. Нарушения со стороны коагуляционного гемостаза
Е. Нарушения в системе физиологических антикоагулянтов и фибринолиза
Ж. Комбинированные нарушения в разных звеньях системы гемостаза
А. Носительство аллельных полиморфизмов протромботической направленности
Клеточный гемостаз (тромбоцитарный)
Тромбоцитарный гликопротеин Ip (VNTR) Тромбоцитарный гликопротеин la (C807T) Тромбоцитарный гликопротеин Illa (T1565C) Тромбоцитарный гликопротеин 6 (C683T) повышение количества рецепторов агрегации на поверхности тромбоцитов, усиление функции тромбоцитов
Плазменный гемостаз, физиологические антикоагулянты и фибринолиз
Фибриноген р(G-455A)
Фибриноген у(С10034Т)
повышение концентрации фибриногена
II коагуляционный фактор (протромбин) (G20210A)
IX коагуляционный фактор Кристмаса (A25386G)
V коагуляционный фактор Лейдена (Arg353Gln)
VII фактор (проконвертин) (G10976A)
VIII коагуляционный фактор (C3951G)
XI коагуляционный фактор (C22771T) гиперпродукция VIII и IX факторов свертывания
XII коагуляционный фактор (Хагемана) (С46Т) Ингибитор активатора плазминогена I типа (675
5G/4G)
предрасположенность к снижению фибринолити-ческой активности плазмы крови
Белок С (инактиватор коагуляционных факторов Va и VIIIa) (G4919A)
Белок С (инактиватор коагуляционных факторов Va и VIIIa) (A2583T)
Ингибитор плазменных факторов свёртывания крови (антитромбин III)
Нарушение метаболизма метионина
Метилентетрагидрофолат дегидрогеназа (G1958A) Метилентетрагидрофолатредуктаза (С677Т) Метионинсинтаза-редуктаза (A66G) нарушения в работе фолатного цикла приводят к гипергомоцистеинемии, повреждению клеток эндотелия, ингибируется синтез простациклина, происходит активация факторов V и VII, торможение активации протеина С, блокада связывания тканевого активатора плазминогена (t-PA) эндотелиальными клетками, усиление агрегации тромбоцитов Эндотелиопатия ЭндотелинI(G5665T) Эндотелиальная NO-синтаза (G894T) Эндотелиальная NO-синтаза (VNTR) эндотелиальная дисфункция, ослабление вазо-дилатации, усиление тонуса сосудистой стенки, активация свёртывающей системы крови
Б. Тромботический семейный анамнез
Тромбозы у ближайших кровных родственников 1-й и 2-й степени родства (сибсы, полусибсы, родители, прародители)
Инфаркт миокарда, острое нарушение мозгового кровообращения, флеботромбоз, тромбоэмболия лёгочной артерии, мигрень, ишемические атаки, ишемическая болезнь сердца
В. Кровотечения и тромбозы в личном анамнезе
Кровоточивость микроциркуляторного типа (пе-техиально-пятнистые кровоизлияния в кожу, носовые и дёсневые кровотечения, кровотечения при порезах и при экстракции зуба, кишечные кровотечения), маточные кровотечения пубертатного периода, кровотечения во время беременности и родов, кровотечения при оперативных вмешательствах, в том числе на органах малого таза
Г. Нарушения тромбоцитарного гемостаза изолированно или в сочетании с увеличением количества/нарушением объема и формы эритроцитов
Дисфункция тромбоцитов и изменение свойств эритроцитов с усилением спонтанной и индуцированной агрегационной активности тромбоцитов
1. Дизагрегационные тромбоцитопатии
2. Тромбоцитопения
3. Гипертромбоцитоз
4. Нарушение объёма и формы эритроцитов
5. Полиглобулия
Д. Нарушения со стороны коагуляционного гемостаза
— Активация свёртывания крови (укорочение ПТВ и/или АПТВ)
— Увеличение уровня маркёров тромбинообразо-вания и фибринолиза в плазме крови: концентрации РФМК и/или D-димеров
— Усиление генерации тромбина (в тесте генерации тромбина)
— Дисфибриногенемия (нарушение самосборки/ полимеризации фибрин-мономеров)
Е. Нарушения в системе физиологических антикоагулянтов и фибринолиза
Угнетение Х11а-калликреин-зависимого фибрино-лиза, повышение уровня плазминогена, снижение активности антитромбина III, снижение активности протеина С, повышенный уровень ингибитора протеина С
Ж. Комбинированные нарушения в разных звеньях системы гемостаза
Игнорирование тромботического анамнеза и несвоевременная диагностика нарушений в системе
гемостаза могут служить причиной тяжелых, непрогнозируемых осложнений у пациентов с недифференцированными формами дисплазии соединительной ткани. Выявление степени выраженности диспластических изменений, зависящих от дефектов развития рыхлой и твёрдой соединительной ткани в органах и системах, способствует эффективному прогнозированию течения заболевания и своевременной коррекции.
Таким образом, многообразие палитры нарушений гемостаза, характерных для гематомезенхимальных дисплазий, учение о которых было начато З. С. Бар-каганом в 80-е годы XX века в нашей стране, требует дальнейших разносторонних исследований, в том числе и у пациентов с дисплазией соединительной ткани.
Высокая частота сопряженности ангиодисплазий и наследственных тромбофилий, сочетание тромбо-филий с тромбоцитопатиями, характерными для ДСТ, диктует необходимость изучения индивидуального гемостазиологического профиля каждого больного для назначения адекватной коррекции.
План обследования: развернутый анализ крови, коагулограмма. Скрининговым тестом тромбоци-топатий является время кровотечения, причем следует считать его удлиненным при показаниях более 5 минут. Уточняющими тестами являются агрегация тромбоцитов на стекле (сек) или на агрегометре (%) с различными индукторами агрегации (АДФ, коллаген, адреналин, ристомицин). Консультация гематолога.
4.4.24. Синдром анемии
По отношению к дисплазии соединительной ткани анемию можно рассматривать в двух основных вариантах. В первом варианте анемия представляет собой сочетанное с дисплазией заболевание или синдром. Примерами таких патологических состояний являются острые постгеморрагические анемии, апластические анемии, наследственные гемоглобинопатии, наследственный микросфероцитоз, приобретенные гемолитические анемии при отравлениях химическими веществами, инфекционных заболеваниях, переливаниях несовместимой крови, дефицитные анемии. Наличие ДСТ у пациента оказывает влияние на клиническое течение анемического синдрома, однако данный факт в настоящее время остается малоизученным. Во втором варианте анемия представляет собой сопутствующие ДСТ изменения. Наиболее часто в клинической практике можно наблюдать анемии, обусловленные хронической инфекцией, эндокринопатиями (гипотиреоз, аутоиммунный тиреоидит); дефицитные анемии при микроэлементозах, сопутствующих ДСТ; постгеморрагические анемии при геморрагических гематомезенхимальных дисплазиях; гемолитические анемии при наследственных коллагенопатиях, гематомезен-химальных дисплазиях, ДВС-синдроме, мембрано-патиях эритроцитов. Нередко при дисплазиях развитие анемического синдрома обусловлено не одной, а несколькими причинами.
Структурная неполноценность и сниженная регенеративная способность соединительной ткани сосудов определяют повышение уровней хронического воспаления, меньшую эффективность традиционных схем лечения, более длительный период восстановления. Установлено, что при любой хронической инфекции, продолжающейся более 1 месяца, наблюдается снижение цифр гемоглобина до 110-90 г/л.
План обследования: развернутый анализ крови, уровень сывороточного железа, ферритина, консультация гематолога.
4.4.25. Синдром остеопатий
По современным представлениям в основе патогенеза подавления костеобразования лежит подавление канонического WNT-катенин сигнального пути. Повышение экспрессии его внеклеточных антагонистов (склеростина, секретируемого связывающего белка фризельда 1, диккопфа 1) было выявлено в культурах клеток при воздействии супрафизиологи-ческих доз глюкокортикоидов. Кроме того, доказанным фактором риска развития остеопороза и остеопатий при ДСТ является дефицит в продуктах питания кальция, витамина D и белка. При этом витамин D играет важную роль в регуляции обмена кальция и в процессе костного ремоделирования. Дефицит витамина D, нарушения метаболизма витамина D или механизмов восприятия витамина D и его метаболитов тканями организма являются одним из ключевых звеньев в патогенезе большинства форм остеопороза, в том числе при ДСТ.
В настоящее время кальций в сочетании с витамином D является основой нутрициальной коррекции для профилактики и лечения остеопороза, остеопе-нии и рахита. Всё же, при профилактике и лечении этих заболеваний следует учитывать и другие факторы питания. Например, современные исследования указали на взаимосвязь между нервной анорексией, потерей костной массы и повышением риска переломов вследствие остеопороза. Обеспеченность такими питательными веществами, как магний, калий, витамин В12 и витамин К, также способствует уменьшению риска переломов за счет улучшения костной микроархитектуры и увеличения минеральной плотности костной ткани. Бор может играть важную роль в метаболизме костной ткани, но его роль, скорее всего, связана с его взаимодействием с другими минералами и витаминами, такими как кальций, магний и витамин D. Диета с высоким содержанием фруктов и овощей способствует ощелачиванию крови и снижению потери кальция организмом.
В последующем экспериментальные и клинические исследования показали, что дефицит магния также приводит к потере костной массы. Две трети магния нашего организма накоплено в костной ткани. Как уже было упомянуто, при формировании кости магний является синергистом кальция. Так, недостаток магния в экспериментальной диете в течение всего двух недель приводил к снижению объема кости, степени и скорости минерализации костной поверхности даже на фоне потребления достаточного количества кальция. Магний регулирует распределение кальция, воздействуя на стимулируемую веществом Р выработку провоспалительных цитокинов, секрецию паратгормона и уровней активной формы витамина й (1,25-дигидрокси-й).
При хроническом дефиците магния нарушается важнейший аспект минерального обмена костной ткани — отношение Мд:Са. При снижении соотношения Мд:Са обменные процессы в кости замедлены, быстрее депонируются токсичные металлы (прежде всего кадмий и свинец), постепенно ухудшается функция суставов: уменьшается объем движений, происходит деформация суставов конечностей и позвоночника. Эпидемиологические исследования частоты остеопороза в различных странах показали, что чем более высокое значение отношения Мд:Са в питании, тем ниже встречаемость остеопороза (женщины 45-55 лет, Swaminathan, 1999).
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Значение дефицита магния в нарушении структуры продолжает уточняться. Некоторые эффекты магниевого дефицита в настоящее время широко
признаны: например, угнетение магнием секреции паратгормона (ПТГ). Другие, такие как воздействие магния на сигнальные каскады ростовых факторов, остаются практически вне внимания исследователей. Поэтому установление точных молекулярных механизмов воздействия кальция на минеральную плотность кости (МПК) весьма актуально.
Исследования на животных позволили установить неоспоримую взаимосвязь между недостаточностью магния в диете и нарушениями костной ткани, характерными для остеопении и остеопороза. На уровне взаимодействия физиологических систем эти исследования показали, что низкие уровни магния в диете, определяющие уровни магния в крови и костной ткани, являются независимым фактором, определяющим минеральную плотность кости. Магний-дефицитные диеты приводят к уменьшению магния в сыворотке крови, системной потере костной массы, снижению толщины надкостницы, к характерным изменениям провоспалительных маркеров и маркеров резорбции кости. Уже по истечении достаточно короткого срока (4 недели), магний-дефицитная диета приводит к значимому снижению содержания минеральных веществ кости (р<0,001). Даже слабо выраженный диетарный дефицит магния (например, 50 % от рекомендованного суточного потребления магния) в течение нескольких месяцев приводит к формированию начальных стадий остеопороза.
Имеющиеся экспериментальные исследования указывают на три основных молекулярно-физиоло-гических механизма патологического воздействия дефицита магния на структуру кости: (1) нарушения соединительнотканной основы кости, (2) стимуляция провоспалительных цитокинов (прежде всего, ФНО-а) и (3) нарушение регуляции процессов апоп-тоза/выживания остеоцитов.
Клинические проявления остеопоротических переломов позвонков при ДСТ: хроническая или впервые возникшая боль в спине, потеря роста на 2 см и более за 1-3 года или на 4 см и более за всю жизнь, по сравнению с возрастом в 25 лет, расстояние между затылком и стеной составляет более 5 см, расстояние между нижними ребрами и крылом подвздошной кости менее ширины 2 пальцев.
План обследования: общий клинический анализ крови, кальций и фосфор сыворотки крови, клиренс креатинина, щелочная фосфатаза, общий белок и фракции (у больных с переломом позвонка), витамин D [25(OH)D3] в сыворотке крови*, у мужчин тестостерон. Рентгенография позвоночника, измерение минеральной плотности костной ткани методом двуэнергетической рентгеновской абсорбциометрии (центральная или аксиальная DXA денситометрия), аппараты ультразвукового исследования костной ткани (костная сонометрия) не могут применяться в качестве метода диагностики остеопороза и монито-рирования эффективности лечения, а используются только для скрининга.
*Уровень витамина D [25(OH)D3] в сыворотке крови (в нг/мл или нмоль/л): желаемый уровень — не ниже 20 нг/мл (50 нмоль/л), оптимальный уровень — не ниже 30 нг/мл (75 нмоль/л).
4.4.26. Нарушения становления менструального цикла
Практическому врачу, работающему с девочками при ДСТ, следует помнить, что, помимо установившихся взглядов на патогенез первичной дисменореи как результат несовершенного морфо-функциональ-ного созревания нервно-рецепторного и сосудистого аппарата матки, а также как результат воздействия
тканевых протеолитических ферментов эндометрия, гипоэстрогении и ановуляторных менструальных циклов, у больных при ДСТ немаловажная роль в развитии болевого синдрома во время менструации может принадлежать: варикозной болезни малого таза, сколиозу, нестабильности различных отделов позвоночника, что в сочетании с синдромом вегето-сосуди-стой дистонии и астено-невротическим синдромом имеет существенное значение. Сочетание указанных факторов у девочек при ДСТ может достигать 79,5 %.
Кроме того, пациентки при ДСТ — это именно та группа больных, у которых эмоциональная составляющая (вследствие симпатотонии в 89,2 % случаев) превалирует над чувственным компонентом. Для психоэмоционального статуса девочек при ДСТ при симпатотонии характерны более высокие показатели реактивной и личностной тревожности, которая усугубляет дезадаптацию и неадекватность эмоциональных реакций, в том числе и восприятие боли. Это усугубляет вегетативный дисбаланс в сторону симпа-тотонической активности и формирует порочный круг. Симпатикотония, являясь адаптивным процессом, со временем может приводить к изменению «тканевого фенотипа» в сторону гладкомышечной гиперплазии, изменению рецепторного звена, увеличению активности ростовых, гормональных факторов и т. д.
Немаловажный аспект в генезе развития дисменореи у девочек при ДСТ — гипомагниемия. Для девочек с первичной дисменореей характерен субклинический дефицит магния. Несмотря на то что средний уровень магния в крови у девочек при ДСТ находился в пределах нормы, тем не менее каждая третья девочка при ДСТ по сравнению с каждой пятой в группе сравнения имела гипомагниемию. Отмечены четкие корреляции между уровнем магния в крови и интенсивностью болевых ощущений, а также — реактивной тревожностью.
Больные с альгодисменореей (болезненные менструации) — это группа с субклинической гиперсим-патикотонией, имеют спастически-стазический тип микроциркуляции в виде снижения индекса перфузии и коэффициента вариабельности кровотока, увеличения максимальной относительной амплитуды пульсовой волны, снижения максимальной относительной амплитуды дыхательных волн, максимальной относительной амплитуды нейрогенного тонуса. Активация симпато-адреналового звена ведет к ремоделированию (в сторону гиперплазии и гипертрофии) не только гладкомышечных компонентов сосудистой стенки, но и гладкомышечных компонентов всех органов и систем, в том числе в истмико-цер-викальном отделе. Поэтому симпатотония может являться одной из основных причин и предиктором к развитию дисменореи, с последующей манифестаций в другие гинекологические заболевания (эндо-метриоз, опухоли).
Больные ДСТ по состоянию ВНС — крайне гете-рогеная группа, в которой кроме симпатоников, есть еще и больные с превалированием парасимпатической регуляции, а также группа лиц с гиперсимпати-котонической реактивностью в ответ на нагрузку. Гетерогенность ДСТ и спектр вегетативных дисфункций объясняют то, что у половины девочек при ДСТ дебют менструальной функции в 50 % случаев не сопровождается первичной дисменореей.
Пациентки с преобладанием парасимпатического звена впоследствии пополнят группу больных с гипе-ремическим типом микроциркуляции — пролапсом гениталий.
Дисбаланс вегетативной нервной системы в сочетании с неустановившейся функцией гипоталамо-ги-
пофизарно-лимбической системы может клинически манифестировать в маточные кровотечения различного генеза. Тем не менее при выборе тактики лечения пациенток с менометроррагиями при ДСТ следует различать кровотечения, патогномоничные для ДСТ (вследствие нарушений в системе первичного сосудисто-тромбоцитарного гемостаза), и кровотечения (не превышают 2,2 %) как проявления гормонального дисбаланса.
Первый тип меноррагий, обусловленный нарушением в системе первичного сосудисто-тромбоцитар-ного гемостаза, в основе которого лежат «слабость» сосудистой стенки и нарушения функциональной агрегационной активности тромбоцитов, проявляется циклическими кровотечениями в срок очередной менструации с объемом кровопотери 80 мл и более, длящимися 6 и более дней, приводящими (или не приводящими) к анемизации больной и способствующими появлению гиповолемических расстройств в менструальные дни.
Второй тип меноррагий обусловлен гормональным дисбалансом, возможным развитием гиперпластических процессов в эндометрии и скорее носит черты метроррагий различной интенсивности.
При лечении девочек с нарушениями менструальной функции при ДСТ следует иметь в виду, что, помимо нарушений функции ВНС, дефицита индекса массы тела, неустановившейся функции гипота-ламо-гипофизарной системы, для девочек при ДСТ характерны не только нарушения в становлении менструальной функции, но и общие нарушения репродуктивного здоровья. Эти особенности являются закономерными для всех больных, родившихся с полярными значениями массы тела (в сроке гестации 37-41 неделя). Известно, что для дСт характерна тенденция к рождению маловесных детей (вес не превышает 3100+100,0 при доношенной беременности.
Для девочек, родившихся с малой массой тела, характерны отклонения в физическом и половом развитии, снижение овариального резерва, эхографиче-ские признаки полового инфантилизма, повышение базального уровня ФСГ и низкие показатели эстра-диола и прогестерона. Тем не менее гипоменстру-альный синдром и нерегулярные менструации у этой группы больных не превышают 15,9 %, в сравнении с больными, родившимися с макросомией (гиперменструальный синдром и нерегулярный менструальный цикл (15,7 %), маточные кровотечения пубертатного периода (39,3 %), эхографические признаки периферического типа склерополикистозных яичников).
Таким образом:
1) начало менархе у девочек при ДСТ, становление менструальной функции не отличается в популяции, а сам синдром ДСТ не является причиной несвоевременного менархе, олигоменореи, вторичной аменореи;
2) причиной раннего или позднего менархе, возможных олигоменореи и вторичной аменореи является совокупность наследственных, конституциональных, медико-социальных факторов в сочетании с трофологическим статусом и массой тела при рождении, которые в последующем определяют состояние вегетативной нервной системы, адаптационные особенности индивида;
3) первичная дисменорея у девочек не является патогномоничным проявлением, обязательным спутником ДСТ, а ее частота при ДСТ не отличается от частоты в популяции. Первичная дисменорея у девочек ассоциируется не с дСт, а с состоянием вНс, высокой частотой вегетативной дисфункции в сторону
симпатикотонии, что определяет определенный психоэмоциональный статус в сторону высокой тревожности. Гипомагниемию также следует учитывать при работе с больными с дисменореей при ДСТ Поэтому лечение первичной дисменореи у девочек при ДСТ должно быть направлено на коррекцию вегетативных, астено-невротических проявлений и гипомагниемию, а предпочтение в лечении должно отдаваться препаратам магния;
4) синдром «обильной менструации» у пациенток при ДСТ обусловлен нарушениями в первично-тром-боцитарном звене гемостаза, в основе которых лежат «слабость» сосудистой стенки и снижение агрегаци-онной активности тромбоцитов, как спонтанной, так и индуцированной (феномен «цитопатии» у больных при ДСТ). В ряде случаев у девочек при ДСТ могут иметь место ювенильные кровотечения пубертатного периода, что обусловлено относительной гипер-эстрогенией вследствие ановуляторных циклов.
План обследования: общий анализ крови, время свертывания крови, время кровотечения, биохимический анализ крови (исследование уровня общего белка крови, креатинина, уровня аланин-трансами-назы (далее — АЛТ), аспартат-трансаминазы (далее -АСТ), мочевины, общего билирубина, прямого билирубина, глюкозы крови, холестерина, натрия, калия крови), анализ мочи общий, коагулограмма, гемо-стазиограмма с агрегационной активностью тромбоцитов. При обильных и/или длительных менструациях, метроррагиях — комплекс исследований для диагностики железодефицитной анемии; гормоны крови (ФСГ, ЛГ, ТТГ, прогестерон, общий эстрадиол, кортизол, 17-ОП, ДЭГА-сульфат, СТГ, андростендион, тестостерон, антимюллеровый гормон, пролактин). У девочек, живущих половой жизнью, — хориониче-ский гонадотропин (для исключения беременности). УЗИ гениталий, УЗИ щитовидной железы (по назначению эндокринолога, педиатра). При отсутствии менархе, синдроме задержки полового созревания, скудных редких менструация — вульво-, вагиноскопия, ректоабдоминальное исследование (после опорожнения кишечника или очистительной клизмы), УЗИ почек и надпочечников, мочевого пузыря, мочеточников (по назначению врача-уролога), рентгенография кистей и запястья рук (определение костного возраста), гормональный профиль (сыворотка венозной крови): хорионический гонадотро-пин, СТГ, пролактин, свободный Т3, кортизол, 17-ОП, ДЭГА-сульфат, андростендион, тестостерон, анти-мюллеровый гормон, антитела к ТПО, антитела к ТГ, антитела к рецепторам ТТГ, определение кариотипа (по назначению врача-генетика), эхоэнцефалогра-фия (по показаниям), МРТ/рентгенография головы с контрастированием (по показаниям), электроэнцефалограмма (по показаниям). Консультации врачей-специалистов: терапевта, эндокринолога, невролога, психиатра (по показаниям), уролога.
4.4.27. воспалительные заболевания органов малого таза
Пациентки при ДСТ, имея неблагоприятный иммунологический фон, угрожаемы по развитию воспалительных заболеваний органов малого таза (ВЗОМТ), а также бесплодию трубно-перитонеального генеза.
Изменения у больных при ДСТ в системе гуморального и клеточного иммунитета способствуют увеличению частоты воспалительных заболеваний генитального тракта. Среди пациенток, страдающих ВЗОМТ, 53 % женщин имеют стигмы ДСТ.
У девочек, рожденных от матерей с недифференцированными формами ДСТ (5 и более стигм
дизэмбриогенеза), отмечено более тяжелое течение неспецифического бактериального вагино-за, который нередко носит аллергический компонент. Иммунологический профиль пациенток при ДСТ характеризуется дисбалансом: уменьшение Т-лимфоцитов до 39,4 %, снижение фагоцитарной активности лейкоцитов до 0,22, общего комплемента СН-50. Было отмечено увеличение циркулирующих иммунных комплексов — до 0,046, снижение абсолютного количества лейкоцитов в периферической крови, а также изменения фагоцитарной активности нейтрофилов.
Пациентки при ДСТ, перенесшие ВЗОМТ с последующим развитием бесплодия, имели достоверное снижение как абсолютного, так и процентного соотношения количества моноцитов, лимфоцитов, а также снижение лимфоцитов CD3, CD4, CD25, 1дА, М, независимо от наличия или отсутствия бесплодия (достоверно ниже, чем у здоровых женщин).
При изучении причин бесплодия у пациенток при ДСТ необходимо учитывать и еще один немаловажный аспект — тип кровообращения. В развитии бесплодия немаловажная роль принадлежит снижению объемно-емкостных показателей кровообращения, а именно — развитию гипокинетического типа кровообращения, что отрицательно влияет на иммунный статус больных. Именно тип микроциркуляции определяет состояние реснитчатого эпителия маточных труб. Известно, что ампулярные отделы маточных труб имеют особенности микроциркуляции по типу венозных лакун.
Любые органические изменения (опухоли придатков матки, воспалительные заболевания, нарушения положения органов — пролапсы гениталий) меняют тип микроциркуляции. Тип кровообращения (тип микроциркуляции), а именно гиперемический тип микроциркуляции у больных с пролапсом гениталий при ДСТ (как системное проявления ДСТ), определяет пато-морфологические изменения органов малого таза не только на органном, но и тканевом уровне с развитием ангиотрофоневроза, ремоделированием ткани и т. д.
Пациентки при дСт вследствие изменений гуморального и клеточного иммунитета, типа гемодинамики составляют когорту риска по развитию хронических воспалительных заболеваний органов малого таза с развитием бесплодия, как трубно-перитоне-ального, так и бесплодия «неясного» генеза.
План обследования: общеклинический спект, УЗИ органов малого таза, фемофлор 16 (при вагинозах различной этиологии).
4.4.28. Особенности течения беременности (синдром «потери беременности»)
Течение беременности и роды у женщин при ДСТ имеют свои особенности и в ряде случаев представляют серьезную опасность ввиду клинического полиморфизма форм ДСТ, отсутствия четких критериев диагностики, трудностей выделения недифференцированных и дифференцированных форм, «мягкое» течение которых нередко приводит к грозным витальным осложнениям как во время беременности, так и родов.
Сочетание дифференцированных форм ДСТ и беременности — явление достаточно редкое и представляет собой сочетание высокого риска, что нельзя сказать о недифференцированных формах. На основании случайной выборки 500 беременных было показано, что частота недифференцированных форм ДСТ у беременных может достигать 46,2+2,2 %, из них 22,8 % жалоб не предъявляют и считают себя здоровыми.
Особенность течения беременности и родов определяется формой ДСТ и диспластикозависимой пато-
логией органов и систем. Даже течение у беременных манифестного IV типа СЭД, распространенность которого в структуре СЭД не превышает 5-10 % от всех типов СЭД, имеет очень широкий диапазон клинических проявлений — от гипермобильности суставов, косолапости, варикозной болезни и положительного семейного анамнеза у ближайших родственников до обширных кровоизлияний, разрывов стенки артерий, кишечника, вен, матки, спонтанного пневмо-/пнев-могидроторакса и т. д.
Клиническая манифестация ДСТ усугубляется с возрастом. Если в возрасте 20 лет ДСТ манифестирует лишь у 25 %, то к возрасту 40 — у 80 % больных. Учитывая, что средний возраст первородящих пациенток составляет 24,2+2,6 года, понятно, с какой группой «неотягощенных» больных впервые встречается врач акушер-гинеколог.
Для большинства синдромов ДСТ патогномонич-ны: невынашивание беременности и преждевременные роды, тенденция к быстрым и стремительным родам, рождение маловесных детей, склонность к послеродовым кровотечениям, субинволюция матки, плохая заживаемость послеоперационных швов.
Так, частота угрозы прерывания беременности может достигать 80 %. Угроза прерывания беременности в сроке до 12 недель достигает 20 %, а в сроке до 22 недель — 42 %.
Чем выраженней клинические проявления синдрома ДСТ (гипермобильность суставов, выше степень ПМК в сочетании с митральной регургитацией и миксоматозной дегенерацией), тем чаще осложнения беременности и родов. Так, при маловыраженных проявлениях ДСТ (до 9-16 баллов) невынашивание в сроке до 20 недель не превышает 17,6-18,1 %, в то время как при выраженных — 42 %, угроза преждевременных родов 0-2,7 % и 28,3 % соответственно.
Частота преждевременных родов колеблется от 18,2 до 31 %, привычного невынашивания (потеря двух и более беременностей) — 41,1 %. Нами также показана взаимосвязь между тяжестью ДСТ и частотой преждевременных родов: при выраженных проявлениях ДСТ — 28 %, при маловыраженных проявлениях — 2 %.
Если на малых сроках (I триместр) прерывание беременности в ряде случаев имеет в своем генезе формирование ретроплацентарной гематомы (10 %), что обусловлено сочетанием прогрессирующей инвазии трофобласта на фоне нарушений первичного гемостаза (спазм, формирование кровяного сгустка), то в сроке 20 недель и более — истмико-цервикаль-ную недостаточность, что обусловлено редукцией коллагеновых волокон, повышенной возбудимостью миометрия. Также известна взаимосвязь угрозы прерывания беременности с увеличением концентрации ионов Са2+ в слюне, уменьшением Мд2+.
Если частота истмико-цервикальной недостаточности (ИЦН) в популяции не превышает 13,6 %, то признаки различной степени выраженности ИЦН у пациенток при ДСТ могут обнаруживаться у 65-70 % больных, причем в 24 % случаев симптомы отсутствуют.
Типичный статус пациенток при ДСТ с преждевременными родами представлен низкими показателями р-арм, астеническим телосложением, гипотрофией мышц и низкими показатели манометрии, искривлениями позвоночника, плоскостопием тяжелой степени, склонностью к артериальной гипотензии, растяжениям, вывихам, гипермобильностью суставов, наличием синдрома задержки роста плода (СЗРП).
Синдром задержки роста плода отмечается в 29,5 % случаев, рождение детей с признаками мор-
фофункциональной незрелости — в 22,9 %. Так же закономерна связь с выраженностью клинических проявлений ДЖСТ.
У пациенток при ДСТ следует дифференцировать генез СЗРП. Если у пациенток с низкими показателями ß-арм синдром задержки роста плода развивается на фоне снижения фето-плацентарного кровотока вследствие низкого АД (S/D 2,1-2,0), то у пациенток с высокими показателями ß-арм — вследствие нарушения маточно-плацентарного кровотока, спазма сосудов, который является компенсаторной реакцией.
Отмечено, что у пациенток с ПМК достоверно чаще развивается СЗРП, связанное с нарушением фето-плацентарного кровотока и артериальной ги-потензией, в то время как у пациенток с аномально расположенными хордами (АРХ) — маточно-плацен-тарного. Пациентки с АРХ значительно чаще имеют высокие показатели ß-арм и у них значительно чаще развиваются гипертензивные состояния, что, вероятно, обусловлено склонностью к диастолической дисфункции и ремоделированию миокарда.
Беременность усугубляет течение большинства клинических проявлений ДСТ, особенно расстройства регуляции сердечно-сосудистой системы. В I триместре преобладают жалобы, связанные преимущественно с астеническим синдромом (общая слабость, особенно по утрам, раздражительность, снижение памяти), — 67,3 %. Ко II триместру нарастают, а к III триместру достигают максимума субъективные ощущения учащенного или усиленного сердцебиения, учащается и усиливается аритмический, респираторный синдром, кардиалгии, что связано с увеличением объема циркулирующей крови, сердечного выброса, нагрузки на сердечно-сосудистую систему. Астенический синдром с прогрессированием беременности имеет тенденцию к уменьшению, что связано с возрастанием ОЦК. Некоторыми авторами отмечено увеличение частоты таких жалоб, как снижение зрения — 42,4 %, боли в суставах -36,6 %, которые усиливаются во время беременности.
В ряде случаев (38,1 %) степень пролабирования створок митрального клапана по мере увеличения сроков беременности уменьшается, причем у 23,8 % женщин в период максимальной физиологической гиперволемии пролабирование створок не определяется. В 33,4 % случаев с ростом срока беременности степень пролабирования митрального клапана увеличивается, а в 28,5 % случаев — остается без изменений.
У пациенток при ДСТ достоверно чаще по сравнению с группой ДСТ без фенотипических проявлений и группой НЦД увеличивались ЧСС, минутный объем сердца (МО), диастолический объем левого желудочка и масса миокарда ЛЖ при сохранении нормального соотношения между массой миокарда ЛЖ и массой тела женщины, т. е. истинной гипертрофии миокарда во время беременности не происходит.
Данные изменения зависили от формы ДСТ Для беременных с элерсоподобным фенотипом, синдромом гипермобильности суставов в сочетании с пМк, а также при ПМК 2 ст. и более в сочетании с митральной регургитацией показатели адренореактивности не превысили 45-65 ЕД, в то время как у беременных с ПМК в сочетании с повышенной диспластической стигматизацией, как внешней, так и висцеральной, показатель ß-арм мог достигать 90-95 ЕД, что подтверждало напряженность адаптивной системы.
У беременных при ДСТ четко прослеживается зависимость течения беременности и родов от величины кальциево-магниевого коэффициента. Уменьшение магния в слюне сопровождалось повышением
АДсист/АДдиастол, увеличением угрозы прерывания беременности в I триместре, увеличением систоло-диастолического коэффициента сосудов пуповины, уменьшением толщины плаценты с последующим развитием фето-плацентарной недостаточности, увеличением частоты незрелости родовых путей (Bishop до 1,7 балла против 3,1 в контроле), что требовало назначений препаратов магния.
Беременность является состоянием, при котором происходит срыв адаптационных механизмов, особенно у больных при ДСТ при напряженном состоянии симпато-адреналовой системы.
Неслучайно выявлена большая эффективность применения препаратов магния (магниевая соль оро-товой кислоты) у пациенток с высокими показателями p-арм (более 80 ЕД): чем выше были показатели адренореактивности, тем более было показано назначение препарата.
У беременных при лечении препаратами магния перед родами тонус вегетативных влияний на сердце хотя и снижался, но с плавным градиентом, гармонично перестраивались взаимоотношения между симпатической и парасимпатической активностью -симпатические влияния на сердце снижались, а парасимпатические — возрастали. На фоне проводимой терапии у беременных снизилась частота угрозы прерывания беременности, ФПН, гестоза, преждевременных родов, гипертонических сокращений матки, гипотрофии новорожденных и церебральной ишемии новорожденных.
Магниевая соль оротовой кислоты в дозах по 1 т/3 раза в день в сроке 38-39 недель беременности для коррекции дисбаланса парасимпатических и симпатических влияний приводила к нормализации цифр АД, улучшению самочувствия, ускорению созревания шейки матки. Препарат достаточно эффективен по влиянию на Ca2+Mg2+ компонент, так как при завышенных дозировках (по 2 т/3 раза) отмечено увеличение частоты первичной слабости родовой деятельности при родах, что приводило к оперативному родоразрешению в 70 % случаев.
Частота врожденных пороков и малых аномалий развития у детей от матерей с синдромом дисплазии соединительной ткани сердца составляет 8-17 %.
План обследования: см. Лечение беременных с синдромом ДСТ.
4.4.29. Особенности течения родов, родораз-решения и послеродового периода
Учитывая астенический субтильный тип конституции при ДСТ, логично было бы спрогнозировать высокую частоту анатомически узких тазов, что определяло бы показания к кесареву сечению. Однако частота узкого таза, по данным литературы, у пациенток при ДСТ не превышает 19,1-28,6 %, а удельный вес обще-равномерносуженного таза (все размеры уменьшены на 1-2 см) в структуре анатомически узкого таза среди пациенток при дСт составляет 21 %.
Учитывая, что пациентки при ДСТ имеют тенденцию к рождению маловесных детей, вопрос узкого таза у этой категории больных представляет актуальность не более чем в 7 % случаев. Поэтому сообщения смежных специалистов о высокой частоте кесарева сечения при ДСТ, обусловленного высокой частотой узкого таза у субтильных пациенток, акушерами-гинекологами подвергаются сомнению.
Способ родоразрешения и особенности течения родов определяются формой ДСТ. Даже при малых формах СЭД (гипермобильный тип, кифосколиотиче-ский тип, артрохалазийный тип, дерматоспараксис) нестабильность тазовых органов не превышает 26 %,
MEDICAL NEWS OF NORTH CAUCASUS
2016. Vol. 11. Iss. 1
преждевременные роды — 21-23 %, послеродовые кровотечения — 14,7-19 %, разрывы промежности -8 %, мертворождения — 3,15 %, частота кесарева сечения — 8,4 %, неонатальная гипотония — 31 %, что не отличает его от недифференцированных форм ДСТ.
Тактика родоразрешения при ДСТ определяется: особенностями течения беременности и родов, совокупностью проявлений ДСТ и степенью их генерализации.
Вопросы «родовой доминанты», адаптационных возможностей организма в сочетании с непереносимостью длительных тонических нагрузок, являются у пациенток при ДСТ ключевыми.
Известно, что активность симпатического отдела вегетативной нервной системы в норме достигает максимума ко II триместру беременности, стабилизируется в III триместре, а за 5-10 суток до родов снижается (формирование родовой доминанты); остается на сниженном уровне в I периоде родов (защитное торможение в период схваток), вторично возрастает во II (потуги) и III (период отделения плаценты) периодах.
Пациентки с ПМК более 4 мм (44 %), которые имели низкие показатели ß-арм (ниже 70 ЕД), были угрожаемы по развитию гипотонических, преимущественно первичных, дисфункций матки и в 9,5 % -стремительным родам.
Парадоксально, что общий тип партограммы течения родов у 650 рожениц с ПМК не отличался от частоты в популяции (рис. 7).
Рис. 7. Партограмма первых родов у пациенток с пролапсом митрального клапана
Однако при анализе форм ДСТ отмечено, что частота аномалий родовой деятельности (АРД) достаточно высока и достигает 63 %, а тип АРД определяется формой ДСТ.
Так, пациентки с гипермобильностью суставов, выраженным плоскостопием, сколиозом, низкими показателями манометрии (25 мкг и ниже), мышечной гипотонией, размерами ПМК 4 мм и более, с митральной регургитацией и миксоматозной дегенерацией (элер-соподобный фенотип) одинаково часто были угрожаемы по частоте гипотонических дисфункций. И исход родов у этой группы пациенток определялся компенсаторными возможностями ВНС, мышц, сердечно-сосудистой системы, процессами адаптации.
Неслучайно для этой группы больных было характерно быстрое вступление в роды, энергичные латентная (3 часа) и активная фазы (2 часа), которые сменялись затяжным II период родов (1,5-3 часа) в результате быстрого истощения энергетических ресурсов миометрия. Время опускания головки в полости малого таза достигало 2-3 часов (в норме не более 1,5 ч). Именно эта группа больных была угрожаема в последующем по развитию апикальных форм
пролапса гениталий (33 %) в первые 3 года после единственных родов.
Пациентки с ПМК и повышенной диспластиче-ской стигматизацией и гиперстеническим телосложением, наоборот, были угрожаемы по развитию гипертонических дисфункций матки (69-89 %). Особенностью родового акта у этой группы больных была высокая частота дистоции маточного зева, коррекция которой нередко требовала регионарной анестезии (57 %). Были характерны повышенный травматизм шейки матки и фасциальных структур тазового дна.
У пациенток с ПМК с нормальными показателями р-арм (70-80 ЕД) частота гипотонических и гипертонических дисфункций матки не превысила 10,5 и 5,2 % соответственно.
Частота материнского травматизма также не отличалась от частоты в популяции. Акушерские щипцы использованы не более чем у 4,1 % рожениц. Частота разрывов промежности вследствие хорошей растяжимости тканей не превысила 13,2 % при элерсоподоб-ном фенотипе по сравнению с 26,7 % в группе сравнения.
4.4.30. Синдром протрузии и релаксации тазового дна
Синдром протрузии и релаксации тазового дна клинически проявляется: опущением и уплощением леваторного плато, пролапсом тазовых органов (мочевого пузыря, гениталий, прямой кишки) и нарушением их функций.
Распространенность ПГ в структуре отделений оперативной гинекологии высокоспециализированных клиник достигает 25,6 %, а удельный вес больных в возрасте до 45 лет составляет более 50,9 %.
ПГ всегда рассматривался как генитальная грыжа.
В генезе развития ПГ в 80 % случаев не выявлено травмирующих факторов родов, но в 89 % случаев у пациенток с ПГ идентифицируются различные критерии синдрома ДСТ. Так, в 36 % случаев ПГ связан с гипермобильностью суставов (ГМС). Причем в 66 % случаев ГМС коррелирует с пролапсом сводов влагалища. Наследственные формы ПГ могут достигать 26,3 %, а частота недержания мочи у нерожавших и рожавших сестер с синдромом Марфана — 47,6 и 49,7 %.
При МРТ в 80 % случаев невозможно идентифицировать фасциальные дефекты тазового дна, в то время как уплощение и релаксация леваторного плато (патогномонично для синдрома ДСТ) диагностируется у 47-75 % больных.
На сегодняшний момент определено, что ПГ -мультифакториальное заболевание, которое в ряде случаев несет в себе наследственные или врожденные черты. Синдром протрузии и релаксации тазового дна патогномоничен для ДСТ — диспластико-зави-симые проявления имеют 87 % больных с ПГ.
Чем быстрее (стремительней) протекают роды, тем чаще и раньше формируется пролапс гениталий, причем с преобладанием апикальных форм. В течение 1 года после первых родов ПГ формируется у 23,5 % больных и у 13,5 % — после повторных родов; в ближайшие 5 лет — у 58,5 и 41 % пациенток соответственно. К возрасту 35 лет — 59,8 % пациенток имеют диагноз пролапс гениталий и к возрасту 45 лет -87,5 % больных.
Пролапс гениталий у больных при ДСТ имеет ряд особенностей и характеризуется:
• ранним возникновением (28-45 лет, средний возраст34,2+9,04 года );
• быстрым (через 1-3 года после первых неос-ложненных родов) формированием (32 %) (средние
сроки 8,5+7,0 лет) до форм, требующих хирургического лечения уже в молодом возрасте;
• преобладанием апикальных форм пролапса (80 %);
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
• наличием тяжелых и осложненных форм апикального пролапса (маточный пролапс в сочетании с передним и/или задним энтероцеле) (80 %);
• наличием комбинированных форм пролапса гениталий (апикальные формы +/- ректоцеле, наличие паравагинальных дефектов);
• сочетанием ПГ с синдромом протрузии и релаксации тазового дна;
• сопутствующей патологией, характерной для ДСТ (долихосигма, гастроптоз, нефроптоз, грыжи, варикозная болезнь и т. д.);
• наличием наследственных форм ПГ в 26,3 % случаев.
Апикальный пролапс (полное и неполное выпадение матки и стенок влагалища) не является запущенной формой опущения матки и стенок влагалища, а является самостоятельной формой.
Синдром протрузии и релаксации тазового дна проявляется не только ПГ, но и сопровождается мышечной диссенергией. Так, при изучении электрофизиологических особенностей мышц тазового дна и анального сфинктера были выявлены изменения, которые характеризуют изменения висцеральной иннервации. Результаты исследования были сопоставимы с формой и тяжестью ДСТ Закономерности являются конституционально обусловленными. Неслучайно нерожавшие пациентки без ПГ предъявляли те же и такое же количество жалоб со стороны аноректального отдела тазовой диафрагмы, как и пациентки с ПГ. Так, для этой группы больных характерны: склонность к запорам, затруднение дефекации, помощь при затруднении дефекации, чувство неполного опорожнения кишечника. Указанные жалобы не зависят от возраста, паритета, а коррелируют с апикальной формой ПГ, варикозной болезнью, ВСД по гипотоническому типу, сколиозом, миопией, ПМК с митральной регургитацией, ПТК с трикуспидальной регургитацией, мышечной гипотрофией.
Синдром протрузии и релаксации тазового дна, помимо протрузии и нарушения функции аноректального отдела тазовой диафрагмы, может проявляться смещением и дислокацией мочепузырно-уретраль-ного комплекса, что ведет к недержанию мочи. Сочетание ПГ с различными формами нарушения мочеиспускания, по нашим данным, достигает 70,9 %. Тяжелые формы ДСТ характеризуются апикальными формами ПГ, однако в этих случаях стрессовое недержание мочи не превышает 25 % по сравнению с 33 % при цистоцеле 2-3 степени и маловыраженных формах ДСТ
Однако именно при тяжелых формах ДСТ формируются ургентные формы недержания мочи, в основе которых лежат нестабильность детрузора и уретры вследствие гиперрефлексии детрузора и как следствие — уменьшение емкости мочевого пузыря -31,3 % по сравнению с 16,7 % при маловыраженных проявленияхДСТ
План обследования: физикальное бимануальное исследование, комплексное уродинамическое исследование (при недержании мочи), МРТ малого таза для диагностики и уточнения аномалий таза и структур тазового дна, электроманометрия, ЭхоКГ для исключения/подтверждения ДСТ.
4.5. Временные особенности формирования синдромов ДСТ представлены в таблице 8.
Таблица 8
Календарь формирования клинических синдромов при ДСТ
Синдром при ДСТ Время проявления
Синдром гипотрофии С рождения до 38-40 лет, далее реже
Косметический синдром С рождения до окончания роста
Синдром неврологических нарушений Начинает формироваться одним из самых первых, в раннем детском возрасте
Бронхолегочный синдром От рождения с максимальным проявлением в подростковом и молодом возрасте
Синдром иммунологических нарушений С раннего детского возраста с максимальным проявлением в подростковый период
Метаболическая кардиомиопатия Формируются в широком возрастном диапазоне с 3 лет
Клапанный синдром Начинает формироваться в детском возрасте (4-5 лет), наиболее часто проявляется в 12-25 лет с последующим снижением по частоте
Торако-диафрагмаль-ный синдром Начало формирования — 5-6 лет, отчетливые проявления — возраст 10-12 лет, максимальная выраженность — 14-35 лет
Вертеброгенный синдром Развивается параллельно развитию торако-диафрагмального синдрома и синдрома ГМС
Синдром гипер-тензии малого круга кровообращения Формируется на фоне бронхо-ле-гочной патологии, торако-диафраг-мального и вертеброгенного синдромов
Синдром торако-диа-фрагмального сердца Формирование торако-диафраг-мального сердца происходит вслед за манифестацией и прогрессирова-нием деформации грудной клетки и позвоночника, на фоне клапанного, сосудистого и легочного синдромов
Сосудистый синдром Манифестирует в 8-9 лет, подростковом и молодом возрасте, прогрессируя в дальнейшем. Достоверное влияние возраста больных — в диапазонах 14-20 лет, 21-30 лет, 31-35 лет
Синдром системной гипертензии Чаще всего ассоциирован с верте-брогенным, сосудистым, почечным синдромами
Аритмический синдром Проявляется с 5-6-летнего возраста, максимально прогрессируя в подростковый период, нарастая по частоте параллельно формированию клапанного синдрома, метаболической кардиомиопатии и повышения давления по МКК
Синкопальный синдром Начиная с раннего детского возраста
Синдром внезапной смерти Подростковый и молодой возраст
Астенический синдром Выявляется в дошкольном и особенно ярко — в школьном, подростковом и молодом возрасте
Синдром патологии органа зрения У большинства обследованных появляется в 5-6-летнем возрасте, прогрессируя в школьные годы (7-15 лет)
Висцеральный синдром Формируется начиная с раннего детского возраста
Геморрагический синдром С раннего детского возраста
Синдром анемии Чаще всего в период полового созревания, чаще у лиц женского пола
Синдром ГМС Часто — уже в раннем детском возрасте. Максимальная ГМС — в возрасте 13-14 лет, к 25-30 годам распространенность снижается в 3-5 раз
Синдром патологии стопы Начинает формироваться одним из самых первых, в раннем детском возрасте
Синдром остеопатии В молодом возрасте, параллельно формированию гипотрофии, гипермобильного синдрома
Синдром нарушений психической сферы Наиболее часто — подростковый и молодой возраст
4.6. Лабораторные и инструментальные методы исследования
Исследования, рекомендуемые обязательно:
• ОАКиОАМ
• БАК (показатели белкового, жирового, углеводного обменов; содержание микро- и макронутриентов; показатели метаболизма соединительной ткани)
• ЭКГ
• ЭхоКГ (с обязательной оценкой показателей диастолической функции)
• УЗИ абдоминальное
• Рентгенография ОГК
• Функция внешнего дыхания
• Пульсоксиметрия
• Осмотр окулиста
• Холтер-ЭКГ с оценкой вариабельности сердечного ритма
Дополнительно рекомендуемые исследования:
• УЗДГ сосудов: нижних конечностей, крупных сосудов висцеральных органов, эктра- и интракрани-альных сегментов церебральных артерий
• Капнометрия альвеолярного воздуха
• ВЭМ
• Коагулограмма, фактор Виллебранта, фибриноген, активированная агрегация тромбоцитов, го-моцистеин
• ФГДС
Углубленное обследование:
• Стресс-ЭхоКГ
• УЗДГ эктра- и интракраниальных сегментов церебральных артерий с функциональными пробами
• КТ органов грудной клетки, брюшной полости
• Бодиплетизмография
• Спирография (проба с бронхолитиком)
• ФБС
• ФКС
• Холтер-АД
• Сила дыхательных мышц
• Исследование предсердного натрий-уретиче-ского пептида
• Коронарография
• Молекулярно-генетическое исследование (показания — см. ниже)
4.7. Диагностика дифференцированных форм ДСТ
Дифференцированные формы ДСТ представляют собой довольно обширную группу моногенных наследственных заболеваний, к которым относят синдром Марфана, синдром Элерса — Данло, несовершенный остеогенез, синдром Стиклера, синдром Альпорта, буллезный эпидермолиз.
Несмотря на достаточно сложный алгоритм диагностики, врач первичного звена должен быть знаком с критериями диагностики, чтобы своевременно оценить выраженность признаков ДСТ, заподозрить наличие наследственного заболевания и направить пациента на медико-генетическую консультацию.
4.7.1. Синдром Марфана
Диагностика синдрома Марфана (СМ) сегодня основана на Гентских критериях (De Раере A. et al.,1996) и пересмотре Гентских критериев в 2010 году (J. Med. Genet. 2010; 476-485). В основу алгоритма диагностики положено выделение больших и малых критериев, характеризующих выраженность изменений соединительной ткани в различных органах и системах. Большие критерии свидетельствуют о наличии в соответствующей системе патологически значимых изменений. Малые критерии (а в некоторых случаях — один большой критерий) свидетельствуют о вовлечении той или иной системы в патологию соединительной ткани. Перечень больших и малых критериев приведен в таблице 9.
Таблица 9
Гентские критерии диагностики синдрома Марфана (De Раере et al., 1996)
Большие признаки 1 Малые признаки
Костные
Наличие четырех признаков из восьми нижеследующих: 1) килевидная деформация грудной клетки 2) воронкообразная деформация грудной клетки, требующая хирургического вмешательства 3) отношение верхнего сегмента тела к нижнему <0,89 или отношение между размахом рук и ростом >1,03 4) положительный тест «запястья» и «большого пальца» 5) сколиоз более 20° или спонди-лолистез 6) выпрямление локтевого сустава до 170° и менее 7) медиальное смещение медиальной лодыжки, приводящее к плоскостопию 
Изменения в костно-скелетной системе соответствуют большому критерию — патологически значимые изменения, если выявляется не менее четырех из вышеназванных восьми больших признаков. Костно-скелетная система вовлечена, если выявляется не менее двух больших признаков или один большой и два малых признака
Зрительная система
• Подвывих хрусталика • Аномально плоская роговица (по результатам кератометриче-ских измерений) • Удлинение оси глазного яблока (по данным УЗИ) с миопией • Гипоплазия радужной оболочки или мерцательной мышцы, вызывающая • Миоз
Зрительная система вовлечена, если выявлены большой критерий или два малых признака
Сердечно-сосу дистая система
• Расширение восходящей аорты с аортальной регургитацией или без таковой и вовлечением как минимум синусов вальсальвы или • Расслоение восходящей аорты • Пролапс митрального клапана • Расширение ствола легочной артерии при отсутствии клапанного или периферического легочного стеноза или любой другой очевидной причины в возрасте до 40 лет • Обызвествление митрального кольца в возрасте до 40 лет • Расширение либо расслоение стенки грудной или брюшной аорты в возрасте до 50 лет
Сердечно-сосудистая система вовлечена, если выявлен один большой и один малый критерий
Легочная система
Отсутствуют • Спонтанный пневмоторакс • Апикальные буллы, подтвержденные рентгенограммой грудной клетки
Легочная система вовлечена, если выявляется один малый признак
Кожные покровы
Отсутствуют • Атрофические стрии, не связанные с выраженными изменениями массы тела, беременностью или частым локальным механическим воздействием • Рецидивирующие или послеоперационные грыжи
Кожа вовлечена, если выявлен один малый признак
Твердая мозговая оболочка
• Пояснично-крестцовая дуральная эктазия, выявленная при КТ или МРТ Отсутствуют
Отягощенная нг следственность
• Наличие близких родственников, которые удовлетворяют данным диагностическим критериям: • Наличие мутации в FBN1, известной в качестве причины возникновения синдрома Марфана; или • Наличие ДНК маркеров синдрома Марфана Отсутствуют
Вовлечение при наличии одного большого признака
В рамках ревизованных Гентских критериев (2010 г) требования к диагностике синдрома Марфана различаются в зависимости от данных наследственного анамнеза. Если семейный или наследственный анамнез не отягощен, синдром устанавливается в следующих случаях: ^ при наличии подтверждённого расширения корня аорты и эктопии хрусталика;
^ при наличии расширения корня аорты и подтверждённой мутации гена FBN1;
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
^ при наличии эктопии хрусталика без вовлечения корня аорты с подтверждением мутации в гене РВ^;
^ при сочетании расширения аорты и признаков системного вовлечения соединительной ткани (табл. 10).
Таблица 10
Оценка признаков системного вовлечения соединительной ткани в баллах
Признаки системного вовлечения соединительной ткани Баллы
Симптом запястья и большого пальца 3
Симптом запястья или большого пальца 1
Килевидная деформация грудной клетки 2
Воронкообразная деформация грудной клетки или асимметрия грудной клетки 1
Вальгусная деформация стопы 2
Плоскостопие 1
Пневмоторакс 2
Эктазия твердой мозговой оболочки 2
Протрузия тазобедренного сустава 2
Уменьшенное соотношение верхнего сегмента к нижнему + увеличенное отношение размаха рук к росту + нетяжелая степень сколиоза 1
Сколиоз или торако-люмбальный кифоз 1
Недоразгибание локтевого сустава 1
Лицевые признаки (от 3/5), долихоцефалия, энофтальм, скошенные вниз глазные щели, гипоплазия скуловых костей 1
Кожные стрии 1
Миопия больше 3 диоптрий 1
Пролапс митрального клапана (любой вид) 1
Максимальное общее количество баллов = 20; количество баллов >7 — свидетельствует о системной вовлеченности в процесс соединительной ткани.
Помимо СМ, авторы Гентских критериев выделяют фенотипически сходные с ним состояния (Ма^а^ Р. et а1., 2006):
^ Врожденная контрактурная арахнодактилия (121050)*.
^ Семейная аневризма грудной аорты (132900).
^ Семейное расслоение стенки аорты (132900).
^ Семейная эктопия хрусталика (129600).
^ Семейная марфаноидная внешность (возможно, 154705).
^ MASS-фенотип (157700).
^ Синдром наследственного пролапса митрального клапана.
^ Синдром Стиклера (108300).
^ Синдром Шпринтцена — Гольдберга (182212).
^ Гомоцистинурия.
^ Синдром Элерса-Данло (кифосколиотический тип)
^ Синдром гипермобильности суставов.
* В скобках указаны коды заболеваний по базе данных ОМ1М.
Все вышеперечисленные наследственные расстройства соединительной ткани имеют общие клинические черты с синдромом Марфана, и потому столь важно строго соблюдать критерии диагностики синдрома Марфана, согласованные экспертами при работе над Гентскими рекомендациями.
4.7.2. Синдром Элерса — Данло
Диагностика синдрома Элерса — Данло (СЭД) сегодня основана на Вильфраншской классификации (Beighton Р. et а1., 1998). В ней вместо ранее признанных десяти выделены шесть типов: классический, гипер-
мобильный, сосудистый, кифосколиотический, артро-халазия, дерматоспараксис. Большие и малые диагностические критерии определены для каждого типа и дополнены по мере возможности данными лабораторных исследований. Ниже приведены разделы классификации наиболее распространенных типов СЭД (табл. 11).
Таблица 11
Классификация типов синдрома Элерса — Данло
Большие признаки Малые признаки
Классический тип
• Повышенная растяжимость кожи • Широкие атрофиче-ские рубцы (проявление слабости тканей) • Гипермобильность суставов • Гладкая, бархатистая кожа • Подкожные кистоподобные узелки • Подкожные сферические образования • Осложнения гипермобильности суставов (растяжение сустава, вывихи и подвывихи, плоскостопие) • Мышечная гипотония, задержка развития моторики • Ушибы и кровоподтеки при незначительных ударах • Выраженные проявления растяжимости и слабости тканей (грыжа пищеводного отверстия, анальный пролапс в детском возрасте, цервикальная недостаточность) • Хирургические осложнения (послеоперационные грыжи) • Генетическая предрасположенность к заболеванию
Гипермобильный тип
• Кожные патологические проявления (гиперрастяжимость и/или гладкая, бархатистая кожа) • Генерализованная гипермобильность суставов • Рецидивирующее смещение (подвывихи) суставов • Хронические боли в суставах/конечностях • Генетическая предрасположенность к заболеванию
Сосудистый тип
• Тонкая, просвечивающая кожа • Артериальная/инте-стинальная/маточная слабость или разрывы • Обширные кровоподтеки и поверхностное травмирование • Характерный внешний вид лица • Акрогения • Гипемобильность малых суставов • Разрыв сухожилий и мышц • Эквиноварусная деформация стопы (косолапость) • Варикозные вены в юношеском возрасте • Артериовенозная каротидно-кавертозная фистула • Пневмоторакс/пневмогемоторакс • Недоразвитие десны • Генетическая предрасположенность к заболеванию, внезапная смерть близких родственников
Киф юсколиотический тип
• Генерализованная гипермобильность суставов • Тяжелая мышечная гипотония с рождения • Врожденный сколиоз, прогрессирующее течение • Слабость склер и разрыв глазного яблока • Слабость тканей, включая атрофические рубцы • Легко возникающие гематомы. Разрыв артерий • Марфаноидный облик • Роговица чрезмерно малого диаметра • Радиологически значимое нарушение осте-огенеза • Семейный анамнез, например болезнь сибсов
Артрохалазия
• Повышенная растяжимость кожи
• Слабость тканей, атрофические рубцы
• Легко возникающие гематомы
• Мышечная гипотония
• Кифосколиоз
• Легкий остеопороз (радиологическое ис-
следование)_
_Дерматоспараксис_
• Тяжелая форма слабо- • Мягкая, рыхлая текстура кожи сти кожи • Легко возникающие гематомы
• Провисающая, излиш- • Преждевременный разрыв плодных оболочек
няя кожа_• Большие грыжи (пуповинные, паховые)
_Прочие формы_
Требования к диагностике синдрома Элерса -Данло:
• Для клинической диагностики необходимо наличие хотя бы одного большого критерия. Наличие одно-
• Тяжелая генерализованная гипермобильность суставов с рецидивирующими подвывихами
• Врожденное двустороннее смещение тазобедренного сустава
го или более больших критериев практически гарантирует подтверждение СЭД на лабораторном уровне (речь идет о гистохимическом анализе коллагенов типа I, III, V и молекулярном анализе коллагенов, таких как COL1A1, C0L1A2, COL3A1, COL5A1, COL5A2 и др.).
• Малые критерии обладают меньшим уровнем диагностической специфичности. Наличие одного или более малых критериев вносит вклад в диагностику того или иного типа СЭД.
• При отсутствии больших критериев малые критерии недостаточны для установления диагноза. Наличие малых критериев дает основание полагать наличие состояния, подобного СЭД, характер которого будет выясняться по мере того, как станет известной его молекулярная основа.
4.7.3. Синдром Стиклера
Наследственная артроофтальмопатия (OMIM: 108300). Это мультисистемное заболевание с поражением глаз, краниофасциальными дефектами и вовлечением по крайней мере еще одной системы органов (Ahmad N. N. et al., 1993; Uemura S. et al., 1991). Типичными находками могут быть: высокая миопия, дегенерация стекловидного тела и сетчатки, отслойка сетчатки, глухота; артропатия; умеренная (изредка проявляется на первых годах жизни) спондило-эпи-физарная дисплазия; гипермобильность суставов; гипоплазия средней части лица; микрогнатия; аркообразное нёбо, пролапс митрального клапана.
4.7.4. Синдром Шпринтзена — Гольберга (OMIM: 182212)
Вместе со скелетными аномалиями, напоминающими синдром Марфана, пациенты страдают кра-ниосиностозом и задержкой умственного развития. Может иметь место дилатация аорты (McKusik V. А., 1992).
4.7.5. Несовершенный остеогенез
Несовершенный остеогенез (osteogenesis imperfecta, устар. — врожденная ломкость костей, внутриутробный рахит, остеопороз врожденный, остеопороз фетальный, остеопсатироз врожденный, Порака — Дю-ранта синдром, синдром Вролика, болезнь Лобштей-на) — группа наследственных патологических состояний, характеризующихся недоразвитием костной ткани, склонностью к патологическим переломам, иногда голубым цветом склер и отосклерозом. Выделяют врожденную форму (дети рождаются мертвыми или погибают в первые недели жизни, имеют укороченные и деформированные конечности с множественными переломами) и позднюю, которая манифестирует в постнатальном периоде (несовершенный остеогенез Лобштейна, синдром Лобштейна, синдром Лобштейна — Экмана, несовершенный замедленный остеогенез). Заболевание наследуется преимущественно по аутосомно-доми-нантному типу, но существует и аутосомно-рецессив-ная форма. Частота 1:40 000-60 о0о. В основе патогенеза лежат мутации генов синтеза коллагена костной ткани — COL1A1 (не менее 50 вариантов), COL1A2 (около 30 вариантов мутаций). Эти изменения приводят к нарушению структуры коллагена — уменьшению поперечных сшивок, увеличению пролина и др.
5. АЛГОРИТМ И ОБЩИЕ ПРИНЦИПЫ
В настоящее время отсутствует возможность проведения этиотропной генной терапии ДСТ и никакие методы лечения не способны выключить мутантный ген или произвести обратную мутацию патологического аллеля. Однако вклад наследственности в развитие мультифакториальных заболеваний, к которым относится и ДСТ, составляет всего около 30 %. На долю экологических воздействий и возможностей клинической медицины в улучшении здоровья приходится около 20 %, основное значение (50 %) при развитии патологии имеет образ жизни пациента.
При выявлении признаков ДСТ в детском возрасте по совокупности анамнестических данных (отя-гоще нность (фенами ДСТ родственников 1 и 2 линий родства), клинических проявлений может оказаться
ВЕДЕНИЯ ПАЦИЕНТОВ С ДСТ
целесообразным раннее генетическое обследование и более интенсивное профилактическое вмешательство. При этом основная задача наблюдения взрослых пациентов — сохранение здоровья и предупреждение прогрессирования процесса.
С клинической и прогностической точек зрения группа пациентов с ДСТ неоднородна, что требует дифференцированного подхода к реализации лечебно-профилактических технологий (Нечаева Г И., Друк И. В., 2009). По нашему мнению, для алгоритмизации ведения пациентов целесообразно проводить разделение их на группы наблюдения, исходя из клинической характеристики, прогнозируемой динамики и содержания лечебно-профилактической работы (рис. 8).
Рис. 8. Алгоритм тактики ведения пациентов с дисплазией соединительной ткани
5.1. Основные принципы лечения пациентов с ДСт:
1. Ранняя диагностика.
2. Преемственность ведения пациента: акушер-гинеколог — педиатр — подростковый врач — терапевт.
3. Координирующая роль лечащего врача.
4. Сотрудничество пациента и врача.
5. Активное участие пациента в процессе лечения.
6. Непрерывность и регулярность выполнения рекомендаций.
7. Индивидуальный подход в зависимости от выявленных клинических синдромов.
8. Ориентированность на семью.
5.2. Основные направления лечения пациентов с ДСт:
1. Консультирование и обучение
2. Подбор адекватного режима дня и двигательной активности
3. Рациональная диетотерапия
4. Восстановительное лечение: лечебная физкультура; лечебный массаж; физиотерапия; психотерапия; метаболическая медикаментозная терапия
5. Лечение выявленных синдромов
5.2.1. Консультирование и обучение
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Цель консультирования и обучения — дать соответствующие знания, обучить необходимым навыкам и умениям, сформировать мотивацию к изменениям нездоровых привычек и поддержать стремление пациента к выполнению рекомендаций и назначений врача. Консультирование и обучение пациентов может проходить как в режиме индивидуального собеседования, так и в рамках Школы пациентов.
В каждом конкретном случае необходимо определить индивидуальные психологические, поведенческие особенности пациента, его готовность выполнить совет врача. Успешному консультированию способствуют взаимопонимание и чувство сопереживания, а также эффективная обратная связь (умение слушать, обсуждать, четко разъяснять цели обучения и пр.). Советы воспринимаются лучше и действуют более убедительно, если они проводятся с акцентом на положительные ассоциации, не содержат трудновыполнимых рекомендаций и не воспринимаются пациентами как что-то для них неестественное, требующее усилий и дополнительных средств.
Желательно сопровождать советы выдачей письменных рекомендаций, памяток, брошюр, рецептур рекомендуемых блюд, наглядных, хорошо иллюстрированных таблиц, схем и т. д.
В процессе общения с пациентом лечащий врач должен предоставить пациенту следующую информацию:
• Что такое ДСТ и какие изменения в соединительной ткани при этом происходят?
• Какие признаки ДСТ есть у пациента?
• Какие существуют методы лечения?
• Какие действия относятся к нездоровому образу жизни и что возможно исправить?
• Каковы особенности повседневной физической активности и лечебной физкультуры, что дают спортивные тренировки и насколько они безопасны?
• Как провести профилактику суставных болей и болей в спине, варикозной болезни, геморроя, плоскостопия, сколиоза?
• Каковы симптомы осложнений со стороны сердца, крупных сосудов, глаз?
• Какие исследования и в какие сроки необходимо проводить в целях профилактики?
• Каковы ограничения в профессиональном выборе?
• Что такое выбор супруга по «генетическим предпочтениям»?
5.2.2. Рекомендации по изменению образа жизни
5.2.2.1. Режим дня
При отсутствии значительных функциональных нарушений пациентам с ДСТ показан общий режим с правильным чередованием труда и отдыха, целесообразны утренняя гимнастика, чередование умственной нагрузки с физическими упражнениями, прогулками на свежем воздухе, полноценный ночной сон, короткий отдых днем.
5.2.2.2. Характер двигательной активности
Необходимо правильно выбрать вид физической
активности, адеватную нагрузку и темп тренировки.
Помимо утренней гимнастики (приложение 2) необходимо выполнять физические упражнения аэробного типа 3 раза в неделю по 40-60 минут (плавание, ходьба или умеренный бег на беговой дорожке, езда на велосипеде/велотренажере, ходьба на лыжах в зимнее время, бадминтон, боулинг, настольный теннис).
Нецелесообразны: занятия балетом и танцами, групповые игровые виды спорта, связанные с большой вероятностью травм, игра на фортепиано и большинстве других музыкальных инструментов (длительное статическое напряжение).
Противопоказаны: тяжелая атлетика и деятельность с резким изменением атмосферного давления (дайвинг), а также бесконтрольные растяжки, висы и вытяжения позвоночника.
Каждый пациент должен уметь самостоятельно оценивать адекватность физической нагрузки.
Пульс во время тренировки не более 110 ударов в минуту, в случае приема бета-блокаторов — не более 100 ударов в минуту.
Вопрос о возможности и безопасности занятий спортом на профессиональном уровне всегда решается индивидуально.
Приведенные рекомендации носят общий характер. Подход к пациенту должен быть максимально персонифицирован: рекомендованные, нецелесообразные и противопоказанные физические нагрузки могут существенно различаться в зависимости от доминирующего синдрома ДСТ, общего клинического статуса пациента.
5.2.2.3. Диетотерапия
Рекомендуется пища, обогащенная белком: бульоны, заливные блюда из мяса и рыбы, содержащие значительное количество хондроитинсульфатов. При снижении аппетита рекомендуется применение го-речей (например, отвар травы полыни, настой корня одуванчика, по У стакана за 30 минут до еды 3 ра-за/сут и др.).
Всем пациентам с ДСТ рекомендуется употребление продуктов, обогащенных веществами, участвующими в метаболизме соединительной ткани, — витаминами С, Е, В6, D, Р (флавоноиды) и микроэлементами: магнием, медью, марганцем, цинком, кальцием, селеном (приложение 3).
Витамин С
Витамин С непосредственно участвует в формировании пространственной структуры коллагеновых фибрилл, образовании лизиновых мостиков между волокнами коллагена и между волокнами эластина. Потребность в витамине С для поддержания нужд соединительной ткани при ДСТ несколько выше, чем антицинготная доза (60-100 мг): для регуляции синтеза соединительной ткани необходимая доза витамина С составляет 350-500 мг в сутки (IIa, категория C). Кол-
лаген — основа соединительной ткани — «скрепляет» клетки сосудов, костной ткани, кожи, способствует заживлению ран. Помимо этого, витамин С принимает участие в образовании мукополисахаридов соединительной ткани (гиалуроновая и хондроитинсерная кислоты).
Витамин С существенно улучшает состояние кожи, устраняет шероховатость, бледность, сухость, препятствует образованию морщин и микрокровоизлияний на теле. При дефиците витамина отмечаются боли в мышцах и суставах, прогрессирует пародон-тит, артериальная гипотония, развивается сердечная недостаточность. По данным НИИ питания РАМН на 2008 год, дефицит витамина С лидирует среди гипо-витаминозов жителей России.
Монотерапия витаминами не всегда достаточно эффективна, и витамин С — не исключение. Кофактором витамина С являются различные растительные биофлавоноиды, которые содержатся в значительных количествах в шиповнике, цитрусовых, горохе, капусте, грецких орехах, зеленом чае, красном перце, винограде и гречихе (рутин). Совокупность таких биофлавоноидов, как рутин, кверцетины, катехины, называют витамином Р (от лат. Permeability — проницаемость). Данный фактор значительно усиливает биологические эффекты витамина С, уменьшает расход организмом эндогенных антиоксидантов, способствует иммуностимуляции и, с точки зрения соединительной ткани, — укреплению коллагена.
Растительное сырье и продукты со значительным содержанием витаминов С и Р: свежие овощи, фрукты, черноплодная рябина, черная смородина, шиповник, сладкий красный перец, горох, клубника, капуста (кочанная, брюссельская, брокколи), хвоя, мандарины, апельсины, грейпфрут, помидоры, зелень петрушки, укропа и многое другое (табл. 12). Сохранению аскорбиновой кислоты в растительных продуктах способствует наличие в них антиоксидантов флаво-ноидной и полифенольной природы.
Таблица 12
Количество фруктов, покрывающих ежедневную потребность в витамине С
Valnet J. Traitement des maladies par les legumes, les fruits et les Cereales. Paris, 1985. P. 147.
Витамин P
Давно известно, что монотерапия синтетической аскорбиновой кислотой не купирует все проявления авитаминоза С. Однако растительные соки, экстракты, свежие овощи и фрукты оказались достаточно эффективны. Еще в 1936 г. A. Szent-Gyorgy с сотрудниками установили, что экстракты красного перца
и лимона гораздо быстрее устраняют повышенную проницаемость и хрупкость капилляров при цинге, чем моноформа аскорбиновой кислоты.
Флавоноиды витамина Р являются спутниками аскорбиновой кислоты в растительном мире, и лишь в ее присутствии отмечается положительный эффект их действия. Эти флавоноиды стимулируют синтез коллагена в фибробластах кожи человека, стабилизируют основное вещество соединительной ткани путем ингибирования гиалуронидазы (Stipcevic Т., 2006). Потребление диеты, богатой кверцетином (в частности, луковый суп), способствует формированию более качественной соединительной ткани, нормального рубца при заживлении ран.
Флавоноиды содержатся в повышенном количестве в следующих продуктах и лекарственных растениях: листьях чая (катехины, флавонолы), листьях руты пахучей; цитрусовых (флавонолы, флавоны); плодах шиповника, рябины черноплодной (антоци-аны, флавонолы, флавоны); цветках гречихи, софо-ры (флавоны, флавонолы); траве горца птичьего, листьях подорожника большого, траве володушки многожильчатой, астрагала шерстистоцветково-го, листьях боярышника кроваво-красного, каштана обыкновенного, дуба (флавоны, флавонолы); плодах черники обыкновенной, калины обыкновенной, земляники лесной, малины обыкновенной (антоцианы).
Витамин В6 (пиридоксин)
Дефицит витамина приводит к шелушению кожи, перхоти и даже экземе. Основными коферментными формами, в которые превращается пиридоксин, являются пиридоксальфосфат и пиридоксаминфосфат. Пиридоксальфосфат участвует в трансаминирова-нии, дезаминировании, декарбоксилировании аминокислот и превращениях серосодержащих аминокислот. Витамин В6 увеличивает уровень эндогенного цистеина. Цистеин — основная аминокислота в составе кератина, главного структурного белка соединительной ткани кожи, волос и ногтей.
При недостатке витамина В6 может наблюдаться гипофосфатазия, характеризующаяся низким уровнем щелочной фосфатазы и аномалиями развития скелета (^Ьа1 S. J. et а1., 1998). Немаловажное значение имеет тот факт, что витамин В6 является универсальным переносчиком магния внутрь клетки.
Растительное сырье и продукты со значительным содержанием витамина В6: хлеб из муки грубого помола, зерна злаков, бобовые, гречневая и овсяная крупы, бананы, капуста, картофель, мясо, печень, почки, домашняя птица, молоко, творог, сыр, рыба, дрожжи.
Витамин D
Витамин D влияет на общий обмен веществ при метаболизме кальция и фосфата. Витамин D поддерживает уровень неорганического фосфора и кальция в плазме, повышает всасывание кальция в тонкой кишке, имеет существенное значение для минерализации костной ткани.
У детей недостаток витамина D проявляется развитием рахита с нарушением обызвествления костей, деформацией позвоночника, нижних конечностей, замедленным общим развитием ребенка. У взрослых гиповитаминоз D проявляется остеомаляцией и осте-опорозом.
Биологически активные формы витамина Э синтезируются в коже под действием ультрафиолета -излучения солнечного света. Этот процесс зависит от длины волны ультрафиолета, пигментации кожи и уровня загрязненности атмосферы. Поэтому недостаток витамина Э — преимущественно зимняя проблема.
Фрукты Содержание витамина С в съедобной части Дети Взрослые
мг/100 г Граммы
Черная смородина 120 25 40
Апельсин, клубника 60 50 75
Лимон, грейпфрут Около 45 70 100
Красная смородина, крыжовник, мандарины Около 30 100 150
Дыня, тутовая ягода 25 120 180
Ананас, малина Около 20 150 225
Банан, вишня, абрикос, черника 10 300 400
Персик, слива 6 500 750
Груша, виноград, яблоко 4 750 1100
Растительное сырье и продукты со значительным содержанием витамина D: печень тунца, трески, палтуса, кита, сельдь, лосось, сардины, желтки яйца.
Витамин Е
Витамин Е поначалу воспринимался исключительно как витамин «несущий потомство» (дословный перевод греческого слова «токоферол»). В настоящее время стало известно, что витамин Е важен для здоровья костей и соединительной ткани. Витамин Е объединяет группу соединений токоферолов, обладающих сходными биологическими свойствами. В пищевых продуктах выявляются а-, у-токоферолы. Наиболее значительной активностью обладает а-токоферол, содержащийся в свежих овощах. Адекватное потребление витамина Е связано с предотвращением свободнорадикального повреждения клеток при дисциркуляторных расстройствах, артритах, катаракте и избыточных физических нагрузках (в том числе профессиональный спорт).
Как было отмечено ранее, одной из наиболее эффективных стратегий профилактики и лечения дСт является создание надежного мышечного корсета, осуществляющего дополнительную поддержку несостоятельной соединительной ткани связочного аппарата и хрящей. Известно, что при мышечной гипотрофии или погранично с нормой развития мышечного слоя успех терапии ДСТ всеми другими методами малоэффективен. Поэтому то, что витамин Е стимулирует деятельность мышц, способствует накоплению в них гликогена, нормализует обменные процессы в мышцах и препятствует воспалению, делает диету, насыщенную витамином Е, и фармакотерапию а-токофе-ролом очень важной для пациента с ДСТ.
Растительное сырье и продукты со значительным содержанием витамина Е: зародыши злаковых культур, зеленые органы овощей; кукурузное, оливковое, виноградное, льняное, подсолнечное и другие растительные масла, многие овощи и фрукты, печень, мясо, рыба, сливочное масло и молоко. Витамин Е содержится также в следующих лекарственных растениях: плодах облепихи крушевидной, рябины черноплодной, смородины черной, ежевики сизой, масле плодов ореха грецкого. Количество токоферолов в масле облепихи может достигать 300 мг/100 г. Основной компонент — а-токоферол.
Магний
Среди микроэлементов магний, медь и марганец особенно важны для поддержания физиологического метаболизма соединительной ткани. Для структуры соединительной ткани крайне важна роль магния, который является одним из основных биоэлементов, обеспечивающих физиологический метаболизм соединительной ткани (Торшин И. Ю., Громова О. А., 2008). Фундаментальные механизмы влияния магния на соединительную ткань рассмотрены ниже (рис. 9).
Рис. 9. Фундаментальные механизмы влияния магния на соединительную ткань
По данным проведенного в Германии исследования, включавшего 16000 человек, распространенность гипомагниемии в общей популяции составляет 14,5 %, а субоптимальный уровень магния отмечается у 33,7 % (Schimatschek H. F., Rempis R., 2001).
По данным исследователей США, частота встречаемости дефицита магния достигает 46 % во всей популяции, 10-20 % — у госпитализированных пациентов, 50-60 % — у пациентов отделений интенсивной терапии, 30-80 % — у алкоголиков, 25-39 % — у пациентов с сахарным диабетом, а по клиническим симптомам определяется у 72 % пациентов (Fox C., Ramsoomair D., Carter C., 2001).
Высокая распространенность дефицита магния продемонстрирована у беременных 12 городов Российской Федерации (Барнаул, Владивосток, Казань, Кемерово, Москва, Омск, Пермь, Санкт-Петербург, Томск, Улан-Удэ, Хабаровск, Чита) -81,2 %. При этом согласно данным стандартизированного опросника дефицит магния был выявлен у 78,4 %, по уровню в плазме крови (<0,7 ммоль/л) частота дефицита магния составила 58,4 % (Серов В. Н., Блинов Д. В., Зимовина У. В., Джоба-ва Э. М., 2014).
Основные причины дефицита магния в организме:
• снижение потребления (диетические ограничения, термическая обработка продуктов, избыток углеводов и жиров в рационе);
• повышенная потребность (стресс, физическое перенапряжение, гиподинамия, периоды роста, беременность и лактация, состояние после перенесенных вирусных и бактериальных заболеваний);
• нарушение абсорбции магния в кишечнике, связанное с заболеваниями желудочно-кишечного тракта;
• повышенное выведение почками при заболеваниях мочевой системы;
• эндокринная патология (гипертиреоидизм, ги-перпаратиреоидизм, гиперальдостеронизм, диабет);
• терапия лекарственными препаратами (глюко-кортикостероиды, цитостатики, аминогликозиды).
Поскольку Мд2+ — внутриклеточный ион, оптимальным следует считать его определение в эритроцитах и мононуклеарах, однако эта методика неприменима в рутинной клинической практике. Во врачебной среде бытует мнение, что тканевой дефицит магния можно выявить путём определения его содержания в сыворотке крови. Однако особенности депонирования и выхода в кровь ионов магния далеко не всегда отражают дефицит магния в тканях, в то время как определение содержания магния в ротовой жидкости в большей мере отражает наличие гипомагниемии. Так, в недавно завершившемся в Омске исследовании у 46,6 % пациентов с ДСТ (средний возраст 22,3±3,5 года) было зарегистрировано достоверное снижение содержания магния в ротовой жидкости при нормальном содержании в сыворотке крови, что указывает на высокую чувствительность и специфичность метода. При этом у пациентов с ДСТ уровень магния в ротовой жидкости был достоверно ниже, чем в группе контроля: на 45,6 % в группе с выраженными признаками ДСТ и 28,2 % — с маловыраженными признаками ДСТ соответственно (Мартынов А. И., Нечаева Г. И., 2014).
Растительное сырье и продукты со значительным содержанием магния: палтус, семена тыквы, ячмень,
Понижение активности лизилоксидазы
Нормализация поперечной сшивки коллагеновых волокон
гречка, йогурт, бобовые, шпинат. Высоким содержанием магния отличается так называемая средиземноморская диета, характеризующаяся низким потреблением животных жиров, высоким потреблением рыбы и морепродуктов, включающая обильное количество свежей зелени, свежих фруктов и овощей, нерафинированных круп, хлеба с высоким содержанием отрубей. Несбалансированное питание, увеличение доли животных продуктов за счет растительных, высокое потребление белков и жирная пища повышают потребность в магнии.
При коррекции глубокого магниевого дефицита трудно обойтись только диетой и часто требуется фармакотерапия. Референсные значения содержания магния в сыворотке крови для лиц 12-20 лет — 0,700,91 ммоль/л, старше 20 лет — 0,66-1,07 ммоль/л. Референсные значения содержания магния в слюне -0,08-0,53 ммоль/л (Педанов Ю. Ф., 1992). Кроме того, следует помнить, что определение содержания магния в слюне в большей мере отражает наличие гипо-магниемии (Мартынов А. И., Нечаева Г. И., 2014).
Курсы терапии, включающие прием препаратов магния, не связаны с побочными эффектами при условии, что используются органические формы магния, причем в приемлемой дозировке. Важность магниевой дотации (диетической и фармакологической) особенно актуальна на фоне распространенного в России качественного голода по микронутри-ентам. В связи с этим всем пациентам с ДСТ могут быть рекомендованы препараты магния (Магне Вб форте, Диаспорал магний 300, Магнерот) при выявленном дефиците магния в сыворотке крови (ниже 0,7 ммоль/л) или ротовой жидкости (ниже 0,08 ммоль/л).
Препаратами выбора для долговременной профилактики и лечения дефицита магния являются лекарственные формы для приема внутрь.
При коррекции магния, так же как и других дис-микроэлементозов, используют различные поколения препаратов. К первому поколению препаратов магния принято относить неорганические композиции (магния оксид, сульфат, хлорид и т. д.), ко второму — органические соединения (магния лактат, оротат, пидолат, глицинат, аспараги-нат, цитрат, аскорбинат). Исследования бионакопления различных препаратов магния на крысах дали основание утверждать, что биодоступность органических солей магния почти на порядок выше, чем неорганических (Coudray et al., 2006). При этом органические соли магния не только значительно лучше усваиваются, но и легче переносятся больными. Неорганические соли магния хуже переносятся и чаще дают диспептические осложнения, такие как диарея, рвота, рези в животе (Grimes, Nanda, 2006).
Лечение будет эффективнее, если вводить одновременно и магний, и магнезиофиксатор (витамин В6; глицин, оротовую кислоту и особенно инсулин -строго по необходимости). Недостатками первого поколения препаратов являются не только низкие всасываемость и усвоение, но и слабое включение в метаболизм, побочные эффекты (привкус металла во рту, тошнота и рвота). За последние 20 лет прогрессивные фармакологические компании активно переходят на второе и последующие поколения препаратов, в которых минералы содержатся в виде органических солей, комплексов с аминокислотами (например, лактат магния, аспарагинат цинка, селенметионин, хрома пиколинат и др.) и экзогенными лигандами биологического происхождения (табл. 13).
Таблица 13
Лекарственные препараты, содержащие магний
Пероральные формы Лекарственная форма Элементарный магний в лекарственной форме, мг
Магния цитрат (в составе Магне В6 форте) Таблетки, покрытые пленочной оболочкой 618,43
Магния цитрат (пакеты по 5 г) Гранулы для приготовления раствора для приема внутрь 1830
Магния глюконат Таб. 0,5 г 27
Магния оротат Таб. 0,5 г 32,8
Магния лактат (в составе Магне В6) Таб. 470 мг 48
Магния лактат и магния пидолат (в составе Магне В6 в составе раствора для питья) 10 мл раствора (1122 мг солей) 100
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Среди препаратов, используемых для коррекции магниевого дефицита, препарат «Магне В6» имеет разрешение для применения в педиатрии. Таблетки «Магне В6» разрешены детям старше 6 лет (масса тела более 20 кг) — по 4-6 таблеток в сутки. Форма «Магне В6» в виде раствора для приема внутрь разрешена детям старше 1 года (масса тела более 10 кг) — 1-4 ампулы в сутки (IIa, категория C).
Медь
Дефицит меди приводит к нарушению формирования сердечно-сосудистой системы, скелета, коллагена и эластина. Нарушение метаболизма при недостаточности меди приводит к различным патологическим синдромам, нередко имеющим генетическую природу (синдром Марфана, СЭД и др.). Для дефицита меди считается характерным развитие дисплазии соединительной ткани, сопровождающейся повышенной растяжимостью кожи, гиперэласто-зом.
Ион меди является интегральной частью активного центра лизил-оксидазы — фермента, обеспечивающего химическую модификацию коллагена и эластина соединительной ткани. Нарушения активности фермента при недостатке меди приводят к нарушениям метаболизма соединительной ткани, проявляющимся в виде васкулита, эритемы, снижения эластичности кожи и т. д.
Растительное сырье и продукты со значительным содержанием меди: печень, почки, мозги, морепродукты, гречневая крупа, миндаль, репа, авокадо, шпинат.
Марганец
Марганец — эссенциальный элемент и кофактор более чем 30 ферментов. Важнейшая роль марганца — антиоксидантная — путем регуляции Mn-супероксиддисмутазы. Марганец участвует в образовании костной и соединительной тканей через регулирование синтеза хондроитин-сульфата. Марганец входит в состав трехмерной структуры гиалу-ронансинтетазы, обеспечивающей синтез гиалуро-нана — желеобразной основы соединительной ткани. Марганец входит в состав ряда витаминно-минераль-ных комплексов; препарат «Биомарганец» назначается для стимулирования хондроитинсульфата, ке-ратансульфата, особенно у пациентов с синдромом Элерса — Данло (IIa, категория C).
Растительное сырье и продукты со значительным содержанием марганца: пророщенная пшеница, оре-
хи фундук, мука пшеничная, хлеб из муки цельного помола, какао-бобы, миндаль, хлеб ржаной, крупа гречневая, фасоль.
5.2.3. Медикаментозная метаболическая терапия
Носит заместительный характер и проводится по следующим направлениям:
1) стимуляция коллагенообразования (аскорбиновая кислота, витамины группы В, препараты меди, цинка, магния, кальция, антигипоксанты);
2) коррекция нарушений синтеза и катаболизма гликозаминогликанов (хондроитинсульфат, хондрок-сид);
3) стабилизация минерального обмена (витамин
и его активные формы, препараты кальция);
4) коррекция уровня свободных аминокислот крови (метионин, глутаминовая кислота, глицин);
5) улучшение биоэнергетического состояния организма (мексикор, милдронат, лецитин, лимонтар).
Пример курсовой медикаментозной терапии:
1-й курс: «Магне В6» — по 2 таблетки 3 раза в день в течение 14 дней, затем 2 таблетки 2 раза в день -до 2 месяцев (с 12 лет возможно применение препа-
рата «Диаспорал магний 300» по 1 пакетику, растворенному в 0,5 стакана фруктового сока, чая или воды ежедневно, 1 месяц; с 18 лет возможно применение препарата «Магнерот» — по 2 таблетки 3 раза в день в течение 1 недели, далее 2-3 таблетки в сутки — до 2 месяцев); аскорбиновая кислота (при отсутствии оксалатурии и семейного анамнеза мочекаменной болезни) — до 0,6 г в день — 4 недели; милдронат -5 мл раствора в/в на аутокрови № 10, далее по 250 мг 2 раза в день — 12 дней (IIa, категория C).
2-й курс: цинкит — по 1 таблетке 2 раза вдень — 1,5 месяца; мексикор — 100 мг 2 % раствора в/в № 10, затем по
1 капсуле 3 раза в день — 3 месяца (IIa, категория C).
3-й курс: кальцемин адванс — 1 таблетка 2 раза в сутки до 4 месяцев (индивидуально) или сульфат меди 1 % раствор — 10 капель на прием 3 раза в день 4 недели + кальций^3 никомед по 1 таблетке 2 раза в день 4-6 недель (IIa, категория C).
На фоне указанных курсов рекомендуется применение лимфотропных трав (корень шиповника, трава манжетки, кровохлебки) в виде отваров — по ^ стакана 2-3 раза в день — с заменой состава сбора каждые
2 недели.
6. ЛЕЧЕНИЕ И КОРРЕКЦИЯ ОСНОВНЫХ КЛИНИЧЕСКИХ СИНДРОМОВ ПРИ ДСТ
6.1. Астенический синдром
Хорошо поддается коррекции с помощью комплексных мероприятий общего характера — лечебной физкультуры, диеты, режима сна-бодрствования и при необходимости психотерапии. При недостаточной эффективности возможно курсовое применение антиастенических препаратов (энерион, адаптол, кудесан и др.), адаптогенов (когитум, цитруллин, аргинин, бемитил), ноотропов (пирацетам), тонизирующих средств (женьшень, элеуторококк, лимонник и др.). Патогенетическим лечением астенического синдрома является восстановление энергообмена (прежде всего синтеза АТФ в митохондриях). Действуя на это ядро патогенеза, органические препараты магния являются препаратами выбора для лечения астенического синдрома (IIa, категория C).
6.2. Косметический синдром
Основной метод лечения — рациональная психотерапия в рамках комплексного восстановительного лечения, при наличии признаков тревожно-депрессивных расстройств возможно медикаментозное лечение (анксиолитики, ноотропы, тенотен) (IIa, категория C). По возможности проводится плановое обследование и лечение синдромов, послуживших причиной недовольства внешностью (коррекция массы тела, мышечной массы, ЛФК и т. д.). При выраженных косметических дефектах целесообразна консультация косметолога, пластического хирурга.
6.3. Синдром неврологических нарушений
Для коррекции имеющейся вегетативной дисфункции могут быть рекомендованы препараты, оптимизирующие метаболизм головного мозга с показанной эффективностью при синдроме вегето-сосудистой дистонии, антигипоксическим действием (кудесан, актовегин, мексидол, инстенон) (IIa, категория C).
Для коррекции неврозов и неврозоподобных состояний помимо рациональной психотерапии обоснованным является использование анксиолитиков (атаракс, грандаксин, адаптол, афобазол) (IIa, категория C). Желательна консультация психотерапевта.
6.4. Синдром артериальной гипертензии
Лечение пациентов с артериальной гипертонией
проводится согласно современным рекомендациям
по лечению артериальной гипертонии Всероссийского научного общества кардиологов (2010 г.), а также Европейского общества гипертонии и Европейского общества кардиологов (2013 г.).
6.5. Синдром гипермобильности суставов
Дети и подростки с гипермобильностью суставов часто отбираются для гимнастики и балета. Необходимо знать, что они подвержены более высокому риску травматизации, чем те, кто имеет обычный диапазон движений суставов. Травмой чаще поражаются колени, стопы и поясничный отдел позвоночника. «Гипермобильные» дети и подростки чувствительны к спортивным травмам, так же как и взрослые, но на практике чаще травмируются подростки, чем дети. Для осознания генеза травмы особенно важно понимание физических, физиологических и психологических изменений у подростков, когда мы имеем дело с «гипермобильными» спортсменами.
Гипермобильность суставов считается качеством, благоприятствующим занятиям музыкой — она улучшает ловкость и позволяет пальцам двигаться максимально быстро. Это нередко приводит к травмам у музыкантов. Поэтому молодые музыканты с СГМС должны выполнять разминку, разогревающие, расслабляющие и силовые упражнения (Keer R., Graham R., 2003).
Лечение пациентов с СГМС часто длительное и требует терпения. В повседневных нагрузках необходимо обратить внимание пациента на правильную осанку (в положении сидя опираться на спинку стула, избегать положения с вытянутыми ногами без опоры для коленных суставов, сложив ноги в виде буквы «W», или со скрещенными ногами «по-турецки»; в положении стоя избегать переразгибание коленных суставов), ношение сумки (вес должен распределяться равномерно между двумя руками, не допускать переразгибания в луче-запястных суставах при подъеме груза). Во время сна неблагоприятным является длительное сгибание в локтевом и лучезапястном суставах, что может спровоцировать туннельный синдром. Полезны регулярные перерывы и различная физическая активность с мягкими движениями, растяжками в течение дня (Keer R., 2003).
Пациентам с СГМС не рекомендуются контактные виды спорта (волейбол, баскетбол, футбол, хоккей и др.), тяжелая атлетика, профессиональное занятие спортивными танцами, балетом (Ога1пате et а!., 2000).
В случае болевого мышечно-суставного синдрома при отсутствии признаков ревматических заболеваний пациенту необходимо объяснить, что симптомы связаны с повышенной растяжимостью связок, и это не приводит к деформации суставов и инвалидности. Поэтому основой лечения является укрепление мышц вокруг проблемных суставов (Беленький А. Г., 2005; Siттonds J. V., 2007; Кеег R., 2003).
Детям и их родителям необходимо объяснить, что болевой мышечно-суставной синдром купируется при регулярном выполнении комплекса упражнений, направленных на укрепление мышечного каркаса вокруг сустава и формирование правильной модели движений, которая исключает длительные статические позы и переразгибание в суставах.
В программу физической реабилитации включаются упражнения для увеличения силы, выносливости, равновесия и координации движений. Программу начинают с изометрических упражнений, а в дальнейшем присоединяют динамические упражнения с добавлением сопротивления и отягощения. С целью улучшения проприоцепции и стабильности проксимальных суставов проводятся занятия с использованием гимнастического мяча, балансирующей доски и ходьба. Применение эспандера, резиновой ленты способствует улучшению концентрической и эксцентрической силы и выносливости. Кроме того, во время выполнения упражнений рекомендуется смотреть в зеркала для контроля за движениями. Количество повторений необходимо подбирать, ориентируясь на утомление и способность поддерживать корректную модель движения без переразгибания суставов. Также в комплекс необходимо включать аэробные нагрузки низкой интенсивности, такие как ходьба, езда на велосипеде и аквааэробика.
Кроме физических упражнений, используют супинаторы для коррекции плоскостопия, эластические повязки при травмах. Необходимо исключить ношение сумки на одном плече, обустроить рабочее место ребенка (спинка стула с поддерживающим устройством для поясницы, подставка для книг) (Russek Ь 2000).
Дополнительно для купирования болевого мышеч-но-суставного синдрома используется физиотерапия с применением ультразвука, чрезкожной электростимуляции, мануальной терапии, массажа и акупунктуры (Siттonds J. V., Кеег R., 2007, 2008).
При упорных болях в одном или нескольких суставах используют эластичные ортезы (наколенники и т. п.), обеспечивающие искусственное ограничение объема движений и купирование болевого синдрома. При выявлении ортопедических отклонений (плоскостопие) показана их коррекция.
В лечении также важны психологические аспекты. Проводится коррекция поведения, которая включает технику саморегуляции, «копинг-стратегию», направленные на формирование правильного понимания своего состояния (Кеег R., 2003; Nijsa J., 2006).
Пациентам полезно заниматься плаванием, пи-латесом, тай-цзы, цы-гун, различными видами йоги, танцами под руководством инструктора. Любой вид физической активности должен быть индивидуализирован, доставлять удовольствие и не вызывать боли (Кеег R., 2003). Лицам с СГМС, которые занимаются балетом, спортивными танцами, художественной и спортивной гимнастикой, футболом, волейболом,
сноубордом, необходимо проявить осторожность и применять защитные и поддерживающие приспособления для суставов.
Для купирования суставных болей используют элекростимуляцию, ручной и вибромассаж, релаксацию. Положительный эффект оказывает плавание (Keer R., Graham R., 2003).
При острой боли могут использоваться нестероидные противовоспалительные препараты. При хронической боли необходимо исследовать пациента на наличие депрессии, например, с использованием госпитальной шкалы тревоги и депрессии (HADS). При подтверждении этого диагноза пациенту назначаются антидепрессанты из группы селективных ингибиторов обратного захвата серотонина (сертралин, пароксетин).
В случае травм, бурситов, тендинитов, туннельных синдромов тактика лечения практически не отличается от таковой у пациентов с обычной подвижностью суставов. Выясняют возможный провоцирующий фактор (неудобная обувь, избыточная нагрузка и т. д.) и исключают его.
Для стимуляции коллагенообразования могут применяться аскорбиновая кислота, витамины группы В, препараты меди, цинка (Цинкит, Оксирич, Сел-цинк), магния (Магне В6, Магне В6 форте, Диаспорал магний 300, Магнерот), кальция, антигипоксанты (IIa, категория C).
6.6. Синдром патологии стопы
Рекомендации по подбору обуви, упражнениям
для укрепления мышц стопы (приложение 2). Восстановительное лечение. При необходимости — консультация ортопеда.
6.7. Вертеброгенный синдром
Рекомендации по особенностям двигательной
активности, комплекс упражнений для укрепления мышц спины и живота, советы по рациональной организации рабочего места (предупреждение длительного статического напряжения).
Лечение сколиоза делится на консервативное и оперативное. Целью консервативной терапии в настоящее время следует считать остановку прогрес-сирования и прочную стабилизацию деформации позвоночника.
Комплекс консервативных мероприятий лечения ранних форм сколиоза включает следующее:
1. Соблюдение ортопедического разгрузочного режима — лечение положением, т. е. проведение школьных занятий на специально оборудованной кушетке, сон в гипсовой кроватке (в некоторых случаях), ношение ортопедического корсета (непродолжительное время).
2. Общее оздоровление организма: рациональное питание и закаливание.
3. Выработка индивидуального статико-дина-мического режима. Исключаются неудобные позы, ведется наблюдение за соблюдением оптимальной двигательной активности и т. п. (приложение 2).
4. Функциональное исправление деформации позвоночника и грудной клетки с помощью лечебной гимнастики, плавания и электростимуляции мышц. По дополнительным показаниям — назначение корсета больным, страдающим сколиозами.
Показания к оперативному лечению сколиозов
Прогрессирующие, несмотря на систематическое консервативное лечение, тяжелые сколиозы III-IV степени (с углом искривления >500). Присутствие у больного начальных или выраженных нарушений функций сердечно-сосудистой и дыхательной систем и незаконченный рост позвоночника.
Прогрессирующими считаются сколиозы, при которых последовательно сделанные рентгенограммы показывают увеличение деформации более чем на 150 в год, несмотря на проведенное консервативное лечение. Довольно трудно точно определить, при какой степени нарушения функции внешнего дыхания показано оперативное лечение, так как у детей в возрасте до 14 лет уменьшение жизненной емкости легких не более чем на 20 % от нормы является относительным показателем к операции. Нижняя граница функции как противопоказание к операции определяется индивидуально и зависит от общего состояния ребенка и наличия или отсутствия у него резервов.
Сколиозы определенного происхождения, которые постоянно прогрессируют до тяжелых и очень тяжелых степеней деформации.
Примерами могут служить сколиоз на почве нейро-фиброматоза, бурно прогрессирующие врожденные сколиозы на почве нарушения сегментации. При таких сколиозах одновременно с коррекцией деформации необходимо проведение костнопластической фиксации позвоночника независимо от возраста больного.
Противопоказания к оперативному лечению сколиозов.
1. Непрогрессирующий или малопрогредиентный сколиоз I и II степени у больных любого возраста.
2. Врожденные сколиозы шейного отдела позвоночника (типа болезни Клиппеля — Фейля), а также сколиозы, возникающие на почве некоторых нейро-мышечных заболеваний (болезнь Дюшенна, миопа-тия).
3. При сочетанной грубой патологии со стороны внутренних органов (пороки сердца, патологические изменения в печени и т. д.), у ослабленных и истощенных больных.
4. Врожденные пороки органов дыхания и сердечно-сосудистой системы в стадии декомпенсации (декомпенсация сердечно-сосудистой системы III степени и снижение показателей функции внешнего дыхания более 70 % от возрастной нормы).
5. Ранее не леченные тяжелейшие ригидные ки-фосколиозы IV степени при наличии длительного анамнеза (8-10 лет).
Показания и противопоказания к хирургическому лечению сколиозов изложены в общих чертах, так как к каждому конкретному больному необходим сугубо индивидуальный подход с учетом особенностей течения заболевания.
Показано применение препаратов для стимуляции коллагенообразования (см. синдром гипермобильности суставов).
6.8. Торако-диафрагмальный синдром
Общие рекомендации соответствуют рекомендациям при вертеброгенном синдроме (комплекс консервативных мероприятий).
Консервативные методы лечения и реабилитации:
— комплекс немедикаментозных мероприятий: лечебная физкультура (приложение 2), массаж грудной клетки и позвоночника, плавание и другие водные процедуры,психотерапия;
— медикаментозная метаболическая терапия и стимуляция коллагенообразования (см. выше);
— лечение сопутствующей патологии со стороны дыхательной и сердечно-сосудистой систем;
— лечение осложнений (легочная гипертензия, сердечная и дыхательная недостаточность).
При выраженной деформации грудной клетки возможно принятие решения об оперативном лечении.
Приоритет хирургического лечения воронкообразной деформации грудной клетки признается
большинством хирургов и ортопедов. Показания к торакопластике имеют тенденцию к расширению, кроме того, уменьшается возраст оперируемых больных.
Абсолютными показаниями к хирургической коррекции воронкообразной деформации грудной клетки являются: деформация III ст.;
деформация II ст. в субкомпенсированной и де-компенсированной стадиях;
сочетание воронкообразной груди с синдромом «плоской спины» или резко выраженным сколиозом;
наличие гипертрофии правого желудочка сердца, выраженных нарушений гемодинамики малого круга кровообращения и застойных явлений легких; наличие сердечно-легочной недостаточности; наличие слипчивого перикардита. Косметические показания к оперативному лечению сводятся к желанию пациента, даже при отсутствии у него функциональных отклонений в кар-дио-респираторной системе, избавиться от дефекта грудной клетки. В группу косметических показаний можно добавить немаловажные, а порой и выступающие на первый план, социально-психологические факторы. Проявление этих факторов чаще относится к подросткам, когда они начинают испытывать дискомфорт в отношении со сверстниками.
Ортопедическими показаниями к хирургическому лечению считается наличие у больного изменений в позвоночнике. Это различные степени сколи-отической деформации, усиление грудного кифоза, уплощение поясничного лордоза, юношеский кифоз, остеохондроз.
Считается, что оптимальный возраст для выполнения операции — от 4 до 9 лет.
Хирургическое лечение нередко позволяет добиться хороших косметических результатов, что приводит к улучшению психологического состояния больных и уменьшению некоторых жалоб. Тем не менее в прогностическом отношении наиболее важным является вопрос о влиянии оперативного лечения на состояние сердечно-сосудистой и дыхательной систем. Совсем недавние результаты ряда крупных исследований в этой области показали полное отсутствие положительных изменений в кардио-респира-торной системе как в ближайшие, так и в отдаленные сроки от торакопластики.
6.9. Торако-диафрагмальное сердце Направления лечения определяются размерами сердца, наличием внутрикардиальных клапанных изменений, перегрузки правых отделов сердца, формированием легочной гипертензии и сердечной недостаточности, осуществляются в соответствии с существующими стандартами.
6.10. Синдром гипертензии малого круга кровообращения
Лечение симптоматическое и направлено на снижение давления в легочной артерии (например, альвеолярной гиповентиляции при заболеваниях легких, стеноза митрального отверстия и др.). В этих целях используют различные вазодилататоры, а при высокой венозной гипертензии также мочегонные препараты. Рекомендуется рассмотреть вопрос о начале терапии препаратом Ревацио.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Для уменьшения вязкости крови используют деза-греганты. С учетом компенсаторной роли полиците-мии у таких больных оптимальным считают поддержание гемоглобина на уровне около 170 г/л.
В целях профилактики тромбоза легочных арте-риол in situ и усугубления повышения легочного со-
судистого сопротивления показан длительный прием антикоагулянтов непрямого действия.
Кислород, хотя и обладает некоторым вазодила-тирующим действием, мало облегчает одышку ввиду ее рефлекторного генеза.
6.11. Метаболическая кардиомиопатия Помимо обязательных общих рекомендаций (режим дня, адекватные физические нагрузки, лечебная физкультура), целесообразно применение курсов лекарственных средств с кардиопротективным эффектом (Милдронат), кардиотоническим действием (Кудесан), препаратов магния (Магне В6, Магне В6 форте, Диаспорал магний 300, Магнерот), антиокси-дантов (Мексидол).
В качестве метаболического, антиоксидантно-го, антигипоксантного средства можно применять янтарную кислоту (в капсуле 100 мг) по 1-2 капсулы 2 раза в день, курс — 3 недели. Возможно применение витамина Е (а-токоферол или смесь токоферолов) по 400-800 МЕ в сутки, курс — 3 недели (Кадурина Т. И., 2000) (IIa, категория C).
6.12. Клапанный синдром
Пациенты с пролапсом митрального клапана с жалобами, обусловленными повышением тонуса или реактивности симпатической нервной системы (сердцебиение, кардиалгии, одышка), часто положительно реагируют на терапию бета-блокаторами. В ряде случаев достаточно отказаться от таких стимуляторов, как кофеин, алкоголь и курение. Ортоста-тическую симптоматику (постуральная гипотензия и сердцебиение) можно уменьшить повышением потребления жидкости и соли, ношением компрессионного белья, в тяжелых случаях приемом минерало-кортикоидов.
Прием ацетилсалициловой кислоты (75-325 мг/ сут) показан пациентам с ПМК с транзиторными ишемическими атаками при синусовом ритме и без тромбов в левом предсердии (IIa, категория C). Эти пациенты должны избегать употребления оральных контрацептивов и курения. Прием ацетилсалициловой кислоты показан пациентам с ПМК, перенесшим инсульт, но не имеющим признаков митральной ре-гургитации, фибрилляции предсердий, тромбов в левом предсердии или утолщения (5 мм и более) створок митрального клапана. При наличии этих состояний или неэффективности ацетилсалициловой кислоты показан прием варфарина с целевым МНО 2,0-3,0.
У пациентов с ПМК и фибрилляцией предсердий выбор между терапией аспирином и варфари-ном определяется возрастом (моложе или старше 65 лет), наличием митральной регургитации, утолщения и избыточности створок митрального клапана, артериальной гипертензии и сердечной недостаточности.
Следует помнить, что риск инфекционного эндокардита при ПМК без регургитации почти такой же, как и в общей популяции — 0,0046 %, при ПМК с изолированным позднее — или голосистолическим шумом — 0,059 % (Гладких Н. Н., Ягода А. В., 2007). Абсолютный риск развития этого осложнения в целом чрезвычайно низок (Guidelines for the Management of patients with valvular heart disease, 2008).
Антибиотики для профилактики инфекционного эндокардита при всех манипуляциях, сопровождающихся бактериемией, назначают пациентам с ПМК, в особенности при наличии митральной регургитации, утолщения створок, удлинении хорд, дилатации левого желудочка или предсердия.
По данным, приведенным в Guidelines for the Management of patients with valvular heart disease (2008), факторами риска развития осложнений при ПМК являются толщина створки 3 мм и более с признаками миксоматозной дегенерации (риск разрыва хорд); толщина створки 5 мм и более (суммарный риск внезапной смерти, эндокардита и эмболии церебральных сосудов (p<0,02); риск эндокардита (p<0,02); риск умеренно тяжелой митральной регургитации (p<0,001); необходимость замены митрального клапана (p<0,02); риск комплекса желудочковых аритмий (p<0,001)); внутренний диаметр левого желудочка 60 мм и более (необходимость замены митрального клапана (p<0,001).
Имеются литературные данные об эффективности препаратов магния при первичном ПМК (Мартынов А. И., 2000; Нечаева Г. И., Друк И. В., Морозов С. Л., 2007). Было показано, что через шесть месяцев регулярного приема препарата магнерот не только нормализовались ЧСС и уровень АД, снизилось число эпизодов нарушений ритма, но и достоверно уменьшилась глубина пролабирования створок митрального клапана. Кроме того, отмечены значительное уменьшение выраженности изменений кожи и деструкции и дезорганизации коллагеновых и эластических волокон.
Для стимуляции коллагенообразования могут применяться витамины группы В, препараты магния (магнерот, Магне В6), антигипоксанты.
При кардиалгиях возможно применение анксио-литиков (грандаксин).
Хирургическое лечение показано при тяжелой митральной недостаточности, в особенности обусловленной разрывом хорд, приводящим к формированию молотящей створки митрального клапана. В большинстве случаев при ПМК эффективна реконструктивная операция (в особенности при поражении задней створки) с лучшим долговременным прогнозом по сравнению с протезированием митрального клапана.
6.13. Сосудистый синдром На сегодняшний день бета-блокаторы являются наиболее изученной группой препаратов для лечения пациентов с расширением аорты. Бета-блокато-ры применяются с целью коррекции гемодинамиче-ской нагрузки на аорту, уменьшения выраженности морфологических изменений сосудистой стенки в ответ на действие деструктивных гемодинамиче-ских стрессоров и, тем самым, для замедления про-грессирования дилатации. Бета-блокаторы демонстрируют снижение артериального и пульсового давления в случае предполагаемой или диагностированной диссекции аорты (уровень доказательности 1С). Кроме того, предполагается наличие прямых эффектов препаратов на внеклеточный матрикс, что пока не было убедительно продемонстрировано. При использовании бета-блокаторов снижается вероятность повторного оперативного вмешательства на аорте после проведенной операции по поводу диссекции. В последние годы появились работы, демонстрирующие перспективы применения ингибиторов ангиотензинпревращающего фермента (иАПф) и блокаторов рецепторов ангиотензина II при расширении аорты у пациентов с СМ.
Показания к операции при дилатации аорты наиболее точно разработаны для синдрома Марфана: дилатация аорты >5 см; в случае меньших размеров (>45 мм) — при наличии факторов риска (семейный анамнез диссекции аорты, увеличение диаметра -расширение >2 мм/год, выраженная аортальная
регургитация, планируемая беременность). В отношении пациентов с марфаноидными проявлениями патологии соединительной ткани, но не имеющих явных признаков синдрома Марфана, должна применяться та же тактика. Для пациентов с бикуспиальным аортальным клапаном решение о хирургической коррекции в случае аортального диаметра >5 см должно основываться на комплексной оценке возраста, размеров тела, сопутствующей патологии, типа операции и наличия дополнительных факторов риска (семейный анамнез, артериальная гипертензия, ко-арктация аорты или увеличение диаметра — расширение >2 мм/год). При диаметре аорты >5,5 см оперативное лечение показано вне зависимости от степени аортальной регургитации.
При выявлении неразорвавшейся аневризмы и удовлетворительном состоянии больного целесообразна хирургическая тактика (клипирование «шейки» аневризмы, выключение аневризмы наложением двух клипс дистальнее и проксимальнее аневризмы, орошение пластическим составом, эндоваскулярное введение баллона или платиновой спирали). Если по каким-либо причинам оперативное лечение невозможно, необходима коррекция управляемых факторов риска (артериальной гипертензии, физических нагрузок).
Варикозное расширение вен нижних конечностей требует выполнения рекомендаций по образу жизни и двигательной активности (избегать длительных статических нагрузок, ношение удобной обуви, использование компрессионного трикотажа, лечебная физкультура), а также курсовое применение веното-нических лекарственных средств.
После консультации сосудистого хирурга определяются показания к хирургическому лечению.
6.14. Аритмическийсиндром
Устранение причин аритмического синдрома (ги-помагниемия, гипокалиемия, гипоксия, легочная гипертензия). Медикаментозное лечение в зависимости от вида нарушения ритма в соответствие с существую щи миалгоритмами.
6.15. Синдром синкнпальных состояний
Общео основойлечемия сие копе янлненсо стратификация и идентификация специфических механизмов, когда это возможно (рис. 10).
Диагностика
Рефлексы и ортостатическая непереносимость
Патология сердца
Непрогнозируемые и частые
Прогнозируемые и частые
Невыясненные причины и высокий риск ВСС
Аритмии
Структурные нарушения (сердечные или сердечно-легочные)
КАБ, ДКМП, ГОКМП, АПЖКМП
В зависимости от результатов ЭКГ назначить специфическую терапию или отложить лечение
Подготовка пациентов, Убеждение их в том, что избежание
триггеров обычно является
Специфическое лечение аритмии
Лечение основного заболевания
Имплантация ИКД, лечение согласно показаниям ИКД
Возможности лечения рефлекторных синкопе представлена в таблице 14.
Таблица 14
Лечение рефлекторных синкопе
Рекомендации Класс рекомендаций Уровень доказательности
Пояснение диагноза, моральная поддержка, объяснение риска рецидива проводятся всем пациентам I C
Изометрическое ПФП демонстрируются всем пациентам с продромальными симптомами I В
ЭКС должна быть рассмотрена для больных с доминирующим СССУ IIa В
ЭКС должна быть рассмотрена у больных старше 40 лет с частыми рецидивами и эпизодами угнетения сердечной деятельности во время кардиомо-ниторирования IIa В
Мидодрин может быть назначен больным с вазовагальным синдромом, рефрактерным к немедикаментозному лечению IIb В
Тилт-тест может быть полезен для обучения пациентов, получение долгосрочной пользы зависит от согласия продолжать занятия IIb В
ЭКС может быть рассмотрена у пациентов старше 40 лет с тилт-индуцированным угнетением сердечной деятельности, часто не предсказуемыми рецидивами и неэффективностью альтернативной терапии IIb С
ЭКС не рассматривается при отсутствии задокументированных приступов асистолии III С
|3-блокаторы не применяются при рефлекторных синкопе III А
Рис. 10. Лечение синкопе: АПЖКМП — аритмогенная право-желудочковая кардиомиопатия; ГОКМП — гипертрофическая обструктивная кардиомиопатия; ДКМП — дилатационная кардиомиопатия; ИКД — имплантируемый кардиовертер-дефибриллятор; КАБ — коронарная артериальная болезнь
Примечание: ССУ — синдром слабости синусового узла; ПФП — приемы физического противодавления; ЭКС — электрокардиостимуляция.
Сердечные аритмии как первичная причина синкопе
Целями лечения являются предупреждение возобновления симптомов, улучшение качества жизни и увеличение продолжительности жизни.
В такой ситуации причины обморока многочисленны — прослеживается влияние частоты сокращения желудочков сердца, функции левого желудочка и адекватности компенсации сосудистой системы (включая потенциальное влияние невральных рефлексов).
Дисфункция синусового узла
В целом терапия, направленная на пейсмейкер сердца, показана и оказалась высокоэффективной у пациентов с дисфункцией синусового узла в случаях, когда причиной обмороков была бра-диаритмия, доказанная с помощью ЭКГ во время спонтанного обморока, или нарушение времени восстановления функции синусового узла. Постоянная кардиостимуляция часто облегчает тяжесть симптомов, но может не влиять на выживаемость. Несмотря на адекватную кардиостимуляцию, при длительном наблюдении отмечено повторение обмороков примерно у 20 % пациентов. Причиной этого является часто встречающаяся связь между механизмом сосудорасширяющего рефлекса и нарушением функции синусового узла. В качестве
альтернативы привычной физиологичной двухкамерной электрокардиостимуляции (ЭКС) у пациентов, нуждающихся в предсердной стимуляции по жизненным показаниям, рекомендуются недавно разработанные варианты минимальной чреспредсердной стимуляции желудочков.
Исключение приема медикаментов, которые могут обострить или демаскировать предсуществую-щую склонность к брадикардии, является важным элементом предотвращения повторения обморочных состояний. Тем не менее в случаях, когда замещение таких медикаментов невозможно, может понадобиться кардиостимуляция. У отдельных пациентов с брадикардией-тахикардией вследствие нарушения функции синусового узла особую важность приобретают методы чрескожной кардиальной абляции с целью контроля предсердной тахиаритмии, но они редко первично используются для профилактики обмороков.
Нарушения атриовентрикулярной проводимости
Методом лечения обмороков, связанных с симптоматичной АВ-блокадой, является электрокардиостимуляция. В последнее время перечни предпочтительных режимов ЭКС и показаний к ней при АВ-блокаде были обновлены. Подчеркивается, что постоянная правожелудочковая верхушечная ЭКС, возможно, играет неблагоприятную роль, но альтернативные точки ЭКС все еще являются предметом дискуссии. У пациентов, которым ЭКС показана по поводу АВ-блокады и сниженной фракции выброса левого желудочка, сердечной недостаточности, удлиненного комплекса QRS, следует рассмотреть возможность применения двухжелудоч-кой ЭКС.
Пароксизмальные наджелудочковые и желудочковые тахикардии
У пациентов с пароксизмальной атриовентрикулярной узловой реципрокной тахикардией, атриовентрикулярной реципрокной тахикардией или типичным трепетанием предсердий, связанным с обмороками, лечением выбора является катетерная абляция. У таких пациентов медикаментозная терапия служит в качестве перехода к абляции или используется при неадекватности абляции. У пациентов с обмороками, связанными с фибрилляцией предсердий или атипичным трепетанием левого предсердия, решение следует принимать индивидуально в каждом отдельном случае.
Обмороки вследствие тахикардии типа пируэт встречаются довольно часто и (в случае их приобретенного характера) являются результатом приема медикаментов, удлиняющих интервал ОТ. Лечение — немедленное прекращение приема предположительно причинного лекарства. У пациентов с обмороками вследствие желудочковой тахикардии возможность катетерной абляции или медикаментозной терапии следует рассмотреть при условии нормального сердца или заболевания с умеренным нарушением функции сердца. Пациентам с обмороками и сниженной функцией сердца, у которых возникают желудочковая тахикардия и фибрилляция желудочков, показана имплантация кардиовертера-дефибриллятора с целью снижения риска внезапной сердечной смерти.
6.16. Бронхолегочный синдром
Направления лечения бронхо-легочного синдрома у пациентов с ДСТ:
• Отказ от табакокурения.
• Управление кашлем: обучение правильной технике кашля, применение противокашлевых или муко-
литических препаратов в зависимости от характера кашля, комплексы дыхательной гимнастики с элементами кинезиотерапии.
• Управление одышкой: рекомендации по физической активности, обучение приемам диафрагмально-го дыхания и дыхания с повышением сопротивления на выдохе.
• Лечение бронхообструктивного синдрома: регулярное применение бронхолитических препаратов, ИГКС по показаниям (IIa, категория C).
• Повышение силы и выносливости дыхательных мышц: регулярное выполнение комплексов упражнений, в том числе с дыхательными тренажерами.
• Профилактика и лечение инфекционных обострений: вакцинация, рациональная антибактериальная терапия по показаниям (IIa, категория C).
При ведении пациентов с бронхолегочным синдромом при ДСТ, помимо общих рекомендаций, могут потребоваться дополнительные специфические методы лечения диспластикозависимых проявлений.
Бронхоэктазы, осложненные хроническим гнойным бронхитом: при неэффективности консервативных мероприятий следует рассмотреть вопрос о проведении санационных фибробронхоскопий, эн-добронхиальной лазеротерапии с помощью гелий-неонового лазера (от 1 раза в сутки до 1 раза в неделю), а также оценить показания к хирургическому лечению (легочные кровотечения, частые обострения процесса, невозможность достигнуть стойкой ремиссии в течение 2-3 лет, цирроз зоны легкого с гнойным процессом в резко расширенных бронхах). Однако необходимо помнить, что для пациента с ДСТ хирургическое лечение служит лишь паллиативным вмешательством и не препятствует прогрессированию дис-пластического процесса.
Буллезная эмфизема легких: предполагает коррекцию образа жизни (прекращение курения, ограничение авиаперелетов, занятий дайвингом и т. п.). Целесообразна плановая консультации торакального хирурга для уточнения показаний к опера-тивномулечению.
Пациентам с пневмотораксом после оказания неотложной хирургической помощи рекомендуется принимать участие в реабилитационных программах для пациентов с ДСТ.
6.17. Синдром патологии пищеварительной системы
Обязательны рекомендации по диете и режиму питания, в соответствии с существующими стандартами проводится лечение ассоциированных кислото-зависимых заболеваний, рефлюксной болезни.
Преобладание и выраженность у пациентов с ДСТ гипотонических и гипокинетических расстройств, рефлюксных проявлений диктуют необходимость включения препаратов с прокинетическим действием (метоклопрамид, домперидон, итоприд) в стандартные схемы терапии.
Спазмолитические препараты (но-шпа, дюспа-талин, бускопан) следует применять только в случае спастических болей, не устраняемых полностью при использовании базисных средств (IIa, категория C).
С целью стимуляции моторики желудка и двенадцатиперстной кишки в период ремиссии широко применяются методы лечебной физкультуры. Стимулирующий эффект на моторику гастродуоденаль-ной зоны оказывает нагрузка малой интенсивности (~50 %), продолжительностью не более 15 минут, выполняемая через 1-2 часа после еды или за 1-2 часа до еды.
Всем пациентам показано применение этилме-тилгидроксипиридина сукцината, снижающего степень симпатических влияний на сосудистый тонус и улучшающего показатели периферической резистентности сосудов. На фоне терапии бета-адрено-блокатором бисопрололом у пациентов с синдром-ными формами ДСТ регистрируется тенденция к увеличению объемного кровотока по верхней брыжеечной артерии. Дополнительное энтеральное питание на основе питательной смеси Нутридринк на фоне коррекции гемодинамических изменений позволяет улучшить показатели трофологического статуса у пациентов с ДСТ.
Целесообразно одновременно проводить коррекцию синдрома вегето-сосудистой дистонии, сопутствующих неврастенических расстройств, астенических состояний и нарушений сна в период стихающего обострения или ремиссии заболевания.
6.18. Синдром патологии мочевыделительной системы
Терапию следует начинать с нормализации режима дня: очень важно, чтобы ночной сон составлял не менее 8 ч. Лечебное питание при остром и хроническом пиелонефрите (диеты № 5 и № 7 по Певзнеру соответственно) направлено не только на устранение воспалительного процесса в чашечно-лоханочных структурах почек, но и на предотвращение потери микроэлементов из крови.
Усиленное питание рекомендуется при патологическом дефиците массы тела, характерном для ДСТ, или после быстрого похудания больного с целью увеличения массы околопочечной жировой клетчатки и профилактики возникновения/прогрессирования не-фроптоза. При сохранении энерго-нутритивного дисбаланса, дефицита массы тела обосновано применение препаратов для дополнительного энтерального питания. Предпочтительным является использование полуэлементных смесей (Нутридринк).
Кроме того, всем пациентам с пиелонефритом на фоне ДСТ рекомендуется: употребление продуктов, обогащенных витаминами С, Е, В6, D, Р и микроэлементами (магнием, медью, марганцем, цинком, кальцием, селеном); при симпатикотонии дополнительно показаны продукты, содержащие калий, витамины А и Е, полиненасыщенные жирные кислоты (сухофрукты, печеный картофель, морковь, бананы, кабачки, зелень, растительное масло и др.).
Всем пациентам с нефроптозом показана лечебная физкультура, направленная, главным образом, на укрепление мышц передней и задней брюшной стенок, что обеспечивает нормализацию внутрибрюш-ного давления и ограничение смещаемости почек.
Этиотропная терапия острого неосложненного пиелонефрита на фоне ДСТ проводится в амбула-торно-поликлинических условиях согласно общепринятым принципам и стандартам лечения инфекций мочевыводящих путей (ИМВП). Эмпирическая антибактериальная терапия назначается сразу после установления диагноза (если планируется посев мочи, то терапия назначается после посева) в течение 7-14 дней (Антимикробная терапия и профилактика инфекций почек, мочевыводящих путей и мужских половых органов. Федеральные клинические рекомендации. 2015).
Лечение обострения хронического пиелонефрита, а также острого пиелонефрита у беременных с ДСТ должно проводиться в стационаре, адекватно степени тяжести заболевания, под наблюдением уролога, нефролога, в соответствии с современными принципами лечения ИМВП.
С целью коррекции иммунологических изменений в комплексной терапии больных ДСТ используют им-муномодулирующую терапию. С учетом безопасности и эффективности лечения предпочтение отдается таким препаратам, как Азоксимера бромид, Амино-дигидрофталазиндион натрия, Деринат, Рибомунил, иммуностимулирующим средствам, таким как полипептиды тимуса (Тималин).
Перспективным направлением коррекции гемо-динамических нарушений при пиелонефрите на фоне ДСТ представляется использование ингибитора ан-гиотензинпревращающего фермента периндопри-ла в режимах титрации, начиная с минимальных доз (1,25-5 мг/сут, под контролем АД) с целью улучшения эндотелиальной функции, сосудорасширяющего эффекта, а следовательно — увеличения объемной скорости кровотока и снижения внутриклубочковой гипертензии (IIa, категория C).
Всем пациентам с патологией почек на фоне ДСТ, рекомендована базовая терапия ДСТ, направленная на укрепление компонентов соединительной ткани (либо повышение синтеза коллагена, либо предупреждение деградации белков). Медикаментозная базовая терапия носит заместительный характер и проводится по следующим направлениям: стимуляция коллагенообразования (аскорбиновая кислота, витамины группы В, препараты меди, цинка, магния, кальция, антигипоксанты); коррекция нарушений синтеза и катаболизма гликозаминогликанов (препараты, регулирующие обмен веществ в хрящевой ткани); стабилизация минерального обмена (витамин D2 и его активные формы, препараты кальция); коррекция уровня свободных аминокислот крови (метионин, глутаминовая кислота, глицин); улучшение биоэнергетического состояния организма (мельдоний, лецитин и др.); поддержание функции вен и лимфатических сосудов — венотонические и лимфодренажные препараты (диосмин, трава манжетки, кровохлебки, корень шиповника) (IIa, категория C).
Необходимо динамическое наблюдение за пациентами с обязательным исследованием функционального состояния почек (определение СКФ и уровня альбуминурии/протеинурии): при СКФ>30 мл/ мин/1,73 м2 (ХБП С1-3) — наблюдение терапевта 1 раз в год, при СКФ <30 мл/мин/1,73 м2 (ХБП С4-5) -наблюдение нефролога как минимум 2 раза в год.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Поскольку пиелонефрит на фоне ДСТ характеризуется тяжелым течением, частыми рецидивами, поздней диагностикой и недостаточным эффектом от проведенной этиотропной терапии, целесообразно решение вопроса в пользу длительного противоре-цидивного лечения. Наличие у пациента 3 эпизодов обострения пиелонефрита за последние 12 месяцев, или 2 эпизодов за последние 6 месяцев позволяет говорить о рецидивирующей инфекции ЧЛС на фоне ДСТ. Антибактериальная профилактика рецидивирующего пиелонефрита применяется только после консультирования урологом, до начала профилактической антибактериальной терапии следует выполнить бактериологическое исследование мочи через 1-2 недели после окончания лечения инфекционного процесса ЧЛС для подтверждения достижения эра-дикации возбудителя. С целью профилактики рецидивов пиелонефрита антибиотики следует применять 3-6 месяцев (Антимикробная терапия и профилактика инфекций почек, мочевыводящих путей и мужских половых органов. Федеральные клинические рекомендации. 2015).
Альтернативные методы профилактики рецидивов пиелонефрита включают в себя терапию препарата-
ми, воздействующими на иммунитет, — УроВаксом, СолкоУроваком (Ia, категория B), терапию пробиоти-ками (IIa, категория C) и употребление клюквенного сока (IIa, категория C). Эти мероприятия считаются не такими эффективными, как антибиотикопрофи-лактика, хотя прямые сравнительные исследования в этой области не проводились.
Лечение нефроптоза может быть консервативным и хирургическим. Неосложнённый нефроптоз I-II степеней лечат консервативно — ношение специального бандажа, избегание натуживаний. Лечебная гимнастика направлена на укрепление мышц передней и задней брюшной стенок, что обеспечивает нормализацию вну-трибрюшного давления и ограничение смещаемости почек. Нефроптоз III и IV степеней, а также при развитии осложнений (микрогематурия, рецидивирующая инфекция, нефролитиаз, артериальная гипертензия) подлежит оперативному лечению (через малый доступ, лапароскопический доступ), заключающемуся в фиксации почки с сохранением физиологической подвижности.
Современные лечебные возможности при пузыр-но-мочеточниковом рефлюксе включают в себя терапевтические воздействия (физиолечение, нейромо-дуляция) и хирургическое вмешательство (введение объемообразующих веществ, пластические операции на мочеточнике), направленное на устранение причины рефлюкса и ликвидацию его последствий.
Показанием к эндоскопическому способу коррекции рефлюксов верхних мочевых путей является неэффективность консервативной терапии в сроки от 6 до 12 мес. В целом решение о тактике ведения пациента с рефлюксами и атонией ЧЛС принимается коллегиально, с привлечением детского уролога (учитывая частое возникновение данной патологии в раннем детском возрасте), уролога, нефролога. После хирургической коррекции (даже в случае её успеха) пациент должен быть на диспансерном наблюдении и проходить периодическое профилактическое лечение.
Санаторно-курортное лечение больных с патологией почек на фоне ДСТ рекомендовано в Трускавце, Железноводске, Кисловодске, Саирме, Карловых Ва-рах (т. е. преимущественно на «питьевых» курортах).
6.19. Синдром патологии органа зрения
Наблюдение и лечение у офтальмолога.
6.20. Синдром иммунологических нарушений
Выполнение рекомендаций по здоровому образу
жизни. Своевременная санация хронических очагов инфекции. Рациональная антибактериальная и противовирусная терапия бактериальных и вирусных заболеваний соответственно. Консультация иммунолога с целью коррекции иммунологических изменений, путем включения в комплексную терапию больных ДСТ иммуномодулирующих препаратов.
6.21. Геморрагический синдром
Консультация гематолога для подбора адекватной
медикаментозной терапии. Профилактика тромбооб-разования может осуществляться с помощью коррекции уровня гомоцистеина препаратами фолиевой кислоты или применением непрямых антикоагулянтов (варфарин), гепариноидов (сулодексид) (IIa, категория C). При повышенной кровоточивости рекомендуется отмена медикаментозных средств, подавляющих активность тромбоцитов: блокаторы кальциевых каналов, ноотропы с дезагрегантными свойствами, блокаторы обратного захвата серотонина (антидепрессанты) и дезагреганты. Основные методы лечения геморрагического синдрома у пациентов с ДСТ включают в себя использование препаратов антифи-бринолитического действия (эпсилон-аминокапро-
новая, транексамовая, параамибензойная кислота, амбен, апротинин), ангиопротекторов (доксиум, препараты кальция, троксевазин, аскорбиновая кислота, рутин и др.), стабилизаторов биологических мембран (препараты кальция и магния, этамзилат или дици-нон, средства, стимулирующие внутриклеточные биоэнергетические процессы). Лечение проводится курсами продолжительностью от двух недель и более с частотой, определяемой индивидуально для каждого пациента, в зависимости от частоты и тяжести геморрагических проявлений. Предпочтительнее включать в лечебную программу препараты из нескольких групп, с разными механизмами действия. Гемоста-тические средства, назначаемые в ургентных ситуациях, оказывают быстрый гемостатический эффект (свежезамороженная плазма, аргинин-вазопрессин, дицинон парентерально, рекомбинантный активированный фактор VII).
6.22. Синдром анемии
Тактика лечения анемии у пациентов с ДСТ направлена на неотложную терапию ургентных состояний, коррекцию гемостазиологических и метаболических нарушений, подавление хронического воспалительного процесса, коррекцию диспластиче-ских нарушений с применением рациональной диетотерапии и витаминно-минеральных комплексов, а также назначение мембраностабилизаторов. Назначение железосодержащих препаратов проводится при низком содержании сывороточного железа крови. Неспецифическая профилактика анемии включает правильную организацию режима дня, рациональную диетотерапию, своевременную коррекцию основного заболевания.
6.23. Синдром остеопатий
Немедикаментозные методы:
• Образовательные программы («Школа здоровья для пациентов с остеопорозом»).
• Ходьба и физические упражнения (упражнения с нагрузкой весом тела, силовые упражнения и тренировка равновесия). Прыжки и бег противопоказаны!
• Коррекция питания (продукты, богатые кальцием).
• Отказ от курения и злоупотребления алкоголем.
• При высоком риске падений — мероприятия, направленные на снижение риска падений.
Снижение риска падений:
• лечение сопутствующих заболеваний;
• коррекция зрения;
• коррекция принимаемых медикаментов (седа-тивных, миорелаксантов, транквилизаторов и т. п.);
• оценка и изменение домашней обстановки (сделать её более безопасной);
• обучение правильному стереотипу движений;
• пользование тростью;
• устойчивая обувь на низком каблуке;
• физические упражнения на координацию и тренировку равновесия.
Препараты кальция и витамина D — обязательные компоненты любой схемы лечения остеопороза. Суточное потребление кальция складывается из кальция продуктов питания и должно быть, в зависимости от возраста, в пределах 1000-1500 мг. Суточное потребление витамина D — 800-2000 МЕ.
У людей старше 65 лет при снижении клиренса креатинина ниже 60 мл/мин вместо нативного витамина D рекомендуется использовать активные метаболиты или аналоги витамина D.
Результаты крупномасштабных клинико-эпидеми-ологических исследований и клинических испытаний препаратов магния показали, что достаточная обе-
спеченность магнием повышает минеральную плотность кости у здоровых добровольцев и способствует профилактике остеопороза.
Для компенсации диетарных дефицитов кальция и магния перспективно использование органических солей магния, прежде всего — цитратов. Дело в том, что современное «цивилизованное» питание характеризуется избытком пищевых продуктов, способствующих сдвигам метаболизма в сторону ацидоза и снижению уровня цитрата в крови, в первичной моче и в других жидкостях организма. Цитрат магния характеризуется высокой растворимостью и биоусвояемостью. В связи с этим цитрат магния используется для нормализации минеральной плотности костной ткани. Цитрат активно расходуется в почках, что приводит к ускоренному выведению токсинов из клеток, активизации почечного кровотока, улучшению реаб-сорбции ионов магния и кальция из первичной мочи и препятствует кристаллообразованию оксалатов, фосфатов, уратов даже в концентрированной по этим солям моче. В связи с этим рекомендуется отдавать предпочтение цитрату магния, например в составе препаратов Магне В6 форте, Диаспорал магний 300, среди других таблетированных препаратов органических солей магния (лактат, оротат).
Медикаментозная терапия остеопатий.
Выбор лекарственных препаратов для медикаментозной коррекции ОП должен строго опираться на зарегистрированные показания и доказательную базу. Препараты первого выбора:
• азотсодержащие бисфосфонаты (алендронат, ризедронат, ибандронат, золедроновая кислота);
• стронция ранелат;
• деносумаб.
Золедроновая кислота также зарегистрирована в РФ для профилактики новых переломов у мужчин и женщин с переломами проксимального отдела бедренной кости.
В соответствии с решением Комитета по лекарственным препаратам (СНМР) Европейского медицинского агентства (ЕМА) после проведения органами здравоохранения ЕС анализа соотношения пользы и риска, связанных с применением кальци-тонина (20 июля 2012 года), компания «Новартис» (производитель кальцитонина лосося) сообщила, что Миакальцик (кальцитонин лосося) больше не рекомендуется к применению по показанию «остеопороз».
Продолжительность терапии остеопатий в рекомендованном режиме не менее 3-5 лет.
Комбинированная терапия одновременно двумя препаратами патогенетического действия не проводится (за исключением препаратов кальция и витамина D, которые должны назначаться всем больным, получающим патогенетическую терапию). Более подробная информация: http://www.ema.europa.eu/ docs/en_GB/document_library
6.24. Нарушения становления менструального цикла
Нарушения менструальной функции (перерыв в менструациях более чем на 45 дней в пубертатном периоде, скудные, редкие менструации даже при регулярном менструальном цикле, обильные длительные менструации) являются показанием к направлению девочки к смежному специалисту врачу-акушеру-гинекологу. При отсутствии менархе следует исключить врожденные и генетические аномалии.
От использования комбинированных эстроген-гестагенных препаратов у девочек при ДСТ следует воздержаться, так как заместительная терапия в условиях функциональных нарушений гипоталамо-
гипофизарных взаимоотношений при неустановившейся менструальной функции на фоне дисфункции вегетативной нервной системы и таламо-кортикаль-ных взаимоотношений не может способствовать адекватному становлению функций сердечно-сосудистой и репродуктивной систем, что особенно важно при ДСТ. Следует учитывать и второй аспект у больных при ДСТ — нарушение гемостаза.
При нерегулярном менструальном цикле вследствие нестабильной флюктуации ЛГ и ЛГ/ФСГ, гиперпластическом процессе эндометрия на фоне относительной гипоэстрогении предпочтение следует отдать препаратам прогестеронового ряда (с 16-го по 25-й день менструального цикла): естественным прогестеронам (прогестерон, прожестожель, утро-жестан и т. д.) и синтетическим аналогам — производным прегнадиена (дидрогестерон (дюфастон)). При отсутствии эффекта, а также при ановуляторных циклах — индукторам овуляции.
При регулярных меноррагиях следует оценить состояние первичного звена (сосудисто-тромбоцитар-ного) и коагуляционного звена гемостаза. Терапия должна быть направлена на гемостатический аспект во время менструации (покой, транексамовая кислота по 1 таблетке 3 раза в день или этамзилат по 3 мл в/м в первые 2-3 дня, утеротоническую терапию (ок-ситоцин 0,5-1,0×2 раза в день 2 дня), отвар крапивы, препараты кальция и т. д.). В межменструальный период необходима коррекция железодефицитной анемии, общеукрепляющая, витаминотерапия.
Только при выраженной анемизации больной и обильном кровотечении, неэффективности гемо-статической терапии целесообразно рассмотреть вопрос о госпитализации больной и гормональном гемостазе однофазными комбинированными оральными контрацептивами (по схеме) с последующим переходом на производные прегнадиена — 10 дней, с дальнейшим использованием последних в последующие три менструальных цикла с 16 по 25 день цикла. При нарушении в системе коагуляционного звена целесообразно решить вопрос о трансфузии плазмы.
При лечении первичной дисменореи могут быть назначены спазмолитики (но-шпа по 1 т. 2-3 раза в день за 1-2 дня до ожидаемой менструации в сочетании с нестероидными противовоспалительными средствами в свечах или системно (диклофенак, ин-дометацин и т. д.).
Нестероидные противовоспалительные препараты следует применять с осторожностью (учитывая высокую частоту язвенной болезни желудка и 12-перстной кишки при ДСТ, нарушение первичного гемостаза). Их следует назначать лишь ректально и при неэффективности перечисленной терапии.
Из особенностей лечения первичной дисменореи у девочек при ДСТ предпочтение следует отдать препаратам магния (Магне В6, магнелиус, магниевая соль оротовой кислоты и др.). Реактивная и личностная тревожность, которые являются следствием сим-патикотонии, вегетативный дисбаланс в сочетании с неустановившейся функцией гипоталамо-гипофи-зарной системы расширяют показания к назначению препарата Магне В6. Исследованиями было показано, что применение Магне В6 достоверно увеличивает содержание внутриклеточного магния, что способствует стабилизации АТФ, регулирует возбудимость клетки и процессы деполяризации в нервных и мышечных клетках. Участие в синтезе оксида азота и подавлении процессов оксидативного стресса путем влияния на глуютатионзависимое звено непосредственно влияет на уменьшение симптомов дисмено-
реи и способствует профилактике ряда гинекологических заболеваний в будущем (эндометриоз, миома матки и др). Назначают препарат по 1-2 табл. 2-3 раза в день длительными курсами в течение 3-6 мес. Терапевтический эффект при лечении первичной дисменореи удалось добиться у 88,6 % девочек.
Препараты прогестеронового ряда (прогестерон микроионизированный, прогестины) с 16-го по 25-й день менструального цикла предпочтительны по сравнению с оральными контрацептивами, однако являются более инвазивными по сравнению с препаратами магния и должны иметь строгие показания (менометрорагии пубертата, гиперпластические процессы эндометрия). Особенности генеза дисме-нореи у больных при ДСТ — особенности оценки эмоции и восприятия боли — следует учитывать, прежде чем выбрать препарат первой линии.
Также рекомендована общеукрепляющая и кор-регирующая проявления ДСТ терапия: коррекция уровня свободных аминокислот в крови (глутамино-вая кислота, глицин), коррекция нарушений синтеза и катаболизма глюкозаминогликанов (глюкозамин сульфат), хондропротекторы (хондроитин сульфат), обладающие хондропротективным, хондростимули-руюим, стимулирующим регенерацию действием.
Рекомендовано хондропротекторы применять в сочетании с антиоксидантами (витамин С, витамин Е и бета-каротин). Рекомендуется лечебная физкультура, лечебный массаж, плавание, психологическая коррекция, физиотерапевтические методы лечения.
6.25. Лечение беременных
Учтывая высокую частоту невынашивания беременности, которые развиваются на фоне дисбаланса вегетативной нервной системы и гормонального дисбаланса, нарушений первичного гемостаза с развитием ретрохориальных гематом, латентной или клинически выраженной истмико-цервикальной недостаточности, преждевременного излития околоплодных вод, тактика определяется сроком беременности и сопутствующими проявлениями ДСТ.
Вопросы маршрутизации у беременных при ДСТ, лечение, направленное на пролонгирование беременности, коррекция нарушений фето-плацентарно-го комплекса, а также манифестацию симптомоком-плексов ДСТ, являются ведущими:
Маршрутизация (приказ № 572-н 2012 г.):
1) любая пациентка с ПМК, АРХ, нарушениями сердечного ритма и проводимости как в сочетании, так и без должна быть консультирована кардиологом специализированного диспансера на предмет подтверждения/исключения синдрома ДСТ и ДСТ сердца;
2) при наличии любого количества диспластикозави-симых изменений ДСТ и знаков ДСТс пациентка должна быть прикреплена для обследования (а при наличии показаний — для родоразрешения) в ЛПУ с правом оказания медицинской помощи по профилям «акушерство-гинекология» + «кардиология/кардиохирургия»;
3) при гемодинамически значимых пороках сердца, а также тяжелом течении ДСТ вопрос о пролонгировании беременности должен быть решен консилиумом (кардиолог/кардиохирург, акушер-гинеколог) в сроке до 10 недель. Прерывание в ЛУ с возможностью оказания специализированной (кардиореанимационной) помощи. При отказе беременной прервать беременность — прикрепление/госпитализация в учреждение с правом оказания медицинской помощи по профилям «акушерство-гинекология» + «кардиология/кардиохирургия»;
4) при наличии любого количества диспластикоза-висимых изменений ДСТ и знаков ДСТ сердца паци-
ентка должна быть в сроке до 18-22 нед. обследована (амбулаторно/стационарно) по профилю «кардиология/кардиохирургия»:
• Общий (клинический) анализ крови развернутый.
• Анализ крови биохимический (общетерапевтический): общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, аланин-трансамина-за (АЛТ), аспартат-трансаминаза (АСТ), глюкоза, при ожирении, отеках, преэклампсии беременных, при заболеваниях щитовидной железы, сахарном диабете, артериальной гипертензии, ишемической болезни сердца (далее — ИБС), церебро-васулярных заболеваниях — триглицериды крови, липопротеины высокой плотности (далее — ЛПВП), липопротеины низкой плотности (далее — ЛПНП), общий холестерин.
• Коагулограмма (ориентировочное исследование системы гемостаза) — количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, активированное частичное тромбопластино-вое время (далее — АЧТВ), фибриноген, определение протромбинового (тромбопластинового) времени, + Д-димер.
• ЭхоКГ на предмет состояния клапанного аппарата и других малых аномалий сердца (МАС), особенностей гемодинамики. При выявлении МАС — ЭхоКГ магистральных сосудов.
• Суточное мониторирование ЭКГ по Холтеру (при нарушении ритма), СМАД (при артериальной гипер-тензии), анализ вариабельности сердечного ритма, рентгенологическое исследование органов грудной клетки (по назначению врача- кардиолога).
• УЗИ органов брюшной полости и почек для исключения висцеральных проявлений ДСТ и сочетанной патологии.
• При варикозной болезни — УЗИ + допплерогра-фия вовлеченного участка вен, ангиосканирование (по назначению врача-сердечно-сосудистого хирурга). При отягощенном семейном анамнезе (расслаивающаяся аневризма аорты, внезапная смерть в молодом возрасте) следует рассмотреть вопрос о МРТ (по назначению кардиолога/кардиохирурга).
• Консультации специалистов: кардиолога, офтальмолога, невропатолога, эндокринолога, отоларинголога.
5) при наличии любого количества диспластикоза-висимых изменений ДСТ и знаков ДСТс, а также любой сопутствующей сердечно-сосудистой патологии пациентка должна быть госпитализирована:
— в сроке 27-32 нед. в учреждение по профилю «акушерство-гинекология» + «кардиология/кардиохирургия» (родильные дома при многопрофильных ЛУ, имеющих в своем составе кардиореанимацию/карди-охирургию) для обследования (ЭхоКГ, УЗИ+допплер, состояние ФПК и т. д.) и определения консилиумом (акушер-гинеколог, кардиолог/кардиохирург) дальнейшей тактики ведения и места родоразрешения (адресное родоразрешение);
— в сроке 35-37 нед. для обследования, оценки ФК СН и решения консилиумом (акушер-гинеколог, кардиолог/кардиохирург, анестезиолог-реаниматолог) срока родов, способа и места родоразрешения.
Все беременные не зависимо от особенностей течения беременности и экстрагенитальной патологии должны быть обследованы (приказ № 572-н): УЗИ + допплерометрия в 25 недель и с 30 недель и КТГ плода в динамике; УЗИ для определения объема околоплодных вод.
В I триместре при угрозе прерывания беременности и начавшемся выкидыше: транексамовая кислота по 250-750 мг х 3 раза в день; производные прегнена (прогестерон) по 200-600 мг/сутки, пре-гнадиена по 10-20 мг/сут, препараты магния по 1-2 табл. 3 раза в день (Магне В6, магниевая соль оро-товой кислоты).
Во II-III триместрах: антагонисты кальция (нифе-депин по 40-80 мг/сутки), производные прегнена (прогестерон) по 200-600 мг/сутки, прегнадиена по 10-20 мг/сут, свечи с индрометацином ректально, дексаметазон, бетаметазон (для профилактики респираторного дистресс-синдрома плода), при преждевременном излитии околоплодных вод — антибактериальная терапия.
Антагонисты кальция (нифедепин) при угрозе прерывания беременности являются препаратами первой линии. От адреномиметиков у пациенток с ДСТ целесообразно отказаться ввиду усугубляющего влияния на возможные скрытые аневризмы и влияние на хроно- и инотропные эффекты.
При наличии истмико-цервикальной недостаточности (функционального или органического генеза на фоне ДСТ) обязательным спектром дополнительного обследования являются:
• УЗИ цервикометрия в скрининговые сроки (1014, 20-24, 32-34 недели) и при появлении признаков угрозы прерывания беременности для определения положения, длины шейки матки, ее формы (степень ИЦН), состояние (степень пролабирование) околоплодного пузыря;
• диагностика бессимптомной бактериурии (не более 105 КОЕ/мл);
• определение маркеров преждевременных родов (тест-система).
При подтверждении истмико-цервикальной недостаточности диспластико-зависимого генеза:
• дигидропиридиновые производные (нифеди-пин) — препарат первой линии;
• препараты магния (магнерот) по 2 табл. 3 раза в день (под контролем состояния S/D отношения), магния сульфат по схеме;
• бета2-адреностимуляторы селективные;
• глюкокортикостероиды активные (группа III) (бетаметазон) или глюкокортикостероиды (дексаметазон) по схеме (для профилактики РДС плода);
• антимикробная терапия — по результатам бакпо-севов;
• седативные препараты (валериана, пустырник);
• физиолечение (электрофорез на низ живота с сернокислой магнезией);
• разгружающий пессарий;
• при необходимости — наложение швов на шейку матки (циркляж нижнего сегмента матки в гинекологическом стационаре в сроке до 26 недель).
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
При варикозной болезни (острый тромбоз) в I триместре — беременность может быть пролонгирована, во II-III триместрах тактика определяется сопутствующими акушерскими осложнениями. При выявлении флотирующего тромба — установка кава-фильтра (по назначению врача-сердечно-сосудистого хирурга).
При недостаточной массе тела (прибавке) к основному спектру обследований:
• консультации врачей-специалистов (врача-диетолога, врача-эндокринолога, врача-гастроэнтеролога, врача-психиатра);
• кал на яйца гельминтов, скрытую кровь.
При симфизопатии:
• ионизированный кальций;
• решение вопроса о тактике родоразрешения;
• рентгенография таза (МРТ) (по назначению врача-травматолога-ортопеда);
• нестероидные противовоспалительные средства (мази, гели);
• хондопротекторы (мазь, гель);
• физиолечение, массаж, ЛФК;
• тугое бинтование, «Гамак».
6.26. Родоразрешение и послеродовый период
В настоящее время изменилась структура пациенток в специализированных по сердечно-сосудистым заболеваниям родильных домах. Если в 80-е годы XX столетия превалировали приобретенные пороки сердца и хронические ревматические заболевания, то сейчас, учитывая внедрение в клинику методов визуализации, первое место (74,4 %) занимает иди-опатический ПМК (4,2 % — в 80-90-е гг.). Доля приобретенных пороков сердца и хронических ревматических заболеваний не превышает 1,5 %. Тем не менее парадокс ситуации в том, что при снижении частоты сердечно-сосудистых заболеваний с явлениями декомпенсации с 22,2 до 15,2 %, частота родоразре-шения путем кесарева сечения в профилированных родильных домах увеличилась с 9 до 33 %. Причем пациентки с ПМК составили 74 %.
Такой подход к выбору способа родоразрешения пациенток при ДСТ, а тем более по отношению к пациенткам с недифференцированной ДСТ, не оправдан.
Тактика родоразрешения при ДСТ определяется совокупностью проявлений дСт, степенью их генерализации (состояние сердечно-сосудистой системы, степень миопии, другими висцеральными проявлениями) и особенностями течения беременности и родов (аномалии родовой деятельности на фоне зрелых/незрелых родовых путей в сочетании с патологией плода).
Даже при малых дифференцированных формах ДСТ (СЭД) от оперативного родоразрешения следует воздержаться в виду феномена «расползания раны» и плохой заживляемости ран, не говоря уже об оперативном родоразрешении при недифференцированных формах. Тактика родоразрешения в этих случаях должна определяться акушерскими показаниями. Только по отношению к пациенткам с СЭД I и IV типа ввиду высокого риска разрыва полых органов и сосудов и необходимости избегать у этой категории больных всех ситуаций, связанных с физической нагрузкой, напряжением при закрытой голосовой щели, оперативные роды путем кесарева сечения большинством авторов рассматриваются как приемлемые. Пациентки с синдромом Марфана в связи с наличием сосудистой и глазной патологии также могут быть отнесены к этой когорте больных.
Особенности вступления в роды у пациенток при ДСТ определяются «родовой доминантой», адаптационными возможностями организма, а сами роды -нередко непереносимостью длительных тонических нагрузок.
В зависимости от формы ДСТ, состояния симпа-то-адреналовой системы для больных при ДСТ патологический прелиминарный период может достигать 70 %. Лечение патологического прелиминарного периода подчиняется общим правилами выбора медикаментозной терапии вплоть до наркотических анальгетиков.
Однако патологический прелиминарный период может быть предупрежден, а степень клинических его проявлений снижена при назначении магниевой соли оротовой кислоты в сроке 38-39 недель беременности пациенткам с субклиническими формами артериальной гипертензии на фоне высоких показателей р-арм (более 80 ЕД): чем выше были показатели адренореактивности, тем более было показано назначение препарата.
При преждевременном излитии оклоплодных вод или преждевременных родах терапия должна быть направлена на снятие родовой деятельности с целью
проведения терапии для профилактики респираторного дистресс-синдрома плода. Длительность терапии определяется сроком беременности, а способ родоразрешения — состоянием плода и осложнениями беременности. Тяжесть течения ДСТ в большинстве случаев не определяет способ родоразрешения при преждевременных родах, так как роды на ранних сроках даже для моногенных форм ДСТ проходят «незамеченными» для клиницистов.
Тактика лечения утеротониками гипотонических и гипертонических дисфункций матки при своевременных родах определяется общими правилами.
У пациенток с низкими показателями р-арм частота использования утеротонической терапии может достигать 74,9 %. Коррекция дисбаланса маг-ниево-кальциевых взаимоотношений может быть осуществлена использованием препаратов кальция в сочетании с использованием акушерского сна в 80 % случаев (предпочтительно натрия оксибутират (ГОМК) — 20 %), учитывая ДСТ (гипнотик метаболического действия, анаболик прямой и опосредованный, антигипоксант, повышает адаптационные резервы организма за счет активации гипофиза, обладает мягким вхождением в состояние сна, не токсичен и т. д.).
Гипертонические дисфункции матки у пациенток при повышенной диспластической стигматизации и марфаноидном фенотипе на фоне повышенных показателей адренореактивности определяют применение регионарной анестезии (57 %) для ослабления чрезмерного симпатического влияния (эффект создания родовой доминанты), в сочетании или без с натрием оксибутиратом (ГОМК) — 33 и 44 % соответственно.
От регионарной анестезии при гипонтонических дисфункциях следует воздержаться, в то время как дискоординация родовой деятельности является прямым показанием к назначению регионарной анестезии.
Сопутствующая экстрагенитальная патология может определить показания к абдоминальному родо-разрешению. При декомпенсированных ПМК, осложненных перегрузкой левого предсердия (ЛП) сердца и сердечной недостаточностью ввиду выраженной митральной регургитации, при множественных аномально расположенных хордах ЛЖ, осложненных диастолической дисфункцией ЛЖ и аритмиями, а также иными систолическими дисфункциями, частота кесарева сечения может достигать 36,8-44,1 %, что не отличается от способа родоразрешения при пороках сердца (46,7 %). Также показаниями к плановому родоразрешению у пациенток при нДСТ могут быть: осложненная миопия, дисплазия тазобедренных суставов, оперированный сколиоз, варикозное расширение вен вульвы, спонтанные пневмотораксы в анамнезе и др.
Однако выбор родоразрешения оперативным путем у пациенток при ДСТ должен быть тщательно взвешен и обоснован, так как пациентки при ДСТ имеют склонность к повышенной кровоточивости тканей (33-45 %) в зависимости от тяжести ДСТ и склонны к плохому заживлению ран. Работами показана морфологическая дезорганизация соединительной ткани в рубцах на матке после кесарева сечения у пациенток при ДСТ, что обусловлено длительно протекающей слабой репарацией на фоне сниженного уровня ангиогенеза и моноцитов CD16+ и CD14+.
По этой же причине мы не рекомендуем роженицам при ДСТ рутинную операцию рассечения промежности (эпизио-, перинеотомия).
Особенностями третьего периода родов нередко являются послеродовые кровотечения вследствие гипотонии матки. Утеротоническая терапия в сочетании с препаратами кальция являются препаратами первой линии.
В послеродовый период у 26 % больных развивается субинволюция матки. Также препаратом первой линии является утеротоническая терапия.
6.27. Синдром протрузии и релаксации тазового дна
Учитывая, что ПГ является мультифакториаль-ным заболеванием, подбор хирургических безрецидивных технологий представляет собой серьезную проблему. Нередко хирург вынужден делать выбор между современными хирургическими технологиями и коморбидностью, которая сопровождает ДСТ или иную экстрагенитальную патологию; предшествующими хирургическими методами коррекции ПГ или иными хирургическими вмешательствами на органах таза и брюшной полости. Также серьезной дилеммой является выбор между высоким риском развития рецидива ПГ и желанием женщины сохранить репродуктивную функцию.
Общепризнано, что «золотым стандартом» у молодых больных при апикальных формах Пг являются операции с использованием «жестких» технологий -сакроспинальные пексии (или иные технологии) абдоминальным доступом, которые должны дополняться вспомогательными методами — пликацией крестцово-маточных связок, облитерацией дугласо-ва пространства и др. Выбор в данном случае определяется апикальной формой ПГ и сопутствующей ДСТ, меньшим числом диспаурений и рецидивов у молодых сексуально активных женщин. Причем нормальный индекс массы тела (ИМТ=18,5-24,9 кг/м2) определяет показания к миниинвазивному лапароскопическому доступу. Пациенткам с ожирением (ИМТ>30 кг/м2) следует предпочесть открытый лапа-ротомный доступ. Лапароскопический абдоминальный доступ имеет преимущества по длительности операции, кровопотери, а также ранней активизации больной и длительности пребывания в стационаре. Вместе с тем открытый абдоминальный доступ у пациенток с ожирением является надежным гарантом адекватной суспензии свода влагалища. Абдоминальные доступы у молодых больных предпочтительны в сравнении со спинальной пексией влагалищным доступом в связи с низким количеством диспаурений вследствии того, что не изменяется длина и ось влагалища. Абдоминальный доступ позволяет выполнить сопутствующие операции на органах репродуктивной системы у молодых женщин и иные симмультанные технологии. При наличии апикального пролапса с преобладание пролапса передней стенки влагалища II и более степеней основной этап абдоминальной пексии у молодых больных с ДСТ может быть дополнен коррекцией паравагинальных дефектов лапароскопическим или трансвагинальным доступом с использованием сетчатого импланта.
При тяжелой форме ДСТ, которая сопровождается истончением брюшины и гладкомышечных компонентов, ввиду высокой частот мesh-ассоциированных эрозий не следует полностью исключать абдоминальные технологии с использованием собственных тканей (апоневротические лоскуты или трипликацию связочного аппарата с его фиксацией к фасциальным структурам таза), в том числе с сохранением шейки матки (матки). По отдаленным результатам технологии с «жесткой» фиксацией с использованием
собственных тканей не имеют преимущества перед технологиями с использованием сетчатых имплантов при сакропиксии, но являются менее агрессивными по числу обструктивных нарушений со стороны кишечника (2,7 % против 0,2 %), меsh-ассоциированных и шовных осложнений (4,2 % против 0,4 %), тромбэм-болических осложнений (0,6 % против 0,1 %).
При рецидивах апикального ПГ (энетроцеле, пролапс сводов влагалища после гистерэктомии и др.), а также для профилактики подобных осложнений сакроспинальная кольпопексия обязательно должна быть дополнена пликацией крестцово-ма-точных связок.
Как паллиативный вариант у молодых больных, желающих сохранить репродуктивную функцию, у пациенток с элонгированной шейкой матки (без апикальной формы ПГ) может быть использована манчестерская операция, дающая положительный эффект на 5-15 лет в зависимости от формы ДСТ. Элонгированная шейка матки является залогом «сохранного» фиксирующего аппарата (крестцово-ма-точные и кардинальные связки). Неслучайно элон-гированная шейка матки коррелирует с толщиной миокарда.
При сочетании ПГ со стрессовым недержанием мочи использование сетчатых технологий (ТОТ) имеет преимущества перед кольпорафией с использованием собственных тканей. Однако ТОТ должна выполняться по строгим показаниям — наличие стрессового недержания мочи. Подход к лечению
недержания мочи при ПГ должен быть крайне взвешенным ввиду усугубления симптомов недержания мочи или формирования недержания мочи de novo.
Коррекция ректоцеле предпочтительна чрезвла-галищным доступом. Ректоцеле III степени у молодых пациенток требует обязательного исключения энте-роцеле, ректальной инвагинации и др. От хирургической коррекции ректоцеле II степени, которое не сопровождается рубцовой деформацией промежности, у пациенток репродуктивного возраста целесообразно воздержаться в пользу электромиостимуляции и БОС-терапии, а у пациенток менопаузального и пост-менопаузального возраста высокая кольпорафия и леваторопластика должны быть вспомогательным этапом к основной технологии.
При выборе метода оперативного лечения вагинальным доступом с использованием синтетических имплантов необходимо помнить, что пациентки при ДСТ в послеоперационный период увеличивают когорту больных с mesh-ассоциированными осложнениями:
• эрозии (более 11,3-26 %), иссечение сетки требуется более чем у 75 % больных с mesh-ассоциированными эрозиями;
• инфекционные осложнения (более 5,3 %);
• развитие гиперактивного мочевого пузыря de novo более чем у 7 % больных;
• клинически значимые гематомы в послеоперационный период (более 7 %).
7. ТАКТИКА ВЕДЕНИЯ ПАЦИЕНТОВ С СИНДРОМОМ МАРФАНА
Патология сердечно-сосудистой системы является причиной смерти у 95 % пациентов в молодом возрасте (до 40 лет) при несвоевременной диагностике и обращении. Доказано, что скелетопатии участвуют в формировании торако-диафрагмального синдрома, а прогредиентная недостаточность соединительнотканного каркаса сердца приводит к его ремодели-рованию с развитием сердечной недостаточности в молодом возрасте.
Особое внимание уделяется дилатации аорты с регургитацией, которая может прогрессировать годами. Наблюдение кардиолога предусматривает ежегодное проведение эходопплерокардиогра-фии, а при расширении более чем на 50 % от нормы — каждые полгода с обязательной консультацией кардиохирурга (Shores J. et al., 1994; Dieckmann С., Nienaber С. A., 1999; Kodolitsch Y. V., Raghunath M., 1998).
В 1981 году в США было организовано общество National Marfan Foundational, объединяющее больных с синдромом Марфана, для распространения положительного опыта по ведению и лечению этой патологии. Тактика ведения этих пациентов «отрабатывалась» в ходе нескольких международных симпозиумов, обобщающих доказательные факты по синдрому Марфана (1988 г. — в Балтиморе, 1992 г. — в Сан-Франциско, 1994 г. — в Берлине, 1996 г. — в Давосе), где и приняты современные диагностические критерии.
В Омске за длительный период наблюдения больных с синдромом Марфана (более 30 лет) пациенты познакомились, активно общаются и поддерживают друг друга в сложных житейских ситуациях. Особенности психологического статуса лиц с синдромом Марфана при выраженных косметических дефектах, ограниченные физические возможности отличают их
от других членов общества и диктуют необходимость объединения.
Питание больным с синдромом Марфана назначается с учетом ведущего клинического синдрома. Так, кардиологические проблемы предполагают назначение диеты № 10. При скелетопатиях дефицит некоторых макроэлементов (кальций, магний, цинк, медь) и белков, участвующих в «строительстве» соединительной ткани, предполагает назначение биологически активных добавок и комплекса макро- и микроэлементов. Информация об эффективности пищевых добавок при «расстройствах соединительной ткани» размещена на сайте (http://www.ctds. info). Для коррекции скелетопатий рекомендуются добавки, содержащие магний, кальций, цинк и медь, а также гиалуроновую кислоту, глюкозамин, хондро-итинсульфат, витамин К, витамин D. Искусственное торможение роста костей эстрогенами в подростковом возрасте, рекомендованное ранее Институтом педиатрии и детской хирургии, в настоящее время не используется.
Активность больных с синдромом Марфана. Необходимо приспособить образ жизни пациента к заболеванию. Регулярная умеренная тренировка у лиц с синдромом Марфана важна для сохранения общего здоровья и поддержания физического и психического благополучия. Основной задачей тренировок является укрепление мышц спины, суставов, костной системы, а также тренировка сердечно-сосудистой системы. Подходящими разновидностями спорта являются те, при которых всегда можно остановиться и отдохнуть, если почувствовал усталость. Благоприятной физической активностью являются путешествия, ходьба пешком, комфортное катание на велосипеде, легкий баскетбол, настольный теннис и занятия с очень легкими гантелями. Нужно выбирать
такую деятельность, которую пациент может исполнять 3-4 раза в неделю по 20-30 минут «шутя».
Однозначно отрицательно решен вопрос о контактных, а также групповых видах спорта, работе с тяжестями. Нужно избегать деятельности, требующей изометрической работы (тяжелая атлетика, подъем по крутой лестнице и т. д.). При синдроме Марфана особенно подходят такие виды спорта, как плавание, езда на велосипеде и легкий бег, но без участия в каких-либо соревнованиях (Dieckmann С., Nienaber С. А., 1999; Kodolitsch Y. V., Raghunath М., 1998). Если пациент принимает ß-блокатор или верапамил, то пульс должен быть менее 100 ударов в минуту, если не принимает — до 110 ударов в минуту.
При поднятии тяжестей в быту нужно обучить пациента использовать как подъемник свои ноги, а не спину. Следует избегать резких изменений в атмосферном давлении, например полетов в самолете, так как имеется склонность к спонтанному пневмотораксу, и подводного плавания. Необходимо заранее подумать о профессиональной ориентации больного. Служба в армии противопоказана (Raghunath М., 1998).
Исследование вопроса о влиянии дозированных физических нагрузок (Яковлев В. М., Дубилей Г. С., 1996; Нечаева Г. И., Яковлев В. М. и др., 1997) на состояние кардио-респираторной системы пациентов с синдромом Марфана с толерантностью к физической нагрузке более 50 Вт при велоэргометрии показало возможность занятий в тренирующем режиме по 45 минут 3 раза в неделю при отсутствии противопоказаний (прогрессирующее расширение корня аорты и рост митральной регургитации). В основе построения программ лежит концепция индивидуального подхода к дозированию физических нагрузок в зависимости от адаптационных возможностей организма. Предусматривался режим малых нагрузок — от 25 до 50 Вт (150-350 кГм/мин), что увеличивало частоту сердечных сокращений во время занятий до 100-110 в минуту. После 10-недельного курса занятий отмечалась положительная направленность показателей гемодинамики и функции внешнего дыхания на фоне улучшения субъективного состояния.
Схемы метаболической терапии при синдроме Марфана должны включать аскорбиновую кислоту (при отсутствии оксалатурии и семейного анамнеза по мочекаменной патологии) в виде коктейлей с молоком, йогуртом; доза — не более 1 г в день в зависимости от возраста, у детей — 250-500 мг в сутки. Избыток аскорбиновой кислоты, положительно влияя на синтез коллагена и образование поперечных сшивок в его макромолекуле, отрицательно сказывается на гиалуронане (гиалуроновой кислоте), вызывая его деградацию. Использование аскорбиновой кислоты без витамина Р резко снижает ее воздействие на соединительную ткань.
Второй составляющей схем метаболической терапии являются препараты, содержащие компоненты соединительной ткани (гиалуроновую кислоту, хондроитинсульфат, глюкозамин) и магний. Например, глюкозаминсульфат; доза в возрасте 12 лет и взрослым — 1,5 г 1 раз в день во время еды, запивать большим количеством воды; курс — 1,5 месяца. В следующем курсе можно использовать препараты, содержащие хондроитинсульфат (IIa, категория C). Доза: детям в возрасте до года — 250 мг, от 1 года до 5 лет — 500 мг, от 6 до 12 лет — 500-750 мг, взрослым — 1,5-2,0 г во время еды, запивать большим количеством воды; курс — 2 месяца. Препарат «Магне В6» способствует активации метаболизма соедини-
тельной ткани и рекомендуется для приема длительными курсами (по 6-12 месяцев). Таблетки «Магне В6» разрешены детям старше 6 лет (масса тела более 20 кг) — 4-6 таблеток в сутки. Форма «Магне В6» в виде раствора для приема внутрь разрешена детям старше 1 года (масса тела более 10 кг) -1-4 ампул в сутки (IIa, категория C).
В качестве метаболита в курс можно включить янтарную кислоту (в капсуле 100 мг) — по 1-2 капсулы 2 раза в день, курс — 3 недели (IIa, категория C).
Карнитина хлорид используется внутрь как 20 % раствор; доза детям в возрасте до года — по 5-10 капель, от 1 года до 6 лет — по 15 капель, от 6 до 12 лет — по 30-40 капель, старше 12 лет — по 1 чайной ложке 3 раза в день после еды; курс — 1 месяц (IIa, категория C).
Милдронат — препарат метаболического действия — показал хорошие результаты по восстановлению физической адаптации, иммунного статуса у лиц с дисплазиями соединительной ткани, включая синдром Марфана (IIa, категория C) (Яковлев В. М., Дубилей Г. С., 1996; Нечаева Г. И., Яковлев В. М. и др., 1997).
В терапии рекомендуются витаминно-минераль-ные комплексы: Компливит Актив, Биомакс курсами по 1 месяцу ежеквартально; Акти-5 либо биологически активная добавка, содержащая L-лизин; доза -в зависимости от возраста; кратность приема — по 1 таблетке 3 раза в день; курс — 1 месяц (IIa, категория C).
Применение антиоксидантов является традиционным: витамин Е (а-токоферол или смесь токоферолов); доза в возрасте 12 лет и взрослым — от 400 до 800 ME в сутки; курс — 3 недели (IIa, категория C).
Хорошие результаты показал антигипоксант акто-вегин при пероральном (по 200 мг 3 раза в день перед едой) и парентеральном (по 5-20 мл ежедневно 2-3 недели) назначении (IIa, категория C).
Применение ß-блокаторов показано для профилактики аневризмы аорты в случае расширенного корня аорты при наличии регургитации, и особенно лицам с аневризмой синуса Вальсальвы (IIa, категория C). В 1994 году установлена их эффективность для предотвращения прогрессирования аневризмы аорты (Shores J. et aI., 1994; Roman M. J. et al., 1993). ß-адреноблокаторы уменьшают выброс в аорту и соответственно нагрузку на стенки восходящего отдела, корригируют сопутствующую гемодинамическую артериальную гипертензию.
Регургитация при ПМК, а также симптомы гипер-катехоламинемии, сердечные аритмии предполагают назначение ß-адреноблокаторов. Считается, что ß-адреноблокаторы предотвращают риск внезапной смерти у пациентов с пролапсом митрального клапана (Silverman D. I. et al., 1995; Roman M. J. et al., 1998). Доза пропранолола может быть от 40 до 200 мг в сутки. Целесообразнее использовать длительно действующие ß-адреноблокаторы, например метопролола сукцинат 50-200 мг в сутки. Дозу у детей и взрослых наращивают до тех пор, пока отношение периода предвыброса к периоду выброса не увеличится на 20 %.
В настоящее время показано, что ß-адрено-блокаторы при ПМК нередко приводят к ухудшению самочувствия, так как большинство пациентов с ПМК имеют нормальное или пониженное артериальное давление. Усиление головокружения, слабость, снижение работоспособности, депрессия, снижение потенции на фоне усугубления гипотонии приводят к отказу от традиционного лечения. Отличный эффект у таких пациентов имеют правильно подобранные
дозированные физические нагрузки по схеме, описанной выше (Яковлев В. М., Дубилей Г. С., 1996; Нечаева Г. И., Яковлев В. М. и др., 1997). Однако некоторые больные имеют низкую толерантность к физической нагрузке — достижение субмаксимальной частоты сердечных сокращений на нагрузке 50 Вт, что не позволяет проводить физическую реабилитацию. Предложена методика патогенетической коррекции гипокинетического типа гемодинамики с помощью венотонического препарата — диосмина (детралекс-500), нормализующего структуру венозного притока у лиц с низкой толерантностью к физическим нагрузкам и ПМК. После приема препарата по 2 таблетки в два приема в течение 4 недель у 100 % пациентов отмечалось улучшение самочувствия, снижение утомляемости, увеличение работоспособности, в 62 % случаев — уменьшение проявлений вегетативной дисфункции (синусовой тахикардии и дыхательной аритмии) с отчетливой тенденцией к увеличению ударного и минутного объемов правого и левого желудочков.
7.1. Лечение кардиоваскулярных осложнений при синдроме Марфана
Наиболее специфичным и тяжелым осложнением со стороны сердца и крупных сосудов при синдроме Марфана является аневризма аорты, которая чаще всего начинается с синусов Вальсальвы (Steinhil-ber W., 1996; Raghunath М., 2000).
Аневризма аорты без лечения может привести к недостаточности аортального клапана или к расслоению аорты. Пациенты с расслоением аорты обычно жалуются на боль в грудной клетке (за грудиной или в спине, между лопатками, последнее более характерно), хотя при аневризме нисходящей и брюшной аорты (что бывает значительно реже) боль локализуется в эпигастральной области. Ранним признаком расслоения аневризмы восходящей аорты, кроме болей в грудной клетке, являются охриплость голоса, дискомфорт в грудной клетке, кашель, одышка, дисфагия, рвота или кровохарканье (при спаянности с бронхом). При расслоении или прогрессировании аневризмы аорты может происходить окклюзия отходящих от аорты сосудов, что приводит к обморокам, параплегии, ишемии лимбальных структур, асимметрии пульса. ЭКГ выявляет повышение сегмента ST в правых грудных отведениях, имитируя острый период инфаркта миокарда переднепере-городочной области левого желудочка. Возможны небольшие колебания ферментов: креатинфосфо-киназы, трансаминаз, лактатдегидрогеназы. В такой ситуации необходима экстренная ЭхоКГ, а затем аортография для уточнения распространенности поражения. Лечение только хирургическое — протезирование аорты эндо- или экзопротезом. Хирургические методы при синдроме Марфана показаны, если аневризматически расширенная аорта составляет более 6 см или отмечается быстрое прогресси-рование расширения до 5-6 см (Steinhilber W., 1996; Raghunath М., 2000).
В случае отсутствия адекватной помощи при расслоении аорты смерть наступает у 80 % нелеченых пациентов в течение 14 дней. Наиболее яркий пример — случай со звездой американского волейбола, членом олимпийской сборной Flo Hyman, который умер от этого осложнения в 1986 году.
Посредством своевременной диагностики и профилактики возможно предупреждение опасных для жизни осложнений. Основой профилактики является информирование пациента о возможной физической активности, правильной профессиональной
ориентации, регулярной дозированной нагрузке при адекватной медикаментозной поддержке. При этом контрольные исследования сердечно-сосудистой системы следует проводить ежегодно.
В своевременной диагностике различных осложнений помогает мониторирование оксипролина и гликозаминогликанов суточной мочи, экскреция которых при резком прогрессировании дилатации значительно увеличивается (в 1,5-3 раза). Достоинствами исследования метаболитов соединительной ткани в суточной моче является то, что это простой и дешевый метод по сравнению с инструментальными, высокочувствительный, недостатком — то, что он не столь специфичный для конкретного осложнения. Его можно рекомендовать как скрининговый метод диагностики различных осложнений. Увеличенная экскреция метаболитов соединительной ткани позволяет предсказать не только осложнения со стороны аорты, но и прогрессирование пролабирова-ния клапанов после инфекции и лихорадки, отслойку сетчатки, обострение хронического пиелонефрита, обострение остеоартроза, легочные осложнения -спонтанный пневмоторакс, пневмонию и некоторые другие (Лисиченко О. В., 1986; Викторова И. А., 1993).
Хирургические методы лечения при синдроме Марфана имеют свои показания. К протезированию эндо- или экзопротезом аневризматического отдела аорты прибегают в случае расширения его более 6 см (Shores J. et al., 1994; Roman M. J. et al., 1993). В 1968 году профессор Bentall впервые описал способ операции на аорте со сложной открытой трансплантацией.
По литературным данным известно, что при ПМК, даже в случае выраженной стабильной регургитации, протезирование клапана не проводят, так как он имеет относительно благоприятное течение и прогноз в отсутствие осложнений (Pyeritz R. E., Wappet М. А., 1983; Silverman D. I. et al., 1995; Devereux R. B. et al., 1987).
Хирургическая коррекция деформаций грудной клетки и позвоночника широко не применяется вследствие недостаточной эффективности и большой травматичности, нередких осложнений плевритами, перикардитами, пневмониями в раннем и позднем послеоперационных периодах. В нашей практике отмечались рецидивы воронкообразных деформаций даже после фиксации грудной клетки специальными штифтами в течение года.
Сравнение показателей гемодинамики до и после оперативного вмешательства по поводу деформаций грудной клетки 2-3-й степени у лиц, прооперированных в областной травматологической больнице г. Омска, показало, что ожидаемого улучшения гемодинамики в позднем послеоперационном периоде не получено, хотя отмечались некоторые положительные сдвиги в раннем послеоперационном периоде. Это еще раз подтверждает мнение о том, что выявляемые кардио-респиратор-ные нарушения при ДСТ в большей степени связаны с собственно органообразующим дефектом соединительной ткани, чем с механическим влиянием деформированной грудной клетки на внутриторакаль-ные органы.
Вопрос о целесообразности торакопластики многократно обсуждался на симпозиумах в Омске, посвященных дисплазиям соединительной ткани. Было принято решение об ограничении хирургической коррекции случаями воронкообразной деформации 3-й степени с тяжелыми кардио-респиратор-
ными нарушениями: сдавлением легких, смещением сердца и перекрутом крупных сосудов. Операции по восстановлению поверхности грудной клетки с косметической целью в настоящее время не применяются. В зарубежной литературе имеются аналогичные показания к торакопластике: большие степени воронкообразной деформации (Раере A. et а1., 1996).
Профилактика инфекционного эндокардита при хирургических вмешательствах должна проводиться у лиц с синдромом Марфана при миксоматозно измененных створках клапанов и ПМК с регургитацией (Dieckmann С., Nienaber С. А., 1999; Kodolitsch Y. V., Raghunath М., 1998).
При средней степени риска (стоматологические вмешательства: удаление зуба, лечение периодонтита, вскрытие каналов): амоксициллин — 2 г (у детей по 0,06 на кг массы тела) внутрь за 1 час до вмешательства или ампициллин — 2 г (у детей 200 мг/кг массы тела) в/м или в/в за 30 минут до вмешательства.
При непереносимости пенициллинового ряда применяют ванкомицин — 1 г (у детей 20 мг/кг массы тела) в/в, инфузия проводится в течение 60 минут и заканчивается за 30 минут до вмешательства, однократно.
При высокой степени риска (операции на брюшной полости и мочеполовых путях, кардиохирургиче-ские операции): парентеральное применение ампициллина — 2 г (у детей 200 мг/кг массы тела) в/м или в/в за 30 минут до вмешательства, а затем половинную дозу от первоначальной в/м или в/в через 6 часов после первого введения необходимо сочетать с гентамицином по 1,5 мг/кг, но не более 120 мг в/в или в/м за 30 минут до процедуры однократно. При аллергии на пенициллин применяют ванкомицин по схеме, описанной выше, вместе с гентамицином.
Исследования, проведенные на лабораторных животных, показали, что при искусственном повреждении аорты баллоном и в последующем при диете с высоким содержанием магния идет более быстрое восстановление дефекта, чем при диетах с нормальным и низким содержанием магния фи etz Н. С. et а1., 1998). Применение «Магне В6» (по 1 таблетке З раза в день или 10 мл (1 ампула питьевого раствора) 1 раз в день в течение 3 недель), «Маг-нерота» (по 1 таблетке 3 раза в день) или других препаратов магния сопровождалось улучшением субъективного статуса и уменьшением симптомов вегетативного дисбаланса.
8. ВОССТАНОВИТЕЛЬНОЕ ЛЕЧЕНИЕ
В программу восстановительного лечения пациентов с ДСТ включаются лечебная физкультура, массаж, физиотерапия,психологическая коррекция, метаболическая терапия. При необходимости даются консультации по образу жизни и питанию. Программа рассчитана на 12-недельный курс 2 раза в год при посещении занятий 3 раза в неделю и должна носить максимально индивидуализированный характер.
Лечебная физкультура проводится под контролем врача-методиста после предварительной оценки физической работоспособности. Комплексы ЛФК строятся на основе общеразвивающих, коррекци-онных, дыхательных упражнений и аэробной части с использованием режима ступенчатого повышения нагрузки. Цель данного компонента — повышение уровня физической работоспособности и нормализация вегетативного тонуса. Кроме того, в тренирую-
9. ПРОФИЛАКТИКА ЗАБОЛЕВАНИЙ,
Различают три вида профилактики наследственной патологии.
9.1. Первичная профилактика — комплекс мероприятий, которые должны предупредить зачатие больного ребёнка. Планирование деторождения включает три основные позиции: оптимальный репродуктивный возраст, который для женщин составляет 21-35 лет; отказ от деторождения в случаях высокого риска наследственной и врождённой патологии; отказ от деторождения в браках с кровными родственниками и между двумя носителями патологического гена. Помимо планирования семьи первичная профилактика предполагает предупреждение вновь возникающих мутаций. Осуществляется это путём жёсткого контроля содержания мутагенов и тератогенов в окружающей среде.
9.1.1. Периконцепционная профилактика (система мер, направленная на устранение некоторых факторов риска, улучшение состояния здоровья будущих родителей и создание благоприятных физиологических условий в момент зачатия).
щие программы включаются комплексы упражнений, соответствующие ведущему проявлению ДСТ.
Лечебный массаж улучшает трофику мышц грудной клетки. Проводится по общепринятым методикам 12-15 процедур на курс.
Физиотерапевтическое лечение назначается при наличии субъективной симптоматики как «базис» физической реабилитации до начала физических тренировок. Выбор методики осуществляется врачом-физиотерапевтом в зависимости от ведущего синдрома.
Психотерапия. Основная цель — выработка системы адекватных установок и закрепление новой линии поведения в семье пациента. Оптимальными являются занятия с психотерапевтом в индивидуальном режиме, не реже 1 раза в неделю.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
ОБУСЛОВЛЕННЫХ ДСТ
Рутинный план обследования и мероприятий при планировании беременности должен включать следующие пункты:
^ назначение приёма фолиевой кислоты в дозе 400 мкг/день за 3 месяца до планируемой беременности;
»- назначение препаратов магния курсами по 6 недель за три месяца до зачатия;
»- проведение исследования на наличие инфекционных заболеваний;
»- оценка риска производственных вредностей, исключение контакта с растворителями, красителями, пестицидами, сократить до минимума контакт с препаратами бытовой химии;
»- проведение ежегодной диспансеризации и обсуждение с женщиной возможности использования различных лекарственных препаратов, в том числе при повышении температуры, возникновении аллергии и других частых ситуациях;
»- санация очагов хронической инфекции; санация полости рта;
^ прекращение курения и сокращение до минимума количества алкогольных напитков; исключение приема наркотических и психотропных веществ;
^ исключение риска дефицита питательных веществ, обсуждение при необходимости проблемы ограничительных диет;
^ регулярные умеренные физические упражнения, введение в правило пеших прогулок на свежем воздухе;
^ избегание перегревания: посещения сауны, инфракрасных кабин, солярия и др.
9.1.2. Перинатальная профилактика
При наступлении беременности женщина продолжает приём фолиевой кислоты вплоть до 10 недели гестации.
Прием препаратов магния (Магне В6) курсами на 8-14 и 24-30 неделях беременности.
Установленный план обследования: в 10-14, 2024 и 32-34 недели беременности ультразвуковое обследование с целью выявления врожденных пороков развития и маркеров хромосомной патологии.
На сроках 9-10 и 15-18 недель исследуются сывороточные белки с целью выявления группы риска по врожденным порокам развития и хромосомным заболеваниям.
При наличии показаний или по желанию семьи проводятся инвазивные методы пренатальной диагностики с целью исключения патологии у плода.
Консультирование родителей по вскармливанию, рациональному питанию, физическому и гигиеническому воспитанию ребенка.
Вакцинация.
Гигиеническая гимнастика, массаж.
9.1.3. Постнатальная профилактика заключается в максимально ранней диагностике состояния и своевременном начале профилактического лечения, а также в исключении из среды факторов, способствующих развитию патологического фенотипа.
Дифференцированные режимы выхаживания.
Комплексное восстановительное лечение (гимнастика, аэробные нагрузки, физиотерапия, психокоррекция, массаж, метаболическая терапия).
Консультирование по правилам физической активности.
Психологическая и физическая реабилитация.
Дифференциация и коррекция ассоциированной патологии.
Профориентация.
Определение возможности беременности и родов.
Военно-медицинская экспертиза, медико-социальная экспертиза.
Таким образом, врач первичного звена (педиатр, терапевт, врач общей практики) обязан дать пациенту с ДСТ обоснованные рекомендации по планированию семьи, определить показания для медико-генетического консультирования, настроить на максимально раннее выявление возможных фенотипических проявлений ДСТ у ребенка и определить направления их профилактики и коррекции.
9.2. Вторичная профилактика осуществляется путём прерывания беременности в случае высокой вероятности заболевания плода или пренатально диагностированной болезни. Прерывание можно делать только в установленные сроки и с согласия женщины. Основанием для элиминации эмбриона или плода является наследственная болезнь.
9.3. Третичная профилактика предполагает коррекцию проявления патологических генотипов. С её помощью можно добиться полной нормализации или снижения выраженности патологического процесса.
9.4. Медико-генетическое консультирование — специализированный вид медицинской помощи, является наиболее распространённым видом профилактики наследственных болезней. Суть его заключается в определении прогноза рождения ребёнка с наследственной патологией на основе уточнённого диагноза, в объяснении вероятности этого события консультирующимся и помощи семье в принятии решения о деторождении
Показания для медико-генетического консультирования:
»- установленная или подозреваемая наследственная болезнь в семье;
»- рождение ребёнка с врождённым пороком развития; задержка физического развития или умственная отсталость у ребёнка; повторные спонтанные аборты, выкидыши, мертворождения; выявление патологии в ходе просеивающих программ;
»- кровнородственные браки;
»- воздействие известных или возможных терато-генов в первые 3 месяца беременности;
»- неблагополучное протекание беременности.
10. ОСОБЕННОСТИ КУРАЦИИ ПАЦИЕНТОВ С ДСТ РАЗНЫХ ВОЗРАСТНЫХ ГРУПП
Курация детей в периоде новорожденности
должна включать мероприятия, направленные на предупреждение появления новых признаков ДСТ и прогрессирования имеющихся признаков ДСТ. Дифференцированные режимы выхаживания предусмотрены для коррекции сопутствующих ортопедических проблем. Родителей необходимо информировать о том, что инфекции, аденоидные вегетации, нерегулярное и неполноценное питание являются факторами риска манифестации генетически запрограммированного состояния.
Курация детей школьного возраста, подростков, лиц молодого возраста с признаками ДСТ должна проводиться с выделением угрожающих жизни и трудоспособности синдромов: сердечно-сосуди-
стых, бронхолегочных, психосоциальной дезадаптации (рис. 11). Курация включает экспертизу годности к службе в армии, профориентацию и комплексное восстановительное лечение подростков и лиц молодого возраста. Должны рекомендоваться правила физической активности, выбор предпочтительного партнера в браке, определяться возможность беременности и родов, проводиться экспертиза трудоспособности. Основой программы восстановительного лечения должны являться немедикаментозные методы воздействия: физические аэробные тренировки кардио-респираторной системы в сочетании с индивидуализированной гимнастикой, физиотерапией, массажем — в зависимости от локомоторных и органных проявлений ДСТ, психокоррекция.
Рис. 11. Программа курации молодых пациентов с ДСТ
Особенностями курации пациентов среднего и пожилого возраста являются необходимость тщательной дифференциации признаков ДСТ и ассоциированной патологии,экспертизатрудоспособности, психическая и физическая реабилитация. Значимость реабилитационных мероприятий (лечебная физкуль-
11. ПРОГНОЗ
Прогноз при ДСТ определяется характером и выражен ностью диспластических проявлений, сформировавшихся клинических синдромов, особенностью воздействояфскторовснешнейсреды и образа жизс ни пацаенеа.
Стратификация риска.
Общиес диспвааеикззакисвмые фзаторы, опос-деляющие повышенный риск осложнений, ранней и/ или внезапной смерти (Нечаева Г. И., Яковлев В. М., Друк И. В.) представлены ниже.
1. Общие факторы риска неблагоприятного прогноза:
наличие пороков развитии;
наличие MAP;
пол;
семейный анамнез ранней и/или внезапной смерти; нерациональное питание и/или гипотрофия; низеая физиазская активность; курение;
хроническ иевиспалитеоензо затойевани я; реанимация флиивтснаивнат зааспия вынамнезе.
2. ДСТ с легкими или умеренными функцио-нальныюа езматоаиями. Небольшой или тюеыен-ный риск осложнений:
вегетативная дисфункция;
торако-диафрагмал ьный синдром без рестрик-тивных нарушений ФВД;
пролапсы клапанов без миксоматозной дегенера -ции, с регургитацией 1-й степени или без таковой;
тура, массаж, нормализация массы тела, ношение специальных стелек при плоскостопии и др.) у лиц с ДСТ с возрастом не уменьшается, а даже возрастает, учитывая присоединение ассоциированной патологии и значительное снижение качества жизни с возрастом.
метаболическая кардиомиопатия 1-й степени; нарушениеритма: синусовая тахикардия, SV-экстрасистолия, единичные желудочковые экстраси-соолы, миграцияуодителярнума, н|манзитерная АВ-беокада 1 -й степени;
астенический, псевдоконстриктивный варианты тааато-диафрашрльнргасемдца; флебопатии;
трахеобронхиальная дискинезия; дискинезии ЖКТ.
3. ДСТ с выраженными морфофункциональ-ными нарушениями. Высокий риск осложнений еаили уаан(айа воезапнот сашрри:
синдромная форма ДСТ;
удрлеосы клапенов сснтсо мстозкпм дегтнераци-ей (толщина створок 3 мм и более) и/или регургитацией 2-4-й степени;
расширение корня аорты, синуса Вальсальвы, устья легочной артерии;
аневризмы церебральных сосудов, аорты; аманеугртжрющиа наеуштмия ритна: синдром слабости синусового узла; желудочковая тахикардия унмвимсго паеиода рпориаорфная желмднрковая тахикардия; желудочковые экстрасистолы, представляющие собой сочетание 3-5-й градаций (по классификации Лаунаи Вольфа), короткие, спонтанно прекращающиеся эпизоды фибрилляции или асисто-ии желудочков; метаболическая кардиомиопатия 2-3-й степени;
торако-диафрагмальное сердце: ложностеноти-ческий, псевдодилатационный варианты, легочное сердце;
рестриктивные или обструктивные вентиляционные нарушения с ДН 2-3-й степени;
буллезная эмфизема, трахеобронхомаляция;
варикозная болезнь вен нижних конечностей, малого таза с ХВН 2-3-й степени;
значительное снижение вариабельности сердечного ритма;
ХСН с диастолической и/или систолической дисфункцией;
дивертикулез полых органов ЖКТ.
11.1. Риск развития осложнений у пациентов с ПМК
Риск инфекционного эндокардита при ПМК без регургитации почти такой же, как и в общей популяции, — 0,0046 %; при ПМК с изолированным поздне- или голосистолическим шумом — 0,059 % (Гладких Н. Н., Ягода А. В., 2007). Абсолютный риск развития этого осложнения в целом чрезвычайно низок (Guidelines for the management of patients with valvular heart disease, 2008).
Острая митральная недостаточность у пациентов с ПМК может быть следствием отрыва миксоматоз-но измененных хорд. По данным Т. Takamoto et al. (1991), толщина створок митрального клапана 3 мм и более, избыточность длины и низкая эхоплотность повышают риск разрыва хорд (48 % vs 5 %).
Внезапная смерть — редкое осложнение ПМК, зарегистрированное по данным проспективных исследований менее чем в 2 % известных случаев (Guidelines for the management of patients with valvular heart disease, 2008).
Г. И. Сторожаков с соавт. (2001) предложил выделять группы больных по степени риска развития осложнений:
1) группа низкого риска — пациенты с наличием изолированного систолического щелчка, глубиной ПМК менее 10 мм, миксоматозной дегенерацией 0; клинические проявления отсутствуют или являются проявлениями синдрома психовегетативной дисфункции;
2) группа среднего риска — пациенты с наличием изолированного систолического щелчка, глубиной ПМК более 10 мм, при ЭхоКГ выявляется миксома-тозная дегенерация 1-2-й степени, митральная ре-гургитация 0-1-й степени, возраст старше 45 лет;
3) группа высокого риска — пациенты с наличием систолического щелчка и позднего систолического шума, при ЭхоКГ глубина ПМК более 12 мм, миксома-тозная дегенерация 2-3-й степени, митральная регур-гитация 2-3-й степени, возраст старше 50 лет, наличие мерцательной аритмии, артериальной гипертонии. Выявляется умеренное расширение полостей сердца без значительного снижения показателей сократимости, сердечная недостаточность не выше II ФК;
4) группа очень высокого риска — пациенты с наличием систолического щелчка и позднего систолического шума или изолированного систолического шума, миксоматозной дегенерацией 3-й степени, митральной регургитацией 3-й степени, ЭхоКГ-при-знаками разрыва хорд, мерцательной аритмией, увеличением камер сердца, сердечной недостаточностью III-IV ФК, транзиторными ишемическими атаками или перенесенным ОНМК, перенесенным инфекционным эндокардитом или признаками текущего эндокардита.
По данным, приведенным в Guidelines for the management of patients with valvular heart disease (2008), факторами риска развития осложнений при ПМК являются:
â толщина створки 3 мм и более с признаками миксоматозной дегенерации (риск разрыва хорд);
â толщина створки 5 мм и более (суммарный риск внезапной смерти, эндокардита и эмболии церебральных сосудов (р<0,02);
â риск эндокардита (р<0,02);
â риск умеренно тяжелой митральной регургитации (р<0,001); необходимость замены митрального клапана (р<0,02);
â риск комплекса желудочковых аритмий (р<0,001);
â внутренний диаметр левого желудочка 60 мм и более (необходимость замены митрального клапана (р<0,001).
12. ВОПРОСЫ ВРАЧЕБНОГО ПРОФЕССИОНАЛЬНОГО КОНСУЛЬТИРОВАНИЯ ПОДРОСТКОВ С ДСТ
К проблемам, связанным с врачебным профессиональным консультированием подростков с дСт, относятся:
^ многообразие клинических проявлений ДСТ -от легких отклонений в состоянии здоровья до тяжелой патологии;
^ отсутствие диагноза ДСТ в МКБ-10 и нормативных документах врачебного контроля (спорт, оценка профессиональной пригодности);
^ сниженные адаптационные возможности и функциональное состояние органов-мишеней;
^ констатация сиюминутного отсутствия/наличия заболеваний и патологических состояний при проведении медицинских осмотров;
^ решающее значение должны иметь особенности течения, функциональное состояние органа или системы, компенсаторные возможности организма;
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
^ минимальное ограничение возможности получения профессионального образования и трудоустройства при максимальной охране здоровья;
^ необходимость учета всего комплекса воздействующих профессионально-производственных
факторов в период профессионального обучения и последующей работы;
»- отсутствие критериев экспертизы профессиональной пригодности у лиц с ДСТ.
12.1. Экспертиза профпригодности подростков Экспертиза профпригодности подростков, являясь важной составляющей профессионального врачебного консультирования, должна проходить в несколько этапов, на каждом из которых врач решает задачи в соответствии с возрастом подростка, уровнем его общеобразовательной подготовки и состоянием здоровья. Являясь важной составляющей профессионального врачебного консультирования, должна проходить в несколько этапов, на каждом из которых врач решает задачи в соответствии с возрастом подростка, уровнем его общеобразовательной подготовки и состоянием здоровья. Первый этап
На первом этапе проводится выявление возрастных функциональных отклонений, исследование функции зрительного, слухового анализаторов, опорно-двигательного аппарата, сердечно-сосудистой и дыхатель-
ной систем с целью наиболее оптимального подбора профессии; оценка индивидуальных факторов риска развития осложнений и прогрессирования ДСТ.
При проведении медицинского осмотра в истории развития ребенка отражаются результаты физикаль-ного обследования (необходимо обращать внимание на факторы риска: высокий рост, дефицит массы тела, нарушения частоты и ритма сердечных сокращений, фенотипические признаки ДСТ — сколиоз и нарушения осанки, плоскостопие, деформация грудной клетки, гипермобильность суставов, признаки вегетативно-сосудистой дисфункции, перламутровые стрии, белесые параллельные полосы растяжения в области поясницы, растяжимость кожи (предплечье, ключица, кончик носа, локоть), длина нижних конечностей (разница в см), ЧСС, АД на обеих руках лежа и стоя.
Всем подросткам необходимо проведение кистевой и силовой динамометрии, определение статической выносливости, исследование адаптационной возможности сердечно-сосудистой системы к физической нагрузке. При выявлении признаков ДСТ и/или дезадаптации подросток нуждается в дальнейшем дообследовании и проведении лечебно-реабилитационных мероприятий. Учитывая лабильность и вариабельность гемодинамических показателей в подростковом возрасте, особенно у подростков с ДСТ, целесообразно неоднократное проведение нагрузочных тестов с разными видами физической нагрузки.
Медицинский работник школы после проведения профилактического осмотра оформляет рекомендации по коррекции отклонений в состоянии здоровья в виде «листка здоровья» в классном журнале, где указывается группа здоровья ребенка, его медицинская группа для занятий физкультурой, противопоказания к освоению профессии, номер парты, ряд и конкретные рекомендации педагогам. Мы рекомендуем внести в «листок здоровья» данные о наличии у подростков проявлений дСт. При заполнении на ре-
бенка контрольной карты диспансерного наблюдения в необходимые рекомендации по его оздоровлению нужно включить профилактические мероприятия по уменьшению темпов прогрессирования ДСТ.
На данном этапе проводится оценка адаптационного потенциала органов-мишеней, анализируются резервы физического развития подростка с ДСТ, пути их сохранения (в том числе и возможности улучшения физического развития путем введения необходимых лечебно-физкультурных мероприятий в учебно-воспитательный процесс школы). При врачебно-профессиональном консультировании школьников 14-15 лет в список учащихся, подлежащих целевому медицинскому осмотру на выявление заболеваний и дефектов развития, ограничивающих профессиональную пригодность, нужно включить особенности состояния здоровья при ДСТ.
Второй этап
Предварительные медицинские осмотры несовершеннолетних проводятся при поступлении в образовательные учреждения в целях определения соответствия учащегося требованиям к обучению. Периодические медицинские осмотры несовершеннолетних проводятся в целях динамического наблюдения за состоянием здоровья учащихся, своевременного выявления начальных форм заболеваний, ранних признаков воздействия вредных и/или опасных факторов учебного процесса на состояние их здоровья, а также медицинских противопоказаний к продолжению учебы.
На данном этапе подростки с ДСТ распределяются в зависимости от наличия тех или иных фено-типических проявлений ДСТ, на основании которых определяется перечень факторов, учеба и работа в контакте с которыми не рекомендуется данным учащимся (табл. 15).
Третий этап предусмотрен в сложных случаях экспертизы профессиональной пригодности подростков с ДСТ (выраженные клинические формы).
Таблица 15
Перечень факторов, учеба и работа в контакте с которыми не рекомендуется подросткам
с различными проявлениями ДСТ
Фенотипические проявления ДСТ Клиническая характеристика Факторы
Синдром вегетативной дисфункции Симпатикотония, ваготония, панические атаки Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические вещества, значительное эмоциональное напряжение, работа на высоте, повышенная опасность травматизма, электромагнитные поля, вибрация общая и локальная
Астенический синдром Снижение работоспособности, ухудшение переносимости физических и психоэмоциональных нагрузок, повышенная утомляемость Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические вещества, значительное эмоциональное и физическое напряжение
ПМК По данным ЭхоКГ (выбухание одной и/или обеих створок митрального клапана в полость левого предсердия на 2 мм и более над уровнем митрального кольца по горизонтальной оси в парастернальной позиции с миксоматозной дегенерацией створок или без нее, с митральной регургита-цией или без нее) Неблагоприятный микроклимат, токсические вещества, значительное физическое перенапряжение (подъем и переноска тяжести, длительная ходьба), длительное вынужденное положение тела, значительное эмоциональное напряжение
Торако-диафрагмальный синдром Астеническая форма грудной клетки, деформации грудной клетки (воронкообразная, килевидная), деформации позвоночника (сколиозы, ки-фосколиозы, гиперкифозы, гиперлордозы и др.), изменения стояния и экскурсии диафрагмы Значительное физическое перенапряжение, подъем и перенос тяжести, длительное вынужденное фиксированное положение тела, неудобная рабочая поза
Продолжение
Фенотипические проявления ДСТ Клиническая характеристика Факторы
Сосудистый синдром Повышение тонуса в системе крупных, мелких артерий и артериол, уменьшение объема и скорости наполнения артериального русла, снижение венозного тонуса и избыточное депонирование крови в периферических венах, артериальная гипотензия Неблагоприятный микроклимат (нагревающий и охлаждающий), длительное пребывание на ногах, статические нагрузки, токсические вещества, работа на высоте, общая и локальная вибрация
Торако-диафрагмальное сердце без признаков недостаточности кровообращения (при наличии признаков недостаточности кровообращения вопрос решается индвидуально) Астенический, констриктивный, ложно-стенотический, псевдодилатационный варианты, торако-диафрагмальное легочное сердце Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические вещества, работа на высоте, значительное физическое перенапряжение, длительное вынужденное положение тела
Метаболическая кардиомиопатия Кардиалгии, аритмии сердца, нарушения процессов реполяризации Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические вещества, работа на высоте, значительное физическое перенапряжение, длительное вынужденное положение тела
Аритмический синдром Желудочковая экстрасистолия различных градаций, многофокусная, мономорфная, реже полиморфная, монофокусная предсердная экстрасистолия, пароксизмальные тахиа-ритмии, миграция водителя ритма, атриовентри-кулярные и внутрижелудочковые блокады, аномалии проведения импульса по дополнительным путям, синдром предвозбужде-ния желудочков, синдром удлинения интервала Q-T Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические вещества, работа на высоте, значительное физическое и нервно-эмоциональное перенапряжение, длительное вынужденное положение тела, повышенная опасность травматизма
Бронхолегочный синдром Трахеобронхиальная дискинезия, трахе-обронхомаляция, трахеобронхомегалия, вентиляционные нарушения (обструктивные, рестриктивные, смешанные нарушения), спонтанный пневмоторакс Неблагоприятный микроклимат (нагревающий и охлаждающий), значительное физическое перенапряжение, в том числе подъем и перенос тяжестей, токсические и раздражающие вещества, пыль, общая вибрация
Синдром иммунологических нарушений Синдром иммунодефицита, аутоиммунный синдром, аллергический синдром Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические и раздражающие вещества, пыль, аллергены, инфекционные агенты
Заболевания желудочно-кишечного тракта, птозы внутренних органов Нефроптоз и дистопии почек, птозы органов желудочно-кишечного тракта, органов малого таза, дискинезии органов желудочно-кишечного тракта, дуоденогастральные и гастроэзофагеаль-ные рефлюксы, несостоятельность сфинктеров, дивертикулы пищевода, грыжи пищеводного отверстия диафрагмы Значительное физическое перенапряжение, в том числе подъем и перенос тяжестей, длительное вынужденное положение тела (длительное пребывание на ногах, в согнутом положении), общая вибрация, нервно-эмоциональное напряжение
Синдром патологии органа зрения миопия, астигматизм, гиперметропия, косоглазие, нистагм, отслойка сетчатки, вывих и подвывих хрусталика Напряжение органа зрения (мелкая, особо точная работа, работа с видеодисплейными терминалами более 50 % смены) при близорукости высокой и средней степени, работы, препятствующие использованию корригирующих очков (на высоте, в условиях повышенной влажности и температуры, больших перепадов температуры, в резко вынужденном положении тела во время работы), значительное физическое перенапряжение с подъемом и переносом тяжестей, электромагнитные поля, ультрафиолетовое излучение
Продолжение
Фенотипические проявления ДСТ Клиническая характеристика Факторы
Геморрагические гематомезенхимальные дисплазии Гемоглобинопатии, синдром Рандю — Ослера — Вебера, рецидивирующие геморрагические (наследственная дисфункция тромбоцитов, синдром Виллебранда, комбинированные варианты) и тромботические синдромы (гиперагрегация тромбоцитов, первичный антифосфолипидный синдром, гипергомо-цистеинемия, резистентность фактора Уа к активированному протеину С) Неблагоприятный микроклимат (нагревающий и охлаждающий), токсические вещества, повышенная опасность общего и местного травматизма (высота, режущие инструменты и т. д.), вибрация общая и локальная
Синдром патологии стопы Косолапость, плоскостопие (продольное, поперечное), полая стопа В случае выраженного плоскостопия -длительное пребывание на ногах, подъем и перенос тяжестей, статическая нагрузка (жим на педаль и т. д.), длительная ходьба
Синдром гипермобильности суставов Способность пассивно отогнуть назад V палец в пястно-фаланговом суставе более чем на 90°, пассивно привести I палец к ладонной поверхности руки, пассивно разогнуть локтевой сустав >10°, пассивно разогнуть коленный сустав >10°, интенсивно прижать ладони к полу, не сгибая коленей Неблагоприятный микроклимат (охлаждающий), работа, требующая повышенной нагрузки на конечности, большого объема движений в суставах, значительное физическое перенапряжение, подъем и перенос тяжести, длительное вынужденное положение тела (длительное пребывание на ногах, статические нагрузки)
Нарушения психической и нервно-эмоциональной сферы Невротические расстройства, депрессии, тревожность, ипохондрия, обсессивно-фо-бические расстройства и т. д. Значительное нервно-эмоциональное напряжение, работа на конвейере, токсические вещества, повышенная опасность общего и местного травматизма (высота, режущие инструменты и т. д.), электромагнитные поля
Вертеброгенный синдром Ювенильный остеохондроз позвоночника, нестабильность, межпозвонковые грыжи, вертебробазиллярная недостаточность, спондилолистез Значительное физическое перенапряжение, подъем и перенос тяжести длительное вынужденное положение тела (длительное пребывание на ногах, статические нагрузки), общая вибрация
С целью предупреждения отрицательного влияния производственных факторов на состояние здоровья, прогрессирования признаков ДСТ, формирования стойких нарушений функций различных органов и си-
стем нами предлагается следующий перечень медицинских противопоказаний и алгоритм обследования подростков с ДСТ (табл. 16).
Производственные факторы Необходимые дополнительные лабораторные и функциональные исследования** Врачи-специалисты** Медицинские противопоказания у подростков с ДСТ
Аэрозоли преимущественно фиброгенного и смешанного типа действия Спирометрия, пульсоксиметрия, рентгенография грудной клетки в двух проекциях 1 раз в год, определение дериватов гемоглобина Педиатр, рентгенолог, пульмонолог, аллерголог Бронхолегочный синдром, синдром иммунологических нарушений, снижение спирометрических показателей ниже значений Р16, повышенное содержание метгемо-глобина, нитрозилгемоглобина
Токсические вещества ЭхоКГ (с обязательной оценкой показателей диастолической функции), холтер-эКг с оценкой вариабельности сердечного ритма, рентгенография грудной клетки в двух проекциях 1 раз в год, определение дериватов гемоглобина, фактор Виллебранда*, коагулограмма, фактор Виллебранда, фибриноген, активированная агрегация тромбоцитов * Педиатр, невролог, рентгенолог, аллерголог-иммунолог*, кардиолог*, гематолог* Синдром вегетативной дисфункции ПМК, торако-диафрагмальное сердце, сосудистый синдром, метаболическая кардиомиопатия, аритмический синдром, синдром иммунологических нарушений, геморрагические гематомезенхимальные дисплазии, снижение спирометрических показателей ниже значений Р16, повышенное содержание метгемо-глобина, нитрозилгемоглобина
Таблица 16
Перечень
медицинских противопоказаний и алгоритм обследования подростков с ДСТ при проведении врачебной профессиональной консультации, предварительных и периодических медицинских осмотров
Продолжение
Производственные факторы Необходимые дополнительные лабораторные и функциональные исследования** Врачи-специалисты** Медицинские противопоказания у подростков с ДСТ
Вещества раздражающего действия Спирометрия, пульсоксиметрия, рентгенография грудной клетки в двух проекциях 1 раз в год, определение дериватов гемоглобина Педиатр, рентгенолог, пульмонолог, аллерголог, дерматолог Бронхолегочный синдром, синдром иммунологических нарушений, элерсоподобный фенотип, снижение спирометрических показателей ниже значений Р16, повышенное содержание метгемо-глобина, нитрозилгемоглобина
Биологические факторы (микроорганизмы-продуценты,препараты, содержащие живые клетки и споры микроорганизмов, патогенные микроорганизмы) Спирометрия, пульсоксиметрия, рентгенография грудной клетки в двух проекциях 1 раз в год, определение дериватов гемоглобина, иммунограмма*, специфическая аллергодиагно-стика in vitro, in vivo* Педиатр, рентгенолог, пульмонолог, аллерголог- иммунолог, дерматолог, отоларинголог Бронхолегочный синдром, синдром иммунологических нарушений, снижение спирометрических показателей ниже значений Р16, повышенное содержание метгемо-глобина, нитрозилгемоглобина
Ультрафиолетовое излучение Офтальмоскопия глазного дна, биомикроскопия сред глаза, острота зрения, тонометрия Педиатр, дерматолог, офтальмолог Синдром патологии органа зрения: вывих и подвывих хрусталика, дегенеративно-дистрофические заболевания сетчатки глаз, хронические заболевания переднего отрезка глаз, острота зрения без коррекции не ниже 0,5 D на одном глазу и 0,2 D на другом глазу, миопия свыше 4,0 D и/или гиперме-тропия свыше 3,25 D
Вибрация общая и локальная Острота зрения с коррекцией, УЗИ абдоминальное, паллестезиометрия, холодовая проба*, УЗИ периферических сосудов*, ЭНМГ*, исследование вестибулярного анализатора*, аудиометрия*, УЗИ органов малого таза*, коагулограмма, фактор Вилле-бранта, фибриноген, активированная агрегация тромбоцитов* Педиатр, невролог, отоларинголог, офтальмолог, хирург Вертеброгенный синдром, геморрагические гематомезенхи-мальные дисплазии, висцеральный синдром (птозы органов желудочно-кишечного тракта, органов малого таза, птозы половых органов у женщин), высокая или осложненная близорукость, сосудистый синдром, синдром вегетативной дисфункции
Пониженная температура воздуха в производственных помещениях и на открытой территории Термометрия, ЭКГ, ЭхоКГ (с обязательной оценкой показателей диастолической функции), холтер-эКг с оценкой вариабельности сердечного ритма, спирометрия, пульсоксиметрия, рентгенография грудной клетки в двух проекциях 1 раз в год, определение дериватов гемоглобина*, холодовая проба*, УЗИ периферических сосудов*, иммунограмма*, коагулограмма, фактор Вилле-бранта, фибриноген, активированная агрегация тромбоцитов* Педиатр, дерматолог, невролог, офтальмолог, хирург, кардиолог* Синдром вегетативной дисфункции ПМК, сосудистый синдром, торако-диафрагмальное сердце, метаболическая кардиомиопатия, аритмический синдром, бронхолегочный синдром, синдром иммунологических нарушений, геморрагические гематомезенхи- мальные дисплазии, синдром гипермобильности суставов
Повышенная температура воздуха в производственных помещениях и на открытой территории, тепловое излучение ЭКГ, ЭхоКГ (с обязательной оценкой показателей диастолической функции), холтер-эКг с оценкой вариабельности сердечного ритма, спирометрия, пульсоксиметрия, рентгенография грудной клетки в двух проекциях 1 раз в год, определение дериватов гемоглобина, УЗИ периферических сосудов, биомикроскопия сред глаза*, иммунограмма* Педиатр, дерматолог, невролог, офтальмолог, хирург, кардиолог Синдром вегетативной дисфункции, выраженный астенический синдром ПМК, сосудистый синдром, торако-диафрагмальное сердце, метаболическая кардиомиопатия, аритмический синдром, бронхолегочный синдром, синдром патологии органа зрения (при наличии препятствия использованию корригирующих очков (в условиях повышенной влажности и температуры, больших перепадов температуры), синдром иммунологических нарушений
Продолжение
Производственные факторы Необходимые дополнительные лабораторные и функциональные исследования** Врачи-специалисты** Медицинские противопоказания у подростков с ДСТ
Физические перегрузки (физическая динамическая нагрузка, масса поднимаемого и перемещаемого груза вручную, стереотипные рабочие движения, статическая нагрузка, рабочая поза, наклоны корпуса, перемещение в пространстве Острота зрения с коррекцией ЭхоКГ, холтер-ЭКГ с оценкой вариабельности сердечного ритма, офтальмоскопия глазного дна*, УЗИ периферических сосудов и ЭНМГ по рекомендации невролога*, рентгенография суставов, позвоночника по рекомендации хирурга и невролога*, УЗИ абдоминальное, УЗИ органов малого таза, компьютерная плантография по рекомендации хирурга Педиатр, невролог, хирург, офтальмолог, рентгенолог* Торако-диафрагмальный синдром пмк***, сосудистый синдром***, торако-диафрагмальное сердце*** метаболическая кардиомиопатия***, аритмический синдром, бронхолегочный синдром, висцеральный синдром при наличии птозов и дистопий внутренних органов, органов малого таза, близорукость высокой и средней степени, синдром патологии стопы (статическая нагрузка на нижние конечности, жим на педаль, длительное стояние, длительная ходьба), синдром гипермобильности суставов (работа, требующая повышенной нагрузки на конечности, большого объема движений в суставах), значительное физическое перенапряжение, подъем и перенос тяжестей, длительное вынужденное положение тела (длительное пребывание на ногах, статические нагрузки), вертеброгенный синдром
Примечание: * — исследования, проводимые по показаниям;
** — всем обследуемым подросткам при проведении предварительных медицинских осмотров, согласно приказу МЗ РФ № 1346н от 21 декабря 2012 г., проводится ОАК, ОАМ, флюорография органов грудной клетки, ЭКГ, исследование уровня глюкозы в крови, УЗИ органов брюшной полости, щитовидной железы и органов репродуктивной системы; все подростки осматриваются педиатром, детским хирургом, детским стоматологом, детским урологом-андрологом, детским эндокринологом, неврологом, травматологом-ортопедом, офтальмологом, акушером-гинекологом, психиатром подростковым; при проведении периодических медицинских осмотров — ОАК, ОАМ, анализ окиси углерода выдыхаемого воздуха с определением карбоксигемоглобина;
*** — при снижении основных гемодинамических показателей ниже 16-го процентиля, наличии предикторов внезапной смерти.
При проведении осмотров учитываются заключения врачей-специалистов и результаты исследований, внесенные в медицинскую документацию несовершеннолетнего (историю развития ребенка), давность которых не превышает 3 месяцев с даты проведения осмотра и/или исследования.
Предлагаемый перечень неблагоприятных производственных факторов, медицинских противопоказаний позволит врачу, курирующему подростка с ДСТ, решать вопросы оценки профессиональной пригодности в рамках врачебного профессионального консультирования подростков.
Приведенные рекомендации относятся к подросткам с ДСТ без резких функциональных отклонений. Данные рекомендации не заменяют действующих перечней медицинских противопоказаний, однако могут быть использованы при решении экспертных вопросов.
Систематическое выполнение рекомендаций врача, психолога, посещение школ здоровья позволит повысить устойчивость сердечно-сосудистой, нервной систем, опорно-двигательного аппарата к возрастающим нагрузкам, развить двигательные и коммуникативные навыки, необходимые для профессионального выбора.
Таким образом, широкое внедрение системы профессионального врачебного консультирования, взаимодействие с Центрами здоровья в муниципальных образованиях, своевременная профориентация и врачебная профконсультация позволят сохранить здоровье, профилактировать профессионально обусловленные заболевания, использовать у подростков с ДСТ возможности наиболее эффективного трудоустройства.
13. МЕДИКО-СОЦИАЛЬНАЯ И ВОЕННО-МЕДИЦИНСКАЯ ЭКСПЕРТИЗА
Вопросы медико-социальной экспертизы (МСЭ) у пациентов с ДСТ решаются индивидуально в зависимости от изменений, выявленных при клинико-инструментальном обследовании. Необходимо помнить, что основаниями для признания гражданина инвалидом являются:
1) нарушение здоровья со стойким расстройством функций организма, обусловленное заболеваниями, последствиями травм или дефектами;
2) ограничение жизнедеятельности (полная или частичная утрата лицом способности или возможности осуществлять самообслуживание, самостоя-
тельно передвигаться, ориентироваться, общаться, контролировать свое поведение, обучаться или заниматься трудовой деятельностью);
3) необходимость осуществления мер социальной защиты гражданина.
В связи с тем что в настоящее время ДСТ не имеет статуса самостоятельной нозологической формы, при направлении на МСЭ в качестве основного диагноза целесообразно указывать ведущее заболевание или синдром, послуживший непосредственной причиной утраты трудоспособности (варикозная болезнь вен нижних конечностей, ПМК, буллезная
эмфизема, сколиотическая деформация позвоночника и т. д.). При этом необходимо подчеркнуть полиорганный характер патологии и перечислить все остальные проявления ДСТ в графе «сопутствующие заболевания». Для того чтобы предоставить в бюро МСЭ максимально полную информацию о состоянии больного, перечень необходимых обследований целесообразно расширить в соответствии с алгоритмом диагностики ДСТ. В медицинских документах больных, направленных на МСЭ, важно охарактеризовать течение заболевания и оказание медицинской помощи при нем, сроки диагностики, длительность заболевания, частоту обращений за медицинской помощью, объем и качество медицинской помощи, диспансеризации, госпитализации, а также результаты проведенных реабилитационных мероприятий.
Пригодность к военной службе определяется в соответствии с расписанием болезней и таблицей дополнительных требований к состоянию здоровья граждан.
В расписании болезней предусматриваются требования к состоянию здоровья граждан при первоначальной постановке на воинский учет и призыве на военную службу (I графа); военнослужащих, проходящих военную службу по призыву (II графа); военнослужащих, проходящих военную службу по контракту и офицеров запаса (III графа); граждан, предназначаемых для прохождения военной службы на подводных лодках (IV графа).
ПРИЛОЖЕНИЯ
Приложение 1
Место дисплазий соединительной ткани в МКБ-10
III БОЛЕЗНИ КРОВИ, КРОВЕТВОРНЫХ ОРГАНОВ И ОТДЕЛЬНЫЕ НАРУШЕНИЯ, ВОВЛЕКАЮЩИЕ ИММУННЫЙ МЕХАНИЗМ
D50.0 Железодефицитная анемия вторичная вследствие потери крови (хроническая)
Постгеморрагическая (хроническая) анемия Исключены: острая постгеморрагическая анемия (D62)
врожденная анемия вследствие кровопотери у плода(Р61.3)
D53.8 Другие уточненные анемии, связанные с питанием
Анемия, связанная с дефицитом: меди, молибдена, цинка
Исключена: недостаточность питания без упоминания об анемии, такие как:
— дефицит меди (Е61.0), дефицит молибдена (У61.5), дефицит цинка (Е60)
D53.9 Анемия, связанная с питанием, неуточ-ненная
Простая хроническая анемия Исключена: анемия БДУ (D64.9) D65 Диссеминированное внутрисосудистое свертывание (синдром дефибринации)
Афибриногенемия приобретенная, коагулопатия потребления, диффузная или диссеминированная внутрисосудистая коагуляция (DJC), фибринолити-ческая кровоточивость приобретенная
Пурпура: фибринолитическая, молниеносная Исключен: синдром дефибринации (осложняющий): аборт, внематочную или молярную беремен-
Несмотря на то что в нормативных документах отсутствует упоминание о ДСТ как об отдельной нозологической форме, многие диспластикозависимые изменения ограничивают годность к военной службе. Например, наличие пролапса митрального клапана с признаками сердечной недостаточности 1 ФК обусловливает принятие решения о годности освидетельствуемых лиц к военной службе и к поступлению в училища и военно-учебные заведения. В то же время наличие стойких нарушений ритма сердца и проводимости,пароксизмальных тахиарит-мий, а также синдрома WPW при освидетельствовании по I и II графам определяет негодность к военной службе; по III графе — ограниченную годность к военной службе. При этом сердечная недосточность 1-2 ФК должна быть подтверждена кардиогемодинамическими показателями, выявляемыми при эхокардиографии, а также результатами велоэргометрии для оценки индивидуальной переносимости физической нагрузки в сочетании с анализом клинических проявлений заболевания.
В нормативных документах содержатся сведения об экспертизе при деформациях позвоночника, плоскостопии, миопии, дефиците массы тела, вегетативной дисфункции, астеническом синдроме и т. п.
В задачи врача первичного звена входят знание нормативных документов, детальная диагностика фенотипических признаков ДСТ, обследование призывника в соответствии с выявленным синдромом и тщательное оформление медицинской документации с учетом системного характера патологии.
ность (000-007, 008.1), у новорожденного (Р60), беременность, роды и послеродовый период (045.0, 046.0, 067.0, 072.3)
D69 Пурпура и другие геморрагические состояния
Исключены:
доброкачественная гипергаммаглобулинемиче-ская пурпура ф89.0)
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
криоглобулинемическая пурпура ф89.1) идиопатическая (геморрагическая) тромбоците-мия ф47.3)
молниеносная пурпура ф65) тромботическая тромоцитопеническая пурпура (М31.1)
D69.1 Качественные дефекты тромбоцитов
Тромбоцитопатия
Исключена: болезнь Виллебранда ф68.0)
IV БОЛЕЗНИ ЭНДОКРИННОЙ СИСТЕМЫ, РАССТРОЙСТВА ПИТАНИЯ И НАРУШЕНИЯ ОБМЕНА ВЕЩЕСТВ
Е45 Задержка развития, обусловленная бел-ково-энергетической недостаточностью
Алиментарная: низкорослость (карликовость), задержка роста
Задержка физического развития вследствие недостаточности питания
Е55.9 Недостаточность витамина D неуточ-ненная
Авитаминоз D
Е58 Алиментарная недостаточность кальция
Исключены: нарушения обмена кальция (Е83.5) последствия недостаточности кальция (Е64.8) Е59 Алиментарная недостаточность селена
Кешанская болезнь
Исключены: последствия недостаточности селена (Е64.8)
Е60 Алиментарная недостаточность цинка Е61.0 Недостаточность меди Е61.1 Недостаточность железа Исключена: железодефицитная анемия ф50.-) Е61.2 Недостаточность магния Е61.3 Недостаточность марганца Е61.8 Недостаточность других уточненных элементов питания
Е61.9 Недостаточность элементов питания неуточненная
Е63.9 Недостаточность питания неуточненная Е64.2 Последствия недостаточности витамина С
Е64.9 Последствия недостаточности питательных веществ неуточненных Е83.4 Нарушения обмена магния
Гипермагниемия, гипомагниемия
V ПСИХИЧЕСКИЕ РАССТРОЙСТВА И РАССТРОЙСТВА ПОВЕДЕНИЯ
F45 Соматоформные расстройства Исключены: диссоциативные расстройства ^44.-), выдергивание волос ^98.4), детская форма речи (лепет) ^80.0), сюсюканье ^80.8), кусание ногтей ^98.8), психологические и поведенческие факторы, связанные с нарушениями или болезнями, классифицированными в других рубриках ^54), сексуальная дисфункция, не обусловленная органическими нарушениями или болезнями ^52.-), сосание пальца ^98.8), тики (в детстве и подростковом возрасте) ^95.-), синдром де ла Туретта ^95.2), трихо-тилломания ^63.3)
F45.0 Соматизированное расстройство Множественное психосоматическое расстройство F45.1 Недифференцированное соматоформ-ное расстройство
F45.2 Ипохондрическое расстройство Расстройство, выражающееся в озабоченности собственным здоровьем, дисморфофобия (небредовая), ипохондрический невроз, ипохондрия, нозофобия F45.3 Соматоформная дисфункция вегетативной нервной системы
Кардиальный невроз, синдром да Косты, гастро-невроз, нейроциркуляторная астения. Психогенные формы: аэрофагии, кашля, диареи, диспепсии, дизурии, метеоризма, икоты, глубокого и частого дыхания, учащенного мочеиспускания, синдрома раздраженного кишечника, пилороспазма
F45.4 Устойчивое соматоформное болевое расстройство
Психалгия. Психогенная: боль в спине, головная боль, соматоформное болевое расстройство
Исключены: боль в спине (М54.9); боль: БДУ ^52.9), острая ^ 52.0), хроническая ^52.2), неустранимая ^52.1), головная боль напряженного типа (044.2)
F45.8 Другие соматоформные расстройства
Психогенная(ый): дисменорея, дисфагия, включая «глобус истерикус», зуд, кривошея. Скрежетание зубами
F45.9 Соматоформное расстройство неуточ-ненное
F48 Другие невротические расстройства F48.0 Неврастения
Исключены: астения БДУ ^53), состояние истощения жизненных сил (773.0), недомогание и утомляемость ^53), синдром утомляемости после пере-
несенной вирусной болезни (093.3), психастения ^48.8)
F48.8 Другие уточненные невротические расстройства
Болезнь Брике, синдром Дата, профессиональный невроз, в том числе писчий спазм, психастения, психастенический невроз, психогенный обморок
F51 Расстройства сна неорганической этиологии
F51.0 Бессонница неорганической этиологии F51.1 Сонливость (гиперсомния) неорганической этиологии
F60.5 Ананкастное расстройство личности F60.6 Тревожное (уклоняющееся) расстройство личности
F62.8 Другие стойкие изменения личности Хронический болевой личностный синдром F93.0 Тревожное расстройство у детей, вызванное разлукой
F93.1 Фобическое тревожное расстройство в детском возрасте
F93.3 Расстройство сиблингового соперничества
F98.0 Энурез неорганической природы
Энурез (первичный) (вторичный) неорганической природы, функциональный энурез, психогенный энурез, недержание мочи неорганического происхождения
Исключен: энурез БДУ ^32)
F98.5 Заикание (запинание)
Исключены: тики ^95.-), речь взахлеб ^98.6)
VI БОЛЕЗНИ НЕРВНОЙ СИСТЕМЫ
G90 Расстройства вегетативной (автономной) нервной системы
Исключены: расстройство вегетативной нервной системы, вызванное алкоголем (031.2)
G90.0 Идиопатическая периферическая вегетативная невропатия
Обморок, связанный с раздражением каротидно-го синуса
G90.9 Расстройство вегетативной (автономной) нервной системы неуточненное
VII БОЛЕЗНИ ГЛАЗА И ЕГО ПРИДАТОЧНОГО АППАРАТА
Н43.0 Выпадение стекловидного тела (пролапс)
Исключен: синдром стекловидного тела после операции по поводу катаракты (Н59.0) Н49 Паралитическое косоглазие Исключены: офтальмоплегия: — внутренняя (Н52.5), внутриядерная (Н51.2), надъядерная прогрессирующая (023.1)
Н52 Нарушения рефракции и аккомодации
Н52.0 Гиперметропия
Н52.1 Миопия
Н52.2 Астигматизм
Н52.5 Нарушения аккомодации
VIII БОЛЕЗНИ УХА И СОСЦЕВИДНОГО ОТРОСТКА
Н80 Отосклероз
IX БОЛЕЗНИ СИСТЕМЫ КРОВООБРАЩЕНИЯ
М5 Вторичная гипертензия
И5.8 Другая вторичная гипертензия
115.9 Вторичная гипертензия неуточненная 134 Неревматические поражения митрального клапана
134.0 Митральная (клапанная) недостаточность
Митральная (клапанная): функциональная, недостаточность, регургитация (БДУ или уточненной причины, кроме ревматической)
134.1 Пролапс (пролабирование) митрального клапана
Синдром выбухающего митрального клапана Исключен: синдром Марфана ^87.4) 135.1 Аортальная (клапанная) недостаточность
Аортальная (клапанная): функциональная недостаточность, регургитация (БДУ или уточненной причины, кроме ревматической)
136.1 Неревматическая недостаточность трехстворчатого клапана
Трикуспидальная (клапанная) функциональная недостаточность, регургитация (БДУ или уточненной причины, кроме ревматической)
137.1 Недостаточность клапана легочной артерии
Легочного клапана: функциональная недостаточность, регургитация (БДУ или уточненной причины, кроме ревматической) 142 Кардиомиопатия
143.1* Кардиомиопатия при метаболических нарушениях
Й3.2* Кардиомиопатия при расстройствах питания
144 Предсердно-желудочковая (атриовентри-кулярная) блокада и блокада левой ножки пучка (Гиса)
144.0 Предсердно-желудочковая блокада первой степени
144.1 Предсердно-желудочковая блокада второй степени
Атриовентрикулярная блокада, тип I и II, блокада Мобитца, тип I и II, блокада второй степени, тип I и II, блокада Венкебаха
144.2 Предсердно-желудочковая блокада полная
Полная блокада сердца БДУ, блокада третьей степени
145 Другие нарушения проводимости
145.0 Блокада правой ножки пучка
145.1 Другая и неуточненная блокада правой ножки пучка
Блокада разветвлений правой ножки пучка БДУ
145.2 Двухпучковая блокада
145.3 Трехпучковая блокада
145.4 Неспецифическая внутрижелудочковая блокада
Блокада ножки пучка БДУ
145.5 Другая уточненная блокада сердца Синусно-предсердная блокада, синоаурикуляр-
ная блокада
Исключена: блокада сердца БДУ (!45.9)
145.6 Синдром преждевременного возбуждения
Аномалии предсердно-желудочкового возбуждения. Предсердно-желудочковое проведение: ускоренное, по дополнительным путям, с преждевременным возбуждением, синдром Лауна — Ганонга -Левина, синдром Вольфа — Паркинсона — Уайта
146 Остановка сердца
146.0 Остановка сердца с успешным восстановлением сердечной деятельности
146.1 Внезапная сердечная смерть, так описанная
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Исключены: внезапная смерть БДУ ^96.-) при: нарушении проводимости (!44-!45), инфаркта миокарда (!21-!22)
146.9 Остановка сердца неуточненная
147 Пароксизмальная тахикардия
147.1 Наджелудочковая тахикардия Пароксизмальная тахикардия: предсердная,
предсердно-желудочковая, исходящая из а-в соединения, узловая
147.2 Желудочковая тахикардия
148 Фибрилляция и трепетание предсердий
149 Другие нарушения сердечного ритма
149.0 Фибрилляция и трепетание желудочков
149.1 Преждевременная деполяризация предсердий
Преждевременные сокращения предсердий
149.2 Преждевременная деполяризация, исходящая из соединения
149.3 Преждевременная деполяризация желудочков
149.4 Другая и неуточненная деполяризация
Эктопические систолы, экстрасистолы. Экстрасистолическая аритмия
Преждевременные: сокращения БДУ, сжатия
149.5 Синдром слабости синусового узла Синдром тахикардии-брадикардии
149.8 Другие уточненные нарушения сердечного ритма
Нарушения ритма: коронарного синуса, эктопические, узловые
150 Сердечная недостаточность
150.0 Застойная сердечная недостаточность
Болезнь сердца застойного характера, правоже-лудочковая недостаточность (вторичная по отношению к левожелудочковой недостаточности)
150.1 Левожелудочковая недостаточность 0тек легкого, острый легочный отек, сердечная
астма, левосторонняя сердечная недостаточность (с упоминанием о болезни сердца БДУ или сердечной недостаточности)
150.9 Сердечная недостаточность неуточнен-ная
Недостаточность обоих желудочков, сердечная (сердца) или миокардиальная недостаточность БДУ
151 Осложнения и неточно обозначенные болезни сердца
151.1 Разрыв сухожилий хорды, не классифицированный в других рубриках
151.2 Разрыв сосочковой мышцы, не классифицированный в других рубриках
151.3 Внутрисердечный тромбоз, не классифицированный в других рубриках
Тромбоз (давний): верхушечный, предсердный, ушка предсердия, желудочковый 151.5 Дегенерация миокарда Дегенерация сердца или миокарда: жировая, старческая. Миокардиальная болезнь 151.7 Кардиомегалия
Сердечное(ая): расширение, гипертрофия. Дила-тация желудочков
160 Субарахноидальное кровоизлияние 160.0 Субарахноидальное кровоизлияние из каротидного синуса и бифуркация
162 Другое нетравматическое внутричерепное кровоизлияние
167 Другие цереброваскулярные болезни
!67.0 Расслоение мозговых артерий без разрыва
!67.1 Аневризма мозга без разрыва
Мозговая(ой): аневризма БДУ, артериовенозный свищ приобретенный
Исключены: врожденная аневризма мозга без разрыва ^28.-), разорванная аневризма мозга (160.7)
!71 Аневризма и расслоение аорты !71.0 Расслоение аорты (любой части)
Расслаивающая аневризма аорты (разорванная) (любой части)
!71.1 Аневризма грудной части аорты разорванная
!71.2 Аневризма грудной части аорты без упоминания о разрыве
^1.3 Аневризма брюшной аорты разорванная ^1.4 Аневризма брюшной аорты без упоминания о разрыве
^1.5 Аневризма грудной и брюшной аорты разорванная
^1.6 Аневризма грудной и брюшной аорты без упоминания о разрыве
^1.8 Аневризма аорты неуточненной локализации разорванная
Разрыв аорты БДУ
^1.9 Аневризма аорты неуточненной локализации без упоминания о разрыве
Аневризма, дилатация, гиалиновый некроз аорты ^2 Другие формы аневризмы Включена: аневризма (ветвистая) (ложная) (разорванная)
Исключена: аневризма: аорты (171.-), артерио-венозная БДУ ^27.3), приобретенная (177.0), церебральная (без разрыва) (167.1), разорванная (160.-), коронарная (125.4), сердца (125.3), легочной артерии (128.1), сетчатки (Н35.0), варикозная (177.0)
^3 Другие болезни периферических сосудов ^3.0 Синдром Рейно Рейно: болезнь, гангрена, феномен ^8 Болезни капилляров
^8.0 Наследственная геморрагическая теле-ангиоэктазия
Болезнь Рандю — Ослера — Вебера №3 Варикозное расширение вен нижних конечностей
№3.0 Варикозное расширение вен нижних конечностей с язвой
№3.1 Варикозное расширение вен нижних конечностей с воспалением
№3.2 Варикозное расширение вен нижних конечностей с язвой и воспалением
№3.9 Варикозное расширение вен нижних конечностей без язвы или воспаления №4 Геморрой
Включены: варикозное расширение вен ануса или прямой кишки, геморроидальные узлы
Исключены: осложняющий: беременность (022.4), роды или послеродовой период (087.2) №4.0 Внутренний тромбированный геморрой №4.1 Внутренний геморрой с другими осложнениями
Внутренний геморрой: кровоточащий, выпадающий, ущемленный, изъязвленный
№4.3 Наружный тромбированный геморрой №4.5 Наружный геморрой без осложнения №4.9 Геморрой без осложнения неуточненный №5 Варикозное расширение вен пищевода №5.0 Варикозное расширение вен пищевода с кровотечением
№5.9 Варикозное расширение вен пищевода без кровотечения
№6 Варикозное расширение вен других локализаций
№6.0 Варикозное расширение подъязычных вен №6.1 Варикозное расширение вен мошонки №6.2 Варикозное расширение вен таза №6.3 Варикозное расширение вен вульвы №6.4 Варикозное расширение вен желудка №6.8 Варикозное расширение вен других уточненных локализаций
Варикозная язва носовой перегородки №7 Другие поражения вен
№7.2 Венозная недостаточность (хроническая) (периферическая)
№7.8 Другие уточненные поражения вен Ю5 Гипотензия
Ю5.0 Идиопатическая гипотензия Ю5.8 Другие виды гипотензии
Хроническая гипотензия Ю5.9 Гипотензия неуточненная
X БОЛЕЗНИ ОРГАНОВ ДЫХАНИЯ J43 Эмфизема
J43.9 Эмфизема (легкого) (легочная)
БДУ, буллезная, везикулярная, эмфизематозный пузырек
J93 Пневмоторакс
J93.0 Спонтанный пневмоторакс напряжения J93.1 Другой спонтанный пневмоторакс J93.8 Другой пневмоторакс J93.9 Пневмоторакс неуточненный
XI БОЛЕЗНИ ОРГАНОВ ПИЩЕВАРЕНИЯ
К07 Челюстно-лицевые аномалии (включая аномалии прикуса)
К07.0 Основные аномалии размеров челюстей К07.1 Аномалии челюстно-черепных соотношений
К07.2 Аномалии соотношений зубных дуг К07.3 Аномалии положения зубов К07.4 Аномалия прикуса неуточненная К07.6 Болезни височно-челюстного сустава К22 Другие болезни пищевода К22.4 Дискинезия пищевода К22.5 Дивертикул пищевода приобретенный К30 Диспепсия Нарушение пищеварения
К31.3 Пилороспазм, не классифицированный в других рубриках
К31.4 Дивертикул желудка К40 Паховая грыжа
К40.0 Двусторонняя паховая грыжа с непроходимостью без гангрены
К40.1 Двусторонняя паховая грыжа с гангреной
К40.2 Двусторонняя паховая грыжа без непроходимости или гангрены
Двусторонняя паховая грыжа БДУ К40.3 Односторонняя или неуточненная паховая грыжа с непроходимостью без гангрены
Паховая грыжа (односторонняя): вызывающая непроходимость, ущемленная, невправимая, странгу-ляционная (без гангрены)
К40.4 Односторонняя или неуточненная паховая грыжа с гангреной
К40.9 Односторонняя или неуточненная паховая грыжа без непроходимости или гангрены
К41 Бедренная грыжа
К41.1 Двусторонняя бедренная грыжа с гангреной
К41.2 Двусторонняя бедренная грыжа без непроходимости или гангрены
К41.3 Односторонняя или неуточненная бедренная грыжа с непроходимостью без гангрены
Бедренная грыжа (односторонняя): вызывающая непроходимость, ущемленная, невправимая, стран-гуляционная(без гангрены) К42 Пупочная грыжа Включена: околопупочная грыжа Исключено: омфалоцеле ^79.2) К42.0 Пупочная грыжа с непроходимостью без гангрены
Пупочная грыжа: вызывающая непроходимость, ущемленная, невправимая, странгуляционная (без гангрены)
К43 Грыжа передней брюшной стенки Включены: грыжа: надчревная, инцизионная К44 Диафрагмальная грыжа Включены: грыжа отверстия диафрагмы (пищеводного) (скользящая), околопищеводная грыжа
Исключены: врожденная грыжа: диафрагмальная ^79.0), пищеводного отверстия диафрагмы ^40.1) К57 Дивертикулярная болезнь кишечника Включены: дивертикулит, дивертикулез, дивертикул тонкой (толстой) кишки
Исключены: врожденный дивертикул кишечника ^43.8), дивертикул аппендикса (К38.2), дивертикул Меккеля ^43.0)
К57.0 Дивертикулярная болезнь тонкой кишки с прободением и абсцессом
Дивертикулярная болезнь тонкой кишки с перитонитом
Исключены: врожденный дивертикул кишечника ^43.8), дивертикул аппендикса (К38.2), дивертикул Меккеля ^43.0)
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
К57.1 Дивертикулярная болезнь тонкой кишки без прободения и абсцесса
Дивертикулярная болезнь тонкой кишки БДУ Исключена: дивертикулярная болезнь и тонкой, и толстой кишки без абсцесса (К57.5)
К57.2 Дивертикулярная болезнь толстой кишки с прободением и абсцессом
Дивертикулярная болезнь ободочной кишки с перитонитом
Исключены: дивертикулярная болезнь и тонкой, и толстой кишки с прободением и абсцессом (К57.4) К57.3 Дивертикулярная болезнь толстой кишки без прободения и абсцесса
Дивертикулярная болезнь ободочной кишки БДУ Исключена: дивертикулярная болезнь и тонкой, и толстой кишки без прободения или абсцесса (К57.5) К57.4 Дивертикулярная болезнь и тонкой, и толстой кишки с прободением и абсцессом
Дивертикулярная болезнь и тонкой, и толстой кишки с перитонитом
К57.5 Дивертикулярная болезнь и тонкой, и толстой кишки без прободения или абсцесса
Дивертикулярная болезнь и тонкой, и толстой кишки БДУ
К57.8 Дивертикулярная болезнь кишечника, неуточненной части, с прободением и абсцессом
Дивертикулярная болезнь кишечника БДУ с перитонитом
К57.9 Дивертикулярная болезнь кишечника, неуточненной части, без прободения и абсцесса
Дивертикулярная болезнь кишечника К58 Синдром раздраженного кишечника
Включен: синдром раздраженной ободочной кишки
K58.0 Синдром раздраженного кишечника с диареей
K58.9 Синдром раздраженного кишечника без диареи
Синдром раздраженного кишечника БДУ K59 Другие функциональные кишечные нарушения
Исключены: изменения состояния кишечника БДУ (R 19.4), функциональные расстройства желудка (К31.-), нарушение всасывания в кишечнике (К90.-), психогенные кишечные расстройства (F45.3) K59.0 Запор
K59.1 Функциональная диарея K59.3 Мегаколон, не классифицированный в других рубриках
Расширение ободочной кишки, токсический мега-колон
Исключены: мегаколон (при): болезни Шагаса (В57.3), врожденный (аганглионарный) (Q43.1), болезни Гиршпрунга (Q43.1) K63.4 Энтероптоз
K82.8 Другие уточненные болезни желчного пузыря
Спайки, атрофия, киста, дискинезия, гипертрофия, отсутствие функции, язва пузырного протока или желчного пузыря
K82.4 Холестероз желчного пузыря
XII БОЛЕЗНИ КОЖИ И ПОДКОЖНОЙ КЛЕТЧАТКИ
L20 Атопический дерматит Исключен: ограниченный нейродерматит (L28.0) L90 Атрофические поражения кожи L90.6 Атрофические полосы (striae) L90.8 Другие атрофические изменения кожи L90.9 Атрофическое изменение кожи неуточ-ненное
L91 Гипертрофические изменения кожи L91.0 Келоидный рубец
Гипертрофический рубец, келоид Исключены: угри келоидные (L73.0), рубец БДУ (L90.5)
L91.8 Другие гипертрофические изменения кожи
L91.9 Гипертрофическое изменение кожи не-уточненное
L92.8 Другие гранулематозные изменения кожи и подкожной клетчатки
L92.9 Гранулематозное изменение кожи и подкожной клетчатки неуточненное
XIII БОЛЕЗНИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ
И СОЕДИНИТЕЛЬНОЙ ТКАНИ
M12 Другие специфические артропатии Исключены: артропатия БДУ (M13.9), артроз (M15-M19), перстнечерпаловидная артропатия (J38.7) M12.5 Травматическая артропатия Исключены: посттравматический артроз: БДУ (M19.1), первого предплюсно-плюсневого сустава (M18.2-M18.3), тазобедренного сустава (M16.4-M16.5), коленного сустава (M17.2-M17.3), других отдельных суставов (M19.1)
M24.5 Контрактура сустава Исключены: приобретенные деформации конечностей (M20-M21), контрактура сухожилия влагалища без контрактуры сустава (M67.1), контрактура Дюпюитрена (M72.0)
M24.6 Анкилоз сустава
Исключен: позвоночника (M43.2), тугоподвиж-ность сустава без анкилоза (M25.6)
M24.7 Протрузия вертлужной впадины M25.5 Боль в суставе
M35.7 Гипермобильный синдром разболтанности, излишней подвижности
Семейная слабость связок
Исключены: синдром Элерса — Данло (Q79.6), слабость связок БДУ (M24.2) М40 Кифоз и лордоз
Исключены: кифосколиоз (М41.-), кифоз и лордоз: врожденный (Q76.4), после медицинских процедур (М96.-)
M40.0 Кифоз позиционный
Исключен: остеохондроз позвоночника (M42.-)
M40.1 Другие вторичные кифозы
M40.2 Другие и неуточненные кифозы
M40.3 Синдром прямой спины
M40.4 Другие лордозы
Лордоз: приобретенный, позиционный
m40.5 Лордоз неуточненный
M41 Сколиоз
Включен: кифосколиоз
Исключены: врожденный сколиоз: БДУ (Q67.5), вследствие порока развития костей (Q76.3), позиционный (Q67.5), кифосколиотическая болезнь сердца (I27.1), после медицинских процедур (M96.-)
M41.0 Инфантильный идиопатический сколиоз
M41.1 Юношеский идиопатический сколиоз
Сколиоз у подростков
M41.2 Другие идиопатические сколиозы M41.3 Торакогенный сколиоз M41.4 Нервно-мышечный сколиоз
Сколиоз вследствие церебрального паралича, атаксии Фридрейха, полиомиелита и других нервно-мышечных нарушений
M42 Остеохондроз позвоночника M42.0 Юношеский остеохондроз позвоночника Болезнь Кальве, болезнь Шейермана Исключен: позиционный кифоз (M40.0) M42.1 Остеохондроз позвоночника у взрослых
M42.9 Остеохондроз позвоночника неуточ-ненный
M43 Другие деформирующие дорсопатии Исключены: врожденный спондилолиз и спонди-лолистез (Q76.2), половинчатость позвонка (Q76.3-Q76.4), синдром Клиппеля — Фейля (Q76.1), люмба-лизация и сакрализация (Q76.4), платиспондилиз (Q76.4), spina bifida occulta (Q76.0), искривление позвоночника при: остеопорозе (M80-M81), болезни Педжета (костей) деформирующий остеит (M88.-) M43.0 Спондилолиз M43.1 Спондилолистез
M43.3 Привычный атланто-аксиальный подвывих с миелопатией
M43.4 Другие привычные антланто-аксиаль-ные подвывихи
M43.5 Другие привычные подвывихи позвонков
Исключены: биомеханические повреждения НКДР (M99.-)
M43.6 Кривошея
Исключены: кривошея: врожденная грудино-со-сцевидная (Q68.0), текущая травма, вследствие родовой травмы (P15.8), психогенная (F45.8), спастическая (G24.3)
M47 Спондилез
Включены: артроз или остеоартрит позвоночника, дегенерация фасетных суставов
М47.0 Синдром сдавления передней спиналь-ной или позвоночной артерии ^99.2)
М50 Поражение межпозвоночных дисков шейного отдела
Включены: поражения межпозвоночного диска шейного отдела с болевым синдромом, поражения межпозвоночных дисков шейно-грудного отдела
М51 Поражение межпозвоночных дисков других отделов
Включены: поражения межпозвоночных дисков грудного, пояснично-грудного и пояснично-крестцо-вого отделов
М53 Другие дорсопатии, не классифицированные в других рубриках
М53.0 Шейно-черепной синдром Заднешейный симпатический синдром М54.1 Радикулопатия
Неврит и радикулит: плечевой БДУ, поясничный БДУ, пояснично-крестцовый БДУ, грудной БДУ. Радикулит БДУ.
Исключены: невралгия и неврит БДУ (М79.2), радикулопатия при: поражении межпозвоночного диска шейного отдела (М50.1), поражении межпозвоночного диска поясничного и других отделов (М51.1), спон-дилезе (М47.2)
М54.2 Цервикалгия
Исключена: цервикалгия в результате поражения межпозвоночного диска (М50.-) М54.3 Ишиас
Исключены: поражение седалищного нерва (057.0), ишиас: вызванный поражением межпозвоночного диска (М51.1), с люмбаго (М54.4) М54.4 Люмбаго с ишиасом Исключено: вызванное поражением межпозвоночного диска (М51.1)
М54.5 Боль внизу спины
Поясничная боль, напряжение внизу спины, люмбаго БДУ
Исключены: люмбаго: вследствие смещения межпозвоночного диска (М51.2), с ишиасом (М54.4) М54.6 Боль в грудном отделе позвоночника Исключена: вследствие поражения межпозвоночного диска (М51.-)
М54.8 Другая дорсалгия М54.9 Дорсалгия неуточненная Боль в спине БДУ
М81 Остеопороз без патологического перелома
Исключен: остеопороз с патологическим переломом (М80.-)
М81.5 Идиопатический остеопороз М81.9 Остеопороз неуточненный М83 Остеомаляция у взрослых Исключены: остеомаляция: детская и юношеская (Е55.0), витамин D-резистентная (Е83.3), почечная остеодистрофия (N25.0), рахит (активный) (Е55.0), последствия (Е64.3), витамин D-резистентный (Е83.3)
М83.3 Остеомаляция у взрослых вследствие недостаточности питания
М83.8 Другая остеомаляция у взрослых М83.9 Остеомаляция у взрослых неуточнен-ная
М92 Другие юношеские остеохондрозы М92.0 Юношеский остеохондроз плечевой кости
Остеохондроз (юношеский): головки дистального мышелка плечевой кости (Паннера), головки плечевой кости (Хааса)
M92.1 Юношеский остеохондроз лучевой кости и локтевой кости
Остеохондроз (юношеский): нижней части локтевой кости (Бернса), головки лучевой кости (Брейлс-форда)
M92.2 Юношеский остеохондроз кисти
Остеохондроз (юношеский): полулунной кости запястья (Кинбека), головки костей пясти (Моклера)
M92.3 Другой юношеский остеохондроз верхних конечностей
M92.4 Юношеский остеохондроз надколенника
Остеохондроз (юношеский): первичный, пател-лярного центра (Келера); вторичный, пателлярного центра(Синдинга — Ларсена)
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
M92.5 Юношеский остеохондроз большой и малой берцовых костей
Остеохондроз (юношеский): проксимального конца большеберцовой кости (Бланта), бугорка больше-берцовой кости (Осгуда — Шлаттера)
M92.6 Юношеский остеохондроз предплюсны Остеохондроз (юношеский): пяточной кости (Севера), аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости (Хаглунда), таранной кости (Диаса), ладьевидной кости предплюсны (Келера)
M92.7 Юношеский остеохондроз плюсны Остеохондроз (юношеский): пятой плюсневой кости (Излена), второй плюсневой кости (Фрейберга)
M92.8 Другой уточненный юношеский остеохондроз
Пяточный апофизит
M92.9 Юношеский остеохондроз неуточнен-ный
Апофизит, эпифизит, остеохондрит, остеохондроз уточненный как юношеский, неуточненной локализации
M94 Другие поражения хрящей M94.2 Хондромаляция
Исключена: хондромаляция надколенника (M22.4)
M94.9 Поражение хряща неуточненное
XIV БОЛЕЗНИ МОЧЕПОЛОВОЙ СИСТЕМЫ
N06 Изолированная протеинурия с уточненным морфологическим поражением
Включена: протеинурия (изолированная) (орто-статическая) (стойкая) с морфологическим поражением, уточненным в .0-.8
Исключены: протеинурия: БДУ (R80), Бенс -Джонса (R80), вызванная беременностью (O12.1), изолированная БДУ (R80), ортостатическая БДУ (N39.2), стойкая БДУ (N39.1)
N10 Острый тубулоинтерстициальный нефрит Острый: инфекционный интерстициальный нефрит, пиелит, пиелонефрит
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B97).
N11 Хронический тубулоинтерстициальный нефрит
Включены: хронический: инфекционный интер-стициальный нефрит, пиелит, пиелонефрит
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B97)
N11.0 Необструктивный хронический пиелонефрит, связанный с рефлюксом
Пиелонефрит (хронический), связанный с (пузыр-
но-мочеточниковым) рефлюксом
Исключен: пузырно-мочеточниковый рефлюкс БДУ (N13.7)
N11.1 Хронический обструктивный пиелонефрит
Пиелонефрит (хронический), связанный с: аномалией, перегибом, обструкцией, структурой лоханоч-но-мочеточникового соединения, тазового сегмента мочеточника, мочеточника
Исключены: калькулезный пиелонефрит (N20.9), обструктивная уропатия (N13.-)
N11.8 Другие хронические тубулоинтерстици-альные нефриты
Необструктивные хронические пиелонефриты БДУ
N11.9 Хронический тубулоинтерстициальный нефрит неуточненный
Хронический: интерстициальный нефрит БДУ, пиелит БДУ, пиелонефрит БДУ
N12 Тубулоинтерстициальный нефрит, не уточненный как острый или хронический
Интерстициальный нефрит БДУ, пиелит БДУ, пиелонефрит БДУ
Исключен: калькулезный пиелонефрит (N20.9) N13 Обструктивная уропатия и рефлюкс-уро-патия
Исключены: камни почки и мочеточника без гидронефроза (N20.-), врожденные обструктивные изменения почечной лоханки и мочеточника ^62.0-Q62.3), обструктивный пиелонефрит (N11.1)
N13.0 Гидронефроз с обструкцией лоханочно-мочеточникового соединения Исключен: с инфекцией (N13.6) N13.1 Гидронефроз со стриктурой мочеточника, не классифицированный в других рубриках Исключен: с инфекцией (N13.6) N13.3 Другие и неуточненные гидронефрозы Исключены: с инфекцией (N13.6) N13.4 Гидроуретер Исключен: с инфекцией (N13.6) N13.8 Другая обструктивная уропатия и реф-люкс-уропатия
N13.9 Обструктивная уропатия и рефлюкс-уропатия неуточненная
0бструкция мочевого тракта БДУ N28 Другие болезни почки и мочеточника, не классифицированные в других рубриках
Исключены: гидроуретер (N13.4), почечная болезнь: острая БДУ (N00.9), хроническая БДУ (N03.9); перегиб и стриктура мочеточника: с гидронефрозом (N13.1), без гидронефроза (N13.5)
N28.8 Другие уточненные болезни почек и мочеточника Нефроптоз
N28.9 Болезни почки и мочеточника неуточ-ненные
Нефропатия БДУ, почечная болезнь БДУ Исключены: нефропатия БДУ и почечные нарушения БДУ с морфологическими повреждениями, уточненными в рубриках .0-.8 (N05.-) N32.3 Дивертикул мочевого пузыря Дивертикулит мочевого пузыря Исключен: камень в дивертикуле мочевого пузыря (N21.0)
N36.3 Выпадение слизистой оболочки уретры
Выпадение уретры, урертоцеле у мужчин Исключено: уретроцеле у женщин (N81.0) N39.2 Ортостатическая протеинурия неуточ-ненная
Исключена: с уточненными морфологическими изменениями (N06.-)
N81 Выпадение женских половых органов Исключены: выпадение половых органов, осложняющее беременность, роды или родоразрешение (034.5), выпадение и грыжа яичника и маточной трубы (N83.4), выпадение культи (свода) влагалища после гистерэктомии (N99.3)
N81.0 Уретроцеле у женщин Исключены: уретроцеле с: цистоцеле (N81.1), выпадением матки (N81.2^81.4) N81.1 Цистоцеле
Цистоцеле с уретроцеле, выпадение стенки (передней) влагалища БДУ
Исключено: цистотеле с выпадением матки (N81.2^81.4)
N81.2 Неполное выпадение матки и влагалища Выпадение шейки матки БДУ, выпадение влагалища: первой степени, второй степени
N81.3 Полное выпадение матки и влагалища Просиденция (матки) БДУ, выпадение матки третьей степени
N81.4 Выпадение матки и влагалища неуточ-ненное
Выпадение матки БДУ N81.5 Энтероцеле влагалища Исключено: энтероцеле с выпадением матки (N81.2^81.4)
N81.6 Ректоцеле
Выпадение задней стенки влагалища Исключены: выпадение прямой кишки (К62.3) ректоцеле с выпадением матки (N81.2^81.4)
N81.8 Другие формы выпадения женских половых органов
Недостаточность мышц тазового дна, старые разрывы мышц тазового дна
N81.9 Выпадение женских половых органов неуточненное
N92 Обильные, частые и нерегулярные менструации
Исключено: кровотечение после менопаузы (N95.0) N92.0 Обильные и частые менструации при регулярном цикле
Периодически обильные менструации БДУ, ме-норрагия БДУ, полименорея
N92.1 Обильные и частые менструации при нерегулярном цикле
Нерегулярные кровотечения в межменструальном периоде, нерегулярные, укороченные интервалы между менструальными кровотечениями, меноме-троррагия, метроррагия
N92.2 Обильные менструации в пубертатном периоде
Обильные кровотечения в начале менструального периода, пубертатная меноррагия, пубертатные кровотечения
XVI ОТДЕЛЬНЫЕ СОСТОЯНИЯ, ВОЗНИКАЮЩИЕ В ПЕРИНАТАЛьНОМ ПЕРИОДЕ
Р04 Поражения плода и новорожденного, обусловленные воздействием вредных веществ, проникающих через плаценту или грудное молоко Включены: нетератогенные эффекты воздействия веществ, проникающих через плаценту
Исключены: врожденные аномалии ^00^99) желтуха новорожденных, обусловленная гемолизом, вызванным лекарственными или токсичными средствами, введенными матери (Р58.4)
Р01.1 Поражения плода и новорожденного, обусловленные преждевременным разрывом плодных оболочек
Р01.8 Поражения плода и новорожденного, обусловленные другими болезнями матери, осложняющими беременность
Самопроизвольный выкидыш, влияние на плод Р02.2 Поражения плода и новорожденного, обусловленные неуточненными и другими морфологическими и функциональными аномалиями плаценты
Плаценты: дисфункция, инфаркт, недостаточность Р05 Замедленный рост и недостаточность питания плода
Р05.0 «Маловесный» для гестационного возраста плод
Обычно относится к состоянию, когда масса тела ниже, а длина тела выше 10-го перцентиля для гестационного возраста. «Маловесный» для рассчитанного срока Р05.1 Малый размер плода для гестационного возраста
Обычно относится к состоянию, когда масса и длина тела ниже 10-го перцентиля для гестационного возраста, маленький для рассчитанного срока плод, маленький и «маловесный» для рассчитанного срока Р05.2 Недостаточность питания плода без упоминания о «маловесном» или маленьком для гестационного возраста
Новорожденный, у которого нет снижения массы тела, но отмечаются признаки недостаточности питания, такие как сухость, шелушение кожи и неполноценность подкожной клетчатки
Исключены: недостаточность питания плода с упоминанием о: «маловесности» для гестационного возраста (Р05.0), малом размере для гестационного возраста (Р05.1)
Р05.9 Замедленный рост плода неуточненный Задержка роста плода БДУ
Р07 Расстройства, связанные с укорочением срока беременности и малой массой тела при рождении, не классифицированные в других рубриках
Примечание. При наличии данных о массе тела при рождении и гестационном возрасте предпочтение следует отдавать показателю массы тела при рождении.
Включены: перечисленные состояния без дальнейшего уточнения, являющиеся причиной смерти, заболевания или оказания дополнительной помощи новорожденному
Исключено: состояние малой массы тела при рождении в связи с замедленным ростом и недостаточностью питания плода (Р05.-)
XVII ВРОЖДЕННЫЕ АНОМАЛИИ (ПОРОКИ РАЗВИТИЯ), ДЕФОРМАЦИИ И ХРОМОСОМНЫЕ НАРУШЕНИЯ
Q12.1 Врожденное смещение хрусталика Q13.2 Другие пороки развития радужки
Анизокория врожденная Q13.5 Голубая склера
Q13.9 Врожденная аномалия переднего сегмента глаза неуточненная
Q16 Врожденные аномалии [пороки развития] уха, вызывающие нарушение слуха Исключена: врожденная глухота (Н90.-) Q16.1 Врожденное отсутствие, атрезия и стриктура слухового прохода (наружного) Атрезия или стриктура костной части канала Q16.9 Врожденная аномалия уха, вызывающая нарушение слуха неуточненная
Врожденное отсутствие уха БДУ
Q21 Врожденные аномалии (пороки развития) сердечной перегородки
Исключен: приобретенный дефект сердечной перегородки (!51.0)
Q21.1 Дефект предсердной перегородки Дефект коронарного синуса; незаращенное или сохранившееся: овальное отверстие, вторичное отверстие (тип II); дефект венозного синуса
Q21.2 Дефект предсердно-желудочковой перегородки
0бщий атриовентрикулярный канал, дефект эндокарда в области основания сердца, дефект первичного отверстия предсердной перегородки (тип II)
Q23.1 Врожденная недостаточность аортального клапана
Врожденная аортальная недостаточность Q23.8 Другие врожденные аномалии аортального и митрального клапанов
Q23.9 Врожденная аномалия аортального и митрального клапанов неуточненная
Q24.8 Другие уточненные врожденные аномалии сердца
Врожденный дивертикул левого желудочка Q25.4 Другие врожденные аномалии аорты 0тсутствие аорты, аплазияаорты. Врожденное(ая): аневризма аорты, расширение аорты
Аневризма синуса Вальсальвы (разорванная), двойная дуга аорты (сосудистое кольцо аорты), гипоплазия аорты
Сохранение: витков дуги аорты, правой дуги аорты
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Q32 Врожденные аномалии (пороки развития) трахеи и бронхов
Исключена: врожденная бронхоэктазия ^33.4) Q32.0 Врожденная трахеомаляция Q32.1 Другие пороки развития трахеи Аномалия трахеального хряща, атрезия трахеи Врожденное(ая)(ый): расширение, аномалия, стеноз, трахеоцеле трахеи
Q32.2 Врожденная бронхомаляция Q32.4 Другие врожденные аномалии бронхов 0тсутствие, агенезия, атрезия, врожденная аномалия БДУ, дивертикул бронхов
Q33.4 Врожденная бронхоэктазия Q38.5 Врожденные аномалии нёба, не классифицированные в других рубриках
0тсутствие нёбного язычка, врожденный порок нёба БДУ, высокое нёбо
Исключены: волчья пасть ^35.-), с заячьей губой ^37.-)
Q38.7 Глоточный карман Дивертикул глотки
Исключен: синдром глоточного кармана ф82.1) Q39.6 Дивертикул пищевода
Пищеводный краман
Q40.1 Врожденная грыжа пищеводного отверстия диафрагмы
Смещение кардии через пищеводное отверстие диафрагмы
Исключена: врожденная диафрагмальная грыжа ^79.0)
Q40.2 Другие уточненные пороки развития желудка
Врожденный(ое): кардиоспазм, смещение желудка, дивертикул желудка, желудок в виде песочных часов. Удвоение желудка, мегалогастрия, микрогастрия Q43.8 Другие уточненные врожденные аномалии кишечника
Врожденный: синдром слепой кишки, дивертикул ободочной кишки, дивертикул кишечника. Долихо-
колон, мегалоаппендикс, мегалодуоденум, микроколон. Транспозиция: аппендикса, ободочной кишки, кишечника
Q62.7 Врожденный пузырно-мочеточниково-почечный рефлюкс
Q63.2 Эктопическая почка
Врожденное смещение почки, неправильный поворот почки
Q64.6 Врожденный дивертикул мочевого пузыря
Q64.7 Другие врожденные аномалии мочевого пузыря и мочеиспускательного канала
Добавочный: мочевой пузырь, мочеиспускательный канал. Врожденная(ое)(ый): грыжа мочевого пузыря, порок мочевого пузыря или мочеиспускательного канала БДУ, выпадение: мочевого пузыря (слизистой оболочки), уретры, наружного отверстия мочеиспускательного канала, уретроректальный свищ. Удвоение: мочеиспускательного канала, наружного отверстия мочеиспускательного канала Q65 Врожденные деформации бедра Исключено: щелкающее бедро (R29.4) Q65.0 Врожденный вывих бедра односторонний
Q65.1 Врожденный вывих бедра двусторонний
Q65.2 Врожденный вывих бедра неуточнен-ный
Q65.3 Врожденный подвывих бедра односторонний
Q65.4 Врожденный подвывих бедра двусторонний
Q65.5 Врожденный подвывих бедра неуточ-ненный
Q65.6 Неустойчивое бедро
Предрасположенность к вывиху бедра. Предрасположенность к подвывиху бедра
Q65.8 Другие врожденные деформации бедра
Смещение шейки бедра кпереди, врожденная дисплазия вертлужной впадины. Врожденное: валь-гусное положение [coxa valga], варусное положение [coxa vara]
Q65.9 Врожденная деформация бедра неуточ-ненная
Q66 Врожденные деформации стопы Исключены: дефекты, укорачивающие стопу (Q72.-), вальгусные деформации (приобретенные) (M21.0), варусные деформации (приобретенные) (M21.1)
Q66.0 Конско-варусная косолапость Q66.1 Пяточно-варусная косолапость Q66.2 Варусная стопа
Приведенная стопа Metatarsus varus Q66.3 Другие врожденные варусные деформации стопы
Варусная деформация большого пальца стопы врожденная
Q66.4 Пяточно-вальгусная косолапость Q66.5 Врожденная плоская стопа [pes planus]
Плоскостопие: врожденное, ригидное, спастическое (вывернутое наружу)
Q66.6 Другие врожденные вальгусные деформации стопы
Отведенная стопа Metatarsus valgus Q66.7 Полая стопа[pes cavus] Q66.8 Другие врожденные деформации стопы Косолапость БДУ, молоткообразные пальцы ноги врожденные. Изуродованная ступня: БДУ, асимметричная. Слияние костей предплюсны. Вертикальная таранная кость
Q66.9 Врожденная деформация стопы неуточ-ненная
Q67 Врожденные костно-мышечные деформации головы, лица, позвоночника и грудной клетки
Исключены: синдромы врожденных пороков, классифицированные в рубрике Q87, синдром Потте-ра ^60.6)
Q67.0 Асимметрия лица Q67.1 Сдавленное лицо Q67.2 Долихоцефалия Q67.3 Плагиоцефалия
Q67.4 Другие врожденные деформации черепа, лица и челюсти
Вдавления в черепе, искривление носовой перегородки врожденное, атрофия или гипертрофия половины лица, расплющенный или изогнутый нос врожденный
Исключены: челюстно-лицевые аномалии [включая аномалии прикуса] (К07.-), сифилитический седловидный нос (А50.5)
Q67.5 Врожденная деформация позвоночника
Врожденный сколиоз: бДу, позиционный Исключены: детский идиопатический сколиоз (М41.0), сколиоз, вызванный пороком развития костной ткани ^76.3)
Q67.6 Впалая грудь
Врожденная воронкообразная грудь (грудь сапожника)
Q67.7 Килевидная грудь
Врожденная куриная грудь
Q67.8 Другие врожденные деформации грудной клетки
Врожденная деформация стенки грудной клетки БДУ
Q68 Другие врожденные костно-мышечные деформации
Исключены: дефекты, укорачивающие конечность ^71^73)
Q69 Полидактилия Q69.0 Добавочный палец (пальцы) Q69.1 Добавочный большой палец (пальцы) кисти
Q69.2 Добавочный палец (пальцы) стопы
Добавочный большой палец стопы Q69.9 Полидактилия неуточненная Многопалость БДУ Q70 Синдактилия Q70.0 Сращение пальцев кисти Сложная синдактилия пальцев кисти с синостозом Q70.1 Перепончатость пальцев кисти Простая синдактилия пальцев кисти без синостоза
Q70.2 Сращение пальцев стопы
Сложная синдактилия пальцев стопы с синостозом
Q70.3 Перепончатость пальцев стопы
Простая синдактилия пальцев стопы без синостоза
Q70.4 Полисиндактилия Q70.9 Синдактилия неуточненная
Синфалангия БДУ
Q71 Дефекты, укорачивающие верхнюю конечность
Q71.0 Врожденное полное отсутствие верхней(их) конечности(ей)
Q71.1 Врожденное отсутствие плеча и предплечья при наличии кисти
Q71.2 Врожденное отсутствие предплечья и кисти
Q71.3 Врожденное отсутствие кисти и пальца(ев)
Q71.4 Продольное укорочение лучевой кости
Косорукость (врожденная). Лучевая косорукость Q71.5 Продольное укорочение локтевой кости Q71.6 Клешнеобразная кисть Q71.8 Другие дефекты, укорачивающие верхнюю(ие) конечность(ти)
Врожденное укорочение верхней(их)
конечности(ей)
Q71.9 Дефект, укорачивающий верхнюю конечность, неуточненный
Q72 Дефекты, укорачивающие нижнюю конечность
Q72.0 Врожденное полное отсутствие нижней(их) конечности(ей)
Q72.1 Врожденное отсутствие бедра и голени при наличии стопы
Q72.2 Врожденное отсутствие голени и стопы Q72.3 Врожденное отсутствие стопы и пальца(ев) стопы
Q72.4 Продольное укорочение бедренной кости
Укорочение проксимального отдела бедренной кости
Q72.5 Продольное укорочение большеберцо-вой кости
Q72.6 Продольное укорочение малоберцовой кости
Q72.7 Врожденное расщепление стопы Q72.8 Другие дефекты, укорачивающие нижнюю(ие) конечность(и)
Врожденное укорочение нижней конечности(ей) Q72.9 Дефект, укорачивающий нижнюю конечность, неуточненный
Q73 Дефекты, укорачивающие конечность не-уточненную
Q73.0 Врожденное отсутствие конечности(ей) неуточненной(ых) Амелия БДУ
Q73.1 Фокомелия конечности(ей)
неуточненной(ых)
Фокомелия БДУ
Q73.8 Другие дефекты, укорачивающие конечность(и) неуточненную(ые)
Продольная редукционная деформация конечности(ей) неуточненной(ых) Эктроме-лия БДУ, гемимелия БДУ, редукционный дефект конечности(ей) БДУ
Q74 Другие врожденные аномалии [пороки развития]конечности(ей)
Исключены: полидактилия (Q69.-), редукционный дефект конечности (Q71-Q73), синдактилия (Q70.-)
Q74.0 Другие врожденные аномалии верхней конечности(ей), включая плечевой пояс
Добавочные запястные кости, ключично-черепной дизостоз, врожденный ложный сустав ключицы, ма-кродактилия (пальцев руки), деформация Маделун-га, лучелоктевой синостоз, деформация Шпренгеля, трехфаланговый большой палец руки
Q74.1 Врожденная аномалия коленного сустава Врожденное(ый): отсутствие надколенника, вывих надколенника, genu valgum, genu varum. Рудиментарный надколенник
Исключены: врожденный: вывих коленного сустава (Q68.2), genu recurvatum (Q68.2), синдром «ног-ти-надколенник»(Q87.2)
Q74.2 Другие врожденные аномалии нижней(их) конечности(ей), включая тазовый пояс
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Врожденное(ая): сращение крестцово-подвздош-ного сочленения; аномалия развития: голеностопного сустава, крестцово-подвздошного сочленения
Исключено: смещение кпереди шейки бедра (Q65.8)
Q74.3 Врожденный множественный артрогри-поз
Q74.8 Другие уточненные врожденные аномалии конечности(ей)
Q74.9 Врожденная аномалия конечности(ей) неуточненная
Врожденная аномалия конечности(ей) БДУ Q75 Другие врожденные аномалии [пороки развития] костей черепа и лица
Исключено: врожденная аномалия лица БДУ (Q18.-), синдромы врожденных аномалий, классифицированные в рубрике Q87, челюстно-лицевые аномалии (включая аномалии прикуса) (K07.-), скелетно-мышечные деформации головы и лица (Q67.0-Q67.4), дефекты черепа, связанные с врожденными аномалиями головного мозга, такими как: анэнцефалия (Q00.0), энцефалоцеле (Q01.-), гидроцефалия (Q03.), микроцефалия (Q02)
Q75.0 Краниосиностоз
Акроцефалия, неполное сращение костей черепа, оксицефалия, тригоноцефалия
Q75.1 Краниофациальный дизостоз Болезнь Крузона Q75.2 Гипертелоризм Q75.3 Макроцефалия Q75.4 Челюстно-лицевой дизостоз Q75.5 Окуломандибулярный дизостоз Q75.8 Другие уточненные пороки развития костей черепа и лица
Отсутствие кости черепа врожденное, врожденная деформация лобной кости, платибазия
Q75.9 Врожденная аномалия костей черепа и лица неуточненная
Врожденный порок: лицевых костей БДУ, черепа БДУ
Q76 Врожденные аномалии (пороки развития) позвоночника и костей грудной клетки
Исключены: врожденные скелетно-мышечные деформации позвоночника и грудной клетки (Q67.5-Q67.8)
Q76.0 Spina bifida occulta
Исключены: менингоцеле (спинальное) (Q05.-) spina bifida (aperta) (cystica) (Q05.-) Q76.1 Синдром Клиппеля — Фейля
Синдром сращения шейного отдела позвоночного столба
Q76.2 Врожденный спондилолистез
Врожденный спондилолиз
Исключены: спондилолистез (приобретенный) (M43.1), спондилолиз (приобретенный) (M43.0)
Q76.3 Врожденный сколиоз, вызванный пороком развития кости
Гемивертебральное сращение или недостаточность сегментации со сколиозом
Q76.4 Другие врожденные аномалии позвоночника, не связанные со сколиозом
Врожденное(ый)(ая): отсутствие позвонка, сращение позвоночного столба, кифоз, лордоз, аномалия пояснично-крестцового (сочленения) (области); гемивертебра, аномалия позвоночного столба, платиспондилез, добавочный позвонок неуточненное(ый)(ая) или не связанное(ый)(ая) со сколиозом
Q76.5 Шейное ребро Добавочное ребро в области шеи
Q76.6 Другие врожденные аномалии ребер
Добавочное ребро; врожденное(ая): отсутствие ребра, сращение ребер, аномалия ребер БДУ Исключен: синдром короткого ребра (Q77.2) Q76.7 Врожденная аномалия грудины Врожденное отсутствие грудины, расщепление грудины [sternum bifidum]
Q76.8 Другие врожденные аномалии костей грудной клетки
Q76.9 Врожденная аномалия костей грудной клетки неуточненная
Q77 Остеохондродисплазия с дефектами роста трубчатых костей и позвоночника
Исключен: мукополисахаридоз (E76.0-E76.3) Q77.0 Ахондрогенезия Гипохондроплазия
Q77.1 Маленький рост, не совместимый с жизнью
Q77.2 Синдром короткого ребра
Дисплазия грудной клетки, приводящая к асфиксии [Jenue]
Q77.3 Точечная хондродисплазия Q77.4 Ахондроплазия
Гипохондроплазия
Q77.5 Дистрофическая дисплазия Q77.6 Хондроэктодермальная дисплазия
Синдром Эллиса — Ван-Кревельда Q77.7 Спондилоэпифизарная дисплазия Q77.8 Другая остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба
Q77.9 Остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба неуточненная
Q78 Другие остеохондродисплазии Q78.0 Незавершенный остеогенез Врожденная ломкость костей, остеопсатироз Q78.1 Полиостозная фиброзная дисплазия Синдром Олбрайта (- Мак-Кьюна)(- Штернберга) Q78.2 Остеопетроз Синдром Алберса — Шенберга Q78.3 Прогрессирующая диафизарная дис-плазия
Синдром Камурати — Энгельманна Q78.4 Энхондроматоз Синдром Маффуччи, болезнь Олье Q78.5 Метафизарная дисплазия
Синдром Пайла
Q78.6 Множественные врожденные экзостозы
Диафизарная аклазия
Q78.8 Другие уточненные остеохондроди-сплазии
Остеопойкилоз
Q78.9 Остеохондродисплазия неуточненная
Хондродистрофия БДУ, остеодистрофия БДУ Q79 Врожденные аномалии [пороки развития] костно-мышечной системы, не классифицированные в других рубриках
Исключена: врожденная (грудинососцевидная) кривошея (Q68.0)
Q79.0 Врожденная диафрагмальная грыжа Исключена: врожденная грыжа пищеводного отверстия диафрагмы (Q40.1)
Q79.1 Другие пороки развития диафрагмы Отсутствие диафрагмы, врожденный порок диафрагмы БДУ, эвентрация диафрагмы Q79.2 Экзомфалоз Омфалоцеле
Исключена: пупочная грыжа (K42.-) Q79.3 Гастрошиз
Q79.4 Синдром сливообразного живота
Q79.5 Другие врожденные аномалии брюшной стенки
Исключена: пупочная грыжа (K42.-) Q79.6 Синдром Элерса — Данло Q79.8 Другие пороки развития костно-мышеч-ной системы
Отсутствие: мышцы, сухожилия; добавочная мышца, врожденная амиотрофия. Врожденные(ое): стягивающие спайки, укорочение сухожилия. Синдром Поланда
Q79.9 Врожденный порок костно-мышечной системы неуточненный
Врожденная: аномалия БДУ, деформация БДУ костно-мышечной системы БДУ
Q82.8 Другие уточненные врожденные аномалии кожи
Аномальные ладонные складки, кожа вялая [cutis laxa] (гиперэластическая), дерматоглифические аномалии Q83.3 Добавочный сосок Множественные соски Q87.4 Синдром Марфана
Q87.5 Другие синдромы врожденных аномалий с другими изменениями скелета
Q87.8 Другие уточненные синдромы врожденных аномалий, не классифицированные в других рубриках
Синдром: Альпорта, Лоренса — Муна — Бидля, Зел-вегера
Приложение2
Комплексы упражнений для пациентов с ДСТ
комплекс упражнений ежедневной утренней гимнастики
1. И. п.* — основная стойка**. Поднять руки вверх и в стороны — вдох; опустить руки — выдох (5-6 раз).
2. И. п. — основная стойка, руки на поясе. Поочередное поднимание ног, согнутых в коленях, с наклоном головы вперед — выдох; И. п. — вдох (3-4 раза).
3. И. п. — основная стойка, руки в стороны. Подняться на носки, руки дугами вперед (скрестить руки) — выдох; И. п. — вдох (4-6 раз).
4. И. п. — стоя правым боком к опоре, правая рука на опоре, левая в сторону. Поднять левую прямую ногу в сторону — вдох; И. п. — выдох (3-4 раза). Во время упражнения следить за осанкой.
5. И. п. — то же. Мах левой ногой вперед — выдох; мах назад — вдох (3-4 раза). Повторить то же правой ногой. Дыхание не задерживать.
6. И. п. — стоя лицом к опоре, руки на опоре. Мах левой ногой назад — вдох; И. п. — выдох (4-6 раз). Затем то же правой ногой.
7. И. п. — стоя на коленях, сесть на пятки, голову опустить, руки вниз — назад. Медленно подняться на колени, руки вперед — вверх. Возвратиться назад в И. п. (6-8 раз). Дыхание не задерживать.
8. И. п. — основная стойка. Руки вверх — вдох, подняться на носки, полуприсед — выдох (4-6 раз)
9. Ходьба на носках, медленно поднимая руки в стороны — вверх — глубокий вдох, опуская руки вниз -выдох (4-6 раз).
*И. п. — исходное положение. ** — стойка, пятки вместе, носки врозь, ноги прямые, руки вниз, ладони внутрь.
комплекс упражнений для укрепления мышц стопы.
1. Хождение на носках, руки соединены на затылке, локти развернуты в стороны (30 секунд).
XVIII СИМПТОМЫ, ПРИЗНАКИ И ОТКЛОНЕНИЯ ОТ НОРМЫ, ВЫЯВЛЕННЫЕ ПРИ КЛИНИЧЕСКИХ И ЛАБОРАТОРНЫХ ИССЛЕДОВАНИЯХ, НЕ КЛАССИФИЦИРОВАННЫЕ В ДРУГИХ РУБРИКАХ
Я53 Недомогание и утомляемость
Астения БДУ; слабость: БДУ, хроническая, невротическая. Общее физическое истощение, летаргия, усталость
Исключены: слабость: врожденная (Р96.9), старческая ^54); истощение и усталость (вследствие) (при): нервной демобилизации ^43.0), чрезмерного напряжения (Т73.3), опасности (Т73.2), теплового воздействия (Т67.-), неврастении ^48.0), беременности (026.8), старческой астении ^54); синдром усталости ^48.0), после перенесенного вирусного заболевания (093.3)
XXI ФАКТОРЫ, ВЛИЯЮЩИЕ НА СОСТОЯНИЕ ЗДОРОВьЯ И ОБРАЩЕНИЯ В УЧРЕжДЕНИЯ ЗДРАВООХРАНЕНИЯ
Z73.0 Переутомление
2. И. п. — сидя на стуле и держась руками за сидение у спинки стула. Выпрямить ноги, носки вытянуты («ножницы»). По 10 раз каждой ногой.
3. И. п. — то же. Вращение стопами. По 10 раз по часовой стрелке и против.
4. И. п. — ноги врозь, руки на поясе. Присесть на ногах, руки вытянуть вперед, вдох, вернуться в И. п., выдох. Повторить 6 раз.
5. И. п. — ноги врозь. Руки через стороны поднять вверх, подтянуться, поднимаясь на носки, посмотреть на кисти рук, вдох. Вернуться в И. п., выдох. Повторить 8 раз.
6. Ходьба по комнате с высоким подниманием бедра (20 секунд), ходьба на носках (20 секунд).
7. И. п. — лежа на коврике на спине, руки вдоль тела. Поднять прямые ноги вверх, опираясь руками о пол. «Велосипед» с вытянутыми носками ног. Дыхание произвольное. По 15 движений каждой ногой.
8. И. п. — то же. Ноги на ширине плеч. Вращение стопами. Дыхание произвольное. По 15 движений по часовой стрелке и против.
9. Хождение попеременно на носках и пятках (1 минута).
Комплекс корригирующей гимнастики для пациентов со сколиозами ^П степени
I. Вводная часть.
1. Ходьба с движением рук, на носках, пятках.
2. И. п. — основная стойка. Поднимание прямых рук вверх — вдох; опускание — выдох (3-4 раза).
3. И. п. — руки на поясе. Поочередное сгибание ног в коленях и подтягивание их к животу с помощью рук (3-4 раза).
4. И. п. — стоя, гимнастическая палка в опущенных руках. Поднимание палки вверх — вдох; опускание -выдох (3-4 раза).
5. И. п. — стоя, палка на лопатках. Наклон туловища вперед с прямой спиной — выдох; возвращение в И. п. — вдох (4-5 раз).
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
6. И. п. — стоя, палка в опущенных руках. Приседание, руки вперед, возвращение в И. п. Дыхание произвольное (4-5 раз).
7. И. п. — стоя, руки перед грудью. Разведение рук в стороны ладонями вверх — вдох; возвращение в и. п. — выдох (3-4 раза).
II. Основная часть.
8. И. п. — стоя лицом к гимнастической стенке, взявшись руками за рейку на уровне плеч (рука, соответствующая выпуклой стороне искривления, на одну перекладину ниже другой). Глубокое приседание (4-5 раз). Дыхание произвольное.
9. И. п. — лежа на спине, руки вдоль туловища, ладонями вниз, ноги согнуты в коленях. Поднимание таза, упор на ладони, плечи, стопы — вдох; И. п. — выдох (3-5 раз).
10. И. п. — лежа на спине. Движение ногами, как при езде на велосипеде (10-12 раз). Дыхание произвольное.
11. И. п. — лежа на боку (на выпуклой стороне). Поднимание руки вверх с вогнутой стороны позвоночника — вдох; опускание руки — выдох (3-4 раза).
12. И. п. — лежа на животе, нога со стороны выпуклости позвоночника отведена в сторону, руки на затылке. Отвести локти назад, прогнуться в позвоночнике — вдох; вернуться в И. п. — выдох (3-5 раз).
13. И. п. — лежа на животе, руки вверх. Вытянуться, оттягивая носки ног и вытягивая руки до предела вверх — вдох; расслабить мышцы — выдох (3-5 раз).
14. И. п. — стоя на коленях у гимнастической стенки, держась руками за 2-3 рейку снизу. Прогибание туловища назад до вытянутых рук; возвращение в И. п. (3-4 раза).
15. И. п. — стоя на четвереньках. Поднимание руки вверх (с вогнутой стороны искривления позвоночника) с одновременным отведением соответствующей ноги назад; возвращение в И. п. (3-5 раз).
16. И. п. — стоя, руки в стороны. Ходьба на носках. Дыхание произвольное.
III. Заключительная часть.
17. И. п. — стоя, руки через стороны — вверх — вдох;
18. И. п. — выдох (3-4 раза).
19. И. п. — стоя, руки на поясе. Полуприсед с прямой спиной (3-4 раза).
20. И. п. — стоя, руки к плечам. Руки поднимаются вверх — вдох; И. п. — выдох (3-4 раза).
21. Ходьба, дыхание спокойное, произвольное.
Схема занятий для пациентов с нарушениями осанки и сколиозом
Раздел занятия Содержание занятия Время Задачи раздела
I часть -вводная Ходьба. Элементарные общеразвивающие упражнения для верхних и нижних конечностей. Дыхательные упражнения 5-7 мин Постепенно подготовить организм к основной нагрузке
II часть -основная Режим средних нагрузок при ЧСС 110-130 в мин. Общеукрепляющее и специально корригирующие упражнения (симметричны и ассиметричные). И. п. — исходное положение лежа на спине, животе, боку, стоя на коленях, колено-локтевое положение. В занятиях используются гантели, скамейки, гимнастическая стенка, гимнастические палки, мячи 30 мин Улучшение психоэмоционального статуса. Закрепление навыка правильной осанки. Формирование «мышечного корсета». Улучшение функционального состояния сердца и органов дыхания
III часть -заключительная Статистические и динамические дыхательные упражнения на расслабление, ходьба 10 мин Снижение общей нагрузки
Знакомство с комплексами упражнений должно проводиться под наблюдением методиста ЛФК, кинезио-терапевта.
Комплекс упражнений для укрепления мышц спины и живота
№ п/п Исходное положение Выполнение упражнения Кратность Методические рекомендации
1 Лежа на спине, руки вдоль туловища 1 — руки через стороны вверх, вытянуться, 2 — руки через стороны вниз, 3-4 — то же 3-4 раза 1 — вдох через нос, 2 — выдох, носки ног вытянуть
2 Лежа на спине, руки в стороны ладонями вниз 1 — поднять голову вверх, не поднимая плеч и рук, 2-3 — держать голову в статическом положении, смотреть на носки, 4 — и. п. 4-6 раз Дыхание произвольное
3 Лежа на спине, руки вдоль туловища 1 — руки согнуть в локтевых суставах, стопы ног на себя, 2 — и. п., 3-4 — то же 4-6 раз 1 — вдох 2 — выдох
4 Лежа на спине, руки под головой, локти прижаты к полу Согнуть ноги в коленных суставах — круговое движение ног вперед — имитация езды на велосипеде, то же — назад Начинать с 10 счетов, постепенно увеличивая до 60 Выполнять в среднем темпе, дыхание не задерживать
5 То же, что и в 4 упражнении Поочередное поднимание прямой ноги вверх, 1 — поднять, 2 — опустить 4-6 раз 1 — вдох 2 — выдох через нос
6 Лежа на спине, руки согнуты в локтях, вдоль туловища Поднимание грудного отдела позвоночника 4-6 раз Прогнуться только в грудном отделе
7 Лежа на животе, руки под подбородком Поочередное поднимание прямой ноги вверх 4-6 раз Дыхание не задерживать
8 Лежа на животе, руки вперед 1 — поднять плечи, голову и руки вверх 3-4 раза 1 — вдох 2 — выдох
9 Лежа на животе, руки под подбородком 1 — одновременно согнуть ноги в коленных суставах, 2 — выпрямить, 3-4 — то же 3-4 раза
10 Лежа на спине, руки вдоль туловища 1 — руки через стороны вверх, 2 — руки через стороны опустить, 3-4 — то же. 2-3 раза 1 — вдох, носки ног вытянуть 2 — выдох, носки ног на себя
Схема занятий для пациентов с деформациями грудной клетки
Раздел занятия Содержание занятия Время Задачи раздела
I часть вводная Общеразвивающее, дыхательные упражнения, спокойная ходьба 7-10 мин Подготовить все системы организма к основной нагрузке
II часть -основная Режим средних нагрузок при ЧСС 110-130 в мин. Работа у стенки «Здоровье» в течение 15 мин. Количество подходов, включающих 5-6 упражнений для различных групп мышц, индивидуально и определяется темпом их выполнения. Велотренажеры 30 мин 15 мин Улучшение периферического кровотока. Тренировка кардиореспиратор-ной системы. Улучшение психоэмоционального состояния пациента
III часть -заключительная Дыхательные упражнения, ходьба. В летнее время — душ 5 мин Снизить общую нагрузку
Приложение 3
Рекомендации по обогащению рациона питания микроэлементами
Витамин, микроэлемент Растительное сырье и продукты питания со значительным содержанием
С Свежие овощи, фрукты, черноплодная рябина, черная смородина, шиповник, сладкий красный перец, горох, клубника, капуста (кочанная, брюссельская, брокколи), хвоя, мандарины, апельсины, грейпфрут, помидоры, зелень петрушки, укропа и пр.
Р Листья чая, листья руты пахучей, цитрусовые, плоды шиповника, рябины черноплодной, цветки гречихи, софоры, трава горца птичьего, листья подорожника большого, трава володушки многожильчатой, астрагала шерстистоцветкового, листья боярышника кроваво-красного, каштана обыкновенного, дуба, плоды черники обыкновенной, калины обыкновенной, земляники лесной, малины обыкновенной
Вб Хлеб из муки грубого помола, зерна злаков, бобовые, гречневая и овсяная крупы, бананы, капуста, картофель, мясо, печень, почки, домашняя птица, молоко, творог, сыр, рыба, дрожжи
D Печень тунца, трески, палтуса, кита, сельдь, лосось, сардины, цельное молоко, желтки яйца
Е Зародыши злаковых культур, зеленые части овощей, кукурузное, оливковое, виноградное, льняное, подсолнечное и другие растительные масла, многие овощи и фрукты, печень, мясо, рыба, сливочное масло, молоко, плоды облепихи крушевидной, рябины черноплодной, смородины черной, ежевики сизой, масло плодов ореха грецкого
Магний Пшеничные отруби, семена тыквы, подсолнечника, чечевица, кунжутное семя, миндаль, палтус, ячмень, гречка, йогурт, бобовые, шпинат, свежая зелень, нерафинированные крупы
Медь Печень, почки, мозги, морепродукты, гречневая крупа, миндаль, репа, авокадо, шпинат, перец сладкий красный, пшеничные зародыши, пшеничные отруби, пшенная, ячневая крупа, морковь, огурцы, томаты, редис, свекла, капуста, бобовые, земляника лесная, смородина черная, шоколад, какао, кофе, цитрусовые, крыжовник, грибы, яблоки
Марганец Пророщенная пшеница, орехи фундук, мука пшеничная, хлеб из муки цельного помола, какао-бобы, миндаль, хлеб ржаной, крупа гречневая, фасоль
Кальций Молоко пастеризованное, сметана, кефир, творог, йогурт, молоко сгущенное, сыр, брынза, плавленый сыр, рыба, петрушка, кунжут, миндаль, фасоль, абрикосы сушеные
Цинк Маковое семя, семена подсолнуха, семя льна, соевая мука, соя, бразильский орех, чечевица сухая, арахис, грецкий орех, миндаль, орех кешью, лесной орех, белый гриб, хрен, фисташки, крапива
Селен Морская и каменная соль, почки (свиные, говяжьи и телячьи), печень, сердце, яйца, морская рыба, крабы, омары, лангусты, креветки, пшеничные отруби, проросшие зерна пшеницы, зерна кукурузы, помидоры, пивные дрожжи, грибы, чеснок, черный хлеб, другие продукты из муки грубого, помола
Приложение 4
На что необходимо обратить внимание пациента с ДСТ во время беседы
• Что такое дисплазия соединительной ткани, какие изменения в соединительной ткани может вызвать это заболевание? Пациенту необходимо объяснить, что ДСТ — это генетически наследуемое состояние (не заболевание), признаки которого «накапливаются» в каждом последующем поколении. Соединительная ткань при этом особо «чувствительная», «ранимая», «легко растворимая». При неблагоприятных воздействиях на организм: например, ангина, хронический тонзиллит, аденоиды, другие хронические инфекции, а также общих воздействиях, таких как переохлаждение, перегревание, повышается вероятность усиленного распада соединительной ткани и осложнений.
• Какие Ваши действия относятся к нездоровому образу жизни и что возможно исправить? Содер-
жание «меню» нездорового образа жизни у каждого человека может варьировать от единиц до десятков показателей. Какой показатель и в какой мере ответственен за ухудшение здоровья конкретного пациента показывает результат тестирования. Одни показатели доступны коррекции, например нерегулярное питание или низкая двигательная активность. Другие исправить трудно, хотя и возможно, например плохие взаимоотношения в семье. Третьи исправить очень трудно, например неудовлетворительные жилищные условия. Четвертая группа факторов не подлежит регулированию: природные условия, генетическая предрасположенность и др.
• Каков перечень медицинских технологий, которые рекомендуются для увеличения резерва здоровья и повышения качества жизни? При ДСТ к таковым относятся: оптимизация двигательной активности, курсы дробного гипоксического дыхания (при наличии признаков гипервентиляционного синдрома), психологическая коррекция, плацебо-лечение, термотерапия
(сауна, русская баня), капиллярная гимнастика (скипидарные ванны), социальная поддержка, гармонизация семейных отношений, фармакосанация (адапто-гены, витамины). Для пациентов с ДСТ апробированы и с успехом применяются физические тренировки.
• Каковы воздействия различных форм спортивных тренировок и их безопасность при дисплазии соединительной ткани? Тренировка для лиц с ДСТ важна как для физического, так и для психического благополучия. Основной задачей тренировок является укрепление мышц спины, суставов, а также тренировка сердечно-сосудистой системы. Регулярная умеренная тренировка важна для сохранения общего здоровья. Пациента необходимо информировать о разновидностях физических тренировок: изокинетических, изометрических, аэробных, анаэробных. Ориентировать на выполнение динамических, аэробных нагрузок, как в большей степени влияющих на тренировку кардио-ре-спираторной системы. Регулярность и правильность выполнения — основа успеха физических тренировок. Рекомендуются ежедневные занятия физкультурой по 20-30 минут (утром, днём или вечером) с усилием (так, чтобы появился пот), но без особенного напряжения с частотой сердечных сокращений, не превышающей субмаксимальные величины для данного возраста и пола (рассчитываются по формуле Аулика).
• Профилактика суставных болей и болей в спине, варикозной болезни вен нижних конечностей, нефроптоза, геморроя, плоскостопия, сколиоза при физических тренировках основывается на правильной организации занятий физической реабилитации. Важна постепенность «вхождения» в тренировку: вначале требуются элементы «разогрева» (легкий бег, интенсивные движения руками) — аэробная часть, а затем постепенное увеличение нагрузки, доводя ее до субмаксимальной, ориентируясь при этом на частоту сердечных сокращений. Важна также правильная организация системы тренировок: увеличение интенсивности и продолжительности постепенно от занятия к занятию. Не следует увлекаться изометрическими нагрузками с отягощениями более 0,5 кг в каждой руке для женщин и более 1 кг с двух сторон для мужчин. Целесообразнее напрягать мышцы — то есть делать упражнения с усилием. Не следует давать максимальную нагрузку в вертикальном положении, желательно использовать положение «лёжа на спине», «лёжа на животе», «лёжа на боку» для тренировки отдельных групп мышц (профилактика варикозной болезни вен нижних конечностей, нефроптоза, плоскостопия). Следить за тем, чтобы не было сгибания в коленных суставах до острых углов: сгибания в суставах только до прямых углов в целях предотвраще-
ния травмирования менисков. Во время тренировки мышцы должны быть в подтянутом состоянии, в тонусе: особенно низ живота и ягодицы для предотвращения болей в спине и геморроя.
• Симптомы осложнений со стороны сердца, крупных сосудов, глаз. Предпосылками для осложнений со стороны сердца, крупных сосудов являются структурные изменения клапанов сердца и крупных сосудов, зарегистрированные при эхокардиографии: пролапсы клапанов, миксоматозная дегенерация, асимметрия и фенестрация створок, дополнительные створки или их отсутствие, расширение крупных сосудов, отходящих от сердца. При появлении или усилении болей в области сердца, перебоев в работе или сердцебиений необходимо срочно обратиться к своему семейному врачу или кардиологу по месту жительства. Если пациент информирован о наличии у него расширенного корня или восходящего отдела аорты, то появление интенсивной, нарастающей боли в груди или спине может свидетельствовать о расслаивающей аневризме аорты. При наличии миопии любой степени следует опасаться отслойки сетчатки и изменений на глазном дне, которые проявляются резким заметным снижением зрения или оптическими нарушениями — пелена, пятнышки, сетка в глазах.
• Какие исследования и в какие сроки необходимо проводить в целях профилактики? Обязательным является осмотр семейного врача дважды в год (у детей в зависимости от выявленной патологии чаще), а при возникновении «новых» симптомов — по мере необходимости. Семейный врач назначает проведение ЭКГ, ЭхоКГ, УЗИ абдоминального, УЗДГ экстракраниальных артерий, мониторирование ЭКГ по Холтеру, исследование остроты зрения в зависимости от ранее выявленных изменений.
• Какие ограничения в профессиональном выборе? Ограничения связаны с тяжёлыми физическими нагрузками: подъём и перенос тяжестей, длительная статическая нагрузка (при плоскостопии, сколиозе, варикозном расширении вен), а также не рекомендована работа за компьютером при миопии, астигматизме и другой патологии органов зрения.
Выбор супруга по «генетическим предпочтениям». Известно, что детям признаки ДСТ передаются от отца и от матери. В связи с тем что костные проявления дисплазии передаются потомству по аутосом-но-доминантному типу, то потомству в 50 % случаев передаются признаки ДСТ. Если проявления имеются у обоих родителей, то в каждом последующем поколении происходит их «накопление» в большем проценте случаев. Соответственно лица с ДСТ должны выбирать себе пару без аналогичных признаков.
РЕКОМЕНДУЕМАЯ ЛИТЕРАТУРА, АДРЕСА ЭЛЕКТРОННЫХ РЕСУРСОВ
1. Адамян, Л. В. Лазерная допплеровская флоуме-трия в изучении состояния микроциркуляторного русла у гинекологических больных / Л. В. Адамян, Т. Ю. Смольнова, В. В.Сидоров // Проблемы репродукции. — 2006. — № 1. — С. 21-30.
2. Адамян, Л. В. Метод оценки адренореактивности организма (р-арм) в акушерской практике для прогнозирования течения беременности и родов / Л. В. Адамян, Т. Ю. Смольнова, И. Г. Длусская [и др.] // Проблемы репродукции. — 2006. — № 1. — С. 91-97.
3. Адамян, Л. В. Опыт применения препарата оротата магния («Магнерот») у беременных с пролапсом митрального клапана в гестационный период / Л. В. Адамян, Т. Ю. Смольнова, Т. В. Буланова [и др.] // Проблемы репродукции. — 2006. — № 3. — С. 80-84.
4. Адамян, Л. В. Роль магнитно-резонансной томографии в исследовании структур тазового дна у
больных с пролапсом гениталий / Л. В. Адамян, Т. Ю. Смольнова, Т. В. Буланова // Журнал акушерства и женских болезней. — 2006. — № 8. -С. 85-86.
5. Адамян, Л. В. Роль тканевого фенотипа в развитии гинекологических заболеваний / Л. В. Адамян, Т. Ю. Смольнова, В. В. Банин // Проблемы репродукции. — 2007. — № 4. — С. 6-11.
6. Айрапетов, Д. Ю. Роль недифференцированной дисплазии соединительной ткани в формировании женского бесплодия : дис. … канд. мед. наук / Айрапетов Д. Ю. — Москва, 2008. — 137 с.
7. Антимикробная терапия и профилактика инфекций почек, мочевыводящих путей и мужских половых органов. Российские национальные рекомендации / Т. С. Перепанова [и др.]. — М. : ООО «Прима-принт». -2013. — 64 с.
MEDICAL NEWS Of NORTH CAUCASUS
2016. Vol. 11. Iss. 1
8. Антимикробная терапия и профилактика инфекций почек, мочевыводящих путей и мужских половых органов. Федеральные клинические рекомендации / Т. С. Перепанова [и др.] — М. : ООО «Прима-принт», 2015. — 72 с.
9. Баженова, Е. Г. Особенности органов малого таза и регионарной гемодинамики у подростков с первичной дисменореей : дис. … канд. мед. наук / Баженова Е. Г. — Москва, 2007. — 163 с.
10. Баркаган, З. С. Геморрагические мезенхимальные дисплазии: новая классификация нарушений гемостаза / З. С. Баркаган, Г. А. Суханова // Тромбоз, гемостаз и реология. — 2004. — № 5 (1). — С. 14-16.
11. Баркаган, З. С. Невритическая кровоточивость и нераскрытые механизмы регуляции системы гемостаза / З. С. Баркаган, В. И. Белых, Н. В. Моисеева // Тер. архив. — 2001. — № 73 (5). — C. 45-48.
12. Беленький, А. Г. Лечение гипермобильного синдрома / А. Г. Беленький // Русский медицинский журнал. — 2005. — Т. 12, № 24. — С. 1602-1660.
13. Вегетативные нарушения при пролапсе митрального клапана / А. М. Вейн, А. Д. Соловьева, А. В. Недоступ [и др.] // Кардиология 1995. — № 2. — С. 55-58.
14. Верещагина, Г. Н. Почки при системной дисплазии соединительной ткани / Г. Н. Верещагина, Д. А. Мах-мудян // Медицинский вестник Северного Кавказа. -2008. — № 2. — С. 87-89.
15. Вершинина, М. В. Морфо-функциональная характеристика бронхолегочной системы при дисплазии соединительной ткани / М. В. Вершинина // Казанский медицинский журнал. — 2007. — Т. LXXXVIII, № 5. Приложение. — С. 56-60.
16. Веселова, Н. М. Маточные кровотечения пубертатного периода (патогенез, диагностика, лечение) : дис. . д-ра мед. наук / Веселова Н. М. — Москва, 2007. -274 с.
17. Викторова, И. А. Методология курации пациентов с дисплазией соединительной ткани семейным врачом в аспекте профилактики ранней и внезапной смерти : дис. . д-ра мед. наук / Викторова И. А. -Омск, 2005. — 432 с.
18. Возрастные аспекты проблемы диагностики наследственных нарушений структуры и функции соединительной ткани / Э. В. Земцовский, Н. Н. Парфенова, С. В. Реева [и др.] // Артериальная гипертензия. -2008. — Т. 14, № 1. — С. 63-68.
19. Выявление и тактика ведения пациентов с недифференцированной дисплазией соединительной ткани : метод. рекомендации для врачей / Г. И. Нечаева и соавт. ; под ред. академика РАМН, д. м. н. А. И. Мартынова. — М. : ООО «РГ ПРЕ100», 2011. — 52 с. ил.
20. Вьюшкова, Н. В. Дисплазия соединительной ткани как фоновое состояние при пиелонефрите / Н. В. Вьюшкова // Кубанский научный медицинский вестник. — 2009. — № 6 (111). — С. 27-30.
21. Генова, О. А. Состояние репродуктивной системы у подростков с маркерами недифференцированной дисплазии соединительной ткани / О. А. Генова, Е. В. Ракицкая, Р. В. Учакина [и др.] // Дальневосточный медицинский журнал. — 2010. -№ 4. — C. 55-59.
22. Гладких, Н. Н. Клинико-патогенетические аспекты изменений в системе гемостаза при врожденной дисплазии соединительной ткани / Н. Н. Гладких, А. В. Ягода // Гематология и трансфузиология. -2007. — Т. 52, № 3. — С. 42-47.
23. Городецкий, В. В. Препараты магния в медицинской практике. Малая энциклопедия магния / В. В. Городецкий, О. Б. Талибов. — М., 2004.
24. Громова, О. А. Недостаточность магния — достоверный фактор риска коморбидных состояний: результаты крупномасштабного скрининга магниевого статуса в регионах России / О. А. Громова, А. Г. Ка-лачева, И. Ю. Торшин [и др.] // Фарматека. — 2013. -№ 6 (259). — С. 115-29.
25. Громова, О. А. Систематический анализ фундаментальных и клинических исследований как обоснование необходимости совместного использования эстрогенсодержащих препаратов с препаратами магния и пиридоксина / О. А. Громова, О. А. Лиманова,
И. Ю. Торшин // Акушерство, гинекология и репродукция. — 2013. — № 3. — С. 35-50.
26. Громова О. А. Витамины и минералы, между Сцил-лой и Харибдой / О. А. Громова, И. Ю. Торшин. — М. : МНЦМНО, 2013. — 694 с.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
27. Громова, О. А. Мировой опыт применения цитрата магния в медицине / О. А. Громова, И. Ю. Торшин, Т. Р. Гришина // Трудный пациент. — 2010. — № 8. -С. 35-42.
28. Громова, О. А. Магний и тромбофилия беременных: молекулярные механизмы и доказательная медицина / О. А. Громова, И. Ю. Торшин, Н. К. Тетруашвили, К. В. Рудаков // Российский вестник акушера-гинеколога — 2009. — № 6. — С. 75-80.
29. Громова, О. А. Дефицит магния и нарушения регуляции тонуса сосудов / О. А. Громова, И. Ю. Торшин, Н. В. Юдина [и др.] // Кардиология. — 2014. -№ 54 (7). — С. 66-72.
30. Громова, О. А. Калийсберегающие свойства магния / О. А. Громова, А. Г. Калачева, И. Ю. Торшин [и др.] // Кардиология. — 2013. — № 53 (10). — С. 38-48.
31. Дворецкий, Б. П. Гемодинамика в легких / Б. П. Дворецкий. — М. : Медицина, 1987. — 287 с.
32. Диастолическая функция левого желудочка и толерантность к физическим нагрузкам у больных с воронкообразной деформацией грудной клетки / И. В. Друк, Г. И. Нечаева, С. Л. Морозов, Д. В. Черка-щенко // Казанский медицинский журнал. — 2007. -Т. LXXXVШ, № 5. Приложение. — С. 53-55.
33. Дисплазия соединительной ткани: основные клинические синдромы, формулировка диагноза, лечение / Г. И. Нечаева, В. М. Яковлев, В. П. Конев [и др.] //Лечащий врач. — 2008. — № 2. — С. 15-18.
34. Дмитриева, С. Л. Прогнозирование слабости родовой деятельности с учетом показателей вариабельности сердечного ритма у беременных женщин : ав-тореф. … канд. мед. наук / Дмитриева С. Л. — Киров, 2012. — 23 с.
35. Дубилей, Г. С. Немедикаментозные методы восстановительного лечения пациентов с дисплазией соединительной ткани на этапах медицинской реабилитации / Г. С. Дубилей, А. С. Исаева, О. А. Фомина [и др.] // Комплексная реабилитация : наука и практика. — 2010. — № 5 (13). — С. 52-56.
36. Дубилей, Г. С. Комплексный подход к вопросу восстановительного лечения пациентов с дисплазией соединительной ткани / И. А. Борисенко, Д. А. Гусев, Л. Э. Мазурова // Дисплазия соединительной ткани : материалы симпоз. — Омск, 2002. — С. 160-162.
37. Земцовский, Э. В. Диагностика вегетативной дисфункции у лиц молодого возраста с синдромом соединительно-тканной дисплазии сердца / Э. В. Земцовский, С. В. Реева // Дисплазия соединительной ткани : материалы симпоз. — Омск, 2002. — С. 24-27.
38. Зиганшин, А. М. Комплексная диагностика несостоятельности мышц тазового дна после родов через естественные родовые пути : дис. . канд. мед. наук / Зиганшин А. М. — Уфа, 2011. — 122 с.
39. Кадурина, Т. И. Дисплазия соединительной ткани : рук. для врачей / Т. И. Кадурина, В. Н. Горбунова. -СПб. : Элби, 2009. — 704 с.
40. Кадурина, Т. И. Принципы реабилитации больных с дисплазией соединительной ткани / Т. И. Кадурина, Л. Н. Аббакумова // Лечащий врач. — 2010. — № 4. -С. 10-16.
41. Клеменов, А. В. Клиническое значение недифференцированной дисплазии соединительной ткани : дис. … д-ра мед. наук / Клеменов А. В. — Москва, 2005. — 238 с.
42. Клинические рекомендации для врачей общей практики. Инфекции мочевыводящих путей у детей, взрослых, беременных: цистит, пиелонефрит, бессимптомная бактериурия // 2014. — МГр:// familymedicine.ru/clinical-recommendations/clinrec-ргс^еСБ/.
43. Козинова, О. В. Недифференцированная дисплазия соединительной ткани и беременность : дис. . д-ра мед. наук / Козинова О. В. — Москва, 2008. — 307 а
44. Косых, С. Л. Клинико-иммунологическая характеристика неспецифического вульво-вагинита у девочек,
рожденных от матерей с дисплазией соединитель- 61. ной ткани / С. Л. Косых, В. Г. Мозес // Мать и дитя в Кузбассе. Сб. тезисов — 2012. — № 2 (40). — С. 49-51. 62.
45. Кудинова, Е. Г. Предикторы риска тромботических осложнений у беременных с мезенхимальной дис-плазией / Е. Г. Кудинова, И. В. Лыдина [и др.] // Проблемы клинической медицины. — 2012. — № 4 (2629). — С. 117-123. 63.
46. Кузьминова, О. И. Физическое и половое развитие девочек-подростков с синдромом дисплазии соединительной ткани / О. И. Кузьминова, В. Д. Петерсон, Т. И. Рябиченко [и др.] // Вестник новых медицинских технологий. — 2008. — Т. XV, № 1. — С. 47-49. 64.
47. Левинец, С. А. Клинико-анамнестические и гормональные особенности олигоменореи и вторичной аменореи у девочек-подростков с системной дис-плазией соединительной ткани / С. А. Левинец,
Л. Ф. Куликова, Т. А. Нечетова [и др.] // Акушерство и 65. гинекология. — 2006. — № 1. — С. 39-41.
48. Лялюкова, Е. А. Структурно-функциональные осо- 66. бенности сосудов брюшной полости у пациентов с дисплазией соединительной ткани / Е. А. Лялюкова,
Н. И. Орлова, С. И. Аксенов // Вестник рентгенологии и радиологии. — 2012. — № 4. — С. 21-25.
49. Мамедов, М. Н. Назначение высоких доз магния для лечения аритмий: показания, основанные на доказатель- 67. ствах / М. Н. Мамедов // Клиническая фармакология и лекарственные средства. — 2013. — № 2. — С. 43-45.
50. Мартынов, А. И. Диагностика и тактика ведения пациентов с дисплазией соединительной ткани в условиях 68. первичной медико-санитарной помощи : методические рекомендации для врачей / А. И. Мартынов, В. М. Яковлев, Г. И. Нечаева [и др.]. — Омск, — 2013. — 133 с.
51. Мартынов, А. И. Диагностика и тактика ведения па- 69. циентов с дисплазией соединительной ткани в условиях первичной медико-санитарной помощи : методические рекомендации для врачей / А. И. Мартынов, В. М. Яковлев, Г. И. Нечаева [и др.]. — Омск,
2013. — 133 с. 70.
52. Мирошник, О. А. Иммуномодуляторы в России : справочник / О. А. Мирошник. — 3-е изд., испр. и доп. — Омск, 2014. — С. 3-588.
53. Михеенко, Г. А. Условия формирования первичной 71. дисменореи у подростков / Г. А. Михеенко, Е. Г. Баженова // Акушерство и гинекология. — 2006. — № 3. —
С. 23-26.
54. Михсин, С. В. Прогнозирование аномалий родовой деятельности по величине р-адреорецепции мем- 72. бран эритроцитов у первородящих : дис. … канд.
мед. наук / Михсин С. В. — Москва, 2007. — 130 с.
55. Михсин, С. В. Характеристика гемодинамики у беременных с ПМК в зависимости от состояния симпато- 73. адреналовой системы / С. В. Михсин, Т. Ю. Смольнова // Сб. науч. трудов XVIII Международного конгресса с курсом эндоскопии «Новые технологии
в диагностике и лечении гинекологических заболеваний» / под ред. В. И. Кулакова, Л. В. Адамян. — М., 74. 2005. — 325 с.
56. Момот, А. П. Патология гемостаза. Принципы и алгоритмы клинико-лабораторной диагностики /
A. П. Момот. — СПб. : Формат, 2006. — 42-43 с. 75.
57. Момот, А. П. Современные методы распознавания состояния тромботической готовности : монография / А. П. Момот [и др.] ; под ред. А. П. Момота. -Барнаул : Изд-во Алтайского государственного университета, 2011. — 138 с. 76.
58. Моцная, О. В. Особенности клинического течения и оптимизация подходов к лечению первичной дисме-нореи на фоне недифференцированной дисплазии соединительной ткани у девочек подростков : дис. …
канд. мед. наук / Моцная О. В. — Санкт-Петербург, 77. 2012. — 139 с.
59. Нагаева, Т. А. Патология мембран эритроцитов и микроциркуляция при атопическом дерматите у детей / Т. А. Нагаева, Л. М. Огородова, И. И. Балашева [и др.]. — Томск : Печатная мануфактура, 2001. — 156 с.
60. Нарушения ритма сердца при недифференцирован- 78. ной дисплазии соединительной ткани / Г. И. Нечаева,
B. М. Яковлев, И. В. Друк [и др.] // Лечащий врач. -2008. — № 6. — С. 43-47.
Наследственные нарушения соединительной ткани. Российские рекомендации. — М., 2012. — 49 с. Национальные рекомендации. Хроническая болезнь почек: основные принципы скрининга, диагностики, профилактики и подходы к лечению/ А. В. Смирнов, Е. М. Шилов, В. А. Добронравов и др. // Клиническая нефрология. — 2012. — № 4. — С. 4-26. Недифференцированная дисплазия соединительной ткани как независимый предиктор структурно-функциональных изменений артерий / А. А. Семенкин, О. В. Дро-кина, Г. И. Нечаева и [др.] // Кардиоваскулярная терапия и профилактика. — 2013. — № 14 (3). — С. 30-35. Недостаточность питания у пациентов с дисплазией соединительной ткани: роль постпрандиальных гемодинамических нарушений, подходы к терапии / Е. А. Лялюкова [и др.] // Лечащий врач. — 2015. -№ 3. — С. 67-70.
Нефрология : национальное руководство / под ред. Н. А. Мухина. — М. : ГЭОТАР-МЕД, 2009. — 720 с. Нечаева, Г. И. Выявление и тактика ведения пациентов с недифференцированной дисплазией соединительной ткани / Г. И. Нечаева, В. П. Конев, И. В. Друк [и др.] // Методические рекомендации для врачей / под ред. акад. А. И. Мартынова. — М. : РГ ПРЕ100, 2011. — 52 с.
Нечаева, Г. И. Дисплазия соединительной ткани: терминология, диагностика, тактика ведения пациентов / Г. И. Нечаева, И. А. Викторова. — Омск : Бланком, 2007. — 188 с.
Нечаева, Г. И. Комплексная реабилитация больных с дисплазией соединительной ткани в условиях многопрофильного клинического учреждения / Г. И. Нечаева [и др.]. — Омск, 2001. — С. 39-44. Нечаева, Г. И. Методология курации пациентов с дис-плазией соединительной ткани семейным врачом в аспекте профилактики ранней и внезапной смерти / Г. И. Нечаева [и др.]. — Российские медицинские вести. — 2003. — № 3. — С. 25-32.
Нечаева, Г. И. Кардио-гемодинамические синдромы при дисплазиях соединительной ткани (клиника, диагностика, прогноз) : автореф. дис. … д-ра мед. наук / Г. И. Нечаева. — Томск, 1994. — 36 с. Нечаева, Г. И. Клинический опыт применения мил-дроната при восстановительном лечении пациентов с дисплазией соединительной ткани / Г. И. Нечаева, О. В. Дрокина, Г. С. Дубилей // Кардиология. —
2014. — Т. 54, № 4. — C. 46-51.
Нечаева, Г. И. Основы курации пациентов с дис-плазией соединительной ткани в первичном звене здравоохранения / Г. И. Нечаев [и др.] // Терапия. —
2015. — № 1. — С. 29-36.
Нечаева, Г. И. Патология органов пищеварения у пациентов с дисплазией соединительной ткани / Г. И. Нечаева, Е. А. Лялюкова, Н. Н. Мекина // Казанский медицинский журнал. — 2007. — Т. LXXXVIII, № 5. Приложение. — С. 76-80.
Нечаева, Г. И. Дисплазия соединительной ткани : терминология, диагностика, тактика ведения пациентов / Г. И. Нечаева, И. А. Викторова. — Омск : Бланком, 2007. — 188 с.
Нечаева, Г. И. Перспективы реализации здоровьес-берегающих технологий в группе пациентов с дис-плазиями соединительной ткани / Г. И. Нечаева, И. В. Друк // Кубанский научный медицинский вестник. — 2009. — № 6 (111). — С. 64-68. Нечаева, Г. И. Выявление и тактика ведения пациентов с недифференцированной дисплазией соединительной ткани : метод. рекомендации для врачей / Г. И. Нечаева, В. П. Конев, И. В. Друк [и др.] ; под ред. акад. А. И. Мартынова. — М. : РГ ПРЕ100, 2011. — 52 с. Нечаева, Г. И. Применениевенотоническогопрепарата Детралекс-500 в программе реабилитации пациентов с дисплазией соединительной ткани / Г. И. Нечаева, Е. А. Темникова, И. А. Викторова [и др.] // Паллиативная медицина и реабилитация. — 2001. — № 1. -С. 25-28.
Нечаева, Г. И. Нарушения ритма сердца при недифференцированной дисплазии соединительной ткани / Г. И. Нечаева, В. М. Яковлев, И. В. Друк, О. В. Тихонова // Лечащий врач. — 2008. — № 6. — С. 2-7.
MEDICAL NEWS Of NORTH CAUCASUS
2016. Vol. 11. Iss. 1
79. Онучин, Н. А. Восстановительные упражнения при заболеваниях почек / Н. А. Онучин. — М. : АСТ, 2008. — 128 с.
80. Остеопороз / под ред. О. М. Лесняк, Л. И. Беневоленской. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Ме-диа, 2009. — 272 с.
81. Патоморфологические аспекты варикозного поражения вен нижней половины туловища / Ю. Т. Цуканов, А. Ю. Цуканов, А. Ю. Щеглов, С. И. Мозговой // Вестник Санкт-Петербургского университета. Серия 11 : Медицина. — 2006. — № 3. — С. 50-61.
82. Певзнер, М. И. Основы лечебного питания / М. И. Певзнер. — М. : гос. Изд-во медицинской литературы, 1958. — 584 с.
83. Порываева, М. Ю. Особенности течения беременности и родов у женщин с недифференцированной дисплазией соединительной ткани с осложненными кардиальными формами : дис. . канд. мед. наук / Порываева М. Ю. — Москва, 2011. — 168 а
84. Порядок оказания медицинской помощи по профилю «акушерство и гинекология» (приказ МЗ № 572-н).
85. Практические рекомендации по диагностике и лечению синкопальных состояний (редакция 2009 г.) // Медицина неотложных состояний. — 2010. — 2 (27).
86. Рекомендации по диагностике и лечению обмороков // Рациональная фармакотерапия в кардиологии. — 2010. — № 6 (1). — С. 1-43.
87. Рожинская, Л. Я. Системный остеопороз : практическое руководство / Л. Я. Рожинская. — 2-е изд. — М. : Издатель Мокеев, 2000. — 196 с.
88. Савельева, И. В. Течение беременности и исход родов для матерей и плода при дисплазии соединительной ткани : дис. . канд. мед. наук / Савельева И. В. — Омск, 2002. — 178 а
89. Сатышева, И. В. Клинико-диагностические особенности и эффективность различных методов лечения ист-мико-цервикальной недостаточности : дис. … канд. мед. наук / Сатышева И. В. — Омск, 2009. — 148 с.
90. Серов, В. Н. Зарубежный и российский опыт применения магния в акушерстве и гинекологии. Доказательные исследования / В. Н. Серов , Н. В. Ке-римкулова, И. Ю. Торшин, О. А. Громова // Вопросы гинекологии, акушерства и перинатологии. — 2012. № 11 (4). — С. 62-72.
91. Сидельникова, В. М. Эндокринология беременности в норме и при патологии / В. М. Сидельникова. — М. : МЕДпресс-информ, 2009. — 352 с.
92. Смольнова, Т. Ю. Ассоциированная патология органов малого таза и тазового дна у больных с дис-плазией соединительной ткани / Т. Ю. Смольнова, Л. В. Адамян, Е. С. Ляшко // Материалы I Всероссийской научно-практической конференции «Актуальные вопросы внутренней патологии. Дисплазии соединительной ткани», сб. научных трудов. Омский научный вестник. — 2005. — Т. 32, № 5. — С. 83.
93. Смольнова, Т. Ю. Дисплазия соединительной ткани -как одна из возможных причин недержания мочи у женщин с пролапсом гениталий / Т. Ю. Смольнова, С. Н. Буянова, С. В. Савельев [и др.] // Урология. -2001. — № 2. — С. 25-30.
94. Смольнова, Т. Ю. Защита промежности в родах / Т. Ю. Смольнова // Российский медицинский журнал. — 2012. — № 6. — С. 32-35.
95. Смольнова, Т. Ю. Клинико-патогенетические аспекты опущения и выпадения внутренних половых органов и патологии структур тазового комплекса у женщин при дисплазии соединительной ткани. Тактика ведения : дис. . д-ра мед. наук / Смольнова Т. Ю. -Москва, 2009. — 296 а
96. Смольнова, Т. Ю. Клинико-патогенетические аспекты опущения и выпадения внутренних половых органов при недифференцированных формах дисплазии соединительной ткани / Т. Ю. Смольнова, Л. В. Ада-мян // Кубанский научный медицинский вестник. -2009. — № 6 (11). — С. 69-73.
97. Смольнова, Т. Ю. Критерии постановки диагноза дисплазии соединительной ткани у женщин / Т. Ю. Смольнова, Л. В. Адамян // Материалы I Всероссийской научно-практической конференции «Актуальные вопросы внутренней патологии. Дисплазии соединительной ткани», сб. научных трудов.
Омский научный вестник. — 2005. — Т. 32, № 5. -C. 156.
98. Смольнова, Т. Ю. Особенности гемодинамики и ее связь с некоторыми клиническими проявлениями у женщин при дисплазии соединительной ткани / Т. Ю. Смольнова // Клиническая медицина. — 2013. -№ 10. — C. 43-48.
99. Смольнова, Т. Ю. Особенности микроциркуляции у женщин репродуктивного возраста с пролапсом гениталий / Т. Ю. Смольнова, Л. В. Адамян, В. В. Сидоров // Акушерство и гинекология. — 2007. — № 1. -С. 39-44.
100. Смольнова, Т. Ю. Патогенетическое обоснование выбора метода хирургической коррекции пролапса гениталий у женщин репродуктивного возраста : дис. . канд. мед. наук / Смольнова Т. Ю. — Москва, 1999. — 144 с.
101. Смольнова, Т. Ю. Пролапс гениталий — следствие травматичных родов или генерализованной дис-плазии соединительной ткани? / Т. Ю. Смольнова, С. В. Савельев, Л. И. Титченко [и др.] // Акушерство и гинекология. — 2001. — № 4. — C. 50-53.
102. Смольнова, Т. Ю. Рассечение промежности в родах и леваторопластика у женщин с дисплазией соединительной ткани. Показания и противопоказания / Т. Ю. Смольнова, Л. В. Адамян // Сб. науч. трудов XXVI Международного конгресса с курсом эндоскопии «Новые технологии в диагностике и лечении гинекологических заболеваний». — Москва, 2013. -C. 175-176.
103. Смольнова, Т. Ю. Фенотипический симптомоком-плекс дисплазии соединительной ткани у женщин / Т. Ю. Смольнова, С. В. Савельев, С. Н. Буянова [и др.] // Клиническая медицина. — 2003. — № 8. -C. 42-28.
104. Смольнова, Т. Ю. Целесообразность применения препарата «Магнерот» в акушерской практике при дисплазии соединительной ткани / Т. Ю. Смольно-ва // «Врач». — 2007. — № 8. — С. 47-51.
105. Смольнова, Т. Ю. Электрофизиологическая характеристика мышц тазового дна у женщин с пролапсом гениталий / Т. Ю. Смольнова, Л. В. Адамян, Л. Ф. Подмаренкова [и др.] // Российский научный форум «Мать и дитя», 11-14 октября 2005. -C. 506.
106. Сторожаков, Г. И. Пролабирование митрального клапана (лекция) / Г. И. Сторожаков, Г. С. Верещагина // Кардиология. — 2000. — № 12. — С. 88-93.
107. Стрельцова, Е. В. Клинико-генеалогическая характеристика семейных проявлений синдрома дисплазии соединительной ткани сердца : автореф. дис. . канд. мед. наук / Стрельцова Е. В. — Ставрополь, 2011. — 22 с.
108. Суханова, Г. А. Мезенхимальные дисплазии : новые сочетания нарушений гемостаза / Г. А. Суханова, Е. Ф. Котовщикова, Е. И. Буевич [и др.] // Проблемы патологии системы гемостаза : сб. науч. работ. -Барнаул, 2007. — С. 225-227.
109. Сухих, Г. Т. Дезорганизация соединительной ткани в рубцах на матке и полиморфизм гена эстрогенового рецептора у пациенток с недифференцированными формами дисплазии соединительной ткани / Г. Т. Сухих, Е. А. Коган, Т. А. Демура [и др.] // Акушерство и гинекология. — 2010. — № 3. — C. 27-31.
110. Сухих, Г. Т. Морфологические и молекулярно-гене-тические особенности неоангиогенеза в рубцовой ткани матки у пациенток с недифференцированной дисплазией соединительной ткани / Г. Т. Сухих, Е. А. Коган, М. И. Кесова [и др.] // Акушерство и гинекология. — 2010. — № 6. — С. 23-27.
111. Трисветова, T. Е. Магний в клинической практике / T. Е. Трисветова // Рациональная фармакотерапия в кардиологии. — 2012. — № 4 (8). — С. 545-553.
112. Тукай, К. С. Особенности течения беременности и родов у женщин с синдромом ДСТ сердца (клинико-морфологические исследования) : дис. . канд. мед. наук / Тукай К. С. — Челябинск, 2009. — 150 с.
113. Федоров, А. В. Диагностика и малоинвазивная хирургия варикоцеле / А. В. Федоров, А. Ю. Цуканов // Эндоскопическая хирургия. — 2006. — Т. 12, № 6. — С. 42-48.
114. Ходырев, Г. Н. Состояние симпатической нервной системы у женщин на различных этапах репродуктивного процесса (по данным кардиоинтервалогра-фии и электроэнцефалографии : дис. … канд. мед. наук / Ходырев Г. Н. — Н. Новгород, 2012. — 151 с.
115. Хурасева, А. Б. Репродуктивное здоровье женщин, родившихся с полярными значениями массы тела : дис. … канд. мед. наук / Хурасева А. Б. — Волгоград, 2010. — 311 с.
116. Шварц, Г. Я. Фармакотерапия остеопороза / Г. Я. Шварц. — М. : Медицинское информационное агентство, 2002. — 368 с.
117. Шитикова, А. С. Тромбоцитопатии, врожденные и приобретенные / А. С. Шитикова ; под ред. А. П. Папа-ян, О. Г. Головиной. — СПб. : ИИЦ ВМА, 2008. — 320 с.
118. Шульман, Д. Д. Наследственные болезни при беременности / Д. Д. Шульман. — М. : Наука,1988. — 198 с.
119. Ягода, А. В. Инфекционный эндокардит : учебное пособие / А. В. Ягода, Н. Н. Гладких. — Ставрополь : изд-во СтГМУ, 2013. — 220 с.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
120. Ягода, А. В. Первичный пролапс митрального клапана у взрослых. Диагностика, вопросы диспансеризации и врачебной экспертизы / А. В. Ягода, Н. А. Пруткова, Н. Н. Гладких. — Ставрополь : Изд-во СГМА, 2007. — 72 с.
121. Яковлев, В. М. Иммунопатологические синдромы при наследственной дисплазии соединительной ткани / В. М. Яковлев, А. В. Глотов, А. В. Ягода.- Ставрополь, 2005. — 233 с.
122. Яковлев, В. М. Кардио-респираторные синдромы при дисплазии соединительной ткани / В. М. Яковлев, Г. И. Нечаева. — Омск, 1994. — 217 с.
123. Athanassiou, A. M. Myocardial infarction and coronary artery dissection during pregnancy associated with type IV Ehlers-Danlos syndrome / A. M. Athanassiou, M. A. Turrentine // Am. J. Perinatol. — 1996. — Vol. 13, № 3. — P. 181-183.
124. Brees, C. K. Rupture of the external iliac artery during pregnancy: a case of type IV Ehlers-Danlos syndrome / C. K. Brees, S. A. Gall // J. Ky. Med. Assoc. — 1995. -Vol. 93, № 12. — P. 553-555.
125. Burrows, N. P. The gene encoding collagen alpha-1 (V) (COL5A1) is linked to mixed Ehlers-Danlos syndrome type I/II / N. P. Burrows // J. Invest. Derm. — 1996. -Vol. 106. — P. 1273-1276.
126. Carcassi, U. Collagenopathic cardiopathies / U. Carcas-si, G. Passin // Ann-Ital-Med-Int. — 1991. — T. 6, № 4. -Pt. 2. — P. 483-490.
127. Caro, K. Механика кровообращения капилляров : пер. с англ. / К. Caro. — М. : Мир, 1981. — 624 с.
128. Charvet, P. Y. Ehlers-Danlos syndrome and pregnancy. Apropos of a case / P. Y. Charvet, B. Salle, P. Rebaud [et al.] // J. Gynecol. Obstet. Biol. Reprod. — 1991. — Vol. 20, № 1. — P. 75-78.
129. Cohen, М. М., The ШИ with Mul^le Birth Deferts / М. М. Cohen. — 2nd. ed. — New York, 1997.
130. Durlach, J. Primary mitral valve prolapse: a clinical form of primary magnesium deficit / J. Durlach // Magnes. Res. — 1994. — № 7. — P. 339-340.
131. Effect of Perindopril on Large Artery Stiffness and Aortic Root Diameter in Patients With Marfan Syndrome: A Randomized Controlled Trial / A. A. Ahimastos, A. Aggarwal, K. M. D’Orsa et al. // JAMA. — 2007. -№ 298 (13). — Р. 1539-1547.
132. Gelbmann, C. M. Spontaneous rupture of liver in a patient with Ehlers Danlos disease type IV / C. M. Gelbmann, M. Köllinger, J. Gmeinwieser [et al.] // Dig. Dis. Sci. — 1997. — Vol. 42, № 8. — P. 1724-1730.
133. Gerry, J. L. Clinical management of the cardiovascular complication of the Marfan syndrome / J. L. Gerry, L. Morris, R. E. Pyeritz // J. La. State. Med. Soc. -1991. — V. 143, № 3. — P. 43-51.
134. Grabe, M. EAU. Guidelines on urological infections // M. Grabe, T. Bjerklund-Johansen, H. Botto [et al.] ; European Association of Urology Guidelines // The Netherlands. European Association of Urology. — 2013. — 106 p.
135. Grahame, R. The revised (Brig-hton, 1998) criteria for the diagnosis of benign joint hypermobility syndrome
(BJHS) / R. Grahame, H. A. Bird, A. Child // Journal of Rheumatology. — 2000. — № 27 (7). — P. 1777-9.
136. Grahame, R. Pain, distress and joint hyperlaxity. Joint Bone Spine. — 2000. — № 67. — P. 157-163.
137. Groenink, M. Losartan reduces aortic dilatation rate in adults with Marfan syndrome: a randomized controlled trial / M. Groenink, A. W. den Hartog, R. Franken [et al.] // Eur. Heart J. — 2013.
138. Guidelines on the management of valvular heart disease (version 2012). The Joint Task Force on the Management of Valvular Heart Disease of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS) // European Heart Journal. — 2012. — Vol. 33. — P. 2451-2496.
139. Hamel, B. C. Ehlers-Danlos syndrome and type III collagen abnormalities: a variable clinical spectrum / B. C. Hamel, J. Pals, G. Engels [et al.] // Clin. Genet. -1998. — Vol. 53. — P. 440-446.
140. Hashimoto, K. Bilateral pheumothorax and rupture of dissecting aortic aneurism follwing a mitral valve replacement in Marfan syndrome: a case report / K. Hashimoto, Y. Yata, H. Miyamoto [et al.] // Kyobu-Geka. — 1992. — Vol. 45, № 11. — P. 1027-1030.
141. Keer, R. Hypermobility syndrome. Recognition and Management for Physioterapists / R. Keer, R. Graham. -2003. — P. 176.
142. Kiilholma, P. Pregnancy and delivery in Ehlers-Danlos syndrome. Role of copper and zinc / P. Kiilholma, M. Grönroos, V. Näntö [et al.] // Acta. Obstet. Gynecol Scand. — 1984. — Vol. 63, № 5. — P. 437-439.
143. Lind, J. Pregnancy and the Ehlers-Danlos syndrome: a retrospective study in a Dutch population / J. Lind, H. C. Wallenburg // Acta. Obstet. Gynecol. Scand. -2002. — Vol. 81, № 4. — P. 293-300.
144. Marshman, D. Rectal prolapse: relationship with joint mobility / D. Marshman, J. Percy, I. Fielding [et al.] // J. Surg. — 1987. — Vol. 57(11). — P. 827-829.
145. Nijsa, J. Chronic musculoskeletal pain in chronic fatigue syndrome: Recent developments and therapeutic implications / J. Nijsa, M. Meeusa, Kenny De Meirleira // Manual Therapy. — 2006. — № 1. — P. 187-191.
146. Norton, P. A. Genitourinary prolapse and joint hypermobility in women / P. A. Norton, J. E. Baker,
H. C. Sharp [et al.] // Obstet. Gynecol. — 1995. — Vol. 85, № 2. — P. 225-228.
147. Pepin, M. Clinical and genetic features of Ehlers-Danlos syndrome type IV, the vascular type / M. Pepin, U. Schwarze, A. Superti-Furga [et al.] // Engl. J. Med. -2000. — Vol. 342, № 10. — P. 673-680.
148. Ploeckinger, B. Ehlers-Danlos syndrome type II in pregnancy / B. Ploeckinger, M. R. Ulm, K. Chalubinski // Am. J. Perinatol. — 1997. — Vol. 14, № 2. — P. 99-101.
149. Sayed, R. F. Pelvic floor dysfunction: assessment with combined analysis of static and dynamic MR imaging findings / R. F. Sayed, S. Mashed, A. Farag [et al.] // Radiology. — 2008. — Vol. 248, № 2. — P. 518-530.
150. Simmonds, J. V. Hypermobility and the hypermobility syndrome / J. V. Simmonds, R. J. Keer // Manual Therapy. — 2007. — № 12. — P. 298-309.
151. Simmonds, J. V. Hypermobility and the hypermobility syndrome, Part 2: Assessment and management of hypermobility syndrome: Illustrated via case studies / J. V. Simmonds, R. J. Keer // Manual Therapy. — 2008. -№ 13. — P. 1-11.
152. Sorokin, Y. Obstetric and gynecologic dysfunction in the Ehlers-Danlos syndrome / Y. Sorokin, M. P. Johnson, N. Rogowski [et al.] // J. Reprod. Med. — 1994. — Vol. 39, № 4. — P. 281-284.
153. Taylor, D. J. Ehlers-Danlos syndrome during pregnancy: a case report and review of the literature / D. J. Taylor,
I. Wilcox, J. K. Russell // Obstet. Gynecol. Surv. — 1981. -Vol. 36, № 6. — P. 277-281.
154. Torshin, I. Yu. Sensing the change from molecular genetics to personalized medicine / I. Yu. Torshin. — New York : Nova Biomedical Books, 2009.
155. Yen, J. L. Clinical features of Ehlers-Danlos syndrome / J. L. Yen, S. P. Lin, M. R. Chen [et al.] // J. Formos. Med. Assoc. — 2006. — Vol. 105, № 6. — P. 475-480.

















