Кошкаров Н.Н.
г. Харабали, Астраханской области, Россия.
Резюме. В данной статье рассматривается новый подход в лечении гипертонической болезни. На основании ранее опубликованных работ отвергается такая постоянная величина гомеостаза как артериальное давление, которая играет вторичную служебную функцию, подчиненную наиболее биологически важной цели – поддержанию необходимого уровня энергообмена тканей головного мозга. Подъем артериального давления рассматривается как адаптационная реакция организма человека, при этом в изучении данной проблемы используется системный подход как методологию научного познания. Далее рассматривается подъём артериального давления не просто как результат адаптационной реакции, а как ответная реакция саморегулирующей кибернетической системы организма человека, работающей в автоматическом режиме, стремящейся собственными силами, отшлифованными эволюционным путём миллионы лет, привести к норме ухудшенные метаболические процессы в результате ишемии головного мозга (атеросклеротического сужения сосудов головного мозга или резко возросшего энергообмена головного мозга в результате отрицательных психоэмоциональных стрессовых факторов) (теория Г.Ф.Ланга и А.Л.Мясникова особое внимание в генезе артериальных гипертензий играют длительные постстрессовые гипоксические следы в структурах мозга).
Новый принцип лечения гипертонической болезни – это восстановление метаболических процессов нервных клеток головного мозга путем снятия ишемии головного мозга лекарственным средством – оксибутиратом натрия. При этом адаптационная реакция организма прекращается, так как сигналы раздражения от хеморецепторов прекращают поступать в сосудодвигательный центр, соответственно от сосудодвигательного центра команда по симпатическим вазоконстрикторным нервам к мускулатуре артериол прекращается, и артериолы переходят из спазмированного состояния в состояние с нормальным тонусом. В результате чего артериальное давление приходит в норму.
Ключевые слова: константа гомеостаза, общий адаптационный синдром, саморегулирующая кибернетическая система организма человека, оксибутират натрия, метаболические процессы.
The resume. In given clause(article) the new approach in treatment of hypertonic illness is considered(examined). On the basis of earlier published works such constant of a homeostasis as arterial pressure which plays the secondary service function subordinated most biologically of the important purpose-maintenance of a necessary level energy an exchange of fabrics of a brain is rejected. Rise of arterial pressure is considered(examined) as adaptable reaction of an organism of the person, thus in studying the given problem the system approach as methodology of scientific knowledge is used. Further rise of arterial pressure not simply as result of adaptable reaction and as response of self-adjusting(self-regulating) cybernetic system of an organism of the person, working in the automatic mode, aspiring own forces ground evolutionary by millions of years is considered(examined), to lead to norm(rate) the worsened metabolic processes as a result of an ischemia of a brain (atherosclerotic narrowing of vessels of a brain or sharply increased energy an exchange a brain as a result of negative mental emotions stressful factors) (G.F.Langa and A.L.Myasnikova’s theory special attention in генезе arterial hypertensia play long poststressful hypoxia traces in structures of a brain).
New principle of treatment of hypertonic illness-it(-this,-thus) restoration of metabolic processes of nervous cells(cages) of a brain by removal of an ischemia of a brain by a medical product-oxybutyrati sodium. Thus adaptable reaction of an organism stops, as signals of irritation from хеморецепторов stop to act in сосудодвигательный the center, accordingly from сосудодвигательного the center the command(team) on sympathetic vessel to compress to nerves to muscles arteriols stops, and arteriols pass from a spastic condition in a condition with a normal tone. Therefore arterial pressure comes to norm(rate).
Keywords: a constant of a homeostasis, the general(common) adaptable syndrome, self-adjusting(self-regulating) cybernetic system organism the person, oxybutyrati sodium, metabolic processes.
Прежде чем приступить к рассмотрению механизма повышения артериального давления при гипертонической болезни, рассмотрим такие случаи повышения артериального давления, когда этот симптом не является болезнью.
Так, повышение АД является одной из многочисленных защитных реакций организма, объединяющихся под общим адаптационным синдромом (Г.Селье). Перечислим эти реакции, когда организм реагирует как единое целое при участии всех его систем и при ведущей роли полушарий мозга, и в частности за счет активации гипофизарно-надпочечниковой системы происходит выброс в кровь катехоламинов (один из них адреналин – «гормон страха») и глюкокортикоидов, увеличивается количество циркулирующей крови, возрастает артериальное давление, учащается частота сердечных сокращений и дыхания и др.
Так как в дальнейшем будет доказана теснейшая связь повышения артериального давления с общим адаптационным синдромом, то рассмотрим более подробно последний.
Как ранее было уже сказано, в процессе адаптации организм реагирует как единое целое при участии всех его систем и при ведущей роли коры полушарий мозга. Но первым с различными условиями соприкасается рецепторный аппарат анализаторов так и внутренние рецепторы (соматорецепторы), которые реагируют на силу раздражителя, передают сигналы в соответствующие нервные центры.
При действии на организм неблагоприятных факторов («чрезвычайных раздражителей» по И.П.Павлову или «стрессеров» по Г.Селье), в организме возникают реакции двоякой направленности. Один вид реакций – специфические раздражители, связанные с качеством действующего фактора, другой вид – неспецифические раздражители, общие при действии различных стрессоров. Такие реакции, прежде всего, имеют защитно-приспособительный характер и направлены на приспособление (адаптацию) организма к новым условиям, на выравнивание тех изменений, которые И.П.Павлов называл «физиологической мерой против болезни».
Л.А.Орбели установил важное значение симпатической нервной системы в адаптации организма. «С помощью симпатической нервной системы происходит мобилизация энергетических ресурсов, стимулируется функция сердечно-сосудистой системы, усиливается работоспособность мышц, активизируются иммунологические процессы».
Г.Селье доказал, что в развитии общей адаптации организма большое значение имеет гипофизарно-надпочечниковая система и назвал эту реакцию «общим адаптационным синдромом». Эта реакция проходит три стадии развития. Первая стадия – «реакция тревоги» — характеризуется активацией надпочечников и выбросом в кровь катехоламинов и глюкокортикоидов. Во вторую стадию – «стадию резистентности» — повышается устойчивость организма к ряду чрезвычайных раздражителей, увеличивается количество циркулирующей крови, возрастает артериальное давление, усиливается глюкогенез. Третья стадия – «стадия истощения» — возникает тогда, когда действия стрессоров продолжается, надпочечники истончаются, особенно их корковая часть, и в этот период может наступить гибель организма. Симпатическая нервная система действует с надпочечниками и гипоталамусом, что объясняет возникновение симптомокомплекса первой стадии – «стресс-реакции».
Теория гипофизарно-надпочечниковой системы в механизме защиты организма и приспособления (адаптации) его к неблагоприятным факторам объясняет многое, однако она не учитывает роли всей нервной системы.
Поскольку адаптационные процессы начинаются на уровне рецепторов, центростремительный поток импульсов, идущие от рецепторов к высшим чувствительным центрам, преобразуется под контролем центральной нервной системы. Этот контроль затрагивает все без исключения функции анализаторов.
Анализатор функционирует как единая система, все звенья которой взаимосвязаны и регулируют друг друга. Особую роль играет способность анализаторов приспособить все звенья к переменно действующей интенсивности раздражителя.
К важнейшим внешним проявлениям начинающейся адаптации относят изменения в первую очередь в деятельности сердечно-сосудистой и дыхательной систем (учащение частоты работы сердца и дыхания, подъем артериального давления).
Наряду с этим изменяется температура тела и наружных покровов, морфологический состав крови, функции желудочно-кишечного тракта, водно-солевой обмен, в частности соотношение внутриклеточной и внеклеточной воды, выделение кортикотропина (АКТГ), катехоламинов, глюкокортикоидов, что и дало основание назвать совокупность всех этих реакций – «общим адаптационным синдромом».
Связывая все это с артериальным давлением, можно сказать, что подъем АД, может наблюдаться как физиологическая реакция на стресс, для улучшения местного кровообращения жизненно важных органов – один из которых это головной мозг.
«Регуляция кровообращения сложна и многообразна. Существует более 10 взаимосвязанных систем, активно вмешивающихся в системное кровообращение. Первое их назначение – обеспечить надлежащий объем местного кровообращения, особенно жизненно важных органов. Для организма падение АД опаснее, чем его временное повышение. Только когда первоочередные нужды кровоснабжения обеспечены, интегративные звенья регуляции восстанавливают экономичное кровообращение. Механизмы, регулирующие местное кровообращение, и системы, контролирующие интегративные показатели гемодинамики, образуют сложную мозаику, в которой много неизученных звеньев, взаимодействующих «прямых» и «обратных связей».
Множество факторов влияет на уровень АД с целью улучшения местного кровообращения, потребительски, чаще всего гипертензивно. Однако местное кровообращение может регулироваться только при условии достаточной стабильности общей циркуляции, существенным показателем которой является давление в центральном артериальном русле. За интегральный ответ сердечно-сосудистой системы, за сохранение его функциональной устойчивости и физиологическую экономность отвечают высшие иерархические звенья сложной цепи регуляции. Они обеспечивают уравновешенность прессорных и депрессорных влияний. Гипертония может возникнуть в результате нарушения в любом из звеньев регуляции…»[1].
В момент стресса (защиты организма) необходима четкая работа высших отделов головного мозга (чтобы объективно оценить окружающую обстановку, степень опасности, грозящую для конкретного организма, что дает индивидууму больше шансов выжить, а все это возможно только лишь при нормальной работе центральной нервной системе с достаточным её обеспечением кислородом с кровью). Этот механизм адаптации отшлифовывался эволюционно миллионы лет на живых организмах, начиная с простейших беспозвоночных и заканчивая высшими животными и человеком.
Повышение АД в этот критический момент способствует поступлению гораздо большего объема кислорода с кровью к нервным клеткам головного мозга (основная функция крови – «дыхательная»), что значительно улучшает работу последних.
Однако местное кровоснабжение может улучшиться только при условии достаточного давления в центральном артериальном русле. Только значительное увеличение центрального системного давления может в достаточной степени улучшить местное кровоснабжение жизненно важных органов (головного мозга).
Поэтому любая ответная реакция организма на стресс начинается в большинстве случаев с повышения центрального артериального давления.
«Человеческий организм представляет собой систему, единственную по высочайшему саморегулированию. С этой точки зрения, метод изучения системы человека тот же, как и всякой другой системы: разложения на части, изучения значения каждой части, связи частей, соотношений с окружающей средой, и, в конце концов, понимание на основе всего этого её общей работы и управлению ею». И.П.Павлов.
В этих словах выражено содержание понятия системного подхода.
Системный подход представляет собой методологию научного познания, в основе которого лежит рассмотрение объектов как систем. Этот подход ориентирует исследователя на раскрытие целостности объекта, на выявление многообразных типов связей в нем и на создание общего представления о системе. Объекты высокой сложности, к которым относится организм человека, представляет многоуровневую организацию, в которой системы более высокого уровня и сложности включают в себя системы более низкого уровня, образуя иерархию подсистем. Связи элементов в системе любого уровня осуществляются путем передачи информации. В организме животных и человека информация закодирована в определенной структуре биологических молекул, а так же в определенном «рисунке» нервных импульсов (частота, набор в пачки, интервалы между пачками и т.д.).
С помощью передачи этой информации осуществляются процессы регуляции, т.е. управления физиологическими функциями, деятельностью клеток, тканей, органов, систем, поведением организма, осуществлением взаимодействия организма и окружающей среды.
Главным регуляторным (управляющим) механизмом в организме высших животных и человека является нервная система. Основной механизм её деятельности является рефлекс. Рефлексом является любая ответная реакция организма, осуществляющаяся с участием центральной нервной системы. Морфологической основой таких реакций является рефлекторная дуга, включающая в себя 5 звеньев:
-
рецептор – специализированный прибор, воспринимающий определенный вид воздействий внешней или внутренней среды;
-
афферентный (чувствительный) нейрон, проводящий сигнал, возникающий в рецепторе, в нервный центр;
-
вставочный нейрон, представляющий собой центральную часть рефлекторной дуги (или нервный центр) указанного рефлекса;
-
эфферентный (двигательный) нейрон, по аксону которого сигнал доходит до эффектора;
-
эффектор – поперечнополосатая или гладкая мышца, осуществляющая деятельность.
Любой эффектор, таким образом, связан элементами рефлекторной дуги с соответствующим рецептором и запускается в действие при раздражении данного рецептора. Ответная реакция организма возникает вследствие распространения по рефлекторной дуге возбуждения (сигнала), появляющегося при раздражении рецептора.
Как правило, рефлекторные реакции организма являются гораздо более сложными и происходят при участии многих звеньев (этажей) ЦНС. Рефлексы при этом не сводятся к простым, однозначным ответным реакциям, а представляют собой звенья сложного процесса управления двигательными функциями или деятельностью внутренних органов.
Регуляция и саморегуляция схематически охватывает следующие биологические уровни: субмолекулярный, молекулярный, субклеточный, клеточный, жидкостный, тканевой, органный, нервный и др. Постоянство внутренней среды и устойчивость основных физиологических функций характеризует состояние нормального, здорового организма. Любая патология представляет выход за пределы нормального гомеостаза. Для того чтобы жизнедеятельность организма не нарушалось, чтобы все его функции осуществлялись в наиболее благоприятных условиях, необходимы: постоянная концентрация водородных ионов, определенное осмотическое давление крови и тканевой жидкости, поддержание на одном уровне температуры тела, кровяного давления, обмена веществ (особенно обмена веществ головного мозга), т.е. постоянные величины гомеостаза.
В многочисленных экспериментальных и клинических исследований установлено, что любое раздражение ведет к возникновению сложного комплекса реакций, основная задача которых – обеспечить приспособление организма к изменившимся условиям, предотвратить или сгладить возможный сдвиг в составе и свойствах внутренней среды, т.е. поддержать постоянные величины гомеостаза.
«Такие реакции, прежде всего имеют защитно-приспособительный характер и направлены на приспособление (адаптацию) организма к новым условиям, на выравнивание тех изменений, которые И.П.Павлов называл физиологической мерой против болезни.»
Возникшее и закрепившееся в процессе эволюции состояние внутренней устойчивости позволяет организму адаптироваться к условиям окружающей среды. Адаптация – это способность организма сохранить устойчивый гомеостаз и приспособиться к условиям внешней среды.
В течение многих лет одной из основных задач физиологии было изучение роли нервной системы в формировании внутренней среды организма и поддержании её на определенном уровне. В результате многочисленных исследований установлено, что гуморальная регуляция тесно связана с нервной системой. Составляя с ней единую систему нейрогуморальных взаимоотношений.
При этом постоянство внутренней среды обеспечивается саморегулирующими кибернетическими системами организма человека. Рассмотрим это положение более подробно.
Начнем с понятия о рефлексе, которое было введено в середине XVI века великим французским ученым Рене Декартом. Введение этого понятия сыграло важнейшую роль в развитии физиологии, позволило объяснить причину ответных реакций организма, изучить их механизм и показать, что в основе таких реакций лежит принцип детерминизма (т.е. всеобщий как для неживой, так и для живой природы принцип причинно-следственных отношений). Тем самым был сделан важный шаг в развитии материалистических представлений о механизме реакций организма.
Со времен Декарта подобные реакции считались машинообразными, обеспечивающими автоматизированный ответ организма на раздражение рецептора. Однако подобные автоматизированные реакции имеют лишь при возникновении элементарных рефлексов, которые могут осуществляться с участием ограниченных звеньев ЦНС.
Функциональная структура таких процессов управления (регуляции) намного сложнее, нежели структура отдельных машинообразных рефлекторных ответов.
Процессам управления независимо от того, где бы они не осуществлялись в организме животного или человека, производственном процессе, социальном обществе и т.д., присущи некоторые общие черты и закономерности.
Эти общие черты исследуются наукой, получившей название кибернетика. Кибернетика изучает общие черты и законы управления, осуществляемого на основе получения информации, хранения, передачи и переработки информации, независимо от физической природы объекта или системы, в которых осуществляется эти процессы.
Кибернетическими системами могут быть автоматические регуляторы в технике, ЭВМ, кибернетическими системами могут быть организм человека и животных, биологическая популяция или человеческое общество.
Изучение законов кибернетики, понимание их смысла весьма важно для познания сущности процессов регуляции физиологических функций, для моделирования (математического или экспериментального) этих функций, для автоматического контроля за осуществлением этих функций, для вмешательства в физиологические процессы с целью их нормализации в случаях расстройств и заболеваний.
Изучение механизмов регуляции физиологических процессов раскрывает общность принципов кибернетики для всех указанных объектов, единство принципов автоматического регулирования в организме, в машине и производственном процессе, в обществе.
Известно, что сами процессы управления и автоматического регулирования были использованы в технике гораздо раньше, чем они были открыты в организме человека, и до того, как были сформулированы законы кибернетики.
В машинах существуют «регуляторы, которые заменяют руку машиниста, приходя в целесообразную деятельность, как говорится сами собой, но, в сущности, под влиянием изменившихся условий в ходе машины. Таков, например, предохранительный клапан в паровых машинах Уатта. По мере того, как напряжение пара в котле возрастает за известный предел, клапан сам собой увеличивает отверстие для выхода пара и наоборот. Таких приспособлений известно множество и все они носят название автоматических регуляторов. В живом теле, как в самодействующей машине, регуляторы, очевидно, могут быть только автоматическими, т.е. приводится в действие измененными условиями в состоянии или ходе машины (организма) и развивать деятельности, которыми эти неправильности устраняются» — писал И.М.Сеченов еще в 1897 году, предвосхищая положения кибернетики о механизмах саморегуляции в организме человека.
Таким образом, И.М.Сеченовым был сформулирован принцип «отрицательной обратной связи», лежащий в основе процессов автоматического регулирования в машине и живом организме.
По этому же принципу регулируются многие физиологические процессы. На значение этого факта впервые обратил внимание Клод Бернар (французский физиолог и патолог), обнаруживший значение постоянства внутренней среды для жизни организма. На примере регуляции уровня сахара в крови он показал, что любые отклонения этого уровня от нормы включают процессы, выравнивающие эти отклонения, что обеспечивает поддержание постоянства этой величины в организме человека. По этому же принципу регулируется постоянство температуры тела гомойотермных животных и другие параметры внутренней среды.
В ряде физиологических процессов был открыт механизм и положительной обратной связи, благодаря которой процесс, возникнув, усиливается и поддерживает сам себя.
Обратная связь – это связь на выходе системы. Она улавливает те или иные отклонения, уже возникшие в состоянии системы. Основанные на этом регуляторные механизмы работают по принципу «рассогласования». Деятельность их включается в тот момент, когда в состоянии системы уже наступают отклонения от заданной величины, т.е. когда возникает рассогласование между заданной (необходимой) и фактически возникшей величиной.
Механизмы, работающие по этому принципу, широко распространены в организме. Общий принцип работы подобных механизмов представлен П.К.Анохиным в схеме «функциональной системы» — схеме регуляции физиологических процессов организма. Подобная схема, однако, не является универсальной, т.к. в организме существуют регуляторные механизмы, работающие на основе иного принципа. Сигналом к их деятельности служит отклонение от заданной величины не на выходе, а на входе системы, т.е. действие на систему раздражителей, отличающихся от заданных параметров. В этом случае в основу регуляторных реакций положен иной принцип, т.е. работа регулятора
«по возмущению». На входе системы имеются приборы (рецепторы), улавливающие величину поступающего сигнала, нарушающего состояние системы. Если эта величина превышает допустимую и может вызвать нежелательные отклонения в состоянии системы, то в таком случае возникают команды, обеспечивающие нейтрализацию действия этих сигналов и сохранение стабильного состояния системы. Здесь происходит не восстановление уже нарушенного состояния системы, а предупреждение возможности таких нарушений.
В любых физиологических регуляторных, защитных, компенсаторных реакциях имеет место взаимодействие обоих принципов и обоих механизмов регуляции, функционирующих как на выходе, так и на входе системы.
Так, например, при воздействии на глаз струи пыльного воздуха, которая может вызвать засорение глаза, срабатывают оба механизма. Мигательный рефлекс, закрывая глаза, предупреждает попадание пыли (этот механизм, работающий на входе системы «по возмущению»), а рефлекторное увеличение слезоотделения и промывания склеры и роговицы слезами удаляет уже попавшую пыль (механизм, работающий на выходе системы – «по рассогласованию»). В любой гомеостатической реакции можно наблюдать сочетание действия двух указанных механизмов, работающих на этих двух различных принципах.
Для любой регуляторной реакции необходимо получение информации о состоянии системы, о величине поступающих сигналов, о возникающих при этом сдвигах в её состоянии. Необходим также аппарат сличения параметров этих сдвигов или параметров поступающих сигналов с величиной нормальных для данной системы параметров. Кроме того, необходим аппарат, формирующий команды, предотвращающие эти сдвиги.
Действие этих команд осуществляется двумя путями: а) нормализацией уже возникших отклонений (механизмы, работающие «по рассогласованию»); б) предупреждением нежелательных эффектов входного (возмущающего) сигнала путем уменьшения силы сигнала, предотвращения его действия или снижения чувствительности системы к данному возмущающему воздействию (механизм, работающий «по возмущению»).
Выше перечисленные регуляторные реакции осуществляются в организме центральной нервной системой.[5].
Подводя итоги о постоянстве внутренней среды организма, выделяем постоянные величины гомеостаза, которые организм человека при любых, даже чрезвычайных ситуациях, старается поддерживать на постоянном уровне. К ним относятся такие величины как: уровень сахара в крови, температура тела, осмотическое давление крови, рН артериальной крови, «постоянство артериального давления» (эта константа гомеостаза открыта впервые немецким ученым Карлом Людвигом и русским физиологом Ф.И Цином) и т.д.
Подходя к главной мысли данной статьи, сообщаю, что ряд авторов, а именно: В.В.Сучков, В.А.Шлаин, А.Д.Сизов в статье: «Особенности изменений системного и регионального кровообращения в начальных стадиях артериальной гипертензии c точки зрения гемодинамического и энергетического сопряжения»[2] выдвинули предположение на основании многочисленных клинических и экспериментальных данных, что система кровообращения в целом и изменения уровня артериального давления, в частности, выполняет вторичную служебную функцию, подчиненную наиболее биологически важной цели – поддержанию необходимого уровня энергообмена организма (в том числе энергообмена и головного мозга). [2].
То есть ставят под сомнение наличие в организме человека постоянной гомеостаза – постоянной величины артериального давления. Если величина артериального давления является вторичной и выполняет служебную функцию, подчиненную наиболее биологически важной цели, другой постоянной величины внутренней среды организма. Возникает вопрос, какая постоянная величина внутренней среды организма является главней «постоянной величины» артериального давления.
Далее они утверждают: «Организм – это, прежде всего биоэнергетическая система, существование которой несовместимо с нарушением сбалансированного обмена веществом и энергией с внешней средой. Только благодаря способности к быстрой мобилизации и использованию свободной энергии в условиях стресса и её адекватному восстановлению такая система приобрела свойства адаптироваться. Фундаментальной особенностью такой системы должно быть идеальное соответствие между метаболическим и гемодинамическим компонентами приспособительных реакций, тесная связь между уровнем АД и интенсивностью обмена.
Данные их исследований позволяют допустить, что уровень артериального давления тесным образом связан с интенсивностью метаболизма, и что в ряде случаев артериальная гипертензия может возникнуть как мера компенсации нарушенного метаболизма.
Анализ взаимоотношений гемодинамических и биоэнергетических процессов представляет новые возможности для выбора дифференциальной антигипертензивной терапии и оценки эффективности лечения.
При обсуждении причин и механизмов развития гипертонической болезни идеи оценки энергетического и гемодинамического сопряжения могут быть применены не только к организму в целом, но и к органам, имеющим наиболее важное значение в регуляции как гемодинамических, так и энергетических компонентов приспособительных реакций.
Прежде всего, внимание должно быть сосредоточено на гемоциркуляторном обеспечение мозга, запускающего гипертензивный процесс, и почках, стабилизирующих высокий уровень АД.
Их исследования показали, что одним из возможных механизмов возникновения прессорной доминанты в ЦНС, приводящей к появлению первичных форм артериальной гипертензии, является несоответствие между функцией нервных центров и их гемоциркуляторным и метаболическим обеспечением.
Особое внимание в генезе артериальных гипертензий играют длительные постстрессовые гипоксические следы в структурах мозга./3/
В специальной серии экспериментов было установлено, что это гемодинамическое влияние с подкорковых центров на кровообращение коры полушарий достоверно снижается при длительном возбуждении корковых нейронов, на фоне гиперкапнии, при недостатке кислорода (гипоксии) во вдыхаемом воздухе, при нарушении афферентной сигнализации по блуждающим нервам от внутренних органов.
Такое ослабление кровоснабжения коры, безусловно, может влиять на корково-подкорковые отношения, способствовать поддержанию процессов возбуждения в гипоталамических и ретикулярных структурах, приводить к возникновению кардиогиперкинеза и констрикции ёмкостных и резистивных сосудов.
Это положение было подтверждено в большой комплексной работе, посвященной исследованию патогенеза хронической цереброишемической гипертензии.
Совместно с сотрудниками ВКНЦ АМН СССР на этой модели было изучено состояние мозгового, почечного, мышечного кровообращения, обмена холестерина, катехоламинов, кортикостероидов, кининов; морфология, ферментативный и солевой состав стенок сосудов и др. Эти данные подтвердили предположения А.Л.Мясникова (1965), Dickinson (1965) и др., о большой гипоксии ЦНС в патогенезе артериальной гипертензии.
Большое значение в формировании гипертензивных реакций в ответ на нарушение локального кровоснабжения мозга имеют изменения почечного кровообращения.
Данные, полученные в хронических экспериментах на животных с электродами, вживленными в различные структуры мозга, корковый и медуллярный слои почек, показали, что локальное почечное кровообращение находится под постоянным нервным контролем. Было обнаружено, что существуют определенные ритмические колебания внутрипочечного перераспределения кровотока между корковым и медуллярным веществом почек. Форма и амплитуда этих колебаний во многом зависит от состояния лимбикоретикулярных структур мозга. Каждое стрессовое воздействие сопровождается стандартной реакцией: ишемией коркового и гиперемией медуллярного отделов почек. При более интенсивном раздражении эта реакция изменяется. Наступает не только спазм корковых, но и медуллярных сосудов. Возникает практически полная анемия почек. Важно, что снижение почечного кровообращения более чем в 10-15 раз продолжительнее артериальной гипертензии. Эти опыты позволяют предположить, что длительные и частые стрессовые воздействия могут сопровождаться выраженной ишемией почек, которая приводит к гипоксии почечной ткани и структурно-реактивным изменениям в сосудах и канальцах почек, к нарушению мембранного транспорта и истощению депрессорной функции почек.
Эти данные свидетельствуют о том, что центрогенно индуцированная гипертензия с самого начала содержит нефрогенный компонент. Благодаря прогрессирующему нарушению почечного кровообращения и гомеостатических водно-солевых и прессорно-депрессорных функций почек этот компонент на определенном этапе развитии гипертонической болезни становится доминирующим и стабилизирует артериальную гипертензию.
Они (авторы) представили далеко не законченные исследования. Все они рассмотрены с точки зрения энергетического и гемодинамического сопряжения.
По их мнению, подобный подход достаточно перспективен. Он может внести неожиданные коррективы в понимании патогенеза эссенциальной гипертензии, её классификации и оценки эффективности лечения. [2,3]
«До сих пор причина повышения артериального давления более чем у 90% американцев все еще не известна. Мы называем эту гипертензию эссенциальной, чтобы отчасти скрыть свое невежество…».[4]
Подводя итоги вышесказанному в этой статье, мы имеем:
1) первое – факт отрицания постоянной величины артериального давления как более главной константы гомеостаза организма человека;
2) второе – уровень артериального давления тесным образом связан с интенсивностью метаболизма жизненно важных органов (особенно головного мозга, откуда собственно происходит включение гипертензивной ответной реакции);
3) и третье – это перспективный прогноз в коррекции понимания патогенеза эссенциальной гипертензии, её классификации и оценки эффективности лечения.
То есть, говоря другими словами, для работы мозга необходим кислород, поступающий с кровью (основная функция крови – дыхательная). Совокупность всех окислительных процессов, протекающих в нервных клетках головного мозга, будет представлять определенное минимальное количество кислорода, которое необходимо нервным клеткам центральной нервной системы для нормального их метаболизма.
При поступлении с кровью меньшего количества кислорода в результате ряда причин: атеросклеротического сужения сосудов головного мозга или резкого возрастания метаболических процессов головного мозга в результате отрицательного психоэмоционального срессового фактора при нормальной проходимости сосудов головного мозга (теория Г.Ф.Ланга и А.Л.Мясникова, «особое внимание в генезе артериальных гипертензий играют длительные постстрессовые гипоксические следы в структурах мозга» ), будет нарастать гипоксия тканей головного мозга, увеличение содержания двуокиси углерода в тканях головного мозга, что является изменением внутренней среды организма.
В результате чего будет включаться общий адаптационный синдром, направленный на уменьшение и ликвидацию данных отклонений в гомеостазе организма человека в виде ответной рефлекторной реакции.
Рассмотрим это звено в регуляции сохранения постоянства внутренней среды организма. Уровень метаболизма любых тканей, а особенно нервных клеток, тесно связан с уровнем потребления кислорода и уровнем выделения углекислого газа ими же. На основании этих положений можно более точно объяснить механизм повышения артериального давления в организме больного с гипертонической болезнью.
Как было уже сказано, включается адаптационный синдром через рефлекторную реакцию, где рецептором рефлекторной дуги является хеморецептор, воспринимающий определенный вид воздействий внутренней среды организма (в данном случае хеморецепторы, чувствительные к двуокиси углерода и недостатку кислорода в крови) становится отправной точкой в рефлекторной реакции организма на изменения в постоянстве внутренней среды организма.
Адаптационная система организма включается в ответ на любое изменение постоянства внутренней среды организма за счет регулирующего механизма нервной системы. Основной механизм её деятельности является рефлекс. Морфологической основой ответной реакции организма является рефлекторная дуга, включающая в себя 5 звеньев:
1) рецептор (в данном случае – хеморецепторы, периферические и центральные) – воспринимающий определенный вид воздействий внешней или внутренней среды (в данном случае хеморецепторы, чувствительные к двуокиси углерода и недостаточности кислорода – гипоксии в крови);
2) афферентный (чувствительный) нейрон, проводящий сигнал (раздражение), возникший в рецепторе, в нервный центр (в данном случае от хеморецепторов возбуждение по центростремительным нервным волокнам передается к сосудодвигательному центру и вызывает повышение его тонуса);
3) вставочный нейрон, представляющий собой центральную часть рефлекторной дуги (или нервный центр) указанного рефлекса (в данном случае вставочным нейроном является сосудодвигательный центр);
4) эфферентный (двигательный) нейрон, по аксону которого сигнал доходит до эффектора (в данном случае сигналы из сосудодвигательного центра поступают по симпатическим вазоконстрикторным нервам к мускулатуре артериол);
5) эффектор – поперечнополосатая или гладкая мышца, осуществляющая соответствующую деятельность (в данном случае гладкая мускулатура артериол сокращается, повышая тем самым артериальное давление).
Таким образом, адаптационная система приводит к норме постоянство внутренней среды организма человека своими силами и средствами. Повышается центральное артериальное давление, вследствие этого улучшается местное кровоснабжение жизненно важных органов путем увеличения притока крови и увеличения доставки кислорода вместе с кровью. Вследствие чего ликвидируется гипоксия нервных тканей головного мозга и уменьшения содержания углекислоты там же. То есть, на начальных стадиях гипертонической болезни организм самостоятельно с помощью саморегулирующей кибернетической системы своими собственными средствами ликвидирует начальные стадии нарушения метаболических процессов головного мозга.
Происходит восстановление другой постоянной величины внутренней среды организма человека, более важной, чем артериальное давление. Восстанавливается «постоянная оксигенации метаболических процессов головного мозга», представляющая совокупность всех окислительных процессов, протекающих в нервных клетках головного мозга и выражающаяся в минимальном количестве кислорода, необходимого для нормального протекания метаболических процессов в нервных клетках головного мозга.
Это подчеркивает вторичную функцию уровня артериального давления, подчиненную наиболее биологически важной цели – поддержанию необходимого уровня энергообмена окислительных процессов, протекающих в нервных клетках головного мозга.
Выявляется так же другой значительный факт. На этом примере мы видим, как живой организм выступает как в высшей степени саморегулирующая кибернетическая система. И если сужение просвета кровеносных сосудов головного мозга у пожилого больного провоцирует повышение артериального давления, и оно достигает 200130 мм. рт. ст. Что это значит? Это значит, что при сужении сосудов головного мозга атеросклеротическим процессом, наступает ишемия головного мозга, и саморегулирующая система организма человека с помощью адаптационного синдрома увеличила артериальное давление до 200130 мм.рт.ст. и это значит, что на данное время это то оптимальное значение артериального давления, при котором метаболические процессы нервных клеток ЦНС работают нормально (кислород поступает в достаточном количестве вместе с кровью).
А если артериальное давление выше и равняется 280160 мм.рт.ст., то это значит, что сужение приносящих сосудов настолько велико, что только при таком артериальном давлении будет доставляться в головной мозг нормальный объём крови с достаточным количеством кислорода, для нормального протекания метаболических процессов.
Так же на этом примере видно. Что хеморецепторы, реагирующие на гипоксию тканей и двуокись углерода, выступают в роли того прибора, который включает отрицательную обратную связь в саморегулирующей кибернетической системе организма человека, которая улавливает те или иные отклонения, уже возникшие в состоянии системы. Основанные на этом регуляторные механизмы работают по принципу «рассогласования». Деятельность их включается в тот момент, когда в состоянии системы уже наступают отклонения от заданной величины, т.е. когда возникает рассогласование между заданной (необходимой) и фактически возникшей величиной, нарастающая гипоксия и увлечение концентрации углекислого газа в крови раздражают хеморецепторы и посредством их включатся ответная рефлекторная реакция организма. Механизмы, работающие по этому принципу, широко распространены в организме. Общий принцип работы подобных механизмов представлен П.К.Анохиным в схеме «функциональной системы».
«Высшая» регуляция кровообращения в зависимости от сложных поведенческих реакций и эмоциональных возбуждений осуществляется при участии лимбических структур коры и коркового представительства сердечно-сосудистой системы в передней половине полушарий головного мозга. Так на сигналы, угрожающие организму повреждением (ноцицептивные раздражители), отвечают сердечно-сосудистые центры продолговатого мозга, находящиеся под контролем высших отделов головного мозга. Здесь формируются оборонительная и предстартовая реакции организма, быстрый подъем артериального давления, учащение сокращений сердца. [Хаютин В.М., 1964, 1977].[6]
То есть, при предстартовой или оборонительной реакциях организма, когда нет явных изменений внутренней среды, наблюдается предварительная подготовка организма к предстоящим большим физическим нагрузкам (например, спасение бегством). Это заключается в виде увеличения частоты сердечных сокращений, подъема артериального давления и т.д., то есть наблюдаются все виды защитных реакций присущих общему адаптационному синдрому или по-другому можно сказать, что проявляется первая (начальная) стадия общего адаптационного синдрома – «стадия тревоги». Контроль высших отделов головного мозга над этими реакциями, возможно, формируется из врожденных и приобретенных рефлексов.
Подводя итоги вышесказанному, регуляцию внутренними процессами организма управляет саморегулирующая кибернетическая система, которая включает в себя: высшие отделы головного мозга, которые производят анализ поступающей информации о состоянии системы, о величине поступающих сигналов, о возникающих сдвигах, так же осуществляет сличение параметров поступающих сигналов с величиной нормальных для данной системы параметров и подает команды, предотвращающие эти сдвиги) и гипоталамуса — высшего отдела вегетативной нервной системы, с помощью, которого происходит доставка сигналов от коры головного мозга к исполнителям (эффекторам).
При этом, саморегулирующая кибернетическая система организма человека стремится поддерживать постоянство внутренней среды, постоянство констант, а константой гомеостаза в данном случае является «оксигенация метаболических процессов, протекающих в нервных клетках ЦНС», а артериальное давление является «переменной величиной», с помощью которой поддерживается это постоянство (непрерывный окислительный процесс в нервных клетках ЦНС).
Здесь наглядно видно, что артериальное давление поднимается не за счет сбоя работы сосудодвигательного центра, а за счет четкой работы адаптационной системы организма человека, строго следящей за оксигенацией метаболических процессов, протекающих в нервных клетках головного мозга.
Я остановился на этом месте более подробно, чтобы объяснить быстроту снятия оксибутиратом натрия повышенного артериального давления.
В открытом мной способе нормализации повышенного артериального давления путем улучшения усвоения головным мозгом кислорода, приводит к размыканию рефлекторной дуги. При улучшении окислительных процессов в головном мозге ( в чем это заключается: снятие гипоксии, уменьшение содержания углекислого газа) хеморецепторы прекращают подавать сигналы раздражения в сосудодвигательный центр и ответная рефлекторная цепочка прерывается, и артериальное давление без каких-либо усилий само приходит в норму за относительно короткое время (10-15 минут).
В этот короткий отрезок времени входят: время всасывания в кровь оксибутирата натрия, плюс время прохождения им гемато-энцефального баръера, плюс время на восстановление оксибутиратом натрия нарушенных окислительных процессов в гловном мозге, плюс тот незначительный отрезок времени, когда собственно и происходит нормализация артериального давления. Это мгновение и артериальное давление нормализовалось.
Хеморецепторы прекращают посылать сигналы раздражения в сосудодвигательный центр и тут же практически одновременно происходит восстановление повышенного артериального давления, так как норадреналин, осуществляющий передачу возбуждения в адренергических синапсах с постганглионарных адренергических волокон на эффекторные клетки (гладкую мускулатуру артериол), оканчивает действие на адренорецепторы практически мгновенно. Это объясняется главным образом быстрым захватом норадреналина окончаниями адренергических волокон (так называемый «нейрональный захват») до 75-80% медиатора (норадреналина), находящегося в синаптической щели с последующим его депонированием. [7]
В этот момент практически все артериолы в ответ на прекращения постоянных импульсов раздражения из сосудодвигательного центра, переходят из спастического состояния в обычное состояние с нормальным тонусом и артериальное давление за очень короткий промежуток времени нормализуется. Ответная симпатическая реакция общего адаптационного синдрома прекращается.
Это изложение повышения и понижения артериального давления нисколько не противоречит ни «Теории этиологии и патогенеза гипертонической болезни», разработанной Г.Ф.Лангом и А.Л. Мясниковым, ни реноваскулярной теории гипертензии американцев. Здесь просто уточняется механизм развития гипертензии.
В первом случае один из главных тезисов теории Г.Ф.Ланга и А.Л.Мясникова является: «… фактором – инициатором гипертонической болезни и фактором, определяющим её дальнейшее развитие в первом периоде является психогенное перенапряжение эмоциями отрицательного характера и психическая травматизация» [8]
На современном этапе доказано, что наличие длительного отрицательного психоэмоционального фактора вызывает длительное постстрессовые гипоксические следы в структурах головного мозга.[2]
Только необходимо сказать, что организм с помощью хеморецепторов обнаруживает нарушение окислительных процессов мозга, у него нет «датчиков-рецепторов» сообщающих о пределе прочности стенки кровеносных сосудов головного мозга. Поэтому невмешательство медицины приводит к разрыву этих сосудов и инсульту данного больного.
Теперь рассмотрим существующие на сегодняшний день принципы лечения гипертонической болезни, главный из них это принятие артериального давления за постоянную величину гомеостаза организма человека. Традиционная схема лечения гипертонической болезни основана на том, что значения артериального давления выше среднестатистических значений артериального давления при данном возрасте служат поводом к началу приема гипотензивных средств.
Принимая АД за «постоянную» величину, лечащие врачи любыми путями снижают его, тем самым, еще больше ухудшают кровоснабжение головного мозга и метаболические процессы, протекающие в нем. В ответ на это, эволюционно сформировавшаяся адаптационная система, подключает постепенно все имеющиеся свои резервы (а их более десяти взаимосвязанных дублирующих друг друга прессорных систем организма человека)[1], чтобы как-то повысить артериальное давление и, тем самым, улучшить кровоснабжение головного мозга, что является отлаженным механизмом приведения к норме нарушенного постоянства внутренней среды организма. Поэтому появляются особо тяжелые формы гипертонической болезни, такие как «злокачественные формы». Когда адаптационная система организма в ответ на действия гипотензивных средств, которые блокируют своими узкоспецифическими действиями одни прессорные системы, включает в действие другие, все новые и новые прессорные системы и тем самым, стремится поддержать на нормальном уровне кровоснабжение головного мозга и метаболические процессы, протекающие в нем. В период такого лечения наблюдаются: череда быстроразвивающейся резистентности к одним за другим лекарственных средств и трудно поддающиеся к снижению артериального давления злокачественные формы гипертонической болезни.
Фактически организм больного как саморегулирующая система борется всеми своими имеющимися средствами, наделенными природным эволюционным процессом, за свою жизнеспособность, а традиционная схема лечения наоборот подрывает эту жизнеспособность.
И если в этот момент убрать первопричину повышения артериального давления – ишемию тканей головного мозга, то и произойдет разрыв цепочки рефлекторной ответной реакции организма на нарушения внутренней среды организма. Хеморецепторы прекратят подавать сигналы раздражения в сосудодвигательный цент, а тот в свою очередь прекратит посылать сосудосуживающие сигналы к эффекторам – гладким мышцам артериол, которые в свою очередь из спастического состояния перейдут в состояние нормального тонуса. Тем самым произойдет нормализация артериального давления.
Что я собственно наблюдал при лечении своей матушки, когда снимал гипоксию головного мозга с помощью оксибутирата натрия. Приводя наблюдения из моей частной практики, я лечил свою престарелую мать, страдавшую гипертонической болезнью, судя по высоким цифрам артериального давления (280160мм.рт.ст.), злокачественной формой гипертонической болезни. Снимая симптомы гипоксии головного мозга оксибутиратом натрия, обратил внимание, что он нормализует повышенное артериальное давление. Я остановился на этом месте более подробно, чтобы объяснить быстроту снятия оксибутирата натрия повышенного артериального давления.
В открытом мной способе нормализации повышенного артериального давления путем улучшения усвоения кислородом нервных клеток головного мозга, приводит к размыканию рефлекторной дуги. При улучшении окислительных процессов в нервных клетках головного мозга (в чем это заключается: снятии гипоксии и уменьшение концентрации углекислого газа), хеморецепторы прекращают подавать сигналы раздражения в сосудодвигательный центр, и ответная рефлекторная цепочка прерывается, и артериальное давление без каких-либо усилий само приходит в норму за относительно короткое время (10-15 минут).
В этот короткий отрезок времени входит время всасывания в кровь оксибутирата натрия, плюс время на восстановление нарушенных окислительных процессов в нервных клетках головного мозга, плюс тот незначительный отрезок времени, когда собственно и происходит нормализация артериального давления, это мгновение и артериальное давление нормализовалось. Такая быстрота нормализации повышенного артериального давления лишний раз подтверждает «физиологичность» данного метода лечения гипертонической болезни, когда действие лекарства попадает в цель, было ли это артериальное давление равное 190100 мм.рт.ст. или артериальное давление равное 280140 мм.рт.ст. и в том и в другом случае артериальное давление нормализуется в короткий промежуток времени (10-15 минут).
Рассмотрим более подробно этот момент. Хеморецепторы прекращают посылать сигналы раздражения в сосудодвигательный центр, и тут же происходит восстановление артериального давления, так как норадреналин, осуществляющий передачу возбуждения в адренергических синапсах с постганглионарных адренергических волокон на эффекторные клетки (гладкую мускулатуру артериол), прекращает свое действие на адренорецепторы практически мгновенно.
«Действие норадреналина на адренорецепторы кратковременно. Это объясняется главным образом быстрым захватом окончаниями адренергических волокон (так
В этот момент практически все артериолы в ответ на прекращение поступления называемый «нейрональный захват») до 75-80% медиатора (норадреналина), находящегося в синаптической щели с последующим его депонированием. В этот момент практически все артериолы в ответ на прекращение поступления постоянных импульсов раздражения из сосудодвигательного центра, переходят из спастического состояния в обычное состояние с нормальным тонусом, и артериальное давление за очень короткий промежуток времени нормализуется. Ответная симпатическая реакция общего адаптационного синдрома прекращается».[7]
На современном этапе доказано, что наличие длительного отрицательного психоэмоционального фактора вызывают длительные ПОСТСТРЕССОВЫЕ ГИПОКСИЧЕСКИЕ СЛЕДЫ в структурах головного мозга. [3]
Значит, при длительных отрицательных эмоциях происходит не сбой работы сердечно-сосудистого центра, а появление длительных постстрессовых гипоксических следов в структурах головного мозга. А на гипоксию мозговой ткани реагируют хеморецепторы сосудов головного мозга, включая тем самым общий адаптационный синдром с последующим повышением артериального давления.
Этот факт примеряет существующий ранее спор между советскими кардиолагами, сторонниками Г.Ф.Ланга и А.Л.Мясникова, утверждающими главенствующую роль в появлении гипертонической болезни длительного отрицательного психоэмоционального фактора, и американскими кардиологами, признававшими только главенствующую роль в появлении гипертензии реноваскулярной патологии.
И в том и в другом случаях главным фактором является ГИПОКСИЯ: гипоксия мозговой ткани и гипоксия почечной ткани. Поэтому и в том и в другом случаях может быть один ОБЩИЙ ПОДХОД в лечении повышенного артериального давления («психогенного» и «почечного» давления). Необходимо снять эту ишемию.
Таким лекарством может быть «оксибутират натрия» — обладающий выраженным противогипоксическим действием. Натриевая соль гамма-оксимасляной кислоты. По химическому строению и фармакологическим свойствам гамма-оксимасляная кислота (ГОМК) близка к гамма-аминомасляной кислоте (ГАМК).
В отличие от аминалона (гамма-аминомасляная кислота, ГАМК) натрия оксибутират (гамма-оксимасляная кислота, ГОМК) легко проникает через гематоэнцефальный баръер в центральную нервную систему (в течении 3-4 минут). Препарат обладает элементами ноотропной активности. Характерным является его выраженное антигипоксическое действие; он повышает устойчивость организма, в том числе и тканей головного мозга, сердца, а так же сетчатки глаза к кислородной недостаточности.
Особенно важным в механизме действия ноотропов является их влияние на метаболические и биоэнергетические процессы в нервной клетке:
— активации синтеза белка и РНК;
— улучшение утилизации глюкозы;
-усиление синтеза аденозинтрифосфата;
— антигипоксическое и мембраностабилизирующее действие и др. [9]
Из всех ноотропных препаратов антигипоксический эффект наиболее выражен у оксибутирата натрия.
Основа антигипоксического эффекта натрия оксибутирата составляет:
1). Способность ГОМК (гамма-оксимасляная кислота, натрия оксибутират) совместно с продуктом его превращения -янтарным полуальдегидом выполняет роль окислительно-восстановительного буфера, ликвидирующего, свойственной гипоксии, дефицит окислительной формы НАД.[10]
2). Нормализация процессов окислительного фосфорилирования. Натрия оксибутират вступает в реакцию «шунта» ГАМК, способствующую образованию избытка а-кетоглюкората и связыванию свободного аммиака. Пирацитам (ноотропил) не припятствует накоплению аммиака в условиях гипоксии [11,12,13]
3). Высокая концентрация ГАМК в тканях головного мозга млекопитающих (2-10мкмг) свидетельствует, что роль ГАМК в нервной деятельности не ограничивается лишь медиаторной функцией.
4). ГАМК оказывает действие на транспорт и утилизацию глюкозы [14], на дыхание и окислительное фосфорилирование. [15]
5).ГАМК участвует в метаболизме основных энергетических источников головного мозга.[14,15,12]
6).ГАМК участвует в защитном эффекте при гипоксии.[16,17]
7).ГАМК увеличивает включение яминокислот (лейцин, аланин,фенилаланин) в белки-срезов и гомогенатов коры головного мозга посредством стимулирования активности аминоацил-транспортной РНК-синтазы.
8).ГАМК участвует в регуляции интенсивности биосинтеза белка в головном мозге синаптических структурах.[18,19,20]
9). Влияние ГАМК на различные звенья обмена веществ осуществляется либо с её участием в качестве субстракта или компонента биохимических реакций, либо воздействием на мембранные структуры их проницаемости.[21]
10) В ходе метаболических превращений ГАМК образуются новые соединения, имеющие сходную структуру, но оказывающие возбуждающее действие на нервные образования. Таким образом, ГАМК является предшественником как тормозящих, так и возбуждающих веществ.
Подводя итоги вышесказанному, необходимо отметить, что ГОМК (гамма-аминомасляная кислота, оксибутират натрия) является метаболическим аналогом ГАМК (гамма-аминомасляная кислота, аминолон) и поэтому все фармакологические эффекты приведенные выше свойственны гамма-аминомасляной кислоте присущи этим же эффектам для гамма-оксимасляной кислоты. Просто атом натрия придает гамма-аминомасляной кислоте чрезвычайно большую проникающую способность через гематоэнцефальный баръер.
«Таким образом, в организме человека имеется огромное количество органов, систем и процессов, обеспечивающих поддержание постоянства внутренней среды организма. Это постоянство поддерживается благодаря деятельности различных регуляторных механизмов. Несмотря на высокое совершенство этих механизмов, параметры внутренней среды не всегда поддерживается на постоянном уровне. В ряде случаев отмечаются колебания этих параметров в довольно широких пределах даже в норме. Указанное обстоятельство свидетельствует отнюдь не о «дисгармониях» и недостаточности механизмов регуляции параметров внутренней среды, а, наоборот, о высокой надежности механизмов управления физиологическими функциями.
Дело в том, что эта регуляция является мультипараметрической. Конечный эффект поддержания постоянства какой-либо величины или процесса осуществляется не одним жестко запрограммированным способом, а множеством нередко совершенно различных путей. Так, например, постоянство температуры тела может поддерживаться множеством различных механизмов:
-
изменением интенсивности окислительных процессов в печени, нервной ткани и в ряде внутренних органов;
-
изменением теплопродуции скелетных мышц;
-
изменением уровня потоотделения;
-
изменением величины кровоснабжения кожи;
-
изменением интенсивности дыхания и т.д.
В каждом конкретном случае возникающие в тех или иных условиях изменения температуры могут устраняться одним из этих процессов или их комбинацией.
Трудность предсказания способа приспособления создает впечатление о неопределенности биологических явлений, о невозможности предвидения конкретных сдвигов физиологических процессов при тех или иных воздействиях. В действительности же процессы гомеокинеза осуществляется достаточно целенаправленно, не по жестким, а по стохатическим (вероятным) принципам. Программы этих процессов непрерывно изменяются в соответствии с конкретными изменениями тех или иных параметров деятельности систем. Процессы регуляции осуществляются по непрерывно изменяющимся и совершенствующимся (по мере изменений условий) программ, т.е. основаны на принципах так называемого эвритического программирования.
Таким образом, кажущиеся неопределенность и непредсказуемость изменений отдельных физиологических параметров на самом деле отражают необычную гибкость, непрерывную перестройку и в связи с этим величайшую надежность процессов регуляции внутренней среды, что является важнейшим фактом, обеспечивающим устойчивость процессов жизнедеятельности.
Гомеокинез осуществляется не только процессами жизнедеятельности и ауторегуляции, протекающими внутри организма, но и процессами постоянного взаимодействия организма и среды. Организм представляет собой не замкнутую, а открытую систему, непрерывно обменивающуюся с внешней средой материей и энергией. Этот обмен осуществляется благодаря целенаправленной деятельности организма, т.е. активного поведения его в окружающей среде…»[22].
Практически все гипотензивные средства (в том числе ингибиторы ангиотензин-превращающего фермента, который блокируя ангиотензинпревращающий фермент прерывает образование активного ангиотензина-II из менее активной формы ангиотензина-I, что в конечном счете нарушает работу ренин-ангиотензинной системы, которая относится к симпатической нервной системе) представляют собой вещества, тормозящие работу симпатической нервной системы(нейротропные вещества):
-
вещества преимущественно центрального действия – клофелин;
-
вещества периферического действия: а) алкалоиды раувольфии змеиной; б) блокаторы β-адренергических рецепторов; в) блокаторы α-адренергических рецепторов пресинаптического (α2) и постсинаптического (α1) типов: фентоламин.
Тем самым, они тормозят работу адаптационной системы организма (где симпатическая нервная система является одной из составляющих адаптационного синдрома), которая выполняет насущные повседневные задачи поддержания постоянства внутренней среды организма (конкретно – постоянную окислительных процессов головного мозга)..
Возможности фармакологического воздействия на адренергическую передачу нервных импульсов довольно разнообразны. Направленность действия веществ может быть следующей:
-
влияние на синтез норадреналина;
-
нарушение депонирования норадреналина в везикулах и цитоплазме пресинаптических окончаний;
-
угнетение ферментной активности норадреналина;
-
влияние на выделение норадреналина из окончаний;
-
нарушение процесса обратного захвата норадреналина пресинаптическими окончаниями;
-
угнетение экстранейронального захвата норадреналина;
-
непосредственное воздействие на адренорецепторы эффекторных клеток.
Необходимо так же вспомнить, что патриарх русской медицины Л.А.Орбели установил важное значение симпатической нервной системы в адаптации организма человека. «С помощью симпатической нервной системы происходит мобилизация энергетических ресурсов, стимулируется функция сердечно-сосудистой системы, усиливается работоспособность мышц, активируются иммунологические процессы».
Значит, отсюда следует неожиданный вывод: все существующие на сегодняшний день гипотензивные средства не пригодны к лечению гипертонической болезни (как бы это кощунственно не звучало), они вносят сбой в работу адаптационной системы организма человека, и, в конечном счете, ухудшают кровоснабжение головного мозга, святая святых – постоянных величин гомеостаза, действуя не «физиологично», нарушая основные положения сохранения постоянства внутренней среды организма. Особенно это видно на ослабленных больных, они просто быстро погибают, как могла бы погибнуть моя матушка. У более-менее крепких больных с гипертонической болезнью, их действие менее заметно, но, тем не менее, этот процесс ухудшения самочувствия происходит, а от токсических свойств лекарственных средств (побочных свойств) может произойти внезапная остановка сердца, сейчас это довольно распространенный диагноз. Моя двоюродная сестра выпила гипотензивное средство, а утром уже была мертвая в 40 лет, двоюродный брат умер от остановки сердца в 42 года, принимал сильные гипотензивные средства, и никто не взял на себя ответственность, что эти смерти являются причиной «не физиологичности» лечения гипертонической болезни.
Более конкретно о вреде «традиционного метода лечения гипертонической болезни» можно сказать следующий сенсационный вывод: происходит укорочение жизни больного. Повторюсь, если ослабленный больной сразу умирает от проводимого «традиционного метода лечения», и никто не анализирует о случившемся факте. На моем примере: я лечил свою родную мать, и здесь, волей не волей приходилось делать все возможное и невозможное, то у более-менее крепких больных с гипертонической болезнью происходит укорочение жизни за счет ухудшения кровоснабжения головного мозга от традиционного метода лечения. Рассмотрим это более подробно.
Ухудшение кровоснабжения головного мозга от «традиционного метода лечения гипертонической болезни» приводит к более быстрым процессам старения организма, так как в процессе старения участвуют структуры головного мозга (клетки коры головного мозга). Гибель нервных клеток с возрастом, уменьшение их количества (14 млрд.нервных клеток) происходит постепенно в различных областях головного мозга. Наибольшее количество нервных клеток (до 40%) гибнет в ряде областей коры головного мозга и коры мозжечка. Этим, по-видимому, в определенной степени объясняется характер неврологических расстройств, возникающих в период старения организма.
Механизмы старения нервной системы изучали многие авторы. В последние годы достигнуты значительные успехи в изучении процессов старения нервной системы. Полученные при этом данные обобщены С.А.Таничевым и соавт. (1982). Наиболее важными являются следующие выдвинутые этими авторами положения:
-
нервные клетки относятся к высокодифференцированным клеткам, не способным к делению, поэтому именно в нервных клетках можно проследить последовательность наступления и выраженность возрастных изменений;
-
неравномерность и полифорфизм изменений в различных отделах и структурах нервной системы обуславливает сложность процессов, происходящих в период возрастной инволюции организма.
В заключение авторы приходят к выводу, что старение нейронов характеризуется многими общими проявлениями именно возрастных изменений их структуры и функции. Эти данные существенно дополняют представления о механизмах старения нервной системы, в частности о значении гуморального гомеостаза в пострепродуктивном периоде. Старение всегда приводит к функциональной неполноценности нервных клеток. Возрастные изменения метаболизма и структуры заканчиваются не только нарушением функции нервных клеток, но и в конечном итоге их гибелью. [23]
Подводя итоги вышесказанному, мы видим, что самый главный механизм старения организма человека является нарушение регулирующей роли центральной нервной системы, заключающееся в постепенной гибели нервных клеток (до 40%) с возрастом, в ряде областей коры головного мозга и коры мозжечка.
А главная причина гибели нервных клеток в пожилом возрасте, является хроническая кислородная недостаточность, возникающая вследствие возрастного атеросклеротического поражения кровеносных сосудов головного мозга. И при ускорении этого процесса (гибели нервных клеток), прямо пропорционально убыстряется процесс старения организма.
При таком истечении обстоятельств, больному с возрастной гипертонической болезнью при назначении «традиционной гипотензивной схемы лечения» с соответствующим торможением работы симпатической нервной системы, происходит ухудшение кровоснабжения головного мозга с усилением гипоксии головного мозга. Еще больше нервные клетки будут ощущать недостаточность кислорода, и вследствие чего будут ускоренно гибнуть. Процесс старения будет значительно ускоряться.
Одновременно открывается принципиально новый механизм лечения старости, увеличения долголетия. Это борьба с ишемией мозга с помощью оксибутирата натрия. Он значительно улучшает метаболические процессы нервных клеток головного мозга, повышает устойчивость нервных клеток головного мозга к гипоксии, их гибель от хронического недостатка кислорода приостанавливается. Тем самым задерживается процесс старения организма.
Что мы видим на примере лечения моей матушки. Любыми правдами и неправдами я доставал около 20-ти коробок (просроченного срока действия, ничего не оставалось делать, из старых советских запасов) оксибутирата натрия, по десять ампул 10 мл 20% раствора. Разводя его до 5% раствора и давая внутрь по 1-2 ложки на прием 3 раза в день, вывел её из тяжелого состояния. Её состояние значительно улучшилось, пролежни прошли, появился аппетит, на голове начали расти смоляные черные волосы (один из симптомов омоложения организма). Но самое главное, что я легко стал поддерживать артериальное давление на оптимальном для её возраста уровне 17090 мм.рт.ст., хотя оно постоянно стремилось достичь до максимальных цифр 280160 мм.рт.ст.
Подводя итоги, я привел принципиально новый метод лечения гипертонической болезни, в том числе и её злокачественных форм, опровергающий традиционные методы лечения гипертонической болезни;
1) взял под сомнение такую константу гомеостаза, как величину артериального давления;
2) открыл новую постоянную гомеостаза, как «Постоянная оксигенации метаболических процессов головного мозга» — выражающаяся в минимальном количестве потребляемого кислорода, необходимого для нормального протекания метаболических процессов в нервных клетках головного мозга. Почему минимального? Потому, что при меньшем поступлении кислорода наступают метаболические нарушения обмена веществ в нервных клетках головного мозга, включающих компенсаторный механизм, направленный на ликвидацию этих нарушений»;
3) теоретически доказал несостоятельность существующего «традиционного метода лечения» гипертонической болезни, логически и аналитически доказал о вредном воздействии существующих ныне гипотензивных средств.
4) нашел принципиально новый способ продления жизни тяжелых больных, увеличения долголетия людей.
Список литературы.
«Диагностика и лечение внутренних болезней». Руководство для врачей. В 3-х т. Под общей ред. Ф.И.Комарова. Т.1. «Болезни сердечно-сосудистой системы, ревматические болезни». Под ред. Е.Е.Гогина-М.: Медицина,1991,с.25.
«Артериальная гипертензия»Под ред. И.К.Шхвацабая (СССР), Дж. Лара (США).- М.:Медицина,1979,с.110.
«Артериальная гипертензия»Под ред. И.Р.Шхвацабая (СССР), Дж. Лара (США).- М.:Медицина,1979,с.117.
«Артериальная гипертензия»Под ред. И.Р.Шхвацабая (СССР), Дж. Лара (США).- М.:Медицина, 1979,с.17.
«Физиология человека» Е.Б.Бабаевский, В.Д.Глебовский, А.Б.Коган и др. М.:Медицина,1985,с.85087.
«Диагностика и лечение внутренних болезней». Руководство для врачей. В 3-х т. Под общей ред. Ф.И.Комарова. Т.1. «Болезни сердечно-сосудистой системы, ревматические болезни».Под ред. Е.Е.Гогина.-М.:Медицина,1991,с.36.
«Фармакология» Д.А.Харкевич.М.:Медицина,1980,с.103-104.
Кушаковский М.С. «Гипертоническая болезнь и вторичные гипертензии» -Л.:Медицина, 1983,с.36.
Машковский М.Д. «Лекарственные средства», М.:Медицина,1993,Ч.1,с.131-132.
Зубовская А.М., Островская Р.У., Цыбина Н.М. «Механизмы защитного эффекта янтарного полуалдегида и его производных при гипоксии». «Фарм. И. токсик.»,1981,№2,с.210.
Островская Р.У. «Нейрофармакология шунта гамма-аминомасляной кислоты». Автореф. Дис. докт. М. 1977г.
Кометиани П.А., Клейн Б.Э., Иорданишвили Г.С. и др. «Пути образования и устранения аммиака в головном мозге». В кн. «Вопросы биохимии нервной и мышечной систем». Тбилиси. «Мецнисреба»,1965,с.41-63.
Кораблев М.В., Лукиенко П.И. «Противогипоксические средства». Минск,1976.
Бунатян Г.Х. «Участие гамма-аминомасляной кислоты в метаболизме основных энергетических источников головного мозга». В кн. «Проблемы нейрохимии». Л.: «Наука»,1966,с.148-157.
Сытинский И.А. «Гамма-аминомасляная кислота в деятельности нервной системы». Л.:»Наука», 1972, с.197.
Островский В.Ю., Францев В.И. и др. «Влияние оксибутирата натрия на некоторые показатели тканевого обмена в условиях гипоксии». Экспер.хирург.анестезиол.1972,№4,с.62-64.
Гершенович З.С., Кричевская А.А. и др. «Гамма-аминомасляная кислота в метаболизме мозга». В кн. «Роль гамма-аминомасляной кислоты в деятельности нервной системы». Изд-во, ЛГУ,1964,с.28-35.
Аксенов И.Е. «Влияние кислородной недостаточности на ультраструктуру нервных клеток и синапсов в центральной нервной системе». В кн. «Клеточное дыхание в норме и в условиях гипоксии». Горький,1973,с.49-52.
Доведова Е.Л. и др. «Влияние экспериментальной гипоксии на некоторые стороны энергетического и белкового обмена в сопоставлении с изменениями ультраструктурных нейронов». В кн. «Клеточное дыхание в норме и в условиях гипоксии». Горький,1973,с.35-36.
Высотская Н.Б., Чумина З.И. «Влияние оксибутирата натрия на окислительные процессы в различных отделах головного мозга белых мышей в норме и в условиях гипоксии». Тезисы секционных сообщений, 21-я секция. Биохимическая фармакология. 2-ой Всесоюзный биохимический съезд. Ташкент. Фак.1969,с.62-64.
Бунатян Г.Х. «Обмен гамма-масляной кислоты в головном мозге и действие её на мембранную проницаемость». В кн. «Роль гамма-аминомасляной кислоты в деятельности нервной системы». Изд-во ЛГУ, 1964,с.9-27.
«Физиология человека» Е.Б.Бабский, В.Д.Глебовский, А.Б.Коган и др. М.:Медицина,1985,с.429.
Крымская М.П. «Климактерический период». М.:Медицина,1980,с.103.
Информация об авторе:
Автор статьи «Принципиально новый метод лечения гипертонической болезни и её злокачественных форм» — врач-терапевт Кошкаров Николай Николаевич.
В конце ХХ века многие считавшиеся долгие годы незыблемыми позиции по АГ подвергнуты критическому пересмотру. Новые эпидемиологические данные, новые результаты клинических исследований и новые, основанные на доказательной базе международные стандарты явились, по существу, вызовом традиционным представлениям об АГ. В результате за последние 5-10 лет во взглядах на происхождение, диагностику и лечение АГ произошли весьма существенные изменения.
Этиология и патогенез АГ
В первую очередь следует отметить окончательное признание полигенности эссенциальной АГ, что означает необходимость ее рассмотрения не только как болезни хронически повышенного АД, но и как сложный комплекс взаимосвязанных и гемодинамических, и метаболических, и нейрогуморальных нарушений. Следующая, модифицированная иллюстрация мозаичной теории Пейджа (рис. 1), демонстрирует современные представления об основных патогенетических механизмах АГ. Практическая значимость этой схемы — в демонстрации сложности подбора единственного, даже самого современного препарата, корригирующего нарушения во всех этих механизмах. Следует иметь в виду возможность трансформации болезни из одного варианта в другой как по мере ее прогрессирования, так и под влиянием препаратов. Забегая вперед, скажем, что эта схема подтверждает необходимость комбинированной гипотензивной терапии у большинства пациентов. Ситуация остается проблемной, и несмотря на то, что нам очень много известно о вовлеченных механизмах, мы не имеем прогностических критериев, позволяющих определить путь, по которому пройдет развитие АГ у конкретного больного. Большие надежды связаны с изучением генетических аспектов АГ. Выделены редкие моногенные формы АГ. Что же касается эссенциальной АГ или гипертонической болезни, то наиболее документирована роль генов ренин-ангиотензиновой системы, в частности гена ангиотензиногена и его рецептора, гена АПФ. Аллели 6А и 235Т генов ангиотензиногена являются параметрами, служащими в ряде стран для определения генетической предрасположенности к АГ.
 |
| Рисунок 1. Мозаичная теория патогенеза АГ |
Значимы также ген α-адуцина, ген рецептора инсулина и ген трансформирующего фактора роста 1. Достигнуты заметные успехи в генной терапии экспериментальной АГ.
Следующая позиция — эпидемия метаболического варианта АГ, известного также как «смертельный квартет» или «синдром современного образа жизни». Основная причина этой эпидемии, как явствует из последнего определения, кроется в современном образе жизни со снижением физической активности и нерациональным питанием. Это определяет крайнюю актуальность первичной профилактики АГ. Наряду со «старыми» сегодня активно обсуждаются так называемые новые метаболические факторы риска. К их числу относятся: мочевая кислота, эндогенный тканевый активатор плазминогена, дефицит эстрогенов, гомоцистеин, фибриноген, фактор свертывания крови VII, d-димер, липопротеин (а), С-реактивный белок. Не меньшее внимание привлекают относительно новые гемодинамические факторы риска в связи с их существенной ролью не только в становлении АГ, но и особенно в формировании ее осложнений, — так, чем выше частота сердечных сокращений, тем хуже прогноз. Экспериментальные исследования свидетельствуют о возможности атерогенности этого воздействия в результате усиления сосудистого стресса. Пульсовое давление все чаще рассматривается как один из самых информативных интегральных показателей АД, особенно у лиц пожилого возраста; а с внедрением метода суточного мониторирования АД стали доступны и такие показатели, как вариабельность АД и ночная гипертония. Повышенная вариабельность АД и отсутствие должного ночного снижения АД означает убыстрение темпа поражения органов-мишеней и приближение грозных сердечно-сосудистых осложнений АГ. Эти факторы сохраняют свое неблагоприятное значение и при нормализованных средних значениях АД. Говоря о новом в патогенезе АГ, следует отметить смещение фокуса с резистивных артерий на крупные магистральные сосуды с изучением их растяжимости/эластичности. В наши дни признана существенная роль эндотелия и оксида азота в генезе сердечно-сосудистых осложнений, связанных с АГ. При этом сосудистому эндотелию и поиску медикаментозного воздействия на его нарушенную функцию придается все большее значение. Эндотелий сосудов не случайно рассматривается, с одной стороны, как наиболее рано поражающийся орган-мишень АГ, а с другой — как источник повышения АД как такового. Основной его функцией является поддержание равновесного состояния противоположных процессов, что регулирует состояние механизмов, которые в конечном итоге определяют прогрессирование осложнений. Это тонус сосудов, синтез и ингибирование ростовых факторов, неспецифическое воспаление, которое определяет прогноз гипертонической васкулопатии, существенное влияние на гемостаз и тромболизис. Сегодня все убедительнее звучит альтернативная концепция патогенеза АГ, пропагандистом которой в нашей стране был профессор Г. Г. Арабидзе. Согласно этой концепции, в основе прогрессирования эссенциальной гипертонии лежит нарушение равновесия между ангиотензином 2 и оксидом азота с избытком первого и/или с недостатком второго. Особое внимание при обсуждении современных воззрений на патогенез АГ следует обратить на признание роли неспецифического воспаления в прогрессировании гипертонической васкулопатии.
Показатели АД
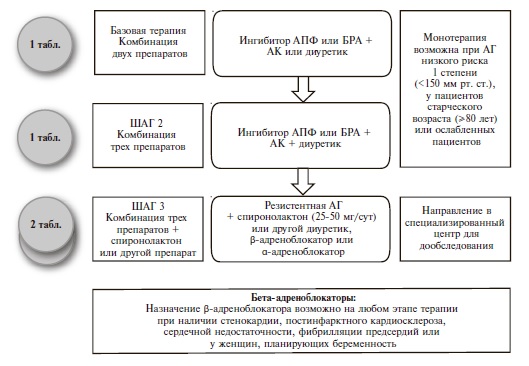
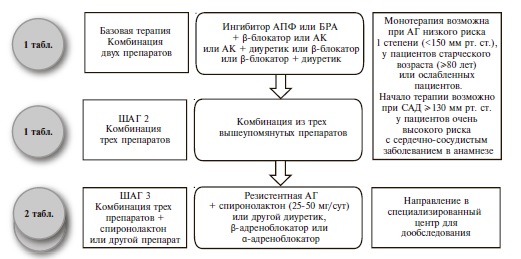
Новый подход к проблеме АГ также связан с изменением взглядов на показатели АД. В рамках традиционных представлений АГ рассматривалась как заболевание с четкой патофизиологической детерминантой в виде повышенного ОПСС. Чувствительным маркером повышенного ОПСС считался уровень ДАД, который многие годы доминировал как диагностический критерий тяжести АГ и показатель эффективности лечения. Внедрение в начале века в клиническую практику метода сфигмоманометрии — выдающегося открытия своего времени — на долгие годы сузило взгляд на АГ до цифр АД. На современном этапе изучения АГ акцент делается на уровни систолического АД и пульсового давления (ПД). Конец представлениям о безвредности повышения САД с возрастом положило Фрамингамское исследование. Позже данные о высокой прогностической ценности САД были подтверждены в исследованиях SHEP и MRFIT. Сомнительна правомочность представлений о безвредности низкого уровня ДАД. Последний анализ базы данных Фрамингамского исследования выявил обратную связь между частотой сердечно-сосудистых событий и уровнем ДАД при любом уровне САД. Независимым фактором риска является ПД. Особенно отчетливо его влияние проявляется в отношении коронарных событий и сердечной недостаточности. Повышенное ПД ассоциируется также с большей частотой коронарного атеросклероза, инсультов, лакунарных инфарктов, сосудистой деменции, ХПН. Для измерения ПД используются новые версии старых методик. Далее — отсутствие возрастных норм АД. Сегодня речь идет о единых нормах АД у взрослых пациентов. Традиционно считается, что наиболее сложной задачей является коррекция уровня ДАД, однако в результате проведения больших контролируемых исследований выяснилось, что более значимо САД. Доказана польза и безопасность существенного снижения повышенного АД. Исследование НОТ убедительно продемонстрировало, что для того, чтобы существенно снизить риск сердечно-сосудистых осложнений и действительно решить задачу гипотензивной терапии, давление надо снизить не на 10-12 мм рт. ст., как мы обычно делаем, а до целевого уровня, то есть на 26-30 мм рт. ст. Доказана польза и безопасность лечения АГ и изолированной систолической АГ в пожилом и старческом возрасте.
Целевое АД
Несмотря на очевидное снижение заболеваемости и летальности среди леченых пациентов с АГ, показатели сердечно-сосудистой заболеваемости и летальности в этой группе превышают аналогичные у лиц с нормальным давлением. Этим обусловлена рекомендация обязательного достижения целевого АД (табл. 1). Целевое, или требуемое, АД — это то новшество, которое существенно отличает современные стандарты гипотензивной терапии. О чем мы можем говорить твердо и однозначно? О том, что желаемый уровень целевого давления при наличии сопутствующего сахарного диабета должен быть менее 130/85 мм рт. ст. и о еще более выраженном снижении при наличии ХПН или выраженной протеинурии. Но не так просто обстоит вопрос с целевым АД при неосложненных формах АГ, в отношении которых отсутствуют данные о целесообразности снижения АД ниже уровня 140-150/90 мм рт. ст. Дополнительный анализ исследования по оптимальному лечению гипертонии (HOT), которое очень активно обсуждалось и стало основой для современных рекомендаций о необходимости снижения его ниже 135/85 мм рт. ст., не подтвердил благоприятность последствий от такого уровня достигнутого АД у пациентов без сахарного диабета. При повторном анализе и разделении пациентов на две группы — с диабетом и без диабета — мы видим, что при отчетливой пользе в группе больных с диабетом по показателям сердечно-сосудистой летальности и общей летальности динамика в группе больных без сахарного диабета имеет противоположную, хотя и статистически недостоверную направленность. Поэтому сегодня разумнее (безопаснее) говорить о целевом давлении не ниже 140/90 мм. рт. ст. в неосложненных случаях АГ.
Методы диагностики
Изменение взглядов на природу болезни, на механизмы ее патогенеза способствовало расширению диагностического спектра, который мы должны использовать для всесторонней оценки пациента с АГ. В клинической практике прочно утвердился метод суточного мониторирования АД. Современные стандарты определяют показания, когда этот метод является обязательным: высокая вариабельность АД, подозрение на гипертонию белого халата, симптомы гипотонии, рефрактерная АГ. Для этого метода четко определены нормативные показатели. В связи со смещением интереса с резистивных сосудов на магистральные происходит возврат на новом уровне к старым, широко используемым ранее методам диагностики, таким как измерение скорости распространения пульсовой волны и измерение центрального пульсового давления.
АГ и практика доказательной медицины
Золотым стандартом для взвешенных подходов является доказательная база многоцентровых клинических исследований. В последние годы завершились многие крупные исследования в гипертензиологии, в том числе сравнивавшие традиционные средства (диуретики и β-адреноблокаторы) с «новыми» классами гипотензивных средств.
В истории «доказательной гипертензиологии» можно выделить три основных периода: 60-70-е годы — «золотой» период, давший полное представление о традиционных лекарственных препаратах, включая данные о влиянии на конечные точки диуретиков и β-адреноблокаторов; последующее 20-летие — «период застоя», когда, несмотря на активное клиническое применение, отсутствовали данные о влиянии на конечные точки ингибиторов АПФ, антагонистов кальция; в 1995 году наступил так называемый «период ренессанса», когда было начато порядка 40 крупных исследований, призванных ответить на самые актуальные вопросы клинической гипертензиологии.
За последние пять лет завершился ряд крупных исследований (табл. 2). Была продемонстрирована ценность для лечения этой распространенной формы АГ пролонгированного дигидропиридинового антагониста кальция нисолдипина. В результате этот класс препаратов наряду с диуретиками отнесен к числу средств выбора для лечения АГ в пожилом возрасте. Для лечения этой группы пациентов также эффективно использование лизиноприла. Этот препарат эффективен у тучных пациентов, что подтверждает исследование TROPHY, он также замедляет прогрессирование ретинопатии (исследования EUCLID). Данные исследования EUCLID также говорят том, что лизиноприл снижает уровень микроальбуминурии (в исследовании сравниваются лизиноприл и нифедипин). Исследование НОТ продемонстрировало ценность и возможность достижения целевого АД, необходимость комбинированного режима применения гипотензивных препаратов и рациональность применения аспирина в низкой дозе у пациентов с нормализованным давлением для первичной профилактики ИБС. В исследованиях CAPPP, UKPDS LIVE STOP-HYPERTENSION 2 была подтверждена высокая клиническая ценность традиционных гипотензивных препаратов по сравнению с новыми. Кроме того, было установлено следующее: высокая ценность ингибиторов АПФ для замедления прогрессирования осложнений АГ при сахарном диабете (CAPPP), первостепенная значимость нормализации АД (превышающая ценность нормогликемии) для предупреждения развития микро- и макрососудистых осложнений сахарного диабета (UKPDS); преимущества диуретика индапамида-ретард над ингибиторами АПФ эналаприлом по регрессу гипертрофии левого желудочка (LIVE); целесообразность лечения АГ у лиц старческого возраста с применением всех основых классов гипотензивных препаратов (STOP-HYPERTENSION 2).
Группы высокого риска
В результате проведенных эпидемиологических и контролируемых клинических исследований стало очевидным: чем выше риск развития сердечно-сосудистых осложнений при АГ, тем больше польза от рациональной, как правило, индивидуально подобранной гипотензивной терапии. В результате возникло понятие о группах высокого риска и так называемой риск-стратегии, основанной на индивидуальном выборе препаратов в соответствии с индивидуальным спектром факторов риска. К проблемным группам с высоким риском развития осложнений относятся: гипертония с поражением почек; АГ у пожилых; АГ при сахарном диабете; АГ у женщин в менопаузе; АГ и дислипидемия. Рост частоты ХПН, в том числе при леченой АГ, — один из неразрешенных вопросов современной гипертензиологии. Установлено, что уровень креатинина и степень протеинурии являются наиболее ценными прогностическими маркерами степени риска развития сердечно-сосудистых осложнений. Микроальбуминурия традиционно считается маркером вовлечения почек, тогда как современные данные убедительно демонстрируют, что этот показатель чувствительно отражает как степень генерализованного микрососудистого поражения, так и степень суммарного риска. Об этом свидетельствует тесная положительная зависимость микроальбуминурии с поражением основных органов-мишеней при артериальной гипертонии (рис. 2).
 |
| Рисунок 2. Микроальбуминурия — независимый фактор риска сердечно-сосудистых осложнений |
Гипертрофия левого желудочка — это независимый мощный фактор риска, существенно ухудшающий прогноз АГ. Обнадеживают данные, что реализация национальной программы по борьбе с АГ в США на фоне значительного увеличения частоты использования гипотензивных средств привела к существенному уменьшению в популяции как распространенности АГ, так и гипертрофии ЛЖ. Практически в два раза уменьшилась распространенность ГЛЖ, основанная на ЭКГ-критериях. Тем не менее в отношении группы пациентов с АГ и ГЛЖ пока не разрешены следующие вопросы: какой из классов препаратов наиболее эффективен для регресса ГЛЖ; какие факторы определяют регресс ГЛЖ (очевидно отсутствие параллелизма между степенью снижения АД и регрессом ГЛЖ); какова долговременная польза от регресса ГЛЖ; с чем связан рост частоты сердечной недостаточности у пациентов с АГ?
Основное внимание в практической деятельности врача — ввиду очень высокого риска развития осложнений — должно быть направлено на группу больных с АГ и инсулиннезависимым сахарным диабетом. Уже незначительное повышение АД до так называемого «нормального повышенного АД» (САД 130-139 и/или ДАД 85-89 мм рт. ст.) является основанием для медикаментозной терапии. В этой группе показано агрессивное лечение с целью достижения целевого АД менее 130/85 мм. рт. ст. Все больше и больше накапливается данных о преимуществах ингибиторов АПФ при сахарном диабете и АГ, однако в целом вопрос в отношении препаратов первого выбора в этой многочисленной группе пациентов остается открытым. Широко дискутируется в настоящее время вопрос о целесообразности применения в этой группе антагонистов кальция. С одной стороны, есть данные, ставящие под вопрос безопасность применения теперь уже пролонгированных дигидропиридиновых антагонистов кальция (исследования ABCD, FACET, MIDAS), c другой — значительно большая по объему и продолжительности наблюдения база данных, полученных в исследованиях НОТ, INSIGHT и SystEur, не подтвердила эти опасения и продемонстрировала безопасность и высокую эффективность применения средств этой группы. Окончательный ответ мы получим в обозримом будущем, когда закончатся такие крупнейшие исследования, как ALLHAT, ASCOT, VALUE.
Новые рекомендации ВОЗ-МОАГ
Новые рекомендации ВОЗ-МОАГ приняты в январе 1999 года. Каковы их принципиальные отличительные особенности? Впервые за многие годы согласованы принципиальные позиции разных международных стандартов по АГ, произошел отход от стадийного и качественного подхода и введена стратификация пациентов по степени риска. Почему мы наряду с уровнем АД обязательно должны учитывать степень риска? Чем больше факторов риска, тем хуже прогноз у пациента с АГ. При одинаковом уровне АД, но при наличии факторов риска возникновение тяжелых осложнений примерно в 20 раз вероятнее, чем без этих факторов, в то время как существенно разный уровень АД при одинаковом спектре факторов риска приводит к осложнениям всего в два-три раза чаще.
Практически важен акцент на рациональную низкодозовую терапию. Показано, что для нормализации АД требуется в среднем назначение трех–пяти препаратов приблизительно у 3/4 пациентов. Установлено, что все шесть классов современных гипотензивных препаратов эффективно снижают АД в качестве средств монотерапии лишь в половине случаев. Исследование НОТ продемонстрировало, что для достижения целевого давления 75% пациентам требуется комбинированная гипотензивная терапия.
Новы ли эти данные? В общем, нет. Проанализировав базу данных, на которую мы ссылаемся при обсуждении проблемы АГ, можно увидеть, что в большинстве исследований частота комбинированной терапии очень высока (рис. 3).
 |
| Рисунок 3. Частота комбинированной гипотензивной терапии |
Рациональное комбинирование основано на соблюдении двух принципов: должны назначаться препараты с разным механизмом действия и с разным спектром влияния на переносимость. В табл. 1 приведены рациональные, менее рациональные и нерациональные комбинации гипотензивных препаратов.
Существенную эволюцию претерпели задачи гипотензивной терапии, и с позиций сегодняшнего знания нужно не только снизить АД, но и повлиять на механизмы прогрессирования болезни. Наибольшие надежды по решению этой задачи связаны с классом препаратов, влияющих на ренин-ангиотензин-альдестероновую систему.
Принципы медикаментозной терапии
Что изменилось? При назначении лечения исходят из степени риска, а не только из уровня АД. Выбор препарата для начала терапии должен осуществляться из шести классов, включая антагонисты рецепторов ангиотензина-2. Тактика ступенчатого назначения препаратов сменилась либеральной тактикой или индивидуальным выбором гипотензивных средств. В современных стандартах четко определены критерии для преимущественного классового выбора препаратов. Надежды на последующие десятилетия связаны с активным изучением двух классов препаратов: антагонистов рецепторов ангиотензина-2 и ингибиторов вазопептидаз.
Несмотря на значительный прогресс в наших знаниях о гипертонической болезни, в клинической гипертензиологии остается много спорных и нерешенных вопросов. Перечислим некоторые из них. Рационально ли начало медикаментозной терапии при высоком нормальном давлении? Целесообразно ли снижение диастолического давления ниже 90 мм. рт. ст. у пациентов без сахарного диабета? Является ли снижение сердечно-сосудистой заболеваемости и летальности под влиянием средств, блокирующих ренин-ангиотензин-альдестероновую систему, независимым от уровня АД, как это утверждают результаты исследования НОРЕ? Существуют ли класс-специфические органопротективные эффекты? Правомочна ли экстраполяция данных в отношении отдельных препаратов на групповые и классовые характеристики? Оказывают ли новые классы препаратов дополнительное влияние на жесткие конечные точки? Вызывает ли гипотензивная терапия деменцию? Какова канцерогенность гипотензивных препаратов?
Этиология и патогенез АГ
- Признание полигенности АГ
- Эпидемия метаболического варианта гипертонии
- Новые метаболические факторы риска
- Новые гемодинамические факторы риска
— ЧСС
— пульсовое давление
— вариабельность АД
— ночная гипертония - Генетические детерминанты АГ
- Смещение фокуса с резистивных сосудов на магистральные
- Признание существенной роли эндотелия и оксида азота в генезе сердечно-сосудистых осложнений
- Признание роли неспецифического воспаления в прогрессировании гипертонической васкулопатии
Комбинированная гипотензивная терапия
Рациональная комбинация
- Диуретик + β-адреноблокатор
- Диуретик + ингибитор АПФ
- ИАПФ + антагонист кальция
- β-адреноблокатор + антагонист кальция
- β-адреноблокатор + α1-блокатор
Менее рациональные комбинации
- Антагонист кальция + диуретик
- β-адреноблокатор + ингибитор АПФ
Нерациональные комбинации
- β-адреноблокатор + антагонист кальция типа верапамила или дилтиазема
- Антагонист кальция + α1-блокатор
Эндотелий: основная функция — сохранение равновесного состояния противоположных процессов
ТОНУС СОСУДОВ
Вазодилятаторы
- Оксид азота
- Гиперполяризующий фактор
- Простациклин
- Na-уретический пептид С-типа
Вазоконстрикторы
- Эндотелин
- Ангиотензин II
- Тромбоксан А2
- Простагландин Н2
ФАКТОРЫ РОСТА
Стимуляторы
- Супероксидные радикалы
- Эндотелин
- Ангиотензин II
Ингибиторы
- Оксид азота
- Простациклин
- Na-уретический пептид С-типа
ВОСПАЛЕНИЕ
Стимуляторы
- Супероксидные радикалы
- TNF-A
Ингибиторы
- Оксид азота
ГЕМОСТАЗ И ТРОМБОЛИЗИС
Протромботические
- Активатор ингибитора
- Плазминогена
Антитромботические
- Тканевой активатор
- Плазминогена
| Популяция пациентов | Целевое АД |
| Сахарный диабет | <130/85 мм рт. ст. |
| Почечная недостаточность и протеинурия >1 г/сутки | <125/75 мм рт. ст. |
| Эссенциальная | АГ<140/90 мм рт. ст. |
Вернуться
| HOT | 1998 |
| SYST-EUR | 1997 |
| CAPPP | 1998 |
| UKPDS | 1998 |
| STOP-Hypertension-2 | 1999 |
| INSIGHT | 2000 |
Вернуться
Рекомендации ВОЗ/МОАГ, 1999: основные положения
- Согласование принципиальных положений с рекомендациями ОНК VI
- Отход от «стадийного» и «качественного» подходов
- Стратификация пациентов по степени риска
- Более низкие уровни «целевого» АД
- Замена тактики «ступенчатого» назначения препаратов на «либеральную». Установлены ситуации преимущественного «классового» выбора препаратов. Выбор препарата для начала терапии из шести основных классов
- Акцент на рациональную низкодозовую комбинированную терапию
Показатели АД
- Отсутствие возрастных норм АД
- Равнозначность САД и ДАД в лечении АГ
- Смещение акцента с ДАД на САД
- Признание ведущей роли САД в качестве прогностического критерия развития осложнений
- Обратная зависимость между величиной ДАД и частотой сердечно-сосудистых осложнений старшe 50 лет
- Зависимость между величиной пульсового давления и частотой сердечно-сосудистых событий
- Доказанная польза и безопасность существенного снижения повышенного АД
- Доказанная польза и безопасность лечения АГ и ИСАГ в пожилом и старческом возрасте
В статье представлен алгоритм выбора оптимального гипотензивного лекарственного препарата для лечения артериальной гипертонии

Артериальная гипертония (АГ) – заболевание, имеющее генетическую предрасположенность и характеризующееся стойким повышением систолического (>140 мм рт. ст.) и диастолического (>90 мм рт. ст.) артериального давления (АД). Подсчитано, что АГ имеют более 1 млрд человек в мире, и примерно 7,1 млн смертей в год связаны с этой патологией. С учетом приведенных выше фактов оптимальная гипотензивная терапия должна не только снижать АД, но и предотвращать осложнения, связанные с АГ [1].
АГ можно эффективно лечить с помощью различных препаратов, включая ингибиторы ангиотензинпревращающего фермента (АПФ), блокаторы АТ1-рецепторов ангиотензина II (БРА), антагонисты кальция (АК), диуретики, альфа-блокаторы и бета-адреноблокаторы (БАБ). АД изменяется на протяжении суток, следовательно, риск многих сердечно-сосудистых осложнений также неодинаков в различные часы, поэтому гипотензивные препараты, минимизирующие суточные колебания АД, проявляют наибольшую эффективность в контролировании АД и потенциально позволяют лучше всего защитить сердечно-сосудистую систему [2, 3].
Классификация уровня АД и определение артериальной гипертонии:
Оптимальное АД – < 120/80 мм рт. ст.
Нормальное АД – < 130/85 мм рт. ст.
Повышенное нормальное АД – 130–139/85–90 мм рт. ст.
АГ 1-й степени: систолическое АД (САД) – 140–159 мм рт. ст.,
диастолическое АД (ДАД) – 90–99 мм рт. ст.
АГ 2-й степени: САД – 160–179 мм рт. ст., ДАД – 100–109 мм рт. ст.
АГ 3-й степени: САД – 180 мм рт. ст. и выше, ДАД – 110 мм рт. ст. и выше.
Изолированная систолическая АГ: САД – выше 140 мм рт. ст., ДАД – ниже 90 мм рт. ст.
Немедикаментозная терапия
При выявлении 1-й степени АГ рекомендуется контролировать АД и начать немедикаментозную терапию, которая включает в себя: психологическую разгрузку – нормализацию функции ЦНС (предотвращение стрессов), формирование распорядка дня (постоянное время подъема и отхода ко сну), соблюдение режима труда и отдыха с достаточным ночным сном. Следует избегать ненормированного рабочего дня, работы в ночную смену и без выходных дней.
Необходимы отказ от курения и ограничение потребления спиртных напитков – не более 30 мл чистого этанола в день для мужчин (соответствует 50–60 мл водки, 200–250 мл сухого вина, 500–600 мл пива) и 20 мл для женщин.
Физические упражнения, направленные на тренировку выносливости (общеразвивающие, дыхательные упражнения, занятия на тренажерах, плавание, ходьба, бег), приводят к заметному гипотензивному эффекту. Лучше всего заниматься 30–40 мин каждый день, постепенно увеличивая нагрузку от слабой до умеренной. Хорошим методом самоконтроля может служить измерение пульса во время занятия. Его частота не должна превышать возрастной предел, который определяется по формуле: 180 минус возраст в годах.
Питание больных АГ должно быть рациональным – следует снизить калорийность пищи с целью контроля над весом (ограничивать сладкую, жирную и мучную пищу), потребление животных жиров (цельное молоко, сливочное масло, сметана, колбаса, сыры, сало). Жиров можно употреблять в сутки не более 50–60 г, причем 2/3 из них должны составлять жиры растительного происхождения. Нужно ограничить потребление продуктов, содержащих большое количество легкоусвояемых углеводов (сахар, мед, изделия из сдобного и дрожжевого теста, шоколад, манную, рисовую крупы). В пище должно быть достаточное количество белков (нежирные сорта рыбы, птицы, обезжиренные молочные продукты). Рекомендуется отказаться от продуктов, возбуждающих нервную систему (кофе, чай, газированные напитки, содержащие кофеин, острые пряности и крепкие алкогольные напитки). Необходимо ограничить употребление поваренной соли до 5 г/сут, при этом следует учесть, что многие продукты (сыры, копчености и соления, колбасные изделия, консервы, майонез, чипсы) содержат много соли. Необходимо заменить соль пряными травами, чесноком либо солью с пониженным содержанием натрия. Желательно употреблять продукты, богатые калием и магнием, такие как чернослив, абрикосы, тыква, капуста, бананы, шиповник, темный хлеб с отрубями, черный шоколад, овсяная, гречневая, пшенная каша, свекла, морковь, салат.
Если на фоне немедикаментозной терапии АД остается повышенным (>140/90 мм рт. ст.) или имеются факторы риска развития сердечно-сосудистых осложнений, АГ, медикаментозное лечение следует назначать сразу.
Среди факторов риска, которые влияют на прогноз у пациентов с АГ и обусловливают необходимость раннего применения гипотензивной терапии, можно выделить следующие: курение, высокий уровень холестерина в крови, СД, пожилой возраст (мужчины старше 55 лет; женщины старше 65 лет), мужской пол, женщины после наступления менопаузы, сердечно-сосудистые заболевания у родственников, поражение сердца (гипертрофия левого желудочка, стенокардия, инфаркт миокарда (ИМ), коронарная реваскуляризация, сердечная недостаточность), хроническая почечная недостаточность (ХПН), нарушение мозгового кровообращения (инсульт, транзиторная ишемическая атака), заболевания периферических артерий и ретинопатия.
Принципы выбора медикаментозной терапии при АГ
Оптимальное лечение АГ подразумевает плавное снижение АД и стабильное поддержание АД на целевом уровне, комплаентность пациентов, регресс поражения органов-мишеней, увеличение продолжительности жизни и улучшение ее качества. Целевое АД – уровень АД, при котором регистрируется минимальный риск развития сердечно-сосудистой заболеваемости и смертности (табл. 1).
Для пациентов, у которых нет особых показаний, главными классами гипотензивных средств будут ингибиторы АПФ или БРА, дигидропиридиновые АК. Наличие сопутствующих болезней диктует применение конкретных гипотензивных препаратов, поскольку эти препараты имеют позитивные эффекты, независимые от снижения АД. Например, после исследования ALLHAT альфа-блокаторы по-прежнему используются для терапии АГ у больных с доброкачественной гиперплазией предстательной железы, хотя и не были рекомендованы для непрерывного лечения собственно АГ [4].
Классификация гипотензивных препаратов:
1. Диуретики:
а) петлевые;
б) тиазидные и тиазидоподобные;
в) калийсберегающие;
г) ингибиторы карбоангидразы.
2. Антагонисты адренергических рецепторов:
а) альфа-блокаторы;
б) бета-адреноблокаторы;
в) альфа- и бета-адреноблокаторы.
3. Агонисты адренергических рецепторов:
а) альфа2-агонисты.
4. Блокаторы кальциевых каналов.
5. Ингибиторы АПФ.
6. Блокаторы рецепторов ангиотензина-2.
7. Антагонисты альдостерона.
8. Вазодилататоры.
9. Адренергетики центрального действия или стимуляторы альфа-рецепторов в мозге.
10. Прямые ингибиторы ренина.
Выбор гипотензивного препарата целесообразно проводить по определенному алгоритму, состоящему из 4-х этапов. Использование подобного алгоритма должно помочь врачу добиться максимальной результативности и одновременно свести к минимуму риск побочных эффектов проводимой фармакотерапии.
Первый этап выбора гипотензивного препарата – патогенетический, т. е. выбор лекарственного препарата (ЛП) будет зависеть от причины повышения АД. Врач должен попытаться в каждом конкретном случае определить, какой фактор гемодинамики способствует повышению АД (табл. 2).
Например, у пациентов с повышенным сердечным выбросом (при «гиперкинетическом» варианте АГ при гипертиреозе или на ранних стадиях АГ у людей молодого возраста) целесообразно назначение препаратов, снижающих сердечный выброс (БАБ, препараты центрального действия, недигидропиридиновые АК).
У пожилых пациентов с длительным стажем АГ наиболее частой причиной АГ является повышенное периферическое сопротивление. Сначала оно обусловлено преходящими повышениями периферического артериального сосудистого сопротивления в ответ на повышение АД, со временем развиваются гипертрофия среднего мышечного слоя артериол и повышенное сосудистое сопротивление. Данной категории пациентов показано назначение препаратов, снижающих общее периферическое сосудистое сопротивление, таких как ингибиторы АПФ, БРА, дигидропиридиновые АК, препараты центрального действия (агонисты I1-рецепторов: рилменидин, моксонидин и др.), симпатолитики, бета-адреноблокаторы с вазодилатирующим действием (карведилол, небиволол и др.), альфа-блокаторы длительного действия (доксазозин, теразозин и др.).
У пациентов с ожирением, отеками нижних конечностей можно говорить о наличии патогенетического механизма, обусловленного повышенным объемом циркулирующей крови (ОЦК) с формированием объем-зависимой АГ, таким образом, данной категории пациентов предпочтительно назначение диуретиков. Также следует помнить, что возможны смешанные гемодинамические варианты, в таких случаях назначают комбинации гипотензивных препаратов [2, 4].
На втором этапе выбора гипотензивного средства необходимо оценить наличие поражения у пациента органов-мишеней: это может быть головной мозг и его сосуды, сердце (гипертрофия или дилатация левого предсердия и желудочка, коронароангиосклероз с явной или скрытой ишемией миокарда), почки (микроальбуминурия, гиперазотемия).
В соответствии с выявленным органом-мишенью необходимо назначить гипотензивный препарат, обладающий соответствующим органопротективным свойством (кардио-, церебро- или нефропротективным). Доказанными кардиопротективными свойствами обладают ингибиторы АПФ, БРА, БАБ, АК, церебропротективными свойствами – антагонисты кальция. Нефропротективные свойства при АГ, особенно при сочетании АГ и СД, доказаны для ингибиторов АПФ, БРА, а также АК (табл. 3).
Сопоставив гипотензивные препараты из таблиц 2 и 3, необходимо оставить в окончательном списке только те ЛП, которые присутствовали в обоих списках одновременно.
Третий этап выбора оптимального ЛП для лечения АГ посвящен оценке безопасности проводимого лечения. Для решения этой задачи необходимо оценить анамнез (указания на непереносимость или неудовлетворительную переносимость тех или других ЛП). Далее следует проанализировать наличие сопутствующих заболеваний у данного пациента, выявив противопоказания к приему тех или иных препаратов. Например, при наличии в анамнезе бронхиальной астмы противопоказаны препараты из группы БАБ. Эти же препараты, за исключением БАБ, обладающих вазодилатирующими свойствами, противопоказаны пациентам со стенозирующим атеросклерозом артерий нижних конечностей с перемежающейся хромотой. БАБ противопоказаны также при предсердно-желудочковой блокаде выше 1-й степени / брадикардии менее 50/мин. Альфа-блокаторы противопоказаны при сопутствующей стенокардии, поскольку способны вызывать учащение ангинозных приступов. Симпатолитики противопоказаны лицам с язвенной болезнью. АК противопоказаны пациентам с гастроэзофагеальной рефлюксной болезнью (ГЭРБ), т. к. вызывают расслабление нижнего пищеводного сфинктера и тем самым могут обострять симптомы ГЭРБ. Верапамил может усугублять запоры и поэтому противопоказан у этой категории больных. Диуретики способны повышать уровень мочевой кислоты в крови, поэтому гиперурикемия и подагра являются для них противопоказаниями. Ряд гипотензивных ЛП способен оказать негативное влияние на течение и исход беременности. Поэтому при ней назначается ограниченный круг гипотензивных ЛП: метилдопа, лабетолол, нифедипин, гидралазин. Таким образом, после третьего этапа выбора в списке останутся ЛП, эффективные и безопасные для пациента с АГ.
Четвертый, заключительный этап выбора гипотензивного препарата – это этап подбора индивидуальной фармакотерапии. При решении вопроса, какая фармакотерапия показана данному больному (моно- или комбинированная), следует исходить из степени повышения АД и длительности АГ. В случаях мягкой АГ, не корригируемой немедикаментозными методами лечения, и умеренной АГ в ряде случаев возможно проведение монотерапии. Вместе с тем при лечении АГ существует правило: комбинации гипотензивных ЛП с разным механизмом действия предпочтительнее монотерапии высокими дозами. Во-первых, в комбинации эффект достигается воздействием на разные звенья патогенеза АГ, а во-вторых, при правильно подобранной комбинации побочные эффекты ЛП взаимно нейтрализуются. Так, например, «ускользание» гипотензивного действия за счет активации симпато-адреналовой системы (САС) проявляется при приеме артериолярных вазодилататоров путем увеличения сердечного выброса; при приеме всех гипотензивных средств, кроме диуретиков, – за счет задержки натрия и воды в организме; при приеме диуретиков – за счет активации нейрогормональных систем организма, в частности ренин-ангиотензин-альдостероновой системы (РААС) [2, 3].
Для поддерживающей гипотензивной терапии показаны препараты длительного действия, с большим периодом полувыведения. Еще одним важным преимуществом препаратов с большой продолжительностью действия является возможность их приема 1–2 р./сут, что способствует повышению приверженности пациентов лечению. В этом отношении представляет интерес БРА кандесартан (Гипосарт, компания «Акрихин»), имеющий наибольший период полувыведения из всех препаратов этой группы (более 24 ч), что позволяет добиваться контроля АД также и в утренние часы. Кроме того, кандесартан имеет преимущества перед другими препаратами в случаях сочетания АГ с ХСН, СД, нефропатией, гипертрофией миокарда левого желудочка сердца.
К настоящему моменту доступны результаты 14 плацебо-контролируемых исследований с кандесартаном у 3377 пациентов с АГ. Суточные дозы препарата составляли от 2 до 32 мг при продолжительности наблюдения от 4 до 12 нед. Исходный уровень ДАД находился в диапазоне от 95 до 114 мм рт. ст. В указанном диапазоне дозировок 2350 больных получали активную терапию кандесартаном, а 1027 пациентов – плацебо. Во всех исследованиях был отмечен значительный гипотензивный эффект кандесартана, который был дозозависимым. Было продемонстрировано отсутствие «эффекта первой дозы», т. е. при приеме первой дозы кандесартана не происходило резкого снижения АД. Как и для других гипотензивных средств, гипотензивный эффект кандесартана нарастал в течение первых 2 нед. и к концу этого срока уже был отчетливо выражен. Аналогично другим гипотензивным средствам максимальный эффект отмечался к концу 1-го мес. терапии, при этом гипотензивный эффект кандесартана не зависел от возраста и пола пациентов. Следует особо отметить хорошую переносимость кандесартана даже в суточной дозе 32 мг. Что же касается устойчивости гипотензивного действия, в исследованиях продолжительностью до 1 года не было отмечено «ускользания» гипотензивного эффекта кандесартана [5–10].
Безопасность кандесартана была оценена в исследованиях, включавших более чем 3600 пациентов, в т. ч. более 3200 больных АГ. У 600 из этих пациентов безопасность препарата была изучена в течение по крайней мере 6 мес., у более чем 200 больных – в течение не менее 1 года. В целом лечение кандесартаном переносилось хорошо, общая частота побочных эффектов при его приеме была сходна с таковой плацебо. Частота отмены препарата из-за побочных эффектов во всех исследованиях у больных АГ (всего 7510) составила 3,3% (108 из 3260) пациентов, получавших кандесартан в качестве монотерапии, и 3,5% (39 из 1106) пациентов, получавших плацебо. В плацебо-контролируемых исследованиях прекращение терапии из-за неблагоприятных клинических событий произошло у 2,4% (57 из 2350) пациентов, получавших кандесартан, и у 3,4% (35 из 1027) пациентов, получавших плацебо. Наиболее распространенными причинами прекращения терапии кандесартаном были головная боль (0,6%) и головокружение (0,3%). Побочные эффекты, которые наблюдались в плацебо-контролируемых клинических исследованиях по крайней мере у 1% пациентов, получавших кандесартан (при большей частоте случаев (n=2350), чем в группе плацебо (n=1027)): боли в спине (3% против 2%), головокружение (4% против 3%), инфекции верхних дыхательных путей (6% против 4%), фарингит (2% против 1%). Побочные эффекты, которые наблюдались в плацебо-контролируемых клинических испытаниях менее чем у 1% пациентов, получавших кандесартан, но встречались приблизительно с той же частотой, что и в группе плацебо: повышенная утомляемость, периферические отеки, боль в груди, головные боли, кашель, синусит, тошнота, боль в животе, диарея, рвота, боли в суставах, альбуминурия [7–10].
По данным контролируемых исследований, клинически значимых изменений в величине стандартных лабораторных показателей, связанных с приемом кандесартана, практически не наблюдалось. Так, крайне редко отмечалось незначительное увеличение уровня мочевины и креатинина в сыворотке крови. Гиперурикемия наблюдалась редко: у 19 (0,6%) из 3260 пациентов, получавших кандесартан, и у 5 (0,5%) из 1106 пациентов, получавших плацебо. Крайне редко происходило незначительное снижение уровня гемоглобина и гематокрита (среднее снижение примерно на 0,2 г/л и 0,5 объемного процента соответственно) у пациентов, получавших кандесартан в качестве монотерапии, более того, оно практически не имело клинического значения. Развитие анемии, лейкопении, тромбоцитопении с последующей отменой наблюдалось только у 1 пациента среди участников всех клинических исследований препарата. Отмечено небольшое увеличение уровня калия в сыворотке крови (в среднем на 0,1 ммоль/л) у пациентов, получавших кандесартан в виде монотерапии, однако оно редко имело клиническое значение. У 1 пациента с застойной СН наблюдалась выраженная гиперкалиемия (калий сыворотки = 7,5 ммоль/л), потребовавшая отмены препарата, однако этот больной параллельно получал спиронолактон. Повышение уровня печеночных ферментов выявлено у 5 пациентов, билирубина – у 2 пациентов [7–10].
При длительной АГ с высокими цифрами следует начинать терапию с комбинации гипотензивных ЛП. В случае неэффективности комбинированной терапии переходят к назначению препаратов, входящих в состав использовавшейся комбинации в полной дозе или добавляют 3-й препарат в низкой дозировке. Если и эта терапия не приводит к достижению целевых уровней АД, то назначается комбинация 2–3 препаратов в обычных эффективных дозах. До сих пор остается открытым вопрос, каким пациентам можно назначать комбинированную терапию уже на первом этапе лечения. Для принятия решения о том, как же лечить больного с АГ, пришедшего на прием впервые или повторно, мы предлагаем врачам использовать алгоритм, представленный на рисунке 1.
При этом выделяют рациональные и нерациональные комбинации гипотензивных ЛП (рис. 2).
Рациональная комбинированная терапия должна отвечать ряду обязательных условий: безопасность и эффективность компонентов; вклад каждого из них в ожидаемый результат; разные, но взаимодополняющие механизмы действия; более высокая эффективность по сравнению с таковой монотерапии каждым из компонентов; сбалансированность компонентов по биодоступности и продолжительности действия; усиление органопротективных свойств; воздействие на механизмы повышения АД; уменьшение количества нежелательных явлений и улучшение переносимости. В таблице 4 указаны нежелательные последствия применения гипотензивных препаратов и возможности их устранения при добавлении второго препарата.
Комбинированная терапия не всегда означает усиление гипотензивного эффекта и может привести к нарастанию нежелательных явлений (табл. 5).
Заключение
Алгоритм выбора препарата для лечения АГ направлен на поддержание целевых цифр АД, достижение протективного эффекта в отношении всех органов-мишеней, предотвращение возникновения осложнений и улучшение прогноза жизни больных АГ.
Длительное время препараты БРА рассматривались врачами как резервные средства, назначаемые только в случае плохой переносимости ингибиторов АПФ. Существовало еще два важных препятствия для более широкого применения БРА в клинической практике: меньшая доказательная база БРА по сравнению с таковой ингибиторов АПФ, а также более высокая стоимость лечения БРА по сравнению с ингибиторами АПФ.
В статье представлен алгоритм выбора оптимального гипотензивного препарата, а также приведена доказательная база эффективности и безопасности препарата кандесартан (Гипосарт, компания «Акрихин»). Кандесартан обладает хорошим дозозависимым антигипертензивным эффектом у всех категорий больных АГ и может быть рекомендован для более широкого клинического использования.
05.03.2022
Артериальное давление считается одним из главных показателей состояния организма, так как оно отражает работу сердечно-сосудистой, эндокринной и нервной системы, почек, кроветворения. Повышение давления может быть эпизодическим или стойким. Универсальных лекарств от высокого давления у пожилых людей не бывает — препараты должны назначаться врачом, с учетом клинической картины и индивидуальных особенностей пациента.
Гипертония бывает:
-
первичной, когда она высокое давление является ведущим симптомом;
-
вторичной, когда она сопровождает заболевания почек, эндокринной и нервной системы. В этом случае повышенное давление — один из симптомов.
Гипертония относится к числу хронических заболеваний, которые могут прогрессировать, поэтому требует постоянной терапии. Чтобы поддерживать давление в пределах нормы, нужен хороший препарат. Выбрать его можно только после диагностики, по рекомендациям специалиста.
Причины повышенного давления у пожилых
Чаще всего гипертония развивается при заболеваниях:
-
почек и надпочечников;
-
щитовидной железы;
-
стенозе (коарктации) аорты и атеросклерозе.
Факторами риска считаются также употребление большого количества соли, нервные перегрузки, наследственность, вредные привычки.
Пациентам старше 60 лет рекомендуется обращаться к врачу, если есть хотя бы один из следующих симптомов:
-
головная боль, локализованная в области затылка и сопровождающаяся головокружением;
-
чувствительность к перемене погоды;
-
нарушения сна;
-
гул в ушах;
-
повышенная утомляемость, общая слабость, нарушения памяти;
-
ощущение удушья, боли в груди;
-
повторяющиеся приступы тошноты.
Виды препаратов
Лекарства от повышенного давления для пожилых людей можно разделить на:
-
бета-блокаторы;
-
антагонисты кальция;
-
диуретики;
-
ингибиторы.
Антагонисты кальция
Артериальные сосуды сохраняют тонус в норме, благодаря ионам кальция. Средства с их содержанием способствуют расслаблению сосудистых стенок, из-за чего снижается артериальное давление. Из побочных действий отмечается учащенное сердцебиение, периодическое головокружение.
Дилтиазем
Препарат назначается при диагностировании серьезных патологий сердца, вызванных прогрессирующей гипертонией.
Показания:
-
наличие артериальной гипертензии;
-
профилактические меры при загрудинных болях (приступы стенокардии);
-
предупреждение развития аритмии, представленной наджелудочковыми пароксизмами, экстрасистолией, трепетаниями и мерцаниями предсердий.
|
|
ДИЛТИАЗЕМ ЛАННАХЕР ТАБ. П/П/О ПРОЛОНГ.ВЫСВ. 180МГ №30 |
|
|
ДИЛТИАЗЕМ ЛАННАХЕР ТАБ. П/П/О ПРОЛОНГ.ВЫСВ. 90МГ №20 |
|
|
ДИЛТИАЗЕМ РЕТАРД КАПС. ПРОЛОНГ. ДЕЙСТ. 180МГ №30 |
|
|
ДИЛТИАЗЕМ ТАБ. 60МГ №30 |
|
|
ДИЛТИАЗЕМ ТАБ. ПРОЛОНГ. ВЫСВ. 90МГ №30 |
Верапамил
Лекарственное средство относится к кальциевым антагонистам. Обычно выпускается по рецепту.
Применение показано в таких случаях:
-
терапия артериальной гипертензии;
-
предупреждение наджелудочковой аритмии;
-
недопущение стенокардических приступов, выражающихся сердечными болями.
|
|
ВЕРАПАМИЛ ТАБ. П/О 40МГ №30 |
|
|
ВЕРАПАМИЛ ТАБ. П/О 80МГ №30 |
|
|
ВЕРАПАМИЛ ТАБ. П/П/О 40МГ №50 |
|
|
ВЕРАПАМИЛ ТАБ. П/П/О 80МГ №50 |
|
|
ВЕРАПАМИЛ ТАБ. П/П/О ПРОЛОНГ.ВЫСВ. 240МГ №20 |
|
|
ВЕРАПАМИЛ-ЛЕКТ ТАБ. П/П/О 80МГ №50 |
Лозап
Основной действующий компонент — лозартан калия. Препарат является патофизиологическим звеном при АД и сильным вазоконстриктором. Основное действие направлено на нейтрализацию обратной отрицательной связи. В результате подавляется рениновая секреция, отвечающая за регулирование кровяного давления.
|
|
ЛОЗАП АМ ТАБ. П/П/О 5МГ+100МГ №30 |
|
|
ЛОЗАП АМ ТАБ. П/П/О 5МГ+50МГ №30 |
|
|
ЛОЗАП ПЛЮС ТАБ. П/П/О 50МГ+12.5МГ №30 |
|
|
ЛОЗАП ПЛЮС ТАБ. П/П/О 50МГ+12.5МГ №60 |
|
|
ЛОЗАП ПЛЮС ТАБ. П/П/О 50МГ+12.5МГ №90 |
|
|
ЛОЗАП ТАБ. П/П/О 100МГ №30 |
|
|
ЛОЗАП ТАБ. П/П/О 100МГ №60 |
|
|
ЛОЗАП ТАБ. П/П/О 100МГ №90 |
|
|
ЛОЗАП ТАБ. П/П/О 50МГ №30 |
|
|
ЛОЗАП ТАБ. П/П/О 50МГ №60 |
Норваск
Препарат проявляет антиангинальное и антигипертензивное действие. Вследствие приема кальциевые ионы медленнее транспортируются к гладкомышечным сосудистым клеткам.
У пациентов отмечается снижение приступов стенокардии, значительно улучшается физическая выносливость.
|
|
НОРВАСК ТАБ. 10МГ №30 |
|
|
НОРВАСК ТАБ. 5МГ №30 |
Мочегонные препараты
Используются для выведения лишней воды из организма, в результате чего показатель кровяного давления снижается.
Побочным действием являются перебои сердечной сократимости. У некоторых пациентов отмечается онемение пальцев на фоне потери солей, судороги, головокружение с тошнотой.
Верошпирон
Распространенный мочегонный препарат калий-сберегающего типа. Его применение не ведет к вымыванию минерала, поддерживающего нормальную работу сердца. Действие основывается на функционировании альдостерона. Этот гормон вырабатывается надпочечниками и задерживает жидкость.
Средство назначается в таких случаях:
-
терапия на основе комбинированных схем артериальной гипертензии;
-
нейтрализация отечности;
-
нарушенная работа надпочечников;
-
устранение отеков, которые образовались при сбое в работе почек, печени.
|
|
ВЕРОШПИРОН КАПС. 100МГ №30 |
|
|
ВЕРОШПИРОН КАПС. 50МГ №30 |
|
|
ВЕРОШПИРОН ТАБ. 25МГ №20 |
Индапамид
Медикамент способствует выведению ионов натрия и хлорида с мочой, удалению из организма лишней воды. Он расслабляет сосуды, снижает нагрузку на миокард.
Показание – лечение гипертонии.
|
|
ИНДАПАМИД КАНОН ТАБ. П/П/О 2.5МГ №30 |
|
|
ИНДАПАМИД МВ ШТАДА ТАБ. П/П/О ПРОЛОНГ.ВЫСВ. 1.5МГ №30 |
|
|
ИНДАПАМИД РЕТАРД ТАБ. ПРОЛОНГ. ДЕЙСТ. П/П/О 1,5МГ №30 |
|
|
ИНДАПАМИД РЕТАРД-АЛСИ ТАБ. К/Р П/П/О 1.5МГ №30 |
|
|
ИНДАПАМИД РЕТАРД-ТЕВА ТАБ. П/П/О ПРОЛОНГ.ВЫСВ. 1.5МГ №30 |
|
|
ИНДАПАМИД ТАБ. П/О 2.5МГ №30 |
|
|
ИНДАПАМИД-АЛСИ ТАБ. П/П/О 2.5МГ №30 |
|
|
ИНДАПАМИД-ВЕРТЕКС КАПС. 2.5МГ №30 |
|
|
ИНДАПАМИД-ТЕВА КАПС. 2.5МГ №30 |
Триампур
Является диуретиком комбинированного действия, содержит две составляющих тиазидного и калийсберегающего действия. При употреблении препарата ионы активно выводятся из организма, снижается отечность. Из показаний:
-
устранение отеков, которые сопровождают поражение печени и почек;
-
терапия АД (комбинированное лечение).
|
|
ТРИАМПУР КОМПОЗИТУМ ТАБ. 12.5МГ+25МГ №50 |
Эдарби
Лекарство относится к специфическим антагонистам, оказывающим действие на рецепторы ангиотензина II. Действующее вещество — азилсартан медоксомила.
Эффективное действие ощущается на протяжении 14 дней от начала лечения. Устойчивый результат терапии наступает по истечению месяца после применения лекарства.
|
|
ЭДАРБИ КЛО ТАБ. П/П/О 40МГ+12.5МГ №28 |
|
|
ЭДАРБИ КЛО ТАБ. П/П/О 40МГ+25МГ №28 |
|
|
ЭДАРБИ ТАБ. 40МГ №28 |
|
|
ЭДАРБИ ТАБ. 80МГ №28 |
Фуросемид
Мочегонный мощный препарат с кратковременным эффектом. Противопоказание – наличие почечной недостаточности.
|
|
ФУРОСЕМИД ТАБ. 40МГ №50 |
|
|
ФУРОСЕМИД ТАБ. 40МГ №50 |
|
|
ФУРОСЕМИД ТАБ. 40МГ №56 |
Ингибиторы АПФ
У человека с диагностированной гипертонией вырабатывается ангиотензин. Он спазмирует сосуды с последующей задержкой крови, из-за этого повышается АД. Препараты блокируют функцию ферментов, синтезирующих этот гормон.
Зокардис
Прием лекарства направлен на снижение давления, т.к. подавляется выделение ангиотензина, снижающего в свою очередь выработку альдостерона (антидиуретический гормон). Результат:
-
расширение артерии с сохранением нормальной частоты СС;
-
снижение сердечных нагрузок;
-
минимизация диастолического и систолического давления.
-
Показание представлено умеренной и мягкой гипертонией, острым инфарктом миокарда в случае нормального кровообращения и отсутствия приема тромболитиков.
|
|
ЗОКАРДИС 30 ТАБ. П/П/О 30МГ №28 |
|
|
ЗОКАРДИС 7,5 ТАБ. П/П/О 7.5МГ №28 |
Каптоприл (Капотен)
Эти лекарства снижают выработку ангиотензина. В результате предотвращается артериальный спазм, снимается нагрузка с сосудов, сердца, падает давление в малом и большом кругах.
Из показаний:
-
сердечная недостаточность в хронической форме;
-
АД, с почечным происхождением в том числе;
-
нефропатия — сбой в работе почек при сахарном диабете;
-
нарушение сердечных сокращений после инфаркта.
|
|
ГИДРОХЛОРОТИАЗИД+КАПТОПРИЛ ТАБ. 25МГ+50МГ №30 |
|
|
КАПТОПРИЛ ВЕЛФАРМ ТАБ. 50МГ №20 |
|
|
КАПТОПРИЛ ВЕЛФАРМ ТАБ. 50МГ №40 |
|
|
КАПТОПРИЛ ТАБ. 50МГ №20 |
|
|
КАПТОПРИЛ ТАБ. 50МГ №20 |
|
|
КАПТОПРИЛ ТАБ. 50МГ №40 |
|
|
КАПТОПРИЛ-АКОС ТАБ. 25МГ №40 |
|
|
КАПОТЕН ТАБ. 25МГ №28 |
|
|
КАПОТЕН ТАБ. 25МГ №40 |
|
|
КАПОТЕН ТАБ. 25МГ №56 |
Престариум
Препарат ведет к блокаде ангиотензина, который вызывает усиленную сердечную нагрузку и артериальный спазм. Частота сокращений миокарда не нарушается. Обеспечивается положительное действие на циркуляцию крови в головном мозге. Из показаний:
-
терапия АД;
-
лечение ИБС комбинированного типа;
-
сердечная хроническая недостаточность;
-
недопущение повторных инсультов.
|
|
ПРЕСТАРИУМ А ТАБ. ДИСПЕРГ. В ПОЛОСТИ РТА 10МГ №30 |
|
|
ПРЕСТАРИУМ А ТАБ. ДИСПЕРГ. В ПОЛОСТИ РТА 5МГ №30 |
|
|
ПРЕСТАРИУМ А ТАБ. П/П/О 10МГ №30 |
|
|
ПРЕСТАРИУМ А ТАБ. П/П/О 5МГ №30 |
Бета-блокаторы
Препараты используются с целью понижения давления по принципу снижения частоты сердечных сокращений (ЧСС). При таком состоянии кровь перекачивается в меньшем количестве, она поступает в сосуды под сниженным давлением. Средство имеет и побочное действие в виде кожных высыпаний, недомогания и слабости на фоне замедленного пульса.
Бисопролол
Основное действие заключается в снижении ЧСС и кислородной потребности миокарда. С меньшей вероятностью проявляется аритмия, стенокардия, снижается АД. Из показаний:
-
назначение лечения ИБС, предупреждение приступов стенокардии;
-
терапия АД.
|
|
БИСОПРОЛОЛ ТАБ. П/П/О 2.5МГ №30 |
|
|
БИСОПРОЛОЛ ТАБ. П/П/О 5МГ №30 |
|
|
БИСОПРОЛОЛ ТАБ. П/П/О 5МГ №30 |
|
|
БИСОПРОЛОЛ ТАБ. П/П/О 5МГ №50 |
|
|
БИСОПРОЛОЛ-ВЕРТЕКС ТАБ. П/П/О 10МГ №30 |
|
|
БИСОПРОЛОЛ-ВЕРТЕКС ТАБ. П/П/О 2.5МГ №30 |
|
|
БИСОПРОЛОЛ-ВЕРТЕКС ТАБ. П/П/О 5МГ №30 |
|
|
БИСОПРОЛОЛ-ВЕРТЕКС ТАБ. П/П/О 5МГ №60 |
|
|
БИСОПРОЛОЛ-СЗ ТАБ. П/П/О 10МГ №50 |
|
|
БИСОПРОЛОЛ-ТЕВА ТАБ. П/П/О 10МГ №30 |
|
|
БИСОПРОЛОЛ-ТЕВА ТАБ. П/П/О 10МГ №50 |
|
|
БИСОПРОЛОЛ-ТЕВА ТАБ. П/П/О 5МГ №30 |
Атенолол
Прием ведет к снижению ЧСС, из-за чего не так сильно страдает от нагрузок сердечная мышца, устраняется аритмия. Из показаний:
-
профилактика стенокардии;
-
терапия АД;
-
предупреждение экстрасистолии, тахикардии.
|
|
АТЕНОЛОЛ ТАБ. 50МГ №30 |
|
|
АТЕНОЛОЛ ТАБ. П/П/О 25МГ №30 |
Метопролол
Препарат снижает ЧСС, основную нагрузку на сердце с последующей нормализацией ритма. Из показаний:
-
терапия артериальной гипертензии;
-
предотвращение сердечной недостаточности в хронической форме;
-
борьба с мигренозными приступами, тахикардией;
-
лечение и действенная профилактика ИБС.
|
|
МЕТОПРОЛОЛ ОРГАНИКА ТАБ. 50МГ №60 |
|
|
МЕТОПРОЛОЛ РЕТАРД-АКРИХИН ТАБ. ПРОЛОНГ. ДЕЙСТ. П/П/О 25МГ №30 |
|
|
МЕТОПРОЛОЛ РЕТАРД-АКРИХИН ТАБ. ПРОЛОНГ. ДЕЙСТ. П/П/О 50МГ №30 |
|
|
МЕТОПРОЛОЛ ТАБ. 100МГ №30 |
|
|
МЕТОПРОЛОЛ ТАБ. 25МГ №60 |
|
|
МЕТОПРОЛОЛ ТАБ. 50МГ №50 |
Небилет
Лекарство оказывает вазодилатирующее действие. После 1-2 недель приема отмечается стойкий гипотензивный эффект. Заметно снижается численность приступов стенокардии, их тяжесть. Легче переносятся умеренные физические нагрузки.
|
|
НЕБИЛЕТ ТАБ. 5МГ №14 |
|
|
НЕБИЛЕТ ТАБ. 5МГ №28 |
Небиволол-Тева
Основное преимущество заключается в сосудорасширяющем мягком действии с последующей нормализацией АД, ЧСС при небольших нагрузках. Нормализуется диастолическая функция, повышается фибрация выброса.
|
|
НЕБИВОЛОЛ-ТЕВА ТАБ. 5МГ №28 |
Физиотенз
Эффект лекарства сказывается на центральной нервной системе, рецепторы в головном мозге стимулируются селективно. В симпатической системе уменьшается активность, на фоне чего снижается кровяное давление.
|
|
ФИЗИОТЕНЗ ТАБ. П/П/О 0.2МГ №14 |
|
|
ФИЗИОТЕНЗ ТАБ. П/П/О 0.2МГ №28 |
|
|
ФИЗИОТЕНЗ ТАБ. П/П/О 0.4МГ №14 |
|
|
ФИЗИОТЕНЗ ТАБ. П/П/О 0.4МГ №28 |
Блокаторы рецепторов ангиотензина (сартаны)
Препараты же снижают работу гормона ангиотензина, активно связываются с его рецепторами. Среди побочных действий — тошнота, головокружение, резкое снижение АД, сосудистого тонуса.
Валсартан
Медикамент действует на ангиотензин, блокируя его активность. Побочные эффекты отсутствуют, ЧСС остается прежней. Из показаний:
-
терапия АД;
-
нормализация сердечной недостаточности (1-2 стадия);
-
поддержка сердца после перенесенного инфаркта.
|
|
ВАЛСАРТАН ТАБ. П/П/О 160МГ №30 |
|
|
ВАЛСАРТАН ТАБ. П/П/О 160МГ №30 |
|
|
ВАЛСАРТАН ТАБ. П/П/О 40МГ №30 |
|
|
ВАЛСАРТАН ТАБ. П/П/О 80МГ №30 |
|
|
ВАЛСАРТАН ТАБ. П/П/О 80МГ №30 |
|
|
ВАЛСАРТАН ТАБ. П/П/О 80МГ №30 |
|
|
ВАЛСАРТАН-СЗ ТАБ. П/П/О 160МГ №30 |
|
|
ВАЛСАРТАН-СЗ ТАБ. П/П/О 80МГ №30 |
Лозартан
Препарат показан при диагностированной первичной гипертензии, высоком АД, застойной недостаточности сердца. Продолжительное действие достигает 24 часов.
Недопустим прием такого лекарства параллельно с медикаментами сахароснижающего действия, ингибиторами АПФ, когда имеют место такие диагнозы:
-
непереносимость лактозы;
-
нарушение функции почек.
|
|
ЛОЗАРТАН КАНОН ТАБ. П/П/О 100МГ №30 |
|
|
ЛОЗАРТАН КАНОН ТАБ. П/П/О 50МГ №30 |
|
|
ЛОЗАРТАН Н ТАБ. П/П/О 12.5МГ+50МГ №30 |
|
|
ЛОЗАРТАН ТАБ. П/П/О 100МГ №30 |
|
|
ЛОЗАРТАН ТАБ. П/П/О 100МГ №60 |
|
|
ЛОЗАРТАН ТАБ. П/П/О 12.5МГ №30 |
|
|
ЛОЗАРТАН-ВЕРТЕКС ТАБ. П/П/О 100МГ №30 |
|
|
ЛОЗАРТАН-ВЕРТЕКС ТАБ. П/П/О 25МГ №30 |
|
|
ЛОЗАРТАН-ВЕРТЕКС ТАБ. П/П/О 50МГ №30 |
|
|
ЛОЗАРТАН-Н КАНОН ТАБ. П/П/О 12,5МГ+50МГ №30 |
|
|
ЛОЗАРТАН-Н КАНОН ТАБ. П/П/О 25МГ+100МГ №30 |
|
|
ЛОЗАРТАН-ТЕВА ТАБ. П/П/О 50МГ №30 |
Кардосал
Лекарство относится к сартанам, отпускается только на рецептурной основе, представлено разными дозировками. Эффективно в отношении высокого АД, снижает нагрузку на миокард, улучшает его питание. Основное показание — лечение гипертонии.
|
|
КАРДОСАЛ 10 ТАБ. П/П/О 10МГ №28 |
|
|
КАРДОСАЛ 20 ТАБ. П/П/О 20МГ №28 |
|
|
КАРДОСАЛ 40 ТАБ. П/П/О 40МГ №28 |
|
|
КАРДОСАЛ ПЛЮС ТАБ. П/П/О 12.5МГ+20МГ №28 |
Предложение не является офертой, представленные препараты являются лекарственным средством, необходима консультация специалиста.
Современные европейские рекомендации по артериальной гипертонии: обновленные позиции и нерешенные вопросы
Несмотря на усилия врачей, направленные на контроль артериального давления (АД) и снижение сердечно-сосудистого риска, распространенность артериальной гипертонии (АГ) в мире продолжает расти, и по прогнозам
к 2025 году число больных АГ достигнет 1,5 млрд. Это обусловливает необходимость разработки новых, более эффективных подходов к диагностике и лечению АГ. Целью данного обзора является детальный сравнительный
анализ рекомендаций по ведению пациентов с АГ Европейского общества кардиологов и Европейского общества по АГ 2018 и 2013 гг. В статье представлен подробный разбор глав и разделов рекомендаций, которые касаются
диагностики АГ, оценки сердечно-сосудистого риска, целевых диапазонов АД, выбора тактики лечения пациентов в зависимости от возраста и сопутствующих заболеваний.
Анонсирование новой версии рекомендаций Европейского общества кардиологов (ЕОК) и Европейского общества по артериальной гипертонии (ЕОАГ) стало главным событием 28-го конгресса по артериальной гипертонии (АГ) и сердечно-сосудистой профилактике в июне 2018 г. Официальное представление рекомендаций, публикация полного текста документа и его детальное обсуждение состоялись на Европейском конгрессе кардиологов в Мюнхене в августе 2018 г. Целью пересмотра и обновления существующего документа стала разработка практических рекомендаций, направленных на улучшению диагностики и лечения АГ, а также повышение частоты контроля артериального давления (АД) с использованием простых и эффективных стратегий лечения. Основанием для обновленных рекомендаций послужили опубликованные в 2013-2018 гг. ре зуль таты серий крупных исследований и сетевых мета-анализов [1–22]. Детальная проработка полученных данных позволила экспертам дать ответы на существовавшие вопросы относительно диагностики и лечения АГ.
В рекомендациях 2018 г., как и в предыдущей версии, были использованы те же классы и уровни доказанности (рис. 1) [23]. Почти две трети (64,4%) рекомендаций относятся к классу I. По сравнению с вариантом 2013 г. увеличилось количество рекомендаций класса IA (с 27 до 50). К III классу отнесены 9,7% рекомендаций. В целом однозначная стратегия лечения определена по абсолютному большинству позиций (74,1%), хотя около четверти рекомендаций отнесены к классу II и, соответственно, требуют дальнейших исследований.
Рекомендации 2018 г. заметно отличаются по многим позициям от предыдущей версии (табл. 1).
По сравнению с рекомендациями 2013 г. классификация уровней АД и критерии определения АГ по результатам офисного и амбулаторного измерений АД не изменились. Как и в предыдущих версиях Евро пей ских рекомендаций, эксперты предлагают выделять оптимальное (систолическое АД [САД] <120 мм рт. ст. и диастолическое АД [ДАД] <80 мм рт. ст.), нормальное (САД 120129 мм рт. ст. и/или ДАД 80-84 мм рт. ст.), высокое нормальное (САД 130-139 мм рт. ст. и/или ДАД 85-89 мм рт. ст.) АД, три степени АГ и изолированную систолическую АГ (IC) [23,24]. Эта классификация применяется у пациентов любого возраста за исключением детей и подростков, у которых используют центильные значения АД [26].
Артериальная гипертония, как и прежде, диагностируется при уровне САД ≥140 мм рт. ст. и/или ДАД ≥90 мм рт. ст. при офисных измерениях, ≥130 и/или ≥80 мм рт. ст. за сутки, ≥135 и/или ≥85 мм рт. ст. за день, ≥120 и/или ≥70 мм рт. ст. за ночь при суточном мониторировании АД (СМАД) и ≥135 и/или ≥85 мм рт. ст. при самоконтроле АД (СКАД).
Диагностика АГ может основываться не только на измерениях офисного АД, но и на результатах амбулаторных методов диагностики – СМАД или СКАД при их экономической и логистической целесообразности (IC). В новых рекомендациях детально отражены преимущества и недостатки обоих методов диагностики. Более широкое использование амбулаторных методов оценки АД позволяет выявить гипертонию “белого халата” и маскированную гипертонию, а также оценить эффективность назначенной антигипертензивной терапии и причины нежелательных лекарственных явлений (медикаментозной гипотонии) (IA).
Важность регулярной оценки уровня АД отражена в новом разделе, посвященном скринингу АГ. Все лица старше 18 лет должны знать уровень своего АД, а результаты измерений АД должны быть зарегистрированы в амбулаторной медицинской карте (IB). Частота повторного скрининга определяется значениями АД: у здоровых людей с оптимальным офисным АД его следует измерять не реже одного раза в 5 лет (IC), у людей с нормальным АД – 1 раз в 3 года (IC), с высоким нормальным АД – ежегодно (IC). У пациентов старше 50 лет эксперты рекомендуют проводить скрининговое обследование чаще в зависимости от выявленного уровня АД из-за постепенного повышения САД с возрастом (IIaC).
В обновленных рекомендациях на смену привычного термина “поражение органов-мишеней” пришло словосочетание “поражение органов, обусловленное гипертонией” (ПООГ), которое по мнению экспертов точнее отражает структурные и/или функциональные изменения в органах (сердце, головном мозге, сетчатке глаз, почках и сосудах), вызванные наличием АГ. Впервые в рекомендациях 2018 г. выделены стадии гипертонической болезни (ГБ) с учетом степени повышения АД, сердечно-сосудистых факторов риска, ПООГ, ассоциированных клинических состояний (АКС) и коморбидной патологии, которые соответствуют существующей в России классификации ГБ.
Изменения в новых рекомендациях 2018 года коснулись спектра факторов риска, ПООГ и АКC (табл. 2). В число факторов риска, влияющих на прогноз, с 2018 г. добавлены мочевая кислота, семейный анамнез раннего возникновения АГ, ранняя менопауза, малоподвижный образ жизни, психосоциальные и социально-экономические факторы, а также частота сердечных сокращений более 80 в минуту в покое.
Спектр бессимптомного ПООГ также претерпел изменения. К параметрам, оцениваемым по данным эхокардиографии, добавлены формула расчета массы миокарда левого желудочка у пациентов с ожирением и оценка размера левого предсердия. К ПООГ с 2018 г. отнесены не только умеренная хроническая болезнь почек (ХБП) с расчетной скоростью клубочковой фильтрации (СКФ) <60 мл/мин/1,73м2, но и тяжелая ХБП с СКФ <30 мл/мин/1,73м2 (расчет по формуле CKD-EPI), а также выраженная ретинопатия с геморрагиями или экссудатами, отеком соска зрительного нерва. Показатель толщины интимы-медии (ТИМ) сонной артерии более 0,9 мм в новой версии рекомендаций не является критерием ПООГ, хотя и считается повышенным.
Перечень ассоциированных сердечно-сосудистых заболеваний дополнен наличием атеросклеротических бляшек по результатам визуализирующих методов и фибрилляцией предсердий.
В 2018 г. сохранен подход к оценке 10-летнего сердечно-сосудистого риска по шкале SCORE, которую эксперты рекомендуют использовать у пациентов с АГ из категории низкого или умеренного риска – без сердечно-сосудистых заболеваний, патологии почек или сахарного диабета (СД), а также одного выраженного фактора риска (например, уровня холестерина) или гипертрофии левого желудочка (ГЛЖ) (IB). Такое пристальное внимание к оценке сердечно-сосудистого риска у пациентов с АГ обусловлено влиянием установленной категории риска на выбор дальнейшей тактики ведения и временные рамки инициации лекарственной терапии. Сердечно-сосудистый риск, оцениваемый по шкале SCORE, значительно повышается при наличии дополнительных факторов риска, таких как социальная депривация, ожирение (увеличение индекса массы тела) и центральное ожирение (увеличение окружности талии), отсутствие физической активности, психологический стресс, семейный анамнез раннего развития сердечно-сосудистых заболеваний, аутоиммунные и другие воспалительные заболевания, значимые психические расстройства, лечение инфекций при наличии вируса иммунодефицита человека, фибрилляция предсердий, ГЛЖ, ХБП, синдром обструктивного апноэ сна. Наличие модифицирующих факторов у пациентов из категории низкого или умеренного риска по шкале SCORE позволяет установить более высокий сердечнососудистый риск, что влечет за собой выбор более агрессивной тактики лечения и коррекции факторов риска.
Неизменной осталась позиция относительно выявления у всех пациентов с АГ бессимптомного ПООГ, наличие которого может приводить к увеличению категории сердечно-сосудистого риска, особенно у людей молодого и среднего возраста.
В Европейских рекомендациях 2013 г. для большинства пациентов с АГ выделяли единый целевой уровень САД – менее 140 мм рт. ст. [23]. Исключение составляли пациенты пожилого и старческого возраста, для которых целевой диапазон САД составлял 140-150 мм рт. ст. (IA). В качестве целевого ДАД был рекомендован уровень менее 90 мм рт. ст., а у пациентов с СД – менее 85 мм рт. ст. [23]. В новых рекомендациях 2018 г. появились два целевых порога АД: менее 140/90 мм рт. ст. у всех пациентов и, при условии хорошей переносимости, последующее снижение АД до 130/80 мм рт. ст. и ниже у большинства пациентов (IA).
Такое решение экспертов обусловлено появлением убедительных доказательств пользы снижения САД <140 и <130 мм рт. ст. по результатам крупного метаанализа рандомизированных клинических исследований [4]. При снижении САД <130 мм рт. ст. установлено значительное уменьшение риска развития основных ассоциированных с АГ сердечно-сосудистых осложнений, в том числе ИБС – на 12%, инсульта – на 27%, сердечной недостаточности – на 25%, основных сердечно-сосудистых событий – на 13%, смерти от любой причины – на 11%. Снижение риска основных сердечно-сосудистых исходов при достижении САД <130 мм рт. ст. или ДАД <80 мм рт. ст. было также продемонстрировано в другом мета-анализе [16].
Обращает на себя внимание тот факт, что целевой уровень АД не может быть одинаковым у всех пациентов с АГ. Целевые значения АД отличаются в зависимости от возраста и сопутствующих заболеваний. Для пациентов моложе 65 лет с АГ, сочетающейся с СД, ИБС и/или инсультом/транзиторной ишемической атакой предложены более низкие целевые уровни САД – 130 мм рт. ст. или ниже при условии хорошей переносимости, но не ниже 120 мм рт. ст. Пациентам в возрасте 65 лет и старше или больным с ХБП рекомендуется достижение целевого уровня САД в диапазоне 130-139 мм рт. ст.
Целевое значение ДАД составляет <80 мм рт. ст. у всех пациентов независимо от величины риска и сопутствующих заболеваний (IIaB).
Еще одним важным нововведением в рекомендациях 2018 г. стало выделение нижней границы безопасного целевого значения АД, которая для САД составляет 120 мм рт. ст., а для ДАД – 70 мм рт. ст. Такое решение обусловлено увеличением риска нежелательных явлений, который превышал положительные эффекты антигипертензивной терапии у пациентов, включенных в рандомизированные клинические исследования, на фоне низких значений АД [27].
Модификация образа жизни и коррекция имеющихся факторов риска рекомендованы всем пациентам с АГ или высоким нормальным АД. В 2018 г. эксперты рекомендовали более жесткое ограничение употребления соли пациентам с АГ – менее 5 г/сут против 5-6 г/сут в 2013 г. Рекомендовано также избегать обильного систематического употребления алкоголя (IIIC) – не более 14 единиц в неделю у мужчин и не более 8 единиц в неделю у женщин (1 единица соответствует 125 мл вина или 250 мл пива).
Сроки инициации антигипертензивной терапии (одновременно с немедикаментозными методами или через несколько месяцев) определяются уровнем АД, величиной сердечно-сосудистого риска, наличием ПООГ или сердечно-сосудистых заболеваний. Как и прежде, немедленное назначение медикаментозной антигипертензивной терапии рекомендуется всем пациентам с АГ 2 и 3 степени независимо от уровня сердечно-сосудистого риска (IA). При этом целевой уровень АД должен быть достигнут в течение 3 месяцев.
В рекомендациях 2013 г. нерешенными оставались вопросы, связанные с лечением пациентов с АГ 1 степени, относящихся к группам низкого или среднего риска, пациентов с гипертонией “белого халата”, маскированной гипертонией, пациентов с высоким нормальным АД и пожилых пациентов с уровнем АД 140-160 мм рт. ст. В новой версии рекомендаций эксперты дали ответы на эти вопросы. Для пациентов с низким и средним риском и 1 степенью АГ без сердечно-сосудистых заболеваний, заболеваний почек и ПООГ рекомендовано назначить медикаментозное лечение, если через 3-6 месяцев после изменения образа жизни не достигнуты целевые значения АД (IA против IIaB в предыдущей версии рекомендаций). У пациентов с АГ 1 степени и высоким или очень высоким сердечно-сосудистым риском, с сердечно-сосудистыми заболеваниями, заболеваниями почек или признаками ПООГ назначение медикаментозной антигипертензивной терапии рекомендуется одновременно с коррекцией образа жизни (IA против IB в предыдущей версии рекомендаций).
Изменились взгляды и на ведение пациентов с высоким нормальным АД (130-139/85-89 мм рт. ст.). В рекомендациях 2013 г. назначение медикаментозной антигипертензивной терапии пациентам с высоким нормальным АД не было показано (IIIA) [23]. Однако мета-анализ 24 рандомизированных клинических исследований показал, что назначение антигипертензивной терапии снижает риск сердечно-сосудистых заболеваний у пациентов с высоким нормальным и нормальным АД и очень высоким сердечно-сосудистым риском [28]. Поэтому в рекомендациях 2018 г. указано, что медикаментозное лечение возможно у пациентов с высоким нормальным АД и сердечно-сосудистыми заболеваниями, особенно с ИБС (IIbА).
Существенным изменением европейских рекомендаций 2018 г. стали достаточно лояльные подходы к контролю АД у пожилых людей. Это стало возможным благодаря результатам исследований SPRINT, HOPE-3 и анализа подгруппы пожилых пациентов из исследования HYVET [29–31]. Предложены более низкие исходные уровни АД для начала антигипертензивной терапии у пожилых пациентов. Сделан акцент на важности оценки именно биологического, а не паспортного возраста больного, с учетом его способности к самообслуживанию, переносимости терапии и наличия старческой астении. Достижение пациентом определенного возраста (80 лет и более) не является основанием для отмены лечения или отказа от назначения антигипертензивной терапии при условии ее хорошей переносимости (IIIА). Медикаментозная антигипертензивная терапия и модификация образа жизни у “активных” пожилых пациентов (fit older; даже в возрасте старше 80 лет) рекомендуются при уровне САД ≥160 мм рт. ст. (IA). При условии хорошей переносимости медикаментозное лечение возможно и у хрупких пожилых пациентов (IIbB).
Несмотря на прилагаемые усилия, более 50% пациентов с АГ не достигают целевых значений АД менее 140/90 мм рт. ст. на фоне назначенной антигипертензивной терапии [32,33]. В связи с этим, в отличие от предыдущей версии документа [23], в которой выбор медикаментозной стратегии (монотерапия или комбинация антигипертензивных препаратов) был основан на степени повышения АД и категории сердечно-сосудистого риска, в 2018 г. рекомендовано начинать медикаментозное лечение АГ у большинства пациентов с комбинации двух препаратов (IA) [34]. Исключение составляют пациенты с низким сердечно-сосудистым риском и АГ 1 степени (в частности, при САД >150 мм рт. ст.), пациенты с высоким нормальным АД и очень высоким сердечно-сосудистым риском и хрупкие пожилые больные, которым рекомендована монотерапия [34].
Исходное назначение комбинированной терапии антигипертензивными препаратами даже в низких дозах эффективнее снижает АД, чем терапия одним препаратом в максимальной дозе [35]. Стартовое назначение комбинации из двух антигипертензивных препаратов безопасно и хорошо переносится даже пациентами с АГ 1 степени, а небольшое увеличение риска развития эпизодов артериальной гипотензии не приводит к частому прекращению лечения [22,35,36].
Как и раньше, основными классами препаратов для лечения АГ остаются ингибиторы АПФ, блокаторы рецепторов ангиотензина II (БРА), антагонисты кальция (АК), диуретики (тиазидные и тиазидоподобные) и β-адреноблокаторы (ББ) (IA). В рекомендациях 2018 г. предложены четкие схемы лечения пациентов с неосложненной АГ (рис. 2) и сопутствующей патологией, в том числе ИБС (рис. 3), сердечной недостаточностью (рис. 4), фибрилляцией предсердий (рис. 5) и ХБП (рис. 6) [34]. Алгоритм назначения базовой терапии при неосложненной АГ также подходит для пациентов с ПООГ, цереброваскулярной болезнью, СД или заболеванием периферических артерий (рис. 2).
По мнению экспертов, максимальное упрощение режима приема препаратов будет способствовать повышению приверженности пациентов к лечению, поэтому необходимо отдавать предпочтение фиксированным комбинациям двух или более антигипертензивных агентов в 1 таблетке (IB). Предпочтительными комбинациями являются сочетание блокатора ренин-ангиотензиновой системы (ингибитора АПФ или БРА) с АК или диуретиком (IA). ББ могут быть использованы для снижения АД при наличии особых клинических ситуаций – стенокардии, перенесенного инфаркта миокарда, сердечной недостаточности, аритмии (IA).
В случае недостаточного контроля АД на фоне комбинированной терапии двумя препаратами рекомендовано добавление третьего препарата (комбинация блокатора ренин-ангиотензиновой системы с АК и тиазидным/тиазидоподобным диуретиком, предпочтительно в одной таблетке) (IA). Эксперты не рекомендуют исходно назначать комбинацию трех антигипертензивных препаратов.
При неэффективности комбинированной терапии тремя препаратами рекомендовано добавить к лечению спиронолактон в низкой дозе, а при его непереносимости – эплеренон, амилорид, более высокие дозы тиазидных/тиазидоподобных диуретиков или петлевой диуретик, ББ или α-адреноблокатор (IВ).
В отличие от предыдущей версии рекомендаций [23], в текущем варианте применение технических устройств для лечения АГ не рекомендовано в рутинной клинической практике (IIIB). Исключением может стать использование устройств в рамках клинических исследований, пока не будут получены доказательства их безопасности и эффективности [34].
В текст документа 2018 г. добавлены новые разделы, которые будут детально рассмотрены ниже (табл. 3). В новых рекомендациях 2018 г. расширен раздел, посвященный вторичной АГ. Несмотря на относительно невысокую распространенность вторичных форм АГ, которая достигает 5-15% в популяции пациентов с АГ [37], рассмотрены наиболее частые причины ее развития, а также распределение форм вторичной АГ в зависимости от возраста. Учитывая, что скрининг вторичных форм АГ среди всех пациентов с высоким АД затруднителен, представлены характеристики, которые помогают заподозрить вторичную АГ: пациенты молодого возраста (<40 лет) с АГ 2-й степени или развитием АГ любой степени в детском возрасте; внезапное ухудшение течения АГ у пациентов с документированной стабильной нормотонией в прошлом; резистентная АГ; тяжелая (степень 3) АГ или неотложные состояния, обусловленные АГ; наличие выраженного поражения органов, обусловленного АГ; клинические или биохимические признаки, свидетельствующие о наличии эндокринной причины АГ или ХБП; признаки синдрома обструктивного ночного апноэ; признаки феохромоцитомы или семейный анамнез феохромоцитомы. Основу диагностики вторичных форм АГ составляют анализы крови и мочи, ультразвуковое исследование брюшной полости и эхокардиография. Отдельно в этом разделе представлен список лекарственных и химических веществ, которые приводят к повышению АД, а также редкие генетические заболевания, которые являются причиной вторичной АГ (синдром Лиддла, синдром Гордона и др.).
По сравнению с предыдущей версией рекомендаций в 2018 г. значительно изменен и дополнен раздел по неотложным состояниям, обусловленным АГ. Под робно перечислены неотложные состояния, требующие немедленного снижения АД с помощью внутривенного введения антигипертензивных препаратов, необходимые исследования, а также перечень лекарственных препаратов, дозировки и особенности их введения при неотложных ситуациях. Подчеркивается, что пациенты с тяжелой АГ (3-й степени) без признаков острого ПООГ не нуждаются в госпитализации. Снижение АД и коррекцию терапии у таких больных следует проводить амбулаторно согласно алгоритму, представленному на рис. 2. Более детально эта информация отражена в консенсусе 2018 г. по ведению пациентов с неотложными состояниями, обусловленными АГ [38].
Раздел по ведению пациентов с цереброваскулярной болезнью, в частности, по коррекции АД при остром инсульте, в рекомендациях 2018 г. был значительно дополнен новыми положениями. У пациентов с острым геморрагическим инсультом не рекомендуется быстрое снижение АД, если САД составляет <200 мм рт. ст. (III А), однако при чрезмерно повышенном АД (САД ≥220 мм рт. ст.) целесообразно осторожное его снижение путем внутривенных инфузий антигипертензивных препаратов до <180 мм рт. ст. (IIаВ). У пациентов с острым ишемическим инсультом также не рекомендуется рутинное снижение АД (IIIА). Исключение составляют пациенты, которым планируется проведение внутривенной тромболитической терапии. В этом случае следует снизить АД и поддерживать его на уровне <180/105 мм рт. ст. в течение 24 ч после тромболизиса (IIаВ). У больных с чрезмерно повышенным АД (САД ≥220 мм рт. ст. или ДАД ≥120 мм рт. ст.), которым не проводился фибринолиз, решение о его снижении необходимо принимать на основании клинической оценки состояния (IIbС). В рекомендациях 2018 г. определены время начала медикаментозного лечения АГ после перенесенного цереброваскулярного события и целевой уровень АД. Начинать антигипертензивную терапию необходимо сразу после транзиторной ишемической атаки (IА) и через несколько дней после ишемического инсульта (IА) для достижения целевых значений САД 120-130 мм рт. ст. (IIаВ). Основой медикаментозного лечения АГ, направленного на предупреждение инсульта, является блокатор ренин-ангиотензиновой системы в сочетании с АК или тиазидоподобным диуретиком (IА).
В документе 2018 г. обновлен и расширен раздел по ведению АГ у беременных женщин. Изменились позиции в отношении величины АД для назначения антигипертензивной терапии. В версии 2013 г. медикаментозная терапия рекомендовалась при тяжелой АГ у беременных (САД >160 мм рт. ст. или ДАД >110 мм рт. ст.; IC) и считалась целесообразной у беременных со стойким повышением АД ≥150/95 мм рт. ст., а также у пациенток с АД ≥140/90 мм рт. ст. при наличии гестационной АГ, субклинического ПООГ или клинических симптомов (IIbC). В новом документе рекомендовано начинать антигипертензивное лечение у пациенток с гестационной АГ, хронической АГ или АГ с субклиническим ПООГ или клиническими симптомами при уровне САД ≥140 мм рт. ст. или ДАД ≥90 мм рт. ст. (IC), во всех других случаях – при уровне САД ≥150 мм рт. ст. или ДАД ≥95 мм рт. ст. (IC). Значения САД ≥170 мм рт. ст. или ДАД ≥110 мм рт. ст. у беременной женщины рассматриваются как неотложное состояние, требующее госпитализации (IC). Неизменными остаются препараты выбора для контроля АД у беременных женщин – метилдопа (IB), лабеталол (IC) и АК (IC). Ингибиторы АПФ, БРА или прямой ингибитор ренина не рекомендованы во время беременности (IIIC). Определены сроки родоразрешения для пациенток с гестационной гипертонией или легкой преэклампсией – 37-я неделя гестации (IB).
Принципиально новый раздел, появившийся в рекомендациях 2018 г., касается ведения АГ в разных этнических группах. В качестве начальной терапии для большинства чернокожих пациентов рекомендуется комбинация из двух медикаментов в одной таблетке (IC), а препаратами выбора должны быть диуретик или АК, либо в комбинации, либо с блокатором ренинангиотензиновой системы (IB). В качестве последнего предпочтительнее назначение сартанов из-за частого развития ангионевротического отека на фоне приема ингибиторов АПФ в этой когорте пациентов [39,40]. Стартовая монотерапия возможна у больных с АГ 1 степени и “хрупких” пожилых пациентов. В других этнических группах снижение АД может основываться на базовом алгоритме лечения АГ, представленном на рис. 2 (IIbC).
АГ является самой частой сопутствующей патологией у пациентов с ХОБЛ [41]. Учитывая этот факт, общие факторы риска двух заболеваний, а также возможное негативное влияние препаратов для лечения ХОБЛ на сердечно-сосудистую систему, в рекомендациях 2018 г. появился отдельный раздел, посвященный вопросам выбора оптимальной антигипертензивной терапии у пациентов с АГ и ХОБЛ [41,42]. Сделан акцент на важности коррекции факторов риска и модификации образа жизни у пациентов с АГ и ХОБЛ. Эксперты рекомендуют начинать антигипертензивную терапию с АК, БРА или ингибитора АПФ или комбинации АК с блокатором ренин-ангиотензиновой системы. В случае недостаточного ответа или в зависимости от наличия сопутствующей патологии возможно назначение селективных β1-адреноблокаторов и тиазидных или тиазидоподобных диуретиков, однако их рутинное применение у пациентов с ХОБЛ не рекомендовано с учетом возможных побочных эффектов [41,43].
Фибрилляция предсердий является не только фактором риска развития инсульта и сердечной недостаточности, но и проявлением гипертонической кардиопатии [44]. Поэтому в рекомендациях 2018 г. подчеркивается важность обследования всех больных с фибрилляцией предсердий для исключения АГ (IC). В качестве антигипертензивного лечения следует использовать блокатор ренин-ангиотензинвой системы, который можно сочетать с ББ или недигидропиридиновым АК в случае необходимости контроля частоты желудочковых сокращений (рис. 6) (IIaB). В новой версии документа раздел, посвященный АГ и фибрилляции предсердий, дополнен информацией о применении пероральных антикоагулянтов у пациентов с АГ. Профилактику инсульта больным АГ и фибрилляцией предсердий эксперты рекомендуют проводить с помощью пероральных антикоагулянтов, если число баллов по шкале CHA2DS2-VASc составляет ≥2 у мужчин и ≥3 у женщин (IA) [45,46]. Назначение пероральных антикоагулянтов больным с фибрилляцией предсердий целесообразно даже в тех случаях, когда АГ является единственным дополнительным фактором риска, а число баллов по шкале CHA2DS2-VASc составляет 1 (IIаВ) [45,46]. У пациентов с неконтролируемой АГ (САД ≥180 мм рт. ст. и/или ДАД ≥100 мм рт. ст.) следует с осторожностью подходить к назначению антикоагулянтов из-за высокого риска церебральных кровоизлияний [45]. При назначении антикоагулянтов необходимо предпринять меры для снижения уровня САД <140 мм рт. ст. и оценить возможность достижения целевого САД <130 мм рт. ст. (IIаВ) [45].
Известно, что сексуальная дисфункция, которая часто встречается у пациентов с АГ, приводит не только к ухудшению качества жизни, но и к снижению приверженности к лечению или полному отказу от приема антигипертензивных препаратов [47]. В рекомендациях 2018 г. подчеркивается важность сбора анамнеза о сексуальных нарушениях у всех больных АГ не только в начале лечения, но и в ходе наблюдения. Особое внимание следует обращать на их возможную связь с нежеланием принимать назначенную терапию или с низкой приверженностью к лечению. При наличии сексуальной дисфункции у мужчин рекомендуется избегать препаратов, назначение которых может быть ассоциировано с этим нежелательным эффектом (например, ББ без вазодилатирующих свойств и тиазидных или тиазидоподобных диуретиков), если только их использование не является необходимым по другим показаниям. У женщин среднего и старшего возраста не было выявлено ассоциации уровней АД или приема антигипертензивных препаратов с сексуальной дисфункцией [48]. У пациентов с высоким сердечно-сосудистым риском и тяжелой неконтролируемой АГ представляется разумным отсрочить сексуальную активность до стабилизации состояния, после чего может быть начато лечение по поводу эректильной дисфункции [49]. Препаратами выбора для лечения сексуальной дисфункции остаются ингибиторы фосфодиэстеразы-5.
Еще один новый раздел в рекомендациях 2018 г. посвящен АГ и противоопухолевой терапии. Необхо ди мость его включения в рекомендации обусловлена несколькими факторами: распространенностью повышенного АД среди пациентов с онкологическими заболеваниями (до трети пациентов) и прессорным эффектом некоторых противоопухолевых препаратов, в частности ингибиторов фактора роста эндотелия сосудов (бевацизумаб, сорафениб, сунитиниб и пазопаниб) и ингибиторов протеасом (карфизомиб) [50,51]. Реко мендуется контролировать офисное АД еженедельно в течение первого цикла терапии и каждые 2-3 недели в дальнейшем, так как повышение АД обычно наблюдается у ≤30% пациентов в течение первого месяца после начала лечения [52]. В дальнейшем после завершения первого цикла противоопухолевого лечения следует измерять АД во время посещения врача или с помощью СКАД в случае стабильных цифр АД. При развитии АГ (≥140/90 мм рт. ст.) или повышении ДАД на ≥20 мм рт. ст. по сравнению с исходным уровнем необходимо назначить или оптимизировать антигипертензивную терапию с помощью блокаторов ренин-ангиотензиновой системы и/или АК.
В рекомендациях 2018 г. существенно расширен раздел по ведению пациентов с АГ в периоперационном периоде. В отличие от предыдущей версии, в новом документе при впервые выявленной АГ перед плановым хирургическим вмешательством рекомендуется провести обследование не только с целью оценки сердечно-сосудистого риска, но и для выявления ПООГ (IC). У пациентов с АГ 1 и 2 степени можно не откладывать проведение некардиохирургической операции (IIbC). Однако при уровне САД ≥180 мм рт. ст. и/или ДАД ≥110 мм рт. ст. желательно отложить вмешательство, если оно не является экстренным, до достижения контроля АД. Целесообразно отменить блокаторы ренин-ангиотензиновой системы перед хирургическим вмешательством (IIаС) в отличие от ББ и препаратов центрального действия (клонидин). Внезапная отмена последних потенциально опасна и не рекомендуется (IIIВ). Следует избегать выраженных колебаний АД в периоперационном периоде (IC).
Учитывая опубликованные данные о влиянии сахароснижающих препаратов на уровень АД, в рекомендациях 2018 г. появился новый раздел, посвященный этому вопросу. Ингибиторы натрий-глюкозного ко транс портера 2-го типа эмпаглифлозин и канаглифлозин способствуют снижению АД вне зависимости от влияния массы тела на этот показатель, снижают риск развития сердечной недостаточности и смерти от любых и сердечно-сосудистых причин, а также оказывают нефропротективное действие [53,54]. Применение ингибиторов дипептидилпептидазы-4 и агонистов глюкагоноподобного пептида-1 также приводило к некоторому снижению АД [55, 56].
В новой версии рекомендаций 2018 г. отражены изменения позиций экспертов относительно коррекции сопутствующих сердечно-сосудистых факторов риска [57]. Так, пациентам с АГ и очень высоким сердечнососудистым риском следует назначать статины для достижения целевого уровня липопротеидов низкой плотности (ЛНП) <1,8 ммоль/л или снижения на ≥50% от исходного уровня 1,8-3,5 ммоль/л (IB); с высоким риском – для достижения ЛНП <2,6 ммоль/л или снижения на ≥50% от исходного уровня 2,6-5,2 ммоль/л (IB). Пациентам с АГ и низким/средним риском целесообразно назначить статины для достижения целевого уровня ЛНП <3 ммоль/л (IIaC), так как согласно результатам исследований JUPITER и HOPE-3 это позволяет снизить частоту развития сердечно-сосудистых событий у этой категории больных на 24-44% [58,59].
Важным отличием новой версии рекомендаций является изменение позиций аспирина, назначение которого для первичной профилактики пациентам без сердечно-сосудистых заболеваний не рекомендовано (IIIB). Низкие дозы аспирина, как и прежде, рекомендованы с целью вторичной профилактики у пациентов с АГ (IA).
Эксперты сформулировали новый перечень нерешенных вопросов (табл. 4). Возможно, ответы на них будут получены и представлены уже в следующей версии рекомендаций.
Основные отличия рекомендаций 2018 г. от предыдущей версии
ТАБЛИЦА 1. Новые концепции рекомендаций 2018 г.
Примечание: АГ – артериальная гипертония; АД – артериальное давление; АК – антагонисты кальция; БРА – блокаторы рецепторов ангиотензина II; СКАД – самоконтроль АД; АПФ – ангиотензинпревращающий фермент
• Измерение АД
— Более широкое использование СМАД и/или СКАД для измерения АД вне офиса, особенно СКАД, для диагностики АГ, выявления гипертонии “белого халата” и маскированной гипертонии, а также с целью контроля АД
• Менее консервативное лечение АД у пациентов пожилого и старческого возраста
— Низкие пороговые значения АД и целевые показатели АД для пожилых пациентов с акцентом на биологический, а не паспортный возраст (важность “хрупкости”, потребности в уходе и переносимости лечения)
— Отказ от лечения или его отмена не должны базироваться на возрасте при условии хорошей переносимости лечения
• Стратегия лечения фиксированной комбинацией нескольких антигипертензивных агентов в 1 таблетке для улучшения контроля АД
— Предпочтительное использование двухкомпонентной комбинированной терапии для первичного лечения большинства пациентов с АГ
— При назначении лечения отдавать предпочтение фиксированной комбинации нескольких антигипертензивных агентов в одной таблетке для лечения АГ у большинства пациентов
— Упрощенные алгоритмы лечения с предпочтительным применением ингибиторов АПФ или БРА в сочетании с АК и/или тиазидным или тиазидоподобным диуретиком в качестве основной стратегии лечения для большинства пациентов (β-адреноблокаторы при наличии конкретных показаний).
• Новые целевые диапазоны АД у пациентов, получающих лечение
— Целевые диапазоны АД для пациентов, получающих лечение, для лучшего определения рекомендуемой мишени АД в зависимости от возраста пациента и конкретных сопутствующих заболеваний
— Нижние границы безопасности при лечении АД
• Выявление низкой приверженности к медикаментозному лечению
— Акцент на важности оценки приверженности к лечению как одной из основных причин плохого контроля АД.
• Ключевая роль медсестер и фармацевтов в долгосрочном лечении АГ
— Подчеркивается важная роль медсестер и фармацевтов в обучении, поддержке и последующем лечении пациентов с АГ как часть общей стратегии улучшения контроля АД.
Изменения терминологии
Стратификация сердечно-сосудистого риск
ТАБЛИЦА 2. Факторы риска, поражение органов, обусловленное АГ, и ассоциированные клинические состояния
Рекомендации 2013 г.
Рекомендации 2018 г.
Примечание: ГЛЖ – гипертрофия левого желудочка; ИБС – ишемическая болезнь сердца; ЛЖ – левый желудочек; ЛП – левое предсердие; ММЛЖ – масса миокарда левого желудочка; ОТС – относительная толщина стенок; рСКФ – расчетная скорость клубочковой фильтрации; ТИМ – толщина интима-медиа; ХБП – хроническая болезнь почек; ФП – фибрилляция предсердий
Факторы риска
Мужской пол
Возраст
Курение
Курение в настоящее время и в прошлом
Общий холестерин
Общий холестерин сыворотки >4,9 ммоль/ли/или
ХС ЛВП
ХС ЛВП <1,0 ммоль/л у мужчин и <1,2 ммоль/л у женщини/или
ХС ЛНП >3,0 ммоль/ли/или
Триглицериды >1,7 ммоль/л
–
+ Мочевая кислота
Глюкоза плазмы натощак 5,6-6,9 ммоль/л (102-125 мг/дл)
—
Нарушение толерантности к глюкозе
—
+ Сахарный диабет
Ожирение
Избыточная масса тела или ожирение
Абдоминальное ожирение (окружность талии ≥102 см у мужчин и ≥88 см у женщин)
—
Семейный анамнез ранних сердечно-сосудистых заболеваний (<55 лет у мужчин, <65 лет у женщин)
—
+ Семейный анамнез ранней АГ
+ Ранняя менопауза
+ Малоподвижный образ жизни
+ Психосоциальные и социально-экономические факторы
+ ЧСС (>80 в минуту в покое)
Поражение органов, обусловленное АГ
Артериальная жесткость: пульсовое АД (у лиц пожилого и старческого возраста) ≥60 мм рт. ст.; скорость каротидно-феморальной пульсовой волны >10 м/с
ЭКГ-признаки ГЛЖ (индекс Соколова-Лайона >35 мм, RaVL ≥11 мм; индекс Корнелла >2440 мм × м)
Эхокардиографические признаки ГЛЖ (индекс ММЛЖ >115 г/м2 у мужчин, >95 г/м2 у женщин)
Эхокардиографические признаки ГЛЖ (2013 г.) у лиц с нормальной массой тела
+ ММЛЖ/рост2,7 (>50 г/м2,7 у мужчин, >47 г/м2,7 у женщин) при ожирении
Эхокардиографическое определение концентрической геометрии
ОТС >0,42
ОТС >0,43
—
Конечный диастолический диаметр ЛЖ/рост >3,4 см/м у мужчин, >3,3 см/м у женщин
—
Объем ЛП/рост2 >18,5 мл/м2 у мужчин, >16,5 мл/м2 у женщин
Лодыжечно-плечевой индекс <0,9
Альбуминурия (30-300 мг/сут) или повышение соотношения альбумин/креатинин (&rt;30-300 мг/г; 3,4-34 мг/ммоль) в утренней моче
Умеренная ХБП с рСКФ 30-59 мл/мин/1,73 м2
Умеренная ХБП с рСКФ 30-59 мл/мин/1,73 м2 или тяжелая ХБП с рСКФ <30 мл/мин/1,73 м2
Утолщение стенки сонных артерий (ТИМ <0,9 мм) или атеросклеротическая бляшка
Утолщение стенки сонных артерий ТИМ <0,9 мм считается повышенным, но оценивать необходимо в соответствии с возрастом
—
+ Значимая ретинопатия: кровоизлияния или экссудаты, отек соска зрительного нерва
Ассоциированные клинические состояния
ИБС: инфаркт миокарда, стенокардия, реваскуляризация миокарда
Сердечная недостаточность, включая сердечную недостаточность с сохраненной фракцией выброса левого желудочка
Заболевания периферических артерий
ХБП с рСКФ <30 мл/мин/1,73 м2
→ ПООГ
Тяжелая ретинопатия: кровоизлияния или экссудаты, отек соска зрительного нерва
→ ПООГ
+ Наличие атеросклеротической бляшки при визуализации артерий + ФП
+ ФП
Целевые диапазоны и границы безопасного снижения АД
Тактика лечения пациентов с АГ
Подходы к медикаментозному лечению АГ
Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34]
Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34]
Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34]
Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34].
Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34]
ТАБЛИЦА 3. Новые разделы и рекомендации
Примечание: ХОБЛ – хроническая обструктивная болезнь легких; SCORE – Systematic COronary Risk Evaluation
• Когда подозревать и как выявлять причины вторичной гипертонии
• Лечение гипертонических кризов
• Обновленные рекомендации по коррекции АД при остром инсульте
• Обновленные рекомендации по лечению гипертонии у женщин во время беременности
• АГ в разных этнических группах
• АГ и ХОБЛ
• АГ, фибрилляция предсердий и другие аритмии
• Применение перорального антикоагулянта при АГ
• АГ и сексуальная дисфункция
• Лечение АГ и противоопухолевая терапия
• Периоперационное лечение АГ
• Препараты для снижения уровня глюкозы и АД
• Обновленные рекомендации по оценке и коррекции риска: (1) использование системы SCORE для оценки риска у пациентов без сердечно-сосудистых заболеваний; (2) важность оценки ПООГ в изменении сердечно-сосудистого риска; и (3) использование статинов и аспирина для профилактики сердечно-сосудистых заболеваний.
Нерешенные вопросы
| Примечание: ХОБЛ – хроническая обструктивная болезнь легких; SCORE – Systematic COronary Risk Evaluation |
| Измерение АД |
| • Оптимальная программа скрининга населения для выявления АГ |
| • Оптимальный метод измерения АД у пациентов с ФП |
| • Польза для прогнозирования сердечно-сосудистого риска при дополнении офисного измерения АД данными СМАД и/или СКАД |
| • Дополнительное значение центрального АД по сравнению с периферическим АД при оценке риска и его уменьшении на фоне лечения |
| Клиническая оценка пациентов с АГ |
| • Дополнительная польза оценки ПООГ при АГ в реклассификации сердечно-сосудистого риска у пациентов с АГ? |
| Границы и целевой уровень АД |
| • Оптимальные целевые значения САД/ДАД у более молодых пациентов с АГ |
| • Оптимальные целевые значения САД/ДАД при определенных условиях (например, у пациентов с диабетом, ХБП, после инсульта) |
| • Оптимальные целевые значения САД/ДАД по данным СКАД и СМАД |
| • Оптимальные целевые значения САД/ДАД для пациентов с различными исходными уровнями сердечно-сосудистого риска |
| Необходимость в результатах дополнительных исследований |
| • Оценка преимуществ лечения АД у пожилых людей |
| • Сравнение стационарного и амбулаторного ведения |
| • Сравнение лечения для контроля АД и уменьшения ПООГ, особенно у молодых людей |
| • У лиц с высоким нормальным АД |
| • У пациентов с резистентной гипертонией |
| Стратегии лечения гипертонии |
| • Воздействие стратегии лечения одной таблеткой против нескольких на клинические исходы, приверженность к лечению и контроль АД |
| • Сравнение исходов между стратегиями лечения на основе первоначальной монотерапии против начальной комбинированной терапии |
| • Сравнение исходов лечения АД с классическими и вазодилатирующими β-адреноблокаторами |
| • Сравнение исходов лечения на основе тиазидных и тиазидоподобных диуретиков? |
| • Оптимальное лечение гипертонии в разных этнических группах? |
| • Защитный эффект антигипертензивной терапии у пациентов с когнитивной дисфункцией или слабоумием |
| • Роль антигипертензивной терапии в лечении гипертонии белого халата и маскированной гипертонии |
Заключение
Процесс непрерывного обновления наших знаний, поступление новых доказательств и обобщение ранее полученных данных в гипертензиологии позволили в новых рекомендациях 2018 г. расставить акценты, добавить детали к “портрету артериальной гипертонии” и задать новые актуальные вопросы.
Используемые источники
- Aburto NJ, Ziolkovska A, Hooper L et al. Effect of lower sodium intake on health: systematic review and meta-analyses. BMJ 2013; 346:f1326.
- Brunström M, Carlberg B. Effect of antihypertensive treatment at different blood pressure levels in patients with diabetes mellitus: systematic review and meta-analyses. BMJ 2016; 352:i717.
- Emdin CA, Rahimi K, Neal B et al. Blood pressure lowering in type 2 diabetes: a systematic review and meta-analysis. JAMA 2015;313(6):603–15.
- Ettehad D, Emdin CA, Kiran A et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet 2016;387(10022):957–67.
- Flegal KM, Kit BK, Orpana H, Graubard BI. Association of all-cause mortality with overweight and obesity using standard body mass index categories: a systematic review and meta-analysis. JAMA 2013;309(1):71–82.
- He FJ, Li J, Macgregor GA. Effect of longer term modest salt reduction on blood pressure: Cochrane systematic review and meta-analysis of randomised trials. BMJ 2013;346:f1325.
- Lv J, Ehteshami P, Sarnak MJ, et al. Effects of intensive blood pressure lowering on the progression of chronic kidney disease: a systematic review and meta-analysis. CMAJ 2013;185(11):949–57.
- Malhotra R, Nguyen HA, Benavente O, et al. Association between more intensive vs less intensive blood pressure lowering and risk of mortality in chronic kidney disease stages 3 to 5: A systematic review and meta-analysis. JAMA Intern Med 2017;177(10):1498–505.
- Odden MC, McClure LA, Sawaya BP, et al. Achieved blood pressure and outcomes in the secondary prevention of small subcortical strokes trial. Hypertension 2016;67(1):63–69.
- Piper MA, Evans CV, Burda BU et al. Diagnostic and predictive accuracy of blood pressure screening methods with consideration of rescreening intervals: a systematic review for the U.S. Preventive Services Task Force. Ann Intern Med 2015;162(3):192–204.
- Sundström J, Arima H, Jackson R et al. Effects of blood pressure reduction in mild hypertension: a systematic review and meta-analysis. Ann Intern Med 2015;162(3):184–91.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on out come incidence in hypertension: 2. Effects at different baselie and achieved blood pressure levels—overview and meta-analyses of randomized trials. J Hyper — tens 2014;32(12)2296–304.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension. 1. Overview, meta-analyses, and meta-regression analyses of randomized trials. J Hypertens 2014;32(12):2285–95.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension: 4. Effects of various classes of antihypertensive drugs -overview and meta-analyses. J Hypertens 2015;33(2):195–211.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure-lowering treatment. 6. Prevention of heart failure and new-onset heart failure — meta-analyses of randomized trials. J Hypertens 2016;34(3):373–84.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension: 7. Effects of more vs. less intensive blood pressure lowering and different achieved blood pressure levels — updated overview and meta-analyses of randomized trials. J Hypertens 2016;34(4):613–22. Thomopoulos C, Parati G, Zanchetti A. Effects of blood-pressure-lowering treatment on outcome incidence in hypertension: 10 — Should blood pressure management differ in hypertensive patients with and without diabetes mellitus? Overview and meta-analyses of randomized trials. J Hypertens 2017;35(5):922–44.
- Tsai WC, Wu HY, Peng YS et al. Association of intensive blood pressure control and kidney disease progression in nondiabetic patients with chronic kidney disease: A systematic review and meta-analysis. JAMA Intern Med 2017;177(6): 792–9.
- Tucker KL, Sheppard JP, Stevens R et al. Self-monitoring of blood pressure in hypertension: A systematic review and individual patient data meta-analysis. PLoS Med 2017;14(9):e1002389.
- Williamson JD, Supiano MA, Applegate WB et al. Intensive vs standard blood pressure control and cardiovascular disease outcomes in adults aged ≥75 years: A randomized clinical trial. JAMA 2016;315(24):2673–82.
- Xie X, Atkins E, Lv J et al. Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis. Lancet 2016;387(10017):435–43.
- Yusuf S, Bosch J, Dagenais G et al. Cholesterol lowering in intermediate-risk persons without cardiovascular disease. N Engl J Med 2016;374(21):2021–31.
- Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013;34(28):2159–219.
- European Society of Hypertension-European Society of Cardiology Guidelines Committee. 2003 European Society of Hypertension-European Society of Car dio — logy guidelines for the management of arterial hypertension. J Hypertens 2003; 21(6):1011–53.
- Mancia G, De Backer G, Dominiczak A, et al. 2007 Guidelines for the Mana — gement of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007;25(6):1105–87.
- Lurbe E, Agabiti-Rosei E, Cruickshank J, et al. 2016 European Society of Hypertension guidelines for the management of high blood pressure in children and adolescents. J. Hypertens 2016;34(10):1887–920.
- Böhm M, Schumacher H, Teo KK, et al. Achieved blood pressure and cardiovascular outcomes in high-risk patients: results from ONTARGET and TRANSCEND trials. Lancet 2017;389(10085):2226–37.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood-pressure-lowering treatment on outcome incidence. 12. Effects in individuals with high-normal and normal blood pressure: overview and meta-analyses of randomized trials. J Hypertens 2017;35(11):2150–60.
- Williamson JD, Supiano MA, Applegate WB, et al. Intensive vs standard blood pressure control and cardiovascular disease outcomes in adults aged ≥75 years: A randomized clinical trial. JAMA 2016;315(24):2673–82.
- Beckett N, Peters R, Leonetti G, et al. Subgroup and per-protocol analyses from the Hypertension in the Very Elderly Trial. J Hypertens 2014;32(7):1478–87.
- Lonn EM, Bosch J, López-Jaramillo P, et al. Blood-pressure lowering in intermediate-risk persons without cardiovascular disease. N Engl J Med 2016;374(21): 2009–20.
- Banegas JR, López-García E, Dallongeville J, et al. Achievement of treatment goals for primary prevention of cardiovascular disease in clinical practice across Europe: the EURIKA study. Eur Heart J 2011;32(17):2143–52.
- Chow CK, Teo KK, Rangarajan S, et al. Prevalence, awareness, treatment, and control of hypertension in rural and urban communities in high-, middle-, and low-income countries. JAMA 2013;310:959–68.
- Williams B, Mancia G, Spiering W, et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J 2018;39(33):3021–104.
- Wald DS, Law M, Morris JK, et al. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11,000 participants from 42 trials. Am J Med 2009;122(3):290–300.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood-pressure-lowering treatment in hypertension: 9. Discontinuations for adverse events attributed to different classes of antihypertensive drugs: meta-analyses of randomized trials. J Hyper tens 2016;34(10):1921–32.
- Rimoldi SF, Scherrer U, Messerli FH. Secondary arterial hypertension: when, who, and how to screen? Eur Heart J 2014;35(19):1245–54.
- van den Born B-JH, Lip GYH, Brguljan-Hitij J, et al. ESC Council on hypertension position document on the management of hypertensive emergencies. Eur Heart J Cardiovasc Pharmacother 2019;5(1):37–46.
- ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA 2002;288(23):2981–97.
- Wright JT, Dunn JK, Cutler JA, et al. Outcomes in hypertensive black and nonblack patients treated with chlorthalidone, amlodipine, and lisinopril. JAMA 2005;293(13):1595–608.
- Farsang C, Kiss I, Tykarski A, Narkiewicz K. Treatment of hypertension in patients with chronic obstructive pulmonary disease. European Society of Hyper ten — sion Scientific Newsletter;2016(17):62.
- Baker JG, Wilcox RG. β-Blockers, heart disease and COPD: current controversies and uncertainties. Thorax 2017;72(3):271–6.
- Cazzola M, Noschese P, D’Amato G, Matera MG. The pharmacologic treatment of uncomplicated arterial hypertension in patients with airway dysfunction. Chest 2002;121(1):230–41.
- Lip GYH. Atrial fibrillation in patients with hypertension: trajectories of risk factors in yet another manifestation of hypertensive target organ damage. Hyper — tension 2016;68(3):544–5.
- Lip GYH, Coca A, Kahan T, et al. Hypertension and cardiac arrhythmias: a consensus document from the European Heart Rhythm Association (EHRA) and ESC Council on Hypertension, endorsed by the Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS) and Sociedad Latinoamericana de Estimulación Cardíaca y Electrofisiología (SOLEACE). Europace 2017;19(6): 891–911.
- 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS | European Heart Journal | Oxford Academic. [https://academic.oup.com/eurheartj/article/37/38/2893/2334964].
- Viigimaa M, Doumas M, Vlachopoulos C, et al. Hypertension and sexual dysfunction: time to act. J Hypertens 2011;29(2):403–7.
- Foy CG, Newman JC, Berlowitz DR, et al. Blood pressure, and sexual activity and dysfunction in women with hypertension: baseline findings from the Systolic Blood Pressure Intervention Trial (SPRINT). J Sex Med 2016;13(9):1333–46.
- Shamloul R, Ghanem H. Erectile dysfunction. Lancet 2013;381(9861):153–65.
- Jain M, Townsend RR. Chemotherapy agents and hypertension: a focus on angiogenesis blockade. Curr Hypertens Rep 2007;9(4):3208.
- Abi Aad S, Pierce M, Barmaimon G et al. Hypertension induced by chemotherapeutic and immunosuppresive agents: a new challenge. Crit Rev Oncol Hematol 2015;93(1):28–35.
- Maitland ML, Bakris GL, Black HR, et al. Initial assessment, surveillance, and management of blood pressure in patients receiving vascular endothelial growth factor signaling pathway inhibitors. J Natl Cancer Inst 2010;102(9):596–604.
- Zinman B, Wanner C, Lachin JM, et al. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015; 373(22):2117–28.
- Neal B, Perkovic V, Mahaffey KW, et al. Canagliflozin and cardiovascular and renal events in type 2 diabetes. N Engl J Med 2017;377(7):644–57.
- Marso SP, Bain SC, Consoli A, et al. Semaglutide and cardiovascular outcomes in patients with type 2 diabetes. N Engl J Med 2016;375(19):1834–44.
- Marso SP, Daniels GH, Brown-Frandsen K, et al. Liraglutide and cardiovascular outcomes in type 2 diabetes. N Engl J Med 2016;375(4):311–22.
- 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias: The Task Force for the Management of Dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS) Developed with the special contribution of the European Assocciation for Cardiovascular Prevention & Rehabilitation (EACPR). Atherosclerosis 2016;253:281–344.
- Ridker PM, Danielson E, Fonseca FAH, et al. Rosuvastatin to prevent vascular events in men and women with elevated C-reactive protein. N Engl J Med 2008; 359(21):2195–207.
- Yusuf S, Bosch J, Dagenais G, et al. Cholesterol lowering in intermediate-risk persons without cardiovascular disease. N Engl J Med 2016;374(21):2021–31.
Версия на английском языке