Дата публикации 14 января 2021Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Эпилепсия (Epilepsy) — это хроническое заболевание головного мозга, характеризующееся повторными спонтанными приступами (пароксизмами), которые возникают в результате избыточных нейронных разрядов. Клинически эпилепсия проявляется судорогами и изменениями сознания (вплоть до его потери) [4][11]. Эпилепсия может быть как самостоятельным заболеванием, так и симптомом другой патологии [9].
По данным ВОЗ, эпилепсией в активной форме страдает во всём мире примерно каждый 4-10 человек из 1000 — это одно из самых распространённых неврологических заболеваний [20]. В странах с низким уровнем дохода эпилепсия встречается чаще, что связано с повышенным риском заболеть малярией и нейроцистицеркозом, менее развитой структурой здравоохранения и повышенным травматизмом при ДТП. ВОЗ утверждает, что почти 80 % людей с эпилепсией живут в странах с низким и средним уровнем дохода [20]. При этом при должной диагностике и лечении большая часть пациентов с эпилепсией могут жить без приступов и ухудшения качества жизни.
Эпилепсия известна человечеству давно — первые свидетельства о ней относятся к 4000 до н.э. Заболевание является серьёзной социальной проблемой, так как недостаток информирования об эпилепсии способствует непониманию, страху перед симптомами у окружающих и дискриминации больных.
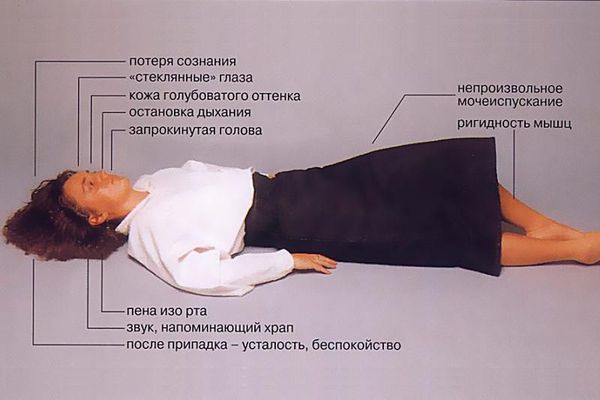
Заболевание проявляется в виде кратковременных непроизвольных судорог в какой-либо части тела, либо же судороги затрагивают всё тело целиком. Иногда приступы сопровождаются потерей сознания и утратой контроля над функциями кишечника или мочевого пузыря. Припадки могут иметь форму как незначительных провалов в памяти и мышечных спазмов, так и тяжелых, продолжительных конвульсий.
Люди с эпилепсией чаще получают ушибы и переломы, связанные с припадками. У них также чаще встречаются тревожные расстройства и депрессия. Кроме того у пациентов с эпилепсией повышен риск преждевременной смерти в результате падений, утопления и ожогов.
Причины возникновения эпилепсии
Существует множество факторов, приводящих к возникновению спонтанной биоэлектрической активности (нейрональных разрядов), которые приводят к повторным эпилептическим припадкам. К причинам эпилепсии относят структурные, генетические, инфекционные, метаболические, иммунные и неизвестные этиологические факторы, к примеру:
- некоторые генетические заболевания;
- повреждение мозга в предродовой период и во время рождения (гипоксия или родовая травма, низкая масса тела при рождении);
- врожденные пороки развития головного мозга;
- травмы головы;
- инсульт;
- инфекции — менингит, энцефалит, нейроцистицеркоз;
- опухоли мозга.
Спровоцировать приступ эпилепсии при некоторых её видах может дефицит сна, приём алкоголя, гипервентиляция, сенсорные (чувственные стимулы): мигающий свет, изменения температуры, громкие звуки.
В зависимости от того, что именно вызывает эпилептические приступы, выделяют несколько видов патологии:
- идиопатическая (первичная, или врожденная);
- симптоматическая (вторичная, или фокальная);
- криптогенная эпилепсия (приступы возникают при отсутствии очаговых изменений в головном мозге по данным электроэнцефалографии, не подходят под критерии идиопатической формы, но при этом нет доказательств их симптоматической природы).
В случае идиопатической эпилепсии всегда есть наследственная предрасположенность к приступам: заболевание диагностировано у кровных родственников, либо имелись повторяющиеся потери сознания замирания, затянувшийся энурез. Учёные выделили около 500 генов, которые могут нести информацию об этой мутации, причём тип наследования этих генов может быть как аутосомно-доминантным (когда болезненный ген может проявляться в каждом поколении, подавляя здоровый ген), так и рецессивным (когда ген болезни подавляется здоровым и проявление болезни возможно при носительстве болезненного гена матерью и отцом) [15][19].
Клинические проявления идиопатической эпилепсии начинаются в детском возрасте. Чаще всего структурные изменения мозга отсутствуют, но имеется высокая активность нейронов. Нет и выраженного когнитивного дефекта. Прогноз при этой форме эпилепсии чаще благоприятен, пациенты хорошо себя чувствуют на антиэпилептических препаратах, которые значительно уменьшают количество приступов и позволяют добиться длительной ремиссии.
При симптоматической эпилепсии всегда есть органическая причина — кисты, опухоли головного мозга, пороки развития, неврологические инфекции, инсульты, а также изменения мозга в результате наркотической или алкогольной зависимости.
Также возможно проявление симптоматической эпилепсии в рамках наследственных заболеваний — их известно около 160. Чаще такие заболевания предполагают умственную отсталость с аутосомно-рецессивным типом наследования, когда носителями генов являются оба родителя.
При криптогенной эпилепсии выделить причину возникновения не удается даже при очень тщательном обследовании. Криптогенная эпилепсия — это одна из самых сложных хронических патологий ЦНС, развитие которой обусловлено неустановленными или неопределенными причинами. Заболевание проявляется регулярно повторяющимися специфическими припадками. Длительное течение обуславливает присоединение психических расстройств, снижаются когнитивные способности, присоединяется психотическая симптоматика.
Следует понимать, что появление однократного судорожного приступа хоть и является настораживающим симптомом, не всегда говорит о наличии эпилепсии. Врач вправе рассматривать этот диагноз, если у пациента случалось два и более приступа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы эпилепсии
Основное клиническое проявление эпилепсии — эпилептические пароксизмы: приступы, которые возникают из-за патологического (слишком интенсивного или слишком замедленного) электрического разряда в головном мозге [11]. Приступ обычно кратковременен, стереотипен (имеет характерные повторяющиеся черты) и проявляется нарушением поведения, эмоций, двигательных или сенсорных функций [21].
По продолжительности и возможной причине возникновения выделяют:
- длительные (эпилептический статус);
- случайные (наступившие неожиданно и без провоцирующего фактора);
- циклические (возникающие через периодические интервалы времени);
- провоцируемые эпилептические пароксизмы (возникающие вследствие воздействия экзогенных или эндогенных факторов или вызванных сенсорной стимуляцией).
Эпилептический приступ может протекать единично или серией приступов, между которыми человек не приходит в себя и не восстанавливается полностью. Приступ может сопровождаться судорогами или протекать без них.
По клиническим проявлениям выделяют генерализованные и парциальные припадки.
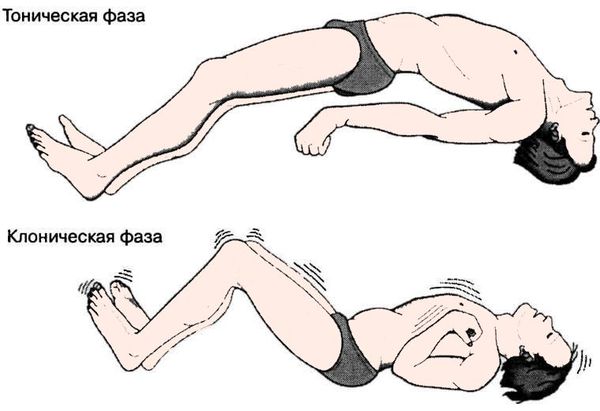
- Наиболее распространенная разновидность генерализованных припадков — тонико-клонический (судорожный) приступ. На фоне полного здоровья человек теряет сознание, падает, тело выгибается – происходит симметричное тоническое напряжение тела, может быть прикус языка, кратковременная задержка дыхания, затем мышцы начинают подергиваться (клонические судороги), иногда бывает непроизвольное мочеиспускание или дефекация. Продолжительность приступа до 5 минут.
- Клонические припадки. Встречаются редко и проявляются мышечными спазмами – повторяющимися подёргиваниями.
- Тонические припадки. Проявляются внезапным приступообразным напряжением мышц, из-за перенапряжения затрудняется дыхание, пациент закатывает глаза и падает (если приступ застал его в положении стоя). При падении возможны травмы.
- Атонические (астатические) припадки, характеризуются безсудорожными потерями сознания с внезапной утратой тонуса мышц и таким же быстрым восстановлением.
- У детей чаще всего выявляются абсансы: ребёнок на несколько секунд замирает, но при этом может совершать какие-то движения.
- Для атипичных абсансов в отличии от классических характерно постепенное начало и окончание. Чаще всего они сопровождаются кивками головой, наклонами туловища, каскадными падениями. Подергивания мышц обычно выражены минимально.
- Миоклонии проявляются кратковременными неритмичными подергиваниями группы мышц.
Парциальные припадки также называют фокальными или локальными приступами. Приступы могут протекать по-разному в зависимости от того, какой участок мозга затрагивает нарушение и как далеко оно распространяется. К симптомам относятся потеря ориентации, нарушения движения, ощущений (включая зрение, слух и вкус), настроения или других когнитивных функций.
К неклассифицируемым эпилептическим припадкам относят приступы со клиническими проявлениями, не относящимися к вышеперечисленным категориям, например, приступы с ритмичным движением глаз, жевательными движениями челюстями и плавательными движениями конечностями.
Патогенез эпилепсии
В настоящее время существует гипотеза возникновения эпилепсии, включающая комплекс нейрохимических, нейроморфологических и нейрофизиологических нарушений, приводящих к развитию заболевания.
Один из механизмов формирования эпилептической активности — возникающее на клеточном уровне нарушение баланса между тормозными и возбуждающими медиаторными системами мозга. Это приводит к появлению и распространению возбуждающего постсинаптического потенциала (то есть, электрических разрядов) [11][12].
Общий фактор, способствующий клиническому проявлению приступов, — это структурное органическое повреждение головного мозга. Поражение мозга формирует очаг эпилептической активности в зоне, окружающий деструкцию [21].
Очаг эпилептической активности представляет собой нейронную сеть, имеющую в своём составе эпилептические нейроны. Эти нейроны характеризуются нестабильностью мембран, что способствует их спонтанному или провоцируемому электрическому возбуждению, что в результате вызывает симптоматику эпиприпадка.
Между соседними нейронами коры в нормальных условиях существует взаимное (коллатеральное) торможение. Разрушение части нейронов вызывает дисбаланс, приводящий к увеличению процессов возбуждения в коре. Это смещает электролитный баланс, и в межклеточном пространстве накапливаются ионы калия. В норме избыток ионов калия поглощается клетками глии. Но избыток калия вызывает рост клеток глии, что приводит к их чрезмерному разрастанию (глиозу) и нарушению нормальной взаимосвязи нейроцитов между собой [21].
В результате вышеперечисленных механизмов формируется эпилептический очаг, нейроны которого постоянно генерируют свой патологический ритм и постепенно подчиняют ему остальные клетки мозга. Поэтому основная стратегия лечения эпилепсии — подавление пароксизмальной активности нейронов эпилептического очага, что достигается длительным применением противоэпилептических препаратов, воздействующих на обмен основных нейромедиаторных систем мозга [11][12].
Классификация и стадии развития эпилепсии
Классификация эпилепсий предусматривает несколько уровней:
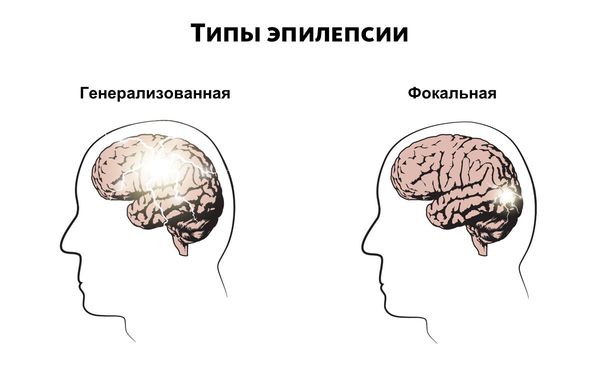
- 1 уровень: определяется тип приступов (фокальный, генерализованный или с неизвестным началом).
- 2 уровень: определение типа эпилепсии (фокальная, генерализованная, сочетанная или неизвестная). Ориентируемся прежде всего на клинические проявления и наличие изменений на ЭЭГ.
- 3 уровень: устанавливается эпилептический синдром [16]. В этом помогают данные ЭЭГ, КТ и физикального обследования, учитываем возраст пациента, наличие коморбидных факторов (психических расстройств, в том числе когнитивной дисфункции) и провоцирующие факторы.
- 4 уровень: устанавливается этиология расстройства [18].
Различают несколько проявлений эпилепсии: идиопатическую эпилепсию, при которой различного типа припадки — основное и главное проявление заболевания, и эпилептический синдром, когда припадки являются одним из симптомов другого заболевания.
Также эпилепсия как болезнь или синдром может проявляться:
- одиночными припадками той или иной формы;
- серийными припадками, которые следуют друг за другом с короткими интервалами (от минут до часов); во время этих интервалов к пациенту возвращается сознание;
- в форме эпилептического статуса — состояния, протекающего длительно, иногда в течение нескольких лет. Характеризуется изменением поведения, сознания, двигательных функций. Изменения вызваны постоянными эпилептическими разрядами нейронов головного мозга, что подтверждается электроэнцефалографическими методами. В более узком смысле эпилептическим статусом называют припадок, длящийся более 30 минут или повторные припадки, между которыми пациент не возвращается в сознание. Внезапно возникший эпилептический статус генерализованных тонико-клонических припадков — это опасное для жизни состояние, требующее экстренной госпитализации.
Эпилепсия и эпилептические синдромы подразделяется на следующие виды Комиссией по классификации и терминологии Международной противоэпилептической лиги (1989 год): [21]
- Связанные с локализацией (фокальные, локальные, парциальные) эпилепсии и синдромы.
- Генерализованные эпилепсии и синдромы.
- Эпилепсии и синдромы, не определенные относительно того являются ли они фокальными или генерализованными.
- Специальные синдромы.
Связанные с локализацией эпилепсии и синдромы
- Идиопатические:
- Доброкачественная эпилепсия детского возраста с центро-темпоральными спайками;
- Эпилепсия детского возраста с окципитальными пароксизмами;
- Первичная эпилепсия чтения.
- Симптоматические:
- Хроническая прогредиентная (синдром Кожевникова) детского возраста;
- Синдромы, характеризующиеся специфическим способом вызывания;
- Различные синдромы, обозначение которых основываются на типе припадка и других клинических особенностях: височно-, лобно-, теменно- или затылочно-долевые эпилесии;
- Связанные с локализацией идиопатические эпилепсии: лобно-долевая ночная наследственная эпилепсия.
Генерализованные эпилепсии и синдромы
- Идиопатические:
- Доброкачественные семейные судороги новорожденных;
- Доброкачественные судороги новорожденных;
- Доброкачественная миоклоническая эпилепсия в младенчестве;
- Эпилепсия с пикнолептическими абсансами детского возраста;
- Юношеская эпилепсия с абсансами;
- Юношеская миоклоническая эпилепсия (синдром Янца);
- Эпилепсия с большими судорожными припадками в бодрствовании;
- Другие генерализованные идиопатические эпилепсии;
- Эпилепсия со специфическим способом вызывания.
- Криптогенные:
- Синдром Уэста: эпилепсия с молниеносными, кивательными припадками и инфантильными спазмами;
- Синдром Леннокса — Гасто;
- Эпилепсия с миоклонико-астатическими припадками;
- Эпилепсия с миоклоническими абсанссами.
- Симптоматические:
- Неспецифической этиологии;
- Специфические синдромы.
Эпилепсии и синдромы, не определенные относительно того, являются ли они фокальными или генерализованными
- С генерализованными или фокальными припадками:
- Припадки новорожденных;
- Тяжелая миоклоническая эпилепсия младенчества;
- Эпилепсия с непрерывными комплексами спайк-волна в медленно-волновом сне;
- Синдром эпилептической афазии (синдром Ландау — Клеффнера);
- Другие неопределенные эпилепсии.
- Без однозначных генерализованных или фокальных черт.
Специальные синдромы
Ситуационно-обусловленные припадки:
- Фебрильные судороги
- Изолированный эпилептический припадок или изолированный эпилептический статус
- Припадки которые возникают исключительно при острых метаболических или токсических нарушениях
Классификация эпилепсии постоянно развиваются: прогресс генетики приводит к открытию новых причин заболевания.
Осложнения эпилепсии
При эпилепсии возможны следующие осложнения:
- эпилептический статус генерализованных припадков;
- травмы (ушибы, переломы);
- повышение внутричерепного давления: сопровождается головными болями распирающего характера, тошнотой и рвотой, иногда спутанностью сознания;
- отёк мозга (накопление жидкости внутри нервных клеток и в межклеточном пространстве): характерно нарастание неврологической симптоматики, возможно угнетение сознания вплоть до комы;
- ишемический и геморрагический инсульт: при эпилепсии возникает нарушение центральной регуляции сосудистого тонуса, может резко повышаться артериальное давление, что при предрасполагающих факторах (атеросклероз, аневризмы) приводит к обеднению кровотока и ишемическому инсульту или разрыву стенки сосуда и кровоизлиянию;
- тромбоз внутричерепных вен: развивается на фоне застоя венозной крови при нарушении сосудистой регуляции при эпиприпадке, при остром воспалении проявляется картиной ишемического инсульта;
- аспирационная пневмония;
- ТЭЛА (тромбоэмболия лёгочной артерии) сопровождается чувством нехватки воздуха, резким учащением дыхания, артериальное давление падает до низких цифр, возможен летальный исход;
- отёк лёгких на фоне эпилептического статуса;
- кардиогенный шок;
- почечная недостаточность на фоне кардиогенного шока.
Аспирационная пневмония — одно из самых опасных осложнений. Во время приступа у больного эпилепсией может быть рвота, он может заглотнуть рвотные массы и пищу. При аспирационной пневмонии в начальном периоде больного беспокоит сухой непродуктивный кашель, общая слабость и незначительное повышение температуры тела. При развитии осложнения температура повышается до значительных цифр, присоединяется боль в груди и озноб, а кашель сопровождается пенистой мокротой с кровью. Через 2 недели в легком образуется абсцесс и диагностируется эмпиема (значительное скопление гноя) плевры.
Коморбидные психические расстройства. Изменения психики считаются вторым характерным клиническим признаком заболевания. Они могут быть как первичными, обусловленными самим патологическим процессом, так и вторичными, связанные с влиянием средовых факторов, а также с побочными действиями лекарственных средств. Особенности личности формируются уже на ранних этапах заболевания и прослеживаются на всем его протяжении, включая наиболее поздние его стадии [1][9][11]. Наиболее типичными изменениями личности при определенной длительности эпилепсии считается прежде всего полярность аффекта: сочетания склонности «застревать» на аффективных переживаниях (особенно негативно окрашенных), и импульсивности с большой силой аффективного разряда. Кроме того, изменения личности включают эгоцентризм с концентрацией всех интересов на своих потребностях и желаниях, аккуратность, доходящая до педантизма, гиперболизированное стремление к порядку, ипохондричность, сочетание грубости, агрессивности по отношению к одним и угодливости, подобострастия к другим [14].
Менее специфичными в клинической картине стойких изменений личности при эпилепсии являются нарушения памяти и интеллекта [13]. В формировании изменений характера пациентов с эпилепсией определенная роль принадлежит реакциям личности на отношение окружающих, а также на осознание своей болезни и связанных с ней психических дефектов.
К общепринятым проявлениям эпилептической болезни относятся эпизодические психозы с расстройствами сознания и психомоторным возбуждением, частота их колеблется от 7 % до 22 % и связана с определенным типом течения болезни [7].
Диагностика эпилепсии
Диагностические возможности в настоящее время весьма широки, они позволяют точно установить, страдает пациент эпилепсией или приступ является следствием другого расстройства. Для этого проводятся прежде всего инструментальные обследования, которые имеют решающее значение в диагностике и определении типа припадка.
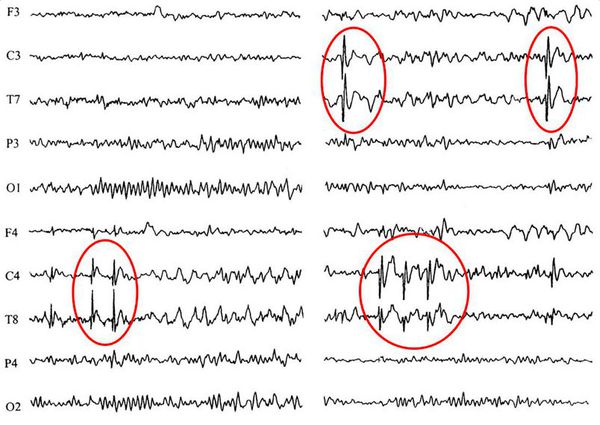
ЭЭГ (электроэнцефалография) — основной метод диагностики. У пациентов с эпилепсией регистрируются изменения в характере мозговых волн даже в те моменты, когда они не испытывают приступов. При первичном обращении целесообразно провести ночной ЭЭГ-видеомониторинг, чтобы точно ответить на вопрос о происхождении пароксизмов. При дальнейшем динамическом наблюдении врачу будет достаточно рутинной ЭЭГ, которая должна проводиться не менее 1 раза в 6 месяцев [8].
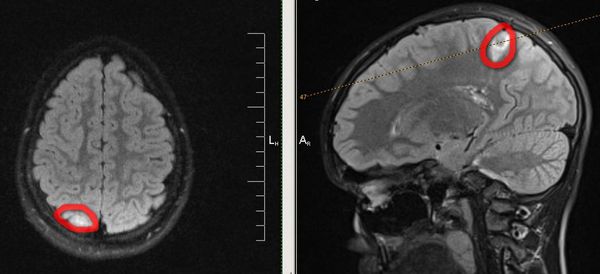
КТ и МРТ головного мозга. Основополагающими методами диагностики эпилепсии являются методы визуальной диагностики — компьютерная и магнитно-резонансная томография, а также ПЭТ — позитронно-эмиссионная томография. Они позволяют выявить имеющийся у больного органический субстрат (опухоли, кисты, сосудистые мальформации или аневризмы), оценить его функцию и структуру, а иногда выявить очаги аномальной электрической активности, которые встречаются при эпилепсии.
В некоторых случаях врачи могут применять экспериментальные методы диагностики, например, МЭГ (магнитоэнцефалографию). Метод представляет собой вид энцефалографии, который позволяет оценивать структуру и функции головного мозга. При МЭГ регистрируются магнитные сигналы нейронов, что позволяет наблюдать за активностью мозга с разных точек во времени. Этот метод не требует применения электродов, а также позволяет оценивать сигналы из глубоких структур мозга, где ЭЭГ малоэффективна. Также применяется такой метод, как резонансная спектроскопия, которая позволяет выявлять нарушения биохимических процессов в ткани мозга. Данное обследование проводится 1 раз в 3-4 года, иногда чаще при необходимости наблюдения за динамикой развития образования.
Очень важен анамнез заболевания, позволяющий на основе расспроса пациента узнать подробности начала и развития заболевания, его длительность, характер течения, наличие наследственной предрасположенности к эпилепсии. Чрезвычайно важно описание самих пароксизмов, их частота, описание, наличие факторов, способствующих возникновению приступов. Такой расспрос позволяет врачу определить тип приступов, а также предположить, какая область головного мозга может быть поражена.
Анализы крови необходимо проводить не реже 1 раза в 3 месяца с целью оценки действия на организм пациента с эпилепсией противоэпилептических средств. Кроме того, больные, принимающие соли вальпроевой кислоты, обязательно отслеживают значение тромбоцитов, так как тромбоцитопения (снижение их количество) — одно из возможных побочных явлений, наблюдающихся при приёме вальпроатов. Анализы крови помогают оценить врачу действие других этиологических факторов (инфекция, отравление свинцом, анемия, сахарный диабет), а также помогают при оценке вклада генетических факторов.
Нейропсихологическое тестирование необходимо проводить не реже 1 раза в год для оценки вклада коморбидных психических расстройств и для определения типа заболевания [6][7]. Тесты оценивают свойства памяти, речи, внимания, скорости мышления, эмоциональной сферы пациента и других когнитивных функций.
Лечение эпилепсии
Лечения эпилепсии — сложный длительный и динамичный процесс, основная цель которого состоит в предотвращении развития приступов. Он должен соответствовать следующим принципам: индивидуальность, длительность, регулярность, непрерывность, динамичность и комплексность.
Лекарственная терапия
Антиконвульсанты. На первое место в комплексном лечении эпилепсии выходят противосудорожные препараты [4][5]. Основу лечения больных эпилепсией составляет многолетний прием антиконвульсантов — препаратов различных фармакологических групп, которые способствуют купированию и дальнейшему предотвращению эпиприпадков. К таким препаратам относятся, к примеру, карбамазепин и бензонал.
Однако мишенью терапевтической активности является не только припадок, но и психические расстройства у больного с органическим заболеванием головного мозга. Значительный интерес представляет использование противоэпилептических препаратов последних поколений (например вальпроатов), которые, помимо противосудорожного действия, обладают нейропротективными и нейрометаболическими свойствами, что особенно актуально в терапии эпилепсии с коморбидными психическими расстройствами [13][14].
Терапия сопутствующих расстройств. Поскольку эпилепсии очень часто сопутствуют психические расстройства (чаще когнитивная дисфункция), целесообразно проводить не реже двух раз в год поддерживающую терапию, включающую нейропротективные (например мексидол), ликвокоррегирующие (диакарб) и метаболические препараты — нейрометаболики (ноотропы, например пантогам и ноотропил), однако их назначение должно быть оправдано [15]. Эффективность и оправданность назначения ноотропов сейчас оспаривается в связи с недостаточной доказанностью эффекта [22][23]. Назначение подобного курса возможно только после получения динамических результатов обследования.
Хирургическое лечение
Лечение может включать инструментальное устранение причин эпилептических синдромов: опухолей и кровоизлияний.
Операции применяются также в тех случаях, когда припадки не поддаются лекарственному лечению или угрожают жизни пациента. Удаление эпилептогенного очага предполагает устранение участка мозга, виновного в возникновении эпиприпадков, или его изоляции от остальных участков мозга. При парциальных припадках в тех случаях, когда медикаменты не дают эффекта, имплантируют электростимулятор, раздражающий блуждающий нерв и подавляющий развитие припадков.
Первая помощь при приступе эпилепсии
Действия, которые ни в коем случае нельзя совершать во время приступа эпилепсии (несмотря на распространённые стереотипы):
- применять предметы (ложку, шпатель) для разжатия челюстей человека с приступом;
- давать лекарства и жидкости во время приступа через рот;
- пытаться насильственно сдержать судорожные движения;
- бить пострадавшего по щекам, обливать водой;
- делать искусственное дыхание и массаж сердца.
Во время приступа стоит положить под голову что-то мягкое, например, свёрнутую куртку. Снять очки, расслабить галстук, после окончания приступа перевернуть человека на бок (чтобы избежать западения корня языка). Важно засечь время, когда начался приступ, так как информация об этом может стать важной для лечащего врача.
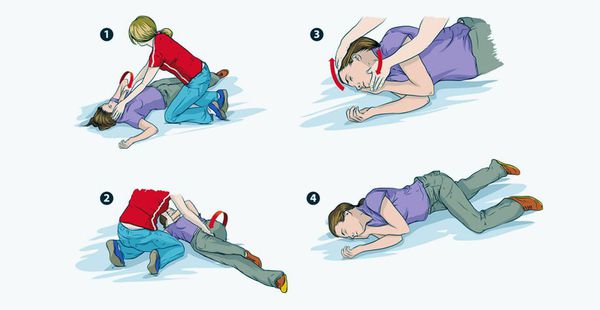
Приступ эпилепсии является поводом для вызова скорой. Оставайтесь с человеком до момента, как он придёт в сознание, после предложите свою помощь — он будет чувствовать себя растерянно.
Прогноз. Профилактика
У каждого пациента заболевание протекает по-разному, чаще всего прогноз зависит от того, насколько рано оно началось, как часто бывают приступы и насколько выражены коморбидные психические расстройства. Эпилептологи говорят о стойкой терапевтической ремиссии в том случае, если на протяжении 3-4 лет у пациента нет любого вида приступов. В большинстве случаев пациент возвращается к своей привычной жизни, продолжает работать, создает семью. Но нужно помнить, что людям с эпилепсией нельзя работать по ночам и нежелательно часто менять часовой пояс и климат. У больных эпилепсией есть ограничения при трудоустройстве — им категорически нельзя работать в шумном душном помещении, на высоте, с движущимися механизмами.
По мнению большинства детских эпилептологов, чем раньше развивается эпилепсия и чем позже она диагностируется, тем хуже прогноз по развитию ребенка [12][15][17].
Если эпилепсия идиопатическая (наследственно детерминированная), предотвратить её невозможно. Профилактика симптоматической эпилепсии, развивающейся на фоне первичной патологии головного мозга, возможна — для этого необходимо избегать травмы головы и своевременно лечить инфекционные и неинфекционные заболевания мозга. По оценкам ВОЗ, до 25% случаев развития эпилепсии можно предотвратить [20].
Пациентам с эпилепсией важно соблюдать диету: ограничивать потребление жидкости, приправ, поваренной соли, крепкого кофе и чая. Важно соблюдать режим дня, вовремя ложиться спать, гулять на свежем воздухе, также показаны легкие физические зарядки.
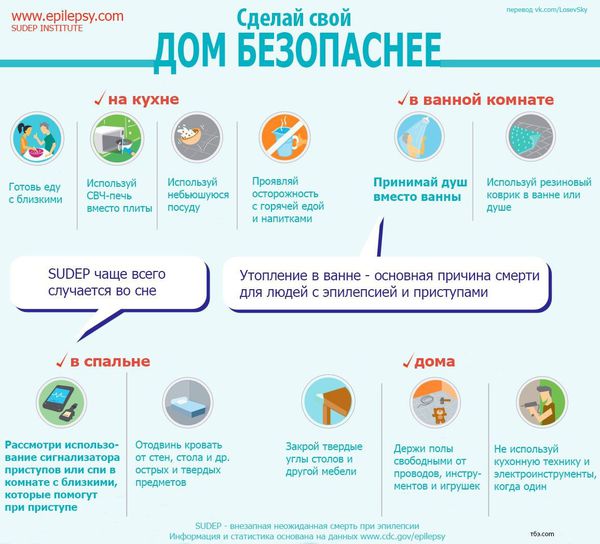
Техника безопасности для пациентов с эпилепсией
Следует переоборудовать дом, где живёт человек с эпилепсией: закрыть острые углы, убрать твёрдые предметы, стеклянные поверхности, беречься кипятка. Пациенту с эпилепсией не стоит работать в одиночестве.
Для сна рекомендуется применять капу, антиудушающую подушку. Вместо ванной стоит принимать душ, так как одна из самых частых причин смерти пациентов с эпилепсией — утопление в ванной. Другие рекомендации для пациентов с эпилепсией:
- вести дневник приема лекарств;
- носить инфобраслет и инструкцию по первой помощи;
- в смартфоне активировать SOS-функцию, носить датчик падения, передавать GPS-положение родным;
- носить эпишапку или защитный ободок;
- запрещены подводные виды спорта и единоборства;
- плавать и рыбачить нужно в спасжилете под присмотром.
Эпилепсия и эпилептический статус у взрослых и детей
Версия: Клинические рекомендации РФ 2022 (Россия)
Категории МКБ:
Другие уточненные паралитические синдромы (G83.8), Приобретенная афазия с эпилепсией [Ландау-Клефнера] (F80.3), Судороги новорожденного (P90), Судороги, не классифицированные в других рубриках (R56), Эпилепсия (G40), Эпилептический статус (G41)
Разделы медицины:
Неврология, Неврология детская, Неонатология, Педиатрия
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Всероссийское общество неврологов
- Ассоциация нейрохирургов России
- Ассоциация специалистов по клинической нейрофизиологии
- Общероссийская общественная организация «Союз реабилитологов России»
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года
Клинические рекомендации
Эпилепсия и эпилептический статус у взрослых и детей
Год утверждения (частота пересмотра): 2022
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2024
Дата размещения:12.08.2022
ID: 741
Определение заболевания или состояния (группы заболеваний или состояний)
Эпилепсия – заболевание головного мозга, определяемая любым из следующих условий: 1) покрайней мере, два неспровоцированных (или рефлекторных) приступа, с интервалом > 24 ч; 2) один неспровоцированный (или рефлекторный) приступ и вероятность повторения приступов, близкая к общему риску рецидива (≥ 60%) после двух спонтанных приступов в последующие 10 лет; 3) диагноз эпилептического синдрома, (≥ 60% — следует трактовать как высокую вероятность рецидива) [3].
Определение эпилептического статуса
Эпилептический статус – состояние пролонгированного приступа или повторяющихся приступов, в интервалах между которыми состояние больного не возвращается к исходному. Это результат отказа механизмов, ответственных за прекращение, либо инициация механизмов, ведущих к аномально пролонгированным приступам после временной точки t1 (время начала лечения), которые могут иметь долгосрочные последствия после рубежа t2 (время начала долгосрочных изменений), включающие нейрональную смерть, нейрональное повреждение, перестройку нейронных связей. Временные параметры: тонико-клонический эпилептический статус t1 – 5 мин, t2 – 30 мин, фокальный эпилептический статус t1 – 10 мин, t2 – более 60 мин,статус абсансов t1 – 10 — 15 мин, t2 – неизвестно [4].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
Согласно Международной классификации болезней 10-го пересмотра (МКБ-10), к эпилепсии относятся преимущественно коды G40 и G41 [55]:
G40.0. Локализованная (фокальная, парциальная) идиопатическая эпилепсия и эпилептические синдромы с судорожными приступами с фокальным началом.
Доброкачественная детская эпилепсия с пиками на ЭЭГ в центрально-височной области. Детская эпилепсия с пароксизмальной активностью на ЭЭГ в затылочной области;
G40.1. Локализованная (фокальная, парциальная) структурная эпилепсия и эпилептические синдромы с простыми парциальными приступами.
Приступы без изменения сознания. Простые парциальные приступы, переходящие во вторично-генерализованные приступы;
G40.2. Локализованная (фокальная, парциальная) структурная эпилепсия и эпилептические синдромы со сложными парциальными приступами.
Приступы с изменением сознания, часто с эпилептическими автоматизмами. Сложные парциальные приступы, переходящие во вторично-генерализованные приступы;
G40.3. Генерализованная идиопатическая эпилепсия и эпилептические синдромы.
Доброкачественная миоклоническая эпилепсия раннего детского возраста. Неонатальные судороги(семейные). Детские абсансы (пикнолепсия). Эпилепсия с большими судорожными приступами (grand mal) при пробуждении. Юношеская абсансная эпилепсия, миоклоническаяэпилепсия (импульсивный малый приступ (petit mal)). Неспецифические эпилептические приступы: атонические, клонические, миоклонические, тонические, тонико-клонические;
G40.4. Другие виды генерализованной эпилепсии и эпилептических синдромов.
Эпилепсия с миоклоническими абсансами, миоклонико-атоническими приступами. Синдром Леннокса – Гасто. Структурная ранняя миоклоническая энцефалопатия. Синдром Веста;
G40.5. Особые эпилептические синдромы.
Эпилепсия парциальная непрерывная (Кожевникова). Эпилептические приступы, связанные с употреблением алкоголя, применением лекарственных средств, гормональными изменениями, лишением сна, воздействием стрессовых факторов. При необходимости идентифицировать лекарственное средство используют дополнительный код внешних причин (класс ХХ);
G40.6. Приступы grand mal неуточненные (с приступами petit mal или без них)
G40.7. Приступы petit mal неуточненные без приступов grand mal
G40.8. Другие уточненные формы эпилепсии.
Эпилепсия и эпилептические синдромы, не определенные как фокальные или генерализованные;
G40.9. Эпилепсия неуточненная
G41.0. Эпилептический статус grand mal
G41.1. Эпилептический статус petit mal
G41.2. Сложный парциальный эпилептический статус
G41.8. Другой уточненный эпилептический статус
G41.9. Эпилептический статус неуточненный
F80.3. Синдром Ландау – Клеффнера (приобретенная эпилептическая афазия);
R56.0. Судороги при лихорадке
R56.8. Другие и неуточненные судороги
P90. Неонатальные судороги (исключено: семейные неонатальные судороги – G40.3).
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация заболевания или состояния(группы заболеваний или состояний)
Новая классификация эпилепсий МПЭЛ 2017 г. является многоуровневой и предназначена для применения в клинической практике (см. рис. 2) [5].
Рис.2. Схема классификации эпилепсий МПЭЛ 2017 г.
Данная классификация базируется на следующих принципах:
1. Определение типа приступов
2. Определение типа эпилепсии
3. Определение эпилептического синдрома
4. Определение этиологии эпилепсии
5. Определение коморбидных состояний
Классификация содержит несколько уровней, что обусловлено большой вариабельностью доступных методов обследования пациентов с эпилепсией в мире. На первом этапе (уровне) идет определение типа приступа: фокальный, генерализованный или с неизвестным началом (см. рис. 3). Фокальный эпилептический приступ определяется как приступ, исходящий из какой-либо области нейрональных сетей, ограниченных одним полушарием; эта зона может быть очень локальной или более распространенной. При этом возможно распространение на соседние зоны или переход на контралатеральное полушарие. Генерализованный эпилептический приступ определяется как приступ, исходящий из некоторой области головного мозга с быстрым распространением и билатеральным захватом нейрональных сетей. Неклассифицированный приступ определяется как приступ, который вследствие недостатка информации невозможно отнести к другим категориям в данный момент времени.
Рис. 3. Классификация эпилептических приступов МПЭЛ 2017 г.
В новой классификации МПЭЛ окончательно отказалась от термина вторично-генерализованные приступы, заменив его термином «билатеральные тонико-клонические приступы». Это связано с тем, что билатеральные тонико-клонические приступы не являются отдельным типом эпилептических приступов, а отражают распространение разряда из любых отделов коры и эволюцию любого типа фокальных приступов. Данная классификация вновь вернулась к необходимости оценки уровня сознания пациента во время фокальных приступов: в сознании, сознание нарушено, не известно.
На втором этапе (уровне) следует определиться с типом эпилепсии: фокальная, генерализованная или сочетанная фокальная и генерализованная, или неизвестная (unknown).Для генерализованной эпилепсии характерно наличие генерализованной спайк-волновой активности на ЭЭГ, спектр приступов, включая абсансы, миоклонические, атонические, тонические и тонико-клонические приступы. Диагноз ставится на основании клинических проявлений и типичных межприступных разрядов. Фокальные эпилепсии — это эпилепсии с одним или несколькими фокусами, а также эпилепсии с вовлечением одной гемисферы головного мозга. Для них характерен целый спектр клинических проявлений и фокальные эпилептиформные разряды на ЭЭГ. Сочетанные (комбинированные) генерализованные и фокальные эпилепсии — эпилепсии с фокальными и генерализованными типами приступов, при этом на ЭЭГ могут регистрироваться как фокальные, так и генерализованные разряды. Классическим примером такой эпилепсии является синдром Драве. Тип эпилепсии, диагностированный на втором этапе, может стать окончательным диагнозом, если клиницист не имеет возможности перейти к следующему уровню — выявлению эпилептического синдрома (как правило, в той ситуации, когда врач не имеет необходимых методов обследования пациента). В качестве примера приводится довольно распространенная ситуация височно-долевой эпилепсии без изменений на межприступной ЭЭГ. Достаточным в такой ситуации может считаться диагноз «фокальная эпилепсия неизвестной этиологии».Неклассифицированная эпилепсия (unknown) — эпилепсия, при которой невозможно определить, фокальная она или генерализованная, а данные ЭЭГ недоступны или малоинформативны.
Третий этап (уровень) заключается в установлении эпилептического синдрома. Эпилептический синдром представляет собой совокупность характеристик, включая тип приступа, данные ЭЭГ и нейровизуализации, он часто имеет возрастзависимый характер, провоцирующие факторы, хронозависимость и, в ряде случаев, определенный прогноз. Может отмечаться характерная коморбидность — интеллектуальные и психические нарушения. Синдром также может иметь ассоциированные этиологические, прогностические и терапевтические последствия. Он часто не соответствует этиологии эпилепсии, но определяет тактику лечения и наблюдения за пациентом. Существует достаточно много хорошо описанных эпилептических синдромов (детская абсансная эпилепсия, синдром Веста, синдром Драве и др.), классификация которых находится в разработке. Среди генерализованных эпилепсий выделяется общепризнанная и часто встречающаяся подгруппа — идиопатические генерализованные эпилепсии. К ним относятся детская абсансная, юношеская абсансная, юношеская миоклоническая эпилепсии и эпилепсия с изолированными генерализованными тонико-клоническими приступами. Греческий термин «idios» переводится как «сам», «свой»,«личный» и подразумевает некую генетическую этиологию. Другая выделяемая группа синдромов — возрастзависимые (более точный перевод «самоограничивающиеся» от англ. self-limited) фокальные эпилепсии. К ним относятся доброкачественная эпилепсия детства с центротемпоральными спайками (синонимы — возрастзависимая эпилепсия с центротемпоральными спайками, роландическая эпилепсия), синдром Панайотопулоса,(синоним — эпилепсия детства с вегетативными симптомами), синдром Гасто (синоним -детская затылочная эпилепсия с визуальными симптомами), а также отдельные лобнодолевые, височнодолевые, и теменнодолевые эпилепсии с началом в подростковом и даже во взросломвозрасте.
Четвертый этап (уровень) заключается в установлении этиологии эпилепсии. Согласно новой классификации, все эпилепсии делятся на структурные, генетические, инфекционные, метаболические, иммунные и с неизвестной этиологией. Этиологические факторы (факторы риска) подробно изложены в разделе 1.2.1. «Этиология эпилепсии». В дополнении к вышеизложенному следует отметить, что аутоиммунные механизмы, лежащие в основе таких эпилептических синдромов, как, например, синдром Расмуссена, формируют структурную эпилепсию. В свою очередь инфекционные агенты нередко индуцируют аутоиммунные процессы, которые приводят к повреждению мозга с клиническими проявлениями в виде эпилепсии (таким образом, эпилепсия сочетает инфекционную, аутоиммунную и структурную этиологию). Такое наблюдается в ряде приобретенных случаев синдрома Дайка — Давидоффа — Массона (Dyke — Davidoff — Masson syndrome), проявляющегося церебральной гемиатрофией, судорогами, гемипарезом, лицевой асимметрией и трудностями обучения, а также при эпилептическом синдроме, индуцированном фебрильной инфекцией (FIRES – сокращ. от англ. Febrile infection related epilepsy syndrome ) или так называемой разрушительной энцефалопатии детей школьного возраста (DESC – сокращ. отангл. Devastating epileptic encephalopathy in school-aged children).
Разрешение эпилепсии
Разрешение эпилепсии – это достижение определенного возраста у пациентов с зависящим от возраста эпилептическим синдромом (возрастзависимые эпилепсии детства) либо отсутствие эпилептических приступов в течение 10 лет у пациентов, не принимавших ПЭП не менее 5 последних лет.
Разрешение эпилепсии свидетельствует о том, что в данный момент времени эпилепсии у пациента нет, но нельзя с уверенностью исключить рецидив приступов в будущем. Риск рецидива зависит от формы эпилепсии, возраста, синдрома, этиологии, лечения и многих других факторов. Известна небольшая частота рецидивов после 5 лет без приступов, но нет данных о частоте рецидивов после 10-летнего бесприступного периода. 10-летний срок ремиссии был выбран в качестве критерия из-за предполагаемого очень низкого риска рецидивов. Более чем 10-летнее отсутствие приступов у пациентов, не получавших лечения последние 5 лет, по мнению экспертов рабочей группы МПЭЛ, свидетельствует об очень низком риске рецидива приступов [3, 481- 483].
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология эпилепсии
Эпилепсия – полиэтиологичное заболевание. В соответствии с классификацией эпилепсий Международной противоэпилептической лиги 2017 года [5], все формы эпилепсии подразделяются по этиологии на 6 категорий:
· генетические;
· структурные;
· метаболические;
· инфекционные;
· иммунные;
· с неизвестной причиной.
Определение этиологии эпилепсии играет решающую роль в выборе тактики ведения и лечения пациента. В ряде случаев у пациента может быть сочетание нескольких этиологических факторов, например, структурного и генетического. В.А. Карлов рекомендует рассматривать этиологические факторы как факторы риска эпилепсии, которые могут быть реализованы только при наличии наследственного предрасположения [6].
Генетические эпилепсии
В генетическую группу включено большое количество заболеваний, хромосомных и генных, как моногенных, так и полигенных, при которых эпилепсия может быть единственным проявлением заболевания или она входит в структуру заболевания наряду с другими симптомокомплексами.
Наследственные эпилепсии — группа генетически гетерогенных заболеваний, возникающих в результате мутаций в генах, количественных или структурных перестройках хромосом. В зависимости от этиологии можно выделить три основные группы наследственных эпилепсий: моногенные заболевания и синдромы, хромосомные синдромы и мультифакторные эпилепсии. Существует несколько групп моногенных заболеваний, в структуре симптомокомплекса которых отмечаются судороги: изолированные моногенные эпилепсии, моногенные синдромы и пороки развития мозга, дегенеративные заболевания нервной системы, наследственные болезни обмена веществ. В настоящее время идентифицировано более 700 генов, мутации в которых приводят к возникновению моногенных судорог [21].
Изолированные моногенные эпилепсии включают группы: ранних эпилептических младенческих энцефалопатий, миоклонус-эпилепсий детского и юношеского возраста, генерализованных эпилепсий с фебрильными судорогами плюс, доброкачественных фебрильных судорог височных и лобных эпилепсий. Каждая из этих групп насчитывает несколько генетических вариантов, обусловленных мутациями в отдельных генах [22].
Возникновение эпилепсий наблюдается также у больных с количественными и структурными перестройками хромосом. Идентифицировано несколько сотен хромосомных синдромов, сопровождающихся судорогами.
Значительная доля заболеваний приходится также на мультифакторные эпилепсии, возникающие при совместном действии наследственных факторов и факторов внешней среды. Наследственные факторы, в виде полиморфизмов в нескольких генах, формируют предрасположенность к возникновению судорог, которая реализуется под действием факторов внешней среды (травмы, инфекции, стресс и др.).
Установление этиологического фактора наследственного заболевания или синдрома, в большинстве случаев, является сложной задачей, так как требует использования различных биохимических и молекулярно-генетических методов исследования. Однако, обнаружение гена или хромосомной перестройки, ответственных за их возникновение, необходимо не только для уточнения диагноза, определения характера течения заболевания и эффективности его терапевтической и хирургической коррекции, но и для расчета риска рождения больного ребенка в отягощенной семье и планирования профилактических мероприятий [23].
Особенности клинических проявлений идиопатических и синдромальных вариантов моногенных эпилепсий.
Предположить наличие моногенного варианта идиопатических эпилепсий возможно в следующих случаях:
— наличие нескольких членов семьи, страдающих эпилепсией;
— отсутствие провоцирующего фактора возникновения судорог (инфекции, травмы и др);
— фармакорезистентность судорог;
— отсутствие значимой очаговой неврологической симптоматики у пациентов с судорогами.
В большинстве случаев у пациентов с моногенными вариантами эпилепсий судороги возникают после периода нормального психомоторного развития, однако, в ряде случаев они возникают с рождения или даже во внутриутробном периоде.
У пациентов с моногенными синдромами, сопровождающимися судорогами, как правило, определяется специфический симптомокомплекс, при котором судороги являются одним из его симптомов.
Структурные эпилепсии
Подтверждённой структурной причиной эпилепсии считают изменения головного мозга, которые могут быть выявлены с помощью методов нейровизуализации и которые в совокупности с клиническими и нейрофизиологическими данными позволяют с высокой долей вероятности предположить их связь с возникновением эпилептических приступов [5, 6].Связанные с эпилепсией структурные изменения могут быть приобретёнными (например, вследствие черепно-мозговой травмы или внутриутробной инфекции) или генетически обусловленными (например, нарушения развития коры). У отдельных пациентов возможно сочетание различных потенциально эпилептогенных структурных изменений головного мозга (например, склероза гиппокампа и фокальной кортикальной дисплазии).
Церебральные дизонтогенезии, или мальформации развития коры, по современным данным,являются наиболее частой причиной эпилепсии, особенно проявляющейся у детей и подростков, и представляют собой большой спектр нарушений, поражающий целиком обе гемисферы (например, лиссэнцефалия), либо распространенные билатеральные поражения (например, билатеральная узловая гетеротопия), либо целиком одну гемисферу (например, гемимегалэнцефалия), либо изолированные участки коры одного полушария (фокальные кортикальные дисгенезии). Тяжелые дизонтогенетические поражения мозга, проявляющиеся эпилепсией и слабоумием, были идентифицированы в начале прошлого столетия на основании патологоанатомических исследований [Alzheimer A., 1907]. Клинико-морфологические сопоставления позволили описать клиническую картину многих таких синдромов и диагностировать их в младенчестве и раннем детстве. Это относится прежде всего к болезни Штурге — Вебера, лиссэнцефалии, туберозному склерозу, гемимегалэнцефалии. В диагностике ряда других дисплазий, лежащих в основе эпилепсии, особенно фокальной корковой дисплазии, как и ряда гетеротопий, выдающуюся роль сыграла магнитно-резонансная томография (МРТ) [6]. Классификация нарушений кортикального развития представлена в таблице 1 [65].
Таблица 1. Классификация нарушений кортикального развития [525]
Фокальная кортикальная дисплазия (ФКД) представляет собой участок мальформации коры головного мозга, который может иметь различные размеры и локализацию. Локальные изменения коры могут проявляться изменениями самих клеток коры (например, цитомегалия нейронов, баллонные клетки), аномальным их расположением (гетеротопии нейронов в слоях неокортекса или в подкорковом белом веществе), а также дезорганизацией коры и полимикрогирией. Эксперты МПЭЛ выделяют три типа ФКД [10, 11].
Тип I характеризуется в первую очередь аномальной ламинацией неокортекса в виде: нарушения радиальной миграции клеток с образованием «микроколонн» нейронов (тип Ia), нарушения шестислойного строения коры и нечёткости границы серого и белого вещества (типIb) или их сочетанием (тип Ic). Для ФКД I типа не характерно наличие морфологически изменённых клеток, но могут присутствовать незрелые клетки малого диаметра или гипертрофические пирамидные клетки с нормальной морфологией вне 5 слоя коры. Поскольку плотность серого вещества значимо не изменяется, ФКД I типа в большинстве случаев не удаётся выявить методами нейровизуализации.
Тип II характеризуется, помимо грубого нарушения послойного строения коры, наличием дисморфических нейронов большого диаметра. ФКД II типа дополнительно разделяют на подтипы в зависимости от отсутствия (тип IIa) или наличия (тип IIb) баллонных клеток. ФКД II типа, особенно IIb типа, чаще можно выявить с помощью магнитно-резонансной томографии по таким признакам как локальное утолщение коры, нечёткость границы серого и белого вещества, изменение сигнала от серого и подкоркового белого вещества, а также нарушения строения борозд и извилин.
Тип III определяется как сочетание нарушения ламинации коры и иных значимых структурных изменений той же или соседней области головного мозга, а именно: склероза гиппокампа (тип IIIa), опухоли (тип IIIb), сосудистой мальформации (тип IIIc), других структурных изменений (тип IIId).
ФКД часто ассоциирована с наличием у пациента эпилептических приступов и сопровождается, особенно ФКД II типа, интериктальной эпилептиформной активностью на ЭЭГ, совпадающей по локализации с областью структурных изменений коры [11]. ФКД, как правило, не приводит к клинически значимому неврологическому дефициту, проявляясь исключительно эпилептическими приступами, семиология которых зависит от локализации поражения. Приступы могут дебютировать в любом возрасте и зачастую резистентны к медикаментозной терапии [10].
Склероз гиппокампа является самым частым структурным изменением головного мозга у пациентов с фармакорезистентной эпилепсией [7]. На МРТ склероз гиппокампа характеризуется уменьшением объёма гиппокампа, усилением сигнала на T2-взвешенных изображениях, а также нарушением своей внутренней архитектуры [8]. Патоморфологически эксперты МПЭЛ выделяют три типа склероза гиппокампа в зависимости от вовлечения различных анатомических сегментов гиппокампа: наиболее часто встречаемый тип 1 предполагает наличие склероза в той или иной степени во всех сегментах (от СА1 до СА4), тип 2 – преимущественное вовлечение в патологический процесс сегмента СА1 и тип 3 – преимущественное поражение СА4 сегмента [9]. В отдельный тип выделяют изменения гиппокампа по типу глиоза без патогистологических признаков склероза (т.е. без уменьшения числа нейронов), однако его клиническая значимость остаётся объектом изучения [9]. Склеротические изменения нервной ткани могут распространяться на соседние структуры за пределами гиппокампа, например, на миндалевидное тело и парагиппокампальную извилину [8].
Склероз гиппокампа зачастую сопровождается интериктальной эпилептиформной активностью на ЭЭГ, исходящей из данной области. Оперативное вмешательство на височной доле упациентов со склерозом гиппокампа в 2/3 случаев приводит к освобождению от приступов с нарушением сознания как минимум в течение года [8].
Тем не менее, открытым остаётся вопрос, является ли склероз гиппокампа непосредственной причиной или следствием иного этиологического фактора эпилепсии. Так, склероз гиппокампа может сопровождаться другими структурными изменениями головного мозга, такими как фокальная кортикальная дисплазия, высокодифференцированные опухоли или сосудистые мальформации [8]. Известно также, что гиппокамп может претерпевать структурные изменения в результате продолжительной эпилептической активности во время эпилептического статуса, а также после черепно-мозговой травмы или воспаления [7].
Опухоли головного мозга могут являться причиной развития судорожных приступов при условии сдавления или вовлечения в патологический процесс коры головного мозга. Примерами могут служить менингиома или диффузная инфильтративно растущая глиома. В отдельную группу выделяют доброкачественные опухоли, ассоциированные с длительно присутствующей, фармакорезистентной эпилепсией – «long-term epilepsy associated tumors» (LEATs): к ним относятся в первую очередь ганглиоглиома и дисэмбриопластическая нейроэпителиальная опухоль, а также более редкие варианты, такие как, например, ангиоцентрическая глиома, изоморфная диффузная глиома, папиллярная глионейрональная опухоль [12,13]. Для группы LEATs характерны дебют эпилепсии в молодом возрасте (чаще до 13 лет) и височно-долевая локализация опухоли в большинстве случаев [12,13]. Появление опухолей группы LEATs связывают с нарушением развития мозга на ранних этапах, что объясняет их частую ассоциацию с кортикальными дисплазиями [13]. Остаётся неясным, что именно является причиной стойкой предрасположенности к возникновению эпилептических приступов и резистентности к противоэпилептическим препаратам – непосредственно опухоль или изменения прилежащей мозговой ткани [12].
Черепно-мозговая травма является наиболее частой причиной (фактором риска) приобретённой структурной эпилепсии. Приступы, возникшие в течение первых 24 часов после травмы, называют немедленными, а в течение 2 — 7 суток – ранними; они являются острыми симптоматическими приступами, спровоцированными травмой. Приступы, возникшие после 7 суток, называют поздними, их считают неспровоцированными эпилептическими приступами, т.е. проявлением эпилепсии [14,15].
Вероятность развития эпилепсии после черепно-мозговой травмы, по данным разных исследований, варьирует от 5 до 42% в зависимости от выборки и времени наблюдения [14]. Посттравматическая эпилепсия более чем в 90% случаев развивается в течение первых двух лет [15]. По прошествии 5 лет риск развития заболевания значительно снижается (< 1%), но вероятность развития неспровоцированных приступов сохраняется в течение 10 и даже 30 лет после черепно-мозговой травмы [14].
Факторами риска развития посттравматической эпилепсии являются тяжёлая черепно-мозговая травма, множественные ушибы головного мозга, повреждение твёрдой мозговой оболочки, вдавленный перелом черепа, внутричерепное кровоизлияние, а также длительность потери сознания или амнезия более суток. Наличие ранних посттравматических приступов также может увеличивать риск развития эпилепсии [15].
Медикаментозная противоэпилептическая терапия может быть эффективна, но не во всех случаях удаётся достичь ремиссии [14]. Часто, примерно в 1/3 случаев посттравматической эпилепсии, на магнитно-резонансной томографии кроме посттравматических изменений выявляется также склероз гиппокампа [15].
Перинатальные поражения ЦНС (антенатальные, натальные и ранние постнатальные) являются частыми этиологическими факторами развития эпилепсии у детей. Гипоксически-ишемические поражения ЦНС вследствие перинатальных факторов включают: внутриутробные инфекции, перинатальные инсульты, паренхиматозные кровоизлияния, билирубиновую энцефалопатию, поствакцинальные поражения ЦНС, наследственные болезни метаболизма [65].
Перинатальные поражения – наиболее частая причина неонатальных судорог, которые связаны главным образом с асфиксией плода (развитием гипоксически-ишемической энцефалопатии) и механической травмой головного мозга, нередко сопровождающихся внутричерепными кровоизлияниями [6].
Инсульт и его последствия являются одной из основных причин (факторов риска) эпилепсии среди лиц старшего возраста. В зависимости от времени, прошедшего с момента инсульта, приступы разделяют на ранние, возникшие в течение первых 7 суток, и поздние, возникшие после 7 суток. Ранними считаются острые симптоматические приступы, спровоцированные локальными метаболическими изменениями и потому не являющиеся непосредственным проявлением эпилепсии. При этом, наличие ранних приступов увеличивает риск развития эпилепсии у пациента в дальнейшем. Поздние приступы, наоборот, считают проявлением приобретённой предрасположенности головного мозга к возникновению эпилептических приступов, т.е. проявлением постинсультной эпилепсии [15,16].
Распространённость постинсультной эпилепсии достигает 12 — 15%, по данным разных исследований, но различается в зависимости от методологии исследования и длительности наблюдения [16,17]. Помимо наличия ранних приступов, факторами риска развития постинсультной эпилепсии являются: возраст до 65 лет, гипонатриемия, злоупотребление алкоголем в анамнезе, геморрагический тип инсульта, вовлечение коркового вещества, височнодолевая локализация поражения, а также тяжёлый неврологический дефицит в дебюте инсульта [16,18]. Фокальная эпилептиформная активность на ЭЭГ также является прогностически неблагоприятным фактором развития постинсультной эпилепсии [15].
Эпилептические приступы, ассоциированные с инсультом, в большинстве случаев поддаются медикаментозному контролю, однако до 25% пациентов не достигают ремиссии [15]. Эффективность профилактического назначения противоэпилептических препаратов в настоящее время не доказана [16].
Метаболические эпилепсии
Неонатальные судороги могут возникать при различных врожденных нарушениях метаболизма: органических ацидуриях, аминоацидопатиях, дефектах ферментов дыхательной цепи, расстройствах метаболизма пирувата, нарушениях обмена ẞ — окисления жирных кислот, расстройствах метаболизма карнитина и др. Многие метаболические причины развития эпилепсии также обусловлены генетически. В таблице 2 представлены курабельные наследственные метаболические заболевания, которые нельзя пропустить [65].
Таблица 2. Наследственные метаболические заболевания [526, с добавлением]
Инфекционные эпилепсии
Под инфекционной этиологией эпилепсии понимают известную инфекцию, ключевым проявлением которой являются приступы. Эпилепсия в данном случае возникает вследствие нейроинфекции и характеризуется формированием стойкой предрасположенности мозга к возникновению приступов, а не только судорожными приступами в остром периоде инфекционного заболевания. Обусловленные нейроинфекцией изменения головного мозга также могут быть структурными [5].
Примерами нейроинфекций, способных привести к развитию эпилепсии, являются клещевой энцефалит, вирус Зика, цитомегаловирусная инфекция, вирус иммунодефицита человека, туберкулёз. К инфекционным эпилепсиям относят также эпилепсии, развивающиеся при инвазионных заболеваниях, например, при цистицеркозе, токсоплазмозе, эхинококкозе [5].
Иммунные эпилепсии.
Причиной иммунной эпилепсии считают иммунное расстройство, основным проявлением которого являются приступы, и которое непосредственно приводит к развитию эпилепсии [5]. В большинстве случаев данным иммунным расстройством является аутоиммунный процесс, триггером которого служат онкологическое заболевание или инфекция, в том числе вирусный энцефалит [19]. Приступы, возникающие в результате аутоиммунного энцефалита, зачастую могут быть первым, преобладающим или даже единственным его проявлением и возникают с частотой от 33% до 100% случаев в зависимости от антигена [20]. Однако, далеко не всегда аутоиммунный энцефалит приводит к развитию эпилепсии как хронического заболевания, и часто приступы прекращаются после завершения острого периода болезни, который может длиться несколько месяцев. Таким образом, диагноз эпилепсии рекомендуют подтверждать после длительного наблюдения пациента с продолжающимися приступами, например, в течение 12 месяцев [20].
Различают аутоиммунные энцефалиты, характеризующиеся наличием антител: 1) к поверхностным клеточным антигенам, 2) к внутриклеточным антигенам (опосредован Т-клеточным иммунитетом). В первом случае риск формирования стойкой предрасположенности к возникновению эпилептических приступов после разрешения энцефалита, как правило, низкий, за исключением анти-LGI1 и анти-GABAaR энцефалитов. Во втором случае вероятность развития эпилепсии в исходе энцефалита, напротив, высокая. Примерами энцефалитов с антителами к внутриклеточным антигенам являются некоторые паранеопластические энцефалиты (анти-Hu, анти-Yo, анти-CRMP-5) и анти-GAD65 энцефалит[19,20].
Однако, несмотря на выдающиеся достижения в диагностике этиологии эпилепсии (прежде всего – высокоразрешающие методы нейровизуализации и генетического тестирования), большое количество форм проходят под рубрикой «неизвестная причина » (по старой терминологии «криптогенная эпилепсия»). Процент неустановленной этиологии колеблется в широком диапазоне от 20% до 64% всех случаев. По данным клинико-эпидемиологического исследования в РФ, фокальная эпилепсия неуточненной этиологии встречалась примерно в 34% случаев [45]. Процент выявляемости этиологических факторов эпилепсии у детей достоверно выше, чем у взрослых, несмотря на большее их разнообразие [527].
Патогенез эпилепсии
Патогенез эпилепсии не является единым для всех форм заболевания, хотя имеются общие универсальные звенья. Патогенез эпилепсии любого типа включает процесс эпилептогенеза: постепенное развитие судорожной активности и стадию сформировавшейся эпилепсии, причем эпилептогенез может продолжаться и при развившейся эпилепсии (рис. 1).
Общим признаком, характерным для патогенеза всех форм эпилепсии, является судорожная активность, вызванная пароксизмальными разрядами групп нейронов в результате избыточного возбуждения и/или недостаточного торможения. Возникшая в определенном участке мозга избыточная электрическая активность распространяется в соседние зоны, а также может передаваться к мышцам, вызывая конвульсии. Как правило, распространение возбуждения в подкорковые, таламические, стволовые и спинальные структуры соответствует тонической фазе судорожного приступа, а последующий тормозной импульс из таламуса прерывает тоническую фазу, которая сменяется спорадическими вспышками электрической активности в клонической фазе. В настоящее время единственным приемлемым биомаркером эпилептогенеза следует признать патологические высокочастотные осцилляции [24].
В формирование судорожной активности вносят вклад возбуждающие и тормозные постсинаптические потенциалы, изменения потенциалзависимых ионных каналов, а также изменения локальных концентраций ионов. Основным возбуждающим нейромедиатором является глутамат, реализующий свое действие через 2 типа глутаматных рецепторов: ионотропные, опосредующие быструю синаптическую трансмиссию (глутаматзависимые АМРА-, каинатные и NMDA-ионные каналы), и метаботропные, опосредующих медленную синаптическую трансмиссию (связаны с G-белками и регуляцией вторичных посредников цAMФ и фосфолипазы C). Основным тормозным нейромедиатором в ЦНС является гамма-аминомасляная кислота (ГАМК), имеющая в ЦНС 2 типа рецепторов: GABAA, постсинаптические специфичные, сопряженные с CI- -каналами и GABAB, пресинаптические ауторецепторы, снижающие высвобождение медиатора за счет снижения притока Са++ и сопряженные с постсинаптическими G-белками, что способствует повышению тока K+.
Клеточные механизмы генерации избыточного возбуждения при судорожной активности на уровне ионного равновесия включают токи Na+ и Ca++ в клетки за счет избытка нейромедиаторов глутамата и аспартата и изменения свойств их рецепторов. Недостаточное торможение за счет потока CI- в клетку и K+ из клетки обусловлено недостатком ГАМК или изменением свойств соответствующих рецепторов. К нейронным факторам, регулирующим возбудимость нейронов, относятся тип ионных каналов, их число и распределение на мембране нейрона, посттрансляционные модификации каналов (напр. фосфорилирование), активация систем вторичных посредников, влияющих на функционирование каналов (напр. G-белков), модуляция экспрессии генов ионных каналов. Некоторые формы эпилепсии тесно связаны с каналопатиями, являющимися результатом наследственных мутаций лиганд-зависимых ионных каналов (т. е. ионотропных рецепторов) и потенциалзависимых ионных каналов. Выявлены также типы приобретенной аутоиммунной эпилепсии, связанной с образованием антител против калиевых, натриевых и хлоридных каналов, а также изменением экспрессии каналов после судорог. При этом различные мутации одного и того же гена могут вызывать совершенно разные типы судорог и эпилепсии [23]. К синаптическим факторам, модифицирующим возбудимость нейронов, относятся изменения экспрессии лигандзависимых ионотропных каналов, посттрансляционные изменения в таких каналах, ремоделирование локализации или конфигурации синапсов, изменение синаптических функций щелевых контактов.Несинаптические (внешние) факторы модификации возбудимости нейронов включают изменения внеклеточных концентраций ионов, изменения внеклеточного пространства, модуляцию метаболизма нейромедиаторов или их захвата клетками глии. Механизмы генерации гипервозбудимости на сетевом уровне включают аксональный спрутинг возбуждающих нейронов, потерю тормозных нейронов, потерю возбуждающих нейронов, осуществляющих контроль тормозных нейронов, изменения импульсной активности нейронов (например при каналопатиях).
К общим признакам патогенеза эпилепсии относится воспаление, которое может быть связано с инфекцией или обусловлено нарушениями иммунной системы. Связь нейровоспаления и патогенеза эпилепсии, в т. ч. его важная роль в период эпилептогенеза, прослежена при различных формах эпилепсии в клинике и эксперименте [25]. Считается, что хронизации воспалительного процесса при эпилепсии способствуют активация микроглии и астроглиоз, сопровождающиеся повреждением нейронов. Одним из триггеров воспаления в ЦНС является повреждение гематоэнцефалического барьера, гематоликворного и ликвороэнцефалического барьеров, а также относительно автономного иммунного барьера мозга. В нейровоспалении и противовоспалительной защите мозга принимает участие система провоспалительных и противовоспалительных цитокинов, которые могут обладать как про-, так иантиконвульсантной активностью. Дисбаланс цитокиновой системы с преобладанием провоспалительных компонентов (интерлейкина 6, интерлейкина 1β, фактора некроза α) описан как у пациентов с эпилепсией, так и в различных моделях на животных и связан в первую очередь с активацией микроглии, а затем астроцитов. Активация цитокиновой системы как в количественном, так и в качественном отношении зависит от типа и выраженности судорожной активности, а также периода эпилепсии. Провоспалительные цитокины могут быть вовлечены в развитие гиперсинхронности нейронов и гипервозбудимости головного мозга за счет разных механизмов, в том числе взаимодействия с возбуждающими и тормозными нейромедиаторными системами, системой оксида азота в глиальных клетках и нейронах и сигнальными каскадами, приводящими к нейродегенерации и гибели нейронов. Некоторые из параметров магнитно-резонансной томографии коррелируют с наличием патологических высокочастотных осцилляций, могут косвенно отражать текущий воспалительный процесс в головном мозге и стать возможными биомаркерами эпилептогенеза. Общими патогенетическими механизмами развития эпилепсии, наряду с нейровоспалением и сопутствующим глиозом, являются также дисбаланс активных форм кислорода и окислительный стресс, нарушения систем антиоксидантной защиты (например, системы глутатиона). Дисфункция митохондрий сопровождается избыточной генерацией супероксидного анион-радикала и развитием окислительного повреждения ключевых молекул и клеточных органелл на фоне дефицита энергетических субстратов, в первую очередь аденозинтрифосфата (АТФ).
Медиальная височная эпилепсия (МВЭ), наиболее часто встречающаяся форма эпилепсии, подразумевает эпилептический синдром, при котором судорожная активность возникает из височной доли при активном вовлечении гиппокампа. Именно на МВЭ сфокусирована существенная часть фундаментальных исследований патогенеза эпилепсии, которые включают в первую очередь изучение патологии и патофизиологии гиппокампа при эпилептогенезе [26].Возможные механизмы отложенного эпилептогенеза активно обсуждаются в рамках нескольких гипотез. Одна из них, модель киндлинга, предполагает, что повторяющиеся субконвульсивные стимулы, приводящие к последующим электрическим разрядам (afterdischarges), могут в конце концов приводить к развитию спонтанных судорог (эпилепсии). Другая модель рассматривает патофизиологию и изменения сетей гиппокампа при эпилептогенезе. Эта модель непосредственно связана с эпилепсией височной доли, но может быть полезна и для понимания развития других типов эпилепсии. Следует учитывать, что гиппокамп, а именно его зубчатая извилина, является еще и нейрогенной нишей, в которой образование новых нейронов (нейрогенез) продолжается в течение всей жизни. Зубчатая извилина выполняет функцию привратника (фильтра); в норме тормозная иннервация гранулярных клеток доминирует над возбуждающей, что позволяет зубчатой извилине контролировать возбуждение, при этом иннервация тормозных ГАМК-ергических интернейронов гранулярными клетками по механизму отрицательной обратной связи контролирует возбудимость гиппокампа.
Установлено, что при эпилептогенезе существенно усилено образование новых нейронов в зубчатой извилине гиппокампа. Эпилептиформная активность возникает, когда зубчатая извилина не может выполнить свою функцию фильтра возбуждения. Причиной этого может быть формирование аберрантных нервных сетей за счет вызванной нарушенным нейрогенезом реорганизации связей между гранулярными клетками. Предполагается, что именно формирование рекуррентных возбуждающих связей в процессе эпилептогенеза нарушает функцию зубчатой извилины. При этом аномальная интеграция новорожденных гранулярных клеток в гиппокампальные сети происходит за счет прорастания аксонов мшистых волокон, прорастания базальных дендритов в хилус, где они образуют синаптические контакты с мшистыми волокнами, миграции гранулярных клеток в хилус с нарушением морфологии гранулярного слоя. Эти изменения нарушают функционирование гиппокампа, способствуя существованию проэпилептогенных нервных сетей. Нейродегенерация и снижение нейрогенеза гиппокампа являются одним из общих патогенетических механизмов, лежащих в основе эпилептогенеза. Как и при ряде других неврологических и психических заболеваний, эти события тесно связаны с дисрегуляцией нейротрофинов, в частности, нейротрофического фактора мозга (с англ. Brain Derived Neurotrophic Factor, BDNF) [545]. Предполагается, что при лимбическом эпилептогенезе усиленная экспрессия BDNF вносит ключевой вклад ваберрантный нейрогенез и спрутинг мшистых волокон гиппокампа, способствуя тем самым длительной потенциации возбуждающей синаптической трансмиссии [27, 28]. Важно отметить,что на долю МВЭ приходится существенная часть пациентов с фармакорезистентной эпилепсией, при этом фармакорезистентность является проявлением как общей тяжести заболевания, так и результатом глубокого дисбаланса между многокомпонентной эпилептической и противоэпилептической системами головного мозга. Возможно, в основе фармакорезистентности лежат врождeнные или приобретeнные изменения активности белков-транспортеров гематоэнцефалического барьера и/или чувствительность молекулярных мишеней противоэпилептических препаратов.
У пациентов с опухолями мозга за счет снижения перфузии в области опухоли и усиления метаболизма возникает гипоксия, вызывающая ацидоз и нарушения окислительного энергетического метаболизма, что приводит к набуханию клеток глии и повреждению окружающей ткани. Возникающий дисбаланс между возбуждением и торможением приводит к судорожной активности за счет повышенного внеклеточного уровня глутамата до нейротоксических значений. При глиоме эпилептическая активность возникает вне опухоли в районе околоопухолевой границы, где повышен уровень глутамата. Активность рецепторов ГАМК понижена, что также вносит вклад в развитие избыточного возбуждения [29].
Механизмы эпилептогенеза в результате ЧМТ сводятся к вопросу о причинах развития склонности к повторяющимся неспровоцированным судорожным приступам при отсутствии явных патологических провоцирующих факторов в позднем периоде ЧМТ. Первичные повреждения при ЧМТ включают в себя острую клеточную гибель, нарушение гематоэнцефалического барьера; они приводят к деполяризации нейронов, выбросу возбуждающих нейромедиаторов и повышению экстраклеточной концентрации К+, а в конечном итоге к гиперсинхронизации нейронов, что проявляется острыми судорожными приступами у животных и, вероятно, у человека [30]. К клеточной гибели приводит острый чрезмерный выброс глутамата и аспартата, вызывающий активацию NMDA-рецепторов, входNa+ и Ca++ в клетку, выбросу K+, апоптоз и некроз нейронов в результате эксайтотоксичности[31]. Вторичное повреждение в результате ЧМТ связано с активацией процессов отложенной клеточной гибели, нейровоспаления, глио- и ангиогенеза. Многие из этих процессов вовлечены в эпилептогенез: гибель нейронов, глиоз, нейровоспаление, нарушение гематоэнцефалического барьера, нарушение возбудимости нейронов, нарушенные ангиогенез и нейрогенез, изменение синаптической пластичности, перестройка нейрональных сетей, изменения экспрессии генов и эпигенетические модификации [32]. Помимо формирования прямого очага повреждения в коре, ЧМТ приводит к дистантной и вторичной гибели нейронов и активации глии в гиппокампе [33], в первую очередь ГАМК-ергических вставочных нейронов хилуса [34]. Нейровоспаление после ЧМТ присутствует как в остром периоде, обусловливая отёк и нейродегенерацию, так и в хроническом периоде [35]. Клеточный субстрат нейровоспаления в остром периоде в основном представлен микроглией, в хроническом большую роль играют астроциты. Синтезируемые иммунными клетками цитокины модифицируют функцию глутамат- и ГАМК-ергических рецепторов, ингибируют захват глутамата астроцитами, нарушают функцию потенциал-зависимых ионных каналов, ведут к повышению экстраклеточной концентрации К+, и всё это формирует основу для нейронной гиперсинхронизации [25]. Дальнейшее прогрессирующие изменения в гиппокампетесно связаны с изменениями нейропластичности: наблюдается спрутинг мшистых волокон в зубчатой извилине гиппокампа формируются новые возбуждающие синапсы на гранулярных клетках, что способствует большей дивергенции возбуждения в гиппокампе, а также самоактивации гранулярных клеток [36, 37]. В результате длительно протекающих структурных и метаболических изменений в гиппокампе в отдалённом периоде ЧМТ наблюдаются прогрессирующие по частоте и выраженности эпилептические приступы на фоне снижении порога возбудимости нейронов[38-40].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Более 50 миллионов человек во всем мире страдают эпилепсией [41]. На эпилепсию приходится13 миллионов лет жизни, скорректированных на инвалидность [42].
Согласно определению Международной противоэпилептической Лиги, наличие активной эпилепсии у пациента подразумевает прием противоэпилептических препаратов либо наличие приступов за последние 2 — 5 лет [43]. Стандартизированная по возрасту распространенность активной эпилепсии в мире по данным на 2016 год составляет 621,5 (540,1 – 737,0) на 100000. Распространенность активной эпилепсии увеличивается с возрастом, достигая максимума к 5 -9 годам (374,8 [280,1 – 490,0]) и у людей старше 80 лет (545,1 [444,2 – 652,0]) [42].Заболеваемость эпилепсией в разных странах составляет в среднем 67.77 на 100000 человек вгод (95% CI 56,69 – 81,03) [44].
По данным единственного российского масштабного клинико-эпидемиологического исследования 517624 человек 14 лет и старше в 14 регионах РФ (0,34% всего населения РФ) стандартизированное по возрасту значение распространенности (European Standard Million) составило 3,40 случая на 1000. Распространенность эпилепсии была выше: в Сибири и на Дальнем Востоке по сравнению с Европейской частью РФ, в сельской местности по сравнению с крупными городами. Возрастная структура заболеваемости отличалась от наблюдаемой в странах Европы и США – значения заболеваемости были ниже в старших возрастных группах[45].
Каждый год регистрируется 125000 смертей больных эпилепсией [46]. Стандартизированные показатели смертности пациентов с эпилепсией в странах с низким и средним уровнем дохода более чем в 2,5 раза, а в странах с высоким уровня дохода – в 2 — 7 раз — превышают общепопуляционные [47,48].
Преждевременная смертность больных эпилепсией обусловлена в том числе более частой травматизацией и суицидами, а также высоким уровнем соматической и психиатрической коморбидности [49–51].
Особое место среди причин смерти пациентов с эпилепсией занимает SUDEP (suddenunexpected death in epilepsy), или синдром внезапной смерти при эпилепсии, так как частота встречаемости этого синдрома среди молодых людей с эпилепсией, в особенности фармакорезистентной, по разным оценкам в 24 — 27 раз выше, чем в общей популяции [52].
Эпидемиология эпилептического статуса
Критический анализ популяционных исследований в различных регионах земного шара показал высокую вариабельность возникновения эпилептического статуса от 1,29 до 73,7 на 100000 взрослых [53]. По данным большинства исследований, риск развития эпилептического статуса выше у мужчин в сравнении с женщинами, а также у детей и людей старше 60 лет [54].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
1.6.1. Клиническая картина основных типов эпилептических приступов.
Дефиниция основных типов эпилептических приступов (ЭП) изложена в разделе Термины иопределения [1,2, 484, 485].
1.6.2. Клиническая картина структурных фокальных эпилепсий (СФЭ)
Под структурными (симптоматическими) подразумевают формы эпилепсии с верифицированной причиной их развития. Большинство известных СФЭ развиваются на основе структурной аномалии головного мозга, опухолевого, травматического, гипоксически-ишемического, геморрагического или иного повреждения. Среди СФЭ в зависимости от локализации эпилептогенного очага выделяют лимбические (палеокортикальные) с очагом в области эмбриогенетически старых структур височной доли (гиппокампальный комплекс, поясная и зубчатая извилины и др.) и неокортикальные эпилепсии с очагом в области различных отделов новой коры [5]. Установление этиологии СФЭ — неотъемлемая часть адекватной тактики ведения пациента, особенно при решении вопроса о хирургическом лечении.
Особенности клинических проявлений фокальных структурных эпилепсий в раннем детском возрасте
Cемиология приступов у детей меняется с возрастом. По всей видимости процесс изменения семиологии отражает постепенность созревания нервной системы. Чем старше становится ребенок, тем больше клиническая картина эпилепсии напоминает таковую у взрослых пациентов.
В целом, фокальные приступы у детей первых лет жизни часто сопровождаются двусторонними клиническим проявлениями – могут выглядеть как двустороннее тоническое напряжение, как эпилептический спазм или двусторонний миоклонус. Без видео-ЭЭГ-мониторинга достаточно трудно определиться с точной привязкой эпилептического приступа к определенной доле головного мозга, то есть трудно определить эпилептогенную зону. Возможно, что исключение составляет дополнительная моторная зона коры; приступы, исходящие из нее, выглядят как асимметричное тоническое напряжение по типу позы «фехтовальщика».
Guadalupe Fernandez-Baca Vaca и соавт. в 2018 году на основании ретроспективного анализа видео-ЭЭГ-мониторинга у 1140 пациентов с эпилепсией определили следующие возрастные особенности фокальных приступов у детей в зависимости от возраста [57]. В возрасте от 0 до 3 лет по частоте фокальные приступы уступают генерализованным. Наиболее частым из фокальных является гипомоторный (по классификации 2017 года — не моторный с нарушениемосознанности) фокальный приступ (он отмечается примерно у 20% детей первых трех лет жизни с эпилептическими приступами вообще); 50% этих приступов начинаются в затылочной доле, они латерализованы только в 25% всех случаев. У детей этой возрастной группы отсутствуют ауры и редко отмечаются автоматизмы (ороалиментарные автоматизмы с трудом отличаются от неэпилептических явлений в межприступном периоде).
В возрасте от 3 до 6 лет среди фокальных приступов начинают доминировать фокальные клонические и тонические типы (они отмечаются у 21% детей с эпилептическими приступами).Эпилептогенную зону по клиническим проявлениям и данным ЭЭГ удается определить в 60% всех случаев; если она фокальная, то моторный компонент будет контралатеральным. В этом возрасте появляются и становятся более отчетливыми ауры и автоматизмы, преимущественно ороалиментарные. Гипомоторные (немоторные с нарушением осознанности) приступы в этом возрасте не очень часты.
В возрасте от 6 до 10 лет сохраняются контралатеральные эпилептогенной зоне фокальные тонические и клонические приступы (22% от всех детей этого возраста с эпилептическими приступами). Отмечается невысокий процент пациентов с приступами нарушения осознанности без четких двигательных компонентов. Появляются пациенты с версивными игипермоторными фокальными приступами.
В возрасте после 10 лет семиология приступов в целом соответствует таковой у взрослых пациентов с эпилепсией.
1.6.2.1. Структурная височная (височнодолевая) эпилепсия (СВЭ)
СВЭ – наиболее распространенная (25% всех форм СФЭ), полиэтиологичная, преимущественно структурная фокальная эпилепсия [58], развивающаяся на основе гиппокампального склероза (наиболее часто), фокальных кортикальных дисплазий (ФКД), дизэмбриопластических нейроэпителиальных опухолей (ДНЭТ), нередко ассоциированные со склерозом гиппокампаили ФКД [59]; комбинированные формы до 38% [6]. Более редкие причины — последствия перинатального повреждения, ЧМТ (19,5%) нейроинфекции (10%), лимбический энцефалит [60]. Выделяют две основные клинические формы СВЭ: лимбическую и неокортикальную.
Лимбическая (мезиотемпоральная) височная эпилепсия (МВЭ) — наиболее частая (60% всех СВЭ) и наиболее труднокурабельная форма, часто фармакорезистентная. Возраст дебюта –любой, чаще до 16 лет [7]. Более чем у половины больных дебюту МВЭ за несколько лет предшествуют атипичные фебрильные судороги [58] (характеристика в разделе «Фебрильные судороги»).
Клиника МВЭ [58]. Наиболее характерные типы эпилептических приступов (ЭП):
─ ЭП с сенсорным дебютом без расстройства сознания (стар. — изолированная аура). Часто с вегетативно–висцеральными абдоминальными проявлениями «с восходящим эпилептическим ощущением»; реже в форме обонятельных или вкусовых галлюцинаций, сновидных состояний (внезапно возникающие ощущения «снов наяву», грез, с чувством нереальности, ощущения «ранее виденного, слышанного, пережитого» или «никогда невиденного»); состояния деперсонализации (нарушение восприятия собственной личности); аффективных пароксизмов (немотивированное чувство страха, радости, приподнятости, легкости и экстаза);
─ фокальные ЭП с моторным дебютом и типичными автоматизмами (стар.: аутомоторные): изолированное выключение (или изменение) сознания без судорог с наличие мороалиментарных или жестовых (на стороне очага) автоматизмов и нередко дистонической установкой кисти на противоположной стороне;
─ фокальные ЭП с остановкой активности (стар.: диалептические);
─ билатеральные тонико-клонические приступы с локальным сенсорным или моторным началом.
Продолжительность ЭП — от 30 с до 3 мин; частота от единичных в месяц до нескольких раз всутки. Характерны многообразие и сложность клинических проявлений МВЭ как в структуре самих приступов, так интериктальных непароксизмальных расстройств, среди которых доминируют нарушения познавательных функций (особенно у детей), аффективные расстройства, эпизодические психотические и дисфорические нарушения [6].
Неокортикальная (латеральная) височная эпилепсия встречается реже, дебютирует в любом возрасте. Для нее характерны фокальные ЭП в форме: слуховых (пароксизмальное возникновение ощущения шума, музыки, голосов) или зрительных (пароксизмальное появление сложных ярких панорамных зрительных образов, нередко с элементами воспоминания прошедших событий) галлюцинаций; приступов несистемного головокружения в сочетании с вегетативными проявлениями (бледность кожи, гипергидроз, тахикардия); пароксизмальной сенсорной афазии (при очаге в доминантном полушарии); «височных синкопе» (выключение сознания, обмякание и медленное падение без судорог) [61].
Важная клиническая особенность СВЭ – высокая частота двустороннего повреждения амигдало-гиппокампального комплекса [62], сочетание склероза гиппокампа, ДНЭТ, ФКД у одного больного, отсутствие интериктальных изменений или широкая топография интериктальных ЭЭГ нарушений (особенно у детей), выходящих за пределы височного региона [63], что создает определенные диагностические и тактические трудности.
1.6.2.2. Структурная лобная (лобнодолевая) эпилепсия (СЛЭ)
СЛЭ – полиэтиологичная СФЭ, чаще структурная, развивающаяся на основе ФКД, пороков развития головного мозга, последствий перинатальной энцефалопатии, опухоли, ЧМТ, ОНМК; реже инфекционная, иммунная, метаболическая или генетическая (синдром: гипермоторная эпилепсия с приступами, ассоциированными со сном). Дебют структурных форм СЛЭ возможен в любом возрасте.
Клиника. Выделяют 3 основные клинические и локализационные формы СЛЭ [64]: моторная, премоторная и префронтальная, определяющих особенности семиотики ЭП [65].
Моторная СЛЭ. ЭП развиваются из очага в области передней центральной извилины (моторная кора) проявляются клоническими судорогами лица, руки, ноги или гемиклоническими пароксизмами, Джексоновским маршем, иногда с последующим развитием паралича Тодда.
Премоторная СЛЭ. ЭП исходят из дополнительной сенсомоторной зоны, проявляются билатеральными асимметричными пароксизмами («по типу цифры 4»). Возможно начало с ощущения жжения с последующей вокализацией и тоническим напряжением руки контралатерально очагу.
Префронтальная СЛЭ. ЭП из дорсолатеральных и орбитофронтальных отделов лобной коры начинаются с тонического поворота глаз, а затем головы в противоположную очагу сторону; возможно развитие ЭП с вокализацией (вопли, стоны, сопение, кашель и др.) и сложными двигательными актами с гиперкинетическими проявлениями (педалирование, боксирование, сексуальные движения тазом); иногда встречается изолированная аура с нарушением когнитивных функций в виде «наплыва насильственных мыслей».
Все ЭП при СЛЭ могут протекать как при сохранном сознании, так и с выключением сознания, часто наблюдается трансформация в билатеральные тонико-клонические приступы (БТКП). Общая характеристика ЭП при СЛЭ: кратковременность (максимум минута), высокая частота жестовых автоматизмов, постуральных и моторных феноменов, серийных судорожных приступов и эпилептического статуса, наличие ингибиторных феноменов (застывание, замирание, внезапное падение), минимальная постиктальная спутанность, серийное циклолептическое течение и преимущественное возникновение в ночное время [6].
СЛЭ часто путают с генерализованными эпилепсиями вследствие персистирования приступов с генерализованным дебютом (псевдоабсансов, миоклонус век с абсансами), быстрой билатеральной синхронизацией возбуждения (на ЭЭГ) и моторной активности [66]. Иктальная ЭЭГ зависит от характера приступов. Наиболее часто констатируется низкоамплитудная быстрая активность в одном из лобных отведений, бифронтально или диффузно (Low АmplitudeFast Activity – LAFA) [67].
Неврологический статус зависит от этиологии СЛЭ. Возможно формирование контралатерального гемипареза, атаксии, тугоподвижность и замедленность мыслительных процессов, признаки лобной психики, у детей — умственная отсталость, трудности обучения [65].
1.6.2.3. Структурная теменная (теменнодолевая) эпилепсия (СТЭ)
СТЭ — наиболее редкая форма в группе СФЭ, обычно структурная, в 1/3 всех случаев –опухолевого генеза [64], реже развивающаяся на основе ФКД, порэнцефалических кист, кортикальных дисплазий, ОНМК и др. Особо выделяют перинатальное ишемическое поражение на границе кровоснабжения ветвей средней и задней мозговых артерий («watershed lesion») с последующим развитием алигирии в зоне соединения теменной и затылочной долей [69].
Клиника. Дебют СТЭ возможен в любом возрасте. Семиотика ЭП связана с локализацией очага и распространением возбуждения на соседние регионы. Выделяют несколько клинических форм СТЭ (передняя, задняя, нижняя, парацентральная) [65]:
При передней СТЭ ЭП характеризуется в основном сенсорными феноменами (парестезиями, иногда болями или онемением, сенсорным Джексоновским маршем в контралатеральных конечностях) – «гемисенсорная» или «сенсомоторная» эпилепсия. Распространение возбуждения на рядом лежащие регионы сопровождается: присоединением зрительных иллюзий (на затылочную долю при задней СТЭ ); головокружения, вегетативных абдоминальных симптомов, иногда с остановкой активности и автоматизмами (на височную долю при нижней СТЭ ); моторных клонических феноменов (на моторную кору передней центральной извилины).У детей часто наблюдаются внезапно возникающие тонические билатеральные или аксиальные судороги, которые могут переходить в серии (распространение на лобную долю) [70].
При парацентральной СТЭ (очаг в области парацентральной дольки) ЭП проявляются сенсорными нарушениями в форме парестезии, жжения, болей в области гениталий, внутренних поверхностей бедер, ощущением оргазма, возможно появление БТКП, ЭП с нарушением речи при сохранности сознания, метаморфопсий, анозогнозии и аутотопагнозии в конечностях.
У пациентов с СТЭ нередко выявляется гемигипестезия по проводниковому типу, иногда в сочетании с легкой пирамидной недостаточностью контралатерально очагу. Возможны умеренные когнитивные расстройства. ЭЭГ выявляет эпилептиформную активность в теменных, теменно-затылочных или теменно-задневисочных отведениях, нередко –билатерально. Возможно появление феномена вторичной билатеральной синхронизации, а также продолженного регионального замедления. При позднем дебюте СТЭ необходимо, в первую очередь, исключить объемные образования. Прогноз зависит от этиологии СТЭ, частоты приступов и выраженности когнитивных нарушений.
1.6.2.4. Структурная затылочная (затылочнодолевая) эпилепсия (СЗЭ)
СЗЭ – редкая (5% всех эпилептических синдромов) обычно структурная, наиболее часто развивающаяся на основе: ФКД, последствий перинатальных энцефалопатий (затылочная улегирия), окципитальных кальцификатов, сосудистых аномалий (в т.ч. синдром Штурге –Вебера), MELAS-синдрома, опухолей или ОНМК в области затылочных долей. СЗЭ нередко относится к эпилепсиям со смешанной этиологией, генетической и структурной [69].
Заболевание дебютирует в любом возрасте. Иктальные клинические симптомы подразделяются на зрительные нарушения (простые и сложные зрительные галлюцинации, зрительные иллюзии, пароксизмальный амавроз, пароксизмальное сужение полей зрения с появлением скотом), глазодвигательные нарушения (трепетание век, нистагм, девиация глазных яблок в контралатеральную очагу сторону), вегетативные расстройства (головная боль, рвота, побледнение лица, двусторонний миоз) и ассоциативные феномены, связанные, с распространением возбуждения на теменную кору (анозогнозия, акалькулия, апраксия, аутотопагнозия). Типична высокая частота ЭП, особенно фокальных сенсорных зрительных приступов (стар.: изолированные зрительные ауры), иногда сливающихся в «фуги» или статусфокальных приступов высокой продолжительности (status amavroticus) [65]. Распространение возбуждения из затылочной коры вперед приводит к развитию лобной эпилепсии дополнительной моторной зоны [69]. В этих случаях начало приступа указывает на вовлечение зрительной коры.
Нередко у пациентов с СЗЭ выявляются косоглазие, нарушение конвергенции, снижение зрения, возможны зрительная агнозия («корковая слепота»), сужение полей зрения контралатерально очагу, когнитивные нарушения.
Иногда СЗЭ необходимо дифференцировать с мигренью и идиопатической фокальной (самоограничивающейся) затылочной эпилепсией, которые имеют сходство клинических проявлений.
На ЭЭГ обнаруживается региональная пик-волновая активность в одном из затылочных отведений, биокципитально, нередко с распространением на теменные и височные отведения или диффузно. В отличие от центротемпоральных спайков, выявляемых на ЭЭГ при идиопатической затылочной эпилепсии, эпилептиформная активность при СЗЭ не исчезает при записи ЭЭГ с открытыми глазами. При массивном структурном дефекте возможно появление продолженного регионального замедления [67]. Данные нейровизуализации зависят от этиологии СЗЭ. СЗЭ взрослых часто имеет серьезный прогноз, фармакорезистентность развивается у трети пациентов [71]. Дети с ФКД затылочной доли, как правило, – кандидаты на хирургическое лечение [72].
1.6.2.5 Синдром (энцефалит) Кожевникова – Расмуссена и эпилепсия Кожевникова
Эпилепсия Кожевникова (ЭК) — отдельная форма эпилепсии, но не нозологически самостоятельное заболевание, полиэтиологичное по своей природе, проявляющееся симптомокомплексом ЭК: облигатное наличие постоянного миоклонуса, обычно в сочетании с фокальными моторными, билатеральными судорожными эпилептическими приступами и очаговыми неврологическими симптомами [73]. Симптомокомплекс ЭК встречается прибольшом количестве различных неврологических заболеваний: энцефалиты (вирусные, энцефалит Кожевникова — Расмуссена, цистицеркоз и другие), инфекционные заболевания головного мозга с масс–эффектом (абсцесс, туберкулома, гумма), травматические, сосудистые (ишемические, геморрагические, венозный тромбоз), опухоли головного мозга, ФКД [74]. В России эпилепсия Кожевникова наиболее часто встречается при клещевом энцефалите и синдроме Кожевникова – Расмуссена.
Синдром (энцефалит) Кожевникова – Расмуссена (СКР) – тяжелое прогрессирующее заболевание головного мозга, подострый прогрессирующий очаговый энцефалит, предположительно аутоиммунной природы (не установлено). Возможные причины [75]: хроническая вирусная инфекция; острая вирусная инфекция, приводящая к локальным иммунным изменениям; аутоиммунный механизм, не связанный с инфекцией. У пациентов с СКР обнаружен повышенный титр антител к глутаматным (GluR3) рецепторам (не имеет диагностического значения) [76]. В соответствии с проектом классификации (2001) [56], СКР относится к группе симптоматической фокальной неокортикальной эпилепсии; по этиологической классификации эпилепсий (2017) [5] – к смешанной форме: иммунной и структурной.
Для СКР характерна клиническая триада: ЭП, двигательные нарушения (центральный гемипарез) и расстройство высших психических функций в сочетании с неуклонно прогрессирующим течением, тяжелой инвалидизацией и возможным летальным исходом. Дебют СКР в широком возрастном диапазоне, чаще – от 1 до 14 лет, с пиком в 5 — 8 лет, описаны случаи дебюта во взрослом возрасте [77]. Обычно заболевание начинается с фокальных моторных или билатеральных судорожных приступов, реже – фокальных приступов с автоматизмами и фокальных не моторных приступов, часто – с эпилептического статуса. Наиболее характерны ЭП, исходящие из моторной коры лобной доли. Выделяют 3 клинических стадии ЭКР [78]:
1 стадия (продромальный период, до 7 месяцев) – дебют заболевания с простых фокальных моторных ЭП (которым может предшествовать соматосенсорная аура) или с БТКП. Частота ЭП постепенно нарастающая. Постепенно формируется постприступный парез Тодда, присоединяются унилатеральные миоклонические приступы.
2 стадия (активный период, до 8 месяцев) — частые, продолжительные ЭП со статусным течением, постоянным эпилептическим миоклонусом в одной половине тела (симптомокомплекс ЭК). Постприступный парез Тодда сменяет перманентный гемипарез, присоединяются проводниковая гипестезия, выпадение полей зрения, расстройства психики и речи.
3 стадия (стабилизация, в 80% до 3 лет от начала заболевания) – стабилизация или урежение частоты ЭП при одновременном прогрессировании неврологических расстройств. У ¼ детей присоединяются нейроэндокринные нарушения: ожирение, преждевременное половое развитие [79].
Диагностические критерии СКР на основании European consensus statement [80] состоят из двух частей (А и В), представленных в таблице 3.
Таблица 3. Диагностические критерии СКР на основании European consensus statement
Диагноз СКР может быть установлен только при наличии всех 3 критериев части А (первый этап) или любых 2 критериев части В (второй этап). Второй этап включает проведение церебральной биопсии. При установлении диагноза СКР важно обследование пациентов в динамике: сравнение клинических данных, результатов ЭЭГ и МРТ исследования. Прогноз при СКР всегда очень серьезный и определяется своевременностью хирургического лечения, которое позволяет остановить проявления разрушительной фармакорезистентной эпилепсии. Инвалидизация при СКР всегда выражена и обусловлена высокой частотой эпилептических приступов, наличием гемипареза и нарушением высших психических функций [76].
1.6.3. Возрастзависимые (синоним: генетические, самоограничивающиеся, самокупирующиеся) фокальные эпилепсии с началом в детском возрасте. Клиническая картина
Термин самоограничивающиеся эпилепсии означает возрастзависимый их характер с высокой вероятностью спонтанной ремиссии по приступам в определенном возрасте.
1.6.3.1. Возрастзависимая (самоограничивающаяся) эпилепсия с вегетативными приступами (ранее синдром Панайотопулоса)
Возрастзависимая (самоограничивающаяся) эпилепсия с вегетативными приступами –эпилептический синдром с началом в раннем детстве с фокальных вегетативных приступов, которые часто носят пролонгированный характер. Синдром относится к эпилепсиям со сложным типом наследования, оба пола страдают одинаково часто. Перинатальный анамнез неотягощен, у 5 — 17% детей в анамнезе фебрильные судороги.
Дебют приступов в возрасте от 1 года до 14 лет (чаще между 3 и 6 годом жизни). Приступы у большинства пациентов редкие, в 25% всех случаев имеет место единственный эпизод (он может быть эпилептическим вегетативным статусом), в 50% всех случаев общее число приступов за время болезни равно 6. У некоторых пациентов могут отмечаться довольно частые приступы. В 2/3 всех случаев приступы отмечаются во сне. Во время приступа характерны гастроинтестинальные симптомы (тошнота, рвота), бледность, цианоз, расширение зрачков, нарушения терморегуляции, частоты дыхания и сердцебиения. Могут отмечаться недержание мочи и гиперсаливация. По мере развития приступа возникает нарушение сознания, развивается поворот головы и глаз в сторону, иногда — гемиклонии. Приступ продолжается от нескольких минут до часов с формированием вегетативного эпилептического статуса. По завершении статуса резидуального неврологического или когнитивного дефицита нет.
Неврологический статус детей нормален, их развитие и когнитивные функции не страдают. Тем не менее в период активного течения эпилепсии может отмечаться негрубый речевой дефицит.
На межприступной ЭЭГ – на фоне нормальной биоэлектрической активности мультифокальные повторные спайки или комплексы острая-медленная волна высокой амплитуды у 90% детей, разряды могут менять свою локализацию. Наиболее частая локализация — затылочные отведения (в 60% всех случаев). В небольшом проценте случаев могут отмечаться генерализованные разряды и низкоамплитудные спайки. Разряды блокируется открытием глаз, так как имеет место fixation-off sensitivity (рефлекторный феномен ЭЭГ, вызванный устранением зрительной фиксации, которая определяется центральным зрением). Данныйфеномен чаще встречается при синдромах Панайотопулоса и Гасто, но может отмечаться и при идиопатических генерализованных эпилепсиях. В 10% всех случаев однократная рутинная ЭЭГразрядов не выявляет, что служит показанием к проведению ЭЭГ сна.
МРТ головного мозга в пределах нормы. Если у пациента отсутствуют атипичные черты синдрома, то проведение МРТ не является обязательным.
Спонтанная ремиссия наступает обычно через несколько лет с момент начала эпилепсии (в возрасте 11 — 13 лет).
1.6.3.2. Возрастзависимая (синоним — самоограничивающаяся) эпилепсия с центротемпоральными спайками (синоним — доброкачественная эпилепсия детства с центротемпоральными спайками или роландическая эпилепсия)
Возрастзависимая (синоним — самоограничивающаяся) эпилепсия с центротемпоральными спайками — эпилепсия раннего школьного возраста с короткими гемифациальными приступами, типичными разрядами на ЭЭГ и спонтанной ремиссией в позднем подростковом возрасте.
Имеет сходные клинические и энцефалографические черты с атипичной детской эпилепсией с центротемпоральными спайками, эпилептической энцефалопатией с продолженной спайк-волновой активностью во сне и синдромом Ландау – Клеффнера. Все эти синдромы могут рассматриваться как спектр состояний, и возможен переход пациента из одного синдрома в другой по мере течения болезни.
Тип наследования считается сложным (мультифакторным). Оба пола страдают одинаково часто.У сибсов могут отмечаться сходные разряды без приступов (аутосомно-доминантный тип наследования разрядов). В 10% всех случаев у родственников может отмечаться эпилепсия (чаще не детская эпилепсия с центротемпоральными спайками).
Перинатальный анамнез не отягощен. Возможны фебрильные судороги в анамнезе (в 5 — 15% всех случаев). В очень небольшом проценте случаев происходит эволюция из синдрома Панайотопулоса.
Начало приступов в возрасте от 3 до 14 лет (с пиком частоты в 9 — 10 лет). Приступ заключается в клонических сокращениях половины лица (губы, языка, щеки) и имеет лобно-теменно-оперкулярное происхождение. Отмечаются трудности артикуляции (афазия), жевания и глотания, а также гиперсаливация. Приступы короткие (менее 5 минут), редкие (большинство пациентов имеют менее 10 приступов за всю историю болезни), иногда бывает несколько приступов в течение дней или недель с последующим большим межприступным интервалом в несколько месяцев. Приступ может эволюционировать в ипсилатеральный клонический в руке, ипсилатеральный гемиклонический или в билатеральный тонико-клонический. Возможен парез Тодда.
Неврологический статус нормален. Развитие и когнитивные функции не страдают до начала эпилепсии. Во время ее активного течения может обнаруживаться поведенческий и когнитивный дефицит, особенно в речевой сфере. Если дефицит имеет серьезный характер, необходима запись ЭЭГ сна. Дефицит становится меньше, когда приступы проходят.
Межприступная ЭЭГ – нормальная биоэлектрическая активность с сохранением архитектуры сна. Высокоамплитудные центротемпоральные спайки или комплексы острая-медленная волна, активируемые во время дремоты и сна. Могут быть как уни-, так и билатеральными, могут фиксироваться и вне центротемпоральной области – в теменной, затылочной и лобной доле. Имеют типичную морфологию с максимальным негативным компонентом в центротемпоральной области (C3/C4 и T3/T4) и максимальным позитивным компонентом в лобных отведениях. Если имеет место стойкое фокальное замедление без центротемпоральных спайков или диффузное замедление, необходимо думать о других эпилептических синдромах.
МРТ головного мозга нормальна или имеются неспецифические изменения. Если отсутствуют атипичные клинические и энцефалографические черты, то проведение МРТ не является обязательным.
Приступы обычно проходят к 13 годам, изредка к 18 годам.
1.6.3.3. Детская затылочная эпилепсия со зрительными симптомами (ранее — детская затылочная эпилепсия тип Гасто)
Детская затылочная эпилепсия тип Гасто – самоограничивающаяся детская эпилепсия с началом в детском возрасте с хорошо контролируемыми приступами и ремиссией, наступающей через 2 — 4 года после начала приступов.
Тип наследования не известен (предполагается сложный/полигенный). Примерно в трети всех случаев имеется отягощенность по фебрильным судорогам и эпилепсии, а также сообщается о мигрени у родственников (9 — 16%). Оба пола страдают одинаково часто.
Приступы начинаются в возрасте от 15 месяцев до 19 лет с пиком в 8 — 9 лет. Характерны частые фокальные сенсорные зрительные приступы, с быстрым началом, короткие (чаще несколько секунд, у большей части до трех минут, редко – продолжительностью до 20 минут). Зрительные феномены представляют собой разноцветные маленькие круги, возникающие на периферии зрения и двигающиеся горизонтально, постепенно увеличиваясь в размерах, что может сопровождаться поворотом глаз или головы в ипсилатеральную фокусу сторону. Могут отмечаться другие приступные симптомы со стороны затылочной доли, включая слепоту, сложные зрительные галлюцинации, зрительные иллюзии (например, иллюзия движения глазных яблок), боль в орбитальной области.
Перинатальный анамнез не отягощен.
Неврологический статус нормален. Развитие ребенка и его когнитивные функции не страдают, лишь у некоторых пациентов описано незначительное нарушение когнитивных функций.
ЭЭГ – на межприступной ЭЭГ у большинства пациентов на фоне нормальной биоэлектрической активности отмечаются спайки или комплексы спайк-медленная волна в затылочных отведениях. Иногда подобные изменения определяются только во сне. Характерна фоточувствительность по типу «fixation-off» — в 20 — 90%, фотосенситивность — в 15%. В 20% всех случаев имеет место сочетание спайк-волновой активности с центротемпоральными спайками или генерализованными спайк-волновыми разрядами. На ЭЭГ в начале приступа отмечается уменьшение обычной спайк-волновой активности с последующим внезапным развитием быстрых ритмов низкой амплитуды в затылочных отведениях. В то же время возможно и наличие медленной спайк-волновой активности в момент клоний глазных яблокили приступной слепоты.
МРТ головного мозга нормальна.
Ремиссия по приступам наступает у 50 — 60% пациентов через 2 — 4 года с момента начала эпилепсии.
1.6.4. Эпилептические синдромы детского возраста, генерализованные (клиническая картина)
1.6.4.1. Фебрильные приступы (ФП). Фебрильные приступы плюс
ФП – эпизоды эпилептических приступов, возникающих в младенческом или детском возрасте во время лихорадки, не связанной с инфекцией. Около 5% детей в общей популяции имеют в анамнезе ФП. Риск трансформации ФП в эпилепсию составляет 2 — 5%, повторяемость – до 40%[81].
При ФП обнаружены различные генные и хромосомные аномалии, в частности, изменения в хромосоме 2q23-24 [82]. Идентифицировано более 20 генов, мутации в которых приводят к возникновению трех групп генетических эпилепсий, дебютирующих с ФП, которые могут иметь как доброкачественное, так и прогрессирующее течение с присоединением очаговой неврологической симптоматики и интеллектуального дефицита. ФП могут наблюдаться убольных с хромосомной патологией, при некоторых наследственных нейродегенеративных болезнях и моногенных наследственных синдромах. Их следует дифференцировать с нейроинфекциями (менингиты, энцефалиты), а также с тяжелой миоклонической эпилепсией младенчества, при которой ФП долгое время — единственный тип ЭП.
Типичные (простые) ФП — это короткий генерализованный приступ продолжительностью < 15 мин (в большинстве случаев самопроизвольно прекращающийся в течение 2 – 3 мин), неповторяющийся в течение 24 ч, возникающий во время эпизода лихорадки, не вызванный острым заболеванием нервной системы, у ребенка в возрасте от 6 месяцев до 5 лет, без неврологического дефицита. Они дебютируют в возрасте от 6 мес до 5 лет (ср. 20 мес), проявляются ГТКП; реже (10%) – фокальными моторными ЭП с остановкой активности и автоматизмами и «височными синкопе». Их продолжительность обычно не превышает 5 минут. Риск возникновения при наличии ФП у одного из родителей — 20%, у обоих родителей – 55% [81].
Атипичные (сложные) ФП характеризуются следующими проявлениями [74]: возраст дебюта до 6 мес. или после 5 лет; фокальные проявления приступа (версия головы, гемиклонии), либо продолжительным течением более 15 мин, либо множественными последовательно повторяющимися приступами в рамках одного эпизода лихорадки.
При продолжительности приступа более 30 мин говорят о фебрильном эпилептическом статусе. Они имеют место в анамнезе 30% пациентов с резистентными формами эпилепсии; трансформируются в структурную фокальную эпилепсию, чаще в палеокортикальную височную (15% всех случаев).
Описан синдром идиопатической (генетической) генерализованной эпилепсии «фебрильные судороги плюс» [83], который наследуется по аутосомно-доминантному типу (локус 19q13.1; натриевая каналопатия), известны и другие его генетические варианты. При этом заболевании ФП возникают в сочетании с другими типами ЭП. Критерии диагноза: дебют от 4 месяцев до 9 лет; частые семейные случаи эпилепсии или ФП; наличие простых (типичных) ФП; облигатный тип приступов – частые генерализованные тонико-клонические судороги, возникающие как при температуре, так и без нее.
Показана возможность наличия при синдроме «фебрильные судороги плюс» не только генерализованных, но и фокальных эпилептических приступов, чаще по типу «роландических» и «затылочных». В связи с этим синдром не является «чисто генерализованной» формой эпилепсии [84]. В настоящее время выделяют следующие фенотипы при ФП.
1. ФП как зависимое от возраста состояние, без трансформации в эпилепсию (до 90% всех случаев ФП).
2. Идиопатическая эпилепсия с фебрильными приступами плюс.
3. Типичные ФП, предшествующие идиопатической генерализованной эпилепсии.
4. Типичные ФП, предшествующие идиопатической фокальной эпилепсии.
5. Атипичные ФП с трансформацией в структурную фокальную эпилепсию.
6. ФП при синдроме Драве (частые ФП с альтернирующими гемиконвульсиями).
7. ФП с последующим развитием генетических эпилепсий (иных, чем синдром Драве): синдром Ангельмана, синдром мутации в гене PCDH19 и пр.
При атипичных ФП возможно наличие очаговых неврологических симптомов, задержки психомоторного развития, причем эти признаки обычно появляются еще до дебюта ФП. При высокой продолжительности ФП и статусе ФП возможно развитие острой церебральной ишемии с гемипарезом. В этом случае речь идет о тяжелом эпилептическом синдроме — «HHE» – Hemiconvulsion-hemiplegia-epilepsy syndrome: эпилепсия с гемиконвульсивными приступами и гемипарезом [85], который является результатом длительных гемиконвульсивных приступов (фокальный эпилептический статус) на фоне гипертермии, вызванной в большинстве случаев экстрацеребральными причинами, и приводящих к развитию отека с исходом в «церебральную гемиатрофию». Синдром HHE у детей часто имеет тяжелый прогноз [86]. После длительных ФП с исходом в гемипарез эпилепсия развивается в 75% случаев, часто с тяжелым течением и фармакорезистентностью (у 2/3 пациентов).
1.6.4.2. Эпилепсия с миоклоническими абсансами (синоним — синдром Тассинари)
Эпилепсия с миоклоническими абсансами (ЭМА) — идиопатическая генерализованная форма эпилепсии, которая не является единым заболеванием. Семейные случаи редки. Описана клиника ЭМА при ряде хромосомных и метаболических заболеваний (синдром Ангельмана,патология 12, 15, 20 хромосом). Всем пациентам с ЭМА необходимо проводить углубленные генетические исследования: хромосомный микроматричный анализ, панель наследственные эпилепсии [87].
Диагностические критерии [88]. Дебют ЭМА от 1 до 12 лет (средний – 7 лет) с миоклонических абсансов, реже с ГТКП (30%) с последующим присоединением абсансов; в 10% случаев предшествуют ФП.
«Ядро клинической картины» ЭМА — типичные сложные абсансы с массивным миоклоническим компонентом в мышцах плечевого пояса и рук, носящие ритмичный билатерально-синхронный и симметричный характер. У большинства пациентов отмечаются короткие серийные кивки головой, синхронно с подергиваниями плеч и рук. Также могут вовлекаться мышцы ног, мимическая мускулатура (подбородок и губы). Миоклонии век крайне нехарактерны. При этом может наблюдаться легкий наклон туловища и головы вперед (пропульсия), отведение и приподнимание плеч (тонический компонент). Уровень сознания в течение абсанса нарушен, может варьировать от полного отсутствия реакции до частичного, когда пациент может односложно отвечать на вопросы (тестируется с использованием математических подсчетов). Приступы могут сопровождаться остановкой дыхания и упусканием мочи. Пациент в вертикальном положении обычно не падает (есть исключения). В части случаев могут наблюдаться асимметричные проявления. Характерна высокая частота (десятки и сотни в сутки) и продолжительность серий приступов (10 — 60 с); в 20% случаев по утрам возникает статус абсансов («пик-волновой ступор»), в 50% — абсансы сочетаются с ГТКП, обычно при пробуждении.
У половины пациентов констатируются анизорефлексия, анизотония, легкая атаксия и когнитивные расстройства.
На ЭЭГ основная активность фона сохранна. Основной ЭЭГ-паттерн – продолженные высокосинхронизированные разряды комплексов пик и полипик-волна 3 Гц. Эпилептиформная активность и миоклонус легко провоцируется гипервентиляцией. Возможны региональные эпилептиформные паттерны в сочетании с генерализованными (15%) и диффузная кортикальная субатрофия при нейровизуализации (20%). В диагностике важна полиграфическая запись: видео-ЭЭГ-мониторинг в комбинации с электромиографией [83]. Миоклонии могут быть редуцированного характера и регистрироваться только с использованием миографических электродов, наложенных на дельтовидные мышцы, что показывает целесообразность более частого использования полиграфической записи, особенно при абсансной эпилепсии.
Критерии постановки диагноза синдрома:
— абсансы с ритмичными билатеральными миоклониями выраженной интенсивности.
— билатеральные ритмичные синхронные симметричные 3-Гц спайк-волны (паттерн типичного абсанса).
— миоклонические паттерны по ЭМГ-каналу при полиграфической ЭЭГ записи, накладывающиеся на постепенно нарастающее тоническое напряжение в руках.
Практически у всех пациентов с ЭМА возможно достижение хорошего контроля над ЭП, но только у трети – ремиссии [89]. Инвалидизация определяется частотой приступов (особенно – ГСП) и выраженностью когнитивных нарушений.
Продолжительность течения эпилепсии: в 60% случаях МА наблюдаются в среднем около 10 лет, после чего приступы имеют тенденцию к самоограничению (в течение еще 5 лет).
1.6.4.3. Эпилепсия с миоклонико-атоническими приступами (синдром Доозе)
Эпилепсия с миоклонико-атоническими приступами (МАЭ) — идиопатическая генерализованная форма эпилепсии, не является единым заболеванием, представляет собой клинико–электроэнцефалографический симптомокомплекс, имеющий, как генетическую (чаще), так иструктурную этиологию. Семейные случаи заболевания редки. Нормальное развитие детей до момента дебюта приступов и отчетливое когнитивное снижение после их дебюта сближают ЭМА с эпилептическими энцефалопатиями [90, 91].
Диагностические критерии [92]. Дебютирует МАЭ — от 1 до 5 лет с ГТКП (75%), возникающих в любое время суток. В 10% случаев предшествуют ФП. Типичные для МАЭ миоклонические и миоклонически-атонические приступы присоединяются обычно только после 3 — 4 лет и проявляются короткими, молниеносными, обычно асинхронными и аритмичными подергиваниями в проксимальных отделах ног и рук. Характерно появление миоклонических «кивков», при которых ребенок совершает короткое кивательное движение с легкой пропульсией туловища и приподниманием плеч («активные кивки»). Нередко приступы возникают многократно в течение одной минуты или даже постоянно, особенно – после пробуждения (эпилептический статус). При миоклониях в мышцах ног возникают каскадные приседания с внезапным падением на колени или ягодицы. При этом сознание сохранно. У 60 -90% детей наблюдаются типичные абсансы, а также абсансы с миоклоническим компонентом. Частота абсансов высокая, с максимумом в утренние часы.
Часто имеют место признаки пирамидной недостаточности, координаторных нарушений, когнитивных расстройств.
На ЭЭГ основная активность фона сохранна. Главный ЭЭГ-паттерн – короткие генерализованные разряды пик и полипик-волновой активности интериктально и иктально. Возможно появление и региональной пик-волновой активности [93]. МРТ в большинстве случаев — норма.
Дифференцировать МАЭ необходимо с самокупирующейся миоклонической эпилепсией младенчества (преобладание миоклонуса в верхних конечностях и редкость приступов падений; хорошая реакция на монотерапию производными жирных кислот (препаратами вальпроевой кислоты), структурной фокальной, обычно лобной, эпилепсией с псевдогенерализованными приступами (фокальные тонические приступы, атипичные абсансы, миоклонические пароксизмы, резистентность к терапии), синдромами Драве, Леннокса – Гасто и псевдо-Леннокса. Всем пациентам, имеющим фенотип МАЭ, необходимо проведение развернутых генетических исследований, а также высокоразрешающей МРТ.
Присоединение фокальных приступов значительно ухудшает прогноз [92]. Возможны трудности обучения, связанные с высокой частотой приступов [92].
1.6.4.4. Детская абсансная эпилепсия (ДАЭ)
ДАЭ — идиопатическая (генетическая) генерализованная эпилепсия (ИГЭ) с полигенным наследованием, дебютом в детском возрасте, проявляющаяся абсансами (основной вид приступов) и специфическим паттерном ЭЭГ – генерализованная пик-волновая активность частотой 3Гц [94].
Диагностические критерии. Основной тип приступов при ДАЭ – типичные сложные абсансы дебютируют в возрастном интервале от 3 до 9 лет. Различают сложные абсансы с тоническим, миоклоническим, атоническим, вегетативным компонентами, а также с асимметричными проявлениями и с автоматизмами (фарингооральными или жестовыми). Важные характеристики абсансов при ДАЭ: провокация гипервентиляцией (у 100% нелеченных детей), эмоциональным напряжением (злость, страх, удивление, восхищение, огорчение), интеллектуальными факторами (отсутствие интереса, рассеянность внимания); продолжительность от 3 до 30 (обычно 5 — 15 секунд); частота – десятки и сотни в сутки (пикнолептическое течение). Приступы могут исчезать или урежаться при физических иинтеллектуальных нагрузках. Истинную частоту приступов без видео-ЭЭГ-мониторинга установить трудно. Приступы, как правило, учащаются после пробуждения или к вечеру; сознание утрачивается полностью, после приступа — амнезия. У 10% детей с ДАЭ в анамнезе отмечается статус абсансов продолжительностью от нескольких часов до нескольких суток (пик-волновой ступор). ГТКП появляются у 1/4 больных редкими эпизодами в период пробуждения; в большинстве случаев присоединяются спустя 1 — 3 года после появления абсансов. На ЭЭГ – регистрируются продолжительные высокосинхронизированные пик-волновые комплексы частоты 3 Гц; отсутствуют даже минимальные когнитивные нарушения.
Клиническими критериями исключения диагноза ДАЭ являются [95]: одновременное наличие в клинической картине абсансов и ГТКП; неполное нарушение сознания или сохранность сознания в момент приступа; выраженные миоклонии век, единичные или неритмичные миоклонии головы, туловища или конечностей во время абсанса.
Дифференцировать ДАЭ необходимо с другими формами абсансных эпилепсий: юношеская абсансная эпилепсия, миоклонус век с абсансами (синдром Дживонса), синдром Тассинари (ЭМА), типичными абсансами в структуре СФЭ.
Прогноз. ДАЭ относят к возрастзависимым формам эпилепсии с благоприятным прогнозом в абсолютном большинстве случаев. Средняя продолжительность течения абсансов при ДАЭ составляет 6,6 лет. Обычно абсансы исчезают в возрасте 10 – 14 лет. Их исчезновение не всегда означает выздоровление от эпилепсии, в пубертате возможно возникновение ГСП. В 6% всех случаев ДАЭ абсансы сохраняются и во взрослом возрасте, становясь редкими, или возникая на фоне провокации (недосыпание, менструация). При адекватном лечении наступает устойчивая ремиссия. Позднее назначение терапии и неадекватное лечение могут быть причинами терапевтической резистентности [95, 96].
1.6.4.5. Электроклинические синдромы детства (кроме генетических фокальных эпилепсий и эпилептических энцефалопатий) (таб. 4)
Таблица 4. Электроклинические синдромы детства
1.6.4.6. Энцефалопатии развития и эпилептические
Эпилептическая энцефалопатия — состояние, при котором эпилептиформная активность на электроэнцефалограмме вносит свой вклад в когнитивные и поведенческие нарушения. При этом глобальный или избирательный дефекты могут нарастать со временем. По тяжести проявлений эпилептические энцефалопатии представляют собой спектр состояний и могут наблюдаться при любой эпилепсии и в любом возрасте, но чаще они дебютируют в детском возрасте. Синдромы, относящиеся к эпилептическим энцефалопатиям, могут быть как генетическими (моногенные случаи синдрома инфантильных спазмов, синдром Драве и др.),так и приобретенными (например, тот же синдром Веста, но в результате гипоксически-ишемической энцефалопатии новорожденных). Многие эпилептические энцефалопатии сопровождаются «массивной» эпилептиформной активностью на ЭЭГ, и уменьшение этой активности может привести к улучшению развития ребенка [5]. Под «массивной» эпилептиформной активностью подразумевается наличие частых эпилептиформных разрядов. Характер межприступной активности зависит от возраста пациента. На первом — втором году жизни – это ЭЭГ паттерны «вспышки-подавления», классической и модифицированной гипсаритмии, мультифокальной активности. Позже это может быть продолженная спайк-волновая активность сна (синоним электрический эпилептический статус сна) или медленные спайк-волновые разряды бодрствования, активирующиеся во время сна и во сне больше, чем в бодрствовании, имеющие тенденцию к билатеральной синхронизации, свойственные синдрому Леннокса — Гасто. Массивная эпилептиформная активность отмечается не у всех пациентов с эпилептическими энцефалопатиями (может появляться по мере прогрессирования болезни, например, при синдроме Драве).
Как правило, эпилептические энцефалопатии сопровождаются нарушением интеллектуального развития, развитием черт аутизма, негативно влияют на двигательные функции ребенка, и малочувствительны к обычно применяемым противоэпилептическими препаратам.
К классическим эпилептическим энцефалопатиям относят следующие [97]:
· Синдром Отахара.
· Злокачественная эпилепсия детства с мигрирующими парциальными судорогами.
· Ранняя миоклоническая энцефалопатия.
· Синдром Веста.
· Синдром Леннокса — Гасто.
· Синдром Доозе.
· Синдром Драве.
· Синдром Ландау — Клеффнера.
· Синдромы с продолженной спайк-волновой активностью во сне (кроме синдрома Ландау — Клеффнера).
· Миоклонический статус непрогрессирующих энцефалопатий.
Термин «Энцефалопатия развития и эпилептическая (сокращ. DDE) возник из понимания того факта, что не только эпилепсия вызывает нарушения развития и расстройства аутистического спектра, но и мутация сама по себе (при моногенных энцефалопатиях, а они часто являются их причиной) обусловливает эти нарушения [98].
Ниже приведена краткая клиническая характеристика классических эпилептических энцефалопатий (таб. 5) [99, 100]. В настоящий момент ILAE объединяет синдром Отахара и раннюю миоклоническую эпилепсию в общий эпилептический синдром – Раннюю инфантильную энцефалопатию развития и эпилептическую.
Таблица 5. Клиническая характеристика эпилептических энцефалопатий
Кроме классических энцефалопатий существует достаточно большое количество тяжелых эпилепсий раннего детства, не укладывающихся клинически и/или энцефалографически в жесткие рамки выше указанных синдромов. Многие из них начинаются в первые полтора года жизни ребенка и являются генетически детерминированными моногенными заболеваниями (см. раздел Генетика эпилепсии). Эта группа носила название «ранних эпилептических энцефалопатий». Термин «Ранняя эпилептическая энцефалопатия» (сокр. англ. EIEE) заимствован из OMIM [101]. На начало 2021 года OMIM насчитывает 88 моногенных ранних эпилептических энцефалопатий. Номер соответствует порядку описания: EIEE1Х-сцепленныйсиндром Веста, обусловленный мутацией в гене ARX, был описан первым. Например, EIEE6 –синдром Драве, обусловленный мутацией в гене SCN1A. В настоящий момент термин «Ранняя эпилептическая энцефалопатия» (сокр. англ. EIEE) заменен на «Энцефалопатия развития и эпилептическая» (сокр. англ. DEE).
Гены, отвечающие за развитие генетических эпилептических энцефалопатий, регулируют ионные каналы (SCN2A, SCN8A, KCNQ2, KCNT1, KCNA2), синаптические белки (STXBP1), экспрессию генов (CDKL5), изменения белка и его считывание (PIGA), стабилизацию мембран/внутриклеточные реакции (SPTAN1) [102]. Большинство мутаций в генах, вызывающих эпилептические энцефалопатии, являются мутациями «de novo». В то же время может встречаться соматический мозаицизм (в 8,5% всех эпилептических энцефалопатий) и аутосомно-рецессивный тип наследования. Для энцефалопатий развития и эпилептических энцефалопатий характерен клинический полиморфизм: мутации в одном гене могут вызывать разные фенотипы (мутации в гене KCNT1 могут вызывать как злокачественную эпилепсию детства с мигрирующими парциальными судорогами, так и аутосомно-доминантную гипермоторную эпилепсию сна), а также полиморфизм генетический: один и тот же эпилептический синдром может быть обусловлен изменениями в разных генах.
Для генетически детерминированных эпилептических энцефалопатий характерно раннее начало эпилептических приступов (в первые 1,5 года жизни), задержка развития (иногда с чертами аутизма) до начала приступов или после их возникновения, возможен регресс психоречевых и моторных навыков или «плато» развития (новые навыки не приобретаются), сочетание эпилепсии и двигательных нарушений (дистония, дискинезии), сочетание эпилепсиии расстройств аутистического спектра, отсутствие явной причины выявленных нарушений (инфекции, гипоксически-ишемической энцефалопатии, травмы) и грубого отягощения перинатального анамнеза.
1.6.5. Эпилептические синдромы подросткового и взрослого возраста, генерализованные. Клиническая картина
Проект классификации 2001 года объединяет 3 синдрома идиопатической генерализованной эпилепсии (ИГЭ) с дебютом в подростковом возрасте (юношеская абсансная эпилепсия, эпилепсия с изолированными ГСП и юношеская миоклоническая эпилепсия) в одну подгруппу– ИГЭ с вариабельным фенотипом. Согласно новой этиологической классификации эпилепсий,все эти формы относятся к генетическим [5]. Все формы ИГЭ объединяет полиморфный тип наследования, возможность клинической трансформации одной формы в другую, в том числе под воздействием терапии. Важно, что для разных форм ИГЭ характерны свои особенности клиники, диагностики и терапии.
1.6.5.1. Юношеская абсансная эпилепсия (ЮАЭ)
ЮАЭ – разновидность ИГЭ, характеризующаяся основным видом приступов – абсансами, дебютирующими в подростковом возрасте с высокой вероятностью присоединения ГСП ихарактерными ЭЭГ-изменениями в форме генерализованной пик-волновой активности с частотой 3 Гц и более.
Диагностические критерии [103]. Дебют абсансов при ЮАЭ варьирует от 9 до 21 года, в среднем, 12,5 лет. У 75% пациентов приступы начинаются в сравнительно коротком временном промежутке: 9 — 13 лет. Характерно преобладание простых абсансов с частотой 1 приступ в 2 — 3 дня или реже. Средняя продолжительность приступов при ЮАЭ составляет около 6 сек. Именно при ЮАЭ нередко возникают «фантомные абсансы» — короткие приступы, которые не замечают ни пациенты, ни их окружающие, и которые выявляются только при видео-ЭЭГ-мониторинге с проведением специальных проб (чтение или счет, ритмичное постукивание рукой, прекращающиеся во время приступа).
Важная особенность ЮАЭ — дебют с ГСП (до 40% случаев) и высокая частота наличия ГСП в структуре заболевания (65 — 90%). Характерно их персистирования «вокруг сна» (при засыпании или пробуждении, 75%) [104]. ГСП характеризуются короткими нечастыми тонико-клоническими судорогами, возникающими обычно при пробуждении. Гипервентиляция редко провоцирует возникновение абсансов, а ГСП в 30% случаев возникают после депривации сна. Возможно возникновение абсансов с миоклоническим компонентом (23%) в виде миоклонуса век, периорального миоклонуса и др.
Изменений в неврологическом и когнитивном статусе у пациентов с ЮАЭ обычно не наблюдается. При ЭЭГ исследовании основная активность фона нормальна. В фоновой записи появляются короткие разряды генерализованных быстрых комплексов пик-, полипик-волна. Возможна провокация эпилептиформной активности при РФС (фотосенситивность) и закрывании глаз (скотосенситивность). Региональные изменения на ЭЭГ встречаются при ЮАЭ достаточно часто (70,2%), при этом приблизительно с равной частотой выявляются региональное замедление и региональная эпилептиформная активность, что часто служит причиной неверного диагноза и соответственно – назначения неадекватной терапии. Результаты МРТ в норме. Прогноз [104]. При точной диагностике и применении адекватной терапии практически у всех пациентов удается добиться хорошего контроля над абсансами. Полная терапевтическая ремиссия достигается в 65% случаев. Прогноз ухудшается при начале заболевания с ГСП и высокой частоте судорожных приступов.
1.6.5.2. Юношеская миоклоническая эпилепсия (ЮМЭ) – синдром Янца
ЮМЭ — идиопатическая (генетическая) генерализованная форма эпилепсии, дебютирующая в подростковом и взрослом возрасте и широко представленная в популяции больных эпилепсией (2,8 – 11,9% всех эпилепсий и 26,7% ИГЭ) [94]. На сегодняшний день идентифицировано 6 генов (GABRA1, GABRD, EFHC1, BRD2, CASR и ICK), определяющих предрасположенность к ЮМЭ, все они, за исключением BRD2, являются аутосомно-доминантными. Предполагается двухлокусная генетическая модель заболевания, причем один из генов локализуется на коротком плече хромосомы 6. Среди родственников больных ЮМЭ нередки случаи ИГЭ с вариабельным фенотипом и генерализованных эпилептиформных ЭЭГ- паттернов при отсутствии приступов. Выделено 4 фенотипа ЮМЭ [87]: I — классический (72%); II – ДАЭ с трансформацией в ЮМЭ (18%); III – ЮМЭ с абсансами (7%); IV – ЮМЭ с атоническими приступами (3%).
Важно наличие при ЮМЭ многочисленных фокальных клинических и ЭЭГ признаков ипризнаков лобной дисфункции (выраженная эмоциональная лабильность, признаки невротического развития личности) в неврологическом статусе, что получило объяснение в концепции морфофункциональной дисфункции, развивающейся на основе обнаруженных множественных генетически обусловленных микроструктурных аномалий в лобных, теменных, подкорковых, таламических и других отделах при этом заболевании [106]. Эта особенность является основной причиной частой ошибочной диагностики лобной эпилепсии при ЮМЭ.
Клиника. Кардинальный симптом ЮМЭ – эпилептический миоклонус. Примечательно, что более чем в 90% случаев ЮМЭ правильный диагноз не устанавливается, в основном в связи с игнорированием миоклонических приступов (МП) [107]. МП — молниеносные подергивания различных групп мышц, чаще двухсторонние; симметричные, единичные или множественные, меняющиеся по амплитуде; нередко возникающие в виде серии залпов. Локализуются МП, главным образом, в плечевом поясе и руках, преимущественно, в разгибательных группах мышц. В начале заболевания у отдельных больных МП могут носить отчетливый асимметричный и асинхронный характер. У 30% пациентов МП захватывают мышцы ног, при этом возникают падения: миоклонико-атонические приступы. Сознание во время МП сохранено. В 90% случаев МП сочетаются с ГСП пробуждения и в 30% — с короткими абсансами. ГСП нередко начинаются с МП, переходящих в клоническую фазу, такие приступы были названы миоклонико-тонико-клоническими [108], они впервые включены в классификацию ЭП в 2017 г [5].
Диагностические критерии (на основе международного консенсуса экспертов, Авиньон, 2011 г.и Гаага, 2012). Симптомом, обязательным для диагностики ЮМЭ, являются миоклонические подергивания без потери сознания, преимущественно возникающие после пробуждения.
После выполнения этого обязательного критерия могут быть созданы две диагностические группы: более узкая и более широкая [109]. Критерии класса I включают: (1) МП без потери сознания, возникающие исключительно в течение двух часов или до двух часов после пробуждения; (2) ЭЭГ с нормальным фоном и типичными иктальными генерализованными полиспайками большой амплитуды и медленными волнами, сопровождающими МП; (3) нормальный интеллект и (4) возраст начала от 10 до 25 лет.
Критерии класса II, более широкие, включают: (1) МП, преимущественно возникающие после пробуждения; (2) МП, вызванные недосыпанием и стрессом и спровоцированные зрительными стимулами или праксисом, или ГТКП, которым предшествуют МП; (3) нормальный фон на ЭЭГи, по крайней мере, один раз — межиктальные генерализованные спайк или полиспайк-волновые разряды с допустимой асимметрией, с или без регистрации МП; (4) отсутствие умственной отсталости и (5) более широкий временной интервал для возраста начала 6 – 25 лет.
Важнейшие провоцирующие ЭП факторы при ЮМЭ — депривация сна и внезапное насильственное пробуждение. У некоторых пациентов МП возникают исключительно при недосыпании. От 38 до 90% лиц с ЮМЭ (чаще женского пола) являются фотосенситивными [105], до 20% проявляют скотосенситивность [110]. Часто отмечается учащение ГСП и МП в перименструальном периоде.
1.6.5.3. Эпилепсия с изолированными генерализованными судорожными приступами (ЭГСП)
ЭГСП — идиопатическая (генетическая) генерализованная эпилепсия из группы ИГЭ с вариабельным фенотипом (проект классификации, 2001).
Диагностические критерии. Дебют заболевания наблюдается в широком возрастном диапазоне с максимумом от 11 до 17 лет (в среднем – 13,5 лет) [111]. Клинически ЭГСП проявляется единственным типом приступов — ГСП. Характерно внезапное (без ауры) выключение сознания с падением, девиацией глазных яблок, расширением зрачков, судорогами. Сначала наступает короткая тоническая фаза, переходящая в более длительную клоническую с последующим постприступным оглушением и сном. Примерно в 10 — 15% случаев перед приступом может возникать ощущение насильственного поворота головы и глаз в сторону или единичные подергивания конечностей (миоклонус) с последующим выключением сознания и общими судорогами; либо отмечается асимметрия мышечных сокращений с обеих сторон [111]. При наличии других клинических и электроэнцефалографических признаков ИГЭ,данные случаи также следует относить к синдрому ЭГСП.
Продолжительность ГСП варьирует от 30 с до 10 мин. Длительность большинства приступов составляет от 2 до 5 мин. Частота приступов при данной форме эпилепсии невысока — отединичных в год до 1 раза в месяц, без тенденции к серийному и статусному течению. Характерна «жесткая» приуроченность приступов к периоду пробуждения (чаще) и засыпания. Наиболее значимый провоцирующий фактор — депривация сна и внезапное насильственное пробуждение. У ряда пациентов с течением времени и при неадекватном лечении наблюдается присоединение к судорожным приступам абсансов и/или миоклонических пароксизмов с трансформацией, соответственно, в ЮАЭ или ЮМЭ.
Рутинное ЭЭГ исследование в межприступном периоде не выявляет изменений у половины пациентов; основная активность фона сохранна. Рекомендовано проведение продолженного видео-ЭЭГ-мониторинга с депривацией сна. Возможно появление коротких генерализованных разрядов комплексов пик-, полипик-волна в фоне. Результаты МРТ – без патологии.
1.6.7. Эпилептический статус
Имеется столько видов эпилептического статуса, сколько существует типов эпилептических приступов. Кроме того, выделен «электрический эпилептический статус», регистрируемый во время сна при полисомнографической записи, характеризующийся высоким индексом эпилептиформной активности на ЭЭГ. Серийные эпилептические приступы отличаются от эпилептического статуса только тем, что в паузах между приступами (или их сериями) состояние больного относительно нормализуется, сознание в той или иной мере восстанавливается, а прогрессивного нарушения работы органов и систем не наблюдается.
Факторы риска развития эпилептического статуса: текущие органические поражения мозга различной этиологии (опухоли, травматические внутричерепные гематомы и др.); фармакорезистентная эпилепсия; неадекватная терапия или несоблюдение пациентом режима приема ПЭП; снижение дозировки, замена или отмена ПЭП; относительное уменьшение дозы вследствие значительного увеличения массы тела; изменение режима дозирования таких препаратов как барбитураты и бензодиазепины; нарушения режима (депривация сна, алкоголизация и др.); соматические и инфекционные заболевания; беременность; внезапная отмена снотворных и седативных средств, наркотических препаратов (N02A опиоиды) у пациентов, длительно их принимающих; передозировка медикаментов (антидепрессанты, бензодиазепины, антипсихотические средства и др.); метаболические церебральные иэкстрацеребральные процессы (гипогликемия, гипонатриемия, острая и хроническая почечная недостаточность и др.).
Классификация
В условиях ургентной ситуации основополагающим для прогноза и адекватной интенсивной терапии ЭС становится вопрос: служит ли ЭС проявлением острой патологии мозга или эпилепсии как таковой независимо от ее классификационной принадлежности. Соответственно этому необходимо различать: симптоматический ЭС — при текущих церебральных процессах и собственно ЭС при эпилепсии [6]. Естественно, что в первом варианте наряду с лечением ЭС требуется адекватная терапия основного заболевания, и летальность определяется, главным образом, основным заболеванием, хотя присоединение ЭС существенно ухудшает прогноз. Например, ЭС при ишемическом инсульте увеличивает риск летального исхода в 3 – 8 раз [115], то же при энцефалопатии детей [116].
В идеале все случаи ЭС должны быть классифицированы по 4 блокам: 1) семиология; 2) этиология; 3) ЭЭГ корреляты; 4) возраст, так как все эти составляющие влияют на проводимую терапию и исход ЭС [6].
Существует классификация ЭС по периодам течения:
—предстатус (0 – 10 мин с момента начала приступов)⃰ ;
—начальный эпилептический статус (10 – 30 мин);
—развернутый эпилептический статус (31 – 60 мин);
—рефрактерный (стойкий) эпилептический статус (не купируемый в результате назначения препаратов первой и второй очереди выбора длительностью свыше 60 мин);
—суперрефрактерый эпилептический статус (продолжается на фоне комплексного лечения с применением общих анестетиков более 24 часов).
Несмотря на многообразие типов ЭС, наибольшее практическое значение имеют главным образом его разновидности: ЭС судорожных приступов, ЭС фокальных приступов, миоклоний, абсансов и электрического ЭС сна.
* — Временные параметры могут варьировать в зависимости от типа ЭС (см. определение ЭС).
Эпилептический статус судорожных приступов (ЭССП)
Постановка диагноза ЭССП не вызывает затруднений: при нем судорожные приступы следуют один за другим и в промежутке между ними пациент не приходит в сознание. Повреждающее воздействие судорожных эпилептических припадков на мозг выражено максимально при ЭССП. При ЭС судорожный синдром инициирует развитие жизнеугрожающих расстройств [6].
Основные синдромы при ЭССП [6]. Синдром нарушения сознания (возбуждение; оглушение; сопор; кома). Судорожный синдром. Синдром нарушения дыхания (циклический синдромапноэ-гипервентиляция; синдром периферических нарушений дыхания; синдром центральных респираторных расстройств; осложнения со стороны трахеобронхиального тракта и легких). Кардиоваскулярный синдром (тахикардия, аритмия; артериальная гипертензия; артериальная гипотензия). Мышечные расстройства (рабдомиолиз). Нарушения функции почек (острая миоглобиновая нефропатия; ишемическая почка). Синдромы нарушений гомеостаза (метаболический ацидоз; гипертермия). Синдромы нарушений гемостаза (ДВС-синдром; изменения белой крови; псевдовоспалительный синдром). Нарушения системы адаптации (дезадаптивный синдром).
Бессудорожный ЭС
Бессудорожный эпилептический статус протекает менее драматично, но часто вызывает диагностические трудности. Может проявляться неожиданно развившимся сопором или комой, спутанностью сознания, мутизмом, психической замедленностью, автоматизмами. Бессудорожный ЭС встречается значительно реже, чем генерализованный тонико-клонический статус и составляет 5 — 20% всех случаев эпилептического статуса. К категории бессудорожного ЭС относят статус абсансов (типичных и атипичных), статус сложных парциальных приступов (психомоторный статус, лимбический статус), статус простых парциальных сенсорных приступов (aura continua).
Для диагностики бессудорожного ЭС должны быть выявлены 2 принципиальных признака:
1) клинически очевидные изменения уровня сознания и поведения, которые отличаются от обычного состояния больного,
2) эпилептиформная активность на ЭЭГ.
Очень важна корреляция клинических проявлений и сопровождающих их изменений биоэлектрической активности мозга. Бессудорожный ЭС может сопровождаться широким спектром электроэнцефалографических изменений. На скальповой ЭЭГ разряды наиболее часто представлены ритмичной тета- и/или дельта-активностью. В большинстве случаев частота активности не превышает 3 Гц. Иктальные ЭЭГ-разряды могут быть как генерализованными (69%), так и диффузными с очаговым преобладанием (18%). Исключительно очаговые разряды встречаются редко (13%). Эпилептиформная активность, как и клинические проявления, может флюктуировать как во времени, так и по пространственному распространению. Мощным диагностическим средством являются процедуры функционального интровидения — однопротонная эмиссионная компьютерная томография, магнитно-резонансная спектроскопия и протонно-взвешенная магнитно-резонансная томография.
- Рекомендуется проведение ЭЭГ пациентам с подозрением на бессудорожныйэпилептический статус в соответствии с Зальцбургскими критериями [117].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарий: Регистрацию ЭЭГ при подозрении на бессудорожный эпилептический статус следует проводить по алгоритму Зальцбургских критериев (рис. 4).
Рис. 4.
Сокращения: БСЭС – бессудорожный эпилептический статус; РПП – ритмичные или периодические паттерны эпилептиформных графоэлементов; РДА- ритмичная дельта активность; ЛРДА – латерализованная ритмичная дельта активность; ПР – периодические разряды; ПЭП – противоэпилептические препараты; ИИК – иктально-интериктальный континуум.
ЭЭГ может проводиться на фоне медикаментозной терапии, влияющей на ЭЭГ (тиопентал, пропофол, бензодиазепины –необходимо указать срок введения, дозы), что требует соответствующей трактовки и повторного проведения исследования, а иногда и эффективность купирования ЭС оценивается по наличию «вспышки-подавления».
Особые формы рефрактерного эпилептического статуса.
Впервые развившийся рефрактерный эпилептический статус (New-Onset Refractory StatusEpilepticus – NORSE): клиническая манифестация с рефрактерного эпилептического статуса у пациента без анамнеза по эпилепсии или имеющего релевантное неврологическое заболевание, без очевидных структурных, метаболических и токсических причин. Если после интенсивного диагностического поиска этиология рефрактерного ЭС не установлена, то используется определение «криптогенный NORSE» или «NORSE с неустановленной этиологией».
Эпилептический синдром, связанный с фебрильной инфекцией (Febrile Infection-RelatedEpilepsy Syndrome — FIRES), является подкатегорией NORSE, который требует наличия предшествующей фебрильной инфекции за 24 часа- 2 недели до развития рефрактерного эпилептического статуса, с или без лихорадки на момент возникновения эпилептического статуса [487].
Принятие решения о госпитализации
Уточнение факторов, сопровождающих ЭС, может помочь в выборе стационара для госпитализации. Если установлено, что статус развился у пациента, длительно страдающего эпилепсией, то более вероятно, что в стационаре не потребуется сложных диагностических процедур для подтверждения диагноза. Однако, ЭССП и длительный пароксизм сумеречного состояния сознания требуют госпитализации и консультации невролога для выбора места госпитального лечения. Длительный фокальный моторный приступ без утраты сознания,проявляющийся кратковременными клоническими или тоническими судорогами так же требует стационарного наблюдения, так как возможно последующее отягощение состояния и его трансформация в билатеральный тонико-клонический приступ.
При подозрении на острое отравление должен быть произведен осмотр помещения, где находится пациент, и его одежды с целью возможного обнаружения в карманах соответствующих препаратов, рецептов и т.д. Следует иметь в виду возможность отравления больных вследствие передозировки ПЭП. При наличии убедительных данных об отравлении врач скорой медицинской помощи должен подготовиться к проведению срочных дезинтоксикационных мероприятий и определиться с госпитализацией пациента в токсикологическое отделение. Все полученные на догоспитальном этапе сведения об обстоятельствах, предшествовавших развитию статуса, а также данные об оказанной помощи должны быть тщательно документированы и переданы в стационар, куда доставлен пациент. Если установлено, что статус развился у пациента с наследственной болезнью обмена с судорогами, с высоким риском метаболического криза или на фоне метаболического криза, то показана экстренная госпитализация в отделение реанимации стационара для стабилизации жизненно-важных функций и коррекции метаболических нарушений.
Показания к госпитализации в специализированные отделения стационара:
• При эпилептическом статусе или серии приступов показана экстренная госпитализация в отделение нейрореанимации или общей реанимации.
• Пациентов с ЧМТ госпитализируют в нейрохирургическое отделение или нейрореанимационное отделение в зависимости от тяжести ЧМТ и состояния пациента.
• После купирования эпилептического статуса на этапе СМП показана экстренная госпитализация в неврологическое отделение, а при тяжелом состоянии пациента в нейрореанимационное отделение.
• Пациентов с лихорадкой, эпилептическим статусом и подозрением на нейроинфекцию госпитализируют в отделение реанимации инфекционного стационара.
1.6.8. Психиатрическая коморбидная патология при эпилепсии
1.6.8.1. Депрессии у пациентов с эпилепсией
Распространенность активной депрессии у ПЭ составляет 23,1%, при этом риск ее развития уПЭ в 2,7 раза выше, чем в общей популяции [120]. Бремя, связанное с депрессией у ПЭ, складывается из ее негативного влияния на качество жизни и вероятность достижения ремиссии, а также ухудшения переносимости ПЭП и высоких прямых и непрямых затрат, связанных с заболеванием [121, 122]. Депрессия увеличивает риск преждевременной смерти за счёт большей распространённости среди таких пациентов аддиктивного поведения, их меньшей приверженностью предписанному режиму терапии, а также в связи с высоким риском совершения самоубийства [50, 123 — 125].
Диагноз депрессии устанавливается на основании соответствия критериям МКБ-10, описанным в Приложении №1.
- Рекомендуется всем пациентам с эпилепсией 18 лет и старше проводить скрининг депрессии с помощью русскоязычной версии «Неврологического опросника депрессивного расстройства при эпилепсии» (Neurological Disorders Depression Inventory for Epilepsy – NDDI-E) [128] (Приложение Г2).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарий: В связи с тем, что клиническое интервью для определения соответствия критериям депрессии может занимать много времени, возможно проведение скрининговых опросников, при использовании которых детальное обследование на предмет депрессии проводится только положительно скринированным пациентам. NDDI-E — единственный оценивающий выраженность депрессии опросник, созданный специально для ПЭ. Опросник прошел лингво-культуральную валидизацию в более чем 15 странах мира, в том числе и в России, и показал свою способность выявлять текущий большой депрессивный эпизод [126]. Один из метаанализов [127] показал хорошую эффективность этого опросника в выявлении текущего депрессивного эпизода. Оптимальная точка для выявления текущего депрессивного эпизода – больше 12 баллов (Se – 88,16%, Sp – 81,82%). Четвертый пункт («Мне лучше было бы умереть») опросника может быть полезен для выявления суицидального риска [128].
1.6.8.2. Тревожные расстройства у пациентов с эпилепсией
Тревожные расстройства представляют собой одни из наиболее часто встречающихся сопутствующих психиатрических расстройств у пациентов с эпилепсией, значимо увеличивающих финансовое бремя заболевания, а также негативно влияющих на продолжительность и качество жизни. Было установлено, что тревожные расстройства ассоциированы с худшей субъективной переносимостью ПЭП и недостаточным ответом на терапию, частыми жалобами на нарушения в когнитивной сфере, большей частотой обращений за экстренной медицинской помощью, а также с повышенным суицидальным риском.
Тревожные расстройства проявляются прежде всего выраженной и неконтролируемой беспричинной или связанной с несущественной причиной тревогой или страхом. Чаще всего это беспокойство о будущем, ожидание отрицательных событий и трудноопределимые предчувствия. Международная классификация болезней десятого пересмотра (МКБ-10),выделяет целый ряд тревожных расстройств, основными из которых являются генерализованное тревожное расстройство (ГТР), паническое расстройство (ПР) с агорафобией и без нее, социальное тревожное расстройство, посттравматическое стрессовое расстройство (ПТСР) и обсессивно-компульсивное расстройство (ОКР).
Ряд факторов, связанных с самой эпилепсией, например, накладываемые болезнью ограничения в профессиональной сфере, неуверенность в отношении возможности построить семью, опасения повторения приступов и стигматизация являются факторами риска развития тревожных расстройств. В тоже время тревожные расстройства у пациентов с эпилепсией являются не только психологической реакцией на заболевание, но имеют с ней общие нейробиологические механизмы развития. Учитывая вышеизложенное, рекомендуется максимально ранняя диагностика тревожных расстройств у пациентов с эпилепсией.
- Рекомендуется у пациентов с эпилепсией старше 18 лет в качестве инструмента для скрининга тревожных расстройств использование оценочной шкалы ГТР-7 (Приложение Г3) [130, 486] или модуля для оценки тревоги Госпитальной Шкалы Тревоги и Депрессии (HADS-A, Приложение Г4) [461].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Комментарии: Оценочная шкала ГТР-7, позволяет с высокой чувствительностью и специфичностью определять наличие генерализованного тревожного расстройства и других тревожных расстройств. В случае положительного скрининга (интерпретация шкал в Приложениях Г3 и Г4) пациент должен быть направлен к врачу-психиатру для проведения более детального обследования.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
- Рекомендуется установление диагноза «Эпилепсия» согласно следующим критериям: наличие двух неспровоцированных (или рефлекторных) эпилептических приступа, синтервалом > 24 ч или один неспровоцированный (или рефлекторный) приступ и вероятность повторения приступов, близкая к общему риску рецидива (≥ 60%) после двух спонтанных приступов в последующие 10 лет, или определить диагноз эпилептического синдрома (≥ 60% — следует трактовать как высокую вероятность рецидива) [3, 5, 133, 134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Жалобы и анамнез
- Рекомендуется всем пациентам с подозрением на эпилепсию подробный сбор жалоб и анамнеза с описанием приступов пациентом и очевидцами, анализ видеозаписи приступов для определения семиологии приступов [1, 2, 3, 133, 134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: клиническая интерпретация пароксизмального события в пользу эпилептического приступа должна основываться на совокупности описания приступа, связанных с ним симптомов и дополнительной информации [135, 136]. Балльная оценка, основанная только на симптомах, позволила правильно классифицировать характер пароксизмов у 94% пациентов, диагностику эпилептических приступов с 94% чувствительностью и 94% специфичностью[137].
- Рекомендуется всем пациентам с подозрением на эпилепсию проведение дифференциального диагноза с другими неврологическими и соматическими заболеваниями сцелью уменьшения риска диагностической ошибки и нанесения вреда пациенту по причине отложенного или неправильного лечения [138, 139, 460]. (План дифференциальной диагностики изложен в Приложении Б).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3).
Комментарий: Частота ложноположительных диагнозов эпилепсии варьирует от 2% до 71%. Ошибочный диагноз приводит к неправильному использованию ПЭП и влияет навозможность вождения автотранспорта и ограничивает трудоспособность пациентов [138 -144].
- Рекомендуется консультация врача-кардиолога и комплексное кардиологическое обследование при подозрении на кардиогенную природу пароксизмальных расстройств [6, 460].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется всем пациентам с подозрением на эпилепсию подробный сбор жалоб и анамнеза на предмет наличия неспровоцированных (или рефлекторных) эпилептических приступов и дифференциального диагноза с психогенными неэпилептическими приступами [3,145, 139, 460].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Анамнез должен прояснить, что произошло с пациентом до, во время и после приступа. Важно описание пароксизмального события не только самим пациентом, но и свидетелем случившегося. Для разных типов эпилептических приступов характерен ряд клинических особенностей, поэтому диагностика должна основываться на совокупности клинических признаков. Подробный анамнез необходим для выявления наличия других типов эпилептических приступов: миоклонических, фокальных и абсансов, а также для исключения психогенных неэпилептических приступов (ПНЭП) [134, 460, 146, 147]. Дифференциально-диагностические критерии ПНЭП: продолжительность пароксизма более 10 минут [148], стереотипные движения тазом [149, 150], переменная амплитуда ритмичных движений [151,152], сохранность сознания и памяти в момент приступа (чувствительность 63%, специфичность 96%) [153]. Постприступная спутанность сознания выявлена у 67% пациентов с эпилептическими приступами, в 100% случаев после ГТКП и у 13 — 16% пациентовс ПНЭП [149, 154].
- Рекомендуется всем пациентам с подозрением на эпилепсию собрать подробный наследственный анамнез для дифференциального диагноза с генетической формой эпилепсии [139, 146, 460].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Риск любого типа эпилептических приступов у ребенка от матери с генетической генерализованной эпилепсией составляет 4 – 8%; от отца — риск незначительно выше, чем в общей популяции [146]. Если болен более, чем один родственник первой степениродства, то риск для ребенка будет 30% и более. Риск развития эпилепсии у сибсов пробанда с эпилепсией составляет 2,5 – 6,7%, а для детей пробанда — 1,6 – 6,3% [155].
- Рекомендуется всем пациентам с подозрением на эпилепсию консультация специалиста по диагностике и лечению эпилепсии для точной, ранней диагностики и своевременного лечения в соответствии с типом эпилептических приступов и формой эпилепсии и снижения риска преждевременной смерти [149, 150, 151, 157, 158].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Специалистом по эпилепсии является невролог, имеющий опыт диагностики, лечения и ведения пациентов с эпилепсией, что подтверждается соответствующим документом (удостоверением) о тематическом усовершенствовании в области эпилептологии (невролог-эпилептолог) [6]. Значительная часть диагнозов эпилепсии, установленных неспециалистами, оказывались неверными. Большинство ошибочных диагнозов было поставлено специалистами широкого профиля [140, 141].
- Рекомендуется всем пациентам с подозрением на эпилепсию проведение домашней видеозаписи пароксизмов, в том числе с использованием смартфона, для уточнения характера регистрируемых пароксизмов и проведения дифференциального диагноза с неэпилептическими приступами [1, 159].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3).
Комментарий: Проспективное многоцентровое замаскированное клиническое исследование Tatum и соавт. [160] показало диагностическую точность интерпретации видео со смартфона при эпилептических приступах 89,1% для экспертов и 75,1% для резидентов. Chenи соавт.[152] сообщили о чувствительности 93% и специфичности 94% домашнего видео для дифференциации эпилептических приступов от психогенных не- эпилептических приступов. Beniczky и соавт. [161]сообщили об общей точности 85% в интерпретации семиологии приступов на основе видеорегистрации. Видеорегистрация пароксизмальных событий позволяет дифференцировать психогенные неэпилептические приступы от эпилептических и других физиологических событий с чувствительностью 95,4%, специфичностью 97,5% [162].
- Рекомендуется всем пациентам с подозрением на эпилепсию определить тип(ы) эпилептического приступа, типа эпилепсии и/или эпилептического синдрома, этиологии эпилепсии и коморбидных состояний на основании классификации эпилептических приступов МПЭЛ для дифференциального диагноза с неэпилептическими приступами и подбора противоэпилептической терапии [1, 5, 163].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Физикальное обследование
- Рекомендуется пациенту с подозрением на эпилепсию провести общий медицинский осмотр с оценкой состояния кожных покровов, сердечно-сосудистой системы, психического статуса, оценку психомоторного и речевого развития (у детей) для определения наличия/отсутствия клинического фенотипа генетической формы эпилепсии и дифференциального диагноза с другими неврологическими и соматическими заболеваниями [1, 133,164,165, 462].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется пациенту с впервые развившимся эпилептическим приступом проведение неврологического обследования для оценки неврологического статуса и определения риска рецидива эпилептических приступов [133, 463].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: P.R. Camfield и соавт. сообщили, что выявление очаговой неврологической симптоматики у детей после впервые развившегося эпилептического приступа позволило определить тип эпилептического приступа и прогнозировать рецидив в 30/168 случаях [166]. Риск рецидива приступов складывается из совокупности факторов риска: наличие наследственной отягощенности, перинатальные поражения мозга, перенесенные нейроинфекции и ЧМТ, наличие очаговой неврологической симптоматики, эпилептиформная активность на ЭЭГ, структурные изменения мозга, выявленные на МРТ. Риск рецидива приступов 60% и более соответствует высокому риску его повторения, и позволяет уже после первого эпилептического приступа диагностировать эпилепсию и назначать лечение [3, 5, 6].
- Рекомендуется детям и взрослым с впервые диагностированной эпилепсией проведение рутинного скрининга когнитивных и поведенческих нарушений с определением показаний для последующего специализированного нейропсихологического обследования [167,168].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: примерно у половины детей и взрослых когнитивные или поведенческие нарушения могут присутствовать уже в дебюте заболевания [169-171].
- Рекомендуется пациентам с эпилепсией при подозрении на когнитивный дефицит и поведенческие нарушения (по данным субъективных жалоб пациентов и их родственников на нарушение памяти, внимания или дезорганизацию в повседневной жизни) проведение специализированного нейропсихологического обследования (нейропсихологического тестирования) для объективизации когнитивных и поведенческих нарушений с целью последующего назначения терапии [166, 167].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: нарушения памяти, внимания, IQ, речевые и поведенческие нарушения выявляются как у пациентов с фокальной (височной) эпилепсией [174], так и у пациентов с идиопатическими (генетическими) генерализованными эпилепсиями, в частности, при юношеской миоклонической эпилепсии [172].
- Рекомендуется детям и взрослым с эпилепсией проведение специализированного нейропсихологического обследования в динамике (через 6-9 месяцев) для оценки эффективности лечения, выявления клинически значимых изменений когнитивных функций, поведения, связанных с приемом ПЭП, или после хирургического лечения эпилепсии [175, 176].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Комментарий: проведение нейропсихологического обследования в динамике поможет выявить нарушения памяти, речи или исполнительных функций, которые не позволяют пациенту следовать графику дозирования лекарств, предписанному врачом, побочные эффекты ПЭП [175, 176], снижение когнитивных функций на фоне повторных черепно-мозговых травм, эпилептического статуса или кластеров эпилептических приступов на фоне декомпенсированного течения эпилепсии [177-179]
- Рекомендуется пациентам с фармакорезистентной эпилепсией на этапе прехирургического обследования и в послеоперационном периоде проводить специализированное нейропсихологическое обследование для прогнозирования и выявления послеоперационного когнитивного дефицита [180 — 185].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарий: после резекции височной доли, наиболее частого вида хирургического вмешательства, у 45% пациентов может наблюдаться ухудшение памяти [185, 186]. Операция может привести к ухудшению и развитию новых когнитивных нарушений [187]. Успешное хирургическое лечение эпилепсии у детей может положительно повлиять на последующее когнитивное развитие [188]. Аффективные нарушения наблюдаются почти у 50% кандидатов на хирургическое вмешательство [189], что требует дополнительной оценкии соответствующего лечения [190].
Лабораторные диагностические исследования
- Рекомендуется всем пациентам с подозрением на эпилепсию назначать следующие лабораторные анализы для проведения дифференциального диагноза и исключения сопутствующих заболеваний:
— Общий (клинический) анализ крови;
— Анализ крови биохимический общетерапевтический (исследование уровня общего белка, альбумина, мочевины, мочевой кислоты, креатинина, глюкозы, натрия, калия, кальция, магния, хлоридов, аспартатаминотрансферазы, аланинаминотрансферазы);
— По показаниям: количественное определение одной группы психоактивных веществ, в том числе наркотических средств и психотропных веществ, их метаболитов в крови иммунохимическим методом; количественное определение одной группы психоактивныхвеществ, в том числе наркотических средств и психотропных веществ, их метаболитов в слюне иммунохимическим методом; количественное определение одной группы психоактивных веществ, в том числе наркотических средств и психотропных веществ, их метаболитов в моче иммунохимическим методом.
Медицинское освидетельствование на состояние опьянения (алкогольного, наркотического или иного токсического)[191,192, 139, 463].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: данный перечень исследований рассматривается экспертами-членами рабочей группы как достаточный, но не исчерпывающий. План обследования должен исходить из клинической картины заболевания и других данных, полученных при объективных, лабораторных и инструментальных методах обследования.
- Рекомендуется пациентам с впервые развившимися эпилептическими приступами, лихорадкой, изменением психического статуса, менингеальными симптомами проведение люмбальной пункции и исследование ликвора с целью дифференциального диагноза с инфекционными, аутоиммунными заболеваниями [191, 193–196].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: необходимо провести исследование ликвора на цитоз, белок, содержание глюкозы (GLUT1).
- Рекомендуется пациентам с подозрением на эпилепсию иммунной этиологии с целью проведения дифференциального диагноза, определения типа антител и назначения иммунокорригирующей терапии назначать: анализ крови и цереброспинальной жидкости (ЦСЖ) на следующие антитела: NMDA-R, AMPA, glycine, GABAa-R, GABAb-R, DPPX,CASPR2, LGI1, IgLON5, GAD [195, 197-200, 464].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
- Рекомендуется пациентам с подозрением на аутоиммунную эпилепсию при наличии паранеопластического процесса с целью проведения дифференциального диагноза, определения типа антител и назначения иммунокорригирующей терапии назначать анализ на опухолевоспецифические антитела: LGI1 (тимома); ГАМК-В (мелкоклеточный рак легкого); ГАМК-А (тимома); NMDA-R (тератома яичника); GAD65 (карцинома легкого); AMPA-R (тимома, мелкоклеточный рак легкого, аденокарцинома груди); mGluR5 (лимфома Ходжкина (50– 70%)); ANNA-1 / Hu (мелкоклеточный рак легкого, нейроэндокринные опухоли); Ма-1 / Ма-2 (опухоль семенных клеток † , мелкоклеточный рак легкого); амфифизин (мелкоклеточный раклегкого, рак груди); ANNA-2 / Ri (мелкоклеточный рак легкого, рак груди); КАСПР-2 (тимома);глицин (тимома); DPPX (лимфома); GFAPα (тератома яичника); CRMP-5 (мелкоклеточный раклегкого, тимома); нейрексин-3α; МОГ; AK5; IgLON5 [197 — 201, 464].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии клинико-инструментальной картины нейроцистицеркоза, с целью проведения дифференциального диагноза назначать анализ крови и ЦСЖ на антитела к T.solium[195, 202,465].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: Наличие антител к T.solium или антиген T.solium являются основным клиническим критерием для подтверждения нейроцистицеркоза [202]. По уровню антител в сыворотке крови можно судить о поражение организма. Антитела в ЦСЖ позволяют оценить активность кист и указывают на поражение ЦНС. Лабораторные исследования малоинформативны при неактивных кальцифицированных кистах [203].
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии ВИЧ-инфекции с целью проведения дифференциального диагноза и назначения специфической терапии назначать анализ крови на антитела классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1, 2 (Human immunodeficiency virus HIV 1, 2) [204, 205, 466, 467].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии клинико-инструментальных данных за нейротоксоплазмоз, с целью проведения дифференциального диагноза назначать молекулярно-биологическое исследование крови на токсоплазмы (Toxoplasma gondii), определение антител класса G (IgG) к токсоплазме (Toxoplasma gondii) в крови, определение антител класса M (IgM) к токсоплазме (Toxoplasma gondii) в крови, молекулярно-биологическое исследование ЦСЖ на токсоплазмы (Toxoplasmagondii), определение ДНК токсоплазмы (Toxoplasma gondii) в ЦСЖ методом ПЦР [206].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии признаков цитомегаловирусной инфекции, с целью проведения дифференциального диагноза молекулярно-биологическое исследование ЦСЖ на цитомегаловирус (Cytomegalovirus) с применением метода ПЦР; молекулярно-биологическое исследование крови на цитомегаловирус (Cytomegalovirus) [207, 205].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию, при наличии клинико-инструментальных данных за герпетический энцефалит, с целью проведения дифференциального диагноза определение антител к вирусу простого герпеса (Herpes simplexvirus) в крови, определение антигенов вируса простого герпеса 1 и 2 типов (Herpes simplex virustypes 1, 2) в крови, определение ДНК ВПГ 1 и 2 типа методом ПЦР в периферической крови и ликворе [208, 205].
Уровень убедительности рекомендаций C(уровень достоверности доказательств – 5).
Комментарий: по результатам исследования T. Armangueи и соавт. в 27% случаев после герпетического энцефалита формируется аутоиммунная эпилепсия [208].
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии признаков вируса герпеса 6А/В, с целью проведения дифференциального диагноза назначать молекулярно-биологическое исследование периферической крови на вирус герпеса 6 типа (HHV6), определение ДНК вируса герпеса 6 типа (HHV6) методом ПЦР в периферической крови, качественное исследование, определение ДНК вируса герпеса 6 типа (HHV6) методом ПЦР в периферической крови, количественное исследование, определение антител к вирусу герпеса человека 6 типа (Herpes-virus 6) в крови, определение антител класса G (IgG) к вирусу герпеса человека 6 типа (Human herpes virus 6) в крови и ликворе [209, 205].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии клинико-инструментальной картины клещевого энцефалита, с целью проведения дифференциального диагноза определять наличие антител класса M, G (IgM и IgG) к клещевому энцефалиту, ДНК возбудителя клещевого энцефалита в периферической крови и ликворе методом ПЦР [210, 211].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется пациентам с подозрением на инфекционную эпилепсию при наличии признаков Лайм-боррелиоза, с целью проведения дифференциального диагноза определять наличие антител класса M, G (IgM и IgG) к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в ЦСЖ, ДНК возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в ЦСЖ методом ПЦР [212].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
- Рекомендуется всем пациентам с подозрением на метаболическую этиологию эпилепсии назначать исследования, позволяющие определять биохимические нарушения: спектр аминокислот и ацилкарнитинов методом тандемной масс-спектрометрии; газовую хроматографию с масс-спектрометрией мочи; высокоэффективную жидкостную хроматографию и тандемную масс-спектрометрию органических кислот, определение активности биотинидазы; анализ спектра органических кислот мочи методом газовой хроматографии с масс-спектрометрией для проведения дифференциального диагноза и последующего назначения специфической терапии [213].
Уровень убедительности рекомендаций В (уровень достоверности доказательств –3).
Комментарий: Международная противоэпилептическая Лига признает восемь типов метаболической эпилепсии, а именно: дефицит биотинидазы и холокарбоксилазы синтазы, дефицит церебрального фолата, нарушения метаболизма креатина, судороги, реагирующие на фолиновую кислоту, дефицит переносчика глюкозы типа 1 (GLUT-1), митохондриальные и пероксисомные нарушения, пиридоксинзависимую эпилепсию. Однако выделяют и другие типы метаболических нарушений, связанных с развитием эпилепсии: нарушения цикла мочевины, глутаровая ацидурия, дефицит кофактора молибдена, некетотическая гипергликемия, некетотическая гиперглицинемия и дефицит янтарной полуальдегиддегидрогеназы [213].
- Рекомендуется пациентам с эпилепсией, принимающим противоэпилептические препараты (ПЭП), проведение терапевтического лекарственного мониторинга (ТЛМ) для индивидуализации лечения, коррекции дозы ПЭП с целью оптимизации лечения [213 — 218].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарий: использование ТЛМ рекомендуется на стадии титрации и при изменении дозы ПЭП, после достижения желаемого клинического результата, с целью установления «индивидуального терапевтического диапазона» (два независимых измерения с интервалом 2 и4 месяца); для определения величины увеличения дозы, особенно для ПЭП, показывающих дозозависимую фармакокинетику (особенно фенитоин**); при сомнениях в дифференциальной диагностике признаков или симптомов, указывающих на токсичность ПЭП, связанную с концентрацией, или когда токсичность трудно оценить клинически (например, у детей раннего возраста или у пациентов с психическими отклонениями); при продолжающихся эпилептических приступах, несмотря на очевидно адекватную дозу ПЭП. Проведение ТЛМ также необходимо при подозрении на изменение фармакокинетики из-за следующих факторов: переход в другую возрастную группу, беременность, сопутствующие заболевания или межлекарственные взаимодействия; для оценки потенциальных изменений в устойчивой концентрации ПЭП при изменении состава препарата, синонемической замене, в случае неожиданного изменения клинической реакции, при подозрении на нарушение пациентом режима лечения. К ПЭП с наивысшим уровнем рекомендации к проведению ТЛМ относятся:вальпроевая кислота** и карбамазепин**.
Инструментальные диагностическиеисследования
2.4.1. Электроэнцефалография
Введение: электроэнцефалография (ЭЭГ), (от слов электро – электричество; энцефалон –головной мозг; графия – пишу), является методом регистрации спонтанных колебаний тормозных и возбуждающих постсинаптических потенциалов, образующихся на дендритахпирамидных клеток коры головного мозга. ЭЭГ – основной метод функциональной диагностики центральной нервной системы у больных с эпилепсией. Различают: а) рутинную ЭЭГ – продолжительность 30 минут непрерывной записи; б) ЭЭГ сна – во время записи пациент спит, при этом на энцефалограмме регистрируют характерные паттерны, соответствующие стадиям сна; в) видео-ЭЭГ – сочетает не только регистрацию биоэлектрической активности головного мозга, но и синхронизированное по времени видеоизображение пациента. На практике возможны сочетания этих методик.
Методология анализа заключается в визуальном выделении на кривых особых графических элементов, специфичных эпилепсии (эпилептиформные графоэлементы) и их различных сочетаний. Различают интериктальную активность, наблюдаемую в межприступный период, и иктальную активность, которая характеризует эпилептический приступ. Биомаркером структурного повреждения головного мозга является фокальное замедление частоты биоэлектрической активности по отведениям, расположенным в соответствующей проекции. Для регистрации ЭЭГ следует руководствоваться рекомендациями экспертного совета поклинической нейрофизиологии Российской противоэпилептической лиги, а для описания использовать русскоязычный словарь терминов, используемых в клинической электроэнцефалографии [219, 220]. У пациентов с подозрением на эпилепсию или с уже установленным диагнозом ЭЭГ применяют после впервые возникшего эпилептического приступа для прогнозирования развития эпилепсии, для диагностики эпилептического синдрома, для оценки эффективности терапии.
- Рекомендуется проведение рутинной ЭЭГ с функциональными пробами пациентам, впервые в жизни перенесшим неспровоцированный эпилептический приступ для прогнозирования развития эпилепсии [220, 221, 468].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: выявление эпилептиформной активности на ЭЭГ после впервые возникшего эпилептического приступа свидетельствует о высоком риске возникновения повторного приступа. Чувствительность единичного исследования колеблется в диапазоне 20 — 55% и повышается по мере увеличения количества исследований до 90% [222 — 266].
- Рекомендуется проведение рутинной ЭЭГ с функциональными пробами пациентам с эпилепсией для диагностики эпилептического синдрома [227].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: В ряде случаев ЭЭГ помогает диагностировать соответствующий эпилептический синдром на основании выявления особых электрографических паттернов (таб.8).
Таблица 8. Иктальные и интериктальные электрографические признаки эпилептических синдромов
- Рекомендуется у больных с подозрением на эпилепсию соблюдать непрерывную продолжительность записи рутинной ЭЭГ более 30 минут [228].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарий: продолжительность регистрации ЭЭГ прямо связана с частотой выявления эпилептиформных графоэлементов, однако однозначных рекомендаций о максимальной длительности исследования не существует [228].
- Рекомендуется регистрация ЭЭГ во время сна у детей с вновь возникшей или прогрессирующей задержкой психического развития для исключения синдрома продолженной (непрерывной) спайк-волновой активности во сне (Continuous spike and waves during sleep,CSWS) [229].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Синдром эпилептической энцефалопатии развития и/или эпилептическая энцефалопатия с электрическим эпилептическим статусом медленного сна/активацией спайк-волновых разрядов во сне (ESES) ассоциирован с нейрокогнитивными нарушениями и редкими эпилептическими приступами у детей, его диагностика возможна только при регистрации ЭЭГ во время сна. Термин часто употребляют в качестве синонима электрического статуса медленного сна (ESES). По мнению нейрофизиологов, для описания находок на ЭЭГ следует использовать термин «Электрический эпилептический статус медленного сна». При индексе эпилептиформной активности ниже 85% и выше 50% решение о назначении противоэпилептической терапии следует принимать с учетом совокупности клинических данных и нейропсихологической оценки когнитивных функций в динамике.
- Рекомендуется регистрация ЭЭГ ребенку первых лет жизни с задержкой психоречевого развития [230].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется проведение рутинной ЭЭГ бодрствования пациенту с подозрением наналичие детской абсансной эпилепсии с целью уточнения диагноза и в динамике для оценки эффективности терапии [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: У ребенка с детской абсансной эпилепсией, не получающего лечение, абсансы должны развиться сразу на правильно проведенной гипервентиляции. Если нет возможности сделать видеозапись приступа, лаборант должен использовать пробы со счетом вслух ивнимательно наблюдать за клиническими проявлениями абсанса и оценить степень нарушения осознанности. Для оценки эффективности терапии целесообразно проводить рутинную ЭЭГ тогда, когда родители пациентов не видят приступов.
- Рекомендуется регистрация ЭЭГ для подтверждения не только клинической, но и электрографической ремиссии эпилепсии [231].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: преимущественно при генерализованных формах эпилепсии, количество эпилептиформной активности прямо коррелирует с вероятностью возникновения эпилептических приступов, поэтому решение о коррекции дозы противоэпилептических препаратов следует принимать после контроля ЭЭГ. Контрольную регистрацию ЭЭГ следует проводить с теми же условиями, что и первичную запись, выявившую эпилептиформную активность.
- Рекомендуется ЭЭГ сна или видео-ЭЭГ-мониторинг с регистрацией сна пациентам с подозрением на эпилепсию, у которых ЭЭГ бодрствования (короткая или длительная ) не информативна (не подтверждает наличие эпилепсии) [221, 232].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется регистрация ЭЭГ пациентам с эпилепсией не только для оценки электрографической ремиссии, но и для оценки эффективности лечения [221, 232].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
2.4.2. Длительный видео-ЭЭГ-мониторинг
Введение: Длительный видео-ЭЭГ-мониторинг – это синхронная регистрация ЭЭГ и видеозаписи состояния обследуемого. Основная цель видео-ЭЭГ-мониторинга – визуализация пароксизмальных событий для их детального анализа. Это важно для классификации эпилептических приступов, эпилептических синдромов и локализации эпилептогенного очага. Видео-ЭЭГ-мониторинг является важнейшим методом в дифференциальной диагностике эпилептических приступов и неэпилептических пароксизмальных расстройств, а также обязателен при подготовке к хирургическому лечению. Продолжительность обследования составляет от нескольких часов до нескольких дней. При проведении видео-ЭЭГ-мониторинга с целью подготовки к хирургическому лечению фармакорезистентной эпилепсии используют не только скальповые, чашечковые электроды, но, при необходимости, и инвазивные, которые имплантируют в полость черепа.
- Рекомендуется продолжительное, при необходимости — круглосуточное видео-ЭЭГ-мониторирование у пациентов с фармакорезистентной эпилепсией при подготовке к нейрохирургическому лечению [233, 234].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Для определения показаний к хирургическому лечению и планированию операции по поводу фармакорезистентной эпилепсии обязательна синхронная регистрация ЭЭГ и видеозаписи семиологии нескольких эпилептических приступов для исключения их психогенного характера и локализации зоны начала приступа. Для этого используют многосуточное видео-ЭЭГ-мониторирование скальповыми или инвазивными электродами, продолжительность которого может достигать нескольких суток и даже недель.
- Рекомендуется при проведении скальпового видео-ЭЭГ-мониторирования упациентов с фармакорезистентной эпилепсией во время подготовки к хирургическому лечению использовать фиксированные к скальпу чашечковые электроды, расположенные согласно международной схеме 10 — 20, а при подозрении на височную форму эпилепсии дополнительно устанавливать электроды в проекции нижних отделов височных долей по схеме 10 — 10 (нижняя височная цепочка) m [235].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Продолжительный скальповый видео-ЭЭГ-мониторинг необходимо осуществлять чашечковыми электродами, прикрепленными к скальпу с помощью коллодия или медицинского клея, а при подозрении на височную форму эпилепсии число контактов,установленных на поверхность головы, может достигать 27. Это обусловливает требования к применяемым для этих целей энцефалографам: число регистрирующих каналов должно быть не менее 32, а в случае записей инвазивными электродами – 64.
- Рекомендуется проведение видео-ЭЭГ-мониторинга электродами, имплантированными в полость черепа (субдуральных, глубинных, овального отверстия,скуловых) пациентам с фармакорезистентной эпилепсией при невозможности локализовать зону начала приступа с помощью видео-ЭЭГ-мониторинга, выполненного скальповыми электродами [236].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: корковые электроды для регистрации ЭЭГ и электрокортикографии необходимо использовать в случаях, когда результаты скальповой записи не совпадают сданными МРТ и семиологией приступа, или их невозможно оценить из-за выраженных артефактов, чаще всего двигательных.
2.4.3. Показания для проведения видео-ЭЭГ-мониторинга у детей
- Рекомендуется запись видео-ЭЭГ-мониторинга по меньшей мере в течение 1 часа ребенку с подозрением на синдром Отахара с целью записи приступной ЭЭГ и для возможности оценки межприступной ЭЭГ как сна, так и бодрствования [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Межприступный паттерн по типу «вспышка-подавление» при наличии эпилептических спазмов и тонических приступов (по отдельности или вместе) подтверждает диагноз. Возможны и фокальные приступы.
- Рекомендуется запись видео-ЭЭГ-мониторинга в динамике по меньшей мере в течение 1 часа ребенку с подозрением на синдром Отахара с целью оценки эффективности лечения [227,469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется видео-ЭЭГ-мониторирование с записью ЭЭГ бодрствования и сна ребенку с подозрением на доброкачественные семейные, несемейные неонатальные и инфантильныесудороги с целью оценки приступной и межприступной ЭЭГ[227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Межприступная ЭЭГ нормальна или с незначительными эпилептиформными или неэпилептиформными фокальными или мультифокальными изменениями (Grintonetal.,2015). Изредка регистрируется паттерн «thetapointualternant», но он не специфичен для синдрома. Если удается записать приступ, то он начинается с диффузного билатерального уплощения активности в течение 5 — 20 секунд (соответствует тонической фазе приступа и/апноэ) с последующим развитием фокальных или билатеральных ритмичных высокоамплитудных волн, а затем с появлением острых волн в лобных, височных и центральных отведениях.
- Рекомендуется запись видео-ЭЭГ-мониторинга по меньшей мере в течение 1 часа, с включением сна, ребенку с фокальными приступами с ранним началом с целью записи приступной ЭЭГ и для возможности оценки межприступной ЭЭГ как сна, так и бодрствования[227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется запись видео-ЭЭГ-мониторинга в динамике по меньшей мере в течение 1часа, с включением сна, ребенку с фокальными приступами с ранним началом с целью оценки эффективности терапии [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется видео-ЭЭГ-мониторинг с включением сна и по крайней мере 10 минут после сна ребенку с подозрением на наличие инфантильных спазмов с целью подтверждения типа приступов и характеристики межприступной ЭЭГ [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Инфантильные спазмы чаще наблюдаются при пробуждении ребенка. Гипсаритмия сначала возникает во сне, и только потом в бодрствовании, она исчезает в REM сон. У ребенка, как правило, отсутствуют физиологические паттерны сна (веретена, К-комплексы)
- Рекомендуется видео-ЭЭГ-мониторинг в динамике с включением сна и по крайней мере 20 -30 минут после сна ребенку с диагнозом синдрома инфантильных спазмов (синоним — синдрома Веста) с целью оценки эффективности терапии [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется длительный видео-ЭЭГ-мониторинг с включением сна ребенку с подозрением на инфантильные спазмы при наличии разных типов приступов (не только спазмов) с целью подтверждения типа приступов, изменении характера приступов, или при отсутствии эффекта от терапии с целью уточнения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна ребенку с подозрением насиндром Драве и Драве-подобные синдромы с целью уточнения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Диагноз синдрома Драве скорее основывается на клинических и генетических данных, данные ЭЭГ имеет дополнительное значение. У не получающего лечение пациента с синдромом Драве (атипичные фебрильные судороги и/или статусы) обнаружение замедления основной биоэлектрической активности (фокального или диффузного) с ранней фотосенситивностью и фиксацией приступов, свойственных синдрому Драве, подтверждает диагноз. Но четким подтверждением диагноза является обнаружение генетической природы заболевания.
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна в динамике ребенку с диагнозом синдрома Драве и Драве-подобного синдрома с целью оценки эффективности терапии [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна ребенку такой продолжительности, чтобы были зафиксированы приступы (желательно их серия) ребенку с подозрением на злокачественную эпилепсию детства с мигрирующими фокальными приступами с целью уточнения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Типичный «мигрирующий» приступный паттерн служит наряду с клиническими проявлениями важной составляющей синдрома. Приступный паттерн, локализованный в одной области и состоящий из ритмичной активности альфа-тета диапазона с ритмичными спайками и спайк-волнами, постепенно замедляется и останавливается. В этот момент он возникает в соседней области и прогрессивно по ней распространяется. При частых приступах приступный паттерн часто перемещается из одного полушария в другое.
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна ребенку с фебрильными судорогами плюс и с генетической эпилепсией фебрильными судорогами плюс с целью уточнения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Характерны нормальная биоэлектрическая активность, генерализованные спайк-волновые комплексы с частотой 2 — 3 Гц. Могут быть найдены другие типы приступов (абсансы, миоклонии, миоклонико-атонические, атонические). Может быть зарегистрировано начало фокального приступа (с лобных или с височных отведений).
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна ребенку с неклассифированной энцефалопатией развития и эпилептической для подтверждения диагноза [100, 227, 469].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется видео-ЭЭГ-мониторинг с включением сна пациентам с возрастзависимой эпилепсией детства с центротемпоральными спайками (синоним роландической) в том случае, если рутинная ЭЭГ не информативна, с целью подтверждения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется видео-ЭЭГ-мониторинг с включением сна пациентам с возрастзависимой эпилепсией детства с центротемпоральными спайками в том случае, если приступы частые, и есть подозрение на наличие структурной эпилепсии; при развитии атипичных абсансов и/или дроп атак и/или бессудорожного статуса, а также генерализованных тонико-клонических приступов бодрствования; при появлении серьезных трудностей обучения и речевых проблем сцелью уточнения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: На структурный характер этиологии эпилепсии может указывать изменение морфологии центротемпоральных спайков во сне, особенно развитие быстрых спайков или полиспайков, увеличение медленных волн, эпизоды депрессии ритма. Не характерны для данного синдрома значительное замедление основной биоэлектрической активности (фокальное или диффузное), пробеги диффузных билатеральных/генерализованных разрядов спайк-медленная волна длительностью более 3 секунд, а также отсутствие активации эпилептиформных разрядов во сне. Наличие продолженной спайк-волноволй активности во снепри наличии соответствующей клинической симптоматики (регресса психоречевого развития, частых фармакорезистентных приступов, приступов, не характерных для данного синдрома) может указывать на атипичную эволюцию синдрома.
- Рекомендуется видео-ЭЭГ-мониторинг с включением сна пациентам с возрастзависимой эпилепсией с вегетативными приступами (синдромом Панайотопулоса) в том случае, если рутинная ЭЭГ не информативна, с целью подтверждения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется видео-ЭЭГ-мониторинг (с записью электромиографии с дельтовидных мышц) с включением сна пациентам с подозрением на наличие миоклонико-атонической эпилепсии с целью подтверждения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: У пациента, не получающего лечение, есть шанс зафиксировать миоклонии в первый час записи. Гипервентиляция может спровоцировать атипичные абсансы. Для фиксации атонического компонента миоклонически-атонического приступа пациент должен стоять или сидеть (под наблюдением, чтобы предотвратить травмоопасное падение).
- Рекомендуется видео-ЭЭГ-мониторинг с включением сна пациентам с возрастзависимыми эпилепсиями (с центротемпоральными спайками и с вегетативными симптомами) для оценки эффективности терапии и при решении вопроса о завершении лечения [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Наличие центротемпоральных разрядов не является поводом для продолжения терапии, они могут сохраняться длительно (до возраста 14 — 18 лет), не сопровождаясь эпилептическими приступами. Для решения вопроса об отмене терапии важна продолжительность клинической ремиссии.
- Рекомендуется видео-ЭЭГ-мониторинг (с записью электромиографии с дельтовидных мышц) с включением сна пациентам с подозрением на наличие синдрома Леннокса — Гасто с целью подтверждения диагноза[227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Для регистрации тонических приступов, типичных для синдрома, иногда необходима запись нескольких часов сна.
- Рекомендуется видео-ЭЭГ-мониторинг (с записью электромиографии с дельтовидных мышц) пациенту с подозрением на или наличием миоклонуса (позитивного и негативного) и атонических приступов с целью подтверждения типа приступа [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется пролонгированный видео-ЭЭГ-мониторинг бодрствования (с записью электромиографии с дельтовидных мышц) пациентам с подозрением на наличие миоклонических абсансов с целью подтверждения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Абсансы провоцируются гипервентиляцией, поэтому эта провокация может проводиться повторно во время исследования. В положении сидя или лежа с закрытыми глазами пациент должен расслабиться, тогда миоклонии в руках будут более очевидны.
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна с подсчетом спайк-волнового индекса пациенту с подозрением на наличие энцефалопатии развития и/или эпилептической с активацией спайк-волновых разрядов во сне (син. эпилептической энцефалопатии спродолженной спайк-волновой активностью во сне/ электрическим эпилептическим статусом сна) или на наличие синдрома Ландау — Клеффнера с целью подтверждения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Желательна запись хотя бы одного цикла сна. Требуется определение типа и количества эпилептиформных изменений во время бодрствования и сна с подсчетом спайк-волнового индекса (процент продолжительности медленно-волнового сна, занятого разрядами). На современном уровне знаний трудно четко определить критическое значение спайк-волнового индекса (выше которого он считается патологическим). Большинство исследователей сходятся на том, что он должен быть 50% и выше. Тем не менее, нельзя трактовать спайк-волновый индекс в отрыве от клинических проявлений, так как иногда даже «массивная» эпилептиформная активность не влияет негативно на психоречевое развитие ребенка и не требует лечения (последняя ситуация требует нейропсихологического тестирования и динамического наблюдения).
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования и сна с подсчетом спайк-волнового индекса в динамике пациенту с диагнозом энцефалопатии развития и/или эпилептической сактивацией спайк-волновых разрядов во сне (синоним эпилептической энцефалопатии с продолженной спайк-волновой активностью во сне, электрическим эпилептическим статусом сна) или с синдромом Ландау — Клеффнера с целью оценки эффективности терапии [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Уменьшение спайк-волнового индекса сна (наряду с прекращением приступов и улучшением психоречевого развития) является одним из критериев эффективности терапии.
- Рекомендуется видео-ЭЭГ-мониторинг бодрствования пациенту с подозрением на наличие абсансов в тех случаях, если рутинная ЭЭГ не позволяет выявить абсанс, если на рутинной ЭЭГ есть четкое фокальное начало абсанса и персистирующие фокальные спайки в одной зоне, приотсутствии эффекта от проводимой терапии с целью уточнения диагноза [227, 469].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
2.4.4. Магнитно-резонансная томография
Введение: Магнитно-резонансная томография (МРТ) — метод лучевой диагностики, основанный на принципе ядерно-магнитного резонанса, возникающего при возбуждении протонов ядер водорода в исследуемой области после воздействия группы радиочастотных сигналов в сильном однородном магнитном поле. Преимуществами применения МРТ являются отсутствие ионизирующего излучения, произвольное направление срезов или сбор истинного трехмерного массива данных, а также получение морфологической (структурной), метаболической и функциональной информации об исследуемом органе либо системе.
Первоначальные протоколы МРТ для пациентов с эпилепсией включали, в дополнение к стандартному исследованию, импульсные последовательности толщиной среза 3 мм, с пространственным разрешением 0,7 х 0,7 — 0,8 х 0,8 мм, выполненные на аппаратах МРТ 1,5 Т, ориентированные параллельно и перпендикулярно оси гиппокампа. Такие протоколы давали дополнительную информацию о структурных изменениях височных долей, но значительно увеличивали время исследования с риском возникновения приступа и динамических артефактов во время проведения МРТ. Предусматривали также отдельные протоколы для пациентов с темпоральной, экстратемпоральной и другими видами эпилепсии [237]. Появление сверхвысокопольных МРТ и импульсных последовательностей с изотропным вокселем на аппаратах МРТ 1,5-3Т привели к созданию нового протокола структурной МРТ.
Высокое пространственное разрешение и контрастность изображения с охватом всего головного мозга при 3 Т МРТ напрямую связана с напряженностью магнитного поля. Тонкие структурные юкстакортикальные изменения, характерные для кортикальных дисплазий, склероза гиппокампа, аномалий развития головного мозга, требуют применения импульсных последовательностей минимальной толщиной среза (1-2мм и менее) с изотропным вокселем (то есть с элементами объемного образования в форме куба с равными гранями, снижающими эффект частичного объема). Согласно протоколу HARNESS-MRI (унифицированный протокол нейровизуализации с использованием МРТ при эпилепсии) структурная МРТ, независимо от марки аппарата МРТ, включает основные импульсные последовательности [238, 239] (таб. 9).
Таблица 9. Импульсные последовательности и характеристики МРТ при эпилепсии
Данный протокол можно использовать на аппаратах МРТ 1,5 и 3 Т, с охватом всего головного мозга. Общее время сканирования при использовании многоканальных катушек (8, 12 или 32 канала) составляет не более 30 мин. Контрастное усиление при структурном МРТ показано только при подозрении на опухоль головного мозга, сосудистую мальформацию, инфекционный процесс. Противопоказания к МРТ стандартные и включают наличие несовместимого с магнитным полем кардиостимулятора, эндопротезов, стентов, портов для химиотерапии, беременность в первом триместре. Относительным противопоказанием является нарушение сердечного ритма. При исследовании пациентов в возрасте младше 5 лет может понадобиться анестезиологическое пособие для минимизации артефактов от движения во время МРТ.
У больных с подозрением на эпилепсию или с уже установленным диагнозом, структурную МРТ применяют после впервые возникшего эпилептического приступа для выявления источника судорожной активности, для дифференциальной диагностики, в динамике и для оценки эффективности хирургического лечения.
- Рекомендуется проведение структурной МРТ головного мозга (не менее 1,5 тесла) пациентам, впервые в жизни перенесшим неспровоцированный эпилептический приступ, для выявления возможной причины заболевания [238, 239].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: целью первоначального исследования является диагностика потенциальных источников судорожной активности: склероза гиппокампа, фокальной кортикальной дисплазии (ФКД), опухоли, постишемических и посттравматических изменений. Полученные данные необходимо коррелировать с выявленной эпилептиформной активностью на ЭЭГ. Следует помнить, что МР-негативная картина у пациента с впервые возникшим судорожным приступом не является доказательством отсутствия эпилепсии, диагноз устанавливается на основании комплексного анализа клинико-инструментальных данных.
- Рекомендуется повторение МРТ головного мозга на аппарате 3 Т поэпилептологическому протоколу пациентам с эпилепсией (по показаниям), независимо от результатов предыдущих исследований (исключение составляют пациенты с идиопатической генерализованной эпилепсией) [238 — 240].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: Обязательно проведение МРТ 3Т по эпилептологическому протоколу пациентам с фармакорезистентной эпилепсией для рассмотрения вопроса о хирургическом лечении. Отсутствие очаговых изменений при первичном МРТ, выполненном на аппарате МРТ 1,5Т по стандартной методике, не исключает диагноза эпилепсии; тонкие структурные юкстакортикальные изменения на аппарате МРТ 1,5Т не диагностируются в 50% случаев [241]. У 20 — 30% пациентов с височной эпилепсией и у 20 — 40% пациентов с экстратемпоральной эпилепсией при МРТ структурные изменения не определяются (МР-негативная эпилепсия) [242]. Отрицательный результат первичного обследования может также быть обусловлен отсутствием опыта у исследователя либо артефактами отдвижений пациента.
- Рекомендуется проведение МРТ головного мозга в динамике у пациентов с доказанной МР-позитивной эпилепсией (по показаниям), а также в послеоперационном периоде [239, 243].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: проведение МРТ по эпилептологическому протоколу в динамике улучшает диагностику прогрессирующей атрофии височных долей при склерозе гиппокампа и уточняет прогноз для пациента [238]. В послеоперационном периоде контроль МРТ помогает оценить эффективность резекции и выявить дополнительные потенциальные очаги эпилептиформной активности [243, 244].
- Рекомендуется включение одновоксельной МР-спектроскопии по водороду упациентов с височной эпилепсией и подозрением на склероз гиппокампа (по показаниям) [245,249. 470].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: В сложных случаях, у пациентов с двусторонним поражением, при отсутствии характерных морфологических изменений при структурной МРТ, у пациентов ссопутствующей патологией (например, на фоне возрастной атрофии височных долей) рекомендуется дополнительно использовать функциональные МР-методики. МР-спектроскопия оценивает метаболическую активность области гиппокампов. Асимметричное снижение содержания типичных метаболитов (N-ацетиласпартата, креатина и креатинфосфата) считается типичным для склероза гиппокампа и помогает поставить диагноз в начальных стадиях заболевания и при атипичном (парциальном) поражении, двустороннем склерозе, у пожилых пациентов [240]. Исследование может проводиться только на аппаратах МРТ 3 Т и затруднено технически при значительной атрофии височных долей.
- Рекомендуется волюметрия гиппокампов и височных долей у пациентов с височной эпилепсией (по показаниям) [240, 249].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: волюметрия (морфометрия) — постобработка изображений с изотропным вокселем с достоверным измерением объема коры мозга, белого вещества и гиппокампов помогает диагностировать склероз гиппокампа и атрофию височной доли на начальных стадиях заболевания, оценить динамику течения, провести дифференциальный диагноз с нейродегенеративными заболеваниями. У пациентов с височной эпилепсией отмечают невидимое при визуальной оценке уменьшение объема гиппокампа, таламуса и височной доли вцелом со стороны склероза [248, 106].
- Рекомендуется обучение врачей-рентгенологов интерпретации МРТ у пациентов с эпилепсией [238].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: адекватная оценка МР-изображений у пациентов с эпилепсией возможна при глубоком знании нормальной анатомии коры и белого вещества, вариантов строения, возрастных изменений. Анализ данных каждого пациента требует времени и углубленного внимания рентгенолога.
2.4.5. Рентгеновская компьютерная томография
Введение: Рентгеновская компьютерная томография (КТ) — послойное сканирование выбранной области узкофокусированным потоком рентгеновского излучения с последующим построением изображений с помощью преобразования Фурье. Полученные изображения обладают высоким пространственным разрешением, но низкой контрастностью. В клинической практике используется компьютерная томография со спиральным типом сканирования с изотропным вокселем (с равной величиной каждой плоскости каждого вокселя изображения), с реконструкцией изображений в произвольной плоскости. Стандартная КТ головного мозга охватывает всю голову, проводится с реконструкцией толщиной 1 мм и менее, в мягкотканном и костном фильтре, для оценки вещества головного мозга, ликворных путей, костей черепа и лицевого скелета. Контрастное исследование применяется при подозрении на сосудистые мальформации, интракраниальные аневризмы, опухоли, инфекционный процесс. Исследование длится несколько секунд и может проводиться пациентам в тяжелом состоянии и на ИВЛ. Противопоказанием к проведению КТ является беременность, а к введению контрастного вещества — аллергические реакции на йод и белок, снижение клубочковой фильтрации почек, нарушение функции печени, гиперфункция щитовидной железы.
- Рекомендуется назначение КТ головного мозга взрослым пациентам (старше 18 лет), впервые перенесшим единичный неспровоцированный эпилептический приступ, как первичное исследование при отсутствии возможности выполнить МРТ [249, 250].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется назначение МРТ головного мозга детям, впервые перенесшим неспровоцированный эпилептический приступ. Другие методы нейровизуализации рассматриваются только при невозможности выполнить МРТ [246].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарий: КТ назначается для исключения острой нейрохирургической патологии: внутричерепных кровоизлияний, в том числе после разрыва аневризм и мальформаций головного мозга, ОНМК по ишемическому типу, опухолей с дислокационным синдромом, черепно-мозговой травмы. Отсутствие изменений головного мозга при КТ не доказывает отсутствие эпилепсии. При наличии нетравматического внутричерепного кровоизлияния рекомендуется КТ-ангиография интракраниальных артерий для выявления источника кровоизлияния. При подозрении на опухоль головного мозга рекомендуется КТ головного мозга с контрастным усилением. КТ головного мозга под навигацию при планировании установки инвазивных электродов и хирургического лечения проводится толщиной среза 1 мм с захватом мягких тканей лица и головы, для лучшей корегистрации с навигационной системой и снижении травматизации окружающих структур головного мозга.
2.4.6 Позитронно-эмиссионная томография
Введение: Позитронно-эмиссионная томография (ПЭТ) — метод лучевой диагностики, основанный на способности радиоактивного изотопа накапливаться в тканях, обладающих высокой метаболической активностью. В клинической практике ПЭТ используется с начала 1990-х гг. В диагностике эпилептогенных поражений используют гибридные методики: позитронно-эмиссионная томография, совмещенная с компьютерной томографией головного мозга (ПЭТ-КТ), которые обладают большим пространственным разрешением и лучшей анатомической корреляцией. В качестве метаболического маркера применяют флудезоксиглюкозу [18F] (18F-фтордезоскиглюкозу, 18F-ФДГ) — аналог природной глюкозы, позволяющий оценить гликолитическую активность ткани. При внутривенном введении 18F-ФДГ интенсивно накапливается в тканях с высоким уровнем гликолиза (головной мозг, мышцы, миокард, органы ЖКТ, печень). ПЭТ-КТ проводится у пациентов с эпилепсией в околоприступном и межприступном периоде. Типичным для межприступного периода считается локальный асимметричный гипометаболизм височной доли на стороне склероза гиппокампа, что связано с нарастающей атрофией и снижением уровня гликолиза указанной области. Для адекватного проведения и интерпретации ПЭТ-КТ необходима подготовка пациента с соблюдением пищевого режима, отказом от физических нагрузок и отменой ряда лекарственных препаратов. Противопоказаниями к исследованию считают беременность, инфекционные заболевания, гипергликемию. Наиболее эффективным считается использование ПЭТ-КТ при МР-негативной эпилепсии и как метод предоперационной подготовки [251].
- Рекомендуется назначение ПЭТ-КТ при отсутствии типичных изменений по данным МРТ у пациентов с установленным диагнозом эпилепсия, а также при решении вопроса о хирургическом лечении [251, 252].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарий: асимметричный локальный гипометаболизм височной доли у пациентов с двусторонним поражением височных долей либо при отсутствии характерных признаков склероза гиппокампа при МРТ считается достаточным основанием для решения вопроса о хирургическом лечении, так как является благоприятным фактором в плане долгосрочного прогноза контроля приступов [253]
Иные диагностические исследования
2.5.1. Диагностика моногенных вариантов идиопатических эпилепсий
Для установления этиологии моногенных вариантов эпилепсий используются несколько молекулярно-генетических методов: автоматическое секвенирование по Сенгеру, а также одновременный анализ мутаций в нескольких генах. Для диагностики заболеваний, характеризующихся специфическими клиническими признаками целесообразно проводить анализ мутаций в отдельных генах, ответственных за их возникновение. К таким заболеваниям относится туберозный склероз, нейрофиброматоз и синдром Ангельмана [21,22]
- Рекомендуется молекулярно-генетическое исследование мутаций в гене методом автоматического секвенирования по Сэнгеру пациенту с эпилепсией с подозрением на моногенное заболевание, для уточнения его этиологии и подбора специфической терапии [254, 255].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: Поиск мутаций в конкретном гене возможен только при хорошо фенотипически очерченных заболеваниях, ассоциированных с эпилепсией. Примером таких заболеваний могут служить синдром Ретта или туберозный склероз.
- Рекомендуется молекулярно-генетическое исследование мутации методом Сэнгера родителям пациента при выявлении у ребенка вероятно патогенной мутации или мутации с неясным клиническим значением в гене, ассоциированным с моногенным заболеванием, для уточнения значимости мутации в развитии эпилепсии и с целью прогноза деторождения [256].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Отсутствие впервые выявленной нуклеотидной замены в гетерозиготном состоянии у здоровых родителей ребенка с заболеванием с аутосомно-доминантным типом наследования повышает вероятность ее патогенности. Обнаружение впервые выявленных нуклеотидных замен в гетерозиготном состоянии у родителей ребенка с двумя мутациями в гене, ответственном за возникновение аутосомно-рецессивного заболевания, повышает вероятность их патогенности и позволяет уточнить диагноз у пациента.
- Рекомендуется проведение исследования генов, ассоциированных с эпилепсией, путем высокопроизводительного секвенирования (NGS): панели генов, полноэкзомного или полногеномного секвенирования, пациенту с эпилепсией с подозрением на моногенную ее природу для установления причин генетически гетерогенной группы моногенных идиопатических эпилепсий [254].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: Подозрение на моногенную природу эпилепсии возникает у пациента с отягощенным семейным анамнезом по эпилепсии, сочетанием эпилепсии с умственной отсталостью, расстройствами аутистического спектра и нарушениями движений, фармакорезистентностью эпилепсии и тяжелым ее течением (с эпилептическими статусами). Чаще всего необходимость такого исследования возникает при развитии ранней эпилептической энцефалопатии (синоним энцефалопатия развития и эпилептическая (см.раздел «Эпилептические энцефалопатии»).
Выраженная генетическая гетерогенность моногенных заболеваний и синдромов, сопровождающихся судорогами, а также значительный размер генов, ответственных за их возникновение обусловливает необходимость использование секвенирования нового поколения для диагностики отдельного генетического варианта этой группы заболеваний.
- Не рекомендуется проведение высокопроизводительного секвенирования в клинической практике пациентам с фокальными или генерализованными эпилепсиями с предположительно мультифакторным типом наследования с целью установления этиологии эпилепсии [257].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: в редких случаях как при фокальных, так и при генерализованных эпилепсиях, особенно при наличии нескольких членов семьи с эпилепсией, может иметь место моногенная природа. В такой клинической ситуации генетическое исследование показано (например, при аутосомно-доминантной роландической эпилепсии или некоторых структурных формах эпилепсии, ассоциированные с нарушением нейрональной миграции или кортикальной организации).
- Рекомендуется цитогенетическое исследование (кариотип) пациенту с эпилепсией при подозрении на хромосомную природу эпилепсии с целью уточнения ее этиологии [258].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
- Рекомендуется проведение хромосомного микроматричного анализа пациентам с эпилепсией, у которых предполагается хромосомный синдром, но при проведении стандартного кариотипирования количественных и структурных перестроек не выявлено [259].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: Диагностика хромосомных синдромов, обусловленных микроаномалиями хромосом, размером менее 10 млн п.н. (делециями и дупликациями) проводится сиспользованием хромосомного микроматричного анализа, направленного на анализ вариаций числа копий ДНК у детей с эпилепсией с использованием SNP олигонуклеотидных микроматриц. Подозрение на хромосомную природу заболевания возникает в том случае, когда у пациента с эпилепсией, рожденного в срок с низким весом, ранее психомоторное развития протекало с задержкой, имеется множество стигм дисэмбриогенеза и/или пороки развития нескольких органов или систем организма. Некоторые виды хромосомной патологии могут быть диагностированы только методом кариотипа из свежей крови, такие как синдромкольцевой 20 хромосомы, характеризующийся сочетанием трудностей обучения с раннего возраста и бессудорожного эпилептического статуса и других типов эпилептических приступов.
- Рекомендуется полногеномное секвенирование пациенту с эпилепсией с подозрением на ее моногенную генетическую природу в том случае, если у него не выявлено причины эпилепсии при экзомном секвенировании с целью уточнения диагноза и подбора терапии [254].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: если полногеномное секвенирование не проясняет молекулярно-генетический анализ, то такое же исследование показано и обоим родителям пациента.
- Рекомендуется пересмотр нативных данных экзомного или геномного секвенирования (представленных в формате fastQ) с предполагаемой генетической эпилепсией, если ранее не был установлен точный молекулярно-генетический диагноз [260].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: Необходимость такого подхода диктуется тем, что до сих пор остаются технические и биологические ограничения методов генетической диагностики, а также до сих пор не открыты значение и связь с фенотипом для всех генов. Пересмотр данных через полтора-два года является закономерным шагом в поиске и подтверждении генетической природы.
- Рекомендуется проведение анализа метилирования (метил-чувствительная ПЦР) СpG островков в области промотора гена SNRPN на хромосоме 15q11-q13 у ребенка с эпилепсией при подозрении на наличие у него синдрома Ангельмана с целью подтверждения диагноза [261].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Судороги — один их частых симптомов у пациентов с синдромов Ангельмана. Кроме эпилепсии у пациентов отмечается походка по типу «механической куклы», задержка речевого развития и характерная медленноволновая активность на межприступной ЭЭГ. Анализ метилирования позволяет выявить две основные причины возникновения синдрома-делеции в области хромосомы 15q11-q13 и однородительскую дисомию. В норме, у здоровых людей метилирован материнский аллель и не метилирован отцовский аллель в регионе 15q11-q13, что можно определить с помощью исследования промоторной области гена SNRPN (малого ядерного рибонуклеопротеина полипептида N) путем полимеразной цепной реакции(ПЦР). При синдроме Ангельмана анализ определяет неметилированный аллель отцовского происхождения при отсутствии метилированного материнского аллеля. Нормальный профиль метилирования не исключает синдром Ангельмана, потому что в 20 — 25% случаев этот синдром обусловлен мутацией гена UBE3A, и не сопровождается изменением метилирования.
2.5.2. Особенности клинических проявлений наследственных болезней обмена (НБО), сопровождающихся судорогами
Наследственные болезни обмена веществ, сопровождающиеся судорогами, –обширная группа моногенных заболеваний, обусловленных мутациями в генах, белковые продукты которыхучаствуют в сложных биохимических реакциях. Возникновение судорожного синдрома наблюдается в структуре симптомокомплексов более 200 нозологических форм, относящихся к различным классам НБО, в том числе аминоацидопатий, органических ацидурий, пероксисомных, митохондриальных и лизосомных болезнях накопления. Большинство заболеваний этой группы имеют аутосомно-рецессивный, Х-сцепленный рецессивный имитохондриальный тип наследования. Патогенез развития эпилепсии при этих группах нейрометаболических заболеваний, чаще всего, связан с дефицитом фермента, обусловленным мутациями в кодирующем его гене, что приводит к накоплениям метаболитов, предшествующих ферментативному блоку, оказывающих токсичное действие на клетки различных органов, вызывая их гибель. В связи с этим может поражаться как один «орган-мишень», так и несколько органов или систем, в том числе центральная и периферическая нервная система, скелетно-мышечная, сердце, печень, поджелудочная железа и даже кожа.
Особенностями клинических проявлений НБО, позволяющих заподозрить их наличие являются:
— необычный запах от кожи и ушной серы пациентов;
— острые метаболические кризы, которые часто протекают под маской нейроинфекции или провоцируются инфекционными заболеваниями;
— коматозные состояния;
— рвоты, непереносимость определенных продуктов.
Диагностика НБО
Диагностика наследственных нарушений обмена веществ может осуществляться на трех уровнях.
Первый уровень направлен на определение количества метаболитов нарушенных реакций. Он осуществляется с помощью тандемной масс-спектрометрии и высокожидкостной хроматографии органических кислот и газовой хроматографии/масс-спектрометрии мочи. С помощью этого метода диагностируются основные нозологические формы аминоацидопатий, органических ацидурий и болезней нарушения бета окисления жирных кислот. Достоинства заключаются в быстроте и дешевизне исследований, однако, маркеры могут обладать низкой специфичностью. Базовую информацию для дальнейшего диагностического поиска могут дать исследования кислотно-основного состава крови (включающим уровень рН), глюкозы, аммония, лактата, кетонов мочи и печеночного профиля. Одним из наиболее важных тестов является определение уровня сахара крови, так как гипогликемия является одним из частых симптомов НБО, сопровождающихся судорогами.
Магнитно-резонансная томография (МРТ) головного мозга может быть эффективна при диагностике НБО из группы лизосомных болезней накопления, пероксисомных болезнях, а также для обнаружения пороков развития мозга и его гипоксически-ишемических поражений.
Второй уровень – исследование активности определенного фермента или группы ферментов.
Третий уровень – ДНК диагностика, направленная на поиск мутаций в генах с помощью автоматического секвенирования по Сэнгеру, или использование метода высокопроизводительного секвенирования (NGS): панели генов, полноэкзомное и полногеномное секвенирование.
Учитывая возможность эффективной патогенетической терапии для некоторых нозологических форм этой группы заболеваний, их диагностику необходимо провести в кратчайшие сроки до появления необратимых повреждений головного мозга. Для нескольких нозологических форм эпилепсий из группы НБО, манифестирующих в неонатальном периоде разработа наспецифическая терапия, полностью купирующая клинические симптомы. К ним относятся четыре генетических варианта гипомагниемии, пиридоксин зависимые судороги и недостаточность биотинидазы. К возникновению гипомагниемии приводят мутации в четырех генах, продукты которых осуществляют абсорбцию магния в кишечнике или реабсорбцию магния в почечных канальцах, а к возникновению пиридоксинзависимых судорог – мутация в гене ALDH7A1, кодирующем фермент семейства альдегидфосфат дегидрогеназ. Недостаточность этого фермента приводит к накоплению пипередин-6 карбомилата, инактивирующего пиридоксальфосфат. Внутривенное введение электролитных растворов (препаратов магния) при наследственных гипомагниемиях или пиридоксальфосфата при пиридоксинзависимых судорогах полностью купирует симптомы и предотвращает их повторное возникновение. При отсутствии адекватного лечения формируется мышечная гипотония, возникает задержка темпов психомоторного развития и судорожный синдром. Эффективное лечение разработано и для наследственного дефицита биотинидазы — заболевания с аутосомно-рецессивным типом наследования.
- Рекомендовано комплексное определение концентрации на аминокислоты и ацилкарнитины в крови методом тандемной масс-спектрометрии, а также исследование аминокислот и метаболитов в моче пациенту с эпилепсией с подозрением на врожденный дефект метаболизма с целью уточнения этиологии эпилепсии и подбора терапии [262, 471].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Тандемная масс — спектрометрия является методом скрининга, направленного на анализ метаболитов, изменение концентрации которых обнаруживается при наследственных аминоацидопатиях, органических ацидуриях и нарушениях бета-окисления жирных кислот, в симптомокомплексе которых наблюдаются судороги.
Судороги являются одним из частых симптомов болезней обмена веществ. Одновременное определение нескольких десятков метаболитов в пятне крови позволяет провести анализ в кратчайшие сроки и спланировать алгоритм молекулярно-генетического исследования, направленного на уточнение нозологической формы и назначение своевременной терапии.
- Рекомендовано комплексное определение концентрации органических кислот в кровии комплексное определение содержания органических кислот в моче методом высокожидкостной хроматографии пациенту с эпилепсией с подозрением на врожденныйдефект метаболизма с целью уточнения этиологии эпилепсии и подбора терапии [263].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендован комплекс исследований для диагностики недостаточности среднецепочечной ацил-КоА-дегидрогеназы жирных кислот и комплекс исследований для диагностики недостаточности длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы жирных кислот пациенту с эпилепсией с подозрением на врожденный дефект метаболизма из группы нарушения обмена жирных кислот и пероксисомных болезней, сопровождающихся судорогами, для уточнения этиологии эпилепсии и подбора терапии [264].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3).
Комментарий: Определение метаболитов обмена жирных кислот, прежде всего фитановой кислоты позволяет заподозрить наличие пероксисомных заболеваний и спланировать алгоритм дальнейших поисков генетического варианта на основании использования секвенирования отдельного гена по Сенгеру.
- Рекомендуется исследование кислотно-основного состояния и газов крови ребенку с эпилепсией с подозрением на врожденный дефект метаболизма для поиска этиологии эпилепсии [265].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется исследование уровня молочной кислоты в крови пациенту с эпилепсией с подозрением на митохондриальную природу для уточнения этиологии эпилепсиии подбора терапии [266].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: существенное повышение лактата может свидетельствовать о митохондриальной природе эпилепсии.
- Рекомендуется исследование уровня пировиноградной кислоты в крови пациенту с эпилепсией с подозрением на ее митохондриальную природу для уточнения этиологии эпилепсии и подбора терапии [266].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: существенное повышение лактата и изменения соотношения лактата к пирувату может свидетельствовать о митохондриальной природе эпилепсии.
2.5.3. Особенности клинических проявлений хромосомных синдромов, сопровождающихся судорогами
К настоящему времени описано более 500 хромосомных аномалий, ассоциированных с нарушением ЭЭГ паттерна и судорогами. Дети с хромосомными синдромами часто рождаются с низким весом и множественными стигмами дизэбриогенеза и/или пороками развития двух и более органов или систем. В отличии от идиопатических моногенных эпилепсий у больных с хромосомными синдромами задержка развития, обычно, отмечается с рождения, и часто сопровождаются мышечной гипотонией. При некоторых хромосомных перестройках можно выделить характерный фенотип, например, при делеции короткого плеча 4 хромосомы (синдроме Вольфа — Хиршхорна), микроделеции короткого плеча 17 хромосомы (синдроме Миллера — Дикера), синдроме Ангельмана (микроделеция длинного плеча 15 хромосомы), но в большинстве случаев фенотип не специфичен. Определить хромосомную патологию можно цитогенетическим методом, но при малых размерах дисбаланса необходимо проведение молекулярного кариотипа (хромосомного микроматричного анализа). Лечение эпилепсии при хромосомной патологии симптоматическое.
2.5.4. Способы диагностики хромосомных синдромов, сопровождающихся судорогами
Диагностика количественных и структурных перестроек хромосом более, чем 10 млн п.н. осуществляется на основании традиционного метода анализа хромосом с использованием различных методов их окрашивания. Самым распространенным методом является G окрашивание по Романовскому — Гимзе. Использование этого метода позволяет выявлять полисомии, анеуплоидии, а также протяженные делеции, дупликации инверсии, инсерции, а также транслокации хромосом.
Диагностика структурных перестроек хромосом меньшего размера проводится с помощью хромосомного микроматричного анализа. При выполнении этого анализа исследуются все клинически значимые участки генома, позволяющие диагностировать все известные хромосомные синдромы (в том числе микроделеционные и микродупликационные).
Необходимо иметь в виду, что при проведении этого анализа не определяется наличие однородительских дисомий и транслокаций хромосом, а также перестройки за гранью разрешающей способности метода.
- Рекомендуется исследование кариотипа пациенту с эпилепсией при подозрении на наличие хромосомной патологии [258, 267]:
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
- Рекомендуется проведение хромосомного микроматричного анализа пациенту с эпилепсией при подозрении на хромосомную патологию при условии нормального кариотипа [259].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
2.5.5. Диагностические мероприятия при оказании паллиативной помощи при эпилепсии у детей
- Рекомендуются первичные консультации врачей и иных специалистов из медицинской организации или ее структурного подразделения, оказывающего специализированную паллиативную медицинскую помощь детям с формами эпилепсии, относящимся к заболеваниям, ограничивающим продолжительность жизни (коды Международной классификации болезней Х пересмотра G 40.4, G 40.5, G 40.9) и детям с фармакорезистентной эпилепсией, которым выполнены паллиативные нейрохирургические вмешательства (каллозотомия и субпиальные транссекции), для определения объема необходимой паллиативной медицинской помощи [268- 272].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Термином «состояния, ограничивающие продолжительность жизни» (life-limiting conditions) у детей обозначаются состояния, при которых нет оправданной надежды на излечение и от которых дети умрут [268]. Детям с неизлечимыми заболеваниями или состояниями, сокращающими продолжительность жизни, оказывается паллиативная медицинская помощь [273]. Составленный в 2012 году на основании практического опыта пяти детских хосписов Великобритании «Словарь состояний детского возраста, ограничивающих продолжительность жизни» рубрицирован согласно разделам Международной классификации болезней 10 пересмотра (МКБ-Х) [268]. В частности, к состояниям, ограничивающим продолжительность жизни, данный словарь в блоке МКБ-10 «Эпизодические и пароксизмальные расстройства» относит коды G40.4 (Другие виды генерализованной эпилепсии и эпилептических синдромов) и G 40.5 (Особые эпилептические синдромы) [268]. Созданная в 2013 году «Директория состояний, ограничивающих продолжительность жизни» включает код МКБ-Х G40.9 (Эпилепсия неуточненная) [269]. Паллиативные нейрохирургические вмешательства у детей с фармакорезистентной эпилепсией (каллозотомия, субпиальные транссекции) [271, 272] требуют последующего оказания паллиативной медицинской помощи ребенку, что прямо следует из названия данной группы хирургических вмешательств.
- Рекомендуются повторные консультации врачей и иных специалистов из медицинской организации или ее структурного подразделения, оказывающего специализированную паллиативную медицинскую помощь детям с формами эпилепсии, относящимися к заболеваниям, ограничивающим продолжительность жизни (коды МКБ-ХG40.4, G 40.5, G 40.9) и детям с фармакорезистентной эпилепсией, которым выполнены паллиативные нейрохирургические вмешательства (каллозотомия и субпиальные транссекции), для определения объема необходимой паллиативной медицинской помощи и оценки ее эффективности [268 — 272].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Дифференциальный диагноз
1.6.6. Дифференциальная диагностика эпилепсии
Дифференциальный диагноз эпилепсии обширен. По своим клиническим проявлениям неэпилептические приступы (пароксизмы) очень похожи на эпилептические – они могут проявляться нарушением сознания, падением, фокальным и генерализованным повышением мышечного тонуса и т.д. Схожесть клинических проявлений такова, что далеко не всегда врач может различить по ним эпилептический и неэпилептический приступ. Например, глубокий обморок с двигательным компонентом может ничем не отличаться клинически от эпилептического приступа с нарушением сознания с миоклоническим или клоническим компонентом. А часть эпилептических приступов лобной локализации из-за своих необычных автоматизмов, элементов агрессии и, иногда, сохранного сознания очень напоминают так называемые «психогенные» («псевдоэпилептические») приступы.
Практическим врачам, видимо, следует придерживаться следующего принципа – не устанавливать диагноз эпилепсии, если отсутствует твердая уверенность в эпилептическом характере приступа, и состояние пациента не требует немедленного назначения противоэпилептического лечения. Тщательный сбор анамнеза и полные сведения о событиях до, во время и после приступа часто проясняют их неэпилептическую природу. В дифференциальной диагностике также могут помочь просмотр домашней видеозаписи, рутинная ЭЭГ, видео-ЭЭГ-мониторинг и полисомнография. Всегда следует помнить о том, что уодного и того же пациента могут одновременно существовать эпилепсия и неэпилептические пароксизмальные нарушения.
Насчитывается более 40 состояний и заболеваний, по своему внешнему виду напоминающих эпилепсию. Исчерпывающей их классификации не существует. Все-таки мы можем сослаться на некоторые попытки создания подобных классификаций. J.M.Pellok приводит классификацию, построенную по семиологическому принципу (на основании отдельных симптомов), таблица 6 [112].
Таблица 6. Симптомы неэпилептических пароксизмальных нарушений [112].
Необычные движения:
· тремор;
· мастурбация;
· ознобоподобные эпизоды;
· доброкачественный миоклонус сна;
· рефлекс испуга;
· пароксизмальный миоклонус;
· тики (в том числе синдром Туретта);
· пароксизмальный хореоатетоз или дистония;
· псевдосудороги;
· движения глаз и кивки головой.
Потеря мышечного тонуса или сознания:
· синкопы;
· дроп-атаки;
· нарколепсия/катаплексия;
· нарушения внимания;
· острая гемиплегия.
Нарушения дыхания:
· апноэ;
· задержка дыхания;
· гипервентиляция;
Нарушения восприятия:
· тошнота;
· головокружение;
· головная боль;
· боль в животе.
Эпизодические симптомы при отдельных нарушениях:
· гидроцефальные приступы;
· сердечные аритмии;
· гипогликемия;
· гипокальциемия;
· периодические параличи;
· гипертиреоидизм;
· гастроэзофагальный рефлюкс;
· руминация;
· токсическое воздействие лекарств;
· цереброваскулярные эпизоды.
Нарушения поведения:
· яктация;
· ночные страхи;
· снохождения;
· ночные кошмары;
· ярость;
· страх.
Острые психические симптомы:
· фуга;
· фобия;
· панические атаки;
· галлюцинации;
· аутизм.
· Синдром Мюнхаузена byproxy.
Многие из неэпилептических пароксизмальных состояний и заболеваний имеют возрастные пики начала клинических проявлений, часть из них возрастзависимы, то есть появляются и исчезают в определенные возрастные периоды. Преобладание отдельных неэпилептических пароксизмальных состояний в определенные возрастные периоды необходимо учитывать при проведении дифференциальной диагностики с эпилепсией (таб. 7).
Таблица 7. Неэпилептические пароксизмальные состояния в различном возрасте у детей (Iivanainen M., с дополнениями) [113]
Существуют как объективные, так и субъективные причины сложностей дифференциальной диагностики эпилепсии. К объективным причинам можно отнести тот факт, что распространенность неэпилептических пароксизмальных неврологических состояний чрезвычайно высока и многократно превышает распространенность эпилепсии. Особенно много пароксизмальных неэпилептических нарушений у детей младшего возраста.
Дифференциальный диагноз эпилептических и неэпилептических состояний осложняется также тем, что сам врач редко видит приступ и вынужден довольствоваться неполным описанием его, данным родственниками или случайными свидетелями. И те, и другие, не имея медицинского образования, как правило, не в состоянии точно описать клинические симптомы. Самой частой причиной диагностических ошибок является недостаточно тщательный сбор анамнеза заболевания. Для того, чтобы хорошо собрать анамнез, врач должен задавать пациентуи его родственникам «правильные» вопросы, а это невозможно без наличия специальных знаний. Всегда следует помнить о том, диагноз эпилепсии – диагноз описательный, и насколько точным будет описание приступа, условий его возникновения и т.д., настолько точным будет и окончательный диагноз. Важно тщательно расспросить и самого пациента, и свидетелей пароксизмальных эпизодов.
С другой стороны, даже имея четкое клиническое описание, врач не всегда может быть уверен, что он столкнулся именно с эпилепсией. Дело в том, что данные лабораторных исследований при эпилепсии не имеют абсолютного диагностического значения. Далеко не всегда имеется возможность записать ЭЭГ в момент приступа, а межприступная ЭЭГ может быть совершенно нормальной. Негативные результаты при записи рутинной межприступной ЭЭГ обнаруживаются у 50% пациентов с несомненным диагнозом эпилепсии. Повторная запись рутинной ЭЭГ уменьшает вероятность негативных результатов до 30%, а запись ЭЭГ после депривации сна до 20% [114]. Даже приступная ЭЭГ далеко не всегда бывает информативной и может быть абсолютно нормальной при медиальной височной эпилепсии и при эпилепсии, возникшей в глубоких отделах лобных долей. С другой стороны, хорошо известен факт широкой распространенности возраст зависимых доброкачественных эпилептических разрядов детства (роландических спайков) в здоровой популяции. Если у пациента имеется серьезная семейная отягощенность по эпилепсии несмотря на то, что сам он здоров, то у него значительно увеличиваются шансы случайного и диагностически не значимого обнаружения эпилептических изменений на ЭЭГ.
Трактовка физиологических изменений ЭЭГ как «эпилептических» или «эпилептиформных» –еще одна распространенная ошибка, особенно у тех врачей неврологов, которые не получили должного нейрофизиологического образования. Незнание основ электроэнцефалографии приводит к тому, что и замедление основного ритма во время гипервентиляции, и гипнагогическая гиперсинхрония, и артефакты, вызванные движениями глаз, трактуются как «эпилептические» явления, что способствует ошибочному диагнозу эпилепсии. Кроме того, изменения ЭЭГ часто оцениваются в отрыве от клинических особенностей пациента. Считается, что ЭЭГ ошибочно описывается как «эпилептическая» у 0,5 – 2% здоровых взрослых. К сожалению, «поймать» и записать диагностически неясный эпизод не всегда представляется возможным, так как они возникают спорадически и их возникновение часто непредсказуемо.
Объективные сложности дифференциальной диагностики эпилепсии многократно возрастают, если врач сталкивается с пациентом, страдающим умственной отсталостью и/или двигательными нарушениями. Данная популяция пациентов, как правило, имеет структурные изменения головного мозга, а, следовательно, их «обычная» ЭЭГ может существенно отличаться от возрастных нормативов. Пациенты с двигательными нарушениями, в частности с детскими церебральными параличами, имеют самые разнообразные аномальные движения, часть из которых могут быть приступообразными и напоминать эпилептические приступы. У пациента с умственной отсталостью могут внезапно возникать изменения поведения, напоминающие эпилептические: беспорядочная двигательная активность, агрессивность или, наоборот, «замирания» с остановкой взора и т.п.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Обезболивание в лечении эпилепсии не применяется.
Показания и противопоказания к различным методам лечения – см. соответствующие разделы.
Медикаментозное лечение противоэпилептическими препаратами (ПЭП) является основным методом терапии эпилепсии. В большинстве случаев лечение должно начинаться сразу после установления диагноза «Эпилепсия» за исключением некоторых возрастзависимых синдромов детского возраста с редкими приступами. Цель лечения – достижение стойкой ремиссии заболевания без каких-либо значимых побочных эффектов (нервно-психических, соматических и др.); обеспечение профессиональной и социальной адаптации пациентов; сохранение оптимального качества жизни. В настоящее время в России зарегистрировано 23 ПЭП с разными механизмами действия, имеющие различный профиль эффективности и безопасности/переносимости.
Основные принципы терапии эпилепсии (выбор ПЭП в зависимости от типа приступов и формы эпилепсии/эпилептического синдрома, стартовая монотерапия, альтернативная монотерапия, рациональная политерапия, принципы комбинирования ПЭП и др.) являются общими для детей и взрослых, поэтому в основном рассматриваются в разделе «Медикаментозной терапии эпилепсии у взрослых». В разделе «Медикаментозная терапия эпилепсии у детей» рассматриваются возрастные аспекты противоэпилептической терапии и лечение специфических детских эпилептических синдромов.
Введение. При назначении ПЭП необходим персонализированный подход с учетоминдивидуальных особенностей каждого пациента [6].
Выбор ПЭП зависит от формыэпилепсии/эпилептического синдрома, типа приступов, стадии и течения заболевания, пола, возраста, коморбидных состояний и других факторов.
Для правильного выбора ПЭП каждый врач в первую очередь должен установить является ли эпилепсия фокальной (с фокальными приступами с/без нарушения сознания, билатеральными тонико-клоническими с фокальным дебютом), генерализованной (с генерализованными приступами) или неуточненной (с недифференцированными приступами).
Лечение впервые диагностированной эпилепсии
Примерно 60 — 70% пациентов с эпилепсией достигают стойкой ремиссии или существенного урежения приступов на фоне лечения ПЭП. Большинство из них достигают ремиссии на монотерапии. Лечение начинают с начальной (стартовой) дозы наиболее подходящего ПЭП для данного пациента (персонализированный подход). Дозу постепенно увеличивают (титруют) до прекращения приступов или появления побочных эффектов. Каждый препарат имеет свою схему титрации.
Лечение впервые диагностированной фокальной эпилепсии (с фокальными приступами с/без нарушения сознания, билатеральными тонико-клоническими с фокальным дебютом)
В России при фокальных формах эпилепсии в режиме монотерапии разрешены к применению: бензобарбитал**, вальпроевая кислота**, габапентин, зонисамид, карбамазепин**, клоназепам**, лакосамид**, ламотриджин, леветирацетам**, окскарбазепин**, примидон, топирамат**, фенитоин**, фенобарбитал**, эсликарбазепин (перечень ПЭП здесь и далее указаны в алфавитном порядке).
- Рекомендуется начинать лечение взрослым пациентам с фокальной формой эпилепсии (фокальными эпилептическими приступами с/без нарушения сознания, билатеральными тонико-клоническими с фокальным дебютом) с вальпроевой кислоты**, габапентина, зонисамида, карбамазепина**, лакосамида**, ламотриджина, леветирацетама**,окскарбазепина**, примидона [274], топирамата**, фенитоина**, фенобарбитала**, эсликарбазепина в виде монотерапии с целью прекращения приступов [275–277].
Уровень убедительности рекомендаций А, (уровень достоверности доказательств – 1).
Для примидона: Уровень убедительности рекомендаций — В, (уровень достоверности доказательств – 2).
Комментарии: Необходимо отметить, что клиническая эффективность различных ПЭП убольных с фокальными формами эпилепсии при адекватных дозировках приблизительно одинакова и составляет 50 – 60 %.
В более ранних исследованиях при оценке эффективности базовых ПЭП было показано, что удержание на терапии у пациентов с фокальными приступами было значительно выше при назначении карбамазепина** и фенитоина** в сравнении с фенобарбиталом** и примидоном. При фокальных приступах с эволюцией в билатеральные тонико-клонические приступы удержание пациентов на терапии было значительно выше при лечении карбамазепином**, фенитоином** и фенобарбиталом** в сравнении с примидоном. Более ранняя отмена примидона и фенитоина** была связана с побочными эффектами. Таким образом, при фокальных приступах фенитоин**, примидон признаются так же эффективными, но не является препаратами первого выбора вследствие побочных эффектов. Клиническая эффективность бензобарбитала** в рандомизированных клинических исследованиях не изучалась.
Карбамазепин** долгие годы считался основным ПЭП для лечения пациентов с фокальными приступами; «золотым стандартом», с которым в рандомизированных клинических исследованиях сравнивали эффективность других ПЭП. Систематический обзор с сетевым метаанализом [275] показал, что длительность удержания на терапии (отражающая эффективность и переносимость) у пациентов с фокальными типами приступов, получающих ламотриджин и леветирацетам,** значительно выше в сравнении с карбамазепином**. В порядке убывания по сравнению с карбамазепином** по параметру удержания ПЭП распределились следующим образом: вальпроевая кислота**, зонисамид, окскарбазепин**, фенитоин**, топирамат**, габапентин, фенобарбитал**. Указанные ПЭП эффективны в лечении фокальных форм эпилепсии в режиме монотерапии.
Авторы другого метаанализа [276] рекомендуют начинать лечение с леветирацетама**, зонисамида, лакосамида**, эсликарбазепина в виде монотерапии при установлении диагноза фокальной формы эпилепсии (фокальных эпилептических приступах) у взрослых. Не было никаких статистически значимых различий в прекращении приступов через 6 и 12 месяцев при приеме указанных ПЭП. Все указанные ПЭП оказались эффективными и представляют собой подходящую альтернативу карбамазепину**.
Системный метаанализ [277], включающий 65 РКИ, в который вошел анализ использования леветирацетама**, ламотриджина, окскарбазепина**, топирамата**, вальпроевой кислоты** установил, что данные ПЭП являются эффективными для начальной монотерапии у взрослых. ПЭП не демонстрировали никаких признаков превосходства или неполноценности по сравнению с карбамазепином**, который считается стандартным лечением фокальной эпилепсии.
В рандомизированном клиническом исследовании [278] показано, что лакосамид** сравним по клинической эффективности с карбамазепином** у больных с впервые диагностированной эпилепсией.
Согласно результатам систематического обзора [279], нет однозначных доказательств, на основании которых возможен выбор между карбамазепином** и вальпроевой кислотой**. В работе взяты такие критерии как «время до отмены ПЭП» (удержание на терапии), «ремиссия на протяжении 12-месяцев», «время до первого приступа». По результатам исследования подтверждается рекомендация использования карбамазепина** в качестве ПЭП первого выбора у пациентов с фокальной эпилепсией.
При сравнительном анализе карбамазепина** и топирамата** [280] были получены данные, что карбамазепин** с меньшей вероятностью будет отменен и что 12-месячная ремиссия будет достигнута раньше, чем при применении топирамата**.
Систематический обзор 13 РКИ [281], сравнивающих карбамазепин** и ламотриджин, показал, что оба ПЭП в качестве монотерапии являются эффективными в лечении фокальных форм эпилепсии. Время прекращения приема («удержания») раньше наступала при монотерапии карбамазепином**. Наиболее распространенная причина прекращение приема – побочные эффекты: в 51% у карбамазепина** от общего числа случаев отмены против 36% у ламотриджина. Второй причиной отмены препарата был рецидив приступов на фоне лечения: 8% пациентов принимающих карбамазепин** и 15% ламотриджин. Полученные результаты также свидетельствуют о том, что рецидив приступов после начала лечения ламотриджином может произойти раньше, чем при лечении карбамазепином**, а ремиссия приступов в течении 6 месяцев может произойти раньше на карбамазепин**, чем на ламотриджин.
В проспективном двойном-слепом рандомизированном исследовании [282] был показан эквивалентный эффект леветирацетама** и карбамазепина** для достижения ремиссии приступов при впервые диагностированной фокальной эпилепсии.
Один из выводов научной группы исследования «КОМЕТ» гласит, что терапия леветирацетамом** не превосходит лечение карбамазепином** и ламотриджином в стандартных дозах у пациентов с впервые диагностированной эпилепсией [283].
В проведенном исследовании стандартных и новых ПЭП (Standart And New Antiepileptic Drugs,SANAD) с участием пациентов с фокальной эпилепсией (n = 1721) сравнивалась эффективность карбамазепина**, габапентина, ламотриджина, окскарбазепина**, топирамата** (проспективное, в параллельных группах, открытое, рандомизированное исследование в условиях реальной клинической практике в течение 12 мес., с точки зрения времени до констатации отсутствие эффекта терапии) [284]. Ламотриджин по клинической эффективности значительно превосходил карбамазепин** и окскарбазепин**, которые в свою очередь значительно превосходили габапентин и топирамат**. Эти различия в эффективности сохранялись в течение 6 лет. С точки зрения переносимости ламотриджин и габапентин значительно превосходили окскарбазепин**, который значительно превосходил карбамазепин** и топирамат**.
Интересным является научный подход оценки эффективности ПЭП при различных типах приступов. В 2013 г. экспертная группа МПЭЛ выпустила обзор эффективности начальной монотерапии у пациентов с недавно диагностированными или нелеченными различными эпилептическими приступами и двумя эпилептическими синдромами [285]. Результаты были основаны на 64 РКИ и 11 метаанализах, завершенных за последние 72 года. Авторы пришли к следующим выводам по уровням доказательности для взрослой когорты пациентов: взрослые с фокальными приступами – эффективность установлена: карбамазепин**, леветирацетам**, фенитоин**, зонисамид; вероятно эффективен: вальпроевая кислота**; возможно эффективен: габапентин, ламотриджин, окскарбазепин**, фенобарбитал**, топирамат**; потенциально эффективен: клоназепам**, примидон; пожилые люди с фокальными приступами – эффективность установлена: габапентин, ламотриджин; вероятно эффективен: нет ПЭП; возможно эффективен: карбамазепин**; потенциально эффективен: топирамат**, вальпроевая кислота**.
Авторы системного обзора, оценивавших эффективность клоназепама**, пришли к выводу об отсутствии доказательств для рекомендации данного ПЭП взрослым пациентам с фокальными формами эпилепсии в виде монотерапии [286].
- Рекомендуется начинать лечение у пожилых пациентов (старше 65 лет) с фокальной формой эпилепсии (фокальными эпилептическими приступами с/без нарушения сознания, с билатеральными тонико-клоническими с фокальным дебютом) с леветирацетама**, ламотриджина в виде монотерапии с целью прекращения приступов [287].
Уровень убедительности рекомендаций А, (уровень достоверности доказательств – 1).
Комментарии: Показана лучшая переносимость (меньшая частота побочных эффектов) у леветирацетама**, ламотриджина, габапентина в сравнении с карбамазепином** у пожилых пациентов [287, 288]. Пожилым пациентам с учетом снижения функции почек, накоплении коморбидных заболеваний, сопутствующей терапии рекомендуется начинать терапию с более низких доз ПЭП, выбирать более низкий темп титрации. Необходимо также учитывать возможное фармакокинетическое взаимодействие ПЭП с другими препаратами, получаемыми пациентом.
Ламотриджин и леветирацетам** являются более предпочтительными по сравнению с карбамазепином** у пожилых пациентов с фокальными формами эпилепсии по причине их лучшей переносимости и небольшой вероятности фармакокинетического взаимодействия с другими препаратами [287]
- Рекомендуется начинать лечение у пожилых пациентов (старше 60 лет) с фокальной формой эпилепсии (фокальными эпилептическими приступами с/без нарушения сознания, сбилатеральными тонико-клоническими с фокальным дебютом) с габапентина в виде монотерапии с целью прекращения приступов [288].
Уровень убедительности рекомендаций А, (уровень достоверности доказательств – 2).
Комментарии: Габапентин по эффективности сравним с карбамазепином** и лучше переносится у пациентов старше 60 лет с впервые диагностированной фокальной эпилепсией. Применение габапентина приводит к урежению частоты приступов у пациентов старше 60 лет [288].
Выбрав препарат, врач должен назначить индивидуальную эффективную дозу. Доза ПЭП постепенно повышается (согласно схеме титрации) до достижения ремиссии приступов или появления побочных эффектов. Предпочтительны ретардные формы ПЭП, которые можно принимать 1 — 2 раза в сутки, что повышает комплаентность пациента к лечению. Как правило, это ПЭП нового и новейшего поколения.
Только после достижения максимально переносимой дозы и отсутствия у пациента ремиссии приступов можно говорить о неэффективности ПЭП и планировать замену на ПЭП следующей очереди выбора в виде вторичной монотерапии либо перейти к рациональной политерапии. Знание механизмов действия ПЭП приобретает наибольшее значение при выборе препаратов для комбинированной терапии. В настоящее время у экспертов нет однозначного ответа на вопрос «комбинировать или заменять» после первой неудачной монотерапии. В целом принято считать, что замена ПЭП более целесообразна при плохой переносимости и малой эффективности первого препарата, в то время как рациональная политерапия возможна в случае хорошей переносимости первого ПЭП, но недостаточной его эффективности.
Известные механизмы действия, начальные и среднетерапевтические дозы ПЭП, схемы титрации в сокращенном виде указаны в приложении №А3.
Лечение впервые диагностированной генерализованной эпилепсии (генерализованных приступов)
В России при генерализованной эпилепсии в режиме монотерапии разрешены к применению: бензобарбитал**, вальпроевая кислота**, карбамазепин**, клоназепам**, ламотриджин, окскарбазепин**, примидон, топирамат**, фенитоин**, фенобарбитал**.
Наиболее часто генерализованные формы эпилепсии дебютируют в детском и подростковом возрасте. «Тезисы-рекомендации» по лечению данных форм будут представлены в соответствующем разделе.
- Рекомендуется начинать лечение у взрослых пациентов с генерализованными формами эпилепсии (c генерализованными тонико-клоническими приступами) с вальпроевой кислоты**, карбамазепина**, ламотриджина, окскарбазепина**, топирамата**, фенитоина**, фенобарбитала** в виде монотерапии с целью прекращения приступов [275].
Уровень убедительности рекомендаций А, (уровень достоверности доказательств – 1).
Комментарии: Длительное время препаратом выбора при генерализованных формах эпилепсии (генерализованных приступах) считались препараты вальпроевой кислоты**. Высококачественные данные обзора [275] рандомизированных контролируемых исследований монотерапии у взрослых с генерализованным началом тонико-клонических приступов (с другими генерализованными типами приступов или без них) подтверждают использование вальпроевой кислоты** в качестве первой линии лечения, но при этом демонстрируют, чтоламотриджин и леветирацетам** (согласно инструкции является средством дополнительной терапии при генерализованных приступах) могут быть подходящей альтернативой вальпроевой кислоте**. Это особенно важно для женщин с детородным потенциалом, для которых вальпроевая кислота** не является препаратом выбора из-за ее высокой тератогенности.
Ламотриджин имеет сравнимую клиническую эффективность с карбамазепином** в отношении первично-генерализованных тонико-клонических приступов [282].
В РКИ вальпроевая кислота** лучше переносилась, чем топирамат**, и была более эффективной, чем ламотриджин. Авторами сделан вывод, что вальпроевая кислота** должна оставаться препаратом первого выбора для многих пациентов (прежде всего, лиц мужского пола) с генерализованными эпилепсиями. Однако из-за потенциальных побочных эффектов вальпроевой кислоты** ее использование следует ограничить у девочек и женщин репродуктивного возраста, за исключением тех случаев, когда другие методы не эффективны или противопоказаны [284, 289].
В системном обзоре, исследующим эффективность монотерапии топираматом** у пациентов с юношеской миоклонической эпилепсией, не было существенных различий в эффективности между топираматом** и вальпроевой кислотой** у пациентов, ответивших на лечение снижением количества миоклонических или первично-генерализованных тонико-клонических приступов на 50% и более [290].
Мнение о том, что вальпроевая кислота** превосходит карбамазепин** при генерализованных тонико-клонических приступах в структуре генерализованной эпилепсии, не подтверждается этими данными [279].
Согласно системному обзору МПЭЛ (64 РКИ и 11 мета-анализов) имеется следующая доказательная эффективность начальной монотерапии у пациентов с генерализованными приступами: у взрослых с генерализованным началом тонико-клонических приступов – доказанная эффективность: нет ПЭП; вероятная эффективность: нет ПЭП; возможная эффективность: карбамазепин**, ламотриджин, окскарбазепин**, фенобарбитал**, фенитоин**, топирамат**, вальпроевая кислота**; потенциальная эффективность: габапентин, леветирацетам**; для пациентов с юношеской миоклонической эпилепсией: доказанная эффективность – нет ПЭП, вероятная эффективность – нет ПЭП, возможная эффективность – нет ПЭП, потенциальная эффективность – топирамат**, вальпроевая кислота** [285]. В этом же обзоре указано, что согласно нерандомизированным клиническим исследованиям – карбамазепин**, габапентин, окскарбазепин**, фенитоин** могут аггравировать абсансные и миоклонические приступы, а в некоторых случаях и генерализованные тонико-клонические приступы. Имеются данные о том, что ламотриджин может аггравировать миоклонические приступы при ЮМЭ.
Клинических исследований, оценивающих эффективность/переносимость клоназепама**, при генерализованных эпилепсиях у взрослых пациентов в виде монотерапии нет.
Лечение фармакорезистентной эпилепсии
Введение. Фармакорезистентная эпилепсия (ФРЭ) – форма заболевания, при которой приступы продолжаются, несмотря на адекватную противоэпилептическую терапию двумя ПЭП в виде монотерапии или в комбинации. Доля больных с ФРЭ варьирует от 20 до 30%. Перед коррекцией лечения необходимо убедиться в отсутствии псевдорезистентности, которая чаще всего связана с неправильным диагнозом, неправильно выбранным ПЭП или его дозой, плохой комплаентностью пациента к лечению.
Только при недостаточной эффективности правильно подобранной монотерапии возможна политерапия. Как правило, политерапия целесообразна после не менее чем двух последовательных попыток применения препаратов в режиме монотерапии.
В соответствии с общепринятым мнением, при проведении политерапии следует комбинировать ПЭП с различными механизмами действия, чтобы повысить эффективность и избежать увеличения риска возникновения нежелательных явлений. В связи с большим выбором ПЭП при переходе на политерапию необходимо учитывать фармакокинетические и фармакодинамические особенности назначаемых ПЭП, т.е. речь идет о рациональнойполи терапии.
- Рекомендуется направлять взрослых пациентов с установленной фармакорезистентностью (ФР) в эпилептологический центр или в специализированный нейрохирургический центр для консультации врача-нейрохирурга с целью решения вопроса о возможности нейрохирургического лечения эпилепсии [373].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
- Рекомендуется назначение клобазама в качестве дополнительной терапии взрослым пациентам с эпилептическими приступами любого типа при фармакорезистентной эпилепсии с целью лечения эпилепсии [330].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1).
Комментарии: клобазам зарегистрирован в РФ в 2020 г. Является препаратом третьей очереди выбора в лечении эпилепсии (преимущественно фармакорезистентной).
Лучше переносится, чем клоназепам** (меньше седативный эффект), к нему реже, чем кклоназепаму**, развивается привыкание с истощением эффекта. Отмена препарата, также как клоназепама**, должна быть медленной, чтобы избежать синдрома отмены.
- Рекомендуется введение защечного раствора ♯мидазолама в дозе 10 мг взрослым пациентам при возникновении кризисной ситуации с развитием судорог продолжительностью более 5 минут с целью их купирования и профилактики эпилептического статуса [434, 547].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5).
- Рекомендуется введение ректального раствора ♯диазепама в дозе 10 мг взрослым пациентам при возникновении кризисной ситуации с развитием судорог продолжительностью более 5 минут с целью их купирования и профилактики эпилептического статуса [434].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5).
Комментарии: ректальный раствор #диазепама и защечный раствор #мидазолама включены ВОЗ в типовой список основных лекарственных средств на 2021г, рекомендованный всем странам иметь как минимальный в наборе жизненно важных лекарств у детей и взрослых (WHO Model List of Essential Medicines – 22nd List 2021). Очень часто данные лекарственные препараты назначаются пациентам с эпилепсией, которые признаны нуждающимися в паллиативной медицинской помощи. Дети, получающие паллиативную медицинскую помощь, которым назначены диазепам ректальный и мидазолам защечный, должны иметь возможность продолжить подобранную терапию и после достижения возраста 18 лет, т.е. должна соблюдаться преемственность между детской и взрослой эпилептологической службой.
Лечение фармакорезистентной фокальной эпилепсии (с фокальными приступами с/без нарушения сознания, билатеральными тонико-клоническими с фокальным дебютом)
- Рекомендуется назначать в качестве дополнительного средства у взрослых пациентов с фармакорезистентной фокальной эпилепсией (фокальными эпилептическими приступами с/без нарушения сознания, с билатеральными тонико-клоническими с фокальным дебютом): бриварацетам**, вальпроевую кислоту**, габапентин, зонисамид, лакосамид**, ламотриджин, леветирацетам**, окскарбазепин**, перампанел, прегабалин**, топирамат**, с целью прекращения приступов [292, 293, 294, 295, 528].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1).
Эсликарбазепин [295].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: По результатам большого системного обзора с мета-анализом [292] для выявления и сравнения профиля эффективности/переносимости 11 ПЭП показано, что все препараты были эффективнее, чем плацебо, в качестве дополнительного ПЭП к базовой терапии с редукцией приступов более 50%. Метаанализ показал, что леветирацетам**, вальпроевая кислота**, габапентин имеет лучшее сочетание по краткосрочной эффективности и переносимости. Окскарбазепин** хотя и был столь же эффективен, переносился хуже, чем эти три ПЭП. Остальные ПЭП — топирамат**, зонисамид, прегабалин**, ламотриджин, лакосамид** демонстрировали меньшую кратковременную эффективность и переносимость.
Карбамазепин**, фенитоин**, фенобарбитал** многие десятилетия использовались в качестве основных ПЭП у больных с фокальной эпилепсией в виде монотерапии. Не смотря на то, что отсутствуют рандомизированные клинические исследования, отражающие их эффективность в качестве дополнительной терапии при фокальных фармакорезистентных эпилепсиях, по мнению авторов, их назначение является обоснованным.
Рандомизированных клинических исследований, отражающих клиническую эффективность и переносимость клоназепама в качестве дополнительного ПЭП у взрослых пациентов с фокальными формами эпилепсии, нет [296].
Применение трех и более ПЭП может быть осуществлено лишь в единичных случаях при резистентных формах эпилепсии и должно быть строго аргументировано.
Лечение фармакорезистентной генерализованной эпилепсии (генерализованных приступов)
- Рекомендуется назначать в качестве дополнительного средства у взрослых пациентов с фармакорезистентной генерализованной эпилепсией вальпроевую кислоту** ламотриджин, леветирацетам**, перампанел**, топирамат** с целью прекращения приступов [297, 324].
Уровень убедительности рекомендаций В, (уровень достоверности доказательств – 1).
Комментарии: При фармакорезистентности у пациентов с идиопатической генерализованной эпилепсией возникают определённые проблемы с выбором ПЭП. Существует мало ПЭП, лицензированных для лечения данных форм. Вальпроевая кислота**, показавшая высокую эффективность при всех генерализованных приступах, остается препаратом первой очереди выбора для лиц мужского пола.
В основе тезиса-рекомендации лежит первый системный обзор и мета-анализ РКИ [297], в которых сравнивались ПЭП с плацебо и друг с другом при фармакорезистентной генерализованной эпилепсии. Оценивали: снижение приступов на 50% и более, достижение ремиссии приступов и побочные эффекты используемых ПЭП. Этот мета-анализ иллюстрирует, что все проанализированные ПЭП доказывают свою эффективность при фармакорезистентной генерализованной эпилепсии. Данные о влиянии перампанела на миоклонии и абсансы отсутствуют.
Лечение при неуточненной форме эпилепсии (недифференцированных приступах)
При невозможности врача определиться фокальная или генерализованная форма эпилепсии у пациента устанавливается диагноз — неуточненная эпилепсия. В этом случае рекомендовано назначение ПЭП с широким спектром действия.
- Рекомендуется назначать взрослым пациентам с неуточненной формой эпилепсии (недифференцированных приступах) вальпроевую кислоту** с целью прекращения приступов [284, 298].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: вальпроевая кислота** предлагается в качестве первой линии для пациента, чьи приступы трудно классифицировать как фокальные или генерализованные в начале лечения, с учетом предполагаемого широкого спектра действия вальпроевой кислоты**. Вальпроевая кислота** лучше переносится, чем топирамат** и более эффективна, чем ламотриджин. Вальпроевая кислота** должна оставаться препаратом первого выбора для многих пациентов с неуточненной эпилепсией. Однако, из-за потенциальных побочных эффектов, высоких тератогенных рисков от назначения вальпроевой кислоты** у девочек и женщин детородного возраста следует отказаться [284].
В рандомизированном клиническом исследовании SANADII при сравнении вальпроевой кислоты** и леветирацетама** у больных с впервые диагностированной генерализованной и неклассифицированной эпилепсией было показано, что леветирацетам** уступает поклинической эффективности вальпроевой кислоте** [298].
- Рекомендуется назначать взрослым пациентам с неуточненной формой эпилепсии (недифференцированных приступах) ламотриджин, леветирацетам**, топирамат** с целью прекращения приступов [299].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Лечение является более сложным, чем у взрослых пациентов, из-за возрастных ограничений к применению противоэпилептических препаратов, а также в связи с тем фактом, что выбор препарата часто определяется наличием специфического эпилептического синдрома детства.
- Рекомендуется применение фенобарбитала** в качестве монотерапии и в качестве дополнительного препарата ребенку с эпилепсией с периода новорожденности и старше c целью лечения эпилепсии [300].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 1).
Комментарии: Фенобарбитал** является препаратом первой очереди выбора в лечении неонатальных судорог и неонатальных эпилепсий. Его применение у новорожденных в РФ существенно затруднено в связи с отсутствием регистрации формы для внутривенного введения, которая необходима для достижения дозы насыщения. Может применяться и в более старшем возрасте (при всех типах приступов, кроме абсансов), но только при отсутствии эффекта от других противоэпилептических препаратов. Последнее ограничение связано с тем, что препарат может вызывать необратимое ухудшение когнитивных функций у детей, длительно его принимающих [301]. В случае применения препарата в неонатальном периоде и в первые месяцы жизни (при необходимости продолжения лечения эпилепсии) в дальнейшем рекомендуется перевод ребенка на другие противоэпилептические препараты, не вызывающие серьезных когнитивных побочных эффектов. Применение в неонатальном периоде и в первые месяцы жизни затруднено из-за отсутствия специальных детских лекарственных форм, позволяющих точно подобрать дозу препарата.
В комбинации с остальными ПЭП необходимо учитывать возможность серьезного снижения их концентрации за счет активации фенобарбиталом** ферментов печени.
- Рекомендуется применение фенитоина** ребенку с эпилепсией с началом в периоде новорожденности и старше c целью лечения эпилепсии [300].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 1).
Комментарии: Наряду с фенобарбиталом** фенитоин** является препаратом первой очереди выбора в лечении неонатальных судорог и эпилепсий с неонатальным началом. Применение фенитоина** у новорожденных в РФ существенно затруднено в связи с отсутствием регистрации формы для внутривенного введения, которая необходима для достижения дозы насыщения.
В Российской Федерации у детей вне неонатального возраста препарат применяется редко, что, возможно, связано с его потенциальным неблагоприятным влиянием на когнитивные функции [301]. Тем не менее, в других странах (например, США) он применяется довольно широко.
Другие противоэпилептические препараты при отсутствии эффекта от выше указанных фенобарбитала** и фенитоина** также используются в лечении эпилепсии у новорожденных, но они назначаются вне возрастных показаний («out of label»), и, соответственно требуется решение врачебной комиссии для их назначения.
- Рекомендуется применение клоназепама** как дополнительного препарата ребенку с типичными и атипичными абсансами, атоническими и миоклоническими приступами, инфантильными спазмами, фокальными приступами, первично- и вторично-генерализованными типами приступов с периода новорожденности и старше с целью лечения эпилепсии [302].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Комментарии: В силу проблем с переносимостью препарат применяется не в монотерапии эпилепсии, а в основном у пациентов с фармакорезистентной эпилепсией в качестве дополнительного [286]. При продолжительном применении клоназепама** в педиатрической практике следует оценивать риск и пользу из-за возможности побочного неблагоприятного действия на физическое и психическое развитие ребенка, в т.ч. отсроченного (может не проявляться в течение нескольких лет).
- Рекомендуется применение окскарбазепина** в качестве первой монотерапии , а также в качестве дополнительного препарата пациенту с фокальными эпилептическими приступами в возрасте 1 месяца и старше с целью лечения эпилепсии [303, 304, 550].
Уровень убедительности рекомендаций для монотерапии и дополнительной терапии для детей в возрасте от 1 месяца до 4 лет В (уровень достоверности доказательств – 3).
Уровень убедительности рекомендаций Для монотерапии и дополнительной терапии для детей в возрасте от 4 лет и старше А (уровень достоверности доказательств – 2).
Комментарии: У ребенка дошкольного возраста целесообразно применении специальной лекарственной формы – суспензии, не только из-за удобства применения, но и из-за возможности подбора более точной дозировки препарата.
- Рекомендуется применение карбамазепина** в качестве первой монотерапии [275], а также в качестве дополнительного препарата пациенту с фокальными приступами с вторичной генерализацией или без нее у детей с целью лечения эпилепсии [305].
Уровень убедительности рекомендаций для монотерапии A (уровень достоверности доказательств – 1).
Для комбинированной терапии: Уровень убедительности рекомендаций фокальных приступов В (уровень достоверности доказательств – 2).
Комментарии: Целесообразен прием лекарственных форм с пролонгированным высвобождением активного вещества, позволяющим осуществлять прием 2 раза в день. В комбинированной терапии следует избегать комбинации с ламотриджином (из-за противосудорожного антагонизма и увеличения числа нейротоксических эффектов). В комбинация с остальными препаратами необходимо учитывать возможность серьезного снижения их концентрации за счет активации ферментов печени карбамазепином**.
Изолированные генерализованные тонико-клонические приступы у детей встречаются редко, если встречаются, то в комбинации с другими типами генерализованных приступов (типичными и атипичными абсансами, миоклониями). Известно, что карбамазепин** может аггравировать течение абсансов, поэтому у детей в лечении генерализованных тонико-клонических приступов карбамазепин** лучше не использовать.
- Рекомендуется применение вальпроевой кислоты** у детей с фокальными, генерализованными и неклассифицированными типами эпилептических приступов в качестве монотерапии и дополнительной терапии в возрасте с 6 месяцев и старше с целью лечения эпилепсии [306].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: У детей, которые не могут глотать таблетки, целесообразно применение специальных лекарственных форм вальпроевой кислоты** (капель, сиропа, микрогранул). У пациентов любого возраста целесообразен прием вальпроевой кислоты** в виде лекарственныхформ пролонгированного действия, что улучшает переносимость и дает дополнительный противосудорожный эффект. Следует с осторожностью назначать препарат в группе детей, особенно раннего детского возраста, если у них подозревается наличие митохондриального заболевания. До наступления половой зрелости необходимо постоянно рассматривать возможность переключения пациенток с вальпроевой кислоты** на альтернативные методы лечения (подробнее о назначении препарата у лиц женского пола –см. инструкцию к препарату).
- Рекомендуется применение леветирацетама** у детей с фокальными эпилептическими приступами (с вторичной генерализацией или без нее) с возраста 1 месяца (раствор для приема внутрь) [307] и с возраста 4 лет (таблетки) и старше в качестве дополнительного препарата с целью лечения эпилепсии [308].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2).
- Рекомендуется применение леветирацетама** у подростков 12 лет и старше с миоклоническими приступами в структуре юношеской миоклонической эпилепсии и с первично-генерализованными (тонико-клоническими) приступами в структуре идиопатической генерализованной эпилепсии в качестве дополнительного препарата с целью лечения эпилепсии [309].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
- Рекомендуется применение руфинамида у детей старше 1 года с генерализованными эпилептическими приступами, ассоциированными с синдромом Леннокса — Гасто в качестве дополнительного препарата [310,311].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2).
- Рекомендуется применение топирамата** у детей с фокальными или первичными генерализованными тонико-клоническими приступами с 2 лет и старше в качестве первой монотерапии и дополнительного препарата в комбинированной терапии [312, 551], а также для дополнительного лечения приступов, ассоциированных с синдромом Леннокса – Гасто [313] с целью лечения эпилепсии.
Уровень убедительности рекомендаций для монотерапии В (уровень достоверности доказательств – 2).
Уровень убедительности рекомендаций для дополнительной терапии С (уровень достоверности доказательств – 4).
Уровень убедительности рекомендаций для синдрома Леннокса-Гасто В (уровень достоверности доказательств – 2).
Комментарии: Несмотря на хорошую эффективность препарата при его назначении детям необходимо наблюдать за возможным негативным влиянием на внимание , память и речевые функции, особенно в комбинированной терапии и на высоких дозах [301].
- Рекомендуется применение ламотриджина в качестве монотерапии абсансов [314] и в дополнительной терапии фокальных [315] и генерализованных [316, 317] эпилептических приступов (включая тонико-клонические приступы и приступы при синдроме Леннокса –Гасто [318]) детям с эпилепсией старше 3 лет, а также в качестве монотерапии фокальных и генерализованных приступов (включая тонико-клонические приступы и приступы при синдроме Леннокса — Гасто) у подростков 12 лет и старше [318] с целью лечения.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Комментарии: Cуществует примерно 10% риск развития серьезной сыпи при применении ламотриджина, он отчасти зависит от темпа титрации препарата, поэтому необходимо соблюдать темп титрации, указанный в инструкции к препарату. Существует проблема со стартовой дозой препарата у маленьких детей. Есть специальные таблетки жевательные диспергируемые по 5 мг (но вес ребенка должен быть более 17 кг, тогда начальная доза 0,3 мг на кг веса будет соответствовать инструкции).
- Рекомендуется применение зонисамида в качестве дополнительного препарата детям с фокальными эпилептическими приступами (с вторичной генерализацией или без нее) с 6 лет и старше с целью лечения эпилепсии [320].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2).
- Рекомендуется применение этосуксимида** в качестве монотерапии детям с типичнымиабсансами[321], миоклонико-атоническими приступами [90], миоклоническими приступами [322] 6 лет и старше, а также в качестве дополнительного препарата в комбинированнойтерапии тех же эпилептических приступов с целью лечения эпилепсии.
Уровень убедительности рекомендаций для абсансов A (уровень достоверности доказательств – 1).
Уровень убедительности рекомендаций для миоклонико-атонических приступов С (уровень достоверности доказательств – 5).
Уровень убедительности рекомендаций для миоклонических приступов С (уровень достоверности доказательств – 5).
Комментарии: В качестве препарата для лечения типичных абсансов при детской абсансной эпилепсии этосуксимид** продемонстрировал свое превосходство над вальпроевой кислотой** и ламотриджином [321].
Препарат довольно широко используется как дополнительный в лечении фокальных эпилепсий с выраженной билатеральной синхронизацией на ЭЭГ, в том числе при продолженной спайк-волновой активности во сне. Тем не менее, назначение его вне показаний требует решения врачебной комиссии.
- Рекомендуется применение перампанела** в качестве дополнительной терапии ребенку с фокальными эпилептическими приступами с вторичной генерализацией или без нее с 4 лет и старше, а также ребенку с первично-генерализованными тонико-клоническими приступами с 7 лет и старше с идиопатической генерализованной эпилепсией с целью лечения эпилепсии [325].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: Эффективность и безопасность снижения возрастных показаний к применению перампанела** от 4 до 12 лет были доказаны для его формы в виде суспензии [325], которая на момент создания клинических рекомендаций не зарегистрирована в РФ. Для соблюдения адекватной стартовой дозы препарата для зарегистрированных таблеток есть ограничение по весу — они могут применяться только у пациентов с весом не менее 30 кг.
- Рекомендуется применение лакосамида** в качестве монотерапии и дополнительной терапии ребенку с возраста 4 лет и старше с фокальными эпилептическими приступами с вторичной генерализацией или без нее с целью лечения эпилепсии [278, 326, 552].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
- Рекомендуется применение габапентина в качестве монотерапии ребенку с фокальными эпилептическими приступами с вторичной генерализацией или без нее с 12 лет и старше [327] и в качестве дополнительной терапии с теми же типами приступов с 3 лет и старше [328].
Уровень убедительности рекомендаций в качестве монотерапии В (уровень достоверности доказательств – 2).
Уровень убедительности рекомендаций в качестве дополнительной терапии А (уровень достоверности доказательств – 1).
- Рекомендуется применение бриварацетама** в качестве дополнительного препарата у подростков с фокальными эпилептическими приступами с вторичной генерализацией или без нее с возраста 16 лет и старше с целью лечения эпилепсии [329].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2).
- Рекомендуется применение клобазама в составе комбинированной терапии ребенку с эпилептическими приступами любого типа при фармакорезистентной эпилепсии [330] с возраста 3 лет и старше, в том числе приступов при синдроме Леннокса — Гасто с целью лечения эпилепсии [331].
Уровень убедительности рекомендаций для эпилептических приступов при фармакорезистентной эпилепсии A (уровень достоверности доказательств – 1).
Уровень убедительности рекомендаций для приступов при синдроме Леннокса — Гасто B (уровень достоверности доказательств – 2).
Комментарии: Несмотря на широкий спектр эффективности, препарат относится к препаратам третьей очереди выбора в лечении эпилепсии (преимущественно фармакорезистентной). Лучше переносится, чем клоназепам** (меньше седативный эффект), к нему реже, чем к клоназепаму**, развивается привыкание с истощением эффекта. Отмена препарата, также как клоназепама**, должна быть медленной, чтобы избежать синдрома отмены.
- Рекомендуется применение диазепама в виде ректального раствора детям с пролонгированными (более 2 — 3 минут) [332] и серийными эпилептическими приступами [333]для профилактики эпилептического статуса, а также как средство купирования эпилептического статуса [334].
Для пролонгированных приступов Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Для серийных (кластерных) приступов Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Для эпилептического статуса Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1).
Комментарии: Препарат также успешно применяется для профилактики рецидивов фебрильных судорог [335]. Доза диазепама подбирается индивидуально в зависимости от состояния пациента, его возраста, массы тела, вида и тяжести заболевания. Детям с массой тела менее 15 кг назначают 5 мг, детям с массой тела более 15 кг – 10 мг.
- Рекомендуется применение мидазолама защечного детям с пролонгированными (более 2 — 3 минут) [332] и серийными приступами [333] для профилактики эпилептического статуса, а также как средство купирования эпилептического статуса [334].
Для пролонгированных приступов: Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Для серийных (кластерных): Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Для эпилептического статуса: Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1).
Комментарии: Препарат также успешно применяется для профилактики рецидивов фебрильных судорог [336]. Разовая доза у ребенка от 3 до 1 года составляет 2,5 мг, от 1 года до 5 лет (включительно) – 5 мг, от 5 лет до 10 лет (включительно) – 7,5 мг, от 10 лет до 18 лет 10 мг.
- Рекомендуется применение эверолимуса** пациентам с фармакорезистентной эпилепсией, ассоциированной с туберозным склерозом, с возраста 2 лет и старше с целью лечения эпилепсии [473].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2).
Комментарии: Применение эверолимуса**, также как других ингибиторов протеикиназы,требует опыта и тщательного наблюдения за возможными побочными эффектами терапии, включая необходимость профилактики и лечения часто развивающегося стоматита.
- Рекомендуется применение гормонов для системного применения или глюкокортикоидов для системного применения детям с эпилептическими спазмами в структуре синдрома инфантильных спазмов (синоним синдрома Веста) или вне его в качестве терапии первой линии для лечения эпилепсии [319].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: В лечении эпилептических спазмов применяются разные гормоны для системного применения, но только у двух препаратов в инструкции к применению есть показание эпилепсии; и оба препарата на момент написания клинических рекомендаций не зарегистрированы в РФ. Для назначения других глюкокортикоидов (#преднизолона**, #метилпреднизолона**, #дексаметазона**, #гидрокортизона**) требуется решение врачебной комиссии. Выбор конкретного препарата, его дозы, способ введения (внутривенный или пероральный), продолжительность терапии существенно варьируют в различных клиниках. Дозы отдельных глюкокортикоидов – см. рекомендации ниже.
Препаратом третьей очереди выбора является клобазам. Также могут применяться и другие препараты – топирамат**, вальпроевая кислота** и др. но эффективность их несопоставима с эффективностью гормональной терапии.
Любой вариант гормональной терапии, если она продолжается длительно (месяц и более) требует не только контроля за возможными побочными эффектами во время лечения (прибавка веса, возбуждение и др), но и мониторирования возможных отдаленных побочных результатов (на рост ребенка).
Учитывая частые рецидивы инфантильных спазмов, пациентам требуются повторные курсы гормональной терапии (при отсутствии противопоказаний).
- Рекомендуется применение #преднизолона** детям с инфантильными спазмами в структуре синдрома Веста или вне его (при других эпилептических энцефалопатиях) в качестве терапии первой линии для лечения эпилепсии [337].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1).
Комментарии: Рекомендуемые в литературе дозы варьируют от 2 до 10 мг на кг веса в сутки, но обычно она не превышает 5 мг на кг веса. Доза делится на 2 приема и дается в ранние утренние часы после еды [474, 530, 531, 554, 555].
- Рекомендуется применение #метилпреднизолона** детям с инфантильными спазмами в структуре синдрома Веста или вне его (при других эпилептических энцефалопатиях) в качестве терапии первой линии для лечения эпилепсии [338].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 3).
Комментарии: Считается, что #метилпреднизолон** лучше переносится, чем #преднизолон**. Один из рекомендуемых протоколов применения — это пульсовая терапия #метилпреднизолоном** в суточной дозе 20 — 30 мг на кг веса в течение 3 — 5 дней с переходом на пероральный прием препарата [319, 474]. Доза при пероральном приеме должна быть не более 2 мг на кг веса с дальнейшим ее снижением. Считается, что оптимальная доза при длительном пероральном приеме – не более 10 мг в сутки, к ней и надо стремиться. Есть данные о том, что более высокие дозы (15 мг в сутки и выше) в течение 2 недель могут вызывать в дальнейшем развитие надпочечниковой недостаточности [476].
- Рекомендуется применение #дексаметазона** детям с инфантильными спазмами в структуре синдрома Веста или вне его (при других эпилептических энцефалопатиях) для лечения эпилепсии [339].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Рекомендуемая доза составляет 0,3 — 0,5 мг на кг веса в сутки внутримышечно10 инъекций ежедневно, затем 5 инъекций через день и 5 инъекций через 2 дня тех же доз при недостаточности [476]. Но E. Haberlandt и соавт. (2010) предлагают вводить по 20 мг #дексаметазона** внутривенно в течение 3 дней, а затем 5 курсов по 3 дня с интервалом в 4 недели [477]. К.Ю. Мухин и А.С. Петрухин (2005) приводят следующую схему назначения #дексаметазона** перорально: 2 мг на кг веса в сутки 1 неделя, затем 1 мг на кг веса в сутки 2 недели, затем переход на альтернирующий прием терапии – 1 доза 1 раз в 2 – 3 дня [478].
- Рекомендуется применение #гидрокортизона** детям с инфантильными спазмами в структуре синдрома Веста или вне его (при других эпилептических энцефалопатиях) для лечения эпилепсии [340].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: #Гидрокортизон** реже других кортикостероидов системного действия вызывает развитие в дальнейшем надпочечниковой недостаточности. Рекомендуется старт с 10 мг на кг веса в сутки в течение недели, и затем уменьшение суточной дозы на 2 мг на кг веса 1 раз в неделю (8 мг на кг веса, 6 мг на кг веса, 4 и 2 мг на кг веса в сутки, соответственно). [476]. В литературе встречаются и более высокие дозы — до 15 мг на кг в сутки [479].
- Рекомендуется пробное внутривенное введение высоких доз #пиридоксина** (100мг) новорожденному или 30 мг на кг веса (но не более 300 мг в сутки) младенцу с инфантильными спазмами или другими вариантами ранних инфантильных энцефалопатий при отсутствии эффекта от другой терапии для исключения пиридоксин-зависимой эпилепсии [341].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: при наличии пиридоксин-зависимой эпилепсии отмечается довольно быстрое прекращение приступов, у части пациентов с последующей нормализацией ЭЭГ. Если остаются сомнения в диагнозе возможно применение #пиридоксина** перорально в суточной дозе 30 мг на кг веса (делится на 2 — 3 приема). Иногда подобную пробу проводят до старта гормональной терапии (такова практика лечения инфантильных спазмов в Японии).
- Рекомендуется применение кортикостероидов системного действия детям с любой формой фармакорезистентной эпилепсии при отсутствии эффекта от обычно применяемых противоэпилептических препаратов с целью альтернативного лечения эпилепсии [342].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: Как правило, эффективность такого вмешательства не превышает 30%, но тем не менее, оно патогенетически обосновано, так как любая длительно и тяжело текущая эпилепсия способна запустить процесс аутоиммунных изменений в головном мозге [343].
- Рекомендуется применение кортикостероидов системного действия детям с эпилептической энцефалопатией с продолженной спайк-волновой активностью во сне (синоним Электрический эпилептический статус сна), а также детям с синдромом Ландау — Клеффнера с целью купирования массивной активности на ЭЭГ, прекращения приступов и остановки регресса психоречевого развития [344].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Гормональная терапия является наиболее эффективным средством борьбы с продолженной спайк-волновой активностью на ЭЭГ, она способна остановить эпилептические приступы, улучшить когнитивные функции, уменьшить поведенческие, речевые и двигательные расстройства, свойственные этим эпилептическим энцефалопатиям. Тем не менее, довольно часто формируется резидуальный неврологический дефицит, в том числе речевой и когнитивный. Если ситуация продолженной спайк-волновой активности существует длительно (более 1,5 лет), то такой дефицит даже при адекватной терапии неизбежен. Гормональная терапия должна продолжаться не менее 6 мес (при отсутствии противопоказаний), поэтому чрезвычайно важен контроль за побочными эффектами. Энцефалопатия с продолженной спайк-волновой активностью во сне носит волнообразный характер, поэтому у некоторых пациентов необходимы повторные курса кортикостероидов системного действия.
- Рекомендуется применение клобазама детям с 3-х лет с эпилептической энцефалопатией с продолженной спайк-волновой активностью во сне (синоним Электрический эпилептический статус сна), а также детям с синдромом Ландау- Клеффнера с целью купирования массивной активности на ЭЭГ, прекращения приступов и остановки регресса психоречевого развития[344].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: По эффективности клобазам несколько уступает кортикостероидам системного действия, но зато не имеет свойственных им побочных эффектов.
- Рекомендуется применение #преднизолона** или #метилпреднизолона** детям саутоиммунными эпилепсиями и эпилепсиями, при которых аутоиммунный компонент играетважную роль в патогенезе болезни (синдромами — FIRES синонимы DESK и NORSE; HHE,Расмуссена и других) с целью лечения эпилепсии [345].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Комментарии: Как правило, используется высокодозная пульсовая терапия #преднизолоном**30 мг на кг веса в сутки в течение 3 — 5 дней внутривенно капельно с последующим переходом на пероральный прием препарата (поддерживающая доза 1 — 2 мг на кг веса в сутки с постепенным ее снижением). Гормональная терапия носит длительный характер. Доза #метилпреднизолона аналогична дозе #преднизолона [319, 532].
- Рекомендуется применение высоких доз #иммуноглобулина человека нормального** детям с аутоиммунными эпилепсиями и эпилепсиями, при которых аутоиммунный компонент играет важную роль в патогенезе болезни (синдромами — FIRES синонимы DESK и NORSE; HHE, Расмуссена) с целью лечения эпилепсии [345].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: Доза #иммуноглобулина человека нормального**, как правило, составляет 0,4 г на кг веса в сутки и вводится в течение 5 дней внутривенно, капельно.
- Рекомендуется применение плазмафереза детям с аутоиммунными эпилепсиями и эпилепсиями, при которых аутоиммунный компонент играет важную роль в патогенезе болезни (синдромами — FIRES синонимы DESK и NORSE, HHE, Расмуссена) с целью лечения эпилепсии [345].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- Рекомендуется применение #ритуксимаба**детям с аутоиммунными эпилепсиями и эпилепсиями, при которых аутоиммунный компонент играет важную роль в патогенезе болезни (синдромами — FIRES синонимы DESK и NORSE, HHE, Расмуссена) при отсутствии эффекта от кортикостероидов системного действия и #иммуноглобулина человека нормального** с целью лечения эпилепсии [346].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Доза #ритуксимаба** составляет 375 мг на квадратный метр поверхности тела, вводится 1 раз в неделю, на протяжении 4 недель [345].
- Рекомендуется применение кетогенной диеты детям с аутоиммунными эпилепсиями и эпилепсиями, при которых аутоиммунный компонент играет важную роль в патогенезе болезни (синдромами — FIRES синонимы DESK и NORSE, HHE, Расмуссена) при отсутствии эффекта от кортикостероидов системного действия и #иммуноглобулина человека нормального** с целью лечения эпилепсии [347].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
- Рекомендуется применение высоких доз #иммуноглобулина человека нормального** детям с любой фармакорезистентной формой эпилепсии при неэффективности обычно применяемых противоэпилептических препаратов с целью альтернативного лечения эпилепсии [348].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Доза, как правило, составляет 0,2 — 0,4 г на кг веса в сутки, число введений и их кратность варьируют в разных клиниках и определяются эмпирически. Наиболее часто используется трехкратное введение через день. Ограничением к применению является высокая стоимость терапии. Несомненным достоинством метода является хорошая переносимость по сравнению с гормональной терапией [533, 534].
- Рекомендуется рассмотрение совместно с нейрохирургами вопроса о целесообразности электростимуляции блуждающего нерва детям с любой фармакорезистентной формой эпилепсии при неэффективности обычно применяемых противоэпилептических препаратов с целью альтернативного лечения эпилепсии [350].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
- Рекомендуется определение возможности нейрохирургического вмешательства (радикального или паллиативного) детям с любой фармакорезистентной формой эпилепсии при неэффективности обычно применяемых противоэпилептических препаратов с целью альтернативного лечения эпилепсии [351].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2).
Комментарии: Решить вопрос о том, является ли пациент кандидатом для радикального нейрохирургического вмешательства, у ребенка нужно как можно раньше — как только определяется, что эпилепсия не чувствительна к противоэпилептическим препаратам. Такая «спешка» объясняется тем, что частые приступы могут необратимо влиять на когнитивные функции ребенка, а также тем фактом, что радикальное хирургическое вмешательство может полностью вылечить пациента и избавить его от необходимости длительного приема противосудорожной терапии. Страх перед нейрохирургическим вмешательством в данном случае не обоснован, так как в каждом индивидуальном случае при совместном консилиуме с нейрохирургами будут определены конкретные риски вмешательства и его целесообразность.
Ведение и лечение женщин с эпилепсией во время беременности представляет серьезную междисциплинарную проблему. Это обусловлено с одной стороны, риском для матери и ребенкав связи с неконтролируемыми эпилептическими приступами, а с другой – потенциально неблагоприятным влиянием ПЭП на развитие плода: повышенным риском врожденных мальформаций и нарушением когнитивного развития. В связи с этим особую важность приобретают вопросы планирования беременности у женщин с эпилепсией.
- Рекомендуется планирование беременности у женщин с эпилепсией на фоне стойкой медикаментозной ремиссии [352, 472].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Контроль приступов во время беременности – стратегически важная задача.У 2/3 женщин с эпилепсией частота приступов во время беременности не меняется. Однако, пациентка, имеющая судорожный приступ за 1 месяц до наступления беременности, имеет 15-кратный риск повторения приступов в течение беременности [353]. Без приступов беременность протекает у 80% пациенток, которые на протяжении одного года до наступления беременности находились в ремиссии [354]. Период родов сопровождается приступами в 1 – 2% случаев беременностей при эпилепсии [355]. Наиболее опасны во время беременности тонико-клонические приступы, как с фокальным началом, так и с генерализованным началом. Они представляют непосредственную угрозу для здоровья и жизни матери и будущего ребенка. Судорожные приступы ассоциированы с гипоксией/ацидозом, асфиксией, риском антенатальной гибели плода, возможными когнитивными нарушениями [356]. Материнская смертность во время беременности и родов у женщин с эпилепсией может быть в 10 раз выше, чем в популяции, что обусловлено SUDEP (внезапной необъяснимой смертью больных эпилепсией) и неконтролируемыми судорожными приступами. Другие типы приступов менее вредны, но могут быть связаны с травмой, задержкой внутриутробного роста и преждевременными родами [357]. Таким образом, главный тезис в пользу применения ПЭП во время беременности – контроль судорожных приступов.
- Рекомендуется учитывать тератогенный риск ПЭП при планировании беременности уженщин с эпилепсией [352].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Все ПЭП в большей или меньшей степени обладают потенциальным тератогенным эффектом. По данным крупнейшего Европейского регистра эпилепсии и беременности за последние годы, частота пороков развития плода на монотерапии ПЭП в среднем составила 4,4%, на политерапии 6,5% (по сравнению с общей популяцией: 2 — 3%) [358]. Риски для плода, вызванные воздействием определенных ПЭП, включают задержку внутриутробного роста, серьезные врожденные пороки развития, негативное влияние на когнитивные способности потомства и повышенный риск нарушений нейропсихического развития. Вальпроевая кислота** ассоциирована с самым высоким риском индуцирования врожденных мальформаций (в среднем, более 10%); также воздействие вальпроевой кислоты** внутриутробно несет значительный риск развития когнитивных расстройств удетей — до 30 — 40% (например, расстройств аутистического спектра, задержка речевого развития, снижение интеллекта, поведенческих расстройств и др.) [359]. Тератогенный эффект вальпроевой кислоты** имеет дозозависимый характер при применении как в монотерапии, так и в комбинации с другими ПЭП. Фенобарбитал** и фенитоин**ассоциированы с повышенным риском кардиологических, урогенитальных и других мальформаций, топирамат** — с повышенным риском орофациальных расщелин («волчья пасть», «заячья губа»), в то время как для ламотриджина, леветирацетама**, окскарбазепина**, карбамазепина** значимых ассоциаций не выявлено [360]. Политерапия ассоциирована с более высоким риском, чем монотерапия. Для большинства ПЭП отмечен дозозависимый тератогенный эффект. Ламотриджин и леветирацетам** являются наиболее безопасными из исследованных ПЭП во время беременности, так как они не связаны с повышенным риском врожденных мальформаций по сравнению с общепопуляционными рисками. Доступная информация не подтверждает риски для ребенка, связанные с когнитивным развитием, однако необходимо дальнейшее исследование данного вопроса [352].
- Рекомендуется проведение предгравидарной подготовки женщинам, страдающим эпилепсией [361].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Согласно современным принципам биоэтики, все женщины с эпилепсией, планирующие беременность, информируются лечащим врачом о возможных осложнениях беременности и эпилепсии, повышенном риске врожденных пороков развития, вероятности наследования ребенком эпилепсии, о комплаентности к лечению и др., о чем должна быть запись в медицинской документации (информированное согласие) [362]. Предгравидарная подготовка осуществляется в тесном сотрудничестве пациентки и ее родственников, врача-невролога (эпилептолога), врача-акушера-гинеколога, врача-генетика. Основная задача врача-невролога — оптимизировать терапию еще до наступления беременности, добиться стойкой ремиссии заболевания на фоне приема минимально эффективных доз ПЭП с минимальным тератогенным эффектом. Оценка и коррекция лекарственной терапии женщине, планирующей беременность, должна проводиться не позднее, чем за 3 — 6 месяцев до зачатия. В случае невозможности отмены ПЭП следует назначить монотерапию индивидуально подобранным препаратом в минимальной дозе, позволяющей эффективно контролировать приступы эпилепсии. В связи с недостаточным количеством данных о влиянии новейших ПЭП на плод и ребенка, их назначения следует избегать. С целью профилактики врожденных аномалий развития показано назначение фолиевой кислоты** 3 — 5 мг/сут на этапе планирования беременности и до 13 недель беременности [363]. Показания к вынашиванию беременности: стойкая медикаментозная ремиссия заболевания; субкомпенсация заболевания с редкими эпилептическими приступами. Противопоказания к вынашиванию беременности: фармакорезистентная форма заболевания с частыми эпилептическими приступами; статусное течение эпилепсии; наличие выраженных психических расстройств [361].
- Рекомендуется ламотриджин женщинам репродуктивного возраста, планирующим беременность, для лечения фокальных и генерализованных эпилепсий в режиме монотерапии [364].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2).
Комментарии: ламотриджин должен назначаться при беременности только в том случае, если ожидаемая терапевтическая польза превышает потенциальный риск. Физиологические изменения, развивающиеся при беременности, могут оказывать влияние на уровень ламотриджина и/или его терапевтический эффект. Имеются данные о снижении концентрации ламотриджина, начиная с конца 1 триместра беременности более, чем на 50%, что требует проведения терапевтического лекарственного мониторинга и коррекции доз вовремя беременности. Ламотриджин в различной степени проникает в грудное молоко, общий уровень ламотриджина у младенцев может достигать примерно 50% от уровня, зарегистрированного у матери. Необходимо соотносить потенциальную пользу от кормления грудным молоком и возможный риск развития побочных эффектов у младенца (инструкция по мед. применению ламотриджина).
- Рекомендуется леветирацетам** женщинам репродуктивного возраста, планирующим беременность, для лечения фокальных эпилепсий в режиме монотерапии [365].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2).
Комментарии: Леветирацетам** можно применять во время беременности, если после тщательной оценки его применение признается клинически необходимым [Инструкция для мед. применения леветирацетама**]. Во время беременности необходимо контролировать уровень концентрации леветирацетама** в крови, поскольку он может снижаться более, чем на 50%. Содержание леветирацетама** в грудном молоке достигает 90% от концентрации в крови матери. Необходимо соотносить потенциальную пользу от кормления грудным молоком и возможный риск развития побочных эффектов у младенца (инструкция по мед. применению).
- Не рекомендуется вальпроевая кислота** женщинам репродуктивного возраста, планирующим беременность, для лечения эпилепсии [365].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2).
Комментарии: в 2019 г. Российской Противоэпилептической Лигой принят документ об ограничении использования вальпроевой кислоты** у девочек и женщин репродуктивного возраста [289]. В нем говорится о том, что препараты, содержащие вальпроевую кислоту**, больше не должны использоваться женщинами или девочками с детородным потенциалом за исключением случаев, когда другие методы неэффективны или противопоказаны. Предложена программа предупреждения беременности, которая предусматривает проведение индивидуальной оценки обстоятельств назначения препаратов вальпроевой кислоты** в каждом конкретном случае. Программа требует, чтобы пациентки подписали ознакомительную форму подтверждения риска (информированное согласие).
- Рекомендуется фолиевая кислота** женщинам репродуктивного возраста, планирующим беременность, для профилактики пороков развития плода [352].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Мнения исследователей относительно профилактического назначения фолиевой кислоты** во время беременности женщинам с эпилепсией, принимающих ПЭП, противоречивы. Проспективные исследования не подтвердили снижения риска мальформаций на фоне превентивного применения фолиевой кислоты** [366, 367]. Отдельные исследования отмечают позитивную роль профилактического приема фолиевой кислоты** на когнитивную сферу ребенка [368]. Для профилактики тератогенных эффектов, связанных с дефицитом фолиевой кислоты**, на этапе планирования беременности и до окончания первого триместра беременности рекомендуется прием фолиевой кислоты** в суточной дозе 5 мг/сут [363].
- Рекомендуется грудное вскармливание женщинам с эпилепсией, принимающим ПЭП, если позволяет состояние новорожденного [352].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Решение о возможности грудного вскармливания принимается в каждом конкретном случае индивидуально после оценки состояния новорожденного неонатологом. В настоящее время считается возможным производить грудное вскармливание новорожденных, матери которых принимали во время беременности ПЭП в виде монотерапии и продолжают их принимать во время грудного кормления. Результаты многочисленных исследований не установили отрицательного влияния ПЭП на нейропсихологическое развитие таких детей.
Оказание медицинской помощи пациенту с эпилептическим статусом (общие мероприятия)
• При остановке дыхания и/или кровообращения необходимо проводить сердечно-лёгочную реанимацию.
• Во время приступа необходимо следить за проходимостью дыхательных путей.
• Обеспечить положение больного на боку, предотвращающее самотравматизацию. Персонал удерживает больного, уберегая от дополнительных ушибов и повреждений, голову пациента поворачивают набок, подкладывают под голову мягкий предмет; шею и талию освобождают от стеснения воротником, галстуком, ремнем.
• Во время транспортировки необходимо проводить повторную санацию дыхательных путей — аспирацию содержимого глотки, гортани, трахеи. Для предупреждения западания языка и поддержания проходимости дыхательных путей ввести воздуховод (при уровне сознания менее 8 баллов по ШКГ) и проводить оксигенотерапию.
• При оказании помощи оценивают АД, состояние сердечного ритма, частоты дыхания, уровень глюкозы. При продолжающихся судорогах эти параметры мониторируются и при необходимости корригируются. При наличии промежутков между пароксизмами пациенту устанавливается назогастральный зонд, мочевой катетер, внутривенный порт (катетер) в кубитальную или центральную вену (яремную, подключичную, бедренную).
Способ применения и дозы лекарственных средств, имеющихся в наличии в РФ
- Рекомендуется применение диазепама** для купирования ЭССП у взрослых [6, 369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Диазепам** вводится взрослым по 2 мл на изотоническом растворе натрия хлорида** 10 мл в/в медленно (не быстрее, чем за 5 мин). При более быстром введении возможна остановка дыхания, снижение АД и седация. Исходная доза 0,15 — 0,2 мг/кг, максимально 10 мг. При неэффективности первого введения возможно однократное повторное введение через 10 мин. При наличии #диазепама в виде ректального раствора возможно его применение per rectum в дозе 0,2-0,5 мг/кг.
- Рекомендуется применение #мидазолама** для купирования ЭССП у взрослых [6, 369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Препарат вводится в/м однократно в дозе 10 мг при массе тела более 40 кг и 5 мг при массе 13 — 40 кг. Мидазолам** для в/м применения показал лучшие результаты в сравнении с лоразепамом для в/в применения для купирования ЭССП на догоспитальном этапе [480]. При наличии #мидазолама в виде защечного раствора он может быть применен также в однократной дозе 10 мг.
- Рекомендуется применение вальпроевой кислоты** для внутривенного введения с целью купирования ЭС у взрослых [6, 369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Для быстрого достижения концентрации производится внутривенное введение вальпроевой кислоты** в дозе 15 мг/кг за 5 мин с последующей инфузией со скоростью 1 мг/кг/ч. В качестве инфузионного раствора используется изотонический раствор натрия хлорида** . Средние суточные дозы составляют 20 мг/кг у взрослых и пожилых пациентов, максимальные – 40 мг/кг. Наивысшая суточная доза составляет 3000 мг для взрослых. Противопоказаниями к применению препарата являются: тяжелые поражения печени, митохондриальные заболевания, печеночная порфирия. При введении препарата необходимо помнить о риске токсического поражения печени и поджелудочной железы. Также он может вызвать тромбоцитопению. Следует с осторожностью применять при внутричерепных кровоизлияниях [369].
- Рекомендуется применение #леветирацетама** для внутривенного введения в ситуации невозможности применения пероральных форм препарата, что наблюдается при ЭССП у взрослых [6, 369]. Леветирацетам** применяется в терапии фокальных приступов с/без перехода в билатеральные тонико-клонические, при миоклонических приступах, при генерализованных тонико-клонических.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Леветирацетам** для в/в введения официально не разрешен к применению при ЭС, однако поскольку при ЭС невозможен пероральный прием, соответственно с этой целью препарат может быть применен в/в. Перед применением #леветирацетам** для в/в введения необходимо разбавить растворителем объемом не менее 100 мл. Вводят в/в болюсно в течение15 минут в дозе 40 — 60 мг/кг, максимальная суточная доза составляет 4500 мг. Максимальная скорость введения — 500 мг/мин. Противопоказаниями к применению препарата является тяжелое почечная недостаточность.
- Рекомендуется применение #лакосамида** для внутривенного введения в ситуации невозможности применения пероральных форм препарата, что наблюдается при ЭС у взрослых [369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Лакосамид** официально не разрешен к применению при ЭС, однако поскольку при ЭС невозможен пероральный прием, соответственно с этой целью препарат может быть применен в/в. Перед применением лакосамид необходимо развести в изотоническом растворе натрия хлорида**, либо растворе глюкозы. Могут быть использованы минимальные нагрузочные дозы 200 — 400 мг при скорости введения за 15 мин. Максимальная суточная доза — 600 мг при наивысшей скорости введения — 50 мг/мин. Противопоказаниями к применению препарата являются: A-V блокада II — III степени, возраст до 16 лет.
- Рекомендуется применение #пропофола** для купирования ЭС у взрослых в ситуации, когда производные бензодиазепина и в/в ПЭП оказались неэффективны (препарат 3-й очереди выбора) [6, 369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Пропофол** применяется болюсно 1 — 2 мг/кг (возможно повторное введение) с последующей постоянной инфузией 2 — 12 мг/кг/ч. (повышенная осторожность применения оправдана при дозе более 5 мг/кг/ч). Препарат является анестетиком с очень быстрым периодом полужизни. Может приводить к кардиореспираторной депрессии, непроизвольным движениям, риску синдрома инфузии #пропофола** (особенно при длительном использовании, синдром включает в себя сердечно-сосудистый шок, лактатацидоз, гипертриглицеридемию и рабдомиолиз). При применении пропофола следует тщательно оценивать сопутствующее использование адреномиметиков, глюкокортикостероидов и ингибиторов карбоангидразы. При длительной инфузии (> 24 — 48 ч), следует ежедневно мониторировать pH, креатинфосфокиназу и уровень лактата в крови для ранней диагностики синдрома инфузии пропофола.
Комбинация #пропофола** и #мидазолама** в непрерывной инфузии может снизить требуемую дозу и улучшить профиль побочных эффектов при равной эффективности [369].
- Рекомендуется применение #тиопентала натрия** для купирования ЭС у взрослых — препарат 3 очереди выбора [6, 369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Тиопентал натрия** применяется болюсно 1 — 3 мг/кг (возможно повторное введение) с последующей постоянной инфузией 3 — 5 мг/кг/ч. Агонист ГАМК-А рецепторов. Обладает выраженным противоэпилептическим действием, снижает внутричерепное давление и понижает температуру тела, однако из-за риска тяжелых побочных эффектов препарат следует зарезервировать для тяжелых случаев рефрактерного статуса. #Тиопентал натрия** может вызывать тяжелую респираторную и сердечно-сосудистую депрессию, склонен к кумуляции (продление времени восстановления и продолжительность интубации после отмены), имеет риск развития пареза кишечника, иммуносупрессии, отека языка и гипернатриемии; индуктор CYP-P450.
- Рекомендуется применение #кетамина** для купирования ЭС у взрослых — препарат 3 очереди выбора [6, 369].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Кетамин** применяется болюсно 0,5 — 4 мг/кг с последующей постоянной инфузией 0,33 — 5 мг/кг/ч. Антагонист рецептора N-метил-D-аспартата (NMDA). Невызывает кардиореспираторной депрессии, но обладает симпатомиметическим действием, может вызвать тахикардию и другие аритмии, асистолию, повышение АД, увеличение внутричерепного давления; редко используется в качестве монотерапии, обычно сочетается с постоянной инфузией другого анестетика.
На практике терапевтический выбор препаратов и их комбинаций зависит от ряда факторов,основными из которых являются этиология, семиология, стадия и течение ЭС [6].
Купирование ЭССП у взрослых осуществляется по следующему алгоритму:
Наряду с проведением общих мероприятий, если на момент оказания помощи взрослому имеется клиническая картина развернутого судорожного приступа, необходимо в/в медленно ввести препараты «первой очереди» из производных бензодиазепинов — диазепам** в дозе 10мг. Также могут быть использованы препараты «второй очереди» — вальпроевая кислота ** для внутривенного введения 20 — 30 мг/кг, стартовая доза для взрослого, как правило, составляет 1000 мг [6].
Если через 10 мин после введения ПЭП судороги не прекращаются, упомянутые препараты вводятся в/в повторно.
Если статус не купируется спустя 15 мин после назначения препаратов «второй очереди — ПЭП», приходится прибегать к использованию мероприятий «третьей очереди», к которым относятся ингаляция смесью с повышенным содержанием #кислорода и в/в введение анестетиков [6].
Другие необходимые мероприятия
Одновременно с лекарствами и приемами, необходимыми для непосредственного купирования статуса, в ряде случаев приходится прибегать к назначению препаратов, корригирующих или ликвидирующих сопутствующие патологические процессы или состояния, обусловленные статусом:
— при артериальной гипертензии, сопровождающейся тахикардией, назначается пропранолол** по 40 мг 2 раза в сутки в зависимости от уровня АД и ЧСС и может быть увеличена до 320 мг в сутки; таблетки размельчают и с небольшим количеством воды вводят в зонд в промежутке между судорогами;
• при артериальной гипертензии, сопровождающейся брадикардией, назначается нифедипин** по 20 – 40 мг в зависимости от АД и ЧСС; таблетки размельчают с небольшим количеством воды;
• при брадикардии менее 50 уд/мин в/м вводится 0,5 мл 0,1% раствора атропина**;
• при гипертермии в/м вводится 50% раствор метамизола натрия (дозы индивидуальные, в зависимости от клинической ситуации);
• при резкой головной боли, возникающей после купирования судорог, назначаются различные анальгетики; наиболее эффективен трамадол** : 1 капс. (50 мг) внутрь с небольшим количеством жидкости. При отсутствии эффекта в течение 30 — 60 мин можно принять еще 1 капсулу.
• предотвращение отека головного мозга, прогнозируемого при длительном течении судорожного ЭС, предполагает целый комплекс мероприятий — возвышенное положение головы (≥ 30 градусов), достаточная свобода движения диафрагмы, оптимальные параметры артериального давления и сердечной деятельности (ЧСС и ритм), достаточная оксигенация крови (по показателю SpO2 95 — 99%), устранение болевых ощущений, нормализация температуры тела, нормализация гликемии в пределах 3 — 10 ммоль/л.
Купирование ЭС на госпитальном этапе
Оказание помощи в стационарном отделении скорой медицинской помощи предполагает продолжение мероприятий, направленных на купирование судорожного синдрома и профилактику осложнений. Одновременно с оказанием помощи выполняется диагностический комплекс, позволяющий уточнить причины развития судорожного синдрома. Наиболее тяжелые пациенты с признаками нарушенного сознания госпитализируются в медицинские организации, оказывающие круглосуточную медицинскую помощь. При поступлении они осматриваются дежурным врачом-неврологом, который совместно с врачом-анестезиологом-реаниматологом оценивает состояние жизненно важных функций, общее состояние пациента, неврологический статус (общемозговые и очаговые симптомы, признаки раздражения мозговых оболочек), результаты электрокардиографии, анализ крови (ОАК, тромбоциты, глюкоза, международное нормализованное отношение (MHO), активированное частичное тромбопластиновое время(АЧТВ). Лабораторная диагностика позволяет получить данные о метаболических расстройствах, сопровождающихся клинической картиной пароксизмального нарушения сознания и судорогами (в плазме крови: электролитные нарушения, гипергликемия, гипогликемия, гипопротеинемия, анемия, полицитемия, воспалительные изменения крови и др.; в моче – белок, глюкоза, ацетон, эритроциты, бактерии, патологические примеси). Для уточнения церебральных причин эпилептического синдрома (травма, опухоль и др.) осуществляется проведение компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) головного мозга. В остальных случаях проводится уточнение диагноза эпилепсии. Данные анамнеза имеют главенствующее значение, эпилепсию следует заподозрить при повторяющихся относительно стереотипных приступах с непроизвольными моторными, сенсорными или психическими проявлениями.
Таблица 10. Алгоритм проведения медикаментозной терапии ЭС увзрослых [369] в адаптированном виде к условиям РФ
Другие методы лечения ЭС основываются на единичных публикациях, либо малых сериях наблюдений. Для купирования ЭС применялись: лидокаин**, ингаляционные анестетики, перампанел** , топирамат** , прегабалин**, клобазам**, магния сульфат**, кортикостероиды, кетогенная диета, гипотермия, вагус-стимуляция, транскраниальная магнитная стимуляция, глубокая стимуляция мозга, электрошоковая терапия [369].
Реанимационные мероприятия по купированию ЭС не лимитированы по времени, так как благоприятные исходы наблюдаются даже при затяжном суперрефрактерном статусе [6, 370].
Таблица 11. Применяемые ПЭП в соответствии с типомэпилептического приступа и этапом лечения
Принципиально важно, в случае развития ЭС на фоне нарушения медикаментозного режима пациентом с ранее диагностированной эпилепсией, с подобранной дозой ПЭП, чтобы продолжалась исходная терапия ПЭП (через зонд), а в/в препараты для купирования ЭС назначались дополнительно. Также большое внимание следует уделить преемственности терапии при переводе пациента из реанимационного в неврологическое отделение.
Общие мероприятия при оказании медицинской помощи детям и подросткам с эпилептическим статусом соответствуют таковым у взрослых и описаны в разделе 3.1.4.
Способ применения и дозы лекарственных средств, имеющихся в наличии в РФ.
- Рекомендуется применение диазепама** для купирования ЭССП у детей и подростков [488,489].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Введение диазепама в виде ректального раствора (микроклизмы) в дозе: детям массой до 15 кг – 5 мг; детям массой более 15 кг – 10 мг.
Диазепам** для внутривенного и внутримышечного введения назначается: детям после 30 дня жизни внутривенно медленно 0,1 — 0,3 мг/кг на изотоническом растворе натрия хлорида** в течение 5 минут до максимальной дозы 5 мг. При более быстром введении возможна остановка дыхания, снижение АД и седация. Исходная доза 0,15 — 0,2 мг/кг, максимально 5 мг детям старше 30 дней жизни до 5 лет и 10 мг детям от 5 лет и старше. При неэффективности первого введения возможно однократное повторное введение препарата.
- Рекомендуется применение мидазолама** в различных формах для купирования ЭССП у детей и подростков [490 — 494, 536,537].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: проведены многочисленные сравнительные рандомизированные исследования по использованию раствора #мидазолама** для внутримышечного и внутривенного введения для купирования эпилептических приступов и эпилептического статуса у детей и подростков [536, 537].
Мидазолам в виде защечного раствора вводится детям от 3 мес до 6 мес (включительно) — 2,5 мг; от 6 мес до 1 года- 2,5 мг; от 1 года до 5 лет (включительно) — 5 мг; от 5 до 10 лет(включительно) — 7,5 мг; от 10 — 18 лет — 10мг.
#Мидазолам** вводится внутримышечно однократно в дозе 0,2 — 0,3 мг/кг [537]. Разовая доза не должна превышать: для детей до 5 лет – 5 мг (1 мл), старше 5 лет — 10 мг (2 мл); внутривенно 400 мкг/кг.
В проведенных исследованиях внутримышечный #мидазолам** при сравнении с внутривенным диазепамом** показал более короткий интервал начала уменьшения судорог, но не значимую разницу в конечном купировании приступов. Возможно внутривенное введение #мидазолама** 0,2 — 0,3 мг/кг болюсно с последующие инфузией 2 — 10 мкг/кг/мин [537].
- Рекомендуется применение вальпроевой кислоты** для внутривенного введения для купирования ЭС [495 — 498].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Для быстрого достижения концентрации производится внутривенное введение вальпроевой кислоты** в дозе 15 мг/кг болюсно, затем инфузия со скоростью 1 мг/кг/мин [499,500]. В качестве инфузионного раствора используется изотонический раствор натрия хлорида**, вода для иньекций. Противопоказаниями к применению препарата являются: тяжелые поражения печени, митохондриальные заболевания, печеночная порфирия, метаболические кризы при наследственных болезнях обмена с поражением печени и коагулопатиями. Следует с осторожностью применять при внутричерепных кровоизлияниях.
- Рекомендуется применение #леветирацетама** для внутривенного введения в ситуации невозможности применения пероральных форм препарата, что наблюдается при ЭССП [6, 369,501 — 505].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Леветирацетам** применяется в терапии фокальных приступов с/без перехода в билатеральные тонико-клонические, при миоклонических приступах, при генерализованных тонико-клонических, а также при состояниях, когда использование других противосудорожных препаратов противопоказано. #Леветирацетам** для внутривенно говведения официально не разрешен к применению при ЭС, однако так как при ЭС невозможен пероральный прием, соответственно с этой целью препарат может быть применен в/в. Перед применением #леветирацетам** для в/в введения необходимо разбавить растворителем объемом не менее 100 мл. Вводят в/в болюсно в течение 15 минут в дозе 40 — 60 мг/кг, максимальная суточная доза составляет 2000-4000 мг. Максимальная скорость введения — 500мг/мин. Противопоказаниями к применению препарата является тяжелое почечная недостаточность. #Леветирацетам** для внутривенного введения может быть рекомендован при невозможности перорального приема, неэффективности производных бензодиазепина при развитии эпилептического статуса (вторая линия терапии ЭС), в также при состояниях, когда использование вальпроевой кислоты** противопоказано (метаболическая эпилепсия с кризовым течением, соматические заболевания с поражением печени, болезнями крови). С учетом развития жизнеугрожающих состояний на фоне рефрактерного ЭС у детей рекомендовано оформление использования препарата врачебной комиссией («offlabel»).
- Рекомендуется применение #лакосамида** для внутривенного введения в ситуации невозможности применения пероральных форм препарата у подростков старше 16 лет, при развитии рефрактерного ЭС [506 — 508].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
Комментарии: #Лакосамид** официально не разрешен к применению при ЭС, однако так как при ЭС невозможен пероральный прием, соответственно с этой целью препарат может бытьприменен в/в. Перед применением #лакосамид** необходимо развести в изотоническом растворе натрия хлорида**, либо растворе декстрозы**. Противопоказаниями к применению препарата являются: A-V блокада II — III степени.
#Лакосамид**, по данным Европейского агентства лекарственных средств, зарегистрирован с 4 лет, включая раствор для инфузий. Возможно использование #лакосамида** для в/в введенияпри суперрефрактерном ЭС у детей и подростков старше 4 лет в дозе 10 – 12 мг/кг при скорости инфузии 0,4 мг/кг/мин, разделенные на две дозы на изотоническом растворе натрия хлорида**, либо растворе декстрозы** под контролем ЭКГ, с обязательным проведением врачебной комиссии и оформлении протокола «offlabel» [548, 549, 553].
- Рекомендуется применение #пропофола** для купирования ЭС в ситуации, когда производные бензодиазепина и в/в ПЭП оказались неэффективны (препарат 3-й очереди выбора) [509, 505, 488, 538].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Пропофол** применяется в дозе 1 — 2 мг/кг болюсно (возможно повторное введение) с последующей постоянной инфузией 2 — 12 мг/кг/ч. (повышенная осторожность применения оправдана при дозе более 5 мг/кг/ч) или при достижении на электроэнцефалограмме феномена «вспышка-подавление» [538]. Препарат является анестетиком с очень быстрым периодом полужизни. Может приводить к кардиореспираторной депрессии, непроизвольным движениям, риску синдрома инфузии# пропофола** (особенно при длительном использовании, синдром включает в себя сердечно-сосудистый шок, лактатацидоз, гипертриглицеридемию и рабдомиолиз). При применении пропофола следует тщательно оценивать сопутствующее использование адреномиметиков, глюкокортикостероидов и ингибиторов карбоангидразы. При длительной инфузии (> 24 – 48 ч), следует ежедневно мониторировать pH, креатинфосфокиназу и уровень лактата в крови для ранней диагностики синдрома инфузии #пропофола**.
Комбинация# пропофола** и #мидазолама** в непрерывной инфузии может снизить требуемую дозу и улучшить профиль побочных эффектов при равной эффективности [538].
- Рекомендуется применение #тиопентала натрия** для купирования ЭС — препарат 3 очереди выбора [510 — 513].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Тиопентал натрия** применяется болюсно в дозе 1 — 5 мг/кг, с последующей продолженной инфузией 0,5 — 5 мг/кг/час [539, 540].
Агонист ГАМК-А рецепторов. Обладает выраженным противоэпилептическим действием, снижает внутричерепное давление и понижает температуру тела, однако из-за риска тяжелых побочных эффектов препарат следует ограничить тяжелыми случаями рефрактерного статуса. Имеет пролонгированное действие вследствие накапливания в организме. #Тиопентал натрия** может вызывать тяжелую респираторную и сердечно-сосудистую депрессию, склонен к кумуляции (продление времени восстановления и продолжительность интубации после отмены), имеет риск развития пареза кишечника, иммуносупрессии, отека языка и гипернатриемии; индуктор CYP-P450. При суперрефрактерном ЭС возможно повышение дозы в постоянной инфузии в дозе 0,5 — 5 мг/кг/ч. под контролем электроэнцефалографии и поддержания паттерна «вспышка-подавление», желательно в условиях ИВЛ.
- Рекомендуется применение #кетамина** для купирования ЭС — препарат 3 очереди выбора [505, 514, 515].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: #Кетамин** применяется в начальной дозе 0,5 — 1 мг/кг/ч с последующей инфузией и наращиванием дозы 0,5 мг/кг/ч каждые 15 — 20 мин до появления паттерна вспышка-подавление на электроэнцефалограмме при рефрактерном ЭС, продолженной инфузией в дозе 0,5 — 5 мг/кг/ч. Отмена проводится постепенно по 2мг/кг/ч под контролем электроэнцефалограммы. Антагонист рецептора N-метил-D-аспартата (NMDA). Имеет короткий период полужизни, преимущественно метаболизируется системой цитохромов Р450. Введение кетамина не требует эндотрахеальной интубации или искусственной вентиляции. Не вызывает кардиореспираторной депрессии, но обладает симпатомиметическим действием, может вызвать тахикардию и другие аритмии, асистолию, повышение АД, увеличение внутричерепного давления; редко используется в качестве монотерапии, обычно сочетается с постоянной инфузией другого анестетика.
- Рекомендуется применение #преднизолона** или #метилпреднизолона**детям с впервые развившимся рефрактерным эпилептическим статусом (New-Onset Refractory Status Epilepticus –NORSE) и эпилептическим синдромом, связанным с фебрилитетом на фоне инфекции(FebrileInfection-Related Epilepsy Syndrome –FIRES) у детей и подростков [516, 541, 542].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: NORSE и FIRES-синдромы характеризуются рефрактерным течением ЭС и предполагают развитие аутоиммунного процесса, для лечения которого применяется гормонотерапия, при неэффективности препаратов первой и второй линии терапии ЭС. Рекомендовано внутривенное введение #метилпреднизолона** в дозе 10 — 30 мг/кг/д (до 1000 мг в день) в течение 3-5 дней, с последующим переходом на пероральный прием #преднизолона** 2мг/кг/д (не более 60 мг в день) в течение 1 месяца, затем со 2-го по 6-й месяц в дозе от 1 до 2мг/кг/день (не более 60 мг/день), в зависимости от эффективности лечения. Поскольку #метилпреднизолон** не зарегистрирован для терапии рефрактерного эпилептического статуса (NORSE/FIRES), необходимо оформление врачебной комиссии («outofflabel»).
- Рекомендуется применение высоких доз #иммуноглобулина человека нормального** детям и подросткам с рефрактерным ЭС (синдромами — FIRES и NORSE) с целью купирования статуса [487, 518].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Доза #иммуноглобулина человека нормального**, как правило, составляет 1,2 -2 г на кг веса в сутки и вводится в течение 3 — 5 дней внутривенно капельно.
- Рекомендуется применение плазмафереза у детей и подростков с рефрактерным ЭС (синдромами — FIRES и NORSE) с целью купирования ЭС [487, 517, 519, 520].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии. Кратность проведения процедуры плазмафереза -3-5 процедур ежедневно.
- Рекомендуется имплантация стимулятора блуждающего нерва при рефрактерном и суперрефрактерном ЭС у детей и подростков [521, 522].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 3).
Комментарии. Решение об имплантации стимулятора блуждающего нерва принимается с учетом соматического статуса, данных ЭКГ, консилиумом врачей: невролога, нейрофизиолога, анестезиолога-реаниматолога, хирурга.
- Рекомендуется применение кетогенной диеты у детей и подростков с рефрактерным, суперрефрактерным ЭС [522 — 524].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии. Кетогенная диета проводится в отделении реанимации после оценки соматического статуса пациента, при постоянном контроле нутритивного статуса, с привлечением специалиста, имеющего опыт применения кетогенной диеты в педиатрической практике.
Купирование ЭССП осуществляется по следующему алгоритму:
Наряду с проведением общих мероприятий, если на момент оказания помощи ребенку имеется клиническая картина развернутого судорожного приступа, необходимо в/в медленно ввести препараты «первой очереди» из производных бензодиазепинов —диазепам** в виде ректального раствора (микроклизмы) в дозе: детям массой до 15 кг — 5 мг; детям массой более15 кг — 10мг.
Диазепам** для внутривенного и внутримышечного введения назначается: детям после 30 дня жизни внутривенно медленно 0,1 — 0,3 мг/кг на изотоническом растворе натрия хлорида** в течение 5 минут до максимальной дозы 5 мг, или мидазолам в виде защечного раствора вводитсядетям от 3 мес до 6 мес (включительно) — 2,5 мг; от 6 мес до 1 года — 2,5 мг; от 1 года до 5 лет (включительно) — 5мг; от 5 до 10 лет (включительно) — 7,5мг; от 10 — 18 лет — 10мг.
При неэффективности первого введения возможно однократное повторное введение через 10 мин. Также могут быть использованы препараты «второй очереди» — вальпроевая кислота** для внутривенного введения: начальная доза 15 мг/кг болюсно, затем инфузия со скоростью 1 мг/кг/мин, максимальная доза 3 — 5 мг/кг/мин [499, 500].
Если через 10 мин после введения ПЭП судороги не прекращаются, упомянутые препараты вводятся в/в повторно.
Если статус не купируется спустя 15 мин после назначения препаратов «второй очереди -ПЭП», приходится прибегать к использованию мероприятий «третьей очереди», к которым относятся ингаляция смесью с повышенным содержанием #кислорода и в/в введение анестетиков [6].
Другие необходимые мероприятия.
В ряде случаев приходится прибегать к назначению препаратов, корригирующих или ликвидирующих сопутствующие патологические процессы или состояния, обусловленные статусом:
•при содержании глюкозы в крови менее 3,0 ммоль/л (или ex juvantibus) — введение 40 — 100 мл 40% раствора #декстрозы** [543]
•при брадикардии в/м вводится 0,02 мг/кг 0,1% раствора #атропина** [544].
•при повышении температуры тела выше 38 Сº вводится перорально парацетамол** или ибупрофен** в возрастной дозе, при невозможности – ректально вводится парацетамол**.
•предотвращение отека головного мозга, прогнозируемого при длительном течении судорожного ЭС, предполагает целый комплекс мероприятий — возвышенное положение головы (≥ 30 градусов), достаточная свобода движения диафрагмы, оптимальные параметры артериального давления и сердечной деятельности (ЧСС и ритм), достаточная оксигенация крови (по показателю SpO2 95 — 99%), устранение болевых ощущений, нормализация температуры тела, нормализация гликемии в пределах 3 — 10 ммоль/л.
Купирование ЭС на госпитальном этапе
Общие мероприятия по купированию ЭС у детей на госпитальном этапе соответствуют таковым и изложены в соответствующем разделе для взрослых.
Таблица 12. Алгоритм проведения медикаментозной терапии ЭС у детей в адаптированном виде к условиям РФ [505].
Реанимационные мероприятия по купированию ЭС не лимитированы по времени, так как благоприятные исходы наблюдаются даже при затяжном суперрефрактерном статусе [6, 370].
Принципиально важно, в случае развития ЭС на фоне нарушения медикаментозного режима пациентом с ранее диагностированной эпилепсией, с подобранной дозой ПЭП, чтобы продолжалась исходная терапия ПЭП (через зонд), а в/в препараты для купирования ЭС назначались дополнительно. Также большое внимание следует уделить преемственности терапии при переводе пациента из реанимационного в неврологическое отделение.
Резекционное хирургическое лечение МРТ — позитивных односторонних височных эпилептогенных поражений (фокальная кортикальная дисплазия, склероз гиппокампа, артериовенозная мальформация, кавернозная мальформация, внутримозговая опухоль головного мозга) функционально не значимых зон головного мозга, при отсутствии показаний к проведению инвазивного видео-ЭЭГ-мониторинга или интраоперационного нейрофизиологического мониторинга, не требующие проведения «хирургии в сознании», необходимо проводить в нейрохирургических учреждениях с опытом проведения операций на головном мозге. Обязательным условием проведения хирургических вмешательств пациентам с фармакорезистентными формами эпилепсии в нейрохирургических центрах является применение системы фиксации головы, хирургического микроскопа, микрохирургической техники.
Резекционное хирургическое лечение односторонних и двусторонних, мультифокальных, височных и вне-височных МРТ позитивных и МРТ негативных эпилептогенных поражений (фокальная кортикальная дисплазия, склероз гиппокампа, артериовенозная мальформация, кавернозная мальформация, внутримозговая опухоль головного мозга, гетеротопии) функционально значимых зон головного мозга, при наличии показаний к проведению инвазивного видео-ЭЭГ-мониторинга или интраоперационному нейрофизиологическому мониторингу, при необходимости проведения «хирургии в сознании» необходимо проводить в специализированных нейрохирургических учреждениях (федеральные центры). Обязательным условием проведения хирургических вмешательств пациентам с фармакорезистентными формами эпилепсии в нейрохирургических центрах является применение системы фиксации головы, хирургического микроскопа, микрохирургической техники, нейрофизиологического оборудования, нейронавигационной системы.
Установку терапевтической системы стимуляции блуждающего нерва необходимо проводить в специализированных нейрохирургических отделениях с опытом проведения операций на головном мозге и шейном отделе позвоночника. Обязательным условием проведения процедуры установки терапевтической системы стимуляции блуждающего нерва в нейрохирургических отделениях является применение микрохирургической техники.
Установку системы глубокой стимуляции головного мозга, стереотаксическую термодеструкцию необходимо проводить в специализированных нейрохирургических отделениях с опытом проведения стереотаксических операций на головном мозге. Обязательным условием проведения процедуры установки системы глубокой стимуляции головного мозга, стереотаксической термодеструкции в нейрохирургических отделениях является применение стереотаксической рамы, нейронавигационной системы, радиочастотного деструктора.
Гемисферотомию, каллозотомию необходимо проводить в специализированных нейрохирургических отделениях с опытом проведения операций на головном мозге. Обязательным условием проведения процедуры гемисферотомии, каллозотомии вне йрохирургических отделениях является применение системы фиксации головы, микроскопа, безрамной навигационной установки, микрохирургической техники.
- Рекомендуется нейрохирургическое лечение пациентам с фокальными структурными эпилепсиями, обусловленными эпилептогенными поражениями мозга (пороки развития головного мозга, внутричерепные опухоли, гетеротопии, фокальные кортикальные дисплазии, последствия ЧМТ), при лечении которых не возникнет неврологических нарушений [371].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4).
- Рекомендуется нейрохирургическое лечение пациентам с фокальными фармакорезистентными эпилепсиями, принимающим два или более ПЭП в течении минимум 2 лет, или пациентам с выраженными побочными эффектами от приема ПЭП, при условии, что продолжающиеся приступы влияют или ограничивают повседневную жизнь и ее качество [372].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 3).
Комментарии: При хирургическом лечении височных форм эпилепсии контроль над приступами достигается у 53 – 84% пациентов [373, 374]. Через 6 месяцев после хирургического лечения качество жизни пациентов заметно улучшается, а через 2 — 3 года после операции у пациентов без приступов, качество жизни достигает уровня, сходного со здоровым населением [375].
Схема предоперационного обследования пациентов с фармакорезистентной симптоматической (структурной) эпилепсией представлена на рис. 5.
Рис. 5. Схема предоперационного обследования пациентов с фармакорезистентной структурной эпилепсией [376].
- Не рекомендуется резекционное хирургическое лечение пациентам с эпилепсией при следующих состояниях [372]:
─ прогрессирующих соматических заболеваниях или тяжелой сопутствующей патологии (острая почечная недостаточность, неконтролируемый сахарный диабет, дыхательная недостаточность и т.п.);
─ тяжелых психических заболеваниях.
─ эпилептогенная зона не установлена.
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 3).
Комментарии: Хирургическое лечение является наиболее эффективным способом прекращения приступов у 26 – 72% [377] пациентов со структурными фармакорезистентными формами эпилепсии, а также позволяет значительно улучшить их качество жизни [378,379].
Виды операции при эпилепсии:
1) Резекционные вмешательства:
a) Удаление патологического очага (АВМ, кавернозной мальформации, опухоли головного мозга и т.п.);
b) Селективная амигдалогиппокампэктомия;
c) Резекции коры;
d) Частичная лобэктомия;
e) Лобэктомия;
f) Гемисферэктомия;
2) Паллиативная хирургия:
a) Каллозотомия;
b) Множественные субпиальные насечки;
3) Альтернативные методы (должны применяться при невозможности или неэффективности резекционного вмешательства):
a) Стимуляция блуждающего нерва (VNS);
b) DBS;
c) Радиохирургия;
d) Стреотаксическая термодеструкция, лазерная абляция.
Наиболее эффективным способом лечения фармакорезистентной эпилепсии является резекция эпилептогенной зоны [372,374,380].
- Рекомендуется проведение передней медиальной височной лобэктомии пациентам с височными и сочетанием височной и вневисочных фармакорезистентных форм эпилепсии [380 -384].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 3).
Комментарии: Существует несколько методик выполнения передней медиальной височной лобэктомии — удаление переднемедиальной части височной доли «единым блоком» [381], раздельное удаления неокортикальных и медиальных отделов височной доли [382,383]. Границами неокортикальной резекции являются 4,5 см от верхушки полюса по верхней височной извилине на доминантной стороне и 6 см на субдоминантной [380–384].
- Рекомендуется стимуляция блуждающего нерва пациентам с фармакорезистентными формами эпилепсии, которым резекционное вмешательство не может быть проведено или пациентам с сохраняющимися эпилептическими приступами после ранее проведенного хирургического лечения [385].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Комментарии: Снизить частоту приступов ≥ 50% после установки стимулятора блуждающего нерва удается в среднем у 50,9% (18,4 — 67%) пациентов, а добиться полного контроля над приступами удается только у 14% (9 — 27%) [386].Было показано, что стимуляция блуждающего нерва улучшает настроение у взрослых пациентов с фармакорезистентной эпилепсией, что может приводить к улучшению качества жизни [387].
- Рекомендуется программирование системы противоэпилептической электростимуляции блуждающего нерва*** начинать через 2 недели после операции [388].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Селективная амигдалогиппокампэктомия
Термин «селективная амигдалогиппокампэктомия» относится к группе хирургических вмешательств, направленных на резекцию медиальных структур височной доли без резекции неокортикальных.
Существует несколько доступов к гиппокампу: транскортикальный-трансвентрикулярный, транссильвиевый, трансильвиевый-трансцистернальный, субтемпоральный и транстенториальный-супрацеребеллярный доступ.
В настоящее время наиболее распространены транссильвиевый и траскортикальный доступы.
- Рекомендуется селективная амигдалогиппокампэктомия пациентам при изолированных поражениях медиальных отделов височной доли без вовлечения неокортикальных отделов височной доли (так называемый «мезиальный височный склероз»), только при локальных эпилептогенных поражениях гиппокампа [389].
Уровень убедительности рекомендаций – В (уровень достоверности доказательств – 3).
Множественные субпиальные насечки
- Рекомендуется методика субпиальных насечек в тех случаях, когда эпилептогенная зона находится в функционально значимой зоне и не может быть резецирована. Данная концепция основана на том, что нарушение горизонтальной кортикальной взаимосвязи предотвращает распространение пароксизмального разряда, а сохранение вертикально ориентированных волокон — предотвращает развитие функционального дефицита [390].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4).
Комментарий: После проведения данной процедуры снижение частоты приступов более чем на 50% удается добиться у 55 — 65% пациентов [390-392], при сочетании множественных субпиальных насечек с дополнительной резекцией очага — у 56% пациентов достигается контроль над приступами, а у 75 – 85% пациентов снижается частота приступов более чем на 95% [391,392].
Каллозотомия
- Рекомендуется каллозотомия пациентам с эпилептической энцефалопатией детского возраста (синдромом Леннокса — Гасто) с частыми полиморфными приступами (аксиальными тоническими, атоническими, атипичными абсансами, генерализованными тонико-клоническими, миоклоническими, фокальными приступами), резистентными к лечению [385].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Комментарий: Каллозотомия редко применяется у взрослых. Целью хирургического вмешательства является предотвращение распространения приступа из одного полушария в другое. Тонические и атонические приступы, приводящие к травмам, лучше всего поддаются коррекции, чем другие типы приступов [393]. Каллозотомию проводят в два этапа для предотвращения развития «синдрома дисконнекции»: передние две три разъединяются первым этапом, если контроля над приступами достичь не удается, то выполняется второй этап –рассечение задней трети [394].
Гемисферэктомия
- Рекомендуется проведение гемисферэктомии пациентам с тяжелым неврологическим дефицитом в виде гемипареза и обширным поражением полушария головного мозга кортикальной мальформацией, энцефалитом Расмуссена, синдромом Штурге — Вебера или последствиями нарушения мозгового кровообращения [395-397].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4).
Комментарий: Этот метод применяется в основном в педиатрической практике. Функциональная гемисферэктомия заключается в резекции височной доли и центральной коры с последующим разделением теменной и затылочной коры головного мозга от подкорковых структур и мозолистого тела.
Хирургическое лечение вневисочных форм эпилепсии
Вневисочная форма эпилепсии включает в себя множество эпилептогенных синдромов, возникающих из любой области коры головного мозга за пределами височной доли [398].
- Рекомендуется кортикэктомия пациентам с вневисочными формами эпилепсии [399].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Комментарий: Субпиальная резекция лежит в основе кортикэктомии, только тщательная диссекция резецируемой зоны от окружающих тканей позволяет уменьшить риск повреждения окружающей коры головного мозга. Основными хирургическими принципами кортикэктомии являются максимальное сохранение сосудов и подкоркового белого вещества головного мозга. Сосуды, питающие удаляемую кору головного мозга или слепо заканчивающиеся в предполагаемой зоне резекции, возможно коагулировать, однако сосуды, идущие«транзиторно», следует максимально сохранять для предотвращения развития возможного неврологического дефицита [399].
В сочетании с кортикэктомией или отдельно применяют фронтальную лобэктомию. Лобные резекции возможно разделить на 3 типа: 1-й – фронтополярная лобэктомия, которая включает удаление первых 5 см от полюса лобной доли; 2-й – радикальная передняя лобная лобэктомия, включающая удаление всей лобной доли, за исключением функционально значимых зон; 3-й – передняя фронтальная лобэктомия, включающая резекцию коры между фронтополярной лобэктомией и радикальной лобэктомией [399,400].
- Рекомендуется при хирургии вневисочных форм эпилепсии использовать интраоперационную электрокортикографию (ЭКоГ) для регистрации интериктальной активности [399, 401].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Глубинная стимуляция головного мозга (DBS)
- Рекомендуется глубинная стимуляция головного мозга (DBS) пациентам с фармакорезистентными формами эпилепсии, которым резекционное вмешательство не можетбыть проведено; а также пациентам с сохраняющимися эпилептическими приступами послеранее проведенного хирургического лечения или неэффективной VNS терапии [402, 403].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Комментарий: Имеется несколько мишеней для стимуляции: ANT (переднее ядро таламуса), HP (гиппокамп), CN (центромедианное ядро таламуса), STN (субталамическое ядро), однако наиболее перспективной мишенью признаны передние ядра таламуса (ANT).Стимуляция проводится пациентам в возрасте от 18 до 65 лет [402]. Снизить частоту приступов ≥ 50% после DBSANT удается в среднем у 56% (40,4 – 66%) пациентов, а добиться полного контроля над приступами — у 29% (14 – 40%) [403].
Другие мишени для DBS является менее изученными, имеются немногочисленные публикации с небольшим количеством пациентов. DBSHP — позволяет снизить частоту приступов на 30-90% у пациентов с височной эпилепсией [377], DBSCN -показало эффективность только в отношении генерализованных приступов – снижение приступов на 30-98% [404], DBSSTN в среднем позволяет снизить приступы на 50% [405].
Стереотаксическая радиочастотная деструкция (SRT) эпилептогенных поражений
SRT — локальное малоинвазивное разрушение, применяемое в лечении фармакорезистентной эпилепсии, ассоциированной с глубинными ограниченными эпилептогенными поражениями головного мозга, такими как гипоталамическая гамартома и узловая гетеротопия.
- Рекомендуется стереотаксическая радиочастотная деструкция эпилептогенных поражений (SRT) пациентам с фармакорезистентными формами эпилепсии, которым резекционное вмешательство не может быть проведено ввиду большого риска послеоперационных неврологических осложнений, обусловленных локализацией эпилептогенных очагов [406 — 408].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4).
Комментарий: SRT проводится электродом для радиочастотной термодеструкции, доставляемым к эпилептогенному поражению при помощи стереотаксической рамы, что обеспечивает высокую точность деструкции самого очага при минимальном риске повреждения окружающей ткани мозга. Это позволяет безопасно проводить деструкцию локальных глубинно расположенных эпилептогенных очагов [406]. SRT гипоталамических гамартом позволяет достичь контроля над приступами у 71 — 80% пациентов [407]. SRT узловых гетеротопий приводит к снижению частоты приступов > 50% у 48,7% больных [408].
В зависимости от объема эпилептогенного очага и эпилептогенной зоны, их локализации, форм и размеров выбирают тот или иной тип хирургического вмешательства (рис. 6).
Рис. 6. Схема различных форм хирургического лечения в зависимости от этиологии эпилепсии, объема и локализации поражения, размера эпилептогенной зоны
[376].
Использование интраоперационного нейрофизиологического мониторинга во время хирургического лечения фармакорезистентной эпилепсии.
- Рекомендуется проведение интраоперационного нейрофизиологического мониторинга с картированием функций резецируемой коры головного мозга у пациентов с фармакорезистентной фокальной эпилепсией при расположении эпилептогенной зоны вблизи функционально значимой коры или подкорковых проводящих путей [409].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарий: Применение интраоперационного нейрофизиологического мониторирования(ИОМ) и картирования коры во время резекции эпилептогенной зоны позволяет локализовать функциональные зоны с помощью прямой электростимуляции коры. При расположении эпилептогенной зоны возле моторной коры, проведение электростимуляции возможно во время наркоза, а для проведения картирования речевых зон необходимо пробуждение пациента. У детей локализацию центральной борозды возможно проводить методом соматосенсорных вызванных потенциалов с анализом реверсии фазы над Роландовой бороздой.
Нарушения психики различного спектра весьма частое явление при эпилепсии.
- Рекомендуется консультация врача-психиатра для пациентов с эпилепсией при наличии у него коморбидных психических расстройств, поведенческих, эмоциональных, когнитивных нарушений [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется назначение антидепрессантов из группы селективных ингибиторов обратного захвата серотонина (СИОЗС) для лечения депрессивного расстройства у ПЭ старше 18 лет [410, 411].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Комментарий: Общие подходы к лечению депрессий у ПЭ аналогичны таковым у пациентов с депрессией без эпилепсии. Результаты проспективного открытого исследования показали, что на фоне приема СИОЗС 7 из 8 пациентов с эпилепсией и депрессией к 12 неделе терапии достигают ремиссии [411]. При недостаточной эффективности СИОЗС целесообразно рассмотреть вопрос о назначении антидепрессантов из других групп.
- Рекомендуется назначение пароксетина** пациентам с эпилепсией 18 лет и старше при наличии депрессии [412, 413].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Результаты рандомизированного контролируемого сравнительного исследования пароксетина** в дозе 20 — 40 мг в сутки и других антидепрессантов, проведенного на 67 ПЭ и депрессией показали, что в течении 8 недель терапии, 82% достигли первичного ответа на лечение [412]. При этом из группы пароксетина** не выбыл ни один человек.
- Рекомендуется назначение циталопрама пациентам с эпилепсией 18 лет и старше при наличии депрессии [414–416].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: В открытом проспективном исследовании 43 ПЭ и депрессией было показано, что на прием циталопрама в дозировке 10 — 40 мг в сутки в течении 8 недель ответило 65% ПЭ и депрессией [414]. В 16-недельном исследовании 45 ПЭ и депрессией похожего дизайна уровень ответа на терапию циталопрамом составил 86%. [415]. В проспективном открытом исследовании циталопрама, проведенного на пациентах с височной эпилепсией и депрессией, показано, что уровень ответа на терапию составил 53,3%, а 21,2% пациентов достигли ремиссии к 20 — 30 неделе терапии [416]. Ни в одном из приведённых выше исследований прием циталопрама не сопровождался учащением приступов.
- Рекомендуется назначение сертралина** пациентам с эпилепсией старше 18 лет при наличии депрессии [417, 418].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: В рандомизированном исследовании сертралина** и когнитивно-поведенческой психотерапии было показано, что на фоне приема сертралина** в дозе 50 — 200 мг в сутки (N =75) к 16 неделе терапии ремиссии достигли 53% пациентов [417]. Ни у одного пациента прием сертралина** не сопровождался учащением приступов. В течении 12 месяцев наблюдения за 100 пациентами с эпилепсией с депрессивными/обсессивными расстройствами (97/3) на фонеприема сертралина** лишь у 6 пациентов отмечалось учащение приступов, при этом причинную связь между приемом сертралина** и учащением приступов авторы смогли выявить лишь у одного пациента [418].
- Рекомендуется назначение венлафаксина для лечения депрессивного расстройства пациентам с эпилепсией 18 лет и старше [419, 420].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: В результате рандомизированного контролируемого исследования было установлено, что в течении 8 недель терапии значимо большее число пациентов, получавших венлафаксин (25 — 75 мг в сутки) достигли первичного ответа на терапию по сравнению с теми, кто не получал какого-либо лечения депрессии (69% vs 19%). При этом авторами не проводилась оценка влияния венлафаксина на эпилептические приступы [419].
- Рекомендуется назначение миртазапина для лечения депрессивного расстройства у пациентов с эпилепсией 18 лет и старше [416, 420].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: По данным проспективного открытого исследования назначение миртазапина в средней дозе 32,2 (6,8) мг в сутки привело к уменьшению симптомов депрессии у 51,9%, а около 15% достигли ремиссии к 20 — 30 неделе терапии [416]. Прием миртазапина не сопровождался учащением приступов.
- Не рекомендуется назначение амитриптилина** для лечения депрессивного расстройства у ПЭ 18 лет и старше [421].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарий: В результате двойного слепого плацебо контролируемого исследования к 6 неделе терапии не было выявлено значимых различий по уровню ответа на 25 мг амитриптилина** и плацебо [421].
- Не рекомендуется назначение кломипрамина** для лечения депрессивного расстройства у ПЭ 18 лет и старше [422].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарий: результаты метанализа [422] показали, что кломипрамин** ассоциирован с повышенным риском эпилептических приступов у людей, не болеющих эпилепсией, со стандартизированным показателем заболеваемости 4 (95% CI 2,6 — 6,0).
- Рекомендовано при назначении антидепрессантов пациентам с эпилепсией и депрессией 18 лет и старше учитывать их лекарственные взаимодействия с противоэпилептическими препаратами [410].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Комментарии: карбамазепин**, фенитоин** и фенобарбитал** снижают концентрации СИОЗС примерно на 25% [423], а вальпроевая кислота** незначительно повышают концентрацию активного метаболита венлафаксина — О-десметилвенлафаксин [424]. Флувоксамин, флуоксетин** и в меньшей степени сертралин** незначительно повышают концентрацию вальпроевой кислоты** [425, 426]. Некоторым пациентам может потребоваться изменение режима дозирования ПЭП.
- Рекомендуется взрослым пациентам c эпилепсией с симптомами тревоги проведение когнитивно-поведенческой психотерапии [427, 428].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
- Рекомендуется взрослым пациентам c эпилепсией и в зависимости от вида тревожных расстройств назначение антидепрессантов из группы СИОЗС (сертралин**, пароксетин**, флувоксамин, циталопрам, эсциталопрам, флуоксетин**) в качестве препаратов первой линии [430].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Терапия антидепрессантами из группы СИОЗС безопасна для пациентов с эпилепсией, так как они не влияют на частоту эпилептических приступов. Тем не менее, стоит учитывать возможные лекарственные взаимодействия с ПЭП, которые среди СИОЗС наиболее выражены у пароксетина**.
Рекомендуемая суточная дозировка сертралина** – 50 — 150 мг в сутки, циталопрама и пароксетина** – 20 — 60 мг в сутки, эсциталопрама – 10 — 20 мг в сутки, флуоксетина** – 20 -40 мг в сутки, флувоксамина – 100 — 300 мг в сутки. Обычно начинают с минимальных терапевтических доз, поднимая их при отсутствии эффекта.
- Рекомендуется пациентам c эпилепсией старше 18 лет и генерализованным тревожным расстройством назначение прегабалина** [431].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: механизм действия препарата заключается в связывании с альфа-2-дельта-субъединицей потенциалзависимых кальциевых каналов, что блокирует передачу болевых импульсов и снижает вероятность судорожных приступов, связывает пресинаптические N иP/Q кальциевые каналы, уменьшая их чрезмерную активность, таким образом снижая проявления тревожной симптоматики. Режим дозирования для лечения генерализованного тревожного расстройства: начальная доза — 150 мг/сут. В зависимости от достигнутого эффекта и переносимости, через одну неделю дозу можно увеличить до 300 мг/сут. Длительное применение препарата безопасно для пациента. Побочными эффектами прегабалина** являются такие явления, как: седация, головокружение, тремор, дизартрия, парестезии, нарушение памяти, нарушение координации, нарушение внимания, спутанность сознания, эйфория, раздражительность, сухость во рту, запор, увеличение веса, повышенныйаппетит, метеоризм, помутнение зрения, диплопия, периферические отеки, снижение либидо, эректильная дисфункция.
Паллиативная помощь – подход, целью которого является улучшение качества жизни пациентов и членов их семей, оказавшихся перед лицом угрожающего жизни заболевания. Эта цель достигается путем предупреждения и облегчения страданий благодаря раннему выявлению, тщательной оценке и купированию боли и других тягостных физических симптомов, а также оказанию психосоциальной и духовной поддержки [432]. Главная задача паллиативной помощи – достижение, поддержка, сохранение и повышение, насколько это возможно, качества жизни пациента. Однако определить, что такое «качество жизни», может только сам пациент, нуждающийся в паллиативной помощи [433].
- Рекомендуется оказание паллиативной медицинской помощи детям с формами эпилепсии, относящимися к заболеваниям, ограничивающим продолжительность жизни (коды МКБ G 40.4, G 40.5, G 40.9) [268–270] и детям с фармакорезистентной эпилепсией, которым выполнены паллиативные нейрохирургические вмешательства (каллозотомия и субпиальные транссекции) [271, 272], осуществляемой сотрудниками медицинских организаций и их подразделений, оказывающих специализированную паллиативную медицинскую помощь детям, для обеспечения потребностей пациента и его законных представителей.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется введение защечного раствора мидазолама детям при эпилептическом статусе для купирования приступа судорог [434].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется введение ректального раствора диазепама детям при эпилептическом статусе для купирования приступа судорог [434].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5).
К наблюдению за детьми с формами эпилепсии, относящимися к заболеваниям, ограничивающим продолжительность жизни (коды МКБ G 40.4, G 40.5, G 40.9) и детям с фармакорезистентной эпилепсией, которым выполнены паллиативные нейрохирургические вмешательства (каллозотомия и субпиальные транссекции), должны привлекаться сотрудники медицинских организаций и их подразделений, оказывающих специализированную паллиативную медицинскую помощь детям.
Паллиативная помощь детям с эпилепсией оказывается на основании соответствующих нормативных документов (см. Приложение «Связанные документы»).
Кетогенная диета
Кетогенная диета (КД) — это хорошо зарекомендовавший себя нефармакологический метод лечения детей и взрослых с лекарственно-устойчивой эпилепсией, который основывается на изменении рациона с увеличением доли жиров и уменьшением углеводов и белков. Из-за очень высокой потребности в жирах классическую КД может быть трудно поддерживать, что приводит к необходимости использовать ее альтернативные варианты. Модифицированная КД, по-видимому, почти так же эффективна, но обеспечивает больший выбор продуктов питания. Различные альтернативы КД включают модифицированную диету Аткинса (МДА), диету со среднецепочечными триглицеридами (ДСЦТ) и терапию с низким гликемическим индексом (НУД или низкоуглеводная диета) [435].
Типы КД
(1) Классическая КД состоит преимущественно из жиров (до 90%) и низкого содержания углеводов и белков, что приводит к кетозу и имитирует состояние голодания. Это жесткая диета, рассчитывается математически для каждого пациента индивидуально. Из-за ограничения рациона пациенту необходимо обеспечивать организм достаточным количеством витаминов и минералов.
(2) МДА направлена на обеспечение разнообразия продуктов и вкусовых качеств с соотношением жиров к углеводам и белку 1 : 1 и содержит около 65% жира, 25% белка и 10%углеводов. Поощряется употребление жиров, а потребление углеводов ограничивается до 10 –20 г/день для детей и 15 – 20 г/день для взрослых. МДА не требует взвешивания пищи на граммовых весах или ограничения калорий, белков или жидкостей и может быть хорошим вариантом для пациентов, которые не могут переносить более строгую диету, такую как классическая КД. При МДА рекомендуется прием поливитаминов с низким содержанием углеводов и карбоната кальция.
(3) НУД основана на соотношении жира к углеводам и белку 0,6 : 1, содержит 60% жиров, 30%белка и 10% углеводов с низким гликемическим индексом (ГИ), ГИ < 50. ГИ измеряет тенденцию еды повышать уровень глюкозы в крови по сравнению с эквивалентным количеством эталонного углевода (глюкозы). По сравнению с классической КД, НУД дает меньшее повышение уровня кетоновых тел, но имеет сопоставимую эффективность, лучшую переносимость и более простую реализацию.
- Рекомендуется применение кетогенной диеты детям с любой формой фармакорезистентной эпилепсии при неэффективности обычно применяемых противоэпилептических препаратов с целью альтернативного лечения эпилепсии [349, 535].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1).
Комментарии: Кетогенная терапия не должна быть терапией «отчаяния». Кетогенную диету следует рассмотреть как лечебную опцию у детей после неэффективности двух противоэпилептических препаратов, а при некоторых синдромах эпилепсии (при синдроме дефицита GLUT1 и пиридоксин-зависимой эпилепсии), как можно раньше.
Показания [436]
КД считается золотым стандартом для лечения метаболических заболеваний, таких как синдром дефицита белка-переносчика глюкозы 1 (GLUT-1) и дефицит пируватдегидрогеназы. В настоящее время КД показала высокую эффективность относительно лечения синдрома Веста. КД также может использовался при других эпилептических синдромах и является важным альтернативным лечением для пациентов с лекарственно-устойчивой эпилепсией, которые не являются кандидатами на хирургическое лечение.
Эпилептические синдромы с вероятной эффективностью КД: синдром Ангельмана, митохондриопатии с нарушением комплекса 1, синдром Драве, МАЭ (синдром Доозе), синдром дефицита белка-переносчика глюкозы 1 (Glut-1), синдром эпилепсии, связанный с фебрильной инфекцией (FIRES), дети или младенцы на искусственном вскармливании (исключительно), инфантильные спазмы, синдром Отахара, дефицит пируватдегидрогеназы, суперрефрактерный эпилептический статус, туберозный склероз.
Эпилептические синдромы с возможной эффективностью КД: дефицит аденилосукцинатлиазы, CDKL5-энцефалопатия, ДАЭ, пороки развития головного мозга, эпилепсия младенчества с мигрирующими фокальными приступами, эпилептическая энцефалопатия с продолженной спайк-волновой активностью во сне (CSWS), гликогеноз типаV, ЮМЭ, болезнь Лафора, синдром Ландау — Клеффнера, синдром Леннокса — Гасто, дефицит фосфофруктокиназы, синдром Ретта, подострый склерозирующий панэнцефалит.
Абсолютные противопоказания
Дефицит карнитина (первичный), дефицит карнитин-пальмитоилтрансферазы (CPT) I или II, дефицит карнитинтранслоказы, β-окислительные дефекты, дефицит среднецепочечной ацилдегидрогеназы (MCAD), дефицит длинноцепочечной ацилдегидрогеназы (LCAD), дефицит короткоцепочечной ацилдегидрогеназы (SCAD), дефицит длинноцепочечного 3-гидроксиацил-КоА, дефицит среднецепочечного 3-гидроксиацил-КоА, дефицит пируваткарбоксилазы, порфирия.
К относительным противопоказаниям относятся неспособность поддерживать полноценное питание, возможное хирургическое лечение эпилепсии, низкая приверженность диеты родителями или опекуном, одновременное применение пропофола.
Подготовка к введению КД
Перед тем, как начать диету, пациент должен вести дневник приступов, чтобы установить параметр их частоты. Необходимо провести общий анализ крови с тромбоцитами, электролиты, КЩС включая бикарбонат сыворотки, общий белок, кальций, цинк, селен, магний и фосфаты, биохимический анализ крови (включая альбумин, аммиак и креатинин), липидный профиль натощак, ацилкарнитиновый профиль в сыворотке крови, общий анализ мочи, кальций и креатинин в моче, концентрацию противоэпилептического препарата, уровень витамина D.
Определение органических кислот в моче и аминокислот в сыворотке крови рекомендуются в случае неясной природы эпилепсии.
Также необходимы ЭЭГ и МРТ головного мозга. В случае риска нефролитиаза необходимо сделать УЗИ почек; электрокардиограмма и ультразвуковое исследование сонной артерии считаются необязательными. Оценка питания включает пищевой дневник, включая отчет о питании за 3 дня, пищевые привычки, аллергию, отвращение и непереносимость. Исходный вес, рост и идеальный вес для роста и индекса массы тела (ИМТ) необходимы для расчета кетогенного соотношения, калорий и потребления жидкости. Состав диеты следует подбирать в соответствии с возрастом пациента и способом кормления.
Методика проведения КД
Цель терапии состоит в том, чтобы достичь соотношения четырех частей жира к одной порции белка и углеводов, описываемого как «4 : 1». Чтобы достичь этого уровня, можно использовать один из двух подходов, с голоданием или без него. При первом подходе пациент должен быть госпитализирован на 12 – 48 часов или при наличии кетонов в моче, чтобы предотвратить развитие гипогликемии и обезвоживания. Этот метод имеет тенденцию ускорять развитие кетоза, хотя может вызвать больший стресс у пациента. Когда достигается кетоз, питание рассчитывается так, чтобы поддерживать постоянное соотношение КД.
Последний подход не требует госпитализации, и коэффициент КД поэтапно увеличивается еженедельно с 1 : 1, 2 : 1 и 3 : 1 до 4 : 1. Большая часть литературы предполагает, что нет значительной разницы между двумя подходами с точки зрения времени, необходимого для достижения кетоза и возникновения гипогликемии, поэтому в настоящее время пациенты, как правило, не голодают перед началом КД.
Принимая во внимание, что КД обеспечивает лишь небольшое количество фруктов, овощей,зерна, молока и сыра, необходимы пищевые добавки: мультивитаминные и минеральные комплексы с низким содержанием углеводов следует принимать ежедневно. К основным пищевым добавкам, необходимым для всех пациентов любого возраста, относят мультивитамины с минералами (включая микроэлементы, особенно селен), препараты кальция, витамин D и его аналоги (в соответствие с суточной потребностью, реже рекомендуют выше рекомендованной суточной нормы цитраты для перорального применения, слабительные средства для профилактики или лечения (лаурилсульфоацетат натрия, минеральное масло, глицериновые свечи), дополнительные селен, магний, цинк, фосфор, железо, медь, карнитин, масло MCT или кокосовое масло, соль (старше 1 года).
Фонд Чарли (Charlie Foundation) разработал программу «KetoDietCalculator», чтобы помочь специалистам и лицам, осуществляющим уход, управлять диетической терапией. Эта онлайн-база данных рассчитывает планы питания для всех возрастов, от младенцев до взрослых, от твердой пищи до жидких смесей, и доступна в Интернете и на мобильных устройствах по ссылке http://www.ketodietcalculator.org.
Пациентов, придерживающихся КД, следует регулярно осматривать каждые 3 месяца, и члены семьи или опекун должны иметь доступную связь с командой диетологов, чтобы разрешить возможные сомнения и обсудить побочные эффекты. При каждом визите следует оценивать дневник приступов, а также когнитивное развитие и поведение ребенка.
При посещении клиники необходимы следующие обследования: оценка питания (дипломированный диетолог), роста, веса, идеальный вес для ИМТ, при необходимости — окружность головы у младенцев; оценка соответствия рецептов, используемых семьей или опекуном, рассчитанным калориям, белкам и жидкости; пересмотр дополнительных витаминных и минеральных добавок; оценка приверженности КД.
При необходимости – изменение схемы рациона для улучшения приверженности диетическому лечению и контроля над приступами.
Также необходимы: неврологический осмотр, оценка побочных эффектов КД, решение об изменении количества ПЭП (если применимо), оценка целесообразности дальнейшего продолжения КД. К лабораторной оценке относится общий анализ крови с тромбоцитами, электролиты, КЩС, включая бикарбонат сыворотки, общий белок, кальций, цинк, селен, магнийи фосфаты, биохимический анализ крови (включая альбумин, аммиак и креатинин), липидный профиль натощак, ацилкарнитиновый профиль в сыворотке крови, общий анализ мочи, кальций и креатинин в моче, концентрацию ПЭП, уровень витамина D. ЭЭГ проводится для оценки эффективности КД или при рассмотрении вопроса о прекращении КД. При длительном нахождении на КД рекомендуется исследование минеральной плотности костной ткани (сканирование DEXA) через 2 года от начала КД.
Следует помнить, что для достижения эффективности КД требуется период не менее 3 месяцев с момента достижения пациентом кетоза, поэтому важно побудить пациента и его семью продолжать диету в течение этого периода без изменения лекарства.
Отмена КД
Как указывалось ранее, КД следует использовать в среднем как минимум 3 месяца, чтобы сделать справедливую оценку эффективности терапии, прежде чем рассматривать вопрос о прекращении лечения. Если приступы учащаются через 1 — 2 недели после начала КД, диету следует немедленно прекратить.
Если семья решает оставить своего ребенка на КД более 6 месяцев, несмотря на отсутствие очевидного контроля над приступами, решение в конечном итоге остается за ними и должно поддерживаться до тех пор, пока будут отслеживаться и устраняться побочные эффекты.
У детей со снижением частоты приступов более чем на 50% КД прекращают ориентировочно через 2 года; однако у детей, у которых контроль приступов почти завершен (например, снижение приступов более чем на 90%) и побочные эффекты незначительны, КД можно продолжать в течение нескольких лет.
Для КД нет максимальной продолжительности. Консенсусная группа рекомендует пересматривать риски и преимущества КД при каждом посещении клиники и, конечно, после 2 лет непрерывного использования.
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
- Рекомендуется специалистам по реабилитации у больных эпилепсией старше 18 лет учитывать сниженную кардиореспираторную толерантность, с целью оценки модифицируемых факторов развития физических и психических хронических состояний и преждевременной смертности [437, 438].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 2).
- Рекомендуется проведение акупунктуры в сочетании с основной терапией для пациентов с эпилепсией для снижения частоты приступов [439].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
- Рекомендуется проведение «школы эпилепсии» с обзором отдельных тем, связанныхс эпилепсией, таких как типы приступы, управление стрессом, меры профилактики травм, эффективность лечения и побочные эффекты ПЭП членами междисциплинарной команды для пациентов с эпилепсией и их родственников для улучшения качества жизни пациентов с эпилепсией [440].
Уровень убедительности рекомендаций С (Уровень достоверности доказательств — 5).
- Рекомендуется организация наблюдения, включающего структурированное интерактивное обучающее приложение, организованное обученной медсестрой по эпилепсии, для пациентов с эпилепсией, для улучшения качества жизни, связанного со здоровьем, уменьшения дистресса, связанного с эпилепсией, беспокойства в связи с физическими и психическими эффектами ПЭП, а также в связи с физической активностью и работой [442, 443].
Уровень убедительности рекомендаций С (Уровень достоверности доказательств — 2).
- Рекомендуется использование навык-ориентированных психологическихвмешательств (когнитивно-поведенческую терапию (КПТ), включая методы КПТ, такие как дыхательные приемы, рассуждение или визуализация; консультирование; и упражнения на осознанность) у взрослых и подростков с эпилепсией для улучшения качества жизни [443].
Уровень убедительности рекомендаций А. (Уровень достоверности доказательств — 2).
- Рекомендуется специалистам по реабилитации включить поведенческие методы в виде программ самоуправления в дополнении к стандартной терапии в комплексную помощь пациентам с эпилепсией с целью улучшении качества жизни, когнитивных функций и приверженности к лечению [444].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Когнитивно-повенденческая терапия представляется важным дополнением к стандартной противоэпилептической терапии при эпилепсии, особенно у пациентов стревожно-депрессивными расстройствами [445]. Основной задачей когнитивно-поведенческой терапии при эпилепсии является коррекция иррациональных установок мышления пациентов, улучшение навыков совладания, самоэффективности и самоконтроля [446]. Программы когнитивно-поведенческой терапии включают обучение пациентов регулированию настроения, разрешению конфликтующих мыслей и эмоций («когнитивный диссонанс»), управлению стрессом и изменению образа жизни, чтобы минимизировать триггеры приступов [444]. Пациенты учатся определять неадаптивные модели мышления и заменять их более здоровыми когнитивными и поведенческими реакциями [447]. Обучение пациентов «эффективному самоуправлению» сводится к трем направлениям: осторожность изо дня в день, отрегулированный стиль жизни, информированное сознание [448].
- Рекомендуется рациональная психотерапия [449, 450].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарий: Психотерапия при эпилепсии используется для влияния не только на патологические проявления, но и на личность пациента с целью приспособления к повседневной жизни в условиях изменившегося состояния здоровья. Психотерапевтические методы могут способствовать пониманию и смягчению аффективной напряженности, общему успокоению, формированию позитивного настроя у пациентов с эпилепсией. Психотерапия при эпилепсии позволяет более дифференцированно, гибко и «экономно» разрешать вопросы долгосрочного планирования медикаментозной терапии и реабилитации. Психотерапия при эпилепсии применяется в составе комплексного лечения при обязательном условии регулярной медикаментозной терапии [449]. Психотерапевтическая коррекция должна применяться адекватно клинической картине заболевания и с обязательным учетом личности пациента. Главными задачами рациональной психотерапии в виде беседы являются установление доверительного контакта с пациентом и разъяснительное подкрепление всех видов лечебныхпроцедур и лекарственных назначений; изменение представления пациента о своей болезни; коррекция социальной установки, отношения к труду, окружающим. Во время психотерапевтической беседы необходимо обсуждать вопросы: как пациенты должны вести себя в обществе; подчеркивать необходимость участия их в трудовой деятельности; в виде советов рекомендовать, каким образом они могут учиться или работать [450].
Санаторно-курортное лечение, методы медицинской реабилитации, основанные на использовании природных лечебных факторов
В соответствии с приказом Министерства здравоохранения Российской Федерации от 28сентября 2020 г. N 1029н «Об утверждении перечней медицинских показаний и противопоказаний для санаторно-курортного лечения» противопоказаниями к санаторно-курортному лечению являются [451]:
— Эпилепсия с текущими приступами, в том числе резистентная к проводимому лечению.
— Эпилепсия с ремиссией менее 6 месяцев (для санаторно-курортных организаций не психоневрологического профиля).
Госпитализация
Организация оказания медицинской помощи
Медицинская помощь по профилю «эпилептология» осуществляется в виде:
— первичной медико-санитарной помощи;
— скорой медицинской помощи;
— специализированной медицинской помощи,
— высокотехнологичной медицинской помощи.
Медицинская помощь оказывается в следующих условиях:
— вне медицинской организации (по месту вызова бригады скорой медицинской помощи);
— амбулаторно (в условиях, не предусматривающих круглосуточное медицинское наблюдение и лечение);
— стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Первичная медико-санитарная помощь включает: первичную врачебную медико-санитарную помощь, первичную специализированную медико-санитарную помощь.
Первичная врачебная медико-санитарная помощь при эпилепсии в соответствии с Приказом Минздрава России от 24.12.2012 № 1404н [454] и Приказом Минздрава России от 24.12.2012 №1439н [455] оказывается врачом-кардиологом, врачом-неврологом, врачом-психиатром, врачом-терапевтом, врачом-акушером-гинекологом, врачом-нейрохирургом, врачом-офтальмологом, врачом-эндокринологом, врачом-генетиком, врачом общей практики (семейным врачом), врачом-терапевтом участковым, врачом-эндокринологом в медицинских организациях.
Первичная специализированная медико-санитарная помощь при эпилепсии в соответствии с Приказом Минздрава России от 24.12.2012 № 1541н [456] оказывается врачом-акушером-гинекологом, врачом-генетиком, врачом-кардиологом, врачом-неврологом, врачом-нейрохирургом, врачом-офтальмологом, врачом-психиатром, врачом-терапевтом, врачом-эндокринологом в медицинских организациях, оказывающих специализированную, в том числе высокотехнологичную, медицинскую помощь.
Скорая медицинская помощь оказывается выездными бригадами скорой медицинской помощи в соответствии Приказом Минздрава России от 05.07.2016 N 468н [457]. Обязательной госпитализации подлежат пациенты с эпилептическим статусом, в состоянии комы и всостоянии с нарушением сознания в медицинские организации, оказывающие круглосуточную помощь и имеющие в своем составе отделения неотложной медицинской помощи.
Высокотехнологичная медицинская помощь осуществляется в соответствии с Приказом Министерства здравоохранения РФ от 10 декабря 2013 г. № 916н «О перечне видов высокотехнологичной медицинской помощи»[458].
При обращении пациента с эпилепсией к врачу общей практики, врачу-терапевту, кардиологу он направляется на консультацию к врачу-неврологу для определения плана обследования и назначения лечения. Большинство пациентов с эпилепсией могут проходить обследование и лечение у врача-невролога. Пациенты с эпилепсией состоят под наблюдением у врачей-неврологов.
В межрайонные (районные) специализированные кабинеты оказания помощи больным с эпилепсией и другими пароксизмальными состояниями и/или городские эпилептологические центры и/или областные эпилептологические центры (кабинеты) направляются больные для уточнения диагноза, назначения лечения и его коррекции.
Отбор больных для проведения консультаций в межрайонные (районные) специализированные кабинеты оказания помощи больным с эпилепсией и другими пароксизмальными состояниями, городские эпилептологические центры, областные эпилептологические центры (кабинеты) осуществляет врач-невролог или заведующий неврологического отделения медицинской организации.
Направлению в межрайонные (районные) специализированные кабинеты оказания помощи больным с эпилепсией и другими пароксизмальными состояниями и/или городскиеэпилептологические центры, областные эпилептологические центры (кабинеты) подлежат пациенты: с впервые выявленной эпилепсией; с ранее установленным диагнозом эпилепсии для коррекции лечения; при сохранении приступов на протяжении более 3 месяцев на фоне назначенной терапии [459]; с установленной резистентностью к проводимой терапии; с целью дифференциального диагноза эпилепсии с другими пароксизмальными состояниями; лица призывного возраста, имеющие в анамнезе пароксизмальные состояния; женщины с пароксизмальными состояниями, планирующие беременность.
При сохранении эпилептических приступов, развитии побочных эффектов, фармакорезистентных формах заболевания пациент может быть направлен в неврологический стационар; по показаниям в нейрохирургический стационар.
В неврологическом стационаре проводится поиск возможных причин «псевдорезистентности», проводится дифференциальный диагноз с псевдоэпилептическими приступами, пароксизмальными нарушениями сознания другой этиологии, с привлечением врачей других специальностей, уточняются типы эпилептических приступов, форма эпилепсии, осуществляется коррекция терапии, решается вопрос о возможности проведения «кетогенной диеты», необходимости и возможности прехирургической подготовки и хирургического лечения пациентов с фармакорезистентным течением заболевания.
В стационаре должна быть возможность проведения нейрофизиологических методов обследования (ЭЭГ, видео-ЭЭГ-мониторинга), специализированного нейропсихологического тестирования, методов структурной нейровизуализации (МРТ-головного мозга, КТ головы), консультаций врачей специалистов (врача-психиатра, врача-кардиолога, врача-нейрохирурга и др). Только в условиях стационара возможно проведения видео-ЭЭГ-мониторинга со снижением доз либо отменой ПЭП с целью регистрации приступа (пароксизмального события) в случае проведения прехирургической подготовки пациентов с фармакорезистентными формами эпилепсии. При снижении доз ПЭП должна быть возможность оказания медицинской помощи в случае развития эпилептического статуса.
В нейрохирургический стационар направляются пациенты с фармакорезистентными формами эпилепсии для проведения прехирургической подготовки, в том числе с применением инвазивных электродных систем, и решения вопроса о нейрохирургическом лечении (резективных оперативных вмешательств, установке стимулятора блуждающего нерва и др.), проведении высокотехнологичной медицинской помощи.
Пациент с впервые выявленным эпилептическим приступом и пароксизмальным нарушением сознания подлежит обследованию и лечению в условиях стационара. С учётом конкретных клинико-анамнестических и данных рутинных лабораторно-инструментальных исследований врачу приемного отделения следует определить дальнейшую маршрутизацию пациента. При выявлении признаков эпилептического приступа, другой органической патологии центральной нервной системы показано продолжение обследования и лечения в условиях отделения неврологии. При выявлении признаков эпилептического статуса следует продолжить лечение в условиях отделения реанимации и интенсивной терапии.
Предположение психогенной природы пароксизмального события требует осмотра психиатра.
При веских доводах в пользу синкопального состояния пациент осматривается врачом-терапевтом (кардиологом) и направляется на лечение в терапевтическое (кардиологическое) отделение.
При наличии у пациента угрожающих нарушений сердечного ритма, гемодинамической нестабильности следует продолжить лечение в условиях отделения интенсивной терапии. По показаниям, осуществляется консультация врача-сердечно-сосудистого хирурга. При наличии обтурирующих интракардиальных образований, острой сердечно-сосудистой патологии пациента следует направить в отделение кардиохирургии или рентген-эндоваскулярных методов лечения.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
По разным оценкам, до 25% случаев развития эпилепсии можно предотвратить путем первичной профилактики заболеваний и состояний, которые могут быть факторами риска эпилепсии. Предупреждение травм головы является самым эффективным способом предотвращения посттравматической эпилепсии. Надлежащая перинатальная помощь способствует уменьшению числа новых случаев эпилепсии, обусловленных перинатальной патологией ЦНС. Необходимы профилактиктические мероприятия, направленные на снижение заболеваемости и раннюю диагностику инфекционных и паразитарных заболеваний, являющихся факторами риска инфекционных эпилепсий.
- Рекомендуется генетическое консультирование и молекулярно-генетическое исследование мутации методом Сэнгера родителям пациента при выявлении у ребенка вероятно патогенной мутации или мутации с неясным клиническим значением в гене, ассоциированным с моногенным заболеванием, с целью прогноза деторождения [256].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется проведение профилактических мероприятий, направленных на снижение риска сердечно-сосудистых и цереброваскулярных заболеваний, а также диспансерное наблюдение за пациентами, перенесшими инсульт (контроль артериального давления, холестерина, глюкозы крови, снижение веса, а также отказ от курения и чрезмерного употребления алкоголя), для снижения риска постинсультной эпилепсии [452, 453].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется диспансерное наблюдение пациентов с эпилепсией врачом-неврологом поликлиники или специализированного эпилептологического центра, проведение длительной противоэпилептической терапии с целью достижения ремиссии заболевания, сохранения оптимального качества жизни [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Информация
Источники и литература
-
Клинические рекомендации Всероссийского общества неврологов
- 1. Fisher R.S. et al. Operational classification of seizure types by the International LeagueAgainst Epilepsy: Position Paper of the ILAE Commission for Classification and Terminology //Epilepsia. Epilepsia, 2017. Vol. 58, № 4. P. 522–530.
2. Карлов В.А., Айвазян С.О. Эпилепсия в терминах, визуальных и ЭЭГ паттернах.Москва: АНО Учебный центр «Невромед-клиника», 2020. 72 p.
3. Fisher R.S. et al. ILAE Official Report: A practical clinical definition of epilepsy //Epilepsia. Blackwell Publishing Inc., 2014. Vol. 55, № 4. P. 475–482.
4. Trinka E. et al. A definition and classification of status epilepticus — Report of the ILAETask Force on Classification of Status Epilepticus // Epilepsia. Blackwell Publishing Inc., 2015. Vol.56, № 10. P. 1515–1523.
5. Scheffer I.E. et al. ILAE classification of the epilepsies: position paper of the ILAECommission for Classification and Terminology // Epilepsia. Wiley Online Library, 2017. Vol. 58, №4. P. 512–521.
6. Карлов В.А. Эпилепсия у детей и взрослых женщин и мужчин. 2-е издание. ed.Москва: ООО «Издательский дом “БИНОМ,” 2019. 896 p.
7. Walker M.C. Hippocampal sclerosis: Causes and prevention // Semin. Neurol. ThiemeMedical Publishers, Inc., 2015. Vol. 35, № 3. P. 193–200.
8. Malmgren K., Thom M. Hippocampal sclerosis-Origins and imaging // Epilepsia. JohnWiley & Sons, Ltd, 2012. Vol. 53, № SUPPL. 4. P. 19–33.
9. Blümcke I. et al. International consensus classification of hippocampal sclerosis in temporallobe epilepsy: A Task Force report from the ILAE Commission on Diagnostic Methods // Epilepsia.John Wiley & Sons, Ltd, 2013. Vol. 54, № 7. P. 1315–1329.
10. Blümcke I. et al. The clinicopathologic spectrum of focal cortical dysplasias: A consensusclassification proposed by an ad hoc Task Force of the ILAE Diagnostic Methods Commission //Epilepsia. John Wiley & Sons, Ltd, 2011. Vol. 52, № 1. P. 158–174.
11. Najm I.M., Sarnat H.B., Blümcke I. Review: The international consensus classification ofFocal Cortical Dysplasia – a critical update 2018 // Neuropathol. Appl. Neurobiol. BlackwellPublishing Ltd, 2018. Vol. 44, № 1. P. 18–31.
12. Slegers R.J., Blumcke I. Low-grade developmental and epilepsy associated brain tumors: Acritical update 2020 // Acta Neuropathol. Commun. BioMed Central Ltd., 2020. Vol. 8, № 1.
13. Blümcke I. Epilepsy-associated brain tumors // Handbook of Clinical Neurology. ElsevierB.V., 2012. Vol. 108. P. 559–568.
14. Christensen J. The epidemiology of posttraumatic epilepsy // Semin. Neurol. ThiemeMedical Publishers, Inc., 2015. Vol. 35, № 3. P. 218–222.
15. Lucke-Wold B.P. et al. Traumatic brain injury and epilepsy: Underlying mechanisms leadingto seizure // Seizure. W.B. Saunders Ltd, 2015. Vol. 33. P. 13–23.
16. Zelano J. et al. How to diagnose and treat post-stroke seizures and epilepsy // EpilepticDisord. John Libbey, 2020. Vol. 22, № 3. P. 252–263.
17. Holtkamp M. et al. European Stroke Organisation guidelines for the management of post-stroke seizures and epilepsy // Eur. Stroke J. SAGE Publications Ltd, 2017. Vol. 2, № 2. P. 103–115.
18. Feyissa A.M., Hasan T.F., Meschia J.F. Stroke-related epilepsy // Eur. J. Neurol. BlackwellPublishing Ltd, 2019. Vol. 26, № 1. P. 18-e3.
19. Husari K.S., Dubey D. Autoimmune Epilepsy // Neurotherapeutics. Springer New YorkLLC, 2019. Vol. 16, № 3. P. 685–702.
20. Geis C. et al. Autoimmune seizures and epilepsy // J. Clin. Invest. American Society forClinical Investigation, 2019. Vol. 129, № 3. P. 926–940.
21. Lemke J.R. et al. Targeted next generation sequencing as a diagnostic tool in epilepticdisorders // Epilepsia. Epilepsia, 2012. Vol. 53, № 8. P. 1387–1398.
22. Рыжкова О.П. и др.. Руководство по интерпретации данных последовательности ДНКчеловека, полученных методами массового параллельного секвенирования (MPS) (редакция2018, версия 2) // Медицинская генетика. Cifra Ltd — Russian Agency for Digital Standardization(RADS), 2019. Vol. 18, № 2. P. 3–23.
23. Pal D.K., Pong A.W., Chung W.K. Genetic evaluation and counseling for epilepsy // Nat.Rev. Neurol. Nat Rev Neurol, 2010. Vol. 6, № 8. P. 445–453.
24. Danzer S.C. Contributions of Adult-Generated Granule Cells to Hippocampal Pathology inTemporal Lobe Epilepsy: A Neuronal Bestiary // Brain Plast. / ed. Luikart B.W. 2018. Vol. 3, № 2. P.169–181.
25. Forcelli P.A., Kalikhman D., Gale K. Delayed Effect of Craniotomy on ExperimentalSeizures in Rats // PLoS One. 2013. Т. 8. № 12. С. e81401
26. Gulyaeva N. V. Staging of neuroplasticity alterations during epileptogenesis (temporal lobeepilepsy as an example) // Zhurnal Nevrol. i psikhiatriiim. S.S. Korsakova. 2017. Т. 117. № 9. С. 10.
27. Klein P. идр. Commonalities in epileptogenic processes from different acute brain insults:Do they translate? // Epilepsia. 2018. Т. 59. № 1. С. 37–66.
- 1. Fisher R.S. et al. Operational classification of seizure types by the International LeagueAgainst Epilepsy: Position Paper of the ILAE Commission for Classification and Terminology //Epilepsia. Epilepsia, 2017. Vol. 58, № 4. P. 522–530.
Информация
Список сокращений
АТФ – Аденозинтрифосфат
ГАМК – гамма-аминомасляная кислота
ДАЭ – детская абсансная эпилепсия
ИГЭ – идиопатическая генерализованная эпилепсия
КД – кетогенная диета
МВЭ – медиальная височная эпилепсия
МПЭЛ (ILAE) – Международная противоэпилептическая лига.
ФКД – фокальная кортикальная дисплазия
ПЭП – противоэпилептические препараты
ЭС – эпилептический статус
ЭССП – эпилептический статус судорожных приступов
ЦСЖ – цереброспинальная жидкость
цАМФ – циклический аденозинмонофосфат
ЦНС – центральная нервная система
ЧМТ – черепно-мозговая травма
ЭЭГ – электроэнцефалография
ЮАЭ – юношеская абсансная эпилепсия
ЮМЭ – юношеская миоклоническая эпилепсия
СИОЗС – селективные ингибиторы обратного захвата серотонина
АМРА – тип ионотропного рецептора глутамата (от англ. Α-Amino-3-Hydroxy-5-Methyl-4-Isoxazolepropionic Acid – название специфического агониста рецептора)
BDNF – нейротрофический фактор мозга (от англ. Brain-Derived Neurotrophic Factor)
CACNA1A – ген, кодирующий альфа-1а субъединицу потенциалзависимого кальциевого ионотропного канала P/Q типа (от англ. Calcium Channel, Voltage-Dependent, P/Q Type, Alpha-1aSubunit)
CHRNA4 – ген, кодирующий альфа-4 субъединицу холинергического никотинового ионотропного рецептора (от англ. Cholinergic Receptor, Neuronal Nicotinic, Alpha Polypeptide 4)
CHRNB2 – ген, кодирующий бета-2 субъединицу холинергического никотинового ионотропного рецептора (от англ. Cholinergic Receptor, Neuronal Nicotinic, Beta Polypeptide 2)
CLCN2 – ген, кодирующий хлорный потенциалзависимый ионный канал типа 2 (от англ. ChlorideChannel 2)
CRMP-5 – collapsingresponsemediatorprotein 5, белок-медиатор коллапсинового ответа 5
ENFL1, ENFL3 — эпилепсия с ночными лобными приступами типа 1 и типа 3 (от англ. Epilepsy,Nocturnal Frontal Lobe, 1; 3)
GABAA – тип А ионотропного рецептора гамма-аминомасляной кислоты (от англ. Gamma-Aminobutyric Acid)
GABAB — тип В ионотропного рецептора гамма-аминомасляной кислоты (от англ. Gamma-Aminobutyric Acid)
GABAaR – gamma-aminobutyricacidtypeAreceptor, рецепторы гамма-аминомасляной кислоты типа А
GABRA1 – ген, кодирующий альфа-1 субъединицу ионотропного рецептора ГАМК типа А (отангл. Gamma-Aminobutyric Acid Receptor, Alpha-1)
GABRG2 – ген, кодирующий гамма-2 субъединицу ионотропного рецептора ГАМК типа А (отангл. Gamma-Aminobutyric Acid Receptor, Gamma-2)
GAD65 – glutamicaciddecarboxylase, декарбоксилаза глутаминовой кислоты 65
GEFS+ – генерализованная эпилепсия с фебрильными судорогами Плюс (от англ.GeneralizedEpilepsyWithFebrileSeizuresPlus)
LEATs – long-termepilepsyassociatedtumors, опухоли, ассоциированные с длительно присутствующей эпилепсией
LGI1 — leucine-richglioma-inactivatedprotein 1, богатый лейцином инактивируемый глиомой протеин 1
KCNA1 – ген, кодирующий потенциалзависимый калиевый ионотропный канал, подсемейство А, тип 1 (от англ. Potassium Channel, Voltage-Gated, Shaker-Related Subfamily, Member 1)
KCND2 – ген, кодирующий калиевый потенциалзависимый ионотропный канал, подсемейство D, тип 2 (от англ. Potassium Voltage-Gated Channel, Shal-Related Subfamily, Member 2; KCND2
KCNMA1 – ген, кодирующий альфа-1 субъединицу калиевого кальций-активируемого ионного канала, подсемейства М (от англ. Potassium Channel, Calcium-Activated, Large Conductance, Subfamily M, Alpha Member 1)
KCNQ2, KCNQ3 – гены, кодирующие калиевые потенциалзависимые ионные каналы, подсемейство Q, типы 2 и 3 (от англ. Potassium Channel, Voltage-Gated, KQT-Like Subfamily, Member 2)
NMDA — тип ионотропного рецептора глутамата (от англ. N-Methyl-D-Aspartic Acid – название специфического агониста рецептора)
NDDI-E — Неврологический опросник депрессивного расстройства при эпилепсии
Se – чувствительность
Sp – специфичность
SCN1A – ген, кодирующий альфа-1 субъединицу натриевого потенциал-зависимого ионного канала (Sodium Voltage-Gated Channel, Alpha Subunit 1, сокращенное название от англ. SodiumChannel, Neuronal Type 1, Alpha Subunit)
SCN2A – ген, кодирующий альфа-2 субъединицу натриевого потенциал-зависимого ионного канала (Sodium Voltage-Gated Channel, Alpha Subunit 2, сокращенное название гена от англ.Sodium Channel, Neuronal Type 2, Alpha Subunit)
SCN1B – ген, кодирующий бета-1 субъединицу натриевого потенциалзависимого ионного канала (Sodium Voltage-Gated Channel, Beta Subunit 1, сокращение гена от англ. SodiumChannel,NeuronalType1, BetaSubunit)
Абсанс – это разновидность генерализованного эпилептического приступа: немоторная форма. Характеризуется внезапной кратковременной (секунды-десятки секунд) утратой сознания, блокадой моторной активности и амнезией. Имеет специфический паттерн ЭЭГ. См. абсанстипичный и атипичный.
Абсанс атипичный – это абсанс с изменениями в тонусе, которые являются более выраженными, чем при типичном абсансе; начало и/или прекращение не являются внезапными,часто ассоциирован с медленной нерегулярной генерализованной пик-волновой активностью в ЭЭГ [1]. Абсанс атипичный – разновидность абсанса, простого или сложного, выделенного на основании электроэнцефалографических показателей: спайк-волновые разряды менее 3 Гц [2].
Абсанс простой – это абсанс с полной блокадой моторной активности, за редким исключением эпилептического миоклонуса век.
Абсанс сложный – это абсанс, во время которого выключение сознания сопровождается другими симптомами, выходящими на первый план: автоматизмами, обычно элементарными (абсанс автоматизмов), миоклониями (миоклонический абсанс), падением (атонический абсанс), упусканием мочи (автономно-вегетативный абсанс).
Абсанс субклинический (синоним фантомный) – это абсанс, длящийся слишком короткое время (2 — 4 с), чтобы можно было заметить выключение сознания, регистрируется только электрографически.
Абсанс типичный – разновидность абсанса простого или сложного, сопровождающегося в ЭЭГ двусторонними синхронными симметричными разрядами комплексов пик-волна частотой 3 Гц. Легко провоцируется гипервентиляцией. Клинически характеризуется внезапным началом, прерыванием текущей активности, отсутствующим взглядом, возможна кратковременная девиация глаз. Обычно пациент не реагирует на обращение к нему. Продолжительность – от нескольких до 30 секунд с очень быстрым восстановлением. Абсанс по определению является приступом с генерализованным дебютом. Термин не является синонимом «отсутствующего взгляда», который также может встречаться при судорожныхприступах.
Автоматизм — более или менее скоординированная двигательная активность, которая обычно возникает на фоне расстройства когнитивных функций, чаще с последующей амнезией. Часто напоминает контролируемые движения и может представлять собой измененную двигательную активность, имевшую место до приступа.
Автоматизм эпилептический – непроизвольная двигательная активность, более или менее координированная и адаптированная. Обычно проявление фокального приступа. Приступы фокального автоматизма имеют следующие категории:
Орофациальный: чмокание губами, поджатие губ, жевание, глотание, цоканье, моргание глаз.
Мануальный: односторонние или двусторонние ощупывания, постукивание, манипуляционные или исследовательские движения руками.
Стопный: двусторонние или односторонние движения ступней/ног, которые могут включать расхаживания, ходьбу или бег. Движение больше напоминает нормальные движения по амплитуде и менее хаотичные и быстрые по сравнению с движениями, наблюдаемыми прифокальных гиперкинетических приступах с вовлечением ног.
Персеверативный: движение состоит из несоответствующего повторения тех движений, которые были у человека до приступа.
Вокальный: одиночные или повторяющиеся звуки, такие как визг или хрюканье.
Вербальный: отдельные или повторяющиеся слова, фразы или короткие предложения.
Сексуальный: сексуальное поведение.
Неклассифицированный (другой): автоматизм может включать кивание головой, раздевание и ряд других автоматических движений
Диапазон проявлений крайне широк: от элементарных автоматизмов до автоматизмов действийи деятельности (поведение автоматическое эпилептическое – в настоящее время термин нерекомендован). Развиваются по механизму высвобождения или прямой активации эпилептической активности соответствующих моторных структур. Если автоматизм есть проявление, ограниченное моторикой самого больного, он квалифицируется как аутомоторный приступ (автоматизмы алиментарные, автоматизмы мимические, автоматизмы жестов,автоматизмы речи). Часто напоминают произвольные движения и могут существовать как неадекватное продолжение преиктальной моторной активности. Постприступные двигательные расстройства являются скорее проявлением неосознанной нецелевой агрессии и могут носить разрушительный характер.
Амавроз эпилептический – преходящий амавроз, чаще являющийся проявлением приступа затылочной эпилепсии. Может быть как семиотикой самого приступа, так и симптомомпостиктального выпадения.
Атонический приступ — внезапная потеря или снижение мышечного тонуса без видимого предшествующего миоклонического или тонического компонента длительностью ~ 1 — 2 с, включая мышцы головы, туловища, лица или конечностей.
Аура — внезапный субъективный феномен, специфичный для конкретного пациента, который может предшествовать приступу. В классификации 2017 года рекомендовано использование термина: Фокальный без нарушения сознания.
Билатеральные тонико-клонические приступы с фокальным началом — тип приступов сфокальным дебютом, с сохранением или нарушением сознания, могут быть моторными или немоторными, с последующей развивающейся билатеральной тонико-клонической активностью. Предыдущий термин – «вторично-генерализованные приступы с парциальным началом».
Билатеральный приступ — вовлекающий левую и правую стороны, хотя проявления билатеральных приступов могут быть как симметричными, так и асимметричными.
Вегетативные (автономные) приступы — явное нарушение функции вегетативной нервной системы, включающее изменение диаметра зрачков, потоотделение, изменение тонуса сосудов, терморегуляции, расстройства функции ЖКТ и сердечно-сосудистой системы.
Версивный приступ — длительное насильственное сопряженное вращение глаз, головы и туловища или их отклонение латерально от центральной оси.
Галлюцинации — составление композиции восприятия без соответствующих внешних стимулов, включая зрительные, слуховые, соматосенсорные, обонятельные и вкусовые стимулы.
Геластический приступ – внезапные эпизоды смеха или хихиканья, обычно без соответствующего аффективного фона.
Геластическая эпилепсия, синоним — гелолепсия – эпилепсия смеха.
Генерализованный приступ — приступ, развивающийся в какой-то момент в нейрональной сети одного полушария, но с последующим быстрым вовлечением билатерально распространенных нейрональных сетей.
Генерализованный тонико-клонический приступ — билатеральные симметричные, иногда асимметричные тонические сокращения и затем двустороннее клоническое подергивание мышц, обычно сочетающееся с вегетативными феноменами и нарушением сознания. Эти приступы с самого начала охватывают нейрональные сетевые структуры обоих полушарий.
Гипсаритмия – характерный межприступный ЭЭГ-паттерн, который обычно, но не всегда, наблюдается у грудных детей с синдромом инфантильных спазмов (синдромом Веста). Представляет собой диффузную продолженную нерегулярную медленноволновую активность очень высокой амплитуды (более 300 мкВ) в сочетании с мультирегиональными спайками и острыми волнами, обычно высокой степени дезорганизованности и асинхронности. Наиболее выражен в фазу медленного сна и отсутствует или минимально выражен во время REM сна. Варианты включают асимметрию, преобладание фокального фокуса (на фоне диффузных изменений), эпизоды подавления биоэлектрической активности или ее фрагментации, усиленную периодичность и сохранение межполушарной синхронизации (все варианты относятся к термину «модифицированная гипсаритмия»).
Дакристический приступ — приступ плача, не обязательно связанный с эмоциональными проявлениями.
Джексоновский приступ — традиционный термин, обозначающий распространение клонических подергиваний унилатерально через смежные части тела.
Дистонический приступ – приступ с устойчивыми сокращениями как синергических, так и антагонистических мышц, вызывающих атетоидные или скручивающие движения, которые могут формировать неестественные позы.
Иктальный – от английского ictus – приступ: связанный с приступом.
Иктальный ЭЭГ-паттерн (синоним: ЭЭГ-паттерн эпилептического приступа) — феномен, состоящий из повторяющихся эпилептиформных разрядов с частотой > 2 в секунду и/или характерного паттерна с квазиритмичной пространственно-временной эволюцией (например, постепенным изменением частоты, амплитуды, морфологии и локализации), продолжающегося как минимум несколько секунд (обычно >10сек). Кроме того, к иктальным паттернам относят электродекремент и низковольтажную быструю активность, которые могут длиться менее 10 с. Частые интериктальные эпилептиформные разряды обычно не связаны с клиническими приступами и их следует отличать от электрографического паттерна приступа. Комментарий: ЭЭГ-паттерны приступа, которые не сопровождаются клиническими эпилептическими проявлениями, называют электрографическими субклиническими приступами.
Интериктальный – межприступный (см. иктальный).
Клонический приступ – приступ симметричного или асимметричного подергивания, которое регулярно повторяется и включает одни и те же группы мышц.
Когнитивный приступ — относится к мышлению и высшим мозговым функциям, таким какязык, пространственное восприятие, память и праксис. В соответствии с глоссарием 2001 года,имел значение «психический».
Марш джексоновский – характер распространения клоний или парестезий по смежным отделам тела при джексоновском, то есть соматомоторном или соматосенсорном приступе, по новой терминологии – фокальном моторном или немоторном приступе.
Миоклонико-атонический — генерализованный тип приступов с миоклоническими подергиваниями, предшествующими атоническому моторному компоненту. Этот тип приступов ранее назывался миоклонико-астатическим.
Миоклонико-тонико-клонический — одно или несколько билатеральных подергиваний мышц туловища, с последующим развитием тонико-клонического приступа. Первоначальные подергивания можно рассматривать как короткий период клонуса или миоклонуса. Приступы такого типа характерны для юношеской (синоним ювенильной) миоклонической эпилепсии.
Миоклонический приступ — внезапное, краткое (< 100 мс) непроизвольное одиночное или множественное сокращение мышц или групп мышц с переменной топографией (аксиальная, проксимальная, мышцы туловища, дистальная). При миоклонусе движения повторяются менее регулярно и с меньшей продолжительностью, чем при клонусе.
Миоклония век — подергивание век с частотой не менее 3 раз в секунду, как правило, с девиацией глаз вверх, длящееся < 10 с, часто провоцируется закрытием глаз. В части случаев может сопровождаться кратковременной потерей ориентации.
Моторный — любая форма вовлечения мускулатуры. Моторная активность может заключаться как в повышенном сокращении (положительная), так и в сниженном сокращении мышц (отрицательная) при продуцировании движений.
Нарушение сознания («impairment of consciousness») — смотри «нарушенное сознание».
Нарушение осознанности («impaired awareness») — смотри «сознание (awareness)».Ослабленное или утраченное сознание является признаком фокального приступа с нарушениемосознанности, ранее называвшегося сложным парциальным приступом.
Неклассифицированный приступ — может применяться по отношению к типу приступов, который не описан в Классификации ILAE 2017 г. по причине недостаточной информации либо необычных клинических проявлений. Если приступ не классифицирован в связи с недостаточной информацией о его начале, он может быть ограниченно классифицирован на основании доступных для интерпретации данных.
Немоторный приступ — фокальный или генерализованный приступ, при которых не проявляется двигательная (моторная) активность.
Неподвижность — смотри «заторможенность поведенческих реакций».
Нистагм эпилептический – окулоклонический эпилептический приступ.
Обморок судорожный (синоним: судорожный синкопе)– классический пример вторичного вовлечения мозга в приступ вследствие экстрацеребральной патологии, чаще всего кардиогенной. Судорожный компонент является проявлением глубокого обморока. Он требует дифференциального диагноза с эпилептическим приступом. При этом данные осмотра терапевтом и неврологом, включая холтер-ЭКГ и ЭЭГ-мониторирование, могут оказаться недостаточными. В этих случаях высоко значимой является длительная пассивная ортостатическая проба, при недостаточной информативности — тилт-тест. Показана возможность коморбидности по эпилепсии и обморокам кардиоингибиторного и вазодепрессорного типа.
Остановка поведенческой деятельности — заторможенность или пауза в деятельности, застывание, неподвижность, свойственная приступам с заторможенностью поведенческих реакций.
Отсутствие ответа — неспособность адекватно отреагировать движением или речью на предъявляемый стимул.
Очаг эпилептический – популяция эпилептических нейронов, продуцирующих гиперсинхронный разряд и являющихся источником эпилептического приступа. В межприступном периоде может быть обнаружен в ЭЭГ в виде фокальных эпилептических электрографических феноменов – спайка, полиспайка, медленного спайка (острой волны) и/или указанных феноменов с последующей медленной волной.
Очаг эпилептогенный – участок органического повреждения мозга, в котором сохранившиеся нейроны не удерживают поляризацию (эпилептический нейрон), вследствие чего создается эпилептический очаги развитие эпилепсии.
Паралич Тодда – синоним термина послеприступный эпилептический паралич.
Пароксизм электроэнцефалографический эпилептический – волна или группа волн, отражающие на ЭЭГ эпилептический разряд, которые возникают и исчезают внезапно и четко отличаются по частоте, морфологии и амплитуде от фоновой активности в ЭЭГ, характеризуясь в целом патогномоничными эпилептическими паттернами – спайк, медленный спайк (острая волна), комплекс спайк-волна. Чаще используется синоним электрографический эпилептический разряд. Согласно ILAE — феномен ЭЭГ, который внезапно начинается, быстро достигает максимума и внезапно прекращается. Четко выделяется из фоновой активности. Комментарий: обычно используют при описании эпилептиформных паттернов и паттернов приступа.
Предрасположенность к эпилепсии – конституциональное или приобретенное состояние, предрасполагающее субъекта к различным типам эпилептических приступов. В настоящее время устойчивое предрасположение является ключевым словом в дефиниции эпилепсии.Предполагается облигатное участие этого фактора даже для реализации приступов послеорганического поражения мозга. Показана гетерогенность генетической предрасположенности, которая может иметь избирательный характер, например, предрасположенность к судорожным приступам (предрасположение судорожное).
Приступ (припадок) – событие церебрального происхождения, наступающий у человека внешне на фоне видимого здоровья или при внезапном ухудшении хронического патологического состояния. Проявляется внезапно возникающими преходящими патологическими феноменами – двигательными, сенсорными, вегетативными или психическими в результате временной дисфункции всего мозга или его отдела. Наиболее практично квалифицировать эти приступы по их механизму:
а) приступы эпилептической природы, вызываемые чрезмерными разрядами нейронных популяций;
б) церебральные приступы аноксического и анокси-ишемического генеза;
в) церебральные приступы токсического происхождения (столбняк, стрихнин и др.);
г) церебральные приступы метаболического происхождения (гипогликемические, гипокальциемические и др.);
д) церебральные приступы аутоиммунной природы;
е) церебральные приступы гипнической природы (нарколептические, каталептические);
ж) психогенные неэпилептические приступы [1, 3], или – на языке психиатров – конверсионные приступы (синоним — функциональные неэпилептические приступы).
з) церебральные приступы неопределенного или сложного происхождения, при которых действующими являются несколько факторов (Примечание: каталептические и нарколептические приступы являются исключением, их принадлежность к гипнотическим есть результат их связи со сном и, возможно, с участием в реализации некоторых общих механизмов. Краткое определение приступа см. приступ (Глоссарий МПЭЛ, 2017).
Приступ (Глоссарий МПЭЛ, 2017) — преходящее появление признаков и/или симптомов, связанных с аномальной избыточной или синхронной активностью нейронов в головном мозге.
Приступ автоматизма эпилептический – приступ непроизвольной более или менее координированной автоматизированной деятельности, проявление генерализованного (сложный абсанс – абсанс автоматизмов: автоматизмы элементарны, осознание приступа отсутствует) или сложного фокального эпилептического приступа: автоматизмы более сложны, проходят на фоне помраченного сознания.
Приступ аутоиндуцированный – редкая разновидность эпилептического приступа, произвольно вызываемого самим пациентом.
Приступ аффективный эпилептический – эпилептический приступ, начальные проявления которого выражаются в аффекте: немотивированном страхе или, наоборот, в радости, удовольствии или даже экстазе.
Приступ большой эпилептический, приступ grand mal (большой судорожный приступ). В условиях первичного амбулаторного приема как врачи, так и пациенты до настоящего времени пользуются этим термином для дальнейшей ориентации разграничения генерализованного судорожного приступа от других приступов. (см. Глоссарий МПЭЛ, 2017).
Приступ в виде «цифры 4» — приступы, характеризующиеся разгибанием одной руки перпендикулярно туловищу (обычно контралатеральной эпилептогенной зоне в головном мозге) и сгибанием в локте другой руки, образующими цифру «4».
Приступ версивный эпилептический – приступ поворота (версии): 1) глазных яблок клонического характера – окулоклонический эпилептический приступ, эпилептический нистагм; 2) то же тонического характера – глазодвигательный эпилептический приступ; 3) глаз, головы и туловища – адверсивный эпилептический приступ; 4) то же с последующим вращением туловища вокруг своей оси – вращательный эпилептический приступ.
Приступ генерализованный эпилептический – эпилептический приступ, характеризующийся 1) клинически: нарушением сознания, массивными автономными (вегетативными) проявлениями, сопровождающимися или не сопровождающимися моторными феноменами, в частности, судорожными, вовлекающими обе стороны тела одновременно. В зависимости от наличия или отсутствия судорог различают генерализованные судорожные эпилептические приступы (тонико-клонические, клонико-тонико-клонические, тонические, двусторонние массивные эпилептические миоклонии) и бессудорожные (абсансы простые и сложные) атонические приступы; 2) электроэнцефалографически: двусторонними синхронными и симметричными разрядами эпилептического приступа. Эти приступы, особенно судорожные, могут начинаться с фокальных проявлений, в этих случаях используется термин билатеральные тонико-клонические. При развитии генерализованного приступа из фокального — до 2017 года использовался термин вторично генерализованного эпилептического приступа.
Приступ децеребрации – неэпилептический тонический приступ – опистотонус, связанный с высвобождением тоногенных структур мозгового ствола, обычно в результате острой или декомпенсации текущей внутримозговой гипертензии.
Приступ дисмнестический – разновидность фокального эпилептического приступа, наиболее значимым проявлением которого являются нарушения памяти, как правило, в результате нейронных разрядов с участием старой коры (гиппокамп). Сюда входят более мягкие нарушения – ощущение уже виденного, уже слышанного, уже пережитого, никогда невиденного, никогда не слышанного, никогда не пережитого – и более глубокие: галлюцинаторные эпилептические приступы, панорамное видение.
Приступ идеаторный эпилептический – разновидность фокального эпилептического приступа, основным или единственным признаком которого служит навязчивая идея (насильственное мышление эпилептическое). Идея может оставаться той же, которая была при наступлении приступа, или новой, появившейся уже в ходе приступа (паразитическая идея).
Приступ ипсилатеральный эпилептический – разновидность версивного эпилептического приступа, характеризующегося поворотом в сторону полушария, в котором находится эпилептический очаг.
Приступ катамениальный эпилептический – приступ, возникающий в определенную фазу менструального цикла, в прежнем понимании – приступ в дни менструации или следующие после нее дни. Синоним – менструальный эпилептический приступ.
Приступ малый эпилептический, приступ petit mal – бессудорожный генерализованный эпилептический приступ. Также термин, используемый до сих пор на первичном амбулаторном приеме врачами и пациентами для ориентировочного разграничения любого другого приступа с большим судорожным приступом.
Приступ окулоклонический — см. версивный эпилептический приступ.
Приступ перемежающийся эпилептический – альтернирующие гемиконвульсии, принадлежность новорожденных и младенцев.
Приступ произвольно вызванный эпилептический – синоним термина приступ автоиндуцируемый эпилептический.
Приступ прокурсивный (лат procursum – выбегать вперед) эпилептический – вариант фокального эпилептического приступа, характеризующегося пропульсивными автоматизмами (ходьба, бег вперед, несмотря на препятствия) на фоне измененного сознания.
Приступ рефлекторный эпилептический – разновидность эпилептического приступа, вызываемого всегда определенными стимулами: 1) испугом, 2) элементарными сенсорными стимулами и 3) мышлением. См. эпилепсия рефлекторная.
Приступ с «позой фехтовальщика» — тип фокального моторного приступа с вытягиванием одной руки и сгибанием в локте другой, имитирующий фехтование. Также называется «приступом дополнительной моторной зоны».
Приступ случайный (синоним ситуационно-обусловленный) эпилептический: 1) эпилептический приступ, возникающий у здорового человека под влиянием случайных причин: длительной депривации сна, интоксикации инсектицидами, медикаментами (бемегрид и др.) и т.д. и 2) приступы, проявляющиеся только в острой стадии органического поражения мозга –нарушения мозгового кровообращения, черепно-мозговой травмы и т.д.: острый симптоматический эпилептический приступ.
Приступ фебрильный – приступ, возникающий при подъеме температуры.
Приступ эпилептический – приступ, возникающий в результате чрезмерных нейронных разрядов. В соответствии с их клинико-электроэнцефалографической характеристикой различают генерализованные эпилептические приступы, фокальные эпилептические приступы, односторонние эпилептические приступы и билатеральные тонико-клонические приступы с фокальным началом, а также неклассифицированные эпилептические приступы.
Продром (предвестник) эпилептический . Симптомы, которые появляются за значимое время (десятки минут, несколько часов или дней до появления приступа у пациентов с эпилепсией (изменение настроения, головная боль, астения и др.)).
Психоз эпилептический – термин, обозначающий психотические проявления у пациентов с эпилепсией. Хронический эпилептический психоз – галлюцинаторно-параноидный по характеру, проявляется преимущественно в виде бредовых идей, обычно мистического и религиозного содержания. Острый эпилептический психоз обычно выступает вне зависимости от приступов в виде делириозных атак или шизофренических эпизодов, длящихся дни и недели. Как правило, эпилептические психозы развиваются у больных с височной эпилепсией. Альтернативный психоз, или насильственная нормализация электроэнцефалограммы: фактическое замещение приступов психозом с одновременным исчезновением эпилептиформной активности в ЭЭГ. Это случается на фоне спонтанной или ятрогенной ремиссии приступов.
Разрешение эпилепсии — эпилепсия считается разрешившейся у достигших определенного возраста пациентов с возрастзависимыми эпилептическими синдромами, либо при отсутствии эпилептических приступов в течение 10 лет у пациентов, в том числе не использовавших противоэпилептические препараты (ПЭП) за последние 5 лет.
Разряд — колебания кривой с не более чем тремя фазами (пересекают изолинию не более двух раз) или длительностью 0,5 с или меньше, независимо от количества фаз. Термин, интерпретирующий колебания потенциалов действия и постсинаптических потенциалов, обычно используют для обозначения межприступных паттернов и паттернов приступа (см.Эпилептиформный паттерн, ЭЭГ-паттерн эпилептического приступа).
Разряд генерализованный эпилептический – электроэнцефалографический пароксизм, имеющий в скальповой ЭЭГ билатеральный синхронный и симметричный характер. Разряд иктальный эпилептический – синоним термина разряд приступа (электроэнцефалографический).
Разряд межприступный эпилептический (электроэнцефалографический) (синонимэпилептиформный паттерн – электроэнцефалографический эпилептический разряд, регистрируемый у больных эпилепсией в промежутках между приступами. Описывает компоненты, которые выделяются из фоновой активности, с характерной спайковой морфологией, как правило (но не всегда) регистрируемые в интериктальной ЭЭГ больных эпилепсией. Эпилептиформные паттерны должны удовлетворять как минимум 4 из 6 критериев:1) ди- или трифазная острая волна или спайк, 2) отличие периода волны от фоновой активности (меньше или больше периода волн в фоне), 3) асимметрия формы волны: круто нарастающая восходящая фаза и менее крутая нисходящая, 4) за острой волной следует связанная с ней медленная волна, 5) эпилептиформный разряд нарушает структуру фоновой активности, 6) расположение негативной и позитивной фаз потенциала предполагает наличие источника в веществе головного мозга, соответствующего радиальному, косому или тангенциальному диполю. Персистирующая эпилептиформная активность дезорганизует работу тех регионов мозга, где она регистрируется, в результате чего, особенно у детей, иногда развиваются тяжелые расстройства: когнитивные, мнестические, речевые, а также девиантное и даже асоциальное поведение – эпилептическая энцефалопатия в современном клинико-электроэнцефалографическом значении этого термина.
Разряд субклинический (электроэнцефалографический) эпилептический – разряд эпилептиформной активности, не сопровождающийся клиническими проявлениями. Разряд эпилептический – нейронный разряд в результате одновременной синхронной и синфазной, а также часто самоподдерживающейся активации большой популяции нейронов. Эти разряды не всегда можно записать со скальпа. Шансы их регистрации возрастают с увеличением непрерывной длительной записи ЭЭГ (суточный, двух-, трехсуточный ЭЭГ-мониторинг).
Распространение — распространение судорожной активности из одного мозгового центра на другой или вовлечение дополнительных сетевых структур мозга.
Реакция — способность адекватно отреагировать движением или речью на предъявленный стимул.
Ритм вовлечения эпилептический – ЭЭГ-ритм, вначале низкоамплитудный с частотой около 14 в с, постепенно замедляющийся и возрастающий по амплитуде. Этот ритм, который распространяется по всему скальпу, является электрографическим коррелятом тонической фазы тонико-клонических судорожных приступов, самих тонических приступов и некоторых атипичных абсансов. Синоним: рекрутирующий ритм.
Сенсорный приступ — субъективно воспринимаемое ощущение, не вызванное соответствующими стимулами во внешнем мире.
Синдром гемиконвульсии–гемиплегии-эпилепсии – является редким последствием фокального моторного статуса младенчества и раннего детства. Начальным проявлением является фокальный клонический эпилептический статус в контексте фебрильного заболевания у ребенка 4 лет и младше. За острой фазой следует гемиатрофия полушария с последующим развитием фармакорезистентных фокальных приступов и гемипареза.
Сознание в смысле «разумение» — как субъективные, так и объективные проявления состояния рассудка, включающие осознание себя как уникальной сущности, восприятие, реакцию и память.
Сознание в смысле бодрствование — осознание себя или способность ориентироваться в окружающем пространстве.
Спазм — смотри «эпилептический спазм».
Спазм инфантильный – очень кратковременный эпилептический приступ, наблюдающийся у детей первых двух лет жизни, страдающих энцефалопатией развития и эпилептической, сочетающийся с задержкой развития и характерным межприступным ЭЭГ-паттерном –гипсаритмией. См. синдром инфантильных спазмов, спазм эпилептический.
Статус эпилептический – состояние пролонгированного приступа или повторяющихся приступов, в интервалах между которыми состояние больного не возвращается к исходному. Это результат отказа механизмов, ответственных за прекращение, либо инициация механизмов, ведущих к аномально пролонгированным приступам после временной точки t1 (время начала лечения), которые могут иметь долгосрочные последствия после рубежа t2 (время начала долгосрочных изменений), включающие нейрональную смерть, нейрональное повреждение, перестройку нейронных связей. Временные параметры: генерализованный тонико-клонический эпилептический статус t1 – 5 мин, t2 – 30 мин, фокальный эпилептический статус t1 – 10 мин, t2– более 60 мин, статус абсансов t1 – 10 — 15 мин, t2 – неизвестно.
Тонико-клонический приступ — последовательность, состоящая из фазы тонического сокращения, за которой следует клоническая фаза.
Тонический приступ — устойчивое нарастающее сокращение мышц продолжительностью от нескольких секунд до нескольких минут.
Фокальный приступ — возникающий в нейросетевых структурах, ограниченных одним полушарием. Он может быть локализован или иметь более широкое распространение. Фокальные приступы могут возникать в подкорковых структурах.
Эклампсия – наиболее тяжелое позднее осложнение беременности, может развиваться в родах и послеродовом периоде. Основная клиническая триада: отеки, альбуминурия и гипертония. К ним присоединяются осложнения со стороны ЦНС – генерализованные судорожные приступы и кома.
Эмоциональный приступ — приступы с эмоциями или появлением эмоций как ранней характерной черты, таких как страх, внезапная (необоснованная) радость или эйфория, смех (геластический) или плач (дакристический).
Эпилепсия – хроническое заболевание головного мозга различной этиологии, характеризующееся повторными приступами, возникающими в результате чрезмерных нейронных разрядов (эпилептические приступы) и сопровождающееся разнообразными клиническим и параклиническими симптомами (Гасто А., 1975). Эпилепсия – заболевание мозга, характеризующееся стойким предрасположением к генерированию эпилептических приступов и сопровождающееся нейробиологическими, когнитивными, психологическими и социальными последствиями этого состояния (МПЭЛ 2005 — Berg A.T. et al., 2010). Согласно этому определению, для диагноза эпилепсии достаточно одного приступа. Эпилепсия –заболевание головного мозга, определяемая любым из следующих условий: 1) по крайней мере, два неспровоцированных (или рефлекторных) приступа, с интервалом > 24 ч; 2) один неспровоцированный (или рефлекторный) приступ и вероятность повторения приступов, близкая к общему риску рецидива (≥ 60%) после двух спонтанных приступов, в последующие10 лет; 3) диагноз эпилептического синдрома (≥ 60% — следует трактовать как высокую вероятность рецидива) [3].
Эпилепсия генерализованная – форма эпилепсии, характеризующаяся исключительно (первично) генерализованными эпилептическими приступами с их электрографическими коррелятами.
Эпилепсия генетическая – результат известной или предполагаемой генетической мутации, при которой приступы являются стержневым симптомом заболевания. Молекулярная генетика позволяет идентифицировать причинные мутации большой группы эпилептических генов, часто возникающих de novo
Эпилепсия идиопатическая – термин, применявшийся в течение длительного времени для обозначения эпилепсии с первично генерализованными приступами, наличием симметричных синхронных эпилептических паттернов в ЭЭГ и отсутствием значимых изменений психики и неврологического статуса. В настоящее время заменен термином эпилепсия генетическая для случаев, где генетическая этиология доказана или наиболее вероятна.
Эпилепсия иммунная – одно из проявлений иммунных заболеваний или аутоиммунно опосредованных воспалений в ЦНС. Количество таких энцефалитов быстро растет, особенно в связи с возрастающей доступностью тест-систем.
Эпилепсия инфекционная – эпилепсия, являющаяся прямым следствием конкретного инфекционного заболевания, и эпилептические приступы доминируют в их клинической картине. Наряду с некоторыми повсеместно распространенными инфекциями, например, респираторными, в мире существуют эндемичные районы по отдельным видам инфекций, в частности, по церебральной малярии, цистицеркозу, клещевой инфекции и др.
Эпилепсия метаболическая – разновидность симптоматической эпилепсии, возникшей в результате метаболических нарушений: витаминов и электролитов, например, недостаток пиридоксина (гипопиридоксинемия), кальция (гипокальциемия), биотина, фолиевой кислоты и цианокобаламина; органических кислот, в частности, D-глюконовая ацидемия, пропионоваяа цидемия, дефицит сульфитоксидазы, дефицит фруктозо-1-6-дифосфатазы, а также аминоацидопатии (фенилкетонурия) и др.; углеводного, в частности, гипогликемия; жирового, например, липоидоз; водно-электролитного (эксикоз) и других (болезнь Менкеса, болезнь Краббе, митохондриальные болезни).
Эпилепсия миоклоническая – термин, относящийся к формам эпилепсии, где миоклонии являются единственным или преобладающим феноменом, таким образом, термин имеет собирательное значение и не является диагнозом. Термин охватывает широкий круг заболеваний от новорожденности (синдром Айкарди) до юности (юношеская миоклоническая эпилепсия) и более позднего возраста (некоторые миоклонус-эпилепсии) с разной клиникой и прогнозом.
Эпилепсия неизвестной этиологии – эпилепсия, причина которой пока не установлена. Это может быть связано с отсутствием полноценных диагностических средств, например, ЭЭГ, у больных с семиологией, такой же, как при лобной эпилепсии, или с другими причинами.
Эпилепсия рефлекторная – форма эпилепсии, при которой все или большая часть приступов провоцируются определенными стимулами. Синоним: эпилепсия стимулозависимая. См.приступ рефлекторный эпилептический.
Эпилепсия структурная – эпилепсия, при которой электроклинические анормальности вместе со структурными, объективируемыми посредством методов нейровизуализации, являются обоснованием заключения об обусловленности эпилептических приступов визуализируемыми изменениями. Структурная этиология может быть приобретенной – инсульт, травма, инфекция –или генетической, такой как мальформации кортикального развития.
Эпилепсия фокальная — это эпилепсия с одним или несколькими фокусами, а также эпилепсии с вовлечением одной гемисферы головного мозга. Для них характерен целый спектр клинических проявлений и фокальные эпилептиформные разряды на ЭЭГ.
Эпилептический спазм — приступ с внезапным сгибанием, разгибанием или чередованием сгибания и растяжения преимущественно проксимальных мышц и мышц туловища, которое обычно более длительное, чем миоклонус, но не такое длительное, как тонический приступ. Могут возникнуть гримасы, кивки головы или мелкие движения глаз. Эпилептические спазмы часто развиваются в виде кластеров. Инфантильные спазмы являются наиболее известной формой, однако спазмы могут возникать в любом возрасте.
Эпилептический – термин, обозначающий все специфические проявления, связанные с эпилептическим приступом – как клинические, так и электрографические (ЭЭГ).
Эпилептогенный – способный вызвать эпилептический приступ. Это могут быть: 1) органические изменения мозга, такие как фокальная корковая дисплазия, посттравматический очаг и пр. в зависимости от выраженности эпилептического предрасположения; 2) различные химические вещества, включая медикаменты, обладающие проконвульсивными свойствами: камфора, цефалоспорины и т.д.; 3) воздействие электрическим током: «электрошоковая терапия», последнее, кстати, даже в настоящее время применяется в отдельных случаях при сверхрезистентном эпилептическом статусе.
Критерии оценки качества медицинской помощи
Критерии оценки качества медицинской помощи
*Примечание: при невозможности осуществления рекомендации в данном учреждении пациентдолжен быть направлен в учреждение, где данная рекомендация может быть осуществлена.
При адекватном лечении возможно урежение или купирование эпилептических приступов и сохранение длительной ремиссии заболевания. Рекомендовано использовать термин «разрешение» эпилепсии при наличии следующих критериев:
1. Достижение определенного возраста у пациентов с зависящим от возраста эпилептическим синдромом;
2. Отсутствие эпилептических приступов в течение 10 лет у пациентов, неиспользовавших противоэпилептические препараты (ПЭП) не менее 5 лет.
В 1/3 случаях возможно формирование фармакорезистентности, прогрессирующее течение заболевания с учащением приступов и развитием когнитивных нарушений.
Эпилепсия представляет угрозу для жизни пациентов при наличии неконтролируемых приступов, отсутствии адекватной терапии и должного наблюдения за пациентом.
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Айвазян Сергей Оганесович, к.м.н, доценткафедрыневрологии детского возраста ГБОУ ДПОРМАПО Минздрава РФ, ведущий научный сотрудник Научно-практического центра медицинской помощи детям ДЗМ.
Акжигитов Ренат Гайясович, к.м.н., заместитель директора ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы.
Алферова Вера Вадимовна, д.м.н., главный научный сотрудник кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, член президиума Всероссийского общества неврологов.
Бадалян Оганес Левонович, д.м.н., профессор кафедры неврологии, нейрохирургии и медицинской генетики лечебного факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации
Базилевич Сергей Николаевич, к.м.н., доцент кафедры и клиники нервных болезней им. М.И.Аствацатурова ФГБВОУ ВО «Военно-медицинская академия им. С. М. Кирова» Министерства обороны Российской Федерации.
Батышева Татьяна Тимофеевна, д.м.н., профессор, Главный внештатный детский специалист невролог, Директор ГБУЗ «Научно-практический центр детской психоневрологии ДЗМ».
Белкин Андрей Августович, д.м.н., профессор кафедры физической и реабилитационной медицины федерального государственного бюджетного образовательного учреждения высшего образования «Уральский государственный медицинский университет» Министерства здравоохранения Российской Федерации, директор ООО «Клинический институт мозга», профессор, главный внештатный специалист УрФО РФ по медицинской реабилитации.
Белоусова Елена Дмитриевна, д.м.н., профессор ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, заведующая отделом психоневрологии и эпилептологии ОСП Научно-исследовательский клинический институт педиатрии им. Ю.Е.Вельтищева.
Бурд Сергей Георгиевич, д.м.н., профессор кафедры неврологии, нейрохирургии и медицинской генетики лечебного факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации.
Власов Павел Николаевич, д.м.н., профессор кафедры нервных болезней ФГБОУ ВО МГМСУим. А.И.Евдокимова Министерства здравоохранения Российской Федерации, член президиума Всероссийского общества неврологов.
Гехт Алла Борисовна, д.м.н., профессор, директор ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы, профессор кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО«Российский национальный исследовательский медицинский университет имени Н.И.Пирогова» Министерства здравоохранения Российской Федерации, вице-президентМеждународной противоэпилептической лиги, ученый секретарь Всероссийского общества неврологов.
Григорьева Елена Владимировна, д.м.н., ассистент кафедры лучевой диагностики, заведующая отделением лучевой диагностики КМЦ ФГБОУ ВО МГМСУ им. А.И.Евдокимова Министерства здравоохранения Российской Федерации.
Гузева Валентина Ивановна, д.м.н., профессор, член-корреспондент Российской Академии Естествознания, заведующая кафедрой неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения Российской Федерации, главный внештатный детский специалист Министерства здравоохранения Российской Федерации.
Гузева Виктория Валентиновна, д.м.н., доцент, профессор кафедры неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения РоссийскойФедерации.
Гузева Оксана Валентиновна, д.м.н., доцент, профессор кафедры неврологии, нейрохирургиии медицинской генетики ФГБОУ ВО Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения Российской Федерации.
Гуляева Наталия Валерьевна, д.б.н., профессор, заведующий лабораторией функциональной биохимии нервной системы Института высшей нервной деятельности и нейрофизиологии РАН, заведующая отделом изучения нейробиологических механизмов пограничных психических расстройств ГБУЗ НПЦ им. З.П.Соловьева ДЗМ.
Гусев Евгений Иванович, д.м.н., академик РАН, заведующий кафедрой неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, президент Национальной Ассоциации по борьбе с инсультом, Председатель Правления Всероссийского общества неврологов.
Дадали Елена Леонидовна, д.м.н., профессор, заведующая Научно-консультативным отделением ФГБНУ «Медико-генетический научный центр имени академика Н.П. Бочкова».
Дмитренко Диана Викторовна, д.м.н., профессор, заведующая кафедрой медицинской генетики и клинической нейрофизиологии ИПО ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого, руководитель неврологического центра университетской клиники ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого.
Дмитриев Александр Борисович,к.м.н., заведующий нейрохирургическим отделением №5 ФГБУ «Федеральный центр нейрохирургии «Министерства здравоохранения Российской Федерации.
Ермоленко Наталия Александровна, д.м.н., зав. кафедрой неврологии ФГОУ ВГМУ им. Н.Н.Бурденко, главный детский невролог департамента здравоохранения Воронежской области, заведующая неврологическим отделением БУЗ ВО «Воронежская областная детская клиническая больница №1».
Жидкова Ирина Александровна, д.м.н., профессор кафедры нервных болезней ФГБОУ ВОМГМСУ им. А.И.Евдокимова Министерства здравоохранения Российской Федерации, член президиума Всероссийского общества неврологов.
Журавлев Дмитрий Викторович, к.м.н., научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы.
Заваденко Николай Николаевич, д.м.н., профессор, заведующий кафедрой неврологии, нейрохирургии медицинской генетики имени академика Л.О. Бадаляна педиатрического факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации.
Зинчук Михаил Сергеевич, к.м.н., ведущий научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы.
Иванова Галина Евгеньевна, д.м.н., профессор, главный специалист по медицинской реабилитации Министерства здравоохранения Российской Федерацией, заведующая кафедрой медицинской реабилитации ФДПО ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, председатель президиума Общероссийской общественной организации содействия развитию медицинской реабилитологии «Союз реабилитологов России», руководитель НИЦ медицинской реабилитации ФГУ ФЦМН ФМБА России
Каймовский Игорь Леопольдович, к.м.н., заведующий Межокружным отделением пароксизмальных состояний ГКБ им В.М.Буянова, ведущий научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы.
Карлов Владимир Алексеевич, д.м.н., член-корреспондент РАН, заслуженный деятель науки РФ, профессор кафедры нервных болезней ФГБОУ ВО МГМСУ им. А.И.Евдокимова Министерства здравоохранения Российской Федерации, президент Российской противоэпилептической лиги.
Ковалева Ирина Юрьевна, к.м.н., профессор кафедры неврологии, нейрохирургии имедицинской генетики лечебного факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации.
Комольцев Илья Геральдович, невролог, научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения городаМосквы.
Крылов Владимир Викторович, д.м.н., академик РАН, главный внештатный специалист по нейрохирургии Министерства здравоохранения Российской Федерации, заведующий кафедрой нейрохирургии и нейрореанимации Московского государственного медико-стоматологического университета имени А.И. Евдокимова.
Кустов Георгий Владимирович, психиатр, научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения городаМосквы.
Куцев Сергей Иванович – д.м.н., член-корреспондент РАН, директор ФГБНУ Медико-генетический научный центр имени академика Н.П. Бочкова, заведующий кафедрой молекулярной и клеточной генетики ФГБОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И.Пирогова» Министерства здравоохранения Российской Федерации, главный внештатный специалист по медицинской генетике Минздрава России, председатель Этического Комитета Минздрава России, президент Ассоциации медицинских генетиков России.
Лебедева Анна Валерьяновна, д.м.н., профессор кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, член президиума Всероссийского общества неврологов.
Литвиненко Игорь Вячеславович, д.м.н., профессор, главный невролог Министерства обороны Российской Федерации, начальник кафедры и клиники нервных болезней им. М.И.Аствацатурова ФГБВОУ ВО «Военно-медицинская академия им. С. М. Кирова» Министерства обороны Россий ской Федерации.
Мартынов Михаил Юрьевич, д.м.н., член-корреспондент РАН, главный внештатный специалист по неврологии Министерства здравоохранения Российской Федерации, профессор кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, учёный секретарь Всероссийского общества неврологов, член правления Национальной ассоциации по борьбе с инсультом.
Мельникова Елена Валентиновна, д.м.н., заместитель главного врача — руководитель регионального сосудистого центра Санкт-Петербургского государственного бюджетного учреждения здравоохранения «Городская больница № 26», профессор кафедры физических методов лечения и спортивной медицины факультета послевузовского образования федерального государственного бюджетного образовательного учреждения высшегообразования «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова», заведующая кафедрой клинической медицины и медицинской реабилитации Частного образовательного учреждения высшего образования «Санкт-Петербургский медико-социальный институт», главный внештатный специалист СЗФО РФ по медицинской реабилитации член Президиума общероссийской общественной организации содействия развитию медицинской реабилитологии «Союз реабилитологов России»
Михайлов Владимир Алексеевич, д.м.н., профессор, главный научный сотрудник, научный руководитель отделения интегративной терапии больных психоневрологического профиля и отделения экзогенно-органических расстройств и эпилепсии ФГБУ Национального медицинского исследовательского центра психиатрии и неврологии им. В.М. Бехтерева Министерства здравоохранения Российской Федерации.
Мишина Ирина Алексеевна, к.м.н., старший научный сотрудник Научно-консультативного отделения ФГБНУ «Медико-генетический научный центр имени академика Н.П. Бочкова».
Можейко Елена Юрьевна, д.м.н., профессор, главный специалист по медицинской реабилитации Красноярска, зав. кафедрой медицинской реабилитации Крас ГМУ.
Мухин Константин Юрьевич, д.м.н., профессор, руководитель Института Детской Неврологии и Эпилепсии им. Свт. Луки и Института Детской и Взрослой Неврологии и Эпилепсии им. Свт. Луки.
Невзорова Диана Владимировна, к.м.н., главный врач ГКУЗ «Хоспис № 1 им. В.В.Миллионщиковой» Департамента здравоохранения города Москвы, главный внештатный специалист по паллиативной помощи Минздрава России.
Одинак Мирослав Михайлович, д.м.н., член-корреспондент РАН, профессор кафедры и клиники нервных болезней им. М.И. Аствацатурова ФГБВОУ ВО «Военно-медицинская академия им. С. М. Кирова» Министерства обороны Российской Федерации.
Охрим Инна Владимировна, к.м.н, доцент кафедры неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения Российской Федерации.
Павлов Николай Александрович, к.м.н., ведущий научный сотрудник кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, член президиума Всероссийского общества неврологов.
Пашнин Евгений Вячеславович, психиатр, научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы.
Петрухин Андрей Сергеевич, д.м.н., профессор кафедры неврологии, нейрохирурги и имедицинской генетики лечебного факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, член Президиума Всероссийского общества неврологов, президент Объединения врачей-эпилептологов и пациентов.
Полевиченко Елена Владимировна, д.м.н., профессор кафедры онкологии, гематологии и лучевой терапии ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, главный внештатный детский специалист по паллиативной помощи Минздрава России.
Прокопенко Семен Владимирович, д.м.н., профессор, заведующий кафедрой нервных болезней КрасГМУ, главный нейрореабилитолог СФО, научный руководитель службы неврологии и нейрореабилитации ФГБУ ФСНКЦ ФМБА России.
Прокудин Михаил Юрьевич, к.м.н., преподаватель кафедры и клиники нервных болезней им.М.И. Аствацатурова ФГБВОУ ВО «Военно-медицинская академия им. С. М. Кирова» Министерства обороны Российской Федерации.
Рачин Андрей Петрович, д.м.н., профессор, заместитель директора по научной работе, зав.отделом нейрореабилитации и клинической психологии ФГБУ «Национальный медицинский исследовательский центр реабилитации и курортологии» Министерства здравоохранения Российской Федерации.
Ридер Флора Кирилловна, к.м.н., ведущий научный сотрудник ГБУЗ «Научно-практический психоневрологический центр имени З.П. Соловьева» Департамента здравоохранения города Москвы.
Рудакова Ирина Геннадьевна, д.м.н., профессор кафедры неврологии ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М. Ф. Владимирского», заслуженный работник здравоохранения МО.
Сивакова Наталия Александровна — кандидат медицинских наук, старший научный сотрудник отделения лечения больных с экзогенно-органическими расстройствами и эпилепсией ФГБУ Национальный медицинский исследовательский центр психиатрии и неврологии имени В.М. Бехтерева Министерства здравоохранения Российской Федерации.
Синкин Михаил Владимирович, к.м.н., старший научный сотрудник, руководитель группы нейрофизиологии НИИ скорой помощи им. Н.В.Склифосовского, заведующий лабораторией инвазивных нейроинтерфейсов ФГБОУ ВО МГМСУ им. А.И.Евдокимова Министерства здравоохранения Российской Федерации.
Супонева Наталья Александровна, д.м.н.,профессор РАН,член-корреспондент РАН, заведующая отделением нейрореабилитации и физиотерапии ФГБНУ НЦН РАН РФ.
Талыпов Александр Эрнестович, врач-нейрохирург, д.м.н., ведущий научный сотрудник НИИ скорой помощи им. Н.В.Склифосовского.
Трифонов Игорь Сергеевич, к.м.н., врач-нейрохирург Университетской клиники ФГБОУ ВОМГМСУ им. А.И.Евдокимова Министерства здравоохранения Российской Федерации, доцент кафедры нейрохирургии и нейрореанимации ФГБОУ ВО МГМСУ им. А.И.Евдокимова Министерства здравоохранения Российской Федерации.
Федермессер Анна Константиновна, руководитель ГБУЗ «Московский многопрофильный центр паллиативной помощи ДЗМ».
Фесюн Анатолий Дмитриевич, д.м.н., профессор, директор ФГБУ «Национальный медицинский исследовательский центр реабилитации и курортологии» Министерства здравоохранения Российской Федерации.
Хатькова Светлана Евгеньевна, д.м.н., профессор, главный внештатный специалист-невролог, заведующая отделением медицинской реабилитации взрослых с нарушениями функции центральной и периферической нервной системы НМИЦ ЛРЦ МЗ РФ.
Холин Алексей Александрович, д.м.н., профессор кафедры неврологии, нейрохирурги и имедицинской генетики имени академика Бадаляна Л.О. педиатрического факультета ФГАОУ ВО«Российский национальный исследовательский медицинский университет имени Н.И.Пирогова» Министерства здравоохранения Российской Федерации.
Шарков Артем Алексеевич, врач-невролог, научный сотрудник «Научно-исследовательского клинического института педиатрии им. акад. Ю.Е. Вельтищева» ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации.
Щедеркина Инна Олеговна, к.м.н., руководитель Центра по лечению цереброваскулярной патологии у детей и подростков ГБУЗ «Московская ДГКБ ДЗМ».
Якунина Ольга Николаевна– кандидат психологических наук, старший научный сотрудник отделения лечения больных с экзогенно-органическими расстройствами и эпилепсией ФГБУ Национальный медицинский исследовательский центр психиатрии и неврологии имени В.М.Бехтерева Министерства здравоохранения Российской Федерации.
Все члены рабочей группы заявили об отсутствии финансовой или нематериальной заинтересованности по теме разработанных клинических рекомендаций. Член(ы) рабочей группы, сообщившие об обстоятельства, которые могут повлечь за собой конфликт интересов, был(и) исключен(ы) из обсуждения разделов, связанных с областью конфликта интересов.
Приложение А2. Методология разработкиклинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врачи: неврологи, педиатры, терапевты, психиатры, генетики, нейрохирурги, анестезиологи-реаниматологи, врачи функциональной диагностики, лучевой диагностики.
2. Студенты медицинских ВУЗов, ординаторы, аспиранты.
Таблица П1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Таблица П2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Таблица П 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
1. Основные нормативно-правовые акты, регулирующие оказание паллиативной медицинской помощи:
· Федеральный закон «О внесении изменений в Федеральный закон «Об основах охраны здоровья граждан в Российской Федерации» по вопросам оказания паллиативной медицинской помощи» от 06.03.2019 № 18-ФЗ.
· Приказ Минздрава России № 345н, Минтруда России от 31.05.2019 № 372н «Об утверждении положения об организации оказания паллиативной медицинской помощи, включая порядок взаимодействия медицинских организаций, организаций социального обслуживания и общественных объединений, иных некоммерческих организаций, осуществляющих свою деятельность в сфере охраны здоровья».
· Приказ Минздрава России № 348н от 31 мая 2019 года «Об утверждении перечня медицинских изделий, предназначенных для поддержания органов и систем организма человека, предоставляемых для использования на дому».
· Приказ Минздрава России № 505н от 10 июля 2019 года «Об утверждении Порядкапередачи от медицинской организации пациенту (его законному представителю) медицинскихизделий, предназначенных для поддержания функций органов и систем организма человека, для использования на дому при оказании паллиативной медицинской помощи».
· Приказ МЗ РФ № 831 от 3 октября 2019 года «Об утверждении ведомственной целевой программы «Развитие системы оказания паллиативной медицинской помощи».
2. Инструкция по применению мидазолама.
3. Инструкция по применению диазепама.
4. Основные механизмы действия и способы применения противоэпилептических препаратов.
Следует учитывать, что у новых и новейших противоэпилептических препаратов инструкции к применению могут обновляться по показаниям, побочным эффектам, дозам и возрастным периодам.
Бензобарбитал **
Механизм действия. Усиливает тормозные ГАМК-ергические влияния в центральной нервной системе, особенно в таламусе, восходящей активирующей ретикулярной формации ствола головного мозга на уровне вставочных нейронов. Блокада натриевых каналов мембраны нервных волокон.
Способ применение и дозы.
Рекомендован детям старше 6 лет и взрослым.
Детям 7 — 10 лет — по 50 — 100 мг на прием (150 — 300 мг/сут), 11 — 14 лет — по 100 мг на прием(300 — 400 мг/сут).
Максимальные дозы
для детей (старшего возраста): разовая — 150 мг, суточная- 450 мг.
Взрослым: перорально начиная с 100 мг в вечернее время. Увеличение дозы возможно через 3 дня на 100 мг до достижения клинического эффекта. Средняя суточная доза составляет — 300 -600 мг в сутки в 3 приема.
Бриварацетам**
Рекомендован подросткам с 16 лет и взрослым пациентам.
Механизм действия. Обратимый и селективный лиганд для синаптических пузырьков 2А (SV2A) в головном мозге. Хотя точная роль данного белка неизвестна, было показано, что он модулирует экзоцитоз нейротрансмиттеров. Имеет в 25 раз более высокую аффинность, чем левитерацетам.
Способ применение и дозы.
Внутрь, не разжевывая, запивая водой, независимо от приема пищи. Рекомендуемая начальная доза составляет 50 мг/сутки или 100 мг/сутки по решению лечащего врача, исходя из требуемого противосудорожного эффекта и потенциального побочного действия. Суточная доза делится поровну на два приема утром и вечером. В зависимости от индивидуального ответа и переносимости, доза может быть изменена впределах от 50 мг/сутки до 200 мг/сутки.
Вальпроевая кислота**
Механизм действия. Вальпроевая кислота** ингибирует вольтаж-зависимые натриевые каналы, блокирует кальциевые каналы Т-типа, а также воздействует на ГАМК-ергическую систему. Полагают, что вальпроевая кислота** ингибирует ГАМК-трансаминазу (фермент, расщепляющий ГАМК) и повышает активность декарбоксилазы глутаминовой кислоты (фермент, участвующий в синтезе ГАМК). Вальпроевая кислота увеличивает вызванное ГАМК постсинаптическое ингибирование.
Способ применение и дозы.
Способ применения и режим дозирования конкретного препарата зависят от его формы выпуска и других факторов. Пролонгированные формы применяются 2 раза в сутки; непролонгированные формы – 3 раза в сутки.
У детей, которые не могут глотать таблетки, целесообразно применение специальных лекарственных форм вальпроевой кислоты** (капель, сиропа, микрогранул). У пациентов любого возраста целесообразен прием вальпроевой кислоты** в виде лекарственных форм пролонгированного действия, что улучшает переносимость и дает дополнительный противосудорожный эффект.
Для приема внутрь у детей с массой тела более 25 кг начальная доза составляет 10 — 15 мг/кг/сут. Затем дозу постепенно увеличивают на 200 мг/сут с интервалом 3 — 4 дня до достижения клинического эффекта. Средняя суточная доза составляет 20 — 30 мг/кг.
Для детей с массой тела менее 25 кг и новорожденных средняя суточная доза составляет 20 — 30мг/кг.
Для взрослых: внутрь начиная с 300 — 500 мг/сутки (в два приема) с постепенным увеличением на 250 — 300 мг/неделю до достижения поддерживающей дозы 600 — 3000 мг/сутки. Терапевтическая концентрация в плазме крови — 50 — 150 мкг/мл.
Вальпроевая кислота** ингибирует микросомальные ферменты (цитохромы) печени, поэтомуее применение вызывает увеличение концентрации в крови других ПЭП (фенобарбитала**, ламотриджина, карбамазепина**).
Габапентин
Механизм действия. Ингибирует потенциал-зависимые кальциевые каналы связываясь с альфа-2-дельта субъединицей данного канала, вызывая снижение выброса нейротрансмиттера.
Способ применение и дозы.
Для взрослых и детей с 12 лет: терапию можно начинать с дозы по 300 мг 3 раза в сутки в 1-йдень или увеличивать постепенно до 900 мг/сут по схеме: 300 мг 1 раз в сут. – 1 день, 300 мг х 2раза в сут. – 2-й день, далее 300 мг х 3р в сут. Эффективная среднетерапевтическая доза 900 –2400 мг/сут. Максимальная доза 3600 мг/сут.
Диазепам
Механизм действия. Относится к группе производных бензодиазепина. Механизм действия диазепама тесно связан с тормозным эндогенным нейромедиатором гамма-аминомасляной кислотой (ГАМК) и рецептором ГАМКА. Диазепам усиливает тормозное влияние ГАМК-ергических нейронов в ЦНС, стимулирует бензодиазепиновые рецепторы, усиливает пресинаптическое торможение.
Диазепам (раствор ректальный) предназначен для лечения продолжительных (более 2 — 3 минут) острых судорожных приступов при эпилепсии у младенцев с 6 месяцев, детей грудного,дошкольного, младшего школьного возраста и подростков (до 18 лет).
Способ применения и дозы.
Ректально. Содержимое одной микроклизмы должно быть введено полностью за одно применение. Доза диазепама подбирается индивидуально в зависимости от состояния пациента, его возраста, массы тела, вида и тяжести заболевания. Детям с массой тела менее 15 кг назначают 5 мг; детям с массой тела более 15 кг – 10 мг. Максимальный эффект развивается через 11 — 23 минуты. При введении высоких доз необходим тщательный медицинский контрольи мониторинг состояния пациента. Если приступ не купировался в течение 10 минут после применения диазепама, необходимо обратиться за экстренной медицинской помощью и передать пустой тюбик врачу, чтобы предоставить ему информацию о дозе, полученной пациентом.
Диазепам ** (раствор для внутривенного и внутримышечного введения).
Взрослым при эпилептическом статусе назначают в/м или в/в по 10-20 мг. При необходимости дозу повторяют через 3 — 4 часа.
Детям назначают после 5-й недели жизни в/в медленно по 0,1 – 0,3 мг/кг массы тела до максимальной дозы 5 мг. При необходимости инъекцию повторяют через 2-4 часа в зависимости от клинической ситуации.
Детям от 5 лет и старше по 1 мг в/в медленно каждые 2 — 5 мин до максимальной дозы 10 мг. При необходимости лечение можно повторить через 2 — 4 часа.
Зонисамид
Механизм действия. Блокатор потенциал-зависимых натриевых каналов, ингибитор кальциевых каналов Т-типа, блокирует карбоангидразу.
Показания: Монотерапия у взрослых пациентов с парциальными эпилептическими приступами с вторичной генерализацией или без, с впервые диагностированной эпилепсией. В составе дополнительной терапии у взрослых, подростков и детей с 6 лет с парциальными эпилептическими приступами с вторичной генерализацией или без.
Способ применения и дозы.
Внутрь, запивая водой, вне зависимости от приема пищи. Доза препарата подбирается с учетом лечебного эффекта.
Взрослые пациенты. Эффективной является суточная доза 300-500 мг. Для монотерапии: начальная доза 100 мг/сут однократно. Увеличение на 100 мг с двухнедельным интервалом до максимальной рекомендованной дозы 500 мг. Для дополнительной терапии: начальная доза — 50мг/сут, разделенные на два приема. На 2 — 3-й неделе можно увеличить дозу до 100 мг/сут. Далее увеличение не более, чем на 100 мг каждые 7 дней (для пациентов, принимающих индукторы ферментов печени) и на 100 мг каждые 2 недели (для пациентов, не принимающих индукторы ферментов печени, пациентов с почечной или печеночной недостаточностью) до максимальной рекомендованной дозы 500 мг в день.
Подростки и дети с 6 лет. Начальная доза 1 мг/кг в сутки (однократно) с увеличением дозы на 1мг/кг с недельными интервалами при сопутствующем приеме индукторов ферментов печени. И с шагом 1 мг/кг c двухнедельными интервалами при отсутствии приема индукторов ферментов печени. Доза препарата подбирается с учетом клинического эффекта.
Карбамазепин **
Механизм действия. Блокатор потенциалзависимых натриевых каналов.
Способ применение и дозы.
Рекомендован к применению для взрослых и детей от 3 лет в виде таблеток.
Для взрослых стартовая доза составляет 100 — 200 мг/сут внутрь в 1 — 2 приема с постепенным увеличением на 200 мг/неделю до достижения поддерживающей дозы 600 — 1200 мг/сутки. Максимальная доза — 1600 мг/сутки. Терапевтическая концентрация в плазме крови — 4 — 12мкг/мл. Частота приема — 3 раза в сутки. Целесообразно применение ретардных форм 1 — 2 раза в сутки.
Детям старше 3-х лет – начальная доза 100 мг/сут, с постепенным повышением на 100 мг каждую неделю. Поддерживающие дозы 10 — 20 мг/кг в сут (в несколько приемов).
Детям 4 — 5 лет – 200 — 400 мг/сут. в 1-2 приема.
Детям 6 — 10 лет – 400 — 600 мг/сут в 2 — 3 приема.
Детям 11 — 15 лет – 600 — 1000 мг/сут в 2 — 3 приема.
Подросткам старше 15 лет – 800 – 1200 мг/сут в 2 — 3 приема (как для взрослых).
Клоназепам **
Механизм действия. Усиливает ингибирующее действие ГАМК.
Способ применение и дозы.
Рекомендован к применению для взрослых и детей от 3 лет в виде таблеток.
Взрослые.
Начальная доза должна быть не более 1,5 мг/сут., разделенная на 3 приема (0,5 мг 3 раза в день) внутрь. Дозу необходимо постепенно увеличивать на 0,5 – 1 мг через каждые 3 дня. Поддерживающая доза устанавливается индивидуально для каждого пациента в зависимости от клинического эффекта (4 — 8 мг/сут в 3 — 4 приема). Максимальная суточная доза — 20 мг/сут.
Дети 3 — 5 лет.
Начальная доза 0,25 мг/сут. Поддерживающая доза 1 — 3 мг/сут.
Дети 6 — 12 лет.
Начальная доза 0,5 мг/сут. Поддерживающая доза 3 — 6 мг/сут. Максимальная суточная доза для детей составляет 0,2 мг/кг/сут.
Пациенты пожилого возраста.
Начальная доза должна быть не более 0,5 мг/сут.
Клобазам.
Механизм действия.
Производное бензодиазепина. Усиливает ингибирующее действие ГАМК.
Рекомендован в качестве дополнительной терапии для пациентов с эпилепсией, не достигших ремиссии на терапии одним или более ПЭП.
Способ применения и дозы.
Внутрь в виде таблеток для взрослых и детей старше 3-х лет, вне зависимости от приема пищи, целиком, либо измельчив и смешав с яблочным пюре. Таблетка 10 мг может быть разделена на равные половинки по 5 мг каждая. При лечении эпилепсии рекомендуемая начальная доза составляет 20 — 30 мг/сут. При необходимости дозу можно увеличить до 60 мг/сут.
Детский возраст до 6 лет.
У детей лечение следует начинать с минимальной дозы 5 мг/сут; поддерживающая доза составляет 0,3 — 1 мг/кг массы тела в сутки. На сегодняшний день не существует лекарственной формы препарата для безопасного и точного его дозирования при лечении детей младше 6 лет, в связи с чем невозможно дать рекомендации в отношении дозы препарата, которую можно применять у детей данной возрастной категории.
Лекарственные формы: таблетки, раствор для приема внутрь, раствор для инфузий.
Механизм действия.
Избирательно усиливает медленную инактивацию потенциалзависимых натриевых каналов, что ведет к стабилизации гипервозбудимых мембран нейронов.
Способ применение и дозы.
Таблетки, покрытые пленочной оболочкой для приема внутрь (50 мг, 100 мг, 150 мг, 200 мг). Рекомендованы для взрослых и подростков с эпилепсией с 16 лет.
Внутрь в 2 приема — утром и вечером, вне зависимости от времени приема пищи. Стартовая доза составляет 50 мг 2 раза в день. Через 1 нед дозу увеличивают до 100 мг 2 раза в день. С учетом эффективности и переносимости поддерживающую дозу можно увеличить до 150 мг 2 раза в день на 3-й неделе, до 400 мг/день (200 мг 2 раза в день) с 4-й недели. Максимальная рекомендуемая доза 600 мг/с (для монотерапии).
Раствор для приема внутрь.
Рекомендован для приема внутрь взрослым, подросткам и детям 4 лет и старше как вмонотерапии, так и в дополнительной терапии эпилепсии. Суточную дозу делят на 2 приема –обычно утром и вечером, вне зависимости от приема пищи.
Подростки и дети с массой тела 50 кг и выше, а также взрослые.
Монотерапия. Рекомендуемая начальная доза составляет 50 мг 2 раза в день с последующим увеличением до начальной терапевтической дозы 100 мг 2 раза в день по истечении первой недели лечения. В зависимости от ответа и переносимости, поддерживающая доза может быть увеличена на 100 мг/сут (50 мг х 2р в день) с интервалами в неделю. Максимальная суточная поддерживающая доза 600 мг/сут (300 мг х 2р в день).
Дополнительная терапия. Рекомендуемая начальная доза составляет 50 мг 2 раза в день с последующим увеличением до начальной терапевтической дозы 100 мг 2 раза в день по истечении первой недели лечения. В зависимости от ответа и переносимости, доза может быть увеличена на 100 мг/сут (50 мг х 2р в день) с интервалами в неделю. Рекомендуемая максимальная суточная поддерживающая доза 400 мг/сут (200 мг х 2р в день).
Дети (старше 4 лет) и подростки с массой тела до 50 кг. Доза определяется на основании массы тела. Поэтому рекомендуется начинать лечение с раствора для приема внутрь, а затем переходить на таблетки (по желанию). При назначении раствора для приема внутрь дозу следует выражать в объемных (мл), а не в весовых единицах (мг).
Монотерапия. Рекомендуемая начальная доза составляет 2 мг/кг/сут, которая должна быть увеличена до начальной терапевтической дозы 4 мг/кг/сут по истечении первой недели. В зависимости от ответа и переносимости лечения, поддерживающая доза может быть увеличена еще на 2 мг/кг/сут с интервалами в неделю. Дозу следует повышать постепенно до получения оптимального ответа. У детей с массой тела до 40 кг максимальная рекомендованная доза составляет 12 мг/кг/сут. У детей с массой тела от 40 кг до 50 кг максимальная рекомендованная доза составляет 10 мг/кг/сут.
Раствор для инфузий назначают взрослым пациентам и подросткам с 16 лет с эпилепсией в тех случаях, когда временно невозможна пероральная терапия. Общая продолжительность лечения внутривенной формой лакосамида находится на усмотрении врача.
Ламотриджин.
Механизм действия.
Воздействует на вольтаж-зависимые натриевые каналы и блокирует выброс нейротрансмиттеров, в первую очередь глутамата.
Способ применение и дозы.
При приеме внутрь для взрослых и детей старше 12 лет начальная доза при монотерапии составляет 25 мг один раз в день в течение 2 недель; в последующие 2 недели – по 50 мг один раз в день. В дальнейшем, каждые одну-две недели можно повышать суточную дозу на 50 мг до тех пор, пока не будет достигнут оптимальный эффект. Обычно суточная поддерживающая доза составляет 100 — 200 мг. При этом положительный эффект может быть достигнут в некоторых случаях и на больших дозировках: 400 — 500 мг/сутки.
У пациентов, принимающих вальпроевую кислоту**, начальная суточная доза ламотриджина в течение двух недель должна составлять 25 мг через день; в течение следующих двух недель ежедневно принимать по 25 мг один раз в день. В последующем, каждые 1 — 2 недели дозу можно увеличивать на 25 — 50 мг, до тех пор, пока не будет достигнут оптимальный эффект. Обычно поддерживающая суточная доза составляет 100 — 200 мг.
У взрослых, принимающих ПЭП, индуцирующие ферменты печени, лечение начинают с 50 мг в течение двух недель. В течение последующих двух недель 100 мг/сутки распределенные на два приема. В дальнейшем, каждые 1-2 недели можно повышать дозу не более, чем на 100 мг дополучения оптимального эффекта.
Дети в возрасте от 3 до 12 лет.
Монотерапия. Начальная доза препарата при монотерапии пациентов с типичными абсансами составляет 0,3 мг/кг/сут в 1 или 2 приема в течение 2-х недель с последующим повышением дозы до 0,6 мг/кг/сут в 1 или 2 приема в течение следующих 2 недель. Затем дозу препарата следует увеличивать максимально на 0,6 мг/кг каждые 1 — 2 недели до достижения оптимального терапевтического эффекта. Обычная поддерживающая доза составляет от 1 до 10мг/кг/сут в 1 или 2 приема, хотя некоторым пациентам с типичными абсансами требуются более высокие дозы.
Комбинированная терапия. У пациентов, принимающих вальпроевую кислоту** в сочетании с другими ПЭП или без них, начальная доза препарата составляет 0,15 мг/кг сут 1 раз в день в течение 2 недель; в дальнейшем – 0,3 мг/кг/сут – 1 раз в сутки в течение 2 недель. Затем доза может быть увеличена максимально на 0,3 мг/кг каждые 1 — 2 недели до достижения оптимального терапевтического эффекта. Обычная поддерживающая доза составляет 1 — 5 мг/кг/сут в 1 или 2 приема. Максимальная доза составляет 200 мг/сут.
У пациентов, которые получают ПЭП или другие препараты, индуцирующие глюкуронизацию ламотриджина, в сочетании с другими ПЭП или без них (за исключением вальпроевой кислоты**), начальная доза препарата составляет 0,6 мг/кг/сут в 2 приема в течение 2 недель. Затем дозу следует увеличивать максимально на 1,2 мг/кг каждые 1 — 2 недели до достижения оптимального терапевтического эффекта. Обычная поддерживающая доза составляет 5 — 15 мг/кг/сут в 2 приема. Максимальная доза составляет 400 мг/сут.
Леветирацетам**
Механизм действия.
Связывается с белком синаптических пузырьков 2А (synapticvesicle 2A,SV2A). Опосредованная модуляция выделения нейротрансмиттера через модификацию белка синаптических везикул (SV2A).
Способ применение и дозы.
Таблетки покрытые пленочной оболочкой.
Внутрь, независимо от приема пищи. Суточную дозу препарата делят на два приема в одинаковой дозе.
Монотерапия. Взрослым и подросткам с 16 лет лечение следует начинать с суточной дозы 500мг, разделенной на 2 приема (по 250 мг 2 раза в сутки). Через 2 недели доза может бытьувеличена до начальной терапевтической – 1000 мг (по 500 мг 2 раза в сутки). Максимальная суточная доза составляет 3000 мг (по 1500 мг 2 раза в сутки).
В составе дополнительной терапии.
Взрослым и подросткам (от 12 до 17 лет) с массой тела более 50 кг лечение следует начинать с суточной дозы 1000 мг, разделенной на 2 приема (по 500 мг 2 раза в сутки). В зависимости от клинического ответа и переносимости суточная доза может быть увеличена до максимальной –3000 мг (по 1500 мг 2 раза в сутки). Изменение дозы на 500 мг 2 раза в сутки может осуществляться каждые 2 — 4 недели.
Детям с 6 лет и подросткам (от 12 до 17 лет) с массой тела менее 50 кг лечение следует начинать с суточной дозы 20 мг/кг массы тела, разделенной на 2 приема (по 10 мг/кг массы тела2 раза в сутки). Изменение дозы на 20 мг/кг массы тела (по 10 мг/кг массы тела 2 раза в сутки) может осуществляться каждые 2 недели до достижения рекомендуемой суточной дозы – 60 мг/кг массы тела (по 30 мг/кг массы тела 2 раза в сутки). Врач должен назначить препарат в наиболее подходящей лекарственной форме и дозировке в зависимости от возраста, массы тела пациента и необходимой терапевтической дозы. В связи с отсутствием нужной дозировки таблетки не предназначены для лечения детей весом менее 25 кг, при назначении дозы менее 250 мг, а также для пациентов, имеющих трудности при глотании. В этих случаях рекомендуется начинать лечение с приема препарата в форме раствора для приема внутрь.Детям с массой тела более 50 кг дозирование осуществляют по схеме, приведенной для взрослых.
Раствор для приема внутрь.
Внутрь, независимо от приема пищи. Суточную дозу препарата делят на два приема в одинаковой дозе.
Монотерапия. Взрослым и подросткам с 16 лет лечение следует начинать с суточной дозы 500 мг, разделенной на 2 приема (по 250 мг 2 раза в сутки). Через 2 недели доза может быть увеличена до начальной терапевтической – 1000 мг (по 500 мг 2 раза в сутки). Максимальная суточная доза составляет 3000 мг (по 1500 мг 2 раза в сутки).
В составе дополнительной терапии. Взрослым c 18 лет и подросткам (от 12 до 17 лет) с массой тела более 50 кг лечение следует начинать с суточной дозы 1000 мг, разделенной на 2 приема (по 500 мг 2 раза в сутки). В зависимости от клинической реакции и переносимости препарата суточная доза может быть увеличена до максимальной – 3000 мг (по 1500 мг 2 раза в сутки). Изменение дозы на 500 мг 2 раза в сутки может осуществляться каждые 2 — 4 недели.
Детям в возрасте от 6 месяцев до 23 месяцев, детям в возрасте от 2 лет до 11 лет и подросткам от 12 лет до 17 лет с массой тела менее 50 кг. Лечение следует начинать с дозы 20 мг/кг массы тела, разделенной на 2 приема (по 10 мг/кг массы тела 2 раза в сутки). В зависимости от клинической реакции и переносимости препарата суточная доза может быть увеличена до 30мг/кг 2 раза в сутки. Изменение дозы на 20 мг/кг (по 10 мг/кг массы тела 2 раза в сутки) массы тела может осуществляться каждые 2 недели. Следует применять минимальную эффективную дозу.
Дети в возрасте от 1 месяца до 6 месяцев. Начальная лечебная доза равна 7 мг/кг два раза в сутки. В зависимости от клинической эффективности и переносимости, доза может быть увеличена до 21 мг/кг два раза в сутки. Изменение дозы не должно превышать плюс или минус 7 мг/кг два раза в сутки каждые две недели. Следует назначать минимальную эффективную дозу.
Мидазолам**.
Механизм действия.
Бензодиазепин короткого действия, производное группы имидобензодиазепинов. Стимулирует в мембранах нейронов бензодиазепиновые рецепторы, повышая чувствительность ГАМКА –рецепторов к ГАМК, усиливая процессы торможения в ЦНС.
Способ применения и дозы.
Мидазолам (раствор защечный) предназначен для лечения продолжительных (более 2 — 3 минут) острых судорожных приступов при эпилепсии у младенцев, детей грудного ,дошкольного, младшего школьного возраста и подростков от 3 месяцев до 18 лет.
Лечение младенцев в возрасте 3-6 месяцев должно проводиться в условиях стационара при возможности мониторинга состояния и наличии реанимационного оборудования. Рекомендованные дозы указаны в таблице.
Мидазолам (раствор защечный) предназначен для нанесения на слизистую оболочку полости рта. Необходимо в полном объеме медленно ввести раствор в пространство между десной и щекой. При необходимости (при больших объемах и/или у маленьких пациентов) половину дозы вводят медленно за одну щеку, а затем вторую половину – медленно за другую щеку.
#Мидазолам**(раствор для внутривенного или внутримышечного введения 5 мг/мл)
Применяется для лечения эпилептического статуса судорожных приступов у детей и взрослых.
Препарат вводится в/м однократно в дозе 10 мг при массе тела более 40 кг и 5 мг при массе 13 -40 кг [369].
#Мидазолам** вводится внутримышечно однократно в дозе 0,2 — 0,3 мг/кг. Разовая доза не должна превышать: для детей до 5 лет – 5 мг (1 мл), старше 5 лет — 10 мг (2мл); внутривенно400 мкг/кг. Возможно внутривенное введение #мидазолама** 0,2 — 0,3 мг/кг болюсно с последующие инфузией 2 — 10 мкг/кг/мин. [536,537].
Окскарбазепин **
Механизм действия. Блокада потенциалзависимых Na+-каналов, а также модуляция К+ и Са+-каналов.
Способ применение и дозы.
Принимают внутрь.
Взрослые. Начальная доза составляет 600 мг/сутки в 2 приема. Дозу при необходимости увеличивают на 600 мг с интервалами в 1 неделю. Средняя терапевтическая доза — 600 — 2400 мг/сутки.
Дети от 1 месяца и подростки.
Начальная доза — 8 — 10 мг/кг массы тела/сут, разделенные на 2 приема. Далее дозу корректируют в зависимости от схемы лечения, возраста пациента, эффективности лечения, функции почек. У детей младше 3 лет препарат следует применять в форме сиропа в связи с трудностями применения твердых лекарственных форм у этой возрастной группы.
Перампанел**
Механизм действия. Селективный неконкурентный антагонист ионотропных АМРА-глутаматных рецепторов на постсинаптических нейронах.
Способ применение и дозы.
Перампанел** принимают внутрь 1 раз в сутки перед сном независимо от приема пищи. Таблетку проглатывают целиком (нельзя делить, разжевывать). Стартовая доза составляет 2 мг/сут. Доза может быть увеличена в зависимости от клинического ответа и переносимости с шагом 2 мг (один раз в неделю либо один раз в две недели). Средняя терапевтическая доза 4 — 8мг/сутки. Максимальная доза — 12 мг/сутки.
Взрослые и подростки с 12 лет.
Для дополнительного лечения парциальных приступов с вторично-генерализованными приступами или без них с эпилепсией; для дополнительного лечения первично-генерализованных тонико-клонических приступов при идиопатической генерализованной эпилепсии.
Дети с 4 до 11 лет для дополнительного лечения парциальных приступов с вторично-генерализованными приступами или без них с эпилепсией.
Дети в возрасте от 7 до 11 лет для дополнительного лечения первично-генерализованных тонико-клонических приступов при идиопатической генерализованной эпилепсии.
Противопоказание: дети с 4 до 11 лет с массой тела менее 30 кг (для данной лекарственной формы).
Прегабалин**
Механизм действия. Опосредован через дополнительную субъединицу (α2-дельта-протеин) вольтаж-зависимых Са+-каналов в ЦНС.
Способ применение и дозы.
Внутрь, независимо от приема пищи. Препарат применяют в дозе от 150 до 600 мг/сут в 2 или 3 приема.
Рекомендован взрослым пациентам в качестве дополнительной терапии эпилепсии с парциальными судорожными припадками, сопровождающимися или не сопровождающимися вторичной генерализацией.
Начальная доза прегабалина** составляет 150 мг/сут. С учетом достигнутого эффекта и переносимости через 1 неделю дозу можно увеличить до 300 мг/сут, а еще через неделю — до450 мг/с. Максимальная доза 600 мг/сут.
Примидон
Механизм действия. По химическому строению близок к фенобарбиталу**, но отличается более сильным противосудорожным действием, не оказывая общего угнетающего влияния на центральную нервную систему.
Способ применение и дозы.
Таблетки примидон принимают внутрь после приема пищи.
Дозы подбирают индивидуально, начиная с разовой дозы 125 мг однократно внутрь после еды, затем каждые 3 дня суточную дозу увеличивают на 125 мг до достижения 500 мг/сут. Затем каждые 3 дня дозу повышают на 250 мг для взрослых и детей старше 9 лет; на 125 мг — для детей от 3 до 9 лет, до достижения необходимого эффекта. Максимальная суточная доза для взрослых и детей с 9 лет — 1500 мг/сут; для детей 3 — 9 лет — 1000 мг/сут (в 2 приема).
Руфинамид.
Механизм действия. Руфинамид модулирует активность натриевых каналов, пролонгируя их неактивное состояние.
Способ применения и дозы.
Внутрь, 2 раза в день (утром и вечером) в равных дозах, запивая водой, во время еды. Если пациенту трудно глотать, таблетки можно измельчить и принять, добавив измельченную таблетку в половину стакана воды.
Применение у детей в возрасте от 1 до 4 лет.
Пациенты, не принимающие вальпроевую кислоту**. Лечение следует начинать с суточной дозы 10 мг/кг, разделенной на 2 приема примерно через каждые 12 часов. В соответствии с клиническим ответом и переносимостью дозу можно повышать в каждый третий день на 10 мг/кг/сутки до целевой дозы 45 мг/кг/сутки, разделенной на 2 приема примерно через каждые 12 часов. Максимальная рекомендованная доза для данной группы пациентов составляет 45 мг/кг/сутки.
Пациенты, принимающие вальпроевую кислоту**. Так как вальпроевая кислота** значительно снижает клиренс руфинамида, то пациентам, принимающим одновременно вальпроевую кислоту**, рекомендуется принимать руфинамид в меньшей максимальной дозе. Лечение следует начинать с суточной дозы 10 мг/кг, разделенной на 2 приема примерно через каждые 12 часов. В соответствии с клиническим ответом и переносимостью дозу можно повышать в каждый третий день на 10 мг/кг/сутки до целевой дозы 30 мг/кг/сутки, разделенной на 2 приема примерно через каждые 12 часов. Максимальная рекомендованная доза для данной группы пациентов составляет 30 мг/кг/сутки.
Применение у детей в возрасте старше 4 лет с массой тела менее 30 кг.
Пациенты с массой тела менее 30 кг, не принимающие вальпроевую кислоту**. Лечение следует начинать с суточной дозы 200 мг. В соответствии с клиническим ответом и переносимостью дозу можно повышать в каждый третий день на 200 мг/сутки до максимальной рекомендованной дозы 1000 мг/сутки.
Пациенты с массой тела менее 30 кг, также принимающие вальпроевую кислоту**. Лечение следует начинать с суточной дозы 200 мг. В соответствии с клиническим ответом и переносимостью дозу можно повышать не ранее чем через 2 дня на 200 мг/сутки до максимальной рекомендованной дозы 600 мг/сутки.
Применение у взрослых, подростков и детей в возрасте старше 4 лет с массой тела более 30кг. Пациенты с массой тела более 30 кг, не принимающие вальпроевую кислоту**: Лечение следует начинать с суточной дозы 400 мг. В соответствии с клиническим ответом и переносимостью дозу препарата можно повышать через день на 400 мг/сут до максимальной рекомендованной дозы, как указано в таблице ниже.
Пациенты с массой тела более 30 кг, принимающие вальпроевую кислоту**. Лечение следуетначинать с суточной дозы 400 мг. В соответствии с клиническим ответом и переносимостью дозу препарата можно повышать через день на 400 мг/сутки до максимальной рекомендованной дозы, как указано в таблице ниже.
Топирамат**
Рекомендован к применению детям старше 2 лет, подросткам и взрослым пациентам для лечения впервые диагностированной эпилепсии (монотерапия и в составе комплексной терапии), синдроме Леннокса — Гасто (в составе комплексной терапии).
Механизм действия. Модуляция активности вольтаж-зависимых натриевых каналов, потенцирование вызванного ГАМК-потока ионов хлора, ингибирование кальциевых каналов, блокада каинатных рецепторов глутамата, ингибирование изоферментов карбоангидразы.
Способ применение и дозы.
Топирамат** принимают внутрь, вне зависимости от приема пищи. При монотерапии:
Дети: начальная доза — исходя из расчета 0,5 – 1 мг топирамата** на кг веса ребёнка, один раз в сутки, перед сном, в течение недели, далее каждые одну или две недели дозу топирамата**повышают на 0,5 – 1 мг на кг веса в сутки, разделяя её на два приема, до достижения клинического эффекта; рекомендуемая доза — 3 – 6 мг на кг веса ребёнка (в некоторых случаях— до 500 мг в сутки).
Взрослые: начальная доза — 25 мг топирамата один раз в сутки, перед сном, в течение недели,далее каждые одну-две недели дозу топирамата** поднимают на 25 – 50 мг в сутки, разделяя её на два приема, до достижения клинического эффекта; рекомендуемая доза — 100 мг топирамата** в сутки, но не более 500 мг топирамата в сутки (иногда — до 1000 мг в сутки).
В составе комплексной терапии доза топирамата назначается индивидуально, в зависимости от состояния пациента и типа лечения.
Фенитоин**
Механизм действия. В основном связан с влиянием на вольтаж-зависимые натриевые каналы.
Способ применение и дозы.
Для взрослых начальная доза составляет 100 мг (1 таб) от 2 до 4 раз в день. В последующие 7 -10 дней возможно повышение дозы до максимальной 600 мг/сут. Стандартная поддерживающая доза составляет от 200 до 500 мг/сут, разделенная на несколько приемов.
Детям — 5 мг/кг/сут в два приема с последующим увеличением дозы не более 300 мг/сут. Поддерживающие дозы — 4 — 8 мг/кг/сут.
Фенобарбитал**
Механизм действия. Действие обусловлено активацией ГАМК-ергической системы, влиянием на потенциалзависимые натриевые каналы, а так же подавлением активности глутамата.
Способ применение и дозы.
Внутрь.
Режим дозирования устанавливают строго индивидуально в зависимости от показаний, течения заболевания, переносимости, возраста. Лечение необходимо начинать с наименьшей эффективной дозы.
Дети: 5 — 8 мг/кг в сут (противопоказания: детский возраст до 3 лет для твердой лекарственной формы).
Взрослые: перорально начиная с 50 мг на ночь. Увеличение дозы возможно через 3 дня на 50 мг до достижения клинического эффекта. Средняя суточная доза составляет — 100 — 200 мг в 2 приема.
Эсликарбазепин
Механизм действия. Медленная инактивация потенциал-зависимых Na+-каналов, дополнительный антиэпилептический эффект связан с влиянием на Са2+-каналы.
Способ применение и дозы.
Взрослые пациенты (старше 18 лет).
Принимают внутрь независимо от приема пищи. Таблетку можно делить на две равные части. Рекомендованная начальная доза — 400 мг 1 раз в сутки, через 1 — 2 нед дозу повышают до 800мг 1 раз в сутки, максимальная доза может быть повышена до 1600 мг при монотерапии и 1200мг при дополнительной терапии, однократно в сутки.
Механизм действия. Влияние на вольтажзависимые кальциевые каналы (Т-каналы).
Способ применение и дозы.
Капсулы следует проглатывать целиком с достаточным количеством жидкости (например, стакан воды), во время или после еды.
У детей (с 6 лет) и у взрослых лечение начинают с общей суточной дозы, находящейся в диапазоне от 5 до 10 мг/кг массы тела. Общая суточная доза этосуксимида** может повышаться на 5 мг/кг с интервалом от 4 до 7 дней в зависимости от клинического ответа. Для поддерживающей терапии, как правило, достаточно суточной дозы 20 мг/кг у детей и 15 мг/кг у взрослых. Максимальная суточная доза 40 мг/кг массы тела у детей и 30 мг/кг массы тела увзрослых. Суточную дозу принимают в 2 — 3 приема. В связи с длительным периодом полувыведения этосуксимида** при хорошей переносимости всю суточную дозу можно принимать однократно.
Алгоритм постановки диагноза депрессивного эпизода по МКБ-10
В МКБ-10 диагноз депрессивного эпизода устанавливается на основании наличия как минимум двух основных и дополнительных симптомов. Симптомы должны присутствовать ежедневно большую часть времени на протяжении, как минимум, двух недель подряд. Депрессивные эпизоды разделяют по степени тяжести в зависимости от количества основных и дополнительных симптомов, а также нарушения функционирования. При эпизодах легкой и средней степени необходимо уточнять наличие или отсутствие соматических симптомов, а тяжелой степени — психотических. При наличии двух и более депрессивных эпизодов, устанавливается диагноз рекуррентного депрессивного расстройства [546].
Эпизод лёгкой степени: минимум 2 основных симптома и минимум 2 дополнительных симптома;
Эпизод средней степени: минимум 2 основных симптома и минимум 3 дополнительных симптома; значительные затруднения в трудовой и социальной адаптации;
Эпизод тяжелой степени: 3 основных симптома и минимум 4 дополнительных симптома; наличие напряженности или ажитации, либо особенно выраженной заторможенности.
Приложение Б. Алгоритмы действий врача
Сокращения: ПМСП – первичная медицинская скорая помощь; ЛПУ – лечебно-профилактическое учреждение; АЭП (ПЭП) – антиэпилептический препарат/противоэпилептический препарат; ЭЭГ – электроэнцефалограмма; МРТ – магнитно-резонансная томография.
Дифференциальный диагноз эпилептических приступов [460]
· Психогенные неэпилептические приступы
· Обморок
· Мигрень
· Гипогликемия
· Панические / тревожные атаки
· Пароксизмальные двигательные расстройства
· Острые дистонические реакции, окулогирный криз
· Гемифациальный спазм
· Парасомнии (REM и non‐REM сна)
· Гипнагогический миоклонус (старты сна)
· Транзиторные ишемические атаки
· Транзиторная глобальная амнезия
· Амнезия
Приложение В. Информация для пациента
Рекомендации по режиму дня
Пациенту с эпилепсией необходимо соблюдать режим сна (ночной сон не менее 8 часов в сутки), избегать нарушений ритма сна, ранних или внезапных пробуждений. Исключить ночной характер труда, так как депривация сна провоцирует возникновение приступов. Необходимо избегать физических и психических перегрузок, правильно чередовать работу и отдых. Более подробные рекомендации даются строго индивидуально с учётом характера приступов пациента.
Нужно ли соблюдать определенную диету?
Питание больных эпилепсией не отличается от питания здоровых людей; оно должно быть полноценным и содержать достаточное количество витаминов и минералов. Нет данных о том, что определенные продукты питания противопоказаны больным, так как могут спровоцировать приступы.
Разработана специальная «кетогенная диета», как метод лечения резистентных и тяжелых форм эпилепсии (например, при синдроме Леннокса — Гасто). Еще в Средние века эпилепсию пытались лечить методом голодания (в Библии содержится упоминание о лечении «молитвой и постом»). Позднее ученые установили, что перестройка обмена веществ при длительном голодании может привести к уменьшению частоты приступов. Однако, лечение эпилепсии голоданием не получило распространения, так как этот метод тяжело переносится и опасен, особенно у детей. В связи с этим ученые пытались найти другие методы диетического воздействия (кроме голодания), которые приводили бы к изменениям обмена веществ в организме, подобным изменениям, возникающим при голодании. Кетогенная диета была изобретена в 20-е гг. XX века в США. Диета не требует длительного голодания, а заключается в ограничении углеводной пищи и белков и преобладания в рационе питания жиров. При переваривании пищи жиры превращаются в специфические продукты обмена — кетоновые тела, которые попадают в головной мозг и обеспечивают противосудорожный эффект. Как и другие методы лечения, кетогенная диета имеет серьезные побочные эффекты и противопоказания, и должна применяться только под контролем врача в специализированных центрах. Для каждого пациента рацион питания рассчитывается индивидуально.
Какие меры безопасности нужно соблюдать?
Люди, страдающие эпилепсией, должны стараться вести обычный активный образ жизни; однако, если, несмотря на лечение, сохраняются приступы с нарушением сознания, необходимо соблюдать простые правила безопасности, уменьшающие вероятность травмы во время приступа.
· Пациент не должен находиться без страховки на высоте, у края платформ железнодорожных станций, около огня, вблизи водоемов, у движущихся механизмов.
· Пациенту с эпилепсией нельзя принимать ванну, поскольку существует риск утопления в воде во время развития приступа.
· Пациенту с эпилепсией необходимо избегать отдельных видов спорта, связанных с повышенной травматизацией (бокс, прочие виды боевых искусств, спортивная гимнастика, конный спорт, погружение с аквалангом, скалолазание, альпинизм, дельтапланеризм, парашютный спорт).
· При катании на велосипеде необходимо надевать шлем и другие защитные средства (наколенники и налокотники). Не следует выезжать на проезжую часть. Наиболее благоприятное место для велосипедной прогулки ― городской парк.
· Пациент с эпилепсией не должен управлять автомобилем, мотоциклом и др.транспортными средствами.
· При фотосенситивных формах эпилепсии необходимо использовать поляризующие очки.
· Избегать повышенной инсоляции.
· Исключить употребление алкоголя, энергетических напитков, ограничить употребление кофе.
Кому пациент должен рассказать о своем заболевании?
Пациентам обычно советуют рассказать о своем заболевании коллегам по работе, учителям в школе, особенно при плохо контролируемых приступах, для того, чтобы в случае возникновения приступа могла быть оказана своевременная помощь. Целесообразно ношение специальной карточки, браслета или медальона с информацией о заболевании. Информация о заболевании часто требуется при приеме на работу и ее не рекомендуется скрывать, даже при возможных препятствиях в получении работы (особенно, если существует вероятность развития приступа на работе, если необходимы особые условия работы, связанные с болезнью ,если существует опасность для здоровья больного и окружающих людей в случае развития приступа).
Компьютер и телевизор
У некоторых людей с эпилепсией (приблизительно в 5–15% случаев) приступы могут провоцироваться ритмичным мельканием света. Это явление названо фотосенситивностью (фоточувствительностью) и выявляется во время исследования ЭЭГ, когда пациент смотрит на лампочку, мелькающую с разной частотой. Фотосенситивность в 2,5 раза чаще встречается у женщин, чем у мужчин. У пациентов с фотосенситивностью приступы могут провоцироваться просмотром телевизора, компьютерными играми, цветомузыкой на дискотеке. Именно пациентам с фотосенситивностью следует ограничить просмотр телевизора и работу на компьютере.
Однако источником световых мельканий могут служить не только телевизоры и компьютеры, нои природные явления (яркие блики на воде, искрящийся снег в солнечный день, чередование света и тени и др.)
Даже детей с фоточувствительностью не рекомендуется совсем лишать просмотра телевизора, так как это снижает качество жизни ребенка, становится причиной переживаний.
Правила, которые необходимо соблюдать ребенку с эпилепсией при просмотре телепередач:
· Ребенок не должен смотреть телевизор более 1 – 1,5 часа.
· Расстояние от ребенка до телевизора должно быть максимальным, наскольк опозволяет комната (но не менее 2 метров).
· Обязательно дополнительное освещение комнаты для уменьшения светового контраста.
· Предпочтение отдается телевизорам с меньшим размером экрана.
· Телевизор должен быть цветным с нерезко отрегулированным контрастом и высокой частотой разверстки (100 Гц).
· Для управления телевизором нужно пользоваться дистанционным пультом.
· Чтобы уменьшить эффект мерцания при просмотре мелькающих картинок, вспышек, калейдоскопических съемок нужно закрыть один глаз.
· Не следует смотреть телевизор, если ребенок не выспался, утомлен или чувствует себя не достаточно хорошо.
Работа на компьютере — также возможный провоцирующий фактор приступов у людей с фотосенситивной эпилепсией, однако, полный отказ от компьютера в настоящее время вызовет целый ряд неблагоприятных психологических и социальных последствий в связи с тем, что:
· Навыки работы на компьютере нужны при устройстве на работу в различных сферах.
· В тех случаях, когда предпочтительна работа в домашних условиях (например, у больных с сопутствующими двигательными нарушениями), компьютер — это возможность профессиональной реализации для людей многих профессий (творческие профессии, переводчики, специалисты в области информационных технологий и др.). Возможность работы на компьютере может определить выбор профессии у многих больных, имеющих другие ограничения.
· Для детей существует множество развивающих и обучающих компьютерных программ, которые позволят более эффективно усвоить учебный материал; использование компьютерных программ может быть особенно полезно детям, находящимся на домашнем обучении.
· Компьютер значительно расширяет возможности общения как у детей, так и увзрослых с эпилепсией.
Таким образом, лишение пациента с эпилепсией компьютера может означать не только ограничения возможностей для отдыха и развлечений, но также ограничение социальной активности, возможностей для творческой и профессиональной реализации и обучения. Для того чтобы не лишать больного возможности работы на компьютере, нужно соблюдать ряд правил.
Правила, которые необходимо соблюдать пациенту с эпилепсией во время работы илиигры на компьютере:
· Продолжительность работы/игры на компьютере не должна превышать 1–1,5 часа с обязательным перерывом через каждые 30 минут на 10–15 минут, которые необходимы для отдыха глаз.
· Расстояние от пациента до монитора составляет 70 см (вытянутая рука взрослого с вытянутыми пальцами); расстояние от глаз до монитора должно быть не менее 35 см для 14-дюймовых экранов.
· Обязательно дополнительное освещение комнаты для уменьшения светового контраста.
· На монитор не должны попадать блики от окон и других источников света.
· Монитор предпочтительно выбирать жидкокристаллический, или с большой разрешающей способностью; отдавать предпочтение стандарту SVGA с частотой разверстки не менее 60 Гц.
· Экран монитора должен быть чистым, параметры изображения следует правильно отрегулировать.
· Нельзя рассматривать мелкие детали изображения с близкого расстояния.
· Необходимо убрать из поля зрения другие мониторы и телевизоры.
· Не следует работать/играть на компьютере, если пациент не выспался, утомлен или плохо себя чувствует.
Перечисленные рекомендации подходят как для детей, так и для взрослых с эпилепсией, и будут также полезны здоровым людям.
Опасно ли для пациентов с эпилепсией посещение дискотек?
Этот вопрос, вероятно, наиболее актуален для подростков и пациентов молодого возраста. Известно, что светомузыкальные эффекты могут спровоцировать приступ у фоточувствительных людей; однако, опасны не все элементы светомузыки, а только стробоскопические (часто мерцающие) яркие блики в темном помещении. Яркость и частота мелькания — важные факторы, влияющие на вероятность развития приступа.
Важно отметить, что с посещением дискотек связаны и другие факторы, провоцирующие развитие приступов — недосыпание, усталость и прием алкоголя.
Выбор профессии
Ограничения в выборе профессии у пациентов с эпилепсией связаны с существующим риском возникновения судорожных приступов в ситуациях, когда они могут причинить вред пациенту или подвергнуть опасности жизнь других людей. Людям с эпилептическими приступами нельзя управлять транспортом (правила, связанные с вождением автомобиля, зависят от законодательных норм страны; более жёсткие ограничения установлены в отношении пассажирского транспорта), работать у незащищенных механизмов, на высоте, вблизи водоемов, служить в армии и на военно-морском флоте, в полиции, пожарных частях, в тюрьмах, охране, на скорой помощи. Также для пациента с эпилепсией представляет потенциальную опасность работа с движущимися механизмами, с ценными хрупкими объектами, с химикатами.
В целом, на способность человека к выполнению какой-либо деятельности влияют тип эпилепсии, тяжесть заболевания, наличие сопутствующих физических или интеллектуальных нарушений и степень контроля приступов.
Работа в сменном режиме обычно не вредна для пациента, если существует возможность полноценного сна и регулярного приема лекарств в соответствии с назначениями врача.
Важно помнить, что диагноз «эпилепсия» не должен служить препятствием для получения образования и успешной реализации в выбранной профессиональной сфере. Как и любой другой человек, пациент с эпилепсией сможет выбрать сферу деятельности, в которой он сможет реализовать свои способности наилучшим образом и стать полноценным членом общества.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Неврологический опросник депрессивного расстройства при эпилепсии
Название на русском языке: «Неврологический опросник депрессивного расстройства при эпилепсии»
Оригинальное название (если есть): Neurological Disorders Depression Inventory for Epilepsy –NDDI-E
Источник (официальный сайт разработчиков, публикация с валидацией):
Оригинальная версия: Gilliam F. G. et al. Rapid detection of major depression in epilepsy: amulticentre study //The Lancet Neurology. – 2006. – Т. 5. – №. 5. – С. 399-405.
Русскоязычная версия: Zinchuk M. et al. Validation of the Russian version of neurologicaldisorders depression inventory for epilepsy (NDDI-E) // Epilepsy Behav. Academic Press Inc., 2020.Vol. 113, № 107549.
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Опросник предназначен для скрининга текущего депрессивного эпизода у пациентов с эпилепсией 18 лет и старше.
Для каждого из следующих утверждений обведите число, которое лучше всего описывает Вас на протяжении последних двух недель, включая сегодня.
Ключ (интерпретация):
Оптимальная точка для выявления текущего депрессивного эпизода –больше 12 баллов (Se – 88,16%, Sp – 81,82%).
Приложение Г2. Шкала Генерализованного тревожного расстройства (ГТР-7)
Название на русском языке: Шкала Генерализованного тревожного расстройства (ГТР-7)
Оригинальное название: General Anxiety Disorder-7
Источник: Spitzer RL, Kroenke K, Williams JB, Löwe B. A brief measure for assessing generalizedanxiety disorder: the GAD-7. Arch Intern Med. 2006;166:1092-7.
Micoulaud-Franchi J.A. et al. Rapid detection of generalized anxiety disorder and major depression inepilepsy: Validation of the GAD-7 as a complementary tool to the NDDI-E in a French sample //Epilepsy Behav. Academic Press Inc., 2016. Vol. 57, № Pt A. P. 211–216.
Тип
(подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: Опросник предназначен для скрининга тревожных расстройств у пациентов с эпилепсией 18 лет и старше
Содержание (шаблон):
Ключ: Оптимальная точка для выявления любого тревожного расстройства — больше 8 баллов.
Название на русском языке: Госпитальная шкала тревоги и депрессии (HADS)
Оригинальное название: Hospital Anxiety and Depression Scale (HADS)
Источник: Wiglusz MS, Landowski J, Michalak L, Cubała WJ. Validation of the Hospital Anxietyand Depression Scale in patients with epilepsy. Epilepsy Behav. 2016 May;58:97-101.
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: Опросник предназначен для скрининга тревожных расстройств и депрессивного расстройства у пациентов с эпилепсией 18 лет и старше.
Содержание (шаблон): Прочитайте внимательно каждое утверждение и отметьте ответ, который в наибольшей степени соответствует тому, как Вы себя чувствовали на прошлой неделе. Не раздумывайте слишком долго над каждым утверждением. Ваша первая реакция всегда будет более верной.
Ключ: Для интерпретации необходимо суммировать баллы по каждой подшкале (Д и Т) в отдельности:
0 — 7 баллов норма: (отсутствие достоверно выраженных симптомов тревоги и депрессии)
8 — 10 баллов: субклинически выраженная тревога /депрессия
11 баллов и выше: клинически выраженная тревога / депрессия
Приложение Г4. «Неврологический опросник депрессивного расстройства при эпилепсии» (Neurological Disorders Depression Inventory for Epilepsy – NDDI-E)
ФИО: _________________________________________________________
Дата: _____________________________________________________________
Для каждого из следующих утверждений обведите число, которое лучше всего описывает Вас на протяжении последних двух недель, включая сегодня.
Ключ: Оптимальная точка для текущего депрессивного эпизода — больше 12 баллов.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Эпилепсия

Гимранов Ринат Фазылжанович
Невролог, нейрофизиолог, стаж — 33 года;
Профессор неврологии, доктор медицинских наук;
Клиника восстановительной неврологии.Об авторе
Дата публикации: 16 января, 2021
Обновлено: 22 апреля, 2022
Диагноз эпилепсии устанавливается в том случае, если судорожные приступы сочетаются с изменением электрической активности головного мозга и сопровождаются временным помрачением сознания. Неврологи изучили болезнь и знают, как с ней бороться.
Эпилепсия – заболевание, описанное еще врачами древности. Античные лекари не искали разницы между приступами судорог, а болезнь называли священной или «Геркулесовой». Благодаря современной медицине, отношение к патологии поменялось.
К XXI веку врачам удалось узнать, из-за чего возникает эпилепсия, когда появляются припадки, может ли она быть наследственной или случается у людей с возрастом, а может, бывает результатом другого заболевания. Заболевание проявляется крайне разнообразно. И для каждого конкретного случая подбирается специфическое лечение.
Содержание статьи:
- 1 Причины
- 1.1 Триггеры и факторы риска
- 2 Типы припадков
- 2.1 Генерализованные
- 2.2 Парциальные приступы
- 3 Осложнения эпилепсии
- 4 Диагностика и лечение
- 5 Профилактика
- 6 Список использованной литературы
Причины
Чтобы понять, что за причины вызывают эпилепсию и что она значит, нужно понять, что это за болезнь.
Причиной приступов являются сбои в работе мозга. Вернее – в точности передачи электрических импульсов между нейронами.
Нейроны мозга пребывают в состоянии легкой электрической активности, своеобразный «спящий» режим. Когда в мозгу возникают патологические импульсы, выходящие за рамки «фоновой» активности, клетки бессистемно возбуждаются и посылают бессмысленные сигналы к мышцам, нервным центрам. В результате развивается эпилептический припадок.
Судороги могут наблюдаться практически с рождения или развиться позднее, в старшем возрасте. Обнаружить причины возникновения приступов эпилепсии, внешние или внутренние, оценить возникающие симптомы, нужно, чтоб установить тип болезни и подобрать лечение, способное помочь пациенту [1].
Триггеры и факторы риска
Главными факторами, влияющими на возникновение болезни, являются:
- Особенности генетики. Изначально врожденная патология является проявлением мутации в генокоде человека. Однако пока не удалось достоверно выяснить, являются ли подобные изменения наследуемыми.
- Повреждения головы. Черепно-мозговая травма, при существенном поражении вещества головного мозга, может привести к формированию очагов электроактивности. А значит – к развитию посттравматических эпилептических припадков.
- Вредные привычки. Употребление наркотических веществ и большого количества алкоголя также негативно сказывается на работе мозга.
- Опухоли, доброкачественные и злокачественные. Новообразования сдавливают ткани мозга, меняют их взаиморасположение. Следствием становятся приступы судорог, аналогичные эпилептическим [2].
- Поражения головного мозга вследствие инсульта.
- Инфекционные заболевания мозга и прилежащих тканей, приводящие к воспалительным процессам коры и последующим нарушениям в ее работе.
- Аномалии периода вынашивания, врожденная патология. Если мать не следует здоровым рекомендациям и ведет опасный для плода образ жизни, то последствия могут проявиться болезнью у ребенка.
- Родовые травмы, например — повреждение черепа при родовспоможении.
- Лихорадочные состояния, температура при инфекциях, других болезненных состояниях.
- Расстройства обмена веществ, приведшие к острой нехватке питательных веществ и минералов.
- Чрезмерная нервная возбудимость у детей. Детские нервные клетки еще не созрели, нервная система продолжает у них формироваться. На таком фоне, эмоциональная реакция на какой-либо фактор может вызвать судорожную реакцию.
Видно, что существует крайне много явлений, от чего или из-за чего может случиться приступ эпилепсии у человека. Поэтому даже после единичного судорожного эпизода стоит обратиться к неврологу и обследоваться.
Типы припадков
От чего может быть припадок эпилепсии у людей, от чего появляется заболевание и происходит его обострение, – зависит от конкретного случая.
По характеру приступов, медики выделяют три типа болезни[3]:
- Генерализованный, при котором патологические импульсы затрагивают весь мозг.
- Парциальный, когда очаг поражения сосредотачивается в одном полушарии.
- Смешанный вариант.
Каждый из этих типов по-своему опасен и имеет характерные черты.
Чтобы понять, что такое приступ эпилепсии, как он проходит, от чего бывает и как это начинается, врач должен установить тип поражения мозга.
Генерализованные
Возникают, когда электрические импульсы распространяются по коре обоих полушарий.
Генерализованные припадки опасны, процент смертности при них значительно выше, чем при парциальных. Отличительной особенностью является потеря сознания на время припадка и полная потеря памяти об этом эпизоде после.
Генерализованные приступы разделяются на:
- Клонические, проявляется спазмами мышц, а не подергиванием конечностей. Также протекают с пеной изо рта и потерей сознания, заканчиваются сном и последующей амнезией.
- Атонический тип. Короткие периоды в несколько секунд, во время которых мышцы теряют тонус, парализуются.
- Абсансный вариант. Короткий период, не больше 10 секунд. Характеризуется короткими подергиваниями, неосознаваемыми движениями, учащающимся дыханием.
- Тонические с резким сокращение мышц конечностей. Длится короткое время.
- Тонико-клонические – самые сильные. Больной падает, теряет сознание. Руки и ноги начинают непроизвольно сокращаться, изо рта идет пена, лицо краснеет. Продолжительность припадка от 2-5 минут. После окончания судорог человек засыпает, а затем не помнит припадка.
- Миоклонические, длятся не больше 30 секунд, проявляются махами головой, руками или ногами.
Абсансы заметить сложно, они могут протекать без судорог. Заподозрить припадок можно по тому, что человек как бы “выключается” из беседы, застывает. Потом “возвращается” и не помнит последних секунд.
У детей с незрелым мозгом, миоклонические приступы порой путают с расстройствами поведения. Если ребенок говорит, что не контролирует руку или мимику — покажите его неврологу [4].
Парциальные приступы
Их особенность в том, что патологическая активность возникает в отдельной области мозга, ею же и ограничивается.
В зависимости от функции, которую выполняет пораженный участок мозга, развиваются и симптомы, проявления таких локальных, “малых приступов”.
- Психические и поведенческие расстройства, проявляющиеся эпизодически. Сознания больной не теряет, но могут происходить изменения в поведении, галлюцинации.
- Двигательные нарушения. Непроизвольно сокращаются отдельные мышцы тела. При этом человек не замечает этого. Не чувствует и не может управлять.
- Сенсорные, связанные с восприятием отклонения. Ощущаются запахи, гул, невнятный шум в ушах, ощущения покалывания или жжения на коже.
- Вегетативно-висцеральный. Проявляется внезапным появлением чувства голода и жажды на фоне скачков давления. Эпилептик при этом не теряет сознания.
Игнорировать парциальную эпилепсию нельзя, так как без лечения, у пациента все равно развиваются психические нарушения, характерные для всех эпилептиков.
Из-за специфики и кратковременности появления приступов, распознать болезнь без припадков на ранних этапах удается не всегда [5].
Осложнения эпилепсии
В большинстве случаев после завершения приступа человек приходит в сознание и продолжает обычную жизнь. При тонико-клонических или клонических припадках, ему необходим сон и отдых на восстановление. Но существует два состояния, требующие немедленного вызова скорой помощи и госпитализации:
- Эпилептический статус. При этом состоянии начавшийся полноценный припадок не проходит в течение положенных нескольких минут и может длиться более получаса. Состояние крайне опасно для жизни больного и требует помещения в реанимацию.
- Серия приступов с короткими перерывами между ними. Больной не успевает полностью восстановиться, что приводит к физическому упадку и психологической подавленности.
Диагностика и лечение
При столкновении с приступами эпилепсии, у человека возникает желание разобраться, что это за болезнь, от чего она бывает, как проявляется и как ее лечить, чем опасно такое состояние. Дать ответы на все эти вопросы сможет врач после выполнения программы диагностики.
Она включает в себя несколько этапов:
- Сбор анамнеза. Изучение особенности протекания приступов и обстоятельств жизни пациента, данных по эпилепсии у ближайших родственников.
- МРТ или КТ головного мозга для определения типа поражения.
- ЭЭГ – электроэнцефалография, как эпизодическая, так и мониторинг ЭЭГ на протяжении часов, дней [6].
- Поиск первопричины болезни – электролитный баланс крови, состояние мягких тканей мозга, новообразования.
Особой диагностической ценностью обладает ЭЭГ. С ее помощью выявляют очаг, откуда начинается эпилептический приступ, его масштабы. Также оценивают динамику болезни, эффективность предпринятых мер по лечению.
После того как будет определено, в связи с чем начинаются приступы эпилепсии, какие признаки бывают перед проявлением основных симптомов и от чего конкретно зависит начало припадка, врач сможет подобрать адекватный способ лечения:
- Консервативная терапия, направленная на избавление от приступов. Стараются ограничиваться монолечением, то есть приемом конкретного препарата при появлении предвестников или на регулярной основе.
- Хирургическое вмешательство, показанное в отдельных, стандартизованных случаях. Разработаны несколько типов операций, проводимых в зависимости от конкретного типа возникшей эпилепсии [7].
За редким исключением (эпиприступы в детском возрасте), прием лекарств продолжается пожизненно. С периодическим мониторингом состояния и коррекцией терапии.
Параллельно проводится вспомогательная терапия, направленная на избавление от первопричины развития болезни. Разумеется, если патология носит не врожденный, а приобретенный характер.
Хороший эффект оказывает отмечается при лечении эпилепсии методом ТМС – транскраниальной магнитной стимуляции.
Профилактика
Диагноз эпилепсия включает в себя спектр болезней со специфическими симптомами, причинами и признаками, различным лечением и последствиями, требующими постоянной профилактики.
Основные действия по недопущению развития болезни:
- отказ от вредных привычек;
- соблюдение противоэпилептической диеты;
- избегание черепно-мозговых травм;
- отсутствие интоксикаций;
- периодическое прохождение медицинских обследований.
Люди, уже получившие подобный диагноз, с помощью лечения восстанавливают частичную или полную трудоспособность.
Терапия помогает им вести полноценную жизнь при условии регулярного отслеживания собственного состояния.
Список использованной литературы
- ^Balestrini, Simona, and Sanjay M Sisodiya. “Pharmacogenomics in epilepsy.” Neuroscience letters 667 (2018): 27-39.
- ^Vecht, Charles et al. “Seizures and Anticonvulsants in Brain Tumours: Frequency, Mechanisms and Anti-Epileptic Management.” Current pharmaceutical design 23,42 (2017): 6464-6487.
- ^Martin J. Brodie, Sameer M. Zuberi, Ingrid E. Scheffer, Robert S. Fisher. The 2017 ILAE classification of seizure types and the epilepsies: what do people with epilepsy and their caregivers need to know?. Epileptic Disorders. 2018;20(2):77-87.
- ^Muthugovindan, Deivasumathy, and Adam L Hartman. “Pediatric epilepsy syndromes.” The neurologist 16,4 (2010): 223-37.
- ^Gilsanz, V. “Partial epilepsy.” The New England journal of medicine 310,4 (1984): 266-7.
- ^Halász, Péter. “Tartós EEG-monitorozás” [Prolonged EEG-monitoring]. Ideggyogyaszati szemle 64,9-10 (2011): 314-6.
- ^Guerrini, Renzo et al. “Overview of presurgical assessment and surgical treatment of epilepsy from the Italian League Against Epilepsy.” Epilepsia 54 Suppl 7 (2013): 35-48.
Была ли эта статья полезна?
- Да
- Нет
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Более подробную информацию, возможно уточнить у врачей-неврологов, на нашем форуме!Перейти На Форум
Если у вас остались вопросы, задайте их врачам на нашем форуме!
Перейти на форум
ДОБАВИТЬ/ПОСМОТРЕТЬ КОММЕНТАРИИ
Эпилепсия — психоневрологическое заболевание, для которого свойственно появление судорожных приступов. Характер течения — хронический, припадки имеют периодическую повторяемость и возникают внезапно. Существует большое количество разновидностей пароксизмов — от более простых, до тяжелых с серийными проявлениями.
Частота встречаемости заболевания составляет 10 случаев на 1000 человек, может диагностироваться в любом возрасте вне зависимости от половой принадлежности.
Причины эпилепсии
Диагноз — эпилепсия связывает с серьезными отклонениями в электрической активности нервных клеток, формирующих этот разряд. Если данный разряд покидает пределы своего очага, то имеет место парциальный приступ, в случае с распространением аномальной активности во всех отделах ЦНС — развивается генерализованное расстройство.
Эпилептический припадок, его причины возникновения у взрослых связывают с приобретенным типом патологии, которая появилась от воздействия большого количества неблагоприятных факторов. К ним стоит отнести:
- опухолевидные новообразования;
- перенесенный инсульт;
- черепно-мозговые травмы;
- рассеянный склероз;
- сосудистые расстройства;
- инфекционные заболевания головного мозга (энцефалит, менингит, абсцесс);
- влияние медикаментозных средств;
- злоупотребление наркотическими препаратами;
- алкоголизм.
Если патология была в анамнезе у одного из родителей, то велика вероятность ее появление у ребенка.
На сегодняшний день врачам не удалось определить точные причины развития эпилептических приступов. Однако, при соблюдении правил профилактики и приеме противосудорожных препаратов около 70% больных могут длительное время прожить без припадков. В Юсуповской больнице для терапии эпилепсии используются современные препараты. Они отвечают европейским стандартам качества и безопасности. Для каждого пациента разрабатывается индивидуальный план лечения.
В зависимости от причин развития патологического очага различают такие наиболее часто встречаемые виды заболевания:
- Фокальная эпилептическая форма. Является наследственной болезнью, развивающейся впоследствии врожденных нарушений.
- Симптоматическая эпилепсия. Наследственная предрасположенность тоже играет роль в развитии заболевания, но чаще всего оно провоцируется внешними факторами. При их отсутствии человек никогда не испытает эпилептического припадка и не столкнется с его последствиями.
- Эпилептиформный синдром. Возникновение судорожного эпилептического приступа в результате резкого воздействия извне.
- Височная эпилепсия. Наиболее часто встречаемая форма недуга, характеризующаяся локализацией патологического очага в височном участке головного мозга.
Зачастую врачи не могут точно определить, какое из вышеперечисленных состояний наблюдаются у пациента. Поэтому при осмотре обсуждают механизмы развития эпилепсии, чтобы определить, какие они могут иметь последствия для мозга.
Причины возникновения эпилепсии во сне
До настоящего времени окончательные причины возникновения ночных приступов эпилепсии до конца не изучены. Среди основных провоцирующих факторов выделяют:
- недостаточное поступление кислорода к головному мозгу;
- родовая травма в анамнезе;
- опухолевые образования головного мозга;
- инфекционно-воспалительные заболевания;
- нарушение внутриутробного развития;
- черепно-мозговые травмы в анамнезе.
Пациентам, страдающим от ночной эпилепсии, рекомендуется не сокращать продолжительность сна. Это может спровоцировать обострение болезни. В Юсуповской больнице врачи уделяют особое внимание причинам развития приступов. Подобным образом удается воздействовать на этиологический фактор и проводить более эффективное лечение.
Первые признаки
Эпилепсия имеет три клинических периода течения судорожных расстройств:
- иктальный — период приступа;
- постиктальный — сам припадок, при котором присутствуют или отсутствуют неврологические отклонения;
- интериктальный — период межприступный.
В картине заболевания принято выделять основные виды аур, которые предваряют сложные парциальные отклонения, а именно: вегетативная, моторная, психическая, речевая и сенсорная. Первые признаки:
- сильная тошнота;
- слабость;
- головокружение;
- потемнение в глазах;
- шум в ушах;
- онемение языка, части лица, губ;
- чувство комка в горле или сдавливания грудины.
Причины возникновения у взрослых такого отклонения связывают с локализацией эпилептического очага в коре головного мозга.
Часто диагностируется заболевание, которое было спровоцировано влиянием спиртных напитков на нервную систему человека. Это алкогольная эпилепсия, ее симптомы: потеря сознания, бледность лица, галлюцинации, может появиться пена изо рта и рвота. Сознание к человеку возвращается медленно, заканчивается такое состояние крепким сном.
Классификация
Психоневрологическое заболевание принято делить по типу приступа, с учетом этиологического фактора.
- Локальные пароксизмы, сюда стоит отнести фокальные, локализационные и парциальные формы. Они бывают идиопатическими (роландическая), симптоматическими и криптогенными.
- Генерализованные, в эту группу попадают: идиопатические формы (детская абсансная) и симптоматические (миоклонический тип, синдром Уэнста и Леннокса-Гасто).
- Эпилепсии недетерминированного типа (судорожные состояния у новорожденных, синдром Ландау-Клеффнера). В этой группе встречаются как локальные, так и генерализованные патологии.
Если после комплексного обследования в клинике не была выявлена конкретная причина возникновения пароксизмов, то болезнь относится к идиопатическому типу и является наследственной. Симптоматическая разновидность фиксируется при структурных изменениях в области мозга.
Основные симптомы эпилепсии
Эпилепсия может проявляться по-разному, все будет зависеть от места локализации пароксизмального очага, причины его возникновения и типа выражения.
При парциальных приступах могут диагностироваться нарушения вегетативного, сенсорного, моторного и психического плана:
- моторные припадки, их симптомы: подергивание, судорожное состояние, вращение туловища, запрокидывание головы, проблемы с речью;
- сенсорные пароксизмы: ползание мурашек, покалывание и онемение отдельных частей тела, во рту появляется неприятный привкус, отмечаются «звездочки в глазах», сужение поля зрения;
- вегетативные расстройства влияют на окрас кожных покровов, вызывая бледность или покраснения, у человека ускоряется пульс, повышается или снижается артериальное давление, изменяется зрачок;
- психические сбои провоцируют появление чувства страха, изменений в речи, наплыв посторонних мыслей, нарушается восприятие реальности.
Это что касается простого парциального состояния, при нем пациент не теряет сознания. При сложном происходит нарушение сознания, и человек не помнит того промежутка времени, когда он был не в себе. Такой эпилептический припадок может переходить в генерализованный с тонико-клоническими проявлениями.
Идиопатическая разновидность является наследственной и имеет несколько форм:
- детская абсансная — встречается у детей от 4 до 10 лет, ее признаки: кратковременное отключение сознания, повторяющиеся неоднократно за день;
- юношеская абсансная — может протекать без судорог или с ними, провоцирующим фактором является высокая температура, такое состояние случается однократно раз в 3 дня;
- ювенильная миоклоническая болезнь — отчетливо заметны подергивания мышц различной степени выраженности.
При симптоматической эпилепсии у взрослых на начальной стадии могут появляться такие симптомы: судороги в конечностях или на лице, теряется контроль над своими действиями, снижаются умственные способности, нарушается память. В тяжелых случаях диагностируется олигофрения (у детей).
Эпилепсия новорожденных: симптомы
Основные признаки пароксизмов у младенцев связаны с причиной возникновения: врожденная склонность или родовая травма. Можно выделить основные симптомы:
- бессудорожные сокращения мышц;
- откидывание головы назад;
- безучастный взгляд, не реагирующий на внешние раздражители;
- судорожные проявления;
- плохой сон и беспокойность.
Очень важно постоянно контролировать ухудшение состояния ребенка, и не допустить остановки дыхания. Если клиническая картина осложняется тяжелым состоянием, следует вызвать скорую помощь и пройти повторное обследование.
Височная эпилепсия: симптомы
При этой форме болезни, эпилептическая активность определяется в височной доле головного мозга. Клиническая картина зависит от этиологических факторов. Височная эпилепсия может наблюдаться в разном возрасте и проявляться простыми, сложными парциальными и вторично-генерализованными расстройствами. Характер приступов в 50% случаев — смешанный. Симптомы:
- сознание сохраняется или нет;
- голова и глаза разворачиваются в сторону очаговой зоны;
- фиксированное положение кисти или стопы;
- вкусовые и обонятельные пароксизмы;
- вестибулярная атаксия.
Пациенты жалуются на сдавливание в области сердца, боли в животе, тошноту, изжогу, ком в горле или удушье. Состояние может сопровождаться аритмией, гипергидрозом, ознобом, жаром и бледностью. При медиобазальной височной патологии наблюдаются психические сбои с дереализацией и деперсонализацией.
Эпилепсия у детей: симптомы
Эпилепсия у детей определяется типом расстройств. Всегда существуют предшественники, сигнализирующие о начале развития приступа: повышается уровень страха, усиливается головная боль, появляется резкость и раздражительность.
У ребенка может наблюдаться аура: психическая, обонятельная, вкусовая, зрительная, слуховая и соматосенсорная.
При большом припадке ребенок резко теряет сознание со стоном или вскриком, у него:
- напрягаются мышцы;
- сжимается челюсть;
- запрокидывается голова;
- расширяются зрачки;
- наблюдается апноэ;
- цианоз лица;
- ноги вытягиваются, а руки сгибаются в локтях.
При тонически-клонических судорогах может происходить непроизвольное мочеиспускание, прикусывание языка. У ребенка выделяется пена изо рта и присутствует шумное дыхание.
Абсансная эпилепсия: симптомы
Эпилепсия абсансного типа относится к доброкачественной разновидности, у пациента наблюдаются приступы с потерей сознания, но без судорожного синдрома. Широкое распространение патология получила у дошкольников и детей школьного возраста. Во время припадка ребенок застывает и не реагирует на окружение, длится это состояние не более 15 секунд (повторяться может до 100 раз в сутки), не сразу бывает замечено родителями.
Основные причины возникновения у взрослых связаны с отсутствием адекватной терапии в детстве. Пароксизмы длятся менее 15 секунд.
Роландическая эпилепсия: симптомы
Клинические признаки выражены простыми парциальными отклонениями, которые наблюдаются чаще ночью во время сна. Пациент не утрачивает сознания. Сначала ощущается сенсорная аура с пощипыванием или покалыванием, онемением одной стороны лица, руки, в области губ, десен или языка. После этого появляются моторные сбои с тоническими или клоническими признаками.
Причины возникновения такой болезни связывают с наследственным фактором или с нарушениями созревания коры головного мозга.
Миокланическая эпилепсия: симптомы
Этому состоянию свойственно хаотическое подергивание мышечных групп, они занимают непродолжительное время, синхронность отсутствует. Припадки появляются внезапно, часто после пробуждения утром.
Такой приступ эпилепсии имеет причины возникновения, связанные с дегенеративными изменениями в мозжечке, в коре головного мозга или во внутренних органах. Провоцирующим фактором выступают наследственные патологии и болезни, связанные с обменными процессами в организме человека.
Посттравматическая эпилепсия: симптомы
Посттравматическая разновидность недуга чаще диагностируется у детей, чем у взрослых. Для нее характерным является присутствие парциальных судорожных расстройств. Они имеют простое течение или тяжелое.
Этот эпилептический припадок возникает под воздействием следующей причины: повреждения головного мозга, что связано с внешней травмой или с внутренними аномальными процессами, вызванные инфекционными, вирусными или бактериальными поражениями.
Алкогольная эпилепсия: симптомы
Подобное осложнение появляется из-за пагубного воздействия алкогольных токсинов на нервную систему. Синдром может начать развиваться после первого приема спирта, либо иметь хронический характер, когда расстройства появляются в трезвом состоянии.
Болезнь осложняется: слабоумием, провалами в памяти, психозами, параличом, шизофренией, белой горячкой и галлюцинациями.
Алкогольная эпилепсия симптомы перед приступом:
- повышается нервозность;
- появляются необоснованные вспышки ярости;
- отмечается бессвязность речи.
После этого человек теряет сознание, у него белеют кожные покровы на лице, синеют губы и треугольник в области рта, появляются пароксизмы, закатываются глаза, выделяется пена изо рта, их движения становятся бесконтрольными и хаотичными.
Мнение эксперта
Автор: Ольга Владимировна Бойко
Врач-невролог, доктор медицинских наук
Согласно мировым статистическим данным, эпилепсия входит в число распространенных и опасных неврологических заболеваний. Доля общего населения, страдающего от болезни, составляет 4-10 человек на 1000. С каждым годом количество больных, впервые столкнувшихся с судорожными припадками, растет. Многообразие форм эпилепсии затрудняет диагностику. Поэтому врачи настоятельно рекомендуют обращаться за медицинской помощью при появлении первых патологических симптомов.
Одной из разновидностей эпилепсии является форма без приступов. В Юсуповской больнице опытные неврологи и эпилептологи занимаются диагностикой и лечением любых видов этого неврологического заболевания. Для постановки диагноза применяются КТ, МРТ, ЭЭГ. На основании полученных данных разрабатывается план лечения, персональный для каждого пациента. Такой подход используется в каждом отделении Юсуповской больницы. Благодаря этому пациенты клиники достигают положительных результатов лечения за минимальное количество времени. В основе терапии эпилепсии — современные препараты, которые отвечают европейским стандартам качества и безопасности.
Бессудорожная эпилепсия: симптомы
Диагностируется состояние тяжело, симптомы у взрослых могут проявляться: снижением когнитивных функций, амнезией, психической замедленностью, автоматическими бесконтрольными движениями.
Эпилепсия — болезнь внезапная и непредсказуемая. Возрастная группа очень разнообразна, но в большинстве случаев первые симптомы возникают еще в раннем детстве. Судорожные припадки являются основными проявлениями данного заболевания. Но признаком болезни выступают любые состояния, связанные с нарушениями работы головного мозга.
Существуют типы эпилепсии, которые протекают без судорог. Кроме того, эпилептические приступы также классифицируют по форме, интенсивности и длительности. Есть два основных типа приступов:
- генерализованные;
- очаговые.
Когда приступы возникают, то состояние больного может варьироваться от судорог до кратковременной потери сознания. Трудно поверить, но иногда эпилепсия может быть незаметна не только окружающим, но и самому больному. Иногда ее проявления вообще не связывают с болезнью, поэтому некоторые формы эпилепсии трудно диагностировать. Приступы болезни проявляются в виде:
- нарушения зрительного восприятия;
- кратковременного нарушения памяти;
- ощущения страха;
- навязчивых мыслей и др.
При этом припадки не сопровождаются потерей сознания и судорогами. Эпилепсия без судорог и потери сознания также может быть результатом правильного лечения. Более 60% больных могут жить почти без приступов. Развитие технологий в области медицины, постоянные исследования и разработка новых препаратов позволили многим больным вести полноценную жизнь. В мире наблюдается положительная тенденция в отношении эпилепсии не только со стороны больных, но и общества в целом.
Симптомы ночных приступов эпилепсии
Среди основных патологических признаков ночной эпилепсии выделяют:
- судороги, которые могут беспокоить и в дневное время;
- тошноту, возможную рвоту;
- нарушение пищеварения;
- выраженные головные боли;
- резкие пробуждения;
- воспроизведение несвойственных звуков в период сна;
- перекос лица.
Продолжительность припадков различна. В среднем судороги длятся в течение 2-5 минут. Чаще всего пациенты не помнят о случившемся ночью. В редких случаях больные в состоянии описать испытываемые ощущения. Среди других симптомов ночной эпилепсии выделяют:
- мышечная боль;
- синяки и ссадины на теле, о происхождении которых пациенты не помнят;
- непроизвольное мочеиспускание во время припадков;
- прикус языка;
- следы крови на подушке после пробуждения.
При появлении вышеперечисленных симптомов рекомендуется обратиться к врачу для прохождения обследования.
Классификация приступов эпилепсии во сне
Эпилепсия во сне классифицируется на следующие виды приступов:
- Фронтальная. Характеризуются дистоническими симптомами, сложной двигательной активностью, совершением вращательных движений. В редких случаях сопровождаются голосовыми проявлениями.
- Затылочные. Для данного вида эпилепсии во сне характерны нарушение зрения, рвота и сильные головные боли.
- Темпоральные. Сопровождаются сложными двигательными проявлениями.
К ночной эпилепсии можно отнести следующие состояния:
- Лунатизм. Симптомы болезни известны многим. Лунатизм сопровождается хождением во сне, ночным энурезом, кошмарами. Чаще всего встречается в детском возрасте. В редких случаях лунатизмом страдают на протяжении всей жизни. Характерным признаком заболевания считается агрессивное поведение после пробуждения. Пациенты не помнят о событиях, которые происходили во время приступа.
- Парасомния. Данное состояние характеризуется подергиванием нижних конечностей при засыпании, а также временным обездвиживанием во время пробуждения.
- Ночной энурез. Классифицируется отдельно при отсутствии других патологических симптомов. Чаще всего страдают мальчики в возрасте до 14 лет.
Нарушение обмена веществ при эпилепсии
Врождённые нарушения метаболизма встречаются достаточно редко. Их не рассматривают как основную причину развития эпилепсии. Приступы часто являются сигналом о нарушении обмена веществ. В некоторых случаях помогает лечение диетой или пищевыми добавками. Для того чтобы определить диагноз, нужно принимать во внимание другие признаки и синдромы, назначать дополнительные обследования.
Диагностика эпилепсии
Когда вы сталкиваетесь с таким заболеванием, как эпилепсия, очень важно быть уверенным в правильности поставленного диагноза. Дело в том, что прием препаратов имеет ряд побочных эффектов, которые могут провоцировать возникновение других опасных болезней. И если у вас эпилепсия без приступов, которую трудно диагностировать, какой симптом может стать поводом записаться на прием к врачу? Обратите внимание на непривычное самочувствие, которое участилось в последнее время. Не нужно списывать это на простую усталость и стресс. Показаниями к проведению диагностики являются:
- расфокусированный взгляд;
- потеря концентрации внимания;
- боли в голове и в животе;
- быстрая утомляемость;
- нервозность;
- двигательные нарушения;
- возбужденность;
- неадекватные действия;
- навязчивое состояние и мысли;
- кратковременная потеря памяти.
Специалист, к которому вам следует обратиться — это эпилептолог. Но чтобы подобрать максимально эффективное лечение, врач может направить вас на консультацию к неврологу, психиатру и нейрохирургу. Первый осмотр у врача — это важный этап в диагностике эпилепсии.
Методы диагностики эпилепсии у взрослых и детей отличаются. При назначении ряда анализов и исследований врач учитывает индивидуальные особенности пациентов. Но к основным методам диагностики эпилепсии без судорог относятся:
- анализ крови;
- электроэнцефалография (ЭЭГ);
- компьютерная томография (КТ) и/или магнитно-резонансная томография (МРТ).
Данные методы позволяют врачу выявить причину эпилепсии, а также определить тип приступа. Процедуры, которые следует пройти пациенту, являются абсолютно безболезненными и дают точную картину состояния его здоровья. Постановка диагноза эпилепсии необходим для назначения эффективной терапии. Это может занять некоторое время, поскольку симптомы эпилепсии очень разнообразны и зачастую легко спутать её с другими заболеваниями.
Диагностика эпилепсии во сне
Эпилепсия во сне требует комплексного подхода. Для выявления заболевания используются различные методы инструментальной диагностики. На первом приеме у врача необходимо определить следующие показатели:
- время появления первого припадка;
- были ли подобные случаи ранее;
- предполагаемые причины возникновения симптомов;
- сопутствующие жалобы и заболевания;
- наличие черепно-мозговой травмы в анамнезе.
Уточнение вышеперечисленных факторов позволяет провести дифференциальную диагностику эпилепсии во сне с другими заболеваниями. Кроме этого, с целью исследования используются следующие методы:
- МРТ. Томография головного мозга позволяет установить локализацию патологических очагов. Считается наиболее эффективным методом диагностики.
- ЭЭГ. Проводится в ночное время. Регистрирует электрическую активность головного мозга. Позволяет установить отклонения от нормы.
- Проба депривации дневного и ночного сна. Для этого используют следующие раздражители:
- включение-выключение света;
- громкий звук;
- глубокое дыхание;
- световые вспышки.
Эпилепсия во сне легче диагностируется у детей. Ночные приступы становятся заметны родителям. Со взрослыми обследование проходит значительно труднее.
Последствия и осложнения эпилепсии
При отсутствии лечения эпилепсия постоянно прогрессирует. В первую очередь это выражается в учащенности припадков. И если на начальных этапах они возникали раз в несколько месяцев, то при отсутствии лечения человек может переживать их и несколько раз в неделю. Последствием каждого случая судорожного припадка является разрушение нервных волокон, что в конечном итоге может привести к отеку головного мозга.
Для того чтобы более точно ответить на вопрос, чем опасны приступы эпилепсии, необходимо исходить из:
- типа заболевания;
- возраста пациента;
- степени поражения головного мозга;
- наличия симптоматики, характерной для эпилепсии;
- продолжительности эпилептического приступа;
- своевременности лечения;
- качества назначенной терапии.
Эпилепсия у детей препятствует их нормальному физическому и умственному развитию. Последствия эпилепсии у взрослых достаточно обширны.
Травмы после приступов эпилепсии
Во время судорожного припадка пациент утрачивает контроль над своим телом. В таком состоянии риск получить серьезную травму значительно увеличен. Если человек теряет сознание, то при падении может произойти:
- черепно-мозговая травма;
- перелом конечностей;
- ушибы различной степени тяжести.
Эпилептический приступ случается вне зависимости от того, где человек находится и что делает. Он может застигнуть врасплох на работе, на отдыхе, в транспорте и т.д.
Может ли нарушение обмена веществ спровоцировать эпилепсию
В современной медицине существует около 50 форм эпилепсии. Формы болезни могут существенно отличаться друг от друга, иметь разные причины возникновения и различные проявления.
Причинами могут быть:
- инфекционные болезни женщины при беременности, такие как краснуха, токсоплазмоз, цитомегалия и другие;
- кислородное голодание во время родов;
- черепно-мозговые травмы;
- воспаление мозга или мозговых оболочек.
Следующую группу составляет процессуальная эпилепсия. Здесь подразумевается эпилептическая болезнь, главной причиной которой выступает опухоль головного мозга, нарушение мозгового кровообращения. Также нарушение обмена веществ может спровоцировать эпилепсию.
К последней группе относят все виды и формы болезни, чьи причины установить не представляется возможным. Эта группа эпилепсии называется криптогенной.
Эпилептический статус
Состояние, при котором судорожные припадки следуют один за другим и в их промежутках больной не приходит в сознание, называется эпилептическим статусом. Является осложнением эпилепсии, которую вовремя не подвергли лечению.
Эпилептический статус имеет три фазы:
- Тоническая. Длится в течение 30 секунд. Во время этой фазы больной теряет сознание, его лицо бледнеет, дыхание замедляется и останавливается. Конечности пациента напряжены и вытянуты, грудная клетка замирает на вдохе.
- Судорожная. В течение 10-12 минут у больного подрагивают руки, ноги и язык. Он может прикусить язык и щеку. Нередко выделяется пена изо рта. В таком состоянии также возможно непроизвольное мочеиспускание иди дефекация.
- Коматозная фаза. Пациент не приходит в сознание, его зрачки расширены, а мышцы расслаблены. Состояние имеет черты, схожие с глубоким сном. Может длиться часами и даже сутками.
Лечение эпилепсии
Вся терапия направлена на устранение причины эпилепсии у взрослых мужчин или женщин, а именно:
- выявление очага поражения;
- подбор медикаментозных препаратов;
- стабилизацию состояния больного;
- прекращение пароксизмальной активности.
Прежде чем назначить лечение, пациент обязан пройти комплексное обследование, сделать ЭЭГ, МРТ или КТ головы, получить консультацию у невролога и эпилептолога.
Основополагающим принципом является монотерапия, когда любой препарат назначают с минимальной дозировкой, которая постепенно увеличивается вплоть до прекращения пароксизмальной активности. К ним относят:
- противосудорожные средства;
- ноотропные препараты;
- витаминные комплексы;
- фолиевая кислота;
- транквилизаторы.
Если причина возникновения заболевания связана с травмой или опухолью, то применяется хирургическое вмешательство, направленное на устранение проблемы.
Лечение ночной эпилепсии
Для устранения ночных приступов эпилепсии используются лекарственные препараты. Среди назначаемых фармакологических групп выделяют:
- Противосудорожные. Медикаменты воздействуют на очаг эпилепсии. Подобным образом подавляется судорожный синдром.
- Психотропные. Снижают выраженность возбуждения, воздействуя на активность нервной системы.
- Ноотропы. Стабилизируют мозговую деятельность, улучшают мозговое кровообращение.
- Нейротропные. Препятствуют передаче импульсов, исходящих от очага возбуждения.
Успешность проводимого лечения зависит от многих факторов. Врачи советуют следовать следующим рекомендациям, которые разработаны для снижения риска рецидива приступов:
- исключить из рациона кофеинсодержащие напитки;
- отходить ко сну примерно в одно и тоже время;
- соблюдать режим сон-бодрствование;
- при появлении сонливости в дневное время обратиться к врачу.
Правильно оказанная помощь при эпилептическом припадке, который возник в ночное время, может снизить риск развития травм и других осложнений. Она заключается в следующем:
- постараться не допустить падения больного и вовремя подхватить его;
- положить под голову подушку;
- облегчить дыхание, обеспечить приток свежего воздуха;
- аккуратно перевернуть голову больного на бок, чтобы минимизировать риск заброса собственной слюны или рвотных масс;
- не сдерживать приступы, это может привести к травмам;
- при наличии открытого рта вложить в него платок или ткань, чтобы больной не прикусил язык;
- не размыкать рот насильно;
- при остановке дыхания на продолжительное время необходимо проводить реанимационные мероприятия.
Во время приступа возможно непроизвольное мочеиспускание или дефекация. Не стоит этого бояться. Данные симптомы считаются вариантом нормы. Чаще всего больные не помнят о случаях ночной эпилепсии. Несвоевременно оказанная помощь может привести к развитию следующих осложнений:
- травмы;
- гипоксия;
- болевой синдром в мышцах;
- снижение защитных функций организма;
- хронический недосып;
- кошмары.
Сколько живут люди с эпилепсией
Учёные современной медицины проводили ряд исследований по уровню и срокам жизни людей больных эпилепсией. Как показывает статистика исследований, большинство смертей эпилептиков – это суициды и несчастные случаи.
При этом средний возраст погибших составлял всего 35 лет. Шестая часть из исследуемой группы погибла в результате несчастных случаев. Четверть из них страдала психическими расстройствами. Такие закономерности не наблюдаются среди родственников эпилептиков и обычных людей.
Как жить с эпилепсией? Простые правила
Людям, страдающим эпилепсией, важно знать, что этот недуг не является неизлечимым. При правильно выбранном курсе лечения эпилептические приступы постепенно начнут уменьшаться и, таким образом, не будут вносить много корректив в размеренную жизнь человека. В ходе лечения для поддержания комфортной и полноценной жизни в обществе специалисты рекомендуют придерживаться следующих правил:
- регулярно посещать лечащего врача. Для того чтобы контролировать болезнь и, в случае необходимости, оказания своевременной помощи пациенту, врач должен быть всегда осведомлён о том, как протекает болезнь пациента;
- бесперебойный приём лекарственных средств. Важно всегда следовать инструкции врача и ни в коем случае не пропускать и своевольно не отменять приём противосудорожных средств;
- физические нагрузки и прогулки под солнцем стоит ограничивать;
- важно соблюдать режим дня и иметь качественный и достаточный сон;
- нельзя водить транспортные средства, так как неизвестно, когда именно может случиться следующий приступ. Если в течение двух и более лет не было ни одного приступа, лечащий врач может рассмотреть запрос о вождении автомобиля;
- без присмотра не стоит посещать бассейны и водоёмы, плавать в открытом море. Также стоит ограничиться принятием душа, а от ванны отказаться;
- не следует принимать алкоголь, наркотики, а также курить сигареты. Такие вредные привычки могут спровоцировать новые приступы;
- следует избегать громких и ярких мероприятий, таких как концерты, дискотеки. Также не рекомендуются видеоигры;
- нужно отказаться от ночных дежурств и чередовать фазы работы и отдыха;
- желательно поставить в известность коллег о диагнозе эпилепсия. Они должны знать, как оказать помощь, если случится приступ.
Передается ли эпилепсия по наследству
Эпилепсия является хроническим неврологическим заболеванием, вызывающим у больных приступы различной интенсивности. При эпилепсии нарушаются когнитивные, чувственные, вегетативные функции. Вопрос, эпилепсия — наследственное ли это заболевание, актуален для семейных пар, планирующих беременность, а также для людей, у которых диагностировано данное заболевание.
В зависимости от причин развития, выделяют следующие типы эпилепсии:
- cимптоматическая, или приобретенная форма, связана с заболеваниями сердечно-сосудистой, нервной систем, различными травмами;
- bдиопатическая, или генуинная, имеет первичное происхождение, которое обусловлено генетическими нарушениями. В данном случае эпилепсия передается по наследству;
- rриптогенная форма характеризуется неустановленными причинами.
Генуинная эпилепсия может передаваться по доминантному или рецессивному признаку. Примером наследования по доминантному признаку является роландическая эпилепсия.
Генетическое исследование позволяет определить, передается ли эпилепсия по наследству от отца или матери. Основными показаниями к данной процедуре являются:
- отягощенная наследственность;
- подозрение на моногенную эпилепсию;
- сочетание эпилепсии с психическими расстройствами, врожденными пороками и другими патологиями;
- исключение из нескольких типов генетических эпилепсий.
Клиника неврологии Юсуповской больницы оснащена высокоточным европейским оборудованием, которое позволяет сокращать время обработки результатов, и повышает их достоверность.
Дают ли группу инвалидности при эпилепсии
В случае наличия факторов ограничения жизнедеятельности больному при эпилепсии дают инвалидность. Инвалидность при эпилепсии у взрослых подтверждается при наличии следующих факторов:
- одним из таких факторов является наличие эпилептических припадков. Частое повторение эпилептических приступов приводит к ограничению жизнедеятельности больного, приступ может начаться в любое время и в любом месте – в транспорте, на работе, во время движения по улице. В результате качество жизни больного снижается – он вынужден постоянно принимать препараты от эпилепсии, которые обладают побочными эффектами и имеют довольно высокую стоимость, постоянно наблюдаться у невропатолога, проходить осмотр у психиатра через определенный период времени, периодически проходить полное обследование;
- эпилепсия может сопровождаться изменением характера, личностных качеств больного в худшую сторону, появлением поведенческих нарушений. Изменение личности, связанное с психическими нарушениями, также относится к факторам ограничения жизнедеятельности больного, служит основанием для оформления инвалидности по эпилепсии;
- эпилепсия может сопровождаться параличом, парезом, другими двигательными нарушениями, которые значительно ограничивают жизнедеятельность больного;
- эпилепсия может сочетаться с нарушением зрения и слуха, что также является фактором ограничения жизнедеятельности.
Нередко врачу задают вопрос: «Дают ли инвалидность при симптоматической фокальной эпилепсии? Можно ли получить ребенку инвалидность при криптогенной эпилепсии?» Такие вопросы решает медико-социальная экспертиза.
Дают ли инвалидность детям при эпилепсии
Инвалидность при эпилепсии у детей наступает при задержке моторного и речевого развития, частых приступах, при наличии других факторов. Инвалидность ребенку оформляется при задержке моторного развития на три возрастных периода.
Также оформляется инвалидность при сопутствующем нарушении слуха и зрения, формах эпилепсии с нарушением двигательной активности, психическими расстройствами. Детям не оформляют группы инвалидности, а присваивают категорию – инвалид с детства. Когда ребенок становится совершеннолетним, он проходит оформление инвалидности по схеме взрослых больных эпилепсией и ему оформляется определенная группа инвалидности.
Группы инвалидности при эпилепсии
Если у пациента обнаружена эпилепсия, его могут послать на МСЭ при наличие определенных факторов:
- пациент создает опасные условия на рабочем месте;
- у больного развиваются осложнения при приеме противоэпилептических препаратов, есть осложнения основного заболевания – эпилепсии;
- для экспертной оценки на МСЭ направляют ребенка с задержкой развития и эпилепсией;
- больной направляется на МСЭ при отсутствии положительной динамики после хирургического лечения.
Группа инвалидности при эпилепсии будет зависеть от тяжести состояния больного. Первая группа инвалидности оформляется при тяжелых нарушениях психики, неврологических нарушениях, утере навыков, в том числе самообслуживания, при выраженных интеллектуально-мнестических нарушениях. Частота и выраженность приступов может быть различной.
Вторая группа инвалидности при эпилепсии оформляется при следующих состояниях:
- отмечается выраженное нарушение психики, невозможность контролировать свое поведение, полноценно работать, учиться, неспособность к качественному самообслуживанию;
- эпилептические генерализированные приступы происходят от четырех и более раз в месяц;
- психомоторные припадки более одного раза в месяц;
- парциальные припадки более пяти раз в сутки;
- осложнение эпилептического синдрома (повторение приступа при неоконченном первом приступе, не происходит восстановление сознания) наблюдается более раза в два-три месяца;
- выраженные нарушения двигательной функции.
Третья группа инвалидности назначается при следующих состояниях:
- парциальные припадки (не происходит потеря сознания) наблюдаются не реже трех раз в сутки;
- приступы с потерей сознания наблюдаются не менее двух раз в месяц;
- припадки психомоторные наблюдаются раз в два-три месяца;
- осложнение эпилептического синдрома один раз в четыре-шесть месяцев;
- у больного отмечаются умеренно выраженные психические отклонения, изменение личности минимальное;
- наблюдается снижение мышечной силы, умеренное ограничение статодинамических возможностей.