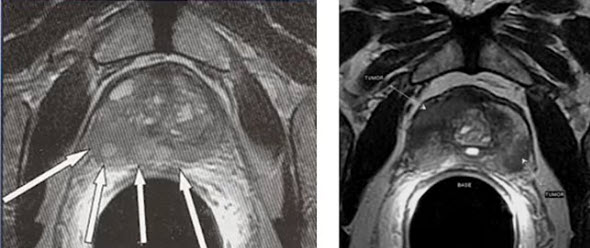
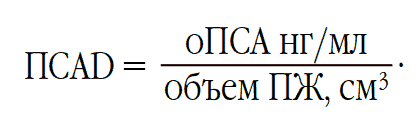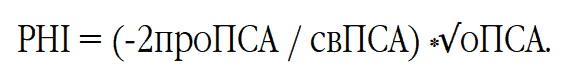Аденома предстательной железы, или простаты (доброкачественная гиперплазия предстательной железы) — это увеличение размеров предстательной железы доброкачественного характера. Аденома возникает из-за разрастания желёз простаты, расположенных около мочеиспускательного канала. Гиперплазия предстательной железы приводит к расстройствам мочеиспускания и острой задержке мочи [1][2][3].
Доброкачественная гиперплазия предстательной железы (ДГПЖ) — это связанное с возрастом прогрессирующее состояние, существенно влияющее на качество жизни пожилых мужчин. ДГПЖ является общим наименованием патологии, которой страдает более половины мужчин в возрасте 60 лет. Следовательно, чем выше продолжительность жизни мужчин, тем чаще встречаются случаи аденомы предстательной железы [1][2][3].
Физиология
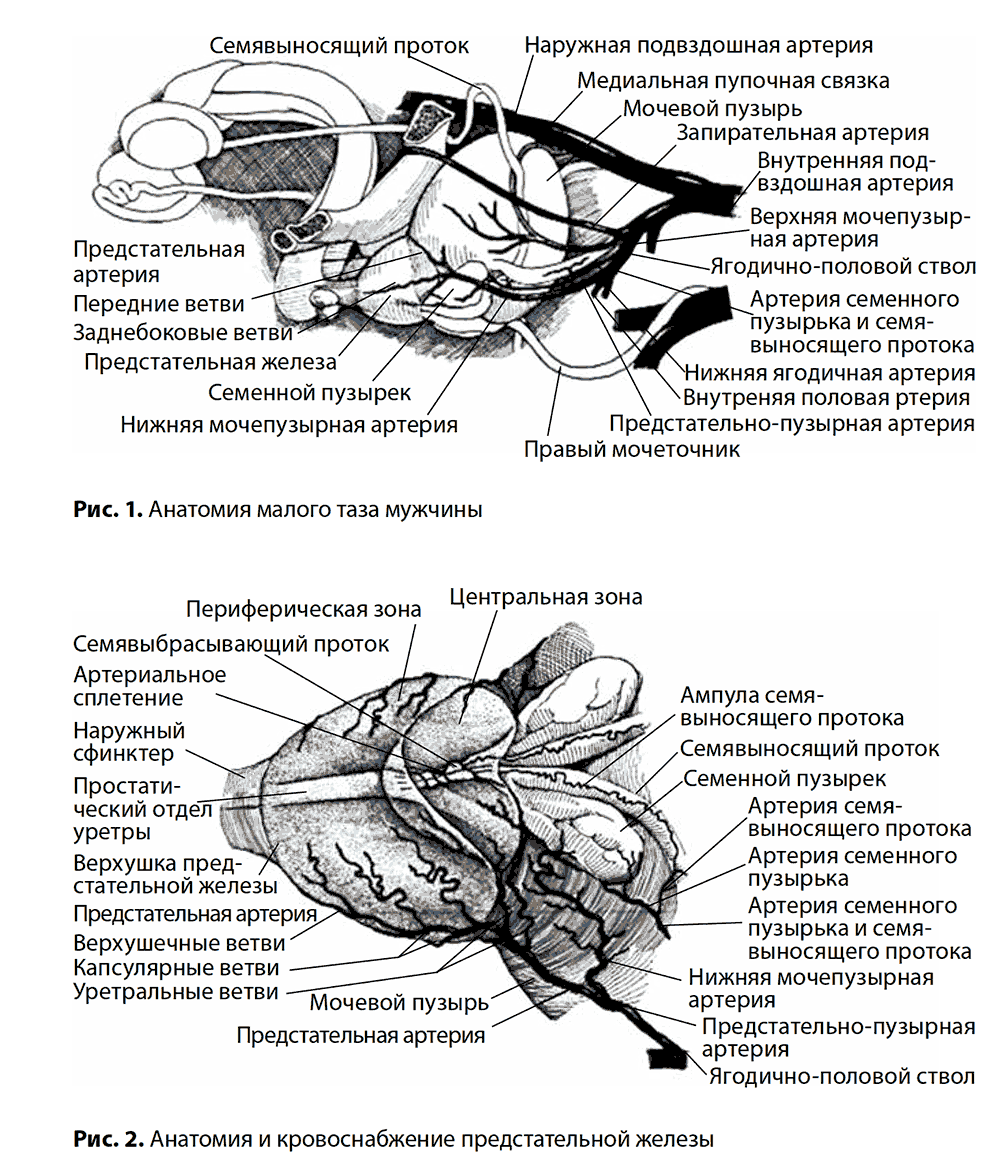
Предстательная железа — это железа, выделяющая комплексный секрет, который состоит из кислой фосфатазы, лимонной кислоты, фибринолизина, простатспецифического антигена и различных белков. Этот секрет выделяется в уретру во время эякуляции и улучшает подвижность сперматозоидов. После полового акта он изменяет pH во влагалище женщины для поддержания жизнеспособности сперматозоидов.
Простата — это единственный внутренний орган человека, продолжающий расти в течение всей жизни человека. Снаружи она покрыта тонкой васкуляризованной капсулой. При увеличении предстательной железы капсула, окружающая её, начинает давить на уретру.
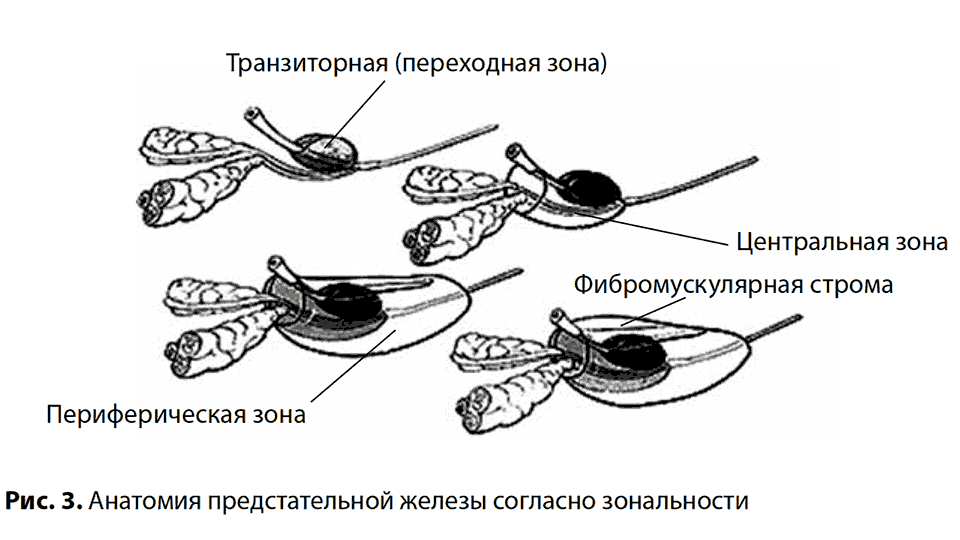
Под воздействием эстрогенов, концентрация которых увеличивается с возрастом, повышается активность специфического фермента — 5-альфа-редуктазы. Под влиянием этого фермента тестостерон тканей предстательной железы превращается в свой метаболит — дегидротестостерон (ДГТ). В свою очередь, ДГТ является активным андрогеном, который усиливает деление клеток предстательной железы. При гиперплазии образуются узлы из парауретральных желёз (желёз, расположенных около мочеиспускательного канала), которые оттесняют ткань простаты к периферии [5][8].
В основе развития ДГПЖ лежат два основных механизма:
- увеличение предстательной железы в размерах с постепенным сужением просвета мочеиспускательного канала;
- повышение тонуса гладкомышечных волокон стромы предстательной железы и задней уретры, что приводит к дополнительному сужению просвета мочеиспускательного канала.
В развитии узловой гиперплазии предстательной железы могут принимать участие все клеточные элементы простаты.
Термин «аденома» известен уже около 100 лет, несмотря на это он не в полной мере отражает суть патологического процесса в предстательной железе. В данном случае уместно говорить о гиперплазии в виде узлов собственной ткани — желёз и стромы (тела) предстательной железы [1][2][3].
В современной международной урологической практике для данной патологии принят термин «доброкачественная гиперплазия парауретральных желёз предстательной железы» — ДГПЖ, который широко используется и в России. [4][5].
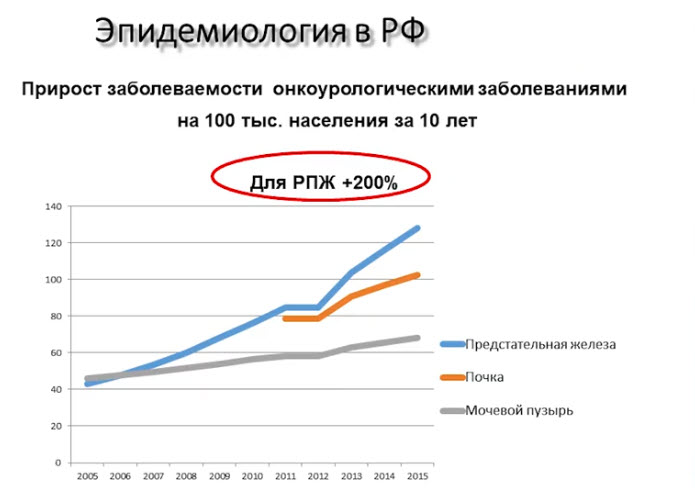
Эпидемиология
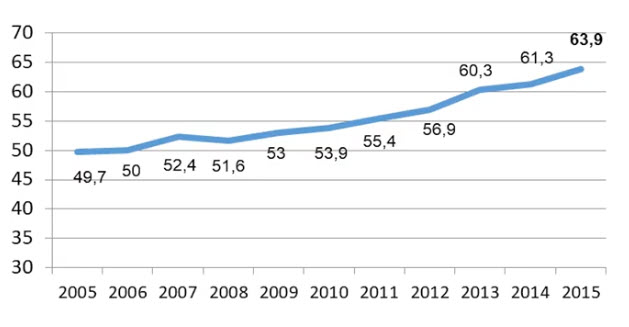
По статистике, практически у каждого третьего мужчины в возрасте старше 50 лет увеличен размер предстательной железы вследствие доброкачественной гиперплазии. К 40 года гистологические признаки гиперплазии простаты имеют 10 % мужчин, а к 80 годам — до 80 %. Известно, что доброкачественная простатическая гиперплазия возникает у трети мужчин старше 60 лет [4][5].
ДГПЖ — основная причина патологических симптомов нижних мочевыводящих путей у мужчин в возрасте 50 лет и старше [4][5].
Гиперплазия предстательной железы реже встречается среди жителей Юго-Восточной Азии (Корея, Япония, Китай, Таиланд, Индия), причём у них преобладает фибромускулярная форма гиперплазии над железистой разновидностью, характерной для «белых» регионов [3].
Факторы риска
К доказанным факторам риска развития ДГПЖ относят возраст и гормональный статус. У мужчин, подвергнутых кастрации до достижения половой зрелости, заболевание не развивается. У пациентов, чьи отцы страдали ДГПЖ, риск раннего развития заболевания выше, чем у остальных [4][5]. Инфекции мочеполовых путей, предстательной железы и семенных пузырьков к ДГПЖ не приводят.
Отличия от рака. Бывает ли злокачественная аденома простаты
Аденома предстательной железы — это доброкачественное увеличение простаты. В отличии от рака предстательной железы, она не содержит раковых клеток и не прорастает в прямую кишку и просвет мочевого пузыря. Мнения о том, что не вылеченная вовремя гиперплазия простаты ведёт к раку, не получили научного подтверждения.
Отличие от простатита
Простатит — это воспалительный процесс ткани предстательной железы, а в развитии гиперплазии предстательной железы ведущая роль принадлежит половым гормонам. Однако при отсутствии адекватного лечения простатит может развиться как осложнение ДГПЖ. Доброкачественная гиперплазия чаще выявляются у пожилых пациентов, простатит отличается тем, что ему подвержены мужчины всех возрастов, однако наиболее часто заболевание возникает у пациентов репродуктивного возраста.
Доброкачественная гиперплазия предстательной железы — одна из самых частых причин возникновения расстройств мочеиспускания у мужчин. Для определения расстройств мочеиспускания используется термин «симптомы со стороны нижних мочевых путей», сокращённо — СНМП. Это собирательное понятие, которое включает нарушения наполнения и опорожнения мочевого пузыря, а также симптомы, возникающие после завершения мочеиспускания [3][4][5][6].
При ДГПЖ у мужчин возникает необходимость просыпаться ночью, чтобы опорожнить мочевой пузырь, и снижается напор струи мочи. Пациенты испытывают чувство неполного опорожнения мочевого пузыря после мочеиспускания [3][4][5][6]. Симптомы аденомы простаты обычно не угрожают жизни пациента, но существенно влияют на её качество.
В то же время увеличение предстательной железы не всегда приводит к развитию клинических проявлений.
К расстройствам мочеиспускания у мужчин с ДГПЖ относят:
- ургентность — появление непреодолимых или несдерживаемых позывов к мочеиспусканию;
- поллакиурия — увеличение количества мочеиспусканий в дневные часы (в норме общее количество мочеиспусканий в сутки ограничивается восьмью);
- малообъёмное мочеиспускание;
- капельное выделение мочи после мочеиспускания;
- ноктурия — мужчина вынужден просыпаться ночью два раза и более для осуществления мочеиспускания;
- различные виды недержания мочи;
- энурез — любое непроизвольное выделение мочи, обычно во время сна;
- ослабление струи мочи;
- прерывистая струя мочи — непроизвольное прерывание струи мочи один раз и более во время мочеиспускания;
- натуживание при мочеиспускании — необходимость напряжения мышц передней брюшной стенки для начала мочеиспускания;
- подкапывание мочи — выделение мочи по каплям в конце мочеиспускания;
- ощущение неполного опорожнения мочевого пузыря [3][4][5][6].
Все перечисленные симптомы аденомы простаты могут длительное время прогрессировать, сохраняться или уменьшаться.
На начальном этапе развития ДГПЖ мочевой пузырь опорожняется не полностью, но на этой стадии отсутствует поражение почек. На поздней стадии у пациентов с ДГПЖ в результате неполного опорожнения мочевого пузыря после мочеиспускания в мочевом пузыре остаётся так называемая «остаточная моча», что может способствовать образованию камней в просвете мочевого пузыря [3][4][5][6].
При увеличении размеров предстательной железы нарушается отток мочи из мочевого пузыря, что приводит к растяжению мочеточников и почечных лоханок, в которых возникает хроническое воспаление — пиелонефрит. Без адекватного лечения эти процессы могут привести к полной обструкции (блокированию) мочевого пузыря, острой задержке мочеиспускания и развитию хронической почечной недостаточности. Эти состояния опасны для жизни пациента [3][4][5][6].
На развитие доброкачественной гиперплазии предстательной железы влияет сочетание множества факторов:
- гормональные;
- генетические, стромально-эпителиальные взаимодействия (взаимодействия клеточных элементов органа);
- факторы роста;
- избыточное накопление крови в простате;
- тканевая гипоксия (снижение уровня кислорода);
- оксидативный стресс;
- хроническое воспаление ткани предстательной железы [3][4][5][6][7]
ДГПЖ возникает в результате дисбаланса между клеточной пролиферацией (ростом) и апоптозом (запрограммированной гибелью клеток) в предстательной железе. Первоначально она проявляется в виде микроскопических скоплений, которые постепенно растут, увеличивая массу как железистой, так и стромальной (основной) ткани предстательной железы. Эта аномальная фаза роста простаты приводит к увеличению тонуса гладкой мускулатуры и размеров железы. Из-за анатомического положения простаты, которая окружает мочеиспускательный канал, этот рост становится основной причиной обструкции уретры у мужчин пожилого возраста [3][4][5][6][7].
В развитии гиперплазии предстательной железы ведущая роль принадлежит половым гормонам. У мужчин в возрасте 40 – 50 лет происходит глубокая перестройка организма: изменяется гормональная регуляция, снижается уровень тестостерона в крови, повышается концентрация эстрадиола. В результате этих процессов повышается общий уровень эстрогенов, что ведёт к активации фибробластов (клеток соединительной ткани), выработке фибропластического фактора роста и разрастанию соединительной ткани в предстательной железе.
Патогенез развития доброкачественной гиперплазии предстательной железы зависит от множества факторов и состоит из следующих этапов:
- Превращение тестостерона под действием фермента 5-альфа-редуктазы в дигидротестостерон приводит к разрастанию эпителия предстательной железы.
- Повышение уровня эстрогенов способствует разрастанию стромы (соединительнотканной основы) предстательной железы.
- Снижение концентрации 5-альфа-андростендиола приводит к увеличению специфических рецепторов предстательной железы, мочевого пузыря и начального отдела уретры. Мускулатура этих органов становится излишне восприимчивой и провоцирует частые мучительные позывы на мочеиспускание. Такие позывы возникают и в ночное время, лишая мужчину сна [3][4][5][6][7].
Помимо всего перечисленного, при заболевании ухудшается кровообращение в предстательной железе, нарастает воспаление и отёк — дополнительный механический фактор, который ухудшает мочеиспускание.
Рост узлов в просвет мочевого пузыря приводит к мучительным симптомам, даже при небольших размерах узлов.
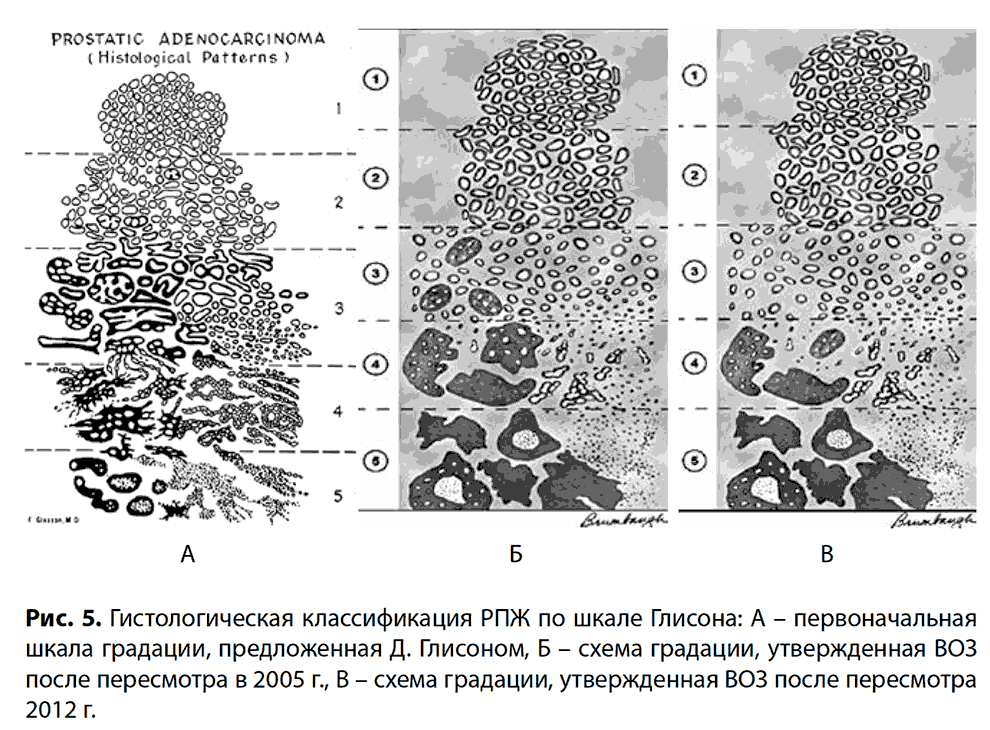
Различают три стадии клинических проявлений при гиперплазии предстательной железы. Критерием является количество мочи, остающейся в мочевом пузыре после мочеиспускания [5][7][8].
- I стадия — остаточная моча до 40 мл.
- II стадия — остаточная моча до 100 мл.
- III стадия — остаточная моча более 1,5 литра. Развивается парадоксальная ишурия — недержание мочи от переполнения, когда через атоничный (без нормального тонуса) наружный сфинктер моча произвольно подтекает из растянутого мочевого пузыря.
В России иногда используется устаревшая классификация Гюйона, согласно которой выделяют три стадии:
- Компенсированная стадия — незначительное нарушение мочеиспускания при отсутствии остаточной мочи.
- Субкомпенсированная стадия — имеется остаточная моча, возникают осложнения болезни.
- Декомпенсированная стадия — развивается парадоксальная ишурия, выраженный уретерогидронефроз (расширение мочеточника и коллекторной системы почки) и хроническая почечная недостаточность [9].
Без адекватного лечения на последних стадиях ДГПЖ резко возрастает риск острой задержки мочи.
Чем опасна аденома простаты
Другие распространённые осложнения, ассоциированные с ДГПЖ:
- хроническая задержка мочеиспускания;
- инфекционно-воспалительные заболевания мочеполовой системы (простатит, эпидидимит, пиелонефрит, уретрит, цистит);
- двусторонний уретрогидронефроз;
- пузырно-мочеточниковый рефлюкс;
- камни мочевыводящих путей;
- хроническая почечная недостаточность [5][7][8].
Инфекционные осложнения на третьей стадии ДГПЖ:
- хронический простатит;
- хронический пиелонефрит в стадии ремиссии с развитием почечной недостаточности;
- хронический цистит и уретрит;
- острый и хронический эпидидимит.
Острая задержка мочеиспускания — наиболее грозное осложнение и неотложное состояние, при котором увеличенная предстательная железа полностью перекрывает просвет мочевыводящих путей.
Без своевременной цистостомии (отвода мочи путём установки трубки в мочевой пузырь через переднюю брюшную стенку) может развиться:
- уремическая кома;
- восходящий пиелонефрит;
- простатит;
- уретрит (воспаление мочеиспускательного канала);
- мочекаменная болезнь;
- гематурия (наличие крови в моче);
- «нейрогенный мочевой пузырь» (неконтролируемое учащённое мочеиспускание);
- «подтекание» мочи;
- нарушения сна;
- эректильная дисфункция;
- расстройства психики [5][7][8].
Обязательный диагностический минимум включает:
- сбор анамнеза;
- заполнение дневника мочеиспускания и международного опросника IPSS и QOL (влияние симптомов на качество жизни);
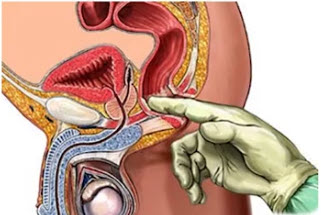
- пальцевое ректальное исследование простаты;
- общий анализ мочи;
- бактериологический посев мочи;
- оценка функционального состояния почек;
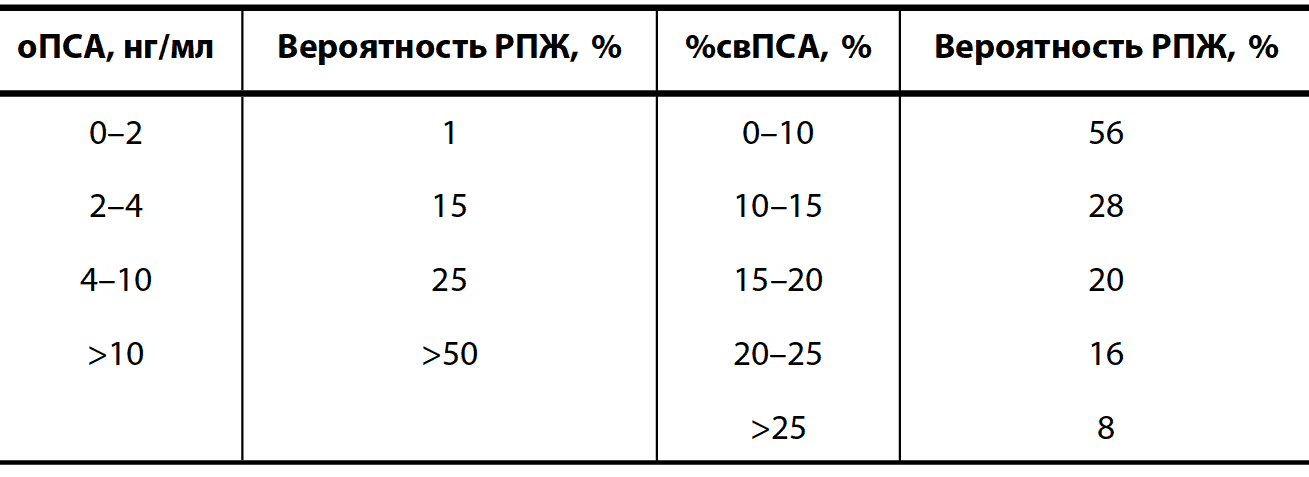
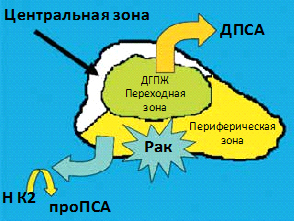
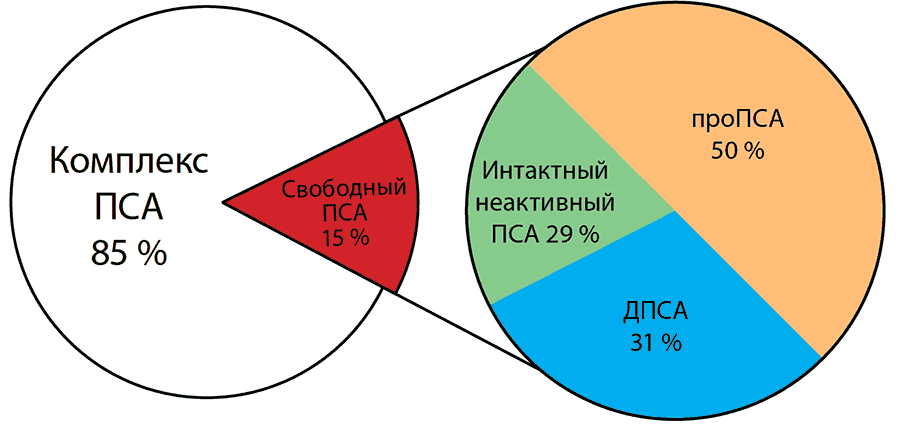
- определение ПСА (простат-специфического антигена);
- выявление сопутствующих заболеваний, влияющих на мочеиспускание — хронических форм простатита, пиелонефрита, почечной недостаточности, эректильной дисфункции, рака предстательной железы, сахарного диабета, опухоли мочевого пузыря и органов малого таза, стриктуры уретры[3][5][7][8].
Сбор анамнеза
Медицинский анамнез — важнейшая часть обследования пациента. При оценке нарушений мочеиспускания, обусловленных ДГПЖ, используют анкету IPSS (International prostatic symptom score, Международная шкала оценки симптомов со стороны предстательной железы). Эту шкалу также дополняют оценкой качества жизни в результате нарушения мочеиспускания [3][5][7][8].
Анкета IPSS представлена в российских, европейских и американских клинических рекомендациях. Уточнению жалоб пациента помогает заполнение дневников мочеиспускания, оценивающих:
- частоту мочеиспусканий;
- их распределение по времени суток;
- объём каждого мочеиспускания;
- общий объём мочи за сутки и его сравнение с объёмом принятой жидкости [3][5][7][8].
Физикальное обследование
Пальцевое ректальное исследование позволяет оценить размеры простаты и выявить очаги, подозрительные на рак предстательной железы.
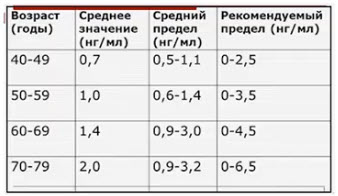
Нормы ПСА при аденоме простаты
Значения общего простат-специфического антигена (ПСА) используются в дифференциальной диагностике ДГПЖ с раком простаты. Также уровень ПСА — это прогностический фактор, который позволяет оценить риск развития доброкачественной гиперплазии. Уровень ПСА может повышаться до 50–100 нг/мл при сопутствующем ДГПЖ остром простатите и отчасти при хроническом бактериальном простатите, сохраняясь на повышенном уровне в течение 6 – 8 недель после исчезновения симптомов заболевания [3][5][7][8].
Оценка мочеиспускания
Простым тестом для оценки мочеиспускания является определение средней скорости потока мочи. Для этого необходим мерный сосуд и секундомер. Начиная мочиться в мерный сосуд, пациент включает секундомер, а, заканчивая, выключает. Разделив объём выделенной мочи на время мочеиспускания, можно получить среднюю скорость потока мочи. Показатель более 8 – 9 мл/с указывает на сохранное мочеиспускание [3][5][7][8].
Урофлоурометрия и ТРУЗИ (трансректальное ультразвуковое исследование)
Урофлоуметрия — исследование, позволяющее оценить максимальную скорость потока мочи. Важным условием достоверности результатов этого метода является то, чтобы пациент испытывает адекватный позыв на мочеиспускание. Он мочится в специальный прибор — урофлоуметр. Значение скорости потока мочи более 15 мл/с указывает на адекватное мочеиспускание [3][5][7][8].
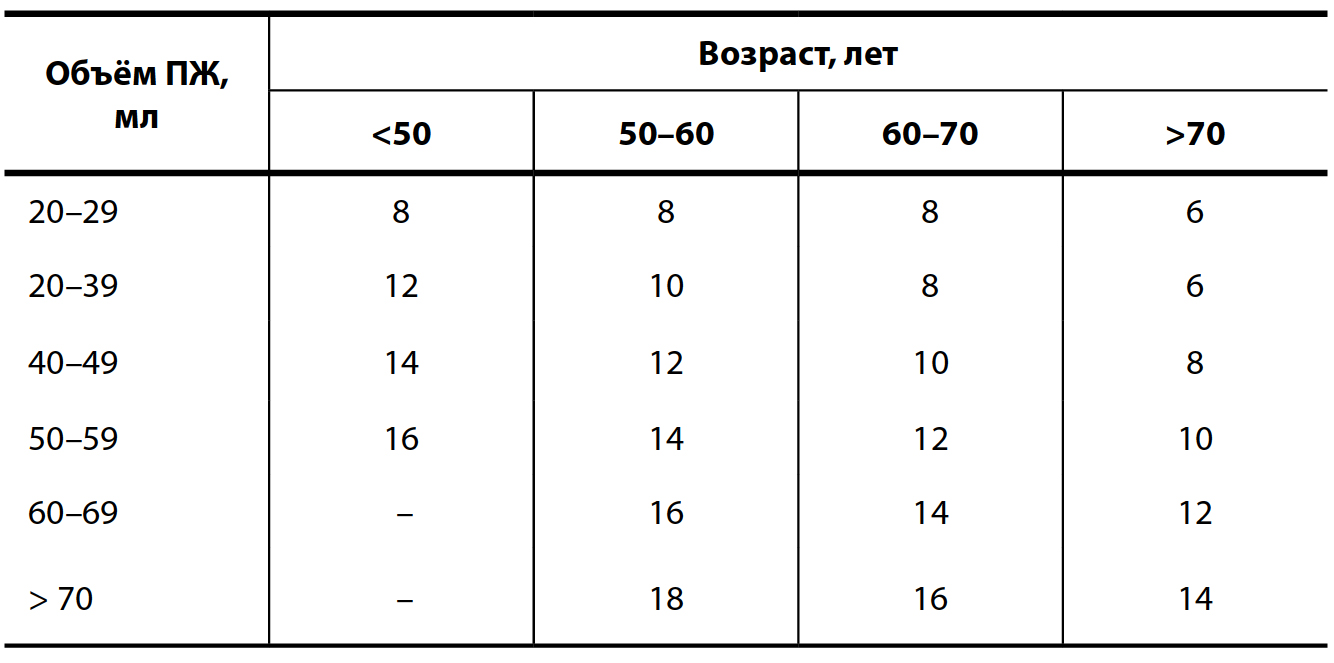
ТРУЗИ выполняется через прямую кишку при помощи ультразвукового оборудования. Процедура проводится при наполненном мочевом пузыре. Объём простаты считается нормальным при размере до 25–30 см3, малым — от 30 до 40 см3, средним — от 40 до 80 см3, более 80 см3 — крупным, превышающий 250 см3 — гигантским [3][5][7][8].
УЗИ органов мочевыводящей системы
Кроме исследования предстательной железы, обязательно выполняется УЗИ почек и мочевого пузыря. Ультразвуковое исследование позволяет выявить такие осложнения ДГПЖ, как камни мочевого пузыря и уретерогидронефроз, а также исключить опухоли паренхимы почек и мочевого пузыря.
Лечение больных с ДГПЖ направлено на улучшение качества их жизни, предотвращение прогрессирования гиперплазии и развития осложнений.
Методы лечения врач подбирает индивидуально с учётом ряда факторов:
- возраста пациента;
- сопутствующей патологии;
- размера, локализации, характера и направления роста узлов;
- объёма предстательной железы;
- наличия и объёма остаточной мочи;
- степени нарушения мочеиспускания;
- частоты ночного мочеиспускания и степени нарушения сна;
- наличия осложнений заболевания [3][5][7][8][9].
После анализа данных, полученных в ходе обследования, врач может выбрать тактику динамического наблюдения, назначить медикаментозную терапию или рекомендовать хирургическое лечение.
Неоперативные способы лечения аденомы простаты
Динамическое наблюдение — это периодические обследования пациента, его информирование и предоставление рекомендаций по образу жизни. К таким рекомендациям относятся:
- ограничить приём жидкостей (например, на ночь);
- cнизить потребление алкоголя и напитков, содержащих кофеин;
- использовать методики расслабления при мочеиспускании и двойное мочеиспускание;
- «поддаивать» уретру во избежание подтекания мочи после мочеиспускания;
- применять методики отвлечения внимания и тренировки мочевого пузыря (при ургентных симптомах);
- при необходимости изменить время приёма препаратов (например, диуретиков).
Оптимальной терапией доброкачественной гиперплазии предстательной железы считается консервативное лечение, которое предотвращает или отодвигает на неопределённый срок оперативное вмешательство.
При выраженных симптомах и очевидном нарушении оттока мочи рекомендовано хирургическое лечение. При умеренно выраженных симптомах нарушенного мочеиспускания предпочтительны нехирургические методы [3][5][7][8][9].
Медикаментозная терапия
При лечении ДГПЖ используется несколько видов лекарственных средств, однако базовую терапию составляют три группы препаратов:
- альфа1-адреноблокаторы;
- ингибиторы 5-альфаредуктазы;
- ингибиторы фосфодиэстеразы 5-го типа (иФДЭ5) [2][3][5][7][8][9].
Учитывая прогрессирующий характер заболевания, медикаментозную терапию ДГПЖ проводят длительно, иногда в течение всей жизни.
Антагонисты альфа-1-адренорецепторов (альфа-1-адреноблокаторы) являются препаратами первой линии и применяются при умеренных и выраженных симптомах. Действие этих лекарств начинается через 48 часов после приёма [2][3][5][7][8][9].
В настоящее время в клинической практике используются пять препаратов данной группы:
- альфузозин;
- доксазозин;
- силодозин;
- тамсулозин;
- теразозин.
Самым часто принимаемым альфа-адреноблокатором в мире, в том числе и в России, является тамсулозин.
Отличия между перечисленными препаратами заключаются в их переносимости, которая обусловлена фармакологическим действием. Без рекомендации врача приём препаратов может привести к развитию побочных реакций, таких как: астения, головокружение и ортостатическая гипотензия (чрезмерное снижение артериального давления при принятии вертикального положения). Наличие сердечно-сосудистых заболеваний и приём вазоактивных препаратов повышают риски развития нежелательных состояний.
Ингибиторы 5-альфа-редуктазы показаны при умеренных и выраженных СНМП и при объёме простаты более 40 см3, ПСА > 1,4 нг/мл. Клинический эффект наступает через 3 – 6 месяцев.
В настоящее время в клинической практике используются два препарата данной группы: дутастерид и финастерид. Наиболее частые нежелательные побочные явления, связанные с приёмом препаратов данной группы: снижение либидо, эректильная дисфункция, редко — гинекомастия и эякуляторные нарушения.
В отличие от альфа-1-адреноблокаторов, ингибиторы 5-альфа-редуктазы снижают риск прогрессирования ДГПЖ благодаря снижению риска острой задержки мочи и риска хирургического лечения.
Ингибиторы фосфодиэстеразы 5 типа (ФДЭ-5) показаны при умеренных и выраженных нарушениях мочеиспускания в сочетании или без эректильной дисфункции. Наиболее частные побочные явления: головные боли, боль в спине, головокружения, диспепсия (боль в верхнем отделе живота).
Препараты противопоказаны:
- при приёме нитратов, активаторов калиевых каналов и альфа-1-адреноблокаторов;
- при перенесённом менее три месяца назад инфаркте миокарда или менее шести месяцев назад инсульте;
- при сердечной недостаточности более чем второй стадии.
Антагонисты мускариновых рецепторов (М-холиноблокаторы) показаны при умеренных и выраженных СНМП — преимущественно при симптомах накопления мочи. Однако эти препараты используют реже, так как считается, что они могут быть связаны с развитием острой̆ задержки мочеиспускания [2][3][5][7][8][9].
При множественных жалобах назначают комбинированную терапию — приём двух и более лекарственных препаратов.
Оперативное лечение
Операции по поводу ДГПЖ — одни из наиболее распространённых хирургических вмешательств у пожилых мужчин. В среднем 30 % мужчин в течение жизни переносят ту или иную операцию по поводу этого заболевания [2][3][5][7][8][9].
Показания к проведению оперативного лечения аденомы простаты:
- выраженная инфравезикальная обструкция (т. е. препятствие к оттоку мочи на уровне шейки мочевого пузыря и уретры);
- отсутствие эффекта от предшествующей лекарственной терапии;
- выраженная симптоматика;
- развитие осложнений ДГПЖ;
- повторяющаяся макрогематурия (кровь в моче);
- большое количество остаточной мочи, выявленное с помощью ультразвукового исследования;
- рецидивирующая задержка мочеиспускания.
До операции необходимо провести лечение мочевой инфекции.
Все операции, выполняемые при ДГПЖ, можно условно разделить на несколько видов:
- эндоуретральные с использованием электрохирургии (моно- и биполярной);
- эндоуретральные с использованием лазера (гольмиевого, тулиевого и др.);
- открытые (чреспузырная и позадилонная аденомэктомия);
- лапароскопическая и роботическая аденомэктомия;
- эмболизация артерий простаты;
- имплантация внутрипростатических стентов;
- экспериментальные методы.
Основным критерием для выбора между открытыми операциями и трансуретральными вмешательствами остаётся объём предстательной железы, возможности медицинского учреждения и квалификация хирурга.
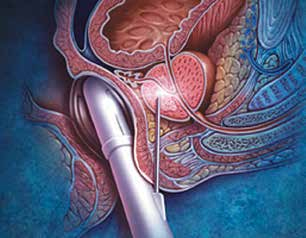
Трансуретральная резекция предстательной железы
Трансуретральная резекция предстательной железы (ТУР, операция через мочеиспускательный канал) — «золотой» мировой стандарт оперативного лечения гиперплазии предстательной железы при умеренных или выраженных симптомах нижних мочевых путей и объёме простаты 30-80 cм3 [3][5][8][9].
ТУР предстательной железы составляет более 40 % от всех операций, проводимых в урологических клиниках. Суть операции заключается в частичном удалении гиперплазированных участков периуретральной зоны предстательной железы и простатической части уретры специальным резектоскопом, проведённым через просвет уретры. Ткань предстательной железы не удаляется. Операция выполняется под общей либо региональной анестезией (спинальная, эпидуральная) [3][8][9][10].
На сегодняшний день существует две разновидности трансуретральной электрохирургической резекции: монополярная ТУР и биполярная ТУР предстательной железы. Использование при проведении биполярной ТУР физиологического раствора (NaCl 0,9 %) позволяет снизить количество осложнений. В течение последних пяти лет хирургическим стандартом лечения ДГПЖ выступает биполярная ТУР простаты [3][7][8][9][10].
В числе приемлемых или сопоставимых по эффективности модификаций биполярной ТУР являются биполярная трансуретральная электровапоризация, биполярная трансуретральная энуклеация, лазерные методы и некоторые комбинированные методики.
Последствия операции при аденоме простаты
Во время выполнения ТУР и в послеоперационном периоде, как и при любых хирургических вмешательствах, могут развиваться осложнения. Наиболее грозное осложнение после ТУР простаты — массивное кровотечение во время операции, требующее переливания крови. Средняя частота геморрагических осложнений при ТУР простаты составляет 7,2 % [3][8][9].
Трансуретральная электровапоризация
Метод электровапоризации заключается в выпаривании гиперплазированной ткани простаты специальным электродом с помощью токов высокой частоты и мощности с одновременной коагуляцией (прижиганием) подлежащих слоёв. Вапоризирующий эффект исключает капиллярное кровотечение, оставляя не коагулированными крупные сосуды и венозные синусы, если они вскрыты, что улучшает видимость во время операции [3][7][8][9][10]. Наиболее молодым и перспективным методом оперативного лечения ДГПЖ является биполярная вапорезекция.
Принцип действия данного метода основан на комбинации биполярной резекции и вапоризации в физиологическом растворе, а кардинальное отличие заключается в самой петле, которая даёт возможность одновременной резекции и вапоризации ткани предстательной железы.
Наиболее значимым усовершенствованием техники трансуретральной электрохирургии предстательной железы стала трансуретральная энуклеация [3][7][8][9][10][11].
Лазерная энуклеация
В последнее время с развитием лазерных технологий врачи всё больше начинают отдавать предпочтение новым методикам хирургического лечения больных гиперплазией предстательной железы — трансуретральной энуклеации простаты с использованием гольмиевого или тулиевого лазера.
Лазерная энуклеация заключается в анатомически обоснованном иссечении долей предстательной железы до её хирургической капсулы. После выделения и энуклеации доли смещают в мочевой пузырь, где они в последующем подвергаются удалению. Показания к лазерной энуклеации практически не отличаются от таковых при стандартной трансуретральной монополярной резекции [3][7][8][9][10][11].
Гольмиевая лазерная энуклеация является стандартом хирургического лечения умеренных и выраженных симптомов нижних мочевых путей при объёме простаты более 80 cм3 [3][7][8][9][10][11].
Преимущества гольмиевой энуклеации:
- безопасность при приёме антикоагулянтов;
- сокращение времени катетеризации мочевого пузыря после операции;
- уменьшение кровопотери и частоты переливания крови.
Лазерная вапоризация
Вапорезекция тулиевым лазером может быть альтернативой ТУР простаты при малых и средних размерах предстательной железы. В отличие от лазерной энуклеации, задача вапоризации — уменьшить объём железы с упором на отдельные участки, подвергшиеся разрастанию.
Интерстициальная лазерная коагуляция, криодеструкция, трансуретральная микроволновая термотерапия (ТУМВ), трансуретральная радиочастотная термодеструкция, баллонная дилатация, уретральные стенты для лечения аденомы предстательной железы не применяются, в клинических рекомендациях эти методы отсутствуют.
Открытая простатэктомия (аденомэктомия)
Открытая аденомэктомия считается наиболее инвазивным, однако и самым эффективным методом лечения ДГПЖ с длительным сохранением эффекта. Согласно клиническим рекомендациям, при отсутствии эндоурологического оборудования, включая гольмиевый лазер или биполярную систему, открытая аденомэктомия остаётся методом выбора при лечении пациентов с объёмом ПЖ > 80 см3 [3][7][8][9].
Варианты открытой аденомэктомии: промежностная аденомэктомия, чреспузырная аденомэктомия и позадилонная аденомэктомия. Открытая аденомэктомия различается в основном операционными доступами.
Чреспузырная аденомэктомия
Чреспузырная аденомэктомия отличается доступностью, нет необходимости в специфическом дорогостоящем оборудовании, операцию можно проводить независимо от объёма гиперплазированной предстательной железы. Однако учитывая высокую травматичность операции и длительное пребывание больных в стационаре, всегда рассматриваются альтернативные варианты оперативного лечения [3][7][8][9].
Позадилонная аденомэктомия
Преимуществами данного метода удаления аденомы перед чреспузырным доступом являются более короткий и лёгкий послеоперационный период (раннее удаление дренажей и выписка больного), а также меньшее количество послеоперационных осложнений [3][7][8][9].
Лапороскопия
Лапароскопическая модификация аденомэктомии — достойная малоинвазивная альтернатива открытого хирургического лечения ДГПЖ. Лапароскопическая аденомэктомия предпочтительна для пациентов с объёмом предстательной железы 90–100 см3 и более, но при этом является более инвазивной, чем трансуретральные методы. При выполнении данного вида хирургического вмешательства минимально повреждаются мягкие ткани и нервы. Доступ осуществляется через небольшие надрезы (1–2 см) [3][7][8][9].
Роботическая хирургия
Роботическая хирургия активно развивается с начала 2000-х годов. Урология является основным направлением применения хирургического робота. Роботическая хирургия позволяет значительно повысить эффективность хирургического лечения ДГПЖ с помощью улучшения функциональных результатов, исключения послеоперационных осложнений и быстрой реабилитации, то есть позволяет сделать хорошее превосходным [3][7][8][9].
Трансуретральная инцизия аденомы простаты
Трансуретральная инцизия предстательной железы показана пациентам с размером простаты менее 30 см3. В отличие от ТУР простаты, при инцизии осуществляется электрохирургическое рассечение ткани с помощью петли резектоскопа. При данном методе оперативного лечения невозможно выполнить гистологическое исследование ткани простаты [3][7][8][9].
Трансуретральная игольчатая абляция предстательной железы менее эффективна, чем ТУР простаты, однако не требует госпитализации пациента и общего обезболивания при проведении операции. С помощью цистоскопа в простату вводят специальные иглы. По этим иглам идут радиоволны, которые вызывают нагревание ткани простаты и её разрушение. Метод может быть предложен пациентам с тяжёлой сопутствующей патологией [3][7][8][9].
Так как любая операция не лишена недостатков, то постоянно совершенствуется техника и продолжается поиск альтернативных вариантов оперативного лечения ДГПЖ. Выбор метода лечения должен осуществляться врачом индивидуально с учётом всех сопутствующих факторов (медицинских и социальных) и при активном участии самого пациента.
Эмболизация простатических артерий
Метод предполагает селективную окклюзию (нарушение проходимости) кровеносных сосудов с намеренным вводом эмболов в артерию простаты. Другими словами, преднамеренно блокируется кровеносный сосуд, который обеспечивает кровоснабжение аденомы простаты. Процедура проводится с использованием специальной ангиографической аппаратуры эндоваскулярным хирургом.
Борьба с обструкцией
Обструкция — это препятствие нормальному потоку мочи, при которой возникает задержка мочеиспускания.
Кратковременная катетеризация проводится при острой задержке мочеиспускания в сочетании с назначением альфа-адреноблокаторов.
Длительная катетеризация — при острой и хронической задержке мочеиспускания на фоне тяжёлых острых заболеваний, когда выполнение цистостомии невозможно.
Периодическая катетеризация — при нейрогенных нарушениях функции опорожнения мочевого пузыря.
Эпицистостомия (надлобковая катетеризация мочевого пузыря) — при невозможности катетеризации мочевого пузыря уретральным катетером, как первый этап лечения перед оперативным вмешательством или в качестве пожизненного дренирования мочевого пузыря.
Эпицистостомия характеризуется более низкой частотой возникновения болей и воспалительных изменений в мочеиспускательном канале, образования стриктур уретры. Пациент может пережимать надлобковый катетер, что облегчает оценку мочеиспускания через уретру и позволяет тренировать мышцы мочевого пузыря. Основные проблемы применения постоянного эпицистостомического дренажа связывают с развивающимся на его фоне вторичным сморщиванием мочевого пузыря. Российское и Европейское общество урологов рекомендуют выполнение эпицистостомии при необходимости длительного дренирования мочевого пузыря и невозможности установки уретрального катетера [3][9].
Все методы катетеризации мочевого пузыря имеют свои преимущества и недостатки. Длительное дренирование мочевого пузыря постоянным уретральным катетером сопряжено с высоким риском инфицирования половых органов и мочевых путей внутрибольничной инфекцией, приводит к инфицированию мочи уропатогенами практически у всех пациентов в течение недели. К другим осложнениям относятся стриктуры и пролежни уретры, камни мочевых путей, снижение ёмкости мочевого пузыря.
Методика стентирования
Установка простатического стента является альтернативой катетеризации при лечении пациентов с противопоказаниями к оперативному вмешательству, однако они дают временное улучшение, могут мигрировать и имеют высокую частоту развития побочных эффектов, поэтому их применение ограничено.
Физиотерапевтические методы для лечения аденомы простаты
У больных симптоматической ДГПЖ с сопутствующим хроническим простатитом на начальной стадии развития заболевания в составе комплексного лечения могут применяться физиотерапевтические методы, однако в клинических рекомендациях упоминаний о них нет.
Народные методы лечения аденомы простаты
Наиболее часто применяют:
- Cucurbita pepo (семена тыквы);
- Hypoxis rooperi (южноафриканское растение);
- Pygeum africanum (кора африканского сливового дерева);
- Secale cereale (ржаная пыльца);
- Serenoa repens (синоним Sabal serrulata;
- плоды американской карликовой пальмы и пальмы сереноа;
- Urtica dioica (корень крапивы двудомной) [2][3][5][7][8][9].
Растительные экстракты, согласно рекомендациям Европейской ассоциации урологов, не имеют доказанного терапевтического эффекта и поэтому не могут быть рекомендованы для терапии ДГПЖ.
Физические упражнения
Можно рекомендовать упражнения по тренировке мышц мочеполовой диафрагмы, например упражнения Кегеля.
Как делать упражнения Кегеля:
- Сперва нужно определить мышцы тазового дна, для этого — остановить мочеиспускание и отследить, какие мышцы напрягаются при этом. Определив мышцы тазового дна, можно делать упражнения в любом положении, хотя сначала может показаться, что проще выполнять их лёжа.
- Напрячь мышцы тазового дна и удерживать сокращение в течение трёх секунд. Затем расслабиться на три секунды. Когда мышцы окрепнут, можно выполнять упражнения Кегеля сидя, стоя или при ходьбе.
- Для достижения наилучших результатов сосредоточиться на напряжении только мышц тазового дна и не напрягать мышцы живота, бёдер или ягодиц. При выполнении упражнений следует дышать свободно и не задерживать дыхание.
- Делать как минимум три подхода по 10 повторений в день [12].
Диета
- ограничить употребление кофеина и алкоголя, так как они стимулируют позывы к мочеиспусканию;
- придерживаться диеты с низким содержанием жиров;
- есть больше овощей [13];
- за три часа до сна отказаться от потребления продуктов, обладающих мочегонным действием (чай, кофе, фрукты, ягоды, алкоголь, молочные продукты).
Массаж
Массаж предстательной железы при аденоме опасен и может быть применён только на начальных стадиях заболевания, пока разрастание тканей не приобрело угрожающий характер. В большинстве случаев прямое воздействие на предстательную железу не используется.
Несмотря на высокую распространённость ДГПЖ среди пожилых мужчин, вопросы профилактики заболевания исследованы недостаточно. Мужчины старше 50 лет зачастую отмечают нарушения мочеиспускания, поэтому им проходить скрининг для раннего выявления увеличения предстательной железы [3][7][8][9].
Исследования подтверждают эффективность препаратов — ингибиторов 5α-редуктазы (5-ARI) для первичной и вторичной профилактики ДГПЖ. Однако использование этих препаратов в широкой клинической практике исключительно с профилактической целью ещё окончательно не обосновано.
Немаловажным фактором риска развития ДГПЖ и её осложнений является образ жизни: питание, физическая активность, вредные привычки. Симптомы нарушенного мочеиспускания часто отмечаются у мужчин с неправильным питанием и низкой физической активностью.
Пациенту с ДГПЖ рекомендуется:
- за три часа до отхода ко сну уменьшить потребление жидкости;
- перед сном обязательно опорожнять мочевой пузырь;
- избегать применения диуретиков, антихолинэстеразных лекарственных средств в вечернее время.
Контрольные обследования у уролога следует проходить каждые 6–12 месяцев [3][7][8][9].
Прогноз
За последние десятилетия прогноз при ДГПЖ стал значительно более благоприятным. Это связано с внедрением:
- лекарств, воздействующих на механизмы развития и прогрессирования болезни;
- малоинвазивных оперативных технологий.
Бережное отношение к своему здоровью, обязательное ежегодное обследование у уролога, начиная с 40 лет, позволит во многом избежать проблем, связанных с обструкцией увеличенной простаты мочевыводящих путей, существенно улучшит качество жизни и сохранит мужскую силу. Оптимальная частота контрольных обследований является предметом обсуждения, однако большинство специалистов согласны с необходимостью ежегодных осмотров.
Обязательный ежегодный стандарт исследования включает:
- пальцевое ректальное исследование;
- ультразвуковое исследование органов мочевой системы;
- УЗИ после мочеиспускания для определения наличия и количества остаточной мочи;
- урофлоуметрию;
- анализ крови на простат-специфический антиген.
Простата и ее заболевания

Железа питается за счет многочисленных капилляров и сосудов, которые проходят в том числе и к половому члену. Простата пронизана большим количеством нервных окончаний.
Именно из-за расположения маленький орган сильно подвержен инфекциям и другим проблемам. Любое его заболевание влечет нарушение в деятельности всей мочеполовой системы. Патологий предстательной железы немного, однако каждая сопровождается невыносимыми симптомами и влечет полную дисфункцию мужского здоровья.
Содержание
- Функции простаты
- Заболевания простаты
- Простатит
- Доброкачественная гиперплазия
- Рак простаты
- Диагностика
- Лечение
- Терапия простатита
- Терапия аденомы простаты
- Терапия рака простаты
- Профилактика
Функции простаты
Механическая функция заключается в том, что моча выводится за счет сокращения мышц простаты, которые располагаются по всей паренхиме. Подобная особенность помогает укреплять сфинктер мочевого пузыря, не дает моче вытекать произвольно.
Орган одновременно выполняет клапанную функцию. Когда мужчина возбужден, семенной холмик уретры закрывает мочеиспускательный канал под действием мышц простаты, не давая моче попасть в сперму.
Секреторная функция обеспечивает питательную среду для спермы, наделяет ее витаминами. За счет выделяемого вещества сперматозоиды получают стимул, активность.
Заболевания простаты
Наиболее распространенные патологии предстательной железы – простатит, доброкачественная гиперплазия, и рак. Преимущественно они развиваются в половозрелом возрасте.
Простатит

- Уменьшение струи мочи, ее прерывистость;
- Ложные позывы к мочеиспусканию или невозможность помочиться из-за сильных резей в уретре;
- Появление в урине гноя;
- Боли, распространяющиеся на лобок, промежность, поясничную область;
- Повышение температуры;
- Нарушение эрекции;
- Смазанные оргазмы или сильнейшая боль во время них;
- Общая интоксикация.
Медики различают простатит по форме течения – острая, подострая, хроническая. Не менее важна классификация по типу возбудителя (вирусный, бактериальный).
Доброкачественная гиперплазия
Доброкачественная гиперплазия ПЖ (аденома) – патологическое разрастание железистой ткани. Увеличение происходит из-за возрастных изменений гормонального фона. Уровень тестостерона уменьшается, за счет чего, простата «пытается» компенсировать ее нехватку, разрастаясь.
Симптоматика следующая:
- Увеличение продолжительности мочеиспускательного акта;
- Недержание;
- Чувство неполного опорожнения;
- Необходимость напрягать мышцы пресса для результативного мочеиспускания.
Развивается почечная недостаточность. Начинаются проблемы с интимной жизнью.
Рак простаты
Главные факторы риска злокачественного образования – наличие хронического простатита или аденомы предстательной железы. За счет имеющегося патологического процесса и возможной предрасположенности к онкологии вероятно начало неправильного деления клеток, перерождение их.
Наибольшая опасность патологии – в отсутствии признаков на начальной стадии, когда заболевание лечится наиболее эффективно. Иногда мужчина замечает незначительные боли в пояснице и паху, изменение напора струи мочи. Однако, если уже диагностированы простатит или другие болезни, симптоматика списывается на них.
На второй, третьей стадии рака предстательной железы клиническая картина очевиднее:
- Учащенное мочеиспускание;
- Прерывистая струя мочи;
- Недержание;
- Сильные боли в пояснице, паху;
- Эректильная дисфункция.
На третьей-четвертой стадии мужчина чувствует нестерпимые боли в области малого таза, переходящие иногда на другие участки тела — свидетельствуют о наличии метастазов. Также пациент теряет в весе, возможны отеки конечностей.
Цены на услуги уролога
Блокада семенного канатика
ВЛОК (лазерное облучение крови)
Внутривенная инъекция (без стоимости лекарств)
Внутривенная инъекция (без стоимости лекарств, капельница)
Внутримышечная инъекция (без стоимости лекарств)
Все цены на услуги уролога
* Представленные на сайте цены не являются публичной офертой! Точная стоимость лечения определяется на приеме у врача. Цены на услуги ведущих специалистов медицинского центра «Радуга» могут отличаться от указанной на сайте стоимости.
Диагностика
Уролог начинает обследование с опроса и осмотра. Наиболее действенный метод диагностики на начальном этапе – пальцевое-ректальное исследование. Врач через анальное отверстие определяет размер, структуру предстательной железы. Метод одновременно выступает массажем, позволяющим снизить симптоматику и получить секрет простаты для дальнейшего исследования. В биологической жидкости определяется патогенная микрофлора.
Далее медики переходят к инструментальной диагностике:
- УЗИ органов малого таза;
- УЗИ простаты;
- Рентгенография;
- МРТ;
- КТ;
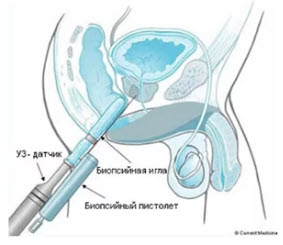
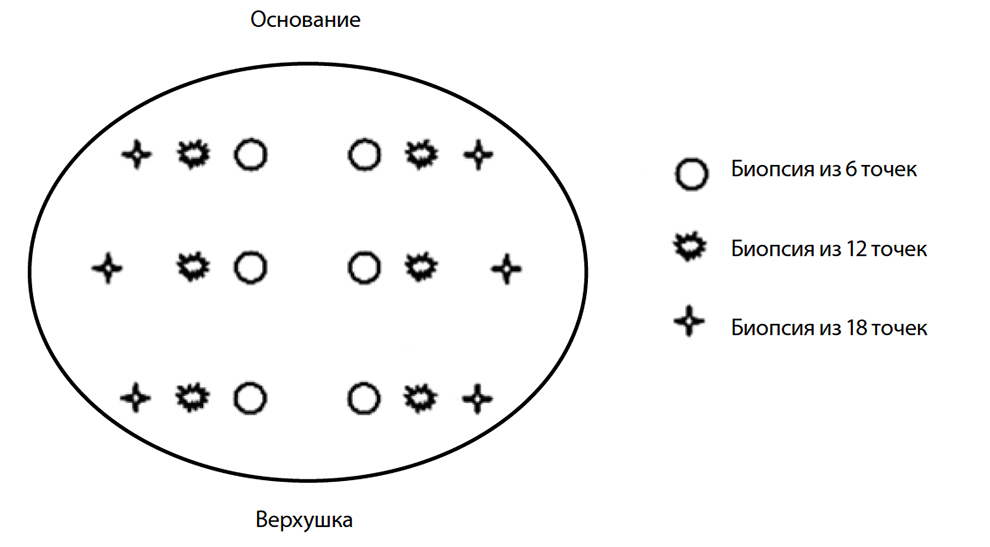
- Трансректальная биопсия предстательной железы с последующей гистологией и микроскопией.
Помимо этого подбираются методы лабораторной диагностики. Для этого врачи берут кровь, мочу и сперму на анализ.
Лечение

Терапия простатита
Острую форму простатита следует лечить антибиотиками или сочетанием их с противовирусными (в подавляющем числе случаев к вирусам быстро присоединяются бактерии). Дополнительно врачи назначают другие медикаменты:
- Противовоспалительные;
- Обезболивающие;
- Спазмолитики.
Для хронической формы врачи выбирают примерно такие же виды лекарственных препаратов, но лечение занимает больше 6 месяцев.
Дополнительно уролог проводит укрепляющую терапию: физиопроцедуры, массажи, ЛФК.
Терапия аденомы простаты
Гиперплазия предстательной железы не требует незамедлительного врачебного вмешательства. В некоторых случаях, если рост медленный, врачи занимают выжидательную тактику, назначая пациенту гормональные препараты: синтетический тестостерон. Обычно заместительная гормональная терапия пожизненная.
Если ткани простаты сильно увеличены, а медикаменты справляются слабо, урологи переходят к радикальным методикам: удаление разросшейся ткани. Для иссечения выбирают малоинвазивные способы: с помощью эндоскопа.
Терапия рака простаты
Врачи выбирают программу лечения злокачественного процесса в простате в зависимости от его развитости:
- УЗ-абляция (HIFU). Врачи с помощью ультразвуковых волн послойно удаляют ткань, состоящую из раковых клеток.
- Брахитерапия. Урологи вводят в ткани органа радиоактивные имплантаты, под действием которых новообразование разрушается.
- Радикальная простатэктомия. Хирурги удаляют орган вместе с расположенными рядом с ним семенными пузырьками, отделом уретры.
- Андрогенная блокада. Подавление выработки половых гормонов, функции предстательной железы. Иногда врачи проводят орхиэктомию (удаление яичек), которая способствует полному прекращению репродуктивной функции, а значит и процессам в предстательной железе.
- Лекарственная. Обычно применяется в сочетании с удалением органа, чтобы исключить риск появления злокачественных клеток. Врачи выбирают химиотерапию и гормонозаместительную терапию. Иногда подобный тип лечения – единственный выход для мужчины, которому противопоказана операция.
Радиотерапия и химиотерапия — вспомогательные методы, способствующие полной ликвидации онкологии.
Профилактика
Урологи советуют при любых неприятных симптомах обращаться за медицинской помощью. Нельзя лечиться самостоятельно: препараты, которые помогли соседу или знакомому, не всегда будут эффективны для вас.
Стоит доверить собственное здоровье профессионалам, которые с помощью современных диагностических методик смогут определить заболевание и назначить эффективную программу лечения.
Информация представлена в ознакомительных целях! При наличии вопросов мы рекомендуем записаться на консультацию уролога.
Можно доверять! Текст проверен врачом и носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
Уролог-андролог, врач высшей категории
Стаж: 20 лет
Медицинская статистика утверждает, что 10 % мужчин старше 40 лет страдают заболеваниями предстательной железы. Этот орган производит секрет, который отвечает за выработку семенной жидкости, жизнеспособность и активность сперматозоидов, а также регулирует открытие/перекрытие мочеиспускательного канала.

Существующие болезни простаты: общие сведения
Медицинская статистика позволяет определить наиболее частые заболевания простаты:
- аденома — доброкачественное разрастание железистых тканей;
- простатит— болезнь, при которой предстательная железа воспалена;
- склероз простаты— замещение железистой ткани соединительной, которое вредит сексуальной жизни и работе системы мочеиспускания;
- камни в простате (это вторичная болезнь, вызванная наличием конкрементов в почках);
- кисты;
- рак— плоскоклеточный, переходно-клеточный, недифференцированный;
- абсцесс — гнойные скопления в тканях органа (осложнение невылеченного простатита), они особенно опасны риском попадания гноя в брюшную полость, в результате чего возможен летальный исход.

Возможные причины патологий
Как правило, возникают и развиваются перечисленные заболевания у мужчин зрелого возраста: чем старше, тем выше риск. Однако и молодые люди не застрахованы от проблем со здоровьем, особенно если относятся к нему несерьезно.
Основная физиологическая причина, которая вызывает заболевания простаты, — застой крови в капиллярах органа. Такое состояние является следствием нарушения кровотока, а вот его сбой способны спровоцировать разные факторы. По этому критерию болезни предстательной железы подразделяются на две группы:
- вызванные природными возбудителями — бактериями, грибками, вирусами, микроплазмой;
- небактериальной природы (полученные из-за внешних факторов).
Биовозбудители проникают в организм через уретру, прямую кишку, с кровотоком.
Возникновение и развитие заболеваний небактериальной природы люди нередко провоцируют сами. В таблице собраны сведения о наиболее частых негативных факторах.
| Причина | Результат для здоровья |
| Сидячая работа + малоподвижный досуг | Кровь в простате застаивается |
| Переохлаждение | Особенно опасна гипотермия органов малого таза. Переохлаждение снижает иммунитет. Попавшие в организм возбудители не встречают действенных препятствий со стороны иммунной системы, болезнь быстро развивается, труднее поддается лечению |
| Злоупотребление солеными, острыми и кислыми продуктами | Меняется состав крови, что способствует образованию камней в почках и простате |
| Лишний вес | При ожирении предстательная железа страдает от чрезмерного давления кишечника, жировых отложений в брюшной полости. Нарушается кровоснабжение органа, слабее вырабатывается предстательный секрет |
| Курение, злоупотребление спиртными напитками, токсикомания, наркомания | Организм подвергается регулярной интоксикации. Накапливаясь, яды вызывают физиологические и генетические сбои |
| Нерегулярность сексуальной жизни | Для здоровья одинаково вредно и длительное воздержание, и излишне частые акты с разными партнершами. При долгом отсутствии секса простата страдает от застоя крови, возникает воспаление. При хаотичных половых контактах высок риск заражения венерическими заболеваниями |
| Травмы в результате удара в пах, перелома тазовых костей, неправильно проведенных медицинских процедур (массажа простаты, бужирования мочеиспускательного канала) | Механические воздействия могут нарушить ткани, а поврежденный орган подвергается повышенному риску инфицирования, развития рака |
| Пожилой возраст | В результате общей постепенной атрофии клеток предстательная железа хуже справляется со своими функциями, разрастается и сдавливает уретру, осложняя отток мочи. Чем старше мужчина, тем важнее для него регулярные урологические обследования и профилактические мероприятия |
Общие симптомы всех патологий простаты
Разные заболевания предстательной железы на ранних стадиях проявляются одинаково, общие симптомы следующие:
- усиливающаяся в течение дня слабость, быстрая утомляемость, снижение работоспособности;
- необоснованные тревожность, раздражительность и агрессивность, причем подавленность постепенно нарастает;
- боли в промежности и спине;
- периодические беспричинные скачки температуры до 38–40 градусов;
- эректильная дисфункция — проблемы с сексуальным возбуждением при попытках половых контактов (один из признаков того, что слабо вырабатывается предстательный секрет);
- болевые ощущения при фрикциях (движениях члена при половом акте);
- слабость оргазма или невозможность его достигнуть, быстрое семяизвержение без получения удовольствия;
- снижение или утрата потребности в сексе;
- длительные ночные эрекции вне секса, сопровождающиеся семяизвержением (из-за них мужчина ошибочно полагает, что предстательный секрет у него вырабатывается нормально и проблем в половой сфере нет);
- нарушения при мочеиспускании — моча со светлыми хлопьями и слизистыми примесями, боль и жжение в уретре и промежности, трудное прохождение мочи (иногда буквально по каплям, т. к. железа, увеличиваясь, закрывает мочеиспускательный канал).

Диагностика для выявления заболеваний
Симптомы заболевания — лишь малая часть информации, на которую опирается доктор, чтобы поставить диагноз и назначить адекватное лечение. Выслушав пришедшего на консультацию пациента, врач проводит общий осмотр, включая пальпацию простаты. Так специалист находит скрытые физиологические признаки болезни.
Максимальную результативность обеспечивает лабораторная и аппаратная диагностика, в которую могут входить:
- ультразвуковое исследование;
- биопсия (изучение образцов биоматериала, взятых с больного органа, помогает выявить онкологию);
- компьютерная томография (проводится в комплексе с другими исследованиями, чтобы определить размеры органа, наличие жировой ткани, состояние семенных пузырьков);
- измерение уровня ПСА, т. е. простатического специфического антигена (нормальная выработка этого белка — явный симптом того, что орган функционирует правильно, предстательный секрет вырабатывается в достаточном количестве);
- анализы крови и мочи, выявляющие инфекционные болезни;
- урофлуометрия (позволяет узнать, как меняется струя мочи при испускании из уретры).

Классификация патологий
Современная классификация патологий этой сферы выделяет четверку основных групп заболеваний.
- Воспалительные — простатит в острой и хронической формах, простатовезикулит, простатоцистит, туберкулез простаты, абсцесс и др. Они могут быть осложнениями инфекционных поражений мочеполовых органов. Перечисленные воспалительные болезни вызываются патогенными микроорганизмами.
- Паразитарные. Гельминты редко поражают простату, но когда такое случается, резко снижается иммунитет и на этом фоне развиваются другие заболевания органа.
- Опухолевые — добро- и злокачественные новообразования. При гиперпластических изменениях тканей (доброкачественных процессах) сохраняются клеточные структуры органа, но он увеличивается, что вызывает негативные для здоровья мужчины изменения. В злокачественных опухолях здоровые клетки заменяются раковыми.
- Трансформации соединительной ткани. Она уплотняется, теряет эластичность, в результате чего атрофируется. Процесс изменения соединительной ткани является следствием травмы или воспаления органа. К группе относятся такие заболевания предстательной железы, как фиброз и кисты.
Аденома простаты
Аденома (гиперплазия, ДГПЖ) простаты — это доброкачественное новообразование из железистого эпителия либо стромы. Болезнь провоцируется малоподвижным образом жизни, нерегулярностью сексуальных контактов, гормональными нарушениями. Еще 30–40 лет назад аденому обычно диагностировали у людей старше 60. На настоящий момент медики констатируют появление и рост числа молодых пациентов — уже к 30 годам мужчина может страдать гиперплазией (по статистике, таких больных 8 %). Если не проведено своевременное адекватное лечение, высок риск перерождения доброкачественной опухоли в раковую (аденокарциному).

| Стадия аденомы | Симптомы |
| I. Компенсированная стадия | Постепенное разрастание обеих долей органа вызывает сужение уретры, что мешает нормальному процессу мочеиспускания. Струя мочи вялая и вертикальная, а не параболическая. Учащаются позывы к мочеиспусканию, особенно ночью |
| II. Стадия субкомпенсации | Мочеточники расширены. Мочевой пузырь постоянно увеличен из-за невозможности полного опорожнения. Мочеиспускание прерывистое, длительное. Пациента мучит жажда, кожа становится сухой — это проявления почечной недостаточности |
| III. Стадия декомпенсации | Мочевой пузырь предельно растянут. Моча капает из уретры. Почки теряют функцию фильтрации, из-за чего накапливаются шлаки в организме. В результате интоксикации появляются тошнота, частая рвота, слабость, исходящее от тела зловоние |
| IV. Терминальная стадия | Серьезные нарушения в организме: большое содержание азота в крови, водно-электролитный дисбаланс. Поскольку функция мочеиспускания утрачена, развивается уремия. Без лечения гарантирован летальный исход |
На первой стадии возможна лекарственная терапия. Актуальны препараты, которые расслабляют гладкую мускулатуру, а также блокаторы 5-α-редуктазы.
Вторая и последующие стадии требуют хирургического вмешательства. На этих этапах возможно применение эндоскопии, аденомэктомии, цистомии, эмболизации артерий, других методов оперативного лечения.
Положительный результат борьбы с аденомой недостижим или крайне затруднен, если сам мужчина не соблюдает рекомендации, связанные с образом жизни. Доктора настоятельно советуют таким пациентам сбалансированное питание без употребления пряностей, физкультурные комплексы для улучшения кровообращения в малом тазу.
Простатит
Простатит — наиболее распространенное воспалительное заболевание мужского органа. Оно бывает бактериальной и небактериальной природы, острое и хроническое.

- трудности с мочеиспусканием — боль, прерывистость;
- светлые хлопья в моче;
- слизистые выделения из уретры;
- снижение эректильной функции;
- раннее семяизвержение при половых актах;
- постоянная усталость, подавленное настроение, раздражительность, тревожность без видимых причин.
Хронической форме свойственны те же признаки, но выраженные слабее. Она не всегда является следствием острого заболевания предстательной железы.
При обеих формах показано лечение антибактериальными, противовоспалительными и стимулирующими кровообращение препаратами, спазмолитиками. Результативность терапии повышает массаж (пальцевый или аппаратный).
Рак простаты
Рак простаты занимает третье место среди онкологических поражений — после легких и желудка. Мы не хотим пугать мужчин такой статистикой, просто стремимся донести информацию, которая доказывает необходимость систематических медицинских осмотров. На первых стадиях даже злокачественные опухоли современная медицина научилась легко побеждать.

Напомним: основная проблема борьбы с онкологией заключается в часто бессимптомном развитии опухоли, т. е. признаки рака проявляются на поздних стадиях. Однако иногда сами мужчины, чувствуя снижение либидо, быструю утомляемость или проблемы мочеиспускания, списывают такие симптомы на хроническую усталость и стрессы. В результате откладывают жизненно необходимые консультации у андролога, уролога и онколога. И лишь когда появляются сильные боли и кровь в моче, стремительно снижается масса тела (в ряде случаев можно говорить о кахексии — крайнем истощении), пациенты обращаются в клиники. К сожалению, во многих подобных ситуациях промедление бывает трагичным — медицина уже не в силах помочь.
Лечат злокачественные опухоли:
- хирургическим путем — операция актуальна на 1–2 стадиях рака, в процессе простатэктомии удаляют железу, семенные пузырьки, фрагмент мочеиспускательного канала, шейку мочевого пузыря;
- химио- и лучевой терапией — курсы процедур проводят для продления жизни человека, когда опухоль развилась до 3–4 стадий.
Кистозные образования
Кистами называются доброкачественные новообразования полой структуры с плотными стенками, наполненные жидкой или кашеобразной массой. Иногда они являются следствием простатита или аденомы. Их размеры редко превышают 4 см.
Своевременное лечение — гарантия благоприятного исхода при кистозе. Если полости большие, жидкость из них удаляют, затем стенки склерозированных (опустошенных) новообразований склеивают. При инфицировании кист может развиться абсцесс, тогда потребуется срочное хирургическое вмешательство.
Наличие в простате камней
Причины образования камней в простате обычно субъективные. В первую очередь, это хаотичная половая жизнь или длительное воздержание, злоупотребление пищей с большим количеством специй, травмы паховой области, самолечение сульфаниламидами (препаратами противомикробной группы).

Болезнь проявляется:
- изменением структуры и формы самого органа;
- следами крови в моче;
- острой болью при мочеиспускании и семяизвержении;
- снижением полового влечения.
Перечисленные симптомы могут быть слабыми или частично отсутствовать.
Борьба с камнями в простате ведется медикаментозно — антибиотиками, противовоспалительными и витаминными препаратами. В запущенных случаях необходимо оперативное вмешательство — лазерное или хирургическое удаление конкрементов.
Профилактика заболеваний предстательной железы
Даже небольшие проблемы чреваты не только ухудшением качества жизни, но и осложнениями, переходом заболеваний в более опасные формы и разновидности. Элементарные профилактические меры помогут снизить риски. В перечне врачебных рекомендаций мужчинам:
- правильный режим питания — полноценные приемы пищи минимум 3 раза в день (желательно даже более дробное питание, 4–5 раз);
- сбалансированный рацион — присутствие необходимых организму веществ, преобладание богатых витаминами продуктов, минимизированное количество специй;
- двигательная активность — фитнес, пешие прогулки, лечебная гимнастика;
- контроль массы тела в рекомендованном для роста диапазоне;
- отказ от вредных привычек;
- стабильная половая жизнь с постоянной партнершей, защищенный секс (использование презервативов);
- соблюдение норм безопасности — необходимо избегать травм паховой области, переохлаждения органов малого таза;
- ежегодное посещение андролога или уролога.
 «СМАРТ-ПРОСТ» — помощник в профилактике и лечении предстательной железы
«СМАРТ-ПРОСТ» — помощник в профилактике и лечении предстательной железы
Лечение заболеваний простаты должно быть комплексным — включать рекомендованные врачом медикаменты и массаж. Вместо посещения клиники, вызывающего у многих мужчин психологический дискомфорт, приобретите «Смарт-Прост» и применяйте его без стеснения дома.
У массажера множество достоинств, главное — повышенная эффективность в сравнении с другим оборудованием этого класса. Обратимся к объективным аргументам, прибор:
- повышает общую результативность терапии в среднем на 42 %;
- снижает уровень лейкоцитов в секрете на 83 %;
- уменьшает уровень остаточной мочи на 74 %;
- ускоряет мочеиспускание на 52 %.
Такая эффективность достигается за счет комплексного воздействия на массируемый орган. Благодаря ИК-излучению клеточное дыхание тканей активируется. За счет вибрации нормализуется отток секрета, устраняется застой в крови. Магнитотерапия обеспечивает обезболивание. Термовоздействие стимулирует кровоснабжение. В результате массажер усиливает результат действия лекарств и биодобавок, назначенных доктором.
Пользуясь «Смарт-Простом», мужчина может выбрать комфортный режим — в аппарате предусмотрено 7 программ действия.
Прибор безопасен в эксплуатации: конструкция абсолютно надежна, все элементы выполнены из нетоксичных материалов.
«Смарт-Прост» применяется и для физиотерапии в рамках лечения, и как средство профилактики мужских проблем, поскольку улучшает регенерацию тканей и обменные процессы.
Время для прочтения:
Примерно 35 мин.
Это руководство поможет вам подготовиться к операции на предстательной железе в центре MSK. Оно также поможет вам понять, чего ожидать в процессе выздоровления.
Прочтите это руководство хотя бы один раз до операции и используйте его для справки во время подготовки к дню операции.Всегда берите его с собой в центр MSK, в том числе в день операции. Вы и ваша лечащая команда будете обращаться к нему в течение всего периода ухода за вами.
Вернуться к началу страницы
Об операции на предстательной железе
О предстательной железе
Ваша предстательная железа располагается ниже мочевого пузыря, перед прямой кишкой, и имеет форму грецкого ореха (см. рисунок 1). Она окружает мочеиспускательный канал, представляющий собой трубку, по которой из вашего тела выводится моча. Предстательная железа, совместно с другими железами вашего тела, служит для производства спермы.
Семенные пузырьки — это маленькие железы возле предстательной железы, которые производят секрет, входящий в состав спермы (см. рисунок 1).
Лимфатические узлы — это небольшие структуры в форме фасоли, которые располагаются по всему телу. Они производят и хранят клетки крови, призванные бороться с инфекцией.
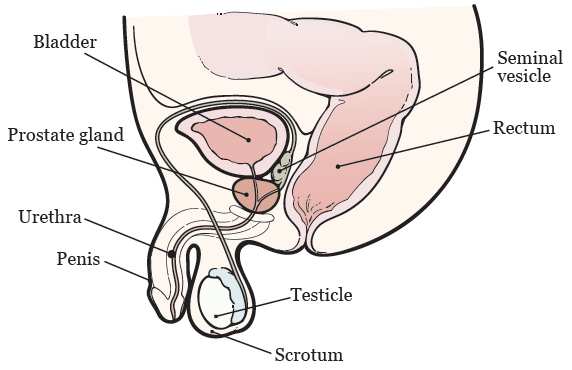
Рисунок 1. Мужская репродуктивная система
Об операции на предстательной железе
Радикальная простатэктомия — это операция по полному удалению предстательной железы и семенных пузырьков. Также при этом удаляются некоторые лимфоузлы в области таза. Это делается в целях предотвращения распространения рака от предстательной железы в другие части вашего тела.
Радикальная простатэктомия может проводиться одним из двух способов. Один из них, называемый открытой простатэктомией, предполагает выполнение открытого надреза (хирургического разреза). Другой способ преполагает использование лапароскопа — трубчатого инструмента с камерой. Ваш хирург обсудит с вами наиболее подходящий для вас вариант.
Открытая простатэктомия
При открытой простатэктомии хирург делает разрез, проходящий от лобковой кости в направлении пупка (см. рисунок 2). После чего сначала удаляют тазовые лимфатические узлы, затем предстательную железу, а затем прилегающие образования.
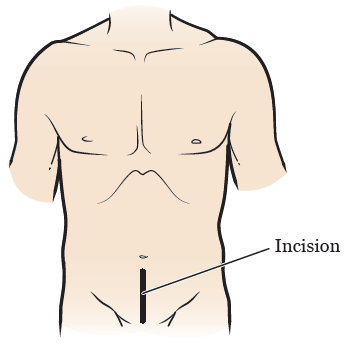
Рисунок 2. Разрез при открытой простатэктомии
Лапароскопическая или роботизированная простатэктомия
При лапароскопической или роботизированной простатэктомии хирург сделает вам несколько маленьких разрезов в области живота (в брюшной стенке) (см. рисунок 3). Затем в один из разрезов вводится лапароскоп и ваша брюшная полость расширяется с помощью газа. Предстательная железа будет удалена через другие разрезы с помощью хирургических инструментов. Некоторые хирурги в центре MSK прошли специальное обучение по использованию роботизированных инструментов при проведении операций.
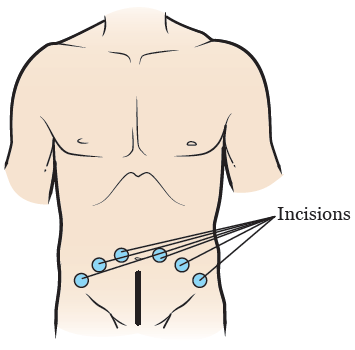
Рисунок 3. Разрезы при лапароскопической или роботизированной простатэктомии
Вернуться к началу страницы
Подготовка к операции на предстательной железе
Этот раздел поможет вам подготовиться к операции. Прочтите его после назначения вам операции. Обращайтесь к нему по мере приближения даты операции. В нем содержатся важные сведения о том, как вам нужно будет подготовиться.
Читая этот раздел, записывайте вопросы, чтобы задать их своему медицинскому сотруднику.
Подготовка к операции
Вы и ваша лечащая команда будете готовиться к операции вместе. Помогите нам сделать вашу операцию максимально безопасной: скажите нам, соответствует ли какое-либо из приведенных ниже утверждений вашей ситуации, даже если вы не совсем в этом уверены.
-
Я принимаю лекарство, разжижающее кровь, например:
- Aspirin;
- Heparin
- Warfarin (Jantoven® или Coumadin®)
- Clopidogrel (Plavix®)
- Enoxaparin (Lovenox®)
- Dabigatran (Pradaxa®)
- Apixaban (Eliquis®)
- Rivaroxaban (Xarelto®)
Существуют и другие подобные лекарства, поэтому обязательно сообщите своему медицинскому сотруднику обо всех принимаемых вами лекарствах.
- Я принимаю лекарства, выдаваемые по рецепту (которые прописал мой медицинский сотрудник), включая пластыри и мази.
- Я принимаю безрецептурные лекарства (которые покупаю без рецепта), включая пластыри и мази.
- Я принимаю пищевые добавки, например травы, витамины, минералы, а также натуральные или домашние лечебные средства.
- У меня есть кардиостимулятор, автоматический имплантируемый кардиовертер-дефибриллятор (AICD) или другой прибор для стимуляции работы сердца.
- У меня случаются приступы апноэ во сне.
- Раньше у меня возникали проблемы при анестезии (при введении лекарства, под действием которого я засыпаю во время операции).
- У меня аллергия на некоторые лекарства или материалы, например латекс.
- Я не хочу, чтобы мне делали переливание крови.
- Я употребляю алкоголь.
- Я курю или использую электронные устройства для курения, например одноразовые электронные сигареты, вейп или Juul®.
- Я принимаю легкие наркотики.
Об употреблении алкогольных напитков
Количество употребляемого алкоголя может повлиять на ваше состояние во время и после операции. Очень важно сообщить медицинским сотрудникам, сколько алкоголя вы употребляете. Это поможет нам спланировать ваше лечение.
-
Если вы резко прекратите употреблять алкоголь, это может спровоцировать судорожные припадки, алкогольный делирий и привести к смерти.
Если мы будем знать, что вы подвержены риску возникновения таких проблем, мы сможем назначить вам лекарства, позволяющие их избежать. - Если вы употребляете алкоголь регулярно, существует риск возникновения других проблем во время и после проведения операции. Они включают кровотечение, инфекции, проблемы с сердцем и более длительное стационарное лечение.
Чтобы предотвратить возможные проблемы, до операции вы можете:
- Честно сообщите медицинским сотрудникам, в каком количестве вы употребляете алкоголь.
-
После назначения операции попытаться прекратить употребление алкогольных напитков. Немедленно сообщите своему медицинскому сотруднику, если вы:
- испытываете головную боль;
- чувствуете тошноту (как будто вас вот-вот вырвет);
- испытываете тревогу (нервозность или беспокойство) сильнее, чем обычно;
- не можете спать.
Это ранние признаки, связанные с отказом от алкоголя, которые можно вылечить.
- Сообщить медицинскому сотруднику, если вы не в силах прекратить употребление алкоголя.
- Задайте медицинскому сотруднику вопросы о том, как может повлиять употребление алкоголя на ваш организм в связи с операцией. Как всегда, мы обеспечим конфиденциальность всех ваших медицинских данных.
О курении
Во время проведения операции у курящих могут возникнуть проблемы, связанные с дыханием. Отказ от курения даже за несколько дней до операции поможет предотвратить подобные проблемы.
В центре MSK есть специалисты, которые могут помочь вам бросить курить. Если вам необходима дополнительная информация о нашей программе лечения табакозависимости (Tobacco Treatment Program), позвоните по номеру 212-610-0507. Вы также можете спросить об этой программе у медсестры/медбрата.
О приступах апноэ во сне
Приступы апноэ во сне — это распространенная проблема с дыханием. Из-за нее вы ненадолго перестаете дышать во время сна. Самый распространенный вид — синдром обструктивного апноэ во сне (obstructive sleep apnea, OSA). При OSA дыхательные пути полностью блокируются во время сна.
OSA может послужить причиной возникновения серьезных проблем во время и после процедуры. Сообщите нам, если у вас случаются или, как вы думаете, могут случаться приступы апноэ во сне. Если вы используете дыхательный аппарат (например, СИПАП [CPAP]), возьмите его с собой в день проведения процедуры.
Спросите о лекарствах
Мы рекомендуем принимать лекарства, которые помогут вам достичь эрекции. Это способствует притоку крови к вашему половому члену и помогает сохранить его ткани здоровыми. Большинство страховых компаний, включая Medicare, не покрывают расходы на приобретение таких рецептурных лекарств, как sildenafil citrate (Viagra®) или tadalafil (Cialis®). Чтобы уточнить детали, до начала операции обратитесь за консультацией к своему поставщику страховых услуг. Если ваша страховка не покрывает использование указанных препаратов, могут быть рассмотрены другие, более доступные варианты. Задайте этот вопрос своему медицинскому сотруднику, чтобы начать его решение до начала операции.
За 30 дней до операции на предстательной железе
Дооперационное исследование
Перед операцией вам нужно будет пройти предоперационное исследование. Дата, время и место его проведения будут указаны в напоминании о приеме, которое вы получите в кабинете хирурга. В день приема вы можете принимать пищу и лекарства как обычно.
Вы поможете нам, если на прием возьмете с собой:
- список всех лекарств, которые вы принимаете, включая рецептурные и безрецептурные лекарства, пластыри и кремы;
- результаты всех исследований, которые вы проходили вне центра MSK, например кардиограммы с нагрузкой, эхокардиограммы или допплерографии сонной артерии;
- Имена и телефонные номера ваших медицинских сотрудников.
Во время дооперационного исследования вы познакомитесь с медсестрой/медбратом высшей квалификации. Это медицинский сотрудник, работающий с анестезиологами (медицинскими сотрудниками, прошедшими специальную подготовку, которые будут делать анестезию во время операции). Медсестра/медбрат высшей квалификации вместе с вами просмотрит медицинскую карту и вашу историю хирургических операций. Для планирования лечения вам может потребоваться пройти ряд исследований. Например, следующие:
- Электрокардиограмма (ЭКГ) для проверки вашего сердечного ритма.
- Рентген грудной клетки.
- Анализы крови.
Медсестра/медбрат высшей квалификации может порекомендовать вам обратиться к другим медицинским специалистам, а также скажет, какие лекарства принять утром в день операции.
Заполните бланк доверенности на принятие решений о медицинской помощи.
Если вы еще не заполнили бланк доверенности на принятие решений о медицинской помощи (форма Health Care Proxy), мы рекомендуем сделать это прямо сейчас. Если вы уже заполнили эту форму, или у вас есть иные предварительные распоряжения, возьмите их с собой на следующий прием.
Бланк доверенности на принятие решений о медицинской помощи является юридическим документом. В нем указывается человек, который будет представлять ваши интересы в случае, если вы не сможете делать это самостоятельно. Такой человек будет вашим представителем по медицинской помощи.
- Чтобы получить информацию о доверенностях на принятие решений о медицинской помощи и других предварительных распоряжениях ознакомьтесь с материалом Заблаговременное планирование ухода.
- Чтобы получить информацию об исполнении обязанностей представителя по медицинской помощи, ознакомьтесь с материалом Как быть представителем по медицинской помощи.
- Если у вас еще остались вопросы по поводу заполнения бланка доверенности на принятие решений о медицинской помощи, обратитесь к своему медицинскому сотруднику.
Подумайте над возможностью сохранения своей спермы
Данная операция сделает вас бесплодным. Вы будете способны испытывать оргазм. Но ваш организм не сможет вырабатывать сперму, необходимую для того, чтобы иметь биологических детей. Перед операцией вам следует рассмотреть возможность сдачи спермы на хранение. Обратитесь к медсестре/медбрату за более подробной консультацией по данной процедуре. Для получения дополнительной информации попросите у медсестры/медбрата материалы Создание семьи после лечения рака: информация для людей, чей пол при рождении был мужским и Хранение спермы.
Программа сексуального здоровья и репродуктивной медицины для мужчин (Male Sexual and Reproductive Medicine Program)
Большинству мужчин будет трудно достичь эрекции сразу после операции. Вы можете записаться на прием к специалисту, чтобы обсудить влияние этой операции на ваше сексуальное здоровье. Позвоните специалисту Программы по вопросам сексуального здоровья и репродуктивной медицины для мужчин (Male Sexual and Reproductive Medicine Program) по телефону 646-888-6024.
Делайте дыхательную гимнастику и упражнения, стимулирующие откашливание
До операции потренируйтесь выполняйть глубокие вдохи и прокашливаться. Ваш медицинский сотрудник выдаст вам стимулирующий спирометр, который поможет расширить легкие. Для получения дополнительной информации ознакомьтесь с материалом Как пользоваться стимулирующим спирометром.
Физическая нагрузка
Физические нагрузки помогут улучшить состояние организма для проведения операции, а также помогут облегчить и ускорить процесс выздоровления.
Постарайтесь ежедневно выполнять аэробные упражнения. Аэробные упражнения — это любые упражнения, ускоряющие сердцебиение, например ходьба, плавание или езда на велосипеде. В холодную погоду ходите по лестнице в своем доме, отправляйтесь в торговый центр или в магазин.
Придерживайтесь принципов здорового питания
До операции старайтесь получать хорошо сбалансированное здоровое питание. Если вам необходима помощь в составлении диеты, попросите своего медицинского сотрудника направить вас к врачу-диетологу — специалисту по питанию.
Определите, кто будет ухаживать за вами
Важная роль в процессе вашего лечения отводится лицу, осуществляющему уход. Перед операцией медицинские сотрудники расскажут вам и лицу, ухаживающему за вами, об операции. Кроме того, после операции и выписки из больницы данному лицу будет необходимо доставить вас домой. Также этот человек будет помогать вам дома.
Информация для ухаживающих за пациентами лиц
Уход за человеком, который проходит лечение от рака, предполагает многочисленные обязанности. MSK предлагает материалы и поддержку, чтобы помочь вам справиться с ними. Чтобы получить информацию, посетите веб-сайт www.mskcc.org/caregivers или ознакомьтесь с материалом Руководство для лиц, ухаживающих за больными.
Делайте упражнения для мышц тазового дна (упражнения Кегеля)
Эти упражнения позволят вам укрепить мышцы тазового дна, которые будут ослаблены в результате операции. Начните выполнять упражнения Кегеля до операции, чтобы знать, какими должны быть ваши ощущения. Для получения дополнительной информации ознакомьтесь с материалом Упражнения для мышц тазового дна (упражнения Кегеля) для мужчин.
Не делайте упражнения для мышц тазового дна (упражнения Кегеля), если у вас установлен катетер Foley.
Купите все необходимое
4 % раствор хлоргексидина глюконата (ХГГ) — это средство для очищения кожи, которое убивает различные микроорганизмы и предотвращает их появление в течение суток после использования. Приняв душ с этим раствором перед операцией, вы снизите риск инфицирования после операции. Вы можете приобрести антисептическое средство для очищения кожи на основе 4 % раствора CHG (например, Hibiclens®) в ближайшей аптеке без рецепта.
Для подготовки кишечника к операции вам также нужно купить солевую клизму (например, клизму Fleet® с физраствором). Вы можете купить ее в местной аптеке без рецепта.
За 7 дней до операции на предстательной железе
Соблюдайте указания медицинского сотрудника при приеме аспирина
Если вы принимаете aspirin и любые лекарства, содержащие aspirin, возможно, вам придется изменить дозу или не принимать их в течение 7 дней до операции. Аспирин может вызвать кровотечение.
Выполняйте инструкции своего медицинского сотрудника. Не прекращайте прием аспирина без соответствующих указаний.
Для получения дополнительной информации ознакомьтесь с материалом Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е.
Прекратите принимать витамин Е, поливитамины, лечебные средства из трав и другие диетические добавки
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки за 7 дней до операции. Эти лекарства могут вызвать кровотечение.
Если от медицинского сотрудника вы получили другие указания, тогда следуйте только им.
Для получения дополнительной информации ознакомьтесь с материалом Лечебные средства из трав и лечение рака.
За 2 дня до операции на предстательной железе
Прекращение приема нестероидных противовоспалительных препаратов (NSAID)
Прекратите принимать НПВП, такие как ibuprofen (Advil® и Motrin®) и naproxen (Aleve®), за 2 дня до операции. НВПВ могут привести к возникновению кровотечений.
Если от медицинского сотрудника вы получили другие указания, тогда следуйте только им.
Для получения дополнительной информации ознакомьтесь с материалом Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е.
За 1 день до операции на предстательной железе
Придерживайтесь легкой диеты
Придерживайтесь легкой диеты, к примеру, ешьте небольшие бутерброды, яйца, тосты, крекеры или суп. Ограничьте употребление молочных продуктов. Исключите из рациона жареное и блюда с большим количеством приправ.
Запишите время, на которое назначена операция
Сотрудник приемного отделения позвонит вам после 14:00 накануне дня операции. Если проведение операции запланировано на понедельник, вам позвонят в пятницу, которая будет идти перед ним. Если до 19:00 с вами никто не свяжется, позвоните по номеру 212-639-5014.
Сотрудник сообщит, когда вам следует приехать в больницу на операцию. Вам также напомнят, как пройти в отделение.
Подготовьте кишечник к операции
Вечером накануне операции используйте солевую клизму в соответствии с инструкцией по ее применению.
Примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG (например, Hibiclens)
Вечером накануне дня операции примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG.
- Помойте волосы своим обычным шампунем и кондиционером. Тщательно ополосните волосы.
- Вымойте лицо и область половых органов своим обычным мылом. Тщательно ополосните тело теплой водой.
- Откройте флакон с 4% раствором CHG. Налейте небольшое количество средства в руку или на чистую махровую салфетку.
- Отойдите от струи воды. Легкими движениями вотрите 4% раствор CHG в тело от шеи до ступней. Не наносите его на лицо и на область половых органов.
- Вернитесь под струю воды и смойте 4 % раствор CHG. Используйте теплую воду.
- Вытритесь чистым полотенцем.
Не пользуйтесь после душа каким-либо лосьоном, кремом, дезодорантом, декоративной косметикой, пудрой, духами или одеколоном.
Инструкции по употреблению пищи перед операцией
Не принимайте пищу после полуночи перед вашей операцией. Это также касается леденцов и жевательной резинки.
Утром в день операции на предстательной железе
Инструкции по употреблению напитков перед операцией
Вы можете выпить не более 12 унций (350 мл) воды в период между полуночью и за 2 часа до времени прибытия в больницу. Больше ничего не пейте.
За два часа до запланированного времени прибытия в больницу перестаньте употреблять какие-либо жидкости. Это также касается воды.
Примите лекарства в соответствии с инструкциями
Кто-то из вашей лечащей команды скажет, какие лекарства вам следует принять утром перед операцией. Примите только эти лекарства, запив их глотком воды. В зависимости от лекарств это могут быть все или некоторые из лекарств, которые вы обычно принимаете по утрам, либо их вообще не нужно будет принимать.
Примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG (например, Hibiclens)
Примите душ с антисептическим очищающим средством для кожи на основе 4 % раствора CHG перед выпиской из больницы. Используйте то же средство, что и накануне вечером.
Не наносите после душа какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
Что необходимо запомнить
- Наденьте удобную свободную одежду.
- Если вы носите контактные линзы, снимите их и наденьте очки. Во время операции контактные линзы могут травмировать глаза.
- Не надевайте металлические предметы. Снимите все ювелирные украшения, включая пирсинг на теле. Используемое во время операции оборудование при соприкосновении с металлом может вызвать ожоги.
- Не наносите лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
- Оставьте дома ценные вещи (например кредитные карты, ювелирные украшения и чековую книжку).
Что взять с собой
- Свободные штаны, например, тренировочные.
- Трусы типа плавок на 1–2 размера больше вашего обычного.
- Кроссовки со шнуровкой. Ваши ноги могут отечь, а кроссовки на шнурках вы легко сможете надеть на отекшие ступни.
- Свой дыхательный аппарат для профилактики приступов апноэ во сне (например, аппарат СИПАП [CPAP]) при наличии.
- Стимулирующий спирометр, если он у вас есть.
- Бланк доверенности на принятие решений о медицинской помощи, если вы его заполнили.
- Мобильный телефон и зарядное устройство.
- Небольшую сумму денег, которая может вам понадобиться для небольших покупок (например для приобретения газеты).
- Сумку для хранения личных вещей (например очков, слухового аппарата, зубных и других протезов, парика и религиозных атрибутов), если они у вас есть.
- Эти рекомендации. С помощью этих рекомендаций представители лечащей команды объяснят вам, как ухаживать за собой после операции.
По прибытии в больницу
Вас попросят несколько раз назвать и продиктовать по буквам ваши имя и фамилию, а также назвать дату рождения. Это необходимо для вашей безопасности. В один день могут оперировать людей с одинаковыми или похожими именами.
Когда наступит время переодеться перед операцией, вам выдадут больничную рубашку, халат и нескользящие носки.
Встреча с медсестрой/медбратом
Вы встретитесь с медсестрой/медбратом перед операцией. Сообщите ей/ему дозы всех лекарств, которые вы принимали после полуночи, а также время их приема. Обязательно назовите рецептурные и безрецептурные лекарства, пластыри и кремы.
Медсестра/медбрат может поставить внутривенную (ВВ) капельницу в одну из вен, обычно на руке или кисти. Если медсестра/медбрат не поставит капельницу, ваш анестезиолог сделает это, когда вы будете в операционной.
Встреча с анестезиологом
Перед операцией вы также встретитесь со своим анестезиологом. Этот специалист:
- просмотрит медицинскую карту вместе с вами;
- спросит, были ли у вас проблемы при анестезии в прошлом, включая тошноту или боль;
- расскажет о вашем комфорте и безопасности во время операции;
- расскажет о типе анестезии, которую вы получите;
- ответит на ваши вопросы, касающиеся анестезии.
Подготовка к операции
Перед операцией вам потребуется снять очки, слуховой аппарат, зубные и другие протезы, парик и религиозные атрибуты.
Вы пройдете в операционную самостоятельно, или сотрудник центра отвезет вас туда на каталке. Сотрудник лечащей команды поможет вам лечь на стол. На голени вам наденут компрессионные ботинки. Они будут плавно надуваться и сдуваться для улучшения тока крови в ногах.
Когда вы удобно расположитесь на столе, анестезиолог введет анестезию через капельницу внутривенного введения, и вы заснете. Через капельницу вам также будут вводить жидкости во время и после операции.
Во время операции
Когда вы уснете, вам через рот в трахею введут дыхательную трубку, чтобы помочь дышать. Вам также установят мочевой катетер (Foley) для отведения мочи из мочевого пузыря.
После завершения операции на ваш разрез будут наложены хирургические швы. Дыхательная трубка обычно извлекается, пока вы еще находитесь в операционной.
Вернуться к началу страницы
Восстановление после операции на предстательной железе
В этом разделе приведена информация о том, чего стоит ожидать до, во время и после операции. Вы узнаете, как безопасно восстанавливаться после операции в больнице и в домашних условиях.
Читая этот раздел, записывайте вопросы, чтобы задать их своему медицинскому сотруднику.
Чего стоит ожидать
Когда вы проснетесь после операции, вы будете находиться в послеоперационной палате (Post-Anesthesia Care Unit, PACU) или в палате послеоперационного наблюдения.
Медсестра/медбрат будет следить за температурой вашего тела, а также за пульсом, артериальным давлением и уровнем кислорода. Вы будете получать кислород через тонкую трубочку, которая располагается под носом. Возможно, вы будете получать кислород через маску, закрывающую нос и рот. Кроме того, на голени будут надеты компрессионные ботинки.
Вам введут катетер в мочевой пузырь для отслеживания количества вырабатываемой мочи. Вам также могут установить дренажную систему Jackson-Pratt® (дренаж JP) для отведения жидкости, скапливающейся под хирургическими разрезами.
Вам могут установить обезболивающую помпу, которую называют аппаратом для аналгезии, управляемой пациентом (patient-controlled analgesia, PCA). Для получения дополнительной информации прочитайте материал Управляемая пациентом аналгезия (УПА) (Patient-Controlled Analgesia (PCA)). Обезболивающее лекарство будет вводиться через IV-капельницу.
Медсестра/медбрат расскажет вам, как восстановиться после операции. Ниже описаны некоторые рекомендации, которые помогут сделать этот процесс более безопасным.
- Вам рекомендуется ходить при поддержке медсестры/медбрата или физиотерапевта. Мы дадим вам лекарство, чтобы снять боль. Ходьба помогает снизить риск образования сгустков крови и развития пневмонии. Она также помогает стимулировать кишечник и возобновить его работу.
- Используйте стимулирующий спирометр. Это поможет расширить легкие, что предотвратит развитие пневмонии. Дополнительную информацию вы можете узнать в материале Как пользоваться стимулирующим спирометром.
Часто задаваемые вопросы
Что такое послеоперационная анкета Recovery Tracker?
Нам нужно знать, как вы себя чувствуете после выписки из больницы. Чтобы иметь возможность и дальше оказывать вам медицинскую помощь, мы будем ежедневно отправлять вопросы в вашу учетную запись MyMSK в течение 10 дней после вашей выписки из больницы. Эти вопросы называют послеоперационной анкетой Recovery Tracker.
Эти вопросы называют послеоперационной анкетой Recovery Tracker. Это занимает лишь 2–3 минуты. Ваши ответы на эти вопросы помогут нам понять, как вы себя чувствуете и что вам нужно.
В зависимости от ваших ответов, мы можем запросить у вас дополнительную информацию или попросить вас позвонить хирургу. Вы всегда можете позвонить в офис вашего хирурга, если у вас возникли какие-либо вопросы. Для получения дополнительной информации ознакомьтесь с материалом О вашей анкете Recovery Tracker.
Буду ли я испытывать боль после операции?
Ваши медицинские сотрудники будут часто спрашивать вас о болевых ощущениях и давать лекарство по мере необходимости. Если боль не утихает, сообщите об этом своим медицинским сотрудникам.
К характерным болевым ощущениям после операции по удалению предстательной железы можно отнести:
- болевые ощущения в области хирургических разрезов на животе;
- боли из-за газов;
- болевые ощущения в других частях вашего тела, например, в спине и плечах;
- ощущение тяжести в прямой кишке, как при потребности опорожнить кишечник. Предстательная железа располагается прямо над прямой кишкой, поэтому такие ощущения довольно распространены. Со временем они обычно проходят.
Какие еще симптомы могут проявиться у меня после операции?
Боли из-за газов после лапароскопической или роботизированной операции на предстательной железе
Газ, используемый во время вашей операции, может оказывать давление и вызывать боль в различных областях вашего тела, особенно в плечах. Это пройдет через несколько дней. Ходьба поможет вашему телу быстрее поглощать газ и уменьшит вашу боль.
Спазмы мочевого пузыря
После операции у вас могут наблюдаться спазмы мочевого пузыря. Они могут проявляться как внезапные и интенсивные спазмы в нижней части живота и в половом члене. Вы также можете почувствовать острую потребность помочиться. Эти спазмы обычно проходят со временем.
синяк;
У вас будут синяки на животе, половом члене и мошонке. Они пройдут через 1–2 недели после операции.
Вздутие живота
В течение нескольких дней у вас может наблюдаться вздутие живота. Ходьба поможет вам уменьшить количество газов и снять вздутие. Исключите газированные (шипучие) напитки до нормализации выведения газов из организма.
Как мне справляться с болевыми ощущениями в домашних условиях?
Болевые ощущения могут остаться у вас и в момент возвращения домой, и, возможно, вы будете принимать обезболивающее лекарство.
Приведенные в этом материале рекомендации помогут вам снимать боль в домашних условиях.
- Принимайте лекарства в соответствии с полученными указаниями и по мере необходимости.
- Если назначенное лекарство не облегчает вашу боль, свяжитесь со своим медицинским сотрудником.
- Не садитесь за руль и не употребляйте спиртные напитки, пока вы принимаете рецептурное обезболивающее лекарство. Некоторые рецептурные обезболивающие лекарства могут вызывать сильную сонливость. Алкоголь может усугублять седативный эффект.
-
По мере заживления разреза боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут безрецептурные обезболивающие препараты. Примерами безрецептурных обезболивающих препаратов являются Acetaminophen (Tylenol®) и ibuprofen (Advil® или Motrin®).
- Соблюдайте рекомендации медицинского сотрудника касательно прекращения приема назначенного вам обезболивающего лекарства.
- Не принимайте слишком много каких-либо лекарств. Соблюдайте инструкции на этикетке или указания медицинского сотрудника.
- Читайте этикетки принимаемых лекарств. Это очень важно при приеме препарата acetaminophen. Acetaminophen входит в состав многих безрецептурных и рецептурных лекарств. Слишком большое количество вредно для печени. Не принимайте более одного препарата, содержащего acetaminophen, не проконсультировавшись с сотрудником своей лечащей команды.
- Обезболивающие лекарства должны помочь вам вернуться к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять повседневные дела и упражнения. Небольшое усиление боли при увеличении физической нагрузки является нормой.
- Следите за временем приема обезболивающих лекарств. Они наиболее эффективны через 30–45 минут после приема. Лучше принимать лекарство при первых проявлениях боли, не дожидаясь ее усиления.
Как я могу уменьшить отек полового члена и мошонки?
У вас будут отеки и синяки на половом члене и мошонке. Ваша мошонка может достичь размеров грейпфрута. Эти явления нормальны и после удаления катетера будут постепенно проходить.
Вы можете уменьшить отек подкладывая под мошонку свернутое полотенце, когда вы сидите или лежите. Также поможет ношение трусов типа плавок вместо свободных трусов в виде шорт.
Нужно ли мне изменить мой рацион питания?
В первые несколько дней после операции, до первого опорожнения кишечника употребляйте только легкую пищу. Это могут быть бутерброды, йогурт, суп и жидкости. Исключите из рациона продукты, которые могут вызывать усиленное газообразование, например, бобовые, брокколи, лук, белокочанную и цветную капусту. После первого опорожнения кишечника вы можете вернуться к своему обычному режиму питания, с учетом индивидуальной переносимости тех или иных продуктов.
Все время, пока у вас будет установлен катетер после операции, важно пить достаточное количество жидкости. Пока не восстановится ваш обычный аппетит, хорошим выбором для вас будут различные супы и бульоны.
Как изменится опорожнение кишечника после операции?
- У вас может не быть стула в течение 5 дней после операции. Это нормально.
- При газообразовании и при отсутствии стула к ночи второго дня после выписки, примите MiraLAX. Принимайте его, пока работа кишечника не нормализуется.
- При отсутствии стула в течение 4 дней позвоните своему медицинскому сотруднику.
- Если газы не отходили в течение 2 дней, позвоните своему медицинскому сотруднику.
- Не используйте клизмы или суппозитории (ректальные свечи) в течение как минимум 6 недель после операции.
Как я могу предотвратить запоры?
- Принимайте по 1 капсуле докузата натрия (Colace®) 3 раза в день. Это средство для размягчения стула, имеющее минимум побочных эффектов.
- Ходьба может помочь стимулировать кишечник и восстановить его нормальную работу.
- Выпивайте по 8 стаканов (объемом 8 унций [240 мл]) каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и газированная вода, выводят жидкость из организма.
- Постепенно увеличивайте содержание клетчатки в пище до 25–35 граммов в день. Клетчатка содержится во фруктах, овощах, цельных злаках и хлопьях из злаков. Если у вас установлена стома или недавно был прооперирован кишечник, проконсультируйтесь с медицинским сотрудником перед внесением изменений в рацион питания.
Могу ли я принимать душ?
Да. Вы можете принять душ через 24 часа после операции. Теплый душ расслабляет и помогает облегчить мышечную боль. Принимая душ, используйте мыло и осторожно вымойте разрез. После душа промокните эти участки насухо полотенцем. Не закрывайте разрез при отсутствии выделений. Позвоните своему медицинскому сотруднику, если вы заметили покраснение или выделения из разреза.
Не принимайте ванну, пока не обсудите это со своим медицинским сотрудником во время первого визита после операции.
Как мне ухаживать за разрезами?
Расположение разреза будет зависеть от типа перенесенной операции. Если кожа под разрезом онемела, это нормально, ведь часть нервных окончаний была отсечена при операции. Через некоторое время онемение пройдет.
- Ко времени выписки из больницы ваш разрез, сделанный при проведении операции, начнет заживать.
- Вы и ухаживающее за вами лицо должны вместе с медсестрой/медбратом осмотреть ваш разрез перед выпиской, чтобы знать, как он выглядит.
- При наличии выделений из разреза следует записать их количество и цвет. Позвоните в офис своего врача и поговорите с медсестрой/медбратом по поводу выделений из разреза.
Меняйте повязку не менее одного раза в сутки и чаще, если она намокает от выделений. Если выделения из разреза прекратились, можно оставить его открытым.
Если на момент выписки на ваши хирургические разрезы были наложены полоски пластыря Steri-Strips™, они отойдут и отпадут сами. Если они не отпадут через 10 дней, вы можете снять их.
Если при выписке на швы наложен клей, он также отойдет и слезет сам, подобно пластырю Steri-Strips. Не трогайте клей и не пытайтесь счистить его.
Когда для меня будет безопасно водить машину?
Вы сможете водить машину после снятия катетера, если только вы не принимаете обезболивающие лекарства, способные вызвать сонливость.
В течение 3 месяцев после операции не садитесь на мотоцикл или велосипед.
Какие упражнения я могу выполнять?
Физические упражнения помогут вам набраться сил и улучшить свое самочувствие. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой.
Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости.
Прежде чем переходить к более интенсивным физическим упражнениям, проконсультируйтесь со своим медицинским сотрудником.
Когда я смогу поднимать тяжести?
Уточните у своего медицинского сотрудника, когда вам можно будет поднимать тяжести. В большинстве случаев вам не следует поднимать ничего тяжелее 10 фунтов (4,5 кг) в течение как минимум 6 недель после операции. Спросите у своего медицинского сотрудника, как долго вам следует воздерживаться от поднятия тяжестей.
Останутся ли у меня какие-либо трубки или дренаж после выписки?
Мочевой катетер
При выписке из больницы у вас все еще может быть установлен мочевой катетер (см. рисунок 5). Медсестра/медбрат научит вас, как за ним ухаживать в домашних условиях, а также предоставит необходимые расходные материалы. Катетер снимают, как правило, через 7–14 дней после операции.
Уход за катетером — важная часть ухода за собой после операции. Для получения дополнительной информации ознакомьтесь с материалом Уход за мочевым катетером (Foley®).
Рисунок 5. Мочевой катетер (катетер Foley)
Пока у вас установлен катетер, в вашей моче может быть кровь, вязкие кусочки тканей и сгустки крови. Это нормально. Это объясняется тем, что разрезы (хирургические надрезы) внутри вашего тела заживают, и с мочой выходят образующиеся на них корки. Выпивайте не менее 1 стакана (объемом 8 унций [240 мл]) жидкости каждый час во время бодрствования.
Кроме того, во время ходьбы или стула из кончика вашего члена вокруг катетера может подтекать кровь или моча. Это нормально, если вы видите, что моча продолжает выводиться в мочеприемник. Если вы не наблюдаете поступление мочи в мочеприемник, позвоните своему медицинскому сотруднику.
Следите за тем, чтобы кончик вашего пениса оставался чистым и сухим. Наносите вокруг кончика вашего пениса увлажняющий крем, выданный вам медсестрой/медбратом. Это предотвратит раздражение.
Уход за необрезанным половым членом
После операции вы можете отвести крайнюю плоть (свободную кожу, покрывающую головку полового члена) назад, чтобы очистить или смазать головку полового члена. Всегда возвращайте крайнюю плоть на головку полового члена после очистки или смазки. Если вы оставите ее отведенной назад, она может застрять за головкой полового члена и препятствовать течению крови через половой член. Вернув крайнюю плоть на головку полового члена, вы предотвратите серьезные проблемы.
Чего следует ожидать после удаления катетера?
В течение 2 дней после извлечения катетера ваш мочевой пузырь и уретра будут ослабленными. Не пытайтесь тужиться при мочеиспускании или мочиться через силу. Пусть моча выходит самостоятельно. Не напрягайтесь при опорожнении кишечника.
Существуют ли специальные инструкции, которым нужно следовать после удаления катетера?
После того, как катетер будет удален, вы должны сократить количество ежедневно выпиваемой жидкости до вашего нормального уровня потребления. Вам следует выпивать 4–6 стаканов (объемом 8 унций [240 мл]) жидкости каждый день.
- Ограничьте объем жидкостей, выпиваемых после 19:00, и опорожняйте мочевой пузырь перед сном. Это позволит вам избежать необходимости вставать ночью.
- При обильном мочеобразовании ограничьте количество употребляемого алкоголя и напитков, содержащих кофеин.
- Прежде чем начинать выполнять упражнения Кегеля, проконсультируйтесь со своим медицинским сотрудником.
После удаления катетера, позвоните своему медицинскому сотруднику, если у вас:
- проблемы с мочеиспусканием;
- возникла сильная боль в нижней части живота при мочеиспускании.
Будут ли у меня трудности с контролем мочеиспускания?
Мышцы, удерживающие мочу в вашем мочевом пузыре, после удаления предстательной железы будут ослаблены. В связи с этим у вас могут быть трудности с контролем мочеиспускания.
Другие причины, по которым у вас может быть недержание (подтекание) мочи:
- ваш мочевой пузырь полон;
- вы устали;
- вы употребляли алкоголь или напитки, содержащие кофеин.
Вам может потребоваться несколько месяцев, чтобы полностью восстановить контроль над мочевым пузырем.
После удаления катетера вы можете выполнять упражнения для укрепления мышц. Это упражнения для укрепления мышц тазового дна (упражнения Кегеля), которые вы практиковали перед операцией.
После извлечения катетера у вас также может наблюдаться подтекание мочи. Со временем оно будет уменьшаться. Подтекание может также происходить когда вы напрягаетесь, кашляете или поднимаете тяжести. Такое явление называется стрессовым недержанием.
Сначала вы можете заметить, что ночью вы лучше контролируете свой мочевой пузырь. Это связано с тем, что когда вы лежите, давление на мочевой пузырь меньше. В течение первых нескольких месяцев после операции вы можете довольно часто испытывать потребность помочиться. Вашему мочевому пузырю потребуется время, чтобы увеличить объем (растянуться) после того, как он непрерывно опорожнялся посредством катетера.
У большинства людей контроль мочеиспускания не вызывает затруднений. Восстановление тонуса ваших мышц после операции может продолжаться до 12 месяцев. Если после 12 месяцев вы все еще будете испытывать затруднения с контролем мочеиспускания, поговорите с вашим хирургом. Хирургические процедуры, такие как уретральный слинг или искусственный мочевой сфинктер, могут помочь. Для получения дополнительной информации посетите веб-сайт Национальной ассоциации проблем, связанных с недержанием (National Association for Continence) www.nafc.org.
Немедленно позвоните своему медицинскому сотруднику, если у вас сильная боль внизу живота при мочеиспускании или если вы не можете помочиться. Возможно, вам необходимо повторно установить катетер.
Когда я смогу вернуться на работу?
В большинстве случаев пациенты могут вернуться на работу через 2–4 недели после операции. После удаления катетера вы можете чувствовать себя вполне комфортно, работая за столом или в офисе. Если ваша работа предполагает значительные физические нагрузки, вам может потребоваться больше времени на восстановление. Поговорите с хирургом о том, когда вам можно будет вернуться на работу без вреда для здоровья.
Когда я смогу возобновить половую активность?
Вы сможете возобновить сексуальную активность после удаления катетера.
Смогу ли я достичь эрекции?
Эректильная дисфункция (erectile dysfunction, ED) подразумевает невозможность достижения эрекции. После операции на предстательной железе восстановление эректильной функции займет некоторое время (от недель до месяцев). В первые недели после удаления катетера вы, возможно, не сможете достичь достаточно сильной для полового акта эрекции, даже при использовании таких лекарств, как sildenafil citrate (Viagra). Ваша лечащая команда обсудит с вами возможные методы улучшения эректильной функции.
Какие существуют методы лечения эректильной дисфункции?
Мы рекомендуем ежедневно принимать лекарства для лечения эректильной дисфункции. Это способствует притоку крови к вашему половому члену и помогает сохранить его ткани здоровыми. Большинство страховых компаний не покрывают расходы на приобретение таких рецептурных лекарств, как sildenafil citrate (Viagra). Чтобы уточнить детали, до начала операции обратитесь за консультацией к своему поставщику страховых услуг.
Ваш медицинский сотрудник предоставят вам информацию о графике приема лекарства. Следуйте этому графику до послеоперационного приема у хирурга.
Ниже приводятся варианты такого графика:
| Лекарства | Обычная доза | Ударная доза |
|---|---|---|
| sildenafil citrate (Viagra) |
|
|
| sildenafil citrate (непатентованное лекарство) |
|
|
| tadalafil (Cialis) таблетки 20 мг |
|
|
| tadalafil (Cialis) таблетки 5 мг |
|
|
Информация об ударной дозе
- Когда вы принимаете ударную дозу, делайте это натощак. Выпейте лекарство примерно за 2 часа до ужина.
- Лекарство начинает действовать спустя 30–60 минут. Оно будет сохраняться в организме до 8 часов. В любое время в течение этих 8 часов попытайтесь достичь сексуального возбуждения от контакта с партнером или от самостоятельной стимуляции. Запишите, что произошло, и расскажите об этом своему медицинскому сотруднику на следующем приеме.
- Если у вас не появилось никакой реакции после приема ударной дозы в течение 4 недель, позвоните своему медицинскому сотруднику. Вас могут направить к нашим специалистам по вопросам сексуального здоровья.
Что делать, если таблетки не помогают?
Возможно, вам не удастся сразу же добиться достаточно сильной для занятий сексом эрекции, даже при приеме таких таблеток, как Viagra. Для этого потребуется время. Прием лекарств, которые вам прописал медицинский сотрудник, может помочь вам улучшить эрекцию, но они помогают не всем.
Если лекарства вам не помогают, есть и другие способы лечения эректильной дисфункции, которыми вы можете воспользоваться. Если вам интересна информация о других методах лечения эректильной дисфункции, запишитесь на прием к специалисту Программы по вопросам сексуального здоровья и репродуктивной медицины для мужчин (Male Sexual & Reproductive Medicine Program), позвонив по номеру 646-888-6024.
Когда я получу результаты лабораторных исследований?
Хирург получит ваши результаты лабораторных исследований через 10–14 дней после операции. Если с вами не свяжутся в течение 14 дней, позвоните в офис своего хирурга.
О чем мне следует поговорить с медицинским сотрудником?
- Окончательный отчет о ваших результатах лабораторных исследований.
- Результаты анализов крови на простатический специфический антиген (prostate specific antigen, PSA).
- Любые проблемы с вашим послеоперационным восстановлением.
- Любое другое лечение, которое вам может потребоваться.
Какой последующий уход мне потребуется?
После операции вам необходимо будет сдать анализы крови на простатический специфический антиген (prostate specific antigen, PSA). PSA — это обычный белок, вырабатываемый вашей предстательной железой. При наличии рака уровень PSA обычно увеличивается. Если пораженные раком ткани были полностью удалены, результаты анализов не должны показать наличие PSA.
-
Вы также сдадите анализ крови на PSA:
- через 6–8 недель после операции;
- через 3–6 месяцев после операции;
- через 12 месяцев после операции.
- По истечении 12 месяцев с момента операции делайте анализ крови на PSA каждые 6 месяцев. Продолжайте делать это в течение 5 лет после операции.
- По истечении 5 лет с момента операции делайте анализ крови на PSA каждые 12 месяцев. Продолжайте делать это всю жизнь.
- Ваш медицинский сотрудник может попросить вас делать анализ крови на PSA чаще. В этом случае медсестра/медбрат предоставит вам дополнительную информацию.
По возможности делайте анализ крови на PSA в отделениях центра MSK. Если такой возможности нет, вы можете обратиться в ближайший пункт медицинской помощи по месту жительства. Попросите переслать по факсу результаты вашему медицинскому сотруднику в MSK.
Могу ли я продолжить лечение в MSK?
Да. Мы предлагаем тщательный последующий уход в рамках нашей программы помощи взрослым пациентам, перенесшим раковые заболевания (Adult Survivorship Program), проходящим лечение в центре MSK по поводу рака предстательной железы. Ваш доктор поможет вам принять решение о том, готовы ли вы к этому шагу. В рамках данной программы вы получите помощь и поддержку в преодолении физических и эмоциональных последствий рака предстательной железы. Мы также будем следить за любыми признаками повторного возникновения рака.
Осуществлять взаимодействие с вашим лечащим врачом и нести непосредственную ответственность за ваше дальнейшее лечение будет медсестра/медбрат высшей квалификации. В команде специалистов MSK по борьбе с раком предстательной железы имеются медсестры/медбратья высшей квалификации-эксперты по уходу за больными, перенесшими рак. Медестра/медбрат высшей квалификации:
- отслеживать появление признаков рецидива рака;
- помогать справляться с последствиями лечения, такими как боль и усталость;
- порекомендует скрининговые исследования для выявления других видов рака;
- даст вам консультацию по ведению здорового образа жизни, например по соблюдению диеты, выполнению физических упражнений и отказу от курения;
Во время посещения медсестры/медбрата высшей квалификации вы будете:
- обсудит с вами записи в медицинской карте;
- проходить врачебный осмотр;
- получать направления на дополнительные исследования, например, рентген, сканирование или анализы крови;
- получать направления к другим медицинским специалистам, при необходимости;
- при необходимости выпишет рецептурные лекарства.
Если вы хотите получить дополнительную информацию о нашей программе помощи взрослым пациентам, перенесшим раковые заболевания, поговорите с вашим медицинским сотрудником. Вы также можете присоединиться к нашей программе помощи взрослым пациентам, перенесшим раковые заболевания, онлайн на сайте www.mskcc.org/experience/living-beyond-cancer/survivorship/adult-survivorship
Как я могу справиться со своими чувствами?
После операции в связи с тяжелым заболеванием, вы можете испытать новое для вас чувство подавленности. Многие люди говорят, что в некоторые моменты им хотелось плакать, приходилось испытывать печаль, обеспокоенность, нервозность, раздражение и злость. Может оказаться, что вы не в состоянии сдерживать некоторые из этих чувств. Если это случится, постарайтесь найти эмоциональную поддержку.
Первый шаг на этом пути — рассказать о своих чувствах. Друзья и близкие могут помочь вам. Медсестра/медбрат, врач и социальный работник могут успокоить и поддержать вас и дать совет. Обязательно рассказывайте этим специалистам о своем эмоциональном состоянии и об эмоциональном состоянии ваших друзей и близких. Для пациентов и членов их семьи доступны многочисленные материалы. Медсестры, врачи и социальные работники центра MSK могут помочь вам, вашей семье и друзьям справиться с эмоциональными аспектами вашей болезни. Мы можем помочь независимо от того, где вы находитесь — в больнице или дома.
Что если у меня возникнут другие вопросы?
Если у вас есть вопросы или опасения, обратитесь к своему медицинскому сотруднику. Вы можете связаться с врачом с понедельника по пятницу с 9:00 до 17:00.
После 17:00, а также в выходные и праздничные дни звоните по номеру 212-639-2000. Задайте вопрос дежурному врачу вместо своего медицинского сотрудника.
Когда следует обращаться к своему медицинскому сотруднику?
Позвоните своему медицинскому сотруднику, если наблюдается что-либо из нижеперечисленного:
- температура тела 101 °F (38,3 °C) или выше;
- возникла сильная боль в нижней части брюшной полости (живота) при мочеиспускании;
- не получается помочиться.
- появились отеки или болевые ощущения (при касании) в икрах или бедрах, особенно если одна нога отечнее другой;
- появилась отдышка или кашель с кровью.
Вернуться к началу страницы
Вспомогательные службы
В этом разделе приводится список вспомогательных служб. Они могут помочь вам в период подготовки к операции и восстановления после нее.
Читая этот раздел, записывайте вопросы, чтобы задать их своему медицинскому сотруднику.
Вспомогательные службы MSK
Для получения дополнительной информации ознакомьтесь с разделом «Виды рака» на веб-сайте центра MSK www.msk.org/types.
Приемное отделение (Admitting Office)
212-639-7606
Позвоните, если у вас есть вопросы по госпитализации, например, по поводу подачи запроса на одноместную палату.
Отделение анестезии (Anesthesia)
212-639-6840
Позвоните, если у вас есть вопросы об анестезии.
Кабинет доноров крови (Blood Donor Room)
212-639-7643
Позвоните для получения информации, если вы хотите стать донором крови или тромбоцитов.
Международный центр Бобст (Bobst International Center)
888-675-7722
Мы принимаем пациентов со всего мира и предлагаем большое количество услуг, чтобы им помочь. Если вы приехали из другой страны, позвоните для получения помощи в организации вашего лечения.
Клиника для ухаживающих за больными лиц
www.msk.org/caregivers
646-888-0200
Клиника центра MSK для ухаживающих за больными лиц оказывает специализированную поддержку людям, осуществляющим уход за больными и испытывающим трудности при выполнении этих обязанностей. Для получения дополнительной информации звоните в офис доктора Эллисон Эпплбаум (Dr. Allison Applebaum) по телефону 646-888-0200.
Центр по предоставлению консультаций (Counseling Center)
www.msk.org/counseling
646-888-0200
Многим людям помогают психологические консультации. Специалисты нашего Центра по предоставлению консультаций (Counseling Center) проводят индивидуальные, групповые и семейные сеансы. Мы также можем назначить лекарства, которые помогут вам избавиться от беспокойства или выйти из подавленного состояния. Чтобы записаться на прием, попросите направление у своего медицинского сотрудника или позвоните по указанному выше номеру телефона.
Программа по вопросам сексуальной медицины и здоровья для женщин
646-888-5076
Рак и лечение рака могут повлиять на сексуальное здоровье, детородную функцию или затронуть обе эти сферы. Наша программа сексуальной и репродуктивной медицины для женщин (Female Sexual Medicine & Women’s Health Program) поможет справиться с проблемами сексуального здоровья, такими как преждевременная менопауза или проблемы, связанные с детородной функцией. Мы можем помочь до, во время или после лечения. Позвоните для получения дополнительной информации или записи на прием.
Программа «Кладовая продуктов» (Food Pantry Program)
646-888-8055
Мы предоставляем продукты питания малообеспеченным пациентам во время лечения рака. Для получения дополнительной информации обратитесь к своему медицинскому сотруднику или позвоните по указанному выше номеру телефона.
Служба интегративной медицины (Integrative Medicine Service)
www.msk.org/integrativemedicine
Наша Служба интегративной медицины (Integrative Medicine Service) предлагает различные услуги в дополнение к традиционному медицинскому уходу. Сюда входят музыкальная терапия, терапия души/тела, танцевальная и двигательная терапия, йога и тактильная терапия. Чтобы записаться на прием для получения этих услуг, позвоните по номеру 646-449-1010.
Вы также можете запланировать консультацию с медицинским сотрудником службы интегративной медицины. Совместно вы составите план, который поможет вам придерживаться здорового образа жизни и справляться с побочными эффектами. Для записи на прием позвоните по номеру 646-608-8550.
Программа сексуального здоровья и репродуктивной медицины для мужчин (Male Sexual and Reproductive Medicine Program)
646-888-6024
Рак и лечение рака могут повлиять на сексуальное здоровье, детородную функцию или затронуть обе эти сферы. Наша программа сексуальной и репродуктивной медицины для мужчин (Male Sexual and Reproductive Medicine Program) поможет справиться с проблемами сексуального здоровья, например такими, как эректильная дисфункция. Мы можем помочь до, во время или после лечения. Позвоните для получения дополнительной информации или записи на прием.
Библиотека MSK
library.mskcc.org
212-639-7439
Вы можете зайти на веб-сайт нашей библиотеки или обратиться к персоналу библиотеки. Вам помогут найти дополнительную информацию о конкретном виде рака. Вы также можете ознакомиться с Руководством по обучению пациентов и потребителей медицинских услуг в библиотеке.
Служба по вопросам питания (Nutrition Services)
www.msk.org/nutrition
212-639-7312
Наша Служба по вопросам питания (Nutrition Service) предлагает консультации по вопросам питания с одним из наших диетологов. Ваш клинический врач-диетолог обсудит с вами ваши пищевые привычки и посоветует, что следует употреблять в пищу во время лечения и после него. Чтобы записаться на прием, попросите направление у сотрудника своей медицинской бригады или позвоните по указанному выше номеру телефона.
Обучение пациентов и ухаживающих за ними лиц
www.msk.org/pe
Посетите наш веб-сайт, посвященный обучению пациентов и ухаживающих за ними лиц, где вы сможете найти образовательные ресурсы, видеоролики и онлайн-программы.
Служба выставления счетов пациентам (Patient Billing)
646-227-3378
Позвоните, если у вас есть вопросы по предварительному согласованию (preauthorization) с вашей страховой компанией. Это также называют предварительным разрешением (preapproval).
Представительская служба для пациентов (Patient Representative Office)
212-639-7202
Позвоните, если у вас есть вопросы в связи с бланком доверенности на принятие решений о медицинской помощи или сомнения по поводу ухода за вами.
Периоперационная поддержка близких медсестрами/медбратьями (Perioperative Nurse Liaison)
212-639-5935
Позвоните, если у вас есть вопросы о том, кому MSK будет давать информацию о вас во время операции.
Персональные медсестры/медбратья и компаньоны
917-862-6373
Вы можете запросить помощь персональной(-ого) медсестры/медбрата или сопровождающих как в больнице, так и дома. Позвоните для получения дополнительной информации.
Программа «Ресурсы для жизни после рака» (Resources for Life After Cancer [RLAC] Program)
646-888-8106
В центре MSK уход за вами не заканчивается по завершении лечения. Программа «Ресурсы для жизни после рака» (RLAC) создана для пациентов, которые уже завершили свое лечение, а также для членов их семей.
В рамках этой программы предусмотрено множество услуг. Мы предлагаем семинары, мастер-классы, группы поддержки и консультации, касающиеся жизни после лечения. Мы также оказываем помощь в решении проблем с медицинской страховкой и трудоустройством.
Социальные службы (Social Work)
www.msk.org/socialwork
212-639-7020
Социальные работники помогают пациентам, членам их семей и друзьям справляться с проблемами, характерными для онкологических заболеваний. Они предоставляют индивидуальные консультации и группы поддержки на протяжении всего курса лечения. Они могут помочь вам общаться с детьми и другими членами семьи.
Наши сотрудники социальных служб также могут направить вас в местные агентства и на различные программы. Если у вас есть проблемы с оплатой счетов, они также располагают информацией о ресурсах для получения финансовой помощи.
Духовная поддержка
212-639-5982
Наши капелланы (духовные наставники) готовы выслушать, поддержать членов семьи и помолиться. Они могут связаться с местным духовенством или религиозными группами, просто утешить и протянуть руку духовной помощи. За духовной поддержкой может обратиться любой человек. Для этого не нужно иметь какую-либо религиозную принадлежность.
Межконфессиональная часовня центра MSK находится рядом с основным вестибюлем Memorial Hospital. Она открыта круглосуточно. Если у вас произошла экстренная ситуация, позвоните по номеру 212-639-2000. Попросите соединить вас с дежурным капелланом.
Программа лечения табакозависимости (Tobacco Treatment Program)
www.msk.org/tobacco
212-610-0507
В центре MSK есть специалисты, которые могут помочь вам бросить курить. Если вам необходима дополнительная информация о нашей программе лечения табакозависимости (Tobacco Treatment Program), позвоните по номеру 212-610-0507. Вы также можете спросить об этой программе у медсестры/медбрата.
Виртуальные программы
www.msk.org/vp
Наши виртуальные программы (Virtual Programs) предлагают онлайн-обучение и поддержку для пациентов и ухаживающих за ними лиц. Это занятия в интерактивном режиме, во время которых вы можете поговорить или просто послушать. Вы можете больше узнать о своем диагнозе и о том, чего ожидать во время лечения и как подготовиться к лечению рака.
Занятия проводятся конфиденциально, бесплатно и с привлечением высококвалифицированных специалистов. Посетите наш веб-сайт, чтобы получить дополнительную информацию о виртуальных программах или зарегистрироваться для участия.
Внешние вспомогательные службы
Организация Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
Центр MTA в Нью-Йорке предлагает совместные поездки и услуги сопровождения для людей с ограниченными возможностями, которые не могут воспользоваться автобусом или метро.
Организация Air Charity Network
www.aircharitynetwork.org
877-621-7177
Предоставляет поездки в лечебные центры.
Американское общество по борьбе с раком (American Cancer Society, ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Предлагает разнообразную информацию и услуги, в том числе «Приют надежды» (Hope Lodge) — место для бесплатного проживания пациентов и ухаживающих за ними лиц на время лечения рака.
Веб-сайт «Карьера и рак» (Cancer and Careers)
www.cancerandcareers.org
Ресурс, на котором собраны образовательные материалы, инструменты и информация о различных мероприятиях для работающих людей, заболевших раком.
Организация CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (между улицами West 25th и 26th Streets)
New York, NY 10001
Предоставляет консультации, группы поддержки, образовательные мастер-классы, публикации и финансовую помощь.
Общество Cancer Support Community
www.cancersupportcommunity.org
Предоставляет поддержку и образовательные материалы людям, столкнувшимся с раком.
Организация Caregiver Action Network
www.caregiveraction.org
800-896-3650
Предоставляет образовательные материалы и поддержку для тех, кто заботится о близких с хроническими заболеваниями или с ограниченными возможностями.
Организация Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Предлагает бесплатные поездки для лечения по стране за счет свободных мест на корпоративных авиарейсах.
Организация Gilda’s Club
www.gildasclubnyc.org
212-647-9700
Место, где мужчины, женщины и дети, больные раком, получают социальную и эмоциональную поддержку благодаря общению, участию в мастер-классах, лекциях и общественных мероприятиях.
Организация Good Days
www.mygooddays.org
877-968-7233
Предлагает финансовую помощь для покрытия доплат во время лечения. У пациентов должна быть медицинская страховка, они должны соответствовать ряду критериев, и им должны быть назначены лекарства, которые входят в формуляр Good Days.
Организация Healthwell Foundation
www.healthwellfoundation.org
800-675-8416
Предоставляет финансовую помощь для покрытия доплат, взносов медицинского страхования и нестрахуемых минимумов на определенные лекарства и виды лечения.
Организация Joe’s House
www.joeshouse.org
877-563-7468
Предоставляет больным раком и членам их семей список мест для проживания рядом с лечебными центрами.
Ресурс LGBT Cancer Project
http://lgbtcancer.com/
Предоставляет поддержку и защиту интересов для представителей ЛГБТ-сообщества, включая группы поддержки онлайн и базу данных клинических испытаний, которые приветствуют участие членов ЛГБТ-сообщества.
Организация LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Предоставляет информацию о репродуктивной функции и поддержку больных раком, лечение которых включает риски, связанные с фертильностью, а также излечившихся от рака.
Программа «Выгляди хорошо и чувствуй себя лучше» (Look Good Feel Better Program)
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Эта программа предлагает мастер-классы, которые помогут научиться позитивнее воспринимать свой внешний вид. Для получения дополнительной информации или для записи на мастер-класс позвоните по указанному выше номеру телефона или посетите веб-сайт программы.
Национальный институт рака (National Cancer Institute)
www.cancer.gov
800-4-CANCER (800-422-6237)
Национальная сеть правовых служб по вопросам рака (National Cancer Legal Services Network)
www.nclsn.org
Бесплатная программа по защите правовых интересов больных раком.
Национальная сеть больных раком из ЛГБТ-сообщества (National LGBT Cancer Network)
www.cancer-network.org
Предоставляет образовательные материалы, обучающие курсы и защиту интересов пациентов — представителей ЛГБТ-сообщества, перенесших рак и входящих в группу риска.
Ресурс Needy Meds
www.needymeds.org
Предоставляет список программ, поддерживающих пациентов в получении непатентованных лекарств и лекарств с зарегистрированной торговой маркой.
Организация NYRx
www.nyrxplan.com
Предоставляет льготы при приобретении рецептурных лекарств настоящим и бывшим сотрудникам бюджетного сектора штата Нью-Йорк, которые соответствуют определенным требованиям.
Программа помощи в оплате рецептурных лекарств (Partnership for Prescription Assistance)
www.pparx.org
888-477-2669
Помогает соответствующим определенным требованиям пациентам, у которых нет страхового покрытия рецептурных лекарственных препаратов, получать лекарства бесплатно или приобретать их по низкой цене.
Фонд обеспечения доступа для пациентов (Patient Access Network Foundation)
www.panfoundation.org
866-316-7263
Предоставляет помощь в покрытии доплат для пациентов со страховкой.
Фонд защиты интересов пациентов (Patient Advocate Foundation)
www.patientadvocate.org
800-532-5274
Предоставляет доступ к медицинскому уходу, финансовой помощи, помощи в вопросах страхования, помощи в сохранении рабочего места и доступ к национальному справочнику ресурсов для людей с недостаточным медицинским страхованием.
Организация RxHope
www.rxhope.com
877-267-0517
Предоставляет помощь людям в получении лекарств, на которые у них может не хватать денег.
Вспомогательные службы для больных раком предстательной железы
Фонд Американской ассоциации урологов (The American Urologic Association Foundation)
www.auafoundation.org
866-746-4282
Предоставляет бесплатную информацию о заболеваниях предстательной железы.
Медицинский специалист центра MSK по вопросам недержания
646-497-9068
Если вы считаете, что вам поможет консультация уролога, специализирующегося на недержании, поговорите с вашим хирургом о направлении.
Группа поддержки MSK для больных раком предстательной железы
646-888-8106
Проводит ежемесячные собрания мужчин, перенесших рак предстательной железы. Позвоните для получения дополнительной информации или регистрации.
Национальная ассоциация по регуляции функции мочевого пузыря и кишечника (National Association for Continence)
www.nafc.org
Предоставляет информацию и поддержку пациентам, страдающим недержанием.
Национальная комплексная сеть по борьбе с раком (National Comprehensive Cancer Network, NCCN)
www.nccn.org
215-690-0300
Здесь можно найти информацию и ресурсы для людей, живущих с раком, и для лиц, осуществляющих уход за ними, включая группы поддержки и образовательные материалы. Вам может быть полезен материал Рекомендации для пациентов, больных раком предстательной железы.
Фонд рака предстательной железы (Prostate Cancer Foundation)
www.pcf.org
800-757-CURE (800-757-2873)
Предоставляет программы обучения и поддержки для больных раком предстательной железы.
Мы тоже (US TOO)
www.ustoo.org
800-808-7866
Предоставляет программы обучения и поддержки для больных раком предстательной железы. Открытые встречи для больных раком и лиц, осуществляющих уход за ними. US TOO выпускает ежемесячную новостную рассылку под названием Hotsheet.
Вернуться к началу страницы
Образовательные ресурсы
В этом разделе приводится перечень обучающих материалов, которые упоминались в данном руководстве. Эта информация поможет вам подготовиться к операции и восстановиться после нее.
Читая эти материалы, записывайте вопросы, чтобы задать их своему медицинскому сотруднику.
- О вашей анкете Recovery Tracker
- Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е
- Лечебные средства из трав и лечение рака
- Как пользоваться стимулирующим спирометром
- Упражнения для мышц тазового дна (упражнения Кегеля) для мужчин
- Уход за мочевым катетером (Foley®)
- Уход за дренажной системой Jackson-Pratt
Вернуться к началу страницы
Лекция для врачей «Ранняя диагностика и лечение рака предстательной железы». Лекцию для врачей проводит д.м.н., профессор Раснер П. И.
На лекции рассмотрены следующие вопросы:
- Эпидемиология рака предстательной железы (РПЖ)
- Вероятность заболеть раком в течение жизни (мужчины, США)
- Риск для жизни
- Структура злокачественными новообразованиями среди мужского населения России 2018 г.
- Причины
- факторы внешней среды
- наследственность
- Наследственность
- При РПЖ у отца или брата риск заболеть увеличивается в 2-3 раза
- Если болеют 2 или 3 ближайших родственника — в 5 — 11 раз
- Прирост заболеваемости РПЖ на 100 тыс. населения
- Прирост заболеваемости онкоурологическими заболеваниями на 100 тыс. населения за 10 лет
- Прогноз 5-летней выживаемости при РПЖ в России…
- Прогноз 5-летней выживаемости при раке предстательной железы в США…
- Стадии РПЖ в РФ 2005-2015
- Клиническая картина
- На ранних стадиях РПЖ никак себя не проявляет
- Далее могут присоединиться симптомы расстройства мочеиспускания…
- При запущенных стадиях — боли в проекции простаты и в зоне метастатического поражения
- Диагностика
- Цель скрининга — выявление пациентов с ранними стадиями рака простаты и отсутствием клинических проявлений, которым показано радикальное лечение
- Диагностика
- Первый этап
- Пальцевое ректальное исследование
- Определение ПСА сыворотки крови
- Трансректальная ультрасонография
- Первый этап
- Пальцевое ректальное исследование. Симптомы
- Безболезненно?
- Уплотнения?
- Асимметрия?
- Норма ПСА
- «Универсальная норма» — менее 4 нг/мл
- «Возрастная норма»
- УЗИ не очень информативный метод диагностики рака предстательной железы
- Диагностика рака предстательной железы. Второй этап
- Биопсия предстательной железы — основной метод диагностики РПЖ
- Минимум 12 точек
- Результаты биопсии
- Наличие РПЖ
- Степень злокачественности
- Распространённость в простате
- Диагностика рака предстательной железы. Третий этап. МРТ
- КТ не используется для диагностики рака предстательной железы
- Выбор метода лечения зависит от:
- Стадии заболевания
- Возраста и общего состояния здоровья
- Личных предпочтений пациента
- Умение врача
- Лечение
- Радикальная простатэктомия
- Лучевая терапия
- Активное наблюдение
- Гормональная терапия
- Комбинированное
- Другие методы (криотерапия, абляция простаты при помощи высокоинтенсивного ультразвука)
- У рака простаты четыре стадии. Полностью он излечим только на первых двух. Чтобы не попасть в число тех, кому помочь уже трудно, мужчина должен проходить регулярное обследование у уролога. Ежегодный осмотр всех мужчин старше 45-50 лет
Дополнительный материал «Ранняя диагностика и лечение рака предстательной железы»
Список сокращений
%свПСА – процент свободного простат-специфического антигена
-2проПСА – -2проэнзим свободного простат-специфического антигена
ASAP – мелкоацинарная атипическая пролиферация
ECPA и ECPA-2 – ранние антигены рака простаты
GSTP1 – глутатион-S-трансфераза Р1
KLK3 – ген, кодирующий белок ПСА
PHI – индекс здоровья простаты (Prostate Health Index)
PSCA – антиген простатических стволовых клеток
PSP 94 – секретируемый белок предстательной железы 94
TMPRESS2: ERG – химерный белок, образующийся при хромосомной мутации со слиянием генов TMPRESS2 и ERG uPA/uPAR – рецепторы активатора плазминогена урокиназы
БПЖ – биопсия предстательной железы
ВОЗ – всемирная организация здравоохранения
ДГПЖ – доброкачественная гиперплазия предстательной железы
ДПСА – доброкачественная фракция свободного простат-специфического антигена (BPSA)
инПСА – интактная фракция свободного простатспецифического антигена (intactPSA)
мРНК – матричная рибонуклеиновая кислота МРТ – магнитно-резонансная томография
сПСА – общий простат-специфический антиген
ОТ-ПЦР-РВ – обратная транскрипция, сопряженная с полимеразной цепной реакцией в режиме реального времени
ПЖ – предстательная железа
ПИН – простатическая интраэпителиальная неоплазия ПРИ – пальцевое ректальное исследование
проПСА – проэнзим свободного простат-специфического антигена ПСА – простат-специфический антиген
Введение
Одним из наиболее распространенных онкологических заболеваний у мужчин является РПЖ. В настоящее время он занимает второе место среди онкологических заболеваний по смертности у мужчин. В Северной Америке и Европе РПЖ является наиболее частым солидным раком, заболеваемость которым составляет 214 случаев на 1000 мужчин, опережая рак лёгких, рак прямой и ободочной кишок. В Российской Федерации за последние 10 лет численность больных с впервые установленным диагнозом РПЖ на 100 000 населения возросла на 300 %.
Основными, наиболее изученными факторами риска развития РПЖ являются возраст, расовая принадлежность, региональная зависимость заболеваемости, а также наличие отягощённого семейного анамнеза. Помимо этого, рядом исследований продемонстрировано влияние на частоту возникновения РПЖ и других факторов, таких, как гормональный статус организма, диета, факторы внешней среды и генетические особенности. Употребление в пищу жиров животного происхождения также является фактором риска развития РПЖ. В то же время получено доказательство того, что азиатская диета, богатая соей, морепродуктами, рисом, грибами шитаки, рыбой и зелёным чаем, оказывает некоторый защитный эффект, тем самым объясняя низкую заболеваемость РПЖ в странах Океании и Японии. Ещё одним фактором риска развития РПЖ является ожирение.
Данные многочисленных исследований продемонстрировали зависимость заболеваемости РПЖ от возраста и показали, что РПЖ редко встречается у мужчин младше 50 лет. Постепенное нарастание выявляемости отмечается с возрастом и достигает максимума к 80 годам. В возрастной группе старше 75 лет частота заболеваемости РПЖ по сравнению с мужчинами 50–54 лет выше в 20–80 раз. Очаги РПЖ при микроскопии находят у 30 % мужчин в возрасте 50–60 лет и у 70 % к 70–80 годам.
В результате активного внедрения в повседневную урологическую практику определения в сыворотке крови уровня ПСА, проведения БПЖ и новых методов диагностики РПЖ отмечается тенденция к улучшению результатов диагностики и лечения РПЖ. В свою очередь, средний возраст больных с впервые установленным диагнозом значительно снизился, что повлекло за собой увеличение процента выявления РПЖ на ранних стадиях (Т1-2). Ранняя диагностика РПЖ позволяет провести пациенту радикальное лечение на начальных стадиях развития заболевания: РПЭ, брахитерапию, дистанционную лучевую терапию, применить аблативные технологии (криоаблацию простаты, HIFU-терапию и др.). Тем не менее, несмотря на все успехи в диагностике и лечении РПЖ, существует ещё много проблем, которые предстоит решить в ближайшем будущем.
Анатомия и физиология предстательной железы
Предстательная железа – это непарный железисто-мышечный орган, который окружает простатическую часть мочеиспускательного канала и располагается между сфинктером мочевого пузыря и мочеполовой диафрагмой. Простата вырабатывает слабощелочной вязкий секрет, который составляет до 30–35 % объёма семенной жидкости. По форме ПЖ напоминает каштан. Длина ПЖ – 4–4,5 см, ширина 2,5–3 см, толщина 1,2–2 см. Объём простаты в норме – примерно 20–25 см3. Увеличение объёма ПЖ часто наблюдается при ДГПЖ, которая развивается в пожилом и старческом возрасте.
Со всех сторон ПЖ окружена соединительнотканной капсулой, которая является продолжением прямокишечной перегородки. В ПЖ выделяют основание, верхушку, переднюю, заднюю и боковые поверхности. Передняя поверхность простаты фиксирована к симфизу лобково-предстательной связкой. В непосредственной близости от связки располагается простато-везикулярное венозное сплетение (так называемый дорзальный венозный комплекс), которое принимает кровь от ПЖ, мочевого пузыря, семенных пузырьков и семявыносящего протока. Задняя поверхность ПЖ интимно прилежит к передней стенке прямой кишки, между ними располагается тонкий слой жировой клетчатки между двумя слоями соединительнотканной перегородки (фасция Денонвилье). По средней линии задней поверхности располагается срединная борозда, которая делит простату на правую и левую доли. К заднему участку основания ПЖ прилежат нижние отделы семенных пузырьков и ампулы семявыносящих протоков. Выводные протоки указанных образований открываются в центральной части семенного бугорка, располагающегося в средней части простатического отдела уретры. Паренхима ПЖ состоит из альвеол, которые группируются в 30–50 долек, окруженных фиброзно-мышечными перегородками. Каждая долька формирует проток, открывающийся на боковой поверхности семенного бугорка (рис. 1). Кровоснабжение ПЖ осуществляется через предстательно-пузырные артерии, которые делятся на нижние мочепузырные артерии, снабжающие кровью основание мочевого пузыря и нижний отдел мочеточника, и предстательные артерии, питающие ПЖ. У основания простаты предстательная артерия разветвляется, образуя главную заднебоковую ветвь, питающую основную часть железы, и переднюю ветвь, снабжающую кровью её переднебоковые отделы (рис. 2).
ПЖ иннервируется из простатического нервного сплетения. Лимфоотток осуществляется во внутренние подвздошные, крестцовые, околомочепузырные и наружные подвздошные лимфатические узлы.
По классификации Lously выделяют пять долей ПЖ: переднюю, заднюю, среднюю и две боковые доли. Позже G. Мc Nеаl предложил различать периферическую, центральную и переходную зоны, а также передний сегмент и зону сфинктера мочевого пузыря. В широкой урологической практике пользуются упрощенной схемой зональности ПЖ, где выделяют центральную, периферическую, переходную зоны и фибромускулярную строму (рис. 3).
Секрет ПЖ имеет сложный биохимический состав. Он принимает участие в разжижении эякулята с помощью протеолитических ферментов и, в частности, кислой фосфатазы, оказывает буферное и ферментативное воздействие на эякулят в целом, активизирует движение сперматозоидов. ПЖ выполняет также барьерную функцию, препятствуя проникновению бактериальных агентов из мочеиспускательного канала в паренхиму простаты и верхние мочевые пути. Содержащиеся в секрете ПЖ цинк-пептидные комплексы, лизоцим, факторы клеточного иммунитета, IgA, IgG и IgM обеспечивают выполнение этой функции.
Общая характеристика и классификация рака предстательной железы
Как известно, РПЖ имеет мультифокальный рост и в 70 % случаев локализуется в периферической зоне, в 25 % – в центральной и около 5 % – встречается в переходной зоне простаты. Как отмечено выше, заболевание редко встречается у мужчин моложе 50 лет. Вместе с тем, многочисленные аутопсийные исследования у мужчин в возрасте 30–40 лет примерно в 20 % случаев показали наличие микроскопических очагов латентного рака в простате. Поскольку такие микроскопические опухоли растут крайне медленно, то клинически заболевание не проявляется. Со временем очаги латентного рака постепенно увеличиваются. Принято считать, что по достижении опухоли объема 0,5 см3 новообразование становится клинически значимым и требует проведения соответствующего лечения. Наиболее распространенной злокачественной опухолью простаты является ацинарная аденокарцинома.
Помимо ацинарной аденокарциномы простаты выделяют:
1) протоковую аденокарциному;
2) муцинозную (коллоидную) аденокарциному;
3) перстневидно-клеточную аденокарциному;
4) карциному с плоскоклеточной дифференцировкой;
5) базально-клеточную карциному;6) уротелиальную карциному в простате; 7) нейроэндокринные опухоли простаты:
— мелкоклеточную карциному;
— карциноид;
— крупноклеточную нейроэндокринную карциному;

9) лимфоэпителиомноподобную карциному;
10) недифференцированную карциному.
Основным методом диагностики РПЖ является гистоморфологическая оценка биопсии простаты, включающая оценку архитектурных, цитологических и некоторых сопутствующих признаков. Среди наиболее распространенных морфологических признаков аденокарциномы простаты выделяют: нарушение архитектоники желез, крупные гиперхромные ядра, хорошо видимые ядрышки, фигуры митоза и апоптотические тельца, амфофильную цитоплазму, голубой муцин, наличие розового аморфного секрета и кристаллоидов. Оценку степени дифференцировки аденокарциномы простаты проводят согласно шкале Глисона. Первоначальная система градации, предложенная Дональдом Глисоном в 1965 г., претерпела несколько пересмотров. Наиболее значимыми были пересмотры 2005 и 2012 гг. (рис. 5).
Классификация аденокарциномы простаты по шкале Глисона основывается на разнице в архитектонике железистых структур опухоли.
Выделяют пять степеней градаций (грейдов).
Грейд 1 представляет собой ограниченный узел, состоящий из плотно расположенных, одинаковых по форме (от круглых до овальных), хорошо сформированных желез с отсутствием или минимальной инфильтрацией ими окружающей стромы простаты. Использование этих строгих критериев достаточно редко и спорно в современной практике, требует выполнения иммуногистохимического типирования и достаточно часто описывается как атипичная аденоматозная гиперплазия. В настоящее время грейд 1 не используется в диагностике РПЖ.
Грейд 2 – узел с минимальной периферической инфильтрацией стромы, состоящий из мелких, одинаковой формы, менее тесно расположенных желез. Встречается редко и, как правило, обнаруживается в переходной зоне простаты. Обычно грейд 2 связан с более высоким грейдом и может быть рассмотрен как вторичный паттерн в образцах, полученных после трансуретральной резекции простаты. В настоящее время грейд 2 не рекомендован для использования при биопсии простаты, так как в биопсийном материале данная архитектоника не может быть оценена в полном объеме и имеет низкую воспроизводимость среди патологов, а также имеет низкую корреляцию с последующей оценкой образцов радикальной простатэктомии и может вводить в заблуждение врачей и пациентов предположением о низкой агрессивности опухоли.
Грейд 3 – наиболее распространенный паттерн. Представлен преимущественно более мелкими и хорошо сформированными, ограниченными стромой железами, которые проникают между доброкачественными протоками и ацинусами. Железы, как правило, меньше, чем в грейдах 1 и 2. Включение мелких крибриформных структур в паттерн 3 длительное время являлось довольно спорным, так как большинство экспертов включали все крибриформные структуры в грейд 4. В 2012 году данное решение о переносе всех крибриформных структур в грейд 4 было принято и утверждено к применению международным обществом патологов.
Грейд 4 наиболее широко представлен сливающимися, плохо сформированными железами. Тангенциальный срез желез 3-го паттерна может имитировать железы 4-го паттерна, что важно помнить при оценке образцов простаты, что обычно является основной причиной завышения балла при оценке биопсийного материала. В грейде 4 наиболее распространены решетчатые железистые структуры правильной и неправильной формы. Помимо этого встречаются так называемые гипернефроматоидные железы, представленные солидными пластами желез, состоящих из клеток с оптически светлой цитоплазмой.
Грейд 5 характеризуется отсутствием железистой дифференцировки. Он может быть представлен в виде солидных структур, шнуров клеток или единичных, в том числе перстневидных, опухолевых клеток. Также он включает в себя солидные решетчатые или папиллярные структуры с центральным комедонекрозом.
Для того, чтобы оценить степень дифференцировки опухоли по шкале Глисона, в биопсии простаты суммируют наиболее распространенный и наиболее тяжелый паттерн (грейд). Если наименее высокий паттерн встречается менее, чем в 5 % ткани, его не указывают в гистологическом заключении, но обязательно указывают более высокой паттерн, даже если он занимает менее 5 % исследованного материала (рис. 6).
Сумма баллов служит важным прогностическим критерием, позволяющим предположить скорость прогрессирования заболевания, метастазирования и прогнозировать выживаемость. Следует отметить, что для объективной оценки биопсийного материала и прогнозирования течения заболевания необходимо не менее 10–12 взятых биоптатов, размещение биоптатов в отдельные контейнеры (так называемое «картирование» биопсии ПЖ) с последующей заливкой в блок не более двух биоптатов. При этом длина каждого биоптата должна быть не менее 1 см. Существенным моментом также является профессионализм лаборантов, обеспечивающий надлежащую заливку и микротомию биопсийного материала. Множество столбиков в одной кассете приводит к неравномерной заливке парафином биопсийного столбика и может привести к потере значительного количества материала для гистологического исследования (рис. 7).
Несмотря на то, что система градации Глисона претерпела ряд изменений, до сих пор как у клиницистов, так и у пациентов существует множество вопросов в отношении прогноза течения заболевания. Например, показатели Глисона ≤ 6 могут быть расценены клиницистами как высокодифференцированная опухоль, а показатель Глисона 8–10 как одинаково низкодифференцированная опухоль. Сумма баллов 3+4=7 не тождественна сумме баллов 4+3=7, имеющей худший прогноз. Многочисленные исследования показали, что опухоли с показателем Глисона 7 значительно более агрессивны, чем новообразования с показателем Глисона ≤ 6 баллов. Некоторым больным с опухолями, соответствующими степени дифференцировки по Глисону ≤ 6, выбирается тактика активного наблюдения, в то время как с показателем Глисона 7 большинство урологов выбирают тактику активного лечения.
В ноябре 2014 г. в Чикаго состоялся экспертный совет, на котором была предложена новая система гистологической градации рака простаты. В обсуждении приняли участие 67 уропатологов из 21 страны мира, а также 20 урологов и онкоурологов, которые поддержали данную инициативу.
Консенсусом предложено использование прогностических групп, выделенных на основании суммы баллов по шкале Глисона, и их корреляции с пятилетней выживаемостью без биохимического рецидива. В исследовании приняли участие 5 крупных научно-практических центров (University of Pittsburgh, Memorial Sloan Kettering Cancer Center, Cleveland Clinic Foundation, Karolinska University, Johns Hopkins University), в анализ вошли 21 226 пациентов (табл. 1).
Таким образом, консенсусом, наряду с традиционной гистопатологической градацией опухоли по шкале Глисона, предложено указывать прогностическую группу, которая будет соответствовать сумме баллов по шкале Глисона:
• сумма баллов не более 6 – прогностическая группа I/V;
• сумма баллов 3+4=7 – прогностическая группа II/V;
• сумма баллов 4+3=7 – прогностическая группа III/V;
• сумма баллов 8 (4+4/3+5/5+3) – прогностическая группа IV/V;
• сумма баллов 9–10 (4+4/5+4/5+5) – прогностическая группа V/V.
Ниже представлена схема оценки первичной опухоли согласно международной классификации РПЖ по системе TNM, которая была дополнена и пересмотрена в 2010 г. (рис. 8), где T1a – опухоль занимает ≤5 % материала после ТУРП, T1b – >5 % после ТУРП, T1c – опухоль выявлена при биопсии простаты, T2a – опухоль занимает менее половины одной доли простаты, T2b – одну долю простаты, T2с – обе доли простаты, T3a – опухоль выходит за пределы капсулы простаты с одной или с обеих сторон или определяется микроскопическая инвазия в шейку мочевого пузыря, T3b – определяется инвазия одного или обоих семенных пузырьков, T4 – опухоль вовлекает окружающие структуры: стенку мочевого пузыря, наружный сфинктер уретры, прямую кишку, леваторы, мышцы тазового дна.
Рис. 8. Схематическая классификация рака предстательной железы по системе TNM (2010 г.)
Ранняя диагностика рака простаты
Пальцевое ректальное исследование
ПРИ – самый простой, дешёвый и безопасный метод диагностики РПЖ. ПРИ является обязательным при обследовании мужчин с наличием факторов риска РПЖ, но выполнение только ПРИ не может быть альтернативой показателю ПСА, так как основная масса опухолей ПЖ, выявляемых в ходе обследования, не определяется по данным ПРИ. Результаты исследования во многом определяются размерами опухоли, её локализацией, а также опытом и квалификацией врача. Данные, полученные при пальпации, не всегда легко интерпретировать, но малейшее подозрение является веским основанием для дальнейшего обследования больного и, в частности, для выполнения БПЖ. В среднем только в 1/3 случаев наличия пальпируемых узлов ПЖ впоследствии при биопсии морфологически верифицируют РПЖ (рис. 9).
Прогностическая ценность ПРИ довольно низкая. Еще в 1984 году G. W. Chodak и H. W. Schoenberg обследовали 811 отобранных пациентов в возрасте 50–80 лет, которым выполнялось ПРИ. 38 из 43 пациентов с обнаруженными изменениями по данным ПРИ была выполнена биопсия простаты. РПЖ был выявлен у 29 % обследуемых (11 из 38). В большинстве подобных исследований установлен 25 % уровень выявляемости РПЖ по результатам биопсии, выполненной в связи с обнаружением подозрительных участков по данным ПРИ. 68 % всех выявленных опухолей расценивались как клинически локализованные, однако только 30 % оказывались ограниченными пределами ПЖ после РПЭ. Группа исследователей показала, что у 25 % мужчин с распространённым РПЖ не имелось изменений по данным ПРИ. Таким образом, было определено, что чувствительность ПРИ составляет 55–69 %, специфичность – 89–97 %. Данные крупного исследования ERSPC продемонстрировали, что ПРИ не может использоваться в качестве метода скрининга РПЖ у пациентов с низким уровнем ПСА. Таким образом, ПРИ не является методом, достаточным для диагностики ранних стадий РПЖ, и не может быть рекомендовано в качестве основного метода постановки диагноза РПЖ.
Рис. 9. Пальцевое ректальное исследование
Правильность трактовки результатов ПРИ во многом зависит от квалификации и опыта исследователя. Часто имеет место недооценка стадии, поскольку небольшие, расположенные в передних отделах железы опухоли, как правило, не пальпируются, а ложноположительные результаты наблюдаются у больных с ДГПЖ и простатитом. Этот метод, однако, иногда позволяет выявить РПЖ, когда уровень ПСА остается в пределах нормы, и представляет неточные, но полезные данные о стадии заболевания. Верно также утверждение, что РПЖ с наличием пальпируемых узлов имеет менее благоприятный прогноз, так как в этих случаях объём опухоли велик и имеется более высокая патологическая стадия заболевания, чем стадия Т1с, характерная для раковых опухолей, выявленных в ходе скрининга с использованием ПСА. Результаты ПРИ необходимо оценивать в комплексе с определением уровня ПСА и данными ТРУЗИ.
Трансректальное ультразвуковое исследование и гистосканирование предстательной железы
УЗИ органов малого таза получило широкое распространение, поэтому заслуживает наибольшего внимания. Около половины опухолей простаты диаметром более 1 см выявляется с помощью ультразвука. Особенно возрос интерес к исследованию с внедрением, начиная с 1968 года, ТРУЗИ, позволяющего точнее оценивать состояние ПЖ, а также определять её объём (рис. 10). С 1988 года повсеместно стала внедряться методика БПЖ под контролем ректального ультразвукового датчика, что позволило получать образцы тканей из подозрительных участков ПЖ. Тем не менее применение ТРУЗИ в качестве метода ранней диагностики РПЖ вызывает множество дискуссий ввиду его низкой специфичности и чувствительности. На основании опыта, суммированного R. L. Waterhouse и M. I. Resnick, было показано, что ТРУЗИ имеет низкую чувствительность и специфичность при скрининге. Чувствительность метода оказалась в пределах 71–92 % для РПЖ и 60–85 % для субклинических стадий болезни, специфичность колебалась в пределах 49–79 %. Исследование имело прогностическое значение в 30 % случаев. Чувствительность и прогностическая значимость ТРУЗИ как самостоятельного метода были выше по сравнению с ПРИ. Частота выявления рака среди ТРУЗИ-позитивных пациентов, у которых не выявлено изменений по данным ПРИ и исследования уровня ПСА, значительно ниже.
В связи с низкой специфичностью и чувствительностью ТРУЗИ отводят роль вспомогательного диагностического метода, используемого при наличии изменений в скрининговых тестах.
Научные и технические разработки последних лет привели к появлению новых технологий в ультразвуковой диагностике и, как следствие, современных ультразвуковых аппаратов с возможностью применения цветового эффекта Доплера, получения трехмерного изображения. При необходимости эффект Доплера может быть усилен введением контрастных средств. В настоящее время имеются данные ряда исследований по этой проблеме. Техническое усовершенствование стандартной методики ТРУЗИ стало возможным благодаря внедрению новых компьютерных технологий, программного обеспечения, развития микроэлектроники, что позволило создавать компактные ультразвуковые датчики с возможностями «искусственного интеллекта». Оценка так называемых серых зон ПЖ может быть облегчена с повышением рабочей частоты датчиков. Создание трехмерного изображения простаты по результатам ТРУЗИ или даже в режиме реального времени является другим перспективным направлением УЗИ. Область применения трехмерного УЗИ ПЖ обширна. Оно используется для точного измерения объёма простаты, избирательного взятия образцов железы во время биопсии, стадирования РПЖ и как метод контроля терапии. Ценность трёхмерного сканирования может быть повышена при совместном контрастном усилении или допплерографии ПЖ. Дополнительная информация о васкуляризации тканей ПЖ может повысить выявляемость РПЖ. Участки, пораженные опухолью, отличаются гиперваскуляризацией. Одним из дополнительных факторов прогноза РПЖ является плотность микрососудов в биоптатах простаты, пораженных раком. В результате нарушения кровоснабжения и кровотока происходит нарушение структуры ткани железы. Эти изменения могут регистрироваться с помощью доплеровской ультрасонографии, что повышает диагностические возможности ТРУЗИ. Доплеровская ультрасонография в зависимости от типа сканирования может быть цветовой и усиленной. Цветовая доплеровская ультрасонография позволяет визуализировать кровоток в режиме реального времени. Эта методика дает возможность оценить локальную васкуляризацию и выявить участки с нарушенным кровоснабжением. Усиленная доплеровская ультрасонография является одним из наиболее современных методов ультразвуковой диагностики (рис. 11). При использовании этого метода мельчайшие нюансы яркости цветового сигнала преобразуются в энергию доплеровского сигнала, который зависит от количества эритроцитов, активированных доплеровским эффектом. Усиленная доплеровская ультрасонография обладает большей чувствительностью в диагностике РПЖ. Тем не менее любые методики доплеровской ультрасонографии малоэффективны при оценке органов с низким кровотоком или органов, кровоснабжающихся сосудами небольшого диаметра. Эти факторы лимитируют широкое применение доплеровской ультрасонографии в диагностике РПЖ. Возможно, внедрение ультразвуковых контрастных средств приведет к улучшению визуализации кровоснабжения ПЖ как органа с низкой скоростью кровотока. Это позволит повысить информативность описанных выше методик ТРУЗИ.
Рис. 11. Доплеровская ультрасонограмма
Несмотря на высокие темпы развития методов визуализации ткани ПЖ, в том числе и лучевой диагностики, одной из самых актуальных проблем при выявлении РПЖ остается сложность визуализации опухолевых очагов. Вследствие этого БПЖ порой выполняется лишь на основании повышенного ПСА, используя ТРУЗИ, что далеко не всегда позволяет дифференцировать подозрительные участки, поэтому забор материала производят из стандартных зон. Существует альтернатива – биопсия под контролем МРТ, но она технически и организационно довольно сложна и требует значительно больших временных и финансовых затрат.
В последнее время активно внедряется методика гистосканирования (HistoScanning) ПЖ – более чувствительный и специфичный метод по сравнению с ТРУЗИ (рис. 12). Первое исследование по оценке эффективности HistoScanning включало 29 пациентов с подтвержденным диагнозом РПЖ. HistoScanning выполняли до РПЭ и его результаты сравнивали с послеоперационными гистологическими препаратами с шагом секции 5 мм. После анализа специалистами представленных данных стало понятно, что описанной работе присуща некоторая предвзятость, так как было достоверно известно, что у всех включенных пациентов имелся РПЖ. Поскольку в исследованиях подобного типа предвзятость неизбежна, авторы также обращали внимание на такие ключевые параметры, как локализация опухоли, максимальный размер основного опухолевого очага, мультифокальность, сторона поражения и экстрапростатическое распространение. Исследователи заявили о 100 % совпадении в отношении мультифокальности и стороны расположения опухоли.
Впоследствии были проведены крупные исследования по оценке диагностической эффективности системы HistoScanning. В настоящее время «положительными» считаются образования ПЖ, выявленные с помощью HistoScanning, объёмом более 0,2 мл. Histoscanning показывает 75 % чувствительность в отношении выявляемости РПЖ и определения локализации опухолевых очагов, в 64 % случаев – хорошую корреляцию в отношении объёма опухолевого поражения. Показатель чувствительности метода существенно выше для стадии pT3 (92 %) по сравнению с pT2 (59 %). Выявляемость РПЖ при гистосканировании зависит от степени дифференцировки ткани опухоли: например, для опухолей со степенью дифференцировки по Глисону 6 баллов – 50 %, 7 баллов – 74 % и 8–10 баллов – 100 %. Аналогичная ситуация наблюдается и в отношении размера опухолей. Histoscanning правильно определяет наличие малых (<1 мл) опухолей в 60 % случаев, а новообразований среднего и большого (> 5 мл) размера – в 87 и 82 % случаев соответственно. В последнее время активно изучается методика выполнения трансректальной БПЖ под контролем HistoScanning. Первые немногочисленные данные показывают значительные преимущества этой методики над традиционным ТРУЗИ в отношении выявляемости РПЖ.
Рис. 12. Пример изображений, получаемых с помощью HistoScanning
Сегодня данные гистосканирования также используются при планировании нерво сберегающей РПЭ, а также малоинвазивных методов лечения, таких как брахитерапия, криоаблация, HIFU, фотодинамическая терапия или радиочастотная аблация простаты. Также в перспективе методика может позволить контролировать эффективность фокальной терапии.
Резюмируя вышесказанное, гистосканирование – относительно недорогой, неинвазивный метод, улучшающий диагностику РПЖ и эффективность БПЖ.
Простатспецифический антиген и биопсия предстательной железы
ПСА – это мономерная молекула с одной полипептидной цепочкой, состоящая из 237 аминокислот и нескольких дисульфидных мостиков. Этот гликопептид состоит на 93 % из аминокислот и на 7 % из карбогидратов. Ген, кодирующий ПСА (KLK3), располагается в длинном плече 19-й хромосомы и имеет 5 экзонов, 4 интрона, 2 запускающих участка. Так как ПСА относится к протеазам, его точкой приложения являются 2 белка жидкости семенных пузырьков (семиногелин 1 и 2) и фибринонектин семенной жидкости, что проявляется ее разжижением. Другие данные свидетельствуют, что ПСА может влиять на инсулиноподобный фактор роста (IGF) и способен связываться с ингибитором С-протеина. ПЖ постоянно секретирует ПСА, основная часть которого выбрасывается в семенную жидкость, и только незначительная часть попадает в ток крови.
В сыворотке крови содержатся такие формы ПСА, как свободный ПСА (свПСА или f-PSA), связанный ПСА (сПСА или c-PSA) с а1-антихимотрипсином (ПСА-АХТ-комплекс) и с а2-макроглобулином. Именно определение и сумма концентраций двух его форм в сыворотке крови (свПСА и ПСА-АХТ-комплекс) позволяет выявить концентрацию рутинного урологического маркера – общего ПСА (оПСА или t-PSA). Последние исследования, посвященные изучению свПСА, привели к обнаружению трёх его форм, которые являются энзиматически неактивными: проПСА, ДПСА (ВPSA) и инПСА (intact-PSA). ПроПСА будет подробно освещен в следующей главе ввиду его диагностической значимости. ДПСА или доброкачественная фракция свПСА является маркёром ДГПЖ и повышение этой фракции до 50 % свПСА свидетельствует о доброкачественном процессе в ПЖ. ИнПСА является неактивной фракцией свПСА. Клинические исследования показали, что соотношение инПСА/свПСА в случае РПЖ несколько выше, но полученные данные не позволяют с уверенностью рекомендовать инПСА в качестве рутинного маркёра РПЖ. В настоящее время принято считать, что высокий уровень оПСА сыворотки крови даёт основание подозревать наличие РПЖ. Общепринятым пороговым значением оПСА является 4 нг/мл, при превышении которого показано выполнение БПЖ. Однако многими исследователями показано преимущество снижения порогового значения оПСА до 3,0 и 2,0 нг/мл, при котором повышается выявляемость РПЖ по данным БПЖ. В то же время существуют данные, что снижение порогового значения увеличивает количество негативных БПЖ и увеличивает выявляемость клинически незначимых случаев РПЖ. Уровень значений оПСА в диапазоне 2,0–10,0 нг/мл часто сочетается с низкой выявляемостью РПЖ (менее 30 %). Эти границы принято называть «серой зоной», так как в пределах этих значений врачам порой трудно принять решение в отношении дальнейшего обследования пациента. С целью повышения диагностической ценности оПСА, особенно в случае диагностического поиска ранних форм РПЖ, используется целый ряд индексов: отношение свПСА/оПСА ( %свПСА), плотность ПСА (ПСАD), скорость прироста ПСА (ПСАV), уровень оПСА с учетом возраста и др.
После проведения ряда исследований доказано, что учёт норм оПСА в зависимости от возраста приводит к увеличению числа выявляемых случаев РПЖ у молодых мужчин и минимизирует количество выявленных случаев клинически незначимого РПЖ у пожилых пациентов. На основании большого контингента обследованных J. E. Oesterling и соавт. составили таблицу зависимости уровня оПСА от возраста: использование этих данных позволяет повысить чувствительность и специфичность теста (табл. 2).
Таблица 2. Значение норм оПСА с учетом возраста
Определение ПСАV является ценным методом оценки риска развития РПЖ. Считается, что для получения максимальной пользы от данного параметра должны быть оценены последние 3 показателя оПСА за 2-летний период или по крайней мере данные с интервалом 12–18 месяцев. Показатель ПСАV ≥ 0,75 нг/мл/год характерен для РПЖ.
С возрастом отмечается повышение оПСА, что может быть обусловлено увеличением объёма ПЖ за счёт ДГПЖ. Поскольку на значение оПСА влияет не столько возраст пациента, сколько объём простаты, учитывать его необходимо, так как в половине случаев РПЖ встречается вместе с ДГПЖ. Для этой цели используется показатель плотности ПСА – ПСАD, который вычисляется по формуле:
Значение ПСАD в «нормальной» ПЖ не должно превышать 0,15 нг/мл/см3. Превышение порогового значения с высокой вероятностью свидетельствует в пользу наличия РПЖ.
Ценным показателем для обследования урологического пациента является %свПСА. Многими исследователями показано, что %свПСА оказывается ниже в группе РПЖ по сравнению с группой ДГПЖ. Пороговым значением в настоящее время считается 20 %, ранее – 15 %. При значениях %свПСА ниже порогового показано выполнение БПЖ. Наибольшую диагностическую ценность этот тест имеет при значениях оПСА в «серой зоне» (2,0–10,0 нг/мл). К примеру, средняя вероятность выявления РПЖ по результатам БПЖ при оПСА в «серой зоне» – 20 %, а вероятность наличия РПЖ при %свПСА в диапазоне от 10 до 20 % – 24 % (табл. 3).
Известно, что оПСА является органоспецифическим маркёром и может повышаться при различных заболеваниях ПЖ (ДГПЖ, остром или хроническом простатите), после различных диагностических манипуляций (ПРИ, массажа простаты, цистоскопии, ТРУЗИ и др.) и ранее перенесённых операций (ТУРП, БПЖ и др.). Временной промежуток после ПРИ и других инвазивных манипуляций до определения в сыворотке ПСА – 2–3 недели, после обострения простатита или оперативного лечения – 1 месяц.
Таблица 3. Вероятность наличия РПЖ на основании оПСА и %свПСА
В настоящее время трансректальная мультифокальная БПЖ под ультразвуковым контролем является «золотым стандартом» ранней диагностики РПЖ (рис. 13).
Рис. 13. Трансректальная биопсия простаты с использованием ультразвукового датчика
Показаниями к выполнению трансректальной БПЖ являются:
1) повышение уровня оПСА или низкие значения %свПСА;
2) подозрительные на рак данные ПРИ;
3) обнаружение гипоэхогенных зон в ткани ПЖ по данным ТРУЗИ;
4) сочетание указанных факторов.
Имеется ряд научных работ, согласно которым диагностическая ценность данной методики значительно выше по сравнению с БПЖ под контролем пальца или трансперинеальным (несатурационным) доступом.
Несмотря на то, что секстантная БПЖ продолжает применяться в урологической практике, показано, что данный метод имеет ряд недостатков вследствие недостаточного охвата периферической зоны ПЖ. В настоящее время мультифокальная БПЖ из 12 точек с латеральным направлением вколов в периферическую зону является рекомендуемой и выполняется в ведущих урологических клиниках мира. Существуют многочисленные данные, свидетельствующие, что биопсия из 12 точек улучшает выявляемость РПЖ на 24–38 % по сравнению с секстантной, а также показывает более высокую вероятность совпадения суммы баллов по шкале Глисона при биопсии и РПЭ, возможность дооперационной идентификации одно- или двустороннего поражения. Для определения достаточного числа образцов ткани и достижения наилучшей выявляемости РПЖ в зависимости от объёма ПЖ и возраста предложена Венская номограмма, которая может использоваться урологами при планировании БПЖ (табл. 4).
Таблица 4. Венская номограмма: число пункций в зависимости от возраста и объёма ПЖ
Перед выполнением трансректальной БПЖ все пациенты должны получить подробную информацию о биопсии, диагностической ценности разных способов биопсии, её осложнениях и методах их лечения. Пациенты должны также подписывать информированное согласие на проведение диагностической манипуляции. Перед биопсией выполняют очистительную клизму. За несколько дней отменяют приём антиагрегантов или антикоагулянтов. Профилактическая антибактериальная терапия таблетированными фторхинолонами или цефалоспоринами назначается в день манипуляции и продолжается в течение последующих 3–5 дней.
Помимо данных об общем состоянии пациента особое внимание уделяют проведению ПРИ, которое выполняют в положении пациента лёжа на левом боку с приведенными к груди коленями. При осмотре, как правило, используют гель с 2 % лидокаином («Катеджель»). В процессе осмотра оценивают размеры, форму, консистенцию ПЖ, особое внимание уделяют наличию очаговых уплотнений её ткани, выраженности срединной борозды, наличию болезненных при пальпации участков, наличию спаянности простаты с окружающими тканями, уплотнений в зоне семенных пузырьков.
После ПРИ в прямую кишку вводится ректальный ультразвуковой датчик (рис. 14). При ТРУЗИ проводят сканирование ПЖ в двух проекциях: в поперечном направлении, при этом производится измерение наибольшего переднезаднего и поперечного размеров ПЖ, а также в сагиттальном направлении с измерением наибольшего продольного размера простаты. Выполнение ультразвукового сканирования в двух проекциях позволяет автоматически рассчитывать объём ПЖ.
При секстантной БПЖ проводится забор столбиков ткани по парасагиттальной линии посередине между междолевой бороздкой и боковой границей ПЖ из основания, средней части и верхушки каждой доли под углом 45° (рис. 15).
Рис. 14. В прямую кишку введён ректальный ультразвуковой датчик. Выполняется биопсия простаты с использованием автоматического устройства для биопсии PROMAG 2.2
Рис. 15. Схематическое расположение мест пункции ПЖ при биопсии из различного числа точек
При биопсии из 12 точек места дополнительных пункций располагаются между стандартными вколами и латеральной границей соответствующей доли ПЖ. Пункция периферической зоны в данном случае производится под углом около 30°.
При мультифокальной биопсии из 18 точек между местом вкола при секстантной биопсии и боковой границей простаты осуществляется по 2 дополнительных вкола. При этом вторая дополнительная пункция производится под более острым углом – 20–25°.
Рис. 16. Контейнер для гистологического материала
Биоптаты маркируются раздельно и помещаются в специальные контейнеры, где фиксируются в 10 % формалине (рис. 16). Затем морфологи погружают каждый биоптат в парафин и выполняют продольные срезы с шагом 3 µm. На стекле располагают четыре серийных среза каждого кусочка. Препараты окрашивают гематоксилином и эозином.
При морфологическом исследовании биопсийного материала оценивают:
1) наличие или отсутствие злокачественной опухоли простаты;
2) сторону и локализацию поражённых опухолью столбиков ткани;
3) степень дифференцировки опухоли по шкале Глисона;
4) процент поражённой опухолью ткани;
5) при отсутствии карциномы ПЖ оценивают наличие участков простатической интраэпителиальной неоплазии (ПИН), мелкоацинарной атипической пролиферации (ASAP), а также участков атипии желез или хронического воспаления.
Частота развития осложнений после трансректальной БПЖ невысока (табл. 5). К ним относятся боль, острый простатит, гематурия, гемоспермия. Серьёзные осложнения после трансректальной БПЖ наблюдаются менее чем в 1 % случаев.
Более сложной задачей является определение сроков и количества вколов при повторной БПЖ после первичной негативной биопсии. Большинство специалистов рекомендуют выполнение повторной БПЖ через 3–12 месяцев после первичного исследования в зависимости от клинической ситуации. Как правило, повторная биопсия выполняется по сатурационной методике трансректальным или промежностным доступом (более 20 точек).
Таблица 5. Процент осложнений биопсии простаты независимо от количества столбиков
Сатурационная БПЖ выполняется по следующим показаниям:
1) пациентам с отрицательными биопсиями в анамнезе, но стойким подозрением на РПЖ (повышенный оПСА, рост оПСА и др.);
2) пациентам с предраковыми состояниями (ASAP, мультифокальная ПИН высокой степени);
3) пациентам, которые выбрали тактику активного наблюдения до принятия окончательного решения о лечении;
4) пациентам, которым планируется фокальная терапия.
В настоящее время предпочтительной методикой анестезии при трансректальной сатурационной БПЖ является комбинация интраректального введения 2 % геля с лидокаином и билатеральной инъекции 5 мл лидокаина в область сосудисто-нервных пучков ПЖ. Ряд данных свидетельствует о превосходстве комбинированной анестезии над изолированной инфильтрационной анестезией или только введением любриканта в момент проведения трансректального ультразвукового датчика (рис. 17).
Рис. 17. Выполнение инъекции анестетика в область сосудисто-нервного пучка
Промежностная БПЖ выполняется под спинномозговой анестезией и требует госпитализации пациента.
Таким образом, на основании международного и собственного опыта мы считаем необходимым выполнение БПЖ только по расширенной методике (не менее 12 точек). Решение о выполнении повторной БПЖ принимается индивидуально.
Индекс здоровья простаты PHI
При поиске маркера, наиболее специфичного для выявления РПЖ, особое внимание исследователей было направлено на изучение изоформ свПСА. В 2001 году S. D. Mikolajczyk и соавт. с помощью иммуногистохимического исследования установили, что изоформа свПСА – проПСА – концентрируется в ткани периферической зоны ПЖ, где наиболее часто диагностируются агрессивные формы РПЖ, в то время как изоформа ДПСА обнаруживается в переходной ткани ПЖ, ассоциированной с ДГПЖ (рис. 18).
Эпителиальными клетками периферической зоны ткани ПЖ секретируется молекула-предшественник ПСА – проПСА. Молекула -2проПСА – изоформа проПСА, которая имеет наибольшее клиническое значение по сравнению с другими молекулами проПСА. Впервые форма – 2проПСА обнаружена в экстрактах опухолей. Она даёт более интенсивное окрашивание иммунохимическими красителями в тканях опухоли ПЖ по сравнению с доброкачественной тканью и является самой стабильной формой in vitro. Изоформа -2проПСА не может быть преобразована в ПСА, что является одним из факторов её клинического использования.
Рис. 18. Схематическое изображение локализации изоформ свПСА в ткани предстательной железы
В многочисленных исследованиях было показано, что наибольшую прогностическую значимость при обследовании мужчин на наличие РПЖ имеет комплекс 3 показателей: -2проПСА, свПСА и оПСА. Эти показатели были объединены расчётной формулой в Индекс Здоровья Простаты (Prostate Health Index, PHI). Данный расчётный индекс имеет весомое биологическое обоснование. Он аккумулирует в себе разнонаправленную динамику фракций ПСА, которая была отмечена при наличии злокачественной опухоли ПЖ. При РПЖ процент содержания свПСА в оПСА снижается, а доля проПСА в свПСА, наоборот, растет (рис. 19). Данная закономерность была учтена в формуле расчёта PHI, представляющей собой произведение доли -2ПроПСА во фракции свПСА на квадратный корень из величины оПСА:
Некоторыми исследователями было показано, что использование РHI позволяет снизить количество «необязательных» биопсий. Это является следствием более высокой специфичности РHI по сравнению с оПСА и %свПСА при одинаковом пороге чувствительности и, соответственно, приводит к меньшему количеству ложноположительных результатов. Таким образом, преимущество в специфичности по сравнению с %свПСА составляет порядка 20 % (чувствительность 90 %). Это приводит к потенциальному сокращению количества «необязательных» биопсий на 20 %.
Рис. 19. Схема разнонаправленной динамики фракций ПСА при РПЖ
В относительно недавних работах исследователи продемонстрировали зависимость между вероятностью наличия РПЖ и величиной PHI при выполнении БПЖ. Показано, что для пациентов со значением PHI 25–39 вероятность наличия РПЖ относительно низкая и составляет 26,3 %. По мере увеличения PHI возрастает и вероятность наличия РПЖ. Так, при PHI выше 60 относительный риск наличия РПЖ возрастает более чем в 3 раза по сравнению с пациентами со значениями PHI ниже 25 и составляет 89,2 % (табл. 6). Для сравнения далее приведены данные по выявляемости РПЖ по данным БПЖ с помощью рутинных маркеров (оПСА и %свПСА) (табл. 7). Данные демонстрируют, что диагностические возможности РHI превосходят как оПСА, так и %свПСА, что доказывает его диагностическую эффективность.
Таблица 6. Вероятность наличия РПЖ в зависимости от величины PHI
Таблица 7. Вероятность наличия и отсутствия РПЖ в зависимости от порогового значения оПСА, %свПСА и РHI
В настоящее время пороговым значением индекса принято считать 25, при превышении которого рекомендуется выполнение БПЖ. PHI рекомендуется определять как при решении вопроса о первичной биопсии, так и у мужчин, перенесших ранее «негативную» БПЖ при уровне оПСА 2,0–10 нг/мл («серая зона») и с отрицательными данными ПРИ.
Антиген рака простаты 3 (РСА3)
Другим перспективным методом ранней неинвазивной диагностики РПЖ является тест-система, основанная на количественном анализе РНК-продукта гена PCA3. Ген PCA3 был открыт в конце 1990 гг. в ходе сравнения транскриптомов нормальных и злокачественных тканей ПЖ. Дальнейшие исследования показали, что высокий уровень экспрессии PCA3 строго специфичен для аденокарциномы ПЖ, а не для других тканей простаты. Ген PCA3 расположен в хромосоме 9 в районе 9q21–22 и имеет размер 25 тыс. пар нуклеотидов. Ген состоит из 4 экзонов, которые содержат 7 сайтов полиаденилирования (рис. 20). PCA3 относится к некодирующим РНК и гиперэкспрессируется в тканях злокачественных опухолей ПЖ, а РНК-продукт этого гена присутствует в моче и эякуляте. В связи с этим количественный анализ РНК PCA3 в моче стал использоваться для неинвазивной диагностики РПЖ.
Метод определения мРНК в моче гена PCA3 основан на определении уровня экспрессии PCA3 и ПСА в клеточном осадке с помощью обратной траскрипции полимеразной цепной реакции в режиме реального времени (ОТ-ПЦР-РВ). Полученное значение PCA3 нормируют на число клеток простаты в анализируемом образце, определяемом, в свою очередь, по количеству мРНК гена KLK3, кодирующего белок ПСА. Индекс PCA3 рассчитывается по формуле:
Рис. 20. Структура генов PCA3 (А) и KLK3 (Б)
где N – относительное число копий мРНК PCA3 или KLK3.
Условия сбора мочи, её транспортировка и хранение активно исследовались разными группами ученых. Поскольку число клеток в моче относительно невелико, то для увеличения их количества перед сбором мочи проводится ПРИ с последующим массажем ПЖ.
В настоящее время достоверно установлено, что РСА3 является предиктором обнаружения злокачественной ткани ПЖ при первичной и повторной БПЖ. Высокие значение индекса РСА3 ассоциированы с более агрессивным РПЖ, объёмом опухолевого поражения и экстракапсулярным распространением процесса. Сегодня индекс РСА3, равный 35, является установленным пороговым значением современных тест-систем, при достижении которого рекомендуется выполнение БПЖ. Многочисленными исследованиями продемонстрировано преимущество использования индекса РСА3 при планировании БПЖ над рутинными маркерами, что позволяет снизить количество необязательных биопсий. Определение индекса РСА3 рекомендуется пациентам, которые перенесли одну негативную БПЖ со стойко повышенным уровнем оПСА и/или подозрительными данными ПРИ и ТРУЗИ. В мировой литературе имеются данные о ценности этого маркера при принятии решения относительно первичной БПЖ, особенно в диапазоне оПСА 2–10 нг/мл.
В России ведутся работы по созданию отечественной тест-системы РСА3, которая отличается тем, что в методике определения экспрессии используются преимущественно отечественные реактивы, поэтому тест будет гораздо дешевле западного аналога. В российском исследовании участвовало 245 пациентов. Полученные данные показали хорошие результаты диагностической ценности данной тест-системы. При определении вероятности наличия РПЖ на основании РСА3 получено преимущество над рутинными маркерами, такими как оПСА и %свПСА (табл. 8, 9).
Таблица 8. Вероятность наличия и отсутствия РПЖ в зависимости от величины индекса РСА3
Таблица 9. Вероятность наличия и отсутствия РПЖ в зависимости от порогового значения оПСА, %свПСА и РСА3
Заключение
В настоящее время эпидемиология РПЖ в России неблагоприятная: при первичном установлении диагноза более 50 % мужчин имеют местно-распространённое или метастатическое заболевание (стадии Т3-Т4).
Результаты международных исследований, оценивающих эффективность скрининга РПЖ в Европе и США (ERSPC, PLCO и др.), невозможно полноценно экстраполировать на популяцию российских мужчин.
В России функционирует государственная программа по проведению всеобщей диспансеризации населения, действующая с 2013 г. Вместе с тем на этапах диспансеризации отсутствует стандартизированный алгоритм проведения ранней диагностики РПЖ; «группы риска» мужчин для углублённого обследования чётко не выделены; специалисты, участвующие в проведении ранней диагностики РПЖ, подготовлены недостаточно (особенно при проведении I этапа диспансеризации); программа повторных обследований мужчин и наблюдения за пациентами группы высокого риска РПЖ также не стандартизирована; обращение пациентов или их направление в специализированные центры, имеющие большой опыт в диагностике и лечении заболеваний простаты, безосновательно затруднено.
С учётом вышеизложенного важными являются следующие аспекты:
1. Необходимо продолжать развивать программы диспансеризации населения/ранней диагностики заболеваний ПЖ в России, ведущая роль в которых принадлежит урологу.
2. В рамках программ диспансеризации населения на I этапе необходимо ежегодно определять уровень оПСА крови всем мужчинам в возрасте 45–70 лет.
3. На I этапе диспансеризации «нормальным» значением должен считаться уровень оПСА крови <2,5 нг/мл.
4. Мужчины старше 70 лет, а также пациенты с ожидаемой продолжительностью жизни <10 лет не подлежат обязательному профилактическому обследованию в рамках диспансеризации врачами общей практики и участковыми врачами на предмет выявления РПЖ (их обследование предполагается по обращении к урологу по поводу расстройств мочеиспускания в соответствии с установленным порядком оказания специализированной медицинской помощи).
5. При проведении I этапа диспансеризации при наличии у пациента семейного анамнеза РПЖ необходимо ежегодное определение уровня оПСА крови начиная с 40 лет с последующим направлением пациента к урологу по достижении 45-летнего возраста независимо от уровня ПСА.
6. Показания к БПЖ или вопрос о её проведении определяются урологом.
7. Первичная БПЖ должна выполняться урологами, имеющими необходимое материально-техническое обеспечение, трансректальным доступом под ультразвуковым контролем с получением материала для гистологического (нецитологического) исследования не менее чем из 12 точек.
8. Персонализированное решение об определении уровня оПСА (разъяснение пациенту всех аспектов раннего выявления РПЖ и других заболеваний ПЖ), а также применение различных калькуляторов риска (SWOP и др.) и номограмм может использоваться урологами у отдельных групп пациентов.
9. Необходимо усовершенствовать алгоритм ранней диагностики заболеваний ПЖ на этапах диспансеризации – как для врачей общей практики, так и для урологов поликлинического звена. Также необходимо разработать дальнейшую «маршрутизацию» пациентов при подозрении на наличие РПЖ или его выявлении.
10. Необходимо разработать программу обучения медицинского персонала, участвующего в различных этапах диспансеризации/программы ранней диагностики заболеваний ПЖ.
11. Необходимо проводить российские исследования новых маркёров и методов визуализации ПЖ с целью их дальнейшего возможного использования в программах диспансеризации/ранней диагностики заболеваний простаты.













 «СМАРТ-ПРОСТ» — помощник в профилактике и лечении предстательной железы
«СМАРТ-ПРОСТ» — помощник в профилактике и лечении предстательной железы