Дата публикации 9 августа 2020Обновлено 29 ноября 2021
Определение болезни. Причины заболевания
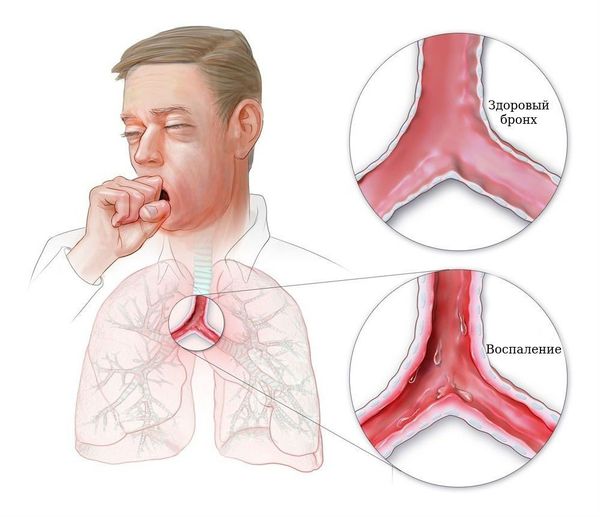
Острый бронхит (Acute bronchitis) — это воспаление бронхов, длящееся не более трёх недель. Бронхит проявляется кашлем, в том числе с отхождением мокроты или свистящим дыханием, возможна боль в грудной клетке. Как правило, присутствуют и другие симптомы респираторной инфекции: насморк, боль в горле, охриплость голоса. Часто больных беспокоят общие симптомы: головная боль и слабость, боль в мышцах.
В отличие от пневмонии бронхит не имеет локальности (очага), воспаление диффузное (разлитое). Если изменение преобладает в трахее говорят о трахеобронхите [1].
Распространённость острого бронхита
Острый бронхит — часто встречаемое заболевание. Например, в США в 1998 году было зарегистрировано 2,5 млн случаев обращений к врачу с бронхитом [2]. А сейчас более 10 млн человек ежегодно посещают врача по поводу этого заболевания. Согласно отечественным данным, среди детей распространённость острого бронхита составляет 100 на 1000 детей в год, у детей 1-3 лет — 200 на 1000, а у детей первого года жизни — 75 [4].
Причины острого бронхита
Основная и самая частая причина острого бронхита — это вирусные инфекции. Чаще всего возбудителями являются следующие вирусы: грипп А и В, парагрипп, респираторно-синцитиальный вирус, коронавирус, аденовирус, риновирус и метапневмовирус [3][23][24].
Меньшее количество случаев вызывают:
- бактерии: коклюш, легионелла, гемофильная палочка, пневмококк, стрептококк, стафилококк и моркаселла катаралис;
- атипичные возбудители: микоплазма и хламидия пневмония (около 10 % бронхитов у детей старше 5 лет, особенно в осенний период).
Также причиной острого бронхита могут стать аллергены (пыльца, пыль и пр.) и внешние раздражители (дым, загрязнённый воздух и др.) [24].
Факторы риска
Основные факторы развития бронхита:
- Физические факторы: сырой и холодный климат, воздействие радиации, пыли и др.
- Химические факторы: загрязнённый воздух мегаполисов, содержащий оксид углерода, сероводород, аммиак, пары хлора, кислот и щелочей, табачного дыма и др.
- Вредные привычки: курение, злоупотребление алкоголем и наркотиками.
- Сопутствующие заболевания: сердечно-сосудистой системы, ЛОР-органов.
- Наследственность: аллергическая предрасположенность, врождённые нарушения бронхолёгочной системы, например нарушение мукоцилиарного клиренса (нарушение процесса очищения верхних и нижних дыхательных путей от патогенных агентов).
Пациент при возникновении бронхита на фоне ОРВИ заразен. Микробы, выделяющиеся в каплях при дыхании, кашле или чихании, способны разлетаться на значительные расстояния, задерживаться в воздухе и перемещаться за счёт своего крошечного размера, заражая окружающих. Инкубационный период при ОРВИ продолжается от 1 до 10 дней, обычно 3-5 дней. Период заразности больного достаточно короткий — от 3 до 5-7 дней.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы острого бронхита
Так как воспаление бронхов обычно вызывается вирусами, проявления бронхита (кашель, боли в грудной клетке) часто сочетаются с другими симптомами простуды, такими как плохое самочувствие, повышение температуры тела (лихорадка наблюдается у 10-30 % пациентов), насморк, заложенность носа, боли в горле.
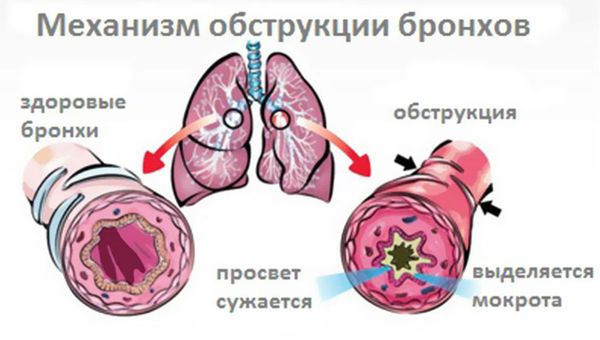
Сначала отмечается сухой кашель, который часто нарушает сон. Сильный кашель может привести к боли за грудиной и затруднённому дыханию. При воздействии инфекции, неспецифических факторов (табачного дыма) или аллергена может возникнуть спазм бронхов, который приведёт к их обструкции (сужению или перекрытию) бронхов. Из-за спазма больному тяжело вдохнуть, могут появиться хрипы, которые слышны на расстоянии.
Через несколько дней кашель может перейти во влажный, с отхождением мокроты. Врачи называют этот вид кашля «продуктивным», т. к. идёт продукция — образование мокроты. Цвет мокроты может меняться в течение болезни от беловатого до зеленовато-жёлтого. В мокроте могут присутствовать прожилки крови, особенно при натужном кашле, такая жалоба требует обязательного осмотра врачом [23]. Цвет мокроты не является прогностическим признаком бактериальной инфекции у пациентов с острым кашлем и отсутствием хронической болезни лёгких [6].
У большинства пациентов кашель продолжается около 2-3 недель. Если кашель длится более двух недель, можно заподозрить атипичную инфекцию или коклюш. Такие бронхиты проявляют себя затяжным течением. Кашель при этом сухой, навязчивый, иногда до рвоты, может сопровождаться свистящим дыханием, часто общее состояние не страдает, температура может повышаться незначительно или быть нормальной.
Одно из проявлений тяжёлого течения бронхита — это поражения бронхиального дерева, острый бронхиолит. Это воспаление самых мелких бронхов — бронхиол. Встречается в основном у маленьких детей (чаще всего до года). Причиной тоже является вирусная инфекция, чаще всего респираторно-синцитиальный вирус (60-70 %) или риновирус (до 40 %). Заболевание серьёзное, часто сопровождается гипоксией, кашлем и нарушением дыхания: тяжёлым, шумным дыханием, одышкой и хрипами в лёгких [7].
Патогенез острого бронхита
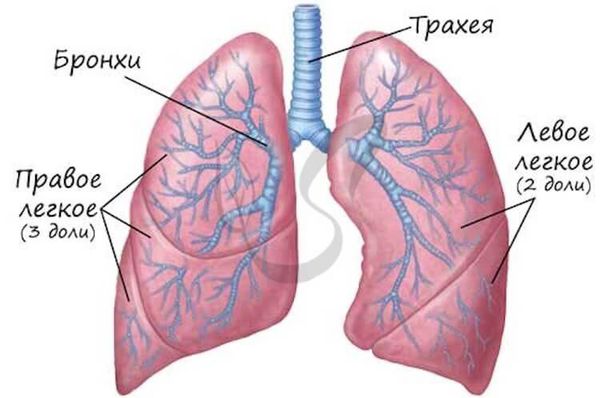
Лёгкие — это парный орган дыхательной системы, расположенный в грудной полости. В лёгких осуществляется газообмен между воздухом, находящимся в ткани лёгких, и кровью, протекающей по лёгочным сосудам. Лёгкие состоят из долей, слева — 2, справа — 3.
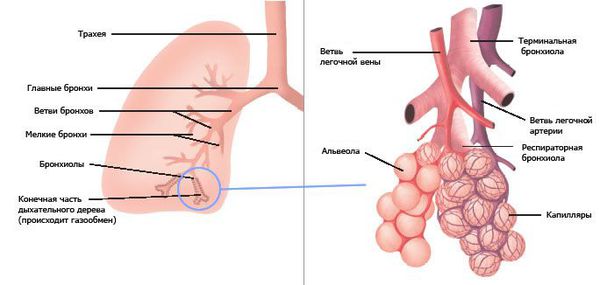
Основу лёгких составляют бронхи. Их строение очень напоминает дерево. Ствол — это главный бронх, он делится на ветви и веточки — вторичные бронхи, которые распадаются на более мелкие бронхи третьего и четвёртого порядка. Те, в свою очередь, переходят в дыхательные бронхиолы. Бронхиолы заканчиваются альвеолами, где и происходит основной газообмен лёгких.
Вирус, проникший в организм при вдыхании воздуха, попадает на клетки эпителия дыхательных путей, начинает размножаться и повреждает их. К месту повреждения стягиваются клетки иммунной системы: специализированные лимфоциты киллеры — NK-клетки, которые в основном уничтожают клетки, заражённые вирусами. Другие клетки выделяют специальные вещества — цитокины, которые создают условия для развития воспалительной реакции. Цитокины извещают об опасности и подготавливают другие клетки к борьбе с возбудителем, угнетая барьерные свойства стенки бронхов. Воспалительная реакция вызывает отёк слизистой оболочки бронхов. Отёк, спазм мышц бронхов и скопление слизи в просвете бронха приводят к сужению дыхательных путей. В результате появляется шумное дыхание со свистящим выдохом и кашель [5].
Классификация и стадии развития острого бронхита
По этиологическому фактору:
- Острые инфекционные бронхиты (вирусный, бактериальный, смешанный).
- Острые неинфекционные бронхиты, вызываемые химическими или физическими факторами (сигаретный дым, диоксид серы, диоксид азота).
- Острый аллергический бронхит. Развивается под воздействием причинно-значимого аллергена (пыли, клещей домашней пыли, шерсти животных, пыльцы). Обычно проявляется синдромом бронхиальной обструкции без признаков ОРВИ.
По характеру воспаления:
- Катаральный. Эта форма развивается в том случае, если заболевание вызвано вирусом. Катаральный бронхит связан с катаром — воспалением слизистых оболочек, которое протекает с обильным выделением слизи или мокроты. При катаральном бронхите мокрота слизистая.
- Гнойный. Возникает, если бронхит вызван бактериями. Отмечается отхождение гнойной мокроты.
- Гнойно-некротический. Тяжёлая форма воспаления бронхов, сопровождающаяся отхождением гнойной мокроты и разрушением стенок бронхов.
По преобладающей локализации поражения:
- Острый бронхит — поражение крупных бронхов.
- Острый бронхиолит — поражение мелких бронхов (бронхиол).
По клинической картине:
- Простой (необструктивный бронхит) — нарушений газообмена в лёгких нет.
- Обструктивный бронхит — сопровождается нарушениями газообмена в лёгких.
По течению болезни выделяют острый и рецидивирующий обструктивный бронхит. Рецидивирующим называют бронхит, который повторяется три и более раз в течение одного года. Симптомы обеих форм бронхита схожи, но при рецидивирующем бронхите они сохраняются дольше.
Острый обструктивный бронхит чаще всего встречается при ОРВИ. Рецидивирующий обструктивный бронхит — это повод провести углублённое обследование чтобы исключить патологии бронхолёгочной системы (бронхиальную астму, пороки развития, муковисцидоз).
Также по течению бронхит может быть:
- Осложнённый пневмонией.
- Неосложненный.
По наличию дыхательной недостаточности:
0 степень — нет проявлений дыхательной недостаточности.
1 степень (компенсированная стадия) — пациент ощущает беспокойство, нехватку воздуха, иногда эйфорию. Кожа бледная и немного влажная, отмечается лёгкая синюшность пальцев рук, губ, кончика носа. Объективно:
- Учащённое поверхностное дыхание: частота дыхания (ЧД) — 25-30 в минуту;
- Тахикардия: частота сердечных сокращений (ЧСС) — 100-110 в минуту;
- Умеренное повышение артериального давления (АД).
- Парциальное давление кислорода (рО2) в артериальной крови снижается до 70 мм рт. ст.
- Парциальное давление углекислого газа (рСО2) до 35 мм рт. ст.
2 степень (стадия неполной компенсации). Развивается психомоторное возбуждение, пациенты испытывают сильное удушье. Возможны спутанность сознания, галлюцинации, бред. Кожные покровы синюшные, иногда с гиперемией (покраснением), наблюдается обильное потоотделение. Объективно:
- Продолжают нарастать ЧД (до 30-40 в минуту) и ЧСС (до 120-140 в минуту).
- Отмечается артериальная гипертензия.
- рО2 снижается до 60 мм рт. ст.
- рСО2 увеличивается до 50 мм рт. ст.
3 степень (стадия декомпенсации) [4]. Развивается кома и судороги, свидетельствующие о тяжёлых расстройствах центральной нервной системы (ЦНС). Зрачки расширяются и не реагируют на свет, на кожных покровах появляется пятнистый цианоз (синюшность). Объективно:
- ЧД достигает 40 и более в минуту, дыхание поверхностное.
- Артериальное давление критически падает.
- ЧСС свыше 140 в минуту с явлениями аритмии.
- рО2 снижается до 50 мм рт. ст. и ниже,
- рСО2 увеличивается до 80-90 мм рт. ст. и выше.
Острая дыхательная недостаточность III степени является преагональной фазой терминального состояния и без своевременных реанимационных мероприятий приводит к быстрому летальному исходу.
Осложнения острого бронхита
Большинство вирусных бронхитов проходят без осложнений. Тем не менее в некоторых случаях происходит вторичное инфицирование бактериями, и развивается пневмония. Наступает выраженное ухудшение самочувствия, возможен резкий подъём температуры, усиление кашля с обильным выделением мокроты и болью в грудной клетке.
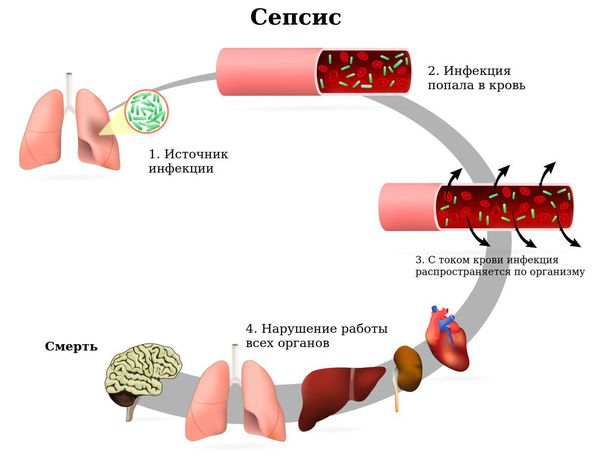
При тяжёлом течении заболевания возможна генерализация процесса (сепсис), поражение сердечно-сосудистой системы и почек. Сепсис — это системная воспалительная реакция, вызванная попаданием инфекции (вирусов, бактерий и их токсинов) в кровь. Сепсис является жизнеугрожающим состоянием, характеризуется воспалением не в каком-либо отдельном органе, а во всём организме. Поэтому проявления могут быть разнообразными — пневмония, отит, перитонит и пр.
При наличии неблагоприятных факторов окружающей среды, наследственности, вредных привычек, сопутствующих заболеваний, а также при несвоевременной диагностике и лечении возможна хронизация процесса — переход из острой формы в хроническую (хронические заболевания лёгких) [22].
Кашель длительностью более трёх недель считается хроническим. Кашель может быть единственным симптомом во всех этих случаях. Он может сохраняться длительное время после респираторных инфекций из-за гиперреактивности бронхов (выраженной реакции бронхов в виде бронхоспазма на различные раздражители). Однако кашель также может быть симптомом синусита или начальной стадии бронхиальной астмы. У курильщиков наиболее частая причина кашля — хроническая обструктивная болезнь лёгких (ХОБЛ) или хронический бронхит.
Диагностика острого бронхита
Диагноз бронхита обычно устанавливается клинически, т. е. на основе жалоб пациента и осмотра.
Сбор анамнеза
Врач обратит внимание на кашель, хрипы, симптомы сопутствующего ОРВИ, данные о контакте с аллергеном.
Физикальный осмотр
О наличии бронхита будет говорить отсутствие изменений лёгочного звука при перкуссии (простукивании), отсутствие выраженного токсикоза и локальности хрипов при прослушивании лёгких. При подозрении на пневмонию проводится рентгенография [8].
Лабораторная диагностика
Проводится по показаниям, обычно включает в себя клинический анализ крови, анализ на С-реактивный белок (СРБ), на прокальцитонин (биохимический маркер для ранней диагностики, мониторинга тяжести течения сепсиса и оценки синдрома системной воспалительной реакции — ССВР). При подозрении на атипичную этиологию бронхита или коклюш проводят серологическое обследование и ПЦР диагностику. Эти обследования часто позволяют выявить причинный аллерген, но точность исследований не достигает 100 %.
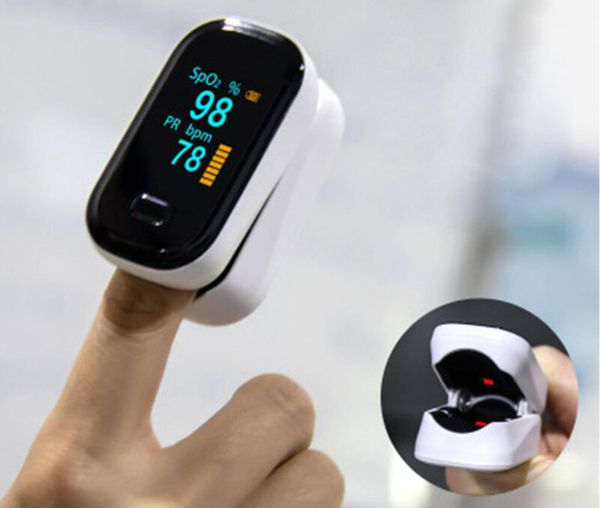
Контроль сатурации
Для исключения гипоксии (недостатка кислорода в органах и тканях), особенно при бронхиолите, рекомендуется контроль сатурации — насыщения крови кислородом. Проводится прибором, который называется «пульсоксиметр».
Дифференциальная диагностика
Дифференциальный диагноз проводят прежде всего с пневмонией. Опорными пунктами являются наличие дыхательной недостаточности, стойкости лихорадки, очаговость поражения лёгких (по данным рентген обследования).
Также острый бронхит нужно отличать от кашлевой астмы [23]. Она очень тяжело и плохо выявляется. Чаще всего провокаторами обострения выступают неспецифические причины (холодный воздух, физические упражнения, смех, плач и др.) и ОРВИ. Тщательно собранный анамнез с выявлением критериев групп риска, а также проведение исследования функции внешнего дыхания помогут правильно установить диагноз и провести лечение.
Лечение острого бронхита
Неосложнённые формы острого бронхита
Лечение неосложнённых форм острого бронхита проводится амбулаторно. Пациентам необходимо знать «красные флаги», т. е. симптомы, при появлении которых нужно срочно обратиться к врачу.
Госпитализация при бронхите потребуется в следующих случаях:
- Высокая температура, боли в груди или головные боли нарастают после 2-3 дней лечения.
- Возникают проблемы с дыханием, такие как хрипы или одышка.
- Кашель с отделением крови. Кровь может быть ярко-красной, но мокрота может быть тёмного или ржавого цвета.
- Выраженная слабость, вялость.
- Кашель длится дольше 3-4 недель.
- Малый возраст ребёнка и социальные показания (семья по каким-либо причинам не может ухаживать за ребёнком дома).
- Наличие сопутствующих серьёзных заболеваний (врождённые пороки развития лёгких, сердца, сахарный диабет, бронхиальная астма).
Эти симптомы могут свидетельствовать об осложнённом течении или развитии хронического бронхита.
В терапии не рекомендовано использовать:
- Антигистаминные препараты (применение оправдано только при проявлении аллергии при остром бронхите) и физиотерапевтическое лечение в связи с отсутствием доказательств их эффективности.
- Горчичники, перцовые пластыри, банки. Вред от их применения существенно превышает возможную пользу (есть вероятность аллергических реакций и термических ожогов).
- Антибиотики при вирусном, неосложнённом остром бронхите [9].
- Лекарственные травы, так как недостаточно доказательств их эффективности и безопасности [10].
Не существует «быстрого средства» от кашля при вирусной инфекции. Основной целью лечения бронхита является облегчение симптомов, пока иммунная система больного уничтожает инфекцию. Самые эффективные методы лечения острого вирусного бронхита:
- Назначение противовирусных препаратов (только при симптомах гриппа) [11].
- Приём парацетамола, ибупрофена в возрастной дозировке для снижения высокой температуры и облегчения любых болей.
- Обильное питьё, чтобы предотвратить обезвоживание организма [12].
- Частое проветривание помещения, создание оптимальных показателей влажности (40-50 %) и температуры 19-22 °C.
- Отказ от курения. Кашель и серьёзные заболевания лёгких чаще встречаются у курильщиков.
Больные, как правило, покупают в аптеке много разнообразных средств от простуды и кашля. Существует мало доказательств какого-либо их воздействия на инфекцию, но некоторые из них могут быть полезны для купирования определённых симптомов острого бронхита. Например, сосудосуживающие капли помогают облегчить симптомы заложенности носа.
В марте 2009 года Агентством по регулированию лекарственных средств и медицинской продукции (MHRA, Великобритания) было выпущено важное заявление, в котором говорится:
Родители и опекуны больше не должны использовать лекарства от кашля и простуды, отпускаемые без рецепта, у детей до 6 лет. Нет никаких доказательств того, что они работают, при этом они могут вызывать побочные эффекты, такие как аллергические реакции, нарушение сна и др. Для взрослых, которые ищут противокашлевое средство (только для краткосрочного применения), безрецептурными препаратами с некоторыми доказательствами эффективности являются декстрометорфан, гвайфенезин, дексбромфенирамин/псевдоэфедрин и бромгексин. Кодеин не является эффективным противокашлевым средством и его следует избегать. Препараты с экстрактом пеларгонии (Pelargonium sidoides), например «Umcka ColdCare», могут уменьшить симптомы и ускорить разрешение острого бронхита у взрослых. Значимые улучшения в облегчении кашля наблюдаются при приёме сиропа «Vicks Medinite» [13]
Рекомендации РФ
При сухом мучительном болезненном кашле, отсутствии хрипов в лёгких и других признаков бронхообструкции может быть использован бутамират. При вязкой, плохо отходящей мокроте возможно назначение препаратов амброксола, а с двухлетнего возраста — ацетилцистеина и карбоцистеина.
Острый обструктивный бронхит
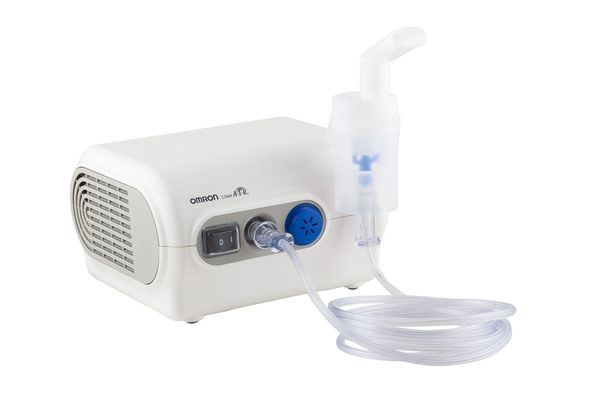
Терапия острого обструктивного бронхита имеет свои особенности. Показано проведение лечения с помощью устройства, распыляющего препараты непосредственно в дыхательные пути — компресорного ингалятора (небулайзера). Детям до 5 лет — с использованием маски, старше 5 лет — мундштука.
Используются следующие препараты:
- Ингаляционные β2-агонисты (сальбутамол/»Вентолин небулы») или комбинированные препараты (фенотерол + ипратропия бромид — «Беродуал») смешиваются с растворителем (0,9 % раствором натрия хлорида) и используются для расширения бронхов и купирования их отёка [14].
- Ингаляционные кортикостероиды (ИГКС) — суспензия будесонид в небулах. Это эффективный противовоспалительный препарат с высоким уровнем безопасности.
Второй способ, менее предпочтительный, это введение этих же групп лекарственных средств через дозированный аэрозольный ингалятор (ДАИ) со спейсером (специальным переходником) и соответствующей лицевой маской или мундштуком. Длительность курса, дозы препаратов и кратность их применения устанавливает доктор.
Не рекомендованы сиропные формы бронхоспазмолитиков, в том числе аминофиллин, в связи с возможными побочными действиями [15]:
- Со стороны нервной системы: головная боль, головокружение, повышенная нервная возбудимость, нарушения сна, сонливость, тремор, судороги.
- Со стороны пищеварительной системы: тошнота, рвота, диарея, обострение язвенной болезни желудка и двенадцатиперстной кишки, повышение активности печёночных трансаминаз (ферментов, который отражают функциональность печени). Бывает крайне редко.
- Со стороны сердечно-сосудистой системы: тахикардия, снижение артериального давления, коллапс (жизнеугрожающее состояние, вызванное падением кровяного давления и ухудшением кровоснабжения жизненно важных органов).
- Со стороны мочевыделительной системы: окрашивание мочи в розовый цвет.
- Аллергические реакции: кожная сыпь, крапивница, парадоксальный бронхоспазм.
Лечение острого бронхиолита
- Использование общих принципов лечения острого бронхита.
- Рекомендуется терапия увлажнённым кислородом, если количество кислорода в крови (SpО2) меньше 92-94 % (норма 95-98 %). Чаще всего оксигенотерапию проводят путём инсуффляции кислорода через носовые катетеры (канюли) или маску.
- Небулайзерная терапия подбирается индивидуально, может включать в себя бронходилататоры (препараты, которые расслабляют мышечные элементы в стенке бронхов и тем самым увеличивают их просвет), 3% раствор натрия хлорида и др. Эффект терапии глюкокортикостероидами не имеет доказательств [16].
Бактериальный бронхит
При бронхите, вызванном микоплазмой, хламидиями или коклюшем рекомендовано назначение антибактериальной терапии препаратами из группы макролидов (джозамицин, азитромицин, кларитромицин) [17]. При необходимости проводится небулайзерная терапия.
Антибактериальную терапию назначают более активно, если речь идёт о группах риска:
- пациенты старше 75 лет с высокой температурой;
- пациенты с сопутствующей тяжёлой хронической патологией (сахарный диабет, сердечная недостаточность, ХОБЛ);
- пациенты, получающие иммуносупрессивную терапию;
- пациенты с алкогольной зависимостью.
У этих людей изначально есть иммуносупрессивное состояние, поэтому риск развития осложнений выше, чем в общей популяции. Если принято решение о необходимости антибактериальной терапии, стартовым антибиотиком обычно является амоксициллин [18].
Лечение бронхита народными средствами
Препараты с экстрактом пеларгонии (Pelargonium sidoides), например «Umcka ColdCare», могут уменьшить симптомы и ускорить разрешение острого бронхита у взрослых [13]. Однако перед приёмом препарата необходимо проконсультироваться с врачом.
Диета
Диета при бронхите не требуется. Достаточно соблюдать адекватный питьевой режим.
Прогноз. Профилактика
Прогноз благоприятный. Выздоровление наступает в течение 2-3 недель. Нужно отметить, что у 25 % пациентов, перенёсших острый бронхит, кашель может сохраняться ещё долго (1-2 месяца) [20]. Детей с повторяющимися бронхитами, в том числе с бронхиальной обструкцией, следует направить к аллергологу-иммунологу и пульмонологу для уточнения диагноза и тактики лечения [21].
Профилактика:
1. Меры профилактики респираторных инфекций, которые должны выполняться регулярно: мытьё рук, промывание носа и зева солевыми растворами [25][26].
2. Вакцинация (против вируса гриппа, пневмококковой, гемофильной инфекции, коклюша и пр.).
3. Здоровый образ жизни: отказ от курения, в том числе пассивного; сбалансированное питание, богатое белком; регулярные занятия спортом; закаливание; создание оптимальных условий в помещении (проветривание каждые 1-2 часа, проведение влажной уборки, контроль над уровнем влажности и температуры с помощью климат-систем).
4. Обучение (например, с помощью постеров, плакатов или брошюр). Нужно научить пациентов видеть «красные флаги» заболевания и объяснить врачам, почему необходимо избегать неуместного назначения антибиотиков при острых респираторных инфекциях [19].
Аннотация. Статья посвящена актуальной теме практического здравоохранения – ведению пациентов с острым бронхитом. Представлены эпидемиология заболевания, современные данные о его этиологии, направления дифференциальной диагностики и фармакотерапии. Авторами приводится подробная характеристика диагностических методов и режимов лечения при остром бронхите с учетом принципов доказательной медицины. Статья представляет собой проект клинических рекомендаций.
ОПРЕДЕЛЕНИЕ
Существует несколько определений острого бронхита (МКБ-10: J20). Так, в ряде источников его определяют как остро/подостро возникшее заболевание нижних отделов дыхательных путей преимущественно вирусной этиологии, ведущим клиническим симптомом которого является кашель, продолжающийся не более 2–3 нед и, как правило, сопровождающийся конституциональными симптомами и симптомами инфекции верхних дыхательных путей [1–4]. Похожую дефиницию можно найти в рекомендациях Европейского респираторного общества (ERS) и других публикациях: острый бронхит (ОБ) – остро или подостро возникшее воспаление бронхиального дерева, преимущественно вирусной этиологии с ведущим клиническим симптомом в виде кашля (чаще продуктивного), ассоциированное с характерными признаками инфекции нижних отделов дыхательных путей (хрипы, дискомфорт в грудной клетке, одышка) без возможности их альтернативного объяснения в рамках хронического процесса (хронический бронхит, бронхиальная астма) [5–6]. И, наконец, клиническая формулировка: ОБ характеризуется остро возникшим кашлем, продолжающимся менее 14 дней, в сочетании по крайней мере с одним из таких симптомов, как отделение мокроты, одышка, свистящие хрипы в легких или дискомфорт в груди [7].
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Типичным пусковым механизмом ОБ обычно служит вирусная инфекция, однако установить патоген удается только в половине случаев [8–9].
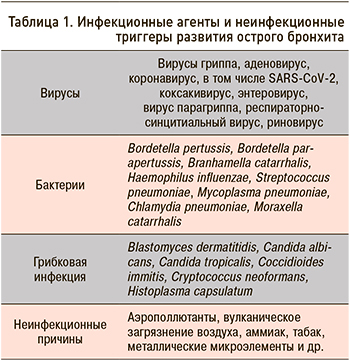
В подавляющем числе случаев этиологическими агентами ОБ у взрослых являются респираторные вирусы (табл. 1) [10–12]. Спектр возбудителей представлен вирусами гриппа А и В, парагриппа, а также респираторно-синцитиальным вирусом, человеческим метапневмовирусом; реже заболевание обусловлено коронавирусной, аденовирусной и риновирусной инфекцией [13–15]. При этом у пациентов с ОБ риновирусы выявляются в 33%, а вирусы гриппа в 24% случаев [16].
Бактериальная этиология острых бронхитов наблюдается значительно реже, не более чем у 10–15% пациентов [17–19]. Бактериальными возбудителями ОБ могут выступать Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis [20]. Однако, на наш взгляд, данный факт требует дальнейших исследований с целью уточнить, у какого рода пациентов ОБ может быть вызван бактериальными агентами и не является ли это течением или следствием иного инфекционного процесса. В этом случае клинические проявления ОБ можно рассматривать как симптомокомплекс, а не как нозологию.
На долю Mycoplasma и Chlamydophila pneumoniae приходится не более 5–7% от всех случаев заболевания [21]. Bordetella pertussis встречается в 5–10% случаев [22]. Кроме инфекционных агентов, причиной развития ОБ может быть вдыхание различных аэрополлютантов (паров аммиака, хлора, двуокиси серы и др.).
В развитии ОБ свою играют роль такие факторы, как переохлаждение, наличие очагов хронической инфекции в ротоглотке, пожилой или детский возраст, различные иммунодефицитные состояния, курение, нарушение носового дыхания, рефлюкс-эзофагит, алкоголизм, проживание в районах с повышенным загрязнением окружающей среды, контакт с ингаляционными химическими агентами (пары аммиака, серы и др.) [4–6, 23–24].
Воздействие инфекционных или токсических агентов вызывает отек слизистой оболочки трахеобронхиального дерева, повышение продукции слизи, нарушение мукоцилиарного клиренса. В свою очередь, воспалительный отек слизистой оболочки бронхов приводит к нарушению их проходимости.
У 22,5% пациентов с ОБ диагностируется сочетанная инфекция, обусловленная более чем одним возбудителем [25]. Наиболее часто она отмечается при гриппе и риновирусной инфекции, при которых дополнительным этиологическим фактором могут выступать как вирусы (парагрипп, аденовирус и др.), так и бактерии (Haemophilus influenzae, Streptococcus pneumoniae и др.). Сочетанная бактериально-бактериальная инфекция встречается редко [20].
При новой коронавирусной инфекции, в отличие от других респираторных инфекций, как правило, не наблюдается поражение эпителия трахеобронхиального дерева (отсутствует продуктивный кашель), однако такие клинические проявления, как повышенная температура, надсадный сухой кашель, общая слабость, могут быть обусловлены именно вирусом SARS-CoV-2. Для уточнения диагноза в таких случаях целесообразно выполнение иммунохроматографического экспресс-теста, получение материала для вирусологического исследования (ПЦР-тест).
ОБ относится к наиболее актуальным проблемам современной пульмонологии, что связано с высокой заболеваемостью им, достигающей 30–40‰ ежегодно [1–2]. По результатам эпидемиологических исследований, именно ОБ является одной из наиболее частых причин обращения пациентов за медицинской помощью в амбулаторной практике [3–5]. Известно, что в США ОБ диагностируется более чем у 2,5 млн человек ежегодно [26], в Великобритании заболеваемость составляет 40‰ в год [8], а в Австралии течением ОБ обусловлен каждый пятый вызов врача общей практики [27].
Заболеваемость ОБ характеризуется широкой вариабельностью и зависит от времени года (пик приходится на осенне-зимний период) и эпидемиологической ситуации (эпидемический подъем заболеваемости гриппом). Стоит отметить, что истинные масштабы распространенности ОБ у взрослых оценить крайне сложно, так как большинство исследований базируется на анализе обращаемости населения за медицинской помощью, тогда как нетяжелые клинические формы заболевания зачастую попросту не регистрируются.
КЛАССИФИКАЦИЯ
В соответствии с Международной классификацией болезней, травм и причин смерти X пересмотра (МКБ-10) ОБ кодируется в рубрике J20:
- J20.0 Острый бронхит, вызванный Mycoplasma pneumoniae;
- J20.1 Острый бронхит, вызванный Haemophilus influenzae;
- J20.2 Острый бронхит, вызванный стрептококком;
- J20.3 Острый бронхит, вызванный вирусом Коксаки;
- J20.4 Острый бронхит, вызванный вирусом парагриппа;
- J20.5 Острый бронхит, вызванный респираторным синцитиальным вирусом;
- J20.6 Острый бронхит, вызванный риновирусом;
- J20.7 Острый бронхит, вызванный эховирусом;
- J20.8 Острый бронхит, вызванный другими уточненными агентами;
- J20.9 Острый бронхит неуточненный.
Как можно видеть, в МКБ-10 принят этиологический подход к классификации ОБ. Однако ряд объективных и субъективных факторов (нетяжелое течение заболевания, невозможность получить качественный клинический материал, отсутствие возможностей для вирусологического исследования, недостаточная информативность традиционных микробиологических исследований, распространенная практика самолечения, включающего прием антибактериальных препаратов, и др.) становится причиной того, что этиология заболевания верифицируется крайне редко.
В зависимости от этиологического фактора выделяют:
- ОБ инфекционного происхождения (вирусный, бактериальный, вызванный вирусно-бактериальной ассоциацией);
- ОБ, обусловленный ингаляционным воздействием химических или физических факторов.
ДИАГНОСТИКА
Жалобы и анамнез
• Рекомендуется у всех больных с подозрением на ОБ провести оценку жалоб, социального статуса, собрать полный медицинский, эпидемиологический и профессиональный анамнез: уровень убедительности рекомендаций (УУР) – В; уровень достоверности доказательств (УДД) – 4.
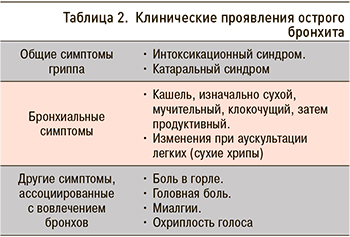
Комментарии: клиническая картина ОБ характеризуется острым началом, наличием симптомов, обусловленных поражением верхних и нижних дыхательных путей, а также симптомами интоксикации различной степени выраженности.
Симптомы ОБ, обусловленные поражением дыхательных путей:
- основной симптом – кашель, как правило, продуктивный, с отделением небольшого количества слизистой, а иногда и гнойной мокроты. В ряде случаев кон приобретает надсадный мучительный характер;
- дискомфорт в грудной клетке;
- при аускультации выслушивается везикулярное дыхание, возможно, с удлиненным выдохом, диффузными сухими свистящими и жужжащими хрипами при вирус-индуцированном бронхообструктивном синдроме;
- в редких случаях пациента беспокоит одышка;
- нередко наблюдаются симптомы поражения верхних отделов респираторного тракта (заложенность носа, ринорея, нарушение носового дыхания, гиперемия ротоглотки). При инфекции, вызванной вирусом парагриппа, нередко наблюдается осиплость голоса. Для аденовирусной инфекции характерно развитие конъюнктивита.
Симптомы интоксикации при ОБ включают повышение температуры тела (как правило, до субфебрильных значений), головную боль, общую слабость и др. Клинические проявления ОБ суммированы в таблице 2.
Сбор анамнеза, оценка социального статуса и семейно-бытовых условий важны для уточнения факторов риска инфицирования определенными возбудителями ОБ. Клиническая картина заболевания зависит от актуального патогена, и с учетом этого фактора в ряде случаев можно выделить некоторые характерные особенности в течении болезни. Так, типичная гриппозная инфекция обычно начинается с резкого подъема температуры тела (38–40 °С), которая сопровождается ознобом, головокружением, болями в мышцах, головной болью и общей слабостью. Температура достигает максимума к концу первых – началу вторых суток болезни. К этому времени все симптомы гриппа максимально выражены. Ринорея, как правило, не наблюдается, напротив, больные часто жалуются на чувство сухости в носу и глотке. В большинстве случаев появляется сухой или малопродуктивный кашель, сопровождающийся болью за грудиной. Длительность лихорадочного периода составляет в среднем 3–5 дней, общая продолжительность заболевания – 7–10 дней. Снижение температуры тела сопровождается улучшением состояния пациента, однако явления постинфекционной астении могут сохраняться в течение 2–3 нед, что наиболее часто наблюдается у пожилых больных.
Mycoplasma pneumoniae чаще всего встречается у молодых пациентов (16–40 лет), течение заболевания характеризуется фарингитом, общим недомоганием, слабостью, потливостью и длительным постоянным кашлем (более 4 нед). В то же время в случае остро развившегося кашля M. pneumoniae как верифицированный возбудитель возникшей инфекции дыхательных путей, по данным исследований, встречается менее чем в 1% случаев.
Хламидийная инфекция (C. pneumoniae) у взрослых пациентов с диагнозом ОБ выявляется менее чем в 5%. Ее клинические особенности описываются как сочетание симптомов бронхита, фарингита и ларингита. Пациенты наиболее часто отмечают в жалобах хрипоту, осиплость голоса, субфебрильную лихорадку, першение в горле и, как следствие, постоянный малопродуктивный кашель с отхождением слизистой мокроты.
Возбудители коклюша и паракоклюша Bordetella pertussis и Bordetella parapertussis, по данным отдельных исследований, определяются в среднем у 10% взрослых с кашлем длительностью более 2 нед. Основная жалоба пациентов – надсадный «лающий» кашель. В то же время клиническая симптоматика коклюша у взрослых нередко остается неоцененной, а возможно, и «стертой» вследствие приема больными противокашлевых средств. Так, в клиническом исследовании у 153 взрослых пациентов с жалобами на кашель более 2 нед лабораторные признаки B. pertussis обнаруживались у 12% больных, но при этом было отмечено, что врачами дифференциальной диагноз с коклюшем не проводился ввиду отсутствия типичной клинической симптоматики [28].
Несмотря на наличие определенных особенностей в клинической картине и течение ОБ разной этиологии, каких-либо закономерностей, позволяющих с высокой степенью надежности предсказать возбудителя заболевания без использования дополнительных лабораторных методов исследования, в настоящее время не существует.
Физическое обследование
• Рекомендуется у всех больных ОБ провести общий осмотр, измерить показатели жизнедеятельности (частоту дыхательных движений, частоту сердечных сокращений, артериальное давление, температура тела) и выполнить детальное обследование грудной клетки: УУР – В; УДД – 4.
Комментарии: физическими признаками ОБ являются выслушиваемые при аускультации легких жесткое дыхание (в том числе с удлиненным выдохом), диффузные сухие свистящие и жужжащие хрипы. При появлении в бронхах секрета могут выслушиваться влажные хрипы. При этом необходимо отметить, что данные, получаемые при физическом обследовании, зависят от многих факторов, включая возраст пациента, наличие сопутствующих заболеваний и др.
Лабораторная диагностика
• Всем больным ОБ рекомендуется развернутый общий анализ крови с определением уровня лейкоцитов, эритроцитов, тромбоцитов, лейкоцитарной формулы: УУР – С; УДД – 1.
Комментарии: данные общего анализа крови (ОАК) не являются специфичными, однако при ОБ вирусной этиологии в нем, как правило, не отмечается лейкоцитоза и палочкоядерного сдвига в сторону юных форм. Напротив, лейкоцитоз >10–12×109/л с повышением уровня нейтрофилов и/ или палочкоядерный сдвиг >10%, нейтрофильно-лимфоцитарное соотношение >20 указывают на высокую вероятность бактериальной инфекции, что требует дальнейшего обследования пациента с целью исключения пневмонии.
• Госпитализированным больным с ОБ рекомендуется биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин): УУР – С; УДД – 1.
Комментарии: биохимический анализ крови не дает какой-либо специфической информации, однако обнаруживаемые в нем отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний, а также имеют определенное прогностическое значение при выборе лекарственных средств и/или режима их дозирования.
• Исследование уровня С-реактивного белка (СРБ) в сыворотке крови рекомендуется при дифференциальной диагностике с пневмонией и для определения показаний к антибактериальной терапии: УУР – B, УДД – 3.
Комментарии: определение СРБ при ОБ направлено на исключение бактериальной инфекции. Так, при пороговом значении этого биомаркера <20 мг/л в подавляющем числе случаев ОБ можно предположить вирусную этиологию заболевания и отказаться от применения антибиотиков. Напротив, уровень СРБ >50 мг/л подтверждает подозрение на бактериальную инфекцию (концентрация СРБ >100 мг/л свидетельствует в пользу пневмонии), в связи с чем в этом случае рекомендовано обследование, направленное на исключение бактериального процесса [5, 29]. В случае промежуточных значений СРБ (20 до 50 мг/л) также рекомендовано динамическое наблюдение, обследование, нацеленное на исключение бактериального процесса.
Микробиологическая диагностика при ОБ включает культуральное исследование мокроты, экспресс-тесты по выявлению гриппа, ПЦР-диагностику для обнаружения респираторных вирусов, иммуносерологические исследования на основании клинической картины заболевания.
• При ОБ микробиологические исследования рутинно не проводятся: УУР – B, УДД – 3.
Комментарии: при неосложненном ОБ микробиологические исследования, направленные на верификацию этиологического диагноза, не оказывают существенного влияния на тактику лечения.
• Исследование респираторного образца (мокрота, мазок из носоглотки и задней стенки глотки и др.) на грипп методом полимеразной цепной реакции (ПЦР) рекомендуется во время эпидемии гриппа в регионе или при наличии соответствующих клинических и/или эпидемиологических данных: УУР – B, УДД – 4.
Комментарии: ранняя диагностика вирусов гриппа играет важную роль при выборе режима эмпирической терапии. Основным методом идентификации вирусов гриппа в настоящее время служит ПЦР и ее модификации. Существуют экспресс-тесты для выявления антигенов гриппа А и Б в респираторных образцах, основанные на иммуноферментном анализе (ИФА) или иммунохроматографическом методе. Их основным преимуществом является возможность выполнения у постели больного и быстрота получения результата. Однако они характеризуются вариабельной чувствительностью и специфичностью, в связи с чем могут использоваться только в качестве скрининговых тестов с необходимостью дальнейшего подтверждения результатов исследования более точными методами, в частности ПЦР.
• При ОБ не рекомендуется рутинное использование методов идентификации M. pneumoniae, C. pneumoniae и других респираторных вирусов (кроме вирусов гриппа): УУР – B, УДД – 4.
Комментарии: целесообразность выполнения исследований, направленных на выявление M. pneumoniae и C. Pneumonia, должна определяться клиническими показаниями для конкретного пациента (семейный анамнез, затяжное течение заболевания, бронхообструктивный синдром и др.). Основной метод диагностики M. pneumoniae – ПЦР (ПЦР-РТ). Для выявления C. pneumoniae используются молекулярные и серологические методы исследования. Предпочтительно исследовать клинический материал из нижних дыхательных путей (мокроту), при невозможности его получения – объединенный мазок из носоглотки и задней стенки глотки.
Современные методы обнаружения респираторных вирусов основаны на выявлении РНК/ДНК возбудителей с помощью ПЦР и антигенов методами иммунохроматографии, ИФА, иммунофлюоресценции. В настоящее время доступны мультиплексные ПЦР тест-системы, предусматривающие одновременную идентификацию РНК/ДНК нескольких респираторных вирусов, в частности РС-вируса, метапневмовируса и бокавируса человека, вирусов парагриппа, аденовирусов, коронавирусов, риновирусов.
Инструментальная диагностика
Инструментальная диагностика при ОБ включает лучевые методы исследования (рентгенографию органов грудной полости), пульсоксиметрию, электрокардиографическое исследование (ЭКГ).
Показаниями для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель с целью исключения диагноза пневмонии служит выявление в ходе осмотра пациента увеличения частоты сердечных сокращений более 100/мин, одышки более 24/мин или температуры тела >38 °С либо выслушивание при аускультации влажных хрипов на стороне поражения.
• Рекомендуется обзорная рентгенография органов грудной полости в передней прямой и боковой проекциях (при неизвестной локализации воспалительного процесса целесообразно выполнять снимок в правой боковой проекции): УУР – B, УДД – 4.
Комментарии: у пациента с ОБ каких-либо изменений при рентгенографии органов грудной клетки не наблюдается.
• Всем пациентам с ОБ рекомендуется проведение пульсоксиметрии с измерением SpO2 для выявления дыхательной недостаточности (ДН): УУР – B, УДД – 4.
Комментарии: пульсоксиметрия – простой и надежный скрининговый метод, позволяющий выявлять пациентов с ДН. ОБ, как правило, не сопровождается ДН.
• Пациентам с ОБ, имеющим сопутствующую патологию со стороны сердечно-сосудистой системы, рекомендуется проведение ЭКГ в стандартных отведениях: УУР – С, УДД – 4.
Комментарии: данное исследование не несет в себе какой-либо специфической информации при ОБ. Однако течение этого заболевания увеличивает риск декомпенсации хронических сопутствующих заболеваний, развития нарушений ритма и острого коронарного синдрома.
Дополнительные методы обследования
• Диагностические исследования с целью исключения постназального затека, бронхиальной астмы, эзофагогастрального рефлюкса следует проводить в тех случаях, когда по результатам проведенного врачебного осмотра выявляются особенности клинической картины соответствующего заболевания, либо при наличии у пациента кашля продолжительностью более 4-нед: УУР – В, УДД – 4.
Дифференциальная диагностика
Учитывая клинические проявления (продуктивный кашель нередко с эспекторацией гнойной мокроты, интоксикация, дискомфорт в грудной клетке), дифференциальная диагностика ОБ должна проводиться прежде всего с внебольничной пневмонией (ВП). Так, остро возникший кашель у пациента с субфебрильной температурой тела (менее 38 °С), симптомами инфекции верхних дыхательных путей (боль в горле, насморк) при отсутствии тахикардии (пульс менее 100 уд/мин), тахипноэ и локальной физической симптоматики является клинической картиной, характерной для ОБ вирусной этиологии. Напротив, при наличии у пациента фебрильной лихорадки (более 38 °С), ознобов, гнойного характера откашливаемой мокроты с сопутствующей болью в груди, усиливающейся на вдохе/кашле, тахипноэ, а также локальной физической симптоматики (укорочение перкуторного звука, бронхиальное дыхание, феномен крепитации, влажных хрипов и др.) следует склониться в пользу диагноза ВП.
Вместе с тем приводимые выше направления диагностического поиска на практике оказываются клиническими крайностями, тогда как абсолютное большинство пациентов демонстрирует некую усредненную клиническую картину. Кроме всего прочего, кашель с отделением гнойной мокроты не является адекватным свидетельством бактериальной инфекции. Так, частота экспекторации гнойной мокроты при ОБ составляет порядка 48%, а при пневмонии – 65%.
В этих условиях большое значение приобретает необходимость полноценного осмотра больного, анализ аускультативной картины и доступность рентгенологических методов исследования.
Показания для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель с целью исключения диагноза пневмонии приведены выше. Помимо этого, целесообразно выполнять рентгенологическое обследование у больных пациентов пожилого и старческого возраста в случае сохранения у них лихорадки более 3 сут.
В случае затяжного течения заболевания, протекающего с явлениями бронхообструкции и/или длительным кашлем, дифференциальная диагностика должна проводиться с обострением хронического бронхита/хронической обструктивной болезнью легких (ХОБЛ), обострением бронхиальной астмы (БА). Диагностические критерии ХОБЛ, БА представлены в соответствующих клинических рекомендациях.
Наиболее частая клиническая ситуация – проведение дифференциальной диагностики ОБ с обострением хронического бронхита (ХБ), ввиду того что наличие ряда критериев (гнойная мокрота) при обострении ХБ требует решения вопроса о назначении антибактериальных средств, в то время как при ОБ гнойная мокрота не свидетельствует в пользу бактериальной инфекции. Под ХБ в настоящее время понимают хроническое воспалительное заболевание бронхов, характеризующееся морфологической перестройкой их слизистой оболочки и проявляющееся кашлем с выделением мокроты в течение 3 мес и более в году на протяжении 2 последовательных лет.
Обоснование и критерии постановки диагноза
Диагноз ОБ формируется синдромально на основании характерных клинических симптомов острого поражения бронхиального дерева, данных лабораторных и инструментальных исследований при условии исключения хронической патологии бронхолегочной системы и острого инфекционного процесса с поражением легочной ткани. При формулировке диагноза ОБ учитывают особенности клинического течения заболевания (степень тяжести, период болезни) и приводят его обоснование. При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой для каждого из пунктов.
Этиологический диагноз считают установленным при наличии характерных клинических симптомов ОБ и лабораторном подтверждении его этиологии любым регламентированным нормативно-методическими документами методом. При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден этиологический диагноз.
ЛЕЧЕНИЕ
Требования к уходу за пациентом и вспомогательным процедурам
Требования к уходу за пациентом с ОБ и вспомогательным процедурам включают:
- изоляцию пациента;
- соблюдение масочного режима;
- домашний режим в течение острого периода болезни;
- использование индивидуальных и одноразовых средств по уходу;
- гигиеническую обработку слизистых полости рта и носа.
Требования к диетическим назначениям и ограничениям
При отсутствии заболеваний органов пищеварения и показаний для назначения специализированной диеты показан «Стол № 15».
Медикаментозная терапия
• При ОБ применение антимикробных препаратов не рекомендовано: УУР – А, УДД – 1.
Комментарии: прием антибактериальных препаратов при неосложненном ОБ до настоящего времени является проблемой для практической медицины [8, 10, 30–31]. Так, в целом ряде рандомизированных контролируемых исследований (РКИ) был сделан вывод о том, что антибиотики не оказывают никакого влияния на улучшение состояния пациентов [32–33]. В то же время сообщается о высокой частоте нежелательных явлений, которые сопутствуют антибиотикотерапии [8, 33]. Другая проблема неоправданного назначения противомикробных средств при ОБ – рост устойчивости актуальных респираторных патогенов к антибактериальным препаратам. И лишь в некоторых наблюдениях можно найти свидетельства того, что назначение антибиотиков при ОБ на амбулаторном этапе сопровождается возможным снижением частоты госпитализаций по поводу инфекций дыхательных путей у пациентов старших возрастных групп [34]. Тем не менее в настоящее время всеми авторами признается, что единственной клинической ситуацией, при которой оправдано стартовое назначение антибиотиков пациенту с острым кашлем, является вероятная инфекция, вызванная Bordetella pertussis. В таком случае рекомендуется назначать макролиды – кларитромицин.
Показания к антибактериальной терапии при установленном диагнозе «острый бронхит» включают:
- кашель с гнойной мокротой (грязно-желто-зеленой) в сочетании с выраженной интоксикацией (снижение аппетита, недомогание, слабость при отсутствии другой диагностической альтернативы) при:
- числе лейкоцитов ≥12,0×109/л (и/или нейтрофилов ≥5,5×109/л), палочкоядерных нейтрофилов ≥10% в анализе периферической крови и/или
- СРБ >50 мг/л.
• Рутинное применение бронхолитиков при ОБ не рекомендовано; применение этой группы лекарственных средств оправдано только при ОБ с неотвязным кашлем и признаками бронхиальной гиперреактивности: УУР – В, УДД – 4.
Комментарии: по данным РКИ, потенциальные положительные эффекты от применения β2-агонистов сомнительны по сравнению с наличием у данных средств нежелательных явлений, наблюдаемых в процессе лечения [35]. Рассмотреть необходимость их применения β2-агонистов целесообразно у пациентов с длительным кашлем и признаками бронхиальной гиперреактивности [23–24].
• Применение ингаляционных кортикостероидов (ИГКС) у пациентов с ОБ не рекомендовано: УУР – В, УДД – 4.
Комментарии: согласно данным отдельных РКИ, применение ИГКС у пациентов с ОБ может сопровождаться снижением интенсивности кашля, но для подтверждения этого эффекта требуется выполнение дальнейших клинических исследований. В связи с этим рутинное применение ИГКС при ОБ не рекомендовано [36].
• Рекомендовано назначение осельтамивира пациентам с симптомами гриппа, имеющим факторы риска (пожилой возраст, сахарный диабет, хроническая сердечная недостаточность и др.): УУР – С, УДД – 4.
Комментарии: целесообразность назначения осельтамивира (или других противовирусных препаратов) определяется врачом индивидуально для каждого пациента.
• Рекомендовано назначение нестероидных противовоспалительных препаратов (НПВП) пациентам с гипертермией выше 38 °С, мышечными и суставными болями с целью достижения жаропонижающего, болеутоляющего и противовоспалительного действия: УУР – С, УДД – 5.
Комментарии: применение НПВП может быть рекомендовано только с симптоматической целью для достижения жаропонижающего и анальгетического эффектов. Назначение препаратов этой группы длительным курсом нецелесообразно. Кроме того, с практической точки зрения следует помнить о том, что назначение НПВП может дезориентировать врача в оценке эффективности проводимой терапии. Наиболее рекомендованы парацетамол по 325 мг до 3 раз/ сут (максимальная суточная доза 1500 мг), ибупрофен по 400 мг 3 раз/ сут (максимальная суточная доза 1200 мг), комбинированные препараты, содержащие парацетамол/ибупрофен, а также парацетамол в сочетании с фенилэфрином и фенирамином.
• Не рекомендуется назначение производных салициловой кислоты у пациентов младше 18 лет, назначение селективных НПВП вследствие возможных побочных явлений: УУР – С, УДД – 5.
• Рекомендовано пациентам с ОБ назначение мукоактивных препаратов для разжижения и улучшения отхождения мокроты: УУР – С, УДД – 5.
Комментарии: мукоактивные препараты (амброксол, бромгексин, N-ацетилцистеин, ингаляции 3% или 7% гипертоническим раствором с гиалуроновой кислотой, карбоцистеин, эрдостеин, комбинированные растительные средства, содержащие плющ, тимьян, первоцвет, гвайфенезин) применяются при наличии продуктивного кашля.
Согласно Кокрановскому систематическому обзору, гипертонический раствор увеличивает мукоцилиарную активность, разрушает ионные связи гликопротеинов мокроты и уменьшает отек дыхательных путей, что снижает выраженность бронхиальной обструкции [37].
Имеются данные отдельных РКИ, свидетельствующие о том, что при ОБ с продуктивным кашлем и бронхообструктивным синдромом прием комбинированных средств, содержащих мукоактивные средства амброксол/бромгексин, гвайфенензин и β2-агонист сальбутамол, сопровождается более быстрым регрессом кашля [38–41]. Фиксированная комбинация, включающая эти активные компоненты, может быть рекомендована и при продуктивном кашле без бронхообструктивного синдрома.
• Применение противокашлевых препаратов при ОБ, сопровождающемся всегда продуктивным кашлем, не рекомендовано: УУР – С, УДД – 5.
Комментарии: при ОБ, протекающем с продуктивным кашлем, назначение противокашлевых средств не рекомендовано, так как их назначение может сопровождаться нарушением мукоцилиарного клиренса [41]. В отдельных случаях, при сухом мучительном кашле, значительно нарушающем качество жизни пациента (болевой синдром, нарушение сна), рекомендовано рассмотреть назначение противокашлевого средства коротким курсом (бутамират, леводропропизин, ренгалин).
ЭКСПЕРТИЗА
Сроки временной нетрудоспособности при ОБ – 7–14 дней
ПРОГНОЗ
При неосложненном течении ОБ прогноз благоприятный. Госпитализация больным с ОБ не показана.
При осложненном ОБ течение заболевания зависит от характера осложнений и может относиться к другой категории болезней.
Андрей Алексеевич Зайцев, д.м.н., профессор, главный пульмонолог ФГБУ «Главный военный клинический госпиталь им. академика Н.Н. Бурденко» Министерства обороны Российской Федерации, зав. кафедрой пульмонологии (с курсом аллергологии) Медицинского института непрерывного образования ФГБОУ ВО «Московский государственный университет пищевых производств», заслуженный врач РФ. Адрес: 105229, Москва, Госпитальная пл., д. 3. E-mail: a-zaicev@yandex.ru. ORCID: https://orcid.org/0000-0002-0934-7313. SPIN-код: 6549-5154
Игорь Викторович Лещенко, д.м.н., профессор, профессор кафедры фтизиатрии и пульмонологии ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России, главный научный сотрудник Уральского НИИ фтизиопульмонологии – филиала ФГБУ «Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний» Минздрава России, заслуженный врач РФ. Адрес: 620039, г. Екатеринбург, ул. 22 партсъезда, д. 50. E-mail: leshchenkoiv@yandex.ru.
ORCID: https://orcid.org/0000-0002-1620-7159
Андрей Георгиевич Малявин, д.м.н., профессор кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России. Адрес: 107150, г. Москва, ул. Лосиноостровская, д. 39, стр. 2. E-mail: maliavin@mail.ru.
ORCID: https://orcid.org/0000-0002-6128-5914. Scopus Author ID: 6701876872
Острый бронхит (ОБ) является одним из наиболее часто документируемых заболеваний, встречающихся в клинической практике. ОБ — остро или подостро возникающее заболевание, ведущим клиническим признаком которого является кашель (продуктивный или непродуктивный), продолжающийся не более 2–3 нед и, как правило, сопровождающийся общими симптомами инфекции верхних дыхательных путей (ИВДП) [1]. Ежегодная заболеваемость ОБ колеблется от 20 до 40% и более. Об истинной распространенности ОБ говорит тот факт, что в 1997 г. в США из 30 млн пациентов, обратившихся к врачу по поводу кашля, практически у половины был диагностирован ОБ. Еще одной проблемой является назначение антибактериальной (АБ) терапии больному ОБ. Основная доля заболевания по этиологии является вирусной. В связи с этим именно у пациентов с ОБ велика доля различных ятрогенных эффектов от необоснованного назначения антибиотиков [2–4]. Этиологический спектр возбудителей, приводящих к развитию ОБ, представлен вирусами гриппа А и В, парагриппа, а также респираторным синцитиальным вирусом и человеческим метапневмовирусом [2, 5], реже — коронавирусами, аденовирусами, риновирусами. Согласно результатам исследований, в ходе которых проводилось выявление актуальных возбудителей ОБ (использовались культуральные, серологические, молекулярно-генетические и другие методы, в исследование включались пациенты без сопутствующей легочной патологии [6, 7]) — верификация возбудителя удалась лишь у небольшого количества больных (29% из 42 обследованных в одном исследовании [7] и, соответственно, 16% при обследовании 113 пациентов в другом [8]). Установлено, что вирусы были самой частой идентифицируемой причиной возникновения ОБ. Существовавшая долгое время гипотеза об остром бактериальном бронхите, вызываемом, например, Streptococcus (Str.) pneumoniae, Haemophilus (H.) influenzae, Staphylococcus (S.) aureus, Moraxella (Mor.) catarrhalis или даже грамотрицательными бактериями, не нашла подтверждения; исключение составляют больные, перенесшие хирургические манипуляции, например трахеотомию, либо подвергшиеся эндотрахеальной интубации. В тех случаях, когда у больных ОБ вне сезонных эпидемических вспышек вирусных респираторных инфекций осуществляется микробиологическое и серологическое исследование, с разной частотой, но не более чем в 5–10%, удается получить свидетельство участия в развитии заболевания Bordatella (B.) pertussis и B. parapertussis, Mycoplasma (M.) pneumoniae и Chlamydophila (C.) pneumoniae.
M. pneumoniae — относительно часто встречающаяся инфекция у молодых пациентов (16–40 лет), которая характеризуется фарингитом, конституциональными расстройствами в виде недомогания, слабости, потливости и сопровождается длительным постоянным кашлем (от 4 до 6 нед) [9]. В случае остро развившегося кашля продолжительностью более 5 дней M. рneumoniae как верифицированный возбудитель возникшей инфекции дыхательных путей был документирован менее чем в 1% случаев [10]. По данным серологической диагностики (доказанная M. рneumoniae-инфекция) количество пациентов, заболевших ОБ, значительно превышает количество пациентов с внебольничной пневмонией [11].
C. pneumoniae выявляется у 5% молодых пациентов с диагнозом ОБ [12]. В его клиническую картину входят фарингит, ларингит и бронхит; пациенты наиболее часто отмечают хрипоту, осиплость голоса, субфебрильную лихорадку, першение в горле, постоянный малопродуктивный кашель, в дальнейшем — с отхождением слизистой мокроты [10, 13].
Возбудитель коклюша и паракоклюша B. bordetella и B. parapertussis манифестирует с основной жалобы пациентов на лающий кашель. Так, среди отобранных 153 взрослых пациентов из Сан-Франциско с жалобами на кашель продолжительностью не менее 2 нед было доказано, что у 12% больных оказался коклюш — и, что самое важное, в ходе оценки клинической картины дифференциальный диагноз с коклюшем не проводился ввиду отсутствия типичной клинической симптоматики. [14].
С позиции клинициста ОБ характеризуется воспалением бронхов и клиническими проявлениями в виде надсадного кашля, обычно с признаками ИВДП. Дифференциальная диагностика должна проводиться прежде всего в отношении внебольничной пневмонии.
Врачи, проводя дифференциальную диагностику, считают, что остро возникший кашель, сопровождающийся субфебрилитетом, симптомами ИВДП (боль в горле, насморк), при отсутствии тахикардии, тахипноэ и локальной физикальной симптоматики соответствует клинической картине, присущей ОБ вирусной этиологии. При наличии у пациента фебрильной лихорадки и/или ознобов, гнойного характера мокроты, боли в груди, усиливающейся на вдохе/кашле, тахипноэ, а также при наличии локальной физикальной симптоматики (укорочение перкуторного звука, бронхиальное дыхание, феномен крепитации, влажные хрипы и др.) следует склониться в пользу диагноза внебольничной пневмонии. Тем не менее абсолютное большинство пациентов демонстрирует некую усредненную клиническую картину, и им практически всегда назначается АБ-терапия. Однако, по результатам последних многоцентровых исследований, известно, что гнойный бронхиальный секрет является плохим предиктором бактериальной инфекции [4].
Диагностика острого бронхита
Большинство больных с остро возникшем кашлем требуют не более чем врачебного осмотра и назначения симптоматического лечения. Показаниями для проведения рентгенологического исследования при жалобах на остро возникший кашель с целью исключения диагноза пневмонии является выявление в ходе осмотра пациента тахикардии (> 100 уд./мин), одышки (> 24 в мин), или температуры тела > 38 °C, либо выслушивание при аускультации влажных мелко- и крупнопузырчатых хрипов на вдохе и выдохе, а также крепитирующих хрипов на вдохе на стороне поражения (шум трения плевры) [16, 17]. Недавно к списку пациентов, нуждающихся в проведении рентгенологического обследования, были добавлены больные с клиническими признаками развития инфекции, проживающие в эпидемиологически неблагоприятных регионах в отношении тяжелого острого респираторного синдрома. Рентгенологическое исследование может оказаться необходимым и больным гриппом, а также пациентам пожилого и старческого возраста.
Обычно у пациентов с простудными заболеваниями в 3/4 случаев кашель исчезает за 14 дней [18]. Длительный кашель у пациентов с диагностированным ОБ может быть вызван развитием вирусной инфекции, а также M. pneumoniae-, C. pneumoniae- или B. pertussis-инфекцией. Но при жалобах на пароксизмы кашля с рвотой или без нее диагностический алгоритм обследования в первую очередь должен быть направлен на исключение коклюша даже несмотря на наличие в анамнезе проведенной иммунизации.
Диагностические процедуры, направленные на выявление M. pneumoniae, предполагают определение микоплазмы культуральным методом из фарингеальных смывов эпителиальных клеток носоглотки, а также увеличение титра иммуноглобулина M, обычно отмечаемое через 7 дней заболевания [19]; возможно выявление антигена с помощью полимеразной цепной реакции (ПЦР-диагностики) [20] и, наконец, определение титра антител в реакции холодовой агглютинации ≥ 1:64 (неспецифический титр). Стоит отметить, что до настоящего времени ни один из приводимых выше тестов не был признан в качестве стандарта для диагностики микоплазменной инфекции в ходе проводившегося совещания экспертов Американского центра по контролю за заболеваемостью (CDC) [21].
CDC определил следующие диагностические критерии C. рneumoniae-инфекции: ≥ 4-кратное повышение титра в реакции микроиммунофлюоресценции (MIF) (в исследовании используются образцы, полученные от пациента при обращении и спустя ≥ 3 нед), или положительный результат ПЦР-диагностики, причем важным является использование реактивов во время проведения одного из четырех исследований — полностью приготовленных на месте проведения исследования — без закупаемых реагентов [22, 23].
Диагностика коклюша базируется на культуральной методике с использованием образца откашливаемой мокроты, назофарингеальных аспиратов [24] с последующим посевом либо на результатах ПЦР-диагностики [25]. Однако культуральная диагностика является относительно низкочувствительной методикой, а проведение ПЦР-исследования доступно не всегда.
К настоящему моменту существуют тесты экспресс-диагностики вируса гриппа. Чувствительность этих тестов примерно сопоставима с клинической диагностикой, основанной на выявлении при осмотре у больного лихорадки, «типичной симптоматики», знании эпидемиологической ситуации в регионе. Предлагаемые три тест-системы (средняя стоимость одного исследования — 10–15 у. е.) позволяют получить результат в интервале от 10 до 20 мин, при чувствительности методики 70% [26].
В связи с вышесказанным на сегодняшний день довольно часто врачи сталкиваются с трудностями в диагностике коклюша, микоплазмы, хламидии — как этиологических агентов ОБ. Сходная ситуация наблюдается и в отношении вируса гриппа. Культуральные исследования мокроты у пациентов в отсутствие рентгенологических признаков пневмонической инфильтрации не выполняются, так как бактериальная флора не является патогенетически значимым агентом ОБ.
Диагностические исследования с целью исключения постназального затека, астмы, эзофагогастрального рефлюкса следует проводить в тех случаях, когда по результатам проведенного врачебного осмотра выявляются особенности клинической картины заболевания либо при наличии у пациента кашля продолжительностью более 15 дней.
Лечение острого бронхита
Противовирусная терапия. Вирусы гриппа А и В являются одними из наиболее актуальных возбудителей ОБ, в связи с чем требуется назначение противовирусной терапии. Необходимо отметить, что противовирусные препараты целесообразно назначать в случаях, если с момента появления симптомов заболевания прошло не более 48 ч.
В настоящее время используются две группы противовирусных препаратов — блокаторы М2-каналов (амантадин, римантадин) и ингибиторы нейроаминидазы (занамивир, осельтамивир); кроме того, при определенных ситуациях возможно применение рибавирина, активного в отношении респираторно-синцитиального вируса (табл. 1).
 |
| Таблица 1 Противовирусные препараты, применяющиеся для лечения респираторных вирусных инфекций |
К блокаторам М2-каналов (адамантаны) относят амантадин и римантадин. Оба препарата активны в отношении вируса гриппа типа А и неактивны в отношении гриппа типа B. Амантадин в России не применяется, но широко используется римантадин, созданный на его основе: он обладает большей активностью и менее токсичен. Противовирусный эффект реализуется за счет блокирования ионных каналов (М2) вируса, сопровождающегося нарушением его способности проникать в клетки и высвобождать рибонуклеопротеид. Тем самым ингибируется стадия репликации вирусов. При профилактическом использовании эффективность римантадина составляет 70–90%. Однако необходимо отметить существенное повышение резистентности вируса гриппа к этим препаратам за последние 3 года (с 1,9% в 2004 г. до 91% в 2006 г. на территории США), что послужило причиной ограничения их применения в качестве средств профилактики и терапии инфекции. К недостаткам римантадина также необходимо отнести опасность возникновения тяжелых нежелательных явлений со стороны центральной нервной системы (раздражительность, нарушение концентрации внимания, бессонница), встречающихся у 3–6% пациентов. Кроме того, отмечены нежелательные реакции со стороны желудочно-кишечного тракта (тошнота, снижение аппетита). Препарат следует с осторожностью применять у пожилых, при тяжелых нарушениях функции печени, а также у лиц с повышенной судорожной готовностью (эпилепсия).
С лечебной целью препарат назначается не позднее 2 сут от появления первых симптомов заболевания. Длительность курса при этом не должна превышать 5 дней во избежание появления резистентных форм вируса.
Ингибиторы нейроаминидазы. Нейроаминидаза (сиалидаза) — один из ключевых ферментов, участвующих в репликации вирусов гриппа типов А и В. При ингибировании нейроаминидазы нарушается способность вирусов проникать в здоровые клетки, снижается их устойчивость к защитному действию секрета дыхательных путей и таким образом тормозится дальнейшее распространение вируса в организме. Кроме того, ингибиторы нейроаминидазы способны уменьшать продукцию цитокинов (интерлейкин-1 и фактора некроза опухоли), препятствуя развитию местной воспалительной реакции и ослабляя такие системные проявления вирусной инфекции, как лихорадка, боли в мышцах и суставах, потеря аппетита.
Осельтамивир (капсулы по 75 мг) применяется для лечения и профилактики гриппа у взрослых пациентов (старше 18 лет). Согласно результатам контролируемых клинических исследований препарат достоверно уменьшает продолжительность симптомов заболевания, тяжесть его течения, частоту осложнений. При профилактическом назначении эффективность осельтамивира составляет 75%. Наиболее часто (10–12% случаев) при приеме препарата отмечаются тошнота и рвота, реже (1–2,5% случаев) наблюдаются головные боли, головокружение, слабость, бессонница, боли в животе, диарея, заложенность носа, боли в горле, кашель. В большинстве случаев нежелательные реакции не требуют отмены препарата. Осельтамивир назначается по 75–150 мг 2 раза в день в течение 5 дней. У пациентов с клиренсом креатинина менее 30 мл/мин доза снижается в 2 раза.
Занамивир является структурным аналогом сиаловой кислоты — естественного субстрата нейроаминидазы вирусов гриппа — и, следовательно, обладает способностью конкурировать с ней за связывание с активными центрами фермента. Из-за низкой биодоступности при приеме внутрь занамивир используется ингаляционно, в этом случае его биодоступность составляет около 20%. Занамивир рекомендуется для лечения неосложненного гриппа у лиц старше 12 лет при сроке появления клинических симптомов не более 36 ч. Препарат достоверно сокращает продолжительность заболевания, улучшает состояние больных, предупреждает развитие осложнений у пациентов с гриппом, вызванным как вирусом типа А, так и вирусом типа В. Эффективность профилактического использования занамивира составляет 70–80%. В большинстве случаев занамивир хорошо переносится пациентами. Нежелательные реакции отмечаются только в 1,5% случаев. Наиболее характерными из них являются головная боль, головокружение, тошнота, диарея, явления синусита, першение в горле, бронхоспазм.
Определенные перспективы были связаны с появлением препарата плеконарил [26]. Однако в 2002 г. комитет по антивирусным препаратам Управления по контролю за пищевыми продуктами и лекарственными препаратами США (FDA) по ряду причин отклонил санкцию на применение плеконарила [27].
Антибактериальная терапия. Учитывая тот факт, что в структуре всех инфекций нижних дыхательных путей пневмония занимает примерно 5% (ОБ — около 70%), назначение АТ больным острой респираторной инфекцией неоправдано как с клинической, так и с экономической точек зрения. Необходимо помнить и о возрастающем уровне устойчивости микроорганизмов к антибиотикам.
В настоящее время единственной клинической ситуацией, при которой оправдано назначение антибиотиков пациенту с острым кашлем, является подозрение на коклюш. Рекомендуется назначать эритромицин по 0,25–0,5 г 4 раза в сутки на протяжении 14 дней или новые макролиды — азитромицин и кларитромицин [35].
Другие направления терапии. В настоящее время опубликованы результаты исследований, продемонстрировавших эффективность сальбутамола и фенотерола в лечении пациентов с ОБ. Было доказано, что применение данных препаратов сопровождается уменьшением продолжительности кашля.
В случаях интенсивного, влияющего на качество жизни кашля показано симптоматическое лечение. Выбор противокашлевого препарата должен проводиться индивидуально с учетом механизма действия, противокашлевой активности препарата, риска возникновения побочных эффектов, наличия сопутствующей патологии и возможных противопоказаний. Необходимо отметить, что при остром и непродолжительном кашле в рамках острой вирусной респираторной инфекции противокашлевый эффект декстрометорфана и препаратов, содержащих кодеин, минимален. И, напротив:эффект данных препаратов очевиден при длительном кашле или ОБ, развившемся на фоне хронических бронхолегочных заболеваний.
Классификация противокашлевых препаратов
- Средства центрального действия:
- морфиноподобные соединения (кодеин);
- ненаркотические противокашлевые препараты (преноксдиазин, окселадин, бутамират, глауцин).
- Средства периферического действия (препараты, обладающие местноанестезирующей активностью, обволакивающие средства, некоторые эфирные масла).
- Комбинированные препараты.
При кашле с отхождением вязкой мокроты используют муколитические средства: амброксол, ацетилцистеин (табл. 2). Механизм действия этих средств основан на удалении бронхиального секрета из дыхательных путей за счет снижения его вязкости, но при увеличении объема мокроты. Отхаркивающие препараты усиливают секрецию слизи за счет рефлекторного раздражения желез слизистой бронхов. В частности, амброксол оказывает наряду с бронхосекретолитическим также секретомоторное действие. Йодиды и ряд растительных препаратов (тимьян, росянка, термопсис и др.) оказывают прямое действие на секреторные бронхиальные клетки и выделяются в просвет бронхиального дерева, усиливая при этом секрецию слизи и увеличивая ее объем. Кроме того, они активируют моторную функцию бронхиол и реснитчатого эпителия слизистой бронхов.
 |
| Таблица 2 Классификация муколитических препаратов |
Обычно прием муколитиков при ОБ составляет не более 3–4 дней [36].
Применяются также препараты растительного происхождения, оказывающие как секретолитическое, так и бронхолитическое действие (Бронхипрет). Самым применяемым при кашле лекарственным растением является солодка. Помимо противокашлевого, она обладает отхаркивающим и спазмолитическим эффектами, усиливает секрецию защитной слизи. Солодка входит в состав грудных сборов № 2–4, таблеток Прополис с солодкой, грудного эликсира и др. Возможно использование и немедикаментозных вмешательств, например паровых ингаляций.
Литература
- Синопальников А. И. Острый бронхит у взрослых // Атмосфера. Пульмонология и аллергология. 2005. №3. С. 15-20.
- Gonzales R., Sande M. What will it take to stop physicians from prescribing antibiotics in acute bronchitis? // Lancet. 1995; 345: 665.
- Gonzales R., Steiner J. F., Sande M. A. Antibiotic prescribing for adults with colds, upper respiratory tract infections, and bronchitis by ambulatory care physicians [see comments] // JAMA. 1997; 278: 901.
- Gonzales R., Steiner J. F., Lum A., Barrett P. H. Jr. Decreasing antibiotic use in ambulatory practice: impact of a multidimensional intervention on the treatment of uncomplicated acute bronchitis in adults // JAMA. 1999; 281: 1512.
- Falsey A. R., Erdman D., Anderson L. J., Walsh E. E. Human metapneumovirus infections in young and elderly adults // J. Infect. Dis. 2003; 187: 785.
- Boldy D. A., Skidmore S. J., Ayres J. G. Acute bronchitis in the community: Clinical features, infective factors, changes in pulmonary function and bronchial reactivity to histamine // Respir. Med. 1990; 84: 377.
- Jonsson J. S., Sigurdsson J. A., Kristinsson K. G. et al. Acute bronchitis in adults. How close do we come to its aetiology in general practice? // Scand J. Prim Health Care. 1997; 15: 156.
- MacKay D. N. Treatment of acute bronchitis in adults without underlying lung disease // J. Gen. Intern. Med. 1996; 11: 557.
- Denny F. W., Clyde W. A. Jr, Glezen W. P. Mycoplasma pneumoniae disease: clinical spectrum, pathophysiology, epidemiology, and control // J. Infect. Dis. 1971; 123: 74.
- Wadowsky R. M., Castilla E. A., Laus S. et al. Evaluation of Chlamydia pneumoniae and Mycoplasma pneumoniae as etiologic agents of persistent cough in adolescents and adults // J. Clin. Microbiol. 2002; 40: 637.
- Foy H. M., Kenny G. E., Cooney M. K., Allan I. D. Long-term epidemiology of infections with Mycoplasma pneumoniae // J. Infect. Dis. 1979; 139: 681.
- Grayston J. T., Kuo C. C., Wang S. P., Altman J. A new Chlamydia psittaci strain, TWAR, isolated in acute respiratory tract infections // N. Engl. J. Med. 1986; 315: 161.
- Grayston J. T., Diwan V. K., Cooney M. et al. Community- and hospital-acquired pneumonia associated with Chlamydia TWAR infection demonstrated serologically // Arch. Intern. Med. 1989; 149: 169.
- Nennig M. E., Shinefield H. R., Edwards K. M. et al. Prevalence and incidence of adult pertussis in an urban population // JAMA. 1996; 275: 1672.
- Gonzales R., Sande M. A. // Ann. Intern. Med. 2000; 133: 981.
- Snow V., Mottur-Pilson C., Gonzales R. Principles of appropriate antibiotic use for treatment of acute bronchitis in adults // Ann. Intern Med 2001; 134: 518.
- Gonzales R., Bartlett J. G., Besser R. E. et al. Principles of appropriate antibiotic use for treatment of uncomplicated acute bronchitis: background // Ann. Intern. Med. 2001; 134: 521.
- Dingle J. H., Badger G. F., Jordan W. S. Jr. Illness in the home: A study of 25,000 illnesses in a group of Cleveland families. The Press of Western Reserve University. Cleveland. 1964; P. 68.
- Uldum S. A., Jensen J. S., Sondergard-Anderson J. et al. Enzyme immunoassay for detection of immunoglobulin M (IgM) and IgG antibodies to Mycoplasma pneumoniae // J. Clin. Microbiol. 1992; 30: 1198.
- Dular R., Kajioka R., Kasatiya S. Comparison of Gen-Probe commercial kit and culture technique for the diagnosis of Mycoplasma pneumoniae infection // J. Clin. Microbiol. 1988; 26: 1068.
- Bartlett J. G., Dowell S. F., Mandell L. A. et al. Practice guidelines for the management of community-acquired pneumonia in adults. Infectious Diseases Society of America // Clin. Infect. Dis. 2000; 31: 347.
- Dowell S. F., Peeling R. W., Boman J. et al. Standardizing Chlamydia pneumoniae assays: recommendations from the Centers for Disease Control and Prevention (USA) and the Laboratory Centre for Disease Control (Canada) // Clin. Infect. Dis. 2001; 33: 492.
- Gaydos C. A., Quinn T. C., Eiden J. J. Identification of Chlamydia pneumoniae by DNA amplification of the 16S rRNA gene // J. Clin. Microbiol. 1992; 30: 796.
- Hoppe J. E. Methods for isolation of Bordetella pertussis from patients with whooping cough // Eur. J. Clin. Microbiol. Infect .Dis. 1988; 7: 616.
- Meade B. D., Bollen A. Recommendations for use of the polymerase chain reaction in the diagnosis of Bordetella pertussis infections // J. Med. Microbiol. 1994; 41: 51.
- Новый препарат плеконарил может стать одним из основных средств для лечения и профилактики ОРВИ. Доступно на: http://www.antibiotic.ru/index.php?article=334
- FDA признало непригодным плеконарил для лечения простудных заболеваний. Доступно на: http://www.antibiotic.ru/index.php?article=398
- Ершов Ф. И., Касьянова Н. В., Полонский В. О. Возможна ли рациональная фармакотерапия гриппа и других ОРВИ? // Инфекция и антимикробная терапия. 2003. №6. Т. 5. С. 56-59.
- Страчунский Л. С., Козлов С. Н. Противовирусные препараты, применяемые при респираторных инфекциях // РМЖ. 2001. Т. 3. №1-2. 6. РМЖ. Т. 9. №16-17.
- Belshe R. B., Burk B., Newman F. et al. Resistance of influenza A virus to amantadine and rimantadine: results of one decade of surveillance // J. Infect. Dis. 1989; 159: 430-435.
- Calfee D. P., Hayden F. G. New approches to influennza chemotherapy. Neuraminidase inhibitors. Drugs. 1998; 56: 537-553.
- Romero JR. Pleconaril: a novel antipicornaviral drug. Expert Opin Investig Drugs. 2001 Feb;10(2): 369-79.
- Lee P. Y., Matchar D. B., Clemens D. A., Huber J., Hamilton J. D. et al. Economic analysis of influenza vaccination and antiviral treatment for healthy working adults // Annals of Internal Medicine. 2002; 137: 225-231.
- Pevear D. C., Tull T. M., Siepel M. E., Groarke J. M. Activity of pleconaril against enteroviruses // Antimicrob. Agents Chemother. 1999; 43: 2109-2115
- Snow V., Mottur-Pilson C., Gonzales R. Principles of appropriate antibiotic use for treatment of acute bronchitis in adults // Ann. Intern. Med. 2001; 134: 518-20.
- Синопальников А. И., Клячкина И. Л. Муколитики и отхаркивающие средства // Рациональная фармакотерапия заболеваний органов дыхания. М.: Литерра, 2004.
М. Б. Миронов, кандидат медицинских наук
А. А. Зайцев, кандидат медицинских наук
А. И. Синопальников, доктор медицинских наук, профессор
ГИУВ МО РФ, Москва
Роза Исмаиловна Ягудина, д. ф. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Евгения Евгеньевна Аринина, к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Бронхит — инфекционное заболевание, сопровождающееся диффузным воспалением бронхов. По длительности течения бронхит разделяют на острый (до 3‑х недель) и хронический (не менее трех месяцев в течение года на протяжении двух лет и более). Если бронхит сопровождается выраженной одышкой, то можно говорить о присоединении к заболеванию обструктивного синдрома.
Этиология бронхитов
Острый бронхит может быть первичным и вторичным. Первичный развивается как самостоятельное заболевание, при этом патологический процесс начинается и протекает только в бронхах. Вторичный возникает как проявление или осложнение другого заболевания. По этиологии бронхиты разделяют на инфекционные (вирусные, бактериальные, вирусно-бактериальные, грибковые), аллергические, смешанные (возникающие при воздействии физических и химических факторов) и бронхиты неизвестной природы.
Основные бактериальные возбудители бронхита — стафилококки, пневмококки, стрептококки; возбудители вирусной природы — вирусы гриппа, респираторная синцитиальная инфекция, аденовирус, парагрипп и т. д. Также возбудителями бронхита могут быть и «атипичные» хламидии (Chlamydia pneumonia), микоплазмы (Mycoplasma pneumonia). Грибковые инфекции редко (но чаще представителей следующей группы) являются причиной развития бронхита.
Следующей по частоте причиной развития бронхита являются возбудители кори, дифтерии, коклюша, краснухи, брюшного тифа, паратифов и других инфекционных болезней. Инфекционный агент попадает в бронхиальное дерево аэрогенным, реже гематогенным и лимфогенным путями.
В последнее время бронхиты часто связаны с физическими и химическими причинами: пыль, холодный или горячий сухой воздух (использование кондиционеров), воздух, загрязненный химическими продуктами (высокое содержание углеродного газа, серы, хлора и др.).
Факторы риска развития бронхита:
возраст менее 5 и старше 50 лет, курение, работа в условиях вредного производства, частые переохлаждения, алкоголизм, хронические заболевания внутренних органов в стадии декомпенсации.
Главным патогномоничным признаком любого бронхита является кашель.
Острый бронхит: течение и симптомы
Бронхит, как правило, начинается с таких признаков, как першение и саднение за грудиной, чувства разбитости, вялости. Затем присоединяется сухой болезненный кашель, иногда имеющий приступообразный характер. Через 1–3 дня кашель становится влажным, начинает отходить слизистая или слизисто-гнойная мокрота (в зависимости от этиологии бронхита). При длительных приступах кашля возможны головная боль и головокружение. При бронхите температура тела может повышаться до субфебрильной, однако часто она остается нормальной. Аускультативно выслушиваются сухие хрипы практически над всей поверхностью легких и жесткое дыхание. При поражении мелких бронхов может развиваться обструктивный синдром — расстройство функции внешнего дыхания из‑за нарушения проходимости бронхов, связанное с отеком их слизистой оболочки, гиперпродукцией слизи и повышением тонуса мускулатуры бронхов. При обструктивном синдроме помимо сухого надсадного кашля появляется одышка на выдохе. Аускультативно выслушиваются так называемые «свистящие» хрипы, отмечается удлинение выдоха, перкуторно может выявляться коробочный оттенок легочного звука. Иногда развивается артериальная гипоксемия.
Обструктивный бронхит (аллергический) связан с возникновением бронхообструкции при контакте больного с аллергеном, при этой форме бронхита в крови и мокроте повышается количество эозинофилов.
Морфологические изменения иногда ограничиваются гиперемией и отеком слизистой оболочки бронхов, гипертрофией желез, увеличением числа бокаловидных клеток, дегенерацией и повышенным слущиванием реснитчатого эпителия. Воспалительный процесс, захватывающий только слизистую оболочку (эндобронхит), обычно заканчивается полным восстановлением ее структуры. При тяжелом течении заболевания воспаление распространяется на подслизистый и мышечный слои бронхов (мезобронхит). В крупных бронхах инфильтрация поверхностная и локализуется в слизистой оболочке, в средних и мелких бронхах, в бронхиолах она может захватывать все слои стенки бронха (панбронхит). Фаза ремиссии характеризуется уменьшением воспалительных изменений, значительным снижением экссудации, выраженной пролиферацией соединительной ткани и эпителия, особенно при изъязвлении слизистой оболочки бронха.
Выделяют следующие клинические формы бронхита: простой неосложненный (с выделением или без выделения слизистой мокроты, без бронхиальной обструкции); гнойный (с постоянным или периодическим выделением гнойной мокроты, без бронхиальной обструкции); обструктивный (с выделением слизистой мокроты и стойкими обструктивными нарушениями вентиляции); гнойно-обструктивный (с выделением гнойной мокроты и стойкими обструктивными нарушениями вентиляции).
Хронический бронхит: симптомы и описание
Хронический бронхит — диффузное, обычно прогрессирующее воспалительное заболевание бронхов с избыточной секрецией слизи в бронхиальном дереве, протекающее с обострениями и ремиссиями. По определению ВОЗ, хроническим считается бронхит при наличии у больного кашля с выделением мокроты, продолжающегося не менее 3 месяцев в году на протяжении 2 лет и более. Хронический бронхит является наиболее распространенной формой хронических неспецифических заболеваний легких. При массовых обследованиях населения на него приходится до 90 % случаев этих заболеваний. Развитие хронического бронхита обусловлено длительным раздражением бронхов различными вредными факторами (никотином, пылью, дымом, окисью углерода, сернистым ангидридом, окислами азота и другими химическими соединениями) и рецидивирующей респираторной инфекцией (где основная роль принадлежит вирусам, палочке инфлюэнцы, пневмококкам).
Основой патогенеза хронического бронхита являются: гипертрофия и гиперфункция желез слизистой оболочки бронхов. При этой форме бронхита усиливается секреция слизи и изменяется состав секрета (значительно увеличивается содержание кислых мукополисахаридов), а также повышается его вязкость. Это приводит к тому, что реснитчатый эпителий не обеспечивает очищения бронхиального дерева и нормального обновления секрета и опорожнение бронхов происходит лишь при кашле. Длительная гиперфункция приводит к истощению мукоцилиарного аппарата бронхов, дистрофии и атрофии эпителия, а нарушение дренажной функции бронхов способствует возникновению инфекционного процесса. Активность данного процесса и его рецидивы зависят от местного иммунитета бронхов и развития вторичной иммунологической недостаточности (снижение содержание лизоцима, лактоферрина, секреторного иммуноглобулина А, активности Т-лимфоцитов).
Клинически хронический бронхит проявляется кашлем с отхождением скудной мокроты, одышкой при физической нагрузке. Эти клинические проявления могут быть ежедневными и постоянными на протяжении всей жизни пациента. При усилении кашля, увеличении объема отделяемой мокроты, усилении одышки, появлении температуры и т. д. говорят об обострении хронического бронхита.
Лечение бронхита препаратами
Бронхит — достаточно серьёзное заболевание, лечение которого должен проводить только врач. Под маской бронхита может протекать целый ряд заболеваний, несвоевременная диагностика и неправильное лечение которых может иметь тяжелые последствия. Лечение бронхита практически всегда проводится в амбулаторных условиях. Стационарному лечению подлежат больные с выраженным бронхообструктивным синдромом и при развитии осложнений (бронхиолита и пневмонии).
Первое место в лечении бронхита (при подозрении на его инфекционную природу) отводится антибактериальным препаратам. Препараты первого ряда — производные пенициллина («Флемоклав», «Флемоксин», «Аугментин» и т. д.) и макролиды («Макропен», «Фромилид», азитромицин, «Хемомицин», «Ровамицин», «Вильпрафен»). Препараты второго ряда — цефалоспорины («Супракс», цефиксим, цефазолин, цефалексин, «Клафоран», цефотаксим, «Фортум», цефтазидим, цефепим, цефтриаксон, «Роцефин»), респираторные фторхинолоны (спарфлоксацин, левофлоксацин, моксифлоксацин).
При бронхитах легкой и средней степени тяжести предпочтительнее использовать лекарственные формы для приёма внутрь (таблетки, суспензию, сиропы и т. д.), при тяжелой форме способ введения препарата — инъекционный. Иногда сочетают оба способа введения лекарств. Степень тяжести заболевания определяется степенью дыхательной недостаточности и выраженности интоксикационного синдрома.
При подозрении на вирусный бронхит назначают противовирусные препараты широкого спектра действия («Ингавирин», «Виферон», «Генферон», «Кипферон» и др.), а также иммуномодулирующие препараты, например «ИРС-19» (активатор неспецифического и специфического противомикробного иммунитета) и стимуляторы неспецифического иммунитета — «Деринат», «Полиоксидоний» и др.
Так как кашель является основным симптомом при бронхите любой этиологии, то его лечение является наиболее актуальным. При выборе лекарственного препарата учитывают: характер кашля (непродуктивный или продуктивный), интенсивность, реологические свойства отделяемой мокроты и др.
|
Фармакологическая группа |
МНН/хим. состав |
ТН |
ЛФ |
|
производные пенициллина |
амоксициллин+[клавулановая кислота] |
«Флемоклав» |
таблетки диспергируемые (Rх) |
|
амоксициллин |
«Флемоксин» |
таблетки диспергируемые (Rх) |
|
|
амоксициллин+[клавулановая кислота] |
«Аугментин» |
— таблетки с модифицированным высвобождением, покрытые пленочной оболочкой (Rх) — порошок для приготовления суспензии (Rх) |
|
|
макролиды |
мидекамицин |
«Макропен» |
— таблетки, покрытые пленочной оболочкой (Rх) — гранулы для приготовления суспензии (Rх) |
|
кларитромицин |
«Фромилид» |
— таблетки пролонгированного действия, покрытые оболочкой (Rх) — таблетки, покрытые пленочной оболочкой (Rх) — гранулы для приготовления суспензии (Rх) |
|
|
азитромицин |
«Азитромицин», «Хемомицин» |
— капсулы (Rх) — таблетки, покрытые пленочной оболочкой (Rх) — лиофилизат для приготовления раствора для инфузий — порошок для приготовления суспензии (Rх) |
|
|
ровамицин |
«Спирамицин» |
— таблетки, покрытые пленочной оболочкой (Rх) — лиофилизат для приготовления раствора для инфузий (Rх) |
|
|
джозамицин |
«Вильпрафен» |
— таблетки диспергируемые (Rх) — таблетки, покрытые оболочкой (Rх) |
|
|
цефалоспорины |
цефиксим |
«Супракс», «Цефорал» |
— капсулы (Rх) — гранулы для приготовления суспензии (Rх) — таблетки диспергируемые (Rх) |
|
цефазолин |
«Цефазолин» |
порошок для приготовления раствора для внутривенного и внутримышечного введения (Rх) |
|
|
цефалексин |
«Цефалексин» |
— капсулы (Rх) — гранулы для приготовления суспензии (Rх) -таблетки, покрытые оболочкой (Rх) |
|
|
цефотаксим |
«Клафоран» |
— порошок для приготовления раствора для внутривенного и внутримышечного введения (Rх) |
|
|
цефтазидим |
«Фортум» |
— порошок для приготовления раствора для инъекций (Rх) |
|
|
цефепим |
«Цефепим» |
— порошок для приготовления раствора для инъекций (Rх) |
|
|
цефтриаксон |
«Цефтриаксон» «Роцефин» |
— порошок для приготовления раствора для инъекций (Rх) |
|
|
Респираторные фторхинолоны |
спарфлоксацин |
«Спарбакт», «Спарфло» |
— таблетки, покрытые оболочкой (Rх) |
|
левофлоксацин |
«Левофлокс», «Левофлоксацин» |
— таблетки, покрытые пленочной оболочкой (Rх) — раствор для инфузий (Rх) — таблетки (Rх) |
|
|
моксифлоксацин |
«Моксин», «Моксимак», «Плевилокс», «Авелокс» |
— раствор для инфузий(Rх) — таблетки, покрытые пленочной оболочкой(Rх) |
|
|
противовирусные препараты широкого спектра действия |
имидазолилэтанамид пентандиовой кислоты |
«Ингавирин», |
капсулы 30 мг(Rх) капсулы 90 мг(ОТС) |
|
интерферон альфа-2b |
«Виферон» |
суппозитории ректальные(ОТС) |
|
|
бензокаин+интерферон альфа-2b+таурин |
«Генферон» |
суппозитории вагинальные и ректальные (Rх) |
|
|
комплексный иммуноглобулиновый препарат (КИП) + интерферон альфа-2 человеческий рекомбинантный |
«Кипферон» |
суппозитории вагинальные и ректальные(ОТС) |
|
|
иммуномодулирующие препараты |
лизаты бактерий |
ИРС-19 |
спрей назальный(ОТС) |
|
стимуляторы неспецифического иммунитета |
дезоксирибонуклеат натрия |
«Деринат» |
— раствор для внутримышечного введения Rx — раствор для местного и наружного применения (ОТС) |
|
азоксимера бромид |
«Полиоксидоний» |
лиофилизат для приготовления раствора для инъекций и местного применения(Rх) — суппозитории вагинальные и ректальные(ОТС) — таблетки(ОТС) |
Rx – рецептурный препарат, ОТС – препарат отпускается без рецепта.
Сухой кашель при бронхите: лечение препаратами
При непродуктивном (сухом) кашле назначают препараты, устраняющие раздражение, подавляющие кашлевой рефлекс и т. п.
Во время сухого кашля нередко возникает чувство першения, вызванного раздражением верхних дыхательных путей. В этом случае используются таблетки для рассасывания или пастилки на основе ряда лекарственных трав — «Доктор Тайсс Эвкалипт», «Шалфей Зеленый доктор», «Трависил» и т. п.
При мучительном непродуктивном кашле назначают ЛС из группы противокашлевых препаратов с содержанием кодеина в минимальных дозировках (из‑за развития привыкания). Кодеин содержится в составе таких комбинированных препаратов, как: «Коделак» (комбинация с солодкой, термопсисом, натрия гидрокарбонатом); «Терпинкод» (комбинация с натрием гидрокарбонатом и терпингидратом) и др.
Ненаркотические средства, подавляющие кашель, наиболее широко представлены препаратами на основе бутамирата как в форме монопрепаратов («Синекод»), так и в комбинации с гвайфенезином («Стоптуссин») — компонентом, снижающим вязкость мокроты и улучшающим ее отхождение.
Противокашлевый OTC-препарат — «Либексин» (преноксдиазин), обладает местным анестезирующим и бронхорасширяющим действием, а также незначительно снижает активность дыхательного центра без угнетения дыхания.
NB! Преноксдиазин нельзя рекомендовать пациентам с влажным кашлем!
Таблица 2. Препараты, применяемые при лечении сухого кашля при бронхите
|
Фармакологическая группа |
МНН/хим. состав |
ТН |
ЛФ |
|
мягчительные (устранение раздражения верхних дыхательных путей) |
эфирное масло эвкалипта + эфирное масло мяты + ментол |
«Доктор Тайсс Эвкалипт» |
пастилки, таблетки для рассасывания(ОТС) |
|
сухой экстракт шалфея + эссенциальное масло шалфея |
«Шалфей Зеленый доктор» |
||
|
эфирные масла, экстракты лекарственных растений |
«Трависил» |
||
|
кодеинсодержащие |
кодеин + натрия гидрокарбонат + солодки корни + термопсиса ланцетного трава |
«Коделак» |
— таблетки(Rх) — эликсир(Rх) |
|
кодеин + натрия гидрокарбонат + терпингидрат |
«Терпинкод» |
таблетки(Rх) |
|
|
ненаркотические средства |
бутамират |
«Синекод», «Омнитус» |
— сироп(ОТС) — капли(ОТС) — таблетки(ОТС) |
|
бутамират + гвайфенезин |
«Стоптуссин» |
— таблетки(ОТС) — сироп(ОТС) |
|
|
преноксдиазин |
«Либексин» |
таблетки(ОТС) |
Rx – рецептурный препарат, ОТС – препарат отпускается без рецепта.
Фармакотерапия влажного кашля при бронхите
При терапии влажного кашля используются отхаркивающие средства и муколитики, снижающие вязкость мокроты, увеличивающие объем бронхиального секрета и способствующие отделению его из дыхательных путей. Эти препараты можно разделить на препараты рефлекторного и прямого действия.
Препараты рефлекторного действия: различные растительные препараты, содержащие сапонины или алкалоиды, — «Геделикс» (экстракт плюща), сироп корня солодки (корень солодки), сироп от кашля с подорожником и мать-и-мачехой (экстракт листьев подорожника и мать-и-мачехи), «Мукалтин» (корень алтея) и др.
Препараты прямого действия: нашатырно-анисовые капли (масло аниса и аммония гидрохлорид), препараты на основе натрия гидрокарбоната и терпингидрата, масла эвкалипта, натрия и калия йодидов.
Некоторые отхаркивающие препараты содержат компоненты обеих групп (грудной эликсир, сироп с подорожником «Доктор Тайсс», таблетки от кашля и др.).
При терапии влажного кашля с легкоотделяемой жидкой мокротой назначают препараты со слабым или умеренным отхаркивающим действием, на основе натрия гидрокарбоната, аммония гидрохлорида, солодки и ингаляции (со сбором «Элекасол» или «Сбором для ингаляций № 1»).
Многие отхаркивающие препараты (сиропы, настои, лекарственное растительное сырье) могут также использоваться и при влажном кашле с трудноотделяемой мокротой. Однако наиболее эффективными в этом случае являются препараты-муколитики, которые, в отличие от отхаркивающих ЛС, облегчают выведение мокроты не за счет повышения ее объема, а благодаря изменению ее химической структуры.
Муколитики по способу разжижающего действия на слизь разделяют на три подгруппы:
- протеолитические ферменты (трипсин, химопсин и т. п.) — разрывают пептидные связи белков бронхиального секрета;
- дорназа альфа («Пульмозим») — расщепляет внеклеточную ДНК, содержащуюся в большом количестве в вязком секрете бронхов;
- амброксол («Лазолван», «Халиксол», «Флавамед» и др.), ацетилцистеин (АЦЦ, «Флуимуцил» и др.), карбоцистеин («Флуифорт», «Бронхобос», «Либексин муко» и др.), бромгексин — нарушают целостность дисульфидных связей кислых мукополисахаридов и разрушают молекулы гликопротеидов мокроты, таким образом снижают ее вязкость.
|
Фармакологическая группа |
МНН/хим. состав |
ТН |
ЛФ |
|
растительные препараты |
плюща листьев экстракт |
«Геделикс» |
— капли(ОТС) — сироп(ОТС) |
|
солодки корни |
«Сироп корня солодки» |
сироп(ОТС) |
|
|
экстракт подорожника + экстракт листьев мать-и-мачехи |
«Сироп от кашля с подорожником и мать-и-мачехой» |
сироп(ОТС) |
|
|
алтея лекарственного травы экстракт |
«Мукалтин» |
таблетки(ОТС) |
|
|
средства прямого отхаркивающего действия |
аммиак + аниса обыкновенного семян масло |
«Нашатырно-анисовые капли» |
капли |
|
муколитики |
трипсин |
«Трипсин» |
лиофилизат для приготовления раствора для инъекций и местного применения(Rх) |
|
химотрипсин + трипсин |
«Химопсин» |
лиофилизат для приготовления раствора для внутримышечного и местного применения(Rх) |
|
|
дорназа альфа |
«Пульмозим» |
раствор для ингаляций(Rх) |
|
|
амброксол |
«Лазолван», «Халиксол», «Флавамед» |
— сироп(ОТС) — таблетки(ОТС) — капсулы(ОТС) — пастилки(ОТС) — раствор для ингаляций и внутреннего приема(ОТС) — раствор для инъекций(Rх) |
|
|
ацетилцистеин |
АЦЦ, «флуимуцил» |
— таблетки шипучие(ОТС) — гранулы для приготовления раствора(ОТС) — раствор для инъекций(Rх) |
|
|
карбоцистеин |
«Флуифорт», «Бронхобос», «Либексин муко» |
— капсулы(ОТС) — сироп(ОТС) — гранулы для приготовления раствора(Rх) |
|
|
бромгексин |
«Бромгексин» |
— таблетки(ОТС) — сироп(ОТС) — раствор для приема внутрь(ОТС) |
Rx – рецептурный препарат, ОТС – препарат отпускается без рецепта.
Лечение хронического бронхита препаратами
Как лечить бронхит? Обострения данной формы заболевания, как правило, обусловлены присоединением вторичной бактериальной инфекции. В этом случае обязательно назначаются антибиотики. Для лечения хронического аллергического (обструктивного) бронхита используют антигистаминные средства («Диазолин», «Тавегил», «Супрастин» и др.), бронхолитики, «Интал»; в тяжелых случаях — глюкокортикоиды. Наличие одышки при бронхите является прямым показанием для применения бронхорасширяющих препаратов. Они выпускаются в таблетированной («Эуфиллин», «Теопэк», «Теотард») и ингаляционной формах (аэрозоль для ингаляции: «Беродуал», «Беротек», «Сальбутамол»).
Профилактика включает закаливание, отказ от курения, предупреждение переохлаждения.
|
Фармакологическая группа |
МНН |
ТН |
ЛФ |
|
блокаторы H1-гистаминовых рецепторов |
мебгидролин |
«Диазолин» |
— таблетки(ОТС) — драже(ОТС) |
|
хлоропирамин |
«Супрастин» |
— таблетки(ОТС) — раствор для инъекций(Rх) |
|
|
клемастин |
«Тавегил» |
— таблетки(ОТС) — раствор для инъекций(Rх) |
|
|
стабилизаторы мембран тучных клеток |
кромоглициевая кислота |
«Интал» |
— капсулы с порошком для ингаляций(Rх) — аэрозоль для ингаляций(Rх) |
|
кетотифен |
«Кетотифен» |
— таблетки(Rх) — сироп(Rх) |
|
|
производные ксантина аденозинергические средства |
аминофиллин |
«Эуфиллин» |
— таблетки(Rх) — раствор для внутривенного введения(Rх) |
|
теофиллин |
«Теопэк» «Теотард» |
капсулы пролонгированного действия(Rх) |
|
|
адреномиметики в комбинациях |
ипратропия бромид + фенотерол |
«Беродуал» |
аэрозоль для ингаляций дозированный(Rх) |
|
селективные бета-2-адреномиметики |
фенотерол |
«Беротек» |
раствор для ингаляций(Rх) |
|
сальбутамол селективные бета-2-адреномиметики |
«Сальбутамол» |
— аэрозоль для ингаляций дозированный(Rх) -таблетки(Rх) |
Rx – рецептурный препарат, ОТС – препарат отпускается без рецепта.
Бронхит при беременности
Запрещены к использованию производные тетрациклина, стрептомицин, левомицетин. С осторожностью применяют эуфиллин.
Акцент на ингаляционную терапию.
Профилактика бронхита
Профилактика включает в себя несколько аспектов:
- Приём иммуноукрепляющих препаратов в сезон возможного обострения бронхита (осень-зима) — «Бронхомунал», «Рибомунил», «ИРС-19» и т. д. Схемы и дозировки определяются врачом.
- Вакцинация пациентов. В последнее время специалисты рекомендуют пациентам из группы риска прививаться вакциной ПНЕВМО-23, обеспечивающей иммунную защиту именно от данного вида возбудителя. Эффект от вакцинации длится 5 лет. Так как именно вирусные инфекции чаще всего являются пусковым фактором развития бронхита, рекомендуется ежегодная вакцинация от вируса гриппа.
NB! Профилактические прививки противопоказаны при аллергическом бронхите, при остальных формах они проводятся по общему плану, но не ранее чем через месяц после излечения острого или затяжного бронхита, после обострения рецидивирующего или хронического бронхита.
- Соблюдение основных правил личной гигиены, например, регулярное мытьё рук, использование одноразовых носовых платков.