В этом году в журнале Американской академии дерматологии (ААД) было опубликовано руководство по ведению пациентов с вульгарным акне (ВА). Этот новый международный документ основан на систематическом анализе данных доказательной медицины и предназначен для обеспечения оптимальной тактики ведения пациентов с различными стадиями угревой болезни. Варианты терапии разработаны в зависимости от степени тяжести ВА с учетом эффективности ранее проведенного лечения.
Дефиниция
ВА представляет собой хронический воспалительный дерматоз, характеризующийся появлением открытых или закрытых комедонов (с черной или белой верхушкой соответственно) и воспалительным поражением кожных покровов (папулы, пустулы и узлы).
Эксперты ААД подчеркивают, что акне – это многофакторное заболевание, при котором поражаются сально-волосяные фолликулы кожи. Патогенез ВА окончательно не изучен, в настоящее время основными патогенетическими факторами развития заболевания считаются фолликулярный гиперкератоз, микробная колонизация Propionibacterium acnes, гиперпродукция секрета сальных желез, которые провоцируют запуск каскада воспалительных реакций, затрагивающих звенья как врожденного, так и приобретенного иммунитета. Алгоритм лечения ВА у подростков и пациентов молодого возраста представлен на рисунке.
Оценочные шкалы и классификация
Эксперты ААД поддерживают применение оценочных шкал в клинической практике, так как «их использование позволит разработать более специфическую классификацию заболевания, подобрать эффективную терапию, а также контролировать состояние пациента во время лечения». Несмотря на то что разработано множество оценочных шкал, учитывающих тип и тяжесть заболевания, количество акнеформных элементов, их анатомическое расположение и протяженность поражения, интенсивность рубцевания, качество жизни пациентов и другие психосоциальные факторы, в настоящее время не существует универсальной оценочной системы. Значительный прогресс в области цифровых технологий, фотоаппаратуры, теледерматологии, вероятно, позволит разработать такую оценочную шкалу в ближайшее время.
Топическая терапия
В руководстве ААД подчеркивается, что для топического лечения ВА используются рецептурные и безрецептурные препараты, а выбор необходимого лекарственного средства должен проводиться с учетом возраста пациента, локализации элементов сыпи, протяженности и тяжести поражения, предпочтений пациентов. Топические средства могут назначаться в виде монотерапии, а также в комбинации с другими местными или пероральными препаратами как при инициальной терапии, так и при поддерживающем лечении.
В клинической практике для местного лечения акне преимущественно используются БП, салициловая кислота, антибиотики и ретиноиды с/без БП, ретиноид с антибиотиком, азелаиновая кислота, сульфоны.
В руководстве подчеркивается: «Ретиноиды являются «сердцем» топической терапии акне, так как они обладают комедонолитическими и противовоспалительными свойствами, способствуют разрешению предшествующих микрокомедональных повреждений». Эти средства увеличивают эффективность местного лечения и позволяют поддерживать чистоту кожных покровов даже после отмены терапии. Ретиноиды идеально подходят для терапии комедонального акне, а в сочетании с другими препаратами могут применяться для лечения всех форм патологии.
БП – это антибактериальный препарат, воздействующий на Р. acnes и обладающий мягкими комедонолитическими свойствами. БП выпускается в различных формах (лосьон, пенка, крем, гель), которые после применения необходимо смыть или оставить на поврежденной поверхности кожи. Препараты БП на водной основе с низкой концентрацией действующего вещества (2,5-5%), в том числе смывающиеся формы, хорошо переносятся пациентами с чувствительной кожей. Результаты терапии следует оценивать не ранее чем через 5 дней.
В руководстве подчеркивается, что топические антибактериальные средства лучше назначать в комбинации с БП (как смывающимися, так и несмывающимися формами), поскольку данный шаг позволяет увеличить эффективность лечения и снизить вероятность появления штаммов бактерий, резистентных к антибиотикам. Монотерапия топическими антибактериальными препаратами не рекомендуется. Среди множества антибактериальных средств эксперты ААД отдают предпочтение клиндамицину (1% раствор, гель) и подчеркивают, что местное применение 2% эритромицина (крем, гель, лосьон, компресс) менее эффективно по сравнению с указанным линкозамидом из-за появления штаммов Р. аcnes, устойчивых к макролиду.
Описывая нюансы клинического применения топических ретиноидов, представители ААД уделили пристальное внимание третиноину (0,025-0,1% крем, гель или гель с микросферами), адапалену (0,1%, 0,3% крем или 0,1% лосьон), тазаротену (0,05%, 0,1% крем, гель или пена).
В настоящее время широко используются следующие комбинированные препараты: 0,1% адапален и 2,5% БП (разрешен для пациентов > 9 лет), 1,2% клиндамицина фосфат и 0,025% третиноин (разрешен для пациентов >12 лет). При применении ретиноидов часто возникают побочные эффекты со стороны кожных покровов (сухость, шелушение, эритема, раздражение), выраженность которых может быть уменьшена посредством сокращения частоты аппликаций. Применение топических ретиноидов ассоциировано с риском фотосенсибилизации; одновременное ежедневное использование солнцезащитного крема может снизить вероятность появления солнечных ожогов.
Азелаиновая кислота (20%) может использоваться в лечении ВА, она обладает комедонолитическим, антибактериальным и противовоспалительным действием. Этот препарат назначается пациентам с чувствительной кожей или IV типом кожи по Фитцпатрику из-за способности азелаиновой кислоты осветлять участки депигментации.
Сульфоновые препараты (5% гель дапсона) применяются при ВА 2 раза в сутки. При наличии комедонов может быть показана сочетанная терапия дапсоном и ретиноидами. При одновременном использовании с БП дапсон может окисляться и вызывать оранжево-коричневое окрашивание кожных покровов, которое достаточно легко смывается.
Салициловая кислота (0,5 и 2% формы выпуска) является комедональным препаратом, эффективность которого эксперты ААД оценивают как ограниченную. Представители этой авторитетной организации сомневаются в целесообразности применения препаратов серы, резорцина, считая, что они не обладают достаточной доказательной базой.
Системные антибиотики
Системные антибиотики используются в лечении акне на протяжении многих лет. Они назначаются при среднетяжелом и тяжелом течении заболевания и могут применяться в комбинации с топическими ретиноидами и БП. По мнению экспертов ААД, тетрациклин, доксициклин, миноциклин, триметоприм/сульфаметоксазол, триметоприм, эритромицин, азитромицин, амоксициллин и цефалексин являются наиболее эффективными антибиотиками для лечения ВА.
Эксперты считают тетрациклины препаратами первой линии в терапии акне, за исключением случаев наличия противопоказаний к их назначению (беременность, возраст <8 лет, аллергия). Макролиды являются альтернативным классом препаратов, назначающихся при наличии противопоказаний к традиционным антибиотикам.
При проведении системной антибиотикотерапии следует учитывать вероятность возникновения нежелательных явлений, несмотря на то что тяжелые побочные эффекты при лечении этого заболевания наблюдаются редко.
Вагинальный кандидоз и лекарственная токсикодермия могут развиваться при приеме любого антибиотика; фотосенсибилизация чаще возникает при применении препаратов из группы тетрациклинов (это побочное действие в большей мере свойственно доксициклину, чем миноциклину). Доксициклин провоцирует появление нарушений со стороны желудочно-кишечного тракта, миноциклин – шума в ушах, головокружения, накопление пигмента в кожных покровах, зубах. Прием триметоприма/сульфаметоксазола может сопровождаться возникновением гастроинтестинальных расстройств, фотосенсибилизации, лекарственного дерматита, нарушением гематопоэза (нейтропении, агранулоцитоза, апластической анемии, тромбоцитопении). Несмотря на то что эти побочные реакции регистрируются достаточно редко, при длительной терапии указанными препаратами необходимо контролировать показатели клинического анализа крови.
Макролиды могут ассоциироваться с гастроинтестинальными расстройствами, причем эритромицин чаще провоцирует появление диареи, тошноты, абдоминального дискомфорта, чем азитромицин. Пенициллины, цефалоспорины способны вызывать реакции гиперчувствительности (от лекарственного дерматита до анафилаксии) и гастроинтестинальные нарушения (тошноту, диарею, абдоминальное вздутие и дискомфорт).
Гормональные препараты
Эксперты ААД подчеркивают, что среди множества комбинированных пероральных контрацептивов (КПК) только четыре препарата одобрены FDA для лечения акне:
• этинилэстрадиол/норгестимат;
• этинилэстрадиол / норэтистерон ацетат / фумарат железа;
• этинилэстрадиол/дроспиренон;
• этинилэстрадиол/дроспиренон/левомефолат.
Данные многочисленных рандомизированных контролированных исследований (РКИ) подтверждают эффективность КПК в лечении как воспалительной, так и комедональной формы акне. В метаанализе, опубликованном экспертами Кокрановского сообщества в 2012 г., рассматривались результаты 31 РКИ, в которых сравнивалась результативность различных КПК в лечении акне у женщин (n=12 579). В 9 РКИ сопоставлялась эффективность левоноргестрела, норэтистерона ацетата, норгестимата, дроспиренона, диеногеста, хлормадинона ацетата с плацебо; оказалось, что все КПК, применявшиеся в этих испытаниях, эффективно нивелировали проявления акне. В 17 РКИ анализировалась результативность нескольких КПК, но выявленные различия в лечении акне зависели от использованной формы выпуска и дозы препарата, а не от действующего вещества.
В 1 РКИ эффективность КПК сравнивалась с таковой перорального антибиотика, но достоверные межгрупповые различия не зафиксированы.
Эксперты ААД рекомендуют сопоставлять риск терапии КПК с вероятностью того события, для профилактики которого они применяются: если КПК используются для контрацепции, то риск их применения сопоставляется с риском нежелательной беременности; если же КПК предназначаются для лечения акне, то риск, связанный с приемом этих препаратов, должен сопоставляться с вероятностью прогрессирования ВА.
Прием КПК ассоциирован с высоким кардиоваскулярным риском, наиболее часто терапия этими препаратами сопровождается венозными тромбоэмболическими осложнениями (ВТО). В руководстве приводятся результаты метаанализа, подготовленного экспертами Кокрановского сотрудничества, доказывающие, что применение любого КПК ассоциировано с риском развития ВТО по сравнению с отсутствием приема этих препаратов.
При терапии КПК возрастает вероятность возникновения инфаркта миокарда; этот риск увеличивается у курящих женщин, страдающих сахарным диабетом (СД) и гипертензией. Эксперты ВОЗ утверждают, что у здоровых, нормотензивных, некурящих и не страдающих СД женщин любого возраста, принимающих КПК, риск развития инфаркта миокарда не превышает популяционный. Терапия КПК ассоциирована с повышением вероятности возникновения ишемического и геморрагического инсультов; курение сигарет и гипертензия усугубляют ситуацию.
В руководстве подчеркивается, что терапия КПК может провоцировать возникновение рака грудных желез: относительный риск развития неоплазии указанной локализации при приеме КПК составляет 1,08 (95% доверительный интервал 1,00-1,17). Подобная взаимосвязь зафиксирована между применением КПК и возникновением рака шейки матки.
Мазок по Папаниколау и бимануальное гинекологическе обследование больше не являются обязательными исследованиями, которые необходимо проводить перед началом терапии КПК. Представители ААД считают, что указанные скрининговые методики предоставляют ценные сведения о состоянии здоровья женщины, но не позволяют выявить пациенток, которым не следует принимать КПК; поэтому перед назначением КПК можно не требовать проведения этих исследований. Обязательными являются тщательный сбор анамнеза и измерение артериального давления. Эксперты ААД подчеркивают, что анализ показаний и противопоказаний к назначению КПК позволит минимизировать риски, ассоциированные с приемом этих препаратов.
Спиронолактон – это антагонист альдостерона, проявляющий выраженную антиандрогенную активность за счет уменьшения продукции тестостерона и конкурентного ингибирования связывания тестостерона и дигидротестостерона с андрогенными рецепторами, расположенными в коже. Терапия спиронолактоном, как правило, хорошо переносится, вероятность появления нежелательных эффектов зависит от использованной дозы препарата.
Наиболее распространенными побочными действиями спиронолактона являются усиление диуреза (29%), нарушение менструального цикла (22%), болезненность (17%) и гипертрофия грудных желез, усталость, головная боль и головокружение. Гиперкалиемия – это серьезный побочный эффект, который достаточно редко развивается у молодых здоровых женщин с нормальной функцией печени, надпочечников и почек. Клинически незначительное повышение уровня калия наблюдается у 13,7% пациенток.
Монотерапия низкими дозами преднизолона (5-15 мг/сут) или его комбинация с КПК, содержащими высокие дозы эстрогена, эффективно нивелирует проявления акне и себореи. Применение преднизолона в качестве препарата первой линии терапии ограничено наличием значительных побочных эффектов. Преднизолон в дозе 0,5-1 мг/кг/сут используется для лечения системных и кожных проявлений молниеносного акне, а также для терапии и профилактики фульминантноподобного акне, индуцированного изотретиноином.
Изотретиноин
Пероральный изотретиноин, изомер ретиноевой кислоты, разрешен в США для лечения тяжелого резистентного акне у лиц старше 30 лет.
Эксперты ААД акцентировали внимание на нюансах клинического применения изотретиноина. В руководстве подчеркивается, что при тяжелом течении заболевания стартовая доза препарата составляет 0,5 мг/кг/сут; после завершения месячного курса лечения и при условии хорошей переносимости изотретиноина доза препарата может быть увеличена до 1,0 мг/кг/сут.
Терапия изотретиноином может сопровождаться появлением побочных действий со стороны кожи и слизистых оболочек, опорно-двигательного аппарата, органа зрения.
При использовании стандартных доз нежелательные явления кратковременны и разрешаются самостоятельно после отмены препарата. В редких случаях изотретиноин провоцирует развитие воспалительных заболеваний кишечника, депрессии/ тревожности /изменение настроения, кардиоваскулярной патологии, нарушает минерализацию костной ткани, способствует колонизации S. aureus.
Ранее отмечались спорадические случаи изменения настроения, включая депрессию, суицидальную направленность мышления и попытки суицида у пациентов, получающих изотретиноин. В настоящее время нет данных доказательной медицины, подтверждающих наличие достоверной взаимосвязи между приемом изотретиноина и развитием депрессии, тревожности, изменением настроения или появлением суицидальных мыслей.
Доказаны тератогенные свойства изотретиноина: прием этого препарата во время беременности приводит к появлению врожденных аномалий у плода. Поэтому в США разработана и внедрена программа iPLEDGE, направленная на снижение вероятности тератогенного воздействия изотретиноина на плод. Эксперты FDA настаивают, чтобы все пациенты, принимающие этот изомер ретиноевой кислоты (как мужчины, так и женщины), были включены в программу iPLEDGE и выполняли ее положения.
Zaenglein A. L., Pathy A. L., Schlosser B. J. et al. Guidelines of care for the management of acne vulgaris. J Am Acad Dermatol. 2016; 74: 945-73.
Подготовила Лада Матвеева
Главная » Статьи » Советы пациентам » Лечение АКНЕ – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Лечение АКНЕ – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Каковы цели этой статьи?
Эта статья была написана, чтобы помочь Вам лучше понять акне. Она рассказывает Вам, что это такое, что его вызывает, что можно с этим сделать, и где Вы можете узнать об этом больше.
Что такое акне?
Акне – очень распространенное состояние кожи, характеризующееся комедонами (черными и белыми угрями) и гнойниками (пустулами). Оно обычно начинается в период полового созревания и варьируется по степени тяжести от нескольких гнойничков на лице, шее, спине и груди, которые в большинстве случаев появятся у подростков, до более значительной проблемы, которая может вызвать рубцевание и повлиять на чувство уверенности в себе.
В большинстве случаев акне имеет тенденцию к прекращению в конце подросткового возраста или около двадцати лет, но у некоторых людей может сохраняться и дольше. Угри могут развиваться впервые у людей в возрасте двадцати или даже тридцати лет, а иногда это случается у маленьких детей, например угри и / или пустулы на щеках или носу.
Что вызывает прыщи?
Сальные железы (железы наружной секреции) людей, которые подвержены угрям, особенно чувствительны к нормальным уровням гормонов в крови, присущим как мужчинам, так и женщинам. Это приводит к тому, что железы производят избыток жира. В то же время мертвые клетки кожи, выстилающие поры, не очищаются должным образом и забивают фолликулы. Эти два эффекта приводят к накоплению жира, образуя черные угри (там, где видна затемненная пробка жира и отмершая кожа) и белые угри.
Бактерия акне (известная как Пропионибактерия акне), живущая на коже каждого человека, обычно не вызывает никаких проблем, но у тех, кто подвержен угревой сыпи, скопление жира создает идеальную среду, в которой эти бактерии могут размножаться. Это и вызывает воспаление и образование красных или гнойных пятен.
Некоторые прыщи могут быть вызваны лекарствами, назначаемыми для устранения иных проблем, или использованием некоторых контрацептивных инъекций или пилюль. В некоторых таблетках, предназначенных для спортсменов, содержатся гормоны, которые вызывают прыщи и другие проблемы.
Угри могут быть вызваны проблемами с гормонами. Если у вас отмечается неестественный усиленный рост волос или их выпадение, нерегулярные менструации или другие изменения в организме, обратите на это внимание своего врача.
Является ли акне наследственным?
Угри могут быть семейной проблемой, но в большинстве случаев носят случайный характер и появляются по неизвестным причинам.
Что такое акне и как оно выглядит?
Типичный вид акне представляет собой комплекс следующих факторов: жирная кожа, черные и белые угри, красные пятна, желтые гнойные прыщи и шрамы (рубцы). Иногда могут развиваться крупные воспаленные пятна или кисты, которые могут лопаться или заживать без разрыва.
Поврежденная кожа может казаться воспаленной, болезненной и уязвимой для прикосновения.
Не все пятна являются прыщами, поэтому, если есть что-то необычное в сыпи, рекомендовано обратиться к врачу.
Как диагностируются прыщи?
Прыщи легко распознаются появлением пятен, гнойничков и их распространением на лице, шее, груди или спине. Тем не менее, существует несколько разновидностей акне, поэтому только Ваш врач сможет после осмотра Вашей кожи рассказать Вам, какой у Вас тип высыпаний. Наиболее распространенным типом являются «юношеские угри».
Можно ли вылечить акне?
В настоящее время нет «лечения» акне, однако существуют доступные методы, которые могут быть очень эффективными в предотвращении образования новых пятен и рубцов.
Как можно лечить угри?
Если у вас есть прыщи, а попытки избавиться от них не увенчались успехом, то, вероятно, Вам пора посетить своего врача. В целом, для достижения максимального успеха, необходимо от двух до четырех месяцев процедур.
Лечение акне производится следующими способами:
- Местные процедуры, то есть те, которые применяются непосредственно к коже
- Оральные антибиотики, то есть таблетки, принимаемые внутрь
- Оральные контрацептивы
- Капсулы изотретиноина
- Другие процедуры
Местные методы лечения
Это, как правило, первый выбор для тех, у кого имеется умеренная угревая сыпь.
Существует множество активных противоугревых веществ, таких как бензоил пероксид, антибиотики (например, эритромицин, тетрациклин и клиндамицин), ретиноиды (например, третиноин, изотретиноин и адапален), азелаиновая кислота и никотинамид.
Их необходимо применять ко всему пораженному участку кожи (например, к лицу), а не только к отдельным пятнам, обычно на ночь или дважды в день в зависимости от схемы лечения.
Некоторые местные процедуры могут раздражать кожу, поэтому рекомендуется, чтобы лечение начиналось на небольшом участке кожи, прежде чем использовать его на всей площади поражения. Затем можно постепенно увеличивать количество процедур до одного или двух раз в неделю, доводя до регулярного ежедневного использования. При возникновении раздражения кожи, обязательно проконсультируйтесь с врачом.
Применение орального антибиотика
Ваш врач может рекомендовать курс антибиотиков, обычно типа эритромицина или тетрациклина, который иногда принимается в сочетании с подходящим местным лечением.
Антибиотики необходимо принимать в течение по крайней мере двух месяцев и, как правило, продолжать до тех пор, пока улучшение не будет стабильно держаться в течении шести месяцев. Некоторые антибиотики не должны приниматься одновременно с едой, поэтому внимательно прочтите инструкцию.
Оральные контрацептивы
Некоторые виды оральных контрацептивов помогают женщинам, у которых есть прыщи. Наиболее эффективными являются гормональные блокаторы (например, ципротерон), которые уменьшают количество производимого кожей жира. Улучшения обычно становятся заметны как минимум по истечению трех-четырех месяцев.
Однако их не стоит принимать исключительно по этой причине, таблетки также помогают предотвратить зачатие. Поскольку они предотвращают овуляцию, они менее предпочтительны для молодых девочек-подростков, у которых овуляция не установилась.
Эти таблетки повышают риск образования тромбов, поэтому это больший риск для людей, которые курят, имеют избыточный вес, а также родственники которых имели склонность к сгущению крови.
Изотретиноин
Это мощное и высокоэффективное лечение угревой сыпи, которое сохраняет свой эффект у большинства пациентов в течение двух лет после курса терапии. Однако он может вызывать и ряд серьезных побочных эффектов и может быть назначен только под наблюдением консультанта-дерматолога.
Изотретиноин может нанести вред ребенку в утробе. Государственное агентство по безопасности лекарственных средств (MHRA) устанавливает строгие правила для врачей, назначающих это лекарство. Женщины участвуют в программе профилактики беременности и должны пройти отрицательный тест на беременность до начала лечения.
Тесты на беременность будут повторяться каждый месяц во время лечения и через пять недель после завершения курса. Эффективная контрацепция должна использоваться по крайней мере за четыре недели до начала терапии, во время нее и, по крайней мере, через четыре недели после окончания. Есть предположение, что изотретиноин может вызвать депрессию и суицидальные чувства.
Однако угревая сыпь сама по себе часто заставляет людей чувствовать себя подавленными, поэтому утверждать это сложно. Любые случаи собственной депрессии, депрессии в семье, а также другие психические расстройства следует обсудить с Вашим врачом и дерматологом, прежде чем рассматривать возможность лечение изотретиноином.
Большинство курсов изотретиноина длится четыре месяца, в течение которых кожа обычно становится сухой, особенно вокруг губ. Полезно использовать увлажняющий крем для губ. Часто наблюдается некоторое ухудшение сыпи за несколько недель до улучшения. Улучшение прогрессирует на протяжении всего курса лечения, поэтому не разочаровывайтесь, если прогресс кажется медленным.
Следует подчеркнуть, что тысячи людей получали лечение изотретиноином без серьезных побочных эффектов.
Другие процедуры
Существует множество форм легкой лазерной терапии воспалительной сыпи, но эти формы лечения дали смешанные результаты при изучении и обычно неэффективны для лечения тяжелых воспалительных процессов. Лазерная шлифовка кожи лица для уменьшения рубцов – это установленная методика, требующая навыков опытного лазерного хирурга. Агрессивное лазерное лечение не должно проводиться в течение по крайней мере одного года после завершения курса изотретиноина. Коррекция кожи лица может быть полезна для маскировки изменений в пигментации, которые иногда могут оставаться после лечения акне.
Самостоятельный уход (что я могу сделать?)
- Старайтесь не выдавливать прыщи, поскольку это обычно усугубляет их состояние и может вызвать рубцевание.
- Поскольку Ваши угри влияют на Вас, важно принять меры для их устранения сразу после появления. Это поможет избежать постоянных рубцов и уменьшит ухудшение вашего настроения и самооценки. Если Ваша угревая сыпь легкая, в первую очередь стоит попробовать безрецептурные препараты. Ваш фармацевт Вам посоветует.
- Будьте готовы продолжать терапию в течение как минимум двух месяцев, прежде чем Вы увидите значительное улучшение. Убедитесь, что Вы понимаете, как правильно ее использовать, чтобы получить максимальный эффект.
- Некоторые местные процедуры могут сушить или раздражать кожу в начале использования. Если Ваше лицо покраснело и раздражено после использования лосьона или крема, прекратите лечение на несколько дней и попробуйте использовать его реже, а затем постепенно наращивайте.
- Макияж может помочь Вашей уверенности. Используйте продукты, не содержащие жиры или на водной основе. Выбирайте продукты с маркировкой типа «От угрей» (не должны вызывать черные или белые угри) или «От прыщей» (не должны вызывать прыщи).
- Очищайте кожу и удаляйте макияж с помощью мягкого мыла или нежного моющего средства и воды или заменителя масла. Слишком сильное отшелушивание может вызвать раздражение кожи и сделать ваши высыпания хуже. Помните, что угри не из-за плохого умывания.
- Существуют немногочисленные доказательства того, что такие продукты, как шоколад или «фаст-фуд» вызывают прыщи, однако в целом Ваше здоровье будет лишь выигрывать от сбалансированного питания, включающего свежие фрукты и овощи.
Где я могу получить дополнительную информацию?
Веб-ссылки на подробные статьи:
Академия Aкнe – это благотворительная организация в Великобритании, созданная специалистами здравоохранения, которая помогает людям с акне и содержит ссылки на многие информационные материалы.
Web:
- http://www.acneacademy.org
- http://www.dermnetnz.org/acne/index.html
- http://www.skincarephysicians.com/acnenet
- http://www.cosmetology.derma.dp.ua
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента», адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Лечение акне на лице
В этой статьи Вы узнаете:
- почему возникает акне на лице,
- самые эффективные препараты и средства от акне,
- отзывы на фототерапию и лазерное лечение.
Статья написана специалистом с высшим медицинским образованием.
Акне – это заболевание волосяных фолликулов и сальных желез, которое может проявляться не только на коже лица, но также и на шее, плечах или спине. Все эти зоны локализации акне объединяет то, что они содержат повышенное количество сальных желез (от 400 до 800 на 1 см2). И именно гиперактивность сальных желез является первым и самым главным фактором развития акне, который запускает все последующие звенья патогенеза этого заболевания.
На сегодняшний день в развитии заболевания выделяют четыре главных фактора – 1) гиперпродукция секрета сальных желез, 2) гиперкератоз эпителия волосяных фолликулов, 3) развитие воспаления, 4) рост популяции и повышение патогенности бактерии Propionibacterium acnes. Но чем вызваны эти процессы? Главной причиной является повышенная выработка андрогенов половыми железами (речь идет об андрогенах тестикулярного происхождения у мальчиков и овариального – у девочек). Кроме того, гиперпродукция андрогенов может быть связана с надпочечниками.
Пример того как выглядит акне: фото
В сальных железах имеются рецепторы к андрогенам, и поэтому гиперпродукция андрогенов неминуемо приводит – к повышению активности сальных желез и увеличению выработки ими жирового секрета (себума). Также рецепторы к андрогенам есть и у клеток эпителия волосяных фолликулов, что также способствует развитию фолликулярного гиперкератоза. Оба этих процесса способствуют тому, что в просвете фолликулов формируются сначала жировые пробки (комедоны), а в дальнейшем и различные виды воспалительных элементов акне.
Причем, важно знать, что повышенная выработка андрогенов характерна не только для подростков. Например, по статистике у 30% женщин среднего возраста имеется лабораторно подтвержденная гиперандрогенэмия (либо овариального, либо надпочечникового происхождения). Но у абсолютного большинства взрослых пациентов – акне все же протекает при совершенно нормальном уровне андрогенов в крови. Дело в том, что рецепторы к андрогенам могут обладать повышенной чувствительностью, и тогда акне возникает даже при нормальном уровне андрогенов.
Повышенная чувствительность к андрогенам запрограммирована генетически, и она обеспечивается повышенной активностью таких ферментов – как 17-β ГСД, 3-β ГСД, а также 5 α-редуктаза. Первые 2 фермента превращают такие андрогены как дегидроэпиандростерон и андростендион – в свободный тестостерон, и далее 5 α-редуктаза превращает свободный тестостерон уже в дигидротестостерон. Последний является главным гормональным стимулятором активности сальных желез, а также процесса гиперкератоза эпителия волосяных фолликулов.
→ Подробно о причинах развития акне
Элементы акне: фото и описание
Для акне характерно большое количество различных морфологических элементов, которые могут быть воспалительными и невоспалительными. Лечение акне на лице во многом будет зависеть именно от того – какие именно элементы присутствуют на коже. К невоспалительным элементам относятся только открытые и закрытые комедоны (угри), остальные же элементы акне (папулы, пустулы, узлы) – имеют уже воспалительную природу.
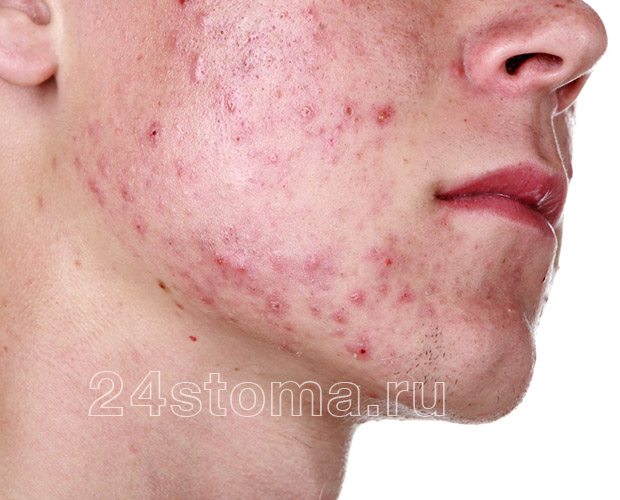
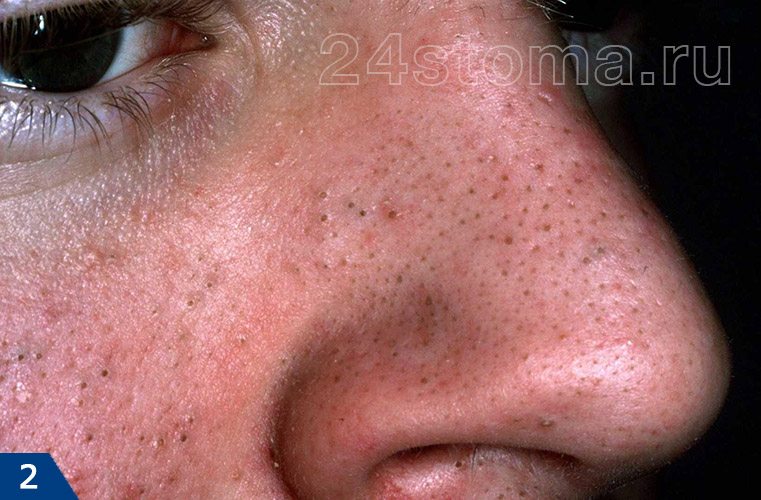
1) Открытые и закрытые комедоны (рис.1-2)
Выше мы уже говорили, что комедоны представляют из себя жировые пробки в просвете волосяных фолликулов, и их также называют вульгарными угрями. Чаще всего встречаются закрытые комедоны (белые угри) – они выглядят как небольшие белые бугорки на поверхности кожи. Каждый закрытый комедон представляет из себя волосяной фолликул, раздутый обильным жировым содержимым, при этом выводное отверстие фолликула отсутствует, либо практически незаметно.
Открытые комедоны (черные угри) выглядят как черные точки в порах кожи. Т.е. в данном случае мы визуально видим жировые пробки в устьях волосяных фолликулов. Черный цвет жировым пробкам придает окислившийся пигмент меланин. При удалении закрытого такого комедона видно, что он имеет грушевидную форму и сальную консистенцию. Некоторые открытые и закрытые комедоны могут иметь размеры до 3,0 мм (макрокомедоны), чаще всего они образуются в области щек.
Комедональная форма акне: фото
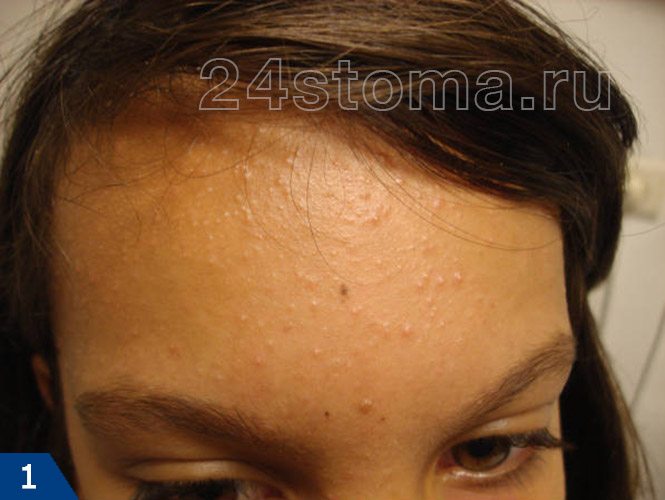
Если у пациента на коже присутствуют только комедоны (без воспалительных элементов), то это называют комедональной формой акне. Но чаще всего комедоны являются только 1 этапом заболевания и на их месте далее возникают воспалительные элементы – папулы и пустулы (24stoma.ru).
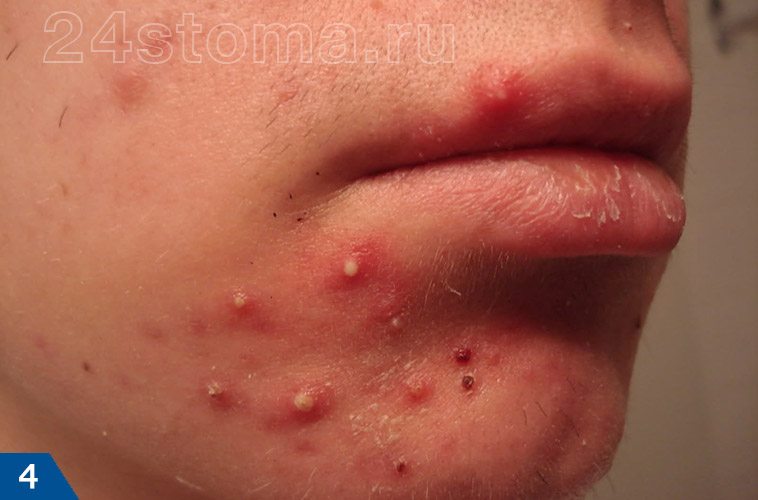
2) Воспалительные элементы: папулы и пустулы
Наиболее частыми воспалительными элементами при акне являются папулы и пустулы (именно их принято называть прыщами). Папулы выглядят как воспаленные бугорки на поверхности кожи, размерами от 2,0 до 4,0 мм (рис.3). Их отличительной особенностью является то, что они не содержат гноя внутри. Полный цикл развития папул занимает от 10 дней до 2 месяцев, после чего они либо превращаются пустулы, либо самопроизвольно исчезают (с образованием слабо пигментированного пятна).
Пустулы представляют из себя воспалительные образования – в виде воспаленных узелков, возвышающихся над поверхностью кожи, размерами от 2,0 до 4,0 мм (рис.4). В центре каждого узелка имеется гной. Пустулы чаще всего образуются из папул, и если их не выдавливать, то их гнойное содержимое постепенно подсыхает и превращается в корочку (на месте последней потом остается гиперпигментное пятно). Форма акне, при которой у пациента имеются такие воспалительные элементы – называют папуло-пустулезной формой акне.
Папуло-пустулезная форма акне на лице: фото
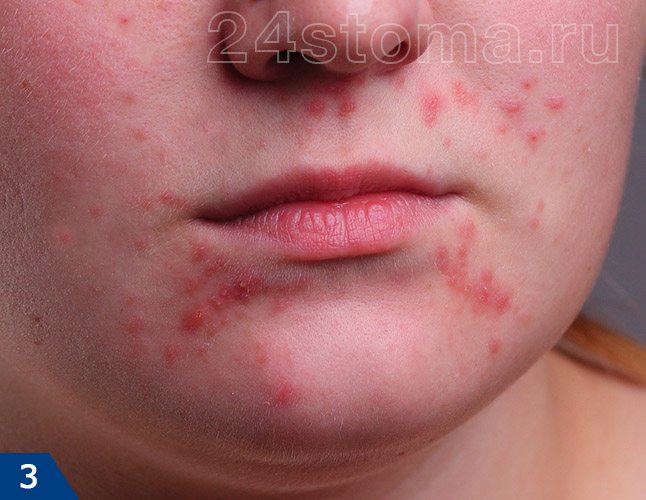
Папуло-пустулезная форма акне бывает легкой, средней и тяжелой степени. Различия между ними касаются количества воспалительных элементов у пациента (папул и пустул). Легкая степень – до 15 элементов, средняя – до 50 элементов, тяжелая – от 50 и более воспалительных элементов.
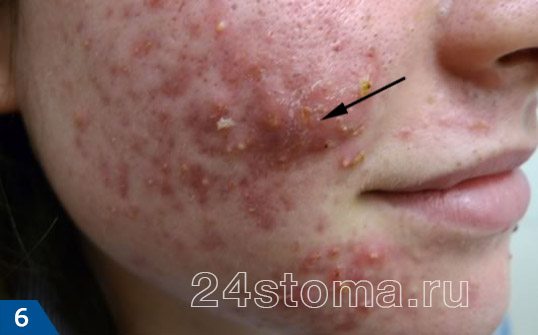
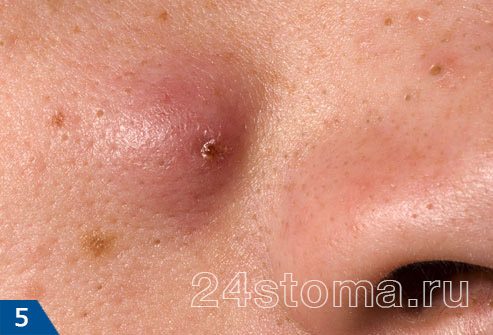
3) Воспалительные элементы: узлы
Как правило, узлы появляются на более поздних этапах папуло-пустулезной формы акне. Они представляют собой крупные шишки – чаще всего размерами от 1,0 до 2,0 см (рис.5-6). В зависимости от типа узлов – они могут быть плотными или мягкими, болезненными или безболезненными. Раньше узлы, имеющие внутри полость с гноем, называли кистами, но на сегодняшний день от этого термина отказались. Полный цикл развития узлов составляет не меньше 3-4 недель, после чего они исчезают, как правило, с формированием рубцов.
Чаще всего узлы возникают у молодых девушек, и являются следствием попыток выдавить папулы и пустулы. В результате чего фолликул может лопнуть, а его содержимое излиться в глубь мягких тканей, что и приводит к образованию глубокого воспалительного инфильтрата (узла).
Как лечить акне правильно –
Лечение акне на лице у взрослых и подростков проводится одинаково, но исключение составляют женщины, у которых в качестве дополнительной терапии могут применяться оральные контрацептивы. Как лечить акне – будет зависеть от формы заболевания (комедональная, папуло-пустулезная, узловая форма), а также от его степени тяжести. Ниже вы можете международные протоколы лечения акне, опубликованные в самом известном англоязычном учебнике для дерматологов во всем мире «Fitzpatrick’s Dermatology».
Схема лечения акне (согласно «Fitzpatrick’s Dermatology»):
Сроки лечения –
чтобы достичь первого улучшения состояния кожи лица – необходимо не менее 4-6 недель лечения. Хорошо заметный результат обычно можно увидеть через промежуток от 8 недель до 3 месяцев (с момента начала терапии). Такая разница в сроках зависит от формы акне и его степени тяжести, индивидуальных особенностей пациента, а также от выбранной схемы лечения. Выраженный результат можно получить примерно через 4-6 месяцев с начала лечения, и поэтому вам однозначно стоит запастись терпением.
Самые эффективные препараты для лечения акне –
Самое сложное в лечении акне – это подобрать правильную комбинацию препаратов (с учетом формы акне и тяжести его течения). Например, назначение различных групп препаратов и их комбинаций будет зависеть от преобладания определенных типов воспалительных элементов – это могут быть комедоны, папулы, пустулы или узлы), а также от их количества. Самые эффективные средства от акне на лице, которые мы разберем ниже:
- топические и системные ретиноды,
- антибиотики,
- средства с пероксидом бензоила,
- дополнительно у женщин – оральные контрацептивы.
Важно: препараты с азелаиновой и салициловой кислотами мы не внесли в этот список. Они обладают значительно более слабым воздействием, если сравнивать их с топическими ретиноидами. Даже для лечения самой легкой комедональной формы акне (угревой сыпи) – эти препараты идут только в качестве препаратов 2-го эшелона. Для лечения папуло-пустулезной и узловой форм акне их использование, по сути, бессмысленно. Тем не менее, если вам интересна эта группа препаратов – мы подробно рассказываем о них в статье по лечению угревой сыпи.
Дополнительные методы лечения:
- экстракция комедонов,
- внутриочаговое введение кортикостероидов,
- лечение акне лазером, фототерапия (сюда входят аппараты IPL, АЛК + фотодинамическая терапия, КТР-лазеры, аппарат Isolaz и некоторые другие).
1. Топические ретиноиды (адапален) –
Ретиноиды относятся к производным витамина «А». Существуют так называемые «топические ретиноиды», которые применяются наружно, а также системные ретиноиды на основе изотретиноина (они принимаются перорально). Ретиноиды значимо влияют на гиперфункцию сальных желез, а также процессы фолликулярного гиперкератоза, а также обладают отшелушивающим, противовоспалительным и комедонолитическим действием. Последнее означает, что они способны постепенно растворять жировой субстрат, из которого состоят угри.
Все эти эффекты выражены у ретиноидов намного сильнее, чем у препаратов с азелаиновой кислотой, что и делает их препаратами 1-го выбора для лечения акне. К современным топическим ретиноидам относится «адапален» – это ретиноид 3-го поколения, который в сравнении с предшественниками практически не обладает побочными эффектами. Препараты с адапаленом мы будем применять – 1) при комедональной форме акне, 2) при папуло-пустулезной форме акне. Однако, тут есть несколько тонких моментов, о которых мы расскажем ниже.
а) При комедональной форме акне –
Напомним, что под комедональной формой акне подразумевают угревую сыпь. Это самая легкая форма акне, при которой у пациента имеются только невоспалительные элементы – открытые или закрытые комедоны (угри). Топические ретиноиды являются препаратами 1-го выбора для лечения угрей, и в данном случае нам нужны следующие препараты – либо Дифферин (гель или крем), либо Клензит (гель). Оба препарата содержат одинаковую концентрацию адапалена 0,1%.

Хочется отметить разницу в эффективности у различных форм выпуска – таких как гель и крем. Например, несмотря на одинаковую концентрацию адапалена, форма в виде геля априори более эффективна (по сравнению с кремом). Но у пациентов сухой или чувствительной кожей форма в виде крема будет предпочтительной, т.к. в этом случае риск раздражения кожи будет меньше. Симптомами раздражения могут быть – сухость, шелушение, зуд, покраснение, жжение и др.
б) При папуло-пустулезной форме акне –
Папуло-пустулезная форма акне предполагает, что помимо угрей у пациента также присутствуют и воспалительные элементы акне – папулы и/или пустулы. Поэтому в данном случае мы будет использовать уже не монокомпонентные препараты, а комбинированные препараты, в которых адапален будет сочетаться либо с антибиотиком, либо с пероксидом бензоила (бактерицидный компонент). А в некоторых случаях топические ретиноиды мы будем применять одновременно и с антибиотиками, и с пероксидом бензоила.
Зависимость схемы лечения от степени тяжести акне:
- Папуло-пустулезное акне легкой и средней степени –
все препараты назначаются только наружно. Тут мы будем обязательно применять ретиноиды, а вот что касается антимикробных компонентов, то выбор между ними будет зависеть от типа воспалительных элементов. Если у пациента преимущественно только папулы (без гноя внутри), то мы назначаем комбинацию «ретиноид + пероксид бензоила». Такую комбинацию содержит Эффезел-гель, либо можем назначить комбинацию 2 монопрепаратов – препарат Базирон с пероксидом бензоила (утром) + Дифферин или Клензит с адапаленом (вечером).Но если у пациента много пустул с гноем, то нам необходима другая схема лечения. Во-первых – мы будем обязательно использовать комбинацию «ретиноид + антибиотик» вечером (например, это может быть комбинированный препарат Клензит-С). И дополнительно мы назначаем пациенту препарат Базирон, содержащий пероксид бензоила, на утро. Но зачем при наличии пустул с гноем нам необходимы сразу 2 антимикробных компонента – и антибиотик, и пероксид бензоила? И дело тут не только в усилении эффекта.
Дело в том, что к антибиотикам очень быстро формируются устойчивые штаммы бактерии P.acnes, что приведет к усугублению вашего акне в будущем. В свою очередь, к пероксиду бензоила на сегодняшний день не существует устойчивых штаммов бактерий. Микробиологические исследования показали, что если к антибиотику добавляется пероксид бензоила, то резко снижается риск развития устойчивости бактерий к антибиотикам.
- Папуло-пустулезное акне тяжелой степени –
в этом случае мы по-прежнему назначаем комбинацию «ретиноид + пероксид бензоила» наружно, но применение антибиотиков будет уже системным (перорально). О том какие антибиотики используются и каким курсом они назначаются – мы расскажем в следующих разделах. При неэффективности такой схемы лечения – второй линией терапии является назначение не топических, а системных ретиноидов (изотретиноина).
Как скоро вы увидите эффект от применения ретиноидов –
Если у вас высокая жирность кожи, то первое, что вы заметите (когда начнете применять средства с топическими ретиноидами) – кожа становится намного менее жирной уже через 2-3 дня с начала их применения. Что касается самих угрей и прыщей, то первый видимый эффект вы увидите не раньше 4 недель с начала терапии, а удовлетворительный эффект – примерно через 8 недель с начала применения. Хороший стойкий результат вы увидите только после полного курса лечения, который составляет не меньше 12 недель (3 месяца) – как для моно- так и для комбинированных препаратов с ретиноидами.
Особенности применения топических ретиноидов:
Средства с топическими ретиноидами наносятся на сухую очищенную кожу 1 раз в день (перед сном). Кожа должна быть идеально сухой, т.к. нанесение на влажную кожу моментально приведет к ее раздражению. Возможно, пациентам с чувствительной кожей первые 2 недели придется использовать препарат только 3 раза в неделю, что позволит коже привыкнуть к ретиноидам (здесь вы должны ориентироваться на свои ощущения). Если возникло покраснение, сухость или жжение – значит вам необходимо сделать перерыв несколько дней.
Препараты с ретиноидами можно прекрасно совмещать с так называемыми «умывашками» на основе салициловой или альфа-гидрокси кислот. Также существуют и средства для умывания с пероксидом бензоила, которые также можно совмещать с ретиноидами, но только после того – как кожа к ним немного попривыкнет. А вот со скрабами ретиноиды совмещать не стоит (очень высокий риск раздражения). И помните, что в весенне-летний период на фоне средств с ретиноидами или пероксидом бензоила – нужно обязательно использовать средства от солнца с SPF не менее 50, которые должны быть некомедогенными.
Средство с SPF 50 для пациентов с акне (суспензия) –
Альтернативные топические ретиноиды (не адапален) –
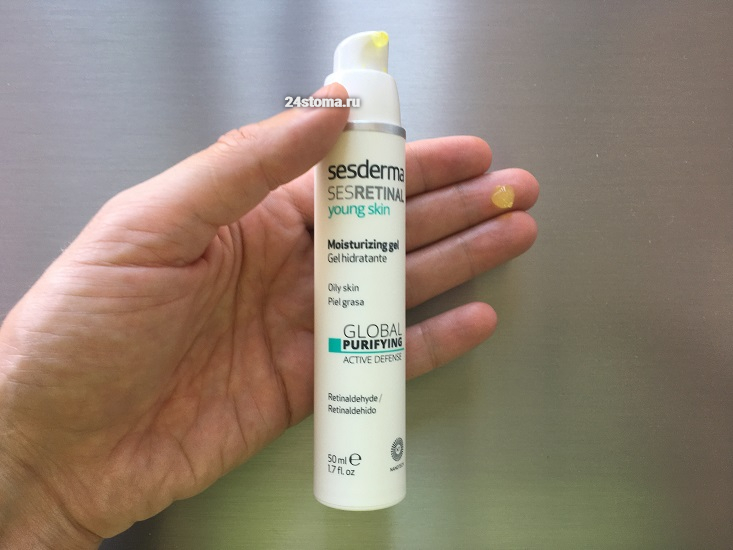
Как человек, который сам занимался лечением своего акне – мной был пройден трудный путь сравнения эффективности разных средств с ретиноидами. Отмечу, что помимо средств с адапаленом – существует огромное количество средств для проблемной кожи с альтернативными видами ретиноидов, например, ретинолом или ретинальдегидом. Такие средства выпускаются уже не фармацевтическими компаниями, а производителями аптечной косметики. Не стоит тратить время и деньги на эту недешевую, но малоэффективную продукцию.
Альтернативные формы ретиноидов практически не влияют на гиперактивность сальных желез, и вы не увидите от их применения какой-либо заметной динамики. За несколько лет борьбы с акне я перепробовал множество таких средств – в том числе и «Sesretinal young skin» от компании Sesderma (средство содержит липосомированный ретинальдегид + др. компоненты). После 2 месяцев применения эффект был нулевым, не смотря на хороший заявленный состав, и я до сих с неудовольствием думаю о том – сколько упаковок Дифферина или Клензита я мог бы купить за эти деньги.
Гель «Sesretinal young skin» –
Единственные средства, которые содержали не адапален, и эффективность которых я лично могу подтвердить – это продукты с ретинолом от американской косметологической компании «SkinCeuticals». Эти продукты называются «Retinol 0.3» и «Retinol 1.0», и они содержат 0,3 и 1% концентрацию чистого микрокапсулированного ретинола, соответственно. Но эти продукты имеет высокую цену (от 6500 рублей за 30 мл), и если у пациента молодая кожа, то эти продукты вам просто не нужны. Они нужны, если речь идет о женщине, имеющей уже не только симптомы акне, но и признаки старения кожи.
Крем SkinCeuticals Retinol 0.3 –
Дело в том, что разные группы ретиноидов работают по-разному. Топические ретиноиды с адапаленом предназначены только для лечения акне, и они никак не влияют на функцию фибробластов кожи. А вот настоящий чистый ретинол (но никак не ретинола ацетат или пальмитат) – прекрасно влияет уже не только на сальные железы и волосяные фолликулы, но и стимулирует фибробласты. Если вы вдруг решите использовать эти продукты, то лучше начинать с «Retinol 0.3», т.к. сначала коже нужно привыкнуть к чистому ретинолу. Курс их применения также 3 месяца.
2. Системные ретиноиды (изотретиноин) –
Во-первых, при папуло-пустулезном акне тяжелой степени, а также при узловой форме акне – в случаях когда схема лечения с пероральным антибиотиком была недостаточна эффективна. Во-вторых – у пациентов с грамотрицательным фолликулитом, часто возникающим у пациентов с акне (на фоне частых/ длительных курсов антибиотикотерапии). Курс лечения изотретиноином у подавляющего большинства пациентов приводит к полной ремиссии заболевания, длительность которой может быть от полугода до 2 лет. Но из-за серьезных побочных эффектов – этот препарат не является хорошим выбором при нетяжелых формах акне.
Побочные эффекты имитируют хронический гипервитаминоз витамина «А» (тяжесть побочных эффектов непосредственно зависит от назначенной дозировки). Обычно наблюдается хейлит, сухость слизистых оболочек и кожи, кроме того в 50% случаев могут наблюдаться дерматит и истончение волос. Со стороны глаз – конъюнктивит, ксерофтальмия, ночная слепота, кератит (помутнение роговицы) и неврит зрительного нерва, а также большое количество других побочных эффектов. В большинстве случаев их все же можно минимизировать – правильным подбором пациентов для этого метода лечения, а также правильно подобранной дозировкой.
3. Препараты с пероксидом бензоила –
Пероксид бензоила является бактерицидным компонентом, который эффективно подавляет рост условно-патогенных бактерий Propionibacterium acne (P.acne), играющих важную роль в развитии особенно папуло-пустулезной формы акне. Что очень важно – к пероксиду бензоила до сих пор не выявлено устойчивых штаммов P.acne (в отличие от антибиотиков), ну и как мы сказали выше – этот компонент позволяет предотвратить появление устойчивых штаммов бактерии P.acne при применении антибиотиков.
Фармацевтические препараты с пероксидом бензоила выпускают в форме геля. Классический монокомпонентный препарат – это Базирон (с концентрацией пероксида бензоила 2,5% или 5%). Первый месяц рекомендуется использовать только 2,5% концентрацию, но когда кожа привыкнет к воздействию препарата – можно будет перейти и на 5% средства. При использовании сразу более концентрированных средств – на коже наверняка появится раздражение.
Комбинированные препараты –
также существуют и комбинированные препараты, где пероксид бензоила сочетается с антибиотиком или ретиноидом. Такие комбинации могут быть оптимальны в разных клинических ситуациях, например, в зависимости от того – воспалительные компоненты какого типа (папулы или пустулы) у вас преобладают.
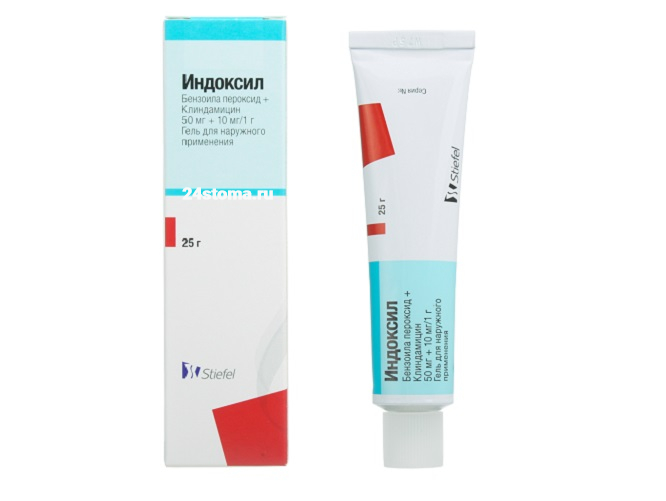
- Индоксил (Великобритания) – этот препарат содержит 5% пероксид бензоила и антибиотик клиндамицин 1%.
- Эффезел (Франция) – содержит 2,5% пероксид бензоила + ретиноид адапален.
Как правильно подобрать препарат –
Препараты с пероксидом бензоила и антибиотиками нет смысла применять при комедональной форме акне, ведь у пациента в этом случае отсутствуют воспалительные элементы, а есть только невоспалительные (комедоны, т.е. угри). В последнем случае нам нужны топические ретиноиды без пероксида бензоила, применение которого может в данном случае (как минимум временно) – только увеличить количество комедонов из-за раздражающего воздействия на кожу.
А вот при папуло-пустулезной форме акне – мы должны сначала посмотреть на тип воспалительных элементов у пациента. Если у пациента только папулы, то мы как раз можем назначить всего 1 комбинированный препарат «Эффезел», который содержит «пероксид бензоила + топический ретиноид». Либо мы можем назначить пациенту комбинацию двух монопрепаратов, один из которых будет содержать пероксид бензоила, а второй – топический ретиноид адапален. Причем второй вариант предпочтительнее, т.к. раздражение кожи в этом случае будет меньше.
Если же у пациента пустулы с гноем – мы назначаем полный комплекс «пероксид бензоила + антибиотик + ретиноид». Причем, если у пациента тяжелая степень папуло-пустулезной формы акне (или узловая форма), то антибиотик в этой комбинации назначается уже только перорально – курсом до 6-8 недель.
4. Лечение акне антибиотиками –
Современные клинические исследования показывают, что антибиотикотерапия у пациентов с акне не слишком эффективна и способствует формированию более патогенных штаммов бактерии P.acnes. Как следствие – это способствует в отдаленном периоде более тяжелому течению заболевания. Но при пустулезных поражениях, узловой форме акне – антибиотики нам безусловно все-равно необходимы, и чтобы снизить риск формирования устойчивых к антибиотикам штаммов P.acnes – параллельно с антибиотиками всегда назначается и пероксид бензоила.
Какие у нас есть средства с антибиотиками для наружного применения. Сразу начнем с того, что не стоит применять средства с эритромицином (например, Зинерит), т.к. к этому антибиотику сейчас существует множество устойчивых штаммов P.acnes. Оптимальным будет использование антибиотика клиндамицин, который, например, идет в составе таких монокомпонентных гелей как «Далацин», «Клиндовит» или «Клиндатоп». Также мы имеем и комбинированные препараты с клиндамицином –
- Клензит-С – содержит клиндамицин 1% + адапален 0,1%.
- Индоксил – содержит клиндамицин 1% и пероксид бензоила 5%.
Фото некоторых препаратов –
1) Папуло-пустулезное акне легкой и средней степени:
Выше мы уже говорили, что при папуло-пустулезном акне легкой и средней степени – мы будем назначать антибиотики только при наличии пустул с гноем, и только наружно. Причем делать мы это будем в комбинации с пероксидом бензоила и топическим ретиноидом. В этом случае схема может быть следующей: утром Базирон с 2,5% пероксидом бензоила, вечером – комбинированный препарат Клензит-С, содержащий ретиноид и антибиотик клиндамицин.
2) Папуло-пустулезное акне тяжелой степени:
Если у пациента тяжелая степень папуло-пустулезного акне или узловая форма – антибиотики назначаются только перорально. Для системной антибиотикотерапии в первую очередь рекомендованы препараты из группы тетрациклинов. Чаще всего это антибиотик доксициклин, реже – собственно тетрациклин или миноциклин. Дозировки и длительность применения определяются индивидуально для каждого пациента.
Пероральные антибиотики для лечения акне –
Суточная дозировка тетрациклина составляет в большинстве случаев 1000 мг, но при тяжелом течении акне дозировка может быть увеличена до 3500 мг в сутки (такие дозы можно применять только под контролем функции печени). Этот антибиотик можно принимать только за 1 час до еды или через 2 часа после, а продолжительность приема не более 8 недель. Однако этот препарат имеет серьезные ограничения по возрасту, а также в последние годы к нему все чаще обнаруживается устойчивые штаммы P.acnes.
Доксициклин и миноциклин относятся к липофильным тетрациклинам, и к ним устойчивых штаммов P.acnes обнаружено значительно меньше. Суточная дозировка доксициклина – от 100 до 200 мг в сутки (перорально, прием не зависит от приема пищи), длительность приема до 8 недель. Но нужно учитывать, что прием доксициклина индуцирует фотосенсибилизацию в летнее время, и для лета это не лучший антибиотик. Миноциклин принимают в таких же дозировках, но этот препарат часто вызывает иссине-черную пигментацию кожи (в участках, где есть атрофический рубцы и шрамы после акне).
Лучший препарат доксициклина –
Антибиотики группы Макролидов –
например, это эритромицин, но сейчас к нему много устойчивых штаммов P.acnes, и поэтому последнее время он применяется редко. Оптимальным вариантом (антибиотик 2-го выбора после доксициклина) – это антибиотик азитромицин, который назначается в дозе от 250 до 500 мг (принимается всего 3 раза в неделю). Этот препарат, к сожалению, у 2-5% пациентов способен вызывать антибиотико-ассоциированную диарею, и поэтому его лучше принимать сразу вместе с препаратами для восстановления микрофлоры кишечника.
Антибиотики группы Линкозамидов –
к этой группе антибиотиков относится клиндамицин, но применять его можно применять только для наружной терапии. При приеме внутрь этот антибиотик часто вызывает тяжелую форму анибиотико-ассоциированной диареи, которую называют псевдомембранозным колитом (это патология имеет высокую степень летальности).
Препараты группы сульфонов –
препараты этой группы (например, Дапсон) назначаются только при наличии у пациента штаммов P.acnes, устойчивых к другим антибиотикам. Устойчивость к антибиотику предполагается при отсутствии ответа на лечение – после 6 недель антибактериальной терапии. Причем, если предполагаем устойчивость, то крайне важно исключить у пациента грамотрицательный фолликулит, который может возникнуть у пациентов с акне из-за длительного приема антибиотиков в прошлом.
Важно: самым больным местом антибиотикотерапии акне – является развитие устойчивых штаммов Propionibacterium acnes и Staphylococcus epidermidis. Параллельное применение с антибиотиками средств для местного применения на основе пероксида бензоила, а также отказ от частой смены различных антибиотиков – это лучшие способы предотвращения резистентности у P.acnes и S.epidermidis.
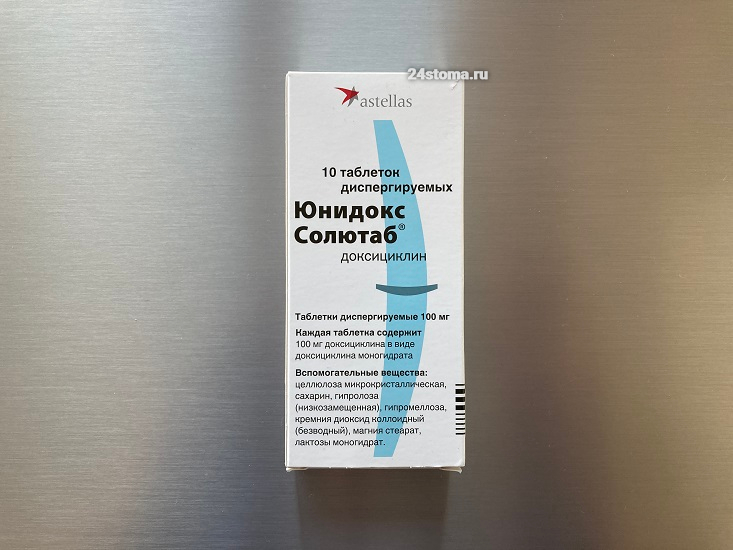
Важно: как вы уже поняли – препаратом 1-го выбора будет доксициклин, но не любой. Учитывая длительное применение антибиотика, важно, чтобы доксициклин максимально быстро адсорбировался из ЖКТ и как можно в полном объеме (чем хуже эти показатели, тем больший урон будет нанесен ЖКТ). У препаратов доксициклина разных производителей эти параметры отличаются, и об этом должно быть написано в инструкции в разделе «фармакокинетика». По опыту – хорошая быстрая адсорбция есть у голландского препарата «Юнидокс солютаб».
Важно: антибиотики нам нужны, чтобы резко снизить популяцию P.acnes, но не только антибиотики позволяют это сделать. Курсовое применение фототерапии и лазеров также позволяет значительно уменьшить популяцию P.acnes, и во многих случаях позволяет обойтись – либо без применения наружных и пероральных антибиотиков, либо значительно сократить длительность их применения.
Отзывы на лечение акне лазером, фототерапию –
Лечение акне лазером, фототерапия (IPL), фотодинамическая терапия – являются современными методами лечения акне. Эти методы являются дополнением к базовой терапии вышеописанными группами препаратов, и они позволяют добиться более быстрого результата, а также более длительной ремиссии заболевания по окончании курса лечения. Еще один плюс фототерапии и лазеров – они позволяют существенно снизить популяцию бактерии P.acnes, не прибегая к применению антибиотиков.
Давайте посмотрим – как работает лазерное лечение акне. Световые методы лечения работают за счет – 1) либо активации эндогенные порфиринов, которые содержатся в P.acnes, 2) либо активации экзогенных порфиринов, которые наносятся на кожу перед процедурой. Порфирины поглощают свет синей области спектра (407-420 нм), что приводит к образованию нестабильных форм кислорода, и как следствие – происходит разрушение бактерий P.acnes.
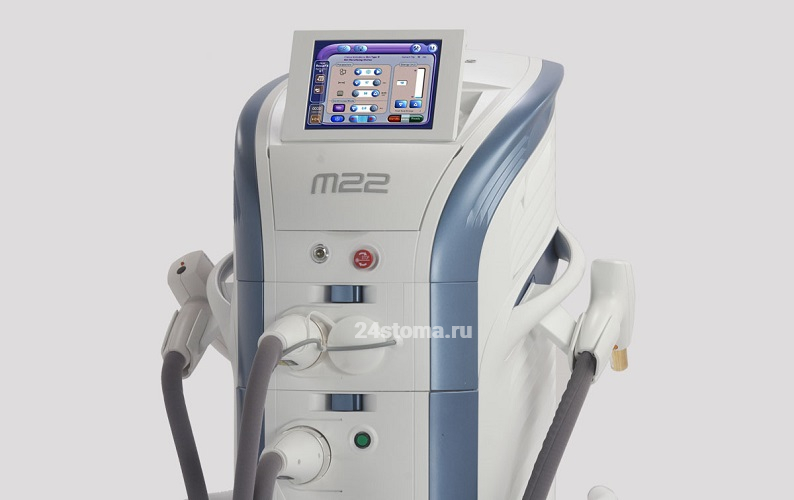
Для лечения папуло-пустулезной формы акне FDA рекомендует – IPL-модуль аппарата «Lumenis M-22», в котором используется именно высокоинтенсивный синий свет. По данным самого авторитетного учебника по дерматологии «Fitzpatrick’s Dermatology» – после курса из нескольких процедур у 80% пациентов количество прыщей снизилось на 60%. Но при отсутствии поддерживающих процедур – их количество постепенно возвращается к исходному состоянию примерно за 3-6 месяцев.
Еще большую эффективность имеет фотодинамическая терапия. За 1 час до процедуры на кожу наносится источник экзогенных порфиринов (аминолевулиновая кислота/ АЛК), и только через 1 час кожа подвергается воздействию источника света. В качестве последних могут выступать – импульсные лазеры на красителе, интенсивный импульсный свет, либо широкополосный источник красного света. АЛК метаболизируется в сальных железах и волосяных фолликулах до протопорфирина IX, который под воздействием света также вызывает образование нестабильного кислорода, повреждающего сальные железы. Курс из 4 процедур фотодинамической терапии может дать улучшение до 5 месяцев.
Импульсный КТР-лазер (532 нм) также может уменьшить количество ваших прыщей примерно на 40%. Процедуры проводятся 2 раза в неделю – в течение всего 2 недель (т.е. в общей сложности необходимо 4 процедуры). Неабляционные инфракрасные лазеры с длинной волны 1450 нм и 1320 нм – также полезны для лечения акне, т.к. они вызывают термическое повреждение сальных желез. Однако, любой из этих лазеров требует курса обычно из 4-х процедур (при этом улучшение сохраняется до 6 месяцев).
Еще одно новейшее устройство для лечения акне – аппарат «Isolaz» компании «Solta Medical». Насадка аппарата представляет из себя фото-пневматическое устройстве, которое сначала создает отрицательное давление (всасывающее жировой секрет из устьев волосяных фолликулов). После этого включается широкополосный импульсный свет (длина волн от 400 до 1200 нм), воздействующий на порфирины P.acnes. Благодаря таким длинам волн происходит не только уничтожение бактерий P.acnes, но и оказывается противовоспалительное действие. Надеемся, что наша статья на тему: Лечение акне на лице – оказалась Вам полезной!
Источники:
1. Высшее медицинское образование автора статьи,
2. Учебник по дерматологии «Fitzpatrick’s Dermatology» (8 издание),
3. «Современные методы лечения и реабилитации больных с вульгарными угрями» (Баринова),
4. «Акне с позиции доказательной медицины» (Анисимова),
5. «Клеточные механизмы барьерно-защитных функций кожи и их нарушения при кожных заболеваниях» (Меделец).
Акне
Версия: Клинические рекомендации РФ 2013-2017 (Россия)
Категории МКБ:
Угри (L70)
Разделы медицины:
Дерматовенерология
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ АКНЕ
Москва — 2015
Шифр по Международной классификации болезней МКБ-10
L70, L73.0
ОПРЕДЕЛЕНИЕ
Акне (аcne vulgaris) – хроническое воспалительное заболевание, проявляющееся открытыми или закрытыми комедонами и воспалительными поражениями кожи в виде папул, пустул, узлов.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
КЛАССИФИКАЦИЯ
L70.0 Угри обыкновенные [acne vulgaris]
L70.1 Угри шаровидные
L70.2 Угри осповидные
Угри некротические милиарные
L70.3 Угри тропические
L70.4 Детские угри
L70.5 Acne excoriee des jeunes filles
L70.8 Другие угри
L73.0 Угри келоидные
Этиология и патогенез
Акне – это мультифакториальный дерматоз, в патогенезе которого большую роль играют генетически обусловленная гиперандрогения и генетически детерминированный тип секреции сальных желез.
Выделяют четыре основных звена патогенеза акне:
1. Увеличение продукции кожного сала.
2. Избыточный фолликулярный гиперкератоз.
3. Размножение Propionibacterium acnes (P.acnes).
4. Воспаление.
Воспаление при акне первично и предшествует фолликулярному гиперкератозу, а Р.acnes принимают активное участие в формировании микрокомедонов.
Акне являются одним из самых распространенных дерматозов. По данным J. Leyden, акне страдают 85% лиц в возрасте от 12 до 24 лет, 8% лиц в возрасте от 25 до 34 лет и 3% лиц в возрасте от 35 до 44 лет.
В подростковом возрасте мальчики и девочки болеют акне практически в равных соотношениях, в то время как при поздних акне заболеваемость у женщин существенно выше, чем у мужчин.
Клиническая картина
Cимптомы, течение
КЛИНИЧЕСКАЯ КАРТИНА
С учетом клинической картины заболевания выделяют:
— комедональные акне;
— папуло-пустулезные акне легко-средней степени тяжести;
— тяжелые папуло-пустулезные акне, узловатые акне умеренной степени тяжести;
— узловатые акне тяжелой степени, конглобатные акне.
Акне локализуются преимущественно на коже лица, верхних конечностей, верхней части груди и спины и проявляются папулами, пустулами и узлами, а также открытыми и закрытыми комедонами.
Комедон – клиническое проявление скопления кожного сала и кератина в волосяном фолликуле. Выделяют закрытые и открытые комедоны. Закрытый комедон отличается от открытого тем, что кератиновые массы не так компактны, а отверстие волосяного фолликула узкое.
Папулезные акне представляют собой воспалительные узелки, имеющие коническую или полушаровидную форму и величину до 2–4 мм в диаметре. Пустулезные акне могут возникать первично или трансформироваться из папулезных угрей.
Узловатые акне характеризуются развитием узлов на коже себорейных областей. У больных конглобатными акне помимо комедонов и папуло-пустулезных угрей возникают многочисленные крупные узлы, локализующиеся преимущественно на коже спины и задней поверхности шеи. Консистенция узлов вначале плотная, но постепенно они размягчаются. Кожа над ними приобретает синюшно-розовый цвет, истончается, и в ней появляются отверстия, из которых выделяется гной. Часть отдельно расположенных узлов сливается в массивные инфильтраты с многочисленными фистулезными ходами, гнойными отверстиями и полостями, заполненными вялыми, студнеобразными грануляциями, процесс может приобретать распространенный характер.
После разрешения акне нередко остаются атрофические, реже – гипертрофические и келоидные рубцы.
Клиническая картина акне у взрослых лиц и подростков имеет свои особенности по соотношению очагов поражения в нижней и верхней части лица: у взрослых, как правило, поражена U-зона (щеки, вокруг рта и нижняя часть подбородка), а у подростков – Т-зона (лоб, нос, верхняя часть подбородка). Также у взрослых лиц могут отсутствовать папулы и пустулы. Комедоны всегда присутствуют при акне у подростков, но могут отсутствовать у взрослых лиц. Воспаление у взрослых лиц обычно более выражено.
У женщин выделяют 3 подтипа акне:
1. Стойкие (персистирующие) акне – наблюдаются примерно у 80% женщин и характеризуются началом заболевания в подростковом периоде с постепенным переходом во взрослый возраст.
2. Акне с поздним началом – впервые появляются у женщин после 25 лет. Оба подтипа имеют сходные клинические признаки.
3. Рецидивирующие акне – развиваются у женщин, имевших в анамнезе акне в подростковом возрасте, разрешившиеся в течение нескольких лет.
Акне у детей имеет также свои клинические особенности. У детей выделяют:
1. Акне новорожденных. Встречаются у 20% новорожденных. Обычно возникают в первые три недели после рождения. Связаны с гормональным кризом, повышенным уровнем тестостерона у матери или приемом ряда медикаментов матерью в последнем триместре беременности (системные глюкокортикостероиды и др.). Характерны закрытые комедоны на щеках, лбу, подбородке, реже – папулы, пустулы. Высыпания самопроизвольно разрешаются в течение нескольких дней или через 1,5–2 недели. Течение легкое, рубцовые изменения не характерны.
2. Акне раннего детского возраста. Обычно возникают в возрасте 6 недель и сохраняются в течение 6–12 месяцев, реже – более продолжительное время. Болеют чаще мальчики. Высыпания расположены на коже лица и представлены комедонами, папулопустулами, реже – узлами. Ассоциированы с более тяжелым течением акне в подростковом возрасте. Гиперандрогенные состояния не характерны.
3. Акне среднего детского возраста. Встречаются редко, появляются в возрасте от 1 до 7 лет. Высыпания локализуются преимущественно на коже лица и представлены комедонами и воспалительными акне. Ассоциированы с риском сопутствующих гиперандрогенных состояний (врожденная гиперплазия надпочечников, андроген-продуцирующая опухоль).
4. Преадолесцентные (предподростковые) акне. Возникают в возрасте от 7 до 12 лет в среднем у 70% детей и являются первым признаком раннего полового созревания. Высыпания, как правило, локализуются на коже лица (Т-зона), представлены чаще воспалительными акне и комедонами, с преобладанием последних. Первыми проявлениями могут быть открытые комедоны в области ушной раковины. Рубцы могут появляться не только как следствие воспалительных элементов, но и быть результатом комедональных акне.
Диагностика
Диагноз акне основывается на данных клинической картины.
При проведении обследования следует учитывать системные признаки гиперандрогенемии (нерегулярный менструальный цикл, гипертрофия клитора и изменение вторичных половых признаков), а также позднее менархе. Резистентные к терапии формы акне могут свидетельствовать о наличии таких эндокринных расстройств, как синдром поликистоза яичников, гиперплазия гипофиза или вирилизирующие опухоли, в связи с чем при обследовании необходимо учитывать такие симптомы, как аменорея, гиперменорея, олигоменорея, бесплодие и метаболический синдром.
При акне среднего детского возраста показано обследование для исключения врожденной гиперплазии надпочечников и андроген-продуцирующих опухолей.
Лабораторные исследования
— определение уровня свободного тестостерона, дегидроэпиандростерона сульфата, лютеинизирующего гормона, фолликулостимулирующего гормона;
— проведение теста на толерантность к глюкозе.
По показаниям назначаются консультации других специалистов: эндокринологов или гинекологов-эндокринологов.
Дифференциальный диагноз
Критерием постановки диагноза является наличие комедонов. Акне дифференцируют с розацеа, розацеаподобным (периоральным) дерматитом, мелкоузелковым саркоидозом лица, проявлениями вторичного сифилиса – папулезным себорейным и папулопустулезным сифилидом и другими папулезными дерматозами, медикаментозными акне, возникающими на фоне приема ряда лекарственных препаратов (гормональные препараты, включая системные глюкокортикостероиды, анаболические стероиды, андрогены, тироксин, противоэпилептические средства, барбитураты, противотуберкулезные средства, азатиоприн, циклоспорин А, хлоралгидрат, соли лития, препараты йода, хлора, брома, дисульфирам, цетуксимаб, тиоурацил, некоторые витамины, особенно – В1, В2, В6, В12, D2).
Лечение
Цели лечения
— уменьшение воспаления;
— уменьшение количества Р.acnes;
— снижение образования кожного сала;
— уменьшение влияния андрогенов на сальные железы.
Общие замечания по терапии
Лечение aкнe проводится в зависимости от степени тяжести заболевания и включает системную и наружную терапию. При определении степени тяжести дерматоза учитываются следующие критерии: распространенность, глубина процесса, количество элементов, влияние на психоэмоциональную сферу, формирование рубцов. Выделяют легкую, среднюю и тяжелую степени акне, однако в настоящее время консенсуса по методу оценки степени тяжести заболевания нет.
При легкой степени акне назначается только наружная терапия, при средней степени – наружная терапия при необходимости сочетается с системной терапией, при тяжелой степени основной является системная терапия.
Действие современных наружных препаратов базируется на их влиянии на основные патогенетические механизмы, лежащие в основе акне: фолликулярный гиперкератоз, увеличение числа P.acnes и воспаление.
С целью уменьшения антибиотикорезистентности P. acnes необходимо придерживаться следующих принципов в лечении больных акне:
— длительность применения антибактериальных препаратов не должна превышать 8 недель;
— следует избегать совместного использования системных и топических антибактериальных препаратов без наружного применения препаратов, содержащих бензоила пероксид;
— необходимо ограничить использование антибактериальных препаратов как по частоте назначения, так и по длительности;
— не рекомендуется применять системные и топические антибактериальные препараты в качестве монотерапии и поддерживающей терапии акне;
— необходимо избегать назначения топических антибактериальных препаратов в комбинации с ретиноидами (включая адапален) без дополнительного назначения бензоила пероксида.
Показания к госпитализации
Отсутствуют.
Схемы лечения
Системная терапия
1. Антибактериальные препараты (С) [1–5].
— тетрациклин 1,0 г в сутки перорально с общей длительностью терапии не более 8 недель
или
— доксициклин 100–200 мг в сутки перорально с общей длительностью терапии не более 8 недель.
Применение эритромицина в настоящее время ограничено в связи с большим количеством резистентных штаммов P. acnes.
Побочные эффекты при лечении антибактериальными препаратами наблюдаются редко, однако основной проблемой при их назначении является резистентность P. acnes. Высокие показатели резистентности связаны в основном с самостоятельным использованием пациентами антибактериальных препаратов.
2. Гормональные препараты.
В настоящее время гормональная терапия является эффективным методом лечения и показана женщинам с выраженной себореей, андрогенетической алопецией, SAHA-синдромом (seborrhea/acne/hirsutism/alopecia), с поздним началом акне и с гиперандрогенизмом овариального или надпочечникового происхождения. Лечение проводится после консультации эндокринолога или гинеколога-эндокринолога.
2.1. Блокаторы андрогенных рецепторов (C) [6–10].
— ципротерона ацетат в комбинации с этинилэстрадиолом в составе орального контрацептива (рекомендован женщинам при лечении акне легкой и средней степени тяжести)
или
— спиронолактон 50–150 мг в сутки в виде монотерапии или дополнительной терапии к наружным средствам в случае резистентности к лечению
или
— дроспиренон 3 мг в комбинации с этинилэстрадиолом 30 мкг в составе монофазного орального контрацептива (рекомендован для контрацепции женщинам с акне)
или
— дроспиренон 3 мг в комбинации с этинилэстрадиолом 20 мкг в составе низкодозированного монофазного орального контрацептива (рекомендован при лечении акне средней степени тяжести)
или
— флутамид (эффективен при лечении акне, однако токсическое действие на печень ограничивает его применение).
2.2. Ингибиторы продукции овариальных андрогенов.
Оральные контрацептивы, содержащие этинилэстрадиол в комбинации с прогестинами, показаны для лечения акне легкой и средней степени тяжести у женщин. Оральные контрацептивы, содержащие дроспиренон, эффективны при комедональных и воспалительных акне.
2.3. Ингибиторы андрогенов надпочечникового происхождения (С) [10–12].
Применение системных глюкокортикостероидных препаратов в дозе 2,5–5 мг в сутки короткими курсами показано при лечении тяжелых воспалительных акне у женщин.
3. Системные ретиноиды (А) [13–15]
— изотретиноин 0,5 мг на кг массы тела перорально, кумулятивная доза – в диапазоне от 120 мг до 150 мг на кг массы тела, длительность лечения зависит от тяжести процесса и переносимости препарата и составляет от 16 до 24 недель.
Основные показания для назначения изотретиноина для перорального приема:
— тяжелые формы акне (узловатые, конглобатные акне или акне с риском образования рубцов);
— акне, не поддающиеся другим видам терапии;
— акне в сочетании с выраженными психоэмоциональными расстройствами по поводу заболевания;
— склонность к заживлению акне с образованием рубцов.
Препарат является потенциальным тератогеном и обладает побочными эффектами (наиболее часто отмечаются хейлит, сухость кожи, шелушение, реже – алопеция, конъюнктивит, головная боль, артралгии и др.).
Данные по безопасности изотретиноина:
— стандартный 20-недельный курс лечения изотретиноином акне средней и тяжелой степени, как правило, хорошо переносится и безопасен;
— побочные явления со стороны кожи и слизистых оболочек возникают часто, являются обратимыми, хорошо поддаются увлажняющей местной терапии и не требуют отмены препарата;
— побочные эффекты со стороны костно-мышечной системы являются редкими;
— могут наблюдаться клинически незначимые отклонения при лабораторных исследованиях, не требующие отмены препарата. Однако необходимо определять исходные показатели функции печени и липидного обмена, а затем повторить их через 2–4 недели;
— контрацептивный период после лечения составляет 1 месяц [10, 11].
Наружная терапия
1. Топические ретиноиды (А) [16–24]
— адапален, гель, крем 0,1% 1 раз в сутки (на ночь) наружно на чистую сухую кожу пораженной области, избегая попадания в глаза и на губы. Терапевтический эффект развивается после 4–8 недель лечения, стойкое улучшение – после 3-х месячного курса лечения. При необходимости курс может быть увеличен.
В некоторых случаях из-за кратковременного раздражения кожи может быть сокращено число аппликаций или лечение приостановлено до исчезновения признаков раздражения.
2. Азелаиновая кислотa (В) [25–30]
— азелаиновая кислота, крем 20%, гель 15% 2 раза в сутки (утром и вечером) наружно. Терапевтический эффект развивается через 4 недели лечения, для достижения лучших результатов рекомендуется продолжить применение препарата в течение нескольких месяцев.
3. Бензоила пероксид (А) [31–46]
— бензоила пероксид, гель 2,5–5–10% 2 раза в сутки (утром и вечером) наружно. Терапевтический эффект развивается после 4 недель лечения, стойкое улучшение – после 3 месяцев лечения.
Бензоила пероксид часто применяют в комбинации с антибактериальными препаратами как для наружной, так и для системной терапии. При лечении бензоила пероксидом не развивается бактериальная резистентность, поэтому его часто назначают больным, получавшим терапию антибактериальными препаратами.
4. Антибактериальные препараты (С) [47–50]
— клиндамицина фосфат, гель 1%
или
— клиндамицина гидрохлорид, раствор для наружного применения 1%. Тонкий слой геля или раствора наносят на пораженную область кожи, предварительно очищенную и сухую, 2 раза в день. Курс лечения составляет не более 6–8 недель, препарат обязательно назначается в комбинации с топическими ретиноидами или азелаиновой кислотой.
5. Комбинированные препараты
— адапален (0,1%) + бензоила пероксид (2,5%), гель (А) 1 раз в сутки (на ночь) наружно на чистую сухую кожу пораженной области, избегая попадания в глаза и на губы. Терапевтический эффект развивается через 1–4 недели лечения [51–62]. Продолжительность лечения должно устанавливаться врачом на основании динамики клинической картины заболевания. При необходимости курс лечения может составлять несколько месяцев.
В случае появления признаков раздражающего действия рекомендуется применение некомедоногенных средств с увлажняющим действием, число аппликаций может быть сокращено (например, через день), лечение может быть временно приостановлено до исчезновения признаков раздражения или полностью прекращено. Комбинация адапален + бензоила пероксид эффективна при акне, вызванных антибиотикорезистентными штаммами P.acnes.
или
— адапален (0,1%) + клиндамицин (1%), гель (С) 1 раз в сутки (на ночь) наружно на чистую сухую кожу пораженной области, избегая попадания в глаза и на губы. Курс лечения – от 2 до 4 недель. В дальнейшем рекомендуется переходить на наружную терапию топическими ретиноидами [63–66].
Рекомендации по лечению комедональных акне
Высокая степень рекомендаций
Нет
Средняя степень рекомендаций
— топические ретиноиды (адапален)
Низкая степень рекомендаций
— бензоила пероксид;
— азелаиновая кислота.
Не рекомендуются
— антибактериальные препараты для наружного применения;
— гормональные антиандрогены, системные антибактериальные препараты и/или изотретиноин;
— облучение ультрафиолетовыми лучами.
Открытые рекомендации
Лазеротерапия как монотерапия, фотодинамическая терапия в настоящее время не могут быть рекомендованы.
Рекомендации по лечению папулопустулезных акне (легкая и средняя степень тяжести)
Высокая степень рекомендаций
— комбинация адапалена и бензоила пероксида;
— комбинация клиндамицина и бензоила пероксида.
Средняя степень рекомендаций
— азелаиновая кислота;
— бензоила пероксид;
— топические ретиноиды;
— при распространенных поражениях – комбинация системных антибактериальных препаратов и адапалена.
Низкая степень рекомендаций
— монотерапия голубым светом;
— комбинация эритромицина и третиноина;
— комбинация изотретиноина и эритромицина;
— цинк перорально;
— при распространенных поражениях – комбинация системных антибактериальных препаратов с бензоила пероксидом или адапаленом.
Не рекомендуются
— монотерапия антибактериальными препаратами для наружного применения;
— облучение ультрафиолетовыми лучами;
— комбинация эритромицина и цинка;
— системная терапия антиандрогенными препаратами, антибактериальными препаратами и/или изотретиноином.Открытые рекомендации
Отсутствуют доказательства эффективности красного света, лазеров, фотодинамической терапии.
Рекомендации по лечению папулопустулезных акне тяжелой степени тяжести / узловатых акне средней степени тяжести
Высокая степень рекомендаций
— монотерапия изотретиноином.
Средняя степень рекомендаций
— системные антибактериальные препараты с комбинацией адапален + бензоила пероксид или с азелаиновой кислотой.
Низкая степень рекомендаций
— антиандрогенные препараты в комбинации с системными антибактериальными препаратами;
— системные антибактериальные препараты в комбинации с бензоила пероксидом.
Не рекомендуются
— наружная монотерапия;
— монотерапия системными антибактериальными препаратами;
— монотерапия антиандрогенными препаратами;
— видимый свет;
— облучение ультрафиолетовыми лучами.
Открытые рекомендации
— лазеротерапия;
— фотодинамическая терапия эффективна при этой форме акне, однако стандартные режимы терапии не разработаны.
Рекомендации по лечению узловатых/конглобатных акне
Высокий уровень рекомендаций
— монотерапия изотретиноином.
Средний уровень рекомендаций
— системные антибактериальные препараты с азелаиновой кислотой.
Низкий уровень рекомендаций
— антиандрогенные препараты + системные антибактериальные препараты;
— системные антибактериальные препараты + адапален, бензоила пероксид или комбинация адапален + бензоила пероксид.
Не рекомендуются
— наружная монотерапия;
— монотерапия системными антибактериальными препаратами;
— монотерапия антиандрогенными препаратами;
— облучение ультрафиолетовыми лучами;
— монотерапия видимым светом.
Открытые рекомендации
— лазеротерапия;
— фотодинамическая терапия эффективна при этой форме акне, однако стандартные режимы терапии не разработаны.
Для лечения акне у взрослых женщин в качестве базисной терапии рекомендованы ретиноиды (комедональные и воспалительные акне легкой и средней степени тяжести).
Азелаиновая кислота (20% крем или 15% мазь) рекомендована как препарат первой линии для монотерапии воспалительных акне легкой степени тяжести и второй линии – при комедональных акне.
Бензоила пероксид показан при акне легкой и средней степени тяжести, комбинированные препараты (адапален+БПО) показаны при среднетяжелом и тяжелом течении воспалительных акне.
При поствоспалительной гиперпигментации – к препаратам первой линии относятся азелаиновая кислота (15% или 20%) или ретиноиды или комбинация ретиноидов и бензоила пероксида. Алгоритмы ведения взрослых женщин с акне представлены в таблице 1. Следует подчеркнуть, что эффективность косметических процедур, указанных в таблице, подкреплена лишь единичными исследованиями (C-D) [12].
Таблица 1. Алгоритм лечения акне у взрослых женщин.
|
Комедо в нижней 1/3 лица/перено-сицы |
Воспалительный подтип: легкое течение с папулами |
Воспалительный подтип: легкое-среднетяжелое течение с папулопустулами |
Воспалительный подтип: тяжелое течение с папулопустулами |
Воспалительный подтип: тяжелое течение с узлами |
|
| Космети-ческие рекомен-дации |
Бережное очищение (без мыла) + увлажнение |
||||
| Космети-ческие процеду-ры |
Без макрокоме-донов: поверхност-ные пилинги С макрокоме-донами: механичес-кие процедуры, комедоэкстракция, каутериза-ция |
Поверхностные пилинги |
Поверхностные пилинги, фотодинамическая терапия |
Внутриочаго-вое введение стероидов | |
| Лечение |
Монотерапия: 1-я линия – топические ретиноиды
|
Монотерапия: Азелаиновая кислота/ БПО/ Топические ретиноиды |
Комбинирован-ные препараты Топические реиноиды + азелаиновая кислота Антиандрогены / КОК |
1-я линия: Системный изотретиноин
2-я линия: Гормональная терапия или системные антибактериальные препараты + БПО |
Системная терапия: Системный изотретиноин Спиронолактон (50-150 мг/сут) самостоятельно или в комбинации с КОК или системными антибактериальными препаратами КОК самостоятельно или в комбинации с системными антиандрогенами или изотретинои-ном Системные антибактериа-льные препараты Наружная терапия: Kомбинированные препараты адапален+БПО |
Поддерживающая терапия
Поддерживающая терапия при акне представляет собой использование соответствующих лекарственных препаратов в интермиттирующем режиме, позволяющем контролировать появление невоспалительных и воспалительных акне [67].
После окончания основного курса лечения и достижения клинического эффекта показана поддерживающая терапия сроком до 12 месяцев. Препаратом выбора для поддерживающей терапии является адапален, альтернативным препаратом – азелаиновая кислота.
С целью минимизации антибиотикорезистентности не рекомендуется в качестве поддерживающей терапии применять топические антибактериальные препараты. Если требуется антимикробная терапия, то оптимально применять комбинацию адапалена и бензоила пероксида.
Особые ситуации
Пациентки, планирующие беременность.
1. Наружная монотерапия азелаиновой кислотой (15% или 20%) или бензоила пероксидом (2,5–5%).
2. Комбинация эритромицина с препаратами цинка и бензоила пероксидом (максимум 5%).
3. При тяжелых воспалительных формах акне рекомендована комбинация бензоила пероксида с клиндамицином наружно.
4. При тяжелых формах акне во время беременности могут применяться системный эритромицин или клиндамицин (после тщательной оценки соотношения пользы и риска).
Беременность и лактация.
Контролируемых исследований у беременных женщин не проводилось, однако в течение двух десятилетий клинического опыта местного применения азелаиновой кислоты (15% и 20%) побочных действий препарата не отмечалось.
При тяжелых формах акне, а также у пациентов с резистентностью к местной терапии, после первого триместра беременности могут применяться системные глюкокортикоидные или антибактериальные препараты (эритромицин или клиндамицин).
Акне в детском возрасте.
При акне у новорожденных показан бережный уход за кожей, рекомендовано исключить контакт кожи с маслами. В тяжелых случаях показан 2,5% бензоила пероксид.
Для лечения акне детского возраста и преадолесцентных акне в качестве препаратов первой линии показаны [68–73]:
при акне легкой степени тяжести (комедоны и/или незначительное количество папул/пустул) – топические ретиноиды (адапален), бензоила пероксид, адапален + бензоила пероксид, комбинация адапален + бензоила пероксид+ топический антибактериальный препарат;
— при акне средней степени тяжести – адапален + бензоила пероксид, комбинация адапален + бензоила пероксид + топический антибактериальный препарат;
— при тяжелых акне – [адапален + бензоила пероксид] + системный антибактериальный препарат.
При отсутствии адекватного ответа на проводимое лечение показаны следующие препараты:
— при акне легкой степени тяжести (комедоны и/или незначительное количество папул/пустул) – добавление бензоила пероксида или топического ретиноида (адапален) (если не используются в комбинированной терапии), изменение концентрации или формы топического ретиноида, изменение топической комбинированной терапии;
— при акне средней степени тяжести – изменение концентрации или формы топического ретиноида, изменение топической комбинированной терапии, добавление системного антибактериального препарата, изотретиноин, оральные контрацептивы (для девочек);
— при тяжелых акне – замена системного антибактериального препарата, изотретиноин, оральные контрацептивы (для девочек).
Требования к результатам лечения
Оптимальным результатом проведенного лечения может считаться клиническое излечение (регресс ≥90% проявлений от исходного уровня) или клиническая ремиссия (регресс клинических проявлений на 75–90%).
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от лечения наружными ретиноидами, бензоила пероксида или азелаиновой кислотой при легком течении папулопустулезных акне показана терапия комбинированными препаратами (адапален+бензоила пероксид) или системная терапия антибактериальными препаратами в сочетании с адапаленом.
При отсутствии эффекта от антибактериальной терапии в сочетании с адапаленом, комбинацией адапалена с бензоила пероксидом или азелаиновой кислотой при среднетяжелых папулопустулезных/умеренных узловатых акне показан системный изотретиноин.
ПРОФИЛАКТИКА
Методов профилактики не существует.
Информация
Источники и литература
-
Клинические рекомендации Российского общества дерматовенерологов и косметологов
- 1. Gollnick H., Cunliffe W., Berson D. et al. Management of acne: a report from a Global Alliance to improve outcomes in acne. J Am Acad Dermatol 2003; 49 (Suppl.1): S1–37.
2. Webster G.F., Graber E.M. Antibiotic treatment for acne vulgaris. Semin Cutan Med Surg 2008; 27 (3): 183–187.
3. Kircik L.H. Doxycycline and minocycline for the management of acne: a review of efficacy and safety with emphasis on clinical implications. J Drugs Dermatol 2010; 9 (11): 1407–1411.
4. Amin K., Riddle C.C., Aires D.J., Schweiger E.S. Common and alternate oral antibiotic therapies for acne vulgaris: a review. J Drugs Dermatol 2007; 6 (9): 873–880.
5. Maibach H. Second-generation tetracyclines, a dermatologic overview: clinical uses and pharmacology. Cutis 1991; 48 (5): 411–417.
6. Самцов А.В. Акне и акнеиформные дерматозы. Монография – М.: OOO «ЮТКОМ», 2009. – 208 с.: ил.
7. Krunic A., Ciurea A., Scheman A. et al. Efficacy and tolerance of acne treatment using both spironolactone and a combined contraceptive containing drospirenone. J Am Acad Derm 2008; 58: 60–62.
8. Koltun W., Maloney J.M., Marr J., Kunz M. Treatment of moderate acne vulgaris using a combined oral contraceptive containing ethinylestradiol 20 μg plus drospirenone 3mg administered in a 24/4 regimen: a pooled analysis. Eur J Obstet Gynecol Reprod Biol 2011; 155 (2): 171–175.
9. Lucky A.W., Koltun W., Thiboutot D. et al. A combined oral contraceptive containing 3-mg drospirenone/ 20-microg ethinyl estradiol in the treatment of acne vulgaris: a randomized, double-blind, placebo-controlled study evaluating lesion counts and participant self-assessment. Cutis 2008; 82 (2): 143–150.
10. Frangos J., Alavian C., Kimball A. Acne and oral contraceptives: Update on women’s health screening guidelines. J Am Acad Dermatol 2008; 58: 781–786.
11. Thiboutot D., Gollnick H. New insights into the management of acne: an update from the Global Alliance to improve outcomes in acne group. J Am Acad Dermatol 2009; 60: 1–50.
12. Dreno B., Layton A., Zouboulis C. et al. Adult female acne:a new paradigm. J Eur Acad Dermatol Venereol 2013; 27: 1063–1070.
13. Cunliffe W.J., van de Kerkhof P.C., Caputo R. et al. Roaccutane treatment guidelines: results of an international survey. Dermatology 1997; 194 (4): 351–357.
14. Peck G.L., Olsen T.G., Butkus D. et al. Isotretinoin versus placebo in the treatment of cystic acne. A randomized double-blind study. J Am Acad Dermatol 1982; 6: 735–745.
15. Strauss J.S., Rapini R.P., Shalita A.R. et al. Isotretinoin therapy for acne: results of a multicenter dose-response study. J Am Acad Dermatol 1984; 10: 490–496.
16. Cunliffe W.J., Poncet M., Loesche C., Verschoore M. A comparison of efficacy and tolerability of adapalene 0,1% gel versus tretinoin 0,025% gel in patients with acne vulgaris: a meta-analysis of five randomized trial. Br J Dermatol 1998; 139 (Suppl. 52): 48–56.
17. Millikan L.E. Pivotal clinical trials of adapalene in the treatment of acne J Eur Acad Dermatol Venereol 2001; 15 (Suppl 3): 19–22.
18. Waugh J., Noble S., Scott L.J. et al. Adapalene: a review of its use in the treatment of acne vulgaris. Drugs 2004; 64 (13): 1465–1478.
19. Lucky A., Jorizzo J.L., Rodriguez D. et al. Efficacy and tolerance of adapalene cream 0,1% compared with its cream vehicle for the treatment of acne vulgaris. Cutis 2001; 68: 34–40.
20. Cunliffe W.J. Caputo R., Dreno B. et al. Clinical efficacy and safety comparison of adapalene gel and tretinoin gel in the treatment of acne vulgaris: Europe and U.S. multicenter trials. J Am Acad Dermatol 1997; 36 (6Pt2): S126–134.
21. Cunliffe W.J., Danby F.W., Dunlap F. et al. Randomised controlled trial of the efficacy and safety of adapalene gel 0,1% and tretinoin cream 0,05% in patients with acne vulgaris. Eur J Dermatol 2002; 12: 350–354.
22. Thiboutot D.M., Shalita A.R., Yamauchi P.S. et al. Adapalene gel, 0.1%, as maintenance therapy for acne vulgaris: a randomized, controlled, investigator-blind follow-up of a recent combination study. Arch Dermatol 2006; 142 (5): 597–602.
23. Cook-Bolden F. Subject Preferences for acne treatments containing adapalene gel 0,1%:results of the MORE trial. Cutis 2006; 78 (1 Suppl): 26–33.
24. Gold L.S. The MORE trial: effectiveness of adapalene gel 0,1% in real-world dermatology practices. Cutis 2006; 78 (1 Suppl): 12–18.
25. Gollnick H.P., Graupe K., Zaumseil R.P. [Azelaic acid 15% gel in the treatment of acne vulgaris. Combined results of two double-blind clinical comparative studies. J Dtsch Dermatol Ges 2004; 2: 841–847.
26. Hjorth N., Graupe K. Azelaic acid for the treatment of acne. A clinical comparison with oral tetracycline. Acta Derm Venereol Suppl (Stockh) 1989; 143: 45–48.
27. Graupe K., Cunliffe W.J., Gollnick H.P., Zaumseil R.P. Efficacy and safety of topical azelaic acid (20 percent cream): an overview of results from European clinical trials and experimental reports. Cutis 1996; 57: 20–35.
28. Katsambas A., Graupe K, Stratigos J. Clinical studies of 20% azelaic acid cream in the treatment of acne vulgaris. Comparison with vehicle and topical tretinoin. Acta Derm Venereol Suppl (Stockh) 1989; 143: 35–39.
29. Cunliffe W.J., Holland K.T. Clinical and laboratory studies on treatment with 20% azelaic acid cream for acne. Acta Derm Venereol Suppl (Stockh) 1989; 143: 31–34.
30. Gollnick H.P., Graupe K., Zaumseil R.P. Comparison of combined azelaic acid cream plus oral minocycline with oral isotretinoin in severe acne. Eur J Dermatol 2001; 11: 538–544.
31. Sagransky M., Yentzer B.A., Feldman S.R. Benzoyl peroxide: a review of its current use in the treatment of acne vulgaris. Expert Opin Pharmacother 2009; 10 (15): 2555–2562.
32. Hughes B.R., Norris J.F., Cunliffe W.J. A double-blind evaluation of topical isotretinoin 0.05%, benzoyl peroxide gel 5% and placebo in patients with acne. Clin Exp Dermatol 1992; 17 (3): 165–168.
33. Dunlop K.J., Barnetson R.S. A comparative study of isolutrol versus benzoyl peroxide in the treatment of acne. Australas J Dermatol 1995; 36 (1): 13–15.
34. Borglund E., Kristensen B., Larsson-Stymne B. et al. Topical meclocyclinesulfosalicylate, benzoyl peroxide, and a combination of the two in the treatment of acne vulgaris. Acta Derm Venereol 1991; 71 (2): 175–178.
35. Swinyer L.J., Baker M.D., Swinyer T.A. Mills O.H. Jr. A comparative study of benzoyl peroxide and clindamycin phosphate for treating acne vulgaris. Br J Dermatol 1988; 119 (5): 615–622.
36. Tucker S.B., Tausend R., Cochran R., Flannigan S.A. Comparison of topical clindamycin phosphate, benzoyl peroxide, and a combination of the two for the treatment of acne vulgaris. Br J Dermatol 1984; 110 (4): 487–492.
37. Burke B., Eady E.A., Cunliffe W.J. Benzoyl peroxide versus topical erythromycin in the treatment of acne vulgaris.Br J Dermatol. 1983; 108 (2): 199–204.
38. Lassus A. Local treatment of acne. A clinical study and evaluation of the effect of different concentrations of benzoyl peroxide gel. Curr Med Res Opin 1981; 7 (6): 370–373.
39. Cunliffe W.J., Holland K.T. The effect of benzoyl peroxide on acne. Acta Derm Venereol 1981; 61 (3): 267–269.
40. Prince R.A., Harris J.M., Maroc J.A. Comparative trial of benzoyl peroxide versus benzoyl peroxide with urea in inflammatory acne. Cutis 1982; 29 (6): 638–640, 644–645.
41. Schutte H., Cunliffe W.J., Forster R.A. The short-term effects of benzoyl peroxide lotion on the resolution of inflamed acne lesions. Br J Dermatol 1982; 106 (1): 91–94.
42. Norris J.F., Hughes B.R., Basey A.J., Cunliffe W.J. A comparison of the effectiveness of topical tetracycline, benzoyl-peroxide gel and oral oxytetracycline in the treatment of acne. Clin Exp Dermatol 1991; 16 (1): 31–33.
43. Cunliffe W.J., Burke B., Dodman B. Chloramphenicol and benzoyl peroxide in acne. A double-blind clinical study. Practitioner 1980; 224 (1347): 952–954.
44. Lyons R.E. Comparative effectiveness of benzoyl peroxide and tretinoin in acne vulgaris. Int J Dermatol 1978; 17 (3): 246–251.
45. Hare P.J. Benzoyl peroxide gel compared with retinoic acid in acne vulgaris. Br J Clin Pract 1975; 29 (3): 63–66.
46. Ede M.A double-blind, comparative study of benzoyl peroxide, benzoyl peroxide-chlorhydroxyquinoline, benzoyl peroxide-chlorhydroxyquinoline-hydrocortisone, and placebo lotions in acne. Curr Ther Res Clin Exp 1973; 15 (9): 624–629.
47. Shahlita A.R., Smith E.B., Bauer E. Topical erythromycin v clindamycin therapy for acne. A multicenter, double-blind comparison. Arch Dermatol 1984; 120 (3): 351–355
48. Kuhlman D.S., Callen J.P. A comparison of clindamycin phosphate 1 percent topical lotion and placebo in the treatment of acne vulgaris. Cutis 1986; 38 (3): 203–206.
49. Del Rosso J.Q., Schmidt N.F. A review of the anti-inflammatory properties of clindamycin in the treatment of acne vulgaris. Cutis 2010; 85 (1): 15–24.
50. Katsambas A., Towarky A.A., Stratigos J. Topical clindamycin phosphate compared with oral tetracycline in the treatment of acne vulgaris. Br J Dermatol 1987; 116 (3): 387–391.
51. Keating G.M. Adapalene 0.1%/benzoyl peroxide 2.5% gel: a review of its use in the treatment of acne vulgaris in patients aged ≥ 12 years. Am J Clin Dermatol 2011; 12 (6): 407–420.
52. Eichenfield L.E., Jorizzo J.L., Dirschka T. et al. Treatment of 2,453 acne vulgaris patients aged 12–17 years with the fixed-dose adapalene-benzoyl peroxide combination topical gel: efficacy and safety. J Drugs Dermatol 2010; 9 (11): 1395–1401.
53. Gold L.S., Tan J., Cruz-Santana A. et al. A North American study of adapalene-benzoyl peroxide combination gel in the treatment of acne. Cutis 2009; 84: 110–116.
54. Tan J., Gollnick H.P., Loesche C. et al. Synergistic efficacy of adapalene 0.1%-benzoyl peroxide 2.5% in the treatment of 3855 acne vulgaris patients. J Dermatol Treat 2011; 22 (4): 197–205.
55. Gollnick H.P., Draelos Z., Glenn M.J. et al. Adapalene–benzoyl peroxide, a unique fixed-dosecombination topical gel for the treatment of acne vulgaris:a transatlantic, randomized, double-blind, controlled study in 1670 patients.Br J Dermatol 2009; 161 (5):1180–1189.
56. Feldman S.R., Tan J., Poulin Y. et al. The efficacy of adapalene-benzoyl peroxide combination increases with number of acne lesions. J Am Acad Dermatol 2011; 64 (6): 1085–1091.
57. Pariser D.M., Westmoreland P., Morris A. et al. Long-term safety and efficacy of a unique fixed-dose combination gel of adapalene 0.1% and benzoyl peroxide 2.5% for the treatment of acne vulgaris. J Drugs Dermatol 2007; 6 (9): 899–905.
58. Thiboutot D.M., Weiss J., Bucko A. et al. Adapalene-benzoyl peroxide, a fixed-dosecombination for the treatment of acne vulgaris: Results of a multicenter, randomized double-blind, controlled study. J Am Acad Dermatol 2007; 57: 791–799.
59. Troielli P.A., Asis B., Bermejo A. et al. Community study of fixed-combination adapalene 0.1% and benzoyl peroxide 2.5% in acne. Skinmed 2010; 8 (1): 17–22.
60. Poulin Y. A 6-month maintenance therapy with adapalene-benzoyl peroxide gel prevents relapse and continuously improves efficacy among patients with severe acne vulgaris: results of a randomized controlled trial. Br J Dermatol 2011; 164: 1376–1382.
61. Thiboutot D., Gollnick H., Bettoli V. et al. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne Group. J Am Acad Dermatol 2009; 60: S1–50.
62. Nast A., Dreno B., Bettoli V. et al. European evidence-based (S3) guidelines for the treatment of acne. J Eur Acad Dermatol Venereol 2012; 26 (Suppl.1): 1–29.
63. Wolf J.E., Kaplan D., Kraus S.J. et al. Efficacy and tolerability of combined topical treatment of acne vulgaris with adapalene and clindamycin: a multicenter, randomized, investigator-blinded study. J Am Acad Dermatol 2003; 49 (3 Suppl): S211–217.
64. Zhang J.Z., Li L.F., Tu Y.T., Zheng J. A successful maintenance approach in inflammatory acne with adapalene gel 0.1% after an initial treatment in combination with clindamycin topical solution 1% or after monotherapy with clindamycin topical solution 1%. J Dermatolog Treat 2004; 15 (6): 372–378.
65. Campbell J.L. Jr. A comparative review of the efficacy and tolerability of retinoid-containing combination regimens for the treatment of acne vulgaris. J Drugs Dermatol 2007; 6 (6): 625–629.
66. Weiss J.S., Shavin J.S. Topical retinoid and antibiotic combination therapy for acne management. J Drugs Dermatol 2004; 3 (2): 146–154.
67. Wolf JE Jr. Maintenance therapy for acne vulgaris: the fine balance between efficacy, cutaneous tolerability, and adherence. Skinmed. 2004 Jan-Feb;3(1):23-6.
68. Katsambas A.D., Katoulis A.C., Stavropulos P. Acne neonatorum: a study of 22 cases. Int J Dermatol 1999; 38 (2): 128–130.
69. Eichenfield L.F., Krakowski A.C., Piggott C. et al. Evidence-based recommendations for the diagnosis and treatment of pediatric acne. Pediatrics 2013; 131: 163–186.
70. Cantatore-Francis J.L., Glick S.A. Childhood acne: evaluation and management. Dermatol Ther 2006; 19 (4): 202–209.
71. Eichenfield L.F., Fowler J.F. Jr, Friedlander S.F. et al. Diagnosis and evaluation of acne. Semin Cutan Med Surg 2010; 29 (2 Suppl 1): 5–8.
72. Scheinfeld N. Epiduo (adapalene 0,1% and benzoyl peroxide 2<5%) approval in children 9 years and older. Skinmed 2013; 11 (5): 295–296.
73. Lee K.C., Lio P.A. Evidence-based recommendations for the diagnosis and treatment of paediatric acne. Arch Dis Child Educ Pract Ed 2014; 99: 135–137.
- 1. Gollnick H., Cunliffe W., Berson D. et al. Management of acne: a report from a Global Alliance to improve outcomes in acne. J Am Acad Dermatol 2003; 49 (Suppl.1): S1–37.
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Акне»:
1. Самцов Алексей Викторович – заведующий кафедрой кожных и венерических болезней Военно-медицинской академии им. С.М. Кирова, доктор медицинских наук, профессор, г. Санкт-Петербург.
2. Аравийская Елена Роальдовна – профессор кафедры дерматовенерологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, доктор медицинских наук, г. Санкт-Петербург.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А |
По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В |
Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С |
Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D |
Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
«Ключевые рекомендации» по ведению пациентов с акне — новое на международном уровне
Аравийская Е.Р.
Кафедра дерматовенерологии с клиникой Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
В 2009 году на расширенном заседании Международного альянса по лечению акне (Global Alliance acne treatment, GA), проходившем в Киото, были приняты ключевые рекомендации (key messages) по ведению пациентов с акне. Основной целью было в максимально краткой форме донести до дерматологов, а также широкого круга врачей других специальностей и пациентов наиболее значимые идеи и рекомендации по лечению угрей, принятые ранее на заседаниях GA. Создание такого документа продиктовано прежде всего тем, что характер назначений специалистов для пациентов с акне не изменился существенно за последние годы. Это доказали глобальные исследования, проведенные во многих странах мира. По-прежнему врачи чаще всего назначают антибактериальные препараты для лечения акне. При этом наружные антибиотики сочетают с системными, а такие препараты, как ретиноиды, рекомендуют далеко не часто. При этом именно у врачей других специальностей принято избегать назначения наружных ретиноидов. По результатам проведенных исследований было сформулировано три варианта ключевых рекомендаций: для пациентов с акне, для врачей-дерматологов и для врачей других специальностей.
Ключевые рекомендации для пациентов с акне: существуют очень эффективные методы лечения акне; раннее начало лечения акне крайне важно, так как это помогает уменьшить вероятность таких осложнений, как рубцы; лечение может привести к быстрому исчезновению некоторых высыпаний, однако полноценный эффект от терапии займет определенное время; если у вас акне, вам следует проконсультироваться у дерматолога.
Ключевые рекомендации для врачей-дерматологов: наружные ретиноиды применимы в большинстве схем по лечению акне, так как они эффективно воздействуют на микрокомедоны и на воспалительные акне; следует избегать монотерапии наружными и системными антибиотиками; наружные ретиноиды в сочетании с наружными антибиотиками показаны практически при всех формах акне, за исключением тяжелых. Ключевые рекомендации для врачей других специальностей: акне следует начинать лечить как можно более рано и эффективно, для того чтобы уменьшить вероятность рубцевания и эмоциональных расстройств; наружные ретиноиды в сочетании с наружными антибиотиками являются терапией первого выбора при акне; акне — хроническое заболевание кожи, требующее как основного курса лечения, так и поддерживающей терапии.
Таким образом, накопленный мировой опыт дерматологов по лечению акне позволил ведущим специалистам в этой сфере сформулировать емкие «ключевые рекомендации», которые могут быть полезны дерматологам и косметологам в их повседневной практической работе.