КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
АЛГОРИТМЫ СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ САХАРНЫМ ДИАБЕТОМ
9-й выпуск (дополненный)
Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова
Министерство здравоохранения Российской Федерации
ОО «Российская ассоциация эндокринологов»
ФГБУ «Национальный медицинский исследовательский центр эндокринологии»
STANDARDS OF SPECIALIZED DIABETES CARE
Edited by Dedov I.I., Shestakova M.V., Mayorov A.Yu.
9th Edition (revised)
Москва
2019
Алгоритмы специализированной медицинской помощи больным сахарным диабетом / Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. – 9-й выпуск (дополненный). – М.; 2019.
DOI: 10.14341/DM221S1
Данное издание содержит девятый актуализированный выпуск (дополненный) клинических рекомендаций по стандартизации и оптимизации оказания медицинской помощи больным сахарным диабетом во всех регионах России на основе доказательной медицины. Издание содержит обновленную информацию в соответствии с новыми данными и рекомендациями по лечению больных сахарным диабетом, а также рандомизированных клинических испытаний. В новом издании сохранен акцент на персонифицированный артериального давления, обновлены позиции, касающиеся выбора сахароснижающих препаратов при лечении сахарного диабета 2 типа, бариатрической хирургии как метода лечения сахарного диабета с морбидным ожирением. Появилась информация о непрерывном мониторировании глюкозы, психосоциальной поддержке, синдроме гипогонадизма у мужчин с сахарным диабетом. Впервые приведены уровни достоверности доказательств и уровни убедительности рекомендаций для диагностических, лечебных, реабилитационных и профилактических вмешательств, основанные на систематическом обзоре литературы, в соответствии с рекомендациями Минздрава России.
Издание предназначено для практикующих врачей эндокринологов, терапевтов, врачей общей практики, педиатров и специалистов смежных специальностей, а также интернов, ординаторов и аспирантов соответствующих направлений.
Права на данное издание принадлежат коллективу авторов, а также организациям-разработчикам: ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России, ОО «Российская ассоциация эндокринологов». Воспроизведение и распространение в каком-бы то ни было виде части или целого издания не могут быть осуществлены без письменного разрешения правообладателей.
© Коллектив авторов, 2019.
© ФГБУ «Национальный медицинский исследовательский исследовательский центр эндокринологии» Минздрава России, 2019.
© ОО «Российская ассоциация эндокринологов», 2019.
DOI: 10.14341/DM221S1
Рабочая группа по подготовке рекомендаций:
|
Дедов И.И. |
акад. РАН, проф., президент ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации, президент ОО «Российская ассоциация эндокринологов» |
|
Шестакова М.В. |
акад. РАН, проф., директор Института диабета, зав. кафедрой диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Майоров А.Ю. |
д.м.н., зав. отделом прогнозирования и инноваций диабета Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, президент ОООИ «Российская диабетическая ассоциация» |
|
Викулова О.К. |
к.м.н., зав. отделением эпидемиологии и регистра сахарного диабета Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Галстян Г.Р. |
д.м.н., зав. отделением диабетической стопы Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Кураева Т.Л. |
проф., главный научный сотрудник детского отделения сахарного диабета Института детской эндокринологии ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Петеркова В.А. |
акад. РАН, проф., научный руководитель Института детской эндокринологии, зав. кафедрой детской эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, главный внештатный специалист детский эндокринолог Министерства здравоохранения Российской Федерации |
|
Смирнова О.М. |
проф., главный научный сотрудник отдела кардиологии и сосудистой хирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Старостина Е.Г. |
д.м.н., профессор кафедры эндокринологии ФУВ ГБУЗ МО «Московский областной научно-исследователтьский институт им. М.Ф. Владимирского» Министерства здравоохранения Московской области |
|
Суркова Е.В. |
д.м.н., главный научный сотрудник отделения терапии диабета Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Сухарева О.Ю. |
к.м.н., ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Токмакова А.Ю. |
д.м.н., главный научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Шамхалова М.Ш. |
д.м.н., зав. отделением диабетической болезни почек и посттрансплантационной реабилитации Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Ярек-Мартынова И.Р. |
к.м.н., ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Артемова Е.В. |
научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Бешлиева Д.Д. |
врач отдела кардиологии и сосудистой хирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Бондаренко О.Н. |
к.м.н., ведущий научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Волеводз Н.Н. |
д.м.н., зам. директора по научной и консультативно-диагностической работе ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования |
|
Гомова И.С. |
к.м.н., врач отдела кардиологии и сосудистой хирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Григорян О.Р. |
д.м.н., главный научный сотрудник отделения эндокринной гинекологии Института репродуктивной медицины, профессор кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Джемилова З.Н. |
научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Есаян Р.М. |
к.м.н., зав. терапевтическим отделением ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Министерства здравоохранения Российской Федерации |
|
Ибрагимова Л.И. |
к.м.н., ведущий научный сотрудник центра «Диабет и беременность» Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Калашников В.Ю. |
чл.-корр. РАН, д.м.н., зав. отделом кардиологии и сосудистой хирургии Института диабета, профессор кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Кононенко И.В. |
к.м.н., ведущий научный сотрудник отделения терапии диабета Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Лаптев Д.Н. |
д.м.н., зав. детским отделением сахарного диабета Института детской эндокринологии, доцент кафедры детской эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Липатов Д.В. |
д.м.н., зав. отделением диабетической ретинопатии и офтальмохирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Мотовилин О.Г. |
к.психол.н., ведущий научный сотрудник отделения терапии диабета Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Никонова Т.В. |
д.м.н., зав. отделением «Референс-центр обучения» Института диабета ФГБУ «Национальный медицинский исследовательский центр Министерства здравоохранения Российской Федерации |
|
Роживанов Р.В. |
д.м.н., главный научный сотрудник отделения андрологии и урологии Института репродуктивной медицины, профессор кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Шестакова Е.А. |
к.м.н., ведущий научный сотрудник консультативно диагностического центра, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования, руководитель пресс-службы ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
Рекомендации рассмотрены и одобрены комитетом экспертов в следующем составе:
|
Аметов А.С. |
проф., зав. кафедрой эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации |
|
Анциферов М.Б. |
проф., главный врач ГБУЗ «Эндокринологический диспансер» Департамента здравоохранения г. Москвы, профессор кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации, главный внештатный специалист эндокринолог Департамента здравоохранения г. Москвы |
|
Мкртумян А.М. |
проф., зав. кафедрой эндокринологии и диабетологии ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А.Е. Евдокимова» Министерства здравоохранения Российской Федерации |
|
Петунина Н.А. |
проф., зав. кафедрой эндокринологии лечебного факультета ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Министерства здравоохранения Российской Федерации (Сеченовский Университет) |
|
Халимов Ю.Ш. |
проф., начальник кафедры и клиники военно-полевой терапии ФГБВОУ ВО «Военно-медицинская академия имени С.М. Кирова», заместитель главного терапевта Министерства обороны Российской Федерации, главный внештатный специалист эндокринолог Комитета по здравоохранению Правительства Санкт-Петербурга |
Members of the Working Group:
|
Dedov I. |
Fellow of the Russian Academy of Sciences, Professor, President of Endocrinology Research Centre of the Ministry of Health of the Russian Federation, Chief Endocrinologist of the Ministry of Health of the Russian Federation, President of Russian Endocrinologists Association |
|
Shestakova M. |
Fellow of the Russian Academy of Sciences, Professor, Director of Diabetes Institution, Head of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Mayorov A. |
PhD, Head of the Department of Diabetes Care and Innovation, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation, President of Russian Diabetes Association |
|
Vikulova O. |
Candidate of Medical Science, Head of the Department of Epidemiology and Diabetes Register, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Galstyan G. |
PhD, Head of the Department of Diabetic Foot, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Kuraeva T. |
Professor, Chief Researcher of the Department of Pediatric Diabetes, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Peterkova V. |
Fellow of the Russian Academy of Sciences, Professor, Scientific chief of Pediatric Endocrinology Institution, Head of the Chair of Pediatric Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation, Chief Pediatric Endocrinologist of the Ministry of Health of the Russian Federation |
|
Smirnova O. |
Professor, Chief Researcher of the Department of Cardiology and Vascular Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Starostina E. |
PhD, Professor of the Chair of Endocrinology, Postgraduate Training Faculty, M.F. Vladimirsky Moscow Regional Clinical and Research Institute of the Ministry of Health of Moscow region |
|
Surkova E. |
PhD, Chief Researcher of the Department of Diabetes Therapy, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Sukhareva O. |
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Kidney Disease and Post-transplant Rehabilitation, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Tokmakova A. |
PhD, Chief Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Shamkhalova M. |
PhD, Head of the Department of Diabetic Kidney Disease and Post-transplant Rehabilitation, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Jarek-Martynowa I. |
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Kidney Disease and Post-transplant Rehabilitation, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology, Research Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Artemova E. |
Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Beshlieva D. |
Physician of the Department of Cardiology and Vascular Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Bondarenko O. |
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Volevodz N. |
PhD, Deputy of Director of Endocrinology Research Centre, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Gomova I. |
Candidate of Medical Science, Physician of the Department of Cardiology and Vascular Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Grigoryan O. |
PhD, Chief Researcher of the Department of Endocrinological Gynecology, Professor of the Chair of Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Dzhemilova Z. |
Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Esayan R. |
Candidate of Medical Sciences, Head of the Therapeutic Department, V.I. Kulakov Obstetrician, Gynecology and Perinatology Research Centre of the Ministry of Health of the Russian Federation |
|
Ibragimova L. |
Candidate of Medical Science, Senior Researcher of the Department “Diabetes and Pregnancy”, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Kononenko I. |
Candidate of Medical Sciences, Chief Researcher of the Department of Diabetes Therapy, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Kalashnikov V. |
Corresponding Member of the Russian Academy of Sciences, PhD, Head of the Department of Cardiology and Vascular Surgery, Professor of the Chair of Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Laptev D. |
PhD, Head of the Department of Pediatric Diabetes, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Lipatov D. |
PhD, Head of the Department of Diabetic Retinopathy and Ophthalmic Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Motovilin O. |
Candidate of Psychological Sciences, Senior Researcher of the Department of Diabetes Therapy, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Nikonova T. |
PhD, Head of the Department “Education Reference Centre”, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Rozhivanov R. |
PhD, Chief Researcher of the Department of Andrology and Urology, Professor of the Chair of Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Shestakova E. |
Candidate of Medical Science, Senior Researcher of the Clinical and Diagnostic Department, Assistant Professor of the Chair of Diabetology and Dietology, head of the press-center, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
Reviewed and approved by the following experts:
|
Ametov A. |
Professor, Head of the Chair of Endocrinology, Russian Medical Academy of Continuing Professional Education of the Ministry of Health of the Russian Federation |
|
Antsiferov M. |
Professor, Head of Moscow Endocrinology Health Centre, Professor of the Chair of Endocrinology, Russian Medical Academy of Continuing Professional Education, Chief Endocrinologist of Moscow Health Department |
|
Mkrtumyan A. |
Professor, Head of the Chair of Endocrinology and Diabetology, A.I. Yevdokimov Moscow State University of Medicine and Dentistry of the Ministry of Health of the Russian Federation |
|
Petunina N. |
Professor, Head of the Chair of Endocrinology, I.M. Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation (Sechenov University) |
|
Khalimov Yu. |
Professor, Head of the Chair of Military Field Therapy, S.M. Kirov Military Medical Academy, Deputy of Chief Therapeutist of the Ministry of Defence of the Russian Federation, Chief Endocrinologist of St-Petersburg Health Committee |
ПРЕДИСЛОВИЕ К ДЕВЯТОМУ ВЫПУСКУ
Уважаемые коллеги!
Вашему вниманию представлен Девятый актуализированный выпуск (дополненный) клинических рекомендаций «Алгоритмы специализированной медицинской помощи больным сахарным диабетом». Целью данного руководства является стандартизация и оптимизация оказания медицинской помощи больным сахарным диабетом (СД) во всех регионах России на основе доказательной медицины.
Данное руководство регулярно обновляется в соответствии с новыми данными и рекомендациями по лечению больных СД, базирующимися на международном и отечественном опыте оказания помощи этим пациентам, включая рекомендации ВОЗ (2011, 2013), Международной диабетической федерации (IDF 2011, 2012, 2013), Американской диабетической ассоциации (АDA, 2018, 2019), Американской ассоциации клинических эндокринологов (AACE, 2019), Международного общества по детскому и подростковому диабету (ISPAD, 2014, 2018), Российской ассоциации эндокринологов (РАЭ, 2011, 2012, 2015), а также результатах завершенных международных (ADVANCE, ACCORD, VADT, UKPDS, SAVOR, TECOS, LEADER, EXAMINE, ELIXA, SUSTAIN, DEVOTE, EMPA-REG OUTCOME, CANVAS, DECLARE, CARMELINA, REWIND, CREDENCE и др.) и отечественных рандомизированных клинических испытаний у больных СД, в которых участвовали многие российские клиники.
По последним данным, численность больных СД в мире за последние 10 лет увеличилась более, чем в 2 раза, и к концу 2017 года превысила 425 млн человек. Согласно прогнозам Международной диабетической федерации к 2045 году СД будет страдать 629 млн человек.
В Российской Федерации, как и во всех странах мира, отмечается значимый рост распространенности СД. По данным федерального регистра СД в РФ на окончание 2018 г. состояло на диспансерном учете 4 584 575 человек (3,1% населения), из них: 92% (4 238 503) — СД 2 типа, 6% (256 202) — СД 1 типа и 2% (89 870) — другие типы СД, в том числе 8006 женщин с гестационным СД. Однако эти данные недооценивают реальное количество пациентов, поскольку учитывают только выявленные и зарегистрированные случаи заболевания. Так, результаты масштабного российского эпидемиологического исследования (NATION) подтверждают, что диагностируется лишь 54% случаев СД 2 типа. Таким образом, реальная численность пациентов с СД в РФ не менее 9 млн. человек (около 6% населения), что представляет чрезвычайную угрозу для долгосрочной перспективы, поскольку значительная часть пациентов остается не диагностированными, а, следовательно, не получают лечения и имеют высокий риск развития сосудистых осложнений.
Самыми опасными последствиями глобальной эпидемии СД являются его системные сосудистые осложнения – нефропатия, ретинопатия, поражение магистральных сосудов сердца, головного мозга, артерий нижних конечностей. Именно эти осложнения являются основной причиной инвалидизации и смертности больных СД.
В данном выпуске «Алгоритмов»:
-
Определены новые цели гликемического контроля для пожилых, основанные на наличии функциональной зависимости, а также для беременных, детей и подростков.
-
Методы контроля уровня глюкозы дополнены информацией о непрерывном мониторировании глюкозы.
-
В качестве целевого показателя липидного обмена рекомендовано использовать только уровень холестерина липопротеидов низкой плотности.
-
Предлагаются более строгие целевые уровни артериального давления.
-
Обновлены позиции, касающиеся стратификации лечебной тактики в дебюте СД 2 типа: в качестве критерия использовано превышение исходного уровня HbA1c над целевым.
-
В рекомендациях по персонализации выбора сахароснижающих препаратов учтено, что в определенных клинических ситуациях (наличие атеросклеротических сердечно-сосудистых заболеваний и их факторов риска (ФР), хронической сердечной недостаточности, хронической болезни почек, ожирения, риск гипогликемий) определенные классы сахароснижающих средств (или отдельные препараты) имеют доказанные преимущества.
-
Добавлены рекомендации по психосоциальной поддержке.
-
Обновлены позиции метаболической хирургии как метода лечения СД с морбидным ожирением.
-
Добавлены рекомендации по диагностике и лечению синдрома гипогонадизма у мужчин с СД.
-
Впервые приведены уровни достоверности доказательств (УДД) и уровни убедительности рекомендаций (УУР) для диагностических, лечебных, реабилитационных и профилактических вмешательств, основанные на систематическом обзоре литературы, в соответствии с рекомендациями ФГБУ «Центр экспертизы и контроля качества медицинской помощи» Минздрава России (см. приложение 1).
Проект данного руководства обсуждался на общероссийских конференциях и получил одобрение абсолютного большинства специалистов.
Рекомендации предназначены для эндокринологов, терапевтов, врачей общей практики, педиатров и специалистов смежных специальностей, интернов, ординаторов и аспирантов соответствующих направлений, а также всех специалистов, принимающих участие в лечении больных СД.
От имени рабочей группы
INTRODUCTION TO THE 9TH EDITION OF THE STANDARDS
Dear Colleagues!
We are glad to present the 9th Edition (revised) of Standards of Diabetes Care. These evidence-based guidelines were designed to standardize and facilitate diabetes care in all regions of the Russian Federation.
The Standards are updated on the regular basis to incorporate new data and relevant recommendations from national and international clinical societies, including World Health
Organization Guidelines (WHO, 2011, 2013), International Diabetes Federation (IDF, 2011, 2012, 2013), American Diabetes Association (ADA, 2018, 2019), American Association of Clinical Endocrinologists (AACE, 2019), International Society for Pediatric and Adolescent Diabetes (ISPAD, 2014, 2018) and Russian Association of Endocrinologists (RAE, 2011, 2012, 2015). Current edition of the
“Standards” also integrates results of completed randomized clinical trials (ADVANCE, ACCORD, VADT, UKPDS, SAVOR, TECOS, LEADER, EXAMINE, ELIXA, SUSTAIN, DEVOTE, EMPAREG OUTCOME, CANVAS, DECLARE, CARMELINA, REWIND, etc.), as well as findings from the national studies of diabetes mellitus (DM), conducted in close partnership with a number of Russian hospitals.
Latest data indicates that prevalence of DM in the world increased during the last decade more thantwo-fold, reaching some 425 million patients by the end of 2017. According to the current estimation by the International Diabetes Federation, 629 million patients will be suffering from diabetes mellitus (DM) by 2045.
Like many other countries, Russian Federation experiences a sharp rise in the prevalence of DM. According to Russian Federal Diabetes Register, there are at least 4 584 575 patients with DM in this country by the end of 2018 (3,1% of population) with 92% (4 238 503) – Type 2 DM, 6% (256 202) – Type 1 DM and 2% (89 870) – other types of DM, including 8 006 women with gestational DM. However, these results underestimates real quantity of patients, because they consider only registered cases. Results of Russian epidemiological study (NATION) confirmed that only 54% of Type 2 DM are diagnosed. So real number of patients with DM in Russia is 9 million patients (about 6% of population). This is a great long-term problem, because a lot of patients are not diagnosed, so they don’t receive any treatment ant have high risk of vascular complications.
Severe consequences of the global pandemics of DM include its vascular complications: nephropathy, retinopathy, coronary, cerebral, coronary and peripheral vascular disease. These conditions are responsible for the majority of cases of diabetes-related disability and death.
In сurrent edition of the “Standards”:
-
New goals of glycemic control for the elderly, based on the presence of functional dependence, as well as for pregnant women, children and adolescents, are given.
-
Added a snippet that describes the continuous glucose monitoring.
-
Only low-density lipoprotein cholesterol level is used as a target for lipid metabolism.
-
Proposes more stringent target levels of blood pressure.
-
It also features updated guidelines on stratification of treatment in newly diagnosed Type 2 diabetes: the excess of the initial level of HbA1c over the target level was used as a criterion.
-
In the recommendations for the personalization of the choice of antidiabetic agents, it is taken into account that in certain clinical situations (the presence of atherosclerotic cardiovascular diseases and their risk factors, chronic heart failure, chronic kidney disease, obesity, the risk of hypoglycemia) certain classes of hypoglycemic agents (or individual drugs) have proven advantages.
-
Recommendations for psychosocial support are added.
-
The position of metabolic surgery as a method of treatment of DM with morbid obesity is updated.
-
Recommendations for diagnostic and treatment of hypogonadism syndrome in men with DM are added.
-
For the first time, evidence levels of confidence and credibility levels of recommendations for diagnostic, therapeutic, rehabilitative and preventive interventions based on a systematic review of the literature are given in accordance with the recommendations of the Center for Healthcare Quality Assessment and Control of the Ministry of Health of the Russian Federation.
This text represents a consensus by the absolute majority of national experts, achieved through a number of fruitful discussions held at national meetings and forums.
These guidelines are intended for endocrinologists, primary care physicians and other medical professionals involved in the treatment of DM.
On behalf of the Working Group
1. ОПРЕДЕЛЕНИЕ САХАРНОГО ДИАБЕТА И ЕГО КЛАССИФИКАЦИЯ
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
КЛАССИФИКАЦИЯ СД (ВОЗ, 1999, с дополнениями)
|
СД 1 типа
|
Деструкция β поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности |
|
СД 2 типа |
|
|
Другие специфические типы СД |
|
|
Гестационный СД |
Возникает во время беременности[1] |
Другие специфические типы СД:
|
|
|
– MODY-1 |
– Транзиторный неонатальный СДfootnote:f2[Диагноз неонатального СД обычно ставится в возрасте до 6 мес.] |
|
|
|
– Инсулинорезистентность типа А |
– Синдром Рабсона – Менденхолла |
|
|
|
– Панкреатит |
– Гемохроматоз |
|
|
|
– Акромегалия |
– Гипертиреоз |
|
|
|
– Никотиновая кислота |
– Диазоксид |
|
|
|
– Врожденная краснуха |
|
|
|
|
– Антитела к инсулину |
– Аутоиммунный полигландулярный синдром I и II типа |
|
|
|
– Синдром Дауна |
– Порфирия |
2. ДИАГНОСТИКА САХАРНОГО ДИАБЕТА
2.1. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ СД И ДРУГИХ НАРУШЕНИЙ ГЛИКЕМИИ (ВОЗ, 1999–2013)
|
Время определения |
Концентрация глюкозы, ммоль/л[2] |
|
|
Цельная капиллярная кровь |
Венозная плазма[3] |
|
|
НОРМА |
||
|
Натощак и |
< 5,6 |
< 6,1 |
|
Через 2 часа после ПГТТ |
< 7,8 |
< 7,8 |
|
Сахарный диабет[4] |
||
|
Натощак |
≥ 6,1 |
≥ 7,0 |
|
или Через 2 часа после ПГТТ |
≥ 11,1 |
≥ 11,1 |
|
или Случайное определение[5] |
≥ 11,1 |
≥ 11,1 |
|
Нарушенная толерантность к глюкозе |
||
|
Натощак (если определяется) |
< 6,1 |
< 7,0 |
|
и Через 2 часа после ПГТТ |
≥ 7,8 < 11,1 |
≥ 7,8 < 11,1 |
|
Нарушенная гликемия натощак |
||
|
Натощак и |
≥ 5,6 < 6,1 |
≥ 6,1 < 7,0 |
|
Через 2 часа после ПГТТ (если определяется) |
< 7,8 |
< 7,8 |
|
Норма у беременных |
||
|
Натощак и |
< 5,1 |
|
|
Через 1 час после ПГТТ и |
< 10,0 |
|
|
Через 2 часа после ПГТТ |
< 8,5 |
|
|
Гестационный сахарный диабет |
||
|
Натощак или |
≥ 5,1 < 7,0 |
|
|
Через 1 час после ПГТТ или |
≥ 10,0 |
|
|
Через 2 часа после ПГТТ |
≥ 8,5 < 11,1 |
Перевод глюкозы крови из ммоль/л в мг/дл:
ммоль/л × 18,02 = мг/дл
Натощак – означает уровень глюкозы крови утром после предварительного голодания в течение не менее 8 часов и не более 14 часов.
Случайное – означает уровень глюкозы крови в любое время суток вне зависимости от времени приема пищи.
ПГТТ – пероральный глюкозотолерантный тест. Проводится в случае сомнительных значений гликемии для уточнения диагноза.
Правила проведения ПГТТ:
ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду). Последний вечерний прием пищи должен содержать 30–50 г углеводов. После забора крови натощак испытуемый должен не более чем за 5 мин выпить 75 г безводной глюкозы или 82,5 г моногидрата глюкозы, растворенных в 250–300 мл воды. Для детей нагрузка составляет 1,75 г безводной глюкозы (или 1,925 г моногидрата глюкозы) на кг массы тела, но не более 75 г (82,5 г). В процессе теста не разрешается курение. Через 2 часа осуществляется повторный забор крови.
Для предотвращения гликолиза и ошибочных результатов определение концентрации глюкозы проводится сразу после взятия крови, или кровь должна быть центрифугирована сразу после взятия, или храниться при температуре 0–4°С, или быть взята в пробирку с консервантом (флуорид натрия).
ПГТТ не проводится:
-
на фоне острого заболевания
-
на фоне кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазиды, бета-адреноблокаторы и др.)
2.2. НbA1с КАК ДИАГНОСТИЧЕСКИЙ КРИТЕРИЙ СД
В 2011 г. ВОЗ одобрила возможность использования HbA1c для диагностики СД.
В качестве диагностического критерия СД выбран уровень HbA1c ≥6,5 % (48 ммоль/моль).
Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standardization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). Нормальным считается уровень HbA1c до 6,0 % (42 ммоль/моль). Согласно рекомендациям ВОЗ, уровень HbA1c 6,0-6,4% (42-47 ммоль/моль) сам по себе не позволяет ставить какие-либо диагнозы, но не исключает возможности диагностики СД по уровню глюкозы крови.
Перевод HbA1c из % в ммоль/моль:
(HbA1c % × 10,93) – 23,5 = HbA1c ммоль/моль
Перевод HbA1c из ммоль/моль в %:
(0,0915 × HbA1c ммоль/моль) + 2,15 = HbA1c %
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например, дважды определенный HbA1c или однократное определение HbA1c + однократное определение уровня глюкозы крови.
Ограничения в использовании HbA1c:
-
При стремительном развитии СД, например, в некоторых случаях СД 1 типа у детей, уровень HbA1c может не быть значимо повышенным, несмотря на наличие классических симптомов СД.
-
Лабораторная и индивидуальная вариабельность, в связи с чем решения об изменении терапии должны проводиться с учетом других данных оценки гликемического контроля.
-
Ситуации, которые влияют на обмен эритроцитов (анемии различного генеза, гемоглобинопатии, недавнее переливание крови, использование препаратов, стимулирующих эритропоэз, терминальная почечная недостаточность, беременность). В этом случае возможно определение уровня фруктозамина, который оценивает уровень глюкозы плазмы за 3 недели, но его диагностические и целевые значения пока не разработаны.
2.3. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Для дифференциальной диагностики СД 1 типа, СД 2 типа, моногенных форм СД может быть проведено определение базального и стимулированного уровня С-пептида, аутоантител к инсулину (IAA), глютаматдекарбоксилазе (GAD), тирозинфосфатазе (IA-
2 и IA-2β), поверхностным антигенам (ICA), транспортеру цинка (ZnT-8), а также выполнено молекулярно-генетическое исследование.
3. ТЕРАПЕВТИЧЕСКИЕ ЦЕЛИ ПРИ САХАРНОМ ДИАБЕТЕ 1 И 2 ТИПА
3.1. ПОКАЗАТЕЛИ КОНТРОЛЯ УГЛЕВОДНОГО ОБМЕНА (ИНДИВИДУАЛЬНЫЕ ЦЕЛИ ЛЕЧЕНИЯ)
Выбор индивидуальных целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, функциональной зависимости (см. раздел 20), наличия атеросклеротических сердечно-сосудистых заболеваний (АССЗ) и риска тяжелой гипогликемии (УУР В, УДД 3).
Для большинства взрослых пациентов с СД адекватным является целевой уровень HbA1c менее 7.0%.
|
Клинические характеристики/риски |
Категории пациентов |
|||||
|
Молодой возраст |
Средний возраст |
Пожилой возраст |
||||
|
Функционально независимые |
Функционально зависимые |
|||||
|
Без старческой астении и/или деменции |
Старческая астения и/или деменция |
Завершающий этап жизни |
||||
|
Нет атеросклеротических сердечно-сосудистых заболеваний[6] и/или риска тяжелой гипогликемии[7] |
< 6,5% |
< 7,0% |
7,5% |
< 8,0% |
< 8,5% |
Избегать гипогликемий и симптомов гипергликемии |
|
Есть атеросклеротические сердечно-сосудистые заболевания и/или риск тяжелой гипогликемии |
< 7,0% |
< 7,5% |
< 8,0% |
|||
|
При низкой ожидаемой продолжительности жизни (< 5 лет) цели лечения могут быть менее строгими |
Примечание: Следует учитывать, что биологический и паспортный возраст часто не совпадают, поэтому определения молодого, среднего и пожилого возраста относительно условны. В то же время существует понятие «ожидаемой продолжительности жизни» (ОПЖ), которая в большей степени, чем возраст, позволяет определить общее состояние пациента и клиническую значимость развития у него осложнений. Даже в пожилом возрасте ОПЖ может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
| HbA1c, %[8] | Глюкоза плазмы натощак/перед едой/ на ночь/ночью, ммоль/л | Глюкоза плазмы через 2 часа после еды, ммоль/л |
|---|---|---|
|
< 6,5 |
< 6,5 |
< 8,0 |
|
< 7,0 |
< 7,0 |
< 9,0 |
|
< 7,5 |
< 7,5 |
< 10,0 |
|
< 8,0 |
< 8,0 |
< 11,0 |
|
< 8,5 |
< 8,5 |
< 12,0 |
| HbA1c, % | CCГП, ммоль/л | HbA1c, % | CCГП, ммоль/л | HbA1c, % | CCГП, ммоль/л | HbA1c, % | CCГП, ммоль/л |
|---|---|---|---|---|---|---|---|
|
4 |
3,8 |
8 |
10,2 |
12 |
16,5 |
16 |
22,9 |
|
4,5 |
4,6 |
8,5 |
11,0 |
12,5 |
17,3 |
16,5 |
23,7 |
|
5 |
5,4 |
9 |
11,8 |
13 |
18,1 |
17 |
24,5 |
|
5,5 |
6,2 |
9,5 |
12,6 |
13,5 |
18,9 |
17,5 |
25,3 |
|
6 |
7,0 |
10 |
13,4 |
14 |
19,7 |
18 |
26,1 |
|
6,5 |
7,8 |
10,5 |
14,2 |
14,5 |
20,5 |
18,5 |
26,9 |
|
7 |
8,6 |
11 |
14,9 |
15 |
21,3 |
19 |
27,7 |
|
7,5 |
9,4 |
11,5 |
15,7 |
15,5 |
22,1 |
19,5 |
28,5 |
3.2. МЕТОДЫ КОНТРОЛЯ УРОВНЯ ГЛЮКОЗЫ
Для самоконтроля уровня глюкозы крови рекомендуется применять глюкометры, предназначенные для индивидуального использования, в том числе с настройкой индивидуального целевого диапазона гликемии, а также передающие данные об уровне глюкозы на смартфон, откуда они могут быть использованы для удаленного мониторинга. Индивидуальные глюкометры должны соответствовать ГОСТ Р ИСО 15197-2015 по аналитической и клинической точности. При уровне глюкозы плазмы <5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ± 0,8 ммоль/л, при уровне глюкозы плазмы ≥5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ±15%. 99 % результатов должны быть в пределах зон А и B консенсусной сетки ошибок Паркс.
В условиях лечебно-профилактических учреждений, помимо лабораторных анализаторов, необходимо использовать глюкометры для профессионального применения (многопользовательские, госпитальные), обладающие более высокой точностью измерений по сравнению с индивидуальными глюкометрами и выдерживающие многократные циклы дезинфекции в соответствии с хорошо валидированными методами, представленными производителем (УУР В, УДД 2). Многопользовательский глюкометр необходимо дезинфицировать после каждого измерения уровня глюкозы крови у каждого пациента средствами, обладающими фунгицидной, антибактериальной и противовирусной активностью, и не влияющими на функциональные свойства глюкометра.
Системы непрерывного мониторирования глюкозы (НМГ) измеряют глюкозу в интерстициальной жидкости непрерывно с частотой 5-15 минут с помощью устанавливаемых подкожно датчиков (сенсоров). Существует разница между отображаемым значением интерстициальной и капиллярной глюкозы (в среднем на 8-10 минут, максимально до 20 минут). Таким образом, в случае стабильного уровня глюкозы в крови отображаемые уровни будут близки к уровням капиллярной глюкозы. Однако во время быстрого повышения или понижения уровня глюкозы в крови отображаемое значение, как правило, будет ниже или выше, соответственно.
Доступные в настоящее время системы НМГ могут быть разделены на три категории:
-
постоянное НМГ в «слепом» режиме или т.н. профессиональное НМГ позволяет оценить уровень глюкозы за короткий промежуток времени (от несколько дней до 2 недель) ретроспективно. Основным назначением данного метода является объективная оценка гликемического профиля (в том числе вариабельности глюкозы), выявление скрытых эпизодов гипо-/гипергликемий с целью коррекции проводимого лечения, а также обучение пациентов. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки.
-
постоянное НМГ в реальном времени отражает текущий уровень глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). Они имеют сигналы тревоги, которые активируются при достижении гликемией пороговых значений, прогнозировании этих значений, а также при достижении порогового уровня скорости изменения гликемии. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки. Некоторые модели систем НМГ в реальном времени передают данные об уровне глюкозы на смартфон, откуда они могут быть сохранены на сервере в сети Интернет и использованы для удаленного мониторинга.
-
периодически сканируемое/просматриваемое НМГ или флеш-мониторирование глюкозы (ФМГ) не отображает данные об уровне глюкозы автоматически, а только при приближении на короткое расстояние сканера (ридера) к датчику (сенсору). ФМГ предоставляет информацию о текущем уровне глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). В период использования ФМГ не требуется калибровка.
С учетом большого объема информации, накапливаемого в процессе использования, и возникающими трудностями в их наглядной интерпретации специалистами, необходимо периодическое считывание данных НМГ и ФМГ с последующим анализом, с использованием специализированного программного обеспечения (в том числе амбулаторного профиля глюкозы). Могут быть проанализированы различные показатели вариабельности глюкозы, а также время нахождения в целевом и гипогликемическом диапазоне.
В настоящее время НМГ в реальном времени и ФМГ используются как дополнение к традиционному самоконтролю гликемии и полностью не заменяют его! Использование НМГ в реальном времени и ФМГ может быть полезным для пациентов с СД любого типа, получающих интенсифицированную инсулинотерапию (многократные инъекции инсулина или инсулиновая помпа), исходно проводящих самоконтроль гликемии с частотой не менее 4 раз в сутки, особенно детей и подростков, беременных женщин, а также при нарушении распознавания гипогликемии.
3.3. ЦЕЛЕВЫЕ УРОВНИ ПОКАЗАТЕЛЕЙ ЛИПИДНОГО ОБМЕНА
| Категория риска | Категория больных | Целевые значения холестерина ЛНП, ммоль/л[9] |
|---|---|---|
|
Очень высокого риска |
Больные с атеросклеротическими сердечнососудистыми заболеваниями или с поражением других органовмишеней[10] или с 3 и более большими факторами риска[11] или раннее начало СД 1 типа длительностью >20 лет |
< 1,4 (УУР А, УДД 2) |
|
Высокого риска |
Больные СД длительностью ≥10 лет без поражения органовмишеней + любой другой дополнительный фактор риска |
< 1,8 (УУР А, УДД 1) |
|
Среднего риска |
Больные молодого возраста (СД 1 типа < 35 лет или СД 2 типа <50 лет) с СД длительностью <10 лет без других факторов риска |
< 2,5 (УУР А, УДД 1) |
3.4. ЦЕЛЕВЫЕ УРОВНИ ПОКАЗАТЕЛЕЙ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ (при условии хорошей переносимости)
| Возраст | Систолическое АД, мм рт.ст. [12] | Диастолическое АД, мм рт.ст. [13] |
|---|---|---|
|
18 – 65 лет |
≥ 120 и < 130 (УУР А, УДД 1) |
≥ 70 и < 80 (УУР А, УДД 1) |
|
> 65 лет |
≥ 130 и < 140 (УУР А, УДД 1) |
4. ТРЕБОВАНИЯ К ФОРМУЛИРОВКЕ ДИАГНОЗА ПРИ САХАРНОМ ДИАБЕТЕ
-
Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину) или Гестационный сахарный диабет
-
Диабетические микроангиопатии:
-
ретинопатия (указать стадию на правом глазу, на левом глазу);
-
состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
-
нефропатия (указать стадию хронической болезни почек и альбуминурии)
-
-
Диабетическая нейропатия (указать форму)
-
Синдром диабетической стопы (указать форму)
-
Диабетическая нейроостеоартропатия (указать стадию)
-
Диабетические макроангиопатии:
-
ИБС (указать форму)
-
Цереброваскулярные заболевания (указать какие)
-
Заболевания артерий нижних конечностей (указать критическую ишемию)
-
-
Сопутствующие заболевания, в том числе:
-
Ожирение (указать степень)
-
Артериальная гипертензия (указать степень, риск сердечно-сосудистых осложнений)
-
Дислипидемия
-
Хроническая сердечная недостаточность (указать функциональный класс)
-
Неалкогольная жировая болезнь печени (указать форму)
-
| Понятие тяжести СД в формулировке диагноза исключено. Тяжесть СД определяется наличием осложнений, характеристика которых указана в диагнозе. |
|
В связи с введением индивидуализированных целей терапии понятия компенсации, субкомпенсации и декомпенсации в формулировке диагноза у пациентов с СД нецелесообразны. После полной формулировки диагноза следует указать индивидуальный целевой уровень гликемического контроля. |
5. САХАРНЫЙ ДИАБЕТ 1 ТИПА
5.1. ЛЕЧЕНИЕ СД 1 ТИПА
-
Заместительная инсулинотерапия является единственным методом лечения СД 1 типа
-
Питание и физическая активность лишь учитываются для коррекции дозы инсулина.
5.1.1. ИНСУЛИНОТЕРАПИЯ СД 1 ТИПА
Рекомендуемые режимы инсулинотерапии
В большинстве случаев рекомендуется интенсифицированная (синоним – базис-болюсная) инсулинотерапия (УУР А, УДД 1) в режиме многократных инъекций или постоянной подкожной инфузии (помпа) с разделением инсулина на:
-
фоновый, или базальный (используются препараты средней продолжительности, длительного и сверхдлительного действия, при помповой инсулинотерапии – препараты ультракороткого действия (ИУКД)). В среднем составляет 50% от суточной дозы инсулина;
-
пищевой, или прандиальный (используются препараты короткого действия (ИКД) и ИУКД). Следует вычислить углеводной коэффициент — количество единиц инсулина на 1 ХЕ. В среднем составляет 50% от суточной дозы инсулина;
-
коррекционный – для снижения повышенного уровня гликемии (используются препараты ИКД и ИУКД). Следует вычислить фактор чувствительности к инсулину — на сколько ммоль/л снижает повышенный уровень глюкозы крови 1 ЕД инсулина.
Дозы инсулина
Коррекция дозы инсулина должна осуществляться ежедневно с учетом данных самоконтроля гликемии или НМГ в течение суток и количества углеводов в пище, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует.
Характеристика препаратов инсулина, применяемых при СД 1 типа (см. приложение 2)
Для пациентов с СД 1 типа препаратами выбора являются аналоги генноинженерного инсулина человека ультракороткого (УУР А, УДД 1), длительного и сверхдлительного действия (УУР А, УДД 1).
Так как препараты инсулина и аналогов инсулина относятся к биологическим лекарственным средствам, то минимально необходимыми условиями взаимозаменяемости могут быть, но не ограничиваются ими:
-
проведенное ранее сравнительное изучение физико-химических и биологических свойств препарата;
-
проведенные ранее сравнительные исследования по оценке биосимилярности с оригинальным препаратом, включающие себя в обязательном порядке использование гиперинсулинемического эугликемического клэмп-метода для оценки фармакокинетики и фармакодинамики;
-
проведенные ранее клинические исследования по оценке иммуногенности, эффективности и безопасности в сравнении с оригинальным препаратом.
Рекомендованные устройства для введения инсулина
|
Инсулиновые шприцы[14] |
100 ЕД/мл |
|
Инсулиновые шприцручки |
|
|
Инсулиновые помпы (носимые дозаторы инсулина) |
Устройства для постоянной подкожной инфузии инсулина, в том числе с постоянным НМГ в реальном времени. |
5.1.2. ТЕХНИКА ИНЪЕКЦИЙ И ИНФУЗИИ ИНСУЛИНА
-
ИКД при близком к нормальному уровню гликемии вводится за 20–30 минут до приема пищи. Аналог ИУКД при близком к нормальному уровню гликемии вводится непосредственно перед приемом пищи, при необходимости можно вводить сразу после приема пищи.
-
При повышенном уровне гликемии перед приемом пищи рекомендуется увеличивать интервал времени от инъекции ИКД (ИУКД) до приема пищи.
-
Рекомендуемыми местами п/к инъекций и инфузии являются:
-
Живот в пределах следующих границ: примерно 1 см выше лонного сочленения, примерно 1 см ниже нижнего ребра, примерно 1 см в сторону от пупка и латерально до средне-боковой линии. Смещаться латерально по поверхности передней брюшной стенки не рекомендуется у худых пациентов, так как толщина подкожно-жировой клетчатки уменьшается, что повышает риск в/м введения. Также не следует делать инъекции/инфузию в область пупка и средней линии живота, где подкожно-жировая клетчатка тонкая.
-
Передне-наружная часть верхней трети бедер.
-
Верхне-наружная часть ягодиц и наружная часть поясничной области.
-
Средняя наружная треть плеч. Обычно область плеча не рекомендуется для самостоятельных инъекций из-за высокого риска в/м введения препарата (невозможно сформировать складку кожи).
-
Во втором триместре беременности инсулин можно вводить по всей площади живота, но необходимо правильное формирование кожной складки. Боковые области живота могут использоваться для инъекций инсулина без формирования кожной складки. В третьем триместре инъекции можно осуществлять только в боковые области живота при условии правильного формирования кожной складки.
-
При выборе мест инъекций следует учитывать тип инсулина. Предпочтительное место введения человеческого ИКД — это живот, так как в этом месте всасывание инсулина самое быстрое (УУР А, УДД 1). НПХ-инсулины должны вводиться в ягодицу или бедро, так как эти места имеют более медленную скорость всасывания (УУР А, УДД 1). Готовые смеси человеческого инсулина (ИКД/НПХ-инсулин) должны вводиться в живот с целью повышения скорости всасывания ИКД (УУР А, УДД 1).
-
Аналоги ИУКД (УУР А, УДД 2), инсулина длительного и сверхдлительного действия (УУР В, УДД 2) можно вводить во все рекомендуемые места инъекций.
-
Инсулин должен вводиться в здоровую подкожно-жировую клетчатку, следует избегать внутрикожных и внутримышечных (в/м) инъекций (УУР А, УДД 2), а также шрамов и участков липогипертрофии (УУР А, УДД 2).
-
В некоторых случаях предпочтительным может быть разделение относительно больших доз инсулина на две инъекции, которые выполняются одна за другой в разные места. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД инсулина с концентрацией 100 ЕД/мл (УУР С, УДД 5).
-
Необходимо использовать 4-мм иглы для шприц-ручек / 6-мм инсулиновые шприцы или самые короткие доступные иглы в целях минимизации риска в/м введения (УУР А, УДД 1). Инъекции инсулина 4-мм иглами для шприц-ручек можно делать под углом 90°, независимо от возраста, пола, ИМТ (УУР А, УДД 1). Если пациенты должны использовать иглы длиной > 4 мм или шприцы, может понадобиться формирование кожной складки и/или угол наклона 45°, чтобы избежать в/м введения (УУР А, УДД 1).
-
Всегда следует соблюдать правильное чередование мест инъекций, чтобы не допустить развития липогипертрофии, приводящей к нарушению всасывания инсулина и вариабельности гликемии. Важно вводить каждую последующую инъекцию на расстоянии минимум 1 см от предыдущей инъекции и использовать все возможные места для инъекций (УУР А, УДД 2).
-
Оптимальным методом инъекций является однократное использование игл для шприц-ручек и шприцев (УУР А, УДД 2).
-
Канюлю при проведении помповой инсулинотерапии следует менять каждые 48–72 часа в целях минимизации риска возникновения нежелательных явлений и потенциального нарушения гликемического контроля (УУР А, УДД 1). Места установки канюли чередуются по тому же принципу, что и места для обычных инъекций.
-
Во избежание передачи инфекционных заболеваний инсулиновые шприц- ручки, картриджи для шприц- ручек и флаконы инсулина предназначены исключительно для индивидуального использования (УУР А, УДД 2).
-
Запас инсулина должен храниться при температуре +2-8° (УУР А, УДД 2). Флаконы с инсулином или шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре (до +30°) в течение 1 месяца (УУР А, УДД 2); перед введением инсулин должен иметь комнатную температуру (УУР А, УДД 2).
-
НПХ-инсулин и готовые смеси инсулина (ИКД/НПХ-инсулин и ИУКД/протаминированный ИУКД) перед введением следует тщательно перемешать (УУР А, УДД 2).
5.1.3. РЕКОМЕНДАЦИИ ПО ПИТАНИЮ
Таблица хлебных единиц и ориентировочная потребность – см. приложения 3 и 4.
5.1.4. РЕКОМЕНДАЦИИ ПО ФИЗИЧЕСКОЙ АКТИВНОСТИ
-
Физическая активность (ФА) повышает качество жизни, но не является методом сахароснижающей терапии при СД 1 типа
-
ФА повышает риск гипогликемии во время и после нагрузки, поэтому основная задача – профилактика гипогликемии, связанной с ФА
-
Риск гипогликемий индивидуален и зависит от исходной гликемии, дозы инсулина, вида, продолжительности и интенсивности ФА, а также степени тренированности пациента. Правила профилактики гипогликемии являются ориентировочными и должны адаптироваться каждым пациентом эмпирически.
-
Профилактика гипогликемии при кратковременной ФА (не более 2 часов) — дополнительный прием углеводов:
-
измерить гликемию перед и после ФА и решить, нужно ли дополнительно принять 1-2 ХЕ (медленно усваиваемых углеводов) до и после ФА.
-
при исходном уровне глюкозы плазмы (ГП) > 13 ммоль/л или если ФА имеет место в пределах 2 часов после еды, дополнительный прием ХЕ перед ФА не требуется.
-
в отсутствие самоконтроля необходимо принять 1-2 ХЕ до и 1-2 ХЕ после ФА.
-
-
Профилактика гипогликемии при длительной ФА (более 2 часов) – снижение дозы инсулина, поэтому длительные нагрузки должны быть запланированными:
-
уменьшить дозу препаратов ИКД (ИУКД) и продленного действия, которые будут действовать во время и после ФА, на 20 – 50 %, или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии.
-
при очень длительных и/или интенсивных ФА: уменьшить дозу инсулина, который будет действовать ночью после ФА, иногда – на следующее утро, или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии.
-
во время и после длительной ФА: дополнительный самоконтроль гликемии каждые 2-3 часа, при необходимости – прием 1-2 ХЕ медленно усваиваемых углеводов (при уровне ГП < 7 ммоль/л) или быстро усваиваемых углеводов (при уровне ГП < 5 ммоль/л).
-
-
Во время ФА нужно иметь при себе углеводы в большем количестве, чем обычно: не менее 4 ХЕ при кратковременной и до 10 ХЕ при длительной ФА.
-
Временные противопоказания к ФА:
-
уровень ГП > 13 ммоль/л в сочетании с кетонурией или > 16 ммоль/л, даже без кетонурии (в условиях дефицита инсулина ФА будет усиливать гипергликемию);
-
гемофтальм, отслойка сетчатки, первые полгода после лазеркоагуляции сетчатки; неконтролируемая артериальная гипертензия; ИБС (по согласованию с кардиологом).
-
-
Осторожность и дифференцированный подход к выбору вида ФА при:
-
занятиях видами спорта, при которых трудно купировать гипогликемию (подводное плавание, дельтапланеризм, серфинг и т. д.);
-
нарушении распознавания гипогликемии;
-
дистальной нейропатии с потерей чувствительности и вегетативной нейропатии (ортостатическая гипотензия);
-
нефропатии (возможность повышения АД);
-
непролиферативной (возможность повышения АД), препролиферативной (противопоказана ФА с резким повышением АД, бокс, ФА высокой интенсивности и продолжительности) и пролиферативной ДР (то же плюс бег, поднятие тяжестей, аэробика; ФА с вероятностью травмы глаза или головы мячом, шайбой и т. д.).
-
5.2. МОНИТОРИНГ БОЛЬНЫХ СД 1 ТИПА БЕЗ ОСЛОЖНЕНИЙ
| Показатель | Частота обследования |
|---|---|
|
Самоконтроль гликемии |
Не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью) (УУР В, УДД 2)[15]. |
|
Гликированный гемоглобин HbA1c |
1 раз в 3 мес. (УУР А, УДД 2) |
|
Непрерывное мониторирование глюкозы |
По показаниям |
|
Общий анализ крови |
1 раз в год |
|
Общий анализ мочи |
1 раз в год |
|
Микроальбуминурия |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год. |
|
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевина, креатинин, калий, натрий, расчет СКФ) |
1 раз в год (при отсутствии изменений) |
|
Контроль АД |
При каждом посещении врача. При наличии артериальной гипертензии – самоконтроль 2-3 раза в сутки |
|
ЭКГ |
1 раз в год |
|
Осмотр ног и оценка чувствительности |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, по показаниям – чаще |
|
Проверка техники и осмотр мест инъекций инсулина |
Не реже 1 раза в 6 мес. (УУР А, УДД 2) |
|
Осмотр офтальмологом (офтальмоскопия с широким зрачком) |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, по показаниям – чаще |
|
Консультация невролога |
По показаниям |
|
Рентгенография органов грудной клетки |
1 раз в год |
Примечание: При наличии признаков осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных ФР вопрос о частоте обследований решается индивидуально.
6. САХАРНЫЙ ДИАБЕТ 2 ТИПА
6.1. ЛЕЧЕНИЕ СД 2 ТИПА
6.1.1. Рекомендации по питанию
-
Питание должно быть частью терапевтического плана и способствовать достижению метаболических целей при любом варианте медикаментозной сахароснижающей терапии (УУР А, УДД 1). В то же время, поскольку питание является важной составляющей образа жизни и оказывает сильное влияние на качество жизни, при формировании рекомендаций по питанию должны учитываться персональные предпочтения.
В целом речь идет не о жестких диетических ограничениях, которые трудно реализовать на долгосрочной основе, а о постепенном формировании стиля питания, отвечающего актуальным терапевтическим целям. -
Всем пациентам с избыточной массой тела/ожирением рекомендуется ограничение калорийности рациона с целью умеренного снижения массы тела (УУР А, УДД 1). Это обеспечивает положительный эффект в отношении гликемического контроля, липидов и артериального давления, особенно в ранний период заболевания. Достижение снижения массы тела наиболее эффективно при одновременном применении физических нагрузок и обучающих программ.
-
Резкие, нефизиологические ограничения в питании и голодание противопоказаны.
-
Идеального процентного соотношения калорий из белков, жиров и углеводов для всех пациентов с СД не существует (УУР С, УДД 4). Рекомендации формируются на основе анализа актуального образца питания и метаболических целей.
Как правило, полезным для снижения массы тела может быть максимальное ограничение жиров (прежде всего животного происхождения) и сахаров; умеренное (в размере половины привычной порции) – продуктов, состоящих преимущественно из сложных углеводов (крахмалов) и белков; неограниченное потребление – продуктов с минимальной калорийностью (в основном богатых водой и клетчаткой овощей) – см. приложение 5. -
Учет потребления углеводов важен для достижения хорошего гликемического контроля (УУР В, УДД 2). Если пациент с СД 2 типа получает ИКД (ИУКД), оптимальным подходом является обучение подсчету углеводов по системе «хлебных единиц» (УУР В, УДД 1). В других случаях может быть достаточно практически ориентированной оценки.
-
С точки зрения общего здоровья, следует рекомендовать потребление углеводов в составе овощей, цельнозерновых, молочных продуктов, в противовес другим источникам углеводов, содержащих дополнительно насыщенные или транс жиры, сахара или натрий (УУР В, УДД 3). Важно также включать в рацион продукты, богатые моно- и полиненасыщенными жирными кислотами (рыба, растительные масла).
-
Не доказана польза от употребления в виде препаратов витаминов (в отсутствие признаков авитаминоза), антиоксидантов, микроэлементов, а также каких-либо пищевых добавок растительного происхождения при СД (УУР В, УДД 3).
-
Допустимо умеренное потребление некалорийных сахарозаменителей (УДД 2, УУР А).
-
Употребление алкогольных напитков возможно в количестве не более 1 условной единицы для женщин и 2 условных единиц для мужчин в сутки (но не ежедневно) при отсутствии панкреатита, выраженной нейропатии, гипертриглицеридемии, алкогольной зависимости (УУР В, УДД 3). Одна условная единица соответствует 15 г этанола, или примерно 40 г крепких напитков, или 140 г вина, или 300 г пива. Употребление алкоголя увеличивает риск гипогликемии, в том числе отсроченной, у тех пациентов, которые получают секретагоги и инсулин (УУР А, УДД 2). Необходимо обучение и постоянный контроль знаний о профилактике гипогликемий.
6.1.2. Рекомендации по физической активности
-
Регулярная ФА при СД 2 типа способствует достижению целевых уровней гликемического контроля, помогает снизить и поддержать массу тела, уменьшить инсулинорезистентность и степень абдоминального ожирения, способствует улучшению дислипидемии, повышению сердечно-сосудистой тренированности (УУР В, УДД 3).
-
ФА подбирается индивидуально, с учетом возраста больного, осложнений СД, сопутствующих заболеваний, а также переносимости.
-
Рекомендуются аэробные физические упражнения продолжительностью 30–60 минут, предпочтительно ежедневно, но не менее 3 раз в неделю. Суммарная продолжительность – не менее 150 минут в неделю (УУР В, УДД 2).
-
Противопоказания и меры предосторожности – в целом такие же, как для ФА при СД 1 типа (см. раздел 5.1.4), и определяются наличием осложнений СД и сопутствующих заболеваний.
6.1.3. Медикаментозная терапия
Группы сахароснижающих препаратов и механизм их действия
| Группы препаратов | Механизм действия |
|---|---|
|
Препараты сульфонилмочевины (ПСМ) |
|
|
Глиниды (меглитиниды) |
|
|
Бигуаниды (метформин) (Мет) |
|
|
Тиазолидиндионы (глитазоны) (ТЗД) |
|
|
Ингибиторы α-глюкозидаз |
|
|
Агонисты рецепторов глюкагоноподобного пептида–1 (арГПП-1) |
|
|
Ингибиторы дипептидилпептидазы-4 (глиптины) (иДПП-4) |
|
|
Ингибиторы натрийглюкозного котранспортера 2 типа (глифлозины) (иНГЛТ-2) |
|
|
Инсулины |
|
Характеристика сахароснижающих препаратов (международные и торговые наименования, дозы и кратность приема) – см. приложение 6.
Общие принципы начала и интенсификации сахароснижающей терапии
-
Индивидуальный подход к каждому пациенту является приоритетным при выборе тактики лечения.
-
Изменение образа жизни (рациональное питание и повышение физической активности) и обучение принципам управления заболеванием являются неотъемлемой частью лечения и должны проводиться на всем протяжении заболевания (см. разделы 6.1.1, 6.1.2, 7.1).
-
Тактика лечения стратифицируется в зависимости от исходного уровня метаболического контроля. В зависимости от того, насколько исходный уровень превышает индивидуальный целевой показатель HbA1c конкретного пациента, на старте лечения могут быть избраны либо монотерапия, либо комбинированное лечение (см. раздел 6.1.4).
-
Рекомендуется использование метформина в качестве приоритетного препарата при инициации сахароснижающей терапии (УУР А, УДД 2).
-
В составе любой комбинации 2 и более сахароснижающих препаратов следует использовать метформин при отсутствии противопоказаний (УУР А, УДД 2).
-
Следует учитывать, что в некоторых клинических ситуациях (наличие АССЗ, ХСН, ХБП, ожирения, риск гипогликемий) определенные классы сахароснижающих средств (либо отдельные препараты) имеют доказанные преимущества (см. раздел 6.1.6):
-
Больным c АССЗ рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 или арГПП-1, обладающих доказанными сердечно- сосудистыми преимуществами (УУР А, УДД 1).
-
У больных с ХБП рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 или арГПП-1 для снижения риска либо замедления прогрессирования ХБП (УУР А, УДД 1).
-
У больных с ХСН или с высоким риском развития ХСН рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 (УУР А, УДД 1).
-
У больных с высоким риском гипогликемий рекомендуется рассмотреть в составе сахароснижающей терапии препараты, характеризующиеся низким риском ихо развития: метформин, иДПП-4, арГПП-1, иНГЛТ-2, ТЗД.
-
У больных с множественными сердечно-сосудистыми ФР преимущество имеет назначение иНГЛТ-2 или арГПП-1 (УУР В, УДД 2).
-
-
При использовании комбинаций также следует учитывать рациональность сочетаний препаратов (см. раздел 6.1.5).
-
иНГЛТ-2 оказывают сахароснижающий эффект независимо от наличия инсулина в крови, однако не должны использоваться при состояниях с выраженной инсулиновой недостаточностью.
-
Мониторинг эффективности сахароснижающей терапии по уровню НbА1с осуществляется каждые 3 мес. Оценивать темп снижения НbА1с.
-
Изменение (интенсификация) сахароснижающей терапии при ее неэффективности (т.е. при отсутствии достижения индивидуальных целей НbА1с) выполняется не позднее чем через 6 мес. (у лиц с низким риском гипогликемий целесообразно не позже, чем через 3 мес.).
Сравнительная эффективность, преимущества и недостатки сахароснижающих препаратов
| Группа препаратов | Снижение HbA1c на монотерапии | Преимущества | Недостатки | Примечания |
|---|---|---|---|---|
|
Средства, влияющие на инсулинорезистентность |
||||
|
Бигуаниды
|
1,0–2,0 % |
|
|
Противопоказан при СКФ < 30 мл/мин /1,73 м2 (при СКФ 30-44 мл/мин/1,73 м2 максимальная суточная доза не должна превышать 1000 мг), при печеночной недостаточности; остром коронарном синдроме; заболеваниях, сопровождающихся тяжелой гипоксией; алкоголизме; ацидозе любого генеза; беременности и лактации. Разрешен у детей с 10 лет. Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур, больших оперативных вмешательств. |
|
Тиазолидиндионы
|
0,5–1,4 % |
|
|
Противопоказаны при заболеваниях печени; отеках любого генеза; хронической сердечной недостаточности любого функционального класса; остром коронарном синдроме; ИБС в сочетании с приемом нитратов; кетоацидозе; в комбинации с инсулином (за исключением подтвержденных случаев выраженной инсулинорезистентности); при беременности и лактации. |
|
Средства, стимулирующие секрецию инсулина (секретагоги) |
||||
|
Препараты сульфонилмочевины
|
1,0–2,0 % |
|
|
Противопоказаны при почечной (кроме гликлазида, глимепирида и гликвидона) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Меглитиниды |
0,5–1,5 % |
|
|
Противопоказаны при почечной (кроме репаглинида) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства с инкретиновой активностью |
||||
|
Ингибиторы ДПП-4
|
0,5–1,0 % |
|
|
Возможно применение на всех стадиях ХБП, включая терминальную с соответствующим снижением дозы (линаглиптин, эвоглиптин без снижения дозы). С осторожностью при тяжелой печеночной недостаточности (кроме саксаглиптина, линаглиптина), хронической сердечной недостаточности; противопоказаны при кетоацидозе; беременности и лактации. |
|
Агонисты рецепторов ГПП-1
|
0,8–1,8 % |
|
|
Противопоказаны при тяжелой почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, блокирующие всасывание глюкозы в кишечнике |
||||
|
Ингибиторы альфаглюкозидаз
|
0,5–0,8 % |
|
|
Противопоказаны при заболеваниях ЖКТ; почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, ингибирующие реабсорбцию глюкозы в почках |
||||
|
Ингибиторы НГЛТ-2
|
0,8-0,9% |
|
|
Противопоказаны при кетоацидозе, беременности, лактации, снижении СКФ < 45 мл/мин /1,73 м2 (ипраглифлозин < 30 мл/мин /1,73 м2). Требуется осторожность при назначении:
|
|
Инсулины |
||||
|
Инсулины
|
1,5–3,5 % |
|
|
Нет противопоказаний и ограничений в дозе. |
* Регистрация препарата в РФ ожидается в 2019 г.
6.1.4. СТРАТИФИКАЦИЯ ЛЕЧЕБНОЙ ТАКТИКИ В ЗАВИСИМОСТИ ОТ УРОВНЯ HbA1C В ДЕБЮТЕ
Комментарии к разделу 6.1.4 «Стратификация лечебной тактики в зависимости от уровня HbA1c в дебюте»
Если исходный показатель HbA1c находится в целевом диапазоне или превышает индивидуальный целевой уровень менее чем на 1.0 %, то лечение можно начинать с монотерапии (приоритетным препаратом является метформин при отсутствии противопоказаний).
При непереносимости метформина или наличии противопоказаний к его приему могут быть назначены другие препараты с учетом рекомендаций по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
На данном этапе предпочтительны препараты с низким риском гипогликемий. При непереносимости или противопоказаниях к ним возможно начало терапии с альтернативных классов сахароснижающих препаратов (ПСМ/глиниды).
Эффективным считается темп снижения НbA1c ≥ 0,5 % за 6 мес. наблюдения.
Если исходный показатель HbA1c превышает индивидуальный целевой уровень на 1.0-2.5%, то следует рассмотреть в качестве стартовой терапии комбинацию 2 сахароснижающих препаратов, воздействующих на разные механизмы развития гипергликемии.
При использовании комбинированной терапии следует принимать во внимание ее рациональность (см. раздел 6.1.5), а также рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
На данном этапе предпочтительны препараты с низким риском гипогликемий. Эффективным считается темп снижения НbA1c ≥ 1,0 % за 6 мес. наблюдения.
Если исходный показатель HbA1c превышает индивидуальный целевой уровень более чем на 2.5%, то данная ситуация часто характеризуется наличием выраженной глюкозотоксичности, для уменьшения которой необходимо начинать инсулинотерапию (или комбинацию инсулина с ПССП), в дальнейшем возможна отмена инсулинотерапии.
Если в дебюте заболевания исходный уровень HbA1c превышает индивидуальное значение более чем на 2,5%, но при этом отсутствуют выраженные клинические симптомы метаболической декомпенсации (прогрессирующая потеря массы тела, жажда, полиурия и др.), можно начать лечение с альтернативного варианта – комбинации 2 или 3 сахароснижающих препаратов, воздействующих на различные механизмы развития гипергликемии. При использовании комбинированной терапии следует принимать во внимание ее рациональность (см. раздел 6.1.5), а также рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
ПСМ могут обеспечить быстрый сахароснижающий эффект. иНГЛТ-2 оказывают сахароснижающий эффект независимо от наличия инсулина в крови, однако не должны использоваться при состояниях с выраженной инсулиновой недостаточностью.
Эффективным считается темп снижения HbA1с ≥ 1,5% за 6 мес. наблюдения.
6.1.5. РАЦИОНАЛЬНЫЕ КОМБИНАЦИИ САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
| Метформин | иДПП-4 | ПСМ/глиниды | ТЗД | иНГЛТ-2 | арГПП-1 | Базальный инсулин3 | Инсулин короткого действия3 | |
|---|---|---|---|---|---|---|---|---|
|
Метформин |
+ |
+ |
+ |
+ |
+ |
+ |
+ |
|
|
иДПП-4 |
+ |
+ |
+ |
+ |
НР |
+ |
НР |
|
|
ПСМ/глиниды |
+ |
+ |
+ |
+ |
+ |
+ |
НР |
|
|
ТЗД |
+ |
+ |
+ |
+ |
+ |
НР1 |
НР1 |
|
|
иНГЛТ-2 |
+ |
+ |
+ |
+ |
+2 |
+ |
+ |
|
|
арГПП-1 |
+ |
НР |
+ |
+ |
+2 |
+ |
НР |
|
|
Базальный инсулин3 |
+ |
+ |
+ |
НР1 |
+ |
+ |
+ |
|
|
Инсулин короткого действия3 |
+ |
НР |
НР |
НР1 |
+ |
НР |
+ |
Примечания:
+ рациональная комбинация; НР нерациональная комбинация;
1 за исключением подтвержденных случаев выраженной инсулинорезистентности;
2 у отдельных препаратов не внесена в инструкцию;
3 включая аналоги инсулина
Комментарий. В каждом случае следует учитывать показания, противопоказания и ограничения в инструкциях конкретных сахароснижающих препаратов.
В случае назначения комбинации 3 сахароснижающих препаратов следует проверить рациональность сочетания каждого препарата с двумя другими.
При необходимости интенсификации лечения очередность назначения сахароснижающих препаратов не регламентируется и должна определяться индивидуально. У лиц, получающих в составе комбинированной терапии инсулин, можно продолжить интенсифицировать лечение посредством присоединения других сахароснижающих препаратов (при условии рационального сочетания всех средств, используемых в комбинации). При выборе различных комбинаций необходимо также учитывать рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
Комбинации 2 сахароснижающих препаратов, относящихся к одному классу (например, 2 ПСМ) являются нерациональными.
Нерациональные комбинации сахароснижающих препаратов
6.1.6. ПЕРСОНАЛИЗАЦИЯ ВЫБОРА САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
| Проблема | Рекомендованы (приоритет) | Безопасны/ нейтральны | Не рекомендованы |
|---|---|---|---|
|
Наличие сердечно-сосудистых факторов риска |
Возможно эффективны в качестве первичной профилактики:
|
|
|
|
Сердечно-сосудистые заболевания атеросклероти-ческого генеза (АССЗ)1 (кроме хронической сердечной недостаточности) |
|
|
|
|
Хроническая сердечная недостаточность |
|
|
|
|
ХБП С 1-3а (СКФ ≥ 45 мл/мин/1,73 м2) |
|
|
|
|
ХБП С 3б-5 (СКФ <45 мл/мин/1,73 м2) |
|
|
|
|
Ожирение |
|
|
Вызывают прибавку массы тела (но при клинической необходимости должны быть назначены без учета этого эффекта)
|
|
Гипогликемии |
Препараты с низким риском:
|
Препараты с высоким риском:
|
1 АССЗ: ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия), нарушение мозгового кровообращения, заболевания артерий нижних конечностей (с симптоматикой)
2 В исследованиях, выполненных на различающихся популяциях пациентов с СД 2 типа, иНГЛТ-2 показали следующие результаты:
-
Эмпаглифлозин в EMPA-REG Outcome (98% участников с АССЗ): снижение на 14% комбинированной первичной конечной точки 3P–MACE (сердечно-сосудистая смерть, нефатальный ИМ, нефатальный инсульт), снижение общей смертности на 32%, сердечно-сосудистой смертности на 38%, снижение частоты госпитализации по поводу ХСН на 38%;
-
Канаглифлозин в программе CANVAS (65% участников с АССЗ и 35% с ФР): снижение на 14% комбинированной первичной конечной точки 3P–MACE (см. выше), снижение частоты госпитализации по поводу ХСН на 13%;
-
Дапаглифлозин в DECLARE-TIMI 58 (40% участников с АССЗ и 60% с ФР): тенденция к снижению комбинированной конечной точки 3-МАСЕ, не достигшую статистической достоверности; снижение на 17% частоты развития событий комбинированной первичной конечной точки (госпитализация по поводу ХСН и/или сердечно-сосудистая смерть). В субанализе у больных с ИМ в анамнезе также было показано снижение комбинированной конечной точки 3P–MACE на 16%.
3 Возможно, определенный вклад вносит улучшение гликемического контроля.
6.1.7. ИНСУЛИНОТЕРАПИЯ
С момента установления диагноза пациенты с СД 2 типа должны быть осведомлены о возможном назначении инсулина с учетом прогрессирующего течения заболевания.
Показания:
Характеристика препаратов инсулина, применяемых при лечении больных СД 2 типа – см. приложение 2.
Для пациентов с СД 2 типа препаратами выбора являются аналоги генноинженерного инсулина человека ультракороткого (УУР В, УДД 2), длительного и сверхдлительного действия (УУР В, УДД 2).
Перед плановым переводом больного на инсулинотерапию НЕОБХОДИМО:
Общие рекомендации по выбору режима инсулинотерапии при СД 2 типа
| Образ жизни | Течение заболевания | Выбор режима инсулинотерапии |
|---|---|---|
|
|
|
|
|
|
|
|
|
* Кроме нерациональных комбинаций
Обычно базальный инсулин добавляют в дозе 10 ЕД в сутки или 0,1-0,2 на кг массы тела, титрация проводится 1 раз в 3-7 дней по 2 ЕД по уровню глюкозы плазмы натощак. Фиксированная комбинация базального инсулина и арГПП-1 по сравнению с применением базального инсулина позволяет большей доле пациентов достичь целевого уровня HbA1с без увеличения частоты гипогликемий и увеличения массы тела.
Обычно готовые смеси (комбинации) инсулина назначают 1-2 раза в сутки в дозе 10- 12 ЕД в сутки или 0,3 на кг массы тела, титрация индивидуальна, зависит от вида инсулина и проводится по уровню глюкозы плазмы натощак и/или перед ужином.
Обычно распределение ИКД (ИУКД) и базального инсулина при назначении интенсифицированной инсулинотерапии составляет 50%/50%. Обычно базальный инсулин назначают в дозе 10 ЕД в сутки или 0,1-0,2 на кг массы тела, ИКД (ИУКД) в дозе 4 ЕД или 10% от дозы базального инсулина перед основными приемами пищи. Титрация базального инулина проводится по 2 ЕД 1 раз в 3-7 дней по уровню глюкозы плазмы натощак, дозы ИКД (ИУКД) зависят от уровня глюкозы плазмы перед едой и планируемого количества углеводов (см. приложение 3). Самоконтроля гликемии проводится не менее 4 раз в сутки.
Показания для интенсификации инсулинотерапии при СД 2 типа:
Возможные варианты интенсификации инсулинотерапии при СД 2 типа
| Режим | Схема |
|---|---|
|
Базис-болюсный режим |
|
|
Режим многократных инъекций готовых смесей инсулина |
|
|
Режим многократных инъекций перед едой |
|
|
Режим базал плюс |
|
|
Режим комбинированного применения базального инсулина и арГПП-1 |
|
* Кроме нерациональных комбинаций
Дозы инсулина
Дозы инсулина индивидуальны, увеличение проводится постепенно, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует.
Общая схема рекомендаций по началу, оптимизации и интенсификации инсулинотерапии (ИТ) при СД
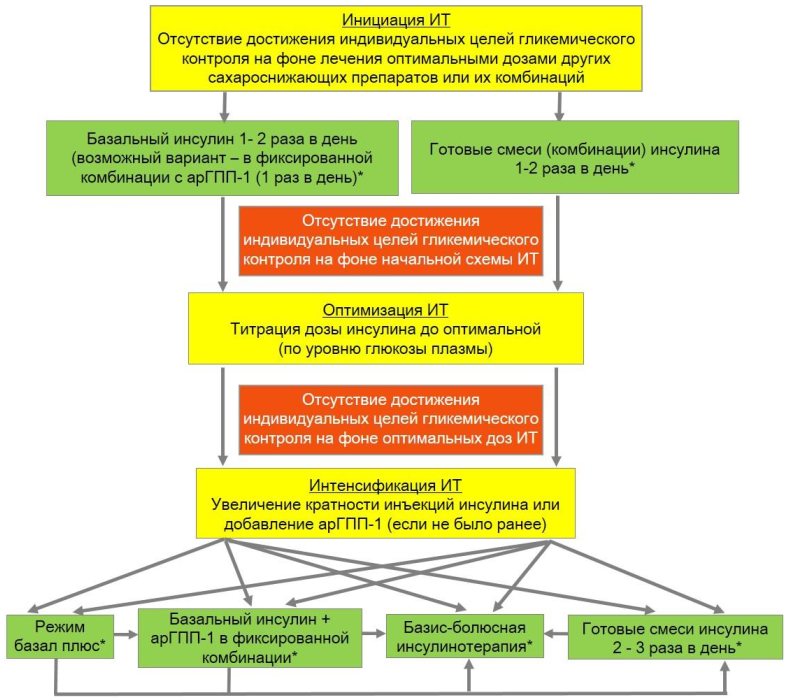
* Любой режим ИТ может сочетаться с другими сахароснижающими препаратами, кроме нерациональных комбинаций
6.1.8. ТЕХНИКА ИНЪЕКЦИЙ САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
-
Техника инъекций инсулина не отличается от описанной для СД 1 типа (см. раздел 5.1.2).
-
Пациенты, использующие арГПП-1, должны следовать уже установленным рекомендациям по технике инъекций инсулина (относительно длины иглы, выбора и чередования мест инъекций).
6.2. МОНИТОРИНГ БОЛЬНЫХ СД 2 ТИПА БЕЗ ОСЛОЖНЕНИЙ
| Показатель | Частота обследования |
|---|---|
|
Самоконтроль гликемии (УУР В, УДД 2) |
|
|
не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью)* |
|
|
|
В дальнейшем в зависимости от вида сахароснижающей терапии |
|
|
не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью)* |
|
не менее 1 раза в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю*; возможно уменьшение частоты при использовании только препаратов с низким риском гипогликемии |
|
не менее 2 раз в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю* |
|
не менее 1 раза в неделю в разное время суток |
|
НbА1с |
1 раз в 3 мес. (УУР А, УДД 2) |
|
Непрерывное мониторирование глюкозы |
По показаниям |
|
Общий анализ крови |
1 раз в год |
|
Общий анализ мочи |
1 раз в год |
|
Микроальбуминурия |
1 раз в год |
|
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевая кислота, мочевина, креатинин, калий, натрий, расчет СКФ) |
Не менее 1 раза в год (при отсутствии изменений) |
|
Контроль АД |
При каждом посещении врача. При наличии артериальной гипертензии – самоконтроль 2-3 раза в сутки |
|
ЭКГ |
1 раз в год |
|
ЭКГ (с нагрузочными тестами при наличии > 2 факторов риска) |
1 раз в год |
|
Консультация кардиолога |
1 раз в год |
|
Осмотр ног |
При каждом посещении врача |
|
Оценка чувствительности стоп |
Не реже 1 раза в год, по показаниям – чаще |
|
Проверка техники и осмотр мест инъекций инсулина |
Не реже 1 раза в 6 мес. (УУР А, УДД 2) |
|
Осмотр офтальмологом (офтальмоскопия с широким зрачком) |
1 раз в год, по показаниям – чаще |
|
Консультация невролога |
По показаниям |
|
Рентгенография грудной клетки |
1 раз в год |
* Дополнительно перед физическими нагрузками и после них, при подозрении на гипогликемию и после ее лечения, при сопутствующих заболеваниях, если предстоят какие-то действия, потенциально опасные для пациента и окружающих (например, вождение транспортного средства или управление сложными механизмами) (УУР В, УДД 2).
Примечание: При наличии признаков осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных ФР вопрос о частоте обследований решается индивидуально.
7. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ И ПСИХОСОЦИАЛЬНАЯ ПОДДЕРЖКА БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
7.1. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ БОЛЬНЫХ СД
-
Обучение больных СД принципам управления заболеванием является интегрирующим компонентом лечебного процесса. Оно должно обеспечивать больных знаниями и навыками, способствующими достижению конкретных терапевтических целей (самоуправление заболеванием).
-
Обучающие мероприятия следует проводить со всеми больными СД от момента выявления заболевания и на всем его протяжении (УУР А, УДД 2). Цели и задачи обучения должны быть конкретизированы в соответствии с актуальным состоянием пациента.
-
В «Школу диабета» направляются больные, не проходившие обучения (первичный цикл), или больные, уже прошедшие обучение (повторные циклы), для поддержания уровня знаний и мотивации или при появлении новых терапевтических целей.
-
Для обучения используются специально разрабатываемые структурированные программы, адресованные конкретному контингенту больных: СД 1 типа, СД 2 типа, не получающих инсулина, СД 2 типа на инсулинотерапии, детей с СД и их родителей, беременных женщин с СД, больных СД на помповой инсулинотерапии (УУР А, УДД 2).
-
Содержание обучающих программ должно соответствовать принятым стандартам диагностики и лечения СД, а их структура – учитывать основные принципы педагогики. Программы подразумевают строго практическую направленность и доступность для восприятия. Обязательные разделы обучающих программ:
-
общие сведения о СД;
-
питание;
-
физическая активность;
-
самоконтроль гликемии;
-
сахароснижающие препараты;
-
инсулинотерапия (подробно для больных, получающих инсулин);
-
гипогликемия;
-
поздние осложнения СД;
-
контрольные обследования при СД.
-
-
Большая часть времени в процессе обучения должна быть посвящена практической отработке навыков, необходимых для самостоятельного управления заболеванием. Прежде всего это касается самоконтроля глюкозы крови, техники инъекций инсулина, правил коррекции доз инсулина, ухода за ногами, самостоятельного измерения АД.
-
Обучение должно быть центрировано на пациенте, но может проводиться как в индивидуальном порядке, так и в группах больных (УУР А, УДД 1). Оптимальное количество больных в группе – 5–7. Групповое обучение требует отдельного помещения, в котором могут быть обеспечены тишина и достаточное освещение.
-
Индивидуальное обучение может проводиться с любым пациентом. Кроме того, оно показано некоторым особым категориям больных: с впервые выявленным СД 1 типа, с выраженными стадиями осложнений СД, с тяжелыми сопутствующими заболеваниями и/или существенными ограничениями в физической и умственной деятельности. Индивидуальное обучение также может быть целесообразно у детей и беременных женщин с СД. В ряде случаев к процессу обучения желательно привлекать родственников больных или их доверенных лиц.
-
«Школы диабета» создаются на базе поликлиник, стационаров и консультативно-диагностических центров по территориальному принципу. В каждом эндокринологическом отделении стационара создается 1 школа. В амбулаторно-поликлиническом учреждении, в том числе центре эндокринологии и диабетологии, 1 «Школа диабета» создается на 2500 взрослых и 100 детей больных СД. При меньшем количестве больных 1 «Школа диабета» создается на несколько амбулаторно-поликлинических учреждений.
-
Штатная численность медицинского персонала: в каждой «Школе диабета» выделяется 1 ставка врача-эндокринолога и 1 ставка медицинской сестры. Дополнительные ставки (психолог, диетолог, эндокринолог, медицинская сестра) устанавливаются руководителем лечебно-профилактического учреждения, в составе которого создана школа, исходя из потребностей, объема проводимой работы и численности обслуживаемого населения.
-
Базисное техническое оснащение «Школы диабета»:
-
структурированные программы обучения с набором наглядных пособий (плакаты, карточки с изображением продуктов);
-
доска школьная или маркерная;
-
глюкометры и тест-полоски;
-
образцы препаратов и средства введения инсулина;
-
весы для взвешивания продуктов.
-
-
Обучение больных проводится специально подготовленными медицинскими работниками: эндокринологом, медицинской сестрой (УУР С, УДД 4). При имеющейся возможности желательно участие клинического психолога и диетолога.
-
Обучение приводит к улучшению клинических исходов и экономии ресурсов здравоохранения (УУР В, УДД 2).
7.2. ПСИХОСОЦИАЛЬНАЯ ПОДДЕРЖКА БОЛЬНЫХ СД
-
При СД психосоциальную поддержку (ПП) следует включать в терапевтический процесс, ее целью является сохранение и повышение психологического благополучия пациентов, предупреждение их психологической инвалидизации, улучшение качества жизни, а также повышение эффективности терапии СД (УУР В, УДД 1).
-
Желательно периодическое предоставление ПП всем пациентам с СД, в ряде случаев требуется особое внимание и обязательное оказание ПП (УУР В, УДД 2):
-
жалобы пациента на неблагополучие психологического характера, снижение качества жизни;
-
наличие состояния психологического дистресса, обусловленного СД, в т.ч. субъективных ощущений усталости от заболевания и выполнения необходимых действий по его контролю и лечению;
-
низкая приверженность лечению, в т.ч. грубые нарушения режима питания, приёма медикаментов и самоконтроля гликемии;
-
признаки выраженной тревоги и/или депрессии;
-
признаки психических расстройств;
-
выраженные признаки когнитивного снижения.
-
-
ПП включает в себя:
-
диагностику различных аспектов психологического благополучия пациентов;
-
оказание им необходимой помощи в зависимости от специфики выявленных проблем.
-
-
Оценка психологического статуса необходима в следующих клинических ситуациях:
-
дебют заболевания;
-
появление или значительное прогрессирование осложнений СД;
-
изменение терапевтического режима (перевод с ПССП на инсулин, перевод с инъекционного способа введения инсулина на постоянную подкожную инфузию инсулина (помповую терапию).
-
-
В зависимости от специфики психологических и социальных проблем в оказании ПП участвуют разные специалисты:
-
Врачи эндокринологи – при наличии низкой приверженности лечению, обусловленного заболеванием дистресса, умеренно повышенной тревоги;
-
Врачи психиатры/психотерапевты – при наличии признаков психических расстройств, в т.ч. клинически значимой тревоги и депрессии, расстройств пищевого поведения, выраженных когнитивных нарушений;
-
Врачи психотерапевты/психологи – при наличии признаков психосоциальной дезадаптации, умеренно выраженных состояний тревоги и/или депрессии, обусловленного заболеванием дистресса, низкой приверженности лечению и других психологических проблем, в т.ч. тех, о которых сообщает сам пациент.
-
-
Оказание ПП включает в себя также работу с семьей пациента с СД (ПП имеет особую важность, если пациентом является ребенок):
-
оценка психологического состояния членов семьи и оказание им по необходимости психологической помощи;
-
оценка семейных по характеру аспектов, способных повлиять на психосоциальное благополучие пациентов с СД (внутрисемейных отношений и конфликтов, поддержки пациента со стороны членов семьи);
-
оценка представлений членов семьи о СД и формирование у них правильного понимания своей роли во внутрисемейной ПП пациента с СД;
-
-
Специалисты психологи и психотерапевты могут участвовать в программах обучения, в т.ч. в рамках «Школы диабета», с целью профилактики психосоциального неблагополучия пациентов, улучшения навыков управления заболеванием.
8. ОСТРЫЕ ОСЛОЖНЕНИЯ САХАРНОГО ДИАБЕТА
8.1. ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ (ДКА, ДИАБЕТИЧЕСКАЯ КЕТОАЦИДОТИЧЕСКАЯ КОМА)
Основная причина: абсолютная или выраженная относительная инсулиновая недостаточность.
Клиническая картина
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД, возможна олиго- и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания – от сонливости, заторможенности до комы.
Часто – абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) – боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Лабораторные изменения: диагностика и дифференциальная диагностика
| Общий клинический анализ крови | Лейкоцитоз: < 15000 – стрессовый, > 25000 – инфекция |
|---|---|
|
Общий анализ мочи |
Глюкозурия, кетонурия, протеинурия (непостоянно) |
|
Биохимический анализ крови |
Гипергликемия, гиперкетонемия |
|
КЩС |
Декомпенсированный метаболический ацидоз |
Классификация ДКА по степени тяжести
|
Показатели |
Степень тяжести ДКА |
||
|
легкая |
умеренная |
тяжелая |
|
|
Глюкоза плазмы, ммоль/л |
> 13 |
> 13 |
> 13 |
|
Калий плазмы до начала лечения, ммоль/л |
> 3.5 |
> 3.5 |
<3.5 |
|
рН артериальной крови[18] |
7.25 — 7.3 |
7.0 — 7.24 |
< 7.0 |
|
Бикарбонат плазмы, ммоль/л |
15 – 18 |
10 – < 15 |
< 10 |
|
Кетоновые тела в моче |
++ |
++ |
+++ |
|
Кетоновые тела сыворотки |
↑↑ |
↑↑ |
↑↑↑ |
|
Эффективная осмолярность плазмы[19] |
Вариабельна |
Вариабельна |
Вариабельна |
|
Анионная разница, ммоль/л[20] |
10 — 12 |
> 12 |
> 12 |
|
САД, мм рт. ст. |
> 90 |
> 90 |
< 90 |
|
ЧСС |
60 — 100 |
60 — 100 |
< 60 или >100 |
|
Нарушение сознания |
Нет |
Нет или сонливость |
Сопор или кома |
ЛЕЧЕНИЕ
На догоспитальном этапе или в приемном отделении:
-
Экспресс-анализ гликемии и анализ любой порции мочи на кетоновые тела;
-
0,9 % раствор NaCl в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии
(лечение ДКА легкой степени проводится в эндокринологическом / терапевтическом отделении):
Лабораторный мониторинг:
-
Экспресс-анализ гликемии – ежечасно до снижения уровня глюкозы плазмы (ГП) до 13 ммоль/л, затем, при условии стабильности, 1 раз в 3 часа.
-
Анализ мочи или плазмы на кетоновые тела – 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
-
Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
-
Na+, К+ плазмы: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА.
-
Расчет эффективной осмолярности.
-
Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно лактат – исходно, затем 1 раз в 3 суток, при необходимости – чаще.
-
Газоанализ и рН (можно венозной крови): 1–2 раза в сутки до нормализации КЩС.
Инструментальные исследования и мероприятия:
-
катетеризация центральной вены.
-
почасовой контроль диуреза; контроль центрального венозного давления (ЦВД) (или другой метод оценки волемии), АД, пульса и t° тела каждые 2 часа; ЭКГ не реже 1 раза в сутки или ЭКГ-мониторинг; пульсоксиметрия.
-
поиск возможного очага инфекции по общим стандартам.
Терапевтические мероприятия
Внутривенная (в/в) инсулинотерапия:
-
Начальная доза ИКД (ИУКД): 0,1 — 0,15 ЕД/кг реальной массы тела в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % раствором NaCl до 1 мл и вводят очень медленно (2–3 мин). Если болюсная доза инсулина не вводится, то начальная скорость непрерывной инфузии должна составлять 0,1 — 0,15 ЕД/кг/ч.
-
В последующие часы: ИКД (ИУКД) по 0,1 ЕД/кг/ч в одном из вариантов:
-
Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ЕД/кг/ч. Приготовление инфузионной смеси: 50 ЕД ИКД (ИУКД) + 2 мл 20 % раствора альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10–50 % дозы); объем доводят до 50 мл 0,9 % раствором NaCl.
-
Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД (ИУКД) 1 ЕД/мл или 1 ЕД/10 мл 0,9 % раствора NaCl в/в капельно (+ 4 мл 20 % раствора альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция доз ИКД (ИУКД) по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
-
Вариант 3 (более удобен в отсутствие инфузомата): ИКД (ИУКД) в/в болюсно (медленно) 1 раз/час шприцем в инъекционный порт инфузионной системы. Длительность фармакодинамического эффекта ИКД (ИУКД) при этом – до 60 мин. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
-
Внутримышечная (в/м) инсулинотерапия проводится при невозможости в/в доступа: нагрузочная доза ИКД (ИУКД) – 0,2 ЕД/кг, затем в/м по 5–10 ЕД/ч. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД (ИУКД) хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.
При легкой форме ДКА в отсутствие нарушений гемодинамики и сознания и при возможности оставлении больного в обычном (не реанимационном) отделении в некоторых случаях допустимо п/к введение инсулина по принципу базально-болюсной терапии, с введением инсулина продленного действия 1 или 2 раза в сутки и ИКД (ИУКД) не реже 1 раза в 4 часа (УУР С, УДД 3)
Скорость снижения ГП – оптимально 3 ммоль/л/ч и не более 4 ммоль/л/ч (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень ГП менее 13–15 ммоль/л (УУР В, УДД 2).
| Динамика ГП | Коррекция дозы инсулина |
|---|---|
|
Если в первые 2-3 часа ГП не снижается минимум на 3 ммоль от исходной |
|
|
Если ГП снижается на 3–4 ммоль/л/ч |
|
|
Если скорость снижения ГП >4, но ≤ 5 ммоль/л/ч |
|
|
При снижении ГП до 13-14 ммоль/л |
|
|
Если скорость снижения ГП >5 ммоль/л/ч |
|
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне ГП ≤12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД (ИУКД) каждые 4 – 6 ч в сочетании с инсулином продленного действия.. Если ДКА развился на фоне приема иНГЛТ-2, их дальнейшее применение противопоказано.
Регидратация
Скорость регидратации: Суммарный дефицит воды в организме при ДКА: 5–10% массы тела, или 50-100 мл/кг реальной массы тела. Этот объем жидкости следует возместить за 24 — 48 ч. В 1-е сутки следует восполнить не менее половины дефицита жидкости. Начальная скорость регидратации с помощью 0.9% раствора NaCl: в 1-й час — 1-1.5 л, или 15 – 20 мл/кг массы тела. Дальнейшая скорость регидратации корректируется в зависимости от клинических признаков дегидратации, АД, почасового диуреза и ЦВД: при ЦВД < 4 см водн. ст. вводится 1 л жидкости в час, при ЦВД 5-12 см водн. ст. – 0.5 л/ч, выше 12 см водн. ст. – 250–300 мл/ч.
Возможно применение режима более медленной регидратации: 2 л в первые 4 часа, еще 2 л в следующие 8 часов, в дальнейшем – по 1 л за каждые 8 часов.
Если регидратацию при ДКА начинают с 0,45% раствора NaCl (при гипернатриемии > 145 ммоль/л), то скорость инфузии меньше, около 4–14 мл/кг в час.
Восстановление электролитных нарушений
В/в инфузию калия начинают одновременно с введением инсулина со следующей скоростью (УУР В, УДД 2):
| Уровень К+ в плазме, ммоль/л | Скорость введения KCl |
|---|---|
|
Неизвестен |
Начать не позднее, чем через 2 часа после начала инсулинотерапии, под контролем ЭКГ и диуреза, со скоростью 1,5 г в час |
|
< 3 |
Уменьшить скорость или остановить введение инсулина и вводить 2,5 – 3 г в час |
|
3 – 3,9 |
2 г в час |
|
4 – 4,9 |
1,5 г в час |
|
5 – 5,5 |
1 г в час |
|
> 5,5 |
Препараты калия не вводить |
Инфузию калия, требующую высокой скорости введения, следует осуществлять в центральную вену.
Коррекция метаболического ацидоза
Этиологическое лечение метаболического ацидоза при ДКА – инсулин (УУР А, УДД 1).
Показания к введению бикарбоната натрия: рН крови ≤ 6,9 или уровень стандартного бикарбоната < 5 ммоль/л. Вводится 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), максимальная доза — не более 8 г бикарбоната (400 мл 2 % раствора за 2 ч) (УДД 2, УУР С).
Критерии разрешения ДКА: уровень ГП < 11 ммоль/л и как минимум два из трех показателей КЩС: бикарбонат ≥ 18 ммоль/л, венозный рН ≥ 7,3, анионная разница ≤ 12 ммоль/л. Небольшая кетонурия может некоторое время сохраняться.
Питание
После полного восстановления сознания, способности глотать, в отсутствие тошноты и рвоты – дробное щадящее питание с достаточным количеством углеводов и умеренным количеством белка (каши, картофельное пюре, хлеб, бульон, омлет, фрикадельки из нежирного мяса, разведенные соки без добавления сахара), с дополнительным п/к введением ИКД (ИУКД) по 1-2 ЕД на 1 ХЕ. Через 1-2 суток от начала приема пищи, в отсутствие острой патологии ЖКТ, – переход на обычное питание.
Частая сопутствующая терапия
-
Антибиотики широкого спектра действия (высокая вероятность инфекций как причины ДКА).
-
Введение низкомолекулярного гепарина в профилактической дозе при отсутствии противопоказаний (высокая вероятность тромбозов на фоне дегидратации)
Особенности лечения ДКА у детей и подростков см. раздел 19.1.
8.2. ГИПЕРОСМОЛЯРНОЕ ГИПЕРГЛИКЕМИЧЕСКОЕ СОСТОЯНИЕ (ГГС)
Основная причина: выраженная относительная инсулиновая недостаточность + резкая дегидратация.
Провоцирующие факторы:
рвота, диарея, лихорадка, другие острые заболевания (инфаркт миокарда, тромбоэмболия легочной артерии, инсульт, массивные кровотечения, обширные ожоги, почечная недостаточность, диализ, операции, травмы, тепловой и солнечный удар, применение диуретиков, сопутствующий несахарный диабет; неправильные медицинские рекомендации (запрещение достаточного потребления жидкости при жажде); пожилой возраст; прием глюкокортикоидов, половых гормонов, аналогов соматостатина и т.д., эндокринопатии (акромегалия, тиреотоксикоз, болезнь Кушинга).
Клиническая картина:
выраженная полиурия (впоследствии часто олиго- и анурия), выраженная жажда (у пожилых может отсутствовать), слабость, головные боли; выраженные симптомы дегидратации и гиповолемии: сниженный тургор кожи, мягкость глазных яблок при пальпации, тахикардия, позднее – артериальная гипотензия, затем нарастание недостаточности кровообращения, вплоть до коллапса и гиповолемического шока; сонливость, сопор и кома. Запаха ацетона и дыхания Куссмауля нет.
Особенность клиники ГГС – полиморфная неврологическая симптоматика (судороги, дизартрия, двусторонний спонтанный нистагм, гипер- или гипотонус мышц, парезы и параличи; гемианопсия, вестибулярные нарушения и др.), которая не укладывается в какой-либо четкий синдром, изменчива и исчезает при нормализации осмолярности.
Крайне важен дифференциальный диагноз с отеком мозга во избежание ОШИБОЧНОГО назначения мочегонных ВМЕСТО РЕГИДРАТАЦИИ.
Лабораторные изменения: диагностика и дифференциальная диагностика
| Общий клинический анализ крови | Лейкоцитоз: < 15000 – стрессовый, > 25000 – инфекция |
|---|---|
|
Общий анализ мочи |
Массивная глюкозурия, протеинурия (непостоянно); кетонурии нет |
|
Биохимический анализ крови |
Крайне высокая гипергликемия, гиперкетонемии нет |
|
КЩС |
Ацидоза нет: рН > 7,3, бикарбонат > 15 ммоль/л, анионная разница < 12 ммоль/л |
ЛЕЧЕНИЕ
-
восстановление электролитного баланса (УУР В, УДД 2).
-
выявление и лечение заболеваний, спровоцировавших ГГС, и его осложнений.
На догоспитальном этапе или в приемном отделении:
-
Экспресс-анализ ГП и любой порции мочи на кетоновые тела;
-
0,9 % раствор NaCl в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии:
Лабораторный мониторинг
Как при ДКА, со следующими особенностями:
-
Расчет скорректированного Na+ (для выбора раствора для инфузии).
-
Желательно – определение уровня лактата (частое сочетанное наличие лактатацидоза).
-
Коагулограмма (минимум – протромбиновое время).
Инструментальные исследования
Как при ДКА. Если после явного снижения гиперосмолярности неврологические симптомы не уменьшаются, показана компьютерная томография головного мозга.
Терапевтические мероприятия
Регидратация
Как при ДКА, со следующими особенностями:
-
в первый час – 1 л 0,9 % раствора NaCl, затем – в зависимости от уровня Na+ (УУР А, УДД 1):
-
— при скорректированном Na+ >165 ммоль/л: солевые растворы противопоказаны, регидратацию начинают с 2,5 % раствора глюкозы;
-
— при скорректированном Na+ 145–165 ммоль/л: регидратацию проводят 0,45 % (гипотоническим) раствором NaCl;
-
— при снижении скорректированного Na+ до < 145 ммоль/л переходят на 0,9 % раствор NaCl.
-
-
При гиповолемическом шоке (АД < 80/50 мм рт. ст.) вначале в/в очень быстро вводят 1 л 0,9 % раствора NaCl или коллоидные растворы.
Скорость регидратации: 1-й час – 1–1,5 л жидкости, 2-й и 3-й час – по 0,5–1 л, затем по 0,25–0,5 л (под контролем ЦВД; объем вводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5–1 л).
Особенности инсулинотерапии:
-
С учетом высокой чувствительности к инсулину при ГГС, в начале инфузионной терапии инсулин не вводят или вводят в очень малых дозах – 0,5–2 ЕД/ч, максимум 4 ед/ч в/в (УУР А, УДД 1).
Техника в/в введения инсулина – см. раздел 8.1.
-
Если через 4–5 ч от начала инфузии, после частичной регидратации и снижения уровня Na+ сохраняется выраженная гипергликемия, переходят на режим дозирования инсулина, рекомендованный для лечения ДКА.
-
Если одновременно с началом регидратации 0,45 % (гипотоническим) раствором NaCl ошибочно вводятся более высокие дозы ИКД (ИУКД) (≥ 6 ЕД/ч), возможно быстрое снижение осмолярности плазмы с развитием отека легких и отека мозга.
Уровень ГП не следует снижать быстрее, чем на 4 ммоль/л/ч, осмолярность плазмы – не более, чем на 3–5 мосмоль/л/ч, а уровень натрия – не более, чем на 10 ммоль/л в сутки (УУР В, УДД 2).
Восстановление дефицита калия
Проводится по тем же принципам, что при ДКА. Обычно дефицит калия более выражен, чем при ДКА.
Частая сопутствующая терапия
Как при ДКА.
8.3. МОЛОЧНОКИСЛЫЙ АЦИДОЗ (ЛАКТАТАЦИДОЗ)
Основная причина – повышенное образование и снижение утилизации лактата и гипоксия.
Провоцирующие факторы:
-
Прием бигуанидов, выраженная декомпенсация СД, любой ацидоз, включая ДКА.
-
Почечная или печеночная недостаточность.
-
Злоупотребление алкоголем.
-
В/в введение рентгеноконтрастных средств.
-
Тканевая гипоксия (ХСН, кардиогенный шок, гиповолемический шок, облитерирующие заболевания периферических артерий, отравление СО; синдром сдавления, ожоги, травмы, обширные гнойно-некротические процессы в мягких тканях, тяжелые заболевания органов дыхания, анемии, острая мезентериальная ишемия, асфиксия).
-
Острый стресс, выраженные поздние осложнения СД, старческий возраст, тяжелое общее состояние, запущенные стадии злокачественных новообразований и гемобластозов.
-
Передозировка нуклеозидных аналогов, β-адреномиметиков, кокаина, диэтилового эфира, пропофола, изониазида, стрихнина, сульфасалазина, вальпроевой кислоты, линезолида, парацетамола, салицилатов; отравление спиртами, гликолями; избыточное парентеральное введение фруктозы, ксилита или сорбита.
-
Беременность.
Клиническая картина: миалгии, не купирующиеся анальгетиками, боли в сердце, не купирующиеся антиангинальными средствами, боли в животе, головные боли, тошнота, рвота, слабость, адинамия, артериальная гипотензия, тахикардия, одышка, впоследствии дыхание Куссмауля, нарушение сознания от сонливости до комы.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Биохимический анализ крови |
Диагноз лактатацидоза подтверждён при концентрации лактата >5,0 ммоль/л и рН <7,35 и весьма вероятен при концентрации лактата 2,2–5 ммоль/л в сочетании с рН артериальной крови <7,25. Кровь для определения лактата хранят на холоде не более 4 ч. |
|
КЩС |
Декомпенсированный метаболический ацидоз: |
ЛЕЧЕНИЕ
На догоспитальном этапе: в/в инфузия 0,9 % раствора NaCl.
В реанимационном отделении или отделении интенсивной терапии
Лабораторный и инструментальный мониторинг:
проводится, как при ДКА, с более частым мониторированием уровня лактата.
Терапевтические мероприятия
Уменьшение продукции лактата:
-
ИКД (ИУКД) по 2–5 ЕД/ч в/в (техника в/в введения – см. раздел 8.1), 5 % раствор глюкозы по 100 – 125 мл в час (УДД 2, УУР С).
-
Удаление избытка лактата и бигуанидов (если применялись) (единственное эффективное мероприятие для выведения метформина – гемодиализ с безлактатным буфером) (УУР В, УДД 2).
-
При острой передозировке метформина – активированный уголь или другой сорбент внутрь.
Восстановление КЩС
-
ИВЛ в режиме гипервентиляции для устранения избытка СО2 (цель: рСО2 25–30 мм рт. ст.).
-
Введение бикарбоната натрия – только при рН < 6,9, крайне осторожно (опасность парадоксального усиления внутриклеточного ацидоза и продукции лактата), не более 100 мл 4 % раствора однократно, в/в медленно, с последующим увеличением вентиляции легких для выведения избытка СО, образующегося при в/в введении бикарбоната (УДД 2, УУР С).
Борьба с шоком и гиповолемией
По общим принципам интенсивной терапии.
8.4. ГИПОГЛИКЕМИЯ И ГИПОГЛИКЕМИЧЕСКАЯ КОМА
Классификация:
Уровень 1: значения глюкозы плазмы от 3,0 до < 3,9 ммоль/л (с симптомами или без) у больных СД, получающих сахароснижающую терапию, указывают на риск развития гипогликемии и требуют начала мероприятий по купированию гипогликемии независимо от наличия или отсутствия симптомов.
Уровень 2: значения глюкозы плазмы < 3.0 ммоль/л, с симптомами или без – клинически значимая гипогликемия, требующая немедленного купирования.
Уровень 3: тяжелая гипогликемия – гипогликемия в пределах вышеуказанного диапазона с таким нарушением когнитивных функций (включая потерю сознания, т.е. гипогликемическую кому), которое требует помощи другого лица для купирования.
Основная причина: избыток инсулина в организме по отношению к поступлению углеводов извне (с пищей) или из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации углеводов (например, мышечная работа).
Провоцирующие факторы:
-
Непосредственно связанные с медикаментозной сахароснижающей терапией:
-
передозировка инсулина, препаратов сульфонилмочевины или глинидов: ошибка больного, ошибка функции инсулиновой шприц-ручки, глюкометра, намеренная передозировка; ошибка врача (слишком низкий целевой уровень гликемии, слишком высокие дозы);
-
изменение фармакокинетики инсулина или ПССП: смена препарата, почечная и печеночная недостаточность, высокий титр антител к инсулину, неправильная техника инъекций, лекарственные взаимодействия препаратов сульфонилмочевины;
-
повышение чувствительности к инсулину: длительная физическая нагрузка, ранний послеродовой период, надпочечниковая или гипофизарная недостаточность.
-
-
Питание: пропуск приема или недостаточное количество ХЕ, алкоголь, ограничение питания для снижения массы тела (без соответствующего уменьшения дозы сахароснижающих препаратов); замедление опорожнения желудка (при автономной нейропатии), рвота, синдром мальабсорбции.
-
Беременность (первый триместр) и кормление грудью.
Клиническая картина
-
Вегетативные симптомы: сердцебиение, дрожь, бледность кожи, потливость, мидриаз, тошнота, сильный голод, беспокойство, тревога, агрессивность.
-
Нейрогликопенические симптомы: слабость, нарушение концентрации, головная боль, головокружение, сонливость, парестезии, нарушения зрения, растерянность, дезориентация, дизартрия, нарушение координации движений, спутанность сознания, кома; возможны судороги и другие неврологические симптомы.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Анализ крови |
Глюкоза плазмы < 3,0 ммоль/л |
ЛЕЧЕНИЕ
Легкая гипогликемия (не требующая помощи другого лица)
Прием 1-2 ХЕ быстро усваиваемых углеводов: сахар (2-4 куска по 5 г, лучше растворить), или мед или варенье (1–1,5 столовых ложки), или 100–200 мл фруктового сока, или 100–200 мл лимонада на сахаре, или 4-5 больших таблеток глюкозы (по 3–4 г), или 1-2 тубы с углеводным сиропом (по 10 г углеводов). Если через 15 минут гипогликемия не купируется, повторить лечение.
Если гипогликемия вызвана пролонгированным инсулином, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т.д.).
Тяжелая гипогликемия (потребовавшая помощи другого лица, с потерей сознания или без нее)
-
Пациента уложить на бок, освободить полость рта от остатков пищи. При потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!).
-
В/в струйно ввести 40 – 100 мл 40 % раствора глюкозы, до полного восстановления сознания (УУР А, УДД 1).
-
Альтернатива – 1 мг (маленьким детям 0,5 мг) глюкагона п/к или в/м (вводится родственником больного) (УУР А, УДД 1).
-
Если сознание не восстанавливается после в/в введения 100 мл 40 % раствора глюкозы – начать в/в капельное введение 5–10 % раствора глюкозы и госпитализировать.
-
Если причиной является передозировка ПССП с большой продолжительностью действия, в/в капельное введение 5–10 % раствора глюкозы продолжать до нормализации гликемии и полного выведения препарата из организма.
9. ДИАБЕТИЧЕСКИЕ МИКРОАНГИОПАТИИ
К диабетическим микроангиопатиям относятся:
-
диабетическая ретинопатия;
-
диабетическая нефропатия.
ОСНОВНЫЕ ФАКТОРЫ РИСКА
| Немодифицируемые | Модифицируемые |
|---|---|
|
Длительность СД Генетические факторы |
Гипергликемия (HbA1c) Артериальная гипертензия Дислипидемия |
9.1. ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Классификация ДР, принятая Общероссийской общественной организацией «Ассоциация врачей-офтальмологов» в 2019 г. для применения в амбулаторной практике, выделяет три стадии заболевания (таблица ниже). В специализированных диабетологических центрах и отделениях лазерной микрохирургии глаза, а также в научных и клинических исследованиях используется самая полная на сегодняшний день классификации Early Treatment Diabetic Retinopathy Study, 1991 (ETDRS) (см приложение 7).
Классификация диабетической ретинопатии
| Стадии ДР | Характеристика изменений на глазном дне |
|---|---|
|
Непролиферативная |
Микроаневризмы, мелкие интраретинальные кровоизлияния, отек сетчатки, твердые и мягкие экссудативные очаги |
|
Препролиферативная |
Присоединение венозных аномалий (четкообразность, извитость, «петли»), множество мягких и твердых экссудатов, интраретинальные микрососудистые аномалии (ИРМА), крупные ретинальные геморрагии |
|
Пролиферативная[24] |
Неоваскуляризация диска зрительного нерва и/или других отделов сетчатки, ретинальные, преретинальные и интравитреальные кровоизлияния (гемофтальм), образование фиброзной ткани в области кровоизлияний и по ходу неоваскуляризации |
При любой стадии ДР может развиваться диабетический макулярный отек (ДМО) — утолщение сетчатки, связанное с накоплением жидкости в межклеточном пространстве вследствие нарушения гематоретинального барьера и несоответствия между выходом жидкости и способности к ее реабсорбции клетками пигментного эпителия.
Требования к формулировке диагноза ДР: она должна строго соответствовать вышеуказанной классификации и отражать стадию ДР.
Например: «Непролиферативная диабетическая ретинопатия. Диабетический макулярный отек».
Иные формулировки диагноза («ангиопатия», «ангиоретинопатия», «фоновая ретинопатия», «ДР-0») недопустимы и затрудняют определение дальнейшей тактики лечения. Если признаки диабетической ретинопатии отсутствуют, следует так и указать: «диабетические изменения на глазном дне отсутствуют».
Принципиально важное значение для предотвращения прогрессирования ДР и утраты зрения занимает СКРИНИНГ – ежегодные осмотры ВСЕХ пациентов с СД для своевременной идентификации лиц с риском развития тяжелой ДР.
Скрининговое обследование должно включать исследование остроты зрения и обследование сетчатки, адекватное для классификации стадии ДР (УУР А, УДД 2).
Скрининг диабетической ретинопатии: сроки первичного и последующих регулярных осмотров офтальмолога при отсутствии диабетических изменений.
| Тип СД | Осмотр офтальмолога | УДД | УУР |
|---|---|---|---|
|
СД 1 типа, взрослые |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год |
2 |
В |
|
СД 2 типа |
При постановке диагноза СД, далее не реже 1 раза в год |
2 |
B |
|
Женщины с СД, планирующие беременность или беременные |
При планировании беременности или в течение первого триместра, далее 1 раз в триместр и не позднее, чем через 1 год после родоразрешения |
2 |
B |
|
Дети с СД 1 типа |
1 раз в год, начиная с 11 лет при длительности СД более 2 лет |
2 |
B |
В случае выявления признаков ДР обследование следует проводить чаще, а при наличии препролиферативной и пролиферативной ДР и любой стадии ДМО необходимо срочно направить пациента в специализированные центры к офтальмологу (УУР А, УДД 1).
Показания и сроки проведения полного офтальмологического обследования специалистом офтальмологом.
| Стадия ДР | Полное обследование специалистом офтальмологом | Повторный осмотр | УДД | УУР |
|---|---|---|---|---|
|
ДР нет |
Не требуется |
Не реже 1 раза в год |
2 |
В |
|
Непролиферативная |
Требуется в течение ближайших 3-6 мес |
Не реже 2 раз в год |
2 |
В |
|
Препролиферативная |
Срочно! |
По показаниям, но не реже 3 раз в год |
1 |
А |
|
Пролиферативная |
Срочно! |
По показаниям, но не реже 4 раз в год |
1 |
А |
|
ДМО |
Срочно! |
По показаниям |
1 |
А |
Другие показания для направления пациентов в специализированные центры (к специалисту офтальмологу).
-
Жалобы на снижение остроты зрения
-
Острота зрения ниже 0,5 (6/12, 20/40)
-
Если проверка остроты зрения или обследование сетчатки не могут быть выполнены при скрининговом обследовании.
-
Пациенты, перенесшие ЛКС, должны быть направлены на повторное полное офтальмологическое обследование.
Офтальмологическое обследование пациентов с ДР и ДМО
| Обязательные методы (всегда при скрининге) (УУР В, УДД 2) | Дополнительные методы (проводятся по показаниям специалистом офтальмологом) |
|---|---|
|
|
Основные методы лечения ДР и ДМО:
-
Лазерная коагуляция сетчатки (ЛКС):
-
На стадии препролиферативной ДР возможно проведение панретинальной ЛКС (УУР С, УДД 5).
-
На стадии пролиферативной ДР рекомендуется незамедлительное проведение панретинальной ЛКС, которая уменьшает риск потери зрения и слепоты (УУР А, УДД 1).
-
При наличии клинически значимого ДМО возможно проведение ЛКС, в том числе в сочетании с интравитреальными инъекциями ингибиторов ангиогенеза или введением стероидов (УУР В, УДД 2).
-
-
Интравитреальные инъекции ингибиторов ангиогенеза (анти-VEGF препаратов) рекомендуются и являются терапией первой линии при наличии клинически значимого ДМО (УУР А, УДД 2).
При лечении анти-VEGF препаратами изначально может потребоваться 3 и более загрузочных ежемесячных доз для достижения максимального эффекта применения препарата. После достижения стабилизации периодичность контрольных осмотров и временной интервал между инъекциями устанавливает специалист офтальмолог в зависимости от особенностей клинической картины. -
Интравитреальное введение стероидов рекомендуется в качестве второй линии терапии при наличии клинически значимого ДМО.
-
Витрэктомия рекомендуется:
-
При наличии ДМО тракционного генеза (УУР А, УДД 2).
-
При пролиферативной ДР, осложненной организовавшимся гемофтальмом, тракционной (или тракционно-гематогенной) отслойкой сетчатки с захватом области макулы (УУР А, УДД 2).
-
При наличии экстренных показаний ЛКС должна проводиться ВНЕ ЗАВИСИМОСТИ от степени достижения целевых уровней гликемического контроля. Снижение гликемии при необходимости следует осуществлять постепенно и одномоментно с выполнением ЛКС.
Профилактика
Воздействие на основные факторы риска ДР: оптимизация гликемического контроля, контроля АД и липидов — составляет основу профилактики ДР (УУР А, УДД 2).
Эндокринолог должен мотивировать пациента к наблюдению у офтальмолога и при необходимости предоставить ему следующую информацию:
-
Необходимо проведение регулярных осмотров у офтальмолога с расширенным зрачком не реже 1 раза в год, а при наличии показаний – чаще, вне зависимости от «хорошего зрения».
-
Необходимо безотлагательное обращение к офтальмологу при появлении новых жалоб со стороны органа зрения или при снижении остроты зрения.
-
Необходимо поддержание индивидуальных целевых уровней гликемического контроля, артериального давления, липидов плазмы в целях профилактики развития и прогрессирования ДР.
-
Пациентам, получающим интравитреальные инъекции, необходимо незамедлительно сообщать о симптомах, указывающих на воспаление (эндофтальмит): боли в глазах или увеличении неприятных ощущений в глазу, усилении покраснения глаз, нечеткости или снижении зрения, увеличении светочувствительности или увеличении числа «летающих мушек» в поле зрения.
-
Панретинальная ЛКС уменьшает риск потери зрения и слепоты!
-
Несмотря на то, что ЛКС эффективна, у некоторых пациентов всё же может развиться кровоизлияние в стекловидное тело. Кровоизлияние вызывается СД, но не лазером; это может означать, что пациенту потребуется ещё больше ЛКС.
-
ЛКС часто ухудшает периферическое и боковое зрение; может умеренно снизить центральное зрение. Этот краткосрочный побочный эффект компенсируется долгосрочным уменьшением риска выраженного снижения зрения и слепоты.
Предоставьте соответствующую профессиональную помощь тем пациентам, чьё состояние плохо поддаётся хирургическому лечению, и для которых лечение недоступно (т.е. предложите направление на психологическое консультирование, реабилитационные или социальные услуги, если требуются).
9.2. ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
ХРОНИЧЕСКАЯ БОЛЕЗНЬ ПОЧЕК
Хроническая болезнь почек (ХБП) – наднозологическое понятие, обобщающее повреждения почек или снижение скорости клубочковой фильтрации (СКФ) менее 60 мл/мин/1,73 м2, персистирующее в течение более 3 мес, независимо от первичного диагноза.
Стадии ХБП по уровню СКФ
| СКФ (мл/мин/1,73 м2) | Определение | Стадия |
|---|---|---|
|
≥ 90 |
Высокая и оптимальная |
С1 |
|
60 – 89 |
Незначительно сниженная |
С2 |
|
45 – 59 |
Умеренно сниженная |
С3а |
|
30 – 44 |
Существенно сниженная |
С3б |
|
15 – 29 |
Резко сниженная |
С4 |
|
< 15 |
Терминальная почечная недостаточность |
С5 |
Классификация ХБП по уровню альбуминурии
|
Категория |
А/Кр мочи |
СЭА (мг/24 часа) |
Описание |
|
|
мг/ммоль |
мг/г |
|||
|
А1 |
<3 |
<30 |
<30 |
Норма или незначительно повышена |
|
А2 |
3 – 30 |
30 – 300 |
30 – 300 |
Умеренно повышена |
|
А3 |
>30 |
>300 |
>300 |
Значительно повышена* |
Примечания: СЭА – скорость экскреции альбумина, А/Кр – отношение альбумин/креатинин, * Включая нефротический синдром (экскреция альбумина >2200 мг/24 часа [А/Кр>2200 мг/г; >220 мг/ммоль])
Формулировка диагноза ДН в соответствии с классификацией ХБП
Скрининг ДН
Ежегодная оценка альбуминурии (соотношение альбумин/креатинин в разовой порции мочи) и расчет СКФ:
-
у пациентов с СД 1 типа с длительностью заболевания ≥ 5 лет;
-
у всех пациентов с СД 2 типа;
-
у детей, начиная с 11 лет при длительности СД более 2 лет;
-
у всех пациентов с сопутствующей артериальной гипертензией (УУР С, УДД 5).
С учетом вариабельности повышенная альбуминурия подтверждается результатами двух положительных тестов из трех в период от 3 до 6 месяцев.
Преходящее повышение экскреции альбумина
-
Значительная гипергликемия
-
Интенсивная физическая нагрузка
-
Высокобелковое питание
-
Лихорадка
-
Высокая гипертензия
-
Менструация
-
Ортостатическая протеинурия у подростков в период интенсивного роста
Методы расчета СКФ
-
СКФ вычисляется с учетом уровня креатинина плазмы с использованием валидизированной формулы (предпочтительно формула CKD-EPI, наилучшим образом соотносящаяся с референтными (клиренсовыми) методами определения)
Формула CKD-EPI:
СКФ (мл/мин/1,73 м2) = 141 × [min креатинин плазмы (мг/дл)/k или 1]α ×
× [max креатинин плазмы (мг/дл) /k или 1]–1,209 × 0,993возраст (лет) ×
× 1,018 (для женщин) × 1,159 (для представителей негроидной расы)
k – 0,7 для женщин и 0,9 для мужчин, α – (–0,329) для женщин и (–0,411) для мужчин креатинин (мкмоль/л) = креатинин (мг/дл) × 88,4
В настоящее время рекомендуемой формулой для оценки СКФ у детей по уровню креатинина является формула Швартца в модификации Бедсайда. Для оценки уровня креатинина в плазме должны использоваться методы с калибровкой по масс-спектрометрии с изотопным разведением.
СКФ (мл/мин/1.73 м²) = (36.2 × Рост (см)) / Креатинин плазмы (мкмоль/л)
-
Калькулятор для расчета СКФ у взрослых размещен на сайте www.nkdep.nih.gov
-
Калькулятор для расчета СКФ у детей размещен на сайте www.kidney.org/professionals/kdoqi/gfr_calculatorped
При отсутствии возможности скрининга СКФ с помощью электронного калькулятора допускается расчет по формуле Кокорофта-Голта с обязательным приведением к стандартной площади поверхности тела 1,73 м2 (см. номограмму в приложении 8):
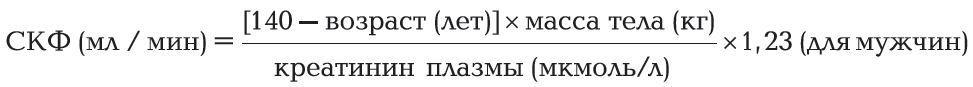
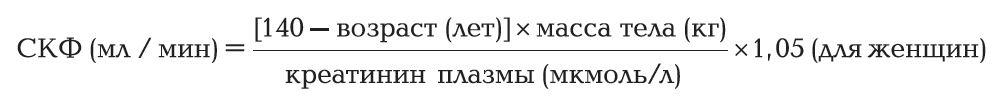
Определение СКФ клиренсовыми методами
-
Беременность
-
Морбидное ожирение (ИМТ ≥ 40 кг/м2), дефицит массы тела (ИМТ ≤ 15 кг/м2)
-
Вегетаринство
-
Миодистрофия, параплегия, квадриплегия
-
Нестандартные размеры тела (ампутированные конечности)
-
Острое почечное повреждение
-
Почечный трансплантат
-
Назначение нефротоксичных препаратов
-
Определение начала заместительной почечной терапии
ДИАГНОСТИКА
-
Основывается на наличии повышенной альбуминурии и/или снижении СКФ при отсутствии симптомов и признаков первичной почечной патологии
-
Типичная картина включает: длительный анамнез СД, наличие диабетической ретинопатии, альбуминурию без гематурии и быстрого снижения СКФ
-
У пациентов с СД 2 типа ДН может диагностироваться и при отсутствии диабетической ретинопатии (умеренно чувствительный и специфичный маркер), а также при снижении СКФ на фоне нормоальбуминурии
-
При быстро нарастающей альбуминурии, внезапном развитии нефротического синдрома, быстром снижении СКФ, отсутствии диабетической ретинопатии (в случае СД 1 типа), изменении осадка мочи (гематурия, лейкоцитурия, цилиндрурия) можно предположить альтернативную или дополнительную причину почечной патологии
-
При СКФ <60 мл/мин/1,73 м2 оценка осложнений ХБП
ОСЛОЖНЕНИЯ ХБП
| Осложнения | Клиническая и лабораторная оценка |
|---|---|
|
Артериальная гипертензия |
АД, масса тела |
|
Перегрузка объемом |
Анамнез, физикальное обследование, масса тела |
|
Электролитные нарушения |
Электролиты плазмы |
|
Метаболический ацидоз |
Электролиты плазмы, КЩС |
|
Анемия |
Гемоглобин, показатели обмена железа (ферритин, насыщение трансферрина железом) |
|
Минеральные и костные нарушения |
Кальций, фосфор плазмы, паратгормон, витамин 25(ОН)D |
Комбинированный риск сердечно-сосудистых событий и терминальной почечной недостаточности у пациентов с ХБП в зависимости от категории СКФ и альбуминурии
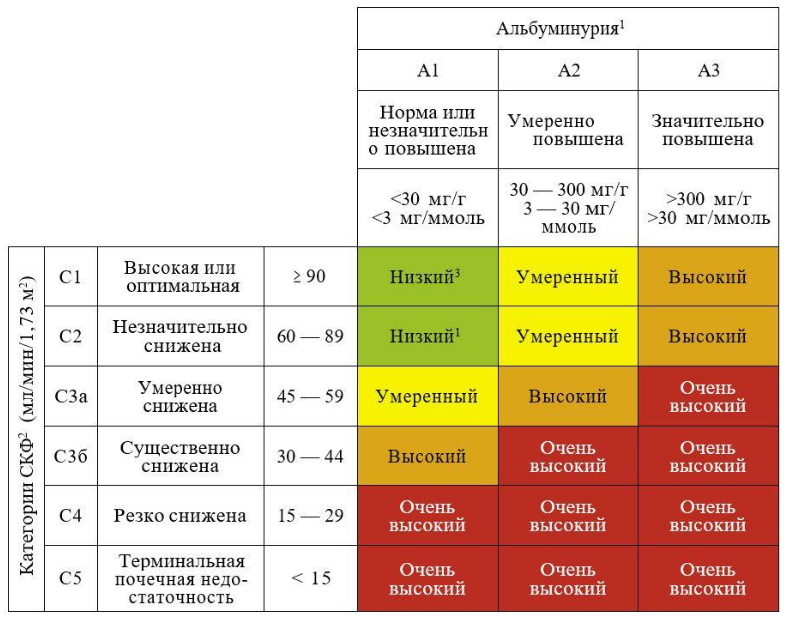
1 Альбуминурия – определяется отношение альбумин/креатинин в разовой (предпочтительно утренней) порции мочи
2 СКФ – рассчитывается по формуле CKD-EPI.
3 Низкий риск – как в общей популяции, в отсутствии признаков повреждения почек категории СКФ С1 или С2 не удовлетворяют критериям ХБП.
МОНИТОРИНГ В ЗАВИСИМОСТИ ОТ СТАДИИ ДН
| Стадия ДН | Параметры контроля | Частота определений |
|---|---|---|
|
ХБП C1-2 |
|
1 раз в 3 мес. |
|
1 раз в год |
|
|
Ежедневно |
|
|
1 раз в год |
|
|
1 раз в год при нормальных значениях; через 4-12 нед. в случае инициации терапии статинами или изменения дозы, далее — 1 раз в год |
|
|
1 раз в год при наличии анемии |
|
|
Рекомендации кардиолога |
|
|
Рекомендации офтальмолога |
|
|
При каждом посещении врача |
|
|
ХБП С3 |
|
1 раз в 3 мес. |
|
1 раз в год |
|
|
Ежедневно |
|
|
1 раз в 6-12 мес. |
|
|
1 раз в год при нормальных значениях; через 4-12 нед. в случае инициации терапии статинами или изменения дозы, далее — 1 раз в год |
|
|
1 раз в год |
|
|
1 раз в 6 мес. (чаще – в начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) |
|
|
Рекомендации кардиолога |
|
|
Рекомендации офтальмолога |
|
|
Рекомендации невролога |
|
|
При каждом посещении |
|
|
ХБП С4 |
|
1 раз в 3 мес. |
|
1 раз в год |
|
|
Ежедневно (утро, вечер) |
|
|
1 раз в 3 мес. |
|
|
1 раз в 6-12 мес. |
|
|
1 раз в 6 мес. |
|
|
1 раз в год |
|
|
1 раз в 3 мес. (1 раз в мес. – в начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) |
|
|
Рекомендации кардиолога |
|
|
Рекомендации офтальмолога |
|
|
Рекомендации невролога |
|
|
При каждом посещении |
|
|
1 раз в 6 мес. |
|
|
1 раз в 6 мес. |
ЛЕЧЕНИЕ ДН
| Стадия ДН | Принципы лечения |
|---|---|
|
ХБП С1-3 А2 |
|
|
ХБП С1-3 А3 |
|
|
ХБП С4 |
|
|
ХБП С5 |
|
Ограничение животного белка (не более 0,8 г/кг идеальной массы тела в
сутки) рекомендуется при ХБП С3-5 и/или А3 (УУР А, УДД 1).
иАПФ и БРА не рекомендуются для первичной профилактики ХБП у пациентов с
СД при нормальном АД, нормоальбуминурии (соотношение альбумин/креатинин
<3 мг/ммоль) и нормальном уровне СКФ (УУР В, УДД 2).
Для небеременных пациентов с СД рекомендуются иАПФ или БРА при умеренном
повышении в моче соотношения альбумин/креатинин (3-30 мг/ммоль) и в
обязательном порядке при соотношении >30 мг/ммоль и/или при
установленной СКФ <60 мл/мин/1,73 м2 (УУР А, УДД 1).
Комбинированная терапия иАПФ и БРА не рекомендуется (УУР А, УДД 2).
Сахароснижающие препараты, допустимые к применению на различных стадиях ХБП
| ПРЕПАРАТЫ | СТАДИЯ ХБП |
|---|---|
|
Метформин |
С 1 – 3* |
|
Глибенкламид (в т. ч. микронизированный) |
С 1 – 2 |
|
Гликлазид и гликлазид МВ |
С 1 – 4* |
|
Глимепирид |
С 1 – 4* |
|
Гликвидон |
С 1 – 4 |
|
Глипизид и глипизид ретард |
С 1 – 4* |
|
Репаглинид |
С 1 – 4 |
|
Натеглинид |
С 1 – 3* |
|
Пиоглитазон |
С 1 – 4 |
|
Росиглитазон |
С 1 – 4 |
|
Ситаглиптин |
С 1 – 5* |
|
Вилдаглиптин |
С 1 – 5* |
|
Саксаглиптин |
С 1 – 5* |
|
Линаглиптин |
С 1 – 5 |
|
Алоглиптин |
С 1 – 5* |
|
Гозоглиптин |
С1 – 3а |
|
Эвоглиптин |
С 1 – 4* |
|
Эксенатид |
С 1 – 3 |
|
Лираглутид |
С 1 – 4 |
|
Ликсисенатид |
С 1 – 3 |
|
Дулаглутид |
С 1 – 4 |
|
Семаглутид |
С 1 – 4 |
|
Акарбоза |
С 1 – 3 |
|
Дапаглифлозин |
С 1 – 3а |
|
Эмпаглифлозин |
С 1 – 3а |
|
Канаглифлозин |
С 1 – 3а |
|
Ипраглифлозин |
С 1 – 3 |
|
Эртуглифлозин# |
С 1 – 3а |
|
Инсулины, включая аналоги |
С 1 – 5* |
* При ХБП С3б-5 необходима коррекция дозы препарата.
Необходимо помнить о повышении риска развития гипогликемии у больных на
инсулинотерапии по мере прогрессирования заболевания почек от ХБП С1-2
до С3-5, что требует снижения дозы инсулина.
# Регистрация препарата в РФ ожидается в 2019 г.
Заместительная почечная терапия у пациентов с СД
Заместительная почечная терапия (ЗПТ) – замещение утраченных функций
почек методом диализа — экстракорпоральным (гемодиализ) и
интракорпоральным (перитонеальный диализ) или трансплантацией
(пересадка) почки (трупная или родственная).
Показания к началу ЗПТ диализом у пациентов с СД и терминальной почечной недостаточностью
Контроль гликемии у пациентов с СД на диализе
Контроль АД у пациентов с СД на диализе
Анемия у пациентов с СД и ХБП
Минеральные и костные нарушения у пациентов с СД и ХБП
ТРАНСПЛАНТАЦИЯ ОРГАНОВ У ПАЦИЕНТОВ С СД
-
Наличие СД не является противопоказанием к трансплантации органов (почки или почки в сочетании с поджелудочной железой). Заблаговременно до трансплантации необходимо детальное обследование пациентов.
-
Пациентам с СД 1 типа после изолированной трансплантации почки целесообразен режим постоянной подкожной инфузии инсулина с помощью инсулиновой помпы (при отсутствии противопоказаний) с позиции долгосрочной эффективности и влияния на выживаемость трансплантата и реципиента.
-
Изолированная трансплантация поджелудочной железы нецелесообразна для лечения СД!
ПРОФИЛАКТИКА ПОЧЕЧНЫХ ПОВРЕЖДЕНИЙ ПРИ ВИЗУАЛИЗИРУЮЩИХ ИССЛЕДОВАНИЯХ У ПАЦИЕНТОВ С СД И ХБП
При проведении исследований с в/в введением йодосодержащих рентгеноконтрастных препаратов необходимо:
-
Избегать применения высокоосмолярных препаратов (УУР В, УДД 1).
-
Использовать минимально возможную дозу рентгеноконтрастного препарата.
-
Отменить метформин, нестероидные противовоспалительные средства (УУР С, УДД 1), иНГЛТ-2, иАПФ/БРА, диуретики (УУР В, УДД 1) (по возможности), потенциально нефротоксичные препараты (УУР С, УДД 1) за 48 ч до и после процедуры.
-
Адекватная гидратация пациента с использованием физиологического раствора до, во время и после проведения исследования (1 мл/кг/ч) (УУР А, УДД 1).
-
Оценить СКФ через 48 — 96 часов после исследования (УУР С, УДД 1).
Возможно применение гадолиниевых препаратов на основе макроциклических хелатных комплексов для пациентов с СКФ<30 мл/мин/1,73 м2 (ХБП С4) (УУР В, УДД 2). Применение этих препаратов при СКФ <15 мл/мин/1,73 м2 (ХБП С5) не рекомендуется (риск развития нефрогенного системного фиброза) и допустимо только в случаях крайней необходимости при отсутствии альтернативных методов исследования (УУР В, УДД 1).
10. ДИАБЕТИЧЕСКИЕ МАКРОАНГИОПАТИИ
(сердечно-сосудистые заболевания атеросклеротического генеза)
СД является одним из основных факторов, влияющих на раннее развитие и быстрое прогрессирование атеросклероза артерий.
Атеросклеротическое поражение крупных и средних артерий при СД принято называть макроангиопатиями.
К основным сердечно-сосудистым заболеваниям атеросклеротического генеза относятся:
-
ишемическая болезнь сердца (ИБС).
-
цереброваскулярные заболевания.
-
заболевания артерий нижних конечностей.
Перечисленные заболевания не являются непосредственно осложнениями СД, однако СД приводит к раннему развитию, увеличивает тяжесть, ухудшает течение, видоизменяет клинические проявления этих заболеваний.
Стратификация сердечно-сосудистого риска
-
В настоящее время сердечно-сосудистый риск в общей популяции оценивается по шкале SCORE.
-
У больных СД использование этой, или других шкал, в том числе, специально разработанных для больных СД, не рекомендуется.
-
Больные СД с АССЗ или ХБП С3-5 или протеинурией или большими ФР (курение, выраженная гиперхолестеринемия, выраженная артериальная гипертензия) относятся к очень высокому сердечно-сосудистому риску
-
Большинство остальных больных СД (за исключением молодых больных СД 1 типа без больших ФР) относятся к высокому сердечно-сосудистому риску.
-
Молодые больные СД 1 типа без больших ФР относятся к среднему сердечно- сосудистому риску.
Основной задачей у больных СД в профилактике ССЗ является модификация образа жизни и контроль ФР.
Основные задачи лечения у больных СД:
-
Изменение образа жизни
-
Контроль массы тела
-
Отказ от курения
-
Сбалансированная диета
-
Регулярные физические тренировки
-
Достижение целевых показателей:
-
АД
-
уровня холестерина ЛНП (ХЛНП)
-
уровня гликемии и гликированного гемоглобина
-
У пожилых больных с длительно существующим СД или низкой ожидаемой продолжительностью жизни или тяжелыми сопутствующими заболеваниями целевые показатели лечения, прежде всего гликемии, могут быть не столь
строгие.
10.1. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС)
СД является независимым фактором риска ССЗ. Наличие СД повышает риск развития ИБС в 2-4 раза. К возрасту старше 40 лет у 40-50% больных СД возникает, по меньшей мере одно ССЗ. Более половины пациентов на момент верификации диагноза СД 2 типа уже страдают ИБС. Течение ИБС зависит от длительности СД. ИБС во многих случаях протекает бессимптомно. Часто диагностируется диффузное поражение коронарных артерий. Имеется большая вероятность рестеноза в месте имплантации стента. Смертность при развитии острого коронарного синдрома (ОКС) у больных СД выше в 2-3 раза.
КЛИНИЧЕСКИЕ ОСОБЕННОСТИ ИБС ПРИ СД
ДИАГНОСТИКА
Оценка ФР, влияющих на развитие ИБС при СД
-
Семейный анамнез по ИБС (<65 женщина и <55 мужчина родственник).
-
Масса тела и перераспределение жира, оценка анамнеза, ИМТ (ожирение — ≥30 кг/м2) и окружность талии (абдоминальное ожирение – > 94 см у мужчин и > 80 см у женщин).
-
Физическая активность – оценивается в настоящее время и в прошлом.
-
Дислипидемия (снижение ХЛВП и повышение триглицеридов).
-
Артериальная гипертензия (более 140/85 мм рт.ст.).
-
Табакокурение (на текущий момент, в прошлом и интенсивность).
-
ХБП (уровень креатинина плазмы (СКФ) и анализ мочи на альбумин).
-
СД (возраст пациента на момент дебюта гипергликемии, наследственность по СД, сосудистые осложнения, уровень глюкозы плазмы натощак, уровень HbA1c).
Диагностика ИБС
Обследование больных СД для верификации ИБС в целом аналогично диагностическим подходам у больных без СД с соответствующими показаниями к тестам с физической нагрузкой, оценке миокардиальной перфузии и коронарной ангиографии.
| Обязательные методы обследования | Дополнительные методы обследования |
|---|---|
|
|
Показания к проведению нагрузочных проб
-
Дифференциальная диагностика ИБС
-
Определение индивидуальной толерантности к физической нагрузке
-
Оценка эффективности лечебных мероприятий (антиангинальных препаратов)
-
Оценка прогноза
ЛЕЧЕНИЕ
Модификация образа жизни при СД и ИБС (УУР А, УДД 2)
-
Прекращение курения.
-
Общее содержание жиров в питании следует снизить <35%, насыщенных жиров <10% и мононенасыщенных жиров >10% от общей калорийности.
-
Содержание пищевых волокон должно быть >40 г/день (или 20 г/1000 ккал/день).
-
Любая диета с ограничением калорийности может быть рекомендована для снижения избыточной массы тела.
-
Умеренная физическая нагрузка ≥150 мин/неделю.
-
Аэробные упражнения и тренировки на сопротивление, возможны их комбинации для предотвращения развития СД 2 типа и контроля СД.
Контроль артериального давления
(см. раздел 15)
Дислипидемия
-
У больных СД часто наблюдается сочетанное повышение уровней холестерина и триглицеридов.
-
Лечение гиперхолестеринемии — один из главных механизмов снижения сердечно- сосудистого риска как у больных СД 2 типа, так и у больных СД
1 типа (УУР А, УДД 1). -
У больных СД очень высокого риска необходимо добиваться снижения уровня ХЛНП менее 1,4 ммоль/л (УУР А, УДД 2).
-
У больных СД высокого риска необходимо добиваться снижения уровня ХЛНП менее 1,8 ммоль/л (УУР А, УДД 1).
-
У больных СД среднего риска необходимо добиваться снижения уровня ХЛНП менее 2,5 ммоль/л (УУР А, УДД 1).
-
Больным СД с недостаточным снижением уровня ХЛНП на фоне терапии статинами следует рассмотреть возможность назначения эзетимиба (УУР А, УДД 2) или ингибиторов пропротеиновой конвертазы субтилизин-кексинового типа 9 (PCSK-9) – эволокумаба и алирокумаба (УУР А, УДД 1).
-
Терапия фибратами у больных СД не приводит к снижению сердечно-сосудистых осложнений (УУР А, УДД 2).
-
У больных СД старше 85 лет назначение статинов требует специальных показаний.
Антиагрегантная терапия
-
Терапия ацетилсалициловой кислотой не показана больным СД без АССЗ.
-
Ацетилсалициловая кислота в дозе 75-150 мг рекомендована для вторичной профилактики (УУР А, УДД 1).
-
У больных с толерантностью к ацетилсалициловой кислоте рекомендуется прием клопидогрела.
-
У больных с ОКС рекомендуется прием блокаторов рецепторов Р2Y12 (клопидогрел, прасугрел, тикагрелол) в течение года (УУР А, УДД 2).
-
У пациентов с ОКС после чрескожного коронарного вмешательства (ЧКВ) предпочтителен прием прасугрела или тикагрелола.
-
Антитромботическая терапия при ИБС не зависит от наличия СД.
Реваскуляризация миокарда
-
Цель реваскуляризации миокарда заключается в устранении миокардиальной ишемии, независимо от наличия или отсутствия СД.
-
Необходимость проведения ревакуляризации миокарда должна быть определена индивидуально в каждом конкретном клиническом случае.
-
У пациентов с СД и многососудистым поражением коронарных артерий необходим комплексный междисциплинарный подход к реваскуляризации миокарда, учитывающий тяжесть поражения коронарного русла, общее состояние больного, наличие сопутствующих осложнений СД.
-
У больных с ОКС с подъемом сегмента ST предпочтительнее проведение первичной баллонной ангиопластики со стентированием, чем тромболитической терапии (УУР А, УДД 2).
-
У больных с ОКС без подъема сегмента ST ранняя инвазивная стратегия лечения обладает преимуществом перед консервативной тактикой лечения (УУР А, УДД 2).
-
У больных со стабильными формами ИБС и многососудистым поражением коронарных артерий и/или признаками ишемии миокарда реваскуляризация миокарда позволяет уменьшить риск развития сердечно-сосудистых осложнений (УУР А, УДД 2).
-
У больных со стабильной ИБС и многососудистым поражением коронарных артерий и приемлемым хирургическим риском АКШ обладает преимуществом перед ЧКВ.
-
У больных СД необходимо использовать стенты, выделяющие лекарство (УУР А, УДД 2).
-
Антитромботическая терапия при ЧКВ не отличается у больных с СД и без СД.
-
У больных с СД риск рестеноза коронарных артерий после ЧКВ выше, чем у больных без СД.
Алгоритм лечения пациентов со стабильной ИБС
Сокращения: АК – антагонисты кальция, ЧСС – частота сердечных сокращений, КАГ- коронароангиография, ЧКВ – чрескожное коронарное вмешательство, АКШ – аортокоронарное шунтирование, иАПФ – ингибитор ангиотензин-превращающего фермента, БРА – блокатор рецепторов ангиотензина II.
Гликемический контроль при СД и АССЗ
-
Целевые значения показателей углеводного обмена должны быть индивидуализированы (УУР В, УДД 2).
-
Строгий контроль гипергликемии снижает риск микрососудистых осложнений и в значительно меньшей степени влияет на развитие и прогрессирование АССЗ (УУР А, УДД 1).
Рекомендации по контролю гликемии у пациентов с ОКС с подъемом сегмента ST/без подъема сегмента ST
Гипергликемия, выявляемая у пациентов с ОКС без предшествующего СД, называется транзиторной гипергликемией. В этой ситуации решить вопрос о наличии СД или транзиторной гипергликемии позволяет измерение HbA1c. Вопрос проведения в этих случаях сахароснижающей терапии решается в зависимости от клинической ситуации, однако при повышении глюкозы плазмы более 10,0 ммоль/л назначение сахароснижающей терапии является безусловно необходимым.
Контроль гликемии
-
Гипергликемия – один из основных предикторов неблагоприятных исходов у больных ОКС.
-
Гипогликемия может усиливать ишемию миокарда и отрицательно влиять на течение ОКС у больных СД.
-
Достижение целевых уровней гликемического контроля улучшает исходы ИМ у больных СД.
Целевые уровни гликемии
Общепринятый целевой диапазон гликемии у больных с ОКС окончательно не определен. По результатам клинических исследований, для большинства больных обоснованными являются следующие показатели:
-
Глюкоза плазмы перед едой в течение суток 6,1–7,8 ммоль/л.
-
При наличии медицинских, организационных факторов, препятствующих достижению строгого контроля гликемии, допустимо ее периодическое повышение до 10,0 ммоль/л.
-
Необходимо избегать снижения глюкозы плазмы менее 6,0 ммоль/л.
Методы достижения целевых уровней гликемии
Cахароснижающая терапия при ОКС
-
Тиазолидиндионы и бигуаниды при развитии ОКС должны быть немедленно отменены (УУД 1, УУР A). Тиазолидиндионы могут вызывать задержку жидкости, способствуя тем самым развитию застойной сердечной недостаточности.
-
Перед проведением рентгеноконтрастых вмешательств следует отменить иНГЛТ-2.
-
Наличие у больного СД 2 типа ОКС не является показанием к переводу на инсулинотерапию. Многие больные могут продолжать проводимую ранее сахароснижающую терапию. Показания к назначению инсулина в целом такие же, как у больных без ОКС.
-
Метформин противопоказан больным СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС.
-
Эффективность и безопасность препаратов из групп арГПП-1, иНГЛТ-2 и иДПП-4 при ОКС изучается.
Показания для инсулинотерапии у больных СД и ОКС
-
СД 1 типа.
-
Глюкоза плазмы при поступлении стойко выше 10 ммоль/л.
-
ДКА, гиперосмолярное гипергликемическое состояние.
-
Терапия высокими дозами стероидов.
-
Парентеральное питание.
-
Общее тяжелое/критическое состояние.
-
Кардиогенный шок, выраженная застойная сердечная недостаточность, тяжелая постинфарктная стенокардия, артериальная гипотензия, тяжелые нарушения сердечного ритма.
-
Любая степень нарушения сознания.
Тактика инсулинотерапии у больных СД с ОКС
-
Больные СД с ОКС без нарушения сознания и других перечисленных выше осложнений, способные самостоятельно принимать пищу, могут находиться на п/к интенсифицированной инсулинотерапии, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии
-
Наиболее оптимальным методом быстрого и управляемого достижения целевых уровней гликемического контроля является непрерывная в/в инфузия инсулина (НВИИ) короткого (ультракороткого) действия, при необходимости – с инфузией глюкозы (5, 10, 20% раствор в зависимости от уровня гликемии и объема вводимой жидкости).
-
Для обеспечения безопасного и эффективного управления гликемией методика НВИИ и глюкозы проводится через раздельные инфузионные системы, по стандартному протоколу, обученным персоналом.
-
НВИИ (и глюкозы) проводится на фоне ежечасного определения гликемии (после стабилизации гликемии – каждые 2 ч).
-
Методику приготовления раствора инсулина, введения и дозирования в зависимости от гликемии – см. в разделах 8.1 и 22.
10.2. ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Нарушения мозгового кровообращения могут быть острыми и хроническими.
Острое нарушение мозгового кровообращения – наиболее тяжелая форма сосудистой патологии мозга, развивающаяся остро или подостро и сопровождающаяся очаговой и/или общемозговой неврологической симптоматикой (с продолжительностью более 24 часов – инсульт, менее 24 часов — транзиторная ишемическая атака).
Хронические нарушения мозгового кровообращения (в отечественной литературе обозначаются собирательным термином «дисциркуляторная энцефалопатия»):
Факторы риска инсульта
| Немодифицируемые | Модифицируемые |
|---|---|
|
|
Факторы риска инсульта, специфические для СД
-
Гипергликемия
-
Гипогликемия
-
Альбуминурия
-
Снижение СКФ
-
Инсулинорезистентность
ДИАГНОСТИКА
ПРОФИЛАКТИКА
-
достижение индивидуальных целевых показателей гликемического контроля.
Целевой диапазон гликемии у больных с нарушениями мозгового кровообращения окончательно не определен, однако при выборе схемы лечения следует избегать гипогликемий, как острых – провоцирующих развитие нарушений сердечного ритма, так и хронических, повышающих риски деменции и когнитивных расстройств;
-
здоровый образ жизни (отказ от курения, регулярная физическая активность);
-
снижение массы тела;
-
коррекция АД (целевой уровень САД ≥ 120 и < 130, ДАД ≥ 70 и < 80 мм рт. ст.);
-
коррекция дислипидемии (см. раздел 10.1);
-
профилактика гиперкоагуляции и тромбоза (см. раздел 10.1).
Показания к инсулинотерапии у больных с острым нарушением мозгового кровообращения
-
любая степень нарушения сознания.
-
дисфагия.
-
парентеральное питание, питание через зонд.
-
стойкое повышение уровня глюкозы плазмы более 10 ммоль/л.
ЛЕЧЕНИЕ ОСТРЫХ НАРУШЕНИЙ МОЗГОВОГО КРОВООБРАЩЕНИЯ
10.3. ЗАБОЛЕВАНИЯ АРТЕРИЙ НИЖНИХ КОНЕЧНОСТЕЙ
Группы риска наличия ЗАНК:
-
Пациенты в возрасте ˃ 50 лет;
-
Пациенты в возрасте <50 лет и наличием 1 ФР (курение, дислипидемия, сердечно-сосудистые заболевания, церебро-васкулярные заболевания, артериальная гипертензия, неудовлетворительный контроль гликемии, повышенный уровень гомоцистеина повышенная концентрация высокочувствительного С-реактивного белка, аполипопротеина В, повышенная вязкость крови и гиперкоагуляция, ХБП (СКФ <60 мл/мин/1,73 м2); семейный анамнез ССЗ, хронические воспалительные заболевания (например, ревматоидный артрит, псориаз, хроническая ВИЧ-инфекция).
-
Пациенты с СД и наличием трофических нарушений мягких тканей нижних конечностей независимо от возраста.
Клиническая картина ЗАНК при СД
Жалобы ишемического генеза:
-
симптомы перемежающейся хромоты (недомогание, боль, дискомфорт в мышцах нижних конечностей (чаще в икроножных мышцах, реже в ягодичной области, бедре и стопе), возникающее при физической нагрузке (могут отсутствовать!);
-
наличие боли или дискомфорт в нижних конечностях в покое, усиливающиеся в положении лежа (могут отсутствовать!).
Осмотр нижних конечностей:
-
Отсутствие/снижение пульсации на артериях стоп (обнаружение факта отсутствия пульсации на стопе может привести к гипердиагностике, поэтому диагноз ЗАНК должен подтверждаться с помощью неинвазивных методик);
-
выпадение волос на нижних конечностях;
-
мышечная атрофия;
-
бледность кожных покровов, наличие петехиальных элементов, экхимоз, рубеоз (цвет и температура кожи менее специфичны и зависят от наличия инфекционного воспаления, сопутствующей автономной нейропатии);
-
наличие язвенных дефектов, акральных некрозов, гангрены пальцев и стопы.
Анамнез:
Оценка основных и дополнительных ФР атеросклероза, микро- и макрососудистых осложнений СД, сопутствующих заболеваний, раневых дефектов и травм нижних конечностей, хирургического лечения и ампутаций конечности, эндоваскулярного или открытого сосудистого вмешательства на артериях нижних конечностей.
Социальная изолированность; наличие качественной медицинской помощи по месту жительства, приверженность и возможность выполнения рекомендацией по правилам ухода за ногами при сахарном диабете, ношение обуви дома и вне дома (тип обуви).
Клинические стадии течения ЗАНК:
-
Доклиническая стадия (бессимптомное течение) – отсутствие клинических проявлений;
-
Стадия клинических проявлений (симптомное течение) – перемежающаяся хромота, наличие трофических изменений, раневых дефектов;
-
Критическая ишемия нижней конечности (КИНК) с риском потери конечности, характеризуется одним из двух следующих критериев:
-
Постоянная боль в покое, требующая регулярного приема анальгетиков в течение двух недель и более (низкий риск) и/или
-
Трофическая язва или гангрена пальцев или стопы, возникшие на фоне хронической артериальной недостаточности (умеренный и высокий риск)
-
Особенности клинической картины ЗАНК при СД
-
Раннее начало и быстрое прогрессирование атеросклеротических изменений;
-
Высокая распространенность сопутствующих АССЗ;
-
Малосимптомное течение ЗАНК, вследствие сопутствующей диабетической нейропатии), характеризуется стертым, атипичным или отсутствующим болевым синдромом/перемежающейся хромоты (ПХ);
-
Несвоевременное обращение за медицинской помощью, нередко на стадии трофических изменений мягких тканей стопы и/или гангрены;
-
Болевая симптоматика может быть обусловлена также нейрогенными причинами (спинальный стеноз и др.), в том числе без клинически значимого снижения кровотока;
-
Трофические нарушения мягких тканей нижних конечностей могут развиваться на любой стадии ЗАНК;
-
Около 50% пациентов с СД и ранами нижних конечностей имеют ЗАНК.
Диагностика ЗАНК у пациентов с СД
Алгоритм диагностики ЗАНК у пациентов с СД
ЛПИ – лодыжечно-плечевой индекс; ППИ – пальце-плечевой индекс; ЛАД – лодыжечное артериальное давление; TcpO2 — транскутанное напряжение кислорода.
1 — ЛПИ с нагрузкой – тест 6-минутной ходьбы, тредмил тест (если нет противопоказаний). Интерпретация результатов не отличается от ЛПИ без нагрузки.
-
Критерии постановки диагноза КИНК с риском потери конечности, характеризуется одним из двух следующих критериев:
-
В отсутствии трофических нарушений покровных тканей систолическое лодыжечное артериальное давление < 50 мм рт. ст. или пальцевое давление < 30 мм рт.ст., TcpO2 < 25 мм рт.ст., перфузионное давление кожи < 40 мм рт.ст. (низкий риск).
-
При наличии язвы или гангрены систолическое лодыжечное артериальное давление < 70 мм рт. ст. или пальцевое давление < 50 мм рт. ст., TcpO2 < 25 мм рт.ст., перфузионное давление кожи < 40 мм рт.ст. (умеренный и высокий риск).
-
Существуют стратификация риска потери конечности по системе WIfI (Wound, Ischemia, foot Infection), основанная на оценке глубины раны, состояния периферического кровоснабжения и тяжести инфекционного процесса (см. приложение 9)
Неинвазивные методы исследования:
-
Ультразвуковая допплерография и допплерометрия с подсчетом ЛПИ (соотношение систолического АД в артериях стопы и систолического АД в плечевой артерии);
-
Измерение пальцевого систолического давления и пальце-плечевого индекса.
ЗАНК подтверждается при:
-
Наличии жалоб: перемежающаяся хромота, купирующаяся остановкой или боли покоя, купирующиеся приемом анальгетиков;
-
Наличии некротических раневых дефектов, ишемической гангрены пальцев и стопы;
-
Снижении или отсутствии пульсации на ТАС или ЗББА у медиальной лодыжки;
-
Монофазной или двухфазной форме допплеровской волны или ее отсутствии на одной из артерий стопы;
-
ЛПИ менее 0,9 как минимум на одной из артерий стопы.
Методы оценки перфузии мягких тканей:
-
Транскутанная оксиметрия (TcpO2) – метод оценки тяжести ишемии конечности у пациентов с клиническими симптомами ЗАНК, прогноза заживления язв, эффективности консервативного лечения и исходов реваскуляризации, определения уровня ампутации конечности.
-
Измерение перфузионного давления кожи – метод оценки кровяного давления, необходимого для восстановления капиллярного кровотока после индуцированной окклюзии.
Методы визуализации для анатомической оценки поражения
-
Ультразвуковое дуплексное сканирование (УЗДС) — метод диагностики первой линии, поскольку дает возможность оценить практически весь спектр артериальных поражений, включая оценку результатов хирургического и консервативного лечения.
-
Магнитно-резонансная ангиография — метод второй линии у пациентов с СД в связи с отсутствием лучевой нагрузки, более низкого риска нефротоксичности в сравнении с МСКТА и лучшей визуализацией артерий голеней в сравнении с УЗДС и МСКТА.
-
Мультиспиральная компьютерная ангиография (МСКТА)* — оптимальный метод визуализации аорто-подвздошного сегмента и проксимальных отделов артерий нижних конечностей у пациентов с СД. Позволяет с высокой точностью исключить артериальные аневризмы, оценить структуру сосудистой стенки, проходимость шунтов и протезов после реваскуляризации.
-
Рентгенконтрастная ангиография* – «золотой стандарт» — инвазивный метод визуализации, рекомендуемый пациентам с ЗАНК при неинформативности других методов визуализации.
* В связи с необходимостью применения йодсодержащего контрастного вещества процедура должна проводиться с осторожностью в связи с риском развития контраст- индуцированной нефропатии и (редко) тяжелых аллергических реакций.
Специалисты междисциплинарной команды, осуществляющие скрининг и лечение пациентов с СД с/без ЗАНК на разных стадиях клинического течения
| Пациенты группы риска развития ЗАНК | Пациенты с подтвержденным ЗАНК | Пациенты с ЗАНК на стадии КИНК | Пациенты с ЗАНК после разрешения КИНК | |
|---|---|---|---|---|
|
Специалисты междисциплинарной команды |
|
|
|
|
|
Ведение |
Амбулаторно |
Амбулаторно |
Стационарно |
Амбулаторно |
|
Динамическое наблюдение |
Скрининг на предмет наличия ЗАНК 1 раз в 12 мес. |
Скрининг на предмет оценки тяжести ЗАНК 1 раз в 6-12 мес. |
Программа вторичной профилактики: 1 раз в 1-3-6 мес. (определяет специалист). |
Профилактика и ведение пациентов с СД и ЗАНК
-
Коррекция модифицируемых ФР развития атеросклероза:
-
1.1. Отказ от активного (УУР А, УДД 1) и пассивного (УУР В, УДД 1)
курения;-
Пациентам следует помочь разработать план отказа от курения, включающей фармакотерапию (например, варениклин, бупропион и/или никотинзаместительную терапию) и/или направить их для участия в программе отказа от курения.
-
-
1.2. Достижение и поддержание целевых показателей гликемического контроля (УУР В, УДД 2) (см. раздел 3.1).
-
1.3. Достижение и поддержание целевых показателей липидного обмена (УУР В, УДД 1) (см. разделы 3.3 и 10.1).
-
1.4. Антиагрегантная терапия и/или антикоагулятная терапия (УДД 2 , УУР А).
-
Антитромбоцитарная терапия у пациентов с ЗАНК
ДАТТ – двойная антитромбоцитарная терапия; ОАТ – однокомпонентная антитромбоцитарная терапия; ПАГ – пероральный антикоагулянт; АВК – антагонисты витамина К; А – Ацетилсалициловая кислота 75-100 мг/сут; К – Клопидогрел 75 мг/сут; ПХ – перемежающая хромота; КИНК – критическая ишемия нижней конечности
1 Показана длительная антитромбоцитарная монотерапия при наличии атеросклероза других артериальных бассейнов (сонных, коронарных, почечных артерий и т.д.). Клопидогрел может быть предпочтительным по сравнению с аспирином (IIb B).
2 Двойная антитромбоцитарная терапия может быть рассмотрена у пациента с ОКС и/или чрескожным коронарным вмешательством (менее 1 года), стентированием последней проходимой коронарной артерией, многососудистым поражением коронарных артерий у пациентов с неполной реваскуляризацией.
3 Доказательная база является слабой и кровотечение удваивается по сравнению с антитромбоцитарной монотерапией.
4 До тех пор, пока наблюдается хорошая переносимость.
Антитромбоцитарная терапия у пациентов с ЗАНК, которым требуется терапия пероральными антикоагулянтами1
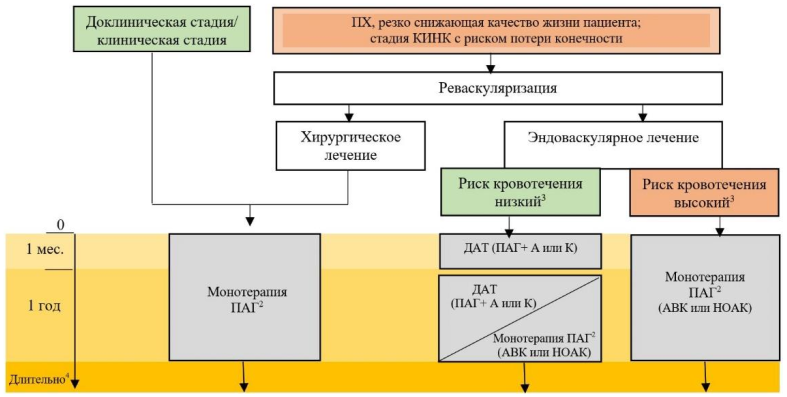
ДАТ – двойная антриагрегантная терапия; ПАГ – пероральный антикоагулянт; АВК – антагонисты витамина К; НОАК – новые оральные антикоагулянты; А – Ацетилсаллициловая кислота 75-100 мг/сут; К – Клопидогрел 75 мг/сут; ПХ – перемежающая хромота; КИНК – критическая ишемия нижней конечности.
1 Например, сопутствующая фибрилляция предсердий или механический протез клапана.
2 Может быть рассмотрена двойная антиагрегантная терапия (АВК или НОАК
аспирин или клопидогрел) у лиц с высоким ишемическим риском, определяемым как предшествующий тромбоз стента, острая ишемия конечности при назначении пероральными антикоагулянтами и сопутствующее поражение коронарных артерий (недавний ОКС, стентирование последней проходимой коронарной артерии, многососудистое поражение коронарных артерий у пациентов с неполной реваскуляризацией).
3 По сравнению с риском развития острого нарушения мозгового кровообращения/КИНК вследствие окклюзии стента/трансплантата.
4 До тех пор, пока наблюдается хорошая переносимость.
-
1.5. Достижение и поддержание целевых показателей АД (УУР В, УДД 2) (см. разделы 3.4 и 15).
-
1.6. Контроль массы тела.
-
1.7. Двигательная активность:
-
Регулярная физическая активность (пациентам группы риска развития ЗАНК);
-
Структурированная программа по физической активности для пациентов с ЗАНК:
-
Программа формируется реабилитологом/врачом ЛФК.
-
Длительность занятия составляет 30-45 мин, не менее 3-х раз в неделю, не менее 12 недель.
-
-
Противопоказание: ограничение физической активности со стороны сердечно- сосудистых заболеваний, кресло-коляска, пациенты с наличием раневых дефектов, диабетическая нейроостеоартропатия и др.).
-
Индивидуальное обучение правилам ухода за стопами при СД пациентов и, при необходимости, родственников (см приложение 10).
-
Рекомендации по выбору обуви и стелек (см приложение 11).
-
Профессиональный подиатрический уход: осуществляется специально обученной медицинской сестрой в условиях кабинета диабетической стопы (УУР А, УДД 2).
Тактика ведения пациентов с КИНК с риском потери конечности.
-
Реваскуляризация артерий нижних конечностей:
-
У пациентов с низким риском потери конечности (наличие перемежающейся хромоты ишемического генеза, снижающей качество жизни), можно рассмотреть вопрос проведения реваскуляризации артерий нижний конечностей после курса лечения структурированной программой физической активности.
-
У пациентов с умеренным и высоким риском потери конечности проведение реваскуляризации обязательно.
-
-
Местное лечение ран (см. раздел 14).
Тактика ведения пациентов с КИНК с риском потери конечности.
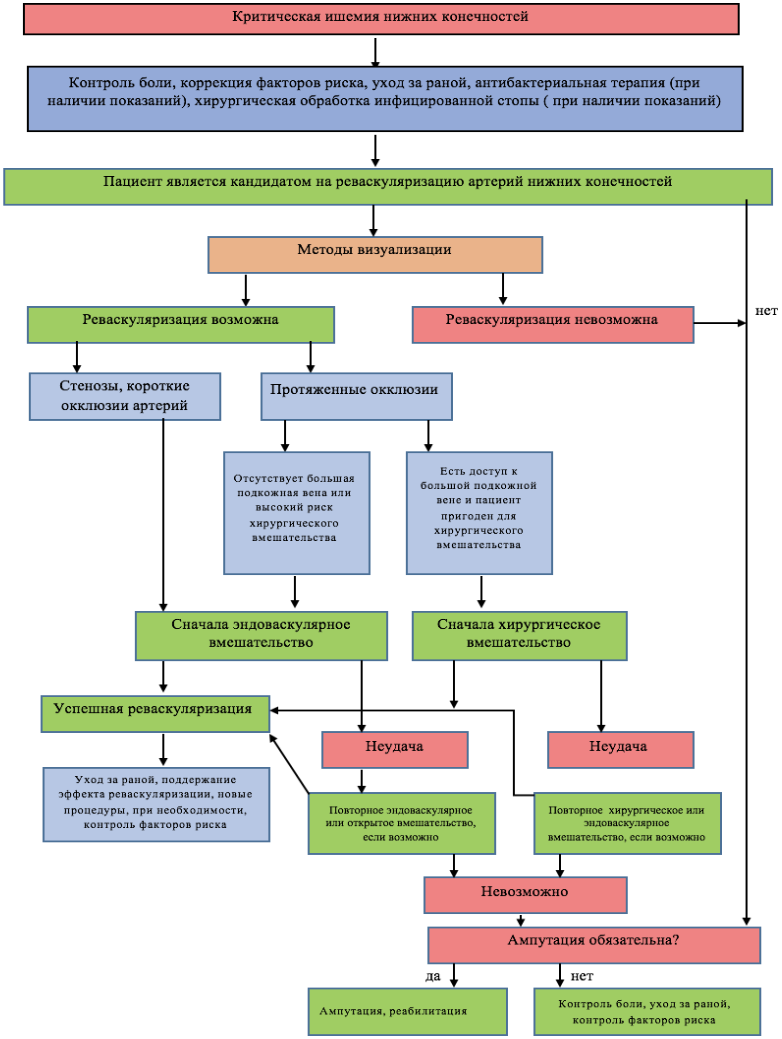
У пациентов, прикованных к постели, страдающих деменцией и/или слабых пациентов должна рассматриваться первичная ампутация.
10.4. ТАКТИКА ДИАГНОСТИКИ И ЛЕЧЕНИЯ ИБС У БОЛЬНЫХ СД И КРИТИЧЕСКОЙ ИШЕМИЕЙ НИЖНИХ КОНЕЧНОСТЕЙ
-
Больные СД и КИНК имеют высокий риск наличия ИБС.
-
Прогноз больных СД и КИНК во многом определяется тяжестью ИБС.
-
У больных СД и КИНК важно определить не само наличие ИБС, а выявить острые формы ИБС или тяжелую ишемию миокарда.
Трудность диагностики ИБС у больных СД и КИНК определяется несколькими факторами:
-
Ограничением физической активности.
-
Болями, иногда сильными, в пораженной конечности.
-
Наличием диабетической кардиоваскулярной автономной нейропатии.
Баллонная ангиопластика артерий нижних конечностей относится к операциям среднего риска.
У всех больных СД и КИНК следует определить срочность проведения операции на конечности, предикторы операционного риска, оценить необходимость проведения коронарографии и реваскуляризации миокарда.
-
при выявлении высокого риска операцию следует отложить.
-
при выявлении среднего и низкого риска – необходимо оценить выраженность ишемии миокарда.
-
при минимальном риске — возможно проведение операции.
Предикторы операционного риска у больных СД и КИНК
|
ПРЕДИКТОРЫ ВЫСОКОГО РИСКА
|
ПРЕДИКТОРЫ СРЕДНЕГО РИСКА
|
|
ПРЕДИКТОРЫ НИЗКОГО РИСКА Отсутствие факторов высокого и среднего риска при любом возрасте, уровне АД, несинусовом ритме и наличие патологических изменений на ЭКГ. |
ПРЕДИКТОРЫ МИНИМАЛЬНОГО РИСКА У больного нет гемодинамически значимых стенозов коронарных артерий (по данным коронароангиографии) или проведена реваскуляризация миокарда за последний год и с того времени отсутствует симптоматика ИБС. |
11. ХРОНИЧЕСКАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
ИБС – наиболее частая причина ХСН, однако существует множество других заболеваний и состояний, приводящих к развитию ХСН (таблица)
Основные причины развития ХСН
|
ИБС |
|
|
Токсическое повреждение |
|
|
Иммунологическое / воспалительное повреждение миокарда |
|
|
Инфильтрация миокарда |
|
|
Метаболические нарушения |
|
|
Генетические аномалии |
|
|
Артериальная гипертензия |
|
|
Пороки сердца |
Врожденные и приобретенные пороки сердца |
|
Перегрузка объемом |
Почечная недостаточность |
* СД может вызывать развитие ХСН за счёт развития кардиопатии.
Принципы диагностики, постановки диагноза и лечения ХСН идентичны у пациентов с и без СД.
Симптомы и признаки типичной ХСН
| Симптомы | Признаки |
|---|---|
|
Типичные |
Более специфичные |
|
Одышка |
Повышенное давление в яремных венах |
|
Менее типичные |
Менее специфичные |
|
Ночной кашель |
Прибавка массы тела (более 2 кг в неделю) |
Выделяют три формы ХСН: с нарушенной фракцией выброса (ФВ) (<40%), средней ФВ (40-49%) и сохраненной ФВ (≥50%)
Определение ХСН с сохраненной (ХСН-сФВ), средней (ХСН-срФВ) и нарушенной (ХСН-нФВ) фракцией выброса
| Тип ХСН | ХСН-сФВ | ХСН-срФВ | ХСН-нФВ | |
|---|---|---|---|---|
|
Критерии |
1 |
Симптомы |
Симптомы |
Симптомы |
|
2 |
ФВЛЖ≥50% |
ФВЛЖ 40-49% |
ФВЛЖ˂40% |
|
|
3 |
|
|
— |
Сокращения: BNP – натрийуретический пептид типа В, NP – натрийуретический пептид, NT- proВNP – N-терминальный фрагмент мозгового натрийуретического пептида, ФВ – фракция выброса, ЛЖ – левый желудочек, ЛП – левое предсердие.
Примечания: 1 Признаки могут не наблюдаться на ранних стадиях ХСН и у пациентов, леченных диуретиками, 2 Повышенные значения NP: BNP˃35пг/мл и NT-proВNP˃125 пг/мл
Диагностический алгоритм при ХСН
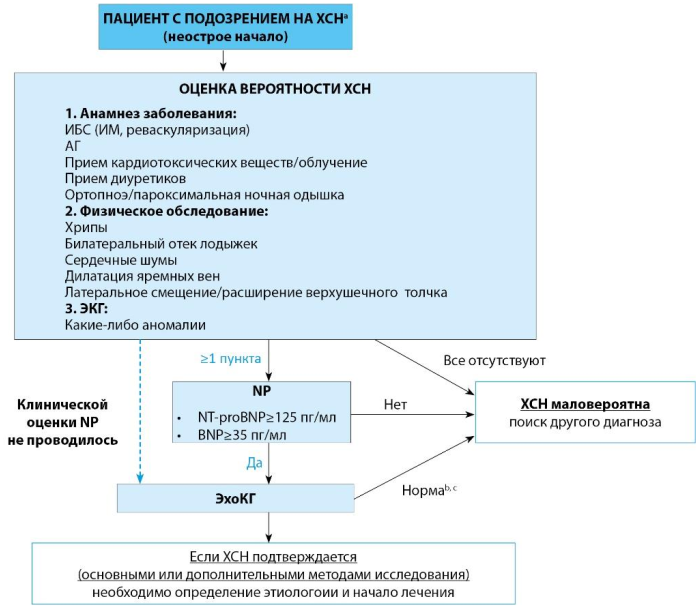
Примечания: а – пациенты с симптомами, типичными для СН, b – нормальный объем и функция желудочков и предсердий, с – учитываются другие причины повышения NP.
Сокращения: BNP – натрийуретический пептид B-типа, NT-proBNP – N-концевой про-B тип натрий-уретического пептида, АГ – артериальная гипертония, ИБС – ишемическая болезнь сердца, ИМ – инфаркт миокарда, ХСН – хроническая сердечная недостаточность, ЭКГ – электрокардиограмма, ЭхоКГ – эхокардиография.
Основные группы лекарственных препаратов для лечения ХСН-нФВ при СД
Ингибиторы АПФ (иАПФ) показали снижение смертности и заболеваемости у пациентов с ХСН-нФВ (УУР А, УДД 1). Назначают всем пациентам с ХСН-нФВ при отсутствии противопоказаний и непереносимости.
Блокаторы рецепторов ангиотензина II (БРА) — рекомендуется назначение у пациентов с ХСН-нФВ только в качестве альтернативы при непереносимости иАПФ.
Бета-блокаторы (ББ) уменьшают смертность и заболеваемость у пациентов с ХСН- нФВ. ББ должны назначаться клинически стабильным пациентам, старт терапии проводить в минимальных дозах и далее титровать до максимально переносимых (УУР А, УДД 1).
Антагонисты минералокортикоидных рецепторов (АРМ) показаны всем пациентам с ХСН-нФВ и СД. Назначение данной группы препаратов проводить с осторожностью при нарушенной функции почек и гиперкалиемии (более 5 ммоль/л)
Диуретики (петлевые, тиазидные) рекомендуются для уменьшения признаков и симптомов перегрузки у пациентов с ХСН-нФВ.
Ингибитор неприлизина (сакубитрил) в комбинации с БРА (валсартан) – новый терапевтический класс препаратов, действующий на ренин-ангиотензин- альдостероновую систему и систему нейтральных эндопептидаз. Рекомендуются в качестве замены иАПФ с целью дальнейшего снижения риска госпитализации и смерти у больных ХСН-нФВ, которые остаются с симптоматикой, несмотря на оптимальное лечение иАПФ, ББ и АРМ
Блокаторы if- каналов (ивабрадин) рекомендовано назначение пациентам с СН-нФВ с ФВ≤35% с синусовым ритмом и ЧСС ≥70 уд/мин, получающим ББ в максимально переносимой дозе.
Дигоксин может быть назначен пациентам с симптомной ХСН и фибрилляцией предсердий с целью достижения оптимального контроля частоты сокращения желудочков, который должен находиться в диапазоне от 70 до 90 уд в минуту (УУР А, УДД 2).
Нехирургические методы лечения ХСН-нФВ при СД
Имплантируемый кардиовертер – дефибриллятор
Устанавливают с целью снижения риска внезапной сердечной смерти у пациентов с ожидаемой продолжительностью жизни более 1 года и с хорошим функциональным классом, которые:
-
имеют симптомы ХСН и ФВ ≤35%, несмотря на проводимую оптимальную медикаментозную терапию более 3 месяцев и у них имеется ИБС или дилатационная кардиомиопатия (УУР А, УДД 1).
-
перенесли гемодинамически значимую желудочковую аритмию или остановку сердца (УУР А, УДД 1).
Сердечная ресинхронизирующая терапия (СРТ)
СРТ рекомендовано рассмотреть у симптомных пациентов с ХСН, получающих оптимальную медикаментозную терапию с целью уменьшения симптомов, заболеваемости и смертности при:
-
синусовом ритме, длительности комплекса QRS ≥150 мсек с ФВ ≤35% и с блокадой левой ножки пучка Гиса (БЛНПГ) (УУР А, УДД 1).
-
синусовом ритме, длительности комплекса QRS ≥150 мсек с ФВ ≤35% и без БЛНПГ (УУР В, УДД 1).
-
синусовом ритме, длительности комплекса QRS 130-149 мсек с ФВ ≤35% и с БЛНПГ (УУР А, УДД 2).
-
синусовом ритме, длительности комплекса QRS 130-149 мсек с ФВ ≤35% и без БЛНПГ (УУР В, УДД 2).
-
фибрилляции предсердий, длительности комплекса QRS≥130 мсек при условии, что ожидается возвращение к синусовому ритму (УУР В, УДД 1).
Лечение пациентов с ХСН-сФВ/срФВ при СД
Применяются те же группы лекарственных препаратов, что и у пациентов с ХСН-нФВ и СД.
Основная цель лечения пациентов с ХСН-сФВ – уменьшение симптомов и улучшение самочувствия. Влияние лекарственных препаратов на продолжительность жизни у данной категории больных до настоящего времени не изучено.
Особенности сахароснижающей терапии у больных СД с ХСН
-
Отсутствуют данные о положительном влиянии строгого контроля гликемии на сердечно-сосудистые события у больных СД с ХСН (УУР А, УДД 1).
-
Метформин безопасен при лечении больных СД с ХСН-сФВ и может быть препаратом выбора у пациентов с ХСН-нФВ, однако он противопоказан больным с тяжелой почечной или печёночной недостаточностью из-за риска развития лактатацидоза (УУР А, УДД 2).
-
Инсулин приводит к задержке натрия и способен усугубить задержку жидкости, что может привести к нарастанию ХСН (УУР В, УДД 3).
-
Препараты сульфонилмочевины также могут усугублять ХСН и должны использоваться с осторожностью (УУР А, УДД 1).
-
Тиазолидиндионы приводят к задержке натрия и воды, увеличивая риск прогрессирования ХСН, в связи с чем их назначение не рекомендуется у больных с ХСН (УУР А, УДД 2).
-
иДПП-4 (кроме саксаглиптина) не увеличивают риск сердечно-сосудистых событий и тяжесть ХСН (УУР А, УДД 1).
-
арГПП-1 не увеличивают госпитализацию по поводу ХСН у больных СД (УУР А, УДД 1).
-
иНГЛТ-2 предотвращают развитие и уменьшают тяжесть ХСН, а также увеличивают выживаемость (УУР А, УДД 1).
Лечение больных СД с ХСН должно осуществляться совместно эндокринологом и кардиологом.
12. ДИАБЕТИЧЕСКАЯ НЕЙРОПАТИЯ
КЛАССИФИКАЦИЯ
-
Диффузная нейропатия
-
Дистальная нейропатия
-
С преимущественным поражением тонких нервных волокон (сенсорная)
-
С преимущественным поражением толстых нервных волокон (моторная)
-
Смешанная (сенсо-моторная — наиболее распространенная)
-
-
Автономная нейропатия
-
Кардиоваскулярная
-
Снижение вариабельности сердечного ритма
-
Тахикардия покоя
-
Ортостатическая гипотензия
-
Внезапная смерть (злокачественная аритмия)
-
-
Гастроинтестинальная
-
Диабетический гастропарез (гастропатия)
-
Диабетическая энтеропатия (диарея)
-
Снижение моторики толстого кишечника (констипация)
-
-
Урогенитальная
-
Диабетическая цистопатия (нейрогенный мочевой пузырь)
-
Эректильная дисфункция
-
Женская сексуальная дисфункция
-
-
Судомоторная дисфункция
-
Дистальный гипогидроз,ангидроз
-
-
Нарушение распознавания гипогликемий
-
-
Мононейропатия (мононевриты различной локализации) (атипичные формы)
-
Изолированные поражения черепномозговых или периферических нервов
-
Мононевриты различной локализации (в том случае, если полинейропатия исключена)
-
Радикулопатия или полирадикулопатия (атипичные формы)
-
Радикулоплексопатия (поясничнокрестцовая полирадикулопатия, проксимальная моторная амиелотрофия)
-
Грудная радикулопатия
Недиабетические нейропатии, сопутствующие СД
-
Тунельные синдромы
-
Хроническая воспалительная демиелинизирующая полинейропатия
-
Радикулоплексопатия
-
Острая болевая нейропатия с поражением тонких нервных волокон
СТАДИИ
-
Доклиническая.
-
Клинических проявлений.
-
Осложнений.
ГРУППЫ РИСКА
-
Больные СД 1 типа с недостижением целевых уровней гликемического контроля спустя 5 лет от дебюта заболевания.
-
Больные СД 2 типа с момента диагностики заболевания.
Скрининг диабетической периферической нейропатии проводится у всех пациентов с СД 1 типа спустя 5 лет от дебюта заболевания, а при СД 2 типа – с момента установления диагноза. Скрининговое обследование должно проводиться ежегодно (УУР В, УДД 3).
Этапность диагностики и лечения
| Мероприятия | Кто выполняет |
|---|---|
|
Выявление групп риска (скрининг) |
Эндокринолог |
|
Обязательные методы исследования |
Эндокринолог или невролог |
|
Определение клинической формы нейропатии |
Эндокринолог или невролог |
|
Выбор специфического метода лечения: |
|
|
|
|
|
Электромиография или направление к неврологу крайне редко необходимы на этапе скрининга, за исключением атипичных клинических случаев (нехарактерные клинические признаки, быстрое начало и асимметричность симптомов, подозрение на иную этиологию поражения нервной системы и т.п) (УУР С, УДД 4)
ДИАГНОСТИКА
Для диагностики диабетической нейропатии применяются следующие методы:
-
Оценка клинических симптомов (жалоб). Характерными считают жалобы на боли в стопах различной интенсивности в покое, чаще в ночные и вечерние часы, онемение, парестезии, зябкость стоп, судороги в мышцах голеней и стоп.
-
Определение клинических признаков поражения периферических нервов (осмотр, оценка состояния периферической чувствительности). Осмотр позволяет выявить сухость кожи, атрофию мышц, характерную деформацию пальцев (молоткообразная деформация). Для оценки периферической чувствительности используют методики, указанные в таблице.
Оцениваемые показатели
|
Форма нейропатии |
Клинические проявления |
Методы |
|
|
Обязательные |
Дополнительные |
||
|
Сенсорная |
Нарушения чувствительности |
||
|
Градуированный камертон (128 Гц) на медиальной поверхности головки 1-й плюсневой кости |
Биотезиометр |
|
|
Касание теплым / холодным предметом (ТипТерм) |
||
|
Покалывание неврологической иглой |
||
|
Касание монофиламентом (массой 10 г) подошвенной поверхности стопы в проекции головок плюсневых костей и дистальной фаланги 1 пальца |
||
|
Пассивное сгибание в суставах пальцев стопы в положении больного лежа с закрытыми глазами |
||
|
Моторная |
|
Определение сухожильных |
Электронейромиография* |
|
Автономная (вегетативная) |
|
См. раздел 12.1 |
|
|
|
|
|
|
|
|
* Электронейромиография абсолютно показана при неэффективности стандартной терапии диабетической нейропатии в течение 6 мес. для выявления редко встречающихся форм поражения периферических нервов при СД или сопутствующей неврологической патологии.
Показатели периферической чувствительности
| Методы диагностики состояния периферической чувствительности | Показатели периферической чувствительности |
|---|---|
|
Оценка вибрационной чувствительности |
|
|
|
|
21-40 лет |
5-8 ед. |
|
41-60 лет |
4-8 ед. |
|
61-71 год |
3-8 ед. |
|
72 года и старше |
2-8 ед. |
|
10-25 В – умеренная нейропатия |
|
Оценка температурной чувствительности (ТипТерп, касание теплым/холодным |
Не чувствует разницы температур – признак нейропатии |
|
Оценка тактильной чувствительности с помощью монофиламента 10 г. |
Чувствительность не нарушена, если пациент ощущает более 2 прикосновений из 3-х |
|
Оценка болевой чувствительности с помощью неврологической иглы |
Чувствует более 2 покалываний из 3-х – нет снижения чувствительности, чувствует менее 2 покалываний из 3-х – чувствительность снижена |
Для диагностики симметричной полинейропатии достаточно тщательно собранного анамнеза, определения порога температурной (или тактильной) чувствительности, а также вибрационной чувствительности с помощью градуированного камертона 128 Гц (УУР В, УДД 3).
Всем пациентам необходимо проводить исследование с помощью монофиламента
10 г для определения риска формирования трофических язв стоп и ампутации (УУР В, УДД 3).
Необходимо выявлять возможные симптомы и признаки автономной нейропатии у пациентов с диабетическими микроангиопатиями (УУР В, УДД 3).
Для диагностики диабетической нейропатии можно использовать диагностические шкалы, например:
-
шкала симптомов нейропатии (Neuropathy Symptom Score, NSS). Сумма баллов >5 говорит о наличии выраженной нейропатии (см. приложение 12);
-
визуально-аналоговая шкала (для оценки болевого синдрома);
-
Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI). Сумма баллов >2 позволяет подозревать наличие нейропатии (см. приложение 13);
-
Опросник DN4 для диагностики болевой нейропатии. Сумма баллов >4 свидетельствует о нейропатическом характере боли (приложение 14).
Для ранней диагностики нейропатии с поражением немиелинизированных нервных волокон выполняется конфокальная микроскопия роговицы (при возможности).
ЛЕЧЕНИЕ БОЛЕВОЙ ФОРМЫ ДИАБЕТИЧЕСКОЙ НЕЙРОПАТИИ
Оптимизация гликемического контроля позволяет предотвратить или отсрочить развитие полинейропатии у пациентов с СД 1 типа (УУР А, УДД 1) и замедлить ее прогрессирование у больных СД 2 типа (УУР В, УДД 2).
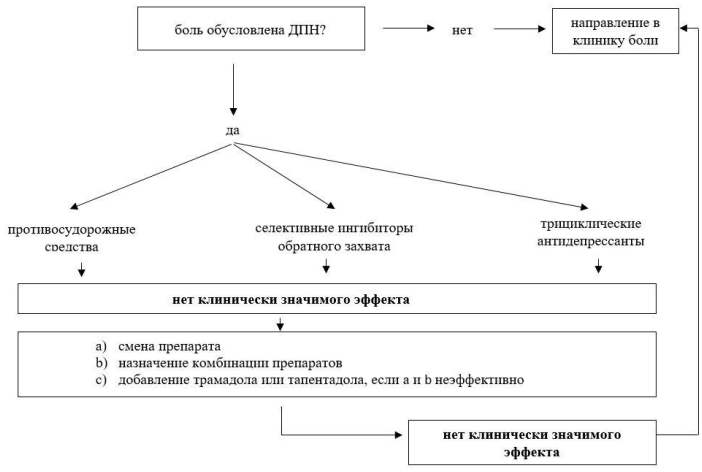
Медикаментозная терапия
| Класс препаратов | Механизм действия | Препараты (средняя терапевтическая доза) |
|---|---|---|
|
Антиконвульсанты: |
Модулирование электрического потенциала кальциевых каналов |
|
|
Антидепрессанты
|
Высокоспецифичное ингибирование обратного захвата серотонина и норадреналина |
|
|
Антидепрессанты:
|
Ингибирование обратного захвата серотонина и норадреналина |
|
|
Опиаты |
Блокада μ-опиоидных рецепторов |
|
|
Препараты местного действия |
Местно-раздражающее |
|
|
Местно-обезболивающее |
|
ПРОФИЛАКТИКА
12.1. КАРДИОВАСКУЛЯРНАЯ АВТОНОМНАЯ НЕЙРОПАТИЯ
КАН является независимым ФР сердечно-сосудистой смертности и сердечно-сосудистых событий. Распространенность КАН у больных СД составляет 25%.
Факторы риска развития КАН
| СД 1 типа | СД 2 типа |
|---|---|
|
|
Стадии КАН
-
начальная (доклиническая) стадия
-
стадия клинических проявлений
Клинические проявления КАН
-
Тахикардия покоя
-
Ортостатическая гипотензия (ОГ) — снижение САД ≥ 20 мм рт.ст. или ДАД ≥ 10 мм рт.ст.
-
Синдром постуральной тахикардии
-
Снижение переносимости физических нагрузок
-
«Немая» ишемия миокарда
Следует предпринять диагностический поиск других причин, которые могут вызывать схожие с КАН симптомы – сопутствующие заболевания, действие ряда лекарственных препаратов или их взаимодействие между собой (УУР С, УДД 5).
Дифференциальная диагностика при КАН
| Симптом | Признаки | Другие состояния |
|---|---|---|
|
Тахикардия покоя |
ЧСС более 100 ударов в минуту |
анемия, |
|
Ортостатическая гипотензия |
снижение САД ≥ 20 или ДАД ≥ 10 мм рт.ст. |
надпочечниковая недостаточность, |
Диагностика КАН
Так называемые «прикроватные» тесты являются золотым стандартом диагностики КАН:
| Название теста | Описание теста |
|---|---|
|
ЧСС в покое |
ЧСС более 100 уд./мин характерно для КАН |
|
Вариация ЧСС |
Мониторирование с помощью ЭКГ ЧСС в покое лежа при медленном глубоком дыхании (6 дыхательных движений в минуту). |
|
Реакция ЧСС в ответ на ортостатическую пробу |
Во время продолжительного мониторирования ЭКГ интервалы R–R измеряются через 15 и 30 ударов сердца после вставания. |
|
Проба Вальсальвы |
Во время мониторирования ЭКГ пациент в течение 15 с дует в мундштук, соединенный с монометром, поддерживая в нем давление 40 мм рт.ст. В норме ЧСС увеличивается с последующей компенсаторной брадикардией. Наиболее длинный интервал R–R после нагрузки делят на самый короткий R–R во время нагрузки, при этом высчитывается коэффициент Вальсальвы. Норма более 1,20. |
|
Реакция АД в ответ на ортостатическую пробу |
АД измеряется в положении лежа, а затем спустя 3 мин после вставания. Снижение САД на 20 и более мм рт.ст. и/или ДАД на 10 и более мм рт.ст. свидетельствует о КАН. Для пациентов с исходно повышенным АД в положении лежа (САД 150 мм рт.ст. и выше и/или ДАД 90 мм рт.ст. и выше) снижение САД на 30 мм рт.ст. и/или ДАД на 15 мм рст.ст может считаться более подходящим критерием диагностики. |
|
Реакция диастолического АД в ответ на изометри ческую нагрузку (проба с динамометром) |
Пациент сжимает ручной динамометр до максимального значения. Затем рукоятка сжимается на 30% от максимума и удерживается в течение 5 мин. В норме ДАД на другой руке повышается более, чем на 16 мм рт.ст. Повышение ДАД менее, чем на 10 мм рт.ст. говорит о КАН |
Два и более патологических (аномальных) результата тестов позволяют установить диагноз КАН.
Показатели вариабельности сердечного ритма (SDNN, rMSSD) являются высокочувствительными маркерами состояния звеньев автономной нервной системы и позволяют выявить КАН на ранней доклинической стадии, однако применение данного метода требует соответствующего технического оснащения (УУР В, УДД 2).
Удлинение интервала QTc на ЭКГ ≥ 460 мс у женщин и ≥ 450 мс у мужчин — высокочувствительный, но низкоспецифичный признак в диагностике КАН, длительность интервала QT может меняться в зависимости от различных причин (электролитные нарушения, гипогликемия, гиперинсулинемия, прием ряда лекарственных препаратов), однако его значение может подтолкнуть врача к проведению дальнейшего обследования на выявление КАН.
Пациенты с СД 2 типа должны обследоваться на предмет выявления КАН сразу при постановке диагноза и далее 1 раз в год, а больные СД 1 типа – спустя 5 лет после начала заболевания и далее 1 раз в год (УУР В, УДД 2).
Профилактика КАН
В основе профилактики развития КАН лежит тщательный контроль гликемии и сердечно-сосудистых ФР:
-
достижение и поддержание индивидуальных целевых показателей гликемического контроля.
Ранний и тщательный контроль гликемии позволяет предотвратить или отсрочить развитие КАН и рекомендован пациентам с СД 1 типа (УУР А, УДД 1).
Для пациентов с СД 2 типа, помимо достижения оптимального гликемического контроля, рекомендовано оказывать влияние и на другие ФР и модификацию образа жизни (УУР В, УДД 2).
-
физические нагрузки (регулярные, аэробные (УУР В, УДД 2).
-
отказ от курения (УУР В, УДД 2).
-
достижение индивидуальных целевых значений АД (УУР В, УДД 2).
-
достижение индивидуальных целевых значений липидного спектра (УУР В, УДД 2).
Лечение КАН
Применение различных терапевтических подходов, направленных на патогенез КАН, при развитии симптомов заболевания не привело к желаемому результату. Имеются данные о потенциальной пользе применения различных групп препаратов, однако на сегодняшний день их влияние на предотвращение прогрессирования КАН при развитии клинических проявлений не доказано.
Главным образом, в лечении КАН следует воздействовать на выраженные клинические проявления. КАН в этой стадии практически необратима, таким образом, лечение в основном носит симптоматический характер.
Рекомендовано применение кардиоселективных бета-адреноблокаторов с целью коррекции тахикардии покоя при КАН (УУР А, УДД 1).
Лечение ортостатической гипотензии
Для практикующего врача лечение ОГ часто вызывает затруднения и требует применения комплексного подхода.
Комплексный подход в лечении ОГ
| Основные подходы к лечению ОГ | Перечень мер | Комментарий |
|---|---|---|
|
Тщательный контроль гликемии и сердечно-сосудистых ФР |
||
|
Немедикаментозные |
избегание провоцирующих ситуаций |
резкая смена положения тела, резкое вставание |
|
физические упражнения и поощрение физической активности |
детренированность усиливает проявления ОГ и ухудшает течение КАН |
|
|
позиционные маневры перед вставанием |
перекрещивание ног, сидение на корточках, сокращения мышц нижних конечностей и живота |
|
|
употребление достаточного количества жидкости и поваренной соли при отсутствии противопоказаний |
в том числе рекомендуется «болюсное» питье перед вставанием с постели – подготовить заранее 480мл воды комнатной температуры, в течение 5 минут пациент выпивает, сколько может |
|
|
соблюдение режима питания |
избегать приема горячей пищи и напитков, больших порций |
|
|
избегание приема ряда лекарственных средств, которые могут усиливать гипотензию |
трициклические антидепрессанты, психотропные и противопаркинсонические препараты, миорелаксанты, средства для лечения эректильной дисфункции и другие |
|
|
ношение компрессионного трикотажа |
эластическое белье второго класса компрессии на всю длину ног и/или плотно прилегающий к животу и тазу пациента эластический пояс |
|
|
Медикаментозная терапия |
мидодрин (периферический селективный агонист альфа1-адренорецепторов) |
в начальной дозе 2,5 мг 2–3 р/день с постепенным увеличением до максимальной дозы 10 мг 3 р/день. Назначается с рекомендацией пациенту больше сохранять положение стоя или сидя с целью минимизировать повышение артериального давления в положении лежа |
|
Флудрокортизон (минералокортикостероид) |
начальная доза составляет 0,05 мг вечером с последующей титрацией до максимально допустимой суточной дозы 0,2 мг. Прием данного препарата также увеличивает риск развития артериальной гипертензии в положении лежа |
В качестве первого шага в лечении ОГ рекомендуется выбрать немедикаментозные методы (УУР А, УДД 2) и исключить другие причины ОГ (см. таблицу «Дифференциальная диагностика при КАН») (УУР А, УДД 1), а также пересмотреть лекарственную терапию сопутствующих заболеваний, при возможности избегать препаратов, провоцирующих постуральное снижение АД.
При сохранении выраженных симптомов ОГ после вышеуказанных мер следует рассмотреть возможность назначения медикаментозной терапии. Потенциальная польза от назначения препарата должна быть соотнесена с рисками терапии.
Медикаментозная терапия ОГ зачастую представляется затруднительной, поскольку непросто соблюсти баланс между понижением артериального давления при вставании и избеганием значимого повышения АД в положении лежа.
Симптоматическая терапия ОГ проводится мидодрином (УУР В, УДД 1) или флудрокортизоном (УУР В, УДД 2), а в случае резистентности к монотерапии – комбинацией данных препаратов (УУР В, УДД 1). При этом следует тщательно обдумать соотношение польза/риск назначения любой лекарственной терапии ОГ.
13. ДИАБЕТИЧЕСКАЯ НЕЙРООСТЕОАРТРОПАТИЯ
Клинические стадии стадии ДНОАП
-
острая
-
хроническая
Классификация ДНОАП на основании клинической картины, результатов МСКТ/МРТ (E.A.Chantelau, G.Grutzner, 2014)
| Стадии/Фазы | Клиника | МСКТ/МРТ признаки |
|---|---|---|
|
Активная стадия |
Умеренно выраженное воспаление (отек, локальная гипертермия, иногда боль, повышенный риск травматизации при ходьбе), нет выраженных деформаций |
Обязательные: отек костного мозга и мягких тканей, нет нарушения кортикального слоя. |
|
Активная стадия |
Выраженное воспаление (отек, локальная гипертермия, иногда боль, повышенный риск травматизации при ходьбе), выраженная деформация |
Обязательные: переломы с нарушением кортикального слоя, отек костного мозга и/или отек мягких тканей. |
|
Неактивная стадия |
Нет признаков воспаления, нет деформации |
Отсутствие изменений или незначительный отек костного мозга, субхондральный склероз, кисты кости, остеоартроз, повреждение связок. |
|
Неактивная стадия |
Нет воспаления, стойкая выраженная деформация, анкилозы |
Остаточный отек костного мозга, кортикальная мозоль, выпот, субхондральные кисты, деструкция и дислокация суставов, фиброз, образование остеофитов, ремоделирование кости, нарушения хряща и связок, анкилоз, псевдоартроз. |
Группы риска
-
длительно болеющие СД
-
пациенты с периферической нейропатией любого генеза
-
перенесшие хирургическое вмешательство на стопе
-
получающие лечение глюкокортикоидами, иммуносупрессорами
-
больные на заместительной почечной терапии (гемодиализ)
Этапность диагностики и лечения
| Мероприятия | Кто выполняет |
|---|---|
|
Выявление групп риска |
Эндокринолог |
|
Обязательные методы исследования |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
|
Определение клинической стадии нейроостеоартропатии |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
|
Лечение и динамическое наблюдение |
|
Диагностика
|
Стадия нейроостеоартропатии |
Клинические проявления |
Методы |
|
|
Обязательные |
Дополнительные |
||
|
Острая |
Проявления диабетической нейропатии (см. выше) |
||
|
Инфракрасная термометрия пораженной |
МРТ пораженного участка конечности (выявление отека костного мозга в зоне пораженного сустава) |
|
|
Хроническая |
|
Рентгенография пораженного участка конечности в прямой и боковой проекциях (определяется остеопороз, параоссальные обызвествления, гиперостозы, вывихи и подвывихи суставов, фрагментация костных структур) |
МСКТ пораженного участка конечности |
Принципы лечения ДНОАП
-
Достижение и поддержание индивидуальных целевых показателей гликемического контроля.
-
Разгрузка пораженной конечности (индивидуальная разгрузочная повязка) на острой стадии. Длительность использования повязки – 6 мес, частота замены – каждые 3–4 недели.
-
Системная антибиотикотерапия (клиндамицин, фторхинолоны, цефалоспорины, даптомицин) при язвенных дефектах с признаками инфекции и ранах 2-й ст. и глубже (по Wagner).
-
При наличии раневых дефектов – использование современных атравматических перевязочных средств, соответствующих стадии раневого процесса.
Лечение острой стадии ДНОАП
В качестве дополнительного по отношению к разгрузке пораженного сустава методом лечения острой стадии ДНОАП может стать назначение препаратов из группы бисфосфонатов (алендронат, памидронат)
Лечение хронической стадии ДНОАП:
-
Постоянное ношение сложной ортопедической обуви (УУР В, УДД 3).
-
При поражении голеностопного сустава постоянное ношение индивидуально изготовленного ортеза (УУР В, УДД 2).
-
Адекватный подиатрический уход с целью профилактики развития хронических раневых дефектов в зонах избыточного нагрузочного давления на стопе (УУР В, УДД 1).
-
При формировании выраженных деформаций стопы и рецидивирующих раневых дефектах в зоне деформации – хирургическая ортопедическая коррекция (УУР В, УДД 2).
Профилактика ДНОАП:
-
Достижение и поддержание индивидуальных целевых показателей гликемического контроля (УУР В, УДД 1).
-
Своевременное выявление и динамическое наблюдение за пациентами группы риска развития ДНОАП.
14. СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
ГРУППЫ РИСКА СДС
-
Пациенты с дистальной полинейропатией на стадии клинических проявлений
-
Лица с заболеваниями периферических артерий любого генеза
-
Больные с деформациями стоп любого генеза
-
Слепые и слабовидящие
-
Больные с диабетической нефропатией и ХБП C3-5
-
Одинокие и пожилые пациенты
-
Злоупотребляющие алкоголем
-
Курильщики
КЛАССИФИКАЦИЯ (ФОРМУЛИРОВКА ДИАГНОЗА)
-
Нейропатическая форма СДС
-
трофическая язва стопы
-
диабетическая нейроостеоартропатия (стопа Шарко)
-
-
Ишемическая форма СДС
-
Нейроишемическая форма СДС
Классификация раневых дефектов при СДС (по Wagner)
| Степень | Проявления |
|---|---|
|
0 |
Раневой дефект отсутствует, но есть сухость кожи, клювовидная деформация пальцев, выступание головок метатарзальных костей, другие костные и суставные аномалии |
|
1 |
Поверхностный язвенный дефект без признаков инфицирования |
|
2 |
Глубокая язва, обычно инфицированная, но без вовлечения костной ткани |
|
3 |
Глубокая язва с вовлечением в процесс костной ткани, наличием остеомиелита |
|
4 |
Ограниченная гангрена (пальца или стопы) |
|
5 |
Гангрена всей стопы |
ДИАГНОСТИКА
-
Анамнез
| Нейропатическая форма | Ишемическая форма |
|---|---|
|
Длительное течение СД |
Артериальная гипертензия и/или дислипидемия |
|
Наличие в анамнезе трофических язв стоп, ампутаций пальцев или отделов стопы, деформаций стоп, ногтевых пластинок |
Наличие в анамнезе ишемической болезни сердца, цереброваскулярных заболеваний |
|
Злоупотребление алкоголем |
Курение |
-
Осмотр нижних конечностей
| Нейропатическая форма | Ишемическая форма |
|---|---|
|
Сухая кожа, участки гиперкератоза в областях избыточного нагрузочного давления на стопах |
Кожа бледная или цианотичная, атрофична, часто трещины |
|
Специфичная для СД деформация стоп, пальцев, голеностопных суставов |
Деформация пальцев стопы носит неспецифичный характер |
|
Пульсация на артериях стоп сохранена с обеих сторон |
Пульсация на артериях стоп снижена или отсутствует |
|
Язвенные дефекты в зонах избыточного нагрузочного давления, безболезненные |
Акральные некрозы, резко болезненные |
|
Субъективная симптоматика отсутствует |
Перемежающаяся хромота* |
* У больных с диабетической нейропатией может отсутствовать.
При осмотре раны следует учитывать:
-
локализация раны
-
размер раны:
-
длина и ширина
-
площадь
-
глубина
-
объём
-
-
тип ткани, присутствующий в ране:
-
струп, некротические ткани, грануляционная ткань, подлежащие структуры (сухожилия, капсулы суставов, кости)
-
оценить цвет и консистенцию
-
процент от всей площади раны, покрытой каждым типом ткани
-
-
экссудат:
-
количество (+, ++, +++)
-
цвет
-
вязкость
-
наличие гнойного отделяемого
-
-
края раны:
-
приподнятый край
-
гиперкератоз
-
карманы (глубина, длина)
-
-
окружающая кожа:
-
мацерация
-
гиперемия
-
отёк
-
-
запах
-
боль (локальная болезненность, степень)
-
признаки инфекции (местные, системные)
-
Оценка неврологического статуса
См. обязательные методы исследования диабетической нейропатии.
-
Оценка состояния артериального кровотока (см. раздел 10.3)
Алгоритм местного лечения ран при СДС (адаптировано Frykberg & Banks, 2016)
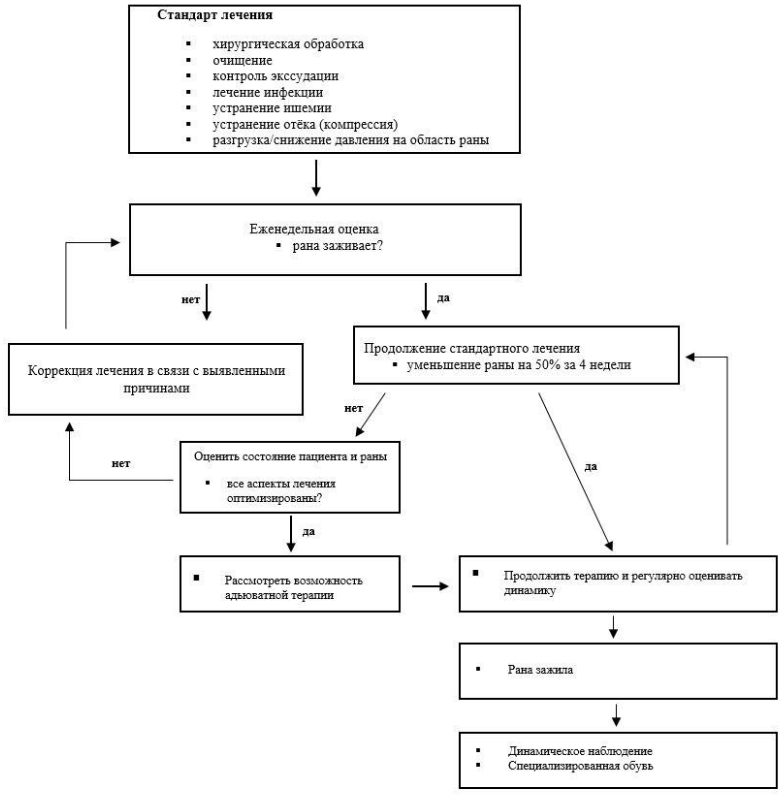
Критический интервал после начала лечения составляет 4 недели, когда уменьшение площади раны менее, чем на 50% указывает на маловероятное заживление раневого дефекта.
ПРИНЦИПЫ МЕСТНОГО ЛЕЧЕНИЯ:
-
Хирургическая обработка
Хирургическая обработка в условиях перевязочного кабинета является важным аспектом лечения ран и направлена на устранение фибрина, некротически изменённых тканей и гиперкератозов по краям раны. В ряде случаев для ускорения очищения раны могут быть использованы повязки, стимулирующие аутолиз. Обработка раневых дефектов может быть допустима только после разрешения критической ишемии.
-
Очищение
При промывании раны рекомендуется использовать физиологический р-р для неинфицированных ран или р-р антисептика для инфицированных.
-
Контроль экссудации
Контроль уровня экссудата является важным компонентом в лечении ран и играет определяющую роль в выборе перевязочного средства. Повязка должна создавать оптимальную среду для ускорения миграции клеток, облегчать аутолиз нежизнеспособных тканей, предотвращать при этом мацерацию краёв раны. Выбранная повязка должна поддерживать влажную среду в ране (УУР А, УДД 3), контролировать уровень экссудата и препятствовать мацерации краев (УУР А, УДД 1). Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее за счет своей подвижности.
-
Разгрузка конечности
Для разгрузки могут быть использованы:
-
кресло-каталка
-
индивидуальная разгрузочная повязка (Total Сontact Сast) — золотой стандарт для лечения нейропатической формы СДС
-
разгрузочный полубашмак
-
пневмоортез (AirCast), тутор
-
специализированные ячеистые стельки
-
волкеры
Несъемные устройства демонстрируют более высокие показатели заживления, чем съемные устройства.
-
Адъювантная терапия
Если раневой дефект за 4 недели стандартного лечения не уменьшился на
50% от исходного размера, несмотря на проводимые обработки, разгрузку, устранение ишемии и адекватную антибактериальную терапию, стоит рассмотреть вторую или адъювантную линию. Адъювантная терапия может включать в себя использование генноинженерных аналогов кожи, местное введение факторов роста, ацеллюлярный матрикс или терапию стволовыми плюрипотентными клетками, использование коллагенсодержащих повязок или терапию отрицательным давлением. В отечественной клинической практике доступными являются препараты на основе эпидермального ростового фактора (УУР С, УДД 3). Использование отрицательного давления (NPWT) возможно у пациентов с нейропатической и нейроишемической (после восстановления кровотока) формой синдрома. Абсолютно противопоказано использование NPWT у больных с критической ишемией конечности (TcpO2 <30 мм рт. ст.), остеомиелитом, флегмоной и гангреной стопы (УУР В, УДД 1).
-
Устранение инфекции
Наличие инфекции в ране устанавливается по двум или более из указанных клинических признаков:
-
местный отёк или уплотнение тканей
-
локальная гиперемия
-
повышенная чувствительность или боль
-
локальная гипертермия
-
гнойное отделяемое
Периферическая нейропатия или заболевание периферических артерий могут маскировать симптомы и признаки инфекции. Около 50% пациентов с СДС могут не иметь клинических признаков инфекции. В таких случаях распознать наличие инфицированной раны можно, опираясь на следующие косвенные признаки:
-
увеличение количества раневого экссудата
-
рыхлая, бледная грануляционная ткань
-
рыхлые «подрытые» края раны
-
неприятный запах
Основным методом диагностики инфекционного процесса в ране является бактериологическое исследование (УУР А, УДД 1). Для анализа необходимо брать образцы тканей из разных участков, так как микрофлора может различаться в разных областях дефекта. У пациентов с нейроишемической и ишемической формой СДС необходимо выявлять не только аэробные, но и анаэробные микроорганизмы и определять их чувствительность к современным антибактериальным препаратам. Клинически значимым считается содержание бактериальных тел выше 1х106 на грамм ткани или обнаружение β-гемолитического стрептококка (УУР В, УДД 1). Материал для исследования может быть получен при биопсии или кюретаже дна раны. Менее информативно исследование раневого экссудата или мазка с предварительно очищенного и промытого стерильным физиологическим раствором дна раны.
Выделяют следующие степени тяжести раневой инфекции при СДС [IWGDF, 2003]:
-
Неинфицированная язва/рана
-
Легкая инфекция. Инфекционный процесс, вовлекающий лишь кожу и подкожную клетчатку. Присутствуют вышеописанные признаки раневой инфекции* без признаков вовлечения глубжележащих структур и системного воспалительного ответа. Радиус зоны эритемы – менее 2 см.
-
Инфекция средней тяжести. Обширное воспаление кожи и подкожной клетчатки (те же признаки инфекции + радиус зоны эритемы – более 2 см) ИЛИ вовлечение лежащих глубже структур (абсцесс, остеомиелит, гнойный артрит, фасциит)
-
Тяжелая инфекция. Синдром системной воспалительной реакции (SIRS), соответствующий современному пониманию сепсиса. Для его констатации необходимо наличие двух и более из нижеперечисленных признаков:
-
Температура тела более 38 или менее 36 градусов
-
ЧСС > 90 уд/мин
-
Одышка (ЧДД > 20 в мин)
-
PaCO2 (парциальное давление CO2 в артериальной крови) < 32 мм рт.ст.
-
Уровень лейкоцитов более 12 или менее 4 тыс. в мкл
-
Сдвиг лейкоцитарной формулы влево (10% и более незрелых (палочкоядерных) форм лейкоцитов)
-
Принципы назначения антибактериальной терапии
| Тяжесть инфекции | Сопутствующие факторы | Обычные возбудители | Потенциальная эмпирическая антибактериальная терапия |
|---|---|---|---|
|
Легкая |
Без осложнений |
ГПК |
S-S pen; цеф 1-го поколения |
|
Аллергия или непереносимость β-лактамов |
ГОП |
Клиндамицин; ФХ; Т/S; макролид; докси |
|
|
Недавно проведенная антибактериальная терапия |
ГПК + ГОП |
β-L-ase 1; Т/S; докси; макролид; ФХ |
|
|
Высокий риск МРЗС |
МРЗС |
Линезолид; Т/S; докси; макролид; ФХ |
|
|
Средняя и тяжелая |
Без осложнений |
ГПК ± ГОП |
β-L-ase 1; цеф 2/3 поколения |
|
Недавно проведенная антибактериальная терапия |
ГПК ± ГОП |
β-L-ase 2; цеф 3 поколения, карбапенемы 1 группы (зависит от прежней терапии, нужна консультация клинического фармаклога) |
|
|
Размягчение (мацерация) язвенного дефекта |
ГОП, включая Pseudomonas |
β-L-ase 2; S-S pen + цефтазидим, S-S pen + Cipro, карбапенемы 2 группы. |
|
|
Ишемия конечности/некроз/газообразование |
ГПК ± ГОП ± анаэробы |
β-L-ase 1 или 2; карбапенем 1 или 2 группы; цеф 2/3 поколения + клиндамицин + метронидазол. |
|
|
Факторы риска МРЗС |
МРЗС |
Рассмотреть добавление или заменить на: гликопептиды; линезолид; даптомицин; фузидиевая к-та; T/S (± rif); докси; ФХ |
|
|
Факторы риска резистентных ГОП |
ESBL |
Карбапенемы, ФХ, аминогликозид, колистин |
Примечания: ГПК – грамположительные кокки (стафилококки, стрептококки); ГОП – грамотрицательные палочки; МРЗС- метициллинрезистетный золотистый стафилококк; ESBL – организм, продуцирующий бета-лактамазу расширенного спектра; S-S pen полусинтетический пенициллиназоустойчивый пенициллин; β-L-ase — ингибитор β- лактама, β-лактамазы; β-L-ase 1 — амоксициллин/клавунат, ампициллин/сульбактам; β- L-ase 2 – тикарциллин/клавуланат, пиперациллин/тазобактам; докси – доксициклин; карбапенем 1 группы – эрапенем; карбапенем 2 группы – имипинем, меропенем, дорипенем; цеф – цефалоспорин; ФХ – фторхинолон с высокой активностью против аэробных грамположительных кокков (например, левофлоксацин или моксифлоксацин; Cipro – противосинегнойный фторхинолон (например, ципрофлоксацин; T/S — триметоприм/сульфаметоксазол; T/S (± rif) – триметоприм/сульфаметоксазол независимо от сочетания с рифампицин200 (в настоящее время мы считаем, что рифампицин следует использовать только при остеомиелите)).
При выявлении остеомиелита – удаление пораженной кости с последующей антибактериальной терапией
-
Устранение ишемии
При наличии критической ишемии, угрожающей потерей конечности, показано проведение реваскуляризации пораженной конечности (эндоваскулярная хирургия, шунтирующее вмешательство) (см. раздел 10.3).
-
Устранение отёка
Отек нижних конечностей может увеличить риск повреждения кожи от повязок, пластырей или фиксаторов. Причина отечного синдрома должна быть верифицирована (например, венозная недостаточность или лимфедема, сердечная или дыхательная недостаточность, заболевания почек) и вовремя скорректирована. Уменьшение выраженности отека может быть достигнуто компрессионной терапией при отсутствии клинически значимой артериальной недостаточности. Это снизит риск давления на нижнюю конечность при ношении разгрузочных средств.
Местное лечение ран
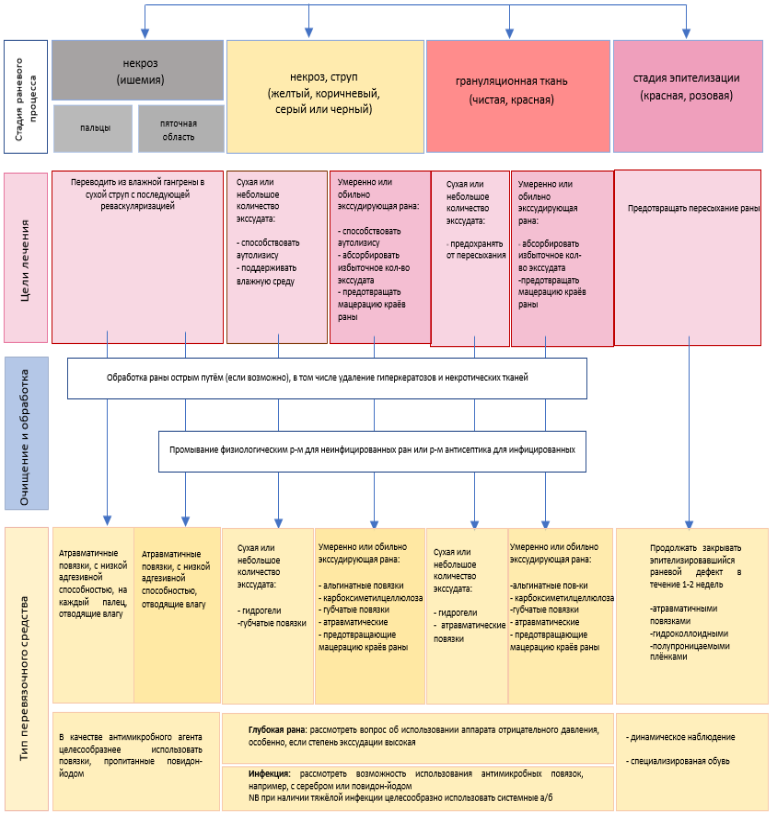
Современные средства закрытия ран
| Категория | Характеристики |
|---|---|
|
Влажные марлевые салфетки |
Салфетки, смоченные физиологическим или гипертоническим раствором. При длительном использовании вызывают мацерацию окружающей рану здоровой кожи |
|
Нетканные абсорбирующие композиционные повязки |
Многослойные раневые покрытия, полностью исключающие или значительно уменьшающие прилипание, содержащие такие впитывающие волокна как целлюлоза, хлопок или вискозу. |
|
Пленки |
Поддерживают влажную среду, прозрачные, водоустойчивые, плотно фиксируются к ране. |
|
Пены |
Пенообразующие растворы полимеров, впитывающая способность зависит от толщины повязки. |
|
Гидроколлоиды |
В состав входят желатин и пектин. Абсорбирующая способность низкая и зависит от толщины повязки. Плотно фиксируются к коже, непроницаемы для воздуха и воды. |
|
Гидрогели |
Полимерные соединения, набухающие при взаимодействии с эксудатом раны, обладающие высокой впитывающей способностью |
|
Аморфные гидрогели |
Вода, полимеры и другие ингредиенты, соединенные таким образом, что способны поддержать влажность раны. |
|
Альгинаты |
Нетканная повязка, созданная на основе морских водорослей. При контакте с экссудатом превращается в гель |
|
Комбинация гидрогелей и гидрополимеров |
Содержат волокна с высокой абсорбирующей способностью, посредством которых экссудат отводится от раны |
|
Повязки, содержащие антибиотики и антисепктики |
Повязки, способные постепенно отдавать в рану содержащиеся противомикробные препараты |
|
Комбинированные и импрегнированные повязки |
Марлевые и нетканные повязки, импрегнированные солями цинка или антисептиками |
|
Коллагенсодержащие повязки |
Повязки на основе свинного, бычьего, человеческого коллагена с добавлением окисленной целлюлозы или альгината |
ПРОФИЛАКТИКА
-
Достижение и поддержание индивидуальных целевых показателей гликемического контроля
-
Обучение больных и их родственников правилам ухода за ногами (см. приложение 10) и выбора обуви (см. приложение 11)
-
Раннее выявление больных, входящих в группу риска СДС
-
Адекватная ортопедическая помощь больным с деформациями стоп, перенесшим ампутации в пределах стопы (см. приложение 11)
-
Регулярное посещение кабинета диабетической стопы для осмотра и подиатрического ухода*
*Кратность визитов в кабинет диабетической стопы в зависимости от категории риска развития СДС
| Категория риска | Характеристика | Частота визитов |
|---|---|---|
|
Низкий |
нет нейропатии |
1 раз в год |
|
Умеренный |
есть нарушение чувствительности |
1 раз в 6 месяцев |
|
Высокий |
есть нарушение чувствительности в сочетании с признаками нарушения магистрального кровотока и/или деформациями стоп |
1 раз в 3 месяца |
|
Очень высокий |
язвы и ампутации в анамнезе |
1 раз в 1-3 месяца |
15. САХАРНЫЙ ДИАБЕТ И АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ
Классификация артериальной гипертензии по уровню АД (EHS/ESC 2018)
| Категории АД | САД (мм рт. ст.) | ДАД (мм рт. ст.) | |
|---|---|---|---|
|
Оптимальное |
< 120 |
и |
< 80 |
|
Нормальное |
120–129 |
и/или |
80–84 |
|
Высокое нормальное |
130–139 |
и/или |
85–89 |
|
АГ 1-й степени |
140–159 |
и/или |
90–99 |
|
АГ 2-й степени |
160–179 |
и/или |
100–109 |
|
АГ 3-й степени |
≥ 180 |
и/или |
≥ 110 |
|
Изолированная систолическая АГ |
≥ 140 |
и |
< 90 |
Сокращения: АГ – артериальная гипертензия, АД – артериальное давление,
САД — систолическое артериальное давление, ДАД диастолическое
артериальное давление. EHS – Европейское общество гипертонии. ESC –
Европейское общество кардиологов.
Примечания:
-
Если уровни САД и ДАД пациента попадают в разные категории, то
диагностируется более высокая степень АГ. -
Изолированная систолическая АГ также может подразделяться на степени в
соответствии с уровнем повышения САД.
Диагностика АГ (EHS/ESC 2018, ACC/AHA 2017)
|
Клиническое измерение АД по методу Короткова офисное и домашнее |
Правила измерения:
|
|
Суточное мониторирование АД |
Целесообразно назначать при
В норме отмечается снижение ночного АД. Степень снижения ночного АД характеризует суточный индекс. Типы суточных кривых в зависимости от величины СИ:
|
Сокращения: АД – артериальное давление, АГ – артериальная гипертензия, САД — систолическое артериальное давление, ДАД — диастолическое артериальное давление.
Определение АГ по офисным и внеофисным значениям АД (EHS/ESC 2018)
| Категории | САД (мм рт. ст.) | ДАД (мм рт. ст.) | |
|---|---|---|---|
|
Офисное АД |
≥140 |
и/или |
≥90 |
|
Амбулаторное АД |
|||
|
≥135 |
и/или |
≥85 |
|
≥120 |
и/или |
≥70 |
|
≥130 |
и/или |
≥80 |
|
Домашнее АД |
≥130 |
и/или |
≥85 |
Сокращения: АГ- артериальная гипертензия, АД – артериальное давление, САД — систолическое артериальное давление, ДАД -диастолическое артериальное давление
Стратегия лечения АГ при СД
Мероприятия по изменению образа жизни (EHS/ESC 2018)
-
Ограничение употребления поваренной соли до 5 г/сут (УУР А, УДД 1).
-
Увеличение потребления овощей до 300 гр в сутки, орехов, ненасыщенных жирных кислот – оливкового масла; низкое потребление красного мяса; потребление молочных продуктов с низким содержанием жира; употребление рыбы не реже 2 раз в неделю (УУР А, УДД 1).
-
Контроль массы тела (поддерживать ИМТ 20-25 кг/м², окружность талии менее 102 см у мужчин и менее 88 см у женщин) (УУР А, УДД 1).
-
Употребление алкоголя не более 14 единиц в неделю для мужчин и 7 единиц в неделю для женщин (1 единица = 125 мл вина или 250 мл пива) (УУР А, УДД 1).
-
Отказ от курения (УУР А, УДД 2).
-
Регулярные аэробные физические нагрузки по 30-40 минут 5-7 дней в неделю (УУР А, УДД 1).
Алгоритм медикаментозного лечения АГ при СД
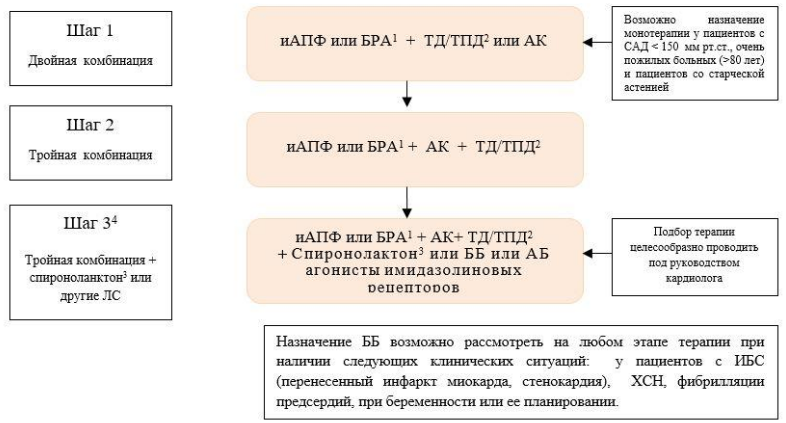
Сокращения: АГ — артериальная гипертензия; ЛС – лекарственные средства; иАПФ — ингибитор ангиотензинпревращающего фермента; БРА — блокатор рецепторов ангиотензина II; ТД тиазидный диуретик; ТПД- тиазидоподобный диуретик; АК — антагонист кальция; ББ — бета-блокатор; АБ — альфа-блокатор; ИБС- ишемическая болезнь сердца; ХСН – хроническая сердечная недостаточность, САД — систолическое артериальное давление.
Примечания:
1 При СКФ < 45 мл/мин/1,73 м2 начинать с более низких доз, контроль СКФ и калия плазмы через 1 неделю после инициирования терапии или увеличения дозы.
2 При СКФ < 30 мл/мин/1,73 м2 только назначение петлевого диуретика (фуросемид, торасемид)
3 При СКФ < 60 мл/мин/1,73 м2 не рекомендовано назначать агонисты минералокортикоидных рецепторов (спиронолактона, эплеренона) — высокий риск резкого ухудшения функции почек и развития гиперкалиеми
4 Шаг 3 — лечение резистентной АГ : на фоне комбинированной терапии, включающей диуретик значения артериального давления ≥140/90 мм рт.ст. Подбор терапии на данном этапе целесообразно проводить в специализированном стационаре.
Целевые значения АД на фоне терапии АГ у пациентов с СД (при условии хорошей переносимости)
| Возраст | Систолическое АД, мм рт.ст. | Диастолическое АД, мм рт.ст. |
|---|---|---|
|
18 – 65 лет |
≥ 120 и < 130 (УУР А, УДД 1) |
≥ 70 и < 80 (УУР А, УДД 1) |
|
> 65 лет |
≥ 130 и < 140 (УУР А, УДД 1) |
Характеристика антигипертензивных препаратов
Препараты, блокирующие ренин-ангиотензиновую систему: Ингибиторы ангиотензинпревращающего фермента (иАПФ), блокаторы рецепторов ангиотензина II (БРА)
-
иАПФ/БРА не оказывают негативного воздействия на углеводный и липидный обмен, снижают инсулинорезистентность периферических тканей.
-
иАПФ/БРА обладают нефропротективным действием, которое не зависит от их антигипертензивного эффекта. Больным СД 1 и 2 типов с целью нефропротекции иАПФ назначают при выявлении микроальбуминурии и протеинурии даже при нормальном уровне АД.
-
Терапию иАПФ/БРА следует проводить под контролем уровня креатинина и калия плазмы (особенно при наличии ХБП С3-5).
-
При гиперкалиемии > 6 ммоль/л или повышении креатинина плазмы > 30 % от исходных значений через 2 недели после инициации терапии иАПФ/БРА их следует отменить.
-
иАПФ/БРА противопоказаны при двустороннем стенозе почечных артерий, при беременности и лактации, при гиперкалиемии >5,5 ммоль/л.
Диуретики
-
Тиазидные диуретики (ТД) в дозах 12,5-25 мг/сут не вызывают значимых метаболических нарушений (гипергликемии, дислипидемии, гипокалиемии).
-
ТД и тиазидоподобные диуретики (ТПД) противопоказаны больным с СКФ <
30 мл/мин /1,73 м2 и пациентам с подагрой. -
Пациентам с АГ при СД петлевые диуретики назначают при наличии ХСН, а также пациентам с АГ при СКФ< 30 мл/мин /1,73 м2.
-
Назначение калийсберегающих диуретиков можно рассмотреть при резистентной АГ в схеме с использованием более 3-х антигипертензивных препаратов, если СКФ> 60 мл/мин/1,73 м2. При СКФ <60 мл/мин/1,73 м2 назначение спироноланктона и эплеренона сопряжено с высоким риском ухудшения функции почек и развития гиперкалиеми.
-
Назначение калийсберегающих диуретиков целесообразно при ХСН для коррекции АД у пациентов с первичным гиперальдостеронизмом.
-
Осмотические диуретики не применяются для лечения АГ при СД.
Антагонисты кальция (АК)
-
Все АК метаболически нейтральны, не влияют на углеводный, липидный и пуриновый обмен и не повышают риска развития СД 2 типа.
-
АК обладают нефропротективным эффектом, снижают выраженность микроальбуминурии, замедляют прогрессирование диабетической нефропатии.
-
Дигидропиримидиновые АК длительного действия — препараты выбора для лечения изолированной систолической АГ.
-
АК являются препаратами 1-й линии, используемые для лечения АГ при беременности. Их предпочтительно назначать женщинам с АГ репродуктивного возраста, планирующим беременность.
Бета-блокаторы (ББ)
-
ББ – назначают пациентам с АГ и СД в следующих клинических ситуациях: пациентам с ишемической болезнью сердца (перенесенный инфаркт миокарда, стенокардия), хронической сердечной недостаточностью, фибрилляцией предсердий, при беременности или ее планировании.
-
Неселективные ББ не рекомендовано использовать у пациентов с СД с целью коррекции АД. Данная группа антигипертензивных препаратов негативно влияет на липидный обмен, повышается риск развития СД 2 типавследствие усиления периферической инсулинорезистентности.
-
Пациентам с АГ и СД рекомендовано назначение кардиоселективных ББ (бисопролол, метопролол) и ББ с вазодилатирующим эффектом (карведилол, небиволол). Последние не оказывают отрицательного влияния на углеводный и липидный обмен, способны повышать чувствительность тканей к инсулину.
Препараты 4-й линии в лечении АГ
Альфа-блокаторы (АБ)
-
АБ обладают благоприятным метаболическим профилем действия.
-
АБ следует применять в составе комбинированной терапии АГ у больных СД с доброкачественной гиперплазией предстательной железы.
-
АБ следует с осторожностью назначать больным СД с выраженной автономной нейропатией, проявляющейся ортостатической гипотензией, которую может провоцировать прием данной группы препаратов.
Препараты центрального действия
-
Препараты центрального действия из группы агонистов II-имидазолиновых рецепторов (моксонидин, рилменидин) обладают благоприятным метаболическим профилем: снижают инсулинорезистентность, гипергликемию, нейтральны по отношению к липидному обмену. Их рекомендуется назначать в составе комбинированной терапии у пациентов с резистентной АГ и ожирением.
ОСНОВНЫЕ ПОЛОЖЕНИЯ:
-
Больные, страдающие СД и АГ, относятся к пациентам высокого и очень высокого сердечно-сосудистого риска, в соответствии с которым определяется стратегия антигипертензивного лечения (УУР А, УДД 1).
-
Диагностика и определение степени АГ у больных с СД проводится по тем же принципам, что и в общей популяции (УУР А, УДД 1).
-
Медикаментозная терапия АГ при СД предполагает применение антигипертензивных лекарственных средств прежде всего обладающих ангио- и нефропротекцией, это препараты из группы блокаторов ренин-ангиотензиновой системы (УУР А, УДД 2).
-
Пациентам с АГ и СД целесообразно назначение метаболически нейтральных лекарственных средств (УУР А, УДД 1).
-
Выбор антигипертензивной терапии и режим дозирования проводят в соответствии с показателями функции почек (УУР А, УДД 1).
-
Целевые значения АД на фоне терапии зависят от возраста пациентов и переносимости достигнутых показателей АД. (УУР А, УДД 2).
-
Старт медикаментозной терапии АГ следует проводить с назначения допустимой комбинации двух лекарственных средств, преимущественно в одной таблетке (УУР А, УДД 1).
-
При резистентной АГ к основной трехкомпонентной терапии добавляют лекарственные средства дополнительного ряда (УУР А, УДД 1).
16. БЕРЕМЕННОСТЬ И САХАРНЫЙ ДИАБЕТ
Беременность, развившаяся на фоне СД, сопровождается риском для здоровья матери и плода
| Риск для матери с СД | Риск для плода/ребенка |
|---|---|
|
|
Планирование беременности
Зачатие нежелательно при:
При СД беременность должна планироваться: эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности (УУР А, УДД 1):
-
обучение в «Школе диабета» (УУР В, УДД 2).
-
информирование пациентки с СД и членов ее семьи о возможном риске для матери и плода (УУР А, УДД 1).
-
перевод на инсулинотерапию при СД 2 типа.
-
достижение целевых уровней гликемического контроля за 3–4 месяца до зачатия (УДД 2; УУР В):
-
глюкоза плазмы натощак/перед едой/на ночь/ночью < 6,1 ммоль/л (УУР С, УДД 3);
-
глюкоза плазмы через 2 ч после еды < 7,8 ммоль/л (УУР С, УДД 3);
-
HbA1c < 6,0% (УУР В, УДД 2).
-
-
контроль АД (не более 130/80 мм рт. ст.), при артериальной гипертензии – антигипертензивная терапия (отмена ингибиторов АПФ и БРА до наступления беременности) (УУР В, УДД 2).
-
определение уровня ТТГ и свободного Т4 + АТ к ТПО у пациенток с СД 1 типа (повышенный риск заболеваний щитовидной железы) (УУР В, УДД 2).
-
фолиевая кислота 400-800 мкг в сутки (УУР А, УДД 1).
-
иодид калия 150 мкг в сутки – при отсутствии противопоказаний, использование йодированной соли (УУР А, УДД 1).
-
консультация офтальмолога — оценка тяжести ретинопатии (осмотр глазного дна с расширенным зрачком) (УУР В, УДД 2).
-
оценка стадии ХБП, консультация нефролога при необходимости (УУР В, УДД 2).
-
отмена пероральных сахароснижающих препаратов при наступлении беременности (УУР С, УДД 5).
-
отказ от курения.
-
максимально точное подтверждение беременности (определение бета-ХГЧ, УЗИ органов малого таза), ранняя явка в женскую консультацию.
Ведение беременности
-
Рациональное сбалансированное питание для адекватного обеспечения потребностей матери и плода: питание с достаточным количеством углеводов (в среднем 175 г углеводов в сутки) для предупреждения «голодного» кетоза, исключение легко усваиваемых углеводов, дополнительный прием углеводов (≈12- 15 г) перед сном или в ночное время при появлении кетонурии или повышении кетонемии. Равномерное распределение суточного объема пищи на 4–6 приемов.
-
Любые ПССП противопоказаны.
-
Разрешено использование препаратов инсулина человека короткого и средней продолжительности действия, аналогов инсулина ультракороткого (лизпро, аспарт) и длительного (детемир, гларгин 100 ЕД/мл) действия (УУР С, УДД 5). Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования.
-
Ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 или 2 часа после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч (УУР В, УДД 2).
-
Самоконтроль кетонурии или кетонемии утром натощак 1 раз в 2 недели, а также при интеркуррентных заболеваниях; при явлениях раннего токсикоза; при гипергликемии >11,0 ммоль/л (УДД 2, УУР С).
-
Цели гликемического контроля:
-
глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,3 ммоль/л (УУР А, УДД 2);
-
глюкоза плазмы через 1 час после еды < 7,8 ммоль/л или через 2 часа после еды <6,7 ммоль/л (УУР А, УДД 2);
-
HbA1c < 6,0 % (УУР А, УДД 2).
-
-
Индивидуально могут быть определены другие целевые показатели гликемического контроля (при наличии сосудистых осложнений СД).
-
Контроль HbA1c – 1 раз в 6-8 недель (УУР В, УДД 2).
-
Продолжение приема фолиевой кислоты согласно акушерским показаниям (УУР В, УДД 2).
-
Осмотр офтальмолога (глазное дно с расширением зрачка, препараты, используемые для мидриаза не противопоказаны при беременности) – 1 раз в триместр, при развитии пролиферативной ДР или выраженном ухудшении препролиферативной ДР – безотлагательная лазеркоагуляция (УУР В, УДД 2).
-
Наблюдение акушера-гинеколога, эндокринолога или терапевта (измерение массы тела, АД, оценка уровня гликемии, коррекция инсулинотерапии), мультидисциплинарный подход к ведению беременности (УУР В, УДД 2).
-
Общий анализ мочи, анализ мочи на соотношение альбумин/креатинин, СКФ (проба Реберга) – не менее 1 раза в триместр (УУР В, УДД 2).
При развитии и прогрессировании осложнений СД и присоединении сопутствующих заболеваний вопрос о частоте наблюдения и обследований решается индивидуально (не менее 1 раза в 2-3 недели), при необходимости госпитализация в стационар.
-
Антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пенициллины или цефалоспорины – во II или III триместрах).
-
Антенатальная оценка состояния плода (УЗИ, кардиотокография по назначению акушера-гинеколога).
Риск развития гипогликемических состояний увеличивается:
-
В I триместре беременности с 7-8 по 12-13 недели беременности
-
После 36 недели беременности
-
В послеродовом периоде
Риск кетоацидоза во время беременности увеличивается в следующих ситуациях:
-
Ранний токсикоз тяжелой степени
-
Дефицит инсулина (пропуск инъекции инсулина, поломка инсулиновой помпы, неадекватное увеличение доз)
-
Инфекции
-
Интеркуррентные заболевания
-
Гастропарез
-
Введение глюкокортикостероидов с целью профилактики респираторного дистресс-синдрома плода
-
Токолиз β-адреномиметиками (гексопреналин, тербуталин, сальбутамол)
-
Стресс
-
Недостаточный самоконтроль гликемии
-
Отсутствие контроля гликемии через 1-2 часа после еды
-
Отсутствие контроля кетонемии
-
Кетоацидоз при беременности может развиться в течение 6-12 часов при гликемии > 11,0 ммоль/л
Помповая инсулинотерапия
Применение помповой инсулинотерапии во время беременности возможно только после обучения пациентки, перевод не позднее 12-13 недели беременности, при условии наличия персонала, имеющего опыт ведения больных с использованием данного метода лечения.
Во время беременности ПРОТИВОПОКАЗАНЫ:
-
любые пероральные сахароснижающие препараты (УУР С, УДД 5).
-
ингибиторы АПФ и БРА (УУР В, УДД 2).
-
антибиотики (аминогликозиды, тетрациклины, макролиды и др.) (УУР В, УДД 2).
-
статины (УУР В, УДД 2).
Наступление беременности на фоне приема данных препаратов не является показанием к прерыванию беременности.
Антигипертензивная терапия во время беременности
-
Препарат выбора – метилдопа (УУР В, УДД 2).
-
При недостаточной эффективности метилдопы могут назначаться:
-
— блокаторы кальциевых каналов (нифедипин) (УУР В, УДД 2).
-
— β1-селективные адреноблокаторы (метопролол) (УУР В, УДД 2).
-
— Диуретики – по жизненным показаниям (олигурия, отек легких, сердечная недостаточность) (УДД 2; УУР В).
-
Ведение родов при СД 1 типа
-
Плановая госпитализация для подготовки к родам не позднее 37 недели беременности (индивидуальное решение при отягощенном течении беременности)
-
Срок и метод родоразрешения – определяются акушерскими показаниями.
Инсулинотерапия во время родов через естественные родовые пути
-
Контроль гликемии в родах проводится каждые 1-2 часа с целю профилактики гипогликемических и гипергликемических эпизодов.
-
В родах через естественные родовые пути потребность в инсулине снижается, необходима своевременная коррекция инсулинотерапии.
-
Целевые показатели глюкозы плазмы в родах 4,5 – 7,0 ммоль/л (профилактика неонатальной гипогликемии, гипоксии плода).
-
При гипергликемии более 7,9 ммоль/л необходимо введение коррекционного болюса под контролем гликемии.
-
При уровне глюкозы плазмы < 4,5 ммоль/л: в I периоде родов прием 12 г углеводов, во II и III периоде родов в/в введение 5% или 10% раствора глюкозы.
-
При уровне глюкозы плазмы > 11,0 ммоль/л и признаках кетоацидоза начать в/в инфузию инсулина (инфузомат) из расчета 0,1-0,13 ЕД/кг/ч.
Инсулинотерапия во время родов путем кесарева сечения
-
При плановом оперативном родоразрешении и использовании режима многократных инъекций инсулина дозу инсулина продленного действия накануне операции уменьшить на 50%. При целевом уровне гликемии перед операцией инсулин не вводить.
-
После извлечения новорожденного начать в/в введение 5% раствора глюкозы в течение 6-12 часов для предотвращения развития метаболического ацидоза.
-
При использовании инсулинотерапии в режиме постоянной подкожной инфузии накануне операции с 21.00 скорость введения инсулина уменьшить на 50%, за 1-2 часа перед операцией на 70% от ранее водимой базальной скорости (под контролем гликемии).
При экстренном родоразрешении
-
При использовании режима многократных инъекций инсулина начать в/в введение 5-10% раствора глюкозы в течение 12-24 часов.
-
При использовании режима постоянной подкожной инфузии инсулина снизить базальную скорость на 75% (установить один стандартный режим на 24 часа).
Ведение послеродового периода
-
Контроль гликемии каждые 2-4 часа. Целевой уровень глюкозы плазмы в пределах 6,0 – 8,5 ммоль/л.
-
Углеводный коэффициент на еду, как правило, не превышает 1 ед инсулина на 10- 12 г углеводов (1 ХЕ).
-
У больных СД 2 типа инсулин отменить при достижении целевых значений гликемии на фоне диеты.
Грудное вскармливание
-
СД не является противопоказанием для лактации. При грудном вскармливании доза болюсного инсулина уменьшается на 30 – 50%.
-
При необходимости проведения терапии ингибиторами АПФ или БРА II лактация противопоказана (для прерывания лактации каберголин 0,5 мг, 1 таб. в день, в течение 2 дней).
17. ГЕСТАЦИОННЫЙ САХАРНЫЙ ДИАБЕТ
Диагностика нарушения углеводного обмена во время беременности проводится в 2 этапа:
-
При первом обращении беременной к врачу любой специальности на сроке с 6-7 недели до 24 недель рекомендуется определение глюкозы венозной плазмы натощак (УУР В, УДД 2).
-
При подозрении на манифестный СД рекомендуется определение гликемии в любое время дня независимо от приема пищи или HbA1c.
-
Всем женщинам, у которых не было выявлено нарушение углеводного обмена на ранних сроках беременности, между 24 и 28 неделями рекомендуется проводить пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы (тест может быть проведен вплоть до 32 недели беременности) (УУР В, УДД 2).
Пороговые значения глюкозы венозной плазмы для диагностики ГСД
|
ГСД, при первичном обращении |
|
|
Глюкоза венозной плазмы1 |
ммоль/л |
|
Натощак |
≥ 5,1, но < 7,0 |
|
ГСД, в ходе ПГТТ с 75 г глюкозы на 24 – 28 неделе беременности |
|
|
Глюкоза венозной плазмы2 |
ммоль/л |
|
Натощак |
≥ 5,1, но < 7,0 |
|
Через 1 ч |
≥ 10,0 |
|
Через 2 ч |
≥ 8,5, но < 11,1 |
1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2 По результатам ПГТТ для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третьего измерения не требуется.
Пороговые значения глюкозы венозной плазмы и HbA1c для диагностики манифестного (впервые выявленного) СД во время беременности
| Манифестный (впервые выявленный) СД у беременных1 | |
|---|---|
|
Глюкоза венозной плазмы натощак |
≥ 7,0 ммоль/л |
|
Глюкоза венозной плазмы через 2 ч в ходе ПГТТ с 75 г глюкозы |
≥ 11,1 ммоль/л |
|
HbA1c2 |
≥ 6,5 % |
|
Глюкоза венозной плазмы вне зависимости от времени суток и приема пищи при наличии симптомов гипергликемии |
≥ 11,1 ммоль/л |
1 Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbA1c с использованием стандартизированных тестов. При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbA1c). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например, СД 1 типа, СД 2 типа и т. д.
2 Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study).
Если глюкоза венозной плазмы натощак < 5,1 ммоль и через 1 ч в ходе перорального глюкозотолерантного теста < 10,0 ммоль, а через 2 ч ≥ 7,8 ммоль и < 8,5 ммоль, что соответствует нарушенной толерантности к глюкозе у небеременных, то для беременных это будет вариантом нормы.
Алгоритм диагностики нарушений углеводного обмена во время беременности
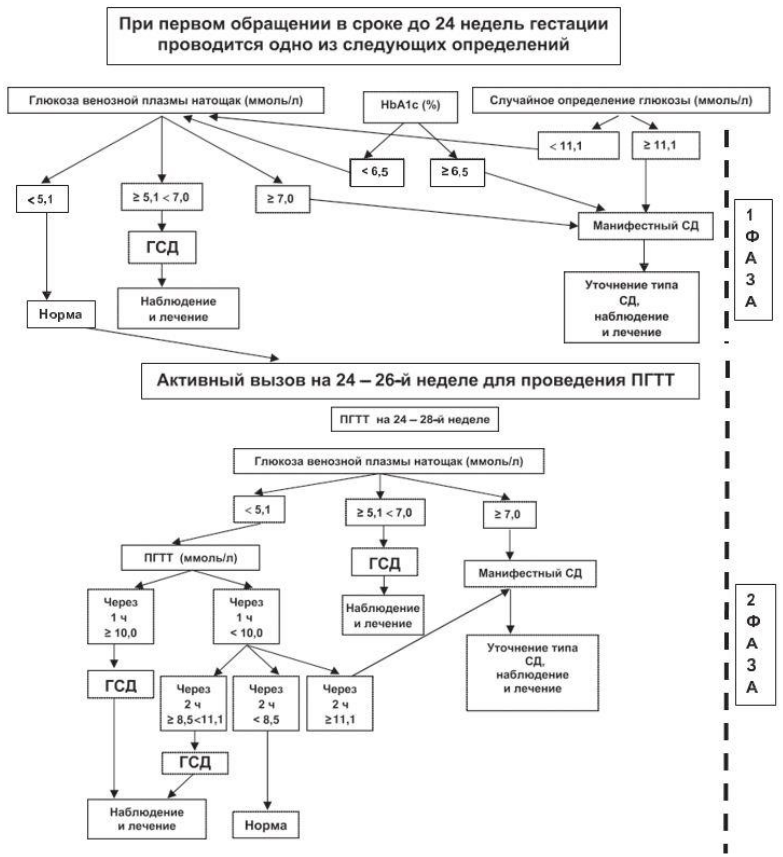
ЛЕЧЕНИЕ
-
Модификация образа жизни:
-
Питание с полным исключением легко усваиваемых углеводов и ограничением жиров. Рекомендованное количество углеводов — 175 г для адекватного обеспечения потребностей матери и плода или не менее 40% от расчетной суточной калорийности питания под контролем гликемии и кетоновых тел в моче. При появлении кетонурии увеличить количество разрешенных углеводов. Углеводы распределяются на 3 основных приема пищи и 2-3 перекуса в день. Каждый прием пищи должен содержать медленно усваиваемые углеводы, белки, моно- и полиненасыщенные жиры, пищевые волокна. Суточное количество пищевых волокон должно быть не менее 28 грамм суммарно из клетчатки, разрешенных овощей, фруктов, листовых салатов, злаковых и отрубей.
-
Дозированные аэробные физические нагрузки в виде ходьбы не менее 150 минут в неделю, плавание в бассейне, акваэробика и йога для беременных, скандинавская ходьба.
-
-
Ежедневный самоконтроль гликемии с помощью портативных приборов (глюкометров), калиброванных по плазме: натощак, через 1 час от начала основных приемов пищи, если пациентка находится только на диетотерапии. При назначении инсулинотерапии – ежедневный самокнтроль гликемии: не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч.
-
Цели гликемического контроля:
-
глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,1 ммоль/л (УУР С, УДД 5);
-
глюкоза плазмы через 1 час после еды < 7,0 ммоль/л (УУР С, УДД 5);
-
-
Самоконтроль кетонурии 1 раз в 2 недели.
-
Показания к инсулинотерапии: невозможность достижения целевых показателей гликемии (два и более нецелевых значений гликемии при соблюдении рекомендаций по диетотерапии) в течение 1–2 недель самоконтроля. Схема инсулинотерапии подбирается индивидуально.
Стартовые дозы инсулинов
При повышении гликемии выше целевого уровня через 1 час после начала приема пищи – инициация терапии ИУКД/ИКД). Стартовая доза ИУКД (ИКД): 1 ЕД на 10-12 г углеводов (1 ХЕ), вводится за 15-20/20-30 минут до приема пищи, сопровождавшегося постпрандиальной гипергликемией. Титрация дозы проводится каждые 3-4 дня с увеличением на 1-2 ЕД до достижения целевого значения постпрандиальной гликемии. С учетом инсулинорезистентности во второй половине беременности возможно введение ИУКД за 20-30 минут до еды, ИКД — за 40-60 минут до еды.
При повышении гликемии натощак выше целевого уровня — инициация терапии инсулином длительного/средней продолжительности действия. Стартовая доза базального инсулина 0,1 ЕД/кг массы тела (0,16 — 0,2 ЕД/кг при избыточной массе тела/ожирении до беременности), вводится 1 раз в сутки в 22.00-24.00. Титрация дозы проводится каждые 3 дня с увеличением на 1-2 ЕД до достижения целевого значения гликемии натощак. При дозе базального инсулина > 40 ЕД/сутки целесообразно рассмотреть двукратный режим введения (30% дозы утром и 70% на ночь, если продолжительность действия препарата менее 20 часов).
При выявлении манифестного СД – инициация базис-болюсной инсулинотерапии. Стартовая суточная доза инсулина 0,4 ЕД/кг массы тела (0,5 ЕД/кг при избыточной массе тела/ожирении), распределяется по 50% на базальный и болюсный инсулины. Базальный инсулин вводится 1 раз в сутки в 22.00-24.00 Болюсный инсулин распределяется на 3 введения за 15-20 минут (ИУКД) или 20-30 минут (ИКД) до основных приемов пищи в пропорциях: 40% перед завтраком и по 30% перед обедом и ужином. Титрация доз проводится под контролем гликемии каждые 3 дня по алгоритмам, представленным выше.
При выявлении УЗ-признаков диабетической фетопатии рекомендуется немедленная коррекция питания, дополнительный контроль гликемии через 2 часа от начала приема пищи (целевой уровень менее 6,7 ммоль/л) с целью выявления возможного смещения пиков гипергликемии при употреблении большого количества жира и белка и рассмотрение вопроса о назначении прандиального инсулина при выявлении гипергликемии.
Ведение родов при ГСД
-
Плановая госпитализация в стационар.
-
Срок и метод родоразрешения – определяется акушерскими показаниями.
-
ГСД не является показанием для операции кесарева сечения. Рекомендуется руководствоваться общепринятыми в акушерстве показаниями к абдоминальному родоразрешению (УДД 2; УУР В).
Тактика после родов при ГСД
-
После родов у всех пациенток с ГСД отменяются инсулинотерапия и диета.
-
В течение первых 2 суток после родов обязательное измерение уровня глюкозы венозной плазмы натощак с целью выявления возможного нарушения углеводного обмена.
-
Через 4–12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (исследование глюкозы плазмы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена.
-
Диета, направленная на снижение массы при ее избытке (УУР А, УДД 1).
-
Расширение физической активности (УУР А, УДД 1).
-
Планирование последующих беременностей.
Необходимо информирование педиатров о необходимости контроля за состоянием углеводного обмена и профилактики СД 2 типа у ребенка, мать которого перенесла ГСД.
18. КОНТРАЦЕПЦИЯ ПРИ САХАРНОМ ДИАБЕТЕ
Медицинские критерии приемлемости методов контрацепции (ВОЗ, Пятое издание, 2015 г.)
Классификация категорий и использование шкал категорий на практике
| Категория | Описание |
|---|---|
|
1 |
Состояние/заболевание, при котором нет никаких противопоказаний к использованию данного метода контрацепции. |
|
2 |
Состояние/заболевание, при котором ожидаемая польза от применяемого метода контрацепции в целом превосходит теоретические и доказанные риски |
|
3 |
Состояние/заболевание, при котором теоретические и доказанные риски в целом превосходят ожидаемую пользу от применения данного метода контрацепции |
|
4 |
Состояние/заболевание, при котором использование данного метода контрацепции абсолютно противопоказано |
| Категория | Клиническое обследование проведено в полном объеме | Провести клиническое обследование в полном объеме не представляется возможным |
|---|---|---|
|
1 |
Использование метода допускается при любых обстоятельствах |
Да (метод допускается использовать) |
|
2 |
В большинстве случаев нет противопоказаний к использованию метода |
|
|
3 |
Использовать метод, как правило, не рекомендуется, за исключением тех случаев, когда более подходящее средство контрацепции или его использование является неприемлемым для клиента |
Нет (использовать метод не рекомендуется) |
|
4 |
Использование метода абсолютно противопоказано |
| Категория | Примечания | |
|---|---|---|
|
A |
Операция возможна |
Нет никаких причин медицинского характера, заставляющих отказать в стерилизации |
|
C |
Операцию можно провести, но с осторожностью |
Операцию выполняют в плановом порядке, но с более тщательной подготовкой, принятием определенных мер предосторожности и проведением консультаций |
|
D |
Операцию следует отложить |
Операцию откладывают до тех пор, пока не будет уточнен диагноз, проведено лечение или пока состояние больного не изменится. На некоторое время можно предложить другой метод контрацепции |
|
S |
Необходимы особые условия |
Операция возможна только при достаточном опыте хирурга и прочего персонала и хорошей оснащенности медицинского учреждения (в том числе наличии оборудования для общей анестезии). Следует определиться с наиболее подходящими для пациента методикой операции и методом обезболивания. Если пациенту необходимы дополнительные консультации или операция откладывается по иным причинам, на некоторое время можно предложить другой метод контрацепции. |
Допустимость применения методов контрацепции по категориям в зависимости от состояния пациентки
| Категория больных | КОК | КГКП | КГКВК | КГИК | ППП | МПАД/НЭСЭ | ЛНГ/ЭГ | КОКЭ | ЛНГЭ | УА | Cu-ВМС | ЛНГ-ВМС | БМ | ХС |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
Гестационный СД в анамнезе |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
нд |
нд |
нд |
1 |
1 |
1 |
A |
|
СД 1 типа БЕЗ сосудистых осложнений |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
C |
|
СД 2 типа БЕЗ сосудистых осложнений |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
C |
|
СД в сочетании с нейропатией/ретинопатией/нефропатией |
3/4 |
3/4 |
3/4 |
3/4 |
2 |
3 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
S |
|
СД продолжительно-стью более 20 лет либо наличие макрососудистых осложнений |
3/4 |
3/4 |
3/4 |
3/4 |
2 |
3 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
S |
Примечания: КОК – комбинированные оральные контрацептивы; КГКП – комбинированные гормональные контрацептивные пластыри; КГКВК – комбинированное гормональное контрацептивное вагинальное кольцо; КГИК – комбинированный гормональный инъекционный контрацептив; ППП – пероральные прогестагенные препараты; МПАД – медроксипрогестерона ацетата депо; НЭСЭ – норэтистерона энантат в инъекционной форме; ЛНГ/ЭТ – имплант, содержащий левоноргестрел или этоногестрел; КОКЭ – КОК для экстренной контрацепции; ЛНГЭ – левоноргестрел для экстренной контрацепции; УА – улиприста- ла ацетат для экстренной контрацепции; нд – нет данных; Cu-ВМС – медь-содержащее внутриматочное средство; ЛНГ-ВМС — левоноргестрел-высвобождающая внутриматочная контрацептивная система; БМ – барьерные методы контрацепции (презервативы, спермициды, диафрагмы); ХС – хирургическая стерилизация.
Выбор метода контрацепции
| Состояние здоровья женщины с СД | Метод контрацепции | |
|---|---|---|
|
Таблетированные препараты |
Механические, местные |
|
|
Больные СД 1 типа, достигшие целей гликемического контроля, без выраженных сосудистых осложнений |
|
|
|
Больные СД 2 типа, достигшие целей гликемического контроля, без выраженных сосудистых осложнений |
|
|
|
Больные СД 2 типа с гипертриглицери-демией и нарушениями функции печени |
Не показаны |
|
|
Больные СД 1 типа и СД 2 типа, не достигшие целей гликемического контроля и/или с выраженными сосудистыми осложнениями |
Не показаны КОК (УУР В, УДД 3) и чистые прогестагены (УУР В, УДД 2). |
Механические (безусые Cu-ВМС; ЛНГ – ВМС «Мирена») и химические (спринцевания, пасты) |
|
Больные СД 1 типа, имеющие 2 и более детей и/или тяжелое течение основного заболевания |
Не показаны |
ЛНГ – ВМС «Мирена»; Добровольная хирургическая стерилизация |
Больным СД не рекомендуются следующие методы контрацепции:
-
чистые прогестагены у больных СД 1 типа (кроме ЛНГ-ВМС «Мирена»);
-
влагалищная диафрагма;
-
ритмический метод контрацепции.
Негормональные методы контрацепции у больных СД
-
Больные СД могут успешно и безопасно применять барьерные методы контрацепции (УУР В, УДД 1).
-
Хирургическая стерилизация у больных СД представляет собой эффективный метод контрацепции, однако само оперативное вмешательство у больных СД даже в отсутствие сосудистых осложнений чревато более медленным заживлением операционной раны, а наличие таких осложнений повышает риск осложненного течения послеоперационного периода (в частности, инфекционных осложнений). В связи с этим, в случае решения использовать этот метод контрацепции рекомендуется назначение профилактических курсов антибиотиков (УДД 2, УУР С).
В период лактации рекомендуются следующие методы контрацепции:
-
прогестагены предпоследнего поколения (Дезогестрел – «Чарозетта») (УДД 2, УУР С);
-
механические (безусые Cu-ВМС – не ранее, чем через 6 недель после родов;
-
ЛНГ – ВМС «Мирена» – не ранее, чем через 6 недель после родов;
-
химические (спринцевания, пасты).
19. САХАРНЫЙ ДИАБЕТ У ДЕТЕЙ И ПОДРОСТКОВ
19.1. САХАРНЫЙ ДИАБЕТ 1 ТИПА
Целевые показатели гликемического контроля в детском возрасте (Адапт. ISPAD 2018)
|
Глюкоза плазмы (ммоль/л) |
Натощак / перед едой |
4,0-7,0 |
|
Через 2 часа после еды |
5,0-10,0 |
|
|
На ночь / ночью |
4,4-7,8 |
|
|
НbА1с1 (%) |
<7,02 |
1 Нормальный уровень в соответствии со стандартами DCCT: до 6%
2 Целевые уровни глюкозы крови и НbА1с должны быть индивидуализированы для каждого пациента:
-
Более низкий уровень НbА1с (< 6,5%) допустим только при отсутствии необоснованного риска тяжелой гипогликемии, частых эпизодов легкой гипогликемии и снижения качества жизни ребенка и родителей;
-
Более высокий уровень НbА1с (< 7,5%) целесообразен у детей, которые не могут сообщить о симптомах гипогликемии, с нарушением восприятия гипогликемии/тяжелой гипогликемией в анамнезе, недостаточным контролем уровня глюкозы крови.
Примечание: Необходимыми условиями достижения целевого уровня гликемического контроля являются:
-
Регулярный контроль НbА1с;
-
Использование непрерывного мониторирования глюкозы или регулярный самоконтроль гликемии 6-10 раз в сутки;
-
Регулярная оценка и коррекция лечения.
Рекомендации по мониторингу контроля углеводного обмена (ISPAD, 2018)
-
Пациентам, находящимся на интенсифицированной инсулинотерапии или на терапии с помощью инсулиновой помпы, рекомендуется проводить исследование гликемии от 6 до 10 раз в сутки (УУР В, УДД 3).
-
Количество исследований может повышаться при подборе дозы инсулина у пациентов с недостижением целевых уровней гликемического контроля, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
-
Исследование кетоновых тел в крови или моче должно проводиться при заболеваниях с повышением температуры и/или рвотой, при плохом самочувствии и уровне ГП выше 14 ммоль/л, особенно при помповой инсулинотерапии, полиурии, сонливости, болях в животе, одышке.
-
Частота проведения анализов на HbA1c составляет минимум 1 раз в 3 мес (УУР А, УДД 3).
Рекомендации по питанию
Суточное количество ХЕ индивидуально, зависит от возраста и пола ребенка, с учетом индекса массы тела, образа жизни (ниже представлены средние значения):
-
4 – 6 лет 12 – 13 ХЕ
-
7 – 10 лет 15 – 16 ХЕ
-
11 – 14 лет 18 – 20 ХЕ (мальчики), 16 – 17 ХЕ (девочки)
-
15 – 18 лет 19 – 21 ХЕ (мальчики), 17 – 18 ХЕ (девочки)
У подростков с избыточной массой тела количество ХЕ должно быть ниже рекомендуемых по возрасту.
Потребность в инсулине в детском возрасте
| Возрастной период | Средняя суточная потребность, ЕД/кг массы тела |
|---|---|
|
Фаза частичной ремиссии |
менее 0,5 |
|
Препубертатный |
0,7 – 1,0 |
|
Пубертатный |
1,2 — 2,0 |
Особенности диабетического кетоацидоза у детей и подростков
Лечение следует проводить в центрах, имеющих опыт работы с ДКА у детей и подростков, и где могут регулярно проверять показатели жизненно важных функций, неврологический статус и лабораторные результаты. Если для этого имеются географические ограничения, до перевода в специализированный центр следует организовать телефонную связь с врачом, обладающим экспертными знаниями в области ДКА.
Возмещение жидкости следует начать до инсулиновой терапии. По необходимости расширяют объем для восстановления периферической циркуляции. Рассчитывают дальнейшую норму приема жидкости, включая обеспечение дневной потребности в жидкости, стремясь равномерно восполнить предполагаемый дефицит жидкости за 48 ч.
Норма приема жидкости обычно не должна превышать дневную норму при поддержании более чем в 1,5–2 раза. Суточная физиологическая потребность зависит от возраста ребенка и составляет:
-
в возрасте до 1 года – 120-140 мл/кг
-
в возрасте 2 лет – 115-125 мл/кг
-
в возрасте 5 лет – 90-100 мл/кг
-
в возрасте 10 лет – 70-85 мл/кг
-
в возрасте 14 лет – 50-60 мл/кг
-
в возрасте 18 лет – 40-50 мл/кг.
Упрощенное количество вводимой при ДКА жидкости составляет: при весе ребенка менее 10 кг – 4 мл/ кг/ч, при весе ребенка 11-20 кг – 40 мл/ч+2 мл/кг/ч, при весе ребенка более 20 кг – 60 мл/ч+1 мл/кг/ч. К рассчитанной физиологической потребности в зависимости от степени дегидратации добавляют 25-50 мл/кг/ сут. В первые 8 ч вводится примерно 50% рассчитанного объема, оставшиеся 50% — в течение остальных 16 ч.
Инсулинотерапию начинают с 0,05–0,1 ед/кг/ч в течение 1–2 ч после начала терапии возмещения жидкости, до разрешения ДКА, с последующей коррекций.
Во время первоначального восполнения объема уровень ГП резко снижается. После начала инсулинотерапии концентрация ГП обычно снижается со скоростью 2–5 ммоль/л в час в зависимости от времени и количества назначаемой глюкозы.
-
Для предотвращения чрезмерно быстрого снижения концентрации ГП и гипогликемии необходимо добавить 5% раствор глюкозы к в/в вводимым растворам, когда уровень ГП снизится примерно до 14–17 ммоль/л или раньше, если скорость снижения очень высока. Может возникнуть необходимость использования 10% раствора глюкозы при продолжающемся введении инсулина для коррекции метаболического ацидоза.
-
Если уровень ГП снижается очень быстро (>5 ммоль/л в час) после первоначального восполнения жидкости, необходимо рассмотреть вопрос о дополнительном назначении глюкозы даже до того, как уровень ГП снизится до 17 ммоль/л.
Калий. Если у пациента наблюдается гипокалиемия, необходимо задержать возмещающую терапию калия до тех пор, пока не появится диурез. В противном случае, начинают с концентрации калия 40 ммоль/л для пациентов, получающих жидкость в объеме более 10 мл/кг/ч.
Введение бикарбоната не рекомендуется, за исключением лечения гиперкалиемии, угрожающей жизни.
Отек головного мозга – грозное осложнение ДКА. Распространенность составляет 0,5–0,9%, показатель смертности — 21–24%. Редко проявляется позже подросткового возраста. Возможные ФР развития отека мозга при диагностике или при терапии ДКА:
-
выраженная гиперкапния при первичном осмотре после определения степени ацидоза;
-
повышенный уровень мочевины при первичном обследовании;
-
тяжелый ацидоз при первичном обследовании;
-
терапия бикарбонатом для коррекции ацидоза;
-
быстрое снижение эффективной осмолярности плазмы;
-
затухающее повышение измеренного уровня натрия плазмы или раннее снижение натрия, скорректированного глюкозой, в ходе терапии;
-
большие объемы жидкости, назначаемые в первые 4 ч;
-
инсулинотерапия в течение первого часа инфузионной терапии.
Признаки и симптомы отека головного мозга
-
Головные боли и замедление частоты сердечных сокращений.
-
Изменения неврологического статуса (беспокойство, раздражительность, повышенная сонливость, недержание мочи).
-
Специфические неврологические признаки (например, парезы черепно-мозговых нервов).
-
Повышение АД.
-
Снижение насыщения O2.
Лечение отека головного мозга начинают, как только возникнут подозрения на его развитие.
-
Уменьшают скорость введения жидкостей на треть.
-
Вводят маннитол в дозе 0,5–1,0 г/кг в/в в течение 10–15 мин и повторяют назначение, если нет ответной реакции в период от 30 мин до 2 ч.
-
Гипертонический солевой раствор (3%) в дозе 2,5–5,0 мл/кг в течение
10–15 мин может быть альтернативой маннитолу, если нет первичной ответной реакции на маннитол. -
Гиперосмолярные агенты должны быть доступны у постели больного.
-
Необходимо приподнять изголовье кровати до 30°.
-
Интубация может быть необходима для пациентов с угрозой дыхательной недостаточности.
-
После начала терапии отека головного мозга провести компьютерную томографию для исключения состояний, требующие срочной нейрохирургической операции (внутричерепное кровотечение, церебро-васкулярный тромбоз и пр.).
Особенности осложнений СД 1 типа у детей и подростков
Скрининг на диабетические осложнения
Ретинопатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР А, УДД 2).
Нефропатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР В, УДД 2).
Нейропатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР В, УДД 3).
Макроангиопатия – липидный профиль при диагностике СД, затем каждые 2 года с возраста 11 лет (УУР В, УДД 3), АД – ежегодно (УУР В, УДД 2).
При появлении МАУ – исключить заболевания/состояния, которые могут быть причиной появления белка в моче:
-
декомпенсация СД с кетозом,
-
фебрильная температура,
-
инфекция мочевыводящих путей,
-
интенсивная физическая нагрузка,
-
высокобелковая диета (> 1,5 г/кг массы тела),
-
повышенная подвижность почек,
-
ортостатическая протеинурия (отмечается у подростков в период интенсивного роста; исключается путем определения протеинурии в моче, собранной отдельно в дневные и ночные часы, причем в ночное время – строго в положении лежа).
Ограниченная подвижность суставов (ОПС), или хайропатия
-
ОПС – двусторонние безболезненные контрактуры суставов, в первую очередь кистей рук, при прогрессировании – лучезапястных, локтевых суставов, шейного отдела позвоночника и др.
-
В основе развития ОПС лежит избыточное гликирование коллагена.
-
Развивается при длительности СД > 3 лет, в основном в препубертатном и пубертатном возрасте.
-
Наблюдается у длительно декомпенсированных больных, часто – в сочетании с другими осложнениями
-
СД, в том числе с задержкой физического развития и катарактой.
-
Диагностика: визуальная – путем складывания кистей рук ладонной поверхностью внутрь.
-
Методы терапии отсутствуют.
19.2. НЕИММУННЫЕ ФОРМЫ СД
Неиммунные формы СД («СД не 1 типа») могут составлять до 10 % всех случаев СД у детей и подростков:
-
СД 2 типа;
-
МОDY (СД «зрелого типа» у молодых);
-
неонатальный СД;
-
СД, ассоциированный с генетическими синдромами (DIDMOAD, синдром Альстрема, синдром Прадера-Вилли и др).
Возможность других типов СД следует рассмотреть у ребенка, не имеющего аутоантител, ассоциированных с СД 1 типа в следующих случаях (УУР В, УДД 2):
-
аутосомно-доминантный семейный анамнез диабета (MODY)
-
возраст менее 12 месяцев и особенно в первые 6 месяцев жизни (неонатальный СД)
-
гипергликемия натощак 6,1-8,5 ммоль, особенно при отсутствии симптомов СД
-
длительный медовый месяц более 1 года или необычно низкая потребность в инсулине (≤0.5 ЕД/кг/сутки) при длительности СД более 1 года
-
ассоциированные заболевания, такие как глухота, оптическая атрофия, или другие синдромальные особенности (митохондриальная болезнь)
-
в анамнезе применение препаратов с известной токсичностью для β-клеток или вызывающие инсулинорезистентность причины (например, иммуносупрессивные препараты такие как акролимус, циклоспорин; глюокортикоиды или некоторые антидепрессанты).
Алгоритм лечения дифференциальной диагностики СД у детей и подростков
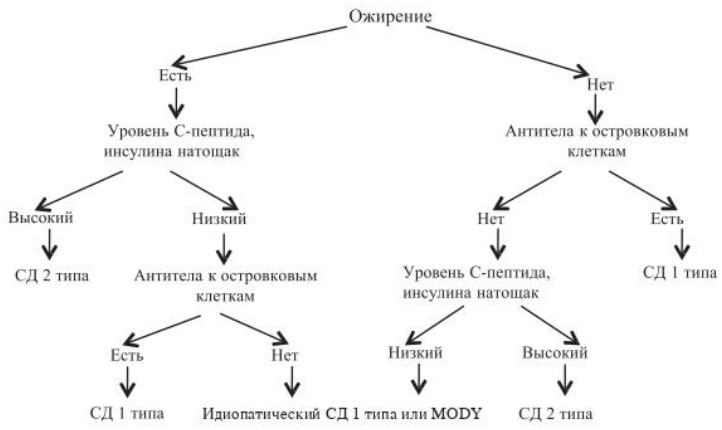
СД 2 типа
Особенности манифестации СД 2 типа у детей и подростков
-
У большинства больных начало бессимптомное или малосимптомное.
-
У 5–25 % подростков, которые впоследствии классифицируются как СД 2 типа, в начале заболевания имеется выраженный дефицит инсулина из-за глюко- и липотоксичности.
-
У части больных СД 2 типа могут иметься аутоантитела, характерные для СД 1 типа.
-
У 30–40 % подростков СД 2 типа манифестирует с кетозом, в отдельных случаях – с гиперосмолярным гипергликемическим состоянием.
Диагностические критерии гипергликемического гиперосмолярного состояния:
-
глюкоза плазмы ≥ 33 ммоль/л;
-
осмолярность плазмы ≥ 330 мосм/л;
-
умеренный ацидоз – бикарбонаты ≥ 15 ммоль/л;
-
незначительная кетонурия ≤ 1,5 ммоль/л.
Все случаи СД у детей и подростков с ожирением, в том числе и при острой манифестации, требуют исключения СД 2 типа.
СД 2 типа вероятен при наличии следующих признаков:
-
ожирение;
-
возраст ребенка старше 10 лет;
-
случаи СД 2 типа в семейном анамнезе;
-
аcantosis nigricans;
-
расовая или этническая группа высокого риска;
-
отсутствие панкреатических аутоантител;
-
нормальный или высокий уровень С-пептида;
-
инсулинорезистентность.
Определение инсулинорезистентности проводится с учетом концентрации иммунореактивного инсулина (ИРИ) и уровня глюкозы плазмы (ГП) натощак и в ходе ПГТТ:
| Параметр оценки | Формула расчета | Норма |
|---|---|---|
|
Индекс HOMA |
(ИРИ баз. · ГП баз.) / 22,5 |
< 3,4 |
|
Индекс Caro |
ГП баз. / ИРИ баз. |
> 0,3 |
|
Индекс Matsuda (по результатам ПГТТ): |
10 000 / (ИРИ баз. · ГП баз. · ИРИ ср. · ГП ср.)-½ |
> 3,4 |
Алгоритм лечения СД 2 типа у детей и подростков
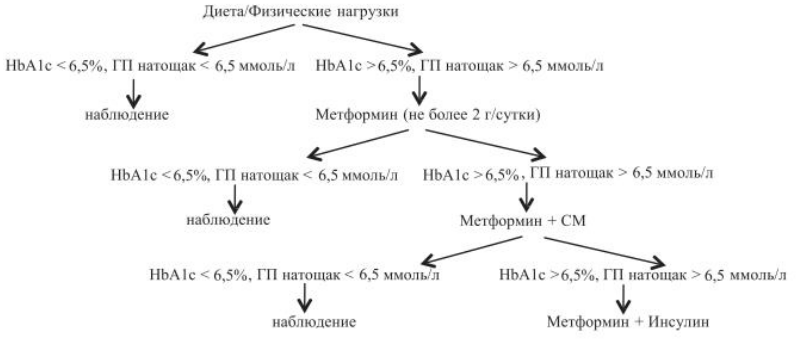
Скрининг детей на СД 2 типа
|
Частота |
Каждые 2 года, начиная с 10-летнего возраста |
|
Группы риска, в которых проводится скрининг |
|
|
Метод |
Определение глюкозы плазмы натощак, при необходимости – ПГТТ |
Особенности течения СД 2 типа у детей и подростков
-
Может возникать временная потребность в инсулине на фоне стрессов и интеркуррентных заболеваний.
-
Рано возникает инсулинозависимость.
-
Характерны ранние микро- и макрососудистые осложнения, в том числе уже при манифестации заболевания.
Лечение СД 2 типа у детей и подростков
|
Цели гликемического контроля |
Не отличаются от таковых при СД 1 типа (см. раздел 19.1) |
|
Методы |
|
Мониторинг углеводного обмена
-
Самоконтроль гликемии должен включать определение уровня ГП как натощак, так и постпрандиально, а частота определения зависит от вида сахароснижающей терапии и степени достижения целевого уровня гликемического контроля:
-
на интенсифицированной инсулинотерапии: от 6 до 10 раз в сутки;
-
на пероральной сахароснижающей терапии и/или базальном инсулине: не менее 1 раза в сутки в разное время + 1 гликемический профиль (не менее
4 раз в сутки) в неделю; -
количество исследований может повышаться у пациентов с недостижением целевых уровней гликемического контроля, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
-
Уровень HbA1c определяется минимум 1 раз в 3 мес.
Тестирование на сопутствующие заболевания и осложнения
-
Микро- и макроальбуминурия, консультация окулиста, установление неалкогольной жировой дистрофии печени – при установлении диагноза и впоследствии ежегодно.
-
Контроль АД – при установлении диагноза АГ и при каждом последующем визите.
-
Дислипидемия исследуется при установлении диагноза, скрининг проводится после стабилизации метаболических показателей.
-
Анализ течения пубертата, менструальных нарушений и наличия обструктивного апноэ во сне – при установлении пубертата и регулярно впоследствии.
Моногенные формы СД
СД зрелого типа у молодых (Maturity-Onset Diabetes of the Young, MODY)
Характеристики:
-
дисфункция β-клеток;
-
начало в молодом возрасте (до 25 лет);
-
аутосомно-доминантное наследование;
-
мягкое течение, не требующее инсулинотерапии или с небольшой потребностью в инсулине, в большинстве случаев высокая чувствительность к препаратам СМ;
-
наличие как минимум 14 подтипов MODY, различающихся клинически и генетически;
-
отсутствие инсулинорезистентности.
MODY должен быть заподозрен:
-
у не страдающих ожирением пациентов;
-
при развитии СД до 25 лет;
-
при наличии СД в родословной данной семьи в двух или трех поколениях.
MODY представляет собой моногенную форму СД или нарушения углеводного обмена, которая характеризуется ранним началом, аутосомно-доминантным способом наследования, мягким, в большинстве случаем, течением, и, как правило, первичным дефектом функции β-клеток поджелудочной железы. К настоящему времени идентифицировано более 14 генов MODY, которые не описывают все случаи, клинически похожие на MODY. Таким образом, существуют еще неизвестные гены, приводящие к развитию MODY, и их еще предстоит идентифицировать. Мутации в генах GCK (MODY2), HNF1A (MODY3), HNF4A (MODY1) являются наиболее частыми причинами MODY.
Жалобы при GCK-MODY обычно отсутствуют, диагностика случайная, заболевание проявляется как умеренная гипергликемия натощак (от 6,1 до 8,0 ммоль/л, HbA1c в диапазоне от 5,8 до 7,6%, которые могут выявляться с рождения, в дальнейшем отмечается небольшое прогрессирование заболевания. Выраженная гипергликемия и микрососудистые осложнения встречаются крайне редко. Терапия в основном заключается в соблюдении диеты с ограничением легкоусвояемых углеводов, а также достаточных физических нагрузках. Осложнения СД развиваются крайне редко, поэтому медикаментозная терапия назначается в 6-12% случаев, как правило, в пожилом возрасте в связи с невозможностью соблюдать активный образ жизни. Терапия необходима во время беременности в связи с возможным развитием диабетической фетопатии у плода.
Пациенты с мутацией HNF-1α (MODY3) обычно имеют нормогликемию до подросткового возраста. Характерно развитие глюкозурии еще до нарушения углеводного обмена, что связано со снижением реабсорбции глюкозы в почках. В дальнейшем появляется постпрандиальная гипергликемия. При проведении ПГТТ уровень глюкозы плазмы через 2 часа может быть 12,0 ммоль/л и выше, даже если уровень глюкозы плазмы натощак был в пределах нормы. Описаны единичные случаи развития кетоацидоза во взрослом возрасте. Риски микрососудистых и макрососудистых осложнений сходны с таковыми при СД 1 и 2 типов. Для лечения в первую очередь используются препараты сульфонилмочевины (ПСМ), что обусловлено их высокой чувствительностью к данной терапии. Причем пациенты могут безопасно переходить с инсулинотерапии на ПСМ. Через 25-35 лет от манифестации заболевания большинство пациентов вынуждено переходить на инсулинотерапию в связи с прогрессирующей недостаточностью бета-клеток.
Дифференциальный диагноз между СД 1 и 2 типа, моногенным СД и другими формами СД имеет принципиальное значение для выбора соответствующего патогенетического метода терапии, особенностей обучения, прогноза течения заболевания. Диагностические инструменты, которые могут помочь в подтверждении типа СД, если диагноз неясен, включают в себя:
Ассоциированные с СД 1 типа аутоантитела: антитела к глютаматдекарбоксилазе (GADА); к тирозинфосфатазе (IA2); инсулиновые аутоантитела (IAA); и специфические для бета-клеток аутоантитела к транспортеру 8 цинка (ZnT8А). Наличие одного из этих антител подтверждает диагноз СД 1 типа (УУР А, УДД 1).
Молекулярно-генетическое исследование может помочь в верификации диагноза и выборе метода терапии у детей, подозрительных на наличие моногенного СД (УУР В, УДД 2).
Неонатальный СД (НСД)
Варианты НСД
-
Транзиторный: потребность в инсулине исчезает спустя несколько месяцев от манифестации, рецидивы возникают в дальнейшем в 50 % случаев.
-
Перманентный: перерыва в потребности в инсулинотерапии не наблюдается.
НСД может быть компонентом ряда генетических синдромов (IPEX-синдром, синдром Уолкотт–Роллисона, НСД в сочетании с аплазией или гипоплазией поджелудочной железы, некоторые подтипы MODY и др.).
При НСД обнаруживается множество мутаций генов, наибольшее практическое значение из которых имеет мутация в генах KCNI11 и АВСС8, кодирующих Kir 6.2 и SUR1-субъединицы АТФ-зависимых калиевых каналов, поскольку до 90 % пациентов с этими мутациями могут быть успешно переведены с инсулина на ПСМ, независимо от длительности СД.
НСД вероятен в следующих случаях:
-
СД у новорожденных или в возрасте до 6 мес;
-
семейная форма СД с поражением одного из родителей;
-
умеренное повышение глюкозы плазмы натощак (5,5–8,5 ммоль/л), особенно при семейной форме СД;
-
низкая потребность в инсулине вне ремиссии, возможность обходиться без инсулина либо выраженная инсулинорезистентность;
-
наличие экстрапанкреатических заболеваний (тугоухость, атрофия диска зрительного нерва, пигментная дегенерация сетчатки, заболевания печени, почек, атаксия и т. д.).
Наиболее часто встречающиеся генетические синдромы, связанные с СД
| Синдром | Тип наследования. Ген | Возраст манифестации СД | Инсулинозависимость | Уровень инсулина | Другие клинические проявления |
|---|---|---|---|---|---|
|
Вольфрама |
АРН WES1 |
6 лет (5–8) |
Да |
Низкий |
Атрофия диска зрительного нерва, тугоухость, несахарный диабет, поражение мочевыделительной системы и ЦНС |
|
Роджерса |
АРН SLC19A2 |
Да. В начале заболев. – чувств. к тиамину |
Низкий |
Мегалобластическая анемия, сенсорная глухота |
|
|
MODY5 |
АДН HNF-1В |
После 10 лет |
Да |
Умеренно снижен |
Поликистоз почек, аномалии внутренних половых органов, ранняя недиабетическая протеинурия |
|
Лепречаунизм |
АДН Инсулин. рецептора |
Врожденный |
Да |
Очень высокий |
Измененные черты лица, большие гениталии, низкий вес и рост, Acantosis nigricans, редко выживают до 6 мес. |
|
Рабсона – Менделхолла |
АДН Инсулин. рецептора |
Врожденный |
Да |
Очень высокий |
Выраженная задержка роста, ненормальное расположение зубов, Acanthosis nigricans, СПЯ |
|
Инсулино-резистентность, тип А |
АДН Инсулин. рецептора |
Подростковый |
Да |
Очень высокий |
Инсулинорезистентность без избытка массы тела, Acanthosis nigricans, СПЯ |
|
Липодистрофия |
Тотальная – сеипин и AGPAT2 (АПН), частичная – АС и PPARG (АДН) |
Врожденный или подростковый |
Да. На ранних стадиях может быть эффективен метформин |
Высокий |
Потеря подкожно-жировой ткани – частичная или тотальная. СПЯ. |
|
Альстрема |
АРН ALSM 1 |
После 10 лет |
Эффективен метформин |
От высокого до очень высокого |
Ожирение, светобоязнь, дистрофия сетчатки – до 1 года, тугоухость, может быть острая кардиомиопатия |
Примечания: АРН – аутосомно-рецессивное наследование; АДН – аутосомно- доминантное наследование; ЦНС – центральная нервная система; СПЯ – синдром поликистоза яичников.
Благодаря успехам молекулярной генетики были идентифицированы гены, связанные со многими клиническими подгруппами СД. Это объясняет клиническую гетерогенность течения заболевания, сроков диагностики, например, неонатальный СД и MODY. В настоящее время для диагностики моногенных форм СД используются молекулярно-генетические исследования, что дает возможность точно верифицировать заболевание и лечение детей с СД. В связи с высокой стоимостью таких исследований их следует применять для диагностики больных, клиника которых дает основание подозревать моногенную форму СД.
19.3. МЕДИКО-ГЕНЕТИЧЕСКОЕ КОНСУЛЬТИРОВАНИЕ СЕМЕЙ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД относится к заболеваниям с наследственной предрасположенностью. По наследству передается предрасположенность к тому же типу СД, что и у пробанда. Здоровые родственники должны быть информированы о риске развития заболевания у них.
Эмпирический риск развития СД 1 типа для родственников больных СД 1 типа
| Родственная связь по отношению к пробанду с СД | Риск |
|---|---|
|
Один сибс |
5 % |
|
Два сибса |
10–12 % |
|
Потомки отцов с СД |
6 % |
|
Потомки матерей с СД |
2 % |
|
Потомки двух больных СД родителей |
30 – 35 % |
|
Монозиготные близнецы |
30–50 % |
|
Дизиготные близнецы |
5 % |
Ступенчатый комплексный анализ молекулярно-генетических, иммунологических и гормонально-метаболических маркеров СД 1 типа позволяет оценить риск заболевания с вероятностью более 90 %.
19.4. ПЕРЕХОД ПАЦИЕНТА С СД ИЗ ПЕДИАТРИЧЕСКОЙ ВО ВЗРОСЛУЮ МЕДИЦИНСКУЮ СЛУЖБУ
Подростковый период – переходная фаза развития между детством и взрослой жизнью, которая включает биологические и психосоциальные изменения, свойственные пубертату. В подростковом возрасте начинается период формирования независимого взрослого, и это может приводить как к успеху, так и к неудачам и ошибкам. Должен быть рассмотрен запланированный, целенаправленный переход подростка или молодого человека с хроническим заболеванием из медицинской системы, ориентированной на лечение детей (и семей), в медицинскую систему здравоохранения, ориентированную на помощь взрослым (УУР С, УДД 3). Обеспечение плавного перехода от педиатрической медицинской помощи к медицинской помощи взрослым должно происходить в наиболее подходящее время (УУР С, УДД 5). Официально переход из педиатрической и подростковой медицинской службы в Российской Федерации происходит в 18 лет.
Необходимо обеспечить помощь родителям с учетом изменений их роли от полной ответственности за ребенка до постепенного перехода к самостоятельному ведению заболевания самим молодым человеком.
Есть потенциальная опасность, что при переходе во взрослую сеть молодые люди могут быть потеряны для наблюдения и прекратят регулярно посещать специализированные службы. Это с большой вероятностью приводит к плохой приверженности терапии и повышению риска острых и хронических осложнений СД, включая увеличение смертности.
Для успешного перехода в систему здравоохранения взрослых необходимо рассмотреть следующие шаги:
-
Выявление взрослой службы (конкретное лечебное учреждение и врач- эндокринолог), которая сможет обеспечить потребности молодого взрослого с СД.
-
Должен быть налажен контакт между педиатрической и взрослой медицинскими службами, который может помочь переходу молодого человека во взрослую службу, заранее, до достижения 18 лет. В частности, необходимо разработать четкий, документированный план для перехода, подготовлен медицинский эпикриз подростка, включая показатели контроля, результаты скрининга на осложнения и информацию по каким-либо сопутствующим заболеваниям, которые могут повлиять на дальнейшее ведение пациента.
-
Надо добиться того, чтобы не было существенного промежутка в предоставлении медицинской помощи, когда пациент оставляет педиатрическую медицинскую службу и попадает во взрослую систему, таким образом, чтобы подросток не был потерян для дальнейшего динамического наблюдения.
-
Взрослая медицинская служба должна быть построена таким образом, чтобы обеспечивать длительное динамическое наблюдение и оценку показателей конечных исходов у лиц с развитием СД в детском и подростковом возрасте, так как у них чаще наблюдается неудовлетворительный гликемический контроль и чаще развиваются осложнения.
-
Современные технологии (помповая инсулинотерапия, непрерывное мониторирование глюкозы), а также дистанционное консультирование могут улучшить приверженность молодых людей к лечению (УУР В, УДД 2).
-
Необходимо дать советы по трудовой карьере в областях, которые могут подходить и не подходить для людей с СД (УУР С, УДД 5). Благоприятное медицинское заключение от врачей может убедить работодателей в том, что наличие болезни не должно быть проблемой при устройстве на работу.
-
Обеспечение специфической информацией (контрацепция и беременность, вождение автомобиля, вред от употребления алкоголя, наркотических препаратов, курения) приобретают все большее значение по мере того, как растет независимость подростка от семьи, особенно когда ему приходится жить далеко от дома в связи с работой, обучением в колледже или университете (УУР С, УДД 5).
Успешный переход от педиатрической к взрослой службе может иметь такое же большое значение для качества жизни молодых людей, как и специфическое лечение СД.
20. САХАРНЫЙ ДИАБЕТ В ПОЖИЛОМ ВОЗРАСТЕ
Единого определения понятия «пожилой возраст» не существует
Применительно к медицинским рекомендациям в развитых странах наиболее часто определение «пожилой возраст» относится к лицам старше 65 лет
Диагностика
-
Диагностические критерии СД в пожилом возрасте не отличаются от таковых для всей популяции в целом (см. раздел 2)[25].
Особенности СД 2 типа у лиц пожилого возраста
-
Клинические
-
Лабораторные
-
Психосоциальные
Цели лечения пожилых больных СД 2 типа зависят от:
-
ожидаемой продолжительности жизни больного;
-
коморбидной патологии, прежде всего состояния сердечно-сосудистой системы;
-
риска гипогликемических состояний;
-
сохранности когнитивных функций (в том числе способности выполнять контрольные и лечебные мероприятия;
-
категории функциональной активности
Функциональные категории пожилых больных СД
Пациенты пожилого и старческого возраста могут значительно отличаться друг от друга по уровню функциональной активности, характеризующей наличие и степень зависимости от посторонней помощи.
1. Категория пациентов: функционально независимые
Пациенты, которые не нуждаются в помощи при выполнении мероприятий повседневной активности, или нуждаются в ней в минимальном объеме (например, при необходимости добраться до мест, расположенных вне привычной дистанции).
2. Категория пациентов: функционально зависимые
Пожилые люди, регулярно нуждающиеся в посторонней помощи в ежедневной активности по причине ухудшения их функционального статуса. Для них характерна более низкая ожидаемая продолжительность жизни и более высокий риск госпитализаций.
Отдельного рассмотрения требуют две подгруппы пациентов — с синдромом старческой астении и с деменцией.
Подкатегория А:
Старческая астения — ассоциированный с возрастом синдром, основными клиническими проявлениями которого являются повышенная утомляемость, непреднамеренная потеря веса, снижение мобильности и мышечной силы. В основе развития старческой астении лежит саркопения — возраст-ассоциированная мышечная атрофия.
Подкатегория В:
Деменция. Пациенты с деменцией имеют тяжелые нарушения когнитивных функций – памяти, мышления, внимания, ориентации во времени и в пространстве и т.д., что приводит к постепенной потери способности к самообслуживанию и зачастую сопровождается развитием поведенческих и психических нарушений. При этом в физическом отношении пациенты с деменцией могут оставаться длительное время достаточно сохранными.
3. Категория пациентов: завершающий этап жизни
Ожидаемая продолжительность жизни менее 6 мес.
Индивидуальные целевые показатели углеводного обмена при СД в пожилом возрасте
Алгоритм индивидуализированного выбора целей терапии при СД в пожилом возрасте по HbA1c1 (УУР А, УДД 2)
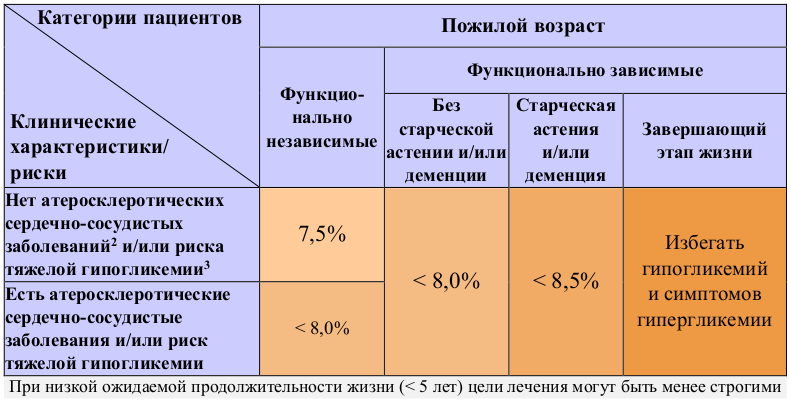
1 Нормальный уровень в соответствии со стандартами DCCT: до 6%.
2 ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия); нарушение мозгового кровообращения в анамнезе; заболевания артерий нижних конечностей (с симптоматикой).
3 Основными критериями риска тяжелой гипогликемии являются: тяжелая гипогликемия в анамнезе, бессимптомная гипогликемия, большая продолжительность СД, ХБП С3-5, деменция. Примечание: Следует учесть, что даже в пожилом возрасте ожидаемая продолжительность жизни может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
ЛЕЧЕНИЕ
Особенности питания
Особенности физической активности
Медикаментозная терапия
У лиц пожилого возраста предпочтение следует отдавать использованию сахароснижающих препаратов с низким риском гипогликемий.
Следует учитывать, что достаточно часто у пожилых пациентов сахароснижающая терапия может быть избыточной, что увеличивает риск гипогликемий. В этом случае может быть проведен депрескрайбинг (деинтенсификация, упрощение) лечения, особенно у пациентов с достигнутым в рамках индивидуальной цели HbA1c. Депрескрайбинг может быть осуществлен посредством уменьшения дозы, переводом на препарат с низким риском гипогликемий, отмены медикаментозной терапии.
21. СИНДРОМ ГИПОГОНАДИЗМА У МУЖЧИН С САХАРНЫМ ДИАБЕТОМ
Гипогонадизм у мужчин – это клинический и биохимический синдром, связанный с низким уровнем тестостерона, а также нечувствительностью рецепторного аппарата к андрогенам. Установлено, что уровни тестостерона у пациентов с СД 2 типа ниже таковых у здоровых мужчин в среднем на 2,5 нмоль/л, а распространенность гипогонадизма при СД выше, чем в общей популяции, и при СД 2 типа может превышать 50%. Гипогонадизм диагностируется при наличии клинических симптомов (основными являются снижение либидо и эректильная дисфункция), подтвержденных результатами лабораторного исследования уровня тестостерона (УУР В, УДД 3). Забор крови для определения уровня тестостерона показано производить натощак, между 7 и 11 часами утра. Пороговым значением, позволяющим разграничить нормальное состояние и потенциальный дефицит тестостерона, следует считать 12,1 нмоль/л для общего тестостерона крови. При уровне общего тестостерона от 8 до 12 нмоль/л целесообразно определить уровень глобулина, связывающего половые стероиды, с дальнейшим расчетом уровня свободного тестостерона, нижняя граница нормы которого составляет 243 пмоль/л (УУР А, УДД 2). При уровне гликированного гемоглобина более 8% следует сначала достичь улучшения углеводного обмена, а далее провести повторную диагностику гипогонадизма (за исключением случаев гипергонадотропного гипогонадизма) (УУР С, УДД 5). Рекомендуется определять уровни тестостерона у всех мужчин с ожирением и СД 2 типа (УУР В, УДД 2).
Необходимым и достаточным показанием к лечению является наличие гипогонадизма. Целью лечения является облегчение его симптомов путем восстановления уровней тестостерона до нормальных физиологических значений. В случаях обратимого гипогонадизма, например, у молодых людей с недостижением целевых уровней гликемического контроля, терапия тестостероном не показана, так как физиологическое восстановление уровня тестостерона возможно при лечении основного заболевания. Однако при невозможности добиться целевых показателей терапии основного заболевания возможно назначение препаратов тестостерона короткого действия (УУР С, УДД 5). В случаях необратимого гипогонадизма, когда нет необходимости в сохранении репродуктивной функции, рекомендуется тестостерон-заместительная терапия (УУР А, УДД 1). На начальном этапе лечения следует отдать предпочтение препаратам короткого действия, особенно у пациентов с ФР (УУР В, УДД 3). Мужчинам, имеющим в анамнезе рак грудной и/или предстательной железы, терапия препаратами тестостерона противопоказана УУР А, УДД 2). Развитие гипергемоглобинемии с уровнем гемоглобина >180 г/л и/или гематокрита >54% на фоне лечения тестостероном требует уменьшения используемой дозы препаратов вплоть до отмены или изменение режима терапии (УУР С, УДД 5).
Терапия препаратами тестостерона у мужчин с гипогонадизмом может повышать чувствительность к инсулину. Влияние тестостерон-заместительной терапии на углеводный обмен становится очевидным спустя 3-12 месяцев (УУР А, УДД
2). Установлен благоприятный эффект препаратов тестостерона в отношении либидо, эрекции и эякуляции, а также в улучшении ответа на терапию ингибиторами фосфодиэстеразы 5 типа, часто используемыми при лечении эректильной дисфункции на фоне СД (УУР А, УДД 2).
Пациентам, получающим препараты тестостерона, показано периодическое гематологическое обследование (до назначения лечения, затем через 3, 6 и 12 месяцев терапии, далее ежегодно). Состояние предстательной железы должно оцениваться путем пальцевого или ультразвукового исследования и по показателю простатспецифического антигена (у мужчин старше 35 лет) до назначения лечения, далее спустя 3, 6 и 12 мес., а в последующем – ежегодно (УУР А, УДД 2).
22. ПЕРИОПЕРАЦИОННОЕ ВЕДЕНИЕ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД определяет высокий хирургический и анестезиологический риск, НО НЕ ЯВЛЯЕТСЯ ПРОТИВОПОКАЗАНИЕМ К ОПЕРАЦИЯМ
В периоперационном периоде повышен риск следующих осложнений:
| Осложнение | Причины и провоцирующие факторы |
|---|---|
|
Метаболическая декомпенсация с развитием ДКА |
Усиление инсулинорезистентности и инсулиновой недостаточности с контринсулярной реакцией и симпатикотонией вследствие периоперационного и анестезиологического стресса |
|
Раневые и системные инфекции |
Снижение иммунитета при гипергликемии |
|
Инфаркт миокарда |
Высокая частота ИБС, периоперационный стресс и симпатикотония |
|
Застойная сердечная недостаточность |
Кардиомиопатия, перегрузка жидкостью |
|
Тромбоэмболии |
Гипергликемия, иммобилизация, ожирение, старческий возраст, тяжелые инфекции, синдром диабетической стопы |
|
Артериальная гипотензия |
Диабетическая автономная нейропатия |
|
Почечная недостаточность |
Дегидратация, гипоперфузия почек/гиповолемия |
|
Атония желудка и кишечника, аспирация, тошнота и рвота |
Диабетическая автономная нейропатия |
|
Атония мочевого пузыря |
Диабетическая автономная нейропатия |
|
Гемофтальм |
Длительные операции в положении лицом вниз/на животе; применение антикоагулянтов |
|
Гипогликемия |
Недостаточный периоперационный контроль гликемии, неадекватная сахароснижающая терапия |
Обследование больного СД для снижения периоперационного риска:
-
Гликемия, кетонурия, HbA1c перед плановыми операциями
-
Степень гидратации (АД, диурез), КЩС (как минимум, рН и бикарбонат), К+, Na+
-
Сердечно-сосудистая система (перед средними и большими операциями):
-
ЭКГ, АД; перед плановыми операциями при высоком риске ИБС – обследование по стандартному алгоритму (см. раздел 10.1);
-
Подробный анамнез и ортостатические пробы для диагностики диабетической кардиоваскулярной автономной нейропатии.
-
-
Почки и мочевыводящие пути: креатинин, протеинурия, СКФ, сбор анамнеза для диагностики автномной нейропатии мочевого пузыря.
-
Желудочно-кишечный тракт: сбор анамнеза для диагностики диабетической автономной нейропатии (гастропарез, энтеропатия).
-
Офтальмоскопия с расширением зрачка.
-
Коагулограмма.
Выбор метода анестезии: при диабетической автономной нейропатии высокая эпидуральная и высокая спинальная анестезия противопоказана.
Целевые значения уровня глюкозы плазмы (ГП) в периоперационном периоде и отделении реанимации и интенсивной терапии
-
У большинства пациентов как с СД, так и со стрессовой гипергликемией для улучшения клинических исходов следует поддерживать уровень ГП в диапазоне 7.8–10 ммоль/л (УУР В, УДД 1).
-
У отдельных пациентов может быть выбран более низкий целевой диапазон уровня ГП (6.1 – 7.8 ммоль/л), если его удается достичь без увеличения частоты гипогликемий (УУР В, УДД 2).
-
Поддержание ГП на уровне меньше 6.1 ммоль/л не рекомендуется (УУР С, УДД 3).
-
Гипогликемии и превышения уровня 12 ммоль/л следует максимально избегать (УУР А, УДД 1).
Управление гликемией в периоперационном периоде
Экстренные операции: при исходно нецелевых уровнях гликемического контроля – максимально возможная предоперационная коррекция гликемии, степени гидратации, калия и рН (принципы – см. в разделе 8.1).
Плановые операции
1. накануне операции при исходно целевых уровнях гликемического контроля:
а) Малые оперативные вмешательства (местное обезболивание, амбулаторные): специальная подготовка не требуется.
б) Средние и большие оперативные вмешательства (в условиях стационара, требующие изменения питания, регионарной анестезии или наркоза):
| Терапия до операции | Если ужинать можно | Если ужинать нельзя |
|---|---|---|
|
Вечером ИКД (ИУКД) + инсулин продленного действия |
Обычная доза ИКД (ИУКД) + инсулин продленного действия |
Обычная доза инсулина продленного действия |
|
Вечером только инсулин продленного действия |
Обычная доза инсулина продленного действия |
Дозу инсулина продленного действия уменьшают на 20–50 % |
|
Препараты сульфонилмочевины или глиниды |
Прием в обычной дозе |
Уменьшение дозы вдвое |
|
Другие ПССП |
Отменяют, при необходимости назначают инсулин |
Отменяют, при необходимости назначают инсулин |
2. в день операции и в послеоперационном периоде, при исходно целевых уровнях гликемического контроля
| Терапия до операции | Терапия в периоперационном периоде |
|---|---|
|
Малые оперативные вмешательства и инвазивные диагностические процедуры |
|
|
Диета |
Определять уровень ГП каждые 3–4 часа |
|
ПССП |
Определять уровень ГП каждые 3–4 часа. Возобновить прием ПССП перед первым приемом пищи (при условии уровня ГП целевом диапазоне) |
|
Инсулин |
До операции – не завтракать, ввести 50 % обычной утренней дозы инсулина продленного действия. До и во время операции – инфузия 5 % раствора глюкозы, определять уровень ГП ежечасно |
|
Средние оперативные вмешательства |
|
|
Диета |
В/в инфузия 5 % раствора глюкозы до первого приема пищи, определять уровень ГП каждые 2–3 ч |
|
ПССП |
В/в инфузия 5 % раствора глюкозы до первого приема пищи, определять уровень ГП ежечасно. Инсулин иметь наготове. Возобновить прием ПССП перед первым приемом пищи |
|
Инсулин |
До и во время операции – инфузия 5–10 % раствора глюкозы, определять уровень ГП ежечасно. Инсулинотерапия:
|
|
Большие оперативные вмешательства с последующим парентеральным питанием |
|
|
Диета |
Парентеральное питание. Определять уровень ГП ежечасно, инсулин иметь наготове |
|
ПССП или инсулин |
До и во время операции – инфузия 5–10 % раствора глюкозы, определять уровень ГП ежечасно. Инсулинотерапия – как при средних оперативных вмешательствах |
Алгоритм НВИИ
-
НВИИ проводится через отдельный инфузомат с применением раствора ИКД (ИУКД) с концентрацией 1 ед/1 мл 0,9 % раствора NaCl (приготовление см. в разделе 8.1). В отсутствие инфузомата ИКД (ИУКД) вводится в/в капельно (недостатки метода см. в разделе 8.1).
-
Крайне важно определять уровень ГП 1 раз в час до ее стабилизации в выбранном целевом диапазоне минимум 4 часа; затем 1 раз в 2 часа в течение 4 часов; в дальнейшем – 1 раз в 4 часа. У пациентов в критическом состоянии – 1 раз в час даже при стабильно целевом уровне ГП.
-
Средняя начальная скорость НВИИ в периоперационном периоде (GPP):
|
Группы больных СД |
Начальная скорость инфузии инсулина |
||
|
Уже находящиеся в целевом диапазоне гликемии |
Не находящиеся в целевом диапазоне гликемии |
Не находящиеся в целевом диапазоне гликемии + кетоацидоз |
|
|
Взрослые |
0,5 – 1 ед/ч |
2 – 3 ед/ч |
0,1 ед/кг массы тела в час (но не более 15 ед в час) |
|
Дети и подростки |
0,3 – 0,4 ед/ч |
0,5 – 1 ед/ч |
0,05 – 0,1 ед /кг массы тела в час |
-
Более низкая начальная скорость (<0,5 ед/ч у взрослых и <0,3 ед/ч у детей и подростков) используется при дефиците массы тела, почечной, печёночной или надпочечниковой недостаточности
-
Более высокая начальная скорость (> 3 ед/ч у взрослых и > 1 ед/ч у детей и подростков используется при сверхвысокой гипергликемии и инсулинорезистентности (ожирение, инфекции, хроническая терапия стероидами и др.).
-
Одновременно с НВИИ – инфузия 5–10 % раствора глюкозы (около 5 г/ч), через разные инфузионные системы, так как требуется частая раздельная коррекция скорости инфузии двух растворов. При уровне ГП > 14 ммоль/л глюкозу не вводят.
Алгоритм коррекции скорости инфузии инсулина (УУР А, УДД 1)*
|
Алгоритм 1 |
Алгоритм 2 |
Алгоритм 3 |
Алгоритм 4 |
||||
|
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
|
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
|
3,9 – 6,1 |
0,2 |
3,9 – 6,1 |
0,5 |
3,9 – 6,1 |
1 |
3,9 – 6,1 |
1,5 |
|
6,2 – 6,6 |
0,5 |
6,2 – 6,6 |
1 |
6,2–6,6 |
2 |
6,2 – 6,6 |
3 |
|
6,7 – 8,3 |
1 |
6,7 – 8,3 |
1,5 |
6,7 – 8,3 |
3 |
6,7 – 8,3 |
5 |
|
8,4 – 9,9 |
1,5 |
8,4 – 9,9 |
2 |
8,4–9,9 |
4 |
8,4 – 9,9 |
7 |
|
10 – 11,6 |
2 |
10 – 11,6 |
3 |
10 – 1,6 |
5 |
10 – 11,6 |
9 |
|
11,7 – 13,3 |
2 |
11,7 – 13,3 |
4 |
11,7–13,3 |
6 |
11,7 – 13,3 |
12 |
|
13,4–14,9 |
3 |
13,4–14,9 |
5 |
13,4–14,9 |
8 |
13,4–14,9 |
16 |
|
15 – 16,6 |
3 |
15 – 16,6 |
6 |
15 – 16,6 |
10 |
15 – 16,6 |
20 |
|
16,7 – 18,3 |
4 |
16,7 – 18,3 |
7 |
16,7–18,3 |
12 |
16,7 – 18,3 |
24 |
|
18,4 – 19,9 |
4 |
18,4 – 19,9 |
8 |
18,4 – 19,9 |
14 |
18,4 – 19,9 |
28 |
|
> 20 |
6 |
> 20 |
10 |
> 20 |
16 |
>20 |
32 |
* Алгоритм 1: начальный для большинства больных. Алгоритм 2: если на алгоритме 1 не достигнут контроль; начальный алгоритм при аортокоронарном шунтировании, трансплантациях, на фоне терапии глюкокортикоидами и у больных, ранее получавших более 80 ед инсулина в сутки.
На более высокий алгоритм переходят, если уровень ГП не попадает в целевой диапазон или при исходной гипергликемии не снижается на 3,3 ммоль/л в час; на более низкий алгоритм переходят при уровне ГП < 3,9 ммоль/л два раза подряд.
-
При уровне ГП < 3,9 ммоль/л: остановить НВИИ, в/в ввести 30–60 мл 40 % раствора глюкозы, при необходимости повторять каждые 20 минут. После двукратного подтверждения уровня ГП ≥ 3,9 ммоль/л – возобновить НВИИ с меньшей скоростью.
-
В послеоперационном периоде НВИИ продолжают до начала самостоятельного приёма пищи и перевода на п/к инсулинотерапию. НВИИ прекращают утром, через 1–2 ч после первой п/к инъекции ИКД (ИУКД) или через 2-3 часа после первой инъекции инсулина продленного действия.
-
Принципы управления гликемией при лапароскопических и открытых операциях одинаковые.
-
Обязательно определение К+ до и после операции. При нормальной функции почек и нормальном К+ – по 18–20 мл 4 % раствора KCl на каждый литр 5 % раствора глюкозы (при гипокалиемии – больше).
Полное парентеральное питание и энтеральное зондовое питание в периоперационном периоде при СД
-
Полное парентеральное питание (ППП) или энтеральное зондовое питание больного СД принципиально не отличаются от питания больного без СД.
-
Средняя суточная потребность таких больных в углеводах составляет 200-300 г. (УУР В, УДД 1).
-
Парентерально углеводы вводят в виде растворов глюкозы различной концентрации и легко компенсируют увеличением скорости НВИИ.
-
Применять только безуглеводные смеси для питания неправильно и может спровоцировать «голодный кетоз» и ухудшение состояния больного.
-
ППП у больных с гипергликемией сильнее повышает уровень ГП, чем энтеральное питание.
-
Потребность в инсулине при ППП может быть довольно высокой (в среднем 100 ± 8 ед/сут). В связи с этим полное ППП проводят на фоне НВИИ по описанным выше правилам.
При энтеральном болюсном питании вводится 1 ед инсулина на каждые 10-15 г углеводов п/к в дополнение к НВИИ или проводится активная коррекция скорости НВИИ.
В послеоперационном периоде в хирургическом отделении:
-
регулярное питание, включая промежуточные приемы пищи;
-
экспресс-анализ гликемии в отделении и быстрая коррекция дозы инсулина;
-
больных СД 2 типа, ранее компенсированных на диете или ПССП, переводить с инсулина на ПССП/диету до выписки из стационара только при полной уверенности в отсутствии гнойно-воспалительных осложнений и хорошем заживлении раны (оптимально – не ранее снятия швов).
Общие принципы периоперационного ведения больных СД, не относящиеся к управлению гликемией
23. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ САХАРНОГО ДИАБЕТА
Метаболическая (бариатрическая) хирургия
Метаболическая хирургия, или хирургия ожирения, у лиц с СД ставит целью не просто уменьшить массу тела пациента, но также добиться благоприятных метаболических эффектов (нормализации гликемии, липидного обмена).
-
Метаболическая хирургия рекомендуется для лечения СД 2 типа у взрослых пациентов с ИМТ ≥ 35 кг/м2 (≥ 32,5 кг/м2 для азиатской популяции), не достигших контроля гликемии после нескольких попыток нехирургического лечения ожирения (изменения образа жизни и медикаментозной терапии). Метаболическая хирургия может рассматриваться у лиц с ИМТ ≥ 30 кг/м2 (≥ 27,5 кг/м2 для азиатской популяции), не достигших снижения массы тела и контроля гликемии на фоне нехирургического лечения (УУР А, УДД 1).
-
Метаболические хирургические операции рекомендовано выполнять квалифицированным хирургам, имеющими большой опыт в выполнении таких операций. Решение о проведении операции должно основываться на мнении мультидисциплинарной команды, включающей эндокринолога, хирурга, терапевта/кардиолога, диетолога, психиатра, при необходимости — других специалистов (УУР С, УДД 4).
-
Хирургическое лечение СД 1 типа не рекомендовано, за исключением пациентов с ИМТ ≥ 40 кг/м2 (УУР В, УДД 3).
-
Метаболическая хирургия не рекомендована лицам с обострением язвенной болезни желудка и двенадцатиперстной кишки; онкологическими заболеваниями, продолжительность ремиссии которых после лечения составляет менее 5 лет; психическими расстройствами: тяжелыми депрессиями, психозами (в том числе, хроническими), злоупотреблением психоактивными веществами (алкоголем, наркотическими и иными психотропными), некоторыми видами расстройств личности (психопатиями); заболеваниями, угрожающими жизни в ближайшее время, тяжелыми необратимыми изменениями со стороны жизненно важных органов (ХСН III-IV функциональных классов, печеночная, почечная недостаточность и др.); беременным женщинам (УУР С, УДД 4).
-
В раннем послеоперационном периоде рекомендуется частый мониторинг гликемии – не менее 4 раз в сутки. При возникновении гипогликемии на фоне исходной сахароснижающей рекомендуется постепенная отмена препаратов (УУР В, УДД 3).
-
В послеоперационном периоде рекомендуется длительное, часто пожизненное наблюдение с определением статуса усвоения макро- и микронутриентов. При необходимости рекомендовано восполнение дефицита витаминов/нутриентов (УУР В, УДД 3).
Цель метаболической хирургии – достижение целевых уровней гликемического контроля, вплоть до ремиссии СД 2 типа. Частота достижения и длительность ремиссии СД 2 типа зависит от вида бариатрической операции (наибольшей эффективностью обладают шунтирующие операции).
Определение ремиссии СД 2 типа:
-
частичная
-
поддержание уровня HbA1c<6,5%;
-
поддержание уровня глюкозы плазмы натощак 6,1–6,9 ммоль/л на протяжении, по крайней мере, 1 года после операции в отсутствие фармакотерапии;
-
-
полная
-
поддержание уровня HbA1c<6,0%;
-
поддержание уровня глюкозы плазмы натощак <6,1 ммоль/л на протяжении, по крайней мере, 1 года после операции в отсутствие фармакотерапии;
-
-
длительная
-
наличие полной ремиссии на протяжении 5 лет наблюдения.
-
Послеоперационное наблюдение
|
Самоконтроль гликемии |
В первые 7 суток – минимум 4 раза в сутки, далее индивидуально в зависимости от наличия ремиссии СД 2 типа, получаемой сахароснижающей терапии |
|
Гликированный гемоглобин |
1 раз в 3 месяца |
|
Оценка выраженности осложнений СД |
У лиц без ремиссии/с частичной/полной СД – как при СД 2 типа |
|
Сахароснижающая терапия |
|
|
Оценка уровня микронутриентов |
Через 1, 3, 6, 12, 18, 24 мес. после операции (при необходимости чаще), далее ежегодно:
|
|
Нутритивная поддержка (пожизненный прием после шунтирующих операций) |
|
24. ПРОФИЛАКТИКА САХАРНОГО ДИАБЕТА 2 ТИПА
Факторы риска развития СД 2 типа
* Применимо к лицам европеоидной расы.
Предиабет
* Критерии диагностики см. раздел 2.1.
Скрининг
| Возраст начала скрининга | Группы, в которых проводится скрининг | Частота обследования |
|---|---|---|
|
Любой взрослый |
С ИМТ>25 кг/м2 + 1 из факторов риска |
При нормальном результате – 1 раз в 3 года Лица с предиабетом – 1 раз в год |
|
Любой взрослый |
Высокий риск при проведении анкетирования (результат опросника FINDRISC* ≥ 12) |
|
|
> 45 лет |
С нормальной массой тела в отсутствие ФР |
* См. приложение 15.
Скрининговые тесты:
-
глюкоза плазмы натощак* или
-
ПГТТ с 75 г глюкозы* или
-
HbA1c 6.0-6.4%* (целесообразно с последующим выполнением ПГТТ, при невозможности – определить глюкозу плазмы натощак)
* Критерии диагностики и правила проведения ПГТТ см. раздел 2.1.
Принципы профилактики
-
Активное выявление групп риска
-
Активное изменение образа жизни
-
Медикаментозная терапия
Необходимо проводить оценку и коррекцию других сердечно-сосудистых ФР, особенно у лиц с предиабетом
Изменение образа жизни
-
Снижение массы тела: умеренно гипокалорийное питание с преимущественным ограничением жиров и простых углеводов. Очень низкокалорийные диеты дают кратковременные результаты и не рекомендуются. Голодание противопоказано. У лиц с предиабетом целевым является снижение массы тела на 5–7 % от исходной.
-
Регулярная физическая активность умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) длительностью не менее 30 мин в большинство дней недели (не менее 150 мин в неделю).
Рекомендации по питанию
В целом не отличаются от таковых при СД 2 типа (см. раздел 6.1.1)
Медикаментозная терапия
Медикаментозная терапия возможна (при отсутствии противопоказаний), если мероприятия по изменению образа жизни не привели к нормализации показателей углеводного обмена или имеется очень высокий риск развития заболевания:
-
применение метформина по 500–850 мг 2 раза в день или метформина пролонгированного действия 500-750 мг по 2 таб. 1 раз в день (в зависимости от переносимости) может быть рассмотрено у лиц с предиабетом – особенно у лиц моложе 60 лет с ИМТ >30 кг/м2 (УУР А, УДД 2). При длительном приеме следует учитывать возможность развития дефицита витамина B12.
-
применение акарбозы у лиц с НТГ может быть рассмотрено при хорошей переносимости (УУР А, УДД 2).
Длительность проведения медикаментозной терапии определяется индивидуально.
25. ФЕДЕРАЛЬНЫЙ РЕГИСТР БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
По данным Федерального регистра СД (ФРСД) в РФ на 1 января 2019 г. состояло на диспансерном учете 4,58 млн. человек (3,1% населения), из них: 92% (4,2 млн.) — СД 2 типа, 6% (256 тыс.) — СД 1 типа и 2% (90 тыс.) — другие типы СД, в том числе 8006 женщин с гестационным СД. Ниже представлено распределение больных СД по типам и возрасту.
| СД 1 типа | СД 2 типа | Другие типы | Всего | |
|---|---|---|---|---|
|
Дети |
26 373 |
913 |
367 |
27 653 |
|
Подростки |
9 972 |
299 |
135 |
10 406 |
|
Взрослые |
219 857 |
4 237 291 |
89 368 |
4 546 516 |
|
Всего |
256 202 |
4 238 503 |
89 870 |
4 584 575 |
Клинико-эпидемиологический мониторинг СД в Российской Федерации с 1996 года осуществляется посредством Федерального регистра больных СД (ФРСД), методологическим и организационным референс-центром которого является ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России.
ФРСД (ранее Государственный регистр СД — ГРСД) был создан Приказом Министерства Здравоохранения РФ №404 от 10 декабря 1996 года в рамках реализации ФЦП «Сахарный диабет». В настоящее время название ГРСД рассматривается как историческое в связи с переименованием в Федеральный регистр больных СД.
За 20-летний период работа регистра сыграла ключевую роль в оценке распространенности СД и диабетических осложнений в Российской Федерации. Однако до последнего времени анализ данных проводился на основе суммирования баз данных пациентов отдельных субъектов РФ, информация оценивалась статически, представляя собой одномоментный срез на период окончания календарного года.
С 2014 года регистр трансформирован в единую федеральную онлайн базу данных с авторизированным кодом доступа, не требующую передачи локальных баз региональных сегментов. Отличительными чертами современного регистра являются возможность онлайн ввода данных по мере их поступления и динамический мониторинг показателей на любом уровне от отдельного учреждения до области, региона и РФ в целом. Целью новой системы является повышение эффективности работы регистра в качестве научно-аналитической платформы, позволяющей получать максимально полную информацию для анализа и прогнозирования развития службы диабетологической помощи в РФ:
-
оценки распространенности СД и диабетических осложнений в России в целом и в субъектах РФ
-
анализа и прогнозирования заболеваемости СД
-
анализа уровня и причин смертности больных СД
-
анализа структуры медикаментозной терапии больных СД
-
оценки и прогнозирования потребности в лекарственных препаратах и средствах самоконтроля
-
прогнозирования потребности в подготовке специализированных медицинских кадров и объектов системы здравоохранения в диабетологии
-
анализа соответствия реальной клинической практики существующим стандартам оказания медицинской помощи
-
анализа эффективности внедрения и доступности новых диагностических и лечебных методов.
Ключевые параметры оценки качества данных регистра:
-
Заполнение данных HbA1c
-
Заполнение данных о сахароснижающей терапии
-
Заполнение данных о наличии диабетических осложнений
-
Количество дублей пациентов и «ошибочных социально-демографических характеристик»
-
% обновления данных в текущем году[26]
Нормативные документы:
Работа регистра СД осуществляется в полном соответствии с нормами Федерального закона №152-ФЗ «О персональных данных» от 27.07.2006 г., в соответствии с Приказами Минздрава РФ № 193 от 31.05.2000, № 405 от 15.11.2001 и Приказом Минздрава РФ № 899н от 12.11.2012 г. «Об утверждении порядка оказания медицинской помощи взрослому населению по профилю «Эндокринология».
В качестве основных этапов реализации «Стратегии» утверждены следующие положения функционирования регистров:
-
Ведение регистра (регистров) пациентов на федеральном и региональном уровнях, обеспечивающего принятие решений по льготному лекарственному обеспечению с учетом персональных данных
-
Формирование единого федерального регистра лиц, имеющих право на лекарственное обеспечение бесплатно или со скидкой при оказании медицинской помощи в амбулаторных условиях
Проект Федерального закона Российской Федерации «О внесении изменений в отдельные законодательные акты РФ по вопросам применения информационно-телекоммуникационных технологий в сфере охраны здоровья граждан и создания национальных научно-практических медицинских центров» к Федеральному закону от 21 ноября 2011 года № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (http://regulation.gov.ru/projects#npa=46654)
Основные положения закона в части определения статуса федеральных регистров социально значимых заболеваний:
-
Федеральные регистры лиц, страдающих социально значимыми заболеваниями, ведутся уполномоченным федеральным органом исполнительной власти в порядке, установленном таким органом и содержат следующие сведения:
-
страховой номер индивидуального лицевого счета гражданина в системе обязательного пенсионного страхования (при наличии);
-
фамилия, имя, отчество, а также фамилия, которая была у гражданина при рождении;
-
дата рождения;
-
пол;
-
адрес места жительства;
-
серия и номер паспорта (свидетельства о рождении) или иного документа, удостоверяющего личность, дата выдачи указанных документов;
-
дата включения в федеральный регистр;
-
диагноз заболевания (состояния);
-
сведения о предоставленной медицинской помощи;
-
иные сведения, определяемые уполномоченным федеральным органом исполнительной власти.
-
-
Органы государственной власти субъектов Российской Федерации обеспечивают ведение региональных сегментов федеральных регистров, предусмотренных частью 4 настоящей статьи, и обеспечивают своевременное представление содержащихся в них сведений в уполномоченный федеральный орган исполнительной власти.
Данные нормативные документы подчеркивают важнейшее значение работы по развитию ФРСД и консолидирования регионов в единую федеральную базу данных, что может стать надежной основой для реализации государственной политики в сфере повышения качества диагностики, мониторинга и лечения больных СД.
26. ПРИЛОЖЕНИЯ
Приложение 1. Методология разработки клинических рекомендаций.
Указания, представленные в настоящих рекомендациях, основаны на систематическом обзоре литературы, выполненном членами рабочей группы. Для обзорного изучения были представлены все статьи, опубликованные до 2019 г. Эксперты выполнили обзор этих данных и отдельных статей с максимальным уровнем доказательности. Уровни достоверности доказательств и уровни убедительности рекомендаций приведены в соответствии с рекомендациями ФГБУ «Центр экспертизы и контроля качества медицинской помощи» Минздрава России.
Уровни достоверности доказательств (УДД)
| Уровень достоверности доказательств | Иерархия дизайнов клинических исследований |
|---|---|
|
Определение уровня достоверности доказательств для лечебных, реабилитационных, профилактических вмешательств |
|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна (помимо РКИ) с применением мета-анализа |
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
|
Определение уровня достоверности доказательств для диагностических вмешательств |
|
|
1 |
Систематические обзоры исследований с контролем референсным методом |
|
2 |
Отдельные исследования с контролем референсным методом |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Уровни убедительности рекомендаций (УУР)
| Уровень убедительности рекомендаций | Основание рекомендации |
|---|---|
|
A |
Однозначная (сильная) рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Неоднозначная (условная) рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Низкая (слабая) рекомендация – отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Приложение 2. Характеристика препаратов инсулина.
|
Вид инсулина |
Международное непатентованное название |
Торговые названия, зарегистрированные в России |
Действие |
||
|
начало |
пик |
длительность |
|||
|
Ультракороткого действия (аналоги инсулина человека) |
Инсулин лизпро 100 ЕД/мл |
|
через 5–15 мин |
через 1–2 ч |
4–5 ч |
|
Инсулин лизпро 200 ЕД/мл |
|
||||
|
Инсулин аспарт |
|
||||
|
Инсулин глулизин |
|
||||
|
Короткого действия |
Инсулин растворимый человеческий генноинженерный |
|
через 20–30 мин |
через 2–4 ч |
5–6 ч |
|
Cредней продолжительности действия* |
Инсулин-изофан человеческий генноинженерный |
|
через 2 ч |
через 6–10 ч |
12–16 ч |
|
Длительного действия (аналоги инсулина человека) |
Инсулин гларгин 100 ЕД/мл |
|
через 1–2 ч |
не выражен |
до 29 ч |
|
Инсулин гларгин 300 ЕД/мл |
|
до 36 ч |
|||
|
Инсулин детемир |
|
до 24 ч |
|||
|
Сверхдлительного действия (аналоги инсулина человека) |
Инсулин деглудек |
|
через 30–90 мин |
отсутствует |
более 42 ч |
|
Готовые смеси инсулинов короткого действия и НПХ-инсулинов* |
Инсулин двухфазный человеческий генно-инженерный |
|
Такие же, как у инсулинов короткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
||
|
Готовые смеси аналогов инсулина ультракороткого действия и протаминированных аналогов инсулина ультракороткого действия* |
Инсулин лизпро двухфазный |
|
Такие же, как у аналогов инсулина ультракороткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
||
|
Инсулин аспарт двухфазный |
|
Такие же, как у аналогов инсулина ультракороткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
|||
|
Готовые комбинации аналогов инсулина сверхдлительного действия и аналогов инсулина ультракороткого действия |
Инсулин деглудек + инсулин аспарт в соотношении 70/30 |
|
Такие же, как у аналогов инсулина сверхдлительного действия и аналогов инсулина ультракороткого действия, т.е. в комбинации они действуют раздельно |
* Перед введением следует тщательно перемешать.
Приложение 3. Замена продуктов по системе хлебных единиц.
1 ХЕ = количество продукта, содержащее 10–12 г углеводов.
| Единицы измерения | Продукты | Количество на 1 ХЕ |
|---|---|---|
|
Хлеб и хлебобулочные изделия1 |
||
|
1 кусок |
Белый хлеб |
20 г |
|
1 кусок |
Черный хлеб |
25 г |
|
Сухари |
15 г |
|
|
Крекеры (сухое печенье) |
15 г |
|
|
1 ст. ложка |
Панировочные сухари |
15 г |
|
1 Пельмени, блины, оладьи, пирожки, сырники, вареники, котлеты также содержат углеводы, но количество ХЕ зависит от размера и рецепта изделия. |
||
|
Макаронные изделия |
||
|
1 – 2 ст. ложки в зависимости от формы изделия |
Вермишель, лапша, рожки, макароны2 |
15 г |
|
2 В сыром виде; в вареном виде 1 ХЕ содержится в 2 – 4 ст. ложках продукта (50 г), в зависимости от формы изделия. |
||
|
Крупы, кукуруза, мука |
||
|
1 ст. ложка |
Крупа (любая)3 |
15 г |
|
1/2 початка, среднего |
Кукуруза |
100 г |
|
3 ст. ложки |
Кукуруза консервированная |
60 г |
|
4 ст. ложки |
Кукурузные хлопья |
15 г |
|
10 ст. ложек |
Попкорн («воздушная» кукуруза) |
15 г |
|
1 ст. ложка |
Мука (любая) |
15 г |
|
2 ст. ложки |
Овсяные хлопья |
20 г |
|
3 Сырая крупа; в вареном виде (каша) 1 ХЕ содержится в 2ст. ложках с горкой (50 г). |
||
|
Картофель |
||
|
1 штука, средняя |
Сырой и вареный картофель |
75 г |
|
2 ст. ложки |
Картофельное пюре |
90 г |
|
2 ст. ложки |
Жареный картофель |
35 г |
|
Сухой картофель (чипсы) |
25 г |
|
|
Молоко и жидкие молочные продукты |
||
|
1 стакан |
Молоко |
250 мл |
|
1 стакан |
Кефир |
250 мл |
|
1 стакан |
Сливки |
250 мл |
|
Йогурт натуральный |
200 г |
|
|
Фрукты и ягоды (с косточками и кожурой) |
||
|
2–3 штуки |
Абрикосы |
110 г |
|
1 штука, крупная |
Айва |
140 г |
|
1 кусок (поперечный срез) |
Ананас |
140 г |
|
1 кусок |
Арбуз |
270 г |
|
1 штука, средний |
Апельсин |
150 г |
|
1/2 штуки, среднего |
Банан |
70 г |
|
7 ст. ложек |
Брусника |
140 г |
|
Фрукты и ягоды (с косточками и кожурой) |
||
|
12 штук, небольших |
Виноград |
70 г |
|
15 штук |
Вишня |
90 г |
|
1 штука, |
средний Гранат |
170 г |
|
1/2 штуки, крупного |
Грейпфрут |
170 г |
|
1 штука, маленькая |
Груша |
90 г |
|
1 кусок |
Дыня |
100 г |
|
8 ст. ложек |
Ежевика |
140 г |
|
1 штука |
Инжир |
80 г |
|
1 штука, крупный |
Киви |
110 г |
|
10 штук, средних |
Клубника |
160 г |
|
6 ст. ложек |
Крыжовник |
120 г |
|
8 ст. ложек |
Малина |
160 г |
|
1/2 штуки, небольшого |
Манго |
110 г |
|
2–3 штуки, средних |
Мандарины |
150 г |
|
1 штука, средний |
Персик |
120 г |
|
3–4 штуки, небольших |
Сливы |
90 г |
|
7 ст. ложек |
Смородина |
120 г |
|
1/2 штуки, средней |
Хурма |
70 г |
|
7 ст. ложек |
Черника |
90 г |
|
1 штука, маленькое |
Яблоко |
90 г |
|
1/2 стакана |
Фруктовый сок |
100 мл |
|
Сухофрукты |
20 г |
|
|
Овощи, бобовые, орехи |
||
|
3 штуки, средних |
Морковь |
200 г |
|
1 штука, средняя |
Свекла |
150 г |
|
1 ст. ложка, сухих |
Бобы |
20 г |
|
7 ст. ложек, свежего |
Горох |
100 г |
|
3 ст. ложки, вареной |
Фасоль |
50 г |
|
Орехи |
60–90 г4 |
|
|
4 В зависимости от вида. |
||
|
Другие продукты |
||
|
2 ч. ложки |
Сахар-песок |
10 г |
|
2 куска |
Сахар кусковой |
10 г |
|
1/2 стакана |
Газированная вода на сахаре |
100 мл |
|
1 стакан |
Квас |
250 мл |
|
Мороженое |
65 г |
|
|
Шоколад |
20 г |
|
|
Мед |
12 г |
Приложение 4. Ориентировочная потребность в углеводах (ХЕ) в сутки.
Применима только к взрослым больным СД 1 типа и СД 2 типа, получающим инсулин.[27]
| Категория пациентов | Количество ХЕ в сутки |
|---|---|
|
Пациенты с близкой к нормальной массой тела[28] |
25 – 30 |
|
Тяжелый физический труд |
20 – 22 |
|
Среднетяжелый физический труд |
16 – 18 |
|
Работа «сидячего» типа Малоподвижный образ жизни |
12 – 15 |
|
Пациенты с избыточной массой тела или ожирением |
20 – 25 |
|
Тяжелый физический труд |
15 – 17 |
|
Среднетяжелый физический труд |
11 – 16 |
|
Работа «сидячего» типа Малоподвижный образ жизни |
Не менее 10 |
|
Пациенты с дефицитом массы тела |
25 – 30 |
Приложение 5. Питание при избыточном весе.
Продукты, которые следует употреблять без ограничения
-
капуста (все виды)
-
огурцы
-
салат листовой
-
зелень
-
помидоры
-
перец
-
кабачки
-
баклажаны
-
свекла
-
морковь
-
стручковая фасоль
-
редис, редька, репа
-
зеленый горошек (молодой)
-
шпинат, щавель
-
грибы
-
чай, кофе без сахара и сливок
-
минеральная вода
-
напитки на сахарозаменителях
-
Овощи можно употреблять в сыром, отварном, запеченном виде.
-
Использование жиров (масла, майонеза, сметаны) в приготовлении овощных блюд должно быть минимальным.
-
Продукты, которые следует употреблять в умеренном количестве
-
нежирное мясо (постная говядина, телятина)
-
нежирная рыба (треска, судак, хек)
-
молоко и кисломолочные продукты (нежирные)
-
сыры менее 30% жирности
-
творог менее 5% жирности
-
картофель
-
кукуруза
-
зрелые зерна бобовых (горох, фасоль, чечевица)
-
крупы
-
макаронные изделия
-
хлеб и хлебобулочные изделия (не сдобные)
-
фрукты
-
яйца
-
«Умеренное количество» означает половину от Вашей привычной порции.
-
Продукты, которые необходимо исключить или максимально ограничить
-
масло сливочное
-
масло растительное*
-
сало
-
сметана, сливки
-
сыры более 30% жирности
-
творог более 5% жирности
-
майонез
-
жирное мясо, копчености
-
колбасные изделия
-
полуфабрикаты (изделия из фарша, пельмени, замороженная пицца и т. п.)
-
пироги
-
жирная рыба**
-
кожа птицы
-
консервы мясные, рыбные и растительные в масле
-
орехи, семечки
-
сахар, мед
-
варенье, джемы, сухофрукты
-
конфеты, шоколад
-
пирожные, торты и др. кондитерские изделия
-
печенье, изделия из сдобного теста
-
мороженое
-
сладкие напитки (лимонады, фруктовые соки)
-
алкогольные напитки
-
Следует по возможности исключить такой способ приготовления пищи как жарение.
-
Старайтесь использовать посуду, позволяющую готовить пищу без добавления жира.
-
* растительное масло является необходимой частью ежедневного рациона, однако достаточно употреблять его в очень небольших количествах
** в жирных сортах рыбы содержатся полезные вещества, поэтому ограничение на нее менее строгое, чем на жирное мясо
Приложение 6. Характеристика сахароснижающих препаратов.
| Группа препаратов | Международное непатентованное название | Торговые названия, зарегистрированные в России (выпускаемые дозы, мг) | Суточная доза (мг) | Кратность приема (раз/сутки) | Длительность действия (часы) |
|---|---|---|---|---|---|
|
Производные сульфонил мочевины |
Глибенкламид микронизированный |
Манинил 1,75 (1,75) |
1,75 – 14 |
1 – 2 |
16 – 24 |
|
Глибенкламид |
Манинил 5 (5) |
2,5 – 20 |
1 – 2 |
16 – 24 |
|
|
Гликлазид |
Глидиаб (80) |
80 – 320 |
1 – 2 |
16 – 24 |
|
|
Гликлазид с модифицированным высвобождением |
Диабетон МВ (30; 60) |
30 – 120 |
1 |
24 |
|
|
Глимепирид |
Амарил (1; 2; 3; 4) |
1 – 6 |
1 |
24 |
|
|
Гликвидон |
Глюренорм (30) |
30 – 180 |
1 – 3 |
8 – 12 |
|
|
Глипизид |
Мовоглекен (5) |
5 – 20 |
1 – 2 |
16 – 24 |
|
|
Глипизид с контролируемым высвобождением |
Глибенез ретард (5; 10) |
5 – 20 |
1 |
24 |
|
|
Глиниды (меглитиниды) |
Репаглинид |
НовоНорм (0,5; 1; 2) |
0,5 – 16 |
3 – 4 |
3 – 4 |
|
Натеглинид |
Старликс (60; 120; 180) |
120 – 480 |
3 – 4 |
3 – 4 |
|
|
Бигуаниды |
Метформин |
Сиофор 500 (500) |
500 – 3000 |
1 – 3 |
8 – 12 |
|
Метформин пролонгированного действия |
Глюкофаж лонг (500; 750; 1000) |
500 – 2550 |
1 – 2 |
12 – 24 |
|
|
Тиазолидиндионы (глитазоны) |
Пиоглитазон |
Диаб-норм (15; 30) |
15 – 45 |
1 |
16 – 24 |
|
Агонисты рецепторов глюкагоноподобного петида-1 |
Эксенатид |
Баета (5, 10 мкг), для п/к инъекций |
10 – 20 мкг |
2 |
12 |
|
Эксенатид пролонгированного действия |
Баета Лонг (2,0) для п/к инъекций |
– |
1 раз в неделю |
168 |
|
|
Лираглутид |
Виктоза (0,6; 1,2; 1,8), для п/к инъекций |
0,6 – 1,8 |
1 |
24 |
|
|
Ликсисенатид |
Ликсумия (10; 20 мкг), для п/к инъекций |
10 – 20 мкг |
1 |
24 |
|
|
Дулаглутид |
Трулисити (0,75; 1,5) для п/к инъекций |
– |
1 раз в неделю |
168 |
|
|
Семаглутид |
Оземпик (0,25; 0,5; 1,0) для п/к инъекций |
1 раз в неделю |
168 |
||
|
Ингибиторы дипептидилпептидазы-4 (глиптины) |
Ситаглиптин |
Янувия (25; 50; 100) |
25 – 100 |
1 |
24 |
|
Вилдаглиптин |
Галвус (50) |
50 – 100 |
1 – 2 |
16 – 24 |
|
|
Саксаглиптин |
Онглиза (2,5; 5) |
2,5 – 5 |
1 |
24 |
|
|
Линаглиптин |
Тражента (5) |
5 |
1 |
24 |
|
|
Алоглиптин |
Випидия (12,5; 25) |
12,5 – 25 |
1 |
24 |
|
|
Гозоглиптин |
Сатерекс (20; 30) |
20 – 30 |
1 |
24 |
|
|
Эвоглиптин |
Эводин (5) |
5 |
1 |
24 |
|
|
Ингибиторы α-глюкозидаз |
Акарбоза |
Глюкобай (50; 100) |
150 – 300 |
3 |
6 – 8 |
|
Ингибиторы натрийглюкозного котранспортера 2 типа (глифлозины) |
Дапаглифлозин |
Форсига (5; 10) |
5 – 10 |
1 |
24 |
|
Эмпаглифлозин |
Джардинс (10; 25) |
10 – 25 |
1 |
24 |
|
|
Канаглифлозин |
Инвокана (100; 300) |
100 – 300 |
1 |
24 |
|
|
Ипраглифлозин |
Суглат (50) |
50-100 |
1 |
24 |
|
|
Эртуглифлозин# |
Стиглатра# (5; 15) |
5-15 |
1 |
24 |
|
|
Комбинированные препараты |
Глибенкламид + метформин |
Глибомет (2,5/400) |
– |
1 – 2 |
16 – 24 |
|
Гликлазид + метформин |
Глимекомб (40/500) |
– |
1 – 2 |
16 – 24 |
|
|
Глимепирид + метформин |
Амарил М (1/250; 2/500) |
– |
1 – 2 |
24 |
|
|
Вилдаглиптин + метформин |
Галвус Мет (50/500; 50/850; 50/1000) |
– |
1 – 2 |
16 – 24 |
|
|
Ситаглиптин + метформин |
Янумет (50/500; 50/850; 50/1000) |
– |
1 – 2 |
24 |
|
|
Ситаглиптин + метформин пролонгированного действия |
Янумет Лонг (50/500; 50/1000; 100/1000) |
– |
1 |
24 |
|
|
Саксаглиптин + метформин пролонгированного действия |
Комбоглиз Пролонг (2,5/1000; 5/500; 5/1000) |
– |
1 |
24 |
|
|
Линаглиптин + метформин |
Джентадуэто (2,5/500; 2,5/850; 2,5/1000) |
– |
1 |
24 |
|
|
Алоглиптин + метформин |
Випдомет (12,5/500; 12,5/1000) |
– |
2 |
24 |
|
|
Эмпаглифлозин + метформин |
Синджарди (5/500; 5/850; 5/1000; 12,5/500; 12,5/850; 12,5/1000) |
– |
2 |
24 |
|
|
Дапаглифлозин + метформин пролонгированного действия |
Сигдуо Лонг (5/1000, 10/1000) |
– |
1 |
24 |
|
|
Эртуглифлозин + метформин # |
Стигларумет# (2,5/1000; 7,5/1000) |
– |
2 |
24 |
|
|
Линаглиптин + эмпаглифлозин |
Гликамби (5/10; 5/25) |
– |
1 |
24 |
|
|
Ситаглиптин + эртуглифлозин# |
Стиглаян# (100/5; 100/15) |
– |
1 |
24 |
|
|
Инсулин деглудек + лираглутид |
Сультофай (50 ЕД/1,8 мг) для п/к инъекций |
– |
1 |
24 |
|
|
Инсулин гларгин 100 ЕД/мл + ликсисенатид |
Соликва (100ЕД/33 мкг; 100 ЕД/50 мкг) для п/к инъекций |
– |
1 |
24 |
# Регистрация препарата в РФ ожидается в 2019 г.
Приложение 7. Классификация диабетической ретинопатии ETDRS (1991).
| Уровень по ETDRS (баллы) | Стадия ретинопатии | Офтальмоскопическая картина |
|---|---|---|
|
Непролиферативная диабетическая ретинопатия |
||
|
10 |
нет ретинопатии |
Микроаневризмы и другие изменения отсутствуют. Может быть расширение венул сетчатки. |
|
14-35 |
начальная |
Незначительное количество микроаневризм и микрогеморрагий. Могут выявлятся «твердые» и «мягкие» экссудаты. |
|
43 |
умеренная |
Один из признаков:
|
|
47 |
выраженная |
Оба признака 43 уровня или один из признаков:
|
|
53 |
тяжелая |
Сочетание двух-трех признаков 47 уровня или один из признаков:
|
|
Пролиферативная диабетическая ретинопатия |
||
|
61 |
начальная |
Один из признаков:
|
|
65 |
выраженная |
Один из признаков:
|
|
71 |
тяжелая (высокого риска 1) |
Один из признаков:
|
|
75 |
тяжелая (высокого риска 2) |
Неоваскуляризация ДЗН более трети его площади и преретинальная или витреальная геморрагия площадью более 1,5 ДЗН. |
|
81-85 |
Далеко зашедшая |
Один и более признаков:
|
|
90 |
градация невозможна |
Глазное дно не офтальмоскопируется даже фрагментарно. |
Пример диагноза: ОU – выраженная пролиферативная диабетическая ретинопатия (ETDRS-65)
Приложение 8. Номограмма для вычисления площади поверхности тела по росту и массе тела (используется для расчета истинной СКФ).
Инструкция к применению
Соединить линейкой шкалы с ростом и массой тела конкретного человека. На пересечении со шкалой площади поверхности тела получаем цифру, соответствующую площади тела данного человека.
Истинная СКФ = СКФ, рассчитанная по формуле Кокрофта – Голта, умноженная на 1,73 м2 и деленная на полученную по номограмме площадь поверхности тела конкретного человека.

Приложение 9. Классификация WIfI (Wound, Ischemia, foot Infection), учитывает тяжесть морфологического поражения тканей стопы, перфузию нижних конечностей, тяжесть инфекционного процесса.
Классификация WIfI (Wound, Ischemia, foot Infection)
| Глубина поражения тканей стопы | |||
|---|---|---|---|
|
Язва |
Гангрена |
Клиническая картина: |
|
|
0 |
нет |
нет |
Ишемические боли в покое, раны нет |
|
1 |
Маленькая, поверхностная язва (язвы) в дистальном отделе голени или стопы; нет вовлечения костных структур, за исключением дистальных фаланг пальцев. |
нет |
Минимальное повреждение тканей. Показаны малые дистальные ампутации (1 или 2 пальцев) или кожная пластика. |
|
2 |
Глубокая язва с вовлечением костей, суставов или сухожилий; в основном без вовлечения пяточной области, возможны поверхностные язвы пятки без вовлечения пяточной кости. |
Гангренозные изменения ограничиваются фалангами пальцев |
Выраженное повреждение тканей, требующее ампутации нескольких пальцев (больше 3) или трасметатарзальной с/без пластики кожи. |
|
3 |
Обширная глубокая язва, распространяющаяся на передний и/или средний отдел стопы; глубокая язва пяточной области с вовлечением пяточной кости. |
Гангрена, распространяющаяся на передний и/или средний отдел стопы; глубокий некроз пяточной области ± вовлечение пяточной кости. |
Распространенное поражение тканей, требующее комплексного лечения стопы или нестандартной трансметатарзальной ампутации (по Шапару или Лисфранку). |
|
Ишемия |
|||
|
Если применение ЛПИ неинформативно или невозможно, для оценки используются |
|||
|
ЛПИ |
Систолическое АД в артерии голени (мм рт.ст). |
Пальцевое давление |
|
|
0 |
≥0,8 |
˃100 мм рт.ст. |
≥ 60 |
|
1 |
0,6-0,79 |
70-100 мм рт.ст. |
40-59 |
|
2 |
0,4-0,59 |
50-70 |
30-39 |
|
3 |
≤ 0,39 |
˂50 |
˂ 30 |
|
Инфекция стопы |
|||
|
0 (инфекции нет) |
Нет симптомов и признаков инфекции |
||
|
1 (легкая) |
Инфекция есть, если отмечаются 2 из перечисленных признаков:
|
||
|
2 (средняя) |
Локальная инфекция с гиперемией ˃ 2 см или с вовлечением более |
||
|
3 (тяжелая) |
Местная инфекция с признаками системного воспаления (присутствие
|
Риск потери нижней конечности в течение 1 года (по системе WIfI)
|
I-0 |
I-1 |
|||||||
|
W-0 |
ОН |
ОН |
Н |
У |
ОН |
Н |
У |
В |
|
W-1 |
ОН |
ОН |
Н |
У |
ОН |
Н |
У |
В |
|
W-2 |
Н |
Н |
У |
В |
У |
У |
В |
В |
|
W-3 |
У |
У |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
|
|
I-2 |
I-3 |
|||||||
|
W-0 |
Н |
Н |
У |
В |
Н |
У |
У |
В |
|
W-1 |
Н |
У |
В |
В |
У |
У |
В |
В |
|
W-2 |
У |
В |
В |
В |
В |
В |
В |
В |
|
W-3 |
В |
В |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
Оценка показаний к реваскуляризации нижней конечности при условии контроля инфекции (польза/риск)
|
I-0 |
I-1 |
|||||||
|
W-0 |
ОН |
ОН |
ОН |
ОН |
ОН |
Н |
Н |
У |
|
W-1 |
ОН |
ОН |
ОН |
ОН |
Н |
У |
У |
У |
|
W-2 |
ОН |
ОН |
ОН |
ОН |
У |
У |
В |
В |
|
W-3 |
ОН |
ОН |
ОН |
ОН |
У |
У |
У |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
|
|
I-2 |
I-3 |
|||||||
|
W-0 |
Н |
Н |
У |
У |
У |
В |
В |
В |
|
W-1 |
У |
В |
В |
В |
В |
В |
В |
В |
|
W-2 |
В |
В |
В |
В |
В |
В |
В |
В |
|
W-3 |
В |
В |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
W (wound) — рана; I (ischemia) — ишемия; fI (foot infection) — инфекция стопы. ОН — очень низкий, Н — низкий, У — умеренный; В — высокий
Четыре класса риска потери конечности:
|
Очень низкий – ОН = клиническая стадия 1 |
|
Низкий – Н = клиническая стадия 2 |
|
Умеренный – У = клиническая стадия 3 |
|
Высокий – В = клиническая стадия 4 |
Клиническая стадия 5 – несохраняемая стопа
Приложение 10. Правила ухода за ногами при сахарном диабете.
-
Ежедневно самостоятельно или с участием членов семьи осматривайте стопы, состояние кожи, включая промежутки между пальцами.
-
Немедленно сообщите лечащему врачу о наличии потертостей, порезов, трещин, царапин, ран и других повреждений кожи.
-
Ежедневно мойте ноги теплой водой (температура ниже 370С), просушивайте стопы аккуратно, мягким полотенцем, не забывая о межпальцевых промежутках.
-
При наличии ороговевшей кожи обработайте эти участки пемзой или специальной пилкой для кожи (не металлической). Не пользуйтесь для этих целей лезвием или ножницами.
-
Не используйте химические препараты или пластыри для удаления мозолей и ороговевшей кожи.
-
При сухой коже стоп после мытья смажьте их кремом, содержащим мочевину, кроме межпальцевых промежутков.
-
Осторожно обрабатывайте ногти, не закругляя уголки, используя пилочку, а не острые и режущие инструменты.
-
Для согревания ног пользуйтесь теплыми носками, а не грелкой или горячей водой, которые могут вызвать ожог из-за снижения чувствительности.
-
Носите бесшовные (или со швами наружу) носки/колготы, меняйте их ежедневно.
-
Не ходите без обуви дома и на улице, не надевайте обувь на босую ногу.
-
Проконсультируйтесь со специалистом кабинета «Диабетическая стопа» или ортопедом, нужно ли вам носить профилактическую или сложную ортопедическую обувь.
-
Ежедневно осматривайте обувь: нет ли в ней инородного предмета, не завернулась ли стелька, так как это может привести к потертости кожи стоп.
-
При повреждении кожи (трещина, царапина, порез) не используйте спиртосодержащие и красящие растворы. Используйте для обработки бесцветные водные антисептические растворы.
Приложение 11. Ортопедическая обувь для пациентов с сахарным диабетом.
Главная задача:
-
снижать давление на перегруженные участки подошвенной поверхности (на которых уже могут быть предъязвенные изменения).
Именно для реализации этого пункта и необходима специальная конструкция ортопедической обуви и стелек.
Прочие задачи ортопедической обуви:
-
Предотвращать горизонтальное трение на подошвенной поверхности стопы.
-
Не сдавливать стопу сбоку и сверху (даже при деформациях), не травмировать жестким верхом передний отдел стопы (пальцы).
-
Фиксировать, стабилизировать суставы стопы и, при необходимости, голеностопный сустав.
-
Защищать стопу от травматизации и неблагоприятных факторов внешней среды.
-
Обеспечивать достаточную вентиляцию стопы, комфорт, удобство при одевании и снятии, возможность регулировки объема в течение дня.
Особенности конструкции:
Общие требования для всех категорий пациентов c СД без учёта вида (сложности) ортопедической обуви, степени риска синдрома диабетической стопы (СДС) и отдельных клинических ситуаций:
-
Ригидная (жёсткая, не сгибаемая) подошва с искусственным перекатом.
-
Минимальное количество швов на подкладке («бесшовность»).
-
Отсутствие подноска: эластичный (растяжимый) материал верха и подкладки в носочной части обуви.
-
Увеличенная полнота и дополнительный объем в носочной части обуви.
-
Возможность регулировать внутренний объем обуви (шнурки/застежки «липучки»).
-
Плотный (твёрдый) задник, с дополнительным смягчением со стороны подкладки.
-
Каблук со скошенным передним краем или сплошная подошва без каблука.
Выбор обуви в зависимости от риска СДС:
Низкий риск СДС
-
Чувствительность сохранена, стопа без деформации:
-
ношение готовой обуви, купленной в обычном магазине, но с соблюдением правил подбора обуви.
-
-
Чувствительность снижена или отсутствует, стопа без деформации
размеры ее укладываются в имеющиеся колодки:-
«обувь по готовой колодке» с типовой амортизирующей стелькой (подбор совместно с ортопедом).
-
Умеренный риск СДС
-
умеренные деформации (Hallux valgus I-II степени), умеренно выраженные клювовидные и молоткообразные пальцы, плоскостопие, нерезко выраженный пролапс головок плюсневых костей и др.):
-
Готовая (серийно изготовленная) обувь — «Обувь по готовой колодке»[29] (обычно повышенной глубины) с индивидуально изготовленной стелькой (подбор совместно с ортопедом)
-
Высокий и очень высокий риск СДС
-
Тяжелые деформации (Hallux valgus III-IV степени и др.), деформации вследствие диабетической нейроостеоартропатии, предъязвенные изменения кожи, трофические раны в анамнезе (связанные с перегрузкой стоп при ходьбе), перенесенные ампутации в пределах стопы.
-
Обувь по индивидуальной колодке с индивидуально изготовленной стелькой (подбор совместно с ортопедом)
-
! Выраженные нарушения чувствительности и большая двигательная активность (а также признаки неэффективности изготовленной обуви) часто требуют отнесения пациента к более высокой категории.
ПРАВИЛА ношения обуви:
-
Она приносит пользу лишь при ежедневном рутинном использовании.
-
Обувь и стелька — единое целое: нельзя перекладывать ортопедические стельки в обычную стандартную обувь.
-
Не реже 2 раз в год необходимо изготовление новых стелек (или частичная замена материалов используемой стельки) и оценка износа подошвы.
-
Обязательно носить ортопедическую обувь не только на улице, но и в домашних условиях.
Оценка эффективности ортопедической обуви.
Эффективность обуви — это ее способность предотвращать развитие или рецидивирование раневых дефектов, связанных с травматизацией стоп при ходьбе. Эффективность обуви можно оценить следующими методами:
-
C помощью педобарографии внутри обуви.
-
По уменьшению предъязвенных изменений в «зонах риска».
-
По снижению частоты новых язв (исключая не связанные с обувью) при условии постоянного ее ношения.
Приложение 12. Шкала балльной оценки симптомов нейропатии (Neuropathy Symptom Score).
| Название симптома | Баллы |
|---|---|
|
Жжение, онемение, покалывание |
2 |
|
Утомляемость, судороги, боли |
1 |
|
Локализация: |
|
|
— стопы |
2 |
|
— икры |
1 |
|
— другая |
0 |
|
Время возникновения: |
|
|
— только ночью |
2 |
|
— ночью и днем |
1 |
|
— днем |
0 |
|
— сразу после пробуждения |
1 |
|
Уменьшение симптоматики: |
|
|
— при ходьбе |
2 |
|
— стоя |
1 |
|
— лежа |
0 |
|
Сумма баллов |
Интерпретация результата:
3 – 4 балла – умеренная нейропатия
5 – 6 баллов – выраженная нейропатия
7 – 9 баллов – тяжелая нейропатия.
Приложение 13. Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI).
|
А. Анамнез |
||
|
Ответьте на следующие вопросы, отметив «да=1» или «нет=0» на основании своих обычных ощущений |
||
|
1. Бывает ли у вас ощущение онемения в ногах и стопах? |
Да |
Нет |
|
2. Испытывали ли вы когда-либо жгучую боль в ногах или стопах? |
Да |
Нет |
|
3. Ваши стопы очень чувствительны к прикосновению? |
Да |
Нет |
|
4. У вас были судороги мышц ног или стоп? |
Да |
Нет |
|
5. Вы отмечали когда-либо ощущение покалывания в ногах или стопах? |
Да |
Нет |
|
6. Вызывает ли у вас болезненные ощущения прикосновение постельного белья или одеяла к коже? |
Да |
Нет |
|
7. Когда вы входите в ванну или в душ, можете определить холодная вода или горячая? |
Да |
Нет |
|
8. Была ли у вас когда-либо незаживающая рана на коже стоп? |
Да |
Нет |
|
9. Говорил ли вам когда-либо лечащий врач, что у вас диабетическая нейропатия? |
Да |
Нет |
|
10. Ощущаете ли вы общую слабость большую часть времени? |
Да |
Нет |
|
11. Усиливаются ли ваши симптомы в ночное время? |
Да |
Нет |
|
12. Болят ли у вас ноги во время ходьбы? |
Да |
Нет |
|
13. Вы чувствуете свои стопы во время ходьбы? |
Да |
Нет |
|
14. Кожа ваших стоп настолько сухая, что появляются трещины? |
Да |
Нет |
|
15. Были ли у вас ампутации нижнихконечностей? |
Да |
Нет |
|
Сумма баллов: |
|
Б. Физикальное обследование |
|||
|
1. Внешний вид стоп |
|||
|
Правая |
Левая |
||
|
а) Нормальный Да=0 Нет=1 |
а) Нормальный Да=0 Нет=1 |
||
|
б) Если нет, отметьте все нарушения, |
б) Если нет, отметьте все нарушения, |
||
|
Деформации |
Да Нет |
Деформации |
Да Нет |
|
Сухая кожа, омозолелости |
Да Нет |
Сухая кожа, омозолелости |
Да Нет |
|
Инфицирование |
Да Нет |
Инфицирование |
Да Нет |
|
Трещины |
Да Нет |
Трещины |
Да Нет |
|
Другое |
Да Нет |
Другое |
Да Нет |
|
Укажите, какие именно |
Укажите, какие именно |
||
|
Правая |
Левая |
||
|
2. Изъязвления |
Нет=0 Есть=1 |
Нет=0 Есть=1 |
|
|
3. Ахиллов рефлекс |
Вызывается = 0 |
Вызывается = 0 |
|
|
4. Вибрационная чувствительность у основания 1 пальца |
Нормальная = 0 |
Нормальная = 0 |
|
|
5. Тактильная чувствительность |
Нормальная = 0 |
Нормальная = 0 |
|
|
Сумма баллов: |
Приложение 14. Опросник DN4 для диагностики болевой нейропатии.
БЕСЕДА С ПАЦИЕНТОМ
Соответствует ли боль, которую испытывает пациент, одному или нескольким из следующих определений?
|
Да |
Нет |
|
|
1. Ощущение жжения |
|
|
|
2. Болезненное ощущение холода |
|
|
|
3. Ощущение как от ударов током |
|
|
Сопровождается ли боль одним или несколькими из следующих симптомов в
области ее локализации?
|
Да |
Нет |
|
|
4. Пощипыванием, ощущением ползания мурашек |
|
|
|
5. Покалыванием |
|
|
|
6. Онемением |
|
|
|
7. Зудом |
|
|
ОСМОТР ПАЦИЕНТА
Локализована ли боль в той же области, где осмотр выявляет один или оба
следующих симптома:
|
Да |
Нет |
|
|
8. Пониженная чувствительность к прикосновению |
|
|
|
9. Пониженная чувствительность к покалыванию |
|
|
Можно ли вызвать или усилить боль в области ее локализации:
|
Да |
Нет |
|
|
10. проведя в этой области кисточкой |
|
|
Приложение 15. Есть ли у вас предиабет или сахарный диабет 2 типа?
Опросник для пациентов
Инструкция
-
Ответьте на все 8 вопросов опросника.
-
Для каждого вопроса выберите 1 правильный ответ и отметьте его в
соответствующем квадратике. -
Сложите все баллы, соответствующие Вашим ответам на вопросы
-
Используйте Ваш суммарный балл для определения Вашего риска развития
сахарного диабета 2 типа или предиабета. -
Передайте заполненный опросник Вашему врачу/медсестре и попросите их
объяснить Вам результаты опросника.
1. Возраст
|
|
До 45 лет |
0 баллов |
|
|
45 – 54 года |
2 балла |
|
|
55 – 64 года |
3 балла |
|
|
Старше 65 лет |
4 балла |
2. Индекс массы тела
Индекс массы тела позволяет выявить наличие у Вас избыточного веса или
ожирения. Вы можете подсчитать свой индекс массы тела сами:
Вес ____кг: (рост ____м)2 = ____кг/м2
|
|
Менее 25 кг/м2 |
0 баллов |
|
|
25 – 30 кг/м2 |
1 балл |
|
|
Больше 30 кг/м2 |
3 балла |
3. Окружность талии
Окружность талии также указывает на наличие у Вас избыточного веса или
ожирения.
| Мужчины | Женщины | |
|---|---|---|
|
< 94 см |
< 80 см |
0 баллов |
|
94 – 102 см |
80 – 88 см |
3 балла |
|
> 102 см |
> 88 см |
4 балла |
4. Как часто Вы едите овощи, фрукты или ягоды?
|
|
Каждый день |
0 баллов |
|
|
Не каждый день |
1 балл |
5. Занимаетесь ли Вы физическими упражнениями регулярно?
Делаете ли вы физические упражнения по 30 минут каждый день или 3 часа в
течение недели?
|
|
Да |
0 баллов |
|
|
Нет |
2 балла |
6. Принимали ли Вы когда-либо регулярно лекарства для снижения артериального давления?
|
|
Нет |
0 баллов |
|
|
Да |
2 балла |
7. Обнаруживали ли у Вас когда-либо уровень глюкозы (сахара) крови выше нормы
(во время диспансеризации, проф. осмотра, во время болезни или
беременности)?
|
|
Нет |
0 баллов |
|
|
Да |
5 баллов |
8. Был ли у Ваших родственников сахарный диабет 1 или 2 типа?
|
|
Нет |
0 баллов |
|
|
Да: дедушка/бабушка, тетя/дядя, двоюродные братья/сестры |
3 балла |
|
|
Да: родители, брат/сестра или собственный ребенок |
5 баллов |
РЕЗУЛЬТАТЫ:
Сумма баллов _______
Ваш риск развития сахарного диабета в течение 10 лет составит:
| Общее количество баллов | Уровень риска СД 2 типа | Вероятность развития СД 2 типа |
|---|---|---|
|
Менее 7 |
Низкий риск |
1 из 100, или 1 % |
|
7 – 11 |
Слегка повышен |
1 из 25, или 4 % |
|
12 – 14 |
Умеренный |
1 из 6, или 17 % |
|
15 – 20 |
Высокий |
1 из 3, или 33 % |
|
Более 20 |
Очень высокий |
1 из 2, или 50 % |
-
Если Вы набрали менее 12 баллов: у Вас хорошее здоровье и Вы должны продолжать вести здоровый образ жизни.
-
Если Вы набрали 12 – 14 баллов: возможно, у вас предиабет. Вы должны посоветоваться со своим врачом, как Вам следует изменить образ жизни.
-
Если Вы набрали 15 – 20 баллов: возможно, у Вас предиабет или сахарный диабет 2 типа. Вам желательно проверить уровень глюкозы (сахара) в крови. Вы должны изменить свой образ жизни. Не исключено, что Вам понадобятся и лекарства для снижения уровня глюкозы (сахара) в крови.
-
Если Вы набрали более 20 баллов: по всей вероятности, у Вас есть сахарный диабет 2 типа. Вы должны проверить уровень глюкозы (сахара) в крови и постараться его нормализовать. Вы должны изменить свой образ жизни и Вам понадобятся и лекарства для контроля за уровнем глюкозы (сахара) в крови.
Снижение риска возникновения предиабета или сахарного диабета 2 типа
Вы не можете повлиять на свой возраст или наследственную предрасположенность к предиабету и сахарному диабету, но Вы можете изменить Ваш образ жизни и снизить тем самым риск развития этих заболеваний.
Вы можете снизить массу тела, стать более активным физически и потреблять более здоровую пищу. Эти изменения образа жизни особенно необходимы по мере увеличения возраста или при наличии у Вас наследственной отягощенности по сахарному диабету.
Здоровый образ жизни необходим и в том случае, если у Вас уже диагностировали предиабет или сахарный диабет 2 типа.
Для снижения уровня глюкозы (сахара) в крови, массы тела и уменьшения неблагоприятного прогноза заболевания может понадобиться лекарственная терапия.
ЛИТЕРАТУРА
-
[list_item_urbqjm] Галстян Г.Р., Токмакова А.Ю., Егорова Д.Н., и др. В. клинические рекомендации по диагностике и лечению синдрома диабетической стопы. // Раны и раневые инфекции. Журнал имени проф. Б.М. Костючёнка. – 2015. – Т. 2. – № 3. – С. 63-83. [Galstyan GR, Tokmakova AY, Egorova DN, et al. Clinical guidelines for diagnosis and treatment of diabetic foot syndrome. Wounds and wound infections. The prof. B.M. Kostyuchenok journal. 2015;2(3):63-83.] doi: 10.17650/2408-9613-2015-2-3-63-83
-
[list_item_e30liv] Дедов И.И., Краснопольский В.И., Сухих Г.Т., от имени рабочей группы. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение». // Cахарный диабет. – 2012. – Т. 15. – № 4. – С. 4–10. [Dedov I, Krasnopol’skiy V, Sukhikh G. Russian National Consensus Statement on gestational diabetes: diagnostics, treatment and postnatal care. Diabetes mellitus. – 2012. – Т.15. – №4. – С.4-10.] doi: 10.14341/2072-0351- 5531.
-
[list_item_5fa86t] Дедов И.И., Мельниченко Г.А., Шестакова М.В., и др. Национальные клинические рекомендации по лечению морбидного ожирения у взрослых. 3- ий пересмотр (лечение морбидного ожирения у взрослых). // Ожирение и метаболизм. — 2018. — Т.15. — № 1 — С.53-70. [Dedov II, Mel’nichenko GA, Shestakova MV, et al. Russian national clinical recommendations for morbid obesity treatment in adults. 3rd revision (Morbid obesity treatment in adults). Obesity and metabolism. 2018;15(1):53-70.] doi: 10.14341/OMET2018153-70
-
[list_item_f5gc55] Дедов И.И., Петеркова В.А., Кураева Т.Л. Российский консенсус по терапии сахарного диабета у детей и подростков. // Cахарный диабет. – 2010. – Т.13. – №5. – С. 1-8. [Dedov I, Peterkova V, Kuraeva T. Rossiyskiy konsensus po terapii sakharnogo diabeta u detey i podrostkov. Diabetes mellitus. 2010;13(5):1-8.] doi: 10.14341/2072-0351-6048.
-
[list_item_cc8vmt] Дедов И.И., Шестакова М.В., Александров А.А., и др. Алгоритмы специализированной медицинской помощи больным сахарным диабетом (5-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой. // Cахарный диабет. – 2011. – Т.14. – № 3 (приложение) – С. 2-72. [Dedov II, Shestakova MV, Aleksandrov AA, et al. Algorithms of Specialized Medical Care for Diabetes Mellitus Patients. Edited by Dedov II, Shestakova MV (5th edition). Diabetes mellitus. 2011;14(3s):2-72.] doi: 10.14341/2072-0351-5612.
-
[list_item_mtkb3c] Дедов И.И., Шестакова М.В., Аметов А.С., и др. Инициация и интенсификация сахароснижающей терапии у больных сахарным диабетом 2 типа: обновление консенсуса совета экспертов Российской ассоциации эндокринологов (2015 г.). // Сахарный диабет. – 2015. – Т. 18. – №1. – С.4-22. [Dedov I, Shestakova M, Ametov A, et al. Initiation and intensification of antihyperglycemic therapy in type 2 diabetes mellitus: Update of Russian Association of Endocrinologists expert consensus document (2015). Diabetes mellitus. 2015;18(1):4-22.] doi: 10.14341/DM201515-23.
-
[list_item_s16i86] Дедов И.И., Шестакова М.В., Александров А.А., и др. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (6-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой. // Cахарный диабет. – 2013. – Т.16. – №1S – C. 1-121. [Dedov II, Shestakova MV, Aleksandrov AA, et al. Standards of specialized diabetes care. Edited by Dedov II, Shestakova MV. (6th edition). Diabetes mellitus.
2013;16(1S):1- 121.] doi: 10.14341/DM20131S1-121.
2013;16(1S):1- 121.] doi: 10.14341/DM20131S1-121. -
[list_item_fha8pl] Дедов И.И., Шестакова М.В., Аметов А.С., и др. Консенсус совета экспертов Российской ассоциации эндокринологов по инициации и интенсификации сахароснижающей терапии у больных сахарным диабетом 2 типа. // Cахарный диабет. – 2011. – Т. 14. – №4. – С.6-17. [Dedov I, Shestakova M, Ametov A, et al. Russian Association of Endocrinologists expert consensus document on initiation and in- tensification of antyhiperglycaemic therapy in type 2 diabetes mellitus. Diabetes mellitus. 2011;14(4):6-17.] doi: 10.14341/2072-0351-5810.
-
[list_item_77922b] Дедов И.И., Шестакова М.В., Викулова О.К., и др. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (7-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой. // Cахарный диабет. – 2015. –№1S – C. 1-112. [Dedov II, Shestakova MV, Vikulova OK, et al. Standards of specialized diabetes care. Edited by Dedov II, Shestakova MV (7th edition). Diabetes mellitus. 2015;18(1S):1-112.] doi: 10.14341/DM20151S1- 112.
-
[list_item_hqots3] Дедов И.И., Шестакова М.В., и др. Оптимизация и интенсификация инсулинотерапии при СД 2 типа (клинические рекомендации). // Cахарный диабет. – 2010. – Т.13. – №5. – С.9-16. [Dedov I, Shestakova M, et al. Optimizatsiya i intensifikatsiya insulinoterapii pri sakharnom diabete 2 tipa (klinicheskie rekomendatsii). Diabetes mellitus. 2010;13(5):9-16.] doi: 10.14341/2072-0351-6049.
-
[list_item_dek57b] Дедов И.И., Шестакова М.В., Майоров А.Ю., и др. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (8-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. // Cахарный диабет. – 2017. –№1S – C. 1-112. [Dedov II, Shestakova MV, Mayorov AY, et al. Standards of specialized diabetes care. Edited by Dedov II, Shestakova MV, Mayorov AY (8th edition). Diabetes mellitus. 2017;20(1S):1-112.] doi: 10.14341/DM20171S8.
-
[list_item_clh71t] Клинические рекомендации. Кардиология. / под ред. Беленкова Ю.Н., Оганова Р.Г. – М: ГЭОТАР-Медиа, 2007. – 640 с. [Belenkov YN, Oganov RG, eds. Klinicheskie rekomendatsii. Kardiologiya. Moscow: GEOTAR- Media; 2007. 640p.].
-
[list_item_qi22i0] Майоров А.Ю., Мельникова О.Г., Котешкова О.М., Мисникова И.В., Черникова Н.А. Техника инъекций и инфузии при лечении сахарного диабета. Методическое руководство. ООО «АРТИНФО», Москва, 2018 – 64 с. [Mayorov AY, Melnikova OG, Koteshkova OM, Misnikoba IV, Chernikova NA. Tekhnika in’ektsiy I infuzii pri lechenii sakharnogo diabeta. Metodicheskoe rukovodstvo. OOO “ARTINFO”, Moscow, 2018 -64 p.].
-
[list_item_j60g17] Осложнения сахарного диабета: лечение и профилактика / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2017. [Dedov II, Shestakova MV, eds. Complications of diabetes mellitus: treatment and prevention. Moscow: Meditsinskoe informatsionnoe agentstvo; 2017].
-
[list_item_l679o2] Потемкин В.В., Старостина Е.Г. Руководство по неотложной эндокринологии. – М: Медицинское информационное агентство, 2008. 393 с. [Potemkin VV, Starostina EG. Rukovodstvo po neotlozhnoy endokrinologii. Moscow: Meditsinskoe informatsionnoe agentstvo; 2008. 393p.].
-
[list_item_sb595j] Рекомендации по лечению острого коронарного синдрома без стойкого подъема сегмента ST на ЭКГ. Российские рекомендации. – М: Медицинское информационное агентство, 2008. [Rekomendatsii po lecheniyu ostrogo koronarnogo sindroma bez stoykogo pod’ema segmenta ST na EKG. Russian guidelines. Moscow; 2008. www.cadriosite.ru.]
-
[list_item_hijmj4] Cахарный диабет типа 1: реалии и перспективы / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus Type 1: reality and perspectives. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_4dbmrd] Cахарный диабет типа 2: от теории к практике / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus Type 2: from theory to practice. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_30sc8i] Cахарный диабет: многообразие клинических форм / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus: heterogenity of clinical forms. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_h2befq] Сахарный диабет и репродуктивная система / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus and reproductive system. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_umfps3] Шестакова М.В., Дедов И.И. Сахарный диабет и хроническая болезнь почек. – М.: Медицинское информационное агентство, 2009. 500 с. [Shestakova MV, Dedov II. Diabetes mellitus and chronic kidney disease. Moscow: Meditsinskoe informatsionnoe agentstvo; 2009. 500p.].
-
[list_item_ib2g7m] Aboyans V, Ricco JB, Bartelink MEL, et al. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteriesEndorsed by: the European Stroke Organization (ESO)The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J. 2018;39(9):763-816. doi: 10.1093/eurheartj/ehx095.
-
[list_item_najp9c] American Diabetes Association. Standards of medical care in diabetes – 2019. Diabetes Care 2019; 42; Suppl 1:S1-193.
-
[list_item_f1c88a] Bassand JP, Hamm CW, Ardissino D, et al. Guidelines for the diagnosis and treatment of non-ST-segment elevation acute coronary syndromes. Eur Heart J. 2007;28(13):1598-1660. doi: 10.1093/eurheartj/ehm161.
-
[list_item_1vlorv] Busetto L et al. Practical Recommendations of the Obesity Management Task Force of the European Association for the Study of Obesity for the Post-Bariatric Surgery Medical Management. Obes Facts 2017;10:597–632.
-
[list_item_02f2tj] Consensus Statement by the American Association of Clinical Endocrinologists and American College of Endocrinology on the Comprehensive Type 2 Diabetes Management Algorithm – 2018 Executive Summary. Endocrine Practice. 2018; 24 (1):91-120.
-
[list_item_k9j59n] Cosentino F, Grant PJ, Aboyans V, Bailey CJ, Ceriello A, Delgado V, Federici M, Filippatos G, Grobbee DE, Hansen TB, Huikuri HV, Johansson I, Juni P, Lettino M, Marx N, Mellbin LG, Ostgren CJ, Rocca B, Roffi M, Sattar N, Seferovic PM, Sousa-Uva M, Valensi P, Wheeler DC. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2019:ehz486. doi:10.1093/eurheartj/ehz486
-
[list_item_6qi71b] Cummings DE, Rubino F. Metabolic surgery for the treatment of type 2 diabetes in obese individuals. Diabetologia 2018; 61:257–264.
-
[list_item_if260j] Danne T, Nimri R, Battelino T, et al. International consensus on use of continuous glucose monitoring. Diabetes Care 2017;40 (12): 1631–1640
-
[list_item_n33sda] Davies MJ, D’Alessio DA, Fradkin J, et al. Management of hyperglycemia in type 2 diabetes, 2018. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2018;41:2669–2701/doi:10.2337/dci18-0033
-
[list_item_4nhlev] Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia. Report of WHO/IDF Consultation. 2006.
-
[list_item_1vqg6l] Definition, Diagnosis, and Classification of Diabetes Mellitus and Its Complications: Report of a WHO consultation. Part 1: Diagnosis and Classification of Diabetes Mellitus (WHO/NCD/NCS/99.2). Geneva: World Health Organization; 1999.
-
[list_item_d5mh1h] Diagnostic criteria and classification of hyperglycaemia first detected in pregnancy. WHO Guideline. 2013.
-
[list_item_d26t0g] Garber AJ, Abrahamson MJ, Barzilay JI, et al. Consensus Statement by the American Association of Clinical Endocrinologists and American College of Endocrinology on the Comprehensive Type 2 Diabetes Management Algorithm – 2017 Executive Summary. Endocr Pract. 2017;23(2):207-238. doi: 10.4158/EP161682.CS.
-
[list_item_ns3ih5] Gough SC. A review of human and analogue insulin trials. Diabetes research and clinical practice. 2007;77(1):1-15.International Diabetes Federation. Diabetes Atlas 8th Edition. 2017.
-
[list_item_cqsu02] International Diabetes Federation. Global Guideline for Type 2 diabetes. 2012.
-
[list_item_nq2t8m] International Diabetes Federation. Guideline for management of postmeal glucose. 2011.
-
[list_item_dik9a5] International Diabetes Federation. Managing older people with Type 2 Diabetes. Global Guideline. 2013.
-
[list_item_hncrie] Inzucchi SE, Bergenstal RM, Buse JB, et al. Management of hyperglycemia in type 2 diabetes, 2015: a patient- centered approach: update to a position statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care. 2015;38(1):140-149. doi: 10.2337/dc14-2441.
-
[list_item_7ogiqs] Inzucchi SE, Bergenstal RM, Buse JB, et al. Management of hyperglycemia in type 2 diabetes: a patient-centered approach: position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care. 2012;35(6):1364-1379. doi: 10.2337/dc12-0413.
-
[list_item_80b7g2] ISPAD Clinical Practice Consensus Guidelines 2018: Definition, epidemiology, and classification of diabetes in children and adolescents. Pediatric Diabetes. – 2018. – Vol. 19. – P. 1-338.
-
[list_item_9om1at] Kaul S. Mitigating Cardiovascular Risk in Type 2 Diabetes With Antidiabetes Drugs: A Review of Principal Cardiovascular Outcome Results of EMPA-REG OUTCOME, LEADER, and SUSTAIN-6 Trials. Diabetes Care. 2017;40(7):821-831. doi: 10.2337/dc17-0291.
-
[list_item_0eo63b] KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney Intern. Suppl. 2013; 3(1):1-150.
-
[list_item_p86or1] Mancia G, Fagard R, Narkiewicz K, et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension: the Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens. 2013;31(7):1281-1357. doi: 10.1097/01. hjh.0000431740.32696.cc.
-
[list_item_kmre4v] Mann JFE,
Ørsted DD,
Brown-Frandsen K,
Marso SP,
Poulter NR,
Rasmussen S,
Tornøe K,
Zinman B,
Buse JB;
LEADER Steering Committee and Investigators. Liraglutide and Renal Outcomes in Type 2 Diabetes. N Engl J Med. 2017;377(9):839- 848. doi: 10.1056/NEJMoa1616011.
Ørsted DD,
Brown-Frandsen K,
Marso SP,
Poulter NR,
Rasmussen S,
Tornøe K,
Zinman B,
Buse JB;
LEADER Steering Committee and Investigators. Liraglutide and Renal Outcomes in Type 2 Diabetes. N Engl J Med. 2017;377(9):839- 848. doi: 10.1056/NEJMoa1616011. -
[list_item_ot5ut3] Marso SP,
McGuire DK,
Zinman B,
Poulter NR,
Emerson SS,
Pieber TR,
Pratley RE,
Haahr PM,
Lange M,
Frandsen KB,
Rabøl R,
Buse JB. Design of DEVOTE (Trial Comparing Cardiovascular Safety of Insulin Degludec vs Insulin Glargine in Patients With Type 2 Diabetes at High Risk of Cardiovascular Events) — DEVOTE-1. Am Heart J.2016;179:175-83. doi: 10.1016/j.ahj.2016.06.004.
McGuire DK,
Zinman B,
Poulter NR,
Emerson SS,
Pieber TR,
Pratley RE,
Haahr PM,
Lange M,
Frandsen KB,
Rabøl R,
Buse JB. Design of DEVOTE (Trial Comparing Cardiovascular Safety of Insulin Degludec vs Insulin Glargine in Patients With Type 2 Diabetes at High Risk of Cardiovascular Events) — DEVOTE-1. Am Heart J.2016;179:175-83. doi: 10.1016/j.ahj.2016.06.004. -
[list_item_b3unf5] Marso SP,
Bain SC,
Consoli A,
Eliaschewitz FG,
Jódar E,
Leiter LA,
Lingvay I,
Rosenstock J,
Seufert J,
Warren ML,
Woo V,
Hansen O,
Holst AG,
Pettersson J,
Vilsbøll T;
SUSTAIN-6 Investigators. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med. 2016;375(19):1834-1844.
Bain SC,
Consoli A,
Eliaschewitz FG,
Jódar E,
Leiter LA,
Lingvay I,
Rosenstock J,
Seufert J,
Warren ML,
Woo V,
Hansen O,
Holst AG,
Pettersson J,
Vilsbøll T;
SUSTAIN-6 Investigators. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med. 2016;375(19):1834-1844. -
[list_item_clr7b1] Marso SP, Daniels GH, Brown-Frandsen K, et al. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med. 2016;375(4):311-322. doi: 10.1056/NEJMoa1603827.
-
[list_item_8q3ch1] Marx N,
Rosenstock J,
Kahn SE,
Zinman B,
Kastelein JJ,
Lachin JM,
Espeland MA,
Bluhmki E,
Mattheus M,
Ryckaert B,
Patel S,
Johansen OE,
Woerle HJ. Design and baseline characteristics of the CARdiovascular Outcome Trial of LINAgliptin Versus Glimepiride in Type 2 Diabetes (CAROLINA®). Diab Vasc Dis Res. 2015;12(3):164-74.
Rosenstock J,
Kahn SE,
Zinman B,
Kastelein JJ,
Lachin JM,
Espeland MA,
Bluhmki E,
Mattheus M,
Ryckaert B,
Patel S,
Johansen OE,
Woerle HJ. Design and baseline characteristics of the CARdiovascular Outcome Trial of LINAgliptin Versus Glimepiride in Type 2 Diabetes (CAROLINA®). Diab Vasc Dis Res. 2015;12(3):164-74. -
[list_item_l2ql8f] Mills JL Sr, Conte MS, Armstrong DG, et al. The Society for Vascular Surgery Lower Extremity Threatened Limb Classification System: risk stratification based on wound, ischemia, and foot infection (WIfI). J Vasc Surg. 2014;59(1):220-34.e1-2. doi: 10.1016/j.jvs.2013.08.003.
-
[list_item_4kglol] Neal B, Perkovic V, Mahaffey KW, de Zeeuw D, Fulcher G,
Erondu N,
Shaw W,
Law G,
Desai M,
Matthews DR;
CANVAS Program Collaborative Group. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. N Engl J Med. _2017 Jun 12. doi: 10.1056/NEJMoa1611925.
Erondu N,
Shaw W,
Law G,
Desai M,
Matthews DR;
CANVAS Program Collaborative Group. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. _N Engl J _Med. _2017 Jun 12. doi: 10.1056/NEJMoa1611925. -
[list_item_r51kmk] Pfeffer MA, Claggett B, Diaz R, et al. Lixisenatide in Patients with Type 2 Diabetes and Acute Coronary Syndrome. N Engl J Med. 2015;373(23):2247-2257. doi: 10.1056/NEJMoa1509225.
-
[list_item_62q8at] Rubino F, Nathan DM, Eckel RH et al. Metabolic surgery in the treatment algorithm for type 2 diabetes: a joint statement by international diabetes organizations. Diabetes Care 2016;39:861–877.
-
[list_item_pp07hc] Ryden L, Grant PJ, Anker SD, et al. ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD: the Task Force on diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and developed in collaboration with the European Association for the Study of Diabetes (EASD). Eur Heart J. 2013;34(39):3035-3087. doi: 10.1093/eurheartj/eht108.
-
[list_item_okg8sh] Schaper NC, Van Netten JJ, Apelqvist J, et al. Prevention and management of foot problems in diabetes: a Summary Guidance for Daily Practice 2015, based on the IWGDF Guidance Documents. Diabetes Metab Res Rev. 2016;(Suppl 1):7-15. doi: 10.1002/dmrr.2695.
-
[list_item_o2j6p5] Skyler JS, Bergenstal R, Bonow RO, et al. Intensive glycemic control and the prevention of cardiovascular events: implications of the ACCORD, ADVANCE, and VA diabetes trials: a position statement of the American Diabetes Association and a scientific statement of the American College of Cardiology Foundation and the American Heart Association. Diabetes Care. 2009;32(1):187-192. doi: 10.2337/dc08-9026.
-
[list_item_o90m7j] Use of Glycated Haemoglobin (HbA1c) in the Diagnosis of Diabetes Mellitus. Abbreviated Report of a WHO Consultation (WHO/NMH/CHP/CPM/11.1). World Health Organization; 2011.
-
[list_item_g036cj] Wanner C,
Lachin JM,
Inzucchi SE,
Fitchett D,
Mattheus M,
George J,
Woerle HJ,
Broedl UC,
von Eynatten M,
Zinman B;
EMPA-REG OUTCOME Investigators. Empagliflozin and Clinical Outcomes in Patients With Type 2 Diabetes Mellitus, Established Cardiovascular Disease, and Chronic Kidney Disease. Circulation. 2018 Jan 9;137(2):119-129. doi: 10.1161/CIRCULATIONAHA.117.028268.
Lachin JM,
Inzucchi SE,
Fitchett D,
Mattheus M,
George J,
Woerle HJ,
Broedl UC,
von Eynatten M,
Zinman B;
EMPA-REG OUTCOME Investigators. Empagliflozin and Clinical Outcomes in Patients With Type 2 Diabetes Mellitus, Established Cardiovascular Disease, and Chronic Kidney Disease. Circulation. 2018 Jan 9;137(2):119-129. doi: 10.1161/CIRCULATIONAHA.117.028268. -
[list_item_32upks] Wiviott SD, Raz I, Bonaca MP, Mosenzon O, Kato ET, Cahn A, Silverman MG, Zelniker TA, Kuder JF, Murphy SA, Bhatt DL, Leiter LA, McGuire DK, Wilding JPH, Ruff CT, Gause-Nilsson IAM, Fredriksson M, Johansson PA, Langkilde AM, Sabatine MS; DECLARE–TIMI 58 Investigators. Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med. 2019 Jan 24;380(4):347-357. doi: 10.1056/NEJMoa1812389. Epub 2018 Nov 10.
-
[list_item_415te3] World Union of Wound Healing Societies (WUWHS), Florence Congress, Position Document. Local management of diabetic foot ulcers. Wounds International, 2016.
-
[list_item_settm1] Wright RS, Anderson JL, Adams CD, et al. 2011 ACCF/AHA focused update of the Guidelines for the Management of Patients with Unstable Angina/Non-ST-Elevation Myocardial Infarction (updating the 2007 guideline): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines developed in collaboration with the American College of Emergency Physicians, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol. 2011;57(19):1920-1959. doi: 10.1016/j.jacc.2011.02.009.
-
[list_item_2fb2iq] Zinman B, Wanner C, Lachin JM, et al. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes. N Engl J Med. 2015;373(22):2117-2128. doi: 10.1056/NEJMoa1504720.
СПИСОК СОКРАЩЕНИЙ
АГ – артериальная гипертензия
АД – артериальное давление
АК – антагонисты кальция
АКШ – аортокоронарное шунтирование
иАПФ – ингибиторы ангиотензинпревращающего фермента
АССЗ – атеросклеротические сердечно-сосудистые заболевания
в/в – внутривенный
БРА – блокаторы рецепторов ангиотензина II
ГГС – гиперосмолярное гипергликемическое состояние
ГГС – гиперосмолярное гипергликемическое состояние
ГП – глюкоза плазмы
ГПП-1 – глюкагоноподобный пептид-1
арГПП-1 – агонист рецепторов ГПП-1
ГСД – гестационный сахарный диабет
ДАД – диастолическое артериальное давление
ДКА – диабетический кетоацидоз
ДМО – диабетический макулярный отек
ДН – диабетическая нефропатия
ДНОАП – диабетическая нейроостеоартропатия
иДПП-4 – ингибитор дипептидил-пептидазы 4 типа
ДР – диабетическая ретинопатия
ЗАНК – заболевания артерий нижних конечностей
ЗПТ – заместительная почечная терапия
ИБС – ишемическая болезнь сердца
ИВЛ – искусственная вентиляция легких
ИКД – инсулин короткого действия
ИМ – инфаркт миокарда
ИМБП ST – инфаркт миокарда без подъема сегмента ST
ИМП ST – инфаркт миокарда с подъемом сегмента ST
ИМТ – индекс массы тела
ИСАГ – изолированная систолическая артериальная гипертензия
ИУКД – инсулин ультракороткого действия
КАН – кардиоваскулярная автономная нейропатия
КИНК – критическая ишемия нижних конечностей
КЩС – кислотно-щелочное состояние
ЛКС – лазерная коагуляция сетчатки
ЛПИ – лодыжечно-плечевой индекс
МАУ – микроальбуминурия
МПК – минеральная плотность костей
МРТ – магнитно-резонансная томография
МСКТ – мультиспиральная компьютерная томография
НВИИ – непрерывная внутривенная инфузия инсулина
иНГЛТ-2 – мнгибитор натрий-глюкозного котранспортера 2 типа
НГН – нарушенная гликемия натощак
НМГ – непрерывное мониторирование глюкозы
НПХ – нейтральный протамин Хагедорна
НСД – неонатальный сахарный диабет
НТГ – нарушенная толерантность к глюкозе
ОГ – ортостатическая гипотензия
ОКС – острый коронарный синдром
ОПЖ – ожидаемая продолжительность жизни
ПГТТ – пероральный глюкозотолерантный тест
п/к – подкожный
ПСМ – препараты сульфонилмочевины
ПССП – пероральные сахароснижающие препараты
ПТГ – паратгормон
ПХ – перемежающаяся хромота
САД – систолическое артериальное давление
СД – сахарный диабет
СДС – синдром диабетической стопы
СИ – суточный индекс
СКФ – скорость клубочковой фильтрации
СПЯ – синдром поликистоза яичников
ССЗ – сердечно-сосудистые заболевания
ССЭ – средства, стимулирующие эритропоэз
ТЗД – тиазолидиндионы
ТсрО2 – транскутанное насыщение кислородом
ТТГ – тиреотропный гормон
ФА – физическая активность
УДД – уровень достоверности доказательств
УУР – уровень убедительности рекомендаций
ФМГ – флеш-мониторирование глюкозы
ФР – факторы риска
ХБП – хроническая болезнь почек
ХЕ – хлебная единица
ХЛВП – холестерин липопротеидов высокой плотности
ХЛНП – холестерин липопротеидов низкой плотности
ХСН – хроническая сердечная недостаточность
ЦВД – центральное венозное давление
ЧКВ – чрескожное коронарное вмешательство
ЭКГ – электрокардиография, электрокардиограмма
1. ОПРЕДЕЛЕНИЕ САХАРНОГО ДИАБЕТА И ЕГО КЛАССИФИКАЦИЯ
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
КЛАССИФИКАЦИЯ СД (ВОЗ, 1999, с дополнениями)
|
СД 1 типа • Иммуноопосредованный • Идиопатический |
Деструкция β-клеток поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности |
|
СД 2 типа |
•с преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или •с преимущественным нарушением секреции инсулина с инсулинорезистентностью или без нее |
|
Другие специфические типы СД |
•Генетические дефекты функции β-клеток •Генетические дефекты действия инсулина •Заболевания экзокринной части поджелудочной железы •Эндокринопатии •СД, индуцированный лекарственными препаратами или химическими веществами •Инфекции •Необычные формы иммунологически опосредованного СД •Другие генетические синдромы, иногда сочетающиеся с СД |
|
Гестационный СД |
Возникает во время беременности* |
* Кроме манифестного СД
Другие специфические типы СД:
|
• Генетические дефекты функции β-клеток |
|
|
– MODY-1 – MODY-2 – MODY-3 – Очень редкие формы MODY |
– Транзиторный неонатальный СД* – Перманентный неонатальный СД* – Мутация митохондриальной ДНК – Другие |
|
• Генетические дефекты действия инсулина |
|
|
– Инсулинорезистентность типа А – Лепречаунизм |
– Синдром Рабсона – Менденхолла – Липоатрофический СД – Другие |
|
• Заболевания экзокринной части поджелудочной железы |
|
|
– Панкреатит – Травма/ панкреатэктомия – Опухоли – Муковисцидоз |
– Гемохроматоз – Фиброкалькулезная панкреатопатия – Другие |
|
• Эндокринопатии |
|
|
– Акромегалия – Синдром Кушинга – Глюкагонома – Феохромоцитома |
– Гипертиреоз – Соматостатинома – Альдостерома – Другие |
|
• СД, индуцированный лекарственными препаратами или химическими веществами |
|
|
– Никотиновая кислота – Глюкокортикоиды – Тиреоидные гормоны – α-адреномиметики – β-адреномиметики – β-адреноблокаторы – Тиазиды |
– Диазоксид – Дилантин – Пентамидин – Вакор – α-интерферон – Другие (в т.ч. лечение ВИЧ, посттрансплантационный СД) |
|
• Инфекции: – Врожденная краснуха – Цитомегаловирус – Другие |
|
|
• Необычные формы иммунологически опосредованного СД |
|
|
– Антитела к инсулину – Антитела к рецепторам инсулина – «Stiff-man» –синдром (синдром «ригидного человека») |
– Аутоиммунный полигландулярный синдром I и II типа – IPEX-синдром – Другие |
|
• Другие генетические синдромы, иногда сочетающиеся с СД |
|
|
– Синдром Дауна – Атаксия Фридрейха – Хорея Гентингтона – Синдром Клайнфельтера – Синдром Лоренса-Муна-Бидля – Миотоническая дистрофия |
– Порфирия – Синдром Прадера-Вилли – Синдром Тернера – Синдром Вольфрама – Другие |
* Диагноз неонатального СД обычно ставится в возрасте до 6 мес.
2. ДИАГНОСТИКА САХАРНОГО ДИАБЕТА
2.1. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ СД И ДРУГИХ НАРУШЕНИЙ ГЛИКЕМИИ (ВОЗ, 1999–2013)
|
Время определения |
Концентрация глюкозы, ммоль/л1 |
|
|
Цельная капиллярная кровь |
Венозная плазма2 |
|
|
НОРМА |
||
|
Натощак и |
< 5,6 |
< 6,1 |
|
Через 2 часа после ПГТТ |
< 7,8 |
< 7,8 |
|
Сахарный диабет3 |
||
|
Натощак |
≥ 6,1 |
≥ 7,0 |
|
или Через 2 часа после ПГТТ |
≥ 11,1 |
≥ 11,1 |
|
или Случайное определение4 |
≥ 11,1 |
≥ 11,1 |
|
Нарушенная толерантность к глюкозе |
||
|
Натощак (если определяется) |
< 6,1 |
< 7,0 |
|
и Через 2 часа после ПГТТ |
≥ 7,8 < 11,1 |
≥ 7,8 < 11,1 |
|
Нарушенная гликемия натощак |
||
|
Натощак и |
≥ 5,6 < 6,1 |
≥ 6,1 < 7,0 |
|
Через 2 часа после ПГТТ (если определяется) |
< 7,8 |
< 7,8 |
|
Норма у беременных |
||
|
Натощак и |
< 5,1 |
|
|
Через 1 час после ПГТТ и |
< 10,0 |
|
|
Через 2 часа после ПГТТ |
< 8,5 |
|
|
Гестационный сахарный диабет |
||
|
Натощак или |
≥ 5,1 < 7,0 |
|
|
Через 1 час после ПГТТ или |
≥ 10,0 |
|
|
Через 2 часа после ПГТТ |
≥ 8,5 < 11,1 |
1 Диагностика проводится на основании лабораторных определений уровня гликемии.
2 Возможно использование сыворотки.
3 Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни, за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с очевидными симптомами.
Диагноз гестационного СД может быть поставлен на основании однократного определения гликемии.
4 При наличии классических симптомов гипергликемии.
Перевод глюкозы крови из ммоль/л в мг/дл:
ммоль/л × 18,02 = мг/дл
Натощак – означает уровень глюкозы крови утром после предварительного голодания в течение не менее 8 часов и не более 14 часов.
Случайное – означает уровень глюкозы крови в любое время суток вне зависимости от времени приема пищи.
ПГТТ – пероральный глюкозотолерантный тест. Проводится в случае сомнительных значений гликемии для уточнения диагноза.
Правила проведения ПГТТ:
ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду). Последний вечерний прием пищи должен содержать 30–50 г углеводов. После забора крови натощак испытуемый должен не более чем за 5 мин выпить 75 г безводной глюкозы или 82,5 г моногидрата глюкозы, растворенных в 250–300 мл воды. Для детей нагрузка составляет 1,75 г безводной глюкозы (или 1,925 г моногидрата глюкозы) на кг массы тела, но не более 75 г (82,5 г). В процессе теста не разрешается курение. Через 2 часа осуществляется повторный забор крови.
Для предотвращения гликолиза и ошибочных результатов определение концентрации глюкозы проводится сразу после взятия крови, или кровь должна быть центрифугирована сразу после взятия, или храниться при температуре 0–4°С, или быть взята в пробирку с консервантом (флуорид натрия).
ПГТТ не проводится:
- на фоне острого заболевания
- на фоне кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазиды, бета-адреноблокаторы и др.)
2.2. НbA1с КАК ДИАГНОСТИЧЕСКИЙ КРИТЕРИЙ СД
В 2011 г. ВОЗ одобрила возможность использования HbA1c для диагностики СД.
В качестве диагностического критерия СД выбран уровень HbA1c ≥6,5 % (48 ммоль/моль).
Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standardization Program (NGSP) или International Federation of Clini- cal Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). Нормальным считается уровень HbA1c до 6,0 % (42 ммоль/моль). Согласно рекомендациям ВОЗ, уровень HbA1c 6,0-6,4% (42-47 ммоль/моль) сам по себе не позволяет ставить какие-либо диагнозы, но не исключает возможности диагностики СД по уровню глюкозы крови.
Перевод HbA1c из % в ммоль/моль:
(HbA1c % × 10,93) – 23,5 = HbA1c ммоль/моль
Перевод HbA1c из ммоль/моль в %:
(0,0915 × HbA1c ммоль/моль) + 2,15 = HbA1c %
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например, дважды определенный HbA1c или однократное определение HbA1c + однократное определение уровня глюкозы крови.
Ограничения в использовании HbA1c:
–При стремительном развитии СД, например, в некоторых случаях СД 1 типа у детей, уровень HbA1c может не быть значимо повышенным, несмотря на наличие классических симптомов СД.
–Лабораторная и индивидуальная вариабельность, в связи с чем решения об изменении терапии должны проводиться с учетом других данных оценки гликемического контроля.
–Ситуации, которые влияют на обмен эритроцитов (анемии различного генеза, гемоглобинопатии, недавнее переливание крови, использование препаратов, стимулирующих эритропоэз, терминальная почечная недостаточность, беременность). В этом случае возможно определение уровня фруктозамина, который оценивает уровень глюкозы плазмы за 3 недели, но его диагностические и целевые значения пока не разработаны.
2.3. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Для дифференциальной диагностики СД 1 типа, СД 2 типа, моногенных форм СД может быть проведено определение базального и стимулированного уровня С-пептида, аутоантител к инсулину (IAA), глютаматдекарбоксилазе (GAD), тирозинфосфатазе (IA-2 и IA-2β), поверхностным антигенам (ICA), транспортеру цинка (ZnT-8), а также выполнено молекулярно-генетическое исследование.
3. ТЕРАПЕВТИЧЕСКИЕ ЦЕЛИ ПРИ САХАРНОМ ДИАБЕТЕ 1 И 2 ТИПА
3.1. ПОКАЗАТЕЛИ КОНТРОЛЯ УГЛЕВОДНОГО ОБМЕНА (ИНДИВИДУАЛЬНЫЕ ЦЕЛИ ЛЕЧЕНИЯ)
Выбор индивидуальных целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, функциональной зависимости (см. раздел 20), наличия атеросклеротических сердечно-сосудистых заболеваний (АССЗ) и риска тяжелой гипогликемии (УУР В, УДД 3).
Для большинства взрослых пациентов с СД адекватным является целевой уровень HbA1c менее 7.0%.
Алгоритм индивидуализированного выбора целей терапии по HbA1c1, 2
|
Категории пациентов Клинические характеристики/ риски |
Молодой возраст |
Средний возраст |
Пожилой возраст |
|||
|
Функцио-нально независимые |
Функционально зависимые |
|||||
|
Без старческой астении и/или деменции |
Старческая астения и/или деменция |
Завершающий этап жизни |
||||
|
Нет атеросклеротических сердечно-сосудистых заболеваний3 и/или риска тяжелой гипогликемии4 |
< 6,5% |
< 7,0% |
< 7,5% |
< 8,0% |
< 8,5% |
Избегать гипогликемий и симптомов гипергликемии |
|
Есть атеросклеротические сердечно-сосудистые заболевания и/или риск тяжелой гипогликемии |
< 7,0% |
< 7,5% |
< 8,0% |
|||
|
При низкой ожидаемой продолжительности жизни (< 5 лет) цели лечения могут быть менее строгими |
1 Данные целевые значения не относятся к детям, подросткам и беременным женщинам.
2 Нормальный уровень в соответствии со стандартами DCCT: до 6%.
3 ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия); нарушение мозгового кровообращения в анамнезе; заболевания артерий нижних конечностей (с симптоматикой).
4 Основными критериями риска тяжелой гипогликемии являются: тяжелая гипогликемия в анамнезе, бессимптомная гипогликемия, большая продолжительность СД, ХБП С3-5, деменция.
Примечание: Следует учитывать, что биологический и паспортный возраст часто не совпадают, поэтому определения молодого, среднего и пожилого возраста относительно условны. В то же время существует понятие «ожидаемой продолжительности жизни» (ОПЖ), которая в большей степени, чем возраст, позволяет определить общее состояние пациента и клиническую значимость развития у него осложнений. Даже в пожилом возрасте ОПЖ может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
Данным целевым уровням HbA1c будут соответствовать следующие целевые значения пре- и постпрандиального уровня глюкозы плазмы1
|
HbA1c, %2 |
Глюкоза плазмы натощак/перед едой/на ночь/ночью, ммоль/л |
Глюкоза плазмы через 2 часа после еды, ммоль/л |
|
< 6,5 |
< 6,5 |
< 8,0 |
|
< 7,0 |
< 7,0 |
< 9,0 |
|
< 7,5 |
< 7,5 |
< 10,0 |
|
< 8,0 |
< 8,0 |
< 11,0 |
|
< 8,5 |
< 8,5 |
< 12,0 |
1 Данные целевые значения не относятся к детям, подросткам и беременным женщинам.
2 Нормальный уровень в соответствии со стандартами DCCT: до 6%.
Соответствие HbA1c среднесуточному уровню глюкозы плазмы (ССГП) за последние 3 мес. ССГП (ммоль/л) = 1.5944 × HbA1c (%) – 2.594
|
HbA1c, % |
CCГП, ммоль/л |
HbA1c, % |
CCГП, ммоль/л |
HbA1c, % |
CCГП, ммоль/л |
HbA1c, % |
CCГП, ммоль/л |
|
4 |
3,8 |
8 |
10,2 |
12 |
16,5 |
16 |
22,9 |
|
4,5 |
4,6 |
8,5 |
11,0 |
12,5 |
17,3 |
16,5 |
23,7 |
|
5 |
5,4 |
9 |
11,8 |
13 |
18,1 |
17 |
24,5 |
|
5,5 |
6,2 |
9,5 |
12,6 |
13,5 |
18,9 |
17,5 |
25,3 |
|
6 |
7,0 |
10 |
13,4 |
14 |
19,7 |
18 |
26,1 |
|
6,5 |
7,8 |
10,5 |
14,2 |
14,5 |
20,5 |
18,5 |
26,9 |
|
7 |
8,6 |
11 |
14,9 |
15 |
21,3 |
19 |
27,7 |
|
7,5 |
9,4 |
11,5 |
15,7 |
15,5 |
22,1 |
19,5 |
28,5 |
3.2. МЕТОДЫ КОНТРОЛЯ УРОВНЯ ГЛЮКОЗЫ
Для самоконтроля уровня глюкозы крови рекомендуется применять глюкометры, предназначенные для индивидуального использования, в том числе с настройкой индивидуального целевого диапазона гликемии, а также передающие данные об уровне глюкозы на смартфон, откуда они могут быть использованы для удаленного мониторинга. Индивидуальные глюкометры должны соответствовать ГОСТ Р ИСО 15197-2015 по аналитической и клинической точности. При уровне глюкозы плазмы <5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ± 0,8 ммоль/л, при уровне глюкозы плазмы ≥5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ±15%. 99 % результатов должны быть в пределах зон А и B консенсусной сетки ошибок Паркс.
В условиях лечебно-профилактических учреждений, помимо лабораторных анализаторов, необходимо использовать глюкометры для профессионального применения (многопользовательские, госпитальные), обладающие более высокой точностью измерений по сравнению с индивидуальными глюкометрами и выдерживающие многократные циклы дезинфекции в соответствии с хорошо валидированными методами, представленными производителем (УУР В, УДД 2). Многопользовательский глюкометр необходимо дезинфицировать после каждого измерения уровня глюкозы крови у каждого пациента средствами, обладающими фунгицидной, антибактериальной и противовирусной активностью, и не влияющими на функциональные свойства глюкометра.
Системы непрерывного мониторирования глюкозы (НМГ) измеряют глюкозу в интерстициальной жидкости непрерывно с частотой 5-15 минут с помощью устанавливаемых подкожно датчиков (сенсоров). Существует разница между отображаемым значением интерстициальной и капиллярной глюкозы (в среднем на 8-10 минут, максимально до 20 минут). Таким образом, в случае стабильного уровня глюкозы в крови отображаемые уровни будут близки к уровням капиллярной глюкозы. Однако во время быстрого повышения или понижения уровня глюкозы в крови отображаемое значение, как правило, будет ниже или выше, соответственно.
Доступные в настоящее время системы НМГ могут быть разделены на три категории:
- постоянное НМГ в «слепом» режиме или т.н. профессиональное НМГ позволяет оценить уровень глюкозы за короткий промежуток времени (от несколько дней до 2 недель) ретроспективно. Основным назначением данного метода является объективная оценка гликемического профиля (в том числе вариабельности глюкозы), выявление скрытых эпизодов гипо-/гипергликемий с целью коррекции проводимого лечения, а также обучение пациентов. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки.
- постоянное НМГ в реальном времени отражает текущий уровень глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). Они имеют сигналы тревоги, которые активируются при достижении гликемией пороговых значений, прогнозировании этих значений, а также при достижении порогового уровня скорости изменения гликемии. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки. Некоторые модели систем НМГ в реальном времени передают данные об уровне глюкозы на смартфон, откуда они могут быть сохранены на сервере в сети Интернет и использованы для удаленного мониторинга.
- периодически сканируемое/просматриваемое НМГ или флеш-мониторирование глюкозы (ФМГ) не отображает данные об уровне глюкозы автоматически, а только при приближении на короткое расстояние сканера (ридера) к датчику (сенсору). ФМГ предоставляет информацию о текущем уровне глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). В период использования ФМГ не требуется калибровка.
С учетом большого объема информации, накапливаемого в процессе использования, и возникающими трудностями в их наглядной интерпретации специалистами, необходимо периодическое считывание данных НМГ и ФМГ с последующим анализом, с использованием специализированного программного обеспечения (в том числе амбулаторного профиля глюкозы). Могут быть проанализированы различные показатели вариабельности глюкозы, а также время нахождения в целевом и гипогликемическом диапазоне.
В настоящее время НМГ в реальном времени и ФМГ используются как дополнение к традиционному самоконтролю гликемии и полностью не заменяют его! Использование НМГ в реальном времени и ФМГ может быть полезным для пациентов с СД любого типа, получающих интенсифицированную инсулинотерапию (многократные инъекции инсулина или инсулиновая помпа), исходно проводящих самоконтроль гликемии с частотой не менее 4 раз в сутки, особенно детей и подростков, беременных женщин, а также при нарушении распознавания гипогликемии.
3.3. ЦЕЛЕВЫЕ УРОВНИ ПОКАЗАТЕЛЕЙ ЛИПИДНОГО ОБМЕНА
|
Категория риска |
Категория больных |
Целевые значения холестерина ЛНП, ммоль/л1 |
|
Очень высокого риска |
Больные с атеросклеротическими сердечно-сосудистыми заболеваниями или с поражением других органов-мишеней2 или с 3 и более большими факторами риска3 или раннее начало СД 1 типа длительностью >20 лет |
< 1,4 (УУР А, УДД 2) |
|
Высокого риска |
Больные СД длительностью ≥10 лет без поражения органов-мишеней + любой другой дополнительный фактор риска |
< 1,8 (УУР А, УДД 1) |
|
Среднего риска |
Больные молодого возраста (СД 1 типа < 35 лет или СД 2 типа <50 лет) с СД длительностью <10 лет без других факторов риска |
< 2,5 (УУР А, УДД 1) |
1 Перевод из ммоль/л в мг/дл: ммоль/л × 38,6 = мг/дл
2 Протеинурия, СКФ < 30 мл/мин/1,73 м2, гипертрофия левого желудочка или ретинопатия.
3 Возраст, артериальная гипертензия, дислипидемия, курение, ожирение.
3.4. ЦЕЛЕВЫЕ УРОВНИ ПОКАЗАТЕЛЕЙ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
(при условии хорошей переносимости)
|
Возраст |
Систолическое АД, мм рт.ст.* |
Диастолическое АД, мм рт.ст.* |
|
18 – 65 лет |
≥ 120 и < 130 (УУР А, УДД 1) |
≥ 70 и < 80 (УУР А, УДД 1) |
|
> 65 лет |
≥ 130 и < 140 (УУР А, УДД 1) |
* Нижняя граница целевых показателей АД относится к лицам на антигипертензивной терапии
4. ТРЕБОВАНИЯ К ФОРМУЛИРОВКЕ ДИАГНОЗА ПРИ САХАРНОМ ДИАБЕТЕ
•Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину) или Гестационный сахарный диабет
•Диабетические микроангиопатии:
– ретинопатия (указать стадию на правом глазу, на левом глазу);
– состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
– нефропатия (указать стадию хронической болезни почек и альбуминурии)
•Диабетическая нейропатия (указать форму)
•Синдром диабетической стопы (указать форму)
•Диабетическая нейроостеоартропатия (указать стадию)
•Диабетические макроангиопатии:
– ИБС (указать форму)
– Цереброваскулярные заболевания (указать какие)
– Заболевания артерий нижних конечностей (указать критическую ишемию)
•Сопутствующие заболевания, в том числе:
– Ожирение (указать степень)
– Артериальная гипертензия (указать степень, риск сердечно-сосудистых осложнений)
– Дислипидемия
– Хроническая сердечная недостаточность (указать функциональный класс)
– Неалкогольная жировая болезнь печени (указать форму)
Важно! Понятие тяжести СД в формулировке диагноза исключено. Тяжесть СД определяется наличием осложнений, характеристика которых указана в диагнозе.
Важно! В связи с введением индивидуализированных целей терапии понятия компенсации, субкомпенсации и декомпенсации в формулировке диагноза у пациентов с СД нецелесообразны.
После полной формулировки диагноза следует указать индивидуальный целевой уровень гликемического контроля.
5. САХАРНЫЙ ДИАБЕТ 1 ТИПА
CД 1 типа – нарушение углеводного обмена, вызванное деструкцией β-клеток поджелудочной железы, обычно приводящей к абсолютной инсулиновой недостаточности.
5.1. ЛЕЧЕНИЕ СД 1 ТИПА
•Инсулинотерапия
•Самоконтроль гликемии
•Обучение принципам управления заболеванием
- Заместительная инсулинотерапия является единственным методом лечения СД 1 типа
- Питание и физическая активность лишь учитываются для коррекции дозы инсулина.
5.1.1. ИНСУЛИНОТЕРАПИЯ СД 1 ТИПА
Рекомендуемые режимы инсулинотерапии
В большинстве случаев рекомендуется интенсифицированная (синоним – базис-болюсная) инсулинотерапия (УУР А, УДД 1) в режиме многократных инъекций или постоянной подкожной инфузии (помпа) с разделением инсулина на:
- фоновый, или базальный (используются препараты средней продолжительности, длительного и сверхдлительного действия, при помповой инсулинотерапии – препараты ультракороткого действия (ИУКД)). В среднем составляет 50% от суточной дозы инсулина;
- пищевой, или прандиальный (используются препараты короткого действия (ИКД) и ИУКД). Следует вычислить углеводной коэффициент — количество единиц инсулина на 1 ХЕ. В среднем составляет 50% от суточной дозы инсулина;
- коррекционный – для снижения повышенного уровня гликемии (используются препараты ИКД и ИУКД). Следует вычислить фактор чувствительности к инсулину — на сколько ммоль/л снижает повышенный уровень глюкозы крови 1 ЕД инсулина.
Дозы инсулина
Коррекция дозы инсулина должна осуществляться ежедневно с учетом данных самоконтроля гликемии или НМГ в течение суток и количества углеводов в пище, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует.
Характеристика препаратов инсулина, применяемых при СД 1 типа (см. приложение 2)
Для пациентов с СД 1 типа препаратами выбора являются аналоги генноинженерного инсулина человека ультракороткого (УУР А, УДД 1), длительного и сверхдлительного действия (УУР А, УДД 1).
Так как препараты инсулина и аналогов инсулина относятся к биологическим лекарственным средствам, то минимально необходимыми условиями взаимозаменяемости могут быть, но не ограничиваются ими:
- проведенное ранее сравнительное изучение физико-химических и биологических свойств препарата;
- проведенные ранее сравнительные исследования по оценке биосимилярности с оригинальным препаратом, включающие себя в обязательном порядке использование гиперинсулинемического эугликемического клэмп-метода для оценки фармакокинетики и фармакодинамики;
- проведенные ранее клинические исследования по оценке иммуногенности, эффективности и безопасности в сравнении с оригинальным препаратом.
Рекомендованные устройства для введения инсулина
|
Инсулиновые шприцы* |
100 ЕД/мл |
|
Инсулиновые шприц-ручки |
•С шагом дозы 1 или 0,5 ЕД •Готовые к употреблению (предзаполненные инсулином) или со сменными инсулиновыми картриджами |
|
Инсулиновые помпы (носимые дозаторы инсулина) |
Устройства для постоянной подкожной инфузии инсулина, в том числе с постоянным НМГ в реальном времени. |
* Концентрация на флаконе инсулина должна совпадать с концентрацией на шприце.
Все дети и подростки с СД 1 типа, а также беременные женщины, больные с ослабленным зрением и перенесшие ампутацию нижних конечностей должны быть обеспечены инъекторами инсулина (шприц- ручками)!
Применение помповой инсулинотерапии может быть рассмотрено у детей, подростков, беременных женщин, пациентов с неоднократными тяжелыми гипогликемиями, вариабельностью гликемии, феноменом «утренней зари» (УУР А, УДД 1).
5.1.2. ТЕХНИКА ИНЪЕКЦИЙ И ИНФУЗИИ ИНСУЛИНА
- ИКД при близком к нормальному уровню гликемии вводится за 20–30 минут до приема пищи. Аналог ИУКД при близком к нормальному уровню гликемии вводится непосредственно перед приемом пищи, при необходимости можно вводить сразу после приема пищи.
- При повышенном уровне гликемии перед приемом пищи рекомендуется увеличивать интервал времени от инъекции ИКД (ИУКД) до приема пищи.
- Рекомендуемыми местами п/к инъекций и инфузии являются:
а) Живот в пределах следующих границ: примерно 1 см выше лонного сочленения, примерно 1 см ниже нижнего ребра, примерно 1 см в сторону от пупка и латерально до средне-боковой линии. Смещаться латерально по поверхности передней брюшной стенки не рекомендуется у худых пациентов, так как толщина подкожно-жировой клетчатки уменьшается, что повышает риск в/м введения. Также не следует делать инъекции/инфузию в область пупка и средней линии живота, где подкожно-жировая клетчатка тонкая.
б) Передне-наружная часть верхней трети бедер.
в) Верхне-наружная часть ягодиц и наружная часть поясничной области.
г) Средняя наружная треть плеч. Обычно область плеча не рекомендуется для самостоятельных инъекций из-за высокого риска в/м введения препарата (невозможно сформировать складку кожи).
Во втором триместре беременности инсулин можно вводить по всей площади живота, но необходимо правильное формирование кожной складки. Боковые области живота могут использоваться для инъекций инсулина без формирования кожной складки. В третьем триместре инъекции можно осуществлять только в боковые области живота при условии правильного формирования кожной складки.
- При выборе мест инъекций следует учитывать тип инсулина. Предпочтительное место введения человеческого ИКД — это живот, так как в этом месте всасывание инсулина самое быстрое (УУР А, УДД 1). НПХ-инсулины должны вводиться в ягодицу или бедро, так как эти места имеют более медленную скорость всасывания (УУР А, УДД 1). Готовые смеси человеческого инсулина (ИКД/НПХ-инсулин) должны вводиться в живот с целью повышения скорости всасывания ИКД (УУР А, УДД 1).
- Аналоги ИУКД (УУР А, УДД 2), инсулина длительного и сверхдлительного действия (УУР В, УДД 2) можно вводить во все рекомендуемые места инъекций.
- Инсулин должен вводиться в здоровую подкожно-жировую клетчатку, следует избегать внутрикожных и внутримышечных (в/м) инъекций (УУР А, УДД 2), а также шрамов и участков липогипертрофии (УУР А, УДД 2).
- В некоторых случаях предпочтительным может быть разделение относительно больших доз инсулина на две инъекции, которые выполняются одна за другой в разные места. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД инсулина с концентрацией 100 ЕД/мл (УУР С, УДД 5).
- Необходимо использовать 4-мм иглы для шприц-ручек / 6-мм инсулиновые шприцы или самые короткие доступные иглы в целях минимизации риска в/м введения (УУР А, УДД 1). Инъекции инсулина 4-мм иглами для шприц-ручек можно делать под углом 90°, независимо от возраста, пола, ИМТ (УУР А, УДД 1). Если пациенты должны использовать иглы длиной > 4 мм или шприцы, может понадобиться формирование кожной складки и/или угол наклона 45°, чтобы избежать в/м введения (УУР А, УДД 1).
- Всегда следует соблюдать правильное чередование мест инъекций, чтобы не допустить развития липогипертрофии, приводящей к нарушению всасывания инсулина и вариабельности гликемии. Важно вводить каждую последующую инъекцию на расстоянии минимум 1 см от предыдущей инъекции и использовать все возможные места для инъекций (УУР А, УДД 2).
- Оптимальным методом инъекций является однократное использование игл для шприц-ручек и шприцев (УУР А, УДД 2).
- Канюлю при проведении помповой инсулинотерапии следует менять каждые 48–72 часа в целях минимизации риска возникновения нежелательных явлений и потенциального нарушения гликемического контроля (УУР А, УДД 1). Места установки канюли чередуются по тому же принципу, что и места для обычных инъекций.
- Во избежание передачи инфекционных заболеваний инсулиновые шприц-ручки, картриджи для шприц- ручек и флаконы инсулина предназначены исключительно для индивидуального использования (УУР А, УДД 2).
- Запас инсулина должен храниться при температуре +2-8° (УУР А, УДД 2). Флаконы с инсулином или шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре (до +30°) в течение 1 месяца (УУР А, УДД 2); перед введением инсулин должен иметь комнатную температуру (УУР А, УДД 2).
- НПХ-инсулин и готовые смеси инсулина (ИКД/НПХ-инсулин и ИУКД/протаминированный ИУКД) перед введением следует тщательно перемешать (УУР А, УДД 2).
5.1.3. РЕКОМЕНДАЦИИ ПО ПИТАНИЮ
•Общее потребление белков, жиров и углеводов при СД 1 типа не должно отличаться от такового у здорового человека.
•Необходима оценка усваиваемых углеводов по системе хлебных единиц (ХЕ) для коррекции дозы инсулина перед едой (УУР А, УДД 1).
Таблица хлебных единиц и ориентировочная потребность – см. приложения 3 и 4.
5.1.4. РЕКОМЕНДАЦИИ ПО ФИЗИЧЕСКОЙ АКТИВНОСТИ
- Физическая активность (ФА) повышает качество жизни, но не является методом сахароснижающей терапии при СД 1 типа
- ФА повышает риск гипогликемии во время и после нагрузки, поэтому основная задача – профилактика гипогликемии, связанной с ФА
- Риск гипогликемий индивидуален и зависит от исходной гликемии, дозы инсулина, вида, продолжительности и интенсивности ФА, а также степени тренированности пациента. Правила профилактики гипогликемии являются ориентировочными и должны адаптироваться каждым пациентом эмпирически.
- Профилактика гипогликемии при кратковременной ФА (не более 2 часов) — дополнительный прием углеводов:
измерить гликемию перед и после ФА и решить, нужно ли дополнительно принять 1-2 ХЕ (медленно усваиваемых углеводов) до и после ФА.
при исходном уровне глюкозы плазмы (ГП) > 13 ммоль/л или если ФА имеет место в пределах 2 часов после еды, дополнительный прием ХЕ перед ФА не требуется.
в отсутствие самоконтроля необходимо принять 1-2 ХЕ до и 1-2 ХЕ после ФА.
- Профилактика гипогликемии при длительной ФА (более 2 часов) – снижение дозы инсулина, поэтому длительные нагрузки должны быть запланированными:
уменьшить дозу препаратов ИКД (ИУКД) и продленного действия, которые будут действовать во время и после ФА, на 20 – 50 %, или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии.
при очень длительных и/или интенсивных ФА: уменьшить дозу инсулина, который будет действовать ночью после ФА, иногда – на следующее утро, или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии.
во время и после длительной ФА: дополнительный самоконтроль гликемии каждые 2-3 часа, при необходимости – прием 1-2 ХЕ медленно усваиваемых углеводов (при уровне ГП < 7 ммоль/л) или быстро усваиваемых углеводов (при уровне ГП < 5 ммоль/л).
- Во время ФА нужно иметь при себе углеводы в большем количестве, чем обычно: не менее 4 ХЕ при кратковременной и до 10 ХЕ при длительной ФА.
Больным СД 1 типа, проводящим самоконтроль гликемии или НМГ и владеющим методами профилактики гипогликемий, можно заниматься любыми видами ФА, в том числе спортом, с учетом следующих противопоказаний и мер предосторожности:
- Временные противопоказания к ФА:
уровень ГП > 13 ммоль/л в сочетании с кетонурией или > 16 ммоль/л, даже без кетонурии (в условиях дефицита инсулина ФА будет усиливать гипергликемию);
гемофтальм, отслойка сетчатки, первые полгода после лазеркоагуляции сетчатки; неконтролируемая артериальная гипертензия; ИБС (по согласованию с кардиологом).
- Осторожность и дифференцированный подход к выбору вида ФА при:
занятиях видами спорта, при которых трудно купировать гипогликемию (подводное плавание, дельтапланеризм, серфинг и т. д.);
нарушении распознавания гипогликемии;
дистальной нейропатии с потерей чувствительности и вегетативной нейропатии (ортостатическая гипотензия);
нефропатии (возможность повышения АД);
непролиферативной (возможность повышения АД), препролиферативной (противопоказана ФА с резким повышением АД, бокс, ФА высокой интенсивности и продолжительности) и пролиферативной ДР (то же плюс бег, поднятие тяжестей, аэробика; ФА с вероятностью травмы глаза или головы мячом, шайбой и т. д.).
5.2. МОНИТОРИНГ БОЛЬНЫХ СД 1 ТИПА БЕЗ ОСЛОЖНЕНИЙ
|
Показатель |
Частота обследования |
|
Самоконтроль гликемии |
Не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью) (УУР В, УДД 2)*. |
|
Гликированный гемоглобин HbA1c |
1 раз в 3 мес. (УУР А, УДД 2) |
|
Непрерывное мониторирование глюкозы |
По показаниям |
|
Общий анализ крови |
1 раз в год |
|
Общий анализ мочи |
1 раз в год |
|
Микроальбуминурия |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год. |
|
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевина, креатинин, калий, натрий, расчет СКФ) |
1 раз в год (при отсутствии изменений) |
|
Контроль АД |
При каждом посещении врача. При наличии артериальной гипертензии – самоконтроль 2-3 раза в сутки |
|
ЭКГ |
1 раз в год |
|
Осмотр ног и оценка чувствительности |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, по показаниям – чаще |
|
Проверка техники и осмотр мест инъекций инсулина |
Не реже 1 раза в 6 мес. (УУР А, УДД 2) |
|
Осмотр офтальмологом (офтальмоскопия с широким зрачком) |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, по показаниям – чаще |
|
Консультация невролога |
По показаниям |
|
Рентгенография органов грудной клетки |
1 раз в год |
* Дополнительно перед физическими нагрузками и после них, при подозрении на гипогликемию и после ее лечения, при сопутствующих заболеваниях, если предстоят какие-то действия, потенциально опасные для пациента и окружающих (например, вождение транспортного средства или управление сложными механизмами) (УУР В, УДД 2).
Примечание: При наличии признаков осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных ФР вопрос о частоте обследований решается индивидуально.
6. САХАРНЫЙ ДИАБЕТ 2 ТИПА
СД 2 типа – нарушение углеводного обмена, вызванное преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или преимущественным нарушением секреции инсулина с инсулинорезистентностью или без нее.
6.1. ЛЕЧЕНИЕ СД 2 ТИПА
•Питание
•Физическая активность
•Сахароснижающие препараты
•Самоконтроль гликемии
•Обучение принципам управления заболеванием
•Хирургическое лечение (метаболическая хирургия) при морбидном ожирении (см. раздел 23)
6.1.1. РЕКОМЕНДАЦИИ ПО ПИТАНИЮ
- Питание должно быть частью терапевтического плана и способствовать достижению метаболических целей при любом варианте медикаментозной сахароснижающей терапии (УУР А, УДД 1). В то же время, поскольку питание является важной составляющей образа жизни и оказывает сильное влияние на качество жизни, при формировании рекомендаций по питанию должны учитываться персональные предпочтения.
В целом речь идет не о жестких диетических ограничениях, которые трудно реализовать на долгосрочной основе, а о постепенном формировании стиля питания, отвечающего актуальным терапевтическим целям.
- Всем пациентам с избыточной массой тела/ожирением рекомендуется ограничение калорийности рациона с целью умеренного снижения массы тела (УУР А, УДД 1). Это обеспечивает положительный эффект в отношении гликемического контроля, липидов и артериального давления, особенно в ранний период заболевания. Достижение снижения массы тела наиболее эффективно при одновременном применении физических нагрузок и обучающих программ.
- Резкие, нефизиологические ограничения в питании и голодание противопоказаны.
- Идеального процентного соотношения калорий из белков, жиров и углеводов для всех пациентов с СД не существует (УУР С, УДД 4). Рекомендации формируются на основе анализа актуального образца питания и метаболических целей.
Как правило, полезным для снижения массы тела может быть максимальное ограничение жиров (прежде всего животного происхождения) и сахаров; умеренное (в размере половины привычной порции) – продуктов, состоящих преимущественно из сложных углеводов (крахмалов) и белков; неограниченное потребление – продуктов с минимальной калорийностью (в основном богатых водой и клетчаткой овощей) – см. приложение 5.
- Учет потребления углеводов важен для достижения хорошего гликемического контроля (УУР В, УДД 2). Если пациент с СД 2 типа получает ИКД (ИУКД), оптимальным подходом является обучение подсчету углеводов по системе «хлебных единиц» (УУР В, УДД 1). В других случаях может быть достаточно практически ориентированной оценки.
- С точки зрения общего здоровья, следует рекомендовать потребление углеводов в составе овощей, цельнозерновых, молочных продуктов, в противовес другим источникам углеводов, содержащих дополнительно насыщенные или транс жиры, сахара или натрий (УУР В, УДД 3). Важно также включать в рацион продукты, богатые моно- и полиненасыщенными жирными кислотами (рыба, растительные масла).
- Не доказана польза от употребления в виде препаратов витаминов (в отсутствие признаков авитаминоза), антиоксидантов, микроэлементов, а также каких-либо пищевых добавок растительного происхождения при СД (УУР В, УДД 3).
- Допустимо умеренное потребление некалорийных сахарозаменителей (УДД 2, УУР А).
- Употребление алкогольных напитков возможно в количестве не более 1 условной единицы для женщин и 2 условных единиц для мужчин в сутки (но не ежедневно) при отсутствии панкреатита, выраженной нейропатии, гипертриглицеридемии, алкогольной зависимости (УУР В, УДД 3). Одна условная единица соответствует 15 г этанола, или примерно 40 г крепких напитков, или 140 г вина, или 300 г пива. Употребление алкоголя увеличивает риск гипогликемии, в том числе отсроченной, у тех пациентов, которые получают секретагоги и инсулин (УУР А, УДД 2). Необходимо обучение и постоянный контроль знаний о профилактике гипогликемий.
6.1.2. РЕКОМЕНДАЦИИ ПО ФИЗИЧЕСКОЙ АКТИВНОСТИ
- Регулярная ФА при СД 2 типа способствует достижению целевых уровней гликемического контроля, помогает снизить и поддержать массу тела, уменьшить инсулинорезистентность и степень абдоминального ожирения, способствует улучшению дислипидемии, повышению сердечно-сосудистой тренированности (УУР В, УДД 3).
- ФА подбирается индивидуально, с учетом возраста больного, осложнений СД, сопутствующих заболеваний, а также переносимости.
- Рекомендуются аэробные физические упражнения продолжительностью 30–60 минут, предпочтительно ежедневно, но не менее 3 раз в неделю. Суммарная продолжительность – не менее 150 минут в неделю (УУР В, УДД 2).
- Противопоказания и меры предосторожности – в целом такие же, как для ФА при СД 1 типа (см. раздел 5.1.4), и определяются наличием осложнений СД и сопутствующих заболеваний.
•Дополнительные факторы, ограничивающие ФА при СД 2 типа: ИБС, болезни органов дыхания, суставов и др.
•Риск ИБС требует обязательного проведения ЭКГ (по показаниям – нагрузочных проб и т. д.) перед началом программы ФА.
•У больных СД 2 типа, получающих инсулин или пероральные сахароснижающие препараты (ПССП), стимулирующие секрецию инсулина (и крайне редко – другие сахароснижающие средства), ФА может вызвать гипогликемию.
6.1.3. МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
Группы сахароснижающих препаратов и механизм их действия
|
Группы препаратов |
Механизм действия |
|
Препараты сульфонилмочевины (ПСМ) |
•Стимуляция секреции инсулина |
|
Глиниды (меглитиниды) |
•Стимуляция секреции инсулина |
|
Бигуаниды (метформин) (Мет) |
•Снижение продукции глюкозы печенью •Снижение инсулинорезистентности мышечной и жировой ткани |
|
Тиазолидиндионы (глитазоны) (ТЗД) |
•Снижение инсулинорезистентности мышечной и жировой ткани •Снижение продукции глюкозы печенью |
|
Ингибиторы α-глюкозидаз |
•Замедление всасывания углеводов в кишечнике |
|
Агонисты рецепторов глюкагоноподобного пептида–1 (арГПП-1) |
•Глюкозозависимая стимуляция секреции инсулина •Глюкозозависимое снижение секреции глюкагона и уменьшение продукции глюкозы печенью •Замедление опорожнения желудка •Уменьшение потребления пищи •Снижение массы тела |
|
Ингибиторы дипептидилпептидазы-4 (глиптины) (иДПП-4) |
•Глюкозозависимая стимуляция секреции инсулина •Глюкозозависимое подавление секреции глюкагона •Снижение продукции глюкозы печенью •Не вызывают замедления опорожнения желудка •Нейтральное действие на массу тела |
|
Ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины) (иНГЛТ-2) |
•Снижение реабсорбции глюкозы в почках •Снижение массы тела •Инсулиннезависимый механизм действия |
|
Инсулины |
•Все механизмы, свойственные эндогенному инсулину |
Характеристика сахароснижающих препаратов (международные и торговые наименования, дозы и кратность приема) – см. приложение 6.
Общие принципы начала и интенсификации сахароснижающей терапии
- Индивидуальный подход к каждому пациенту является приоритетным при выборе тактики лечения.
- Изменение образа жизни (рациональное питание и повышение физической активности) и обучение принципам управления заболеванием являются неотъемлемой частью лечения и должны проводиться на всем протяжении заболевания (см. разделы 6.1.1, 6.1.2, 7.1).
- Тактика лечения стратифицируется в зависимости от исходного уровня метаболического контроля. В зависимости от того, насколько исходный уровень превышает индивидуальный целевой показатель HbA1c конкретного пациента, на старте лечения могут быть избраны либо монотерапия, либо комбинированное лечение (см. раздел 6.1.4).
- Рекомендуется использование метформина в качестве приоритетного препарата при инициации сахароснижающей терапии (УУР А, УДД 2).
- В составе любой комбинации 2 и более сахароснижающих препаратов следует использовать метформин при отсутствии противопоказаний (УУР А, УДД 2).
- Следует учитывать, что в некоторых клинических ситуациях (наличие АССЗ, ХСН, ХБП, ожирения, риск гипогликемий) определенные классы сахароснижающих средств (либо отдельные препараты) имеют доказанные преимущества (см. раздел 6.1.6):
Больным c АССЗ рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 или арГПП-1, обладающих доказанными сердечно-сосудистыми преимуществами (УУР А, УДД 1).
У больных с ХБП рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 или арГПП-1 для снижения риска либо замедления прогрессирования ХБП (УУР А, УДД 1).
У больных с ХСН или с высоким риском развития ХСН рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 (УУР А, УДД 1).
У больных с высоким риском гипогликемий рекомендуется рассмотреть в составе сахароснижающей терапии препараты, характеризующиеся низким риском ихо развития: метформин, иДПП-4, арГПП-1, иНГЛТ-2, ТЗД.
У больных с множественными сердечно-сосудистыми ФР преимущество имеет назначение иНГЛТ-2 или арГПП-1 (УУР В, УДД 2).
- При использовании комбинаций также следует учитывать рациональность сочетаний препаратов (см. раздел 6.1.5).
- иНГЛТ-2 оказывают сахароснижающий эффект независимо от наличия инсулина в крови, однако не должны использоваться при состояниях с выраженной инсулиновой недостаточностью.
- Мониторинг эффективности сахароснижающей терапии по уровню НbА1с осуществляется каждые 3 мес. Оценивать темп снижения НbА1с.
- Изменение (интенсификация) сахароснижающей терапии при ее неэффективности (т.е. при отсутствии достижения индивидуальных целей НbА1с) выполняется не позднее чем через 6 мес. (у лиц с низким риском гипогликемий целесообразно не позже, чем через 3 мес.).
Сравнительная эффективность, преимущества и недостатки сахароснижающих препаратов
|
Группа препаратов |
Снижение HbA1c на моно-терапии |
Преимущества |
Недостатки |
Примечания |
|
Средства, влияющие на инсулинорезистентность |
||||
|
Бигуаниды – метформин – метформин пролонгированного действия |
1,0–2,0 % |
– низкий риск гипогликемии – не влияет на массу тела – улучшает липидный профиль – доступен в фиксированных комбинациях (с ПСМ, иДПП-4, иНГЛТ-2) – снижает риск инфаркта миокарда у пациентов с СД 2 типа и ожирением – снижает риск развития СД 2 типа у лиц с НТГ – потенциальный кардиопротективный эффект (не доказан в комбинации с ПСМ) – низкая цена |
– желудочно-кишечный дискомфорт – риск развития лактатацидоза (редко) – риск развития дефицита витамина В12 при длительном применении |
Противопоказан при СКФ < 30 мл/мин /1,73 м2 (при СКФ 30-44 мл/мин/1,73 м2 максимальная суточная доза не должна превышать 1000 мг), при печеночной недостаточности; остром коронарном синдроме; заболеваниях, сопровождающихся тяжелой гипоксией; алкоголизме; ацидозе любого генеза; беременности и лактации. Разрешен у детей с 10 лет. Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур, больших оперативных вмешательств. |
|
Тиазолидиндионы – пиоглитазон – росиглитазон |
0,5–1,4 % |
– снижение риска макрососудистых осложнений (пиоглитазон) – низкий риск гипогликемии – улучшение липидного спектра крови – потенциальный протективный эффект в отношениии β-клеток – снижают риск развития СД 2 типа у лиц с НТГ |
– прибавка массы тела – периферические отеки – увеличение риска переломов трубчатых костей у женщин – медленное начало действия – высокая цена |
Противопоказаны при заболеваниях печени; отеках любого генеза; хронической сердечной недостаточности любого функционального класса; остром коронарном синдроме; ИБС в сочетании с приемом нитратов; кетоацидозе; в комбинации с инсулином (за исключением подтвержденных случаев выраженной инсулино-резистентности); при беременности и лактации. |
|
Средства, стимулирующие секрецию инсулина (секретагоги) |
||||
|
Препараты сульфонил-мочевины – гликлазид – гликлазид МВ – глимепирид – гликвидон – глипизид – глипизид ретард – глибенкламид |
1,0–2,0 % |
– быстрое достижение сахароснижающего эффекта – опосредованно снижают риск микрососудистых осложнений – нефро- и кардиопротекция (гликлазид МВ) – низкая цена |
– риск гипогликемии – быстрое развитие резистентности – прибавка массы тела – нет однозначных данных по сердечно-сосудистой безопасности, особенно в комбинации с метформином |
Противопоказаны при почечной (кроме гликлазида, глимепирида и гликвидона) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Меглитиниды – репаглинид – натеглинид |
0,5–1,5 % |
– контроль постпрандиальной гипергликемии – быстрое начало действия – могут быть использованы у лиц с нерегулярным режимом питания |
– риск гипогликемии (сравним с СМ) – прибавка массы тела – применение кратно количеству приемов пищи – высокая цена |
Противопоказаны при почечной (кроме репаглинида) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства с инкретиновой активностью |
||||
|
Ингибиторы ДПП-4 – ситаглиптин – вилдаглиптин – саксаглиптин – линаглиптин – алоглиптин – гозоглиптин – эвоглиптин – гемиглиптин |
0,5–1,0 % |
– низкий риск гипогликемий – не влияют на массу тела – доступны в фиксированных комбинациях с метформином – потенциальный протективный эффект в отношении β-клеток |
– потенциальный риск панкреатитов (не подтвержден) – высокая цена |
Возможно применение на всех стадиях ХБП, включая терминальную с соответствующим снижением дозы (линаглиптин, эвоглиптин без снижения дозы). С осторожностью при тяжелой печеночной недостаточности (кроме саксаглиптина, линаглиптина), хронической сердечной недостаточности; противопоказаны при кетоацидозе; беременности и лактации. |
|
Агонисты рецепторов ГПП-1 – эксенатид – эксенатид пролонгированного действия – лираглутид – ликсисенатид – дулаглутид – семаглутид |
0,8–1,8 % |
– низкий риск гипогликемии – снижение массы тела – снижение АД – потенциальный протективный эффект в отношении β-клеток – доступны в фиксированных комбинациях с базальными инсулинами – вторичная профилактика у пациентов с АССЗ (лираглутид, семаглутид, дулаглутид) – возможно эффективны в качестве первичной профилактики у лиц с сердечно-сосудистыми ФР – нефропротекция (лираглутид, дулаглутид, семаглутид) |
– желудочно-кишечный дискомфорт – формирование антител (преимущественно на эксенатиде) – потенциальный риск панкреатита (не подтвержден) – инъекционная форма введения – высокая цена |
Противопоказаны при тяжелой почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, блокирующие всасывание глюкозы в кишечнике |
||||
|
Ингибиторы альфа-глюкозидаз – акарбоза |
0,5–0,8 % |
– не влияют на массу тела – низкий риск гипогликемии – снижают риск развития СД 2 типа у лиц с НТГ |
– желудочно-кишечный дискомфорт – низкая эффективность – прием 3 раза в сутки |
Противопоказаны при заболеваниях ЖКТ; почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, ингибирующие реабсорбцию глюкозы в почках |
||||
|
Ингибиторы НГЛТ-2 – дапаглифлозин – эмпаглифлозин – канаглифлозин – ипраглифлозин – эртуглифлозин |
0,8-0,9% |
– низкий риск гипогликемии – снижение массы тела – эффект не зависит от наличия инсулина в крови – умеренное снижение АД – значительное снижение риска госпитализаций по поводу хронической сердечной недостаточности – нефропротекция – доступны в фиксированных комбинациях с метформином – вторичная профилактика у пациентов с АССЗ – возможно эффективны в качестве первичной профилактики у лиц с сердечно-сосудистыми ФР |
– риск урогенитальных инфекций – риск гиповолемии – риск кетоацидоза – риск ампутаций нижних конечностей (канаглифлозин), у остальных препаратов с осторожностью – риск переломов (канаглифлозин) – высокая цена |
Противопоказаны при кетоацидозе, беременности, лактации, снижении СКФ < 45 мл/мин /1,73 м2 (ипраглифлозин < 30 мл/мин /1,73 м2). Требуется осторожность при назначении: – в пожилом возрасте (см. инструкцию к применению) – при хронических урогенитальных инфекциях – при приеме мочегонных средств. Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур, больших оперативных вмешательств. |
|
Инсулины |
||||
|
Инсулины – человеческие – аналоги |
1,5–3,5 % |
– выраженный сахароснижающий эффект – снижают риск микро- и макрососудистых осложнений |
– высокий риск гипогликемии – прибавка массы тела – требуют частого контроля гликемии – инъекционная форма – относительно высокая цена |
Нет противопоказаний и ограничений в дозе. |
# Регистрация препарата в РФ ожидается в 2019 г.
6.1.4. Стратификация лечебной тактики в зависимости от уровня HbA1c в дебюте
Комментарии к разделу 6.1.4 «Стратификация лечебной тактики в зависимости от уровня HbA1c в дебюте»
Если исходный показатель HbA1c находится в целевом диапазоне или превышает индивидуальный целевой уровень менее чем на 1.0 %, то лечение можно начинать с монотерапии (приоритетным препаратом является метформин при отсутствии противопоказаний).
При непереносимости метформина или наличии противопоказаний к его приему могут быть назначены другие препараты с учетом рекомендаций по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
На данном этапе предпочтительны препараты с низким риском гипогликемий. При непереносимости или противопоказаниях к ним возможно начало терапии с альтернативных классов сахароснижающих препаратов (ПСМ/глиниды).
Эффективным считается темп снижения НbA1c ≥ 0,5 % за 6 мес. наблюдения.
Если исходный показатель HbA1c превышает индивидуальный целевой уровень на 1.0-2.5%, то следует рассмотреть в качестве стартовой терапии комбинацию 2 сахароснижающих препаратов, воздействующих на разные механизмы развития гипергликемии.
При использовании комбинированной терапии следует принимать во внимание ее рациональность (см. раздел 6.1.5), а также рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
На данном этапе предпочтительны препараты с низким риском гипогликемий.
Эффективным считается темп снижения НbA1c ≥ 1,0 % за 6 мес. наблюдения.
Если исходный показатель HbA1c превышает индивидуальный целевой уровень более чем на 2.5%, то данная ситуация часто характеризуется наличием выраженной глюкозотоксичности, для уменьшения которой необходимо начинать инсулинотерапию (или комбинацию инсулина с ПССП), в дальнейшем возможна отмена инсулинотерапии.
Если в дебюте заболевания исходный уровень HbA1c превышает индивидуальное значение более чем на 2,5%, но при этом отсутствуют выраженные клинические симптомы метаболической декомпенсации (прогрессирующая потеря массы тела, жажда, полиурия и др.), можно начать лечение с альтернативного варианта – комбинации 2 или 3 сахароснижающих препаратов, воздействующих на различные механизмы развития гипергликемии. При использовании комбинированной терапии следует принимать во внимание ее рациональность (см. раздел 6.1.5), а также рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
ПСМ могут обеспечить быстрый сахароснижающий эффект. иНГЛТ-2 оказывают сахароснижающий эффект независимо от наличия инсулина в крови, однако не должны использоваться при состояниях с выраженной инсулиновой недостаточностью.
Эффективным считается темп снижения HbA1с ≥ 1,5% за 6 мес. наблюдения.
6.1.5. РАЦИОНАЛЬНЫЕ КОМБИНАЦИИ САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
|
Мет-формин |
иДПП-4 |
ПСМ/ глиниды |
ТЗД |
иНГЛТ-2 |
арГПП-1 |
Базальный инсулин3 |
Инсулин короткого действия3 |
|
|
Метформин |
+ |
+ |
+ |
+ |
+ |
+ |
+ |
|
|
иДПП-4 |
+ |
+ |
+ |
+ |
НР |
+ |
НР |
|
|
ПСМ/глиниды |
+ |
+ |
+ |
+ |
+ |
+ |
НР |
|
|
ТЗД |
+ |
+ |
+ |
+ |
+ |
НР1 |
НР1 |
|
|
иНГЛТ-2 |
+ |
+ |
+ |
+ |
+2 |
+ |
+ |
|
|
арГПП-1 |
+ |
НР |
+ |
+ |
+2 |
+ |
НР |
|
|
Базальный инсулин3 |
+ |
+ |
+ |
НР1 |
+ |
+ |
+ |
|
|
Инсулин короткого действия3 |
+ |
НР |
НР |
НР1 |
+ |
НР |
+ |
Примечания:
+ рациональная комбинация; НР нерациональная комбинация;
1 за исключением подтвержденных случаев выраженной инсулинорезистентности;
2 у отдельных препаратов не внесена в инструкцию;
3 включая аналоги инсулина
Комментарий. В каждом случае следует учитывать показания, противопоказания и ограничения в инструкциях конкретных сахароснижающих препаратов.
В случае назначения комбинации 3 сахароснижающих препаратов следует проверить рациональность сочетания каждого препарата с двумя другими.
При необходимости интенсификации лечения очередность назначения сахароснижающих препаратов не регламентируется и должна определяться индивидуально. У лиц, получающих в составе комбинированной терапии инсулин, можно продолжить интенсифицировать лечение посредством присоединения других сахароснижающих препаратов (при условии рационального сочетания всех средств, используемых в комбинации). При выборе различных комбинаций необходимо также учитывать рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
Комбинации 2 сахароснижающих препаратов, относящихся к одному классу (например, 2 ПСМ) являются нерациональными.
Нерациональные комбинации сахароснижающих препаратов
•ПСМ +Глинид
•арГПП-1 + иДПП-4
•Два ПСМ
•ТЗД + инсулин*
•ИКД (ИУКД) + иДПП-4, или арГПП-1, или Глинид, или ПСМ
* За исключением подтвержденных случаев выраженной инсулинорезистентности
6.1.6. ПЕРСОНАЛИЗАЦИЯ ВЫБОРА САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
|
Проблема |
Рекомендованы (приоритет) |
Безопасны/ нейтральны |
Не рекомендованы |
|
Наличие сердечно-сосудистых факторов риска |
Возможно эффективны в качестве первичной профилактики: •иНГЛТ-2 •арГПП-1 |
•метформин •ПСМ •иДПП-4 •ТЗД •акарбоза •инсулины |
|
|
Сердечно-сосудистые заболевания атеросклероти-ческого генеза (АССЗ)1 (кроме хронической сердечной недостаточности) |
•иНГЛТ-22 •арГПП-1 (лираглутид, дулаглутид, семаглутид) |
•метформин •ПСМ •иДПП-4 •арГПП-1 •ТЗД •акарбоза •инсулины |
•ПСМ (глибенкламид) |
|
Хроническая сердечная недостаточность |
•иНГЛТ-2 |
•метформин •ПСМ (осторожность при выраженной декомпенсации) •иДПП-4 •арГПП-1 •акарбоза •инсулины (осторожность на старте) |
•ПСМ (глибенкламид) •иДПП-4 (саксаглиптин) •ТЗД |
|
ХБП С 1-3а (СКФ ≥ 45 мл/мин/1,73 м2) |
•иНГЛТ-2 •арГПП-1 (лираглутид, дулаглутид, семаглутид) •ПСМ (гликлазид МВ)3 |
•метформин •ПСМ •иДПП-4 •арГПП-1 •ТЗД •акарбоза •инсулины |
•ПСМ (глибенкламид при СКФ < 60 мл/мин/1,73 м2) |
|
ХБП С 3б-5 (СКФ <45 мл/мин/1,73 м2) |
•метформин (до ХБП С3б) •ПСМ (до ХБП С4) •иДПП-4 •арГПП-1 (лираглутид, дулаглутид до ХБП С4) •инсулины |
•метформин (при СКФ < 30 мл/мин/1,73 м2) •ПСМ (глибенкламид) •иДПП-4 (гозоглиптин) •иНГЛТ-2 (ипраглифлозин при СКФ < 30 мл/мин/1,73 м2) •арГПП-1 (при СКФ < 30 мл/мин/1,73 м2) •ТЗД •акарбоза |
|
|
Ожирение |
•метформин •арГПП-1 •иНГЛТ-2 |
•иДПП-4 •акарбоза |
Вызывают прибавку массы тела (но при клинической необходимости должны быть назначены без учета этого эффекта) •ПСМ •ТЗД •инсулины |
|
Гипогликемии |
Препараты с низким риском: •метформин •иДПП-4 •арГПП-1 •иНГЛТ-2 •ТЗД •акарбоза |
Препараты с высоким риском: •ПСМ/глиниды •инсулины |
1 АССЗ: ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия), нарушение мозгового кровообращения, заболевания артерий нижних конечностей (с симптоматикой)
2 В исследованиях, выполненных на различающихся популяциях пациентов с СД 2 типа, иНГЛТ-2 показали следующие результаты:
- Эмпаглифлозин в EMPA-REG Outcome (98% участников с АССЗ): снижение на 14% комбинированной первичной конечной точки 3P–MACE (сердечно-сосудистая смерть, нефатальный ИМ, нефатальный инсульт), снижение общей смертности на 32%, сердечно-сосудистой смертности на 38%, снижение частоты госпитализации по поводу ХСН на 38%;
- Канаглифлозин в программе CANVAS (65% участников с АССЗ и 35% с ФР): снижение на 14% комбинированной первичной конечной точки 3P–MACE (см. выше), снижение частоты госпитализации по поводу ХСН на 13%;
- Дапаглифлозин в DECLARE-TIMI 58 (40% участников с АССЗ и 60% с ФР): тенденция к снижению комбинированной конечной точки 3-МАСЕ, не достигшую статистической достоверности; снижение на 17% частоты развития событий комбинированной первичной конечной точки (госпитализация по поводу ХСН и/или сердечно-сосудистая смерть). В субанализе у больных с ИМ в анамнезе также было показано снижение комбинированной конечной точки 3P–MACE на 16%.
3 Возможно, определенный вклад вносит улучшение гликемического контроля.
6.1.7. ИНСУЛИНОТЕРАПИЯ
С момента установления диагноза пациенты с СД 2 типа должны быть осведомлены о возможном назначении инсулина с учетом прогрессирующего течения заболевания.
Показания:
•у лиц с впервые выявленным СД 2 типа – при уровне HbA1c, превышающем индивидуальный целевой уровень более чем на 2.5%, и наличии выраженной клинической симптоматики метаболической декомпенсации (возможно временное назначение инсулинотерапии) (УУР В, УДД 2);
•у лиц с анамнезом СД 2 типа – при отсутствии достижения индивидуальных целей гликемического контроля на фоне лечения оптимальными дозами других сахароснижающих препаратов или их комбинаций (УУР В, УДД 2);
•при наличии противопоказаний к назначению или непереносимости других сахароснижающих препаратов;
•при кетоацидозе;
•при оперативных вмешательствах, острых интеркуррентных и обострении хронических заболеваний, сопровождающихся нецелевыми уровнями гликемического контроля (возможен временный перевод на инсулинотерапию).
Характеристика препаратов инсулина, применяемых при лечении больных СД 2 типа – см. приложение 2.
Для пациентов с СД 2 типа препаратами выбора являются аналоги генноинженерного инсулина человека ультракороткого (УУР В, УДД 2), длительного и сверхдлительного действия (УУР В, УДД 2).
Перед плановым переводом больного на инсулинотерапию НЕОБХОДИМО:
•обучить пациента методам самоконтроля гликемии;
•предупредить о возможности гипогликемии, информировать о ее симптомах и методах устранения и профилактики;
•пересмотреть принципы питания (учет углеводов при использовании ИКД (ИУКД) или готовых смесей/комбинаций).
Общие рекомендации по выбору режима инсулинотерапии при СД 2 типа
|
Образ жизни |
Течение заболевания |
Выбор режима инсулинотерапии |
|
•Не имеет определяющего значения при умеренном превышении целевых показателей гликемического контроля |
•Неэффективность диеты и оптимальной дозы других сахароснижающих препаратов или их комбинаций •Уровень HbA1с выше целевого менее, чем на 1,5 % •Гипергликемия натощак |
•Аналог инсулина длительного действия 1–2 раза в день или сверхдлительного действия 1 раз в день + ПССП / арГПП-1 •Инсулин средней продолжительности действия (НПХ) 1-2 раза в день + ПССП / арГПП-1 •Фиксированная комбинация аналога инсулина длительного или сверхдлительного действия и арГПП-1 (1 раз в день) ± ПССП* |
|
•Пациент неохотно обсуждает необходимость начала инсулинотерапии / проявляет готовность использовать наиболее простой режим инсулинотерапии •Размеренный образ жизни •Низкая физическая активность •Живет один •Не может справляться с интенсивным режимом инсулинотерапии |
•Неэффективность диеты и оптимальной дозы других сахароснижающих препаратов или их комбинаций •Уровень HbА1с выше целевого более, чем на 1,5 % •Гипергликемия натощак и после еды |
•Готовая смесь аналога ИУКД и протаминированного аналога ИУКД 1-2 раза в день ± ПССП* •Готовая смесь ИКД и средней продолжительности действия (НПХ) 1-2 раза в день ± ПССП* •Готовая комбинация аналога инсулина сверхдлительного действия и аналога ИУКД 1-2 раза в день ± ПССП* •Фиксированная комбинация аналога инсулина длительного или сверхдлительного действия и арГПП-1 (1 раз в день) ± ПССП* |
|
•Активный образ жизни •Физические нагрузки, занятия спортом •Мотивация к самоконтролю •Способность справляться с требованиями к режиму интенсифицированой инсулинотерапии |
•Неэффективность диеты и оптимальной дозы других сахароснижающих препаратов или их комбинаций •Уровень HbА1с выше целевого более, чем на 1,5 % •Гипергликемия натощак и после еды |
•Аналог инсулина длительного действия •1-2 раза в день или сверхдлительного действия 1 раз в день + аналог ИУКД перед завтраком, обедом и ужином ± ПССП* •Инсулин средней продолжительности действия (НПХ) 2 -3 раза в день + ИКД перед завтраком, обедом и ужином ± ПССП* |
* Кроме нерациональных комбинаций
Обычно базальный инсулин добавляют в дозе 10 ЕД в сутки или 0,1-0,2 на кг массы тела, титрация проводится 1 раз в 3-7 дней по 2 ЕД по уровню глюкозы плазмы натощак. Фиксированная комбинация базального инсулина и арГПП-1 по сравнению с применением базального инсулина позволяет большей доле пациентов достичь целевого уровня HbA1с без увеличения частоты гипогликемий и увеличения массы тела.
Обычно готовые смеси (комбинации) инсулина назначают 1-2 раза в сутки в дозе 10-12 ЕД в сутки или 0,3 на кг массы тела, титрация индивидуальна, зависит от вида инсулина и проводится по уровню глюкозы плазмы натощак и/или перед ужином.
Обычно распределение ИКД (ИУКД) и базального инсулина при назначении интенсифицированной инсулинотерапии составляет 50%/50%. Обычно базальный инсулин назначают в дозе 10 ЕД в сутки или 0,1-0,2 на кг массы тела, ИКД (ИУКД) в дозе 4 ЕД или 10% от дозы базального инсулина перед основными приемами пищи. Титрация базального инулина проводится по 2 ЕД 1 раз в 3-7 дней по уровню глюкозы плазмы натощак, дозы ИКД (ИУКД) зависят от уровня глюкозы плазмы перед едой и планируемого количества углеводов (см. приложение 3). Самоконтроля гликемии проводится не менее 4 раз в сутки.
Показания для интенсификации инсулинотерапии при СД 2 типа:
•отсутствие достижения индивидуальных целей гликемического контроля на предшествующем режиме инсулинотерапии в течение 3–6 мес.;
•дальнейшее титрование дозы в одной инъекции ограничено из-за большой однократной дозы (увеличение риска развития гипогликемии);
•режим питания предполагает необходимость интенсификации инсулинотерапии.
Возможные варианты интенсификации инсулинотерапии при СД 2 типа
|
Режим |
Схема |
|
Базис-болюсный режим |
•Аналог инсулина длительного действия 1-2 раза в день или сверхдлительного действия 1 раз в день + аналог ИУКД перед завтраком, обедом и ужином ± ПССП* •Инсулин средней продолжительности действия (НПХ) 2 -3 раза в день + ИКД перед завтраком, обедом и ужином ± ПССП* |
|
Режим многократных инъекций готовых смесей инсулина |
•Готовая смесь аналога ИУКД и протаминированного аналога ИУКД перед завтраком, обедом и ужином ± ПССП* •Готовая смесь ИКД и средней продолжительности действия (НПХ) перед завтраком, обедом и ужином ± ПССП* |
|
Режим многократных инъекций перед едой |
•Аналог ИУКД или ИКД перед завтраком, обедом и ужином ± ПССП* |
|
Режим базал плюс |
•Аналог инсулина длительного действия 1-2 раза в день или сверхдлительного действия 1 раз в день + аналог ИУКД 1 раз в день перед приемом пищи, содержащим наибольшее количество углеводов ± ПССП* |
|
Режим комбинированного применения базального инсулина и арГПП-1 |
•Аналог инсулина длительного действия 1-2 раза в день или сверхдлительного действия 1 раз в день, вводимые раздельно с арГПП-1 ± ПССП* •Фиксированная комбинация аналога инсулина длительного или сверхдлительного действия и арГПП-1 (1 раз в день) ± ПССП* |
* Кроме нерациональных комбинаций
Дозы инсулина
Дозы инсулина индивидуальны, увеличение проводится постепенно, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует.
Общая схема рекомендаций по началу, оптимизации и интенсификации инсулинотерапии (ИТ) при СД
* Любой режим ИТ может сочетаться с другими сахароснижающими препаратами, кроме нерациональных комбинаций
6.1.8. ТЕХНИКА ИНЪЕКЦИЙ САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
- Техника инъекций инсулина не отличается от описанной для СД 1 типа (см. раздел 5.1.2).
- Пациенты, использующие арГПП-1, должны следовать уже установленным рекомендациям по технике инъекций инсулина (относительно длины иглы, выбора и чередования мест инъекций).
6.2. МОНИТОРИНГ БОЛЬНЫХ СД 2 ТИПА БЕЗ ОСЛОЖНЕНИЙ
|
Показатель |
Частота обследования |
|
Самоконтроль гликемии (УУР В, УДД 2) |
|
|
•в дебюте заболевания |
не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью)* |
|
•при недостижении целевых уровней гликемического контроля |
|
|
В дальнейшем в зависимости от вида сахароснижающей терапии |
|
|
•на интенсифицированной инсулинотерапии |
не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью)* |
|
•на пероральной сахароснижающей терапии и/или арГПП-1 и/или базальном инсулине |
не менее 1 раза в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю*; возможно уменьшение частоты при использовании только препаратов с низким риском гипогликемии |
|
•на готовых смесях инсулина |
не менее 2 раз в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю* |
|
•на диетотерапии |
не менее 1 раза в неделю в разное время суток |
|
НbА1с |
1 раз в 3 мес. (УУР А, УДД 2) |
|
Непрерывное мониторирование глюкозы |
По показаниям |
|
Общий анализ крови |
1 раз в год |
|
Общий анализ мочи |
1 раз в год |
|
Микроальбуминурия |
1 раз в год |
|
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевая кислота, мочевина, креатинин, калий, натрий, расчет СКФ) |
Не менее 1 раза в год (при отсутствии изменений) |
|
Контроль АД |
При каждом посещении врача. При наличии артериальной гипертензии – самоконтроль 2-3 раза в сутки |
|
ЭКГ |
1 раз в год |
|
ЭКГ (с нагрузочными тестами при наличии > 2 факторов риска) |
1 раз в год |
|
Консультация кардиолога |
1 раз в год |
|
Осмотр ног |
При каждом посещении врача |
|
Оценка чувствительности стоп |
Не реже 1 раза в год, по показаниям – чаще |
|
Проверка техники и осмотр мест инъекций инсулина |
Не реже 1 раза в 6 мес. (УУР А, УДД 2) |
|
Осмотр офтальмологом (офтальмоскопия с широким зрачком) |
1 раз в год, по показаниям – чаще |
|
Консультация невролога |
По показаниям |
|
Рентгенография грудной клетки |
1 раз в год |
* Дополнительно перед физическими нагрузками и после них, при подозрении на гипогликемию и после ее лечения, при сопутствующих заболеваниях, если предстоят какие-то действия, потенциально опасные для пациента и окружающих (например, вождение транспортного средства или управление сложными механизмами) (УУР В, УДД 2).
Примечание: При наличии признаков осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных ФР вопрос о частоте обследований решается индивидуально.
7. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ И ПСИХОСОЦИАЛЬНАЯ ПОДДЕРЖКА БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
7.1. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ БОЛЬНЫХ СД
- Обучение больных СД принципам управления заболеванием является интегрирующим компонентом лечебного процесса. Оно должно обеспечивать больных знаниями и навыками, способствующими достижению конкретных терапевтических целей (самоуправление заболеванием).
- Обучающие мероприятия следует проводить со всеми больными СД от момента выявления заболевания и на всем его протяжении (УУР А, УДД 2). Цели и задачи обучения должны быть конкретизированы в соответствии с актуальным состоянием пациента.
- В «Школу диабета» направляются больные, не проходившие обучения (первичный цикл), или больные, уже прошедшие обучение (повторные циклы), для поддержания уровня знаний и мотивации или при появлении новых терапевтических целей.
- Для обучения используются специально разрабатываемые структурированные программы, адресованные конкретному контингенту больных: СД 1 типа, СД 2 типа, не получающих инсулина, СД 2 типа на инсулинотерапии, детей с СД и их родителей, беременных женщин с СД, больных СД на помповой инсулинотерапии (УУР А, УДД 2).
- Содержание обучающих программ должно соответствовать принятым стандартам диагностики и лечения СД, а их структура – учитывать основные принципы педагогики. Программы подразумевают строго практическую направленность и доступность для восприятия. Обязательные разделы обучающих программ:
общие сведения о СД;
питание;
физическая активность;
самоконтроль гликемии;
сахароснижающие препараты;
инсулинотерапия (подробно для больных, получающих инсулин);
гипогликемия;
поздние осложнения СД;
контрольные обследования при СД.
- Большая часть времени в процессе обучения должна быть посвящена практической отработке навыков, необходимых для самостоятельного управления заболеванием. Прежде всего это касается самоконтроля глюкозы крови, техники инъекций инсулина, правил коррекции доз инсулина, ухода за ногами, самостоятельного измерения АД.
- Обучение должно быть центрировано на пациенте, но может проводиться как в индивидуальном порядке, так и в группах больных (УУР А, УДД 1). Оптимальное количество больных в группе – 5–7. Групповое обучение требует отдельного помещения, в котором могут быть обеспечены тишина и достаточное освещение.
- Индивидуальное обучение может проводиться с любым пациентом. Кроме того, оно показано некоторым особым категориям больных: с впервые выявленным СД 1 типа, с выраженными стадиями осложнений СД, с тяжелыми сопутствующими заболеваниями и/или существенными ограничениями в физической и умственной деятельности. Индивидуальное обучение также может быть целесообразно у детей и беременных женщин с СД. В ряде случаев к процессу обучения желательно привлекать родственников больных или их доверенных лиц.
- «Школы диабета» создаются на базе поликлиник, стационаров и консультативно-диагностических центров по территориальному принципу. В каждом эндокринологическом отделении стационара создается 1 «Школа диабета». В амбулаторно-поликлиническом учреждении, в том числе центре эндокринологии и диабетологии, 1 «Школа диабета» создается на 2500 взрослых и 100 детей больных СД. При меньшем количестве больных 1 «Школа диабета» создается на несколько амбулаторно-поликлинических учреждений.
- Штатная численность медицинского персонала: в каждой «Школе диабета» выделяется 1 ставка врача-эндокринолога и 1 ставка медицинской сестры. Дополнительные ставки (психолог, диетолог, эндокринолог, медицинская сестра) устанавливаются руководителем лечебно-профилактического учреждения, в составе которого создана «Школа диабета», исходя из потребностей, объема проводимой работы и численности обслуживаемого населения.
- Базисное техническое оснащение «Школы диабета»:
структурированные программы обучения с набором наглядных пособий (плакаты, карточки с изображением продуктов);
доска школьная или маркерная;
глюкометры и тест-полоски;
образцы препаратов и средства введения инсулина;
весы для взвешивания продуктов.
- Обучение больных проводится специально подготовленными медицинскими работниками: эндокринологом, медицинской сестрой (УУР С, УДД 4). При имеющейся возможности желательно участие клинического психолога и диетолога.
- Обучение приводит к улучшению клинических исходов и экономии ресурсов здравоохранения (УУР В, УДД 2).
7.2. ПСИХОСОЦИАЛЬНАЯ ПОДДЕРЖКА БОЛЬНЫХ СД
- При СД психосоциальную поддержку (ПП) следует включать в терапевтический процесс, ее целью является сохранение и повышение психологического благополучия пациентов, предупреждение их психологической инвалидизации, улучшение качества жизни, а также повышение эффективности терапии СД (УУР В, УДД 1).
- Желательно периодическое предоставление ПП всем пациентам с СД, в ряде случаев требуется особое внимание и обязательное оказание ПП (УУР В, УДД 2):
жалобы пациента на неблагополучие психологического характера, снижение качества жизни;
наличие состояния психологического дистресса, обусловленного СД, в т.ч. субъективных ощущений усталости от заболевания и выполнения необходимых действий по его контролю и лечению;
низкая приверженность лечению, в т.ч. грубые нарушения режима питания, приёма медикаментов и самоконтроля гликемии;
признаки выраженной тревоги и/или депрессии;
признаки психических расстройств;
выраженные признаки когнитивного снижения.
- ПП включает в себя:
диагностику различных аспектов психологического благополучия пациентов;
оказание им необходимой помощи в зависимости от специфики выявленных проблем.
- Оценка психологического статуса необходима в следующих клинических ситуациях:
дебют заболевания;
появление или значительное прогрессирование осложнений СД;
изменение терапевтического режима (перевод с ПССП на инсулин, перевод с инъекционного способа введения инсулина на постоянную подкожную инфузию инсулина (помповую терапию).
- В зависимости от специфики психологических и социальных проблем в оказании ПП участвуют разные специалисты:
Врачи эндокринологи – при наличии низкой приверженности лечению, обусловленного заболеванием дистресса, умеренно повышенной тревоги;
Врачи психиатры/психотерапевты – при наличии признаков психических расстройств, в т.ч. клинически значимой тревоги и депрессии, расстройств пищевого поведения, выраженных когнитивных нарушений;
Врачи психотерапевты/психологи – при наличии признаков психосоциальной дезадаптации, умеренно выраженных состояний тревоги и/или депрессии, обусловленного заболеванием дистресса, низкой приверженности лечению и других психологических проблем, в т.ч. тех, о которых сообщает сам пациент.
- Оказание ПП включает в себя также работу с семьей пациента с СД (ПП имеет особую важность, если пациентом является ребенок):
оценка психологического состояния членов семьи и оказание им по необходимости психологической помощи;
оценка семейных по характеру аспектов, способных повлиять на психосоциальное благополучие пациентов с СД (внутрисемейных отношений и конфликтов, поддержки пациента со стороны членов семьи);
оценка представлений членов семьи о СД и формирование у них правильного понимания своей роли во внутрисемейной ПП пациента с СД;
- Специалисты психологи и психотерапевты могут участвовать в программах обучения, в т.ч. в рамках «Школы диабета», с целью профилактики психосоциального неблагополучия пациентов, улучшения навыков управления заболеванием.
8. ОСТРЫЕ ОСЛОЖНЕНИЯ САХАРНОГО ДИАБЕТА
8.1. ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ (ДКА, ДИАБЕТИЧЕСКАЯ КЕТОАЦИДОТИЧЕСКАЯ КОМА)
ДКА – требующая экстренной госпитализации острая декомпенсация СД, с гипергликемией (уровень глюкозы плазмы > 13 ммоль/л* у взрослых и > 11 ммоль/л у детей), гиперкетонемией (> 5 ммоль/л), кетонурией (≥ ++), метаболическим ацидозом (рН < 7,3, уровень бикарбоната < 15 ммоль/л) и различной степенью нарушения сознания или без нее.
* В редких случаях возможно развитие эугликемического кетоацидоза (на фоне длительного злоупотребления алкоголем, приема иНГЛТ-2).
Основная причина: абсолютная или выраженная относительная инсулиновая недостаточность.
Провоцирующие факторы:
–интеркуррентные заболевания, операции и травмы;
–пропуск или отмена инсулина больными, ошибки в технике инъекций, неисправность средств для введения инсулина;
–недостаточный самоконтроль гликемии, невыполнение больными правил самостоятельного повышения дозы инсулина;
–манифестация СД, особенно 1 типа;
–врачебные ошибки: несвоевременное назначение или неадекватная коррекция дозы инсулина;
–хроническая терапия стероидами, атипичными нейролептиками, некоторыми таргетными противоопухолевыми препаратами, иНГЛТ-2 и др.;
–беременность.
Клиническая картина
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД, возможна олиго- и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания – от сонливости, заторможенности до комы.
Часто – абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) – боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Общий клинический анализ крови |
Лейкоцитоз: < 15000 – стрессовый, > 25000 – инфекция |
|
Общий анализ мочи |
Глюкозурия, кетонурия, протеинурия (непостоянно) |
|
Биохимический анализ крови |
Гипергликемия, гиперкетонемия Повышение креатинина (непостоянно; чаще указывает на транзиторную «преренальную» почечную недостаточность, вызванную гиповолемией) Транзиторное повышение трансаминаз и креатинфосфокиназы (протеолиз) Na+ чаще нормальный, реже снижен или повышен К+ чаще нормальный, реже снижен, при ХБП C3-5 и «преренальной» (гиповолемической) почечной недостаточности может быть повышен |
|
КЩС |
Декомпенсированный метаболический ацидоз |
Классификация ДКА по степени тяжести
|
Показатели |
Степень тяжести ДКА |
||
|
легкая |
умеренная |
тяжелая |
|
|
Глюкоза плазмы, ммоль/л |
> 13 |
> 13 |
> 13 |
|
Калий плазмы до начала лечения, ммоль/л |
> 3.5 |
> 3.5 |
<3.5 |
|
рН артериальной крови1 |
7.25 — 7.3 |
7.0 — 7.24 |
< 7.0 |
|
Бикарбонат плазмы, ммоль/л |
15 – 18 |
10 – < 15 |
< 10 |
|
Кетоновые тела в моче |
++ |
++ |
+++ |
|
Кетоновые тела сыворотки |
## |
## |
### |
|
Эффективная осмолярность плазмы2 |
Вариабельна |
Вариабельна |
Вариабельна |
|
Анионная разница, ммоль/л3 |
10 — 12 |
> 12 |
> 12 |
|
САД, мм рт. ст. |
> 90 |
> 90 |
< 90 |
|
ЧСС |
60 — 100 |
60 — 100 |
< 60 или >100 |
|
Нарушение сознания |
Нет |
Нет или сонливость |
Сопор или кома |
1Если рН определяется в капиллярной или венозной крови, следует учесть, что он на 0.05 – 0.1 ниже, чем в артериальной.
2Осмолярность плазмы = 2 (Na+, ммоль/л + K+, ммоль/л) + глюкоза, ммоль/л (норма 285-295 мосмоль/л).
3Анионная разница = (Na+) – (Cl– +HCO3–) (ммоль/л).
ЛЕЧЕНИЕ
Основные компоненты:
•устранение инсулиновой недостаточности (УУР А, УДД 1).
•борьба с дегидратацией и гиповолемией (УУР А, УДД 1).
•восстановление электролитного баланса и КЩС (УУР В, УДД 1).
•выявление и лечение сопутствующих заболеваний и состояний (спровоцировавших ДКА или развившихся как его осложнение).
На догоспитальном этапе или в приемном отделении:
- Экспресс-анализ гликемии и анализ любой порции мочи на кетоновые тела;
- 0,9 % раствор NaCl в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии
(лечение ДКА легкой степени проводится в эндокринологическом / терапевтическом отделении):
Лабораторный мониторинг:
- Экспресс-анализ гликемии – ежечасно до снижения уровня глюкозы плазмы (ГП) до 13 ммоль/л, затем, при условии стабильности, 1 раз в 3 часа.
- Анализ мочи или плазмы на кетоновые тела – 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
- Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
- Na+, К+ плазмы: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА.
- Расчет эффективной осмолярности.
- Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно лактат – исходно, затем 1 раз в 3 суток, при необходимости – чаще.
- Газоанализ и рН (можно венозной крови): 1–2 раза в сутки до нормализации КЩС.
Инструментальные исследования и мероприятия:
–катетеризация центральной вены.
–почасовой контроль диуреза; контроль центрального венозного давления (ЦВД) (или другой метод оценки волемии), АД, пульса и t° тела каждые 2 часа; ЭКГ не реже 1 раза в сутки или ЭКГ-мониторинг; пульсоксиметрия.
–поиск возможного очага инфекции по общим стандартам.
Терапевтические мероприятия
Инсулинотерапия – режим малых доз (лучшее управление гликемией и меньший риск гипогликемии и гипокалиемии, чем в режиме больших доз) (УУР А, УДД 1):
Внутривенная (в/в) инсулинотерапия:
- Начальная доза ИКД (ИУКД): 0,1 — 0,15 ЕД/кг реальной массы тела в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % раствором NaCl до 1 мл и вводят очень медленно (2–3 мин). Если болюсная доза инсулина не вводится, то начальная скорость непрерывной инфузии должна составлять 0,1 — 0,15 ЕД/кг/ч.
- В последующие часы: ИКД (ИУКД) по 0,1 ЕД/кг/ч в одном из вариантов:
- Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ЕД/кг/ч. Приготовление инфузионной смеси: 50 ЕД ИКД (ИУКД) + 2 мл 20 % раствора альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10–50 % дозы); объем доводят до 50 мл 0,9 % раствором NaCl.
- Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД (ИУКД) 1 ЕД/мл или 1 ЕД/10 мл 0,9 % раствора NaCl в/в капельно (+ 4 мл 20 % раствора альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция доз ИКД (ИУКД) по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
- Вариант 3 (более удобен в отсутствие инфузомата): ИКД (ИУКД) в/в болюсно (медленно) 1 раз/час шприцем в инъекционный порт инфузионной системы. Длительность фармакодинамического эффекта ИКД (ИУКД) при этом – до 60 мин. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
Внутримышечная (в/м) инсулинотерапия проводится при невозможости в/в доступа: нагрузочная доза ИКД (ИУКД) – 0,2 ЕД/кг, затем в/м по 5–10 ЕД/ч. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД (ИУКД) хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.
При легкой форме ДКА в отсутствие нарушений гемодинамики и сознания и при возможности оставлении больного в обычном (не реанимационном) отделении в некоторых случаях допустимо п/к введение инсулина по принципу базально-болюсной терапии, с введением инсулина продленного действия 1 или 2 раза в сутки и ИКД (ИУКД) не реже 1 раза в 4 часа (УУР С, УДД 3)
Скорость снижения ГП – оптимально 3 ммоль/л/ч и не более 4 ммоль/л/ч (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень ГП менее 13–15 ммоль/л (УУР В, УДД 2).
|
Динамика ГП |
Коррекция дозы инсулина |
|
Если в первые 2-3 часа ГП не снижается минимум на 3 ммоль от исходной |
•Удвоить следующую дозу ИКД (ИУКД) •Проверить адекватность гидратации |
|
Если ГП снижается на 3–4 ммоль/л/ч |
•Продолжать в той же дозе |
|
Если скорость снижения ГП >4, но ≤ 5 ммоль/л/ч |
•Следующую дозу ИКД (ИУКД) уменьшить вдвое |
|
При снижении ГП до 13-14 ммоль/л |
|
|
Если скорость снижения ГП >5 ммоль/л/ч |
•Следующую дозу ИКД (ИУКД) пропустить •Продолжать ежечасное определение ГП |
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне ГП ≤12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД (ИУКД) каждые 4 – 6 ч в сочетании с инсулином продленного действия. Если ДКА развился на фоне приема иНГЛТ-2, их дальнейшее применение противопоказано.
Регидратация
Растворы:
•0,9 % раствор NaCl (при уровне скорректированного Na+ плазмы* < 145 ммоль/л); при более высоком Na+ – см. раздел 8.2 (УДД 1 УУР А).
•При уровне ГП ≤ 13 ммоль/л: 5–10 % раствор глюкозы (+ 3–4 ЕД ИКД (ИУКД) на каждые 20 г глюкозы).
•Коллоидные плазмозаменители (при гиповолемии – систолическое АД ниже 80 мм рт. ст. или ЦВД ниже 4 см водн. ст.) (УУР А, УДД 1).
•Преимущества других кристаллоидных растворов (Рингера, Рингера-Локка, Хартманна и др.) перед 0,9 % раствором NaCl, при лечении ДКА не доказаны (УУР В, УДД 1).
* Скорректированный Na+ = измеренный Na+ + 1,6 (глюкоза ммоль/л – 5,5) / 5,5
Скорость регидратации: Суммарный дефицит воды в организме при ДКА: 5–10% массы тела, или 50-100 мл/кг реальной массы тела. Этот объем жидкости следует возместить за 24 — 48 ч. В 1-е сутки следует восполнить не менее половины дефицита жидкости. Начальная скорость регидратации с помощью 0.9% раствора NaCl: в 1-й час — 1-1.5 л, или 15 – 20 мл/кг массы тела. Дальнейшая скорость регидратации корректируется в зависимости от клинических признаков дегидратации, АД, почасового диуреза и ЦВД: при ЦВД < 4 см водн. ст. вводится 1 л жидкости в час, при ЦВД 5-12 см водн. ст. – 0.5 л/ч, выше 12 см водн. ст. – 250– 300 мл/ч.
Возможно применение режима более медленной регидратации: 2 л в первые 4 часа, еще 2 л в следующие 8 часов, в дальнейшем – по 1 л за каждые 8 часов.
Если регидратацию при ДКА начинают с 0,45% раствора NaCl (при гипернатриемии > 145 ммоль/л), то скорость инфузии меньше, около 4–14 мл/кг в час.
Восстановление электролитных нарушений
В/в инфузию калия начинают одновременно с введением инсулина со следующей скоростью (УУР В, УДД 2):
|
Уровень К+ в плазме, ммоль/л |
Скорость введения KCl |
|
Неизвестен |
Начать не позднее, чем через 2 часа после начала инсулинотерапии, под контролем ЭКГ и диуреза, со скоростью 1,5 г в час |
|
< 3 |
Уменьшить скорость или остановить введение инсулина и вводить 2,5 – 3 г в час |
|
3 – 3,9 |
2 г в час |
|
4 – 4,9 |
1,5 г в час |
|
5 – 5,5 |
1 г в час |
|
> 5,5 |
Препараты калия не вводить |
Инфузию калия, требующую высокой скорости введения, следует осуществлять в центральную вену.
Коррекция метаболического ацидоза
Этиологическое лечение метаболического ацидоза при ДКА – инсулин (УУР А, УДД 1).
Показания к введению бикарбоната натрия: рН крови ≤ 6,9 или уровень стандартного бикарбоната < 5 ммоль/л. Вводится 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), максимальная доза — не более 8 г бикарбоната (400 мл 2 % раствора за 2 ч) (УДД 2, УУР С).
Без определения рН/КЩС введение бикарбоната противопоказано!
Критерии разрешения ДКА: уровень ГП < 11 ммоль/л и как минимум два из трех показателей КЩС: бикарбонат ≥ 18 ммоль/л, венозный рН ≥ 7,3, анионная разница ≤ 12 ммоль/л. Небольшая кетонурия может некоторое время сохраняться.
Питание
После полного восстановления сознания, способности глотать, в отсутствие тошноты и рвоты – дробное щадящее питание с достаточным количеством углеводов и умеренным количеством белка (каши, картофельное пюре, хлеб, бульон, омлет, фрикадельки из нежирного мяса, разведенные соки без добавления сахара), с дополнительным п/к введением ИКД (ИУКД) по 1-2 ЕД на 1 ХЕ. Через 1-2 суток от начала приема пищи, в отсутствие острой патологии ЖКТ, – переход на обычное питание.
Частая сопутствующая терапия
- Антибиотики широкого спектра действия (высокая вероятность инфекций как причины ДКА).
- Введение низкомолекулярного гепарина в профилактической дозе при отсутствии противопоказаний (высокая вероятность тромбозов на фоне дегидратации)
Особенности лечения ДКА у детей и подростков см. раздел 19.1.
8.2. ГИПЕРОСМОЛЯРНОЕ ГИПЕРГЛИКЕМИЧЕСКОЕ СОСТОЯНИЕ (ГГС)
ГГС – острая декомпенсация СД, с резко выраженной гипергликемией (как правило, уровень глюкозы плазмы > 35 ммоль/л), высокой осмолярностью плазмы и резко выраженной дегидратацией, при отсутствии кетоза и ацидоза.
Основная причина: выраженная относительная инсулиновая недостаточность + резкая дегидратация.
Провоцирующие факторы:
рвота, диарея, лихорадка, другие острые заболевания (инфаркт миокарда, тромбоэмболия легочной артерии, инсульт, массивные кровотечения, обширные ожоги, почечная недостаточность, диализ, операции, травмы, тепловой и солнечный удар, применение диуретиков, сопутствующий несахарный диабет; неправильные медицинские рекомендации (запрещение достаточного потребления жидкости при жажде); пожилой возраст; прием глюкокортикоидов, половых гормонов, аналогов соматостатина и т.д., эндокринопатии (акромегалия, тиреотоксикоз, болезнь Кушинга).
Клиническая картина:
выраженная полиурия (впоследствии часто олиго- и анурия), выраженная жажда (у пожилых может отсутствовать), слабость, головные боли; выраженные симптомы дегидратации и гиповолемии: сниженный тургор кожи, мягкость глазных яблок при пальпации, тахикардия, позднее – артериальная гипотензия, затем нарастание недостаточности кровообращения, вплоть до коллапса и гиповолемического шока; сонливость, сопор и кома. Запаха ацетона и дыхания Куссмауля нет.
Особенность клиники ГГС – полиморфная неврологическая симптоматика (судороги, дизартрия, двусторонний спонтанный нистагм, гипер- или гипотонус мышц, парезы и параличи; гемианопсия, вестибулярные нарушения и др.), которая не укладывается в какой-либо четкий синдром, изменчива и исчезает при нормализации осмолярности.
Крайне важен дифференциальный диагноз с отеком мозга во избежание
ОШИБОЧНОГО назначения мочегонных ВМЕСТО РЕГИДРАТАЦИИ.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Общий клинический анализ крови |
Лейкоцитоз: < 15000 – стрессовый, > 25000 – инфекция |
|
Общий анализ мочи |
Массивная глюкозурия, протеинурия (непостоянно); кетонурии нет |
|
Биохимический анализ крови |
Крайне высокая гипергликемия, гиперкетонемии нет Высокая осмолярность плазмы: > 320 мосмоль/л1 Повышение креатинина (непостоянно; чаще всего указывает на транзиторную почечную недостаточность, вызванную гиповолемией) Уровень скорректированного Na+ повышен2 Уровень К+ нормальный, реже снижен, при ХБП C3-5 и «преренальной» (гиповолемической) почечной недостаточности может быть повышен |
|
КЩС |
Ацидоза нет: рН > 7,3, бикарбонат > 15 ммоль/л, анионная разница < 12 ммоль/л |
1 Осмолярность плазмы = 2 (Na+, ммоль/л + K+, ммоль/л) + глюкоза, ммоль/л (норма 285-295 мосмоль/л).
2 Скорректированный Na+ = измеренный Na+ + 1,6 (глюкоза ммоль/л – 5,5) / 5,5
ЛЕЧЕНИЕ
- восстановление электролитного баланса (УУР В, УДД 2).
- выявление и лечение заболеваний, спровоцировавших ГГС, и его осложнений.
На догоспитальном этапе или в приемном отделении:
- Экспресс-анализ ГП и любой порции мочи на кетоновые тела;
- 0,9 % раствор NaCl в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии:
Лабораторный мониторинг
Как при ДКА, со следующими особенностями:
- Расчет скорректированного Na+ (для выбора раствора для инфузии).
- Желательно – определение уровня лактата (частое сочетанное наличие лактатацидоза).
- Коагулограмма (минимум – протромбиновое время).
Инструментальные исследования
Как при ДКА. Если после явного снижения гиперосмолярности неврологические симптомы не уменьшаются, показана компьютерная томография головного мозга.
Терапевтические мероприятия
Регидратация
Как при ДКА, со следующими особенностями:
- в первый час – 1 л 0,9 % раствора NaCl, затем – в зависимости от уровня Na+ (УУР А, УДД 1):
при скорректированном Na+ >165 ммоль/л: солевые растворы противопоказаны, регидратацию начинают с 2,5 % раствора глюкозы;
при скорректированном Na+ 145–165 ммоль/л: регидратацию проводят 0,45 % (гипотоническим) раствором NaCl;
при снижении скорректированного Na+ до < 145 ммоль/л переходят на 0,9 % раствор NaCl.
- При гиповолемическом шоке (АД < 80/50 мм рт. ст.) вначале в/в очень быстро вводят 1 л 0,9 % раствора NaCl или коллоидные растворы.
Скорость регидратации: 1-й час – 1–1,5 л жидкости, 2-й и 3-й час – по 0,5–1 л, затем по 0,25–0,5 л (под контролем ЦВД; объем вводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5–1 л).
Особенности инсулинотерапии:
- С учетом высокой чувствительности к инсулину при ГГС, в начале инфузионной терапии инсулин не вводят или вводят в очень малых дозах – 0,5–2 ЕД/ч, максимум 4 ед/ч в/в (УУР А, УДД 1).
- Техника в/в введения инсулина – см. раздел 8.1.
- Если через 4–5 ч от начала инфузии, после частичной регидратации и снижения уровня Na+ сохраняется выраженная гипергликемия, переходят на режим дозирования инсулина, рекомендованный для лечения ДКА.
- Если одновременно с началом регидратации 0,45 % (гипотоническим) раствором NaCl ошибочно вводятся более высокие дозы ИКД (ИУКД) (≥ 6 ЕД/ч), возможно быстрое снижение осмолярности плазмы с развитием отека легких и отека мозга.
Уровень ГП не следует снижать быстрее, чем на 4 ммоль/л/ч, осмолярность плазмы – не более, чем на 3–5 мосмоль/л/ч, а уровень натрия – не более, чем на 10 ммоль/л в сутки (УУР В, УДД 2).
Восстановление дефицита калия
Проводится по тем же принципам, что при ДКА. Обычно дефицит калия более выражен, чем при ДКА.
Частая сопутствующая терапия
Как при ДКА.
8.3. МОЛОЧНОКИСЛЫЙ АЦИДОЗ (ЛАКТАТАЦИДОЗ)
Лактатацидоз – метаболический ацидоз с большой анионной разницей (≥10 ммоль/л) и уровнем молочной кислоты в крови > 4 ммоль/л (по некоторым определениям > 2 ммоль/л).
Основная причина – повышенное образование и снижение утилизации лактата и гипоксия.
Провоцирующие факторы:
- Прием бигуанидов, выраженная декомпенсация СД, любой ацидоз, включая ДКА.
- Почечная или печеночная недостаточность.
- Злоупотребление алкоголем.
- В/в введение рентгеноконтрастных средств.
- Тканевая гипоксия (ХСН, кардиогенный шок, гиповолемический шок, облитерирующие заболевания периферических артерий, отравление СО; синдром сдавления, ожоги, травмы, обширные гнойно-некротические процессы в мягких тканях, тяжелые заболевания органов дыхания, анемии, острая мезентериальная ишемия, асфиксия).
- Острый стресс, выраженные поздние осложнения СД, старческий возраст, тяжелое общее состояние, запущенные стадии злокачественных новообразований и гемобластозов.
- Передозировка нуклеозидных аналогов, β-адреномиметиков, кокаина, диэтилового эфира, пропофола, изониазида, стрихнина, сульфасалазина, вальпроевой кислоты, линезолида, парацетамола, салицилатов; отравление спиртами, гликолями; избыточное парентеральное введение фруктозы, ксилита или сорбита.
- Беременность.
Клиническая картина: миалгии, не купирующиеся анальгетиками, боли в сердце, не купирующиеся антиангинальными средствами, боли в животе, головные боли, тошнота, рвота, слабость, адинамия, артериальная гипотензия, тахикардия, одышка, впоследствии дыхание Куссмауля, нарушение сознания от сонливости до комы.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Биохимический анализ крови |
Диагноз лактатацидоза подтверждён при концентрации лактата >5,0 ммоль/л и рН <7,35 и весьма вероятен при концентрации лактата 2,2–5 ммоль/л в сочетании с рН артериальной крови <7,25. Кровь для определения лактата хранят на холоде не более 4 ч. Гликемия: любая, чаще гипергликемия Часто – повышение креатинина, гиперкалиемия |
|
КЩС |
Декомпенсированный метаболический ацидоз: рН < 7,3, уровень бикарбоната плазмы ≤ 18 ммоль/л, анионная разница 10–15 ммоль/л (с коррекцией на гипоальбуминемию) |
ЛЕЧЕНИЕ
Основные компоненты (УУР В, УДД 2):
•Уменьшение образования лактата.
•Выведение из организма лактата и метформина.
•Борьба с шоком, гипоксией, ацидозом, электролитными нарушениями.
•Устранение провоцирующих факторов.
На догоспитальном этапе: в/в инфузия 0,9 % раствора NaCl.
В реанимационном отделении или отделении интенсивной терапии
Лабораторный и инструментальный мониторинг:
проводится, как при ДКА, с более частым мониторированием уровня лактата.
Терапевтические мероприятия
Уменьшение продукции лактата:
- ИКД (ИУКД) по 2–5 ЕД/ч в/в (техника в/в введения – см. раздел 8.1), 5 % раствор глюкозы по 100 – 125 мл в час (УДД 2, УУР С).
- Удаление избытка лактата и бигуанидов (если применялись) (единственное эффективное мероприятие для выведения метформина – гемодиализ с безлактатным буфером) (УУР В, УДД 2).
- При острой передозировке метформина – активированный уголь или другой сорбент внутрь.
Восстановление КЩС
- Искусственная вентиляция легких в режиме гипервентиляции для устранения избытка СО2 (цель: рСО2 25–30 мм рт. ст.).
- Введение бикарбоната натрия – только при рН < 6,9, крайне осторожно (опасность парадоксального усиления внутриклеточного ацидоза и продукции лактата), не более 100 мл 4 % раствора однократно, в/в медленно, с последующим увеличением вентиляции легких для выведения избытка СО, образующегося при в/в введении бикарбоната (УДД 2, УУР С).
Борьба с шоком и гиповолемией
По общим принципам интенсивной терапии.
8.4. ГИПОГЛИКЕМИЯ И ГИПОГЛИКЕМИЧЕСКАЯ КОМА
Классификация:
Уровень 1: значения глюкозы плазмы от 3,0 до < 3,9 ммоль/л (с симптомами или без) у больных СД, получающих сахароснижающую терапию, указывают на риск развития гипогликемии и требуют начала мероприятий по купированию гипогликемии независимо от наличия или отсутствия симптомов.
Уровень 2: значения глюкозы плазмы < 3.0 ммоль/л, с симптомами или без – клинически значимая гипогликемия, требующая немедленного купирования.
Уровень 3: тяжелая гипогликемия – гипогликемия в пределах вышеуказанного диапазона с таким нарушением когнитивных функций (включая потерю сознания, т.е. гипогликемическую кому), которое требует помощи другого лица для купирования.
Основная причина: избыток инсулина в организме по отношению к поступлению углеводов извне (с пищей) или из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации углеводов (например, мышечная работа).
Провоцирующие факторы:
- Непосредственно связанные с медикаментозной сахароснижающей терапией:
–передозировка инсулина, препаратов сульфонилмочевины или глинидов: ошибка больного, ошибка функции инсулиновой шприц-ручки, глюкометра, намеренная передозировка; ошибка врача (слишком низкий целевой уровень гликемии, слишком высокие дозы);
–изменение фармакокинетики инсулина или ПССП: смена препарата, почечная и печеночная недостаточность, высокий титр антител к инсулину, неправильная техника инъекций, лекарственные взаимодействия препаратов сульфонилмочевины;
–повышение чувствительности к инсулину: длительная физическая нагрузка, ранний послеродовой период, надпочечниковая или гипофизарная недостаточность.
- Питание: пропуск приема или недостаточное количество ХЕ, алкоголь, ограничение питания для снижения массы тела (без соответствующего уменьшения дозы сахароснижающих препаратов); замедление опорожнения желудка (при автономной нейропатии), рвота, синдром мальабсорбции.
- Беременность (первый триместр) и кормление грудью.
Клиническая картина
- Вегетативные симптомы: сердцебиение, дрожь, бледность кожи, потливость, мидриаз, тошнота, сильный голод, беспокойство, тревога, агрессивность.
- Нейрогликопенические симптомы: слабость, нарушение концентрации, головная боль, головокружение, сонливость, парестезии, нарушения зрения, растерянность, дезориентация, дизартрия, нарушение координации движений, спутанность сознания, кома; возможны судороги и другие неврологические симптомы.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Анализ крови |
Глюкоза плазмы < 3,0 ммоль/л (при коме – как правило, < 2,2 ммоль/л) |
ЛЕЧЕНИЕ
Легкая гипогликемия (не требующая помощи другого лица)
Прием 1-2 ХЕ быстро усваиваемых углеводов: сахар (2-4 куска по 5 г, лучше растворить), или мед или варенье (1–1,5 столовых ложки), или 100–200 мл фруктового сока, или 100–200 мл лимонада на сахаре, или 4-5 больших таблеток глюкозы (по 3–4 г), или 1-2 тубы с углеводным сиропом (по 10 г углеводов). Если через 15 минут гипогликемия не купируется, повторить лечение.
Если гипогликемия вызвана пролонгированным инсулином, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т.д.).
Тяжелая гипогликемия (потребовавшая помощи другого лица, с потерей сознания или без нее)
- Пациента уложить на бок, освободить полость рта от остатков пищи. При потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!).
- В/в струйно ввести 40 – 100 мл 40 % раствора глюкозы, до полного восстановления сознания (УУР А, УДД 1).
- Альтернатива – 1 мг (маленьким детям 0,5 мг) глюкагона п/к или в/м (вводится родственником больного) (УУР А, УДД 1).
- Если сознание не восстанавливается после в/в введения 100 мл 40 % раствора глюкозы – начать в/в капельное введение 5–10 % раствора глюкозы и госпитализировать.
- Если причиной является передозировка ПССП с большой продолжительностью действия, в/в капельное введение 5–10 % раствора глюкозы продолжать до нормализации гликемии и полного выведения препарата из организма.
9. ДИАБЕТИЧЕСКИЕ МИКРОАНГИОПАТИИ
К диабетическим микроангиопатиям относятся:
- диабетическая ретинопатия;
- диабетическая нефропатия.
ОСНОВНЫЕ ФАКТОРЫ РИСКА
|
Немодифицируемые |
Модифицируемые |
|
Длительность СД Генетические факторы |
Гипергликемия (HbA1c) Артериальная гипертензия Дислипидемия |
Обучение больных методам самоконтроля гликемии и артериального давления – обязательное условие профилактики и успешного лечения осложнений СД!
9.1. ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Диабетическая ретинопатия (ДР) – микрососудистое осложнение СД, характеризующееся поражением сетчатки в результате ишемии, повышения проницаемости и эндотелиальной дисфункции сосудов, приводящее к значительному снижению зрения вплоть до его полной потери.
Классификация ДР, принятая Общероссийской общественной организацией «Ассоциация врачей-офтальмологов» в 2019 г. для применения в амбулаторной практике, выделяет три стадии заболевания (таблица ниже). В специализированных диабетологических центрах и отделениях лазерной микрохирургии глаза, а также в научных и клинических исследованиях используется самая полная на сегодняшний день классификации Early Treatment Diabetic Retinopathy Study, 1991 (ETDRS) (см приложение 7).
Классификация диабетической ретинопатии
|
Стадии ДР |
Характеристика изменений на глазном дне |
|
Непролиферативная |
Микроаневризмы, мелкие интраретинальные кровоизлияния, отек сетчатки, твердые и мягкие экссудативные очаги |
|
Препролиферативная |
Присоединение венозных аномалий (четкообразность, извитость, «петли»), множество мягких и твердых экссудатов, интраретинальные микрососудистые аномалии (ИРМА), крупные ретинальные геморрагии |
|
Пролиферативная* |
Неоваскуляризация диска зрительного нерва и/или других отделов сетчатки, ретинальные, преретинальные и интравитреальные кровоизлияния (гемофтальм), образование фиброзной ткани в области кровоизлияний и по ходу неоваскуляризации |
*Осложненные формы пролиферативной ДР: рубеоз радужки, вторичная неоваскулярная глаукома, гемофтальм, тракционный синдром и/или тракционная отслойка сетчатки.
При любой стадии ДР может развиваться диабетический макулярный отек (ДМО) — утолщение сетчатки, связанное с накоплением жидкости в межклеточном пространстве вследствие нарушения гематоретинального барьера и несоответствия между выходом жидкости и способности к ее реабсорбции клетками пигментного эпителия.
Требования к формулировке диагноза ДР: она должна строго соответствовать вышеуказанной классификации и отражать стадию ДР.
Например: «Непролиферативная диабетическая ретинопатия. Диабетический макулярный отек».
Иные формулировки диагноза («ангиопатия», «ангиоретинопатия», «фоновая ретинопатия», «ДР-0») недопустимы и затрудняют определение дальнейшей тактики лечения. Если признаки диабетической ретинопатии отсутствуют, следует так и указать: «диабетические изменения на глазном дне отсутствуют».
Принципиально важное значение для предотвращения прогрессирования ДР и утраты зрения занимает СКРИНИНГ – ежегодные осмотры ВСЕХ пациентов с СД для своевременной идентификации лиц с риском развития тяжелой ДР.
Скрининговое обследование должно включать исследование остроты зрения и обследование сетчатки, адекватное для классификации стадии ДР (УУР А, УДД 2).
Скрининг диабетической ретинопатии: сроки первичного и последующих регулярных осмотров офтальмолога при отсутствии диабетических изменений.
|
Тип СД |
Осмотр офтальмолога |
УДД |
УУР |
|
СД 1 типа, взрослые |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год |
2 |
В |
|
СД 2 типа |
При постановке диагноза СД, далее не реже 1 раза в год |
2 |
B |
|
Женщины с СД, планирующие беременность или беременные |
При планировании беременности или в течение первого триместра, далее 1 раз в триместр и не позднее, чем через 1 год после родоразрешения |
2 |
B |
|
Дети с СД 1 типа |
1 раз в год, начиная с 11 лет при длительности СД более 2 лет |
2 |
B |
В случае выявления признаков ДР обследование следует проводить чаще, а при наличии препролиферативной и пролиферативной ДР и любой стадии ДМО необходимо срочно направить пациента в специализированные центры к офтальмологу (УУР А, УДД 1).
Показания и сроки проведения полного офтальмологического обследования специалистом офтальмологом.
|
Стадия ДР |
Полное обследование специалистом офтальмологом |
Повторный осмотр |
УДД |
УУР |
|
ДР нет |
Не требуется |
Не реже 1 раза в год |
2 |
В |
|
Непролиферативная |
Требуется в течение ближайших 3-6 мес |
Не реже 2 раз в год |
2 |
В |
|
Препролиферативная |
Срочно! |
По показаниям, но не реже 3 раз в год |
1 |
А |
|
Пролиферативная |
Срочно! |
По показаниям, но не реже 4 раз в год |
1 |
А |
|
ДМО |
Срочно! |
По показаниям |
1 |
А |
Другие показания для направления пациентов в специализированные центры (к специалисту офтальмологу).
- Жалобы на снижение остроты зрения
- Острота зрения ниже 0,5 (6/12, 20/40)
- Если проверка остроты зрения или обследование сетчатки не могут быть выполнены при скрининговом обследовании.
- Пациенты, перенесшие ЛКС, должны быть направлены на повторное полное офтальмологическое обследование.
Офтальмологическое обследование пациентов с ДР и ДМО
|
Обязательные методы (всегда при скрининге) (УУР В, УДД 2) |
Дополнительные методы (проводятся по показаниям специалистом офтальмологом) |
|
1. Определение остроты зрения (визиометрия) 2. Измерение внутриглазного давления (тонометрия) 3. Биомикроскопия переднего отрезка глаза при расширенном зрачке 4. Офтальмоскопия при расширенном зрачке |
1. Фотографирование глазного дна 2. Флюоресцентная ангиография глазного дна 3. УЗИ при помутнении стекловидного тела и хрусталика 4. Электрофизиологические методы исследования функционального состояния зрительного нерва и сетчатки 5. Осмотр угла передней камеры глаза (гониоскопия) при неоваскуляризации радужной оболочки 6. Исследование полей зрения (периметрия) 7. Оптическая когерентная томография сетчатки |
Основные методы лечения ДР и ДМО:
- Лазерная коагуляция сетчатки (ЛКС):
- На стадии препролиферативной ДР возможно проведение панретинальной ЛКС (УУР С, УДД 5).
- На стадии пролиферативной ДР рекомендуется незамедлительное проведение панретинальной ЛКС, которая уменьшает риск потери зрения и слепоты (УУР А, УДД 1).
- При наличии клинически значимого ДМО возможно проведение ЛКС, в том числе в сочетании с интравитреальными инъекциями ингибиторов ангиогенеза или введением стероидов (УУР В, УДД 2).
- Интравитреальные инъекции ингибиторов ангиогенеза (анти-VEGF препаратов) рекомендуются и являются терапией первой линии при наличии клинически значимого ДМО (УУР А, УДД 2).
При лечении анти-VEGF препаратами изначально может потребоваться 3 и более загрузочных ежемесячных доз для достижения максимального эффекта применения препарата. После достижения стабилизации периодичность контрольных осмотров и временной интервал между инъекциями устанавливает специалист офтальмолог в зависимости от особенностей клинической картины.
- Интравитреальное введение стероидов рекомендуется в качестве второй линии терапии при наличии клинически значимого ДМО.
- Витрэктомия рекомендуется:
- При наличии ДМО тракционного генеза (УУР В, УДД 1).
- При пролиферативной ДР, осложненной организовавшимся гемофтальмом, тракционной (или тракционно-гематогенной) отслойкой сетчатки с захватом области макулы (УУР В, УДД 1).
При наличии экстренных показаний ЛКС должна проводиться ВНЕ ЗАВИСИМОСТИ от степени достижения целевых уровней гликемического контроля. Снижение гликемии при необходимости следует осуществлять постепенно и одномоментно с выполнением ЛКС.
Применение ангиопротекторов, антиоксидантов, ферментов и витаминов при ДР малоэффективно и не рекомендуется!
Профилактика
Воздействие на основные факторы риска ДР: оптимизация гликемического контроля, контроля АД и липидов — составляет основу профилактики ДР (УУР А, УДД 2).
Эндокринолог должен мотивировать пациента к наблюдению у офтальмолога и при необходимости предоставить ему следующую информацию:
- Необходимо проведение регулярных осмотров у офтальмолога с расширенным зрачком не реже 1 раза в год, а при наличии показаний – чаще, вне зависимости от «хорошего зрения».
- Необходимо безотлагательное обращение к офтальмологу при появлении новых жалоб со стороны органа зрения или при снижении остроты зрения.
- Необходимо поддержание индивидуальных целевых уровней гликемического контроля, артериального давления, липидов плазмы в целях профилактики развития и прогрессирования ДР.
- Пациентам, получающим интравитреальные инъекции, необходимо незамедлительно сообщать о симптомах, указывающих на воспаление (эндофтальмит): боли в глазах или увеличении неприятных ощущений в глазу, усилении покраснения глаз, нечеткости или снижении зрения, увеличении светочувствительности или увеличении числа «летающих мушек» в поле зрения.
- Панретинальная ЛКС уменьшает риск потери зрения и слепоты!
- Несмотря на то, что ЛКС эффективна, у некоторых пациентов всё же может развиться кровоизлияние в стекловидное тело. Кровоизлияние вызывается СД, но не лазером; это может означать, что пациенту потребуется ещё больше ЛКС.
- ЛКС часто ухудшает периферическое и боковое зрение; может умеренно снизить центральное зрение. Этот краткосрочный побочный эффект компенсируется долгосрочным уменьшением риска выраженного снижения зрения и слепоты.
Предоставьте соответствующую профессиональную помощь тем пациентам, чьё состояние плохо поддаётся хирургическому лечению, и для которых лечение недоступно (т.е. предложите направление на психологическое консультирование, реабилитационные или социальные услуги, если требуются).
9.2. ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
Диабетическая нефропатия (ДН) – специфическое поражение почек при СД, сопровождающееся формированием узелкового гломерулосклероза, приводящего к развитию терминальной почечной недостаточности, требующей проведения заместительной почечной терапии (диализ, трансплантация).
ХРОНИЧЕСКАЯ БОЛЕЗНЬ ПОЧЕК
Хроническая болезнь почек (ХБП) – наднозологическое понятие, обобщающее повреждения почек или снижение скорости клубочковой фильтрации (СКФ) менее 60 мл/мин/1,73 м2, персистирующее в течение более 3 мес, независимо от первичного диагноза.
Стадии ХБП по уровню СКФ
|
СКФ (мл/мин/1,73 м2) |
Определение |
Стадия |
|
≥ 90 |
Высокая и оптимальная |
С1 |
|
60 – 89 |
Незначительно сниженная |
С2 |
|
45 – 59 |
Умеренно сниженная |
С3а |
|
30 – 44 |
Существенно сниженная |
С3б |
|
15 – 29 |
Резко сниженная |
С4 |
|
< 15 |
Терминальная почечная недостаточность |
С5 |
Классификация ХБП по уровню альбуминурии
|
Категория |
А/Кр мочи |
СЭА (мг/24 часа) |
Описание |
|
|
мг/ммоль |
мг/г |
|||
|
А1 |
<3 |
<30 |
<30 |
Норма или незначительно повышена |
|
А2 |
3 – 30 |
30 – 300 |
30 – 300 |
Умеренно повышена |
|
А3 |
>30 |
>300 |
>300 |
Значительно повышена* |
Примечания: СЭА – скорость экскреции альбумина, А/Кр – отношение альбумин/креатинин, * Включая нефротический синдром (экскреция альбумина >2200 мг/24 часа [А/Кр>2200 мг/г; >220 мг/ммоль])
Формулировка диагноза ДН в соответствии с классификацией ХБП
•ДН, ХБП С1 (2, 3 или 4) А2
•ДН, ХБП С1 (2, 3 или 4) А3
• ДН, ХБП С5 (лечение заместительной почечной терапией)
•ДН, ХБП С3 (4) А1 (при СКФ менее 60 мл/мин/1,73 м2 даже при отсутствии признаков поражения почек)
•В случае нормализации показателей альбуминурии на фоне нефропротективной терапии у пациентов с сохранной СКФ ≥ 60 мл/мин/1.73 м2 — рекомендуется следующая формулировка диагноза: ДН, ХБП С1 (2) А1 (регресс альбуминурии на фоне нефропротективной терапии)
Скрининг ДН
Ежегодная оценка альбуминурии (соотношение альбумин/креатинин в разовой порции мочи) и расчет СКФ:
- у пациентов с СД 1 типа с длительностью заболевания ≥ 5 лет;
- у всех пациентов с СД 2 типа;
- у детей, начиная с 11 лет при длительности СД более 2 лет;
- у всех пациентов с сопутствующей артериальной гипертензией (УУР С, УДД 5).
С учетом вариабельности повышенная альбуминурия подтверждается результатами двух положительных тестов из трех в период от 3 до 6 месяцев.
Преходящее повышение экскреции альбумина
- Значительная гипергликемия
- Интенсивная физическая нагрузка
- Высокобелковое питание
- Лихорадка
- Высокая гипертензия
- Менструация
- Ортостатическая протеинурия у подростков в период интенсивного роста
Методы расчета СКФ
- СКФ вычисляется с учетом уровня креатинина плазмы с использованием валидизированной формулы (предпочтительно формула CKD-EPI, наилучшим образом соотносящаяся с референтными (клиренсовыми) методами определения)
Формула CKD-EPI:
СКФ (мл/мин/1,73 м2) = 141 × [min креатинин плазмы (мг/дл)/k или 1]α ×
× [max креатинин плазмы (мг/дл) /k или 1]–1,209 × 0,993возраст (лет) ×
× 1,018 (для женщин) × 1,159 (для представителей негроидной расы)
k – 0,7 для женщин и 0,9 для мужчин, α – (–0,329) для женщин и (–0,411) для мужчин креатинин (мкмоль/л) = креатинин (мг/дл) × 88,4
В настоящее время рекомендуемой формулой для оценки СКФ у детей по уровню креатинина является формула Швартца в модификации Бедсайда. Для оценки уровня креатинина в плазме должны использоваться методы с калибровкой по масс-спектрометрии с изотопным разведением.
СКФ (мл/мин/1.73 м²) = (36.2 × Рост (см)) / Креатинин плазмы (мкмоль/л)
- Калькулятор для расчета СКФ у взрослых размещен на сайте www.nkdep.nih.gov
- Калькулятор для расчета СКФ у детей размещен на сайте www.kidney.org/professionals/kdoqi/gfr_calculatorped
При отсутствии возможности скрининга СКФ с помощью электронного калькулятора допускается расчет по формуле Кокорофта-Голта с обязательным приведением к стандартной площади поверхности тела 1,73 м2 (см. номограмму в приложении 8):
СКФ(мл/мин)=140-возраст (лет)×масса тела(кг)креатинин плазмы(мкмоль/л)×1,23 (для мужчин)
СКФ(мл/мин)=140-возраст (лет)×масса тела(кг)креатинин плазмы(мкмоль/л)×1,05 (для женщин)
Определение СКФ клиренсовыми методами
- Беременность
- Морбидное ожирение (ИМТ ≥ 40 кг/м2), дефицит массы тела (ИМТ ≤ 15 кг/м2)
- Вегетаринство
- Миодистрофия, параплегия, квадриплегия
- Нестандартные размеры тела (ампутированные конечности)
- Острое почечное повреждение
- Почечный трансплантат
- Назначение нефротоксичных препаратов
- Определение начала заместительной почечной терапии
ДИАГНОСТИКА
- Основывается на наличии повышенной альбуминурии и/или снижении СКФ при отсутствии симптомов и признаков первичной почечной патологии
- Типичная картина включает: длительный анамнез СД, наличие диабетической ретинопатии, альбуминурию без гематурии и быстрого снижения СКФ
- У пациентов с СД 2 типа ДН может диагностироваться и при отсутствии диабетической ретинопатии (умеренно чувствительный и специфичный маркер), а также при снижении СКФ на фоне нормоальбуминурии
- При быстро нарастающей альбуминурии, внезапном развитии нефротического синдрома, быстром снижении СКФ, отсутствии диабетической ретинопатии (в случае СД 1 типа), изменении осадка мочи (гематурия, лейкоцитурия, цилиндрурия) можно предположить альтернативную или дополнительную причину почечной патологии
- При СКФ <60 мл/мин/1,73 м2 оценка осложнений ХБП
ОСЛОЖНЕНИЯ ХБП
|
Осложнения |
Клиническая и лабораторная оценка |
|
Артериальная гипертензия |
АД, масса тела |
|
Перегрузка объемом |
Анамнез, физикальное обследование, масса тела |
|
Электролитные нарушения |
Электролиты плазмы |
|
Метаболический ацидоз |
Электролиты плазмы, КЩС |
|
Анемия |
Гемоглобин, показатели обмена железа (ферритин, насыщение трансферрина железом) |
|
Минеральные и костные нарушения |
Кальций, фосфор плазмы, паратгормон, витамин 25(ОН)D |
Комбинированный риск сердечно-сосудистых событий и терминальной почечной недостаточности у пациентов с ХБП в зависимости от категории СКФ и альбуминурии
|
Альбуминурия1 |
||||||
|
А1 |
А2 |
А3 |
||||
|
Норма или незначительно повышена |
Умеренно повышена |
Значительно повышена |
||||
|
<30 мг/г <3 мг/ммоль |
30 – 300 мг/г 3 – 30 мг/ммоль |
>300 мг/г >30 мг/ммоль |
||||
|
Категории СКФ2 (мл/мин/1,73 м2) |
С1 |
Высокая или оптимальная |
≥90 |
Низкий3 |
Умеренный |
Высокий |
|
С2 |
Незначительно снижена |
60 – 89 |
Низкий1 |
Умеренный |
Высокий |
|
|
С3а |
Умеренно снижена |
45 – 59 |
Умеренный |
Высокий |
Очень высокий |
|
|
С3б |
Существенно снижена |
30 – 44 |
Высокий |
Очень высокий |
Очень высокий |
|
|
С4 |
Резко снижена |
15 – 29 |
Очень высокий |
Очень высокий |
Очень высокий |
|
|
С5 |
Терминальная почечная недостаточность |
<15 |
Очень высокий |
Очень высокий |
Очень высокий |
1Альбуминурия – определяется отношение альбумин/креатинин в разовой (предпочтительно утренней) порции мочи
2 СКФ – рассчитывается по формуле CKD-EPI.
3 Низкий риск – как в общей популяции, в отсутствии признаков повреждения почек категории СКФ С1 или С2 не удовлетворяют критериям ХБП.
МОНИТОРИНГ В ЗАВИСИМОСТИ ОТ СТАДИИ ДН
|
Стадия ДН |
Параметры контроля |
Частота определений |
|
ХБП C1-2 А2-3 |
•HbA1c |
1 раз в 3 мес. |
|
•Альбуминурия |
1 раз в год |
|
|
•АД •Осмотр стоп |
Ежедневно |
|
|
•Креатинин сыворотки, расчет СКФ |
1 раз в год |
|
|
•Липиды сыворотки |
1 раз в год при нормальных значениях; через 4-12 нед. в случае инициации терапии статинами или изменения дозы, далее — 1 раз в год |
|
|
•Гемоглобин •Железо, ферритин сыворотки, насыщение трансферрина железом |
1 раз в год при наличии анемии |
|
|
•ЭКГ + нагрузочные тесты, Эхо-КГ |
Рекомендации кардиолога |
|
|
•Глазное дно |
Рекомендации офтальмолога |
|
|
•Осмотр стоп |
При каждом посещении врача |
|
|
ХБП С3 А1-3 |
•HbA1c |
1 раз в 3 мес. |
|
•Альбуминурия/протеинурия |
1 раз в год |
|
|
•АД •Осмотр стоп |
Ежедневно |
|
|
•Креатинин сыворотки, расчет СКФ •Альбумин сыворотки •Мочевая кислота сыворотки •Кальций сыворотки (общий и ионизированный), фосфор сыворотки, паратгормон (ПТГ), витамин D •Калий сыворотки |
1 раз в 6-12 мес. |
|
|
•Липиды сыворотки |
1 раз в год при нормальных значениях; через 4-12 нед. в случае инициации терапии статинами или изменения дозы, далее — 1 раз в год |
|
|
•Минеральная плотность костей (МПК) для оценки риска переломов (особенно при наличии ФР остеопороза), если это повлияет на принятие решения о лечении |
1 раз в год |
|
|
•Гемоглобин •Железо, ферритин сыворотки, насыщение трансферрина железом |
1 раз в 6 мес. (чаще – в начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) |
|
|
•ЭКГ + нагрузочные тесты, Эхо-КГ |
Рекомендации кардиолога |
|
|
•Глазное дно |
Рекомендации офтальмолога |
|
|
•Исследование автономной и сенсорной нейропатии |
Рекомендации невролога |
|
|
•Осмотр стоп |
При каждом посещении врача |
|
|
ХБП С4 А1-3 |
•HbA1c |
1 раз в 3 мес. |
|
•Альбуминурия/протеинурия |
1 раз в год |
|
|
•АД •Осмотр стоп |
Ежедневно (утро, вечер) |
|
|
•Креатинин сыворотки, расчет СКФ •Альбумин сыворотки •Мочевая кислота сыворотки •Калий сыворотки |
1 раз в 3 мес. |
|
|
•Кальций сыворотки (общий и ионизированный), фосфор сыворотки, ПТГ, витамин D •Диагностика кальцификации сосудов |
1 раз в 6-12 мес. |
|
|
•Липиды сыворотки |
1 раз в 6 мес. |
|
|
•МПК для оценки риска переломов (особенно при наличии ФР остеопороза), если это повлияет на принятие решения о лечении |
1 раз в год |
|
|
•Гемоглобин •Железо, ферритин плазмы, насыщение трансферрина железом |
1 раз в 3 мес. (1 раз в мес. – в начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) |
|
|
•ЭКГ + нагрузочные тесты, Эхо-КГ |
Рекомендации кардиолога |
|
|
•Глазное дно |
Рекомендации офтальмолога |
|
|
•Исследование автономной и сенсорной нейропатии |
Рекомендации невролога |
|
|
•Осмотр стоп |
При каждом посещении врача |
|
|
•Консультация нефролога |
1 раз в 6 мес. |
|
|
•Маркеры вирусных гепатитов |
1 раз в 6 мес. |
ЛЕЧЕНИЕ ДН
|
Стадия ДН |
Принципы лечения |
|
ХБП С1-3 А2 |
•Оптимизация контроля гликемии (УУР А, УДД 1). Для пациентов с СД 2 типа и ХБП С1-3а рассмотреть возможность применения иНГЛТ-2 или арГПП-1, показавших снижение риска прогрессирования ХБП и развития кардиоваскулярных событий (УУР А, УДД 2). •Ограничение натрия до 2,3 г/сут (поваренной соли до 5 г/сут) (УУР А, УДД 1). •Оптимизация контроля АД для снижения риска прогрессирования ХБП (УУР А, УДД 1). Целевой уровень АД <130/80 мм рт.ст. может рассматриваться на основании индивидуальных ожидаемых преимуществ и рисков (УУР А, УДД 1). •Для небеременных пациентов препараты выбора: иАПФ или БРА (УУР А, УДД 1). •Коррекция дислипидемии. •Коррекция анемии (средства, стимулирующие эритропоэз, препараты железа). •Избегать применения нефротоксических средств (аминогликозиды, нестероидные противовоспалительные препараты). •Осторожность при проведении рентгеноконтрастных процедур. |
|
ХБП С1-3 А3 |
•Оптимизация контроля гликемии (УУР А, УДД 1). •Для пациентов с СД 2 типа и ХБП С1-3а рассмотреть возможность применения иНГЛТ-2 или арГПП-1, показавших снижение риска прогрессирования ХБП и развития кардиоваскулярных событий (УУР А, УДД 2). •Ограничение натрия до 2,3 г/сут (поваренной соли до 5 г/сут) (УУР А, УДД 1). •Контроль статуса питания. •Оптимизация контроля АД для снижения риска прогрессирования ХБП (УУР А, УДД 1). Целевой уровень АД <130/80 мм рт.ст. может рассматриваться на основании индивидуальных ожидаемых преимуществ и рисков (УУР А, УДД 1). •Для небеременных пациентов препараты выбора: иАПФ или БРА (УУР А, УДД 1). •Коррекция дислипидемии. •Коррекция анемии (средства, стимулирующие эритропоэз, препараты железа). •Коррекция минерально-костных нарушений (в случае дефицита витамина D компенсировать также, как в общей популяции) (УУР В, УДД 2). •Избегать применения нефротоксических средств (аминогликозиды, нестероидные противовоспалительные препараты). •Осторожность при проведении рентгеноконтрастных процедур. |
|
ХБП С4 |
•Оптимизация контроля гликемии (УУР А, УДД 1). •Ограничение натрия до 2,3 г/сут (поваренной соли до 5 г/сут) (УУР А, УДД 1). •Контроль статуса питания. •Оптимизация контроля АД для снижения риска прогрессирования ХБП (УУР А, УДД 1). Целевой уровень АД <130/80 мм рт.ст. может рассматриваться на основании индивидуальных ожидаемых преимуществ и рисков (УДД 1, УУР А). •Для небеременных пациентов препараты выбора: иАПФ или БРА (УУР А, УДД 1); требуется уменьшение дозы. •Комбинированная терапия артериальной гипертензии для достижения целевого АД. •Коррекция гиперкалиемии. •Коррекция дислипидемии. •Коррекция анемии (средства, стимулирующие эритропоэз, препараты железа). •Коррекция минерально-костных нарушений (испфользовать активные метаболиты и аналоги витамина D) (УУР В, УДД 2). •Избегать применения нефротоксических средств (аминогликозиды, нестероидные противовоспалительные препараты). •Осторожность при проведении рентгеноконтрастных процедур. |
|
ХБП С5 |
•Гемодиализ •Перитонеальный диализ •Трансплантация почки или сочетанная трансплантация почки и поджелудочной железы |
Ограничение животного белка (не более 0,8 г/кг идеальной массы тела в сутки) рекомендуется при ХБП С3-5 и/или А3 (УУР А, УДД 1).
иАПФ и БРА не рекомендуются для первичной профилактики ХБП у пациентов с СД при нормальном АД, нормоальбуминурии (соотношение альбумин/креатинин <3 мг/ммоль) и нормальном уровне СКФ (УУР В, УДД 2).
Для небеременных пациентов с СД рекомендуются иАПФ или БРА при умеренном повышении в моче соотношения альбумин/креатинин (3-30 мг/ммоль) и в обязательном порядке при соотношении >30 мг/ммоль и/или при установленной СКФ <60 мл/мин/1,73 м2 (УУР А, УДД 1).
Комбинированная терапия иАПФ и БРА не рекомендуется (УУР А, УДД 2).
Сахароснижающие препараты, допустимые к применению на различных стадиях ХБП
|
Препараты |
Стадия ХБП |
|
Метформин |
С 1 – 3* |
|
Глибенкламид (в т. ч. микронизированный) |
С 1 – 2 |
|
Гликлазид и гликлазид МВ |
С 1 – 4* |
|
Глимепирид |
С 1 – 4* |
|
Гликвидон |
С 1 – 4 |
|
Глипизид и глипизид ретард |
С 1 – 4* |
|
Репаглинид |
С 1 – 4 |
|
Натеглинид |
С 1 – 3* |
|
Пиоглитазон |
С 1 – 4 |
|
Росиглитазон |
С 1 – 4 |
|
Ситаглиптин |
С 1 – 5* |
|
Вилдаглиптин |
С 1 – 5* |
|
Саксаглиптин |
С 1 – 5* |
|
Линаглиптин |
С 1 – 5 |
|
Алоглиптин |
С 1 – 5* |
|
Гозоглиптин |
С 1 – 3а |
|
Эвоглиптин |
С 1 – 4* |
|
Гемиглиптин |
С 1 – 5 |
|
Эксенатид |
С 1 – 3 |
|
Лираглутид |
С 1 – 4 |
|
Ликсисенатид |
С 1 – 3 |
|
Дулаглутид |
С 1 – 4 |
|
Семаглутид |
С 1 – 4 |
|
Акарбоза |
С 1 – 3 |
|
Дапаглифлозин |
С 1 – 3а |
|
Эмпаглифлозин |
С 1 – 3а |
|
Канаглифлозин |
С 1 – 3а |
|
Ипраглифлозин |
С 1 – 3 |
|
Эртуглифлозин |
С 1 – 3а |
|
Инсулины, включая аналоги |
С 1 – 5* |
* При ХБП С3б-5 необходима коррекция дозы препарата.
Необходимо помнить о повышении риска развития гипогликемии у больных на инсулинотерапии по мере прогрессирования заболевания почек от ХБП С1-2 до С3-5, что требует снижения дозы инсулина.
Заместительная почечная терапия у пациентов с СД
Заместительная почечная терапия (ЗПТ) – замещение утраченных функций почек методом диализа — экстракорпоральным (гемодиализ) и интракорпоральным (перитонеальный диализ) или трансплантацией (пересадка) почки (трупная или родственная).
Показания к началу ЗПТ диализом у пациентов с СД и терминальной почечной недостаточностью
Принятие решения о начале ЗПТ диализом основывается на снижении СКФ < 15 мл/мин/1,73 м2 и наличии нижеперечисленных симптомов:
•Олигурия, анурия с нарастанием гидратации с риском развития отека легких и мозга
•Выраженный полисерозит с риском развития тампонады сердца
•Нарушение кислотно-основного (тяжелый метаболический ацидоз) и электролитного (неконтролируемая гиперкалиемия) баланса
•Выраженный кожный зуд, гемморрагический диатез
•Трудно контролируемая артериальная гипертензия
•Прогрессивное ухудшение нутритивного статуса, нарастание белково-энергетической недостаточности
•Энцефалопатия и когнитивные нарушения, изменение ментального статуса на фоне уремической интоксикации
Контроль гликемии у пациентов с СД на диализе
•Целевой уровень HbA1c 7,5-8,5%
•Контроль гликемии при проведении сеансов гемодиализа – ежечасно
•Возможно проведение непрерывного мониторирования гликемии с целью оптимизации гликемического контроля
Контроль АД у пациентов с СД на диализе
•Целевой уровень АД у пациентов с СД до диализа и между сеансами диализа не отличается от рекомендованного для всей популяции диализных больных в целом – < 140/90 мм рт. ст.
•Не рекомендуется добиваться снижения систолического АД < 120 мм рт.ст. и диастолического АД < 70 мм рт.ст. (УДД 2, УУР С).
Анемия у пациентов с СД и ХБП
Диагностика анемии: Hb крови <130 г/л у мужчин и <120 г/л у женщин.
Пациенты на додиализных стадиях ХБП:
•коррекция анемии средствами, стимулирующими эритропоэз (ССЭ) — начинать при Hb крови < 100 г/л (УДД 2, УУР С).
Пациенты на диализе:
•терапия ССЭ направлена на предотвращения снижения Hb крови < 90-100 г/л (УУР В, УДД 2).
Пациенты на всех стадиях ХБП, включая диализную:
•для улучшения качества жизни у некоторых пациентов терапия ССЭ может быть начата при Hb крови выше 100 г/л.
•желательно добиться повышения значения Hb крови без начала терапии ССЭ назначением препаратов железа c достижением целевых значений показателей обмена железа, как насыщения трансферрина железом — 20-30% и ферритина плазмы: на додиализной стадии ХБП — >100 нг/мл, на диализе — 200-500 нг/мл (УДД 2, УУР С).
•не рекомендуется применять ССЭ при достижении Hb крови > 115 г/л (УДД 2, УУР С) (только для улучшения качества жизни и с учетом риска развития сердечно-сосудистых осложнений) и намеренно повышать Hb крови > 130 г/л (УУР А, УДД 1).
Минеральные и костные нарушения у пациентов с СД и ХБП
Пациенты на додиализных стадиях ХБП:
•исследовать кальций, фосфор сыворотки, ПТГ 1 раз в 6-12 месяцев (ХБП С3-4); 1 раз в 3 месяца (ХБП С5).
•исследовать уровень нативного витамина D в плазме, восполнение дефицита как в общей популяции.
•целевой уровень кальция и фосфора – референсные интервалы лаборатории, оптимальный уровень ПТГ – неизвестен.
•исследовать МПК для оценки риска переломов (особенно при наличии ФР остеопороза), если это повлияет на принятие решения о лечении.
•для лечения вторичного гиперпаратиреоза использовать кальциметики, кальцитриол или аналоги витамина D и их комбинации (УУР В, УДД 2).
Пациенты на диализе:
•исследовать кальций, фосфор сыворотки, ПТГ 1 раз в 3 месяца.
•Исследовать уровень нативного витамина D в плазме, восполнение дефицита как в общей популяции.
•Целевой уровень кальция и фосфора – референсные интервалы лаборатории, оптимальный уровень ПТГ – 130-585 пг/мл (в 2-9 раз выше верхней границы нормы).
•Использовать концентрацию кальция в диализате 1,25 и 1,50 ммоль/л.
•Ограничить дозу фосфатбиндеров, содержащих кальций.
•Избегать применения алюминий-содержащих фосфатбиндеров.
•Ограничить потребление фосфора с продуктами питания.
•Исследовать МПК для оценки риска переломов (особенно при наличии ФР остеопороза), если это повлияет на принятие решения о лечении.
•Для лечения вторичного гиперпаратиреоза использовать кальциметики, кальцитриол или аналоги витамина D и их комбинации (УУР В, УДД 2).
ТРАНСПЛАНТАЦИЯ ОРГАНОВ У ПАЦИЕНТОВ С СД
- Наличие СД не является противопоказанием к трансплантации органов (почки или почки в сочетании с поджелудочной железой). Заблаговременно до трансплантации необходимо детальное обследование пациентов.
- Пациентам с СД 1 типа после изолированной трансплантации почки целесообразен режим постоянной подкожной инфузии инсулина с помощью инсулиновой помпы (при отсутствии противопоказаний) с позиции долгосрочной эффективности и влияния на выживаемость трансплантата и реципиента.
- Изолированная трансплантация поджелудочной железы нецелесообразна для лечения СД!
ПРОФИЛАКТИКА ПОЧЕЧНЫХ ПОВРЕЖДЕНИЙ ПРИ ВИЗУАЛИЗИРУЮЩИХ ИССЛЕДОВАНИЯХ У ПАЦИЕНТОВ С СД И ХБП
При проведении исследований с в/в введением йодосодержащих рентгеноконтрастных препаратов необходимо:
- Избегать применения высокоосмолярных препаратов (УУР В, УДД 1).
- Использовать минимально возможную дозу рентгеноконтрастного препарата.
- Отменить метформин, нестероидные противовоспалительные средства (УУР С, УДД 1), иНГЛТ-2, иАПФ/БРА, диуретики (УУР В, УДД 1) (по возможности), потенциально нефротоксичные препараты (УУР С, УДД 1) за 48 ч до и после процедуры.
- Адекватная гидратация пациента с использованием физиологического раствора до, во время и после проведения исследования (1 мл/кг/ч) (УУР А, УДД 1).
- Оценить СКФ через 48 — 96 часов после исследования (УУР С, УДД 1).
Возможно применение гадолиниевых препаратов на основе макроциклических хелатных комплексов для пациентов с СКФ<30 мл/мин/1,73 м2 (ХБП С4) (УУР В, УДД 2). Применение этих препаратов при СКФ <15 мл/мин/1,73 м2 (ХБП С5) не рекомендуется (риск развития нефрогенного системного фиброза) и допустимо только в случаях крайней необходимости при отсутствии альтернативных методов исследования (УУР В, УДД 1).
10. ДИАБЕТИЧЕСКИЕ МАКРОАНГИОПАТИИ (сердечно-сосудистые заболевания атеросклеротического генеза)
СД является одним из основных факторов, влияющих на раннее развитие и быстрое прогрессирование атеросклероза артерий.
Атеросклеротическое поражение крупных и средних артерий при СД принято называть макроангиопатиями.
К основным сердечно-сосудистым заболеваниям атеросклеротического генеза относятся:
- ишемическая болезнь сердца (ИБС).
- цереброваскулярные заболевания.
- заболевания артерий нижних конечностей.
Перечисленные заболевания не являются непосредственно осложнениями СД, однако СД приводит к раннему развитию, увеличивает тяжесть, ухудшает течение, видоизменяет клинические проявления этих заболеваний.
Стратификация сердечно-сосудистого риска
- В настоящее время сердечно-сосудистый риск в общей популяции оценивается по шкале SCORE.
- У больных СД использование этой, или других шкал, в том числе, специально разработанных для больных СД, не рекомендуется.
- Больные СД с АССЗ или ХБП С3-5 или протеинурией или большими ФР (курение, выраженная гиперхолестеринемия, выраженная артериальная гипертензия) относятся к очень высокому сердечно-сосудистому риску
- Большинство остальных больных СД (за исключением молодых больных СД 1 типа без больших ФР) относятся к высокому сердечно-сосудистому риску.
- Молодые больные СД 1 типа без больших ФР относятся к среднему сердечно-сосудистому риску.
Основной задачей у больных СД в профилактике ССЗ является модификация образа жизни и контроль ФР.
Основные задачи лечения у больных СД:
- Изменение образа жизни
- Контроль массы тела
- Отказ от курения
- Сбалансированная диета
- Регулярные физические тренировки
- Достижение целевых показателей:
АД
уровня холестерина ЛНП (ХЛНП)
уровня гликемии и гликированного гемоглобина
У пожилых больных с длительно существующим СД или низкой ожидаемой продолжительностью жизни или тяжелыми сопутствующими заболеваниями целевые показатели лечения, прежде всего гликемии, могут быть не столь строгие.
10.1. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС)
СД является независимым фактором риска ССЗ. Наличие СД повышает риск развития ИБС в 2-4 раза. К возрасту старше 40 лет у 40-50% больных СД возникает, по меньшей мере одно ССЗ. Более половины пациентов на момент верификации диагноза СД 2 типа уже страдают ИБС. Течение ИБС зависит от длительности СД. ИБС во многих случаях протекает бессимптомно. Часто диагностируется диффузное поражение коронарных артерий. Имеется большая вероятность рестеноза в месте имплантации стента. Смертность при развитии острого коронарного синдрома (ОКС) у больных СД выше в 2-3 раза.
КЛИНИЧЕСКИЕ ОСОБЕННОСТИ ИБС ПРИ СД
1. Высокая частота безболевых («немых») форм ИБС и инфаркта миокарда (ИМ)
2. Высокий риск «внезапной смерти»
3. Высокая частота развития постинфарктных осложнений:
•кардиогенного шока,
•застойной сердечной недостаточности,
•нарушений сердечного ритма.
ДИАГНОСТИКА
Оценка ФР, влияющих на развитие ИБС при СД
- Семейный анамнез по ИБС (<65 женщина и <55 мужчина родственник).
- Масса тела и перераспределение жира, оценка анамнеза, ИМТ (ожирение — ≥30 кг/м2) и окружность талии (абдоминальное ожирение – > 94 см у мужчин и > 80 см у женщин).
- Физическая активность – оценивается в настоящее время и в прошлом.
- Дислипидемия (снижение ХЛВП и повышение триглицеридов).
- Артериальная гипертензия (более 140/85 мм рт.ст.).
- Табакокурение (на текущий момент, в прошлом и интенсивность).
- ХБП (уровень креатинина плазмы (СКФ) и анализ мочи на альбумин).
- СД (возраст пациента на момент дебюта гипергликемии, наследственность по СД, сосудистые осложнения, уровень глюкозы плазмы натощак, уровень HbA1c).
Диагностика ИБС
Обследование больных СД для верификации ИБС в целом аналогично диагностическим подходам у больных без СД с соответствующими показаниями к тестам с физической нагрузкой, оценке миокардиальной перфузии и коронарной ангиографии.
|
Обязательные методы обследования |
Дополнительные методы обследования |
|
•Электрокардиография (ЭКГ) |
•Пробы с физической нагрузкой: тредмил тест, велоэргометрия •Однофотонная эмиссионная компьютерная томография (сцинтиграфия) миокарда с нагрузкой. •Стресс-эхокардиография (с нагрузкой, с добутамином) •МСКТ •Коронарография |
Показания к проведению нагрузочных проб
- Дифференциальная диагностика ИБС
- Определение индивидуальной толерантности к физической нагрузке
- Оценка эффективности лечебных мероприятий (антиангинальных препаратов)
- Оценка прогноза
Проведение рутинного скрининга ИБС у пациентов СД 2 типа без клинических проявлений ИБС нецелесообразно.
Скрининг для выявления безболевой ишемии миокарда может быть проведен у части пациентов с СД и высоким риском
ЛЕЧЕНИЕ
Модификация образа жизни при СД и ИБС (УУР А, УДД 2)
- Прекращение курения.
- Общее содержание жиров в питании следует снизить <35%, насыщенных жиров <10% и мононенасыщенных жиров >10% от общей калорийности.
- Содержание пищевых волокон должно быть >40 г/день (или 20 г/1000 ккал/день).
- Любая диета с ограничением калорийности может быть рекомендована для снижения избыточной массы тела.
- Умеренная физическая нагрузка ≥150 мин/неделю.
- Аэробные упражнения и тренировки на сопротивление, возможны их комбинации для предотвращения развития СД 2 типа и контроля СД.
Контроль артериального давления (см. раздел 15)
Дислипидемия
- У больных СД часто наблюдается сочетанное повышение уровней холестерина и триглицеридов.
- Лечение гиперхолестеринемии — один из главных механизмов снижения сердечно-сосудистого риска как у больных СД 2 типа, так и у больных СД 1 типа (УУР А, УДД 1).
- У больных СД очень высокого риска необходимо добиваться снижения уровня ХЛНП менее 1,4 ммоль/л (УУР А, УДД 2).
- У больных СД высокого риска необходимо добиваться снижения уровня ХЛНП менее 1,8 ммоль/л (УУР А, УДД 1).
- У больных СД среднего риска необходимо добиваться снижения уровня ХЛНП менее 2,5 ммоль/л (УУР А, УДД 1).
- Больным СД с недостаточным снижением уровня ХЛНП на фоне терапии статинами следует рассмотреть возможность назначения эзетимиба (УУР А, УДД 2) или ингибиторов пропротеиновой конвертазы субтилизин-кексинового типа 9 (PCSK-9) – эволокумаба и алирокумаба (УУР А, УДД 1).
- Терапия фибратами у больных СД не приводит к снижению сердечно-сосудистых осложнений (УУР А, УДД 2).
- У больных СД старше 85 лет назначение статинов требует специальных показаний.
Антиагрегантная терапия
- Терапия ацетилсалициловой кислотой не показана больным СД без АССЗ.
- Ацетилсалициловая кислота в дозе 75-150 мг рекомендована для вторичной профилактики (УУР А, УДД 1).
- У больных с толерантностью к ацетилсалициловой кислоте рекомендуется прием клопидогрела.
- У больных с ОКС рекомендуется прием блокаторов рецепторов Р2Y12 (клопидогрел, прасугрел, тикагрелол) в течение года (УУР А, УДД 2).
- У пациентов с ОКС после чрескожного коронарного вмешательства (ЧКВ) предпочтителен прием прасугрела или тикагрелола.
- Антитромботическая терапия при ИБС не зависит от наличия СД.
Реваскуляризация миокарда
- Цель реваскуляризации миокарда заключается в устранении миокардиальной ишемии, независимо от наличия или отсутствия СД.
- Необходимость проведения ревакуляризации миокарда должна быть определена индивидуально в каждом конкретном клиническом случае.
- У пациентов с СД и многососудистым поражением коронарных артерий необходим комплексный междисциплинарный подход к реваскуляризации миокарда, учитывающий тяжесть поражения коронарного русла, общее состояние больного, наличие сопутствующих осложнений СД.
- У больных с ОКС с подъемом сегмента ST предпочтительнее проведение первичной баллонной ангиопластики со стентированием, чем тромболитической терапии (УУР А, УДД 2).
- У больных с ОКС без подъема сегмента ST ранняя инвазивная стратегия лечения обладает преимуществом перед консервативной тактикой лечения (УУР А, УДД 2).
- У больных со стабильными формами ИБС и многососудистым поражением коронарных артерий и/или признаками ишемии миокарда реваскуляризация миокарда позволяет уменьшить риск развития сердечно-сосудистых осложнений (УУР А, УДД 2).
- У больных со стабильной ИБС и многососудистым поражением коронарных артерий и приемлемым хирургическим риском АКШ обладает преимуществом перед ЧКВ.
- У больных СД необходимо использовать стенты, выделяющие лекарство (УУР А, УДД 2).
- Антитромботическая терапия при ЧКВ не отличается у больных с СД и без СД.
- У больных с СД риск рестеноза коронарных артерий после ЧКВ выше, чем у больных без СД.
Алгоритм лечения пациентов со стабильной ИБС
Сокращения: АК – антагонисты кальция, ЧСС – частота сердечных сокращений, КАГ- коронароангиография, ЧКВ – чрескожное коронарное вмешательство, АКШ – аортокоронарное шунтирование, иАПФ – ингибитор ангиотензин-превращающего фермента, БРА – блокатор рецепторов ангиотензина II.
Гликемический контроль при СД и АССЗ
- Целевые значения показателей углеводного обмена должны быть индивидуализированы (УУР В, УДД 2).
- Строгий контроль гипергликемии снижает риск микрососудистых осложнений и в значительно меньшей степени влияет на развитие и прогрессирование АССЗ (УУР А, УДД 1).
Рекомендации по контролю гликемии у пациентов с ОКС с подъемом сегмента ST/без подъема сегмента ST
Гипергликемия, выявляемая у пациентов с ОКС без предшествующего СД, называется транзиторной гипергликемией. В этой ситуации решить вопрос о наличии СД или транзиторной гипергликемии позволяет измерение HbA1c. Вопрос проведения в этих случаях сахароснижающей терапии решается в зависимости от клинической ситуации, однако при повышении глюкозы плазмы более 10,0 ммоль/л назначение сахароснижающей терапии является безусловно необходимым.
Контроль гликемии
- Гипергликемия – один из основных предикторов неблагоприятных исходов у больных ОКС.
- Гипогликемия может усиливать ишемию миокарда и отрицательно влиять на течение ОКС у больных СД.
- Достижение целевых уровней гликемического контроля улучшает исходы ИМ у больных СД.
Целевые уровни гликемии
Общепринятый целевой диапазон гликемии у больных с ОКС окончательно не определен. По результатам клинических исследований, для большинства больных обоснованными являются следующие показатели:
- Глюкоза плазмы перед едой в течение суток 6,1–7,8 ммоль/л.
- При наличии медицинских, организационных факторов, препятствующих достижению строгого контроля гликемии, допустимо ее периодическое повышение до 10,0 ммоль/л.
- Необходимо избегать снижения глюкозы плазмы менее 6,0 ммоль/л.
Методы достижения целевых уровней гликемии
Выбор сахароснижающей терапии для достижения целевого уровня гликемии зависит от клинической ситуации и должен быть индивидуализирован.
Cахароснижающая терапия при ОКС
- Тиазолидиндионы и бигуаниды при развитии ОКС должны быть немедленно отменены (УУД 1, УУР A). Тиазолидиндионы могут вызывать задержку жидкости, способствуя тем самым развитию застойной сердечной недостаточности.
- Перед проведением рентгеноконтрастых вмешательств следует отменить иНГЛТ-2.
- Наличие у больного СД 2 типа ОКС не является показанием к переводу на инсулинотерапию. Многие больные могут продолжать проводимую ранее сахароснижающую терапию. Показания к назначению инсулина в целом такие же, как у больных без ОКС.
- Метформин противопоказан больным СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС.
- Эффективность и безопасность препаратов из групп арГПП-1, иНГЛТ-2 и иДПП-4 при ОКС изучается.
Показания для инсулинотерапии у больных СД и ОКС
- СД 1 типа.
- Глюкоза плазмы при поступлении стойко выше 10 ммоль/л.
- ДКА, гиперосмолярное гипергликемическое состояние.
- Терапия высокими дозами стероидов.
- Парентеральное питание.
- Общее тяжелое/критическое состояние.
- Кардиогенный шок, выраженная застойная сердечная недостаточность, тяжелая постинфарктная стенокардия, артериальная гипотензия, тяжелые нарушения сердечного ритма.
- Любая степень нарушения сознания.
Тактика инсулинотерапии у больных СД с ОКС
- Больные СД с ОКС без нарушения сознания и других перечисленных выше осложнений, способные самостоятельно принимать пищу, могут находиться на п/к интенсифицированной инсулинотерапии, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии
- Наиболее оптимальным методом быстрого и управляемого достижения целевых уровней гликемического контроля является непрерывная в/в инфузия инсулина (НВИИ) короткого (ультракороткого) действия, при необходимости – с инфузией глюкозы (5, 10, 20% раствор в зависимости от уровня гликемии и объема вводимой жидкости).
- Для обеспечения безопасного и эффективного управления гликемией методика НВИИ и глюкозы проводится через раздельные инфузионные системы, по стандартному протоколу, обученным персоналом.
- НВИИ (и глюкозы) проводится на фоне ежечасного определения гликемии (после стабилизации гликемии – каждые 2 ч).
- Методику приготовления раствора инсулина, введения и дозирования в зависимости от гликемии – см. в разделах 8.1 и 22.
10.2. ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Заболевания и патологические состояния, приводящие к нарушениям кровообращения в головном мозге.
Нарушения мозгового кровообращения могут быть острыми и хроническими.
Острое нарушение мозгового кровообращения – наиболее тяжелая форма сосудистой патологии мозга, развивающаяся остро или подостро и сопровождающаяся очаговой и/или общемозговой неврологической симптоматикой (с продолжительностью более 24 часов – инсульт, менее 24 часов — транзиторная ишемическая атака).
Хронические нарушения мозгового кровообращения (в отечественной литературе обозначаются собирательным термином «дисциркуляторная энцефалопатия»):
•Для уточнения конкретной формы и степени тяжести хронических нарушений мозгового кровообращения необходимо углубленное обследование неврологом и/или психиатром.
•Обусловлены диффузными или очаговыми органическими изменениями головного мозга сосудистого генеза.
•Проявляются неврологическими симптомами и различной степенью когнитивных нарушений, вплоть до развития деменции.
•Первым этапом диагностического поиска при подозрении на когнитивные нарушения / деменцию является объективизация когнитивных расстройств с помощью нейропсихологических методов исследования. Объем и выбор конкретных тестов определяется неврологом / психиатром.
•Наиболее общеупотребительной является шкала MMSE (Краткая шкала оценки психического статуса).
Факторы риска инсульта
|
Немодифицируемые |
Модифицируемые |
|
•возраст •пол •семейный анамнез |
•Артериальная гипертензия •Сахарный диабет •Курение •Злоупотреблением алкоголем •Фибриляция предсердий •Употребление наркотических и психотропных средств •Прием пероральных контрацептивов •Мигрень •Гипергомоцистеинемия |
Факторы риска инсульта, специфические для СД
- Гипергликемия
- Гипогликемия
- Альбуминурия
- Снижение СКФ
- Инсулинорезистентность
ДИАГНОСТИКА
Клиническая (характерная неврологическая симптоматика)
Компьютерная томография или МРТ головного мозга
Ультразвуковое исследование сосудов головы и шеи
Исследование реологических свойств крови
Нейропсихологическое обследование
ПРОФИЛАКТИКА
Профилактику макрососудистых осложнений у больных СД осуществляет
ЭНДОКРИНОЛОГ
- достижение индивидуальных целевых показателей гликемического контроля.
Целевой диапазон гликемии у больных с нарушениями мозгового кровообращения окончательно не определен, однако при выборе схемы лечения следует избегать гипогликемий, как острых – провоцирующих развитие нарушений сердечного ритма, так и хронических, повышающих риски деменции и когнитивных расстройств;
- здоровый образ жизни (отказ от курения, регулярная физическая активность);
- снижение массы тела;
- коррекция АД (целевой уровень САД ≥ 120 и < 130, ДАД ≥ 70 и < 80 мм рт. ст.);
- коррекция дислипидемии (см. раздел 10.1);
- профилактика гиперкоагуляции и тромбоза (см. раздел 10.1).
Показания к инсулинотерапии у больных с острым нарушением мозгового кровообращения
- любая степень нарушения сознания.
- дисфагия.
- парентеральное питание, питание через зонд.
- стойкое повышение уровня глюкозы плазмы более 10 ммоль/л.
ЛЕЧЕНИЕ ОСТРЫХ НАРУШЕНИЙ МОЗГОВОГО КРОВООБРАЩЕНИЯ
Проводится в специализированном неврологическом стационаре.
10.3. ЗАБОЛЕВАНИЯ АРТЕРИЙ НИЖНИХ КОНЕЧНОСТЕЙ
Заболевания артерий нижних конечностей (ЗАНК) у пациентов с СД рассматриваются в рамках сердечно-сосудистых заболеваний атеросклеротического генеза (АССЗ).
Группы риска наличия ЗАНК:
Пациенты в возрасте > 50 лет;
Пациенты в возрасте <50 лет и наличием 1 ФР (курение, дислипидемия, сердечно-сосудистые заболевания, церебро-васкулярные заболевания, артериальная гипертензия, неудовлетворительный контроль гликемии, повышенный уровень гомоцистеина повышенная концентрация высокочувствительного С-реактивного белка, аполипопротеина В, повышенная вязкость крови и гиперкоагуляция, ХБП (СКФ <60 мл/мин/1,73 м2); семейный анамнез ССЗ, хронические воспалительные заболевания (например, ревматоидный артрит, псориаз, хроническая ВИЧ-инфекция).
Пациенты с СД и наличием трофических нарушений мягких тканей нижних конечностей независимо от возраста.
Своевременный скрининг и профилактика может предупредить или замедлить развитие ЗАНК, тем самым сохранить качество жизни пациента, снизить число ампутаций.
Пациенты с ЗАНК имеют высокую вероятность поражения других артериальных бассейнов. В связи с этим своевременная диагностика ЗАНК и коррекция модифицируемых ФР развития атеросклероза предупреждает развитие АССЗ, таких как ИМ, острое нарушение мозгового кровообращения, снижает раннюю смертность.
Клиническая картина ЗАНК при СД
Жалобы ишемического генеза:
симптомы перемежающейся хромоты (недомогание, боль, дискомфорт в мышцах нижних конечностей (чаще в икроножных мышцах, реже в ягодичной области, бедре и стопе), возникающее при физической нагрузке (могут отсутствовать!);
наличие боли или дискомфорт в нижних конечностях в покое, усиливающиеся в положении лежа (могут отсутствовать!).
Осмотр нижних конечностей:
- Отсутствие/снижение пульсации на артериях стоп (обнаружение факта отсутствия пульсации на стопе может привести к гипердиагностике, поэтому диагноз ЗАНК должен подтверждаться с помощью неинвазивных методик);
- выпадение волос на нижних конечностях;
- мышечная атрофия;
- бледность кожных покровов, наличие петехиальных элементов, экхимоз, рубеоз (цвет и температура кожи менее специфичны и зависят от наличия инфекционного воспаления, сопутствующей автономной нейропатии);
- наличие язвенных дефектов, акральных некрозов, гангрены пальцев и стопы.
Анамнез:
Оценка основных и дополнительных ФР атеросклероза, микро- и макрососудистых осложнений СД, сопутствующих заболеваний, раневых дефектов и травм нижних конечностей, хирургического лечения и ампутаций конечности, эндоваскулярного или открытого сосудистого вмешательства на артериях нижних конечностей.
Социальная изолированность; наличие качественной медицинской помощи по месту жительства, приверженность и возможность выполнения рекомендацией по правилам ухода за ногами при сахарном диабете, ношение обуви дома и вне дома (тип обуви).
Клинические стадии течения ЗАНК:
- Доклиническая стадия (бессимптомное течение) – отсутствие клинических проявлений;
- Стадия клинических проявлений (симптомное течение) – перемежающаяся хромота, наличие трофических изменений, раневых дефектов;
- Критическая ишемия нижней конечности (КИНК) с риском потери конечности, характеризуется одним из двух следующих критериев:
Постоянная боль в покое, требующая регулярного приема анальгетиков в течение двух недель и более (низкий риск) и/или
Трофическая язва или гангрена пальцев или стопы, возникшие на фоне хронической артериальной недостаточности (умеренный и высокий риск)
Особенности клинической картины ЗАНК при СД
Раннее начало и быстрое прогрессирование атеросклеротических изменений;
Высокая распространенность сопутствующих АССЗ;
Малосимптомное течение ЗАНК, вследствие сопутствующей диабетической нейропатии), характеризуется стертым, атипичным или отсутствующим болевым синдромом/перемежающейся хромоты (ПХ);
Несвоевременное обращение за медицинской помощью, нередко на стадии трофических изменений мягких тканей стопы и/или гангрены;
Болевая симптоматика может быть обусловлена также нейрогенными причинами (спинальный стеноз и др.), в том числе без клинически значимого снижения кровотока;
Трофические нарушения мягких тканей нижних конечностей могут развиваться на любой стадии ЗАНК;
Около 50% пациентов с СД и ранами нижних конечностей имеют ЗАНК.
У пациентов с СД нет четкой границы в разделении доклинической стадии и стадии клинических проявлений, поэтому классификации ишемии нижних конечностей Фонтейна-Покровского и Рутерфорда, рекомендуемые для определения клинической стадии ЗАНК у больных с атеросклерозом без СД, не отражают степень тяжести хронической артериальной недостаточности у лиц с СД, так как не учитывают сопутствующую диабетическую нейропатию и малоподвижный образ жизни.
Диагностика ЗАНК у пациентов с СД
Верификация ЗАНК у пациентов с СД и трофическими поражениями нижних конечностей необходима для оценки прогноза клинических исходов: заживления язв, ампутации нижних конечностей, сердечно-сосудистых событий и преждевременной смерти. Всем пациентам с подозрением на ЗАНК показана инструментальная оценка состояния периферического кровотока.
ЛПИ – лодыжечно-плечевой индекс; ППИ – пальце-плечевой индекс; ЛАД – лодыжечное артериальное давление; TcpO2 — транскутанное напряжение кислорода.
1 — ЛПИ с нагрузкой – тест 6-минутной ходьбы, тредмил тест (если нет противопоказаний). Интерпретация результатов не отличается от ЛПИ без нагрузки.
* Критерии постановки диагноза КИНК с риском потери конечности, характеризуется одним из двух следующих критериев:
В отсутствии трофических нарушений покровных тканей систолическое лодыжечное артериальное давление < 50 мм рт. ст. или пальцевое давление < 30 мм рт.ст., TcpO2 < 25 мм рт.ст., перфузионное давление кожи < 40 мм рт.ст. (низкий риск).
При наличии язвы или гангрены систолическое лодыжечное артериальное давление < 70 мм рт. ст. или пальцевое давление < 50 мм рт. ст., TcpO2 < 25 мм рт.ст., перфузионное давление кожи < 40 мм рт.ст. (умеренный и высокий риск).
Существуют стратификация риска потери конечности по системе WIfI (Wound, Ischemia, foot Infection), основанная на оценке глубины раны, состояния периферического кровоснабжения и тяжести инфекционного процесса (см. приложение 9).
Неинвазивные методы исследования:
- Ультразвуковая допплерография и допплерометрия с подсчетом ЛПИ (соотношение систолического АД в артериях стопы и систолического АД в плечевой артерии);
- Измерение пальцевого систолического давления и пальце-плечевого индекса.
ЗАНК подтверждается при:
Наличии жалоб: перемежающаяся хромота, купирующаяся остановкой или боли покоя, купирующиеся приемом анальгетиков;
Наличии некротических раневых дефектов, ишемической гангрены пальцев и стопы;
Снижении или отсутствии пульсации на ТАС или ЗББА у медиальной лодыжки;
Монофазной или двухфазной форме допплеровской волны или ее отсутствии на одной из артерий стопы;
ЛПИ менее 0,9 как минимум на одной из артерий стопы.
Ни один из имеющихся рутинных неинвазивных тестов не является абсолютным критерием диагностики ЗАНК у пациентов с СД. Для подтверждения или опровержения диагноза ЗАНК рекомендуется использовать несколько методов.
Методы оценки перфузии мягких тканей:
- Транскутанная оксиметрия (TcpO2) – метод оценки тяжести ишемии конечности у пациентов с клиническими симптомами ЗАНК, прогноза заживления язв, эффективности консервативного лечения и исходов реваскуляризации, определения уровня ампутации конечности.
25 мм рт.ст. — пороговое значение чрескожного напряжения кислорода (TcpO2) для подтверждения ЗАНК на стадии КИНК
- Измерение перфузионного давления кожи – метод оценки кровяного давления, необходимого для восстановления капиллярного кровотока после индуцированной окклюзии.
40 мм рт.ст. — пороговое значение перфузионного давления для подтверждения ЗАНК на стадии КИНК
Методы визуализации для анатомической оценки поражения
- Ультразвуковое дуплексное сканирование (УЗДС) — метод диагностики первой линии, поскольку дает возможность оценить практически весь спектр артериальных поражений, включая оценку результатов хирургического и консервативного лечения.
- Магнитно-резонансная ангиография — метод второй линии у пациентов с СД в связи с отсутствием лучевой нагрузки, более низкого риска нефротоксичности в сравнении с МСКТА и лучшей визуализацией артерий голеней в сравнении с УЗДС и МСКТА.
- Мультиспиральная компьютерная ангиография (МСКТА)* — оптимальный метод визуализации аорто-подвздошного сегмента и проксимальных отделов артерий нижних конечностей у пациентов с СД. Позволяет с высокой точностью исключить артериальные аневризмы, оценить структуру сосудистой стенки, проходимость шунтов и протезов после реваскуляризации.
- Рентгенконтрастная ангиография* – «золотой стандарт» — инвазивный метод визуализации, рекомендуемый пациентам с ЗАНК при неинформативности других методов визуализации.
* В связи с необходимостью применения йодсодержащего контрастного вещества процедура должна проводиться с осторожностью в связи с риском развития контраст- индуцированной нефропатии и (редко) тяжелых аллергических реакций.
Специалисты междисциплинарной команды, осуществляющие скрининг и лечение пациентов с СД с/без ЗАНК на разных стадиях клинического течения
|
Пациенты группы риска развития ЗАНК |
Пациенты с подтвержденным ЗАНК |
Пациенты с ЗАНК на стадии КИНК |
Пациенты с ЗАНК после разрешения КИНК |
|
|
Специалисты междисциплинарной команды |
1. Эндокринолог; 2. Специалист Диабетической стопы; 3. Специалист функциональной диагностики; 4. Невролог |
1. Эндокринолог, 2. Специалист Диабетической стопы; 3. Специалист функциональной диагностики; 4. Ортопед; 5. Сосудистый и/или эндоваскулярный хирург. 6. Кардиолог |
1. Сосудистый и/или рентгенэндоваскулярный хирург; 2. Хирург; 3. Эндокринолог; 4. Специалист Диабетической стопы; 5. Специалист функциональной диагностики; 6. Кардиолог. |
1. Эндокринолог, 2. Специалист Диабетической стопы; 3. Специалист функциональной диагностики; 4. Ортопед; 5. Реабилитолог |
|
Ведение |
Амбулаторно |
Амбулаторно |
Стационарно |
Амбулаторно |
|
Динамическое наблюдение |
Скрининг на предмет наличия ЗАНК 1 раз в 12 мес. |
Скрининг на предмет оценки тяжести ЗАНК 1 раз в 6-12 мес. |
Программа вторичной профилактики: 1 раз в 1-3-6 мес. (определяет специалист). |
Профилактика и ведение пациентов с СД и ЗАНК
- Коррекция модифицируемых ФР развития атеросклероза:
- Отказ от активного (УУР А, УДД 1) и пассивного (УУР В, УДД 1) курения;
Пациентам следует помочь разработать план отказа от курения, включающей фармакотерапию (например, варениклин, бупропион и/или никотинзаместительную терапию) и/или направить их для участия в программе отказа от курения.
- Достижение и поддержание целевых показателей гликемического контроля (УУР В, УДД 2) (см. раздел 3.1).
- Достижение и поддержание целевых показателей липидного обмена (УУР В, УДД 1) (см. разделы 3.3 и 10.1).
- Антиагрегантная терапия и/или антикоагулятная терапия (УДД 2 , УУР А)
Антитромбоцитарная терапия у пациентов с ЗАНК
ДАТТ – двойная антитромбоцитарная терапия; ОАТ – однокомпонентная антитромбоцитарная терапия; ПАГ – пероральный антикоагулянт; АВК – антагонисты витамина К; А – Ацетилсалициловая кислота 75-100 мг/сут; К – Клопидогрел 75 мг/сут; ПХ – перемежающая хромота; КИНК – критическая ишемия нижней конечности
1 Показана длительная антитромбоцитарная монотерапия при наличии атеросклероза других артериальных бассейнов (сонных, коронарных, почечных артерий и т.д.). Клопидогрел может быть предпочтительным по сравнению с аспирином (IIb B).
2 Двойная антитромбоцитарная терапия может быть рассмотрена у пациента с ОКС и/или чрескожным коронарным вмешательством (менее 1 года), стентированием последней проходимой коронарной артерией, многососудистым поражением коронарных артерий у пациентов с неполной реваскуляризацией.
3 Доказательная база является слабой и кровотечение удваивается по сравнению с антитромбоцитарной монотерапией.
4 До тех пор, пока наблюдается хорошая переносимость.
Антитромбоцитарная терапия у пациентов с ЗАНК, которым требуется терапия пероральными антикоагулянтами1
ДАТ – двойная антриагрегантная терапия; ПАГ – пероральный антикоагулянт; АВК – антагонисты витамина К; НОАК – новые оральные антикоагулянты; А – Ацетилсаллициловая кислота 75-100 мг/сут; К – Клопидогрел 75 мг/сут; ПХ – перемежающая хромота; КИНК – критическая ишемия нижней конечности.
1 Например, сопутствующая фибрилляция предсердий или механический протез клапана.
2 Может быть рассмотрена двойная антиагрегантная терапия (АВК или НОАК + аспирин или клопидогрел) у лиц с высоким ишемическим риском, определяемым как предшествующий тромбоз стента, острая ишемия конечности при назначении пероральными антикоагулянтами и сопутствующее поражение коронарных артерий (недавний ОКС, стентирование последней проходимой коронарной артерии, многососудистое поражение коронарных артерий у пациентов с неполной реваскуляризацией).
3 По сравнению с риском развития острого нарушения мозгового кровообращения/КИНК вследствие окклюзии стента/трансплантата.
4 До тех пор, пока наблюдается хорошая переносимость.
- Достижение и поддержание целевых показателей АД (УУР В, УДД 2) (см. разделы 3.4 и 15).
- Контроль массы тела.
- Двигательная активность:
- Регулярная физическая активность (пациентам группы риска развития ЗАНК);
- Структурированная программа по физической активности для пациентов с ЗАНК:
Программа формируется реабилитологом/врачом ЛФК.
Длительность занятия составляет 30-45 мин, не менее 3-х раз в неделю, не менее 12 недель.
Противопоказание: ограничение физической активности со стороны сердечно-сосудистых заболеваний, кресло-коляска, пациенты с наличием раневых дефектов, диабетическая нейроостеоартропатия и др.).
- Индивидуальное обучение правилам ухода за стопами при СД пациентов и, при необходимости, родственников (см приложение 10).
- Рекомендации по выбору обуви и стелек (см приложение 11).
- Профессиональный подиатрический уход: осуществляется специально обученной медицинской сестрой в условиях кабинета диабетической стопы (УУР А, УДД 2).
Тактика ведения пациентов с КИНК с риском потери конечности.
- Реваскуляризация артерий нижних конечностей:
- У пациентов с низким риском потери конечности (наличие перемежающейся хромоты ишемического генеза, снижающей качество жизни), можно рассмотреть вопрос проведения реваскуляризации артерий нижний конечностей после курса лечения структурированной программой физической активности.
- У пациентов с умеренным и высоким риском потери конечности проведение реваскуляризации обязательно.
- Местное лечение ран (см. раздел 14).
Тактика ведения пациентов с КИНК с риском потери конечности.
У пациентов, прикованных к постели, страдающих деменцией и/или слабых пациентов должна рассматриваться первичная ампутация.
10.4. ТАКТИКА ДИАГНОСТИКИ И ЛЕЧЕНИЯ ИБС У БОЛЬНЫХ СД И КРИТИЧЕСКОЙ ИШЕМИЕЙ НИЖНИХ КОНЕЧНОСТЕЙ
- Больные СД и КИНК имеют высокий риск наличия ИБС.
- Прогноз больных СД и КИНК во многом определяется тяжестью ИБС.
- У больных СД и КИНК важно определить не само наличие ИБС, а выявить острые формы ИБС или тяжелую ишемию миокарда.
Трудность диагностики ИБС у больных СД и КИНК определяется несколькими факторами:
- Ограничением физической активности.
- Болями, иногда сильными, в пораженной конечности.
- Наличием диабетической кардиоваскулярной автономной нейропатии.
Баллонная ангиопластика артерий нижних конечностей относится к операциям среднего риска.
У всех больных СД и КИНК следует определить срочность проведения операции на конечности, предикторы операционного риска, оценить необходимость проведения коронарографии и реваскуляризации миокарда.
- при выявлении высокого риска операцию следует отложить.
- при выявлении среднего и низкого риска – необходимо оценить выраженность ишемии миокарда.
- при минимальном риске — возможно проведение операции.
Предикторы операционного риска у больных СД и КИНК
|
ПРЕДИКТОРЫ ВЫСОКОГО РИСКА •ИМ в последние 4 недели •нестабильная стенокардия или признаки ишемии миокарда на ЭКГ •стенокардия ФК III и IV •декомпенсированная сердечная недостаточность •тяжелый клапанный порок сердца •жизнеугрожающие желудочковые нарушения ритма сердца |
ПРЕДИКТОРЫ СРЕДНЕГО РИСКА •ИМ более 4 недель назад •стенокардия ФК I и II •компенсированная сердечная недостаточность •ХБП С3-5 •цереброваскулярные заболевания |
|
ПРЕДИКТОРЫ НИЗКОГО РИСКА •Отсутствие факторов высокого и среднего риска при любом возрасте, уровне АД, несинусовом ритме и наличие патологических изменений на ЭКГ. |
ПРЕДИКТОРЫ МИНИМАЛЬНОГО РИСКА •У больного нет гемодинамически значимых стенозов коронарных артерий (по данным коронароангиографии) или проведена реваскуляризация миокарда за последний год и с того времени отсутствует симптоматика ИБС. |
11. ХРОНИЧЕСКАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Хроническая сердечная недостаточность (ХСН) – клинический синдром, характеризующийся типичными жалобами (одышка, отеки лодыжек, усталость и другие), которые могут сопровождаться клиническими симптомами (повышенное давление в яремной вене, хрипы в легких, периферические отеки), вызванный нарушением структуры и/или функции сердца, что приводит к уменьшению сердечного выброса и/или повышению внутрисердечного давления в покое или во время нагрузки.
ИБС – наиболее частая причина ХСН, однако существует множество других заболеваний и состояний, приводящих к развитию ХСН (таблица)
Основные причины развития ХСН
|
ИБС |
|
|
Токсическое повреждение |
•Злоупотребление вредными веществами (алкоголь, кокаин, амфетамин, анаболические стероиды) •Тяжелые металлы (медь, железо, свинец, коболь) •Лекарственные вещества (НПВС, анестетики, цитостатики, иммуномодуляторы, антидепрессанты) |
|
Иммунологическое / воспалительное повреждение миокарда |
•Инфекционное (бактерии, грибки, протозойные, вирус ВИЧ/СПИД) •Неинфекционное (аутоиммунные заболевания (болезнь Грейвса, ревматоидный артрит, системная красная волчанка и др.) |
|
Инфильтрация миокарда |
•Не злокачественная (амилоидоз, саркоидоз, гемохроматоз, болезни накопления гликогена, лизосомные болезни накопления) •Относящиеся к злокачественному процессу (прямая инфильтрация и метастазы) |
|
Метаболические нарушения |
•Гормональные (СД*, заболевания щитовидной и паращитовидной желез, акромегалия, дефицит гормонов роста, гиперкортизолемия, болезнь Кона, болезнь Аддисона, феохромоцитома) •Алиментарные (ожирение, комплексное истощении) |
|
Генетические аномалии |
•Гипертрофическая, дилатационная кардиомиопатии, рестриктивная кардиомиопаия. |
|
Артериальная гипертензия |
|
|
Пороки сердца |
•Врожденные и приобретенные пороки сердца |
|
Перегрузка объемом |
•Почечная недостаточность |
* СД может вызывать развитие ХСН за счёт развития кардиопатии.
Принципы диагностики, постановки диагноза и лечения ХСН идентичны у пациентов с и без СД.
Симптомы и признаки типичной ХСН
|
Симптомы |
Признаки |
|
Типичные |
Более специфичные |
|
Одышка Ортопное Пароксизмальная ночная одышка Снижение толерантности к нагрузке Усталость Утомляемость Увеличение времени восстановления после нагрузок Отек лодыжек |
Повышенное давление в яремных венах Гепато-югулярный рефлюкс Третий сердечный тон (ритм галопа) Латеральное смещение верхушечного толчка |
|
Менее типичные |
Менее специфичные |
|
Ночной кашель Свистящее дыхание Ощущение раздутости Потеря аппетита Спутанность мышления (особенно в пожилом возрасте) Депрессия Усиленное сердцебиение Головокружение Бендопнеа (одышка при наклоне) |
Прибавка массы тела (более 2 кг в неделю) Потеря веса, кахексия Периферические отеки Легочная крепитация Плевральный выпот (ослабленное дыхание и притупление при перкуссии в базальных отделах легких) Тахикардия, неритмичный пульс Тахипное, дыхание Чейн-Стокса Гепатомегалия, асцит Похолодание конечностей Олигурия Низкое пульсовое давление |
Выделяют три формы ХСН: с нарушенной фракцией выброса (ФВ) (<40%), средней ФВ (40-49%) и сохраненной ФВ (≥50%)
Определение ХСН с сохраненной (ХСН-сФВ), средней (ХСН-срФВ) и нарушенной (ХСН-нФВ) фракцией выброса
|
Тип ХСН |
ХСН-сФВ |
ХСН-срФВ |
ХСН-нФВ |
|
|
Критерии |
1 |
Симптомы ±Признаки1 |
Симптомы ±Признаки1 |
Симптомы ±Признаки1 |
|
2 |
ФВЛЖ≥50% |
ФВЛЖ 40-49% |
ФВЛЖ<40% |
|
|
3 |
1. Повышение уровня NP2 2. Как минимум один из дополнительных критериев: •Структурные изменения сердца (гипертрофия ЛЖ и/или расширение ЛП) •Диастолическая дисфункция |
1. Повышение уровня NP2 2. Как минимум один из дополнительных критериев: •Структурные изменения сердца (гипертрофия ЛЖ и/или расширение ЛП) •Диастолическая дисфункция |
– |
Сокращения: BNP – натрийуретический пептид типа В, NP – натрийуретический пептид, NT-proВNP – N-терминальный фрагмент мозгового натрийуретического пептида, ФВ – фракция выброса, ЛЖ – левый желудочек, ЛП – левое предсердие.
Примечания: 1 Признаки могут не наблюдаться на ранних стадиях ХСН и у пациентов, леченных диуретиками, 2 Повышенные значения NP: BNP>35пг/мл и NT-proВNP>125 пг/мл
Диагностический алгоритм при ХСН
Примечания: а – пациенты с симптомами, типичными для СН, b – нормальный объем и функция желудочков и предсердий, с – учитываются другие причины повышения NP.
Сокращения: BNP – натрийуретический пептид B-типа, NT-proBNP – N-концевой про-B тип натрий-уретического пептида, АГ – артериальная гипертензия, ИБС – ишемическая болезнь сердца, ИМ – инфаркт миокарда, ХСН – хроническая сердечная недостаточность, ЭКГ – электрокардиограмма, ЭхоКГ – эхокардиография.
Основные группы лекарственных препаратов для лечения ХСН-нФВ при СД
Ингибиторы АПФ (иАПФ) показали снижение смертности и заболеваемости у пациентов с ХСН-нФВ (УУР А, УДД 1). Назначают всем пациентам с ХСН-нФВ при отсутствии противопоказаний и непереносимости.
Блокаторы рецепторов ангиотензина II (БРА) — рекомендуется назначение у пациентов с ХСН-нФВ только в качестве альтернативы при непереносимости иАПФ.
Бета-блокаторы (ББ) уменьшают смертность и заболеваемость у пациентов с ХСН-нФВ. ББ должны назначаться клинически стабильным пациентам, старт терапии проводить в минимальных дозах и далее титровать до максимально переносимых (УУР А, УДД 1).
Антагонисты минералокортикоидных рецепторов (АРМ) показаны всем пациентам с ХСН-нФВ и СД. Назначение данной группы препаратов проводить с осторожностью при нарушенной функции почек и гиперкалиемии (более 5 ммоль/л)
Диуретики (петлевые, тиазидные) рекомендуются для уменьшения признаков и симптомов перегрузки у пациентов с ХСН-нФВ.
Ингибитор неприлизина (сакубитрил) в комбинации с БРА (валсартан) – новый терапевтический класс препаратов, действующий на ренин-ангиотензин-альдостероновую систему и систему нейтральных эндопептидаз. Рекомендуются в качестве замены иАПФ с целью дальнейшего снижения риска госпитализации и смерти у больных ХСН-нФВ, которые остаются с симптоматикой, несмотря на оптимальное лечение иАПФ, ББ и АРМ
Блокаторы if- каналов (ивабрадин) рекомендовано назначение пациентам с СН-нФВ с ФВ≤35% с синусовым ритмом и ЧСС ≥70 уд/мин, получающим ББ в максимально переносимой дозе.
Дигоксин может быть назначен пациентам с симптомной ХСН и фибрилляцией предсердий с целью достижения оптимального контроля частоты сокращения желудочков, который должен находиться в диапазоне от 70 до 90 уд в минуту (УУР А, УДД 2).
Нехирургические методы лечения ХСН-нФВ при СД
Имплантируемый кардиовертер – дефибриллятор
Устанавливают с целью снижения риска внезапной сердечной смерти у пациентов с ожидаемой продолжительностью жизни более 1 года и с хорошим функциональным классом, которые:
- имеют симптомы ХСН и ФВ ≤35%, несмотря на проводимую оптимальную медикаментозную терапию более 3 месяцев и у них имеется ИБС или дилатационная кардиомиопатия (УУР А, УДД 1).
- перенесли гемодинамически значимую желудочковую аритмию или остановку сердца (УУР А, УДД 1).
Сердечная ресинхронизирующая терапия (СРТ)
СРТ рекомендовано рассмотреть у симптомных пациентов с ХСН, получающих оптимальную медикаментозную терапию с целью уменьшения симптомов, заболеваемости и смертности при:
- синусовом ритме, длительности комплекса QRS ≥150 мсек с ФВ ≤35% и с блокадой левой ножки пучка Гиса (БЛНПГ) (УУР А, УДД 1).
- синусовом ритме, длительности комплекса QRS ≥150 мсек с ФВ ≤35% и без БЛНПГ (УУР В, УДД 1).
- синусовом ритме, длительности комплекса QRS 130-149 мсек с ФВ ≤35% и с БЛНПГ (УУР А, УДД 2).
- синусовом ритме, длительности комплекса QRS 130-149 мсек с ФВ ≤35% и без БЛНПГ (УУР В, УДД 2).
- фибрилляции предсердий, длительности комплекса QRS≥130 мсек при условии, что ожидается возвращение к синусовому ритму (УУР В, УДД 1).
Лечение пациентов с ХСН-сФВ/срФВ при СД
Применяются те же группы лекарственных препаратов, что и у пациентов с ХСН-нФВ и СД.
Основная цель лечения пациентов с ХСН-сФВ – уменьшение симптомов и улучшение самочувствия. Влияние лекарственных препаратов на продолжительность жизни у данной категории больных до настоящего времени не изучено.
Особенности сахароснижающей терапии у больных СД с ХСН
- Отсутствуют данные о положительном влиянии строгого контроля гликемии на сердечно-сосудистые события у больных СД с ХСН (УУР А, УДД 1).
- Метформин безопасен при лечении больных СД с ХСН-сФВ и может быть препаратом выбора у пациентов с ХСН-нФВ, однако он противопоказан больным с тяжелой почечной или печёночной недостаточностью из-за риска развития лактатацидоза (УУР А, УДД 2).
- Инсулин приводит к задержке натрия и способен усугубить задержку жидкости, что может привести к нарастанию ХСН (УУР В, УДД 3).
- Препараты сульфонилмочевины также могут усугублять ХСН и должны использоваться с осторожностью (УУР А, УДД 1).
- Тиазолидиндионы приводят к задержке натрия и воды, увеличивая риск прогрессирования ХСН, в связи с чем их назначение не рекомендуется у больных с ХСН (УУР А, УДД 2).
- иДПП-4 (кроме саксаглиптина) не увеличивают риск сердечно-сосудистых событий и тяжесть ХСН (УУР А, УДД 1).
- арГПП-1 не увеличивают госпитализацию по поводу ХСН у больных СД (УУР А, УДД 1).
- иНГЛТ-2 предотвращают развитие и уменьшают тяжесть ХСН, а также увеличивают выживаемость (УУР А, УДД 1).
Лечение больных СД с ХСН должно осуществляться совместно эндокринологом и кардиологом.
12. ДИАБЕТИЧЕСКАЯ НЕЙРОПАТИЯ
Диабетическая нейропатия – комплекс клинических и субклинических синдромов, каждый из которых характеризуется диффузным или очаговым поражением периферических и/или автономных нервных волокон в результате СД.
КЛАССИФИКАЦИЯ
А. Диффузная нейропатия
- Дистальная нейропатия
- С преимущественным поражением тонких нервных волокон (сенсорная)
- С преимущественным поражением толстых нервных волокон (моторная)
- Смешанная (сенсо-моторная — наиболее распространенная)
- Автономная нейропатия
- Кардиоваскулярная
Снижение вариабельности сердечного ритма
Тахикардия покоя
Ортостатическая гипотензия
Внезапная смерть (злокачественная аритмия)
- Гастроинтестинальная
Диабетический гастропарез (гастропатия)
Диабетическая энтеропатия (диарея)
Снижение моторики толстого кишечника (констипация)
- Урогенитальная
Диабетическая цистопатия (нейрогенный мочевой пузырь)
Эректильная дисфункция
Женская сексуальная дисфункция
- Судомоторная дисфункция
Дистальный гипогидроз,ангидроз
- Нарушение распознавания гипогликемий
Б. Мононейропатия (мононевриты различной локализации) (атипичные формы)
- Изолированные поражения черепномозговых или периферических нервов
- Мононевриты различной локализации (в том случае, если полинейропатия исключена)
В. Радикулопатия или полирадикулопатия (атипичные формы)
- Радикулоплексопатия (поясничнокрестцовая полирадикулопатия, проксимальная моторная амиелотрофия)
- Грудная радикулопатия
Недиабетические нейропатии, сопутствующие СД
- Тунельные синдромы
- Хроническая воспалительная демиелинизирующая полинейропатия
- Радикулоплексопатия
- Острая болевая нейропатия с поражением тонких нервных волокон
СТАДИИ
- Доклиническая.
- Клинических проявлений.
- Осложнений.
ГРУППЫ РИСКА
- Больные СД 1 типа с недостижением целевых уровней гликемического контроля спустя 5 лет от дебюта заболевания.
- Больные СД 2 типа с момента диагностики заболевания.
Скрининг диабетической периферической нейропатии проводится у всех пациентов с СД 1 типа спустя 5 лет от дебюта заболевания, а при СД 2 типа – с момента установления диагноза. Скрининговое обследование должно проводиться ежегодно (УУР В, УДД 3).
Этапность диагностики и лечения
|
Мероприятия |
Кто выполняет |
|
Выявление групп риска (скрининг) |
Эндокринолог |
|
Обязательные методы исследования |
Эндокринолог или невролог |
|
Определение клинической формы нейропатии |
Эндокринолог или невролог |
|
Выбор специфического метода лечения: |
|
|
– периферической нейропатии |
– Невролог или эндокринолог |
|
– автономной нейропатии |
– Эндокринолог и врачи других специальностей (кардиолог, гастроэнтеролог, уролог и др.) |
Электромиография или направление к неврологу крайне редко необходимы на этапе скрининга, за исключением атипичных клинических случаев (нехарактерные клинические признаки, быстрое начало и асимметричность симптомов, подозрение на иную этиологию поражения нервной системы и т.п) (УУР С, УДД 4)
ДИАГНОСТИКА Для диагностики диабетической нейропатии применяются следующие методы:
- Оценка клинических симптомов (жалоб). Характерными считают жалобы на боли в стопах различной интенсивности в покое, чаще в ночные и вечерние часы, онемение, парестезии, зябкость стоп, судороги в мышцах голеней и стоп.
- Определение клинических признаков поражения периферических нервов (осмотр, оценка состояния периферической чувствительности). Осмотр позволяет выявить сухость кожи, атрофию мышц, характерную деформацию пальцев (молоткообразная деформация). Для оценки периферической чувствительности используют методики, указанные в таблице.
Оцениваемые показатели
|
Форма нейропатии |
Клинические проявления |
Методы |
|
|
Обязательные |
Дополнительные |
||
|
Сенсорная |
Нарушения чувствительности |
||
|
•Вибрационной |
Градуированный камертон (128 Гц) на медиальной поверхности головки 1-й плюсневой кости |
Биотезиометр |
|
|
•Температурной |
Касание теплым / холодным предметом (ТипТерм) |
||
|
•Болевой |
Покалывание неврологической иглой |
||
|
•Тактильной |
Касание монофиламентом (массой 10 г) подошвенной поверхности стопы в проекции головок плюсневых костей и дистальной фаланги 1 пальца |
||
|
•Проприоцептивной |
Пассивное сгибание в суставах пальцев стопы в положении больного лежа с закрытыми глазами |
||
|
Моторная |
•Мышечная слабость •Мышечная атрофия |
Определение сухожильных рефлексов (ахиллова, коленного) с помощью неврологического молоточка |
Электронейромиография* |
|
Автономная (вегетативная) |
•Кардиоваскулярная форма |
См. раздел 12.1 КАРДИОВАСКУЛЯРНАЯ АВТОНОМНАЯ НЕЙРОПАТИЯ |
|
|
•Гастроинтестинальная форма |
•Опрос и осмотр (дисфагия, боли в животе, чередование диареи и запоров; ночная диарея; ощущение переполнения желудка; боли и тяжесть в правом подреберье, тошнота) |
•Рентгенография желудочно- кишечного тракта •Эзофагогастро-дуоденоскопия •Сцинтиграфия желудка •Электрогастрография |
|
|
•Урогенитальная форма |
•Опрос и осмотр (отсутствие позывов к мочеиспусканию, проявления эректильной дисфункции; ретроградная эякуляция) |
•Урофлоу-метрия •УЗИ мочевого пузыря (объем остаточной мочи) •УЗДГ и дуплексное сканирование сосудов полового члена |
* Электронейромиография абсолютно показана при неэффективности стандартной терапии диабетической нейропатии в течение 6 мес. для выявления редко встречающихся форм поражения периферических нервов при СД или сопутствующей неврологической патологии.
Показатели периферической чувствительности
|
Методы диагностики состояния периферической чувствительности |
Показатели периферической чувствительности |
|
Оценка вибрационной чувствительности •по градуированному камертону 128 Гц в разных возрастных группах: 21-40 лет 41-60 лет 61-71 год 72 года и старше •по биотезиометру |
5-8 ед. 4-8 ед. 3-8 ед. 2-8 ед. 10-25 В – умеренная нейропатия >25 В – выраженная нейропатия |
|
Оценка температурной чувствительности (ТипТерп, касание теплым/холодным предметом с разницей t не более 2Со |
Не чувствует разницы температур – признак нейропатии |
|
Оценка тактильной чувствительности с помощью монофиламента 10 г. |
Чувствительность не нарушена, если пациент ощущает более 2 прикосновений из 3-х Чувствительность нарушена, если пациент чувствует менее 2 прикосновений из 3-х |
|
Оценка болевой чувствительности с помощью неврологической иглы |
Чувствует более 2 покалываний из 3-х – нет снижения чувствительности, чувствует менее 2 покалываний из 3-х – чувствительность снижена |
Для диагностики симметричной полинейропатии достаточно тщательно собранного анамнеза, определения порога температурной (или тактильной) чувствительности, а также вибрационной чувствительности с помощью градуированного камертона 128 Гц (УУР В, УДД 3).
Всем пациентам необходимо проводить исследование с помощью монофиламента 10 г для определения риска формирования трофических язв стоп и ампутации (УУР В, УДД 3).
Необходимо выявлять возможные симптомы и признаки автономной нейропатии у пациентов с диабетическими микроангиопатиями (УУР В, УДД 3).
Для диагностики диабетической нейропатии можно использовать диагностические шкалы, например:
- шкала симптомов нейропатии (Neuropathy Symptom Score, NSS). Сумма баллов >5 говорит о наличии выраженной нейропатии (см. приложение 12);
- визуально-аналоговая шкала (для оценки болевого синдрома);
- Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI). Сумма баллов >2 позволяет подозревать наличие нейропатии (см. приложение 13);
- Опросник DN4 для диагностики болевой нейропатии. Сумма баллов >4 свидетельствует о нейропатическом характере боли (приложение 14).
Для ранней диагностики нейропатии с поражением немиелинизированных нервных волокон выполняется конфокальная микроскопия роговицы (при возможности).
ЛЕЧЕНИЕ БОЛЕВОЙ ФОРМЫ ДИАБЕТИЧЕСКОЙ НЕЙРОПАТИИ
Основой успешного лечения диабетической нейропатии является достижение и поддержание индивидуальных целевых показателей гликемического контроля.
Оптимизация гликемического контроля позволяет предотвратить или отсрочить развитие полинейропатии у пациентов с СД 1 типа (УУР А, УДД 1) и замедлить ее прогрессирование у больных СД 2 типа (УУР В, УДД 2).
Медикаментозная терапия
|
Класс препаратов |
Механизм действия |
Препараты (средняя терапевтическая доза) |
|
Антиконвульсанты: |
Модулирование электрического потенциала кальциевых каналов |
•Прегабалин (150–600 мг/сутки) •Габапентин (300–3600 мг/сутки) |
|
Антидепрессанты •селективные ингибиторы обратного захвата серотонина и норадреналина |
Высокоспецифичное ингибирование обратного захвата серотонина и норадреналина |
•Дулоксетин (60 -120 мг/сутки) |
|
Антидепрессанты: •трициклические антидепрессанты |
Ингибирование обратного захвата серотонина и норадреналина |
•Амитриптилин (25–150 мг/сутки) |
|
Опиаты |
Блокада μ-опиоидных рецепторов |
•Трамадол (100–400 мг/сутки) •Тапентадол (200–600 мг/сутки) |
|
Препараты местного действия |
Местно-раздражающее |
•Капсаицин |
|
Местно-обезболивающее |
•Лидокаин |
ПРОФИЛАКТИКА
Достижение и поддержание индивидуальных целевых показателей гликемического контроля
12.1. КАРДИОВАСКУЛЯРНАЯ АВТОНОМНАЯ НЕЙРОПАТИЯ
Кардиоваскулярная автономная нейропатия (КАН) – одна из форм диабетической автономной нейропатии, при которой происходит нарушение регуляции сердечной деятельности и тонуса сосудов вследствие повреждения нервных волокон вегетативной нервной системы, иннервирующих сердце и кровеносные сосуды.
КАН является независимым ФР сердечно-сосудистой смертности и сердечно-сосудистых событий. Распространенность КАН у больных СД составляет 25%.
Факторы риска развития КАН
|
СД 1 типа |
СД 2 типа |
|
•Высокие значения гликированного гемоглобина •Гипергликемия •Артериальная гипертензия •Дистальная диабетическая полинейропатия •Диабетическая ретинопатия |
•Возраст •Длительность СД •Ожирение •Курение |
Стадии КАН
- начальная (доклиническая) стадия
- стадия клинических проявлений
Клинические проявления КАН
- Тахикардия покоя
- Ортостатическая гипотензия (ОГ) — снижение САД ≥ 20 мм рт.ст. или ДАД ≥ 10 мм рт.ст.
- Синдром постуральной тахикардии
- Снижение переносимости физических нагрузок
- «Немая» ишемия миокарда
Следует предпринять диагностический поиск других причин, которые могут вызывать схожие с КАН симптомы – сопутствующие заболевания, действие ряда лекарственных препаратов или их взаимодействие между собой (УУР С, УДД 5).
Дифференциальная диагностика при КАН
|
Симптом |
Признаки |
Другие состояния |
|
Тахикардия покоя |
ЧСС более 100 ударов в минуту |
анемия, тиреотоксикоз, лихорадка, нарушения ритма сердца (фибрилляция и трепетание предсердий и другие), дегидратация, надпочечниковая недостаточность, действие лекарственных препаратов (например, препараты содержащие симпатомиметики – бронхолитики для лечения бронхиальной астмы и комбинированные препараты для лечения простуды, содержащие эфедрин и псевдоэфедрин, некоторые БАД, имеющие в составе, например, алкалоиды эфедры и др), кофеина, алкоголя, никотина, ряда наркотических веществ (кокаин, амфетамин, метамфетамин и др). |
|
Ортоста-тическая гипотензия |
снижение САД ≥ 20 или ДАД ≥ 10 мм рт.ст. |
надпочечниковая недостаточность, уменьшение объема циркулирующей крови (острая кровопотеря, дегидратация), беременность и послеродовой период, сердечно-сосудистые заболевания (аритмии, сердечная недостаточность, миокардиты, перикардиты, клапанные пороки сердца), употребление алкоголя, лекарственные препараты (антиадренэргические, антиангинальные, антиаритмические, антихолинэргические препараты, диуретики, иАПФ и БРА, седативные препараты, нейролептики, антидепрессанты), наркотические средства. |
Диагностика КАН
Так называемые «прикроватные» тесты являются золотым стандартом диагностики КАН:
|
Название теста |
Описание теста |
|
ЧСС в покое |
ЧСС более 100 уд./мин характерно для КАН |
|
Вариация ЧСС |
Мониторирование с помощью ЭКГ ЧСС в покое лежа при медленном глубоком дыхании (6 дыхательных движений в минуту). Нормальные значения – разница более 15 уд./мин. Патологическая разница – менее 10 уд./мин. Нормальное соотношение интервалов R–R на выдохе к R–R на вдохе – более 1,17 у лиц 20–24 лет. С возрастом этот показатель снижается: возраст 25–29 — 1,15; 30–34 — 1,13; 35–39 — 1,12; 40–44 — 1,10; 45–49 — 1,08; 50–54 — 1,07; 55–59 — 1,06; 60–64 — 1,04; 65–69 — 1,03; 70–75 — 1,02 |
|
Реакция ЧСС в ответ на ортостатическую пробу |
Во время продолжительного мониторирования ЭКГ интервалы R–R измеряются через 15 и 30 ударов сердца после вставания. В норме рефлекторную тахикардию сменяет брадикардия, а отношение 30:15 составляет более 1,03. При отношении 30:15 менее 1,0 диагностируется КАН |
|
Проба Вальсальвы |
Во время мониторирования ЭКГ пациент в течение 15 с дует в мундштук, соединенный с монометром, поддерживая в нем давление 40 мм рт.ст. В норме ЧСС увеличивается с последующей компенсаторной брадикардией. Наиболее длинный интервал R–R после нагрузки делят на самый короткий R–R во время нагрузки, при этом высчитывается коэффициент Вальсальвы. Норма более 1,20. Показатель менее 1,20 говорит о наличии КАН Следует избегать при наличии пролиферативной ретинопатии вследствие риска кровоизлияний |
|
Реакция АД в ответ на ортостатическую пробу |
АД измеряется в положении лежа, а затем спустя 3 мин после вставания. Снижение САД на 20 и более мм рт.ст. и/или ДАД на 10 и более мм рт.ст. свидетельствует о КАН. Для пациентов с исходно повышенным АД в положении лежа (САД 150 мм рт.ст. и выше и/или ДАД 90 мм рт.ст. и выше) снижение САД на 30 мм рт.ст. и/или ДАД на 15 мм рст.ст может считаться более подходящим критерием диагностики. |
|
Реакция диастолического АД в ответ на изометри ческую нагрузку (проба с динамометром) |
Пациент сжимает ручной динамометр до максимального значения. Затем рукоятка сжимается на 30% от максимума и удерживается в течение 5 мин. В норме ДАД на другой руке повышается более, чем на 16 мм рт.ст. Повышение ДАД менее, чем на 10 мм рт.ст. говорит о КАН |
Два и более патологических (аномальных) результата тестов позволяют установить диагноз КАН.
Показатели вариабельности сердечного ритма (SDNN, rMSSD) являются высокочувствительными маркерами состояния звеньев автономной нервной системы и позволяют выявить КАН на ранней доклинической стадии, однако применение данного метода требует соответствующего технического оснащения (УУР В, УДД 2).
Удлинение интервала QTc на ЭКГ ≥ 460 мс у женщин и ≥ 450 мс у мужчин — высокочувствительный, но низкоспецифичный признак в диагностике КАН, длительность интервала QT может меняться в зависимости от различных причин (электролитные нарушения, гипогликемия, гиперинсулинемия, прием ряда лекарственных препаратов), однако его значение может подтолкнуть врача к проведению дальнейшего обследования на выявление КАН.
Пациенты с СД 2 типа должны обследоваться на предмет выявления КАН сразу при постановке диагноза и далее 1 раз в год, а больные СД 1 типа – спустя 5 лет после начала заболевания и далее 1 раз в год (УУР В, УДД 2).
Профилактика КАН
В основе профилактики развития КАН лежит тщательный контроль гликемии и сердечно-сосудистых ФР:
- достижение и поддержание индивидуальных целевых показателей гликемического контроля.
Ранний и тщательный контроль гликемии позволяет предотвратить или отсрочить развитие КАН и рекомендован пациентам с СД 1 типа (УУР А, УДД 1).
Для пациентов с СД 2 типа, помимо достижения оптимального гликемического контроля, рекомендовано оказывать влияние и на другие ФР и модификацию образа жизни (УУР В, УДД 2).
- физические нагрузки (регулярные, аэробные (УУР В, УДД 2).
- отказ от курения (УУР В, УДД 2).
- достижение индивидуальных целевых значений АД (УУР В, УДД 2).
- достижение индивидуальных целевых значений липидного спектра (УУР В, УДД 2).
Лечение КАН
Применение различных терапевтических подходов, направленных на патогенез КАН, при развитии симптомов заболевания не привело к желаемому результату. Имеются данные о потенциальной пользе применения различных групп препаратов, однако на сегодняшний день их влияние на предотвращение прогрессирования КАН при развитии клинических проявлений не доказано.
Главным образом, в лечении КАН следует воздействовать на выраженные клинические проявления. КАН в этой стадии практически необратима, таким образом, лечение в основном носит симптоматический характер.
Рекомендовано применение кардиоселективных бета-адреноблокаторов с целью коррекции тахикардии покоя при КАН (УУР А, УДД 1).
Лечение ортостатической гипотензии
Для практикующего врача лечение ОГ часто вызывает затруднения и требует применения комплексного подхода.
Комплексный подход в лечении ОГ
|
Основные подходы к лечению ОГ |
Перечень мер |
Комментарий |
|
Тщательный контроль гликемии и сердечно-сосудистых ФР |
||
|
Немедикаментозные методы |
избегание провоцирующих ситуаций |
резкая смена положения тела, резкое вставание |
|
физические упражнения и поощрение физической активности |
детренированность усиливает проявления ОГ и ухудшает течение КАН |
|
|
позиционные маневры перед вставанием |
перекрещивание ног, сидение на корточках, сокращения мышц нижних конечностей и живота |
|
|
употребление достаточного количества жидкости и поваренной соли при отсутствии противопоказаний |
в том числе рекомендуется «болюсное» питье перед вставанием с постели – подготовить заранее 480мл воды комнатной температуры, в течение 5 минут пациент выпивает, сколько может |
|
|
соблюдение режима питания |
избегать приема горячей пищи и напитков, больших порций |
|
|
избегание приема ряда лекарственных средств, которые могут усиливать гипотензию |
трициклические антидепрессанты, психотропные и противопаркинсонические препараты, миорелаксанты, средства для лечения эректильной дисфункции и другие |
|
|
ношение компрессионного трикотажа |
эластическое белье второго класса компрессии на всю длину ног и/или плотно прилегающий к животу и тазу пациента эластический пояс |
|
|
Медикаментозная терапия |
мидодрин (периферический селективный агонист альфа1-адренорецепторов) |
в начальной дозе 2,5 мг 2–3 р/день с постепенным увеличением до максимальной дозы 10 мг 3 р/день. Назначается с рекомендацией пациенту больше сохранять положение стоя или сидя с целью минимизировать повышение артериального давления в положении лежа |
|
Флудрокортизон (минералокортикостероид) |
начальная доза составляет 0,05 мг вечером с последующей титрацией до максимально допустимой суточной дозы 0,2 мг. Прием данного препарата также увеличивает риск развития артериальной гипертензии в положении лежа |
В качестве первого шага в лечении ОГ рекомендуется выбрать немедикаментозные методы (УУР А, УДД 2) и исключить другие причины ОГ (см. таблицу «Дифференциальная диагностика при КАН») (УУР А, УДД 1), а также пересмотреть лекарственную терапию сопутствующих заболеваний, при возможности избегать препаратов, провоцирующих постуральное снижение АД.
При сохранении выраженных симптомов ОГ после вышеуказанных мер следует рассмотреть возможность назначения медикаментозной терапии. Потенциальная польза от назначения препарата должна быть соотнесена с рисками терапии.
Медикаментозная терапия ОГ зачастую представляется затруднительной, поскольку непросто соблюсти баланс между понижением артериального давления при вставании и избеганием значимого повышения АД в положении лежа.
Симптоматическая терапия ОГ проводится мидодрином (УУР В, УДД 1) или флудрокортизоном (УУР В, УДД 2), а в случае резистентности к монотерапии – комбинацией данных препаратов (УУР В, УДД 1). При этом следует тщательно обдумать соотношение польза/риск назначения любой лекарственной терапии ОГ.
13. ДИАБЕТИЧЕСКАЯ НЕЙРООСТЕОАРТРОПАТИЯ
Диабетическая нейроостеоартропатия (артропатия Шарко, ДНОАП) – относительно безболевая, прогрессирующая, деструктивная артропатия одного или нескольких суставов, сопровождающаяся неврологичским дефицитом.
Клинические стадии стадии ДНОАП
- острая
- хроническая
Классификация ДНОАП на основании клинической картины, результатов МСКТ/МРТ (E.A.Chantelau, G.Grutzner, 2014)
|
Стадии/Фазы |
Клиника |
МСКТ/МРТ признаки |
|
Активная стадия Фаза 0 |
Умеренно выраженное воспаление (отек, локальная гипертермия, иногда боль, повышенный риск травматизации при ходьбе), нет выраженных деформаций |
Обязательные: отек костного мозга и мягких тканей, нет нарушения кортикального слоя. Возможные: субхондральные трабекулярные микротрещины, повреждение связок. |
|
Активная стадия Фаза 1 |
Выраженное воспаление (отек, локальная гипертермия, иногда боль, повышенный риск травматизации при ходьбе), выраженная деформация |
Обязательные: переломы с нарушением кортикального слоя, отек костного мозга и/или отек мягких тканей. Возможные: остеоартрит, кисты, повреждение хряща, остеохондроз, внутрисуставной выпот, скопление жидкости в суставах, костные эрозии/некрозы, лизис кости, деструкция и фрагментация кости, вывихи/подвывихи суставов, повреждение связок, теносиновииты, дислокация костей. |
|
Неактивная стадия Фаза 0 |
Нет признаков воспаления, нет деформации |
Отсутствие изменений или незначительный отек костного мозга, субхондральный склероз, кисты кости, остеоартроз, повреждение связок. |
|
Неактивная стадия Фаза 1 |
Нет воспаления, стойкая выраженная деформация, анкилозы |
Остаточный отек костного мозга, кортикальная мозоль, выпот, субхондральные кисты, деструкция и дислокация суставов, фиброз, образование остеофитов, ремоделирование кости, нарушения хряща и связок, анкилоз, псевдоартроз. |
Группы риска
- длительно болеющие СД
- пациенты с периферической нейропатией любого генеза
- перенесшие хирургическое вмешательство на стопе
- получающие лечение глюкокортикоидами, иммуносупрессорами
- больные на заместительной почечной терапии (гемодиализ)
Этапность диагностики и лечения
|
Мероприятия |
Кто выполняет |
|
Выявление групп риска |
Эндокринолог |
|
Обязательные методы исследования |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
|
Определение клинической стадии нейроостеоартропатии |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
|
Лечение и динамическое наблюдение |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
Диагностика
|
Стадия нейроостео-артропатии |
Клинические проявления |
Методы |
|
|
Обязательные |
Дополнительные |
||
|
Острая |
Проявления диабетической нейропатии (см. выше) |
||
|
•При осмотре – отек и гиперемия пораженной стопы, локальная гипертермия |
Инфракрасная термометрия пораженной и непораженной конечности (градиент температуры >2оС свидетельствует об острой стадии ДНОАП) |
МРТ пораженного участка конечности (выявление отека костного мозга в зоне пораженного сустава) |
|
|
Хроническая |
•При осмотре – характерная деформация стопы и/или голеностоп-ного сустава |
Рентгенография пораженного участка конечности в прямой и боковой проекциях (определяется остеопороз, параоссальные обызвествления, гиперостозы, вывихи и подвывихи суставов, фрагментация костных структур) |
МСКТ пораженного участка конечности |
Принципы лечения ДНОАП
- Достижение и поддержание индивидуальных целевых показателей гликемического контроля.
- Разгрузка пораженной конечности (индивидуальная разгрузочная повязка) на острой стадии. Длительность использования повязки – 6 мес, частота замены – каждые 3–4 недели.
- Системная антибиотикотерапия (клиндамицин, фторхинолоны, цефалоспорины, даптомицин) при язвенных дефектах с признаками инфекции и ранах 2-й ст. и глубже (по Wagner).
- При наличии раневых дефектов – использование современных атравматических перевязочных средств, соответствующих стадии раневого процесса.
Лечение острой стадии ДНОАП
Единственным эффективным методом лечения острой стадии ДНОАП является разгрузка пораженного сустава с помощью индивидуальной разгрузочной повязки Total Contact Cast, которая должна быть наложена пациенту сразу после установления диагноза (УУР В, УДД 3).
В качестве дополнительного по отношению к разгрузке пораженного сустава методом лечения острой стадии ДНОАП может стать назначение препаратов из группы бисфосфонатов (алендронат, памидронат)
Лечение хронической стадии ДНОАП:
- Постоянное ношение сложной ортопедической обуви (УУР В, УДД 3).
- При поражении голеностопного сустава постоянное ношение индивидуально изготовленного ортеза (УУР В, УДД 2).
- Адекватный подиатрический уход с целью профилактики развития хронических раневых дефектов в зонах избыточного нагрузочного давления на стопе (УУР В, УДД 1).
- При формировании выраженных деформаций стопы и рецидивирующих раневых дефектах в зоне деформации – хирургическая ортопедическая коррекция (УУР В, УДД 2).
Профилактика ДНОАП:
- Достижение и поддержание индивидуальных целевых показателей гликемического контроля (УУР В, УДД 1).
- Своевременное выявление и динамическое наблюдение за пациентами группы риска развития ДНОАП.
14. СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
Синдром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы, представляющие непосредственную угрозу или развитие язвенно-некротических процессов и гангрены стопы.
ГРУППЫ РИСКА СДС
- Пациенты с дистальной полинейропатией на стадии клинических проявлений
- Лица с заболеваниями периферических артерий любого генеза
- Больные с деформациями стоп любого генеза
- Слепые и слабовидящие
- Больные с диабетической нефропатией и ХБП C3-5
- Одинокие и пожилые пациенты
- Злоупотребляющие алкоголем
- Курильщики
КЛАССИФИКАЦИЯ (ФОРМУЛИРОВКА ДИАГНОЗА)
- Нейропатическая форма СДС
- трофическая язва стопы
- диабетическая нейроостеоартропатия (стопа Шарко)
- Ишемическая форма СДС
- Нейроишемическая форма СДС
Классификация раневых дефектов при СДС (по Wagner)
|
Степень |
Проявления |
|
0 |
Раневой дефект отсутствует, но есть сухость кожи, клювовидная деформация пальцев, выступание головок метатарзальных костей, другие костные и суставные аномалии |
|
1 |
Поверхностный язвенный дефект без признаков инфицирования |
|
2 |
Глубокая язва, обычно инфицированная, но без вовлечения костной ткани |
|
3 |
Глубокая язва с вовлечением в процесс костной ткани, наличием остеомиелита |
|
4 |
Ограниченная гангрена (пальца или стопы) |
|
5 |
Гангрена всей стопы |
ДИАГНОСТИКА
•Сбор анамнеза
•Осмотр нижних конечностей
•Оценка неврологического статуса
•Оценка состояния артериального кровотока нижних конечностей
•Рентгенография стоп и голеностопных суставов в прямой и боковой проекциях
•Бактериологическое исследование тканей раны
Анамнез
|
Нейропатическая форма |
Ишемическая форма |
|
Длительное течение СД |
Артериальная гипертензия и/или дислипидемия |
|
Наличие в анамнезе трофических язв стоп, ампутаций пальцев или отделов стопы, деформаций стоп, ногтевых пластинок |
Наличие в анамнезе ишемической болезни сердца, цереброваскулярных заболеваний |
|
Злоупотребление алкоголем |
Курение |
Осмотр нижних конечностей
|
Нейропатическая форма |
Ишемическая форма |
|
Сухая кожа, участки гиперкератоза в областях избыточного нагрузочного давления на стопах |
Кожа бледная или цианотичная, атрофична, часто трещины |
|
Специфичная для СД деформация стоп, пальцев, голеностопных суставов |
Деформация пальцев стопы носит неспецифичный характер |
|
Пульсация на артериях стоп сохранена с обеих сторон |
Пульсация на артериях стоп снижена или отсутствует |
|
Язвенные дефекты в зонах избыточного нагрузочного давления, безболезненные |
Акральные некрозы, резко болезненные |
|
Субъективная симптоматика отсутствует |
Перемежающаяся хромота* |
* У больных с диабетической нейропатией может отсутствовать.
При осмотре раны следует учитывать:
- локализация раны
- размер раны:
длина и ширина
площадь
глубина
объём
- тип ткани, присутствующий в ране:
струп, некротические ткани, грануляционная ткань, подлежащие структуры (сухожилия, капсулы суставов, кости)
оценить цвет и консистенцию
процент от всей площади раны, покрытой каждым типом ткани
- экссудат:
количество (+, ++, +++)
цвет
вязкость
наличие гнойного отделяемого
- края раны:
приподнятый край
гиперкератоз
карманы (глубина, длина)
- окружающая кожа:
мацерация
гиперемия
отёк
- запах
- боль (локальная болезненность, степень)
- признаки инфекции (местные, системные)
Оценка неврологического статуса
См. обязательные методы исследования диабетической нейропатии.
Оценка состояния артериального кровотока (см. раздел 10.3)
Алгоритм местного лечения ран при СДС (адаптировано Frykberg & Banks, 2016)
Критический интервал после начала лечения составляет 4 недели, когда уменьшение площади раны менее, чем на 50% указывает на маловероятное заживление раневого дефекта.
ПРИНЦИПЫ МЕСТНОГО ЛЕЧЕНИЯ:
- Хирургическая обработка
Хирургическая обработка в условиях перевязочного кабинета является важным аспектом лечения ран и направлена на устранение фибрина, некротически изменённых тканей и гиперкератозов по краям раны. В ряде случаев для ускорения очищения раны могут быть использованы повязки, стимулирующие аутолиз. Обработка раневых дефектов может быть допустима только после разрешения критической ишемии.
- Очищение
При промывании раны рекомендуется использовать физиологический р-р для неинфицированных ран или р-р антисептика для инфицированных.
- Контроль экссудации
Контроль уровня экссудата является важным компонентом в лечении ран и играет определяющую роль в выборе перевязочного средства. Повязка должна создавать оптимальную среду для ускорения миграции клеток, облегчать аутолиз нежизнеспособных тканей, предотвращать при этом мацерацию краёв раны. Выбранная повязка должна поддерживать влажную среду в ране (УУР А, УДД 3), контролировать уровень экссудата и препятствовать мацерации краев (УУР А, УДД 1). Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее за счет своей подвижности.
- Разгрузка конечности
Для разгрузки могут быть использованы:
кресло-каталка
индивидуальная разгрузочная повязка (Total Сontact Сast) — золотой стандарт для лечения нейропатической формы СДС
разгрузочный полубашмак
пневмоортез (AirCast), тутор
специализированные ячеистые стельки
волкеры
Несъемные устройства демонстрируют более высокие показатели заживления, чем съемные устройства.
- Адъювантная терапия
Если раневой дефект за 4 недели стандартного лечения не уменьшился на 50% от исходного размера, несмотря на проводимые обработки, разгрузку, устранение ишемии и адекватную антибактериальную терапию, стоит рассмотреть вторую или адъювантную линию. Адъювантная терапия может включать в себя использование генноинженерных аналогов кожи, местное введение факторов роста, ацеллюлярный матрикс или терапию стволовыми плюрипотентными клетками, использование коллагенсодержащих повязок или терапию отрицательным давлением. В отечественной клинической практике доступными являются препараты на основе эпидермального ростового фактора (УУР С, УДД 3). Использование отрицательного давления (NPWT) возможно у пациентов с нейропатической и нейроишемической (после восстановления кровотока) формой синдрома. Абсолютно противопоказано использование NPWT у больных с критической ишемией конечности (TcpO2 <30 мм рт. ст.), остеомиелитом, флегмоной и гангреной стопы (УУР В, УДД 1).
- Устранение инфекции
Наличие инфекции в ране устанавливается по двум или более из указанных клинических признаков:
местный отёк или уплотнение тканей
локальная гиперемия
повышенная чувствительность или боль
локальная гипертермия
гнойное отделяемое
Периферическая нейропатия или заболевание периферических артерий могут маскировать симптомы и признаки инфекции. Около 50% пациентов с СДС могут не иметь клинических признаков инфекции. В таких случаях распознать наличие инфицированной раны можно, опираясь на следующие косвенные признаки:
увеличение количества раневого экссудата
рыхлая, бледная грануляционная ткань
рыхлые «подрытые» края раны
неприятный запах
Основным методом диагностики инфекционного процесса в ране является бактериологическое исследование (УУР А, УДД 1). Для анализа необходимо брать образцы тканей из разных участков, так как микрофлора может различаться в разных областях дефекта. У пациентов с нейроишемической и ишемической формой СДС необходимо выявлять не только аэробные, но и анаэробные микроорганизмы и определять их чувствительность к современным антибактериальным препаратам. Клинически значимым считается содержание бактериальных тел выше 1х106 на грамм ткани или обнаружение β-гемолитического стрептококка (УУР В, УДД 1). Материал для исследования может быть получен при биопсии или кюретаже дна раны. Менее информативно исследование раневого экссудата или мазка с предварительно очищенного и промытого стерильным физиологическим раствором дна раны.
Выделяют следующие степени тяжести раневой инфекции при СДС [IWGDF, 2003]:
- Неинфицированная язва/рана
- Легкая инфекция. Инфекционный процесс, вовлекающий лишь кожу и подкожную клетчатку. Присутствуют вышеописанные признаки раневой инфекции* без признаков вовлечения глубжележащих структур и системного воспалительного ответа. Радиус зоны эритемы – менее 2 см.
- Инфекция средней тяжести. Обширное воспаление кожи и подкожной клетчатки (те же признаки инфекции + радиус зоны эритемы – более 2 см) ИЛИ вовлечение лежащих глубже структур (абсцесс, остеомиелит, гнойный артрит, фасциит)
- Тяжелая инфекция. Синдром системной воспалительной реакции (SIRS), соответствующий современному пониманию сепсиса. Для его констатации необходимо наличие двух и более из нижеперечисленных признаков:
Температура тела более 38 или менее 36 градусов
ЧСС > 90 уд/мин
Одышка (ЧДД > 20 в мин)
PaCO2 (парциальное давление CO2 в артериальной крови) < 32 мм рт.ст.
Уровень лейкоцитов более 12 или менее 4 тыс. в мкл
Сдвиг лейкоцитарной формулы влево (10% и более незрелых (палочкоядерных) форм лейкоцитов)
Принципы назначения антибактериальной терапии
|
Тяжесть инфекции |
Сопутствующие факторы |
Обычные возбудители |
Потенциальная эмпирическая антибактериальная терапия |
|
Легкая |
Без осложнений |
ГПК |
S-S pen; цеф 1-го поколения |
|
Аллергия или непереносимость β-лактамов |
ГОП |
Клиндамицин; ФХ; Т/S; макролид; докси |
|
|
Недавно проведенная антибактериальная терапия |
ГПК + ГОП |
β-L-ase 1; Т/S; докси; макролид; ФХ |
|
|
Высокий риск МРЗС |
МРЗС |
Линезолид; Т/S; докси; макролид; ФХ |
|
|
Средняя и тяжелая |
Без осложнений |
ГПК ± ГОП |
β-L-ase 1; цеф 2/3 поколения |
|
Недавно проведенная антибактериальная терапия |
ГПК ± ГОП |
β-L-ase 2; цеф 3 поколения, карбапенемы 1 группы (зависит от прежней терапии, нужна консультация клинического фармаклога) |
|
|
Размягчение (мацерация) язвенного дефекта |
ГОП, включая Pseudomonas |
β-L-ase 2; S-S pen + цефтазидим, S-S pen + Cipro, карбапенемы 2 группы. |
|
|
Ишемия конечности/ некроз/газообразование |
ГПК ± ГОП ± анаэробы |
β-L-ase 1 или 2; карбапенем 1 или 2 группы; цеф 2/3 поколения + клиндамицин + метронидазол. |
|
|
Факторы риска МРЗС |
МРЗС |
Рассмотреть добавление или заменить на: гликопептиды; линезолид; даптомицин; фузидиевая к-та; T/S (± rif); докси; ФХ |
|
|
Факторы риска резистентных ГОП |
ESBL |
Карбапенемы, ФХ, аминогликозид, колистин |
Примечания: ГПК – грамположительные кокки (стафилококки, стрептококки); ГОП – грамотрицательные палочки; МРЗС- метициллинрезистетный золотистый стафилококк; ESBL – организм, продуцирующий бета-лактамазу расширенного спектра; S-S pen полусинтетический пенициллиназоустойчивый пенициллин; β-L-ase – ингибитор β-лактама, β-лактамазы; β-L-ase 1 — амоксициллин/клавунат, ампициллин/сульбактам; β-L-ase 2 – тикарциллин/клавуланат, пиперациллин/тазобактам; докси – доксициклин; карбапенем 1 группы – эрапенем; карбапенем 2 группы – имипинем, меропенем, дорипенем; цеф – цефалоспорин; ФХ – фторхинолон с высокой активностью против аэробных грамположительных кокков (например, левофлоксацин или моксифлоксацин; Cipro – противосинегнойный фторхинолон (например, ципрофлоксацин; T/S — триметоприм/сульфаметоксазол; T/S (± rif) – триметоприм/сульфаметоксазол независимо от сочетания с рифампицин200 (в настоящее время мы считаем, что рифампицин следует использовать только при остеомиелите)).
При выявлении остеомиелита – удаление пораженной кости с последующей антибактериальной терапией
- Устранение ишемии
При наличии критической ишемии, угрожающей потерей конечности, показано проведение реваскуляризации пораженной конечности (эндоваскулярная хирургия, шунтирующее вмешательство) (см. раздел 10.3).
- Устранение отёка
Отек нижних конечностей может увеличить риск повреждения кожи от повязок, пластырей или фиксаторов. Причина отечного синдрома должна быть верифицирована (например, венозная недостаточность или лимфедема, сердечная или дыхательная недостаточность, заболевания почек) и вовремя скорректирована. Уменьшение выраженности отека может быть достигнуто компрессионной терапией при отсутствии клинически значимой артериальной недостаточности. Это снизит риск давления на нижнюю конечность при ношении разгрузочных средств.
Современные средства закрытия ран
|
Категория |
Характеристики |
|
Влажные марлевые салфетки |
Салфетки, смоченные физиологическим или гипертоническим раствором. При длительном использовании вызывают мацерацию окружающей рану здоровой кожи |
|
Нетканные абсорбирующие композиционные повязки |
Многослойные раневые покрытия, полностью исключающие или значительно уменьшающие прилипание, содержащие такие впитывающие волокна как целлюлоза, хлопок или вискозу. |
|
Пленки |
Поддерживают влажную среду, прозрачные, водоустойчивые, плотно фиксируются к ране. |
|
Пены |
Пенообразующие растворы полимеров, впитывающая способность зависит от толщины повязки. |
|
Гидроколлоиды |
В состав входят желатин и пектин. Абсорбирующая способность низкая и зависит от толщины повязки. Плотно фиксируются к коже, непроницаемы для воздуха и воды. |
|
Гидрогели |
Полимерные соединения, набухающие при взаимодействии с эксудатом раны, обладающие высокой впитывающей способностью |
|
Аморфные гидрогели |
Вода, полимеры и другие ингредиенты, соединенные таким образом, что способны поддержать влажность раны. |
|
Альгинаты |
Нетканная повязка, созданная на основе морских водорослей. При контакте с экссудатом превращается в гель |
|
Комбинация гидрогелей и гидрополимеров |
Содержат волокна с высокой абсорбирующей способностью, посредством которых экссудат отводится от раны |
|
Повязки, содержащие антибиотики и антисепктики |
Повязки, способные постепенно отдавать в рану содержащиеся противомикробные препараты |
|
Комбинированные и импрегнированные повязки |
Марлевые и нетканные повязки, импрегнированные солями цинка или антисептиками |
|
Коллагенсодержащие повязки |
Повязки на основе свинного, бычьего, человеческого коллагена с добавлением окисленной целлюлозы или альгината |
ПРОФИЛАКТИКА
- Достижение и поддержание индивидуальных целевых показателей гликемического контроля
- Обучение больных и их родственников правилам ухода за ногами (см. приложение 10) и выбора обуви (см. приложение 11)
- Раннее выявление больных, входящих в группу риска СДС
- Адекватная ортопедическая помощь больным с деформациями стоп, перенесшим ампутации в пределах стопы (см. приложение 11)
- Регулярное посещение кабинета диабетической стопы для осмотра и подиатрического ухода*
* Кратность визитов в кабинет диабетической стопы в зависимости от категории риска развития СДС
|
Категория риска |
Характеристика |
Частота визитов |
|
Низкий |
нет нейропатии |
1 раз в год |
|
Умеренный |
есть нарушение чувствительности |
1 раз в 6 месяцев |
|
Высокий |
есть нарушение чувствительности в сочетании с признаками нарушения магистрального кровотока и/или деформациями стоп |
1 раз в 3 месяца |
|
Очень высокий |
язвы и ампутации в анамнезе |
1 раз в 1-3 месяца |
15. САХАРНЫЙ ДИАБЕТ И АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ
Классификация артериальной гипертензии по уровню АД (EHS/ESC 2018)
|
Категории АД |
САД (мм рт. ст.) |
ДАД (мм рт. ст.) |
|
|
Оптимальное |
< 120 |
и |
< 80 |
|
Нормальное |
120–129 |
и/или |
80–84 |
|
Высокое нормальное |
130–139 |
и/или |
85–89 |
|
АГ 1-й степени |
140–159 |
и/или |
90–99 |
|
АГ 2-й степени |
160–179 |
и/или |
100–109 |
|
АГ 3-й степени |
≥ 180 |
и/или |
≥ 110 |
|
Изолированная систолическая АГ |
≥ 140 |
и |
< 90 |
Сокращения: АГ – артериальная гипертензия, АД – артериальное давление, САД — систолическое артериальное давление, ДАД диастолическое артериальное давление. EHS – Европейское общество гипертонии. ESC – Европейское общество кардиологов.
Примечания:
- Если уровни САД и ДАД пациента попадают в разные категории, то диагностируется более высокая степень АГ.
- Изолированная систолическая АГ также может подразделяться на степени в соответствии с уровнем повышения САД.
Диагностика АГ (EHS/ESC 2018, ACC/AHA 2017)
|
Клиническое измерение АД по методу Короткова офисное и домашнее |
Правила измерения: •После ≥ 5 мин отдыха и не ранее, чем через 1 ч после употребления кофе, крепкого чая и 30 мин после курения •В положении сидя с опорой спины, манжетка на уровне сердца (нижний край на 2 см выше локтевого сгиба) •Нагнетание воздуха в манжетку быстро до уровня, превышающего исчезновение тонов Короткова примерно на 20 мм рт. ст. •Скорость снижения давления в манжетке – не более 2 мм рт. ст. в сек. •Измерения не менее 2 раз с интервалом не менее 1 мин на каждой руке. При разнице САД на двух руках более 10 мм рт.ст. следует ориентироваться на результаты измерения на руке с более высокими значениями АД. Оценивают среднее значение всех измерений. •При окружности плеча > 32 см следует пользоваться широкой манжетой •С целью диагностики ортостатической гипотензии у пациентов с СД рекомендовано измерять АД через 2 минуты пребывания в вертикальном положении. Снижение САД более 20 мм рт.ст. или ДАД более 10 мм рт. ст. через 2 минуты после пребывания в положении стоя свидетельствует о наличии ортостатической гипотензии. |
|
|
Суточное мониторирование АД |
Целесообразно назначать при •высоком нормальном АД по данным неоднократных клинических измерений с целью диагностики скрытой АГ •существенной разнице офисного и домашнего АД •подозрении на АГ «белого халата» •значительных колебаниях офисного АД в ходе одного или разных посещений врача •резистентной к терапии АГ •эпизодах гипотензии •для оценки «диппинга» — степени снижения ночного АД В норме отмечается снижение ночного АД. Степень снижения ночного АД характеризует суточный индекс. Суточный индекс (СИ)=(дневное АД-ночное АД)·100%Дневное АД |
|
|
Типы суточных кривых в зависимости от величины СИ: |
||
|
•«Диппер» 10-20 % |
благоприятный прогноз. |
|
|
•«Нон-диппер» < 10 % •«Найт-пикер» < 0 % •«Овер-диппер» > 20 % |
неблагоприятный прогноз: риск сердечно-сосудистых осложнений, риск ночной гипоперфузии сердца и головного мозга |
|
|
•для оценки вариабельности АД, утреннего пика АД. |
Сокращения: АД – артериальное давление, АГ – артериальная гипертензия, САД — систолическое артериальное давление, ДАД — диастолическое артериальное давление.
Определение АГ по офисным и внеофисным значениям АД (EHS/ESC 2018)
|
Категории |
САД (мм рт. ст.) |
ДАД (мм рт. ст.) |
|
|
Офисное АД |
≥140 |
и/или |
≥90 |
|
Амбулаторное АД |
|||
|
•Дневное (бодрствование) •Ночное (сон) •Суточное |
≥135 |
и/или |
≥85 |
|
≥120 |
и/или |
≥70 |
|
|
≥130 |
и/или |
≥80 |
|
|
Домашнее АД |
≥130 |
и/или |
≥85 |
Сокращения: АГ- артериальная гипертензия, АД – артериальное давление, САД — систолическое артериальное давление, ДАД -диастолическое артериальное давление
Стратегия лечения АГ при СД
Мероприятия по изменению образа жизни (EHS/ESC 2018)
- Ограничение употребления поваренной соли до 5 г/сут (УУР А, УДД 1).
- Увеличение потребления овощей до 300 гр в сутки, орехов, ненасыщенных жирных кислот – оливкового масла; низкое потребление красного мяса; потребление молочных продуктов с низким содержанием жира; употребление рыбы не реже 2 раз в неделю (УУР А, УДД 1).
- Контроль массы тела (поддерживать ИМТ 20-25 кг/м², окружность талии менее 102 см у мужчин и менее 88 см у женщин) (УУР А, УДД 1).
- Употребление алкоголя не более 14 единиц в неделю для мужчин и 7 единиц в неделю для женщин (1 единица = 125 мл вина или 250 мл пива) (УУР А, УДД 1).
- Отказ от курения (УУР А, УДД 2).
- Регулярные аэробные физические нагрузки по 30-40 минут 5-7 дней в неделю (УУР А, УДД 1).
Алгоритм медикаментозного лечения АГ при СД
Сокращения: АГ — артериальная гипертензия; ЛС – лекарственные средства; иАПФ — ингибитор ангиотензинпревращающего фермента; БРА — блокатор рецепторов ангиотензина II; ТД тиазидный диуретик; ТПД- тиазидоподобный диуретик; АК — антагонист кальция; ББ — бета-блокатор; АБ — альфа-блокатор; ИБС- ишемическая болезнь сердца; ХСН – хроническая сердечная недостаточность, САД — систолическое артериальное давление.
Примечания:
1 При СКФ < 45 мл/мин/1,73 м2 начинать с более низких доз, контроль СКФ и калия плазмы через 1 неделю после инициирования терапии или увеличения дозы.
2 При СКФ < 30 мл/мин/1,73 м2 только назначение петлевого диуретика (фуросемид, торасемид)
3 При СКФ < 60 мл/мин/1,73 м2 не рекомендовано назначать агонисты минералокортикоидных рецепторов (спиронолактона, эплеренона) — высокий риск резкого ухудшения функции почек и развития гиперкалиеми
4 Шаг 3 — лечение резистентной АГ : на фоне комбинированной терапии, включающей диуретик значения артериального давления ≥140/90 мм рт.ст. Подбор терапии на данном этапе целесообразно проводить в специализированном стационаре.
Целевые значения АД на фоне терапии АГ у пациентов с СД (при условии хорошей переносимости)
|
Возраст |
Систолическое АД, мм рт.ст. |
Диастолическое АД, мм рт.ст. |
|
18 – 65 лет |
≥ 120 и < 130 (УУР А, УДД 1) |
≥ 70 и < 80 (УУР А, УДД 1) |
|
> 65 лет |
≥ 130 и < 140 (УУР А, УДД 1) |
Характеристика антигипертензивных препаратов
Препараты, блокирующие ренин-ангиотензиновую систему: Ингибиторы ангиотензинпревращающего фермента (иАПФ), блокаторы рецепторов ангиотензина II (БРА)
- иАПФ/БРА не оказывают негативного воздействия на углеводный и липидный обмен, снижают инсулинорезистентность периферических тканей.
- иАПФ/БРА обладают нефропротективным действием, которое не зависит от их антигипертензивного эффекта. Больным СД 1 и 2 типов с целью нефропротекции иАПФ назначают при выявлении микроальбуминурии и протеинурии даже при нормальном уровне АД.
- Терапию иАПФ/БРА следует проводить под контролем уровня креатинина и калия плазмы (особенно при наличии ХБП С3-5).
- При гиперкалиемии > 6 ммоль/л или повышении креатинина плазмы > 30 % от исходных значений через 2 недели после инициации терапии иАПФ/БРА их следует отменить.
- иАПФ/БРА противопоказаны при двустороннем стенозе почечных артерий, при беременности и лактации, при гиперкалиемии >5,5 ммоль/л.
Диуретики
- Тиазидные диуретики (ТД) в дозах 12,5-25 мг/сут не вызывают значимых метаболических нарушений (гипергликемии, дислипидемии, гипокалиемии).
- ТД и тиазидоподобные диуретики (ТПД) противопоказаны больным с СКФ < 30 мл/мин /1,73 м2 и пациентам с подагрой.
- Пациентам с АГ при СД петлевые диуретики назначают при наличии ХСН, а также пациентам с АГ при СКФ< 30 мл/мин /1,73 м2.
- Назначение калийсберегающих диуретиков можно рассмотреть при резистентной АГ в схеме с использованием более 3-х антигипертензивных препаратов, если СКФ> 60 мл/мин/1,73 м2. При СКФ <60 мл/мин/1,73 м2 назначение спироноланктона и эплеренона сопряжено с высоким риском ухудшения функции почек и развития гиперкалиеми.
- Назначение калийсберегающих диуретиков целесообразно при ХСН для коррекции АД у пациентов с первичным гиперальдостеронизмом.
- Осмотические диуретики не применяются для лечения АГ при СД.
Антагонисты кальция (АК)
- Все АК метаболически нейтральны, не влияют на углеводный, липидный и пуриновый обмен и не повышают риска развития СД 2 типа.
- АК обладают нефропротективным эффектом, снижают выраженность микроальбуминурии, замедляют прогрессирование диабетической нефропатии.
- Дигидропиримидиновые АК длительного действия — препараты выбора для лечения изолированной систолической АГ.
- АК являются препаратами 1-й линии, используемые для лечения АГ при беременности. Их предпочтительно назначать женщинам с АГ репродуктивного возраста, планирующим беременность.
Бета-блокаторы (ББ)
- ББ – назначают пациентам с АГ и СД в следующих клинических ситуациях: пациентам с ишемической болезнью сердца (перенесенный инфаркт миокарда, стенокардия), хронической сердечной недостаточностью, фибрилляцией предсердий, при беременности или ее планировании.
- Неселективные ББ не рекомендовано использовать у пациентов с СД с целью коррекции АД. Данная группа антигипертензивных препаратов негативно влияет на липидный обмен, повышается риск развития СД 2 типавследствие усиления периферической инсулинорезистентности.
- Пациентам с АГ и СД рекомендовано назначение кардиоселективных ББ (бисопролол, метопролол) и ББ с вазодилатирующим эффектом (карведилол, небиволол). Последние не оказывают отрицательного влияния на углеводный и липидный обмен, способны повышать чувствительность тканей к инсулину.
Препараты 4-й линии в лечении АГ
Альфа-блокаторы (АБ)
- АБ обладают благоприятным метаболическим профилем действия.
- АБ следует применять в составе комбинированной терапии АГ у больных СД с доброкачественной гиперплазией предстательной железы.
- АБ следует с осторожностью назначать больным СД с выраженной автономной нейропатией, проявляющейся ортостатической гипотензией, которую может провоцировать прием данной группы препаратов.
Препараты центрального действия
- Препараты центрального действия из группы агонистов II-имидазолиновых рецепторов (моксонидин, рилменидин) обладают благоприятным метаболическим профилем: снижают инсулинорезистентность, гипергликемию, нейтральны по отношению к липидному обмену. Их рекомендуется назначать в составе комбинированной терапии у пациентов с резистентной АГ и ожирением.
ОСНОВНЫЕ ПОЛОЖЕНИЯ:
- Больные, страдающие СД и АГ, относятся к пациентам высокого и очень высокого сердечно-сосудистого риска, в соответствии с которым определяется стратегия антигипертензивного лечения (УУР А, УДД 1).
- Диагностика и определение степени АГ у больных с СД проводится по тем же принципам, что и в общей популяции (УУР А, УДД 1).
- Медикаментозная терапия АГ при СД предполагает применение антигипертензивных лекарственных средств прежде всего обладающих ангио- и нефропротекцией, это препараты из группы блокаторов ренин-ангиотензиновой системы (УУР А, УДД 2).
- Пациентам с АГ и СД целесообразно назначение метаболически нейтральных лекарственных средств (УУР А, УДД 1).
- Выбор антигипертензивной терапии и режим дозирования проводят в соответствии с показателями функции почек (УУР А, УДД 1).
- Целевые значения АД на фоне терапии зависят от возраста пациентов и переносимости достигнутых показателей АД. (УУР А, УДД 2).
- Старт медикаментозной терапии АГ следует проводить с назначения допустимой комбинации двух лекарственных средств, преимущественно в одной таблетке (УУР А, УДД 1).
- При резистентной АГ к основной трехкомпонентной терапии добавляют лекарственные средства дополнительного ряда (УУР А, УДД 1).
16. БЕРЕМЕННОСТЬ И САХАРНЫЙ ДИАБЕТ
Беременность, развившаяся на фоне СД, сопровождается риском для здоровья матери и плода
|
Риск для матери с СД |
Риск для плода/ребенка |
|
•Прогрессирование сосудистых осложнений •Более частое развитие гипогликемии, кетоацидоза •Более частые осложнения беременности (преэклампсия, эклампсия, инфекция, многоводие) •Материнская смертность |
•Перинатальная смертность •Врожденные пороки развития •Неонатальные осложнения •Родовой травматизм •Риск развития СД 1 типа в течение жизни: около 2 % – при СД 1 типа у матери около 6 % – при СД 1 типа у отца 30–35 % – при СД 1 типа у обоих родителей |
Планирование беременности
Зачатие нежелательно при:
•уровне HbA1c > 7,0 %;
•уровне креатинина плазмы > 120 мкмоль/л, СКФ < 60 мл/мин/1,73 м2, суточной протеинурией ≥ 3,0 г, неконтролируемой артериальной гипертензией;
•пролиферативной ретинопатии и макулопатии до проведения ЛКС;
•ИБС;
•неконтролируемая АГ (АД ≥ 130/80 мм рт ст на фоне разрешенной во время беременности гипотензивной терапии);
•тяжелой гастроэнтеропатии: гастропарез, диарея – беременность возможно только при условии использования помповой инсулинотерапии;
•наличии острых и обострении хронических инфекционно-воспалительных заболеваний.
При СД беременность должна планироваться: эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности (УУР А, УДД 1):
- обучение в «Школе диабета» (УУР В, УДД 2).
- информирование пациентки с СД и членов ее семьи о возможном риске для матери и плода (УУР А, УДД 1).
- перевод на инсулинотерапию при СД 2 типа.
- достижение целевых уровней гликемического контроля за 3–4 месяца до зачатия (УДД 2; УУР В):
глюкоза плазмы натощак/перед едой/на ночь/ночью < 6,1 ммоль/л (УУР С, УДД 3);
глюкоза плазмы через 2 ч после еды < 7,8 ммоль/л (УУР С, УДД 3);
HbA1c < 6,0% (УУР В, УДД 2).
- контроль АД (не более 130/80 мм рт. ст.), при артериальной гипертензии – антигипертензивная терапия (отмена ингибиторов АПФ и БРА до наступления беременности) (УУР В, УДД 2).
- определение уровня ТТГ и свободного Т4 + АТ к ТПО у пациенток с СД 1 типа (повышенный риск заболеваний щитовидной железы) (УУР В, УДД 2).
- фолиевая кислота 400-800 мкг в сутки (УУР А, УДД 1).
- иодид калия 150 мкг в сутки – при отсутствии противопоказаний, использование йодированной соли (УУР А, УДД 1).
- консультация офтальмолога — оценка тяжести ретинопатии (осмотр глазного дна с расширенным зрачком) (УУР В, УДД 2).
- оценка стадии ХБП, консультация нефролога при необходимости (УУР В, УДД 2).
- отмена пероральных сахароснижающих препаратов при наступлении беременности (УУР С, УДД 5).
- отказ от курения.
- максимально точное подтверждение беременности (определение бета-ХГЧ, УЗИ органов малого таза), ранняя явка в женскую консультацию.
Ведение беременности
- Рациональное сбалансированное питание для адекватного обеспечения потребностей матери и плода: питание с достаточным количеством углеводов (в среднем 175 г углеводов в сутки) для предупреждения «голодного» кетоза, исключение легко усваиваемых углеводов, дополнительный прием углеводов (≈12-15 г) перед сном или в ночное время при появлении кетонурии или повышении кетонемии. Равномерное распределение суточного объема пищи на 4–6 приемов.
- Любые ПССП противопоказаны.
- Разрешено использование препаратов инсулина человека короткого и средней продолжительности действия, аналогов инсулина ультракороткого (лизпро, аспарт) и длительного (детемир, гларгин 100 ЕД/мл) действия (УУР С, УДД 5).
- Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования.
Ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 или 2 часа после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч (УУР В, УДД 2).
Самоконтроль кетонурии или кетонемии утром натощак 1 раз в 2 недели, а также при интеркуррентных заболеваниях; при явлениях раннего токсикоза; при гипергликемии >11,0 ммоль/л (УДД 2, УУР С).
Цели гликемического контроля:
глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,3 ммоль/л (УУР А, УДД 2);
глюкоза плазмы через 1 час после еды < 7,8 ммоль/л или через 2 часа после еды <6,7 ммоль/л (УУР А, УДД 2);
HbA1c < 6,0 % (УУР А, УДД 2).
Индивидуально могут быть определены другие целевые показатели гликемического контроля (при наличии сосудистых осложнений СД).
- Контроль HbA1c – 1 раз в 6-8 недель (УУР В, УДД 2).
- Продолжение приема фолиевой кислоты согласно акушерским показаниям (УУР В, УДД 2).
- Осмотр офтальмолога (глазное дно с расширением зрачка, препараты, используемые для мидриаза не противопоказаны при беременности) – 1 раз в триместр, при развитии пролиферативной ДР или выраженном ухудшении препролиферативной ДР – безотлагательная лазеркоагуляция (УУР В, УДД 2).
- Наблюдение акушера-гинеколога, эндокринолога или терапевта (измерение массы тела, АД, оценка уровня гликемии, коррекция инсулинотерапии), мультидисциплинарный подход к ведению беременности (УУР В, УДД 2).
- Общий анализ мочи, анализ мочи на соотношение альбумин/креатинин, СКФ (проба Реберга) – не менее 1 раза в триместр (УУР В, УДД 2).
При развитии и прогрессировании осложнений СД и присоединении сопутствующих заболеваний вопрос о частоте наблюдения и обследований решается индивидуально (не менее 1 раза в 2-3 недели), при необходимости госпитализация в стационар.
- Антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пенициллины или цефалоспорины – во II или III триместрах).
- Антенатальная оценка состояния плода (УЗИ, кардиотокография по назначению акушера-гинеколога).
Риск развития гипогликемических состояний увеличивается:
- В I триместре беременности с 7-8 по 12-13 недели беременности
- После 36 недели беременности
- В послеродовом периоде
Риск кетоацидоза во время беременности увеличивается в следующих ситуациях:
- Ранний токсикоз тяжелой степени
- Дефицит инсулина (пропуск инъекции инсулина, поломка инсулиновой помпы, неадекватное увеличение доз)
- Инфекции
- Интеркуррентные заболевания
- Гастропарез
- Введение глюкокортикостероидов с целью профилактики респираторного дистресс-синдрома плода
- Токолиз β-адреномиметиками (гексопреналин, тербуталин, сальбутамол)
- Стресс
- Недостаточный самоконтроль гликемии
- Отсутствие контроля гликемии через 1-2 часа после еды
- Отсутствие контроля кетонемии
- Кетоацидоз при беременности может развиться в течение 6-12 часов при гликемии > 11,0 ммоль/л
Помповая инсулинотерапия
Применение помповой инсулинотерапии во время беременности возможно только после обучения пациентки, перевод не позднее 12-13 недели беременности, при условии наличия персонала, имеющего опыт ведения больных с использованием данного метода лечения.
Во время беременности ПРОТИВОПОКАЗАНЫ:
- любые пероральные сахароснижающие препараты (УУР С, УДД 5).
- ингибиторы АПФ и БРА (УУР В, УДД 2).
- антибиотики (аминогликозиды, тетрациклины, макролиды и др.) (УУР В, УДД 2).
- статины (УУР В, УДД 2).
Наступление беременности на фоне приема данных препаратов не является показанием к прерыванию беременности.
Антигипертензивная терапия во время беременности
- Препарат выбора – метилдопа (УУР В, УДД 2).
- При недостаточной эффективности метилдопы могут назначаться:
- блокаторы кальциевых каналов (нифедипин) (УУР В, УДД 2).
- β1-селективные адреноблокаторы (метопролол) (УУР В, УДД 2).
- Диуретики – по жизненным показаниям (олигурия, отек легких, сердечная недостаточность) (УДД 2; УУР В).
Ведение родов при СД 1 типа
- Плановая госпитализация для подготовки к родам не позднее 37 недели беременности (индивидуальное решение при отягощенном течении беременности)
- Срок и метод родоразрешения – определяются акушерскими показаниями.
Инсулинотерапия во время родов через естественные родовые пути
- Контроль гликемии в родах проводится каждые 1-2 часа с целю профилактики гипогликемических и гипергликемических эпизодов.
- В родах через естественные родовые пути потребность в инсулине снижается, необходима своевременная коррекция инсулинотерапии.
- Целевые показатели глюкозы плазмы в родах 4,5 – 7,0 ммоль/л (профилактика неонатальной гипогликемии, гипоксии плода).
- При гипергликемии более 7,9 ммоль/л необходимо введение коррекционного болюса под контролем гликемии.
- При уровне глюкозы плазмы < 4,5 ммоль/л: в I периоде родов прием 12 г углеводов, во II и III периоде родов в/в введение 5% или 10% раствора глюкозы.
- При уровне глюкозы плазмы > 11,0 ммоль/л и признаках кетоацидоза начать в/в инфузию инсулина (инфузомат) из расчета 0,1-0,13 ЕД/кг/ч.
Инсулинотерапия во время родов путем кесарева сечения
- При плановом оперативном родоразрешении и использовании режима многократных инъекций инсулина дозу инсулина продленного действия накануне операции уменьшить на 50%. При целевом уровне гликемии перед операцией инсулин не вводить.
- После извлечения новорожденного начать в/в введение 5% раствора глюкозы в течение 6-12 часов для предотвращения развития метаболического ацидоза.
- При использовании инсулинотерапии в режиме постоянной подкожной инфузии накануне операции с 21.00 скорость введения инсулина уменьшить на 50%, за 1-2 часа перед операцией на 70% от ранее водимой базальной скорости (под контролем гликемии).
При экстренном родоразрешении
- При использовании режима многократных инъекций инсулина начать в/в введение 5-10% раствора глюкозы в течение 12-24 часов.
- При использовании режима постоянной подкожной инфузии инсулина снизить базальную скорость на 75% (установить один стандартный режим на 24 часа).
Ведение послеродового периода
- Контроль гликемии каждые 2-4 часа. Целевой уровень глюкозы плазмы в пределах 6,0 – 8,5 ммоль/л.
- Углеводный коэффициент на еду, как правило, не превышает 1 ед инсулина на 10-12 г углеводов (1 ХЕ).
- У больных СД 2 типа инсулин отменить при достижении целевых значений гликемии на фоне диеты.
Грудное вскармливание
- СД не является противопоказанием для лактации. При грудном вскармливании доза болюсного инсулина уменьшается на 30 – 50%.
- При необходимости проведения терапии ингибиторами АПФ или БРА II лактация противопоказана (для прерывания лактации каберголин 0,5 мг, 1 таб. в день, в течение 2 дней).
17. ГЕСТАЦИОННЫЙ САХАРНЫЙ ДИАБЕТ
Гестационный сахарный диабет (ГСД) – это заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям «манифестного» СД.
Диагностика нарушения углеводного обмена во время беременности проводится в 2 этапа:
- При первом обращении беременной к врачу любой специальности на сроке с 6-7 недели до 24 недель рекомендуется определение глюкозы венозной плазмы натощак (УУР В, УДД 2).
- При подозрении на манифестный СД рекомендуется определение гликемии в любое время дня независимо от приема пищи или HbA1c.
- Всем женщинам, у которых не было выявлено нарушение углеводного обмена на ранних сроках беременности, между 24 и 28 неделями рекомендуется проводить пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы (тест может быть проведен вплоть до 32 недели беременности) (УУР В, УДД 2).
Пороговые значения глюкозы венозной плазмы для диагностики ГСД
|
ГСД, при первичном обращении |
|
|
Глюкоза венозной плазмы1 |
ммоль/л |
|
Натощак |
≥ 5,1, но < 7,0 |
|
ГСД, в ходе ПГТТ с 75 г глюкозы на 24 – 28 неделе беременности |
|
|
Глюкоза венозной плазмы2 |
ммоль/л |
|
Натощак |
≥ 5,1, но < 7,0 |
|
Через 1 ч |
≥ 10,0 |
|
Через 2 ч |
≥ 8,5, но < 11,1 |
1Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2По результатам ПГТТ для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третьего измерения не требуется.
Пороговые значения глюкозы венозной плазмы и HbA1c для диагностики манифестного (впервые выявленного) СД во время беременности
|
Манифестный (впервые выявленный) СД у беременных1 |
|
|
Глюкоза венозной плазмы натощак |
≥ 7,0 ммоль/л |
|
Глюкоза венозной плазмы через 2 ч в ходе ПГТТ с 75 г глюкозы |
≥ 11,1 ммоль/л |
|
HbA1c2 |
≥ 6,5 % |
|
Глюкоза венозной плазмы вне зависимости от времени суток и приема пищи при наличии симптомов гипергликемии |
≥ 11,1 ммоль/л |
1 Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbA1c с использованием стандартизированных тестов. При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbA1c). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например, СД 1 типа, СД 2 типа и т. д.
2 Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study).
Если глюкоза венозной плазмы натощак < 5,1 ммоль и через 1 ч в ходе перорального глюкозотолерантного теста < 10,0 ммоль, а через 2 ч ≥ 7,8 ммоль и < 8,5 ммоль, что соответствует нарушенной толерантности к глюкозе у небеременных, то для беременных это будет вариантом нормы.
Алгоритм диагностики нарушений углеводного обмена во время беременности
ЛЕЧЕНИЕ
- Модификация образа жизни:
- Питание с полным исключением легко усваиваемых углеводов и ограничением жиров. Рекомендованное количество углеводов — 175 г для адекватного обеспечения потребностей матери и плода или не менее 40% от расчетной суточной калорийности питания под контролем гликемии и кетоновых тел в моче. При появлении кетонурии увеличить количество разрешенных углеводов. Углеводы распределяются на 3 основных приема пищи и 2-3 перекуса в день. Каждый прием пищи должен содержать медленно усваиваемые углеводы, белки, моно- и полиненасыщенные жиры, пищевые волокна. Суточное количество пищевых волокон должно быть не менее 28 грамм суммарно из клетчатки, разрешенных овощей, фруктов, листовых салатов, злаковых и отрубей.
- Дозированные аэробные физические нагрузки в виде ходьбы не менее 150 минут в неделю, плавание в бассейне, акваэробика и йога для беременных, скандинавская ходьба.
- Ежедневный самоконтроль гликемии с помощью портативных приборов (глюкометров), калиброванных по плазме: натощак, через 1 час от начала основных приемов пищи, если пациентка находится только на диетотерапии. При назначении инсулинотерапии – ежедневный самокнтроль гликемии: не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч.
- Цели гликемического контроля:
- глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,1 ммоль/л (УУР С, УДД 5);
- глюкоза плазмы через 1 час после еды < 7,0 ммоль/л (УУР С, УДД 5);
- Самоконтроль кетонурии 1 раз в 2 недели.
- Показания к инсулинотерапии: невозможность достижения целевых показателей гликемии (два и более нецелевых значений гликемии при соблюдении рекомендаций по диетотерапии) в течение 1–2 недель самоконтроля. Схема инсулинотерапии подбирается индивидуально.
Стартовые дозы инсулинов
При повышении гликемии выше целевого уровня через 1 час после начала приема пищи – инициация терапии ИУКД/ИКД). Стартовая доза ИУКД (ИКД): 1 ЕД на 10-12 г углеводов (1 ХЕ), вводится за 15-20/20-30 минут до приема пищи, сопровождавшегося постпрандиальной гипергликемией. Титрация дозы проводится каждые 3-4 дня с увеличением на 1-2 ЕД до достижения целевого значения постпрандиальной гликемии. С учетом инсулинорезистентности во второй половине беременности возможно введение ИУКД за 20-30 минут до еды, ИКД — за 40-60 минут до еды.
При повышении гликемии натощак выше целевого уровня — инициация терапии инсулином длительного/средней продолжительности действия. Стартовая доза базального инсулина 0,1 ЕД/кг массы тела (0,16 — 0,2 ЕД/кг при избыточной массе тела/ожирении до беременности), вводится 1 раз в сутки в 22.00-24.00. Титрация дозы проводится каждые 3 дня с увеличением на 1-2 ЕД до достижения целевого значения гликемии натощак. При дозе базального инсулина > 40 ЕД/сутки целесообразно рассмотреть двукратный режим введения (30% дозы утром и 70% на ночь, если продолжительность действия препарата менее 20 часов).
При выявлении манифестного СД – инициация базис-болюсной инсулинотерапии. Стартовая суточная доза инсулина 0,4 ЕД/кг массы тела (0,5 ЕД/кг при избыточной массе тела/ожирении), распределяется по 50% на базальный и болюсный инсулины. Базальный инсулин вводится 1 раз в сутки в 22.00-24.00 Болюсный инсулин распределяется на 3 введения за 15-20 минут (ИУКД) или 20-30 минут (ИКД) до основных приемов пищи в пропорциях: 40% перед завтраком и по 30% перед обедом и ужином. Титрация доз проводится под контролем гликемии каждые 3 дня по алгоритмам, представленным выше.
При выявлении УЗ-признаков диабетической фетопатии рекомендуется немедленная коррекция питания, дополнительный контроль гликемии через 2 часа от начала приема пищи (целевой уровень менее 6,7 ммоль/л) с целью выявления возможного смещения пиков гипергликемии при употреблении большого количества жира и белка и рассмотрение вопроса о назначении прандиального инсулина при выявлении гипергликемии.
Ведение родов при ГСД
- Плановая госпитализация в стационар.
- Срок и метод родоразрешения – определяется акушерскими показаниями.
- ГСД не является показанием для операции кесарева сечения. Рекомендуется руководствоваться общепринятыми в акушерстве показаниями к абдоминальному родоразрешению (УДД 2; УУР В).
Тактика после родов при ГСД
- После родов у всех пациенток с ГСД отменяются инсулинотерапия и диета.
- В течение первых 2 суток после родов обязательное измерение уровня глюкозы венозной плазмы натощак с целью выявления возможного нарушения углеводного обмена.
- Через 4–12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (исследование глюкозы плазмы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена.
- Диета, направленная на снижение массы при ее избытке (УУР А, УДД 1).
- Расширение физической активности (УУР А, УДД 1).
- Планирование последующих беременностей.
Необходимо информирование педиатров о необходимости контроля за состоянием углеводного обмена и профилактики СД 2 типа у ребенка, мать которого перенесла ГСД.
18. КОНТРАЦЕПЦИЯ ПРИ САХАРНОМ ДИАБЕТЕ
Медицинские критерии приемлемости методов контрацепции
(ВОЗ, Пятое издание, 2015 г.)
Классификация категорий и использование шкал категорий на практике
|
Категория |
Описание |
|
1 |
Состояние/заболевание, при котором нет никаких противопоказаний к использованию данного метода контрацепции. |
|
2 |
Состояние/заболевание, при котором ожидаемая польза от применяемого метода контрацепции в целом превосходит теоретические и доказанные риски |
|
3 |
Состояние/заболевание, при котором теоретические и доказанные риски в целом превосходят ожидаемую пользу от применения данного метода контрацепции |
|
4 |
Состояние/заболевание, при котором использование данного метода контрацепции абсолютно противопоказано |
|
Категория |
Клиническое обследование проведено в полном объеме |
Провести клиническое обследование в полном объеме не представляется возможным |
|
1 |
Использование метода допускается при любых обстоятельствах |
Да (метод допускается использовать) |
|
2 |
В большинстве случаев нет противопоказаний к использованию метода |
|
|
3 |
Использовать метод, как правило, не рекомендуется, за исключением тех случаев, когда более подходящее средство контрацепции или его использование является неприемлемым для клиента |
Нет (использовать метод не рекомендуется) |
|
4 |
Использование метода абсолютно противопоказано |
|
Категория |
Примечания |
|
|
A |
Операция возможна |
Нет никаких причин медицинского характера, заставляющих отказать в стерилизации |
|
C |
Операцию можно провести, но с осторожностью |
Операцию выполняют в плановом порядке, но с более тщательной подготовкой, принятием определенных мер предосторожности и проведением консультаций |
|
D |
Операцию следует отложить |
Операцию откладывают до тех пор, пока не будет уточнен диагноз, проведено лечение или пока состояние больного не изменится. На некоторое время можно предложить другой метод контрацепции |
|
S |
Необходимы особые условия |
Операция возможна только при достаточном опыте хирурга и прочего персонала и хорошей оснащенности медицинского учреждения (в том числе наличии оборудования для общей анестезии). Следует определиться с наиболее подходящими для пациента методикой операции и методом обезболивания. Если пациенту необходимы дополнительные консультации или операция откладывается по иным причинам, на некоторое время можно предложить другой метод контрацепции. |
Допустимость применения методов контрацепции по категориям в зависимости от состояния пациентки
|
Категория больных |
КОК |
КГКП |
КГКВК |
КГИК |
ППП |
МПАД/ НЭСЭ |
ЛНГ/ ЭГ |
КОКЭ |
ЛНГЭ |
УА |
Cu- ВМС |
ЛНГ- ВМС |
БМ |
ХС |
|
Гестационный СД в анамнезе |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
нд |
нд |
нд |
1 |
1 |
1 |
A |
|
СД 1 типа БЕЗ сосудистых осложнений |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
C |
|
СД 2 типа БЕЗ сосудистых осложнений |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
C |
|
СД в сочетании с нейропатией/ретинопатией/нефропатией |
3/4 |
3/4 |
3/4 |
3/4 |
2 |
3 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
S |
|
СД продолжительно-стью более 20 лет либо наличие макрососудистых осложнений |
3/4 |
3/4 |
3/4 |
3/4 |
2 |
3 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
S |
Примечания: КОК – комбинированные оральные контрацептивы; КГКП – комбинированные гормональные контрацептивные пластыри; КГКВК – комбинированное гормональное контрацептивное вагинальное кольцо; КГИК – комбинированный гормональный инъекционный контрацептив; ППП – пероральные прогестагенные препараты; МПАД – медроксипрогестерона ацетата депо; НЭСЭ – норэтистерона энантат в инъекционной форме; ЛНГ/ЭТ – имплант, содержащий левоноргестрел или этоногестрел; КОКЭ – КОК для экстренной контрацепции; ЛНГЭ – левоноргестрел для экстренной контрацепции; УА – улипристала ацетат для экстренной контрацепции; нд – нет данных; Cu-ВМС – медь-содержащее внутриматочное средство; ЛНГ-ВМС — левоноргестрел-высвобождающая внутриматочная контрацептивная система; БМ – барьерные методы контрацепции (презервативы, спермициды, диафрагмы); ХС – хирургическая стерилизация.
Выбор метода контрацепции
|
Состояние здоровья женщины с СД |
Метод контрацепции |
|
|
Таблетированные препараты |
Механические, местные |
|
|
Больные СД 1 типа, достигшие целей гликемического контроля, без выраженных сосудистых осложнений |
•Клайра (контрацептив с динамическим режимом дозирования и эстрадиолом, идентичным эндогенному); •Зоэли (контрацептив с монофазным режимом дозирования, содержащий эстрадиол идентичный натуральному эндогенному эстрогену) (УУР В, УДД 2); •КОК с эстрадиолом, низко- и микродозированные КОК (УУР В, УДД 2). |
•Вагинальные гормональные контрацептивы – «НоваРинг» •Внутриматочная контрацепция (безусые Cu- ВМС; ЛНГ – ВМС «Мирена») (УУР А, УДД 1) |
|
Больные СД 2 типа, достигшие целей гликемического контроля, без выраженных сосудистых осложнений |
•Клайра (контрацептив с динамическим режимом дозирования и эстрадиолом идентичным эндогенному) (УУР В, УДД 2); •Зоэли (контрацептив с монофазным режимом дозирования, содержащий эстрадиол, идентичный натуральному эндогенному эстрогену) (УУР В, УДД 2); •Джес Плюс (+кальция левомефолат 0,451 мг), Джес во флекс-картридже (УУР В, УДД 1); •Ярина Плюс (+кальция левомефолат 0,451 мг); •КОК с эстрадиолом, низко- и микродозированные КОК, чистые прогестагены, содержащие 15 – 30 мкг этинилэстрадиола) (УУР В, УДД 2). |
|
|
Больные СД 2 типа с гипертриглицери-демией и нарушениями функции печени |
Не показаны |
•ЛНГ – ВМС –«Мирена» |
|
Больные СД 1 типа и СД 2 типа, не достигшие целей гликемического контроля и/или с выраженными сосудистыми осложнениями |
Не показаны КОК (УУР В, УДД 3) и чистые прогестагены (УУР В, УДД 2). |
•Механические (безусые Cu-ВМС; ЛНГ – ВМС «Мирена») и химические (спринцевания, пасты) |
|
Больные СД 1 типа, имеющие 2 и более детей и/или тяжелое течение основного заболевания |
Не показаны |
•ЛНГ – ВМС «Мирена»; Добровольная хирургическая стерилизация |
Больным СД не рекомендуются следующие методы контрацепции:
- чистые прогестагены у больных СД 1 типа (кроме ЛНГ-ВМС «Мирена»);
- влагалищная диафрагма;
- ритмический метод контрацепции.
Негормональные методы контрацепции у больных СД
- Больные СД могут успешно и безопасно применять барьерные методы контрацепции (УУР В, УДД 1).
- Хирургическая стерилизация у больных СД представляет собой эффективный метод контрацепции, однако само оперативное вмешательство у больных СД даже в отсутствие сосудистых осложнений чревато более медленным заживлением операционной раны, а наличие таких осложнений повышает риск осложненного течения послеоперационного периода (в частности, инфекционных осложнений). В связи с этим, в случае решения использовать этот метод контрацепции рекомендуется назначение профилактических курсов антибиотиков (УДД 2, УУР С).
В период лактации рекомендуются следующие методы контрацепции:
- прогестагены предпоследнего поколения (Дезогестрел – «Чарозетта») (УДД 2, УУР С);
- механические (безусые Cu-ВМС – не ранее, чем через 6 недель после родов;
- ЛНГ – ВМС «Мирена» – не ранее, чем через 6 недель после родов;
- химические (спринцевания, пасты).
19. САХАРНЫЙ ДИАБЕТ У ДЕТЕЙ И ПОДРОСТКОВ
19.1. САХАРНЫЙ ДИАБЕТ 1 ТИПА
Целевые показатели гликемического контроля в детском возрасте (Адапт. ISPAD 2018)
|
Глюкоза плазмы (ммоль/л) |
Натощак / перед едой |
4,0-7,0 |
|
Через 2 часа после еды |
5,0-10,0 |
|
|
На ночь / ночью |
4,4-7,8 |
|
|
НbА1с1 (%) |
<7,02 |
1 Нормальный уровень в соответствии со стандартами DCCT: до 6%
2 Целевые уровни глюкозы крови и НbА1с должны быть индивидуализированы для каждого пациента:
- Более низкий уровень НbА1с (< 6,5%) допустим только при отсутствии необоснованного риска тяжелой гипогликемии, частых эпизодов легкой гипогликемии и снижения качества жизни ребенка и родителей;
- Более высокий уровень НbА1с (< 7,5%) целесообразен у детей, которые не могут сообщить о симптомах гипогликемии, с нарушением восприятия гипогликемии/тяжелой гипогликемией в анамнезе, недостаточным контролем уровня глюкозы крови.
Примечание: Необходимыми условиями достижения целевого уровня гликемического контроля являются:
- Регулярный контроль НbА1с;
- Использование непрерывного мониторирования глюкозы или регулярный самоконтроль гликемии 6-10 раз в сутки;
- Регулярная оценка и коррекция лечения.
Рекомендации по мониторингу контроля углеводного обмена (ISPAD, 2018)
- Пациентам, находящимся на интенсифицированной инсулинотерапии или на терапии с помощью инсулиновой помпы, рекомендуется проводить исследование гликемии от 6 до 10 раз в сутки (УУР В, УДД 3).
- Количество исследований может повышаться при подборе дозы инсулина у пациентов с недостижением целевых уровней гликемического контроля, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
- Исследование кетоновых тел в крови или моче должно проводиться при заболеваниях с повышением температуры и/или рвотой, при плохом самочувствии и уровне ГП выше 14 ммоль/л, особенно при помповой инсулинотерапии, полиурии, сонливости, болях в животе, одышке.
- Частота проведения анализов на HbA1c составляет минимум 1 раз в 3 мес (УУР А, УДД 3).
Рекомендации по питанию
Суточное количество ХЕ индивидуально, зависит от возраста и пола ребенка, с учетом индекса массы тела, образа жизни (ниже представлены средние значения):
- 4 – 6 лет 12 – 13 ХЕ
- 7 – 10 лет 15 – 16 ХЕ
- 11 – 14 лет 18 – 20 ХЕ (мальчики), 16 – 17 ХЕ (девочки)
- 15 – 18 лет 19 – 21 ХЕ (мальчики), 17 – 18 ХЕ (девочки)
У подростков с избыточной массой тела количество ХЕ должно быть ниже рекомендуемых по возрасту.
Потребность в инсулине в детском возрасте
|
Возрастной период |
Средняя суточная потребность, ЕД/кг массы тела |
|
Фаза частичной ремиссии |
менее 0,5 |
|
Препубертатный |
0,7 – 1,0 |
|
Пубертатный |
1,2 — 2,0 |
Особенности диабетического кетоацидоза у детей и подростков
Лечение следует проводить в центрах, имеющих опыт работы с ДКА у детей и подростков, и где могут регулярно проверять показатели жизненно важных функций, неврологический статус и лабораторные результаты. Если для этого имеются географические ограничения, до перевода в специализированный центр следует организовать телефонную связь с врачом, обладающим экспертными знаниями в области ДКА.
Возмещение жидкости следует начать до инсулиновой терапии. По необходимости расширяют объем для восстановления периферической циркуляции. Рассчитывают дальнейшую норму приема жидкости, включая обеспечение дневной потребности в жидкости, стремясь равномерно восполнить предполагаемый дефицит жидкости за 48 ч.
Норма приема жидкости обычно не должна превышать дневную норму при поддержании более чем в 1,5–2 раза. Суточная физиологическая потребность зависит от возраста ребенка и составляет:
- в возрасте до 1 года – 120-140 мл/кг
- в возрасте 2 лет – 115-125 мл/кг
- в возрасте 5 лет – 90-100 мл/кг
- в возрасте 10 лет – 70-85 мл/кг
- в возрасте 14 лет – 50-60 мл/кг
- в возрасте 18 лет – 40-50 мл/кг.
Упрощенное количество вводимой при ДКА жидкости составляет: при весе ребенка менее 10 кг – 4 мл/кг/ч, при весе ребенка 11–20 кг – 40 мл/ч+2 мл/кг/ч, при весе ребенка более 20 кг – 60 мл/ч+1 мл/кг/ч. К рассчитанной физиологической потребности в зависимости от степени дегидратации добавляют 25-50 мл/кг/ сут. В первые 8 ч вводится примерно 50% рассчитанного объема, оставшиеся 50% – в течение остальных 16 ч.
Инсулинотерапию начинают с 0,05–0,1 ед/кг/ч в течение 1–2 ч после начала терапии возмещения жидкости, до разрешения ДКА, с последующей коррекций.
Во время первоначального восполнения объема уровень ГП резко снижается. После начала инсулинотерапии концентрация ГП обычно снижается со скоростью 2–5 ммоль/л в час в зависимости от времени и количества назначаемой глюкозы.
- Для предотвращения чрезмерно быстрого снижения концентрации ГП и гипогликемии необходимо добавить 5% раствор глюкозы к в/в вводимым растворам, когда уровень ГП снизится примерно до 14–17 ммоль/л или раньше, если скорость снижения очень высока. Может возникнуть необходимость использования 10% раствора глюкозы при продолжающемся введении инсулина для коррекции метаболического ацидоза.
- Если уровень ГП снижается очень быстро (>5 ммоль/л в час) после первоначального восполнения жидкости, необходимо рассмотреть вопрос о дополнительном назначении глюкозы даже до того, как уровень ГП снизится до 17 ммоль/л.
Калий. Если у пациента наблюдается гипокалиемия, необходимо задержать возмещающую терапию калия до тех пор, пока не появится диурез. В противном случае, начинают с концентрации калия 40 ммоль/л для пациентов, получающих жидкость в объеме более 10 мл/кг/ч.
Введение бикарбоната не рекомендуется, за исключением лечения гиперкалиемии, угрожающей жизни.
Отек головного мозга – грозное осложнение ДКА. Распространенность составляет 0,5–0,9%, показатель смертности – 21–24%. Редко проявляется позже подросткового возраста. Возможные ФР развития отека мозга при диагностике или при терапии ДКА:
- выраженная гиперкапния при первичном осмотре после определения степени ацидоза;
- повышенный уровень мочевины при первичном обследовании;
- тяжелый ацидоз при первичном обследовании;
- терапия бикарбонатом для коррекции ацидоза;
- быстрое снижение эффективной осмолярности плазмы;
- затухающее повышение измеренного уровня натрия плазмы или раннее снижение натрия, скорректированного глюкозой, в ходе терапии;
- большие объемы жидкости, назначаемые в первые 4 ч;
- инсулинотерапия в течение первого часа инфузионной терапии.
Признаки и симптомы отека головного мозга
- Головные боли и замедление частоты сердечных сокращений.
- Изменения неврологического статуса (беспокойство, раздражительность, повышенная сонливость, недержание мочи).
- Специфические неврологические признаки (например, парезы черепно-мозговых нервов).
- Повышение АД.
- Снижение насыщения O2.
Лечение отека головного мозга начинают, как только возникнут подозрения на его развитие.
- Уменьшают скорость введения жидкостей на треть.
- Вводят маннитол в дозе 0,5–1,0 г/кг в/в в течение 10–15 мин и повторяют назначение, если нет ответной реакции в период от 30 мин до 2 ч.
- Гипертонический солевой раствор (3%) в дозе 2,5–5,0 мл/кг в течение 10–15 мин может быть альтернативой маннитолу, если нет первичной ответной реакции на маннитол.
- Гиперосмолярные агенты должны быть доступны у постели больного.
- Необходимо приподнять изголовье кровати до 30°.
- Интубация может быть необходима для пациентов с угрозой дыхательной недостаточности.
- После начала терапии отека головного мозга провести компьютерную томографию для исключения состояний, требующие срочной нейрохирургической операции (внутричерепное кровотечение, цереброваскулярный тромбоз и пр.).
Особенности осложнений СД 1 типа у детей и подростков
Скрининг на диабетические осложнения
Ретинопатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР А, УДД 2).
Нефропатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР В, УДД 2).
Нейропатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР В, УДД 3).
Макроангиопатия – липидный профиль при диагностике СД, затем каждые 2 года с возраста 11 лет (УУР В, УДД 3), АД – ежегодно (УУР В, УДД 2).
При появлении микроальбуминурии – исключить заболевания/состояния, которые могут быть причиной появления белка в моче:
- декомпенсация СД с кетозом,
- фебрильная температура,
- инфекция мочевыводящих путей,
- интенсивная физическая нагрузка,
- высокобелковая диета (> 1,5 г/кг массы тела),
- повышенная подвижность почек,
- ортостатическая протеинурия (отмечается у подростков в период интенсивного роста; исключается путем определения протеинурии в моче, собранной отдельно в дневные и ночные часы, причем в ночное время – строго в положении лежа).
Ограниченная подвижность суставов (ОПС), или хайропатия
- ОПС – двусторонние безболезненные контрактуры суставов, в первую очередь кистей рук, при прогрессировании – лучезапястных, локтевых суставов, шейного отдела позвоночника и др.
- В основе развития ОПС лежит избыточное гликирование коллагена.
- Развивается при длительности СД > 3 лет, в основном в препубертатном и пубертатном возрасте.
- Наблюдается у длительно декомпенсированных больных, часто – в сочетании с другими осложнениями
- СД, в том числе с задержкой физического развития и катарактой.
- Диагностика: визуальная – путем складывания кистей рук ладонной поверхностью внутрь.
- Методы терапии отсутствуют.
19.2. НЕИММУННЫЕ ФОРМЫ СД
Неиммунные формы СД («СД не 1 типа») могут составлять до 10 % всех случаев СД у детей и подростков:
- СД 2 типа;
- МОDY (СД «зрелого типа» у молодых);
- неонатальный СД;
- СД, ассоциированный с генетическими синдромами (DIDMOAD, синдром Альстрема, синдром Прадера-Вилли и др).
Возможность других типов СД следует рассмотреть у ребенка, не имеющего аутоантител, ассоциированных с СД 1 типа в следующих случаях (УУР В, УДД 2):
- аутосомно-доминантный семейный анамнез диабета (MODY)
- возраст менее 12 месяцев и особенно в первые 6 месяцев жизни (неонатальный СД)
- гипергликемия натощак 6,1-8,5 ммоль, особенно при отсутствии симптомов СД
- длительный медовый месяц более 1 года или необычно низкая потребность в инсулине (≤0.5 ЕД/кг/сутки) при длительности СД более 1 года
- ассоциированные заболевания, такие как глухота, оптическая атрофия, или другие синдромальные особенности (митохондриальная болезнь)
- в анамнезе применение препаратов с известной токсичностью для β-клеток или вызывающие инсулинорезистентность причины (например, иммуносупрессивные препараты такие как акролимус, циклоспорин; глюокортикоиды или некоторые антидепрессанты).
Алгоритм дифференциальной диагностики СД у детей и подростков
СД 2 типа
•Может развиваться не только у молодых лиц, но и у пациентов пубертатного и препубертатного возраста.
•В 90 % случаев развивается на фоне ожирения.
•Возможно быстрое развитие и прогрессирование сосудистых осложнений при развитии СД 2 типа в детском возрасте.
Особенности манифестации СД 2 типа у детей и подростков
- У большинства больных начало бессимптомное или малосимптомное.
- У 5–25 % подростков, которые впоследствии классифицируются как СД 2 типа, в начале заболевания имеется выраженный дефицит инсулина из-за глюко- и липотоксичности.
- У части больных СД 2 типа могут иметься аутоантитела, характерные для СД 1 типа.
- У 30–40 % подростков СД 2 типа манифестирует с кетозом, в отдельных случаях – с гиперосмолярным гипергликемическим состоянием.
Диагностические критерии гипергликемического гиперосмолярного состояния:
- глюкоза плазмы ≥ 33 ммоль/л;
- осмолярность плазмы ≥ 330 мосм/л;
- умеренный ацидоз – бикарбонаты ≥ 15 ммоль/л;
- незначительная кетонурия ≤ 1,5 ммоль/л.
Все случаи СД у детей и подростков с ожирением, в том числе и при острой манифестации, требуют исключения СД 2 типа.
СД 2 типа вероятен при наличии следующих признаков:
- ожирение;
- возраст ребенка старше 10 лет;
- случаи СД 2 типа в семейном анамнезе;
- аcantosis nigricans;
- расовая или этническая группа высокого риска;
- отсутствие панкреатических аутоантител;
- нормальный или высокий уровень С-пептида;
- инсулинорезистентность.
Определение инсулинорезистентности проводится с учетом концентрации иммунореактивного инсулина (ИРИ) и уровня глюкозы плазмы (ГП) натощак и в ходе ПГТТ:
|
Параметр оценки |
Формула расчета |
Норма |
|
Индекс HOMA |
(ИРИ баз. · ГП баз.) / 22,5 |
< 3,4 |
|
Индекс Caro |
ГП баз. / ИРИ баз. |
> 0,3 |
|
Индекс Matsuda (по результатам ПГТТ): |
10 000 / (ИРИ баз. · ГП баз. · ИРИ ср. · ГП ср.)-½ |
> 3,4 |
Скрининг детей на СД 2 типа
|
Частота |
Каждые 2 года, начиная с 10-летнего возраста |
|
Группы риска, в которых проводится скрининг |
–Избыточная масса тела (ИМТ ≥ 85 перцентили) –Наличие СД 2 типа у родственников 1-й и 2-й степени родства –Принадлежность к этнической группе с высокой распространенностью СД 2 типа |
|
Метод |
Определение глюкозы плазмы натощак, при необходимости – ПГТТ |
Особенности течения СД 2 типа у детей и подростков
- Может возникать временная потребность в инсулине на фоне стрессов и интеркуррентных заболеваний.
- Рано возникает инсулинозависимость.
- Характерны ранние микро- и макрососудистые осложнения, в том числе уже при манифестации заболевания.
Лечение СД 2 типа у детей и подростков
|
Цели гликемического контроля |
Не отличаются от таковых при СД 1 типа (см. раздел 19.1) |
|
Методы |
– Гипокалорийная диета, физические нагрузки – Метформин (не более 2000 мг в сутки) – Препараты сульфонилмочевины – Инсулин |
Мониторинг углеводного обмена
- Самоконтроль гликемии должен включать определение уровня ГП как натощак, так и постпрандиально, а частота определения зависит от вида сахароснижающей терапии и степени достижения целевого уровня гликемического контроля:
- на интенсифицированной инсулинотерапии: от 6 до 10 раз в сутки;
- на пероральной сахароснижающей терапии и/или базальном инсулине: не менее 1 раза в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю;
- количество исследований может повышаться у пациентов с недостижением целевых уровней гликемического контроля, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
- Уровень HbA1c определяется минимум 1 раз в 3 мес.
Тестирование на сопутствующие заболевания и осложнения
- Микро- и макроальбуминурия, консультация окулиста, установление неалкогольной жировой дистрофии печени – при установлении диагноза и впоследствии ежегодно.
- Контроль АД – при установлении диагноза АГ и при каждом последующем визите.
- Дислипидемия исследуется при установлении диагноза, скрининг проводится после стабилизации метаболических показателей.
- Анализ течения пубертата, менструальных нарушений и наличия обструктивного апноэ во сне – при установлении пубертата и регулярно впоследствии.
Моногенные формы СД
СД зрелого типа у молодых (Maturity-Onset Diabetes of the Young, MODY)
Характеристики:
- дисфункция β-клеток;
- начало в молодом возрасте (до 25 лет);
- аутосомно-доминантное наследование;
- мягкое течение, не требующее инсулинотерапии или с небольшой потребностью в инсулине, в большинстве случаев высокая чувствительность к препаратам СМ;
- наличие как минимум 14 подтипов MODY, различающихся клинически и генетически;
- отсутствие инсулинорезистентности.
MODY должен быть заподозрен:
– у не страдающих ожирением пациентов;
– при развитии СД до 25 лет;
– при наличии СД в родословной данной семьи в двух или трех поколениях.
MODY представляет собой моногенную форму СД или нарушения углеводного обмена, которая характеризуется ранним началом, аутосомно-доминантным способом наследования, мягким, в большинстве случаем, течением, и, как правило, первичным дефектом функции β-клеток поджелудочной железы. К настоящему времени идентифицировано более 14 генов MODY, которые не описывают все случаи, клинически похожие на MODY. Таким образом, существуют еще неизвестные гены, приводящие к развитию MODY, и их еще предстоит идентифицировать. Мутации в генах GCK (MODY2), HNF1A (MODY3), HNF4A (MODY1) являются наиболее частыми причинами MODY.
Жалобы при GCK-MODY обычно отсутствуют, диагностика случайная, заболевание проявляется как умеренная гипергликемия натощак (от 6,1 до 8,0 ммоль/л, HbA1c в диапазоне от 5,8 до 7,6%, которые могут выявляться с рождения, в дальнейшем отмечается небольшое прогрессирование заболевания. Выраженная гипергликемия и микрососудистые осложнения встречаются крайне редко. Терапия в основном заключается в соблюдении диеты с ограничением легкоусвояемых углеводов, а также достаточных физических нагрузках. Осложнения СД развиваются крайне редко, поэтому медикаментозная терапия назначается в 6-12% случаев, как правило, в пожилом возрасте в связи с невозможностью соблюдать активный образ жизни. Терапия необходима во время беременности в связи с возможным развитием диабетической фетопатии у плода.
Пациенты с мутацией HNF-1α (MODY3) обычно имеют нормогликемию до подросткового возраста. Характерно развитие глюкозурии еще до нарушения углеводного обмена, что связано со снижением реабсорбции глюкозы в почках. В дальнейшем появляется постпрандиальная гипергликемия. При проведении ПГТТ уровень глюкозы плазмы через 2 часа может быть 12,0 ммоль/л и выше, даже если уровень глюкозы плазмы натощак был в пределах нормы. Описаны единичные случаи развития кетоацидоза во взрослом возрасте. Риски микрососудистых и макрососудистых осложнений сходны с таковыми при СД 1 и 2 типов. Для лечения в первую очередь используются препараты сульфонилмочевины (ПСМ), что обусловлено их высокой чувствительностью к данной терапии. Причем пациенты могут безопасно переходить с инсулинотерапии на ПСМ. Через 25-35 лет от манифестации заболевания большинство пациентов вынуждено переходить на инсулинотерапию в связи с прогрессирующей недостаточностью бета-клеток.
Дифференциальный диагноз между СД 1 и 2 типа, моногенным СД и другими формами СД имеет принципиальное значение для выбора соответствующего патогенетического метода терапии, особенностей обучения, прогноза течения заболевания. Диагностические инструменты, которые могут помочь в подтверждении типа СД, если диагноз неясен, включают в себя:
Ассоциированные с СД 1 типа аутоантитела: антитела к глютаматдекарбоксилазе (GADА); к тирозинфосфатазе (IA2); инсулиновые аутоантитела (IAA); и специфические для бета-клеток аутоантитела к транспортеру 8 цинка (ZnT8А). Наличие одного из этих антител подтверждает диагноз СД 1 типа (УУР А, УДД 1).
Молекулярно-генетическое исследование может помочь в верификации диагноза и выборе метода терапии у детей, подозрительных на наличие моногенного СД (УУР В, УДД 2).
Неонатальный СД (НСД)
СД, диагностируемый в первые 6 мес. жизни. Характеризуется выраженной клинической и генетической гетерогенностью.
Варианты НСД
- Транзиторный: потребность в инсулине исчезает спустя несколько месяцев от манифестации, рецидивы возникают в дальнейшем в 50 % случаев.
- Перманентный: перерыва в потребности в инсулинотерапии не наблюдается.
- НСД может быть компонентом ряда генетических синдромов (IPEX-синдром, синдром Уолкотт–Роллисона, НСД в сочетании с аплазией или гипоплазией поджелудочной железы, некоторые подтипы MODY и др.).
При НСД обнаруживается множество мутаций генов, наибольшее практическое значение из которых имеет мутация в генах KCNI11 и АВСС8, кодирующих Kir 6.2 и SUR1-субъединицы АТФ-зависимых калиевых каналов, поскольку до 90 % пациентов с этими мутациями могут быть успешно переведены с инсулина на ПСМ, независимо от длительности СД.
НСД вероятен в следующих случаях:
- СД у новорожденных или в возрасте до 6 мес;
- семейная форма СД с поражением одного из родителей;
- умеренное повышение глюкозы плазмы натощак (5,5–8,5 ммоль/л), особенно при семейной форме СД;
- низкая потребность в инсулине вне ремиссии, возможность обходиться без инсулина либо выраженная инсулинорезистентность;
- наличие экстрапанкреатических заболеваний (тугоухость, атрофия диска зрительного нерва, пигментная дегенерация сетчатки, заболевания печени, почек, атаксия и т. д.).
Наиболее часто встречающиеся генетические синдромы, связанные с СД
|
Синдром |
Тип наследования Ген |
Возраст манифестации СД |
Инсулинозависимость |
Уровень инсулина |
Другие клинические проявления |
|
Вольфрама |
АРН WES1 |
6 лет (5–8) |
Да |
Низкий |
Атрофия диска зрительного нерва, тугоухость, несахарный диабет, поражение мочевыделительной системы и ЦНС |
|
Роджерса |
АРН SLC19A2 |
Да. В начале заболев. – чувств. к тиамину |
Низкий |
Мегалобластическая анемия, сенсорная глухота |
|
|
MODY5 |
АДН HNF-1В |
После 10 лет |
Да |
Умеренно снижен |
Поликистоз почек, аномалии внутренних половых органов, ранняя недиабетическая протеинурия |
|
Лепречаунизм |
АДН Инсулин. рецептора |
Врожденный |
Да |
Очень высокий |
Измененные черты лица, большие гениталии, низкий вес и рост, Acantosis nigricans, редко выживают до 6 мес. |
|
Рабсона – Мендел- холла |
АДН Инсулин. рецептора |
Врожденный |
Да |
Очень высокий |
Выраженная задержка роста, ненормальное расположение зубов, Acanthosis nigricans, СПЯ |
|
Инсулинорезистентность, тип А |
АДН Инсулин. рецептора |
Подростковый |
Да |
Очень высокий |
Инсулинорезистентность без избытка массы тела, Acanthosis nigricans, СПЯ |
|
Липодистрофия |
Генерализованная – BSCL2, AGPAT2 (АРН), парциальная – LMNA, PPARG и др. (АДН) |
Любой |
Да. На ранних стадиях может быть эффективен метформин |
Высокий |
Потеря ПЖК, акромегалоидные черты, пупочная грыжа, acanthosis nigricans, гирсутизм, гепатомегалия, дислипидемия, панкреатиты, нарушения менструального цикла и поликистозные яичники |
|
Альстрема |
АРН ALSM 1 |
После 10 лет |
Эффективен метформин |
От высокого до очень высокого |
Ожирение, светобоязнь, дистрофия сетчатки – до 1 года, тугоухость, может быть острая кардиомиопатия |
Примечания: АРН – аутосомно-рецессивное наследование; АДН – аутосомно-доминантное наследование; ЦНС – центральная нервная система; СПЯ – синдром поликистоза яичников; ПЖК – подкожно-жировая клетчатка.
Благодаря успехам молекулярной генетики были идентифицированы гены, связанные со многими клиническими подгруппами СД. Это объясняет клиническую гетерогенность течения заболевания, сроков диагностики, например, неонатальный СД и MODY. В настоящее время для диагностики моногенных форм СД используются молекулярно-генетические исследования, что дает возможность точно верифицировать заболевание и лечение детей с СД. В связи с высокой стоимостью таких исследований их следует применять для диагностики больных, клиника которых дает основание подозревать моногенную форму СД.
19.3. МЕДИКО-ГЕНЕТИЧЕСКОЕ КОНСУЛЬТИРОВАНИЕ СЕМЕЙ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД относится к заболеваниям с наследственной предрасположенностью. По наследству передается предрасположенность к тому же типу СД, что и у пробанда. Здоровые родственники должны быть информированы о риске развития заболевания у них.
Эмпирический риск развития СД 1 типа для родственников больных СД 1 типа
|
Родственная связь по отношению к пробанду с СД |
Риск |
|
Один сибс Два сибса Потомки отцов с СД Потомки матерей с СД Потомки двух больных СД родителей Монозиготные близнецы Дизиготные близнецы |
5 % 10–12 % 6 % 2 % 30 – 35 % 30–50 % 5 % |
Ступенчатый комплексный анализ молекулярно-генетических, иммунологических и гормонально-мета- болических маркеров СД 1 типа позволяет оценить риск заболевания с вероятностью более 90 %.
19.4. ПЕРЕХОД ПАЦИЕНТА С СД ИЗ ПЕДИАТРИЧЕСКОЙ ВО ВЗРОСЛУЮ МЕДИЦИНСКУЮ СЛУЖБУ
Подростковый период – переходная фаза развития между детством и взрослой жизнью, которая включает биологические и психосоциальные изменения, свойственные пубертату. В подростковом возрасте начинается период формирования независимого взрослого, и это может приводить как к успеху, так и к неудачам и ошибкам. Должен быть рассмотрен запланированный, целенаправленный переход подростка или молодого человека с хроническим заболеванием из медицинской системы, ориентированной на лечение детей (и семей), в медицинскую систему здравоохранения, ориентированную на помощь взрослым (УУР С, УДД 3). Обеспечение плавного перехода от педиатрической медицинской помощи к медицинской помощи взрослым должно происходить в наиболее подходящее время (УУР С, УДД 5). Официально переход из педиатрической и подростковой медицинской службы в Российской Федерации происходит в 18 лет.
Необходимо обеспечить помощь родителям с учетом изменений их роли от полной ответственности за ребенка до постепенного перехода к самостоятельному ведению заболевания самим молодым человеком.
Есть потенциальная опасность, что при переходе во взрослую сеть молодые люди могут быть потеряны для наблюдения и прекратят регулярно посещать специализированные службы. Это с большой вероятностью приводит к плохой приверженности терапии и повышению риска острых и хронических осложнений СД, включая увеличение смертности.
Для успешного перехода в систему здравоохранения взрослых необходимо рассмотреть следующие шаги:
- Выявление взрослой службы (конкретное лечебное учреждение и врач-эндокринолог), которая сможет обеспечить потребности молодого взрослого с СД.
- Должен быть налажен контакт между педиатрической и взрослой медицинскими службами, который может помочь переходу молодого человека во взрослую службу, заранее, до достижения 18 лет. В частности, необходимо разработать четкий, документированный план для перехода, подготовлен медицинский эпикриз подростка, включая показатели контроля, результаты скрининга на осложнения и информацию по каким- либо сопутствующим заболеваниям, которые могут повлиять на дальнейшее ведение пациента.
- Надо добиться того, чтобы не было существенного промежутка в предоставлении медицинской помощи, когда пациент оставляет педиатрическую медицинскую службу и попадает во взрослую систему, таким образом, чтобы подросток не был потерян для дальнейшего динамического наблюдения.
- Взрослая медицинская служба должна быть построена таким образом, чтобы обеспечивать длительное динамическое наблюдение и оценку показателей конечных исходов у лиц с развитием СД в детском и подростковом возрасте, так как у них чаще наблюдается неудовлетворительный гликемический контроль и чаще развиваются осложнения.
- Современные технологии (помповая инсулинотерапия, непрерывное мониторирование глюкозы), а также дистанционное консультирование могут улучшить приверженность молодых людей к лечению (УУР В, УДД 2).
- Необходимо дать советы по трудовой карьере в областях, которые могут подходить и не подходить для людей с СД (УУР С, УДД 5). Благоприятное медицинское заключение от врачей может убедить работодателей в том, что наличие болезни не должно быть проблемой при устройстве на работу.
- Обеспечение специфической информацией (контрацепция и беременность, вождение автомобиля, вред от употребления алкоголя, наркотических препаратов, курения) приобретают все большее значение по мере того, как растет независимость подростка от семьи, особенно когда ему приходится жить далеко от дома в связи с работой, обучением в колледже или университете (УУР С, УДД 5).
Успешный переход от педиатрической к взрослой службе может иметь такое же большое значение для качества жизни молодых людей, как и специфическое лечение СД.
20. САХАРНЫЙ ДИАБЕТ В ПОЖИЛОМ ВОЗРАСТЕ
Единого определения понятия «пожилой возраст» не существует.
Применительно к медицинским рекомендациям в развитых странах наиболее часто определение «пожилой возраст» относится к лицам старше 65 лет.
Диагностика
•Диагностические критерии СД в пожилом возрасте не отличаются от таковых для всей популяции в целом (см. раздел 2)*.
* У части пожилых больных показатели HbA1c могут быть неточными из-за сопутствующих заболеваний, влияющих на продолжительность жизни эритроцитов.
Особенности СД 2 типа у лиц пожилого возраста
- Клинические
•Часто бессимптомное течение (отсутствие специфических жалоб на полиурию, жажду, сухость во рту)
•Нередко наличие микро- и макроангиопатий уже на момент выявления СД
•Множественная коморбидная патология
- Лабораторные
•Отсутствие гипергликемии натощак у ряда больных
•Частое преобладание изолированной постпрандиальной гипергликемии
•Повышение почечного порога для глюкозы с возрастом
- Психосоциальные
•Часто социальная изоляция и недостаточная материальная обеспеченность
•Нарушение когнитивных функций (снижение памяти, обучаемости и др.)
Цели лечения пожилых больных СД 2 типа зависят от:
- ожидаемой продолжительности жизни больного;
- коморбидной патологии, прежде всего состояния сердечно-сосудистой системы;
- риска гипогликемических состояний;
- сохранности когнитивных функций (в том числе способности выполнять контрольные и лечебные мероприятия;
- категории функциональной активности
Функциональные категории пожилых больных СД
Пациенты пожилого и старческого возраста могут значительно отличаться друг от друга по уровню функциональной активности, характеризующей наличие и степень зависимости от посторонней помощи.
- Категория пациентов: функционально независимые
Пациенты, которые не нуждаются в помощи при выполнении мероприятий повседневной активности, или нуждаются в ней в минимальном объеме (например, при необходимости добраться до мест, расположенных вне привычной дистанции).
- Категория пациентов: функционально зависимые
Пожилые люди, регулярно нуждающиеся в посторонней помощи в ежедневной активности по причине ухудшения их функционального статуса. Для них характерна более низкая ожидаемая продолжительность жизни и более высокий риск госпитализаций.
Отдельного рассмотрения требуют две подгруппы пациентов — с синдромом старческой астении и с деменцией.
Подкатегория А:
Старческая астения — ассоциированный с возрастом синдром, основными клиническими проявлениями которого являются повышенная утомляемость, непреднамеренная потеря веса, снижение мобильности и мышечной силы. В основе развития старческой астении лежит саркопения — возраст-ассоциированная мышечная атрофия.
Подкатегория В:
Деменция. Пациенты с деменцией имеют тяжелые нарушения когнитивных функций – памяти, мышления, внимания, ориентации во времени и в пространстве и т.д., что приводит к постепенной потери способности к самообслуживанию и зачастую сопровождается развитием поведенческих и психических нарушений. При этом в физическом отношении пациенты с деменцией могут оставаться длительное время достаточно сохранными.
- Категория пациентов: завершающий этап жизни
Ожидаемая продолжительность жизни менее 6 мес.
Индивидуальные целевые показатели углеводного обмена при СД в пожилом возрасте
Алгоритм индивидуализированного выбора целей терапии при СД в пожилом возрасте по HbA1c1 (УУР А, УДД 2)
|
Категории пациентов Клинические характеристики/ риски |
Пожилой возраст |
|||
|
Функционально независимые |
Функционально зависимые |
|||
|
Без старческой астении и/или деменции |
Старческая астения и/или деменция |
Завершающий этап жизни |
||
|
Нет атеросклеротических сердечно-сосудистых заболеваний2 и/или риска тяжелой гипогликемии3 |
< 7,5% |
< 8,0% |
< 8,5% |
Избегать гипогликемий и симптомов гипергликемии |
|
Есть атеросклеротические сердечно-сосудистые заболевания и/или риск тяжелой гипогликемии |
< 8,0% |
|||
|
При низкой ожидаемой продолжительности жизни (< 5 лет) цели лечения могут быть менее строгими |
1 Нормальный уровень в соответствии со стандартами DCCT: до 6%.
2 ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия); нарушение мозгового кровообращения в анамнезе; заболевания артерий нижних конечностей (с симптоматикой).
3 Основными критериями риска тяжелой гипогликемии являются: тяжелая гипогликемия в анамнезе, бессимптомная гипогликемия, большая продолжительность СД, ХБП С3-5, деменция.
Примечание: Следует учесть, что даже в пожилом возрасте ожидаемая продолжительность жизни может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
ЛЕЧЕНИЕ
Особенности питания
•Диетические ограничения, в том числе для снижения массы тела, следует использовать с осторожностью и лишь в том случае, если они приводят к клинически значимому улучшению углеводного или липидного обмена, уровня АД или других важных показателей состояния здоровья. Следует помнить о потенциально неблагоприятном влиянии гипокалорийного питания на костную ткань, поступление витаминов, развитие саркопении
•Нет необходимости рекомендовать строго определенное количество углеводов пожилым больным с нормальной массой тела, не получающим инсулинотерапию. При использовании инсулина короткого (ультракороткого) действия возможна практически ориентированная оценка количества углеводов в пище.
Особенности физической активности
•Регулярный физические нагрузки очень желательны, но они должны быть строго индивидуализированы в соответствии с общим физическим состоянием больного, наличием и тяжестью осложнений и сопутствующих заболеваний.
•Рекомендуются прогулки по 30–60 мин ежедневно или через день.
Медикаментозная терапия
У лиц пожилого возраста предпочтение следует отдавать использованию сахароснижающих препаратов с низким риском гипогликемий.
•В целом, алгоритм сахароснижающей терапии такой же, как при СД 2 типа (см. разделы 6.1.3-6.1.6).
•Требования к сахароснижающим препаратам у пожилых больных СД 2 типа:
минимальный риск гипогликемии (УУР А, УДД 2);
отсутствие нефро-, гепато- и кардиотоксичности;
отсутствие взаимодействия с другими препаратами;
удобство применения.
•Метформин не имеет ограничений по возрасту (при условии его применения с учетом противопоказаний) и рекомендуется в качестве стартового препарата (УУР А, УДД 2). В случае неэффективности монотерапии следует рассмотреть присоединение к метформину других сахароснижающих препаратов.
•Предпочтение имеют препараты из группы иДПП-4 как обладающие наиболее благоприятным профилем безопасности, в том числе в отношении развития гипогликемии и возможности применения при любой стадии ХБП.
•Препараты сульфонилмочевины (ПСМ) пожилым больным следует назначать с осторожностью из-за увеличивающегося риска гипогликемий по мере старения:
прием ПСМ начинают с доз, вполовину меньших, чем в более молодом возрасте;
у лиц с нерегулярным режимом питания прием ПСМ длительного действия нежелателен; в отдельных случаях более предпочтительны короткодействующие препараты.
глибенкламид не рекомендован лицам старше 60 лет (рекомендация ВОЗ, 2012).
•иНГЛТ-2 показали значимые преимущества у лиц с АССЗ и ХСН, однако у пожилых пациентов применяются с осторожностью (имеют инструкционные ограничения по возрасту). Следует учитывать риск развития гиповолемии и ортостатической гипотензии.
•арГПП-1 (лираглутид, дулаглутид, семаглутид показали значимые преимущества у пациентов c АССЗ), однако у части больных снижение массы тела может быть нежелательно.
•ТЗД не показаны (УУР А, УДД 2). Могут способствовать задержке жидкости и ухудшать течение часто встречающейся у пожилых ХСН.
•Акарбоза обладает весьма скромным сахароснижающим эффектом и ассоциирована с низкой приверженностью к лечению из-за гастроинтестинальных побочных эффектов.
•Инсулинотерапия в целом не отличается от схем, предложенных для больных СД 2 типа (см. раздел 6.1.7):
начинать инсулинотерапию следует с наиболее простых режимов: с базальных инсулинов (НПХ, гларгин, детемир, деглудек) или комбинированных препаратов (готовых смесей инсулинов/аналогов инсулина и готовой комбинации аналогов инсулина).
интенсифицированная инсулинотерапия возможна только при сохранении когнитивных функций пожилого пациента, после обучения основным правилам инсулинотерапии и самоконтроля уровня гликемии.
у пациентов с СД 2 типа, ранее длительно получавших интенсифицированную инсулинотерапию, в случае появления когнитивных нарушений следует рассмотреть более простой режим (например, перевод на готовые смеси инсулина).
Следует учитывать, что достаточно часто у пожилых пациентов сахароснижающая терапия может быть избыточной, что увеличивает риск гипогликемий. В этом случае может быть проведен депрескрайбинг (деинтенсификация, упрощение) лечения, особенно у пациентов с достигнутым в рамках индивидуальной цели HbA1c. Депрескрайбинг может быть осуществлен посредством уменьшения дозы, переводом на препарат с низким риском гипогликемий, отмены медикаментозной терапии.
21. СИНДРОМ ГИПОГОНАДИЗМА У МУЖЧИН С САХАРНЫМ ДИАБЕТОМ
Гипогонадизм у мужчин – это клинический и биохимический синдром, связанный с низким уровнем тестостерона, а также нечувствительностью рецепторного аппарата к андрогенам. Установлено, что уровни тестостерона у пациентов с СД 2 типа ниже таковых у здоровых мужчин в среднем на 2,5 нмоль/л, а распространенность гипогонадизма при СД выше, чем в общей популяции, и при СД 2 типа может превышать 50%. Гипогонадизм диагностируется при наличии клинических симптомов (основными являются снижение либидо и эректильная дисфункция), подтвержденных результатами лабораторного исследования уровня тестостерона (УУР В, УДД 3). Забор крови для определения уровня тестостерона показано производить натощак, между 7 и 11 часами утра. Пороговым значением, позволяющим разграничить нормальное состояние и потенциальный дефицит тестостерона, следует считать 12,1 нмоль/л для общего тестостерона крови. При уровне общего тестостерона от 8 до 12 нмоль/л целесообразно определить уровень глобулина, связывающего половые стероиды, с дальнейшим расчетом уровня свободного тестостерона, нижняя граница нормы которого составляет 243 пмоль/л (УУР А, УДД 2). При уровне гликированного гемоглобина более 8% следует сначала достичь улучшения углеводного обмена, а далее провести повторную диагностику гипогонадизма (за исключением случаев гипергонадотропного гипогонадизма) (УУР С, УДД 5). Рекомендуется определять уровни тестостерона у всех мужчин с ожирением и СД 2 типа (УУР В, УДД 2).
Необходимым и достаточным показанием к лечению является наличие гипогонадизма. Целью лечения является облегчение его симптомов путем восстановления уровней тестостерона до нормальных физиологических значений. В случаях обратимого гипогонадизма, например, у молодых людей с недостижением целевых уровней гликемического контроля, терапия тестостероном не показана, так как физиологическое восстановление уровня тестостерона возможно при лечении основного заболевания. Однако при невозможности добиться целевых показателей терапии основного заболевания возможно назначение препаратов тестостерона короткого действия (УУР С, УДД 5). В случаях необратимого гипогонадизма, когда нет необходимости в сохранении репродуктивной функции, рекомендуется тестостерон-заместительная терапия (УУР А, УДД 1). На начальном этапе лечения следует отдать предпочтение препаратам короткого действия, особенно у пациентов с ФР (УУР В, УДД 3). Мужчинам, имеющим в анамнезе рак грудной и/или предстательной железы, терапия препаратами тестостерона противопоказана УУР А, УДД 2). Развитие гипергемоглобинемии с уровнем гемоглобина >180 г/л и/или гематокрита >54% на фоне лечения тестостероном требует уменьшения используемой дозы препаратов вплоть до отмены или изменение режима терапии (УУР С, УДД 5).
Терапия препаратами тестостерона у мужчин с гипогонадизмом может повышать чувствительность к инсулину. Влияние тестостерон-заместительной терапии на углеводный обмен становится очевидным спустя 3-12 месяцев (УУР А, УДД 2). Установлен благоприятный эффект препаратов тестостерона в отношении либидо, эрекции и эякуляции, а также в улучшении ответа на терапию ингибиторами фосфодиэстеразы 5 типа, часто используемыми при лечении эректильной дисфункции на фоне СД (УУР А, УДД 2).
Пациентам, получающим препараты тестостерона, показано периодическое гематологическое обследование (до назначения лечения, затем через 3, 6 и 12 месяцев терапии, далее ежегодно). Состояние предстательной железы должно оцениваться путем пальцевого или ультразвукового исследования и по показателю простатспецифического антигена (у мужчин старше 35 лет) до назначения лечения, далее спустя 3, 6 и 12 мес., а в последующем – ежегодно (УУР А, УДД 2).
22. ПЕРИОПЕРАЦИОННОЕ ВЕДЕНИЕ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД определяет высокий хирургический и анестезиологический риск, НО НЕ ЯВЛЯЕТСЯ ПРОТИВОПОКАЗАНИЕМ К ОПЕРАЦИЯМ
В периоперационном периоде повышен риск следующих осложнений:
|
Осложнение |
Причины и провоцирующие факторы |
|
Метаболическая декомпенсация с развитием ДКА |
Усиление инсулинорезистентности и инсулиновой недостаточности с контринсулярной реакцией и симпатикотонией вследствие периоперационного и анестезиологического стресса |
|
Раневые и системные инфекции |
Снижение иммунитета при гипергликемии |
|
Инфаркт миокарда |
Высокая частота ИБС, периоперационный стресс и симпатикотония |
|
Застойная сердечная недостаточность |
Кардиомиопатия, перегрузка жидкостью |
|
Тромбоэмболии |
Гипергликемия, иммобилизация, ожирение, старческий возраст, тяжелые инфекции, синдром диабетической стопы |
|
Артериальная гипотензия |
Диабетическая автономная нейропатия |
|
Почечная недостаточность |
Дегидратация, гипоперфузия почек/гиповолемия |
|
Атония желудка и кишечника, аспирация, тошнота и рвота |
Диабетическая автономная нейропатия |
|
Атония мочевого пузыря |
Диабетическая автономная нейропатия |
|
Гемофтальм |
Длительные операции в положении лицом вниз/на животе; применение антикоагулянтов |
|
Гипогликемия |
Недостаточный периоперационный контроль гликемии, неадекватная сахароснижающая терапия |
Обследование больного СД для снижения периоперационного риска:
- Гликемия, кетонурия, HbA1c перед плановыми операциями
- Степень гидратации (АД, диурез), КЩС (как минимум, рН и бикарбонат), К+, Na+
- Сердечно-сосудистая система (перед средними и большими операциями):
- ЭКГ, АД; перед плановыми операциями при высоком риске ИБС – обследование по стандартному алгоритму (см. раздел 10.1);
- Подробный анамнез и ортостатические пробы для диагностики диабетической кардиоваскулярной автономной нейропатии.
- Почки и мочевыводящие пути: креатинин, протеинурия, СКФ, сбор анамнеза для диагностики автномной нейропатии мочевого пузыря.
- Желудочно-кишечный тракт: сбор анамнеза для диагностики диабетической автономной нейропатии (гастропарез, энтеропатия).
- Офтальмоскопия с расширением зрачка.
- Коагулограмма.
Выбор метода анестезии: при диабетической автономной нейропатии высокая эпидуральная и высокая спинальная анестезия противопоказана.
Целевые значения уровня глюкозы плазмы (ГП) в периоперационном периоде и отделении реанимации и интенсивной терапии
- У большинства пациентов как с СД, так и со стрессовой гипергликемией для улучшения клинических исходов следует поддерживать уровень ГП в диапазоне 7.8–10 ммоль/л (УУР В, УДД 1).
- У отдельных пациентов может быть выбран более низкий целевой диапазон уровня ГП (6.1 – 7.8 ммоль/л), если его удается достичь без увеличения частоты гипогликемий (УУР В, УДД 2).
- Поддержание ГП на уровне меньше 6.1 ммоль/л не рекомендуется (УУР С, УДД 3).
- Гипогликемии и превышения уровня 12 ммоль/л следует максимально избегать (УУР А, УДД 1).
Управление гликемией в периоперационном периоде
Экстренные операции: при исходно нецелевых уровнях гликемического контроля – максимально возможная предоперационная коррекция гликемии, степени гидратации, калия и рН (принципы – см. в разделе 8.1).
Плановые операции
- накануне операции при исходно целевых уровнях гликемического контроля:
а) Малые оперативные вмешательства (местное обезболивание, амбулаторные): специальная подготовка не требуется.
б) Средние и большие оперативные вмешательства (в условиях стационара, требующие изменения питания, регионарной анестезии или наркоза):
|
Терапия до операции |
Если ужинать можно |
Если ужинать нельзя |
|
Вечером ИКД (ИУКД) + инсулин продленного действия |
Обычная доза ИКД (ИУКД) + инсулин продленного действия |
Обычная доза инсулина продленного действия |
|
Вечером только инсулин продленного действия |
Обычная доза инсулина продленного действия |
Дозу инсулина продленного действия уменьшают на 20–50 % |
|
Препараты сульфонилмочевины или глиниды |
Прием в обычной дозе |
Уменьшение дозы вдвое |
|
Другие ПССП |
Отменяют, при необходимости назначают инсулин |
Отменяют, при необходимости назначают инсулин |
- в день операции и в послеоперационном периоде, при исходно целевых уровнях гликемического контроля
|
Терапия до операции |
Терапия в периоперационном периоде |
|
Малые оперативные вмешательства и инвазивные диагностические процедуры |
|
|
Диета |
Определять уровень ГП каждые 3–4 часа |
|
ПССП |
Определять уровень ГП каждые 3–4 часа. Возобновить прием ПССП перед первым приемом пищи (при условии уровня ГП целевом диапазоне) |
|
Инсулин |
До операции – не завтракать, ввести 50 % обычной утренней дозы инсулина продленного действия. До и во время операции – инфузия 5 % раствора глюкозы, определять уровень ГП ежечасно |
|
Средние оперативные вмешательства |
|
|
Диета |
В/в инфузия 5 % раствора глюкозы до первого приема пищи, определять уровень ГП каждые 2–3 ч |
|
ПССП |
В/в инфузия 5 % раствора глюкозы до первого приема пищи, определять уровень ГП ежечасно. Инсулин иметь наготове. Возобновить прием ПССП перед первым приемом пищи |
|
Инсулин |
До и во время операции – инфузия 5–10 % раствора глюкозы, определять уровень ГП ежечасно. Инсулинотерапия: – вариант 1: перед операцией – 50 % (СД 2 типа) или 80–100 % (СД 1 типа) обычной утренней дозы инсулина продленного действия – вариант 2: непрерывная в/в инфузия инсулина (НВИИ), определять уровень ГП ежечасно (алгоритм см. далее) |
|
Большие оперативные вмешательства с последующим парентеральным питанием |
|
|
Диета |
Парентеральное питание. Определять уровень ГП ежечасно, инсулин иметь наготове |
|
ПССП или инсулин |
До и во время операции – инфузия 5–10 % раствора глюкозы, определять уровень ГП ежечасно. Инсулинотерапия – как при средних оперативных вмешательствах |
При исходно нецелевых уровнях гликемического контроля для периоперационного управления гликемией желательно применять НВИИ (УУР А, УДД 1).
Алгоритм НВИИ
- НВИИ проводится через отдельный инфузомат с применением раствора ИКД (ИУКД) с концентрацией 1 ед/1 мл 0,9 % раствора NaCl (приготовление см. в разделе 8.1). В отсутствие инфузомата ИКД (ИУКД) вводится в/в капельно (недостатки метода см. в разделе 8.1).
- Крайне важно определять уровень ГП 1 раз в час до ее стабилизации в выбранном целевом диапазоне минимум 4 часа; затем 1 раз в 2 часа в течение 4 часов; в дальнейшем – 1 раз в 4 часа. У пациентов в критическом состоянии – 1 раз в час даже при стабильно целевом уровне ГП.
- Средняя начальная скорость НВИИ в периоперационном периоде (GPP):
|
Группы больных СД |
Начальная скорость инфузии инсулина |
||
|
Уже находящиеся в целевом диапазоне гликемии |
Не находящиеся в целевом диапазоне гликемии |
Не находящиеся в целевом диапазоне гликемии + кетоацидоз |
|
|
Взрослые |
0,5 – 1 ед/ч |
2 – 3 ед/ч |
0,1 ед/кг массы тела в час (но не более 15 ед в час) |
|
Дети и подростки |
0,3 – 0,4 ед/ч |
0,5 – 1 ед/ч |
0,05 – 0,1 ед /кг массы тела в час |
- Более низкая начальная скорость (<0,5 ед/ч у взрослых и <0,3 ед/ч у детей и подростков) используется при дефиците массы тела, почечной, печёночной или надпочечниковой недостаточности
- Более высокая начальная скорость (> 3 ед/ч у взрослых и > 1 ед/ч у детей и подростков используется при сверхвысокой гипергликемии и инсулинорезистентности (ожирение, инфекции, хроническая терапия стероидами и др.).
- Одновременно с НВИИ – инфузия 5–10 % раствора глюкозы (около 5 г/ч), через разные инфузионные системы, так как требуется частая раздельная коррекция скорости инфузии двух растворов. При уровне ГП > 14 ммоль/л глюкозу не вводят.
Алгоритм коррекции скорости инфузии инсулина (УУР А, УДД 1)*
|
Алгоритм 1 |
Алгоритм 2 |
Алгоритм 3 |
Алгоритм 4 |
||||
|
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
|
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
|
3,9 – 6,1 |
0,2 |
3,9 – 6,1 |
0,5 |
3,9 – 6,1 |
1 |
3,9 – 6,1 |
1,5 |
|
6,2 – 6,6 |
0,5 |
6,2 – 6,6 |
1 |
6,2 – 6,6 |
2 |
6,2 – 6,6 |
3 |
|
6,7 – 8,3 |
1 |
6,7 – 8,3 |
1,5 |
6,7 – 8,3 |
3 |
6,7 – 8,3 |
5 |
|
8,4 – 9,9 |
1,5 |
8,4 – 9,9 |
2 |
8,4 – 9,9 |
4 |
8,4 – 9,9 |
7 |
|
10 – 11,6 |
2 |
10 – 11,6 |
3 |
10 – 1,6 |
5 |
10 – 11,6 |
9 |
|
11,7 – 13,3 |
2 |
11,7 – 13,3 |
4 |
11,7–13,3 |
6 |
11,7 – 13,3 |
12 |
|
13,4 – 14,9 |
3 |
13,4 – 14,9 |
5 |
13,4 – 14,9 |
8 |
13,4 – 14,9 |
16 |
|
15 – 16,6 |
3 |
15 – 16,6 |
6 |
15 – 16,6 |
10 |
15 – 16,6 |
20 |
|
16,7 – 18,3 |
4 |
16,7 – 18,3 |
7 |
16,7 – 18,3 |
12 |
16,7 – 18,3 |
24 |
|
18,4 – 19,9 |
4 |
18,4 – 19,9 |
8 |
18,4 – 19,9 |
14 |
18,4 – 19,9 |
28 |
|
> 20 |
6 |
> 20 |
10 |
> 20 |
16 |
>20 |
32 |
* Алгоритм 1: начальный для большинства больных. Алгоритм 2: если на алгоритме 1 не достигнут контроль; начальный алгоритм при аортокоронарном шунтировании, трансплантациях, на фоне терапии глюкокортикоидами и у больных, ранее получавших более 80 ед инсулина в сутки.
На более высокий алгоритм переходят, если уровень ГП не попадает в целевой диапазон или при исходной гипергликемии не снижается на 3,3 ммоль/л в час; на более низкий алгоритм переходят при уровне ГП < 3,9 ммоль/л два раза подряд.
- При уровне ГП < 3,9 ммоль/л: остановить НВИИ, в/в ввести 30–60 мл 40 % раствора глюкозы, при необходимости повторять каждые 20 минут. После двукратного подтверждения уровня ГП ≥ 3,9 ммоль/л – возобновить НВИИ с меньшей скоростью.
- В послеоперационном периоде НВИИ продолжают до начала самостоятельного приёма пищи и перевода на п/к инсулинотерапию. НВИИ прекращают утром, через 1–2 ч после первой п/к инъекции ИКД (ИУКД) или через 2-3 часа после первой инъекции инсулина продленного действия.
- Принципы управления гликемией при лапароскопических и открытых операциях одинаковые.
- Обязательно определение К+ до и после операции. При нормальной функции почек и нормальном К+ – по 18–20 мл 4 % раствора KCl на каждый литр 5 % раствора глюкозы (при гипокалиемии – больше).
Полное парентеральное питание и энтеральное зондовое питание в периоперационном периоде при СД
- Полное парентеральное питание (ППП) или энтеральное зондовое питание больного СД принципиально не отличаются от питания больного без СД.
- Средняя суточная потребность таких больных в углеводах составляет 200 — 300 г. (УУР В, УДД 1).
- Парентерально углеводы вводят в виде растворов глюкозы различной концентрации и легко компенсируют увеличением скорости НВИИ.
- Применять только безуглеводные смеси для питания неправильно и может спровоцировать «голодный кетоз» и ухудшение состояния больного.
- ППП у больных с гипергликемией сильнее повышает уровень ГП, чем энтеральное питание.
- Потребность в инсулине при ППП может быть довольно высокой (в среднем 100 ± 8 ед/сут). В связи с этим полное ППП проводят на фоне НВИИ по описанным выше правилам.
При энтеральном болюсном питании вводится 1 ед инсулина на каждые 10-15 г углеводов п/к в дополнение к НВИИ или проводится активная коррекция скорости НВИИ.
В послеоперационном периоде в хирургическом отделении:
- регулярное питание, включая промежуточные приемы пищи;
- экспресс-анализ гликемии в отделении и быстрая коррекция дозы инсулина;
- больных СД 2 типа, ранее компенсированных на диете или ПССП, переводить с инсулина на ПССП/диету до выписки из стационара только при полной уверенности в отсутствии гнойно-воспалительных осложнений и хорошем заживлении раны (оптимально – не ранее снятия швов).
Общие принципы периоперационного ведения больных СД, не относящиеся к управлению гликемией
•Плановые оперативные вмешательства у больных, получающих медикаментозную сахароснижающую терапию, проводятся утром (в первую очередь).
•С учетом высокого риска раневых и системных инфекций, интраоперационная антибиотикопрофилактика показана при любых операциях, в том числе «чистого» типа.
•Особо тщательная профилактика тошноты, рвоты и атонии ЖКТ – при диабетической автономной нейропатии и при декомпенсации СД.
•Контроль за регулярным опорожнением мочевого пузыря для профилактики восходящей инфекции при автономной нейропатии.
•Обязательная немедикаментозная и медикаментозная профилактика венозных тромбозов/эмболий, особенно у декомпенсированных больных СД.
23. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ САХАРНОГО ДИАБЕТА
Метаболическая (бариатрическая) хирургия
Метаболическая хирургия, или хирургия ожирения, у лиц с СД ставит целью не просто уменьшить массу тела пациента, но также добиться благоприятных метаболических эффектов (нормализации гликемии, липидного обмена).
- Метаболическая хирургия рекомендуется для лечения СД 2 типа у взрослых пациентов с ИМТ ≥ 35 кг/м2 (≥ 32,5 кг/м2 для азиатской популяции), не достигших контроля гликемии после нескольких попыток нехирургического лечения ожирения (изменения образа жизни и медикаментозной терапии). Метаболическая хирургия может рассматриваться у лиц с ИМТ ≥ 30 кг/м2 (≥ 27,5 кг/м2 для азиатской популяции), не достигших снижения массы тела и контроля гликемии на фоне нехирургического лечения (УУР А, УДД 1).
- Метаболические хирургические операции рекомендовано выполнять квалифицированным хирургам, имеющими большой опыт в выполнении таких операций. Решение о проведении операции должно основываться на мнении мультидисциплинарной команды, включающей эндокринолога, хирурга, терапевта/кардиолога, диетолога, психиатра, при необходимости — других специалистов (УУР С, УДД 4).
- Хирургическое лечение СД 1 типа не рекомендовано, за исключением пациентов с ИМТ ≥ 40 кг/м2 (УУР В, УДД 3).
- Метаболическая хирургия не рекомендована лицам с обострением язвенной болезни желудка и двенадцатиперстной кишки; онкологическими заболеваниями, продолжительность ремиссии которых после лечения составляет менее 5 лет; психическими расстройствами: тяжелыми депрессиями, психозами (в том числе, хроническими), злоупотреблением психоактивными веществами (алкоголем, наркотическими и иными психотропными), некоторыми видами расстройств личности (психопатиями); заболеваниями, угрожающими жизни в ближайшее время, тяжелыми необратимыми изменениями со стороны жизненно важных органов (ХСН III-IV функциональных классов, печеночная, почечная недостаточность и др.); беременным женщинам (УУР С, УДД 4).
- В раннем послеоперационном периоде рекомендуется частый мониторинг гликемии – не менее 4 раз в сутки. При возникновении гипогликемии на фоне исходной сахароснижающей рекомендуется постепенная отмена препаратов (УУР В, УДД 3).
- В послеоперационном периоде рекомендуется длительное, часто пожизненное наблюдение с определением статуса усвоения макро- и микронутриентов. При необходимости рекомендовано восполнение дефицита витаминов/нутриентов (УУР В, УДД 3).
Цель метаболической хирургии – достижение целевых уровней гликемического контроля, вплоть до ремиссии СД 2 типа. Частота достижения и длительность ремиссии СД 2 типа зависит от вида бариатрической операции (наибольшей эффективностью обладают шунтирующие операции).
Определение ремиссии СД 2 типа:
- частичная
–поддержание уровня HbA1c<6,5%;
–поддержание уровня глюкозы плазмы натощак 6,1–6,9 ммоль/л на протяжении, по крайней мере, 1 года после операции в отсутствие фармакотерапии;
- полная
–поддержание уровня HbA1c<6,0%;
–поддержание уровня глюкозы плазмы натощак <6,1 ммоль/л на протяжении, по крайней мере, 1 года после операции в отсутствие фармакотерапии;
- длительная
–наличие полной ремиссии на протяжении 5 лет наблюдения.
Послеоперационное наблюдение
|
Самоконтроль гликемии |
В первые 7 суток – минимум 4 раза в сутки, далее индивидуально в зависимости от наличия ремиссии СД 2 типа, получаемой сахароснижающей терапии |
|
Гликированный гемоглобин |
1 раз в 3 месяца |
|
Оценка выраженности осложнений СД |
У лиц без ремиссии/с частичной/полной СД – как при СД 2 типа У лиц с длительной ремиссией СД без предшествующих осложнений СД – кратность оценки осложнений может быть уменьшена |
|
Сахароснижающая терапия |
•Активное выявление гипогликемий •Последующая коррекция терапии, вплоть до полной отмены сахароснижающих препаратов при частых гипогликемиях / нормогликемии на фоне минимальных доз ПССП •Препараты выбора в послеоперационном периоде (низкий риск гипогликемий): метформин, иДПП-4, иНГЛТ-2, арГПП-1, ТЗД |
|
Оценка уровня микронутриентов |
Через 1, 3, 6, 12, 18, 24 мес. после операции (при необходимости чаще), далее ежегодно: •Клинический анализ крови •Биохимический анализ крови (общий белок, альбумин, креатинин, кальций, калий, магний, фосфор, АЛТ, АСТ, фолиевая кислота, железо) •Витамин В12, 25(ОН)витаминD |
|
Нутритивная поддержка (пожизненный прием после шунтирующих операций) |
•Поливитамины, в т.ч. группа А, D, Е, К, В1, В12 •Белок (не менее 60 г в сутки) •Коррекция дефицита железа, кальция, цинка, меди, селена, фолиевой кислоты |
24. ПРОФИЛАКТИКА САХАРНОГО ДИАБЕТА 2 ТИПА
Факторы риска развития СД 2 типа
•Возраст ≥ 45 лет.
•Избыточная масса тела и ожирение (ИМТ ≥ 25 кг/м2*).
•Семейный анамнез СД (родители или сибсы с СД 2 типа).
•Привычно низкая физическая активность.
•Нарушенная гликемия натощак или нарушенная толерантность к глюкозе в анамнезе.
•Гестационный СД или рождение крупного плода в анамнезе.
•Артериальная гипертензия (≥ 140/90 мм рт. ст. или медикаментозная антигипертензивная терапия).
•Холестерин ЛВП ≤ 0,9 ммоль/л и/или уровень триглицеридов ≥ 2,82 ммоль/л.
•Синдром поликистозных яичников.
•Наличие сердечно-сосудистых заболеваний.
* Применимо к лицам европеоидной расы.
Предиабет
Любое из ранних нарушений углеводного обмена:
•Нарушенная гликемия натощак (НГН)*
•Нарушенная толерантность к глюкозе (НТГ)*
* Критерии диагностики см. раздел 2.1.
Скрининг
|
Возраст начала скрининга |
Группы, в которых проводится скрининг |
Частота обследования |
|
Любой взрослый |
С ИМТ>25 кг/м2 + 1 из факторов риска |
При нормальном результате – 1 раз в 3 года Лица с предиабетом – 1 раз в год |
|
Любой взрослый |
Высокий риск при проведении анкетирования (результат опросника FINDRISC* ≥ 12) |
|
|
> 45 лет |
С нормальной массой тела в отсутствие ФР |
* См. приложение 15.
Скрининговые тесты:
- глюкоза плазмы натощак*
или
- ПГТТ с 75 г глюкозы*
или
- HbA1c 6.0-6.4%* (целесообразно с последующим выполнением ПГТТ, при невозможности – определить глюкозу плазмы натощак)
* Критерии диагностики и правила проведения ПГТТ см. разделы 2.1 и 2.2.
Принципы профилактики
- Активное выявление групп риска
- Активное изменение образа жизни
- Медикаментозная терапия
Необходимо проводить оценку и коррекцию других сердечно-сосудистых ФР, особенно у лиц с предиабетом
Изменение образа жизни
- Снижение массы тела: умеренно гипокалорийное питание с преимущественным ограничением жиров и простых углеводов. Очень низкокалорийные диеты дают кратковременные результаты и не рекомендуются. Голодание противопоказано. У лиц с предиабетом целевым является снижение массы тела на 5–7 % от исходной.
- Регулярная физическая активность умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) длительностью не менее 30 мин в большинство дней недели (не менее 150 мин в неделю).
Рекомендации по питанию
В целом не отличаются от таковых при СД 2 типа (см. раздел 6.1.1)
Медикаментозная терапия
Медикаментозная терапия возможна (при отсутствии противопоказаний), если мероприятия по изменению образа жизни не привели к нормализации показателей углеводного обмена или имеется очень высокий риск развития заболевания:
•применение метформина по 500–850 мг 2 раза в день или метформина пролонгированного действия 500-750 мг по 2 таб. 1 раз в день (в зависимости от переносимости) может быть рассмотрено у лиц с предиабетом – особенно у лиц моложе 60 лет, у лиц с ИМТ ≥35 кг/м2 и у женщин с ГСД в анамнезе (УУР А, УДД 2). При длительном приеме следует учитывать возможность развития дефицита витамина B12.
•применение акарбозы у лиц с НТГ может быть рассмотрено при хорошей переносимости (УУР А, УДД 2).
Длительность проведения медикаментозной терапии определяется индивидуально.
25. ФЕДЕРАЛЬНЫЙ РЕГИСТР БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
По данным Федерального регистра СД (ФРСД) в РФ на 1 января 2019 г. состояло на диспансерном учете 4,58 млн. человек (3,1% населения), из них: 92% (4,2 млн.) – СД 2 типа, 6% (256 тыс.) – СД 1 типа и 2% (90 тыс.) – другие типы СД, в том числе 8006 женщин с гестационным СД. Ниже представлено распределение больных СД по типам и возрасту.
|
СД 1 типа |
СД 2 типа |
Другие типы |
Всего |
|
|
Дети |
26 373 |
913 |
367 |
27 653 |
|
Подростки |
9 972 |
299 |
135 |
10 406 |
|
Взрослые |
219 857 |
4 237 291 |
89 368 |
4 546 516 |
|
Всего |
256 202 |
4 238 503 |
89 870 |
4 584 575 |
Клинико-эпидемиологический мониторинг СД в Российской Федерации с 1996 года осуществляется посредством Федерального регистра больных СД (ФРСД), методологическим и организационным референс-центром которого является ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России.
ФРСД (ранее Государственный регистр СД — ГРСД) был создан Приказом Министерства Здравоохранения РФ №404 от 10 декабря 1996 года в рамках реализации ФЦП «Сахарный диабет». В настоящее время название ГРСД рассматривается как историческое в связи с переименованием в Федеральный регистр больных СД.
За 20-летний период работа регистра сыграла ключевую роль в оценке распространенности СД и диабетических осложнений в Российской Федерации. Однако до последнего времени анализ данных проводился на основе суммирования баз данных пациентов отдельных субъектов РФ, информация оценивалась статически, представляя собой одномоментный срез на период окончания календарного года.
С 2014 года регистр трансформирован в единую федеральную онлайн базу данных с авторизированным кодом доступа, не требующую передачи локальных баз региональных сегментов. Отличительными чертами современного регистра являются возможность онлайн ввода данных по мере их поступления и динамический мониторинг показателей на любом уровне от отдельного учреждения до области, региона и РФ в целом. Целью новой системы является повышение эффективности работы регистра в качестве научно-аналитической платформы, позволяющей получать максимально полную информацию для анализа и прогнозирования развития службы диабетологической помощи в РФ:
- оценки распространенности СД и диабетических осложнений в России в целом и в субъектах РФ
- анализа и прогнозирования заболеваемости СД
- анализа уровня и причин смертности больных СД
- анализа структуры медикаментозной терапии больных СД
- оценки и прогнозирования потребности в лекарственных препаратах и средствах самоконтроля
- прогнозирования потребности в подготовке специализированных медицинских кадров и объектов системы здравоохранения в диабетологии
- анализа соответствия реальной клинической практики существующим стандартам оказания медицинской помощи
- анализа эффективности внедрения и доступности новых диагностических и лечебных методов.
Ключевые параметры оценки качества данных регистра:
- Заполнение данных HbA1c
- Заполнение данных о сахароснижающей терапии
- Заполнение данных о наличии диабетических осложнений
- Количество дублей пациентов и «ошибочных социально-демографических характеристик»
- % обновления данных в текущем году*
* Необходимым является заполнение 1-го визита в год, включая регистрацию как минимум 1-го значения HbA1c, изменений в сахароснижающей терапии, развития/прогрессирования осложнений
Нормативные документы:
Работа регистра СД осуществляется в полном соответствии с нормами Федерального закона №152-ФЗ «О персональных данных» от 27.07.2006 г., в соответствии с Приказами Минздрава РФ № 193 от 31.05.2000, № 405 от 15.11.2001 и Приказом Минздрава РФ № 899н от 12.11.2012 г. «Об утверждении порядка оказания медицинской помощи взрослому населению по профилю «Эндокринология».
Приказ Министерства здравоохранения РФ № 66 от 13 февраля 2013 г. «Об утверждении стратегии лекарственного обеспечения населения Российской Федерации на период до 2025 года и плана ее реализации» (http://www.garant.ru/products/ipo/prime/doc/70217532/#ixzz439xJmfEc)
В качестве основных этапов реализации «Стратегии» утверждены следующие положения функционирования регистров:
- Ведение регистра (регистров) пациентов на федеральном и региональном уровнях, обеспечивающего принятие решений по льготному лекарственному обеспечению с учетом персональных данных
- Формирование единого федерального регистра лиц, имеющих право на лекарственное обеспечение бесплатно или со скидкой при оказании медицинской помощи в амбулаторных условиях
Проект Федерального закона Российской Федерации «О внесении изменений в отдельные законодательные акты РФ по вопросам применения информационно-телекоммуникационных технологий в сфере охраны здоровья граждан и создания национальных научно-практических медицинских центров» к Федеральному закону от 21 ноября 2011 года № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (http://regulation.gov.ru/projects#npa=46654)
Основные положения закона в части определения статуса федеральных регистров социально значимых заболеваний:
- Федеральные регистры лиц, страдающих социально значимыми заболеваниями, ведутся уполномоченным федеральным органом исполнительной власти в порядке, установленном таким органом и содержат следующие сведения:
- страховой номер индивидуального лицевого счета гражданина в системе обязательного пенсионного страхования (при наличии);
- фамилия, имя, отчество, а также фамилия, которая была у гражданина при рождении;
- дата рождения;
- пол;
- адрес места жительства;
- серия и номер паспорта (свидетельства о рождении) или иного документа, удостоверяющего личность, дата выдачи указанных документов;
- дата включения в федеральный регистр;
- диагноз заболевания (состояния);
- сведения о предоставленной медицинской помощи;
- иные сведения, определяемые уполномоченным федеральным органом исполнительной власти.
- Органы государственной власти субъектов Российской Федерации обеспечивают ведение региональных сегментов федеральных регистров, предусмотренных частью 4 настоящей статьи, и обеспечивают своевременное представление содержащихся в них сведений в уполномоченный федеральный орган исполнительной власти.
Данные нормативные документы подчеркивают важнейшее значение работы по развитию ФРСД и консолидирования регионов в единую федеральную базу данных, что может стать надежной основой для реализации государственной политики в сфере повышения качества диагностики, мониторинга и лечения больных СД.
26. ПРИЛОЖЕНИЯ
Приложение 1. Методология разработки клинических рекомендаций.
Указания, представленные в настоящих рекомендациях, основаны на систематическом обзоре литературы, выполненном членами рабочей группы. Для обзорного изучения были представлены все статьи, опубликованные до 2019 г. Эксперты выполнили обзор этих данных и отдельных статей с максимальным уровнем доказательности. Уровни достоверности доказательств и уровни убедительности рекомендаций приведены в соответствии с рекомендациями ФГБУ «Центр экспертизы и контроля качества медицинской помощи» Минздрава России.
Уровни достоверности доказательств (УДД)
|
Уровень достоверности доказательств |
Иерархия дизайнов клинических исследований |
|
Определение уровня достоверности доказательств для лечебных, реабилитационных, профилактических вмешательств |
|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна (помимо РКИ) с применением мета-анализа |
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
|
Определение уровня достоверности доказательств для диагностических вмешательств |
|
|
1 |
Систематические обзоры исследований с контролем референсным методом |
|
2 |
Отдельные исследования с контролем референсным методом |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Уровни убедительности рекомендаций (УУР)
|
Уровень убедительности рекомендаций |
Основание рекомендации |
|
A |
Однозначная (сильная) рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Неоднозначная (условная) рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Низкая (слабая) рекомендация – отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Приложение 2. Характеристика препаратов инсулина.
|
Вид инсулина |
Международное непатентованное название |
Торговые названия, зарегистрированные в России |
Действие |
||
|
начало |
пик |
длительность |
|||
|
Сверхбыстрого действия (аналоги инсулина человека) |
Инсулин аспарт (+ никотинамид* + аргинин*) |
•Фиасп |
через 1–10 мин |
через 45–90 мин |
3–5 ч |
|
Ультракороткого действия (аналоги инсулина человека) |
Инсулин лизпро 100 ЕД/мл |
•Хумалог •Инсулин лизпро •РинЛиз |
через 5–15 мин |
через 1–2 ч |
4–5 ч |
|
Инсулин лизпро 200 ЕД/мл |
•Хумалог 200 |
||||
|
Инсулин аспарт |
•НовоРапид |
||||
|
Инсулин глулизин |
•Апидра |
||||
|
Короткого действия |
Инсулин растворимый человеческий генно-инженерный |
•Актрапид НМ •Хумулин Регуляр •Инсуман Рапид ГТ •Биосулин Р •Инсуран Р •Генсулин Р •Ринсулин Р •Росинсулин Р •Хумодар Р 100 Рек •Возулим-Р •Моноинсулин ЧР |
через 20–30 мин |
через 2–4 ч |
5–6 ч |
|
Cредней продолжительности действия* |
Инсулин-изофан человеческий генно-инженерный |
•Протафан HM •Хумулин НПХ •Инсуман Базал ГТ •Биосулин Н •Инсуран НПХ •Генсулин Н •Ринсулин НПХ •Росинсулин С •Хумодар Б 100 Рек •Возулим-Н •Протамин-инсулин ЧС |
через 2 ч |
через 6–10 ч |
12–16 ч |
|
Длительного действия (аналоги инсулина человека) |
Инсулин гларгин 100 ЕД/мл |
•Лантус •Инсулин гларгин •РинГлар •Базаглар |
через 1–2 ч |
не выражен |
до 29 ч |
|
Инсулин гларгин 300 ЕД/мл |
•Туджео |
до 36 ч |
|||
|
Инсулин детемир |
•Левемир |
до 24 ч |
|||
|
Сверхдлительного действия (аналоги инсулина человека) |
Инсулин деглудек |
•Тресиба |
через 30–90 мин |
отсутствует |
более 42 ч |
|
Готовые смеси инсулинов короткого действия и НПХ- инсулинов* |
Инсулин двухфазный человеческий генно- инженерный |
•Хумулин М3 •Инсуман Комб 25 ГТ •Биосулин 30/70 •Генсулин М30 •Росинсулин М микс 30/70 •Хумодар К25 100 Рек •Возулим-30/70 |
Такие же, как у инсулинов короткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
||
|
Готовые смеси аналогов инсулина ультракороткого действия и протаминированных аналогов инсулина ультракороткого действия* |
Инсулин лизпро двухфазный |
•Хумалог Микс 25 •Хумалог Микс 50 •РинЛиз Микс 25 |
Такие же, как у аналогов инсулина ультракороткого действия и НПХ- инсулинов, т.е. в смеси они действуют раздельно |
||
|
Инсулин аспарт двухфазный |
•НовоМикс 30 |
Такие же, как у аналогов инсулина ультракороткого действия и НПХ- инсулинов, т.е. в смеси они действуют раздельно |
|||
|
Готовые комбинации аналогов инсулина сверхдлительного действия и аналогов инсулина ультракороткого действия |
Инсулин деглудек + инсулин аспарт в соотношении 70/30 |
•Райзодег |
Такие же, как у аналогов инсулина сверхдлительного действия и аналогов инсулина ультракороткого действия, т.е. в комбинации они действуют раздельно |
*Вспомогательные вещества, ** Перед введением следует тщательно перемешать.
Приложение 3. Замена продуктов по системе хлебных единиц.
1 ХЕ = количество продукта, содержащее 10–12 г углеводов.
|
Единицы измерения |
Продукты |
Количество на 1 ХЕ |
|
Хлеб и хлебобулочные изделия1 |
||
|
1 кусок |
Белый хлеб |
20 г |
|
1 кусок |
Черный хлеб |
25 г |
|
Сухари |
15 г |
|
|
Крекеры (сухое печенье) |
15 г |
|
|
1 ст. ложка |
Панировочные сухари |
15 г |
|
1 Пельмени, блины, оладьи, пирожки, сырники, вареники, котлеты также содержат углеводы, но количество ХЕ зависит от размера и рецепта изделия. |
||
|
Макаронные изделия |
||
|
1 – 2 ст. ложки в зависимости от формы изделия |
Вермишель, лапша, рожки, макароны2 |
15 г |
|
2 В сыром виде; в вареном виде 1 ХЕ содержится в 2 – 4 ст. ложках продукта (50 г), в зависимости от формы изделия. |
||
|
Крупы, кукуруза, мука |
||
|
1 ст. ложка |
Крупа (любая)3 |
15 г |
|
1/2 початка, среднего |
Кукуруза |
100 г |
|
3 ст. ложки |
Кукуруза консервированная |
60 г |
|
4 ст. ложки |
Кукурузные хлопья |
15 г |
|
10 ст. ложек |
Попкорн («воздушная» кукуруза) |
15 г |
|
1 ст. ложка |
Мука (любая) |
15 г |
|
2 ст. ложки |
Овсяные хлопья |
20 г |
|
3 Сырая крупа; в вареном виде (каша) 1 ХЕ содержится в 2ст. ложках с горкой (50 г). |
||
|
Картофель |
||
|
1 штука, средняя |
Сырой и вареный картофель |
75 г |
|
2 ст. ложки |
Картофельное пюре |
90 г |
|
2 ст. ложки |
Жареный картофель |
35 г |
|
Сухой картофель (чипсы) |
25 г |
|
|
Молоко и жидкие молочные продукты |
||
|
1 стакан |
Молоко |
250 мл |
|
1 стакан |
Кефир |
250 мл |
|
1 стакан |
Сливки |
250 мл |
|
Йогурт натуральный |
200 г |
|
|
Фрукты и ягоды (с косточками и кожурой) |
||
|
2–3 штуки |
Абрикосы |
110 г |
|
1 штука, крупная |
Айва |
140 г |
|
1 кусок (поперечный срез) |
Ананас |
140 г |
|
1 кусок |
Арбуз |
270 г |
|
1 штука, средний |
Апельсин |
150 г |
|
1/2 штуки, среднего |
Банан |
70 г |
|
7 ст. ложек |
Брусника |
140 г |
|
Фрукты и ягоды (с косточками и кожурой) |
||
|
12 штук, небольших |
Виноград |
70 г |
|
15 штук |
Вишня |
90 г |
|
1 штука, средний |
Гранат |
170 г |
|
1/2 штуки, крупного |
Грейпфрут |
170 г |
|
1 штука, маленькая |
Груша |
90 г |
|
1 кусок |
Дыня |
100 г |
|
8 ст. ложек |
Ежевика |
140 г |
|
1 штука |
Инжир |
80 г |
|
1 штука, крупный |
Киви |
110 г |
|
10 штук, средних |
Клубника |
160 г |
|
6 ст. ложек |
Крыжовник |
120 г |
|
8 ст. ложек |
Малина |
160 г |
|
1/2 штуки, небольшого |
Манго |
110 г |
|
2–3 штуки, средних |
Мандарины |
150 г |
|
1 штука, средний |
Персик |
120 г |
|
3–4 штуки, небольших |
Сливы |
90 г |
|
7 ст. ложек |
Смородина |
120 г |
|
1/2 штуки, средней |
Хурма |
70 г |
|
7 ст. ложек |
Черника |
90 г |
|
1 штука, маленькое |
Яблоко |
90 г |
|
1/2 стакана |
Фруктовый сок |
100 мл |
|
Сухофрукты |
20 г |
|
|
Овощи, бобовые, орехи |
||
|
3 штуки, средних |
Морковь |
200 г |
|
1 штука, средняя |
Свекла |
150 г |
|
1 ст. ложка, сухих |
Бобы |
20 г |
|
7 ст. ложек, свежего |
Горох |
100 г |
|
3 ст. ложки, вареной |
Фасоль |
50 г |
|
Орехи |
60–90 г4 |
|
|
4 В зависимости от вида. |
||
|
Другие продукты |
||
|
2 ч. ложки |
Сахар-песок |
10 г |
|
2 куска |
Сахар кусковой |
10 г |
|
1/2 стакана |
Газированная вода на сахаре |
100 мл |
|
1 стакан |
Квас |
250 мл |
|
Мороженое |
65 г |
|
|
Шоколад |
20 г |
|
|
Мед |
12 г |
Приложение 4. Ориентировочная потребность в углеводах (ХЕ) в сутки.
Применима только к взрослым больным СД 1 типа и СД 2 типа, получающим инсулин.1
|
Категория пациентов |
Количество ХЕ в сутки |
|
Пациенты с близкой к нормальной массой тела2 Тяжелый физический труд Среднетяжелый физический труд Работа «сидячего» типа Малоподвижный образ жизни |
25 – 30 20 – 22 16 – 18 12 – 15 |
|
Пациенты с избыточной массой тела или ожирением Тяжелый физический труд Среднетяжелый физический труд Работа «сидячего» типа Малоподвижный образ жизни |
20 – 25 15 – 17 11 – 16 Не менее 10 |
|
Пациенты с дефицитом массы тела |
25 – 30 |
1 В пределах каждой категории мужчины обычно потребляют ХЕ ближе к верхней границе диапазона, жен щины – ближе к нижней.
2 Близкая к нормальной масса тела указывает на адекватность соотношения между питанием пациента и расходом энергии, поэтому эти пациенты, как правило, не нуждаются в рекомендациях по количеству ХЕ в сутки.
Приложение 5. Питание при избыточном весе.
Продукты, которые следует употреблять без ограничения
|
•капуста (все виды) •огурцы •салат листовой •зелень •помидоры •перец •кабачки •баклажаны •свекла •морковь •стручковая фасоль •редис, редька, репа •зеленый горошек (молодой) •шпинат, щавель •грибы |
•чай, кофе без сахара и сливок •минеральная вода •напитки на сахарозаменителях Овощи можно употреблять в сыром, отварном, запеченном виде. Использование жиров (масла, майонеза, сметаны) в приготовлении овощных блюд должно быть минимальным. |
Продукты, которые следует употреблять в умеренном количестве
|
•нежирное мясо (постная говядина, телятина) •нежирная рыба (треска, судак, хек) •молоко и кисломолочные продукты (нежирные) •сыры менее 30% жирности •творог менее 5% жирности •картофель •кукуруза •зрелые зерна бобовых (горох, фасоль, чечевица) |
•крупы •макаронные изделия •хлеб и хлебобулочные изделия (не сдобные) •фрукты •яйца «Умеренное количество» означает половину от Вашей привычной порции. |
Продукты, которые необходимо исключить или максимально ограничить
|
•масло сливочное •масло растительное* •сало •сметана, сливки •сыры более 30% жирности •творог более 5% жирности •майонез •жирное мясо, копчености •колбасные изделия •полуфабрикаты (изделия из фарша, пельмени, замороженная пицца и т. п.) •пироги •жирная рыба** •кожа птицы •консервы мясные, рыбные и растительные в масле •орехи, семечки |
•сахар, мед •варенье, джемы, сухофрукты •конфеты, шоколад •пирожные, торты и др. кондитерские изделия •печенье, изделия из сдобного теста •мороженое •сладкие напитки (лимонады, фруктовые соки) •алкогольные напитки Следует по возможности исключить такой способ приготовления пищи как жарение. Старайтесь использовать посуду, позволяющую готовить пищу без добавления жира. * растительное масло является необходимой частью ежедневного рациона, однако достаточно употреблять его в очень небольших количествах ** в жирных сортах рыбы содержатся полезные вещества, поэтому ограничение на нее менее строгое, чем на жирное мясо |
Приложение 6. Характеристика сахароснижающих препаратов.
|
Группа препаратов |
Международное непатентованное название |
Торговые названия, зарегистрированные в России (выпускаемые дозы, мг) |
Суточная доза (мг) |
Кратность приема (раз/сутки) |
Длитель-ность действия (часы) |
|
Производные сульфонил мочевины |
Глибенкламид микронизированный |
Манинил 1,75 (1,75) Манинил 3,5 (3,5) Глимидстада (3,5) Глибенкламид (1,75; 3,5) Глибекс (1,75; 3,5) |
1,75 – 14 |
1 – 2 |
16 – 24 |
|
Глибенкламид немикронизированный |
Манинил 5 (5) Глибенкламид (5) Глибенкламида таблетки 0,005 г (5) Статиглин (5) Глибекс (5) Глиданил (5) |
2,5 – 20 |
1 – 2 |
16 – 24 |
|
|
Гликлазид |
Глидиаб (80) Гликлазид-Акос (80) Диабефарм (80) Диатика (80) Диабинакс (20; 40; 80) |
80 – 320 |
1 – 2 |
16 – 24 |
|
|
Гликлазид с модифицированным высвобождением |
Диабетон МВ (30; 60) Глидиаб МВ (30) Диабефарм МВ (30) Гликлада (30; 60; 90) Диабеталонг (30; 60) Гликлазид МВ (30; 60) Гликлазид МВ Фармстандарт (30; 60) Гликлазид Канон (30; 60) Гликлазид-СЗ (60) Голда МВ (60) |
30 – 120 |
1 |
24 |
|
|
Глимепирид |
Амарил (1; 2; 3; 4) Глемаз (2; 4) Глюмедекс (2) Меглимид (1; 2; 3; 4; 6) Глимепирид (1; 2; 3; 4; 6) Глимепирид-Тева (1; 2; 3; 4) Диамерид (1;2; 3; 4) Глемауно (1; 2; 3; 4) Глимепирид Канон (1; 2; 3; 4) Глайм (1; 3; 4) Инстолит (1; 2; 3; 4) |
1 – 6 |
1 |
24 |
|
|
Гликвидон |
Глюренорм (30) Юглин (30) |
30 – 180 |
1 – 3 |
8 – 12 |
|
|
Глипизид |
Мовоглекен (5) |
5 – 20 |
1 – 2 |
16 – 24 |
|
|
Глипизид с контролируемым высвобождением |
Глибенез ретард (5; 10) |
5 – 20 |
1 |
24 |
|
|
Глиниды (меглитиниды) |
Репаглинид |
НовоНорм (0,5; 1; 2) Диаглинид (0,5; 1; 2) Иглинид (0,5; 1; 2) |
0,5 – 16 |
3 – 4 |
3 – 4 |
|
Натеглинид |
Старликс (60; 120; 180) |
120 – 480 |
3 – 4 |
3 – 4 |
|
|
Бигуаниды |
Метформин |
Сиофор 500 (500) Сиофор 850 (850) Сиофор 1000 (1000) Глюкофаж (500; 850; 1000) Багомет (500; 850; 1000) Глиформин (250; 500; 850; 1000) Метфогамма 500 (500) Метфогамма 850 (850) Метфогамма1000 (1000) Метформин (500; 850; 1000) Метформин-Рихтер (500; 850) Метоспанин (500) НовоФормин (500; 850) Форметин (500; 850; 1000) Формин Плива (850; 1000) Софамет (500; 850) Ланжерин (500; 850; 1000) Метформин-Тева (500; 850; 1000) Нова Мет (500; 850; 1000) Метформин Канон (500; 850; 1000) Диасфор (500; 850; 1000) Метформин Зентива (500; 850; 1000) Метформин МС (500; 850; 1000) Мерифатин (500; 850; 1000) Метформин Акрихин (500; 850; 1000) |
500 – 3000 |
1 – 3 |
8 – 12 |
|
Метформин пролонгированного действия |
Глюкофаж лонг (500; 750; 1000) Метадиен (500) Диаформин ОД (500) Метформин МВ (500; 750; 850; 1000) Метформин МВ-Тева (500) Метформин Лонг (850; 1000) Глиформин пролонг (750; 1000) Метформин Лонг Канон (500; 750; 1000) Форметин Лонг (500; 750; 1000) Метформин Пролонг-Акрихин (750; 1000) Мерифатин МВ (500; 750; 1000) |
500 – 2550 |
1 – 2 |
12 – 24 |
|
|
Тиазолидиндионы (глитазоны) |
Пиоглитазон |
Диаб-норм (15; 30) Пиоглар (15; 30) Пиоглит (15; 30) Астрозон (30) Амальвия (15; 30) |
15 – 45 |
1 |
16 – 24 |
|
Агонисты рецепторов глюкагонопо-добного пептида-1 |
Эксенатид |
Баета (5, 10 мкг), для п/к инъекций |
10 – 20 мкг |
2 |
12 |
|
Эксенатид пролонгированного действия |
Баета Лонг (2,0), для п/к инъекций |
– |
1 раз в неделю |
168 |
|
|
Лираглутид |
Виктоза (0,6; 1,2; 1,8), для п/к инъекций |
0,6 – 1,8 |
1 |
24 |
|
|
Ликсисенатид |
Ликсумия (10; 20 мкг), для п/к инъекций |
10 – 20 мкг |
1 |
24 |
|
|
Дулаглутид |
Трулисити (0,75; 1,5), для п/к инъекций |
– |
1 раз в неделю |
168 |
|
|
Семаглутид |
Оземпик (0,25; 0,5; 1,0), для п/к инъекций |
1 раз в неделю |
168 |
||
|
Ингибиторы дипептидил- пептидазы-4 (глиптины) |
Ситаглиптин |
Янувия (25; 50; 100) Яситара (25; 50; 100) Кселевия (100) |
25 – 100 |
1 |
24 |
|
Вилдаглиптин |
Галвус (50) |
50 – 100 |
1 – 2 |
16 – 24 |
|
|
Саксаглиптин |
Онглиза (2,5; 5) |
2,5 – 5 |
1 |
24 |
|
|
Линаглиптин |
Тражента (5) |
5 |
1 |
24 |
|
|
Алоглиптин |
Випидия (12,5; 25) |
12,5 – 25 |
1 |
24 |
|
|
Гозоглиптин |
Сатерекс (20; 30) |
20 – 30 |
1 |
24 |
|
|
Гемиглиптин |
Земигло (50) |
50 |
1 |
24 |
|
|
Эвоглиптин |
Эводин (5) |
5 |
1 |
24 |
|
|
Ингибиторы α-глюкозидаз |
Акарбоза |
Глюкобай (50; 100) |
150 – 300 |
3 |
6 – 8 |
|
Ингибиторы натрий-глюкозного котранспор-тера 2 типа (глифлозины) |
Дапаглифлозин |
Форсига (5; 10) |
5 – 10 |
1 |
24 |
|
Эмпаглифлозин |
Джардинс (10; 25) |
10 – 25 |
1 |
24 |
|
|
Канаглифлозин |
Инвокана (100; 300) |
100 – 300 |
1 |
24 |
|
|
Ипраглифлозин |
Суглат (50) |
50-100 |
1 |
24 |
|
|
Эртуглифлозин |
Стиглатра (5; 15) |
5-15 |
1 |
24 |
|
|
Комбинированные препараты |
Глибенкламид + метформин |
Глибомет (2,5/400) Глюкованс (2,5/500; 5/500) Багомет Плюс (2,5/500; 5/500) Глюконорм (2,5/400) Глюконорм плюс (2,5/500; 5/500) Метглиб (2,5/400) Метглиб Форс (2,5/500; 5/500) Глибенфаж (2,5/500; 5/500) |
– |
1 – 2 |
16 – 24 |
|
Гликлазид + метформин |
Глимекомб (40/500) |
– |
1 – 2 |
16 – 24 |
|
|
Глимепирид + метформин |
Амарил М (1/250; 2/500) |
– |
1 – 2 |
24 |
|
|
Вилдаглиптин + метформин |
Галвус Мет (50/500; 50/850; 50/1000) |
– |
1 – 2 |
16 – 24 |
|
|
Ситаглиптин + метформин |
Янумет (50/500; 50/850; 50/1000) Велметия (50/850; 50/1000) |
– |
1 – 2 |
24 |
|
|
Ситаглиптин+ метформин пролонгированного действия |
Янумет Лонг (50/500; 50/1000; 100/1000) |
– |
1 |
24 |
|
|
Саксаглиптин + метформин пролонгированного действия |
Комбоглиз Пролонг (2,5/1000; 5/500; 5/1000) |
– |
1 |
24 |
|
|
Линаглиптин + метформин |
Джентадуэто (2,5/500; 2,5/850; 2,5/1000) |
– |
1 |
24 |
|
|
Алоглиптин + метформин |
Випдомет (12,5/500; 12,5/1000) Випдомет 850 (12,5/850) |
– |
2 |
24 |
|
|
Эмпаглифлозин + метформин |
Синджарди (5/500; 5/850; 5/1000; 12,5/500; 12,5/850; 12,5/1000) |
– |
2 |
24 |
|
|
Дапаглифлозин + метформин пролонгированного действия |
Сигдуо Лонг (5/1000, 10/1000) |
– |
1 |
24 |
|
|
Эртуглифлозин + метформин# |
Стигларумет# (2,5/1000; 7,5/1000) |
– |
2 |
24 |
|
|
Линаглиптин + эмпаглифлозин |
Гликсамби (5/10; 5/25) |
– |
1 |
24 |
|
|
Саксаглиптин + дапаглифлозин |
Кутерн (5/10) |
– |
1 |
24 |
|
|
Ситаглиптин + эртуглифлозин# |
Стиглаян# (100/5; 100/15) |
– |
1 |
24 |
|
|
Инсулин деглудек + лираглутид |
Сультофай (50 ЕД/1,8 мг) для п/к инъекций |
– |
1 |
24 |
|
|
Инсулин гларгин 100 ЕД/мл + ликсисенатид |
Соликва (100ЕД/33 мкг; 100 ЕД/50 мкг) для п/к инъекций |
– |
1 |
24 |
# Регистрация препарата в РФ ожидается в 2020 г.
Приложение 7. Классификация диабетической ретинопатии ETDRS (1991).
|
Уровень по ETDRS (баллы) |
Стадия ретинопатии |
Офтальмоскопическая картина |
|
Непролиферативная диабетическая ретинопатия |
||
|
10 |
нет ретинопатии |
Микроаневризмы и другие изменения отсутствуют. Может быть расширение венул сетчатки. |
|
14-35 |
начальная |
Незначительное количество микроаневризм и микрогеморрагий. Могут выявлятся «твердые» и «мягкие» экссудаты. |
|
43 |
умеренная |
Один из признаков: –умеренное количество микроаневризм и геморрагий; –умеренно выраженные интраретинальные микрососудистые аномалии (ИРМА) в одном квадранте. |
|
47 |
выраженная |
Оба признака 43 уровня или один из признаков: –множественные микроаневризмы и микрогеморрагии в двух-трех квадрантах; –множественные зоны ИРМА в одном-трех квадрантах; –четкообразностьвенул хотя бы в одном квадранте |
|
53 |
тяжелая |
Сочетание двух-трех признаков 47 уровня или один из признаков: –множественные микроаневризмы и микрогеморрагии во всех квадрантах; –выраженные ИРМА хотя бы в одном квадранте; –четкообразностьвенул в двух и более квадрантах. |
|
Пролиферативная диабетическая ретинопатия |
||
|
61 |
начальная |
Один из признаков: –фиброз на диске зрительного нерва (ДЗН) или сетчатке без неоваскуляризации; –неоваскуляризация сетчатки меньше половины площади ДЗН. |
|
65 |
выраженная |
Один из признаков: –неоваскуляризация сетчатки более половины площади ДЗН; –неоваскуляризация ДЗН менее трети его площади; –неоваскуляризация сетчатки менее половины площади ДЗН без неоваскуляризации ДЗН, но при наличии преретинальной или витреальнойгеморрагии площадью менее 1,5 ДЗН. |
|
71 |
тяжелая (высокого риска 1) |
Один из признаков: –преретинальная или витреальная геморрагия площадью более 1,5 ДЗН; –преретинальная или витреальная геморрагия площадью менее 1,5 ДЗН в сочетание с неоваскуляризацией сетчатки более половины площади ДЗН; –преретинальная или витреальная геморрагия площадью менее 1,5 ДЗН в сочетании с неоваскуляризация ДЗН менее трети его площади; –неоваскуляризация ДЗН более трети его площади. |
|
75 |
тяжелая (высокого риска 2) |
Неоваскуляризация ДЗН более трети его площади и преретинальная или витреальная геморрагия площадью более 1,5 ДЗН. |
|
81-85 |
Далеко зашедшая |
Один и более признаков: –невозможно оценить площадь неоваскуляризации; –глазное дно офтальмоскопируется частично или не офтальмоскопируется в заднем полюсе; –преретинальная иливитреальная геморрагия в заднем полюсе площадью более 4 ДЗН; –ретиношизис в макулярной зоне. |
|
90 |
градация невозможна |
Глазное дно не офтальмоскопируется даже фрагментарно. |
Пример диагноза: ОU – выраженная пролиферативная диабетическая ретинопатия (ETDRS-65)
Приложение 8. Номограмма для вычисления площади поверхности тела по росту и массе тела (используется для расчета истинной СКФ).
Инструкция к применению
Соединить линейкой шкалы с ростом и массой тела конкретного человека. На пересечении со шкалой площади поверхности тела получаем цифру, соответствующую площади тела данного человека.
Истинная СКФ = СКФ, рассчитанная по формуле Кокрофта – Голта, умноженная на 1,73 м2 и деленная на полученную по номограмме площадь поверхности тела конкретного человека.
Приложение 9
Приложение 9. Классификация WIfI (Wound, Ischemia, foot Infection), учитывает тяжесть морфологического поражения тканей стопы, перфузию нижних конечностей, тяжесть инфекционного процесса.
Классификация WIfI (Wound, Ischemia, foot Infection)
|
Глубина поражения тканей стопы |
|||||
|
Язва |
Гангрена |
Клиническая картина: |
|||
|
0 |
нет |
нет |
Ишемические боли в покое, раны нет |
||
|
1 |
Маленькая, поверхностная язва (язвы) в дистальном отделе голени или стопы; нет вовлечения костных структур, за исключением дистальных фаланг пальцев. |
нет |
Минимальное повреждение тканей. Показаны малые дистальные ампутации (1 или 2 пальцев) или кожная пластика. |
||
|
2 |
Глубокая язва с вовлечением костей, суставов или сухожилий; в основном без вовлечения пяточной области, возможны поверхностные язвы пятки без вовлечения пяточной кости. |
Гангренозные изменения ограничиваются фалангами пальцев |
Выраженное повреждение тканей, требующее ампутации нескольких пальцев (больше 3) или трасметатарзальной с/без пластики кожи. |
||
|
3 |
Обширная глубокая язва, распространяющаяся на передний и/или средний отдел стопы; глубокая язва пяточной области с вовлечением пяточной кости. |
Гангрена, распространяющаяся на передний и/или средний отдел стопы; глубокий некроз пяточной области ± вовлечение пяточной кости. |
Распространенное поражение тканей, требующее комплексного лечения стопы или нестандартной трансметатарзальной ампутации (по Шапару или Лисфранку). |
||
|
Ишемия |
|||||
|
Если применение ЛПИ неинформативно или невозможно, для оценки используются определение пальцевого давления или транскутанное напряжение кислорода. |
|||||
|
ЛПИ |
Систолическое АД в артерии голени (мм рт.ст). |
Пальцевое давление Транскутанное напряжение кислорода (мм рт.ст.) |
|||
|
0 |
≥0,8 |
>100 мм рт.ст. |
≥ 60 |
||
|
1 |
0,6-0,79 |
70-100 мм рт.ст. |
40-59 |
||
|
2 |
0,4-0,59 |
50-70 |
30-39 |
||
|
3 |
≤ 0,39 |
<50 |
< 30 |
||
|
Инфекция стопы |
|||||
|
0 (инфекции нет) |
Нет симптомов и признаков инфекции |
||||
|
1 (легкая) |
Инфекция есть, если отмечаются 2 из перечисленных признаков: –Местный отек или инфильрация –Эритема от > 0,5 до ≤ 2 см вокруг раны –Местное напряжение и болезненность –Локальная гипертермия –Гнойное отделяемое |
||||
|
2 (средняя) |
Локальная инфекция с гиперемией > 2 см или с вовлечением более глубоких, чем кожа и подкожная клетчатка, структур (абсцесс, остомиелит, септический артрит, фасциит). Отсутствие системных признаков воспаления. |
||||
|
3 (тяжелая) |
Местная инфекция с признаками системного воспаления (присутствие двух и более из перечилсенных признаков): –Температура тела >380 или <360 С –ЧСС > 90 уд./мин. –ЧД> 20 в мин. Или PaCO2<32 мм рт.ст. –Лейкоцитоз > 12000 или < 4000 или 10% юных форм |
||||
Риск потери нижней конечности в течение 1 года (по системе WIfI)
|
I-0 |
I-1 |
|||||||
|
W-0 |
ОН |
ОН |
Н |
У |
ОН |
Н |
У |
В |
|
W-1 |
ОН |
ОН |
Н |
У |
ОН |
Н |
У |
В |
|
W-2 |
Н |
Н |
У |
В |
У |
У |
В |
В |
|
W-3 |
У |
У |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
|
|
I-2 |
I-3 |
|||||||
|
W- 0 |
Н |
Н |
У |
В |
Н |
У |
У |
В |
|
W-1 |
Н |
У |
В |
В |
У |
У |
В |
В |
|
W-2 |
У |
В |
В |
В |
В |
В |
В |
В |
|
W-3 |
В |
В |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
Оценка показаний к реваскуляризации нижней конечности при условии контроля инфекции (польза/риск)
|
I-0 |
I-1 |
|||||||
|
W-0 |
ОН |
ОН |
ОН |
ОН |
ОН |
Н |
Н |
У |
|
W-1 |
ОН |
ОН |
ОН |
ОН |
Н |
У |
У |
У |
|
W-2 |
ОН |
ОН |
ОН |
ОН |
У |
У |
В |
В |
|
W-3 |
ОН |
ОН |
ОН |
ОН |
У |
У |
У |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
|
|
I-2 |
I-3 |
|||||||
|
W-0 |
Н |
Н |
У |
У |
У |
В |
В |
В |
|
W-1 |
У |
В |
В |
В |
В |
В |
В |
В |
|
W-2 |
В |
В |
В |
В |
В |
В |
В |
В |
|
W-3 |
В |
В |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi -0 |
fi-1 |
fi-2 |
fi-3 |
W (wound) — рана; I (ischemia) — ишемия; fI (foot infection) — инфекция стопы. ОН — очень низкий, Н — низкий, У — умеренный; В — высокий
Четыре класса риска потери конечности:
|
Очень низкий – ОН = клиническая стадия 1 |
|
Низкий – Н = клиническая стадия 2 |
|
Умеренный – У = клиническая стадия 3 |
|
Высокий – В = клиническая стадия 4 |
Клиническая стадия 5 – несохраняемая стопа
Приложение 10. Правила ухода за ногами при сахарном диабете.
- Ежедневно самостоятельно или с участием членов семьи осматривайте стопы, состояние кожи, включая промежутки между пальцами.
- Немедленно сообщите лечащему врачу о наличии потертостей, порезов, трещин, царапин, ран и других повреждений кожи.
- Ежедневно мойте ноги теплой водой (температура ниже 370С), просушивайте стопы аккуратно, мягким полотенцем, не забывая о межпальцевых промежутках.
- При наличии ороговевшей кожи обработайте эти участки пемзой или специальной пилкой для кожи (не металлической). Не пользуйтесь для этих целей лезвием или ножницами.
- Не используйте химические препараты или пластыри для удаления мозолей и ороговевшей кожи.
- При сухой коже стоп после мытья смажьте их кремом, содержащим мочевину, кроме межпальцевых промежутков.
- Осторожно обрабатывайте ногти, не закругляя уголки, используя пилочку, а не острые и режущие инструменты.
- Для согревания ног пользуйтесь теплыми носками, а не грелкой или горячей водой, которые могут вызвать ожог из-за снижения чувствительности.
- Носите бесшовные (или со швами наружу) носки/колготы, меняйте их ежедневно.
- Не ходите без обуви дома и на улице, не надевайте обувь на босую ногу.
- Проконсультируйтесь со специалистом кабинета «Диабетическая стопа» или ортопедом, нужно ли вам носить профилактическую или сложную ортопедическую обувь.
- Ежедневно осматривайте обувь: нет ли в ней инородного предмета, не завернулась ли стелька, так как это может привести к потертости кожи стоп.
- При повреждении кожи (трещина, царапина, порез) не используйте спиртосодержащие и красящие растворы. Используйте для обработки бесцветные водные антисептические растворы.
Приложение 11. Ортопедическая обувь для пациентов с сахарным диабетом.
Главная задача:
снижать давление на перегруженные участки подошвенной поверхности (на которых уже могут быть предъязвенные изменения).
Именно для реализации этого пункта и необходима специальная конструкция ортопедической обуви и стелек.
Прочие задачи ортопедической обуви:
Предотвращать горизонтальное трение на подошвенной поверхности стопы.
Не сдавливать стопу сбоку и сверху (даже при деформациях), не травмировать жестким верхом передний отдел стопы (пальцы).
Фиксировать, стабилизировать суставы стопы и, при необходимости, голеностопный сустав.
Защищать стопу от травматизации и неблагоприятных факторов внешней среды.
Обеспечивать достаточную вентиляцию стопы, комфорт, удобство при одевании и снятии, возможность регулировки объема в течение дня.
Особенности конструкции:
Общие требования для всех категорий пациентов c СД без учёта вида (сложности) ортопедической обуви, степени риска синдрома диабетической стопы (СДС) и отдельных клинических ситуаций:
- Ригидная (жёсткая, не сгибаемая) подошва с искусственным перекатом.
- Минимальное количество швов на подкладке («бесшовность»).
- Отсутствие подноска: эластичный (растяжимый) материал верха и подкладки в носочной части обуви.
- Увеличенная полнота и дополнительный объем в носочной части обуви.
- Возможность регулировать внутренний объем обуви (шнурки/застежки «липучки»).
- Плотный (твёрдый) задник, с дополнительным смягчением со стороны подкладки.
- Каблук со скошенным передним краем или сплошная подошва без каблука.
Выбор обуви в зависимости от риска СДС:
Низкий риск СДС
Чувствительность сохранена, стопа без деформации:
ношение готовой обуви, купленной в обычном магазине, но с соблюдением правил подбора обуви.
Чувствительность снижена или отсутствует, стопа без деформации + размеры ее укладываются в имеющиеся колодки:
«обувь по готовой колодке» с типовой амортизирующей стелькой (подбор совместно с ортопедом).
Умеренный риск СДС
умеренные деформации (Hallux valgus I-II степени), умеренно выраженные клювовидные и молоткообразные пальцы, плоскостопие, нерезко выраженный пролапс головок плюсневых костей и др.):
Готовая (серийно изготовленная) обувь — «Обувь по готовой колодке»* (обычно повышенной глубины) с индивидуально изготовленной стелькой (подбор совместно с ортопедом)
Высокий и очень высокий риск СДС
Тяжелые деформации (Hallux valgus III-IV степени и др.), деформации вследствие диабетической нейроостеоартропатии, предъязвенные изменения кожи, трофические раны в анамнезе (связанные с перегрузкой стоп при ходьбе), перенесенные ампутации в пределах стопы.
Обувь по индивидуальной колодке с индивидуально изготовленной стелькой (подбор совместно с ортопедом)
* Стопа без тяжелых деформаций + размеры укладываются в имеющиеся колодки (с учетом их различных размеров и полноты).
! Выраженные нарушения чувствительности и большая двигательная активность (а также признаки неэффективности изготовленной обуви) часто требуют отнесения пациента к более высокой категории.
ПРАВИЛА ношения обуви:
Она приносит пользу лишь при ежедневном рутинном использовании.
Обувь и стелька — единое целое: нельзя перекладывать ортопедические стельки в обычную стандартную обувь.
Не реже 2 раз в год необходимо изготовление новых стелек (или частичная замена материалов используемой стельки) и оценка износа подошвы.
Обязательно носить ортопедическую обувь не только на улице, но и в домашних условиях.
Оценка эффективности ортопедической обуви.
Эффективность обуви — это ее способность предотвращать развитие или рецидивирование раневых дефектов, связанных с травматизацией стоп при ходьбе.
Эффективность обуви можно оценить следующими методами:
- C помощью педобарографии внутри обуви.
- По уменьшению предъязвенных изменений в «зонах риска».
- По снижению частоты новых язв (исключая не связанные с обувью) при условии постоянного ее ношения.
Приложение 12. Шкала балльной оценки симптомов нейропатии (Neuropathy Symptom Score).
|
Название симптома |
Баллы |
|
Жжение, онемение, покалывание |
2 |
|
Утомляемость, судороги, боли |
1 |
|
Локализация: –стопы –икры –другая |
2 1 0 |
|
Время возникновения: –только ночью –ночью и днем –днем –сразу после пробуждения |
2 1 0 1 |
|
Уменьшение симптоматики: –при ходьбе –стоя –лежа |
2 1 0 |
|
Сумма баллов |
Интерпретация результата:
3 – 4 балла – умеренная нейропатия
5 – 6 баллов – выраженная нейропатия
7 – 9 баллов – тяжелая нейропатия.
Приложение 13. Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI).
|
А. Анамнез |
||
|
Ответьте на следующие вопросы, отметив «да=1» или «нет=0» на основании своих обычных ощущений |
||
|
1. Бывает ли у вас ощущение онемения в ногах и стопах? 2. Испытывали ли вы когда-либо жгучую боль в ногах или стопах? 3. Ваши стопы очень чувствительны к прикосновению? 4. У вас были судороги мышц ног или стоп? 5. Вы отмечали когда-либо ощущение покалывания в ногах или стопах? 6. Вызывает ли у вас болезненные ощущения прикосновение постельного белья или одеяла к коже? 7. Когда вы входите в ванну или в душ, можете определить холодная вода или горячая? 8. Была ли у вас когда-либо незаживающая рана на коже стоп? 9. Говорил ли вам когда-либо лечащий врач, что у вас диабетическая нейропатия? 10. Ощущаете ли вы общую слабость большую часть времени? 11. Усиливаются ли ваши симптомы в ночное время? 12. Болят ли у вас ноги во время ходьбы? 13. Вы чувствуете свои стопы во время ходьбы? 14. Кожа ваших стоп настолько сухая, что появляются трещины? 15. Были ли у вас ампутации нижнихконечностей? |
Да Да Да Да Да Да Да Да Да Да Да Да Да Да Да |
Нет Нет Нет Нет Нет Нет Нет Нет Нет Нет Нет Нет Нет Нет Нет |
|
Сумма баллов: |
|
Б. Физикальное обследование |
||||||
|
1. Внешний вид стоп |
||||||
|
Правая |
Левая |
|||||
|
а) Нормальный |
Да=0 |
Нет=1 |
а) Нормальный |
Да=0 |
Нет=1 |
|
|
б) Если нет, отметьте все нарушения, которые есть у пациента |
б) Если нет, отметьте все нарушения, которые есть у пациента |
|||||
|
Деформации Сухая кожа, омозолелости Инфицирование Трещины Другое Укажите, какие именно изменения отмечаются помимо, перечисленных |
Да Да Да Да Да |
Нет Нет Нет Нет Нет |
Деформации Сухая кожа, омозолелости Инфицирование Трещины Другое Укажите, какие именно изменения отмечаются помимо, перечисленных |
Да Да Да Да Да |
Нет Нет Нет Нет Нет |
|
|
Правая |
Левая |
|||||
|
2. Изъязвления |
Нет=0 |
Есть=1 |
Нет=0 |
Есть=1 |
||
|
3. Ахиллов рефлекс |
Вызывается = 0 Вызывается при помощи приема Ендрассика = 0,5 Отсутствует = 1 |
Вызывается = 0 Вызывается при помощи приема Ендрассика = 0,5 Отсутствует = 1 |
||||
|
4. Вибрационная чувствительность у основания 1 пальца |
Нормальная = 0 Снижена = 0,5 Отсутствует = 1 |
Нормальная = 0 Снижена = 0,5 Отсутствует = 1 |
||||
|
5. Тактильная чувствительность |
Нормальная = 0 Снижена = 0,5 Отсутствует = 1 |
Нормальная = 0 Снижена = 0,5 Отсутствует = 1 |
||||
|
Сумма баллов: |
||||||
Приложение 14. Опросник DN4 для диагностики болевой нейропатии.
БЕСЕДА С ПАЦИЕНТОМ
Соответствует ли боль, которую испытывает пациент, одному или нескольким из следующих определений?
|
Да |
Нет |
||
|
1. |
Ощущение жжения |
||
|
2. |
Болезненное ощущение холода |
||
|
3. |
Ощущение как от ударов током |
Сопровождается ли боль одним или несколькими из следующих симптомов в области ее локализации?
|
Да |
Нет |
||
|
4. |
Пощипыванием, ощущением ползания мурашек |
||
|
5. |
Покалыванием |
||
|
6. |
Онемением |
||
|
7. |
Зудом |
ОСМОТР ПАЦИЕНТА
Локализована ли боль в той же области, где осмотр выявляет один или оба следующих симптома:
|
Да |
Нет |
||
|
8. |
Пониженная чувствительность к прикосновению |
||
|
9. |
Пониженная чувствительность к покалыванию |
Можно ли вызвать или усилить боль в области ее локализации:
|
Да |
Нет |
||
|
10. |
проведя в этой области кисточкой |
Приложение 15.
Есть ли у вас предиабет или сахарный диабет 2 типа?
Опросник для пациентов
(www.idf.org/type-2-diabetes-risk-assessment/)
Инструкция
- Ответьте на все 8 вопросов опросника.
- Для каждого вопроса выберите 1 правильный ответ и отметьте его в соответствующем квадратике.
- Сложите все баллы, соответствующие Вашим ответам на вопросы
- Используйте Ваш суммарный балл для определения Вашего риска развития сахарного диабета 2 типа или предиабета.
- Передайте заполненный опросник Вашему врачу/медсестре и попросите их объяснить Вам результаты опросника.
- Возраст
До 45 лет 0 баллов
45 – 54 года 2 балла
55 – 64 года 3 балла
Старше 65 лет 4 балла
- Индекс массы тела
Индекс массы тела позволяет выявить наличие у Вас избыточного веса или ожирения. Вы можете подсчитать свой индекс массы тела сами:
Вес кг: (рост м)2 = ___кг/м2
Менее 25 кг/м2 0 баллов
25 – 30 кг/м2 1 балл
Больше 30 кг/м2 3 балла
- Окружность талии
Окружность талии также указывает на наличие у Вас избыточного веса или ожирения.
Мужчины Женщины
< 94 см £ < 80 см 0 баллов
94 – 102 см £ 80 – 88 см 3 балла
> 102 см £ > 88 см 4 балла
- Как часто Вы едите овощи, фрукты или ягоды?
Каждый день 0 баллов
Не каждый день 1 балл
- Занимаетесь ли Вы физическими упражнениями регулярно?
Делаете ли вы физические упражнения по 30 минут каждый день или 3 часа в течение недели?
Да 0 баллов
Нет 2 балла
- Принимали ли Вы когда-либо регулярно лекарства для снижения артериального давления?
Нет 0 баллов
Да 2 балла
- Обнаруживали ли у Вас когда-либо уровень глюкозы (сахара) крови выше нормы
(во время диспансеризации, проф. осмотра, во время болезни или беременности)?
Нет 0 баллов
Да 5 баллов
- Был ли у Ваших родственников сахарный диабет 1 или 2 типа?
Нет 0 баллов
Да: дедушка/бабушка, тетя/дядя, двоюродные братья/сестры 3 балла
Да: родители, брат/сестра или собственный ребенок 5 баллов
РЕЗУЛЬТАТЫ:
Сумма баллов _______
Ваш риск развития сахарного диабета в течение 10 лет составит:
|
Общее количество баллов |
Уровень риска СД 2 типа |
Вероятность развития СД 2 типа |
|
Менее 7 |
Низкий риск |
1 из 100, или 1 % |
|
7 – 11 |
Слегка повышен |
1 из 25, или 4 % |
|
12 – 14 |
Умеренный |
1 из 6, или 17 % |
|
15 – 20 |
Высокий |
1 из 3, или 33 % |
|
Более 20 |
Очень высокий |
1 из 2, или 50 % |
- Если Вы набрали менее 12 баллов: у Вас хорошее здоровье и Вы должны продолжать вести здоровый образ жизни.
- Если Вы набрали 12 – 14 баллов: возможно, у вас предиабет. Вы должны посоветоваться со своим врачом, как Вам следует изменить образ жизни.
- Если Вы набрали 15 – 20 баллов: возможно, у Вас предиабет или сахарный диабет 2 типа. Вам желательно проверить уровень глюкозы (сахара) в крови. Вы должны изменить свой образ жизни. Не исключено, что Вам понадобятся и лекарства для снижения уровня глюкозы (сахара) в крови.
- Если Вы набрали более 20 баллов: по всей вероятности, у Вас есть сахарный диабет 2 типа. Вы должны проверить уровень глюкозы (сахара) в крови и постараться его нормализовать. Вы должны изменить свой образ жизни и Вам понадобятся и лекарства для контроля за уровнем глюкозы (сахара) в крови.
Снижение риска возникновения предиабета или сахарного диабета 2 типа
Вы не можете повлиять на свой возраст или наследственную предрасположенность к предиабету и сахарному диабету, но Вы можете изменить Ваш образ жизни и снизить тем самым риск развития этих заболеваний.
Вы можете снизить массу тела, стать более активным физически и потреблять более здоровую пищу. Эти изменения образа жизни особенно необходимы по мере увеличения возраста или при наличии у Вас наследственной отягощенности по сахарному диабету.
Здоровый образ жизни необходим и в том случае, если у Вас уже диагностировали предиабет или сахарный диабет 2 типа.
Для снижения уровня глюкозы (сахара) в крови, массы тела и уменьшения неблагоприятного прогноза заболевания может понадобиться лекарственная терапия.
СПИСОК СОКРАЩЕНИЙ
АГ – артериальная гипертензия
АД – артериальное давление
АК – антагонисты кальция
АКШ – аортокоронарное шунтирование
иАПФ – ингибиторы ангиотензинпревращающего фермента
АССЗ – атеросклеротические сердечно-сосудистые заболевания
в/в – внутривенный
БРА – блокаторы рецепторов ангиотензина II
ГГС – гиперосмолярное гипергликемическое состояние
ГГС – гиперосмолярное гипергликемическое состояние
ГП – глюкоза плазмы
ГПП-1 – глюкагоноподобный пептид-1
арГПП-1 – агонист рецепторов ГПП-1
ГСД – гестационный сахарный диабет
ДАД – диастолическое артериальное давление
ДКА – диабетический кетоацидоз
ДМО – диабетический макулярный отек
ДН – диабетическая нефропатия
ДНОАП – диабетическая нейроостеоартропатия
иДПП-4 – ингибитор дипептидил-пептидазы 4 типа
ДР – диабетическая ретинопатия
ЗАНК – заболевания артерий нижних конечностей
ЗПТ – заместительная почечная терапия
ИБС – ишемическая болезнь сердца
ИКД – инсулин короткого действия
ИМ – инфаркт миокарда
ИМБП ST – инфаркт миокарда без подъема сегмента
ИМП ST – инфаркт миокарда с подъемом сегмента
ИМТ – индекс массы тела
ИУКД – инсулин ультракороткого действия
КАН – кардиоваскулярная автономная нейропатия
КИНК – критическая ишемия нижних конечностей
КЩС – кислотно-щелочное состояние
ЛКС – лазерная коагуляция сетчатки
ЛПИ – лодыжечно-плечевой индекс
МПК – минеральная плотность костей
МРТ – магнитно-резонансная томография
МСКТ – мультиспиральная компьютерная томография
НВИИ – непрерывная внутривенная инфузия инсулина
иНГЛТ-2 – ингибитор натрий-глюкозного котранспортера 2 типа
НГН – нарушенная гликемия натощак
НМГ – непрерывное мониторирование глюкозы
НПХ – нейтральный протамин Хагедорна
НСД – неонатальный сахарный диабет
НТГ – нарушенная толерантность к глюкозе
ОГ – ортостатическая гипотензия
ОКС – острый коронарный синдром
ОПЖ – ожидаемая продолжительность жизни
ПГТТ – пероральный глюкозотолерантный тест
п/к – подкожный
ПСМ – препараты сульфонилмочевины
ПССП – пероральные сахароснижающие препараты
ПТГ – паратгормон
ПХ – перемежающаяся хромота
САД – систолическое артериальное давление
СД – сахарный диабет
СДС – синдром диабетической стопы
СИ – суточный индекс
СКФ – скорость клубочковой фильтрации
СПЯ – синдром поликистоза яичников
ССЗ – сердечно-сосудистые заболевания
ССЭ – средства, стимулирующие эритропоэз
ТЗД – тиазолидиндионы
ТсрО2 – транскутанное насыщение кислородом
ТТГ – тиреотропный гормон
ФА – физическая активность
УДД – уровень достоверности доказательств
УУР – уровень убедительности рекомендаций
ФМГ – флеш-мониторирование глюкозы
ФР – факторы риска
ХБП – хроническая болезнь почек
ХЕ – хлебная единица
ХЛВП – холестерин липопротеидов высокой плотности
ХЛНП – холестерин липопротеидов низкой плотности
ХСН – хроническая сердечная недостаточность
ЦВД – центральное венозное давление
ЧКВ – чрескожное коронарное вмешательство
ЭКГ – электрокардиография, электрокардиограмма
Министерство здравоохранения Российской Федерации Российская ассоциация эндокринологов ФГБУ Эндокринологический научный центр
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
АЛГОРИТМЫ СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ САХАРНЫМ ДИАБЕТОМ
Под редакцией И.И. Дедова, М.В. Шестаковой
6-й выпуск
STANDARDS OF SPECIALIZED DIABETES CARE
Edited by Dedov II, Shestakova MV
6th Edition
Москва 2013
Рабочая группа по подготовке рекомендаций:
Дедов И. И.
Шестакова М. В. Александров А. А. Галстян Г. Р.
Григорян О. Р.
Есаян Р. М.
Калашников В. Ю. Кураева Т. Л.
Липатов Д. В.
Майоров А. Ю. Петеркова В. А. Смирнова О. М.
Старостина Е. Г. Суркова Е. В.
Сухарева О. Ю.
Токмакова А. Ю. Шамхалова М. Ш. Ярек-Мартынова И. Я.
акад. РАН и РАМН, директор ФГБУ ЭНЦ, главный эндокринолог Министерства здравоохранения РФ, президент Российской ассоциации эндокринологов
чл.-корр. РАМН, проф., директор Института диабета ФГБУ ЭНЦ
проф., зав. отделением кардиологии ФГБУ ЭНЦ
проф., зав. отделением диабетической стопы ФГБУ ЭНЦ
д. м. н., главный научный сотрудник отделения эндокринной гинекологии ФГБУ ЭНЦ
ассистент кафедры эндокринологии и диабетологии педиатрического факультета Первого МГМУ им. И. М. Сеченова
д. м. н., зав. отделением интервенционной кардиологии ФГБУ ЭНЦ
проф., зав. отделением диабета Института детской эндокринологии ФГБУ ЭНЦ
д. м. н., зав. отделением диабетической ретинопатии и офтальмохирургии ФГБУ ЭНЦ
д. м. н., зав. отделением программного обучения и лечения ФГБУ ЭНЦ
чл.-корр. РАМН, проф., директор Института детской эндокринологии ФГБУ ЭНЦ
проф., главный научный сотрудник отделения программного обучения и лечения ФГБУ ЭНЦ
д. м. н., проф. кафедры эндокринологии ФУВ МОНИКИ им. М. Ф. Владимирского
д. м. н., ведущий научный сотрудник отделения программного обучения и лечения ФГБУ ЭНЦ
к. м. н., ведущий научный сотрудник отделения диабетической нефропатии ФГБУ ЭНЦ
д. м. н., главный научный сотрудник отделения диабетической стопы ФГБУ ЭНЦ
д. м. н., зав. отделением диабетической нефропатии ФГБУ ЭНЦ
к. м. н., ведущий научный сотрудник отделения диабетической нефропатии ФГБУ ЭНЦ
Рекомендации одобрены комитетом экспертов в следующем составе:
Аметов А. С.
Анциферов М. Б.
Мкртумян А. М. Петунина Н. А.
проф., зав. кафедрой эндокринологии и диабетологии Российской медицинской академии постдипломного образования
проф., главный эндокринолог Департамента здравоохранения г. Москвы, главный врач Эндокринологического диспансера г. Москвы
проф., зав. кафедрой эндокринологии и диабетологии МГМСУ Минздрава России проф., зав. кафедрой эндокринологии ФППОв Первого МГМУ им. И. М. Сеченова
Dedov I.
Shestakova M.
Aleksandrov A. Galstyan G. Grigoryan O.
Esayan R.
Kalashnikov V. Kuraeva T.
Lipatov D.
Mayorov A. Peterkova V.
Smirnova O.
Starostina E.
Surkova E.
Sukhareva O.
Tokmakova A. Shamkhalova M. Yarek-Martynova I.
Ametov A.
Antsiferov M. Mkrtumyan A.
Petunina N.
Members of the Workgroup:
President of the Russian Academy of Medical Sciences, Fellow of the Russian Academy of Sciences, Chief Endocrinologist of the Ministry of Healthcare of the Russian Federation Corresponding Member of the Russian Academy of Medical Sciences, Director of Diabetes Institute, Endocrinology Research Centre
Professor, Head of the Department of Cardiology, Endocrinology Research Centre Professor, Head of the Department of Diabetic Foot, Endocrinology Research Centre PhD, Chief Researcher of the Department of Reproduction Technologies, Endocrinology Research Centre
Teaching fellow of the Chair of Endocrinology and Diabetology, Paediatric Faculty, Sechenov First Moscow State Medical University
PhD, Head of the Department of Interventional Cardiology, Endocrinology Research Centre Professor, Head of the Department of Diabetology, Endocrinology Research Centre PhD, Head of the Department of Diabetic Retinopathy and Ophthalmic Surgery, Endocrinology Research Centre
PhD, Head of the Department of Diabetes Education, Endocrinology Research Centre Corresponding Member of the Russian Academy of Medical Sciences, Director of Paediatric Endocrinology Institute, Endocrinology Research Centre Professor, Chief Researcher of the Department of Diabetes Education, Endocrinology Research Centre
Professor, Department of Endocrinology, Vladimirsky Moscow Regional Research and Clinical Institute
PhD, Senior Researcher of the Department of Diabetes Education, Endocrinology Research Centre
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Nephropathy, Endocrinology Research Centre
PhD, Chief Researcher of the Department of Diabetic Foot, Endocrinology Research Centre PhD, Head of the Department of Diabetic Nephropathy, Endocrinology Research Centre Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Nephropathy, Endocrinology Research Centre
Reviewed by the following peers:
Professor, Head of the Chair of Endocrinology and Diabetology, Russian Medical Academy of Postgraduate Education
Professor, Chief Endocrinologist of Moscow Endocrinology Health Centre Professor, Head of the Chair of Endocrinology and Diabetology, Moscow State University of Medicine and Dentistry
Professor, Head of the Chair of Endocrinology, Faculty of Continuing Medical Education, Sechenov First Moscow State Medical University
СОДЕРЖАНИЕ
Предисловие к шестому выпуску ……………………………………………………..5
1. Определение сахарного диабета и его классификация…………………………………6
2. Диагностика сахарного диабета ………………………………………………….7
2.1. Диагностические критерии сахарного диабета и других нарушений гликемии (ВОЗ, 1999 — 2006, Российский национальный конскнсус по гестационному
сахарному диабету, 2012)………………………………………………………..7
2.2. НЬА1с как диагностический критерий СД……………………………………….8
3. Терапевтические цели при сахарном диабете 1 и 2 типа………………………………9
3.1. Показатели контроля углеводного обмена (индивидуальные цели лечения)……………9
3.2. Показатели контроля липидного обмена ………………………………………10
3.3. Показатели контроля артериального давления …………………………………10
4. Требования к формулировке диагноза при сахарном диабете ………………………….10
5. Сахарный диабет 1 типа ……………………………………………………….11
5.1. Лечение СД 1 типа………………………………………………………..11
5.1.1. Инсулинотераия………………………………………………………11
5.1.2. Техника инъекций инсулина…………………………………………….12
5.1.3. Рекомендации по питанию………………………………………………12
5.1.4. Рекомендации по физической активности………………………………….12
5.2. Мониторинг больных СД 1 типа без осложнений…………………………………13
6. Сахарный диабет 2 типа………………………………………………………..14
6.1. Лечение СД 2 типа………………………………………………………..14
6.1.1. Рекомендации по диетотерапии………………………………………….14
6.1.2. Рекомендации по физической активности………………………………….15
6.1.3. Медикаментозная терапия………………………………………………15
6.1.4. Стратификация лечебной тактики в зависимости от исходного НЬА1с…………..20
6.1.5. Инсулинотерапия …………………………………………………….23
6.2. Мониторинг больных СД 2 типа без осложнений…………………………………25
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
7. Обучение больных сахарным диабетом …………………………………………….26
8. Острые осложнения сахарного диабета ……………………………………………28
8.1. Диабетический кетоацидоз (ДКА, диабетическая кетоацидотическая кома)…………..28
8.2. Гиперосмолярное гипергликемическое состояние………………………………..32
8.3. Молочнокислый ацидоз (лактат-ацидоз)……………………………………….34
8.4. Гипогликемия и гипогликемическая кома………………………………………35
9. Диабетические микроангиопатии………………………………………………….37
9.1. Диабетическая ретинопатия…………………………………………………37
9.2. Диабетическая нефропатия………………………………………………….39
10. Диабетические макроангиопатии………………………………………………….45
10.1. Ишемическая болезнь сердца ……………………………………………….47
10.2. Острый коронарный синдром…………………………………………………52
10.3. Сердечная недостаточность…………………………………………………57
10.4. Цереброваскулярные заболевания ……………………………………………59
10.5. Диабетическая макроангиопатия нижних конечностей…………………………….60
11. Диабетическая нейропатия ……………………………………………………..63
12. Диабетическая нейроостеоартропатия …………………………………………….66
13. Синдром диабетической стопы …………………………………………………..68
14. Сахарный диабет и артериальная гипертензия………………………………………72
15. Беременность и сахарный диабет…………………………………………………79
16. Гестационный сахарный диабет ………………………………………………….81
17. Контрацепция при сахарном диабете………………………………………………83
18. Сахарный диабет у детей и подростков……………………………………………86
18.1. Сахарный диабет 1 типа …………………………………………………..86
18.2. Неиммунные формы сахарного диабета…………………………………………88
18.3. Медико-генетическое консультирование семей больных сахарным диабетом…………..93
19. Сахарный диабет 2 типа в пожилом возрасте……………………………………….93
20. Периоперационное ведение больных сахарным диабетом …………………………….. 95
21. Группы риска развития сахарного диабета 2 типа …………………………………100
22. Приложения………………………………………………………………….102
Литература ………………………………………………………………….116
Список сокращений…………………………………………………………….118
ПРЕДИСЛОВИЕ К ШЕСТОМУ ВЫПУСКУ
Уважаемые коллеги!
Вашему вниманию представлен Шестой актуализированный выпуск руководства «Алгоритмы специализированной медицинской помощи больным сахарным диабетом». Целью данного руководства является стандартизация и оптимизация оказания медицинской помощи больным сахарным диабетом (СД) во всех регионах России на основе доказательной медицины.
Данное руководство регулярно обновляется в соответствии с новыми данными и рекомендациями по лечению больных СД, базирующимися на международном и отечественном опыте оказания помощи этим пациентам, включая рекомендации ВОЗ (2011), Международной диабетической федерации (IDF2011, 2012), Американской диабетической ассоциации (ADA 2013), Американской ассоциации клинических эндокринологов (AACE, 2009), Международного общества по детскому и подростковому диабету (ISPAD, 2009), Российской ассоциации эндокринологов (РАЭ, 2011, 2012), а также результатах завершенных международных (ADVANCE, ACCORD, VADT, UKPDS и др.) и отечественных рандомизированных клинических испытаний у больных СД, в которых участвовали многие российские клиники.
По последним данным, численность больных СД в мире за последние 10 лет увеличилась более, чем в 2 раза, и к концу 2013 года достигла 382 млн человек. Согласно прогнозам Международной диабетической федерации к 2035 году СД будет страдать 592 млн человек. Столь стремительный рост заболеваемости СД послужил причиной принятия Резолюции ООН 61/225 от 20.12.2006 о сахарном диабете с рекомендацией всем государствам-членам «разработать национальные стратегии профилактики и лечения диабета».
В Российской Федерации, как и во всех странах мира, отмечаются высокие темпы роста заболеваемости СД. По данным Государственного регистра больных СД, на январь 2013г. в РФ по обращаемости в лечебные учреждения насчитывается 3,779млн человек. Между тем результаты контрольно-эпидемиологических исследований, проведенных ФГБУ Эндокринологический научный центр (ЭНЦ) МЗ РФ в период с 2002 по 2010г., показали, что истинная численность больных СД в России приблизительно в 3-4 раза больше официально зарегистрированной и достигает 9 — 10 млн человек, что составляет около 7 % населения.
Самыми опасными последствиями глобальной эпидемии СД являются его системные сосудистые осложнения -нефропатия, ретинопатия, поражение магистральных сосудов сердца, головного мозга, периферических сосудов нижних конечностей. Именно эти осложнения являются основной причиной инвалидизации и смертности больных СД.
В новом издании Алгоритмов сделан акцент на персонифицированный подход к выбору целей терапии контроля углеводного обмена, уровня артериального давления, обновлены позиции, касающиеся лечения сосудистых осложнений СД, внесены новые положения Консенсуса Российской ассоциации эндокринологов, принятые совместно с ассоциацией акушеров-гинекологов по диагностике и лечению гестационного СД.
Проект данного руководства неоднократно обсуждался на общероссийских конгрессах и форумах и получил одобрение абсолютного большинства специалистов.
Рекомендации предназначены для эндокринологов и диабетологов, терапевтов, кардиологов, а также всех специалистов, принимающих участие в лечении больных СД.
От. имени рабочей группы
INTRODUCTION TO THE 6TH EDITION OF THE STANDARDS
Dear Colleagues!
We are glad to present the 6th Edition of Standards of Diabetes Care. These evidence-based guidelines were designed to standardize and facilitate diabetes care in all regions of the Russian Federation. The Standards are updated on the regular basis to incorporate new data and relevant recommendations from national and international clinical societies, including World Health Organization Guidelines (WHO, 2011), International Diabetes Federation (IDF, 2011), American Diabetes Association (ADA, 2013), American Association of Clinical Endocrinologists (AACE, 2009), International Society for Pediatric and Adolescent Diabetes (ISPAD, 2009) and Russian Association of Endocrinologists (RAE, 2011, 2012). Current edition of the «Standards» also integrates results of completed randomized clinical trials (ADVANCE, ACCORD, VADT, UKPDS, etc.), as well as findings from the national studies of diabetes mellitus (DM), conducted in close partnership with a number of Russian hospitals.
Latest data indicates that prevalence of DM increased during the last decade more than two-fold, reaching some 382 million patients by the end of 2013. According to the current estimation by the International Diabetes Federation, 592 million patients will be suffering from DM by 2035. These observations resulted in the UN Resolution 61/225 passed on 20.12.2006 that encouraged all Member States «to develop national policies for the prevention, treatment and care of diabetes».
Like many other countries, Russian Federation experiences a sharp rise in the prevalence of DM. According to Russian State Diabetes Register, there are at least 3.79 million patients with DM in this country. However, the epidemiological survey conducted by the Federal Endocrinology Research Centre during 2002-2010 suggests that actual prevalence is 3 to 4 times greater than the officially recognized and, by this estimate, amounts to 9-10 million persons, comprising 7% of the national population.
Severe consequences of the global pandemics of DM include its vascular complications: nephropathy, retinopathy, coronary, cerebral and peripheral vascular disease. These conditions are responsible for the majority of cases of diabetes-related disability and death.
Current edition of the «Standards» emphasizes the patient-oriented approach in making decisions on therapeutic goals, such as levels of glycaemia and blood pressure. It also features updated guidelines on the management of vascular complications and new RAE position statement on gestational diabetes, produced in collaboration with Russian Association of Obstetrics and Gynecology.
This text represents a consensus by the absolute majority of national experts, achieved through a number of fruitful discussions held at national meetings and forums. These guidelines are intended for endocrinologists and diabetologists, primary care physicians, cardiologists and other medical professionals involved in prevention and treatment of diabetes mellitus.
1. ОПРЕДЕЛЕНИЕ САХАРНОГО ДИАБЕТА И ЕГО КЛАССИФИКАЦИЯ
Сахарный диабет (СД) — это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
КЛАССИФИКАЦИЯ СД (ВОЗ, 1999, с дополнениями)
СД 1 типа • Иммуноопосредованный • Идиопатический Деструкция Р-клеток поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности
СД 2 типа • с преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или • с преимущественным нарушением секреции инсулина с инсулинорези-стентностью или без нее
Другие специфические типы СД • Генетические дефекты функции р-клеток • Генетические дефекты действия инсулина • Заболевания экзокринной части поджелудочной железы • Эндокринопатии • СД, индуцированный лекарственными препаратами или химическими веществами • Инфекции • Необычные формы иммунологически опосредованного диабета • Другие генетические синдромы, иногда сочетающиеся с СД
Гестационный СД Возникает во время беременности
Другие специфические типы СД:
• Генетические дефекты функции р-клето — MODY-1 — MODY-2 — MODY-3 — Очень редкие формы MODY (MODY-4, MODY-6, MODY-7) к — Транзиторный неонатальный диабет — Перманентный неонатальный диабет — Мутация митохондриальной ДНК — Другие
• Генетические дефекты действия инсули — Инсулинорезистентность типа А — Лепречаунизм на — Синдром Рабсона — Менденхолла — Липоатрофический диабет — Другие
• Заболевания экзокринной части поджел — Панкреатит — Травма/ панкреатэктомия — Опухоли — Муковисцидоз удочной железы — Гемохроматоз — Фиброкалькулезная панкреатопатия — Другие
• Эндокринопатии — Акромегалия — Синдром Кушинга — Глюкагонома — Феохромоцитома — Гипертиреоз — Соматостатинома — Альдостерома — Другие
• СД, индуцированный лекарственными п — Никотиновая кислота — Глюкокортикоиды — Тиреоидные гормоны — а-адреномиметики — Р-адреномиметики — Р-адреноблокаторы эепаратами или химическими веществами — Тиазиды — Диазоксид — Дилантин — Пентамидин — Вакор — а-интерферон — Другие
• Инфекции: — Врожденная краснуха — Цитомегаловирус — Другие
• Необычные формы иммунологически оп — Антитела к инсулину — Антитела к рецепторам инсулина осредованного диабета — <^Ш1-тап» —синдром (синдром «ригидного человека») — Другие
Другие генетические синдромы, иногда соч — Синдром Дауна — Атаксия Фридрейха — Хорея Гентингтона — Синдром Клайнфельтера — Синдром Лоренса-Муна-Бидля — Миотоническая дистрофия етающиеся с СД — Порфирия — Синдром Прадера-Вилли — Синдром Тернера — Синдром Вольфрама — Другие
2. ДИАГНОСТИКА САХАРНОГО ДИАБЕТА
2.1. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ САХАРНОГО ДИАБЕТА И ДРУГИХ НАРУШЕНИЙ ГЛИКЕМИИ (ВОЗ, 1999-2006, РОССИЙСКИЙ НАЦИОНАЛЬНЫЙ КОНСЕНСУС ПО ГЕСТАЦИОННОМУ САХАРНОМУ ДИАБЕТУ, 2012)
Время определения Концентрация глюкозы, ммоль/л*
Цельная капиллярная кровь Венозная плазма
Н О Р М А
Натощак и Через 2 часа после ПГТТ < 5,6 < 6,1
< 7,8 < 7,8
Сахарный диабет
Натощак** или Через 2 часа после ПГТТ** или Случайное определение*** > 6,1 > 7,0
> 11,1 > 11,1
> 11,1 > 11,1
Нарушенная толерантность к глюкозе
Натощак (если определяется) и Через 2 часа после ПГТТ < 6,1 < 7,0
> 7,8 и < 11,1 > 7,8 и < 11,1
Нарушенная гликемия натощак
Натощак и Через 2 часа после ПГТТ (если определяется) > 5,6 и < 6,1 > 6,1 и < 7,0
< 7,8 < 7,8
Гестационный сахарный диабет
Натощак или Через 1 час после ПГТТ или Через 2 часа после ПГТТ > 5,1 и < 7,0
> 10,0
> 8,5
* Диагностика проводится на основании лабораторных определений уровня глюкозы.
**Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни, за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с очевидными симптомами.
Диагноз гестационного СД может быть поставлен на основании однократного определения гликемии.
*** При наличии классических симптомов гипергликемии.
Перевод глюкозы крови из ммоль/л в мг/дл:
ммоль/л х 18,02 = мг/дл
Натощак — означает уровень глюкозы утром после предварительного голодания в течение не менее 8 часов и не более 14 часов.
Случайное — означает уровень глюкозы в любое время суток вне зависимости от времени приема пищи.
ПГТТ — пероральный глюкозотолерантный тест. Проводится в случае сомнительных значений гликемии для уточнения диагноза.
Правила проведения ПГТТ:
ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8—14 часов (можно пить воду). Последний вечерний прием пищи должен содержать 30 — 50 г углеводов. После забора крови натощак испытуемый должен не более чем за 5 мин выпить 75 г безводной глюкозы или 82,5 г моногидрата глюкозы, растворенных в 250 — 300 мл воды. Для детей нагрузка составляет 1,75 г безводной глюкозы на кг массы тела, но не более 75 г. В процессе теста не разрешается курение. Через 2 часа осуществляется повторный забор крови.
Для предотвращения гликолиза и ошибочных результатов определение концентрации глюкозы проводится сразу после взятия крови, или кровь должна быть центрифугирована сразу после взятия, или храниться при температуре 0 — 4°С, или быть взята в пробирку с консервантом (флуорид натрия).
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
ПГТТ не проводится:
— на фоне острого заболевания
— на фоне кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазиды, бета-адреноблокаторы и др.)
2.2. HbAlc КАК ДИАГНОСТИЧЕСКИЙ КРИТЕРИЙ СД
В 2011 г. ВОЗ одобрила возможность использования HbA1c для диагностики СД.
В качестве диагностического критерия СД выбран уровень HbAlc >6,5 % (48 ммоль/моль).
Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standardization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). Нормальным считается уровень HbAlc до 6,0 % (42 ммоль/моль).
Перевод HbAlc из % в ммоль/моль:
(HbA1c % х 10,93) — 23,5 = HbA1c ммоль/моль
Перевод HbAlc из ммоль/моль в % :
(0,0915 х HbA1c ммоль/моль) + 2,15 = HbA1c %
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например дважды определенный НЬА1с или однократное определение НЬА1с + однократное определение уровня глюкозы.
3. ТЕРАПЕВТИЧЕСКИЕ ЦЕЛИ ПРИ САХАРНОМ ДИАБЕТЕ 1 И 2 ТИПА
3.1. ПОКАЗАТЕЛИ КОНТРОЛЯ УГЛЕВОДНОГО ОБМЕНА (ИНДИВИДУАЛЬНЫЕ ЦЕЛИ ЛЕЧЕНИЯ)
Выбор индивидуальных целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, наличия тяжелых осложнений и риска тяжелой гипогликемии.
Алгоритм индивидуализированного выбора целей терапии по НЬА1с*
Возраст
Молодой Средний Пожилой и/или ОПЖ < 5 лет
Нет тяжелых осложнений и/или риска тяжелой гипогликемии < 6,5% < 7,0% < 7,5%
Есть тяжелые осложнения и/или риск тяжелой гипогликемии < 7,0% < 7,5% < 8,0%
ОПЖ — ожидаемая продолжительность жизни.
Важно! В связи с введением индивидуализированных целей терапии понятия компенсации, субкомпенсации и декомпенсации в формулировке диагноза у взрослых пациентов с СД нецелесообразны.
Данным целевым уровням НЬА1с будут соответствовать следующие целевые значения пре- и постпрандиального уровня глюкозы плазмы*
НЬА1с, %** Глюкоза плазмы натощак/перед едой, ммоль/л Глюкоза плазмы через 2 часа после еды, ммоль/л
< 6,5 < 6,5 < 8,0
< 7,0 < 7,0 < 9,0
< 7,5 < 7,5 < 10,0
< 8,0 < 8,0 < 11,0
* Данные целевые значения не относятся к детям, подросткам и беременным женщинам. Целевые значения гликемического контроля для этих категорий больных рассмотрены в соответствующих разделах.
** Нормальный уровень в соответствии со стандартами DCCT: до 6 %.
Соответствие НЬА1с среднесуточному уровню глюкозы плазмы (ССГП) за последние 3 мес.
НЬА1с, % ССГП, ммоль/л НЬА1с, % ССГП, ммоль/л НЬА1с, % ССГП, ммоль/л НЬА1с, % ССГП, ммоль/л
4 3,8 8 10,2 12 16,5 16 22,9
4,5 4,6 8,5 11,0 12,5 17,3 16,5 23,7
5 5,4 9 11,8 13 18,1 17 24,5
5,5 6,2 9,5 12,6 13,5 18,9 17,5 25,3
6 7,0 10 13,4 14 19,7 18 26,1
6,5 7,8 10,5 14,2 14,5 20,5 18,5 26,9
7 8,6 11 14,9 15 21,3 19 27,7
7,5 9,4 11,5 15,7 15,5 22,1 19,5 28,5
З.2. ПОКАЗАТЕЛИ КОНТРОЛЯ ЛИПИДНОГО ОБМЕНА
Показатели Целевые значения, ммоль/л*
Мужчины Женщины
Общий холестерин < 4,5
Холестерин ЛНП < 2,б**
Холестерин ЛВП > 1,0 > 1,2
Tриглицериды < 1,7
* Перевод из ммоль/л в мг/дл:
Общий холестерин, Холестерин ЛНП, Холестерин ЛВП: ммоль/л x 38,б = мг/дл. Tриглицериды: ммоль/л x 88,5 = мг/дл.
** < 1,8 — для лиц с сердечно-сосудистыми заболеваниями и/или ХБП3а и более.
3.3. ПОКАЗАТЕЛИ КОНТРОЛЯ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
Показатель Целевые значения, мм рт. ст
Систолическое АД >120*и<130
Диастолическое АД > 70* и < 80
* На фоне антигипертензивной терапии.
4. ТРЕБОВАНИЯ К ФОРМУЛИРОВКЕ ДИАГНОЗА ПРИ САХАРНОМ ДИАБЕТЕ*
• Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину)
• Диабетические микроангиопатии:
— ретинопатия (указать стадию на правом глазу, на левом глазу);
— состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
— нефропатия (указать стадию альбуминурии и хронической болезни почек)
• Диабетическая нейропатия (указать форму)
• Синдром диабетической стопы (указать форму)
• Диабетическая нейроостеоартропатия (указать стадию)
• Диабетические макроангиопатии:
— ИБС (указать форму)
— Сердечная недостаточность (указать функциональный класс по NYHA)
— Цереброваскулярные заболевания (указать какие)
— Хроническое облитерирующее заболевание артерий нижних конечностей (указать стадию)
• Артериальная гипертензия (указать степень)
• Дислипидемия
• Сопутствующие заболевания
* После формулировки диагноза указать индивидуальный целевой уровень гликемического контроля.
Важно! Понятие тяжести СД в формулировке диагноза исключено. Тяжесть СД определяется наличием осложнений, характеристика которых указана в диагнозе.
5. САХАРНЫЙ ДИАБЕТ 1 ТИПА
СД 1 типа — деструкция Р-клеток поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности.
5.1.ЛЕЧЕНИЕ СД 1 ТИПА
• Инсулинотерапия
• Обучение и самоконтроль
• Заместительная инсулинотерапия является единственным методом лечения СД 1 типа
• Питание и физическая активность лишь учитываются для коррекции дозы инсулина.
5.1.1. Инсулинотерапия СД 1 типа
Рекомендуемые режимы инсулинотерапии
В большинстве случаев рекомендуется интенсифицированная (синоним — базис-болюсная) инсулинотерапия с разделением инсулина на:
• фоновый, или базальный (используются препараты средней продолжительности и длительного действия, при помповой инсулинотерапии — препараты ультракороткого действия);
• пищевой, или прандиальный (используются препараты короткого и ультракороткого действия);
• коррекционный — для снижения повышенного уровня гликемии (используются препараты короткого и ультракороткого действия).
Дозы инсулина
Коррекция дозы инсулина должна осуществляться ежедневно с учетом данных самоконтроля гликемии в течение суток и количества углеводов в пище, до достижения индивидуальных целевых показателей углеводного обмена. Не существует ограничений в дозе инсулина.
Характеристика препаратов инсулина, применяемых при СД 1 типа
(см. приложение 1)
Для детей, подростков, пациентов с высоким риском сосудистых осложнений препаратами первого ряда являются аналоги генноинженерного инсулина человека ультракороткого и длительного действия.
Рекомендованные устройства для введения инсулина
Инсулиновые шприцы* • 100 ЕД/мл
Инсулиновые шприц-ручки • С шагом дозы 1 или 0,5 ЕД • Готовые к употреблению (предзаполненные инсулином) или со сменными инсулиновыми картриджами
Инсулиновые помпы (носимые дозаторы инсулина) Устройства для постоянной подкожной инфузии инсулина, в том числе с постоянным мониторированием уровня глюкозы
* Концентрация на флаконе инсулина должна совпадать с концентрацией на шприце.
Все дети и подростки с СД 1 типа, а также беременные женщины, больные с ослабленным зрением и перенесшие ампутацию нижних конечностей должны быть обеспечены инъекторами инсулина (шприц-ручками)!
__________________________________5.1.2. Техника инъекций инсулина________________________________
• Инсулин короткого действия (ИКД) при близком к нормальному уровне гликемии вводится за 20 — 30 минут до приема пищи.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
• Аналог инсулина ультракороткого действия при близком к нормальному уровне гликемии вводится непосредственно перед приемом пищи.
• При повышенном уровне гликемии перед приемом пищи рекомендуется увеличивать интервал времени от инъекции ИКД или аналога инсулина ультракороткого действия до приема пищи.
• Инъекции ИКД и аналога инсулина ультракороткого действия рекомендуется делать в подкожную клетчатку живота, инсулина средней продолжительности и длительного действия — бедер или ягодиц.
• Области инъекций, выбранные для введения инсулина короткого и продленного действия, должны быть стандартизованы по времени суток для предотвращения колебаний гликемии.
• Рекомендуется ежедневно менять места введения инсулина в пределах одной области для предупреждения липодистрофий.
• Инъекции инсулина рекомендуется делать в подкожную клетчатку через широко взятую складку кожи под углом 45° или, если толщина подкожно-жирового слоя превышает длину иглы, — под углом 90°.
• Флаконы с инсулином или шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре в течение 1 месяца; перед введением инсулин должен иметь комнатную температуру.
• Инсулины средней продолжительности действия (НПХ инсулины) и готовые смеси инсулина перед введением следует тщательно перемешать.
__________________________________5.1.3. Рекомендации по питанию________________________________
• Общее потребление белков, жиров и углеводов при СД 1 типа не должно отличаться от такового у здорового человека
• Необходима оценка усваиваемых углеводов по системе хлебных единиц (ХЕ) для коррекции дозы инсулина перед едой
Таблица хлебных единиц и ориентировочная потребность — см. приложения 2 и 3.
5.1.4. Рекомендации по физической активности
• Физическая активность (ФА) повышает качество жизни, но не является методом сахароснижающей терапии при СД 1 типа
• ФА повышает риск гипогликемии во время и после нагрузки, поэтому основная задача — профилактика гипогликемии, связанной с ФА
• Риск гипогликемий индивидуален и зависит от исходной гликемии, дозы инсулина, вида, продолжительности и интенсивности ФА, а также степени тренированности пациента. Правила профилактики гипогликемии являются ориентировочными и должны адаптироваться каждым пациентом эмпирически.
• Профилактика гипогликемии при кратковременной ФА (не более 2 часов) — дополнительный прием углеводов:
Измерить гликемию перед и после ФА и решить, нужно ли дополнительно принять 1-2 ХЕ (медленно усваиваемых углеводов) до и после ФА.
При исходном уровне глюкозы плазмы > 13 ммоль/л или если ФА имеет место в пределах 2 часов после еды, дополнительный прием ХЕ перед ФА не требуется.
В отсутствие самоконтроля необходимо принять 1-2 ХЕ до и 1-2 ХЕ после ФА.
• Профилактика гипогликемии при длительной ФА (более 2 часов) — снижение дозы инсулина, поэтому длительные нагрузки должны быть запланированными:
Уменьшить дозу препаратов инсулина короткого и продленного действия, которые будут действовать во время и после ФА, на 20 — 50 %.
При очень длительных и/или интенсивных ФА: уменьшить дозу инсулина, который будет действовать ночью после ФА, иногда — на следующее утро.
Во время и после длительной ФА: дополнительный самоконтроль гликемии каждые 2-3 часа, при необходимости — прием 1-2 ХЕ медленно усваиваемых углеводов (при уровне глюкозы плазмы < 7 ммоль/л) или быстро усваиваемых углеводов (при уровне глюкозы плазмы < 5 ммоль/л).
• Во время ФА нужно иметь при себе углеводы в большем количестве, чем обычно: не менее 4 ХЕ при кратковременной и до 10 ХЕ при длительной ФА.
Больным СД 1 типа, проводящим самоконтроль и владеющим методами профилактики гипогликемий, можно заниматься любыми видами ФА, в том числе спортом, с учетом следующих противопоказаний и мер предосторожности:
• Временные противопоказания к ФА:
Уровень глюкозы плазмы выше 13 ммоль/л в сочетании с кетонурией или выше 16 ммоль/л, даже без кетонурии (в условиях дефицита инсулина ФА будет усиливать гипергликемию);
Гемофтальм, отслойка сетчатки, первые полгода после лазеркоагуляции сетчатки; неконтролируемая артериальная гипертензия; ИБС (по согласованию с кардиологом).
• Осторожность и дифференцированный подход к выбору вида ФА при:
— занятиях видами спорта, при которых трудно купировать гипогликемию (подводное плавание, дельтапланеризм, серфинг и т. д.);
— нарушении распознавания гипогликемии;
— дистальной нейропатии с потерей чувствительности и вегетативной нейропатии (ортостатическая гипотония, артериальная гипертония);
— нефропатии (возможность повышения АД);
— непролиферативной (возможность повышения АД), препролиферативной (противопоказана ФА с резким повышением АД, бокс, ФА высокой интенсивности и продолжительности) и пролиферативной ДР (то же плюс бег, поднятие тяжестей, аэробика; ФА с вероятностью травмы глаза или головы мячом, шайбой и т. д.).
5.2. МОНИТОРИНГ БОЛЬНЫХ СД 1 ТИПА БЕЗ ОСЛОЖНЕНИЙ
Показатель Частота обследования
Самоконтроль гликемии Не менее 4 раз ежедневно!
Гликированный гемоглобин НЬА1с 1 раз в 3 мес.
Непрерывное мониторирование уровня глюкозы крови (CGM) По показаниям
Общий анализ крови 1 раз в год
Общий анализ мочи 1 раз в год
Микроальбуминурия 1 раз в год
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевина, креати-нин, калий, натрий, расчет СКФ) 1 раз в год (при отсутствии изменений)
Контроль АД При каждом посещении врача
ЭКГ 1 раз в год
Осмотр ног и оценка чувствительности Не реже 1 раза в год, по показаниям — чаще
Проверка техники и осмотр мест инъекций инсулина Не реже 1 раза в 6 мес.
Осмотр офтальмолога (офтальмоскопия с широким зрачком) 1 раз в год, по показаниям — чаще
Консультация невролога По показаниям
Рентгенография органов грудной клетки 1 раз в год
При появлении признаков хронических осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных факторов риска вопрос о частоте обследований решается индивидуально.
6. САХАРНЫЙ ДИАБЕТ 2 ТИПА
СД 2 типа — нарушение углеводного обмена, вызванное преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или преимущественным нарушением секреции инсулина с инсулинорезистентностью или без нее.
6.1. ЛЕЧЕНИЕ СД 2 ТИПА
• Диетотерапия
• Физическая активность
• Сахароснижающие препараты
• Обучение и самоконтроль
6.1.1. Рекомендации по диетотерапии
Диетотерапия — необходимая составная часть лечения СД 2 типа при любом варианте медикаментозной сахароснижающей терапии.
1. Диетотерапия больных СД 2 типа с избыточной массой тела/ожирением, не получающих инсулина
1.1. Основной принцип — умеренно гипокалорийное питание с дефицитом калорий 500 — 1000 ккал в сутки, но не менее 1500 ккал в сутки (мужчины) и 1200 ккал в сутки (женщины).
1.2. Более выраженное ограничение калорийности применяется лишь на короткое время и только под наблюдением врача. Голодание категорически противопоказано.
1.3. Снижение калорийности достигается за счет максимального ограничения продуктов с высоким содержанием жиров, простых углеводов, а также ограничения сложных углеводов и белков примерно вдвое от привычного для пациента потребления. Более строгое ограничение углеводов не показано!
1.4. Подсчитывать углеводы по системе ХЕ нет необходимости.
2. Диетотерапия больных СД 2 типа с избыточной массой тела/ожирением, получающих инсулин
Принципы гипокалорийного питания (см. выше пп. 1.1 — 1.4);
Необходим подсчет углеводов по системе ХЕ (как при СД 1 типа), по крайней мере в случае использования инсулина короткого действия (приложения 2 и 3).
3. Диетотерапия больных СД 2 типа с близкой к нормальной массой тела, не получающих инсулина
Ограничение калорийности не показано, так как снижать массу тела не нужно.
Подсчитывать углеводы по системе ХЕ нет необходимости. Строгое ограничение простых углеводов при высокой постпрандиальной гликемии.
4. Диетотерапия больных СД 2 типа с близкой к нормальной массой тела, получающих инсулин
Ограничение калорийности не показано, так как снижать массу тела не нужно.
Необходим подсчет углеводов по системе ХЕ (как при СД 1 типа), по крайней мере в случае использования инсулина короткого действия (приложения 2 и 3).
5. Общие рекомендации по диетотерапии для больных СД 2 типа, вне зависимости от массы тела и вида сахароснижающей терапии
Включение в рацион продуктов, богатых растительными волокнами (клетчаткой) (овощи и зелень, крупы, изделия из муки грубого помола), ненасыщенными жирными кислотами (растительные жиры в небольшом количестве, рыба).
Допустимо умеренное потребление некалорийных сахарозаменителей.
Употребление алкогольных напитков возможно в количестве не более 1 усл. единицы в сутки для женщин и 2 усл. единиц для мужчин*, при отсутствии панкреатита, выраженной нейропатии, гипер-триглицеридемии, алкогольной зависимости.
• Одна условная единица соответствует 15 г чистого этанола, или примерно 40 г крепких напитков, или 140 г сухого вина, или 300 г пива.
Не рекомендуется:
— прием витаминов (в отсутствие клинических признаков авитаминоза) и антиоксидантов ввиду недостаточной изученности отдаленных результатов их применения.
6.1.2. Рекомендации по физической активности
• Регулярная ФА при СД 2 типа улучшает компенсацию углеводного обмена, помогает снизить и поддержать массу тела, уменьшить инсулинорезистентность и степень абдоминального ожирения, способствует снижению гипертриглицеридемии, повышению сердечно-сосудистой тренированности.
• ФА подбирается индивидуально, с учетом возраста больного, осложнений СД, сопутствующих заболеваний, а также переносимости.
• Рекомендуются аэробные физические упражнения продолжительностью 30 — 60 минут, предпочтительно ежедневно, но не менее 3 раз в неделю. Суммарная продолжительность — не менее 150 минут в неделю.
• Противопоказания и меры предосторожности — в целом такие же, как для ФА при СД 1 типа (см. раздел
5.1.4.), и определяются наличием осложнений СД и сопутствующих заболеваний.
• Дополнительные факторы, ограничивающие ФА при СД 2 типа: ИБС, болезни органов дыхания, суставов и др.
• Риск ИБС требует обязательного проведения ЭКГ (по показаниям — нагрузочных проб и т. д.) перед началом программы ФА.
У больных СД 2 типа, получающих инсулин или пероральные сахароснижающие препараты, стимулирующие секрецию инсулина (и крайне редко — другие сахароснижающие средства), ФА может вызвать гипогликемию.
6.1.3. Медикаментозная терапия Общие принципы начала и интенсификации сахароснижающей терапии
• Основа лечения — изменение образа жизни: рациональное питание и повышение физической активности (см. разд. 6.1.1. и 6.1.2.).
• Стратификация лечебной тактики в зависимости от исходного уровня НЬА1с, выявленного при постановке диагноза СД 2 типа.
• Мониторинг эффективности сахароснижающей терапии по уровню НЬА1с осуществляется каждые 3 мес. Оценивать темп снижения НЬА1с.
• Изменение (интенсификация) сахароснижающей терапии при ее неэффективности (т. е. при отсутствии достижения индивидуальных целей НЬА1с) выполняется не позднее чем через 6 мес.
Группы сахароснижающих препаратов и механизм их действия
Группы препаратов Механизм действия
Препараты сульфонилмочевины (СМ) • Стимуляция секреции инсулина
Глиниды (меглитиниды) • Стимуляция секреции инсулина
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Бигуаниды (метформин)(Мет) • Снижение продукции глюкозы печенью • Снижение инсулинорезистентности мышечной и жировой ткани
Тиазолидиндионы (глитазоны) (ТЗД) • Снижение инсулинорезистентности мышечной ткани • Снижение продукции глюкозы печенью
Ингибиторы а-глюкозидазы • Замедление всасывания углеводов в кишечнике
Агонисты рецепторов глюка-гоноподобного пептида —1 (аГПП-1) • Глюкозозависимая стимуляция секреции инсулина • Глюкозозависимое снижение секреции глюкагона и уменьшение продукции глюкозы печенью • Замедление опорожнения желудка • Уменьшение потребления пищи • Снижение веса
Ингибиторы дипептидилпептидазы-4 (глиптины) (иДПП-4) • Глюкозозависимая стимуляция секреции инсулина • Глюкозозависимое подавление секреции глюкагона • Снижение продукции глюкозы печенью • Умеренное замедление опорожнения желудка
Инсулины • Все механизмы, свойственные эндогенному инсулину
Характеристика сахароснижающих препаратов (международные и торговые наименования, дозы и кратность приема) — см. приложение 4.
Сравнительная эффективность, преимущества и недостатки сахароснижающих препаратов
Группа препаратов Снижение НЬАІс на монотерапии Преимущества Недостатки Примечания
Средства, влияющие на инсулинорезистентность
Метформин 1,0 — 2,0% — низкий риск гипогликемии — не влияет на массу тела — улучшает липидный профиль — доступен в фиксированных комбинациях (с СМ, и ДПГТ-4) — снижает риск инфаркта миокарда у пациентов с СД 2 типа и ожирением — снижает риск развития СД 2 типа у лиц с НТГ — низкая цена — желудочно-кишечный дискомфорт — потенциальный кардиопротек-тивный эффект (не доказан в комбинации с СМ) — риск развития лактатацидоза (редко) Противопоказан при СКФ < 45 мл/мин, при печеночной недостаточности; заболеваниях, сопровождающихся гипоксией; алкоголизме; ацидозе любого генеза; беременности и лактации. Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур.
Тиазолидиндионы (глитазоны) — пиоглитазон — росиглитазон 0,5 — 1,4% — снижение риска макрососу-дистых осложнений (пиоглитазон) — низкий риск гипогликемии — улучшение липидного спектра крови — потенциальный протектив-ный эффект в отношениии [З-клеток — снижение риска развития СД 2 типа у лиц с НТГ — прибавка массы тела — периферические отеки — риска сердечно-сосудистых событий (росиглитазон) — увеличение риска переломов трубчатых костей у женщин — медленное начало действия — высокая цена Противопоказаны при заболеваниях печени; отеках любого генеза; сердечной недостаточности любого функционального класса; ИБС в сочетании с приемом нитратов; кетоацидозе; в комбинации с инсулином; при беременности и лактации
Сахарный диабет. 2013;(Щ: 1-120. ООІ: Ю.14341/ОМ2013181-121
Группа препаратов Снижение НЬА1с на монотерапии Преимущества Недостатки Примечания
Средства, стимулирующие секрецию инсулина (секретагоги)
Препараты сульфонилмочеви-ны (СМ) — гликлазид — гликлазид МВ — глимепирид — гликвидон — глипизид — глипизид СПБ — глибенкламид 1,0 — 2,0% — быстрое достижение эффекта — опосредованно снижают риск микрососудистых осложнений — нефро- и кардиопротекция (гликлазид МВ) — низкая цена — риск гипогликемии — быстрое развитие резистентности — прибавка массы тела — нет однозначных данных по сердечно-сосудистой безопасности, особенно в комбинации с метформином Противопоказаны при почечной (кроме, гликлазида, глимепирида и гликвидона) и печеночной недостаточности; кетоацидо-зе; беременности и лактации.
Глиниды — репаглинид — натеглинид 0,5 — 1,5% — контроль постпрандиальной гипергликемии — быстрое начало действия — могут быть использованы у лиц с нерегулярным режимом питания — риск гипогликемии (сравним с СМ) — прибавка массы тела — нет информации по долгосрочной эффективности и безопасности — применение кратно количеству приемов пищи — высокая цена Противопоказаны при почечной (кроме репаглинида) и печеночной недостаточности; кетоацидозе; беременностии лактации.
Средства с инкретиновой активностью
Ингибиторы ДПП-4 — ситаглиптин — вилдаглиптин — саксаглиптин — линаглиптин 0,5 — 1,0% — низкий риск гипогликемий — не влияют на массу тела — доступны в фиксированных комбинациях с метформином — потенциальный протектив-ный эффект в отношении [З-клеток — потенциальный риск панкреатитов у ситаглиптина (не подтвержден) — нет информации по долгосрочной эффективности и безопасности — высокая цена Возможно применение на всех стадиях ХБП, включая терминальную с соответствующей редукцией дозы (линаглиптин без редукции дозы). Противопоказаны при тяжелой печеночной недостаточности (кроме саксаглиптина, линаглиптина); кетоацидозе; беременности и лактации
Сахарный диабет. 2013;(Щ: 1-120. 001: Ю.14341/ОМ2013181-121
Ю
Группа препаратов Снижение НЬА1с на монотерапии Преимущества Недостатки Примечания
Агонисты рецепторов ГПГТ-1 — эксенатид — лираглутид 0,8 — 1,8% — низкий риск гипогликемии — снижение массы тела — снижение АД — потенциальный протектив-ный эффект в отношении [З-клеток — желудочно-кишечный дискомфорт — формирование антител (преимущественно на эксенатиде) — потенциальный риск панкреатита (не подтвержден) — инъекционная форма введения — нет информации по долгосрочной эффективности и безопасности — высокая цена Противопоказаны при тяжелой почечной и печеночной недостаточности; кетоаци-дозе; беременности и лактации.
Средства, блокирующие всасывание глюкозы
Ингибитор альфа-глюкозидазы — акарбоза 0,5 — 0,8% — не влияет на массу тела — низкий риск гипогликемии — снижает риск развития СД 2 типа у лиц с НТГ — желудочно-кишечный дискомфорт — низкая эффективность — прием 3 раза в сутки Противопоказан при заболеваниях ЖКТ; почечной и печеночной недостаточности; кетоацидозе; беременности и лактации.
ИНСУЛИНЫ
Инсулин 1,5 — 3,5% — высокая эффективность — снижает риск микро- и ма-крососудистых осложнений — высокий риск гипогликемии — прибавка массы тела — требует частого контроля гликемии — инъекционная форма — относительно высокая цена Нет противопоказаний и ограничений в дозе.
Сахарный диабет. 2013;(Щ: 1-120. 001: Ю.14341/ОМ2013181-121
6.1.4. Стратификация лечебной тактики в зависимости от исходного НЬА1с Исходный НЬА1с 6,5-7,5%
Изменение образа жизни
Выбор индивидуальной цели лечения;
Контроль не реже 1 раза в 3 мес;
Принятие решения об интенсификации не позже, чем через 6 мес.
1 этап, старт терапии <6 мес 2 этап. Интенсификация терапии <6 мес
3 этап. Интенсификация терапии
НЬА1с 6,5-7,5% в дебюте
Монотерапия:
Мет, иДПП-4, аГПП-1
Альтернативные
варианты:
СМ*; Глиниды, Пио, Акарбоза
Снижение НЬАІс > 0,5% или достигнута индивидуальная цель
Продолжить Индивидуальная Продолжить
исходную —► цель —► исходную
терапию достигнута терапию
Снижение НЬА 1с < 0,5% или не достигнута индивидуальная цель
Комбинация 2 препаратов
кроме
нерациональных
сочетаний
Индивидуальная
цель
достигнута
Комбинация 2 препаратов (продолжить)
кроме нерациональных сочетаний
*СМ кроме глибенкламида Комбинация 2 или 3 препаратов может в том числе включать инсулин;
В любой комбинации 2 и 3 препаратов рекомендуется использование метформина при отсутствии противопоказаний.
Индивидуальная цель не достигнута
Комбинация 3 препаратов
кроме нерациональных сочетаний Инсулин ± другие препараты
Комментарий: в этой клинической ситуации начинать лечение можно с монотерапии. Приоритет должен быть отдан средствам с минимальным риском гипогликемий (метформин, иДПП-4, аГПП-1); при наличии ожирения и артериальной гипертензии предпочтительны аГПП-1 в связи с эффективным снижением массы тела и уровня систолического АД. При непереносимости или противопоказаниях к препаратам первого ряда рекомендуется начало терапии с других классов сахароснижающих препаратов. Эффективным считается темп снижения НЬА1с > 0,5 % за 6 мес. наблюдения.
Исходный НЬА1с 7,6-9,0%
Изменение образа жизни
Выбор индивидуальной цели лечения;
Контроль не реже 1 раза в 3 мес;
Принятие решения об интенсификации не позже, чем через 6 мес.
1 этап. <6 мес 2 этап. <6 мес 3 этап.
старт Интенсификация Интенсификация
терапии терапии терапии
НЬА1с 7,6-9,0% в дебюте
Комбинация 2 препаратов
кроме
нерациональных
сочетаний
Резерв:
комбинация с инсулином
Снижение НЬАІс > 1% или достигнута индивидуальная цель
Продолжить Индивидуальная Продолжить
исходную —► цель —► исходную
терапию достигнута терапию
Снижение НЬА1 с < 1% или не достигнута индивидуальная цель
Комбинация 3 препаратов
кроме
нерациональных
сочетаний
Индивидуальная
цель
достигнута
Комбинация 2 или 3 препаратов может в том числе включать инсулин;
В любой комбинации 2 и 3 препаратов рекомендуется использование метформина при отсутствии противопоказаний.
Комбинация 3 препаратов (продолжить)
кроме нерациональных сочетаний
Индивидуальная цель не достигнута
Инсулин
+
Другие
препараты
Комментарий. В данной ситуации начинать лечение рекомендуется с комбинации 2 сахароснижающих препаратов, воздействующих на разные механизмы развития болезни. К наиболее рациональным комбинациям относятся сочетания метформина (базового препарата, снижающего инсулинорезистентность) и препаратов, стимулирующих секрецию инсулина: иДПП-4, аГПП-1, СМ или глинидов. Эффективным считается темп снижения НЬА1с > 1,0 % за 6 мес. наблюдения.
Исходный НЬА1с > 9,0%
Изменение образа жизни
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Комбинация 2 или 3 препаратов может в том числе включать инсулин;
В любой комбинации 2 и 3 препаратов рекомендуется использование метформина при отсутствии противопоказаний.
Комментарий. Данная ситуация характеризует наличие выраженной глюкозотоксичности, для снятия которой необходимо начинать инсулинотерапию (или комбинацию инсулина с ПССП). В редких случаях, когда в «дебюте» заболевания определяется уровень НЬА1с более 9 %, но при этом отсутствуют выраженные клинические симптомы декомпенсации (прогрессирующая потеря массы тела, жажда, полиурия и др.), можно начать лечение с альтернативного варианта — комбинации 2 или 3 сахароснижающих препаратов, воздействующих на различные механизмы развития гипергликемии (инсулинорезистентность, секрецию инсулина и секрецию глюкагона). Эффективным считается темп снижения НЬА1с > 1,5% за 6 мес. наблюдения.
Рациональные комбинации сахароснижающих препаратов
Нерациональные комбинации сахароснижающих препаратов
• СМ +Глинид
• аГПП-1 + иДПП-4
• Два препарата СМ
• ТЗД + инсулин
• иДПП-4 (или аГПП-1) + Глинид
• Инсулин короткого действия + иДПП-4, или аГПП-1, или Глинид, или СМ
6.1.5. Инсулинотерапия Показания:
• у лиц с впервые выявленным СД 2 типа — при уровне НЬА1с > 9 % и наличии выраженной клинической симптоматики декомпенсации;
• у лиц с анамнезом СД 2 типа — при отсутствии достижения индивидуальных целей гликемического контроля на комбинированной терапии максимально переносимыми дозами других сахароснижающих препаратов;
• при наличии противопоказаний к назначению или непереносимости других сахароснижающих препаратов;
• при кетоацидозе;
• при необходимости оперативного вмешательства, острых интеркуррентных и обострениях хронических заболеваний, сопровождающихся декомпенсацией углеводного обмена (возможен временный перевод на инсулинотерапию).
Характеристика препаратов инсулина, применяемых при лечении больных СД 2 типа — см. приложение 1.
Перед плановым переводом больного на инсулинотерапию НЕОБХОДИМО:
• обучить пациента методам самоконтроля;
• предупредить о возможности гипогликемии, информировать о ее симптомах и методах устранения и профилактики;
• пересмотреть принципы диетотерапии.
Общие рекомендации по выбору режима инсулинотерапии
Образ жизни Течение заболевания Выбор режима инсулинотерапии
• Пациент неохотно обсуждает необходимость начала инсулинотерапии / проявляет готовность использовать наиболее простой режим инсулинотерапии • Размеренный образ жизни • Низкая физическая активность • Живет один • Не может справляться с интенсивным режимом инсулинотера-пии • Неэффективность диеты и максимальной дозы других сахароснижающих препаратов и их комбинаций • Уровень НЬА1с выше целевого на 1,0 — 1,5 % • Гипергликемия натощак • Аналог инсулина длительного действия 1 раз в день + ПССП • Инсулин средней продолжительности действия (НПХ) 1-2 раза в день + ПССП
• Неэффективность диеты и максимальной дозы других сахароснижающих препаратов и их комбинаций • Уровень НЬА1с выше целевого более, чем на 1,5 % • Постпрандиальная гипергликемия • Готовая смесь аналога инсулина ультракороткого действия и прота-минированного аналога инсулина ультракороткого действия перед завтраком и ужином ± ПССП • Готовая смесь инсулина короткого действия и средней продолжительности действия (НПХ) перед завтраком и ужином ± ПССП
Окончание таблицы
Образ жизни Течение заболевания Выбор режима инсулинотерапии
• Активный образ жизни • Физические нагрузки, занятия спортом • Мотивация к самоконтролю • Способность справляться с требованиями к режиму инсулинотерапии и частоте инъекций • Уровень НЬА1с выше целевого более, чем на 1,5 % • Гипергликемия натощак и после еды • Аналог инсулина длительного действия 1-2 раза в день + аналог инсулина ультракороткого действия перед завтраком, обедом и ужином • Инсулин средней продолжительности действия (НПХ) 2 раза в день + инсулин короткого действия перед завтраком, обедом и ужином
Показания для интенсификации инсулинотерапии:
• отсутствие достижения индивидуальных целей терапии на предшествующем режиме инсулинотерапии в течение 3 — 6 мес.;
• дальнейшее титрование дозы в одной инъекции ограничено из-за большой однократной дозы (увеличение риска развития гипогликемии);
• режим питания предполагает необходимость интенсификации инсулинотерапии.
Возможные варианты интенсификации инсулинотерапии при СД 2 типа
Режим Схема
Базис-болюсный режим • Аналог инсулина длительного действия 1—2 раза в день + аналог инсулина ультракороткого действия перед завтраком, обедом и ужином • Инсулин средней продолжительности действия (НПХ) 2 раза в день + инсулин короткого действия перед завтраком, обедом и ужином
Режим многократных инъеций готовых смесей инсулина • Готовая смесь аналога инсулина ультракороткого действия и протаминированного аналога инсулина ультракороткого действия перед завтраком, обедом и ужином • Готовая смесь инсулина короткого действия и средней продолжительности действия (НПХ) перед завтраком, обедом и ужином
Режим многократных инъекций перед едой • аналог инсулина ультракороткого действия или инсулин короткого действия перед завтраком, обедом и ужином
Дозы инсулина
Дозы инсулина индивидуальны, увеличение проводится постепенно, до достижения индивидуальных целевых показателей углеводного обмена. Не существует ограничений в дозе инсулина.
Общая схема рекомендаций по началу, оптимизации и интенсификации инсулинотерапии (ИТ) при СД 2 типа
6.2. МОНИТОРИНГ БОЛЬНЫХ СД 2 ТИПА БЕЗ ОСЛОЖНЕНИЙ
Показатель Частота обследования
Самоконтроль гликемии В дебюте заболевания и при декомпенсации — ежедневно несколько раз! В дальнейшем в зависимости от вида сахароснижающей терапии: — на интенсифицированной инсулинотерапии: не менее 4 раз ежедневно; — на пероральной сахароснижающей терапии и/или агонистах рецепторов ГПП-1 и/или базальном инсулине: не менее 1 раза в сутки в разное время + 1 глике-мический профиль (не менее 4 раз в сутки) в неделю; — на готовых смесях инсулина: не менее 2 раз в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю; — на диетотерапии: 1 раз в неделю в разное время суток
Окончание таблицы
Показатель Частота обследования
НЬА1с 1 раз в 3 месяца
Непрерывное мониторирование уровня глюкозы крови (CGM) По показаниям
Общий анализ крови 1 раз в год
Общий анализ мочи 1 раз в год
Микроальбуминурия 2 раза в год
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевина, креатинин, калий, натрий, расчет СКФ) Не менее 1 раз в год
Контроль АД При каждом посещении врача. При наличии артериальной гипертонии — самоконтроль АД
ЭКГ 1 раз в год
ЭКГ (с нагрузочными тестами при наличии > 2 факторов риска) 1 раз в год
Консультация кардиолога 1 раз в год
Осмотр ног При каждом посещении врача
Оценка чувствительности стоп Не реже 1 раза в год, по показаниям — чаще
Проверка техники и осмотр мест инъекций инсулина Не реже 1 раза в 6 мес.
Осмотр офтальмолога (офтальмоскопия с широким зрачком) 1 раз в год, по показаниям — чаще
Консультация невролога По показаниям
Рентгенография грудной клетки 1 раз в год
При появлении признаков хронических осложнений СД, присоединении сопутствующих заболеваний,
появлении дополнительных факторов риска вопрос о частоте обследований решается индивидуально.
7. ОБУЧЕНИЕ БОЛЬНЫХ СД
• Обучение больных СД является интегрирующим компонентом лечебного процесса. Оно должно обеспечивать больных знаниями и навыками, способствующими достижению конкретных терапевтических целей.
• Обучающие мероприятия следует проводить со всеми больными СД от момента выявления заболевания и на всем его протяжении. Цели и задачи обучения должны быть конкретизированы в соответствии с актуальным состоянием пациента.
• В школу диабета направляются больные, не проходившие обучения (первичный цикл), или больные, уже прошедшие обучение (на повторные циклы), для поддержания уровня знаний и мотивации или при появлении новых терапевтических целей.
• Для обучения используются специально разрабатываемые структурированные программы, адресованные конкретному контингенту больных: СД 1 типа, СД 2 типа, не получающих инсулина, СД 2 типа на инсулинотерапии, детей с СД и их родителей, беременных женщин с СД.
• Содержание обучающих программ должно соответствовать принятым стандартам диагностики и лечения СД, а их структура — учитывать основные принципы педагогики. Программы подразумевают строго практическую направленность и доступность для восприятия. Обязательные разделы обучающих программ:
— общие сведения о СД;
— питание;
— физическая активность;
— самоконтроль гликемии;
— сахароснижающие препараты;
— инсулинотерапия (подробно для больных, получающих инсулин);
— гипогликемия;
— поздние осложнения СД;
— контрольные обследования при СД.
Большая часть времени в процессе обучения должна быть посвящена практической отработке навыков, необходимых для самостоятельного управления заболеванием. Прежде всего это касается самоконтроля глюкозы крови, техники инъекций инсулина, правил коррекции доз инсулина, ухода за ногами, самостоятельного измерения АД.
• Обучение может проводиться как в индивидуальном порядке, так и в группах больных. Оптимальное количество больных в группе — 5 — 7. Групповое обучение требует отдельного помещения, в котором могут быть обеспечены тишина и достаточное освещение.
• Индивидуальное обучение может проводиться с любым пациентом. Кроме того, оно показано некоторым особым категориям больных: с впервые выявленным СД 1 типа, с выраженными стадиями осложнений СД, с тяжелыми сопутствующими заболеваниями и/или существенными ограничениями в физической и умственной деятельности. Индивидуальное обучение также может быть целесообразно у детей и беременных женщин с СД. В ряде случаев к процессу обучения желательно привлекать родственников больных или их доверенных лиц.
• Школы диабета создаются на базе поликлиник, стационаров и консультативно-диагностических центров по территориальному принципу В каждом эндокринологическом отделении стационара создается 1 школа. В амбулаторно-поликлиническом учреждении, в том числе центре эндокринологии и диабетологии, 1 школа создается на 2500 больных СД. При меньшем количестве больных 1 школа создается на несколько амбулаторно-поликлинических учреждений.
• Штатная численность медицинского персонала: в каждой школе выделяется 1 ставка врача-эндокринолога (диабетолога) и 1 ставка медицинской сестры. Дополнительные ставки (психолог, психиатр, диетолог, эндокринолог, диабетолог, медицинская сестра) устанавливаются руководителем лечебно-профилактического учреждения, в составе которого создана школа, исходя из потребностей, объема проводимой работы и численности обслуживаемого населения.
• Базисное техническое оснащение школы диабета:
— структурированные программы обучения с набором наглядных пособий (плакаты, карточки с изображением продуктов);
— доска школьная или маркерная;
— глюкометры и тест-полоски;
— образцы препаратов и средства введения инсулина;
— весы для взвешивания продуктов.
• Обучение больных проводится специально подготовленными медицинскими работниками: эндокринологом (диабетологом), медицинской сестрой. При имеющейся возможности желательно участие клинического психолога и/или психотерапевта.
8. ОСТРЫЕ ОСЛОЖНЕНИЯ САХАРНОГО ДИАБЕТА
8.1. ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ (ДКА, ДИАБЕТИЧЕСКАЯ КЕТОАЦИДОТИЧЕСКАЯ КОМА)
ДКА — требующая экстренной госпитализации острая декомпенсация СД, с гипергликемией (уровень глюкозы плазмы > 13,9 ммоль/л), гиперкетонемией (> 5 ммоль/л), кетонурией (> ++), метаболическим ацидозом (рН < 7,3) и различной степенью нарушения сознания или без нее.
Основная причина: абсолютная или выраженная относительная инсулиновая недостаточность.
Провоцирующие факторы:
— интеркуррентные заболевания, операции и травмы;
— пропуск или отмена инсулина больными, ошибки в технике инъекций, неисправность средств для введения инсулина;
— недостаточный самоконтроль гликемии, невыполнение больными правил самостоятельного повышения дозы инсулина;
— манифестация СД, особенно 1 типа;
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
— врачебные ошибки: несвоевременное назначение или неадекватная коррекция дозы инсулина;
— хроническая терапия стероидами, атипичными нейролептиками и др.;
— беременность.
Клиническая картина
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД, возможна олиго- и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания — от сонливости, заторможенности до комы.
Часто — абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) — боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Лабораторные изменения: диагностика и дифференциальная диагностика
Общий клинический анализ крови Лейкоцитоз: < 15000 — стрессовый, > 15000 — инфекция
Общий анализ мочи Глюкозурия, кетонурия, протеинурия (непостоянно)
Биохимический анализ крови Гипергликемия, гиперкетонемия Повышение креатинина (непостоянно; чаще указывает на транзиторную «пре-ренальную» почечную недостаточность, вызванную гиповолемией) Транзиторное повышение трансаминаз и КФК (протеолиз) №+ чаще нормальный, реже снижен или повышен К+ чаще нормальный, реже снижен, при ХПН может быть повышен Умеренное повышение амилазы (не является признаком о. панкреатита)
КЩС Декомпенсированный метаболический ацидоз
Классификация ДКА по степени тяжести
Показатели Степень тяжести ДКА
легкая умеренная тяжелая
Глюкоза плазмы (ммоль/л) > 13 > 13 > 13
рН артериальной крови 7.25 — 7.30 7.0 — 7.24 < 7.0
Бикарбонат сыворотки (ммоль/л) 15 — 18 10 — 15 < 10
Кетоновые тела в моче + + + + + +
Кетоновые тела в сыворотке п п
Осмолярность плазмы (мосмоль/л)* Варьирует Варьирует Варьирует
Анионная разница** > 10 > 12 > 14
Нарушение сознания Нет Нет или сонливость Сопор/кома
* Расчет см. раздел Гиперосмолярное гипергликемическое состояние. ** Анионная разница = (№+) — (С1- +НСО—) (ммоль/л).
ЛЕЧЕНИЕ
Основные компоненты:
• устранение инсулиновой недостаточности;
• борьба с дегидратацией и гиповолемией;
• восстановление электролитного баланса и КЩС;
• выявление и лечение сопутствующих заболеваний и состояний (спровоцировавших ДКА или развившихся как его осложнение).
На догоспитальном этапе или в приемном отделении:
1. Экспресс-анализ гликемии и анализ любой порции мочи на кетоновые тела;
2. Инсулин короткого действия (ИКД) 20 ед в/м;
3. 0,9 %-ный раствор хлорида натрия в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии
(лечение ДКА легкой степени проводится в эндокринологическом/терапевтическом отделении):
Лабораторный мониторинг:
• Экспресс-анализ гликемии — ежечасно до снижения уровня глюкозы плазмы до 13 ммоль/л, затем 1 раз в 3 ч.
• Анализ мочи на кетоновые тела — 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
• Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
• №+, К+ сыворотки: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА, затем каждые 4 — 6 часов до полного выздоровления.
• Расчет эффективной осмолярности (см. разд. 8.2).
• Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно, лактат — исходно, затем 1 раз в 3 суток, при необходимости — чаще.
• Газоанализ и рН (можно венозной крови): 1—2 раза в сутки до нормализации КЩС.
Инструментальные исследования:
— почасовой контроль диуреза; контроль центрального венозного давления (ЦВД), АД, пульса и Г тела каждые 2 часа; ЭКГ не реже 1 раза в сутки или ЭКГ-мониторинг; пульсоксиметрия
— поиск возможного очага инфекции по общим стандартам.
Терапевтические мероприятия Инсулинотерапия — режим малых доз (лучшее управление гликемией и меньший риск гипогликемии и гипокалиемии, чем в режиме больших доз):
Внутривенная (в/в) инсулинотерапия:
1. Начальная доза ИКД: 0,15 ед/кг в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % №С1 до 1 мл и вводят очень медленно (2-3 мин).
2. В последующие часы: ИКД по 0,1 ед/кг в час в одном из вариантов:
• Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ед/кг/час. Приготовление инфузионной смеси: 50 ед ИКД + 2 мл 20 % альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10-50 % дозы); объем доводят до 50 мл 0,9 % №С1.
• Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД 1 ед/мл или 1 ед/10 мл 0,9 % №С1 в/в капельно (+ 4 мл 20 % альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция малых доз ИКД по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
• Вариант 3 (более удобен в отсутствие инфузомата): ИКД в/в болюсно (медленно) 1 раз/час шприцем в «резинку» инфузионной системы. Длительность фармакодинамического эффекта ИКД при этом — до 60 мин. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
Внутримышечная (в/м) инсулинотерапия (проводится при невозможости в/в доступа, а также при легкой форме ДКА, в отсутствие нарушений гемодинамики)
Нагрузочная доза ИКД — 0,4 ед/кг (половина — в/в, половина в/м), затем в/м по 5-10 ед/час. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.
Скорость снижения гликемии — не более 4 ммоль/л/час (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень глюкозы плазмы менее 13-15 ммоль/л
Динамика гликемии Коррекция дозы инсулина
Отсутствие снижения в первые 2-3 часа Удвоить следующую дозу ИКД (до 0,2 ед/кг), проверить адекватность гидратации
Снижение около 4 ммоль/л в час или снижение уровня глюкозы плазмы до 15 ммоль/л Уменьшить следующую дозу ИКД вдвое (0,05 ед/кг)
Снижение > 4 ммоль/л в час Пропустить следующую дозу ИКД, продолжать ежечасно определять гликемию
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне глюкозы плазмы < 11-12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД каждые 4 — 6 ч в сочетании с инсулином продленного действия (ИПД).
Регидратация
Растворы:
• 0,9 % №С1 (при уровне скорректированного №+ плазмы < 145 ммоль/л; при более высоком №+ — см. раздел 8.2).
• При уровне глюкозы плазмы < 13 ммоль/л: 5—10 % глюкоза (+ 3 — 4 ед ИКД на каждые 20 г глюкозы).
• Коллоидные плазмозаменители (при гиповолемии — систолическое АД ниже 80 мм рт. ст. или ЦВД ниже 4 мм водн. ст.).
• Преимущества кристаллоидных растворов (Рингера, Рингера-Локка и др.) перед 0,9 % №С1, при ДКА не доказаны.
Скорость регидратации: 1 л в 1-й час (с учетом жидкости, введенной на догоспитальном этапе), по 0,5 л — во 2-й и 3-й часы, по 0,25 — 0,5 л в последующие часы. Возможна более медленная регидратация: 2 л в первые 4 ч, еще 2 л в следующие 8 часов, в дальнейшем — по 1л за каждые 8 ч. Общий объем инфузии в первые 12 ч терапии — не более 10 % массы тела. Если регидратация при ДКА начинается с 0,45 % №С1 (редкие случаи истинной гипернатриемии), скорость инфузии уменьшают до 4—14 мл/кг в час.
Скорость регидратации у детей: 10 — 20 мл/кг, при гиповолемическом шоке — 30 мл/кг, но не более 50 мл/кг в первые 4 ч терапии.
Скорость регидратации корректируют в зависимости от ЦВД или по правилу: объем вводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5—1 л.
Восстановление электролитных нарушений
В/в инфузию калия начинают одновременно с введением инсулина из расчета:
К+ плазмы (ммоль/л) Скорость введения КС1 (г в ч)
при рН < 7,1 при рН > 7,1 без учета рН, округленно
< 3 3 1,8 3
3 — 3,9 1,8 1,2 2
4 — 4,9 1,2 1,0 1,5
,9 5, 1 5 1,0 0,5 1,0
> 6 Препараты калия не вводить
Если уровень К+ неизвестен, в/в инфузию калия начинают не позднее, чем через 2 часа после начала инсулинотерапии, под контролем ЭКГ и диуреза.
Коррекция метаболического ацидоза
Этиологическое лечение метаболического ацидоза при ДКА — инсулин.
Показания к введению бикарбоната натрия: рН крови < 7,0 или уровень стандартного бикарбоната < 5 ммоль/л. При рН 6,9 — 7,0 вводят 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), при более низком рН — 8 г бикарбоната (400 мл 2 % раствора за 2 ч).
Без определения рН/КЩС введение бикарбоната противопоказано!
Критерии разрешения ДКА: уровень глюкозы плазмы < 11 ммоль/л и как минимум два из трех показателей КЩС: бикарбонат > 18 ммоль/л, венозный рН > 7,3, анионная разница < 12 ммоль/л. Небольшая кетонурия может некоторое время сохраняться.
Питание
После полного восстановления сознания, способности глотать, в отсутствие тошноты и рвоты — дробное щадящее питание с достаточным количеством углеводов и умеренным количеством белка (каши, картофельное пюре, хлеб, бульон, омлет, разведенные соки без добавления сахара), с дополнительным п/к введением ИКД по 1-2 ед на 1 ХЕ. Через 1-2 суток от начала приема пищи, в отсутствие острой патологии ЖКТ, — переход на обычное питание.
Частая сопутствующая терапия
• Антибиотики широкого спектра действия (высокая вероятность инфекций как причины ДКА).
8.2. ГИПЕРОСМОЛЯРНОЕ ГИПЕРГЛИКЕМИЧЕСКОЕ СОСТОЯНИЕ (ГГС)
ГГС — острая декомпенсация СД, с резко выраженной гипергликемией (как правило, уровень глюкозы плазмы > 35 ммоль/л), высокой осмолярностью плазмы и резко выраженной дегидратацией, при отсутствии кетоза и ацидоза.
Основная причина: выраженная относительная инсулиновая недостаточность + резкая дегидратация.
Провоцирующие факторы:
рвота, диарея, лихорадка, другие острые заболевания (инфаркт миокарда, тромбоэмболия легочной артерии, инсульт, массивные кровотечения, обширные ожоги, почечная недостаточность, диализ, операции, травмы, тепловой и солнечный удар, применение диуретиков, сопутствующий несахарный диабет; неправильные медицинские рекомендации (запрещение достаточного потребления жидкости при жажде); пожилой возраст; прием глюкокортикоидов, половых гормонов, аналогов соматостатина и т. д., эндокринопатии (акромегалия, тиреотоксикоз, болезнь Кушинга).
Клиническая картина: выраженная полиурия (впоследствии часто олиго-анурия), выраженная жажда (у пожилых может отсутствовать), слабость, головные боли; выраженные симптомы дегидратации и гиповоле-мии: сниженный тургор кожи, мягкость глазных яблок при пальпации, тахикардия, позднее — артериальная гипотония, затем нарастание недостаточности кровообращения, вплоть до коллапса и гиповолемического шока; сонливость. Запаха ацетона и дыхания Куссмауля нет.
Особенность клиники ГГС — полиморфная неврологическая симптоматика (судороги, дизартрия, двусторонний спонтанный нистагм, гипер- или гипотонус мышц, парезы и параличи; гемианопсия, вестибулярные нарушения и др.), которая не укладывается в какой-либо четкий синдром, изменчива и исчезает при нормализации осмолярности.
Крайне важен дифференциальный диагноз с отеком мозга во избежание ОШИБОЧНОГО назначения мочегонных ВМЕСТО РЕГИДРАТАЦИИ.
Лабораторные изменения: диагностика и дифференциальная диагностика
Общий клинический анализ крови Лейкоцитоз: < 15000 — стрессовый, > 15000 — инфекция
Общий анализ мочи Массивная глюкозурия, протеинурия (непостоянно); кетонурии нет
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Биохимический анализ крови Крайне высокая гипергликемия, кетонемии нет Высокая осмолярность плазмы: > 320 мосмоль/л Повышение креатинина (непостоянно; чаще всего указывает на транзиторную почечную недостаточность, вызванную гиповолемией) Уровень №+ повышен* Уровень К+ нормальный, реже снижен, при ХПН может быть повышен
КЩС Ацидоза нет: рН > 7,3, бикарбонат > 15 ммоль/л, анионная разница < 12 ммоль/л
*Необходим расчет скорректированного №+.
Расчет осмолярности плазмы (норма 285-295 мосмоль/л):
2 (№+, ммоль/л + К+, ммоль/л) + глюкоза, ммоль/л ЛЕЧЕНИЕ
Основные компоненты:
• борьба с дегидратацией и гиповолемией;
• устранение инсулиновой недостаточности;
• восстановление электролитного баланса;
• выявление и лечение заболеваний, спровоцировавших ГГС, и его осложнений).
На догоспитальном этапе или в приемном отделении:
1. Экспресс-анализ глюкозы плазмы и любой порции мочи на кетоновые тела;
2. 0,9 % №С1 в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии: Лабораторный мониторинг
Как при ДКА, со следующими особенностями:
1. Расчет скорректированного №+ (для выбора раствора для инфузии): скорректированный №+ = измеренный №+ + 1,6 (глюкоза — 5,5) / 5,5.
2. Желательно — уровень лактата (частое сочетанное наличие лактат-ацидоза).
3. Коагулограмма (минимум — протромбиновое время).
Инструментальные исследования
Как при ДКА. Если после явного снижения гиперосмолярности неврологические симптомы не уменьшаются, показана компьютерная томография головного мозга.
Терапевтические мероприятия
Регидратация
Как при ДКА, со следующими особенностями:
• в первый час — 1л 0,9 % №С1, затем — в зависимости от уровня №+:
при скорректированном №+ >165 ммоль/л: солевые растворы противопоказаны, регидратацию начинают с 2 %-го раствора глюкозы;
при скорректированном №+ 145—165 ммоль/л: регидратацию проводят 0,45 % (гипотоническим) №С1; при снижении скорректированного №+ до < 145 ммоль/л переходят на 0,9 % №С1.
• При гиповолемическом шоке (АД < 80/50 мм рт. ст.) вначале в/в очень быстро вводят 1 л 0,9 % №С1 или коллоидные растворы.
Скорость регидратации: 1-й час — 1 — 1,5 л жидкости, 2-й и 3-й час — по 0,5—1 л, затем по 0,25 — 0,5 л (под контролем ЦВД; объем вводимой за час жидкости не должен превышать часового диуреза более, чем на
0,5-1 л).
Особенности инсулинотерапии:
• С учетом высокой чувствительности к инсулину при ГГС, в начале инфузионной терапии инсулин не вводят или вводят в очень малых дозах — 0,5-2 ед/ч, максимум 4 ед/ч в/в. Техника в/в введения инсулина — см. разд. 8.1.
• Если через 4 — 5 ч от начала инфузии, после частичной регидратации и снижения уровня №+ сохраняется выраженная гипергликемия, переходят на режим дозирования инсулина, рекомендованный для лечения ДКА.
• Если одновременно с началом регидратации 0,45 % (гипотоническим) №С1 ошибочно вводятся более высокие дозы ИКД (> 6 — 8 ед/ч), возможно быстрое снижение осмолярности с развитием отека легких и отека мозга.
Уровень глюкозы плазмы не следует снижать быстрее, чем на 4 ммоль/л/ч, а осмолярность сыворотки — не более, чем на 3—5 мосмоль/л/ч.
Восстановление дефицита калия
Проводится по тем же принципам, что при ДКА. Обычно дефицит калия более выражен, чем при ДКА. Частая сопутствующая терапия
Как при ДКА, плюс часто — прямые антикоагулянты (нефракционированный или низкомолекулярный гепарин) из-за высокой вероятности тромбозов и тромбоэмболий.
8.3. МОЛОЧНОКИСЛЫЙ АЦИДОЗ (ЛА, ЛАКТАТ-АЦИДОЗ)
ЛА — метаболический ацидоз с большой анионной разницей (>10 ммоль/л) и уровнем молочной кислоты в крови > 4 ммоль/л (по некоторым определениям — более 2 ммоль/л).
Основная причина — повышенное образование и снижение утилизации лактата и гипоксия. Провоцирующие факторы при СД
• Прием бигуанидов, выраженная декомпенсация СД, любой ацидоз, включая ДКА.
• Почечная или печеночная недостаточность.
• Злоупотребление алкоголем.
• Внутривенное введение рентгеноконтрастных средств.
• Тканевая гипоксия (ХСН, ИБС, облитерирующие заболевания периферических артерий, тяжелые заболевания органов дыхания, анемии).
• Острый стресс, выраженные поздние осложнения СД, старческий возраст, тяжелое общее состояние, запущенные стадии злокачественных новообразований.
• Беременность.
Клиническая картина: миалгии, не купирующиеся анальгетиками, боли в сердце, не купирующиеся анти-ангинальными средствами, боли в животе, головные боли, тошнота, рвота, слабость, адинамия, артериальная гипотония, тахикардия, одышка, впоследствии дыхание Куссмауля, нарушение сознания от сонливости до комы.
Лабораторные изменения: диагностика и дифференциальная диагностика
Биохимический анализ крови Лактат > 4,0 ммоль/л, реже 2,2 — 4 ммоль/л Гликемия: любая, чаще гипергликемия Часто — повышение креатинина, гиперкалиемия
КЩС Декомпенсированный метаболический ацидоз: рН < 7,3, уровень бикарбоната в сыворотке < 18 ммоль/л, анионная разница > 10—15 ммоль/л (с коррекцией на гипоальбуминемию)
ЛЕЧЕНИЕ
Основные компоненты
• Уменьшение образования лактата.
• Выведение из организма лактата и метформина.
• Борьба с шоком, гипоксией, ацидозом, электролитными нарушениями.
• Устранение провоцирующих факторов.
На догоспитальном этапе: в/в инфузия 0,9 % №С1.
В реанимационном отделении или отделении интенсивной терапии Лабораторный и инструментальный мониторинг:
проводится, как при ДКА, с более частым мониторированием уровня лактата.
Терапевтические мероприятия
Уменьшение продукции лактата:
• ИКД по 2 — 5 ед. в час в/в (техника в/в введения — см. разд. 8.1), 5 % глюкоза по 100 — 125 мл в час. Удаление избытка лактата и бигуанидов (если применялись)
• Единственное эффективное мероприятие — гемодиализ с безлактатным буфером.
• При острой передозировке метформина — активированный уголь или другой сорбент внутрь.
Восстановление КЩС
• ИВЛ в режиме гипервентиляции для устранения избытка СО2 (цель: рСО2 25 — 30 мм рт. ст.).
• Введение бикарбоната натрия — только при рН < 7,0, крайне осторожно (опасность парадоксального усиления внутриклеточного ацидоза и продукции лактата), не более 100 мл 4 %-ного раствора однократно, в/в медленно, с последующим увеличением вентиляции легких для выведения избытка СО, образующегося при введении бикарбоната.
Борьба с шоком и гиповолемией
По общим принципам интенсивной терапии.
8.4. ГИПОГЛИКЕМИЯ И ГИПОГЛИКЕМИЧЕСКАЯ КОМА
Мероприятия по купированию гипогликемии у больных СД, получающих сахароснижающую терапию, следует начинать при уровне глюкозы плазмы < 3,9 ммоль/л.
Биохимическое определение гипогликемии:
Гипогликемия — уровень глюкозы плазмы < 2,8 ммоль/л, сопровождающийся клинической симптоматикой или < 2,2 ммоль/л, независимо от симптомов*.
• Единого определения гипогликемии не существует.
Основная причина: избыток инсулина в организме по отношению к поступлению углеводов извне (с пищей) или из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации углеводов (мышечная работа).
Провоцирующие факторы
• Непосредственно связанные с медикаментозной сахароснижающей терапией:
— передозировка инсулина, препаратов сульфонилмочевины или глинидов: ошибка больного, ошибка функции инсулиновой шприц-ручки, глюкометра, намеренная передозировка; ошибка врача (слишком низкий целевой уровень гликемии, слишком высокие дозы);
— изменение фармакокинетики инсулина или пероральных препаратов: смена препарата, почечная и печеночная недостаточность, высокий титр антител к инсулину, неправильная техника инъекций, лекарственные взаимодействия препаратов сульфонилмочевины;
— повышение чувствительности к инсулину: длительная физическая нагрузка, ранний послеродовой период, надпочечниковая или гипофизарная недостаточность.
• Питание: пропуск приема или недостаточное количество ХЕ, алкоголь, ограничение питания для снижения массы тела (без соответствующего уменьшения дозы сахароснижающих препаратов); замедление опорожнения желудка (при автономной нейропатии), рвота, синдром мальабсорбции.
• Беременность (первый триместр) и кормление грудью.
Клиническая картина
• Вегетативные симптомы: сердцебиение, дрожь, бледность кожи, потливость, мидриаз, тошнота, сильный голод, беспокойство, тревога, агрессивность.
• Нейрогликопенические симптомы: слабость, нарушение концентрации, головная боль, головокружение, сонливость, парестезии, нарушения зрения, растерянность, дезориентация, дизартрия, нарушение координации движений, спутанность сознания, кома; возможны судороги и другие неврологические симптомы.
Лабораторные изменения: диагностика и дифференциальная диагностика
Анализ крови
Глюкоза плазмы < 2,8 ммоль/л (при коме — как правило, < 2,2 ммоль/л)
ЛЕЧЕНИЕ Легкая гипогликемия (не требующая помощи другого лица)
Прием 1-2 ХЕ быстро усваиваемых углеводов: сахар (3-5 кусков по 5 г, лучше растворить), или мед или варенье (1 — 1,5 столовых ложки), или 100 — 200 мл фруктового сока, или 100 — 200 мл лимонада на сахаре, или 4-5 больших таблеток глюкозы (по 3 — 4 г), или 1-2 тубы с углеводным сиропом (по 13 г).
Если гипогликемия вызвана ИПД, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т. д.).
Тяжелая гипогликемия (потребовавшая помощи другого лица, с потерей сознания или без нее)
• Пациента уложить на бок, освободить полость рта от остатков пищи. При потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!).
• В/в струйно ввести 40 — 100 мл 40 %-ного раствора глюкозы, до полного восстановления сознания.
• Альтернатива — 1 мг (маленьким детям 0,5 мг) глюкагона п/к или в/м (вводится родственником больного).
• Если сознание не восстанавливается после в/в введения 100 мл 40 %-ного раствора глюкозы — начать в/в капельное введение 5—10 %-ного раствора глюкозы и госпитализировать.
• Если причиной является передозировка пероральных сахароснижающих препаратов с большой продолжительностью действия, в/в капельное введение 5—10 %-ного раствора глюкозы продолжать до нормализации гликемии и полного выведения препарата из организма.
9. ДИАБЕТИЧЕСКИЕ МИКРОАНГИОПАТИИ
К диабетическим микроангиопатиям относятся:
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
• диабетическая ретинопатия;
• диабетическая нефропатия.
ОСНОВНЫЕ ФАКТОРЫ РИСКА
Немодифицируемые Модифицируемые
Длительность СД Генетические факторы Гипергликемия (НЬА1с) Артериальная гипертензия Дислипидемия
Обучение больных методам самоконтроля гликемии и артериального давления — обязательное условие профилактики и успешного лечения осложнений СД!
9.1. ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Диабетическая ретинопатия (ДР) — микрососудистые нарушения и изменения сетчатки, в терминальной стадии приводящие к полной потере зрения.
Классификация и формулировка диагноза
Стадии ДР Характеристика изменений сосудов сетчатки
Непролиферативная Микроаневризмы, мелкие интраретинальные кровоизлияния, отек сетчатки, твердые и мягкие экссудативные очаги. Макулопатия* (экссудативная, ишемическая, отечная)
Препролиферативная Присоединение венозных аномалий (четкообразность, извитость, колебания калибра), множество мягких и твердых экссудатов, интраретинальные микрососудистые аномалии (ИРМА), более крупные ретинальные геморрагии
Пролиферативная Неоваскуляризация диска зрительного нерва и/или других отделов сетчатки, ретинальные, преретинальные и интравитреальные кровоизлияния/ гемофтальм, образование фиброзной ткани в области кровоизлияний и по ходу неоваскуляризации
Терминальная Неоваскуляризация угла передней камеры глаза, ведущая к возникновению вторичной рубеозной глаукомы. Образование витреоретинальных шварт с тракционным синдромом, приводящее к отслойке сетчатки.
* Макулопатия может быть на любой стадии ДР.
ДИАГНОСТИКА
Обязательные методы Дополнительные методы
1. Определение остроты зрения (визометрия) 2. Измерение внутриглазного давления (тонометрия) 3. Биомикроскопия хрусталика и стекловидного тела 4. Офтальмоскопия при расширенном зрачке 1. Фотографирование глазного дна 2. Флюоресцентная ангиография (ФАГ) сетчатки 3. УЗИ при наличии значительных помутнений в стекловидном теле и хрусталике 4. Электрофизиологические методы исследования функционального состояния зрительного нерва и нейронов сетчатки 5. Осмотр угла передней камеры глаза (гониоскопия) 6. Измерение полей зрения (периметрия) 7. Оптическая когерентная томография (ОКТ) сетчатки
Этапность диагностики и лечения ДР
Мероприятия Кто выполняет
Выявление групп риска Эндокринолог, диабетолог
Обязательные офтальмологические методы обследования Офтальмолог
Определение стадий ретинопатии Офтальмолог
Выбор специфического метода лечения Офтальмолог
Частота офтальмологического осмотра в зависимости от стадии ДР
Стадия ДР Частота осмотра
ДР нет Не менее 1 раза в год
Непролиферативная ДР Не менее 2 раз в год
Непролиферативная ДР с макулопатией По показаниям, но не менее 3 раз в год
Препролиферативная ДР 3-4 раза в год
Пролиферативная ДР По показаниям, но не менее 4 раз в год
Терминальная ДР По показаниям
ЛЕЧЕНИЕ
1. Лазерная коагуляция сетчатки (ЛКС)
2. Медикаментозная терапия: интравитреальное введение антиVEGF (vascular endothelial growth factor) препаратов — ингибиторов эндотелиального фактора роста сосудов — ранибизумаба (как монотерапия, так и в сочетании с ЛКС)
3. Витрэктомия с эндолазеркоагуляцией
Показания к лазеркоагуляции сетчатки
Абсолютные • Пролиферативная ДР (высокого риска) • Клинически значимый макулярный отек
Возможные • Пролиферативная ДР, не относящаяся к группе высокого риска • Некоторые случаи препролиферативной ДР
• При НЬА1с>10 % и наличии препролиферативной или пролиферативной ДР лазеркоагуляция сетчатки должна быть ПЕРВЫМ мероприятием и проводиться ДО существенного улучшения контроля гликемии.
• Снижение гликемии у таких больных следует осуществлять медленно и только после выполнения ЛКС в полном объеме.
Показания к интравитреальному введению анти-VEGF препаратов
• Макулярный отек со снижением зрения (по данным толщины сетчатки при ОКТ).
Показания к витрэктомии
• Интенсивное, длительно не рассасывающееся кровоизлияние в стекловидное тело (более 4 — 6 мес).
• Тракционная отслойка сетчатки.
• Старые фиброзные изменения стекловидного тела.
Диагностика ДР на ранних стадиях и своевременно проводимое лечение дают возможность остановить развитие и прогрессирование ДР.
Применение ангиопротекторов, антиоксидантов, ферментов и витаминов при ДР малоэффективно и не рекомендуется.
9.2. ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
Диабетическая нефропатия (ДН) — специфическое поражение почек при СД, сопровождающееся формированием узелкового или диффузного гломерулосклероза, терминальная стадия которого характеризуется развитием хронической почечной недостаточности (ХПН).
СТАДИИ ХРОНИЧЕСКОЙ БОЛЕЗНИ ПОЧЕК (ХБП) У БОЛЬНЫХ СД
СКФ* (мл/мин/1,73 м2) Больные СД
С признаками поражения почек (по анализам мочи и/или данным визуализирующих методов исследования) Без признаков поражения почек
> 90 1 Норма
0 6 1 9 X 2 Норма
5 4 1 9 5 3а 3а
44-30 3б 3б
29 — 15 4 4
< 15 или диализ 5 5
* СКФ — скорость клубочковой фильтрации.
Диагноз ДН в соответствии с классификацией ХБП
При выявлении у больного СД микроальбуминурии или протеинурии будет ставиться диагноз с уточнением стадии ХБП (в зависимости от СКФ):
• ДН, стадия микроальбуминурии, ХБП 1,2,3 или 4;
• ДН, стадия протеинурии, ХБП 1,2,3 или 4;
• ДН, ХБП 5 (лечение заместительной почечной терапией — ЗПТ).
При выявлении у больного СД снижения СКФ < 60 мл/мин, в отсутствие других признаков поражения почек (микроальбуминурии, протеинурии) будет ставиться диагноз:
• ХБП 3 или 4;
• ХБП 5 (лечение заместительной почечной терапией — ЗПТ).
ДИАГНОСТИКА
Обязательные методы исследования Дополнительные методы исследования
• Микроальбуминурия (МАУ), предпочтительно в утренней порции мочи • Протеинурия (ПУ) в общем клиническом анализе мочи и в моче, собранной за сутки • Осадок мочи • Креатинин, мочевина, калий сыворотки • Расчет СКФ • Дуплексное ультразвуковое исследование почек и почечных сосудов • Ангиография почечных сосудов для диагностики стенозирующего процесса, эмболии сосудов и др.
Диагностические показатели альбуминурии
Альбуминурия Концентрация альбумина в моче (мг/л) Соотношение альбумин/ креатинин мочи (мг/ ммоль)
Утренняя порции (мкг/мин) За сутки (мг)
Нормоальбуминурия < 20 < 30 < 20 < 2,5 (мужчины) < 3,5 (женщины)
Микроальбуминурия* 20-199 30-299 20-199 2.5-25,0 (мужчины) 3.5-25,0 (женщины)
Протеинурия > 200 > 300 > 200 > 25
* Микроальбуминурия считается доказанной при наличии двух положительных результатов в течение 1 месяца.
Методы расчета СКФ
Формула Кокрофта-Голта*:
[140 — возраст (лет)1 х масса тела (кг)
СКФ (мл / мин) =———————————х 1,23 (для мужчин)
креатинин плазмы (мкмоль/л)
[140 — возраст (лет)1 х масса тела (кг)
СКФ (мл / мин) =———————————х 1,05 (для женщин)
креатинин плазмы (мкмоль/л)
Формула MDRD**:
СКФ (мл/мин/1.73 м2) = 175 х [креатинин плазмы (мкмоль/л) х 0.0113]-1,154 х х [возраст (лет)]-0,203 х 0,742 (для женщин) х х 1,212 (для представителей негроидной расы)
Формула CKD-EPI**:
СКФ (мл/мин/1,73 м2) = 141 х [min креатинин плазмы (мг/дл)/к или 1]“ х х [max креатинин плазмы (мг/дл) /к или 1]-1,209 х 0,993 возраст (лет) х х 1,018 (для женщин) х 1,159 (для представителей негроидной расы) к — 0,7 для женщин и 0,9 для мужчин, а — (-0,329) для женщин и (-0,411) для мужчин
креатинин (мкмоль/л) = креатинин (мг/дл) х 88,4 Формула Швартца (для детей)*:
43 х рост (см)
СКФ (мл / мин) =——————————
креатинин плазмы (мкмоль/л)
Формула Коунахана (для детей):
2 38 х рост (см)
СКФ (мл / мин/1,73 м ) =
креатинин плазмы (мкмоль/л)
* Величину СКФ, рассчитанную по формулам Кокрофта-Голта и Швартца, необходимо приводить к стандарт площади поверхности тела 1,73 м2 (см. номограмму в приложении 6 Формула CKD-EPI лучше соотносится с референтыми методами определения СКФ ** Калькулятор для расчета можно на сайтах. http://www.mdrd.com, http://www.nkdep.nih.gov При беременности, ожирении и дефиците массы тела (ИМТ>40 и <15 кг/м2), вегетарианстве, миодистрофии пара- и квадриплегии, ампутации конечностей, трансплантации почки определение СКФ проводится клиренсовыми методами.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
40
ГРУППЫ РИСКА РАЗВИТИЯ ДН (показан ежегодный скрининг ДН с определением МАУ и СКФ)
Категории больных Начало скрининга
Больные СД 1 типа, заболевшие в раннем детском и постпубертатном возрасте Через 5 лет от дебюта СД, далее — ежегодно
Больные СД 1 типа, заболевшие в пубертатном возрасте Сразу при постановке диагноза, далее — ежегодно
Больные СД 2 типа Сразу при постановке диагноза, далее — ежегодно
Беременные на фоне СД или больные гестационным СД 1 раз в триместр
Этапность диагностики и лечения ДН
МЕРОПРИЯТИЯ КТО ВЫПОЛНЯЕТ
Выявление групп риска Эндокринолог, диабетолог
Обязательные методы исследования Эндокринолог, диабетолог
Определение клинической стадии нефропатии Эндокринолог, диабетолог
Выбор специфического метода лечения: • ХБП 1 — 2 • ХБП 3 — 4 • ХБП 5: — Эндокринолог, диабетолог — Эндокринолог, диабетолог, нефролог — Нефролог
Последовательность скрининга ДН
МОНИТОРИНГ В ЗАВИСИМОСТИ ОТ СТАДИИ ДН
Стадия ДН Параметры контроля Частота определений
Микроальбуми- • НЬА1с 1 раз в 3 мес.
нурия • Альбуминурия 1 раз в 6 мес.
или протеину- • АД Ежедневно
рия, ХБП1-2 • Креатинин и мочевина сыворотки 1 раз в год
• СКФ 1 раз в год
• Липиды сыворотки 1 раз в год при нормальных
значениях; 1 раз в 3 мес.
при лечении статинами
• Гемоглобин —
• Железо сыворотки
• Ферритин сыворотки 1 раз в год
• Насыщение трансферрина железом
• С-реактивный белок —
• ЭКГ + нагрузочные тесты, Эхо-КГ Рекомендации кардиолога
• Глазное дно Рекомендации окулиста
• Осмотр стоп При каждом посещении врача
• НЬА1с 1 раз в 3 мес.
• Альбуминурия/протеинурия 1 раз в 6 мес.
• АД Ежедневно (утро, вечер)
• Креатинин и мочевина сыворотки 1 раз в 6 мес.
• СКФ 1 раз в 6 мес.
• Альбумин сыворотки 1 раз в 6 мес.
Микроальбуми- • Липиды сыворотки 1 раз в 6 мес. при нормальных значе-
нурия или проте- ниях, 1 раз в 3 мес.
инурия, ХБП 3 при лечении статинами
(или ХБП 3 • Гемоглобин
без других • Железо сыворотки 1 раз в 6 мес. (чаще —
признаков • Ферритин сыворотки в начале лечения средствами,
поражения по- • Насыщение трансферрина железом стимулирующими эритропоэз, и
чек) • С-реактивный белок — препаратами железа)
• ЭКГ + нагрузочные тесты, Эхо-КГ Рекомендации кардиолога
• Глазное дно Рекомендации окулиста
• Исследование автономной Рекомендации невролога
и сенсорной нейропатии
• Осмотр стоп При каждом посещении врача
• НЬА1с 1 раз в 3 мес.
Микроальбуми- • Альбуминурия/протеинурия 1 раз в мес.
нурия или проте- • АД Ежедневно (утро, вечер)
инурия, • Креатинин, мочевина и калий 1 раз в мес. (чаще — в начале лечения
ХБП 4 (или ХБП сыворотки ИАПФ или БРА)
4 без других • СКФ 1 раз в мес.
признаков • Альбумин сыворотки 1 раз в мес.
поражения по- • Кальций плазмы (общий 1 раз в 3 мес.
чек) и ионизированный), фосфор
• Липиды сыворотки 1 раз в 3 мес.
Окончание таблицы
Стадия ДН Параметры контроля Частота определений
• Гемоглобин • Железо сыворотки • Ферритин сыворотки • Насыщение трансферрина железом • С-реактивный белок • Паратгормон • Денситометрия • ЭКГ+ нагрузочные тесты, Эхо-КГ • Глазное дно • Осмотр стоп • Консультация невролога • Маркеры вирусных гепатитов 1 раз в 3 мес. (1 раз в мес. при начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) 1 раз в 3 мес. 1 раз в год Рекомендации кардиолога Рекомендации окулиста При каждом посещении врача 1 раз в 6 мес. 1 раз в 6 мес.
ЛЕЧЕНИЕ ДН
Стадия ДН Принципы лечения
Микро- альбумину- рия, ХБП 1-3 • Достижение индивидуальных целевых значений НЬА1с • Умеренное ограничение животного белка (не более 1,0 г/кг массы тела в сутки) • Ингибиторы АПФ или БРА как препараты выбора; • Комбинированная АГ-терапия для достижения целевого АД (< 130/80 мм рт. ст) • Гликозаминогликаны (сулодексид) при отсутствии противопоказаний • Коррекция дислипидемии • Коррекция анемии (средства, стимулирующие эритропоэз, препараты железа) • Избегать применения нефротоксических средств (аминогликозиды, нестероидные противовоспалительные препараты) • Осторожность при проведении рентгеноконтрастных процедур
Протеину- рия, ХБП 1-3 • Достижение индивидуальных целевых значений НЬА1с • Ограничение животного белка (не более 0,8 г/кг массы тела в сутки) • Ингибиторы АПФ или БРА как препараты выбора • Комбинированная АГ-терапия для достижения целевого АД (< 130/80 мм рт. ст) • Гликозаминогликаны (сулодексид) при отсутствии противопоказаний (доказательства недостаточны) • Коррекция дислипидемии • Коррекция анемии (средства, стимулирующие эритропоэз, препараты железа) • Избегать применения нефротоксических средств (аминогликозиды, нестероидные противовоспалительные препараты) • Осторожность при проведении рентгеноконтрастных процедур • Контроль статуса питания
Окончание таблицы
Стадия ДН Принципы лечения
ХБП 4 • Достижение индивидуальных целевых значений HbA1c • Ограничение животного белка (не более 0,8 г/кг массы тела в сутки) • Ингибиторы АПФ или БРА как препараты выбора; уменьшение дозы при СКФ<30 мл/ мин/1,73 м2 • Комбинированная АГ-терапия для достижения целевого АД (< 130/80 мм рт. ст) • Коррекция гиперкалиемии • Коррекция дислипидемии • Коррекция нарушений фосфорно-кальциевого обмена Коррекция анемии (средства, стимулирующие эритропоэз, препараты железа) • Избегать применения нефротоксических средств (аминогликозиды, нестероидные противовоспалительные препараты) • Осторожность при проведении рентгеноконтрастных процедур • Контроль статуса питания
ХБП 5 • Гемодиализ • Перитонеальный диализ • Трансплантация почки
Сахароснижающие препараты, допустимые к применению на различных стадиях ХБП
ПРЕПАРАТЫ СТАДИЯ ХБП
• Mетформин# • 1 — 3а
• Глибенкламид (в т. ч. микронизированный) • 1 — 2
• Гликлазид и гликлазид MB • 1 — 4*
• Глимепирид • 1 — 3*
• Гликвидон • 1 — 4
• Глипизид и глипизид ГИТС • 1 — 4
• Репаглинид • 1 — 4
• Натеглинид • 1 — 3*
• Пиоглитазон • 1 — 4
• Росиглитазон • 1 — 4
• Ситаглиптин • 1 — 5*
• Вилдаглиптин • 1 — 5*
• Саксаглиптин • 1 — 5*
• Линаглиптин • 1 — 5
• Эксенатид • 1 — 3
• Лираглутид • 1 — 3
• Акарбоза • 1 — 3
• Инсулины • 1 — 5*
Примечания
* При ХБП 4 и 5 необходима коррекция дозы препарата.
Необходимо помнить о повышении риска развития гипогликемии у больных на инсулинотерапии по мере прогрессирования заболевания почек от ХБП 1-2 до 3-5, что требует снижения дозы инсулина.
#Прием метформина может быть продолжен до СКФ >45 мл/мин/1,73 м2 при отсутствии других противопоказаний.
Показания к началу заместительной почечной терапии у больных СД и ХПН
СКФ < 15 мл/мин/1,73 м2
Гиперкалиемия (> 6,5 ммоль/л), не корригируемая консервативными методами лечения Тяжелая гипергидратация с риском развития отека легких Нарастание белково-энергетической недостаточности
Целевые значения НЬА1с у больных СД на диализе:
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Mенее 8,0 %
Контроль АД у больных СД на диализе
Целевой уровень АД у больных СД до диализа и между сеансами диализа не отличается от рекомендованного для всей популяции диализных больных в целом — менее 140/90 мм рт. ст.
Препаратами первого ряда (как и в додиализный период) остаются ингибиторы АПФ и БРА
Почечная анемия у больных СД на диализе
Целевой уровень гемоглобина крови: > 110 г/л, но < 120 г/л
Лечение средствами, стимулирующими эритропоэз (эпоэтин-альфа, эпоэтин-бета, метоксиполиэти-ленгликоль эпоэтин-бета, эпоэтин-омега, дарбэпоэтин-альфа,) и препаратами железа (пероральными и парентеральными)
Фосфорно-кальциевый обмен у больных СД на диализе
Целевые значения: Паратгормон — 150 — 300 пг/мл; Фосфор — 1,13—1,78 ммоль/л; Общий кальций — 2,10 — 2,37 ммоль/л; Произведение Са x Р = Mенее 4,44 ммоль2/л2
10. ДИАБЕТИЧЕСКИЕ МАКРОАНГИОПАТИИ К диабетическим макроангиопатиям относятся:
ишемическая болезнь сердца (ИБС); цереброваскулярная болезнь (ЦВБ); хронические облитерирующие заболевания периферических артерий.
В основе диабетических макроангиопатий лежит атеросклероз сосудов.
ФАКТОРЫ РИСКА
Общие для популяции
Специфические для СД
Курение
Артериальная гипертония
Ожирение
Дислипидемия
Гиперкоагуляция
Злоупотребление алкоголем
Гипертрофия левого желудочка
Менопауза
Малоподвижный образ жизни Наследственная предрасположенность Возраст
Мерцательная аритмия*
Гипергликемия Гиперинсулинемия Инсулинорезистентность Диабетическая нефропатия Длительность СД
* Фактор риска ЦВБ.
45
Стратификация риска сердечно-сосудистых заболеваний
Факторы риска Уровень АД (мм рт. ст.)
Нормальный 120-129/80-84 Высокий нормальный 130-139/ 85-89 Степень 1 140-159/ 90-99 Степень 2 160-179/ 100-109 Степень 3 > 180/> 110
Нет других факторов риска Незначимый риск Незначимый риск Низкий риск Умеренный риск Высокий риск
1-2 фактора риска Низкий риск Низкий риск Умеренный риск Умеренный риск Очень высокий риск
> 3 факторов риска или СД или поражение органов-мишеней Умеренный риск Высокий риск Высокий риск Высокий риск Очень высокий риск
Ассоциированные клинические состояния Высокий риск Очень высокий риск Очень высокий риск Очень высокий риск Очень высокий риск
Адаптировано из рекомендаций Европейского общества по гипертонии (2003 г.).
Определение степени риска развития сердечно-сосудистых заболеваний у пациентов с сахарным диабетом
В настоящее время для оценки суммарного риска развития сердечно-сосудистых заболеваний используются калькуляторы риска, разработанные на основании результатов крупных эпидемиологических исследований. Имеются различные модели, по которым можно оценить индивидуальный риск для каждого пациента.
Фрамингемская шкала (Framingham Risk Score) По этой шкале можно определить десятилетний риск возникновения основных коронарных событий (http://www. framinghamheartstudy. org).
Шкала ASSIGN (ASsessing cardiovascular risk using SIGN guidelines to ASSIGN preventive treatment) позволяет оценить десятилетний риск развития сердечно-сосудистых событий у лиц, не имеющих клинических проявлений сердечно-сосудистых заболеваний. (http://www. assign-score. com)
Шкала риска Рейнольдса (Reynolds Risk Score) была разработана специально для оценки сердечно-сосудистого риска у женщин (http://www. reynoldsriskscore. org).
Шкала PROCAM (Prospective Cardiovascular Munster) — это метод расчета глобального десятилетнего риска ИБС у женщин и мужчин (http://www. chd-taskforce. com).
Шкала SCORE (Systematic Coronary Risk Evaluation Project). Наиболее адаптированная для России модель. С помощью шкалы SCOR можно оценить десятилетний риск смерти от сердечно-сосудистых событий пациентов без клинических проявлений заболеваний сердечно-сосудистой системы. Имеются две модификации шкалы: для стран с низким и высоким риском сердечно-сосудистых заболеваний. В России рекомендуется пользоваться шкалой SCORE для стран с высоким риском (http://www. heartscore. org/ru/Pages/Welcome. aspx).
Во всех вышеуказанных шкалах в качестве факторов кардиоваскулярного риска присутствуют: пол, возраст, уровень липидов, показатели артериального давления, курение. Кроме того, в Фраменгемской шкале
принимается во внимание факт наличия или отсутствия СД и гипотензивной терапии. В шкале ASSIGN учитывается социальный статус и семейный анамнез. В шкале Рейнольдса в качестве кардиоваскулярных факторов риска кроме вышеперечисленных присутствуют С — реактивный белок и ранний сердечно-сосудистый анамнез у родителей (до 60 лет). В шкале PROCAM — семейный анамнез и наличие СД.
Общепринятой шкалы рисков развития сердечно-сосудистых заболеваний для пациентов с СД нет. В целом же все пациенты с СД 1 и 2 типов имеют высокий кардиоваскулярный риск. При наличии микроальбуминурии или очень высоких уровней отдельных факторов риска (общего холестерина — выше 8 ммоль/л (320 мг/дл); холестерина ЛПНП — выше 6 ммоль/л (240 мг/дл); АД — выше 180/110 мм рт. ст.; хронической болезни почек), пациенты относятся к группе очень высокого кардиоваскулярного риска.
10.1. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС)
ИБС — поражение миокарда вследствие тканевой ишемии
КЛАССИФИКАЦИЯ (ВОЗ, с дополнениями ВНОК 2007 г.)
1. Внезапная коронарная смерть (первичная остановка сердца)
• Внезапная коронарная смерть с успешной реанимацией
• Внезапная коронарная смерть (летальный исход)
2. Стенокардия
• Стенокардия напряжения
— Впервые возникшая стенокардия напряжения
— Стабильная стенокардия напряжения (с указанием функционального класса)
• Нестабильная стенокардия
• Вазоспастическая стенокардия
3. Инфаркт миокарда
• Инфаркт миокарда с подъемом сегмента ST (ИМП ЗТ)
• Инфаркт миокарда без подъема сегмента ЗТ (ИМБП ЗТ)
• Инфаркт миокарда, диагностированный по изменениям ферментов, других биомаркеров
В зависимости от ЭКГ-картины, активности ферментов и/или данных методов, регистрирующих движение стенки сердца, ИМ может быть
крупноочаговым, мелкоочаговым, Q-ИМ (ИМ с зубцом Q на ЭКГ), не Q-ИМ и т. д
4. Постинфарктный кардиосклероз
5. Нарушения сердечного ритма
6. Сердечная недостаточность
КЛИНИЧЕСКИЕ ОСОБЕННОСТИ ИБС ПРИ СД
1. Одинаковая частота развития ИБС у мужчин и у женщин
2. Высокая частота безболевых («немых») форм ИБС и инфаркта миокарда
3. Высокий риск «внезапной смерти»
4. Высокая частота развития постинфарктных осложнений:
• кардиогенного шока,
• застойной сердечной недостаточности,
• нарушений сердечного ритма.
ДИАГНОСТИКА
Диагностические мероприятия по оценке состояния сердечно-сосудистой системы должны проводиться всем больным СД
Определение степени риска ИБС требует оценки:
• сердечно-сосудистого анамнеза;
• образа жизни (курение, гиподинамия, неправильное питание);
• длительности СД;
• ИМТ и окружности талии (ожирение, особенно абдоминальное);
• АД;
• состояния периферических артерий (пульсации на артериях стоп, шумов на крупных артериях);
• эректильной дисфункции;
• уровня НЬА1с;
• липидного профиля;
• глазного дна (ретинопатия);
• СКФ и соотношения альбумина/ креатинина в моче (нефропатия);
• регистрации ЭКГ.
Наиболее высокий риск имеется у мужчин в возрасте > 45 лет, женщин > 50 лет, а также мужчин < 45 лет и женщин < 50 лет при наличии одного и более из следующих факторов риска:
• диабетические микроангиопатии (нефропатия и ретинопатия);
• сочетание нескольких факторов риска или очень высокий уровень отдельных факторов риска (ХЛНП
> 5,0 ммоль/л; систолическое АД > 180 мм рт. ст.);
• наличие ближайших родственников с ранними коронарными или цереброваскулярными осложнениями;
• длительность СД > 15 лет при возрасте > 30 лет.
Диагностика ИБС
Обязательные методы обследования Дополнительные методы обследования (в условиях кардиологического или оснащенного необходимым оборудованием стационара)
1. Электрокардиография (ЭКГ) в покое и в ходе нагрузочных тестов (тредмил-тест, велоэргометрия) 2. Рентгенография грудной клетки (размеры сердца) 1. Эхо-кардиография, стресс-эхокардиография: 2. Рентгеноангиографические методы исследования: • коронарная ангиография; • левожелудочковая ангиография (вентрикулография). 3. Радионуклидные методы исследования: • сцинтиграфия миокарда; • радионуклидная вентрикулография.
СД не является противопоказанием для проведения ЭКГ-проб с дозированной
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
физической нагрузкой!
Этапность диагностики и лечения
Мероприятия Кто выполняет
Выявление групп риска Эндокринолог, диабетолог
Обязательные методы исследования Эндокринолог, диабетолог, кардиолог
Дополнительные методы исследования Кардиолог
Определение клинической формы ИБС Кардиолог
Окончание таблицы
Мероприятия Кто выполняет
Коррекция факторов риска: — артериальной гипертензии — гиперлипидемии — ожирения Эндокринолог, диабетолог, кардиолог Эндокринолог, диабетолог, кардиолог Эндокринолог, диабетолог
Специфическое лечение ИБС Кардиолог
Алгоритм обследования больных СД для выявления ИБС
Диагноз ИБС Диагноз ИБС Диагноз СД не СД установлен:
не установлен: установлен: Скрининг нефропатии,
установлен: ЭКГ, ЭхоКГ, проба с нагрузкой при плохом контроле
ЭКГ, ЭхоКГ, проба с глюкозой, липиды крови гликемии (НЬА1с>7%)
проба нагрузкой, и глюкоза, НЬА1с. При консультация
с нагрузкой консультация наличии ИМ диабетолога
кардиолога или ОКС добиваться эндокринолога
нормогликемии
Норма:
наблюдение
Отклонения результатов тестов: консул ьта ция кардиолога, лечение ишемии миокарда: инвазивное и неинвазивное
Норма:
наблюдение
Впервые выявленный СД или НТГ ± метаболический синдром: консультация диабетолога эндокринолога
Инструментальная диагностика
Всем больным СД регистрация ЭКГ должна проводиться не реже 1 раза в год.
Показания к фармакологическому стресс-тесту с эхокардиографической или изотопной визуализацией:
• наличие исходных изменений ЭКГ покоя, которые мешают интерпретировать данные ЭКГ пробы с физической нагрузкой (например блокада левой ножки пучка Гиса, отклонения интервала ЗТ-Т.);
• невозможность выполнения физической нагрузки.
ПРОФИЛАКТИКА
• Профилактику сердечно-сосудистых осложнений у больных СД осуществляют эндокринолог, диабетолог и кардиолог.
• Профилактика заключается в коррекции факторов риска развития и прогрессирования ИБС.
Алгоритм кардиологического обследовоания больного СД
1 или нет факторов риска при нормальной ЭКГ в покое
ЛЕЧЕНИЕ
1. Коррекция дислипидемии
• Коррекцию дислипидемии при СД 2 типа и осложненном СД 1 типа следует начинать вне зависимости от достижения компенсации углеводного обмена
• Достижение компенсации углеводного обмена способствует уменьшению выраженности дислипидемии у больных СД 1 типа, развившейся вследствие декомпенсации (в основном, гипертриглицеридемии)
Методы коррекции дислипидемии
• Немедикаментозная коррекция: модификация образа жизни с повышением физической активности, снижением массы тела (по показаниям) и коррекцией питания со снижением потребления насыщенных жиров, транс-форм жиров и холестерина.
• Медикаментозная коррекция.
Статины — препараты первой линии для снижения уровня ХЛНП
Показания к назначению статинов (всегда — в дополнение к мероприятиям по изменению образа жизни):
1. При уровне ХЛНП, превышающем целевые значения (см. раздел 3.2.);
2. Независимо от исходного уровня ХЛНП у больных СД с диагностированной ИБС.
Цели гиполипидемической терапии — см. разд. 3.2.
Если указанные цели не достигаются, несмотря на использование максимально переносимых доз статинов, то удовлетворительным результатом терапии считается снижение концентрации ХЛНП на 30 — 40 % от исходной.
Если при лечении адекватными дозами статинов целевые показатели липидов не достигнуты, может назначаться комбинированая терапия с добавлением фибратов, эзетимиба, никотиновой кислоты или секвестрантов желчных кислот.
2. Антитромбоцитарная терапия
• Первичная профилактика ацетилсалициловой кислотой (АСК) (75-150 мг/сут) показана больным СД старше 50 лет с повышенным сердечно-сосудистым риском (наличием как минимум одного из основных факторов риска сердечно-сосудистых заболеваний: наследственной предрасположенности, артериальной гипертензии, курения, дислипидемии, альбуминурии).
• Вторичная профилактика АСК (75-150 мг/сут) показана больным СД с ИБС.
• Больным с доказанной аллергией к АСК можно вместо нее назначать клопидогрель (75 мг/сут).
• Терапия АСК не рекомендуется больным СД моложе 30 лет из-за недостатка данных в этой категории больных.
3. Антиишемическая терапия
Группы препаратов Эффекты
• Бета-блокаторы (ББ) • Снижают частоту и выраженность сердечно-сосудистых осложнений (повторные ИМ) и смертность у больных СД, перенесших ИМ. • Предпочтительны селективные бета-1-ББ • Сочетанные альфа-1, бета-1, бета-2 ББ (карведилол) оказывают дополнительные благоприятные эффекты у лиц с периферической макроангиопатией, инсулинорезистентностью и, возможно, с частыми гипогликемиями
• Нитраты • Не увеличивают продолжительности жизни больных СД с ИБС, за исключением благоприятного эффекта дилтиазема у больных с ИМБП ЗТ • Длительно действующие БКК и нитраты могут быть добавлены к ББ или использоваться как препараты выбора для симптоматического лечения стенокардии у больных с противопоказаниями к ББ
• Блокаторы кальциевых каналов (БКК)
• Ингибиторы АПФ • Уменьшают риск развития сердечно-сосудистых осложнений у больных СД с ИБС
• Миокардиальные цитопротекторы • Могут использоваться как вспомогательные препараты в дополнение к перечисленным выше • Действие на клинические исходы (сердечно-сосудистые осложнения, смертность) не доказано
Особенности пероральной сахароснижающей терапии у больных СД с ИБС
• Избегать риска гипогликемии (преимущество выбора у препаратов с низким риском гипогликемии).
• Метформин — противопоказан при сердечной недостаточности ПНУ классов по NYHA.
• Препараты выбора среди препаратов СМ — глимепирид и гликлазид.
• Росиглитазон противопоказан больным СД и ИБС.
10.2. ОСТРЫЙ коронарный СИНДРОМ (ОКС)
ОКС — термин, обозначающий любую группу клинических симптомов, которые позволяют предполагать острую ишемию миокарда (нестабильную стенокардию, инфаркт миокарда с повышением и без повышения сегмента ЗТ, инфаркт миокарда с зубцом Q и без зубца Q).
Причиной появления термина «ОКС» явилась практическая необходимость выбора адекватной тактики лечения в первые часы развития обострения ИБС, до установления окончательного диагноза.
Исходы ОКС
Диагностика ОКС, стратификация риска и выбор лечения осуществляются на основании:
• анализа болевого синдрома в грудной клетке и/или его эквивалентов;
• оценки изменений на ЭКГ;
• оценки уровня маркеров некроза миокарда.
Анализ уровня маркеров некроза миокарда
Маркер Время повышения уровня маркера в крови,час Время достижения максимальной концентрации маркера в крови, час Время восстановления до нормальной величины
Миоглобин 1-6 6-7 24 ч
ТропонинI 3-12 24 5-10 сут
Тропонин Т 3-12 12-48 5-14 сут
МВ-КФК 3-12 24 48-72 ч
• В качестве предпочтительных маркеров некроза миокарда рекомендуется определение сердечных тропо-нинов.
• При нормальном уровне сердечных тропонинов диагностируется нестабильная стенокардия.
• При повышении уровня сердечных тропонинов выше 99-го перцентиля верхнего референсного значения с последующим снижением до нормы диагностируется острый ИМ.
Алгоритм ведения пациентов с ОКС с подъемом сегмента ST
ОКС с подъемом 8Т
1
Госпитализация в первые 12 ч с момента развития симптомов
Госпитализация позднее 12 ч с момента развития симптомов
1
«Спасительная» ЧКВ
Алгоритм ведения пациентов с ОКС без подъема сегмента ST
I
Имеется
ТЛТ — тромболитическая терапия;
ЖТ — желудочковая тахикардия;
ФЖ — фибрилляция желудочков;
ЧКВ — чрескожное вмешательство;
КАГ — коронарангиография;
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
АКШ — аорто-коронарное шунтирование
КАГ
і
АКШ
ЧКВ
1 Предикторы очень высокого риска (ИМ или смерть): рефрактерная стенокардия;
рецидивирующая стенокардия, сопровождающаяся депрессией сегмента ST более 0,20 мВ; острая сердечная недостаточность или гемодинамическая нестабильность (шок); жизнеугрожающие желудочковые аритмии (ЖТ/ФЖ).
2 Предикторы высокого или промежуточного риска: диагностически значимое повышение уровня тропонина; депрессия сегмента ST более 0,05 мВ, в том числе бессимптомная; сахарный диабет;
хроническая почечная недостаточность (СКФ< 60 мл/мин/1,73м2); фракция выброса левого желудочка менее 40 %;
ЧКВ в течение последних 6 месяцев;
АКШ в анамнезе;
средний или высокий риск неблагоприятных кардиоваскулярных событий (количество баллов по шкале GRACE более 109).
3 Низкий риск:
отсутствие предикторов очень высокого, высокого или промежуточного риска; количество баллов по шкале GRACE менее 109.
Прогноз у больных СД и ОКС хуже, чем у больных ОКС без нарушений углеводного обмена. При ОКС без подъема ЗТ СД рассматривается как предиктор высокого риска. Всем больным СД показано проведение КАГ. Сроки выполнения КАГ определяются прежде всего клинической картиной. При рефрактерной стенокардии проведение КАГ показано в течение 2 ч, при стабильном состоянии больного — в течение 72 ч. Проведение ЧКВ у больных СД и ОКС в большей степени улучшает прогноз, чем у больных без нарушений углеводного обмена.
Рекомендации по контролю гликемии у пациентов с ОКС с подъемом сегмента ST/без подъема сегмента ST
Гипергликемия, выявляемая у пациентов с ОКС без предшествующего СД, называется транзиторной гипергликемией. Вопрос проведения в этих случаях гипогликемизирующей терапии решается в зависимости от клинической ситуации, однако при повышении глюкозы плазмы более 10,0 ммоль/л назначение сахароснижающей терапии является безусловно необходимым.
Контроль гликемии
• Гипергликемия — один из основных предикторов неблагоприятных исходов у больных ОКС.
• Гипогликемия может усиливать ишемию миокарда и отрицательно влиять на течение ОКС у больных СД.
• Достижение компенсации углеводного обмена улучшает исходы ИМ у больных СД.
Целевые уровни гликемии
• Общепринятый целевой диапазон гликемии у больных с ОКС окончательно не определен.
• По результатам клинических исследований, для большинства больных обоснованными являются следующие показатели
• Глюкоза плазмы в течение суток 6,5-7,8 ммоль/л
• При наличии медицинских, организационных, медицинских факторов, препятствующих достижению строгого контроля гликемии, допустимо ее периодическое повышение до 10,0 ммоль/л
• Необходимо избегать снижения глюкозы плазмы менее 6,0 ммоль/л
Методы достижения целевых уровней гликемии Выбор сахароснижающей терапии для достижения целевого уровня гликемии зависит от клинической ситуации и должен быть индивидуализирован
Из всех возможных видов сахароснижающей терапии при ОКС возможно использование только двух групп препаратов: инсулина и производных сульфонилмочевины.
Показания для инсулинотерапии у больных СД и ОКС
• СД 1 типа
• Глюкоза плазмы при поступлении стойко выше 10 ммоль/л
• ДКА, ГГС
• Терапия высокими дозами стероидов
• Парентеральное питание
• Общее тяжелое/ критическое состояние
• Кардиогенный шок, выраженная застойная сердечная недостаточность, тяжелая постинфарктная стенокардия, артериальная гипотония, тяжелые нарушения сердечного ритма
• Любая степень нарушения сознания
• Периоперационный период, в том числе предстоящая в ближайшие часы хирургическая реваскуляриза-ция коронарных артерий.
Тактика инсулинотерапии у больных СД с ОКС
• Наиболее оптимальным методом быстрого и управляемого достижения индивидуальных целевых показателей углеводного обмена является непрерывная внутривенная инфузия инсулина (НВИИ) короткого действия, при необходимости — с инфузией глюкозы (5, 10, 20 % в зависимости от уровня гликемии и объема вводимой жидкости).
• Для обеспечения безопасного и эффективного управления гликемией методика НВИИ и глюкозы проводится через раздельные инфузионные системы, по стандартному протоколу, обученным персоналом.
• НВИИ (и глюкозы) проводится на фоне ежечасного определения гликемии (после стабилизации гликемии — каждые 2 ч).
• Методику приготовления раствора инсулина, введения и дозирования в зависимости от гликемии — см. в разд. 8.1 и 20.
• Больные СД с ОКС без нарушения сознания и других перечисленных выше осложнений, способные самостоятельно принимать пищу, могут находиться на п/к интенсифицированной инсулинотерапии, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии.
Пероральная сахароснижающая терапии при ОКС
Тиазолидиндионы и бигуаниды при развитии ОКС должны быть немедленно отменены.
• Больные СД с ОКС с низким риском смерти/ИМ, у которых клинические и инструментально-лабораторные признаки ОКС ликвидируются на этапе поступления в клинику, могут находиться на терапии препаратами СМ или глинидами, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии. Следует подчеркнуть, что из производных СМ наиболее опасным с точки зрения развития гипогликемий является глибенкламид, а наименее — гликлазид МВ и глимепирид.
• Метформин противопоказан любым больным СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС.
• Тиазолидиндионы могут вызывать задержку жидкости, способствуя тем самым развитию застойной сердечной недостаточности.
• Безопасность агонистов ГПП-1 и ингибиторов ДПП-4 при ОКС не изучена.
Рекомендации по вторичной профилактике ОКС
• Коррекция показателей углеводного обмена в соответствии с индивидуальными целевыми значениями
• Коррекция факторов риска ИБС — отказ от курения, контроль АГ, диета, контроль массы тела.
• Антитромботическая терапия:, ацетилсалициловая кислота (АСК) в дозе 75-100 мг в сутки длительно, в комбинации с блокаторами P2Y12 рецепторов тромбоцитов (клопидогрель, тикагрелол, прасугрель) на срок не менее 12 мес.
• Для пациентов с ОКС с подъемом ST — ИАПФ при отсутствии противопоказаний
• ИАПФ или БРА и эплеренон или верошпирон для пациентов с ОКС с подъемом ST/без подъема ST при наличии клинических или рентгенологических признаков СН или ФВ ЛЖ менее 40 %
• ББ для всех пациентов, перенесших ОКС с подъемом ST/без подъема ST, при отсутствии противопоказаний
• Статины для всех пациентов, перенесших ОКС с подъема ST/без подъема ST, в том числе перенесших ЧКВ или АКШ, независимо от уровня ХЛНП, при отсутствии противопоказаний
• Для пациентов с ОКС без подъема ST — БКК при неэффективности, плохой переносимости или наличии противопоказаний к ББ
10.3. СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Сердечная недостаточность (СН) — клинический синдром, характеризующийся систолической, диастолической или комбинированной дисфункцией миокарда.
• СД вызывает развитие сердечной недостаточности независимо от наличия или отсутствия ИБС за счет развития диабетической кардиомиопатии.
• Распространенность сердечной недостаточности при СД в 2-4 раза выше, чем у лиц без СД.
Клиническая классификация хронической сердечной недостаточности (ХСН) (Нью-Йоркская ассоциация сердца [NYHA])
Функциональный класс Определение Терминология
I Больные с заболеванием сердца, но без ограничений физической активности. Бессимптомная дисфункция левого желудочка.
II Больные с заболеванием сердца, вызывающим небольшое ограничение физической активности. Легкая сердечная недостаточность.
III Больные с заболеванием сердца, вызывающим значительное ограничение физической активности. Сердечная недостаточность средней тяжести.
IV Больные с заболеванием сердца, у которых выполнение даже минимальной физической нагрузки вызывает дискомфорт Тяжелая сердечная недостаточность
ФАКТОРЫ РИСКА ХСН ПРИ СД
> ИБС
> Гипертоническая болезнь
> Диабетическая кардиомиопатия
> Пороки сердца
> Миокардиты
> Другие заболевания сердца
ДИАГНОСТИКА
Клиническая картина Одышка, ортопноэ, приступы удушья в ночное время, отеки, влажные хрипы в легких, набухшие шейные вены, тахикардия
Эхокардиография Оценка размеров полостей сердца и функции левого желудочка
Рентгенография Признаки венозной гипертензии, отека легких, кардиомегалии
ЭКГ Признаки патологии миокарда, способствующие установлению причины ХСН
ЛЕЧЕНИЕ
Тактика лечения определяется кардиологом.
Основные принципы терапии ХСН при СД такие же, как и у лиц без СД.
Медикаментозная терапия
• Ингибиторы АПФ — препараты первого ряда у больных СД с нарушением функции левого желудочка; при отсутствии противопоказаний или плохой переносимости они должны назначаться всем больным СД с ХСН.
• Блокаторы рецепторов ангиотензина II (БРА) могут использоваться при ХСН как альтернатива ингибиторам АПФ.
• Бета-блокаторы (карведилол, бисопролол и метопролола сукцинат) — препараты первого ряда при лечении ХСН у больных СД.
• Диуретики, особенно петлевые, — важный компонент лечения больных СД с задержкой жидкости, вызванной ХСН.
• При тяжелой ХСН к терапии ИАПФ/БРА, ББ и диуретиками могут добавляться антагонисты альдостерона.
Схема лечения ХСН Фракция выброса < 40%
і
Ингибитор АПФ Признаш СН
І
Нет
Петлевой диуретик
Бета-блокатор
Т и——хсн
Добавить спиронолакгон, дигоксин*
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Да
1
Улучшение
Нет
Добавить:
диуретик парентерально петлевой диуретик + тиазид парентеральные инотропные препараты короткого действия
1
Улучшения нет
Да
Продолжить ИАПФ,
ББ, петлевой диуретик, спиронолактон
-> Трансплантация
Продолжить ИАПФ, ББ,петлевой диуретик перорально в поддерживающих дозах
* Применяется преимущественно при ХСН в сочетании с мерцательной аритмией.
Особенности пероральной сахароснижающей терапии у больных СД с ХСН
• ХСН любого функционального класса по NYHA является противопоказанием к применению тиазоли-диндионов.
• Метформин противопоказан больным с ХСН ПНУ функциональных классов или с ХСН, требующей госпитализации. Он может использоваться у больных СД с ХСН 1-11 функциональных классов и сохранной функцией почек.
10.4. ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Цереброваскулярные заболевания — патологические состояния, приводящие к нарушениям кровообращения в мозге.
Нарушения мозгового кровообращения могут быть острыми и хроническими.
Острое нарушение мозгового кровообращения, или инсульт, — наиболее тяжелая форма сосудистой патологии мозга, развивающаяся остро или подостро и сопровождающаяся очаговой и/или общемозговой неврологической симптоматикой.
Классификация острых нарушений мозгового кровообращения
• Субарахноидальное кровоизлияние
• Внутримозговое кровоизлияние
• Ишемический инсульт
• Инсульт, не уточненный как кровоизлияние или ишемический инсульт
• Преходящие нарушения мозгового кровообращения или транзиторные ишемические атаки
Характеристика острых нарушений мозгового кровообращения
Субарахноидальное кровоизлияние Разрыв сосуда мозга и кровоизлияние в субарахноидальное пространство (вследствие разрыва врожденной или приобретенной аневризмы мозговых сосудов)
Внутримозговое кровоизлияние Кровоизлияние в вещество мозга, возникающее вследствие разрыва внутримозгового сосуда или повышенной проницаемости сосудистой стенки
Ишемический инсульт Развивается в связи с расстройством кровообращения в сосудах мозга и характеризуется некрозом участка мозга, сопровождается очаговой и/или общемозговой симптоматикой с продолжительностью более 24 ч
Преходящие нарушения мозгового кровообращения, или транзиторные ишемические атаки Сосудистые мозговые расстройства, характеризующиеся пароксизмальностью клинических проявлений в виде общемозговой и/или очаговой неврологической симптоматики различной степени выраженности, но длительностью не более 24 ч
Классификация хронических форм нарушения мозгового кровообращения
• Ишемия мозга (хроническая)
• Гипертензивная энцефалопатия
• Прогрессирующая сосудистая лейкоэнцефалопатия (болезнь Бинсвангера)
• Сосудистая деменция
Хронические нарушения мозгового кровообращения (в отечественной литературе обозначаются собирательным термином «дисциркуляторная энцефалопатия»):
• обусловлены диффузными или очаговыми органическими изменениями головного мозга сосудистого генеза;
• проявляются неврологическими симптомами и различной степенью когнитивных нарушений, вплоть до развития деменции;
• для уточнения конкретной формы и степени тяжести хронических нарушений мозгового кровообращения необходимо углубленное обследование неврологом и/или психиатром;
• первым этапом диагностического поиска при подозрении на когнитивные нарушения / деменцию является объективизация когнитивных расстройств с помощью нейропсихологических методов исследования. Объем и выбор конкретных тестов определяются неврологом / психиатром;
• наиболее общеупотребительной является шкала MMSE (Краткая шкала оценки психического статуса, см. приложение 8).
ДИАГНОСТИКА
> Клиническая (характерная неврологическая симптоматика)
> Компьютерная томография или магниторезонансная томография головного мозга
> Ультразвуковое исследование сосудов головы и шеи
> Исследование реологических свойств крови
> Нейропсихологическое обследование
ПРОФИЛАКТИКА
Профилактику макрососудистых осложнений у больных СД осуществляет ЭНДОКРИНОЛОГ/ДИАБЕТОЛОГ
Профилактика заключается в устранении факторов риска:
• достижение индивидуальных целевых показателей углеводного обмена;
• здоровый образ жизни (отказ от курения, регулярная физическая активность);
• снижение массы тела;
• коррекция АД (целевой уровень < 130/80 мм рт. ст., см. разд. 14);
• коррекция дислипидемии;
• профилактика гиперкоагуляции и тромбоза:
— ацетилсалициловая кислота (100 мг/сут);
— варфарин при мерцательной аритмии (под контролем МНО).
ЛЕЧЕНИЕ ОСТРЫХ НАРУШЕНИЙ МОЗГОВОГО КРОВООБРАЩЕНИЯ
Проводится в специализированном неврологическом стационаре
10.5. ДИАБЕТИЧЕСКАЯ МАКРОАНГИОПАТИЯ НИЖНИХ КОНЕЧНОСТЕЙ
Диабетическая макроангиопатия нижних конечностей — заболевание артерий нижних конечностей, возникшее при СД.
Поражения артерий при СД характеризуется преимущественно дистальной локализацией.
Классификация ишемии нижних конечностей Фонтейна-Покровского не отражает состояния кровотока в артериях нижних конечностей у лиц с СД, так как не учитывает сопутствующей диабетической нейропатии, препятствующей развитию болевого синдрома — перемежающейся хромоты:
• при сочетании диабетической макроангиопатии нижних конечностей с диабетической полинейропатией болевой синдром /перемежающаяся хромота могут отсутствовать;
• трофические нарушения и некрозы мягких тканей могут возникать на любой стадии диабетической макроангиопатии;
• в связи с этим для определения степени ишемии необходима инструментальная оценка периферического кровотока (см. далее).
Состояние кровотока в артериях нижних конечностей
(согласно Международному консенсусу по диабетической стопе, 2011 г.)
Степень Симптомы и признаки
1-я степень Симптомов нет, пальпаторно пульсация сохранена: ЛПИ* 0,9-1,0, или Пальце-плечевой индекс > 0,6, или ТсрО2 > 60мм рт. ст.
2-я степень Есть симптомы, перемежающаяся хромота: ЛПИ < 0.6, или Систолическое давление в пальцевой артерии > 30мм рт. ст., или ТсрО2 > 30мм рт. ст.
3-я степень Вне зависимости от клинических проявлений: систолическое давление в артериях голени < 50мм рт. ст., или в пальцевой артерии < 30мм рт. ст., или ТсрО2 < 30мм рт. ст.
* Лодыжечно-плечевой индекс.
ДИАГНОСТИКА
Метод Характеристика и показания к применению
> Пальпация периферических артерий Отсутствие пульсации при стенозе > 90% просвета артерии
> Аускультация периферических артерий Систолический шум в проекции артерии при стенозе > 75%
> Ультразвуковая допплерография и допплерометрия с подсчетом ЛПИ (соотношение систолического АД в артерии стопы и систолического АД в плечевой артерии) ЛПИ < 0,8
> Дуплексное и триплексное ультразвуковое сканирование артерий нижних конечностей Проводится: • всем больным СД из групп риска макроангиопатии нижних конечностей; • при ЛПИ>1,2 при длительно не заживающих раневых дефектах
> Рентгенконтрастная ангиография артерий нижних конечностей с субтракцией Выполняется в условиях стационара для определения тактики лечения
> МСКТ и МР ангиография артерий нижних конечностей Выполняется в условиях стационара для определения тактики лечения
Окончание таблицы
Метод Характеристика и показания к применению
> Транскутанная оксиметрия (ТсрО2) Проводится: • при ЛПИ >1,2; • для диагностики критической ишемии конечности; • для оценки эффективности проведенного ангиохирургического вмешательства
При наличии клинических признаков ишемии дуплексное сканирование артерий нижних конечностей проводится вне зависимости от величины ЛПИ
Критическая ишемия (крайне высокий риск развития некроза мягких тканей и гангрены) — это снижение показателей:
• ЛПИ < 0.5* и/или;
• систолического давления в артериях голени < 90 мм рт. ст. * и/или;
• давления в артерии 1 пальца < 50 мм рт. ст. * и/или;
• показателя транскутанной оксиметрии < 35 мм рт. ст.
• При отсутствии признаков медиокальциноза артерий.
ПРОФИЛАКТИКА Профилактику макрососудистых осложнений у больных СД осуществляет ЭНДОКРИНОЛОГ / ДИАБЕТОЛОГ!
Профилактика заключается в устранении факторов риска:
> ОТКАЗ ОТ КУРЕНИЯ!
> Достижение и поддержание индивидуальных целевых показателей углеводного обмена
> Коррекция АД (целевое значение: < 130/80 мм рт. ст.)
> Коррекция дислипидемии (целевые значения: ХЛНП < 1,8 ммоль/л, триглицериды < 1,7 ммоль/л)
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
> Снижение массы тела на > 5 % от исходной
ЛЕЧЕНИЕ
Коррекция факторов риска атеросклероза • Достижение и поддержание индивидуальных целевых показателей углеводного обмена • Антикоагулянты* (низкомолекулярные гепарины: дальтепарин, эноксапарин, надропарин) и антиагреганты (ацетилсалициловая кислота, клопидогрел) под контролем коагулограммы и состояния глазного дна (риск кровоизлияний) • Постоянная гиполипидемическая терапия (статины, фибраты) под контролем липидов, АСТ, АЛТ, креатинина сыворотки крови
Лечение критической ишемии онечности • Препараты простагландина Е1 • Баллонная ангиопластика (стентирование по показаниям) • Сочетание открытых и эндоваскулярных методов реваскуляризации • Дистальное шунтирование • Эндартерэктомия
*Применение нефракционированного гепарина нежелательно. 62 ——————————————————-
При лечении периферической макроангиопатии использование никотиновой кислоты, реополиглюкина, пентоксифилина, актовегина, спазмолитиков нецелеесобразно и неэффективно
Поясничная симпатэктомия и «реваскуляризирующая» остеотрепанация не используются как неэффективные и устаревшие методы лечения.
При подготовке к ангиохирургическому вмешательству любого объема необходимо тщательно контролировать состояние почек. СКФ оценивается накануне и через сутки после вмешательства. В качестве подготовки для снижения риска контрастиндуцированной нефропатии рекомендовано внутривенное капельное введение физиологического раствора объемом 500—1000 мл накануне хирургической реваскуляризации и после ее проведения.
11. ДИАБЕТИЧЕСКАЯ НЕЙРОПАТИЯ
Диабетическая нейропатия — комплекс клинических и субклинических синдромов, каждый из которых характеризуется диффузным или очаговым поражением периферических и/или автономных нервных волокон в результате СД.
КЛАССИФИКАЦИЯ
Симметричная нейропатия Асимметричная нейропатия
• Дистальная сенсорная и сенсомоторная нейропатия • Диабетическая нейропатия длинных нервных волокон* • Хроническая воспалительная демиелинизирующая полирадикулонейропатия* • Мононейропатия • Множественная мононейропатия • Радикулопатия • Поясничная плексопатия или радикулоплексопатия • Хроническая демиелинизирующая полирадикулонейропатия
* Редко встречающиеся формы диабетической нейропатии, диагноз которых требует развернутого неврологического обследования (выполняется неврологом) и использования инструментальных методов исследования (электронейромиографии) (см. далее).
СТАДИИ
I. Доклиническая.
II. Клинических проявлений.
III. Осложнений.
ГРУППЫ РИСКА
• Больные СД 1 типа с декомпенсацией углеводного обмена спустя 3 года от дебюта заболевания
• Больные СД 2 типа с момента диагностики заболевания.
Этапность диагностики и лечения
Мероприятия Кто выполняет
Выявление групп риска Эндокринолог, диабетолог
Обязательные методы исследования Эндокринолог, диабетолог или невролог
Определение клинической формы нейропатии Эндокринолог, диабетолог или невролог
Выбор специфического метода лечения: — периферической нейропатии — автономной нейропатии — Невролог или эндокринолог/ диабетолог — Эндокринолог и врачи других специальностей (кардиолог, гастроэнтеролог, уролог, психиатр и др.)
ДИАГНОСТИКА
Форма нейропатии Клинические проявления Методы
Обязательные Дополнительные
Сенсорная Нарушения чувствительности
• Вибрационной Градуированный камертон (128 Гц) на медиальной поверхности головки 1-й плюсневой кости Биотезиометр
• Температурной Касание теплым / холодным предметом (ТипТерм)
• Болевой Покалывание неврологической иглой
• Тактильной Касание монофиламентом (массой 10 г) подошвенной поверхности стопы в проекции головок плюсневых костей и дистальной фаланги 1 пальца
• Проприоцептив-ной Пассивное сгибание в суставах пальцев стопы в положении больного лежа с закрытыми глазами
Моторная • Мышечная слабость • Мышечная атрофия Определение сухожильных рефлексов (ахиллова, коленного) с помощью неврологического молоточка Электронейромиография*
Автономная (вегетатив- ная) • Кардиоваскулярная форма • Ортостатическая проба (снижение систолического АД > 30 мм рт. ст. при перемене положения тела с горизонтального на вертикальное) • Отсутствие ускорения ЧСС на вдохе и его урежения на выдохе более чем на 10 уд/мин. • Проба Вальсальвы (отсутствие увеличения ЧСС при натуживании) более чем на 10 уд/мин • Суточное мониторирова-ние АД (отсутствие ночного снижения) • Холтеровское мониториро-вание ЭКГ (разница между макс. и мин. ЧСС в течение суток < 14 уд/мин) • ЭКГ в пробе Вальсальвы (отношение макс. RR к мин. RR < 1,2)
Окончание таблицы
Форма нейропатии Клинические проявления Методы
Обязательные Дополнительные
• Гастроинтестинальная форма • Опрос и осмотр (дисфагия, боли в животе, чередование диареи и запоров; ночная диарея; ощущение переполнения желудка; боли и тяжесть в правом подреберье, тошнота) • Рентгенография желудочно-кишечного тракта • Эзофагогастродуо-деноскопия • Сцинтиграфия желудка • Электрогастрография
• Урогенитальная форма • Опрос и осмотр (отсутствие позывов к мочеиспусканию, проявления эректильной дисфункции; ретроградная эякуляция) • Урофлоуметрия • УЗИ мочевого пузыря (объем остаточной мочи) • УЗДГ и дуплексное сканирование сосудов полового члена
• Нераспознаваемая гипогликемия • Опрос и анализ дневника самоконтроля гликемии (больной не чувствует проявлений гипогликемии) Непрерывное мониториро-вание уровня глюкозы крови ^М)
* Электронейромиография абсолютно показана при неэффективности стандартной терапии диабетической нейропатии в течение 6 месяцев для выявления редко встречающихся форм поражения периферических нервов при СД или сопутствующей неврологической патологии.
Для диагностики диабетической нейропатии можно использовать диагностические шкалы, например:
• шкала симптомов нейропатии (Neuropathy Symptom Score, NSS) (см. приложение 5);
• визуально-аналоговая шкала (для оценки болевого синдрома).
Для ранней диагностики нейропатии с поражением немиелинизированных нервных волокон выполняется конфокальная микроскопия роговицы
ЛЕЧЕНИЕ БОЛЕВОЙ ФОРМЫ ДИАБЕТИЧЕСКОЙ НЕЙРОПАТИИ
Основой успешного лечения диабетической нейропатии является достижение и поддержание индивидуальных целевых показателей углеводного обмена.
Медикаментозная терапия
Класс препаратов Механизм действия Препараты (средняя терапевтическая доза)
Антидепрессанты: • селективные ингибиторы обратного захвата серотонина и норадрена-лина Высокоспецифичное ингибирование обратного захвата серотонина и норадреналина Дулоксетин (60 мг/сутки)
• Трициклические антидепрессанты Ингибирование обратного захвата серотонина и норадреналина Амитриптилин (25—150 мг/ сутки)
Окончание таблицы
Класс препаратов Механизм действия Препараты (средняя терапевтическая доза)
Противосудорожные средства Модулирование электрического потенциала кальциевых каналов • Прегабалин (150 — 600 мг/ сутки) • Габапентин (300 — 3600 мг/ сутки) • Карбамазепин (200 — 800 мг/сутки)
Опиаты Блокада ц-опиоидных рецепторов • Трамадол (100 — 400 мг/сутки)
Препараты местного действия Местно-раздражающее • Капсаицин
Местно-обезболивающее • Лидокаин
ПРОФИЛАКТИКА
Достижение и поддержание индивидуальных целевых показателей
углеводного обмена
12. ДИАБЕТИЧЕСКАЯ НЕЙРООСТЕОАРТРОПАТИЯ
Диабетическая нейроостеоартропатия (артропатия Шарко, ДОАП) — относительно безболевая, прогрессирующая, деструктивная артропатия одного или нескольких суставов, сопровождающаяся неврологическим дефицитом.
Клинические стадии ДОАП
• острая
• хроническая
Группы риска
• длительно болеющие СД
• пациенты с периферической нейропатией любого генеза
• перенесшие хирургическое вмешательство на стопе
• получающие лечение глюкокортикоидами, иммуносупрессорами
• больные на хроническом гемодиализе
Этапность диагностики и лечения
Мероприятия Кто выполняет
Выявление групп риска Эндокринолог, диабетолог
Обязательные методы исследования Эндокринолог, диабетолог, специалист отделения/кабинета диабетической стопы
Определение клинической стадии нейро-остеоартропатии Эндокринолог, диабетолог, специалист отделения/кабинета диабетической стопы
Лечение и динамическое наблюдение — Эндокринолог/ диабетолог — Специалист отделения/кабинета диабетической стопы
Диагностика
Стадия нейро- остеоартропа- тии Клинические проявления Методы
Обязательные Дополнительные
Острая Проявления диабетической нейропатии (см. выше)
• При осмотре — отек и гиперемия пораженной стопы, локальная гипертермия Инфракрасная термометрия пораженной и непораженной конечности (градиент температуры >2 оС свидетельствует об острой стадии ДОАП) МР-томография стопы (выявление отека мягких тканей в зоне пораженного сустава)
Хроническая • При осмотре — характерная деформация стопы и/или голеностопного сустава Рентгенография стопы и голеностопного сустава в прямой и боковой проекциях (определяется остеопороз, параоссальные обызвествления, гипе-ростозы, вывихи и подвывихи суставов, фрагментация костных структур) МСКТ стопы и голеностопного сустава
Лечение острой стадии нейроостеоартропатии
Единственным эффективным методом лечения острой стадии ДОАП является разгрузка пораженного сустава с помощью индивидуальной разгрузочной повязки Total Contact Cast, которая должна быть наложена пациенту сразу после установления диагноза
В качестве дополнительного по отношению к разгрузке пораженного сустава методом лечения острой стадии ДОАП может стать назначение препаратов из группы бисфосфонатов (алендронат, памидронат)
Лечение хронической стадии нейроостеоартропатии:
• постоянное ношение сложной ортопедической обуви;
• при поражении голеностопного сустава постоянное ношение индивидуально изготовленного ортеза;
• адекватный подиатрический уход с целью профилактики развития хронических раневых дефектов в зонах избыточного нагрузочного давления на стопе;
• при формировании выраженных деформаций стопы и рецидивирующих раневых дефектах в зоне деформации — хирургическая ортопедическая коррекция.
Профилактика диабетической нейроостеоартропатии:
• поддержание длительной стойкой компенсации углеводного обмена;
• своевременное выявление и динамическое наблюдение за пациентами группы риска развития ДОАП.
13. СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
Синдром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы, представляющие непосредственную угрозу или развитие язвенно-некротических процессов и гангрены стопы.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
ГРУППЫ РИСКА СДС
1. Пациенты с дистальной полинейропатией на стадии клинических проявлений
2. Лица с заболеваниями периферических артерий любого генеза
3. Больные с деформациями стоп любого генеза
4. Слепые и слабовидящие
5. Больные с диабетической нефропатией и ХПН
6. Одинокие и пожилые пациенты
7. Злоупотребляющие алкоголем
8. Курильщики
КЛАССИФИКАЦИЯ (ФОРМУЛИРОВКА ДИАГНОЗА)
1. Нейропатическая форма СДС
• трофическая язва стопы
• диабетическая нейроостеоартропатия (стопа Шарко)
2. Ишемическая форма СДС
3. Нейроишемическая форма СДС
Классификация раневых дефектов при синдроме диабетической стопы
(по Вагнеру)
Степень Проявления
0 Раневой дефект отсутствует, но есть сухость кожи, клювовидная деформация пальцев, выступание головок метатарзальных костей, другие костные и суставные аномалии
1 Поверхностный язвенный дефект без признаков инфицирования
2 Глубокая язва, обычно инфицированная, но без вовлечения костной ткани
3 Глубокая язва с вовлечением в процесс костной ткани, наличием остеомиелита
4 Ограниченная гангрена (пальца или стопы)
5 Гангрена всей стопы
ДИАГНОСТИКА
• Сбор анамнеза
• Осмотр нижних конечностей
• Оценка неврологического статуса
• Оценка состояния артериального кровотока нижних конечностей
• Рентгенография стоп и голеностопных суставов в прямой и боковой проекциях
• Бактериологическое исследование тканей раны
• Анамнез
Нейропатическая форма Ишемическая форма
Длительное течение СД и/или Гипертония и/или дислипидемия и/или
Наличие в анамнезе трофических язв стоп, ампутаций пальцев или отделов стопы, деформаций стоп, ногтевых пластинок Наличие в анамнезе ишемической болезни сердца, цереброваскулярной болезни
Злоупотребление алкоголем Курение
• Осмотр нижних конечностей
Нейропатическая форма Ишемическая форма
Сухая кожа, участки гиперкератоза в областях избыточного нагрузочного давления на стопах Кожа бледная или цианотичная, атрофич-на, часто трещины
Специфичная для СД деформация стоп, пальцев, голеностопных суставов Деформация пальцев стопы носит неспецифичный характер
Пульсация на артериях стоп сохранена с обеих сторон Пульсация на артериях стоп снижена или отсутствует
Язвенные дефекты в зонах избыточного нагрузочного давления, безболезненные Акральные некрозы, резко болезненные
Субъективная симптоматика отсутствует Перемежающаяся хромота*
* У больных с диабетической нейропатией перемежающаяся хромота может отсутствовать.
• Оценка неврологического статуса
См. обязательные методы исследования диабетической нейропатии.
• Оценка состояния артериального кровотока
Методы Признаки поражения
Обязательные методы исследования
Измерение ЛПИ* ЛПИ < 0,9*
Дополнительные методы исследования
• Ультразвуковое дуплексное сканирование артерий Отсутствие окрашивания при исследовании в режиме цветного дуплексного картирования
• Рентгенконтрастная ангиография с субтракцией Дефект контуров, дефект наполнения
• МСКТ- и МР-ангиография Дефект контуров, дефект наполнения
• Транскутанная оксиметрия ТсрО2 < 35мм рт. ст.
• Лодыжечно-плечевой индекс имеет диагностическое значение только в отсутствие медиокальциноза артерий.
• Определение критической ишемии нижних конечностей у больных СД (см. разд. 10.5).
• Бактериологическое исследование тканей раны для определения микрофлоры и ее чувствительности к антибактериальным препаратам.
При отсутствии факторов риска развития СДС показано скрининговое обследование 1 раз в год
ЛЕЧЕНИЕ
1. Лечение нейропатической формы СДС
а. С язвой стопы
• Достижение и поддержание индивидуальных целевых показателей углеводного обмена
• Разгрузка пораженной конечности (лечебно-разгрузочная обувь, индивидуальная разгрузочная повязка, кресло-каталка)
• Первичная обработка раневого дефекта с полным удалением некротизированных и нежизнеспособных тканей хирургическим, ферментным или механическим путем
• Системная антибиотикотерапия (цефалоспорины II генерации, фторхинолоны, метронидазол, клинда-мицин, даптомицин) при наличии признаков активного инфекционного процесса и раневых дефектах 2-й ст. и глубже
• При выявлении остеомиелита — удаление пораженной кости с последующей антибактериальной терапией
• Использование современных атравматичных перевязочных средств, соответствующих стадии раневого процесса
Для обработки раневых дефектов может быть использована гидрохирургическая система (VersaJet)
Повязки
Стадия экссудации Стадия грануляции Стадия эпителизации
Альгинаты, нейтральные атравма-тичные повязки, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро) Нейтральные атравматичные, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро), губчатые / гидрополимерные повязки, повязки на основе коллагена Нейтральные атрав-матичные повязки, полупроницаемые пленки
Для лечения больших раневых дефектов или ран с обильным экссудатом возможно применение вакуумных систем (УЛС-терапия)
б. С остеоартропатией (стопы Шарко)
• Достижение и поддержание индивидуальных целевых показателей углеводного обмена
• Разгрузка пораженной конечности (индивидуальная разгрузочная повязка) на острой стадии. Длительность использования повязки — 6 мес, частота замены — каждые 3 — 4 недели.
• Системная антибиотикотерапия (клиндамицин, фторхинолоны, цефалоспорины, даптомицин) при язвенных дефектах с признаками инфекции и ранах 2-й ст. и глубже
• При наличии раневых дефектов — использование современных атравматических перевязочных средств, соответствующих стадии раневого процесса
Повязки*
Стадия экссудации Стадия грануляции Стадия эпителизации
Альгинаты, нейтральные атравматичные повязки, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро) Нейтральные атравматичные, атрав-матичные повязки с антисептиками (повидон-йод, ионизированное серебро), повязки на основе коллагена, губчатые/ гидрополимерные Нейтральные атравматичные повязки
*При использовании индивидуальной разгрузочной повязки противопоказаны перевязочные средства, увеличивающие количество раневого экссудата и препятствующие его эвакуации (гидроколлоидные и пленочные повязки).
2. Лечение ишемической формы СДС
1. Консервативная терапия
• Достижение и поддержание индивидуальных целевых показателей углеводного обмена, своевременный перевод на инсулинотерапию
• Отказ от курения!
• Коррекция артериальной гипертензии (< 130/80 мм рт. ст.)
• Лечение дислипидемии (см. раздел «Макроангиопатия»)
• Антикоагулянты (низкомолекулярные гепарины: дальтепарин, эноксапарин, надропарин) и анти-агреганты (ацетилсалициловая кислота, клопидогрель) под контролем коагулограммы и состояния глазного дна
• Препараты простагландина Е1
2. Хирургическая реваскуляризация (баллонная ангиопластика, стентирование, эндартерэктомия, дистальное шунтирование)
3. Антибактериальная терапия — при наличии раневых дефектов, с использованием препаратов, активных
в отношении аэробной и анаэробной микрофлоры
При наличии признаков критической ишемии консервативное лечение неэффективно! Больной в обязательном порядке должен быть направлен в отделение сосудистой хирургии. Решение вопроса об ампутации конечности следует принимать только после ангиографиче-
ского исследования и/ или консультации ангиохирурга.
Повязки
До устранения явлений ишемии После устранения явлений ишемии
Атравматичные повязки с повидон-йодом или ионизированным серебром Могут использоваться те же перевязочные средства, что и при лечении нейропатической формы СДС
При наличии признаков ишемии — избегать применения мазевых повязок!
ПРОФИЛАКТИКА
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
• Достижение и поддержание индивидуальных целевых показателей углеводного обмена
• Обучение больных и их родственников правилам ухода за ногами и выбора обуви
• Раннее выявление больных, входящих в группу риска СДС
• Адекватная ортопедическая помощь больным с деформациями стоп, перенесшим ампутации в пределах стопы
• Регулярное посещение кабинета диабетической стопы для осмотра и подиатрического ухода*
* Частота посещения определяется индивидуально, в зависимости от совокупности факторов риска и тяжести состояния.
14. САХАРНЫЙ ДИАБЕТ И АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ
Классификация артериальной гипертензии (АГ) по уровню артериального давления (ВОЗ, 1999)
Категории АД САД (мм рт. ст.) ДАД (мм рт. ст.)
Оптимальное < 120 и < 80
Нормальное 120-129 и/или 8 0 1 8 4^
Высокое нормальное 130-139 и/или 9 8 1 5 8
АГ 1-й степени (мягкая) 140-159 и/или 90-99
АГ 2-й степени (умеренная) 160-179 и/или 100-109
АГ 3-й степени (тяжелая) > 180 и/или > 110
Изолированная систолическая АГ > 140 и < 90
Если уровни САД и ДАД пациента попадают в разные категории, то диагностируется более высокая степень АГ.
Изолированная систолическая АГ также может подразделяться на степени в соответствии с уровнем повышения САД.
ДИАГНОСТИКА
После > 5 мин отдыха и не ранее, чем через 1 ч после употребления кофе, крепкого чая и 30 мин после курения
В положении сидя с опорой спины, манжетка на уровне сердца (нижний край на 2 см выше локтевого сгиба)
Нагнетание воздуха в манжетку быстро до уровня, превышающего исчезновение тонов Короткова примерно на 20 мм рт. ст.
Скорость снижения давления в манжетке — не более 2мм рт. ст. в сек
Измерения не менее 2 раз с интервалом не менее 1 мин на каждой руке. Оценивают среднее значение всех измерений
При окружности плеча > 32 см следует пользоваться широкой манжетой
Окончание таблицы
• В норме — двухфазный ритм АД (ночное снижение).
Дополнительные:
Суточное „ (дневное АД-ночное АД)-100% Суточный индекс (СИ) =
мониторирование АД Дневное АД
(основное Типы суточных кривых в зависимости от величины СИ:
показание — • «Диппер» 10-20 % благоприятный прогноз
трудности в достиже- • «Нон-диппер» < 10 % риск сердечно-сосудистых
нии целевых значе- • «Найт-пикер» < 0 % осложнений
ний АД) • «Овер-диппер» > 20 % риск ночной гипоперфузии сердца
и головного мозга
Целевое значение АД при СД на фоне антигипертензивной терапии
САД (мм рт. ст.) ДАД (мм рт. ст.)
120 — 130 70 — 80
При высоком исходном АД его следует снижать поэтапно, на 10-15 % от исходных показателей АД за 2-4 недели, с последующими перерывами для адаптации к новым показателям, и с последующим продолжением снижения
Уровень АД > 130/ 80 мм рт. ст. в сочетании с СД сопровождается ВЫСОКИМ РИСКОМ микро- и макросо-судистых осложнений СД и требует обязательной медикаментозной коррекции
ЛЕЧЕНИЕ
Немедикаментозные методы коррекции АД
• Ограничение употребления поваренной соли до 3 г/ сут (пищу не солить!)
• Снижение массы тела (при ИМТ > 25 кг/м2)
• Употребление алкоголя не более 30 г/сут для мужчин и 15 г/сут для женщин (в пересчете на спирт)
• Отказ от курения
• Аэробные физические нагрузки по 30 — 40 мин 3 — 4 раза в неделю
Антигипертензивная эффективность немедикаментозных методов коррекции АД
Немедикаментозный метод Содержание метода Снижение систол АД (мм рт. ст.)
Снижение веса Поддержание нормального веса (ИМТ = 18,5-24,9 кг/м2) на 5-20 мм рт. ст./10 кг снижения веса
Здоровая диета Ограничение употребления жиров (особенно — насыщенных), увеличение употребления овощей и фруктов на 8-14 мм рт. ст.
Ограничение соли До 6 г на 2-8 мм рт. ст.
Увеличение физической активности Регулярные аэробные физические нагрузки (минимум по 30 мин/день) на 4-9 мм рт. ст.
Снижение употребления алкоголя Мужчинам — не более 30 мл спирта/день, женщинам — не более 15 мл спирта/день на 2-6 мм рт. ст.
Если при соблюдении вышеуказанных немедикаментозных методов лечения АГ уровень АД стабильно превышает 130/80 мм рт. ст., то необходимо начать прием антигипертензивных препаратов.
Медикаментозная терапия артериальной гипертензии
ОСНОВНЫЕ группы антигипертензивных препаратов
(возможно применение в качестве монотерапии)
Группа Препараты
Ингибиторы ангиотензин-превращающего фермента (ИАПФ) Каптоприл, эналаприл, лизиноприл, рамиприл, периндоприл, беназеприл, фозиноприл, моэксиприл, квинаприл, трандола-прил, зофеноприл, цилазаприл
Блокаторы рецепторов ангиотензина II (БРА) Лозартан, валсартан, ирбесартан, кандесартан, телмисартан, эпросартан
Диуретики: • Тиазидные и тиазидоподобные • Петлевые • Калийсберегающие (антагонисты аль-достерона) Гидрохлортиазид, хлорталидон, индапамид, ксипамид Буметанид, фуросемид, этакриновая кислота, торасемид Альдактон, спиронолактон
Блокаторы кальциевых каналов (БКК) • Дигидропиридиновые (БКК-ДГП) • Недигидропиридиновые (БКК-НДГП) Нифедипин, нифедипин-гитс, фелодипин, амлодипин, исра-дипин,лацидипин Верапамил, верапамил СР, дилтиазем
Р-блокаторы (ББ) • Неселективные (Р1, Р2) • Кардиоселективные (Р1) • Сочетанные (Р1, в2 и а1) Пропранолол, надолол, пиндолол, тимолол, соталол Атенолол, метопролола тартрат, метопролола сукцинат (XR), бисопролол, бетаксолол, небиволол, ацебуталол, целипролол, эсмолол, талинолол Карведилол, лабеталол
ДОПОЛНИТЕЛЬНЫЕ группы антигипертензивных препаратов
(применение в составе комбинированной терапии)
Группа Препараты
а-блокаторы (АБ) Доксазозин, празозин
Препараты центрального действия • Агонисты а2-рецепторов • Агонисты 12-имидазолиновых рецепторов Клонидин, метилдопа Моксонидин, рилменидин
Прямые ингибиторы ренина Алискирен
Оптимальные комбинации антигипертензивных препаратов
• ИАПФ+ тиазид,
• ИАПФ + тиазидоподобный диуретик,
• ИАПФ+ БКК,
• БРА + тиазид,
• БРА + БКК,
• БКК + тиазид,
• БКК-ДГП + ББ
Характеристика антигипертензивных препаратов Ингибиторы АПФ (ИАПФ)
• ИАПФ не оказывают негативного воздействия на углеводный и липидный обмен, снижают инсулиноре-зистентность периферических тканей. Доказана профилактическая роль ИАПФ в отношении развития СД 2 типа
• ИАПФ — препараты первого ряда в лечении ДН, поскольку обладают специфическим нефропротек-тивным действием, не зависящим от их антигипертензивного эффекта. Больным СД 1 и 2 типов с целью нефропротекции ИАПФ назначают при выявлении микроальбуминурии и протеинурии даже при нормальном уровне АД
• ИАПФ — препараты первого ряда в лечении ХСН любой степени тяжести, в том числе у больных СД. Терапию ИАПФ следует проводить под контролем уровня АД, креатинина и калия сыворотки (особенно при наличии ХПН)
• На стадии ХПН при гиперкалиемии > 6 ммоль/л или повышении креатинина сыворотки > 30 % от исходных значений через 2 недели после назначения ИАПФ их следует отменить
• При лечении ИАПФ обязательно соблюдение низкосолевой диеты (< 3 г в сутки)
• ИАПФ противопоказаны при двустороннем стенозе почечных артерий, при беременности и лактации
• Требуется осторожность в лечении ИАПФ пожилых больных с распространенным атеросклерозом (опасность наличия двустороннего стеноза почечных артерий)
Блокаторы рецепторов к ангиотензину II (БРА)
• БРА не оказывают негативного воздействия на углеводный и липидный обмен, снижают периферическую инсулинорезистентность. Доказана профилактическая роль БРА в отношении развития СД 2 типа
• БРА обладают максимальной способностью уменьшать гипертрофию левого желудочка сердца по сравнению с другими антигипертензивными средствами
• БРА — препараты первого ряда (наряду с ИАПФ) в лечении диабетической нефропатии, поскольку обладают специфическим нефропротективным действием, не зависящим от их антигипертензивного эффекта. Эти препараты необходимо назначать даже при нормальном уровне АД на любой стадии нефропатии: микроальбуминурии, протеинурии и ХПН
• Терапию БРА следует проводить под контролем уровня АД, креатинина и калия сыворотки (особенно при наличии ХПН)
• На стадии ХПН при развитии гиперкалиемии > 6 ммоль/л или повышении креатинина сыворотки крови
> 30 % от исходных значений через 2 недели после назначения БРА их следует отменить
• БРА противопоказаны при двустороннем стенозе почечных артерий, при беременности и лактации
• БРА лучше переносятся, чем другие антигипертензивные препараты и ИАПФ
Диуретики
• Диуретики — неотъемлемая составная часть лечения АГ при СД, учитывая объем-зависимый характер АГ и высокую соль-чувствительность больных СД
• Монотерапия АГ при СД диуретиками малоэффективна; более эффективны комбинации малых доз тиазидных диуретиков с АПФ или ББ
• Тиазидные диуретики в малых дозах (< 12,5 мг/сут) не вызывают значимых метаболических нарушений (гипергликемии, дислипидемии, гипокалиемии), поэтому их применение безопасно у больных СД. У больных с риском развития СД предпочтительна более низкая доза тиазида (< 6,25 мг/сут)
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
• Тиазидные диуретики снижают риск фатального и нефатального инфаркта миокарда и инсульта у больных с АГ в целом, в том числе у больных СД 2 типа
• Тиазидные диуретики противопоказаны больным с СКФ < 30 мл/мин и с подагрой
• Петлевые диуретики показаны при сочетании АГ с отечным синдромом; эффективны (в отличие от тиазидов) при СКФ < 30 мл/мин. Данные об их органопротективных свойствах отсутствуют
• Тиазидоподобные диуретики (индапамид) оказывают нефропротективное действие на разных стадиях ДН
• Калийсберегающие и осмотические диуретики не применяются для лечения АГ при СД
Бета-блокаторы (ББ)
• ББ — обязательный компонент комплексной терапии больных СД с ИБС, сердечной недостаточностью (метопролол, бисопролол, карведилол), в остром постинфарктном периоде, для профилактики повторного инфаркта миокарда, поскольку они достоверно снижают риск общей и сердечно-сосудистой смертности
• ББ способны маскировать развитие гипогликемии и затруднять выход из гипогликемического состояния. Эти препараты следует с осторожностью назначать больным СД с нарушенным распознаванием гипогликемии
• Неселективные ББ, не имеющие сосудорасширяющей активности (пропранолол), повышают риск развития СД 2 типа вследствие усиления периферической инсулинорезистентности и дислипидемии, поэтому их следует избегать в лечении больных СД и групп риска развития СД 2 типа
• Селективные в1-блокаторы в меньшей степени оказывают негативные метаболические эффекты, а ББ с сосудорасширяющей активностью (карведилол, небиволол) способны улучшать показатели углеводного и липидного обмена и повышать чувствительность тканей к инсулину, в связи с чем они имеют ряд преимуществ при лечении больных СД или групп риска развития СД 2 типа
• Селективные в1-блокаторы оказывают нефропротективный эффект, замедляя темп снижения СКФ и снижая экскрецию белка с мочой; однако он менее выражен, чем у препаратов группы ИАПФ, БРА и БКК-НДГП
Альфа-блокаторы (АБ)
• АБ обладают благоприятным метаболическим профилем действия: снижают гипергликемию, индекс инсулинорезистентности, улучшают показатели липидного обмена
• АБ следует применять в составе комбинированной терапии АГ у больных СД с сопутствующей дисли-пидемией, а также доброкачественной гиперплазией предстательной железы
• АБ следует с осторожностью назначать больным СД с выраженной автономной нейропатией, проявляющейся ортостатической гипотонией
• АБ противопоказаны при сердечной недостаточности
Блокаторы кальциевых каналов (БКК)
• БКК в средних терапевтических дозах метаболически нейтральны, т. е. не влияют на углеводный и липидный обмен и не повышают риска развития СД 2 типа
• БКК-ДГП короткого действия в средних и высоких дозах повышают сердечно-сосудистую и общую смертность, в связи с чем их не следует назначать больным СД с ИБС (особенно при нестабильной стенокардии, в остром периоде инфаркта миокарда и больным с сердечной недостаточностью); Эти препараты рекомендуют для купирования гипертонического криза
• БКК-ДГП длительного действия безопасны у больных с СД и ИБС, но уступают ИАПФ в профилактике инфаркта миокарда и сердечной недостаточности; поэтому эти препараты следует использовать в комбинированной терапии (с ИАПФ или ББ) для достижения целевого уровня АД и обеспечения кар-диопротективного эффекта
• БКК (ДГП и НДГП) — препараты выбора для профилактики инсультов у пожилых больных с изолированной систолической АГ (особенно у больных СД 2 типа)
• У больных СД с диабетической нефропатией предпочтение отдается БКК-НДГП, поскольку они обладают выраженной нефропротективной активностью
• БКК-ДГП не оказывают нефропротективного действия и должны применяться в комбинации с блока-торами ренин-ангиотензиновой системы (ИАПФ или БРА)
Препараты центрального действия
• Препараты центрального действия первого поколения (клонидин, метилдопа и др.) не рекомендуется применять при СД в связи с высокой частотой развития нежелательных явлений и отсутствием данных по влиянию на осложнения и смертность
• Препараты центрального действия из группы агонистов 11-имидазолиновых рецепторов (моксонидин, рилменидин) не оказывают побочного действия, характерного для препаратов первого поколения, и обладают благоприятным метаболическим профилем: снижают инсулинорезистентность, гипергликемию, нейтральны по отношению к липидному обмену
• Монотерапия агонистами 11-имидазолиновых рецепторов эффективна у 40 — 50 % больных, в связи с чем эти препараты рекомендуется применять в составе комбинированной терапии с другими антиги-пертензивными средствами
• Органопротективные свойства препаратов нуждаются в дополнительном изучении в рандомизированных клинических исследованиях
Прямые ингибиторы ренина
• Новая группа антигипертензивных препаратов (представлена единственным препаратом — алискире-ном). Механизм действия — снижение активности ренина и проренина плазмы
• Применяются преимущественно в комбинации с другими антигипертензивными препаратами (ИАПФ или БРА)
• Обладают нефропротективными свойствами. Органопротективная эффективность нуждается в дополнительном изучении в рандомизированных клинических исследованиях
Алгоритм выбора антигипертензивной терапии при СД*
Примечание:
* Согласовать с кардиологом.
«Высокой нефропротективной активностью обладают фискированные комбинации ИАПФ+БКК-НДГП (тарка) и ИАПФ+ индапамид-ретард (нолипрел).
*** Комбинация ББ и БКК-НДГП противопоказана.
Преимущественные показания к назначению различных групп антигипертензивных препаратов
ИАПФ БРА ББ БКК-ДГП
— ХСН — ХСН — ИБС — ИСАГ (пожилые)
— Дисфункция ЛЖ — Перенесенный ИМ — Перенесенный — ИБС
— ИБС — Диабетическая нефропатия ИМ — ГЛЖ
— Диабетическая или недиабетиче- — Протеинурия/МАУ — ХСН — Атеросклероз
ская нефропатия — ГЛЖ — Тахиаритмии сонных
— ГЛЖ — Мерцательная аритмия — Глаукома и коронарных
— Атеросклероз сонных артерий — Непереносимость ИАПФ — Беременность артерий
— Протеинурия/МАУ — Беременность
— Мерцательная аритмия
БКК-НГДП Диуретики Диуретики Диуретики
— ИБС тиазидные (антагонисты петлевые
— Атеросклероз сонных артерий — ИСАГ (пожилые) альдостерона) — Терминальная
— Суправентрикулярные тахиаритмии — ХСН — ХСН — Перенесенный ИМ стадия ХПН
15. БЕРЕМЕННОСТЬ И САХАРНЫЙ ДИАБЕТ
Беременность, развившаяся на фоне СД, сопровождается риском для здоровья матери и плода.
Риск для матери с СД Риск для плода/ребенка
• Прогрессирование сосудистых осложнений (ретинопатии, нефропатии, ИБС) • Более частое развитие гипогликемии, кетоацидоза • Более частые осложнения беременности (поздний гестоз, инфекция, многоводие) • Высокая перинатальная смертность • Врожденные пороки развития • Неонатальные осложнения • Риск развития СД 1 типа в течение жизни: около 2 % — при СД 1 типа у матери около 6 % — при СД 1 типа у отца 30 — 35 % — при СД 1 типа у обоих родителей
Зачатие нежелательно при:
• уровне НЬА1с > 7 %;
• тяжелой нефропатии с уровнем креатинина сыворотки > 120 мкмоль/л, СКФ < 60 мл/мин/1,73 м2, суточной протеинурией > 3,0 г, неконтролируемой артериальной гипертензией;
• пролиферативной ретинопатии и макулопатии до проведения ЛКС;
• наличии острых и обострении хронических инфекционно-воспалительных заболеваний (туберкулез, пиелонефрит и т. д.).
Планирование беременности
При СД беременность должна планироваться: эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности:
• обучение в «школе диабета»;
• информирование пациентки с СД о возможном риске для матери и плода;
• достижение идеальной компенсации за 3 — 4 месяца до зачатия:
глюкоза плазмы натощак/перед едой — до 6,1 ммоль/л; глюкоза плазмы через 2 ч после еды — до 7,8 ммоль/л;
> НЬА < 6,0 %;
• контроль АД (не более 130/80 мм рт. ст.), при артериальной гипертензии — антигипертензивная терапия (отмена ингибиторов АПФ до прекращения применения контрацепции);
• определение уровня ТТГ и свободного Т4 + АТ к ТПО у пациенток с СД 1 типа (повышенный риск заболеваний щитовидной железы);
• фолиевая кислота 500 мкг в сутки; иодид калия 150 мкг в сутки — при отсутствии противопоказаний;
• лечение ретинопатии;
• лечение нефропатии;
• отказ от курения.
Ведение беременности у больных СД
• Соблюдение адекватной диеты: питание с достаточным количеством углеводов для предупреждения «голодного» кетоза.
• Любые пероральные сахароснижающие средства противопоказаны. Использование препаратов инсулина человека короткой и средней продолжительности действия, аналогов инсулина ультракороткого действия и длительного действия разрешено в рамках категории В (см. Приложение 7).
Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования.
• Суточная потребность в инсулине во второй половине беременности может резко увеличиваться, вплоть до 2-3 раз, в сравнении с исходной потребностью до беременности.
• Ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь, при необходимости — в 3 и 6 ч).
• Цели лечения по гликемии:
глюкоза плазмы натощак/перед едой/перед сном/3 ч-до 5,1 ммоль/л; глюкоза плазмы через 1 час после еды — до 7,0 ммоль/л;
> НЬА1с < 6,0 %.
• Контроль кетонурии, особенно при раннем гестозе и после 28-30 недель беременности (повышение потребности в инсулине и риска диабетического кетоацидоза).
• Контроль НЬА1с не реже 1 раза в триместр.
• Фолиевая кислота 500 мкг в сутки до 12-й недели включительно; иодид калия 250 мкг в сутки в течение всей беременности — при отсутствии противопоказаний.
• Осмотр офтальмолога (глазное дно с расширением зрачка) — 1 раз в триместр, при развитии пролиферативной ДР или выраженном ухудшении препролиферативной ДР — безотлагательная лазеркоагуляция.
• Наблюдение акушера-гинеколога, эндокринолога или диабетолога (измерение массы тела, АД, общий анализ мочи, анализ мочи на микроальбуминурию):
до 34 недель беременности — каждые 2 недели; после 34 недель — еженедельно.
• Антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пе-нициллины или цефалоспорины — во II или III триместрах).
• Антенатальная оценка состояния плода (УЗИ, КТГ по назначению акушера-гинеколога).
Во время беременности ПРОТИВОПОКАЗАНЫ:
• любые таблетированные сахароснижающие препараты;
• ингибиторы АПФ и БРА;
• ганглиоблокаторы;
• антибиотики (аминогликозиды, тетрациклины, макролиды и др.);
• статины.
Антигипертензивная терапия во время беременности
• Препарат выбора — метилдопа.
• При недостаточной эффективности метилдопы могут назначаться:
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
блокаторы кальциевых каналов;
Р1-селективные адреноблокаторы.
• Диуретики — по жизненным показаниям (олигурия, отек легких, сердечная недостаточность).
Ведение родов при СД
• Плановая госпитализация
• Оптимальный срок родоразрешения — 38 — 40 недель
• Оптимальный метод родоразрешения — роды через естественные родовые пути с тщательным контролем гликемии во время (ежечасно) и после родов
• Показания к операции кесарева сечения:
общепринятые в акушерстве;
наличие выраженных или прогрессирующих осложнений СД; тазовое предлежание плода.
Ведение послеродового периода при СД
• Адаптация доз инсулина с учетом быстрого снижения потребности уже в первые сутки после родов с момента рождения плаценты (на 50 % и более, возвращение к исходным дозам до беременности)
• Грудное вскармливание (предупредить о возможном развитии гипогликемии у матери!)
• Эффективная контрацепция минимум в течение 1,5 лет.
16. ГЕСТАЦИОННЫЙ САХАРНЫЙ ДИАБЕТ
Гестационный сахарный диабет (ГСД) — это заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям «манифестного» СД (табл. 1, 2).
Таблица 1
Пороговые значения глюкозы венозной плазмы для диагностики ГСД
ГСД, при первичном обращении
Глюкоза венозной плазмы1 ммоль/л
Натощак > 5,1, но < 7,0
ГСД, пероральный глюкозотолерантный тест с 75 г глюкозы
Глюкоза венозной плазмы2 ммоль/л
Через 1 ч > 10,0
Через 2 ч > 8,5
1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2По результатам ПГТТ для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третьего измерения не требуется.
Таблица 2
Пороговые значения глюкозы венозной плазмы и НЬА1с для диагностики манифестного (впервые выявленного) СД во время беременности
Манифестный (впервые выявленный) СД у беременных1
Глюкоза венозной плазмы натощак > 7,0 ммоль/л
НЬА1с2 > 6,5 %
Глюкоза венозной плазмы вне зависимости от времени суток и приема пищи при наличии симптомов гипергликемии > 11,1 ммоль/л
‘Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbAlc с использованием стандартизированных тестов. При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbAlc). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например СД l типа, СД 2 типа и т. д.
2 Исследование должно быть выполнено с использованием метода определения HbAlc, сертифицированного в соответствии с National Glycohemoglobin Standardization Program (NGSP) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study).
Если глюкоза венозной плазмы натощак < 5,1 ммоль и через l ч в ходе перорального глюкозотолерантного теста < l0,0 ммоль, а через 2 ч > 7,8 ммоль и < 8,5 ммоль, что соответствует нарушенной толерантности к глюкозе у небеременных, то для беременных это будет вариантом нормы.
Алгоритм диагностики нарушений углеводного обмена во время беременности
ЛЕЧЕНИЕ
См. ведение беременности при СД.
Показания к инсулинотерапии
• Невозможность поддержания целевых значений гликемии (два и более нецелевых значения гликемии) в течение 1—2 недель с помощью только диетотерапии.
• Наличие признаков диабетической фетопатии по данным экспертного УЗИ, которая является косвенным свидетельством хронической гипергликемии
Тактика после родов у пациентки с ГСД
После родов у всех пациенток с ГСД отменяется инсулинотерапия. В течение первых трех суток после родов необходимо обязательное измерение уровня глюкозы венозной плазмы с целью выявления возможного нарушения углеводного обмена.
Пациентки, перенесшие ГСД, являются группой высокого риска по его развитию в последующие беременности и СД 2 типа в будущем. Следовательно, эти женщины должны находиться под постоянным контролем со стороны эндокринолога и акушера-гинеколога.
• Через 6—12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (исследование глюкозы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена.
• Диета, направленная на снижение массы при ее избытке.
• Расширение физической активности
• Планирование последующих беременностей.
Необходимо информирование педиатров и подростковых врачей о необходимости контроля за состоянием углеводного обмена и профилактики СД2 типа у ребенка, мать которого перенесла ГСД.
17. КОНТРАЦЕПЦИЯ ПРИ САХАРНОМ ДИАБЕТЕ
Медицинские критерии приемлемости методов контрацепции (ВОЗ, Четвертое издание, 2009г.)
Классификация категорий:
1 Состояние/заболевание, при котором нет никаких противопоказаний к использованию данного метода контрацепции
2 Состояние/заболевание, при котором ожидаемая польза от применяемого метода контрацепции в целом превосходит теоретические и доказанные риски
3 Состояние/заболевание, при котором теоретические и доказанные риски в целом превосходят ожидаемую пользу от применения данного метода контрацепции
4 Состояние/заболевание, при котором использование данного метода контрацепции абсолютно противопоказано
Использование шкалы категорий на практике:
Категория Клиническое обследование проведено в полном объеме Провести клиническое обследование в полном объеме не представляется возможным
1 Использование метода допускается при любых обстоятельствах Использование метода допускается.
2 В большинстве случаев нет противопоказаний к использованию метода
3 Использование метода, как правило, не рекомендуется, за исключением тех случаев, когда более подходящее средство контрацепции или его использование являются неприемлемыми для клиента Использование метода не рекомендуется.
4 Использование метода абсолютно противопоказано
Допустимость применения методов контрацепции по категориям в зависимости
от состояния пациентки
Состояние КОК Инъек- ции Кольцо Пластырь ПОК Имплан- ты Си- ВМС ЛНГ- ВМС
ГСД в анамнезе 1 1 1 1 1 1 1
Без поражения сосудов 2 2 2 2 2 1 2
Нефропатия / ретинопатия / нейропатия 3/4 3/4 3/4 2 2 1 2
Другие сосудистые осложнения или продолжительность заболевания СД > 20 лет 3/4 3/4 3/4 2 2 1 2
Примечание: ПОК — оральные контрацептивы, содержащие только прогестаген. КОК — комбинированные оральные контрацептивы.
Си-ВМС — медьсодержащие внутриматочные средства. ЛНГ — левоноргестрел.
Выбор метода контрацепции
СОСТОЯНИЕ здоровья женщины, больной СД Метод контрацепции
Таблетированные Механические, местные, хирургические
Больные СД 1 типа, достигшие индивидуальных целевых показателей углеводного обмена, без выраженных сосудистых осложнений • Клайра (контрацептив с динамическим режимом дозирования); • Зоэли (контрацептив с монофазным режимом дозирования, содержащий эстрадиол, идентичный натуральному эндогенному эстрогену); • Триквилар, Три-Мерси (трехфазные оральные контрацептивы) • Вагинальные гормональные контрацептивы — «Нова-Ринг» • Внутриматочная контрацепция (Си-ВМС; ЛНГ — ВМС «Мирена»)
Больные СД 2 типа, достигшие или близкие к достижению индивидуальных целевых показателей углеводного обмена • Клайра (контрацептив с динамическим режимом дозирования) • Зоэли (контрацептив с монофазным режимом дозирования, содержащий эстрадиол, идентичный натуральному эндогенному эстрогену) •Триквилар, Три — Мерси (трехфазные оральные контрацептивы) • Джес Plus ( + кальция левомефолат 0,451 мг) •Ярина Plus ( + кальция левомефолат 0,451 мг) •Логест, Мерсилон, Марвелон, Новинет, Жаннин (КОК с эстрадиолом, низко- и микродозированные КОК, содержащие 15 — 30 мкг этинилэстрадиола)
Больные СД 2 типа с гипертри-глицеридемией и нарушениями функции печени Не показаны • ЛНГ — ВМС — «Мирена»
Больные СД 1 типа, не достигшие индивидуальных целевых показателей углеводного обмена, и/или с выраженными сосудистыми осложнениями Не показаны • Внутриматочная контрацепция (безусые Си-ВМС; ЛНГ — ВМС «Мирена»); • химические (спринцевания, пасты)
Больные СД 1 типа, имеющие 2 и более детей и/или тяжелое течение основного заболевания Не показаны • ЛНГ — ВМС — «Мирена»; • Добровольная хирургическая стерилизация
Больным СД не рекомендуются следующие методы контрацепции:
• чистые прогестагены у больных СД 1 типа (кроме ЛНГ — ВМС «Мирена»);
• влагалищная диафрагма;
• ритмический метод контрацепции.
В период лактации рекомендуются следующие методы контрацепции:
• прогестагены предпоследнего поколения (Дезогестрел — «Чарозетта»);
• внутриматочная контрацепция (безусые Cu- ВМС — не ранее, чем через 6 недель после родов; ЛНГ — ВМС «Мирена» — не ранее, чем через 6 недель после родов);
• химические (спринцевания, пасты).
18. САХАРНЫЙ ДИАБЕТ У ДЕТЕЙ И ПОДРОСТКОВ
18.1. САХАРНЫЙ ДИАБЕТ 1 ТИПА Российский консенсус по терапии СД 1 типа у детей и подростков (2010)
Целевые значения показателей углеводного обмена, индивидуализированные по возрасту (Адапт. ISPAD, 2009, ADA, 2009)
Возрастные группы Степень компенсации углеводного обмена ГП перед едой, ммоль/л ГП через 2 ч после еды, ммоль/л ГП перед сном/ночью, ммоль/л НЬА1с, %*
Дошкольники (0 — 6 лет) Компенсация 5,5 — 9,0 7,0 — 12,0 6,0 — 11,0 < 8,5 (но >7,5)
Субкомпенсация 9,0 — 12,0 12,0 — 14,0 < 6,0 или > 11,0 8,5 — 9,5
Декомпенсация > 12,0 > 14,0 < 5,0 или > 13,0 > 9,5
Школьники (6 — 12 лет) Компенсация 5,0 — 8,0 6,0 — 11,0 5,5 — 10,0 < 8,0
Субкомпенсация 8,0 — 10,0 11,0 — 13,0 < 5,5 или > 10,0 8,0 — 9,0
Декомпенсация > 10,0 > 13,0 < 4,5 или > 12,0 > 9,0
Подростки (13 — 18 лет) Компенсация 5,0 — 7,5 5,0 — 9,0 5, 0 — 8,5 < 7,5
Субкомпенсация 7,5 — 9,0 9,0 — 11,0 < 5,0 или > 8,5 7,5 — 9,0
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Декомпенсация > 9,0 > 11,0 < 4,0 или > 10,0 > 9,0
* Нормальный уровень в соответствии со стандартами DCCT: до 6%
Рекомендации по мониторингу контроля углеводного обмена (^РАЭ, 2009)
• Пациентам, находящимся на интенсифицированной инсулинотерапии или на терапии с помощью инсулиновой помпы, рекомендуется проводить исследование гликемии от 4 до 6 раз в день.
• Количество исследований может повышаться при подборе дозы инсулина у пациентов с декомпенсацией СД, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
• Исследование кетонов в крови или моче должно проводиться при заболеваниях с лихорадкой и/или рвотой, при плохом самочувствии и уровне глюкозы плазмы выше 14 ммоль/л, особенно при помповой инсулинотерапии, полиурии, сонливости, болях в животе, одышке.
• Частота проведения анализов на НЬА1с зависит от местных условий. В идеале у маленьких детей исследование проводить 4 — 6 раз в год, а у более старших детей — 3 — 4 раза в год.
Рекомендации по питанию
Суточное количество ХЕ зависит от возраста и пола ребенка, с учетом его аппетита и индекса массы тела:
4 — 6 лет 12 — 13 ХЕ
7 — 10 лет 15 — 16 ХЕ
11 — 14 лет 18 — 20 ХЕ (мальчики), 16 — 17 ХЕ (девочки)
15 — 18 лет 19 — 21 ХЕ (мальчики), 17 — 18 ХЕ (девочки)
У подростков с избыточной массой тела количество ХЕ должно быть ниже рекомендуемых по возрасту.
Потребность в инсулине в детском возрасте
Возрастной период Средняя суточная потребность, ед/кг массы тела
Препубертатный 0,6 — 1,0
Пубертатный 1,0 — 2,0
Постпубертатный После пубертатного «скачка в росте» потребность в инсулине обычно снижается и соответствует потребности в период препубертата
Особенности осложнений СД 1 типа у детей и подростков
Скрининг на диабетические осложнения
Ретинопатия — проводится ежегодно, начиная с возраста 11 лет при длительности заболевания 2 года и с 9 лет при длительности заболевания 5 лет.
Нефропатия — ежегодно, начиная с возраста 11 лет при длительности заболевания 2 года и с 9 лет при длительности заболевания 5 лет.
Нейропатия — начало не определено.
Макроангиопатия — у подростков старше 12 лет: липидный профиль — каждые 5 лет, АД — ежегодно. При появлении МАУ — исключить заболевания/состояния, которые могут быть причиной появления белка в моче:
• декомпенсация СД с кетозом,
• фебрильная температура,
• инфекция мочевыводящих путей,
• интенсивная физическая нагрузка,
• высокобелковая диета (> 1,5 г/кг массы тела),
• повышенная подвижность почек,
• ортостатическая протеинурия (отмечается у подростков в период интенсивного роста; исключается путем определения протеинурии в моче, собранной отдельно в дневные и ночные часы, причем в ночное время — строго в положении лежа).
Ограниченная подвижность суставов (ОПС), или хайропатия
• ОПС — двусторонние безболезненные контрактуры суставов, в первую очередь кистей рук, при прогрессировании — лучезапястных, локтевых суставов, шейного отдела позвоночника и др.
• В основе развития ОПС лежит избыточное гликирование коллагена.
• Развивается при длительности СД > 3 лет, в основном в препубертатном и пубертатном возрасте.
• Наблюдается у длительно декомпенсированных больных, часто — в сочетании с другими осложнениями СД, в том числе с задержкой физического развития и катарактой.
• Диагностика: визуальная — путем складывания кистей рук ладонной поверхностью внутрь.
• Методы терапии отсутствуют.
18.2. НЕИММУННЫЕ ФОРМЫ САХАРНОГО ДИАБЕТА
Неиммунные формы СД («СД не 1 типа») составляют до 10 % всех случаев СД у детей и подростков:
• СД 2 типа;
• МОDY (СД «зрелого типа» у молодых);
• неонатальный СД;
• СД, ассоциированный с генетическими синдромами (DIDMOAD, синдром Альстрема, синдром Прадера-Вилли и др).
Мягкое, бессимптомное течение заболевания у большинства больных СД 2 типа и МОDY диктует необходимость:
• тщательной дифференциальной диагностики неиммунных форм СД и СД 1 типа;
• активного выявления больных с мягкой манифестацией в группах высокого риска.
Алгоритм дифференциальной диагностики СД у детей и подростков
Есть Уровень С-пептида, инсулина натощак
Высокий
СД 2 типа
Низкий
Антитела к островковым клеткам
Есть
Нет
Ожирение
Антитела к островковым клеткам
Нет
Уровень С-пептида, инсулина натощак
Есть
СД 1 типа
Низкий
Высокий
^ ^ У ф
СД 1 типа Идиопатический СД 1 типа или MODY СД 2 типа
СД 2 типа
• Может развиваться не только у молодых лиц, но и у пациентов пубертатного и препубертатного возраста.
• В 90 % случаев развивается на фоне ожирения.
• Возможно быстрое развитие и прогрессирование сосудистых осложнений при развитии СД 2 типа в детском возрасте.
Особенности манифестации СД 2 типа у летей и подростков
— У большинства больных начало бессимптомное или малосимптомное.
— У 5 — 25 % подростков, которые впоследствии классифицируются как СД 2 типа, в начале заболевания имеется выраженный дефицит инсулина из-за глюко- и липотоксичности.
— У части больных СД 2 типа могут иметься аутоантитела, характерные для СД 1 типа.
— У 30 — 40 % подростков СД 2 типа манифестирует с кетозом, в отдельных случаях — с гиперосмолярным гипергликемическим состоянием.
Диагностические критерии гипергликемического гиперосмолярного состояния:
глюкоза плазмы > 33 ммоль/л; осмолярность сыворотки > 330 мосм/л; умеренный ацидоз — бикарбонаты > 15 ммоль/л; умеренная кетонурия < 15 мг/дл.
Все случаи СД у детей и подростков с ожирением, в том числе и при острой манифестации, требуют исключения СД 2 типа.
СД 2 типа вероятен при наличии следующих признаков:
• ожирение;
• возраст ребенка старше 10 лет;
• случаи СД 2 типа в семейном анамнезе;
• аcantosis nigricans;
• расовая или этническая группа высокого риска;
• отсутствие панкреатических аутоантител;
• нормальный или высокий уровень С-пептида;
• инсулинорезистентность.
Определение инсулинорезистентности проводится с учетом концентрации иммунореактивного инсулина (ИРИ) и уровня глюкозы плазмы (ГП) натощак и в ходе ПГТТ:
Параметр оценки Формула расчета Норма
Индекс НОМА (ИРИ баз. • ГП баз.) / 22,5 < 3,4
Индекс Саго ГП баз. / ИРИ баз. > 0,3
Индекс Matsuda (по результатам ПГТТ): 10 000 / (ИРИ баз. • ГП баз. • ИРИ ср. • ГП ср.)-1/2 > 3,4
Алгоритм лечения СД 2 типа у детей и подростков Диета/Физические нагрузки
НЬАІс < 7%, ГП натощак < 6,6 ммоль/л НЬАІс > 7%, ГП натощак > 6,6 ммоль/л
наблюдение
Метформин (не более 2 г/сутки)
НЬАІс < 7%, ГП натощак < 6,6 ммоль/л НЬАІс > 7%, ГП натощак > 6,6 ммоль/л
Метформин + СМ
наблюдение
НЬАІс < 7%, ГП натощак < 6,6 ммоль/л НЬАІс > 7%, ГП натощак > 6,6 ммоль/л
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
І
наблюдение Метформин + Инсулин
Скрининг детей на СД 2 типа
Частота Каждые 2 года, начиная с 10-летнего возраста
Группы риска, в которых проводится скрининг — Избыточная масса тела (ИМТ > 85 перцентили) — Наличие СД 2 типа у родственников 1-й и 2-й степени родства — Принадлежность к этнической группе с высокой распространенностью СД 2 типа
Метод Определение гликемии натощак, при необходимости — ПГТТ
Особенности течения СД 2 типа у детей и подростков
— Может возникать временная потребность в инсулине на фоне стрессов и интеркуррентных заболеваний.
— Рано возникает инсулинозависимость.
— Характерны ранние микро- и макрососудистые осложнения, в том числе уже при манифестации заболевания.
Лечение СД 2 типа у детей и подростков:
Цели Уровень ГП: натощак/перед едой < 7 ммоль/л, через 2 часа после еды < 9 ммоль/л, НЬАІс* < 7 %
Методы — Гипокалорийная диета, физические нагрузки — Метформин (не более 2000 мг в сутки) — Препараты сульфонилмочевины — Инсулин
* Нормальный уровень в соответствии со стандартами DCCT: до 6%.
Мониторинг углеводного обмена
— Самоконтроль гликемии должен включать определение уровня ГП как натощак, так и постпранди-ально, а частота определения зависит от степени компенсации. При нарушении компенсации, при острых заболеваниях, а также пациентам на инсулинотерапии показано более частое тестирование.
— Уровень HbAlc определяется минимум 2 раза в год, и 1 раз в 3 мес. — при неудовлетворительной компенсации и при инсулинотерапии.
Тестирование на сопутствующие заболевания и осложнения
— Микро- и макроальбуминурия, консультация окулиста, установление неалкогольной жировой дистрофии печени — при установлении диагноза и впоследствии ежегодно.
— Контроль АД — при установлении диагноза АГ и при каждом последующем визите.
— Дислипидемия исследуется при установлении диагноза, скрининг проводится после стабилизации метаболических показателей.
— Анализ течения пубертата, менструальных нарушений и наличия абструктивного апноэ во сне — при установлении пубертата и регулярно впоследствии.
Моногенные формы СД СД зрелого типа у молодых (Maturity-Onset Diabetes of the Young, MODY)
Характеристики:
• дисфункция Р-клеток;
• начало в молодом возрасте (до 25 лет);
• аутосомно-доминантное наследование;
• мягкое течение, не требующее инсулинотерапии или с небольшой потребностью в инсулине, в большинстве случаев высокая чувствительность к препаратам СМ;
• наличие более 6 подтипов MODY, различающихся клинически и генетически;
• отсутствие инсулинорезистентности.
MODY должен быть заподозрен:
— у не страдающих ожирением пациентов;
— при развитии СД до 25 лет;
— при наличии СД в родословной данной семьи в двух или трех поколениях.
Неонатальный СД
СД, диагностируемый в первые 6 мес. жизни. Характеризуется выраженной клинической и генетической гетерогенностью.
Варианты НСД
• Транзиторный: потребность в инсулине исчезает спустя несколько месяцев от манифестации, рецидивы возникают в дальнейшем в 50 % случаев.
• Перманентный: перерыва в потребности в инсулинотерапии не наблюдается.
НСД может быть компонентом ряда генетических синдромов (IPEX-синдром, синдром Уолкотт — Ролли-сина, НСД в сочетании с аплазией или гипоплазией поджелудочной железы и др.).
При НСД обнаруживается множество мутаций генов, наибольшее практическое значение из которых имеет мутация в генах
KCNI11 и АВСС8, кодирующих Kir 6.2 и SURl-субъелиницы АТФ-зависимых калиевых каналов, поскольку до 90 % пациентов с этими мутациями могут быть успешно переведены с инсулина на препараты СМ, независимо от длительности СД.
Моногенный СД вероятен в следующих случаях:
• СД у новорожденных или в возрасте до 6 мес;
• семейная форма СД с поражением одного из родителей;
• умеренное повышение глюкозы плазмы натощак (5,5 — 8,5 ммоль/л), особенно при семейной форме СД;
• низкая потребность в инсулине вне ремиссии, возможность обходиться без инсулина либо выраженная инсулинорезистентность;
• наличие экстрапанкреатических заболеваний (тугоухость, атрофия диска зрительного нерва, пигментная дегенерация сетчатки, заболевания печени, почек, атаксия и т. д.).
Наиболее часто встречающиеся генетические синдромы, связанные с СД
Синдром Тип наследования. Ген Возраст манифестации СД Инсулинозави- симость Уровень инсулина Другие клинические проявления
Вольфрама АРН WES1 6 лет (5-8) Да Низкий Атрофия диска зрительного нерва, тугоухость, несахарный диабет, поражение мочевыделительной системы и ЦНС
Роджерса АРН SLC19A2 Да. В начале забол. — чувств. к тиамину Низкий Мегалобластическая анемия, сенсорная глухота
MODY5 АДН HNF-ІЯ После 10 лет Да Умеренно снижен Поликистоз почек, аномалии внутренних половых органов, ранняя недиабетическая протеинурия
Лепречау- низм АДН Инсулин. рецептора Врожден- ный Да Очень высокий Измененные черты лица, большие гениталии, низкий вес и рост, Acantosis nigricans, редко выживают до 6 мес.
Рабсона — Менделхолла АДН Инсулин. рецептора Врожден- ный Да Очень высокий Выраженная задержка роста, ненормальное расположение зубов, Acanthosis nigricans, СПЯ
Инсулино-резистентность, тип А АДН Инсулин. рецептора Подрост- ковый Да Очень высокий Инсулинорезистентность без избытка массы тела, Acanthosis nigricans, СПЯ
Липодистро- фия Тотальная — сеипин и AGPAT2 (АПН), частичная — АС и PPARG (АДН) Врожденная или в подростковом возрасте Да. ^ ранних стадиях может быть эффективен Метформин Высокий Потеря подкожно-жировой ткани — частичная или тотальная. СПЯ.
Альстрема АРН ALSM 1 После 10 лет Эффективен метформин От высокого до очень высокого Ожирение, светобоязнь, дистрофия сетчатки — до 1 года, тугоухость, м. б. острая кардиомиопатия
Примечания. АРН — аутосомно-рецессивное наследование; АДН — аутосомно-доминантное наследование; ЦНС — центральная нервная система; СПЯ — синдром поликистоза яичников.
Благодаря успехам молекулярной генетики были идентифицированы гены, связанные со многими клиническими подгруппами СД. Это объясняет клиническую гетерогенность течения заболевания, сроков диагностики, например неонатальный СД и MODY. В настоящее время для диагностики моногенных форм СД используются молекулярно-генетические исследования, что дает возможность точно верифицировать заболевание и лечение детей с СД. В связи с высокой стоимостью таких исследований их следует применять для диагностики больных, клиника которых дает основание подозревать моногенную форму СД.
18.3. МЕДИКО-ГЕНЕТИЧЕСКОЕ КОНСУЛЬТИРОВАНИЕ СЕМЕЙ БОЛЬНЫХ СД
СД относится к заболеваниям с наследственной предрасположенностью. По наследству передается предрасположенность к тому же типу СД, что и у пробанда. Здоровые родственники должны быть информированы о риске развития заболевания у них.
Эмпирический риск развития СД 1 типа для родственников больных СД 1 типа
Родственная связь по отношению к пробанду с СД Риск
Один сибс 5 %
Два сибса 10—12 %
Потомки отцов с СД 6 %
Потомки матерей с СД 2 %
Потомки двух больных СД родителей 30 — 35 %
Монозиготные близнецы 30 — 50 %
Дизиготные близнецы 5 %
Ступенчатый комплексный анализ молекулярно-генетических, иммунологических и гормонально-метаболических маркеров СД 1 типа позволяет оценить риск заболевания с вероятностью более 90 %.
19. САХАРНЫЙ ДИАБЕТ 2 ТИПА В ПОЖИЛОМ ВОЗРАСТЕ
ДИАГНОСТИКА
• Диагностические критерии СД в пожилом возрасте не отличаются от таковых для всей популяции в целом (см. разд. 2 «Диагностика СД»).
• Среди лиц в возрасте > 60 лет следует активно проводить скрининг для выявления СД: измерение гликемии натощак и гликемии через 2 часа после еды или ПГТТ.
Особенности СД 2 типа у лиц пожилого возраста
1. Клинические
• Бессимптомное течение (отсутствие специфических жалоб на полиурию, жажду, сухость во рту)
• Преобладание неспецифических жалоб (слабость, нарушение памяти и др.)
• Клиническая картина микро- и макроангиопатий уже на момент выявления СД
• Сочетанная полиорганная патология
2. Лабораторные
• Отсутствие гипергликемии натощак у ряда больных
• Частое преобладание изолированной постпрандиальной гипергликемии
• Повышение почечного порога для глюкозы с возрастом (глюкозурия появляется при уровне глюкозы плазмы > 12-13 ммоль/л)
3. Психосоциальные
• Социальная изоляция
• Низкие материальные возможности
• Нарушение когнитивных функций (снижение памяти, обучаемости и др.)
Цели лечения пожилых больных СД 2 типа зависят от:
• средней ожидаемой продолжительности жизни больного;
• состояния сердечно-сосудистой системы;
• риска гипогликемических состояний;
• сохранности когнитивных функций;
• общего соматического статуса;
• способности проводить регулярный самоконтроль гликемии.
Индивидуальные целевые показатели углеводного обмена при СД 2 типа в пожилом возрасте и/или при ожидаемой продолжительности жизни менее 5 лет
Нет тяжелых осложнений и/или риска тяжелой гипогликемии Тяжелые осложнения и/или риск тяжелой гипогликемии
НЬА1с (%) < 7,5 < 8,0
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
ЛЕЧЕНИЕ
• Диета + физическая активность
• Пероральные сахароснижающие препараты
• Агонисты рецепторов ГПП-1
• Инсулинотерапия
• Комбинированная терапия
Особенности диетотерапии
• С возрастом суточная потребность в энергии постепенно снижается.
• Следует оценивать индивидуальное соотношение:
— необходимости снижения массы тела и его возможную пользу для повседневной активности и риска сердечно-сосудистых осложнений в будущем;
— мотивации пациента на снижение массы тела;
— потенциально неблагоприятного влияния гипокалорийной диеты на костную ткань, поступление витаминов и другие аспекты питания.
• Диетические ограничения, в том числе для снижения массы тела, следует использовать с осторожностью и лишь в том случае, если они приводят к клинически значимому улучшению углеводного или липидного обмена, уровня АД или других важных показателей состояния здоровья. Особую осторожность следует соблюдать пожилым лицам с сердечной недостаточностью.
• Нет необходимости рассчитывать суточную калорийность или рекомендовать строго определенное количество ХЕ пожилым больным с нормальной массой тела или небольшим ее избытком.
Особенности физической активности
• Рекомендации по физическим нагрузкам должны быть строго индивидуализированы в соответствии с общим физическим состоянием больного, наличием и тяжестью осложнений и сопутствующих заболеваний.
• Рекомендуются прогулки по 30 — 60 мин ежедневно или через день.
Пероральная сахароснижающая терапия в пожилом возрасте
• В целом, алгоритм пероральной сахароснижающей терапии такой же, как при СД 2 типа (см. раздел 6.1).
• Требования к пероральным сахароснижающим препаратам у пожилых больных СД 2 типа:
— минимальный риск гипогликемии;
— отсутствие нефро-, гепато- и кардиотоксичности;
— отсутствие взаимодействия с другими препаратами;
— удобство применения.
• Препараты сульфонилмочевины (СМ) пожилым больным следует назначать с осторожностью из-за увеличения риска гипогликемии по мере старения:
— прием СМ начинают с доз, вполовину меньших, чем в более молодом возрасте;
— повышение доз СМ осуществляется медленнее.
Инсулинотерапия в пожилом возрасте
• В целом не отличается от схем, предложенных для больных СД 2 типа (см. разд. 6.1.5.).
• Комбинированные препараты (готовые смеси инсулинов), вводимые с помощью шприц-ручек, могут иметь преимущества в плане уменьшения ошибок дозирования и удобства введения. Интенсифицированная инсулинотерапия возможна только при сохранении когнитивных функций пожилого пациента, после обучения основным правилам инсулинотерапии и самоконтроля уровня гликемии.
20. ПЕРИОПЕРАЦИОННОЕ ВЕДЕНИЕ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД определяет высокий хирургический и анестезиологический риск,
НО НЕ ЯВЛЯЕТСЯ ПРОТИВОПОКАЗАНИЕМ К ОПЕРАЦИЯМ
В периоперационном периоде повышен риск следующих осложнений:
Осложнение Причины и провоцирующие факторы
Метаболическая декомпенсация с развитием ДКА Усиление инсулинорезистентности и инсулиновой недостаточности с контринсулярной реакцией и симпатикотонией вследствие периоперационного и анестезиологического стресса
Раневые и системные инфекции Снижение иммунитета при гипергликемии
Инфаркт миокарда Высокая частота ИБС, периоперационный стресс и симпатикотония
Застойная сердечная недостаточность Диабетическая кардиомиопатия, перегрузка жидкостью
Тромбоэмболии Гипергликемия, иммобилизация, ожирение, старческий возраст, тяжелые инфекции
Артериальная гипотония Диабетическая вегетативная нейропатия
Почечная недостаточность Дегидратация, гипоперфузия почек/гиповолемия
Атония желудка и кишечника, аспирация, тошнота и рвота Диабетическая вегетативная нейропатия
Атония мочевого пузыря Диабетическая вегетативная нейропатия
Гемофтальм Длительные операции в положении лицом вниз/ на животе; применение антикоагулянтов
Гипогликемия Недостаточный периоперационный контроль гликемии, неадекватная сахароснижающая терапия
Обследование больного СД для снижения периоперационного риска:
1. Гликемия, кетонурия, НЬА1с перед плановыми операциями
2. Степень гидратации (АД, диурез), КЩС (как минимум, рН и бикарбонат), К+, №+
3. Сердечно-сосудистая система (перед средними и большими операциями):
• ЭКГ, АД; перед плановыми операциями при высоком риске ИБС — обследование по стандартному алгоритму (см. раздел 10.1 «ИБС»);
• Подробный анамнез и ортостатические пробы для диагностики диабетической вегетативной нейропатии сердечно-сосудистой системы.
4. Почки и мочевыводящие пути: креатинин, протеинурия, СКФ, сбор анамнеза для диагностики вегетативной нейропатии мочевого пузыря.
5. Желудочно-кишечный тракт: сбор анамнеза для диагностики диабетической вегетативной нейропатии (гастропарез, энтеропатия).
6. Офтальмоскопия с расширением зрачка.
7. Коагулограмма.
Выбор метода анестезии: при диабетической вегетативной нейропатии высокая эпидуральная и высокая спинальная анестезия противопоказана.
Целевые значения гликемии в периоперационном периоде и отделении реанимации и интенсивной терапии (ОРИТ)
Клиническая ситуация Целевые значения глюкозы плазмы* Обоснование
Тяжелые больные ОРИТ 6.1 — 10 ммоль/л, у отдельных больных — 6.1 — 7,8 ммоль/л Снижение смертности, сокращение сроков госпитализации, уменьшение частоты инфекционных осложнений
Крайне тяжелые хирургические пациенты 4,4 — 6,1 ммоль/л Уменьшение ранней летальности, числа осложнений, сроков пребывания в ОРИТ и сроков госпитализации, частоты инфекционных осложнений
* В периоперационном периоде следует избегать тяжелой гипогликемии.
Управление гликемией в периоперационном периоде
Экстренные операции: при исходной декомпенсации — максимально возможная предоперационная коррекция гликемии, степени гидратации, калия и рН (принципы — см. в разделе 8.1 «ДКА»).
Плановые операции
1. накануне операции при исходно хорошей компенсации:
а) Малые хирургические вмешательства (местное обезболивание, амбулаторные): специальная подготовка не требуется.
б) Средние и большие хирургические вмешательства (в условиях стационара, требующие изменения питания, регионарной анестезии или наркоза):
Терапия до операции Если ужинать можно Если ужинать нельзя
Вечером ИКД + ИПД Обычная доза ИКД + ИПД Обычная доза ИПД
Вечером только ИПД Обычная доза ИПД Дозу ИПД уменьшают на 20 — 50 %
Препараты сульфонилмоче-вины или глиниды Прием в обычной дозе Уменьшение дозы вдвое
Другие ПССП Отменяют, при необходимости назначают инсулин Отменяют, при необходимости назначают инсулин
2. в день операции и в послеоперационном периоде, при исходно хорошей компенсации
Терапия до операции Терапия в периоперационном периоде
Малые оперативные вмешательства и инвазивные диагностические процедуры
Диета Определять гликемию каждые 3 — 4 часа
ПССП Определять гликемию каждые 3 — 4 часа. Возобновить прием ПССП перед первым приемом пищи
Инсулин До операции — не завтракать, ввести 50 % обычной утренней дозы ИПД. До и во время операции — инфузия 5 % глюкозы, определять гликемию ежечасно
Средние оперативные вмешательства
Диета В/в инфузия 5 % глюкозы до первого приема пищи, определять гликемию каждые 2—3 ч
ПССП В/в инфузия 5 % глюкозы до первого приема пищи, определять гликемию ежечасно. Инсулин иметь наготове. Возобновить прием ПССП перед первым приемом пищи
Инсулин До и во время операции — инфузия 5—10 % глюкозы, определять гликемию ежечасно. Инсулинотерапия: — вариант 1: перед операцией — 50 % (СД 2 типа) или 80—100 % (СД 1 типа) обычной утренней дозы ИПД — вариант 2: непрерывная в/в инфузия инсулина, определять гликемию ежечасно (алгоритм см. далее)
Большие оперативные вмешательства с последующим парентеральным питанием
Диета Парентеральное питание. Определять гликемию ежечасно, инсулин иметь наготове
ПССП или инсулин До и во время операции — инфузия 5—10 % глюкозы, определять гликемию ежечасно. Инсулинотерапия — как при операциях средней тяжести
При исходной декомпенсации для периоперационного управления гликемией желательно применять непрерывную внутривенную инфузию инсулина (НВИИ)
Алгоритм НВИИ
• НВИИ проводится через отдельный инфузомат с применением раствора ИКД с концентрацией 1 ед/1 мл 0,9 % №С1 (приготовление см. в разделе 8.1). В отсутствие инфузомата ИКД вводится в/в капельно (недостатки метода см. в разделе 8.1).
• Крайне важно определять гликемию 1 раз в час до ее стабилизации в выбранном целевом диапазоне минимум 4 часа; затем 1 раз в 2 часа в течение 4 часов; в дальнейшем — 1 раз в 4 часа. У пациентов в критическом состоянии — 1 раз в час даже при стабильно хорошей гликемии.
• Средняя начальная скорость НВИИ у взрослых больных СД:
0,5—1 ед/час при компенсации
2 ед/час при декомпенсации без ожирения
< 0,5 ед/час при дефиците массы тела, почечной, печеночной или хронической надпочечниковой недостаточности
3 ед/час при выраженной декомпенсации, ожирении, инфекциях, хронической терапии стероидами и др. состояниях с инсулинорезистентностью
• Одновременно с НВИИ — инфузия 5—10 %-ной глюкозы (около 5 г/час), через разные инфузионные системы, так как требуется частая раздельная коррекция скорости инфузии двух растворов. При уровне глюкозы плазмы > 14—15 ммоль/л глюкозу не вводят.
Алгоритм коррекции скорости инфузии инсулина*
Алгоритм 1 Алгоритм 2 Алгоритм 3 Алгоритм 4
Глюкоза плазмы Ед/час Глюкоза плазмы Ед/час Глюкоза плазмы Ед/час Глюкоза плазмы Ед/час
< 3,9 Не вводить < 3,9 Не вводить < 3,9 Не вводить < 3,9 Не вводить
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
3,9 — 6,1 0,2 3,9 — 6,1 0,5 3,9 — 6,1 1 3,9 — 6,1 1,5
6,2 — 6,6 0,5 6,2 — 6,6 1 6,2-6,6 2 6,2 — 6,6 3
6,7 — 8,3 1 6,7 — 8,3 1,5 6,7 — 8,3 3 6,7 — 8,3 5
8,4 — 9,9 1,5 8,4 — 9,9 2 8,4-9,9 4 8,4 — 9,9 7
10 — 11,6 2 10 — 11,6 3 10 — 1,6 5 10 — 11,6 9
11,7 — 13,3 2 11,7 — 13,3 4 11,7-13,3 6 11,7 — 13,3 12
13,4-14,9 3 13,4-14,9 5 13,4-14,9 8 13,4-14,9 16
15 — 16,6 3 15 — 16,6 6 15 — 16,6 10 15 — 16,6 20
16,7 — 18,3 4 16,7 — 18,3 7 16,7-18,3 12 16,7 — 18,3 24
18,4 — 19,9 4 18,4 — 19,9 8 18,4 — 19,9 14 18,4 — 19,9 28
> 20 6 > 20 10 > 20 16 >20 32
* Алгоритм 1: начальный для большинства больных. Алгоритм 2: если на алгоритме 1 не достигнут контроль; начальный алгоритм при аортокоронарном шунтировании, трансплантациях, на фоне терапии глюкокор-тикоидами и у больных, ранее получавших более 80 ед инсулина в сутки.
На более высокий алгоритм переходят, если гликемия не попадает в целевой диапазон или при исходной гипергликемии не снижается на 3,3 ммоль/л в час; на более низкий алгоритм переходят при уровне глюкозы плазмы < 3,9 ммоль/л два раза подряд.
• При уровне глюкозы плазмы < 3,3 ммоль/л: остановить НВИИ, в/в ввести 30 — 60 мл 40 %-ной глюкозы, при необходимости повторять каждые 20 минут. После двукратного подтверждения уровня глюкозы плазмы > 3,9 ммоль/л — возобновить НВИИ с меньшей скоростью.
• После операции продолжать НВИИ до начала самостоятельного приема пищи и перевода на подкожную инсулинотерапию.
• Принципы управления гликемией при лапароскопических и открытых операциях одинаковые.
• Обязательно определение К+ до и после операции. При нормальной функции почек и нормальном К+ — по 18 — 20 мл 4 %-ного раствора KCl на каждый литр 5 %-ного раствора глюкозы (при гипокалиемии — больше).
Полное парентеральное питание при СД
Средняя суточная потребность в углеводах — 200 г, в ОРИТ — до 300 г в виде растворов глюкозы различной концентрации + НВИИ с более высокой скоростью (потребность в инсулине выше, чем при энтеральном питании). Если используются растворы глюкозы > 5 %, на каждые 10 г глюкозы дополнительно вводится 1—2 ед ИКД.
В послеоперационном периоде в хирургическом отделении:
• регулярное питание, включая промежуточные приемы пищи;
• экспресс-анализ гликемии в отделении и быстрая коррекция дозы инсулина;
• больных СД 2 типа, ранее компенсированных на диете или ПССП, переводить с инсулина на ПССП/ диету до выписки из стационара только при полной уверенности в отсутствии гнойно-воспалительных осложнений и в хорошем заживлении раны (оптимально — не ранее снятия швов).
Общие принципы периоперационного ведения больных СД, не относящиеся к управлению гликемией
• Плановые оперативные вмешательства у больных, получающих медикаментозную сахароснижающую терапию, проводятся утром (в первую очередь).
• С учетом высокого риска раневых и системных инфекций, интраоперационная антибиотикопрофилак-тика показана при любых операциях, в том числе «чистого» типа.
• Особо тщательная профилактика тошноты, рвоты и атонии ЖКТ — при диабетической вегетативной нейропатии и при декомпенсации СД.
• Контроль за регулярным опорожнением мочевого пузыря для профилактики восходящей инфекции при вегетативной нейропатии.
• Обязательная немедикаментозная и медикаментозная профилактика венозных тромбозов/эмболий, особенно у декомпенсированных больных СД.
21. ГРУППЫ РИСКА РАЗВИТИЯ САХАРНОГО ДИАБЕТА 2 ТИПА Факторы риска развития СД 2 типа
• Возраст > 45 лет.
• Избыточная масса тела и ожирение (ИМТ > 25 кг/м2 *).
• Семейный анамнез СД (родители или сибсы с СД 2 типа).
• Привычно низкая физическая активность.
• Нарушенная гликемия натощак или нарушенная толерантность к глюкозе в анамнезе.
• Гестационный сахарный диабет или рождение крупного плода в анамнезе.
• Артериальная гипертензия (> 140/90 мм рт. ст. или медикаментозная антигипертензивная терапия).
• Холестерин ЛПВП < 0,9 ммоль/л и/или уровень триглицеридов > 2,82 ммоль/л.
• Синдром поликистозных яичников.
• Наличие сердечно-сосудистых заболеваний.
*Применимо к лицам европеоидной расы.
Предиабет
• Нарушенная гликемия натощак (НГН)*.
• Нарушенная толерантность к глюкозе (НТГ)*.
*Критерии диагностики см. раздел 2.1.
Скрининг:
Скрининговые тесты: глюкоза плазмы натощак или ПГТТ с 75 г глюкозы
Возраст начала скрининга Группы, в которых проводится скрининг Частота обследования
Любой взрослый С ИМТ>25 кг/м2 + 1 из факторов риска При нормальном результате -1 раз в 3 года Лица с предиабетом — 1 раз в год
> 45 лет С нормальной массой тела в отсутствие факторов риска При нормальном результате -1 раз в 3 года
Стратегия профилактики
Выявление групп риска • Обязательно должны учитываться следующие факторы: абдоминальное ожирение (окружность талии > 94 см у мужчин и >80 см у женщин), семейный анамнез СД, возраст >45 лет, артериальная гипертензия и другие сердечно-сосудистые заболевания, гестационный СД, использование препаратов, способствующих гипергликемии или прибавке массы тела. • Возможно применение простых опросников (пример см. в приложении 9).
Оценка степени риска • Измерение уровня глюкозы: — определение гликемии натощак; — ПГТТ с 75г глюкозы при необходимости (особенно при глюкозе плазмы натощак 6,1 — 6,9 ммоль/л). • Оценка других сердечно-сосудистых факторов риска, особенно у лиц с предиабетом
Активное изменение образа жизни:
Снижение массы тела: умеренно гипокалорийное питание с преимущественным ограничением жиров и простых углеводов. Очень низкокалорийные диеты дают кратковременные результаты и не рекомендуются. Голодание противопоказано. У лиц с предиабетом целевым является снижение массы тела на 5 — 7 % от исходной.
Регулярная физическая активность умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) длительностью не менее 30 мин в большинство дней недели (не менее 150 мин в неделю).
Медикаментозная терапия возможна, если не удается достичь желаемого снижения массы тела и/или нормализации показателей углеводного обмена одним изменением образа жизни. При отсутствии противопоказаний у лиц с очень высоким риском (НТГ или НГН) может быть рассмотрено применение метформина 250 — 850 мг 2 раза в день (в зависимости от переносимости) — особенно у лиц моложе 60 лет с ИМТ >30 кг/м2.
В случае хорошей переносимости также может быть рассмотрено применение акарбозы*.
* Препарат утвержден в РФ для проведения профилактики СД 2 типа.
22. ПРИЛОЖЕНИЯ
Приложение 1. Характеристика препаратов инсулина
Вид инсулина Международное непатентованное название Торговые названия, зарегистрированные в России Действие
начало пик длитель- ность
Ультракороткого действия (аналоги инсулина человека) Инсулин лизпро Хумалог через 5-15 мин через 1-2 ч 4-5 ч
Инсулин аспарт НовоРапид
Инсулин глулизин Апидра
Короткого действия Инсулин растворимый человеческий генно-инженерный • Актрапид НМ • Хумулин Регуляр • Инсуман Рапид ГТ • Биосулин Р • Инсуран Р • Генсулин Р • Ринсулин Р • Росинсулин Р • Хумодар Р 100 Рек • Возулим-Р через 20-30 мин через 2-4 ч 5-6 ч
Средней продолжительности действия* Изофан-инсулин человеческий генноинженерный* • Протафан HM • Хумулин НПХ • Инсуман Базал ГТ • Биосулин Н • Инсуран НПХ • Генсулин Н • Ринсулин НПХ • Росинсулин С • Хумодар Б 100 Рек • Возулим-Н через 2 ч через 6-10 ч 12-16 ч
Длительного действия (аналоги инсулина человека) Инсулин гларгин Лантус через 1-2 ч не выражен до 24 ч
Инсулин детемир Левемир
Сверхбдительного действия (аналоги инсулина человека) Инсулин деглудек Тресиба через 30-90 мин отсут- ствует более 42 ч
Смеси* инсулинов короткого действия и НПХ-инсулинов* Инсулин двухфазный человеческий генноинженерный • Хумулин М3 • Инсуман Комб 25 ГТ • Биосулин 30/70 • Генсулин М30 • Росинсулин М микс 30/70 • Хумодар К25 100 Рек • Возулим-30/70 Такие же, как у инсулинов короткого действия и НПХ-инсулинов, т. е. в смеси они действуют раздельно
Смеси* ультракоротких аналогов инсулина и протаминированных аналогов инсулина* Двухфазный инсулин лизпро • Хумалог Микс 25 • Хумалог Микс 50 Такие же, как у аналогов инсулина ультракороткого действия и НПХ инсулинов, т. е. в смеси они действуют раздельно
Двухфазный инсулин аспарт • НовоМикс 30 • НовоМикс 50 • НовоМикс 70
* Перед введением следует тщательно перемешать.
Инсулин Левемир разрешен к применению у детей с 2-х лет и беременных пациенток. Инсулин Лантус разрешен к применению у детей с 2-х лет.
Приложение 2. Замена продуктов по системе хлебных единиц
1 ХЕ = количество продукта, содержащее 10—12 г углеводов.
Единицы измерения Продукты Количество на 1 ХЕ
Хлеб и хлебобулочные изделия*
1 кусок Белый хлеб 20 г
1 кусок Черный хлеб 25 г
Сухари 15 г
Крекеры (сухое печенье) 15 г
1 ст. ложка Панировочные сухари 15 г
* Пельмени, блины, оладьи, пирожки, сырники, вареники, котлеты также содержат углеводы, но количество ХЕ зависит от размера и рецепта изделия.
Макаронные изделия
1 — 2 ст. ложки в зависимости от формы изделия Вермишель, лапша, рожки, макароны* 15 г
* В сыром виде; в вареном виде 1 ХЕ содержится в 2 — 4 ст. ложках продукта (50 г), в зависимости от формы изделия.
Крупы, кукуруза, мука
1 ст. ложка Крупа (любая) * 15 г
1/2 початка, среднего Кукуруза 100 г
3 ст. ложки Кукуруза консервированная 60 г
4 ст. ложки Кукурузные хлопья 15 г
10 ст. ложек Попкорн («воздушная» кукуруза) 15 г
1 ст. ложка Мука (любая) 15 г
2 ст. ложки Овсяные хлопья 20 г
* Сырая крупа; в вареном виде (каша) 1 ХЕ содержится в 2 ст. ложках с горкой (50 г).
Картофель
1 штука, средняя Сырой и вареный картофель 75 г
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
2 ст. ложки Картофельное пюре 90 г
2 ст. ложки Жареный картофель 35 г
Сухой картофель (чипсы) 25 г
Молоко и жидкие молочные продукты
1 стакан Молоко 250 мл
1 стакан Кефир 250 мл
1 стакан Сливки 250 мл
Йогурт натуральный 200 г
Фрукты и ягоды (с косточками и кожурой)
2 — 3 штуки Абрикосы 110 г
1 штука, крупная Айва 140 г
1 кусок (поперечный срез) Ананас 140 г
1 кусок Арбуз 270 г
1 штука, средний Апельсин 150 г
1/2 штуки, среднего Банан 70 г
Окончание приложения 2
Единицы измерения Продукты Количество на 1 ХЕ
7 ст. ложек Брусника 140 г
12 штук, небольших Виноград 70 г
15 штук Вишня 90 г
1 штука, средний Гранат 170 г
1/2 штуки, крупного Грейпфрут 170 г
1 штука, маленькая Груша 90 г
1 кусок Дыня 100 г
8 ст. ложек Ежевика 140 г
1 штука Инжир 80 г
1 штука, крупный Киви 110 г
10 штук, средних Клубника (земляника) 160 г
6 ст. ложек Крыжовник 120 г
8 ст. ложек Малина 160 г
1/2 штуки, небольшого Манго 110 г
2-3 штуки, средних Мандарины 150 г
1 штука, средний Персик 120 г
3-4 штуки, небольших Сливы 90 г
7 ст. ложек Смородина 120 г
1/2 штуки, средней Хурма 70 г
7 ст. ложек Черника 90 г
1 штука, маленькое Яблоко 90 г
1/2 стакана Фруктовый сок 100 мл
Сухофрукты 20 г
Овощи, бобовые, орехи
3 штуки, средних Морковь 200 г
1 штука, средняя Свекла 150 г
1 ст. ложка, сухих Бобы 20 г
7 ст. ложек, свежего Горох 100 г
3 ст. ложки, вареной Фасоль 50 г
Орехи 60-90 г*
* В зависимости от вида.
Другие продукты
2 ч. ложки Сахар-песок 10 г
2 куска Сахар кусковой 10 г
1/2 стакана Газированная вода на сахаре 100 мл
1 стакан Квас 250 мл
Мороженое 65 г
Шоколад 20 г
Мед 12 г
Приложение 3. Ориентировочная потребность в углеводах (ХЕ) в сутки
Применима только к взрослым больным СД 1 типа и СД 2 типа, получающим инсулин*.
Категория пациентов Количество ХЕ в сутки
Пациенты с близкой к нормальной массой тела**
Тяжелый физический труд О со 1 2
Среднетяжелый физический труд 2 о 2 ю
Работа «сидячего» типа 16 — 18
Малоподвижный образ жизни 12 — 15
Пациенты с избыточной массой тела или ожирением
Тяжелый физический труд 20 — 25
Среднетяжелый физический труд 15 — 17
Работа «сидячего» типа 11 — 16
Малоподвижный образ жизни Не менее 10
Пациенты с дефицитом массы тела 0 СО 1 5 2
* В пределах каждой категории мужчины обычно потребляют ХЕ ближе к верхней границе диапазона, женщины — ближе к нижней.
** Близкая к нормальной масса тела указывает на адекватность соотношения между питанием пациента и расходом энергии, поэтому эти пациенты, как правило, не нуждаются в рекомендациях по количеству ХЕ в сутки.
§
Приложение 4. Характеристика сахароснижающих препаратов
Группа препаратов Международное непатентованное название Торговые названия, зарегистрированные в России (выпускаемые дозы. мг1 Суточная доза (мг) Кратность приема (раз/ сутки) Длительность действия (часы)
Производные сульфонилмочевины Глибенкламид микронизированный • Манинил (1,75; 3,5) • Глимидстада (1,75; 3,5) 1,75 — 14 1 — 2 16 — 24
Глибенкламид немикронизированный • Манинил (5) • Глибенкламид (5) • Глибенкламида таблетки 0,005 г (5) 2,5 — 20 1 — 2 16 — 24
Гликлазид • Глидиаб (80) • Гликлазид-Акос (80) • Диабефарм (80) • Диатика (80) • Диабинакс (20; 40; 80) 80 — 320 1 — 2 16 — 24
Гликлазид с модифицированным высвобождением • Диабетон МВ (30; 60) • Глидиаб МВ (30) • Диабефарм МВ (30) • Гликлада(30) • Диабеталонг (30) • Гликлазид МВ (30) 30 — 120 1 24
Глимепирид • Амарил (1; 2; 3; 4) • Глемаз (2; 4) • Глюмедекс (2) • Меглимид (1; 2; 3; 4; 6) • Глимепирид (1; 2; 3; 4) • Глимепирид-Тева (1; 2; 3; 4) • Диамерид (1;2; 3; 4) • Глемауно (1; 2; 3; 4) • Глимепирид Канон (1; 2; 3; 4) 1 — 6 1 24
Гликвидон Глюренорм (30) 30 — 180 1 — 3 8-12
Глипизид Мовоглекен (5) 5-20 1 — 2 16 — 24
Глипизид с контролируемым высвобождением Глибенез ретард (5; 10) 5-20 1 24
Глиниды (меглитиниды) Репаглинид • НовоНорм (0,5; 1; 2) • Аиаглинид (0,5; 1; 2) 0,5 — 16 3-4 3-4
Натеглинид Старликс (60; 120; 180) 120 — 480 3-4 3-4
Сахарный диабет. 2013;(Щ: 1-120. ООІ: Ю.14341/ОМ2013181-121
О
Ч|
Группа препаратов Международное непатентованное название Торговые названия, зарегистрированные в России (выпускаемые лозы. мг1 Суточная доза (мг) Кратность приема (раз/ cvtkhI Длительность действия (часы)
Бигуаниды Метформин • Сиофор (500; 850; 1000) • Глюкофаж (500; 850; 1000) • Багомет (500; 850) • Глиформин (250; 500; 850; 1000) • Метфогамма (500; 850; 1000) • Метформин (500; 850; 1000) • Метформин-Рихтер (500; 850) • Метоспанин (500) • НовоФормин (500; 850) • Форметин (500; 850; 1000) • Формин Плива (850; 1000) • Софамет (500; 850) • Ланжерин (500; 850; 1000) • Метформин-Тева (500; 850; 1000) • Нова Мет (500; 850; 1000) • Метформин Канон (500; 850; 1000) 500 — 3000 1 — 3 8-12
Метформин пролонгированного действия • Глюкофаж лонг (500; 750) • Метадиен (500) • Диаформин ОД (500) • Метформин МВ-Тева (500) 500 — 2250 1 — 2 12 — 24
Тиазолидиндионы (глитазоны) Пиоглитазон • Актос (15; 30; 45) • Диаб-норм (15; 30) • Пиоглар (15; 30; 45) • Пиоглит (15; 30) • Астрозон (30) • Амальвия (15; 30) • Диаглитазон (15; 30; 45) • Пиоуно (15; 30; 45) 15 — 45 1 16 — 24
Росиглитазон* • Авандия (1; 2; 4; 
Сахарный диабет. 2013;(1S): 1-120. DOI: 10.14341/DM20131S1-121
§
Группа препаратов Международное непатентованное название Торговые названия, зарегистрированные в России (выпускаемые дозы, мг) Суточная доза(мг) Кратность приема (раз/ сутки) Длительность действия (часы)
Агонисты рецепторов глюкагоноподобного петида — 1 Эксенатид Баета (5, 10 мкг), для п/к инъекций 10 — 20 мкг 2 12
Лираглутид Виктоза (0,6; 1,2; 1,8), для п/к инъекций 0,6 — 1,8 1 24
Ингибиторы дипептидилпептида-зы-4 (глиптины) Ситаглиптин Янувия (25; 50; 100) 25 — 100 1 24
Вилдаглиптин Галвус (50) 50 — 100 1 — 2 16 — 24
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Саксаглиптин Онглиза (2,5; 5) 2,5 — 5 1 24
Линаглиптин Тражента (5) 5 1 24
Ингибиторы а-глюкозидаз Акарбоза Глюкобай (50; 100) 150 — 300 3 6-8
Комбинированные препараты Глибенкламид + метформин • Глибомет (2,5/400) • Глюкованс (2,5/500; 5/500) • Багомет Плюс (2,5/500; 5/500) • Глюкофаст (2,5/400) • Глюконорм (2,5/400) — 1 — 2 16 — 24
Гликлазид + метформин Глимекомб (40/500) — 1 — 2 16 — 24
Глимепирид + метформин Амарил М (1/250; 2/500) — 1 24
Глипизид + метформин Метглиб (2,5/400) — 1 — 2 16-24
Росиглитазон + метформин* Авандамет (1/500; 2/500; 2/1000; 4/1000) — 1 — 2 12 — 24
Глимепирид + росиглитазон* Авандаглим (4/4; 4/8) — 1 24
Вилдаглиптин + метформин Галвус Мет (50/500; 50/850; 50/1000) — 1 — 2 16 — 24
Ситаглиптин + метформин Янумет (50/500;50/850; 50/1000) — 1 — 2 24
Саксаглиптин + метформин Комбоглиз Пролонг (2,5/1000; 5/1000) — 1 24
* Препараты росиглитазона запрещены для применения в Европе, ограничена их продажа в США.
Сахарный диабет. 2013;(1S): 1-120. DOI: 10.14341/DM20131S1-121
Приложение 5. Шкала балльной оценки симптомов нейропатии (Neuropathy Symptom Score)
Название симптома Баллы
Жжение, онемение, покалывание 2
Утомляемость, судороги, боли 1
Локализация:
стопы 2
икры 1
другая 0
Время возникновения:
только ночью 2
ночью и днем 1
днем 0
сразу после пробуждения 1
Уменьшение симптоматики:
при ходьбе 2
стоя 1
лежа 0
Сумма баллов
Интерпретация результата:
3 — 4 балла — умеренная нейропатия
5 — 6 баллов — выраженная нейропатия 7 — 9 баллов — тяжелая нейропатия.
Приложение 6. Номограмма для вычисления площади поверхности тела по росту и массе тела (используется для расчета истинной СКФ) Инструкция к применению
Соединить линейкой шкалы с ростом и массой тела конкретного человека. На пересечении со шкалой площади поверхности тела получаем цифру, соответствующую площади тела данного человека.
Истинная СКФ = СКФ, рассчитанная по формуле Кокрофта — Голта, умноженная на 1,73 м2 и деленная на полученную по номограмме площадь поверхности тела конкретного человека.
Рост (см)
95 90 85 80 =-75 ‘г70 65 60 -55 -50 -45 -40 -35
-30
-25
20
Площадь тела
Г 0,8
-0,7 -0,6
-0,5 0,4
-0,3 ¡—0,2
Масса тела (кг) с- 30 -25
и0,1
-20
-15
-10
— 9
— 8
— 7
— 6
— 5
— 4
— 2
Рост (см)
т
205 Ь200 195 190 185 185 180 175 170 165 160 155 150 145 140 135 130 125
120 115 110 105 100 95 90 85 80
Масса тела (кг)
200 190 180 170
Площадь тела -160 150 140
130 120 110
100 95 90 85 80 75 70 65 60 55 50
45
40
35 30
— 25
— 20
15
Приложение 7. Категории препаратов в соответствии со степенью безопасности применения во время беременности (Предложены Управлением по контролю за пищевыми продуктами и лекарственными препаратами (FDA) США) Категория A
• Контролируемые исследования у беременных женщин не выявили риска для плода в первом триместре и не свидетельствуют о риске во втором и третьем триместрах. Неблагоприятное действие на плод представляется маловероятным. Примеры: фолиевая кислота, витамин В6, тиреоидные препараты в обычно назначаемых дозах.
Категория В
• В исследованиях репродуктивности у животных риск для плода отсутствовал, но контролируемые исследования у беременных женщин не проводились.
ИЛИ
• В исследованиях репродуктивности на животных выявлены побочные эффекты (иные, чем снижение фертильности), которые не подтвердились в контролируемых исследованиях у беременных женщин в первом триместре, а риск во втором и третьем триместрах не обнаружен.
Примеры: некоторые антибиотики, ацетаминофен (парацетамол), аспартам (сахарозаменитель), фамо-тидин, преднизон (кортизон), инсулин (при лечении СД), ибупрофен (до третьего триместра). В последние три месяца беременности женщины не должны принимать ибупрофен.
Категория С
• В исследованиях репродуктивности на животных выявлены побочные эффекты на плод (тератогенное, эмбриоцидное действие или иное), контролируемые исследования у беременных женщин не проводились.
ИЛИ
• Исследования у женщин и на животных не проводились. Эти препараты назначают только в том случае, если их потенциальная польза оправдывает возможный риск для плода.
Примеры: прохлорперазин, флуконазол, ципрофлоксацин; некоторые антидепрессанты.
Категория Х
• Исследования на животных или у человека продемонстрировали пороки у плода.
ИЛИ
• Опыт применения у человека указывает на риск для плода, или и то, и другое, причем при назначении препарата беременной женщине риск явно превышает любые возможные преимущества.
Такие препараты противопоказаны беременным или женщинам, которые могут забеременеть.
Примеры: системные ретиноиды; талидомид; диэтилстильбэстрол.
Приложение 8. Шкала MMSE (Mini Mental State Examination, или «Краткая шкала оценки психического статуса»)
Ф. И. О.____________________________________________Дата_
Когнитивная сфера Баллы
1 Ориентировка во времени Назвать дату (число, месяц, год, день недели, время года) 0-5
Самостоятельно названо все правильно 5
Один неправильный ответ или ответ с заданным вопросом «какого месяца», «какого года», «какой день недели» 4
Два неправильных ответа 3
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Три неправильных ответа 2
Четыре неправильных ответа 1
Нет попытки отвечать или все неправильно 0
Балл
2 Ориентировка в месте Где мы находимся? (страна, область, город, клиника, этаж или палата) Каждая ошибка или отсутствие ответа снижают оценку на 1 балл 0 — 5
Балл
3 Восприятие Повторить три слова: карандаш, дом, копейка (1 слово в секунду) 0 — 3
3 правильно повторенных слова 3
2 правильно повторенных слова 2
1 правильно повторенное слово 1
Нет ответа или все неправильно 0
В дальнейшем предъявляются слова снова, пока больной их не запомнит. Но учитывается только результат первого повторения
Балл
4 Концентрация внимания Серийный счет (от 100 отнять 7) — и так 5 раз. За неправильный ответ вычитается один балл. За каждое правильное вычитание начисляется 1 балл 0 — 5
Балл
5 Память Припомните 3 слова, которые назывались ранее (п. 3) 0 — 3
3 правильно названных слова 3
2 правильно названных слова 2
1 правильно названное слова 1
Нет ответа или все неправильно 0
Балл
6 Речь
6.1. Называние: Показывается ручка, спрашивается: «Что это такое?», аналогично — часы) 0 — 2
2 правильных ответа 2
1 правильный ответ 1
Нет правильных ответов 0
Балл
Окончание приложения 8
Когнитивная сфера Баллы
6.2. Повторите предложение: «Никаких если, и или но» 0 — 1
Правильно 1
Неправильно 0
Балл
6.3. Трехэтапная устная команда: «Возьмите правой рукой лист бумаги, сложите его вдвое и положите на стол» 0-3
3 правильных действия 3
2 правильных действия 2
1 правильное действие 1
Нет правильных действий 0
Балл
6.4. Чтение: Дается больному лист бумаги, на котором крупными буквами написано: «Закройте глаза». Дается следующая инструкция: «Прочтите вслух и сделайте то, что здесь написано» 0-1
Правильно (после прочтения больной действительно закрывает глаза) 1
Неправильно 0
Балл
6.5. Письмо: Испытуемого просят придумать и написать какое-нибудь предложение 0-1
Правильно (написанное предложение является осмысленным и правильным в грамматическом отношении) 1
Неправильно 0
Балл
6.6. Рисунок (образец ниже): Этот рисунок следует перерисовать на нелинованной бумаге 0-1
Правильно 1
Неправильно 0
(Учитывается правильное построение рисунка, пятиугольники с соединенными линиями, фигуры действительно пересекаются)
Балл
Общий балл
Примечание: максимально в этом тесте можно набрать 30 баллов
Интерпретация результатов
28 — 30 баллов — нарушений когнитивных функций нет
24 — 27 баллов — легкие когнитивные нарушения
19 — 23 балла — деменция легкой степени
11 — 18 баллов — деменция средней тяжести
0 — 10 баллов — тяжелая деменция
Приложение 9
Есть ли у Вас предиабет или сахарный диабет 2 типа?
Опросник для пациентов (http://www.idf.org/webdata/docs/FINDRISC_English.pdf)
Инструкция
• Ответьте на все 8 вопросов опросника.
• Для каждого вопроса выберите 1 правильный ответ и отметьте его в соответствующем квадратике.
• Сложите все баллы, соответствующие Вашим ответам на вопросы.
• Используйте Ваш суммарный балл для определения Вашего риска развития сахарного диабета или пре-диабета.
• Передайте заполненный опросник Вашему врачу/медсестре и попросите их объяснить Вам результаты опросника.
□ 45 — 54 года 2 балла
□ 55 — 64 года 3 балла
□ Старше 65 лет 4 балла
2. Индекс массы тела
Индекс массы тела позволяет выявить наличие у Вас избыточного веса или ожирения. Вы можете подсчитать свой индекс массы тела сами:
Вес______кг: (рост_____м)2 =______кг/м2
□ Менее 25 кг/м2 0 баллов
□ 25 — 30 кг/м2 1 балл
□ Больше 30 кг/м2 3 балла
3. Окружность талии
Окружность талии также указывает на наличие у Вас избыточного веса или ожирения.
1. Возраст
□ До 45 лет 0 баллов
Мужчины
Женщины
< 94 см
< 80 см
0 баллов
94 — 102 см
80 — 88 см
3 балла
>102 см
> 88 см
4 балла
4. Как часто Вы едите овощи, фрукты или ягоды?
□ Каждый день 0 баллов
□ Не каждый день 1 балл
5. Занимаетесь ли Вы физическими упражнениями регулярно?
Делаете ли вы физические упражнения по 30 минут каждый день или 3 часа в течение недели?
□ Да
0 баллов 2 балла
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
□ Нет
6. Принимали ли Вы когда-либо регулярно лекарства для снижения артериального давления?
□ Нет
0 баллов 2 балла
□ Да
7. Обнаруживали ли у Вас когда-либо уровень глюкозы (сахара) крови выше нормы
(во время диспансеризации, проф. осмотра, во время болезни или беременности)?
□ Нет 0 баллов
□ Да 5 баллов
8. Был ли у Ваших родственников сахарный диабет 1 или 2 типа?
□ Нет 0 баллов
□ Да: дедушка/бабушка, тетя/дядя,
двоюродные братья/сестры 3 балла
□ Да: родители, брат/сестра
или собственный ребенок 5 баллов
РЕЗУЛЬТАТЫ:
Сумма баллов______.
Ваш риск развития сахарного диабета в течение 10 лет составит:
Общее количество баллов Уровень риска СД 2 типа Вероятность развития СД 2 типа
Менее 7 Низкий риск 1 из 100, или 1 %
7 — 11 Слегка повышен 1 из 25, или 4 %
12 — 14 Умеренный 1 из 6, или 17 %
5 — 2 О Высокий 1 из 3, или 33 %
Более 20 Очень высокий 1 из 2, или 50 %
• Если Вы набрали менее 12 баллов: у Вас хорошее здоровье и Вы должны продолжать вести здоровый образ жизни.
• Если Вы набрали 12 — 14 баллов: возможно, у вас предиабет. Вы должны посоветоваться со своим врачом, как Вам следует изменить образ жизни.
• Если Вы набрали 15 — 20 баллов: возможно, у Вас предиабет или сахарный диабет 2 типа. Вам желательно проверить уровень глюкозы (сахара) в крови. Вы должны изменить свой образ жизни. Не исключено, что Вам понадобятся и лекарства для снижения уровня глюкозы (сахара) в крови.
• Если Вы набрали более 20 баллов: по всей вероятности, у Вас есть сахарный диабет 2 типа. Вы должны проверить уровень глюкозы (сахара) в крови и постараться его нормализовать. Вы должны изменить свой образ жизни и Вам понадобятся и лекарства для контроля за уровнем глюкозы (сахара) в крови.
Снижение риска возникновения предиабета или сахарного диабета 2 типа
Вы не можете повлиять на свой возраст или наследственную предрасположенность к предиабету и сахарному диабету, но Вы можете изменить Ваш образ жизни и снизить тем самым риск развития этих заболеваний.
Вы можете снизить массу тела, стать более активным физически и потреблять более здоровую пищу. Эти изменения образа жизни особенно необходимы по мере увеличения возраста или при наличии у Вас наследственной отягощенности по сахарному диабету.
Здоровый образ жизни необходим и в том случае, если у Вас уже диагностировали предиабет или сахарный диабет 2 типа.
Для снижения уровня глюкозы (сахара) в крови, массы тела и уменьшения неблагоприятного прогноза заболевания может понадобиться лекарственная терапия.
ЛИТЕРАТУРА
• Дедов ИИ, Краснопольский ВИ, Сухих ГТ от имени рабочей группы. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение». Сахарный диабет. 2012;(4):4—10. [Dedov I, Krnsnopol’skiy V, Sukhikh G. Russian National Consensus Statement on gestational diabetes: diagnostics, treatment and postnatal care. Diabetes mellitus. 2012;(4) :4-10. doi: 10.14341/2072-0351-5531 ]
• Дедов ИИ, Петеркова ВА, Кураева ТЛ. Российский консенсус по терапии сахарного диабета у детей и подростков. Сахарный диабет. 2010;(5):1 —8. [DedovI, Peterkova V, Kuraeva T. Rossiyskiy konsensus po terapii sakharnogo diabeta u detey i podrostkov. Diabetes mellitus. 2010;(5):1-8. doi: 10.14341/2072-0351-6048]
• Дедов ИИ, Шестакова МВ, Аметов АС, Анциферов МБ, Галстян ГР, Майоров АЮ, Мкртумян АМ, Пету-нина НА, Сухарева ОЮ. Консенсус совета экспертов Российской ассоциации эндокринологов по инициации и интенсификации сахароснижающей терапии у больных сахарным диабетом 2 типа. Сахарный диабет. 2011;(4):6-17. [Dedov I, Shestakova M, Ametov A, Antsiferov M, Galstyan G, Mayorov A, Mkrtumyan A, Petunina N, Sukhareva O. Russian Association of Endocrinologists expert consensus document on initiation and intensification of antyhyperglycaemic therapy in type 2 diabetes mellitus. Diabetes mellitus 2011;(4):6-17. doi: 10.14341/2072-0351-5810]
• Дедов ИИ, Шестакова МВ. Оптимизация и интенсификация инсулинотерапии при СД 2 типа (клинические рекомендации). Сахарный диабет. 2010; (5): 9-16. [DedovI, ShestakovaM, et al. Optimizatsiya i intensifikatsiya insulinoterapii pri sakharnom diabete 2 tipa (klinicheskie rekomendatsii). Diabetes mellitus 2010;(5):9-16. doi: 10.14341/2072-0351-6049]
• Дедов ИИ, Шестакова МВ. Сахарный диабет и артериальная гипертензия. М: 2006. 344 с. [Dedov II, Shestakova MV. Diabetes mellitus and arterial hypertension. Moscow: Meditsinskoe informatsionnoe agentstvo;
2006. 344p.]
• Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST электрокардиограммы. Российские рекомендации. М: 2007. www.cadriosite.ru. [Diagnostika i lechenie bol’nykh ostrym infarktom miokarda s pod’emom segmenta ST elektrokardiogrammy. Russian guidelines. Moscow; 2007. www.cadriosite.ru]
• Клинические рекомендации. Кардиология / под ред. Беленкова ЮН, Оганова РГ. М: ГЭОТАР-Медиа, 2007. 640 с. [Klinicheskie rekomendatsii. Kardiologiya. Ed by Belenkov YuN, OganovRG. Moscow: GEOTAR-Media;
2007. 640p.]
• Потемкин ВВ, Старостина ЕГ. Руководство по неотложной эндокринологии. М: Медицинское информационное агентство, 2008. 393 с. [Potemkin VV, Starostina EG. Rukovodstvo po neotlozhnoy endokrinologii. Moscow: Meditsinskoe informatsionnoe agentstvo; 2008. 393p.]
• Рекомендации по лечению острого коронарного синдрома без стойкого подъема сегмента ST на ЭКГ. Российские рекомендации. М: Медицинское информационное агентство, 2008. www.cadriosite.ru. [Rekomendatsii po lecheniyu ostrogo koronarnogo sindroma bez stoykogo pod’ema segmenta ST na EKG. Russian guidelines. Moscow; 2008. www.cadriosite.ru]
• Сахарный диабет: диагностика, лечение, профилактика (под ред. Дедова ИИ, Шестаковой МВ), М: Медицинское информационное агентство, 2011. [Diabetes mellitus: diagnosis, treatment, prophilaxis. Ed by DedovII, Shestakova MV. Moscow: Meditsinskoe informatsionnoe agentstvo; 2011]
• Сахарный диабет: острые и хронические осложнения (под ред. Дедова ИИ, Шестаковой МВ), М: Медицинское информационное агентство, 2011. [Diabetes mellitus: acute and chronic complications. Ed by DedovII, Shestakova MV. Moscow: Meditsinskoe informatsionnoe agentstvo; 2011.]
• Сахарный диабет у детей и подростков. Консенсус ISPAD по клинической практике, 2009. [ISPAD Clinical Practice Consensus Guidelines 2009. Pediatric Diabetes. 2009;10(Suppl 12):1-210.]
• Шестакова МВ, Дедов ИИ. Сахарный диабет и хроническая болезнь почек. М: Медицинское информационное агентство, 2009. 500 с. [Shestakova MV, DedovII. Diabetes mellitus and chronic kidney disease. Moscow: Meditsinskoe informatsionnoe agentstvo; 2009. 500p.]
• American Diabetes Association. Standards of medical care in diabetes — 2013. Diabetes Care 2013; 36 Suppl 1:11-66. doi: 10.2337/dc11-S011.
• Bassand JP, Hamm CW, Ardissino D, Boersma E, Budaj A, Fernandez-Aviles F, et al. Guidelines for the diagnosis and treatment of non-ST-segment elevation acute coronary syndromes: The Task Force for the Diagnosis and Treatment of Non-ST-Segment Elevation Acute Coronary Syndromes of the European Society of Cardiology. European Heart Journal 2007 May;28(13):1598-1660. doi: 10.1093/eurheartj/ehm161.
• Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia. Report of WHO/IDF Consultation. 2006.
• Definition, Diagnosis, and Classification of Diabetes Mellitus and Its Complications: Report of a WHO consultation. Part 1: Di agnosis and Classification of Diabetes Mellitus (WHO/NCD/NCS/99.2). Geneva: World Health Organization; 1999.
• Duckworth W, Abraira C, Moritz T, Reda D, Emanuele N, Reaven PD, et al. Glucose Control and Vascular Complications in Veterans with Type 2 Diabetes. N Engl J Med 2009 Jan;360(2):129-139. doi: 10.1056/NEJMoa0808431.
• Gerstein HC, Miller ME, Byington RP, Goff Jr DC, Bigger JT, Buse JB, et al. Effects of Intensive Glucose Lowering in Type 2 Diabetes. N Engl J Med 2008 Jun;358(24):2545-2559. doi: 10.1056/NEJMoa0802743.
• Guidelines on diabetes, pre-diabetes, and cardiovascular diseases: full text. The Task Force on Diabetes and Cardiovascular Diseases of the European Society of Cardiology (ESC) and of the European Association for the Study of Diabetes (EASD). European Heart Journal Supplements 2007; 9 (Supplement C). doi: 10.1093/eurheartj/ehl261.
• International Diabetes Federation. Diabetes Atlas 6th Edition. 2013.
• International Diabetes Federation. Global Guideline for Type 2 diabetes. 2012.
• International Diabetes Federation. Guideline for management of postmeal glucose. 2011.
• Inzucchi SE, Bergenstal RM, Buse JB, Diamant M, Ferrannini E, Nauck M, Peters AL, Tsapas A, Wender R, Matthews DR; American Diabetes Association (ADA); European Association for the Study of Diabetes (EASD). Management of hyperglycemia in type 2 diabetes: a patient-centered approach: position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care. 2012; 35(6):1364-79.
• Kushner FG, Hand M, Smith Jr SC, King 3rd SB, Anderson JL, Antman EM, et al. 2009 focused updates: ACC/AHA guidelines for the management of patients with ST-elevation myocardial infarction (updating the 2004 guideline and 2007 focused update) and ACC/AHA/SCAI guidelines on percutaneous coronary intervention (updating the 2005 guideline and 2007 focused update) a report of the American College of Cardiology Foundation/ American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2009 Dec;54(23):2205-2241. doi: 10.1016/j.jacc.2009.10.015.
• Mancia G, Backer, G. De , Dominiczak A, Cifkova R, Fagard R, Germano G, et al. 2007 Guidelines for the management of arterial hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC. European Heart Journal 2006 Dec;28(12):1462-1536. doi: 10.1093/eurheartj/ehm236.
• Nathan DM, Buse JB, Davidson MB, Ferrannini E, Holman RR, Sherwin R, et al. Medical Management of Hyperglycemia in Type 2 Diabetes: A Consensus Algorithm for the Initiation and Adjustment of Therapy: A consensus statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care 2009 Jan;32(1):193-203. doi: 10.2337/dc08-9025.
• Patel A, MacMahon S. Intensive Blood Glucose Control and Vascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med 2008 Jun;358(24):2560-2572. doi: 10.1056/NEJMoa0802987.
• Rodbard HW, Jellinger PS, Davidson JA, Einhorn D, Garber AJ, Grunberger G, et al. Statement by an American Association of Clinical Endocrinologists/American College of Endocrinology Consensus Panel on Type 2 Diabetes Mellitus: An Algorithm for Glycemic Control. Endocrine Practice 2009;15(6):540-559. doi: 10.4158/EP.15.6.540.
• Skyler JS, Bergenstal R, Bonow RO, Buse J, Deedwania P, Gale EAM, et al. Intensive glycemic control and the prevention of cardiovascular events: implications of the ACCORD, ADVANCE, and VA diabetes trials: a position statement of the American Diabetes Association and a scientific statement of the American College of Cardiology Foundation and the American Heart Association. Diabetes Care 2008 Dec;32(1):187-192. doi: 10.2337/dc08-9026.
• Use of Glycated Haemoglobin (HbA1c) in the Diagnosis of Diabetes Mellitus. Abbreviated Report of a WHO Consultation (WHO/NMH/CHP/CPM/11.1). World Health Organization; 2011.
• Wijns W, Kolh P, Danchin N, Mario, C. Di, Falk V, Folliguet T, et al. Guidelines on myocardial revascularization: The Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). European Heart Journal;31(20):2501-2555. doi: 10.1093/eurheartj/ehq277.
• Wright, R. Scott, , Anderson JL, Adams CD, Bridges CR, Casey DE, Ettinger SM, et al. 2011 ACCF/AHA Focused Update of the Guidelines for the Management of Patients With Unstable Angina/Non-ST-Elevation Myocardial Infarction (Updating the 2007 Guideline). Journal of the American College of Cardiology 2011;57(19):1920-1959. doi: 10.1016/j.jacc.2011.02.009.
СПИСОК СОКРАЩЕНИЙ
АБ — альфа-адреноблокаторы
АГ — артериальная гипертензия
АКШ — аорто-коронарное шунтирование
АСК — ацетилсалициловая кислота
ББ — бета-адреноблокаторы
БКК — блокаторы кальциевых каналов
БКК-ДГП — дигидропиридиновые БКК
БКК-НДГП — недигидропиридиновые БКК
БРА — блокаторы рецепторов ангиотензина II
ГГС — гиперосмолярное гипергликемическое состояние
ГЛЖ —гипертрофия левого желудочка
ГП — глюкоза плазмы
ГСД — гестационный сахарный диабет
ДАД — диастолическое артериальное давление
ДКА — диабетический кетоацидоз
ДН — диабетическая нефропатия
ДР — диабетическая ретинопатия
ИАПФ — ингибиторы ангиотензин-превращающего фермента
ИБС — ишемическая болезнь сердца
ИКД — инсулин короткого (ультракороткого) действия
ИМ — инфаркт миокарда
ИМБП ST — инфаркт миокарда без подъема сегмента ST ИМП ST — инфаркт миокарда с подъемом сегмента ST ИМТ — индекс массы тела
ИПД — инсулин продленного действия
ИСАГ — изолированная систолическая артериальная гипертензия
КФК — креатинфосфокиназа
КЩС — кислотно-щелочное состояние
ЛА — лактат ацидоз
ЛКС — лазерная коагуляция сетчатки
ЛПИ — лодыжечно-плечевой индекс
МАУ — микроальбуминурия
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
МВ-КФК — МВ-фракция креатинфосфокиназы
НВИИ — непрерывная внутривенная инфузия инсулина
НГН — нарушенная гликемия натощак
НТГ — нарушенная толерантность к глюкозе
ОКС — острый коронарный синдром
ПГТТ — пероральный глюкозотолерантный тест
ПССП — пероральные сахароснижающие препараты
ПУ — протеинурия
СМ — сульфонилмочевина
САД — систолическое артериальное давление
СИ — суточный индекс
СД — сахарный диабет
СДС — синдром диабетической стопы
СКФ — скорость клубочковой фильтрации
ТсрО2 — транскутанное насыщение кислородом
ТТГ — тиреотропный гормон
ФА — физическая активность
ХБП — хроническая болезнь почек
ХЕ — хлебная единица
ХЛВП — холестерин липопротеидов высокой плотности
ХЛНП — холестерин липопротеидов низкой плотности
ХПН — хроническая почечная недостаточность
ХСН — хроническая сердечная недостаточность
ЦВБ — цереброваскулярная болезнь
ЦВД — центральное венозное давление
ЧКВ — чрескожное вмешательство
Версия: Клинические рекомендации РФ 2022 (Россия)
Категории МКБ:
Инсулинзависимый сахарный диабет (E10)
Разделы медицины:
Эндокринология
Общая информация
Краткое описание
Общественная организация «Российская ассоциация эндокринологов»
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Клинические рекомендации
Сахарный диабет 1 типа у взрослых
Год утверждения
: 2022
ID:286
Пересмотр не позднее: 2024
Дата размещения:12.07.2022
Применение отложено. Применяется в предыдущей редакции
Определение заболевания или состояния (группы заболеваний или состояний)
Сахарный диабет 1 типа (СД 1) — это полигенное многофакторное заболевание, в основе которого лежит иммуноопосредованная или идиопатическая деструкция β-клеток поджелудочной железы, приводящая к абсолютной инсулиновой недостаточности [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
E10.2 — Инсулинзависимый сахарный диабет с поражением почек;
E10.3 — Инсулинзависимый сахарный диабет с поражениями глаз;
E10.4 — Инсулинзависимый сахарный диабет с неврологическими осложнениями;
E10.5 — Инсулинзависимый сахарный диабет с нарушениями периферического кровоснабжения;
E10.6 — Инсулинзависимый сахарный диабет с другими уточненными осложнениями;
E10.7 — Инсулинзависимый сахарный диабет с множественными осложнениями;
E10.8 — Инсулинзависимый сахарный диабет с неуточненными осложнениями;
E10.9 — Инсулинзависимый сахарный диабет без осложнений.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
В РФ используется классификация Всемирной организации здравоохранения (ВОЗ) 1999 г. с дополнениями (табл. 1)
Таблица 1. Классификация сахарного диабета (Всемирная Организация Здравоохранения, 1999, с дополнениями) [9, 10]
1Кроме манифестного СД
В отличие от классификации МКБ-10 в отечественной и зарубежной практике используются термины СД 1 (вместо инсулинзависимый СД) и СД 2 (вместо инсулиннезависимый СД).
В 2019 г. ВОЗ опубликовала новую классификацию СД, в которой появились гибридные формы СД, неклассифицируемый СД [11]. В настоящее время Российская ассоциация эндокринологов рекомендует продолжать использовать классификацию 1999 г., с учетом возможных сложностей кодирования по МКБ-10.
Понятие тяжести СД в формулировке диагноза исключено. Тяжесть СД определяется наличием осложнений, характеристика которых указана в диагнозе.
В связи с введением индивидуализированных целей терапии понятия компенсации, субкомпенсации и декомпенсации в формулировке диагноза у пациентов с СД нецелесообразны. После полной формулировки диагноза следует указать индивидуальный целевой уровень гликемического контроля (см. в разделе 3.1 Терапевтические цели).
Этиология и патогенез
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
СД 1 развивается при наличии генетической предрасположенности, для реализации которой необходимы факторы внешней среды, выступающие в роли триггера аутоиммунного поражения β-клеток поджелудочной железы [2]. Триггерами могут являться как инфекционные, так и неинфекционные факторы [3, 4].
Инфекционные: энтеровирусы, ретровирусы. Неинфекционные: диетические составляющие – глютен, соя; коровье молоко (вскармливание), глюкоза; ненасыщенные жиры, антиоксиданты, тяжелые металлы, нитриты/нитраты, вещества, токсичные для β-клеток, психосоциальные факторы (стресс), ультрафиолетовая радиация, температура/сезонность.
У большинства лиц изменение в секреции инсулина и толерантности к глюкозе происходят в течение от одного до трёх месяцев после обнаружения островковых антител. После того как критическая масса (точно неизвестно, какая именно) β-клеток разрушена, происходит манифестация заболевания с необходимостью в введении экзогенного инсулина. Манифестация происходит после «скрытой фазы», которая длится от нескольких месяцев до многих лет, которую у лиц с генетической предрасположенностью и несколькими видами антител можно рассматривать как бессимптомный СД 1.
Основными механизмами действия триггерных факторов являются: активация поликлональных лимфоцитов (например, инфекционными агентами); молекулярная мимикрия — идентичность участков белковых последовательностей инфекционного или химического агента и аутоантигенов; повышенная иммуногенность, индуцирующая иммунный ответ. Эти механизмы в конечном счете запускают развитие аутоиммунных процессов, а также приводят к продукции различных аутоантител, наиболее значимыми из которых являются аутоантитела к глутаматдекарбоксилазе (GADА), островковым клеткам (ICA), инсулину (IAA), тирозинфосфатаза-подобному белку (IA-2A), транспортеру цинка (Zn-T8А) [5, 6].
Эпидемиология
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
В мире отмечается значительный рост распространенности СД. По данным Международной Диабетической Федерации численность пациентов с СД в возрасте 20-79 лет в мире на конец 2021 г. превысила 537 млн [7]. В Российской Федерации (РФ) по данным Федерального регистра СД на 01.01.2022 г. состояло на диспансерном учете 4,9 млн. человек (3,34% населения), из них 92,3% (4,5 млн.) — СД 2 типа (СД 2), 5,6% (272 тыс.) — СД 1 (из них взрослых — 226 тыс.) и 2,1% (102 тыс.) — другие типы СД, в том числе 9729 женщин с гестационным СД [8].
Клиническая картина
Cимптомы, течение
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
СД 1 характеризуется острым началом заболевания, быстрым развитием метаболических нарушений. Заболевание обычно начинается в детском и подростковом возрасте, но может развиться в любом возрасте, в том числе в старческом. Часто отмечается сочетание с другими аутоиммунными заболеваниями [5, 12].
Генетическая предрасположенность необходима для развития заболевания, но реализуется далеко не всегда. В семьях пациентов максимальный риск имеют родственники первой степени родства пациентов с СД 1: братья, сестры, дети, родители.
Выделяют доклиническую стадию заболевания, когда еще до появления первых клинических симптомов заболевания могут быть выявлены антитела. Нередко клинической манифестации заболевания предшествует вирусная инфекция, стресс или перегрузка легкоусвояемыми углеводами, ускоряющие клинические проявления болезни.
Клиническая картина СД 1 варьирует от умеренных или выраженных признаков гипергликемии до тяжелой дегидратации, диабетического кетоацидоза (ДКА) вплоть до развития коматозного состояния и обусловлена абсолютным дефицитом инсулина.
Симптомы классического СД 1 развиваются достаточно быстро. Как правило, через 2–4 нед. после перенесенной инфекции у пациентов появляется сухость во рту, жажда до 3–5 л/сут, (полидипсия), повышенный аппетит (полифагия), мочеизнурение, особенно в ночные часы (полиурия). При обследовании выявляют гипергликемию и глюкозурию. Гипергликемия обусловлена снижением утилизации глюкозы периферическими тканями вследствие недостатка инсулина. Гипергликемия, в свою очередь, приводит к глюкозурии. Полиурия – первый манифестный симптом глюкозурии. Известно, что глюкоза полностью реабсорбируется в канальцах почек при её концентрации в плазме крови до 10 ммоль/л. Превышение этого порога приводит к выведению глюкозы с мочой. Полиурия, обычно сопровождающая высокую глюкозурию, — следствие осмотического диуреза. Сухость во рту и жажда связаны с обезвоживанием организма вследствие избыточного выделения жидкости через почки, а также с повышением содержания в крови глюкозы, мочевины, натрия. Степень выраженности полиурии может быть различной, однако редко превышает 3 литра в сутки. Моча бесцветная, с высоким удельным весом. Полидипсия возникает в результате раздражения центра жажды в головном мозге вследствие гиперосмолярности крови и обезвоживания. Жажда более заметна в ночные часы и утром.
Клиническая симптоматика сопровождается выраженной потерей массы тела, слабостью. Механизм развития клинических проявлений острой недостаточности инсулина, помимо нарушения углеводного обмена, включает дисбаланс белкового и жирового обменов. Это приводит к гипераминоацидемии, гиперлипидемии и кетоацидозу. Дефицит инсулина стимулирует глюконеогенез и гликогенолиз, а также подавляет гликогеногенез в печени.
Гиперлипидемия проявляется повышением содержания холестерина, триглицеридов, липопротеинов. Повышенное поступление липидов в печень, где они усиленно окисляются, приводит к увеличению продукции кетоновых тел и гиперкетонемии.
Накопление кетоновых тел (ацетона, β-оксимасляной и ацетоуксусной кислот) вызывает ДКА, уменьшение рН и развитие тканевой гипоксии. Прогрессирование метаболических нарушений, обусловленное дефицитом инсулина, усиливает тканевую дегидратацию, гиповолемию, гемоконцентрацию с тенденцией к развитию синдрома диссеминированного внутрисосудистого свертывания, гипоксии и отёку коры головного мозга и, в конечном итоге, развитию диабетической комы.
Некоторые пациенты не ощущают проявлений высокого уровня глюкозы в плазме крови. Однако те из них, у которых отмечают прогрессирующее повышение этого показателя, предъявляют жалобы на слабость, тяжесть в голове, нарушение зрения. Причина снижения остроты зрения — набухание хрусталика и слабость аккомодации, вызванные гипергликемией. Полиурия и жажда, обусловленные высоким содержанием глюкозы в плазме крови, наблюдаются далеко не у каждого пациента с декомпенсацией обмена веществ [1, 9].
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
ВОЗ утверждены следующие критерии диагностики СД и других нарушений гликемии (табл. 2) [9, 10].
Таблица 2. Диагностические критерии сахарного диабета и других нарушений гликемии (Всемирная Организация Здравоохранения, 1999–2013)
1 Диагностика проводится на основании лабораторных определений уровня гликемии.
2 Возможно использование сыворотки.
3 Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни, за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с очевидными симптомами. Диагноз гестационного СД может быть поставлен на основании однократного определения гликемии.
4 При наличии классических симптомов гипергликемии.
Перевод глюкозы крови из ммоль/л в мг/дл: ммоль/л × 18,02 = мг/дл
Натощак – означает уровень глюкозы в крови утром после предварительного голодания в течение не менее 8 часов и не более 14 часов.
Случайное – означает уровень глюкозы в крови в любое время суток вне зависимости от времени приема пищи.
ПГТТ – пероральный глюкозотолерантный тест. Проводится в случае сомнительных значений гликемии для уточнения диагноза.
ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду). Последний вечерний прием пищи должен содержать 30–50 г углеводов. После забора крови натощак испытуемый должен не более чем за 5 мин выпить 75 г безводной глюкозы или 82,5 г моногидрата глюкозы, растворенных в 250–300 мл воды. В процессе теста не разрешается курение. Через 2 часа осуществляется повторный забор крови.
Для предотвращения гликолиза и ошибочных результатов определение концентрации глюкозы проводится сразу после взятия крови, или кровь должна быть центрифугирована сразу после взятия, или храниться при температуре 0–4°С, или быть взята в пробирку с консервантом (флуорид натрия).
- на фоне острого заболевания;
- на фоне кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикостероиды (АТХ-классификация S01BA), тиазидные диуретики (АТХ-классификация С03АА), бета-адреноблокаторы (АТХ-классификация С07) и др.).
Транзиторная гипергликемия
Гипергликемия, выявленная на фоне острой инфекции, травмы, стресса, инфаркта миокарда, острого нарушения мозгового кровообращения, обширных оперативных вмешательств, может быть транзиторной (стресс-индуцированной), обычно спонтанно нормализуется после исчезновения вызвавшего ее фактора и не должна сама по себе относиться к диагнозу СД. Через 4–12 недель после устранения возможной причины транзиторной гипергликемии у лиц с уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ и/или определение гликированного гемоглобина (HbA1c) для реклассификации степени нарушения углеводного обмена.
2.1 Жалобы и анамнез
Пациенты могут предъявлять жалобы на жажду (до 3–5 л/сут); запах ацетона в выдыхаемом воздухе; кожный зуд; учащенное мочеиспускание, в том числе ночное; плохое заживление ран; фурункулез, кандидоз; резкое и значительное снижение массы тела.
СД 1 чаще развивается в молодом или детском возрасте. Заболеванию, как правило, предшествует острое вирусное заболевание или стресс. При позднем выявлении возможно развитие кетоацидотической комы.
2.2 Физикальное обследование
Специфических признаков СД 1, которые можно было бы выявить при физикальном осмотре, не существует. Необходимо соблюдать общие пропедевтические принципы обследования пациентов.
2.3 Лабораторные диагностические исследования
- Рекомендуется проведение одного из следующих исследований: исследование уровня глюкозы плазмы натощак, случайное исследование уровня глюкозы плазмы, исследование уровня гликированного гемоглобина (HbA1c) в крови — всем лицам с подозрением на СД 1 для уточнения диагноза [8, 13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Гипергликемия, выявленная при наличии острой инфекции, травмы или стресса, может быть транзиторной и не должна сама по себе относиться к диагнозу СД. Диагноз СД у лиц без симптомов никогда не должен ставиться на основании однократно определенного ненормального значения глюкозы. В этом случае необходимо повторное подтверждение значением глюкозы в диабетическом диапазоне либо натощак, либо случайно, либо в процессе ПГТТ. Исследование уровня глюкозы плазмы в номенклатуре медицинских услуг А09.05.023 определяется как исследование уровня глюкозы в крови.
- Рекомендуется проведение ПГТТ с 75 г глюкозы лицам с подозрением на СД 1 в сомнительных случаях для уточнения диагноза [8, 13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется использование уровня HbA1c в крови ≥6,5% (≥48 ммоль/ммоль) у лиц с подозрением на СД 1 для установления диагноза СД [8, 14, 15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Исследование уровня HbA1c в крови должно быть выполнено с использованием метода, сертифицированного в соответствии с National Glycohemoglobin Standardization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). Нормальным считается уровень HbA1c ≤ 6,0 % (≤42 ммоль/моль).
Согласно рекомендациям Всемирной Организации Здравоохранения, уровень HbA1c >6,0 и <6,5% (>42 и <48 ммоль/моль) сам по себе не позволяет ставить какие-либо диагнозы, но не исключает возможности диагностики СД по уровню глюкозы крови. В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например, дважды определенный HbA1c или однократное определение HbA1c + однократное определение уровня глюкозы крови.
Ограничения в использовании HbA1c:
— При стремительном развитии СД, например, в некоторых случаях СД 1 типа у детей, уровень HbA1c может не быть значимо повышенным, несмотря на наличие классических симптомов СД.
— Лабораторная и индивидуальная вариабельность, в связи с чем решения об изменении терапии должны проводиться с учетом других данных оценки гликемического контроля.
— Негликемические факторы, искажающие уровень HbA1c.
Повышают уровень HbA1c: анемии (дефицит железа, витамина В12, фолиевой кислоты), хроническое употребление алкоголя, употребление салицилатов, опиодов, спленэктомия, выраженная гипербилирубинемия.
Понижают уровень HbA1c: беременность (II и III триместры), гемолитические анемии, назначение препаратов железа, витамина В12, эритропоэтинов, прием витамина Е, С и других антиоксидантов в больших дозах, антиретровирусная терапия, лечение рибавирином и интерфероном-α, острая кровопотеря, переливание крови или эритроцитарной массы, ретикулоцитоз, спленомегалия, ревматоидный артрит, хронические заболевания печени, выраженная гипертриглицеридемия.
Повышают или понижают уровень HbA1c: гемоглобинопатии, терминальная почечная недостаточность, генетические факторы, фетальный гемоглобин, метгемоглобин.
В этом случае возможно определение уровня фруктозамина, который оценивает уровень глюкозы плазмы за 3 недели, но его диагностические и целевые значения пока не разработаны.
- Рекомендуется определение (обнаружение) кетоновых тел в крови или моче пациентам с диагностированным СД 1 для определения степени метаболических нарушений [1, 16].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: При обнаружении кетоновых тел в моче ≥5 ммоль/л у лиц с СД 1 показана госпитализация в стационар.
У пациентов с классическими симптомами гипергликемии (жажда до 3–5 л/сут; запах ацетона в выдыхаемом воздухе; кожный зуд; полиурия; плохое заживление ран; фурункулез, кандидоз; резкое и значительное снижение массы тела) измеренный уровень глюкозы плазмы достаточен для постановки диагноза СД 1. Проведение дифференциальной диагностики требуется при стертой клинической симптоматике (в сомнительных случаях).
- Рекомендуется общий (клинический) анализ крови (гемоглобин, гематокрит, уровень эритроцитов, скорость оседания эритроцитов, цветовой показатель, дифференцированный подсчет лейкоцитов (лейкоцитарная формула)) не реже 1 раза в год пациентам с диагностированным СД 1 для исключения или подтверждения наличия сопутствующего воспалительного процесса и анемии [8, 17].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: При выявлении снижения уровня гемоглобина пациентов следует направлять к врачу-терапевту для проведения дообследования.
- Рекомендуется анализ крови биохимический общетерапевтический (креатинин, мочевина, белок общий, общий билирубин, аспартатаминотрансфераза, аланинаминотрансфераза, холестерин общий, холестерин липопротеидов низкой плотности (ХЛНП), холестерин липопротеидов высокой плотности (ХЛВП), триглицериды, калий, натрий) не реже 1 раза в год пациентам с диагностированным СД 1 для уточнения наличия осложнений [1, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
- Рекомендуется оценка расчетной скорости клубочковой фильтрации (рСКФ) не реже 1 раза в год пациентам с диагностированным СД 1 для определения функции почек [19, 20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
- Рекомендуется общий (клинический) анализ мочи не реже 1 раза в год пациентам с диагностированным СД 1 для исключения заболеваний мочевых путей [8, 17].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: При выявлении инфекции мочевых путей необходимо её лечение.
- Рекомендуется исследование уровня C-пептида в крови пациентам с впервые выявленным СД 1 для определения остаточной секреции инсулина [8, 21, 22].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: С-пептид является белком, который отщепляется от молекулы проинсулина в процессе выделения инсулина в эквимолярных количествах. Не обладая секреторной активностью, С-пептид является дополнительным биологическим маркером секреции инсулина. Базальный уровень С-пептида у здоровых людей 1,1–4,4 нг/мл. При СД 1 уровень С-пептида снижен или не определяется, что важно для дифференциальной диагностики с другими типами СД. После стимуляции глюкозой или стандартным углеводистым завтраком уровень С-пептида у пациентов с СД 1 значимо не повышается, а при СД 2 — значительно возрастает.
- Рекомендуется определение содержания антител к антигенам островковых клеток поджелудочной железы в крови (GADA, ICA, IAA, IA-2A, Zn-T8A) пациентам с подозрением на СД 1 для дифференциальной диагностики с другими типами СД [23, 24].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: Аутоантитела к антигенам β-клеток (ICA, GADA, IAA, IA-2A, Zn-T8A) — иммунологические маркеры аутоиммунного инсулита. Исследование проводится для дифференциальной диагностики СД 1 и латентного аутоиммунного диабета взрослых с СД 2, моногенными и другими типами СД, а также при необходимости у родственников 1 степени родства с целью оценки риска развития СД 1. Присутствие двух и более специфичных аутоантител характерно для развития СД 1. В класиификаторе медицинский услуг данная услуга называется А12.06.020 Определение содержания антител к антигенам островков клеток поджелудочной железы в крови.
- Рекомендуется выполнить молекулярно-генетическое исследование мутаций пациентам с нетипичной картиной СД 1 для исключения моногенных типов СД [25–27].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: При возникновении СД 1 может потребоваться дифференциальная диагностика с моногенными типами СД (например, MODY).
- Рекомендуется исследование уровня тиреотропного гормона в крови пациентам с СД 1 для определения функции щитовидной железы [28–30].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: При нарушении функции щитовидной железы показано проведение дообследования: проведение ультразвукового исследования щитовидной железы, исследование уровня аутоантител к тиреопероксидазе.
2.4 Инструментальные диагностические исследования
- Рекомендуется регистрация электрокардиограммы (ЭКГ) в покое не реже 1 раза в год пациентам с диагностированным с СД 1 для скрининга сердечно-сосудистой патологии [8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
2.5 Иные диагностические исследования
- Рекомендуются осмотры врачом-офтальмологом пациентов c СД 1 не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, с целью выявления диабетических изменений сетчатки [8, 31–39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Лечение СД 1 включает в себя:
1. инсулинотерапию;
2. самоконтроль гликемии;
3. обучение принципам управления заболеванием.
3.1.1 Показатели контроля углеводного обмена (индивидуальные цели лечения)
- Рекомендуется выбор индивидуальных целей гликемического контроля не реже 1 раза в год пациентам с СД 1 с целью безопасной терапии, обеспечивающей профилактику или замедление прогрессирования осложнений СД [8, 40–42].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Индивидуальные цели гликемического контроля выбираются в зависимости от возраста пациента, ожидаемой продолжительности жизни, функциональной зависимости, наличия атеросклеротических сердечно-сосудистых заболеваний (АССЗ) и риска тяжелой гипогликемии. Алгоритм индивидуализированного выбора целей терапии по HbA1c представлен в табл. 3. Данные целевые значения не относятся к детям, подросткам и беременным женщинам.
Таблица 3. Алгоритм индивидуализированного выбора целей терапии по HbA1c1, 2
1 Данные целевые значения не относятся к беременным женщинам.
2 Нормальный уровень в соответствии со стандартами DCCT: ≤6%.
3 ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия); нарушение мозгового кровообращения в анамнезе; заболевания артерий нижних конечностей (с симптоматикой).
4 Основными критериями риска тяжелой гипогликемии являются: тяжелая гипогликемия в анамнезе, бессимптомная гипогликемия, большая продолжительность СД, ХБП С3-5, деменция.
5 Функционально независимые — пациенты, которые могут проживать независимо, не нуждаются в посторонней поддержке в мероприятиях повседневной активности (либо в минимальном объеме).
6 Функционально зависимые — пациенты, которые имеют нарушения в выполнении обычных мероприятий повседневной активности (например, одевание, процедуры личной гигиены), что увеличивает потребность в дополнительной медицинской и социальной поддержке и риск госпитализаций.
7 Старческая астения — пациенты с этим синдромом характеризуются повышенной утомляемостью, снижением массы тела, ограничением мобильности и мышечной силы, увеличением риска падений (Приложение Г1).
8 Деменция — у пациентов с деменцией имеются когнитивные нарушения, которые приводят к потере возможности самообслуживания (снижение памяти, ориентации во времени и пространстве, изменения личности). Соматически пациенты с деменцией могут длительно оставаться сохранными.
9 Завершающий этап жизни — ожидаемая продолжительность жизни менее 6 мес.
Примечание: следует учитывать, что биологический и паспортный возраст часто не совпадают, поэтому определения молодого, среднего и пожилого возраста относительно условны. В то же время существует понятие «ожидаемой продолжительности жизни» (ОПЖ), которая в большей степени, чем возраст, позволяет определить общее состояние пациента и клиническую значимость развития у него осложнений. Даже в пожилом возрасте ОПЖ может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения. Для скрининга синдрома старческой астении может быть использован опросник «Возраст не помеха» [43, 44] (Приложение Г1).
Соответствие HbA1c целевым значениям пре- и постпрандиального уровня глюкозы плазмы приведено в табл. 4.
Таблица 4. Соответствие HbA1c целевым значениям пре- и постпрандиального уровня глюкозы плазмы1
1 Данные целевые значения не относятся к беременным женщинам.
2 Нормальный уровень в соответствии со стандартами DCCT: ≤6%.
После формулировки диагноза следует указать индивидуальные цели гликемического контроля (уровень HbA1c, уровень глюкозы плазмы натощак/перед едой/на ночь/ночью и через 2 ч после еды).
В табл. 5 представлено соответствие HbA1c среднесуточному уровню глюкозы плазмы за последние 3 мес.
Таблица 5. Соответствие HbA1c среднесуточному уровню глюкозы плазмы за последние 3 мес.
ССГП — среднесуточный уровень глюкозы плазмы
ССГП (ммоль/л) = 1.5944 × HbA1c (%) – 2.594 [45]
- Рекомендуется использование амбулаторного гликемического профиля и стандартизированных показателей при непрерывном мониторировании глюкозы (НМГ), включая время в диапазонах глюкозы (время в целевом диапазоне, время в выше целевого диапазона, время ниже целевого диапазона) у пациентов с СД 1 для оценки степени достижения целевого гликемического контроля с целью безопасной терапии, обеспечивающей профилактику или замедление прогрессирования осложнений СД [46–56]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Стандартизованные показатели НМГ и их целевые значения у пациентов с СД 1 представлены в табл. 6 [46]. Для пациентов, проводящих НМГ, после формулировки диагноза, в качестве индивидуальных целей гликемического контроля, кроме уровня HbA1c, уровня глюкозы плазмы натощак/перед едой/на ночь/ночью и через 2 ч после еды, следует указать как минимум рекомендуемое время в целевом диапазоне.
Таблица 6. Стандартизованные показатели непрерывного мониторирования глюкозы и их целевые значения у пациентов с сахарным диабетом 1 типа
1Включая значения >13,9 ммоль/л, 2Включая значения < 3,0 ммоль/л
3.1.2 Целевые уровни показателей липидного обмена
- Рекомендуется выбор целевых уровней ХЛНП пациентам с СД 1 с учетом индивидуальных особенностей пациента для снижения риска сердечно-сосудистых событий и осложнений [57–62].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Выбор целевых уровней ХЛНП представлен в табл. 7.
Таблица 7. Выбор целевых уровней холестерина липопротеидов низкой плотности у пациентов с сахарным диабетом 1 типа
Примечание: ХЛНП — холестерин липопротеинов низкой плотности.
1 Перевод из ммоль/л в мг/дл: ммоль/л × 38,67 = мг/дл.
2 Протеинурия, рСКФ < 45 мл/мин/1,73 м2, рСКФ 45-59 мл/мин/1,73 м2 + микроальбуминурия, гипертрофия левого желудочка (ЛЖ) или ретинопатия.
3 Возраст пациента (СД 1 типа ≥35 лет или СД 2 типа ≥50 лет), артериальная гипертензия, дислипидемия, курение, ожирение.
3.1.3 Целевые уровни показателей артериального давления
- Рекомендуется выбор индивидуальных целевых уровней систолического и диастолического артериального давления (АД) пациентам с СД 1 с учетом возраста и переносимости для снижения риска сердечно-сосудистых событий [63–70].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Целевые уровни показателей АД представлены в табл. 8.
Таблица 8. Выбор целевых уровней артериального давления (при условии хорошей переносимости) у пациентов с сахарным диабетом 1 типа
1Нижняя граница целевых показателей АД относится к лицам на антигипертензивной терапии
3.2 Контроль уровня глюкозы
Для самоконтроля уровня глюкозы крови рекомендуется применять глюкометры, предназначенные для индивидуального использования. В настоящее время существуют глюкометры с настройкой индивидуального целевого диапазона гликемии, а также глюкометры с функцией беспроводной передачи данных об уровне глюкозы медицинским специалистам, родственникам или в установленное на смартфон пациента специальное приложение для использования при дистанционном наблюдении.
Индивидуальные глюкометры должны соответствовать ГОСТ Р ИСО 15197-2015 по аналитической и клинической точности [71]. При уровне глюкозы плазмы <5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ± 0,8 ммоль/л, при уровне глюкозы плазмы ≥5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ±15%.
В условиях лечебно-профилактических учреждений, помимо лабораторных анализаторов, необходимо использовать глюкометры для профессионального применения (многопользовательские, госпитальные).
Системы длительного (непрерывного) мониторирования глюкозы (НМГ) измеряют глюкозу в интерстициальной жидкости непрерывно с частотой 5-15 минут с помощью устанавливаемых подкожно датчиков (сенсоров). Существует разница между отображаемым значением интерстициальной и капиллярной глюкозы (в среднем на 8-10 минут, максимально до 20 минут). Таким образом, в случае стабильного уровня глюкозы в крови отображаемые уровни будут близки к уровням капиллярной глюкозы. Однако во время быстрого повышения или понижения уровня глюкозы в крови отображаемое значение, как правило, будет ниже или выше, соответственно.
Доступные в настоящее время системы НМГ могут быть разделены на три категории:
1) НМГ в «слепом» режиме или т.н. профессиональное НМГ позволяет оценить уровень глюкозы за короткий промежуток времени (от несколько дней до 2 недель) ретроспективно. Основным назначением данного метода является объективная оценка гликемического профиля (в том числе вариабельности глюкозы), выявление скрытых эпизодов гипо-/гипергликемий с целью коррекции проводимого лечения, а также обучение пациентов. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки;
2) НМГ в реальном времени отражает текущий уровень глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). Они имеют сигналы тревоги, которые активируются при достижении гликемией пороговых значений, прогнозировании этих значений, а также при достижении порогового уровня скорости изменения гликемии. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки. Некоторые модели систем НМГ в реальном времени передают данные об уровне глюкозы на смартфон, откуда они могут быть сохранены на сервере в сети Интернет и использованы для удаленного мониторинга;
3) периодически сканируемое/просматриваемое НМГ или флеш-мониторирование глюкозы (ФМГ) не отображает данные об уровне глюкозы автоматически, а только при приближении на короткое расстояние сканера (ридера) или смартфона с установленным специальным приложением к датчику (сенсору). ФМГ предоставляет информацию о текущем уровне глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). В период использования ФМГ не требуется калибровка.
С учетом большого объема информации, накапливаемого в процессе использования, и возникающими трудностями в их наглядной интерпретации специалистами, необходимо периодическое считывание данных НМГ и ФМГ с последующим анализом, с использованием специализированного программного обеспечения (в том числе амбулаторного профиля глюкозы). Могут быть проанализированы различные показатели вариабельности глюкозы, а также время нахождения в целевом и гипогликемическом диапазоне.
В настоящее время НМГ в реальном времени и ФМГ не исключают традиционный самоконтроль гликемии при помощи глюкометров! Использование НМГ в реальном времени и ФМГ может быть полезным для пациентов с СД 1, получающих интенсифицированную инсулинотерапию (многократные инъекции инсулина или инсулиновая помпа***), исходно проводящих самоконтроль гликемии с частотой не менее 4 раз в сутки, особенно беременных женщин, а также при нарушении распознавания гипогликемии.
- Рекомендуется проведение самоконтроля гликемии не менее 4 раз в сутки с помощью глюкометра: перед едой, через 2 ч после еды, на ночь, периодически ночью всем пациентам с СД 1 со своевременной коррекцией доз инсулина в целях достижения целевого уровня гликемического контроля и профилактики или замедления прогрессирования осложнений СД [8, 40, 41, 72–76].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Рекомендуется дополнительное проведение самоконтроля гликемии перед физическими нагрузками и после них, при подозрении на гипогликемию, а также если предстоят какие-то действия, потенциально опасные для пациента и окружающих (например, вождение транспортного средства или управление сложными механизмами). Увеличение частоты самоконтроля может улучшить показатели гликемии, а снижение частоты самоконтроля ведет к ухудшению показателей гликемии.
- Рекомендуется использовать глюкометры для профессионального применения (многопользовательские, госпитальные) у пациентов с СД 1 в условиях медицинских организаций для контроля гликемии [77–81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Многопользовательские глюкометры обладают более высокой точностью измерений по сравнению с индивидуальными глюкометрами и выдерживают многократные циклы дезинфекции в соответствии с хорошо валидированными методами, представленными производителем. Многопользовательский глюкометр необходимо дезинфицировать после каждого измерения уровня глюкозы крови у каждого пациента средствами, обладающими фунгицидной, антибактериальной и противовирусной активностью, и не влияющими на функциональные свойства глюкометра.
- Рекомендуется исследование уровня HbA1c в крови 1 раз в 3 месяца пациентам с СД 1 с целью определения степени достижения целевых показателей гликемического контроля и стратификации риска развития осложнений СД [8, 40, 42, 82, 83].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
- Рекомендуется применение НМГ в «слепом» режиме пациентам с СД 1 для оценки гликемического профиля и эффективности проводимого лечения в определенных клинических ситуациях [46, 84–87].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: НМГ в «слепом» режиме следует проводить кратковременно (<15 дней) как амбулаторно, так и в условиях стационара, с целью:
— выявления ночной гипо- и гипергликемии (феномен «утренней зари»);
— оценки расширенного перечня показателей гликемического контроля в том числе: время в целевом диапазоне / гипогликемии / гипергликемии / вариабельность гликемии и др.;
— выявления индивидуальных постпрандиальных профилей гликемии (ускоренное или замедленное всасывание углеводов из ЖКТ);
— уточнения влияния физической нагрузки, гиподинамии, стресса и других факторов на гликемию;
— формирования индивидуальных рекомендаций в отношении инсулинотерапии и оптимальных алгоритмов снижения вариабельности гликемии (в том числе предотвращения гипогликемий и выраженных гипергликемий);
— полноценной оценки эффекта лекарственных средств на гликемию в рамках клинических исследований.
- Рекомендуется применение НМГ в реальном времени или ФМГ пациентам с СД 1 для достижения индивидуальных целевых показателей гликемического контроля, снижения риска гипогликемии (в том числе тяжелой) и вариабельности гликемии, увеличения времени в целевом диапазоне, повышения качества жизни [46, 84–87].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: Применение НМГ в реальном времени или ФМГ целесообразно при желании, возможности и способности пациента и/или законного представителя активно его использовать, проводить регулярный самоконтроль гликемии и выполнять рекомендации лечащего врача. Применение НМГ в реальном времени или ФМГ может быть рассмотрено у пациентов в следующих ситуациях:
— HbA1c >7,5% или другого индивидуального целевого показателя;
— тяжелых гипогликемиях (≥1 раза за последний год);
— частых эпизодах легкой гипогликемии (≥1 раза в день);
— при нарушении распознавания гипогликемии;
— высокой вариабельности гликемии независимо от уровня НbА1с;
— времени в целевом диапазоне менее 50% по данным НМГ в «слепом» режиме.
При наличии психосоциальных проблем в семье пациента, препятствующих обучению или способных привести к неадекватному обращению с прибором, в том числе наркотическая зависимость и алкоголизм, применение НМГ в реальном времени или ФМГ нецелесообразно.
- Рекомендуется проведение самоконтроля гликемии при помощи индивидуального глюкометра не менее 4 раз в сутки при использовании НМГ в реальном времени или не менее 2 раз в сутки при использовании ФМГ пациентам с СД 1 для оценки точности и/или калибровки данных мониторирования и решения вопроса о коррекции лечения [46, 84, 85, 87–89].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: НМГ в реальном времени и ФМГ не исключают традиционный самоконтроль гликемии при помощи глюкометров. Рост точности измерений в современных системах НМГ в реальном времени и ФМГ позволяет значительно сократить частоту традиционного самоконтроля гликемии глюкометром. ФМГ может быть использовано вместо глюкометра для принятия клинических решений, за исключением отдельных случаев (гипогликемии, быстрого изменения гликемии или если симптомы не соответствуют показателям системы).
3.3 Инсулинотерапия
Заместительная инсулинотерапия является единственным методом лечения пациентов с СД 1. Характеристики препаратов инсулина, применяемых при лечении пациентов с СД 1 в РФ, указаны в табл. 9.
Таблица 9. Характеристика препаратов инсулина, применяемых при лечении пациентов с сахарным диабетом 1 типа
1 Перед введением следует тщательно перемешать
В реальной клинической практике перевод с одного инсулина на другой происходит достаточно часто. При переводе пациента с одного инсулина на другой необходимо соблюдать следующий алгоритм требований для наилучшего обеспечения безопасности пациента [90]:
1. В случае разных МНН
- Перевод с одного препарата инсулина на другой должен осуществляться строго по медицинским показаниям, только при участии врача, требует более частого самоконтроля уровня глюкозы, обучения пациента и коррекции дозы вновь назначенного инсулина.
- Перевод может быть осуществлен с одного препарата инсулина на другой как в рамках одной группы по АТХ-классификации, так и со сменой АТХ-группы (например, перевод с человеческого инсулина на аналог инсулина и наоборот).
2. В случае одного и того же МНН
- Перевод пациентов с одного инсулина на другой с подтвержденной взаимозаменяемостью (т.е. подтвержденной биоэквивалентностью в отношении фармакокинетики, фармакодинамики и безопасности действия), как правило, не требует более частого самоконтроля уровня глюкозы, обучения пациента и коррекции дозы вновь назначенного инсулина. При подтвержденной биоэквивалентности все показания, противопоказания, нежелательные реакции, применение у особых групп экстраполируются на биосимиляр из инструкции по медицинскому применению референтного препарата.
- Перевод пациентов с одного инсулина на другой в рамках одного МНН, но с разной фармакокинетикой и фармакодинамикой должен осуществляться по правилам, указанным для препаратов с разными МНН.
3. В случае развития нежелательных явлений как при назначении инсулинотерапии, так и переводе с одного препарата инсулина на другой, к которым относятся ухудшение гликемического контроля, существенное изменение потребности/дозы инсулина, развитие аллергических реакций, обязательно сообщение в Федеральную службу по надзору в сфере здравоохранения [90].
4. Решение о переводе с одного препарата инсулина на другой принимает врач с учетом актуальной инструкции по применению.
Для всех пациентов с СД 1 препаратами первого ряда являются аналоги инсулина человека сверхбыстрого, ультракороткого, длительного и сверхдлительного действия.
- Рекомендуется назначение интенсифицированной (базис-болюсной) инсулинотерапии путем многократных инъекций ИКД (ИУКД, ИСБД) и базального инсулина или путем непрерывной (постоянной) подкожной инфузии инсулина (НПИИ) пациентам с СД 1 для достижения целевых показателей гликемического контроля [8, 40].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарии: В большинстве случаев рекомендуется интенсифицированная инсулинотерапия с разделением инсулина на:
- фоновый или базальный (используются препараты инсулина средней продолжительности, длительного и сверхдлительного действия, при помповой инсулинотерапии – ИУКД (ИСБД));
- пищевой или прандиальный (используются ИКД (ИУКД, ИСБД)). Следует вычислить углеводной коэффициент — количество единиц инсулина на 1 ХЕ или количество граммов углеводов на 1 единицу инсулина;
- коррекционный – для снижения повышенного уровня гликемии (используются ИКД (ИУКД, ИСБД)). Следует вычислить фактор чувствительности к инсулину — на сколько ммоль/л снижает повышенный уровень глюкозы крови 1 ЕД инсулина.
- Рекомендуется назначение аналогов ИУКД (ИСБД) пациентам с СД 1 для уменьшения риска гипогликемических состояний и/или вариабельности гликемии [91–93].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: По сравнению с ИУКД препараты ИСБД обладают более быстрым началом действия и более ранним пиком, что позволяет уменьшить интервал между инъекцией и приемом пищи, а также снизить постпрандиальную экскурсию гликемии.
- Рекомендуется назначение аналогов инсулина длительного и сверхдлительного действия пациентам с СД 1 для уменьшения риска гипогликемических состояний и/или вариабельности гликемии [91, 94–102].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Инсулин гларгин** 300 ЕД/мл и инсулин деглудек** по сравнению с инсулином гларгин** 100 ЕД/мл характеризуются более низким риском развития гипогликемий [96, 98, 103].
- Рекомендуется определение соответствия дозы ИКД (ИУКД, ИСБД) приему углеводов, уровню глюкозы в крови перед едой и ожидаемой физической активности пациентам с СД 1 для улучшения гликемического контроля [8, 40, 41, 104–115].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Коррекция дозы инсулина должна осуществляться ежедневно с учетом данных самоконтроля гликемии в течение суток и количества углеводов в пище, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует. При планировании обеспечения пациента инсулином следует использовать условную среднесуточную дозу инсулина, включающую в себя не только базальный и прандиальный инсулин, но и инсулин для коррекции гипергликемии и проверки проходимости инсулиновой иглы.
Рекомендованные устройства для введения инсулина:
- инсулиновые шприцы 100 ЕД/мл (концентрация на флаконе инсулина должна совпадать с концентрацией на инсулиновом шприце);
- инсулиновые шприц-ручки:
1) с шагом дозы 1 или 0,5 ЕД;
2) готовые к употреблению (предзаполненные инсулином) или со сменными инсулиновыми картриджами;
- инсулиновые помпы*** (носимые дозаторы инсулина), в том числе с непрерывным мониторированием глюкозы
Все пациенты с СД 1 должны быть обеспечены инъекторами инсулина (шприц-ручками) или помпами!
3.3.1 Техника инъекций инсулина
ИКД при близком к нормальному уровню гликемии вводится за 20–30 минут до приема пищи. ИУКД (ИСБД) при близком к нормальному уровню гликемии вводится непосредственно перед приемом пищи, при необходимости можно вводить сразу после приема пищи.
При повышенном уровне гликемии перед приемом пищи рекомендуется увеличивать интервал времени от инъекции ИКД (ИУКД, ИСБД) до приема пищи.
Рекомендуемыми местами подкожных (п/к) инъекций являются:
а) живот в пределах следующих границ: примерно 1 см выше лонного сочленения, примерно 1 см ниже нижнего ребра, примерно 1 см в сторону от пупка и латерально до средне-боковой линии. Смещаться латерально по поверхности передней брюшной стенки у худых пациентов не рекомендуется, так как толщина подкожно-жировой клетчатки уменьшается, что повышает риск внутримышечного (в/м) введения. Также не следует делать инъекции/инфузию в область пупка и средней линии живота, где подкожно-жировая клетчатка тонкая;
б) передне-наружная часть верхней трети бедер;
в) верхне-наружная часть ягодиц и наружная часть поясничной области;
г) средняя наружная (задняя) треть плеч. Обычно область плеча не рекомендуется для самостоятельных инъекций из-за высокого риска в/м введения препарата (невозможно сформировать складку кожи).
При выборе мест инъекций следует учитывать тип инсулина. Предпочтительное место введения человеческого ИКД — это живот, так как в этом месте всасывание инсулина самое быстрое. НПХ-инсулины должны вводиться в ягодицу или бедро, так как эти места имеют более медленную скорость всасывания.
ИУКД (ИСБД), аналоги инсулина длительного и сверхдлительного действия можно вводить во все рекомендуемые места инъекций.
Инсулин должен вводиться в здоровую подкожно-жировую клетчатку, следует избегать внутрикожных и в/м инъекций, а также шрамов и участков липодистрофии. В некоторых случаях предпочтительным может быть разделение относительно больших доз инсулина на две инъекции, которые выполняются одна за другой в разные места. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД инсулина с концентрацией 100 ЕД/мл.
Всегда следует соблюдать правильное чередование мест инъекций, чтобы не допустить развития липодистрофий, приводящих к нарушению всасывания инсулина и вариабельности гликемии. Важно вводить каждую последующую инъекцию на расстоянии минимум 1 см от предыдущей инъекции и использовать все возможные места для инъекций.
Во избежание передачи инфекционных заболеваний инсулиновые шприц-ручки, картриджи для инсулиновых шприц-ручек и флаконы инсулина предназначены исключительно для индивидуального использования.
Запас инсулина должен храниться при температуре +2-8°С. Флаконы с инсулином или инсулиновые шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре (до +30°С) в течение 4 недель (инсулин детемир** — 6 недель, инсулин деглудек** — 8 недель); перед введением инсулин должен иметь комнатную температуру.
НПХ-инсулин и готовые смеси инсулина перед введением следует тщательно перемешать.
- Рекомендуется использовать иглы для инсулиновых шприц-ручек длиной 4-5 мм / 6-мм инсулиновые шприцы или самые короткие доступные иглы пациентам с СД 1 для минимизации риска в/м введения [116–128].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Инъекции инсулина 4-мм иглами для инсулиновых шприц-ручек можно делать под углом 90°, независимо от возраста, пола, индекса массы тела (ИМТ). Если пациенты должны использовать иглы длиной > 4 мм или инсулиновые шприцы, может понадобиться формирование кожной складки и/или угол наклона 45°, чтобы избежать в/м введения.
На наличие болевых ощущений при инъекциях инсулина могут влиять длина иглы, диаметр, метод обработки, наличие смазки, технология заточки острия иглы. Пятигранная заточка острия иглы предназначена для уменьшения сопротивления, возникающего при прохождении иглы через ткани, что позволяет минимизировать болевые ощущения пациента при инъекции [129].
- Рекомендуется однократное использование игл для инсулиновых шприц-ручек и инсулиновых шприцев пациентам с СД 1 для обеспечения инфекционной безопасности и профилактики липодистрофий [116, 117, 130–140].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Согласно инструкции к инсулиновым шприц-ручкам, иглы должны использоваться только однократно.
- Рекомендуется визуальный осмотр и пальпация мест инъекций и проверка техники инъекций инсулина у пациентов с СД 1 не реже 1 раза в 6 месяцев для выявления липодистрофий [109–112, 116, 117].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: При выявлении липодистрофий необходимо проведение повторного обучения технике инъекций инсулина.
3.3.2 Рекомендации по питанию
Общее потребление белков, жиров и углеводов при СД 1 не должно отличаться от такового у здорового человека.
- Рекомендуется количественная оценка усваиваемых углеводов по системе хлебных единиц (ХЕ) пациентам с СД 1 для коррекции дозы инсулина перед едой [8, 104–108, 113–115].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Замена продуктов по системе хлебных единиц – см. Приложение В.
3.3.3 Рекомендации по физической активности
Физическая активность повышает качество жизни, но не является методом сахароснижающей терапии при СД 1. Физическая активность повышает риск гипогликемии во время и после нагрузки, поэтому основная задача – профилактика гипогликемии.
- Рекомендуется дополнительный прием углеводов (1-2 ХЕ) пациентам с СД 1 перед кратковременной физической нагрузкой для профилактики гипогликемии [8, 141].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется снизить дозы ИКД (ИУКД, ИСБД) и базального инсулина, которые будут действовать во время и после физической активности (на 20-50%) или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии пациентам с СД 1 перед длительной физической нагрузкой для профилактики гипогликемии [8, 141].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Не рекомендуется заниматься физической активностью пациентам с СД 1 при уровне глюкозы плазмы > 13 ммоль/л в сочетании с кетонурией или > 16 ммоль/л, даже без кетонурии, для профилактики дальнейшей декомпенсации углеводного обмена [8, 141, 142].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
3.3.4 Помповая инсулинотерапия
- Рекомендуется применение помповой инсулинотерапии пациентам с СД 1 при недостижении индивидуальных целевых показателей гликемического контроля на фоне интенсифицированной инсулинотерапии в режиме многократных инъекций и/или снижении качества жизни с целью оптимизации лечения [143–151].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Применение помповой инсулинотерапии может быть рассмотрено у пациентов в следующих ситуациях:
— HbA1c >7,0 % или другого индивидуального целевого показателя;
— наличии тяжелых гипогликемий (≥1 раза за последний год), в том числе вследствие сниженной чувствительности к гипогликемиям;
— высокой вариабельности гликемии независимо от уровня НbА1с, в том числе частые эпизоды легкой гипогликемии (≥1 раза в день);
— наличии выраженного феномена «утренней зари»;
— наличии микрососудистых осложнений или факторов риска их развития;
— низкой потребности в инсулине и необходимости введения малых доз инсулина.
- Не рекомендуется применение помповой инсулинотерапии пациентам с СД 1 при недостаточном уровне знаний по СД и/или недостаточной частоте самоконтроля гликемии и/или несоблюдении рекомендаций по лечению [152, 153].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: Проведение помповой инсулинотерапии нецелесообразно в следующих ситуациях:
— впервые выявленном СД 1 (менее 6 месяцев после манифестации в связи с недостаточными знаниями по СД и опытом проведения инъекций инсулина);
— отсутствии желания/возможности/способности пациента проводить процедуры, связанные с контролем СД и инсулиновой помпой*** включая: регулярный самоконтроль глюкозы, оценку углеводов пищи, введение инсулина, регулярную замену инфузионного набора и др.;
— недостижении индивидуальных целевых показателей гликемического контроля и/или отсутствии значимого (более 0,5%) снижения уровня HbA1c в течение одного года после инициации помповой инсулинотерапии;
— выраженном снижении зрения, затрудняющем распознавание надписей на приборе (в том числе, вследствие диабетической ретинопатии (ДР));
— выраженном психоэмоциональном стрессе. Обучение принципам работы инсулиновой помпы*** и проведения НПИИ требует концентрации внимания, что невозможно в условиях психоэмоциональной нестабильности. При выявлении объективных причин для серьезного эмоционального напряжения или стресса у пациента перевод на НПИИ следует отложить;
— остром соматическом заболевании или обострении хронического. Учитывая выраженные изменения потребности организма в инсулине в этот период, перевод на НПИИ и подбор настроек осуществлять нецелесообразно.
- Рекомендуется консультация врача-эндокринолога перед переводом пациента с СД 1 на НПИИ для обсуждения основных аспектов помповой инсулинотерапии и определения готовности пациента, а также перевод на помповую инсулинотерапию пациентов с СД 1 осуществлять в медицинских организациях, имеющих в штате необходимых квалифицированных специалистов для проведения безопасной и эффективной НПИИ [153, 154].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: Применение помповой инсулинотерапии целесообразно при следующих условиях:
— желание пациента активно управлять помповой инсулинотерапией;
— инициация помповой инсулинотерапии должна проводиться в лечебно-профилактических учреждениях, имеющих в штате необходимых квалифицированных специалистов, обладающих достаточным опытом и навыками в помповой инсулинотерапии;
— перевод на НПИИ может осуществляться в рамках госпитализации в специализированный эндокринологический стационар, а также в амбулаторных условиях, при этом необходимым условием является возможность беспрепятственного контакта пациента с лечащим врачом после инициации помповой инсулинотерапии;
— обучение техническим особенностям обращения с устройством, функциям и способам программирования инсулинового дозатора, правилам смены настроек, отключения/подключения, смены инфузионных систем и ношения устройства должен проводить сертифицированный тренер по помповой инсулинотерапии. При возможности, функции тренера может выполнить врач или средний медперсонал, прошедшие специальную подготовку.
Обучение пациента может занять от нескольких часов до нескольких дней – в зависимости от индивидуальных особенностей пациента и исходного уровня знаний. В дальнейшем могут потребоваться дополнительные занятия по отдельным вопросам НПИИ. При необходимости возможно повторное терапевтическое обучение пациентов в группе или индивидуально по структурированной программе в «Школе для пациентов с сахарным диабетом».
3.4 Хирургическое лечение
В настоящее время хирургических методов лечения СД 1 не существует.
- Не рекомендуется изолированная трансплантация поджелудочной железы пациентам с СД 1 для лечения заболевания [155].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Критериями включения пациентов в список для трансплантации только поджелудочной железы были признаны: очень высокая вариабельность гликемии, наличие тяжелой автономной дисфункции, или очень низкое качество жизни из-за выраженных осложнений СД [156]. Изолированную трансплантацию поджелудочной железы в настоящее время в РФ пациентам с СД 1 до развития терминальной почечной недостаточности, как правило, не проводят, так как операционный риск, вероятность отторжения и последствия иммуносупрессивной терапии настолько велики, что существенно снижают ожидаемую продолжительность и качество жизни пациентов [157].
3.5 Иное лечение
3.5.1 Терапевтическое обучение
Согласно решению ВОЗ терапевтическое обучение пациентов является самостоятельным разделом медицины и важнейшей составляющей лечения хронических заболеваний, прежде всего СД [158].
Обучение является неотъемлемой частью комплекса терапевтических мероприятий при СД 1 и должно продолжаться на всем протяжении заболевания. Лечение СД 1 обязательно включает обучение самоконтролю гликемии, принципам управления заболеванием (включая адаптацию доз инсулина).
- Рекомендуется проведение обучающих мероприятий со всеми пациентами с СД 1 от момента выявления заболевания и на всем его протяжении не реже 1 раза в 3 года в целях повышения осведомленности пациентов и улучшения распознавания гипогликемии, снижения рисков развития тяжелой гипогликемии, для достижения целевых показателей гликемического контроля и улучшения самостоятельного управления заболеванием [8, 41, 104–109, 113–115, 158–164].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 1)
Комментарии: Цели и задачи обучения должны быть конкретизированы в соответствии с актуальным состоянием пациента. В «Школу для пациентов с сахарным диабетом» направляются пациенты, не проходившие обучения (первичный цикл), или пациенты, уже прошедшие обучение (повторные циклы), для поддержания уровня знаний и мотивации или при появлении новых терапевтических целей. Кабинет «Школа для пациентов с сахарным диабетом» является структурным подразделением медицинской организации, оказывающей первичную медико-санитарную и специализированную медицинскую помощь по профилю «эндокринология» в виде группового терапевтического обучения пациентов с СД по структурированным программам в зависимости от типа СД и метода лечения, с обязательной практической отработкой навыков, необходимых для самостоятельного управления заболеванием.
- Рекомендуется использовать специально разработанные структурированные программы обучения, адресованные конкретному контингенту пациентов с СД 1 (на режиме многократных инъекций, на помповой инсулинотерапии, беременным) для достижения целевых показателей гликемического контроля, профилактики развития и прогрессирования осложнений [8, 109, 159–161, 163–166].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Обучение может проводиться как в индивидуальном порядке, так и в группах пациентов. Содержание обучающих программ должно соответствовать принятым стандартам диагностики и лечения СД, а их структура – учитывать основные принципы педагогики. Программы подразумевают строго практическую направленность и доступность для восприятия. Обязательные разделы обучающих программ:
1) общие сведения о СД;
2) питание;
3) физическая активность;
4) самоконтроль гликемии;
5) инсулинотерапия;
6) гипогликемия;
7) поздние осложнения СД;

Большая часть времени в процессе обучения должна быть посвящена практической отработке навыков, необходимых для самостоятельного управления заболеванием. Прежде всего это касается самоконтроля глюкозы крови, техники инъекций инсулина, правил коррекции доз инсулина, ухода за ногами, самостоятельного измерения АД.
- Рекомендуется проведение обучения пациентов с СД 1 специально подготовленными медицинскими работниками (врачом-эндокринологом, медицинской сестрой; с возможным участием медицинского психолога и врача-диетолога) для поддержания уровня знаний и мотивации [8, 109, 158, 167–170].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
3.5.2 Обезболивание
Общие принципы обезболивающей терапии у пациентов с СД 1 не отличаются от лиц общей популяции. Чаще всего эту терапию приходится применять для лечения пациентов с болевой формой диабетической нейропатии.
- Рекомендуется применение медикаментозной терапии пациентам с СД 1 с болевой формой диабетической нейропатии для купирования ее симптомов [171–177].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 1)
Комментарии: Виды медикаментозной терапии см. в разделе 7.4 Диабетическая нейропатия.
Гипогликемия является основным лимитирующим фактором в достижении целевых значений гликемии у пациентов с СД. В настоящее время принята следующая классификация гипогликемий [42]:
Уровень 1: значения уровня глюкозы плазмы от 3,0 до < 3,9 ммоль/л (с симптомами или без) у пациентов с СД, получающих сахароснижающую терапию, указывают на риск развития гипогликемии и требуют начала мероприятий по купированию гипогликемии независимо от наличия или отсутствия симптомов.
Уровень 2: значения уровня глюкозы плазмы < 3,0 ммоль/л, с симптомами или без – клинически значимая гипогликемия, требующая немедленного купирования.
Уровень 3: тяжелая гипогликемия – гипогликемия в пределах вышеуказанного диапазона с таким нарушением когнитивных функций (включая потерю сознания, т.е. гипогликемическую кому), которые требуют помощи другого лица для купирования.
Клиническая картина гипогликемии:
Вегетативные симптомы: сердцебиение, дрожь, бледность кожи, потливость, мидриаз, тошнота, сильный голод, беспокойство, тревога, агрессивность.
Нейрогликопенические симптомы: слабость, нарушение концентрации, головная боль, головокружение, сонливость, парестезии, нарушения зрения, растерянность, дезориентация, дизартрия, нарушение координации движений, спутанность сознания, кома; возможны судороги и другие неврологические симптомы [8, 178, 179].
- Рекомендуется начинать мероприятия по купированию гипогликемии у пациентов с СД 1 при уровне глюкозы плазмы < 3,9 ммоль/л для профилактики развития тяжелой гипогликемии [8, 42, 178, 180–182].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Основная причина гипогликемии: избыток инсулина в организме по отношению к поступлению углеводов извне (с пищей) или из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации углеводов (мышечная работа).
— передозировка инсулина: ошибка пациента, ошибка функции инсулиновой шприц-ручки, инсулиновой помпы***, глюкометра, намеренная передозировка; ошибка врача (слишком низкий целевой уровень гликемии, слишком высокие дозы);
— изменение фармакокинетики инсулина: высокий титр антител к инсулину, неправильная техника инъекций;
— повышение чувствительности к инсулину: длительная физическая нагрузка, ранний послеродовой период, надпочечниковая или гипофизарная недостаточность;
— пропуск приема или недостаточное количество ХЕ, алкоголь, ограничение питания для снижения массы тела (без соответствующего уменьшения дозы инсулина); замедление опорожнения желудка (при автономной нейропатии), рвота, синдром мальабсорбции;
— беременность (первый триместр) и кормление грудью.
- Рекомендуется прием 10-20 г быстро усваиваемых углеводов при возникновении легкой гипогликемии (не требующей помощи другого лица, глюкоза < 3,9 ммоль/л) у пациентов с СД 1 для профилактики развития тяжелой гипогликемии [180, 181, 183].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: При легкой гипогликемии (не требующей помощи другого лица) — прием 1-2 ХЕ быстро усваиваемых углеводов: сахар (2-4 куска по 5 г, лучше растворить), или мед или варенье (1–1,5 столовых ложки), или 100–200 мл фруктового сока, или 100–200 мл лимонада на сахаре, или 4-5 больших таблеток глюкозы (по 3–4 г), или 1-2 тубы с углеводным сиропом (по 10 г углеводов).
Если гипогликемия вызвана пролонгированным инсулином, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т.д.).
- Рекомендуется внутривенно (в/в) струйно ввести 40 – 100 мл 40% раствора декстрозы** при развитии тяжелой гипогликемии у пациентов с СД 1 для восстановления сознания [8, 180, 183].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: При тяжелой гипогликемии (потребовавшей помощи другого лица, с потерей сознания или без нее):
— пациента уложить на бок, освободить полость рта от остатков пищи;
— при потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!);
— если сознание не восстанавливается после в/в введения 100 мл 40% раствора декстрозы** – начать в/в капельное введение 5–10% раствора декстрозы** и госпитализировать;
— консультация врача-невролога.
- Рекомендуется введение 1 мг глюкагона** (АТХ-классификация Н04АА01 Средство для лечения гипогликемии) п/к или в/м или 3 мг глюкагона интраназально# при развитии тяжелой гипогликемии при невозможности в/в введения 40% раствора декстрозы** у пациентов с СД 1 для восстановления сознания [8, 42, 180, 183–187].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2)
Комментарии: Глюкагон** может вводиться как медицинскими работниками, так и родственниками пациента. #Способ применения (путь введения) прошел клинические испытания, но данный способ введения отсутствует в инструкции к лекарственному препарату в Российской Федерации на момент публикации клинических рекомендаций.
У пациентов, госпитализированных по поводу тяжелой гипогликемии, наиболее часто встречаются повреждения сердечно-сосудистой и нервной систем. В связи с этим учитывать возможную необходимость консультации врача-невролога и врача-кардиолога, а также проведение дополнительных исследований для дифференциальной диагностики с другими состояниями с потерей сознания, в том числе МРТ головного мозга, ЭКГ, холтеровское мониторирование ЭКГ, дуплексное сканирование брахиоцефальных артерий и др.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Наибольшее влияние на прогноз жизни у пациентов СД оказывают развитие и прогрессирование осложнений заболевания. Принципы диагностики, лечения, реабилитации и профилактики поздних осложнений СД изложены в настоящем разделе. У пациентов с СД некоторые заболевания и состояния (например, сердечно-сосудистые заболевания) имеют отличия от лиц без СД, что должно быть учтено при определении тактики ведения. Лечение пациентов с СД во время беременности имеет особенности как при выборе индивидуальных целей лечения, так и оптимальных (безопасных) схем терапии.
7.1. Острые осложнения (неотложные состояния)
Подробная диагностика, клиника и лечение острых осложнений СД 1 изложены в соответствующих клинических рекомендациях.
Клиника, диагностика и лечение гипогликемии изложены в разделе 3.6 Гипогликемия.
7.2 Диабетическая нефропатия
Диабетическая нефропатия (ДН) – специфическое поражение почек при СД в виде узелкового гломерулосклероза как результат воздействия метаболических и гемодинамических факторов на почечную микроциркуляцию, модулируемый генетическими факторами [199].
Хроническая болезнь почек (ХБП) – наднозологическое понятие, определяется как нарушение структуры или функции почек, сохраняющееся более 3 месяцев и имеющее последствия для здоровья [199].
ДН развивается у 20-40% пациентов с СД 1 [18], типично развитие при длительности заболевания более 10 лет, однако при неблагоприятных факторах возможно более раннее развитие. ДН существенно повышает риск кардиоваскулярной патологии и стоимость лечения [200].
Согласно концепции ХБП, оценка стадии почечной патологии осуществляется по величине рСКФ, признанной как наиболее полно отражающей количество и суммарный объем работы нефронов, в том числе связанной с выполнением неэкскреторных функций (табл. 10). Кроме того, выделяют три категории альбуминурии (табл. 11) [199].
Таблица 10. Стадии хронической болезни почек по уровню скорости клубочковой фильтрации
1Для установления ХБП в этом случае необходимо наличие также и маркеров почечного повреждения. При их отсутствии ХБП не диагностируется.
Таблица 11. Классификация хронической болезни почек по уровню альбуминурии
1А/Кр – соотношение альбумин/креатинин в разовой порции мочи
2 СЭА – суточная экскреция альбумина
3 Включая нефротический синдром (СЭА >2200 мг/24 часа [А/Кр>2200 мг/г; >220 мг/ммоль])
Формулировка диагноза ДН в соответствии с классификацией ХБП:
1) ДН, ХБП С1 (2, 3, 4 или 5) А2
2) ДН, ХБП С1 (2, 3, 4 или 5) А3
3) ДН, ХБП С3 (4 или 5) А1 (т.е. независимо от уровня альбуминурии)
4) ДН, ХБП С5 (лечение заместительной почечной терапией).
5) В случае нормализации показателей альбуминурии на фоне нефропротективной терапии у пациентов с сохранной рСКФ ≥ 60 мл/мин/1,73 м2 — диагноз ДН, ХБП сохраняется с формулировкой: ДН, ХБП С1-2 А1 (регресс альбуминурии на фоне нефропротективной терапии)
Специфические симптомы ДН на стадии ХБП С1-3 А1-2 отсутствуют у большинства пациентов с СД 1 (редко отмечают эпизоды повышения АД). На стадии ХБП С4-5 отмечают слабость, сонливость, быструю утомляемость, выраженные стойкие отеки, стабильно повышенное АД, тошноту, иногда рвоту без облегчения состояния. На стадии ХБП С3-5 А3 отмечают отеки стоп, голеней, иногда бедер, лица, снижение аппетита, нарастание и постоянно повышенное АД.
- Рекомендуется оценка соотношения альбумин/креатинин (предпочтительно) или концентрации альбумина в разовой порции мочи и рСКФ у пациентов с СД 1 не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, для выявления ДН [199].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: Для пациентов с СД 1 и альбуминурией ≥ 3 мг/ммоль и/или рСКФ <60 мл/мин/1,73 м2 целесообразно проводить оценку этих показателей 2 раза в год. Соотношение альбумин/креатинин в разовой (предпочтительно утренней) порции мочи с высокой чувствительностью и специфичностью соотносится с суточной экскрецией альбумина с мочой. Определение в разовой порции мочи только альбумина без креатинина не дает такого точного соотношения, так как не учитывает влияние разведения мочи в силу различной гидратации. Поскольку в клинической практике продолжается оценка в разовой порции мочи только альбумина, то результаты этого исследования необходимо интерпретировать следующим образом (значения, соответствующие уровням альбуминурии согласно классификации ХБП): не более 20 мг/л – А1; >20 до 200 мг/л — А2; > 200 мг/л — А3.
- Рекомендуется оценка потенциальных осложнений ХБП у пациентов с СД 1 и рСКФ < 60 мл/мин/1,73 м2 (АГ, перегрузка объемом, электролитные нарушения, метаболический ацидоз, анемия, минеральные и костные нарушения) для своевременной инициации их терапии [201].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендуется незамедлительное обращение пациентов с СД 1 к врачу-нефрологу при быстром прогрессировании почечной патологии для определения этиологии и терапии [202].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Диагностика ДН основывается на наличии повышенной альбуминурии и/или снижении рСКФ при отсутствии симптомов первичной почечной патологии. Типичная картина включает длительный анамнез заболевания, наличие ДР, альбуминурию без гематурии и быстрого снижения рСКФ. Однако нередко у пациентов с СД 1 снижение рСКФ может происходить на фоне нормоальбуминурии [203]. С учетом вариабельности для установления диагноза ДН необходимо не менее, чем 2-кратное исследование соотношения альбумин/креатинин или концентрации альбумина в разовой порции мочи (только количественными методами) в период от 1 до 3 месяцев. Преходящее повышение экскреции альбумина возможно при значительной гипергликемии, интенсивной физической нагрузке, высокобелковом питании, лихорадке, менструации. рСКФ вычисляется с учетом уровня креатинина плазмы с использованием валидизированной формулы (предпочтительно формула CKD-EPI, наилучшим образом соотносящаяся с референтными (клиренсовыми) методами определения). Определение СКФ клиренсовыми методами необходимо при беременности, морбидном ожирении (ИМТ ≥40 кг/м2), дефиците массы тела (ИМТ ≤15 кг/м2), вегетарианстве, миодистрофии, параплегии, квадриплегии, нестандартных размерах тела (ампутированные конечности), остром почечном повреждении, почечном трансплантате, назначении нефротоксичных препаратов, определении начала заместительной почечной терапии. При быстро нарастающей альбуминурии, внезапном развитии нефротического синдрома, быстром снижении рСКФ, отсутствии ДР, изменении осадка мочи (гематурия, лейкоцитурия, цилиндрурия) можно предположить альтернативную или дополнительную причину почечной патологии.
- Рекомендуется потребление белка не более 0,8 г/кг массы тела в сутки недиализным небеременным пациентам с СД 1 с ХБП С3-5 и/или А3 для замедления прогрессирования осложнения [204].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Потребление такого количества белка в сравнении с большим уровнем замедляет снижение рСКФ. Диета, содержащая более 1,3 г/кг/сут ассоциирована с усилением альбуминурии, быстрым снижением почечной функции, кардиоваскулярной смертностью. Потребление белка не более 0,8 г/кг/сут не влияет на контроль гликемии, кардиоваскулярный риск и снижение рСКФ. Для пациентов на диализе необходимо более высокое потребление белка, так как нарушение питательного статуса – важная проблема диализных пациентов [205].
- Рекомендуется ограничение потребления натрия до 2,3 г/сут пациентам с СД 1 и ХБП для контроля АД, снижения кардиоваскулярного риска [206, 207].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: 2,3 г натрия соответствует 5 г поваренной соли.
- Рекомендуется ограничение потребления калия пациентам с СД 1 и ХБП для снижения риска гиперкалиемии [208].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Потребление натрия и калия необходимо индивидуализировать с учетом коморбидности, применяемых препаратов, уровня АД и лабораторных данных.
- Рекомендуется физическая активность умеренной интенсивности соответственно сердечно-сосудистой и физической толерантности пациентам с СД 1 и ХБП для снижения риска прогрессирования ДН, общей и кардиоваскулярной смертности [209, 210].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: У пациентов с СД 1 и ХБП, как и в общей популяции, регулярная и достаточная физическая активность обеспечивает кардиометаболические, ренальные и когнитивные преимущества, повышает качество жизни, улучшает чувствительность к инсулину, понижает уровень маркеров воспаления и улучшает функцию эндотелия. Однако, пациенты с ХБП имеют ограничения, препятствующие участию в регулярных упражнениях и в деятельности высокой интенсивности, прежде всего, связанные с возрастом и, следовательно, с риском падения. Потеря мышечной массы и развитие таких осложнений, как анемия, периферическая нейропатия, автономная нейропатия, лимитируют функциональные способности этих пациентов, параллельно снижению почечной функции. Несмотря на такие ограничения, рекомендация физической активности во время обычного визита важна для пациентов практически во всех ситуациях, несмотря на конкурирующие проблемы и недостаток конкретных ресурсов. До реализации программы физической активности необходимо провести оценку физической толерантности, риска нежелательных явлений (прежде всего, падения), а также доступности с учетом выраженности АССЗ.
- Рекомендуется оптимизировать контроль гликемии пациентам с СД 1 для снижения риска или замедления прогрессирования ДН [40, 41, 211, 212].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2)
Комментарии: У пациентов с выраженными стадиями ХБП целевой уровень HbA1c должен быть индивидуализирован с учетом высокого риска гипогликемии.
- Рекомендуется оптимизировать контроль АД пациентам с СД 1 для снижения риска или замедления прогрессирования ДН [213].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
- Рекомендуется прием ингибиторов ангиотензинпревращающего фермента (иАПФ) для небеременных пациентов с СД 1 и АГ, и/или повышенным соотношением альбумин/креатинин в моче (≥ 3 мг/ммоль) для замедления прогрессирования ДН [8, 201, 213, 214].
Уровень убедительности рекомендаций А (уровень убедительности доказательств – 2)
Комментарии: Режим дозирования иАПФ должен быть индивидуальным с учетом показателей рСКФ пациента и особенностей фармакокинетики препаратов, указанных в инструкции.
- Рекомендуется прием блокаторов рецепторов ангиотензина II (БРА) для небеременных пациентов с СД 1 и АГ, и/или повышенным соотношением альбумин/креатинин в моче (≥ 3 мг/ммоль) и/или рСКФ < 60 мл/мин/1,73 м2 для замедления прогрессирования ДН [8, 201].
Уровень убедительности рекомендаций C (уровень убедительности доказательств – 5)
Комментарии: Рекомендации профильных международных ассоциаций не разделяют лечение ДН при СД 1 и СД 2 и рекомендуют у вышеупомянутой группы пациентов прием иАПФ и БРА, экстраполируя результаты рандомизированных клинических исследований (РКИ), доказавших нефропротективный эффект этих препаратов, на обе группы [201]. Следует избегать комбинированной терапии иАПФ и БРА пациентам с СД 1 и ДН для профилактики гиперкалиемии или острого повреждения почек.
- Рекомендуется контроль креатинина и калия сыворотки крови пациентам с СД 1, получающим иАПФ или БРА и диуретики (АТХ-классификация С03) для оценки безопасности терапии [208, 215].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуется контроль соотношения альбумин/креатинин или концентрации альбумина мочи пациентам с СД 1 с альбуминурией, получающим иАПФ или БРА для оценки эффективности лечения и прогрессирования ДН [216].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
- Не рекомендуется прием иАПФ или БРА пациентам с СД 1 при нормальном АД, соотношении альбумин/креатинин мочи < 3 мг/ммоль или альбуминурии < 20 мг/л (30 мг/сут), нормальной рСКФ для первичной профилактики ДН ввиду отсутствия доказательств эффективности [217].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: АГ – значимый фактор риска развития и прогрессирования ХБП. Антигипертензивная терапия снижает риск альбуминурии и кардиоваскулярных событий. У пациентов с установленной ХБП (рСКФ < 60 мл/мин/1,73 м2 и соотношение альбумин/креатинин мочи > 30 мг/ммоль) иАПФ и БРА снижают риск прогрессирования до терминальной ХБП. Уровень АД менее 130/80 мм рт.ст. может рассматриваться как целевой на основе индивидуальных преимуществ и рисков. иАПФ и БРА – препараты первой линии для лечения АГ у пациентов с СД 1, АГ, рСКФ < 60 мл/мин/1,73 м2 и соотношением альбумин/креатинин мочи > 30 мг/ммоль, поскольку имеют доказанные преимущества по профилактике прогрессирования ХБП. иАПФ и БРА имеют сопоставимые преимущества и риски. При более низком уровне альбуминурии (соотношение альбумин/креатинин 3-30 мг/ммоль) терапия иАПФ и БРА демонстрирует снижение прогрессирования до более высокого уровня альбуминурии (соотношение альбумин/креатинин мочи > 30 мг/ммоль) и кардиоваскулярных событий, но не прогрессирования до терминальной ХБП. При отсутствии ХБП, иАПФ и БРА используются для контроля АД, но не имеют преимуществ по сравнению с другими классами антигипертензивных препаратов, включая блокаторы кальциевых каналов, тиазидные диуретики. В исследованиях, включавших пациентов с СД 1 без АГ и альбуминурии, иАПФ и БРА не предотвращали развитие диабетической гломерулопатии, оцененной по биопсии почки. Антагонисты рецепторов минералокортикоидов эффективны в лечении резистентной АГ, снижают альбуминурию по данным непродолжительных исследований пациентов с ХБП и могут иметь дополнительные кардиоваскулярные преимущества. Однако они повышают эпизоды гиперкалиемии в двойной терапии (в комбинации с иАПФ или БРА).
- Рекомендуется терапия осложнений ХБП у пациентов с СД 1 и рСКФ < 60 мл/мин/1,73 м2 для замедления их прогрессирования [201].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
Комментарии: Подробные рекомендации по лечению осложнений ХБП (см. в соответствующих клинических рекомендациях).
- Рекомендуется оценить сроки и возможности заместительной почечной терапии у пациентов с СД 1 и рСКФ < 30 мл/мин/1,73 м2 для ее плановой инициации [202].
Уровень убедительности рекомендаций А (уровень достоверности доказательств –2)
Комментарии: Консультации врача-нефролога пациентов с СД 1 и ХБП С4 (рСКФ < 30 мл/мин/1,73 м2) могут снизить затраты, улучшить обслуживание и отсрочить диализную терапию [202].
Профилактика ДН возможна только при своевременном определении и коррекции факторов риска развития и прогрессирования осложнения.
Диспансерное наблюдение включает мониторинг в зависимости от стадии ДН (табл. 12).
Таблица 12. Мониторинг в зависимости от стадии диабетической нефропатии
7.3 Диабетическая ретинопатия
При СД поражение сетчатки проявляется виде ДР и/или диабетического макулярного отека (ДМО). Подробные данные по ведению пациентов с диабетической ретинопатией представлены в соответствующих клинических рекомендациях.
Диабетическая ретинопатия (ДР) — специфичное позднее нейромикрососудистое осложнение СД, развивающееся, как правило, последовательно от изменений, связанных с повышенной проницаемостью и окклюзией ретинальных сосудов до появления новообразованных сосудов и фиброглиальной ткани. Является одним из проявлений генерализованной микроангиопатии.
Диабетический макулярный отек (ДМО) — утолщение сетчатки, связанное с накоплением жидкости в межклеточном пространстве нейроэпителия вследствие нарушения гематоретинальных барьеров и несоответствия между транссудацией жидкости и способности к ее реабсорбции. ДМО может развиться при любой стадии ДР.
В основе патогенеза ДР лежит ишемия, развивающаяся из-за окклюзии капилляров сетчатки. Причиной нарушения перфузии сетчатки является поражение эндотелия сосудов (эндотелиальный стресс) в условиях гипергликемии, приводящее к образованию тромбов в капиллярном русле. Ишемия сетчатки приводит к повышению экспрессии сосудистого эндотелиального фактора роста VEGF (vascular endothelial growth factor). Увеличение выработки VEGF выше критического уровня способствует развитию основных клинических проявлений диабетического поражения сетчатки – ДМО и неоваскуляризации [218, 219].
Частота развития ДР определяется длительностью СД. При СД 1 с длительностью заболевания более 20 лет ДР диагностируется более чем у 88% пациентов [32], при этом почти у половины пациентов выявляется пролиферативная ДР. Частота ДМО увеличивается с тяжестью ДР и с длительностью СД: при непролиферативной ДР — в 2-6%, при препролиферативной – в 20-63%, при пролиферативной – в 70-74% случаев. По данным Федерального регистра СД в РФ на 01.01.2021 г. ДР регистрировалась у 31,7% пациентов с СД 1 [220].
Классификация ДР, предложенная Kohner E. и Porta M. (1991), выделяет три основных стадии заболевания [221]:
1. непролиферативная ДР;
2. препролиферативная ДР;
3. пролиферативная ДР.
Клинические изменения, характерные для каждой стадии ДР, представлены в табл. 13.
Таблица 13. Характеристика изменений на глазном дне при различных стадиях диабетической ретинопатии
Самой полной на сегодняшний день является классификация Исследовательской группы по изучению раннего лечения ДР (Early Treatment Diabetic Retinopathy Study – ETDRS) 1991 года [222], которая также может быть использована в клинической практике (Приложение А3).
- Рекомендуется сбор анамнеза и жалоб при патологии глаза всем пациентам с СД 1 с подозрением на диабетическое поражение сетчатки с целью выяснения наличия функциональных зрительных расстройств [37, 218, 223–225].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Возможно отсутствие жалоб в течение продолжительного времени, несмотря на прогрессирование заболевания. Пациенты с ДР могут жаловаться на снижение остроты зрения, плавающие помутнения. При ДМО пациенты отмечают искажения предметов (метаморфопсии), «пятно» перед взором, снижение остроты зрения. При осложнениях пролиферативной ДР (преретинальных и интравитреальных кровоизлияниях) пациенты могут жаловаться на снижение зрения, «пятно», «сетку» перед глазами, при отслойке сетчатки — на снижение зрения и появление «завесы» в поле зрения. Жалобы на снижение остроты зрения требуют, как правило, незамедлительного специализированного лечения. При развитии нейропатии с поражением III и VI пар черепно-мозговых нервов пациенты могут жаловаться на отклонение глазного яблока, двоение и опущение верхнего века. Из общего анамнеза важно уточнить давность СД и степень контроля заболевания (уровень глюкозы крови, гликированного гемоглобина), наличие артериальной гипертензии, показатели липидного обмена, наличие макрососудистых или иных микрососудистых осложнений СД [8].
- Рекомендуются осмотры врачом-офтальмологом пациентов c СД 1 не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, с целью выявления диабетических изменений сетчатки [8, 31–39, 226, 227].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1)
Комментарии: При СД 1 риск развития ДР в течение первых 5 лет заболевания незначителен, поэтому осмотр врачом-офтальмологом должен быть проведен не позднее чем через 5 лет от дебюта заболевания. Направление пациентов на обследование осуществляет врач-эндокринолог. Объем диагностических процедур определяет врач-офтальмолог (см. соответствующие клинические рекомендации). Как минимум должна быть проведена биомикроскопия глаза и глазного дна в условиях мидриаза не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год. Регулярные ежегодные осмотры всех пациентов с СД 1 имеют принципиально важное значение для своевременной идентификации лиц с риском развития тяжелой ДР, предотвращения ее прогрессирования и утраты зрения. Возможно отсутствие жалоб в течение продолжительного времени, даже при наличии пролиферативной ДР и ДМО.
- Рекомендуется достижение целевых уровней гликемического контроля, АД и показателей липидного обмена у пациентов с СД 1 с целью предотвращения развития и прогрессирования ДР [36, 40, 228–231].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 2)
Комментарии: Для достижения этой цели следует осуществлять междисциплинарное ведение пациентов.
- Не рекомендуется консервативное лечение пациентов с СД 1 с ДР и/или ДМО [8, 37, 218, 224, 232, 233].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Применение ангиопротекторов, антиоксидантов (АТХ-классификация А16А Другие препараты для лечения заболеваний ЖКТ и нарушений обмена веществ), ферментных препаратов и витаминов для лечения ДР у пациентов с СД 1 не имеет убедительной доказательной базы.
- Рекомендуется проведение всех необходимых лечебных офтальмологических манипуляций пациентам с СД 1 на любой стадии ДР и при ДМО для предотвращения потери зрения вне зависимости от достижения целевых уровней гликемического контроля, АД и липидного обмена [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
- Рекомендуется проведение панретинальной лазерной коагуляции сетчатки (ЛКС) в условиях медикаментозного мидриаза пациентам с СД 1 на стадии препролиферативной ДР (относительное показание) в случае невозможности регулярного мониторинга с целью подавления экспрессии VEGF и профилактики развития неоваскуляризации, стабилизации или повышения корригированной остроты зрения [34, 37, 222, 232, 234–237].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Стандартная панретинальная ЛКС обычно осуществляется за несколько сеансов [37, 218, 224, 225]. Сеансы панретинальной ЛКС могут проводиться как в стационарных, так и в амбулаторных условиях при максимальном медикаментозном мидриазе [238–241].
- Рекомендуется проведение панретинальной ЛКС в условиях медикаментозного мидриаза, возможно, в сочетании с интравитреальным введением средства, препятствующего новообразованию сосудов (ранибизумаба**), пациентам с СД 1 на стадии пролиферативной ДР с целью подавления неоваскуляризации, стабилизации или повышения корригированной остроты зрения [222, 238–244].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: При наличии показаний к проведению панретинальной ЛКС, она должна выполняться вне зависимости от уровня НbA1c и не дожидаясь существенного улучшения гликемического контроля.
- Рекомендуется проведение фокальной ЛКС в условиях медикаментозного мидриаза, в том числе в сочетании с интравитреальными введениями средств, препятствующих новообразованию сосудов, или глюкокортикостероидов для местного применения пациентам с СД 1 при наличии клинически значимого ДМО с целью стабилизации или повышения корригированной остроты зрения [218, 234, 235, 245]
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуются интравитреальные инъекции (в условиях операционной) средств, препятствующих новообразованию сосудов – препаратов ранибизумаб** [246], афлиберцепт** [247] или глюкокортикостероидов для местного применения (дексаметазон** в виде имплантата для интравитреального введения) [248], возможно в сочетании с ЛКС [249] пациентам с СД 1 при наличии клинически значимого ДМО с целью уменьшения толщины сетчатки, стабилизации или повышения корригированной остроты зрения.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: В настоящее время интравитреальное введение средств, препятствующих новообразованию сосудов (ингибиторов ангиогенеза), является терапией первой линии при ДМО с вовлечением центра макулы. Необходимо учитывать, что при сочетании ЛКС и интравитреальных введений ингибиторов ангиогенеза, функциональный эффект отсроченного лазерного лечения будет лучше [229, 249–253]. В каждом клиническом случае окончательное решение о показаниях к лечению средствами, препятствующими новообразованию сосудов (ингибиторами ангиогенеза), выборе режима инъекций принимает врач-офтальмолог на основе оценки особенностей клинической картины и течения заболевания.
- Рекомендуется микроинвазивная витреоэктомия или витреошвартэктомия (в условиях операционной и медикаментозного мидриаза, при необходимости с сопутствующими манипуляциями, включая тампонаду витреальной полости (перфторорганическим или иным высокомолекулярным соединением), эндовитреальную замену перфторорганического соединения на силикон, эндовитреальное введение воздуха, силикона, эндолазеркоагуляцию, круговое или локальное эписклеральное пломбирование пациентам с СД 1 с пролиферативной ДР, осложненной организовавшимся гемофтальмом и/или тракционной отслойкой сетчатки с захватом области макулы и/или тракционно-регматогенной отслойкой сетчаткой и/или тракцией области макулы, а также при тракционном ДМО с целью восстановления нормальных анатомических соотношений, стабилизации или повышения корригированной остроты зрения [254, 255].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Профилактика и диспансерное наблюдение
- Рекомендуется устранение модифицируемых факторов риска возникновения и прогрессирования ДР и ДМО – достижение целевых уровней гликемического контроля, АД и показателей липидного обмена у пациентов с СД 1 с целью профилактики диабетических поражений глаз [8, 34, 40, 229, 232, 250].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: Целевые уровни представлены в разделе 3.1 Терапевтические цели.
- Рекомендуются регулярные офтальмологические осмотры с обязательной офтальмоскопией/биомикроскопией глазного дна всем пациентам с СД 1, частота которых зависит от особенностей клинической картины и течения заболевания, с целью выявления, оценки тяжести диабетических изменений сетчатки, их мониторинга и выработки тактики ведения пациента [33–37, 226, 227, 234, 256].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Частота офтальмологических осмотров пациентов с СД 1 представлена в табл. 14.
Таблица 14. Частота офтальмологических осмотров пациентов с сахарным диабетом 1 типа
Комментарии: При планировании периодичности осмотра врачом-офтальмологом следует учитывать, что риск развития и прогрессирования ДР и ДМО возрастает при определенных состояниях пациента, сопряженных с нарушениями гормонального статуса (беременность, состояние после искусственного прерывания беременности и другие).
При неожиданном снижении остроты зрения или появлении каких-либо жалоб со стороны органа зрения, обследование у врача-офтальмолога должно быть проведено по возможности скорее, вне зависимости от сроков очередного визита к врачу.
7.4 Диабетическая нейропатия
Диабетическая нейропатия (ДНП) – комплекс клинических и субклинических состояний, каждый из которых характеризуется диффузным или очаговым поражением периферических и/или автономных нервных волокон в результате СД.
Сенсо-моторная нейропатия – поражение соматической нервной системы, сопровождающееся снижением различных видов чувствительности, атрофией межкостных мышц, ригидностью суставов и характерной деформацией стопы.
Автономная нейропатия – поражение симпатического и парасимпатического отдела периферической нервной системы.
Основными патогенетическими механизмами ДНП признаны активизация полиолового пути метаболизма глюкозы, ангиопатия vasa nervorum, оксидативный стресс, дефицит миоинозитола, а также недостаточность оксида азота. Значима роль и нарушений липидного обмена. Все это ведет к снижению скорости проведения возбуждения по нервному волокну.
Согласно данным эпидемиологических исследований, распространенность ДНП составляет 35-55% [257].
Классификация диабетической нейропатии [8]
А. Диффузная нейропатия:
1. Дистальная симметричная полинейропатия:
- с преимущественным поражением тонких нервных волокон;
- с преимущественным поражением толстых нервных волокон;
- смешанная (наиболее распространенная).
2. Автономная нейропатия:
— Кардиоваскулярная:
- снижение вариабельности сердечного ритма;
- тахикардия покоя;
- ортостатическая гипотензия;
- внезапная смерть (злокачественная аритмия).
— Гастроинтестинальная:
- диабетический гастропарез (гастропатия);
- диабетическая энтеропатия (диарея);
- снижение моторики толстого кишечника (констипация).
— Урогенитальная:
- диабетическая цистопатия (нейрогенный мочевой пузырь);
- эректильная дисфункция;
- женская сексуальная дисфункция.
— Судомоторная дисфункция:
- дистальный гипогидроз/ангидроз
— Нарушение распознавания гипогликемий
Б. Мононейропатия (мононевриты различной локализации) (атипичные формы):
1. Изолированные поражения черепно-мозговых или периферических нервов
2. Мононевриты различной локализации (в том случае, если полинейропатия исключена)
В. Радикулопатия или полирадикулопатия (атипичные формы):
1. Радикулоплексопатия (пояснично-крестцовая полирадикулопатия, проксимальная моторная амиелотрофия)
2. Грудная радикулопатия
Г. Недиабетические нейропатии, сопутствующие СД:
1. Туннельные синдромы
2. Хроническая воспалительная демиелинизирующая полинейропатия
3. Радикулоплексопатия
4. Острая болевая нейропатия с поражением тонких нервных волокон
Комментарии: В современной медицинской литературе и в рекомендациях по диагностике и лечению поражений нервной системы у пациентов с СД, предлагаемых различными медицинскими сообществами, нет единой классификации ДНП. Термин «диффузная», использованный в приведенной выше классификации, отражает, в первую очередь, выраженность и распространенность поражения нервного волокна. Согласно современным данным связь автономной нейропатии и нераспознавания гипогликемий не является очевидной.
Стадии нейропатии:
I. Доклиническая
II. Клинических проявлений
III. Осложнений
Для подавляющего числа пациентов с СД 1 и ДНП характерны жалобы на боли в нижних конечностях (боли в стопах различной интенсивности в покое, чаще в ночные и вечерние часы, онемение, парестезии, зябкость стоп, судороги в мышцах голеней и стоп, парестезии, жжение в стопах), сухость кожи, атрофия мышц, характерная деформация пальцев (молоткообразная деформация).
Комментарии: Необходимо помнить, что клиническая картина большого числа других заболеваний имеет сходные жалобы, неспецифические для ДНП. Таким образом, при сборе анамнеза необходимо обратить внимание на наличие сопутствующих, непосредственно не связанных с СД заболеваний, которые могут участвовать в патогенезе возникновения болевого синдрома в нижних конечностях (артрозы, венозная недостаточность, радикулопатии и т.п.). Необходимо помнить, что перенесенные ранее травмы, оперативные вмешательства на нижних конечностях, острое нарушение мозгового кровообращения, сопровождающиеся различной степенью выраженности поражением нервной проводимости в нижних конечностях, могут приводить к одностороннему изменению чувствительности.
- Рекомендуется проводить оценку клинических признаков нейропатии (жалоб, состояния периферической чувствительности и сухожильных рефлексов) у пациентов с СД 1 не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, для диагностики ДНП [257–259]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Для диагностики ДНП можно использовать диагностические шкалы, например:
- шкала симптомов нейропатии (Neuropathy Symptom Score, NSS) [260–263]. Сумма баллов >5 говорит о наличии выраженной нейропатии (Приложение Г2);
- Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI) [191, 264–267]. Сумма баллов >2 позволяет подозревать наличие нейропатии (Приложение Г3);
- опросник DN4 для диагностики болевой нейропатии [268, 269]. Сумма баллов >4 свидетельствует о нейропатическом характере боли (Приложение Г4).
- Рекомендуется проводить исследование периферической чувствительности у пациентов с СД 1 не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, для диагностики ДНП [270].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Для диагностики ДНП достаточно тщательно собранного анамнеза, определения порога температурной (или тактильной) чувствительности, а также вибрационной чувствительности с помощью градуированного камертона 128 Гц [192]. В настоящее время не существует достоверных лабораторных исследований для подтверждения наличия ДНП.
- Рекомендуется проводить исследование с помощью монофиламента 10 г всем пациентам с СД 1 для определения риска формирования трофических язв стоп и ампутации [257, 271–273].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Достоверность полученных результатов повышается при дополнительной оценке других видов чувствительности (вибрационной с помощью градуированного камертона 128 Гц, болевой, температурной) и/или сухожильных рефлексов [274].
- Рекомендуется выявлять возможные симптомы и признаки автономной нейропатии у пациентов с СД 1 и диабетическими микроангиопатиями для своевременной диагностики безболевой ишемии миокарда [257, 275].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
- Рекомендуется проведение электронейромиографии периферических нервов всем пациентам с СД 1 при атипичной клинической картине поражения нервной системы для выявления редко встречающихся форм поражения периферических нервов при СД или сопутствующей неврологической патологии [257, 276–278].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Проведение электронейромиографии периферических нервов у пациента с хроническим раневым дефектом стопы нецелесообразно, т.к. значительно усложняет обследование, а ее результат не влияет на выработку плана лечебных мероприятий.
- Рекомендуется достижение и поддержание индивидуальных целевых показателей углеводного обмена у пациентов с СД 1 для успешного лечения ДНП [243, 279].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Оптимизация гликемического контроля позволяет предотвратить или отсрочить развитие ДНП у пациентов с СД 1.
- Рекомендуется применение медикаментозной терапии пациентам с СД 1 с болевой формой ДНП для купирования ее симптомов [171–177, 280, 281].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 1)
Комментарии: Препараты, применяемые для лечения болевой формы ДНП, представлены в табл. 15.
Таблица 15. Препараты, применяемые для лечения болевой формы диабетической нейропатии
Реабилитация
- Рекомендуется достижение и поддержание индивидуальных целевых показателей гликемического контроля, применение обезболивающей терапии с учетом психосоматического состояния, уход за ногами пациентам с СД 1 и болевой ДНП для предотвращения прогрессирования осложнения и минимизации риска развития трофических язв [257, 279].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Профилактика и диспансерное наблюдение
Единственным на сегодняшний день методом профилактики прогрессирования ДНП является достижение и поддержание индивидуальных целевых показателей углеводного и липидного обмена [282]. Оценку состояния периферической чувствительности необходимо проводить не реже 1 раза в год. Наличие сопутствующих заболеваний центральной нервной системы и периферических нервов различного генеза, заболеваний периферических артерий может ускорить прогрессирование ДНП и ухудшить клинический прогноз.
7.5 Диабетическая остеоартропатия
Диабетическая остеоартропатия (ДОАП), нейроартропатия или стопа Шарко — безболевая, прогрессирующая деструкция одного или нескольких суставов стопы на фоне ДНП.
В результате демиелинизации моторных волокон развивается слабость связочного аппарата стоп, приводящая к нестабильности суставов. Автономная нейропатия приводит к денервации сосудистой стенки и, как следствие, развитию артерио-венозных шунтов и, как следствие, усилению кровотока, что ведет к активации резорбции костной ткани и остеопении. Кость теряет не только плотность, но и эластичность, что делает скелет стопы менее устойчивым к травмам. Как правило, пусковым фактором ДОАП является мелкая, не замеченная пациентом механическая травма. Незначительное по силе внешнее воздействие приводит к переломам костей, подвывихам и вывихам суставов. Ситуация усугубляется отсутствием протективной болевой чувствительности. Пациент продолжает опираться на поврежденную конечность, что приводит к вовлечению в процесс новых костей и суставов. Развивается остеохондральная фрагментация и выраженная дегенерация суставов. В тяжелых случаях стопа может полностью утратить опорную функцию, что может потребовать проведения ампутации. Доказано, что пациенты с ДНП имеют большую частоту развития костно-суставных изменений, чем лица без неврологических нарушений.
Различные исследования ДОАП выявили высокую частоту ее развития у пациентов с длительностью СД более 12 лет, независимо от возраста и пола. У большинства обследованных процесс односторонний, тогда как двустороннее поражение встречается лишь в 9-25% случаев. Как правило, это лица с длительной декомпенсацией СД. Отмечено, что у 73% пациентов предшествующие деформации, травмы не регистрировались.
В клинической картине ДОАП выделяют острую и хроническую стадии. Острая стадия характеризуется преобладанием воспалительных процессов в ответ на имеющееся повреждение.
Классификация ДОАП приведена в табл. 16.
Таблица 16. Классификация диабетической остеоартропатии на основании клинической картины, МРТ/МСКТ признаков [283]
Диагностика
- Рекомендуется проведение клинического (осмотр, пальпация) и инструментального (инфракрасная термометрия, оценка периферической чувствительности, МРТ, рентгенография, МСКТ) обследования пациентам с СД 1 для диагностики ДОАП [8, 284, 285].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Диагноз ДОАП устанавливается на основании характерных данных анамнеза, жалоб и клинической картины (гипертермия, деформация, отек пораженной конечности), результатов инструментальных и лабораторных методов исследования. В типичных случаях диагноз не вызывает затруднений [8, 284, 285]. Специфичных для ДОАП маркеров костного метаболизма и тестов лабораторной диагностики в настоящее время нет. Основным методом инструментальной диагностики и дифференциальной диагностики ДОАП остается рентгенография. При этом на рентгенограмме отражаются гипертрофические, либо атрофические изменения, возникающие в ответ на повреждение. В типичных случаях для постановки диагноза в хронической стадии ДОАП не требуется других дополнительных инструментальных методов обследования.
- Рекомендуется проводить инфракрасную термометрию кожи пораженной и непораженной конечности всем пациентам с СД 1 с подозрением на острую стадию ДОАП для диагностики данного осложнения [8, 284, 285].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется проведение МРТ стопы и голеностопного сустава пациентам с СД 1 с подозрением на ДОАП для верификации острой стадии ДОАП [8, 283, 284, 286].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Основные сложности возникают при диагностике острой стадии осложнения, когда, при наличии типичной клинической картины, рентгенографические изменения отсутствуют, а также при проведении дифференциального диагноза ДОАП и остеомиелита. В этой связи следует обратить особое внимание на то, что отсутствие изменений на рентгенограмме при наличии клинической картины (отек, гипертермия, деформация стопы) не означает отсутствия ДОАП. Несоответствие клинической и рентгенологической картин наблюдается на ранних стадиях развития осложнения достаточно часто («предварительная стадия», «стадия 0»). В такой ситуации тщательно собранный анамнез, клинический осмотр с проведением неврологических тестов и МРТ помогут с большой долей вероятности поставить диагноз ДОАП.
- Рекомендуется проведение МРТ пораженной стопы и голеностопного сустава пациентам с СД 1 для дифференциальной диагностики ДОАП и остеомиелита [284, 287, 288].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется проведение фистулографии, МСКТ стопы и голеностопного сустава для дифференциальной диагностики острой стадии ДОАП и остеомиелита у пациентов с хронической раной стопы и н/3 голени [284, 287, 288]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: При наличии ДОАП с плантарной язвой необходимо провести дифференциальный диагноз между острой стадией ДОАП и остеомиелитом. Это имеет ключевое значение для назначения адекватной антибактериальной терапии и выбора тактики хирургической коррекции. Сочетание позитронно-эмиссионной томографии и компьютерной томографии (ПЭТ/КТ) позволяет с высокой точностью обнаружить локализацию патологических изменений на самых ранних стадиях, проследить за стадиями развития и количественно оценить метаболическую активность процесса, для контроля прогрессирования осложнения.
Лечение
- Рекомендуется разгрузка пораженной конечности с помощью индивидуальной разгрузочной повязки (ИРП) или ортеза всем пациентам с СД 1 с острой стадией ДОАП для предотвращения прогрессирования деструктивных процессов в костно-суставном аппарате стопы [8, 257, 284, 289–291].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: Комплекс лечебных мероприятий при ДОАП определяется стадией осложнения. Основной целью лечения в острой стадии процесса является, предотвращение развития дальнейшей деформации и травматизации стопы. Для достижения поставленной цели применяются методы максимальной разгрузки пораженной конечности – наложение ИРП или использование ортопедического аппарата (ортеза). Иммобилизацию конечности необходимо начинать как можно раньше. При наличии клинической картины, соответствующей острой стадии ДОАП (отек, гипертермия стопы) и отсутствии инструментального подтверждения (рентгеннегативная стадия, невозможность проведения МРТ) лечебная тактика должна быть такой же, как при установленном диагнозе ДОАП. Относительным противопоказанием для наложения несъемного варианта ИРП при ДОАП является наличие язвенного дефекта, требующего ежедневного контроля и смены повязки. Абсолютным противопоказанием для наложения ИРП (как несъемного, так и съемного вариантов) является наличие обширного гнойно-деструктивного процесса, требующего обязательной хирургической обработки.
- Рекомендуется использовать ИРП в течение 4-8 мес. пациентам с СД 1 до перехода острой стадии ДОАП в хроническую для предотвращения возможной деформации сустава [8, 284, 289].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: В настоящее время нет убедительных доказательств эффективности использования лекарственных препаратов для лечения ДОАП (бисфосфонаты, кальцитонин). Кроме того, бисфософонаты противопоказаны при нарушении функции почек, которое достаточно часто выявляется у пациентов с длительно текущим и плохо контролируемым СД.
- Рекомендуется постоянное ношение сложной ортопедической обуви пациентам с СД 1 с хронической стадией ДОАП для предотвращения травматизации стопы, новых переломов и образования плантарных язвенных дефектов [8, 257].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Целью лечебно–профилактических мероприятий на стадии консолидации (хронической стадии) является предотвращение травматизации стопы, новых переломов и образования плантарных язвенных дефектов. На этой стадии нет необходимости в максимальной постоянной иммобилизации конечности. После снятия ИРП рекомендовано постепенное расширение двигательного режима. В качестве промежуточных методов фиксации и разгрузки стопы можно применять съемный ИРП не на целый день, а также использовать ортопедические аппараты. Принципиально важное значение в хронической стадии отведено выбору обуви. Требования к обуви зависят от типа поражения и сформировавшейся деформации стопы. Если деформация стопы минимальна, достаточно постоянного ношения профилактической обуви для пациентов с СД 1.
- Рекомедуется проведение консультации врача-травматолога-ортопеда пациентам с выраженной деформацией стопы или деформацией по типу «стопы-качалки» для решения вопроса об изготовлении сложной ортопедической обуви [292, 293].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется консультация врача-травматолога-ортопеда пациентам с СД 1 с выраженной деформацией конечности вследствие ДОАП для решения вопроса о возможности выполнения оперативного корригирующего вмешательства [8, 294].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: В последнее время все большее распространение приобретает реконструктивная хирургия ДОАП. Основным показанием к проведению оперативных вмешательств на стопе является неэффективность консервативных методов лечения, которая проявляется рецидивирующими плантарными язвенными дефектами и/или невозможностью сохранять стабильность стопы во время ходьбы. Оперативное вмешательство должно четко соответствовать поставленной задаче. Если преобладает нестабильность в области голеностопного или других суставов, применяется артродез с жесткой внутренней фиксацией. В случае рецидивирования язвенных дефектов выполняется экзостэктомия с последующей хирургической обработкой раны. Если язвенный дефект осложняется остеомиелитом, проводится антимикробная терапия, экзостэктомия, хирургическая обработка раны. Достаточно часто выявляется укорочение ахиллова сухожилия, которая ведет к дополнительной деформации стопы и увеличению нагрузочного давления на передний отдел стопы. Таким пациентам показано оперативное вмешательство по удлинению ахиллова сухожилия. Лечебная тактика в послеоперационном периоде полностью соответствует ведению пациента с острой стадией ДОАП: иммобилизация, включая изготовление ИРП, дозированное расширение двигательного режима после заживления.
- Рекомендуется проводить регулярные консультации врача-травматолога-ортопеда пациентов с СД 1 и с хронической стадией ДОАП для подбора индивидуального ортопедического пособия (готовая терапевтическая обувь, изготовление тутора или ортеза, изготовление индивидуальной ортопедической обуви) [292, 293].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Адекватность изготовленной ортопедической обуви должна регулярно оцениваться лечащим врачом (врачом-эндокринологом, хирургом, специалистом кабинета диабетической стопы); обувь должна меняться не реже 1 раза в год.
Профилактика и диспансерное наблюдение
Профилактика прогрессирования ДОАП включает в себя поддержание обучение правилам ухода за ногами, при необходимости профессиональный подиатрический уход, постоянное ношение готовой или индивидуальной ортопедической обуви, динамическое наблюдение у врача-эндокринолога и врача-травматолога-ортопеда по месту жительства.
7.6 Особенности сердечно-сосудистых заболеваний при сахарном диабете 1 типа
Артериальная гипертензия (АГ) — это синдром повышения систолического АД ≥ 140 мм рт.ст. и/или диастолического АД ≥ 90 мм рт.ст. при гипертонической болезни и симптоматических АГ, приводящего к поражению органов-мишеней.
Ортостатическая гипотензия (ОГ) — это зафиксированное снижение систолического АД на 20 и более мм рт.ст. и/или диастолического АД на 10 и более мм рт.ст. в течение 3 минут после вставания или поднятия головного конца стола с изменяемым наклоном как минимум на 60 градусов.
Ишемическая болезнь сердца (ИБС) — термин, объединяющий группу заболеваний в основе патологического процесса которого лежит несоответствие между потребностью сердца в кровоснабжении и его реальным осуществлением вследствие быстропрогрессирующего коронарного атеросклероза.
Хроническая сердечная недостаточность (ХСН) — это синдром, развивающийся в результате нарушения способности сердца к наполнению и/или опорожнению, протекающий в условиях дисбаланса вазоконстрикторных и вазодилатирующих нейрогормональных систем, сопровождающийся недостаточной перфузией органов и систем и проявляющийся жалобами: одышкой, слабостью, сердцебиением и повышенной утомляемостью и, при прогрессировании, задержкой жидкости в организме (отёчным синдромом).
Подробные данные по ведению пациентов с сердечно-сосудистой патологией представлены в соответствующих клинических рекомендациях.
7.6.1 Особенности артериальной гипертензии при сахарном диабете 1 типа
Распространенность АГ среди пациентов с СД 1 выше, чем в среднем в популяции и составляет до 49% [295, 296].
Повышение офисного АД ≥140/90 и/или офисного диастолического АД ≥ 90 мм рт.ст. может свидетельствовать о наличии АГ (табл. 17).
Таблица 17. Определение артериальной гипертензии по офисным и внеофисным значениям артериального давления (EHS/ESC 2018)
Классификация уровней АД у лиц старше 18 лет представлена в табл. 18. Если значения систолического АД (САД) и диастолического АД (ДАД) попадают в разные категории, то степень тяжести АГ оценивается по более высокой категории.
Таблица 18. Классификация артериальной гипертензии по уровню артериального давления (EHS/ESC 2018)
Диагностика
Всем пациентам с СД 1 и АГ следует проводить сбор жалоб и анамнеза. У пациентов с СД 1, как и у лиц без СД, повышение АД может протекать бессимптомно [297, 298]. При сборе анамнеза следует выяснить длительность существования АГ, уровни повышения АД, наличие гипертонических кризов, личностные особенности пациента, предшествующую антигипертензивную терапию: применяемые антигипертензивные препараты, их эффективность и переносимость; провести оценку факторов риска развития АГ — наследственная отягощенность по АГ или другим сердечно-сосудистым заболеваниям, курение, нерациональное питание, ожирение, низкая физическая активность, наличие ДН. Лабораторная и инструментальная диагностика пациентов с АГ и СД 1 аналогична таковым у пациентов без СД и представлена в соответствующих клинических рекомендациях [297, 298].
- Рекомендуется измерение АД в несколько повторов каждому пациенту с СД 1 при любом рутинном посещении врача для диагностики АГ [299, 300].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется контролировать АД в домашних условиях всем пациентам с СД 1 и АГ с целью повышения приверженности к лечению и оценки эффективности проводимой терапии [297, 298, 301].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Амбулаторное мониторирование АД позволяет исключить гипертонию «белого халата», провести оценку эффективности терапии. Значения АД, полученные при измерении в домашних условиях, сильнее коррелируют с сердечно-сосудистым риском по сравнению с офисными измерениями.
Основная цель лечения пациентов с АГ и СД 1, как и в общей популяции, состоит в максимальном снижении риска развития сердечно-сосудистых осложнений и смерти от них. Для достижения этой цели требуется не только снижение АД до целевого уровня, но и коррекция всех модифицируемых факторов (курение, дислипидемия, гипергликемия, ожирение), предупреждение, замедление темпа прогрессирования и/или уменьшение поражения органов-мишеней, а также лечение ассоциированных и сопутствующих заболеваний.
- Рекомендуется антигипертензивная терапия пациентам с АГ и СД 1 с достижением целевых показателей АД в зависимости от возраста, с учетом индивидуальных особенностей пациента для снижения риска развития сердечно-сосудистых событий и осложнений [64, 66, 68–70].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Целевые уровни АД для пациентов с АГ и СД 1 представлены в табл. 8. Достижение целевого АД следует проводить с учетом возраста и индивидуальных особенностей пациента, в том числе переносимости достигнутых показателей АД.
- Рекомендуется проведение мероприятий по изменению образа жизни пациентам с АГ и СД 1 для достижения целевых уровней АД и снижения риска сердечно-сосудистых событий [69].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Мероприятия по изменению образа жизни включают:
1) ограничение употребления поваренной соли до 5 г/сут;
2) увеличение потребления овощей до 300 г в сутки, орехов, ненасыщенных жирных кислот – оливкового масла; низкое потребление красного мяса; потребление молочных продуктов с низким содержанием жира; употребление рыбы не реже 2 р в неделю;
3) контроль массы тела (поддерживать ИМТ 20- 25 кг/м², окружность талии менее 102 см у мужчин и менее 88 см у женщин);
4) употребление алкоголя не более 14 единиц в неделю для мужчин и 7 единиц в неделю для женщин (1 единица = 125 мл вина или 250 мл пива);
5) отказ от курения;
6) регулярные аэробные физические нагрузки по 30-40 минут 5-7 дней в неделю.
- Рекомендуются к назначению в составе моно- или комбинированной медикаментозной антигипертензивной терапии следующие группы лекарственных препаратов, обладающих способностью к первичной и вторичной профилактике по отношению к органам-мишеням и/или АССЗ — иАПФ, БРА, дигидропиридииновые производные селективных блокаторов кальциевых каналов (АТХ-классификация C08CA производные дигидропиридина), тиазидные диуретики — всем пациентам с АГ и СД 1 для для достижения целевого АД и снижения риска сердечно-сосудистых событий и осложнений [297, 298, 301–303].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Пациентам с АГ ≥ 150/90 мм рт. ст. старт медикаментозной терапии следует проводить с допустимой комбинации двух лекарственных средств, предпочтительно в одной таблетке. Пациентам с АД < 150/90 мм рт.ст. целесообразно рассмотреть назначение монотерапии. Алгоритм лечения АГ представлен в соответствующих клинических рекомендациях [297]. Рекомендации профильных международных ассоциаций не разделяют лечение АГ у пациентов с СД 1 и СД 2 с ДН и рекомендуют у этих групп пациентов прием иАПФ и БРА, экстраполируя результаты РКИ, доказавших нефропротективный эффект данных препаратов на обе группы [201] (см. раздел 7.2 Диабетическая нефропатия). Следует избегать комбинированной терапии иАПФ и БРА пациентам с СД 1 для профилактики гиперкалиемии или острого повреждения почек.
- Рекомендуется определение уровня калия, креатинина в сыворотке крови, расчет СКФ не реже 1 раза в год у пациентов, получающих иАПФ или БРА, диуретики, для оценки безопасности проводимой терапии и выявления гиперкалиемии [20, 215].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 3)
7.6.2 Ортостатическая гипотензия
ОГ – это зафиксированное снижение САД на 20 и более мм рт.ст. и/или ДАД на 10 и более мм рт.ст. в течение 3 минут после вставания или поднятия головного конца стола с изменяемым наклоном как минимум на 60 градусов [304, 305]. ОГ встречается у 16-32% пациентов с СД 1 и ассоциируется с наличием микро- и макрососудистых осложнений, длительностью заболевания и качеством контроля гликемии [306]. Следует отметить, что работ по диагностике и лечению ОГ у пациентов с СД 1 не проводилось. Рекомендации, представленные в данном разделе основаны на данных, полученных в исследованиях у пациентов с ОГ в общей популяции.
- Рекомендуется активно опрашивать на предмет жалоб на головокружение, учащенное сердцебиение, слабость, эпизоды падений, потери сознания, а также уточнять условия возникновения данных симптомов (связь с изменением положения тела (вставанием), приемами пищи, временем суток (утренние часы)) у пациентов с СД 1 для диагностики ОГ [192, 304, 305].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Группами риска по развитию ОГ следует считать пациентов с большой длительностью СД, наличием микрососудистых и нейропатических осложнений, пожилых и ослабленных, получающих многокомпонентную медикаментозную терапию.
- Рекомендуется измерение АД в положении лежа (или сидя) после 5 минут нахождения в этом положении, а затем измерение АД в положении стоя на 1 и 3 минутах после вставания всем пациентам с СД 1 с подозрением на ОГ для ее диагностики [304, 305].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Данный тест может быть проведен с применением стола с изменяемым углом наклона. Диагностическими являются цифры снижения САД на 20 и более мм рт.ст. и/или ДАД на 10 и более мм рт.ст. При получении сомнительного или отрицательного результата теста у пациента с высокой вероятностью наличия ОГ следует рассмотреть возможность повторения теста в других условиях (например, в ранние утренние часы, после приема пищи, с учетом приема лекарств, строго из исходного положения лежа, а не сидя). Персоналу необходимо соблюдать настороженность в отношении повышенного риска падений пациентов при резком вставании во время проведения теста. Для пациентов с исходно повышенным АД в положении лежа (САД 150 мм рт.ст. и выше и/или ДАД 90 мм рт.ст. и выше) снижение на 30 мм рт.ст. САД и на 15 мм рт.ст. ДАД может считаться более подходящим критерием диагностики ОГ [304].
- Рекомендуется провести поиск других причин, которые могут вызывать схожие симптомы – сопутствующие заболевания, действие ряда лекарственных препаратов или их взаимодействие между собой у пациентов с СД 1 для дифференциальной диагностики ОГ с другими состояниями [192, 304, 305].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Подобные симптомы может провоцировать большой список лекарственных препаратов (антиадренэргические, антиангинальные, антиаритмические, антихолинэргические препараты, диуретики, иАПФ, БРА, седативные препараты, нейролептики, антидепрессанты и другие), прием наркотических средств, алкоголя. Необходимо также помнить о состояниях, связанных с уменьшением объема циркулирующей крови (острая кровопотеря, дегидратация), сердечно-сосудистых заболеваниях (аритмии, сердечная недостаточность, миокардиты, перикардиты, клапанные пороки сердца, нарушения работы кардиостимулятора), надпочечниковой недостаточности, беременности и послеродовом периоде.
Лечение ОГ часто вызывает затруднения и требует от врача последовательного и комплексного подхода [192, 304].
- Рекомендуется выбрать немедикаментозные методы и исключить другие причины появления симптомов, а также пересмотреть лекарственную терапию сопутствующих заболеваний у пациентов с СД 1 для предотвращения постурального снижения АД [304, 305].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Рекомендованные немедикаментозные методы лечения включают:
1) избегание провоцирующих ситуаций (резкая смена положения тела, резкое вставание);
2) физические упражнения и поощрение физической активности (детренированность усиливает проявления ортостатической гипотензии);
3) позиционные маневры перед вставанием (перекрещивание ног, сидение на корточках, сокращения мышц нижних конечностей и живота, спать в положении с приподнятым головным концом кровати);
4) употребление достаточного количества жидкости и поваренной соли при отсутствии противопоказаний (рекомендуется «болюсное» питье перед вставанием с постели – подготовить заранее 480 мл воды комнатной температуры, в течение 5 минут пациент выпивает, сколько может);
5) соблюдение режима питания (избегать приема горячей пищи и напитков, больших порций, повышенного содержания углеводов);
6) избегание по возможности лекарственных средств, которые могут усиливать гипотонию;
7) ношение компрессионного белья (эластичное белье второго класса компрессии на всю длину ног и/или плотно прилегающий к животу и тазу пациента пояс медицинский эластичный);

Прежде, чем перейти к последующим шагам в лечении, следует провести оценку эффективности принимаемых мер через 2 недели. Необходимо изучение влияния назначенных пациенту лекарственных препаратов на симптомы и течение данного осложнения. При содействии врачей других специальностей следует, по возможности, пересмотреть лекарственную терапию (прекращение приема/замена/уменьшение дозы препарата). Зачастую пожилые пациенты обезвожены или потребляют недостаточно жидкости. Пациентам с ОГ рекомендуется употреблять как минимум 2 литра воды в день, предпочтительно распределить большее количество жидкости в первой половине дня с целью уменьшения проявлений никтурии и повышения АД в ночное время.
- Рекомендуется симптоматическая лекарственная терапия флудрокортизоном** в дозе 0,1-0,2 мг/сут с учетом соотношения польза/риск пациентам с ОГ и СД 1 для стабилизации АД [192, 304, 305].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
7.6.3 Особенности ишемической болезни сердца у пациентов с сахарным диабетом 1 типа
СД является независимым фактором риска АССЗ. Наличие СД повышает риск развития ИБС в 2-4 раза. К возрасту старше 40 лет у 40-50% пациентов с СД возникает, по меньшей мере, одно АССЗ. Течение ИБС зависит от длительности СД. ИБС во многих случаях протекает бессимптомно. У пациентов с СД высокая частота безболевых («немых») форм ИБС; до 60% инфарктов миокарда могут протекать малосимптомно. Для пациентов с СД характерно многососудистое, диффузное поражение коронарного русла и выраженный кальциноз коронарных артерий. Имеется большая вероятность рестеноза в месте имплантации стента. Смертность при развитии острого коронарного синдрома (ОКС) у пациентов с СД выше в 2-3 раза.
Диагностика
Обследование пациентов с СД для верификации ИБС в целом аналогично диагностическим подходам у пациента без СД с соответствующими показаниями к тестам с физической нагрузкой, оценке миокардиальной перфузии и коронарной ангиографии. Сбор жалоб и анамнеза следует проводить всем пациентам с СД 1 и подозрением на ИБС. Оценку болевых ощущений при ИБС принято осуществлять по 3 категориям: локализация, характер и связь с физической нагрузкой. При наличии всех перечисленных критериев следует говорить о типичной стенокардии напряжения. Для пациентов с СД 1 характерна высокая частота малосимптомного (безболевого) и атипичного течения ИБС. Важным в диагностике ИБС для пациентов с СД 1 является оценка факторов риска развития ИБС [307]:
1) семейный анамнез по ИБС (<65 лет женщина и <55 лет мужчина родственник);
2) масса тела и перераспределение жира, оценка анамнеза, ИМТ (ожирение ≥30 кг/м2) и окружность талии (абдоминальное ожирение > 94 см у мужчин и > 80 см у женщин)
3) физическая активность – оценивается в настоящее время и в прошлом;
4) дислипидемия (снижение ХЛВП и повышение ХЛНП);
5) АГ (АД более 140/85 мм рт.ст.);
6) табакокурение – на текущий момент, в прошлом и интенсивность;
7) альбуминурия – анализ мочи на альбумин и уровень креатинина сыворотки крови с расчетом СКФ;

- Не рекомендуется проведение рутинного скрининга ИБС у пациентов с СД 1 без клинических проявлений ИБС [307, 308].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Проводить диагностические тесты на выявление ишемии миокарда необходимо, если их результаты э меняют дальнейшую тактику лечения.
- Рекомендуется регистрация ЭКГ в покое всем пациентам с СД 1 при подозрении на ИБС для уточнения наличия изменений в миокарде, нарушений ритма и проводимости [67, 307].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: С целью диагностики ИБС у пациентов с СД 1 применяют методы исследования аналогичные для пациентов без СД с соответствующими показаниями и противопоказаниями [307].
- Рекомендуется проведение ЭХО-КГ с нагрузкой или однофотонной эмиссионной компьютерной томографии с физической нагрузкой или фармакологической пробой у пациентов с СД 1 и подозрением на ИБС, как и в общей популяции, с целью диагностики, как наиболее чувствительных и специфичных методов [67, 307].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: ЭХО-КГ с нагрузкой и однофотонная эмиссионная компьютерная томография (ОФЭКТ) с физической нагрузкой или фармакологической пробой с использованием добутамина являются наиболее чувствительными и специфичными методами в диагностике ИБС. Проба с физической нагрузкой на беговой дорожке (тредмиле) или велоэргометре под контролем ЭКГ в 12-ти отведениях обладает меньшей чувствительностью и специфичностью по сравнению с ЭХО-КГ с нагрузкой и ОФЭКТ, однако связи с простотой проведения и широкой доступностью может использоваться как начальный метод диагностики у пациентов с подозрением на ИБС.
- Рекомендуется проведение мероприятий по изменению образа жизни всем пациентам с ИБС и СД 1 для профилактики сердечно-сосудистых событий [307, 308].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Мероприятия по изменению образа включают:
1) отказ от курения;
2) уменьшение содержания жиров в питании <35%, насыщенных жиров <10% и мононенасыщенных жиров >10% от общей калорийности;
3) умеренная физическая нагрузка ≥150 мин/неделю;
4) аэробные упражнения и тренировки на сопротивление, возможны их комбинации.
- Рекомендуется достижение и поддержание целевых уровней АД с учетом индивидуальных особенностей у пациентов с ИБС и СД 1 для снижения риска сердечно-сосудистых событий [67].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Рекомендуемые целевые уровни АД у пациентов с ИБС и СД 1 представлены в табл. 8.
- Рекомендуется назначение иАПФ и БРА пациентам с ИБС и СД 1 при отсутствии противопоказаний для снижения риска сердечно-сосудистых событий и осложнений [67, 307].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендуется назначение бета-адреноблокаторов у пациентов с СД 1 и перенесенным инфарктом миокарда, со стабильной стенокардией напряжения с целью снижения риска сердечно-сосудистых событий [67, 307].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: У пациентов с СД следует отдавать предпочтение метаболически-нейтральным и высокоселективным бета-адреноблокаторам.
- Рекомендуется достижение целевых показателей ХЛНП всем пациентам с ИБС и СД 1 с учетом индивидуальных особенностей для снижения риска сердечно-сосудистых событий и осложнений [57, 58, 67, 309–311].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Рекомендуемые целевые уровни ХЛНП представлены в табл. 7.
- Рекомендуется терапия ингибиторами ГМГ-КоА-редуктазы (статинами) всем пациентам с СД 1 старше 40 лет, не достигшим целевого показателя ХЛНП, вне зависимости от наличия ИБС и другой сердечно-сосудистой патологии для профилактики прогрессирования АССЗ и сердечно-сосудистых осложнений [67, 309–311].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендуется назначение селективного ингибитора абсорбции холестерина в кишечнике – эзетимиба (АТХ-классификация С10АХ другие гиполипидемические препараты) пациентам с СД 1 и ИБС очень высокого сердечно-сосудистого риска с атеросклеротическим поражением нескольких сосудистых бассейнов или рецидивирующими атеротромботическими событиями и недостаточным снижением ХЛНП на фоне приема максимально переносимых доз статинов для достижения целевого уровня ХЛНП и снижения риска сердечно-сосудистых событий [67, 309].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендуется назначение ингибиторов пропротеиновой конвертазы субтилизин-кексинового типа 9 (PCSK-9) – эволокумаба** или алирокумаба** пациентам с СД 1 и ИБС очень высокого сердечно-сосудистого риска с атеросклеротическим поражением нескольких сосудистых бассейнов или рецидивирующими атеротромботическими событиями и недостаточным снижением ХЛНП на фоне приема максимально переносимых доз статинов и эзетимиба или непереносимости статинов для достижения целевого уровня ХЛНП и снижения риска сердечно-сосудистых событий [67, 309, 312].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендуется назначение ацетилсалициловой кислоты** в дозе 75-150 мг всем пациентам с ИБС и СД 1 с целью снижения риска сердечно-сосудистых событий [307, 308].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Терапия ацетилсалициловой кислотой** не показана пациентам с СД 1 без сердечно-сосудистых заболеваний. При непереносимости ацетилсалициловой кислоты** рекомендуется прием клопидогрела**.
- Рекомендуется назначение двойной антиагрегантной терапии, включающей ацетилсалициловую кислоту** и блокатор P2Y12 рецепторов (АТХ-классификация B01AC антиагреганты, кроме гепарина), пациентам с ОКС и СД 1 с целью снижения риска сердечно-сосудистых событий [67, 307].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Пациентам с ОКС после чрескожного вмешательства из препаратов группы блокаторов рецепторов P2Y12 предпочтителен прием прасугрела и тикагрелола** [313, 314].
- Рекомендуется проведение реваскуляризации миокарда у пациентов с СД 1 c острыми формами ИБС или с сохраняющейся ишемией миокарда на фоне оптимальной медикаментозной терапии с целью устранения миокардиальной ишемии [67, 307].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Необходимость проведения ревакуляризации миокарда должна быть определена индивидуально в каждом конкретном клиническом случае, учитывая тяжесть поражения коронарного русла, общее состояние пациента, наличие сопутствующих осложнений СД.
Стратегия диспансерного наблюдения и реабилитации у пациентов с ИБС и СД 1 после реваскуляризации миокарда аналогична проводимой у пациентов без СД и представлена в соответствующих клинических рекомендациях [307].
7.6.4 Особенности хронической сердечной недостаточности у пациентов с сахарным диабетом 1 типа
ХСН — это синдром, развивающийся в результате нарушения способности сердца к наполнению и/или опорожнению, протекающий в условиях дисбаланса вазоконстрикторных и вазодилатирующих нейрогормональных систем, сопровождающийся недостаточной перфузией органов и систем и проявляющийся жалобами: одышкой, слабостью, сердцебиением и повышенной утомляемостью и, при прогрессировании, задержкой жидкости в организме (отёчным синдромом). Наиболее частая причина ХСН у пациентов с СД 1 является ИБС. Комплекс патофизиологических изменений (дисфункция автономной нервной системы, глюкозотоксичность, оксидативный стресс) могут привести к значительному снижению коронанарного резерва и развитию ХСН в условиях отсутствия ИБС.
Принципы диагностики и постановки диагноза идентичны у пациентов с и без СД.
- Рекомендуется исследование уровня натрийуретических пептидов (натрийуретический пептид В-типа и N-терминальный фрагмент натрийруретического пропептида В мозгового (NT-proBNP) в крови) у пациентов с СД 1 при подозрении на наличие ХСН в качестве начального теста диагностики [67, 315–317].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Исследование натрийуретических пептидов у пациентов с СД 1 во многих случаях позволит определить генез одышки, особенно у пациентов с нефропатией.
- Рекомендуется проведение ЭХО-КГ пациентам с СД 1 при подозрении на ХСН для ее диагностики [67, 315–317].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: ЭХО-КГ является наиболее широкодоступным методом диагностики у пациентов с подозрением на сердечную недостаточность. Данное исследование позволяет оценить структуры и функции миокарда в целях уточнения диагноза сердечной недостаточности (с сохраненной, средней или сниженной фракцией выброса) и определить тактику лечения. Проведение ЭХО-КГ может быть использовано в качестве начального теста, когда недоступно исследование натрийуретических пептидов.
Принципы лечения ХСН у пациентов с СД 1 аналогичны таковым у лиц без СД и представлены в соответствующих клинических рекомендациях. Вмешательства, которые применяются при лечении пациентов с ХСН для снижения заболеваемости и смертности, имеют такой же эффект при наличии или отсутствии СД [315, 316].
Стратегия диспансерного наблюдения и реабилитации у пациентов с ХСН и СД 1 аналогична проводимой у пациентов без СД и представлена в соответствующих клинических рекомендациях [316].
7.6.5 Особенности заболеваний артерий нижних конечностей у пациентов с сахарным диабетом 1 типа
Заболевания артерий нижних конечностей (ЗАНК) у пациентов с СД 1 рассматриваются в рамках АССЗ. В настоящее время выявлены многочисленные факторы риска ЗАНК: генетическая предрасположенность к развитию атеросклероза, возраст старше 45 лет, курение, артериальная гипертензия, ожирение, неудовлетворительный контроль и большая длительность СД, дислипидемия, ХБП, гипергомоцистеинемия [284]. Распространенность ЗАНК у пациентов с СД 1 варьирует в пределах 10 – 40%, а при наличии хронических трофических язв нижних конечностей достигает 50%. Прогрессирование ЗАНК может привести к развитию критической ишемии, чья распространенность при СД 1 составляет 165 случаев на 1 млн. населения в год [284, 318]. Для длительно текущего СД 1, особенно осложненным ДН, характерно развитие атеросклероз Менкеберга – диффузного кальциноза средней оболочки артерии [319]. Единой классификация ЗАНК при СД в настоящее время нет. Использование раннее предлагаемых классификаций Фонтейна-Покровского и Рутерфорда нецелесообразно, так как они не отражают степень тяжести хронической артериальной недостаточности при СД [8].
- Рекомендуется проводить cбор жалоб и анамнеза, пальпаторную оценку пульсации артерий стопы и голени ежегодно всем пациентам с СД 1 для первичной диагностики ЗАНК [67, 320–322].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Пальпаторная оценка пульсации артерий нижних конечностей может быть затруднена или невозможна у пациентов с выраженными периферическими отеками или значимой деформацией стопы и голени [323]. Симптомы перемежающейся хромоты (боль, дискомфорт в мышцах нижних конечностей (чаще в икроножных мышцах, реже в ягодичной области, бедре и стопе), возникающие при физической нагрузке; наличие боли или дискомфорт в нижних конечностях в покое, усиливающиеся в положении лежа) могут отсутствовать у лиц с сопутствующей нейропатией. В этом случае, необходимо сделать акцент на осмотре конечностей с оценкой цвета кожи и состояния волосяного покрова [324].
- Рекомендуется использовать расчет лодыжечно-плечевого индекса (ЛПИ) пациентам с СД 1 с клиническими проявлениями ЗАНК для скрининга заболевания [67, 325].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: ЛПИ в норме превышает 0,9. ЛПИ >1,3 свидетельствует о ригидности артериальной стенки и требует подтверждения нарушения проходимости другими визуализирующими методами диагностики, среди которых дуплексное сканирование артерий нижних конечностей является наиболее предпочтительным в связи со своей неинвазивностью.
- Рекомендуется отказ от курения всем курящим пациентам с СД 1 с ЗАНК с целью профилактики прогрессирования ЗАНК [67, 326].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендуется достижение и поддержание целевых показателей гликемического контроля пациентам с СД 1 с ЗАНК с целью профилактики прогрессирования ЗАНК [40, 327, 328].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуется достижение и поддержание целевых показателей ХЛНП пациентам СД 1 с ЗАНК для профилактики прогрессирования ЗАНК [329, 330].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1)
- Рекомендуется постоянный прием антиагрегантной терапии (ацетилсалициловая кислота** 100 мг в день) пациентам СД 1 с ЗАНК для профилактики прогрессирования осложнения [331, 332].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
- Рекомендуется поддержание целевого уровня АД пациентам с СД 1 и ЗАНК для профилактики прогрессирования осложнения [333].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуется гипокалорийное питание и по возможности интенсификация физических нагрузок пациентам с СД 1 и ЗАНК и избыточной массой тела для снижения массы тела [67, 334].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Профилактика и диспансерное наблюдение
Профилактические мероприятия при ЗАНК должны быть направлены на поддержание кровотока пораженной конечности, предотвращения формирования трофических язв и потери конечности [8, 335].
Реабилитация пациентов включает в себя поддержание индивидуальных целевых показателей углеводного и липидного обмена, АД, обучение правилам ухода за ногами, при необходимости профессиональный подиатрический уход [336].
7.6.6 Особенности критической ишемии нижних конечностей у пациентов с сахарным диабетом 1 типа
Критическая ишемия нижних конечностей (КИНК) — состояние, при котором имеет место выраженное снижение кровотока по магистральным артериям нижних конечностей, приводящее к гипоксии мягких тканей и угрожающее их жизнеспособности.
Единой классификация КИНК при СД в настоящее время нет. Использование раннее предлагаемых классификации Фонтейна-Покровского и Рутерфорда нецелесообразно, так как они не отражают степень тяжести хронической артериальной недостаточности при СД [8]. Существует стратификация риска потери конечности по системе WIFI (Wound, Ischemia, foot Infection), основанная на оценке глубины раны, состояния периферического кровоснабжения и тяжести инфекционного процесса (Приложение А3) [337].
Диагноз КИНК ставится на основании:
1) постоянная ишемическая боль в покое, требующая регулярного обезболивания в течение более чем двух недель;
2) наличие язвы или гангрены пальцев или стопы на фоне систолического давления в тибиальных артериях ≤ 50 мм рт.ст. или пальцевого давления ≤ 30 мм рт.ст. [335, 338].
- Рекомендуется проведение ультразвукового дуплексного сканирования артерий нижних конечностей, определения парциального давления кислорода в мягких тканях (оксиметрии), а при принятии решения об оперативном лечении – ангиографии артерий нижней конечности или магнитно-резонансной ангиографии, пациентам с СД 1 и клинической картиной КИНК для верификация уровня поражения [339].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 1)
Комментарии: В связи с необходимостью применения йодсодержащего контрастного вещества (АТХ-классификация V08A рентгеноконтрастные средства, содержащие йод) процедура должна проводиться с осторожностью в связи с риском развития контраст-индуцированной нефропатии и (редко) тяжелых аллергических реакций. Необходимо проводить профилактику контраст-индуцированной нефропатии у пациентов с СД 1 (оценка рСКФ, отмена петлевых диуретиков (АТХ-классификация С03СА), иАПФ, БРА, назначение регидратационной терапии в периоперационном периоде).
- Рекомендуется срочная госпитализация в отделение сосудистой хирургии многопрофильного стационара пациентов с СД 1 и КИНК для проведения реваскуляризации конечности [340, 341].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Решение вопроса о методе реваксуляризации может быть принято врачом-сердечно-сосудистым хирургом совместно с врачом по рентгенэндоваскулярной диагностике и лечению, врачом-хирургом и cпециалистом по диабетической стопе или врачом-эндокринологом. Для пациентов с СД 1 и выраженными стадиями ХБП и КИНК необходимо наличие отделения гемодиализа при выборе лечебного учреждения.
- Рекомендуется активное динамическое наблюдение врача-эндокринолога и врача-сердечно-сосудистого хирурга с проведением ультразвукового дуплексного сканирования артерий нижних конечностей 1 раз в 3 месяца, постоянное применение двухкомпонентной дезагрегантной терапии (клопидогрел** + ацетилсалициловая кислота**) в течение не менее 6 месяцев пациентам с СД 1 после проведения реваскуляризирующего вмешательства для профилактики рестеноза артериального русла [342, 343].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Проведение антикоагулянтной и двойной дезагрегантной терапии у пациентов с СД требует оценки состояния глазного дна и своевременного проведения ЛКС [284].
Профилактика и диспансерное наблюдение
Основой профилактики развития КИНК являются достижение и поддержание индивидуальных значений гликемии и контроль сердечно-сосудистых факторов риска (отказ от курения, достижение и поддержание индивидуальных значений АД и ХЛНП), регулярные физические нагрузки. Пациенты, перенесшие реваскуляризацию артерий нижних конечностей по поводу КИНК, нуждаются в динамическом наблюдении врача-эндокринолога, специалиста по диабетической стопе, врача-сердечно-сосудистого хирурга по месту жительства с проведением ультразвукового дуплексного сканирования артерий нижних конечностей через 3 и 6 месяцев после оперативного лечения, далее 2 раза в год.
7.7 Синдром диабетической стопы
Определение, группы риска, классификация.
Синдром диабетической стопы (СДС) определяется как инфекция, язва и/или деструкция глубоких тканей, связанная с неврологическими нарушениями и/или снижением магистрального кровотока в артериях нижних конечностей
СДС – мультидисциплинарная проблема, решением которой занимаются врачи различных специальностей (эндокринологи, хирурги, ангиохирурги, ортопеды-травматологи). Пациенты, как правило, госпитализируются в отделения гнойной и/или сосудистой хирургии, а в их лечении должны принимать участие все перечисленные выше специалисты.
В группу риска развития СДС могут быть включены следующие лица [293, 344, 345]:
— пациенты с нарушением периферической чувствительности любого генеза;
— пациенты с окклюзирующими заболеваниями периферических артерий;
— пациенты с деформациями стоп любого генеза;
— слепые и слабовидящие;
— одинокие пациенты и лица старческого возраста;
— злоупотребляющие алкоголем и курильщики.
Формированием групп риска и организацией динамического наблюдения за пациентами занимается эндокринолог и/или специалист кабинета диабетической стопы [8].
Классификации синдрома диабетической стопы
В настоящее время используется ряд классификаций СДС, в основу которых положены представления об основных патогенетических механизмах формирования этого осложнения диабета. Учитывается тяжесть поражения периферической нервной системы, периферического артериального русла, размеры раневого дефекта и выраженность инфекционного процесса.
В зависимости от вовлеченности основных патогенетических звеньев выделяют следующие клинические формы СДС [8, 346]:
— Нейропатическая форма
— трофическая язва стопы
— диабетическая нейроостеоартропатия (ДОАП)
— Ишемическая форма
— Нейроишемическая форма
Классификация WIFi (Wound, Ischemia, Foot infection), предложенная в 2015 г. и представленная в Приложении А3, учитывает размеры раны, состояние периферического кровоснабжения и выраженность инфекционного процесса, что позволяет наиболее полно оценить тяжесть поражения и построить терапевтический прогноз [347].
Международные эксперты предлагают отказаться от классификации СДС по клиническим формам и пользоваться только классификацией WIFi как наиболее информативной для адекватной оценки тяжести поражения и разработки тактики лечения [346].
- Рекомендуется при сборе анамнеза обратить внимание на длительность течения сахарного диабета, наличие других поздних осложнений этого заболевания (ретинопатии, нефропатии и заболевания периферических и коронарных артерий) у пациентов с СДС для выбора средств и методов лечения СДС, включая антибактериальную и антитромботическую терапию [345].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: У всех пациентов с СДС необходимо выявлять возможные нарушения периферической иннервации (см. раздел 7.4. Диабетическая нейропатия). Пациенты с СДС и признаками периферической артериальной окклюзии рассматриваются как пациенты с критической ишемией нижних конечностей, которая создает угрозу потери конечности (см. раздел 7.6.6. Особенности критической ишемии нижних конечностей у пациентов с сахарным диабетом 1 типа). Необходима комплексная оценка и сопоставление результатов различных методов обследования с дальнейшим обсуждением полученных результатов совместно со специалистом по рентгенэндоваскулярным методам диагностики и лечению / сосудистым хирургом (имеющими достаточный опыт в выполнении реваскуляризаций у данной категории пациентов с хорошими результатами) в рамках мульдидисциплинарной группы специалистов по лечению пациента с СДС [348].
- Рекомендуется оценка клинических проявлений (воспалительная реакция) и лабораторных данных у пациентов с СДС для диагностики раневой инфекции [349–352].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Местными признаками раневой инфекции являются гнойный экссудат, гиперемия, гипертермия, отек (уплотнение тканей) и боли в ране (или болезненность при пальпации). Диагноз раневой инфекции устанавливается при наличии 2 и более из указанных признаков при отсутствии других возможных причин воспалительной реакции (травма, подагра, диабетическая остеоартропатия, и др.). К системным признакам инфекции относят лихорадку, лейкоцитоз, а также угнетение функций ЦНС (заторможенность), нарастание почечной недостаточности, декомпенсацию углеводного обмена, кетоацидоз. Однако, ввиду частой гипореактивности иммунной системы при СД (особенно у пожилых пациентов), лихорадка и лейкоцитоз могут отсутствовать даже при тяжелой раневой инфекции.
Выделяют степени тяжести раневой инфекции при СДС:
1. Неинфицированная язва/рана
2. Легкая инфекция. Инфекционный процесс, вовлекающий лишь кожу и подкожную клетчатку. Присутствуют вышеописанные признаки раневой инфекции* без признаков вовлечения глубжележащих структур и системного воспалительного ответа. Радиус зоны эритемы – менее 2 см.
3. Инфекция средней тяжести. Обширное воспаление кожи и подкожной клетчатки (те же признаки инфекции + радиус зоны эритемы – более 2 см) ИЛИ вовлечение лежащих глубже структур (абсцесс, остеомиелит, гнойный артрит, фасциит)
4. Тяжелая инфекция. Синдром системной воспалительной реакции (SIRS), соответствующий современному пониманию сепсиса. Для его констатации необходимо наличие двух и более из нижеперечисленных признаков:
- Температура тела более 38 или менее 36 градусов
- ЧСС > 90 уд/мин
- Одышка (ЧДД > 20 в мин)
- PaCO2 (парциальное давление CO2 в артериальной крови) < 32 mmHg
- Уровень лейкоцитов более 12 или менее 4 тыс. в мкл
-
Сдвиг лейкоцитарной формулы влево (10% и более незрелых (палочкоядерных) форм лейкоцитов)
- Рекомендуется проводить бактериологическое исследование (по номенклатуре медицинских услуг A26.01.004 Микробиологическое (культуральное) исследование гнойного отделяемого диабетических язв на анаэробные микроорганизмы и A26.01.001 Микробиологическое (культуральное) исследование гнойного отделяемого на аэробные и факультативно-анаэробные микроорганизмы) всем пациентам с трофическими язвами при СДС для назначения адекватной антибактериальной терапии [353–356].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Для анализа необходимо брать образцы тканей из разных участков, так как микрофлора может различаться в разных областях дефекта. У пациентов с нейро-ишемической и ишемической формой СДС необходимо выявлять не только аэробные, но и анаэробные микроорганизмы и определять их чувствительность к современным антибактериальным препаратам. Клинически значимым считается содержание бактериальных тел выше 1х106 на грамм ткани или обнаружение β-гемолитического стрептококка [357–360].
- Рекомендуется проводить рентгенографию пораженной конечности в нескольких проекциях у пациентов с СДС для планирования лечения и оценки его эффективности [361–365].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Основным методом оценки состояния костей и суставов остается рентгенография, позволяющая с высокой достоверностью определять очаги остеолиза (остеомиелит) [361–365]..
- Рекомендуется проводить МРТ пациентам с СДС для уточнения локализации и размеров остеомиелитического очага при планировании объема оперативного вмешательства [287, 366, 367].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Коррекция нарушений углеводного и липидного обмена у пациентов с СДС должна проводиться параллельно с лечением раневого дефекта. Для пациентов с СДС и выявленной дислипидемией и гипертонией обязательным является назначение терапии статинами и нормализация артериального давления [8].
- Рекомендуется обеспечение максимальной разгрузки пораженной области всем пациентам с трофическими язвами при СДС для заживления раневого дефекта [292, 368, 369].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Возможными методами разгрузки являются индивидуальная разгрузочная повязка (ИРП), разгрузочный полубашмак, кресло-каталка и костыли.
- Рекомендуется использование индивидуальной разгрузочной повязки (в зарубежной литературе Total Contact Cast) у пациентов с СДС для разгрузки пораженной зоны стопы [370, 371].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: В качестве альтернативы ИРП можно использовать тутор. Использование ИРП противопоказано при свищевой форме остеомиелита, критической ишемии конечности, гангрене; неэффективно при поражениях пяточной кости и голеностопного сустава. В этих случаях рекомендовано ортезирование.
- Рекомендуется проведение разгрузки пораженной конечности на весь период лечения пациентов с СДС для заживления раневого дефекта [370, 372].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуется проведение первичной хирургической обработки раны всем пациентам с СДС для подготовки раневого ложа к заживлению [373, 374].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: Хирургическая обработка направлена на удаление всех некротизированных и нежизнеспособных тканей и подготовку раневого ложа к заживлению. Возможно использование хирургического, механического, ультразвукового методов или их комбинации [375]. Метод обработки выбирается индивидуально, исходя из состояния раны, общего состояния пациента, возможностей клиники. После проведения обработки рана должна быть закрыта стерильной атравматичной повязкой. В процессе лечения может возникнуть необходимость в повторном проведении обработки раневого дефекта.
- Рекомендуется выбирать средство закрытия раны (повязку) у пациентов с СДС с учетом состояния локальной гемодинамики и фазы раневого процесса, для заживления раневого дефекта [376, 377].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: Выбранная повязка должна поддерживать влажную среду в ране, контролировать уровень экссудата и препятствовать мацерации краев. Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее за счет своей подвижности.
Важнейшим аспектом лечения трофических язв у пациентов с СДС служит контроль раневой инфекции.
- Рекомендуется проводить полное удаление некротизированных и нежизнеспособных тканей хирургическим методом пациентам с СДС для предотвращения генерализации раневой инфекции [373, 378].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Могут быть использованы как классический метод хирургической обработки, так и современные технологии (гидрохирургическое оборудование, ультразвуковая кавитация). При наличии критической ишемии конечности проведение хирургической обработки раны опасно, так как может привести к расширению зоны некроза.
- Рекомендуется проведение системной антибактериальной терапии с учетом характера и чувствительности микрофлоры при активном инфекционном процессе (фебрильная лихорадка, лейкоцитоз, гнойный раневой экссудат, гиперемия и гипертермия мягких тканей пораженной области) пациентам с СДС для предупреждения развития сепсиса [379].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Важным условием при выборе антибактериального препарата системного действия является предварительная оценка азотовыделительной функции почек, поскольку может потребоваться редукция дозы антибактериального препарата системного действия. Пациентам даже с начальными проявлениями диабетической нефропатии абсолютно противопоказаны препараты из группы аминогликозидов (гентамицин**, тобрамицин**, амикацин**, нетилмицин и др.), амфотерицин В** и некоторые цефалоспорины первого поколения [8].
- Рекомендуется проведение реваскуляризации при выявлении стенотических и окклюзионных поражений артерий нижней конечности, создающих препятствие для прямого магистрального кровотока к раневой зоне на стопе у пациентов с СДС с критической ишемией для восстановления кровотока [380–383].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Возможность и тактика проведения реваскуляризации (рентгеноэндоваскулярная реваскуляризация, хирургическая реваскуляризация, гибридное вмешательство) определяется на основании сопоставления рисков вмешательства и его возможной пользы, а также прогноза сохранения опорной функции конечности при заживлении ран на стопе. При этом также обязательно должно быть учтено желание пациента. При наличии гнойно-некротического очага его первичная хирургическая санация должна быть выполнена до реваскуляризирующего вмешательства [348].
- Рекомендуется провести профилактику контрастиндуцированной нефропатии при планировании реваскуляризации у пациента с СДС для снижения риска ее развития [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: С этой целью необходимо отменить диуретики (по возможности), иАПФ/БРА, потенциально нефротоксичные препараты за 48 ч до и после процедуры. Накануне операции и после ее проведения – введение 500-1000 мл физиологического раствора в/в капельно под контролем диуреза.
- Рекомендуется назначение антикоагулянтной и антитромботической терапии пациентам с СДС после проведения реваскуляризации нижней конечности для профилактики рестеноза [384, 385].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуется проведение коррекции сахароснижающей терапии при наличии показаний (превышение индивидуальных целевых показателей углеводного обмена) параллельно с лечением трофической язвы стопы у пациентов с СДС для улучшения метаболического контроля и терапевтического прогноза [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется проводить коррекцию возможной дислипидемии у пациентов с СДС для улучшения метаболического контроля и терапевтического прогноза [386].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Дополнительные (адъювантные) методы лечения ран при СДС
При отсутствии заживления на фоне стандартной терапии можно использовать адъювантные методы (препараты фактора роста (АТХ-классификации D03AX Другие препараты, способствующие нормальному рубцеванию), локальное отрицательное давление).
- Рекомендуется введение препарата фактора роста эпидермального** в ткани раны пациентам с СДС с сохраненным или адекватно восстановленным артериальным кровотоком с глубокими дефектами после проведения хирургической обработки и купирования активного инфекционного процесса для ускорения заживления и профилактики рецидивов [387, 388].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 1)
- Рекомендуется использование локального отрицательного давления (NPWT) у пациентов с нейропатической и нейроишемической (после восстановления кровотока) формой СДС для ускорения заживления [389, 390].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Абсолютно противопоказано использование NPWT у пациентов с выраженной ишемией конечности (TcpO2 < 30 мм рт. ст.), остеомиелитом, флегмоной и гангреной стопы [389, 391].
Профилактика
Необходимым условием профилактики рецидивов трофических язв и возможной ампутации конечности у пациентов с СДС является обеспечение преемственности и мультидисциплинарного подхода в организации длительного наблюдения за данной категорией пациентов.
- Рекомендуется индивидуальное обучение пациентов с СДС с уже имеющимися раневыми дефектами и/или высоким риском их развития, а также (при необходимости) их родных и близких, правилам ухода за ногами для формирования правильного поведения пациента по ежедневному уходу за ногами и повышения приверженности к назначаемой врачом терапии [392].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Целью обучения является формирование правильного поведения пациента по ежедневному уходу за ногами и повышение приверженности к назначаемой врачом терапии. Особое внимание необходимо уделять лицам старшей возрастной группы, особенно с нарушением зрения. Как правило, они не могут самостоятельно ухаживать за ногами и требуют посторонней квалифицированной помощи. Пациенты любого возраста с трофическими язвами нижних конечностей не подлежат обучению в группе. Занятия с ними проводятся только индивидуально.
- Рекомендуeтся постоянное ношение профилактической обуви для пациентов с СД 2 группы высокого риска развития трофических язв стоп, а также лицам, перенесшим ампутацию в пределах стопы или имеющим деформацию стопы и голеностопного сустава вследствие ДОАП сложной ортопедической обуви для предотвращения травматизации стопы, новых переломов и образования язвенных дефектов [393].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: К группе высокого риска развития трофических язв стоп относятся лица со значимой артериальной недостаточностью, тяжелой нейропатией, язвами стоп в анамнезе, грубым гиперкератозом. Адекватность изготовленной ортопедической обуви должна регулярно оцениваться лечащим врачом (эндокринологом, хирургом, специалистом кабинета диабетической стопы) и меняться не реже 1 раза в год. Частоту рецидивов уменьшает и ежедневный осмотр стоп пациентом (или его родственником), соблюдение правил ухода за ногами. Важную роль играют процедуры профессионального подиатрического ухода, которые должны осуществляться специально обученной медицинской сестрой в условиях кабинета диабетической стопы [394, 395].
7.8 Особенности лечения сахарного диабета 1 типа при беременности
Беременность, развившаяся на фоне СД, сопровождается риском для здоровья матери и плода. Планирование беременности и поддержание физиологических значений уровня глюкозы у беременных с СД позволяет снизить частоту осложнений и течения и исходов беременности [396].
Подробные данные по ведению беременности и родоразрешению представлены в соответствующих клинических рекомендациях профильной профессиональной ассоциации.
- Рекомендуется планирование беременности у пациенток с СД 1 для профилактики развития пороков плода. [397–401].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности. При планировании беременности необходимо исследование уровня HbA1c, креатинина сыворотки крови, соотношение альбумин/креатинин мочи, уровня тиреотропного гормона, назначение фолиевой кислоты** в дозе не менее 400 мкг, препаратов калия йодида** 150 мкг.
- Рекомендуется достижение целевых показателей гликемического контроля за 3-4 месяца до зачатия: HbA1c < 6,5%, уровень глюкозы плазмы натощак/перед едой/на ночь/ночью < 6,1 ммоль/л, уровень глюкозы плазмы через 2 ч после еды < 7,8 ммоль/л пациенткам с СД 1, планирующим беременность, для профилактики неблагоприятных исходов беременности [396, 402–405].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Необходимо информирование пациентки с СД 1 и членов ее семьи о возможных рисках для матери и плода при отсутствии достижения целевых показателей гликемического контроля на момент зачатия и во время беременности.
- Рекомендуется отменить прием иАПФ и БРА пациенткам с СД 1, планирующим беременность, для предупреждения тератогенного влияния данных препаратов [406].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
- Рекомендуется отменить прием статинов пациенткам с СД 1, планирующим беременность, для предупреждения тератогенного влияния данных препаратов [407].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
- Рекомендуются осмотры врачом-офтальмологом всех пациенток с СД 1 при планировании беременности или в течение первого триместра беременности, далее 1 раз в триместр и не позднее, чем через 1 год после родоразрешения, с целью выявления диабетических изменений сетчатки [229, 405, 408].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: Риск развития и прогрессирования ДР и ДМО возрастает при определенных состояниях и периодах жизни пациентки, сопряженных с нарушениями гормонального статуса (беременность, состояние после искусственного прерывания беременности и другие).
- Рекомендуется оценка стадии ХБП, консультация врача-нефролога пациенткам с СД 1, планирующим беременность, для оценки наличия и выраженности патологии почек в целях снижения рисков неблагоприятных исходов беременности и родоразрешения [409–412].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
- Рекомендуется ежедневный самоконтроль гликемии во время беременности не менее 7 раз в сутки (перед и через 1 ч или 2 ч после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы базального инсулина) – в 3 и 6 ч пациенткам с СД 1 для оценки степени достижения целевых показателей гликемического контроля и своевременной коррекции терапии в целях снижения риска преэклампсии, неблагоприятных исходов беременности и родоразрешения [405, 413, 414].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
- Рекомендуется применение НМГ у пациенток с СД 1 во время беременности в качестве дополнительного средства контроля гликемии для улучшения показателей гликемического контроля [46, 48, 56].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Стандартизованные показатели НМГ и их целевые значения у пациенток с СД 1 во время беременности представлены в табл. 19 [46].
Таблица 19. Стандартизованные показатели непрерывного мониторирования глюкозы и их целевые значения у беременных женщин с сахарным диабетом 1 типа
* Включая значения < 3,0 ммоль/л
- Рекомендуется интенсифицированная инсулинотерапия в режиме многократных инъекций ИКД (ИУКД, ИСБД) и базального инсулина или помповая инсулинотерапия пациенткам с СД 1, планирующим беременность и во время беременности, для поддержания целевых показателей гликемического контроля [415, 416].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Необходимо структурированное обучение пациенток с СД 1 принципам интенсифицированной инсулинотерапии в базис-болюсном режиме. Перевод на помповую инсулинотерапию должен осуществляться на этапе планирования беременности.
- Рекомендуется поддержание целевых значений гликемического контроля (уровень глюкозы плазмы натощак/перед едой/на ночь/ночью <5,3 ммоль/л; уровень глюкозы плазмы через 1 ч после еды < 7,8 ммоль/л или через 2 ч после еды <6,7 ммоль/л; HbA1c <6,0 %) пациенткам с СД 1 во время беременности для снижения риска неблагоприятных исходов беременности для матери и плода [413, 414, 417–419].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Индивидуально могут быть определены другие целевые показатели гликемического контроля (при наличии сосудистых осложнений СД).
- Рекомендуется мультидисциплинарный подход к ведению беременности у пациенток с СД 1 — наблюдение врача-акушера-гинеколога, врача-эндокринолога и терапевта или врача общей практики для обеспечения комплексного ведения и профилактики неблагоприятных исходов беременности [420–423].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Срок и метод родоразрешения определяется акушерскими показаниями. Для обеспечения комплексного подхода к родоразрешению и послеродовому ведению рекомендуется родоразрешение в специализированном роддоме.
Важность плановой вакцинации для лиц с СД 1 повысилась в связи с пандемией коронавирусной инфекции 2019 года (COVID-19). Предотвращение устранимых инфекций не только напрямую предотвращает заболеваемость, но и снижает количество госпитализаций, что может дополнительно снизить риск заражения инфекциями, такими как COVID-19. Пациентам с СД 1 следует вакцинироваться в соответствии с возрастными рекомендациями и эпидемическими показаниями.
- Рекомендуется обеспечить стандартно рекомендуемую вакцинацию пациентов с СД 1 в соответствии с национальным календарем прививок и календарем профилактических прививок по эпидемическим показаниям для профилактики заболевания гриппом [424–434].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Грипп — это распространенное предотвратимое инфекционное заболевание, характеризующееся высокой смертностью и заболеваемостью уязвимых групп населения, включая как молодых, так и пожилых людей, и лиц с хроническими заболеваниями. Вакцинация против гриппа, проведенная лицам с СД 1, значительно снижает количество госпитализаций по поводу гриппа и СД. Вакцинации против гриппа в предэпидемический период в первую очередь подлежат лица, относящиеся к категории высокого риска заболевания гриппом и неблагоприятных осложнений при заболевании, к которым относятся лица с СД 1.
- Рекомендуется обеспечить стандартно рекомендуемую вакцинацию пациентов с СД 1 в соответствии с национальным календарем прививок и календарем профилактических прививок по эпидемическим показаниям для профилактики заболевания пневмококковой инфекцией [424, 425, 435–442].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Как и грипп, пневмококковая пневмония — распространенное заболевание, которое можно предотвратить. Лица с СД 1 имеют повышенный риск именно бактериальной формы заболевания, преимущественно внутрибольничной, с высоким риском смертности (до 50%). Иммунизацию против пневмококковой инфекции можно проводить в течение всего года. Если планируется организация программы массовой вакцинации против гриппа, то удобно провести эту вакцинацию одновременно с иммунизацией против пневмококковой инфекции перед началом сезона острых респираторных заболеваний и гриппа, что соответствует рекомендациям Всемирной организации здравоохранения. При вакцинации коррекции дозы сахароснижающих препаратов или препаратов инсулина не требуется.
- Рекомендуется обеспечить стандартно рекомендуемую вакцинацию пациентов с СД 1 в соответствии с национальным календарем прививок и календарем профилактических прививок по эпидемическим показаниям для профилактики заболевания гепатитом В [424, 425, 443–448].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: По сравнению с населением в целом, лица с СД 1 чаще заболевают гепатитом B. Это может быть связано с контактом с инфицированной кровью или с неправильным использованием оборудования (устройств для мониторинга глюкозы или инфицированных игл). Вакцинация против гепатита В связи с более высокой вероятностью передачи рекомендуется пациентам с СД 1 в возрасте до 60 лет. Пациентам в возрасте 60 лет и старше вакцина против гепатита В может вводиться по усмотрению лечащего врача, исходя из вероятности заражения пациента гепатитом В.
- Рекомендуется обеспечить вакцинацию взрослых пациентов с СД 1 для профилактики заболевания новой коронавирусной инфекцией [449–459].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Пациенты с СД 1 имеют в 3-4 раза более высокие риски госпитализации, осложненного течения заболевания и неблагоприятных исходов новой коронавирусной инфекции COVID-19, вызванной вирусом SARS COV-2, по сравнению с людьми без СД. Наиболее существенными факторами риска более тяжелого течения заболевания и летальных исходов COVID-19 у пациентов с СД являются неудовлетворительная компенсация СД (гликированный гемоглобин HbA1c > 9%), возраст старше 65 лет, наличие ожирения, осложнений СД) [460].
Общие противопоказания к вакцинации:
— гиперчувствительность к какому-либо компоненту вакцины или вакцины, содержащей аналогичные компоненты;
— тяжелые аллергические реакции в анамнезе;
— тяжелые поствакцинальные осложнения (анафилактический шок, тяжелые генерализированные аллергические реакции, судорожный синдром, температура выше 40 °C и т.д.) на введение первого компонента вакцины являются противопоказанием для введения второго компонента вакцины;
— острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний (в этих случаях вакцинацию проводят через 2-4 недели после выздоровления или ремиссии. При нетяжелых ОРВИ, острых инфекционных заболеваниях ЖКТ вакцинацию проводят после нормализации температуры).
Дополнительные противопоказания к вакцинации пациентов с СД 1:
— острые осложнения СД (диабетический кетоацидоз, гиперосмолярное гипергликемическое состояние, лактатацидоз, тяжелая гипогликемия).
Осторожность при проведении вакцинации:
— требуется пациентам с выраженной декомпенсацией СД.
Решение о проведении вакцинации принимается врачом после общего осмотра пациента с измерение температуры тела (в случае если температура превышает 37 °С, вакцинацию не проводят), после подписания информированного согласия пациента.
Медицинская реабилитация
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Специфической медицинской реабилитации пациентам с СД 1 не требуется. В круг реабилитационных мероприятий пациентам с СД 1 могут быть включены занятия с медицинским психологом, социальная адаптация с участием специалистов и социальных работников.
Специфические методы реабилитации при наличии осложнений указаны в соответствующих разделах.
- Рекомендуется рассмотреть возможность санаторно-курортного лечения пациенту с СД 1 в отсутствие значимой метаболической декомпенсации и без выраженных стадий осложнений (без синдрома диабетической стопы, хронической болезни почек (ХБП) С5) для улучшения общего состояния здоровья [188–190].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Могут быть рекомендованы санаторно-курортные организации — бальнеологические курорты с питьевыми минеральными водами и водами минеральными природными для наружного бальнеотерапевтического применения. Целесообразно использование таких факторов как диетическая терапия, ЛФК. Следует соблюдать осторожность при наличии ХБП С4, пролиферативной ДР.
Госпитализация
6. Организация оказания медицинской помощи
Показания для плановой госпитализации в медицинскую организацию:
-
Форма — плановая; условия — стационар, дневной стационар:
- необходимость коррекции инсулинотерапии при декомпенсации заболевания;
- инициация помповой инсулинотерапии;
- инициация терапии антиконвульсантами (АТХ-классификация N03A противоэпилептические препараты) при болевой форме диабетической нейропатии;
- наличие инфицированного раневого дефекта любой этиологии;
- критическая ишемия конечности у пациентов с заболеванием артерий нижних конечностей;
- развитие нефротического синдрома и значительное снижение фильтрационной функции почек;
- клинически значимое ухудшение основного заболевания, его осложнений и сопутствующей патологии.
-
Форма — экстренная, неотложная; условия — стационар:
- ДКА, прекоматозное состояние, диабетическая кетоацидотическая кома, гиперосмолярное гипергликемическое состояние (прекома, кома), гипогликемическая кома;
- гипогликемическое состояние, сопровождающееся дезориентацией нарушением координации движений, речи, судорог, нарушением сознания;
- необходимость назначения инсулина (при впервые выявленном СД 1);
- СД 1 при появлении признаков аллергии к препаратам инсулина;
- любые жизнеугрожающие состояния у пациентов с СД 1.
Показания к выписке пациента из медицинской организации:
- стойкое улучшение состояния, когда пациент может без ущерба для здоровья продолжить лечение в амбулаторно-поликлиническом учреждении или домашних условиях;
- при необходимости перевода пациента в другую организацию здравоохранения;
- грубое нарушение режима;
- по письменному требованию пациента либо его законного представителя, если выписка не угрожает жизни пациента и не опасна для окружающих. В этом случае выписка может быть произведена только с разрешения главного врача медицинского учреждения или его заместителя по лечебной работе.
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Профилактики СД 1 в настоящее время нет.
- Рекомендуется исследование уровня HbA1c 1 раз в 3 месяца всем пациентам с СД 1 для оценки степени достижения целевых показателей гликемического контроля и стратификации риска развития осложнений СД [8, 14, 40, 42, 83].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
- Рекомендуется выполнение анализа крови биохимического общетерапевтического (креатинин, мочевина, калий, натрий, общий белок, кальций общий, общий холестерин, ХЛНП, ХЛВП, триглицериды, аспартатаминотрансфераза, аланинаминотрансфераза, билирубин общий) всем пациентам с СД 1 не реже 1 раза в год для оценки наличия и выраженности осложнений и сопутствующих заболеваний [8, 13, 19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Дополнительные биохимические исследования назначаются по показаниям. При наличии изменений в результатах анализов частота контрольных исследований и консультации специалистов определяется индивидуально.
- Рекомендуется исследование рСКФ всем пациентам с СД 1 не реже 1 раза в год для оценки функции почек [18–20].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Для пациентов с СД 1 и рСКФ < 60 мл/мин/1,73 м2 целесообразно проводить оценку этого показателя 2 раза в год.
- Рекомендуется исследование биохимического анализа утренней порции мочи (альбумин, креатинин, соотношение альбумин/креатинин) пациентам с СД 1 не реже 1 раза в год для оценки функции почек [18–20].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Биохимический анализ утренней порции мочи проводится через 5 лет после установки диагноза, далее не реже 1 раза в год. Для пациентов с СД 1 и альбуминурией ≥ 3 мг/ммоль и/или рСКФ < 60 мл/мин/1,73 м2 целесообразно проводить оценку этого показателя 2 раза в год. Исследование проводится при отсутствии воспалительных изменений в общем анализе мочи или анализе мочи по Нечипоренко. Для расчета соотношения альбумин/креатинин в номенклатуре медицинских услуг используется «определение альбумина в моче» и «исследование уровня креатинина в моче».
- Рекомендуются осмотры врачом-офтальмологом пациентов c СД 1 не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, с целью выявления диабетических изменений сетчатки [8, 31–39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Осмотры врачом-офтальмологом могут проводиться по показаниям чаще.
- Рекомендуется проведение комплексного обследования стоп (визуальный осмотр, оценка вибрационной, тактильной и температурной чувствительности нижних конечностей, определение пульсации на артериях стоп) пациентам с СД 1 не реже 1 раза в год для оценки периферической чувствительности и состояния периферических артерий [191, 192].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Комментарии: Осмотр и оценка вибрационной, тактильной и температурной чувствительности нижних конечностей, определение пульсации на артериях стоп проводится не позднее, чем через 5 лет после установки диагноза СД 1, далее не реже 1 раза в год, по показаниям — чаще.
- Рекомендуется регистрация ЭКГ в покое пациентам с СД 1 не реже 1 раза в год для скрининга сердечно-сосудистой патологии [8].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендуется дистанционное наблюдение врача-эндокринолога с применением телемедицинских технологий пациентов с СД 1 с целью динамического наблюдения и достижения целевых показателей гликемии [193–198].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 1)
Информация
Источники и литература
-
Клинические рекомендации Российской ассоциации эндокринологов
- Клинические рекомендации Российской ассоциации эндокринологов — Дедов ИИ, Шестакова МВ. Сахарный диабет типа 1: реалии и перспективы. МИА, 2016
[2] Redondo MJ, Fain PR, Eisenbarth GS. Genetics of type 1A diabetes. Recent Prog Horm Res. 2001;5669–89.
[3] Atkinson MA. The pathogenesis and natural history of type 1 diabetes. Cold Spring Harb Perspect Med. 2012;2(11):a007641. doi: 10.1101/cshperspect.a007641
[4] Antvorskov JC, Josefsen K, Engkilde K, et al. Dietary gluten and the development of type 1 diabetes. Diabetologia. 2014;57(9):1770–1780. doi: 10.1007/s00125-014-3265-1
[5] Kawasaki E. Type 1 diabetes and autoimmunity. Clin Pediatr Endocrinol. 2014;23(4):99–105. doi: 10.1297/cpe.23.99
[6] Lampasona V, Liberati D. Islet Autoantibodies. Curr Diab Rep. 2016;16(6):53. doi: 10.1007/s11892-016-0738-2
[7] International Diabetes Federation. IDF Diabetes Atlas. 10th ed. 2021
[8] Дедов ИИ, Шестакова МВ, Майоров АЮ, и др. Алгоритмы специализированной медицинской помощи больным сахарным диабетом / Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. – 10-й выпуск. Сахарный диабет. 2021;24(S1). doi: 10.14341/DM12802
[9] World Health Organization, International Diabetes Federation. Definition and diagnosis of diabetes mellitus and intermediate hyperglycaemia. Report of a WHO/IDF consultation. Geneva, 2006
[10] World Health Organization. Definition, diagnosis and classification of diabetes mellitus and its complications : report of a WHO consultation. Part 1, Diagnosis and classification of diabetes mellitus. Geneva, 1999
[11] World Health Organization. Classification of diabetes mellitus. World Health Organization. 2019
[12] Hansen MP. Type 1 diabetes and polyglandular autoimmune syndrome: A review. World J Diabetes. 2015;6(1):67. doi: 10.4239/wjd.v6.i1.67
[13] American Diabetes Association. 2. Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes—2022. Diabetes Care. 2022;45(Supplement_1):S17–S38. doi: 10.2337/dc22-S002
[14] International Expert Committee Report on the Role of the A1C Assay in the Diagnosis of Diabetes. Diabetes Care. 2009;32(7):1327–1334. doi: 10.2337/dc09-9033
[15] World Health Organization. Use of glycated haemoglobin (HbA1c) in diagnosis of diabetes mellitus: abbreviated report of a WHO consultation. Geneva, 2011
[16] Umpierrez G, Korytkowski M. Diabetic emergencies — ketoacidosis, hyperglycaemic hyperosmolar state and hypoglycaemia. Nat Rev Endocrinol. 2016;12(4):222–232. doi: 10.1038/nrendo.2016.15
[17] American Diabetes Association. 4. Comprehensive Medical Evaluation and Assessment of Comorbidities: Standards of Medical Care in Diabetes—2022. Diabetes Care. 2022;45(Supplement_1):S46–S59. doi: 10.2337/dc22-S004
[18] de Boer IH, DCCT/EDIC Research Group. Kidney disease and related findings in the diabetes control and complications trial/epidemiology of diabetes interventions and complications study. Diabetes Care. 2014;37(1):24–30. doi: 10.2337/dc13-2113
[19] Levey AS, Coresh J, Balk E, et al. National Kidney Foundation practice guidelines for chronic kidney disease: evaluation, classification, and stratification. Ann Intern Med. 2003;139(2):137–147. doi: 10.7326/0003-4819-139-2-200307150-00013
[20] James MT, Grams ME, Woodward M, et al. A Meta-analysis of the Association of Estimated GFR, Albuminuria, Diabetes Mellitus, and Hypertension With Acute Kidney Injury. Am J Kidney Dis. 2015;66(4):602–612. doi: 10.1053/j.ajkd.2015.02.338
[21] González-Lao E, Corte Z, Simón M, et al. Systematic review of the biological variation data for diabetes related analytes. Clin Chim Acta. 2019;48861–67. doi: 10.1016/j.cca.2018.10.031
[22] Leighton E, Sainsbury CA, Jones GC. A Practical Review of C-Peptide Testing in Diabetes. Diabetes Ther. 2017;8(3):475–487. doi: 10.1007/s13300-017-0265-4
[23] Силко ЮВ, Никонова ТВ, Иванова ОН, и др. Латентный аутоиммунный диабет взрослых: информативность аутоантител. Терапевтический архив (архив до 2018 г). 2016;88(10):42–45. doi: 10.17116/terarkh2016881042-45
[24] Sosenko JM, Skyler JS, Palmer JP, et al. The prediction of type 1 diabetes by multiple autoantibody levels and their incorporation into an autoantibody risk score in relatives of type 1 diabetic patients. Diabetes Care. 2013;36(9):2615–2620. doi: 10.2337/dc13-0425 [25] Shields BM, Hicks S, Shepherd MH, et al. Maturity-onset diabetes of the young (MODY): how many cases are we missing? Diabetologia. 2010;53(12):2504–2508. doi: 10.1007/s00125-010-1799-4
[26] Shepherd M, Sparkes AC, Hattersley AT. Genetic testing in maturity onset diabetes of the young (MODY): a new challenge for the diabetic clinic. Pract Diabetes Int. 2001;18(1):16–21. doi: 10.1002/pdi.108
[27] Thanabalasingham G, Owen KR. Diagnosis and management of maturity onset diabetes of the young (MODY). BMJ. 2011;343d6044. doi: 10.1136/bmj.d6044
[28] Shun CB, Donaghue KC, Phelan H, et al. Thyroid autoimmunity in Type 1 diabetes: systematic review and meta-analysis. Diabet Med. 2014;31(2):126–135. doi: 10.1111/dme.12318
[29] Jonsdottir B, Larsson C, Carlsson A, et al. Thyroid and Islet Autoantibodies Predict Autoimmune Thyroid Disease at Type 1 Diabetes Diagnosis. J Clin Endocrinol Metab. 2017;102(4):1277–1285. doi: 10.1210/jc.2016-2335
[30] Warncke K, Frohlich-Reiterer EE, Thon A, et al. Polyendocrinopathy in Children, Adolescents, and Young Adults With Type 1 Diabetes: A multicenter analysis of 28,671 patients from the German/Austrian DPV-Wiss database. Diabetes Care. 2010;33(9):2010–2012. doi: 10.2337/dc10-0404
[31] Klein R, Klein BE, Moss SE, et al. The Wisconsin epidemiologic study of diabetic retinopathy. III. Prevalence and risk of diabetic retinopathy when age at diagnosis is 30 or more years. Arch Ophthalmol (Chicago, Ill 1960). 1984;102(4):527–532.
[32] Klein R, Klein BE, Moss SE, et al. The Wisconsin epidemiologic study of diabetic retinopathy. II. Prevalence and risk of diabetic retinopathy when age at diagnosis is less than 30 years. Arch Ophthalmol (Chicago, Ill 1960). 1984;102(4):520–526.
[33] DCCT/EDIC Research Group, Nathan DM, Bebu I, et al. Frequency of Evidence-Based Screening for Retinopathy in Type 1 Diabetes. N Engl J Med. 2017;376(16):1507–1516. doi: 10.1056/NEJMoa1612836
[34] American Diabetes Association. Standards of Medical Care in Diabetes—2022 Abridged for Primary Care Providers. Clin Diabetes. 2022;40(1):10–38. doi: 10.2337/cd22-as01
[35] Misra A, Bachmann MO, Greenwood RH, et al. Trends in yield and effects of screening intervals during 17 years of a large UK community-based diabetic retinopathy screening programme. Diabet Med. 2009;26(10):1040–1047. doi: 10.1111/j.1464-5491.2009.02820.x
[36] Mohamed Q, Gillies MC, Wong TY. Management of Diabetic Retinopathy: a systematic review. JAMA. 2007;298(8):902–916. doi: 10.1001/jama.298.8.902
[37] International Council of Ophthalmology. ICO Guidelines for Diabetic Eye Care. San Francisco, http://www.icoph.org/downloads/ICOGuidelinesforDiabeticEyeCare.pdf (2017)
[38] Solomon SD, Chew E, Duh EJ, et al. Diabetic Retinopathy: A Position Statement by the American Diabetes Association. Diabetes Care. 2017;40(3):412–418. doi: 10.2337/dc16-2641
[39] Canadian Ophthalmological Society Diabetic Retinopathy Clinical Practice Guideline Expert Committee, Hooper P, Boucher MC, et al. Canadian Ophthalmological Society Evidence-based Clinical Practice Guidelines for the Management of Diabetic Retinopathy — executive summary. Can J Ophthalmol. 2012;47(2):91–101. doi: 10.1016/j.jcjo.2012.01.022
[40] Diabetes Control and Complications Trial Research Group, Nathan DM, Genuth S, et al. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med. 1993;329(14):977–986. doi: 10.1056/NEJM199309303291401
[41] Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications Research Group, Lachin JM, Genuth S, et al. Retinopathy and nephropathy in patients with type 1 diabetes four years after a trial of intensive therapy. N Engl J Med. 2000;342(6):381–389. doi: 10.1056/NEJM200002103420603
[42] American Diabetes Association. 6. Glycemic Targets: Standards of Medical Care in Diabetes—2022. Diabetes Care. 2022;45(Supplement_1):S83–S96. doi: 10.2337/dc22-S006
[43] Общероссийская общественная организация ‘Российская ассоциация геронтологов и гериатров’. Клинические рекомендации ‘Старческая астения’. 2020
[44] Ткачева ОН, Рунихина НК, Остапенко ВС, и др. Валидация опросника для скрининга синдрома старческой астении в амбулаторной практике. Успехи геронтологии. 2017;30(2):236–242.
[45] Nathan DM, Kuenen J, Borg R, et al. Translating the A1C Assay Into Estimated Average Glucose Values. Diabetes Care. 2008;31(8):1473–1478. doi: 10.2337/dc08-0545 [46] Battelino T, Danne T, Bergenstal RM, et al. Clinical Targets for Continuous Glucose Monitoring Data Interpretation: Recommendations From the International Consensus on Time in Range. Diabetes Care. 2019;42(8):1593–1603. doi: 10.2337/dci19-0028
[47] Beck RW, Bergenstal RM, Riddlesworth TD, et al. Validation of Time in Range as an Outcome Measure for Diabetes Clinical Trials. Diabetes Care. 2019;42(3):400–405. doi: 10.2337/dc18-1444
[48] Kristensen K, Ögge LE, Sengpiel V, et al. Continuous glucose monitoring in pregnant women with type 1 diabetes: an observational cohort study of 186 pregnancies. Diabetologia. 2019;62(7):1143–1153. doi: 10.1007/s00125-019-4850-0
[49] Beck RW, Bergenstal RM, Cheng P, et al. The Relationships Between Time in Range, Hyperglycemia Metrics, and HbA1c. J Diabetes Sci Technol. 2019;13(4):614–626. doi: 10.1177/1932296818822496
[50] Vigersky RA, McMahon C. The Relationship of Hemoglobin A1C to Time-in-Range in Patients with Diabetes. Diabetes Technol Ther. 2019;21(2):81–85. doi: 10.1089/dia.2018.0310
[51] Davis MR, Mellman M, Shamoon H. Further Defects in Counterregulatory Responses Induced by Recurrent Hypoglycemia in IDDM. Diabetes. 1992;41(10):1335–1340. doi: 10.2337/diab.41.10.1335
[52] Henriksen MM, Andersen HU, Thorsteinsson B, et al. Hypoglycemic Exposure and Risk of Asymptomatic Hypoglycemia in Type 1 Diabetes Assessed by Continuous Glucose Monitoring. J Clin Endocrinol Metab. 2018;103(6):2329–2335. doi: 10.1210/jc.2018-00142
[53] American Diabetes Association. Introduction: Standards of Medical Care in Diabetes—2022. Diabetes Care. 2022;45(Supplement_1):S1–S2. doi: 10.2337/dc22-Sint
[54] Weinstock RS, DuBose SN, Bergenstal RM, et al. Risk Factors Associated With Severe Hypoglycemia in Older Adults With Type 1 Diabetes. Diabetes Care. 2016;39(4):603–610. doi: 10.2337/dc15-1426
[55] Giorda CB, Ozzello A, Gentile S, et al. Incidence and risk factors for severe and symptomatic hypoglycemia in type 1 diabetes. Results of the HYPOS-1 study. Acta Diabetol. 2015;52(5):845–853. doi: 10.1007/s00592-015-0713-4
[56] Feig DS, Donovan LE, Corcoy R, et al. Continuous glucose monitoring in pregnant women with type 1 diabetes (CONCEPTT): a multicentre international randomised controlled trial. Lancet. 2017;390(10110):2347–2359. doi: 10.1016/S0140-6736(17)32400-5
- Клинические рекомендации Российской ассоциации эндокринологов — Дедов ИИ, Шестакова МВ. Сахарный диабет типа 1: реалии и перспективы. МИА, 2016
Информация
АГ – артериальная гипертензия
АД – артериальное давление
АССЗ – атеросклеротические сердечно-сосудистые заболевания
АТХ – анатомо-терапевтическо-химическая классификация
БРА – блокаторы рецепторов ангиотензина II (АТХ-классификация C09CA антагонисты рецепторов ангиотензина II)
ВОЗ – Всемирная организация здравоохранения
ГМГ-КоА-редуктаза — 3-гидрокси-3-метилглютарил-кофермент А редуктаза (АТХ-классификация С10АА)
ДАД – диастолическое артериальное давление
ДКА – диабетический кетоацидоз
ДМО – диабетический макулярный отек
ДН – диабетическая нефропатия
ДНП – диабетическая нейропатия
ДОАП – диабетическая остеоартропатия
ДР – диабетическая ретинопатия
ЗАНК – заболевания артерий нижних конечностей
иАПФ – ингибиторы ангиотензинпревращающего фермента (АТХ-классификация C09AA ингибиторы АПФ)
ИБС – ишемическая болезнь сердца
ИКД – инсулин короткого действия (АТХ-классификация A10AB инсулины короткого действия и их аналоги для инъекционного введения)
ИМТ – индекс массы тела
ИРП – индивидуальная разгрузочная повязка
ИСБД – инсулин сверхбыстрого действия (АТХ-классификация A10AB инсулины короткого действия и их аналоги для инъекционного введения)
ИУКД – инсулин ультракороткого действия (АТХ-классификация A10AB инсулины короткого действия и их аналоги для инъекционного введения)
КИНК – критическая ишемия нижней конечности
ЛКС – лазерная коагуляция сетчатки
ЛПИ – лодыжечно-плечевой индекс
МНН – международное непатентованное наименование
МРТ – магнитно-резонансная томография
МСКТ – мультиспиральная компьютерная томография
НМГ – непрерывное мониторирование уровня глюкозы
НПХ – нейтральный протамин Хагедорна
ОГ – ортостатическая гипотензия
ОКС – острый коронарный синдром
ОПЖ – ожидаемая продолжительность жизни
ПГТТ – пероральный глюкозотолерантный тест (по номенклатуре медицинских услуг A12.22.005 Проведение глюкозотолерантного теста)
НПИИ – непрерывная подкожная инфузия инсулина
РКИ – рандомизированные клинические исследования
рСКФ – расчетная скорость клубочковой фильтрации
РФ – Российская Федерация
САД – систолическое артериальное давление
СД – сахарный диабет
СД 1 – сахарный диабет 1 типа
СД 2 – сахарный диабет 2 типа
СДС – синдром диабетической стопы
СКФ – скорость клубочковой фильтрации
УДД – уровень достоверности доказательств
УУР – уровень убедительности рекомендаций
ФМГ – флеш-мониторирование глюкозы
ХБП – хроническая болезнь почек
ХЕ – хлебная единица
ХЛВП — холестерин липопротеидов высокой плотности
ХЛНП – холестерин липопротеидов низкой плотности
ХСН – хроническая сердечная недостаточность
ЭКГ — электрокардиография, электрокардиограмма
ЭХО-КГ — эхокардиография
GADA – аутоантитела к глутаматдекарбоксилазе
HbA1c – гликированный гемоглобин
IAA – антиинсулиновые антитела
ICA – островково-клеточные цитоплазматические аутоантитела
IA-2A – аутоантитела к тирозинфосфатазе
Zn-T8A – аутоантитела к транспортеру Zn 8
PCSK-9 – пропротеиновая конвертаза субтилизин-кексинового типа 9 (АТХ-классификация С10АХ другие гиполипидемические препараты)
** – препарат входит в перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения
*** – входит в перечень медицинских изделий при оказании медицинской помощи в рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи
# – лекарственный препарат для медицинского применения, используемый в несоответствии с показаниями к применению и противопоказаниями, способами применения и дозами, содержащимися в инструкции по применению лекарственного препарата
Термины и определения
Аналоги инсулина – форма инсулина (АТХ-классификация А10А инсулины и их аналоги), в которой произведены некоторые изменения в молекуле человеческого инсулина. Аналог действует так же, как инсулин, но с фармакокинетическими/ фармакодинамическими различиями, которые могут давать преимущества
Артериальная гипертензия – это синдром повышения систолического АД ≥ 140 мм рт.ст. и/или диастолического АД ≥ 90 мм рт.ст. при гипертонической болезни и симптоматических артериальных гипертензиях, приводящего к поражению органов-мишеней
Базальный (пролонгированный) инсулин – инсулин средней продолжительности действия – НПХ-инсулин (АТХ-классификация A10AC инсулины средней продолжительности действия и их аналоги для инъекционного введения), длительного или сверхдлительного действия (АТХ-классификация A10AE инсулины длительного действия и их аналоги для инъекционного введения)
Базальный режим инсулинотерапии – введение инсулина помпой (Помпа инфузионная инсулиновая амбулаторная***, Помпа инсулиновая инфузионная амбулаторная со встроенным глюкометром)*** в автоматическом режиме с заданной пользователем скоростью (постоянной или изменяющейся в течение суток) или введение пролонгированного инсулина
Болюсы инсулина – введение инсулина короткого (ультракороткого, сверхбыстрого) действия, необходимое для поддержания целевой гликемии после еды и для коррекции гипергликемии
Вариабельность глюкозы – изменчивость (разброс) значений уровня глюкозы в крови или интерстициальной жидкости в определенный промежуток времени
Гипергликемия – уровень глюкозы в крови выше нормальных значений
Гипогликемия – уровень глюкозы в крови ниже нормальных значений
Гликемия – концентрация глюкозы в крови
Гликированный гемоглобин (HbA1c) – показатель, который отражает средний уровень глюкозы в крови за последние 2-3 месяца
Диабетическая нейропатия – комплекс клинических и субклинических синдромов, каждый из которых характеризуется диффузным или очаговым поражением периферических и/или автономных нервных волокон в результате сахарного диабета
Диабетическая нефропатия – специфическое поражение почек при сахарном диабете в виде узелкового гломерулосклероза как результат воздействия метаболических и гемодинамических факторов на почечную микроциркуляцию, модулируемый генетическими факторами
Диабетическая остеоартропатия – безболевая, прогрессирующая деструкция одного или нескольких суставов стопы на фоне нейропатии
Диабетическая ретинопатия – специфичное позднее нейромикрососудистое осложнение СД, развивающееся, как правило, последовательно от изменений, связанных с повышенной проницаемостью и окклюзией ретинальных сосудов до появления новообразованных сосудов и фиброглиальной ткани
Диабетический макулярный отек – утолщение сетчатки, связанное с накоплением жидкости в межклеточном пространстве нейроэпителия вследствие нарушения гематоретинальных барьеров и несоответствия между транссудацией жидкости и способности к ее реабсорбции клетками пигментного эпителия. Диабетический макулярный отек может развиться при любой стадии диабетической ретинопатии
Дислипидемия – нарушение физиологического соотношения липидов крови в виде повышения уровня триглицеридов и липопротеидов низкой плотности, снижения уровня липопротеидов высокой плотности
Инсулин – гормон, в физиологических условиях секретируемый бета-клетками поджелудочной железы и регулирующий уровень глюкозы в крови, стимулируя поглощение глюкозы тканями. Также термин используется для обозначения препаратов (АТХ-классификация A10A Инсулины и их аналоги)
Инсулиновая помпа*** – устройство для непрерывной подкожной инфузии инсулина
Интенсифицированная (базис-болюсная) инсулинотерапия – режим инсулинотерапии путем многократных инъекций инсулина короткого (ультракороткого, сверхбыстрого) действия и базального инсулина либо путем постоянной подкожной инфузии инсулина ультракороткого (сверхбыстрого) действия посредством инсулиновой помпы***
Инфузионная система – одноразовый комплект медицинских изделий, через который осуществляется инфузия инсулина, состоящий из резервуара для инсулина, устанавливаемой подкожно канюли (тефлоновой или стальной), а также катетера, связывающего резервуар и канюлю
Ишемическая болезнь сердца – термин, объединяющий группу заболеваний в основе патологического процесса которого лежит несоответствие между потребностью сердца в кровоснабжении и его реальным осуществлением вследствие быстропрогрессирующего коронарного атеросклероза
Калькулятор болюса – математический алгоритм, позволяющий инсулиновой помпе*** рассчитать дозу болюса (на еду и/или коррекцию гликемии), исходя из введенных пользователем показателей (количество углеводов в пище, гликемия) и на основе предустановленных индивидуальных коэффициентов (углеводный коэффициент, чувствительность к инсулину, целевая гликемия, время действия инсулина и др.)
Критическая ишемия нижних конечностей – состояние, при котором имеет место выраженное снижение кровотока по магистральным артериям нижних конечностей, приводящее к гипоксии мягких тканей и угрожающее их жизнеспособности
Липодистрофия – патологическое изменение жировой ткани в местах инъекций инсулина
Непрерывное мониторирование глюкозы – измерение уровня глюкозы в интерстициальной жидкости непрерывно с помощью устанавливаемых подкожно сенсоров с последующим переводом в значения уровня глюкозы плазмы
Помповая инсулинотерапия – способ инсулинотерапии, осуществляемый путём постоянной подкожной инфузии инсулина с помощью инсулиновой помпы***
Самоконтроль гликемии – самостоятельное определение глюкозы крови пациентами в домашних условиях с помощью глюкометра или устройства для непрерывного мониторирования глюкозы
Сахарный диабет 1 типа – это полигенное многофакторное заболевание, в основе которого лежит иммуноопосредованная или идиопатическая деструкция β-клеток поджелудочной железы, приводящая к абсолютной инсулиновой недостаточности
Сахарный диабет 2 типа – нарушение углеводного обмена, вызванное преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или преимущественным нарушением секреции инсулина с инсулинорезистентностью или без нее
Терапевтическое обучение пациентов – комплекс мероприятий, направленных на подготовку управлению заболеванием
Хлебная единица – количество продукта, содержащего 10-12 граммов углеводов.
Хроническая болезнь почек – наднозологическое понятие, определяется как нарушение структуры или функции почек, сохраняющееся более 3 месяцев и имеющее последствия для здоровья
Хроническая сердечная недостаточность – это синдром, развивающийся в результате нарушения способности сердца к наполнению и/или опорожнению, протекающий в условиях дисбаланса вазоконстрикторных и вазодилатирующих нейрогормональных систем, сопровождающийся недостаточной перфузией органов и систем и проявляющийся жалобами: одышкой, слабостью, сердцебиением и повышенной утомляемостью и, при прогрессировании, задержкой жидкости в организме (отёчным синдромом)
Целевой уровень глюкозы плазмы – индивидуально определяемый уровень глюкозы плазмы натощак, перед едой, через 2 ч после еды, на ночь, ночью
Шприц-ручка – устройство для инъекций инсулина
Критерии оценки качества медицинской помощи
Таблица 20. Критерии оценки качества медико-санитарной помощи при сахарном диабете 1 типа
Таблица 21. Критерии оценки качества специализированной медицинской помощи при сахарном диабете 1 типа
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Дедов Иван Иванович – академик РАН, д.м.н., профессор; президент ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации; президент Российской ассоциации эндокринологов (РАЭ); главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации. dedov@endocrincentr.ru
2. Шестакова Марина Владимировна – академик РАН, д.м.н., профессор; директор Института диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; главный ученый секретарь и член Президиума Правления Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD); член Американской диабетической ассоциации (ADA); сопредседатель секции сердечно-сосудистых осложнений сахарного диабета при Российском кардиологическом обществе; член экспертного совета ВАК по терапевтическим наукам. shestakova.mv@gmail.com
3. Майоров Александр Юрьевич – д.м.н., профессор, заведующий отделом прогнозирования и инноваций диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; президент ОООИ «Российская Диабетическая Ассоциация»; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD); член Американской диабетической ассоциации (ADA); член Европейской научной группы по обучению пациентов с диабетом (DESG). education@endocrincentr.ru
4. Шамхалова Минара Шамхаловна – д.м.н., профессор, заведующая отделением диабетической болезни почек и посттрансплантационной реабилитации ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Американской диабетической ассоциации (ADA). shamkhalova@mail.ru
5. Никонова Татьяна Васильевна – д.м.н., руководитель отдела по вопросам лекарственного обеспечения и регулирования обращения медицинских изделий Координационного совета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения РФ; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD). tatiana_nikonova@mail.ru
6. Сухарева Ольга Юрьевна – к.м.н., ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD). olgasukhareva@mail.ru
7. Пекарева Елена Владимировна – к.м.н., старший научный сотрудник отделения терапии диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). pekarevaev@mail.ru
8. Ибрагимова Людмила Ибрагимовна – к.м.н., ведущий научный сотрудник центра «Диабет и беременность» ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Европейского общества молодых эндокринологов (EYES). ibragimovaliudmila@gmail.com
9. Михина Маргарита Сергеевна – врач отделения терапии диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). docmikhina@mail.ru
10. Галстян Гагик Радикович – д.м.н., профессор, заведующий отделением диабетической стопы ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; главный внештатный специалист эндокринолог Департамента здравоохранения Московской области; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD); член Американской диабетической ассоциации (ADA). galstyangagik964@gmail.com
11. Токмакова Алла Юрьевна – д.м.н., главный научный сотрудник отделения диабетической стопы ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). alla-tokmakova@yandex.ru
12. Суркова Елена Викторовна – д.м.н., профессор, главный научный сотрудник отделения терапии диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Европейской научной группы по обучению пациентов с диабетом (DESG). elenasurkova@mail.ru
13. Лаптев Дмитрий Никитич – к.м.н., заведующий детским отделением сахарного диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Международного общества по диабету у детей и подростков (ISPAD); член Всероссийской общественной организации «Ассоциация детских кардиологов России». laptevdn@ya.ru
14. Кононенко Ирина Владимировна – к.м.н., руководитель отдела по вопросам исследований и разработок Координационного совета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). shakhtarina@bk.ru
15. Егорова Дарья Никитична – к.м.н., ведущий научный сотрудник отделения диабетической стопы ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). egorovadasha@yandex.ru
16. Клефортова Инна Игоревна – к.м.н., заведующая отделом координации оказания стационарной помощи, врач-эндокринолог отделения диабетической болезни почек и посттрансплантационной реабилитации ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). iklefort@mail.ru
17. Скляник Игорь Александрович – к.м.н., научный сотрудник отдела прогнозирования и инноваций диабета ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). sklyanik.igor@gmail.com
18. Ярек-Мартынова Ивона Яновна – к.м.н., заместитель главного врача, ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации кардиоваскулярной профилактики и реабилитации (EACPR). iwonamj@mail.ru
19. Северина Анастасия Сергеевна – к.м.н., ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). ansev1@mail.ru
20. Мартынов Сергей Андреевич – д.м.н., заведующий кабинетом экстракорпоральных методов лечения почечной патологии ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российского диализного общества (РДО); член Европейской почечной ассоциации – Европейской ассоциации диализа и трансплантации (ERA – EDTA). smartynov@inbox.ru
21. Викулова Ольга Константиновна – д.м.н., заведующая отделом эпидемиологии эндокринопатий ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ). olga-vikulova-1973@yandex.ru
22. Калашников Виктор Юрьевич – член-корр. РАН, д.м.н., профессор, руководитель Координационного совета — заместитель директора ФГБУ «НМИЦ эндокринологии» Минздрава России по координации эндокринологической службы, заведующий отделом кардиологии и сосудистой хирургии ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации. victor9368@gmail.com
23. Гомова Ирина Сергеевна – к.м.н., врач функциональной диагностики отдела кардиологии и сосудистой хирургии ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации. ivist08@yandex.ru
24. Липатов Дмитрий Валентинович – д.м.н., заведующий отделением диабетической ретинопатии и офтальмохирургии ФГБУ «НМИЦ эндокринологии» Министерства здравоохранения Российской Федерации. glas1966@rambler.ru
25. Старостина Елена Георгиевна – д.м.н., профессор кафедры эндокринологии ФУВ ГБУЗ МО «Московский областной научно-исследовательский институт им. М.Ф. Владимирского» Министерства здравоохранения Московской области; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD). elena.starostina@rambler.ru
26. Аметов Александр Сергеевич – д.м.н., профессор, заведующий кафедрой эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации; член Правления Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD); член Американской диабетической ассоциации (ADA). alexander.ametov@gmail.com
27. Анциферов Михаил Борисович – д.м.н., профессор, главный врач ГБУЗ «Эндокринологический диспансер» Департамента здравоохранения г. Москвы, профессор кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации; главный внештатный специалист эндокринолог Департамента здравоохранения г. Москвы; член Правления Российской ассоциации эндокринологов (РАЭ). antsiferov@rambler.ru
28. Бардымова Татьяна Прокопьевна – д.м.н., профессор, заведующая кафедрой эндокринологии Иркутской государственной медицинской академии последипломного образования – филиала ФГБУ ДПО РМАНПО Министерства здравоохранения Российской Федерации; главный внештатный специалист-эндокринолог Министерства здравоохранения Иркутской области; член Правления Российской ассоциации эндокринологов (РАЭ). tpbardymova@mail.ru
29. Бондарь Ирина Аркадьевна – д.м.н., профессор, заведующая кафедрой эндокринологии ФГБОУ ВО «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации; главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации в Сибирском федеральном округе; член Правления Российской ассоциации эндокринологов (РАЭ). ibondar2008@gmail.com
30. Валеева Фарида Вадутовна – д.м.н., профессор, заведующая кафедрой эндокринологии ФГБОУ ВО «Казанский государственный медицинский университет» Министерства здравоохранения Российской Федерации, главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации в Приволжском федеральном округе; член Правления Российской ассоциации эндокринологов (РАЭ) val_farida@mail.ru
31. Демидова Татьяна Юльевна – д.м.н., профессор, заведующая кафедрой эндокринологии лечебного факультета ФГБОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации; член Европейской ассоциации по изучению диабета (EASD). t.y.demidova@gmail.com
32. Киселева Татьяна Петровна – д.м.н., профессор, профессор кафедры факультетской терапии, эндокринологии, аллергологии и иммунологии ФГБОУ ВО «Уральский государственный медицинский университет» Министерства здравоохранения Российской Федерации», главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации в Уральском федеральном округе; член Правления Российской ассоциации эндокринологов (РАЭ); председатель РОО «Свердловская ассоциация эндокринологов. kistapet@mail.ru
33. Климонтов Вадим Валерьевич – д.м.н., профессор РАН, заместитель руководителя филиала по научной работе, заведующий лабораторией эндокринологии НИИ клинической и экспериментальной лимфологии — филиал ФИЦ «Институт цитологии и генетики СО РАН; член Европейской ассоциации по изучению диабета (EASD). klimontov@mail.ru
34. Мкртумян Ашот Мусаелович – д.м.н., профессор, заведующий кафедрой эндокринологии и диабетологии ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А.Е. Евдокимова» Министерства здравоохранения Российской Федерации; руководитель научного отдела эндокринных и метаболических нарушений МКНЦ им. А.С. Логинова Департамента здравоохранения г. Москвы; член Правления Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD); член Американской диабетической ассоциации (ADA). vagrashot@mail.ru
35. Петунина Нина Александровна – член-корр. РАН, д.м.н., профессор, заведующая кафедрой эндокринологии лечебного факультета ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Министерства здравоохранения Российской Федерации; главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации в Центральном федеральном округе; член Правления Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению диабета (EASD); член Американской диабетической ассоциации (ADA). napetunina@mail.ru
36. Суплотова Людмила Александровна – д.м.н., профессор, заведующая курсом эндокринологии кафедры терапии с курсами эндокринологии, функциональной и ультразвуковой диагностики Института непрерывного профессионального развития ФГБОУ ВО «Тюменский государственный медицинский университет» Министерства здравоохранения Российской Федерации; главный внештатный специалист эндокринолог Департамента здравоохранения Тюменской области; вице-президент Российской ассоциации эндокринологов. suplotovala@mail.ru
37. Руяткина Людмила Александровна – д.м.н., профессор кафедры неотложной терапии с эндокринологией и профпатологией ФГБОУ ВО «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации; член Российской ассоциации эндокринологов (РАЭ); член Европейской ассоциации по изучению сахарного диабета (EASD); председатель Новосибирской ассоциации эндокринологов. larut@list.ru
38. Ушакова Ольга Вячеславовна – д.м.н., доцент кафедры общей врачебной практики и профилактической медицины КГБОУ ДПО «Институт повышения квалификации специалистов здравоохранения» Министерства здравоохранения Хабаровского края; главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации в Дальневосточном федеральном округе; главный внештатный специалист эндокринолог Министерства здравоохранения Хабаровского края; член Правления Российской ассоциации эндокринологов (РАЭ). oluschk@mail.ru
39. Халимов Юрий Шавкатович – д.м.н., профессор, начальник кафедры и клиники военно-полевой терапии ФГБВОУ ВО «Военно-медицинская академия имени С.М. Кирова»; главный эндокринолог Министерства обороны Российской Федерации; главный внештатный специалист эндокринолог Комитета по здравоохранению Правительства Санкт-Петербурга; член Правления Российской ассоциации эндокринологов (РАЭ). yushkha@gmail.com
Ни у кого из членов рабочей группы при разработке настоящих клинических рекомендаций не возникло конфликта интересов, а именно персональной заинтересованности в получении лично либо через представителя компании материальной выгоды или иного преимущества, которое повлияло бы или могло повлиять на надлежащее исполнение ими профессиональных обязанностей.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врачи – эндокринологи;
2. Врачи – терапевты;
3. Врачи общей практики.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Таблица 3. Шкала оценки уровней убедительности рекомендаций(УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем 1 раз в 3 года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым клиническим рекомендациям, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
1) Техника инъекций и инфузии при лечении сахарного диабета. Методическое руководство https://apicr.minzdrav.gov.ru/static/МР102.PDF
2) Классификация и клинические проявления диабетической ретинопатии по ETDRS (1991)
3) Классификация WIfI (Wound, Ischemia, foot Infection).
Классификация WIfI (Wound, Ischemia, foot Infection), учитывает тяжесть морфологического поражения тканей стопы, перфузию нижних конечностей, тяжесть инфекционного процесса.
Приложение Б. Алгоритмы действий врача
Сахарный диабет 1 типа
Сахарный диабет 1 типа с поражением почек
* Количественными методами
Сахарный диабет 1 типа с диабетической ретинопатией
Сахарный диабет 1 типа с диабетическим макулярным отеком (может быть при любой стадии диабетической ретинопатии)
ДМО – диабетический макулярный отек, ОКТ – оптическая когернтная томография,
ЛКС – лазерная коагуляция сетчатки, ГКС — глюкокориокостероиды
Сахарный диабет 1 типа с болевой диабетической нейропатией
Приложение В. Информация для пациента
Сахарный диабет — это заболевание обмена веществ, при котором в крови повышается содержание глюкозы (сахара) из-за того, что в организме не хватает инсулина. Главная причина повышения уровня глюкозы в крови у пациентов с сахарным диабетом — это пониженная продукция инсулина. Инсулин — это гормон, который вырабатывается в поджелудочной железе и, поступая в кровь, снижает уровень глюкозы крови. Расположена поджелудочная железа в брюшной полости, непосредственно позади желудка.
Основным источником глюкозы в организме являются различные продукты питания. Съеденная пища поступает сначала в желудок, затем в кишечник, где она превращается в глюкозу, а затем поступает в кровь. Глюкоза необходим организму человека для того, чтобы в клетках, из которых состоит весь человеческий организм, выработалась энергия. У пациентов с сахарным диабетом из-за недостатка инсулина глюкоза не может попасть в клетки и превратиться в энергию. Содержание ее в крови повышается все больше, а клетки организма «голодают», им не из чего вырабатывать энергию, необходимую для жизнедеятельности организма.
Единственным на сегодняшний день методом лечения сахарного диабета 1 типа является инсулинотерапия. Проведение постоянной коррекции инсулинотерапии по уровню глюкозы крови, количеству углеводов и физической нагрузке для достижения и поддержания целевого уровня глюкозы крови является единственным методом профилактики поздних специфических осложнений сахарного диабета.
Инсулинотерапия осуществляется при помощи инсулиновых шприцев, инсулиновых шприц-ручек или инсулиновой помпы***.
Замена продуктов по системе хлебных единиц
1 ХЕ = количество продукта, содержащее 10–12 г углеводов.
Правила ухода за ногами при сахарном диабете
1. Ежедневно самостоятельно или с участием членов семьи осматривайте стопы, состояние кожи, включая промежутки между пальцами.
2. Немедленно сообщите лечащему врачу о наличии потертостей, порезов, трещин, царапин, ран и других повреждений кожи.
3. Ежедневно мойте ноги теплой водой (температура ниже 370С), просушивайте стопы аккуратно, мягким полотенцем, не забывая о межпальцевых промежутках.
4. При наличии ороговевшей кожи обработайте эти участки пемзой или специальной пилкой для кожи (не металлической). Не пользуйтесь для этих целей лезвием или ножницами.
5. Не используйте химические препараты или пластыри для удаления мозолей и ороговевшей кожи.
6. При сухой коже стоп после мытья смажьте их кремом, содержащим мочевину, кроме межпальцевых промежутков.
7. Осторожно обрабатывайте ногти, не закругляя уголки, используя пилочку, а не острые и режущие инструменты.
8. Для согревания ног пользуйтесь теплыми носками, а не грелкой или горячей водой, которые могут вызвать ожог из-за снижения чувствительности.
9. Носите бесшовные (или со швами наружу) носки/колготы, меняйте их ежедневно.
10. Не ходите без обуви дома и на улице, не надевайте обувь на босую ногу.
11. Проконсультируйтесь со специалистом кабинета «Диабетическая стопа» или ортопедом, нужно ли вам носить профилактическую или сложную ортопедическую обувь.
12. Ежедневно осматривайте обувь: нет ли в ней инородного предмета, не завернулась ли стелька, так как это может привести к потертости кожи стоп.
13. При повреждении кожи (трещина, царапина, порез) не используйте спиртосодержащие и красящие растворы. Используйте для обработки бесцветные водные антисептические растворы.
Содержание белка в продуктах питания
Для того, чтобы поддержать почки в хорошем состоянии, при снижении их функции необходимо соблюдать ограничение в питании белковой пищи.
- Животные белки содержатся в мясе, рыбе, птице, молочных и морских продуктах, яйцах.
- Животные белки наиболее ценные и должны составлять около 0,8 г/кг массы тела/сут. Более полную информацию Вам даст Ваш лечащий врач.
Содержание белка в продуктах животного происхождения
Содержание белка в крахмалистых продуктах
Обязательными мерами, кроме ограничения белка, может быть:
- Ограничение продуктов, богатых калием, таких, как: орехи, горох желтый, капуста брюссельская, краснокочанная, картофель, ревень, редька, шпинат, щавель, изюм, курага чернослив, персики, абрикосы, ананас, бананы, кизил, финики, шелковица, смородина черная.
- Ограничение поваренной соли! Общее количество соли на день – не более 5 г, то есть неполная чайная ложка.
По возможности следует исключить из питания продукты, богатые солью: соленья (огурцы, помидоры, капуста), маринады, сельдь, консервы любые, готовые соусы.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Опросник «Возраст не помеха» для скрининга синдрома старческой астении.
Оригинальное название: Возраст не помеха
Тип: опросник
Назначение: скрининг синдрома старческой астении
Содержание
(шаблон):
*Имеется ввиду непреднамеренное снижение веса. Если пациент похудел намеренно – за счет специальной диеты или регулярной физической активности, балл не засчитывается
Ключ (интерпретация): за каждый положительный ответ начисляется 1 балл.
2 балла и менее – нет старческой астении,
3-4 балла – вероятная преастения,
5-7 баллов – вероятная старческая астения.
Приложение Г2. Шкала балльной оценки симптомов нейропатии.
Оригинальное название:
Symptom scoring systems to diagnose distal polyneuropathy in diabetes: the Diabetic Neuropathy Symptom score
Тип: шкала оценки
Назначение:
верификация тяжести диабетической нейропатии
Содержание (шаблон):
Ключ (интерпретация): каждому симптому присваивается тот или иной балл.
3 – 4 балла – умеренная нейропатия,
5 – 6 баллов – выраженная нейропатия,
7 – 9 баллов – тяжелая нейропатия.
Приложение Г3. Мичиганский опросник для скрининга нейропатии.
Оригинальное название: The Michigan Neuropathy Screening Instrument
Тип: опросник
Назначение:
верификация диабетической нейропатии
Содержание (шаблон):
Ключ (интерпретация): каждому симптому присваивается тот или иной балл. Cумма баллов >2 — позволяет подозревать наличие нейропатии.
Приложение Г4. Опросник DN4 для диагностики болевой нейропатии.
Оригинальное название:
Douleur Neuropathique en 4 Questions
Тип: опросник
Назначение:
верификация болевой диабетической нейропатии
Ключ (интерпретация): если сумма баллов (количество ответов «Да») составляет 4 и более баллов, это указывает на то, что боль у пациента является нейропатической, или имеется нейропатический компонент боли.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Кафедра эндокринологии (зав. — акад. РАМН И.И. Дедов)
ММА им. И.М. Сеченова, Москва
Большинство больных сахарным диабетом (СД) 2 типа хронически пребывают в состоянии декомпенсации углеводного обмена, что ускоряет темпы развития и прогрессирования макро- и микрососудистых осложнений, приводящих к снижению качества жизни, преждевременной инвалидизации и смерти пациентов. Анализ причин подобного явления показал, что при подборе терапии далеко не всегда учитываются все известные звенья патогенеза СД 2 типа. В связи с этим подавляющее большинство пациентов получают лишь монотерапию тем или другим пероральным сахароснижающим препаратом (ПССП), чаще — производными сульфонилмочевины (ПСМ). Кроме того, в одних случаях отсутствие строгого контроля и самоконтроля за состоянием углеводного обмена в сочетании с повышенным порогом чувства жажды в пожилом возрасте длительное время поддерживает иллюзию относительного благополучия, которое препятствует принятию решительных мер, направленных на оптимизацию лечения. В других случаях, даже при регулярном контроле гликемии, пациенты, а нередко и врачи, игнорируют обнаруженные неудовлетворительные показатели состояния углеводного обмена и изменяют терапию лишь в тех случаях, когда гликемия превышает рекомендуемые значения на 50% и более. Наконец, при отсутствии эффекта от проводимой терапии, несмотря на назначение максимальных суточных доз ПССП, инсулинотерапия либо не назначается вообще, либо значительно позже реально необходимых сроков. Вместо добавления к проводимой терапии инсулина делаются попытки достижения компенсации состояния углеводного обмена путем дальнейшего увеличения суточной дозы ПССП или комбинирования двух различных ПСМ.
В патогенезе атеросклероза при СД 2 типа важную роль играют общеизвестные факторы риска: артериальная гипертония, дислипидемия, центральное ожирение, инсулинорезистентность, гиперинсулинемия, нарушение фибринолиза, курение и гипергликемия [11]. Многоцентровые исследования показали прямую корреляцию между декомпенсацией СД, т.е. гипергликемией, и прогрессированием атеросклероза. Следовательно, нормализация углеводного обмена является важным звеном борьбы с макроваскулярными осложнениями при данном заболевании [9, 10].
Известно, что одним из критериев компенсации СД 2 типа является гликемия натощак ниже 6,1 ммоль/л и ниже 8,0 ммоль/л после еды. В то же время широко распространено мнение, что у лиц пожилого возраста критерии компенсации могут быть менее жесткими, учитывая опасность возникновения плохо распознаваемых такими больными гипогликемий [3]. Однако не вызывает сомнения тот факт, что декомпенсация сахарного диабета у лиц старческого возраста активизирует катаболические процессы, предрасполагает к развитию острых и ускоряет прогрессирование поздних осложнений сахарного диабета. Десятилетнее наблюдение за пожилыми больными, страдающими СД 2 типа, показало, что при декомпенсации заболевания частота инсультов и сердечно-сосудистых заболеваний резко возрастает независимо от длительности заболевания [5]. При этом смертность от указанных причин прогрессивно увеличивается при возрастании HbA1c c 8,7 до 9,1% [7, 8].
Анализ данных литературы и собственный опыт в достижении компенсации заболевания у больных СД 2 типа позволяет нам отметить следующее. Приоритетными позициями при выборе индивидуальных критериев компенсации углеводного обмена, независимо от возраста больного, являются сохраненный интеллект пациента, наличие у него индивидуальных средств самоконтроля и необходимого объема знаний, обеспечивающих принятие адекватных решений в экстренных и повседневных ситуациях. При наличии перечисленных условий, а также при отсутствии в анамнезе острого нарушения мозгового кровообращения и нестабильной стенокардии необходимо стремиться к достижению компенсации сахарного диабета в соответствии с рекомендациями European NIDDM Policy Group (см. таблицу).
Критерии компенсации ИНСД (European Niddm Policy Group 1993)
| Оцениваемые параметры | Компенсация | Субкомпенсация | Декомпенсация |
| Гликемия натощак, ммоль/л | 4,6-6,1 | <7,8 | >7,8 |
| Гликемия после еды, ммоль/л | 4,4-8,0 | <9,5 | >10,0 |
| HbA1, % | <8,0 | <9,5 | >9,5 |
| HbA1с, % | <6,5 | <7,5 | >7,5 |
| Глюкоза мочи, % | 0 | <0,5 | >0,5 |
| Триглицериды, ммоль/л | <1,7 | <2,2 | >2,2 |
| Холестерин, ммоль/л | <5,2 | <6,5 | >6,5 |
| ИМТ муж. | 20-25 | <27 | >27 |
| жен. | 19-24 | <26 | >26 |
| АД, мм.рт.ст. | <140/90 | <160/95 | >160/90 |
Примечание: ИМТ – индекс массы тела; относительные единицы
В остальных случаях при наличии ограничивающих обстоятельств возможно достижение уровней гликемии и гликированного гемоглобина, соответствующих состоянию субкомпенсации. В любом случае обязательным условием терапии, как было показано выше, является компенсация углеводного обмена.
Достижение компенсации состояния углеводного обмена целесообразно осуществлять поэтапно. Так, на первом этапе у всех больных следует ликвидировать декомпенсацию сахарного диабета, т.е. обеспечить гликемию натощак <7,8 ммоль/л, а через 2 ч после приема пищи — <10,0 ммоль/л. На втором этапе следует добиться стабильной гликемии, соответствующей состоянию субкомпенсации сахарного диабета, а именно гликемии натощак 6,1-7,8 ммоль/л, а после еды – 8,0-9,5 ммоль/л. Именно на этом этапе терапии следует решить вопрос об индивидуальных критериях компенсации углеводного обмена у каждого конкретного больного. Принятие решения о достижении у больного компенсации СД означает переход к третьему этапу лечения, который обычно сопровождается более интенсивной терапией.
В настоящее время при терапии больных СД 2 типа используют диету, физические нагрузки, производные сульфонилмочевины, метформин, ингибиторы b-глюкозидаз и инсулинотерапию. Расширение знаний о патогенезе СД 2 типа и влиянии тех или иных сахароснижающих мероприятий на течение болезни позволило в настоящее время пересмотреть роль каждого из них в достижении компенсации заболевания.
Субкалорийная диета и физические нагрузки являются важнейшим залогом успешной терапии сахарного диабета вообще и СД 2 типа в частности. Так, даже незначительные физические нагрузки, соответствующие ежедневной ходьбе в объеме 10 000 шагов, приводят к значительному снижению инсулинорезистентности (ИР) и улучшению утилизации глюкозы мышечной тканью. Субкалорийная диета с течением времени приводит к снижению массы тела, что уменьшает имеющуюся ИР и обеспечивает утилизацию глюкозы тканями. Ограничение углеводов в целом и рафинированных, в частности, препятствует постпрандиальной гипергликемии и способствует нормализации гликемии в течение дня. Однако при наличии висцерального ожирения, обычно имеющего место у больных СД 2 типа, диета не в состоянии существенно снизить ночную продукцию глюкозы печенью и, таким образом, уменьшить утреннюю гипергликемию. В случае невозможности достижения желаемой гликемии натощак на фоне монотерапии диетой, независимо от длительности заболевания, следует рассматривать вопрос о добавлении к лечению тех или иных сахароснижающих препаратов. В настоящее время доказано, что гипергликемия натощак является не только важным патогенетическим фактором развития атеросклероза при СД 2 типа, но и главным звеном, нарушающим секрецию инсулина вследствие оказания глюкозотоксичного действия на b-клетки. Так, в исследовании UKPDS (6-year Follow Up) было показано, что с течением времени при любой терапии функциональная способность b-клеток истощается, однако наибольшее снижение собственной секреции инсулина в течение первых 6 лет заболевания наблюдалось в группе больных, находившихся на монотерапии диетой, не способной в подавляющем большинстве случаев обеспечить нормогликемию натощак [6].
Ликвидация гипергликемии в утренние часы — чрезвычайно важное звено в комплексе мероприятий, направленных на улучшение состояния углеводного обмена. Хроническая гипергликемия натощак является одним из наиболее ранних и постоянных лабораторных признаков СД 2 типа. Доказательство наличия такого явления, как глюкозотоксичность, приводящего со временем к нарушению функции b-клеток, заставило изменить взгляд на гипергликемию только как на маркер сахарного диабета. В настоящее время гипергликемию вообще и натощак, в частности, рассматривают как важнейшее звено патогенеза СД 2 типа, фактор риска развития атеросклероза и как самостоятельное явление, препятствующее достижению компенсации данного заболевания. Этот факт диктует необходимость достижения и поддержания нормального или близкого к нему уровня гликемии натощак и в течение дня [1, 4].
При наличии периферической ИР происходят значительные колебания уровня глюкозы крови натощак. Островки Лангерганса очень чувствительны к этим изменениям и в норме немедленно отвечают на них повышением продукции инсулина и снижением выработки глюкагона. Исследования базальной и стимулированной секреции инсулина у больных СД 2 типа явно указывают на наличие признаков относительного дефицита гормона. Так, в частности, доказан факт недостаточной базальной секреции инсулина в ночные часы, несмотря на наличие гиперинсулинемии. При этом величина инсулинсекреторного дефекта прямо коррелирует со степенью гипергликемии натощак. Так, при утренней гликемии ниже пороговой базальная инсулинемия и инсулиносекреторный ответ на различные стимулы практически не отличаются от нормы. Однако при наличии гипергликемии натощак стимуляция b-клеток глюкозой в большей и аргинином в меньшей степени тут же выявляет значительные нарушения инсулинового ответа. С клинической точки зрения данное явление означает, что при наличии гипергликемии натощак инсулиносекреторный ответ b-клеток на стимуляцию производными сульфонилмочевины в течение последующего отрезка времени, т.е. в первой половине дня, как минимум окажется недостаточным, а достижение компенсации заболевания будет практически невозможно. Определенную роль в поддержании гипергликемии натощак при СД 2 типа отводят нарушению секреции глюкагона, которое проявляется неспособностью b-клеток подавлять секрецию глюкагона и последующей гиперглюкагонемией. Кроме того, ИР гепатоцитов в сочетании с нарушенной секрецией инсулина приводит к относительному дефициту этого гормона в печени, который играет важную роль в метаболизме СЖК. В исследованиях было четко показано, что в тех случаях, когда имеет место наибольшая утренняя гипергликемия, а, следовательно, наименьшая инсулинемия, в крови больных СД 2 типа выявляется максимальная концентрация СЖК. Введение таким больным инсулина приводит к поддержанию нормогликемии утром и снижению уровня СЖК, т.к. адекватное количество инсулина подавляет липолиз и гиперпродукцию СЖК [6].
СЖК, в свою очередь, играют важнейшую роль в усугублении инсулинорезистентности и поддержании гипергликемии у больных СД 2 типа. Кроме изложенных выше эффектов СЖК, следует отметить, что последние оказывают прямое подавляющее действие на связывание и интернализацию инсулина гепатоцитами (липотоксичность). Это в свою очередь усиливает периферическую гиперинсулинемию, приводит к снижению синтеза гликогена и активизации глюконеогенеза в печени.
Таким образом, очевидно, что последствия событий, происходящих в печени в ночные часы, выражающиеся гипергликемией натощак, в значительной степени препятствуют достижению компенсации углеводного обмена как минимум в последующее дневное время.
Выше было рассмотрено, почему диета и ПСМ при относительной гипоинсулинемии не в состоянии в достаточной степени снизить повышенную продукцию глюкозы печенью в ночные часы. Исходя из этого, препаратом первого выбора при отсутствии противопоказаний является метформин, назначаемый перед сном. В последние годы стало известно, что под действием метформина не только повышается аффинность инсулиновых рецепторов и изменяется их конформация, но и стимулируются рецепторные и пострецепторные пути передачи инсулинового сигнала. Параллельно с этим усиливаются эффекты инсулина, ответственные за транслокацию собственных транспортеров глюкозы на плазматическую мембрану, что приводит к увеличению поглощения глюкозы печеночными, мышечными и жировыми клетками. Усиление транслокации GLUT-1 и GLUT-4, т.е. снижение имеющейся инсулинорезистентности, тесно коррелирует с поступлением глюкозы в клетки [2, 14].
Применение метформина способствует значительному снижению гликемии натощак в связи с повышением под его воздействием чувствительности печеночных клеток к инсулину, угнетением в печени процессов глюконеогенеза и гликогенолиза, а также увеличением синтеза гликогена. В результате проведенных исследований доказано, что метформин уменьшает продукцию глюкозы печенью (ПГП) в среднем на 30%, что приводит к снижению уровня глюкозы крови натощак. Так, было показано, что при уменьшении ПГП на 17,6% гликемия натощак снижается примерно на 40%. Основным механизмом, за счет которого происходит снижение ПГП, является подавление печеночного глюконеогенеза. Метформин снижает продукцию глюкозы из аланина, пирувата, лактата, глютамина и глицерола. Это происходит прежде всего вследствие торможения поступления перечисленных субстратов глюконеогенеза в гепатоциты и ингибирования его ключевых ферментов — пируваткарбоксилазы, фруктозо-1,6-бифосфатазы и глюкозо-6-фосфатазы. Назначать метформин целесообразно перед сном, начиная с 500 мг. В случае недостаточного снижения гликемии натощак необходимо постепенно увеличивать дозу препарата до 850-1000 мг. При отсутствии желаемого эффекта или при наличии у больного противопоказаний к применению метформина следует рассмотреть вопрос о назначении перед сном (в 22 ч) пролонгированного или комбинированного инсулина в дозе 0,1 ед/кг. Для исключения ночной гипогликемии, а также для решения вопроса о скорости увеличения дозы пролонгированного инсулина перед сном необходим контроль гликемия в 3 ч ночи. Если гликемия в это время суток выше 10 ммоль/л, доза инсулина перед сном сразу же увеличивается на 4 единицы, а если в пределах 6-10 ммоль/л, то на 2 единицы. Необходим ежедневный контроль гликемии натощак, а каждые 2-3 дня — в 3 ч ночи. Дозу метформина при этом целесообразно снизить до 500-850 мг. Нормализация гликемии натощак и снижение продукции СЖК на фоне инсулинотерапии ликвидирует имеющиеся глюкозо- и липотоксичность, что улучшает инсулиносекреторную способность b-клеток и позволяет в дальнейшем отказаться от инсулина. Сочетанная терапия метформином и инсулином, назначаемая перед сном, уменьшает риск прибавки веса и уменьшает потребность в экзогенном инсулине.
У больных с преобладающей инсулинорезистентностью и ожирением метформин следует рассматривать как препарат первого выбора и для нормализации гликемии в дневное время. Помимо перечисленных выше эффектов действия данного препарата, таких как снижение ИР и повышенной ПГП, метформин задерживает интестинальную абсорбцию глюкозы. При использовании терапевтических доз метформина скорее имеет место именно задержка всасывания углеводов, т.к. общий объем введенной меченой глюкозы не уменьшается. Безусловно, данный эффект метформина играет важную роль в достижении компенсации углеводного обмена, т.к. “сглаживает” пики постпрандиальной гипергликемии.
В исследованиях было показано, что метформин значительно повышает утилизацию глюкозы в кишечнике, усиливая там анаэробный гликолиз как в состоянии насыщения, так и натощак. Скорее всего, это обусловлено повышением утилизации глюкозы в кишечнике, которая превышает активность данного процесса в мышцах в состоянии покоя. Наибольшую активность метформин проявляет в слизистой оболочке тонкой кишки.
Таким образом, действие метформина в кишечнике вносит существенный вклад в предотвращение постпрандиального подъема гликемии. Так, клинические наблюдения показывают, что на фоне терапии метформином сахар крови после приема пищи снижается в среднем на 20 — 45%.
Обычно дневная доза метформина составляет 500-1700 мг, а суточная – до 3000 мг. Максимальное насыщение препаратом обычно достигается при приеме дозы равной 3 г. В связи с этим назначение более высоких доз считается нецелесообразным, т.к. не способствует дальнейшему усилению антигипергликемического эффекта.
В том случае, если имеются противопоказания к назначению метформина или повышенный риск развития лактацидоза, в дневное время целесообразно применение ингибиторов b-глюкозидаз с каждым приемом пищи. Препараты данной группы ингибируют ферментирование полисахаридов, что замедляет процесс всасывания глюкозы в кровь и тем самым уменьшает постпрандиальную гипергликемию. Учитывая механизм действия ингибиторов b-глюкозидаз, очевидно, что они не могут оказывать значительного эффекта на гликемию натощак.
Невозможность обеспечения желаемого уровня гликемии через 2 ч после приема пищи на фоне лечения метформином свидетельствует о значительном нарушении секреции инсулина b-клетками, его относительном дефиците и необходимости добавления ПСМ с целью стимуляции эндогенной секреции гормона.
На начальных этапах заболевания при выборе типа ПСМ предпочтение следует отдавать тем препаратам, которые обладают наименьшим риском развития гипогликемических состояний (глимепирид, пролонгированный глипизид, микронизированные формы глибенкламида, гликлазид, гликвидон). При отсутствии компенсации углеводного обмена через 2 ч после еды необходимо назначить максимальную суточную дозу получаемого ПСМ, а при сохранении гипергликемии — заменить его глимепиридом, глипизидом или глибенкламидом, обладающими наибольшим аффинитетом к рецепторам АТФ-зависимых калиевых каналов b-клеток.
В последнее время успешно зарекомендовали себя как новые производные сульфонилмочевины, так и новые формы известных препаратов данной сахароснижающей группы, а именно глимепирид (амарил), ГИТС форма глипизида (глюкотрол XL), микронизированные формы глибенкламида (манинил 1,75 и 3,5).
Благодаря связыванию глимепирида с белком с молекулярной массой 65 Kd на рецепторе АТФ-зависимых калиевых каналов b-клеток (все остальные известные ПСМ связываются с белком 140 Kd), данный препарат обладает рядом фармакокинетических и фармакодинамических особенностей, которые положительно сказываются на его действии. Так, глимепирид вступает во взаимодействие с рецептором b-клеток в 2,5 раза быстрее глибенкламида, а диссоциирует с ним в 9 раз быстрее. Этим достигается очень быстрое начало действия препарата и обеспечивается низкий риск развития гипогликемии при пропуске пищи и физических нагрузках. Однократное употребление препарата, обеспечивающее его необходимую концентрацию в течение суток, снижает вероятность пропуска приема лекарства. Широкий спектр доз таблетированных форм глимепирида облегчает подбор необходимой суточной дозы и его прием пациентами.
ГИТС форма глипизида – глюкотрол XL, также обладает рядом положительных свойств, выгодно отличающих его от традиционной. Так, особая форма таблетки обеспечивает постепенное поступление препарата в кровь и его постоянную концентрацию в течение суток при однократном приеме. Преимущества фармакокинетики глипизида заключаются в быстром начале действия препарата после приема. Образование в процессе инактивации глипизида 4 метаболитов, не обладающих гипогликемизирующим эффектом, снижает до минимума риск развития гипогликемических реакций при физических нагрузках, пропуске пищи и у лиц пожилого возраста [12, 13].
При сохранении гипергликемии в дневное время перед завтраком назначается пролонгированный или комбинированный инсулин в дозе 0,1 ед/кг с постепенным увеличением последней до достижения желаемых значений гликемии. При отсутствии явных признаков дефицита инсулина (прогрессирующее снижение массы тела, снижение базального и стимулированного С-пептида, кетоацидоз) целесообразно назначать комбинированную терапию ПСМ и инсулином, преимущества которой очевидны. Так, ПСМ обеспечивают секрецию эндогенного инсулина непосредственно в воротную вену, синтез гликогена и снижение глюконеогенеза в печени, а также уменьшение постпрандиальной гипергликемии. Инсулин, введенный перед завтраком и действующий в дневные часы, уменьшает относительный дефицит и обеспечивает необходимый базальный уровень гормона, что проявляется нормализацией гликемии в периоды между приемами пищи. Назначение инсулина перед сном подавляет ночную продукцию глюкозы и СЖК печенью и нормализует гликемию натощак. Суточная потребность в экзогенном инсулине при комбинированной терапии (инсулин + ПСМ/метформин) снижается инсулином на 25-50% по сравнению с монотерапией.
При условии сохранения собственной секреции инсулина следует воздержаться от назначения инсулина короткого действия с целью нормализации гликемии после еды сначала. В некоторой степени роль инсулина короткого действия может выполнять сам акт приема пищи. Поступление пищи и пищеварение активизируют важнейшие неглюкозные стимуляторы секреции инсулина (ацетилхолин, холецистокинин, глюкагоноподобный пептид-1, желудочный ингибиторный полипептид и пр.), которые совместно с ПСМ в состоянии обеспечить достаточный уровень секреции гормона, необходимый для утилизации принятой с пищей глюкозы.
При наличии подтвержденных признаков дефицита инсулина или при наличии абсолютных показаний к его назначению к пролонгированному инсулину добавляется инсулин короткого действия перед основными приемами пищи, а все ПССП отменяют.
Список литературы
1. Дедов И.И., Демидова И.Ю.//РМЖ.- 1998. — Т. 6. — №12. —
С. 759-764.
2. Демидова И.Ю., Игнатова Н.Г., Рейдис И.М.// Реферативный сборник ВИНИТИ, Выпуск “Клиническая эндокринология”. — 1998. — №1. — С. 3-23.
3. Niskanen L.//Drugs and aging. -1996. — Vol. 8. — №3. — P.183-192.
4. Riddle M//Diabetes Care — 1990. — Vol.13. — P.676-686.
5. Ruoff G.//J.of Family Practice — 1993. — Vol.36. — №3. — P.329-335
6. The U.K. Prospective Diabetes Study Group: U.K. Prospective Diabetes Study 16: overview of 6 years(therapy of type II diabetes: a progressive disease// Diabetes. — 1995. — Vol.44. — P.1249-1258.
7. Kuusisto J., Mykkanen L., Pyorala K. et al.//Diabetes. — 1994. —
Vol. 43. — P. 960-967.
8. Kuusisto J., Mykkanen L., Pyorala K. et al.//Stroke. — 1994. -Vol.25. — P.1157-1164.
9. United Kingdom Prospective Diabetes Study Group//Br. J. Med.- 1995. — Vol.310. — P.83-88.
10. UК Prospective Diabetes Study Group//Diabetes — 1995. — Vol. 44. — P.1249-1258.
11. Chait A, Bierman E. Joslin`s Diabetes Mellitus/Kahn C., Weir G. eds. Philadelphia: Lea Bc Febiger. — 1994. -P.648-664.
12. Simonson D., Kourides I., Feinglos M. et al.//Diabetes Care.- 1997. — Vol. 20. — P. 597-606.
13. Berelowitz M., Fischette C., Cefalu W., et al.//Diabetes Care. — 1994. — Vol.17. — P.1460-1464.
14. Bailey C., Turner R.//N. Engl. J. Med. — 1996. -Vol. 334. — P.574-579.
Источник: http://www.diabet.ru/Sdiabet/1999-01/art5.htm