Тромбоэмболия легочной артерии
Версия: Клинические протоколы МЗ РК — 2019 (Казахстан)
Категории МКБ:
Легочная эмболия (I26)
Разделы медицины:
Кардиология
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «16» июля 2020 года
Протокол №107
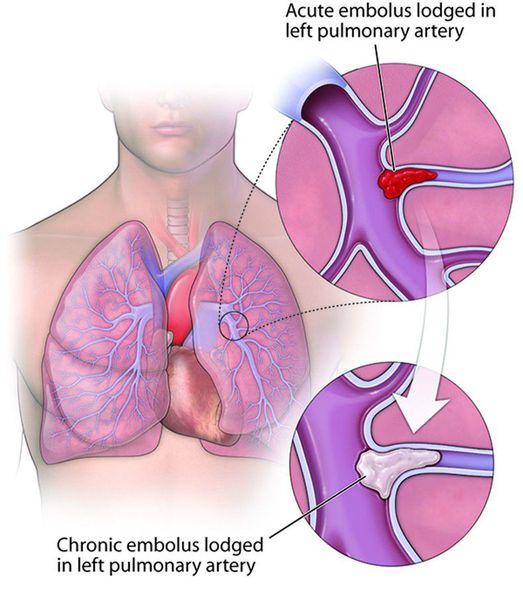
ТЭЛА — окклюзия ствола или ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови
ВВОДНАЯ ЧАСТЬ
Название протокола: ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ
Код(ы) МКБ-10:
| МКБ -10 | |
| Код | Название |
| I26 | Тромбоэмболия легочной артерии |
| I26.0 | Тромбоэмболия легочной артерии с упоминанием об остром легочном сердце |
| I26.9 | Тромбоэмболия легочной артерии без упоминания об остром легочном сердце |
Дата разработки/пересмотра протокола: 2016 год (пересмотр 2019 г.)
Список сокращений:
| NT-proBNP | – | концевой натрийуретический пептид типа B |
| EMA | – | Европейское агентство лекарственных средств |
| FDA | – | управление по санитарному надзору за качеством пищевых продуктов и медикаментов США |
| PESI | – | индекс тяжести легочной эмболии |
| sPESI — | – | упрощенный индекс тяжести легочной эмболии |
| TAPSE | – | систолическая скорость экскурсии кольца трикуспидального клапана |
| АВК | — | антагонист витамина К |
| АД | – | артериальное давление |
| АЧТВ | – | активированное частичное тромбопластиновое время |
| ВИЧ | – | вирус иммунодефицита человека |
| ВТЭ | – | венозная тромбоэмболия |
| ДИ | – | доверительный интервал |
| ДМПП | – | дефект межпредсердной перегородки |
| ДН | – | дыхательная недостаточность |
| ЖКТ | – | желудочно- кишечный тракт |
| ИМ | – | инфаркт миокарда |
| КТ | – | компьютерная томография |
| КТА | – | компьютерно- томографическаяангиопульмонография |
| КУС | – | компрессионная ультрасонография |
| ЛА | – | легочная артерия |
| МНО | – | международное нормализованное отношение |
| МСКТ | – | мультиспиральная компьютерная томография |
| НМГ | – | низкомолекулярный гепарин |
| НОАК | – | новые оральные антикоагулянты |
| НПВ | – | нижняя полая вена |
| НФГ | – | нефракционированный гепарин |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ОКС | – | острый коронарный синдром |
| ООО | – | открытое овальное окно |
| ОШ | – | отношение шансов |
| ПЖ | – | правый желудочек |
| САД | – | систолическое артериальное давление |
| СКФ | – | скорость клубочковой фильтрации |
| СН | – | сердечная недостаточность |
| США | – | Соединенные Штаты Америки |
| ТГВ | – | тромбоз глубоких вен |
| ТЛТ | – | тромболизисная терапия |
| ТП | – | трепетание предсердий |
| TTЭхоКГ | – | трансторакальная эхокардиография |
| ТЭЛА | – | тромбоэмболия легочной артерии |
| ФП | – | фибрилляция предсердий |
| ЧПЭхоКГ | – | чреспищеводная эхокардиография |
| ЧСС | – | частота сердечных сокращений |
| ЭКГ | – | электрокардиография |
| ЭКМО | – | экстракорпоральная мембранная оксигенация |
| ЭКО | – | экстракорпоральное оплодотворение |
Пользователи протокола: врачи скорой помощи, врачи общей практики, терапевты, кардиологи, интервенционные кардиологи, ангиохирурги, кардиохирурги, онкологи, травматологи-ортопеды, акушер-гинекологи, химиотерапевты, анестезиологи-реаниматологи, врачи функциональной диагностики.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Классы рекомендаций
| Классы рекомендаций | Определение |
Предлагаемая формулировка |
| Класс I | Доказано, что данный вид лечения или диагностики полезен и эффективен. | Рекомендуется /показан |
| Класс II | Существуют противоречивые доказательства и/или мнения о пользе/эффективности данного вида лечения или диагностики. | |
| Класс IIa | Преобладают доказательства/мнения, свидетельствующие о пользе/эффективности. |
Целесообразно применять |
| Класс IIb | Существующие доказательства/мнения в меньшей степени подтверждают пользу/эффективность данного вида лечения | Можно применять |
| Класс III | Доказано или достигнуто соглашение, что данный вид лечения или диагностики не полезен/не эффективен, а в некоторых случаях может быть вреден. | Не рекомендуется |
Уровень доказательности
| Уровень доказанности А | Данные многочисленных рандомизированных клинических исследований или мета-анализов. |
| Уровень доказанности B | Данные одного рандомизированного клинического исследования или крупных нерандомизированных исследований |
| Уровень доказанности C | Согласованное мнение экспертов и/или небольшие исследования, ретроспективные исследования, регистры |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация[2]:
1. ТЭЛА высокого риска (при наличии хотя бы одного из трех критериев гемодинамической нестабильности –табл.3,4)
2. ТЭЛА промежуточного риска(табл. 4):
- промежуточного высокого риска;
- промежуточного низкого риска;
3. ТЭЛА низкого риска (табл. 4).
При ТЭЛА умеренного и низкого риска необходима дополнительная стратификация сиспользованием шкалы PESI — индекса тяжести легочной эмболии (табл. 5)
Таблица 3 -Критерии гемодинамической нестабильности для верификации ТЭЛА высокого риска
|
|
|
| Потребность в сердечно-легочной реанимации | САД <90 мм рт. ст. или потребность в вазопрессорах для достижения АД≥90 мм. рт.ст. и периферическая гипоперфузия (измененный психический статус;похолодание, липкая кожа; олигурия/анурия;повышенный уровень лактата в сыворотке) | САД<90 мм рт. ст. или падение САД≥40мм.рт.ст. продолжительностью более 15 минут не вызванное аритмией, гиповолемией или сепсисом |
Таблица 4 — Классификация тяжести легочной эмболии и риска ранней (госпитальной или 30-дневной) смерти
| Ранний риск смерти | Индикаторы риска | ||||
| Гемодинамическая нестабильностьа | Клинические параметры тяжести ТЭЛАи/или сопутствующей патологии: PESI класс III – V или sPESI ≥1 | Дисфункция ПЖ по данным TTЭхоКГ или КТАb | Повышенный уровень сердечного тропонинас | ||
| Высокий | + | (+)d | + | (+) | |
| Промежуточный | Высокий | — | +e | + | + |
| Низкий | — | +e | Один (или ни одного) положительный | ||
| Низкий | — | — | — | Оценка необязательна; если оценивается, то результат отрицательный |
a -одно из следующих проявлений (таблица3): остановка сердца, обструктивный шок (САД <90 мм рт. ст. или использование вазопрессоров для достижения АД≥90 мм рт. ст., несмотря на восполнение объема в сочетании с периферической гипоперфузией) или стойкая гипотония (САД <90 мм рт. ст. или падение САД≥40 мм рт. ст. в течение>15 мин, не вызванное впервые возникшей аритмией, гиповолемией или сепсисом).
b -прогностически значимые данные визуализации (TTЭхоКГ или КТА) у пациентов с острой ТЭЛА (критерии ТЭЛА при TTЭхоКГ представлены в приложении 1 данного протокола).
c — повышение других лабораторных биомаркеров, таких как NT-proBNP≥600 пг/мл.
d – гемодинамическая нестабильность в сочетании с подтвержденной ТЭЛА на КТА и/или доказанной дисфункцией ПЖ на TTЭхоКГ достаточна для классификации пациента в категорию ТЭЛА высокого риска.В этих случаях не требуется ни расчета PESI, ни измерения тропонинов или других биомаркеров.
е -могут присутствовать признаки дисфункции ПЖ на TTЭхоКГ (или КТА) или повышенные уровни биомаркеров сердца, несмотря на то, что рассчитанный PESI равен I-II классу или sPESI — 0 баллов. Эти пациенты должны быть классифицированы в категорию промежуточного риска.
Таблица 5 — Дополнительная стратификация риска при ТЭЛА умеренного и низкого риска (шкала PESI- индекс тяжести легочной эмболии)
| Параметры | Оригинальная версия (PESI) |
Упрощенная ерсия (sPESI) |
| Возраст | Возраст в годах | 1 балл (если возраст>80 л) |
| Мужской пол | +10 баллов | — |
| Рак | +30 баллов | 1 балл |
|
Хроническая сердечная недостаточность |
+10 баллов |
1 балл |
|
Хроническое заболевание легких |
+10 баллов |
|
| Пульс ≥ 110 в мин | +20 баллов | 1 балл |
| САД<100 мм.рт.ст. | +30 баллов | 1 балл |
|
Частота дыхания ˃ 30/мин |
+20 баллов | — |
| Температура < 36°С | +20 баллов | — |
|
Изменение психического состояния |
+60 баллов | — |
|
Насыщение артериальной крови кислородом (сатурация кислорода -SaO2)<90% |
+20 баллов | 1 балл |
| Стратификация риска (а) | ||
|
Класс I: ≤ 65баллов Очень низкий 30-дневный риск смертности (0-1,6%); Класс II: ≤ 66-85 баллов Низкий риск смертности (1,7- 3,5%) Класс III: 86-105 баллов умеренный риск смертности (3,2-7,1%) Класс IV— 106-125 баллов Высокий риск смертности (4,0-11,4%) (4- 11,4%) Класс – V>125баллов Очень высокий риск смертности (10-24,5%) |
0 баллов = 30-тидневный риск смертности 1% (95% ДИ 0,0%-2,1%)
|
ДИ — доверительный интервал
(а) –основывается на сумме баллов
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [2]
Диагностические критерии
Жалобы и анамнез:
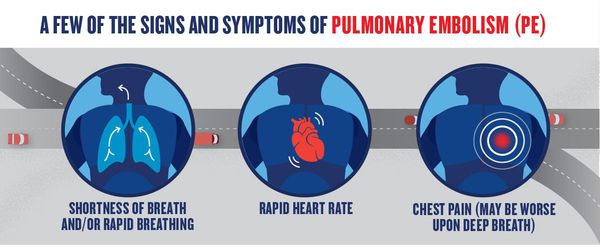
Жалобы при ТЭЛА неспецифичны. Необходимо заподозрить ТЭЛА в большинстве случаев при появлении следующих жалоб:
- Одышка от легкой преходящей при периферической до тяжелой при центральной ТЭЛА. У пациентов с существовавшей ранее СН или заболеваниями легких усиление одышки может быть единственным симптомом, указывающим на ТЭЛА;
- боль в груди обычно вызывается раздражением плевры из-за дистальной эмболии, вызывающей инфаркт легкого. При центральной ТЭЛА боль в груди может иметь типичный характер стенокардии, возможно, отражать ишемию ПЖ и требует дифференциальной диагностики от ОКС или расслоения аорты;
- предсинкопе или обморок — при гемодинамической нестабильности, дисфункции ПЖ.
- кровохарканье.
В некоторых случаях ТЭЛА может развиваться бессимптомно и обнаруживаться случайно во время диагностического обследования другого заболевания.
При сборе анамнеза при подозрении на ТЭЛА необходимо оценить наличие факторов риска ТЭЛА (таблица 6).
Таблица 6 — Предрасполагающие факторы венозной тромбоэмболии (2)
| Факторы высокого риска (ОШ ≥10) | Факторы умеренного риска (ОШ 2- 9) | Факторы низкого риска (ОШ <2) |
|
Оральная контрацептивная терапия |
|
Физикальное обследование:
Необходима оценка стандартных физикальных данных, включающих, в том числе осмотр, оценку ЧД, ЧСС, АД по результатам, которых можно выявить признаки гемодинамической нестабильности (гипотензия, признаки периферической гипоперфузии и др.). Нестабильные показатели гемодинамических параметров и/или симптомы гипоперфузии могут свидетельствовать о ТЭЛА высокого риска (таблица 3). Необходим тщательный осмотр нижних конечностей (болезненность, отечность).
По выявленным жалобам, данным анамнеза и результатам физикального обследования необходима оценка клинической вероятности ТЭЛА промежуточного и низкого рисков (таблица7,8). Данная оценка позволяет избежать излишних исследований у пациентов с низкой вероятностью ТЭЛА.
Таблица 7 — Оценка клинической вероятности ТЭЛА по модифицированной Женевской шкале
|
Фактор |
Баллы | |
|
Оригинальная версия |
Упрощенная версия |
|
| ТЭЛА или ТГВ в анамнезе | 3 | 1 |
| ЧСС: | ||
| 75–94 в минуту | 3 | 1 |
| ≥ 95 в минуту | 5 | 2 |
|
Хирургическое вмешательство или перелом в течение последнего месяца |
2 |
1 |
| Кровохарканье | 2 | 1 |
| Рак в активной стадии | 2 | 1 |
| Односторонняя боль в нижней конечности | 3 | 1 |
|
Боль при пальпации и односторонний отек нижней конечности |
4 |
1 |
| Возраст ˃ 65 лет | 1 | 1 |
| Клиническая вероятность | ||
| По 3-уровневой шкале: | ||
| Низкая | 0–3 | 0–1 |
| Средняя | 4–10 | 2–4 |
| Высокая | ≥ 11 | ≥ 5 |
| По 2-уровневой шкале: | ||
| ТЭЛА маловероятна | 0–5 | 0–2 |
| ТЭЛА вероятна | ≥ 6 | ≥ 3 |
Таблица 8 — Оценка клинической вероятности ТЭЛА по шкале Wells
|
Фактор |
Баллы | |
|
Оригинальная версия |
Упрощенная версия |
|
| ТЭЛА или ТГВ в анамнезе | 1,5 |
1 |
| ЧСС ≥ 100 в минуту | 1,5 | 1 |
|
Хирургическое вмешательство или иммобилизация в течение последнего месяца |
1,5 | 1 |
| Кровохарканье | 1 |
1 |
| Клинические признаки ТГВ | 3 |
1 |
|
Альтернативный диагноз менее вероятен, чем ТЭЛА |
3 |
1 |
| Клиническая вероятность | ||
| По 3-уровневой шкале: | ||
| Низкая | 0–1 | — |
| Средняя | 2–6 | — |
| Высокая | ≥ 7 | — |
| По 2-уровневой шкале: | ||
| ТЭЛА маловероятна | 0–4 | 0–1 |
| ТЭЛА вероятна | ≥ 5 | ≥ 2 |
Лабораторные исследования:
- ОАК для оценки индикаторов желудочно-кишечного кровотечения и выбора антикоагулянтной терапии;
- биохимические показатели крови – стандартная панель (электролиты, глюкоза), а также креатинин с расчетом СКФ, общий билирубин, АЛТ, АСТ для оценки индикаторов желудочно-кишечного кровотечения и выбора антикоагулянтной терапии;
- D-димер рекомендуется измерять пациентам с низкой или средней клинической вероятностью ТЭЛА с использованием высокочувствительного анализа, чтобы уменьшить потребность в ненужных процедурах и не подвергать пациентов облучению (IA). Уровень D-димера для исключения ТЭЛА у лиц старше 50 лет при низкой и средней клинической вероятности определяется по формуле «возраст х 10» мкг/л. Оценка D-димера проводится также с учетом клинической вероятности ТЭЛА (см. приложение 5). Если нет ни одного клинического признака ТЭЛА и D-димер˂1000 мкг/л — ТЭЛА исключается. Если есть хотя бы 1 симптом, ТЭЛА устанавливается при уровне D-димера≥ 500 мкг/л. (IIaB);
Определение уровня D-димера не рекомендуется проводить у пациентов с высокой клинической вероятностью, т.к. даже нормальный уровень D-димера не должен исключать ТЭЛА несмотря на использование высокочувствительных тестов определения D-димера (IIIA)
- Тропонин I или T в плазме необходим для верификации пациентов высокого и промежуточного риска, в т.ч. при использовании ускоренного риск стратификатора(приложение 2).
- NT-proBNP в плазме крови отражает тяжесть дисфункции ПЖ и гемодинамическую нестабильность в остром периоде ТЭЛА. Для прогнозирования неблагоприятного исхода ТЭЛА пороговые значения NT-proBNP ≥600 пг/мл.
- Лактат в плазме – маркер тяжелой ТЭЛА и гемодинамической нестабильности. Повышенные уровни лактата в плазме ≥ 2 ммоль/л предсказывают тромбоэмболические осложнения даже у пациентов с нормотензией.
- Определение газового состава крови – для первоначальной и динамической оценки тяжести дыхательной недостаточности у гемодинамически нестабильных пациентов.
- Тестирование натромбофилию (расширенная коагулограмма, антифосфолипидные антитела и волчаночный антикоагулянт) при клинике ТЭЛА у пациентов в возрасте <50 лет при отсутствии идентифицируемого фактора риска, при наличии семейного анамнеза ВТЭ (исключение наследственной тромбофилии — дефицит антитромбина, белка С или белка S, пациенты с гомозиготным фактором V Лейдена или мутацией гомозиготного протромбинаG20210A).
Инструментальные исследования:
- Электрокардиография (признаки перегрузки правых отделов сердца) -классическими признаками ТЭЛА на ЭКГ являются – SI, QIII и TIII (синдром McGinn — White), внезапная блокада правой ножки пучка Гисса (полная, неполная), P — pulmonale, правограмма, элевация ST (III, aVF, aVR и V1 — V3);
- Рентгенография органов грудной клетки – при отсутствии возможности проведения КТА, однако отрицательный результат не исключает ТЭЛА, возможно выявление других причин одышки;
- КТА. Диагноз исключается,если КТАвнорме у пациентов с низкой или средней клинической вероятностью ТЭЛА (IA). Рекомендуется принять диагноз ТЭЛА (без дальнейшего тестирования), если КТА показывает сегментарный или более проксимальный дефект заполнения у пациента со средней или высокой клинической вероятностью ТЭЛА (IB);
- Прикроватная трансторакальная эхокардиография при подозрении на ТЭЛА высокого риска с гемодинамической нестабильностью (УД – IC). В связи с отсутствием единого эхокардиографического параметра, который бы обеспечивал быструю и надежную информацию о размере или функции ПЖ, необходимо придерживаться рекомендаций исследования всех параметров, представленных в Приложении 1 данного протокола.
- Чреспищеводная эхокардиография может быть рассмотрена при отсутствии возможности проведения МСКТ для визуализации тромбов стволе и основных ветвях легочных артерий.
- Пульсоксиметрия для определения SaO2;
- Компрессионная ультрасонография сосудов нижних конечностей (четырехточечное обследование — двусторонний пах и подколенная ямка).
Полезна в диагностической стратегии пациентов с противопоказаниями к КТ. Диагноз ТЭЛА подтверждается, если выявляется проксимальный ТГВ у пациентов с клиническим подозрением на легочную эмболию (УД – IA). Единственным диагностическим критерием для ТГВ является неполная спадаемость вены, указывающая на наличие тромба.Если на КУС определяется дистальный ТГВ рекомендовано дальнейшее дообследование пациента (УД – IIaB) (компрессия вен через каждые 2 см; в зоне с симптомами необходимо исключить наличие тромбоза поверхностных вен; в случае сомнительных данных на КУС необходимо повторить исследование в период от 3-7 до 10 дней для выявления каких-либо острых изменений, которые свидетельствуют о раннем рецидиве ТГВ).
- Вентиляционно-перфузионная сцинтиграфия легких – может проводится при низкой клинической вероятности ТЭЛА при нормальной рентгенографии органов грудной клетки у молодых (особенно женщины), беременные, пациенты с анафилаксией, вызванной контрастным веществом в анамнезе, пациенты с тяжелой почечной недостаточностью; диагноз ТЭЛА снимается (без дальнейшего обследования), если сцинтиграфия легких в норме (УД – IA).
Показания для консультации специалистов:
- консультация ангиохирурга – во всех случаях подозрения на ТЭЛА;
- консультация кардиохирурга – признаки наличия тромба в полостях сердца, патология клапанов сердца;
- консультация интервенционного кардиолога — диагностика для проведения ангиопульмонографии;
- консультация пульмонолога – дифференциальная диагностика;
- консультация онколога – при наличии симптомов онкопатологии;
- консультация эндокринолога — симптомы эндокринных заболеваний.
- консультация гематолога — дифференциальная диагностика тромбофилий.
- консультация ревматолога –дифференциальная диагностика в рамках системных заболеваний.
Таблица 9 – Рекомендации по прогностической оценке ТЭЛА
| Рекомендации | Класс | Уровень |
| Стратификация риска вероятного или подтвержденного ТЭЛА, основанная на наличии гемодинамической нестабильности рекомендована для выявления пациентов высокого риска ранней смертности | I | B |
| У гемодинамически стабильных пациентов с острой ТЭЛА рекомендуется стратификация на промежуточную и низкую категорию риска | I | B |
| У гемодинамически стабильных пациентов следует использовать клиническое прогнозирование, учитывающее тяжесть ТЭЛА и сопутствующую патологию; предпочтительно использовать шкалу PESI или sPESI для оценки риска в острой фазе ТЭЛА | IIa | B |
| Оценка ПЖ визуализирующими или лабораторными методами должна быть рассмотрена, даже при низких баллах PESI или отрицательного sPESI | IIa | B |
| У гемодинамически стабильных пациентов использование валидированных шкал, включающих клинические, визуализирующие и лабораторные прогностические факторы ТЭЛА могут быть рассмотрены для дальнейшей стратификации тяжести острого эпизода ТЭЛА | IIb | C |
Диагностический алгоритм:
Рисунок 1 — Диагностический алгоритм для пациентов с подозрением на ТЭЛА высокого риска с гемодинамической нестабильностью
а — смотри таблицу 3 для определения гемодинамической нестабильности и ТЭЛА высокого риска.
b — вспомогательные тесты у постели больного могут включать в себя ЧП-ЭхоКГ (при сохранении клинических проявлений ТЭЛА и плохой визуализаци методом ТТЭхоКГ рекомендуется проводить ЧПЭхо-КГ), которая может обнаружить эмболию в легочной артерии и ее основных ветвях; и двустороннюю венознуюкомпрессионнуюультрасонографию, которая может подтвердить тромбоз глубоких вен, и следовательно венозную эмболию.
c— вэкстренной ситуации при подозрении на ТЭЛА высокого риска соотношение диаметров ПЖ / ЛЖ > 1,0 является главным критерием; эхокардиографические признаки дисфункции ПЖ в соответствующих позициях графически представлены в приложении 1.
d — включает случаи, когда состояние пациента является настолько критическим, что допускаются диагностические тесты только у постели больного. В таких случаях эхокардиографические данные о дисфункции ПЖ подтверждают наличие ТЭЛА высокого риска и рекомендуется экстренная реперфузионная терапия.
Рисунок 2 — Алгоритм диагностики для пациентов с подозрением на легочную эмболию без гемодинамической нестабильности
a— стратегия для беременных женщин с подозрением на острую ТЭЛА обсуждается в отдельном протоколе
b — для оценки клинической вероятности могут использоваться две альтернативные схемы классификации, т. е. трехуровневая схема (клиническая вероятность определяется как низкая, промежуточная или высокая) или двухуровневая схема (маловероятная или вероятная ТЭЛА). При использовании умеренно чувствительных проб, измерение D-димера должно быть ограничено у пациентов с низкой клинической вероятностью или маловероятной для ТЭЛА; в то время как высокочувствительные пробы могут использоваться у пациентов с промежуточной клинической вероятностью ТЭЛА. Обратите внимание, что измерение D-димера в плазме имеет ограниченное применение при подозрении на ТЭЛА, возникающую у госпитализированных пациентов.
c— лечение относится к антикоагулянтному лечению ТЭЛА.
d— данные КТА будут считаться диагностически значимыми при ТЭЛА, если она показывает ТЭЛА на сегментарном или более проксимальном уровне.
e— в случае отрицательных результатов КТА у пациентов с высокой клинической вероятностью, может быть рассмотрено исследование с помощью дополнительных визуализирующих тестов, прежде чем отказываться от специфического лечения ТЭЛА.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 10 — Дифференциальный диагноз ТЭЛА
|
Диагноз |
Обоснование для дифференциальной диагностики |
Обследования |
Критерии исключения диагноза |
| Пневмония |
|
1. Оценка вероятности ТЭЛА 2. ЭКГ 3. Рентген легких 4. ТТЭхоКГ 5. К-УЗИ вен н/к 6. КТА 7.Д-димер, Тропонин |
1.Высокая вероятность ТЭЛА 2. ЭКГ-характерные признаки ТЭЛА 3. Наличие характерных признаков ТЭЛА 4.ТТЭхоКГ -наличие тромбов в правых отделах сердца или стволе и ветвях ЛА 5. Признаки тромбоза вен нижних конечностей 6. КТА -МДКТ 7.Д-димер, Тропонин |
| Инфаркт миокарда |
1.Внезапная нарастающая одышка, напоминающая астматический вариант ОИМ 2.Болевой синдром в грудной клетке, напоминающий клинику ОИМ с инфарктоподобными изменениями на ЭКГ по типу QIII и S I |
1. Оценка вероятности ТЭЛА согласно шкалам Wells и Genova 2. ЭКГ 3. Рентген легких 4.ТТЭхоКГ 5. К-УЗИ вен н/к 6. КТА 7. Д- димер,Тропонин |
1. Высокая вероятность ТЭЛА согласно шкалам WellsиGenova 2. Отсутствие характерных для ОИМ изменений на ЭКГ 3. Наличие специфических признаков ТЭЛА при ренгенологическом исследовании 4. ТТЭхоКГ-наличие тромбов в правых отделах сердца или стволе и ветвях ЛА 5. Признаки тромбоза вен нижних конечностей 6. КТА -тромбозы коронарных артерий |
| Кардиогенный отек легких |
|
|
Отсутствие характерных ультразвуковых признаков отека легких |
| Спонтанный пневмоторакс |
|
|
Отсутствие характерных ультразвуковых признаков спонтанного пневмоторакса |
| Расслоение аорты |
|
|
Отсутствие характерных признаков диссекции |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ ЭТАПЕ[2; 3]
Тактика лечения: амбулаторное лечение возможно у пациентов с ТЭЛА низкого риска. Пациенты с ТЭЛА высокого и промежуточного риска начинают лечение в стационаре и продолжают в амбулаторных условиях после выписки из стационара. Необходимость продолжения и длительность антикоагулянтной терапии представлены в таблицах 12, 13, 14.
Немедикаментозное лечение:
В острой фазе ТЭЛА у пациентов высокого риска необходима респираторная и гемодинамическая поддержка. Кислородотерапия показана при SaO2 <90%. Если сохраняется тяжелая ДН необходимо исключить ООО или ДМПП с рассмотрением вопроса о применении высокопоточного кислорода (т.е. носовые канюли с высоким потоком газа) и механической вентиляции легких (неинвазивная и инвазивная).
Медикаментозное лечение:
При подозрении на ТЭЛА необходимо начать антикоагулянтную терапию (см. рис. 3, 4), при SaO2 <90%- кислородотерапию.
При наличии симптомов гемодинамической нестабильности необходимы мероприятия по гемодинамической поддержке (см. рис. 3,4).
Таблица 11 – Перечень основных лекарственных средств (имеющих 100% вероятность применения)
|
Фармакотерапевтическая группа |
Международное непатентованное наименование ЛС |
Способ применения, доза, кратность, длительность |
Уровень доказательности |
| Оральные антикоагулянты |
Апиксабан |
10мг и 5 мг. 10 мг два раза в сутки в течение 7 дней, затем 5 мг два раза в сутки перорально. Продолжительность терапии подбирается индивидуально, но не менее 3 месяцев. |
I А |
|
Дабигатран |
150 мг. 2 раза в сутки перорально. Длительность применения подбирается индивидуально, но не менее 3 месяцев. | ||
|
Эдоксабан |
60 мг в сутки; 30 мг в сутки если клиренс креатинина 30-50 мл/мин или вес ˂ 60 кг.1 раз в сутки перорально. Длительность применения подбирается индивидуально, но не менее 3 месяцев. | ||
|
Ривароксабан |
15 мг в течении 3 недель с переходом на 20 мг. 15 мг 2 раза в сутки в течение 3 недель, затем по 20 мг 1 раз в сутки, перорально. Длительность применения подбирается индивидуально, но не менее 3 месяцев. | ||
| Антагонист витамина К | Варфарин | В комбинации с НМГ или фондапаринуксом 1 раз в сутки перорально под контролем МНО (≥2). Длительность применения подбирается индивидуально, но не менее 3 месяцев. |
I А |
|
Низкомолекулярные гепарины |
Эноксапарин |
Подкожно. Пациентам без осложнений с низким риском рецидива венозной тромбоэмболии 150 МЕ/кг (1.5 мг/кг) 1 раз в сутки; остальная категория пациентов, а также пациенты с ожирением, с симптоматической ТЭЛА, злокачественным новообразованием, рецидивирующей венозной тромбоэмболией или проксимальным тромбозом (тромбозом подвздошной вены) 100 МЕ/кг (1 мг/кг) два раза в сутки. Не более 10 дней |
I А |
|
Фондапаринукс |
Подкожно. 5 мг (масса тела не более 50 кг) – 1 раз в сутки 7,5 мг (масса тела 50-100 кг) – 1 раз в сутки 10 мг (масса тела более 100 кг) – 1 раз в сутки Не менее 5 дней |
||
| Надропарин кальция |
Подкожно. 0,1 мл/10 кг каждые 12 часов не более 10 дней. |
Пациентам, которые отказываются принимать или не переносят пероральные антикоагулянты для длительной профилактики ВТЭ можно рассмотреть ацетилсалициловую кислоту или сулодексид(УД – IIbB).
Характеристика основных антикоагулянтных препаратов представлены в Приложении 4.
Хирургическое лечение: нет.
Дальнейшее ведение:
- Рутинные лабораторные исследования (ОАК, биохимические показатели) показаны всем пациентам в первые 3 – 6 месяцев после ТЭЛА.
- Если через 3 месяца после ТЭЛА у пациентов сохраняются клинические проявления и имеется несоответствие перфузии легких по данным сцинтиграфии необходимо провести эхокардиографию, определить уровень NT-proBNP и направить пациента в экспертный центр хронической тромбоэмболической легочной гипертензии для дальнейшего наблюдения.
- У каждого пациента должен быть оценен риск рецидива (см. табл. 12) и в зависимости от этого индивидуально определена целесообразность продолжения антикоагулянтной терапии (см. табл. 13).
- У пациентов с онкопатологией длительность антикоагулянтной терапии должна быть определена в соответствии с рекомендациями, изложенными в таблицах 14 и 15.
- У пациентов, продолжающих получать антикоагулянтную терапию, должна проводиться оценка печеночной и почечной функции регулярно в зависимости от потребности.
- У пациентов, продолжающих получать антикоагулянтную терапию, регулярно должен переоцениваться риск кровотечения (шкалы оценки риска представлены в Приложении 3).
Таблица 12 – Стратификация факторов риска венозной тромбоэмболии на основе риска рецидива в течение длительного времени.
| Риск рецидива | Категория факторов риска по индексу ТЭЛА | Пример |
| Низкий (˂3% в год) | Основные преходящие или обратимые факторы, связанные с> 10-кратным повышением риска развития ВТЭ (в сравнении с пациентами без фактора риска) |
• травма с переломами |
| Средний (3-8% в год) | преходящие или обратимые факторы, связанные с ≤10-кратным повышением риска развития ВТЭ |
• поступление в больницу на срок<3 дней с острым заболеванием;
• травма ноги (без перелома), связанная ограничением подвижности более 3 дней;
|
| Стойкие незлокачественные факторы риска |
|
|
| Неидентифицированные факторы риска | ||
| Высокий (˃8% в год) |
|
Таблица 13 – Рекомендации по длительности антикоагулянтной терапии после ТЭЛА у пациентов, не страдающих раком
| Рекомендации | Класс | Уровень |
| Пациенты, перенесшие ТЭЛА должны принимать антикоагулянтную терапию более 3 месяцев | I | A |
| Пациентам с впервые возникшим ТЭЛА/ВТЭ на фоне основного преходящего/обратимого фактора риска, прекращение терапевтической пероральной антикоагуляции рекомендовано через 3 месяца | I | B |
| Неопределенно долгое пероральное антикоагулянтное лечение рекомендуется пациентам с рецидивирующим ВТЭ (хотя бы с одним предыдущим эпизодом ТЭЛА или ТГВ), не связанным с основным преходящим/обратимым фактором риска | I | В |
| Пероральное лечение антагонистами витамина К в течение неопределенного периода времени рекомендуется для пациентов с антифосфолипидным синдромом | I | В |
| Неопределенно долгую пероральную антикоагуляцию следует рассмотреть у пациентов с первым эпизодом ТЭЛА и без определенного фактора риска | IIa | A |
| Неопределенно долгую пероральную антикоагуляцию следует рассмотреть у пациентов с первым эпизодом ТЭЛА и наличием постоянного фактора риска, кроме синдрома антифосфолипидных антител | IIa | C |
| Неопределенно долгую пероральную антикоагуляцию следует рассмотреть у пациентов с первым эпизодом ТЭЛА, связанным с незначительным преходящим или обратимым фактором риска | IIa | C |
| Если рассматривается вопрос о продлении пероральной антикоагуляции у пациентов после ТЭЛА, снижение дозы апиксабана (2,5 мг два раза в день) или ривароксабана (10 мг один раз в день) следует рассмотреть через 6 месяцев от начала антикоагулянтной терапии | IIa | A |
| Пациентам, которые отказываются принимать или не переносят пероральные антикоагулянты для длительной профилактики ВТЭ можно рассмотреть ацетилсалициловую кислоту или сулодексид | IIb | B |
| Оценка печеночной и почечной функции, а также риск кровотечения у пациентов, получающих антикоагулянтную терапию должны оцениваться регулярно | I | C |
Таблица 14 — Рекомендации по длительности антикоагулянтной терапии после ТЭЛА у пациентов, страдающих раком в активной фазе
| Рекомендации | Класс | Уровень |
| Для пациентов с ТЭЛА и раком, в первые 6 месяцев преимущественно должно рассматриваться назначение подкожного НМГ нежели антагонистов витамина К | IIa | A |
| Эдоксабан следует рассматривать как альтернативу подкожным НМГ с поправкой на вес у пациентов без рака желудочно-кишечного тракта | IIa | B |
| Ривароксабан следует рассматривать в качестве альтернативы подкожным НМГ с поправкой на вес у пациентов без рака желудочно-кишечного тракта | IIa | C |
| Рассмотреть возможность продления антикоагулянтной терапии (более 6 месяцев)ᵃ у пациентов с ТЭЛА и раком на неопределенный период или пока рак не вылечен | IIa | B |
| У пациентов с онкологическим заболеванием следует рассматривать лечение случайной ТЭЛА так же, как и при симптоматической ТЭЛА, если поражены сегментарные или более проксимальные ветви, несколько субсегментарных сосудов или один субсегментарный сосуд, ассоциированный ТГВ | IIa | B |
а – если рак в активной фазе: продолжить антикоагулянтную терапию НМГ или альтернативно, эдоксабаном(эноксапарин или НФГ для ≥ 5 дней с последующим переходом на эдоксабан (60 мг в сутки; 30 мг в сутки если клиренс креатинина 30-50 мл/мин или вес тела <60 кг). Если рак в ремиссии: продолжить пероральную антикоагуляцию (НОАК или антагонисты витамина К); в качестве альтернативы, рассмотрите возможность прекращения, если риск кровотечения высок; в любом случае периодически переоценивайте соотношение риска и пользы.
Индикаторы эффективности лечения:
- клиническое улучшение (стабилизация показателей гемодинамики, показателей ЭКГ и ТТЭхоКГ);
- полное купирование симптомов ТЭЛА и устранение причины (выздоровление) при наличии первичной патологии;
- отсутствие рецидивов;
- нормализация показателей правых отделов сердца;
- отсутствие посттромботического синдрома;
- отсутствие развития хронической посттромботической легочной гипертензии;
- отсутствие кровотечения;
- время нахождения больного в терапевтическом окне МНО в случае применения АВК.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ ЭТАПЕ
Маршрутизация пациента:
Рисунок 3 — Стратегия ведения пациентов с ТЭЛА с учетом факторов риска
а — так же смотреть рис. 4;
b – смотреть таблицу 4 для определения риска ТЭЛА;
с – рак, сердечная недостаточность и заболевания легких включены в шкалу PESI и sPESI (таб. 5);
d – смотреть таб. 21;
е – результаты исследований пациентов с ТЭЛА (ТТЭхоКГ или КТА), представленные в приложении 1;
f – тропонины должны быть всегда определены во время проведений диагностических мероприятий;
g- смотреть таб. 21
Немедикаментозное лечение: см. Амбулаторный уровень
Медикаментозное лечение:
Таблица 15 — Перечень основных лекарственных средств (имеющих 100% вероятность применения)
|
Фармакотерапевтическая группа |
Международное непатентованное наименование ЛС |
Способ применения, доза, кратность, длительность |
Уровень доказательности |
| Тромболитические препараты | Алтеплаза | Внутривенно. 100 мг в течение 2-х часов в/в струйно 10 мг в течение 1-2 мин, затем 90 мг в/в капельно в течение 2 ч. |
|
| 0,6 мг/кг в течение 15 минут (максимальная доза 50 мг)ᵃ, в/в | |||
| Стрептокиназа | Внутривенно. 250 000 МЕ как нагрузочная доза в течение 30 минут, затем 100 000 МЕ/ч в течение 12-24 ч, в/в капельно | ||
| Ускоренный режим: 1,5 млн МЕ в течении 2 ч; в/в | |||
| Ускоренный режим: 3,0 млн МЕ в течении 2 ч, в/в | |||
|
Урокиназа |
Внутривенно. Начальная доза урокиназы составляет 2000-4400 МЕ урокиназы/кг массы тела внутривенно в течение 10-20 минут. Поддерживающая доза составляет 2000 МЕ урокиназы/кг массы тела в течение 24 часов вместе с одновременным введением гепарина либо, 4400 МЕ урокиназы/кг массы тела в течение 12 часов без введения гепарина. Время начала и длительность инфузии гепарина зависит от АЧТВ | ||
| Антикоагулянты | Гепарин | Подкожно. В зависимости от риска тромбоза обычно вводят 5000 МЕ гепарина каждые 8-12 ч или 7500 МЕ каждые 12 ч (под контролем АЧТВ) |
I С |
|
Эноксапарин |
Подкожно. Пациентам без осложнений с низким риском рецидива венозной тромбоэмболии 150 МЕ/кг (1.5 мг/кг) 1 раз в сутки; остальная категория пациентов, а также пациенты с ожирением, с симптоматической ТЭЛА, злокачественным новообразованием, рецидивирующей венозной тромбоэмболией или проксимальным тромбозом (тромбозом подвздошной вены) 100 МЕ/кг (1 мг/кг) два раза в сутки. Не более 10 дней |
|
|
| Фондапаринукс |
Подкожно. 5 мг (масса тела не более 50 кг) – 1 раз в сутки 7,5 мг (масса тела 50-100 кг) – 1 раз в сутки 10 мг (масса тела более 100 кг) – 1 раз в сутки Не менее 5 дней |
||
| Надропарин кальция | Подкожно. 0,1 мл/10 кг каждые 12 часов не более 10 дней. | ||
| Антагонист витамина К | Варфарин | Перорально. В комбинации с НМГ или фондапаринуксом 1 раз в сутки под контролем МНО (≥2). Длительность применения подбирается индивидуально. | I А |
| Оральные антикоагулянты |
Апиксабан |
Перорально.10 мг два раза в сутки в течение 7 дней, затем 5 мг один раз в сутки. Продолжительность терапии подбирается индивидуально, но не менее 3 месяцев |
|
| Дабигатран |
Перорально. 150 мг. У больных > 80 лет или при сопутствующем лечении верапамилом 110 мг приблизительно после 10 дней лечения НМГ или Фондапаринуксом 2 раза в сутки.Продолжительность терапии подбирается индивидуально |
||
|
Эдоксабан |
Перорально. 60 мг в сутки; 30 мг в сутки если клиренс креатинина 30-50 мл/мин или вес ˂ 60 кг.1 раз в сутки. Длительность применения подбирается индивидуально, но не менее 3 месяцев. | ||
|
Ривароксабан |
Перорально.15 мг в течении 3 недель с переходом на 20 мг. 15 мг 2 раза в сутки в течение 3 недель, затем по 20 мг 1 раз в сутки. Длительность применения подбирается индивидуально, но не менее 3 месяцев |
Таблица 16 — Перечень дополнительных лекарственных средств (менее 100% вероятности применения):
|
Фармакотерапевтическая группа |
Международное непатентованное наименование ЛС |
Способ применения, доза, кратность, длительность |
Уровень доказательности |
| Альфа-адреномиметик | Норэпинефрин | 0.2–1 мг/кг/мин | IIaC |
| Кардиотоническое средство негликозидной структуры | Добутамин | 2-20 мг/кг/мин | IIaC |
| Регуляторы водно-электролитного баланса и КЩС | Натрия хлорид 0,9% | 200 мл в/в | IIaC |
| Одно- или многокомпонентные препараты в зависимости от уровня электролитов в плазме крови | 500 мл в/в | IIaC | |
| Антагонисты антикоагулянтов | Протамина сульфат* | Применяется при передозировке гепарина. В/в, медленно струйно или капельно. Скорость введения — не более 5 мг/мин, т.к. более быстрое введение может вызвать анафилактоидную реакцию. Доза зависит от способа введения гепарина | IIB |
| Менадиона натрия бисульфит | Применяется при передозировке антагонистов витамина К (варфарин и др.). Разовая доза – 10 мг, максимальная разовая доза – 15 мг, максимальная суточная доза – 30 мг. Продолжительность лечения – 3-4 дня, после 4-дневного перерыва курс при необходимости повторяют. | IIB | |
| Идаруцизумаб | Специфический препарат обратного действия для дабигатранаэтексилат. Применяется при экстренном хирургическом вмешательстве / неотложной процедуре или жизнеугрожающем или неконтролируемом кровотечении.Препарат используется только в условиях стационара. Рекомендуемая доза составляет 5 г (2 x 2,5 г/50 мл), т.е. 2 флакона по 50 мл каждый. | IIB |
Примечание: * не зарегистрирован в Республике Казахстан
Рисунок 4 — Неотложная помощь пациентам с подозрением ТЭЛА высокого риска
а-см. приложение 1
Таблица 17 -Медикаментозное лечение острой правожелудочковой недостаточности
| Стратегия Свойство и использование Вероятность возникновения нежелательных последствий | ||||
| Инфузионная терапия | ||||
| С осторожностью начинать введение физиологического раствора или одно- или многокомпонентные препараты ≤ 500 мл в течении 15-30 мин | Применимо у пациентов с нормально – низким центральным венозным давлением (например, из-за сопутствующей гиповолемии) | Инфузионная терапия может перерастянуть ПЖ, ухудшить межжелудочковое взаимодействие и уменьшить сердечный выброс | ||
| Вазопрессоры и инотропные препараты | ||||
| Норэпинефрин, 0.2–1мг/кг/мин ᵃ | Увеличивает инотропный эффект ПЖ и повышает системное АД, способствует улучшению межжелудочкового взаимодействия, восстанавливает коронарный перфузионный градиент | Чрезмерная вазоконстрикция может ухудшить тканевую перфузию | ||
| Добутамин, 2-20 мг/кг/мин | Увеличивает инотропный эффект ПЖ, снижает давление наполнения | Использование без вазопрессоров может усугубить артериальную гипотензию; может вызвать или усугубить аритмию | ||
| Механическая поддержка кровообращения | ||||
| Вено-артериальная ЭКМО/экстракорпоральная поддержка жизнеобеспечения | Быстрая краткосрочная поддержка в сочетании с оксигенатором | Развитие осложнений при использовании в течение длительных периодов (> 5 — 10 дней), включая кровотечение и инфекции; нет клинической пользы, если не сочетается с хирургической эмболэктомией; осуществляется опытной командой врачей | ||
а – эпинефрин используется при остановке сердца
Парентеральная антикоагулянтная терапия.
- У пациентов с высокой клинической вероятностью развития ТЭЛА антикоагулянтная терапия должна начаться незамедлительно с НФГ, включая болюсное введение с поправкой на вес (УД – IC).
Таблица 18– Режим дозирования гепарина у пациентов с высокой клинической вероятностью развития ТЭЛА
| АЧТВ | Дозирование |
| ˂35с (˂1,2*контроль) | 80 МЕ/кг болюсно, увеличение в инфузии на 4 ME/кг/ч |
| 35-45с (1,2-1,5*контроль) | 40 МЕ/кг болюсно, увеличение в инфузии на 2 ME/кг/ч |
| 46-70с (1,5-2,3*контроль) | Не меняется |
| 71-90с (2,3-3,0*контроль) | Уменьшение в инфузии на 2 ME/кг/ч |
| ˃90с (˃3,0*контроль) | Остановить инфузию на 1 час, затем снизить в инфузии на 3 МЕ/кг/ч |
- Для пациентов умеренного и низкого риска— НМГ- IА, фондапаринукс — IА, НОАК: апиксабан- IА, дабигатран- IА, эдоксабан — IА или ривароксабан — IА, антагонист витамина К — IА с целевым уровнем МНО (2,0 – 3,0).
Таблица 19 — Антикоагулянтная терапия при ТЭЛА у пациентов умеренного и низкого риска
| Препараты | Разовая доза | Интервал. Длительность применения |
| Гепарин | в зависимости от риска тромбоза обычно вводят 5000 МЕ гепарина или 7500 МЕ (под контролем АЧТВ) |
Каждые 8-12 часов (5000 МЕ) 12 ч (7500 МЕ) |
| НМГ (эноксапарин) | Пациентам без осложнений с низким риском рецидива венозной тромбоэмболии 150 МЕ/кг (1.5 мг/кг); остальная категория пациентов, а также пациенты с ожирением, с симптоматической ТЭЛА, злокачественным новообразованием, рецидивирующей венозной тромбоэмболией или проксимальным тромбозом (тромбозом подвздошной вены) 100 МЕ/кг (1 мг/кг). |
1,5 мг/кг – 1 раз в сутки
|
| Фондапаринукс |
5 мг (масса тела не более 50 кг) 7,5 мг (масса тела 50-100 кг) 10 мг (масса тела более 100 кг) |
1 раз в сутки Не менее 5 дней |
| Надропарин кальция | Подкожно. 0,1 мл/10 кг | Каждые 12 часов не более 10 дней. |
| НОАК | ||
| Апиксабан | 10мг и 5 мг |
10 мг два раза в сутки в течение 7 дней, затем 5 мг один раз в сутки Продолжительность терапии подбирается индивидуально, но не менее 3 месяцев. |
| Дабигатран |
150 мг, у больных > 80 лет или при сопутствующем лечении верапамилом 110 мг приблизительно после 10 дней лечения НМГ или Фондаринуксом |
2 раза в сутки Продолжительность терапии подбирается индивидуально. |
| Эдоксабан | 60 мг в сутки; 30 мг в сутки если клиренс креатинина 30-50 мл/мин или вес ˂ 60 кг | 1 раз в сутки. Длительность применения подбирается индивидуально, но не менее 3 месяцев. |
| Ривароксабан | 15 мг в течении 3 недель с переходом на 20 мг | 15 мг 2 раза в сутки в течение 3 недель, затем по 20 мг 1 раз в сутки. Длительность применения подбирается индивидуально, но не менее 3 месяцев. |
| Варфарин (антагонист витамина К) | В комбинации с НМГ или фондапаринуксом | 1 раз в сутки под контролем МНО (≥2.0). Длительность применения подбирается индивидуально. |
Системная тромболитическая терапия.
- Всем пациентам с высоким риском развития ТЭЛА показано проведение системного тромболизиса (УД – IB).
- При ухудшении гемодинамики всем пациентам со средним и низким риском развития ТЭЛА рекомендуется экстренная тромболитическая терапия (УД – IB).
Таблица 20 — Тромболитические схемы, дозы и противопоказания.
| Препарат | Режим дозирования | Противопоказания к фибринолизу |
| Альтеплаза | 100 мг в течение 2-х часов, в/в капельно |
Абсолютные Анамнез геморрагического инсульта или инсульта неизвестной этиологии Ишемический инсульт в предыдущие 6 месяцев Новообразование центральной нервной системы Серьезная травма, операция или травма головы в предыдущие 3 недели Кровоточащий диатез Активное кровотечение Относительные Транзиторная ишемическая атака в предыдущие 6 месяцев Пероральная антикоагуляция Беременность или первая послеродовая неделя Невозможность компрессии места прокола Травматичная реанимация Резистентная гипертензия (систолическое АД> 180 мм.рт. ст.) Прогрессирующее заболевание печени Инфекционный эндокардит Активная язвенная болезнь |
| 0,6 мг/кг в течение 15 минут (максимальная доза 50 мг)а | ||
| Стрептокиназа | 250 000 МЕ как нагрузочная доза в течение 30 минут, затем 100 000 МЕ/ч в течение 12-24 ч, в/в | |
| Ускоренный режим: 1,5 млн МЕ в течении 2 ч | ||
|
Урокиназа |
Внутривенно. Начальная доза урокиназы составляет 2000-4400 МЕ урокиназы/кг массы тела внутривенно в течение 10-20 минут. Поддерживающая доза составляет 2000 МЕ урокиназы/кг массы тела в течение 24 часов вместе с одновременным введением гепарина либо, 4400 МЕ урокиназы/кг массы тела в течение 12 часов без введения гепарина. Время начала и длительность инфузии гепарина зависит от АЧТВ |
а — ускоренный режим введения рекомбинантного тканевого активатора плазминогена при ТЭЛА; данная схема введения официально не одобрена, но иногда используется при крайней гемодинамической нестабильности, такой как остановка сердца.
Хирургическое вмешательство:
- Вено-артериальная ЭКМО/экстракорпоральная поддержка жизнеобеспечения:
Показания:
— ТЭЛА высокого риска с коллапсом кровообращения или остановкой сердца;
Противопоказания:
— коагулопатии и тромбоцитопении;
— тяжелые поражения ЦНС;
— неконтролируемый метаболический ацидоз;
— пациенты в терминальном состоянии.
- Хирургическая эмболэктомия:
Показания:
— абсолютные противопоказания к ТЛТ у пациентов высокого риска (УД – IC);
— неэффективность ТЛТ у пациентов высокого риска (УД – IC);
— ухудшение гемодинамики на фоне антикоагулянтной терапии у пациентов с ТЭЛА низкого и среднего риска (УД – IIaC).
Абсолютных противопоказаний нет.
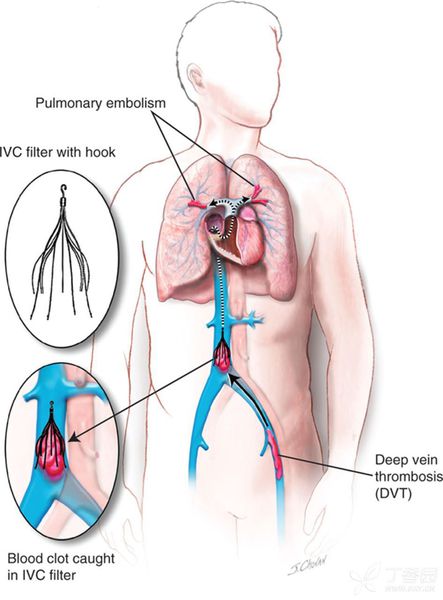
- Установка кава-фильтров:
Показания:
— абсолютные противопоказания к ТЛТ (УД – IIaC);
— отсутствие эффекта от ТЛТ (УД – IIaC);
— рутинная установка кава-фильтров не рекомендуется (УД – IIIA).
Абсолютных противопоказаний нет.
Дальнейшее ведение:
После стационарного лечения пациент переводится на амбулаторный этап ведения, однако необходимо учесть возможности лечения в амбулаторных условиях. В таблице 21 представлены критерии невозможности продолжения лечения в амбулаторных условиях.
Таблица 21- Критерии исключения Хестии для дальнейшего перевода пациента на амбулаторный этап лечения.
| Критерий/вопрос |
| Пациент гемодинамически нестабилен?а |
| Необходимы ли тромболизис или эмбоТЭЛАктомия? |
| Активное кровотечение или высокий риск кровотечений?b |
| Более 24 часов подачи кислорода для поддержания сатурации кислорода ˃90%? |
| ТЭЛА диагностирована во время лечения антикоагулянтами? |
| Cильная боль, нуждающаяся в в/в введении обезболивающих более 24 часов? |
| Медицинские или социальные покаяния для лечения в условиях стационара более 24 часов (инфекция, злокачественный процесс или нет системы поддержки)? |
| Клиренс креатинина пациента ˂30 мл/мин?c |
| У пациента имеется тяжелое заболевание печени?d |
| Пациентка беременна? |
| Имеется ли у пациента в анамнезе документированная гепарин-индуцированная тромбоцитопения? |
Если один или более ответов на вопрос «Да», то пациент не может лечиться в домашних условиях
а — включает следующие критерии, но оставьте их на усмотрение обследующего: систолическое Ад ˂ 100 мм.рт.ст с ЧСС ˃ 100 уд/мин; состояние, требующее госпитализации в палату интенсивной терапии.
b — гастроинтестинальное кровотечение в предшествующие 14 дней, недавнее ОНМК (˂4 недель назад), недавняя операция (˂2 недель назад), нарушения свертываемости крови или тромбоцитопения (тромбоцитов ˂75х109/л), или неконтролируемая гипертензия (систолическое АД ˃180 мм рт.ст или диастолическое АД ˃110 мм рт.ст).
c — подсчет клиренса креатинина производить в соответствии с формулой Кокрофта-Голта
d — оставьте их на усмотрение терапевта
Индикаторы эффективности лечения:
- количество успешной ТЛТ при ТЭЛА высокого риска;
- клиническое улучшение (купирование болевого синдрома, признаков недостаточности правого желудочка, стабилизация показателей гемодинамики, показателей ЭКГ и ТТЭхоКГ);
- отсутствие осложнений после хирургических вмешательств;
- отсутствие осложнений после транскатетерной тромбэктомии.
Особенности ведения ТЭЛА при COVID-19 представлены в Приложении 6.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
- все пациенты с подозрением на ТЭЛА независимо от степени риска.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2019
- 1) Konstantinides S., Torbicki A. et al.2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism: The Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology // European heart journal.- 2014. — № 35. – P.3033-3080.
2) Konstantinides S., Meyer G., Becattini C. et al. 2019 ESC Guidelines for the diagnosis andmanagement of acute pulmonaryembolism developed in collaboration with the European Respiratory Society (ERS) // European Heart Journal. – 2020. — №41. –Р.543-603.
3) Mazzolai L., Aboyans V., Ageno W. et al. Diagnosis and management ofacute deep vein thrombosis: a joint consensus document from the European Societyof Cardiology working groups of aorta and peripheral vascular diseases and pulmonary circulation and right ventricular function // Eur Heart J. – 2018. — №39. – P.4208-4218.
4) Harjola V.P., Mebazaa A., Celutkiene J. et al. Contemporary management of acute right ventricularfailure: a statement from the Heart Failure Association and the WorkingGroup on Pulmonary Circulation and Right Ventricular Function of the European Society of Cardiology //Eur J Heart Fail. – 2016. — №18. – P.226-241.
5) Barco S., Mahmoudpour S.H., Planquette B. et al. Prognostic value of right ventricular dysfunction or elevated cardiac biomarkers in patients with low-risk pulmonary embolism: a systematic reviewand meta-analysis //Eur Heart J. – 2019. — №40. –Р.902-910.
6) Torbicki A. Assessing the severity of acute pulmonary embolism: back to the future? // Eur Heart J. – 2019. — №40. –Р.911-913.
7) van der Pol L.M., Tromeur C., Bistervels I.M. et al. Artemis StudyInvestigators. Pregnancy-adapted YEARS algorithm for diagnosis of suspected pulmonary embolism // N Engl J Med. – 2019. — №380. –Р.1139-1149.
- 1) Konstantinides S., Torbicki A. et al.2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism: The Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology // European heart journal.- 2014. — № 35. – P.3033-3080.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
- Жусупова Гульнар Каирбековна – доктор медицинских наук, профессор, заведующая кафедрой внутренних болезней № 3, НАО «Медицинский Университет Астана».
- Кубекова Сауле Жадраевна – доктор PhD, ассистент кафедры внутренних болезней № 3, НАО «Медицинский Университет Астана».
- Макалкина Лариса Геннадьевна – клинический фармаколог, кандидат медицинских наук, PhD, доцент кафедры клинической фармакологии НАО «Медицинский университет Астана».
- Сугралиев Ахметжан Бегалиевич – кандидат медицинских наук, член рабочей группы по тромбозам и инсульта и сердце ЕОК, тромбокардиолог, ангиолог заведующий кафедрой НАО «Казахский национальный медицинский университет им С.Д. Асфендиярова».
- Загоруля Наталья Леонидовна – магистр медицинских наук, ассистент кафедры внутренних болезней №3, НАО «Медицинский Университет Астана».
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
- Абсеитова Сауле Райымбековна – доктор медицинских наук, профессор, кардиолог, председатель РОО «Казахстанское кардиологическое общество» специалистов по неотложной помощи.
Условия пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
Оценка правых отделов сердца при трансторакальной эхокардиографии
Остро развившаяся ТЭЛА может привести к перегрузке и повышению давления в ПЖ, что может быть обнаружено с помощью ТТЭхоКГ. Учитывая своеобразную геометрию ПЖ, нет отдельного эхокардиографического параметра, который бы обеспечивал быструю и надежную информацию о размере или функции ПЖ. В 40-50% может быть получен отрицательный результат, что не может исключать ТЭЛА. С другой стороны, признаки перегрузки или дисфункции ПЖ могут быть обнаружены в отсутствие острой ТЭЛА и быть связаны с сопутствующей сердечной или респираторной патологией.
Рис.1 -Графическое изображение оценки правых отделов сердца методом ТТЭхоКГ
Эхокардиографические признаки перегрузки и/или дисфункции ПЖ графически представлены на рисунке. Дилатация ПЖ выявляется у 25% и более пациентов с ТЭЛА при трансторакальной ТТЭхоКГ и является полезным для стратификации риска заболевания. Имеются более специфические параметры для диагностики ТЭЛА даже при наличии ранее существовавшего кардиореспираторного заболевания. Таким параметром может быть комбинация укорочения времени легочного выброса, измеренного в выходном тракте ПЖ < 60 сек. и уровня пика систолического градиента на трикуспидальном клапане < 60 мм рт. ст. (синдром 60/60), что нередко сочетается с синдромом Макконнелла (снижение сократимости свободной стенки ПЖ). Однако эти признаки наблюдаются лишь у 12% и 20% больных соответственно. Обнаружение признаков легочной гипертензии при ТТЭхоКГ помогает отличить острую ТЭЛА от гипокинезии свободных стенокилиакинезии, обусловленных инфарктом ПЖ (может имитировать синдром Макконнелла). Снижение систолической экскурсии плоскости трикуспидального кольца (TAPSE) может также присутствовать у пациентов с ТЭЛА. Эхокардиографические параметры функции ПЖ, полученные при тканевой допплерографииимеют более низкую чувствительность, тем не менее они могут влиять на диагностику ТЭЛА. ТТЭхоКГ не является обязательным в качестве рутинной диагностики у гемодинамически стабильных пациентов с подозрением ТЭЛА, хотя это может быть полезно при дифференциальной диагностике острой одышки. В отличие от этого при подозрении ТЭЛА высокого риска, отсутствие эхокардиографических признаков перегрузки или дисфункции ПЖ практически исключает ТЭЛА как причину гемодинамической нестабильности. В таких случаях эхокардиография может помочь в выявлении причины шока, обусловленной тампонадой перикарда, острой клапанной дисфункцией, тяжелой глобальной или сегментарной дисфункцией ЛЖ, расслоением аорты или гиповолемией. У гемодинамически нестабильных пациентов с подозрением на ТЭЛА однозначные признаки перегрузки ПЖ давлением, особенно при наличии специфических признаков (синдром 60/60, синдром Макконнелла или наличие тромба в ПЖ), обосновывают экстренное реперфузионное лечение, если немедленная КТ-ангиография невозможна у пациента с высокой клинической вероятностью ТЭЛА и нет никаких других очевидных причин легочной гипертензии. Мобильные правосторонние тромбы обнаруживаются при трансторакальной или трансэзофагеальной эхокардиографии или КТ-ангиографии у <4% при всех ТЭЛА. Их распространенность может достигать 18% среди пациентов с ТЭЛА находящихся в отделениях интенсивной терапии. Мобильные тромбы правых отделов сердца, по существу, подтверждают диагноз ТЭЛА и связаны с высокой ранней смертностью, особенно у пациентов с дисфункцией ПЖ. У некоторых пациентов с подозрением на острую ТЭЛА эхокардиография может обнаружить увеличение толщины стенки ПЖ или скорости струи трикуспидальной регургитации выше значений, совместимых с острой перегрузкой давлением ПЖ (> 3,8м / с или пика систолического градиента на трикуспидальном клапане> 60 мм рт. ст.) . В таких случаях диагностика хронической тромбоэмболии должна быть включена в дифференциальный диагноз.
Приложение 2
Шкала предварительной стратификации риска
| ШкалаBova | Шкала FAST | |||
| Параметр Баллы | Параметр Баллы | |||
| Повышение сердечных тропонинов | 2 | Белок сердечного типа, связывающий жирные кислоты | 1,5 | |
| Дисфункция ПЖ (ТТэхоКГ или КТА) | 2 | синкопе | 1,5 | |
| ЧСС ≥110 в мин | 1 | ЧСС ≥100 в мин | 2 | |
| Систолическое АД 90-100 мм.рт.ст | 2 | |||
| Класс риска | ||||
| Низкий риск | 0-2 балла | ≤4 баллов | ˂3 баллов | |
| Средне-низкий риск | 3-4 балла | |||
| Средне-высокий риск | ˃ 4 баллов | ˃4 баллов | ≥3 баллов |
Приложение 3
Модель предсказания объема кровотечения
| Модель предсказания | Параметры | Баллы | Категория риска кровотечения | Валидированный статус |
| OBRIᵃ | Возраст ≥65 лет | 1 |
0: низкий 1-2: средний 3-4: высокий |
Валидация показала умеренную точность в когорте пациентов, принимающих анагонисты витамина К Нет данных пациентов, принимающих НОАК |
| Инсульт в анамнезе | 1 | |||
| Кровотечение из ЖКТ | 1 | |||
| Недавний ИМ, почечная недостаточность, диабет или анемия | 1 | |||
| Kuijer | Возраст ≥60 лет | 1,6 |
0: низкий 1-3: средний ˃3 |
|
| Женский пол | 1,3 | |||
| Злокачественные образования | 2,2 | |||
| RIETEᵇ | Возраст ˃75 лет | 1 |
0: низкий 1-4: средний ˃4: высокий |
|
| Недавнее кровотечение | 2 | |||
| Рак | 1 | |||
| Креатинин ˃1,2 мг/дл | 1,5 | |||
| Анемия | 1,5 | |||
| ТЭЛАили ТГВ | 1 | |||
| HAS-BLEDᶜ | Бесконтрольная гипертензия | 1 |
0-2:низкий ≥3: высокий |
|
| Дисфункция печени/почек | 1 | |||
| Инсульт | 1 | |||
| Кровотечение в анамнезе или предрасположенность к нему | 1 | |||
| Лабильный МНО (время в терапевтическом диапазоне ˂60%) | 1 | |||
| Возраст ˃65 лет | 1 | |||
| Сопутствующие препараты или алкоголь | 1 | |||
| VTE-BLEEDᵈ | Активный рак | 1,5 |
0-1: низкий ≥2: высокий |
Валидация последующих анализов в РКИ, где тестировались НОАК против антагонистов витамина К после терапии НМГ |
| Мужчины с бесконтрольной гипертензией | 2 | |||
| Анемия | 1 | |||
| Кровотечение в анамнезе | 1,5 | |||
| Возраст ≥ 60лет | 1,5 | |||
| Почечная дисфункция ( клиренс креатинина 30-60 мл/мин) | 1,5 |
а – индекс кровотечения амбулаторных пациентов;
b -компьютеризированный реестр венозных тромбоэмболических заболеваний;
c – гипертензия, дисфункция печени/почек, инсульт, кровотечение в анамнезе или предрасположенность к нему, лабильный МНО,возраст ˃65 лет, сопутствующие препараты или алкоголь
d — активный рак, мужчины с бесконтрольной гипертензией, анемия, кровотечение в анамнезе, возраст ≥ 60лет, почечная дисфункция ( клиренс креатинина 30-60 мл/мин)
Приложение 4
Характеристика основных оральных антикоагулянтов
| Характеристика | Апиксабан | Дабигатран | Эдоксабан | Ривароксабан |
| Цель | Фактор Ха | Фактор IIa | Фактор Ха | Фактор Ха |
| Время для максимального эффекта | 1-2ч | 1-3ч | 1-2ч | 2-4ч |
| Период полувыведения | 8-14ч | 14-17ч | 5-11ч | 7-11ч |
| Выведение почками | 27% | 80% | 50% | 33% |
| Предостережения в связи с взаимодействием c другими лекарствами | Не рекомендуется пациентам, принимающим ингибиторы изофермента CYP3A4 и индукторы P-gp (рифампицин, фенитоин, карбамазепин, фенобарбитал); может привести к снижению активности апиксабана около 50% |
P-gpингибиторы (кетоконазол, циклоспорины, итраконазол и дронедарон) противопоказаны. Совместное лечение с такролимусом не рекомендуется Совместное лечение с индукторами P-gp (рифампицин, карбамазепин и фенитоин) снижают концентрацию дабигатрана в плазме и следует избегать их назначения |
У пациентов, принимающих ингибиторы P-gp (циклоспорины, дронедарон, эритромицин или кетоконазол рекомендованная доза эдоксабана 30 мг в сутки | Не рекомендуется пациентам, принимающим ингибиторы изофермента CYP3A4 и P-gp( антимикотики, ингибиторы протеазы ВИЧ) |
| Состояния, при которых НОАК противопоказаны или не рекомендуются |
Клиренс креатинина ˂15 мл/мин Тяжелое нарушение функции печени (Чайлд-пью С) или заболевание печени ассоиировано с коагулопатией |
Клиренс креатинина ˂30 мл/мин Совместное лечение с ингибиторами P-gp у пациентов с клиренсом креатинина ˂50 мл/мин |
Клиренс креатинина ˂15 мл/мин Среднее или тяжелое нарушение функции печени (Чайлд-пью В-С) или заболевание печени ассоиировано с коагулопатией |
Клиренс креатинина ˂30 мл/мин (FDA) Клиренс креатинина ˂15 мл/мин (EMA) Среднее или тяжелое нарушение функции печени (Чайлд-пью В-С) или заболевание печени ассоиировано с коагулопатией |
| Замена | Андексанет | Идаруцизумаб | Андексанет | Андексанет |
Приложение 5
Алгоритм YEARS
Приложение 6
Профилактика, диагностика и лечение венозных тромбоэмболий (ВТЭ) у пациентов с COVID-19
Руководство CHEST и Репорт группы экспертов от 23 июня 2020 г.
ОБЗОР: Новые данные показывают, что тяжелая COVID-19 может быть осложнена значительной коагулопатией, которая, вероятно, проявляется в двух формах: микротромбоз и ВТЭ. Это признание привело к острой необходимости практического руководства относительно профилактики, диагностики и лечения ВТЭ.
МЕТОДЫ: Группа одобренных участников дискуссии разработала ключевые клинические вопросы с использованием формата PICO (Популяция, Вмешательство, Компаратор, Результат), который решает неотложные клинические вопросы, касающиеся профилактики, диагностики и лечения ВТЭ у пациентов с COVID-19. В MEDLINE (через PubMed или Ovid), Embase и Кокрановский регистр исследований проведен поиск соответствующей литературы для включения в анализ. Валидированные инструменты оценки были использованы для оценки уровня доказательств в поддержку каждой рекомендации. При отсутствии доказательств, рекомендация разрабатывалась на основе консенсуса с использованием модифицированного Delphi процесса.
РЕЗУЛЬТАТЫ: систематический обзор и критический анализ литературы на основе 13 вопросов PICO привели к созданию 22-х рекомендаций. Очень мало доказательств существует в популяции COVID-19. Рабочая группа использовала консенсус экспертов и существующие основанные на фактических данных руководящие принципы для составления данных положений.
ВЫВОДЫ: данные об оптимальных стратегиях профилактики, диагностики и лечения ВТЭ пациентов с COVID-19 редки, но быстро развиваются.
Краткое изложение рекомендаций
- При срочной госпитализации пациентов с COVID-19, при отсутствии противопоказаний, мы предлагаем антикоагулянтнуютромбопрофилактику, нежели ее непроведение.
- У тяжелобольных с COVID-19, при отсутствии противопоказаний, эксперты рекомендуют антикоагулянтную тромбопрофилактику нежели ее не проведение.
- При срочной госпитализации пациентов с COVID-19, мы предлагаем антикоагулянтную тромбопрофилактику низкомолекулярным гепарином (НМГ) или фондапаринуксом нежели нефракционированным гепарином (НФГ); эксперты рекомендуют антикоагулянтную тромбопрофилактику НМГ, фондапаринуксом или НФГ нежели прямым пероральным антикоагулянтом (ПОАК).
Примечание: Рабочая группа предпочитает НМГ и фондапаринукс нежели НФГ для ограничения нагрузки на персонал. Группа не рекомендует использование ПОАК у этих пациентов, из-за высокого риска быстрого клинического ухудшения из-за вторичных факторов. Кроме того, вполне вероятно, что многие из этих пациентов будут получать сопутствующую терапию (противовирусные агенты или другие методы лечения), которые могут значительно влиять на фармакодинамику и, таким образом, увеличивать риски кровотечения, связанные с ПОАК.
- У критически тяжелых пациентов с COVID-19, мы предлагаем антикоагулянтнуютромбопрофилактикуНМГ нежели НФГ; эксперты рекомендуют антикоагулянтную тромбопрофилактику НМГ или НФГ нежели фондапаринуксомилиПОАК.
Примечание: группа предпочитает применение НМГ, а не НФГ для ограничения нагрузки на персонал. Группа настоятельно не рекомендует использование ПОАК у критически тяжелых пациентов, из — за вторичных факторов нестабильности гемодинамики, высокой вероятности взаимодействия лекарственных препаратов и высоким уровнем острого повреждения почек у этих пациентов. Кроме того, не хватает доказательства эффективности антикоагулянтнойтромбопрофилактики ПОАК у критических пациентов даже безCOVID.
- У критически тяжелых пациентов или при срочной госпитализации пациентов с COVID-19, мы против использования антиагрегантов для профилактики ВТЭ.
- У срочногоспитализированных пациентов с COVID-19,эксперты рекомендуют только стандартную профилактическую дозу антикоагулянта в соответствии с существующими рекомендациями, нежели промежуточную (применение НМГ дважды или увеличение дозы на основе веса) или полную лечебную дозу.
Примечание: хотя имеется некоторое беспокойство о повышенном риске ВТЭ у госпитализированных COVID-19 пациентов, недостаточно данных, чтобы оправдать увеличение интенсивности антикоагулянтной тромбопрофилактики в отсутствии рандомизированных контролируемых исследований.
- У критически тяжелых пациентов с COVID-19, эксперты рекомендуют текущую стандартную профилактическую дозу антикоагулянта в соответствии с существующими рекомендациями, нежели промежуточную (НМГ дважды или увеличение дозы на основе веса) или полную лечебную дозу.
Примечание: несмотря на наличие данных некоторых наблюдений, которые указывают на повышенный риск ВТЭ у критически тяжелых пациентов с COVID-19, не ясно насколько у них другой уровень риска для ВТЭ, чем у тяжелых больных нехирургических отделений, отделений интенсивной терапии. Также недостаточно данных о риске кровотечений в этой популяции и учитывая тяжесть заболевания, может быть вероятность того, что критически тяжелые пациенты с COVID-19 имеют более высокие уровни риска неблагоприятных осложнений в виде кровотечения. Также не ясно, имеет ли эта популяция более высокий риск ВТЭ при лечении стандартными профилактическими дозами антикоагулянтов в соответствии с существующими руководствами.
- У пациентов с COVID-19 эксперты рекомендуют тромбопрофилактику только в стационаре вместо расширенной тромбопрофилактики после выписки из стационара.
Примечание: применение расширенной тромбопрофилактики может иметь абсолютную пользу у пациентов с COVID- 19 с низким риском кровотечения, если имеются данные о сохранении риска ВТЭ после выписки.
- У критически тяжелых пациентов с COVID-19, мы против добавления механической тромбопрофилактики к фармакологической.
Примечание: хотя нет никаких доказательств, подтверждающих сочетание механической и фармакологической тромбопрофилактики для критически тяжелых пациентов с COVID-19, маловероятно, что добавление механической профилактики может причинить серьезный вред. Эксперты рекомендуют, чтобы медицинский персонал придерживались существующих руководств по использованию механических методов тромбопрофилактики.
- У критически тяжелых пациентов с COVID-19 с противопоказаниями к фармакологической тромбопрофилактике, мы предлагаем использование механических методов тромбопрофилактики.
- У критически тяжелых пациентов с COVID-19, мы против обычного ультразвукового скрининга для обнаружения бессимптомного тромбоза глубоких вен (ТГВ).
Примечание: хотя мы против рутинного УЗИ для критически больных COVID-19 пациентов, мы отмечаем, что клиницисты должны иметь возможность выполнения УЗИ у пациентов при разумной степени клинического подозрения на ВТЭ. УЗИ нижних конечностей должно быть частью ультразвукового исследования POCUS, особенно в таких ситуациях, как необъяснимая дисфункция правого желудочка, необъяснимая/ рефрактерная гипоксемия или у пациентов с подозрением на ТЭЛА, которые не могут пройти диагностическое исследование (т.е. нестабильны для транспортировки или из-за прогрессирующей почечной недостаточности). Следует отметить, что даже если тромб не визуализируется на УЗИ нижних конечностей, ТЭЛА не может быть полностью исключена.
- Для срочно госпитализированных пациентов с COVID-19 с проксимальным ТГВ или ТЭЛА, мы предлагаем начальную парентеральную антикоагуляцию НМГ с поправкой дозы на вес или внутривенно НФГ. Использование НМГ ограничит нагрузку на медицинский персонал и позволит избежать потенциальную псевдорезистентность к гепарину. У пациентов без каких-либо лекарственных взаимодействий (не принимающих лекарственную терапию), мы предлагаем начальную пероральную антикоагуляцию апиксабаном или ривароксабаном. Дабигатран и эдоксабан могут быть использованы после начальной парентеральной антикоагуляции. Антагонисты витамина К могут использоваться после начальной парентеральной антикоагуляции.
Примечание: учтены последние Рекомендации ACCP относительно использования оральных антикоагулянтов у пациентов, госпитализированных с COVID-19 с вторичными рисками быстрого клинического ухудшения. Кроме того, вполне вероятно, что многие из этих пациентов будут на сопутствующей терапии (противовирусные агенты или другие методы лечения), которые могут значительно влиять на фармакодинамику и риск кровотечения, связанные с ПОАК. Таким образом, НМГ или НФГ предпочтительнее оральных антикоагулянтов.
- Для амбулаторных пациентов с COVID-19 и проксимальным ТГВ или ТЭЛА при отсутствии взаимодействия с лекарственными препаратами, эксперты рекомендуют апиксабан, дабигатран, ривароксабан или эдоксабан. Начальная парентеральнаяантикоагуляция необходима до назначения дабигатрана и эдоксабана. Для пациентов, которые не получали ПОАК, мы предлагаем антагонист витамина К вместо НМГ (для удобства пациентов). Парентеральная антикоагуляция должна предшествовать назначению антагониста витамина К.
- У критически тяжелых пациентов с COVID-19 с проксимальным ТГВ или ТЭЛА мы предлагаем парентеральнуюантикоагуляцию вместо пероральной. У тяжелых пациентов с COVID-19 и проксимальным ТГВ или ТЭЛА, которые получают парентеральную антикоагуляцию мы предлагаем НМГ или фондапаринукс вместо НФГ.
Примечание: НФГ может быть предпочтительнее, чем НМГ или фондапаринукс у пациентов с высоким риском кровотечения (в том числе с тяжелой почечной недостаточностью) или с гемодинамической нестабильностью (гемодинамически нестабильной ТЭЛА) из-за ТЭЛА, при планировании реперфузионной терапии. Решение об использовании НФГ должно быть сопоставлено с рисками, связанными с дополнительной нагрузкой на медицинский персонал и проблемами резистентности к гепарину.
- Для пациентов с COVID-19 и проксимальным ТГВ или ТЭЛА, эксперты рекомендуют антикоагулянтную терапию с минимальной продолжительностью тримесяца.
- У большинства пациентов с COVID-19 и острой, объективно подтвержденной ТЭЛА, однако гемодинамические расстройства (систолическое артериальное давление <90 мм рт. ст. или падение артериального давленияна40 мм рт. более 15 минут), не обусловлены ТЭЛА мы против проведения системной тромболитической терапии.
Примечание: см. пункт 18 — перечень пациентов, кому может потребоваться системный тромболизис.
- У пациентов с COVID-19 и подтверждённой объективными методами ТЭЛА с гипотонией (систолическое артериальное давление <90 мм рт. ст.) или признаками обструктивного шока из-за ТЭЛА при отсутствии высоких рисков кровотечения, мы предлагаем введение системного тромболитика вместо другой терапии.
- У пациентов с COVID-19 и ТЭЛА с ухудшением сердечно-легочных показателей из-за ТЭЛА (прогрессирующая тахикардия, снижение систолического АД, но остается на уровне > 90 мм рт.ст., увеличение давления в яремной вене, ухудшение газообмена, признаки шока (например, холодный липкий пот, олигурия, спутанность сознания), прогрессирующая дисфункция правого желудочка на эхокардиографии или увеличение сердечных биомаркеров после начала антикоагулянтной терапии у кого еще не развилась гипотония при низком риске кровотечения, мы предлагаем системную тромболитическую терапию в сравнении с иной терапией.
- Мы против использования таких методов терапии, как системный тромболизис, катетер-направленный тромболизис или тромбэктомия для большинства пациентов без объективно подтвержденного ВТЭ.
Примечание: тромболизис может рассматриваться у некоторых пациентов, когда предполагается, что остановка сердца вызвана ТЭЛА и визуализация не доступна. Мы предлагаем оценку критериев деформации правого желудочка (наличие легочной гипертензии, высокая PEEP (положительное давление в конце выдоха), тяжелый ОРДС), до принятия решения о тромболизисе.
- У пациентов с COVID-19 и показаниями к проведению тромболитической терапии, проведение системного тромболизиса рекомендуем проводить путем введения препаратов в периферические вены, нежели катетер – направленный тромболизис.
- У пациентов с COVID-19 и рецидивирующим ВТЭ несмотря на терапевтическую антикоагуляцию, скорректированную по весу НМГ (и документированное соответствие), мы предлагаем увеличить дозу НМГ на 25-30%.
- У пациентов с COVID-19 и рецидивирующим ВТЭ несмотря на антикоагуляцию апиксабаном, дабигатраном, ривароксабаном или эдоксабаном (и документально подтвержденную приверженность), или терапию антагонистом витамина К (в терапевтическом диапазоне) мы предлагаем переключиться на лечение терапевтической дозой скорректированной по весу НМГ.
Сокращения:
ВТЭ-венозные тромбоэмболии
НМГ- низкомолекулярный гепарин
НФГ-нефракционированный гепарин
ОРДС -острый респираторный дистресс синдром
ПОАК -прямые пероральные антикоагулянты
ТГВ -тромбоз глубоких вен
ТЭЛА-тромбоэмболия легочной артерии.
УЗИ-ультразвуковоеисследование
ACCP — American College of Clinical Pharmacy
Перевод основных положений документа «Prevention, Diagnosis, andTreatmentofVTEinPatientsWithCOVID-19CHESTGuidelineandExpertPanelReport» от 23 июня 2020 г.
Ссылка на источник: https://journal.chestnet.org/article/S0012-3692(20)31625-1/fulltext?utm_campaign=COVID-19&utm_content=130874605&utm_medium=social&utm_source=twitter&hss_channel=tw-34827666
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Дата публикации 14 мая 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
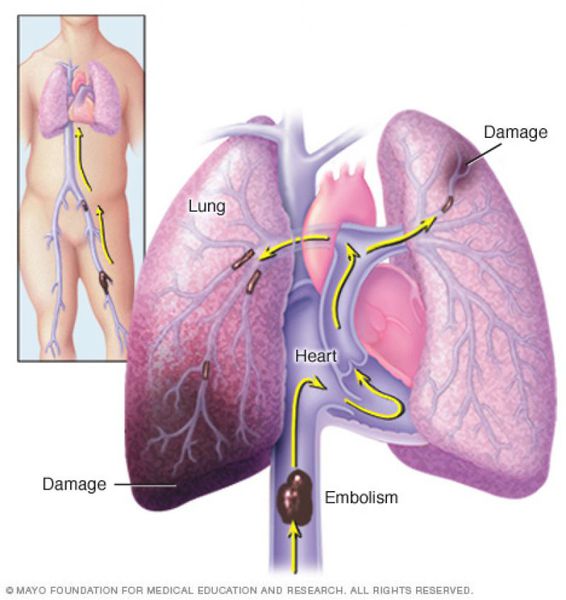
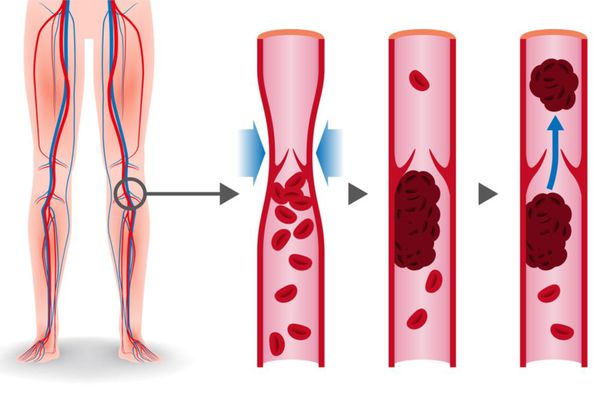
Тромбоэмболия лёгочной артерии (ТЭЛА) — это закупорка лёгочных артерий тромбами различной природы, чаще всего образующихся в крупных венах нижних конечностей или малого таза.
Факторами риска тромбоэмболии лёгочной артерии являются патологические состояния, при которых имеется нарушенный возврат венозной крови, повреждение эндотелия или эндотелиальная дисфункция и гиперкоагуляционные нарушения.
В результате тромбоэмболии лёгочных артерий прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%.[2]
Симптомы ТЭЛА зависят от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстро прогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
Этиология
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который развивается обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии
При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА.[2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства.[3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы тромбоэмболии легочной артерии
Симптомы заболевания разнообразны. Не существует ни одного симптома, при наличии которого можно было точно сказать, поставить диагноз ТЭЛА.
К признакам ТЭЛА относятся загрудинные инфарктоподобные боли, одышка, кашель, кровохарканье, артериальная гипотония, цианоз, синкопальные состояния (обмороки), что также может встречаться и при других различных заболеваниях.
Часто диагноз ставится после исключения острого инфаркта миокарда. Характерной особенностью одышки при ТЭЛА является возникновение её без связи с внешними причинами. Например, больной отмечает, что не может подняться на второй этаж, хотя накануне делал это без усилий. При поражении мелких ветвей лёгочной артерии симптоматика в самом начале может быть стёртой, неспецифичной. Лишь на 3-5 день появляются признаки инфаркта лёгкого: боли в грудной клетке; кашель; кровохарканье; появление плеврального выпота (скопление жидкости во внутренней полости тела). Лихорадочный синдром наблюдается в период от 2 до 12 дней.
Полный комплекс симптомов встречается лишь у каждого седьмого больного, однако 1-2 признака встречаются у всех пациентов. При поражении мелких ветвей лёгочной артерии диагноз, как правило, выставляется лишь на этапе образования инфаркта лёгкого, то есть через 3-5 суток. Иногда больные с хронической ТЭЛА длительное время наблюдаются у пульмонолога, в то время как своевременная диагностика и лечение позволяют уменьшить одышку, улучшить качество жизни и прогноз.
Поэтому с целью минимизации затрат на диагностику разработаны шкалы для определения вероятности заболевания. Эти шкалы считаются практически равноценными, но Женевская модель оказалась более приемлемой для амбулаторных пациентов, а шкала P.S.Wells — для стационарных. Они очень просты в использовании, включают в себя как основные причины (тромбоз глубоких вен, новообразования в анамнезе), так и клинические симптомы.
Параллельно с диагностикой ТЭЛА врач должен определить источник тромбоза, и это довольно трудная задача, так как образование тромбов в венах нижних конечностей часто протекает бессимптомно.
Патогенез тромбоэмболии легочной артерии
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию.[1]
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями.[5]
Классификация и стадии развития тромбоэмболии легочной артерии
Существует несколько классификаций ТЭЛА: по остроте процесса, по объёму поражённого русла и по скорости развития, но все они сложны при клиническом применении.
По объёму поражённого сосудистого русла различают следующие виды ТЭЛА:
- Массивная — эмбол локализуется в основном стволе или главных ветвях лёгочной артерии; поражается 50-75% русла. Состояние больного — крайне тяжёлое, наблюдается тахикардия и снижение артериального давления. Происходит развитие кардиогенного шока, острой правожелудочковой недостаточности, характеризуется высокой летальностью.
- Эмболия долевых или сегментарных ветвей лёгочной артерии — 25-50% поражённого русла. Имеются все симптомы заболевания, но артериальное давление не снижено.
- Эмболия мелких ветвей лёгочной артерии — до 25% пораженного русла. В большинстве случаев бывает двусторонней и, чаще всего, малосимптомной, а также повторной или рецидивирующей.
Клиническое течение ТЭЛА бывает острейшим («молниеносным»), острым, подострым (затяжным) и хроническим рецидивирующим. Как правило, скорость течения заболевания связана с объёмом тромбирования ветвей лёгочных артерий.
По степени тяжести выделяют тяжёлую (регистрируется у 16-35%), среднетяжёлую (у 45-57%) и лёгкую форму (у 15-27%) развития заболевания.
Большее значение для определения прогноза больных с ТЭЛА имеет стратификация риска по современным шкалам (PESI, sPESI), включающий 11 клинических показателей. На основании этого индекса пациент относится к одному из пяти классов (I-V), в которых 30-дневная летальность варьирует от 1 до 25%.
Осложнения тромбоэмболии легочной артерии
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При постепенном развитии возникает хроническая тромбоэмболическая лёгочная гипертензия, прогрессирующая правожелудочковая недостаточность кровообращения.
Хроническая тромбоэмболическая лёгочная гипертензия (ХТЭЛГ) — форма заболевания, при которой происходит тромботическая обструкция мелких и средних ветвей лёгочной артерии, вследствие чего повышается давление в лёгочной артерии и увеличивается нагрузка на правые отделы сердца (предсердие и желудочек).
ХТЭЛГ — уникальная форма заболевания, потому что может быть потенциально излечима хирургическими и терапевтическими методами. Диагноз устанавливается на основании данных катетеризации лёгочной артерии: повышения давления в лёгочной артерии выше 25 мм рт. ст., повышения лёгочного сосудистого сопротивления выше 2 ЕД Вуда, выявления эмболов в лёгочных артериях на фоне продолжительной антикоагулянтной терапии более 3-5 месяцев.
Тяжёлым осложнением ХТЭЛГ является прогрессирующая правожелудочковая недостаточность кровообращения. Характерным является слабость, сердцебиение, снижение переносимости нагрузок, появление отёков на нижних конечностях, накопление жидкости в брюшной полости (асцит), грудной клетке (гидроторакс), сердечной сумке (гидроперикард). При этом одышка в горизонтальном положении отсутствует, застоя крови в лёгких нет. Часто именно с такими симптомами пациент впервые попадает к кардиологу. Данные о других причинах болезни отсутствуют. Длительная декомпенсация кровообращения вызывает дистрофию внутренних органов, белковое голодание, снижение массы тела. Прогноз чаще всего неблагоприятный, возможна временная стабилизация состояния на фоне медикаментозной терапии, но резервы сердца быстро исчерпываются, отёки прогрессируют, продолжительность жизни редко превышает 2 года.
Диагностика тромбоэмболии легочной артерии
Методы диагностики ТЭЛА, применяемые к конкретным больным, зависят прежде всего от определения вероятности заболевания, тяжести состояния пациента и возможностей лечебных учреждений.
Диагностический алгоритм представлен в исследовании PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) 2014 года, а также в рекомендациях ESC по диагностике и лечению острой легочной эмболии, разработанные в сотрудничестве с Европейским респираторным обществом (ERS) в 2019 году [1][8].
Для диагностики ТЭЛА используется следующий алгоритм:
- Оценка клинической вероятности (предтестовой вероятности).
- Определение уровня D-димера (с учётом пороговых значений, скорректированных по возрасту и по уровню клинической вероятности ТЭЛА).
- Компьютерная томография лёгочной артерии с контрастным усилением.
- Сцинтиграфия лёгких — исследование лёгочного кровотока, при котором в организм вводится небольшое количество радиоактивного вещества, после чего при помощи гамма-камеры визуализируется процесс распределения этого вещества в органах и тканях.
- Ангиопульмонография — инвазивное исследование лёгочного кровообращения, выполняемое путём введения рентгеноконтрастного вещества в лёгочные артерии.
- Магнито-резонансная томография.
- Эхокардиография (прикроватная при условии высокой вероятности ТЭЛА).
- Компрессионное ультразвуковое исследование вен.
Оценка клинической вероятности
При оценке вероятности ТЭЛА учитывают следующие факторы: операция или перелом в предшествующий месяц, злокачественная опухоль, возраст старше 65 лет, кровохарканье, боль в нижней конечности с одной стороны, высокая частота сердечных сокращений.
Анализы для диагностики ТЭЛА
Метод определения D-димера доказал свою высокую значимость при подозрении на ТЭЛА. Однако тест не является абсолютно специфичным, так как повышенные результаты встречаются и при отсутствии тромбоза, например, у беременных, пожилых людей, при фибрилляции предсердий, злокачественных новообразованиях. Поэтому пациентам с высокой вероятностью заболевания это исследование не показано. Однако при низкой вероятности тест достаточно информативен для исключения тромбообразования в сосудистом русле.
В случаях подозрения и при доказанности ТЭЛА дополнительными лабораторными исследованиями являются сердечные маркеры:
- уровень тропонина (повышается при ишемии чаще правого, но иногда — левого желудочка сердца);
- H-FABP — сердечный белок, связывающий жирные кислоты, даёт дополнительную прогностическую информацию при острой лёгочной эмболии;
- уровень натрийдиуретического пептида (BNP) и pro-BNP — повышаются при дисфункции правого желудочка или ТЭЛА.
Компьютерная томография
Компьютерная томография грудной клетки с контрастированием сосудов — высокодоказательный метод диагностики тромбоэмболии лёгочной артерии. Позволяет визуализировать как крупные, так и мелкие ветви лёгочной артерии.
При невозможности выполнения КТ грудной клетки (беременность, непереносимость йодсодержащих контрастных веществ и т.д.) возможно выполнение планарной вентиляционно-перфузионной (V/Q) сцинтиграфии лёгких. Этот метод может быть рекомендован многим категориям больных, однако на сегодняшний день он остаётся малодоступным.
Зондирование правых отделов сердца и ангиопульмонография является наиболее информативным в настоящее время методом. С его помощью можно точно определить как факт эмболии, так и объём поражения.[6]
К сожалению, не все клиники оснащены изотопными и ангиографическими лабораториями. Но выполнение скрининговых методик при первичном обращении пациента — ЭКГ, обзорная рентгенография грудной клетки, УЗИ сердца, УЗДГ вен нижних конечностей — позволяет направить больного на МСКТ (многосрезовую спиральную компьютерную томографию) и дальнейшее обследование.
ЭКГ при ТЭЛА
На первом месте по своей диагностической значимости среди инструментальных методов обследования находится электрокардиография, которая должна выполняться всем пациентам. Патологические изменения на ЭКГ — остро возникшая перегрузка правого предсердия и желудочка, сложные нарушения ритма, признаки недостаточности коронарного кровотока — позволяют заподозрить заболевание и выбрать правильную тактику, определяя тяжесть прогноза.
Оценка размеров и функции правого желудочка, степени трикуспидальной недостаточности по ЭХОКГ позволяет получить важную информацию о состоянии кровотока, давлении в лёгочной артерии, исключает другие причины тяжёлого состояния пациента, такие как тампонада перикарда, диссекцию (рассечение) аорты и другие. Однако это не всегда выполнимо в связи с узким ультразвуковым окном, ожирением пациента, невозможностью организовать круглосуточную службу УЗИ, часто с отсутствием чрезпищеводного датчика.
УЗИ при ТЭЛА
Для определения тромбоза глубоких вен высокую чувствительность и специфичность имеет УЗИ вен нижних конечностей, которое для скрининга может проводиться в четырёх точках: паховых и подколенных областях с обеих сторон. Увеличение зоны исследования повышает диагностическую ценность метода.
Лечение тромбоэмболии легочной артерии
Основная цель лечения при тромбоэмболии лёгочной артерии — сохранение жизни больного и профилактика формирования хронической лёгочной гипертензии. В первую очередь для этого необходимо остановить процесс тромбообразования в лёгочной артерии, который, как уже говорилось выше, происходит не одномоментно, а в течение нескольких часов или дней.
Методы лечения ТЭЛА в острую фазу:
- применение лекарственных препаратов — медикаментозное лечение правожелудочковой сердечной недостаточности;
- поддержка жизнеобеспечения — кислородотерапия и ИВЛ;
- механическая поддержка кровообращения и экстракорпоральную мембранную оксигенацию (насыщение крови кислородом);
- антикоагулянтная терапия — применение инъекционных антикоагулянтов (препаратов, препятствующими образование венозных тромбов) и лечение новыми антикоагулянтами (НОАК) (таблетированными, а не инъекционными препаратами);
- приём АВК (пероральных антагонистов витамина K);
- системный тромболизис;
- чрескожная катетерная терапия;
- использованием компрессионного ортопедического белья «на всю ногу».
Подбор схем приёма препаратов при системном тромболизисе проводит врач, они могут отличаться в зависимости от состояния пациента.
Хирургические процедуры
Для лечения ТЭЛА высокого риска при массивном тромбозе показано восстановление проходимости закупоренных артерий — хирургическая тромбэктомия, так как это приводит к нормализации гемодинамики.
Для определения стратегии лечения и риска смерти в настоящее время предпочтительными шкалами в ранний период ТЭЛА являются шкалы PESI и sPESI, но только при лечении ТЭЛА низкого риска и у пациентов со стабильной гемодинамикой.
| Параметры | Оригинальный PESI | Упрощённый sPESI |
|---|---|---|
| Возраст, лет | Возраст в годах | 1 (если > 80 лет) |
| Мужской пол | +10 | — |
| Злокачественные новообразования | +30 | 1 |
| Хроническая сердечная недостаточность | +10 | 1 |
| Хронические заболевания лёгких | +10 | — |
| ЧСС ≥ 110 в минуту | +20 | 1 |
| Систолическое АД < 110 мм рт. ст. | +30 | 1 |
| Частота дыхания > 30 в минуту | +20 | — |
| Температура < 36 °C (96,8 °F) | +20 | — |
| Нарушение сознания | +60 | — |
| Сатурация кислорода < 90% | +20 | 1 |
| Уровни риска 30-дневной летальности | ||
| Класс I (≤ 65 баллов) Очень низкий 0-1,6% |
0 баллов — риск 1% (доверительный интервал 0-2,1%) |
|
| Класс II (66-85 баллов) Низкий риск 1,7-3,5% |
||
| Класс III (86-105 баллов) Умеренный риск 3,2-7,1% |
≥ 1 баллу — риск 10,9% (доверительный интервал 8,5-13,2%) |
|
| Класс IV (106-125 баллов) Высокий риск 4,0-11,4% |
||
| Класс V (> 126 баллов) Очень высокий риск 10,0-24,5% |
||
| Примечание: ЧСС — частота сердечных сокращений, АД — артериальное давление. |
Для улучшения насосной функции правого желудочка назначают добутамин (допмин), периферические вазодилятаторы, уменьшающие нагрузку на сердце. Их лучше вводить ингаляционно.
Тромболитическая терапия
Тромболитическая терапия оказывает свой эффект у 92 % больных, что проявляется улучшением основных гемодинамических показателей. Поскольку она радикально улучшает прогноз заболевания, противопоказаний к ней меньше, чем при остром инфаркте миокарда. Однако тромболизис целесообразно проводить в течение двух суток после начала тромбоза, в дальнейшем его эффективность снижается, а геморрагические осложнения остаются на прежнем уровне. Пациентам низкого риска тромболизис не показан.
Имплантация венозных фильтров производится в случаях невозможности назначения антикоагулянтов, а также неэффективности обычных доз этих препаратов. Имплантация фильтра, улавливающего тромбы из периферических вен, производится в нижнюю полую вену на уровне впадения в неё почечных вен, в некоторых случаях — выше.
У пациентов с противопоказаниями к системному фибринолизу может быть применена методика чрескатетерной фрагментации тромба с последующей аспирацией (вентиляцией) содержимого. Пациентам с центральными тромбами в лёгочной артерии рекомендуется хирургическая эмболэктомия в случае рефрактерного кардиогенного шока к проводимой терапии, при наличии противопоказаний к фибринолитической терапии или её неэффективности.
Кава-фильтр свободно пропускает кровь, но улавливает тромбы в лёгочной артерии.
Продолжительность антикоагулянтной терапии
Длительность антикоагулянтной терапии у больных с острым венозным тромбозом составляет не менее трёх месяцев. Однако важно помнить, что длительность антикоагулянтной терапии определяется лечащим врачом после уточнения состояния здоровья конкретного пациента.
Начальная антикоагулянтная терапия
Лечение должно начинаться с внутривенного введения нефракционированного гепарина до увеличения активированного частичного тромбопластинового времени в 1,5-2 раза по сравнению с исходными значениями.
Поддерживающая антикоагулянтная терапия
При стабилизации состояния возможен переход на подкожные инъекции низкомолекулярного гепарина с одновременным назначением варфарина до достижения целевого МНО (международного нормализованного отношения), равного 2,0-3,0. В настоящее время более часто используются новые оральные антикоагулянты (прадакса, ксарелто, эликвис)[7].
Системная тромболитическая терапия
В ряде случаев антикоагулянтная терапия проводится более трёх месяцев, иногда — неопределённо долго. К таким случаям относятся пациенты с повторными эпизодами тромбоэмболии, тромбозом проксимальных вен, дисфункцией правого желудочка, антифосфолипидным синдромом, волчаночным антикоагуянтом. При этом новые оральные антикоагулянты эффективнее и безопаснее антагонистов витамина К.
Диета при ТЭЛА
При ТЭЛА необходимо исключить острую, жирную пищу, еду с высоким содержанием глюкозы, а также значительно ограничить продукты с высоким содержанием витамина К, стимулирующего свёртывающую систему (зелень, крапиву, белокачанную и цветную капусту, отруби, злаковые, броколли, оливковое масло, молоко, творог).
Беременность
Частота ТЭЛА у беременных варьирует от 0,3 до 1 случая на 1000 родов. Диагностика сложна, так как жалобы на одышку могут быть связаны с физиологическими изменениями в организме женщины. Ионизирующее облучение противопоказано в связи с его негативным влиянием на плод, а уровень D-димера может быть повышенным у 50% здоровых беременных. Нормальный уровень D-димера позволяет исключить тромбоэмболию лёгочной артерии, при повышении — направить на дополнительные исследования: УЗИ вен нижних конечностей. Положительные результаты исследования позволяют без проведения рентгенографии грудной клетки назначить антикоагулянты, при отрицательных результатах показаны КТ грудной клетки либо перфузионная сцинтиграфия лёгких.
Для лечения ТЭЛА у беременных используются низкомолекулярные гепарины. Они не проникают через плаценту, не вызывают нарушения развития плода. Их назначают длительным курсом (до трёх месяцев), вплоть до родов. Антагонисты витамина К проникают через плаценту, вызывая пороки развития при назначении в первом триместре и кровотечения у плода в третьем триместре беременности. Возможно осторожное применения во втором триместре беременности (по аналогии с ведением женщин с механическими протезами клапанов сердца). Новые оральные антикоагулянты беременным противопоказаны.
Антикоагулянтную терапию следует продолжать три месяца после родов. Здесь можно применять варфарин, так как он не проникает в грудное молоко.
ТЭЛА у детей
У детей, как правило, венозные тромбозы возникают при онкогематологических заболеваниях, являясь иногда их проявлением или осложнением.
Прогноз. Профилактика
Оценка риска лёгочной тромбоэмболии
Существуют постоянные факторы (на которые нельзя повлиять) и ситуационные (можно повлиять).
К постоянным факторам риска относятся генетическая предрасположенность (наследственность) и заболевания, при которых могут возникать венозные тромбозы с лёгочной эмболией. К изменяемым факторам относятся особенности образа жизни, например курение.
Профилактика острой венозной тромбоэмболии включает:
- максимальное сокращение длительности постельного режима при нахождении в стационаре при любых заболеваниях;
- модификацию образа жизни (отказ от курения, прогулки и плавание при малоподвижном образе жизни);
- применение в послеоперационном периоде компрессионного белья на «всю ногу», антикоагулянтной (препятствующей образованию тромбов в венах) терапии;
- систематическое ультразвуковое обследование вен нижних конечностей при использованием гормональной заместительной терапии у женщин, при наличии онкологических заболеваний, при малоподвижном образе жизни и при генетически обусловленных факторов тромбоэмболии.
Кроме того людям из группы риска в плановом порядке назначают антикоагулянты для профилактики образования тромбов. К такой группе риска относятся:
- люди, старше 40 лет;
- пациенты, страдающие злокачественными опухолями;
- лежачие больные;
- люди, ранее перенесшие эпизоды тромбоза в послеоперационном периоде после хирургического вмешательства на коленном, тазобедренном суставе и др.
Противоэмболические чулки рекомендуются при большинстве хирургических вмешательств, требующих иммобилизации (нахождения в состоянии покоя).
При длительных перелётах необходимо обеспечить питьевой режим, вставать и ходить каждые 1,5 часа.
При уже имеющемся венозном тромбозе может быть проведена и хирургическая профилактика методами:
- имплантации фильтра в нижнюю полую вену;
- эндоваскулярной катетерной тромбэктомии (удаление тромба из вены с помощью введенного в него катетера);
- перевязки большой подкожной или бедренной вен — основных источников тромбов.
Схемы лечения для профилактики легочной тромбоэмболии
Для профилактики ТЭЛА применяются новые антикоагулянтные препараты, длительность приёма которых зависит от конкретной ситуации, иногда предполагается пожизненное назначение. Это дабигатран («Прадакса»), ривароксабан («Ксарелто») и апиксабан («Эликвис»).
Устройства для профилактики легочной тромбоэмболии
Для профилактики лёгочной эмболии используются кава-фильтры — устройства, устанавливаемые, в том числе, в нижнюю полую вену, как барьеры на пути движения вероятных тромбов.
Профессор Верткин А.Л., к.м.н. Тополянский А.В., профессор Круглов В.А., д.м.н. Бараташвили В.Л.
Определение
Тромбоэмболия легочных артерий (ТЭЛА) представляет собой синдром, обусловленный эмболией легочной артерии или ее ветвей тромбом и характеризуется остро возникающими выраженными кардиореспираторными расстройствами, при эмболии мелких ветвей – симптомами образования геморрагических инфарктов легкого.
Этиология и патогенез
Наиболее частой причиной и источником эмболизации ветвей легочной артерии являются тромбы из глубоких вен нижних конечностей при флеботромбозе (около 90% случаев), значительно реже — из правых отделов сердца при сердечной недостаточности и перерастяжении правого желудочка. Наибольшую угрозу в отношении ТЭЛА представляют флотирующие тромбы, свободно располагающиеся в просвете сосуда соединенные с венозной стенкой только дистальным отделом.
Различают наследственные и приобретенные факторы риска ТЭЛА. Среди наследственных факторов одним из наиболее распространенных является мутация фактор V Лейдена, встречающаяся у 3% населения и увеличивающий риск тромбоза в несколько раз и др. О врожденной предрасположенности к патологическому тромбообразованию могут свидетельствовать развитие необъяснимого тромбоза и/или тромбоэмболии в возрасте до 40 лет, наличие подобных состояний у родственников пациента, рецидивирование тромбоза глубоких вен или ТЭЛА при отсуствии вторичных факторов риска.
Кроме того, в основе рецидивирующей ТЭЛА может лежать антифосфолипидный синдром – первичный или вторичный. Патологические механизмы тромбообразования могут быть следствием применения оральных контрацептивов, заместительной гормональной терапии, беременности, часто наблюдаются при злокачественных болезнях и лейкозах, выраженной дегидратации (например, при бесконтрольном применении мочегонных или слабительных средств).
Развитию ТЭЛА способствуют застойная сердечная недостаточность, мерцательная аритмия, а также вынужденная иммобилизация (послеоперационный постельный режим, переломы костей, парализованная конечность), особенно у пожилых, тучных пациентов, при наличии варикозного расширения вен.
Клиническая картина
Патогномоничных для ТЭЛА клинических признаков не существует, диагноз на догоспитальном этапе может быть заподозрен на основании совокупности анамнестических данных, результатов объективного обследования и электрокардиографических симптомов. Острое появление одышки, тахикардии, гипотонии и боли в грудной клетке у пациента с факторами риска тромбоэмболии и клиническими признаками тромбоза глубоких вен заставляет думать о ТЭЛА.
Таблица 1. Клинические и ЭКГ-признаки ТЭЛА.
|
Клинические признаки ТЭЛА |
Внезапное начало с появлением одышки и острой боли в груди, часто — острая сосудистая недостаточность с появлением бледности, цианоза, тахикардии, падением АД вплоть до развития коллапса и потери сознания. При осмотре могут определяться признаки легочной гипертензии и острого легочного сердца – набухание и пульсация шейных вен, расширение границ сердца вправо, пульсация в эпигастрии, усиливающаяся на вдохе, акцент и раздвоение II тона на легочной артерии, увеличение печени. Возможно появление сухих хрипов над легкими. При развитии инфаркта легкого возможно появление кровохарканья в виде прожилок крови в мокроте, лихорадки, фокуса мелкопузырчатых хрипов, признаков плеврита (плевральная боль, шум трения плевры, ослабление дыхания). |
|
Клинические признаки тромбоза глубоких вен нижних конечностей |
Боль в области стопы и голени, нарастающая при движениях в голеностопных суставах и при ходьбе, боль в икроножных мышцах при тыльном сгибании стопы (симптом Хоманса), при передне-заднем сдавлении стопы (симптом Мозеса), при нагнетании воздуха в манжетку сфигноманометра, наложенную на среднюю треть голени, до 60-150 мм рт.ст. (симптом Ловенберга), болезненность при пальпации в области передней или задней поверхности пораженной голени, видимый отек или асимметрия окружности голеней или бедер (более 1,5 см) |
|
ЭКГ-признаки ТЭЛА (появляются в 10-20% случаев). |
Признаки перегрузки правого предсердия (P-pulmonale — высокий заостренный зубец P в отведениях II, III, aVF) и правого желудочка — синдром Мак-Джина-Уайта (McGinn-White) — глубокий зубец S в I отведении, глубокий зубец Q и отрицательный зубец Т в III отведении с возможным подъемом сегмента SТ в том же отведении; неполная блокада правой ножки пучка Гиса), появление в динамике отрицательных симметричных зубцов Т в правых грудных отведениях – рис. 1. |
Рис.1. Динамика ЭКГ при тромбоэмболии легочных артерий.
При анализе клинической картины врач ССиНМП должен получить ответы на следующие вопросы.
|
Вопрос |
Примечания |
|
1) Имеется ли одышка, если да – то как она возникла (остро или постепенно); в каком положении – лежа или сидя- легче дышать. |
При ТЭЛА одышка возникает остро, ортопноэ не характерно. |
|
2) Есть ли боль в грудной клетке, ее характер, локализация, продолжительность, связь с дыханием, кашлем, положением тела и др. характеристики. |
Боль может напоминать стенокардию, локализуясь за грудиной, может усиливаться при дыхании и кашле. |
|
3) Не было ли немотивированных обмороков. |
ТЭЛА сопровождается или проявляется синкопе в 13% случаев. |
|
4) Есть ли кровохарканье. |
Появляется при развитии инфаркта легкого через 2-3 суток после ТЭЛА. |
|
5) Бывают ли отеки ног (обращая внимание на их асимметричность). |
Тромбоз глубоких вен голеней – частый источник ТЭЛА. |
|
6) Не было ли недавних операций, травм, нет ли заболеваний сердца с застойной сердечной недостаточностью, нарушениями ритма, не принимает ли пероральные контрацептивы, нет ли беременности, не наблюдается ли у онколога. |
Наличие предрасполагающих факторов ТЭЛА (например, пароксизмальной мерцательной аритмии) должно учитываться врачом при возникновении у пациента острых кардио-респираторных расстройств. |
Диагностические критерии
Несмотря на отсутствие четких диагностических критериев, ТЭЛА может быть диагностирована на догоспитальном этапе на основе тщательной комплексной оценки анамнеза, данных осмотра и ЭКГ. Для предварительной оценки вероятности ТЭЛА можно использовать подход, предложенный Rodger M. и Wells P.S. (2001), оценивших в баллах диагностическую значимость клинических признаков:
|
Признак |
Количество баллов |
|
Клинические симптомы тромбоза глубоких вен нижних конечностей (как минимум, их отечность и болезненность при пальпации по ходу глубоких вен) |
3 |
|
При проведении дифференциального диагноза ТЭЛА наиболее вероятна |
3 |
|
Тахикардия |
1,5 |
|
Иммобилизация или хирургическое вмешательство на протяжении последних 3-х дней |
1,5 |
|
Тромбоз глубоких вен нижних конечностей или ТЭЛА в анамнезе |
1,5 |
|
Кровохарканье |
1 |
|
Онкопроцесс в настоящее время или давностью до 6 месяцев |
1 |
Если сумма не превышает 2 балла вероятность ТЭЛА низкая; при сумме баллов 2-6 – умеренная; при сумме более 6 баллов – высокая.
Окончательную верификацию диагноза проводят в стационаре. При рентгенологическом исследовании иногда выявляют высокое стояние купола диафрагмы, дисковидный ателектаз, полнокровие одного из корней легких или «обрубленный» корень, обеднение легочного рисунка над ишемизированной зоной легкого, периферическая треугольная тень воспаления или плевральный выпот, но у большинства пациентов какие-либо рентгенологические изменения отсутствуют. При эхокардиографии в пользу ТЭЛА свидетельствуют дилатация правого желудочка и гипокинезия его стенки, парадоксальное движение межжелудочковой перегородки, трикуспидальная регургттация, дилатация легочной артерии, значительное уменьшение степени спадения нижней полой вены на вдохе, наличие тромбов в полостях сердца и главных легочных артериях.
Об эндогенном фибринолизе, наблюдаемом у больных с венозным тромбозом, свидетельствует обнаружение в крови повышенного уровня Д-димеров. Нормальный уровень этого показателя позволяет со значительной долей уверенности отвергнуть наличие у больного тромбоза глубоких вен и ТЭЛА; чувствительность метода составляет 99%, специфичность – только около 50%. Диагноз ТЭЛА подтверждают с помощью перфузионной сцинтиграфии легких (метод выбора, позволяет обнаружить характерные треугольные участки снижения перфузии легких), а также рентгенконтрастной ангиографии легких (ангиопульмонографии), выявляющей зоны редуцированного кровотока.
Классификация ТЭЛА
Европейское кардиологическое общество предлагает различать массивную и немассивную ТЭЛА (табл. 2).
Таблица 2. Классификация ТЭЛА
|
Характерные клинические особенности |
|
|
Массивная ТЭЛА (обструкция более 50% объема сосудистого русла легких) |
Явления шока или гипотонии – относительное снижение АД на 40 мм рт.ст. в течение 15 мин и более, не связанное с развитием аритмии, гиповолемии, сепсиса. Характерны одышка, диффузный цианоз; возможны обмороки |
|
Субмассивная ТЭЛА (обструкция менее 50% объема сосудистого русла легких) |
Явления правожелудочковой недостаточности, подтвержденные при ЭхоКГ, артериальной гипотензии нет. |
|
Немассивная ТЭЛА |
Гемодинамика стабильна, клинических и эхокардиографических признаков правожелудочковой недостаточности нет. |
Клинически различают острое, подострое и рецидивирующее течение ТЭЛА (табл. 3).
Таблица 3. Варианты течения ТЭЛА
|
Течение ТЭЛА |
Характерные клинические особенности |
|
Острое |
Внезапное начало, боль за грудиной, одышка, падение АД, признаки острого легочного сердца |
|
Подострое |
Прогрессирующая дыхательная и правожелудочковая недостаточность, признаки инфарктной пневмонии, кровохарканье |
|
Рецидивирующее |
Повторные эпизоды одышки, немотивированные обмороки, коллапсы, признаки пневмонии, плеврита, лихорадка, появление или прогрессирование сердечной недостаточности, резистентной к проводимой терапии, появление и прогрессирование признаков подострого или хронического легочного сердца; опасность летального исхода вследствие массивной ТЭЛА |
Возможные осложнения ТЭЛА
Помимо инфаркта легкого, к осложнениям ТЭЛА относят эмболию большого круга кровообращения (в частности, при открытом овальном окне) и хроническую постэмболическую легочную гипертензию (развивается через несколько лет или месяцев после перенесенной ТЭЛА, клинически проявляется прогрессирующей одышкой, сухим кашлем, болью в грудной клетке, цианозом, акцентом II тона над легочной артерией, систолическим шумом трикуспидальной недостаточности, признаками правожелудочковой недостаточности).
Алгоритм лечения ТЭЛА на догоспитальном этапе
Основные направления терапии ТЭЛА на догоспитальном этапе включают купирование болевого синдрома, профилактику продолженного тромбоза в легочных артериях и повторных эпизодов ТЭЛА, улучшение микроциркуляции (антикоагулянтная терапия), коррекцию правожелудочковой недостаточности, артериальной гипотензии, гипоксии (кислородотерапия), купирование бронхоспазма. С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима; транспортировка больных осуществляется на лежачих носилках.
1. При тромбоэмболии крупных ветвей легочной артерии для купирования выраженного болевого синдрома, а также для разгрузки малого круга кровообращения и уменьшения одышки используют наркотические анальгетики, оптимально — морфин в/в дробно. 1 мл 1 % раствора разводят изотоническим раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводят 2-5 мг каждые 5-15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (артериальной гипотензии, угнетения дыхания, рвоты).
Для решения вопроса о возможности использования наркотических анальгетиков следует уточнить ряд моментов:
- убедиться, что болевой синдром не является проявлением “острого живота”, и изменения ЭКГ не являются неспецифической реакцией на катастрофу в брюшной полости;
- выяснить, имеются ли в анамнезе хронические заболевания органов дыхания, в частности, бронхиальная астма и уточнить дату последнего обострения бронхообструктивного синдрома;
- установить, имеются ли в настоящее время признаки дыхательной недостаточности, чем они проявляются, какова степень их выраженности;
- выяснить, имеется ли у больного в анамнезе судорожный синдром, когда был последний припадок.
2. При развитии инфарктной пневмонии, когда боль в грудной клетке связана с дыханием, кашлем, положением тела, более целесообразно использование ненаркотических анальгетиков
3. Выживаемость пациентов при инфаркте легкого напрямую зависит от возможности раннего применения антикоагулянтов. Целесообразно применение прямых антикоагулянтов — гепарина в/в струйно в дозе 5000 МЕ или низкомолекулярных гепаринов (лечебные дозы представлены в табл. 4). Гепарин не лизирует тромб, но приостанавливает тромботический процесс и препятствует нарастанию тромба дистальнее и проксимальнее эмбола. Ослабляя сосудосуживающее и бронхоспатическое действие торомбоцитарного серотонина и гистамина, гепарин уменьшает спазм легочных артериол и бронхиол. Благоприятно влияя на течение флеботромбоза, гепарин служит для профилактики рецидивов ТЭЛА.
Таблица 4. Низкомолекулярные гепарины: лечебные дозы.
|
Препарат |
Лечебная доза |
|
Эноксапарин (клексан) |
1мг/кг (100 МЕ/кг) через 12 ч п/к |
|
Надропарин (фраксипарин) |
86 МЕ/кг болюс, затем 86 МЕ/кг через 12 ч п/к |
|
Дальтепарин (фрагмин) |
120 МЕ/кг через 12 ч п/к |
Для решения вопроса о возможности назначения гепарина следует уточнить ряд моментов:
- исключить геморрагический инсульт в анамнезе, операции на головном и спинном мозге;
- убедиться в отсутствии опухоли и язвенной болезни желудка и двенадцатиперстной кишки, инфекционного эндокардита, тяжелого поражения печени и почек;
- исключить подозрение на острый панкреатит, расслаивающую аневризму аорты, острый перикардит с шумом трения перикарда, выслушиваемым в течение нескольких дней(!) (опасность развития гемоперикарда);
- установить отсутствие физикальных признаков или анамнестических указаний на патологию свертывающей системы крови (геморрагические диатезы, болезни крови);
- установить отсутствие анамнестических указаний на недавние операции на головном и спинном мозге;
- выяснить, нет ли у больного повышенной чувствительности к гепарину;
- при необходимости добиться снижения и стабилизации повышенного артериального давления на уровне менее 200/120 мм рт. ст.
4. При осложнении течения заболевания правожелудочковой недостаточностью, гипотензией или шоком показана терапия прессорными аминами.
Для улучшения микроциркуляции дополнительно используют реополиглюкин — 400 мл вводят внутривенно капельно со скоростью до 1 мл в мин; препарат не только увеличивает объем циркулирующей крови и повышает артериальное давление, но и обладает антиагрегационным действием. Осложнений обычно не наблюдается, достаточно редко отмечаются аллергические реакции на реополиглюкин.
Для решения вопроса о возможности назначения реополиглюкина следует уточнить ряд моментов:
- убедиться в отсутствии органического поражения почек с олиго- и анурией;
- уточнить, нет ли в анамнезе нарушений коагуляции и гемостаза;
- оценить необходимость введения препарата при тяжелой сердечной недостаточности (относительное противопоказание).
При сохраняющемся шоке переходят к терапии прессорными аминами. Допамин в дозе 1-5 мкг/кг в мин оказывает преимущественно вазодилатирующее действие, 5-15 мкг/кг в мин – вазодилатирующее и положительное инотропное (хронотропное) действие, 15-25 мкг/кг в мин – положительное инотропное, хронотропное и периферическое сосудосуживающее действие. Начальная доза препарата составляет 5 мкг/кг в мин с постепенным ее увеличением до оптимальной.
Добутамин, в отличие от допамина, не вызывает вазодилатацию, но обладает мощным положительным инотропным эффектом с менее выраженным хронотропным действием. Препарат назначают в дозе 2,5 мкг/кг в мин с увеличением ее каждые 15-30 мин на 2,5 мкг/кг в мин до получения эффекта, побочного действия или достижения дозы 15 мкг/кг в мин.
Норэпинефрин в качестве монотерапии применяют при невозможности использовать другие прессорные амины. Препарат назначают в дозе, не превышающей 16 мкг/мин.
5. При ТЭЛА показана длительная кислородотерапия.
6. При развитии бронхоспазма и стабильном АД (САД не ниже 100 мм рт. ст.) показано в/в медленное (струйное либо капельное) введение 10 мл 2,4% раствора эуфиллина. Эуфиллин снижает давление в легочной артерии, обладает антиагрегантными свойствами, оказывает бронходилатирующее действие. Следует помнить о возможности побочных эффектах (чаще они возникают при быстром введении препарата): со стороны сердечно-сосудистой системы — резкое падение АД, сердцебиение, нарушения ритма сердца, боли в области сердца; со стороны желудочно-кишечного тракта — тошнота, рвота, диарея; со стороны ЦНС — головная боль, головокружение, тремор, судороги.
Для решения вопроса о возможности назначения эуфиллина следует уточнить ряд моментов:
- убедиться в отсутствии эпилепсии;
- удостовериться, что клиническая картина и изменения ЭКГ не обусловлены инфарктом миокарда;
- убедиться в отсутствии тяжелой артериальной гипотензии;
- убедиться в отсутствии пароксизмальной тахикардии;
- уточнить, нет ли в анамнезе повышенной чувствительности к препарату.
Альтернативой введения эуфиллина служит небулайзерная терапия с растворами бронхоспазмолитиков.
Часто встречающиеся ошибки терапии
При инфаркте легкого у больных с ТЭЛА нецелесообразно применение кровоостанавливающих средств, поскольку кровохарканье появляется на фоне тромбоза или тромбоэмболии.
Нецелесообразно также назначение сердечных гликозидов при острой правожелудочковой недостаточности, поскольку эти препараты не влияют изолированно на правые отделы сердца и не уменьшают постнагрузку на правый желудочек. Дигитализация, однако, вполне оправдана у пациентов с тахисистолической формой мерцательной аритмии, нередко являющейся причиной тромбоэмболии.
Показания к госпитализации
При подозрении на ТЭЛА госпитализация обязательна.