Профилактика чумы
Чума – всем известное заболевание, считающееся «забытым». К сожалению, неверно считать, что чума – болезнь далекого прошлого и что человечество навсегда избавилось от этой инфекции.
На самом деле сегодня в мире есть очаги чумы. По информации ВОЗ в прошлом году на Мадагаскаре возникло осложнение ситуации по чуме, число заболевших составило свыше 2 тыс., в 70% легочной формы; 165 человек погибли.
На территории России расположены 11 природных очагов чумы.
Чума – это особо-опасное природно-очаговое заболевание с высоким уровнем летальности. Именно по этой причине чума относится к карантинным инфекциям.
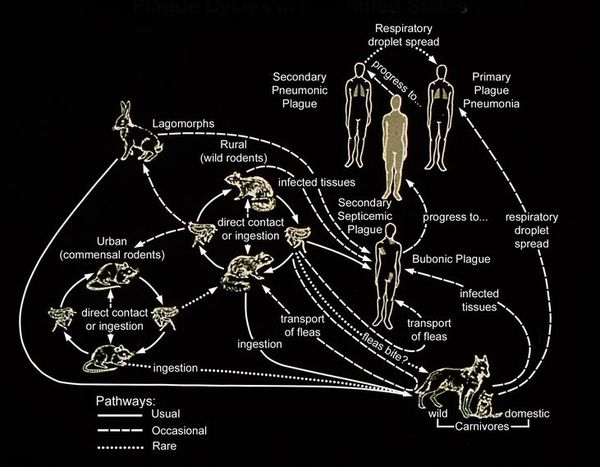
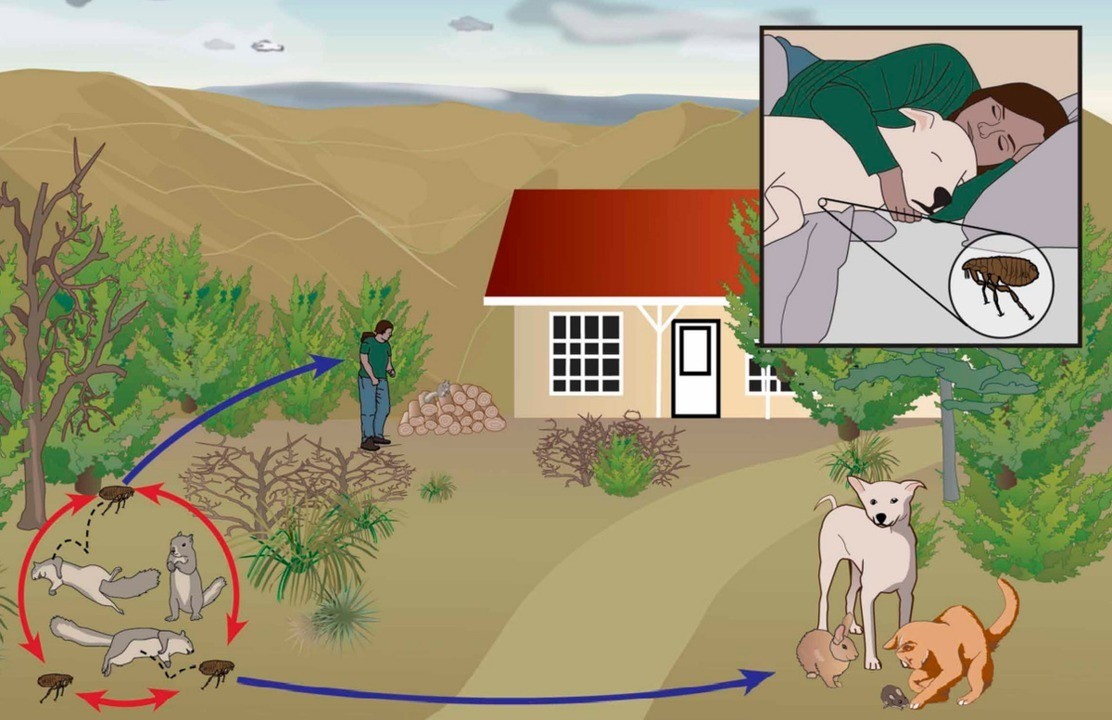
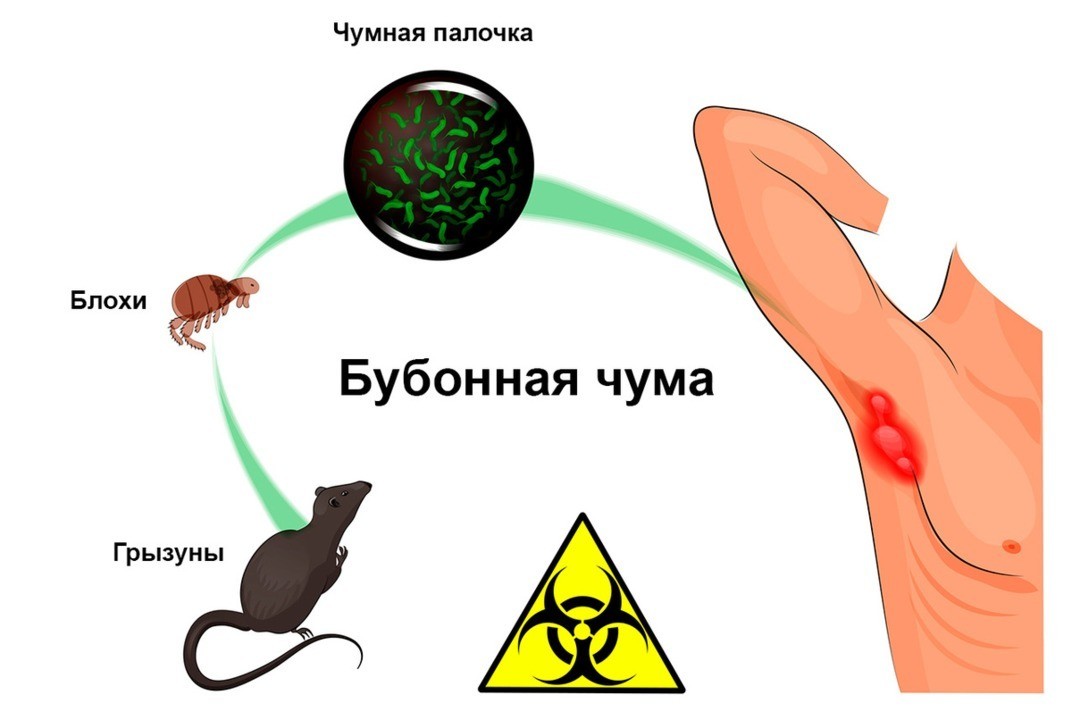
В естественных условиях чумой болеют грызуны (крысы, сурки, полевки).
Основной переносчик чумы в городских условиях – крысы.
Паразитирующие на них блохи обеспечивают постоянную передачу возбудителя от больных зверьков здоровым, поддерживая постоянство природных очагов.
Возбудитель инфекции – Yersinia Pestis. В организме больного бактерии образуют капсулу.
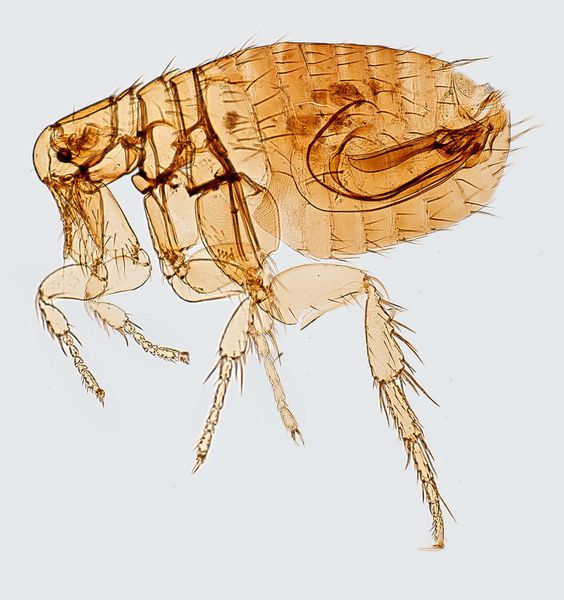
Наиболее частый путь передачи возбудителя чумы от грызунов человеку – укус чумной блохи.
Второй путь передачи инфекции – прямой контакт с инфицированными животными.
Чумой могут болеть волки, лисы, кошки, барсуки.
Некоторые грызуны (сурки, суслики) являются объектами охотничьего промысла. Во время разделки тушки зверька или снятия шкурки человек может испачкать руки их кровью. Не исключено, что среди добытых зверьков могут быть больные чумой.
Источниками инфекции может быть и человек.
В этом случае передача инфекции может происходить двумя путями:
- Блохами жилища человека.
- При переходе бубонной формы чумы в легочную. При такой форме заболевания больной человек выделяет в окружающую среду огромное количество чумных микробов, которые передаются окружающим в результате контакта с инфицированными предметами или через воздух.
В зависимости от того, каким путем возбудитель попал в организм человека, развивается та или иная клиническая форма болезни, имеющая свои особенности течения.
Различают следующие формы заболевания:
1) кожно-бубонную;
2) первично-легочную;
3) вторично-легочную;
4) первично-септическую;
5) вторично-септическую.
Основное место размножения возбудителя – лимфатические узлы. Недостаточная барьерная функция лимфоузлов приводит к развитию первично-септической формы чумы.
Вторично-септическая форма развивается на фоне бубонной или легочной форм.
Инкубационный период при чуме обычно не превышает 3-5 дней, в некоторых случаях длится 1-2 дня.
Болезнь начинается внезапно с озноба, головной боли. Температура тела поднимается за несколько часов до 39-400 С.
Позже у больных могут наблюдаться нарушения со стороны нервной системы: бессонница, бред, невнятная сбивчивая речь, нарушение координации движений (шаткая походка). Лицо – часто покрасневшее, отечное, губы сухие.
Больной испытывает жажду, язык обложен белым налетом.
В зависимости от характера заражения в дальнейшем развивается клиническая картина с присущими ей признаками заболевания.
Бубонная форма:
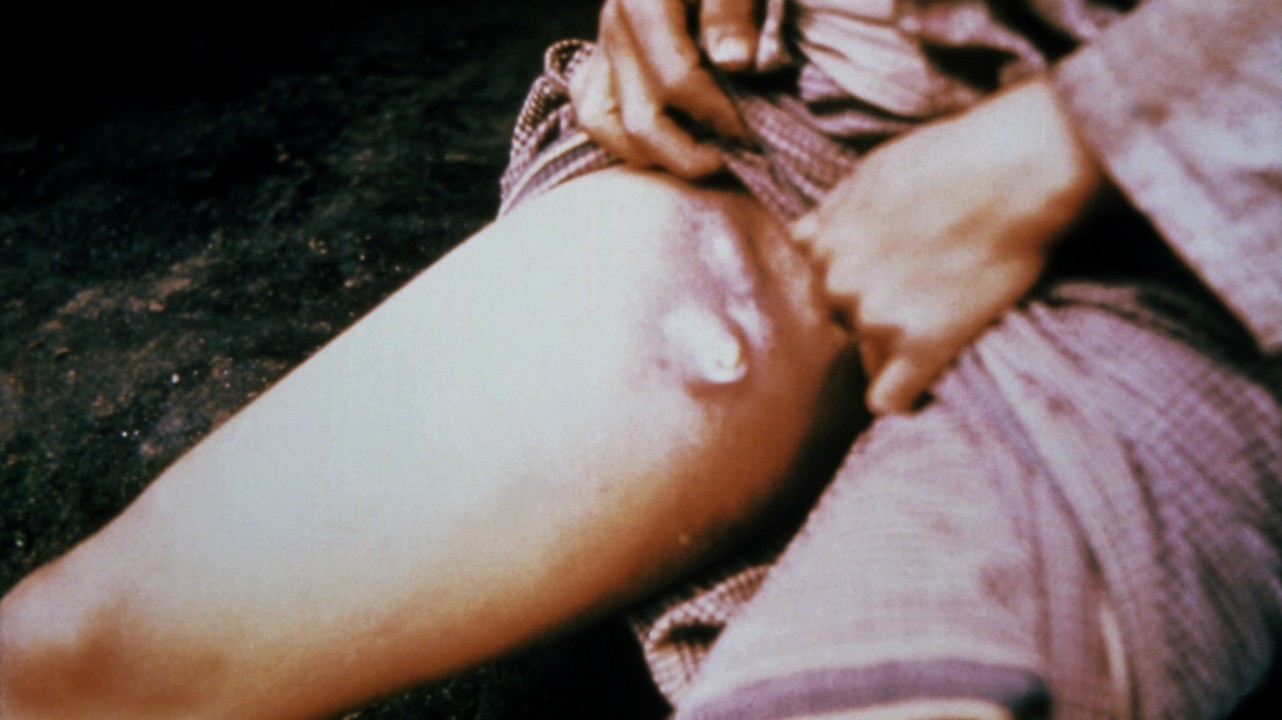
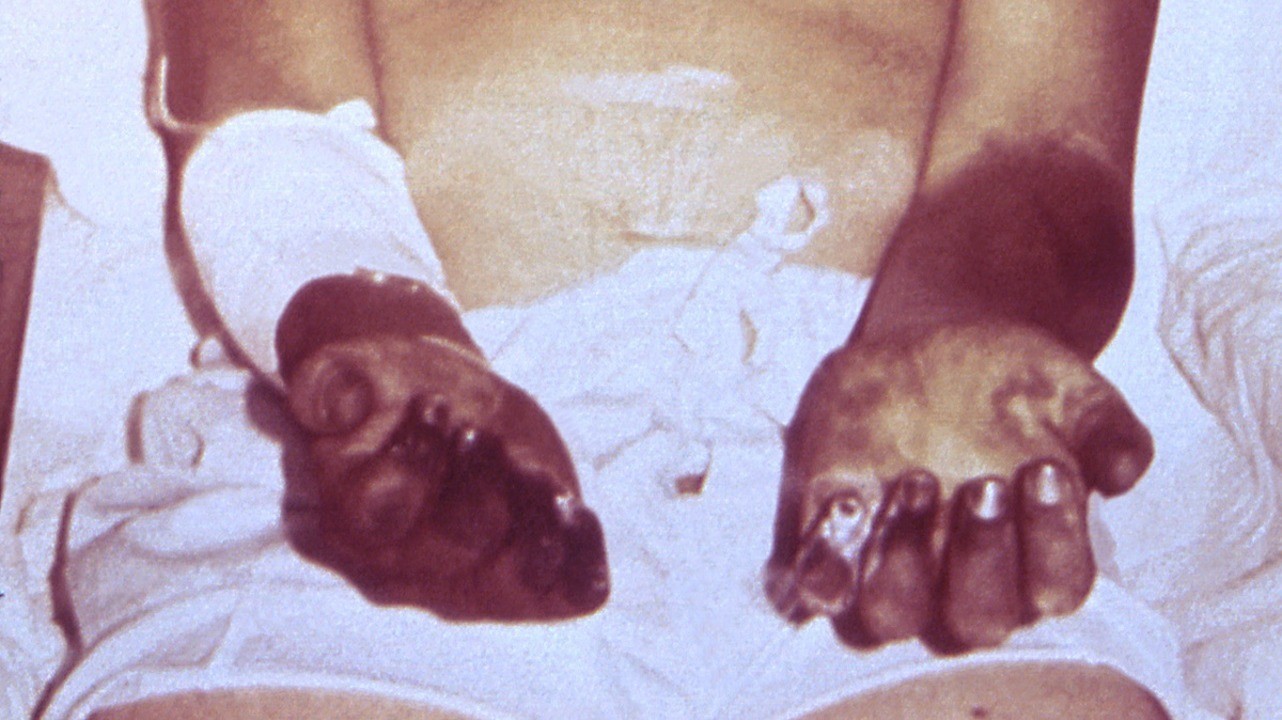
Возбудитель попадает через кожу. На 2-3 день появляется очень болезненный бубон – сильно увеличенный воспалившийся лимфатический узел. В зависимости от места внедрения возбудителя бубон может развиваться на паховых, подмышечных, бедренных, подмышечных, шейных или подчелюстных зонах.
Воспалительный процесс в лимфатическом узле продолжается 6-8 дней, после чего он рассасывается или нагнаивается.
Септическая форма чумы развивается в случае попадания возбудителя в кровь больного, где активно размножается.
Такая форма чумы начинается с внезапного подъема температуры, больной неподвижен, отмечается буйный бред. Спустя 2-4 суток при отсутствии лечения больной погибает.
Бубонная или септическая форма заболевания не опасны для окружающих, если они не осложняются вторичной чумной пневмонией.
После перенесенного заболевания остается прочный продолжительный иммунитет.
Профилактика чумы
Меры профилактики чумы предполагают предупреждение завоза инфекции из других стран и предупреждение возникновения заболевания в неблагополучных по чуме территориях.
При обнаружении распространения инфекции в пределах определенного региона, противочумные учреждения проводят дератизационные (уничтожение грызунов) и дезинсекционные (уничтожение насекомых) мероприятия.
В зависимости от эпидемической обстановки принимается решение о профилактической иммунизации населения.
Вакцинация по эпидемическим показаниям проводится лицам, проживающим на неблагополучных по чуме территориях, а также лицам, работающим с живыми культурами чумы.
Все лечебно-профилактические учреждения должны иметь определённый запас медикаментов и средств личной защиты и профилактики на случай выявления больного чумой.
При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой чумы вводится карантин.
О случаях, подозрительных в отношении чумы, нужно немедленно сообщать в местные органы здравоохранения. Больные легочной чумой должны быть сразу же изолированы от окружающих, так как эта форма инфекции наиболее заразна. Всех контактировавших с больным подвергнуть карантинному обследованию.
Печать
E-mail
Оглавление
Список сокращений
ВОЗ — Всемирная организация здравоохранения
ДНК — Дезоксирибонуклеиновая кислота
ИФА — Иммуноферментный анализ
МЗ РФ — Министерство здравоохранения Российской Федерации
МКБ-10 — Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
ОК ПМУ — Отраслевой классификатор «Простые медицинские услуги
ОКНХ — Общероссийский классификатор отраслей народного хозяйства
ОМС — Обязательное медицинское страхование граждан
ПМУ — Простая медицинская услуга
ПЦР — Полимеразная цепная реакция
РНГА — Реакция непрямой гемагглютинации
РПГА — Реакция прямой гемагглютинации
РТПГА — Реакция торможения пассивной гемагглютинации
ФЗ — Федеральный закон
Термины и определения
Заболевание — возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Исходы заболеваний — медицинские и биологические последствия заболевания.
Качество медицинской помощи — совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации (протокол лечения) оказания медицинской помощи детям — нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации.
Клиническая ситуация — случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специального оборудования.
Медицинское вмешательство — выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинская услуга — медицинское вмешательство или комплекс медицинских вмешательств, направленных на профилактику, диагностику и лечение заболеваний, медицинскую реабилитацию и имеющих самостоятельное законченное значение.
Нозологическая форма — совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния.
Осложнение заболевания — присоединение к заболеванию синдрома нарушения физиологического процесса; — нарушение целостности органа или его стенки; — кровотечение; — развившаяся острая или хроническая недостаточность функции органа или системы органов.
Основное заболевание — заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти.
Пациент — физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния.
Последствия (результаты) — исходы заболеваний, социальные, экономические результаты применения медицинских технологий.
Симптом — любой признак болезни, доступный для определения независимо от метода, который для этого применялся.
Синдром — состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими проявлениями, общими подходами к лечению, зависящих, вместе с тем, и от заболеваний, лежащих в основе синдрома.
Состояние — изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Сопутствующее заболевание — заболевание, которое не имеет причинно-следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти.
Тяжесть заболевания или состояния — критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Функция органа, ткани, клетки или группы клеток — составляющее физиологический процесс свойство, реализующее специфическое для соответствующей структурной единицы организма действие.
1. Краткая информация
1.1 Определение
Чума — острое зоонозное заболевание, относящееся к группе особо опасных инфекций, характеризуется лихорадкой, выраженной интоксикацией, поражением лимфоузлов, легких и других органов, способностью к септическому течению. Это инфекция, подпадающая под действие Международных медико-санитарных правил и подлежащая международному санитарно-эпидемиологическому надзору.
1.2 Этиология и патогенез
Этиология
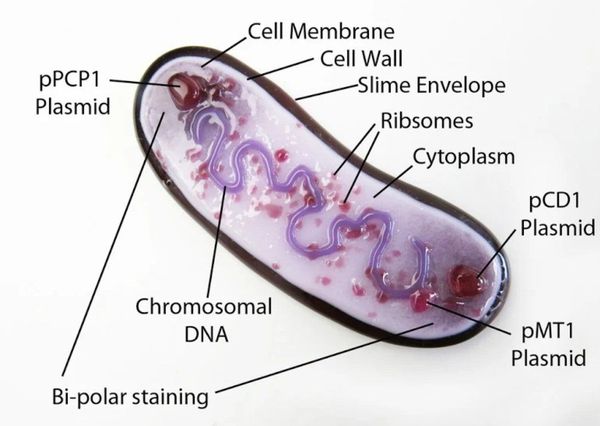
Возбудитель чумы — Yersinia pestis, относится к роду Yersinia, семейству Enterobacteriaceae и представляет собой неподвижную грамотрицательную короткую палочку овоидной формы, которая является факультативным внутриклеточным паразитом. К факторам патогенности относятся чумной токсин и липополисахаридный эндотоксин, к факторам агрессии — ферменты гиалуронидаза, коагулаза, гемолизин, фибринолизин, пестицин. Выделяют несколько подвидов возбудителя, различных по вирулентности. Растёт на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста. Содержит более 30 антигенов, экзо- и эндотоксины. Капсулы защищают бактерии от поглощения полиморфноядерными лейкоцитами, а V- и W-антигены предохраняют их от лизиса в цитоплазме фагоцитов, что обеспечивает их внутриклеточное размножение. Возбудитель чумы хорошо сохраняется в экскретах больных и объектах внешней среды (в гное бубона сохраняется 20-30 дней, в трупах людей, верблюдов, грызунов — до 60 дней), в почве сохраняют жизнеспособность в течение многих месяцев, но высокочувствителен к солнечным лучам, атмосферному кислороду, повышенной температуре, реакции среды (особенно кислой), химическим веществам (в том числе дезинфектантам). Под действием сулемы в разведении 1:1000 гибнет через 1-2 мин. Хорошо переносит низкие температуры, замораживание. Yersinia pestis обладают чувствительностью к антибиотикам (тетрациклину, стрептомицину, левомицетину, рифампицину) [1, 3].
Патогенез
Адаптационные механизмы человека практически не приспособлены сопротивляться внедрению и развитию чумной палочки в организме. Это объясняется тем, что чумная палочка очень быстро размножается; бактерии в большом количестве вырабатывают факторы проницаемости (нейраминидаза, фибринолизин, пестицин), антифагины, подавляющие фагоцитоз (F1, HMWPs, V/W-Ar, РН6-Аг), что способствует быстрому и массивному лимфогенному и гематогенному диссеминированию прежде всего в органы мононуклеарно-фагоцитарной системы с её последующей активизацией. Массивная антигенемия, выброс медиаторов воспаления, в том числе и шокогенных цитокинов, ведёт к развитию микроциркуляторных нарушений, ДВС-синдрома с последующим исходом в инфекционно-токсический шок.
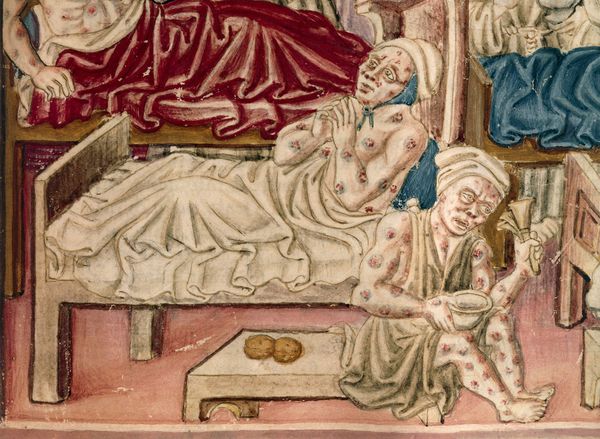
При кожной форме у человека в месте входных ворот в коже может возникать специфическая реакция – пустула с геморрагическим содержимым или язва (первичный аффект). В дальнейшем чумные палочки мигрируют по лимфатическим сосудам в регионарные лимфоузлы, где начинают размножаться, вызывая воспалительную реакцию. Размножение бактерий в макрофагах лимфоузлов приводит к их увеличению, слиянию и образованию конгломерата (бубонная форма). На этой стадии микроорганизмы резистентны к фагоцитозу полиморфно-ядерными лейкоцитами благодаря защитному эффекту капсулы (фракция I) и недостатку специфических антител.
При чуме развивается геморрагический некроз лимфоузлов, при котором микробы прорываются в кровоток и внедряются во внутренние органы. В результате распада микробов освобождаются эндотоксины, обусловливающие клинические проявления интоксикации. Генерализация инфекции приводит к развитию септической формы, которая сопровождается поражением внутренних органов и образованием вторичных бубонов. Особенно опасно попадание возбудителей в легочную ткань с развитием вторично-легочной формы инфекции. Развивается быстро прогрессирующая массивная пневмония с геморрагическим некрозом, плевральным выпотом и специфическим трахеобронхиальным лимфаденитом. У некоторых больных возникает сепсис, не сопровождающийся образованием бубона. Это особая форма бубонной чумы (первично септическая), при которой вовлечение в воспалительный процесс лимфатической системы ограничено глубоко расположенными структурами или бубоны настолько малы, что остаются незамеченными при выраженных симптомах интоксикации. Септическая форма чумы характеризуется быстрым появлением множественных вторичных очагов инфекции, массивной бактериемией и токсинемией. Выраженная эндотоксинемия приводит к парезу капилляров, нарушениям микроциркуляции, развитию ДВС-синдрома и глубоких метаболических изменений в тканях организма, что клинически проявляется инфекционно-токсическим шоком, энцефалопатией, острой почечной недостаточностью, определяющими неблагоприятные исходы. При воздушно-капельном пути передачи развивается первично-легочная форма чумы. При отсутствии лечения летальность достигает 30%-60% [1,3,4].
1.3 Эпидемиология
Резервуаром и источником инфекции являются грызуны. В 14-м веке эта болезнь была известна под названием «Черная смерть», унесшая жизни примерно 50 миллионов человек. Эпидемии чумы среди людей связаны с миграцией крыс, заражающихся в природных очагах. Спорадические заболевания чумой возможны в природных очагах, которые существуют на территории России и сопредельных стран. В частности, Забайкальский природный очаг (основной носитель чумы — сибирский сурок, а также даурская пищуха и полевка Брандта), Тувинский природный очаг (носители чумы — длиннохвостые суслики, монгольская пищуха), а также Горно-Алтайский, Волго-Уральский, Зауральский природные очаги чумы. Важной эпидемиологической предпосылкой служит пребывание на территории природных очагов (учитываются контакты с дикими животными — возможными носителями чумы). Переносчиком чумных бактерий для людей являются блохи (крысиная блоха). Человек заражается не столько при укусе блохи, сколько после втирания в кожу ее фекалий или масс, срыгиваемых при питании. Возможно инфицирование охотников при обработке шкур зараженных животных, а также при употреблении в пищу мяса. Особо опасным является заражение от человека, больного легочной формой чумы, когда передача инфекции происходит воздушно-капельным путем. Случаи заболевания людей первично-легочной формой чумы наблюдаются и при заражении от домашних кошек. Человеческие вши и клещи также могут передавать инфекцию от человека к человеку. Больной человек может в определённых условиях стать источником инфекции: при развитии лёгочной чумы, непосредственном контакте с гнойным содержимым чумного бубона, а также в результате заражения блох на больном с чумной септицемией. Трупы умерших от чумы людей часто являются непосредственной причиной инфицирования окружающих. Особую опасность представляют больные лёгочной формой чумы
Чума эндемична во многих странах Африки, на территории бывшего Советского Союза, в странах Америки и Азии. Распространенность чумы совпадает с географической распространенностью грызунов, которые инфицированы чумой и которые обитают на всех континентах, кроме Австралии, образуя широкий пояс в климате тропиков, субтропиков и в теплом климате. Эпидемии чумы случались в Африке, Азии и Южной Америке, однако с 1990-х годов большая часть заболеваний человека чумой имела место в Африке. К 3 наиболее эндемичным странам относятся Мадагаскар, Демократическая Республика Конго и Перу. В 2013 г. во всем мире было зарегистрировано 783 случая чумы, в том числе 126 случаев смерти. В 2015 году Министерство здравоохранения Мадагаскара известило ВОЗ о вспышке чумы. Первый случай заболевания был выявлен 17 августа в одном из селений района Мораманга. По состоянию на 30 августа было зарегистрировано 14 случаев заболевания, 10 из которых закончились смертельным исходом. Во всех подтвержденных случаях была легочная форма болезни [1,2,4,6,9].
1.4 Кодирование по МКБ-10
A20 — Чума
A20.0 — Бубонная чума
A20.1 — Целлюлярнокожная чума
A20.2 — Легочная чума
A20.7 — Септическая чума
A20.8 — Другие формы чумы
A20.9 — Чума неуточненная
1.5 Классификация
Клиническая классификация чумы
По клинической форме:
-
-
-
- Кожно-бубонная;
- Первично-септическая;
- Вторично-септическая;
- Первично-легочная;
- Вторично-легочная
- Кишечная
-
-
По степени тяжести:
— Легкая;
— Средняя;
— Тяжелая .
Легкое течение заболевания наблюдают только у людей, родившихся в эндемических регионах, или у вакцинированных.
В тяжелых случаях заболевание начинается внезапно с озноба и повышения температуры тела до 39,5-40 °С. С первых часов больные жалуются на сильную головную боль, вялость, головокружение, боли в мышцах. Лицо гиперемированное, глаза красные вследствие инъекции сосудов конъюнктивы. При тяжелом течении болезни черты лица заостряются, появляется цианоз, темные круги под глазами, выражение страдания и ужаса (facies pestica). Язык отечный, сухой, с трещинами, покрытый толстым слоем белого налета, увеличен в размерах. Небные миндалины также увеличены, набухшие, с язвами. Вследствие сухости слизистых оболочек ротовой полости, утолщения и сухости языка речь больных становится неразборчивой. На коже возможна петехиальная сыпь. Пульс частый (до 120-140 в 1 минуту), слабого наполнения, часто аритмичный, иногда нитевидный. Тоны сердца глухие, границы расширены. AД снижается, нередко наступает коллапс, возникает ИТШ. Выражена одышка. Живот вздут, болезненный, увеличены печень и селезенка. В тяжелых случаях возможны кровавая рвота, жидкий стул с примесью слизи и крови. Уменьшается диурез.
Вследствие поражения ЦНС меняется поведение больного. Появляются беспокойство, суетливость, лишняя подвижность, тремор языка. Речь становится неразборчивой, походка — шаткой, нарушается координация движений. Иногда окружающие воспринимают такого больного как пьяного. Уже в первые сутки болезни помрачается сознание, возникает бред, галлюцинации.
При легком течении и средней степени тяжести соответственно уровень лихорадки и интоксикации меньше. На фоне этих общих проявлений чумы развиваются поражения, свойственные различным клиническим формам.
Обоснование и формулировка диагноза
При формулировке диагноза «Чума» учитывают особенности клинического течения заболевания (нозологическая форма, клиническая форма, степень тяжести, период болезни) и приводят его обоснование.
При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой:
— осложнение;
— сопутствующее заболевание.
При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден диагноз «Чума»
Примеры диагноза:
- Основной диагноз – Чума, локализованная бубонная форма, средней степени тяжести;
Осложнения – гнойный лимфаденит;
Сопутствующее заболевание – Хронический гломерулонефрит вне обострения.
- Основной диагноз – Чума, генерализованная септическая форма, тяжелой степени тяжести;
Осложнения – чумной сепсис, ДВС-синдром;
Сопутствующее заболевание – миопия слабой степени;
- Основной диагноз – Чума, генерализованная легочная форма, тяжелой степени тяжести;
Осложнения – инфекционно-токсический шок, пневмония, геморрагический плеврит, гнойный менингит, ДВС-синдром;
Сопутствующее заболевание – хронический гепатит С, ремиссия;
2. Диагностика
Общие подходы к диагностике
Диагностика чумы проводится на основе данных эпидемиологического анамнеза, клинического осмотра, результатов лабораторного обследования и направлена на определение клинической формы, тяжести состояния, выявление осложнений.
2.1 Жалобы и анамнез
- Рекомендовано при сборе анамнеза у больного с подозрением на чуму уточнять наличие/отсутствие диагностически значимых эпидемиологических опорных признаков.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+)
Комментарии: важными для диагностики являются сведения о контактах с больными, выезде за пределы региона, страны, контактах с животными, парентеральных вмешательствах, нападении кровососущих насекомых, источниках питьевой воды, пищевой анамнез. В анамнезе больного чумой всегда имеют место следующие признаки — пребывание на территории природных очагов, связь с животными (уход за животными, разделка убитых животных или работа со шкурами животных, употребление сырого или недостаточно прожаренного мяса), укусы блох. Особенно опасно заражение от человека, больного легочной формой чумы [1, 2, 3]..
- Рекомендовано при опросе больного и сборе анамнеза обращать внимание на клинические опорные признаки.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+)
Комментарии: опорными клиническими признаками чумы могут быть: появление на коже различных очагов (от пятна красно-синего цвета с отеком прилежащих тканей до образования сначала пузырька, а далее язвы), сопровождающиеся лимфаденитом, повышением температуры, слабости, головными болям. Инкубационный период при чуме составляет 3–6 дней, при легочной форме—1–2 дня, у привитых удлиняется до 8–10 дней. У человека, инфицированного чумой, по прошествии инкубационного периода обычно развиваются «гриппоподобные» симптомы[1, 3].
- Рекомендовано выявить и оценить клинические симптомы (проявления) характерные для начального периода чумы.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: характерными клиническими признаками начального периода чумы являются симптомы: внезапное начало заболевания с сильного озноба, быстрым нарастанием температуры тела до высоких цифр, выраженной интоксикации, боли в мышцах, мучительной головной боли и головокружения. Возникают рвота (нередко кровавая), мучительная жажда. Уже с первых часов заболевания развивается психомоторное возбуждение. появление беспокойства, суетливости, бреда, галлюцинаций, больные пытаются бежать («бежит, как очумелый»), может быть заторможенность, нарушение координации движения, смазанная, неразборчивая речь. Внешне отмечают гиперемию и одутловатость лица, инъекцию склер. На лице выражение страдания или ужаса («маска чумы»). Геморрагический синдром: кровоизлияния в кожу и слизистые оболочки глаз, ротоглотки. Очень характерными признаками заболевания являются утолщение и обложенность языка густым белым налётом («меловой язык»). увеличение периферических лимфатических узлов [1, 3] .1
2.2 Физикальное обследование
- Рекомендовано обращать внимание на наличие и степень выраженности интоксикационного синдрома (лихорадки до 38-40 оС, озноба, головной боли, слабости, снижения артериального давления), регионарного лимфаденита а (увеличение, уплотнение, болезненность лимфатических узлов)
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
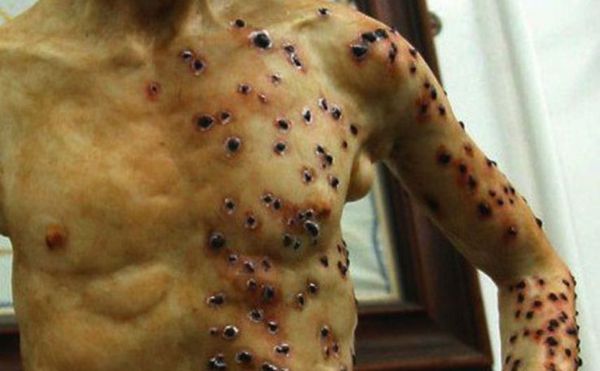
Комментарии: Кожная форма чумы часто является начальной стадией кожно-бубонной формы. На коже возникает пятно, затем папула, везикула, пустула и язва. Пустула окружена зоной гиперемии, наполнена кровянистым содержимым, расположена на твердом основании красно-багрового цвета и отличается значительной болезненностью. Пустула лопается, образуется язва, дно которой покрыто темным струпом. Язвы сохраняются долго, заживают медленно, образуя рубец. Бубонная форма чумы характеризуется появлением лимфаденита (чумного бубона) и сильной болью, которая мешает движениям руки, ноги или шеи. Бубон представляет собой болезненный, увеличенный лимфоузел или конгломерат из нескольких лимфоузлов, спаянных с подкожной клетчаткой. В процесс воспаления вовлекается клетчатка, что придает бубону характерные черты — опухолевидное образование плотной консистенции с нечеткими контурами, болезненное. Кожа над бубоном горячая, вначале не изменена, затем становится багрово-красной, синюшной. Возникают вторичные пузырьки с геморрагическим содержимым (чумные фликтены). Увеличиваются и другие группы лимфоузлов, образуются вторичные бубоны. Лимфоузлы первичного очага размягчаются, при их пункции получают гнойно-геморрагическое содержимое. Нагноившиеся лимфоузлы вскрываются, затем происходит постепенное заживление свищей. Лихорадка и озноб предшествуют появлению бубонов. У больных отмечаются боли в животе, тошнота, рвота и диарея, иногда с кровью. Кожные петехии и кровоизлияния на поздних сроках болезни становятся обширными. Первично-септическая форма чумы начинается внезапно, появляется озноб, сопровождающийся миалгиями и артралгиями, общая слабость, сильная головная боль, тошнота, рвота, температура достигает 39°С и выше. Через несколько часов присоединяются возбуждение, заторможенность, в ряде случаев — делирий; быстро нарастает интоксикация: прогрессирует сильная головная боль, головокружение, мышечные боли, повторная рвота, в рвотных массах присутствует примесь крови, что придает им вид кровавой или кофейной гущи, нарушается сознание, появляется бред. Через 12–40 ч начинают нарастать признаки сердечно-сосудистой недостаточности, уменьшается диурез, вплоть до анурии, развивается инфекционно-токсический шок и ДВС-синдром. При отсутствии своевременной медицинской помощи больной погибает в течение двух суток. Вторично-септическая форма чумы возникает при переходе бубонной формы в генерализованный процесс. Первично-легочная форма чумы представляет собой молниеносную форму заболевания; для нее характерно острейшее начало, выраженная интоксикация, дыхательная недостаточность, болезненный кашель с мокротой, укорочение легочного звука, ослабление дыхания, мелкопузырчатые и крепитирующие хрипы. В период разгара легочной чумы появляются признаки токсического поражения нервной системы: страдает психика, больные возбуждены или заторможены, нарушается координация движений, появляется тремор, затрудняется артикуляция. Развиваются инфекционно-токсическая энцефалопатия, церебральная гипертензия, угнетение сознания, сопор и кома, острая почечная недостаточность и ДВС-синдром. Отмечается диссонанс между клиническими признаками пневмонии и тяжестью состояния больного, что типично для чумы. По мере распространения воспалительного процесса в паренхиме легких нарастает острая дыхательная недостаточность, дыхание поверхностное, усиливаются режущие боли в грудной клетке при вдохе, становятся более убедительными перкуторные и аускультативные данные, а также воспалительные изменения в гемограмме. Смерть наступает от сердечно-сосудистой и дыхательной недостаточности в течение 3–4 дней, возможно и молниеносное течение с гибелью пациента в первые сутки заболевания. Вторично-легочная форма чумы развивается у больных с кожно-бубонной или бубонной формой заболевания при гематогенном попадании возбудителя чумы в легочную ткань. На 2–3 день заболевания присоединяются кашель, лихорадка, тахипноэ, при минимальных физикальных изменениях в легких катастрофически быстро нарастает одышка, появляется кровянистая мокрота, содержащая чумные палочки, что делает больного высококонтагиозным для окружающих [1, 3].
- Рекомендовано исследовать состояние сердечно-сосудистой и дыхательной систем (ЧСС, ЧД, АД, пульс на периферических артериях).
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: При первично-септической форме чумы пульс частый, слабого наполнения, иногда нитевидный. Тоны сердца глухие. АД снижено и прогрессивно падает. Дыхание учащено. Живот вздут, печень и селезенка увеличены [1, 3].
Клинические критерии диагностики чумы представлены в Приложении Г1.
Критерии оценки степени тяжести заболевания по клиническим признакам представлены в Приложении Г2.
2.3 Лабораторная диагностика
Лабораторные методы исследования – бактериологические, серологические, биологические и кожно-аллергические позволяют выявить лабораторные критерии чумы и достоверно подтвердить этиологию заболевания, а биохимические в сочетании с клиническими – определить (уточнить) степень тяжести болезни.
- Рекомендовано для проведения этиологической диагностики использовать: содержимое бубона (легочная форма чумы), отделяемые язвы или пунктат из карбункула (кожная форма чумы), материал из зева, взятый тампоном и мокрота (легочная форма чумы), секционный материал (кусочки органов трупа, кровь), живые грызуны, трупы грызунов, вода, пищевые продукты.;
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: забор материала должен быть с соблюдением правил асептики в противочумном костюме
- Рекомендовано провести бактериоскопическое исследование мазков биологического материала (из кожного очага, крови, мокроты, рвотных масс и других), взятых в первый день поступления больного в стационар.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Выделение возбудителя проводят в специализированных режимных лабораториях для работы с возбудителями особо опасных инфекций. Исследования проводят для подтверждения клинически выраженных случаев заболевания, а также для обследования лиц с повышенной температурой тела, находящихся в очаге инфекции. Проводят пассаж на лабораторных животных (морские свинки, белые мыши), погибающих на 5-7-е сутки после заражения. Окончательным подтверждением чумной этиологии болезни являются выделение чистой культуры возбудителя и её идентификация[1, 3].
- Рекомендовано провести серологическое обследование методами РНГА, РНАТ, РНАГ и РТПГА, ИФА.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Выявление в крови специфического антигена чумы методом РНАТ и РНГА, так же как и специфических антител класса IgM в ИФА достоверно подтверждает диагноз чумы
- Рекомендовано провести молекулярно-генетическое обследование методом ПЦР.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Положительные результаты ПЦР через 5-6 ч после её постановки свидетельствуют о наличии специфической ДНК чумного микроба и подтверждают предварительный диагноз [1, 3].
- Рекомендовано провести общий анализ крови (ОАК) с исследованием лейкоформулы, общий анализ мочи (ОАМ), биохимический анализ крови: мочевина, креатинин, АлТ, АсТ исследование электролитов крови (калий, натрий, хлор).
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: Клинико-биохимические показатели крови зависят от степени тяжести и периода болезни. Для всех форм болезни в разгар заболевания в ОАК выявляется лейкоцитоз со сдвигом влево, сгущение крови на фоне плазмореи и гиповолемии, ускоренная СОЭ. Изменение биохимических показателей находится в прямой зависимости от вовлечения в патологический процесс различных органов и систем (печень, легкие, сердце, кишечник и др.) [1, 3].
Критерии лабораторного подтверждения диагноза представлены в Приложении Г3.
2.4 Инструментальная диагностика
Методы инструментальной диагностики используются для определения характера и выраженности поражения некоторых органов и систем органов при чуме (сердце, легкие, печень, селезенка, головной мозг и т.д).
- Рекомендовано УЗИ органов брюшной полости (комплексное) у пациентов с гепато-спленомегалией, признаками ОПН и рентген грудной клетки у пациентов с пневмонией
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: для уточнения степени поражений органов и решения вопроса тактики терапии
- Рекомендовано проведение методов инструментальной диагностики по следующим показаниям:
Эзофагогастродуоденоскопия при желудочно-кишечном кровотечении, при выраженном абдоминальном болевом синдроме
Электрокардиография при выраженном интоксикационном синдроме
Спинномозговая пункция при наличии менингеальных симптомов для дифференциальной диагностики
Микроскопическое исследование спинномозговой жидкости, подсчет клеток в счетной камере (цитоз) у пациентов с менингеальным синдромом для дифференциальной диагностики
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: Результаты специальной диагностики являются критериями оценки степени тяжести заболевания и учитываются только при наличии осложнений и сопутствующих заболеваний.
2.5 Иная диагностика
Иная диагностика при чуме у детей не предусмотрена
2.6 Дифференциальная диагностика
- Рекомендовано проводить дифференциальную диагностику с туляремией.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Туляремийный бубон в отличие от бубона при чуме имеет четкие контуры, не спаян с кожей и соседними лимфоузлами. Бубон развивается медленно, достигая максимальных размеров к концу недели, нагноение возможно только на 3-й неделе заболевания, при склерозировании бубона увеличение лимфатического узла сохраняется и после выздоровления. Лихорадка и интоксикация при туляремии выражены умеренно.
- Рекомендовано проводить дифференциальную диагностику с болезнью кошачьей царапины.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Болезнь кошачьей царапины чаще наступает в результате царапины, реже укуса. Через 1–2 недели на месте зажившей царапины (или укуса) появляется небольшое красное пятно, затем оно превращается в папулу, везикулу, пустулу и, наконец, образуется язвочка небольших размеров. Спустя 15–30 дней после заражения развивается регионарный лимфаденит. При развитии бубона температура тела повышается до 38–40°С, и появляются признаки интоксикации. Течение заболевания доброкачественное, лимфоузлы достигают 3–5 см в диаметре, но через 2–3 недели размягчаются.
- Рекомендовано проводить дифференциальную диагностику с острыми гнойными лимфаденитоами стафилококковой или стрептококковой этиологии
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Для острых гнойных лимфаденитов стафилококковой или стрептококковой этиологии типичны лимфангоиты и местные отеки, признаки воспаления во входных воротах инфекции (раны, фурункулы и другие гнойничковые заболевания). Общие явления интоксикации выражены слабее, чем при чуме.
- Рекомендовано проводить дифференциальную диагностику с кожной формой сибирской язвы
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Для кожной формы сибирской язвы характерно расположение язв на лице, руках, наличие темного струпа, отсутствие болевой чувствительности, периферический рост язв за счет образования дочерних пустул.
- Рекомендовано проводить дифференциальную диагностику легочной формы чумы с крупозной пневмонией
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Начало заболевания чумной и крупозной пневмониями имеет много общих клинических признаков. Однако чумная пневмония протекает более злокачественно, с клиникой инфекционно-токсического шока и энцефалопатии. Для первичной легочной формы чумы характерно молниеносное течение и быстрый смертельный исход.
3. Лечение
Общие подходы к лечению чумы
В случае подозрения на чуму больные подлежат строгой изоляции и обязательной госпитализации в инфекционный стационар. Тактика оказания помощи больным строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
Принципы лечения больных с чумой предусматривают одновременное решение нескольких задач:
- купирование острых приступов болезни, подавление репликации возбудителя чумы и предупреждение дальнейшего развития патологических процессов (обострений, осложнений);
- предупреждение формирования остаточных явлений и рецидивирующего течения, т.е. достижение полного и стойкого выздоровления
На выбор тактики лечения оказывают влияние следующие факторы:
- период болезни;
- тяжесть заболевания;
- возраст больного;
- наличие и характер осложнений;
- доступность и возможность выполнения лечения в соответствии с
- необходимым видом и условиями оказания медицинской помощи.
Основные принципы терапии включают:
- Режим – охранительный (постельный);
- Диета – щадящая, основная лечебная диета, стол 13 по Певзнеру, а при тяжелых случаях переход на энтерально-парентеральное питание.;
- Методы консервативного (медикаментозного) лечения, включающие этиотропную, патогенетическую и посиндромную терапию.
3.1 Консервативное лечение
Этиотропная терапия:
- Рекомендовано всем больным чумой проведение антибактериальной терапии.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Комментарии: При подозрении на чуму лечение должно проводиться немедленно, не дожидаясь лабораторного подтверждения диагноза. При легочной форме только назначение антибиотиков в первые 15 часов от начала заболевания может спасти больного. Выбор препарата и его дозы зависит от тяжести течения, клинической формы болезни и возраста пациента. Как правило, при легкой степени тяжести длительность лечения составляет 8-10 дней, при среднетяжелой не менее 14 дней, а при тяжелой возможен и более длительный курс.
- Рекомендовано лечение бубонной формы чумы у детей проводить стрептомицином, гентамицином или тетрациклином
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++)[1,3,4].
Комментарии: Стрептомицин** вводится внутримышечно или внутривенно 3-4 раза в сутки 30мг/кг (суточная доза 3г).
Гентамицин** назначается по 5 мг/кг в сутки (3 раза в день внутримышечно);
Тетрациклин** вводится внутривенно по 4г/сутки
Лицам старше 18 лет можно назаначать ципрофлоксацин внутрь 500мг 2 раза в сутки или внутривенно 400мг 2 раза в сутки
- Рекомендовано при генерализованной (легочная и септическая) форме чумы использование следующих лекарственных препаратов:
Стрептомицин** 4-5 г/сутки
Тетрациклин** 6 г/сутки
Левомицетин** в/в 6-8 г/сутки
Гентамицин** 80мг 2-3 раза в сутки внутривенно
Цефтриаксон** о 80мг/кг в сутки 2 раза в день внутримышечно;
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Комментарии: При улучшении состояния дозы антибиотиков уменьшают — стрептомицин и тетрациклин до 2 г/сут., левомицетина до 3 г/сут. Комбинация стрептомицина с тетрациклином или ампициллином позволяет уменьшить дозу стрептомицина
Патогенетическая терапия:
инфузионная, дезинтоксикационная;
сорбенты;
нормализация функций ЖКТ;
нормализация функций дыхательных путей, сердечно-сосудистой деятельности, нервной системы;
улучшение тканевого обмена.
В зависимости от выраженности симптомов и синдромов могут быть
использованы и другие медикаментозные средства (отхаркивающие, симптоматическая, иммуномодулирующая и иммунокорригирующая ) терапия.
Цель патогенетической терапии:
уменьшение интоксикации;
профилактика специфических осложнений (ИТШ, острой дыхательной, сердечно-
сосудистой, почечной и печеночной недостаточности, отека легких, отека мозга,
ДВС-синдрома);
коррекция нарушений водно-электролитного баланса;
восстановление резистентности сосудистой стенки;
устранение нарушений со стороны сердечно-сосудистой системы;
антибактериальная терапия бактериальных осложнений.
- Рекомендовано всем больным чумой дезинтоксикационную терапию с использованием препаратов различных лекарственных групп, выбор препаратов и объем данной терапии зависит от степени тяжести заболевания:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: — легкая степень — пероральная дезинтоксикация в объеме 1-2 л/сутки жидкости в виде некрепко заваренного чая с медом, вареньем, отвара шиповника, свежеприготовленных фруктовых и ягодных соков, компотов, щелочных минеральных вод, применение энтеросорбентов (активированный уголь** 1-3г, смектит диоктаэдрический**, лигнин гидролизный** – 0,5-0,7г 1-2 раза в сутки);
Средняя степень — инфузионно-дезинтоксикационная терапия с использованием внутривенно капельно кристаллоидных растворов (5% декстрозы**, 1,5% меглюмина натрия сукцината**, 0,9% натрия хлорида**) в дозе 10мл/кг, а также растворы электролитов (калия хлорид, кальция хлорид), способствующих восстановлению гомеостаза, длительность курса 5-10 дней;
Тяжелая степень – усиление дезинтоксикационной терапии путем увеличения объема вводимой жидкости до 15-20мл/кг/сутки, трехкратного введения энтеросорбентов, а также введение 10% раствора альбумина**, свежезамороженной плазмы** крови, направленное также и на улучшение белково-синтетической функции печени [1,3] .
- Рекомендовано при отсутствии эффекта от внутривенной инфузионной терапии назначение глюкокортикостероидов в эквивалентных преднизолону дозах** – 10-30 мг/кг/сутки парентерально.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: Пациенты с признаками ИТШ подлежат лечению в условиях отделения реанимационно-интенсивной терапии, которое должно быть начато своевременно и проводиться в соответствии со стандартами по интенсивной терапии инфекционных больных. С целью восстановления ОЦК вводят глюкозо-солевые растворы и коллоиды (желатиноль, СЗП, альбумин) в изоволемическом режиме (3:1); для оптимизации гемодинамики глюкокортикостероиды в разовой дозе от 2-3 до 6 мг/кг массы, при отсутствии эффекта или при шоке III ст. — допамин (0,5% или 4% по 5 мл), для коррекции КЩС буферные солевые растворы и 4% раствор гидрокарбоната натрия, для купирования ДВС-синдрома показаны ингибиторы протеаз и фибринолиза (5% раствор эпсилон — аминокапроновой кислоты** по 250 мг два раза в сутки, этамзилат** 250мг/сутки; апротинин** (контрикал, гордокс) е каждые 3-4 часа, рассчет доз согласно инструкции к препарату), кислородотерапия, подключение ИВЛ. Мочегонные препараты рекомендуются только после нормализации гемодинамики, предпочтение отдают петлевым диуретикам (фуросемид 0,5-1 мг/кг). Купирование психомоторного возбуждения проводят седативными препаратами: оксибутират натрия** 100мг/кг в/м или в/в в 30-50,0мл раствора 5% глюкозы медленно, возможно в сочетании с диазепамом** 10-20 мг внутримышечно 2-3 раза в сутки. Купирование гипокалиемического алколоза проводят внутривенным капельным введением препаратов калия (до 6г калия хлорида/сут при отсутствии энтерального поступления.
Симптоматическая терапия
- Рекомендовано при выраженной лихорадке применение жаропонижающих средств.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: назначается ибупрофен**, парацетамол**, в дозе 0,2-0,25г 2-3 раза в сутки до нормализации температуры.
- Рекомендовано при развитии любых аллергических проявлений назначение десенсибилизирующих средств
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: назначается Кальция глюконат** 2г 3 раза в сутки, Дифенгидрамин** 5-15 мг 2 раза в сутки, Цетиризин** 2,5-10 мг 1-2 раза в сутки, Лоратадин** 5-10мг 1 раз в сутки. Длительность курса 7-14 дней.
- Рекомендовано при развитии различных дисфукций ЖКТ проведение терапии, направленной на ее нормализацию (борьбу с поносом, профилактику запоров,).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: в зависимости от клинической симптоматики используются как препараты стимулирующие моторику ЖКТ, слабительные (Домперидон** 10-15мг 2 раза в сутки внутрь, Метоклопрамид** детям 2-6 лет в дозе 0,5-1мг/кг/сут, старше 6 лет — 5-10мг 1-3 раза в сутки внутримышечно, Лактулоза**10-30 мл/сутки внутрь), так и энтеросорбенты (активированный уголь** 1-3г, смектит диоктаэдрический**, лигнин гидролизный** – 0,5-0,7г 1-2 раза в сутки). Длительность курса 3-5 дней .
- Рекомендовано назначение ферментов поджелудочной железы и биопрепаратов, учитывая курс проводимой антибактериальной терапии
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: назначаются панкреатин**, 0,2-0,3г внутрь 3 раза в сутки, длительность курса 10-15 дней; Бифидобактерии бифидум 5 доз 3 раза в день, Линекс 1-2 кап. 2 раза в день, курс 2-3 недели.
3.2 Хирургическое лечение
- Рекомендовано в случае появления флюктуации бубона произвести его рассечение или пункцию и дренирование.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 3).
3.3 Иное лечение
- Рекомендовано в случае тяжелого течения септических форм чумы и неэффективности консервативных мероприятий использование экстракорпоральных методов детоксикации
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 3).
Комментарии: назначаются плазмоферез, плазмообмен, каскадная плазмафильтрация;
4. Реабилитация
4.1 Реабилитация
- Рекомендовано медицинскую реабилитацию осуществлять в медицинских организациях государственной системы здравоохранения или их соответствующих структурных подразделениях медицинских организаций, включая центры восстановительной медицины и реабилитации, а также санаторно-курортное лечение по профилю.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: при проведении реабилитации должны быть соблюдены основные принципы:
- реабилитационные мероприятия должны начинаться уже в периоде разгара или в периоде ранней реконвалесценции;
- необходимо соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации;
- комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия;
- адекватность реабилитационно-восстановительных мероприятий и воздействий адаптационным и резервным возможностям реконвалесцента. При этом важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия;
- постоянный контроль эффективности проводимых мероприятий. При этом учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций переболевших (косвенными и прямыми методами).
4.2. Диспансерное наблюдение
- Рекомендовано диспансерное наблюдение всем перенёсшим чуму, независимо от клинической формы.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: диспансеризация осуществляется через 1 месяц после окончания лечения, затем через 2, 3 месяца; По клиническим показаниям осуществляются консультации узких специалистов, инструментальные методы обследования больных. [1,3].
- Рекомендовано основанием для снятия с диспансерного учета считать полное восстановление работоспособности, удовлетворительное самочувствие, отсутствие клинических признаков заболевания
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
5. Профилактика и диспансерное наблюдение
Профилактика чумы осуществляется в соответствии с СП 3.1.7.1380-03 «Профилактика
чумы».
При выявлении больного на догоспитальном этапе необходимо временно поместить больного в инфекционный изолятор, осуществить забор материала от больного для специфической диагностики, начать терапию и направить больного в инфекционную больницу или инфекционное отделение многопрофильного стационара.
При выявлении инфекций, подпадающих под действие Международных медико-санитарных правил тактика оказания помощи больному строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
При чуме (выявление или подозрение) стационар, принимающий больного (или больных), перестраивает свою работу на строгий противоэпидемический режим. Медицинские работники переводятся на казарменное положение, вакцинируются, получают химиопрофилактику (доксициклин), работают в противочумных костюмах
- Рекомендовано в очаге инфекции проводить обсервацию с одновременной вакцинацией всех проживающих в регионе и госпитализацией лихорадящих больных.
- Рекомендовано для иммунизации применять сухую живую вакцину, приготовленную из штамма ЕВ НИИЭГ возбудителя чумы.
Уровень убедительности рекомендаций B (уровень достоверности доказательств 1+)
Комментарии: вакцина может вводиться внутрикожно в объеме 0,1 мл в область дельтовидной мышцы безыгольным инъектором. Плановая ревакцинация проводится через 1 год, но по эпидемическим показаниям — через 6 мес. Иммунитет формируется в первые дни после иммунизации, достигает максимума к концу месяца, сохраняется 3–6 мес. Вакцинация снижает заболеваемость чумой в 5–10 раз. Привитые могут заболеть чумой, но течение заболевания, как правило, благоприятное [1,3].
- Рекомендовано в случае подозрения на заболевание чумой проводить противоэпидемические мероприятия
Уровень убедительности рекомендаций B (уровень достоверности доказательств 1+)
Комментарии: необходима отправка экстренного уведомление в течение 2 часов. Больных и лиц, бывших с ними в контакте, изолируют. При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой вводится карантин. Строго проводят комплекс карантинных мероприятий. Весь персонал получает профилактическое лечение доксициклином в/м все дни, которые медицинские работники проводят в изоляторе с больными чумой. За персоналом ведется динамическое наблюдение с двухразовой термометрией в течение суток. В палатах для больных проводится текущая и заключительная дезинфекция.
- Рекомендовано проводить неспецифические меры профилактики, которые сводятся к предупреждению распространения чумы
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: проводится эпидемиологический надзор за природными очагами, сокращение численности грызунов с проведением дезинсекции, постоянное наблюдение за населением, находящимся в зоне риска, подготовка медучреждений и медперсонала к работе с больными чумой, предупреждение завоза из других стран;
- Рекомендовано проводить специфическую профилактику предупреждения заболеваемости чумой
- Уровень убедительности рекомендаций B (уровень достоверности доказательств 1+)
Комментарии: специфическая профилактика включает ежегодную иммунизацию живой противочумной вакциной лиц, проживающих в зонах риска или выезжающих туда, а также людям, соприкасающихся с больными чумой, их вещами, трупами животных, проводят экстренную антибиотикопрофилактику теми же самыми препаратами, что и для лечения [1,3].
- Рекомендовано в случае возникновения чумы среди населения применять противоэпидемические мероприятия, направленные на локализацию и ликвидацию эпидемического очага.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: необходимо:
- выявление больных и госпитализацию их в специальные палаты-боксы с особой вентиляцией и строгим противоэпидемическим режимом;
- установление территориального государственного карантина при случаях легочной чумы и обычного карантина при других формах без легочных поражений;
- выявление и изоляцию всех лиц, которые были в контакте с больными (их изолируют в провизорные медицинские учреждения на 6 суток и проводят экстренную профилактику антибиотиками — ципрофлоксацином или доксициклином в течение 6 дней);
- проведение подворных обходов для выявления больных с лихорадкой и их госпитализации в провизорные отделения;
- окончательную дезинфекцию в очаге чумы дезинфицирующими средствами и с помощью паровых и пароформалиновых камер, а также дезинсекцию и дератизацию на территории населенного пункта и вокруг него.
- персонал работает в защитных костюмах для работы с возбудителями IV категории (противочумных костюмах).
- в энзоотических очагах чумы большое значение имеет санитарно-просветительская работа.
6. Дополнительная информация, влияющая на течение и исход заболевания
При чуме имеет место высокий риск неблагоприятного течения – генерализация инфекции и развитие тяжелых форм.
Критерии выздоровления:
- отсутствие интоксикации;
- получение трехкратно отрицательных результатов контрольного бактериологического исследования;
- восстановление всех жизненных функций организма.
Выписка реконвалесцентов разрешена через 4 недели после выздоровления от бубонной формы чумы и через 6 недель после легочной и при получении трехкратных отрицательных результатов контрольного бактериологического исследования (пунктата бубона, мазков из зева и мокроты). Посещение детских учреждений, школ разрешено при полном клинико-бактериологическом выздоровлении. Реконвалесценты чумы требуют диспансерного наблюдения в течение 3 месяцев.
Возможные исходы и их характеристика
Исход заболевания зависит от ранней постановки диагноза и начала немедленного лечения, в том числе этиотропного.
Возможные исходы чумы и их характеристика представлены в Приложении Г4
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
Этап постановки диагноза |
|||
|
1 |
Выполнен осмотр врачом-инфекционистом в приемном отделении не позднее 30 минут от момента поступления в стационар |
2+ |
В |
|
2 |
Выполнен осмотр врачом-реаниматологом больного с подозрением на генерализованную форму чумы не позднее 20 минут от момента поступления в стационар |
2+ |
В |
|
3 |
Выполнен бактериоскопический метод диагностики Y.pestis не позже первого дня от поступления в стационар |
1+ |
А |
|
4 |
Выполнена диагностика Y.pestis с использованием не менее 2-х методов лабораторного исследования (бактериоскопического, молекулярно-генетического, серологического). |
1+ |
А |
|
5 |
Выполнено определение антигенов и антител возбудителя Y.pestis с использованием молекулярно-генетический (ПЦР), серологическиих (ИФА, РНГА, РИФ) бактериологических методов диагностики чумы не позднее 3 дней от поступления в стационар |
1+ |
А |
|
6 |
Выполнена рентгенография грудной клетки, УЗИ органов брюшной полости (комплексное) при подозрении на генерализованную форму |
1+ |
А |
|
7 |
Выполнено исследование биохимического анализа крови (АлТ, АсТ, билирубин, общий белок, ПТИ). |
2+ |
В |
|
8 |
Выполнена коагулограмма (ориентировочное исследование системы гемостаза), ПТИ. |
2+ |
В |
|
9 |
Выполнено определение основных групп крови (А, В, 0) и Rh-фактора (при тяжелой степени тяжести |
2+ |
В |
|
10 |
Выполнен клинический анализ крови с исследованием лейкоцитарной формулы |
2+ |
В |
|
11 |
Выполнен общий анализ мочи |
2+ |
В |
|
12 |
Выполнено назначение антибактериальных препаратов в 1 сутки поступления в стационар |
2+ |
В |
|
13 |
Установлен окончательный диагноз в течение 72 часов от момента проведения первичного врачебного осмотра |
1+ |
А |
|
Этап лечения |
|||
|
1 |
Проведена патогенетическая инфузионная терапия при среднетяжелой и тяжелой степени тяжести, а также с использованием кровезаменителей, препаратов плазмы крови, альбумина при тяжелой степени тяжести |
1++ |
А |
|
2 |
Проведена терапия антибактериальными лекарственными препаратами |
1++ |
А |
|
3 |
Достигнуто улучшение (стабилизация состояния) после назначения антибактериальной и инфузионной терапии |
1+ |
А |
|
4 |
Достигнута эпителизация/рубцевание язвы |
1+ |
А |
|
5 |
Выполнен лабораторный контроль на наличие Y.pestis. и ее маркеров через 3 дня после завершения антибактериальной терапии дней). |
1+ |
А |
|
6 |
Выполнена выписка больного при наличии 3-х отрицательных результатов контрольного бактериологического исследования |
1+ |
А |
Список литературы
- 1. Руководство по инфекционным болезням/Под ред. акад. РАМН, проф. Ю.В. Лобзина и проф. К.В. Жданова. — СПБ:ООО «Издательство Фолиант», 2011. — 664 с.
- 2. Супотницкий М.В., Супотницкая Н.С. Очерки истории чумы: В 2-х кн. М.: Вузовская книга, 2012; 1164 с.
- 3. Инфекционные болезни у детей: Руководство для врачей/Под ред. В.В. Ивановой. — М.:ООО «Медицинское информационное агентство». 2009. — 832 с.
- 4. Инфекционные болезни у детей. Под ред. Д. Марри. Пер. С англ. — М., Практика, 2006. — 928 с.
- 5. Брюханова Г.Д. Актуальные аспекты эпидемиологии и микробиологии чумы в современных условиях: Диссертация доктора медицинских наук. М. 2004; 250 с.
- 6. Руднев Г.П. Клиника чумы. Ростиздат, 1938; 268 с.
- 7. Achtman M., Zurth K., Morelli G., Torrea G., Guiyoule A., Carniel E. Yersinia pestis, the cause of plague, is a recently emerged clone of Yersinia pseudotuberculosis. PNAS. 1999; 96(24): 14043–14048.
- 8. Li Y., Cui Y., Hauck Y., Platonov M.E., Dai E., Song Y., Guo Z., Pourcel C., et al. Genotyping and phylogenetic analysis of Yersinia pestis by MLVA: insights into the worldwide expansion of Central Asia plague foci. PLoS One. 2006; 4(6): e6000.
- 9. Ratsitorahina M., Chanteau S., Rahalison L., Ratsifasoamanana L., Boisier P. Epidemiological and diagnostic aspects of the outbreak of pneumonic plague in Madagascar. Lancet. 2000; 355(9198): 111-113.
Приложение А1. Состав рабочей группы
Клинические рекомендации «Чума у детей» разработаны сотрудниками ФГБУ НИИДИ ФМБА России.
|
Фамилии, имена, отчества разработчиков |
Место работы с указанием занимаемой должности, ученой степени и звания |
Адрес места работы с указанием почтового индекса |
Рабочий телефон с указанием кода города |
|
Шилова Ирина Васильевна |
ФГБУ НИИДИ ФМБА России, научный сотрудник отдела вирусных гепатитов и заболеваний печени, к.м.н. |
197022, СПб, ул. проф. Попова, д.9 |
8 (812) 234-34-16 |
|
Горячева Лариса Георгиевна |
ФГБУ НИИДИ ФМБА России, руководитель отдела вирусных гепатитов и заболеваний печени, д.м.н., ведущий научный сотрудник. |
197022, СПб, ул. проф. Попова, д.9 |
8 (812) 234-34-16 |
|
Усков Александр Николаевич |
ФГБУ НИИДИ ФМБА России, д.м.н., заместитель директора по научной работе по разработке и координации национальных и международных проектов |
С-Петербург, ул. Проф. Попова, д.9 |
(812)234-60-04 |
Приложение А2. Методология разработки клинических рекомендаций
- Методология
Методы, использованные для сбора/селекции доказательств:
— поиск в электронных базах данных.
- Описание методов, использованных для сбора/селекции доказательств:
— доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE, MEDLINE, Clinicalkey ELSEVIER, электронную библиотеку (www.elibrary.ru). Глубина поиска составляла 5 лет.
- Методы, использованные для оценки качества и силы доказательств:
— консенсус экспертов;
— оценка значимости в соответствии с уровнями достоверности доказательств и уровнями убедительности рекомендаций.
- Целевая аудитория данных клинических рекомендаций:
- врач-анестезиолог-реаниматолог;
- врач-бактериолог;
- врач-вирусолог;
- врач-дезинфектолог;
- врач здравпункта;
- врач-инфекционист;
- врач клинической лабораторной диагностики;
- врач — клинический фармаколог;
- врач-лаборант;
- врач-невролог;
- врач общей практики (семейный врач);
- врач-паразитолог;
- врач-педиатр;
- врач-педиатр городской (районный);
- врач-педиатр участковый;
- врач по медицинской профилактике;
- врач по медицинской реабилитации;
- врач приемного отделения;
- врач-терапевт;
- врач-терапевт подростковый;
- врач-терапевт участковый;
- врач-эпидемиолог.
Клинические рекомендации «Чума у детей» предназначены для применения в медицинских организациях Российской Федерации.
Клинические рекомендации «Чума у детей» разработаны для решения следующих задач:
- проверки на соответствие установленным Протоколом требований при проведении процедуры лицензирования медицинской организации;
- установление единых требований к порядку диагностики, лечения, реабилитации и профилактики больных чумой;
- унификация разработок базовых программ обязательного медицинского страхования и оптимизация медицинской помощи детям больным чумой;
- обеспечение оптимальных объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинской организации;
- разработка стандартов медицинской помощи и обоснование затрат на ее оказание;
- обоснование программы государственных гарантий оказания медицинской помощи населению, в том числе и детям;
- проведение экспертизы и оценки качества медицинской помощи объективными методами и планирования мероприятий по его совершенствованию;
- выбор оптимальных технологий профилактики, диагностики, лечения и реабилитации для конкретного больного;
- защита прав пациента и врача при разрешении спорных и конфликтных вопросов.
Таблица П1. Уровни достоверности доказательств с указанием использованной классификации уровней достоверности доказательств
|
Уровни доказательств |
Описание |
|
1++ |
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
|
1+ |
Качественно проведенные мета-анализы, систематические обзоры или РКИ с низким риском систематических ошибок |
|
1- |
Мета-анализы, систематические обзоры или РКИ с высоким риском систематических ошибок |
|
2++ |
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2+ |
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2- |
Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
3 |
Не аналитические исследования (например: описания случаев, серий случаев) |
|
4 |
Мнение экспертов |
Таблица П2. Уровни убедительности рекомендаций с указанием использованной классификации уровней убедительности рекомендаций
|
Сила доказательств |
Описание |
|
A |
По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
|
B |
Группа доказательств, включающая результаты исследований, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+ |
|
C |
Группа доказательств, включающая результаты исследований оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++ |
|
D |
Доказательства уровня 3 или 4; или экстраполированные доказательства, из исследований, оцененных, как 2+ |
- Индикаторы доброкачественной практики (Good Practice Points — GPPs):
— рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
- Уровни убедительности рекомендаций (A-D), уровни достоверности доказательств (1++, 1+, 1-, 2++, 2+, 2-, 3, 4) и индикаторы доброкачественной практики — good practice points (GPPs) приводятся при изложении текста рекомендаций.
- Порядок обновления клинических рекомендаций.
Мониторинг клинических рекомендаций (анализ использования клинических рекомендаций, сбор информации по недостаткам и замечаниям), внесение дополнений и изменений в клинические рекомендации осуществляет ФГБУ НИИДИ ФМБА России. Обновление последней версии клинических рекомендаций осуществляется по мере необходимости, но не реже 1 раза в 3 года.
Система ведения клинических рекомендаций предусматривает взаимодействие Федерального государственного бюджетного учреждения «Научно-исследовательский институт детских инфекций Федерального медико-биологического агентства» со всеми заинтересованными организациями.
Экспертизу клинических рекомендаций проводят специалисты, представляющие медицинские организации, не участвующие в разработке рекомендаций. Разработчики в сопроводительном письме ставят перед экспертом вопросы, на которые он должен ответить, определяют сроки представления экспертного заключения, обычно не превышающие 30 дней с момента получения клинических рекомендаций.
В экспертном заключении эксперт должен указать свою фамилию, имя, отчество, место работы и должность и дать ответы на поставленные в сопроводительном письме вопросы. В случае несогласия с отдельными положениями эксперт предлагает свои варианты с указанием страниц и пунктов, по которым предложены замены. В случае необходимости продления сроков экспертизы эксперт в письменном виде сообщает об этом разработчикам с указанием сроков окончания экспертизы и обоснованием переноса сроков. Отсутствие экспертного заключения в установленные сроки означает согласие эксперта со всеми пунктами проекта клинических рекомендаций.
По результатам экспертизы Рабочая группа составляет сводную таблицу предложений и замечаний, принятых решений и их обоснований по форме (табл. 9), оформляет окончательную редакцию рекомендаций, организует обсуждение и вносит на утверждение профессиональной медицинской ассоциации.
Таблица 2. Форма оформления сводной таблицы предложений и замечаний, принятых решений и их обоснований
|
Наименование |
Рецензент |
Результаты |
Принятое |
Приложение А3. Связанные документы
1. Приказ Минздравсоцразвития России от 23 июля 2010 г. № 541н «Об утверждении Единого квалификационного справочника должностей руководителей, специалистов и служащих, раздел «Квалификационные характеристики должностей работников в сфере здравоохранения», зарегистрирован в Минюсте РФ 25 августа 2010 г., регистрационный №18247;
2. Федеральный закон Российской Федерации от 29 ноября 2010 г. N 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации»;
3. Федеральный закон от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724);
4. Приказ Минздравсоцразвития России от 5 мая 2012г. №521н “Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями”, зарегистрирован в Минюсте РФ 10 июля 2012г., регистрационный №24867;
5. Приказ Минздравсоцразвития России №1664н от 27 декабря 2011 г. «Об утверждении номенклатуры медицинских услуг», зарегистрирован в Минюсте 24 января 2012, регистрационный № 23010;
6. Приказ Минздрава России от 10.12.2013. № 916н «О перечне видов высокотехнологичной медицинской помощи»;
7. Приказ Минздрава РФ от 02.12.1997 № 350 «О проведении мероприятий по профилактике чумы»;
8. Приказ Министерства здравоохранения и социального развития РФ от 31 января 2011 г. N 51н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям»;
9. Приказ Министерства здравоохранения Российской Федерации от 9 ноября 2012 г. № 813н «Об утверждении стандарта специализированной медицинской помощи детям при легочной форме чумы»;
10. Приказ Министерства здравоохранения Российской Федерации от 9 ноября 2012 г. № 814н «Об утверждении стандарта специализированной медицинской помощи детям при септической форме чумы»;
11. Приказ Министерства здравоохранения Российской Федерации от 9 ноября 2012 г. № 812н «Об утверждении стандарта специализированной медицинской помощи детям при кожно-бубонной форме чумы»;
12. Приказ Министерства здравоохранения Российской Федерации от 19 января 2004г. №7 об организации и проведении мероприятий по профилактике чумы;
13. Постановление от 09 июня 2003г №133 Министерства здравоохранения Российской Федерации Санитарно-эпидемиологические правила СП 3.1.7.1380-03 «Профилактика чумы»;
14. «Инструкция по проведению первичных мероприятий при выявлении больного (трупа),подозрительного на заболевание чумой, холерой, контагиозными вирусными геморрагическими лихорадками» Министерства здравоохранения СССР. 1985г.;
15. Международные медико-санитарные правила 2005 г.
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Чума—острое зоонозное заболевание, относящееся к группе особо опасных инфекций, характеризуется лихорадкой, выраженной интоксикацией, поражением лимфоузлов, легких и других органов. Возбудитель чумная палочка, устойчива во внешней среде, в почве сохраняет жизнеспособность в течение многих месяцев.
Резервуаром и источником инфекции являются грызуны, обитающие в природных очагах. Забайкальский природный очаг (основной носитель чумы — сибирский сурок, а также даурская пищуха и полевка Брандта), Тувинский природный очаг (носители чумы — длиннохвостые суслики, монгольская пищуха), а также Горно-Алтайский, Волго-Уральский, Зауральский природные очаги чумы. Переносчиком чумных бактерий для людей являются блохи (крысиная блоха). Человек заражается не столько при укусе блохи, сколько после втирания в кожу ее фекалий или масс, срыгиваемых при питании. Возможно инфицирование охотников при обработке шкур зараженных животных, а также при употреблении в пищу мяса. Особо опасным является заражение от человека, больного легочной формой чумы, когда передача инфекции происходит воздушно-капельным путем. Случаи заболевания людей первично-легочной формой чумы наблюдаются и при заражении от домашних кошек. Человеческие вши и клещи также могут передавать инфекцию от человека к человеку.
Инкубационный период составляет 3–6 дней, при легочной форме — 1–2 дня, у привитых удлиняется до 8–10 дней.
Кожная форма чумы начинается с появления на коже пятна, затем папулы, везикулы, пустулы и язвы. Пустула наполнена кровянистым содержимым, расположена на твердом основании красно-багрового цвета и очень болезненна. Пустула лопается, образуется язва, дно которой покрыто темным струпом. Язвы заживают медленно, образуя рубец.
Бубонная форма чумы характеризуется появлением лимфаденита (чумного бубона) и сильной болью, которая мешает движениям. Бубон это болезненный, увеличенный лимфоузел или конгломерат из нескольких лимфоузлов, спаянных с подкожной клетчаткой. Чаще находятся в паху, могут быть в области подмышечных, шейных лимфоузлов. Воспаляется подкожная клетчатка, что придает бубону характерные черты — опухолевидное плотное образование с нечеткими контурами, болезненное. Кожа над ним горячая, становится багрово-красной, синюшной. Возникают вторичные пузырьки с геморрагическим содержимым. Увеличиваются и другие группы лимфоузлов, образуются вторичные бубоны. Нагноившиеся лимфоузлы вскрываются, затем происходит постепенное заживление свищей.
Первично-септическая форма чумы начинается внезапно, появляется озноб, сопровождающийся болями в мышцах и суставах, общая слабость, сильная головная боль, тошнота, рвота, температура достигает 39°С и выше. Через несколько часов присоединяются возбуждение, заторможенность, сильная головная боль, головокружение, мышечные боли, повторная рвота, нарушается сознание, появляется бред. Изменяется внешний вид: лицо сначала одутловатое, затем — осунувшееся с синюшностью, темными кругами под глазами и страдальческим выражением. Язык покрывается характерным белым налетом — «натертый мелом», утолщен. Через 12–40 ч нарастают признаки сердечно-сосудистой недостаточности, уменьшается диурез, развивается шок. При отсутствии своевременной медицинской помощи больной погибает в течение двух суток.
Вторично-септическая форма чумы возникает при переходе бубонной формы в генерализованный процесс.
Первично-легочная форма чумы представляет собой молниеносную форму заболевания; для нее характерно острейшее начало, выраженная интоксикация, дыхательная недостаточность, болезненный кашель с мокротой, ослабление дыхания, мелкопузырчатые и крепитирующие хрипы. Затем появляются признаки токсического поражения нервной системы: страдает психика, больные возбуждены или заторможены, нарушается координация движений, затрудняется речь. Развиваются поражение мозга, угнетение сознания, сопор и кома, острая почечная недостаточность, нарастает острая дыхательная недостаточность, дыхание поверхностное, усиливаются режущие боли в грудной клетке при вдохе. Смерть наступает от сердечно-сосудистой и дыхательной недостаточности в течение 3–4 дней.
Вторично-легочная форма чумы развивается у больных с кожно-бубонной или бубонной формой при попадании возбудителя чумы в кровь или легочную ткань. На 2–3 й день заболевания присоединяются кашель, лихорадка, одышка, кровянистая мокрота, содержащая чумные палочки, что делает больного высокозаразным для окружающих.
Диагностика чумы проводится с помощью бактериологических и серологических исследований. Материалом служит пунктат нагноившегося лимфоузла, мокрота, кровь больного, отделяемое свищей и язв, секционный материал, пробы воздуха и смывы с помещения, где находился пациент.
В случае подозрения на заболевание чумой устанавливают карантин. Больных и лиц, бывших с ними в контакте, изолируют. Строго проводят комплекс карантинных мероприятий. В очаге инфекции проводят обсервацию с одновременной вакцинацией всех проживающих в регионе и госпитализируют лихорадящих больных. Лечение должно проводиться немедленно, не дожидаясь лабораторного подтверждения диагноза. При назначении антибиотиков в первые 15 ч от начала заболевания легочной формой чумы больного можно спасти. Антибиотики вводят в/м или в/в, курс 7–10 дней. Выписка разрешена через 4 недели после выздоровления от бубонной формы чумы и через 6 недель после легочной и при получении трехкратных отрицательных результатов контрольного бактериологического исследования
Приложение Г.
|
Признак |
Характеристика |
Сила* |
|
Интоксикационный синдром |
Головная боль, слабость, сонливость, боли в мышцах |
D |
|
Диспептический синдром |
Снижение аппетита, тошнота, рвоты, «горечь» во рту, боли в животе, умеренно выраженная дисфункция ЖКТ- разжиженный стул или запор |
D |
|
Сыпь |
Различная полиморфная сыпь на теле. |
D |
|
Геморрагический синдром |
Кровоизлияния в кожу и слизистые оболочки глаз, ротоглотки; кровавая рвота |
D |
|
Кожные проявления |
наличие бубона, болезненные некротические язвы, фурункулы, карбункулы |
D |
|
«Гриппоподобный синдром» |
Фебрильная лихорадка с ознобом |
С |
|
Спленомегалия |
Чем меньше ребенок, тем чаще регистрируется спленомегалия |
C |
|
Неврологические симптомы |
мучительная головная боль и головокружение, беспокойство, суетливость, бред, галлюцинации, заторможенность, нарушение координации движения, смазанная, неразборчивая речь |
D |
Примечание: * – Оценка силы рекомендаций в соответствии с уровнями убедительности рекомендаций .
Приложение Г2. Критерии оценки степени тяжести заболевания по клиническим признакам
|
Признак |
Характеристика признака |
||
|
Легкая степень тяжести |
Средняя степень тяжести |
Тяжелая степень тяжести |
|
|
Выраженность и длительность интоксикации |
Легко выраженная слабость, тошнота, снижение аппетита, 5-7 дней |
Умеренно выраженная, 8-15 дней |
Ярко выраженная интоксикация, шок, ДВС |
|
Лихорадка |
Отсутствует или суб-фебрильная в тече-ние 2-3 дней пред-желтушного периода. |
Субфебрильная или фебрильная в течение 2-5 дней преджел-тушного периода. |
Появление фебриль-ной температуры тела на фоне развития и прогрессирования желтухи |
|
Тахикардия |
Отсутствует |
Отсутствует, склонность к брадикардии |
Выраженная бради- или тахикардия |
|
Геморрагический синдром |
Отсутствует |
Слабо выражен – единичные петехии на коже и носовые кровотечения |
Петехиальная сыпь на коже, носовые крово-течения, кровоизлияния в кожу и слизистые оболочки глаз, ротоглотки; кровавая рвота |
|
Неврологические симптомы |
Отсутствуют |
Слабо выражены |
мучительная головная боль и головокружение, беспокойство, суетливость, бред, галлюцинации, заторможенность, нарушение координации движения, смазанная, неразборчивая речь |
Приложение Г3. Критерии лабораторного подтверждения диагноза
|
Показатели |
Критерии |
Сила* |
|
Гемограмма |
лейкоцитоз, нейтрофилия со сдвигом влево, увеличение СОЭ |
В |
|
Посевы исследуемого материала на агар добавлением стимуляторов роста (кровь, сульфит натрия) |
Высев колоний и выделение чистой культуры Y. pestis |
А |
|
Заражение чистой культурой лабораторных животных |
Типичная патологоанатомическая картина чумы у лабораторных животных |
А |
|
Метод ускоренной диагностики |
|
А |
|
РНГА, РНАТ, РНАГ, РТПГА, ИФА |
Они используются при подозрительных на чуму заболеваниях для ретроспективного диагноза, при обследования природных источников чумы. |
|
|
ПЦР |
Свыделение пецифической ДНК чумного микроба и подтверждение предварительного диагноза |
Примечание: * – Оценка силы рекомендаций в соответствии с уровнями убедительности рекомендаций
Приложение Г4. Возможные исходы и их характеристика
|
Наименование исхода |
0% |
Критерии и признаки исхода при данной модели пациента |
Ориентировочное время достижения исхода |
Преемственность и этапность оказания медицинской помощи при данном исходе |
|
Стабилизация |
80,00% |
Отсутствие рецидива и осложнений |
Непосредственно после курса лечения |
Динамическое наблюдение требуется |
|
Летальный исход |
10,00% |
Летальный исход |
3-4 день болезни |
|
|
Развитие нового заболевания, связанного с основным (осложнение) |
10,00% |
Развитие осложнений |
Во время или после основного заболевания |
Оказание медицинской помощи по протоколу соответствующего заболевания (осложнения) |
Приложение Г5. Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации, используемых для лечения детей больных чумой
|
Лекарственная группа |
Лекарственные средства |
Показания |
Уровень* доказательности |
|
Растворы влияющие на водно-электролитный баланс |
Калия хлорид+ Кальция хлорид+ Магния хлорид+ Натрия ацетат+ Натрия хлорид |
С целью дезинтоксикации |
2+ |
|
Меглюмина натрия сукцинат |
С целью дезинтоксикации |
2+ |
|
|
Калия хлорид + |
С целью дезинтоксикации |
2+ |
|
|
Натрия хлорида |
С целью дезинтоксикации |
2+ |
|
|
Другие иррига-ционные растворы |
Декстроза |
С целью дезинтоксикации |
2+ |
|
Растворы электролитов |
Натрия хлорид |
Восполнение электролитных нарушений |
2+ |
|
Калия хлорид |
Восполнение электролитных нарушений |
2+ |
|
|
Натрия гидрокарбонат |
Восполнение электролитных нарушений |
2 |
|
|
Кальция глюконат |
Восполнение электролитных нарушений |
2 |
|
|
Глюкокортикоиды |
Преднизолон |
При тяжелой форме чумы с противоотечной, противовоспалительной и десенсибилизирующей целью |
2+ |
|
Дексаметазон |
При тяжелой форме чумы с противоотечной, противовоспалительной и десенсибилизирующей целью |
2+ |
|
|
Гидрокортизон |
При тяжелой форме чумы с противоотечной, противовоспалительной и десенсибилизирующей целью |
2+ |
|
|
Кровезаменители и препараты плазмы крови |
Альбумин человека |
При признаках нарушения гемостаза и белково-синтетической функции, отеке. |
2+ |
|
Свежезамороженная плазма |
При признаках нарушения гемостаза и белково-синтетической функции, отеках |
2+ |
|
|
Адрено- и симпатомиметики |
Адреналин |
Шок |
2+ |
|
Сердечные гликозиды |
Дигоксин |
Шок |
2 |
|
Противодиарейные микроорганизмы |
Бифидобактерии бифидум |
При нарушении дисбиоза кишечника с развитием диспепсических проявлений |
2+ |
|
Линекс |
При нарушении дисбиоза кишечника с развитием диспепсических проявлений |
2+ |
|
|
Энтерол |
При нарушении дисбиоза кишечника с развитием диспепсических проявлений |
2+ |
|
|
Ферментные препараты |
Панкреатин |
При нарушениях функции ЖКТ |
|
|
Стимуляторы моторики желудочно-кишечного тракта |
Метоклопрамид Домперидон |
С целью купирования тошноты и рвоты |
2+ |
|
Аминогликозиды |
Стрептомицин |
Этиотропная терапия |
2+ |
|
Аминогликозиды |
Гентамицин |
Этиотропная терапия |
2+ |
|
Цефалоспорины 3-го поколения |
Цефтриаксон |
Этиотропная терапия |
2+ |
|
Антибиотики |
Рифаксимин, Канамицин |
Для подавления бактериальной флоры |
2+ |
|
Тетрациклины |
Доксициклин |
Этиотропная терапия |
2+ |
|
Фторхинолоны |
Ципрофлоксацин |
Этиотропная терапия |
2+ |
|
Аминокислоты |
Аминокапроновая кислота |
Для профилактики и лечения геморрагического синдрома и ДВС |
2+ |
|
Ингибиторы протеиназ плазмы |
Апротинин |
Для профилактики и лечения геморрагического синдрома и ДВС |
2+ |
|
Витамин К и другие гемостатики |
Витамин К |
Для профилактики и лечения геморрагического синдрома и ДВС |
2+ |
|
Другие системные гемостатики |
Этамзилат |
Для профилактики и лечения геморрагического синдрома и ДВС |
2++ |
|
Ингибиторы протонового насоса |
Омепразол |
Для профилактики стрессовых язв. |
2+ |
|
Другие иммуностимуляторы |
Меглюмина акридонацетат |
С иммуномодулирующей целью |
2+ |
|
Тилорон |
С иммуномодулирующей целью |
2+ |
|
|
Производные пропионовой кислоты |
Ибупрофен |
При повышении температуры более 38,0?С |
2++ |
|
Анилиды |
Парацетамол |
При повышении температуры более 38,0?С |
2++ |
|
Производные пиперазина |
Цетиризин |
При развитии аллергических реакций |
1+ |
|
Другие антигис-таминные сред-ства системного действия |
Лоратадин |
При развитии аллергических реакций |
1+ |
|
Сульфонамиды |
Фуросемид |
С целью нормализации диуреза |
2+ |
|
Барбитураты и их производные |
Фенобарбитал |
Для профилактики и лечения судорожного синдрома |
2+ |
|
Производные бензодиазепина |
Диазепам |
Для профилактики и лечения судорожного синдрома |
2+ |
|
Другие препараты для общей анестезии |
Оксибутират натрия |
Для профилактики и лечения судорожного синдрома |
2+ |
|
Аскорбиновая кислота (витамин С) |
Аскорбиновая кислота |
Для активации окислительно-восстановительных процессов в организме |
2+ |
|
Другие витаминные препараты |
Витамин Е |
Для активации окислительно-восстановительных процессов в организме |
1+ |
|
Рибофлавин |
Для активации окислительно-восстановительных процессов в организме |
1 |
|
|
Комплекс витаминов группы В |
Для активации окислительно-восстано-вительных процессов в организме |
1 |
|
|
Аминокислоты, включая комбинации с полипептидами |
Аминокислоты для парентерального питания |
Для купирования нарушения обмена веществ |
2++ |
|
Иммуноглобулины нормальные человеческие |
Иммуноглобулин человека нормальный (специфический) |
Для повышения иммунологической реактивности |
2+ |
Примечание: * – Уровень доказательности в соответствии с уровнями достоверности доказательств (Приложение А2).
Дата публикации 19 февраля 2020Обновлено 3 ноября 2021
Определение болезни. Причины заболевания
Чума («чёрный мор», «чёрная смерть») — острое заболевание, вызываемое бактерией Yersinia pestis. Относится к группе особо опасных карантинных инфекций. Клинически характеризуется синдромом общей инфекционной интоксикации, лихорадкой, поражением лимфоузлов, ретикулоэндотелиальной системы (тканей, богатых макрофагами, например микроглии), лёгких и других тканей человека. Передаётся различными путями, из которых наиболее опасен воздушно-капельный. Без адекватного лечения чума может привести к смерти. Описаны случаи применения в качестве биологического оружия: в летописях XIV, XVIII века и японцами в 1939 и 1942 гг.
Этиология
Возбудитель чумы — чумная палочка (Yersinia pestis), открытая в июне 1894 года в Гонконге французом Александром Йерсеном и японцем Китасато Сибасабуро. Выявлено, что чумной микроб возник при мутации бактерии псевдотуберкулёза (Y. Pseudotuberculosis) не более 20 000 лет назад. Впервые чумные эпидемии описаны в летописях древнего мира, упоминаются в Библии.
Царство: Бактерии
Тип: Протеобактерии
Класс: Гамма-протеобактерии
Порядок: Enterobacterales
Семейство: Yersiniaceae
Род: Yersinia
Вид: Yersinia pestis (чумная палочка)
Y. pestis — неподвижная грамотрицательная палочка размером 0,3-0,6 × 1-2 мкм, округлой, нитевидной или удлинённой формы. Покрыта капсулой из слизистого вещества, окрашивается биполярно: интенсивно на концах и бледнее в центре. Не имеет жгутиков и не образует спор. Факультативный внутриклеточный анаэроб — способна развиваться как в клетках, так и за их пределами.
Факторы патогенности (вещества, определяющие способность бактерии вызывать инфекционный процесс):
- Чумной токсин или мышиный яд — белок, состоящий из двух фракций (А и В), различных по составу и свойствам. Крайне токсичен для человека.
- Липополисахаридный эндотоксин, состоящий из полисахарида, соединённого с липидом. Высвобождается при гибели бактерии.
Y. pestis умеет расщеплять углеводы и вырабатывает ферменты, помогающие заселять организм: гиалуронидазу, коагулазу, гемолизин, фибринолизин, пестицин. Существует несколько подвидов возбудителя чумы, различных по способности заражать организм.
Бактерии растут на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста при температуре 28-30°С, рН среды 7,0-7,2 с видимым результатом через 12-14 ч.
Содержит более 30 антигенов, V- и W-антигены подавляют иммунные реакции, в частности фагоцитоз. Капсула защищает микроорганизм от растворения полиморфно-ядерными лейкоцитами, контролирующими различные стадии воспаления.
Чумная палочка сохраняется в выделениях больных людей и на объектах внешней среды:
- в гное из лимфоузла — до месяца;
- в трупах людей и животных — до двух месяцев;
- в земле при благоприятных условиях — несколько месяцев.
Выдерживает низкие температуры: при 0 °С сохраняется шесть месяцев, в замороженных трупах — год и более. Не переносит:
- солнечные лучи (гибнет за 2-3 часа);
- высыхание;
- кислород;
- высокую температуру: при 100°С чумные бактерии погибают мгновенно, при 80 °С — через 5 мин;
- кислую среду;
- химические вещества, в том числе дезинфектанты (хлорид ртути в разведении 1:1000 и бытовые хлорсодержащие средства уничтожают микроорганизм за 1-5 мин).
Чумная палочка сохраняет высокую чувствительность к антибиотикам (тетрациклиновой, аминогликозидной и фторхинолоновой групп) [1][5][7][10].
Эпидемиология
Резервуар и основной источник инфекции — грызуны. Реже болеют зайцы, кролики, лисы и верблюды. Ранее эпидемии чумы вызывали миграции крыс, заражающихся в природных очагах. Переносчики чумы — крысиные блохи (Xenopsylla cheopis).
Распространённость чумы
В XIV веке от чумы погибло более 50 миллионов человек. В 2010−2015 годах чумой заболели 3248 человек, из них 584 погибли. Чаще всего заболевание встречается в Перу, Демократической Республике Конго и на Мадагаскаре [11].
В XXI веке эпидемии чумы не возникают, выявляют лишь единичные случаи:
- на территории России — Астраханская область, Кабардино-Балкарская, Ингушская, Чеченская, Карачаево-Черкесская республики, республика Алтай, Забайкалье, Дагестан, Калмыкия, Тыва;
- в сопредельных странах — Казахстан, Монголия, Китай;
- в мире — Мадагаскар, Индия, Вьетнам, Африка, США, Индия.
Основные природные очаги в РФ:
- Забайкальский (носители: сибирский сурок, даурская пищуха, полевка Брандта);
- Тувинский (носители: длиннохвостые суслики, монгольская пищуха);
- Горно-Алтайский, Волго-Уральский, Зауральский.
Механизмы передачи:
- Трансмиссивный — человек заражается при укусе блохи и попадании на кожу её фекалий или масс, срыгиваемых при питании. У инфицированной блохи в зобу возникает препятствие из размножающихся бактерий. Это мешает питанию, поэтому после укуса насекомое срыгивает первую кровь с микробами обратно в ранку. Реже инфекция распространяется через укусы человеческими вшами и клещами.
- Контактно-бытовой — инфицирование охотников при обработке шкур заражённых животных, прямой контакт с гноем больных кожной или кожно-бубонной формами чумы, с трупами умерших, перепрыгивание блох с остывающего тела.
- Фекально-оральный — при употреблении в пищу заражённого мяса.
- Аэрозольный — воздушно-капельный путь от человека, заражённого лёгочной формой чумы, редко от домашних кошек. Наиболее опасный способ, инфекция распространяется по воздуху, вызывает тяжёлое заболевание с высокой летальностью [1][2][5][9].
Человеческая форма чумы редко поражает животных. Заболевание, как правило, проходит в лёгкой форме. Подозреваться заражение можно, если появился кашель с кровью и в скором времени животное погибло.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы чумы
Инкубационный период при заражении от укуса блохи и контакта с инфицированным материалом длится от 3 до 6 дней. При аэрогенном заражении лёгочной формой — 1-2 дня. У привитых пациентов этот период растягивается до 12 дней. Прививка действует около года, обеспечивая относительную защиту. Затем, в течение непродолжительного времени, болезнь развивается в более лёгкой форме, по окончанию периода — как у непривитых.
Чума часто протекает в среднетяжёлой и тяжёлой форме. Болезнь начинается остро, внезапно. Симптомы заболевания:
- высокая температура;
- потрясающий озноб, лихорадка;
- интоксикация;
- слабость, ломота в мышцах и суставах;
- сильная головная боль;
- нарастающее беспокойство, помутнение сознания, состояние бреда;
- повышение двигательной активности (бессмысленный беспорядочный бег);
- сухость во рту, жажда;
- тошнота;
- рвота, в динамике — с кровью;
- белый налёт на языке;
- боли в животе, диарея с кровью;
- одутловатость лица с выражением, напоминающим маску ужаса и страданий;
- увеличение мелких кровеносных сосудов, заметное визуально.
С развитием болезни возбуждение сменяется апатией и адинамией, появляется сыпь на коже, выраженная тахикардия, нарушение ритма сердца, прогрессирующее падение артериального давления. Развивается учащённое поверхностное дыхание (тахипноэ), снижается количество отделяемой мочи вплоть до анурии.
Выделяют четыре клинические формы чумы: кожную, бубонную, первично-септическую, лёгочную.
Кожная форма чумы
На коже последовательно формируются: пятно, папула, пузырёк, гнойный пузырёк (пустула) с конечным превращением в язву. Пустула болезненна, наполнена гнойно-кровавым содержимым, окружена зоной воспаления и находится посреди плотного багрово-красного основания. При разрыве возникает язва с дном тёмного цвета. После выздоровления в этой области формируется рубец. При своевременной антибиотикотерапии смертность не превышает 1 %.
Бубонная чума
Для бубонной формы чумы характерно появление и развитие бубона — болезненного лимфоузла (или группы лимфоузлов), расположенного в любой зоне, чаще в паху. Бубон плотный на ощупь с нечёткими неровными контурами, спаян с подкожной жировой клетчаткой и ограничивает движение конечностей. Кожа в этой области сухая, горячая на ощупь, с течением болезни приобретает багрово-синюшный оттенок. При развитии заболевания бубоны размягчаются, нагнаиваются, появляются гнойные свищи. Возможно распространение инфекции и возникновение вторичных бубонов в других областях. Вокруг поражённых лимфоузлов развиваются вторичные пузырьки с кровянистой жидкостью (фликтены чумы). При своевременном лечении смертность не более 5 %. При отсутствии терапии летальность — 90 %.
Первично-септическая форма
Обладает общими признаками чумного процесса с тяжёлым и быстрым развитием симптомов. Стремительно прогрессирует интоксикация, возникает и повторяется кровавая рвота (“кофейной гущей”), лицо приобретает синюшный оттенок, помрачается сознание. Дыхание частое, малоэффективное, пульс нитевидный, частый, артериальное давление резко снижено. Увеличивается печень и селезёнка, прекращается мочеотделение. Развивается ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания) и инфекционно-токсический шок. Без лечения через 2-4 суток от начала болезни в 99 % наступает смерть. При своевременном лечении в большинстве случаев пациент выздоравливает.
Лёгочная форма
При лёгочной форме заболевания (особенно при первично-лёгочной) болезнь развивается в кратчайшие сроки: возникает острейшая интоксикация, нарастает болезненный кашель с кровянистой мокротой, одышка, хрипы в лёгких (чумная пневмония). Стремительно развивается инфекционно-токсическая энцефалопатия, больные теряют сознание (сопор, кома), возникает острая почечная недостаточность, ДВС-синдром. Смерть наступает через 1-3 суток от начала болезни. При своевременном лечении выздоравливает 50-60 % больных. При запоздалом лечении смертность достигает 98 %, без лечения — 100 %.
Кишечную форму чумы не выделяют, но септическая форма может протекать с болью в животе, диареей и рвотой. Лёгочная форма также может сопровождаться рвотой и тошнотой [10].
Чума при беременности
Во время беременности чума протекает особенно тяжело. Высок риск выкидыша и преждевременных родов [1][3][5][6].
Патогенез чумы
Иммунная система человека практически неспособна противостоять натиску чумной палочки. Это связано со стремительным размножением возбудителя, выработкой им факторов патогенности и антифагинов, подавляющих фагоцитоз (поглощение бактерий клетками иммунной системы) на начальных этапах, и слабым образованием антител.
Входные ворота при кожно-бубонной форме — кожа в месте укуса или втирания фекалий блох в повреждённую кожу, конъюнктивы, слизистые оболочки ротоглотки. При лёгочной форме чумы — слизистые оболочки респираторного тракта.
Этапы развития заболевания:
- В слизистых оболочках респираторного тракта возникает специфическая реакция (первичный аффект) на внедрение возбудителя чумы в виде пузырька с кровянистым содержимым, иногда язвочка.
- Происходит первичное размножение возбудителя и миграция по лимфатическим сосудам.
- Микроорганизм размножается в близлежащих лимфоузлах в течение 2-6 дней. Состояние сопровождается выраженной воспалительной реакцией: лимфоузлы увеличиваются, слипаются, частично переплавляются и образуют бубон (конгломерат воспалённых лимфоузлов).
- При отсутствии антибактериального лечения на этом этапе возникает некроз лимфоузлов и прорыв микробов в кровеносное русло (бактериемия) с обсеменением органов и тканей. Возможно развитие чумного сепсиса — появление множества очагов скопления бактерий, образование новых бубонов. Глобальное распространение эндотоксинов сопровождается выбросом большого количества провоспалительных медиаторов, что ведёт к нарушению микроциркуляции, развитию ДВС-синдрома, острой почечной недостаточности, коллапсу иммунной системы и инфекционно-токсическому шоку.
При попадании возбудителя в ткань лёгких (20 % случаев) возникает вторично-лёгочная форма заболевания. Стремительно развивается гангренозно-геморрагическая пневмония, увеличиваются и воспаляются трахеобронхиальные лимфоузлы, в плевральной полости скапливается жидкость (плевральный выпот).
При воздушно-капельном заражении (первично-лёгочная чума) развивается серозно-геморрагическое воспаление лёгочной ткани, некротические изменения, воздушные пространства заполняются геморрагическим экссудатом с большим количеством возбудителя [4][5][7][8].
Классификация и стадии развития чумы
Классификация и стадии развития
1. По Международной классификации болезней 10-го пересмотра (МКБ -10):
- A20 Чума;
- A20.0 Бубонная чума;
- A20.1 Целлюлярнокожная чума;
- A20.2 Лёгочная чума;
- A20.7 Септическая чума;
- A20.8 Другие формы чумы;
- A20.9 Чума неуточнённая;
2. По клинической форме:
- кожно-бубонная — появление сыпи на коже и образование бубона (воспалённого лимфоузла);
- первично-септическая — изначально возникает как полиорганное тяжёлое поражение;
- вторично-септическая — развивается из бубонной формы в полиорганное поражение;
- первично-лёгочная — крайне опасное заболевание, протекает как первичный процесс со стремительным поражением лёгких и других органов;
- вторично-лёгочная развивается постепенно из кожно-бубонной формы.
3. По степени тяжести:
- лёгкая (нетяжёлая интоксикация в течение недели, субфебрильная температура, частота пульса соответствует цифрам температуры, отсутствие геморрагического синдрома и неврологических нарушений);
- средняя (умеренная интоксикация в течение двух недель, фебрильная температура, умеренная брадикардия, умеренно выраженные геморрагические проявления, скудная неврологическая симптоматика);
- тяжёлая (сильно выраженная интоксикация, шок, ДВС-синдром, фебрильная длительная лихорадка, тахикардия, выраженный геморрагический синдром, масштабные кровоизлияния, кровавая рвота, сильная головная боль, расстройство восприятия, нарушение координации) [5][6][7][10].
Без лечения болезнь часто протекает в тяжёлой форме и заканчивается смертью.
Осложнения чумы
- ДВС-синдром — ведёт к появлению кровотечений, образованию тромбов в органах и, как следствие, к полиорганной недостаточности и смерти;
- гангрена кожи, пальцев и стоп — образование тромбов в сосудах кожи и конечностей ведёт к омертвению тканей и развитию гангрены;
- менингит (воспаление оболочек мозга — редкое осложнение) [4][5][8].
Диагностика чумы
Все действия с потенциально инфицированными материалами при подозрении на чуму проводятся в специализированной лаборатории особо опасных инфекций, работающей с патогенами I класса биологической опасности (в западных странах IV класса).
Лабораторная диагностика:
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ, тромбоцитопения, анемия, лимфопения);
- общий анализ мочи (при остром процессе и развитии острой почечной недостаточности – олигурия, анурия, протеинурия, цилиндрурия, лейкоцитурия, эритроцитурия);
- бактериологический посев материала от больного (содержимое бубона, отделяемые язвы, материал из зева, мокрота), секционного материала от трупа (кусочки органов, кровь) — высев колоний и выделение чистой культуры Y. pestis;
- бактериологическое исследование материала грызунов, блох;
- серологическая диагностика в ранние сроки (ПЦР) и спустя 5-7 дней от заражения с контролем через 4-6 недель (ИФА, РНГА);
- микроскопия окрашенных по Граму или Романовскому — Гимзе мазков периферической крови, мокроты или лимфатических узлов (выявление биполярно окрашивающихся, яйцевидных, грамотрицательных организмов с появлением “булавки”);
- пассажи на лабораторных животных (заражение инфицированным материалом животных с последующим выделением возбудителя с характерной клинической картиной болезни);
- УЗИ органов брюшной полости (увеличение печени и селезёнки);
- ФГДС (обследование органов желудочно-кишечного тракта) для выявления кровотечения;
- рентгенография органов грудной клетки при пневмонии [3][5][6][9].
Дифференциальная диагностика:
1. Бубонная чума:
- туляремия (слабая общая интоксикация, медленное развитие бубона, чёткие контуры бубона без спаянности с окружающими тканями, нагноение к концу 2-3 недели, специфические лабораторные тесты);
- фелиноз — болезнь кошачьих царапин (связь с предшествующим оцарапыванием кошкой, медленное развитие мелкой папулы с последующим увеличением и болезненностью локальных прилежащих лимфоузлов, постепенное нарастание интоксикации и лихорадки, доброкачественное течение);
- стафилококковая инфекция (острое воспаление лимфоузлов, окружающей ткани и подкожной жировой клетчатки, наличие воспалительных процессов в месте входных ворот, например фурункул).
2. Лёгочная чума (в т.ч. септическое течение):
- крупозная пневмония (злокачественное, быстрое и бурное течение при чуме в отличие от пневмонии);
- грипп (эпидемический сезон заболевания, выраженный синдром трахеита, клиническая кровь вирусного характера, специфические диагностические тесты);
- пневмоническая форма орнитоза (предшествующее общение с птицами, отсутствие выраженной интоксикации и быстрого ухудшения, слабовыраженные изменения общего анализа крови);
- сепсис (часто наличие первичного очага — патология зубов, ЛОР-органов, травмы, отсутствие карантина по чуме в области проживания, медленное развитие болезни);
- сыпной тиф (частый спутник войн, длительное развитие болезни, появление специфической сыпи по срокам болезни, специфические лабораторные тесты).
3. Кожная форма чумы:
- сибирская язва (посещение скотомогильников, язвы преимущественно на руках и лице, наличие безболезненных язв в виде чёрного струпа (как уголь), дочерние язвы) [5][6][8][10].
Лечение чумы
Независимо от формы болезни, необходима строгая изоляция пациента в инфекционном отделении больницы или ОРИТ (отделение реанимации и интенсивной терапии) боксового типа.
Режим — палатный, постельный или полупостельный. Диета — №2 или №7 по Певзнеру с ограничением поступления ионов натрия и контролем уровня потребляемой жидкости.
Антибиотикотерапию необходимо начать сразу, не дожидаясь лабораторного подтверждения диагноза. Даже при лёгочной форме чумы в первые 12-15 часов болезни есть шансы на выздоровление. Назначаются препараты:
- тетрациклины;
- фторхинолоны;
- аминогликозиды;
- возможно подключение цефалоспоринов с обязательным предшествующим и сопутствующим внутривенным введением глюкокортикоидов и дезинтоксикационных средств для предотвращения массивного бактериолизиса (растворения оболочек бактерий с выходом содержимого клетки в окружающую среду) и инфекционно-токсического шока.
Длительность введения антибиотиков — не менее 10 дней или до двух дней после исчезновения лихорадки.
Параллельно проводится применяют сорбенты и противоаллергические препараты. Для улучшения состояния ЖКТ принимают пищеварительные ферменты и пробиотики.
Критерии выздоровления при чуме:
- полное отсутствие интоксикации и лихорадки;
- трёхкратный отрицательный бактериальный посев биоматериала (пунктат бубона, мазок из зева и мокрота);
- восстановление всех основных функций организма.
Выздоравливающих выписывают не ранее чем через четыре недели от момента излечения от бубонной формы чумы и через шесть недель после лёгочной чумы. Обязательно получение трёхкратных отрицательных результатов бактериологического исследования. Посещение образовательных учреждений разрешено при полном клинико-бактериологическом выздоровлении. После выздоровления в течение трёх месяцев пациенты проходят диспансерное наблюдение: осмотр инфекциониста, терапевта и педиатра [4][5][7].
Прогноз. Профилактика
Прогноз благоприятный, если начать лечение лёгкой и среднетяжёлой формы чумы своевременно. При развитии тяжёлой формы, особенно лёгочной чумы, пациент часто погибают.
Меры профилактики:
- При выявлении больного или подозрении на заболевание вводится карантин (ограничение контактов инфицированного или подозреваемого в заражении лица и изоляция эпидемического очага). Больного и лихорадящих окружающих госпитализируют. Лиц, предположительно контактировавших с больным, подвергают профилактическому лечению и иммунизируют вакциной, позволяющей получить защитный уровень иммунитета через несколько дней после вакцинации, при необходимости проводят ревакцинацию. Грамотно организованная вакцинация снижает заболеваемость в 10 раз. Организуют активные обходы населения для выявления и госпитализации лихорадящих больных. Проводят заключительную дезинфекцию в очаге при помощи дезинфицирующих средств.
- Ежегодная иммунизация живой противочумной вакциной работников специализированных служб и лиц, проживающих или выезжающих в опасные регионы.
- Мероприятия неспецифической профилактики государственного масштаба — эпидемиологический надзор за природными очагами, контроль численности грызунов-переносчиков, контроль за лицами, проживающими на эндемичных территориях, санитарно-просветительская работа.
Мероприятия неспецифической профилактики населения — защита домов и околодомовых территорий от грызунов (не складировать отходы, мусор, заделывать щели), взаимодействовать с дикими грызунами только при крайней необходимости (убирать трупы, снимать шкуру и т.п. в резиновых перчатках). При увеличении численности грызунов и распространении блох использовать репелленты для одежды и кожи, не допускать контакта домашних животных с дикими, не позволять собакам и кошкам спать на кровати, особенно в эндемичных по чуме регионах [1][5][6][8].
Как можно заразиться чумой
Возможностей подцепить «чумной микроб» существует множество. Человеку достаточно контакта с любым носителем или переносчиком. Заразным может оказаться дикое животное, которое, к примеру, было убито на охоте. При его разделке бактерия может попасть на кожу человека. Так, в 2014-2015 годах на Алтае двое охотников заразились чумой, разделывая сурков. Инфекция проникла в организм через мелкие повреждения на коже. До этого с 1961 года на территории РФ чума у людей не регистрировалась ни разу. Похожий случай произошел в 2013 году с 15-летним подростком в Киргизии, который пожарил шашлык из сурка, предварительно разделав его7.
Если вы отправляетесь в район, который признан природным очагом чумы, помните о следующих правилах:
- Используйте средства для защиты от насекомых, особенно блох (спреи, мази).
- Не прикасайтесь к животным, не будучи уверенными в том, что они не инфицированы.
- Не прикасайтесь к тканям любых умерших животных, их выделениям, биологическим жидкостям (крови).
- Регулярно мойте руки с мылом или дезинфицируйте их спиртосодержащим раствором.
- Подвергайте овощи и фрукты тепловой обработке кипятком, не употребляйте некипяченое молоко и воду.
Заразиться чумой (и принести ее в дом) может собака — при контакте с инфицированными дикими особями, почвой, водой. Инфекция может поражать лошадей, овец, коров. При употреблении в пищу недостаточно обработанного мяса этих животных или молока возможно заражение. Но в основном люди заражаются от крысиных блох, которые при укусе выбрасывают бактерии в кровь или на поверхность кожи. Кроме того, достаточно даже блошиного помета, который остался на поверхности тела. Однако заразится можно далеко не от любой блохи, а только от той, которая до этого паразитировала на зараженном чумой животном (крысе7).
Еще один путь заражения — воздушно-капельный. Он наиболее опасный, так как любой зараженный человек или животное легко и постоянно выделяет возбудителя чумы в воздух. При этой форме заболевания — легочной чуме — инфекция распространяется максимально быстро.
Из-за обширной интоксикации организма, возникающей в результате деятельности бактерий, человек ведет себя неадекватно. В различных исследованиях ученые отмечают, что поведение больного можно принять за поведение человека в состоянии алкогольного опьянения:
- возбужденное состояние;
- беспокойство;
- невнятная речь;
- притупленный слух;
- шаткая и неуверенная походка;
- опухшее, покрасневшее лицо с отсутствующим выражением;
- живые, блестящие, но неподвижные глаза.
Следует обратить внимание на язык — на нем образуется известково-белый налет, похожий на мел. Больной жалуется на жар внизу живота и постоянно просить пить. Однако питье не утоляет жажду. Далее начинаются озноб и рвота. На основании этих признаков любой врач может диагностировать тяжелую интоксикацию. Однако они еще не дают основания поставить уверенный диагноз «чума».
Какие симптомы должны вызвать тревогу
Первые признаки могут проявиться спустя 1-7 суток после заражения. Именно таков инкубационный период Yersinia Pestis, возбудителя чумы. Наиболее распространены три формы чумы — бубонная, септическая и легочная. Сейчас около 75% всех клинических случаев приходится на бубонную чуму, около 17% — на септическую и около 8% — на легочную7. Они имеют свои отличительные признаки, о которых мы расскажем ниже. Однако в качестве общих симптомов для всех форм Всемирная организация здравоохранения выделяет:
- резкое повышение температуры тела;
- озноб;
- головную боль;
- ломоту в теле;
- слабость;
- тошноту;
- рвоту.
Типичные признаки чумы, характерные практически для любого клинического случая — резкое начало и головная боль. Болезнь всегда протекает в острой форме.
Известен случай в одной из южных республик СССР, когда пациенту с симптомами сильной интоксикации отказали в медицинской помощи под предлогом, что он находится в состоянии алкогольного опьянения. К сожалению, через несколько часов мужчину нашли во дворе поликлиники без признаков жизни. Посмертно у него была диагностирована чума7.
Лечение чумы
Любого пациента с подозрением на это заболевание немедленно госпитализируют и изолируют. Лечебные мероприятия начинают без промедлений. В основном, это антибактериальная и дезинтоксикационная терапия.
Еще в середине ХХ века были созданы антибиотики, которые успешно борются с возбудителем чумы. Это аминогликозиды, тетрациклины, левомицетин. Их назначают в дозе, которая соответствует форме болезни.
Одним из наиболее эффективных антибиотиков считается стрептомицин. Его вводят внутримышечно 2 раза в день в течение 10 суток. Распространена схема терапии с применением гентамицина, доксициклина, хлорамфеникола, хлорамфеникола. В любом случае стандартная антибактериальная терапия длится 10 суток. Доксициклин имеет ограничения для применения в случаях заражения беременных женщин. Хлорамфеникол не применяют для лечения детей.
Однако одной лишь антибактериальной терапии недостаточно, так как организм больного страдает от тяжелой интоксикации.
- Для восстановления объема выделяемой мочи назначают салуретики. К ним относят препараты с действующими веществами фуросемид, этакриновая кислота.
- Для улучшения гемодинамики (движения крови) используют глюкокортикостероидные препараты.
При проведении дезинтоксикационной терапии важно вывести токсины, скорректировать показатели гемостаза, стабилизировать кровообращение и функции жизненно важных органов. Для этого пациенту внутривенно (через капельницу) вводят трансфузии глюкозосолевых растворов и коллоидов: альбумин, раствор Рингера-Локка и другие.
С созданием антибиотиков, вакцин и антибактериальных лекарств лечение чумы не представляет проблемы. Однако крайне важно своевременно обратиться за медицинской помощью при первых симптомах. Если терапия начата вовремя, причин для волнения нет — прогноз практически всегда благоприятный.
Возбудитель чумы
Причина болезни — палочковидная бактерия Yersinia pestis (чумная палочка), которая, по данным исследований, существует уже более 20 тыс. лет. В народе ее называют «чумным микробом». Она стремительно размножается в питательных средах и передается множеством способов. Наиболее опасен воздушно-капельный.
Факты о «чумном микробе»
- Хорошо переносит замораживание, например, при –22оС может существовать до 4 месяцев. А при высокой температуре — погибает. При +50…+70оС — через 10 минут, в кипятке — через 1 минуту.
- Не переносит прямой солнечный свет и погибает за 2-3 часа.
- Содержится в любых выделениях зараженного организма: слюне, мокроте и т.д.
- Может сохраняться в молоке, воде, в почве, на овощах, фруктах. В частности, на одежде — до 6 месяцев.
Бактерия чумы относится к крайне агрессивным по отношению к человеческому организму и при отсутствии лечения приводит к летальному исходу. Болезнь развивается эпидемически или пандемически, как правило, с высокой летальностью7, поэтому ее относят к особо опасным.
В Демократической республике Конго, на Мадагаскаре и в Перу каждый год фиксируют вспышки чумы. Это наиболее неблагоприятные страны с точки зрения риска заражения. В остальном мире природные очаги зафиксированы в Казахстане, Туркменистане, Узбекистане, Монголии, Китае, Индии, Мадагаскаре, Мозамбике, Уганде, Танзании, Бразилии, Боливии, Эквадоре.
Российским туристам, бизнесменам, сотрудникам фирм, которые пребывают в этих странах, нужно знать, где именно находятся природные очаги чумы. И предпринимать меры для того, чтобы снизить риск инфицирования7.
Кто переносит инфекцию
Носители инфекции — различные грызуны (крысы, полевые мыши, землеройки, песчанки и полевки) и некоторые животные, в основном, обитающие в степной зоне. Это зайцы, суслики, сурки, тарбаганы, ежи. Они выделяют возбудителя чумы с пометом, бактерии содержатся в умерших животных — так они попадают в воду, почву, откуда разносятся далее другими особями. Переносчиками же выступают чаще всего блохи, которые паразитируют на носителях, живут в почве³.
Осторожно! Чума!
Ученые выделяют множество природных очагов чумы. Это географические места, где циркулирует данная инфекция. Такие места формировались тысячелетиями, а главное условие для циркуляции Yersinia pestis — наличие большого количества носителей и переносчиков. Природные очаги заболевания занимают около 7% суши. Исключительно «привозная» чума существует только в Австралии и Антарктиде. На остальных континентах есть области, где риск заражения максимально высокий.
Так как для природных очагов характерно наличие большого количества грызунов (чаще всего сусликов), то сосредоточены они, в основном, в степной и лесостепной зоне9. В России это:
- Ингушетия.
- Тыва (Овюрский и Монгун-Тайгинский районы).
- Горный Алтай (Кош-Агачский район).
- Кабардино-Балкария (Тырныаузский, Баксанский, Эльбрусский, Зольский районы).
- Карачаево-Черкессия (Карачаевский, Малокарачаевский районы).
- Дагестан (Тарумовский, Бабаюртский, Кизлярский, Кулинский, Агульский, Ногайский, Буйнакский районы).
- Калмыкия (Черноземельский, Яшкульский, Каспийский, Ики-Бурильский районы).
- Чеченская республика.
- Ставропольской край (Курской район).
- Астраханская область (Черноярский, Наримановский, Лиманский районы).
В РФ эпидемическую обстановку называют неустойчивой, так как в стране есть природные очаги инфекции, Россия граничит со странами, где неоднократно регистрировались вспышки чумы7.
Последние крупные вспышки
Всемирная организация здравоохранения подсчитала, что в 2003-2011 годах в 16 странах Азии, Африки и Америки произошло 15 243 случая инфицирования чумой. Летальный исход наступил в 5,9%. В целом же почти 98% всех случаев заражения и более 96% летальных исходов приходятся на Африку5.
- В 2004 году несколько животных и людей заболели предположительно бубонной чумой в Туркмении и Узбекистане.
- В 2005-2006 годах 1304 случая легочной чумы зафиксировали в Демократической республике Конго. На данный момент это самое опасное место на Земле.
- В августе 2009 года в связи со вспышкой заболевания был изолирован город Зикетан в провинции Цинхай.
- В августе 2010 года в Перу (провинция Аскопе департамента Ла-Либертад) 17 человек заболели легочной и бубонной чумой.
- В 2010 году на Мадагаскаре заразились более 300 человек, в 2014-м — более 100. Мадагаскар — второе по опасности место, где регулярно фиксируют вспышки заболевания5.
Видео 1. Вспышка бубонной чумы в Китае. Как побеждали болезнь
Какие симптомы заметны при первом клиническом обследовании
При первичном физикальном осмотре врач в большинстве случаев фиксирует резкую тахикардию. Сердце пациента бьется с такой неравномерностью, что иногда сложно подсчитать частоту пульса. Он может становиться нитевидным. При осмотре также заметны признаки сердечной и почечной недостаточности. Живот вздувается, а моча приобретает выраженный темный оттенок. Эти и вышеперечисленные симптомы характерны в начальный период развития чумы. Далее появляются признаки местных, общих поражений, которые свидетельствуют об определенной форме заболевания.
Летальный исход возможен и в начальный период — если заболевание развивается молниеносно. Организм переживает сильнейший инфекционно-токсический шок и может не справиться.
Симптомы бубонной чумы
Название этой формы заболевания происходит от арабского и греческого слов «джума» и «бубон», обозначающих «боб» и «пах». Характерный признак — воспаление лимфоузлов в паху (более 50% случаев). Воспаленные лимфоузлы внешне напоминают бобы, фасоль. Бубоны появляются уже через несколько часов после истинного начала болезни. Они развиваются также в подмышках (около 20% случаев), под челюстью и на шее. Мелкие напоминают размерами лесной орех, крупные — куриной яйцо. Бубоны сильно болят, поэтому пациент старается принять позу, при которой воспаленный лимфоузел не затрагивается.
- Чаще всего у человека появляется один бубон в паху. Воспаление затрагивает соседние ткани, кожу, поэтому спустя сутки бубон напоминает плотную опухоль с четкими границами, которая отличается острой болезненностью.
- В подмышечной впадине опухоль может иметь желеобразную консистенцию. Опасность представляет распространение инфекции в легкие.
- Бубоны на шее максимально опасны, сопровождаются массивным отеком тканей вплоть до лопаток и нижней части груди. Состояние больного по мере распространения отека по голове значительно ухудшается. Возможно развитие менингита.
Как протекает бубонная чума
Пик клинических проявлений бубонной чумы наступает на 4-6 сутки, когда интоксикация организма достигает максимума. У пациента постоянно держится высокая температура около 40°С, его лихорадит. Лицо покрасневшее и отечное, на нем часто появляется выражение ужаса. При физикальном осмотре заметны нарушения работы сердца, увеличение печени. Артериальное давление снижается. Уже на этом этапе у пациента с низким иммунитетом возможен летальный исход.
Если же больной переживает пик заболевания, то на 6-8 сутки бубон заметно краснеет и отекает, а еще через 2 суток вскрывается. Из него выделяется гной желто-зеленого цвета, в котором могут присутствовать следы крови. Явного запаха гной не имеет. В этот период пациенту становится значительно лучше. Если организм не атаковала вторичная инфекция, прогноз благоприятный. Зарастание гнойного свища происходит медленно — в течение 3-4 недель. На его месте образуется глубокий рубец.
В любой момент заболевания до прорыва бубона может произойти распространение инфекции на другие лимфоузлы и образование вторичных бубонов. Это одно из самых распространенных осложнений.
Температура при бубонной чуме
- В ряде случаев за 1-2 суток до появления бубона пациента беспокоит лихорадка с высокой температурой. После начала воспаления температура стабильно высокая — 39-40оС.
- Если она начала постепенно и стабильно снижаться — это положительный признак.
- Если произошло резкое снижение и последующее также резкое повышение — это, напротив, свидетельствует о сепсисе и значительном ухудшении и неблагоприятным прогнозом.
Осложнения бубонной чумы
При отсутствии своевременного лечения воспалительный процесс часто распространяется на другие органы и ткани: легкие, головной мозг, другие лимфатические узлы. Возможно развитие пневмонии, менингита. Но основные осложнения, которые диагностируют в большинстве случаев нелеченного заболевания — это инфекционно-токсический шок и ДВС-синдром (нарушение свертываемости крови). Они выражаются в виде быстро развивающейся гангрены пальцев на руках и ногах, стоп, отдельных участков кожи.
Симптомы септической чумы
Эта форма отличается стремительным течением — всего 2-4 суток. В ряде случаев длительность болезни составляет лишь несколько часов. Требует немедленного лечения, так как без медицинской помощи летальный исход неизбежен. Такой же стремительностью отличается и инкубационный период — от момента заражения до первых симптомов может пройти от нескольких часов до 1-2 суток.
Начало болезни всегда внезапное, бурное и острое. У пациента сразу появляются симптомы выраженной интоксикации:
- острая головная боль;
- температура 39-40оС;
- озноб;
- боли в мышцах, суставах;
- тошнота со рвотой.
Как протекает септическая чума
Через 2-4 часа после начала болезни у пациента нарушается психика — чаще всего он находится в возбужденном состоянии. Температура — выше 40оС, в рвоте заметна кровь, на коже появляется сыпь. Лицо принимает страдальческое выражение.
Осмотр врача выявляет нарушения работы сердца, повышение пульса до 130 уд/мин. В ближайшие сутки признаки тахикардии усиливаются, на теле появляются очаговые следы внутренних кровоизлияний. У некоторых пациентов они сливаются в обширные пятна — так называемые «поля смерти». В моче присутствуют явные следы крови. Пациентов мучает диарея, в выделениях заметна кровь. Нарушается работа почек, прекращается образование мочи. Если медицинская помощь не оказана в первые сутки, обычно к концу вторых болезнь заканчивается летальным исходом.
Симптомы легочной чумы
Болезнь быстро передается воздушно-капельным путем, поэтому максимально опасна с эпидемиологической точки зрения. Пациенты заболевают внезапно. Буквально час назад прекрасно чувствовавший себя человек начинает трястись от озноба. У него появляются все основные симптомы чумы (головная боль, высокая температура, тошнота, рвота, ломота в мышцах и суставах) плюс характерные именно для этой формы режущие боли в груди.
Важный отличительный признак — в первые часы развивается одышка. Физикальный осмотр выявляет тахикардию, аритмию. Однако какие-либо функциональные нарушения со стороны легких первоначально отсутствуют.
Как развивается легочная чума
При кашле и дыхании больной выделяет инфекцию в воздух — это следует учитывать при соблюдении мер безопасности. Важный симптом — влажный кашель с мокротой. Он чаще всего появляется к концу первых суток болезни (в ряде случаев — с самого начала). В мокроте содержится огромное количество «чумного микроба». Мокрота отличается жидкой консистенцией (например, при пневмонии она более густая). Ее характер меняется по мере развития болезни. Сначала она прозрачная, затем выделяется с пеной, становится стекловидной, потом в ней появляются следы крови. В конце концов мокрота становится постоянно кровавой.
В 1-е сутки состояние быстро и значительно ухудшается. Пациенту тяжело дышать, он остро испытывает нехватку воздуха, постоянно возбужден, пытается встать и приблизиться к распахнутому окну, двери. Разгар заболевания длится от нескольких часов до 2 суток. В этот период организм испытывает тяжелейшее токсическое поражение.
На 2-е сутки возбуждение сменяется заторможенностью из-за общего угнетения центральной нервной системы. Пациенты бредят, их речь становится невнятной, нарушается координация, повышается чувствительность к свету. Они по-прежнему стараются находиться ближе к источникам свежего воздуха. Усиливается аритмия, острая почечная недостаточность, нарушается циркуляция крови. Боли в груди становятся более острыми и мешают дышать.
На 3-и сутки развивается отек легких, появляется кровавая пенистая мокрота. Пациент может впасть в кому, пульс едва прощупывается. По всему телу и особенно на лице проступают синюшные пятна внутренних кровоизлияний. В таких случаях летальный исход неизбежен.
Диагностика
Успех лечения чумы зависит от своевременного обращения за медицинской помощью. Сделать это нужно как можно быстрее — в первые же часы после появления симптомов. Выявить возбудителя можно только в лабораторных условиях. Бактерии обнаруживают в мазках крови при прямой микроскопии7. Поэтому при резком ухудшении самочувствия и подозрении на чуму следует сразу обратиться в клинику и настаивать на проведении экстренного анализа крови, мочи. Болезнь нужно дифференцировать с другими инфекционными заболеваниями, в частности, острым гнойным лимфаденитом, сибирской язвой, сапом.
Микроскопия мазков позволяет получить предварительное заключение через 1-2 часа. Бактериологический посев дает основание поставить окончательный анализ спустя 5-7 суток. Однако антибактериальная терапия должна быть начата сразу после предварительного заключения. Промедление на 24 часа уже грозит серьезными осложнениями.
Предупреждение распространения чумы
Людей, проживающих в местах природных очагов заболевания, вакцинируют. На этих территориях регулярно проводят борьбу с грызунами и блохами путем дезинсекции. В частных домах нужно хранить продукты питания в недоступных для грызунов местах, убирать мусор и отходы, которые их привлекают. При поездках на природу следует пользоваться репеллентами для защиты от насекомых. Если есть необходимость ночевать в степи, нужно тщательно выбирать место подальше от нор грызунов, площадку следует осмотреть на предмет наличия/отсутствия помета.
Заключение
В современном мире существует несколько природных очагов чумы, где необходимо максимально соблюдать меры безопасности. Особенно внимательным нужно быть при поездках в Демократическую республику Конго, Перу и Мадагаскар. Однако необходимо помнить, что 11 природных очагов расположены и на территории РФ. Если заражение все же произошло, нужно как можно быстрее, в первые же часы обратиться за медицинской помощью и сдать анализ крови. Своевременно начатое лечение (в первые 24 часа) — это залог успешного лечения.
Источники
1. Арутюнов Ю.И., Пичурина Н.Л., Судьина Л.В., Трухачев А.Л. Чума в Китае: эпидемиологические и эпизоотологические аспекты // Инфекционные болезни: новости, мнения, обучение. — 2019. — Т. 8, № 3. — С. 70–77.
2. Бугоркова С.А., Девдариани З.Л., Щуковская Т.Н., Кутырев В.В. Исторические и современные представления о проблеме специфической профилактики чумы // Проблемы особо опасных инфекций. — 2013. — Вып. 3. — С. 63-69.
3. Дентовская С. В., Копылов П. Х. и другие. Молекулярные основы вакцинопрофилактики чумы // Молекулярная генетика, микробиология и вирусология. — 2013. — № 3. — С. 3-12.
4. Куклева Л.М. Адгезины возбудителя чумы // Проблемы особо опасных инфекций. —2018. — Вып. 2. — С. 14–22.
5. Кутырев В.В., Попов Н.В., Ерошенко Г.А., Меркулова Т.К. Чума на о. Мадагаскар // Проблемы особо опасных инфекций. — 2011. — Вып. 108. — С. 5-11.
6. Микшис Н.И., Кутырев В.В. Современное состояние проблемы разработки вакцин для специфической профилактики чумы // Проблемы особо опасных инфекций. — 2019. — Вып. 1. — С. 50-63.
7. Никифоров В.В., Авдеева М.Г., Намитоков Х.А. Чума. Учебно-методическое пособие. — Москва-Краснодар-Майкоп, 2016. — с. 126.
8. Спицын А.Н., Уткин Д.В. и другие. Maldi-Tof масс-спектрометрический анализ штаммов возбудителя чумы // Проблемы особо опасных инфекций. — 2016. — Вып. 2. — С. 91-94.
9. Удовиков А.И., Попов Н.В., Самойлова Л.В., Толоконникова С.И. Климат и трансформация экосистем на примере природных очагов чумы юго-востока России // Проблемы особо опасных инфекций. — 2012. — Вып. 112. — С. 21-24.
10. Фирстова В.В., Дятлов И.А., Караулов А.В. Иммунологические аспекты чумы // Иммунология. — 2016. — № 37 (1). — С. 61–63.
Чума
- Что такое Чума
- Что провоцирует / Причины Чумы
- Патогенез (что происходит?) во время Чумы
- Симптомы Чумы
- Диагностика Чумы
- Лечение Чумы
- Профилактика Чумы
- К каким докторам следует обращаться если у Вас Чума
Что такое Чума —
Чума — острая, особо опасная зоонозная трансмиссивная инфекция с тяжёлой интоксикацией и серозно-геморрагическим воспалением в лимфатических узлах, лёгких и других органах, а также возможным развитием сепсиса.
Краткие исторические сведения
В истории человечества нет другой такой инфекционной болезни, которая приводила бы к столь колоссальным опустошениям и смертности среди населения, как чума. С древности сохранились сведения о заболевании чумой, возникавшей у людей в виде эпидемий с большим числом смертельных исходов. Отмечено, что эпидемии чумы развивались вследствие контактов с больными животными. Временами распространение заболевания носило характер пандемий. Известно три пандемии чумы. Первая, известная как «юстинианова чума», свирепствовала в Египте и Восточно-Римской империи в 527-565 гг. Вторая, названная «великой», или «чёрной» смертью, в 1345-1350 гг. охватила Крым, Средиземноморье и Западную Европу; эта самая опустошительная пандемия унесла около 60 млн жизней. Третья пандемия началась в 1895 г. в Гонконге, затем распространилась на Индию, где умерли свыше 12 млн человек. В самом её начале были сделаны важные открытия (выделен возбудитель, доказана роль крыс в эпидемиологии чумы), что позволило организовать профилактику на научной основе. Возбудитель чумы обнаружили Г.Н. Минх (1878) и независимо от него А. Йерсен и Ш. Китазато (1894). Начиная с XIV века, чума многократно посещала Россию в виде эпидемий. Работая на вспышках по предотвращению распространения заболевания и лечению больных, большой вклад в изучение чумы внесли российские учёные Д.К. Заболотный, Н.Н. Клодницкий, И.И. Мечников, Н.Ф. Гамалея и др. В XX веке Н.Н. Жуковым-Вережниковым, Е.И. Коробковой и Г.П. Рудневым были разработаны принципы патогенеза, диагностики и лечения больных чумой, а также создана противочумная вакцина.
Что провоцирует / Причины Чумы:
Возбудитель — грамотрицательная неподвижная факультативно-анаэробная бактерия Y. pestis рода Yersinia семейства Enterobacteriaceae. По многим морфологическим и биохимическим признакам чумная палочка сходна с возбудителями псевдотуберкулёза, иерсиниоза, туляремии и пастереллёза, вызывающих тяжёлые заболевания как у грызунов, так и у людей. Отличается выраженным полиморфизмом, наиболее типичны овоидные палочки, окрашивающиеся биполярно, Выделяют несколько подвидов возбудителя, различных по вирулентности. Растёт на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста. Содержит более 30 антигенов, экзо- и эндотоксины. Капсулы защищают бактерии от поглощения полиморфноядерными лейкоцитами, а V- и W-антигены предохраняют их от лизиса в цитоплазме фагоцитов, что обеспечивает их внутриклеточное размножение. Возбудитель чумы хорошо сохраняется в экскретах больных и объектах внешней среды (в гное бубона сохраняется 20-30 дней, в трупах людей, верблюдов, грызунов — до 60 дней), но высокочувствителен к солнечным лучам, атмосферному кислороду, повышенной температуре, реакции среды (особенно кислой), химическим веществам (в том числе дезинфектантам). Под действием сулемы в разведении 1:1000 гибнет через 1-2 мин. Хорошо переносит низкие температуры, замораживание.
Эпидемиология
Основной резервуар и источник инфекции — дикие грызуны (почти 300 видов), распространённые повсеместно. Однако не все виды животных имеют одинаковое значение для сохранения возбудителя. В каждом конкретном природном очаге существуют свои основные хранители инфекции, выполняющие роль основного резервуара инфекции. Основные источники в природе — сурки, суслики, песчанки, полёвки, пищухи и др. Основной резервуар инфекции в антропургических (городских, портовых) очагах чумы — синантропные крысы. К таковым относятся серая крыса, или пасюк, живущая в канализационных трубах больших городов, чёрная крыса, обитающая на судах и в домах, александрийская, или египетская, чёрная крыса. Собаки совершенно резистентны к возбудителю, но могут инфицировать блох. Увеличивается число сообщений о случаях инфекции у кошек в связи с возможностью передачи возбудителя человеку при пневмонии. Имеются данные о роли верблюдов как источников инфекции для человека. Сохранение чумной инфекции происходит главным образом благодаря передаче возбудителя от больных животных к здоровым. Исключительную роль в этом процессе играют паразитирующие на грызунах блохи. У большинства грызунов развивается острая форма чумы, но при этом быстрая гибель животных приводит к прекращению эпизоотии. Часть грызунов (суслики, сурки, тарбаганы), находясь в спячке, переносят болезнь в латентной форме, а весной следующего года являются источниками инфекции и способствуют поддержанию природного очага чумы в данной местности.
Больной человек может в определённых условиях стать источником инфекции: при развитии лёгочной чумы, непосредственном контакте с гнойным содержимым чумного бубона, а также в результате заражения блох на больном с чумной септицемией. Трупы умерших от чумы людей часто являются непосредственной причиной инфицирования окружающих. Особую опасность представляют больные лёгочной формой чумы.
Механизм передачи разнообразен, чаще всего трансмиссивный, но возможен и воздушно-капельный (при лёгочных формах чумы, заражении в лабораторных условиях). Переносчиками возбудителя являются блохи (около 100 видов) и некоторые виды клешей, поддерживающие эпизоотический процесс в природе и передающие возбудитель синантропным грызунам, верблюдам, кошкам и собакам, которые могут переносить на себе заражённых блох к жилью человека. Человек заражается не столько при укусе блохи, сколько после втирания в кожу её фекалий или масс, срыгиваемых при питании. Бактерии, размножающиеся в кишечнике блохи, выделяют коагулазу, образующую «пробку» (чумной блок), препятствующую поступлению крови в её организм. Попытки голодного насекомого к кровососанию сопровождаются срыгиванием заражённых масс на поверхность кожи в месте укуса. Такие блохи голодные и часто пытаются сосать кровь животного. Контагиозность блох сохраняется в среднем около 7 нед, а по некоторым данным — до 1 года.
Возможны контактный (через повреждённую кожу и слизистые оболочки) при разделке туш и обработке шкур убитых заражённых животных (зайцы, лисы, сайгаки, верблюды и др.) и алиментарный (при употреблении в пищу их мяса) пути заражения чумой.
Естественная восприимчивость людей очень высокая, абсолютная во всех возрастных группах и при любом пути заражения. После перенесённого заболевания развивается относительный иммунитет, не предохраняющий от повторного заражения. Повторные случаи заболевания не являются редкостью и протекают не менее тяжело, чем первичные.
Основные эпидемиологические признаки. Природные очаги чумы занимают 6-7% суши земного шара и зарегистрированы на всех континентах, исключая Австралию и Антарктиду. Ежегодно в мире регистрируют несколько сотен случаев чумы у людей. В странах СНГ выявлено 43 природных очага чумы общей площадью более 216 млн гектаров, расположенных в равнинных (степных, полупустынных, пустынных) и высокогорных регионах. Различают два вида природных очагов: очаги «дикой» и очаги крысиной чумы. В природных очагах чума проявляется в виде эпизоотии среди грызунов и зайцеобразных. Заражение от спящих зимой грызунов (сурки, суслики и др.) происходит в тёплое время года, вто время как от не спящих зимой грызунов и зайцеобразных (песчанки, полёвки, пищухи и др.) заражение имеет два сезонных пика, что связано с периодами размножения зверьков. Мужчины болеют чаще, чем женщины в связи с профессиональной деятельностью и пребыванием в природном очаге чумы (отгонное животноводство, охота). В антропургических очагах роль резервуара инфекции выполняют чёрная и серая крысы. Эпидемиология бубонной и лёгочной форм чумы в наиболее важных чертах имеет существенные различия. Для бубонной чумы характерно сравнительно медленное нарастание заболеваний, в то время как лёгочная чума из-за лёгкой передачи бактерий может в короткие сроки получать широкое распространение. Больные бубонной формой чумы малоконтагиозны и практически незаразны, так как выделения их не содержат возбудителей, а в материале из вскрывшихся бубонов их мало или нет совсем. При переходе болезни в септическую форму, а также при осложнении бубонной формы вторичной пневмонией, когда возбудитель может передаваться воздушно-капельным путём, развиваются тяжёлые эпидемии первичной лёгочной чумы с очень высокой контагиозностью. Обычно лёгочная чума следует за бубонной, распространяется вместе с ней и быстро становится ведущей эпидемиологической и клинической формой. В последнее время интенсивно разрабатывается представление о том, что возбудитель чумы может долгое время находиться в почве в некультивируемом состоянии. Первичное заражение грызунов при этом может происходить при рытье нор на инфицированных участках почв. Данная гипотеза основана как на экспериментальных исследованиях, так и наблюдениях о безрезультативности поисков возбудителя среди грызунов и их блох в межэпизоотические периоды.
Патогенез (что происходит?) во время Чумы:
Адаптационные механизмы человека практически не приспособлены сопротивляться внедрению и развитию чумной палочки в организме. Это объясняется тем, что чумная палочка очень быстро размножается; бактерии в большом количестве вырабатывают факторы проницаемости (нейраминидаза, фибринолизин, пестицин), антифагины, подавляющие фагоцитоз (F1, HMWPs, V/W-Ar, РН6-Аг), что способствует быстрому и массивному лимфогенному и гематогенному диссеминированию прежде всего в органы мононуклеарно-фагоцитарной системы с её последующей активизацией. Массивная антигенемия, выброс медиаторов воспаления, в том числе и шокогенных цитокинов, ведёт к развитию микроциркуляторных нарушений, ДВС-синдрома с последующим исходом в инфекционно-токсический шок.
Клиническая картина заболевания во многом определяется местом внедрения возбудителя, проникающего через кожные покровы, лёгкие или ЖКТ.
Схема патогенеза чумы включает три стадии. Сначала возбудитель от места внедрения лимфогенно диссеминирует в лимфатические узлы, где кратковременно задерживается. При этом образуется чумной бубон с развитием воспалительных, геморрагических и некротических изменений в лимфатических узлах. Затем довольно быстро бактерии проникают в кровь. В стадии бактериемии развивается сильнейший токсикоз с изменениями реологических свойств крови, нарушениями микроциркуляции и геморрагическими проявлениями в различных органах. И, наконец, после преодоления возбудителем ретикулогистиоцитарного барьера происходит его диссеминирование по различным органам и системам с развитием сепсиса.
Микроциркуляторные нарушения вызывают изменения в сердечной мышце и сосудах, а также в надпочечниках, что обусловливает острую сердечно-сосудистую недостаточность.
При аэрогенном пути заражения поражаются альвеолы, в них развивается воспалительный процесс с элементами некроза. Последующая бактериемия сопровождается интенсивным токсикозом и развитием септико-геморрагических проявлений в различных органах и тканях.
Антительный ответ при чуме слабый и формируется в поздние сроки заболевания.
Симптомы Чумы:
Инкубационный период составляет 3-6 сут (при эпидемиях или септических формах сокращается до 1-2 дней); максимальный срок инкубации — 9 дней.
Характерно острое начало болезни, выражающееся быстрым нарастанием температуры тела до высоких цифр с потрясающим ознобом и развитием выраженной интоксикации. Характерны жалобы больных на боли в области крестца, мышцах и суставах, головную боль. Возникают рвота (нередко кровавая), мучительная жажда. Уже с первых часов заболевания развивается психомоторное возбуждение. Больные беспокойны, чрезмерно активны, пытаются бежать («бежит, как очумелый»), у них появляются галлюцинации, бред. Речь становится невнятной, походка шаткой. В более редких случаях возможны заторможенность, апатия, а слабость достигает такой степени, что больной не может встать с постели. Внешне отмечают гиперемию и одутловатость лица, инъекцию склер. На лице выражение страдания или ужаса («маска чумы»). В более тяжёлых случаях на коже возможна геморрагическая сыпь. Очень характерными признаками заболевания являются утолщение и обложенность языка густым белым налётом («меловой язык»). Со стороны сердечно-сосудистой системы отмечают выраженную тахикардию (вплоть до эмбриокардии), аритмию и прогрессирующее падение артериального давления. Даже при локальных формах заболевания развиваются тахипноэ, а также олигурия или анурия.
Данная симптоматика проявляется, особенно в начальный период, при всех формах чумы.
Согласно клинической классификации чумы, предложенной Г.П. Рудневым (1970), выделяют локальные формы заболевания (кожную, бубонную, кожно-бубонную), генерализованные формы (первично-септическую и вторично-септическую), внешнедиссеминированные формы (первично-лёгочную, вторично-лёгочную и кишечную).
Кожная форма. Характерно образование карбункула в месте внедрения возбудителя. Первоначально на коже возникает резко болезненная пустула с тёмнокрасным содержимым; она локализуется на отёчной подкожной клетчатке и окружена зоной инфильтрации и гиперемии. После вскрытия пустулы образуется язва с желтоватым дном, склонная к увеличению в размерах. В дальнейшем дно язвы покрывает чёрный струп, после отторжения которого образуются рубцы.
Бубонная форма. Наиболее частая форма чумы. Характерно поражение лимфатических узлов, регионарных по отношению к месту внедрения возбудителя — паховых, реже подмышечных и очень редко шейных. Обычно бубоны бывают одиночными, реже множественными. На фоне выраженной интоксикации возникают боли в области будущей локализации бубона. Через 1-2 дня можно пропальпировать резко болезненные лимфатические узлы, сначала твёрдой консистенции, а затем размягчающиеся и становящиеся тестообразными. Узлы сливаются в единый конгломерат, малоподвижный из-за наличия периаденита, флюктуирующий при пальпации. Длительность разгара заболевания около недели, после чего наступает периодреконвалесценции. Лимфатические узлы могут самостоятельно рассасываться или изъязвляться и склерозироваться вследствие серозно-геморрагического воспаления и некроза.
Кожно-бубонная форма. Представляет сочетание кожных поражений и изменений со стороны лимфатических узлов.
Эти локальные формы заболевания могут переходить во вторичный чумной сепсис и вторичную пневмонию. Их клиническая характеристика не отличается от первично-септической и первично-лёгочной форм чумы соответственно.
Первично-септическая форма. Возникает после короткого инкубационного периода в 1-2 дня и характеризуется молниеносным развитием интоксикации, геморрагическими проявлениями (кровоизлияния в кожу и слизистые оболочки, желудочно-кишечные и почечные кровотечения), быстрым формированием клинической картины инфекционно-токсического шока. Без лечения в 100% случаев заканчивается летально.
Первично-лёгочная форма. Развивается при аэрогенном заражении. Инкубационный период короткий, от нескольких часов до 2 сут. Заболевание начинается остро с проявлений интоксикационного синдрома, характерного для чумы. На 2-3-й день болезни появляется сильный кашель, возникают резкие боли в грудной клетке, одышка. Кашель сопровождается выделением сначала стекловидной, а затем жидкой пенистой кровянистой мокроты. Физикальные данные со стороны лёгких скудные, на рентгенограмме обнаруживают признаки очаговой или долевой пневмонии. Нарастает сердечно-сосудистая недостаточность, выражающаяся в тахикардии и прогрессивном падении артериального давления, развитии цианоза. В терминальную стадию у больных развивается сначала сопорозное состояние, сопровождающееся усилением одышки и геморрагическими проявлениями в виде петехий или обширных кровоизлияний, а затем кома.
Кишечная форма. На фоне синдрома интоксикации у больных возникают резкие боли в животе, многократная рвота и диарея с тенезмами и обильным слизисто-кровянистым стулом. Поскольку кишечные проявления можно наблюдать и при других формах заболевания, до последнего времени остаётся спорным вопрос о существовании кишечной чумы как самостоятельной формы, по-видимому, связанной с энтеральным заражением.
Дифференциальная диагностика
Кожную, бубонную и кожно-бубонную формы чумы следует отличать от туляремии, карбункулов, различных лимфаденопатий, лёгочные и септические формы — от воспалительных заболеваний лёгких и сепсиса, в том числе менингококковой этиологии.
При всех формах чумы уже в начальный период настораживают быстро нарастающие признаки тяжёлой интоксикации: высокая температура тела, потрясающий озноб, рвота, мучительная жажда, психомоторное возбуждение, двигательное беспокойство, бред и галлюцинации. При осмотре больных привлекают внимание невнятная речь, шаткая походка, одутловатое гиперемированное лицо с инъекцией склер, выражением страдания или ужаса («маска чумы»), «меловой язык». Быстро нарастают признаки сердечно-сосудистой недостаточности, тахипноэ, прогрессирует олигурия.
Для кожной, бубонной и кожно-бубонной форм чумы характерна резкая болезненность в месте поражения, стадийность в развитии карбункула (пустула — язва — чёрный струп — рубец), выраженные явления периаденита при формировании чумного бубона.
Лёгочные и септические формы отличают молниеносное развитие тяжёлой интоксикации, выраженных проявлений геморрагического синдрома, инфекционно-токсического шока. При поражении лёгких отмечают резкие боли в груди и сильный кашель, отделение стекловидной, а затем жидкой пенистой кровянистой мокроты. Скудные физикальные данные не соответствуют общему крайне тяжёлому состоянию.
Диагностика Чумы:
Лабораторная диагностика
Основана на использовании микробиологических, иммуносерологических, биологических и генетических методов. В гемограмме отмечают лейкоцитоз, нейтрофилию со сдвигом влево, увеличение СОЭ. Выделение возбудителя проводят в специализированных режимных лабораториях для работы с возбудителями особо опасных инфекций. Исследования проводят для подтверждения клинически выраженных случаев заболевания, а также для обследования лиц с повышенной температурой тела, находящихся в очаге инфекции. Бактериологическому исследованию подвергают материал от больных и умерших: пунктаты из бубонов и карбункулов, отделяемое язв, мокроту и слизь из ротоглотки, кровь. Проводят пассаж на лабораторных животных (морские свинки, белые мыши), погибающих на 5-7-е сутки после заражения.
Из серологических методов применяют РНГА, РНАТ, РНАГ и РТПГА, ИФА.
Положительные результаты ПЦР через 5-6 ч после её постановки свидетельствуют о наличии специфической ДНК чумного микроба и подтверждают предварительный диагноз. Окончательным подтверждением чумной этиологии болезни являются выделение чистой культуры возбудителя и её идентификация.
Лечение Чумы:
Больных чумой лечат только в стационарных условиях. Выбор препаратов для этиотропной терапии, их доз и схем применения определяет форма заболевания. Курс этиотропной терапии при всех формах болезни составляет 7-10 дней. При этом применяют:
• при кожной форме — котримоксазол по 4 таблетки в сутки;
• при бубонной форме — левомицетин в дозе 80 мг/кг/сут и одновременно стрептомицин в дозе 50 мг/кг/сут; препараты вводят внутривенно; эффективен также тетрациклин;
• при лёгочных и септических формах заболевания комбинацию левомицети-на со стрептомицином дополняют назначением доксициклина в дозе 0,3 г/сут или тетрациклина по 4-6 г/сут внутрь.
Одновременно проводят массивную дезинтоксикационную терапию (свежезамороженная плазма, альбумин, реополиглюкин, гемодез, кристаллоидные растворы внутривенно, методы экстракорпоральной детоксикации), назначают препараты для улучшения микроциркуляции и репарации (трентал в сочетании с солкосерилом, пикамилон), форсирования диуреза, а также сердечные гликозиды, сосудистые и дыхательные аналептики, жаропонижающие и симптоматические средства.
Успех лечения зависит от своевременности проведения терапии. Этиотропные препараты назначают при первом подозрении на чуму, основываясь на клинико-эпидемиологических данных.
Профилактика Чумы:
Эпидемиологический надзор
Объём, характер и направленность профилактических мероприятий определяет прогноз эпизоотической и эпидемической обстановки по чуме в конкретных природных очагах с учётом данных слежения за движением заболеваемости во всех странах мира. Все страны обязаны сообщать ВОЗ о появлении заболеваний чумой, движении заболеваемости, эпизоотиях среди грызунов и мерах борьбы с инфекцией. В стране разработана и функционирует система паспортизации природных очагов чумы, позволившая провести эпидемиологическое районирование территории.
Профилактические мероприятия
В комплексе мер профилактики и борьбы с чумой решающая роль принадлежит мероприятиям, исключающим завоз инфекции из других стран и предупреждающим возникновение заболеваний в энзоотических очагах. Для профилактики завоза чумы из других стран большое значение имеет строгое соблюдение всеми странами международных санитарных правил. В энзоотических очагах противочумные мероприятия включают наблюдение за видовым составом и численностью грызунов, исследование грызунов и их эктопаразитов на инфицированность чумной палочкой. При выявлении эпизоотии проводят дератизацию и дезинсекционные мероприятия в том или ином объёме. Синантропных грызунов истребляют без выявления среди них больных чумой, если их численность превышает 15% попадаемости в ловушки. Грызунов и эктопаразитов в поле и вокруг населённых пунктов уничтожают противочумные учреждения, а в населённых пунктах — дератизационно-дезинсекционные отделы Центров санитарно-эпидемиологического надзора.
Показаниями к проведению профилактической иммунизации населения являются эпизоотия чумы среди грызунов, выявление больных чумой домашних животных и возможность завоза инфекции больным человеком. В зависимости от эпидемической обстановки вакцинация проводится на строго определённой территории всему населению (поголовно) и выборочно особо угрожаемым контингентам — лицам, имеющим постоянную или временную связь с территориями, где наблюдается эпизоотия (животноводы, агрономы, охотники, заготовители, геологи, археологи и т.д.). Все лечебно-профилактические учреждения должны иметь на случай выявления больного чумой определённый запас медикаментов и средств личной защиты и профилактики, а также схему оповещения персонала и передачи информации по вертикали. Меры по предупреждению заражения людей чумой в энзоотичных районах, лиц, работающих с возбудителями особо опасных инфекций, а также предупреждение выноса инфекции за пределы очагов в другие районы страны осуществляют противочумные и другие учреждения здравоохранения.
Мероприятия в эпидемическом очаге
При появлении больного чумой или подозрительного на эту инфекцию принимают срочные меры для локализации и ликвидации очага. Границы территории, на которой вводят те или иные ограничительные мероприятия (карантин), определяют исходя из конкретной эпидемиологической и эпизоотологической обстановки, возможных действующих факторов передачи инфекции, санитарно-гигиенических условий, интенсивности миграции населения и транспортных связей с другими территориями. Общее руководство всеми мероприятиями в очаге чумы осуществляет Чрезвычайная противоэпидемическая комиссия. При этом строго соблюдают противоэпидемический режим с использованием противочумных костюмов. Карантин вводят решением Чрезвычайной противоэпидемической комиссии, охватывая им всю территорию очага.
Больных чумой и пациентов с подозрением на это заболевание госпитализируют в специально организованные госпитали. Транспортировка больного чумой должна осуществляться в соответствии с действующими санитарными правилами по биологической безопасности. Больных с бубонной чумой размещают по несколько человек в палате, больных лёгочной формой — только в отдельные палаты. Выписывают больных при бубонной форме чумы не ранее 4 нед, при лёгочной — не ранее 6 нед со дня клинического выздоровления и отрицательных результатов бактериологического исследования. После выписки переболевшего из стационара за ним устанавливают медицинское наблюдение в течение 3 мес.
В очаге проводят текущую и заключительную дезинфекцию. Лица, соприкасавшиеся с больными чумой, трупами, заражёнными вещами, участвовавшие в вынужденном забое больного животного и т.д., подлежат изоляции и медицинскому наблюдению (6 дней). При лёгочной чуме проводят индивидуальную изоляцию (в течение 6 дней) и профилактику антибиотиками (стрептомицин, рифампицин и др.) всем лицам, которые могли инфицироваться.
К каким докторам следует обращаться если у Вас Чума:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Чумы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.