Корь: описание болезни
Корь — инфекционное заболевание, которое передаётся от человека к человеку по воздуху и часто приводит к осложнениям. Проявляется сыпью, воспалением верхних дыхательных путей, кашлем, высокой температурой и слабостью. Заразность кори — почти 100%, это означает, что человек без иммунитета при контакте с вирусом точно заболеет.
Хотя болезнь известна человечеству более 2 000 лет, впервые её подробно описал в IX веке персидский врач Разес. В своём труде он изложил основные различия между корью и натуральной оспой — двумя опасными инфекциями, которые в те времена рассматривали как одну болезнь. Рекомендациями Разеса по лечению кори и оспы пользовались в Европе и Азии до XVII века.
Разес (Абу аль-Рази, 865–925 годы н. э.) — первый врач в истории, который описал симптомы кори и оспы на основании клинического обследования. Автор: Fae
В начале XX века учёные определили, что причина кори — вирус. Но конкретного возбудителя смогли найти только через полвека — в 1954 году. Активная борьба с корью во всём мире началась после того, как в 1963 году разработали вакцину. В результате резко сократились заболеваемость и смертность от кори.
До массовой вакцинации каждый год в мире вспыхивали две-три крупные эпидемии кори, за время которых умирали 2–2,5 млн человек.
В англоязычных странах у кори есть два названия: measles (от лат. misellus — «несчастный») и rubeola (от лат. rubeolus — «красноватый»). Другая вирусная инфекция со схожими симптомами — краснуха — по-английски называется rubella. Часто это приводит к путанице, особенно при переводе медицинских статей с английского языка.
В Международной классификации болезней 10-го пересмотра (МКБ-10) корь обозначается кодом B05.
Возбудитель кори
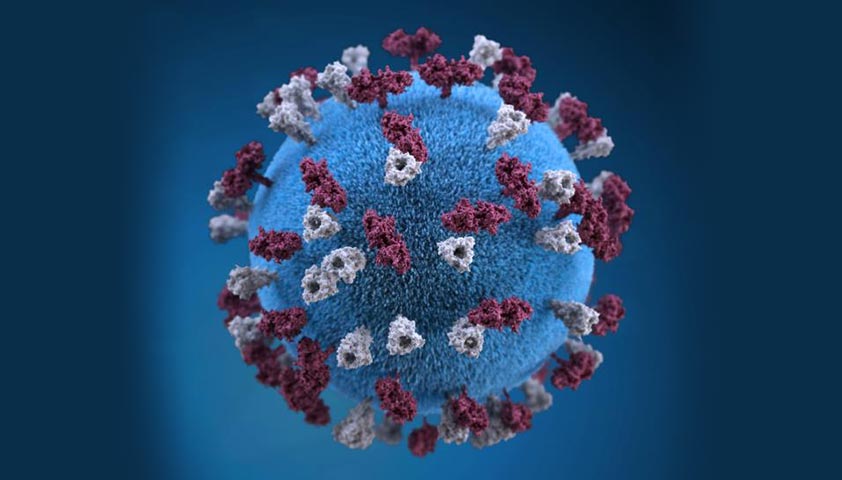
Корь — инфекционное заболевание, которое вызывает вирус из семейства парамиксовирусов (Paramyxoviridae). Генетический материал патогена защищён белковой оболочкой и двойной липидной мембраной с шипами на поверхности. Шипы — это специализированные белки, которые помогают вирусу проникать в клетки-мишени.
Вирус кори с шипами: Н-белок (бордовый цвет) связывает патоген с клетками-мишенями, F-белок (серый цвет) — способствует проникновению вируса в клетки
Возбудитель кори быстро погибает под воздействием тепла, солнечного света и дезинфицирующих растворов. Нагревание до 60 градусов убивает его мгновенно. В высушенном состоянии при 20 градусах вирус может сохраняться до года.
Как передаётся корь
Чаще всего корь распространяется воздушно-капельным путём. Заболевший при разговоре, кашле или чихании с капельками слюны выделяет вирусы — в воздухе они остаются до 2 часов.
Другие люди могут заразиться при вдыхании инфицированного воздуха. Коревой вирус очень летучий: с восходящим потоком воздуха он способен проникать в другие помещения через шахты лифта или вентиляционные системы. Именно поэтому во времена, когда в больницах не было инфекционных боксов (изолированных палат), для пациентов с корью выделяли верхние этажи.
Вирус кори может попасть в организм и контактным путём: через руки, если здоровый человек трогает предметы, на которых находится вирус, а потом прикасается к носу, рту или глазам.
Восприимчивость к кори у неболевших и невакцинированных людей — около 95%.
Заражённый человек становится источником инфекции ещё до того, как у него проявятся первые симптомы — пока он не подозревает, что опасен для окружающих. Поэтому заболевший свободно посещает общественные места, а все, у кого нет иммунитета против кори, становятся при этом мишенями для вируса.
Механизм развития кори
Входные ворота для вируса кори — слизистые оболочки верхних дыхательных путей и глаз. К клетке-мишени вирус прикрепляется с помощью специального шипа — H-белка (гемагглютинина), затем в дело вступает другой шип — F-белок, который помогает коревому патогену слиться с мембраной клетки и проникнуть внутрь неё. Этот процесс чем-то похож на абордаж — излюбленный у средневековых пиратов способ захвата кораблей.
Внутри инфицированной клетки вирус распаковывает генетический материал (РНК) и запускает репликацию — производство многочисленных копий себя. Новообразованные вирусные частицы покидают клетку и в течение нескольких дней распространяются по тканям организма.
Через некоторое время вирусы кори попадают в периферические лимфоузлы, а затем в кровь. С кровотоком патогены разносятся по всему организму — как раз в это время у больного появляется сыпь и другие симптомы.
Распространённость кори
Во многих странах Африки и Азии корь до сих пор занимает лидирующие позиции среди инфекционных болезней. Это связано с тем, что значительная часть людей не вакцинированы.
В Европе и Америке эпидемиологическая ситуация лучше, однако, по данным Всемирной организации здравоохранения (ВОЗ), с 2020 года увеличилась вероятность вспышек: из-за пандемии COVID-19 профилактика кори сместилась на второй план. Первую дозу вакцины от кори в 2020 году не получили более 22 млн детей грудного возраста, а в 2021-м — 25 млн. Это рекордно высокие показатели и значительный откат в глобальном прогрессе борьбы с опасной инфекцией.
В 2021 году в мире зарегистрировано 9 млн случаев заболевания корью, 128 тыс. пациентов умерли.
Корь опасна для здоровья и жизни людей любого возраста. Но больше всего рискуют заболеть дети от 1 года до 5 лет из-за особенностей работы ещё не сформировавшегося иммунитета.
А вот малыши до 3 месяцев могут быть защищены от кори: они получают специфические противокоревые антитела от матери, если она вакцинирована или переболела ранее. К 6–10-му месяцу жизни количество антител снижается и дети становятся восприимчивы к вирусу. Если у женщины во время беременности нет в крови противокоревых антител, то ребёнок может заболеть с первых дней жизни.
Ещё одна группа риска — люди старше 20 лет. Даже если они были привиты в детстве, то с годами напряжённость иммунитета снижается вплоть до полного исчезновения защиты.
В регионах с умеренным климатом заболеваемость корью повышается поздней зимой и ранней весной, в тропиках наибольшая активность в сухой сезон.
Классификация кори
По типу течения корь бывает типичной и атипичной, по выраженности симптомов — лёгкой, средней и тяжёлой формы. В зависимости от того, как организм справляется с инфекцией, возможно гладкое течение болезни и осложнённое.
Типичная корь: симптомы и этапы развития
У кори, как и у всех инфекций, есть определённая последовательность развития: инкубационный период, начало и разгар болезни, выздоровление.
Инкубационный период — время с момента попадания вируса в организм до появления первых симптомов. При кори этот период составляет 9–17 дней.
Начальный период (катаральный, продромальный) — время, когда проявляются в основном общие симптомы и отличить корь от других острых респираторных вирусных инфекций (ОРВИ) затруднительно. Длится обычно 3–4 дня.
Общие симптомы катарального периода кори:
- температура 38–39 °C;
- насморк;
- грубый сухой кашель;
- тошнота;
- покраснение слизистой оболочки глаз — конъюнктивит;
- интоксикация — слабость, озноб, головная боль, снижение аппетита.
В начальный период кори, помимо общих симптомов, появляются специфические. При раннем обращении за медицинской помощью они помогают врачу быстро установить правильный диагноз. К таким симптомам относятся коревая энантема и пятна Бельского — Филатова — Коплика.
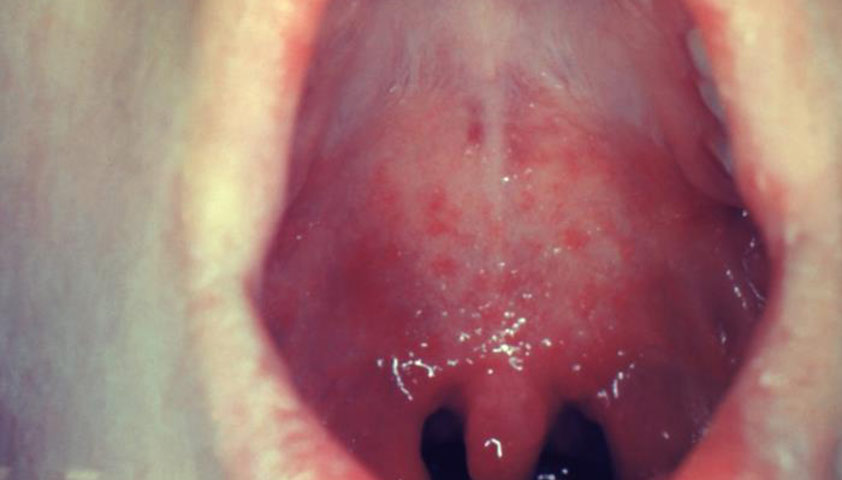
Коревая энантема — розовато-красные пятна неправильной формы размером 3–5 мм, которые появляются на слизистой оболочке мягкого и твёрдого нёба на 2–3-й день заболевания. Через 1–2 дня пятна сливаются — их уже нельзя различить на фоне общего покраснения.
Коревая энантема (пятнистая ангина) на слизистой оболочке мягкого нёба у пациента с корью на третий день заболевания
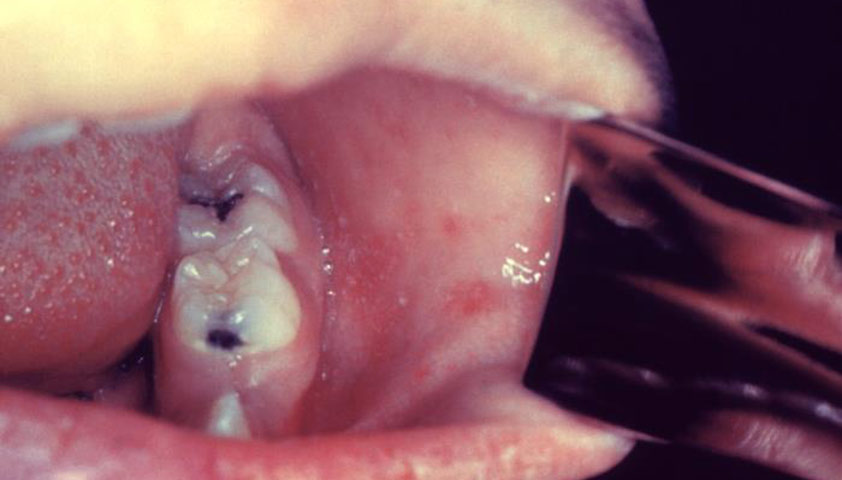
Пятна Бельского — Филатова — Коплика — белесоватые точки на слизистой оболочке щёк и возле коренных зубов, реже на губах или дёснах. Напоминают крупицы песка размером 1–2 мм, окружённые красным ободком. Такие пятна образуются из-за мелкого шелушения клеток эпителия слизистых оболочек, не сливаются между собой, не удаляются и сохраняются в течение 2–3 дней.
Пятна Бельского — Филатова — Коплика на слизистой оболочке щёк указывают на начало заболевания корью
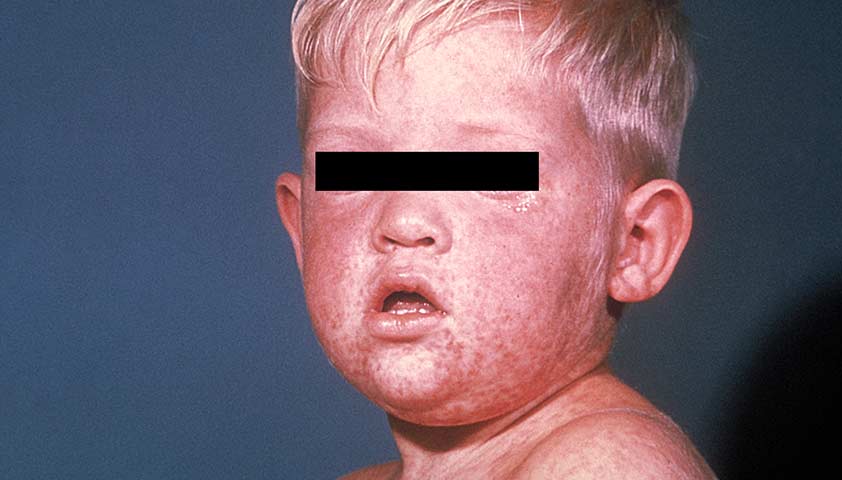
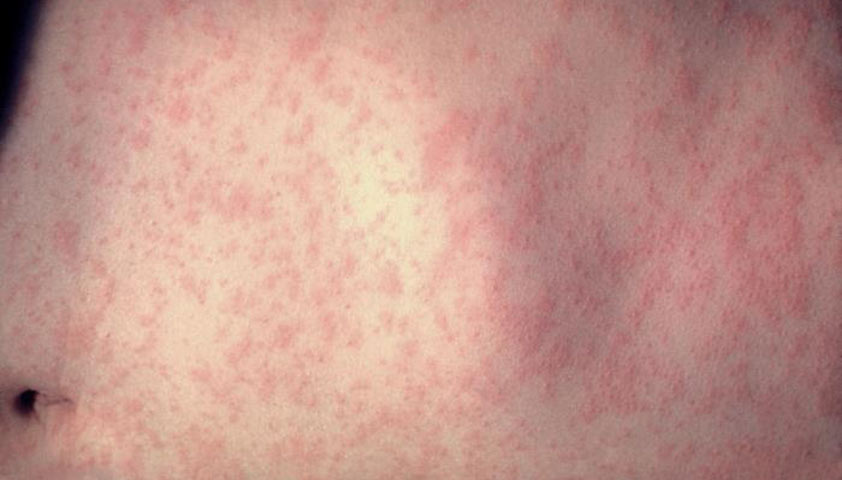
Разгар болезни (катаральный период) — период появления обильной сыпи (экзантемы). На 3–4-й день она возникает за ушами, на спинке носа и вдоль линии роста волос, переходит на лицо, шею, затем сверху вниз: на туловище, руки, и в последнюю очередь — на ноги. Ладони и подошвы обычно остаются чистыми.
Типичный вид пациента с корью в период высыпаний: одутловатое лицо, затруднённое носовое дыхание, сухие губы, слезящиеся глаза
Разрозненные элементы сыпи при кори вскоре сливаются в крупные очаги
Ярко-розовые элементы сыпи возникают на фоне неизменённой кожи и часто сливаются между собой (пятнисто-папулёзная сыпь). Чем обильнее высыпания, тем тяжелее состояние пациента с корью.
Обычно в конце катарального периода температура у пациента снижается до субфебрильных цифр (37–37,5 °C), а самочувствие улучшается. Когда появляются высыпания, температура вновь достигает 39–40 °C, а симптомы интоксикации усиливаются.
Человек, инфицированный корью, может передавать вирус другим людям за 4 дня до появления первых симптомов и до 4-го дня высыпаний.
Выздоровление — период пигментации, который начинается с 3–4-го дня после появления сыпи и длится 1–2 недели. Высыпания темнеют, затем становятся медно-коричневыми и начинают исчезать в том же порядке, как и появлялись. Исчезновение элементов сыпи сопровождается мелким шелушением и лёгким зудом. Следов на теле не остаётся.
В это время улучшается и общее состояние пациента: нормализуется температура, уменьшается кашель. Иммунитет после перенесённой инфекции, как правило, сохраняется на протяжении всей жизни.
Случаи повторного заболевания корью встречаются очень редко, в основном они связаны с появлением серьёзного дефекта иммунитета на фоне ВИЧ-инфекции, опухолевой патологии или лечения иммунодепрессантами.
Особенности течения атипичной кори
Классическое (типичное) течение кори встречается в большинстве случаев, но иногда корь может протекать с особенностями.
Бессимптомная форма. Никаких клинических проявлений нет, факт инфицирования можно выявить только при лабораторном обследовании.
Стёртая форма. Напоминает ОРВИ с лёгким течением — слабые катаральные проявления (насморк, кашель) и невыраженная интоксикация. Высыпаний при этой форме кори нет.
Митигированная форма (от лат. mitis — «лёгкий»). Инкубационный период может удлиняться до 21 дня, но при этом укорачиваются все остальные: катаральный, период высыпаний и пигментации. Симптомы кори при этой форме выражены слабо, температура невысокая, нарушена этапность высыпаний, выздоровление наступает через 2–3 дня.
Абортивная форма (от лат. abortus — «прерывание»). Развивается типично вплоть до 1–2-го дня высыпаний, после чего симптомы резко исчезают. Самочувствие пациента улучшается, новые элементы сыпи не возникают — высыпания успевают затронуть лицо и верхнюю часть туловища.
Геморрагическая форма. Отличается множественными кровоизлияниями в кожу и внутренние органы и общим тяжёлым состоянием. Может привести к летальному исходу.
Гипертоксическая форма. Протекает с выраженным синдромом интоксикации на фоне очень высокой температуры тела (40 °С и выше). Пациенту необходима немедленная госпитализация.
Осложнения кори
Корь не всегда протекает доброкачественно. У детей младше 5 лет и у взрослых старше 20 высок риск развития осложнений, которые могут возникать из-за распространения вирусов по организму или присоединения бактериальной инфекции.
Распространенные осложнения кори:
- крупозный ларингит — воспаление и отек гортани с сужением её просвета;
- бронхит — воспаление слизистой оболочки бронхов;
- пневмония — воспаление лёгких;
- отит — воспаление уха;
- стоматит — воспаление слизистой оболочки рта;
- энтероколит — воспаление тонкого и толстого кишечника;
- менингит — воспаление мозговых оболочек;
- энцефалит — воспаление вещества головного мозга;
- острый рассеянный энцефаломиелит — аутоиммунное заболевание головного и спинного мозга.
Все эти осложнения объединяет то, что они развиваются или в разгар болезни, или в ближайшие дни-недели после выздоровления, когда ослабленный болезнью организм атакует вторичная инфекция или возникают аутоиммунные осложнения.
Наиболее грозные осложнения кори — поражение дыхательной и центральной нервной системы
Однако есть одно отсроченное осложнение кори, которое может возникнуть через 5–10 лет после перенесённой инфекции — подострый склерозирующий панэнцефалит (ПСПЭ).
Это грозное заболевание развивается из-за того, что вирус кори после выздоровления полностью не исчезает из организма, а частично сохраняется и приобретает способность скрываться от иммунитета (персистенция вируса).
Спустя годы патоген активируется и наносит вред структурам центральной нервной системы (ЦНС). Медленная нейроинфекция чаще возникает у людей, которые заразились корью в возрасте до 2 лет.
Клинические проявления ПСПЭ начинаются с изменений поведения (раздражительность, агрессия, неряшливость), а заканчиваются двигательными и когнитивными расстройствами. Наиболее значимые из них: нарушение речи, письма, запоминания информации, судороги, изменение походки, непроизвольные движения. Склерозирующий панэнцефалит приводит к полному распаду личности, коме и гибели пациента.
Последствия кори у беременных
Корь у беременных протекает тяжелее, чем у других взрослых, а риск осложнений ещё выше. Уровень иммунитета при беременности снижается, это делает женщин более уязвимыми к любым инфекциям.
Корь увеличивает риск выкидыша. Если женщина болеет корью на ранних сроках беременности, когда закладываются жизненно важные органы и системы будущего ребёнка, — велика вероятность возникновения пороков развития плода.
На поздних сроках чаще всего возрастает риск рождения ребёнка недоношенным и с врождённой коревой инфекцией, которая тяжело поддаётся лечению и может привести к смерти новорождённого.
Диагностика кори
Коревую инфекцию подозревают, если у человека высокая температура, катаральные симптомы и сыпь. Особенно если был контакт с заболевшим корью или с тем, у кого наблюдались похожие симптомы. Пациентов, проходящих обследование на корь, изолируют.
Определить тяжесть инфекции и риск развития осложнений врачу помогают общеклинические анализы крови и мочи, а также биохимическое исследование крови.
3.9.1. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

9.1. 
1 день

27.113. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

28.339. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

28.558. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

Подтвердить диагноз помогает анализ крови на специфические антитела IgM к кори в остром периоде болезни.
20.73. П/колич.
Вен. кровь (+230 ₽) П/колич. 3 дня
Исследование позволяет определить содержание антител класса M (IgM) к вирусу кори и диагностировать острую стадию инфекции.

В первые 4 дня заболевания антитела могут не обнаруживаться — это приводит к ложноотрицательным результатам, если обследование назначено рано.
Корь можно подтвердить, обнаружив вирусную РНК в мазках из ротоглотки, носа, в моче или крови до появления IgM-антител. Для этого используют метод высокоточной диагностики — ПЦР-тест. Вирусный геном (РНК) можно выявить в течение примерно 3 дней после появления сыпи.
Антитела IgG к вирусу кори — признак успешной вакцинации или перенесённого заболевания, после которого сформировался иммунитет к инфекции.
20.72.
Вен. кровь (+230 ₽) 2 дня
Исследование позволяет обнаружить антитела к вирусу кори и определить их содержание в крови, чтобы диагностировать текущую или перенесённую инфекцию, оценить иммунитет к кори после вакцинации.

Лечение кори
Специфического лечения кори нет. Врач назначает симптоматическую терапию в зависимости от симптомов, тяжести болезни и вероятных осложнений.
Группы препаратов, которые может назначить врач при типичном течении кори:
- жаропонижающие — при лихорадке выше 38 °C;
- витамин А — при кори запасы витамина А истощаются, что приводит к снижению сопротивляемости заболеванию и вторичным инфекциям;
- противокашлевые — при сухом навязчивом кашле;
- муколитики и отхаркивающие — при появлении влажного кашля для облегчения выведения мокроты;
- назальные сосудосуживающие — кратковременно при насморке и заложенности носа.
Возбудитель болезни — вирус, поэтому антибактериальные препараты при кори неэффективны. Антибиотики врач может назначить только при развитии вторичных бактериальных осложнений либо для их профилактики.
Профилактика кори
Главное в профилактике кори — не допустить распространения высокозаразного заболевания и начала эпидемии. Для этого применяют раннюю диагностику и изолируют заболевших до 5-го дня от момента появления сыпи.
Взрослые, которые не болели корью и не были привиты в детстве, могут получить 2 дозы вакцины с интервалом минимум 3 месяца
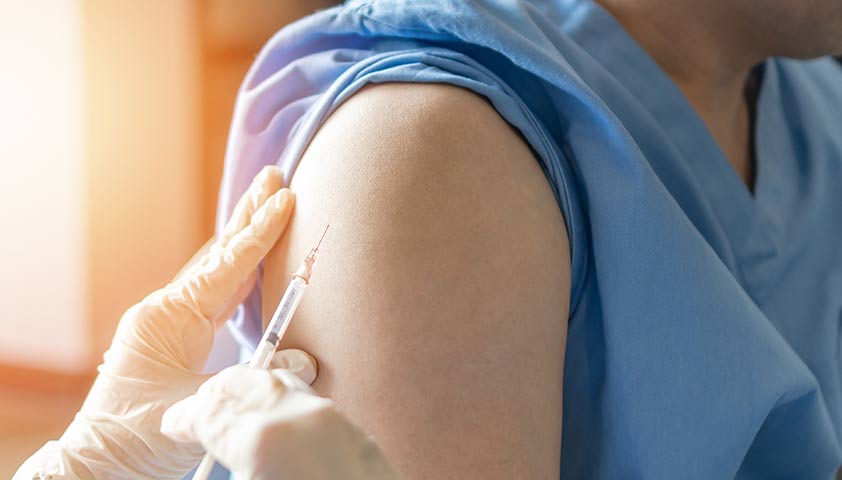
Единственный эффективный индивидуальный способ защиты от кори — вакцинация. Первую прививку делают детям в 12 месяцев, вторую — в 6 лет. По данным исследований, после первой введённой вакцины иммунитет формируется в 69–81% случаев, после второй — в 95% и сохраняется максимум на 18 лет.
Через 10 лет после прививки только у трети вакцинированных в крови есть защитные антитела.
Проверить силу иммунитета можно с помощью анализа крови на антитела IgG к вирусу кори. Если уровень противокоревых антител низкий — защита от вируса ослабела и пора делать ревакцинацию. Взрослым рекомендуется проверять уровень IgG-антител против кори каждые 5 лет.
20.72.
Вен. кровь (+230 ₽) 2 дня
Исследование позволяет обнаружить антитела к вирусу кори и определить их содержание в крови, чтобы диагностировать текущую или перенесённую инфекцию, оценить иммунитет к кори после вакцинации.

Людям, которые по каким-то причинам не делали плановую прививку и находились в очаге инфекции, проводят экстренную вакцинацию в первые 72 часа от момента контакта с больным корью.
Невакцинированным беременным и детям, которые не достигли прививочного возраста (менее 6 месяцев), для предотвращения распространения инфекции вводят противокоревой иммуноглобулин — в его составе уже есть антитела к вирусу.
После введения иммуноглобулина формируется пассивный иммунитет и вероятность заболеть корью в ближайшее время уменьшается. Если человек всё же заразится, то болезнь протекает в лёгкой форме, а вероятность осложнений минимальна.
Источники
- Корь у детей : клинические рекомендации / Минздрав РФ. 2015.
- Kondamudi N. P., Waymack J. R. Measles / StatPearls. 2022.
- Krawiec C., Hinson J. W. Rubeola (Measles) / StatPearls. 2023.
- Литусов Н. В. Парамиксовирусы (вирусы парагриппа, эпидемического паротита и кори). Иллюстрированное учебное пособие. Екатеринбург, 2018.
- Беляева Н. М., Трякина И. П., Синикин В. А., Никитина Г. Ю. Корь : учебное пособие. М., 2015.
Оглавление
Список сокращений
ВОЗ — Всемирная организация здравоохранения
ДН – Дыхательная недостаточность
ЖКВ – Живая коревая вакцина
ИФА — Иммуноферментный анализ
КТ – Компьютерная рентгеновская томография
МЗ РФ — Министерство здравоохранения Российской Федерации
МКБ-10 — Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
МРТ – Магнитно-резонансная томография
НК – Недостаточность кровообращения
ННМЦ – Национальный научно-методический центр по надзору
НПВС – Нестероидные противовоспалительные средства
ОМС — Обязательное медицинское страхование граждан
ПМУ — Простая медицинская услуга
ПСПЭ – Подострый склерозирующий панэнцефалит
ПЦР — Полимеразная цепная реакция
РНК – Рибонуклеиновая кислота
РЦ – Региональный центр
СОЭ – Скорость оседания эритроцитов
СРБ – С реактивный белок
ССС – Сердечно-сосудистая система
ФЗ — Федеральный закон
ЦНС – Центральная нервная система
ЭКГ – Электрокардиограмма
ЭхоКГ – Ультрозвуковой исследование сердца
ЭЭГ – Электроэнцефалография
Ig M, G — Иммуноглобулины класса М, G
РaO2 – парциальное давление кислорода
SaO2 – Сатурация гемоглобина крови кислородом
Термины и определения
Заболевание — возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Исходы заболеваний — медицинские и биологические последствия заболевания.
Качество медицинской помощи — совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации (протокол лечения) оказания медицинской помощи детям — нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации.
Клиническая ситуация — случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специального оборудования.
Медицинское вмешательство — выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинская услуга — медицинское вмешательство или комплекс медицинских вмешательств, направленных на профилактику, диагностику и лечение заболеваний, медицинскую реабилитацию и имеющих самостоятельное законченное значение.
Нозологическая форма — совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния.
Осложнение заболевания — присоединение к заболеванию синдрома нарушения физиологического процесса; — нарушение целостности органа или его стенки; — кровотечение; — развившаяся острая или хроническая недостаточность функции органа или системы органов.
Основное заболевание — заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти.
Пациент — физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния.
Последствия (результаты) — исходы заболеваний, социальные, экономические результаты применения медицинских технологий.
Симптом — любой признак болезни, доступный для определения независимо от метода, который для этого применялся.
Синдром — состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими проявлениями, общими подходами к лечению, зависящих, вместе с тем, и от заболеваний, лежащих в основе синдрома.
Состояние — изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Сопутствующее заболевание — заболевание, которое не имеет причинно-следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти.
Тяжесть заболевания или состояния — критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Функция органа, ткани, клетки или группы клеток — составляющее физиологический процесс свойство, реализующее специфическое для соответствующей структурной единицы организма действие.
Вирусемия – состояние, при котором вирус попадает в кровоток и распространяется по всему организму.
1. Краткая информация
1.1 Определение
Корь – острое высоко контагиозное вирусное заболевание, передающееся воздушно-капельным путем и характеризующееся наличием лихорадки, симптомов интоксикации, поражением дыхательных путей, конъюнктив, наличием пятнисто-папулезной экзантемы с переходом в пигментацию [1, 5, 7, 8].
1.2 Этиология и патогенез
Этиология.
Возбудителем является вирус кори (Polynosa morbillarum), который относится к семейству Paramyxoviridae, роду Morbillivirus [2, 7, 8, 15, 18]. Вирусные частицы сферической формы в диаметре 120-250 нм, имеющие наружную ворсинчатую оболочку, спиральный нуклеокапсид, гемагглютинин, не содержит нейроминидазы. РНК-содержащий вирус окружен спиральным белковым капсидом и внешней липидно-белковой оболочкой. Штаммы вируса кори идентичны в антигеном отношении. Для вируса характерна гемагглютинирующая, гемолизирующая, комплементсвязывающая активность, вызывает образование вируснейтрализующих антител. Вирус кори нестоек к воздействию физических, химических факторов, сохранятся во внешней среде не более 30 мин., чувствителен к солнечному свету и ультрафиолетовому облучению, инактивируется эфиром, формалином. В капельках слюны погибает через 30 мин, при высыхании – мгновенно. Характерно распространение на значительные расстояния с потоком воздуха. При низких температурах сохраняется несколько недель, при -70?С сохраняет активность в течение 5 лет.
Вирус кори можно выделить из крови, носоглоточных смывов, кала, мочи, цереброспинальной жидкости, отделяемого конъюнктив. С целью культивирование вируса используют разнообразные тканевые культуры (почки и амнион человека, почки обезьян, собак, морских свинок, телят, фибробласты эмбрионов кур и японских перепелок).
Патогенез.
Местом внедрения (входными воротами) вируса кори являются слизистая оболочка верхних дыхательных путей и конъюнктивы. Вирус адсорбируется на эпителии слизистой, проникает в подслизистую оболочку и регионарные лимфатические узлы, где происходит первичная репликация [5, 7, 8, 15, 16, 17].
С 3 дня инкубационного периода развивается вирусемия (первая волна). В начальном периоде количество вируса сравнительно невелико и может быть нейтрализовано введением иммуноглобулина, на чем и основана пассивная иммунизация при контакте с больным корью. В середине инкубационного периода имеется высокая концентрация вируса в лимфатических узлах, селезенке, печени, миндалинах, фолликулах, миелоидной ткани костного мозга. В катаральный период кори и в 1 день высыпаний отмечается новое и более значительное нарастание вирусемии (вторая волна) с большим содержанием вируса в отделяемом слизистой оболочки верхних дыхательных путей. К 5 дню высыпаний вирус в крови не обнаруживается, появляются вируснейтрализующие антитела.
Вирус обладает выраженным тропизмом к эпителию дыхательных путей, вызывая катаральное воспаление рото-, носоглотки, гортани, трахеи, бронхов, бронхиол, при этом некротизируется эпителий дыхательных путей, что приводит к наслоению вторичной бактериальной флоры и развитию бактериальных осложнений. Поражается пищеварительный тракт – слизистая ротовой полости, тонкая и толстая кишка. Патологические изменения слизистой оболочки губ, десен, щек представляют собой участки некроза эпителия с последующим слущиванием (пятна Бельского-Филатова-Коплика). В лимфатических узлах, миндалинах, селезенке, вилочковой железе можно обнаружить гигантские ретикулоэндотелиоциты.
Допускается возможность непосредственного воздействия коревого вируса на ЦНС. Вирус может гематогенно заноситься в головной мозг с развитием коревого энцефалита. Установлена роль возбудителя в развитии острого демиелинизирующего энцефалита, энцефаломиелита и хронически прогредиентного поражения ЦНС (хронические энцефалиты, подострый склерозирующий панэнцефалит). У больных подострым склерозирующим панэнцефалитом (ПСПЭ) выявляются высокие титры противокоревых антител. Однако из головного мозга умерших от ПСПЭ выделено несколько штаммов вируса, отличающиеся по свойствам от вируса кори и схожи по антигенной структуре к вирусу чумы собак [4].
Для кори характерно развитие анергии (вторичного иммунодефицита) со снижением уровня иммунитета, что приводит к активации патогенной и условно-патогенной микрофлоры с развитием осложнений преимущественно дыхательной системы, обострению хронических заболеваний. Коревая анергия сохраняется не менее месяца.
1.3 Эпидемиология
Корь является крайне заразной тяжелой болезнью. В 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире, несмотря на наличие безопасной и эффективной вакцины.
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2013 гг. вакцинация от кори предотвратила 15,6 миллиона случаев смерти. Глобальная смертность от кори снизилась на 75% — с 544 200 случаев смерти в 2000 году до 145 700 случаев в 2013 году [1, 2].
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации.
Корь все еще широко распространена во многих развивающихся странах — особенно, в некоторых частях Африки и Азии. Ежегодно более 20 миллионов человек заболевает корью. Самые смертоносные вспышки кори происходят в странах, переживающих стихийные бедствия и конфликты или возвращающихся к нормальной жизни после таких событий.
С принятием государствами-членами Региона Юго-Восточной Азии цели ликвидировать корь к 2020 году все регионы ВОЗ поставили цель ликвидировать эту предотвратимую болезнь. Инициатива по борьбе с корью проводится совместными усилиями ВОЗ, ЮНИСЕФ, Американского общества Красного Креста, Центров Соединенных Штатов Америки по борьбе с болезнями и профилактике болезней и Фонда Организации Объединенных Наций для поддержки стран в достижении целей в области борьбы с корью. В 2012 году Инициатива по борьбе с корью представила новый Глобальный стратегический план борьбы с корью, охватывающий период 2012-2020 годов. План включает новые глобальные цели на 2015 и 2020 годы: к концу 2015 года снизить глобальную смертность от кори, по меньшей мере, на 95% по сравнению с уровнями 2000 года; к концу 2020 года ликвидировать корь, по меньшей мере, в 5 регионах ВОЗ [2, 10, 11, 12, 14].
Стратегия направлена на осуществление 5 основных компонентов:
- обеспечить и поддерживать широкий охват 2 дозами вакцин против кори;
- проводить мониторинг за болезнью, используя эффективный эпиднадзор, и оценивать программные усилия для обеспечения прогресса и позитивного воздействия мероприятий по вакцинации;
- обеспечить и поддерживать готовность к вспышкам болезни, быстрое реагирование на вспышки и эффективное лечение в случаях заболевания;
- предоставлять информацию и содействовать участию для формирования общественного доверия к иммунизации и обеспечения обращения населения для иммунизации;
- проводить научные исследования и разработки, необходимые для поддержки эффективной по стоимости деятельности и улучшения вакцинации и диагностических методик.
В рамках реализации программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015гг.)», в соответствии с приказом Роспотребнадзора № 426 от 24.06.2013 «О проведении совещаний по совершенствованию эпиднадзора за корью и краснухой в Российской Федерации» принято:
- обеспечить достижение и поддержание высокого (не менее 95%) охвата прививками 2 дозами живой коревой вакциной (ЖКВ), с учетом данных переписи населения;
- усилить контроль за достоверностью сведений об иммунизации;
- внедрить автоматизированный учет профилактических прививок в медицинских организациях с использованием сертифицированных программ;
- провести анализ работы по профилактике кори в каждом субъекте Российской Федерации с оценкой ее эффективности и, в случае необходимости, организовать дополнительные профилактические мероприятия, направленные на стабилизацию эпидситуации, включая проведение внеплановой иммунизации групп риска (студентов, медицинских работников, торговых работников, трудовых мигрантов, кочующих групп населения и других труднодоступных контингентов);
- при формировании новых крупных коллективов контролировать достоверность сведений о прививках;
- проводить анализ причин случаев заболевания корью детей и взрослых, привитых против этих инфекций;
- усилить контроль за соблюдением «холодовой цепи» на всех этапах хранения, транспортирования, применения ЖКВ;
- обеспечить контроль за работой прививочных кабинетов;
- обеспечить проведение серологического мониторинга за напряженностью коллективного иммунитета к кори в индикаторных группах населения (3-4 лет, 9-10 лет, 16-17 лет, 25-29 лет, 30-35 лет и 40-49 лет) в соответствии с методическими указаниями МУ 3.1.2943-11 «Организация и проведение серологического мониторинга состояния коллективного иммунитета к инфекциям, управляемым средствами специфической профилактики (дифтерия, столбняк, коклюш, корь, краснуха, эпидемический паротит, полиомиелит, гепатит В)»;
- выявленных серонегативных к вирусу кори лиц своевременно вакцинировать; лиц с сомнительным результатом – прививать ЖКВ однократно; в случае направления материала на ретестирование в региональный центр, иммунизацию осуществлять после получения результатов исследования;
- в очагах кори для неспецифической защиты детей до 1 года жизни своевременно использовать иммуноглобулин;
- осуществлять учет лиц, не имеющих сведений о прививках против кори и о перенесенном заболевании корью, при наличии у них IgG антител к кори, в форме федерального государственного статистического наблюдения № 6 «Сведения о контингентах детей, подростков и взрослых, привитых против инфекционных заболеваний» в графе «переболевшие»;
- для проверки правильности постановки ИФА при определении в сыворотках крови уровня противокоревых IgG (серомониторинг) направлять в лаборатории региональных центров на ретестирование 50 сывороток крови (в основном отрицательных) с протоколами учёта исследований и указанием использованных тест-систем.
Источником кори является только больной человек, выделяющий вирус во внешнюю среду в последние 2 дня инкубационного периода и до 4 дня после высыпаний. Общая продолжительность заразного периода составляет 8-10 дней. С 5 дня появления сыпи больной не заразен. В катаральный период максимальное вирусовыделение из конъюнктив, носоглотки при кашле, чихании, разговоре. Источником инфекции могут быть больные абортивной и митигированной корью. Лица с вакцинальной реакцией для окружающих не опасны. Механизм передачи – капельный. Путь передачи – воздушно-капельный.
Восприимчивость к кори всеобщая, наиболее высока в детском возрасте от 1 года до 5 лет, в период элиминации кори болеют преимущественно подростки и взрослые. Дети до 3 месяцев, как правило, не заболевают. Заражение корью происходит даже при мимолетном контакте. Вирус с потоком воздуха проникает в помещения через коридоры, лестничные клетки, вентиляционную систему. Инфекция через предметы, третьих лиц не передается вследствие малой устойчивости вируса во внешней среде. Возможен трансплацентарный путь передачи при заболевании женщины в последнем триместре беременности. Индекс контагиозности составляет 100%. Корью болеет только человек.
Заболеваемость корью в Российской Федерации невелика, единичные эпидемические вспышки при завозе кори на территорию, где ее давно не было. Корь распространена повсеместно. Массовая вакцинация и ревакцинация нарушила цикличность заболевания с увеличением длительности эпидемического благополучия по кори. Характерна зимнее-весенняя сезонность заболевания. Поствакцинальный иммунитет неоднороден. Через 10 лет после прививки только у 1/3 вакцинированных сохраняются защитные титры антител. После перенесенного заболевания иммунитет стойкий, пожизненный. Временная естественная защищенность от кори имеется только у детей первых 3 мес. жизни вследствие наличия у них иммунитета, полученного от матери. В дальнейшем иммунитет снижается, и дети становятся восприимчивы к 6-10 мес. жизни. При отсутствии специфических противокоревых антител у матери ребенок может заболеть даже в период новорожденности.
1.4 Кодирование по МКБ-10
В05 — Корь;
В05.0 — Корь, осложненная энцефалитом (G05.1);
В05.1 — Корь, осложненная менингитом (G02.0);
В05.2 — Корь, осложненная пневмонией (J17.1);
В05.3 — Корь, осложненная средним отитом (H67.1);
В05.4 — Корь с кишечными осложнениями;
В05.8 — Корь с другими осложнениями;
В05.9 — Корь без осложнений.
1.5 Классификация
Клиническая классификация кори:
По типу:
-
- Типичная;
- Атипичная:
- Митигированная;
- Абортивная;
- Стертая;
- Бессимптомная.
По тяжести:
- Легкой степени тяжести;
- Средней степени тяжести;
- Тяжелой степени тяжести.
По течению:
- Гладкое;
- Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Наиболее частые симптомы и синдромы кори.
Клинические проявления типичной кори характеризуются сменой четырех периодов [5, 7, 8, 15, 16, 17]:
1. Инкубационный период: от 9 до 17 дней. У пациентов, получавших иммуноглобулин, компоненты крови, плазму – 21 день, в некоторых случаях до 28 дней.
2. Катаральный период: продолжительность 3-4 дня. Для него характерно постепенное нарастание интоксикационного синдрома, катаральные проявления, развитие конъюнктивита.
3. Период высыпаний: развивается с 4-5 дня болезни и продолжается 3-4 дня. Характеризуется максимальной выраженностью лихорадки, интоксикационного, катарального синдромов.
4. Период пигментации: продолжительность 7-14 дней.
Характерные синдромы:
Интоксикационный синдром: недомогание, вялость, адинамия, отказ от еды, питья, плаксивость, нарушение сна. Возможно развитие головной боли, бреда, рвоты, судорог. Повышение температуры 38-39?С и более развивается в катаральный период. На 2-3 день болезни температура снижается, иногда до субфебрильных цифр, в то время как катаральные явления нарастают. Интоксикационный синдром максимально выражен в первые 2 дня периода высыпаний. Характерны тахикардия, снижение артериального давления, глухость сердечных тонов, аритмия. По данным ЭКГ признаки миокардиодистрофии. Возможна вторичная нефропатия (олигурия, белок и цилиндры в моче). В период пигментации нормализуется температура, самочувствие больного.
Синдром поражение респираторного тракта (катаральный синдром): обильные выделения слизистого характера из носа, в динамике – слизисто-гнойного. Ярко гиперемирована, разрыхлена, пятнистая слизистая оболочка щек. Сухой, грубый, навязчивый иногда лающий кашель, нарастающий в динамике. Осиплый голос, возможно развитие отека гортани, проявляющееся стенозом. За 1-2 дня до экзантемы на слизистой мягкого и твердого неба появляется коревая энантема – небольшие розовато-красного цвета, неправильной формы пятна размером 3-5 мм. Через 1-2 дня элементы энантемы сливаются и становятся неразличимы на гиперемированной поверхности слизистой оболочки. Одновременно с пятнистой энантемой появляется патогномоничный симптом кори – пятна Бельского-Филатова-Коплика – обычно на слизистой оболочке щек против малых коренных зубов, реже на слизистой губ, десен. Пятна имеют вид мелких, 1-2 мм, серовато-белых папул, окруженных узкой каймой гиперемии, не сливающихся между собой, не снимаются шпателем, сохраняются 2-3 дня, иногда можно их обнаружить до 1-2 дня высыпаний. Катаральные проявления ослабевают к 7-9 дню болезни в период пигментации.
Синдром поражение глаз: характерен конъюнктивит, при котором выделения постепенно приобретают гнойный характер. Веки отечны. Светобоязнь. Склерит.
Синдром экзантемы: характерна этапность высыпаний. Вначале коревая сыпь появляется на спинке носа, за ушами. В течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди, плеч. На 2 сутки она целиком покрывает туловище и распространяется на проксимальные отделы рук. На 3-4 день – на дистальные отделы верхних и нижних конечностей. Сыпь папулезного характера, насыщенного розового цвета, вначале мелкая, через несколько часов элементы увеличиваются, сливаются, образуя крупные, неправильной формы, пятнисто-папулезные, ярко-красные элементы. Сыпь располагается на наружной и внутренней поверхности конечностей на неизмененном фоне кожи. Характерна одутловатость лица, отечность век и носа, сухие губы, в трещинах, «красные» глаза.
В периоде пигментации сыпь быстро темнеет, приобретает бурый оттенок, вследствие образования гемосидерина. Пигментация появляется с 3 дня периода высыпаний и происходит поэтапно, в том же порядке, как и появление сыпи. Пигментация иногда заканчивается отрубевидным шелушением.
К атипичным формам кори относят митигированную, абортивную, стертую, бессимптомную. Выявление атипичных форм болезни происходит по нарастанию титра специфических противокоревых антител в динамике, преимущественно при обследовании в очагах инфекции по контакту.
Митигированная корь развивается у больных, которые получали в инкубационный период иммуноглобулин, плазму, кровь. Характерно удлинение инкубационного периода до 21 дня, сокращение продолжительности катарального периода, периодов высыпания и пигментации. Катаральный период может отсутствовать или сокращаться до 1 дня, с развитием незначительной интоксикации и легкими катаральными проявлениями. Период высыпаний укорачивается до 1-2 дней, сыпь мелкая, пятнистая, необильная, неяркая, с нарушением этапности. Пигментация бледная, кратковременная. Слизистая оболочка щек не изменяется, энантема и пятна Бельского-Филатова-Коплика отсутствуют. При введении живой противокоревой вакцины в некоторых случаях развивается у привитых реакция, напоминающая митигированную корь. Однако инкубационный период укорочен до 9-10 дней, отмечается повышение температуры, катаральный синдром, скудная макулопапулезная сыпь, возможны судороги и рвота.
Абортивная форма кори начинается типично. После 1-2 дня заболевания клинические симптомы исчезают. Температура может повышаться только в первый день периода высыпаний. Сыпь локализуется преимущественно на лице и туловище.
Стертая форма кори характеризуется слабыми, быстро проходящими симптомами интоксикации и катаральными проявлениями.
Бессимптомная форма кори характеризуется отсутствием клинических проявлений.
Критерии тяжести, осложнения
Комплексная оценка степени выраженности интоксикации, поражения ротоглотки, дыхательных путей, глаз служит отражением тяжести и прогноза инфекции.
Тяжелые формы занимают в проблеме кори особое значение, обусловливая возможные осложнения и неблагополучный исход болезни.
Различают:
- легкую форму;
- среднетяжелую форму;
- тяжелую форму.
Критерии оценки степени тяжести кори по клиническим признакам представлены в таблице 1 (приложение Г2).
Осложнения при кори могут сформироваться на любом этапе инфекции. В зависимости от этиологического фактора различают собственно коревые осложнения, обусловленные вирусом кори (первичные, специфические), и неспецифические (вторичные), вызванные иными возбудителями. По срокам развития осложнения подразделяются на ранние, развивающиеся в катаральный период и период высыпаний, и поздние, развивающиеся в период пигментации.
Осложнения различают со стороны органов дыхания (пневмония, ларингит, ларинготрахеит, бронхит, бронхиолит, плеврит), пищеварительной системы (стоматит, энтерит, колит), нервной системы (энцефалит, менингоэнцефалит, менингит, миелит), органов зрения (конъюнктивит, блефарит, кератит, кератоконъюнктивит), органов слуха (отит, мастоидит), мочевыделительной системы (цистит, пиелонефрит), кожи (пиодермия, абсцесс, флегмона).
Обоснование и формулировка диагноза
При формулировке диагноза заболевания записывают сам диагноз, указывают форму, степень тяжести, характер течения. В истории болезни излагают обоснование диагноза.
При обосновании диагноза следует указать данные:
— эпидемиологические (контакт с больным корью в пределах инкубационного периода.
— клинические (выраженный интоксикационный синдром, наличие сыпи, ее характер и локализация, пигментация, синдром поражения органов респираторного тракта, конъюнктив).
— лабораторные (лейкопения, нейтропения, лимфоцитоз, нормальная СОЭ; выявление IgM вируса кори, или увеличение в 4 раза в динамике IgG, выделение вируса в различных биологических жидкостях).
При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой:
— Осложнение:
— Сопутствующее заболевание:
Примеры диагноза:
Корь, типичная форма, средней степени тяжести, гладкое течение.
2. Диагностика
2.1 Жалобы и анамнез
Для кори характерны инкубационный период от 9 до 17 дней (до 21 дня при введении иммуноглобулина, плазмы, крови), острое начало болезни, выраженная интоксикация, развитие катарального синдрома с 2-3 дня болезни, конъюнктивит, склерит, пятнистая энантема и пятна Бельского-Филатова-Коплика, экзантема с 4-5 дня болезни, имеющая этапность высыпаний с последующей этапной пигментацией [5, 7, 8, 15, 16, 17].
- Рекомендован сбор анамнеза.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Сбор анамнеза при кори подразумевает тщательный расспрос о характере начала болезни, лихорадке, её длительности, появлении недомогания, головной боли, нарушении сна, тошноте, рвоте, боли в горле, боли в глазах, светобоязни, появлении кашля, насморка, бреда, плаксивости, нарушения сна.
- Рекомендуется выяснить данные эпидемиологического анамнеза.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: При опросе рекомендуется обратить внимание на контакт с больным корью и/или любым заболеванием, протекающим с экзантемой, выяснить пути передачи инфекции. Источником кори является только больной человек, выделяющий вирус во внешнюю среду в последние 2 дня инкубационного периода и до 4 дня после высыпаний. Общая продолжительность заразного периода составляет 8-10 дней. С 5 дня появления сыпи больной не заразен. В катаральный период максимальное вирусовыделение из конъюнктив, носоглотки при кашле, чихании, разговоре. Источником инфекции могут быть больные абортивной и митигированной корью. Механизм передачи – аэрозольный (капельный). Путь передачи – воздушно-капельный. Возможен трансплацентарный путь передачи вируса с внутриутробным заражением при заболевании женщины в третьем триместре беременности.
- Рекомендуется выяснить данные плановой и экстренной вакцинации против кори и/или введение иммуноглобулина.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации. Для кори характерно удлинение инкубационного периода до 21 дня при введении иммуноглобулина, плазмы, крови.
2.2 Физикальное обследование
- Рекомендуется измерение температуры.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Повышение температуры 38-39?С и более развивается в катаральный период. На 2-3 день болезни температура снижается, иногда до субфебрильных цифр, в то время как катаральные явления нарастают. Интоксикационный синдром и лихорадка максимально выражен в первые 2 дня периода высыпаний. При появлении сыпи характерен новый подъем температуры (двухволновая лихорадка).
- Рекомендуется осмотр кожных покровов и выявление экзантемы.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Для кори обязательным синдромом является экзантема. Характерна этапность высыпаний. Первые элементы коревой сыпи появляются на спинке носа, за ушами. В течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди, плеч. На 2 сутки она целиком покрывает туловище и распространяется на проксимальные отделы рук. На 3-4 день – на дистальные отделы верхних и нижних конечностей. Сыпь папулезного характера, насыщенного розового цвета, вначале мелкая, через несколько часов элементы увеличиваются, сливаются, образуя крупные, неправильной формы, пятнисто-папулезные, ярко-красные элементы. Сыпь располагается на наружной и внутренней поверхности конечностей на неизмененном фоне кожи. Характерна одутловатость лица, отечность век и носа, сухие губы, в трещинах, «красные» глаза. В периоде пигментации сыпь быстро темнеет, приобретает бурый оттенок, вследствие образования гемосидерина. Пигментация появляется с 3 дня периода высыпаний и происходит поэтапно, в том же порядке, как и появление сыпи. Пигментация иногда заканчивается отрубевидным шелушением.
- Рекомендуется осмотр слизистой полости рта и выявление коревой энантемы, пятен Бельского-Филатова-Коплика.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Для кори характерно выявление яркой гиперемии, рыхлой, пятнистой слизистой оболочки щек, на слизистой мягкого и твердого неба коревой энантемы – небольшие розовато-красного цвета, неправильной формы пятна размером 3-5 мм, пятна Бельского-Филатова-Коплика – обычно на слизистой оболочке щек против малых коренных зубов, реже на слизистой губ, десен. Пятна имеют вид мелких, 1-2 мм, серовато-белых папул, окруженных узкой каймой гиперемии, не сливающихся между собой, не снимаются шпателем, сохраняются 2-3 дня, иногда можно их обнаружить до 1-2 дня высыпаний.
- Рекомендуется выявление катарального синдрома.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: При объективном осмотре обращаем внимание на состояние кожных покровов в области кончика носа, осматриваем преддверие носа и носовые ходы, поочередно надавливаем пальцами на крылья носа снаружи и просим больного глубоко дышать через нос, по шуму воздушной струи определяем степень проходимости носовых ходов, наличие слизистых или гнойных выделений из носа. Оцениваем звучность голоса на основании выраженности и тональности крика и/или при произнесении любых слов. Определение характера кашля проводим путем предложения пациенту покашлять, при крике или надавливании на корень языка шпателем. Для кори характерны обильные выделения слизистого и слизисто-гнойного характера из носа. Сухой, грубый, навязчивый иногда лающий кашель, нарастающий в динамике. Осиплый голос, возможно развитие отека гортани, проявляющееся стенозом. Катаральные проявления ослабевают к 7-9 дню болезни в период пигментации.
- Рекомендуется выявление поражения глаз.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: визуально осматриваем состояние кожи век, слизистую оболочку конъюнктивы и глазные яблоки. Для этого большими пальцами оттягиваем книзу нижние веки и просим больного смотреть вверх. Отмечаем цвет слизистой оболочки, степень ее увлажненности, выраженность сосудистого рисунка, наличие высыпаний, патологического отделяемого. При осмотре глазных яблок определяем состояние склер. Визуально оцениваем ширину глазных щелей для выявления отека век. Для кори характерен конъюнктивит, при котором выделения постепенно приобретают гнойный характер, веки отечны, светобоязнь. Возможен склерит, блефарит, кератит, кератоконъюнктивит.
- Рекомендуется определять нарушение сознания, появление делирия, общемозговых нарушений, менингеальных симптомов.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: При осмотре рекомендуется оценивать уровень сознания с использованием шкалы Глазго, выявлять наличие менингеальных симптомов (ригидность затылочных мышц, Кернига, Брудзинского и др.), наличие выбухания и пульсации большого родничка. Определяем рефлексы, поражение лицевого нерва, нистагм, параличи конечностей. Выявляем поражение зрительного и слухового нервов. При кори возможно поражение нервной системы (энцефалит, менингоэнцефалит, менингит, миелит).
- Рекомендуется выявлять нарушение дыхания, чувство нехватки воздуха, частое хрипящее дыхание, регистрацию ослабления и хрипов над легкими при аускультации.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: При кори возможны осложнения со стороны органов дыхания (пневмония, ларингит, ларинготрахеит, бронхит, бронхиолит, плеврит). Катаральный ларингит и ларинготрахеит преимущественно проявляются в катаральный период кори и исчезают при появлении высыпаний. возможно, с развитием коревого крупа длительностью 1-3 дня. В более поздние сроки его развитие связано с вторичной бактериальной инфекцией и может проявляться афонией. Некротические ларингиты и ларинготрахеиты редки и проявляются в более позднем периоде болезни. Пневмония характерна для детей раннего возраста в любом периоде болезни, но чем раньше возникает бронхопневмония или интерстициальная пневмония, тем тяжелее она протекает: с нарушением функций ЦНС и сердечно-сосудистой системы. Поздние пневмонии обычно возникают в период пигментации сыпи, что сопровождается повторным повышением температуры, ухудшением самочувствия, одышкой, появлением влажных хрипов в легких, выявляемых при аускультации.
2.3 Лабораторная диагностика
- Рекомендуется провести клинический анализ крови с исследованием лейкоцитарной формулы.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: Клинические показатели крови меняются в зависимости от периода и тяжести кори. В анализе крови выявляется лейкопения, нейтропения, лимфоцитоз, СОЭ не изменена.
- Рекомендовано обнаружение в материалах из носоглоточных смывов, моче, крови, ликворе РНК вируса кори с использованием ПЦР.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1).
Комментарии: молекулярно-биологический метод (ПЦР) применяется в целях определения генотипа возбудителя кори. На 1 — 3 день с момента появления высыпаний наибольшая вероятности выделения вируса, что требует отбора у больного проб клинического материала (моча, носоглоточные смывы и соскобы, ликвор, кровь) для исследований, но не позднее 5 дня. Образец необходимо доставить в лабораторию для исследования при 2-8oС в течение 48 часов. Цельную кровь не замораживать. Для выделения вируса кори и экстракции РНК вируса кори может быть использована моча, собранная не позже 7 дня с момента появления сыпи. Собирают 10 – 50 мл мочи в стерильную емкость. Предпочтительно собирать первую утреннюю порцию. Охлаждают образец до +4oС. Цельную мочу не замораживают. Для выделения вируса кори и экстракции РНК вируса кори может быть использован носоглоточный смыв или соскоб (предпочтительнее), собранные не позже 7 дня с момента появления сыпи. Для сбора носоглоточного смыва пациенту требуется прополоскать горло 3 – 5 мл физиологического раствора. Собирают промывные воды в стерильную пробирку.
· Рекомендуется применение серологических методов диагностики (ИФА).
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1).
Комментарии: серологический метод (ИФА) имеет значение для подтверждения диагноза корь при выделении в сыворотке крови больного специфических антител, относящихся к иммуноглобулинам класса M (IgM). Взятие крови для исследований осуществляется на 4 — 5 день с момента появления сыпи (1 сыворотка) и не ранее чем через 10 — 14 дней от даты взятия первой пробы (2 сыворотка). Нарастание титра специфических антител, относящихся к IgG, в 4 и более раза при одновременном исследовании в стандартных серологических тестах парных сывороток крови является основанием для постановки диагноза корь.
2.4 Инструментальная диагностика
- Рекомендуются рентгенограмма органов грудной клетки, рентгенограмма придаточных пазух носа, КТ органов грудной клетки.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: использование данных методов правомочно при клинических симптомах развития пневмонии и синусита и/или диагностики данных осложнении вследствие активации вторичной бактериальной флоры.
- Рекомендуется ЭКГ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: использование данного метода рекомендуется у пациентов с фоновой кардиологической патологией для раннего выявления декомпенсации и/или при подозрении на развитие нарушений ритма сердца и проведения на фоне течения кори.
- Рекомендуется ЭхоКГ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: использование данного метода рекомендуется у пациентов с фоновой кардиологической патологией для раннего выявления декомпенсации и/или при подозрении на воспаление миокарда и других оболочек сердца на фоне течения кори.
- Рекомендуется ЭЭГ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: использование данного метода рекомендуется у пациентов с декомпенсацией фоновой неврологической патологии, развитии судорог, отеке головного мозга, менингите, энцефалите на фоне течения кори.
- Рекомендуется нейросонография.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: использование данного метода рекомендуется у пациентов с декомпенсацией фоновой неврологической патологии, развитии судорог, отеке головного мозга, менингите, энцефалите на фоне течения кори.
- Рекомендуется МРТ головного мозга.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: использование данного метода рекомендуется у пациентов с декомпенсацией фоновой неврологической патологии, развитии судорог, отеке головного мозга, менингите, энцефалите на фоне течения кори для уточнения локализации воспалительного процесса, дифференциальной диагностики с кровоизлиянием, дистрофическими процессами, объемными образованиями.
2.5 Иная диагностика
- Рекомендуется биохимический анализ крови при развитии осложнений.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
- Рекомендуется определять время свертывая и длительность кровотечения, коагулограмму при развитии осложнений с геморрагическими проявлениями.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
3. Лечение
Цели лечения:
- нормализация температуры;
- купирование интоксикации;
- устранение катарального синдрома;
- предотвращение и/или купирование осложнений.
Лечение кори включает:
— мероприятия, направленные на эрадикацию возбудителя;
— мероприятия, направленные на дезинтоксикацию;
— мероприятия, направленные на десенсибилизацию организма.
Режим постельный в течение всего острого периода болезни. Диета должна соответствовать возрасту ребенка и содержать все необходимые ингредиенты.
На выбор тактики лечения оказывают влияние следующие факторы:
— противоэпидемический режим;
— возраст ребенка;
— степень тяжести заболеваний;
— преморбидный фон пациента;
— изоляция;
— доступность и возможность выполнения лечения.
3.1 Консервативное лечение
Этиотропная терапия
Специфического этиотропного лечения, направленного против вируса кори, не существует [2, 5, 7, 8, 10, 11, 12, 13, 14].
- Рекомендуются рекомбинантные интерфероны ?2b**.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 2).
Комментарии: имеются единичные публикации о применении данных препаратов при кори [6, 7, 9].
- Рекомендуются витамин А**.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: Все дети в развивающихся странах с корью, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Добавление витамина А способствуют уменьшению числа случаев смерти от кори на 50% [3].
- Рекомендуется использовать антибактериальные препараты только при развитии вторичных бактериальных осложнений.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: Действие на возбудителя развившихся осложнений (антибактериальные препараты), с учетом чувствительности к антибиотикам, выявленного возбудителя. При отсутствии выделения возбудителя антибиотики не показаны. Необходимость,,целесообразность и показания для назначения антибиотиков при кори обусловлены развитием осложнений вирусно-бактериальной этиологии в виде ларингита, ларинготрахеита, отита, пневмонии и т.д. Раннее назначение с профилактической целью развития осложнений нецелесообразно [13].
Симптоматическая терапия
- Рекомендуются противокашлевые, муколитические и отхаркивающие препараты при развитии ларинготрахеита, бронхита, пневмонии.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: действие данных препаратов направлено на подавление кашля или улучшение выведения мокроты из трахеобронхиального дерева, улучшение мукоцилиарного клиренса.
- Рекомендуются антиконгестанты при развитии ринита.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: действие данных препаратов направлено на улучшение носового дыхания, снятие отека слизистой полости носа, улучшение оттока содержимого придаточных пазух носа.
- Рекомендуются НПВС, спазмолитики всем пациентом при повышении температуры
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2).
Комментарии: Корь сопровождается гипертермией, что требует применения НПВС и спазмолитиков для купирования лихорадки. Из НПВС у детей с жаропонижающей и болеутоляющей целью применяются парацетамол** в суточной дозе 60 мг/кг, ибупрофен** в суточной дозе 30 мг/кг, метамизол натрия** в разовой дозе 5-10 мг/кг внутримышечно или внутривенно, у детей до 3-12 мес. (5-9 кг) только внутримышечно. Спазмолитики в комбинации с анальгетиками применяются при сохранении стойкой фебрильной температуры, отсутствии эффекта на препараты парацетамол и ибупрофен.
Патогенетическая терапия
- С целью дезинтоксикации рекомендуется применение 5-10% раствора глюкозы, изотонические солевые растворы, при тяжелом течении болезни дополнительно коллоидные растворы.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Введение излишней жидкости парентерально, особенно изотонического раствора хлорида натрия, чревато опасностью развития отека легких и мозга. Общее количество жидкости, вводимой парентерально должно применяться из расчета по физиологической потребности.
- Для коррекции электролитных нарушений рекомендуются препараты калия, глюконат кальция 10%, магния.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
- Рекомендуется применять антигистаминные препараты.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
Комментарии: Применение антигистаминных препаратов показано при развитии сопутствующей аллергической реакции и/или у пациентов с атопическим дерматитом.
3.2 Хирургическое лечение
Хирургическое лечение не показано.
3.3 Иное лечение
— физиотерапевтические методы лечения;
— физические методы снижения температуры;
— санация верхних дыхательных путей;
— аэрация помещения;
— гигиенические мероприятия.
4. Реабилитация
Основные принципы реабилитации:
1. реабилитационные мероприятия должны начинаться уже в периоде разгара или в периоде ранней реконвалесценции;
2. необходимо соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации;
3. комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия;
4. адекватность реабилитационно-восстановительных мероприятий и воздействий адаптационным и резервным возможностям реконвалесцента. При этом важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия;
5. постоянный контроль эффективности проводимых мероприятий. При этом учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций переболевших (косвенными и прямыми методами).
5. Профилактика и диспансерное наблюдение
Диспансерное наблюдение при кори осуществляется педиатром. Частота осмотров, объем обследования зависят от перенесенного осложнения и осуществляется участковым врачом педиатром 2-3 раза в течение 3 мес., при коревом энцефалите до 2 лет.
Общие подходы к профилактике.
Корь – высоко контагиозное заболевание. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных в организованных коллективах.
Выявление больных корью, лиц с подозрением на это заболевание проводится медицинскими работниками организаций, осуществляющих медицинскую деятельность, и иных организаций, а также лицами, имеющими право на занятие частной медицинской практикой и получившими лицензию на осуществление медицинской деятельности в установленном законодательством порядке, при:
— оказании всех видов медицинской помощи;
— проведении медицинских осмотров;
-проведении предварительных и периодических профилактических медицинских осмотров населения;
— диспансеризации населения;
— медицинском наблюдении за лицами, бывшими в контакте с больными корью;
— проведении подворных (поквартирных) обходов;
— проведении лабораторных исследований биологических материалов от людей;
-осуществлении активного эпидемиологического надзора за корью с обязательным лабораторным исследованием биологического материала от лиц с лихорадкой и пятнисто-папулезной сыпью независимо от первичного диагноза.
В случае выявления больного корью или лиц с подозрением на это заболевание медицинские работники организаций и частнопрактикующие медицинские работники обязаны в течение 2 часов сообщить об этом по телефону и в течение 12 часов направить экстренное извещение установленной формы (N 058/у) в орган, осуществляющий государственный санитарно-эпидемиологический надзор на территории, где выявлен случай заболевания. Медицинская организация, изменившая или уточнившая диагноз, в течение 12 часов подает новое экстренное извещение на этого больного в территориальный орган, осуществляющий государственный санитарно-эпидемиологический надзор, указав измененный (уточненный) диагноз, дату его установления, результаты лабораторного исследования и первоначальный диагноз. Территориальные органы, осуществляющие государственный санитарно-эпидемиологический надзор, при получении извещения об измененном (уточненном) диагнозе информируют об этом медицинскую организацию по месту выявления больного, подавшую первоначальное экстренное извещение.
Каждый случай кори подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» (форма N 060/у) по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и других организациях), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. При получении экстренного извещения (форма N 058/у) о случае кори специалист территориального органа, осуществляющего государственный санитарно-эпидемиологический надзор, в течение 24 часов проводит эпидемиологическое расследование. На каждого больного корью, в том числе выявленного активно, заполняется карта эпидемиологического расследования, с указанием эпидемического номера случая. Заполненные карты эпидемиологического расследования случаев кори, в том числе в случае отмены указанных диагнозов, на электронных и бумажных носителях направляются в Региональный центр (РЦ) и Национальный научно-методический центр по надзору (ННМЦ) за корью. Случаи кори подлежат регистрации в электронной Единой международной системе индивидуального учета (CISID). Ввод данных в систему CISID осуществляют ответственные специалисты РЦ. Контроль за введение данных осуществляет ННМЦ.
Первичные противоэпидемические мероприятия в очагах проводятся медицинскими работниками организаций, осуществляющих медицинскую деятельность, а также иных организаций, частнопрактикующими медицинскими работниками сразу после выявления больного или при подозрении на корь. При выявлении очага инфекции в дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых с момента выявления первого больного до 21 дня с момента выявления последнего заболевшего в коллектив не принимаются лица, не болевшие корью и не привитые против этих инфекций.
Госпитализированные лица должны находиться в стационаре до исчезновения клинических симптомов, но не менее чем 5 дней с момента появления сыпи при кори. Допуск реконвалесцентов кори в организованные коллективы детей и взрослых разрешается после их клинического выздоровления.
За лицами, общавшимися с больными корью, устанавливается медицинское наблюдение в течение 21 дня с момента выявления последнего случая заболевания в очаге.
В дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых организуется ежедневный осмотр контактных лиц медицинскими работниками в целях активного выявления и изоляции лиц с признаками заболевания.
В очагах кори определяется круг лиц, подлежащих иммунизации по эпидемическим показаниям. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно — без ограничения возраста. Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного. При расширении границ очага кори (по месту работы, учебы, в пределах района, населенного пункта) сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге [10, 12, 14].
Детям, не привитым против кори (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок), не позднее 5-го дня с момента контакта с больным вводится внутримышечно иммуноглобулин человека нормальный 0,5 мл/кг, но не более 15 мл в соответствии с инструкцией по его применению [11]. Сведения о проведенных прививках и введении иммуноглобулина (дата, название препарата, доза, серия, контрольный номер, срок годности, предприятие-изготовитель) вносят в учетные формы в соответствии с требованиями к организации вакцинопрофилактики.
Контактные лица из очагов кори, не привитые и не болевшие ранее, не допускаются к плановой госпитализации в медицинские организации неинфекционного профиля и социальные организации в течение всего периода медицинского наблюдения. Госпитализация таких пациентов в период медицинского наблюдения в медицинские организации неинфекционного профиля осуществляется по жизненным показаниям, при этом в стационаре организуются дополнительные санитарно-противоэпидемические (профилактические) мероприятия в целях предупреждения распространения инфекции.
Методом специфической профилактики от кори является вакцинопрофилактика [10, 12, 14]. Иммунизация населения против кори проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям. Детям и взрослым, получившим прививки в рамках национального календаря профилактических прививок, в сыворотке крови которых в стандартных серологических тестах не обнаружены специфические антитела к возбудителю, прививки против кори проводят дополнительно в соответствии с инструкциями по применению иммунобиологических препаратов. Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. В целях максимального охвата прививками против кори в субъектах Российской Федерации проводится работа по выявлению лиц, не болевших и не привитых против этих инфекций среди труднодоступных слоев населения (мигрантов, беженцев, вынужденных переселенцев, кочующих групп населения) и их иммунизации в соответствии с национальным <<«>календарем профилактических прививок. Для обеспечения популяционного иммунитета к кори, достаточного для предупреждения распространения инфекции среди населения, охват прививками населения на территории муниципального образования должен составлять не менее 95%, взрослых в возрасте 18 — 35 лет — не менее 90%.
6. Дополнительная информация, влияющая на течение и исход заболевания
Лечение больных с диагнозом «Корь» легкой степени тяжести осуществляется при отсутствии противопоказаний – в амбулаторных условиях, средней степени и тяжелой степени тяжести – в условиях стационара.
В случае безуспешного проводимого лечения или его невозможности в амбулаторных условиях рассматривается вопрос о госпитализации больного в стационар, при отсутствии эффекта от проводимой терапии решается вопрос о коррекции терапии.
Обязательная госпитализация показана:
— тяжелое клиническое течение заболевания;
— независимо от формы течения заболевания — лица из организаций с круглосуточным пребыванием детей или взрослых; лица, проживающие в общежитиях и в неблагоприятных бытовых условиях (в том числе коммунальных квартирах); при наличии в семье заболевшего лиц из числа декретированных групп населения;
— наличие модифицирующих факторов риска в течении болезни:
— ранний возраст ребенка;
— пороки развития сердца и сосудов;
— энцефалопатия;
— иммунодефицитные состояния.
Больных госпитализируют в мельцеровские боксы при условии одновременного заполнения таковых с целью профилактики реинфекции реконвалесцентов.
Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы кори с выраженными явлениями интоксикационного синдрома, дыхательной и сердечно-сосудистой недостаточности, церебральными нарушениями.
Таблица 2. Стратификация риска развития осложнений
|
Осложнение |
Группа риска |
Риск |
|
Тяжелая форма кори |
|
высокий |
|
низкий |
|
|
Вирусная пневмония |
|
высокий |
|
низкий |
|
|
Стеноз гортани (коревой круп) |
|
высокий |
|
низкий |
|
|
Вторичная бактериальная пневмония (типичная) |
|
высокий |
|
низкий |
|
|
Энцефалит, менингоэнцефалит, миелит |
|
высокий |
|
низкий |
Таблица 3. Возможные исходы и их характеристика
|
№ п/п |
Наименование исхода |
Общая характеристика исхода |
|
1 |
Восстановление здоровья |
При остром заболевании полное исчезновение всех симптомов, отсутствие остаточных явлений, астении и т.д. |
|
2 |
Выздоровление с полным восстановлением физиологического процесса или функции |
При остром заболевании полное исчезновение всех симптомов, могут иметь место остаточные явления, астения и т.д. |
|
3 |
Выздоровление с частичным нарушением физиологического процесса, функции или потери части органа |
При остром заболевании практически полное исчезновение всех симптомов, но имеют место остаточные явления в виде частичных нарушений отдельных функций или потеря части органа |
|
4 |
Прогрессирование |
Нарастание симптоматики, появление новых осложнений, ухудшение течения процесса при остром или хроническом заболевании |
|
5 |
Отсутствие эффекта |
Отсутствие видимого положительного ответа при проведении терапии |
|
6 |
Развитие ятрогенных осложнений |
Появление новых заболеваний или осложнений, обусловленных проводимой терапией: отторжение органа или трансплантата, аллергическая реакция и т.д. |
|
7 |
Летальный исход |
исход наступление смерти в результате заболевания |
Критерии выздоровления:
- стойкая нормализация температуры в течение 3 дней и более;
- отсутствие интоксикации;
- отсутствие воспалительного процесса в ротоглотке;
- купирование катаральных симптомов;
- угасание сыпи, пигментации.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
1 |
Выполнены осмотр и/или консультация врача-инфекциониста не позднее 2 часов от момента поступления в стационар |
1 |
А |
|
2 |
Выполнен первичный осмотр при наличии ДН ??-???, НК ??-???, и других состояний, представляющих угрозу жизни пациента, требующих оказания медицинской помощи в экстренной форме, безотлагательно |
1 |
А |
|
6 |
Выполнен общий (клинический) анализ крови развернутый |
2 |
В |
|
7 |
Выполнен общий анализ мочи |
2 |
В |
|
8 |
Выполнено серологическое исследование крови для выявления вируса кори на 4 — 5 день с момента появления сыпи (1 сыворотка) и не ранее чем через 10 — 14 дней от даты взятия первой пробы (2 сыворотка) |
1 |
А |
|
9 |
Выполнено молекулярно-генетическое исследование на 1 — 3 день с момента появления высыпаний проб клинического материала (моча и/или носоглоточные смывы и соскобы, ликвор, кровь), но не позднее 5 дня |
1 |
А |
|
%%* 10 |
Выполнена пульсоксиметрия при наличие одышки |
2 |
В |
|
11 |
Выполнена рентгенография легких при одышке, тахипноэ, стойкой лихорадке более 72 часов |
2 |
В |
|
12 |
Выполнена рентгенограмма придаточных пазух носа при подозрении на синусит не позднее 24 часов |
2 |
В |
|
13 |
Выполнено назначение терапии не позднее 24 часов от момента постановки диагноза (препаратами, указанными в данном протоколе) |
2 |
В |
|
14 |
Проведена антибактериальная терапия (при выявлении бактериальных осложнений и/или сопутствующей патологии) |
1 |
А |
|
15 |
Проведена дезинтоксикационная терапия |
2 |
В |
|
16 |
Достигнута стойкая нормализация температуры (более 72 часов) |
1 |
А |
|
17 |
Достигнута нормализация лейкоцитов в периферической крови |
2 |
В |
Список литературы
- Баялиева М.М., Смеликов Я.А. Диагностика и лечение кори у детей в период эпидемической вспышки в 2014-2015 годы. Universum: Медицина и фармакология: электрон. науч. журн. 2015; №12 (23).
URL: 7universum.com/ru/med/archive/item/2839.
- ВОЗ. Четвертое совещание Региональной комиссии по верификации элиминации кори и краснухи, 26-29 октября 2015 г. euro.who.int/ru/health-topics/communicable-disease…
- ВОЗ. Корь. Информационный бюллетень №286. Март 2016 г. http://www.who.int/mediacentre/factsheets/fs286/ru/
- Лобзин Ю.В., Белозеров Е.С., Беляева Т.В., Волжанин В.М. Вирусные болезни человека. Санкт-Петербург: СпецЛит, 2015; 400 с.: ил.
- Детские болезни: учебник. Под ред. А.А. Баранова. 2-е изд., испр. и доп. 2009; 1008 с.: ил.
- Инфекционные болезни у детей: учебник. Под ред. В.Н. Тимченко, Л.В. Быстряковой. СПб.: СпецЛит, 2001; 560 с.: ил.
- Инфекционные болезни у детей: Руководство для врачей. Под ред. В.В. Ивановой. 2-е изд., перераб. и доп. 2009; 832 с.: ил.
- Инфекционные болезни: учебник. Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. 2013; 688 с.: ил.
- Тимченко В.Н., Павлова Е.Б., Федючек О.О., Иванова Р.А., Павлова Н.В., Минченко С.Н. Корь у детей в современных условиях. Педиатрическая фармакология. 2012; Т. 9, № 6: 12-15.
- Advisory Committee on Immunization Practices (ACIP) recommended immunization schedule for persons aged 0 through 18 years?United States, 2013. MMWR Morb Mortal Wkly Rep. 2013; 62: 2-8.
- Report of the Committee on Infectious Diseases. Measles. Early Release From Red Book® 2015.
http://redbook.solutions.aap.org/DocumentLibrary/2015RedBookMeasles.pdf
- Kroger A.T., Atkinson W.L., Marcuse E.K., Pickering L.K. General recommendations on immunization: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep. 2011; 60: 1-60.
- Kabra S.K., Lodha R. Antibiotics for preventing complications in children with measles. Cochrane Database of Systematic Reviews 2013; Issue 8. Art. No.: CD001477. DOI: 10.1002/14651858.CD001477.pub4. www.cochranelibrary.com
- Marshfield Clinic Research Foundation. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep. 2013; 62: 1-34.
- Hessen M.T., Alonso P.G., Marcellin L. Measles. Published August 23, 2013.
- Ferri F.F. Measles (Rubeola). Ferris Clinical Advisor 2015; 732.e2-732.e3.
- Mason W.H. Measles. Nelson Textbook of Pediatrics, Chapter 238; 1069-1075.e1.
- Gershon A.A. Measles Virus. Mandell, Douglas, and Bennetts Principles and Practice of Infectious Diseases, 162; 1967-1973.e2.
Приложение А1. Состав рабочей группы
Клинические рекомендации «Корь у детей» разработаны сотрудниками ФГБУ НИИДИ ФМБА России.
|
Фамилии, имена, отчества разработчиков |
Место работы с указанием занимаемой должности, ученой степени и звания |
Адрес места работы с указанием почтового индекса |
Рабочий телефон с указанием кода города |
Конфликт интересов |
|
Шарипова Елена Витальевна |
ФГБУ НИИДИ ФМБА России. Научный сотрудник, кандидат медицинских наук |
Санкт-Петербург Ул. Профессора Попова, д. 9 197022 |
8(812)234-29-87 |
Нет |
|
Бабаченко Ирина Владимировна |
ФГБУ НИИДИ ФМБА России. Ведущий научный сотрудник, руководитель отдела респираторных (капельных) инфекций, доктор медицинских наук |
Санкт-Петербург Ул. Профессора Попова, д. 9 197022 |
8(812)234-29-87 |
Нет |
Приложение А2. Методология разработки клинических рекомендаций
- Методология
Методы, использованные для сбора/селекции доказательств:
— поиск в электронных базах данных.
- Описание методов, использованных для сбора/селекции доказательств:
— доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE, MEDLINE, Clinicalkey ELSEVIER, электронную библиотеку (www.elibrary.ru). Глубина поиска составляла 5 лет.
- Методы, использованные для оценки качества и силы доказательств:
— консенсус экспертов;
— оценка значимости в соответствии с уровнями достоверности доказательств и уровнями убедительности рекомендаций.
- Целевая аудитория данных клинических рекомендаций:
- врач-анестезиолог-реаниматолог;
- врач-бактериолог;
- врач-вирусолог;
- врач-дезинфектолог;
- врач здравпункта;
- врач-инфекционист;
- врач клинической лабораторной диагностики;
- врач — клинический фармаколог;
- врач-лаборант;
- врач-невролог;
- врач общей практики (семейный врач);
- врач-паразитолог;
- врач-педиатр;
- врач-педиатр городской (районный);
- врач-педиатр участковый;
- врач по медицинской профилактике;
- врач по медицинской реабилитации;
- врач приемного отделения;
- врач-терапевт;
- врач-терапевт подростковый;
- врач-терапевт участковый;
- врач-эпидемиолог.
Клинические рекомендации «Корь у детей» предназначены для применения в медицинских организациях Российской Федерации.
Клинические рекомендации «Корь у детей» разработаны для решения следующих задач:
- проверки на соответствие установленным Протоколом требований при проведении процедуры лицензирования медицинской организации;
- установление единых требований к порядку диагностики, лечения, реабилитации и профилактики детей больных корью;
- унификация разработок базовых программ обязательного медицинского страхования и оптимизация медицинской помощи детям больным корью;
- обеспечение оптимальных объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинской организации;
- разработка стандартов медицинской помощи и обоснование затрат на ее оказание;
- обоснование программы государственных гарантий оказания медицинской помощи населению, в том числе и детям;
- проведение экспертизы и оценки качества медицинской помощи объективными методами и планирования мероприятий по его совершенствованию;
- выбор оптимальных технологий профилактики, диагностики, лечения и реабилитации для конкретного больного;
- защита прав пациента и врача при разрешении спорных и конфликтных вопросов.
Таблица П1. Уровни достоверности доказательств с указанием использованной классификации уровней достоверности доказательств
|
Уровни доказательств |
Описание |
|
1++ |
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
|
1+ |
Качественно проведенные мета-анализы, систематические обзоры или РКИ с низким риском систематических ошибок |
|
1- |
Мета-анализы, систематические обзоры или РКИ с высоким риском систематических ошибок |
|
2++ |
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2+ |
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2- |
Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
3 |
Не аналитические исследования (например: описания случаев, серий случаев) |
|
4 |
Мнение экспертов |
Таблица П2. Уровни убедительности рекомендаций с указанием использованной классификации уровней убедительности рекомендаций
|
Сила доказательств |
Описание |
|
A |
По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
|
B |
Группа доказательств, включающая результаты исследований, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+ |
|
C |
Группа доказательств, включающая результаты исследований оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++ |
|
D |
Доказательства уровня 3 или 4; или экстраполированные доказательства, из исследований, оцененных, как 2+ |
- Индикаторы доброкачественной практики (Good Practice Points — GPPs):
— рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
- Уровни убедительности рекомендаций (A-D), уровни достоверности доказательств (1++, 1+, 1-, 2++, 2+, 2-, 3, 4) и индикаторы доброкачественной практики — good practice points (GPPs) приводятся при изложении текста рекомендаций.
- Порядок обновления клинических рекомендаций.
Мониторинг клинических рекомендаций (анализ использования клинических рекомендаций, сбор информации по недостаткам и замечаниям), внесение дополнений и изменений в клинические рекомендации осуществляет ФГБУ НИИДИ ФМБА России. Обновление последней версии клинических рекомендаций осуществляется по мере необходимости, но не реже 1 раза в 3 года.
Система ведения клинических рекомендаций предусматривает взаимодействие Федерального государственного бюджетного учреждения «Научно-исследовательский институт детских инфекций Федерального медико-биологического агентства» со всеми заинтересованными организациями.
Экспертизу клинических рекомендаций проводят специалисты, представляющие медицинские организации, не участвующие в разработке рекомендаций. Разработчики в сопроводительном письме ставят перед экспертом вопросы, на которые он должен ответить, определяют сроки представления экспертного заключения, обычно не превышающие 30 дней с момента получения клинических рекомендаций.
В экспертном заключении эксперт должен указать свою фамилию, имя, отчество, место работы и должность и дать ответы на поставленные в сопроводительном письме вопросы. В случае несогласия с отдельными положениями эксперт предлагает свои варианты с указанием страниц и пунктов, по которым предложены замены. В случае необходимости продления сроков экспертизы эксперт в письменном виде сообщает об этом разработчикам с указанием сроков окончания экспертизы и обоснованием переноса сроков. Отсутствие экспертного заключения в установленные сроки означает согласие эксперта со всеми пунктами проекта клинических рекомендаций.
По результатам экспертизы Рабочая группа составляет сводную таблицу предложений и замечаний, принятых решений и их обоснований по форме (табл. 4), оформляет окончательную редакцию рекомендаций, организует обсуждение и вносит на утверждение профессиональной медицинской ассоциации.
Таблица 4. Форма оформления сводной таблицы предложений и замечаний, принятых решений и их обоснований
|
Наименование |
Рецензент |
Результаты |
Принятое |
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
- Корь. Информационный бюллетень №286. Февраль, 2015 г. who.int/mediacentre/factsheets/fs286/ru/;
- Федеральный закон от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724);
- Федеральный закон Российской Федерации от 29 ноября 2010 г. N 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации»;
- Приказ Минздравсоцразвития России от 5 мая 2012 г. №521н “Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями”, зарегистрирован в Минюсте РФ 10 июля 2012г., регистрационный №24867;
- Приказ Минздравсоцразвития России №1664н от 27 декабря 2011 г. «Об утверждении номенклатуры медицинских услуг», зарегистрирован в Минюсте 24 января 2012, регистрационный № 23010;
- Приказ Минздрава России от 29 декабря 2012 г. № 1629н «Об утверждении перечня видов высокотехнологичной медицинской помощи»;
- Приказ Министерства здравоохранения РФ от 9 ноября 2012 г. N 811н «Об утверждении стандарта специализированной медицинской помощи детям при кори тяжелой степени тяжести»;
- Приказ Министерства здравоохранения РФ от 9 ноября 2012 г. N 766н «Об утверждении стандарта специализированной медицинской помощи детям при кори легкой степени тяжести»;
- Приказ Министерства здравоохранения РФ от 9 ноября 2012 г. N 765н «Об утверждении стандарта специализированной медицинской помощи детям при кори средней степени тяжести»;
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. N 29831;
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. N 22379.
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Корь – острое высококонтагиозное вирусное заболевание, передающееся воздушно-капельным путем и характеризующееся наличием лихорадки, симптомов интоксикации, поражением дыхательных путей, конъюнктив, наличием пятнисто-папулезной экзантемы с переходом в пигментацию. Корь все еще широко распространена во многих развивающихся странах — особенно, в некоторых частях Африки и Азии. Ежегодно более 20 миллионов человек заболевает корью. Самые смертоносные вспышки кори происходят в странах, переживающих стихийные бедствия и конфликты или возвращающихся к нормальной жизни после таких событий. Источником кори является только больной человек, выделяющий вирус во внешнюю среду в последние 2 дня инкубационного периода и до 4 дня после высыпаний. Общая продолжительность заразного периода составляет 8-10 дней. С 5 дня появления сыпи больной не заразен. Восприимчивость к кори всеобщая, наиболее высока в детском возрасте от 1 года до 5 лет, в период элиминации кори болеют преимущественно подростки и взрослые. Дети до 3 месяцев, как правило, не заболевают. Заражение корью происходит даже при мимолетном контакте. Возбудителем является вирус кори (Polynosa morbillarum). Клинические проявления типичной кори характеризуются сменой четырех периодов: инкубационный период: от 9 до 17 дней, у пациентов, получавших иммуноглобулин, компоненты крови, плазму – 21 день; катаральный период: продолжительность 3-4 дня; период высыпаний: развивается с 4-5 дня болезни и продолжается 3-4 дня, характеризуется максимальной выраженностью лихорадки, интоксикационного, катарального синдромов; период пигментации: продолжительность 7-14 дней. Для контроля над инфекцией требуется плановая и экстренная профилактика с использованием живой противокоревой вакцины.
Приложение Г.
|
Лекарственная группа |
Лекарственные препараты |
Показания |
Уровень* доказательности |
|
Витамин А |
Витамин А** |
Для нормализации уровня витамина, предотвращения поражения глаз |
1+ |
|
Интерфероны |
Интерферон ?2b** |
Клинические проявления кори в любом возрасте |
2+ |
|
Иммуноглобулины, нормальные человеческие |
Иммуноглобулин |
Для экстренной профилактики у непривитых пациентов |
3 |
|
Комбинации пенициллинов, включая комбинации с ингибиторами бета-лактамаз |
Амоксициллин+ (клавулановая кислота)** |
При кори, протекающей с осложнениями |
2+ |
|
Антибиотик группы пенициллинов широкого спектра действия, разрушающийся пенициллиназой |
Амоксициллин** |
При наличии бактериальных осложнений у пациентов с корью |
2+ |
|
Макролиды |
Эритромицин Азитромицин** Кларитромицин** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Цефалоспорины 1-го поколения |
Цефазолин** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Цефалоспорины 3-го поколения |
Цефотаксим** Цефтриаксон** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Другие аминогликозиды |
Амикацин** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Цефалоспорины 4-го поколения |
Цефепим** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Антибиотики гликопептидной структуры |
Ванкомицин** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Карбапенемы |
Меропенем** |
При кори, протекающей с бактериальными осложнениями |
2+ |
|
Производные триазола |
Флуконазол** |
При сопутствующей грибковой инфекции |
1+ |
|
Противогрибковые антибиотики |
Нистатин** |
При сопутствующей грибковой инфекции |
1+ |
|
Производные пропионовой кислоты |
Ибупрофен** |
При повышении температуры выше 38,0?С |
2+ |
|
Анилиды |
Парацетамол** |
При повышении температуры выше 38,0?С |
2+ |
|
Пиразолоны |
Метамизол натрия** |
При повышении температуры >38,5?С, болевом синдроме |
2+ |
|
Папаверин и его производные |
Папаверина гидрохлорид |
Для расслабления гладкой мускулатуры |
2+ |
|
Дротаверина гидрохлорид** |
|||
|
Эфиры алкиламинов |
Клемастин |
С антиэкссудативной и противоаллергической целью |
2+ |
|
Диметинден |
Фенистил |
С антиэкссудативной и противоаллергической целью |
2+ |
|
Производные пиперазина |
Цетиризин** |
С антиэкссудативной и противоаллергической целью |
2+ |
|
Другие антигистаминные средства системного действия |
Лоратадин** |
С антиэкссудативной и противоаллергической целью |
2+ |
|
Этилендиамины замещенные |
Хлоропирамин** |
Для предотвращения и/или купирования аллергической реакции |
2+ |
|
Сульфонамиды |
Фуросемид** |
С целью нормализации диуреза |
2+ |
|
Аскорбиновая кислота (витамин С) |
Аскорбиновая кислота** |
Антиоксидантное действие, регуляция окислительно-восстановительных процессов |
2+ |
|
Растворы, влияющие на водно-электролитный баланс |
Калия хлорид + Кальция хлорид Магния хлорид +Натрия ацетат +Натрия хлорид** |
С целью дезинтоксикации |
2+ |
|
Калия хлорид + Натрия хлорид +Натрия ацетат** |
С целью дезинтоксикации |
2+ |
|
|
Растворы электролитов |
Натрия хлорид Калия хлорид** |
С целью дезинтоксикации |
2+ |
|
Другие ирригационные растворы |
Декстроза** |
С целью дезинтоксикации |
2+ |
|
Адреномиметики |
Ксилометазолин** |
При выраженном затруднении носового дыхания |
2+ |
|
Оксиметазолин |
|||
|
Нафазолин |
|||
|
Бигуаниды и амидины |
Хлоргексидин** |
С антисептической целью обработка полости рта |
2+ |
|
Противомикробные препараты для местного применения при заболеваниях полости рта |
Бензидамин |
Для обработки ротоглотки с противовоспалительной, атисептической целью |
2+ |
|
Противомикробные препараты для местного применения при заболеваниях полости рта |
Гексэтидин |
Для обработки ротоглотки с противовоспалительной, атисептической целью |
2+ |
|
Антисептики |
Гекcэтидин Аллантоин+повидон-йод Амилметакрезол+ дихлорбензиловый спирт |
Для обработки ротоглотки с противовоспалительной, атисептической целью |
2+ |
|
Отхаркивающие |
Коделак Бронхо |
При кашле для улучшения отхождения и разжижения мокроты |
2+ |
|
Другие противокашлевые средства и отхаркивающие средства |
Амброксол + Натрия глицирризинат + Тимьяна ползучего травы экстракт |
При кашле для улучшения отхождения и разжижения мокроты |
2+ |
|
Муколитические препараты |
Амброксол** |
При кашле для улучшения отхождения и разжижения мокроты |
2+ |
|
Ацетилцистеин** |
|||
|
Прочие средства системного действия для лечения обструктивных заболеваний дыхательных путей |
Фенспирид** |
При наличии катарального синдрома с 2 лет |
2+ |
|
Глюкокортикоиды (R03BA) |
Будесонид** |
С противовоспалительной целью у пациентов для купирования бронхообструктивного синдрома |
2+ |
|
Бекламетазон** |
|||
|
Глюкокортикоиды |
Преднизолон** |
Для купирования бронхообструктивного синдрома |
2+ |
|
Дексаметазон** |
|||
|
Селективные ?2-адреномиметики |
Сальбутамол** |
При наличии бронхообструктивного синдрома |
2+ |
Примечание: * – Уровень доказательности в соответствии с уровнями достоверности доказательств (Приложение А2).
Лекарственные препараты для медицинского применения, зарегистрированные на территории РФ, назначаются в соответствии с инструкцией по применению лекарственного препарата для медицинского применения и фармакотерапевтической группой по анатомо-терапевтическо-химической классификации, рекомендованной ВОЗ, а также с учетом способа введения и применения лекарственного препарата. При назначении лекарственных препаратов для медицинского применения детям доза определяется с учетом массы тела, возраста в соответствии с инструкцией по применению лекарственного препарата для медицинского применения.
Назначение и применение лекарственных препаратов для медицинского применения, медицинских изделий и специализированных продуктов лечебного питания, не входящих в стандарт медицинской помощи, допускаются в случае наличия медицинских показаний (индивидуальной непереносимости, по жизненным показаниям) по решению врачебной комиссии (часть 5 статьи 37 Федерального закона от 21.11. 2011 № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 28.11.2011, № 48, ст. 6724; 25.06.2012, № 26, ст. 3442).
Приложение Г2. Критерии оценки степени тяжести заболевания по клиническим признакам
|
Признак |
Характеристика признака |
||
|
Легкая степень тяжести |
Средняя степень тяжести |
Тяжелая степень тяжести |
|
|
Выраженность и длительность интоксикации |
Отсутствует или легкая выраженность, 1-5 дней |
Умеренной выраженности, 6-7 дней |
Ярко выражена, более 8 дней |
|
Выраженность и продолжительность лихорадки |
Повышение температуры до 38,5?С, длительность 1-5 дней |
Повышение температуры более 38,5?С, длительность 6-7 дней |
Повышение температуры более 39,5?С, длительность более 7 дней |
|
Синдром поражения респираторного тракта (катаральный синдром) |
Легкой выраженности катаральный синдром |
Ярко выражены катаральные проявления |
Ярко выраженные, продолжительностью более 7 дней катаральные проявления |
|
Синдром поражения глаз |
Отсутствуют или легкие проявления конъюнктивита |
Отек век, катаральный конъюнктивит, светобоязнь |
Отек век, катаральный или гнойный конъюнктивит, светобоязнь, склерит |
|
Синдром экзантемы |
Сыпь неяркая, необильная, пятнисто-папулезного характера, слабая тенденция к слиянию, бледная пигментация |
Сыпь обильная, яркая, крупная пятнисто-папулезная, склонная к слиянию |
Сыпь обильная, яркая, крупная пятнисто-папулезная, склонная к слиянию, геморрагический синдром |
|
Осложнения |
Нет |
Возможны |
Имеются |
Корь является крайне заразной тяжелой болезнью вирусного происхождения. По оценкам, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире, даже несмотря на наличие безопасной и эффективной вакцины. По оценкам, в 2015 году от кори умерло 134 200 человек, большинство из которых дети в возрасте до 5 лет.
Возбудителем кори является вирус из семейства парамиксовирусов. Вирус кори обычно передается через прямой контакт, а также по воздуху, инфицирует слизистую оболочку, а затем распространяется по организму. Корь является болезнью человека и не регистрировалась у животных.
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2015 гг. вакцинация от кори предотвратила, по оценкам, 20,3 миллиона случаев смерти. Глобальная смертность от кори снизилась на 79% — с 651 600 случаев смерти в 2000 году* до 134 200 случаев в 2015 году.
Признаки и симптомы
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 10-12 дней после воздействия вируса и продолжается от 4 до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса.
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит (инфекцию, приводящую к отеку головного мозга), тяжелую диарею и связанную с ней дегидратацию, ушные инфекции и тяжелые инфекции дыхательных путей, такие как пневмония. Тяжелое течение кори более вероятно среди плохо питающихся детей младшего возраста, особенно тех, кто испытывает недостаток витамина А, или чья иммунная система ослаблена ВИЧ/СПИДом или другими болезнями.
Среди групп населения с высокими уровнями недостаточности питания и при отсутствии надлежащей медицинской помощи до 10% случаев кори заканчиваются смертельным исходом. Риску развития тяжелых осложнений подвергаются также инфицированные женщины во время беременности, а беременность может заканчиваться самопроизвольным абортом или преждевременными родами.
У людей, переболевших корью, вырабатывается иммунитет против нее на всю оставшуюся жизнь.
Кто подвергается риску?
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску. Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации.
Корь все еще широко распространена во многих развивающихся странах — особенно, в некоторых частях Африки и Азии. Ежегодно более 20 миллионов человек заболевает корью. Подавляющее большинство (более 95%) случаев смерти от кори происходит в странах с низким доходом на душу населения и слабыми инфраструктурами здравоохранения.
Самые смертоносные вспышки кори происходят в странах, переживающих стихийные бедствия и конфликты или возвращающихся к нормальной жизни после таких событий. Из-за ущерба, нанесенного инфраструктуре и службам здравоохранения, прерывается регулярная иммунизация, а предназначенные для жилья переполненные лагеря способствуют значительному повышению риска инфицирования.
Передача инфекции
Высококонтагиозный вирус кори распространяется при кашле и чихании, тесных личных контактах или непосредственном контакте с инфицированными выделениями из носоглотки.
Вирус остается активным и контагиозным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком на протяжении периода времени, начинающегося за 4 дня до появления у него сыпи и заканчивающегося через 4 дня после ее появления.
Вспышки кори могут принимать форму эпидемий, которые приводят к многочисленным смертельным исходам, особенно среди детей раннего возраста, страдающих от недостаточности питания.
В странах, где корь в значительной мере ликвидирована, случаи заболевания, ввезенные из других стран, остаются существенным источником инфекции.
Лечение
Какого-либо специального лечения, направленного против вируса кори, не существует. Тяжелых осложнений кори можно избежать при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ оральных регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте. Для лечения глазных и ушных инфекций и пневмонии следует назначать антибиотики.
Все дети в развивающихся странах, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Как показывает опыт, добавки витамина А способствуют уменьшению числа случаев смерти от кори на 50%.
Профилактика
Регулярная противокоревая вакцинация детей в сочетании с кампаниями массовой иммунизации в странах с высокими показателями заболеваемости и смертности являются основными стратегиями общественного здравоохранения, направленными на уменьшение глобальной смертности от кори. Противокоревая вакцина используется на протяжении более 50 лет. Она безопасна, эффективна и недорога. Иммунизация одного ребенка против кори стоит примерно 1 доллар США.
Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в комбинированном виде. Включение в вакцину от кори краснухи лишь незначительно повышает ее стоимость и позволяет совмещать расходы на доставку вакцин и проведение вакцинации.
В 2015 году около 85% всех детей в мире получили 1 дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году. Для обеспечения иммунитета и предотвращения вспышек болезни рекомендуются 2 дозы вакцины, так как примерно у 15% вакцинированных детей после первой дозы иммунитет не вырабатывается.
Деятельность ВОЗ
В 2010 году Всемирная ассамблея здравоохранения установила три промежуточных цели в направлении будущей ликвидации кори, которые должны быть достигнуты в 2015 году:
- увеличить регулярный охват первой дозой корьсодержащей вакцины (КСВ1) детей в возрасте 1 года до ≥90% на национальном уровне и до ≥80% в каждом районе или эквивалентной административной единице;
- сократить и поддерживать ежегодную заболеваемость корью на уровне <5 случаев на миллион; и
- сократить оценочную смертность от кори на >95% по сравнению с оценкой 2000 года.
К 2015 году глобальное стремление улучшить охват вакцинацией привело к сокращению числа случаев смерти на 79%. В течение 2000-2015 гг. при поддержке Инициативы по борьбе против кори и краснухи с помощью вакцинации кори было предотвращено 20,3 миллиона случаев смерти. В течение 2015 года во время кампаний по массовой вакцинации в 41 странах были вакцинированы против кори приблизительно 183 миллионов детей. Все регионы ВОЗ сейчас поставили перед собой цель ликвидировать эту поддающуюся профилактике болезнь-убийцу к 2020 году.
Инициатива по борьбе против кори и краснухи
Начатая в 2001 году Инициатива по борьбе против кори и краснухи является глобальным партнерством, осуществляемым под руководством Американского общества Красного Креста, Фонда Организации Объединенных Наций, Центров США по борьбе и профилактике болезней, ЮНИСЕФ и ВОЗ. Инициатива по борьбе против кори и краснухи стремится обеспечить, чтобы ни один ребенок не умирал от кори или не рождался с синдромом врожденной краснухи; ее целью также является сокращение числа случаев смерти от кори на 95% к 2015 году и элиминация кори и краснухи к 2020 году по крайней мере в пяти регионах ВОЗ.
Глобальный стратегический план по борьбе против кори и краснухи на 2012-2020 гг.
В 2012 году ИБКК начала осуществление нового Глобального стратегического плана по борьбе против кори и краснухи, который охватывает период 2012-2020 годов.
Этот план содержит четкие стратегии для руководителей иммунизации в странах, работающих с внутренними и международными партнерами над достижением целей по борьбе с корью и краснухой и их элиминации, поставленных на 2015 и 2020 годы.
Цели на конец 2015 г.:
- сократить число случаев смерти от кори в мире по крайней мере на 95% по сравнению с уровнями 2000 года;
- достичь региональные цели в отношении элиминации кори и краснухи/синдрома врожденной краснухи (СВК).
Цель на конец 2020 г.:
- достичь элиминации кори и краснухи по крайней мере в пяти регионах ВОЗ.
Основываясь на нынешних тенденциях в охвате вакцинацией против кори и заболеваемости корью, а также на данных доклада о среднесрочном обзоре выполнения стратегии, Стратегическая консультативная группа экспертов по иммунизации (СКГЭ) пришла к выводу, что глобальные промежуточные цели и цели элиминации кори, поставленные на 2015 год, не были достигнуты из-за сохраняющихся пробелов в охвате иммунизацией. Для закрепления успехов, достигнутых на сегодняшний день в области борьбы с корью, СКГЭ рекомендует уделять повышенное внимание улучшению систем иммунизации в целом.
ВОЗ будет продолжать укреплять глобальную лабораторную сеть для обеспечения своевременной диагностики кори и следить за международным распространением вирусов кори в целях применения более скоординированного подхода к проведению мероприятий по вакцинации и снижения смертности от этой предотвратимой с помощью вакцин болезни.
* Оценки смертности за 2000 г. могут отличаться от ранее сообщаемых оценок. Повторное использование ВОЗ и ЮНИСЕФ модели для оценки ежегодной смертности от кори с учетом новых данных, полученных в рамках Оценок национальных уровней охвата иммунизацией (WUENIC) ВОЗ/ЮНИСЕФ, и обновленных данных эпиднадзора позволяет также скорректировать и обновить результаты за каждый год, включая базовый год.