В настоящее время всему миру стало очевидно, что курение табака является причиной многих тяжелых заболеваний, приводящих к преждевременной смерти. Миллионы людей на планете поглощают никотин и токсины, находящиеся в сигаретном дыму. Это приводит ежегодно к 300 тыс. смертям в России и 4 млн – в мире, т.е. каждые 8 секунд на планете наступает смерть в результате курения табака. Сила никотиновой зависимости очень велика, поэтому многие курящие люди не могут бросить курить самостоятельно, даже в тех случаях, когда они твердо приходят к данному решению. В связи с этим роль врача в лечении табачной зависимости очень велика. Поскольку курение табака вызывает заболевания различных физиологических систем организма (дыхательной, сердечно–сосудистой, пищеварительной, нервной и др.), принципами лечения табачной зависимости должны овладеть врачи различных специальностей.
По данным доказательной медицины существуют только два эффективных метода лечения табачной зависимости – беседы врача и никотинзамещающая терапия, на базе которых построено данное руководство. Каждая рекомендация, включенная в руководство, оценивалась с позиции силы доказательности, положенной в ее основу. Данное руководство может быть использовано не только при лечении табачной зависимости у лиц, курящих сигареты, но также папиросы, сигары и любые другие табачные изделия.
Руководство предназначено для врачей–терапевтов, пульмонологов, кардиологов, гастроэнтерологов, стоматологов, а также врачей других специальностей, которые в своей клинической практике имеют дело с пациентами, заболевания которых вызваны курением табака. Руководство также будет полезно лицам, желающим бросить курить, оно поможет сориентироваться в огромном потоке предложений по лечению табачной зависимости и правильно выбрать эффективные методы лечения.
Основные принципы Руководства базируются на данных доказательной медицины:
1. Табачная зависимость является хроническим заболеванием, которое часто требует повторного лечения. Многие курящие люди окончательно бросают курить после 2–х или 3–х курсов лечения.
2. Врач должен оценить степень зависимости и риск развития заболеваний, документировать и предложить лечение каждому курящему пациенту.
3. Каждому курящему пациенту врач должен предложить один из следующих курсов лечения:
– пациентам, желающим бросить курить, врач должен составить индивидуальную длительную лечебную программу, целью которой является полный отказ от курения;
– пациентам, не имеющим достаточной мотивации для отказа от курения, врач должен составить короткий лечебный курс с целью снижения употребления табака и усиления мотивации;
– пациентам, не желающим бросить курить, врач должен предложить программу снижения интенсивности курения.
4. Короткий курс лечения табачной зависимости является эффективным, позволяет снизить уровень потребления табака и усилить мотивацию к отказу от курения. Даже неудачная попытка отказа от курения, как правило, приводит к значительному снижению потребления табака.
5. Программа лечения должна включать интенсивные беседы врача и пациента.
6. В программу лечения должна быть включена фармакотерапия с использованием никотинсодержащих препаратов (НСП): никотинсодержащая жевательная резинка, никотинсодержащий ингалятор.
7. В программу лечения для каждого курящего пациента должно быть включено выявление и лечение хронического бронхита курильщика.
Структура Руководства
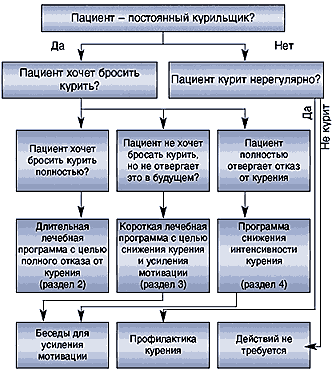
Структура данного Руководства отражает основные блоки алгоритма лечения табачной зависимости (рис. 1):
Рис. 1. Алгоритм лечения табачной зависимости
1. Беседа врача для установления, курит ли пациент и желает ли он бросить курить.
2. Оценка степени желания бросить курить и беседы для усиления мотивации с пациентами, которые не приняли еще такого решения.
3. Составление лечебной программы:
– для пациентов желающих бросить курить – длительная лечебная программа с целью полного отказа от курения,
– для пациентов, не желающих бросить курить, но не исключающих такую возможность, – короткая лечебная программа с целью усиления мотивации и снижения интенсивности курения.
– для пациентов, не желающих бросить курить и отвергающих такую возможность, – программа снижения интенсивности курения.
4. Проведение лечебной программы, оценка вместе с пациентом ее эффективности и коррекция.
5. В случае неудачи выполнения длительной лечебной программы – повторные беседы с пациентом, анализ причин неудачи и подготовка его к новой попытке бросить курить.
6. Для пациентов с успешно завершенной короткой лечебной программой – повторная беседа с целью выявления мотивации бросить курить и повторные предложения длительной лечебной программы.
7. Для пациентов, не желающих окончательно бросить курить после успешно завершенного короткого лечебного курса, и пациентов с программой снижения интенсивности курения определить длительную поддерживающую программу с целью сохранения интенсивности курения на достигнутом низком уровне. Повторно пригласить пациента к полному отказу от курения.
1. Оценка статуса курения
Около 80% курящих людей ежегодно встречаются с врачами различных специальностей (терапевты, пульмонологи, кардиологи, гастроэнтерологи, стоматологи и др.). Как показывают многие исследования, более 70% из них хотели бы бросить курить. Многие хотя бы один раз пробовали самостоятельно бросить курить, но возникающие симптомы отмены, с которыми пациенту тяжело справиться самостоятельно, приводили к неудаче. По данным ряда исследователей, большинство курящих определяют совет врача бросить курить, как важный для формирования мотивации к полному отказу от курения. Кроме того, с появлением доступных никотинсодержащих препаратов стало возможным проводить короткие курсы лечения, которые пациенты, не желающие бросить курить, могут легко выдержать, а также снизить интенсивность курения без появления симптомов отмены.
Таким образом, врачи имеют уникальную возможность выявлять и лечить пациентов, употребляющих табак. К сожалению, не все врачи вовлечены в лечение курящих пациентов. Более трети постоянно курящих людей отмечают, что врачи никогда не спрашивали их о пагубной привычке и не давали совета бросить курить.
Первым шагом в лечении табачной зависимости является выявление курящих лиц, оценка этого фактора риска и степени табачной зависимости, а также степени мотивации к отказу от курения, т.е. оценка статуса курения. Результатом этого шага является отнесение пациента к одной из 4 групп:
1. Постоянно курящие пациенты, твердо желающие бросить курить.
2. Постоянно курящие пациенты, не желающие бросить курить, но не отвергающие такую возможность в будущем.
3. Постоянно курящие пациенты, отвергающие возможность бросить курить.
4. Пациенты, которые курят нерегулярно.
Оценка статуса курения включает:
1. Оценку риска развития заболеваний в результате табакокурения.
2. Оценку степени никотиновой зависимости.
3. Оценку степени мотивации бросить курить.
4. Оценку мотивации курения.
1.1. Оценка курения, как фактора риска развития заболеваний
Оценка курения, как фактора риска развития заболеваний, является ведущей в оценке статуса курения и играет важную роль в мотивации пациента к отказу от курения. Оценка проводится по индексу курящего человека (ИК), который рассчитывается по следующей формуле:
ИК = (число сигарет, выкуриваемых в день) х 12
ИК > 140 свидетельствует о том, что риск развития хронических обструктивных болезней легких крайне высокий.
Расчет ИК необходимо проводить каждому курящему пациенту, приходящему на прием к врачу или поступающему в больницу, и результат оценки фиксировать в истории болезни и сообщать пациенту.
1.2. Оценка степени никотиновой зависимости
Оценка степени никотиновой зависимости проводится с помощью теста Фагерстрема (табл. 1).
Степень никотиновой зависимости оценивается по сумме баллов:
0–2 – очень слабая зависимость.
3–4 – слабая зависимость.
5 – средняя зависимость.
6–7 – высокая зависимость.
8–10 – очень высокая зависимость.
1.3. Оценка степени мотивации бросить курить
Оценка степени мотивации бросить курить может быть проведена с помощью двух очень простых вопросов (ответы в баллах):
1. Бросили бы вы курить, если бы это было легко?
Определенно нет – 0
Вероятнее всего, нет – 1
Возможно, да – 2
Вероятнее всего, да – 3
Определенно да – 4
2. Как сильно вы хотите бросить курить?
Не хочу вообще – 0
Слабое желание – 1
В средней степени – 2
Сильное желание – 3
Однозначно хочу бросить курить – 4
Сумма баллов по отдельным вопросам определяет степень мотивации пациента к отказу от курения. Максимальное значение суммы баллов – 8, минимальное – 0. Чем больше сумма баллов, тем сильнее мотивация у пациента бросить курить. Степень мотивации можно оценить следующим образом:
1. Сумма баллов больше 6 означает, что пациент имеет высокую мотивацию к отказу от курения и ему можно предложить длительную лечебную программу с целью полного отказа от курения.
2. Сумма баллов от 4 до 6 означает слабую мотивацию, и пациенту можно предложить короткую лечебную программу с целью снижения курения и усиления мотивации.
3. Сумма баллов ниже 3 означает отсутствие мотивации и пациенту можно предложить программу снижения интенсивности курения.
Необходимо учитывать, что даже среди пациентов с высокой мотивацией отказ от курения в течение 1 года не будет 100%-ным. Это объясняется тем, что у многих пациентов развивается никотиновая зависимость высокой степени, преодоление которой может потребовать нескольких курсов лечения.
1.4. Оценка мотивации к курению
Оценка мотивации к курению проводится с помощью анализа ответов на следующие вопросы (варианты ответов и оценка их в баллах: всегда — 5, часто — 4, время от времени — 3, редко — 2, никогда — 1):
А. Я курю, чтобы оставаться бодрым.
Б. Я получаю удовольствие в процессе курения от того, что держу сигарету в руках.
В. Курение сигарет является приятным и расслабляющим.
Г. Я закуриваю сигарету, когда злюсь на кого–нибудь.
Д. Когда у меня заканчиваются сигареты, я не успокаиваюсь, пока не смогу их приобрести.
Е. Я курю автоматически, даже не осознавая этого.
Ж. Я курю для стимуляции, чтобы взбодриться.
З. Часть удовольствия от курения сигарет составляют действия, выполняемые при закуривании.
И. Я нахожу курение сигарет приятным.
К. Когда я чувствую себя некомфортно или расстроен(а), я закуриваю сигарету.
Л. Когда я не курю сигарету, я очень четко осознаю этот факт.
М. Я закуриваю сигарету неосознанно, когда предыдущая еще не потухла в пепельнице.
Н. Я закуриваю сигарету, чтобы почувствовать воодушевление, подъем.
О. Когда я курю сигарету, часть удовольствия я получаю от вида выдыхаемого дыма.
П. Больше всего курить мне хочется, когда я чувствую себя комфортно и расслабленно.
Р. Когда я подавлен(а) или хочу отвлечься от забот и тревог, я закуриваю сигарету.
С. Я испытываю непреодолимое желание курить, если не курю некоторое время.
Т. Я обнаруживаю, что у меня во рту сигарета и не помню, как я закурил(а).
Преобладающие факторы мотивации к курению оцениваются по сумме баллов:
1. Желание получить стимулирующий эффект от курения: A+Ж+Н
2. Потребность манипулировать сигаретой: Б+З+О
3. Желание получить расслабляющий эффект: В+И+П
4. Использование курения, как поддержки при нервном напряжении: Г+К+Р
5. Существует сильное желание курить (психологическая зависимость): Д+Л+С
6. Привычка: Е+М+Т
Сумма баллов может варьировать от 3 до 15:
1. Слабая мотивация – до 7 баллов.
2. Средняя мотивация – 7–11 баллов.
3. Сильная мотивация – выше 11 баллов.
Анализ ответов на приведенные вопросы даст возможность врачу и пациенту выделить факторы, стимулирующие пациента к курению, что позволит разобраться в причинах курения и спланировать, как нужно изменить поведение пациента на период отказа от курения. Пациента необходимо подготовить к тому, что отказ от курения приводит к некоторому изменению стиля поведения, и основным для периода отказа от курения должен стать лозунг: «Учитесь жить по–новому».
2. Длительная лечебная программа для пациентов, желающих бросить курить
Длительная лечебная программа предназначена для пациентов с твердым желанием бросить курить (степень мотивации более 6 баллов). Программа длится от 6 месяцев до 1 года и состоит из периодических бесед врача с пациентом, более частых в первые 2 месяца отказа от курения и приема пациентом никотинсодержащих препаратов (НСП). Длительность приема препаратов является индивидуальной и зависит от степени никотиновой зависимости пациента. С первых дней отказа от курения пациент должен изменить свое поведение так, чтобы отказаться от вредной привыч ки. Таким образом, длительная лечебная программа состоит из трех компонентов: беседы врача, стратегия поведения пациента, никотинзамещающая терапия (НЗТ). Четвертый обязательный компонент – выявление и лечение хронического бронхита, профилактика его возможного обострения в первые две недели отказа от курения.
2.1. Беседы врача
Беседы врача, объясняющие необходимость для пациента бросить курить, подбадривающие и стимулирующие его к дальнейшим действиям, должны происходить при каждом визите. Продолжительность длительной лечебной программы – от 6 месяцев до 1 года. Частота встреч врача и пациента и их действия при 6-месячной программе отражены в табл. 2:
Если длительность никотинсодержащей терапии у пациента превысила 4–5 месяцев и больше, то лечебная программа продлевается до 1 года.
Врач должен дать почувствовать пациенту, что на весь лечебный период он будет вместе с ним, поддерживать его, оценивать его состояние, корректировать назначенную терапию. Беседы врача с пациентом должны проводиться в ясной, аргументированной, предназначенной для данного пациента манере:
1. «Я думаю, что сейчас для Вас очень важно бросить курить и я могу Вам в этом помочь. Бросайте курить сейчас, пока вы еще не тяжело больны».
2. «Как ваш врач, я должен сказать, что наиболее важным для Вас, чтобы сохранить свое здоровье в будущем, является необходимость бросить курить. Я помогу Вам в этом».
3. «Курение сигарет наносит вред Вашим детям и всем домашним. Кроме того, это дополнительные финансовые и социальные траты».
2.2. Стратегия поведения пациента
Для каждого пациента должна быть разработана стратегия его поведения. Одним из важных факторов успешного лечения табачной зависимости будет желание и способность пациента изменить свое поведение с целью полного исключения табакокурения. Основой для составления плана поведения является оценка мотивации к курению. Основной принцип – построить свое поведение так, чтобы не сталкиваться с факторами, вызывающими желание курить, а также найти курению сигарет адекватную замену.
1. Врач должен помочь пациенту в составлении плана отказа от курения.
2. Врач должен стимулировать пациента самому установить дату отказа от курения.
3. Пациенту необходимо предупредить свою семью, друзей, обычных партнеров по курению о том, что он бросает курить и просит у них поддержки и помощи.
4. Пациент должен подготовить себя к возможности наступления симптомов отмены, особенно в первые недели отказа от курения, хотя правильное назначение никотинсодержащих препаратов должно максимально облегчить проявление симптомов или вообще их исключить. Один симптом – желание курить будет длиться достаточно долго, периодически появляясь, к чему пациент должен быть готов заранее.
5. Необходимо убрать все сигареты и другие табачные изделия из привычных мест их нахождения. Пациент должен попросить членов семьи и своих коллег не оставлять сигареты на видных местах, а также по возможности не курить в его присутствии. Это очень важно, особенно в первые 3 недели отказа от курения.
6. Бросив курить, пациент не должен выкуривать ни одной сигареты. Если это все же произошло, то попытка должна быть признана неудачной и пациент должен готовиться ко второй попытке. Врач должен поддержать в этот момент пациента и объяснить необходимость подготовки новой попытки.
7. Если у пациента уже была попытка бросить курить, врач вместе с пациентом должны проанализировать, почему она оказалась неудачной, и использовать предыдущий опыт.
8. Поскольку очень часто алкоголь является причиной неудачной попытки бросить курить, пациенту необходимо рекомендовать значительно сократить или отказаться от приема спиртного, особенно в первые недели отказа от курения.
2.3. Никотинзамещающая терапия (НЗТ)
Цель никотинзамещающей терапии – исключение или максимальное снижение проявлений симптомов отмены. НЗТ обязательно назначается пациентам, у которых степень никотиновой зависимости по тесту Фагерстрема составляет 4 и более баллов (раздел 1.2).
В настоящее время в России зарегистрированы и доступны два вида никотинсодержащих препаратов: Никоретте – никотинсодержащие жевательная резинка в дозе 2 и 4 мг и ингалятор (раздел 5).
Никотинзамещающая терапия состоит из двух компонентов:
1. Базовая терапия, которая назначается для постоянного приема. Ее цель – поддерживать концентрацию никотина в крови у пациента на привычном для него уровне первые 1–2 недели, чтобы исключить появление симптомов отмены. Затем уровень базовой терапии постепенно снижается до полной ее отмены, в результате чего уровень никотина в крови снижается.
2. Дополнительный прием никотинсодержащих препаратов (НСП) при наступлении или усилении симптомов отмены, а также при наступлении ситуации, привычно вызывающей у пациента желание курить.
Базовая терапия состоит в постоянном приеме жевательной резинки. При первом визите ее назначают при степени никотиновой зависимости 7–8 по 4 мг каждые 2 часа, а при никотиновой зависимости 4-6 — по 2 мг каждые 2 часа.
Первое назначение базовой терапии должно включать максимальные дозы никотинсодержащих препаратов, рекомендуемые для данной степени никотиновой зависимости. По данным многих исследователей, половина неудачных попыток отказа от курения связана с назначением малых доз НСП. После второго визита базовая терапия может изменяться (снижаться) в зависимости от наличия симптомов отмены и самочувствия пациента. Например, прием 4 мг жевательной резинки можно оставить только в утренние часы, если пациент ранее курил сразу же после пробуждения (раздел 1.2), а также после еды или вечером, остальной прием можно заменить на 2 мг. Максимальная базовая терапия длится не менее 2–3 недель, а затем начинает снижаться и полностью отменяется при исчезновении постоянных симптомов отмены. Ведущим фактором при снижении дозы и отмене базовой терапии является самочувствие пациента.
Дополнительно назначается использование как жевательной резинки, так и ингалятора. Во время первого визита пациенту желательно предложить попробовать и жевательную резинку, и ингалятор. Это даст возможность пациенту почувствовать, что существует некоторая замена привычной для него сигареты, и он с большим доверием отнесется к назначаемой ему терапии. Кроме того, пациент может выбрать более удобный для него препарат, который станет дополнительным для НЗТ. Пациенты, у которых преобладающими факторами мотивации к курению являются потребность манипулировать сигаретой, получение расслабляющего эффекта, простая привычка, как правило, выбирают ингалятор. Пациент сам должен решить, когда он будет принимать дополнительную терапию. Совет врача должен состоять в том, что дополнительный прием препарата обязателен в следующих случаях:
1. Наступление любого из симптомов отмены.
2. Если пациент попадает в компанию курящих людей.
3. Если наступает привычная для курения ситуация (волнение, раздражение, сытный обед, вечеринка и т.д.).
Дополнительная терапия может назначаться дольше, чем базовая, и длиться довольно долго в соответствии с потребностями пациента.
Симптомы отмены обязательно должны фиксироваться пациентом ежедневно в течение 1 месяца отказа от курения. Это позволит правильно подобрать дозу и длительность базовой терапии. Симптомы отмены, наличие которых пациент ежедневно отмечает в таблице:
- сильное желание закурить
- возбудимость
- беспокойство
- нарушение концентрации внимания
- раздражительность
- ухудшение настроения
- чувство гнева
- депрессия
- сонливость
- головная боль
- бессонница
- тремор
- потливость
- улучшение аппетита
- увеличение веса
- усиление кашля
- затруднение отхождения мокроты
- чувство заложенности в груди
- боли в мышцах
- головокружение.
Увеличение веса наблюдается практически у всех пациентов. У одних отмечается незначительная прибавка в весе, у других – более существенная. В среднем за 2–3 месяца отказа от курения прибавление в весе – 3–4 кг. Многие пациенты этот вес в течение года теряют. Врач должен заранее предупредить пациента о такой возможности, и в случае, если это может играть важную роль в принятии решения бросить курить, заранее разработать рекомендации для потери лишнего веса, например, диету, и начать их выполнение за некоторое время до отказа от курения.
3. Короткая лечебная программа для пациентов, не желающих бросить курить
Короткая лечебная программа предназначена для пациентов, не желающих бросить курить, но не отвергающих эту возможность в будущем (степень мотивации – 4–6 баллов). Кроме того, эту программу можно предложить пациентам, желающим снизить интенсивность курения. Длительность короткой программы – от 1 до 3 месяцев. Лечение в течение 1 месяца позволяет снизить интенсивность курения в среднем в 1,5 раза; лечение в течение 3 месяцев – в 2–3 раза. Некоторые пациенты снижают интенсивность курения до нескольких сигарет в неделю.
Короткая лечебная программа строится по тем же принципам, что и длительная: беседы врача, изменение стратегии поведения пациента, никотинзамещающая терапия, выявление и лечение хронического бронхита. Пациент сам должен выбрать время для лечения.
3.1. Беседы врача
Беседы врача с пациентами, не желающими бросить курить, предназначены для усиления мотивации к отказу от курения и поддержки решения сократить интенсивность курения.
Возможно, что недостаточная мотивация к отказу от курения у пациента связана с отсутствием информации о вреде, который причиняет табак его организму, а также окружающим, страхом перед отказом от курения, связанным либо с неправильными представлениями о том, что отказ от привычного курения может нанести непоправимый вред организму, либо с тяжелыми симптомами отмены, развившимися во время предыдущей попытки. Врач должен разобраться в причинах и при каждом визите аргументированно, но не агрессивно, убеждать пациента:
1. Необходимо выяснить, знает ли пациент о вреде, который табакокурение причиняет организму его социальному поведению и как оно связано с развитием выявленных у пациента заболеваний, о вреде для окружающих в первую очередь, детей, и ближайших родственников.
2. Врач должен информировать пациента о потенциальных негативных последствиях, которые может нанести табакокурение его организму и предупредить, что использование сигарет с низким содержанием смол или никотина и других табачных изделий (сигар, трубок и т.д.) не снижает риск их развития:
– Быстро развивающиеся последствия – хронический бронхит, обострение бронхиальной астмы, вредные воздействия на плод во время беременности, импотенция, бесплодие, увеличение содержания в крови угарного газа.
– Отдаленные последствия – ишемическая болезнь сердца, рак легкого и опухоли других органов (носоглотки, пищевода, поджелудочной железы, мочевого пузыря), хроническая обструктивная болезнь легких, что приведет к длительному ограничению активности и серьезным курсам лечения.
– Последствия для окружающих – увеличение риска развития рака легкого и заболеваний сердца у супруга/супруги, увеличение риска снижения веса у новорожденных, возникновения у детей бронхиальной астмы, болезни среднего уха, респираторных инфекций, отставания детей в развитии, увеличение риска курения у детей.
3. Врач должен определить вместе с пациентом потенциальные положительные последствия отказа от курения:
- Улучшение здоровья.
- Лучшее ощущение вкуса пищи и запахов.
- Экономия денег.
- Улучшение самочувствия и физического состояния.
- Избавление от везде присутствующего запаха табачного дыма.
- Хороший пример для детей, супруга/супруги.
- Улучшение здоровья детей, супруга/супруги.
- Избавление от ситуаций, когда курить нельзя и появляется сильное желание закурить.
- Улучшение цвета лица и уменьшение морщин.
4. Врачу следует выяснить. какие причины препятствуют пациенту принять решение бросить курить: возможные симптомы отмены, страх перед неудачей, увеличение веса, недостаток знаний о возможном лечении, страх перед наступлением депрессии, получение удовольствия от табакокурения.
Мотивационные беседы врач должен проводить при каждом визите пациента. В процессе бесед врач должен поддерживать его решение снизить интенсивность курения и убеждать пациента в том, что отказ от курения очень важен для его здоровья. Особую поддержку должны получать пациенты, которые ранее пытались бросить курить и попытка оказалась неудачной из–за тяжелых симптомов отмены. Врач должен объяснить, что большинству курящих людей требуется несколько попыток для полного отказа от курения и что НЗТ максимально снижает и даже исключает симптомы отмены.
Частота визитов при короткой лечебной программе совпадает с частотой визитов при длительной лечебной программе (раздел 2.1). Короткая лечебная программа длится не менее месяца, далее – по желанию пациента. Часто ее окончание совпадает с отменой базовой терапии. Наибольшая эффективность короткой лечебной программы наблюдается при ее применении в лечебных стационарах, санаториях, профилакториях, в составе реабилитационных программ.
3.2. Стратегия поведения пациента
Стратегия поведения разрабатывается врачом совместно с пациентом на базе оценки мотивации к курению (раздел 1.4) и результатов бесед. Основные принципы разработки стратегии поведения пациента такие же, как и для длительной лечебной программы (раздел 2.2). Основная цель изменения поведения пациента – избежать столкновения с факторами, вызывающими желание курить, а также найти курению сигарет адекватную замену.
3.3. Никотинзамещающая терапия
Цель никотинзамещающей терапии короткой лечебной программы – исключение или максимальное снижение проявлений симптомов отмены. Как и при длительной лечебной программе, она состоит из базовой и дополнительной терапии, а также профилактики обострения хронического бронхита (раздел 2.3.). Лечение длится не менее 1 месяца и часто завершается с окончанием базовой терапии.
4. Программа снижения интенсивности курения
Программа снижения интенсивности курения предназначена для пациентов, которые не желают бросить курить, но готовы снизить интенсивность курения. Суть программы заключается в том, что пациент продолжает получать никотин на привычном для него уровне, комбинируя курение сигарет с приемом НСП, но при этом снижает количество сигарет, выкуриваемых в день. При данной программе прием НСП должен продолжаться постоянно наравне с курением. В течение месяца интенсивность курения удается в среднем снизить в 1,5–2 раза, т.е. пациент сокращает прием вредных веществ, содержащихся в сигаретном дыму, что, несомненно, является положительным результатом лечения. Однако в отличие от короткой лечебной программы поступление никотина в кровь снижается лишь незначительно, в связи с тем, что пациент получает никотин и из сигаретного дыма, и с помощью НСП. Большим положительным результатом данной программы является то, что пациент постепенно привыкает жить без сигарет и усиливается его мотивация к отказу от курения. Данная программа отличается от короткой лечебной программы для снижения интенсивности курения тем, что она не приводит к снижению уровня содержания никотина в крови, который остается у пациента на привычном уровне.
Основные принципы программы:
1. Пациент пробует жевательную резинку и ингалятор и выбирает препарат, которым он будет пользоваться в дальнейшем. Возможна комбинация препаратов.
2. Для начала программы лучше рекомендовать использовать определенный временной интервал для отказа от использования сигарет. Например, пациент предпочитает не курить на работе или дома. Возможно чередование курения сигарет и использования НСП.
3. Так же, как при длительной лечебной программе, рекомендуется использовать жевательную резинку 2 или 4 мг в зависимости от степени никотиновой зависимости.
4. Несмотря на прием НСП, в течение дня пациент должен выкуривать столько сигарет, сколько ему необходимо для ощущения полного комфорта.
5. Врач должен обязательно предупредить пациента об опасности передозировки никотина в случае одновременного или почти одновременного использования НСП и сигарет. Это может произойти в связи с тем, что поступление никотина из ротовой полости в кровь при приеме НСП происходит значительно медленнее, чем через легкие из сигаретного дыма.
6. Пациент самостоятельно должен регулировать прием НСП и курение сигарет, стараясь снизить количество ежедневно выкуриваемых сигарет.
При каждом визите врач должен поддерживать пациента в его решении сократить интенсивность курения, а также убеждать его в необходимости более интенсивных курсов лечения табакокурения, используя аргументы, описанные в разделе 3.1.
5. Никотинсодержащие препараты
В настоящее время в России зарегистрированы и находятся в продаже никотинсодержащие препараты под общим названием Никоретте. Они предназначены для доставки в организм никотина в период отказа от курения с целью снятия симптомов отмены. Никоретте выпускается в двух формах: Никоретте – жевательная резинка и Никоретте – ингалятор.
Никоретте – жевательная резинка. Выпускается в двух формах, содержащих дозы 2 и 4 мг никотина. В настоящее время в Россию поставляется только Никоретте – жевательная резинка 2 мг (поставки Никоретте в дозе 4 мг ожидаются в ближайшее время). Никоретте 2 мг рекомендуется для пациентов, выкуривающих менее 25 сигарет, 4 мг – для пациентов, выкуривающих более 25 сигарет в сутки. Обычно жевательную резинку используют в течение 3 месяцев (не более 24 пластинок в сутки). В первые дни после отказа от курения используют не менее 1 пластинки в час. Очень важно соблюдать правильную технику жевания: пластинку кладут в рот и медленно несколько раз разжевывают, пока не почувствуют специфический вкус (горький или мятный, в зависимости от типа жевательной резинки). Затем пластинку помещают за щеку и периодически ее жуют в течение 30 минут, пока полностью не исчезнет вкус.
Никоретте – ингалятор. Ингалятор представляет собой мундштук, в который вставляются сменные картриджи, содержащие 10 мг никотина и ментола. Процесс использования ингалятора очень похож на процесс курения: никотин поступает из картриджа в ротовую полость при вдыхании из мундштука. Это позволяет несколько облегчить процесс отвыкания от сильной, как правило, привычки у курильщиков к самой процедуре курения. Весь никотин из картриджа расходуется в течение 20 минут интенсивного «курения». Пациент сам должен определить, сколько затяжек ему следует делать при каждом «курении», но не применять открытый картридж на следующий день. Применять картридж более 6 месяцев не рекомендуется.
Кислые напитки (кофе, соки) снижают абсорбцию никотина, поэтому нежелательно что–либо есть или пить, кроме воды, за 15 минут до и в течение использования Никоретте.
Практическое руководство по лечению табачной зависимости разработано и внедрено в НИИ пульмонологии МЗ РФ. Процент успешных попыток отказа от курения составляет 60%.
Никоретте (торговое название)
(Pharmacia)
В настоящее время общепризнано, что табакокурение (ТК) является одним из предотвратимых факторов риска развития и преждевременной смерти от социально значимых заболеваний: болезней системы кровообращения, органов дыхания и злокачественных новообразований. Распространенность курения в Российской Федерации — одна из самых высоких среди всех стран: курит около 65% мужчин и 14% женщин [4]. Ежегодно от курения умирают более 300 тысяч россиян [2]. Никотиновую зависимость следует рассматривать как заболевание, которое необходимо диагностировать и лечить, поэтому отказ от курения и лечение табачной зависимости являются весьма актуальной задачей, позволяющей продлить жизнь и сохранить ее удовлетворительное качество.
Прежде чем перейти к обсуждению вопросов, связанных с лечением ТК, необходимо рассмотреть механизм формирования никотиновой зависимости. Основная роль среди патологических факторов ТК принадлежит никотину. Никотин — алкалоид без цвета и запаха, входящий в состав растений семейства пасленовых, преимущественно табака. Наименование «никотин» происходит от латинского nicotina tabacum, в свою очередь получившего название от фамилии французского посла Жана Нико, который привез семена и листья табака из Португалии во Францию в середине ХVI века [3]. Никотин является одним из самых опасных ядов растительного происхождения. Человек погибает мгновенно, если дозу никотина из одной курительной трубки ввести в организм внутривенно. В момент затяжки температура на кончике сигареты достигает 900 °C. При курении происходит сухая перегонка табака, в результате чего образуются токсичные вещества (приблизительно 4000 компонентов), свыше 200 из них опасны для организма. Кроме никотина, это эфирные масла, окись углерода (угарный газ), углекислый газ, аммиак, табачный деготь, радиоактивные вещества, свинец, висмут, мышьяк, калий, а также масляная, уксусная, муравьиная, валериановая и синильная кислоты, сероводород, формальдегид, азот, водород, аргон, метан, цианистый водород и т. д. Более 40 из них являются канцерогенами. Особую опасность несет радиоактивный изотоп полоний-210, большая часть которого накапливается в организме и способствует развитию раковых клеток. Никотин быстро проникает через цереброваскулярный барьер и распространяется по мозговой ткани с высокой концентрацией в гипоталамусе, таламусе, среднем мозге, стволе и коре головного мозга. Он взаимодействует с никотиновыми холинергическими рецепторами головного мозга, вегетативными ганглиями, нейромышечными синапсами. Активация никотиновых рецепторов вызывает высвобождение катехоламинов, включая ацетилхолин, норадреналин, дофамин, серотонин, бета-эндорфин и глутамат, что человек ощущает как наслаждение, повышение работоспособности, снижение тревоги, уменьшение голода. Никотиновая зависимость большей частью связана с высвобождением дофамина. Достаточно быстро у курильщика появляется толерантность к никотину, исчезают его центральные токсические эффекты — тошнота, головокружение, слабость. Однако возбуждающее действие никотина длится недолго. С развитием толерантности начинается стойкое угнетение функций ЦНС, и для поддержания их на привычном уровне требуется все большее количество никотина. В связи с этим курящий человек увеличивает количество выкуриваемых сигарет, чтобы получить тот же эффект или усилить его, т. е. он начинает получать большее количество вредных веществ. Таким образом, развивающаяся в результате курения сигарет никотиновая зависимость способствует постоянно растущему поступлению в организм большого количества вредных веществ. Никотин обладает всеми свойствами идеального наркотика. При прекращении его поступления в организм развиваются симптомы отмены, которые достигают своего максимума через 48 часов после отказа и длятся 3–4 недели. Признаками синдрома отмены являются беспокойство, раздражительность, плохое настроение, повышение аппетита, затруднение с концентрацией внимания и страстное желание закурить. Курение в настоящее время рассматривается не как вредная привычка, а как хроническое заболевание, склонное к рецидивам даже спустя длительное время после отказа от табака. Лечение никотиновой зависимости или хотя бы ее снижение будет приводить к снижению воздействия активных вредных веществ на здоровье человека.
Зависимость от табака считается одной из самых непобедимых. Мировой опыт показывает, что лечение ТК должно быть комплексным, так как зависимость от никотина проявляется на нескольких уровнях: психическом и физическом. Различают: ТК с психическим компонентом зависимости — навязчивые мысли о сигарете, нервозность, привычные действия при закуривании; ТК с физическим компонентом зависимости — выраженная тяга к курению. Данный вид ТК характеризуется наличием абстинентного синдрома. Если у человека еще не успела сформироваться физическая зависимость от ТК (курильщик с небольшим стажем), а имеется только психологическая зависимость, то основное лечение — это психотерапия. Одним из методов психотерапии является гипнотерапия. Психотерапевтическое лечение направлено на устранение патологического рефлекса к ТК, уменьшение сильной тяги к сигаретам. Дополнительно к психотерапевтическим методам лечения применяются методы рефлексотерапии (иглоукалывание) и медикаментозная терапия. Лечение ТК у человека с большим стажем в основном осуществляется методами рефлексотерапии. Главный метод рефлексотерапии — это иглоукалывание. Суть этого способа лечения заключается в применении акупунктурных игл, которые воздействуют на биологически активные точки организма. При этом значительно снижается тяга к курению, ослабевают симптомы абстинентного синдрома. Дополнительными способами лечения в данном случае будут являться психотерапия и медикаментозная терапия.
Лечение ТК должно проводиться не только комплексно, но и индивидуально для каждого конкретного человека. Положительный результат от лечения может быть достигнут только в случае принятия человеком осознанного решения бросить курить. Отказ от курения не дается легко. Никотиновая зависимость является болезнью, которая классифицируется в Международной классификации болезней как психическое расстройство и расстройство поведения, связанные с употреблением табака. Она имеет более высокий ранг по шкале физической и психической зависимости, чем алкоголь, амфетамины и гашиш. Выраженную табачную зависимость, от которой без лечения избавиться невозможно, регистрируют у 30–60% курильщиков. Ее развитие зависит от того, в каком возрасте человек начал курить, стажа и интенсивности курения, а также от конституционных и личностных особенностей человека. Повторное желание принимать никотин из табачного дыма развивается благодаря его воздействию на некоторые нейромедиаторы, включая дофамин, высвобождающиеся в ответ на стимуляцию никотином центральных никотиновых ацетилхолиновых рецепторов. Кроме того, отмена никотина приводит к развитию комплекса физиологических и физических симптомов (раздражительность, беспокойство, головная боль и другие), приводящих к появлению желания закурить, что также поддерживает постоянный прием никотина. Многие курящие люди пытаются самостоятельно бросить курить, но только 5% из них делают это успешно.
Первым шагом в лечении табачной зависимости является выявление курящих лиц, оценка курения как фактора риска развития заболеваний и определение степени табачной зависимости. Оценка курения как фактора риска развития заболеваний проводится по индексу курящего человека (ИК). Он рассчитывается из количества сигарет, выкуриваемых в течение суток, которое необходимо умножить на 12 (число месяцев в году). ИК > 140 свидетельствует о высоком риске развития болезней курящего человека. Разработка индивидуальной программы отказа и медикаментозной помощи курильщику должна предусматривать дифференцированный подход с учетом степени никотиновой зависимости, поскольку эффективность методов избавления от курения обратно пропорциональна исходной выраженности никотиновой зависимости. Для определения степени никотиновой зависимости чаще всего используют опросник, разработанный шведским врачом Карлом Фагерстремом (табл.), который определяет связь между индивидуальным баллом и тяжестью проявления абстинентного синдрома, то есть чем выше балл, тем сильнее будет проявляться абстиненция и тем труднее будет бросить курить без посторонней помощи.
Степень никотиновой зависимости оценивается в баллах. Результат складывается из суммы баллов: 0–2 — очень слабая зависимость; 3–4 — слабая зависимость; 5 — средняя зависимость; 6–7 — высокая зависимость; 8–10 — очень высокая зависимость [6]. При отсутствии или легкой степени никотиновой зависимости (0 или менее 4 баллов по тесту Фагерстрема) для начала лечения рекомендуется психотерапия; при высокой степени синдрома отмены необходимо оценить потребность в никотинзаместительной фармакотерапии. Одновременное назначение разных форм препаратов одной группы (например, пластырь и ингалятор или пластырь и назальный спрей) может снизить вероятность побочных эффектов каждой формы препарата и увеличить эффективность терапии. При средней (5–7 баллов по тесту Фагерстрема) и тяжелой (8 баллов и более) степени никотиновой зависимости кроме психотерапии рекомендуют никотинзаместительную или не содержащую никотин антиникотиновую терапию (варениклин). Различная степень никотиновой зависимости объясняет, почему одни люди бросают курить легче, а другие сталкиваются с непреодолимыми трудностями. Если известно, насколько сильна зависимость, проще найти оптимальные способы ее преодоления. При отсутствии у врача опросника, разработанного Фагерстремом, и для быстрого определения степени зависимости врач может задать пациенту три вопроса, на которые тот должен ответить «да» или «нет».
- Выкуриваете ли Вы более 20 сигарет в день?
- Курите ли Вы в течение первого получаса после пробуждения?
- Испытывали ли Вы сильную тягу или симптомы отмены во время предыдущей попытки бросить курить?
Положительный ответ пациента на все три вопроса свидетельствует о высокой степени зависимости от никотина. Курение на протяжении 5 минут после сна также является отражением высокой степени никотиновой зависимости, а исключительно высокий ее уровень характеризуется непреодолимым желанием курить ночью. Медикаментозная терапия никотиновой зависимости должна проводиться всем курящим, желающим отказаться от ТК, что существенно снижает риск возобновления курения: по данным В. К. Смирнова [5] в течение 5 недель до 80% бросивших курить возвращаются к ТК.
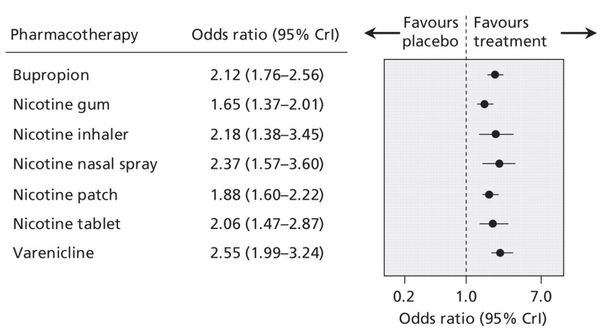
Согласно положениям доказательной медицины, эффективность и безопасность метода лечения должна быть подтверждена результатами клинических исследований (наивысшая доказательность принадлежит рандомизированным контролируемым испытаниям и метаанализам таких исследований). Гипноз, психологические беседы не имеют достаточной доказательной базы, хотя это полностью не отрицает эффективности таких видов воздействия. Наибольшая доказательная база в настоящее время накоплена для ряда лекарственных препаратов, использующихся при медикаментозной терапии никотиновой зависимости. К таким лекарственным средствам относятся никотинзаместительная терапия (НЗТ) (жевательная резинка, назальный спрей, ингалятор, леденцы, пластырь Никоретте); цитизин (Табекс), варениклин (Чампикс) и бупропион (антидепрессант Зибан).
НЗТ является краеугольным камнем современного подхода к лечению больных с никотиновой зависимостью. Метод разработан более 40 лет назад в Швеции на базе многочисленных научных исследований. В основе НЗТ лежит идея о необходимости поддержать силу воли в процессе отказа от курения путем облегчения симптомов отмены. Никоретте стал первым препаратом НЗТ, который воплотил новый подход к лечению табачной зависимости: впервые был учтен не только психологический, но и физиологический фактор. При использовании препаратов Никоретте в организм поступает минимально необходимая доза чистого терапевтического никотина (меньше, чем в сигарете), но достаточная, чтобы снять никотиновую «ломку». Существует несколько лекарственных форм препарата: жевательная резинка, содержащая 2 и 4 мг никотина; сублингвальные таблетки в дозе 2 мг; раствор для ингаляций, содержащий 10 мг никотина в одной дозе; лейкопластырь (трансдермальная терапевтическая система, обеспечивающая постепенное высвобождение никотина в кровь с дозировками 5 мг/16 ч, 10 мг/16 ч и 25 мг/16 ч). По данным исследования, проведенного P. Tonnessen и соавт. [10], применение никотинзаместительного ингалятора в течение года повышает частоту успешных отказов от курения в 2–3 раза по сравнению с плацебо.
В восьмидесятых годах XX столетия появились и стали популярными никотиновые пластыри. Механизм их действия таков: содержащийся в них никотин попадает в организм через кожу, снимая состояние абстиненции. Максимальная концентрация никотина в крови появляется через 6–10 часов. Выводится никотин через печень (с калом), почки (с мочой) и легкие (с выдыхаемым воздухом). Курс лечения индивидуален, но обычно составляет не менее трех месяцев. Обычно лечение начинают с самой большой дозы (пластырь с содержанием 15 мг никотина), после чего переходят на пластыри в 10 мг и 5 мг. Согласно исследованиям европейских ученых, никотин активирует ионные каналы в клетках кожи, что провоцирует воспаление и зуд.
В последнее время среди курильщиков достаточно популярным средством для борьбы с курением стала никотиновая жевательная резинка, благодаря которой никотин попадает в организм через оболочку ротовой полости. Исследования показали, что люди, пытающиеся бросить курить и жующие такие жевательные резинки, добиваются вдвое лучших результатов, чем те, кто пытается избавиться от пагубной привычки без них. Для правильного применения никотиновых жвачек необходимо положить кусочек в рот и слегка покусывать до появления странного привкуса. Затем зажать жевательную резинку между щекой и десной. Повторять процедуру необходимо каждые несколько минут. Кусочек резинки должен действовать примерно 30 минут. Быстрое пережевывание и глотание слюны не активируют действие никотина и могут вызвать тошноту. Никотиновая жевательная резинка используется тогда, когда возникает потребность покурить. Для начала может понадобиться от 10 до 12 кусочков резинки в день с постепенным уменьшением этого количества с каждой неделей. Никотин из жевательной резинки более медленно всасывается в кровь, и количество потребляемого никотина трудно поддается контролю. Некоторые полагают, что жевательная резинка с никотином безвредна. На самом деле, если пользоваться ею бесконтрольно, то доза никотина, усвоенная организмом, может оказаться гораздо большей, чем при курении. Жевательная резинка с никотином помогает только избавиться от привычки курить (держать в руке сигарету), а потребление никотина остается прежним.
Сублингвальные таблетки и пастилки могут содержать 2 и 4 мг никотина. Никотиновые таблетки высвобождают никотина меньше, а пастилки — на 25–27% больше, чем жевательная резинка. Если пациент продолжает курить или жевать табак, то пастилки употреблять не следует. При использовании сублингвальных таблеток можно применять до 80 мг препарата ежедневно. Рекомендуется использовать 7–8 пастилок в сутки, а максимальная доза — 25 пастилок ежедневно.
Никотиновый спрей на сегодняшний день не очень распространенное средство в борьбе с никотиновой зависимостью. Есть спреи для носа и ротовой полости. Наиболее часто используются носовые спреи. Никотиновый спрей впрыскивается в обе ноздри, где он всасывается мембранами носа и попадает в вены, а по ним в сердце и мозг. Эта система доставки никотина действует немного быстрее, чем пластыри и жвачки, хотя и не настолько быстро, как сигарета. Доза — 1 мг в каждую ноздрю. Лечение начинают с одной-двух доз в час, минимум это 8 доз в день, а максимум — 40 доз в день. Для большинства пользователей срок лечения спреями должен быть сокращен до 6–8 недель. Нежелательные побочные явления: кратковременное раздражение носа, горла, чихание, слезотечение, выделения из носа. Эти симптомы обычно пропадают через 5–7 дней.
Никотиновый ингалятор содержит картридж с раствором, концентрация никотина в котором составляет 10 мг. Каждый ингалятор рассчитан примерно на 300 доз. Поскольку никотин поглощается преимущественно слизистой оболочкой ротовой полости, его поступление в кровь начинается примерно через 20 минут. Дозировку подбирают индивидуально, с учетом степени выраженности у пациента никотиновой зависимости. Один картридж заменяет 4 сигареты. Если пациент выкуривал 20 сигарет в день, следует использовать 6 картриджей в день. Первую подобранную дозу необходимо использовать на протяжении 3–6 недель. В это время можно применять до 12–16 картриджей в день. Подобранную дозу постепенно снижают в течение 3 месяцев, сокращая ее на 25% в месяц.
Доза препаратов для НЗТ подбирается индивидуально и зависит от ряда факторов (возраста, антропометрических данных, тяжести никотиновой зависимости, выраженности симптомов никотиновой абстиненции). Лечение состоит из двух этапов: на первом этапе проводится постоянная (базовая) терапия никотинзаместительными препаратами в течение 1–2 недель отказа от курения. Цель терапии на первом этапе — создать постоянную концентрацию никотина в крови, препятствующую развитию синдрома отмены. На данном этапе наиболее удобна форма лейкопластыря, обеспечивающая постоянное продолжительное высвобождение никотина в кровь, так как при выраженной никотиновой зависимости прием препаратов может требоваться каждый час, а в ряде случаев и чаще. Затем проводится постепенное снижение дозы никотина до полной отмены базовой НЗТ (продолжительность лечения индивидуальна). На данном этапе возможно использование любых лекарственных форм никотинсодержащих препаратов. Общая продолжительность лечения составляет 3–6 месяцев, снижение дозы препарата до полной его отмены проводят в течение 2–3 месяцев. Благодаря высокой эффективности и возможности гибкого подхода к лечению табачной зависимости НЗТ включена сегодня в комплекс приоритетных мер, которые ВОЗ рекомендует правительствам стран для успешной борьбы с ТК.
Лекарственные препараты, не содержащие никотин. Препарат растительного происхождения Табекс предназначен для лечения хронического никотинизма, то есть помогает тем, кто хочет или вынужден отказаться от курения. Его терапевтический эффект основан на том, что на фоне курения он создает неприятные симптомы никотиновой передозировки, что стимулирует снижать количество выкуриваемых сигарет или совсем отказаться от курения. 1 таблетка содержит 1,5 мг активного вещества цитизина, получаемого из растения Cytisus laburnum (ракитник стелющийся). На весь курс (25 дней) рекомендуется примерно 100 таблеток. Однако надо учитывать, что рекомендуемые производителем дозировки рассчитаны на злостных курильщиков, и индивидуальную дозировку надо подбирать индивидуально. Как правило, для людей с невысокой интенсивностью курения (до десяти сигарет в день) индивидуальная дозировка существенно ниже рекомендуемой, и подобрать ее можно, ориентируясь на собственное самочувствие.
Известная австрийская компания «ГлаксоСмитКляйн» сделала прорыв в области фармакологических препаратов от курения, выпустив таблетки Зибан — средство от никотиновой зависимости, не содержащее в своем составе никотина. Механизм действия препарата прост: во время отказа от курения главное действующее вещество — бупропион препятствует нейтрализации в организме курильщика дофамина — «гормона удовольствия». Действие вещества бупропион основано на его антидепрессантных свойствах, что дает бросающему курить психологический комфорт, который является важным фактором в процессе отказа от курения. Таким образом, лечение с помощью препарата Зибан в корне отличается от никотинозаместительных методов, которые призваны поддержать привычный уровень никотина в крови в случае отказа от курения. Зибан действует непосредственно на те участки мозга, которые контролируют уровень дофамина в крови.
Варениклин (Чампикс) — частичный агонист никотиновых рецепторов. Производители этого препарата утверждают, что в 50% случаев средство позволяет курильщикам отказаться от табака за 7 недель [7]. На сегодняшний день это самый эффективный препарат для лечения никотиновой зависимости [1]. Варениклин выпускается в таблетках для перорального приема. Схема приема препарата следующая: в первые 3 дня варениклин принимается в дозе 0,5 мг 1 раз в день, в последующие 4 дня доза увеличивается до 1 мг/сут (по 0,5 мг 2 раза в день), со второй недели лечения препарат принимают по 1 мг 2 раза в день. Период лечения составляет 12 недель. При появлении побочных эффектов доза препарата может быть уменьшена до 1 мг/сут при сохраняющемся двукратном приеме. Наиболее частым побочным эффектом препарата является тошнота слабой или умеренной выраженности, что не требует его отмены. Варениклин быстро всасывается, достигая максимальной концентрации через 3–4 часа после приема, легко проникает в ткани, в том числе в ЦНС. Не рекомендуется его комбинация с препаратами НЗТ вследствие кумуляции и усиления побочных эффектов терапии [8, 9].
Таким образом, на сегодняшний день возможен выбор препаратов для лечения ТК и никотиновой зависимости, эффективных с позиций доказательной медицины. По-видимому, только комплексная терапия, включающая методы рефлексотерапии и психотерапии плюс медикаментозное лечение позволит избавиться от данного вида токсикомании. Метод комплексной терапии предполагает серьезный настрой самого пациента и его мотивированное желание бросить курить, поэтому главным условием для успешного лечения ТК и устойчивой ремиссии является серьезное отношение пациента к лечению, его активное сотрудничество с врачом и тщательное выполнение всех рекомендаций.
Литература
- Кукес В. Г., Маринин В. Ф., Гаврисюк Е. В. Варениклин — препарат нового поколения для лечения табачной зависимости // Клин. фармакология и терапия. 2009, 18 (3), 1–5.
- Масленникова Г. Я., Оганов Р. Г. Влияние курения на здоровье населения: место России в Европе // Проф. забол. и укрепление здоровья. 2002; 6: 17–20.
- Марцевич С. Ю., Лукина Ю. В. Проблема табакокурения в России. Медикаментозная терапия никотиновой зависимости: новые и старые препараты с позиций доказательной медицины.
- Оганов Р. Г., Ткаченко Г. Б. Актуальные проблемы предупреждения распространенности курения табака. Материалы конференции «Ситуация, связанная с курением табака в России». М., 2001; 21–22.
- Смирнов В. К., Ермолова О. И., Сперанская О. И. Актуальные вопросы терапии табачной зависимости // Наркология. 2010, 6, 36–39.
- Чучалин А. Г., Сахарова Г. М., Новиков К. Ю. Практическое руководство по лечению табачной зависимости // Русс. мед. журнал. 2001, 21, 2–19.
- Ebbert J. O., Sood A., Hays J. T. et al. Treating tobacco dependence; review of the best and latest treatment options // J. Thor.Oncol. 2007; 2: 249–256.
- Foulds J. The neurobiological basis for partial agonist treatment of nicotine dependence: Vareniclin // Int. J Clin Pract. 2006; 60: 571–576.
- Obach R., Reed-Hagen A., Krueger S. et аl. Metabolism and disposition of varenicline, a selective acetylholine receptor partial agonist, in vivo and in vitro // Drug Metab Dis. 2006; 34: 121–130.
- Tonnesen P., Nurregard J., Mikkelsen K. et al. A double-blind trial of a nicotine inhaler for smoking cessation // JAMA. 1993; 269: 1268–1271.
И. В. Андрющенко, кандидат медицинских наук
Е. В. Малинина
ГОУ ВПО ВГМУ Минздравсоцразвития России, ОАО «РЖД» НУЗ Отделенческая больница, Владивосток
Контактная информация об авторах для переписки: vahnenko_elena@mail.ru
Дата публикации 12 июля 2019Обновлено 4 мая 2022
Определение болезни. Причины заболевания
Табакокурение — это вид химической зависимости, связанной с вдыханием табачного дыма.
В состав сигарет входит никотин — психоактивное вещество, вызывающее привыкание.
Как и в любой другой зависимости, различают несколько сторон этой проблемы:
- пагубное воздействие (в прошлой классификации именовалось как злоупотребление);
- синдром зависимости;
- синдром отмены.
Вред курения начинается с того момента, как только человек употребил вторую, третью дозу никотина. Хотим мы того или нет, продукты горения начнут повреждать клетки нашего организма уже после первых затяжек. Прежде всего будут страдать органы полости рта, гортань, бронхи и лёгкие. Ущерб может быть физическим (раздражение дыхательных путей, ЛОР заболевания) или психическим (колебания настроения)[1][2].
Синдром зависимости от табака начинается тогда, когда человек теряет контроль над потребляемой дозой никотина. Он начинает курить больше и чаще, чем планировал. Упорно продолжает искать очередную дозу, несмотря на негативные последствия. Всё это может идти в ущерб другим видам активности человека. На второй стадии зависимости добавляется синдром отмены[1][2].
Синдром отмены табака возникает при попытке не курить более одного часа. Это состояние можно с уверенностью назвать никотиновой ломкой. Но в отличие от героиновой ломки никаких болевых ощущений нет — есть только раздражительность, эмоциональная несдержанность, проблемы с концентрацией внимания[1][2].
Причины никотиновой зависимости — это комбинация поступления в кровь наркотика никотина и генетической особенности конкретного человека. Причём не имеет никакого значения, через какое отверстие никотин попал в мозг. Есть несколько вариантов того, как можно употреблять никотин, стать зависимым от него и поддерживать эту зависимость:
- курение (smoking) — все обычные сигареты и кальян;
- парение (vaping) — все электронные сигареты всех поколений;
- тление (IQOS);
- жевание — никотиновые жвачки, насвай;
- интраназально — назальный спрей или нюхательный табак;
- сосание — никотиновые леденцы;
- аппликация на кожу — трансдермальные никотиновые пластыри.
Самые опасные по скорости и силе привыкания — это все варианты ингаляций (курение, парение, тление). Минимальную опасность по привыканию представляют никотиновые пластыри. И хотя в жизни случаи первичной зависимости от никотиновых пластырей и не возникали, потенциальный риск есть всегда: люди продолжают вводить наркотик, просто другим способом.
Жевание никотиновой жвачки представляет среднюю опасность. Например, с её помощью бывший президент США Барак Обама пытался бросить курить, но в итоге и от сигарет не смог отказаться, и дополнительно подсел на никотиновую жвачку. И теперь, когда нет возможности курить, он жуёт жвачку, а когда возможность курить появляется, он курит сигарету.
Социальные и психологические причины курения
Тревожные люди стремятся облегчить своё состояние и прибегают к наркотическим и психоактивным веществам. К тому же курение во многих фильмах и песнях преподносится как способ снять стресс, а знаменитости с пагубными привычками подталкивают поклонников подражать, в том числе и курить.
Помогает ли курение снять стресс
Никотин кратковременно уменьшает беспокойство. Однако ситуации, провоцирующие тревогу, вскоре вернут человека к тому же уровню стресса, который был до выкуривания сигареты, и у него снова возникнет желание покурить.
Вред от кальяна, лёгких и электронных сигарет
Разница между обычными сигаретами, сигаретами с пониженным содержанием никотина, кальяном и электронными сигаретами, конечно, есть:
- чем безобиднее кажется способ курения (меньше смол и никотина), тем чаще человек начинает курить и быстрее становится зависимым;
- чем больше содержание смол и никотина, тем сильнее и губительнее влияние на здоровье.
Выбирая из различных видов курения, человек лишь сильнее попадает в ловушку зависимости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы табакокурения
Для постановки диагноза никотиновой зависимости надо набрать три симптома или более за последний год из шести перечисленных[1][2]:
- Желание покурить или использовать другие табачные продукты, которое возникает в момент ломки.
- Безуспешные попытки сократить или контролировать приём никотина: его частое употребление в больших количествах или на протяжении более длительного периода, чем предполагалось. Ранее этот симптом носил название «потеря количественного и ситуационного контроля».
- Синдром отмены никотина. На самом деле достаточно одного этого симптома, чтобы со 100 % уверенностью поставить диагноз «никотиновая зависимость».
- Повышение толерантности к никотину. Проявляется в отсутствии тошноты, головокружения и других признаков, несмотря на приём значительных доз никотина. Т. е. прежняя доза не вызывает симптомов интоксикации. Этот признак возникает уже на первой стадии зависимости. При этом возникает недостаточный эффект, когда прежнее количество сигарет или прежняя частота приёма уже не снимает ломку.
- Человек тратит всё больше времени на курение и меньше на другие дела. Сперва ему нужно покурить, и только потом он пойдёт гулять с ребёнком. Или же будет курить при ребёнке.
- Человек продолжает курить несмотря на вредные последствия для здоровья. Например, человеку уже ампутировали ногу, а он всё равно продолжает курить.
Для постановки диагноза синдрома отмены никотина достаточно двух симптомов из перечисленных, которые возникают при отмене никотина[1][2]:
- навязчивые мысли и желание выкурить сигарету;
- трудности с концентрацией внимания;
- раздражительность или беспокойство;
- нарушение настроения;
- слабость и недомогание;
- повышение аппетита;
- бессонница;
- усиление кашля.
Самое главное, что все эти симптомы «волшебным» образом исчезают после очередной дозы никотина. Но это происходит только на время.
Физиологическая ломка достигает своего максимуму на третий день отмены. К седьмому дню она становится уже терпимой. Редко, но иногда на фоне никотиновой ломки встречаются желудочно-кишечный дискомфорт, запоры, тремор рук, потливость, снижение артериального давления и снижение частоты сердечных сокращений.
Симптомы физиологической зависимости со временем проходят сами собой. Основной проблемой является психологическая зависимость — навязчивые периодические мысли вновь закурить, которые возникают в определённых ситуациях. Именно психологическая зависимость становится первопричиной всех срывов в будущем. В отличие от физиологической зависимости, сама по себе она уже не проходит и может только затаиться. Без грамотной психотерапии срыв может произойти в любой момент, даже через десятки лет.
Патогенез табакокурения
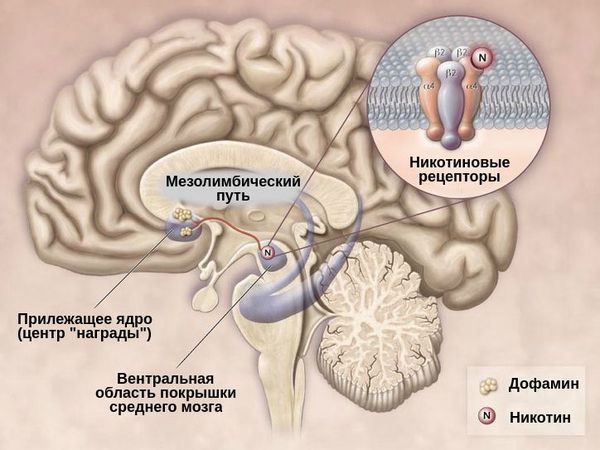
Никотиновые рецепторы расположены в головном мозге на глутаматных нейронах. Их отростки идут к дофаминовому нейрону, расположенному в центре «награды».
Раньше дофамин ошибочно относили к медиаторам удовольствия. На самом деле он является нейромедиатором желания, тяги. Дофамин отвечает за обучение. В данном случае он учит человека вновь и вновь хотеть очередную дозу никотина.
Также дофамин участвует в развитии двигательной привычки, например, автоматически брать пачку, доставать сигарету, крутить её между пальцев и закуривать.
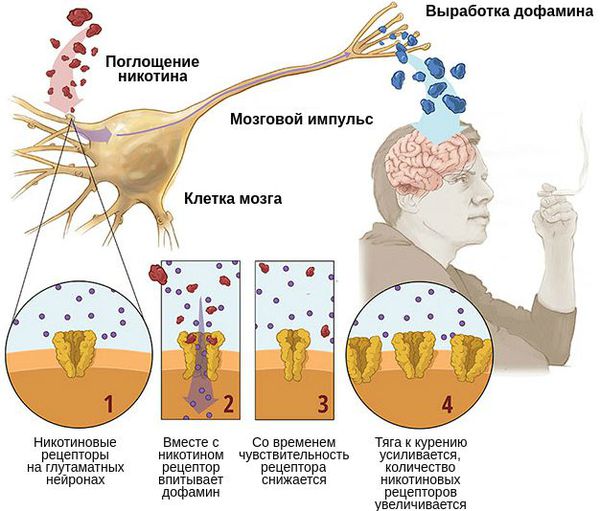
После выкуренной сигареты происходит позитивное подкрепление, так как никотин действует непосредственно на никотиновые рецепторы, которые расположены на дофаминовых нейронах в центре награды (подкрепления). При этом никакого удовольствия не возникает — появляется только тяга, желание ещё раз употребить никотин.
Потом, со временем формирования синдрома отмены, происходит негативное подкрепление. В качестве компенсации на глутаматных нейронах формируется очень много никотиновых рецепторов. При избытке глутамата в головном мозге у человека начинается ломка: мозг «перегревается» как разогнанный процессор. Естественно, что в таком состоянии человек не может спокойно думать, не может сконцентрироваться на задаче, всё начинает его раздражать. Чтобы избавиться от этого состояния, человек вводит в себя очередную дозу никотина, и на один час все симптомы ломки временно затухают. В итоге человек курит не для того, чтобы было хорошо, а для того, чтобы не было плохо. Так работает негативное подкрепление[3].
Классификация и стадии развития табакокурения
Существует пятьстепеней никотиновой зависимости:
- очень слабая зависимость;
- слабая зависимость;
- средняя зависимость;
- высокая зависимость;
- очень высокая зависимость.
Установить степень зависимости можно с помощью опросника Фагерстрема[12][13].
| Вопросы | Ответы | Баллы |
|---|---|---|
| Как быстро после пробуждения Вы закуриваете первую сигарету? |
В первые 5 минут пробуждения | 3 |
| В первые 6-30 минут пробуждения | 2 | |
| В первые 30-60 минут пробуждения | 1 | |
| Спустя час после пробуждения | 0 | |
| Трудно ли воздержаться от курения, если Вы находитесь в месте, где курение запрещено? |
Да | 1 |
| Нет | 0 | |
| От какой сигареты Вам труднее всего отказаться? |
От первой утренней сигареты | 1 |
| От всех остальных | 0 | |
| Сколько сигарет в день Вы выкуриваете? |
До 10 сигарет | 0 |
| 11-20 сигарет | 1 | |
| 21-30 сигарет | 2 | |
| Больше 30 сигарет | 3 | |
| Вы чаще курите в первые часы после пробуждения, чем в течение остального дня? |
Да | 1 |
| Нет | 0 | |
| Курите ли Вы, когда сильно больны и вынуждены лежать в кровати целый день? |
Да | 1 |
| Нет | 0 |
Чем больше баллов набрано, тем выше степень зависимости:
- 0-2 балла — очень слабая зависимость;
- 3-4 балла — слабая зависимость;
- 5 баллов — средняя зависимость;
- 6-7 баллов — высокая зависимость;
- 8-10 баллов — очень высокая зависимость.
В формировании никотиновой зависимости выделяют три стадии[1]:
- Первая стадия:
- Дозировка никотина увеличивается, так как прежние дозы не оказывают того же эффекта, как раньше. Это состояние фармакологи называют привыканием, а наркологи — ростом толерантности.
- Защитные рефлексы утрачиваются. Такие симптомы, как тошнота, рвота, потливость и кашель во время курения, постепенно исчезают.
- Теряется количественный контроль. Человек начинает курить больше и чаще, чем планировал и обещал сам себе.
- Утрачивается ситуационный контроль. Человек начинает курить в тех обстоятельствах, в которых раньше не позволял себе это делать. Например, в машине или рядом с ребёнком.
- Вторая стадия — формируется в среднем после года более-менее регулярного курения, протекает мимолётно (практически все курящие сразу же переходят на третью стадию):
- К вышеперечисленным симптомам добавляется самый главный признак зависимости — синдром отмены никотина. Возникает никотиновая ломка. Её основные симптомы — проявления гиперактивации симпатической нервной системы, которая возникает в связи с выбросом слишком большого количества глутамата в синаптическую щель. Из-за этого человек становится нервным, раздражительным, появляется беспокойство, ему становится трудно сконцентрировать внимание, может нарушиться сон.
- Вследствие никотиновой ломки добавляется следующий симптом — человек переносит все свои дела на потом, т. е. до тех пор, пока не снимет свою никотиновую ломку очередной дозой никотина. Например, сперва сигарета, а потом утренний туалет, работа или прогулка с ребёнком.
- Возможны спонтанные «сухие» промежутки, т. е. без курения. Такой же промежуток наблюдается у человека с алкогольной зависимостью после запоя — «мокрого» промежутка, когда он ежедневно опохмеляется. При «сухих» промежутках человек какое-то время «самостоятельно» не курит. Но это происходит не из-за того, что у него большая сила воли, а просто потому, что так протекает вторая стадия никотиновой зависимости: цикл никотинового запоя, потом сухой промежуток.
- Третья стадия:
- К вышеперечисленным признакам добавляет новый симптом — ежедневный никотиновый запой. С этого момента человек всегда с собой носит сигареты. Он снимает никотиновую ломку несколько раз в день: сперва для этого хватает пяти сигарет, потом 10, 20, 30 штук. Скорость, с которой будет расти дозировка, зависит от индивидуального набора генов.
Согласно проведённому «Глобальному опросу», 30 % всех взрослых в России курят постоянно, из них 49 % мужчин и 14 % женщин[4]. Вероятно, что реальные цифры гораздо выше, так как сейчас не принято хвастаться тем, что ты куришь. К примеру, в медицинской практике встречаются клиенты, которые скрывают факт курения ото всех родных.
Осложнения табакокурения
Какие органы больше всего страдают от табака
Продукты горения табака повреждают практически все системы и органы в нашем организме. Влияние курения на организм приводит к следующим состояниям:
- нарушение работы лёгких и бронхов: ХОБЛ, эмфизема, склероз лёгкого, бронхит, бронхиальная астма, хрипы в лёгких, хронический кашель, увеличение риска развития пневмонии;
- снижение фертильности (плодовитости) и потенции у мужчин и женщин;
- незаживающие раны и гниение частей тела;
- остеопороз, увеличение риска перелома костей;
- периодонтит, потеря всех зубов, повреждение дёсен;
- потеря зрения в связи с развитием катаракты и отслойкой сетчатки;
- язва желудка и двенадцатиперстной кишки.
Курение, инфаркт и инсульт. Курение в четыре раза увеличивает риски нарушения сердечно-сосудистой системы — заполнение сосудов холестерином, развитие аневризмы аорты, ишемической болезни сердца, инфаркта миокарда, инсульта. Треть пациентов после инфаркта несмотря на лечение умирает в течение года, если они продолжают курить.
Список заболеваний, вызываемых курением табака, постоянно увеличивается. В него входят онкозаболевания — рак гортани, глотки, пищевода, бронхов, поджелудочной железы, желудка, почек, мочевого пузыря, шейки матки, лейкоз. Если помимо курения человек употребляет алкоголь, то у него резко увеличивает риск развития рака рта. Вред курения и алкоголя при этом сочетании не складываются, а умножаются.
Также курение может стать причиной развития рака лёгких. К примеру, 90 % всех пациентов, умерших от этого заболевания, в прошлом курили.
Риски осложнений значительно снижаются после отказа от курения, но они не уменьшаются до нуля. Может пройти 10-20 лет после того, как человек бросил курить, прежде чем разовьётся любое из вышеперечисленных осложнений. Переход на лайт сигареты со сниженным содержанием никотина и смол никак эти риски не уменьшает.
Как курение влияет на мозг человека
При курении никотин быстро попадает в кровь и головной мозг. Вначале он вызывает сужение его сосудов, а затем компенсаторное расширение, которое сопровождается временным снижением объёма и концентрации внимания, ухудшением кратковременной памяти. Вред курения становится более выраженным при длительном употреблении табака.
Влияние курения на психику
Психостимулирующее действие никотина повышает раздражительность, утомляемость и способствует развитию депрессии.
Влияние курения на внешность
Смолы, никотин и другие побочные соединения выводятся в том числе через кожу. Из-за этого снижается её упругость и эластичность, поэтому она быстрее стареет.
Вред курения для мужчин и женщин
Потенция и репродукция у мужчин зависит от способности сосудов мочеполовой системы расширяться, наполняя кровью половые органы. При курении никотин попадает в кровь, сужает периферические сосуды и препятствует нормальной работе яичек и полового члена. При длительном курении негативные эффекты становятся необратимыми и могут привести к бесплодию.
Курение у женщин тоже сопряжено с риском для репродуктивной системы. Количество и состояние яйцеклеток зависит от кровоснабжения, которое нарушается при курении. Повреждённые яйцеклетки новыми не заменяются.
Курение во время беременности приводит к повреждению плода и повышает риск его внезапной смерти.
Вред курения для подростка
Психические процессы у подростка ещё не сформированы, поэтому зависимость развивается легче, иногда после первой сигареты. Никотин у них, как и у взрослых курильщиков, разрушает все системы организма.
Как пассивное курение влияет на организм
Влияние курения на организм человека происходит, даже если он сам не курит, но находится рядом с курящим. Смолы и никотин, разрушающие организм при обычном курении, влияют и на пассивных курильщиков.
Пассивное курение у детей повышает риск развития тяжёлых приступов астмы, респираторных инфекций, заболеваний уха и синдрома внезапной детской смерти.
У взрослых пассивное курение способствует развитию ишемической болезни сердца, инсульта и рака лёгких[14].
Диагностика табакокурения
Вся диагностика синдрома зависимости строится на основе клинической беседы, сбора жалоб пациента, опросника Фагерстрема[12][13]. Если в процессе беседы врач обнаружил синдром отмены никотина по вышеперечисленным симптомом, то можно ставить диагноз «никотиновая зависимость».
Этой тактики рекомендует придерживаться официальное руководство. На самом деле всё гораздо проще: если человек ежедневно носит с собой сигареты, то у него наверняка есть никотиновая зависимость третьей стадии. Независимый человек не будет каждый день покупать сигареты и носить их с собой. Когда человек курит время от времени, у него не возникает мотивации бросить курить. Он считает, что держит ситуацию под контролем. У таких людей обычно наблюдается первая или вторая стадия никотиновой зависимости.
Инструментальная диагностика играет второстепенную роль. Она нужна не для постановки диагноза, а для определения степени осложнений со стороны органов дыхания и системы кровоснабжения.
К инструментальным методам относится измерение угарного газа в выдыхаемом воздухе[12][13]:
- 6-10 ppm угарного газа — лёгкая степень курения;
- 11-20 ppm — умеренная степень курения;
- свыше 21 ppm — тяжёлая степень курения.
Иногда проводится спирометрия — измерение скорости выдоха. Она необходима при подозрении на обструктивную болезнь бронхов. К самой никотиновой зависимости спирометрия не имеет прямого отношения.
Для объективного мониторинга ремиссии проводится анализ мочи на котинин — продукт распада никотина.
Лечение табакокурения
Причины бросить курить
Отказ от курения — важный шаг, который поможет:
- увеличить продолжительность и качество своей жизни;
- защитить близких от вредного воздействия табачного дыма;
- перестать тратить деньги на покупку сигарет.
К какому врачу обратиться
Лечением зависимостей, в том числе от никотина, занимается врач-нарколог.
Рекомендации по лечению никотиновой зависимости
Чтобы добиться стойкой ремиссии, нужно решить две проблемы:
- первая проблема — как бросить курить, побороть физиологическую зависимость в виде ломки);
- вторая проблема — как не начать курить, побороть психологическую зависимость в виде условных рефлексов.
Если при лечении акцентировать внимание только на решении первой проблемы, т. е. на прерывании никотинового «запоя», то пациенты вновь станут курить[12][13].
Научно доказано, что самым эффективным официальным способом избавления от никотиновой зависимости является комбинация фармакотерапии и когнитивно-поведенческой психотерапии.
Фармакотерапия
В качестве фармакотерапии рекомендуют использовать полные агонисты никотина — никотин-заместительную терапию (НЗТ), а также частичные агонисты-антагонисты никотина[5][6][7][8][9][10][11].
НЗТ проводится с помощью никотинового пластыря, жвачки, леденцов или спрея. Клинические исследования доказали, что они более эффективны, чем плацебо. Но прежде чем покупать их, стоит узнать о них больше[6][9]:
- Изначально никотиновая жвачка была изобретена для того, помочь лётчикам и подводникам, которые курят, пережить время никотиновой ломки. Она не предназначалась для того, чтобы бросить курить совсем.
- Эффективность НЗТ-средств действительно выше плацебо в 1,5-1,6 раз. Но если перевести всё это в проценты, то показатели не впечатляют. В результате 6-месячного приёма плацебо ремиссия наступает в 10 % случаев, а при использовании НЗТ-средств — в 15-16 %. За эту эффективность с разницей в 5-6 % придётся платить дополнительные деньги и мириться с побочными эффектами НЗТ-средств.
- Согласно тем же клиническим исследованиям, после НЗТ люди действительно отказались от сигарет, но многие из них продолжили употреблять НЗТ-средства. По сути, их зависимость от никотина никуда не исчезла. Единственное, что поменялось, — это путь введения. Пока никто не исследовал, что будет после полной отмены НЗТ. Вероятнее всего, что человек сорвётся и вернётся к курению обычных сигарет или же будет комбинировать их с НЗТ.
Фармакотерапия частичными агонистами-антагонистами — это применение варениклина («Чампикс») и цитизина («Табекс»)[5][7][8][11].
Варениклин в 2-3 раза действеннее плацебо. Его средняя эффективность в течение года составляет около 25 %. Насколько действенен цитизин в условиях воздержания от табака на протяжении шести месяцев пока не доказано[12].
Антидепрессанты (кроме бупропиона), иглорефлексотерапия, лазерная терапия, гипноз и электронные сигареты не смогли подтвердить свою эффективность при проведении клинических исследований[12].
Когнитивно-поведенческая психотерапия (КПТ)
Фармакология решает проблему, как бросить курить. Чем же может помочь КПТ? Она действительно может замотивировать человека бросить курить. Но способна ли она уберечь его от срыва?
Обычно поведенческая терапия длится около 3-6 месяцев. Сеансы проводятся с периодичностью от одного раза в неделю до одного раза в месяц. Время одного сеанса — от 30 минут[12][13].
Официальный протокол КПТ состоит из следующих пунктов:
- со дня отмены никотина повторять мантру «Больше ни одной затяжки» — принцип аффирмации, т. е. многократного повторения установки;
- попросить членов семьи и друзей всячески хвалить Вас и подбадривать — принцип всех тренеров успеха;
- найти соратника, который согласится вместе с Вами бросать курить — принцип «анонимных алкоголиков»;
- выяснить, из-за чего Вы курите, и начать избегать этих триггеров — просить людей не курить при Вас;
- не сдавайтесь, следующая попытка будет легче.
При таком подходе человек переживает стресс воздержания — он терпит и борется с желанием закурить в течение долгих 3-6 месяцев. Если попытаться бросить курить самостоятельно, то уровень стресса будет ещё больше.
Стресс воздержания — это очень опасное состояние: он снижает качество жизни и увеличивает риск развития психосоматических болезней.
Не допустить появление стресса можно с помощью качественной рациональной психотерапии. Она направлена не на совладание с соблазном закурить, а на устранение этого соблазна из сознания зависимого человека. С её помощь человек осознаёт бессмысленность курения.
Рациональная психотерапия убирает условные рефлексы, связанные с никотином и выгодами, которые он якобы даёт. КПТ эти выгоды не устраняет: она просто предлагает ещё немного потерпеть, больше узнать о вреде курения, найти поддержку в группах таких же зависимых людей, которые терпят, чтобы не сорваться.
При таком рациональном подходе достаточно семи дней высокоинтенсивного психотерапевтического марафона, чтобы избавиться от психологической тяги к курению.
КПТ и рациональную психотерапию можно провести дистанционно. Такой онлайн-вариант лечения даже более эффективен, чем очное посещение психотерапевта или нарколога, так как у пациента есть возможность несколько раз пересмотреть обучающие материалы, которые предоставил врач.
Кодирование от курения
«Кодирование» — это внушение пациенту неприязни к курению и убеждение его в том, что он сможет жить без сигарет. Метод эффективен, если применять его неоднократно совместно с приёмом лекарственных препаратов.
Прогноз. Профилактика
Как показывает статистика, при сочетании фармакотерапии и стандартной КПТ 25 % пациентов не курят в течение одного года[12][13]. При рациональной психотерапии этот этот эффект достигается в 90 % случаев.
После качественной психотерапии устраняются все позитивные условные рефлексы к никотину, мировоззрение пациента меняется на трезвое отношение к никотину. После этого уже не требуются никакие профилактические беседы, как и фармакотерапия.
Длительность курения обычно не влияет на прогноз ремиссии. Но чем больше стаж курильщика, тем сильнее у него мотивация пройти качественное психотерапевтическое лечение. Как правило, это связано с уже имеющимися осложнениями со стороны органов дыхания и сердечно-сосудистой системы.
Для идеальной первичной профилактики курения необходимо полностью убрать никотин из продажи. Но это осуществить, к сожалению, нереально. Поэтому остаётся только придерживаться правил вторичной профилактики:
- первый вариант — это фармакотерапия совместно с официальной КПТ[5][6][7][8][9][10][11]. Побочный эффект — стресс воздержания.
- второй вариант — это фармакотерапия совместно с качественной рациональной психотерапией.
За дополнение статьи благодарим нарколога и психиатра Анатолия Полторана.
Современные принципы медикаментозного лечения табакокурения и никотиновой зависимости
Статьи
Опубликовано в журнале:
«Профилактическая медицина», 2009, №5, с. 29-34
Д.м.н., рук.отд. Г.В. ПОГОСОВА, к.м.н., в.н.с. Н.М. АХМЕДЖАНОВ, врач Н.П. КАЧАНОВА, д.м.н., зам. дир. И.Е. КОЛТУНОВ
Государственный научно-исследовательский центр профилактической медицины, Москва
Current principles of drug treatment for tobacco smoking and nicotine dependence
G.V. POGOSOVA, N.M. AKHMEDZHANOV, N.P. KACHANOVA, I.YE. KOLTUNOV
В статье рассмотрены современные представления о механизме формирования никотиновой зависимости, представлены данные о сравнительной эффективности различных по механизму действия препаратов для лечения никотиновой зависимости, включая новый и самый эффективный на сегодняшний день препарат — варениклин. Приведен практический алгоритм оптимального выбора препарата.
Ключевые слова: курение, никотиновая зависимость, медикаментозное лечение, варениклин.
The paper considers the present views of the mechanisms responsible for the development of nicotine dependence and presents data on the comparative efficacy of the agents that differ in the mechanism of action for the treatment of nicotine dependence, including the novel and most effective current drug varenicline. A practical algorithm for the optimal choice of a drug is given.
Key words: smoking, nicotine dependence, drug therapy, varenicline.
Курение табака — основной модифицируемый фактор риска смерти во всем мире. Распространенность курения в Российской Федерации — одна из самых высоких среди всех стран. Курение возглавляет список ведущих причин неинфекционных заболеваний в России наряду с артериальной гипертонией, гиперхолестеринемией, злоупотреблением алкоголем, недостаточной физической активностью и нездоровым питанием. Вклад курения в общую смертность составляет 17,1%, а в общие потери по нетрудоспособности — 13,4%. Несмотря на это в России среди взрослого населения (старше 15 лет) курит 60% мужчин и 15,5% женщин [1]. В мире имеются достаточно убедительные примеры эффективной борьбы с курением. Так, в США в настоящее время курит 20,8% взрослых, а в 60-х годах XX века их было 44%, т.е. распространенность курения сократилась более чем в 2 раза. В 1965 г. число курильщиков в 3 раза превышало число прекративших курить, сегодня же число бывших курильщиков превышает число курящих [2]. Важно, что уменьшается распространенность курения и среди пациентов с высоким риском сердечно-сосудистых осложнений. Так, по данным исследования EUROASPIRE I—III, распространенность курения в европейских странах среди пациентов особо высокого риска с ишемической болезнью сердца сократилась за 10 лет на 10%, хотя она и исходно была в 3 раза ниже, чем в России. Успехи же в борьбе с курением в России более чем скромные [3]. До сих пор многие даже среди врачей воспринимают курение всего лишь как нехорошую привычку, а не как модифицируемый фактор риска, в наибольшей степени увеличивающий общий риск смерти, а никотиновую зависимость — не как болезнь (в МКБ-9-КВ код 305.1), требующую лечения. Большинство курильщиков хотят бросить курить и пытались делать это неоднократно [4].
Никотиновая зависимость — хроническое состояние, аналогичное другим видам зависимости от каких-либо веществ, требующее повторных вмешательств для достижения и поддержания стойкого отказа от курения [5]. Содержащийся в табаке никотин вызывает развитие стойкой приверженности к курению. После нескольких недель ежедневного курения прекращение обычно сопровождается синдромом отмены. Никотин действует как полный агонист никотиновых ацетилхолиновых рецепторов (н-АХР) в центральной нервной системе, активирует дофаминергические пути в мезолимбической системе головного мозга и таким образом способствует развитию влечения и зависимости. У хронических курильщиков, прекративших курить, снижается выделение дофамина. Экспериментально показано, что некоторые подтипы н-АХР передают первичные эффекты никотина в мозгу [6]. Подтипы, состоящие из двух α4- и трех β2-компонентов, обладают наибольшей чувствительностью к никотину, достигающей 50% максимальной активации при концентрации никотина от 0,1 до 1 мкмоль/л [7]. Считается, что компоненты α4 ответственны за сенситизацию к эффектам никотина, их усиление и переносимость, тогда как β2-компоненты связаны с развитием зависимости. Дофамин, выделение которого стимулируется никотином, активирует также глютаматергические и γ-аминобутирические нейроны, содержащие н-АХР, что может оказывать стимулирующий эффект на курящих [8]. Дофамин — «нейромедиатор удовольствия», а его выделение в процессе курения табака определяет чувство удовлетворения от курения [9]. Организму курильщика становится необходим никотин — без него появляются симптомы абстиненции, что и заставляет снова закуривать.
Один из важнейших пунктов борьбы с табакокурением — широкое внедрение в практику методов борьбы с никотиновой зависимостью, эффективность которых подтверждена по современным критериям в рандомизированных контролируемых испытаниях, мета-анализах, систематических обзорах.
В рекомендациях по лечению табакокурения и никотиновой зависимости [2] выделяют 10 ключевых моментов, которые необходимо учитывать в практической деятельности:
1. Зависимость от табака — хроническое заболевание, которое часто требует повторных вмешательств и неоднократных попыток прекращения курения. Существуют, однако, эффективные методы лечения, которые могут существенно повысить вероятность длительного отказа от курения.
2. Необходимо, чтобы клиницисты и работники системы здравоохранения постоянно определяли и документировали статус табакокурения и лечили каждого курильщика.
3. Лечение табачной зависимости эффективно в широком диапазоне субпопуляций (пол, возраст, состояние здоровья, образовательный уровень и т.д.). Клиницисты должны поощрять желание каждого пациента сделать попытку прекратить курение, давать соответствующие консультации и рекомендовать медикаменты, эффективность которых доказана.
4. Короткие курсы лечения никотиновой зависимости эффективны. Клиницисты должны предложить каждому курящему пациенту хотя бы непродолжительное лечение методами, эффективными с позиций доказательной медицины.
5. Индивидуальные, групповые и телефонные консультации эффективны, и их результативность повышается по мере интенсификации лечения (медикаментозного). Два компонента консультаций особенно эффективны, и клиницисты должны использовать их при работе с пациентами, пытающимися прекратить курение:
- практические советы (ответы на вопросы/обучение),
- социальная поддержка как часть лечения.
6. Существует ряд медикаментов с доказанной эффективностью в лечении никотиновой зависимости, и клиницист должен приложить все усилия для их использования пациентами, старающимися отказаться от курения, за исключением случаев, когда имеются медицинские противопоказания или речь идет об особых группах, в которых данные об эффективности недостаточны (беременные, употребляющие жевательный и нюхательный табак, малокурящие и подростки).
Семь препаратов первого ряда (первые 5 содержат никотин) достоверно увеличивают вероятность длительного отказа от курения:
- никотинсодержащая жевательная резинка,
- никотиновый ингалятор,
- никотинсодержащие леденцы,
- никотинсодержащий назальный спрей,
- никотинсодержащий пластырь,
- варениклин,
- бупропион MD*.
Клиницист должен также рассматривать возможность применения комбинаций препаратов в тех случаях, когда монотерапия недостаточно эффективна и в то же время доказана большая по сравнению с монотерапией эффективность предлагаемой для назначения комбинации.
7. Консультации и медикаментозная терапия эффективны по отдельности для лечения никотиновой зависимости, но в комбинации их эффективность повышается. Поэтому клиницисты должны стараться, чтобы каждый пациент получал как консультативную, так и медикаментозную помощь.
8. Телефонные консультации по вопросам прекращения курения эффективны в широких слоях населения и позволяют значительно расширить круг пациентов. Поэтому врачи и работники системы здравоохранения должны внедрять этот метод в повседневную практику.
9. Если курящий в настоящее время не склонен сделать попытку прекратить курение, необходимо мотивировать его на такие попытки в будущем.
10. Лечение никотиновой зависимости эффективно как клинически, так и экономически. Бесплатное для пациента обеспечение консультациями и медикаментами для лечения никотиновой зависимости повышает вероятность успешного результата. Страховщикам и работникам здравоохранения следует включать в страховые планы методы, имеющие доказанную эффективность, так как они экономически оправданы.
В России для лечения табакокурения зарегистрирован еще и цитизин — производимый в Болгарии препарат растительного происхождения, содержащий алкалоид, выделенный из растения Cytisus laburnum (ракитник). По механизму действия сходен с никотином. При курении на фоне приема цитизина эффект никотина суммируется с эффектом цитизина, что ведет к появлению неприятных симптомов передозировки никотина. Это заставляет пациента постепенно отказываться от курения, не испытывая при этом симптомов абстиненции, так как действие никотина заменяется действием цитизина [10].
Препараты, не рекомендуемые для лечения никотиновой зависимости вследствие отсутствия доказательств их эффективности для этих целей — ингибиторы обратного захвата серотонина (серталин, флуоксетин), анксиолитики (буспирон, диазепам), β-блокаторы (анаприлин), антагонисты опиоидных рецепторов (налтрексон), ацетат серебра, мекамиламин [2].
Все рекомендованные выше методы медикаментозного лечения никотиновой зависимости, по данным мета-анализов, достоверно превосходят плацебо (рис. 1) [11].
Рис. 1. Суммарная оценка влияния фармакотерапии на отказ от курения.
Прекращение курения определяли по наиболее строгим критериям. Данные скорректированы по возрасту, полу и ежедневной потребности в сигаретах. ДИ — доверительный интервал.
|
 |
Данные мета-анализа, сравнившего эффективность 2 не содержащих никотин препаратов — бупропиона и варениклина, свидетельствуют о существенной и достоверно большей эффективности последнего (рис. 2) [11]. Принимавшие варениклин более чем в 2 раза чаще прекращали курить, чем принимавшие бупропион.
Рис. 2. Прямое сравнение бупропиона и варениклина на прекращение курения, основанное на результатах испытаний варениклина, в которых бупропион применяли в контрольной группе.
Прекращение курения определяли по наиболее строгим критериям. ДИ — доверительный интервал.
|
 |
В табл. 1 представлена эффективность различных схем лечения никотиновой зависимости и табакокурения (по данным мета-анализа 83 исследований). Данные вышеприведенных исследований и мета-анализов свидетельствуют, что на сегодняшний день варениклин (производное алкалоида растительного происхождения цитозина) [5, 6] — самое эффективное средство для лечения никотиновой зависимости.
Таблица 1. Мета-анализ: эффективность препаратов в отношении воздержания от курения пластырем (83 исследования)
| Препарат | Количество групп | Отношение шансов (95% доверительный интервал) |
| Никотиновый пластырь (группа сравнения) | 32 | 1,0 |
|
Монотерапия |
||
| Варениклин (2 мг/сут) | 5 | 1,6 (1,3—2,0) |
| Никотиновый назальный спрей | 4 | 1,2 (0,9—1,6) |
| Пластырь с высоким содержанием никотина (>25 мг, стандартно или длительно) |
4 | 1,2 (0,9—1,6) |
| Никотиновая жевательная резинка (>14 нед) | 6 | 1,2 (0,8—1,7) |
| Варениклин (1 мг/сут) | 3 | 1,1 (0,8—1,6) |
| Никотиновый ингалятор | 6 | 1,1 (0,8—1,5) |
| Клонидин | 3 | 1,1 (0,6—2,0) |
| Бупропион MВ | 26 | 1,0 (0,9—1,2) |
| Пластырь никотиновый (>14 нед) | 10 | 1,0 (0,9—1,2) |
| Нортриптилин | 5 | 0,9 (0,6—1,4) |
| Никотинсодержащая жевательная резинка | 15 | 0,8 (0,6—1,0) |
|
Комбинированная терапия |
||
| Пластырь (>14 нед) + никотинзаместительная терапия (жевательная резинка или спрей) |
3 | 1,9 (1,3—2,7) |
| Пластырь + Бупропион МВ | 3 | 1,3 (1,0—1,8) |
| Пластырь + Нортриптилин | 2 | 0,9 (0,6—1,4) |
| Пластырь + ингалятор | 2 | 1,1 (0,7—1,9) |
| Антидепрессанты второго поколения + пластырь | 3 | 1,0 (0,6—1,7) |
|
Препараты, эффективность которых не доказана |
||
| Селективные ингибиторы обратного захвата серотонина | 3 | 0,5 (0,4—0,7) |
| Налтрексон | 2 | 0,3 (0,1—0,6) |
Примечание. источник — www.surgeongeneral.gov/tobacco/gdlnrefs.htm (Table 6.28)
Варениклин — агонист н-АХР, обладающий высокой аффинностью и селективностью к α4β2 подтипам н-АХР. Степень активации н-АХР варениклином ниже, чем никотином — высвобождается на 40—60% меньше дофамина, чем в ответ на никотин. Это обеспечивает курящему чувство комфорта без симптомов абстиненции в отсутствии никотина, не приводя при этом к развитию зависимости от препарата. Обладая большим сродством к рецепторам по сравнению с никотином, варениклин блокирует для него возможность соединения с рецепторами, проявляя таким образом свойства антагониста. При курении на фоне приема варениклина уровень дофамина дополнительно не повышается, что не приводит к получению удовольствия, и потребность в курении снижается [9].
Варениклин применяется перорально в таблетках по 0,5—2,0 мг/сут. Длительность курса лечения обычно составляет 12 нед. Прием препарата начинают за 1 нед до предполагаемой даты отказа от курения — пациент принимает препарат и продолжает курить, а через неделю пытается прекратить курение. Если не удается, повторная попытка происходит через 1 нед и т.д. Большинству пациентов удается прекратить курить в первые 2 нед лечения. Если же это не удалось к 12-й неделе, дополнительные 12 нед лечения повышают вероятность успешного результата, включая отдаленную эффективность отказа от курения [2]. Имеющиеся данные свидетельствуют, что варениклин позволяет удвоить или даже утроить по сравнению с бупропионом или плацебо вероятность отказа от курения при отдаленном наблюдении (52 нед): 14,4— 34,6% пациентов, лечившихся варениклином [6]. Эти результаты еще раз иллюстрируют сложность лечения никотиновой зависимости даже самым на сегодняшний день эффективным препаратом и свидетельствуют, что в ряде случаев могут понадобиться повторные курсы лечения. Варениклин имеет низкую вероятность лекарственных взаимодействий и, как правило, хорошо переносится. Наиболее частыми нежелательными эффектами варениклина в контролируемых испытаниях были тошнота (существенно уменьшается, если принимать препарат после еды и запивать стаканом воды), бессонница и головная боль — 28,8, 14,2 и 14,2% соответственно. Частота прекращения приема варениклина из-за любого нежелательного явления по данным двойных слепых клинических испытаний с продолжительным приемом препарата (более 12 нед) колеблется от 1,7 до 28,3% и составляет от 3,2 до 21,7% при более коротких курсах лечения [6]. Результаты мета-анализов свидетельствуют о достоверном увеличении вероятности успешного лечения при сочетании медикаментозной терапии с повторными консультациями, в том числе телефонными, по вопросам прекращения курения. В последнее время показана эффективность и безопасность применения варениклина у пациентов с сопутствующими заболеваниями — онкологическими, сердечно-сосудистыми [2].
После внедрения в клиническую практику варениклина в мае 2006 г. стали появляться сообщения [12] о том, что лечение им никотиновой зависимости у пациентов с психиатрическими заболеваниями в стабильном состоянии может приводить к обострению психотических симптомов, появлению маниакальных и гипоманиакальных симптомов или суицидальных идей в первые несколько дней лечения. В мае 2008 г. по предписанию Администрации по контролю за качеством лекарственных средств и продуктов США в инструкцию к препарату было внесено дополнение о необходимости обращения внимания на возможность изменения настроения, поведения или обострения предшествующих психиатрических заболеваний на фоне или вскоре после завершения курса лечения варениклином и о необходимости информирования о таких проявлениях своего врача [13].
Необходимо отметить, что курение по силе формирующейся зависимости приравнивается к героину и кокаину, отказ от курения сопряжен с симптомами отмены, включая изменение настроения, злость, раздражительность, депрессию, нарушение концентрации внимания. По мнению эксперта в области лечения табакокурения Петера Хайека [14], уже не первый раз нежелательные симптомы отмены при отказе от курения, а также особенности влияния самого курения на психическое состояние человека по ошибке принимаются за побочные эффекты при приеме того или иного препарата. Подобная тенденция уже в течение некоторого времени наблюдалась относительно антидепрессанта Зибан (бупропион), а в настоящее время мы являемся свидетелями подобного в отношении препарата варениклин.
С другой стороны, есть данные, предполагающие антидепрессивный эффект варениклина [15].
Медицинским работникам в первую очередь рекомендуется:
- обсуждать риски курения, положительное влияние отказа от курения на организм, а также эффективность и безопасность препаратов со своими пациентами,
- обсуждать симптомы, которые встречались у пациента при предыдущих попытках бросить курить,
- при отказе от курения обсуждать с пациентами наличие в анамнезе серьезных психиатрических отклонений.
Следует также отметить, что на фоне лечения никотиновой зависимости любым из рекомендованных препаратов и прекращения курения возможно увеличение массы тела на 1,5—4 кг, обусловленное улучшением аппетита и обмена веществ. Об этом необходимо заранее предупреждать пациентов и объяснять, что, если даже это произойдет, это принесет гораздо меньший вред, чем продолжение курения [2]. По данным клинических испытаний, пациенты, бросившие курить при помощи варениклина, демонстрировали меньший набор массы тела по сравнению с плацебо (2,37 и 2,92 кг соответственно).
Известно частое сочетание курения с избыточным потреблением алкоголя. Появились данные о снижении на фоне приема варениклина потребности в приеме алкоголя, что может в будущем иметь существенное практическое значение [16].
В табл. 2 приведены практические рекомендации по выбору метода лечения табакокурения и никотиновой зависимости [2].
Таблица 2. Клинические рекомендации по выбору препарата для лечения табакокурения и никотиновой зависимости [2]
| Кому следует назначать медикаментозную терапию? Есть ли группы курящих, в которых эффективность медикаментозной терапии не доказана? | Всем курящим, старающимся отказаться от курения, следует предложить медикаментозную терапию, если она не противопоказана или недостаточно доказательств ее эффективности (беременные, потребители табака не для курения, мало курящие, подростки) |
| Какие лекарства относятся к препаратам первого выбора? | В качестве препаратов первого ряда рекомендуются 7 препаратов: бупропион МВ, никотиновая жевательная резинка, ингалятор никотина, леденцы с никотином, никотиновый спрей, никотиновый пластырь и варениклин. Клиницист должен выбрать препарат первого ряда, показавший большую эффективность. На сегодняшний день самый эффективный препарат, по данным клинических исследований — варениклин. Алгоритма выбора конкретного препарата нет |
| Есть ли противопоказания, предосторожности, другие соображения и нежелательные побочные реакции у рекомендованных препаратов? | Да есть. Полная информация по каждому из препаратов имеется в инструкции |
| Какие еще факторы влияют на выбор препарата? | Прагматические факторы такие, как стоимость, предпочтения пациента, стоматологические проблемы, если речь идет о жевательной резинке, или дерматит при рассмотрении вопроса о пластыре |
| Имеет ли значение прежний опыт пациента по использованию препарата? | Положительный прежний опыт применения следует учитывать. Сложнее обстоит вопрос о неудачном опыте применения. Данные об эффективности ранее неэффективного метода лечения при повтором применении противоречивы (Р 141, 143, 144) |
| Какой препарат выбрать для пациента с высокой степенью никотиновой зависимости? | Высокие дозы никотиновой жевательной резинки, пластыря, леденцов эффективны у курящих с высокой степенью зависимости. Показана также эффективность комбинированной НЗТ для подавления симптомов отмены. Варениклин наиболее эффективен у пациентов с высокой степенью зависимости (в клинических исследованиях принимали участие заядлые курильщики с длительным стажем курения и большим количеством выкуриваемых сигарет) |
| Пол влияет на выбор препарата? | НЗТ может быть эффективна как у мужчин, так и у женщин, однако данные противоречивы в отношении меньшей эффективности НЗТ у женщин по сравнению с мужчинами. Это может способствовать выбору для женщин препаратов другого механизма действия — бупропиона или варениклина |
| Следует ли применять медикаментозную терапию у мало курящих (<10 сигарет в день)? | Эффективность медикаментозного лечения у мало курящих не доказана. Однако, если НЗТ применяется такими пациентами, доза препарата может быть уменьшена. Если речь идет о бупропионе или варениклине, необходимость уменьшать дозу препарата нет |
| Какие препараты выбирать, если нарастает масса тела? | Показано, что бупропион МВ и НЗТ, особенно 4 мг никотиновая жевательная резинка и 4 мг леденцы с никотином задерживают, но не предотвращают нарастание массы тела. Набор массы тела при использовании варениклина был в клинических исследованиях выражен меньше в группе бросивших курить, чем при приеме плацебо |
| Есть ли препараты, которые предпочтительны при депрессиях в анамнезе? | Бупропион МВ и нортриптилин эффективны у таких пациентов, НЗТ тоже может быть эффективна у пациентов с депрессией в анамнезе. Варениклин в клинических исследованиях снижал вероятность депрессии, раздражительности, злости и пр. Препарат также может применяться в сочетании с антидепрессантами |
| Следует ли избегать лечения пациентов с сердечно-сосудистыми заболеваниями? | Нет. Было показано, что применение никотинсодержащего пластыря безопасно для пациентов с сердечно-сосудистыми заболеваниями. Было доказано, что применение варениклина у больных с сердечно-сосудистой патологией эффективно и безопасно |
| Можно ли применять препараты длительно (т.е. до 6 мес)? | Да. Этот подход может быть эффективен у пациентов с персистирующим синдромом отмены на фоне медикаментозного лечения, которые вновь стали курить, если они сами настаивают на длительной терапии. FDA разрешила длительное (до 6 мес) употребление бупропиона МВ, варениклина и некоторых видов НЗТ |
| Приверженность к терапии имеет значение? | Да. Пациенты иногда не применяют препараты в указанных дозах и указанный период времени, что может снижать эффективность лечения |
| Можно ли комбинировать препараты? | Да. Среди препаратов первого ряда комбинация никотинового пластыря с другими НЗТ или бупропионом МВ по сравнению с плацебо увеличивает вероятность длительного воздержания от курения |
| Примечание. НЗТ — никотинзаместительная терапия. FDA — Администрация по контролю за качеством лекарственных средств и продуктов США. |
Таким образом, на сегодняшний день возможен выбор препаратов для лечения табакокурения и никотиновой зависимости, эффективных с позиций доказательной медицины — 5 никотинсодержащих (никотинзаместительная терапия) и 2 не содержащих никотин — бупропион и варениклин (торговое название «Чампикс»). Наиболее эффективный из них — варениклин, доказавший это в сравнительных исследованиях с другими препаратами. В ряде случаев требуются повторные курсы лечения. Сочетание медикаментозной терапии с консультациями, в том числе по телефону (разъяснительная работа с пациентом), достоверно повышает эффективность лечения. Лечение никотиновой зависимости и табакокурения не только выгодно для пациента с точки зрения снижения риска смерти, но и экономически эффективно.
ЛИТЕРАТУРА
1. Стратегия профилактики и контроля неинфекционных заболеваний и травматизма в Российской Федерации. М 2009;1—24.
2. Fiore M.C., Jaen C.R., Baker Т.В. et al. Treating Tobacco Use and Dependence 2008 Update. Clinical Practice Guideline. Rockville, MD: U.S. Department of Health and Human Services. Public Health Service 2008.
3. Чучалин А.Г., Сахарова Г.М., Антонов Н.С. и др. Комплексное лечение табачной зависимости и профилактика хронической обструктивной болезни легких, вызванной курением. Проф забол и укреп здоровья 2003;2:44—50.
4. Rigotti N.A. The future of tobacco treatment in the health care system. Ann Int Med 2009;150:496—497.
5. Сахарова Г.М., Антонов Н.С. Вредное воздействие табакокурения на здоровье и подходы к лечению табачной зависимости. Справочник поликлинического врача 2008;14—15.
6. Garrison G.D., Dugan S.E. Varenicline: A First-Line Treatment Option for Smoking Cessation. Clin Therap 2009;31:3:463—491.
7. Foulds J. The neurobiological basis for partial agonist treatment of nicotine dependence: Varenicline. Int J Clin Pract 2006;60:571—576.
8. Anthenelli R.M. Recent advances in the treatment of tobacco dependence. Clin Neurosci Res 2005;5:175—183.
9. Кукес В.Г., Маринин В.Ф., Гаврисюк Е.В. Варениклин— препарат нового поколения для лечения табачной зависимости. Клин фармакол и тер 2009;18:3:1—5.
10. Кукес В.Г., Маринин В.Ф., Гаврисюк Е.В. Табачная зависимость и ее лечение. Врач 2009;4:4—7.
11. Eisenberg M.J., Filion К.В., Yavin D. et al. Pharmacotherapies for smoking cessation: a meta-analysis of randomized controlled trials. CMAJ 2008;179:2:135—144.
12. 2007 Safety alerts for drugs, biologies, medical devices, and dietary supplements. Chantix [varenicline] [US Food and Drug Administration Web site], http://www.fda.gov/ medwatch/safety/2007/safety07. htm#Chan.tix. Accessed November 23, 2007.
13. US Food and Drug Administration, Center for Drug Evaluation and Research. Public Health Advisory. Important information of Chantix (vareni-cline). Created February 1, 2008; update May 16, 2008. httt://www.fda.gov/ cder/drug/advisory/varenicline.htm. Accessed May 29, 2008.
14. Hajerk P. Introduction: recognition and management of some possible consequences of stopping smoking. Curr Med Res Opin 2009;25:2:509—510.
15. Rollema H., Guanowsky V., Mineur Y.S. et al. Varenicline has antidepres-sant-like activity in the forced swim test and augments sertraline’s effect. Eur J Pharmacol 2009;605:1—3:114—116.
16. McKee S.A., Harrison E.L.R., OMalley S.S. et al. Varenicline reduces alcohol self-administration in heavy-drinking smokers. Biol Psychiat 2009;66:185—190.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Табакокурение
Последствия для здоровья, подходы к профилактике и лечению.
(Пособие)
В.П.Максимчук, А.А.Александров
Предисловие.
Курение табака весьма распространено среди населения всех стран. В Европе примерно 215 млн. человек являются курильщиками, из которых 130 млн. мужчины. Курение является одной из самых частых причин смерти, которую человек в силах предотвратить, но, тем не менее, в мире ежегодно оно продолжает уносить около 3 миллионов человеческих жизней.
Курение четко связано с развитием рака легких, эмфиземы, хронического бронхита, стенокардии, инсульта, вызывает внезапную смерть, аневризму аорты и заболевания периферических сосудов, а также другую серьезную патологию внутренних органов. Только в странах Европы ежегодное число смертей, связанных с потреблением табачных изделий, составляет порядка 1,2 млн. (14% от всех смертей). Рост в последнее время показателей смертности от рака трахеи, бронха и легкого может служить маркером ретроспективных тенденций изменения распространенности курения в сторону увеличения.
В результате курения со временем появляются хронические заболевания и злокачественные опухоли органов дыхания, пищеварения и мочеполовой системы. Курение способствует атеросклеротическим поражениям сосудов головного мозга, сердца, верхних и нижних конечностей, значительно сокращает продолжительность и качество жизни курильщика и его близких.
Никотин сам по себе не оказывает существенного вреда, за исключением курения при беременности. Но у большинства людей курение приводит к развитию зависимости от никотина, поэтому его необходимо считать не вредной привычкой, а болезнью, такой же опасной, как зависимости от алкоголя и наркотиков. Особая опасность никотиновой зависимости в том, что она не дает отказаться курящему от потребления табака, который и наносит катастрофический вред здоровью.
Курение является сформировавшимся типом поведения молодежи. В целом по Европе курят около 30% молодых людей в возрасте 15-28 лет, причем в последние годы наблюдается незначительная тенденция к повышению.
По расчетным данным ежегодно в Республике Беларусь лишаются жизни вследствие этой болезни 15500 человек — 15000 мужчин и 500 женщин. При этом в дорожно-транспортных происшествиях ежегодно гибнет около 2000 человек. Средняя потеря продолжительности жизни курящих белорусов составляет для всех возрастов 18 лет, а для возрастов 35-69 лет- 21 год.
Здоровье человека на половину зависит от самого человека, от того образа жизни, который он ведёт, и только остальные 50% связаны с наследственными факторами, условиями среды, от деятельности медицины.
Здоровый образ жизни включает не только отказ от разрушителей здоровья (вредных привычек); но и двигательную активность; рациональное питание; закаливание, личную гигиену и, конечно, положительные эмоции.
Длительное курение приводит не только к тому, что человек часто болеет, но у него снижаются работоспособность, внимание и физическая выносливость, ухудшается память, внимание, слух, растет утомляемость, увеличивается число совершаемых ошибок. Именно поэтому курящие люди часто не способны достичь высоких результатов в жизни. У них часто возникают конфликты с теми, кто не курит; причем они часто становятся еще и малопривлекательными: меняется цвет их зубов, кожа становится серой и желтой, взгляд тусклым.
Поэтому совет для тех, кто не курит, всего один: «Лучше не начинай», ну а те, кто уже начал курить также должны знать: «Бросить никогда не рано».
Настоящее пособие поможет осознать вред курения для организма, не торопиться быть взрослым (и больным!) и не начать курить, а также помочь тем, кто сумел преодолеть желание быть как все, решил стать непохожим на людей с вечной сигаретой в желтых зубах и решил бросить курить.
Содержание.
1. История табака, появление привычки табакокурения.
2. Почему люди курят: причины развития курения и зависимости от никотина.
3. Влияние табакокурения на здоровье человека.
4. Курение и лёгкие.
5. Курение и сердечно-сосудистая система.
6. Курение и онкологические заболевания.
7. Курение, здоровье женщины и беременность.
8. Курение и болезни кожи
9. Другие поражения организма, связанные с курением.
10. Курение детей и подростков.
11. Пассивное курение и его последствия.
12. Профилактика курения и зависимости от никотина.
13. Психические и поведенческие расстройства, вызванные потреблением табака. Зависимость от никотина.
14. Методы лечение никотиновой (табачной) зависимости
15. Советы тем, кто хочет бросить курить
1. История табака, появление привычки табакокурения.
Табак это высушенные листья кустарниковых растений Nicotiana tabacum. Табак это самый распространенный, популярный и доступный растительный наркотик в мире, имеющий в своем химическом составе один из самых ядовитых растительных алколоидов (никотин). Разные сорта табака содержат от 0,3 до 7% никотина, который вырабатывается в корнях растения, и оттуда поступает в другие части, в т.ч. в листья. Несмотря на то, что в Америке табак произрастал далеко не повсеместно, культ его распространился по всему континенту. У индейцев табак котировался как валюта. Использовался табак с самыми разнообразными целями: для магии; как лекарство в виде отваров, мазей; для возбуждения агрессивности перед боем и успокоения после победы.
История сохранила имя человека, который последовал примеру индейцев и первым выкурил порцию табака. Это был спутник Колумба Лука де Торес. Следующий покоритель Америки Э.Кортес преподнес вкус табака испанскому королю Карлу Y, который приказал высадить его в своем саду как декоративную диковинку. Через полвека после этих событий посланником французского короля Франциска II оказался некий Жан Нико, который, получив в качестве взятки неизвестное растение и по достоинству оценив его необычайные качества, отправил немного измельченных листьев в дар королеве Екатерине Медичи в Париж. Та тоже заинтересовалась травкой, которую назвала по имени дарителя – никотин. К 1918 году курение сигарет превысило все другие формы употребления табака, включая и жевательный табак.
В настоящее время табакокурение занимает первое место среди всех зависимостей от всевозможных веществ, в частности и от наркотических. По данным исследований курение распространено во всех странах мира и им охвачено около 1,2 миллиардов жителей планеты (существенен вклад Китая, где курят около 67% мужчин). Курение особенно распространено в развивающихся странах, где в среднем курят около 50% мужчин и 9% женщин. В развитых странах с ростом эмансипации доля курящих женщин возросла до 22%, на фоне 35% курящих мужчин. Настораживает постоянный рост курения среди несовершеннолетних: в среднем, постоянно курят около 25% юношей и 15% девушек, причем в некоторых странах, их число сравнимо со взрослыми.
Такая распространенность курения делает его оной из важнейших проблем здравоохранения и общества в целом. Несмотря на кажущую «легкость» курения: «всего лишь вредная привычка, это не алкоголизм и наркомания», именно курение, а не наркотик или алкоголь наносит наибольший ущерб здоровью общества. В развитых странах у мужчин потребление табака ответственно за 26,3% всех случаев смертности, сокращая их жизнь на 17, 1 лет. Причем в мировых масштабах смертность от курения превышает алкогольную более чем в 2,5 раза, также сильнее сокращая жизнь всех людей.
Цена курения для отдельного человека и для общества огромна: разрушенное здоровье, короткая жизнь и ранняя смерть. Но до настоящего времени большинство курящих не осознают этого, считая, что их не коснутся последствия курения. С этой целью для них нами и было создано это пособие.
2. Причины развития курения и зависимости от никотина.
Наблюдая, как широко распространено курение, как оно захватывает все больше и больше жертв, задаешься вопросом: почему люди начинают курить?
Было выявлено большое количество причин (факторов риска), которые способствуют началу курения и развитию зависимости от никотина (старое название — никотинизм). Важно понимать, что мотивы начала курения и его продолжения могут различаться, т.е. то, почему подросток выкурил первую сигарету, и то, почему он продолжил курить и стал зависимым от никотина, различно и поэтому требует разного отношения специалиста.
Очень большая часть молодежи начинает курить “из интереса”, из любопытства. Концепция «поиска ощущений», которую высказал психолог М.Zuckerman в 1971 г., описывает характерное для многих людей стремление к получению нового опыта, т.е. любопытство. Кроме того, подросткам часто свойственно рискованное поведение, связанное с желание испытать острые переживания: увлечение экстремальными видами спорта, единоборствами, азартность и.т.д. И поэтому, когда взрослые «твердят» о «смертельной» опасности курения, то подростку может захотеться испытать эту опасность. И, наконец, молодежь очень чувствительна к скуке, и поэтому, после «скучных» уроков или долгого «безделья» вечером вполне понятно (но все же совершенно не приветствуется) желание покурить на перемене или в подъезде.
Поведение окружающих становится образцом для каждого ребенка в процессе его развития, ведь известно, что подражание (копирование) является одним из способов обучения. Конечно, дети любят подражать. Когда они видят курящих родителей, педагогов, старших ребят, им, естественно, хочется повторить то, что со столь большим удовольствием делают другие. Наиболее значима для детей отрицательна роль, которую играют курящие члены семьи.
Одной из важных причин широкой распространенности курения является рекламная активность компаний-производителей сигарет. Новые акции, яркая призывная реклама, интересные призы, использование значимых для подростков образов (свобода, сила, независимость) воспринимаются весьма привлекательными и оказывают наибольшее воздействие именно на тинейджеров, невзирая на то, что продажа сигарет несовершеннолетним считается противозаконной. Реклама, как нам кажется, играет значительную роль в инициировании курения, в меньшей степени влияя на уже курящих.
Индивидуальный риск развития зависимости определяется физиологическими (генетическая предрасположенность) и психологическими характеристиками человека (недостаток позитивных стратегий адаптации), особенностями его социальной ситуации (влияние со стороны окружения) и жизненных обстоятельств (высокие уровни стресса). Зависимость от никотина является мультифакториальным заболеванием, и с точки зрения биопсихосоциального подхода в его развитии участвуют биологические, психологические (личностные) и социо-культуральные факторы. При этом наиболее важную роль играют социо-культуральные факторы (семья, окружение, «мифы о курении», традиции общества и т.д.).
Курение является следствием экономических условий, политики государства, культурных традиций. К сожалению, следует отметить, что очень часто курение становится привычкой малообразованных и малообеспеченных людей. Либеральная политика государства в отношении курения и продажи табака способствует его широкому распространению в обществе. Развитие курения тесно связано с установками родителей в отношении табака, особенностями курения, стилем воспитания и взаимодействия с детьми.
Важными причинами курения являются существующие в обществе «мифы»: курение полезно для работы; оно облегчает усталость; помогает похудеть; «снимает» стресс. Например, широко распространенно мнение о том, что табак повышает работоспособность. Вот курильщик выкурил сигарету и с увеличившейся энергией взялся за дело. Но проходит очень немного времени, и он вновь берется за сигарету. Под влиянием табачного дыма происходит некоторая активация мозга, что и воспринимается субъективно курильщиком как какой-то прилив новых сил. Но уже через несколько минут развивается снижение активности мозга, причем оно бывает более выраженным, чем раньше. В результате возникает понижение работоспособности и желание повысить ее новой сигаретой, т.е. никотин становиться «допингом» для работы.
Кажущийся подъем энергии при курении может быть также объяснен условнорефлекторным влиянием самого факта раскуривания сигареты. В результате постоянного совпадения во времени процесса курения с началом работы между этими двумя действиями образуется прочная связь. Момент раскуривания как бы сигнализирует собой начало работы. Человеку кажется, что без сигареты он просто не может начать работу. Курящий человек уподобляется собаке Павлова, у которой при звуке звонка течет слюна. И на самом деле, у курящего человека часто появляется слюна при виде сигареты, ведь дым раздражает вкусовые рецепторы языка, и это формирует рефлекс.
Также утверждают, что сигарета уменьшает усталость, вследствие чего курение можно считать средством борьбы с утомлением. Кратковременный подъем сил, наблюдающийся после выкуривания сигареты и связанный, с выбросом активирующего нейромедиатора (передатчика нервных импульсов) дофамина в головном мозгу, быстро заканчивается, что ведет к упадку энергии.
Имеется распространенное представление, что курение уменьшает чувство голода. Объясняется это явление тем, что ядовитые вещества табачного дыма, всасываясь в кровь, действуют на нервные окончания, расположенные в стенках желудка и кишечника, и как бы блокируют передачу нервных импульсов, сигнализирующих о голоде. Вред же, приносимый таким «голодом» организму, совершенно очевиден, и значительно выше пользы от похудания.
Психологические факторы включают убеждения и ожидания человека, эмоциональные состояния (депрессия или тревога), а также черты личности и поведение (агрессия, риск, застенчивость). У людей повышается риск злоупотребления табаком, вызывающим у большинства зависимость, в состоянии психологического дистресса, поскольку другие способы приспособиться и пережить его являются недоступными или неприемлемыми. Отсутствие таких позитивных навыков адаптации, как способностей к общению или разрешению проблем, повышает риск развития зависимости от никотина.
У человека могут быть определённые убеждения в отношении самого себя: «Я смогу легко бросить курить, если захочу». Кроме того, его ожидания в отношении того, как он будет чувствовать себя «покурив»: «бодрым, активным, худым и т.д.». К примеру, если у кого-то первый опыт курения привёл к расслаблению, то он может продолжать ожидать этого чувства, если даже в действительности в последнее время курение он становился раздраженным. Отрицательные эмоциональные состояния повышают вероятность употребления никотина, поскольку он может оказывать негативное («снятие стресса») и/или позитивное («подъем настроения») подкрепление. Как указывалось выше, такие личностные черты, как стремление к интенсивным ощущениям обусловливают более высокий риск развития курения.
Тревожные расстройства и расстройства настроения (депрессия), тяжелые психозы и расстройства личности, зависимости от алкоголя и наркотиков тесно связаны с развитием курения. У этих людей риск формирования зависимости повышается многократно, и их курение носит намного более тяжелый характер.
К биологической составляющей риска зависимости от никотина относят унаследованные генетические различия и индивидуальные физиологические особенности, например особенности метаболизма. Люди с семейной отягощённостью по курению имеют более высокий риск развития употребления табака, чем представители всей популяции (наследственный вклад составляет 40% для начала курения и 50% для его поддержания)(Heath et al, 1998). Современные исследования установили, что в наследовании предрасположенности к курению участвуют участки 2, 4, 5, 6, 9 10, 14, 16 , 17 и 18 хромосом (Arinami et al, 2000), которые ответственны в частности за синтез рецепторов к дофамину, участвующих в передачи импульсов между нервными клетками посредством связи с этим нейромедиатором (Ball, Collier, 2002).
Таким образом, причинами развития курения и зависимости от никотина могут быть различные социальные, психологические и биологические факторы. Но в то же время выявлены факторы, которые защищают человека от этой проблемы. Это негативное отношение общества к курению, поддержка друзей, отказ от курения в семье, уверенность в себе, устойчивость к стрессам и давлению извне, развитые навыки совладания с проблемами и коммуникации, и главное, желание сохранять и укреплять свое здоровье, ведь даже закурив, всегда можно бросить.
3. Влияние табакокурения на здоровье человека
По данным ООН табакокурение значительно повышает заболеваемость сердечно-сосудистой системы, а также риск возникновения рака легких, хронических бронхитов и другой патологии. Увеличение количества заболеваний вызывает повышенную смертность среди курильщиков. У них имеется различие показателей смертности в зависимости от количества выкуриваемых сигарет, а также повышение смертности среди людей, начавших курить в молодом возрасте, и среди тех, кто затягивается дымом. Значительное повышение смертности в группе курящих привело к тому, что в страховых компаниях США страховой полис стоит для курящих гораздо дороже.
Если курение табака опасно для здоровья взрослого человека, то для организма ребенка опасность возрастает в несколько раз. Непоправимый вред наносится будущему ребенку, если курит беременная женщина. Исследования, проведенные в разных странах, показали, что масса тела детей, рожденных женщинами, которые курили во время беременности, в среднем на 150-240 г меньше, чем масса тела детей некурящих матерей. Было установлено, что у курящих беременных в 2-3 раза чаще бывают преждевременные роды. Подсчитано, что каждый пятый из мертворожденных детей был бы жив, если бы не курили их родители. Поэтому если вам необходим аргумент для прекращение курения, то им может стать забота о здоровье ваших детей.
Влияние табачного дыма на организм курящего.
Состав табачного дыма. Кроме никотина он содержит угарный газ, синильную кислоту, сероводород, аммиак и концентрат из жидких и твердых продуктов горения и сухой перегонки табака, называемый табачным дегтем. Табачный деготь содержит около сотни химических соединений, в том числе канцерогены (канцерогены — химические вещества, воздействие которых на организм человека может вызывать рак (тяжелое онкологическое заболевание)).
Действие табачного дыма на организм человека. Постоянное курение сопровождается бронхитом, вызывает хроническое раздражение голосовых связок, сказывается на тембре голоса. В результате поступления дыма в легкие кровь в альвеолярных капиллярах вместо того, чтобы обогатиться кислородом, насыщается угарным газом, что приводит к кислородному голоданию. Синильная кислота хронически отравляет нервную систему. Аммиак раздражает слизистые оболочки, снижается сопротивляемость легких различным инфекционным заболеваниям, в том числе туберкулезу.
Основное действие на организм при курении оказывает никотин, являющийся сильным ядом. Его смертельная доза для человека составляет 1 мг на 1 кг массы тела. Именно поэтому, согласно данным ВОЗ, ежегодно во всем мире от болезней, связанных с курением, умирает 2,5 млн. человек.
Основные болезни курильщиков, вызывающие их смертность, включают:
- рак губы, рта, горла, пищевода, гортани, легких;
- сердечно-сосудистые заболевания: высокое кровяное давление, ишемическая болезнь сердца, инфаркт миокарда, эндартериит и др.;
- респираторные заболевания: воспаление легких, хронический бронхит, бронхиальная астма, эмфизема;
- заболевания пищеварительной системы: язва двенадцатиперстной кишки желудка, желудочное кровотечение, чередование запоров и поносов.
4. Курение и лёгкие
Ни один орган страдает от курения в такой степени, как лёгкие. Это не удивительно, ведь в одном куб. см. табачного дыма насчитывается до 600 тысяч частиц копоти. Эти вещества оседают в бронхах и лёгких. Слизистые оболочки трахеи, бронхов и мельчайшие их ответвления-бронхиолы, альвеолы, вторыми после слизистой ротовой полости и гортани принимают на себя удар ядовитого смога, исходящего от закуренной сигареты. Одним никотином опасность табачного дыма не исчерпывается. В нем имеется целый «букет» ядов, поглощаемых курящим человеком. Это аммиак, угарный газ, анилин, сероводород, канцерогенные углеводороды, вызывающие рост злокачественных опухолей, синильная кислота. Находящиеся в табачном дыму вещества вызывают обильное слюнотечение. Часть слюны при этом проглатывается, и вредные вещества попадают в желудочно-кишечный тракт. Отсюда постоянные боли в области желудка и кишечника, чередование запоров и поносов, прогрессирование язвенной болезни 12-и перстной кишки и желудка, хронические гастриты и энтероколиты, и самый худший вариант — рак.
Кровь, которая поступает в альвеолы лёгких, вместо того, чтобы обогатиться там кислородом, встречается с углекислым газом которого в дыму во много раз больше, чем в воздухе. Последний переводит гемоглобин крови неспособный переносить кислород метгемоглобин. В результате наступает кислородное голодание, которое усугубляется никотином, вызывающим спазм сосудов. Синильная кислота нарушает процесс внутриклеточного и тканевого дыхания, при этом страдают нервные клетки, что в конце концов сказывается на психическом и физическом здоровье курильщика.
Одними из тяжелых последствий хронического никотинизма является хронический бронхит, эмфизема легких, бронхиальная астма. При курении значительно снижается сопротивляемость легких различным инфекционным заболеваниям, начиная с вездесущих ОРЗ и кончая туберкулезом, вероятность которого у курильщика очень велика (из 100 больных туберкулезом 95 к моменту развития заболевания курили). А туберкулез также ведет к смерти.
Наконец, известно, что курение повышает риск развития рака легких в 4 раза, а у тех, кто выкуривает более 20 сигарет в день — в 7 раз. 90% людей, умерших от рака легких, длительно курили и не пытались бросить.
5. Курение и сердечно-сосудистая система.
Статистика неумолимо свидетельствует, что смертность от инфаркта миокарда среди курильщиков в 5 раз выше чем среди тех, кто не курит, а кровоизлияние в головной мозг наблюдается в 3-4 раза чаще. Все дело в том, что никотин и другие вредные вещества вызывают спазмы и сужения сосудов, особенно сердца и головного мозга, в результате чего повышается артериальное давление, и развивается «гипертония». Давно известно сосудосуживающее действие сигаретного дыма. Выкуривание даже 1 сигареты может вызывать стойкое сужение сосудов. Основным веществом, оказывающим сосудосуживающий эффект и нарушающим кровоток, является никотин. Курение активирует симпатическую нервную систему, что, в свою очередь, приводит к выбросу катехоламинов и к сужению периферических кровеносных сосудов. Курение снижает питание кислородом тканей и повышает вязкость крови, что может способствовать тромбозам ишемии миокарда и мозга.
Страшными осложнениями гипертонии являются инсульты с параличами рук, ног, отсутствием речи, импотенцией, невозможностью удерживать кал и мочу. Нарушение функционирования сосудов может привести к облитерирующему эндартерииту — стойкому спазму сосудов ног, сопровождающему хромотой и омертвением конечностей, что быстро приводит к ампутации ног и навсегда приковывает человека к инвалидной коляске.
6. Курение и онкологические заболевания
Всем известна связь курения и риска развития рака легких. Он повышается у курящих в 4 раза, а у выкуривающих более 20 сигарет в день — в 7 раз. Действительно, 90% людей, умерших от рака легких, длительно курили.
Меланома (рак кожи)
Наличие связи между курением и меланомы не подлежит сомнениям. У курильщиков с большей вероятностью обнаруживали метастазы при первичном обращении по поводу меланомы, чем у некурящих. При обследовании 2583 больных меланомой среди мужчин выявили метастазы у 22,9% курящих и куривших в прошлом, и только у 11,2% некурящих, среди женщин эти показатели составили 12,6 и 5,8% соответственно. С ростом количества выкуриваемых сигарет рос процент обнаружения метастазов. Установлено, что курение позволяет достоверно предсказать гибель больных с меланомой.
Рак половых органов
Относительный риск возникновения рака полового члена у людей, выкуривающих более 10 сигарет в день, составляет 2,22 по сравнению с некурящими. У мужчин, выкуривающих более 45 пачек сигарет в год, риск возникновения рака пениса возрастает в 3,2 раза. Отмечено, что 53,8-55,6% женщин, больных раком анальной области, на момент обследования и выявления болезни курили. Сходные данные получены при обследовании мужчин: среди больных раком анальной области, курящие составляют 55,3%.
Курящие женщины преобладали среди больных раком вульвы по сравнению со здоровой группой (49,3% курящих и 29,6% в контрольной группе). Риск рака был установлен в группе женщин, выкуривающих 10-20 сигарет в день. Показана важная роль курения в развитии рака шейки матки. Кроме этого, продукты метаболизма никотина могут индуцировать мутации, способствуя процессу канцерогенеза и снижать сопротивляемость раку.
Курение и рак слизистой оболочке полости рта и губ
Основными факторами риска возникновения рака губы считаются воздействие табака и солнечных лучей. Явное большинство (примерно 80%) больных раком губы постоянно курят. Рак на слизистой оболочке полости рта в подавляющем большинстве случаев также связан с табачным дымом Чрезмерный прием алкоголя увеличивает действие табачного дыма, что значительно усиливает риск возникновения рака. Выкуривающие более 50 пачек в год имеют в 77,5 раза больший риск развития рака слизистой полости рта, чем некурящие. Поэтому распространенная у подростков привычка пить пиво «в затяжку» в наибольшее мере способствует развитию рака губ и рта.
Тот факт, что курящие имеют гораздо более плохой прогноз в отношении онкологических заболеваний, вероятно, связан с побочным воздействием сигаретного дыма на иммунитет. Основным механизмом индукции онкологических заболеваний как прямое канцерогенное действие сигаретного дыма, так и воздействие на весь организм в целом, поскольку никотин и другие компоненты табака обнаружены в различных жидкостях и тканях организма.
7. Курение, здоровье женщины и беременность
Курение приносит женскому организму непоправимый вред. Курящие женщины рано стареют, дряхлеют. С годами меняется их внешний облик: он грубеет, становится менее привлекательным, появляется мужеподобность, меняется тембр голоса, цвет и упругость кожи. Кожа становится дряблой и серой, у подростков длительно не проходят угри, которые деформируют кожу лица. Желтые зубы и постоянный запах изо рта «повышают» интерес к девушке со стороны парней. Но самые трагические последствия курения имеет для организма беременных женщин. Вероятность осложнений при родах у них почти в 2 раза выше. Курение приводит к обострению многих заболеваний, которые обостряются во время беременности. У курящих, чаще чем у не курящих, возникают ранние и поздние токсикозы и преждевременные род, Постоянное курение может привести к болезням щитовой железы, что может неблагоприятно сказаться на протекании беременности и представлять серьезную угрозу для плода, способствуя увеличению частоты мертворождений и рождению неполноценных и недоношенных детей. Курящим девушкам необходимо знать, что коварство табачных ядов может проявиться через несколько лет «табачного дыма» стажа. Вот почему курящие женщины в 8 раз чаще оказываются бездетными. У девушек и молодых женщин при курении нередкий случай задержки месячных и ранняя потеря способности к зачатию, потому что в отличие от мужчин девушки с подросткового возраста носят все всех своих будущих детей в виде маленьких клеточек, которые особенно чувствительны к табачному дыму. И поэтому неудивительно, что, бросив курить за неделю до беременности, девушка не спасает ребенка от неполноценности, слабоумия, болезней и страданий до конца его жизни.
Организм женщин более чувствителен к воздействию сигаретного дыма, чем организм мужчин. Сигаретный дым вызывает у женщин вызванное снижение уровня женских гормонов, которое служит причиной сухости кожи, способствуя этим образованию морщин и ее преждевременному старению.
8. Курение и патология кожи
Менее известны курильщикам кожные проявления и последствия курения. Хотя кожные болезни как следствия курения и не столь зловещи в сравнении с болезнями внутренних органов, они вполне реальны и являются причиной значительного количества смертей. Может быть, именно это позволит вам остановиться и выбросить сигареты навсегда из своей жизни, что особенно касается тех (прежде всего девушек), кто больше заботится о своем внешнем виде, чем об очевидной опасности для здоровья. Поскольку они узнают, что табачный дым увеличивает количество морщин, старит кожу лица, вызывает появление пятен и стойких прыщей, им легче будет бросить курить.
Курение и заболевания слизистой оболочки полости рта и губ
Прежде чем табачный дым попадает в легкие, он оказывает свое ядовитое воздействие на кожу и слизистые губ и полости рта, что также приводит к раку.
Большое значение в возникновении лейкоплакии слизистой оболочки полости рта или красной каймы губ придается хронической травме сигаретой (давление), хроническому раздражению горячим табачным дымом и систематическому прижиганию губы при докуривании сигареты до конца. От 72 до 99% больных лейкоплакией злоупотребляли табаком. Основной причиной развития у курильщиков лейкоплакии Таппейнера и никотинового лейкокератоза языка является воздействие смол и высокой температуры. Лейкоплакия и лейкокератоз являются предраковыми заболеваниями.
Роль курения в этиологии и патогенезе псориаза
Была показана связь между курением и развитием псориаза. Среди больных псориазом постоянно курящих 46,2-47,5%, а в здоровой группе — 23,6-35,5%. Среди женщин, больных псориазом, курящие составляли 40,3%, тогда как в общей популяции курящих женщин всего 28%. У женщин, выкуривающих 1 пачку в день, риск возникновения псориаза в 3,3 раза выше, чем у некурящих. Основными причинами являются нарушения в иммунной системе, нарушения микроциркуляции в коже, а также ослабление защиты организма от окисления (недостаток витаминов), наблюдающиеся у курящих.
9. Другие поражения организма, связанные с курением
Курение отягощает течение таких внутренних болезней, как облитерирующий тромбангиит, сахарный диабет, болезнь Крона, неспецифический язвенный колит, системная красная волчанка.
У курящих больных эти болезни протекают более тяжело, с различными осложнениями. Курение является фактором риска опухолевых поражений всех внутренних органов (особенно органов дыхания). Установлено, что потребление сигарет является достоверным фактором развития СПИДа у ВИЧ-инфицированных людей. Курение подавляет иммунитет, поэтому ВИЧ- положительные курящие имеют гораздо больший риск развития СПИДа.
Системное применение никотина существенно ухудшает процесс заживления ран, в том числе и после операций. При косметических операциях на лице наибольшее число осложнений, наблюдалось у курящих пациентов. Установлена прямая зависимость между количеством выкуриваемых сигарет в день и развитием отторжения трансплантатов (пересаженных органов). Поэтому, по возможности рекомендуется воздерживаться от курения на срок от 1 дня до 3 нед до операции и от 5 дней до 4 нед после нее.
Влияние курения на образование морщин
Курение вызывает преждевременное старение и образование морщин на лице. В 1965 г. был предложен термин «сигаретная кожа» для обозначения бледно-серой морщинистой кожи. Такую кожу обнаруживают у 79% молодых курящих женщин Установлено, что количество морщин зависит от количества выкуриваемых за год пачек сигарет. Для определения «лица курильщика» достаточно одного из нижеперечисленных пунктов: 1. выступающие линии или морщины на лице; 2. изможденные черты лица с подчеркнутой линией костей черепа; 3. атрофичная, слегка пигментированная, сероватая кожа; 4. отечная кожа, с оранжевым, пурпурным или красноватым оттенком.
Следует повторить, что для многих опасность преждевременного и выраженного образования морщин стала более мощной мотивацией к тому, чтобы бросить курить, чем даже опасность каких-либо смертельных заболеваний внутренних органов (рак, язва, инфаркт), вызванных курением.
10. Курение детей и подростков.
Никотин является наиболее распространенным психоактивным веществом, и именно с ним первым «знакомятся» дети и подростки. Курение крайне негативно сказывается на физическом развитии детей и подростков. Маленькие дети, находящиеся в накуренном помещении, плохо спят, у них понижен аппетит, часто появляется расстройство кишечника. Дети отстают от своих сверстников в физическом и умственном развитии. Начинающие курильщики, подростки, делаются раздражительными, малокровными, хуже успевают в школе, отстают в спорте, чаще болеют. Их организм более уязвим и восприимчив к никотину. Ребята растут хуже, слабо прибавляют в весе. Курение у подростков вызывает задержку роста, приводит к снижению физической и умственной работоспособности. Нарушение обмена веществ приводит к снижению мышечной силы, повышению утомляемости, общему ослаблению организма. Такие дети и подростки выглядят худыми, с землистым цветом лица, часто болеют. Курение у них снижает слух и обоняние.
Врачи должны проводить скрининг педиатрических пациентов и их курящих родителей, обеспечивать строгие рекомендации относительно важности полного воздержания родителей от курения и провести вмешательство с ними, чтобы ограничить детей от вдыхания дыма.
Причинами, побуждающими детей и подростков взять в рот сигарету, обычно является любопытство, подражательство, стремление не отставать от других, казаться взрослым. Видя, как курят взрослые и его сверстники, ребёнок сам стремится познать вкус табака и быстро втягивается в курение.
Чаще всего первые сигареты вызывают неприятные ощущения — сухость во рту, кашель, головную боль, головокружение, рвоту. Однако, стремление быть, как все толкает на повторные пробы и развитие в дальнейшем табачной зависимости. Ребёнок идёт на увеличение числа выкуренных сигарет, но при этом чувствует себя неудовлетворённым, так как ему кажется, будто бы он сумел преодолеть некий барьер, отделяющий его от взрослого.
Установлено, что если работоспособность школьников принять за 100, то у мало курящих она держится на уровне 92, а у много курящих снижается до 77. Среди курящих школьников значительно больше второгодников. Вредное влияние табачных ядов сказывается на работе головного мозга. У курящих юношей на 5% снижается объём памяти и на 4,5% лёгкость заучивания, точность сложения цифр снижается на 5,5%, и они постоянно отстают в учебе.
Вредность курения для подростков усиливается еще и тем, что, стремясь скрыть от родителей и учителей свое пристрастие к табаку, они курят тайком, торопливо, сильнее затягиваясь табачным дымом, а ведь при быстром сгорании табака в дым переходит в 2 раза больше никотина, чем при медленном. Следовательно, вред от курения еще более усугубляется. Больший вред приносит докуривание окурков, к чему прибегают дети, не имея денег на покупку сигарет, поскольку в окурках максимальное содержание смол и канцерогенов. Необходимо помнить об опасности передачи различных инфекционных заболеваний через окурки, побывавшие в губах неизвестных курильщиков. Неблагоприятно то, что подростки курят самые дешёвые сигареты, в которых больше никотина и смол, а значит и больше их вред.
Курение в школах в настоящее время приняло массовый характер и фактически уже мало кто обращает внимание на многочисленные окурки в школьных туалетах с выяснением обстоятельств их появления. По некоторым данным до 90% выпускников школ пробовали курить сигареты. В этом нет ничего удивительного, потому что дети моделируют свое поведение по образу и подобию взрослых или авторитетных для них сверстников. Школьники тратят на табак деньги, выдаваемые им на завтрак, и вместо необходимых для них питательных веществ, вносят в него ядовитые вещества.
В последнее время курение широко распространяется и среди девочек, которые не хотят отстать от моды, стремятся самоутвердиться в кругу своих сверстников, быть поближе к мальчикам. Для растущего женского организма отравление никотином ещё более вредно, поскольку систематическое потребление им делает девочку потенциальным инвалидом и в будущем драматически сказывается на её здоровье и здоровье её будущих детей.
Никотин быстро формирует зависимость у курящих подростков. Этому способствует ритуал общения, своеобразные манеры, блестящие упаковки, «смачные затяжки» и кольца дыма, сопровождающие процесс курения.
Никотин обладает стимулирующим и эйфоризирующим действием, он способен быстро интегрироваться в регулирующие процессы метаболизма в организме курящего подростка, что подкрепляет психическую зависимость (труднопреодолимое влечение к курению) формированием синдрома отмены. Для подростков – курильщиков характерен низкий уровень культуры, нередко они отличаются грубым, порой хамским, поведением, плохо учатся.
Известно, что если курение начинается рано — в раннем подростковом и даже в детском возрасте, то это может послужить возможным развитием у подростка в будущем зависимости от алкоголя и даже наркотических средств.
Совершенно не обязательно, что юноши и девушки, которые курят сигареты (или употребляют спиртные напитки) будут наркоманами, но предпосылки к этому очевидные, так как практически все наркоманы начинали именно с этого. Таких случаев, чтобы подросток не «пил», не «курил» и сразу начал употреблять психотропные вещества или наркотики практически не бывает.
Отказавшись от курения, подростку следует изменить свой образ жизни, например, заняться спортом, найти хобби. Твердое решение бросить курить и поддержание этого намерения поведением приносит 100%-ный успех.
Рекомендация и поведенческая терапия могут эффективно использоваться с детьми и подростками. У подростков при зависимости от никотина и желании прекратить потребления табака также может использоваться фармакотерапия.
11. Пассивное курение и его последствия.
Вдыхание воздуха с табачным дымом называется пассивным курением. Табачный дым вреден не только для самого курильщика, но и для тех, кто находится с ним рядом. Особенно достаётся маленьким детям в семьях курильщиков. Расстройства сна и аппетита, нарушение работы желудка и кишечника, повышенная раздражительность, плохая успеваемость и отставание в физическом развитии — вот далеко неполный перечень последствий окуривания родителями своих детей.
Исследования показали, что опасность пассивного курения весьма реальна. Дым, струящийся от зажженной сигареты, — это неотфильтрованный дым. Он содержит в 50 раз больше канцерогенов, вдвое больше смол и никотина, в пять раз больше окиси углерода и в 50 раз больше аммиака, чем дым, вдыхаемый через сигарету. Для людей, работающих в сильно накуренном помещении типа бара, степень пассивного курения может достигнуть эквивалента в 14 сигарет в день, что приближает их к обычному курильщику.
По данным исследований, проведенных в США, существуют убедительные факты, свидетельствующие об увеличении числа случаев рака легких среди некурящих, которые живут вместе с курящими.
Вдыхаемый пассивно табачный дым является для легких сильным раздражителем. Исследования показали, что дети, выросшие в домах курящих, демонстрируют признаки расстройств, которые тесно связаны с заболеваниями сердца во взрослом возрасте. У людей, страдающих астмой, и особенно у детей пассивное курение может спровоцировать приступы этой болезни.
Таким образом, важно понимать, что даже пребывание некурящего в комнате с компанией курильщиков подвергает его тем же рискам, как и других.
12. Профилактика курения и зависимости от никотина
В нашей стране курение широко распространено. При этом отмечено, что ряды курильщиков пополняются в основном за счет подростков и молодежи.
Основными направлениями профилактической работы нарколога являются:
- Профилактика курения несовершеннолетних, начиная с детского возраста.
- Проведение широких пропагандистских кампаний в СМИ.
- Поощрение некурящих к воздержанию от начала курения.
- Уменьшение влияния пассивного курения на некурящих.
- Уменьшение вероятности развития зависимости от никотина у уже начавших курить людей.
- Помощь бросившим курить, чтобы они вновь не начали потребление табака.
- Уменьшение вреда от продолжения курения.
Пропаганда отказа от курения должна включать точные научные сведения, например о том, что средний курящий (1 пачка в сутки) большую часть суток проводит в состоянии гипоксии (недостатка кислорода), что ухудшает работу мозга. После нескольких сигарет даже у хронического курильщика будут повышаться сердечный ритм и кровяное давление, тремор рук, понижаться температура кожи и возрастать уровни некоторых гормонов. Важно знать о краткосрочных эффектах курения, так как его отдаленные последствия мало кого останавливают и то, что от курения в мире умирает людей больше, чем от употребления алкоголя, наркотиков, а так же от насильственной смерти после дорожно-транспортных и авиакатастроф, вместе взятых, часто не является весомым аргументом в пользу прекращения курения. К сожалению, курят не только простые люди и ученые, учителя и воспитатели, спортсмены и артисты, но даже врачи наркологи и онкологи, которые лучше других знают негативные последствия действия никотина на организм человека. Поэтому для прекращения курения не достаточно только информации о негативных эффектах табака, необходимы еще способы и навыки сделать это.
Способами снижения вреда от курения, применяемыми у тех, кто не может или не хочет прекратить курение, являются использование различных видов очистки табачного дыма от вредных компонентов: мундштуков, фильтров, «легких» сигарет, при этом важно не увеличивать глубину затяжек.
Необходимо обратить внимание тех детей и подростков, кто начинает курить, чтобы выглядеть взрослыми, что они «приобретут» в результате курения. Кроме того, курение табака сродни наркомании: люди курят не потому, что хотят курить, а потому, что не могут бросить эту привычку.
В школах должны быть организованы специальные уроки о вреде курения, на которых до подростков необходимо донести идею о том, что начать курить легко, а вот отвыкнуть от курения в дальнейшем будет очень трудно. Начав курить, становишься рабом зависимости, медленно и верно уничтожаешь свое здоровье. Подростки должны понять, что некурящие люди лучше себя чувствуют, лучше выглядят, дольше живут и дольше сохраняют активность. Поэтому нам надо помочь сделать им свой выбор в пользу отказа от табака.
13. Психические и поведенческие расстройства, вызванные потреблением никотина. Зависимость от никотина.
Психоактивным компонентом табака является никотин. Никотин влияет на центральную нервную систему (головной мозг), действуя как агонист никотинового подтипа рецепторов к ацетилхолину (еще один нейромедиатор ЦНС). Примерно 25% никотина, попавшего в организм при курении, попадает в кровоток и уже через 15 секунд достигает мозга. Таким образом, по скорости действия на мозг никотин сопоставим с наркотиками, вводимыми внутривенно. Одной из особенностей обуславливающих пристрастие к табаку, является быстрое его разрушение в организме (на 50% за 2 часа), и быстрое возникновение желания закурить повторно.
Никотин, как и другие наркотики, вызывает зависимость путем действия на дофаминовые структуры головного мозга, в результате чего закрепляется восприятие «позитивного» его эффекта, и формируется желание этот эффект повторять. Дофамин это вещество, участвующее в формировании мотивации поведения, т.е. того, что человек будет делать и как он будет себя вести. Также дофамин регулирует эмоции человека, например «вознаграждает» его при достижении чего-либо. Повышение высвобождения ацетилхолина в коре головного мозга при курении ведет к ее электрическому возбуждению. Это и воспринимается как «снижение стресса» курящими людьми. Активирующее влияние никотина на ЦНС также связано и с повышением концентрации адреналина и норадреналина («гормонов стресса), энодорфина и других гормонов (АКТГ, кортизола). Т.е. в некотором роде действие никотина напоминает состояние стресса, и поэтому «снимать стресс» никотин в действительности не может. Он создает восприятие ощущения «снижения стресса», для сохранения которого придется выкурить еще ни одну сигарету.
Раздел психических и поведенческих расстройств, вызванных потреблением никотина, в Международной классификации болезней 10 пересмотра (МКБ-10) включает следующие категории: F17.0 Острая интоксикация, вызванная употреблением табака (острая никотиновая интоксикация); F17.1 Употребление табака с вредными последствиями; F17.2 Синдром зависимости от никотина (никотиновая зависимость); и F17.3 Синдром отмены никотина (абстинентное состояние).
Для острой никотиновой интоксикации характерны лабильность настроения, нарушения сна (бессонница, причудливые сны), чувство нереальности происходящего и затруднение выполнения обычной деятельности, а также тошнота или рвота; головокружение; потливость; тахикардия; сердечная аритмия. После нескольких сигарет даже у хронического курильщика могут повышаться сердечный ритм и кровяное давление, тремор рук, понижаться температура кожи и возрастают уровни некоторых гормонов.
При отравлении никотином развиваются чувство зуда во рту, за грудиной и в подложечной области, онемение кожных покровов, головная боль, головокружение, расстройство зрения и слуха. Наблюдается выраженный цианоз слизистых оболочек, зрачки расширены, лицо бледное, отмечаются слюнотечение и рвота, выражена одышка — затруднен выдох, усиливаются тахикардия и аритмия. В дальнейшем могут наблюдаться фибриллярные подергивания групп мышц с развитием общих клонико-тонических судорог. Во время судорог отмечается повышение давления с последующим его падением.
При употреблении табака с вредными последствиями отмечается как физический (кашель), так и психический (раздражительность) ущерб для здоровья его потребителя вследствие регулярного приема сигарет, сохраняющегося в течение последних 12 месяцев. Курение часто критикуется окружающими и связано с различными негативными социальными последствиями, но это не является признаком вреда употребления. Продолжительность этого этапа составляет от 1 до 5 лет. Курильщик способен усилием воли прекратить курение, так как физической зависимости от никотина на этом этапе ещё не сформировалось.
Продолжающееся курение приводит к формированию зависимости от никотина (примерно, у 84% мужчин и 21% женщин). Предвестником этого является исчезновение у курильщика неприятного ощущения от курения. Но, до этого времени, у многих людей сохраняется не только терпимое, но и даже снисходительное отношение к курению. Даже если оно развивается у детей и подростков, в том числе, и у собственных, часто реакция приходит поздно.
Зависимость от никотина (синдром зависимости) проявляется сочетанием соматических, поведенческих и когнитивных явлений, при которых употребление табака начинает занимать важное место в системе ценностей человека. Никотин вызывает сильную физическую зависимость, сравнимую с наркотической. Основной характеристикой зависимости является потребность (часто сильная, иногда непреодолимая) принять табак. При этом возвращение к курению сигарет после периода воздержания приводит к более быстрому появлению признаков зависимости, чем у лиц, ранее ее не имевших.
Диагноз зависимости от табака может быть установлен при наличии 3 или более признаков, возникавших в течение какого-то времени за год. Во-первых, это сильное желание или чувство труднопреодолимой тяги к курению. Во-вторых, сниженная способность контролировать курение, о чем свидетельствует употребление сигарет в больших количествах и на протяжении периода времени большего, чем намеревалось, безуспешные попытки или постоянное желание сократить или контролировать употребление табака. В-третьих, обнаруживается состояние отмены никотина или абстинентный синдром, возникающее, когда прием никотина уменьшается или прекращается, о чем свидетельствует комплекс расстройств, характерный для этого вещества или использование сигарет с целью облегчения или предупреждения симптомов отмены. Синдром отмены табака это группа различных симптомов, возникающих при полном прекращении курения или снижении количества сигарет после неоднократного, длительного курения большого их количества. Состояние (синдром) отмены никотина является одним из основных проявлений зависимости. Курильщик обычно сообщает, что синдром отмены никотина облегчается при возобновлении того же уровня курения. У хронических курильщиков, госпитализированных по какой-либо причине, при невозможности курить может обнаруживаться синдром отмены никотина.
Синдром отмены проявляется уже через 3-4 часа после прекращения курения. Его проявления достигают пика в пределах 24-28 часов. Как правило, при отмене табака наблюдаются следующие признаки: страстное желание покурить, неугомонность; чувство недомогания или слабость; дисфория; раздражительность и нетерпимость, чувство тревоги или беспокойство; бессонница; повышенный аппетит; сильный кашель; головная боль затруднения концентрации внимания. Выраженность этих симптомов обычно снижается через 2 недели, но повышенный аппетит и трудность концентрации внимания, могут оставаться в течение нескольких месяцев. Поскольку никотин является веществом, вызывающим пристрастие, курящие при сокращении количество выкуриваемых сигарет, могут изменить манеру курения для максимального всасывания никотина в организме, в частности более глубоко затягиваясь.
Кроме того, наблюдается, повышение толерантности к эффектам никотина, заключающееся в необходимости повышения дозы для достижения желаемого состояния или в том, что прием одного и того же количества сигарет приводит к явно ослабленному эффекту. Также выявляется, поглощенность курением, которая проявляется в том, что ради курения человек полностью или частично отказываются от других важных форм наслаждения и интересов, или в том, что много времени тратится на курение. И, наконец, при зависимости от никотина курение продолжается вопреки признакам вредных последствий и пониманию природы и степени вреда от курения.
На начальной стадии зависимости отмечаются только сильное желание покурить; снижение способность контролировать курение и повышение переносимости негативного действия никотина. Хронический курильщик быстро привыкает к головокружению, тошноте и рвоте, если только не увеличивается количество выкуриваемых сигарет. Описан ежедневный цикл курения: после дневного курения в течение 6-8 часов устойчивость к эффектам никотина к утру, в основном, исчезает. Поэтому многие курильщики описывают сильный эффект первой выкуренной сигареты. Количество выкуриваемых сигарет увеличивается до 10-15 в день.
С каждой последующей выкуренной сигаретой толерантность возрастает, а в промежутках между курением появляются симптомы синдрома отмены, что уже свидетельствует о развитии второй стадии болезни. Также на этой стадии отмечает сужение спектра активности, не связанной с приемом сигарет. Большая часть из курильщиков уже не рады этой зависимости и хотели бы избавиться от курения, особенно когда появляются проблемы со здоровьем, обусловленные курением. Но они не в силах сделать этого самостоятельно. Во время этой стадии ослабляется иммунитет, что проявляется склонностью к инфекциям, обостряются хронические заболевания. Возникают неприятные ощущения со стороны желудка, изменяется артериальное давление. Продолжительность этой стадии может растягиваться от 5 до 10 лет.
На третьей стадии зависимости даже наличие серьезного вреда для здоровья (рака легких, ИБС, инфаркта) не останавливает курильщика от продолжения курения. Усиливается физическая зависимость, которая проявляется тяжелым синдромом отмены, не дающим прекратить курение.
14. Методы лечение табачной зависимости
Если у вас есть проблемы с табакокурением, и вы самостоятельно не можете справиться с этой пагубной привычкой, вам нужно обратиться к наркологу или психотерапевту по месту проживания. У них вы можете получить профессиональную помощь в борьбе с этой зависимостью.
Известно, что около 90% взрослых курильщиков пытаются прекратить курить самостоятельно. Поводом к этому служит специфические и общие проблемы со здоровьем, забота о здоровье семьи или ожидаемом ребенке, стремление создать положительный пример для детей, освобождение от пристрастия, общественное давление и желание улучшить свой внешний вид. К сожалению, приблизительно 70% прекративших курение вновь начинают курить, как правило, в течение 3-х месяцев. Однако с каждой очередной попыткой вероятность окончательного прекращения курения возрастает. Тем не менее, тем, кто не в состоянии самостоятельно бросит курить, всегда может помочь нефармакологическое и фармакологическое лечение этой зависимости.
Нефармакологическое лечение включает многочисленные программы отказа от курения. Эти программы основаны на поведенческой терапии. Один метод изменения поведения включает в себя «самоуправление»: пациент обучается «самоконтролю», записывая условия, при которых, как ему кажется, усиливается желание курить. Пациент также осуществляет «контроль за стимулами», при котором побуждающие к курению стимулы исключаются из окружающей обстановки. Используется также метод «никотинового затухания», или постепенного снижения потребления никотина за счет выкуривания одинакового количества сигарет, но с все более низким содержанием никотина. Другие методы включают обучение пациента обходиться без сигарет, предотвращение возврата к курению и формирование чувства отвращения к табаку (аверсивная терапия). Программы терапии включают: а) детальный анализ поведения курильщика, б) анализ мотивации отказа от курения; в) заключение терапевтического договора; г) ведение дневника; д) реструктуирование образа жизни курильщика. При этом человек, желающий бросить курить, должен избегать: употребления спиртных напитков, курящих компаний, боязни увеличения массы тела, плохого настроения.
Фармакологическое лечение начинается с адекватной замены никотина табака после прекращения курения для устранения синдрома отмены с помощью никотиновой заместительной терапии. Это лечение необходимо лицам, которые выкуривают более 20-ти сигарет ежедневно, а также тому, кто выкуривает первую сигарету в течение 30-ти минут после пробуждения, и лицам, уже имевшим неудачные попытки бросить курить (сильное влечение к сигаретам в первую неделю отмены). В настоящее время используют следующие виды никотиновой заместительной терапии: пластырь, ингалятор, назальный спрэй, жевательная резинка, сублингвальные таблетки и леденцы с никотином. Может использоваться гомеопатия. Тем курильщикам, у которых развиваются тревога и депрессия, назначаются успокаивающие средства, транквилизаторы, стимулирующие препараты, антидепрессанты.
Обзор методов терапии никотиновой зависимости
В настоящее время для того, чтобы говорить об эффективности метода лечения зависимости от никотина необходимо опираться не только на мнения и опыт, но и на результаты рандомизированных клинических исследований (РКИ), спланированных специально для оценки действенности терапии, а также на тщательно проведенные обзоры результатов этих исследований.
Советы врачей и медицинских сестер
В ходе 31 РКИ (26 000 участников) оценивалась эффективность бесед о необходимости и способах отказа от курения, которые проводили врачи в больницах, поликлиниках и медико-санитарных частях. Даже краткие советы способствуют увеличению процента лиц, бросивших курить в 1,69 раз. Личные беседы с медицинскими сестрами также оказывали благотворное воздействие, чего нельзя сказать о коллективных лекциях о пользе здорового образа жизни.
Психотерапия
Лица, настроенные на отказ от курения, могут обратиться к частнопрактикующим психотерапевтам или в специализированные амбулатории для индивидуальных или коллективных занятий. Как при индивидуальных, так и при коллективных сеансах психотерапии вероятность успеха возрастает. Обзор 9 РКИ продемонстрировал в 1,55 раза большее преимущество индивидуальных сеансов психотерапии перед короткой консультацией и советом врача общей практики. Групповая психотерапия оказалась эффективнее пособий для самостоятельной работы, но не намного лучше других вмешательств, основанных на личном контакте с врачом. По данным 2 РКИ эффективность коллективных и индивидуальных занятий была одинаковой. Теоретически эффективность затрат должна быть выше при групповой терапии, но группы сложнее собирать и поддерживать их состав.
Поведенческая терапия
В 24 небольших РКИ применяли условно-рефлекторную терапию, при которой приятный раздражитель сочетается с неприятным, в результате чего тяга курить должна угасать. Обзор не выявил заметного эффекта такой терапии при использовании неспецифических неприятных раздражителей. В 2 РКИ не удалось выявить преимуществ условно-рефлекторной терапии вызывающим неприятный вкус во рту сочетанием ацетата серебра с дымом сигарет. Аверсивные вмешательства (быстрое курение, быстрое вдыхание и т.д.) увеличивают воздержание и могут использоваться у желающих курильщиков.
Пособия для самостоятельной работы
Психотерапевтические методы можно практиковать на расстоянии, с помощью брошюр и буклетов, аудио- и видеокассет, а также компьютерных программ. Теоретически они должны охватывать большее число курильщиков, чем занятия с психотерапевтом, и могут распространяться в дополнение к краткой беседе с врачом или без нее. Кохрейновский обзор показал, что такие пособия не повышают эффективности краткого собеседования. В 12 РКИ применялись методики без личного контакта с врачом; и было показано, что самостоятельная работа с пособиями повышала частоту отказа от курения в 1,23 раза по сравнению с отсутствием всяких. По данным 8 РКИ, индивидуально подобранные пособия были в 1,41 раза более эффективными, чем универсальные или заменяемые поэтапно. В исследованиях эффективности сочетания самостоятельной работы с пособиями с помощью консультаций психотерапевта по телефону оно было более эффективным, чем один метод.
Заместительная никотиновая терапия
Данный метод заключается в том, что в первое время после отказа от курения в организм вводят определенную дозу никотина, снижая выраженность синдрома отмены. Выпускаются содержащие никотин жевательные резинки, пластыри, аэрозоли для интраназального или перорального введения, таблетки для сублингвального применения и леденцы. Обзор более чем 90 РКИ показал что заместительной никотиновая терапия увеличивала шансы на успех в 1,5-2 раза при наличии никотиновой зависимости. Сочетание такой терапии с психологической поддержкой повышает частоту отказа от курения.
Противопоказаниями для такой терапии являются нестабильная стенокардия, свежий инфаркт миокарда, эпизодическое курение, тяжёлые аритмии, недавно перенесённый инсульт, эрозивно-язвенные нарушения ЖКТ в стадии обострения, беременность, грудное вскармливание, возраст до 18 лет и старше 85 лет. Применение пластыря противопоказано при гиперчувствительности кожи к никотину, обширных поражениях кожи.
Рекомендуются следующие дозы никотина. Жевательные резинки применяют в разовой дозе 2-4 мг. (по 1-2 жевательной резинке) каждые 1-2 ч в течение дня до 15 резинок в сутки в течение 3 месяцев, затем дозу постепенно снижают до 2—4 мг. в сутки и отменяют. Максимальная продолжительность применения 6 месяцев. Пластырь после удаления защитной фольги необходимо прикрепить на чистый сухой участок неповреждённой кожи без волос (на коже не должно быть крема, мази или спирта). Наложенный на кожу пластырь следует удерживать в течение 10—20 с ладонью. Аппликацию его проводят 1 раз в сутки и оставляют на коже в течение суток. Терапию рекомендуют начинать с применения пластыря с меньшим количеством никотина. Продолжительность курса лечения не более 3 мес.
Наиболее распространены жевательные резинки. Для лиц с выраженной зависимостью от никотина выпускаются жевательные резинки с его удвоенной дозой (не 2, а 4 мг). Пластырь поддерживает постоянный уровень никотина в крови и незаметен под одеждой, но вызывает раздражение кожи. Его применение в течение 16 или 24 ч одинаково эффективно на протяжении 8 недель. Ингалятор по форме напоминает сигарету, и больше подходит тем, кого привлекает ритуал курения. С помощью интраназального аэрозоля никотин быстро попадает в организм, прерывая острые приступы желания курить. Рекомендуют также сочетать пластырь, поддерживающий фоновую концентрацию никотина в крови, с интраназальным аэрозолем, который будет быстро повышать ее при остром желании курить. У постепенного уменьшения суточных доз никотина нет преимуществ по сравнению с его резкой отменой.
Антидепрессанты и транквилизаторы
Прием антидепрессантов повышает частоту отказа от курения, тогда как транквилизаторы (кроме Адаптола) мало влияют на этот показатель. Считают, что бупропион, препарат из группы атипичных антидепрессантов, замедляющий захват нейронами норадреналина и допамина, эффективен в терапии никотиновой зависимости. Бупропион пролонгированного действия в таблетках разрешен к применению в качестве средства, облегчающего отказ от курения, в связи с его высокой эффективностью: повышение частоты отказа от курения в 2,73 раза. Применение бупропиона повышает эффективность заместительной никотинотерапии. 2 РКИ показали высокую эффективность трициклического антидепрессанта нортриптилина: отказы в 2,83 чаще чем без лечения. Флуоксетин, антидепрессант из группы селективных ингибиторов обратного захвата серотонина, также эффективен в отказе от курения. Поскольку увеличение веса является одной из проблем бросивших курить, то флуоксетин, снижающий аппетит, может помочь в решении этой проблемы. Также рекомендуются щадящая диета и активные физические упражнения.
Известно, что курение и склонность к депрессии часто связаны, что обусловлено как генетической предрасположенностью, так и нейрохимическим действием никотина, поэтому антидепрессанты и увеличивают отказ от табака.
Другие лекарственные препараты
Клонидин, который сначала был одобрен к применению в качестве гипотензивного средства, по своему действию отчасти напоминает бупропион и трициклические антидепрессанты. Кокрановский обзор показал, что прием этого препарата тоже повышает частоту отказа от курения в 1,89 раза, но его широкое применение ограничено из-за побочных эффектов. Было показано, что длительный прием мекамиламина (антагонист никотина), начатый перед прекращением курения и продолжающийся после него, может облегчить отказ о курения; особенно вместе с заместительной терапией никотином. Частичные агонисты никотина (лобелин, цитизин) ранее долгое время использовались в составе средств для облегчения отказа от курения, но сейчас их прием редок.
Адаптол является небензодиазепиновым «дневным транквилизатором», обладающим умеренной анксиолитической активностью, снижающим беспокойство, тревогу, страх, эмоциональное напряжение и раздражительность без миорелаксации и нарушений координации. Адаптол проявляет стресс-протективное действие при сохранении работоспособности, внимания и эмоциональности. Адаптол является средством для снижения влечение к курению, за счет облегчения или устранения никотиновой абстиненци. Данный эффект Адаптола связан с частичной активацией никотиновых рецепторов.
Другие методы
В отечественной медицине для лечения табакокурения широко используется гипнотерапия: «кодирование», «НЛП» и т.д.; акупунктура (в том числе и электро-), и другие методы физиотерапевтического воздействия (т.н. «биостимуляция» и т.п.). Возможно, акупунктура лучше, чем ничего, но в большинстве случае можно рассчитывать только на «эффект плацебо». В отношении «кодирования» известно, что анализ результатов 9 РКИ показал, что гипнотерапия не была более эффективна, чем другие методы психотерапии. Гипнотерапию можно использовать как дополнение для усиления мотивации у тех, кто хочет бросить курить. Самогипноз позволяет произвести логическую переоценку влечения к табаку. Предметом сосредоточения должна стать идея “защиты” своего организма, “уважения” к нему. Например, пациенту дают задание внушать себе в состоянии транса: “Курение для моего организма — это яд; мой организм нужен мне, чтобы жить; я должен уважать и защищать свой организм”. Таким образом, пациент отвыкает от курения не путем борьбы с влечением к табаку, а путем противопоставления этому влечению более важных ценностей — здоровья, защиты организма, уважения окружающих.
В тоже время традиционное «кодирование» пытается действовать именно на влечение («тягу»), и, очевидно, поэтому трудно оценить действие этого вмешательства, включая его неспецифические эффекты. Частым советом людям, пытающимся бросить курить, является предложение заняться спортом или физкультурой. И если этот совет может быть эффективен на уровне профилактики начала курения, то для облегчения отказа от курения говорить о явной пользе в этом случае физических упражнений или спорта пока нельзя.
15. Советы тем, кто хочет бросить курить
Лица, которые желают бросить курение, могут получить консультацию по данному вопросу у врача нарколога или психотерапевта. Наркологические кабинеты имеются во всех районах, а также входят в состав областных (городских) наркологических диспансеров. Психотерапевтические кабинеты имеются во всех районах республики. Лечение проводиться амбулаторно. Кроме того, эффективными являются консультации психологом.
Специалист консультирует пациента, даёт рекомендации, проводит диагностику тяжести курения и назначает адекватное лечение.
Курильщики последовательно проходят через 5 фаз отказа от курения:
Первая фаза – предварительная (врач дает информацию о вреде курения);
Вторая фаза-размышление (пациент убеждает себя прекратить курение);
Третья – активная (пациент предпринимает попытки бросить курить);
Четвёртая-фаза отказа от курения;
Пятая – фаза поддержки (после успешного отказа пациент пытается воздерживаться от сигарет)
При отказе от курения рекомендуются следующие методы лечения:
- Никотиновые жевательная резинка, ингалятор, пластырь и др.- их применение увеличивает в два раза шансы на полное излечение от курения;
- Препараты: флуоксетин, лобелин, цититон, клонидин, адаптол и др.
- Аурикотерапия, корпоральная иглорефлексотерапия (акупунктура).
- Психотерапевтические методы — внушение, аутогенная тренировка и др.
Практикуется программа контролируемого курения- постепенное уменьшение числа выкуренных сигарет;
Метод насыщения — значительно увеличение числа выкуриваемых сигарет с целью появления отвращения к курению;
- Применение комплексных методов: медикамениты, иглорефлексотерапия, психотерапия.
- Метод Ликинга: чтобы бросить курить надо применять 4 правила:
- сразу полностью прекратить курение;
- выбрать подходящий момент для бросания (отпуск, конец недели)
- помощь окружающих (родственники, сослуживцы и др. );
- знать о вредном действии курения на организм человека.
- 7.Программы поведенческой терапии (самоконтроля и др ).
Например к ним относится следующая схема отказа о курения:
- Изучите сначала, когда, при каких обстоятельствах и сколько Вы курите.
- Воспроизведите в сознании обстоятельства, в которых Вы приучили себя к курению.
- Ясно представьте себе то удовлетворение, которое Вы получаете в результате выкуренной сигареты.
- Дайте количественную характеристику Вашей потребности.
- Формируйте отрицательное отношение к процессу курения.
- Предпринимайте атаку на курение.
8. Техника мотивационного интервьирования.
В основу последней положены сведения о процессе изменения поведения. Простой является четырех шаговая методика. Сначала врач выясняет положительные стороны курения. Затем определяет совместно с пациентом негативные последствия потребления табака. Затем подводя итог высказываниям «за» и «против», предлагает оценить баланс. Наконец, проясняется, какое это вызывает отношение и как влияет на желания пациента. Ключевым моментом этого подхода является то, что пациент берет на себя ответственность как за принятие решения об изменении поведения, связанного с курением, так и за самостоятельное поддержание этих изменений.
16. Заключение
В борьбу с курением все шире включаются органы здравоохранения, представители общественности, юристы. Некоторые курильщики отказываются от этой пагубной привычки самостоятельно. Однако многие хотели бы бросить курить, но не могут сделать это без посторонней помощи. Большинство специалистов уверены, что таким людям следует всячески помогать. Доказано, что в настоящее время существуют достаточно эффективные методики, способные облегчить отказ от курения. Поэтому обращение к ним курильщиков, которые десятки раз самостоятельно и безуспешно пытались бросить курить, может помочь им навсегда прекратить курение.
Список литературы:
- Андреева Т., Красовский К. Что потребляют ваши пациенты, кроме воздуха, воды и пищи? Книга для врача. – Киев, 1999, 199 стр.
- Kobus K. Peers and adolescent smoking. // Addiction. May 2003, Vol. 98, Issue s1, p. 37-55.
- Mathers M. et al., Consequences of youth tobacco use: a review of prospective behavioural studies. // Addiction, Jul 2006, Vol. 101, Issue 7, p. 948-958/