Обсессивно-компульсивное расстройство
Версия: Клинические рекомендации РФ 2021 (Россия)
Категории МКБ:
Обсессивно-компульсивное расстройство (F42)
Разделы медицины:
Психиатрия
Общая информация
Краткое описание
Российское общество психиатров
Клинические рекомендации
Обсессивно-компульсивное расстройство
Возрастная группа: взрослые
Год утверждения: 2021
Определение заболевания или состояния (группы заболеваний или состояний)
Обсессивно-компульсивное расстройство (ОКР) характеризуется повторяющимися навязчивыми мыслями, образами, импульсами или идеями (обсессиями), обычно вызывающими беспокойство или страдание (дистресс), а также повторяющимися идеаторными (мыслительными) или поведенческими феноменами (компульсиями), сопровождающимися ощущением необходимости их выполнить либо в соответствии с обсессиями, либо согласно определенным правилам, которые необходимо соблюсти для достижения чувства «завершённости действия» [1 – 3].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем.
F42.0 Преимущественно навязчивые мысли или размышления
F42.1 Преимущественно компульсивное действие [навязчивые ритуалы]
F42.2 Смешанные навязчивые мысли и действия
F42.8 Другие обсессивно-компульсивные расстройства
F42.9 Обсессивно-компульсивное расстройство неуточненное
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
В международной классификации болезней 10-го пересмотра [35], адаптированной для практики в Российской Федерации (1995, 1999) ОКР выделены в отдельную рубрику F42 и включены в общий кластер невротических, связанных со стрессом и соматоформных расстройств (F40-F48) [39].
Комментарий. В DSM-5 ОКР выделено в отдельную от тревожных расстройств категорию, которая называется «Обессивно-компульсивное и связанные с ним расстройства» [40].
Обсессивно-компульсивное расстройство (F42)
Существенной особенностью состояния является наличие повторяющихся навязчивых мыслей или вынужденных действий. Навязчивые мысли представляют собой идеи, образы или побуждения, которые вновь и вновь приходят больному в голову в стереотипном виде. Они почти всегда огорчительны, и пациент часто безуспешно пытается сопротивляться им. Тем не менее больной считает эти мысли своими собственными, даже если они непроизвольны и отвратительны. Навязчивые действия, или ритуалы, являются стереотипными манерами, которые больной повторяет вновь и вновь. Они не являются способом получить удовольствие или атрибутом выполнения полезных задач. Эти действия являются способом предотвратить возможность наступления неприятного события, которое, как опасается больной, в противном случае может произойти, нанеся вред ему или другому лицу. Обычно такое поведение осознается больным как бессмысленное или неэффективное и делаются повторные попытки противостоять ему. Почти всегда присутствует тревожность. Если компульсивные действия подавляются, тревожность становится более выраженной.
Включены:
— ананкастический невроз
— обсессивно-компульсивный невроз
Исключена: обсессивно-компульсивная личность (расстройство) (F60.5)
F42.0 Преимущественно навязчивые мысли или размышления
Они могут принимать форму идей, мысленных образов или побуждений к действию, которые почти всегда причиняют страдание пациенту. Иногда идеи являются незаконченными, бесконечно рассматриваемыми альтернативами, связанными с неспособностью принять обычное, но необходимое решение, касающееся повседневной жизни. Связь между навязчивыми размышлениями и депрессией является особенно тесной, поэтому диагнозу обсессивно-компульсивного расстройства следует отдать предпочтение лишь только в том случае, если навязчивые мысли возникают или удерживаются при отсутствии депрессивного эпизода.
F42.1 Преимущественно компульсивное действие (навязчивые ритуалы)
Большинство компульсивных действий относится к очистке от загрязнения (в основном мытье рук), повторным проверкам для получения гарантии того, что потенциально опасная ситуация не может возникнуть, или соблюдению аккуратности и опрятности. В основе такого явного поведения лежит обычно боязнь опасности, которой может подвергнуться сам пациент или которой он может подвергнуть другого, и ритуальные действия являются безрезультатной или символической попыткой предотвратить опасность.
Другие категории
F42.2 Смешанные навязчивые мысли и действия
F42.8 Другие обсессивно-компульсивные расстройства
F42.9 Обсессивно-компульсивное расстройство неуточненное
Дефиниции некоторых симптомов и синдромов
Описаны разнообразные варианты содержания обсессий и ритуалов. Тем не менее, среди них могут быть выделены следующие категории («симптоматические дименсии») [42 – 44].
«Очищение» – страхи, связанные с загрязнением/заражением и ритуалы очищения
«Симметрия» – обсессии по поводу симметрии и ритуалы повторного, «правильного» выполнения действий, раскладывания предметов в определенном порядке и счет
«Табуированные мысли» – примеры включают агрессивные, сексуальные, богохульные обсессии и связанные с ними компульсии
«Причинение вреда» – например, мысли или представления о причинении вреда самому себе или кому-то другому («контрастные навязчивости») и ритуалы перепроверки («повторного контроля») по этому поводу
«Хординг» – обсессии и компульсии по поводу собирания и накопления различных предметов.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
На развитие ОКР оказывают влияние как генетические факторы, так и факторы окружающей среды. Многочисленные исследования подтверждают участие кортико-стриато-таламо-кортикальной системы (КСТКС) в патофизиологии расстройства [4]. Другие отделы головного мозга также участвуют в патогенезе ОКР [4, 5].
Близнецовые исследования и исследования семей с ОКР подтвердили наличие большого наследственного компонента в этиопатогенезе ОКР. При этом больший вес генетических факторов был отмечен при манифесте ОКР в детском возрасте, чем во взрослом [6]. Конкретные гены и группы генов, влияющие на вероятность развития ОКР, неизвестны, хотя исследования в этой области продолжаются [7 – 10].
На вероятность развития ОКР, по-видимому, влияют несколько факторов окружающей среды, но причинно-следственные связи на данный момент надежно не верифицированы [11]. В качестве подобных факторов можно выделить следующие. Манифест или обострение ОКР у некоторых детей было связано с аутоиммунным процессом, известным как «ПАНДАС» (англ. PANDAS, Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal infections) [12], связанным со стрептококковой инфекцией типа А. Предполагается, что в рамках ПАНДАС симптомы ОКР вызываются аутоиммунной реакцией на бета-гемолитические стрептококки группы А, что приводит к повреждению базальных ганглиев. Важно отметить, что другие инфекционные агенты также могут вызвать сходное состояние – «педиатрический острый нейропсихиатрический синдром» [13].
Предменструальный и послеродовой периоды могут привести к манифесту или обострению ОКР, в связи с чем существует предположение о том, что гормональные колебания могут играть этиологическую роль в развитии ОКР [14].
У взрослых пациентов описано развитие ОКР после травматических событий, в связи с чем высказывается предположение, что острая реакция на стресс может служить «пусковым фактором» для данного расстройства [15]. Существуют описания множества случаев развития ОКР после неврологических повреждений (ОНМК, ЧМТ), которые затрагивали КСТКС [16, 17]. Кроме того, показано, что нейрохирургические вмешательства в областях КСТКС могут уменьшать интенсивность и частоту возникновения симптомов ОКР у взрослых [17, 18]. В экспериментах у животных было показано, что нарушение работы этой системы приводит к поведению, схожему с ОКР [19, 20].
В нейровизуализационных исследованиях выявлены анатомические аномалии в КСТКС у пациентов с ОКР [1]. Несмотря на наличие противоречивых результатов в мета-анализах, в целом в большинстве работ отмечаются аномалии в орбитофронтальной коре (ОФК), передней поясной извилине (ППИ) и стриатуме. Мета-анализ нескольких нейровизуализационных исследований также обнаружил аномалии в дорсомедиальной префронтальной коре, нижней лобной извилине и мозжечке [21]. В мета-анализе нейроанатомических данных, полученных в нескольких международных исследованиях, были обнаружены различные паттерны подкорковых нарушений у взрослых пациентов и детей с ОКР, в частности аномалии в бледном шаре и гиппокампе у взрослых и аномалии в зрительном бугре у детей [22]. Позитронно-эмиссионная томография (ПЭТ) и функциональная магнитно-резонансная томография (фМРТ) позволили выявить аномальную активность при ОКР в участках КСТКС, включая ОФК, ППИ и стриатум [4]. Было обнаружено, что аномальная активность усиливается при провоцировании симптомов и нормализуется при успешном лечении. Исследования с использованием фМРТ при выполнении когнитивных задач показали наличие нарушений в работе КСТКС у пациентов с ОКР [1]. Например, в нескольких исследованиях было обнаружено, что у пациентов с ОКР во время выполнения задач на последовательное обучение выявлялась активность в гиппокампе, в то время как у здоровых отмечалась активность в стриатуме.
Существуют предположения о роли серотониновой и (или) дофаминовой систем в патогенезе ОКР [23, 24]. Результаты фармакологических и нейровизуализационных исследований, направленных на проверку этих гипотез, оказались противоречивыми. Кроме того, в некоторых современных моделях предполагается, что симптомы ОКР прямо или косвенно связаны с нарушениями глутаматергической нейротрансмиссии в кортико-стриарных путях [25, 26].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Распространенность ОКР по различным оценкам составляет около 1-3% популяции [24, 25, 28]. Распространённость среди женщин несколько выше во взрослом возрасте, тогда как в детском возрасте, напротив, чаще болеют лица мужского пола [25, 26]. Средний возраст начала ОКР – 19-20 лет. К 14-летнему возрасту расстройство развивается у 25% больных, манифест заболевания после 35 лет встречается редко [27]. У пациентов мужского пола начало заболевания, как правило, более раннее, так у 25% из них первые проявления возникают уже к возрасту 10 лет, тогда как у женщин этот процент значительно ниже [25].
У 76% пациентов с ОКР в анамнезе отмечаются расстройства тревожного спектра (паническое расстройство, социальная фобия, генерализованное тревожное расстройство, изолированные фобии), у 63% — аффективные расстройства (чаще всего рекуррентное депрессивное расстройство (41%) [28, 29, 31]), у 23-32 % — сопутствующее расстройство личности, преимущественно с ананкастными чертами [33].
Помимо этого, до 29% лиц с ОКР обращаются за помощью в связи с различными тиками [28, 29, 31]. Такое сочетание более характерно для лиц мужского пола, у которых ОКР возникло в детском возрасте. Кроме того, при ОКР чаще, чем в популяции встречаются дисморфобия [30], трихотилломания и невротические экскориации (компульсивное расчесывание и др. формы повреждения кожи и слизистых) [34].
При этом обсессивно-компульсивный синдром чаще, чем в общей популяции, встречается при шизофрении и шизоаффективном расстройстве (12% пациентов) [36, 37], биполярном расстройстве [35], нервной анорексии и нервной булимии [38] и синдроме Туретта [34].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
ОКР у пациентов проявляется в виде обсессий или компульсий, или и того, и другого одновременно. Причем исследования показывают, что именно сочетание в клинической картине обсессий и компульсий встречается чаще, чем каждый из синдромов по отдельности [42, 43].
Обсессии – это повторяющиеся или неотвязные мысли, представления, или побуждения. Обсессии не приносят удовольствия и не воспринимаются как произвольные. Они назойливые, нежелательные, и большинство людей страдают или испытывают тревогу от их появления. Пациенты с ОКР стараются игнорировать, избегать, подавлять навязчивости, или нейтрализовать их другими мыслями или действиями (например, выполняя ритуалы).
Компульсии (ритуалы) – это повторяющееся поведение или идеаторные акты, которые человек совершает из чувства необходимости в связи с содержанием обсессий или в соответствии с правилами, требующими точности исполнения, или достижения чувства «завершенности», «полноты» выполнения. Целью является уменьшение дистресса, вызванного обсессиями, или предотвращение нежелательных событий. При этом компульсии никаким реалистичным образом не связаны с этими «опасными» событиями или очевидно избыточны в сравнении с обычными действиями. Компульсии также могут выполняться для избавления от чувства «незавершенности» — например, необходимость многократного повторения действия, пока оно не будет выполнено «абсолютно правильно». Выполнение ритуалов не приносит удовольствия, хотя некоторые пациенты испытывают облегчение тревоги и дискомфорта.
Обсессии и компульсии могут быть различными по своей частоте и интенсивности – от 1-2 часов в день с их незначительной интенсивностью до постоянно присутствующих тягостных симптомов, значительно снижающих трудоспособность и (или) качество жизни.
В момент появления обсессивных мыслей или компульсивных действий пациент может испытывать разнообразные эмоции. Так, некоторые больные ощущают выраженную тревогу, на высоте которой могут развиваться и повторяться приступы паники (психовегетативные пароксизмы). Другие пациенты сообщают о выраженном чувстве отвращения. При совершении ритуала, многие пациенты испытывают неприятное чувство «незавершенности» или неловкости, которые не прекращаются пока действия не будут выполнены (например, определенные предметы разложены «правильным» образом).
У многих пациентов с ОКР обнаруживаются ошибочные убеждения и установки [44, 45], включая следующие.
— Утрированное чувство собственной ответственности за предстоящие события и склонность преувеличивать негативные последствия неудач.
— Перфекционизм и неспособность переносить неопределенность («низкая толерантность к неопределенности»).
— Переоценка роли и важности идеаторных феноменов (мыслей) – например, вера в то, что наличие «плохих, запрещенных» мыслей также плохо, как и реальные действия.
— Убеждение в возможности преодолеть навязчивое мышление.
Существует связь между ОКР и суицидальным поведением, частота возникновения суицидальных мыслей у больных ОКР на протяжении жизни – 63,5%, суицидальных попыток – 46% [46]. Большему риску подвержены больные с наличием коморбидной психической патологией, симптомами депрессии и тревоги, суицидальными попытками в анамнезе. Часть пациентов испытывают навязчивый страх причинить вред окружающим, но нет данных о том, что они с большей вероятностью совершат агрессивный поступок, чем лица из общей популяции.
Пациенты с ОКР по-разному оценивают степень бессмысленности и чрезмерности своих навязчивых мыслей и ритуалов. Степень критичности к симптомам зависит от индивидуальных особенностей и может меняться по мере развития заболевания. В небольшом проценте случаев (менее 4%) при отсутствии критического отношения навязчивые мыслитмогут трансформироваться в бредовые – например, в случае с убежденностью пациента, что его мысли смогут причинить реальный вред другому человеку [41].
Развитие симптомов ОКР чаще постепенное, острое начало описано, например, после перенесенного инфекционного заболевания [47]. Без лечения ОКР обычно приобретает хронический характер со стабилизацией и даже ослабеванием симптомов [48, 49, 53]. У некоторых пациентов течение носит эпизодический характер, в более редких случаях течение неблагоприятное – с утяжелением и усложнением симптоматики.
При ОКР часто формируется избегающее поведение, когда больные с ОКР избегают людей, вещей, мест, наличие которых усиливает обсессии и компульсии. Например, при страхе загрязнения такое поведение может распространяться на общественные места – рестораны, уборные – с целью уменьшения риска загрязнения или инфекции. Пациенты с навязчивыми мыслями агрессивного содержания могут ограничивать социальные взаимодействия. Избегающее поведение может охватывать разнообразные сферы жизни и значительно нарушать повседневное функционирование, трудоспособность и (или) качество жизни [50-52].
При отсутствии надлежащей терапии частота наступления ремиссии при ОКР у взрослых достаточно низкие – около 20% [49]. Даже при активной терапии только малая часть пациентов со временем полностью выздоравливает [48, 49, 53].
Развитие ОКР приводит к ухудшению качества жизни, а также значительно нарушает социальную и трудовую адаптацию [50, 51]. Нарушения касаются многих аспектов жизненного уклада и зависят от остроты симптоматики. К ним, как правило, приводят следующие последствия обсессий или компульсий:
— время, затраченное на «прокручивание» навязчивых мыслей и выполнение ритуалов.
— избегающее поведение по отношению к ситуациям, провоцирующим усиление симптомов ОКР
— специфичные ограничения, связанные с фабулой (содержанием) симптомов.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза/состояния (исследовательские диагностические критерии по МКБ-10):
А. Как обсессии, так и компульсии (или оба вместе) представлены в большинстве дней как минимум в течение двухнедельного периода.
Б. Обсессии (мысли, идеи или образы) и компульсии (действия) включают следующие признаки, все из которых должны присутствовать:
1. Они воспринимаются больным, как возникшее в его собственном разуме и не навязаны окружающими влияниями или лицами.
2. Они повторяются и неприятны; как минимум, одна обсессия или компульсия должна пониматься больным как чрезмерная или бессмысленная.
3. Субъект пытается противостоять им, но если они долго существуют, то сопротивление некоторым обсессиям или компульсиям может быть незначительным. Как минимум должна быть одна обсессия или компульсия, сопротивление которой оказалось безуспешным.
4. Осуществление компульсивных актов и обсессивные мысли сами по себе не вызывают приятных ощущений. (Эта особенность должна быть ограничена от временного облегчения тревоги и напряжения).
В. Обсессии или компульсии вызывают дистресс или мешают социальной или индивидуальной деятельности больного, обычно за счет пустой траты времени.
Г. Наиболее часто используемые критерии исключения. Обсессии или компульсии не являются результатом других психических расстройств, таких как шизофрения и связанные с ней расстройства (F20-F29) или (аффективных) расстройств настроения (F30-F39).
1. Жалобы и анамнез
Обращение к психиатру пациентов с ОКР связано с дискомфортом преодоления навязчивых мыслей и ритуалов, которые определяют тяжесть этого расстройства. Больные жалуются на трудности в мышлении, связанные с непроизвольным появлением и назойливым присутствием как отдельных стереотипных мыслей, так и аффективно окрашенных воспоминаний, размышлений и опасений (например, богохульных мыслей или страха причинить вред другому человеку); на необходимость затрачивать все больше времени на выполнение ритуалов, перепроверок (например, потребности многократно проверять правильно ли закрыта дверь, выключен газ и т.д.); на тревогу, чувство «незавершенности» при «неправильном» порядке своих или даже чужих действий (например, необходимости «правильно» накрыть стол); на ограничения своих социальных активностей из-за таких особенностей поведения (например, невозможности проводить время вне дома из-за опасений загрязнения в общественных уборных). Такие пациенты в большинстве случаев демонстрируют понимание неестественности, нелогичности навязчивых идей и состояний, однако бессильны в своих попытках преодолеть их. Нередко они высказывают страх «сойти с ума», реализовать агрессивные или аутоагрессивные побуждения. В случае с контрастными навязчивостями, их появление может приводить к напряжённой внутренней борьбе, сопровождаемой выраженной тревогой.
Детальный анализ субъективного анамнеза направлен на выявление времени начала и характера течения заболевания, а также на оценку динамики избегающего поведения. Получение объективных анамнестических данных (информации от близких пациента) необходимо для оценки объема и тяжести компульсивной симптоматики, которую пациенты могут диссимулировать [1 – 3, 41].
При сборе психиатрического анамнеза следует помнить о группах риска развития ОКР, к которым относятся пациенты с симптомами депрессии, тревоги, со злоупотреблением алкоголем и ПАВ в анамнезе, дисморфофобией [30] или расстройствами приема пищи [38].
Для более эффективного выявления у них обсессивной и компульсивной симптоматики можно воспользоваться следующим прямыми вопросами [1, 3, 61].
— Часто ли вы моете руки/все тело?
— Часто ли вы контролируете/перепроверяете выполнение тех или иных собственных действий?
— Бывают ли у вас такие размышления, которые продолжают беспокоить вас, даже когда вы стараетесь от них избавиться – и не можете?
— Бывает ли так, что завершение повседневных дел занимает очень длительное время?
— Следите ли вы за порядком среди своих вещей, есть ли у вас какие-то особые правила, нарушение которых может вас сильно расстроить?
— Насколько сильно вас беспокоят эти проблемы?
Подобный скрининг на предмет наличия ОКР также рекомендуется проводить у пациентов дерматологических клиник, у которых повреждения кожного покрова могут сопровождать или быть вторичны по отношению к психическому расстройству [2, 157].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С.
Если у пациента было диагностировано ОКР, рекомендуется оценить риск развития самоповреждающего и суицидального поведения, особенно если имеются симптомы депрессии [6, 46]. При оценке этих рисков, а также риска агрессии рекомендуется учитывать влияние компульсий на поведение пациента и его окружения, наряду с коморбидными расстройствами и психосоциальными факторами [37, 50 – 52]. Рекомендуется исключение сопутствующей соматической и психической патологии и других факторов риска [2,3,6].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – В.
2. Физикальное обследование
Физикальное обследование рекомендуется начать с наружного осмотра, измерения роста, массы тела, уровня физического развития, целостности кожных покровов пациента с целью исключения соматических заболеваний, выявления следов самоповреждающего поведения, в т. ч. самопорезов (с учетом их давности), оценки соматического статуса. Подробное физикальное обследование пациентов с ОКР направлено на выявление повреждений кожного покрова и слизистых, а также других потенциальных рисков для здоровья, которые могут быть связаны выполнением навязчивых действий и ритуалов [1 – 3, 34, 37].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С.
3. Лабораторные диагностические исследования
В настоящее время не существует лабораторных методов диагностики ОКР. Лабораторные исследования применяются для исключения другой клинически сходной патологии. Пациентам с ОКР рекомендуется провести общий (клинический) анализ крови, анализ крови биохимический общетерапевтический, анализ крови на гормоны щитовидной железы (ТТГ, Т3, Т4), анализ мочи общий для исключения соматической патологии и для оценки рисков развития побочных эффектов при приеме психофармакологической терапии [2, 3, 7, 61].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С.
4. Инструментальные диагностические исследования
В настоящее время не существует инструментальных методов диагностики ОКР.
- Пациентам с ОКР рекомендуется проведение электроэнцефалографии (ЭЭГ) для оценки биоэлектрических потенциалов головного мозга и исключения пароксизмальных состояний [218].
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – В.
- Пациентам с ОКР рекомендуется электрокардиографическое исследование (ЭКГ) для исключение сопутствующей сердечно-сосудистой патологии [219].
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – B.
- Для исключения органического поражения головного мозга рекомендуется проведение магнитно-резонансной томографии (МРТ) головного мозга [16, 17, 22].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – B.
5. Иные диагностические исследования
- «Золотым стандартом» для психометрической оценки тяжести ОКР является Шкала обсессивно-компульсивных расстройств Йела – Брауна [54, 55]. Шкала состоит из контрольного списка навязчивых идей и компульсий, а также шкалы, которая оценивает их тяжесть. Рекомендуется проведение базовой оценки по шкале Йела – Брауна до начала терапии и последующей для объективной оценки динамики симптомов. У этой шкалы есть версия для заполнения пациентом и для заполнения специалистом, что позволяет использовать её в различных ситуациях [56].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – B.
См. приложение Г.
- С целью определения психологических и личностных особенностей пациент, а также мишеней психотерапевтического воздействия рекомендуется проведение экспериментально-психологического исследования [2,92].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – C.
Комментарий: ОКР является заболеванием, в патогенез и клинические проявления которого большой вклад вносят психологические факторы, а одним из эффективных методов лечения является психотерапия. Основываясь на биопсихосоциальной концепции понимания психических расстройств, важным представляется привлечение медицинских психологов в полипрофессиональные бригады для проведения экспериментально-психологической диагностикии и определения мишеней психотерапевтического воздействия [2,92-97].
- При подозрении наличия ОКР рекомендуется проводить дифференциальный диагноз с различными формами тревожно-фобических и связанных со стрессом расстройств, депрессивным эпизодом, тиками, ананкастным (обсессивно-компульсивным) расстройством личности, расстройствами приема пищи, импульсивными действиями при расстройствах влечений, синдромом дисморфофобией [30], а также симптомами навязчивостей при расстройствах шизофренического спектра [36, 37].
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
ПСИХОФАРМАКОТЕРАПИЯ
- Всем пациентам с установленным диагнозом ОКР рекомендуется психофармакотерапия (ПФТ) и (или) психотерапия (когнитивно-поведенческая терапия, КПТ; экспозиционная терапия, ERT) с целью коррекции обсессивных и компульсивных симптомов. Большая часть пациентов положительно реагирует на один из этих методов лечения или их комбинацию, однако, у 40-60% пациентов сохраняются резидуальные (остаточные) симптомы даже после адекватных по продолжительности и интенсивности (дозированию) курсов лечения [60-63].
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – А.
- В качестве лекарственных средств первого выбора рекомендуются антидепрессанты, с выраженным ингибированием механизма реаптейка серотонина, в первую очередь, СИОЗС. Препараты этой группы в неоднократно реплицированных РКИ показали хорошую эффективность в отношении симптомов ОКР [64-66]. В Кохрановском систематическом обзоре показана эффективность как на купирующем (остром), так и на поддерживающем (профилактическом) этапах лечения [67]. При этом в настоящий момент нет убедительных данных о преимуществе того или иного СИОЗС над другими препаратами этой группы (эсциталопрам, флувоксамин, пароксетин**, флуоксетин**, сертралин**) [67].
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – А.
Комментарий:
Развитие терапевтического эффекта СИОЗС при ОКР, как правило, требует больше времени, чем при лечении депрессии. Тем не менее, в недавнем мета-анализе показано, что преимущество СИОЗС над плацебо появляется уже через 2 недели после начала лечения [68].
В долгосрочных профилактических исследованиях (24-52 недели) показано, что профилактическая эффективность СИОЗС значимо превышает таковую у плацебо. Этап профилактического лечения после первичного назначения СИОЗС должен продолжаться не менее 12 месяцев в максимальной эффективной дозе [104]. Дозы СИОЗС (эсциталопрам, флувоксамин, пароксетин**, флуоксетин**, сертралин**), при которых при ОКР развивается эффект, как правило, превышают таковые при лечении депрессии (Приложение А4) [66,67,70,98,99,136,137,156,187].
Начальная доза флуоксетина** составляет 20 мг/сут, терапевтическая и поддерживающая — 20-60 мг/сут, максимальная — 120 мг/сут [156]. При необходимости доза может быть разделена на утренний и вечерний приемы, Эффект, как правило, развивается не ранее 6-8 недель терапии [158].
Начальная доза эсциталопрама составляет 10 мг/сут, максимальная — 60 мг/сут [156,159]. Применение доз более 20-30 мг/сут изучено плохо [110,111]. Курс поддерживающей терапии не менее 6 месяцев [66,70,98].
Начальная доза флувоксамина составляет 50 мг/сут на ночь, диапазон терапевтических доз – 100-300 мг/сут. Дозу наращивают постепенно на 50 мг/сут через каждые 4-7 дней в зависимости от переносимости. Максимальная доза может достигать 450 мг/ сут [156]. Доза делится на утренний и вечерний прием, большая доза назначается на ночь [102,160].
Начальная доз пароксетина** составляет 20 мг/сут, диапазон терапевтической и поддерживающей дозы – 20-60 мг/сут; применение больших доз изучено плохо, но максимальная доза может достигать 100 мг/сут [156]. Дозу принимают один раз в день и повышают с интервалом по 10 мг в неделю до достижения клинического эффекта [161]. Эффект терапии поддерживается в течение 6 месяцев терапии, более длительное применение при ОКР изучено недостаточно [81].
Начальная доза сертралина** составляет 50 мг один раз в день, терапевтический интервал доз – 50-200 мг один раз в день [162]. Применение более высоких доз изучено плохо, максимальная доза – 400 мг/сут [109,156]. Дозу наращивают по 50 мг еженедельно. Эффективная терапия может продолжаться несколько месяцев [112].
Наличие отягощенного семейного анамнеза по ОКР, наличие обсессий агрессивного, сексуального и религиозного содержания, ослабление метаболизма глюкозы в орбитофронтальной коре, а также усиление метаболизма глюкозы в хвостатом теле стриатума справа могут служить предикторами хорошего реагирования на СИОЗС [71, 72].
Наличие симптомов патологического собирательства (хординга), сопутствующая депрессия, а также значительное снижение уровня трудового и социального функционирования могут служить предикторами плохого реагирования на СИОЗС [73-75].
Рекомендуемые дозы СИОЗС приведены в разделе «Приложение А4. Рекомендуемые дозы препаратов, уровень доказательности и сила рекомендаций для лечения ОКР».
- Кломипрамин** – неселективный ингибитор обратного захвата моноаминов, ТЦА с выраженным серотонинпозитивным действием, рекомендуется в качестве лекарственного средства второй линии для лечения ОКР. Эффективность кломипрамина** в отношении обсессий и компульсий подтверждена в неоднократно реплицированных РКИ, в том числе крупных многоцентровых испытаниях, и в метаанализах [77-80]. Кломипрамин** при ОКР сопоставим по эффективности с СИОЗС либо рассматривается как чуть более эффективный метод лечения, для которого, однако, характерен менее благоприятный чем у СИОЗС профиль безопасности и переносимости [77,81,188,189]. Среди наиболее частых побочных эффектов препарата, существенно снижающих комплаентность пациентов, следует указать холинолитические (ксеростомия, запоры, задержка мочеиспускания, нарушения аккомодации и др.), антигистаминовые (седация, повышение веса), анти-альфа-адренергические (гипотензия), аритмические эффекты (необходим ЭКГ мониторинг) и снижение судорожного порога [136].
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – B.
Комментарий:
Лечение начинают с назначения 1 таблетки, содержащей 25 мг кломипрамина** на ночь. Затем в течение первой недели лечения дозу препарата постепенно повышают на 25 мг через каждые несколько дней (в зависимости от переносимости) до достижения (обычно за 2 недели) суточной дозы, составляющей 100-150 мг [163]. В период наращивания дозы препарат рекомендуется принимать с пищей для предотвращения раздражения желудочно-кишечного тракта. В тяжелых случаях суточная доза может быть повышена до максимальной — 250 мг/сут. Поддерживающая терапия препаратом может продолжаться несколько месяцев и для профилактики седативного эффекта вся доза может назначаться раз в день [163,164]. Рекомендуется поддерживать минимально эффективную дозу кломипрамина**[104]. Перед началом терапии следует устранить гипокалиемию [164]. Редкими, но опасными нежелательными явлениями при приеме кломипрамина** являются судорожные припадки и гиперферментемия. Более частыми и относительно безопасными нежелательными эффектами являются характерные для всех ТЦА периферические эффекты в виде тахиаритмии, сухости слизистых, затруднение мочеиспускания. нарушение аккомодации и замедление моторики кишечника. Подавляющее большинство пациентов переносят кломипрамин** удовлетворительно, однако, переносимость этого препарата в целом хуже, чем переносимость СИОЗС [81, 98, 99, 136].
- Селективные ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН)
В качестве препарата второй линии терапии рекомендуется применение #венлафаксина. Показано, что непродолжительный курс (12 недель) лечения #венлафаксином сопоставим по эффективности с курсом лечениям кломипрамином**, при этом для #венлафаксина характерна лучшая переносимость [82]. В нескольких открытых исследованиях продемонстрирована эффективность #венлафаксина как в отношении фармакологически интактных, так и терапевтически резистентных пациентов с ОКР в дозах от 150 до 375 мг в день, процент реагирующих на терапию был удовлетворительным (30-60%) [83-87]. В сравнительном исследовании с пароксетином** показан сопоставимый эффект в обеих группах, однако, высокая доза пароксетина** (60 мг/сут) может быть более эффективна в терапевтически резистентных случаях, чем #венлафаксин [88].
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С.
Комментарий:
Несмотря на наличие нескольких слепых рандомизированных сравнительных исследований у #венлафаксина нет зарегистрированного показания к применению при ОКР. Начальная доз обычно составляет 75 мг/сут, хотя у чувствительных пациентов лечение можно начать и с дозы 37,5 мг/сут; диапазон терапевтической и поддерживающей дозы – 75-225 мг/сут [82], максимальная доза в тяжелых случаях может 375 мг/сут [85]. Препарат немедленного высвобождения назначают 2-3 раза в день, препарат замедленного высвобождения — один раз в день. Дозу повышают с интервалом в 4-7 дней по 75 мг до достижения клинического эффекта [165]. Дозы выше 225 мг/сут применяются редко и их эффективность изучена плохо [85]. Эффект терапии поддерживается в течение 6 месяцев терапии, более длительное применение при ОКР изучено недостаточно [76].
- В качестве альтернативного препарата второй линии терапии рекомендуется применение #дулоксетина. #Дулоксетин демонстрирует эффективность в отношении симптомов ОКР, однако, эти данные получены в исследованиях с небольшими выборками и сериях клинических случаев [89, 90]
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С.
Комментарий:
Начальная доза #дулоксетина составляет 30 мг/сут, разделенная на два приема, терапевтическая доза – 60 мг/сут [166,220]. Хотя повышение дозы можно проводить ежедневно по 30 мг, некоторым больным требуется более плавное повышение дозы (30 мг 1 раз в неделю). Максимальная доза составляет 120 мг/сут, однако нет убедительных доказательств эффективности более высоких доз [90]. Лечение для поддержания клинического эффекта может продолжаться несколько месяцев, необходимо тщательное мониторирование состояния пациента [76].
- Существуют предварительные данные об эффективности #милнаципрана при ОКР [76]. Этот препарат рекомендуется как альтернативное средство в ряде терапевтически резистентных случаев либо в случае при наличии фармакокинетических конфликтов (#милнаципран в значительно меньшей степени, чем другие СИОЗСН метаболизируется печенью) [91], либо при неэффективности других препаратов первой и второй линии.
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – C.
Комментарий:
Терапевтическая и максимальная доза милнаципрана – 300 мг/сут (по 100 мг 3 раза в день) [167,221,222].
Психотерапия
- Проведение психотерапии в виде монотерапии или вместе с ПФТ рекомендуется сразу после установления диагноза ОКР. В крупном мета-анализе 29 РКИ показано, что КПТ (когнитивно-поведенческая терапия) и ее разновидность ERP (exposure and prevention therapy, экспозиционная терапия) при ОКР значимо превосходят по эффективности плацебо (группа ожидания) и неструктурированные методы психологического консультирования. Средняя редукция выраженности симптомов (в большинстве исследований оцениваемая по шкале FLY-BOCS), составила 50-70% [95].
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – А.
- Психотерапия как монотерапия первой линии рекомендуется у фармакологически интактных пациентов с легким или умеренным уровнем дистресса или дезадаптации, у пациентов без тяжелой сопутствующей психиатрической патологии, а также у пациентов, которые по разным причинам предпочитают отложить ПФТ или отказываются от ПФТ [92-95].
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – В.
- Психотерапия рекомендуется как дополнительный (адъювантный к ПФТ) метод на любом этапе лечения при любой выраженности симптомов ОКР. КПТ и экспозиционная терапия в изолрованном виде менее эффективны и не рекомендуются у пациентов, злоупотребляющих психоактивными веществами, а также у пациентов с выраженным когнитивным снижением, отсутствием мотивации на психологическое лечение и сопутствующей тяжелой психиатрической патологией [94,95]. Комбинированная терапия (ПФТ + психотерапия) демонстрирует лучшие показатели эффективности, чем только ПФТ [96-97].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А.
Критерии оценки эффективности лечения
- Всем пациентам с ОКР, получающим фармакотерапию и (или) психотерапию, рекомендуется проводить оценку эффективности проводимого лечения для обоснования принятия клинических решений [1 – 3, 37, 61]. В зависимости от метода выбранной терапии оценку эффективности лечения рекомендуется регулярно проводить через 2, 4, 6, 8 и 12 недель лечения.
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – С.
Комментарий:
Методические рекомендации Всемирной федерации обществ биологической психиатрии (WFSBP) [98], Американской психиатрической ассоциации (APA) [99] и Канадской психиатрической ассоциации [137,189] указывают на необходимость оценивать эффективность проводимой фармакотерапии (в т. ч. с использованием формализованных психометрических инструментов — шкалы FLY-BOCS) и пересматривать схему лечения каждые 4-6 недель. Вместе с тем, у половины пациентов эффект СИОЗС развивается медленнее и им требуется не менее 8-12 недель терапии в дозах, близким к максимальным [185].
При психотерапии надлежащей продолжительностью курса является 8 или 16 недель с сеансами продолжительностью 90-120 минут 2 или 1 раз в неделю, соответственно. При этом проводить оценку эффективности лечения следует в конце курса психотерапии [100].
Для оценки эффективности проводимой ПФТ и (или) психотерапии используются клиническое интервью (клинико-психопатологическое исследование) и психометрические инструменты/шкалы (FLY-BOCS и др.) [54 – 59]. При этом эффект (ответ на терапевтическое вмешательство) оценивается как редукция общего балла по шкале FLY-BOCS минимум на 25-35% [98,102,189]. Вместе с тем, понятие клинического ответ на терапию не всегда может служить адекватной мерой клинической эффективности, поскольку доля редукции симптоматики зависит от начальной ее выраженности и в тяжелых случаях может оставаться серьезная резидуальная симптоматика, по-прежнему затрудняющая социальное функционирование и дезадаптирующая пациента. Поэтому важно добиваться состояние ремиссии с минимальной выраженностью резидуальных симптомов. Приемлемым уровнем выраженности симптоматики для ремиссии при ОКР по шкале FLY-BOCS является общий балл менее 14, а выздоровления – менее 10-12 баллов [206].
Стратегии при неэффективности терапии первого выбора
Комментарий:
Около 40-60% пациентов, получающих монотерапию ИОЗС (кломипрамином**, СИОЗС или СИОЗСН), не реагируют на адекватный по дозированию и продолжительности (минимум 4-6 недель) курс лечения [101, 185]. Под отсутствием реакции понимается недостаточный ответ на терапию, т.е. редукция симптоматики по шкале шкале FLY-BOCS менее 25-35% [206]. В руководстве Американской психиатрической ассоциации рекомендовано рассматривать добавление к СИОСЗ и кломипрамину** (ИОЗС) других средств, в частности, антипсихотиков первого поколения (АПП) либо второго поколения (АВП), лишь через 8-12 недель монотерапии ИОЗС [99]. Стратегии при неэффективности первой линии терапии могут включать добавление к уже назначенному ИОЗС другого антидепрессанта (добавление кломипрамина** к СИОЗС, либо добавление СИОЗС или СИОЗСН к кломипрамину**), использование доз, превышающих средние терапевтические дозы при ОКР, использование парентеральных форм АД, а также добавление к ИОЗС препаратов других групп и проведение немедикаментозных методов терапии [98,99,137,186,189,190]. Любая терапия дополнительными (адъювантными к кломипрамину**) средствами требует тщательного (предпочтительно, еженедельного) мониторинга переносимости и безопасности [62,190].
- В открытых исследованиях получены данные об эффективности и безопасности долгосрочной (до 12 недель) комбинированной терапии кломипрамином** с СИОЗС [103,104]. При недостаточной эффективности монотерапии рекомендуется комбинация кломипрамина** с СИОЗС.
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С
Комментарий:
Хотя дозы комбинированной терапии кломипрамином** с СИОЗС остаются в терапевтическом диапазоне, применение максимальных дозировок должно проводится с крайней осторожностью из-за повышения риска развития серотонинового синдрома [98,99, 105].
- Парентеральное введение антидепрессантов (кломипрамина**) позволяет ускорить наступление терапевтического эффекта, однако, по прошествии 4-6 недель различия в эффективности с сопоставимой пероральной дозой того же антидепрессанта могут сглаживаться [106]. Внутривенное введение кломипрамина** при терапевтической рефрактерности оказалось более эффективным, чем пероральный кломипрамин в двух РКИ [107, 108], и рекомендуется для применения в терапевтически резистентных случаях.
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – B
Комментарий:
Режим дозирования и способ применения парентерального применения кломипрамина** устанавливают индивидуально. Внутримышечные инъекции начинают с введения 25-50 мг, затем ежедневно повышают дозу на 25 мг (1 ампула) до достижения суточной дозы 100-150 мг [168]. После того, как будет отмечено улучшение, число инъекций постепенно уменьшают, заменяя их поддерживающей терапией пероральными формами препарата. При проведении внутривенных инфузий лечение начинают с внутривенного капельного введения 50-75 мг (содержимое 2-3 ампул) 1 раз в сутки. Максимальная терапевтическая доза препарата составляет 150 мг в сутки [168]. Для приготовления инфузионного раствора используют 250-500 мл изотонического раствора натрия хлорида или раствора глюкозы; продолжительность инфузии 1,5-3 ч. В ходе инфузии необходимо тщательное наблюдение за пациентом для своевременного выявления возможных нежелательных реакций. Особое внимание необходимо уделять контролю АД, так как может развиться ортостатическая гипотензия [136]. При достижении улучшения кломипрамин** вводят в/в еще в течение 3-5 дней. Затем, для поддержания достигнутого эффекта переходят на прием препарата внутрь; 2 таблетки по 25 мг обычно эквивалентны 1 ампуле кломипрамина**, содержащей 25 мг. С целью постепенного перехода от инфузионной терапии к поддерживающему пероральному приему препарата можно вначале перевести больного на внутримышечное введение [168].
- В терапевтически резистентных случаях рекомендуется повышение доз СИОЗС до максимальных (см. Приложение 4) с тщательным мониторингом побочных явлений и ограничением курса терапии 4-12 неделями [99, 188]. При неэффективности этой стратегии в некоторых случаях ОКР рекомендуется осторожное использование доз CИОЗС, превышающих рекомендованные в инструкции [99,187].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
Комментарий:
Американская психиатрическая ассоциация у рефрактерных пациентов с ОКР в исключительных случаях рекомендует повышение доз #эсциталопрама до 60 мг/сут, #флувоксамина до 450 мг/сут, #флуоксетина** до 120 мг/сут, пароксетина** до 100 мг/сут, #сертралина** до 400 мг/сут [99,156]. Так, в одном РКИ показано преимущество #сертралина** в дозе 250-400 мг/сут над стандартными терапевтическими дозами препарата [109]. Похожие данные получены в одном открытом исследовании и одном РКИ с высокими (30-50 мг/сут) дозами эсциталопрама [110, 111]. При использовании высоких доз СИОЗС более вероятно развитие желудочно-кишечных и сексуальных побочных явлений этих препаратов, а также серотонинового синдрома [136, 187].
Антипсихотические средства
Одним из наиболее изученных методов преодоления рефрактерности при ОКР является добавление антипсихотических средств к уже проводимой терапии СИОЗС [113 – 118]. Примерно у трети пациентов в течение 4-8 недель такой комбинированной терапии отмечается значимое улучшение состояния [185,191,208]. В настоящее время ни один антипсихотический препарат не зарегистрирован по этому показанию, ни у нас в стране, ни за рубежом [116, 118, 170].
- Для #галоперидола**, #рисперидона** и #арипипразола имеются реплицированные положительные результаты в крупных РКИ, систематических обзорах и мета-анализах [114,117 – 121,126,208], поэтому эти препараты в первую очередь рекомендуются для применения в рефрактерных случаях ОКР.
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – A
Комментарий:
Начальная доза #галоперидола** составляет 2 мг/сут первые 3 дня, далее, в зависимости от реакции пациента на лечение, дозу постепенно увеличивают на 2 мг/сут каждые три дня до 10 мг/сут и распределяют на 2-3 приема [169]. Высокие дозы #галоперидола** при ОКР изучены мало и их применяют в редких случаях, максимальная доза – 10 мг/сут [118, 223]. При возникновении ЭПС присоединяют препараты с центральным антихолинергическим действием [171].
#Рисперидон**, несмотря на небольшое преимущество #галоперидола** по редукции общего балла FLY-BOCS в отдельных РКИ, обладает лучшей переносимостью, чем #галоперидол** (реже провоцирует ЭПС) и с большей вероятностью приводит к улучшению симптомов тревоги и депрессии [123]. Начальная доза #рисперидона** составляет 0,5-1 мг/сут, далее, в зависимости от переносимости, дозу постепенно увеличивают на 0,5-1 мг в день, в большинстве случаев до 2-4 мг/сут и распределяют на 2 приема [119,172]. Высокие дозы #рисперидона** при ОКР изучены недостаточно и их применяют в редких случаях, максимальная доза – 6 мг/сут [118, 126].
Начальная доза #арипипразола** составляет 5 мг/сут каждый день, дозу постепенно (один раз в 2 недели) увеличивают на 5 мг до достижения максимальной – 20 мг/сут [173,228]. Терапевтическая и поддерживающая доза составляет 10-15 мг/сут один раз в день [121]. Применение более высоких доз #арипипразола ** при ОКР изучено недостаточно, максимально применявшаяся доза – 20 мг/сут [228]. В отличие от других АВП #арипипразол** не дает сомноленции и прибавки веса [173,209].
- Данные об эффективности #кветиапина**, #оланзапина** и #палиперидона** при рефрактерном ОКР менее убедительны (нереплицированные положительные РКИ, наличие отрицательных РКИ, отсутствие значимого размера эффекта в мета-анализах) [113 –118,122,207,208], поэтому эти средства рекомендуются в качестве второй линии аугментирующей терапии СИОЗС.
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А
Комментарий:
Начальная доза #кветиапина** составляет 25 мг/сут. При хорошей переносимости в дозу повышают еженедельно на 25 мг/сут до терапевтической дозы в 200 мг/сут [174,175,207,229]. Доза обычно распределяется на 2-3 приема в день. В зависимости от клинического эффекта и индивидуальной переносимости доза может повышаться до максимальной — 600 мг/сут [118, 174]. #Кветиапин** обладает антидепрессивным и противотревожным эффектом, что может быть использовано у пациентов с соответствующей коморбидной симптоматикой.
Начальная доза #оланзапина** составляет 5 мг/сут, дозу в зависимости от эффекта еженедельно увеличивают на 5 мг до 10-15 мг один раз в день [126,176]. Высокие дозы #оланзапина** при ОКР изучены недостаточно и их применяют в редких случаях, максимальная доза – 20 мг/сут [118].
Начальная доза #палиперидона** составляет 3 мг/сут, далее, в зависимости от переносимости, дозу постепенно увеличивают на 3 мг в день с интервалом в 5 дней. Терапевтическая доза большинстве случаев составляет 6 мг/сут один раз в день [122,177]. Более высокие дозы #палиперидона** при ОКР изучены недостаточно, максимальная изученная доза – 9 мг/сут [118, 122].
- Хотя данные об эффективности #амисульприда в качестве адъювантного средства при рефрактерном ОКР получены лишь в одном открытом исследовании [124], препарат рекомендуется для применения при неэффективности или непереносимости вышеперечисленных антипсихотических препаратов.
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С
Комментарий:
Начальная доза #амисульприда** составляет 200 мг/сут один раз в день, терапевтическая доза составляет 200-600 мг/сут. Доза более 400 мг/сут распределяется на два приема [124,178]. Высокие дозы #амисульприда** при ОКР изучены недостаточно и их применяют в редких случаях, максимальная изученная доза – 600 мг/сут [124].
- #Клозапин не рекомендуется к использованию при ОКР в связи с отсутствием убедительных данных об эффективности. Кроме того, #клозапин способен провоцированть возникновение обсессивно-компульсивных симптомов либо приводить к экзацербации уже имеющихся обсессий и компульсий у пациентов с шизофренией (этот риск дозозависим и составляет 20-25% при первичном назначении пациенту с шизофренией #клозапина) [125-127].
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С
Противосудорожные препараты
- В одном небольшом РКИ показана эффективность адъювантной терапии #топираматом** в суточной дозе 50-400 мг (средняя доза 178 мг/сут) в отношении компульсий (но не обсессий) при рефрактерном ОКР [128]. В другом РКИ с небольшой выборкой показана эффективность адъювантной терапии #топираматом** (100-200 мг/сут) в отношении как обсессий, так и компульсий [129]. В третьем РКИ с схожим дизайном не получено подтверждения эффективности #топирамата** при рефрактерном ОКР [130]. Препарат рекомендуется в качестве дополнительной терапии при терапевтически резистентном ОКР.
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – B
Комментарий:
Начальная доза #топирамата**составляет 25 мг/сут один раз в день, терапевтическая доза -100-200 мг/сут. Титрацию дозы проводят еженедельно по 50 мг. Доза распределяется на утренний и вечерний приемы [128,129,179]. Применение более высоких доз #топирамата** при ОКР изучено недостаточно, максимальная доза – 400 мг/сут [128, 179]. Минимальный курс терапии составляет 12 недель [128].
- В целях повышения эффективности терапии в резистентных случаях ОКР рекомендуется применение #ламотриджина. Эффективность препарата как адъювантного к СИОЗС метода терапии рефрактерного ОКР (в суточной дозе 100-200 мг) показана в нескольких описаниях случаев, а также впоследствии подтверждена в двух РКИ [131-134].
Уровень достоверности доказательств – 4, Уровень убедительности рекомендации – С
Комментарий:
В виду развития кожной сыпи титрация дозы должна проводится крайне постепенно, особенно у пациентов с аллергическими реакциями на другие противоэпилептические препараты. Начальная доза #ламотриджина составляет 25 мг/сут один раз в день в течение 2 недель, в течение 3-й и 4-й недели доза составляет 50 мг/сут, на 5-й неделе – 100 мг один раз в день, начиная с 6-й недели дозу можно увеличить до 200 мг в день. Терапевтическая доза -100-200 мг/сут один раз в день [132,134,180]. Применение более высоких доз #ламотриджина при ОКР изучено недостаточно, максимальная доза – 400 мг/сут. При совместном применении с ингибиторами или индукторами печеночных ферментов глюкоронидации доза #ламотриджина требует соответствующей корректировки [180].
- В одном открытом рандомизированном сравнительном исследовании показана потенциальная способность #габапентина ускорять терапевтический эффект флуоксетина** у пациентов с рефрактерным ОКР. При этом в исследовании не получено указаний на большую удельную эффективность комбинированной терапии, а также отмечается большая частота нежелательных эффектов ПФТ в группе комбинированного лечения [135]. Препарат рекомендуется для ускорения достижения эффекта флуоксетина** при его недостаточной эффективности у пациентов с ОКР.
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – В
Комментарий:
Начальная доза #габапентина составляет 300 мг один раз в первый день лечения день, 300 мг два раза в день на второй день и 300 мг 3 раза в день на третий день, терапевтическая доза — 300-600 мг/сут в 2 приема во время еды [135,181]. Применение более высоких доз #габапентина при ОКР не изучено, максимальная изученная доза – 600 мг/сут [135].
Другие средства
- Рекомендуется применение антидепрессанта #миртазапина. #Миртазапин обладает отличным от СИОЗС механизмом достижения серотонинергического эффекта, а также альфа-адренолитическим эффектом. В одном открытом исследовании показано его значимое преимущество над плацебо при ОКР и ускорение достижения терапевтического эффекта, в том числе у пациентов с резистентностью к СИОЗС [138].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А
Комментарий:
Начальная доза #миртазапина составляет 15 мг один раз на ночь, терапевтическая доза – 30-45 мг/сут, увеличение дозы на 15-30 мг проводят постепенно через 1-2 недели терапии [138,182,188,230]. Препарат обладает выраженным седативным эффектом, поэтому вся суточная доза обычно назначается однократно перед сном. Максимальная изученная доза – 60 мг/сут [138].
- #Ондансетрон**, блокатор серотониновых 5HT3-рецепторов, в настоящее время используется преимущественно как противорвотный препарат. Эффективность и хорошая переносимость #ондансетрона** в дополнение к СИОЗС при ОКР показаны в нескольких РКИ [139-142]. #Ондансетрон** рекомендуется как потенциально эффективный альтернативный метод адъювантной терапии (в суточной дозе 1-8 мг) у рефрактерных пациентов с ОКР, которые по разным причинам не могут или не желают принимать АПП или АВП в дополнение к СИОЗС [143].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А
Комментарий:
Начальная доза #ондансетрона**составляет 1 мг/сут, терапевтическая доза — 2-8 мг/сут один раз в день [139,142,143,183]. Применение более высоких доз #ондансетрона ** при ОКР не изучено.
- Близкий по механизму действия к #ондансетрону** препарат #гранисетрон показал обнадеживающий эффект в одном небольшом РКИ в сочетании с флувоксамином у резистентных к СИОСЗ пациентов с ОКР [211] и может быть рекомендован как альтернатива аугментирующей терапии #ондансетроном** в случае его неэффективности или непереносимости.
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А
Комментарий:
Терапевтическая доза #гранисетрона составляет 2 мг/сут один раз в день [211,212]. Применение более высоких доз #гранисетрона при ОКР не изучено, максимальная доза – 2 мг/сут [212].
- #Aцетилцистеин, препарат с глутаматергическим действием, в 3 из 5 плацебо контролируемых РКИ, а также в серии клинических случаев и в систематическом обзоре доказал свою эффективность при присоединении к СИОЗС у резистентных к терапии пациентов с ОКР и рекомендуется к применению у таких больных [186, 192-196].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А
Комментарий:
Терапевтическая доза #ацетилцистеина составляет 600-3000 мг/сут три раза в день [192, 196, 197]. Курс терапии составляет 8-16 недель, в случае достижения эффекта поддерживающая терапия может продолжаться более года [196]. Максимальная доза – 3000 мг/сут [196].
- #Мемантин**, неконкурентный антагонист NMDA-рецепторов, который в настоящее время широко используется для лечения деменции альцгеймеровского типа, показал свою эффективность как адъювантное средство при рефрактерном ОКР в трех РКИ с небольшими группами сравнения [146-148], а также в метаанализе [198] и рекомендуется к применению у пациентов с терапевтической резистентностью к СИОЗС.
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – B
Комментарий:
Начальная доза #мемантина** составляет 5 мг/сут, при хорошей переносимости дозу постепенно повышают на 5 мг еженедельно, терапевтическая доза — 20 мг/сут два раза в день [146,147,184]. Применение более высоких доз #мемантина** при ОКР изучено недостаточно, максимальная доза – 16 мг/сут [148,184].
НЕМЕДИКАМЕНТОЗНЫЕ МЕТОДЫ
- Глубокая стимуляция мозга (ГСМ) – нейрохирургический метод лечения, который включает имплантацию в определенные зоны головного мозга электродов, стимулирующих нервную ткань электрическими импульсами. Отличительной характеристкой метода является его обратимость (то есть, возможность деимплантации электродов) и гибкость, то есть возможность корректировки отдельных параметров стимуляции (частота, интенсивность, сила тока и др.) в ходе лечения. Наиболее широко этот метод применяется на отдаленных этапах болезни Паркинсона для коррекции стойких инвалидизирующих моторных симптомов. При ОКР использование этого метода рекомендуется только при полной резистентности к другим видам терапии и рассматривается, наряду с другими нейрохирургическими методами, как «средство крайнего выбора». В литературе имеются сведения по крайней мере о 8 открытых исследованиях и 6 РКИ с небольшим числом участников, эффективность ГМС в которых была 30-40% [216]. Из 63 пациентов с рефрактерным ОКР, которые участвовали в контролируемых и неконтролируемых клинических испытаниях ГСМ, у 34 наблюдалась редукция тяжести симптоматики на 34% и более [149-151,216]. КПТ усиливала эффективность ГМС при ОКР [217].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – А
Комментарий:
В соответствии с номенклатурой медицинских услуг ГСМ включает несколько процедур: имплантацию нейростимулятора, имплантацию внутримозговых электродов, имплантацию внутримозговых электродов стереотаксическим методом и электронейростимуляцию головного мозга. Анатомические мишени для стереотаксического введения электродов и стимуляции разнообразны – передний лимб внутренней капсулы, медиальная часть бледного шара, вентральная капсула/вентральный стриатум, прилежащее ядро, субталамические ядра и нижняя таламическая ножка [216]. Широко варьируются и подбираются индивидуально различные параметры стимуляции (сила тока и напряжение, полярность, характеристика и частота импульсов и др). Важное значение для успеха имеют психологическая поддержка, семейное консультирование и психотерапия [217].
- Транскраниальная магнитная стимуляция, прежде всего так называемая ритмическая (импульсная) или циклическая (цТМС), а также глубокая ТМС в нескольких открытых и рандомизированных исследованиях (18 РКИ) на небольших выборках пациентов (от 12 до 60 больных) с ОКР, рефрактерных к ПФТ, показала умеренную и быструю эффективность [155,199,200], которая также была подтверждена в нескольких метаанализах [201,202,204]. При этом в большей степени редуцировались моторные навязчивости и коморбидные депрессивные симптомы. С учетом короткого двухнедельного курса и хорошей переносимости ТМС может быть рекомендована при фармакорезистентных формах ОКР.
Уровень достоверности доказательств – 1, Уровень убедительности рекомендации – А
Комментарий:
Хотя определение наиболее эффективного режима проведения ТМС и точки стимуляции нуждаются в уточнении, в настоящее время предпочтение отдается высокочастотной (20 Гц) глубокой ТМС над областью медиальной префронтальной коры (методика одобрена FDA в 2019 г при резистентном ОКР) и передней поясной корой с предварительной «провокацией» симптоматики для достижения наибольшей эффективности лечения, а также правосторонняя префронтальная цТМС над дополнительной моторной областью (supplementary motor area) [203,204].
- При составлении настоящего документа в задачи авторов не входил обзор несогласованных (плохо реплицированных) данных, информации о строго экспериментальных методах лечения ОКР, информации о методах с доказанной низкой эффективностью, а также данных, полученных в РКИ низкого качества. Кроме того, не рассматривались лекарственные препараты, незарегистрированные или утратившие регистрацию в РФ к 01.01.2021. Информацию о клиническом применении этих фармакологических средств можно найти в систематических обзорах [144,145,152 – 154,156,186,188,205]. Нелекарственные экспериментальные методы, для которых в настоящее время не получено убедительного подтверждения эффективности при рефрактерном ОКР, включают электросудорожную терапию (ЭСТ) и ряд нейрохирургических методик, включая гамма-радиохирургию («гамма-нож») (билатеральная передняя капсулотомия, цингулотомия, субкаудальная трактотомия, палидотомия, таламотомия) [152,156,185,189,213,214]. Поэтому все эти методы терапии пока не могут быть рекомендованы для широкого использования в лечебной практике. Исключение составляет применение ЭСТ при тяжелой коморбидной депрессии и высоком суицидальном риске [214,215].
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – В
ПСИХОТЕРАПИЯ
Психотерапия является эффективным методом лечения ОКР. Наиболее оптимальным является сочетание психофармакотерапии и психотерапии. Присоединение психотерапии возможно на всех терапевтических этапах. Выделяют специфические, направленные непосредственно на симптомы ОКР, методы психотерапии (КПТ, ERP), и неспецифические методы психотерапии, направленные на сопутствующие факторы, связанные с образом жизни, уровнем адаптации и совладанием со стрессом (экзистенциально-гуманистическая терапия, семейное клинико-психологическое консультирование, кратковременное клинико-психологическое консультирование, терапия средой и др.) [1, 2, 98,99].
- Психотерапевтическое вмешательство затруднено и не рекомендовано у следующих категорий пациентов [224,225]:
1) пациенты со страхом перед самораскрытием и преобладанием отрицания в комплексе используемых механизмов психологической защиты;
2) пациенты с недостаточной мотивацией к изменениям, очевидной вторичной выгодой от болезни;
3) пациенты с низкой интерперсональной сенситивностью;
4) пациенты, которые не смогут регулярно посещать сеансы психотерапии;
5) пациенты, которые не будут участвовать в процессе активной вербализации и слушания в индивидуальной и групповой психотерапии;
6) пациенты, чьи характерологические особенности не позволят им конструктивно работать в индивидуальной и групповой психотерапии и извлекать из этой работы пользу.
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
- У пациентов с ОКР рекомендовано использовать различные виды психотерапии в комбинации с психофармакотерапией с целью более эффективного и стойкого снижения уровня тревожности и напряжения, совладания со стрессом, обучения навыкам саморегуляции, научению релаксации, коррекции иррациональных установок и др. [2,96-99,224].
Уровень достоверности доказательств – 2, Уровень убедительности рекомендации – B
- Пациентам с ОКР рекомендовано проведение КПТ с целью снижения тревоги и напряжения, изменения иррациональных установок и овладения навыками адаптивного мышления и поведения [2, 92-95,97].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
- Пациентам с ОКР рекомендовано проведение ERP с целью снижения уровня тревоги, напряжения, преодоления воздействия триггерных стимулов и уменьшения выраженности фобического и компульсивного поведения [98-100].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
- Пациентам с ОКР с целью снижения общего уровня тревоги и напряжения и обучения навыкам саморегуляции рекомендовано использование методики биообратной связи [98,226,227].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
ПРОТИВОРЕЦИДИВНАЯ ТЕРАПИЯ
- При достижении клинического эффекта* после первого этапа лечения (то есть монотерапии СИОЗС в течение 8-12 недель) либо последующих этапов (замена на кломипрамин** либо использование адъювантных к СИОЗС средств и методов лечения в течение 8-12 недель) рекомендуется продолжать терапию в течение 1-2 лет. В случае отмены фармакотерапии дозировки лекарств следует снижать постепенно, на 10-25% каждые 1-2 месяца [61, 112, 137, 144-145, 152-154, 156].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
Комментарий:
*Под достижением клинического эффекта понимается снижение интенсивности (тяжести) симптомов ОКР, их частоты и продолжительности, а также уровня дистресса и нарушения адаптации у пациента. Редукция симптоматики в процессе терапии обычно оценивается по психометрической шкале FLY-BOCS (см. Приложение Г).
- При высокой тяжести симптомов и наличии рефрактерности фармакотерапию рекомендуется проводить неопределенно долго [61, 137, 144-145, 152-154, 156].
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – В
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Факторы, способствующие развитию неблагоприятного течения и терапевтической резистентности
— Коморбидные психические расстройства (расстройство личности, депрессия, расстройство шизофренического спектра и др.).
— Неблагоприятные социальные и семейные условия (отсутствие поддерживающего окружения, одиночество).
— Неблагоприятные факторы, связанные с образом жизни (стрессовые ситуации, гиподинамия, отсутствие здорового режима труда и отдыха, надлежащего режима «сон-бодрствование»).
— Низкая комплаентность (плохая приверженность лечению)
— Сопутствующее злоупотребление алкоголем и психоактивными веществами (в частности, психостимуляторами и производными бензодиазепина).
— Применение АПП, за исключением небольших доз галоперидола**. Экстрапирамидные нарушения, возникающие при приеме антипсихотических препаратов с выраженным антагонизмом к дофаминовым рецепторам, могут усиливать компульсии (моторные навязчивости).
— Необоснованное применение нескольких препаратов, усиливающих серотонинергическую активность (ИМАО-А в сочетании с кломипрамином**, СИОЗС или СИОЗСН) может увеличивать риск развития серотонинового синдрома.
— Необоснованное сокращение сроков противорецидивной терапии может приводить к обострению симптоматики.
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Пациентам с ОКР рекомендуется использовать реабилитационные мероприятия с целью укорочения временной утраты трудоспособности пациентов, ранней социализации в обществе, улучшения качества жизни [1-3,98,99].
Уровень достоверности доказательств – 3, Уровень убедительности рекомендации – В
- Всем пациентам с ОКР рекомендована психотерапия с целью реабилитации. Во-первых, речь идет о специфических, направленных непосредственно на симптомы ОКР, методах психотерапии (КПТ, ERP), которые прямо способствуют реабилитации пациента и улучшению его социально-трудового и медицинского прогноза. Во-вторых, могут быть рекомендованы неспецифические методы психотерапии, направленные на сопутствующие факторы, связанные с образом жизни, уровнем адаптации и совладанием со стрессом (экзистенциально-гуманистическая терапия, семейное клинико-психологическое консультирование, кратковременное клинико-психологическое консультирование, терапия средой и др.) [1, 2, 92-97].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С
Госпитализация
Организация оказания медицинской помощи
Фармакотерапия ОКР разделяется на три этапа – острая (купирующая), продолженная (стабилизирующая) и поддерживающая (профилактическая/противорецидивная) [1]. Психотерапия (КПТ, ERP) в том числе используется для реабилитации и способствует улучшению социально-трудовой адаптации (реабилитации), снижению сопутствующего болезни дистресса и применима на любом этапе лечения [1-3, 92].
Показаниями для стационарного лечения (госпитализации) могут являться сопутствующая депрессия, тяжелый дистресс, наличие суицидальных и парасуицидальных мыслей и суицидального риска, рефрактерность к лечению, требующая более интенсивных терапевтических мероприятий в условиях стационара, а также выраженная социально-трудовая дезадаптация (например, вследствие ограничительного поведения или тяжелых инвалидизирующих компульсий). После стационарного лечения основанием для выписки из больницы являются улучшение состояния, удовлетворительная переносимость новой схемы лечения и отсутствие суицидального риска.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Пациентам с ОКР рекомендовано как можно более раннее начало лечения, соблюдение надлежащего режима приема ПФТ и расписания сессий психотерапии, а также коррекция сопутствующих факторов риска, связанных со здоровьем и образом жизни [1 – 3]. Специфической профилактики, направленной на предотвращение симптомов ОКР, не существует.
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С.
- В зависимости от тяжести течения ОКР с целью динамической оценки состояния, определения показаний для коррекции терапии и своевременной госпитализации в стационар рекомендуется регулярное амбулаторное наблюдение специалистами полипрофессиональной бригады, включая врача-психиатра, психотерапевта и социального работника [1-3].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С.
- При наличии парасуицидальных и суициальных мыслей или действий рекомендуется активное диспансерное наблюдение [1 – 3].
Уровень достоверности доказательств – 5, Уровень убедительности рекомендации – С.
Информация
Источники и литература
-
Клинические рекомендации Российского общества психиатров
- 1. Мосолов С.Н. Обсессивно-компульсивное расстройство (диагностика, клиника, терапия): монография / С.Н. Мосолов. – М.: 2005. — 56 c.
2. Колюцкая Е.В., Смулевич А.Б. Невротические расстройства // Психиатрия: Научно-практический справочник / Под ред. академика РАН А.С. Тиганова. — М.: ООО «Издательство «Медицинское информационное агентство». — 2016. — C. 349-368.
3. Abramowitz J.S. Obsessive-compulsive disorder / J.S. Abramowitz, S. Taylor, D. McKay // Lancet. – 2009. – Vol. – 374. — № 9688. – P. 491–499.
4. Milad M.R. Obsessive-compulsive disorder: beyond segregated cortico-striatal pathways / M.R. Milad, S.L. Rauch // Trends in Cognitive Sciences. — 2012. – Vol. 16. — №1. – P. 43-51.
5. Brain circuitry of compulsivity / O.A. van den Heuvel [et al.] // European Neuropsychopharmacology. – 2016. — Vol. 26. — №5. – P. 810-827.
6. Comorbidity, age of onset and suicidality in obsessive-compulsive disorder (OCD): An international collaboration / V. Brakoulias [et al.] // Comprehensive Psychiatry. – 2017. – Vol. 76. – P. 79-86.
7. Obsessive-compulsive disorder: an integrative genetic and neurobiological perspective / D.L. Pauls [et al.] // Nature Reviews. Neuroscience. – 2014. – Vol. 15. — №6. – P. 410-424.
8. International Obsessive-Compulsive Disorder Foundation Genetics Collaborative (IOCDF-GC) and OCD Collaborative Genetics Association Studies (OCGAS). Revealing the complex genetic architecture of obsessive-compulsive disorder using meta-analysis / Molecular Psychiatry. – 2018. – Vol. 23. — №5. – P. 1181-1188.
9. Whole-genome association analysis of treatment response in obsessive-compulsive disorder / H. Qin [et al.] // Molecular Psychiatry. – 2016. – Vol. 21. — №2. – P. 270-276.
10. Genome-wide association study of obsessive-compulsive disorder / S.E. Stewart [et al.] // Molecular Psychiatry. – 2013. – Vol. 18. — №7. – P. 788-798.
11. Systematic review of environmental risk factors for Obsessive-Compulsive Disorder: A proposed roadmap from association to causation / G. Brander [et al.] // Neuroscience & Biobehavioral Reviews. – 2016. – Vol. 65. – P. 36-62.
12. Snider L.A. PANDAS: current status and directions for research / L.A. Snider, S.E. Swedo // Molecular Psychiatry. – 2004. — Vol. 9. – P. 900-907.
13. Moving from PANDAS to CANS / H.S. Singer [et al.] // The Journal of Pediatrics. – 2012. – Vol. 160. — №5. – P. 725-731.
14. Obsessive-compulsive disorder and female reproductive cycle events: results from the OCD and reproduction collaborative study / V. Guglielmi [et al.] // Depression and Anxiety. – 2014. – Vol. 31. — №12. – P. 979-987.
15. Fostick L. Acute obsessive-compulsive disorder (OCD) in veterans with posttraumatic stress disorder (PTSD) / L. Fostick, N. Nacasch, J. Zohar // World Journal of Biological Psychiatry. – 2012. – Vol. 13. — №4. – P. 312-315.
16. Coetzer B.R. Obsessive-compulsive disorder following brain injury: a review / B.R. Coetzer // International Journal of Psychiatry in Medicine. – 2004. – Vol. 34. — №4. – P. 363-377.
17. Neurosurgical targets for compulsivity: what can we learn from acquired brain lesions? / M. Figee [et al.] // Neuroscience and Biobehavioral Reviews. – 2013. – Vol. 37. — №3. – P. 328-339.
18. Dorsal anterior cingulotomy and anterior capsulotomy for severe, refractory obsessive-compulsive disorder: a systematic review of observational studies / L.T. Brown [et al.] // Journal of Neurosurgery. – 2016. – Vol. 124. — №1. – P. 77-89.
19. Ahmari S.E. Using mice to model Obsessive Compulsive Disorder: From genes to circuits / S.E. Ahmari // Neuroscience. – 2016. – Vol. 321. — P. 121-137.
20. Monteiro P. Learning From Animal Models of Obsessive-Compulsive Disorder / P. Monteiro, G. Feng // Biological Psychiatry. – 2016. – Vol. 79. — №1. – P. 7-16.
21. Multicenter voxel-based morphometry mega-analysis of structural brain scans in obsessive-compulsive disorder / S.J. de Wit [et al.] // The American Journal of Psychiatry. — 2014. – Vol. 171. – №1. — P. 340-349.
22. Distinct Subcortical Volume Alterations in Pediatric and Adult OCD: A Worldwide Meta- and Mega-Analysis / P.S. Boedhoe [et al.] // The American Journal of Psychiatry. — 2017. – Vol. 174. — №1. – P. 60-69.
23. Insel T.R. Obsessive-compulsive disorder and serotonin: is there a connection? / T.R Insel // Biological Psychiatry. – 1985. — Vol. 20. — №11.– P. 1174-1188.
24. Role of dopamine in the pathophysiology and treatment of obsessive-compulsive disorder / M.S. Koo [et al.] // Expert Review of Neurotherapeutics. – 2010. — Vol. 10. — №2. – P. 275-290.
25. Pittenger C. Glutamate abnormalities in obsessive compulsive disorder: neurobiology, pathophysiology, and treatment / C. Pittenger, M.H. Bloch, K. Williams // Pharmacology & Therapeutics. – 2011. – Vol. 132. — №3. – P. 314-332.
26. The role of glutamate signaling in the pathogenesis and treatment of obsessive-compulsive disorder / K. Wu [et al.] // Pharmacology, Biochemistry, and Behavior. – 2012. – 100. — №4. – P. 726-735.
27. Late-onset obsessive compulsive disorder: clinical characteristics and psychiatric comorbidity / Grant J.E. [et al.] // Psychiatry Research. – 2007. – Vol. 152. — №1. – P. 21-27.
28. Obsessions and compulsions in the community: prevalence, interference, help-seeking, developmental stability, and co-occurring psychiatric conditions / M.A. Fullana [et al.] // The American Journal of Psychiatry. – 2009. – Vol. 166. — №3. – P. 329-336.
29. Prevalence, severity, and comorbidity of 12-month DSM-IV disorders in the National Comorbidity Survey Replication / R.C. Kessler [et al.] // Archives of General Psychiatry. – 2005. – Vol. 62. — №6. – P. 617-627.
30. Obsessive-compulsive disorder versus body dysmorphic disorder: a comparison study of two possibly related disorders / K.A. Phillips [et al.] // Depression and Anxiety. – 2007. – Vol. 24. — №6. – P. 399-409.
31. The epidemiology of obsessive-compulsive disorder in the National Comorbidity Survey Replication / A.M. Ruscio [et al.] // Molecular Psychiatry. – 2010. — Vol. 15. — №1. – P. 53–63.
32. The cross-national epidemiology of obsessive-compulsive disorder. The Cross-National Collaborative Group / M.M. Weissman [et al.] // The Journal of Clinical Psychiatry. – 1994. – Vol. 55. – Suppl. 5-10.
33. Pinto A. Personality features of OCD and spectrum conditions. In: The Oxford Handbook of Obsessive Compulsive and Spectrum Disorders, Steketee G (Ed) / A. Pinto, J.L.Eisen. — New York: Oxford University Press, 2012.
34. Clinical features of tic-related obsessive-compulsive disorder: results from a large multicenter study / P. Gomes de Alvarenga [et al.] // CNS Spectrums. – 2012. – Vol. 17. – №2. — P. 87-93.
35. Is obsessive-compulsive disorder an anxiety disorder, and what, if any, are spectrum conditions? A family study perspective / O.J. Bienvenu [et al.] // Psychological Medicine. – 2012. – Vol. 42. — №1. – P. 1-13.
36. How prevalent are anxiety disorders in schizophrenia? A meta-analysis and critical review on a significant association / A.M. Achim [et al.] // Schizophrenia Bulletin. – 2011. — Vol. 37. — №4. – P. 811-821.
37. Obsessive-compulsive disorder comorbidity: clinical assessment and therapeutic implications / Pallanti S. [et al.] // Frontiers in Psychiatry. – 2011. – Vol. 2. – P. 70.
38. Comorbidity of anxiety disorders with anorexia and bulimia nervosa / W.H. Kaye [et al.] // The American Journal of Psychiatry. – 2004. – Vol. 16. — №12. — P. 2215-2221.
39. The ICD-10 classification of mental and behavioural disorders: diagnostic criteria for research. The ICD-10 classification of mental and behavioural disorders / W.H. Organization. – World Health Organization, 1993.
40. American Psychiatric Association Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (DSM-5) / American Psychiatric Association, Arlington, VA, 2013.
41. Obsessive-compulsive disorder with poor insight: a three-year prospective study / F. Catapano [et al.] // Progress in Neuropsychopharmacology & Biological Psychiatry. – 2010. – Vol. 34. – P. 323-330.
42. A 2-year prospective follow-up study of the course of obsessive-compulsive disorder / J.L. Eisen [et al.] // Journal of Clinical Psychiatry. – 2010. – Vol. 71. – №8. — P. 1033-1039.
43. DSM-IV field trial: obsessive-compulsive disorder / E.B. Foa [et al.] // The American Journal of Psychiatry. – 1995. — Vol. 152. — №1. – P. 90-96.
44. Phenomenology of OCD: lessons from a large multicenter study and implications for ICD-11 / Shavitt R.G. [et al.] // Journal of Psychiatric Research. – 2014. — Vol. 57. – P. 141-148.
45. Psychometric validation of the obsessive belief questionnaire and interpretation of intrusions inventory—Part 2: Factor analyses and testing of a brief version / Obsessive Compulsive Cognitions Working Group // Behavioral Research and Therapy. – 2005. – Vol. 43. — №11. – P. 1527-1542.
46. Suicidality in obsessive compulsive disorder (OCD): a systematic review and meta-analysis / I. Angelakis [et al.] // Clinical Psychology Review. – 2015. – Vol. 39. – P. 1-15.
47. Obsessive-compulsive disorder: a review of the diagnostic criteria and possible subtypes and dimensional specifiers for DSM-V / J.F. Leckman [et al.] // Depression and Anxiety. – 2010. – Vol. 27. — №6. – P. 507–527.
48. Skoog G. A 40-year follow-up of patients with obsessive-compulsive disorder / G. Skoog, I. Skoog // Archives of General Psychiatry. – 1999. – Vol. 56. — №2. – P. 121-127.
49. Response versus remission in obsessive-compulsive disorder / H.B. Simpson [et al.] // The Journal of Clinical Psychiatry. – 2006. – Vol. 67. — №2. — P. 269-276.
50. Quality of life and functional impairment in obsessive-compulsive disorder: a comparison of patients with and without comorbidity, patients in remission, and healthy controls / J.D. Huppert [et al.] // Depression and Anxiety. – 2009. – Vol. 26. — №1. — P. 39-45.
51. Koran L.M. Quality of life for patients with obsessive-compulsive disorder / L.M. Koran, M.L. Thienemann, R. Davenport // The American Journal of Psychiatry. – 1996. – Vol. 153. – №6. – P. 783-788.
52. Quality of life and disability in patients with obsessive-compulsive disorder / J. Bobes [et al.] // European Psychiatry. – 2001. – Vol. 16. – №4. — P. 239-245.
53. Ravizza L. Episodic and chronic obsessive-compulsive disorder / L. Ravizza, G. Maina, F. Bogetto // Depression and Anxiety. – 1997. – Vol. 6. — №4. – P. 154-158.
54. The Yale-Brown Obsessive-Compulsive Scale. I. Development, use, and reliability / W.K. Goodman [et al.] // Archives of General Psychiatry. – 1989. – Vol. 46. — №11. – P. 1006-1011.
55. The Yale-Brown Obsessive-Compulsive Scale. II. Validity / W.K. Goodman [et al.] // Archives of General Psychiatry. – 1989. – Vol. 46. — №11. – P. 1012-1016.
56. Steketee G. The Yale-Brown Obsessive-Compulsive Scale: interview versus self-report / G. Steketee, R. Frost, K. Bogart // Behavior Research and Therapy. – 1996. – Vol. 34. — №8. – P. 675-684.
57. Assessment of obsessive-compulsive symptom dimensions: development and evaluation of the Dimensional Obsessive-Compulsive Scale / J.S. Abramowitz [et al.] // Psychological Assessment. – 2010. – Vol. 22. — №.1. – P. 180-198.
58. The OCI-R: validation of the subscales in a clinical sample / J.D. Huppert [et al.] // Journal of Anxiety Disorders. — 2007. — Vol. 21. — №3. – P. 394-406.
59. Florida Obsessive-Compulsive Inventory: development, reliability, and validity / E.A. Storch [et al.] // The Journal of Clinical Psychology. – 2007. – Vol. 63. — №9. – P. 851-859.
60. Pharmacological and psychotherapeutic interventions for management of obsessive-compulsive disorder in adults: a systematic review and network meta-analysis / P. Skapinakis [et al.] // Lancet Psychiatry. – 2016. – Vol. 3. — №8. – P. 730-739.
61. Hirschtritt M.E. Obsessive-compulsive disorder: Advances in diagnosis and treatment / M.E. Hirschtritt, M.H. Bloch, C.A. Mathews // JAMA. – 2017. – Vol. 317. — № 13. – P. 1358-1367.
62. Pallanti, S. Treatment-refractory obsessive-compulsive disorder: methodological issues, operational definitions and therapeutic lines / S. Pallanti, L. Quercioli // Progress in Neuropsychopharmacology and Biological Psychiatry. – 2006. – Vol. 30. — №3. – P. 400-412.
63. Cottraux, J. Combining Pharmacotherapy with cognitive-behavioral interventions for obsessive-compulsive disorder / J. Cottraux, M.A. Bouvard, M. Milliery // Cognitive Behavioral Therapy. – 2005. – Vol. 34. — №3. – P. 185-192.
64. Kaplan A. A review of pharmacologic treatments for obsessive-compulsive disorder / A. Kaplan, E. Hollander // Psychiatric Services. – 2003. – Vol. 54. — №8. – P. 1111-1118.
- 1. Мосолов С.Н. Обсессивно-компульсивное расстройство (диагностика, клиника, терапия): монография / С.Н. Мосолов. – М.: 2005. — 56 c.
Информация
Список сокращений
АВП – антипсихотические средства второго поколения (#амисульприд, #арипипразол, #кветиапин**, #клозапин, #оланзапин**, #палиперидон**, #рисперидон**)
АД – антидепрессанты
АПП – антипсихотические средства первого поколения (#галоперидол**)
ГСМ — глубокая стимуляция мозга
ГРЛС – государственный реестр лекарственных средств
ИМАО-А – ингибиторы моноаминоксидазы (тип А)
ИОЗС — ингибиторы обратного захвата серотонина (кломипрамин** и СИОЗС)
КПТ – когнитивно-поведенческая терапия
КСТКС – кортико-стриато-таламо-кортикальная система
ОКР – обсессивно-компульсивное расстройство
ОНМК – острое нарушение мозгового кровообращения
ОФК – орбитофронтальная кора
ППИ – передняя поясная извилина
ПФТ — психофармакотерапия
ПЭТ – позитронно-эмиссионная томография
РКИ – рандомизированное контролируемое исследование
СИОЗС – селективные ингибиторы обратного захвата серотонина (эсциталопрам, флувоксамин, пароксетин**, флуоксетин**, сертралин**)
СИОЗСН – селективные ингибиторы обратного захвата серотонина и норадреналина (в соответствии с АТХ — другие антидепрессанты. венлафаксин, дулоксетин, милнаципран)
ТЦА – трициклические антидепрессанты (в соответствии с АТХ — неселективные ингибиторы обратного захвата моноаминов, кломипрамин**)
УДД – уровни достоверности доказательств
УУР – уровни убедительности рекомендаций
МРТ – магнитно-резонансная томография
фМРТ – функциональная магнитно-резонансная томография
цТМС – циклическая (импульсная) транскраниальная магнитная стимуляция
ЧМТ – черепно-мозговая травма
ЭКГ – электрокардиография
ЭПС – экстрапирамидные симптомы
ЭСТ – электросудорожная терапия
ЭЭГ — электроэнцефалография
ERP – экспозиционная терапия (exposure and response prevention)
FLY-BOCS – Флоридская шкала обсессивно-компульсивных расстройств Йела-Брауна (Yale-Brown Obsessive-Compulsive Scale)
NMDA-рецептор – ионотропный рецептор глутамата, селективно связывающий N-метил-D-аспартат (NMDA)
PANDAS – ПАНДАС, педиатрические аутоиммунные нейропсихиатрические расстройства, связанные со стрептококковой инфекцией (Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal infections)
Термины и определения
Психофармакотерапия – это применение фармакологических средств в лечении психических расстройств.
Психотерапия – это система немедикаментозного, преимущественно коммуникационного (словесного) лечебного воздействия на психику человека с целью лечения различных расстройств.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Алфимов Павел Викторович – младший научный сотрудник Отдела нелекарственных методов и интенсивной терапии Московского НИИ психиатрии – филиала ФГБУ «НМИЦ ПН им. В.П. Сербского» МЗ РФ, член РОП
2. Колюцкая Елена Владимировна — доктор медицинских наук, профессор, ведущий научный сотрудник Отдела по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ РАН, член РОП
3. Букреева Наталья Дмитриевна – доктор медицинских наук, Заслуженный врач РФ, заведующий научно-организационным отделом ФГБУ «НМИЦ ПН им. В.П.Сербского» МЗ РФ, член РОП
4. Мосолов Сергей Николаевич – доктор медицинских наук, профессор, руководитель Отдела терапии психических заболевании Московского НИИ Психиатрии — филиала ФГБУ «НМИЦ ПН им. В.П.Сербского» МЗ РФ, член РОП
5. Оленева Екатерина Валерьевна – кандидат медицинских наук, старший научный сотрудник Отделения психофармакотерапии Московского НИИ психиатрии – филиала ФГБУ «НМИЦ ПН им. В.П. Сербского» МЗ РФ, член РОП
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Методы, использованные для оценки качества и силы доказательств:
— опубликованные мета-анализы и систематические обзоры; РКИ;
— эпидемиологические исследования;
— психометрические исследования;
— консенсус экспертов;
— оценка значимости в соответствии со шкалой УДД и УУР.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
В качестве доказательной базы для рекомендаций использованы публикации, размещенные в базах данных EMBASE, PUBMED, COCHRANE, WEB OF SCIENCE, еLIBRARY, поисковая система Google Scholar.
Оценка значимости рекомендаций приведена в соответствии с классификацией уровней их достоверности и доказательности (рейтинговой схемой).
Метод, использованный для формулирования рекомендаций — консенсус экспертов. Рекомендации валидизированы с использованием методов:
— внутренняя экспертная оценка;
— внешняя экспертная оценка;
— общественное обсуждение рекомендаций на сайте РОП: https://psychiatr.ru/news/1056
Методология анализа доказательств:
— отбор публикаций в качестве потенциальных источников доказательств по уровню валидности каждого исследования;
— влияние доказательности, присваиваемой публикации, на силу вытекающих из нее рекомендаций.
В целях исключения ошибок и влияния субъективного фактора, проведена дополнитеоьная экспертная оценка каждых тезис-рекомендаций независимым членом рабочей группы.
Клинические рекомендации могут быть использованы при разработке учебно-методических материалов и информационно-образовательных модулей для подготовки и повышения квалификации врачей.
Целевая аудитория данных клинических рекомендаций:
1. Врачи-психиатры
2. Врачи-психотерапевты
3. Медицинские психологи
4. Врачи общей практики (семейные врачи)
1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Порядок обновления клинических рекомендаций – пересмотр 1 раз в 3 года. Следующий пересмотр и обновление будут проведены в 2022 году в связи с вступлением в силу МКБ-11, новой классификации и критериев по группе заболеваний, представленных в настоящих клинических рекомендациях.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов инструкции по применению лекарственного препарата
Приложение к приказу Министерства здравоохранения Российской Федерации «Об утверждении стандарта специализированной медицинской помощи при невротических, связанных со стрессом и соматоформных расстройствах, обсессивно-компульсивном расстройстве» от 20 декабря 2012 г. №1227н.
Приложение А4. Рекомендуемый диапазон доз препаратов для лечения ОКР
Приложение Б. Алгоритмы действий врача
Приложение Б1. Алгоритм ведения пациентов с ОКР
Приложение Б2. Алгоритм диагностики ОКР
Приложение Б3. Алгоритм биологической терапии ОКР
Комментарий:
После установления диагноза ОКР, тяжести симптоматики, возраста начала, типологии, симптомов мишеней, коморбидных расстройств, а также оценки эффективности и переносимости предшествующей терапии нужно перейти к Этапу I алгоритма – монотерапии одним из СИОЗС первой линии в течение 8–12 недель.
Используются дозировки СИОЗС, превышающие таковые при других тревожных расстройствах (см. схему). В зависимости от метода терапии необходимо провести оценку эффективности лечения на 14-й-28-й дни терапии. При отсутствии эффекта следует уточнить диагностику и исключить ятрогенные причины неэффективности, среди которых основными являются недостаточная дозировка и (или) неадекватная продолжительность терапии.
В случае истинной неэффективности или интолерантности к первому курсу СИОЗС следует перейти к Этапу II – монотерапии кломипрамином** или другим СИОЗС (также в течение 8–12 недель). Эффективность двух методов второго этапа (переход на другой СИОЗС или на кломипрамин**) сопоставима – в обоих случаях терапевтический эффект наступает у 30–40% больных. Эффективность перехода на другие антидепрессанты требует дальнейшего уточнения. В случае кломипрамина** для усиления терапевтического эффекта допустимо внутривенное введение в течение 10–14 дней (в стационарных условиях с мониторингом сердечно-сосудистых функций) с последующим переходом на пероральный прием. При достижении эффекта переходят к длительному (предпочтительно 1-2 года) периоду монотерапии тем же антидепрессантом в прежних или чуть меньших дозах (для кломипрамина** поддерживающая доза может быть значительно ниже лечебной).
При неэффективности описанных методов переходят к адъювантной терапии в течение 8–12 недель (этапы III – V). В настоящее время наиболее эффективными признаны комбинация СИОЗС с антипсихотическими средствами. При использовании таких комбинаций необходим тщательный мониторинг соматического и психического состояния пациента (предпочтительно каждую неделю). Предпочтительными являются #арипипразол, #рисперидон** и, в меньшей степени, #кветиапин**, #амисульприд, #оланзапин**, и #палиперидон** в средних терапевтических дозах (см. схему). Возможно присоединение #галоперидола** в небольших дозах (до 5 мг/сут).
Альтернативные методы адьювантной терапии, используемые на Этапе IV, могут включать противоэпилептические препараты (#габапентин 300-900 мг/сут, #ламотриджин 100-200 мг/сут, #топирамат** 100-200 мг/сут), а также #мемантин** 10-20 мг/сут, #ацетилцистеин 600-1200 мг/сут, #миртазапин 30-60 мг/сут и #ондансетрон** 1-8 мг/сут. Экспериментальные методы адъювантной терапии, используемые на Этапе V, могут включать неиспользованные ранее опции.
В случае достижения терапевтического эффекта переходят к длительной (1-2 года) терапии прежним ИОЗС с постепенной отменой адъювантного средства или длительной комбинированной терапии СИОЗС с антипсихотическими средствами.
При неэффективности мероприятий на любом этапе нужно повторно оценить правильность диагностики, проверить комплаентность, исключить коморбидные психические расстройства и сопутствующие заболевания, которые могут препятствовать терапевтическому эффекту (например, злоупотребление психоактивными веществами, расстройство личности и др.).
При отсутствии положительной информации переходят к следующим этапам, которые включают неинвазивные нелекарственные методы терапии (цТМС, глубокую ТМС), а также ГСМ. Среди всех вариантов цТМС наибольшей эффективностью обладает правосторонняя префронтальная цТМС над дополнительной моторной областью. Недостатком ГСМ является инвазивность и побочные эффекты, характерные для нейрохирургического вмешательства (см. раздел «Стратегии при неэффективности первого выбора – Немедикаментозные методы»). В настоящее время другие нелекарственные и нейрохирургические методы являются экспериментальными и показаны только в случаях стойкой резистентности с выраженным дистрессом и инвалидизацией. ЭСТ может использоваться также при наличии суицидальных мыслей и выраженной коморбидной депрессии. Если нелекарственный метод оказался эффективным, следует перейти к длительной монотерапии СИОЗС.
Психотерапию следует рассматривать как монотерапию первой линии у фармакологически интактных пациентов с легким или умеренным уровнем дистресса или дезадаптации, у пациентов без тяжелой сопутствующей психиатрической патологии, а также у пациентов, которые по разным причинам предпочитают отложить ПФТ или отказываются от ПФТ. Психотерапию можно рассматривать как дополнительный (адъювантный к ПФТ) метод на любом этапе лечения при любой выраженности симптомов ОКР.
Приложение В. Информация для пациента
Что такое обсессивно-компульсивное расстройство?
Обсессивно-компульсивное расстройство – это заболевание нервной системы, основным проявлением которого являются повторяющиеся навязчивые мысли, образы или влечения (обсессии), воспринимаемые как собственные, часто абсурдные или даже бессмысленные и вызывающие беспокойство или страдание (тревогу), а также стремлением сопротивляться им различными способами, в том числе с помощью защитных действий (компульсии).
Каковы основные симптомы обсессивно-компульсивного расстройства?
Наиболее часто встречаются навязчивости загрязнения, заражения, агрессивных действий, навязчивые желания в отношении симметричности и точности расположения предметов, неприятных ощущений в теле и др. Среди компульсий наиболее часто встречаются действия по проверке сделанного, мытья и чистки, а также счета. У многих пациентов развивается поведение избегания ситуаций, соответствующих их навязчивостям. Так, пациенты со страхом загрязнения избегают пользоваться публичными туалетами или рукопожатий с незнакомыми людьми.
Диагностика обсессивно-компульсивного расстройства
Обычно диагноз обсессивно-компульсивного расстройства устанавливается на основании наличия навязчивых мыслей и защитных действий после исключения всех других болезней, при которых могут наблюдаться похожие симптомы. Диагностикой и лечением обсессивно-компульсивного расстройства занимается врач-психотерапевт, психиатр.
Предварительный диагноз может поставить врач общей практики или врач-невролог.
Лечение обсессивно-компульсивного расстройства
Лечение обсессивно-компульсивного расстройства включает психотерапию и назначение лекарственных препаратов, уменьшающих выраженность навязчивостей и снижающих чувство тревоги, преимущественно антидепрессантов, повышающих уровень серотонина в центральной нервной системе. В тяжелых случаях и при неэффективности психотерапии в сочетании с хорошо изученными препаратами возможно применение других лекарственных средств, включая антипсихотические препараты, и нелекарственные методы терапии, например, транскраниальную магнитную стимуляцию и глубокую стимуляцию мозга. Медикаментозное лечение обычно проводится длительно. Назначение, коррекция терапии, отмена препаратов осуществляется только врачом-специалистом.
Психотерапия может проводиться индивидуально или в небольших группах. Наиболее эффективной является поведенческая психотерапия, включая постепенную адаптацию и научение контролировать провоцирующие ситуации. Компульсии, как правило, лучше поддаются психотерапии, чем обсессии. Обучение правилам поведения в различных ситуациях и психологические тренировки помогают чувствовать уверенность в своих силах, уменьшить стресс, тревогу и выраженность навязчивостей.
Приложение Г.
Название на русском языке: Флоридская шкала Йела-Брауна для оценки обсессивно-компульсивной симптоматики
Оригинальное название: FLORIDA YALE-BROWN OBSESSIVE COMPULSIVE SCALE (FLY-BOCS)
Источник: оригинальная версия [54, 55], русскоязычная версия [1].
Тип: шкала оценки
Назначение: оценка симптомов и степени их тяжести при обсессивно-компульсивном расстройстве, включая повторную оценку для динамического наблюдения в процессе лечения.
Содержание (шаблон): Шкала состоит из 10 пунктов, 5 из которых оценивают выраженность обсессивных симптомов и 5 — выраженность компульсий. Каждый из пунктов оценивается по 5-балльной шкале от 0 до 4 баллов. По каждому пункту определяется средняя степень выраженности симптомов в течение последней недели. Выраженность обсессивных и компульсивных симптомов определяется по следующим критериям: продолжительность симптомов в течение суток, степень нарушения жизнедеятельности, уровень психологического дискомфорта, сопротивление симптомам и контроль над ними.
Ниже приведены инструкция по применению, шкала и бланк для регистрации симптомов, а также структурированное интервью с вопросами.
Ключ (интерпретация): Общая сумма баллов по шкале FLY-BOCS представляет из себя сумму показателей 1-10 (не учитываются пункты 1b и 6b), кроме того, вычисляется показатель подшкалы обсессий (пункты 1-5, кроме 1b), и показатель подшкалы компульсий (пункты 6-10, кроме 6b). Выраженность (тяжесть) ОКР определяется как субклиническая (0-7 баллов), легкая (8-15 баллов), средняя (16-23 балла), тяжелая (24-31 балла) и крайне тяжелая (32-40 баллов).
Пояснения: Оценка проводится на основании структурированного интервью.
Общие указания
Данная шкала разработана для оценки специфики симптомов и степени их тяжести при обсессивно-компульсивном расстройстве (ОКР). Большинство пунктов оценивается исходя из сообщений больного, однако общий результат основывается на клиническом опыте эксперта. Каждый пункт оценивает состояние больного за неделю, включая день интервью. В каждом пункте баллы отражают состояние, наиболее характерное для данной недели.
Оценка проводится на основании структурированного интервью. Эксперту следует оценивать симптомы в предложенном порядке и придерживаться стандартной формы вопросов. В то же время, для уточнения информации, эксперт может задавать дополнительные вопросы по своему усмотрению. Следует также принимать во внимание сведения, которые больной сообщает по собственной инициативе. Оценка должна основываться на сведениях, полученных во время беседы, и сделанных наблюдениях.
Если клиническое суждение эксперта расходится со сведениями, полученными во время беседы, эксперт вправе подвергать сомнению сообщения больного, о чем следует сделать соответствующие отметки в пункте 19.
Дополнительные сведения, полученные от близких больного или наблюдающих его лиц, используются в оценке только при следующих условиях:
1. Дополнительные сведения оказываются основными в оценке состояния больного
2. Дополнительные сведения доступны постоянно в ходе каждой беседы с больным, а источником информации выступает одно и то же лицо.
Прежде чем задавать больному вопросы, следует объяснить ему значение терминов обсессии (навязчивости) и компульсии.
Обсессии (навязчивости) – это нежелательные и тягостные для Вас идеи, мысли, образы или переживания, которые возникают и повторяются вопреки воле. Они могут казаться бессмысленными, неприятными; могут противоречить Вашим личным взглядам.
Компульсии (ритуальные действия) – это нежелательные побуждения совершить неподобающий поступок или повести себя странным образом. Если действие не выполняется, то обычно развивается тревога. Поэтому сопротивление совершению подобных действий часто бывает затруднительным.
Вот некоторые примеры обсессий и компульсий.
Пример обсессии (навязчивости): постоянно возникающие мысли нанести физическое увечье собственным детям, хотя вы отлично понимаете, что никогда и ни при каких условиях этого не сделаете.
Пример компульсии: потребность несколько раз вернуться и проверить выключен ли телевизор или утюг, закрыта ли вода, заперты ли двери, не проверив все это несколько раз, Вы не можете уйти из дома. Чаще всего компульсии проявляются в поведении, но возможны и мысленные компульсии, например, каждый раз, когда Вам при! ходит неприятная мысль, Вы чувствуете, что должны про себя проговорить специальные слова, которые не имеют отношения к происходящему, могут быть вообще бессмысленными, но Вы чувствуете необходимость их продумывания.
Может быть у Вас есть вопросы о компульсиях или обсессиях?
Во время проведения повторных бесед с больными нет необходимости заново объяснять им значение терминов обсессии и компульсии (при условии, что вы убедились в понимании пациентом этих слов). Важно только напоминать больному время от времени, что обсессии это мысли и переживания, а компульсии это побуждения к совершению поступков, даже если эти поступки – мысленные действия.
Больному предлагается перечислить беспокоящие его обсессии и компульсии, чтобы эксперт получил возможность составить список симптомов для дальнейшего отслеживания. Для точного и наиболее полного учета симптомов предназначен перечень FLY-BOCS симптомов. Также важно выявить и учесть обсессии и компульсии, которые наблюдались ранее, поскольку возможно возобновление прежней симптоматики уже в ходе текущего шкалирования. Выявив имеющиеся в наличии обсессии и компульсии, эксперт составляет список симптомов-мишеней, при составлении списка следует придерживаться клинической классификации (например, разделять компульсивные проверки и компульсивное мытьё). Следует описать основные признаки симптомов-мишеней, чтобы в дальнейшем облегчить их отслеживание. Например, указав симптом компульсивные проверки, следует уточнить, что именно и каким образом проверяет больной.
Важно указать наиболее яркие симптомы, которые в дальнейшем будут в наибольшей степени влиять на текущие оценки. В то же время нужно помнить, что общий балл по шкале отражает тяжесть всех имеющихся у больного обсессий и компульсий.
Эксперт обязан оценить в какой степени выявленные симптомы являются проявлениями ОКР и дифференцировать диагноз (в частности, с простыми фобиями и с расстройствами влечений). Дифференциальный диагноз некоторых моторных тиков и части компульсий (например, непроизвольные касания) может быть затруднен или вообще невозможен. В таком случае особенно важно составить исчерпывающее описание симптома-мишени и тщательно отслеживать изменения данного симптома в дальнейшем. Используя шкалу FLY-BOCS для оценки тяжести симптомов, не относимых к ОКР, у пациентов, отвечающих критериям ОКР, рекомендуется использовать шкалу FLY-BOCS дважды: сначала для оценки ОКР, а затем для оценки симптомов, несвязанных прямо с ОКР.
В таких случаях подсчет баллов осуществляется отдельно для определения тяжести ОКР и для оценки других симптомов, связь которых с ОКР точно не установлена. Во время повторных бесед возможен пересмотр списка симптомов-мишеней. В таком случае в пункте 1 учитывается другая обсессия, а в пункте 6 другая компульсия.
Общая сумма баллов по шкале FLY-BOCS представляет из себя сумму показателей 1-10 (не учитываются пункты 1b и 6b), кроме того, вычисляется показатель подшкалы обсессий (пункты 1-5, кроме 1b), и показатель подшкалы компульсий (пункты 6-10, кроме 6b). Выраженность (тяжесть) ОКР определяется как субклиническая (0-7 баллов), легкая (8-15 баллов), средняя (16-23 балла), тяжелая (24-31 балла) и крайне тяжелая (32-40 баллов).
Список симптомов FLY-BOCS
Ф.И.О. _____________________________________________________________________
Дата _____/______________/___________
В приведенном списке следует отметить все симптомы, о которых сообщает больной. Основные симптомы следует выделить.
(Эксперт должен определить, являются ли выявленные симптомы проявлением ОКР, а не другого расстройства, например, фобии или ипохондрии. Симптомы, отмеченные знаком «*», могут относиться как к ОКР, так и к другим расстройствам)
Список симптомов-мишеней
Ф.И.О. _____________________________________________________________________
Дата _____/______________/___________
Обсессии
1. _____________
2. _____________
3. _____________
Компульсии
1. _____________
2. _____________
3. _____________
Избегание
1. _____________
2. _____________
3. _____________
Структурированное интервью
«Сейчас я хочу расспросить Вас подробнее о навязчивых мыслях» (В вопросе следует точно назвать обсессию больного)
1. Продолжительность навязчивых мыслей
Вопрос: сколько времени отнимают у Вас навязчивые мысли? (Если навязчивости имеют характер мгновенных преходящих вспышек, больной может испытывать трудности с определением их продолжительности в часах и минутах. В этих случаях, чтобы помочь больному, следует уточнить, как часто появляются обсессии. В дальнейшем учитывается частота краткосрочных обсессий и их продолжительность). Дополнительный вопрос: сколько раз за день появляются навязчивые мысли? (Следует точно отличать навязчивые мысли от ситуационно или аффективно обусловленных размышлений, которые, поглощая внимание больного и отнимая большую часть его времени, всё же рациональны и синтонны личности больного)
0 = навязчивые мысли отсутствуют
1 = меньше 1 часа в день, либо единичные краткосрочные
2 = от 1 до 3 часов в день, либо частые краткосрочные
3 = от 3 до 8 часов в день, либо многочисленные краткосрочные
4 = более 8 часов в день, либо постоянные краткосрочные
1b. Светлые промежутки (время без навязчивостей) – не суммируется при подсчете общего балла
Вопрос: сколько часов в день продолжается обычный перерыв между навязчивыми мыслями? (В случае необходимости уточните). Дополнительный вопрос: сколько часов может продолжаться самый большой перерыв между навязчивостями?
0 = навязчивостей не бывает
1 = долгие перерывы, более 8 часов в день без навязчивостей
2 = довольно долгие перерывы, от 3 до 8 часов в день без навязчивостей
3 = короткие перерывы, от 1 до 3 часов в день без навязчивостей
4 = очень короткие перерывы, менее 1 часа в день без навязчивостей
2. Влияние навязчивостей на социальную активность
: насколько навязчивости мешают вашему образу жизни, работе? Может быть из-за навязчивых мыслей Вы не можете выполнять часть своих обязанностей или отказываетесь от чего-то в личной жизни? (если на момент беседы больной не работает, задавая вопрос, следует уточнить, насколько навязчивости помешали бы профессиональной деятельности)
0 = не влияют
1 = слабое влияние на социальную или профессиональную деятельность, общее поведение и образ жизни больного не меняются
2 = умеренное влияние на социальную или профессиональную деятельность, больному удается справляться с навязчивостями
3 = сильное влияние, которое значительно затрудняет социальную и профессиональную активность больного
4 = крайняя степень тяжести, навязчивости не позволяют вести обычный образ жизни и справляться с профессиональными обязанностями
3. Дистресс вследствие навязчивых мыслей (субъективная тягостность навязчивостей)
: вам тяжело переносить навязчивости? (Обычно следует выяснить в какой степени навязчивости или борьба с ними связаны с тревогой. В то же время больной может сообщать о тягостности навязчивостей, но отрицать тревогу. Не следует учитывать в данном пункте тревогу, если она обусловлена другими причинами, отличными от навязчивостей).
0 = больной не тяготится навязчивостями
1 = слабо выражена субъективная тягостность, внешне не проявляется
2 = умеренная субъективная тягостность, больному удается с ней справляться
3 = сильная субъективная тягостность, навязчивости травмируют больного
4 = крайняя степень тяжести, больной почти полностью подавлен навязчивостями
4. Борьба с навязчивостями
: Вам приходится совершать усилие, чтобы справиться с навязчивыми мыслями? Вам часто приходится намеренно переключать внимание, чтобы не поддаться навязчивым мыслям или чтобы отвлечься от навязчивых мыслей, когда они возникают? (В данном пункте оцениваются только усилия и попытки борьбы, успешность подавления навязчивостей не учитывается. Усилия, затраченные на борьбу с навязчивостями, не всегда соответствуют успешному избавлению от них. Следует также обратить внимание, что на оценку в данном пункте не должна влиять выраженность навязчивостей: оценивается критичность и настрой личности больного – энергия, с которой больной противостоит навязчивостям. Избегание не является борьбой с навязчивостями. Реализация навязчивых мыслей или компульсий (с целью избавления) не является борьбой. Чем больше попыток борьбы с навязчивостями предпринимает больной, тем меньше балл в данном пункте. Существует «активная» и «пассивная» форма борьбы с навязчивостями. Например, в ходе психотерапии больного могут обучить не бороться с навязчивыми мыслями, позволять им просто проходить, либо пациент может сознательным усилием вызывать оппозиционные навязчивости и вытеснять первоначальные. При оценке данного пункта любые психотерапевтические методы защиты следует учитывать как борьбу с навязчивостями.)
Если выраженность навязчивостей минимальна, больной может не испытывать потребности в борьбе с ними. В таких случаях выставляется нулевой балл.
0 = всегда борется с навязчивостями, либо выраженность навязчивостей минимальна и отсутствует потребность в борьбе
1 = попытки борьбы почти всегда при появлении навязчивостей
2 = обычно пытается бороться
3 = подчиняется всем навязчивостям без борьбы, но недоволен этим
4 = полностью подчинен навязчивостям
5. Способность контролировать навязчивости
: насколько Вы можете управлять навязчивыми мыслями? У Вас получается прекратить навязчивые мысли? Вам удается отвлечься от навязчивых мыслей? Вы можете по желанию избавляться от навязчивых мыслей? (В противоположность предыдущему пункту, успешность больного в борьбе с навязчивостями оценивается тем выше, чем тяжелее проявления навязчивостей)
0 = полный контроль над навязчивостями
1 = почти полный контроль, с некоторым усилием больной почти всегда в состоянии
справиться с навязчивыми мыслями или избавиться от них
2 = умеренно контролирует, время от времени удается справиться с навязчивостями
3 = контроль слабый, больному редко удается отвлечься от навязчивостей или избавиться от них
4 = не контролирует навязчивости, полностью подчинен им, даже краткие попытки отвлечься даются больному с трудом
«А теперь я расспрошу Вас подробнее о компульсиях» (В вопросе следует точно указать компульсию больного)
6. Продолжительность компульсий
: сколько времени отнимают у Вас компульсии? Если компульсии проявляются в виде ритуализации повседневных дел, следует спросить: насколько больше времени у Вас отнимают повседневные обязанности из-за ритуалов? (Если компульсии проявляются в виде кратких преходящих побуждений к действию, больной может испытывать трудности с определением их продолжительности в часах и минутах. В этих случаях, чтобы помочь больному, следует уточнить, как часто появляются компульсии. В дальнейшем учитывается и частота краткосрочных компульсий и их продолжительность. Под частотой в данном случае понимается количество вновь возникающих компульсий, а не число совершенных повторных действий. Например, если пациент 20 раз в день приходит в ванную комнату, чтобы 5 раз подряд вымыть руки, частота составляет 20 раз в день). Вопрос: Сколько раз в день Вы проделываете компульсивные действия? (Чаще всего компульсии очевидны, например, мытьё рук, но иногда незаметны, например, больной про себя проверяет порядок чего-либо).
0 = компульсии отсутствуют
1 = меньше 1 часа в день либо единичные компульсии
2 = от 1 до 3 часов в день, либо частые компульсии
3 = от 3 до 8 часов в день либо многочисленные компульсии
4 = более 8 часов в день либо постоянные компульсии, не поддающиеся подсчету
6b. Светлые промежутки (время без компульсий) – не суммируется при подсчете общего балла
сколько часов в день продолжается обычный перерыв между компульсиями? (В случае необходимости уточните).
Дополнительный вопрос
: сколько часов может продолжаться самый большой перерыв между компульсиями?
0 = компульсий не бывает
1 = долгие перерывы, более 8 часов в день без компульсий
2 = довольно долгие перерывы, от 3 до 8 часов в день без компульсий
3 = короткие перерывы, от 1 до 3 часов в день без компульсий
4 = очень короткие перерывы, менее 1 часа в день без компульсий
7. Влияние компульсий на социальную активность
: насколько компульсии мешают Вашему образу жизни, работе? Может быть, из-за компульсий Вы не можете выполнять часть своих обязанностей или отказываетесь от чего-то в личной жизни? (если на момент беседы больной не работает, задавая вопрос, следует уточнить, насколько компульсии помешали бы профессиональной деятельности)
0 = не влияют
1 = слабое влияние на социальную или профессиональную деятельность, общее поведение и образ жизни больного не меняются
2 = умеренное влияние на социальную или профессиональную деятельность, больному удается справляться с компульсиями
3 = сильное влияние, которое значительно затрудняет социальную и профессиональную активность больного
4 = крайняя степень тяжести, компульсии не позволяют вести обычный образ жизни и справляться с профессиональными обязанностями
8. Дистресс вследствие компульсий (субъективная тягостность компульсий)
: Если Вам не удается выполнить действия, побуждение к которым Вы испытываете, что Вы чувствуете? (Пауза) У Вас появляется тревога? (Следует оценить насколько больной будет травмирован, если внезапно лишится возможности реализовать компульсии. Чаще всего возможность реализовать компульсивные побуждения уменьшает тревогу. Если же, по мнению больного, тревога уменьшается только в случае успешной борьбы с компульсиями, следует уточнить). Дополнительный вопрос: Вы чувствуете тревогу, выполняя компульсивные действия? Насколько тяжелую?
0 = больной не тяготится
1 = слабо выраженная тревога, если реализовать компульсии невозможно, либо небольшая тревога во время выполнения компульсивных действий
2 = умеренно выраженная, поддающаяся контролю тревога, если реализовать компульсии невозможно, либо больному удается справляться с тревогой, выполняя компульсивные действия
3 = сильная, подавляющая и травмирующая тревога при невозможности выполнить компульсии либо во время выполнения компульсивных действий
4 = крайняя степень тревоги при любой попытке вмешаться в выполнение компульсивных действий, либо развитие полностью подавляющей тревоги во время реализации компульсий
9. Борьба с компульсиями
: Вы делаете усилие, чтобы побороть компульсии? (Следует оценивать только попытки сопротивляться компульсиям, успешность борьбы не принимается во внимание. Усилия, которые больной прикладывает к борьбе с компульсиями не всегда соответствуют способности контролировать их. Следует также обратить внимание, что на оценку в данном пункте не должна влиять выраженность компульсий: оценивается критичность и настрой личности больного – энергия, с которой больной противостоит компульсиям. Чем больше попыток борьбы с ними предпринимает больной, тем меньше балл в данном пункте. Если выраженность компульсий минимальна, больной может не испытывать потребности в борьбе с ними. В таких случаях выставляется нулевой балл.)
0 = всегда борется с компульсиями, либо выраженность компульсий минимальна и отсутствует потребность в борьбе.
1 = попытки борьбы почти всегда при появлении компульсий
2 = обычно пытается бороться
3 = подчиняется всем компульсиям без борьбы, но недоволен этим
4 = полностью подчинен компульсиям
10. Способность контролировать компульсии
насколько сильные побуждения к совершению компульсивных действий вы испытываете? У Вас получается прекратить компульсии? Вам удается отвлечься от компульсий? Вы можете по желанию избавляться от компульсий? (В противоположность предыдущему пункту, успешность больного в борьбе с компульсиями оценивается тем выше, чем тяжелее проявления компульсий)
0 = полный контроль над компульсиями
1 = почти полный контроль, с некоторым усилием больной почти всегда в состоянии справиться с компульсиями или избавиться от них
2 = умеренно контролирует, время от времени удается справиться с компульсиями
3 = контроль слабый, больному редко удается отвлечься от компульсий или избавиться от них
4 = совершенно не контролирует компульсии, полностью подчинен им, даже попытки ненадолго прекратить компульсивные действия даются больному с трудом
Бланк регистрации обсессивно-компульсивной симптоматики по Флоридской шкале Йела-Брауна (FLY-BOCS)
Ф.И.О. _____________________________________________________________________
Дата _____/______________/___________
Идентификационный код больного ______________________________________________
Эксперт ________________________________________________________________________
Сумма баллов подшкалы обсессий (1-5) ___
Сумма баллов подшкалы компульсий (6-10) ___
Общая сумма баллов признаков 1-10 ___
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Дата публикации 6 февраля 2018Обновлено 26 апреля 2022
Определение болезни. Причины заболевания
Невроз навязчивых состояний (современное название — обсессивно-компульсивное расстройство, ОКР) — это психическое расстройство, характеризующееся повторяющимися обсессиями (навязчивыми мыслями), фантазиями, сомнениями, страхами, а также компульсиями (навязчивыми действиями и ритуалами). Такое состояние воспринимается индивидом с чувством сильного волнения и осознается как проявление болезни [1].
Причины невроза навязчивых состояний
Генетическая теория. Исследования показали, что люди, у которых родственники первой степени (родители, родные братья/сёстры или дети) страдают ОКР, имеют больший риск развития данного расстройства. Вероятность выше, если у родственника первой степени ОКР развился в детском или подростковом возрасте. Текущие исследования продолжают изучать роль генетики в этиологии ОКР, результаты смогут помочь улучшить методы диагностики и лечения [15].
Органические причины. Проявления тяжёлых случаев ОКР бывает достаточно сложно описать с психологической точки зрения, поэтому была предложена теория о наличии органического заболевания головного мозга при данном расстройстве. Исследования показали различия в лобной коре и подкорковых структурах головного мозга у пациентов с ОКР. По-видимому, существует связь между симптомами невроза навязчивых состояний и аномалиями в определённых областях мозга, но эта связь не до конца ясна [15].
Психоаналитическая теория. При компульсивном неврозе основным конфликтом является защита от неприемлемых тенденций эдипова комплекса (сексуального влечения к родителю противоположного пола) [3]. По мнению Фрейда, в результате подавления сексуальных и агрессивных влечений проявляются симптомы обсессий.
Поведенческие причины. Эта теория предполагает, что люди с ОКР ассоциируют определённые объекты и ситуации со страхом. После установления связи между объектом и чувством страха люди с ОКР начинают избегать этого объекта и связанного с ним страха вместо того, чтобы противостоять ему [16].
Нейрохимическая теория. Наиболее популярная биологическая теория объясняет симптоматику ОКР нарушениями метаболизма серотонина в мозге [6].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы невроза навязчивых состояний
Основным проявлением ОКР являются навязчивые мысли (обсессии), которые возникают у человека против его воли и воспринимаются им как тягостные, бессмысленные образы и воспоминания, мешающие обыденной жизни. Человек стремится избавиться от этих мыслей, но несмотря на сопротивление обсессии доминируют в психике.
Одной из форм данного расстройства является «мыслительная жвачка» — навязчивые размышления, проявлением которых могут быть:
- наплывы воспоминаний;
- навязчивый счёт (аритмомания), то есть бессмысленное пересчитывание автомобилей, окон, сложение в уме цифр;
- сомнения по отношению к действиям, которые могли быть не завершены или неправильно выполнены, например закрытие окон или выключение электрических приборов;
- мысли о предстоящей неудаче во время исполнения привычных действий [6];
- навязчивые импульсы — тяга совершить какое-либо действие, чаще всего девиантное, неприличное или опасное (броситься под машину, ударить прохожего, выкрикивать ругательства).
Навязчивые мысли сопровождаются чувством тревоги, беспокойства, повышенной напряжённостью, потоотделением, учащением сердцебиения, возможно снижение настроения, вследствие невозможности самостоятельно избавиться от них.
Компульсии — навязчивые, неоднократно повторяющиеся действия, которые принимают форму сложных ритуалов, способствующих снижению тревоги и напряжения, вызванных обсессиями. Примеры компульсий:
- прогулка по конкретной стороне улицы или постоянным маршрутом;
- перешагивание трещин на асфальте;
- раскладывание вещей в определённом порядке.
Некоторые действия пациент стремится повторить несколько раз, чтобы снизить тревогу, если это не удаётся, приходится начинать всё сначала [7]. Во всех случаях пациент сознаёт, что это его собственные, основанные на его же воле действия, даже если они причиняют сильный дискомфорт и он прилагает все усилия, чтобы избежать их. В этом состоит отличие ОКР от бреда воздействия [13].
Ещё одним симптомом невроза навязчивых состояний являются навязчивые страхи — фобии. Наиболее распространён страх загрязнения: пациент боится, что может дотронуться до загрязнённых предметов и заразиться серьёзным заболеванием. Страх может вызвать и нахождение в замкнутом пространстве либо в местах большого скопления народа. Иногда для возникновения страха достаточно одной мысли о подобных ситуациях. Часто возникают страхи о возникновении неизлечимых заболеваний (СПИД, рак, бешенство и др.). Пациенты с фобиями стремятся избегать устрашающих для себя ситуаций, например не ездят на лифте, стараются больше времени проводить дома и т. д. [2]
Кроме того, проявлением ОКР являются панические атаки — периодически возникающее чувство сильного страха, продолжительностью меньше часа. Это явление рассматривали как «симпатоадреналовый криз», но доказано, что поражения мозга и вегетативной нервной системы в данном случае не отмечается. Считают, что большинство таких вегетативных пароксизмальных приступов связано с воздействием хронического стресса и возникает на фоне тревожных опасений и фобий [5].
Невроз навязчивых состояний у детей и подростков
Особенности ОКР у детей и подростков: меньше критики к навязчивым мыслям, преобладание компульсий, вовлечение в исполнение ритуалов родителей и членов семьи. В подростковом возрасте навязчивые мысли часто эмоционально окрашены и сопровождаются тревогой за родителей, мыслями о непринятии своей внешности и болезненности. Принципы лечения у детей и взрослых общие.
Патогенез невроза навязчивых состояний
Психоаналитическая теория. По предположению Фрейда, навязчивые мысли возникают из-за подавления агрессивных и сексуальных влечений. Эти симптомы развиваются вследствие регресса к анальной стадии (второй стадии психосексуального развития по З. Фрейду, которая начинается с возраста 18 месяцев и заканчивается к трём годам) [7]. Регрессия зависит от одного из следующих факторов или их комбинации:
- обороняющегося эго;
- остаточных явлений анально-садистской стадии развития;
- фаллической организации [3].
В изложенной теории отсутствовали объективные доказательства, поэтому только некоторые учёные допускают возможным рассматривать её в качестве объяснения причины возникновения ОКР.
Нейрохимическая теория. Данная теория была выдвинута ещё Павловым И. П., она основана на роли метаболизма ацетилхолина и адреналина [14]. Далее возникновение ОКР было описано в результате нарушения метаболизма серотонина.
Доказательством послужило сравнение эффективности ингибиторов обратного захвата серотонина, несеротонинергических препаратов и таблетированных плацебо при ОКР. Сильные корреляции между показателем кломипрамина (антидепрессанта) в плазме и уменьшением проявлений ОКР дополнительно подтвердили роль серотонина в развитии данного расстройства. Однако изучение метаболизма серотонина у пациентов ОКР ещё недостаточно результативно. Опровергает эту теорию то, что кломипрамин в некоторых случаях лучше способствует снижению симптомов ОКР, чем селективные ингибиторы обратного захвата серотонина, такие как флуоксетин, флувоксин и сертралин [4].
Нейроанатомическая теория. По итогам специальных исследований были получены нейроанатомические обоснования ОКР. Были выявлены нарушения функционирования лобной доли у многих пациентов с ОКР, но лишь часть исследователей смогли подтвердить это. Дополнительным доказательством участия лобной доли в развитии ОКР было применение эффективных психохирургических техник, таких как капсулотомия и цингулотомия (целенаправленное повреждение структур мозга, активность которых вызывает заболевание).
В качестве свидетельства нейробиологических нарушений при ОКР выступает связь этого расстройства с другой патологией, в основе которой лежат процессы в базальных ганглиях (летаргический энцефалит, хорея Сиденгама и синдром Жиля де ла Туретта). Также по результатам четырёх исследований, в ходе которых проводилась оценка метаболической активности мозга с применением позитронно-эмиссионной томографии, доказано, что метаболизм при данном расстройстве усилен в префронтальной коре [4].
Классификация и стадии развития невроза навязчивых состояний
Формы навязчивостей [6]:
- Элементарные возникают после действия раздражителя, который их вызвал, при этом причина возникновения известна, например страх управлять автомобилем после автокатастрофы.
- Криптогенные возникают без определённой причины (навязчивый счёт, сомнения и др.). Если навязчивой мысли придаётся большое значение, то это способствует возникновению навязчивых действий (компульсий). После их осуществления наступает чувство успокоения по поводу возникших обсессий. Пример таких компульсий — мытьё рук после прикосновения к различным предметам, проверка, выключен ли свет определённое количество раз.
По характеру течения (по Снежневскому и Шмаоновой) [12]:
- Однократный приступ болезни, продолжающийся несколько недель или лет.
- Течение с рецидивами и периодами полного здоровья.
- Непрерывное течение с периодическим усилением симптоматики.
Классификация по МКБ-10 [11]:
- F42.0 — Преимущественно навязчивые мысли или размышления (обсессии).
- F42.1 — Преимущественно компульсивные действия (навязчивые ритуалы).
- F42.2 — Смешанные навязчивые мысли и действия.
- F42.8 — Другие обсессивно-компульсивные расстройства.
- F42.9 — Обсессивно-компульсивное расстройство, неуказанное.
Осложнения невроза навязчивых состояний
Пациент с обсессивно-компульсивным расстройством критично относится к собственному состоянию, но не может самостоятельно справиться с имеющимися симптомами. Поэтому часто при ОКР возникает депрессия, тревожное расстройство и др. [6]
Для облегчения собственного состояния многие начинают злоупотреблять алкоголем и наркотическими веществами, что ведёт к зависимости от данных веществ и возникновению сопутствующей соматической патологии. В крайнем случае возможно возникновение суицидальных тенденций.
Также возможно развитие определённых соматических осложнений. Например, при частом мытье рук может возникнуть дерматит или язвы. При выраженных симптомах происходит нарушение социальной адаптации, что проявляется в проблемах на работе, в семье и повседневной жизни.
Диагностика невроза навязчивых состояний
Интервью
В первую очередь с пациентом проводят интервью, по итогам которого выявляют три основные проблемы:
- Уровень тревоги/дистресса при столкновении с волнующей ситуацией, причём обсессии и компульсии, являющиеся источником дистресса, должны проявляться более чем в 50 % дней в течение минимум двух недель подряд [11].
- Оценка степени избегания волнующей ситуации.
- Выраженность компульсивных ритуалов [4].
Обсессивно-компульсивная шкала Йеля — Брауна (Y-BOCS) используется для оценки тяжести симптомов обсессивно-компульсивного расстройства наиболее широко. Эта шкала применяется в основном в исследованиях для определения тяжести ОКР и документирования результатов во время лечения [17]. Шкала Y-BOCS состоит из 10 пунктов: первые 5 вопросов касаются навязчивых мыслей, последние 5 — компульсивного поведения. Каждый вопрос оценивается от 0 (отсутствие симптомов) до 4 (тяжёлая симптоматика) [4].
Лабораторная и инструментальная диагностика
При диагностике ОКР могут применяться следующие методы исследования: общий анализ крови и мочи, биохимический анализ крови, исследование на ВИЧ, проведение ЭЭГ и ЭКГ, по показаниям МРТ (после неврологического осмотра).
Дифференциальная диагностика
Дифференциальный диагноз необходимо проводить с генерализованным тревожным расстройством, которое характеризуется чрезмерным беспокойством, что также можно принять за проявление ОКР. Однако отличие от обсессий в том, что беспокойство — это избыточная озабоченность обстоятельствами реальной жизни, которая воспринимается человеком как адекватная. При ОКР навязчивости воспринимаются пациентом как неадекватные.
При дифференциальной диагностике с депрессивными расстройствами важно обращать внимание на содержание мыслей, а также на способность больного сопротивляться им. При депрессии доминируют преимущественно пессимистические идеи по отношению к себе и окружающему миру, и содержание их непостоянно. Пациенты не пытаются избавиться от этих идей, как это бывает при наличии навязчивых мыслей [4].
ОКР также нужно отличать от шизофрении. Это может вызвать трудности, если степень сопротивления навязчивым побуждениям неясна, содержание мыслей носит необычный характер или же ритуалы исключительно эксцентричны [7]. При таких проявлениях нужно убедиться в наличии или отсутствии симптомов шизофрении, а также провести беседу с людьми из ближайшего окружения пациента для оценки особенностей его поведения.
Необходимо дифференцировать стереотипные движения, например двигательные (моторные) тики, характерные для синдрома Жиля де ла Туретта, от ритуалов при ОКР. Это возможно путём установления функциональной связи между двигательным поведением и навязчивостями. Моторные тики представляют собой непроизвольные движения, не способствующие снижению тревоги и беспокойства, вызванного навязчивыми мыслями [4].
Лечение невроза навязчивых состояний
В лечении ОКР необходимо сочетать фармако- и психотерапию.
Медикаментозное лечение невроза навязчивых состояний
Из психофармакологических средств используются селективные ингибиторы обратного захвата серотонина (флуоксетин, флувоксамин, сертралин) и трициклические антидепрессанты (кломипрамин, имипрамин). Для подавления тревоги применяют транквилизаторы (лоразепам, диазепам), в целях длительной профилактики — Феназепам, Транксен. При наличии монотематических страхов назначают нейролептики — Терален, тиоридазин, хлорпротиксен. Эффективно применение противосудорожных препаратов для предупреждения приступов страха — карбамазепин, клоназепам[2]. Лекарственные средства применяют в качестве симптоматической терапии и как предпосылку для психотерапии [1].
Психотерапия при ОКР
Ведущая роль при лечении обсессивно-компульсивного расстройства отводится психотерапии. Главная задача заключается в изменении поведения и эмоций с помощью попытки реинтерпретировать основные проблемные допущения [8]. Хорошей эффективностью при лечении навязчивого невроза обладает когнитивно-бихевиоральная психотерапия. Её цель — усилить сопротивление пациента проявлениям ОКР и упростить процедуры ритуалов, а также помочь пациенту изменить свои мысли, чувства и поведение. Выраженным эффектом обладает метод экспозиции — создание для больного условий, усугубляющих ритуалы [7]. Со временем тревога, вызванная навязчивостями, уменьшается, и в конце концов навязчивые сигналы перестают беспокоить. В рамках этой терапии также используется метод предотвращения исполнения ритуала в целях уменьшения беспокойства. Это лечение помогает пациентам научиться противостоять желанию выполнять эти ритуалы.
Другие методы лечения невроза навязчивых состояний сосредоточены исключительно на когнитивной терапии, при этом пациенты работают над устранением компульсивного поведения. Это делается путём выявления и переоценки их побуждений о выполнении или невыполнении компульсивного действия. Когда беспокоящие навязчивые мысли и действия признаются, психотерапевт просит пациента:
- изучить признаки, подтверждающие и опровергающие навязчивость;
- выявить когнитивные искажения в оценках навязчивостей;
- разработать альтернативный ответ на навязчивую мысль, образ или идею [16].
Помимо этого возможно применение рациональной и групповой психотерапии и психоанализа.
По итогам терапии должно наступить значительное уменьшение клинических проявлений болезни или их исчезновение. Закрепление полученного эффекта возможно путём применения фармакотерапии с постепенным снижением дозы препарата и последующей его отменой [1].
Лечение ОКР гипнозом. Из методов психотерапии самую полную доказательную базу имеет только когнитивно-бихевиоральная психотерапия. Гипнотерапия бывает эффективна, но исследований, достоверно доказывающих это, недостаточно.
Самопомощь при неврозе навязчивых состояний
Обычно психотерапевты учат клиентов сбрасывать эмоциональное напряжение с помощью ударных видов спорта и диафрагмального дыхания. Также будет полезно вести дневник.
Прогноз. Профилактика
В большинстве случаев прогноз благоприятный, даже несмотря на то, что данное расстройство чаще, чем другие неврозы, протекает хронически и приводит к формированию невротического развития личности [5]. При лёгких формах ОКР стабилизация состояния наступает в течение года. При тяжёлом течении, то есть с наличием сложных ритуалов, многочисленными навязчивостями, необходима более длительная терапия с целью предупреждения рецидивов. Возобновлению невроза способствует повторение значимых для индивида стрессовых ситуаций, повышенные нагрузки, общее ослабление организма.
После проведённой терапии у пациентов могут наблюдаться соскальзывания к привычным, но дисфункциональным когнитивным и поведенческим установкам. Наиболее характерно это для пациентов с расстройствами личности, поскольку их проблемы находятся глубоко в сознании. По окончании сеансов психотерапии необходимо объяснить пациенту о возможном возникновении рецидива и рекомендовать внимательно следить за незначительными признаками появления расстройства [8]. Если пациент трудоспособен, не следует освобождать его от работы, так как труд способствует смягчению навязчивостей [6]. Лицам с психопатическими чертами характера рекомендуется назначать мягкие нейролептические средства (неулептил, тиоридазин) [2].
Возможно ли полное выздоровление при ОКР
Полные ремиссии возникают крайне редко, чаще длительное время требуется поддерживающая терапия и психотерапия.
Профилактика ОКР
Профилактика ОКР носит скорее рекомендательный характер, так как этиология данного расстройства точно не выявлена. В качестве первичной профилактики рекомендуется повышать стрессоустойчивость, избегать воздействия стресса, укреплять иммунитет, уделять особое внимание при воспитании ребёнка.
Вторичная профилактика подразумевает предотвращение рецидивов данного расстройства. Это достигается за счёт психотерапевтических сессий, обязательного следования врачебным рекомендациям, отказ от злоупотребления алкоголем и психоактивными препаратами. Некоторые авторы рекомендуют увеличить в рационе количество продуктов, содержащих триптофан, он является предшественником серотонина [10].
За дополнение статьи благодарим Анатолия Полторана — психиатра, научного редактора «ПроБолезни».
28 июля 2022 года Целевая группа Всемирной федерации обществ биологической психиатрии (WFSBP) опубликовала третью версию руководства по лечению тревожных, обсессивно-компульсивных и посттравматических стрессовых расстройств (опубликовано в 2002 г., пересмотрено в 2008 г.). Консенсусная группа, состоящая из 33 международных экспертов из 22 стран, разработала рекомендации, основанные на эффективности и приемлемости существующих методов лечения [1,2]. Представителем РФ в экспертном совете стала Анна Владимировна Васильева, д.м.н., руководитель международного отдела, главный научный сотрудник отделения лечения пограничных психических расстройств и психотерапии ФГБУ «Национальный медицинский исследовательский центр психиатрии и неврологии им. В.М. Бехтерева» Минздрава России, профессор кафедры психотерапии, медицинской психологии и сексологии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России. В общей сложности, комиссия оценила 1007 клинических исследования по лечению этих расстройств у взрослых, подростков и детей.
Тревожные расстройства являются наиболее распространенными психическими расстройствами и представляют большую проблему не только для самих больных, но и для системы здравоохранения в целом. Эксперты с сожалением констатируют, что многие пациенты, чье состояние современные возможности терапии могли бы облегчить, до сих пор живут без диагноза и соответствующего лечения. Вероятно, эта ситуация связана со стигмой психического расстройства и недоверием пациентов к психиатрическому или психотерапевтическому лечению. Члены целевой группы выражают надежду, что обновленное руководство, предназначенное для медицинских работников в службах первичной, вторичной и медико-социальной помощи, сможет поспособствовать улучшению состояния пациентов с тревожными расстройствами и увеличить долю благоприятных клинических исходов.
Несмотря на то, что в Диагностическом и статистическом руководстве по психическим расстройствам (DSM)-5 и Международной классификации болезней (МКБ)-11 обсессивно-компульсивное расстройство (ОКР) и посттравматическое стрессовое расстройство (ПТСР) больше не классифицируются как тревожные расстройства, подготовка рекомендаций в едином документе выглядит уместной из-за большого количества психопатологических сходств данных состояний.
Тревожные расстройства, ОКР, ПТСР
Тревожные расстройства, ОКР и ПТСР являются одними из наиболее распространенных психических нарушений.
- Паническое расстройство характеризуется повторяющимися паническими атаками – дискретными периодами сильного страха или дискомфорта, сопровождаемыми как минимум четырьмя из 14 соматических и психических симптомов (13 в DSM-V).
- Агорафобия. Около двух третей всех пациентов с паническим расстройством страдают агорафобией, которая определяется как страх перед местами или ситуациями, из которых может быть трудно выбраться или в которых помощь может быть недоступна в случае неожиданной панической атаки (нахождение в толпе или в очереди, путешествие в автобусе, поезде или автомобиле и т.д.).
- Генерализованное тревожное расстройство (ГТР). Основными признаками ГТР являются чрезмерная тревожность и беспокойство, связанные с широким спектром проблем (отношения, здоровье, финансовые трудности, работа и т.д.). Пациенты страдают от соматических симптомов тревоги, раздражительности, трудностей концентрации внимания, нарушений сна или быстрой утомляемости.
- Социальное тревожное расстройство (СТР). СТР характеризуется выраженным, стойким и необоснованным страхом быть замеченным или оцененным другими в ситуациях социального поведения или взаимодействия, и связано с соматическими симптомами (тахикардия, дрожь, покраснение лица и т.д.).
- Специфическая фобия. Характеризуется чрезмерным или необоснованным страхом перед отдельными объектами или ситуациями (например, полета, высоты, животных, крови, лечения зубов и т. д.).
- Тревожное расстройство сепарации. Пациенты испытывают чрезмерное беспокойство по поводу разлуки с домом и/или со значимыми людьми.
- Селективный мутизм. Характеризуется последовательной избирательностью речи, когда в определенных социальных ситуациях, как правило, дома, отмечается адекватная языковая компетентность, но в других ситуациях, как правило, в школе, ребенок говорить не может.
Обсессивно-компульсивное расстройство (ОКР)
ОКР сопровождается повторяющимися навязчивыми идеями и/или действиями, которые вызывают дистресс или мешают повседневному функционированию. Наиболее распространенные навязчивые идеи включают причинение вреда, сексуальные, агрессивные и религиозные мысли, страх загрязнения и др. Компульсии включают мытье, проверку, повторение, подсчет, прикосновение.
Посттравматическое стрессовое расстройство (ПТСР)
Посттравматическое стрессовое расстройство развивается после воздействия стрессового события или ситуации исключительно угрожающего или ужасающего характера, которые могут вызвать всепроникающий дистресс почти у любого человека (смерть, серьезная травма, сексуальное насилие или их угроза). ПТСР может развиваться у жертв, их близких или свидетелей события. Состояние характеризуется повторяющимися и навязчивыми тревожными воспоминаниями, ночными кошмарами, чувством повторного переживания опыта с иллюзиями, галлюцинациями или эпизодами диссоциативных воспоминаний, интенсивным психологическим или физиологическим дистрессом при воздействии сигналов, напоминающих травматическое событие, избеганием раздражителей, связанных с травмой, неспособностью вспомнить важные аспекты травмы.
Распространенность тревожных расстройств, ОКР и ПТСР
Показатели распространенности тревожных расстройств, ОКР и ПТСР в крупных репрезентативных опросах, проведенных в разных странах, существенно отличаются. Неоднородность данных может быть связана с различием в методах сбора данных, инструкциях интервьюеров, культурном коде и др.
| Расстройство | Уровень заболеваемости за 12 месяцев (%) | Уровень заболеваемости в течение жизни (%) |
| Паническое расстройство | 0.5–3.1 | 0.5–5.2 |
| Агорафобия | 0.4–10.5 | 0.4–2.6 |
| Генерализованное тревожное расстройство | 0.3–4.3 | 0.3–6.2 |
| Социальное тревожное расстройство | 0.6–8.0 | 0.6–13.0 |
| Специфическая фобия | 2.6–11.1 | 2.6–13.8 |
| Тревожное расстройство сепарации | 1.2 | 8.7 |
| Обсессивно-компульсивное расстройство | 1.2–2.4 | 2.3–2.4 |
| Посттравматическое стрессовое расстройство | 0.3–3.7 | 0.3–5.7 |
Все исследования выявили, что среди женщин отмечается более высокий процент всех тревожных расстройств. Например, соотношение женщин и мужчин для панического расстройства составляет 1,6–2,3, для агорафобии – 1,6–3,1, для ГТР – 1,7–2,6, для ОКР – 1,5, а для посттравматического стрессового расстройства – 3,22.
Общие ежегодные затраты здравоохранения на тревожные расстройства очень высоки (2010 г. в Европе – 74,4 млрд евро) и в сфере психиатрии уступают только затратам на расстройства настроения и психотические расстройства. В частности, пациенты с тревожными расстройствами являются частыми пользователями скорой медицинской помощи. В то же время, однако, тревожные расстройства часто не диагностируются или распознаются только спустя годы после начала болезни. В крупном европейском исследовании было обнаружено, что только пятая часть пациентов с тревогой обращалась за помощью в службы здравоохранения, и из них одна пятая не получала лечения.
Этиология
Гипотезы об этиологии тревожных расстройств в настоящее время основаны на сочетании факторов уязвимости и стрессового воздействия – травматического опыта в детстве или в более позднем возрасте. В основе уязвимости могут лежать генетические факторы, связанные с нейробиологической адаптацией центральной нервной системы. В исследованиях близнецов была обнаружена значительная наследуемость тревожных расстройств. Предполагаемые нейробиологические аномалии у пациентов с тревогой и ОКР включают дисфункцию серотониновых, норадреналиновых, дофаминовых, гамма-аминомасляной кислоты (ГАМК), холецистокининовых, глутаматных или эндогенных опиоидных рецепторов или оси гипоталамус-гипофиз-надпочечники. Несмотря на обширность и тщательность исследований нейробиологии этих расстройств, на сегодняшний день ни один биомаркер не доказал свою чувствительность и специфичность. Интересно также, что в корне тревожного расстройства сепарации не обязательно лежит реальный опыт разлуки в детстве. Это состояние также может быть связано с нейробиологическими изменениями.
У пациентов с ОКР наряду с перечисленными нейробиологическими аномалиями были также обнаружены изменения в клеточном и гуморальном иммунитете, а также в электрофизиологических и нейровизуализационных исследованиях. Согласно обзору исследований близнецов, наследуемость ОКР колеблется от 27 до 47% у взрослых и от 45 до 65% у детей.
Этиология ПТСР связана с травматическим опытом и другими психосоциальными факторами риска. Однако, выявлено, что люди с определенной предрасположенностью могут демонстрировать более интенсивные реакции на травму. Субъекты, у которых развивается ПТСР, имеют повышенный процент психических расстройств до травмы: аффективных, тревожных или расстройств, связанных со злоупотреблением психоактивными веществами. К другим факторам риска относятся нестабильные семейные условия в детстве, сексуальное или физическое насилие и отсутствие социальной поддержки после травмы.
Общие принципы лечения тревожных расстройств, ОКР и ПТСР
- Перед началом лечения пациенту следует объяснить механизмы, лежащие в основе психической и соматической тревоги. Пациентам следует предложить брошюры или показать веб-сайты, где объясняются особенности его заболевания, варианты лечения, их риски и преимущества. Подробная информация о преимуществах и недостатках препаратов может значительно увеличить приверженность медикаментозному лечению.
- Психотерапевтические и фармакологические методы лечения следует рассматривать как партнеры, а не как альтернативу в лечении тревожных расстройств. Поскольку психотерапия и фармакотерапия, по всей вероятности, нацелены на разные участки мозга, можно предположить, что они обладают аддитивным эффектом.
- Лечение показано большинству пациентов, которые соответствуют критериям МКБ-11 или DSM-5 для тревожного расстройства, ОКР или посттравматического стрессового расстройства. План лечения основывается на предпочтениях пациента, тяжести заболевания, сопутствующих заболеваниях, осложнениях, таких как злоупотребление психоактивными веществами или риск самоубийства, истории предыдущего лечения, вопросах доступности видов лечения в данной области.
- В основном, тревожные расстройства имеют волнообразное течение, поэтому после ремиссии, которая при ОКР и ПТСР может наступить позже, чем при других тревожных расстройствах, лечение следует продолжать в течение 6–12 мес, чтобы снизить риск рецидива, и только после исчезновения всех или почти всех симптомов. Эта рекомендация основана на долгосрочных исследованиях и исследованиях по предотвращению рецидивов.
Фармакотерапия тревожных расстройств, ОКР и ПТСР
Спектр препаратов, которые могут применяться для лечения тревожных расстройств, ОКР и ПТСР, достаточно широк. Авторы руководства подчеркивают, что используемая в настоящее время номенклатура психотропных фармпрепаратов устарела, поскольку она базируется на их основных показаниях, в то время как многие средства используются более чем для одного расстройства – например, антидепрессанты назначаются не только для лечения депрессии, но и при тревожных расстройствах, или нейролептики назначаются при ОКР. В 2014 г. была предложена новая «нейробиологическая номенклатура» (NbN), которая выглядит более логичной. Согласно NbN, термин «трициклические антидепрессанты» следует заменить на «усилители моноаминов», «бензодиазепины» на «усилители ГАМК», «атипичные нейролептики» на «блокаторы дофамина-серотонина», «анксиолитики» на «препараты от тревоги», «антидепрессанты» на «лекарства от депрессии», а «нейролептики» на «лекарства от психоза». Однако, поскольку многие специалисты, возможно, еще не знакомы с NbN, в руководстве используется классическая номенклатура.
Рекомендации перечисляют более 15 различных групп препаратов, которые были в различной мере исследованы для терапии тревожных расстройств, ОКР или ПТСР, начиная от селективных ингибиторов обратного захвата серотонина (СИОЗС) и ингибиторов обратного захвата серотонина и норадреналина (СИОЗСН), являющихся препаратами первой линии для большинства указанных нарушений, трициклических антидепрессантов (ТЦА), бензодиазепинов, ингибиторов МАО и заканчивая малоизученными в данной сфере 5HT1A-агонистами, антигистаминными, противосудорожными средствами, агонистами рецепторов мелатонина MT1 и MT2 и антагонистами рецепторов 5-HT2C и т.д.
Решения, озвученные в данном руководстве, были основаны на тщательном анализе доступных оригинальных клинических исследований. Чтобы получить высокий уровень рекомендации, препарат должен был показать свою эффективность в двойных слепых плацебо-контролируемых (DBPC) исследованиях. В дополнение к плацебо-контролю, препарат должен был пройти сравнение с референтным средством – установленным стандартным лечением, которое само по себе показало эффективность в плацебо-контролируемых исследованиях.
Специальные рекомендации по лечению каждого расстройства
Паническое расстройство и агорафобия (ПДА)
Препаратами первой линии для лечения этого расстройства являются СИОЗС и СИОЗСН венлафаксин. ТЦА кломипрамин и имипрамин также показали высокую эффективность, однако частота нежелательных явлений для ТЦА выше, чем для более новых антидепрессантов.
Было получено достаточно доказательств эффективности и бензодиазепинов, но препараты данной группы потенциально вызывают привыкание, что ограничивает их применение. В клинической практике бензодиазепины часто комбинируют с СИОЗС, СИОЗСН или ТЦА. При тяжелых приступах может потребоваться назначение быстродействующих бензодиазепинов.
В исследованиях продолжительностью от 24 до 104 недель были продемонстрированы долгосрочные эффектытСИОЗСН венлафаксина, СИОЗС циталопрама, флуоксетина, пароксетина и сертралина, ТЦА кломипрамина и имипрамина, а также бензодиазепина алпразолама. Данные РКИ показывают, что после ремиссии рекомендуется дополнительно 6-12 месяцев лечения, а некоторым пациентам может потребоваться многолетняя терапия.
Анализ величины эффекта до и после терапии в метаанализе всех доступных исследований по лечению тревожных расстройств позволил сравнить эффективность всех препаратов в использованных работах. Результат такой масштабной работы продемонстрировал большие различия в эффективности изученных средств, и наиболее высокий эффект показали венлафаксин, а также эсциталопрам и пароксетин, которым и был присвоен уровень рекомендации 1.
При неэффективности изначально выбранной терапии даже после увеличения дозы до максимально переносимой, пациентов следует сначала перевести на другие стандартные методы лечения первой линии, например, с СИОЗС на СИОЗСН венлафаксин. В качестве следующего шага следует попробовать препараты второго ряда и, наконец, средства или комбинации средств, которые показали свою эффективность в открытых исследованиях или отчетах об отдельных случаях.
Генерализованное тревожное расстройство (ГТР)
К препаратам первой линии при ГТР относятся СИОЗСН (венлафаксин, дулоксетин) и СИОЗС (эсциталопрам, пароксетин и сертралин).
Агонист мелатонина/антагонист 5-HT2C агомелатин показал свою эффективность в нескольких DBPC и сравнительных исследованиях, а также в исследовании по предотвращению рецидивов. ТЦА имипрамин также эффективен, но переносится хуже, чем СИОЗС и СИОЗСН. Имеются сомнения относительно безопасности применения атипичного антипсихотика кветиапина, который можно назначать для лечения ГТР в низких дозах (50–300 мг/сут). При длительной терапии возможны побочные эффекты в виде метаболического синдрома и аритмии.
Прегабалин имеет хорошие доказательства, но рекомендуется только в качестве второй линии терапии из-за высокого риска злоупотребления. Бензодиазепины также можно назначать при неэффективности или плохой переносимости лечения препаратами первой линии. Отдельные исследования показали эффективность вилазодона, антигистаминного препарата гидроксизина, трициклического анксиолитика опипрамола, противосудорожного вальпроата, 5-HT1A-агониста буспирона и экстракта масла лаванды, но данные работы немногочисленны и отсутствуют долгосрочные исследования.
При лечении детей и подростков с ГТР, сепарационным тревожным расстройством и смешанными тревожными расстройствами эффект показали СИОЗС флувоксамин и сертралин. Исследования СИОЗСН венлафаксина и дулоксетина также показали хорошие результаты, но пока немногочисленны.
Социальное тревожное расстройство (социальная фобия; САР)
СИОЗСН венлафаксин и СИОЗС эсциталопрам, флувоксамин, пароксетин, сертралин являются препаратами первой линии для лечения СТР.
Модулятор кальциевых каналов прегабалин также показал свою эффективность в клинических исследованиях. ИМАО фенелзин, несмотря на хороший эффект, остается препаратом второй линии из-за неблагоприятного профиля безопасности и возможного взаимодействия с некоторыми видами продуктов питания и лекарственными средствами.
Бензодиазепины также стоит назначать только при неэффективности СИОЗС и СОЗСН.
САР, как правило, требует длительного лечения, что было доказано в контролируемых исследованиях продолжительностью 6–12 мес, продемонстрировавших, что у пациентов, принимавших плацебо, возникало значительно больше рецидивов. В предотвращении рецидивов свою эффективность перед плацебо показали венлафаксин, эсциталопрам, пароксетин, сертралин, фенелзин и моклобемид.
Исследований фармакотерапии социального тревожного расстройства у детей и подростков было проведено мало, но улучшение состояния пациентов было показано для венлафаксина и пароксетина.
Специфические фобии
Пациенты со специфическими фобиями редко обращаются к психиатрам, психологам или другим медицинским специалистам, так как обычно справляются со своими страхами, избегая определенных ситуаций или объектов. Только при значительном снижении качества жизни пациенты обращаются за профессиональной консультацией.
Психофармакологические препараты не являются признанным стандартным методом лечения неосложненных случаев специфической фобии. Однако, в некоторых случаях, например, при сильном страхе стоматологического лечения, их стоит рассмотреть в качестве варианта терапии.
В отдельных небольших исследованиях у лиц с различными специфическими фобиями и, в частности, с дентофобией эффект продемонстрировали венлафаксин, пароксетин, мидазолам, алпразолам и прегабалин.
Обсессивно-компульсивное расстройство (ОКР)
Лечение ОКР обычно ассоциировано с более низким уровнем ответа, чем лечение тревожных расстройств. Иногда даже при задействовании всех стандартных методов лечения достигается лишь частичная ремиссия.
СИОЗС (эсциталопрам, флувоксамин, флуоксетин, пароксетин, сертралин) являются препаратами первой линии для лечения обсессивно-компульсивного расстройства, и было показано, что СИОЗСН венлафаксин проявляет не меньшую эффективность, чем пароксетин.
Долгое время ТЦА кломипрамин был стандартом лечения обсессивно-компульсивного расстройства, однако метаанализ не подтвердил гипотезу, что данный препарат более эффективен чем СИОЗС. Кроме того, прием кломипрамина связан с большей частотой побочных эффектов.
Поскольку полная ремиссия ОКР часто не достигается при первоначальном стандартном лечении, были опробованы многие другие препараты: 5-гидрокситриптофан – предшественник серотонина, толкапон — катехол-О-метилтрансфераза (КОМТ), ИМАО фенелзин и т.д. Однако, они обычно не используются при лечении ОКР.
Согласно метаанализу РКИ, сравнивающиму несколько фиксированных доз СИОЗС друг с другом и с плацебо, более высокие дозы СИОЗС связаны с повышением эффективности лечения, но также с более высокой долей выбывших из-за побочных эффектов. Доказано, что ОКР требует длительного лечения в течение не менее одного года в эффективной дозе, и продолжение приема СИОЗС защищает пациентов от рецидива.
Около 40% пациентов с обсессивно-компульсивным расстройством, получавших СИОЗС, не в полной мере реагируют на начальное лечение и продолжают проявлять выраженные симптомы. Существует всего несколько исследований, посвященных переходу с одного препарата на другой. В одном двойном слепом исследовании переход с пароксетина на венлафаксин и наоборот изучался у пациентов, не ответивших на лечение. В целом, 42% пациентов продемонстрировали улучшение после смены препарата.
Посттравматическое стрессовое расстройство (ПТСР)
СИОЗСН венлафаксин и СИОЗС флуоксетин, пароксетин и сертралин можно считать препаратами первой линии при посттравматическом стрессовом расстройстве.
ТЦА амитриптилин и имипрамин являются препаратами второго ряда, поскольку они связаны с более высокой частотой побочных эффектов, риском передозировки и плохим уровнем соблюдения режима лечения. ИМАО фенелзин также следует использовать только в качестве препарата второй линии из-за его побочных эффектов и возможных лекарственных взаимодействий.
В качестве препаратов третьей линии рекомендации отмечают несколько препаратов с высоким риском побочных эффектов: нейролептик рисперидон (экстрапирамидные симптомы или акатизия), антипсихотик кветиапин (метаболический синдром), противосудорожный препарат ламотриджин (кожные реакции, включая синдром Стивенса-Джонсона и токсический эпидермальный некролиз).
В терапии ПТСР как хронического заболевания долгосрочные эффекты были продемонстрированы для СИОЗС флуоксетина и сертралина и СИОЗСН венлафаксина. Данные испытания длились от 24 до 52 недель и показали, что для предотвращения рецидива необходимо продолжать лечение в течение как минимум одного года. Поскольку нет РКИ, изучавших использование более низких доз, рекомендуется использовать те же дозы при поддерживающем лечении, что и в острой фазе.
Лечение больных с тяжелыми соматическими заболеваниями
Пациенты с тяжелыми соматическими заболеваниями, как правило, исключаются из РКИ, поэтому контролируемые исследования, показывающие устойчивую пользу рекомендуемых препаратов в отношении жизненно важных показателей соматического состояния, отсутствуют.
Известно, что ТЦА лучше избегать у пациентов с сердечными заболеваниями, поскольку они могут увеличивать частоту сердечных сокращений, интервал QTс, вызывать ортостатическую гипотензию и замедлять сердечную проводимость, а также оказывать значительное хинидиноподобное влияние на проводимость в миокарде. Напротив, СИОЗС оказывают минимальное влияние на сердечно-сосудистую функцию и потенциально могут оказывать благотворное влияние на агрегацию тромбоцитов.
Для венлафаксина было проведено исследование с участием пациентов с депрессией в возрасте 60 лет и старше, показавшее, что препарат хорошо переносится. Исследование пациентов с депрессией, принимавших высокие дозы венлафаксина (в среднем 346 мг; диапазон 225–525 мг), не продемонстрировало каких-либо клинических или статистически значимых эффектов на электрокардиографические параметры.
У пациентов с сердечно-сосудистыми, цереброваскулярными и эндокринными заболеваниями тревога может стать обоснованной и адекватной реакцией на их соматическое состояние, но также они могут страдать и сопутствующими первичными тревожными расстройствами. Считается, что такие тревожные расстройства усложняют лечение и прогнозирование хронической обструктивной болезни легких, ишемической болезни сердца или инфаркта миокарда, сахарного диабета или черепно-мозговой травмы.
Фактор тревоги, основанный на четырех шкалах, измеряющих психастению, социальную интроверсию, фобию и явную тревогу, независимо и проспективно предсказывал частоту инфаркта миокарда в исследовании пожилых мужчин. Диагноз ГТР приводил к серьезному сердечно-сосудистому событию в течение 2 лет с отношением шансов 2,09. Обзор исследований анксиолитиков у пациентов с хронической обструктивной болезнью легких и коморбидным ГТР или паническим расстройством показывает, что такое лечение может улучшить как физическое, так и психическое здоровье.
Заключение
Благодаря активизации усилий по систематической клинической оценке лечения тревожных расстройств в последние годы была накоплена обширная база данных, позволившая предоставить более надежные рекомендации по лечению панического расстройства/агорафобии, генерализованного тревожного расстройства, социального тревожного расстройства, специфических фобий, смешанных тревожных расстройств у детей и подростков, тревоги сепарации, ОКР и ПТСР. В большинстве случаев лечение может существенно улучшить качество жизни пациентов с этими расстройствами. СИОЗСН венлафаксин и СИОЗС являются препаратами первой линии терапии, которые доказано уменьшают выраженность симптомов и частоту рецидивов.
Члены Целевой группы надеются, что данное руководство поможет клиницистам в планировании и предоставлении высококачественной медицинской помощи. Данная международная инициатива и высокая степень согласия членов Целевой группы показала, что руководящие принципы не обязательно должны быть различными в разных странах мира. В идеале в будущем лечение тревожных расстройств, ОКР и ПТСР будет основываться на международно признанных стандартах, согласно принципам доказательной медицины.
Список литературы
- Bandelow B. et al., World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for treatment of anxiety, obsessive-compulsive and posttraumatic stress disorders — Version 3. Part I: Anxiety disorders. World J Biol Psychiatry. 2022:1-39. DOI:10.1080/15622975.2022.2086295.
- Bandelow B. et al., World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for treatment of anxiety, obsessive-compulsive and posttraumatic stress disorders — Version 3. Part II: OCD and PTSD. World J Biol Psychiatry. 2022:1-17. DOI:10.1080/15622975.2022.2086296.
Обсессивно-компульсивное расстройство (ОКР) – тревожное (невротическое) расстройство, характеризующееся навязчивыми мыслями (обсессии) или навязчивыми действиями – ритуалами (компульсии), а чаще всего их сочетанием.
Классификация
В соответствии с Международной классификацией болезней десятого пересмотра (МКБ-10) диагноз ОКР (F 42) ставят в тех случаях, когда обсессивные симптомы или компульсивные действия либо и те и другие наблюдаются в течение наибольшего количества дней за период, по крайней мере, двух последовательных недель и являются источником дистресса и нарушения социальной активности. Обсессивные симптомы должны иметь следующие характеристики:
• они должны быть расценены как собственные мысли или импульсы больного;
• должна быть, по крайней мере, одна мысль или действие, которым больной безуспешно сопротивляется, даже при наличии других мыслей или действий, которым больной более не сопротивляется;
• мысль о выполнении действия не должна быть сама по себе приятна (простое уменьшение напряженности или тревоги не считается в этом смысле приятным);
• мысли, образы или импульсы должны быть неприятно повторяющимися.
Больной обычно понимает, что навязчивые влечения или действия являются чрезмерными или необоснованными.
Эпидемиология
Распространенность ОКР в общей популяции составляет 1,5-3 %. Заболевание встречается примерно в равной мере у мужчин и женщин и обычно начинается в подростковом возрасте (одна треть случаев в возрасте до 15 лет) [6, 76, 78, 101].
ОКР одинаково часто наблюдается в различных социальных группах, при этом различия в клинических проявлениях незначительны и ограничиваются обычно лишь содержанием болезненных представлений, связанных с культуральными особенностями. Общие затраты общества (прямые и непрямые расходы) по лечению больных ОКР в США в 1993 г. составили 8,4 млрд долларов [21].
Этиология и патогенез
К настоящему времени накоплено большое количество данных, указывающих на нарушения в структурах, которые контролируются серотонинергической системой. В исследованиях, проведенных недавно с помощью позитронно-эмиссионной томографии, выявлена заинтересованность у этих больных орбитальной извилины лобных долей и лимбических структур мозга, т. е. областей, богатых серотонинергическими нейронами, а также хвостатого ядра. Усиленный метаболизм глюкозы в этих структурах исчезал после курса лечения антидепрессантами с серотониновым механизмом действия [12, 30 и др].
В последние годы появляется все больше данных о том, что в патогенез ОКР вовлечена также дофаминовая система. Клиническим подтверждением этому служат высокая частота сочетанного заболевания ОКР и синдромом Туретта (40 60 %), а также тесная связь стереотипного поведения с непроизвольными движениями. При этом взаимодействие двух систем происходит, по-видимому, на уровне базальных ганглиев, в которых пересекаются как серотониновые пути из ядра шва среднего мозга, так и дофаминовые пути из черного вещества. На этом уровне серотониновые нейроны оказывают модулирующее (угнетающее) действие на дофаминергическую нейропередачу путем воздействия на находящиеся на дофаминовых нейронах серотониновые ауторецепторы. При нормальной функции серотонинергической системы происходит ограничение активности дофаминергической нейропередачи. При уменьшении выброса серотонина способность к угнетению дофаминергической нейропередачи снижается, вследствие чего между системами развивается дисбаланс, и дофаминовая активность в базальных ганглиях становится доминирующей. Этим можно объяснить развитие некоторых симптомов ОКР, в частности стереотипное поведение и моторные нарушения. Из базальных ганглиев эфферентные серотонинергические пути через цингулярную извилину идут в корковые структуры, в т. ч. лобную кору, с поражением которой связывают развитие идеаторных навязчивостей.
Клинические признаки и течение
ОКР часто встречается вместе с другими психическими расстройствами (коморбидность): рекуррентной депрессией (50-70 %), соматоформным расстройством (30-40 %), специфическими или простыми фобиями (20-30 %), паническим расстройством (20-30 %), социальной фобией (20-25 %), шизофренией (10-15 %), а также синдромом Туретта, хореей Сиденхэма и постэнцефалическим паркинсонизмом, при которых навязчивые мысли встречаются у 35-50 % больных (DSM-IV, 1994). Примерно у 20-30 % больных ОКР отмечаются тики. У 10-15 % больных ОКР сопровождается алкоголизмом и другими токсикоманиями, у 5 % наблюдается биполярное расстройство.
Разрыв между первыми симптомами заболевания и правильным установлением диагноза с началом адекватной терапии достаточно велик и, например, в американской популяции в среднем составляет 17 лет [34]. Заболевание развивается постепенно и, как правило, приобретает хронический волнообразный характер с периодическим усилением или ослаблением симптоматики, что часто бывает связано со стрессовой провокацией. У 65 % больных течение имеет неблагоприятный, прогрессирующий характер и приводит к значительному нарушению социально-трудовой адаптации; у 5 % больных, напротив, наблюдается эпизодическое течение с полным отсутствием симптоматики в ремиссиях (DSM-IV, 1994). Только у 10 % больных отмечаются спонтанные ремиссии длительностью более года.
Дифференциальный диагноз
В соответствии с современной классификационной концепцией нередко состояние одновременно отвечает диагностическим критериям нескольких категорий – наиболее часто это рекуррентная депрессия (50-70 %), соматоформное расстройство (30-40 %), специфические или простые фобии (20-30 %), паническое расстройство (20-30 %), социальная фобия (20-25 %), шизофрения (10-15 %), а также синдром Туретта, хорея Сиденхэма и постэнцефалический паркинсонизм, при которых навязчивости встречаются у 35-50 % больных (DSM-IV, 1994). Примерно у 20-30 % больных ОКР отмечаются тики. У 10-15 % больных ОКР сопровождается алкоголизмом и другими токсикоманиями, у 5 % наблюдается биполярное расстройство.
Специальное исследование, посвященное коморбидности ОКР и депрессии, показало, что у 80 % больных наблюдалась депрессивная симптоматика, однако в большинстве случаев она развивалась после начала навязчивостей, т. е. носила вторичный характер [78]. При первичной депрессии с навязчивым мышлением («умственной жвачкой») имеется отчетливая связь с депрессивными переживаниями, неотступные идеи вины, греховности. Эти мысли воспринимаются больным как естественные, хотя могут быть преувеличенные, и без сопротивления. В отличие от обсессий при депрессии навязчивые мысли, как правило, направлены в прошлое. Навязчивости при депрессии носят транзиторный характер и полностью исчезают вместе с депрессией. При дифференциальной диагностике, помимо последовательности развития ведущей симптоматики, нужно также обращать внимание на дисфорический оттенок тревоги и эгодистонический характер навязчивостей при ОКР.
Кроме того, ОКР следует дифференцировать с простыми (специфическими) фобиями, социальной фобией, посттравматическим стрессовым расстройством и другими тревожными расстройствами, сопровождающимися тревожно-вегетативной реакцией на некоторые объекты или ситуации. Их отличает прежде всего четкая связь с конкретным стимулом и отсутствие выраженного сопротивления.
Другие дифференциально-диагностические категории включают в себя синдром Туретта, характеризующийся звуковыми или моторными тиками и нередко сопровождающейся ритуалами (заболевание начинается обычно в детском возрасте и встречается преимущественно у мужчин), детский аутизм со стереотипиями, напоминающими ритуалы (встречается преимущественно у мальчиков, часто сопровождается умственным недоразвитием), трихотилломания (встречается преимущественно у женщин и начинается в детском возрасте, навязчивые мысли, как правило, отсутствуют), нервная анорексия с ритуальным поведением (встречается чаще у женщин, обычно сопровождается дисморфофобией, сопротивление отсутствует), ипохондрическое расстройство (повторяющиеся мысли о физическом заболевании, которым больной не сопротивляется), нарушения контроля за импульсными влечениями (компульсивные действия приносят облегчение и приятны, т. е. носят эгосинтонный характер). ОКР не следует также путать с ананкастным (обсессивно-компульсивным) расстройством личности, которое характеризуется упрямством, стремлением к перфекционизму и порядку, но редко приводит к развитию истинных навязчивостей.
Наибольшие затруднения у некоторых больных вызывает дифференциальный диагноз с шизофренией. Оба заболевания часто манифестируют в позднем пубертате и принимают хроническое течение. Выраженные идеаторные навязчивости могут напоминать бредовые идеи и психические автоматизмы. Однако более тщательный анализ практически всегда позволяет дифференцировать идеаторные навязчивости от бреда. Навязчивости характеризуются непроизвольным повторением, воспри-нимаются больным как собственные мысли, вызывают его сопротивление и защитные действия, которые, как правило, облегчают нарастающую тревогу и на время снижают актуальность обсессий. Бредовые идеи чаще воспринимаются как привнесеные извне, больные им, как правило, не сопротивляются. Поведение носит нелепый (бредовый) характер, наиболее часто доминирующий аффект – страх. Вместе с тем у некоторых больных навязчивости могут приобретать вычурный, нелепый характер и приближаются по своей феноменологии к малым психическим автоматизмам. Эти случаи принято рассматривать в рамках неврозоподобной симптоматики при шизотипическом расстройстве личности (малопрогредиентной шизофрении) [3, 5]. Навязчивости могут также присутствовать при более типичных случаях шизофрении.
T. Insel и H. Akiskal (1986) приводят описания различных вариантов сосуществования обсессивно-компульсивной и параноидной симптоматики, в т. ч. не только типичные проявления ОКР в структуре бредовых психозов, но и атипичные варианты – «обсессивно-компульсивное расстройство с психотическими чертами». Авторы рекомендуют использовать принцип «двойного диагноза» (одновременной диагностики ОКР и шизофрении) в оценке любых форм перекрывания обсессивной и параноидной симптоматики.
Ряд исследователей предлагают разграничивать ОКР, выступающие в структуре бредовых психозов (в качестве факультативных проявлений), от шизообсессивных состояний [65, 86, 103, 104, 108]. Последние определяются как тяжелые, хронические обсессии, сопровождающиеся сложной системой защитных ритуалов и «неустойчивой» критикой к имеющимся расстройствам. В их структуре выявляются неразвернутые галлюцинаторно-бредовые феномены – изолированные психические автоматизмы, обманы восприятия (по типу псевдогаллюцинаторных), идеи отношения. Нелепое содержание обсессий и вычурность сопутствующих им ритуалов в сочетании с недостаточной критикой является предиктором развития стертых психотических расстройств.
Основные принципы терапии
Основной целью лечения является уменьшение выраженности навязчивостей и компульсий, а также повышение уровня социальной адаптации и качества жизни больных. Современная терапия навязчивых состояний должна обязательно предусматривать комплексное (психотерапевтическое и фармакотерапевтическое) воздействие.
Патогенетическим подходом к биологической терапии ОКР в настоящее время, по-видимому, является усиление серотонинергической нейропередачи путем применения ингибиторов обратного захвата серотонина (ИОЗС) (КЛМП, СИОЗС). Вследствие опосредованного усиления дофаминергической передачи через 5HT2A, 1-ауторецепторы в некоторых случаях эффективно также присоединение блокаторов рецепторов дофамина – антипсихотических средств (пимозид, галоперидол, рисперидон и др.). И наконец, при тяжелых, некупирующихся фармакотерапией навязчивостях прибегают к нелекарственным методам терапии: электросудорожной (ЭСТ), транскраниальной магнитной стимуляции (ТМС), стереотаксической передней капсулотомии или цингулотомии, хотя развитие тяжелых осложнений, в т. ч. судорожного синдрома, значительно ограничивает применение хирургического вмешательства [2, 10, 27, 40, 49, 59 и др].
На любом этапе лечения ОКР крайне важно сочетание биологических методов лечения с психотерапией, которая должна проводиться интенсивно и длительно. Наиболее эффективной является поведенческая психотерапия (постепенное увеличение экспозиции триггерных ситуаций с целью десенсибилизации). В отличие от медикаментозной терапии, после отмены которой наблюдаются частые случаи обострения симптоматики ОКР, эффект, достигаемый поведенческой психотерапией, сохранялся в течение нескольких месяцев и даже лет [53]. Компульсии, как правило, лучше поддаются психотерапии, чем обсессии. Хотя прямых сравнительных исследований фармакотерапии и поведенческой психотерапии не проводилось, сопоставление косвенных данных в двух систематических обзорах показало, что общая эффективность поведенческой психотерапии примерно сопоставима с фармакотерапией и составляет 50-60 % [44, 105], однако, многие больные отказываются от участия в ней из-за страха усиления тревоги. Применяются также групповая, рациональная, психообразовательная (обучение больного отвлекаться на другие стимулы, облегчающие тревогу), аверсивная (применение болезненных стимулов при появлении навязчивых мыслей), когнитивная, семейная и некоторые другие методы психотерапии [8, 88, 105 и др]. Необходимо проведение и различных социо-реабилитационных мероприятий.
Терапия антидепрессантами
Среди всех классов психотропных средств наиболее эффективными являются антидепрессанты. Результаты многочисленных исследований показали, что применение бензодиазепинов и нейролептиков оказывает в основном симптоматический (анксиолитический) эффект, но не влияет на ядерную обсессивную симптоматику. Более того, экстрапирамидные побочные эффекты классических нейролептиков могут привести к усилению навязчивых мыслей. Среди антидепрессантов при ОКР используют:
• ингибиторы МАО;
• трициклические антидепрессанты (ТЦА);
• селективные ингибиторы обратного захвата серотонина (СИОЗС).
Ингибиторы МАО
Ингибиторы МАО применялись для лечения навязчивых мыслей начиная с 1960-х г. и в настоящее время больше имеют исторический интерес. Наиболее часто из них использовались фенелзин, транилципромин и ниаламид [39, 98].
Среди положительных прогностических факторов эффективности ингибиторов МАО при ОКР были обнаружены панические приступы и выраженная тревога. Напротив, так называемое шизотипическое расстройство личности имело отрицательное прогностическое значение [39]. Выполненные исследования были открытыми, без плацебо-контроля, и в них участвовало небольшое число больных, поэтому общая эффективность ингибиторов МАО при ОКР остается неясной. Кроме того, применение необратимых ингибиторов МАО всегда связано с высоким риском развития тяжелых побочных реакций и лекарственных взаимодействий. Возможности селективных обратимых ингибиторов МАО при этих состояниях не определены.
Трициклические антидепрессанты (ТЦА)
В настоящее время большинство исследователей полагают, что наилучшего эффекта при ОКР можно достигнуть с помощью ТЦА, главным образом, кломипрамина [13, 23, 43, 48]. Помимо кломипрамина, применялись имипрамин, амитриптилин, доксепин и дезипрамин [11, 39, 53]. Большинство этих исследований было выполнено с участием небольшого числа больных и без надлежащего контроля. Терапевтический эффект этих антидепрессантов был малопредсказуемым и не был четко связан с редукцией депрессивной симптоматики.
Первую успешную попытку внутривенного применения кломипрамина при навязчивых мыслях еще в 1969 г. предпринял J.J. Lopes-Ibor [48]. При этом у 13 из 16 больных в течение 2-5 дней отмечалось уменьшение выраженности обсессивно-фобической симптоматики. Эти данные в последующем были подтверждены в многочисленных исследованиях, в т. ч. плацебо-контролируемых. Подробные систематические обзоры этих работ продемонстрировали значительное преимущество кломипрамина над плацебо [8, 63]. Общая эффективность кломипрамина при приеме или парентеральном введении варьировала от 40 до 80 %. Сдедует отметить, что эффект плацебо при ОКР, в отличие от депрессии, составляет только 5 % [43]. Применяемые дозы и длительность применения кломипрамина в этих исследованиях сильно различались. В среднем терапевтические дозы составляли от 75 до 300 мг/сут, и устойчивый эффект при приеме препарата развивался в течение 4-6 недель терапии, хотя у многих больных значительное улучшение отмечалось уже в первые две недели лечения, а при внутривенном введении – в первые дни. Достигнутый эффект, как правило, обусловливал необходимость в проведении поддерживающей терапии, результаты которой при применении умеренных доз препарата (75-150 мг/сут) за период от года до 4 лет были весьма хорошими [43, 96]. У 90 % больных при отмене препарата симптоматика обострялась.
Особый интерес представляют сравнительные исследования кломипрамина с другими ТЦА: амитриптилином, имипрамином и доксепином. В систематическом обзоре этих исследований было убедительно показано существенное преимущество кломипрамина в отношении купирования навязчивых мыслей (обсессий), ритуалов (компульсий) и фобической симптоматики [69]. В отношении снижения выраженности депрессивной и тревожной симптоматики были получены менее очевидные результаты, хотя и в данном случае кломипрамин был несколько эффективнее всех других ТЦА.
Большинство исследователей сходятся во мнении, что кломипрамин дает выраженный самостоятельный антиобсессивный эффект, не связанный прямо с его не менее мощным тимоаналептическим действием. Другими словами, хотя при депрессивных или дисфорических переживаниях в рамках обсессивно-компульсивного синдрома общая эффективность кломипрамина нередко увеличивается, отсутствие этих состояний еще не означает, что препарат будет неэффективным.
Особое место кломипрамина среди других ТЦА предопределило развитие серотонинергической гипотезы патогенеза ОКР, поскольку кломипрамин в 5 раз сильнее блокирует обратный захват серотонина, чем, например, дезипрамин [4]. В исследовании P. Thoren и соавт. (1980), в частности, было показано, что клинический эффект кломипрамина сильно коррелирует с повышенным содержанием 5-оксииндолилуксусной кислоты (5-ОИУК) – основным продуктом метаболизма серотонина – в цереброспинальной жидкости, которое снижается после курса терапии. Это может свидетельствовать об угнетении центральной серотонинергической активности.
Кломипрамин и особенно основной его метаболит дезметилкломипрамин обладают также сильной способностью блокировать обратный захват норадреналина. Отсутствием эффекта прохождения через печень и деметилирования препарата отчасти можно объяснить более быстрый и глубокий эффект инфузионной терапии кломипрамином.
Клиническое изучение эффективности применения кломипрамина у больных с обсессивно-фобическими нарушениями показало, что нозологическая принадлежность очерченного синдрома навязчивых мыслей существенно не влияет на эффективность препарата. Хотя общий эффект был наиболее выражен у больных с аффективными психозами, кломипрамин в одинаковой мере проявил способность уменьшать выраженность навязчивых состояний (в т. ч. ритуалов) как при депрессии, так и в рамках невротических расстройств или при неврозоподобной шизофрении. Наилучшие результаты наблюдались при ограниченном круге навязчивых состояний или моноритуалах (например, при частом мытье рук). При генерализованном ОКР (например, при совершении множественных очищающих ритуальных действий, доминировании идеаторных навязчивых мыслей, граничащих со сверхценным представлением, а у больных шизофренией – с интерпретативными бредовыми идеями) эффективность кломипрамина была существенно ниже.
Способ применения кломипрамина при ОКР несколько отличается от такового при депрессиях и панических приступах. Начальные дозы составляют 25-50 мг/сут, их постепенно увеличивают на 25-50 мг/сут. Терапевтический эффект обычно развивается при дозе 225-300 мг/сут.
У больных с выраженным ОКР с длительным течением можно сразу начинать с внутривенного капельного введения 25-50 мг/сут с постепенным (за 5-10 дней) доведением дозы до 200-250 мг/сут (методика проведения капельных инфузий не отличается от таковой при депрессиях). Существует метод более быстрого наращивания дозы [46]. Курс инфузной терапии составляет две недели. Чаще внутривенные инфузии кломипрамина (100-125 мг/сут) комбинируют с приемом препарата внутрь (100-200 мг/сут). При этом в первые часы после инфузии необходимо следить за артериальным давлением. С целью профилактики ортостатического коллапса больной должен находиться в горизонтальном положении в течение часа после окончания инфузионной терапии кломипрамином. При достижении эффекта, который обычно наступает в течение первых двух недель терапии, переходят на пероральный прием препарата. Его следует продолжать еще в течение 4-6 месяцев, а при тяжелых, вызывающих социальную дезадаптацию навязчивых мыслях – и более длительный срок. В течение нескольких недель после отмены кломипрамина симптоматика ОКР у большинства больных возобновляется [68].
При длительном применении от врача требуется, во-первых, добиться снижения выраженности или исчезновения навязчивых мыслей и, во-вторых, определить минимальную дозу кломипрамина, которая будет достаточна для контроля за обсессивной симптоматикой, но не будет давать дезадаптирующих побочных эффектов. В случае решения об отмене терапии дозу также следует снижать постепенно, так как резкое прекращение приема кломипрамина, как правило, приводит к возобновлению обсессивно-компульсивных переживаний и может вызвать синдром «отмены».
Таким образом, по антиобсессивному эффекту кломипрамин превосходит не только все другие ТЦА и ниаламид, но и традиционно рекомендовавшиеся ранее в этих целях бензодиазепиновые транквилизаторы и малые нейролептики. Кломипрамин является оптимальным препаратом для лечения ОКР. Это касается как его воздействия на собственно обсессивно-компульсивное ядро расстройства, так и на симптоматику тревоги и депрессии, сопутствующую основным переживаниям.
Селективные ингибиторы обратного захвата серотонина (СИОЗС)
В нескольких систематических обзорах с проведением мета-анализа на материале более 2000 больных ОКР [8, 29, 37, 44, 69, 91] были получены убедительные доказательства превосходства СИОЗС над плацебо. К настоящему времени достаточно хорошо изучено действие при ОКР флувоксамина [1, 42, 64, 95], флуоксетина [41, 97], сертралина [15, 33, 47], пароксетина [92, 100, 106] и циталопрама [50, 62, 90]. Все эти препараты оказались достаточно эффективными (т. е. превосходили плацебо) как в отношении уменьшения выраженности идеаторных навязчивых мыслей, так и ритуальных действий, независимо от того, насколько выраженной была сопутствующая депрессивная симптоматика.
Результаты прямых двойных слепых сравнительных исследований кломипрамина и СИОЗС, как и результаты исследований, в которых проводилось сравнение отдельных СИОЗС между собой, а также данные нескольких мета-анализов этих работ не позволили выявить статистически значимых различий в эффективности этих препаратов [29, 37, 63, 74, 91, 108], хотя величина эффекта была несколько больше у кломипрамина [1, 64, 69]. Это отчасти объясняется тем, что, хотя кломипрамин не является СИОЗС, по мощности своего серотонинергического воздействия он в 2 раза превосходит флувоксамин и в 4 раза флуоксетин [4].
Эффект развивается достаточно быстро (уже на 2-4-й неделе терапии) и постепенно усиливается к 8-12-й неделе. При этом первоначальное улучшение сильно коррелирует с общей курсовой эффективностью антидепрессанта. Терапевтические дозы СИОЗС близки к максимальным и в среднем выше, чем при лечении депрессий. Для флувоксамина они составляют 150-300 мг/сут, флуоксетина – 40-80 мг/сут, сертралина – 150-250 мг/сут, пароксетина – 40-60 мг/сут и циталопрама – 40-60 мг/сут [38, 51, 107]. У некоторых препаратов имеется прямая корреляция между дозой и эффективностью [62, 100]. Эти данные согласуются с результатами экспериментальных исследований, показывающих, что десенсибилизация орбитофронтальных серотониновых рецепторов становится заметной только после длительного применения высоких доз СИОЗС [22].
В отсутствие эффекта или недостаточной эффективности лечения в течение 2-3 месяцев следует прежде всего еще раз оценить правильность диагностики и соблюдение больным режима терапии. Если в состоянии больного имеется определенная положительная динамика, то, по-видимому, целесообразно продолжить терапию в тех же или несколько больших дозах еще в течение 2-3 месяцев. В отсутствие эффекта от одного препарата (что наблюдается примерно у 30-50 % больных) [60, 88] в ряде случаев можно рассчитывать на эффект других серотонинергических антидепрессантов, поскольку, несмотря на общий механизм действия, эти соединения различаются между собой в структурном отношении и могут действовать на серотониновые рецепторы разных типов [74].
Продолжительность терапии серотонинергическими антидепрессантами в среднем составляет около трёх месяцев, но в некоторых исследованиях лечение проводилось на протяжении более двух лет [61, 77]. При этом происходит дополнительное статистически значимое увеличение терапевтического эффекта при тех же побочных явлениях. В большинстве случаев в течение года после отмены лечения обсессивно-компульсивная симптоматика возобновлялась, хотя у ряда больных удалось наблюдать и более устойчивые ремиссии [61], особенно при их подкреплении адекватной психотерапией. При проведении поддерживающей терапии СИОЗС имеют несомненное преимущество перед кломипрамином, так как эти препараты значительно лучше переносятся и субъективно лучше воспринимаются больными. В настоящее время общепринятой считается необходимость проведения терапии серотонинергическими антидепрессантами на протяжении не менее года [37, 38, 51, 107]. В случае принятия решения об отмене эффективной профилактической терапии делать это нужно постепенно, уменьшая дозу на 20-30 % каждые 2-3 месяца.
Применение других лекарственных средств
С целью усиления серотонинергического действия антидепрессантов можно рекомендовать добавление солей лития или вальпроевой кислоты, что особенно эффективно при коморбидности с биполярным расстройством, а также при нарушении контроля импульсных влечений [28, 54, 58, 73]. Литий способствует выделению серотонина в синаптических окончаниях. За счет этого усиливается нейротрансмиссия, и можно рассчитывать на повышение эффективности лечения. Для этой цели обычно применяют карбонат лития в дозе 600-900 мг/сут. Нужно, однако, опасаться развития «серотонинового» неврологического синдрома. По этим же соображениям следует избегать совместного применения серотонинергических препаратов с L-триптофаном, фенфлурамином или ингибиторами МАО, хотя в особо тяжелых и терапевтически резистентных случаях именно такие комбинации могут оказаться эффективными.
L-триптофан является естественным предшественником серотонина, и его дополнительное введение в дозе 6-8 г/сут особенно оправданно при снижении синтеза или истощении запасов серотонина, например вследствие длительного применения серотонинергических антидепрессантов. Терапевтический эффект обычно становится очевиден через 1-2 недели терапии, однако у некоторых больных при продолжении лечения возможно его истощение. Действие L-триптофана может быть усилено при назначении ингибиторов печеночной пирролазы (разрушающий фермент) – никотиновой кислоты или никотинамида (Chouinard G. с соавт., 1977), а также пиридоксина (витамин В6) и аскорбиновой кислоты (витамин С), которые также принимают участие в синтезе серотонина.
Фенфлурамин и ингибиторы МАО усиливают высвобождение серотонина нервными окончаниями и неэффективны после длительного применения СИОЗС [35]. Фенфлурамин в последнее время не применяется вследствие потенциально высокого риска токсического действия на сердце.
Еще одной возможностью в случае отсутствия эффекта, особенно при развитии навязчивых мыслей в рамках неврозоподобной шизофрении или при сочетании с синдромом Туретта и другими моторными нарушениями, является присоединение нейролептиков (рисперидон, пимозид или галоперидол) в индивидуально подобранных дозах с учетом переносимости [3, 4, 19, 55, 57, 81, 83]. Однако при этом следует соблюдать осторожность, так как экстрапирамидная побочная симптоматика может усилить навязчивые мысли. Поэтому в последнее время предпочтение отдается атипичным антипсихотикам, например рисперидону в дозе 2-6 мг/сут.
В более типичных случаях шизофрении (как психотической, так и неврозоподобной), протекающей с обсессивно-компульсивной симптоматикой, включение нейролептика в терапевтическую схему обязательно. Выбор препарата (типичный либо атипичный нейролептик), а также режим его дозирования определяется активностью шизофренического процесса (обострение, ремиссия, резидуальное состояние), доминированием в клинической картине позитивной или негативной симптоматики.
Хотя собственно антиобсессивный эффект в спектре действия анксиолитиков (транквилизаторов) отсутствует, комплексное применение этих соединений с антидепрессантами у больных, резистентных к проводимой терапии или при непереносимости антидепрессантов, вполне целесообразно, поскольку они смягчают тревожный компонент навязчивых мыслей и особенно эффективны при сочетании с другими тревожными расстройствами. Для этих целей лучше применять алпразолам (ксанакс) в дозе 2-4 мг/сут или клоназепам в дозе 1-4 мг/сут, т. е. препараты, хорошо зарекомендовавшие себя при панических приступах и обладающие тимоаналептическими свойствами [32], или буспирон (буспар) в дозе 20-40 мг/сут. Буспирон является агонистом серотониновых (5НТ1А) рецепторов и, по предварительным данным, способен усиливать действие флуоксетина у резистентных к проводимой терапии больных с навязчивыми мыслями [26, 52, 56, 67, 71]. Буспирон хорошо переносится, однако не следует сочетать его с ингибиторами МАО из-за возможности повышения артериального давления, а также галоперидолом из-за увеличения его концентрации в плазме крови.
У некоторых больных за счет интенсификации снижения плотности (чувствительности) постсинаптических рецепторов (запуска механизма фармакологической адаптации рецепторов) может оказаться эффективным присоединение тразодона, который является антагонистом 5НТ2 рецепторов [31, 70]. В дозах 300-600 мг/сут тразодон оказывает отчетливый самостоятельный анксиолитический эффект. Имеются предварительные данные об эффективности при ОКР нового антидепрессанта венлафаксина, который в малых дозах (до 150 мг/сут) оказывает отчетливый серотонинопозитивный эффект, а в больших дозах (225 мг/сут) – двойное серотонинергическое и норадренергическое действие [79]. В открытом исследовании показан эффект антиандрогенного препарата ципротерона [16].
Алгоритм лечения
После установления диагноза ОКР, определения его тяжести, возраста начала, типологии, симптомов-мишеней, а также оценки эффективности и переносимости предшествующей терапии врачу необходимо сделать выбор между двумя наиболее эффективными методами серотонинергической терапии: кломипрамином и СИОЗС (I этап). Кломипрамин является мощным и хорошо испытанным средством лечения ОКР, однако СИОЗС безопаснее и лучше переносятся больными. Применение кломипрамина также противопоказано больным с закрытоугольной глаукомой, гипертрофией предстательной железы, аритмией сердца и колебаниями сосудистого тонуса. В случае достижения положительного эффекта после 8-12-недельного курса монотерапии лечение тем же антидепрессантом и в тех же или чуть меньших дозах1 следует продолжить еще в течение не менее одного года с тщательным мониторингом и коррекцией побочных эффектов.
В отсутствие эффекта следует уточнить диагноз и исключить ятрогенные причины неэффективности, среди которых основными являются недостаточная доза препарата и/или неадекватная длительность терапевтического курса. В случае истинной неэффективности первого курса СИОЗС или кломипрамина либо при развитии побочных эффектов может быть рекомендован курс другими ИОЗС (II этап, см. рисунок).
При этом в случае замены одного СИОЗС как другим СИОЗС, так и кломипрамином эффект наступает у 30-40 % больных [50, 63].
При переходе от СИОЗС к кломипрамину следует соблюдать осторожность, поскольку большинство СИОЗС является ингибиторами цитохрома Р450, особенно это касается флуоксетина, так как он обладает длительным периодом полувыведения (около 7 дней) и ингибирует изофермент 2С19, который является основным в печеночном метаболизме кломипрамина.
Для более быстрого достижения эффекта может быть использовано внутривенное капельное введение кломипрамина [4, 46]. В этом случае должен быть организован тщательный мониторинг артериального давления, так как при этом довольно часто возникает ортостатический коллапс, особенно в первые часы после инфузионной терапии.
При достижении эффекта переходят к длительной терапии тем же препаратом, а в отсутствие эффекта – к III этапу – усилению действия серотонинергических препаратов путем присоединения других лекарственных средств. При этом используют один из двух различных подходов: усиление серотонинергической нейропередачи и блокаду дофаминергической. Несколько различных препаратов проявили свою эффективность при присоединении к серотонинергическим антидепрессантам у терапевтически резистентных больных [4, 54, 63]. Однако большинство исследований были открытыми и неконтролируемыми. Наибольшее число рандомизированных контролируемых исследований касалось применения небольших доз традиционных нейролептиков (галоперидол) [57] и нового поколения атипичных антипсихотиков (рисперидон2 и др.), которые характеризуются значительно лучшей переносимостью [57, 81, 87]. Эффективность присоединения других препаратов с целью усиления серотонинергической функции менее очевидна. В частности, в рандомизированных контролируемых исследованиях эффективности присоединения буспирона, лития, тразодона, L-триптофана, фенфлурамина, инозитола и бета-блокатора пиндолола получены либо противоречивые, либо отрицательные результаты [24, 26, 35, 54, 58, 89, 107].
В случае достижения эффекта от присоединения лекарственного средства, усиливающего серотонинергическую функцию, его постепенно отменяют и продолжают монотерапию соответствующим ИОЗС.
Эффективную сочетанную терапию серотонинергическим антидепрессантом и атипичным антипсихотиком обычно продолжают без изменений, особенно в тех случаях, когда это соответствует клиническим показаниям (шизообсессивный вариант ОКР, тики, сочетание с шизотипическим расстройством личности, шизофрения и др.).
При неэффективности сочетанного курса терапии следует еще раз оценить правильность диагноза, проверить соблюдение режима терапии, исключить сочетанные психические расстройства и сопутствующие соматические заболевания, которые могут препятствовать развитию терапевтического эффекта (например, токсикомании, расстройства личности, стрептококковая инфекция у детей и т. д.), проверить возможность вовлечения в ритуалы друзей и близких родственников. В отсутствие положительной информации переходят к IV этапу алгоритма (см. рисунок), который заключается в проведении нелекарственной терапии (ЭСТ, ТМС). ЭСТ особенно показана при тяжелой депрессии и суицидальных мыслях. Если курс ТМС или ЭСТ эффективен, переходят к длительной поддерживающей терапии серотонинергическими антидепрессантами. Однако даже в случае их неэффективности новый курс СИОЗС или кломипрамина может оказаться результативным. Считается, что ЭСТ меняет чувствительность 5НТ-рецепторов.
В случае неэффективности всех этих мероприятий, по-видимому, следует диагностировать абсолютную терапевтическую резистентность и в рамках V этапа либо проводить новые курсы серотонинергической терапии, в т. ч. сочетанной, с большей длительностью курса и максимально переносимыми дозами, либо рассмотреть вопрос о проведении нейрохирургической коррекции (передняя цингулотомия или капсулотомия).
Оценка эффективности лечения
Критериями эффективности терапии ОКР являются клиническое и социальное улучшение. Клиническое улучшение оценивается по степени уменьшения выраженности психопатологической симптоматики, в частности терапия считается эффективной при уменьшении выраженности симптоматики по шкале Y-BOCS (Goodman W.K. с соавт., 1989) (см. таблицу) более чем на 25 %, а также по уменьшению времени, затрачиваемого больным на ритуальные действия. Для оценки социального исхода используются шкалы социального функционирования GAF или SOFAS. Кроме того, в ходе терапии оценивают уровень дистресса, вызываемого симптомами ОКР, трудоспособность больного, его способность справляться с ежедневными обязанностями, обслуживать себя, а также качество жизни и затраты времени семьей на обслуживание больного. При проведении длительной терапии критериями эффективности служат также уменьшение числа обострений симптоматики, обращений за специализированной помощью, в т. ч. госпитализаций, посещений врача диспансера, пребывания в дневном стационаре и т. д.
Осложнения и побочные эффекты терапии
Следует помнить, что экстрапирамидные побочные эффекты классических нейролептиков могут привести к усилению навязчивых мыслей.
Применение необратимых ингибиторов МАО всегда связано с высоким риском развития тяжелых побочных реакций и лекарственных взаимодействий.
Кломипрамин в целом хорошо переносится больными и не вызывает обострения тревожной симптоматики, как это отмечается в случае его применения при панических приступах. К основным побочным эффектам следует отнести антихолинергические явления (нарушения аккомодации, запоры, задержка мочи, сухость во рту, спутанность сознания), ортостатическую гипотензию, реже кардиотоксические эффекты (необходим мониторинг ЭКГ) и снижение порога судорожной активности. В случае решения об отмене терапии дозу кломипрамина также следует снижать крайне постепенно, так как резкое прекращение приема препарата, как правило, приводит к возобновлению обсессивно-компульсивных переживаний и может вызвать синдром отмены.
СИОЗС наиболее часто вызывают желудочно-кишечные расстройства (тошнота, рвота, жидкий стул, усиление перистальтики, боли в животе и т. д., пароксетин чаще вызывает сухость во рту и запоры), а также сексуальные нарушения (снижение потенции, аноргазмия, задержка эякуляции и др.). Реже развиваются тремор, повышенное потоотделение, дневная сонливость (чаще при применении флувоксамина и пароксетина), бессонница или временное усиление тревоги (чаще при применении флуоксетина), гипонатриемия, синдром отмены (чаще при применении пароксетина). Крайне редко возможно развитие серотонинового неврологического синдрома (чаще при сочетании с другими серотонинергическими препаратами – кломипрамином, ингибиторами МАО, L-триптофаном, мексамином, фенфлурамином и др.).
L-триптофан, помимо серотонинового синдрома, может вызвать эозинофилию, миалгии и иммунные нарушения.
Прогноз
Прогноз заболевания в проспективных исследованиях изучен недостаточно и может значительно различаться у отдельных больных. В одном из наиболее больших исследований (144 больных со средней длительностью заболевания 47 лет) было показано, что в первые годы (1-9 лет) наблюдается чаще эпизодическое течение, которое затем сменяется непрерывным [85]. Со временем у 39-48 % больных наступает некоторое улучшение. Согласно результатам другого проспективного короткого исследования продолжительностью один год, эпизодическое течение встречается у 46 %, а непрерывное у 54 % больных [82].
Хотя при проведении адекватной терапии выраженность навязчивых мыслей может существенно уменьшаться, у большинства больных прогноз в целом не очень благоприятный. Заболевание, как правило, имеет хронический рецидивирующий характер. Прогноз может быть более благоприятным, если заболевание началось в более позднем возрасте, уровень преморбидной адаптации был достаточно высокий, а симптомы заболевания выражены умеренно или легко. При раннем начале и наличии личностных нарушений прогноз значительно ухудшается. Вычурные навязчивые мысли или ритуальные действия, а также присоединение выраженных компульсий и отсутствие сопротивления им также ухудшают прогноз течения. Существенно осложняет течение ОКР присоединение депрессии, которая, по некоторым данным, наблюдается почти у 80 % больных. Суицидальные идеи достаточно часты при идеаторных навязчивостях, однако редко приводят к суициду.
Фармакотерапия в целом может улучшать прогноз течения заболевания. К факторам, неблагоприятно влияющим на эффект терапии, относят раннее начало заболевания, большую его продолжительность, наличие расстройств личности и особенно шизотипическое расстройство личности, высокую частоту обострений и госпитализаций, наличие тяжелой сопутствующей депрессии, резистентность к предшествующей терапии [7, 9, 17, 80].
Ошибки и необоснованные назначения
• Монотерапия или длительное применение транквилизаторов.
• Недостаточная длительность и дозировка серотонинергических антидепрессантов.
• Применение всех ТЦА за исключением кломипрамина, другие антидепрессанты нового поколения применяются только в случае неэффективности СИОЗС или кломипрамина и обычно в сочетании с ними.
• Применение классических (типичных) нейролептиков, за исключением пимозида или реже небольших доз галоперидола.
• Следование только одной терапевтической тактике (наиболее эффективно проведение комбинированного лечения психофармакотерапии и психотерапии).
• Необоснованное применение нескольких препаратов, усиливающих серотонинергическую нейропередачу (возможно развитие неврологического серотонинового синдрома).
• Сокращение сроков поддерживающей терапии ведет к обострению заболевания.
Прогноз заболевания улучшается при проведении длительной адекватной фармакотерапии в сочетании с психотерапией и психообразовательными мероприятиями с целью повышения уровня комплаентности больного.
Литература
1. Граненов Г.М., Мосолов С.Н. Применение антидепрессантов различных групп при терапии обсессивно-компульсивных расстройств // Журнал неврологии и психиатрии им. С.С. Корсакова. 2003. № 7. С. 70-74.
2. Капилетти С.Г., Цукарзи Э.Э., Мосолов С.Н. Монотерапия транскраниальной магнитной стимуляцией депрессивных и обсессивно-компульсивных состояний // Новые достижения в терапии психических заболеваний / под ред. проф. С.Н. Мосолова. М.: Бином, 2002. С. 593-605.
3. Колюцкая Е.В. Психофармакотерапия обсессивно-фобических расстройств при неврозоподобной шизофрении // Шизофрения и расстройства шизофренического спектра. М., 1999. С. 127-148.
4. Мосолов С.Н. Клиническое применение современных антидепрессантов // Медицинское информационное агентство. СПб., 1995. 566 с.
5. Cмулевич А.Б. Малопрогредиентная шизофрения и пограничные состояния. М., 1987, 240 с.
6. Тиганов А.С. Руководство по психиатрии в 2 томах. М.: Медицина, 1999.
7. Ackerman D.L., Greenland S., Bystritsky A. et al. Predictors of treatment response in obsessive-compulsive disorder: multivariate analysis from a multicenter trial of clomipramine // J. Clin. Psychopharmacol. 1994. V.14. Р. 247-254.
8. Abramowitz J.S. Effectiveness of psychological and pharmacological treatment for obsessive-compulsive disorder: a quantitative review // J. Consult. Clin. Psychol. 1997. V. 65. P. 44-52.
9. Alarcon R.D., Libb J.W., Spitler D. A predictive study of obsessive-compulsive disorder response to clomipramine // J. Clin. Psychopharmacol. 1993. V.13. Р. 210-213.
10. Alonso P., Pujol J., Cardoner N. et al. Right prefrontal repetitive transcranial magnetic stimulation in obsessive-compulsive disorder: a double-blind, placebo-controlled study // Am. J. Psychiatry. 2001. V. 158. P. 1143-5.
11. Ananth J., Pecknold J., Van der Steen N. et al. Double-blind comparative study of Clomipramine and Amitriptyline in obsessive neurosis // Neuropsychopharmacology. 1981. № 5. Р. 257-264.
12. Baxter L.R., Schwartz J.M., Bergman R.S. et al. Caudate glucose metabolic rate changes with both drug and behaviour therapy for OCD // Arch. Gen. Psychiatry. 1992. V. 49. P. 681-689.
13. Beaumont G. Clomipramine in the treatment of obsessive-compulsive disorder // J. Int. Med. Res. 1973. V. 1. № 1 (Suppl.). P. 423-424.
14. Bebbington P.E. Epidemiology of obsessive-compulsive disorder // Br. J. Psychiatry. 1998. № 35 (suppl.). Р. 2-6.
15. Bisserbe J.C., Lane R.M., Flament M. et al. A double-blind comparison of sertraline and clomipramine in outpatients with obsessive-compulsive disorder // Eur. Psychiatry. 1997. V. 12. Р. 82-93.
16. Casas M., Alvarez E., Duro P, et al. Antiadrogenic treatment of obsessive-compulsive neurosis // Acta Psychiatr. Scand. 1986. V. 73. P. 221-2.
17. Cavedini P., Ezzegovesi S., Ronchi P., Bellodi L. Predictive value of obsessive-compulsive personality disorders in antiobsessional pharmacological treatment // Eur. Neuropsychopharmacol. 1997. № 7. P. 45-49.
18. Chouinard G., Young S.M., Hannibal L.E. et al. Tryptophan nicotinamide combination with depression // Lancet. 1977. V. 1. Р. 249.
19. Delgado P.L., Goodman W.K., Price L.H. et al. Fluvoxamine/pimozide treatment of concurrent Tourette’s and obsessive-compulsive disorder // Br. J. Psychiatry. 1990. V. 157. Р. 762-765.
20. DSM-IV: Diagnostic and statistical manual of mental disorders // American Psychiatric Association. Washington, 1994. 886 p.
21. Dupont R., Rice D., Shiraki S., Rowland C. Economic costs of obsessive-compulsive disorder // Med. Interface. 1995. № 8. P. 102-109.
22. El Mansari M., Bouchard C., Blier P. Alteration of serotonin release in the qui nea pig orbito-trontal cortex by selective serotonin reuptake inhibitors // Neuropsychopharm. 1995. V.13. P. 117-127.
23. Escobar H., Landbloom R. Treatment of phobic neurosis with Clomipramine: A controlled clinical trial // Curr. Ther. Res. 1976. V. 20. Р. 680-685.
24. Fux M., Levine J., Aviv A. et al. Inositol treatment of obsessive-compulsive disorder // Am. J. Psychiatry. 1996. V. 153. Р. 1219-1221.
25. Goodman W.K., Price L.H., Rasmussen S.A. et al. The Yale-Brown Obsessive Compulsive Scale (YBOCS) // Arch. Gen. Psychiatry. 1989. V. 46. P. 1006-1012.
26. Grady T., Pigott T.A., L’Heureux F. et al. Double-blind study of adjuvant buspirone for fluoxetine-treated patients with treatment of obsessive-compulsive disorder // Am. J. Psychiatry. 1993. V. 150. Р. 119-123.
27. Greenberg B.D., George M.S., Martin J.D. et al. Effect of prefrontal repetitive transcranial magnetic stimulation in obsessive-compulsive disorder // Amer. J. Psychiatry. 1997. V. 154. Р. 867-869.
28. Greist J.H. Medication management of obsessive-compulsive disorder // Today’s medication therapeutic trends. 1990. V. 7. Р. 13-27.
29. Greist J., Jefferson J.W., Kodak K.A. et al. Efficacy and tolerability of serotonin transport inhibitors in treatment of obsessive-compulsive disorder. A meta-analysis // Arch. Gen. Psychiatry. 1995. V. 52. Р. 53-60.
30. Gross R., Sasson Y., Chopra M., Zohar J. Biological models of obsessive-compulsive disorder // Obsessive-Compulsive Disorder: Theory, research and treatment. Swinson RP et al. (eds). New York: Guilford Press, 1998. P. 141-153.
31. Hermesh H., Aizenberg D., Munitz H. Trazodone treatment in clomipramine-resistant OCD // Clin. Neuropharmacol. 1990. V. 13. P. 322-328.
32. Hewlett W.A, Vinogradov S, Agras W.S. Clomipramine, clonazepam and clonidine treatment of obsessive-compulsive disorder // J. Clin. Psychopharmacol. 1992. V. 12. P. 420-430.
33. Hoehn-Saric R., Ninan P., Black D.W. et al. Multicenter double-blind comparison of sertraline and desipramine for concurrent obsessive-compulsive and major depressive disorders // Arch. Gen. Psychiatry. 2000. V.57. P. 76-82.
34. Hollander E. Obsessive-compulsive related disorders // American Psychiatric Press. Washington, 1993.
35. Hollander E., DeCaria C.M., Schneier F. et al. Fenfluramine augmentation of serotonin reuptake blockade antiobsessional treatment // J. Clin. Psychiatry. 1990. V. 51. P. 119-123.
36. Insel T., Akiskal H. Obsessive-compulsive disorder with psychotic features: A phenomenological analysis // Am. J. Psychiatry. 1986. V. 143. P. 1527-1533.
37. Janicak Ph. G., Davis J.M., Preskorn S.H., Ayd F. J. Principles and practice of psychopharmacology. Wilkins, 2nd ed., 1997.
38. Jefferson J.W., Altemus M., Gest J.H. et al. An algorithm for the pharmacologic treatment of obsessive-compulsive disorder // Psychopharm. Bull. 1996. V. 31. P. 487-490.
39. Jenike M.A. Somatic treatment of obsessive-compulsive disorder. Theory and management // M.A. Jenike et al. (eds). Year book medical publishers. Chicago, 1989. P. 77-122.
40. Jenike M.A. Neurosurgical treatment of obsessive-compulsive disorder // Br. J. Psychiatry. 1998. № 5 (Suppl). P. 79-90.
41. Jenike M.A., Baer L., Minichiello W.E. et al. Placebo-controlled trial of fluoxetine and phenelzine for obsessive-compulsive disorder // Am. J. Psychiatry. 1997. V. 154. P. 1261-1264.
42. Jenike M.A., Hyman S., Baer L. et al. A controlled trial of fluvoxamine in obsessive-compulsive disorder: Implications for a serotonergic theory // Amer. J. Psychiatry. 1990. V. 147. P. 1209-1215.
43. Katz R.J., DeVeaugh-Geiss J., Landau P. Clomipramine in obsessive-compulsive disorder // Biol. Psychiat. 1990. V. 28. P. 401-414.
44. Kobak K.A., Greist J.H., Jeffersson J.W. et al. Behavioral versus pharmacological treatment of obsessive-compulsive disorder: a meta-analysis // Psychopharmacology. 1998. V. 136. P. 205-216.
45. Koran L.M. Obsessive-compulsive and related disorders in adults // Cambridge University Press. Cambridge, 1999. 370 p.
46. Koran L.M., Sallee F.R., Pallanti S. Rapid benefit of intravenous pulse loading of clomipramine in obsessive-compulsive disorder // Am. J. Psychiatry. 1997. V. 154. P. 396-401.
47. Kronig M.H., Apter J., Asnis G. et al. Placebo controlled multicenter study of sertraline treatment for obsessive-compulsive disorder // J. Clin. Psychopharmacol. 1999. V.19. P. 172-176.
48. Lopes-Ibor J.J. Intravenous perfusion of monochlorimipramine // The present status of psychotropic drugs / Cerletti A. Bove F.J. (Eds.). 1969. P. 519-523.
49. Maletzky B., McFarland B., Burt A. Refractory obsessive compulsive disorder and ECT // Convuls. Ther. 1994. V. 10. P. 34-42.
50. Marazziti D., Dell’Osso L., Gemignani A. et al. Citalopram in refractory treatment of obsessive-compulsive disorder: an open study // Int. Clin. Psychopharmacol. 2001. V. 16. P. 215-219.
51. March J.S., Frances A., Carpenter D. et al. Treatment of obsessive-compulsive disorder. The Expert Consensus Panel for obsessive-compulsive disorder // J. Clin. Psychiatry. 1997. V. 58 (suppl.4). Р. 1-72.
52. Markovitz P.J., Stagno S.J., Calabrese J.R. Buspiron augmentation of Fluoxetine in obsessive-compulsive disorder // Biol. Psychiat. 1989. V. 25. Р. 186.
53. Marks I.M., Hodgson R., Rachman S. Treatment of chronic obsessive-compulsive neurosis by in-vivo exposure. A 2-year follow up and issues in treatment // Br. J. Psychiatry. 1975. V. 127. Р. 294-364.
54. McDougle C.J. Update on pharmacologic management of OCD: Agents and augmentation // J.Clin. Psychiatry. 1997. V. 56. Р. 526-528.
55. McDougle C.J., Epperson C.N., Pelton G.H. et al. A double-blind, placebo-controlled study of risperidone addition in serotonin reuptake inhilitor-refractory treatment of obsessive-compulsive disorder // Arch. Gen. Psychiatry. 2000. V. 57. Р. 794-802.
56. McDougle C.J., Goodman W.K., Leckman J.F. et al. Double-blind study of adjuvant buspirone in fluvoxamine-refractory obsessive-compulsive disorder // Am. J. Psychiatry. 1993. V. 150. Р. 647-649.
57. McDougle C.J., Goodman W.K, Leckman J.F. et al. Haloperidol addition in fluvoxamine-refractory treatment of obsessive-compulsive disorder: a double-blind, placebo-controlled study in patient with and without tics // Arch. Gen. Psychiatry. 1994. V. 51. Р. 302-308.
58. McDougle C.J., Price L.H., Goodman W.K. et al. A controlled trial of lithium augmentation in fluvoxamine-refractory obsessive-compulsive disorder: lack of efficacy // J. Clin. Psychopharmacol. 1991. V. 11. Р. 175-814.
59. Mindus P., Jenike M.A., Neurosurgical treatment of malignant obsessive-compulsive disorder // Psychiatry Clin. North. Am. 1992, V. 15. Р. 921-938.
60. Montgomery S.A. Obsessive-compulsive disorder // Current concepts; Upjohn, Kalamazoo, 1993.
61. Montgomery S.A. Long-term management of obsessive-compulsive disorder // Int Clin Psychopharmacol. 1997. V. 11. Р. 23-30.
62. Montgomery S.A., Kasper S., Stein D.J. et al. Citalopram 20 mg, 40 mg and 60 mg are all effective and well tolerated compared with placebo in obsessive-compulsive disorder // Int. Clin. Psychopharmacol. 2001. V. 6. № 1. Р. 75-86.
63. Montgomery S., Zohar J. Obsessive-Compulsive Disorder. London: Martin Dunitz, 1999.
64. Mundo E., Maina G., Vslenghi C. Multicenter, double-blind, comparison of fluvoxamine and clomipramine in the treatment of obsessive-compulsive disorder // Int. Clin. Psychopharmacol. 2000. V.15. Р. 69-76.
65. O’Dwyer A., Marks I. Obsessive-compulsive disorder and delusions // Brit. J. Psychiatry. 2000. V. 176. Р. 281-284.
66. Pato M.T., Hill J.L., Murphy D.L. A clomipramine dosage reductive study in the course of long-term treatment of obsessive-compulsive disorder patients // Psychopharmacology Bull. 1990. V. 26. Р. 211-214.
67. Pato M.T., Pigott T.A., Hill J.L. et al. Controlled comparison of buspirone and clomipramine in obsessive-compulsive disorder // Am. J. Psychiatry. 1991. V. 148. Р. 127-129.
68. Pato M.T., Zohar-Kadouch R., Zohar J., Muzphy D.L. Return of symptoms after discontinuation of clomipramine in patients with obsessive-compulsive disorder // Am. J. Psychiatry. 1988. V. 145. Р. 1521-1525.
69. Piccinelli M., Pini S., Bellanthono C., Wilkinson G. Efficacy of drug treatment in obsessive-compulsive disorder. A meta-analysis review // Br. J. Psychiatry. 1995. V. 166. P. 424-443.
70. igott T.A., L’Heureux F., Hill J.L. et al. A double-blind study of adjuvant buspirone hydrochloride in clomipramine-treated OCD patients // J. Clin. Pscychopharmacol. 1992. V. 12. Р. 11-18.
71. Pigott T.A., L’Heureux F., Rubenstein C.S. et al. A double-blind, placebo controlled study of trazodone in patients with OCD // J. Clin. Psychiatry. 1992. V. 12. Р. 156-162.
72. Pigott T.A., Pato M.T., Bernstein S. et al. Controlled comparisons of Clomipramine and Fluoxetine in the treatment of OCD: Behavioural and biological results // Arch. gen. Psychiat. 1990. V. 47. Р. 926-932.
73. Pigott T.A., Pato M.T., L’Heureux F. et al. A controlled comparison of adjuvant lithium carbonate or thyroid hormone in clomipramine-treated OCD patients // J. Clin. Pscychopharmacology. 1991. № 11. Р. 242-248.
74. Pigott T.A., Seay S.M. A review of the efficacy of selective serotonin reuptake inhibitors in obsessive-compulsive disorder // J. Clin. Psychiatry. 1999. V. 60. Р. 101-106.
75. Pope H.G., Hudson J.I., Jonas J.M. et al. Bulimia treated with Imipramine: A placebo-controlled double-blind study // Amer. J. Psychiatry. 1983. V. 140. Р. 554-558.
76. Rasmussen S.A., Eisen J.L. The epidemiology and clinical features of OCD // Psychiat. Clin. N. Am. 1992. № 15. Р. 743-758.
77. Rasmussen S.A., Hackett E., DuBoff E. et al. A 2-year study of sertraline in the treatment of obsessive-compulsive disorder // Int. Clin. Psychopharmacol. 1997. V. 12. Р. 309-316.
78. Rasmussen S.A., Tsuang M.T. Epidemiology of obsessive-compulsive disorder: A review // J. Clin Psychiat. 1984. V. 45. P. 450-457.
79. Rauch S.L., O’Sullivan R.L., Jenike M.A. Open treatment of obsessive-compulsive disorder with venlafaxine: a series of ten cases // J. Clin. Psychopharmacol. 1996. V. 16. Р. 81-84.
80. Ravizza L., Barzega G., Bellino S. et al. Predictors of drug treatment response in obsessive-compulsive disorder // J.Clin. Psychiatry. 1995. V. 56. Р. 368-373.
81. Ravizza L., Barzega G., Bellino S. et al. Therapeutic effect and safety of adjunctive risperidone in refractory obsessive-compulsive disorder (OCD) // Psychopharmacol. Bull. 1996. V. 32. Р. 677-682.
82. Ravizza L., Maina G., Bogetto F. Episodic and chronic obsessive-compulsive disorder // Depress Anxiety. 1997. V. 6. Р. 154-158.
83. Sasson Y., Bermanzohn P., Zohar J. Treatment of obsessive-compulsive syndromes in schizophrenia // CNS Spectrum. 1997. V. 2. Р. 34-45.
84. Shiloh R., Nutt D., Weizmann A. Atlas of psychiatric pharmacotherapy. Martin Dunitz, London, 1999.
85. Skoog G., Skoog I. A 40-year follow up of patients with obsessive-compulsive disorder // Arch. Gen. Psychiatry. 1999. V. 56. Р. 121-127.
86. Sobin C., Blundell M., Weiller F. et al. Evidence of a schizotypy subtype in OCD // Psych. Res. 2000. V. 34. Р. 15-24.
87. Stein D.J., Bouwer G., Hawkridge S., Emsley R.A. Risperidone augmentation of serotonin reuptake inhibitors in obsessive-compulsive and related disorders // Clin. Psychiatry. 1997. V. 58. Р. 119-122.
88. Stein D.J., Fineberg N., Seedat S. An Integrated approach to treatment of OCD / Fineberg N., Marazziti D., Stein D.J. (eds) // Obsessive-Compulsive Disorder: A practical guide. Martin Dunitz, London, 2001.
89. Stein D.J., Hollander E. Textbook of anxiety disorders. APP, Washington, London, 2002, 515 p.
90. Stein D.J., Maud C.M., Bouwer C. Use of serotonin selective reuptake inhibitor citalopram in obsessive-compulsive disorder // J.Serotonin Res. 1996. № 1. Р. 29-33.
91. Stein D., Spadaccini E., Hollander E. Meta-analysis of pharmacotherapy trials for obsessive compulsive disorder // Int. Clin. Psychopharmacology. 1995. V. 10. Р. 11-18.
92. Steiner M., Bushell W.D., Gerdel I., Wheaton D.E. Long-term treatment and prevention of relapse of obsessive-compulsive disorder with paroxetine // Presented at the APA meeting. Miami, Florida, May, 1995.
93. Swedo S.E., Obsessive-compulsive disorder and developmental disabilities // OCD Spectrum disorder: Theory and treatment / M.A. Jenike (mod.). Proceedings of symposium held in APA annual meeting, Philadelphia, 22 May, 1994, p. 34-40.
94. Swedo S.E., Leonard H.L. Trichotillomania – an obsessive compulsive spectrum disorder? // Psychiat. Clin. North Amer. 1992. V. 15. № 4. Р. 77-79.
95. Tamimi R.R., Mavissakalian M.R., Jones B. et al. Clomipramine versus Fluvoxamine in obsessive-compulsive disorder // Ann. Clin. Psychiatry. 1991. № 3. Р. 275-279.
96. Thoren P., Asberg M., Bertilsson L. et al. Clomipramine treatment of obsessive-compulsive disorder. A controlled clinical trial // Arch. Gen. Psychiat. 1980. V. 37. Р. 1281-1294.
97. Tollefson G.D., Rampey A.H., Potvin J.H, et al. A multicenter investigation of fixed-dose fluoxetine in the treatment of obsessive-compulsive disorder // Arch. Gen. Psychiatry. 1994. V. 51. Р. 559-567.
98. Vallejo J., Olivares J., Marcos T. et al. Clomipramine versus phenelzine in obsessive-compulsive disorder: a controlled clinical trial // Br. J. Psychiatry. 1992. V. 161. Р. 665-670.
99. Walsh B.T., Stewart J., Wright L. et al. Treatment of bulimia with monoamine oxidase inhibitors // Amer. J. Psychiat. 1982. V. 139. № 12. Р. 1629-1630.
100. Wheadon D.E., Bushnell W.D., Steiner M. A fixed dose comparison of 20, 40 or 60 mg paroxetine to placebo in the treatment of obsessive-compulsive disorder // Presened at the 32th Annual Meeting of the American College of Neuropsychopharmacology, December, 1995.
101. Wiseman M.M., Bland R.S., Canino G.L. et al. The cross national epidemiology of obsessive-compulsive disorder // J. Clin. Psychiatry. 1994. V. 55. Р. 5-10.
102. Wood A. Pharmacotherapy of bulimia nervosa – experience with Fluoxetine // Inter.Clin.Psychopharmacol. 1993. V. 8. № 4. Р. 295-299.
103. Yaryura-Tobias T. Obsessive-compulsive disorder // CNS Spectrums. 1997. № 2 (4). P. 21-25.
104. Zohar J. Treatment of obsessive-compulsive syndromes in schizopherenia // CNS Spectrums. 1997. № 2 (4). P. 34-35.
105. Zohar J., Insel T.R. Obsessive compulsive disorder: psychological approaches to diagnosis, treatment and pathophysiology // Biol. Psychiatry. 1987. V. 22. P. 667-687.
106. Zohar J., Judge R. Paroxetine versus clomipramine // Presented at the Association of European Psychiatry meeting. Copenhagen, 1994.
107. Zohar J., Kasper S., Stein D. Pharmacotherapy of obsessive-compulsive disorder // Decision making in psychopharmacology. Martin Dunitz, London, 2002. P. 69-81.
108. Zohar J., Sasson Y., Chopra M. et al. Pharmacological treatment of obsessive- compulsive disorder // Maj M., Sartorius N., Okasha O., Zohar J. (eds) / Obsessive- compulsive Disorder. John Wiley & Sons, London, 2000.






































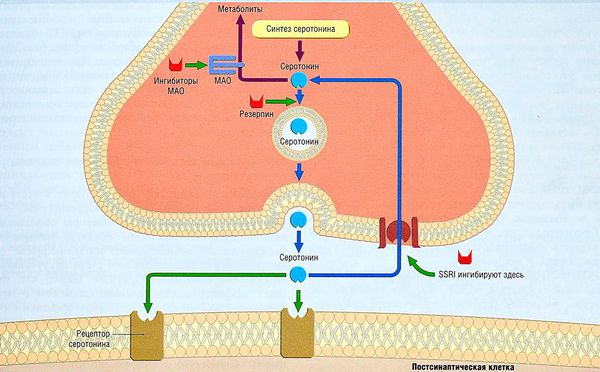
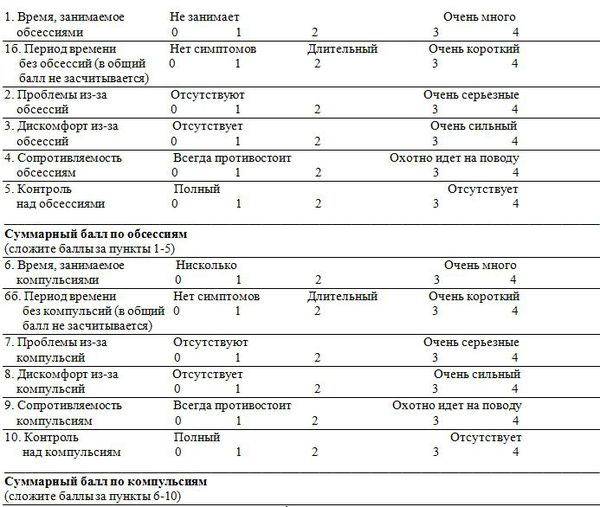
.png)